Хроническая обструктивная болезнь легких
ХОБЛ
 Версия: Клинические протоколы КР 2017-2020 (Кыргызстан)
Версия: Клинические протоколы КР 2017-2020 (Кыргызстан)
Другая хроническая обструктивная легочная болезнь (J44), Простой и слизисто-гнойный хронический бронхит (J41), Хронический бронхит неуточненный (J42), Эмфизема (J43)
Пульмонология
Общая информация
Краткое описание
к приказу Министерства здравоохранения Кыргызской Республики от 20 декабря 2019 года № 1129
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ КР
КЫРГЫЗСКОЕ ТОРАКАЛЬНОЕ ОБЩЕСТВО
АССОЦИАЦИЯ ВРАЧЕЙ ПО ВНУТРЕННЕЙ МЕДИЦИНЕ КР
НАЦИОНАЛЬНЫЙ ЦЕНТР КАРДИОЛОГИИ И ТЕРАПИИ им.М.М.МИРРАХИМОВА
КЛИНИЧЕСКИЕ ПРОТОКОЛЫ по пульмонологии для первичного и вторичного уровней здравоохранения в Кыргызской Республике
Клинические протоколы по диагностике и лечению болезней органов дыхания разработаны для первичного и вторичного уровней здравоохранения, приняты Экспертным советом по оценке качества клинических руководств/протоколов и утверждены Приказом Минздрава Кыргызской Республики.
Клиническая проблема
Болезни органов дыхания.
Название документа
Клинические протоколы по диагностике и лечению болезней органов дыхания для первичного и вторичного звена здравоохранения.
Этапы оказания помощи
Первичный и вторичный уровни оказания медицинской помощи.
Цель создания Клинических протоколов
Создание единой системы по диагностике, лечению и профилактике БОД, основанной на принципах доказательной медицины и отражающей последние достижения мировой медицинской науки и практики.
Целевые группы
Семейные врачи; врачи пульмонологических и терапевтических стационаров; организаторы здравоохранения; организации, контролирующие качество оказания медицинской помощи (ФОМС).
Клинические протоколы применимы к пациентам с БОД старше 16 лет.
Дата создания: 2014 год.
Дата пересмотра: 2019 год.
Планируемая дата обновления
Проведение следующего пересмотра планируется в 2024 году, либо раньше при появлении новых ключевых доказательств. Все поправки будут опубликованы в периодической печати. Любые комментарии и пожелания по содержанию клинических протоколов приветствуются.
Приложение 12
к приказу
Министерства здравоохранения Кыргызской Республики
от 20 декабря 2019 года № 1129
КЛИНИЧЕСКИЙ ПРОТОКОЛ для первичного и вторичного уровней здравоохранения "Хроническая обструктивная болезнь легких (ХОБЛ)"
Шифры МКБ 10
- J41 Простой и слизисто-гнойный хронический бронхит
- J42 Хронический бронхит неуточненный
- J43 Эмфизема легких
- J44 Другая хроническая обструктивная легочная болезнь
Определение
Хроническая обструктивная болезнь легких (ХОБЛ) - это заболевание, которое можно предупредить и успешно лечить, характеризующееся персистирующим ограничением скорости воздушного потока, которое обычно прогрессирует и связано с хроническим воспалительным ответом легких на патогенные частицы или газы. При ХОБЛ наблюдаются значительные внелегочные (системные) проявления, определяющие прогноз заболевания. У ряда пациентов обострения и сопутствующие заболевания влияют на тяжесть течения болезни.
Классификация
Классификация ХОБЛ
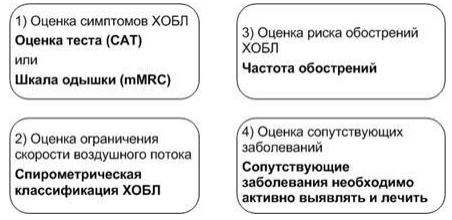
Для определения степени тяжести и подбора адекватной терапии больных с ХОБЛ предлагается классификация, которая основана на проведении комплексной оценки состояния пациента, включающей (GOLD 2019):
- Оценку клинических симптомов.
- Оценку степени бронхиальной обструкции по спирометрии.
- Оценку риска обострения.
- Оценку сопутствующих заболеваний.
Оценка клинических симптомов. Для оценки выраженности симптомов и качества жизни рекомендуется использовать тест оценки ХОБЛ - САТ-тест (COPD Assesment Test) или модифицированную шкалу одышки (Modified Medical Research Council - mMRC).
Оценка спирометрических данных. Степень тяжести ограничения скорости воздушного потока определяется с помощью спирометрии (постбронходилятационных показателей ОФВ1).
Таблица 1. Спирометрическая классификация степени бронхиальной обструкции при ХОБЛ на основе постбронходилятационного значения ОФВ1
| GOLD I Степень I: легкая | ОФВ1 > 80% от должного |
| GOLD II Степень II: умеренная | 50% < ОФВ1 < 80%от должного |
| GOLD III Степень III: тяжелая | 30% < ОФВ1 < 50% от должного |
| GOLD IV Степень IV: крайне тяжелая | ОФВ1 < 30% от должного |
Примечание: Cпирометрическое исследование является обязательным при первичной диагностике и оценке тяжести ХОБЛ, а также для динамического наблюдения и оценке течения и прогрессирования заболевания (не менее 1 раза в год, по доступности).
Оценка риска обострения. Обострение ХОБЛ определяется как острое событие, характеризующееся ухудшением респираторных симптомов, выходящим за пределы обычных ежедневных вариаций, и требующее изменения терапии. Наилучшим прогностическим признаком частых обострений является история предыдущих обострений (сбор анамнеза - частота обострений заболевания за прошедший год).
Критерием высокого риска обострений является наличие в анамнезе 2 и более обострений в течение последнего года или 1 обострения, потребовавшего госпитализации.
Оценка сопутствующих заболеваний. Всем пациентам с ХОБЛ необходимо проводить обследование на предмет наличия сопутствующих заболеваний, которые могут оказывать влияние на смертность и частоту госпитализаций и требуют специального лечения.
Наиболее часто встречающиеся сопутствующие состояния:
- Сердечно-сосудистые заболевания.
- Дисфункция скелетных мышц.
- Метаболический синдром.
- Остеопороз.
- Депрессия.
- Рак легких.
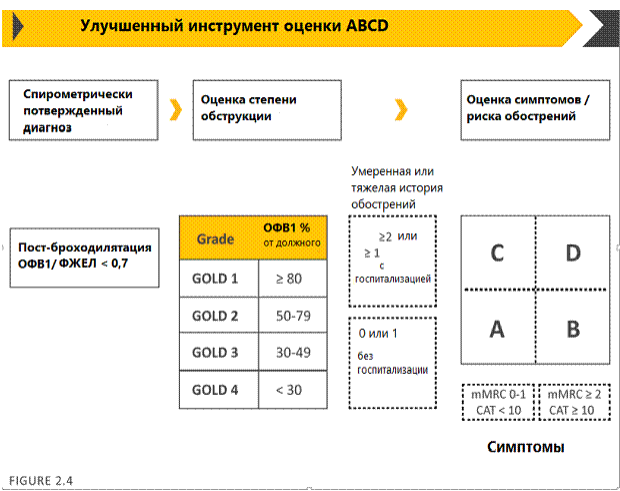
Итак, применяя комбинированную оценку ХОБЛ, выделяют 4 группы больных, которые классифицируются как степени тяжести - А, В, С и D (рис. 1) для установления которых необходимо:
- оценить выраженность клинических симптомов по показателям шкалы mMRC (0, 1 или ≥ 2) или/и по вопроснику САТ (< 10 или > 10);
- знать частоту обострений ХОБЛ в течение года.
Рис. 1. Оценка риска обострений
|
Риск высокий
2 и более обострений в течение года, или
1 обострение, потребовавшее или госпитализации
|
(С) | (D) |
|
Риск низкий 0-1 обострение в течение года |
(А) | (В) |
mMRC 0-1 mMRC ≥2
CAT < 10 CAT ≥ 10
Исходя из представленной схемы, пациент, у которого из анамнеза заболевания установлено 2 и более обострений в течение года или 1 обострение, потребовавшее госпитализации, относится к категории С или D (в зависимости от выраженности клинических признаков, определяемых показателями САТ-теста и шкалы одышки mMRC) и подвержен высокому риску обострения заболевания. Пациент, у которого за последний год было не более 1 обострения, не потребовавшего госпитализации, относится к категории низкого риска обострения заболевания (А или В).
Обращаем внимание на то, что высокий риск обострения ХОБЛ может быть у больного с незначительно выраженными симптомами заболевания (по шкале одышки mMRC < 2 и оценочному тесу САТ < 10).
Резюмируя, мы представляем следующие 4 группы больных с ХОБЛ:
Ниже представлена модель оценки ХОБЛ на основе симптомов, величины ограничения скорости воздушного потока (степени обструкции), риска обострений и наличия сопутствующих заболеваний.
Рис. 2. Оценка ХОБЛ.
| Категория пациента | Характеристика | Количество обострений в году | САТ-тест | mMRS |
| А | низкий риск обострений, симптомы мало выражены | ≤ 1 | < 10 | 0-1 |
| В | низкий риск обострений, симптомы выражены | ≤ 1 | ≥ 10 | ≥ 2 |
| С | высокий риск обострений, симптомы мало выражены |
≥ 2
или 1 (с госпитализацией)
|
< 10 | 0-1 |
| D | высокий риск обострений, симптомы выражены |
≥ 2
или 1 (с госпитализацией)
|
≥ 10 | ≥ 2 |
Таким образом, современная классификация ХОБЛ, позволяет лечащему врачу не только определить степень тяжести заболевания в зависимости от выраженности ограничения скорости воздушного потока, но и оценить риск обострения ХОБЛ (см. Приложение 3).
Ниже представлена модель оценки ХОБЛ на основе симптомов, величины ограничения скорости воздушного потока (степени обструкции), риска обострений и наличия сопутствующих заболеваний.
Рис. 2. Оценка ХОБЛ.

Примечание: наиболее частыми сопутствующими заболеваниями являются сердечно-сосудистые заболевания, депрессия и остеопороз.
Примеры формулировки диагноза:
1. ХОБЛ IV степени (крайне-тяжелое течение), высокий риск обострений (D). Хроническая дыхательная недостаточность II степени. Вторичная легочная артериальная гипертензия. Хроническое легочное сердце, декомпенсированное. СН ФК III (NYHA).
2. ХОБЛ III степени (тяжелое течение), низкий риск обострений (В). Хроническая дыхательная недостаточность I степени.
3. ХОБЛ II степени (средне-тяжелое течение), высокий риск обострений (С).
Факторы и группы риска
Основные факторы, оказывающие влияние на развитие и прогрессирование заболевания
- Табачный дым.
- Загрязнение воздуха внутри жилища (дым от сгорания биоорганического топлива, открытые очаги огня, курение внутри помещений).
- Загрязнение атмосферного воздуха (промышленная пыль и др. раздражающие вещества).
- Инфекции дыхательных путей в раннем возрасте.
- Генетические факторы (в том числе - дефицит α1-антитрипсина).
Диагностика
Диагностика
Клинические симптомы:
- Одышка: персистирующая, прогрессирующая, усиливающаяся при физической нагрузке и при обострении.
- Хронический кашель, который может быть как продуктивным, так и непродуктивным.
- Хроническое отделение мокроты с кашлем, которая в периоды обострения увеличивается в количестве и может приобретать гнойный характер (желтого или зеленого цвета).
При аускультации: сухие хрипы (гудящего или свистящего тембра).
На поздних стадиях присоединяются:
- Признаки эмфиземы легкого: эмфизематозная грудная клетка с высокорасположенным верхним плечевым поясом с горизонтально идущими межреберными промежутками, коробочный звук, опущение нижних границ легких и ограничение их подвижности.
- Признаки дыхательной недостаточности: диффузный цианоз, изменения концевых фаланг: пальцы в виде "барабанных палочек", ногти в виде "часовых стекол".
- Похудание.
- Гипотрофия мышц.
Примечание:
- в каждом конкретном случае требуется индивидуальная оценка клинических признаков с учетом имеющихся факторов риска и исключения других заболеваний, проявляющихся хроническим кашлевым синдромом;
- в некоторых случаях ХОБЛ может протекать без хронического кашля и отхождения мокроты (если преобладают изменения эмфизематозного характера).
Обязательные методы исследования:
- Спирометрия - проводится для постановки диагноза и контроля эффективности лечения (по доступности): определение объема форсированного выдоха за первую секунду - ОФВ1, и индекса Тиффно (ОФВ1/ФЖЕЛ).
- Постбронходилятационное значение ОФВ1/ФЖЕЛ < 0,7 от должной величины - признак обструкции и критерий наличия ХОБЛ.
- Рентгенография органов грудной клетки при первом обращении. Далее по показаниям, но не реже 1 раза в год.
- Пульсоксиметрия показана больным с ОФВ1 < 50%, а также в период обострения и пациентам с одышкой в покое (по доступности).
- Электрокардиография - могут быть признаки перегрузки и/или гипертрофии правых отделов сердца.
- САТ-тест (для оценки выраженности симптомов и качества жизни больного) (cм. Приложение 1).
- Оценка выраженности одышки по шкале mMRC. (cм. Приложение 2).
- Тест Фагерстрома (всем курильщикам, для определения степени табачной зависимости).
Исследования по показаниям:
- Микробиологическое (культуральное) исследование мокроты - при неконтролируемом прогрессировании респираторной инфекции для идентификации инфекционного агента (в случае отсутствия эффекта от проводимой эмпирической терапии).
- ЭХОКГ - показания:
всем больным с ХОБЛ III-IV ст.;
наличие признаков дыхательной недостаточности;
наличие признаков правожелудочковой сердечной недостаточности;
обнаружение изменений на ЭКГ (признаки ГПЖ).
Осложнения
Обострение ХОБЛ
Обострением ХОБЛ принято считать ухудшение состояния больного в течение 2-х и более последовательных суток, возникающее остро и сопровождающееся усилением кашля, увеличением объема отделяемой мокроты и/или изменением ее цвета, появлением/нарастанием одышки.
Причины обострений ХОБЛ:
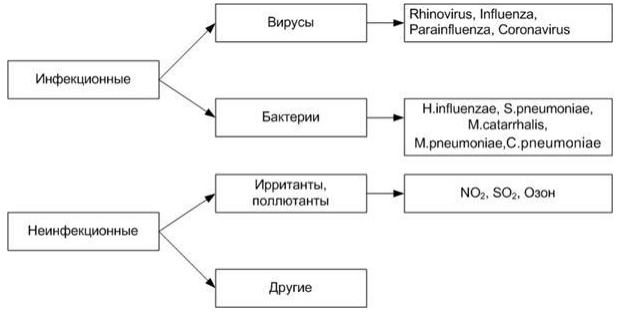
Примечание:
Ирританты - группа веществ (слезоточивого или раздражающего действия), вызывающих раздражительные реакции при попадании на слизистую оболочку или кожные покровы, и воздействии на дыхательные пути (респираторный эффект).
Полютанты - это различные химические вещества, которые при накоплении в атмосфере в высоких концентрациях могут вызывать ухудшение здоровья человека и животных.
Оценка тяжести обострения базируется на данных анамнеза, клинических симптомах и результатах некоторых лабораторно-инструментальных исследований (по-возможности).
| Таблица 5. Оценка тяжести обострения: анамнестические данные |
|
Степень обструкции.
- Выраженность и прогрессирование уже имеющихся или появление новых симптомов.
- Количество предыдущих обострений (общее/потребовавших госпитализации).
- Сопутствующие заболевания.
- Объем получаемой базисной терапии
- Ранее получаемая ИВЛ или НИВЛ
|
| Таблица 6. Оценка тяжести обострения: клинические признаки |
|
- Участие в акте дыхания вспомогательной мускулатуры.
- Парадоксальное движение передней брюшной стенки.
- Появление или нарастание диффузного цианоза.
- Появление периферических отеков.
- Нестабильность гемодинамических показателей.
- Нарушение сознания.
|
Исследования для оценки тяжести обострения ХОБЛ
На первичном уровне:
- Пульсоксиметрия - неинвазивный метод определения степени насыщения крови кислородом.
- Рентгенография грудной клетки (для исключения альтернативного диагноза).
- ЭКГ (по показаниям).
- Общий анализ крови (лейкоцитоз).
На вторичном уровне:
- Определение уровня оксигенации артериальной крови - показано пациентам с тяжелой формой дыхательной недостаточности (при наличии признаков энцефалопатии, SaO2 < 90%) для решения вопроса о НИВЛ или ИВЛ и длительной кислородотерапии.
- Микробиологическое исследование мокроты с определением чувствительности к антибактериальным препаратам (при отсутствии эффекта от эмпирической антибактериальной терапии).
- Биохимические показатели, включая СРБ, электролитный баланс, гликемию (по показаниям).
Примечание: Спирометрия во время обострения не рекомендуется в связи с трудностью ее осуществления и высокой вероятностью погрешности результатов.
Лечение обострения ХОБЛ
Лечение обострений ХОБЛ требует существенного изменения количественных и качественных параметров проводимой ранее терапии.
Лечение
Лечение
Лечение ХОБЛ - это длительный, чаще пожизненный процесс. Лечение проводится преимущественно амбулаторно и базируется на определении группы пациента - А, B, С, или D.
Основная цель - предупреждение прогрессирования заболевания.
Основные компоненты лечения
I. Нефармакологическое воздействие.
1. Образовательные программы.
2. Снижение влияния факторов риска (в том числе - прекращение курения).
II. Лекарственная терапия:
1. Бронхолитические препараты.
2. Противовоспалительные препараты (ингаляционные глюкокортикостероиды).
3. Антибактериальные препараты (только при инфекционном обострении).
4. Муколитические препараты.
III. Длительная оксигенотерапия и неинвазивная вентиляция легких (по доступности).
Таблица 2. Нефармакологические воздействия на ХОБЛ в зависимости от тяжести и группы заболевания
| GOLD 2010 | GOLD 2019 | Основные (активные) меры | Рекомендательные | В зависимости от региональных программ |
| I | А | Прекращение курения (с применением фармакологических препаратов) | Физические нагрузки | Противогриппозная и пневмококковая вакцинация |
| II | В | Прекращение курения (с применением фармакологических препаратов). Легочная реабилитация | -"- | -"- |
| III | С | -"- | -"- | -"- |
| IV | D | -"- | -"- | -"- |
Лечение стабильной (вне обострения) ХОБЛ
Базисная терапия ХОБЛ - бронходилатирующие препараты. Все остальные средства и методы должны применяться в сочетании с базисной терапией.
Рекомендации по применению бронходилятаторов вне обострения ХОБЛ:
- Лучше использовать ингаляционные препараты в виде дозированных аэрозольных ингаляторов со спейсером или через небулайзеры (особенно у тяжелых больных). Клиническая эффективность спейсеров и небулайзеров одинаковая.
- Предпочтение отдается β-2-агонистам и холинолитикам пролонгированного действия. Теофиллин - показан в качестве альтернативного препарата в случае, если другие пролонгированные бронходилататоры недоступны (начальная доза 10 мг/кг, максимальная 400-600 мг/сутки).
- Бронходилататоры назначаются либо "по потребности", либо применяются систематически для предотвращения или уменьшения выраженности симптомов.
- Комбинации бронходилататоров повышают эффективность лечения и снижают риск побочных эффектов в сравнении с наращиванием интенсивности монотерапии.
Перечень медикаментов, рекомендуемых для лечения больных с ХОБЛ в соответствии с программой GOLD 2019, представлен в таблице 3.
Таблица 3. Перечень медикаментов, применяемых для лечения больных с ХОБЛ (GOLD, 2019)
Примечание:
| Препараты | Рекомендуемые разовые дозы | Длительность действия, ч | ||
| Ингаляторы, мкг | Небулайзеры, мг/мл | Per os, мг | ||
| β2-агонисты | ||||
| Короткодействующие | ||||
| Фенотерол | 100-200 (ДАИ) | - | - | 4-6 |
| Сальбутамол | 100-200 (ДАИ, ДПИ) | 2,5-5,0 | 4 | 4-6 |
| Длительно действующие | ||||
| Формотерол | 4,5-12 (ДАИ, ДПИ) | - | - | 12 |
| Индакатерол | 150-300 (ДПИ) | - | - | 24 |
| Сальметерол | 50 (ДАИ, ДПИ) | - | - | 12 |
| Антихолинергические препараты | ||||
| Короткодействующие | ||||
| Ипратропия бромид | 40-80 (ДПИ) | 0,25-0,5 | - | 6-8 |
| Длительно действующие | ||||
| Тиотропия бромид | 18 (ДПИ) | - | 24 | |
| Комбинация короткодействующих β2-агонистов и антихолинергических препаратов | ||||
| Фенотерол/ипратропия бромид | 200/80 (ДАИ) | 1,25/0,5 | - | 6-8 |
| Сальбутамол/ипратропия бромид | (ДАИ) | 2,5/0,5 | - | 6-8 |
| Комбинация длительнодействующих β2-агонистов и длительнодействующих антихолинергических препаратов | ||||
| Формотерол/Аклидиниум | 340/11,8 (ДПИ) | 12 | ||
| Вилантерол/Умеклидиния бромид | 22/55 (ДПИ) | 24 | ||
| Олодатерол/Тиотропия бромид | 2,5/2,5 (SMI) | 24 | ||
| Метилксантины | ||||
| Аминофиллин | 2,4% - 10,0 (р-р) | Различная, до 24 | ||
| Теофиллин (SR) | - | - | 100-600 | Различная, до 24 |
| Комбинация длительно действующих β2-агонистов и ингаляционных глюкокортикостероидов | ||||
| Формотерол/будесонид |
4,5/160 (ДПИ)
9/320 (ДПИ)
|
- | - | - |
| Сальметерол/флютиказон |
50/100, 250, 500 (ДПИ)
25/50, 125, 250 (ДФИ)
|
- | - | - |
| Формотерол/мометазон | 10/200 мкг и 10/400 мкг (ДАИ) | - | - | - |
| Тройная комбинация | ||||
| Флютиказон/Умеклидиний/Вилантерол | 100/62,5/25 (ДПИ) | |||
| Ингибиторы фосфодиэстеразы - 4 | ||||
| Рофлумиласт | 0,5 | 24 | ||
| Системные глюкокортикоиды | ||||
| Преднизолон | - | - | 5-60 | |
| Метилпреднизолон | - | - | 4, 8, 16 | |
ДАИ- дозированный аэрозольный ингалятор, ДПИ - дозированный порошковый ингалятор, SR- медленное высвобождение, SMI - ингалятор "мягкого тумана".
Примечание:
- Мукорегуляторные препараты (Ацетилцистеин, Карбоцистеин, Амброксол, Бромгексин) назначаются только при часто повторяющихся обострениях (риск обострения - С или D), в случае наличия вязкой, трудноотделяемой мокроты с целью улучшения мукоцилиарного клиренса. Не рекомендуются для рутинной практики.
- Использование в качестве муколитических средств протеолитических ферментов недопустимо.
- Выбор начального объема фармакологической терапии основывается на выраженности клинических симптомов и частоте обострений заболевания в течение года, и не зависит от величины постбронходилатационного значения ОФВ1. Схема медикаментозной терапии ХОБЛ дана в таблицах 4-6.
Таблица 4. Начальная тактика лекарственной терапии при ХОБЛ
| ≥ 2 обострений или ≥ 1 приведшего к госпитализации |
Группа С Антихолинергические препараты длительного действия |
Группа D
ДДАХ ИЛИ
ДДАХ + ДДБА* ИЛИ
ИГКС + ДДБА**
|
| 0 или 1 обострение (не приведшее к госпитализации) |
Группа А
Бронходилататоры короткого действия
КДБА ИЛИ КДАХ
|
Группа В
Бронходилататоры длительного действия
ДДАХ ИЛИ ДДБА
|
| mMRC 0-1 CAT < 10 |
mMRC ≥ 2
CAT ≥ 10
|
(*) Рассмотрим при наличии выраженных клинических симптомов (CAT > 20).
(**) Рассмотрим только если эозинофилы в крови ≥ 300 кл/мкл ( ≥ 4% ), так как ИГКС могут привести к развитию такого побочного эффекта, как пневмония.
Примечание:
КДБА - Бета-2-агонисты короткого действия.
КДАХ - Антихолинергические препараты короткого действия.
ДДБА - Бета-2-агонисты длительного действия.
ДДАХ - Антихолинергические препараты длительного действия.
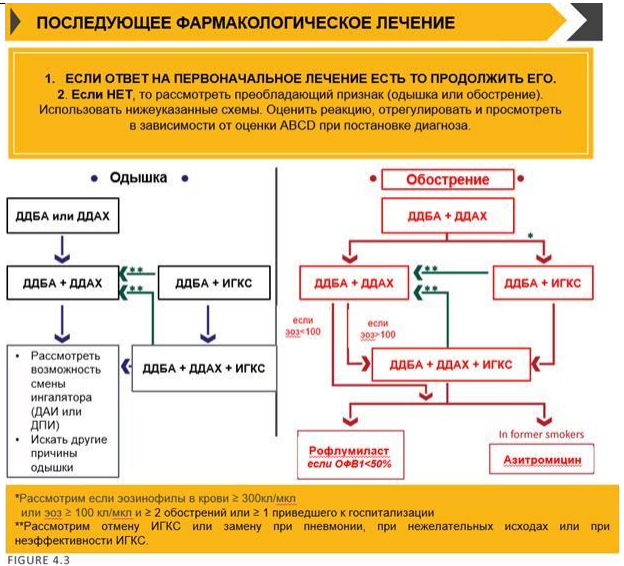
Последующее фармакологическое лечение пациента с ХОБЛ
Алгоритм последующего фармакологического лечения (см. Приложение 4) может применяться к любому пациенту, получающему поддерживающую терапию, независимо от степени выраженности бронхиальной обструкции (группы GOLD).
- Если имеется хороший эффект от первоначальной терапии, рекомендуется продолжить ее.
- В случае отсутствия эффекта от проводимой терапии, дальнейшая тактика ведения пациента будет зависеть от преобладающего признака (наличие одышки или наличие частых обострений).
Таблица 5. Пациенты с постоянной одышкой или ограничением физических нагрузок
Таблица 6. Пациенты с частыми обострениями
| При длительной монотерапии бронходилататорами | При терапии ДДБА/ИГКС |
|
использовать два бронходилататора
(ДДБА + ДДАХ)
|
добавить ДДАХ - тройная терапия
(ДДБА/ИГКС + ДДАХ)
или
рассмотреть возможность перехода на ДДБА/ДДАХ*
|
| Во всех случаях, необходимо исключить другие причины одышки, а также рассмотреть возможность смены ингалятора (ДАИ на ДПИ) | |
(*) при пневмонии, развившихся побочных эффектах или неэффективности ИГКС.
Таблица 6. Пациенты с частыми обострениями
| При длительной монотерапии бронходилататорами | При терапии ДДБА/ДДАХ |
|
использовать два бронходилататора
(ДДБА + ДДАХ)
или
использовать комбинацию ДДБА/ИГКС*
|
рекомендуется тройная терапия (ДДБА + ДДАХ + ИГКС)*
или
назначение рофлумиласта**
или
назначение азитромицина***
|
(*) если уровень эозинофилов в периферической крови ≥ 4%, или за прошедший год у пациента было ≥ 2 обострений или одно, приведшее к госпитализации;
(**) если уровень эозинофилов в периферической крови < 4% и ОФВ1 < 50%;
(***) если уровень эозинофилов в периферической крови < 4% и пациент является бывшим курильщиком.
(**) если уровень эозинофилов в периферической крови < 4% и ОФВ1 < 50%;
(***) если уровень эозинофилов в периферической крови < 4% и пациент является бывшим курильщиком.
Лечение (амбулатория)
Лечение обострения ХОБЛ в амбулаторных условиях
1. Бронхорасширяющие препараты. Увеличение частоты или дозы принимаемого препарата или добавление бронхолитического препарата другой группы. Для повышения эффективности препаратов рекомендуется их прием с помощью небулайзера или спейсера.
Примечание: Теофиллин в дозе 10 мг/кг является "терапией второй линии" в случае недостаточного ответа на бронхорасширяющие препараты короткого действия.
2. Глюкокортикоиды. Перорально 30-40 мг/сут. преднизолона в течение 5 дней с последующей полной одномоментной отменой, показано если:
- исходная ОФВ1 < 50% должного;
- исходная ОФВ1 > 50% должного, при наличии тяжелого обострения с выраженной симптоматикой, в том числе, по данным mMRS и САТ-теста.
3. Антибактериальная терапия при обострении ХОБЛ назначается при наличии признаков гнойного бактериального воспаления в бронхиальном дереве (1 - появление гнойной мокроты; 2 - увеличение ее количества; 3 - усиление одышки).
Антибиотик показан: - при наличии всех трех признаков;
- при наличии двух признаков, один из которых - гнойность мокроты.
Антибиотик не показан: - при наличии только одного признака.
Применяют антибиотики широкого спектра действия.
Препараты выбора:
Бета-лактамы:
- Амоксициллин 0,5 г внутрь каждые 8 часов независимо от приема пищи 7-10 дней
или
Макролиды:
- Азитромицин по 0,5 г внутрь 1 раз в сутки за 1 час до еды 3 дня или
- Кларитромицин 0,5 г внутрь каждые 12 часов независимо от приема пищи 7-10 дней
или
Доксициклин в таблетках. 0,2 г 1 раз в сутки внутрь 7-10 дней.
Альтернативные антибиотики назначаются пациентам с ХОБЛ с факторами риска плохого прогноза (наличие сопутствующих заболеваний, тяжелое течение ХОБЛ, частые обострения (≥ 2 в год) и использование антибиотиков в течение последних 3-х месяцев):
Ингибиторозащищенные β-лактамы:
- Амоксициллин/клавуланат 0,625 г внутрь каждые 8 часов независимо от приема пищи 7-10 дней
или
Цефалоспорины 2-го поколения:
- Цефуроксим аксетил в таблетках 750 мг каждые 12 часов внутрь во время еды 7-10 дней.
Критерии эффективности лечения обострения ХОБЛ
- Купирование признаков обострения.
- Стабилизация состояния (нормализация температуры, уменьшение кашля и количества мокроты, уменьшение одышки).
Лечение (стационар)
Лечение обострения ХОБЛ в стационаре
1. Бронходилататоры с повышением дозировки и кратности приема. Растворы Ипратропия бромида - 0,5 мг (2 мл: 40 капель) через небулайзер с кислородом в сочетании с растворами Сальбутамола (2,5-5,0 мг) или Фенотерола - 0,5-1,0 мг (0,5-1,0 мл: 10-20 капель).
2. Глюкокортикостероиды: внутрь 30-40 мг/сут. Преднизолона в течение 5 дней, при невозможности приема внутрь - парентерально до 3 мг/кг/сут.
3. Антибактериальная терапия назначается при признаках бактериальной инфекции (показания - см. Лечение обострения ХОБЛ в амбулаторных условиях); препаратами выбора являются Амоксициллина клавуланат, цефалоспорины II-III поколения.
4. Ингаляции кислорода, если насыщение крови кислородом менее 90%.
5. Неинвазивная вентиляция легких - показана при:
- тяжелой одышке с клиническими признаками усталости дыхательных мышц (использование вспомогательных дыхательных мышц, парадоксальное втяжение живота или втяжение межреберных промежутков);
- pH ≤ 7,35 (артериальная кровь) или CO2 ≥ 45 mmHg.
6. Искусственная вентиляция легких показана при:
- неэффективности неинвазивной вентиляции легких;
- угрожающей жизни гипоксемии (РаО2 < 40 мм рт.ст.);
- гиперкапнии (РаСО2 > 60 мм рт.ст.);
- остановке дыхания;
- нарушении сознания;
- психомоторном возбуждении, не контролируемом седативными препаратами;
- массивной аспирации;
- сердечно-сосудистых осложнениях (гипотензия, шок, сердечная недостаточность), не поддающихся коррекции вазоактивными препаратами;
- тяжелых желудочковых аритмиях;
- других осложнениях (сепсис, пневмония, ТЭЛА, баротравма, массивный плевральный выпот).
Медицинская реабилитация
Реабилитация пациентов с ХОБЛ
- Обучение пациента включает темы: прекращение курения, польза физических упражнений, роль медикаментов, навыки использования дозированных аэрозольных ингаляторов/спейсеров, управление обострениями (и когда надо обратиться за помощью), навыки правильного дыхания.
- Физические упражнения (переносимость может быть оценена и прослежена самостоятельно, 6-минутный тест ходьбы). Разрешается подбадривать пациентов. Пациент ходит в обычном темпе до появления симптомов (одышка, боль в грудной клетке, головокружение, боль в ногах), отдыхает и опять продолжает ходьбу. Все упражнение, включая ходьбу и отдых, занимает 20 минут. Рекомендуется ежедневная (или через день) ходьба по 20 минут (включая перерыв на отдых).
- Физические упражнения для тренировки дыхательных мышц:
- дыхание через сомкнутые губы или дыхание с сопротивлением на выдохе;
- диафрагмальное дыхание.
- Диета. Для пациентов со сниженным индексом массы тела (ИМТ) или ИМТ< 20, рекомендуется высококалорийное питание, частый и дробный прием пищи (с или без пищевых добавок).
Критерии эффективности лечения стабильной ХОБЛ
1. Повышение качества жизни больного.
2. Замедление прогрессирования заболевания.
3. Снижение количества обострений.
4. Сохранение функции легких.
5. Сохранение трудоспособности больного.
Госпитализация
Показания к госпитализации
1. Тяжелое обострение ХОБЛ (развитие одышки в покое), которое не отвечает на увеличение дозы короткодействующих бронходилататоров.
2. ОДН (признаки гипоксемии, SaO2 ≤ 88%).
3. ХОБЛ тяжелого течения в фазе обострения с прогрессированием декомпенсированного легочного сердца (например, присоединение цианоза, периферических отеков, впервые появившиеся сердечные аритмии).
4. Серьезные сопутствующие заболевания, пожилой возраст (старше 65 лет).
5. Сомнения в диагнозе.
6. Выявление признаков ЛАГ (ЛАДср > 30 мм рт.ст. по данным ЭХОКГ) является основанием для направления пациента в специализированный центр с целью подбора терапии.
Показания для госпитализации в отделение интенсивной терапии:
1. тяжелая одышка, не купирующаяся начальными средствами неотложной терапии;
2. спутанное сознание, кома;
3. постоянная или нарастающая гипоксемия (РаО2 < 50 мм рт.ст.), несмотря на применение оксигенотерапии, и/или тяжелая гиперкапния (РаСО2 > 70 мм рт.ст.), и/или тяжелый/нарастающий респираторный ацидоз (рН < 7,3).
Профилактика
Профилактика
- Первичная профилактика ХОБЛ включает здоровый образ жизни, прекращение курения, исключение влияния пассивного курения, а также различных атмосферных и домашних поллютантов, производственных вредностей.
- Вторичная профилактика заключается в раннем выявлении и своевременном лечении ХОБЛ.
Предложенные к внедрению индикаторы:
1. % лечебных учреждений первичного и вторичного звена здравоохранения, оснащенных спирометрами, небулайзерами, пульсоксиметрами и кислородными концентраторами.
2. % амбулаторных карт/историй болезней больных ХОБЛ с правильно сформулированным диагнозом согласно протоколу (комплексная оценка ХОБЛ) (цель = 100%).
3. % амбулаторных карт/историй болезней больных ХОБЛ, которым проведена спирометрия с бронходилятационной пробой для уточнения степени бронхиальной обструкции (цель = 100%).
4. % амбулаторных карт/историй болезней больных ХОБЛ - курильщиков, которым проведена оценка степени табачной зависимости с помощью теста Фагерстрома (цель = 100%).
5. % амбулаторных карт/историй болезней больных ХОБЛ, которым проведена оценка выраженности симптомов и качества жизни с помощью САТ-теста или шкалы mMRS (цель = 100%).
6. % амбулаторных карт/историй болезней больных ХОБЛ, получающих базисную терапию согласно тяжести состояния.
7. % амбулаторных карт больных ХОБЛ, которым проведено обучение по применению дозированных ингаляторов, спейсеров, небулайзеров, пикфлоуметров (согласно опросам пациентов) (цель = 100%).
Информация
Источники и литература
-
Клинические протоколы Министерства здравоохранения Кыргызской Республики
- Клинические протоколы Министерства здравоохранения Кыргызской Республики - 1. Global Strategy for Diagnosis, Management, and Prevention of COPD//Global Initiative for Chronic Obstructive Lung Disease (GOLD) 2011 Available from: www.goldcopd.org.
Информация
Адрес для переписки с рабочей группой
Кыргызская Республика, г.Бишкек
Ул.Т.Молдо, 3, 720040, Национальный Центр Кардиологии и Терапии
Тел.: 996 312 62 27 71
E-mail: sooronbaev@inbox.ru
Список сокращений
АРЭ - Антагонисты рецепторов эндотелина
АПФ - Ангиотензинпревращающий фермент
БА - Бронхиальная астма
БАС - Баллонная предсердная септостомия
БК - Бациллы Коха
БКК - Блокаторы кальциевых каналов
БОД - Болезни органов дыхания
ВГЛУ - Внутригрудные лимфатические узлы
ВПС - Врожденные пороки сердца
ВИЧ - Вирус иммунодефицита человека
ГПЖ - Гипертрофия правого желудочка
ГЭРБ - Гастроэзофагеальная рефлюксная болезнь
ДЗЛА - Давление заклинивания в легочной артерии
ЗСТ - Заболевания соединительной ткани
ИАГ - Индекс апноэ/гипопноэ
ИВЛ - Искусственная вентиляция легких
ИГКС - Ингаляционные глюкокортикостероиды
ИЗЛ - Интерстициальные заболевания легких
ИЛАГ - Идиопатическая легочная артериальная гипертензия
ИМТ - Индекс массы тела
КПС - Катетеризация правых отделов сердца
КТ - Компьютерная томография
КП - Клинический протокол
ЛА - Легочная артерия
ЛАГ - Легочная артериальная гипертензия
ЛАД - Легочное артериальное давление
ЛГ - Легочная гипертензия
ЛЭ - Легочная эндартерэктомия
МСВ - Максимальная скорость выдоха
ОДН - Острая дыхательная недостаточность
ОФВ1 - Объем форсированного выдоха за первую секунду
ПЖ - Правый желудочек/желудочковый
ПБС - Предсердная баллонная септотомия
ПГ - Простагландины
СИ - Сердечный индекс
СВ - Сердечный выброс
СЛС (ЛСС) - Сосудистое легочное сопротивление
СОАС - Синдром обструктивного апноэ сна
ТПГ - Транспульмональный градиент давления
ФК ВОЗ - Функциональный класс по классификации Всемирной организации здравоохранения
ХТЛГ - Хроническая тромбоэмболическая легочная гипертензия
ХОБЛ - Хроническая обструктивная болезнь легких
ЭЛВ - Эндофлебит легочных вен (окклюзионное поражение легочных вен)
SatO2 - Сатурация кислорода
Методология создания клинических протоколов
Состав рабочей группы по созданию клинических протоколов
Для разработки клинических протоколов была создана группа разработчиков:
Руководитель группы, ответственный за организацию и эффективность деятельности группы, за координацию взаимодействия между членами рабочего коллектива, редакцию текста клинического руководства:
Сооронбаев Т.М., Главный пульмонолог МЗ, заведующий отделением пульмонологии и аллергологии с блоком интенсивной пульмонологии Национального центра кардиологии и терапии имени академика М.Миррахимова, д.м.н., профессор.
Ответственные исполнители, проводившие систематизированный поиск литературы, критическую оценку информации, обобщение данных, составление текста клинического руководства:
Исакова Г.Б., к.м.н., доцент кафедры факультетской терапии КГМА им.И.К.Ахунбаева.
Шабыкеева С.Б., к.м.н., с.н.с. отделения пульмонологии и аллергологии, заведующая отделением консультативной аллергологии Национального центра кардиологии и терапии имени академика М.Миррахимова.
Осмонова А.Т., к.м.н., ассистент кафедры терапевтических дисциплин № 2 КРСУ.
Акматалиева М., м.н.с. отделения пульмонологии НЦКиТ.
Эшенкулова В.С., врач пульмонолог НЦКиТ.
Эстебесова Б.М., врач пульмонолог НЦКиТ.
Шералиев У., врач пульмонолог НЦКиТ
Орозалиева М.О., м.н.с. отделения пульмонологии НЦиКТ.
Медицинские рецензенты:
Миррахимов Э.М. - зав. кафедрой факультетской терапии КГМА имени И.К.Ахунбаева д.м.н., профессор.
Маасаидова А.Ж. - зав. отделением пульмонологии НГ МЗ КР.
Омурова Ж.Н. - зав. кафедрой семейной медицины КГМИПК.
Внешние эксперты:
Бартон Смит - специалист по семейной медицине, США.
Tsogegal Laud Shaft Latshang - Phd, MD, Университетский госпиталь Цюриха.
Эксперт по методологии разработки клинических руководств, которым проводилась консультативная работа с членами рабочей группы по методологии создания клинических руководств:
Джакубекова А.У., Консультант МЗ КР по вопросам доказательной медицины и разработки клинических руководств и протоколов.
В условиях интенсивного роста объема медицинской информации, количества диагностических и лечебных вмешательств, врач должен потратить много времени и иметь специальные навыки поиска, анализа и применения этой информации на практике. В КП вся эта информация излагается в адаптированном для Кыргызстана виде с учетом возможностей диагностического оснащения и лекарственного обеспечения в медучреждениях КР.
Для какой группы больных применимы:
Весь материал, использованный в КП, основан на принципах доказательной медицины. Все основные рекомендации имеют свою градацию, которая обозначается латинской буквой от А до D (SIGN). При этом каждой градации соответствует определенный уровень доказательности данных, это значит, что рекомендации основывались на данных исследований, которые имеют различную степень достоверности. Чем выше градация рекомендации, тем выше достоверность исследований, на которой она основана. Ниже приведена шкала, которая описывает различные уровни градации рекомендаций, включенных в данное руководство.
Цель клинических протоколов:
Настоящие клинические протоколы (КП) - дополненная и переработанная версия КП по пульмонологии 2015 г.
В условиях интенсивного роста объема медицинской информации, количества диагностических и лечебных вмешательств, врач должен потратить много времени и иметь специальные навыки поиска, анализа и применения этой информации на практике. В КП вся эта информация излагается в адаптированном для Кыргызстана виде с учетом возможностей диагностического оснащения и лекарственного обеспечения в медучреждениях КР.
Цель КП - предоставить практикующему врачу современные рекомендации по профилактике, диагностике и лечению наиболее распространенных заболеваний органов дыхания.
Применение клинических протоколов поможет в назначении эффективных и безопасных вмешательств, исключении необоснованных назначений, снижении числа врачебных ошибок, повышении качества медицинской помощи и, в конечном счете, увеличении выживаемости пациентов.
Для кого предназначены:
Настоящие клинические протоколы предназначены для семейных врачей, терапевтов стационаров, пульмонологов, клинических ординаторов, студентов старших курсов медицинских институтов, организаторов здравоохранения, организаций, контролирующих качество оказания медицинской помощи (ФОМС).
Для какой группы больных применимы:
Данные КП применимы для взрослых пациентов. Определены также группы пациентов, к которым применимы данные клинические протоколы по каждому разделу (пол, возраст, степень тяжести, сопутствующие заболевания).
Стратегия поиска
В процессе подготовки КП для оценки предшествующего опыта по выбранным нами проблемам был проведен поиск существующих клинических руководств. Поиск качественных клинических руководств осуществлялся в специализированных международных реестрах:
Сайт www.guideline.gov.
Сайт Evidense-Based Medicine (EBM) Guidelines:www.ebm-guidelines.com.
Сайт www.UpToDate.com,
а также по основным сайтам английских, американских, европейских и российских пульмонологических обществ:
Сайт Pulmonary Vascular Research Institute (PVRI) www.pvri.info.
Сайт Британского Торакального общества www.brit-thoracic.org.uk.
Сайт Американского Торакального общества www.thoracic.org.
Сайт Европейского Респираторного общества www.ersnet.org.
Сайт Российского респираторного общества www.pulmonology.ru.
Сайт Американского колледжа грудных специалистов www.chestnet.org.
Сайт Европейского общества кардиологов www.escardio.org.
Сайт GINA www.ginasthma.org.
Сайт GOLD www.goldcopd.org.
Сайт ARIA www.aria.org.
Международный Союз по борьбе с туберкулезом и легочными заболеваниями www.iuatld.org.
Были найдены следующие руководства и рекомендации на основе принципов доказательной медицины:
1. GINA Report, Global Strategy for Asthma Management and Prevention: Updated 2019//Global Initiative for Asthma (GINA) 2019. Available from: www.ginasthma.org.
2. International ERS/ATS Guidelines on Definition, Evaluation and Treatment of Severe Asthma//EurRespir J 2014 43:343-373; published ahead of print 2013.
3. Global Strategy for Diagnosis, Management, and Prevention of COPD//Global Initiative for Chronic Obstructive Lung Disease (GOLD) 2019 Available from: www.goldcopd.org.
4. Guidelines for the diagnosis and treatment of pulmonary hypertension//EurRespir J 2016; 34: 1219-1263.
5. Recommendations for the management of patients with obstructive sleep apnoea and hypertension//EurRespir J 2013; 41: 523-538.
6. An Official ATS/ERS/JRS/ALAT Statement: Idiopathic Pulmonary Fibrosis: Evidence-based Guidelines for Diagnosis and Management//Am J RespirCrit Care Med. 2018; 183: 788-824.
7. Аллергический ринит и его влияние на астму (ARIA) 2012, 2019, доступно на: http//www.aria.org/.
Весь материал, использованный в КП, основан на принципах доказательной медицины. Все основные рекомендации имеют свою градацию, которая обозначается латинской буквой от А до D (SIGN). При этом каждой градации соответствует определенный уровень доказательности данных, это значит, что рекомендации основывались на данных исследований, которые имеют различную степень достоверности. Чем выше градация рекомендации, тем выше достоверность исследований, на которой она основана. Ниже приведена шкала, которая описывает различные уровни градации рекомендаций, включенных в данное руководство.
Категории доказательства для обоснования применения в клинических рекомендациях
| Категория доказательства | Источник доказательства/Определение |
| A | Высококачественный мета-анализ, систематический обзор или крупное рандомизированное контролируемое исследование (РКИ) с очень низкой вероятностью возникновения систематической ошибки (++), результаты которых могут быть распространены на существующую популяцию |
| B | Высококачественный систематический обзор когортных исследований или исследование случай-контроль (ИСК). Высококачественное когортное или ИСК с очень низкой вероятностью возникновения систематической ошибки (+), результаты которых могут быть распространены на существующую популяцию |
| C | Когортное исследование или ИСК, или контролируемое исследование без рандомизации с невысокой вероятностью возникновения систематической ошибки (+), результаты которых могут быть распространены на существующую популяцию. РКИ с очень низкой или невысокой вероятностью возникновения систематической ошибки (++ или +), результаты которых могут быть непосредственно распространены на существующую популяцию |
| D | Описание серии случаев. Неконтролируемые исследования. Мнение экспертов |
1. Больные с ХОБЛ должны находиться под наблюдением семейного врача.
2. По показаниям - консультация пульмонолога, аллерголога, оториноларинголога.
3. Пациент должен быть обучен правилам пользования дозированным ингалятором, спейсером, небулайзером, пикфлоуметром, при необходимости - кислородным концентратором.
4. Регулярная вакцинация противогриппозными и антипневмококковыми (Str. Pneumonia) вакцинами.
5. На каждом врачебном приеме, если пациент курит, должна проводиться 3-х минутная беседа с курильщиком о вреде курения с рекомендацией бросить курить.
Приложение 1
Тест оценки ХОБЛ (CAT-ТЕСТ)


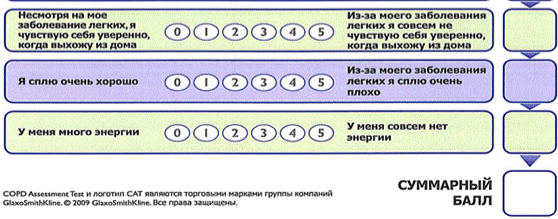
Результаты оценки теста:
Баллы от 0 до 10 - Незначительное влияние ХОБЛ на жизнь пациента.
Баллы от 11 до 20 - Умеренное влияние ХОБЛ на жизнь пациента.
Баллы от 21 до 30 - Сильное влияние ХОБЛ на жизнь пациента.
Баллы от 31 до 40 - Чрезвычайно сильное влияние ХОБЛ на жизнь пациента.
Приложение 2
Шкала одышки mMRC (Modified Medical Research Council)
Приложение 3
Приложение 4
| Cтепень | Описание |
| 0 нет | Одышка не беспокоит, за исключением очень интенсивной нагрузки |
| 1 легкая | Одышка беспокоит при быстрой ходьбе или подъеме на небольшое возвышение |
| 2 среднетяжелая | Одышка приводит к более медленной ходьбе по сравнению с другими людьми того же возраста, или появляется необходимость делать остановки при ходьбе в обычном темпе по ровной поверхности |
| 3 тяжелая | Одышка заставляет делать остановки при ходьбе на расстояние около 100 м или через несколько минут ходьбы по ровной поверхности |
| 4 очень тяжелая | Одышка делает невозможным выход из дома или появляется при одевании и раздевании |
Приложение 3

Приложение 4

(*) Рассмотрим, если уровень эозинофилов в периферической крови ≥ 4%, или за прошедший год у пациента было ≥ 2 обострений или одно, приведшее к госпитализации.
(**) Рассмотрим отмену ИГКС при пневмонии, развившихся побочных эффектах или их неэффективности.
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.