Патологическое прикрепление плаценты (предлежание и врастание плаценты)
 Версия: Клинические рекомендации РФ 2023 (Россия)
Версия: Клинические рекомендации РФ 2023 (Россия)
Общая информация
Краткое описание
- Российское общество акушеров-гинекологов
- Корпоративная некоммерческая организация "Ассоциация анестезиологов –реаниматологов"
Одобрено Научно-практическим Советом Минздрава РФ
В соответствии с Правилами поэтапного перехода медицинских организаций к оказанию медицинской помощи на основе клинических рекомендаций, разработанных и утвержденных в соответствии с частями 3, 4, 6 –9 и 11 статьи 37 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации», утвержденных постановлением Правительства Российской Федерации от 19.11.2021 № 1968, клинические рекомендации применяются следующим образом:
– размещенные в Рубрикаторе после 1 июня 2022 года – с 1 января 2024 года.
Возрастная категория: Взрослые, Дети
Пересмотр не позднее: 2025
Статус: Действует
Определение заболевания или состояния (группы заболеваний или состояний)
Врастание плаценты (placenta accreta spectrum) – аномальная инвазия трофобласта, части или всей плаценты в миометрий маточной стенки [4].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем
Класс XV: Беременность, роды и послеродовый период;
Блок (O30-O48) Медицинская помощь матери в связи с состоянием плода, амниотической полости и возможными трудностями родоразрешения:
О43. Плацентарные нарушения;
О43.1. Аномалия плаценты;
О43.2 Приращение плаценты;
О44.0 Предлежание плаценты уточненное как без кровотечения;
О44.1 Предлежание плаценты с кровотечением.
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
Предлежание плаценты
-
Предлежание плаценты - расположение плаценты, при котором она полностью или частично покрывает внутренний маточный зев.
-
Низкое расположение плаценты – расположение плаценты, при котором она располагается ≤ 20 мм от внутреннего маточного зева, но не покрывает его.
Срок постановки диагноза “предлежание плаценты или низкое расположение плаценты” после 16 недель беременности. При расположении края плаценты > 20 мм от внутреннего маточного зева – расположение плаценты считается нормальным.
Данная классификация принята всеми ведущими мировыми организациями и основана на определении риска перинатальных осложнений, таких как: кровотечение в антенатальном периоде, массивное послеродовое кровотечение, а также направлено на улучшение акушерской тактики у пациенток с предлежанием плаценты.
Вероятность кровотечения выше, когда край плаценты в третьем триместре располагается в пределах 2-х см от внутреннего маточного зева. Расположение края плаценты ≥ 2 см от внутреннего маточного зева не увеличивает риск антенатального кровотечения и кесарева сечения [1,3,22].
Врастание плаценты
Выделяют три морфологических варианта нарушения инвазии ворсин хориона:
-
приращение к миометрию – placenta accreta
-
прорастание мышечной оболочки - placenta increta
-
прорастание серозного слоя и/или соседних органов – placenta percreta [10].
Классификация placenta accreta spectrum PAS FIGO [23].
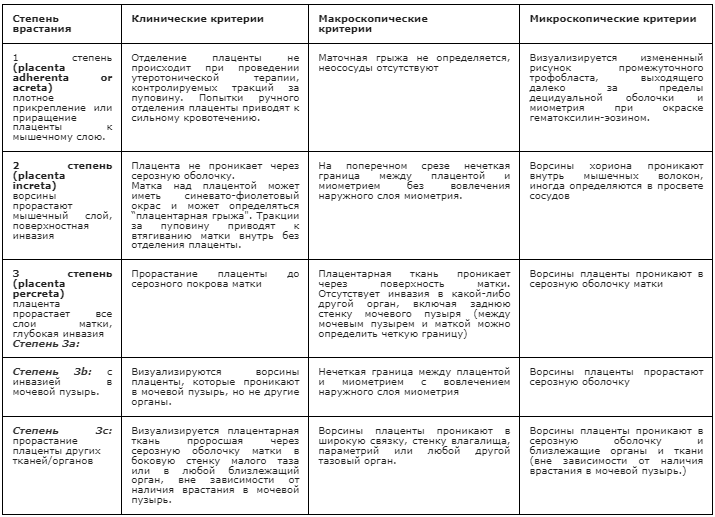
Топографическая классификация врастания плаценты [24].
1 тип – прорастание серозного слоя матки, врастание в верхушку задней стенки мочевого пузыря с вовлечением верхних пузырных и маточных артерий
2 тип – врастание в параметрий с вовлечением маточных, мочеточниковых и запирательных артерий
3 тип – врастание в шейку матки и влагалище с вовлечением влагалищных и шеечных артерий
4 тип – врастание в шейку матки и влагалище с фиброзными изменениями между маткой и мочевым пузырем
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Этиология и патогенез врастания плаценты до конца не изучены. Основной причиной врастания и предлежания плаценты считается атрофия эндометрия на фоне инвазивных внутриматочных манипуляций и/или на фоне воспалительных процессов эндометрия [4].
Наиболее актуальная теория патогенеза врастания и предлежания плаценты основана на неполноценности децидуального слоя эндометрия, не способного остановить инвазию плацентарной ткани [4]. Беременность инициирует усиление маточного кровотока, но область рубцовоизмененного миометрия не способна к обеспечению полноценного кровоснабжения. Снижение васкуляризации в районе дефекта происходит за счет замены соединительной ткани на фиброзную, что приводит к местной ишемии и очаговой дегенерации [5].
Можно предположить, что патофизиологической основой врастания плаценты является фиброз миометрия, инициирующий некроз стенок сосудов. Данный процесс приводит к пролапсу ворсинок хориона в просвет сосудов и образованию сосудистых лакун, неососудов [6].
Факторы риска врастания плаценты:
-
Рубец на матке. Риск возрастает по мере увеличения количества предшествующих операций кесарева сечения [4,7–9]. Частота врастания плаценты у пациенток, перенесших 1, 2, 3, 4 и 5 абдоминальных родоразрешений составляет 3%, 11%, 40%, 61%, 67%, соответственно [10]. Корреляции между глубиной инвазии ворсин хориона и количеством предыдущих операций кесарево сечения не обнаружено [2]. Не выявлена достоверная связь между временным интервалом абдоминального оперативного родоразрешения и риском развития врастания плаценты в будущем [11]. Плановое кесарево сечение ассоциировано с меньшей вероятностью развития врастания плаценты в будущем по сравнению с экстренным. (При экстренном КС вероятность возникновения врастания плаценты в будущем выше, чем при плановом) [12].
-
Рубец на матке после операции кесарева сечения в сочетании с предлежанием плаценты при данной беременности [8,13,14]. Сочетание рубца на матке после кесарева сечения и предлежания плаценты в данную беременность ассоциируется с повышенным риском развития врастания плаценты [13].
-
Беременность в рубце на матке после предыдущего кесарева сечения на малых сроках или миомэктомии в анамнезе ассоциирована с врастанием плаценты на более поздних сроках [15].
-
Внутриматочные манипуляции (кюретаж, аблация эндометрия, ручное обследование стенок послеродовой матки), воспалительные заболевания органов малого таза, эмболизация маточных артерий, субмукозная лейомиома [2]. Синдром Ашермана, врожденные пороки развития матки, химиотерапия и лучевая терапия в анамнезе, хронический эндометрит, старший репродуктивный возраст, курение [16].
Факторы риска предлежания плаценты:
-
Кесарево сечение связано с увеличением риска предлежания плаценты при последующих беременностях. Этот риск возрастает с увеличением числа кесарева сечения. Частота предлежания плаценты увеличивается с 10 на 1000 родов после одной операции кесарева сечения, до 28 на 1000 родов после 3-х и более операций кесарева сечения.
-
Вспомогательные репродуктивные технологии и курение увеличивают риск предлежания плаценты.
-
Многоплодная беременность увеличивает риск предлежания плаценты, причем монохориальная двойня больше, чем дихориальная двойня в сравнении с одноплодной беременностью [1,17,18].
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
В последние десятилетия наблюдается неуклонный рост частоты встречаемости врастания плаценты, начиная от 1 на 4000 родов в 1970 году до 1 на 533 в наши дни, что обусловлено увеличением частоты оперативных родоразрешений [19]. Частота предлежания плаценты с кровотечением/без кровотечения по данным за 2020 год - составила 1,66 и 4,33 соответственно (на 1000 родов) [1]. Распространенность врастания плаценты в Канаде составляет 14,1 на 10 000 родов, в Великобритании 1,7 на 10 000, в Гонконге 4,8 на 10 000 родов [4]. На сегодняшний день врастание плаценты является ведущей в мире причиной акушерских гистерэктомий 38% [20,21].
[1] «Основные показатели здоровья матери и ребенка, деятельность службы охраны детства и родовспоможения в Российской Федерации» 2021 год.
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Предлежание/врастание плаценты не имеют патогномоничных клинических признаков. При доношенной беременности возможно высокое стояние предлежащей части. Основное проявление – маточное кровотечение как во время беременности, так и в родах или во время кесарева сечения. Врастание плаценты характеризуется невозможностью самопроизвольного и ручного отделения плаценты от стенки матки [4,25,26].
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Жалобы и анамнез
-
Рекомендовано проводить подробный сбор акушерско-гинекологического анамнеза и жалоб [4].
Уровень убедительности рекомендаций А (уровень достоверности доказательств -2)
Комментарий: Необходимо учитывать следующие жалобы: кровяные выделения из половых путей, боль в животе.
В анамнезе обращать внимание на: инвазивные внутриматочные манипуляции (кюретаж, аблацию эндометрия, ручное обследование стенок послеродовой матки), кесарево сечение, воспалительные заболевания органов малого таза, эмболизацию маточных артерий, субмукозную лейомиому.
Физикальное обследование
-
С целью предотвращения кровотечения не рекомендовано применять бимануальное влагалищное исследование[27].
Уровень убедительности рекомендаций С (уровень достоверности доказательств -5)
Комментарий: Нет данных о безопасности бимануального влагалищного исследования беременных с предлежанием и врастанием плаценты. При необходимости проводить осмотр шейки матки при помощи зеркал.
Лабораторные диагностические исследования
План обследования выполнять согласно клиническим рекомендациям «Нормальная беременность» [1] и «Роды одноплодные, родоразрешение путем кесарева сечения» [2].
-
Всем пациенткам рекомендовано проводить общий (клинический) анализ крови при поступлении в стационар, перед операцией и не позднее 72 часов после оперативного родоразрешения [28–30].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2)
Комментарий: Обследование и выявление анемии способствует своевременной терапии и снижению риска негативных перинатальных исходов, анемия перед оперативном родоразрешении достоверно увеличивает частоту осложнений у матери [28,29].
-
Всем пациенткам рекомендовано определение основных групп по системе AB0 и антигена D системы Резус (резус-фактор), изоантител и фенотипа группы крови при поступлении в стационар перед операцией в связи с возможной необходимостью проведения гемотрансфузии при возникшем кровотечении [31,32].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
Комментарий: Несмотря на определение группы крови во время беременности всем женщинам перед оперативным родоразрешением согласно Приказу Министерства здравоохранения РФ от 2 апреля 2013 г. N183н "Об утверждении правил клинического использования донорской крови и (или) ее компонентов" необходимо проведение данного исследования в стационаре.
-
Рекомендовано направлять всех пациенток на определение антител к бледной трепонеме (Тreponema pallidum) в крови перед операцией, если не было произведено исследование в 3-м триместре беременности с целью улучшения исходов беременности [33,34] [3].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4)
-
Рекомендовано всем пациенткам исследование уровня антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1/2 и антигена p24 (Human immunodeficiency virus HIV 1/2 + Agp24) в крови перед операцией, если не было проведено исследование в 3-м триместре беременности с целью проведения постнатальной профилактики передачи вируса новорожденному в случае выявлении инфекции [35,36] [4].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
Комментарий: При выявлении инфекции перед плановой госпитализацией беременная женщина должна быть направлена в Центр по профилактике и борьбе со СПИДом и инфекционными заболеваниями для подтверждения/исключения диагноза. Согласно пункту 4.3. санитарно-эпидемиологических правил СП 3.1.5.2826-10 «Профилактика ВИЧ инфекции», стандартным методом лабораторной диагностики ВИЧ-инфекции служит одновременное определение антител к ВИЧ 1,2 и антигена р24 ВИЧ с помощью диагностических тестов иммуноферментным анализом (ИФА) и ИХЛА [5]. Обследование и выявление инфекции способствует проведению постнатальной профилактики передачи вируса новорожденному [35] [6].
-
Рекомендовано всем пациенткам определение антигена (HbsAg) вируса гепатита B (Hepatitis B virus) в крови, если не было проведено исследование в 3-м триместре беременности с целью проведения постнатальной профилактики передачи вируса новорожденному в случае выявлении инфекции [37–39].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
Комментарии: Передача гепатита В может быть снижена при назначении ребенку иммуноглобулина и вакцинации.
-
Рекомендовано всем пациенткам провести исследование на определение суммарных антител классов М и G (anti-HCV IgG и anti-HCV IgM) к вирусу гепатита С (Hepatitis С virus) в крови с целью направления на консультацию к врачу-инфекционисту для подтверждения/исключения диагноза при выявлении инфекции [36] [7].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
Комментарий: При гепатите С не рекомендовано проводить плановое кесарево сечение без наличия других показаний. Риск передачи инфекции не снижается при проведении оперативного родоразрешения [8].
-
Рекомендовано направлять всех пациенток на микробиологическое или молекулярно-биологическое бактериологическое исследование вагинального отделяемого и ректального отделяемого на стрептококк группы B (S.agalactiae) перед операцией, если не было проведено исследование в 35-37 недель беременности с целью уменьшения колонизации стрептококком родовых путей женщин и рождения детей с признаками внутриутробной инфекции при последующей терапии в случае обнаружения с целью профилакти ранней неонатальной стрептококковой инфекции [40–42].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: При положительном результате исследования пациенткам назначается антибиотикопрофилактика [9].
[1]РОАГ. Клинические рекомендации «Нормальная беременность». 2021.
[2]РОАГ. Клинические рекомендации «Роды одноплодные, родоразрешение путем кесарева сечения»[2]. 2021.
[3] Guidelines for Perinatal Care. 8th Edition. ACOG&AAP, 2017
[4] Приказ Министерства здравоохранения Российской Федерации от 20.10.2020 г. №1130н «Об утверждении Порядка оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)».
[5] Санитарно-эпидемиологические правила «Профилактика ВИЧ-инфекции» (постановление Главного государственного врача РФ от 11 января 2011 г. №1, ред. от 21.07.2016 г.).
[6] CDC. Sexually transmitted diseases treatment guidelines 2002. Morbidity and Mortality Weekly Report 2002;51:1–80.
[7] Приказ Министерства здравоохранения Российской Федерации от 20.10.2020 г. №1130н «Об утверждении Порядка оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)».
[8] NICE Caesarean section Clinical guideline Published: 23 November 2011Last updated August 2019
[9] РОАГ. Клинические рекомендации «Нормальная беременность». 2021.
Инструментальные диагностические исследования
Ультразвуковое исследование
-
При проведении 1-го пренатального скрининга (11-136 недель), 2-го пренатального скрининга (18 - 206 недель) всем женщинам с рубцом на матке и/или клиническими факторами риска врастания плаценты рекомендовано определять ультразвуковые маркеры предлежания/врастания плаценты [5,24,25,27].
Уровень убедительности рекомендаций А (уровень достоверности доказательств -2)
Комментарий: Врастание плаценты после предшествующих оперативных родоразрешений возникает в результате имплантации плодного яйца в нишу, образовавшуюся после предыдущей операции кесарева сечения. Данная патология может быть диагностирована с помощью ультразвуковых методов. Проспективное исследование показало, что у женщин с высоким риском ВП (предыдущие оперативные вмешательства на матке и низкорасположенная плацента) определение УЗ-признаков ВП на 12-16 неделе беременности обладало высокой прогностической ценностью [44]. УЗ признаки врастания плаценты в первом триместре (до 14 недель беременности) являются: низкая имплантация плодного яйца вблизи рубца после предыдущего кесарева сечения (чувствительность 44,4%, специфичность 67,5%), дополнительные признаки - уменьшение толщины подлежащего плодному яйцу миометрия (менее 5-6 мм) и внутриплацентарные лакуны (чувствительность 33,1%, специфичность 93,4%). Сочетание всех признаков ассоциируется с риском развития тяжелых степеней врастания плаценты (OR 19.6 (95% CI, 6.7 – 57.3)). Уменьшение толщины миометрия менее 2 мм при УЗИ в сроках 9-14 недель беременности ассоциируется с высоким риском развития врастания плаценты и осложнений, связанных с данным заболеванием.
-
При выявлении низкого расположения (менее 20 мм от внутреннего зева) либо предлежания плаценты при ультразвуковом исследовании во 2-ом триместре рекомендовано контрольное транвагинальное ультразвуковое исследование в 32 недели беременности для диагностики случаев сохраняющегося низкого расположения либо предлежания плаценты [1,25,39,45].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4)
Комментарий: В случаях предлежания либо низкого расположения плаценты в 32 недели беременности рекомендуется повторить ультразвуковое исследование на 36 неделе для определения расположения края плаценты и выбора метода родоразрешения [1,25].
Схема антенатального ультразвукового контроля при предлежании и низком расположении плаценты у пациенток без клинической симптоматики приведена в приложении Б6 [46].
-
У пациенток с предлежанием либо низким расположением плаценты по данным трансабдоминального УЗИ рекомендовано проводить трансвагинальное УЗИ для уточнения расположения плаценты, оценки края плаценты (включая толщину, наличие краевого синуса), выявления дополнительных долей плаценты, прикрепления пуповины близко к шейке матки [3].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
-
Рекомендовано проводить измерение длины цервикального канала у пациенток с предлежанием либо низким расположением плаценты до 32 недель [1,3,47].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарий: Длина цервикального канала – предиктор антенатального кровотечения и экстренного преждевременного кесарева сечения. У пациенток с низким расположением плаценты длина цервикального канала < 2 см была связана с увеличением риска антенатального кровотечения и преждевременного родоразрешения. У пациенток с предлежанием плаценты длина цервикального канала < 3 см была связана с увеличением риска антенатального кровотечения и необходимости проведения экстренного кесарева сечения.
-
У пациенток с предлежанием плаценты или расположением плаценты в области рубца на матке после предыдущего кесарева сечения рекомендуется проводить прицельный поиск признаков врастания плаценты при каждом ультразвуковом исследовании [8,39,48].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1)
Комментарий: Для повышения эффективности выявления врастания плаценты при проведении ультразвукового исследования рекомендовано: использование высокочастотного конвексного (линейного, при наличии) датчика (5–9 МГц); наполнение мочевого пузыря (около 200–300 мл) у беременной; избегание чрезмерного надавливания на переднюю брюшную стенку беременной трансабдоминальным датчиком [49].
-
Рекомендовано использовать трансвагинальный доступ при ультразвуковом исследовании для повышения эффективности диагностики врастания плаценты [8,39].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1)
Комментарий: во втором триместре беременности пациенткам с предлежанием плаценты в 90% случаев возможно установить диагноз врастание плаценты (при условии выполнения опытным специалистом) [8,25,39,45,50].
-
При подозрении/уточнении диагноза врастания плаценты рекомендуется использовать цветовое допплеровское картирование [7,8,25,39].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарий: стандартизированное описание ультразвуковых признаков врастания плаценты и образец протокола ультразвукового исследования в случаях подозрения на врастание плаценты представлены в приложении А3.3-А3.4[1,49,51,52].
Основные ультразвуковые признаки врастания плаценты:
-
Плацентарные лакуны
-
Исчезновение нормальной гипоэхогенной ретроплацентарной зоны
-
Аномальная структура границы между маткой и стенкой мочевого пузыря
-
Патологический характер кровотока при цветовом допплеровском картировании [49,50,53].
Потеря гипоэхогенной ретроплацентарной зоны и субплацентарная гиперваскуляризация более характеры для placenta increta, в то время как сосудистые лакуны, и «маточная грыжа» ассоциируются с более глубокими степенями врастания (placenta percreta) [8,51].УЗИ позволяет диагностировать врастание плаценты, но не дает достоверной информации для определения глубины инвазии плаценты. Чувствительность и специфичность УЗИ возрастает с увеличением степени тяжести врастания плаценты [8,39,54]. УЗИ и МРТ обладают большей специфичность и чувствительностью у пациенток с предлежанием плаценты и рубцом на матке после предыдущего кесарева сечения, чем у пациенток без комбинации данных факторов риска. Случаи с пренатально диагностированным врастанием плаценты ассоциированы с повышенным риском глубокой инвазии плаценты и повреждением стенки мочевого пузыря.
Пренатальная диагностика врастания плаценты снижает риск интра - и постоперационных кровотечений, необходимости в переливании элементов крови, повреждения смежных органов и структур [25,55,56].
-
Пациенткам с факторами риска и отсутствии ультразвуковых данных за врастание плаценты при проведении 1-го и 2-го пренатального скрининга рекомендовано определять ультразвуковые маркеры врастания плаценты в 28 – 30 недель, 32 – 34 недели [57,58].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
-
Рекомендовано проведение интраоперационного ультразвукового исследования при оперативном родоразрешении в плановом порядке в ряде случаев предлежания, низкого расположения плаценты, врастании плаценты для определения местоположения края плаценты и принятия решения относительно места разреза матки [16,39].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
Комментарий: Интраоперационное ультразвуковое сканирование проводится в стерильных условиях. Польза выполнения разреза вдали от плацентарного ложа выше теоретического риска попадания инфекции в операционную рану. Поэтому, по возможности, следует использовать интраоперационное ультразвуковое исследование матки для определения верхнего края плаценты и принятия решения относительно места разреза на матке. В случаях предлежания плаценты по передней стенке, разрез через плаценту связан с риском материнского кровотечения. Избегание разреза через плаценту, уменьшает необходимость трансфузии компонентов крови матери вовремя или после операции.
Магнитно-резонансное исследование
-
Рекомендовано выполнять магнитно-резонансное исследование беременным с врастанием плаценты по данным ультразвукового исследования для уточнения диагноза и степени врастания плаценты при предлежании плаценты по задней стенке, подозрении на placenta percreta, неудовлетворительной визуализации при УЗИ (у женщин с ожирением) [2,7,39,55,59].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1)
Комментарий: МРТ – является более точным методом диагностики для оценки глубины и топографии инвазии, а также в случаях инвазии плаценты в заднюю стенку матки. Чувствительность МРТ для диагностики placenta accreta составляет 94,4%, placenta increta - 100%, placenta percreta - 86,5%. Специфичность МРТ для диагностики placenta accreta составляет 98,8%, placenta increta - 97,3%, placenta percreta - 96,8%. Признаки врастания плаценты представлены в приложении А3.5 [11,39].
-
В связи с большей диагностической значимостью, рекомендовано проводить магнитно-резонансное исследование в 24-32 недели беременности [25,55,56].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
Комментарий: До 24 недель беременности результаты МРТ недостоверны. Правила проведения МРТ исследования представлены в приложении А3.1.
Иные диагностические исследования
-
Для подтверждения врастания плаценты рекомендовано проведение патолого-анатомического исследования биопсийного (операционного) материала плаценты (A08.30.001) [60].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
Комментарий: При гистологическом исследовании на срезах определяются расширенные участки отсутствующего децидуального слоя между плацентой и миометрием. Они могут включать область с ворсинами плаценты, прикрепленными непосредственно к миометрию или аномальную имплантацию со слоем фибриноида и промежуточным трофобластом между ворсинками плаценты и миометрием.
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Консервативная терапия, диетотерапия не предусмотрены.
1. Ведение беременности
-
Рекомендовано пациенткам с врастанием плаценты с клиническими симптомами (кровотечение, сокращение матки) госпитализация в стационар 3 группы [61].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2)
Комментарий: При отсутствии жалоб, клинических проявлений, осведомлении о всех возможных осложнениях, женщины с предлежанием и врастанием плаценты могут наблюдаться в амбулаторных условиях.
-
Рекомендуется наблюдение в стационарных условиях у пациенток с высоким риском кровотечения при: отдаленном проживании от медицинской организации, одиноком проживании [1,3,62,63].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
Комментарий: Факторы риска кровотечения при предлежании плаценты или низком расположении плаценты:
- Повторяющиеся эпизоды ≥ 3 кровяных выделений;
- Толщина края плаценты > 1 см;
- Наличие краевого синуса;
- Короткий цервикальный канал:
< 3 см при предлежании плаценты
< 2 см при низкорасположенной плаценте
- Предыдущее кесарево сечение
-
Постельный режим не рекомендован пациенткам с предлежанием плаценты. Следует рекомендовать выполнение рутинной деятельности и легкие физические упражнения для улучшения физического, умственного и эмоционального состояния [3].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
-
Рекомендовано проведение профилактики респираторного дистресс-синдрома плода у женщин с врастанием/предлежанием плаценты при повторяющихся эпизодах кровяных выделений или сокращений матки до 36 недель беременности в связи с высоким рисом экстренного родоразрешения [1,64–66].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
-
Пациенткам с врастанием плаценты, проведенным курсом профилактики РДС плода при временном промежутке более 14 дней от проведенного курса, рекомендован повторный курс профилактики РДС плода перед плановым родоразрешением до 36 недель беременности[67–69][1].
Уровень убедительности рекомендаций C (уровень достоверности доказательств -4)
-
У пациенток с предлежанием/низким расположением плаценты при наличии схваткообразных болей, рекомендовано проведение токолитической терапии в течение 48 часов для проведения профилактики РДС плода. [1,3].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарий: У трети женщин, антенатальное кровотечение при предлежании связано со схватками. Если со стороны матери или плода возникают показания для экстренного родоразрешения, токолитики не должны применяться для пролонгирования беременности.
-
При истмико-цервикальной недостаточности у пациенток с предлежанием/врастанием плаценты не рекомендовано наложение швов на шейку матки для пролонгирования беременности и уменьшения риска кровотечения [1,39].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
Комментарий: возможна коррекция шейки матки путем наложения акушерского пессария, позволяющего снизить частоту родов ≤ 34 недель [70,71].
-
Не рекомендовано рутинно проводить предоперационную цистоскопию пациентам с предлежанием/врастанием плаценты [11,72,73].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4)
Комментарий: Цистоскопия показана пациенткам с подозрением на врастание плаценты в мочевой пузырь по данным ультразвукового и/или магнитно-резонансного исследований [74].
-
Установка мочеточниковых катетеров рекомендована только при подозрении на placenta percreta с прорастанием в параметрий по данным МРТ и УЗИ и/или при планировании гистерэктомии [1,39,75,76].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
2. Выбор метода анестезии
-
Рекомендуется обеспечение венозного доступа путем катетеризации 2 периферических вен (катетеры 14G или 16G) или постановки многопросветного центрального венозного катетера [1,43,66].
Уровень убедительности рекомендаций С (уровень достоверности доказательств -5)
-
В составе премедикации рекомендуется введение антацидов (A02A), противорвотных препаратов (A04), антифибринолитических средств (B02A) в профилактических дозировках согласно клиническим рекомендациям «Роды одноплодные, родоразрешение путем кесарева сечения»[2] и «Послеродовое кровотечение» [77,78][3].
-
Рекомендовано применять региональную анестезию у пациенток с предлежанием/врастанием плаценты при плановом родоразрешении [1,39,79–81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4)
Комментарий: Регионарная анестезия считается безопасной и связана с более низким риском кровотечения, чем общая анестезия при кесаревом сечении у женщин с предлежанием/врастанием плаценты.
-
Рекомендуется применение комбинированной спинально-эпидуральной анестезии с использованием эпидурального компонента при продолжительной операции, при расширении объёма, для послеоперационной анальгезии [82–84].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4)
-
Переход на общую анестезию рекомендуется выполнять при наличии показаний: неэффективность регионарной анестезии, неуправляемая массивная кровопотеря с развитием геморрагического шока III-IV степени, большая продолжительность времени операции [85].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4)
-
При проведении общей анестезии рекомендуется следовать клиническим рекомендациям «Послеродовое кровотечение». Показанием для применения продленной ИВЛ являются:
1. Остановка кровообращения;
2. Апноэ или брадипноэ;
3. Истощение функции основных и вспомогательных дыхательных мышц;
4. Нарушение сознания вследствие гипоксии;
6. Продолжительная тахикардия гипоксического генеза;
7. Отек легких;
8. Гипоксемия без ответа на ингаляционное введение кислорода (PaO2 менее 60 мм рт. ст., SaO2 менее 90%, PaCO2 более 55 мм рт. ст.)
9. Уровень гемоглобина менее 60 г/л [1,39,86].
Уровень убедительности рекомендаций С (уровень достоверности доказательств -5)
-
В периоперационном периоде при проведении ИВЛ рекомендован мониторинг основных параметров жизнедеятельности в следующем объёме: АД, ЧСС, SpO2, термометрия и капнометрия [87][4]
Уровень убедительности рекомендаций C (уровень достоверности доказательств -4)
-
При проведении инфузионно-трансфузионной терапии рекомендуется использование объёма, не превышающего объём предполагаемой кровопотери в 2 раза [88].
Уровень убедительности рекомендаций C (уровень достоверности доказательств -4)
Комментарий: При проведении инфузионной терапии необходимо придерживаться ограничительной стратегии. При развитии послеродового кровотечения с нестабильной гемодинамикой или более 1000 мл необходимо начать проведение инфузионной терапии теплыми растворами кристаллоидов до 2000 мл, если артериальная гипотония сохраняется, то необходимо продолжить проведение инфузионной терапии 1500 мл растворов электролитов** (B05XA) или альбумин человека** (B05AА), желатин** (B05AA06), гидроксиэтилкрахмал** (B05AA07) до 30 мл/кг [79]. Рекомендуемое соотношение инфузионно-трансфузионной терапии к объему кровопотери составляет 1:1[89]. Превышение соотношения объема кровопотери к объему инфузионной терапии приводит к развитию выраженной дилютационной коагулопатии и усилению кровотечения [90]. При расчёте объема инфузионно-трансфузионной терапии следует помнить о необходимости переливания при массивной кровопотере СЗП в объёме 12-15 мл/кг.[5] При расчете объёма и состава инфузионно-трансфузионной терапии в случае развития массивного кровотечения рекомендуется следовать клиническим рекомендациям «Послеродовое кровотечение».[6]
-
При оперативном родоразрешении по поводу врастания плаценты рекомендовано применять кровесберегающие технологии, в том числе интраоперационную реинфузию крови с целью снижения объема кровопотери [91–93] (см. приложение Б4).
Уровень убедительности рекомендаций С (уровень достоверности доказательств -5)
3. Родоразрешение
-
Родоразрешение рекомендовано проводить мультидисциплинарной командой [94–98][7].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4)
Комментарий: мультидисциплинарная команда должна включать: врача-акушера-гинеколога, врача функциональной диагностики и/или врача-радиолога, врача-анестезиолога-реаниматолога, врача-трансфузиолога, врача-хирурга и врача-неонатолога. Также в ближайшей доступности при экстренных ситуациях должен быть врач-уролог, врач-сердечно-сосудистый хирург, врач-трансфузиолог, а также врач-анестезиолог-реаниматолог для новорожденного. Пациенты, наблюдаемые мультидисциплинарной командой имели меньшую частоту кровотечений, меньшее количество гемотрансфузий, коагулопатий, травм мочевыводящих путей, длительность госпитализации, пребывание в отделении интенсивной терапии [96,97,99].
-
Рекомендовано выполнять плановое родоразрешение женщинам с врастанием плаценты без предшествующих влагалищных кровотечений во время данной беременности в 34-36 недель [1,7,25,39,100–106].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4)
Комментарий: Многочисленные исследования продемонстрировали снижение объема кровопотери при плановом родоразрешении по сравнению с экстренным [102,105–107]. Для снижения риска неонатальной заболеваемости, целесообразно пролонгировать беременность до 36 + 0 недель, если во время данной беременности не было множественных небольших эпизодов влагалищного кровотечения (>3 эпизодов), одного эпизода значительного влагалищного кровотечения, преждевременного разрыва плодных оболочек и в анамнезе нет преждевременных родов (<36+0 недель). В случае наличия вышеперечисленных факторов, рекомендовано кесарево сечение в плановом порядке при сроке беременности 34+0, учитывая повышенный риск преждевременных родов [104].
-
Не рекомендовано родоразрешение после 36 недель беременности у женщин с врастанием плаценты в связи с тем, что в 50% случаев после 36 недели требуется экстренное родоразрешение в связи с кровотечением [100–106,108].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4)
Комментарий: пролонгирование беременности до 36+6 недель возможно в исключительных случаях при условии непрерывного мониторинга за пациенткой и круглосуточной доступности общих и сосудистых хирургов.
-
У женщин с бессимптомным предлежанием плаценты, при отсутствии других акушерских показаний или показаний со стороны матери, рекомендовано плановое родоразрешение в 36+0 – 37+6 недель путем операции кесарева сечения [66].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарий: Риск кровотечения, родов или кровотечения и родов, приводящих к необходимости экстренных родов, увеличиваются со сроком гестации, тогда как риски заболеваемости, связанные с недоношенностью, уменьшаются. Риск возникновения кровотечения составляет: 4.7 % для 35 недель, 15% для 36 недель, 30% для 37 недель, 59% для 38 недель беременности.
-
У женщин с низким расположением плаценты, когда край плаценты ≤ 20 мм, рекомендовано плановое родоразрешение в 37 + 0 – 38 + 6 недель, путем операции кесарева сечения [3].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
-
Рекомендовано рассмотреть поздние преждевременные роды в 34 + 0 – 36 + 6 недель беременности у женщин с предлежанием плаценты или низким расположением плаценты при наличии факторов риска кровотечения [3].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарий: Факторы риска кровотечения при предлежании плаценты или низком расположении плаценты:
- Повторяющиеся эпизоды кровотечения ≥3
- Толщина края плаценты> 1 см
- Наличие краевого синуса
- Короткий цервикальный канал (<3 см при предлежании плаценты, <2 см при низкорасположенной плаценте)
- Предыдущее кесарево сечение [3].
-
При предлежании или низком расположении плаценты рекомендовано плановое родоразрешение путем операции кесарева сечения [66] [8],[9]
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5)
Комментарий: Данное показание является абсолютным, проведение рандомизированных исследований невозможно. Родоразрешение при частичном предлежании менее 2 см от внутреннего зева по данным УЗИ через естественные родовые пути в ряде случаев возможно у повторнородящих, а также при поступлении в стационар в I периоде родов, при отсутствии кровотечения, проведения амниотомии в условиях развернутой операционной.
-
Перед оперативным вмешательством рекомендовано проинформировать пациенток с врастанием плаценты о высоком риске гистерэктомии и других осложнениях, получить согласие на проведение гистерэктомии [17].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
-
Рекомендованы компрессионные трикотажные чулки с целью профилактики венозных тромбоэмболических осложнений в дородовом и раннем послеродовом периоде[109][10].
Уровень убедительности рекомендации A (уровень достоверности доказательств –3)
-
Рекомендовано использовать алгоритм по хирургической безопасности в операционной [75] (см. приложение Б1).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
-
Рекомендовано проведение лапаротомии доступом достаточным для выполнения полного объёма оперативного вмешательства [110](см. приложение Б2).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4)
Комментарий: При врастании плаценты предпочтительным методом является срединная лапаротомия [75,110]. При предлежании плаценты или плотном ее прикреплении возможно проведение разреза нижней поперечной лапаротомии.
-
Рекомендовано использовать окситоцин и его аналоги (H01BB) только после удаления плаценты [85].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4)
Комментарий: Профилактическое введение окситоцина и его аналогов (H01BB), сразу после родоразрешения способствует сокращению матки, что может быть полезным для отделения плаценты. Однако, при неполной инвазии плаценты сокращение матки может вызвать частичную отслойку плаценты, что приведет к увеличению кровопотери, что может побудить хирурга либо насильственно удалить оставшуюся часть плаценты, либо выполнить гистерэктомию. Утеротоническая терапия может проводиться следующими препаратами: окситоцин** 1 мл (5МЕ) внутривенно медленно (в течение 1-2 мин) или внутривенно инфузоматом со скоростью 16,2 мл/час (27 мЕд/мин), или с помощью капельницы со скоростью 40 кап/мин (5Ед в 500мл натрия хлорида**); карбетоцин** 1 мл (100 мкг) внутривенно медленно в течение 1 минуты (только при наличии факторов риска интра- и постоперационного кровотечения).
-
Рекомендовано выполнение гистеротомии при врастании плаценты вне зоны расположения плаценты [111].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
Комментарий: При выполнении гистеротомии необходимо избегать рассечения плаценты, если ВП четко определяется при вскрытии брюшной полости, следует выполнить высокий поперечный разрез на 4-5 см выше предполагаемого верхнего края плаценты или в дне матки, что уменьшит кровопотерю из плацентарного ложа [110,112].
-
Рекомендовано проведение донного кесарева сечения продольным или поперечным разрезом при врастании плаценты [75,110].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4)
Комментарий: при выполнении поперечного разреза в нижнем маточном сегменте увеличивается интраоперационная кровопотеря, по сравнению с разрезом вне зоны плацентарной площадки. Проведение донного кесарева сечения снижает величину кровопотери и материнских осложнений [75,110,113].
-
Рекомендовано не предпринимать попытки интраоперационного отделения плаценты при врастании плаценты для профилактики кровотечения [110].
Уровень убедительности рекомендаций B (уровень достоверности доказательств - 3)
-
Рекомендовано решать вопрос о возможности сохранения матки интраоперационно, в зависимости от: топографии врастания, объема кровопотери, опыта хирурга [1,39,110].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4)
Комментарий: Существует три операционных тактики при врастании плаценты:
-
Органосохраняющая операция
-
Гистерэктомия
-
Оставление плаценты in situ с последующей отсроченной гистерэктомией
Основной метод лечения врастания плаценты – гистерэктомия. При наличии условий (опытная хирургическая бригада, отсутствии массивной кровопотери и инвазии плаценты в параметрий, шейку матки) - производится органосохраняющая операция. Если врастание плаценты является интраоперационной находкой, то рекомендовано оставление плаценты in situ до приезда опытных специалистов или эвакуации пациентки [39,75]. Органосохраняющая операция может снизить объем кровопотери, материнскую заболеваемость и смертность по сравнению с гистерэктомией [39,75]. Однако органосохраняющая тактика с использованием техники эмболизации маточных артерий при ВП по-прежнему вызывает споры, поскольку нет статистически значимых исследований. Риск осложнений, приведенных в литературе, включает: сепсис, тромбоэмболию и частоту рецидивов до 50% при последующих беременностях [114,115].
-
Не рекомендовано рутинно производить гистерэктомию всем пациенткам с врастанием плаценты [49,59,110].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4)
Комментарий: В ретроспективном когортном исследовании было доказано, что у женщин с органосохраняющей тактикой был меньший объем кровопотери, низкий уровень осложнений, включая повреждение мочевыводящих путей, вторичное кровотечение и инфекции по сравнению с исходами у женщин с гистерэктомией [116,117].
-
Органосохраняющую операцию не рекомендовано проводить при инвазии плаценты в шейку матки и/или параметрий [39,75].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
-
Всем пациенткам с врастанием плаценты для снижения объема кровопотери и улучшения исходов рекомендовано использовать хирургические методы гемостаза: комплексный компрессионный гемостаз, перевязку/временное пережатие магистральных сосудов или эндоваскулярные методы [39,110,113,118].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4)
Комментарий: Существует несколько методов гемостаза, используемых при врастании плаценты:
-
Эндоваскулярные методы – эмболизация маточных артерий, баллонирование внутренних или общих подвздошных артерий, аорты;
-
Деваскуляризация матки – перевязка маточных артерий, перевязка или временная окклюзия внутренних подвздошных артерий или временная окклюзия общих подвздошных артерий [119].
-
Комплексный компрессионный гемостаз.
Выбор метода гемостаза зависит от предпочтений хирурга и оснащения клиник. Выбор вида компрессионного шва зависит от опыта и предпочтений хирурга. Каждый из вышеперичисленных методов может использоваться как самостоятельный, так и в комплексе с другими.
Для остановки гипотонического послеродового кровотечения и кровотечения из области плацентарной площадки можно комбинировать перевязку маточных артерий с последующим компрессионным швом [120].
При кровотечении из нижнего маточного сегмента на переднюю и заднюю стенки матки возможно наложение двух параллельных вертикальных компрессионных швов, для быстрой остановки кровотечения [121].
При кровотечении из плацентарной площадки, при низком расположении плаценты, возможно проводить наложение надплацентарного сборочного шва [122] (см. приложение Б3).
-
Не рекомендовано у пациенток с врастанием плаценты рутинно использовать эмболизацию маточных артерий с целью уменьшения объема кровопотери [123,124].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 3)
Комментарий: При сравнении профилактической эмболизации маточных артерий с отсутствием эмболизации не наблюдалось никакой разницы в кровопотере, частоте гистерэктомии или частоте массивного переливания крови. Однако у одной пациентки в группе эмболизации был некроз матки, потребовавший гистерэктомии [123,124].
-
Не рекомендовано у пациенток с врастанием плаценты рутинно использовать перевязку или баллонирование внутренних подвздошных артерий с целью уменьшения объема кровопотери [75,125–127].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2)
Комментарий: Баллонирование внутренних подвздошных артерий не способствует снижению объема кровопотери.
-
При отсутствии жизнеугрожающего кровотечения и невозможности осуществить операцию при врастании плаценты одномоментно (отсутствие врача-хирурга, недостаточный опыт у врача-акушера-гинеколога) рекомендуется оставить плаценту in situ [1,39,128].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарий: После оставления плаценты in situ пациентка должна находиться в отделении реанимации под динамическим наблюдением врача акушера-гинеколога и анестезиолога [1,7]. Нет никаких доказательств пользы запланированной отсроченной гистерэктомии [75,129]. Подход “оставление плаценты in situ” или выжидательная тактика, состоит в том, чтобы оставить всю плаценту нетронутой и ждать ее полного рассасывания или приезда квалифицированной хирургической бригады, или эвакуации пациентки. Попытка насильственного удаления плаценты значительно увеличивает кровопотерю, частоту гистерэктомии, инфекцию и диссеминированное внутрисосудистое свертывание крови: показан 40% риск последующей экстренной гистерэктомии с 42% вероятностью материнской смертности [128,130].
Эндоваскулярные методы.
-
Рекомендовано у пациенток с врастанием плаценты рассмотреть возможность о проведении временной баллонной окклюзии общих подвздошных артерий/брюшной аорты с целью профилактики и снижения интраоперационной кровопотери при наличии технического оснащения [120,131–134] (см. приложение Б5).
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2)
Комментарий: Окклюзия общих подвздошных артерий ассоциирована с уменьшением риска массивной интраоперационной кровопотери. Метод является безопасным и эффективным у пациенток с врастанием плаценты. Профилактическая баллонная окклюзия брюшной аорты - наиболее эффективный метод эндоваскулярного вмешательства. Баллонную окклюзию аорты следует проводить на уровне ниже почечной артерии это приводит к меньшей кровопотере, снижает риск послеродового кровотечения из яичниковых артерий.
-
В качестве интраоперационного гемостаза для осуществления метропластики при врастании плаценты рекомендовано использовать комплексный компрессионный гемостаз [113,135].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4)
Комментарий: Методика комплексного компрессионного гемостаза изложена выше. Показано, что использование катетера Фолея в качестве турникетного гемостаза, уменьшало объем кровопотери и частоту гистерэктомии [135].
-
При условии неэффективности остальных методов хирургического гемостаза рекомендовано наложение компрессионных маточных швов на матку (шва В-Линча) при гипотоническом кровотечении [12,16,120].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
Комментарий: Компрессионные маточные швы (шва В-Линча) эффективны при гипотоническом кровотечении [120].
4. Профилактика послеродового кровотечения
-
Рекомендовано использовать внутриматочный баллон у пациенток с врастанием плаценты [136–138].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2)
Комментарий: Использование внутриматочного баллона ассоциировано с уменьшением риска послеродового кровотечения в связи с атонией матки при предлежании и врастании плаценты.
5. Ведение родильниц после кесарева сечения
У пациенток с предлежанием/врастанием плаценты рекомендовано придерживаться плана ведения согласно рекомендациям «Роды одноплодные, родоразрешение путем кесарева сечения»[11]
-
Рекомендуется пациенткам с сохраненной фертильностью проходить контрольное ультразвуковое исследование в раннем и позднем послеродовом периоде, а также при планировании последующей беременности и во время нее [39].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
Комментарий: Сохранить фертильность пациенткам с врастанием плаценты возможно. При успешном консервативном лечении частота последующих беременностей составляет от 86% до 89%. Женщины должны быть предупреждены о том, что риск повторного врастания плаценты составляет от 22% до 29%.
[1] NICE. Preterm labour and birth. Clinical Guideline [NG25] 2015
[2] РОАГ. Клинические рекомендации «Роды одноплодные, родоразрешение путем кесарева сечения». 2021
[3] РОАГ. Клинические рекомендации «Послеродовое кровотечение». 2021
[4] RCOG. Prevention and Management of Postpartum Haemorrhage. Green‐top Guideline No. 52. December 2016
[5] RCOG. Prevention and Management of Postpartum Haemorrhage. Green‐top Guideline No. 52. December 2016
[6] РОАГ. Клинические рекомендации «Послеродовое кровотечение»
[7] FIGO. Consensus guidelines on placenta accreta spectrum disorders: Prenatal diagnosis and screening
[8] American College of Obstetricians and Gynecologists. ACOG committee opinion no. 764: Medically indicated Late-Preterm and Early-Term Deliveries. Obstet Gynecol. 2019
[9] American College of Obstetricians and Gynecologists. ACOG committee opinion. Placenta accreta. Number 266, January 2002. Committee on Obstetric Practice Int J Gynaecol Obstet. 2002;77(1):77.
[10] Методическое письмо Министерство Здравоохранения и социального развития РФ от 6 мая 2014 N 15-4/10/2-3190 "Кесарево сечение. Показания, методы обезболивания, хирургическая техника, антибиотикопрофилактика, ведение послеоперационного периода"
[11] РОАГ. Клинические рекомендации «Роды одноплодные, родоразрешение путем кесарева сечения».
Медицинская реабилитация
Медицинская реабилитация, медицинские показания и противопоказания к применению методов реабилитации
Не предусмотрено.
Госпитализация
Организация оказания медицинской помощи
-
Родоразрешение у пациенток с врастанием/предлежанием плаценты рекомендовано планировать в стационере 3 уровня [39,75].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
-
У пациенток с предлежанием/врастанием плаценты рекомендовано придерживаться плана профилактики и диспансерного наблюдения согласно рекомендациям «Роды одноплодные, родоразрешение путем кесарева сечения»[139].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4)
Информация
Источники и литература
-
Клинические рекомендации Российского общества акушеров-гинекологов
- Erm Jauniaux,Z Alfirevic,A G Bhide,M A Belfort,G J Burton,S L Collins,S Dornan,D Jurkovic,G Kayem,J Kingdom,R Silver L.S. Placenta Praevia and Placenta Accreta: Diagnosis and Management: Green-top Guideline No. 27a // BJOG An Int. J. Obstet. Gynaecol. 2018. Jauniaux E. et al. Placenta Praevia and Placenta Accreta: Diagnosis and Management // BJOG An Int. J. Obstet. Gynaecol. 2019. Vol. 126, № 1. P. e1–e48. Guideline No. 402 Diagnosis ana Management of Placenta Previa. J Obstet GynaecolCan. 2020. De Mucio B. et al. A systematic review and meta‐analysis of cesarean delivery and other uterine surgery as risk factors for placenta accreta // Int. J. Gynecol. Obstet. 2019. Vol. 147, № 3. P. 281–291. Chen Y. et al. Persistent hypoxia induced autophagy leading to invasiveness of trophoblasts in placenta accreta. // J. Matern. Fetal. Neonatal Med. 2021. Vol. 34, № 8. P. 1297–1303. Timor-Tritsch I.E. et al. Cesarean scar pregnancy and early placenta accreta share common histology. // Ultrasound Obstet. Gynecol. 2014. Vol. 43, № 4. P. 383–395. Society of Gynecologic Oncology et al. Placenta Accreta Spectrum. // Am. J. Obstet. Gynecol. 2018. Vol. 219, № 6. P. B2–B16. Jauniaux E., Bhide A. Prenatal ultrasound diagnosis and outcome of placenta previa accreta after cesarean delivery: a systematic review and meta-analysis. // Am. J. Obstet. Gynecol. 2017. Vol. 217, № 1. P. 27–36. Morlando M. et al. Reproductive outcome after cesarean scar pregnancy: A systematic review and meta-analysis. // Acta Obstet. Gynecol. Scand. 2020. Vol. 99, № 10. P. 1278–1289. Jauniaux E. et al. Epidemiology of placenta previa accreta: a systematic review and meta-analysis. // BMJ Open. 2019. Vol. 9, № 11. P. e031193. Martimucci K. et al. Interpregnancy interval and abnormally invasive placentation. // Acta Obstet. Gynecol. Scand. 2019. Vol. 98, № 2. P. 183–187. Castaneda S., Karrison T., Cibils L.A. Peripartum hysterectomy. // J. Perinat. Med. 2000. Vol. 28, № 6. P. 472–481. Iacovelli A. et al. Risk factors for abnormally invasive placenta: a systematic review and meta-analysis. // J. Matern. Fetal. Neonatal Med. 2020. Vol. 33, № 3. P. 471–481. Fitzpatrick K.E. et al. Incidence and risk factors for placenta accreta/increta/percreta in the UK: a national case-control study. // PLoS One. 2012. Vol. 7, № 12. P. e52893. Calì G. et al. Outcome of Cesarean scar pregnancy managed expectantly: systematic review and meta‐analysis // Ultrasound Obstet. Gynecol. 2018. Vol. 51, № 2. P. 169–175. Kohn J.R. et al. Pregnancy after endometrial ablation: a systematic review. // BJOG. 2018. Vol. 125, № 1. P. 43–53. Marshall N.E., Fu R., Guise J.-M. Impact of multiple cesarean deliveries on maternal morbidity: a systematic review. // Am. J. Obstet. Gynecol. 2011. Vol. 205, № 3. P. 262.e1-8. Weis M.A. et al. Natural history of placenta previa in twins. // Obstet. Gynecol. 2012. Vol. 120, № 4. P. 753–758. Read J.A., Cotton D.B., Miller F.C. Placenta accreta: changing clinical aspects and outcome. // Obstet. Gynecol. 1980. Vol. 56, № 1. P. 31–34. Wu S., Kocherginsky M., Hibbard J.U. Abnormal placentation: twenty-year analysis. // Am. J. Obstet. Gynecol. 2005. Vol. 192, № 5. P. 1458–1461. Amin M.B. et al. The Eighth Edition AJCC Cancer Staging Manual: Continuing to build a bridge from a population-based to a more “personalized” approach to cancer staging. // CA. Cancer J. Clin. 2017. Vol. 67, № 2. P. 93–99. Reddy U.M. et al. Fetal imaging: executive summary of a joint Eunice Kennedy Shriver National Institute of Child Health and Human Development, Society for Maternal-Fetal Medicine, American Institute of Ultrasound in Medicine, American College of Obstetricians and Gynecolog // J. Ultrasound Med. 2014. Vol. 33, № 5. P. 745–757. Jauniaux E. et al. FIGO classification for the clinical diagnosis of placenta accreta spectrum disorders. // Int. J. Gynaecol. Obstet. 2019. Vol. 146, № 1. P. 20–24. Palacios-Jaraquemada J.M. et al. Systematic review on near miss cases of placenta accreta spectrum disorders: correlation with invasion topography, prenatal imaging, and surgical outcome. // J. Matern. Fetal. Neonatal Med. 2020. Vol. 33, № 19. P. 3377–3384. Expert Panel on Women’s Imaging et al. ACR Appropriateness Criteria® Placenta Accreta Spectrum Disorder. // J. Am. Coll. Radiol. 2020. Vol. 17, № 5S. P. S207–S214. Савельева Г.М., Курцер М.А., Бреслав И.Ю., Панина О.Б., Андреев А.И., Барыкина О.П. Л.О.А. Врастание предлежащей плаценты (placenta accreta) у пациенток с рубцом на матке после кесарева сечения. Клинико-морфологическое сопоставление // Акушерство и Гинекология. 2015. Jain V., Bos H., Bujold E. Guideline No. 402: Diagnosis and Management of Placenta Previa // J. Obstet. Gynaecol. Canada. 2020. Vol. 42, № 7. P. 906-917.e1. Zhou L.M. et al. Relation of hemoglobin measured at different times in pregnancy to preterm birth and low birth weight in Shanghai, China. // Am. J. Epidemiol. 1998. Vol. 148, № 10. P. 998–1006. Steer P., Alam M.A., Wadsworth J. W.A. Relation between maternal haemoglobin concentration and birth weight in different ethnic groups. // BMJ. 1995. P. 310(6978):489–91. Abide Yayla C. et al. Predictive value of complete blood count parameters for placental invasion anomalies // J. Matern. Neonatal Med. 2017. Vol. 30, № 19. P. 2324–2328. Guidelines for blood grouping and red cell antibody testing during pregnancy. British Committee for Standards in Haematology, Blood Transfusion Task Force. // Transfus. Med. 1996. Vol. 6, № 1. P. 71–74. UK Blood Transfusion Services. Guidelines for the Blood Transfusion Service. 8th ed. London: TSO; 2013. Walker G.J. Antibiotics for syphilis diagnosed during pregnancy. // Cochrane database Syst. Rev. 2001. № 3. P. CD001143. Watson-Jones D. et al. Syphilis in pregnancy in Tanzania. II. The effectiveness of antenatal syphilis screening and single-dose benzathine penicillin treatment for the prevention of adverse pregnancy outcomes. // J. Infect. Dis. 2002. Vol. 186, № 7. P. 948–957. Volmink J. et al. Antiretrovirals for reducing the risk of mother-to-child transmission of HIV infection. // Cochrane database Syst. Rev. 2007. № 1. P. CD003510. Hobson S.R. et al. No. 383-Screening, Diagnosis, and Management of Placenta Accreta Spectrum Disorders // J. Obstet. Gynaecol. Canada. 2019. Vol. 41, № 7. P. 1035–1049. Wong V.C. et al. Prevention of the HBsAg carrier state in newborn infants of mothers who are chronic carriers of HBsAg and HBeAg by administration of hepatitis-B vaccine and hepatitis-B immunoglobulin. Double-blind randomised placebo-controlled study. // Lancet (London, England). 1984. Vol. 1, № 8383. P. 921–926. Xu Z.Y. et al. Prevention of perinatal acquisition of hepatitis B virus carriage using vaccine: preliminary report of a randomized, double-blind placebo-controlled and comparative trial. // Pediatrics. 1985. Vol. 76, № 5. P. 713–718. Hobson S.R. et al. No. 383-Screening, Diagnosis, and Management of Placenta Accreta Spectrum Disorders. // J. Obstet. Gynaecol. Can. 2019. Vol. 41, № 7. P. 1035–1049. Smaill F.M. Intrapartum antibiotics for Group B streptococcal colonisation // The Cochrane Database of Systematic Reviews / ed. Smaill F.M. Chichester, UK: John Wiley & Sons, Ltd, 1996.
Информация
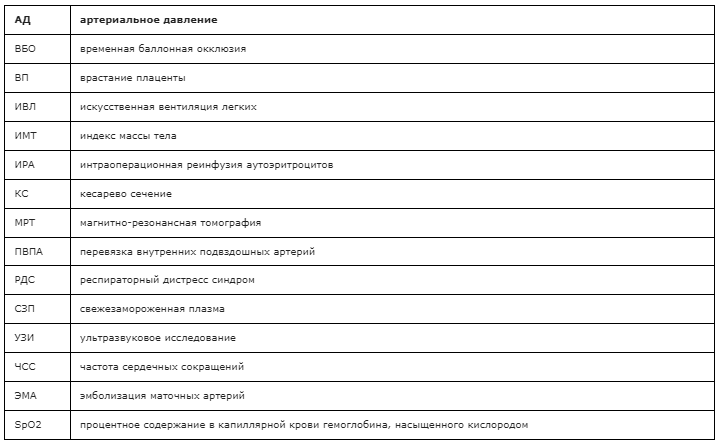
Список сокращений
Термины и определения
Предлежание плаценты (placenta praevia) – расположение плаценты, при котором она полностью или частично покрывает внутренний маточный зев [1]. При предлежании плацента находится на пути рождающегося плода («prae» - «перед», «via» - «на пути»).
Низкое расположение плаценты – расположение плаценты, при котором она располагается в пределах 20 мм от внутреннего маточного зева, но не перекрывает его [2,3].
Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Не применимо.
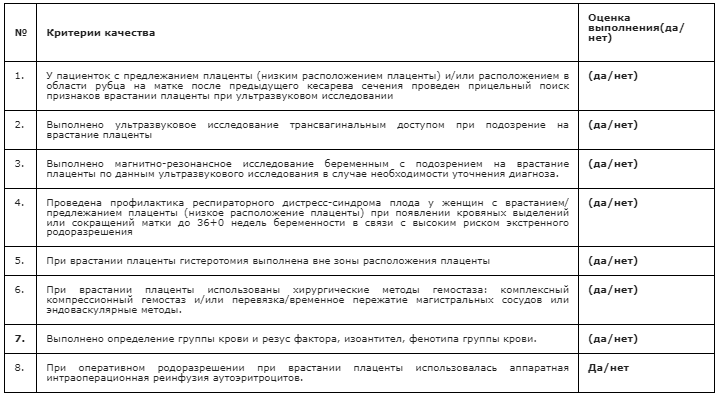
Критерии оценки качества медицинской помощи
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
-
Шмаков Роман Георгиевич – д.м.н., профессор, профессор РАН, директор института акушерства ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва), главный внештатный специалист по акушерству Минздрава России. Конфликт интересов отсутствует.
-
Курцер Марк Аркадьевич - д.м.н., профессор, академик РАН, заведующий кафедрой акушерства и гинекологии педиатрического факультета «РНИМУ имени Н.И. Пирогова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Баринов Сергей Владимирович - д.м.н., профессор, заведующий кафедрой акушерства и гинекологии №2 ФГБОУ ВО «Омский государственный медицинский университет» Министерства здравоохранения РФ, внештатный эксперт территориального управления Росздравнадзора Омской области (г. Омск). Конфликт интересов отсутствует.
-
Артымук Наталья Владимировна - д.м.н., профессор, заведующая кафедрой акушерства и гинекологии имени проф. Г.А. Ушаковой ФГБОУ ВО «Кемеровский государственный медицинский университет» Министерства здравоохранения РФ, Президент КРОО «Ассоциация акушеров-гинекологов», главный внештатный специалист Министерства здравоохранения Российской Федерации по акушерству и гинекологии в Сибирском Федеральном округе, член Президиума Ассоциации акушерских анестезиологов-реаниматологов (г. Кемерово). Конфликт интересов отсутствует.
-
Амирасланов Эльрад Юсифович – к.м.н., заведующий акушерским отделением ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Башмакова Надежда Васильевна – д.м.н., профессор, главный научный сотрудник ФГБУ «Уральский научно-исследовательский институт охраны материнства и младенчества» Минздрава России, главный внештатный специалист Минздрава России по акушерству и гинекологии в УФО (г. Екатеринбург). Конфликт интересов отсутствует.
-
Белокриницкая Татьяна Евгеньевна – д.м.н., профессор, Заслуженный врач РФ, заведующая кафедрой акушерства и гинекологии ФПК и ППС ФГБОУ ВО «Читинская государственная медицинская академия» Министерства здравоохранения РФ, главный внештатный специалист Министерства здравоохранения РФ по акушерству и гинекологии в Дальневосточном Федеральном округе, член Правления Российского общества акушеров-гинекологов, член Президиума Ассоциации акушерских анестезиологов-реаниматологов, депутат Законодательного Собрания Забайкальского края, президент Забайкальского общества акушеров-гинекологов (г. Чита). Конфликт интересов отсутствует.
-
Быченко Владимир Геннадьевич – к.м.н., член европейского общества радиологии (ECR), заведующий отделением лучевой диагностики ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Васильченко Оксана Николаевна – к.м.н., врач 2 родильного отделения ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Григорьян Ашот Михайлович - к.м.н., руководитель отделения РХМДЛ Клинического госпиталя "Лапино" ГК "Мать и дитя", Конфликт интересов отсутствует.
-
Десятник Кирилл Александрович – врач акушер-гинеколог организационно-методического отдела ГБУЗ СО «Екатеринбургский клинический перинатальный центр», Конфликт интересов отсутствует.
-
Забелина Татьяна Михайловна – врач 2 родильного отделения, аспирант ФГБУ «НМИЦ АГП имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Ионов Олег Вадимович - к.м.н., заведующий отделением реанимации и интенсивной терапии им. проф. Антонова А.Г. института неонатологии и педиатрии ФГБУ «НМИЦ АГП им. акад. В.И. Кулакова» Минздрава России, доцент кафедры неонатологии педиатрического факультета ФГАОУ ВО «Первый Московский государственный медицинский университет» им. И.М. Сеченова» Минздрава России (Сеченовский университет) (г. Москва). Конфликт интересов отсутствует.
-
Карапетян Тамара Эдуардовна – д.м.н., врач акушерского отделения, ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Королев Алексей Юрьевич - врач отделения анестезиологии-реанимации, ассистент кафедры анестезиологии и реаниматологии ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва).Конфликт интересов отсутствует.
-
Мартиросян Сергей Валериевич – к.м.н., главный врач ГБУЗ СО «Екатеринбургский клинический перинатальный центр», доцент кафедры акушерства и гинекологии лечебно-профилактического факультета Уральского государственного медицинского университета. Конфликт интересов отсутствует.
-
Михеева Александра Андреевна – аспирант ФГБУ «НМИЦ АГП имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Олина Анна Александровна – д.м.н., профессор, заместитель директора Департамента медицинской помощи детям и службы родовспоможения Министерства здравоохранения Российской Федерации.
-
Перевозкина Ольга Владимировна – к.м.н., заведующая организационно-методическим отделом ГБУЗ СО «Екатеринбургский клинический перинатальный центр» Конфликт интересов отсутствует.
-
Приходько Андрей Михайлович - к.м.н., врач 1 родильного отделения, ассистент кафедры акушерства и гинекологии ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва).Конфликт интересов отсутствует.
-
Пырегов Алексей Викторович – д.м.н., профессор, директор института анестезиологии-реаниматологии и трансфузиологии, заведующий кафедрой анестезиологии и реаниматологии ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. В.И. Кулакова» Минздрава России. Председатель комитета по анестезиологии и реаниматологии в акушерстве и гинекологии ассоциации анестезиологов-реаниматологов. (г. Москва). Конфликт интересов отсутствует.
-
Рогачевский Олег Владимирович - д.м.н., профессор кафедры анестезиологии и реаниматологии, заведующий отделением экстракорпоральных методов детоксикации и квантовой гемотерапии ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует
-
Савельева Галина Михайловна – академик РАН, д.м.н., профессор, заслуженный деятель науки РФ, профессор кафедры акушерства и гинекологии педиатрического факультета Российского национального исследовательского медицинского университета им. Н. И. Пирогова (г. Москва). Конфликт интересов отсутствует.
-
Стрельникова Елена Владимировна - к.м.н., врач отделения экстракорпоральных методов детоксикации и квантовой гемотерапии ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует
-
Трошин Павел Владимирович - врач отделения анестезиологии-реанимации, ассистент кафедры анестезиологии и реаниматологии ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Фаткуллин Фарид Ильдарович - к.м.н. заведующий отделением РД ГАУЗ "Городская клиническая больница № 7 г. Казани, доцент кафедры акушерства и гинекологии им. В.С. Груздева ФГБУ ВО " Казанский ГМУ" МЗ РФ. Конфликт интересов отсутствует.
-
Федорова Татьяна Анатольевна - д.м.н., профессор, заместитель директора института анестезиологии, реаниматологии и трансфузиологии, заведующая отделом трансфузиологии и экстракорпоральной гемокоррекции ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Президент Национальной ассоциации специалистов менеджмента крови пациента. Конфликт интересов отсутствует.
-
Ярыгина Тамара Александровна - к.м.н., врач ультразвуковой диагностики ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
1. врачи акушеры-гинекологи
2. ординаторы акушеры-гинекологи
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)

Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)

Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)

Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
Связанные документы:
-
Приказ Министерства здравоохранения РФ №1130н от 20.10.2020г. «Порядок оказания медицинской помощи по профилю «акушерство и гинекология» Федеральный закон от 12.04.2010 № 61-ФЗ (ред. от 03.07.2016) «Об обращении лекарственных средств».
-
Послеродовые кровотечения (2018) [письмо Минздрава РФ от 26 марта 2019 г. №15-4/и/2-2535].
-
РОАГ. Клинические рекомендации «Нормальная беременность». 2021.
-
РОАГ. Клинические рекомендации «Венозные осложнения во время беременности и послеродовом периоде. Акушерская эмболия». 2021.
-
РОАГ. Клинические рекомендации «Роды одноплодные, самопроизвольное родоразрешение в затылочном предлежании (нормальные роды)».2021.
-
РОАГ. Клинические рекомендации «Роды одноплодные, родоразрешение путем кесарева сечения».2021.
-
Постановление Правительства РФ от 22 июня 2019г «Об утверждении правил заготовки, хранения, транспортировки и клинического использования донорской крови и ее компонентов и о признании утратившими силу некоторых актов Правительства РФ»
-
Приказ Минздрава России от 15.11.2012 N 919н «Об утверждении Порядка оказания медицинской помощи взрослому населению по профилю «анестезиология и реаниматология»
-
Приказ Министерства здравоохранения РФ от 28 октября 2020 г. N 1170н "Об утверждении порядка оказания медицинской помощи населению по профилю "трансфузиология"
-
Письмо главного внештатного специалиста анестезиолога-реаниматолога МЗ РФ от 29.12.16 № 102/ОД-МЗ/2016
-
Приказ Министерства здравоохранения Российской Федерации от 15 ноября 2012 г. №919н «Порядок оказания медицинской помощи взрослому населению по профилю "анестезиология и реаниматология".
-
Сборник ФГБУ «Центральный научно-исследовательский институт организации и информатизации здравоохранения» Минздрава РФ «Основные показатели здоровья матери и ребенка, деятельность службы охраны детства и родовспоможения в Российской Федерации», Москва 2019.
-
Методическое письмо Министерство Здравоохранения и социального развития РФ от 6 мая 2014 №15-4/10/2-3190 "Кесарево сечение. Показания, методы обезболивания, хирургическая техника, антибиотикопрофилактика, ведение послеоперационного периода".
-
Практическое руководство по использованию контрольного перечня ВОЗ по хирургической безопасности, 2009 г.
-
Клинические рекомендации, основанные на доказательствах «Физическая и реабилитационная медицина» Г.Н. Пономаренко, Д.В. Ковлен, Санкт-Петербург, 2018.
Приложение А3.1 Правила проведения МРТ исследования
-
Рекомендуется выполнение исследования на томографах с индукцией магнитного поля 1,5Т либо 3Т с использованием поверхностных катушек(ки).
-
Внутривенное введение парамагнитных контрастных средств не рекомендуется.
-
Рекомендуется выполнение сканирования с использованием одноимпульсных 2D Т2-взвешенных (SSFSE/HASTE/UFSE) импульсных последовательностей, с получением изображений в поперечной (аксиальной, фронтальной и сагиттальной плоскостях, а также с получением изображений косой поперечной (аксиальной) плоскости перпендикулярно комплексу миометрий-плацента).
-
Рекомендуемая толщина среза менее 4 мм. Использование Т2-взвешенных импульсных последовательностей с подавлением МР-сигнала от жировой ткани не рекомендуется.
-
Рекомендуется выполнение мультипланарных импульсных последовательностей с устойчивым состоянием свободной прецессии (SSFP) для определения сосудистого рисунка и границ плаценты.
-
Выполнение диффузионно-взвешенной импульсной последовательности (DWI) рекомендуется для определения границ плаценты у пациентов с сильно измененным миометрием, но в литературе отсутствует оценка DWI для данной патологии.
-
Исследование выполняется в положении пациентки лежа на спине при умеренном наполнении мочевого пузыря [59].
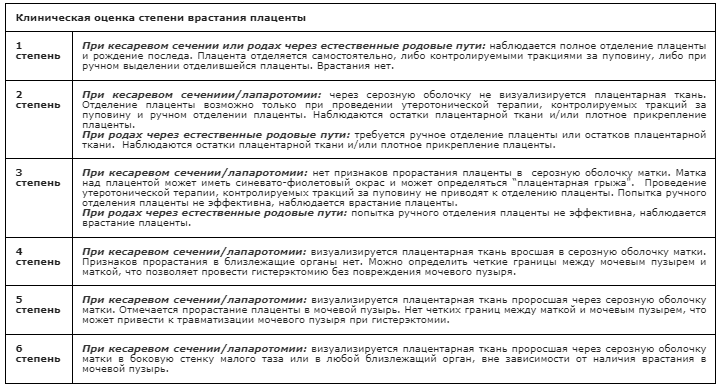
Приложение А3.2 Клиническая оценка степени врастания плаценты [25].
Приложение А3.3 Унифицированные ультразвуковые признаки врастания плаценты [52-54].
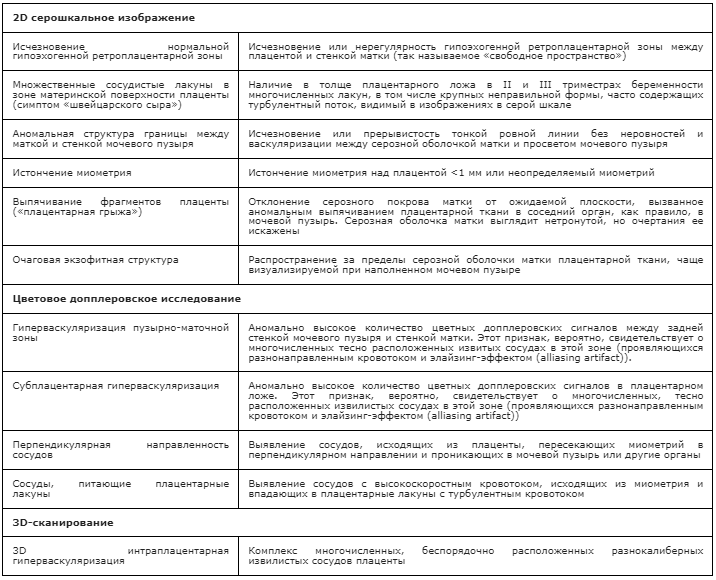
Приложение А3.4 Образец протокола ультразвукового заключения при подозрении на врастание плаценты

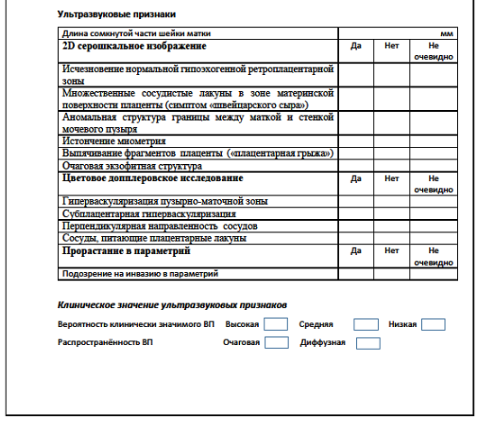
Приложение А3.5 Признаки врастания плаценты по данным МРТ
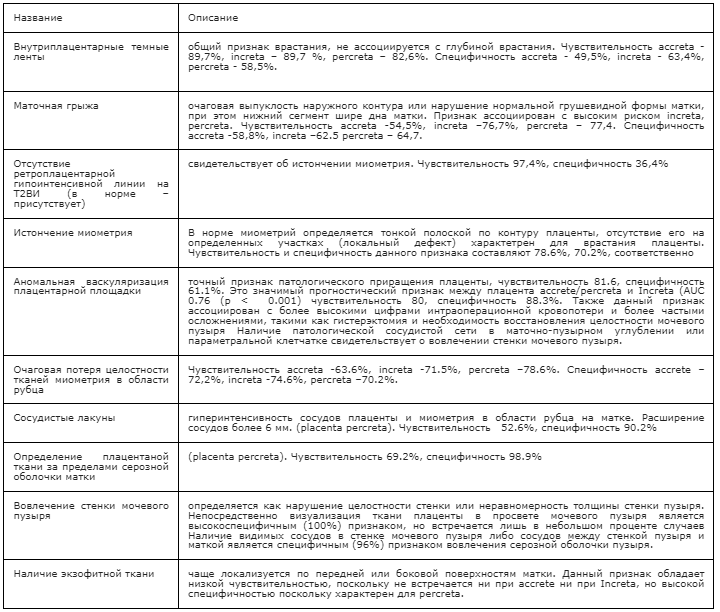
Гетерогенная интенсивность плаценты, ассиметричная форма/толщина плаценты, инфаркты плаценты, участки аномального сосудистого рисунка в плаценте не являются значимыми для постановки диагноза.
Приложение Б. Алгоритмы действий врача
Приложение Б1. Алгоритм по хирургической безопасности при врастании плаценты (в операционной).
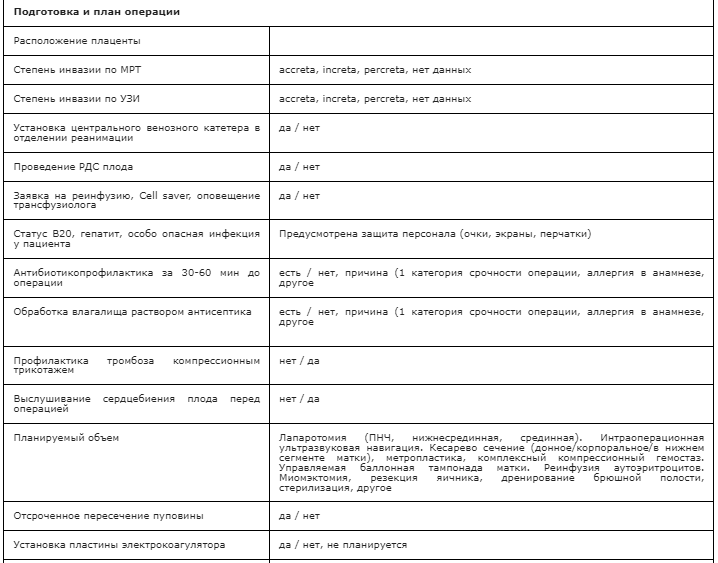
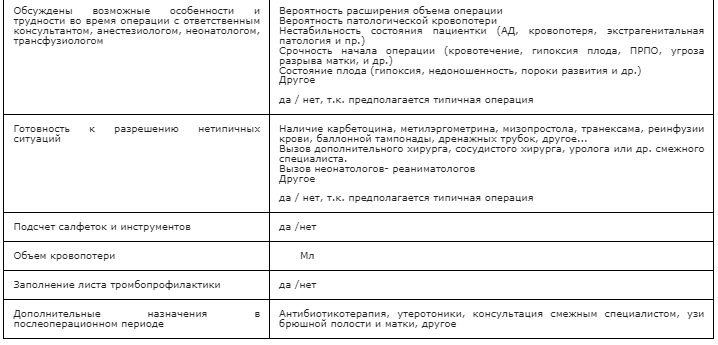
Приложение Б2. Алгоритм действия для врача в стационаре
1. Диагностика предлежания плаценты по данным УЗИ, врастания плаценты по данным УЗИ и МРТ.
2. Выбор кожного разреза:
- нижнесрединная лапаротомия (у пациенток с врастанием плаценты)
- поперечное надлобковое чревосечение (у пациенток с предлежанием плаценты)
3. Выбор разреза на матке:
- донное кесарево сечение (у пациенток с врастанием плаценты)
- кесарево сечением в нижнем маточном сегменте (у пациенток с предлежанием плаценты)
4. Выбор метода хирургического лечения при врастании плаценты
- органосохраняющий (при врастании плаценты на ограниченном участке)
- метропластика с использованием комплексного компрессионного гемостаза и/или эндоваскулярных методов гемостаза и/или перевязки, временной окклюзии магистральных маточных сосудов, гемостатических швов.
- органоуносящий (при врастании плаценты в шейку матки, при невозможности остановки кровотечения)
- оставление плаценты in situ (врастание плаценты – интраоперационная находка)
Приложение Б3. Методы дистального компрессионного гемостаза
В акушерской практике при родоразрешении беременных с аномальной плацентацией применяется 2 метода дистального компрессионного гемостаза:
1. Комплексный компрессионный гемостаз, включающий наложение «турникетов»[113];
2. Комбинированный подход с применением маточного и вагинального катетеров[140].
I. Техника частичной резекции с использованием комплексного компрессионного гемостаза.
1. Донное кесарево сечение, извлечение плода, перевязка пуповины без тракции, погружение ее в полость матки и зашивание матки двухрядным швом.
2. Комплексный компрессионный гемостаз
Производится рассечение брюшины, пузырно-маточной складки, низведение мочевого пузыря с прицельной коагуляцией сосудов, формирование искусственных «окон» в широких связках матки и наложение через них турникетных жгутов билатерально и на шеечно-перешеечную область. При этом осуществляется отведение яичников латеральнее турникетов и создание петли из турникета, в которую попадают маточная труба, мезосальпинкс и собственная связка яичника. В результате, пережимаются трубные и коммуникантные ветви яичниковой и маточной артерий[141].
3. Метропластика - иссечение участка передней стенки матки с вросшей плацентой с последующей метропластикой с использованием управляемой внутриматочной баллонной тампонады [113].
Заполнение мочевого пузыря метиленовым синим облегчает визуализацию операционного поля [39].
II. Техника комбинированного подхода с применением маточного и вагинального катетеров Жуковского.
При предлежании плаценты.
1. После катетеризации мочевого пузыря перед оперативным родоразрешением устанавливался вагинальный катетер Жуковского (без наполнения его жидкостью), проводился высокий поперечный разрез на матке, вслед за извлечением плода проводится наполнение вагинального катетера 180 мл физиологического раствора.
2. Дальнейшее оперативное вмешательство проводится на фоне наполненного вагинального катетера. Сразу после извлечения плода выполняется перевязка нисходящей ветви маточной артерии. Следующим этапом после отделения плаценты осмотр плацентарной площадки, лигирование кровоточащих сосудов. Отсепаровка пузырно-маточной складки книзу и наложение гемостатического наружно-маточного надплацентарного сборочного шва. Установка внутриматочного катетера с использованием проводника через гистеротомический разрез, проводя его с помощью указательного пальца руки хирурга через цервикальный канал в осевую трубку вагинального катетера. Восстановление стенки матки отдельными викриловыми швами. Продолжительность баллонной тампонады с помощью вагинального и маточного катетеров составляет 10-14 ч.
При врастании плаценты.
1. При обнаружении врастания плаценты на 1/3 толщины миометрия выполняется иссечение участка врастания с одновременным лигированием кровоточащих сосудов и прошиванием плацентарного ложа ∞-образным швом. В последующем выполняется отсепаровка пузырно-маточной складки книзу и наложение гемостатического наружно-маточного надплацентарного сборочного шва.
2. При обнаружении врастания плаценты более, чем на 2/3 толщины миометрия, или при площади врастания более, чем 5 сантиметров в диаметре, выполняется отсечение участка матки с участком вросшей плаценты. Отсепаровка пузырно-маточной складки, наложение гемостатического наружно-маточного надплацентарного сборочного шва ниже предполагаемого отсечения стенки матки. В последующем проводится восстановление углов стенки матки, установка внутриматочного катетера, затем восстановление стенки матки, после чего маточный катетер наполяется физиологическим раствором.
3. В случае обнаружения плацентарной грыжи проводится высокий поперечный разрез на матке для извлечения плода, выполнение метропластики: выделение грыжевого мешка, отсепаровка пузырно-маточной складки, гемостаз паравезикальных сосудов, наложение гемостатического наружно-маточного надплацентарного сборочного шва ниже предполагаемого отсечения стенки матки. Установка внутриматочного катетера с использованием проводника через гистеротомический разрез, проводя его с помощью указательного пальца руки хирурга через цервикальный канал в осевую трубку вагинального катетера. В последующем также проводится восстановление стенки матки отдельными викриловыми швами. Продолжительность баллонной тампонады с помощью вагинального и маточного катетеров составляет 10-14 ч [140].
Приложение Б4. Технология интраоперационной реинфузии аутоэритроцитов.
Для интраоперационной реинфузии аутоэритроцитов (ИРА) используются аппараты типа «Cell Saver», Cats для аутотрансфузий и наборы одноразовых магистралей к ним.
Противопоказания к проведению интраоперационной реинфузии аутоэритроцитов в акушерстве.
Абсолютные
-наличие в брюшной полости гнойного содержимого;
-наличие в брюшной полости кишечного содержимого;
-наличие в излившейся крови веществ, противопоказанных к введению в сосудистое русло: водорода пероксид** (D08AX01), дистиллированная вода , гемостатические средства (B02) на основе коллагена и др.).
Технология использования метода: Принцип процедуры заключается в аспирации из операционной раны излившейся крови, обработке ее в аппарате и последующей реинфузии полученной аутоэритроцитарной взвеси (Ht 60%) обратно в сосудистое русло пациентки.
Заправка одноразовых магистралей проводится в операционной до начала операции. Стерильный отсос передается операционной сестре.
Сбор излившейся в рану крови проводится вторым ассистентом. Отрицательное давление, создаваемое вакуум-аспиратором, не должно превышать 100 мм рт. ст.
Кровь, аспирируемая из раны, смешивается с раствором антитромботических средств (B01A), проходит сквозь фильтр, задерживающий частицы тканей, сгустки крови и собирается в резервуар. Когда объем собранной крови станет адекватным объему резервуара, начинается первая фаза работы аппарата - заполнение промывочной чаши (колокола).
Данная фаза состоит из нескольких этапов:
1. Разгон центрифуги до 5600 об/мин;
2. Перенос крови из резервуара в промывочный колокол с помощью перистальтического насоса, начало процесса центрифугирования;
3. Наполнение промывочного колокола продолжается до тех пор, пока эритроциты не заполнят весь объем колокола (объем колокола может быть 125 мл, 175 мл, 225 мл). Отделяющаяся в процессе центрифугирования плазма, удаляется вместе с антикоагулянтом в соответствующую емкость. После этого в автоматическом или ручном режиме начинается вторая фаза - отмывание эритроцитов в стерильном физиологическом растворе хлорида натрия.
Отмывание продолжается до тех пор, пока заданный объем промывающего раствора (в акушерстве 1000-1500 мл) не будет полностью проведен через эритроциты. Все это время происходит центрифугирование.
Заключительная фаза работы аппарата - опустошение колокола:
1. Центрифуга останавливается, а перистальтический насос начинает вращение в обратном направлении;
2. Отмытые аутоэритроциты перекачиваются из промывочного колокола в мешок для реинфузии;
Далее процесс повторяется до тех пор, пока не будет обработана вся аспирированная из раны кровь. Продолжительность первого описанного цикла составляет -3-5 минут.
Во время работы на дисплее аппарата четко отражены все необходимые параметры: скорость вращения центрифуги, скорость вращения насоса, количество перенесенного раствора. После каждого цикла работы высвечивается количество собранных и отмытых эритроцитов.
Реинфузия аутоэритроцитов должна осуществляться с использованием лейкоцитарного фильтра максимум в течение 6 часов поле получения аутоэритроцитов
Реинфузия аутоэритроцитов является эффективным способом восстановления глобулярного объема при кровотечениях, возникших во время операции кесарева сечения (ПВ). ИРА рекомендуется для женщин, у которых предполагается интраоперационная кровопотеря более 20% ОЦК
ИРА должна выполняться только квалифицированным персоналом, регулярно ее проводящим и имеющим необходимые знания и опыт. Должно быть получено согласие пациентки на ИРА. Использование ИРА в акушерских стационарах должно быть предметом аудита и мониторинга Ограничения метода связаны, главным образом, с наличием соответствующего персонала и оборудования.
Применение ИРА позволяет минимизировать использование донорских компонентов крови при кровопотере любого объема и избежать синдрома массивной гемотрансфузии, а также значительно улучшает течение послеоперационного периода и сокращает сроки пребывание больных в стационаре.
Приложение Б5. Методика временной баллонной окклюзии общих подвздошных артерий, инфраренального отдела аорты
Манипуляция проводится в традиционной хирургической операционной с использованием передвижной ангиографической установки (далее С-дуга). При отсутствии С-дуги, возможно рассмотреть вопрос выполнения родоразрешения в рентгеноперационной.
Подготовка к оперативному родоразрешению – стандартная, включающая 4-х часовой голод и отсутствие проведения очистительной клизмы.
Этапы:
1. Катетеризация двух периферических вен (катетеры 14G или 16G) или постановка центрального венозного катетера (рекомендуется доступ к правой внутренней яремной вене, УЗ контроль, использование 2 или 3 просветного катетеров).
2. Премедикация - в/в введение атропина**, #фамотидина** При в/в введении разовая доза составляет 20 мг, интервал между введениями - 12 ч. (инструкция) 20 мг #дексаметазона** 8 мг[142,143].
3. Рекомендуется применение спинально-эпидуральной анестезии в поясничном отделе позвоночника. Для субарахноидального введения рекомендуется использование гипербарического бупивакаина** (10-15 мг). Для поддержания анестезии может применяться эпидуральная анестезия раствором ропивакаина** в концентрации от 0,2%-0,75% (40-150 мг).
4. С целью профилактики и терапии гипотензии проводится внутривенная инфузия сбалансированных кристаллоидов, введение адренергических и дофаминергических средств, смещение матки влево.
5. После наступления (развития) сенсорного блока до уровня Th4 возможно рассмотреть вопрос о начале подготовки к эндоваскулярному этапу.
6. По методике Селдингера производится пункция общей бедренной артерии последовательно с одной и другой стороны.
7. Установка интродьюсеров соответствующих профилю предполагаемых к использованию баллонных катетеров.
8. Фиксация интродьюсеров к коже бедра
9. ВАЖНО! Проведение и установка баллонных катетеров осуществляются только после извлечения плода!
10. После извлечения плода и ушивания разреза в дне матки начинается эндоваскулярны этап
11. Под рентгенконтролем в область бифуркации брюшного отдела аорты по диагностическим проводникам последовательно проводятся и устанавливаются периферические баллонные катетеры таким образом, чтобы они соприкасались своими дистальными концами, напоминая перевернутую букву V [80,118].
12. Диаметр баллонного катетера подбирается таким образом, чтобы в раскрытом виде он обеспечивал полное прекращение кровотока по общей подвздошной артерии
13. Баллонные катетеры раздуваются посредством нагнетания индефлятором (шприцем-манометром) смеси физиологического раствора и контрастного вещества в соотношении 1:1
14. После полного раскрытия обоих баллонных катетеров из бокового порта одного из них извлекается проводник и вводится контрастное вещество
15. При адекватном подборе баллонных катетеров и полном их раскрытии отмечается стаз контрастного вещества выше уровня установки баллонов в области инфраренального отдела аорты и отсутствие его поступления в антеградном направлении
16. После ангиографии, по боковому порту баллона вновь заводится диагностический проводник для придания устойчивости катетеру.
17. Если баллон установлен правильно и не требуется изменения его положения, следует их зафиксировать к интродьюсеру для предупреждения миграции в ходе оперативного пособия
18. Периферические баллонные катетеры для своего раскрытия требуют нагнетания давления до 8-10 атм, что может сопровождаться повреждением сосудистой стенки. С целью профилактики данного осложнения целесообразно использовать баллонные катетеры, предназначенные для выполнения операции Рашкинда, раскрытие которых до диаметра 13.5 мм производится без давления, а путем введения 2.0 мм смеси физиологического раствора и контрастного вещества в соотношении 1:1
19. После установки первого баллона, описанного в предыдущем пункте, с контралатеральной стороны проводится диагностический катетер типа Cobra для выполнения ангиографии. Стаз контрастного вещества выше зоны установки баллона, свидетельствует о надежном перекрытии кровотока по артерии
20. После установки второго баллона, ввиду низкого профиля, получить адекватную ангиографию, позволившую судить о надежном перекрытии кровотока, не представляется возможным. Оценить это возможно по изменению кривой пульсоксиметрии определенной посредством датчика, заранее установленного на большой палец ноги. Отсутствие пульсовой кривой и показателя насыщения, указывает на адекватное раскрытие баллона и перекрытие кровотока.
21. В раздутом состоянии любой из используемых баллонных катетеров может оставаться не более 10 минут для предотвращения развития ишемии нижних конечностей. Если оперативное вмешательство по извлечению плаценты требует большего времени, по прошествии 10 минут следует, согласовав с бригадой, последовательно сдуть баллонные катетеры не менее чем на 1 минуту для восстановления кровотока по артериям нижних конечностях и последующее раздувание баллонных катетеров [144].
Приложение Б6. Схема антенатального ультразвукового контроля при предлежании и низком расположении плаценты у пациенток без клинической симптоматики.
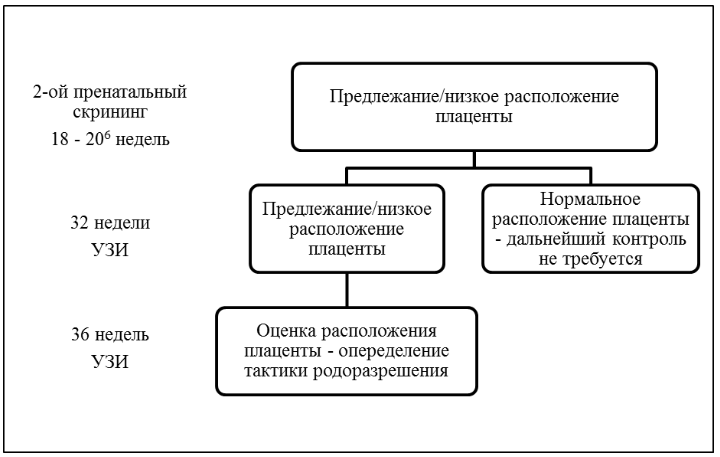
Приложение В. Информация для пациента
Врастание плаценты – это осложнение беременности, при котором плацента достаточно плотно фиксируется к стенке матки или же врастает в нее.
В норме в конце родов плацента отделяется от стенки матки и рождается (т.н. рождение последа). При патологическом прикреплении плаценты ее чрезмерная фиксация к стенке матки нарушает процесс отделения плаценты, приводит к ее задержке в полости матки и развитию осложнений, самыми опасными из которых являются послеродовое кровотечение, удаление матки.
Предлежание плаценты - это осложнение беременности, при котором плацента располагается низко относительно внутреннего зева, что может быть следствием кровотечений, как на протяжении беременности, так и в родах.
Врастание, предлежание плаценты являются абсолютным показанием к оперативному родоразрешению путем кесарева сечения. Кесарево сечение при врастании плаценты выполняется в 34-36 недель беременности, при предлежании в 37-39 недель беременности. Для родоразрешения Вас заблаговременно госпитализируют в акушерский стационар 3 уровня. В случае начала родовой деятельности, разрыва плодных оболочек до предполагаемой даты родоразрешения, кровотечения, Вам необходимо срочно вызвать бригаду скорой помощи для госпитализации в акушерский стационар. В стационаре Вам будет выполнен необходимый перечень лабораторных и инструментальных исследований в зависимости от акушерской ситуации. При плановой госпитализации Вы будете должны отказаться от приема пищи за 8 часов, и прозрачных жидкостей – за 2 часа до планируемого родоразрешения. К прозрачным жидкостям относятся вода, фруктовый сок без мякоти, газированные напитки, чай и кофе.
Перед операцией Вас проконсультируют врач-акушер-гинеколог и врач-анестезиолог-реаниматолог. Вы будете обязаны сообщить врачам обо всех известных Вам проблемах, связанных с Вашим здоровьем, наследственностью, аллергических реакциях, индивидуальной непереносимостью лекарственных препаратов и продуктов питания, а также о курении табака, злоупотреблении алкоголем или наркотическими препаратами в настоящее время и в прошлом. Врач-анестезиолог-реаниматолог выберет наиболее подходящий для Вас вид обезболивания во время операции. Перед операцией Вам будет необходимо надеть на ноги компрессионный трикотаж для профилактики тромбоэмболических осложнений, который Вы будете носить на протяжении всего послеоперационного периода. Вы будете должны удалить волосы с области предполагаемого разреза (промежность, лобок, нижняя часть живота). Также перед операцией Вам проведут антибиотикопрофилактику для снижения риска гнойно-воспалительных послеоперационных осложнений. При необходимости перед операцией Вам могут провести дополнительные методы исследования – цистоскопия, стентирование мочевого пузыря. С целью снижения объема кровопотери, перед операцией могут быть проведены эндоваскулярные методы гемостаза.
Так как врастание плаценты связано с риском удаления матки, перед операцией Вы подпишите согласие на операцию по удалению матки при невозможности ее сохранения.
В операционной Вам установят внутривенный катетер и мочевой катетер на время и первые часы после операции. В процессе оперативного вмешательства, при необходимости, Вам может быть проведено ультразвуковое исследование для уточнения хирургической тактики.
Вы должны быть осведомлены, что во время операции могут возникнуть различные осложнения, которые могут потребовать дополнительных вмешательств (перевязка сосудов, оставление плаценты in situ, ушивание дефекта мочевого пузыря, мочеточников) и переливания донорской крови и ее компонентов (плазмы, эритроцитарной массы, тромболейкомассы), а также других белоксодержащих препаратов. После ознакомления Вы должны подписать согласие на проведение данных манипуляций. В процессе операции, с целью снижения риска послеродового кровотечения, Вам будет установлен внутриматочный баллон, который будет извлечен через 6 часов после окончания операции.
В послеоперационном периоде Вы будете переведены в палату интенсивной терапии на необходимое время в зависимости от Вашего состояния. В послеоперационном периоде Вам продолжат обезболивание, будет предложена ранняя активизация для снижения риска послеоперационных осложнений: раннее присаживание в кровати и вставание, обычно, в 1-е сутки после родов. Прием прозрачных жидкостей возможен сразу после родоразрешения, прием пищи – через несколько часов после родов.
Удаление шовного материала проводится в стационаре или после выписки в случае необходимости, так как в ряде случаев практикуется применение рассасывающегося шовного материала.
После выписки из стационара Вы должны будете соблюдать лечебно-охранительный режим на протяжении первых месяцев: ограничение подъема тяжестей (>5 кг), воздержание от половой жизни, а при ее возобновлении – использование методов контрацепции по рекомендации Вашего лечащего врача-акушера-гинеколога, ограничение физической нагрузки. Вы должны будете посетить Вашего лечащего врача-акушера-гинеколога через 1-1,5 месяца после родоразрешения. Планирование следующей беременности, учитывая наличие у Вас рубца на матке, рекомендовано не ранее чем через 1 год после родоразрешения после контрольного УЗИ с оценкой состояния рубца.
Вы должны знать, что кесарево сечение является достаточно безопасной операцией, однако возможны осложнения во время ее проведения и в послеоперационном периоде:
-
Очень часто - повторное кесарево сечение при последующих родоразрешениях (1 случай на каждые 4 операции).
-
Часто - боль в ране и дискомфорт в животе в первые несколько месяцев после операции (9 случаев на каждые 100 операций).
-
Часто - повторная госпитализация, послеродовая инфекция (5-6 случаев на 100 операций).
-
Часто – травмы плода, например, рассечение кожи скальпелем (2 случая на 100 операций).
-
Не часто - повторная операция в послеоперационном периоде, госпитализация в отделение интенсивной терапии (5-9 случаев на 1000 операций).
-
Не часто - разрыв матки в последующей беременности/родах, предлежание и врастания плаценты, кровотечение (1-8 случаев на 1000 операций).
-
Редко - тромботические осложнения, повреждения мочевого пузыря, повреждение мочеточника во время операции (1-5 случаев на 1000 операций).
-
Очень редко - смерть (1 женщина на 12 000 операций).
Также Вы должны быть осведомлены, что наличие рубца на матке может в дальнейшем снизить Вашу фертильность (способность к зачатию и деторождению). Также Вы должны знать, что после оперативного родоразрешения чаще, чем после родов через естественные родовые пути, отмечается снижение лактации.
Форма согласия на операцию:
Рекомендованная форма согласия на операцию при предлежании/врастании плаценты должна содержать следующие пункты:
- описание рисков, связанных с врастанием плаценты (массивная кровопотеря, необходимость переливания элементов крови, повреждение мочевого пузыря, мочеточников, соседних органов и структур, гистерэктомия),
- гнойно-септических и тромбоэмболических осложнений
- согласие на дополнительные вмешательства при массивной кровопотери (эмболизация, перевязка сосудов, оставление плаценты in situ гистерэктомия) и других осложнениях (ушивание дефекта мочевого пузыря, мочеточников), переливание крови и форменных элементов.
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.