Оперативные влагалищные роды
 Версия: Клинические рекомендации РФ 2023 (Россия)
Версия: Клинические рекомендации РФ 2023 (Россия)
Общая информация
Краткое описание
- Российское общество акушеров-гинекологов
Одобрено Научно-практическим Советом Минздрава РФ
В соответствии с Правилами поэтапного перехода медицинских организаций к оказанию медицинской помощи на основе клинических рекомендаций, разработанных и утвержденных в соответствии с частями 3, 4, 6 –9 и 11 статьи 37 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации», утвержденных постановлением Правительства Российской Федерации от 19.11.2021 № 1968, клинические рекомендации применяются следующим образом:
– размещенные в Рубрикаторе после 1 июня 2022 года – с 1 января 2024 года.
Возрастная категория: Взрослые, Дети
Пересмотр не позднее: 2025
Статус: Действует
Определение заболевания или состояния (группы заболеваний или состояний)
Оперативные влагалищные роды - это влагалищные роды, осуществляемые с использованием вакуум-экстрактора или акушерских щипцов с помощью или без помощи роженицы [1][2].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем
O66.5 Неудачная попытка применения вакуум-экстрактора или щипцов – неудачная попытка применения вакуум-экстрактора или наложения щипцов с последующим родоразрешением посредством наложения щипцов или кесарева сечения соответственно.
O81 Роды одноплодные, родоразрешение с наложением щипцов или с применением вакуум-экстрактора.
O81.0 Наложение низких [выходных] щипцов.
O81.1 Наложение средних [полостных] щипцов.
O81.2 Наложение средних [полостных] щипцов с поворотом.
O81.3 Наложение других и не уточненных щипцов.
O81.4 Применение вакуум-экстрактора.
O81.5 Родоразрешение с комбинированным применением щипцов и вакуум-экстрактора.
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
Классификация влагалищных оперативных родов*
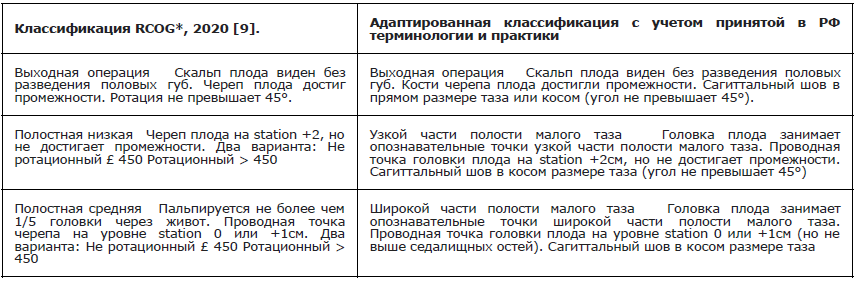
*RCOG классифицирует влагалищные оперативные роды на основании высоты стоянии головки плода и необходимого угла ее ротации при движении через таз. При этом высота стояния головки (положение относительно плоскостей таза) учитывается в сантиметрах относительно интерспинальной (межостистой) линии, соединяющей седалищные ости (узкая часть полости малого таза) (рис.1). Когда проводная точка находится на уровне этой линии, положение считается нулевым (station 0), уровень головки выше или ниже этой линии обозначают от -1 до -5 см и от +1 до + 5 см, соответственно.
Когда наибольшая окружность головки плода занимает station «0», проводная точка располагается на уровне «+2», что по принятой в России терминологии соответствует положению головки в узкой части полости малого таза. Если проводная точка расположена на уровне «0 или +1», то головка в широкой части полости малого таза.
Принимая во внимание широкое распространение в мировой практике определения положения головки плода в тазу в сантиметрах относительно интерспинальной линии, представлен адаптированный вариант классификации влагалищных оперативных родов, учитывающий российскую терминологию.
В России акушерские щипцы и вакуум-экстракцию плода традиционно рассматривают как операции с «влекущей» техникой и самопроизвольным поворотом головки в процессе биомеханизма родов, а уровень ее положения выше узкой части полости малого таза преимущественно предполагает родоразрешение путем операции кесарева сечения. В связи с этим адаптированный вариант классификации не акцентирует внимание на степени ротации головки при ее положении выше уровня узкой части. Операция акушерских щипцов с исправлением положения головки (ротационная) не распространена в российской практике, ее применяют только врачи, имеющие достаточный опыт использования данного метода.
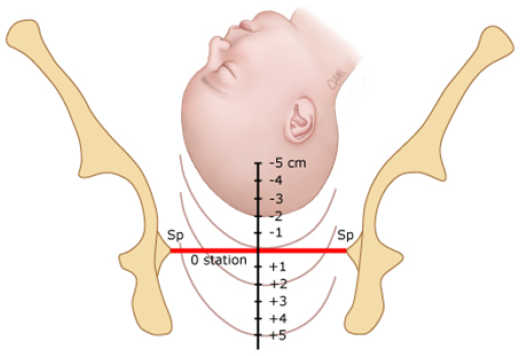
Рис.1 Схема разных уровней положения головки в малом тазу.
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
В настоящее время частота оперативных влагалищных родов в мире варьирует от 2,1% до 19,2% [3]. Частота акушерских щипцов составляют около 1,1% от общего количества родов через естественные родовые пути [4]. При этом, существует широкий диапазон использования акушерских щипцов, как по географическим регионам, так и внутри них от 0,1% до 6,3% [5][6]. Вакуум-экстракция используется значительно чаще и составляет около 4,5% [7]. В Российской Федерации частота операции вакуум-экстракции плода составляет 1,23%, акушерских щипцов 0,05% [8].
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Жалобы и анамнез
-
Рекомендовано врачу при определении показаний к оперативному родоразрешению учитывать результаты обследований и консультаций, проведенных смежными специалистами [10][11][12].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3)
Комментарии: тщательный сбор анамнеза, оценка результатов обследований, консультаций смежными специалистами позволяют уточнить показания к оперативному родоразрешению.
-
Рекомендовано врачу учитывать факт оперативных влагалищных родов с родовой травмой в анамнезе при оценке показаний и выборе метода оперативного родоразрешения [13].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 4)
Комментарии: женщины, перенесшие оперативные влагалищные роды при предыдущей беременности, имеют более высокий риск повторных оперативных родов и кесарева сечения при последующей беременности: 4,7% против 1,2% и 8,5% против 4,6% в сравнении с женщинами со спонтанными родами в анамнезе [13].
Физикальное обследование
-
Рекомендовано врачу перед оперативным влагалищным родоразрешением у всех рожениц оценить общее состояние, частоту сердцебиения и дыхания, уровень артериального давления на периферических сосудах для правильного выбора метода [14].
Уровень убедительности рекомендаций С (уровень достоверности доказательств –4)
Комментарий: оценка состояния роженицы, ее гемодинамических показателей и дыхательной функции обеспечивает правильный выбор метода влагалищного родоразрешения с учетом необходимости исключения потуг (акушерские щипцы) или, напротив, активного участия роженицы в обеспечении продвижения плода по родовому каналу (вакуум-экстракция).
-
Рекомендовано врачу перед оперативным влагалищным родоразрешением у всех рожениц произвести аускультацию плода с целью оценки его состояния [15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарии: отсутствие сердечной деятельности плода указывает на его смерть, что является противопоказанием к влагалищной родоразрешающей операции.
-
Рекомендовано врачу перед оперативным влагалищным родоразрешением у всех рожениц произвести влагалищное исследование для уточнения анатомических ориентиров таза матери и положения головки плода и их взаимоотношения, характера вставления предлежащей части, исключения несоответствия и определения направления тракций [16].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
Комментарии: Уточнение уровня положения, вида и позиции головки плода при влагалищном исследовании является необходимым условием для определения возможности, выбора метода и правильного выполнения влагалищной родоразрешающей операции (см. приложение Б).
-
Рекомендовано врачу для выявления показаний к оперативному родоразрешению оценивать течение родового акта в соответствии с рекомендациями «Роды одноплодные, самопроизвольное родоразрешение в затылочном предлежании (нормальные роды)» [17].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарий: выявление отклонений от нормального течения родового акта позволяют своевременно определить показания для оперативного родоразрешения. (см. приложение 2).
Лабораторные диагностические исследования
-
После влагалищного оперативного родоразрешения рекомендован забор крови из пуповины для определения КОС (при наличии возможности) [18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарий: при нарушении адаптации новорождённого в первые минуты жизни определение КОС пуповинной крови позволит уточнить причину и выбрать правильную тактику лечения [19].
Инструментальные диагностические исследования
-
Рекомендовано врачу при затруднении в определении положения, вида и позиции головки плода провести уточнение с помощью ультразвукового исследования (при наличии времени, соответствующего оборудования и специалиста в родильном блоке) [20][21].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарий: иногда определение положения, вида и позиции головки плода клиническими методами затруднено. Ультразвуковое исследование плода, используя объективные показатели (расстояние от промежности до головки плода, угол прогрессии, дельта угла прогрессии и др.), позволяет уточнить условия для влагалищной родоразрешающей операции, определить выбор и технику проведения [22][23][24].
Иные диагностические исследования
Не применимо
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
1. Медикаментозные методы лечения
Не применимо.
2. Немедикаментозные методы лечения
-
Рекомендовано после родоразрешения путем оперативных влагалищных родов назначать женщинам упражнения для нормализации тонуса тазового дна с целью снижения частоты недержания мочи [25].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2)
Комментарий: недержание мочи разной степени встречается почти в одной трети наблюдений после влагалищного оперативного родоразрешения. Упражнения, укрепляющие мышцы тазового дна снижают частоту и выраженность недержания мочи в этой группе женщин.
3. Обезболивание
-
Рекомендовано перед влагалищным оперативным родоразрешением рассмотреть возможность обезболивания роженицы [26].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарий: при некоторых формах осложнений (например, гипертензия, преэклампсия) обезболивание является важной составной частью процесса родоразрешения. Недостаточно доказательств, подтверждающих, что какой-либо конкретный анальгетик или метод являются наиболее эффективными для обезболивания роженицы при влагалищных родоразрешающих операциях [26]. При наличии нейроаксиальной аналгезии ее пролонгирование является оптимальным выбором [27], применяют современные местные анестетики (ропивакаин**, бупивакаин**, лидокаин**, левобупивакаин**). Перед началом общей анестезии обязательна преоксигенация 100% кислородом (О2) в течение 3 минут. Препараты, используемые для общей анестезии: тиопентал натрия** 4-5 мг/кг внутривенно, возможно применение пропофола** в дозе не выше 2,5 мг/кг. При кровотечении препаратом выбора для общей анестезии является кетамин** 1 мг/кг)[28][29]. При эндотрахеальном наркозе применяют смесь динитрогена оксида**с кислородом 50:50 или галогенированные углеводороды до 1,5 об.%.
4. Показания и противопоказания
-
Рекомендовано у всех рожениц, которым противопоказаны потуги в связи с наличием осложнений беременности или соматических заболеваний своевременно определить метод и сроки оперативного родоразрешения в плановом порядке [30].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарий: при наличии соматических заболеваний или осложнений беременности, при которых противопоказаны потуги в родах, метод оперативного родоразрешения (кесарево сечение или акушерские щипцы) должен быть обсужден в антенатальном периоде и согласован с беременной.
-
Рекомендовано врачу при выявлении признаков дистресса плода и отсутствии условий для быстрого самопроизвольного родоразрешения рассмотреть возможность влагалищной родоразрешающей операции в экстренном порядке [30].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
-
Рекомендовано при выборе метода влагалищного оперативного родоразрешения учитывать клиническую ситуацию с оценкой состояния плода, уровня положения его головки и имеющегося опыта у врача [8], [31].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарий: Вакуум-экстракция плода и акушерские щипцы имеют разные преимущества и недостатки. Неудачная попытка влагалищных оперативных родов более вероятна при использовании вакуум-экстракции плода, но травма промежности более вероятна при использовании акушерских щипцов [8]. При быстро прогрессирующем нарушении состояния плода необходимо стремиться к максимально бережному родоразрешению с минимально возможной продолжительностью интервала от постановки диагноза до рождения плода. В связи с этим при головке, расположенной в широкой части полости малого таза показано родоразрешение путем операции кесарева сечения, в узкой части предпочтительно с помощью акушерских щипцов, в выходе – акушерских щипцов или вакуум-экстракции плода [31].
-
Рекомендовано при вторичной слабости родовой деятельности, не поддающейся консервативной терапии окситоцином**, рассмотреть возможность влагалищной родоразрешающей операции в неотложном порядке [30][32].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5
Комментарий: слабость родовой деятельности и затянувшийся второй период родов (более 3 часов у первородящих и 2 часов у повторнородящих без эпидуральной аналгезии; более 4 часов у первородящих и 3 часов у повторнородящих с эпидуральной аналгезией) при отсутствии эффекта от родостимуляции окситоцином** следует рассмотреть, как возможное показание к оперативному родоразрешению [33]. При головке плода расположенной в широкой части полости малого таза (station 0/+1) следует взвесить риски и преимущества влагалищной родоразрешающей операции и кесарева сечения во втором периоде родов. Кесарево сечение во втором периоде родов при низко расположенной головке плода связано с более высокой частотой кровотечения у матери и необходимости наблюдения новорожденного в ОРИТН/ПИТ, но влагалищные оперативные роды связаны с более высокой частой нарушения функции мышц тазового дна у матери и травмой плода [8]. Операция акушерских щипцов с исправлением положения головки (ротационная) не распространена в российской практике, ее применяют только врачи, имеющие достаточный опыт использования данного метода.
-
Рекомендовано при выявлении показаний к оперативному влагалищному родоразрешению у всех рожениц исключить противопоказания [34].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
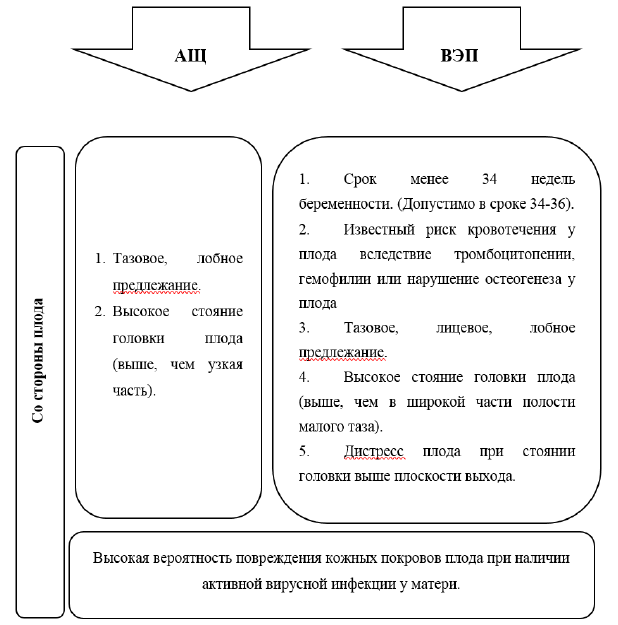
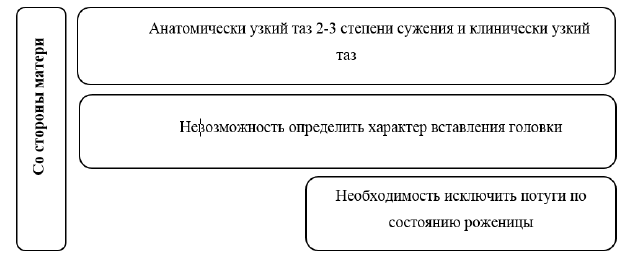
Комментарий: противопоказаниями к влагалищному оперативному родоразрешению являются: анатомическое сужение таза 2-3ст и клинически узкий таз; тазовое, лобное (также лицевое для ВЭП) предлежание; положение головки выше широкой части (узкой части – для АЩ); невозможность определить уровень положения и характер вставления головки; высокая вероятность повреждения кожных покровов плода при наличии активной вирусной инфекции у матери. Для ВЭП также: необходимость исключить потуги, известный риск кровотечения у плода вследствие тромбоцитопении, гемофилии или нарушение остеогенеза, дистресс плода при положении головки выше плоскости выхода таза; недоношенность менее 34 недель (см. приложение Б) [34]
-
Рекомендовано при выявлении показаний к оперативному влагалищному родоразрешению у всех рожениц определить наличие условий [35][36].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
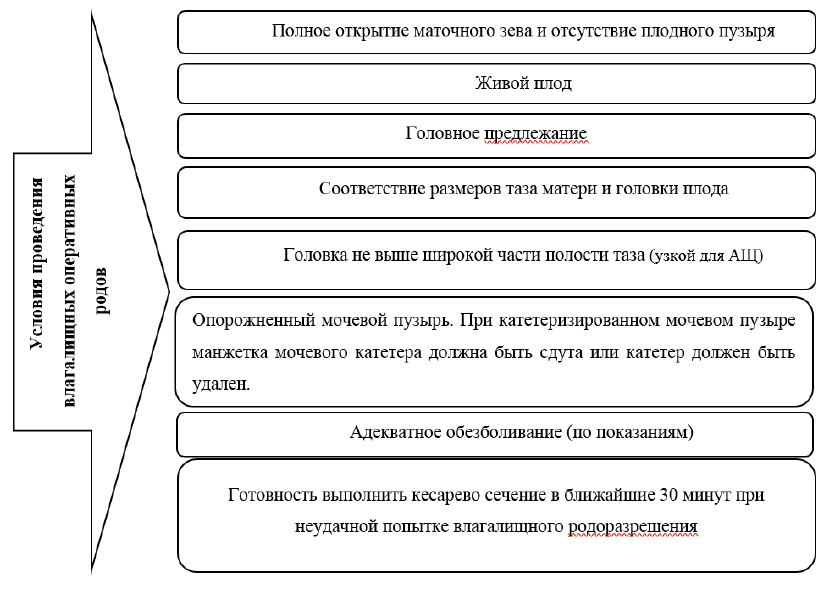
Комментарий: для обеспечения максимально возможной безопасности и эффективности влагалищной родоразрешающей операции необходимо соблюдение условий: отсутствие плодного пузыря, полное открытие маточного зева, живой плод, головное предлежание, соответствие размеров таза матери и головки плода, опорожненный мочевой пузырь, обезболивание (по показаниям), готовность выполнить кесарево сечение в течение 30 мин при неудаче влагалищной операции (см. приложение Б).
-
Рекомендовано врачу перед родоразрешением путем влагалищной операции у всех рожениц получить добровольное информированное согласие [37].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарий: информированное согласие должно быть получено от женщины после надлежащего объяснения процедуры и связанных с ней рисков.
-
Рекомендовано врачу при родоразрешении путем наложения АЩ и ВЭП решение о эпизиотомии принимать с учетом клинических данных и согласия роженицы [8].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарий: при влагалищных родоразрешающих операциях, когда головка плода упирается в ткани промежности можно использовать срединно-латеральную эпизиотомию под углом 600. Рутинная эпизиотомия повышает риск повреждения анального сфинктера и прямой кишки [38]. Однако имеются данные о снижении риска разрыва промежности 3-4 степени при эпизиотомии у первородящих и при родоразрешении с помощью АЩ [8].
-
Рекомендовано во время операции кесарева сечения при затрудненном выведении головки плода рассмотреть возможность ее извлечения с помощью вакуум-экстрактора или акушерских щипцов [39].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарий: если во время кесарева сечения головка плода своей наибольшей окружностью находится выше уровня разреза матки плода, то возможны затруднения для ее извлечения, что может привести к длительной задержке рождения и гипоксии плода. При этом попытки внешнего давления повышают вероятность травмы плода и матки. В такой ситуации более безопасным является применение ВЭ или АЩ (см. приложение Б) [39].
-
Рекомендовано предусмотреть возможность перехода на абдоминальное родоразрешение при неудаче влагалищной родоразрешающей операции [30].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарий: при планировании влагалищной родоразрешающей операции следует предусмотреть возможность изменения тактики в случае ее неудачи или отклонения от нормального течения. С этой целью необходимо обеспечить возможность быстрого перехода на родоразрешение путем операции кесарева сечения (готовность операционной; при головке плода, расположенной в полости таза, возможно проводить родоразрешение сразу в условиях операционной; готовность анестезиологической и неонатологической бригад).
-
При родоразрешении путем влагалищной операции врачу рекомендовано учитывать повышенный риск дистоции плечиков плода [40].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарий: при родоразрешении путем наложения АЩ дистоция плечиков встречается с частотой до 3,1%, при вакуум-экстракции плода 2,7% [41][42]. При возникновении данного осложнения следует проводить лечение согласно клиническим рекомендациям «Затрудненные роды [дистоция] вследствие предлежания плечика плода. 2020» [43].
-
Не рекомендовано рутинное последовательное применение операции вакуум-экстракции плода и акушерских щипцов для снижения частоты материнских и перинатальных осложнений [44].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарий: относительный риск последовательного использования инструментов превышает сумму индивидуальных относительных рисков каждого инструмента [45]. Так по сравнению с родами через естественные родовые пути последовательное использование инструментов (ВЭ и АЩ) увеличивает частоту внутричерепного кровоизлияния у новорожденного (3,9%), повреждение плечевого сплетения (3,2%), повреждение лицевого нерва (13,3%), неонатальных судорог (13,7%), низкой оценке по шкале Апгар на 5-ой минуте (3%), дыхательной поддержки (4,8%), а также частоту разрывов промежности 4-ой степени (11,4%) и послеродовых кровотечений (1,6%) [46]. Кроме того, последовательное использование инструментов в сравнении с использованием одного связано с повышением частоты разрыва анального сфинктера 17,4% против 8,4%, pH из артерии пуповины <7,10 13,8% против 5,0% [44]. В связи с этим последовательное применение ВЭП и АЩ возможно только в отдельных наблюдениях при сбалансированной оценке рисков по сравнению с экстренной операцией кесарева сечения [44].
-
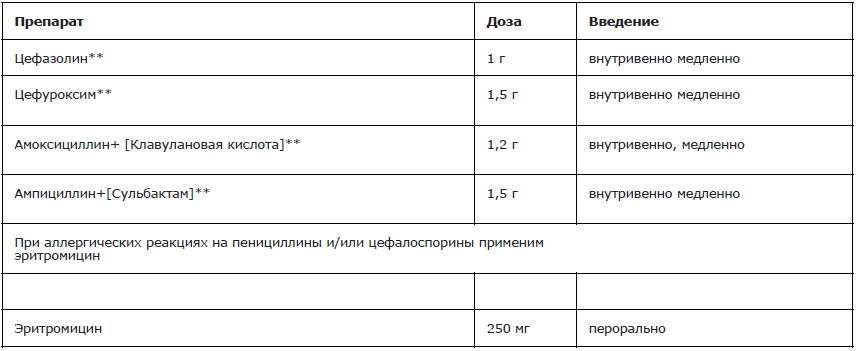
При родоразрешении путем операции наложения АЩ и ВЭП врачу рекомендовано назначить однократное проведение антибактериальной профилактики[47].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарий: в связи с тем, что наложение АЩ и ВЭП являются оперативным вмешательством, которое повышает риск послеродовых инфекционных осложнений показано однократное проведение антибактериальной профилактики, которое снижает риск инфекционных осложнений.
-
После родоразрешении путем наложения АЩ и ВЭП врачу рекомендовано оценить факторы риска развития венозных тромбоэмболических осложнений [48].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарий: оценку риска следует проводить согласно клиническим рекомендациям «Венозные осложнения во время беременности и послеродовом периоде. Акушерская эмболия» [49].
Медицинская реабилитация
Медицинская реабилитация, медицинские показания и противопоказания к применению методов реабилитации
Не применимо
Госпитализация
Организация оказания медицинской помощи
Показания для госпитализации в медицинскую организацию:
Наличие плановых показаний к оперативному родоразрешению.
При наличии плановых показаний к оперативному родоразрешению пациентка должна быть направлена в стационар медицинской акушерской организации II или III уровня на основе схем маршрутизации, утверждённых региональными органами управления здравоохранением.
При возникновении неотложных и экстренных показаний к родоразрешению путем операции вакуум-экстракции плода или наложения акушерских щипцов, операция выполняется в стационаре того лечебного учреждения, где пациентка находится на момент установления диагноза.
Показания к выписке пациентки из медицинской организации: согласно особенностям течения послеродового периода (см. клинические рекомендации «Послеродовая помощь и обследование»). Родильница выписывается с рекомендациями для диспансерного наблюдения в послеродовом периоде в женскую консультацию по месту жительства.
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Не применимо
Информация
Источники и литература
-
Клинические рекомендации Российского общества акушеров-гинекологов
- 1. Hubena Z., Workneh A., Siraneh Y. Prevalence and Outcome of Operative Vaginal Delivery among Mothers Who Gave Birth at Jimma University Medical Center, Southwest Ethiopia. J Pregnancy. 2018; 2018:1–12. 2. М.С.Малиновский. «Оперативное акушерство». Москва: «Медгиз»; 1955. 455 p. 3. Liabsuetrakul T., Choobun T., Peeyananjarassri K., Islam Q.M. Antibiotic prophylaxis for operative vaginal delivery. Cochrane Database Syst Rev. 2020; . 4. Merriam A., Ananth C., Wright J., Siddiq Z., D’Alton M., Friedman A. Trends in operative vaginal delivery, 2005-2013: a population-based study. BJOG An Int J Obstet Gynaecol. 2017; 124(9):1365–72. 5. Muraca G.M., Sabr Y., Brant R., Cundiff G.W., Joseph K.S. Temporal and Regional Variations in Operative Vaginal Delivery in Canada by Pelvic Station, 2004-2012. J Obstet Gynaecol Canada. 2016; 38(7):627–35. 6. HIRSHBERG A., SRINIVAS S.K. Role of Operative Vaginal Deliveries in Prevention of Cesarean Deliveries. Clin Obstet Gynecol. 2015; 58(2):256–62. 7. Sekia H., Takedab S. A review of prerequisites for vacuum extraction: Appropriate position of the fetal head for vacuum extraction from a forceps delivery perspective. Med Clin Rev. 2016; 02(02). 8. Основные показатели здоровья матери и ребенка, деятельность службы охраны детства и родовспоможения в Российской Федерации. ФГБУ «Центральный научно-исследовательский институт организации и информатизации здравоохранения» Минздрава Российской Федерации. 9. Murphy D., Strachan B., Bahl R. Assisted Vaginal Birth. BJOG An Int J Obstet Gynaecol. 2020; 127(9). 10. Sentilhes L., Gillard P., Descamps P., Fournié A. [Indications and prerequisites for operative vaginal delivery: when, how and where?]. J Gynecol Obstet Biol Reprod (Paris). 2008; 37 Suppl 8:S188-201. 11. Operative vaginal delivery. ACOG Technical Bulletin. Number 152--February 1991. Int J Gynaecol Obstet. 1992; 38(1):55–60. 12. Easter S.R., Rouse C.E., Duarte V., Hynes J.S., Singh M.N., Landzberg M.J., et al. Planned vaginal delivery and cardiovascular morbidity in pregnant women with heart disease. Am J Obstet Gynecol. 2020; 222(1):77.e1-77.e11. 13. Melamed N., Ben-Haroush A., Chen R., Pardo J., Hod M., Yogev Y. Pregnancy Outcome and Mode of Delivery After a Previous Operative Vaginal Delivery. Obstet Gynecol. 2009; 114(4):757–63. 14. Söhnchen N., Melzer K., Tejada B.M. de, Jastrow-Meyer N., Othenin-Girard V., Irion O., et al. Maternal heart rate changes during labour. Eur J Obstet Gynecol Reprod Biol. 2011; 158(2):173–8. 15. Xie W., Archer A., Li C., Cui H., Chandraharan E. Fetal heart rate changes observed on the CTG trace during instrumental vaginal delivery. J Matern Neonatal Med. 2019; 32(1):117–24. 16. Downe S., Gyte G.M., Dahlen H.G., Singata M. Routine vaginal examinations for assessing progress of labour to improve outcomes for women and babies at term. Cochrane Database Syst Rev. 2013; . 17. РОАГ. Нормальная беременность. Клинические рекомендации Минздрава России. 2020; :80. 18. Liston R., Sawchuck D., Young D. No. 197b-Fetal Health Surveillance: Intrapartum Consensus Guideline. J Obstet Gynaecol Canada. 2018; 40(4):e298–322. 19. Приходько А.М., Романов А.Ю., Шуклина Д.А. Б.О.Р. Показатели кислотно-основного равновесия и газовый состав артериальной и венозной пуповинной крови в норме и при гипоксии плода. Акушерство и Гинекология. 2019; 2:93–7. 20. Hinkson L., Henrich W., Tutschek B. Intrapartum ultrasound during rotational forceps delivery: a novel tool for safety, quality control, and teaching. Am J Obstet Gynecol. 2021; 224(1):93.e1-93.e7. 21. Kahrs B.H. Ultrasound before operative vaginal delivery: why and how. Minerva Obstet Gynecol. 2021; 73(1):67–73. 22. Tabard F., Feyeux C., Peyronel C., Rousseau T., Cottenet J., Sagot P., et al. Corrélation entre la mesure de la distance périnée-crâne à l’échographie transpérinéale, les échecs d’extraction instrumentale et la morbidité materno-fœtale. J Gynécologie Obs Biol la Reprod. 2013; 42(6):541–9. 23. Sainz J.A., García-Mejido J.A., Aquise A., Borrero C., Bonomi M.J., Fernández-Palacín A. A simple model to predict the complicated operative vaginal deliveries using vacuum or forceps. Am J Obstet Gynecol. 2019; 220(2):193.e1-193.e12. 24. Cuerva M.J., Bamberg C., Tobias P., Gil M.M., De La Calle M., Bartha J.L. Use of intrapartum ultrasound in the prediction of complicated operative forceps delivery of fetuses in non-occiput posterior position. Ultrasound Obstet Gynecol. 2014; 43(6):687–92. 25. Chiarelli P. Promoting urinary continence in women after delivery: randomised controlled trial. BMJ. 2002; 324(7348):1241–1241. 26. Nikpoor P., Bain E. Analgesia for forceps delivery. Cochrane Database Syst Rev. 2013; . 27. Butwick A.J., Wong C.A., Lee H.C., Blumenfeld Y.J., Guo N. Association between Neuraxial Labor Analgesia and Neonatal Morbidity after Operative Vaginal Delivery. Anesthesiology. 2021; 134(1):52–60. 28. Devroe S., Van de Velde M., Rex S. General anesthesia for caesarean section. Curr Opin Anaesthesiol. 2015; 28(3):240–6. 29. Biryukov A.N., Schegolev A. V., Ershov E.N., Panteleev A. V., Andreenko A.A. ANALYSIS OF OPTIONS FOR THE INDUCTION OF ANESTHESIA FOR CAESAREAN SECTION. Med Her South Russ. 2016; (3):22–6. 30. Operative Vaginal Birth. Obstet Gynecol. 2020; 135(4):e149–59. 31. Савельева Г.М., Курцер М.А., Караганова Е.Я., Бреусенко Л.Е. Т.М.В. Ведение физиологических и осложненных родов. Акушерство и гинекология. 2011; 3:4–10. 32. Hofmeyr G.J., Singata-Madliki M. The second stage of labor. Best Pract Res Clin Obstet Gynaecol. 2020; 67:53–64. 33. Spong C.Y., Berghella V., Wenstrom K.D., Mercer B.M., Saade G.R. Preventing the First Cesarean Delivery. Obstet Gynecol. 2012; 120(5):1181–93. 34. Tsakiridis I., Giouleka S., Mamopoulos A., Athanasiadis A., Daniilidis A., Dagklis T. Operative vaginal delivery: a review of four national guidelines. J Perinat Med. 2020; 48(3):189–98. 35. Keriakos R., Sugumar S., Hilal N. Instrumental vaginal delivery – back to basics. J Obstet Gynaecol (Lahore). 2013; 33(8):781–6. 36. Tonismae T., Canela C.D., Gossman W. Vacuum Extraction [Internet]. StatPearls. 2021. 37. Yeomans E.R. Operative Vaginal Delivery. Obstet Gynecol. 2010; 115(3):645–53. 38. Clesse C., Lighezzolo-Alnot J., De Lavergne S., Hamlin S., Scheffler M. Factors related to episiotomy practice: an evidence-based medicine systematic review. J Obstet Gynaecol (Lahore). 2019; 39(6):737–47. 39. Dalvi S.A. Difficult Deliveries in Cesarean Section. J Obstet Gynecol India. 2018; 68(5):344–8. 40. Raio L., Ghezzi F., Di Naro E., Buttarelli M., Franchi M., Dürig P., et al. Perinatal outcome of fetuses with a birth weight greater than 4500 g: an analysis of 3356 cases. Eur J Obstet Gynecol Reprod Biol. 2003; 109(2):160–5. 41. Dall’Asta A., Ghi T., Pedrazzi G., Frusca T. Does vacuum delivery carry a higher risk of shoulder dystocia? Review and meta-analysis of the literature. Eur J Obstet Gynecol Reprod Biol. 2016; 204:62–8. 42. Practice Bulletin No 178: Shoulder Dystocia. Obstet Gynecol. 2017; 129(5):e123–33. 43. РОАГ. «Затрудненные роды [дистоция] вследствие предлежания плечика плода. Клиничсекие рекомендации. Министерства здравоохранения РФ. 2020; . 44. Murphy D.J., Macleod M., Bahl R., Strachan B. A cohort study of maternal and neonatal morbidity in relation to use of sequential instruments at operative vaginal delivery. Eur J Obstet Gynecol Reprod Biol. 2011; 156(1):41–5. 45. Chamagne M., Perdriolle-Galet E., Baumann C., Morel O. Quelle voie d’accouchement choisir après échec d’extraction par ventouse. Gynécologie Obs Fertil Sénologie. 2019; 47(10):718–25. 46. Gardella C., Taylor M., Benedetti T., Hitti J., Critchlow C. The effect of sequential use of vacuum and forceps for assisted vaginal delivery on neonatal and maternal outcomes. Am J Obstet Gynecol. 2001; 185(4):896–902. 47. Knight M., Chiocchia V., Partlett C., Rivero-Arias O., Hua X., Hinshaw K., et al. Prophylactic antibiotics in the prevention of infection after operative vaginal delivery (ANODE): a multicentre randomised controlled trial. Lancet (London, England). 2019; 393(10189):2395–403. 48. Gynaecol R.C.O. Gynaecologists. Green-top Guideline No. 37: Reducing the risk of thrombosis and embolism during pregnancy and the puerperium. 2009; . 49. РОАГ. «Венозные осложнения во время беременности и послеродовом периоде. Акушерская эмболия». Министерство здравоохранения РФ. 2020; . 50. Г. М. Савельевой, Г. Т. Сухих, В. Н. Серова В.Е. Акушерство : национальное руководство. Москва; 1088 p. 51. В.И.Бодяжина К.Н.Ж. «Акушерство». Изд.2. Москва. 1979. 534 p. 52. Thomas F. Baskett, Andrew A. Calder S.A. Munro Kerr’s Operative Obstetrics. 10th editi. Thomas F. Baskett, Andrew Alexander Calder SA, editor. Saunders/Elsevier; 2007. 53. F. Gary Cunningham, Kenneth J. Leveno, Steven L. Bloom, Jodi S. Dashe B.L.H. Williams Obstetrics, 25th Edition. 2018. 54. World Health Organization U.N.P.F.& U.N.C.F. (UNICEF). Managing complications in pregnancy and childbirth: a guide for midwives and doctors, 2nd ed [Internet]. 2017. 492 p. 55. Министерство Здравоохранения Российской Федерации. Оказание специализированной медицинской помощи при оперативных влагалищных родах при наличии живого плода (с помощью акушерских щипцов или с применением вакуумэкстрактора или родоразрешение с использованием другого акушерского пособия). КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ (ПРОТОКОЛ).
Информация
Список сокращений
АЩ – акушерские щипцы
ВЭ – вакуум-экстрактор
ВЭП – вакуум-экстракция плода
КОС – кислотно-основное состояние крови
Термины и определения
Акушерские щипцы (наложение акушерских щипцов, forceps obstetrica) – влагалищная родоразрешающая операция извлечения живого плода за головку с помощью акушерских щипцов в конце второго периода родов.
Вакуум-экстракция плода (лат. vacuum - пустота; extrahere - вытягивать) – влагалищная родоразрешающая операция извлечения живого плода за головку с помощью вакуум-экстрактора в конце второго период родов.
Критерии оценки качества медицинской помощи
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
Баев Олег Радомирович – д.м.н., профессор, заслуженный врач РФ, заведующий родильным отделением, заведующий кафедрой акушерства и гинекологии ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
Артымук Наталья Владимировна - д.м.н., профессор, заведующая кафедрой акушерства и гинекологии имени профессора Г.А. Ушаковой ФГБОУ ВО «Кемеровский государственный медицинский университет» Минздрава России, главный внештатный специалист Минздрава России по акушерству и гинекологии в СФО (г. Кемерово). Конфликт интересов отсутствует.
Башмакова Надежда Васильевна – д.м.н., профессор, главный научный сотрудник ФГБУ «Уральский научно-исследовательский институт охраны материнства и младенчества» Минздрава России, главный внештатный специалист Минздрава России по акушерству и гинекологии в УФО (г. Екатеринбург). Конфликт интересов отсутствует.
Беженарь Виталий Федорович - д.м.н., профессор, руководитель клиники акушерства и гинекологии, заведующий кафедрой акушерства, гинекологии и неонатологии, заведующий кафедрой акушерства, гинекологии и репродуктологии ФГБОУ ВО «Первый Санкт-Петербургский государственный медицинский университет имени академика И.П. Павлова» Минздрава России, главный внештатный специалист по акушерству и гинекологии Минздрава России в СЗФО (г. Санкт-Петербург). Конфликт интересов отсутствует.
Белокриницкая Татьяна Евгеньевна – д.м.н., профессор, заведующая кафедрой акушерства и гинекологии ФПК и ППС ФГБОУ ВО «Читинская государственная медицинская академия» Минздрава России, заслуженный врач Российской Федерации, главный внештатный специалист по акушерству и гинекологии Минздрава России в ДФО (г. Чита). Конфликт интересов отсутствует.
Десятник Кирилл Александрович – врач акушер-гинеколог организационно-методического отдела ГБУЗ СО «Екатеринбургский клинический перинатальный центр» (г. Екатеринбург). Конфликт интересов отсутствует.
Долгушина Наталия Витальевна – д.м.н., профессор, заместитель директора – руководитель департамента организации научной деятельности ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
Карапетян Анна Овиковна – к.м.н., ассистент кафедры акушерства и гинекологии, врач акушер-гинеколог 1-го родильного отделения ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
Краснопольский Владислав Иванович - академик РАН, д.м.н., профессор, президент ГБУЗ Московский областной НИИ акушерства и гинекологии (г. Москва). Конфликт интересов отсутствует.
Крутова Виктория Александровна – д.м.н., профессор, главный врач клиники, проректор по лечебной работе ФГБОУ ВО Кубанский Государственный университет Минздрава России, главный внештатный специалист Минздрава России по акушерству и гинекологии в ЮФО (г. Краснодар). Конфликт интересов отсутствует.
Малышкина Анна Ивановна – д.м.н., профессор, директор ФГБУ "Ивановский научно-исследовательский институт материнства и детства имени В.Н. Городкова" Минздрава России, главный внештатный специалист по акушерству и гинекологии Минздрава России в ЦФО (г. Иваново). Конфликт интересов отсутствует.
Мальгина Галина Борисовна - д.м.н., профессор, директор ФГБУ «Уральский научно-исследовательский институт охраны материнства и младенчества» Минздрава России (г. Екатеринбург). Конфликт интересов отсутствует.
Мартиросян Сергей Валерьевич – к.м.н., главный врач ГБУЗ СО «Екатеринбургский клинический перинатальный центр», доцент кафедры акушерства и гинекологии лечебно-профилактического факультета Уральского государственного медицинского университета (г. Екатеринбург). Конфликт интересов отсутствует.
Михайлов Антон Валерьевич - профессор, главный внештатный специалист по акушерству и гинекологии комитета по здравоохранению Санкт-Петербурга, главный врач Санкт-Петербургского государственного бюджетного учреждения здравоохранения «Родильный дом №17». Конфликт интересов отсутствует.
Нестеров Виталий Федорович – к.м.н., старший научный сотрудник, заведующий АФО ФГБУ «Уральский научно-исследовательский институт охраны материнства и младенчества» Минздрава России (г. Екатеринбург). Конфликт интересов отсутствует.
Нестеров Игорь Михайлович – к.м.н., доцент кафедры акушерства, гинекологии и репродуктологии ФГБОУ ВО «Первый Санкт-Петербургский государственный медицинский университет имени академика И.П. Павлова» Минздрава России (г. Санкт-Петербург). Конфликт интересов отсутствует.
Олина Анна Александровна – д.м.н., профессор, заместитель директора Департамента медицинской помощи детям и службы родовспоможения Министерства здравоохранения Российской Федерации (г. Москва). Конфликт интересов отсутствует.
Перевозкина Ольга Владимировна – к.м.н., заведующая организационно-методическим отделом ГБУЗ СО «Екатеринбургский клинический перинатальный центр» (г. Екатеринбург). Конфликт интересов отсутствует.
Петрухин Василий Алексеевич - д.м.н., профессор, заслуженный врач РФ, директор ГБУЗ Московский областной НИИ акушерства и гинекологии (г. Москва). Конфликт интересов отсутствует.
Радзинский Виктор Евсеевич - член-корреспондент РАН, д.м.н., профессор, заведующий кафедрой акушерства и гинекологии с курсом перинатологии Российского университета дружбы народов (г. Москва). Конфликт интересов отсутствует.
Савельева Галина Михайловна – академик РАН, д.м.н., профессор, заслуженный деятель науки, заведующий кафедрой акушерства и гинекологии педиатрического факультета Российского национального исследовательского медицинского университета им. Н. И. Пирогова (г. Москва). Конфликт интересов отсутствует.
Серов Владимир Николаевич - академик РАН, д.м.н., профессор, заслуженный деятель науки РФ, президент Российского общества акушеров-гинекологов, главный научный сотрудник ФГБУ «НМИЦ АГП им. В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
Тысячный Олег Владимирович – к.м.н., врач 1-го родильного отделения, ассистент кафедры акушерства и гинекологии ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
Фаткуллин Ильдар Фаридович – д.м.н., профессор, зав. кафедрой акушерства и гинекологии им. проф. В.С. Груздева Казанского ГМУ, главный внештатный специалист Минздрава России по акушерству и гинекологии в ПФО (г. Казань). Конфликт интересов отсутствует.
Фредерикс Елена Вадимовна – ассистент кафедры акушерства, гинекологии и неонатологии ФГБОУ ВО «Первый Санкт-Петербургский государственный медицинский университет имени академика И.П. Павлова» Минздрава России (г. Санкт-Петербург). Конфликт интересов отсутствует.
Шмаков Роман Георгиевич - д.м.н., профессор РАН, директор института акушерства ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
1. врачи акушеры-гинекологи
2. ординаторы акушеры-гинекологи
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
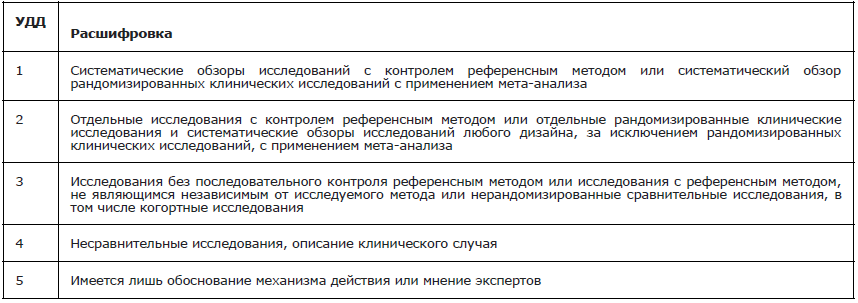
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
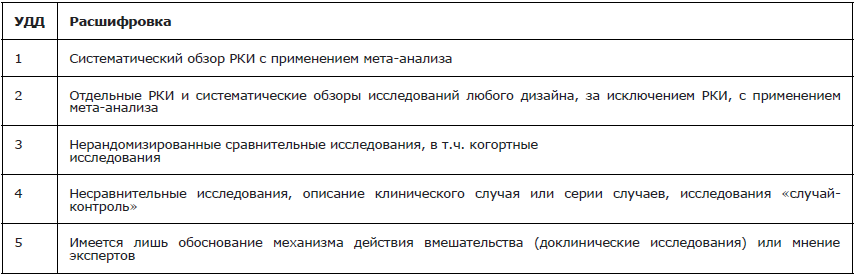
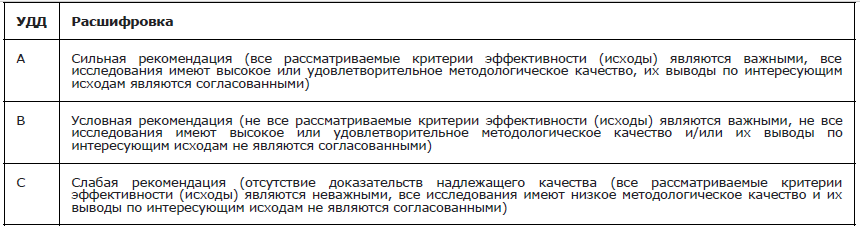
Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации диагностических, лечебных, реабилитационных вмешательств)
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию – не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым КР, но не чаще 1 раза в 6 месяцев.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
Не приемлемо
Приложение Б. Алгоритмы действий врача
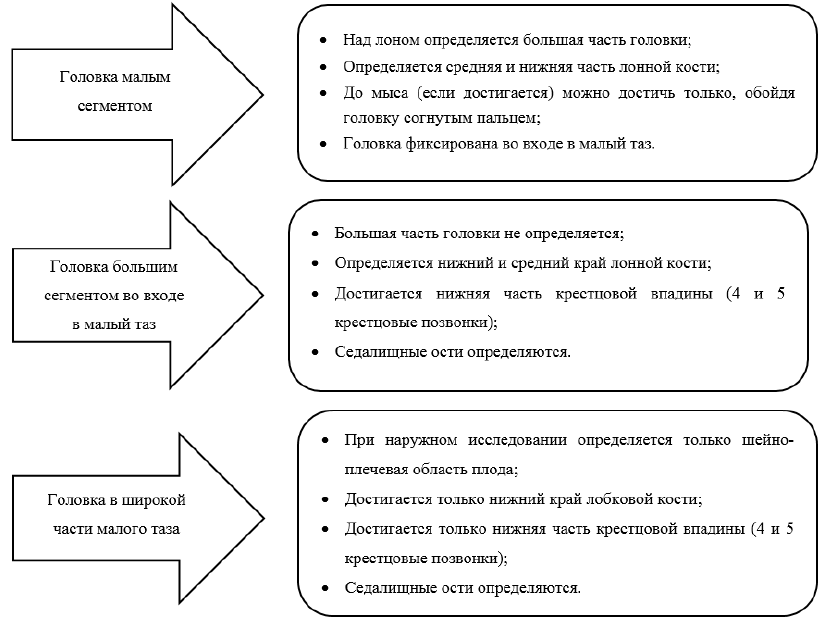
Анатомические ориентиры таза матери в зависимости от положения головки плодах [50][51].
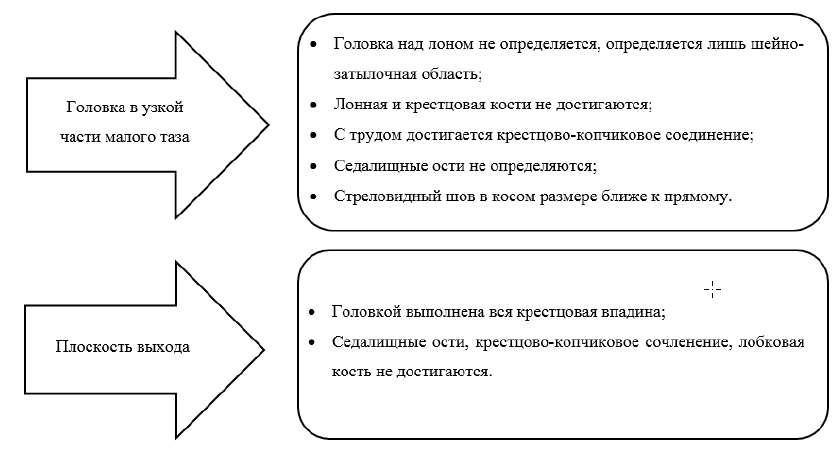
Примеры показаний к оперативному влагалищному родоразрешению [50][2].


Противопоказания к оперативному влагалищному родоразрешению [50][27].
Основные условия для проведения оперативных влагалищных родов [50][27].
Техника операции вакуум-экстракции плода [50][52][53].
1. После уточнения акушерской ситуации врач двумя пальцами смещает вниз заднюю спайку, открывая вход во влагалище, берёт чашечку ВЭ «как писчее перо» и вводит в родовой канал внутренней стороной к головке плода.
2. Чашечка ВЭ устанавливается на проводную точку таким образом, что стреловидный шов делил ее пополам. Расстояние между краем чашечки ВЭ и задним краем большого родничка должно составлять около 3 см. Таким образом, центр чашечки прибора располагается в области проводной точки головки плода (при переднем виде затылочного предлежания), что позволяет совмещать направление тракций с проводной осью малого таза, сохранять сгибание головки и синклитизм, а значит, гарантировать рождение головки плода с соблюдением биомеханизма родов.
3. Правой рукой необходимо создать разряжение в системе ВЭ – граница между зелёной и красной зонами шкалы индикатора разряжения (в соответствии с инструкцией производителя, обычно 500-600 мм. рт. ст. или 0,8-0,9 bar.
4. Перед началом тракций необходимо убедиться, что под чашечку ВЭ не попали мягкие ткани родового канала.
5. Направление тракций осуществляется в соответствии с кривизной таза и биомеханизмом родов. Количество тракций зависит от высоты положения головки. В 76-96% случаев достаточно 4 потуг. Продолжительность операции не должна превышать 20 минут.
· Положение рук врача: тянущая рука – концевые фаланги 2х или 4х пальцев на ручке ВЭ (2 пальца, когда головка находится в выходе малого таза, 4 – когда головка в полости малого таза), предплечье руки является продолжением «тросика», соединяющего чашечку ВЭ и рукоятку прибора. Концевые фаланги пальцев контролирующей руки находятся: большой палец – на чашечке прибора, указательный – на головке плода рядом с краем чашечки ВЭ, пальцы почти параллельны.
· Задачи «тянущей руки»: совершение тракций в момент потуги, соблюдение направления тракций.
· Задачи «контролирующей руки»: оценивать поступательное движение головки плода, предотвращать соскальзывание чашечки прибора большой палец прижимает чашечку к головке, нивелируя силу тракций, соблюдение осевого направления тракций, контроль поворота головки по мере поступательного движения её по родовому каналу.
· Определение направления тракций: это перпендикуляр из центра плоскости большого сегмента через проводную точку головки плода к плоскости таза, которую предстоит преодолеть. Для благополучного исхода операции важное значение имеет правильный выбор тракций в соответствии с биомеханизмом родов.
Направление всех тракций осуществляют относительно стоящей женщины.
Тракции при головке плода, находящейся в широкой части полости малого таза:
При переднем виде затылочного предлежания – кзади до проведения плоскости большого сегмента головки через плоскость узкой части полости малого таза, книзу до подведения подзатылочной ямки головки плода – к точке фиксации – нижнему краю симфиза и кпереди, разгибая головку плода и способствуя её прорезыванию.
Тракции при головке плода, находящейся в узкой части полости малого таза:
Кзади, учитывая, что седалищные ости – поперечный диаметр полости располагаются несколько выше продольного диаметра полости – расстояния от нижнего края симфиза до крестцово-копчикового сочленения, далее книзу, что способствует опусканию головки плода до момента, когда при переднем виде затылочного предлежания подзатылочная ямка головки плода будет касаться нижнего края симфиза и кпереди, разгибая головку плода и способствуя её прорезыванию.
Тракции при головке плода, находящейся в полости выхода малого таза в переднем виде затылочного предлежания:
Если подзатылочная ямка головки плода находится на уровне нижнего края симфиза, то только кпереди, разгибая головку плода и способствуя её прорезыванию, если подзатылочная ямка находится чуть выше нижнего края симфиза, то направление тракций книзу будет способствовать опусканию головки плода с последующим переходом на тракции кпереди.
Тракции при головке плода, находящейся в полости выхода малого таза в заднем виде затылочного предлежания:
внутренний поворот головки завершен. Головка плода находится на тазовом дне. Стреловидный шов – в прямом размере выхода, малый родничок располагается у копчика, задний край большого родничка – под лоном; малый родничок расположен ниже большого. Тракции производят книзу до тех пор, пока передний край большого родничка не будет соприкасаться с нижним краем лонного сочленения (первая точка фиксации). Затем делают тракции кпереди до фиксации области подзатылочной ямки у верхушки копчика (вторая точка фиксации). После этого кзади, происходит разгибание головки и рождение из-под лонного сочленения лба, лица и подбородка плода.
Тракции при переднеголовном предлежания, если большой сегмент головки плода находится в широкой части полости малого таза:
кзади до подведения середины лба головки плода к нижнему краю симфиза, резко кпереди до подведения затылочного бугра головки плода к области крестцово-копчикового сочленения, книзу и кзади, способствуя разгибанию головки плода и её прорезыванию через мягкие ткани промежности.
После рождения головки плода чашечка снимается нажатием на кнопку сброса давления, рождение туловища происходит обычными акушерскими приёмами.
Критерии неуспеха операции вакуум-экстракции плода [50],[52],[53], [55].
· Отсутствие продвижения головки плода при правильном расположении чашечки вакуум-экстрактора, умеренной силе тракции, направлении тракции по оси родового канала.
· Опускание головки плода не удалось достичь в течение трех тракций. Общая продолжительность операции не должна превышать 20мин
· Соскальзывание чашечки произошло более двух раз при правильно направлении тракции и максимальном отрицательном давлении
Каждое наложение вакуум-экстрактора следует рассматривать как попытку. Не следует продолжать процедуру, если головка не опустилась после трех тракций.
Вакуум-экстракция плода при операции кесарева сечения
Сначала следует определить положение головки плода. Запрещается установка чашечки на лицо и ухо плода! Если головка располагается высоко, чашечка устанавливается над затылком. Если головка опустилась низко, головка подтягивается вверх рукой вдоль разреза на матке, чашечка устанавливается над затылком. После создания стандартного разряжения следует убедиться в отсутствии вовлечения других тканей под чашечку. Осуществляют извлечение головки плода через разрез на матке. После рождения головки необходимо сбросить разряжение с помощью клапана на устройстве и снять чашечку, прежде чем продолжать извлечение плечиков и туловища.
Протокол операции наложения вакуум-экстрактора (см. Порядок оказания медицинской помощи по профилю «акушерство и гинекология» от 20.10.2020 №1130).
Техника проведения операции АЩ [50][52][53].
1) Уточнение акушерской ситуации.
2) Складывание ложек щипцов.
3) Введение ложек щипцов.
4) Замыкание замка.
5) Пробная тракция.
6) Тракции. Направление всех тракций указывается по отношению к стоящей женщине.
7) Снятие щипцов. «Золотым стандартом» для наложения АЩ в русскоязычной литературе являются три тройных правила:
1. Тройное правило № 1: «Три слева – три справа». Левая ложка щипцов вводится левой рукой в левую сторону таза, правая ложка – правой рукой в правую сторону;
2. Тройное правило № 2. Относится к введению и расположению щипцов. 1) Введенные ложки щипцов должны быть направлены вверх, в сторону проводной точки; 2) Ложки должны лежать бипариетально, захватить головку по наибольшей периферии, заходя за теменные бугры; 3) Проводная точка и ось головки лежат в плоскости замковой части щипцов.
3. Тройное правило № 3. «Три позиции – три тракции». Помогает определить направление тракций. При головке плода, находящейся в широкой части полости таза, тракции направлены кзади, вниз и кпереди; в узкой части – вниз и кпереди, в выходе – кпереди».
4. Если ветви щипцов сомкнулись в замок без затруднений, следует проверить правильность наложения ложек щипцов следующими способами:
· малый родничок должен находиться на середине между ложками щипцов;
· малый родничок должен находиться на расстоянии 1,5 см от поверхности щипцов в области замка. В противном случае тракции приведут к разгибанию головки;
· стреловидный шов должен находиться перпендикулярно замку щипцов.
5. После замыкания ложек АЩ необходимо провести пробную тракцию: рабочей рукой захватывают рукоятки щипцов, противоположной рукой фиксируют их, указательный палец левой руки касается головки плода, если в процессе тракции данное положение сохраняется, то АЩ наложены правильно.
6. Направление тракций:
· при головке плода, находящейся в широкой или узкой частях полости малого таза, тракции осуществляются по направлению кзади.
· если головка плода находится в полости таза, когда диаметр большого сегмента головки находится между плоскостью узкой части полости малого таза и плоскостью выхода, то тракции направляют книзу.
· при нахождении головки в выходе малого таза, когда диаметр большого сегмента головки находится на уровне плоскости прямого размера выхода малого таза – тракции направляют кпереди при переднем виде затылочного вставления и кзади при заднем виде и переднеголовном.
При затылочном вставлении, когда головка плода находится большим сегментом в широкой части полости малого таза, тракции кзади осуществляют до тех пор, пока большой сегмент головки плода не достигнет уровня прямого размера узкой части малого таза (пальпация верхушек седалищных остей невозможна). Тракции книзу проводят до тех пор, пока точка фиксации – подзатылочная ямка не окажется на уровне нижнего края симфиза (от проводной точки расстояние примерно 7 см по головке плода). При дальнейших тракциях кпереди – головка начнёт разгибаться и врезываться. Если состояние плода удовлетворительное, тракции проводятся в режиме потуг, длительностью по 30-60 секунд с интервалом 1,5-2 минуты, операция длится от 3 до 8 минут, чтобы ткани родового канала успели растянуться при поступательном движении головки, а тело плода совершить повороты, характерные для биомеханизма родов. При страдании плода операция проводится по возможности максимально быстро. Ложки АЩ снимают после рождения головки плода. Далее роды заканчиваются обычными акушерскими приемами.
Критерии неуспеха операции наложения акушерских щипцов [54][55].
· Затруднение введения ложек акушерских щипцов или смыкания их ветвей в замок.
· Отсутствие продвижения головки плода при правильном расположении ложен щипцов, умеренной силе тракции, направлении тракции по оси родового канала.
· Опускание головки плода не удалось достичь в течение трех тракций
Каждое наложение акушерских щипцов следует рассматривать как попытку. Не следует продолжать процедуру, если головка не опустилась после трех тракций. Если операция АЩ завершилась неудачей, то произведите родоразрешение путем кесарева сечения.
Акушерские щипцы при операции кесарева сечения
Операцию проводят для извлечения головки плода при невыгодном ее расположении по отношению к разрезу на матке. Могут использоваться одна или обе ложки АЩ. При головке плода, располагающейся низко, вводится ложка АЩ, одноименная позиции головки плода (в соответствии виду вставления), прилегающей к задней поверхности матки, и движением кпереди вместе с давлением на дно матки через переднюю брюшную стенку головка плода выводится через разрез матки и передней брюшной стенки. При головке плода, находящейся выше уровня разреза матки, ложки АЩ накладываются на височно-скуловые области головки плода по направлению от затылка к подбородку перед ушными раковинами, при этом ассистент фиксирует подвижную головку плода, щипцы замыкаются в замке, головку плода подводят к области разреза на матке и выводят через разрез на матке и передней брюшной стенки.
Протокол операции наложения акушерских щипцов (см. Порядок оказания медицинской помощи по профилю «акушерство и гинекология» от 20.10.2020 №1130).
Осложнения при влагалищных оперативных родах [8].
Для матери:
Разрыв влагалища/промежности 10-20%
Разрыв промежности 3-4 ст. от 1-4% до 8-12%
Послеродовое кровотечение 10-40%
Недержание кала или мочи (редко)
Для плода/новорожденного:
Кефалогематома 1-12%
Повреждение кожи головы или лица 10%
Ретинальное кровоизлияние 17-38%
Гипербилирубинемия или желтуха 5-15%
Субгалеальное (подапоневротическое) кровоизлияние 0,3-0,6%
Внутричерепное кровоизлияние 0,05-0,15%
Спинальная травма (редко)
Перелом костей черепа (редко)
Паралич лицевого нерва (редко)
Смерть плода (очень редко).
Приложение В. Информация для пациента
Что такое оперативные влагалищные роды?
Оперативные влагалищные роды — это процедура, при которой врач использует специально разработанные инструменты (акушерские щипцы или вакуум-экстрактор), чтобы помочь вашему ребенку родиться.
Зачем может понадобиться эта процедура?
Есть много причин, по которым нужна помощь в родах, например:
· частота сердечных сокращений вашего ребенка говорит о том, что он, возможно, больше не может переносить процесс родов.
· ребенок не движется по родовым путям, несмотря схватки
· другие причины (чаще медицинские), при которых самостоятельные роды невозможны.
Как избежать необходимости в оперативных влагалищных родах?
Не все роды как хотелось проходят по плану, и несмотря на то, что никто не хотел бы чтобы у них, были оперативные влагалищные роды, если все пойдет не так, как ожидалось, это может быть лучшим вариантом для вас и вашего ребенка.
Какие процедуры проводятся перед родовспоможением?
Перед проведением процедуры врач удостоверится, имеются ли возможности для рождения вашего ребенка через естественные родовые пути. Для этого врач проведет осмотр вашего живота и выполнит влагалищное исследование, чтобы проверить уровень и характер положения головы вашего ребенка.
Перед процедурой возможно будет проведено дополнительное обезболивание. Это может быть инъекция местного анестетика во влагалище или инъекция регионарного анестетика в пространство вокруг нервов на спине (эпидуральная или спинная анестезия).
Возможно, ваш мочевой пузырь будет опорожнен с помощью небольшой трубки, называемой катетером.
Что такое вакуум-экстрактор?
Вакуум-экстрактор — это инструмент, который с помощью присасывания прикрепляет специальную стерильную чашку к голове вашего ребенка. Чашка прикреплена плотно прилежит к голове вашего ребенка. Во время схватки врач осторожно тянет за нее, чтобы помочь рождению ребенка.
Что такое акушерские щипцы?
Акушерские щипцы — это металлические инструменты, похожие на большие изогнутые ложки, которые подходят к голове вашего ребенка. Щипцы аккуратно размещают вокруг головы ребенка. Во время схватки акушер осторожно тянет, чтобы помочь рождению ребенка.
Что будет после проведения процедуры?
Когда ваш ребенок рождается, вам, возможно, сделают разрез промежности (эпизиотомию), чтобы увеличить выход из родовых путей. Если бы у вас был разрыв влагалища или разрез промежности, производят зашивание нитями, которые рассосутся в течение нескольких недель.
Неонатолог (детский врач) будет присутствовать во время родов и проверит состояние вашего ребенка вскоре после рождения, чтобы узнать, нужна ли ему помощь с дыханием и убедиться, что он здоров.
Вакуумная чашка может оставить на голове ребенка временную опухоль, называемую шиньоном, которая регрессирует спонтанно в течение нескольких дней (реже недель) и обычно не требуют лечения.
Щипцы могут оставлять небольшие отметины на головке вашего ребенка. Обычно они исчезают в течение одного или двух дней.
Потребуются ли мне оперативные влагалищные роды при последующей беременности?
Помощь в родах чаще всего требуется при первой беременности. Большинству женщин, перенесших влагалищные роды, в следующий раз они не понадобятся.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Приложение Г1. Шкала Апгар (Apgar score)
Название на русском языке: Шкала Апгар
Оригинальное название: Apgar score
Источник: Apgar V. A proposal for a new method of evaluation of the newborn infant. Curr. Res. Anesth. Analg. 1953;32:260-267
Тип: шкала оценки
Назначение: оценка состояния новорожденного
Содержание:
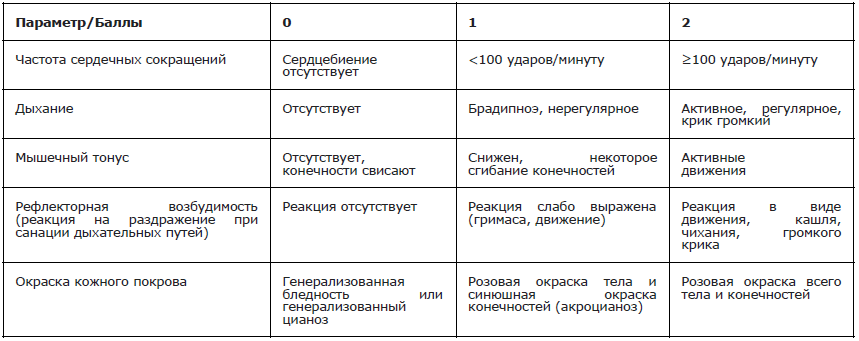
Ключ (интерпретация):
Оценка 4-7 баллов через 1 минуту после рождения соответствует средней или умеренной асфиксии при рождении (Р21.1, МКБ-10), 0-3 балла через 1 минуту после рождения – тяжелой асфиксии (Р21.0, МКБ-10). Несмотря на то, что по МКБ-10 сумма 7 баллов через 1 минуту после рождения соответствует асфиксии средней и умеренной тяжести, нецелесообразно выставлять этот диагноз, поскольку оценка 7 баллов по шкале Апгар к концу 1-й минуты не является клинически и/или прогностически значимой. Прогностическая ценность первой оценки по Апгар в принципе является крайне низкой. Неблагоприятные ближайшие и отдалённые последствия коррелируют с низкой оценкой по Апгар через 5 и 10 минут после рождения.
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.