Менингококковая инфекция у детей
 Версия: Клинические рекомендации РФ 2023 (Россия)
Версия: Клинические рекомендации РФ 2023 (Россия)
Общая информация
Краткое описание
Разработчик клинической рекомендации
- Международная общественная организация "Евро-Азиатское общество поинфекционным болезням"
- Межрегиональная общественная организация "Ассоциация врачей-инфекционистов Санкт-Петербурга и Ленинградской области"
Одобрено Научно-практическим Советом Минздрава РФ
В соответствии с Правилами поэтапного перехода медицинских организаций к оказанию медицинской помощи на основе клинических рекомендаций, разработанных и утвержденных в соответствии с частями 3, 4, 6 –9 и 11 статьи 37 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации», утвержденных постановлением Правительства Российской Федерации от 19.11.2021 № 1968, клинические рекомендации применяются следующим образом:
– размещенные в Рубрикаторе после 1 июня 2022 года – с 1 января 2024 года.
Возрастная категория: Дети
Пересмотр не позднее: 2025
Статус: Действует
Определение заболевания или состояния (группы заболеваний или состояний)
Менингококковая инфекция – антропонозное заболевание, передающееся воздушно-капельным путем и протекающее в виде бактерионосительства, назофарингита, менингококкемии и гнойного менингита, реже - с поражением других органов и систем [1].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем
По МКБ-10 МИ входит в рубрику «Некоторые инфекционные и паразитарные болезни», класс А; носительство менингококка - в рубрику «Факторы, влияющие на состояние здоровья населения и обращения в учреждения здравоохранения», класс Z:
А39.0 – Менингококковый менингит (G01);
А39.1–Синдром Уотерхауза-Фридериксена (менингококковый геморрагический адреналит, менингококковый адреналовый синдром) (E35.1);
А39.2 – Острая менингококкемия;
А39.3 – Хроническая менингококкемия;
А39.4 – Менингококкемия неуточненная (менингококковая бактериемия);
А39.5 – Менингококковая болезнь сердца (менингококковый кардит – У52.0), эндокардит (У39.0), миокардит (У41.0), перикардит (У32.0);
А39.8 – Другие менингококковые инфекции (менингококковый артрит (М01.0), конъюнктивит (Н13.1), энцефалит (G05/0), неврит зрительного нерва (Н48.1), постменингококковый артрит (М03.0);
А39.9 – Менингококковая инфекция неуточненная (менингококковая болезнь);
Z22.3 – Носительство возбудителей менингококковой инфекции.
Классификация
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
Клиническая классификация менингококковой инфекции.
2. Генерализованные формы:
3. Редкие формы:
В большинстве зарубежных стран детальные клинические классификации МИ не используются; выделяют неинвазивные формы, соответствующие по классификации В.И.Покровского локализованным и инвазивные, соответствующие, генерализованным.
Этиология и патогенез
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Патогенез. Входные ворота для менингококка – слизистые оболочки носо- и ротоглотки.
Менингококк попадает на слизистую носоглотки капельным путем (назофарингеальная стадия), где происходит его размножение. Благодаря наличию местного гуморального иммунитета происходит быстрая гибель возбудителя без развития каких-либо клинических проявлений; в ряде случаев менингококк может вегетировать, не причиняя вреда хозяину, формируя менингококконосительство.
В 10-15% случаев при снижении резистентности организма, дефиците секреторного IgА внедрение менингококка приводит к воспалению слизистой оболочки носоглотки, вызывая развитие менингококкового назофарингита.
Группы риска по развитию генерализованных форм менингококковой инфекции (ГМИ) составляют дети раннего возраста, подростки, призывники, лица проживающие в условиях скученности (общежития, кампусы и т.п.), имеющие иммунодефицитные состояния (первичные и вторичные), лица, перенесшие кохлеарную имплантацию, открытую черепно-мозговую травму, имеющие ликворею.
Менингококк может преодолевать гематоэнцефалический барьер и вызывать поражение мозговых оболочек и вещества мозга с развитием клинической картины гнойного менингита или менингоэнцефалита. Не исключается возможность проникновения возбудителя в оболочки мозга через решетчатую кость по лимфатическим путям и периневрально, однако это происходит в случае дефекта костей черепа или при черепно-мозговой травме.
Генерализация процесса сопровождается, наряду с бактериемией, выраженной эндотоксинемией. Ведущую роль в патогенезе тяжелых форм менингококковой инфекции играет системная воспалительная реакция (ССВР) организма, развивающаяся в ответ на бактериемию и токсинемию. В результате возникают гемодинамические нарушения, вплоть до развития септического шока, диссеминированного внутрисосудистого свертывания крови и глубоких метаболических расстройств, приводящих к тяжелому, нередко необратимому, поражению жизненно важных органов. Воспаление в мозговых оболочках, при преодолении менингококком гематоэнцефалического барьера, эндотоксенемия, гемодинамические и метаболические нарушения приводят к росту внутричерепного давления, возникновению отека головного мозга, при нарастании которого, возможно развитие дислокации церебральных структур с летальным исходом при сдавлении жизненно важных центров [2,5,6,7,8,9,10,11,12].
Эпидемиология
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
- менингококконосители,
- больные назофарингитом
Пути передачи:
- воздушно-капельный, контактно-бытовой.
Входные ворота: слизистая верхних дыхательных путей.
Структура заболеваемости:
- Менингококконосительство – 40%-43%, во время эпидемий – 70%-100%.
- Менингококковый назофарингит – 3%-5%.
- Менингококцемия – 36%-43%.
- Менингит – 10%-25%.
- Смешанная форма – 47%-55%.
МИ присуща определенная сезонность с пиком в зимне-весенний период (как правило, совпадает с эпидемическим подъемом ОРВИ, гриппа) и периодичность между отдельными подъемами эпидемической заболеваемости с интервалом в 28-30 лет [1,2,5,16,18].
Клиническая картина
Cимптомы, течение
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Клиническая картина ГМИ определяется ведущим патологическим синдромом; в «классическом» варианте» характерно острейшее начало с внезапно возникающей вялости на фоне подъема температуры тела до фебрильных цифр. До появления характерной для ГМИ (менингококкемия, смешанные формы) геморрагической звездчатой сыпи заподозрить менингококковую природу заболевания (вне очага МИ) практически невозможно. Основные синдромы, встречающиеся при различных формах ГМИ у детей представлены в Приложении А3.2.
Тяжесть ГМИ определяется высокой частотой развития жизнеугрожающих осложнений, таких как септический шок, синдром диссеминированного внутрисосудистого свертывания, острая почечная недостаточность, отек головного мозга (Приложение А 3.3) [1,3,21,22,23,24,25,26,27,28]
Комментарии: Лихорадка при ГМИ может иметь 2-х волновый характер. После первого подъема температуры, который удается сбить препаратами группы «анилиды» (N02BE- (парацетамол**) и/или нестероидными противовоспалительными и противоревматическими препаратами (производные пропионовой кислоты (ибупрофен**) наблюдается период относительного благополучия, который может продолжаться до нескольких часов. Через некоторый промежуток времени, который может составлять несколько часов, отмечается повторное повышение температуры тела, плохо снижающейся после приема ибупрофена** и/ либо парацетамола**).
Термин «звездчатая», применяемый к сыпи при ГМИ, связан не столько с формой элементов, сколько с характером их распространения на теле: разбросаны как «звезды на небе»
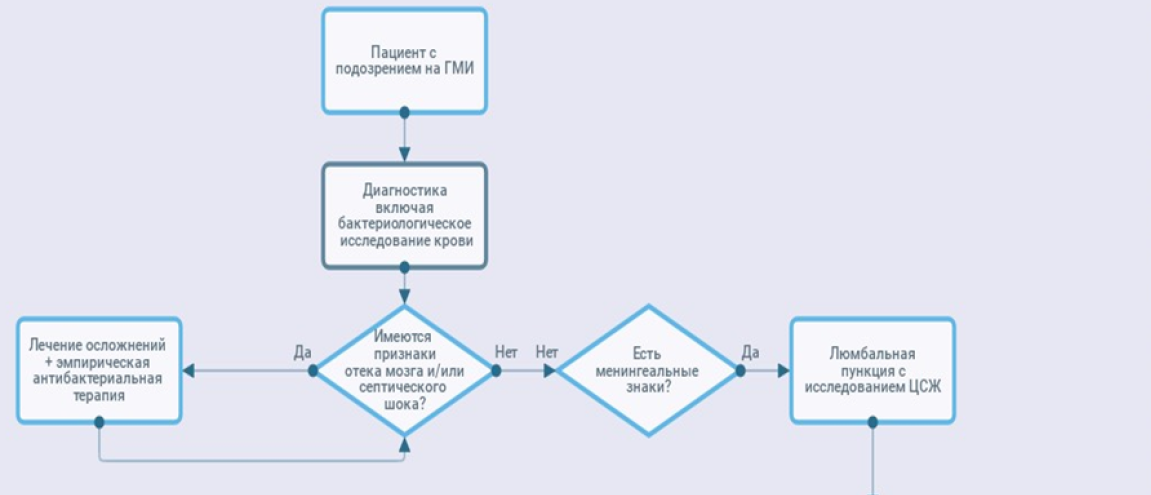
Диагностика
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Диагностика МИ производится путем сбора анамнеза, детального уточнения жалоб, клинического осмотра, дополнительных (лабораторных и инструментальных) методов обследования и направлена на определение клинической формы, тяжести состояния, выявления осложнений и показаний к лечению, а также на выявление в анамнезе факторов, которые препятствуют немедленному началу лечения или требующие коррекции лечения.
-
Рекомендуется всем больным с подозрением на менингококковую инфекцию проводить сбор анамнеза и жалоб («Сбор анамнеза и жалоб при инфекционном заболевании») [4,13,29].
-
Рекомендуется акцентировать внимание на жалобах, свидетельствующих о высоком риске развития ГМИ, к которым относится: сочетание острейшего начала заболевания с появлением стойкой фебрильной лихорадки в сочетании с геморрагической сыпью, мышечными, суставными, абдоминальными болями, головной болью, рвотой, снижением диуреза [1,4,24,25,26,30,31].
Жалобы на абдоминальные боли и боли в конечностях на фоне фебрильной лихорадки относятся к «красным флагам» генерализованных бактериальных инфекций, протекающих с синдромом сепсиса и являются характерными жалобами при ГМИ у детей школьного возраста и взрослых, зачастую являясь предвестниками развития септического шока (генез их связывают с нарастающей тканевой гипоперфузией и тробмозом сосудов различного калибра на фоне прогрессирования ДВС-синдрома).
Наличие головной боли и рвоты при ГМИ чаще наблюдается при наличии менингита, однако может выявляться и при отсутствии воспалительных изменений в ЦСЖ.
- Рекомендуется всем детям и подросткам с подозрением на МИ проведение визуального исследования («Визуальное исследование при инфекционном заболевании») [4, 24,25,26]
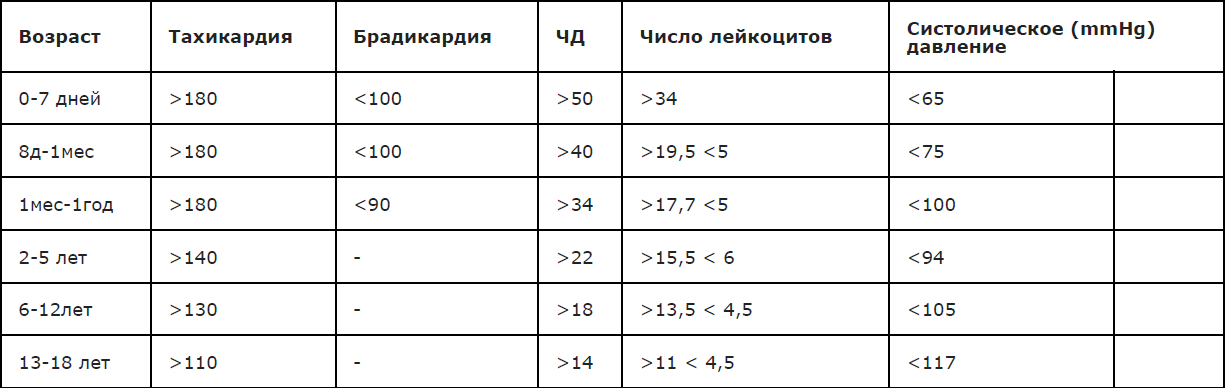
Сочетание лихорадки и геморрагической сыпи наблюдается не только при ГМИ; определенную помощь в оценке тяжести состояния пациента представляет наличие/отсутствие клинических признаков системной воспалительной реакции (ССВР) с определением частоты и качеством пульса, дыхания, уровня артериального давления, (Приложение А3.4 ). Выявление 2-х и более признаков ССВР ассоциировано с высоким риском наличия тяжелой бактериальной (в т.ч.менингококковой) инфекции. Пороговые диагностические значения ССВР в зависимости от возраста представлены в Приложении А3.5
-
Рекомендуется у детей и подростков с подозрением на ГМИ для оценки тяжести состояния оценивать: уровень сознания, температуру и окраску кожных покровов, время капиллярного наполнения, параметры артериального давления, частоту и характер дыхания, диурез, наличие менингеальных симптомов, очаговой неврологической симптоматики [4, 24,25,26,27,30].
В первые часы от начала заболевания менингеальные симптомы могут быть отрицательные даже при смешанных формах и изолированном ММ, максимальная выраженность менингеальных симптомов отмечается на 2-3 сутки. Для младенцев характерна диссоциация менингеальных симптомов; для первого года жизни наиболее информативными симптомами являются – стойкое выбухание и усиленная пульсация большого родничка и ригидность затылочных мышц.
-
Рекомендуется всем больным с подозрением на ГМИ провести общий (клинический) анализ крови развернутый [4, 21,24,31,32].
-
Рекомендуется всем больным с подозрением на ГМИ проведение развернутого биохимического обследования: анализ крови биохимический общетерапевтический [4, 21,24,26, 30,31,32, 33].
-
Рекомендуется всем больным с подозрением на ГМИ исследование кислотно-основного состояния и газов крови [4, 21,24,26, 30,31,32, 33].
-
Рекомендуется всем пациентам с подозрением на ГМИ определение уровней С-реактивного белка и прокальцитонина в крови [4,24,25,30,34,35, 36].
-
Рекомендуется исследование показателей гемостаза всем пациентам с подозрением на ГМИ с определением длительности кровотечения, времени свертываемости крови, коагулограммы (ориентировочное исследование системы гемостаза) [4,24,25,26, 30, 31].
-
Рекомендуется Микроскопическое исследование цереброспинальной жидкости, подсчет клеток в счетной камере (определение цитоза) и биохимическое исследование с определением уровня белка, глюкозы, натрия, хлоридов и лактата в спинномозговой жидкости всем пациентам с подозрением на смешанную форму ГМИ или ММ [1,4,20,24,32,36].
-
Рекомендуется всем пациентом с подозрением на ГМИ, вне зависимости от формы заболевания, микробиологическое (культуральное) исследование слизи с задней стенки глотки, со слизистой носа на менингококк (Neisseria meningitidis) [1,4,20,24,29,32].
-
Рекомендуется всем больным с подозрением на ГМИ микробиологическое (культуральное) исследование крови на стерильность [1,4,20,24,29,32].
-
Рекомендуется всем больным с подозрением на смешанную форму ГМИ или ММ микробиологическое (культуральное) исследование (посев) цереброспинальной жидкости [4,20,24,29,33].
-
Рекомендуется молекулярно-биологическое исследование крови на менингококк (Neisseria meningitidis) с определением ДНК менингококка (Neisseria meningitidis) в крови методом ПЦР [4,20,24,30, 32,33,36]
-
Рекомендуется молекулярно-биологическое исследование спинномозговой жидкости на менингококк (Neisseria meningitidis) с определением ДНК менингококка (Neisseria meningitidis) и спинномозговой жидкости методом ПЦР [4,20,24,32,37-40]
-
Рекомендуется проведение реакции агглютинации латекса (РАЛ) в ЦСЖ для определения антигенов N.meningitidis в качестве вспомогательного метода экспресс-диагностики ГМИ. [20,24,32,36].
-
Рекомендуется микроскопическое исследование спинномозговой жидкости на менингококк (Neisseria meningitidis) - исследование нативного мазка ЦСЖ, окрашенного по Граму, в качестве вспомогательного ориентировочного метода этиологической диагностики [20,24,32,36].
-
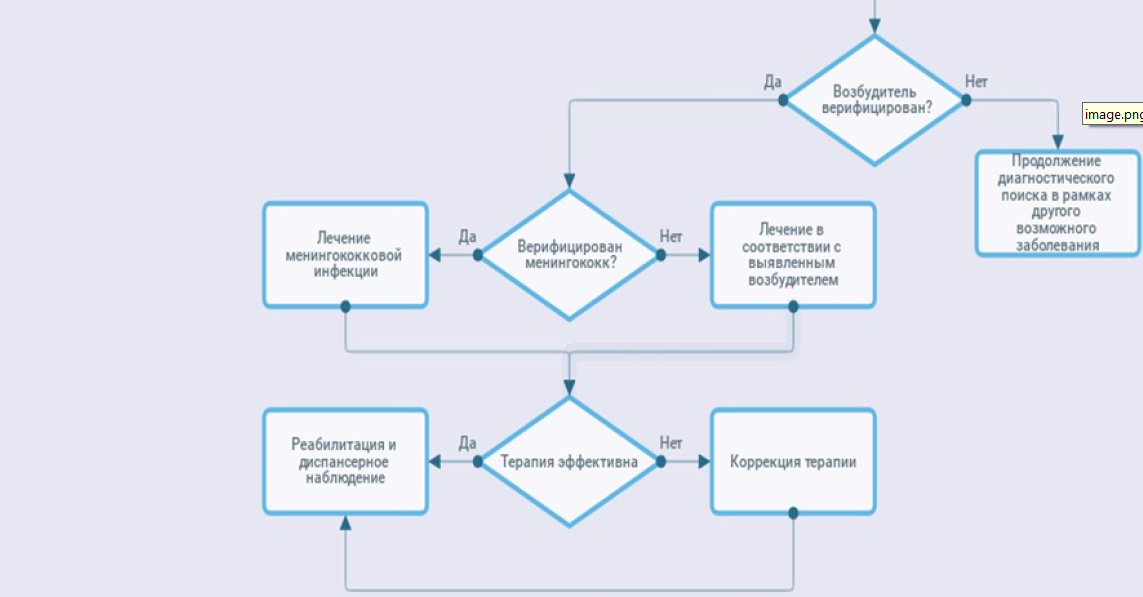
Рекомендуется считать достоверным диагнозом МИ случаи типичных клинических проявлений локализованной, либо генерализованной формы МИ в сочетании с выделением культуры менингококка при микробиологическом культуральном исследовании (бактериологическом посеве) стерильных жидкостей (крови, ликвора, синовиальной жидкости), либо при обнаружении ДНК (ПЦР) или антигена (РАЛ) менингококка в крови или ЦСЖ. [20,32,36].
-
Рекомендуется считать вероятным диагнозом ГМИ случаи заболевания с характерными для ГМИ клинико-лабораторными проявлениями при отрицательных результатах бактериологического обследования. [20,32,36,37].
-
Рекомендуется учитывать, что диагноз менингококкового менингита может быть установлен только по результатам исследования ЦСЖ [43].
-
Рекомендуется регистрация электрокардиограммы, расшифровка, описание и интерпретация электрокардиографических данных (ЭКГ) и эхокардиографии (Эхо-КГ) всем пациентам с ГМИ для выявления поражений сердца [1,4,11,26].
-
Рекомендуется проведение рентгенограммы органов грудной клетки всем пациентам с ГМИ, с подозрением на пневмонию, пациентам ОРИТ, требующим обеспечения центрального сосудистого доступа, для контроля стояния центрального сосудистого катетера. [26,28,31,36,44, 54]
-
Рекомендуется проведение ультразвукового исследования головного мозга всем детям с подозрением на БГМ [45-46].
-
Рекомендуется проведение ультразвукового исследования органов брюшной полости, почек и надпочечников у пациентов с ГМИ [30,31, 47].
-
Рекомендуется проведение ультразвукового исследования головного мозга, ультразвуковой допплерографии транскраниальной артерий методом мониторирования пациентам со смешанными формами МИ и ММ, ультразвуковой допплерографии сосудов (артерий и вен) нижних конечностей при клинических признаках нарушений кровотока [30, 46,49,50] ,
-
Рекомендуется проведение ультразвукового исследования глазного яблока для оценки ширины зрительного нерва пациентам с ГМИ при подозрении на менингит [4, 45].
-
Рекомендуется проведение офтальмоскопии при подозрении на БГМ перед проведением спинномозговой пункции. [51,52]
-
Рекомендуется проведение электроэнцефалографии у пациентов с ГМИ, в случаях, сопровождающихся развитием ОГМ, судорог, энцефалопатии [4,36].
-
Рекомендуется проведение исследования акустических стволовых вызванных потенциалов (АСВП) у пациентов с ММ для раннего выявления повреждения слуховых анализаторов [4,36].
-
Рекомендуется проведение электронейромиограммы пациентам с ГМИ, длительно (более 5 суток) находившимся на ИВЛ для выявления признаков полинейропатии критических состояний, при отсутствии у них самостоятельного эффективного дыхания после стабилизации состояния по основному заболеванию, либо при наличии двигательных нарушений после отлучения от аппарата ИВЛ [53].
-
Рекомендуется проведение компьютерной томографии или магнитно-резонансной томографии головного мозга больным с ГМИ при выявлении очаговой неврологической симптоматики, не наблюдавшейся до начала заболевания, в случаях затяжного течения менингита с отсутствием санации ЦСЖ на фоне эффективной in vitro антибактериальной терапии [4,45].
Дифференциальная диагностика.
-
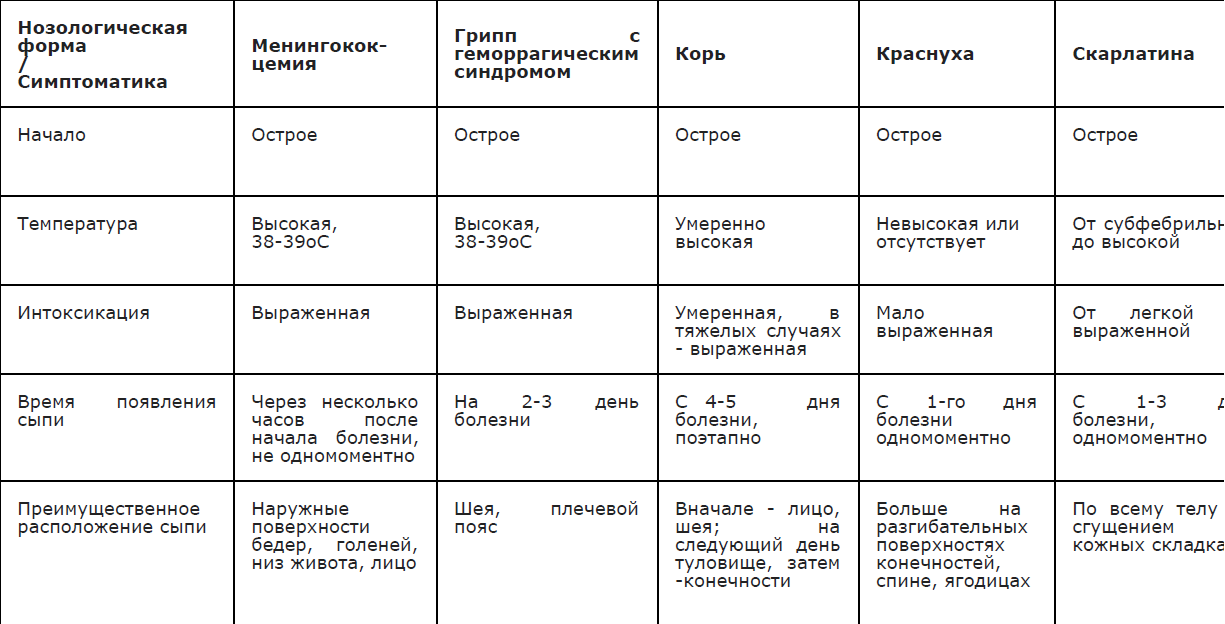
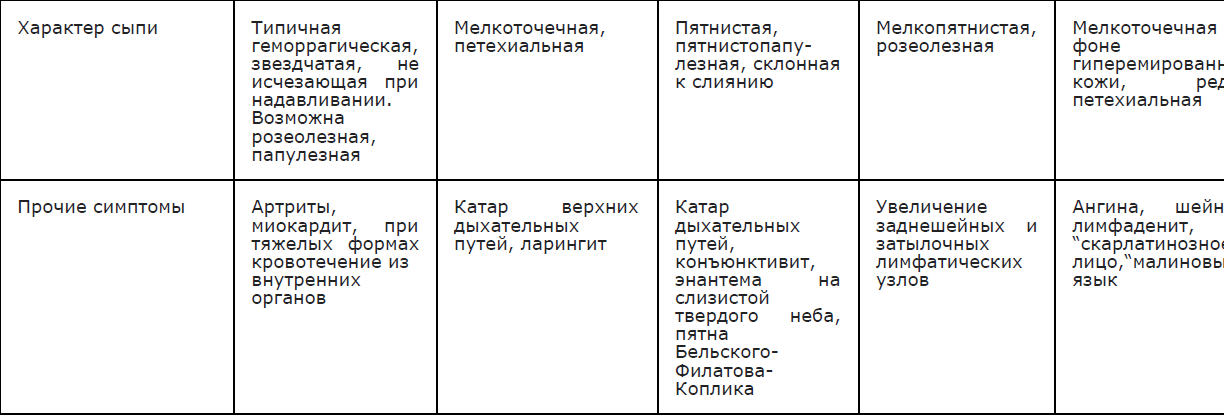
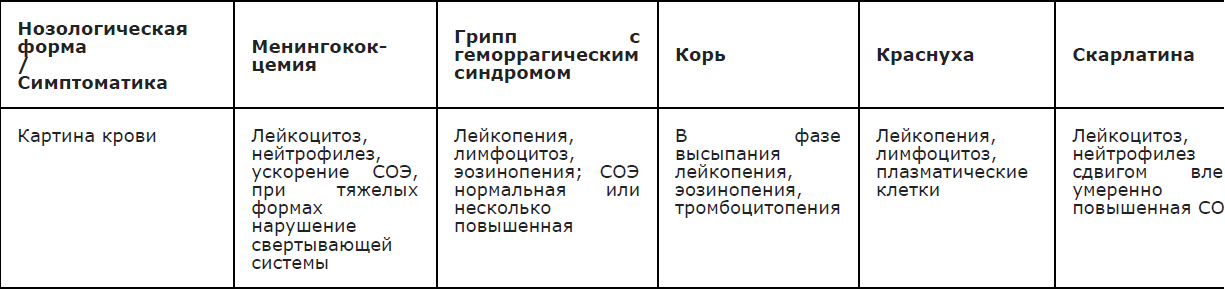
Рекомендуется при наличии экзантемы проводить дифференциальную диагностику ГМИ с заболеваниями, для которых характерно наличие геморрагической и пятнисто-папулезной сыпи (Приложение А3.11) [1,4,24,26].
-
Рекомендуется при наличии плеоцитоза в ЦСЖ проводить дифференциальный диагноз с менингитами иной этиологии и неинфекционными заболеваниями, протекающими с изменением ЦСЖ [1,4,24,26] .
Лечение
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
-
Рекомендуется в качестве этиотропных препаратов при лечении локализованных форм МИ использование антибактериальных препаратов системного действия (J01) [4, 54, 55].
Этиотропная терапия при лечении генерализованных форм МИ.
-
Рекомендуется при проведении этиотропной терапии ГМИ использовать только парентеральный путь введения препаратов [1,4,26,30,36,54].
-
Рекомендуется использовать максимальные (для возраста) дозы антибактериальных препаратов системного действия для лечения детей и подростков с ГМИ при подозрении/подтверждении у них гнойного менингита с учетом проницаемости препарата через гематоэнцефалический барьер [1,4,26,30,60].
-
Рекомендуется введение антибактериальных препаратов системного действия на догоспитальном этапе только в случаях, веских подозрений на менингококковую инфекцию (наличие соответствующей клиники в сочетании с геморрагической сыпью), при обеспечении сосудистого доступа [4, 61].
При отсутствии геморрагической сыпи, в случаях, предполагаемого БГМ, введение антибактериальных препаратов рекомендуется только при невозможности быстрой (до 90 мин) госпитализации пациента. При возможности быстрой транспортировки пациента в стационар, до начала эмпирической терапии, целесообразно провести забор материала для бактериологического исследования (кровь, ЦСЖ, мазки со слизистых носоглотки).
-
Рекомендуется в качестве этиотропных препаратов при лечении ГМИ использовать цефалоспорины III поколения (J01DD), карбапенемы (J01DH) (меропенем**) пенициллины, чувствительные к беталактамазам, комбинации пенициллинов, включая комбинации с ингибиторами беталактамаз [1,4,24,30,55].
В настоящее время цефалоспорины 3-го поколения являются препаратами первого выбора и стартовой эмпирической терапии и для ГМИ, и для бактериальных гнойных менингитов у взрослых и детей старше 1 мес. При назначении цефтриаксона** необходимо учитывать недопустимость его применения с растворами, содержащими кальций [53].
Меропенем** не является препаратом первой линии при ГМИ, назначается в случаях развития вторичных бактериальных осложнений у пациентов ОРИТ (с учетом чувствительности, выделенных возбудителей; препарат выбора для эмпирического назначения при выраженной нейтропении). Следует учитывать, что меропенем** снижает концентрацию вальпроатов в крови, что может приводить к рецидиву судорог у пациентов, получающих базовую терапию препаратами вальпроевой кислоты** [53].
-
Рекомендуется в качестве этиотропного препарата при лечении ГМИ у детей старше 3-х лет жизни использование хлорамфеникола [1,4,24,30, 60].
-
Рекомендуется в качестве патогенетической терапии применение препарата – «иммуноглобулин человека нормальный [IgG + IgM + IgA]** для внутривенного введения (АТХ J06BA02) [4,24,30,31,36, 99].
-
Не рекомендуется применение глюкокортикоидов у детей с установленной менингококковой этиологией менингита [62-68].
-
Рекомендуется использование глюкокортикоидов (гидрокортизона**) в качестве заместительной терапии у детей с ГМИ, осложненной развитием септического шока, резистентного к терапии адренергическими и дофаминергическими средствами [4,67,68].
-
Рекомендуется детям и подросткам с ГМИ проведение инфузионной терапии с использованием растворов для внутривенного введения (растворы, влияющие на водно-электролитный баланс- В05ВВ), препаратов плазмы крови и плазмозамещающих препаратов для поддержания/восполнения адекватного объема циркулирующей крови, КЩР, коррекции метаболических нарушений [4,24,25,30,31,69].
-
Рекомендуется при развитии ОГМ использование растворов с осмодиуретическим действием [4,24,25,30,31,77].
-
Рекомендуется при развитии СШ, рефрактерного к жидкостной нагрузке, использование препаратов группы кардиотонических средств, кроме сердечных гликозидов [4,24,25,30,31, 32, 70-76].
-
Рекомендуется в состав патогенетической терапии детям с ГМИ включать препараты, обладающие комплексным действием, в том числе антиоксидантным, антигипоксическим, метаболическим, нейропротективным, ноотропным [4,24].
Средства симптоматической терапии.
-
Рекомендуется применение нестероидных противовоспалительных и противоревматических препаратов (НПВП) при лихорадке выше 38,5оС, при наличии болевого синдрома [4,24,25,31,54].
-
Рекомендуется при наличии судорожного синдрома применение противоэпилептических препаратов [78,79].
3.2. Хирургическое лечение
-
Рекомендуется применение методов экстракорпоральной гемокоррекции при ГМИ, сопровождающейся СШ, развитием синдрома Уотерхаузе-Фридериксена [4, 80, 81].
-
Рекомендуется проведение хирургической обработки у пациентов с массивным поражением кожи и мягких тканей. [4,82].
3.3. Иное лечение
-
Рекомендуется госпитализация пациента в отделение реанимации и интенсивной терапии, перевод на ИВЛ при наличии рефрактерного СШ и/или церебральной недостаточности (менее 9 баллов по шкале ком Глазго), некупируемом судорожном статусе [30,78, 79].
-
Рекомендуется проведение ультрафиолетового облучение кожи при наличии обширных некрозов [4].
-
Рекомендуется детям с локализованными формами МИ проведение КУФ зева и носа, лазеротерапия [4].
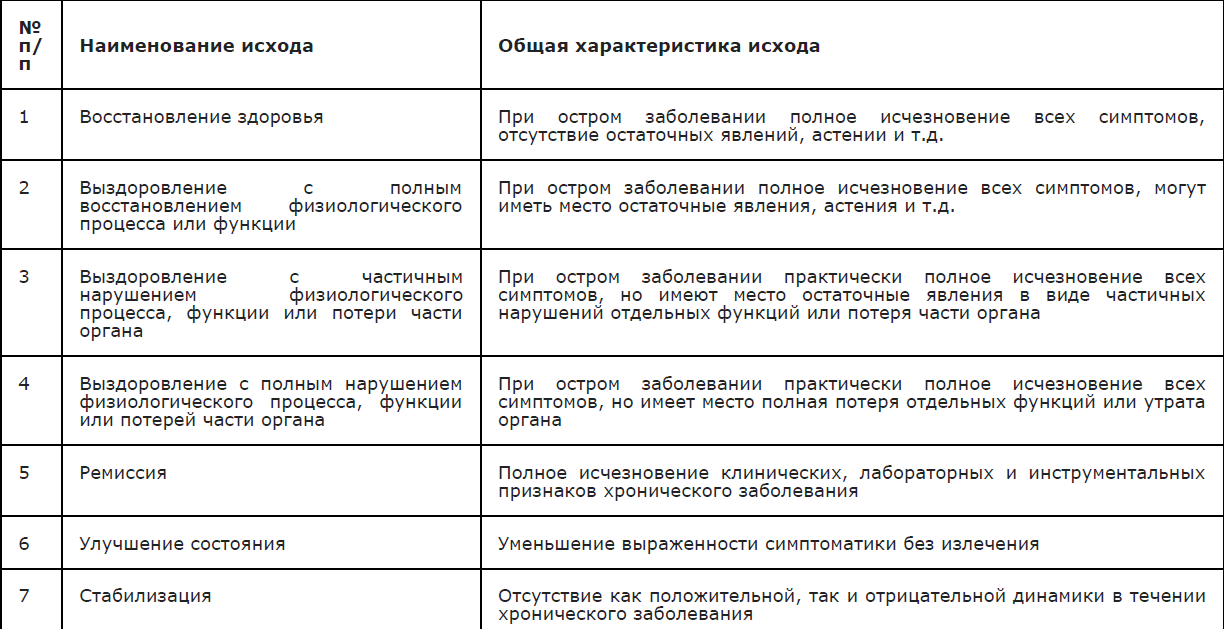
Медицинская реабилитация
4. Медицинская реабилитация, медицинские показания и противопоказания к применению методов реабилитации
Основные принципы реабилитации:
Реабилитационные мероприятия при ГМИ должны начинаться с острого периода заболевания и продолжаться в периоде реконвалесценции; необходимо соблюдать последовательность и преемственность проводимых мероприятий, обеспечивающих непрерывность на различных этапах реабилитации и диспансеризации.
Медицинская реабилитация осуществляется в медицинских организациях государственной системы здравоохранения или их соответствующих структурных подразделениях медицинских организаций, включая центры восстановительной медицины и реабилитации, а также санаторно-курортное лечение по профилю.
Госпитализация
6. Организация оказания медицинской помощи
В амбулаторных условиях рекомендуется лечение больных с локализованными формами МИ (менингококковый назофарингит, носительство менингококка).
Комментарий: Противопоказанием к амбулаторному лечению является необходимость изоляции пациента по эпидемиологическим показаниям (при наличии в квартире детей дошкольного возраста, для воспитанников домов ребенка, психо-неврологических интернатов и пр.).
- Рекомендуется при подозрении на ГМИ экстренная госпитализация пациента в стационар, имеющий в структуре отделения/палаты реанимации и интенсивной терапии, где может быть оказана специализированная помощь [1,4,24,30].
Профилактика
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Проводится осмотр врача-отоларинголога лиц, находившихся в тесном контакте с заболевшим с целью выявления больных острым назофарингитом.
- Рекомендуется проведение экстренной химиопрофилактики лицам, находившимся в тесном контакте с больным МИ с использованием антибактериальных препаратов системного действия (J01) [29,54-59, 83-86].
- Рекомендуется в межэпидемический период проведение вакцинации в плановом порядке лиц из групп высокого риска инфицирования, а также по эпидемическим показаниям - лиц, контактировавших с больным в очагах ГМИ [29, 87-96].
- Рекомендуется в период эпидемического подъема заболеваемости МИ в очагах ГФМИ, лицам, общавшимся с больным, проведение экстренной иммунопрофилактики многокомпонентными вакцинами (Приложения А4.1, А4.2) [29,86, 89 - 92].
- Рекомендуется проведение профилактической вакцинации по эпидемическим показаниям: детям от 1 года до 8 лет включительно; студентам первых курсов средних и высших учебных заведений (прежде всего в коллективах, укомплектованных учащимися из разных регионов страны и зарубежных стран) [90, 91, 92].
Противопоказаниями к проведению вакцинации менингококковыми вакцинами являются:
Вакцинацию можно проводить через 1–2 недели по достижении ремиссии или выздоровления от острого инфекционного заболевания.
1.За лицами, перенесшими локализованные формы менингококковой инфекции, диспансерное наблюдение не устанавливается.
2.За больными, перенесшими тяжелую форму менингококкемии сроки диспансерного наблюдения и перечень необходимых обследований и осмотров специалистов зависит от ведущих патологических синдромов в остром периоде заболевания.
- Рекомендуется осуществлять диспансерное наблюдение за детьми, перенесшими менингококковую инфекцию с менингитом и/или менингоэнцефалитом, у невропатолога детской поликлиники в течение 2-х лет [4].
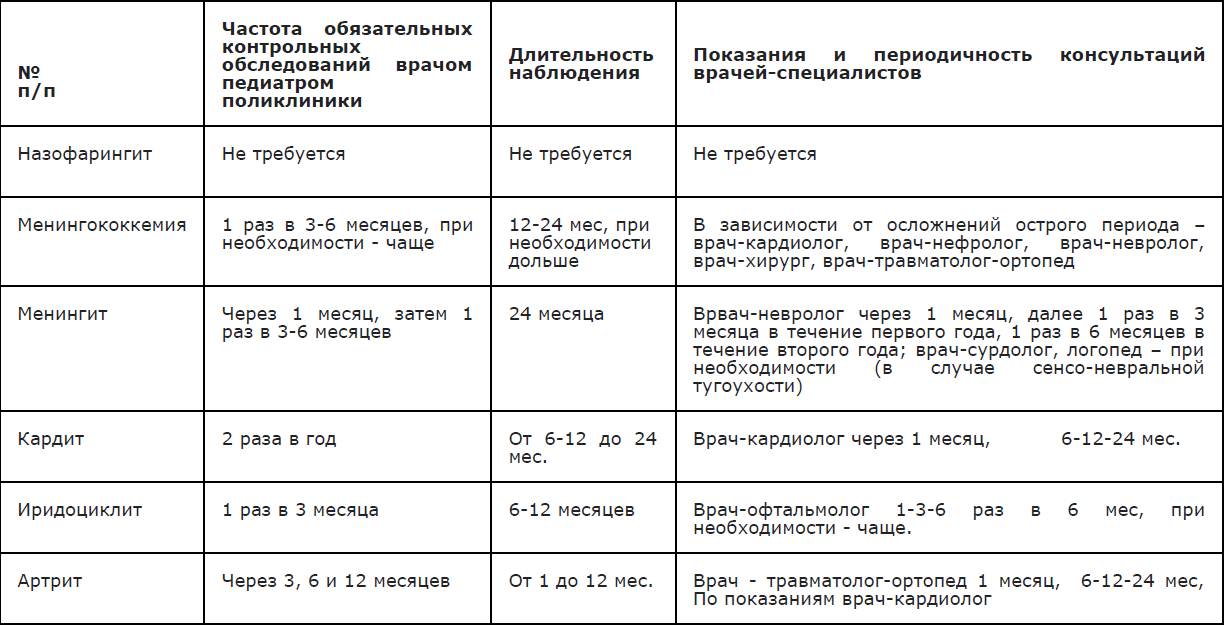
Таблица1. Порядок диспансерного наблюдения реконвалесцентов ГМИ
Информация
Источники и литература
-
Клинические рекомендации Межрегиональной общественной организации "Ассоциация врачей-инфекционистов Санкт-Петербурга и Ленинградской области"
- 1. Покровский В.И., Фаворова Л.А., Костюкова Н.Н. Менингококковая инфекция. – М., 1996. 2. Brandtzaeg P., van Deuren M. Classification and pathogenesis of meningococcal infections. Methods Mol Biol. 2012; 799:21-35. 3. Королева И.С.. Белошицкий Г.В., Королева М.А. Менингококковая инфекция и бактериальные гнойные менингиты в Российской Федерации: десятилетнее эпидемиологическое наблюдение// Эпидем и ифекц.болезни.Актуальн.вопросы.-2013.-№2.-с.15-20. 4. Скрипченко Н.В., Вильниц А.А. Менингококковая инфекция у детей/Руководство для врачей./ СПб.-ТактикСтудио.-2015.-840с. 5. Miller F., Lécuyer H., Join-Lambert O. et al. Neisseria meningitidis colonization of the brain endothelium and cerebrospinal fluid invasion, Cellular Microbiology 15(4), 2013; 512–519. 6. Pathan N., Faust S.N., Levin M. Pathophysiology of meningococcal meningitis and septicaemia. Arch Dis Child. 2003; 88(7):601-7. 7. Brouwer MC, Read RC, van de Beek D. Host genetics and outcome in meningococcal disease: a systematic review and meta-analysis. Lancet Infect Dis. 2010;10:262–274.in variants. PLoS One. 2012;7:e49295. 8. Hodeib S, Herberg JA, Levin M, Sancho-Shimizu V. Human genetics of meningococcal infections. //Hum Genet. 2020 Jun;139(6-7):961-980. doi: 10.1007/s00439-020-02128-4. 9. Rodenburg GD, Fransen F, Bogaert D, et al. Prevalence and clinical course in invasive infections with meningococcal endotoxin variants. PLoS One. 2012;7(11):e49295. 10. Hellerud BC, Olstad OK, Nielsen EW, et al. Massive Organ Inflammation in Experimental and in Clinical Meningococcal Septic Shock. Shock. 2015;44(5):458-469. 11. Antonucci E, Fiaccadori E, Donadello K, Taccone FS, Franchi F, Scolletta S. Myocardial depression in sepsis: from pathogenesis to clinical manifestations and treatment. J Crit Care. 2014;29:500–511. 12. Hellum M, Ovstebo R, Brusletto BS, Berg JP, Brandtzaeg P, Henriksson CE. Microparticle associated tissue factor activity correlates with plasma levels of bacterial lipopolysaccharides in meningococcal septic shock. Thromb Res. 2014;133:507–514. 13. О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2021 году: Государственный доклад. М.: Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека, 2022. 340 с 14. Лобзин Ю.В., Скрипченко Н.В., Вильниц А.А. и др. Гнойные менингиты у детей в мегаполисе: клинико-эпидемиологические аспекты за период 1990-2017 гг. //Инфекционные болезни, 2019.-N 1.-С.12-19. 15. Нагибина М.В., Венгеров Ю.Я., Матосова С.В. и др. Генерализованная форма форма менингококковой инфекции, вызванная N. meningitidis серогруппы W, на территории г. Москвы в 2011-2016 гг. // Инфекционные болезни. Новости. Лечение. Обучение, 2018.-N 1.-С.100-105 16. Лобзин Ю.В., Иванова М.В., Скрипченко Н.В. и др. Современные клинико-эпидемиологические особенности течения генерализованной менингококковой инфекции и новые возможности терапии // Инфекционные болезни. Новости. Лечение. Обучение., 2018.-N 1.-С.69-77. 17. Лобзин Ю.В.,Скрипченко Н.В., Маркова и др. Семейные случаи менингококковой инфекции, вызванной Neisseria meningitidis серогруппы W //Педиатрия .- 2019.-N 1.-С.242-245 18. van Kessel F., van den Ende C., Oordt-Speets A.M. et al.Outbreaks of meningococcal/ meningitis in non-African countries over the last 50 years: a systematic review//J Glob Health. 2019 Jun; 9(1): 010411. doi: 10.7189/jogh.09.010411. 19. Krone M, Gray S, Abad R. et al. Increase of invasive meningococcal serogroup W disease in Europe, 2013 to 2017.// Euro Surveill. 2019 24(14):1800245. 20. Christensen H., May M., Bowen L., Hickman M., Trotter C.L. Meningococcal carriage by age: a systematic review and meta-analysis. Lancet Infect Dis. Dec 2010; 10(12):853-61. 21. Вильниц А.А., Скрипченко Н.В., Карев В.Е. и др. Особенности течения бактериальных гнойных менингитов с летальным исходом ретроспективный анализ 125 случаев заболевания у детей // Инфекционные болезни, 2017.-2017.-С19-24 22. B. Wang et al. Case fatality rates of invasive meningococcal disease by serogroup and age: A systematic review and meta-analysis/ Vaccine 37 (2019) 2768–2782 23. M. Troendle, D. Willis / Fulminant bacterial meningitis due to Neisseria meningitidis with no pleocytosis on lumbar puncture American Journal of Emergency Medicine 35 (2017) 198.e1–198.e2 24. Bacterial meningitis and meningococcal septicaemia. Management of bacterial meningitis and meningococcal septicaemia in children and young people younger then 16 years in primary and secondary care. NICE.-Clinical guideline no102.-2010/-45p. 25. Guidelines for the Early Clinical and Public Health Management of Bacterial Meningitis (including Meningococcal Disease) Report of the Scientific Advisory Committee of HPSC, 2012 26. Pelton S, Sadarangani M, Glennie L, Levin M. Clinical aspects of meningococcal disease. In: Feavers IPA, Sadarangani M, editors. Handbook of meningococcal disease management. New York: Springer; 2016 27. Stein-Zamir C, Shoob H, Sokolov I, Kunbar A, Abramson N, et al. The clinical features and longterm sequelae of invasive meningococcal disease in children. Pediatr Infect Dis J. 2014;33(7):777–9 28. Feldman C, Anderson R. Meningococcal pneumonia: a review. //Pneumonia (Nathan). 2019 25;11:3. 29. Санитарно-эпидемиологические правила СП 3.1.3542-18 «Профилактика менингококковой инфекции» 19.01.2019 30. Dellinger R.P., Levy M.M., Rhodes A., et al Surviving Sepsis Campaign Guidelines Committee including the Pediatric Subgroup. Surviving sepsis campaign: international guidelines for management of severe sepsis and septic shock: 2012 // Crit. Care Med. 2013. Vol. 41(2). P. 580– 637. 31. Kneyber MCJ. Hematologic Emergencies in the PICU. Pediatric Critical Care Medicine. 2014 May 28:287–96. doi: 10.1007/978-1-4471-6416-6_20. PMCID: PMC7122033. 32. Александрович Ю.С., Пшениснов К.В. Современные принципы диагностики и интенсивной терапии септического шока у детей// Росс.вестник детской хирургии, анестезиологии и реанимации, 2011.-№3.-С.31-35. 33. Лабораторная диагностика менингококковой инфекции и гнойных бактериальных менингитов: Методические указания. –МУК 4.2.1887-04. Annals of Intensive Care 2013, 3:12 doi:10.1186/2110-5820-3-12. 35. De Jong A. van Oers, J.A. et al. Efficacy and safety of procalcitonin guidance in reducing the duration of antibiotic treatment in critically ill patients: a randomised, controlled, open-label trial// The Lancet Infectious Diseases. - 2016. - №7. – P. 1-9 36. Charles P.E, Ladoire S., Aho S.Serum procalcitonin elevation in critically ill patients at the onset 128 of bacteremia caused by either Gram negative or Gram positive bacteria.//BMC Infect Dis. 2008; 8:38. 37. Tansarli GS, Chapin KC. Diagnostic test accuracy of the BioFire FilmArray®meningitis/encephalitis panel: a systematic review and meta-analysis. Clin Microbiol Infect 2020;26:281-90. doi: 10.1016/j.cmi.2019.11.016 38. Trujillo-Gómez J, Tsokani S, Arango-Ferreira C et al. Biofire FilmArray Meningitis/Encephalitis panel for the aetiological diagnosis of central nervous system infections: A systematic review and diagnostic test accuracy meta-analysis. EClinicalMedicine. 2022 Feb 14;44:101275. doi: 10.1016/j.eclinm.2022.101275. PMID: 35198914; PMCID: PMC8851290. 39. Posnakoglou L et al. Impact of cerebrospinal fluid syndromic testing in the management of children with suspected central nervous system infection. Eur J Clin Microbiol Infect Dis. 2020 Dec;39(12):2379-2386. doi: 10.1007/s10096-020-03986-6. 40. Cailleaux M, Pilmis B, Mizrahi A et al. Impact of a multiplex PCR assay (FilmArray®) on the management of patients with suspected central nervous system infections. Eur J Clin Microbiol Infect Dis. 2020 Feb;39(2):293-297. doi: 10.1007/s10096-019-03724-7.
Информация
Список сокращений
** – лекарственный препарат, входящий в Перечень жизненно необходимых и важнейших лекарственных препаратов для медицинского применения на 2020 год (Распоряжение Правительства РФ от 12.10.2019 № 2406-р)
Термины и определения
Визуализация - метод и процесс создания визуальных представлений внутренних структур тела для клинического анализа и медицинского вмешательства, а также визуального представления функций некоторых органов или тканей.
Заболевание – возникающее в связи с воздействием патогенных факторов нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма.
Заболеваемость - медико-статистический показатель, определяющий число заболеваний, впервые зарегистрированных за календарный год среди населения, проживающего на какой-то конкретной территории. Является одним из критериев оценки здоровья населения.
Качество медицинской помощи – совокупность характеристик, отражающих своевременность оказания медицинской помощи, правильность выбора методов профилактики, диагностики, лечения и реабилитации при оказании медицинской помощи, степень достижения запланированного результата.
Клинические рекомендации оказания медицинской помощи детям – нормативный документ системы стандартизации в здравоохранении, определяющий требования к выполнению медицинской помощи больному при определенном заболевании, с определенным синдромом или при определенной клинической ситуации.
Клиническая ситуация – случай, требующий регламентации медицинской помощи вне зависимости от заболевания или синдрома.
Основное заболевание – заболевание, которое само по себе или в связи с осложнениями вызывает первоочередную необходимость оказания медицинской помощи в связи с наибольшей угрозой работоспособности, жизни и здоровью, либо приводит к инвалидности, либо становится причиной смерти.
Тяжесть заболевания или состояния – критерий, определяющий степень поражения органов и (или) систем организма человека либо нарушения их функций, обусловленные заболеванием или состоянием либо их осложнением.
Уровень достоверности доказательств – отражает степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным.
Факторы риска - любые предрасполагающие факторы, увеличивающие вероятность возникновения или ухудшения болезни.
Критерии оценки качества медицинской помощи

2. Скрипченко Н.В., Заслуженный деятель науки Российской Федерации, доктор медицинских наук профессор, заместитель директора по научной работе ФГБУ ДНКЦИБ ФМБА России, заведующая кафедрой инфекционных заболеваний у детей Факультета последипломного и дополнительного профессионального образования Санкт-Петербургского Государственного Педиатрического Медицинского Университета, член национального научного общества инфекционистов, член Правления Всероссийской ассоциации неврологов, член Правления Санкт-Петербургского отделения Союза педиатров России
3. Харит С.М., доктор медицинских наук, профессор, ведущий научный сотрудник, руководитель отдела профилактики инфекционных заболеваний ФГБУ ДНКЦИБ ФМБА России, профессор кафедры инфекционных заболеваний у детей Факультета последипломного и дополнительного профессионального образования Санкт-Петербургского Государственного Педиатрического Медицинского Университета, член национального научного общества инфекционистов
4. Вильниц А.А., доктор медицинских наук, заведующая научно-исследовательским отделом интенсивной терапии неотложных состояний, старший научный сотрудник отдела нейроинфекций и органической патологии нервной системы ФГБУ ДНКЦИБ ФМБА России, доцент кафедры инфекционных заболеваний у детей Факультета последипломного и дополнительного профессионального образования Санкт-Петербургского Государственного Педиатрического Медицинского Университета, член национального научного общества инфекционистов
5. Горелик Е.Ю., кандидат медицинских наук, старший научный сотрудник, и.о. руководителя отдела нейроинфекций и органической патологии нервной системы ФГБУ ДНКЦИБ ФМБА России, член национального научного общества инфекционистов
Разработчики клинических рекомендаций подтверждают отсутствие финансовой поддержки/конфликта интересов.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
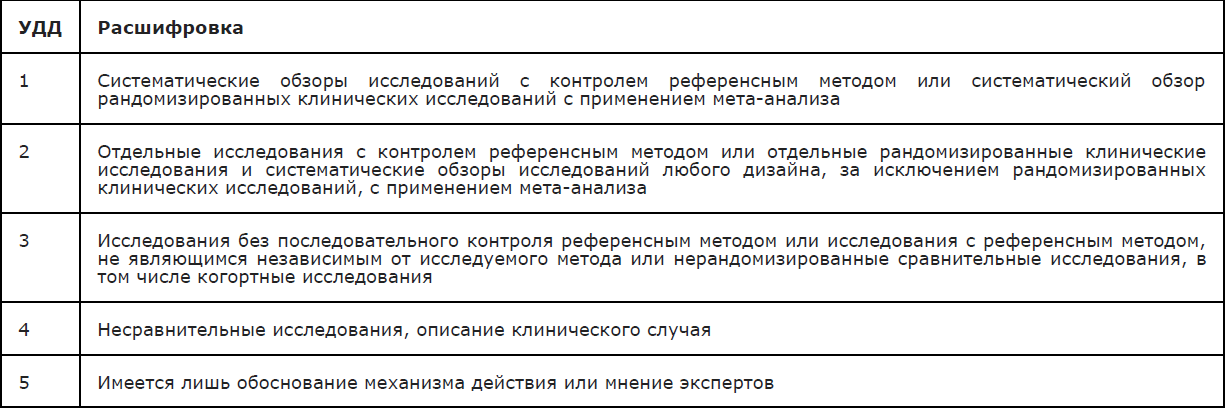
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
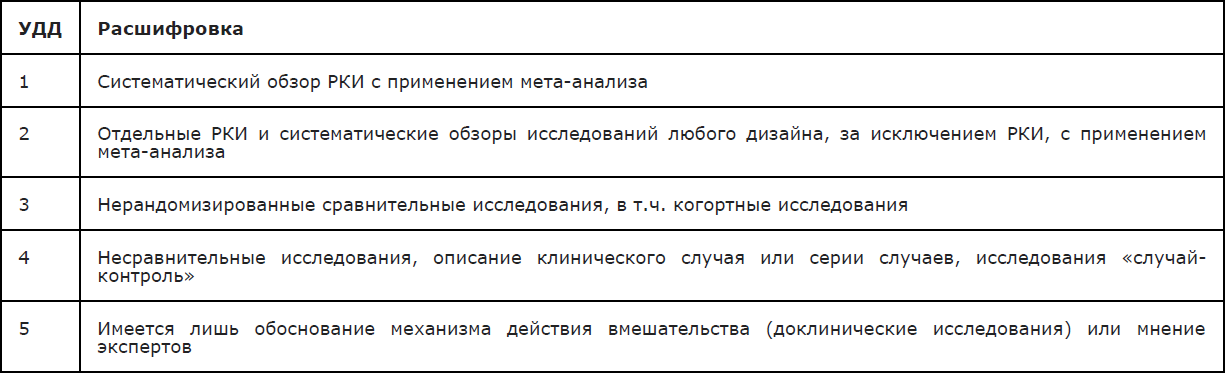
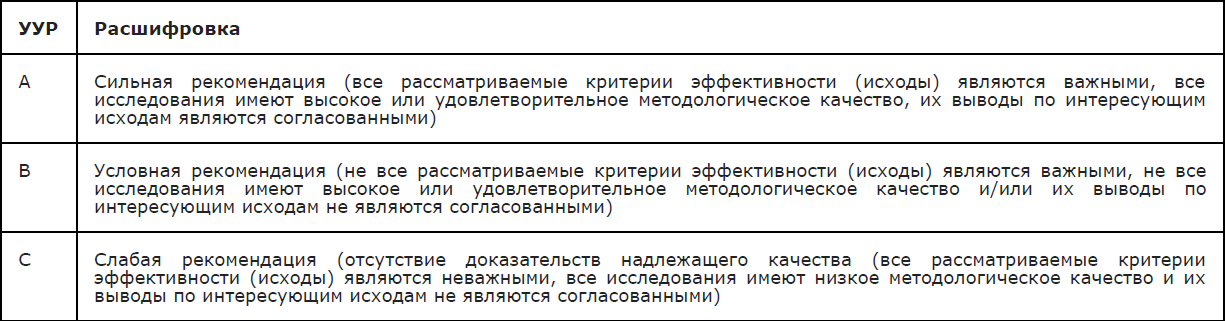
Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
2 Приказ Минздравсоцразвития России от 5 мая 2012г. № 521н (ред. от 21.02.2020) “Об утверждении Порядка оказания медицинской помощи детям с инфекционными заболеваниями”, зарегистрирован в Минюсте РФ 10 июля 2012г., регистрационный №24867; (https://docs.cntd.ru/document/902348291)
3 Приказ Минздрава России от 10.05.2017 г. №203н «Об утверждении критериев качества оценки медицинской помощи»; (Зарегистрировано в Минюсте России 17.05.2017 N 46740); (http://publication.pravo.gov.ru/Document/View/0001201705170016?rangeSize=1) ;
4 Приказ Минздрава России от 16.05.2019г. №302н (ред. от 19.11.2020) «Об утверждении порядка прохождения диспансерного наблюдения в том числе в период обучения и воспитания в образовательных организациях»; (Зарегистрировано в Минюсте России 07.06.2019 N 54887) (https://docs.cntd.ru/document/554715762) ;
5 Международная классификация болезней, травм и состояний, влияющих на здоровье (МКБ – 10) (https://mkb-10.com/);
6 Постановление Главного государственного санитарного врача РФ от 28.01.2021 N 4
7 "Об утверждении санитарных правил и норм СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней" (вместе с "СанПиН 3.3686-21. Санитарные правила и нормы «Санитарно-эпидемиологические требования по профилактике инфекционных болезней»") (Зарегистрировано в Минюсте России 15.02.2021 N 62500)
8 Приложение N 1 к распоряжению Правительства Российской Федерации от 12.10.2019 г. (в ред. распоряжений Правительства РФ от 12.10.2020 N 2626-р, от 23.11.2020 N 3073-р) «Перечень жизненно необходимых и важнейших лекарственных препаратов для медицинского применения» (https://roszdravnadzor.gov.ru/spec/drugs/documents/64966)
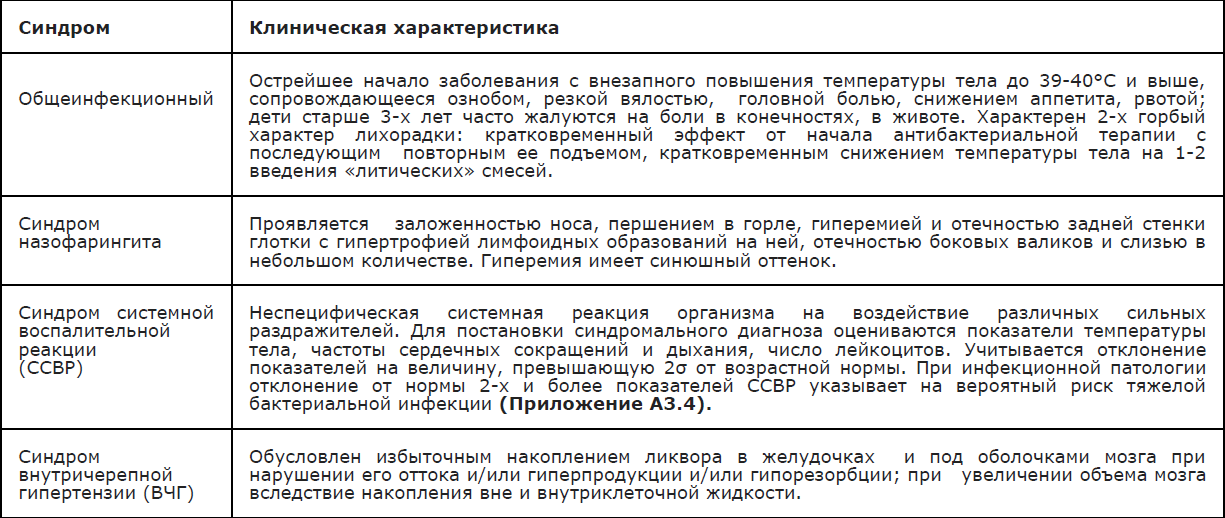








Приложение А3.4 Критерии диагностики синдрома системной воспалительной реакции (ССВР) АССР/SCCM (1992), IPSSC, 2005г

Приложение А3.5 Возраст-специфические пороговые диагностические значения ССВР
Приложение А 3.6 Опорно-диагностические признаки при клинической диагностике септического шока
Приложение А3.7 Клинические признаки «холодного» и «теплого» шоков.

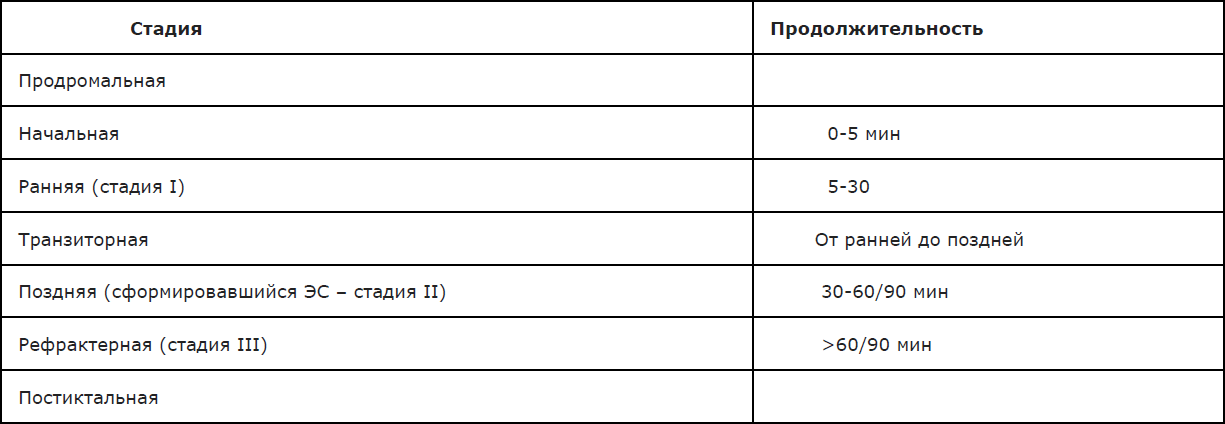
Приложение А3.9 Стадии развития эпилептического статуса
Приложение А3.10 Противопоказания для проведения спинномозговой пункции
· нарушение уровня сознания (ШКГ менее 9 баллов) или флюктуирующее сознание
Транспортировка/госпитализация больно с нарастающей внутричерепной гипертензией (ВЧГ)/ОГМ в связи с возможностью развития жизнеугрожающих состояний должна осуществляться только бригадой РКЦ при условии проведения ИВЛ.
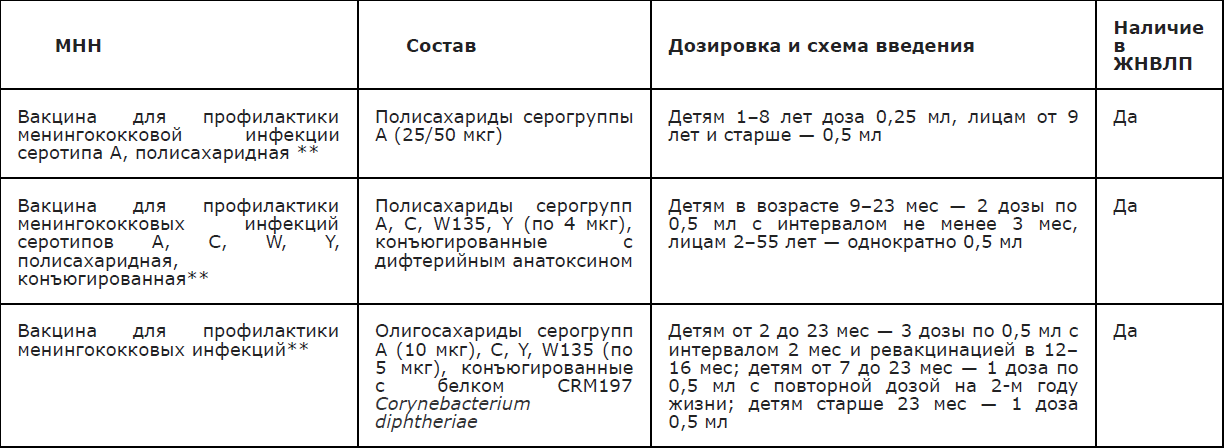

Приложение А3.13. Сравнительная характеристика полисахаридных и конъюгированных вакцин


Возбудителем менингококковой инфекции является грамположительный диплококк Neisseria meningitides. Менингококковой инфекцией заражаются и болеют только люди. Наиболее распространена инфекция среди детей: до 80% от числа всех больных. Подвержены заболеванию дети любого возраста, особенно часто инфекция поражает детей на первом году жизни.
Источником инфекции может быть только больной человек или бактерионоситель. Менингококковая инфекция распространяется воздушно-капельным путем через зараженные капельки слизи, выделяемые из носоглотки и верхних дыхательных путей. Часто дети раннего возраста заражаются от родителей, близких родственников, которые являются либо носителями, либо больными локализованной формой инфекции.
Инкубационный период может длиться от 2 до 10 дней, обычно он короткий: равен 2-3 дням. Локализованные формы диагностируются только при бактериологическом исследовании. Наибольшую опасность представляют генерализованные формы: менингококковый сепсис (менингококцемия), менингит (воспаление оболочек мозга); менингоэнцефалит (воспаление и оболочек, и вещества мозга); часто имеет место сочетание проявлений сепсиса и менингита. Бессимптомное менингококконосительство – самая частая форма заболевания (развивается у 99,5% всех инфицированных). Чаще отмечается у взрослых. Состояние не проявляется никакими признаками, и человек не знает о своем инфицировании.
Менингококцемия развивается остро, внезапно. Ее проявления нарастают очень быстро. Родители могут указать точное время начала болезни, а не только дату. Резко с ознобом повышается температура (до 40°С), которая плохо снижается на прием препаратов, обладающих жаропонижающим действием (ибупрофен** и парацетамол**). Отмечается повторяющаяся рвота и выраженная головная боль, жажда. Но основным и наиболее характерным признаком менингококкового сепсиса является сыпь. Проявляется она уже в первые сутки болезни, реже на вторые. Чаще она локализуется на бедрах, голенях, внизу живота, на ягодицах. Распространяется сыпь быстро, буквально «растет на глазах». Появление высыпаний на лице свидетельствует о тяжести процесса. Это неблагоприятный прогностический признак. Размер сыпи может быть разным: от мелкоточечных кровоизлияний до крупных неправильной («звездчатой») формы элементов багрово-синюшного цвета. Сыпь является кровоизлиянием в кожу, она не исчезает при надавливании, располагается на бледном фоне кожных покровов. Мелкоточечные высыпания держатся 3-4 дня, пигментируются и исчезают. В центре крупных элементов сыпи может развиваться некроз (омертвение) ткани. Некротическая поверхность покрывается коркой, после ее отхождения образуются язвы, которые рубцуются очень медленно (до 3 недель и более). Некроз может возникнуть и на кончике носа, фалангах пальцев, ушных раковинах с развитием сухой гангрены. Клинические симптомы при менингококцемии могут нарастать очень бурно, особенно при молниеносном варианте течения заболевания. Кровоизлияние в конъюнктивы или склеры глаз может появиться даже раньше, чем сыпь на коже. Возможно возникновение и других проявлений геморрагического синдрома: кровотечения (носовое, желудочное, почечное) и кровоизлияния в различных органах. Вследствие нарушения кровоснабжения и обменных процессов за счет токсикоза, при менингококцемии у детей имеются симптомы поражения почек, сердечно-сосудистой системы, легких, глаз, печени, суставов. Поражение суставов характеризуется возникновением боли в крупных суставах и отечности их, ограничением объема движений. В случае кровоизлияния в надпочечники развивается острая надпочечниковая недостаточность за счет дефицита гормонов, которая может послужить причиной смертельного исхода. Такое осложнение также, как и острая почечная недостаточность, возможно при молниеносной форме менингококцемии (сверхостром сепсисе). При отсутствии квалифицированной помощи, смерть может наступить даже за несколько часов.
При смешанной форме могут преобладать как клинические проявления менингита, так и симптомы менингококцемии. В процессе течения генерализованной формы заболевания могут развиваться и редкие формы: поражение суставов, сердца, сетчатки глаз и легких. Но если менингококк попадает с воздухом сразу в легкие, то менингококковая пневмония может развиваться и первично.
Все больные с менингококковой инфекцией или с подозрением на нее в обязательном порядке немедленно госпитализируются в специализированном отделении. Терапия тяжелых форм происходит в реанимационном отделении или палатах интенсивной терапии. В домашних условиях возможно лечение только носителей менингококка и больных менингококковым назофарингитом (при отсутствии в семье других детей в дошкольном возрасте).
В профилактике менингококковой инфекции большое значение имеет изоляция больного ребенка и бактерионосителя.
За контактными детьми обязательно проводится клиническое наблюдение, при этом осматриваются носоглотка, кожные покровы, измеряется температура тела в течение 10 дней. Также всем контактным независимо от возраста и состояния здоровья проводится химиопрофилактика антибактериальными препаратами.
Оригинальное название (если есть): Sequential Organ Failure Assessment Scale (SOFА)
Источник (официальный сайт разработчиков, публикация с валидацией): Vincent JL et al Use of the SOFA score to assess the incidence of organ dysfunction/failure in intensive care units: results of a multicenter, prospective study. Working group on "sepsis-related problems" of the European Society of Intensive Care Medicine. Crit Care Med. 1998 Nov;26(11):1793-800. doi: 10.1097/00003246-199811000-00016. PMID: 9824069.
Тип(подчеркнуть): шкала оценки
Назначение: оценка органной недостаточности, риска смертности и сепсиса у пациентов в отделении интенсивной терапии и реанимации.
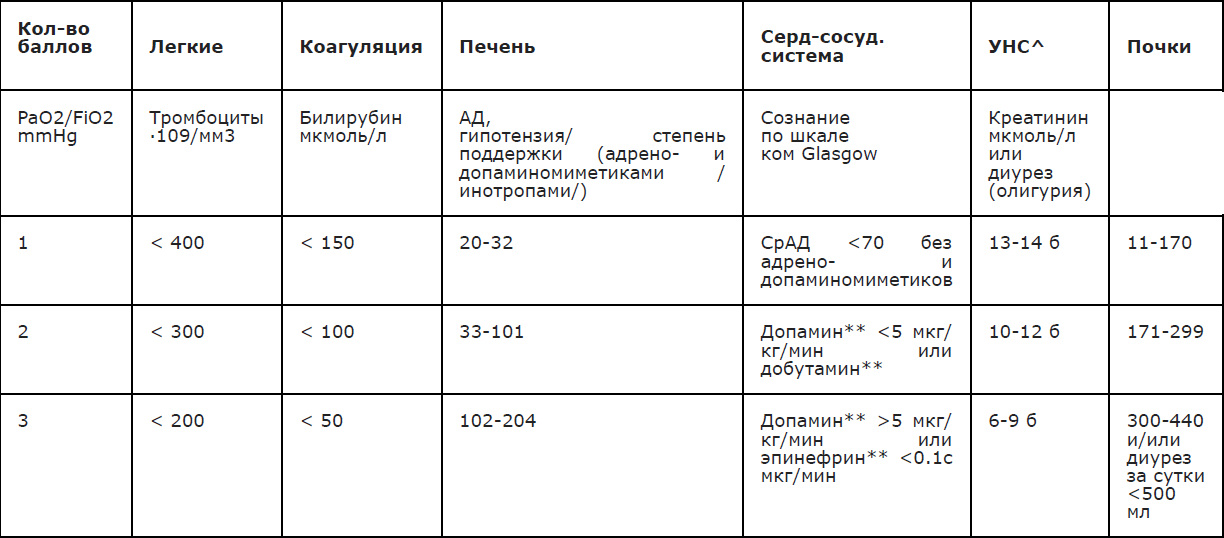

Интерпретация: Минимальное значение SOFA = 0; Максимальное значение SOFA = 24; Чем больше баллов у отдельного органа (системы), тем более выражена его дисфункция. Чем больше общее число баллов, тем выше степень полиорганной недостаточности
Оценка возможности гибели пациента = 1ч (1+ exp [7,64 - 0,30хPELOD])
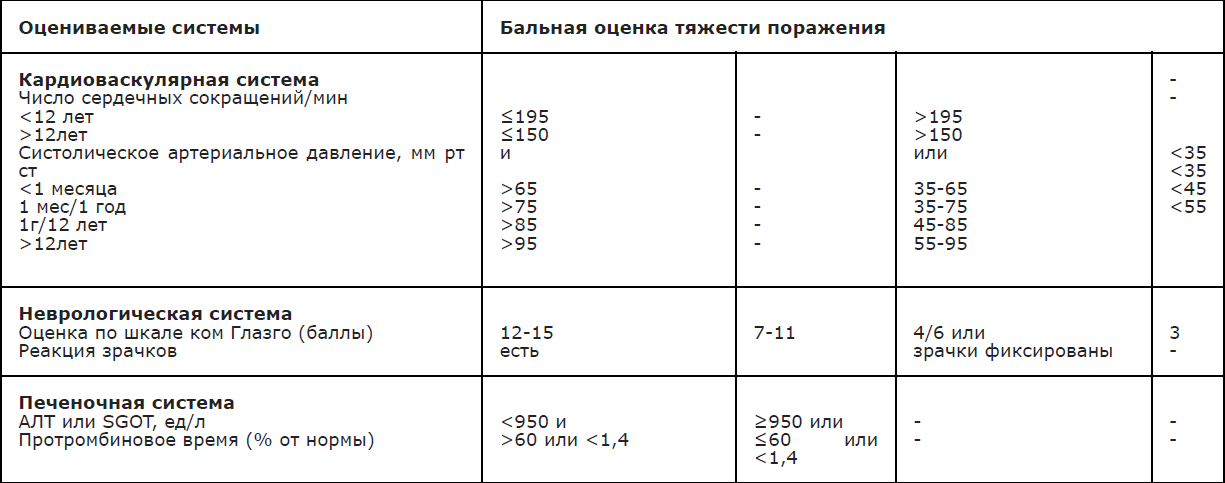
Приложение Г2. Формализованная оценочная система органной дисфункции в педиатрии
Название на русском языке: Формализованная оценочная система органной дисфункции в педиатрии
Оригинальное название (если есть): Pediatric Logistic Organ Dysfunction score
Источник (официальный сайт разработчиков, публикация с валидацией): Leteurtre, S , Martinot, A, Duhamel, A. (2006). Validation of the paediatric logistic organ dysfunction (PELOD) score: Prospective, observational, multicentre study. The Lancet. 367. 902-902. 10.1016/S0140-6736(06)68379-7.
Тип: шкала оценки
Назначение: Логистическая система оценки органной дисфукции в педиатрии с оценкой риска гибели пациента
Содержание (шаблон):


Приложение Г3. Клиническая шкала оценки уровня сознания у больных старше 4-х лет
Название на русском языке: Шкала комы Глазго
Оригинальное название (если есть): the Glasgow Coma Scale, GCS —
Источник (официальный сайт разработчиков, публикация с валидацией): Teasdale G., Jennett B. Assessment of coma and impaired consciousness. A practical scale. (англ.) // The Lancet : journal. — Elsevier, 1974. — Vol. 2, no. 7872. — P. 81—4. — doi:10.1016/S0140-6736(74)91639-0. — PMID 4136544
Тип: шкала оценки
Назначение: шкала для оценки глубины комы у взрослых и детей старше 4-х лет; состоит из трёх тестов, оценивающих реакцию открывания глаз, речевые и двигательные реакции. За каждый тест начисляется определённое количество баллов.
Содержание (шаблон):



Ключ (интерпретация):

Название на русском языке: Модифицированная шкала комы Глазго для оценки уровня сознания младенцев и детей
Оригинальное название (если есть): Modified Glasgow Coma Scale for Infants and Children
Источник (официальный сайт разработчиков, публикация с валидацией): Morray JP, Tyler DC, Jones TK, Stuntz JT, Lemire RJ. Coma scale for use in brain-injured children. Crit Care Med. 1984 12(12):1018-20.
Тип: шкала оценки
Назначение: шкала для оценки глубины комы у детей до 4-х лет жизни


Ключ (интерпретация):

Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.