Соматическая дисфункция
 Версия: Клинические рекомендации РФ 2023 (Россия)
Версия: Клинические рекомендации РФ 2023 (Россия)
Общая информация
Краткое описание
- Общероссийская общественная организация содействия развитию остеопатии «Российская остеопатическая ассоциация»
Одобрено Научно-практическим Советом Минздрава РФ (протокол от 27.12.2022 № 23)
В соответствии с Правилами поэтапного перехода медицинских организаций к оказанию медицинской помощи на основе клинических рекомендаций, разработанных и утвержденных в соответствии с частями 3, 4, 6 –9 и 11 статьи 37 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации», утвержденных постановлением Правительства Российской Федерации от 19.11.2021 № 1968, клинические рекомендации применяются следующим образом:
– размещенные в Рубрикаторе после 1 июня 2022 года – с 1 января 2024 года.
Клинические рекомендации
Соматическая дисфункция
Год утверждения: 2023
Пересмотр не позднее: 2025
Дата размещения: 07.02.2023
Статус: Действует
ID:750
Определение заболевания или состояния (группы заболеваний или состояний)
Соматическая дисфункция — это потенциально обратимое структурно-функциональное нарушение в тканях и органах, проявляющееся пальпаторно определяемыми ограничениями различных видов движений и подвижности.
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем
Соматические дисфункции (СД) включены в Международную классификацию болезней, травм и состояний, влияющих на здоровье, 10-го пересмотра.
M99.0 Сегментарная или соматическая дисфункция:
-
М99.00 Биомеханическая дисфункция — область шеи.
-
М99.01 Соматическая дисфункция — область головы.
-
М99.02 Соматическая дисфункция — область груди.
-
М99.03 Соматическая дисфункция — область поясницы.
-
М99.04 Соматическая дисфункция — область крестца.
-
М99.05 Соматическая дисфункция — область таза.
-
М99.06 Соматическая дисфункция — нижняя конечность.
-
М99.07 Соматическая дисфункция — верхняя конечность.
-
М99.08 Соматическая дисфункция — грудная клетка.
-
М99.09 Соматическая дисфункция — область живота и другие.
М99.8 Другие биомеханические нарушения.
М99.9 Биомеханические нарушения неуточненные.
В МКБ-10 фактически присутствуют только региональные СД. Глобальный и локальный уровни в этой классификации отсутствуют.
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
1. Классификация по механизму функционального нарушения
В структуре соматической дисфункции условно выделяют биомеханическую, гидродинамическую/ритмогенную и нейродинамическую составляющие:
1. биомеханическая составляющая СД — это потенциально обратимое нарушение подвижности, податливости и эластичности тканей тела человека;
2. гидродинамическая составляющая СД — потенциально обратимое нарушение вязкостных характеристик тканей и естественного тока жидкостей тела человека, пальпаторно определяемое в том числе как нарушение выработки, передачи и синхронизации эндогенных ритмов (синоним: ритмогенная составляющая СД);
3. нейродинамическая составляющая СД — это потенциально обратимое нарушение процессов нервной регуляции.
Нарушение подвижности, то есть СД, может иметь несколько компонентов:
-
фасциальный (биомеханический) — снижение эластичности (упругости), смещаемости, податливости, увеличение жесткости;
-
метаболический (жидкостный) — увеличение вязкости, нарушение «метаболических» ритмов;
-
нейродинамический — нарушение нервной регуляции (тонуса и сокращения скелетных мышц и гладкомышечных органов).
Эти компоненты могут сочетаться и иметь разную степень выраженности. Они выявляются врачами-остеопатами при пальпаторном обследовании и проведении специальных тестов. Типичные диагностические индикаторы для СД, определяемые пальпаторно, — это нарушения биомеханических свойств тканей: ненормальность текстуры ткани (вязкости, эластичности, жесткости), асимметрия, ограничение движения и подвижности (рис. 4).
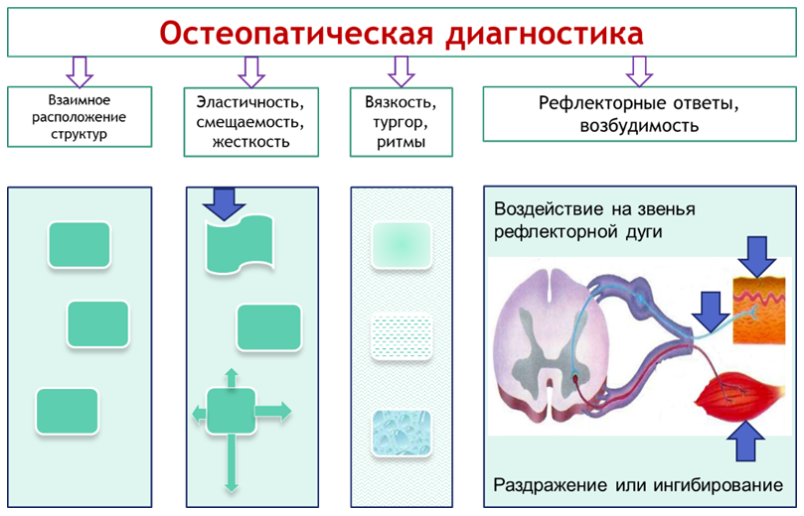
Рисунок 4. Нарушения, выявляемые при остеопатической диагностике
Восстановление подвижности приводит к нормализации функционального состояния тканей и является целью применения остеопатических лечебных техник.
В 2010 г. Всемирная организация здравоохранения сформулировала пять основных моделей структурно-функциональных отношений, которыми врачам-остеопатам следует руководствоваться в диагностике и лечении [17]:
1. Биомеханическая. В этой модели делается акцент на значимости правильной позы и равновесия тела для поддержания баланса. Напряжение или дисбаланс, возникающие в механизмах их поддержания, изменяют структуру суставов и отражаются на восприятии собственного тела. При этом могут нарушаться двигательные функции, нарастают энергозатраты на поддержание позы и перемещение тела в пространстве. Соответственно, целью врача-остеопата является восстановление осанки, баланса тела и способствование эффективной работе опорно-двигательного аппарата.
2. Респираторно-циркуляторная. Главным условием нормального функционирования органов эта модель полагает беспрепятственный обмен жидкостями между клеткой и интерстицием: доставку кислорода и питательных веществ и удаление продуктов клеточного метаболизма. Патологическое напряжение, если оно возникает в тканях, препятствует токам жидкостей, что ведет к повреждению тканей. Соответственно, врач-остеопат стремится устранить препятствия внешнему дыханию, циркуляции крови и других жидкостей тела.
3. Нейрологическая. В этой модели главный элемент — нейроиммунно-эндокринная система с ее балансом афферентно-эфферентных потоков и ноцицепции. Изменения в интеро- и особенно в ноцицепции вызывают нарушения работы спинальных эфферентных нейронов (повышение их возбудимости) и приводят к патологии функционирования иннервируемых ими органов. В данной модели акцент делается на взаимодействии автономной (вегетативной) и соматической нервной системы. Уменьшая механические напряжения, остеопат стремится сбалансировать афферентные потоки и устранить патологические изменения в ноцицепции.
4. Биопсихосоциальная. В центре этой модели — сумма воздействующих на человека экологических, социально-экономических, культурных, физических и психологических факторов, и задача врача-остеопата — устранить последствия биопсихосоциального стресса.
5. Биоэнергетическая. В основе этой модели — баланс между энергопродукцией и энерготратами и правильное распределение энергии в организме, что необходимо для адаптации к различным стрессорам (иммунологическому, пищевому, психологическому и т.д.). Усилия врачей-остеопатов должны быть направлены на устранение факторов, препятствующих правильному энергетическому балансу тела, нарушающих регулирование производства, распределения или расхода энергии.
В последнее время предложена дополнительная модель — пептидная. В основе данной модели — накопленный материал, показывающий эффект остеопатического воздействия, выражающийся в высвобождении различных пептидных компонентов регуляторных гомеостатических механизмов организма [18].
Все модели включают центральное понятие остеопатии — соматическую дисфункцию. Каждая взятая в отдельности модель несет ограниченный специфический подход к выбору определенных параметров анализа человеческого тела. Эти модели дополняют друг друга, поэтому в реальной остеопатической практике необходимо использование их совокупности.
Использование этих моделей позволяет, отталкиваясь от возможных повреждающих факторов, вызывающих патологические изменения в организме и от знаний о типовых патологических процессах обозначить (выделить) то, на какие структуры в первую очередь должно быть направлено диагностическое и лечебное внимание остеопата.
В соответствии с этими составляющими проводится остеопатическая диагностика, о которой далее подробно пойдет речь. Соматические дисфункции в организме могут проявляться на глобальном, региональном или локальном уровнях. Состояние пациента может быть также описано (охарактеризовано) на этих трех уровнях со стороны биомеханических, ритмогенных и нейродинамических нарушений (рис. 5).
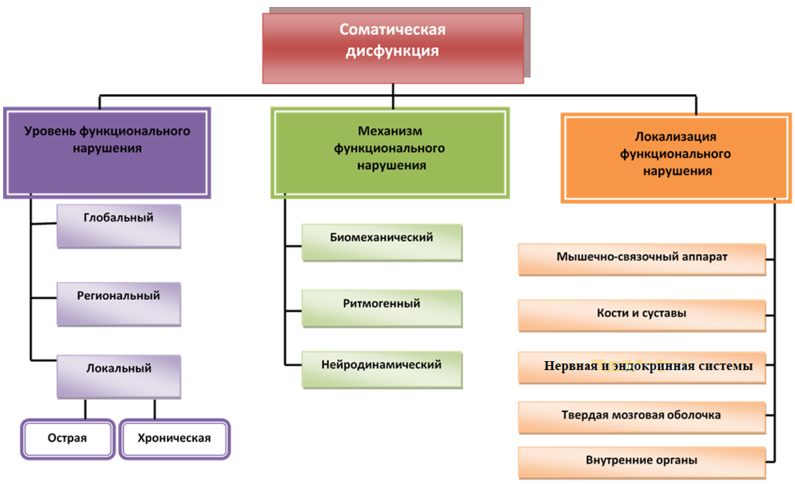
Рисунок 5. Классификация соматических дисфункций
2. Классификация по уровню функционального нарушения
2.1 Глобальный уровень проявления соматической дисфункции (уровень организма в целом)
1. Глобальное биомеханическое нарушение (ГБН) — это обратимое изменение характеристик тканей, не соответствующее возрасту, не связанное с острым болевым синдромом, затрагивающее три осевых региона и более (полирегиональность) и сопровождающееся значимым ограничением подвижности тела в одной из плоскостей пространства.
2. Глобальное ритмогенное/гидродинамическое нарушение (ГРН) — это обратимое расстройство выработки эндогенных ритмов. С клинической точки зрения может быть обусловлено как функциональными, так и сочетанием функциональных и органических причин и проявляется во всех тканях целостного организма.
Наиболее часто оцениваются следующие эндогенные ритмы: краниальный, торакальный (дыхательный) и кардиальный (сердечный). Оценка осуществляется по следующим параметрам: частота, сила и амплитуда.
-
Глобальное ритмогенное краниальное нарушение — нарушение выработки краниального ритмического импульса (КРИ), которое на уровне региона головы проявляется в виде снижения частоты, амплитуды, силы КРИ, а на периферическом уровне — изменением глобального расширения/сжатия (наружная и внутренняя ротация) тканей тела.
-
Глобальное ритмогенное кардиальное нарушение — нарушение выработки кардиального ритмического импульса, формирующего вторичные полирегиональные соматические дисфункции. Проявляется на уровне сердца изменением ритма, снижением амплитуды и силы кардиального ритмического импульса, на периферии — изменением основных характеристик пульса, а также изменением гидродинамических характеристик тканей вследствие их гипоксии.
-
Глобальное ритмогенное торакальное нарушение — нарушение выработки торакального ритмического импульса, формирующего вторичные полирегиональные соматические дисфункции. Проявляется на уровне легких изменением ритма, снижением амплитуды, силы торакального ритмического импульса и на периферии — изменением гидродинамических характеристик тканей вследствие их гипоксии.
3. Глобальное нейродинамическое нарушение (ГНН) — это обратимое нарушение нервной регуляции организма, проявляющееся психовисцеросоматическими, постуральными расстройствами и/или нарушениями двигательных стереотипов. Постуральное нарушение — это изменение подвижности тканей и позиции тела в пространстве, связанное с нарушением процессов проприоцепции.
Психовисцеросоматическое нарушение (ПВСН) — это состояние тканей, характеризуемое вторичными полирегиональными соматическими ограничениями подвижности, которые связаны с психоэмоциональным компонентом.
Нарушение двигательных стереотипов (нормальных синкинезий) — изменение подвижности тканей, связанное с функциональными нарушениями безусловно-рефлекторных комплексов взаимосвязанных движений (ходьба, содружественные движения головы и глаз, частей тела и т.п.) вследствие разобщения в центральных звеньях рефлекторных дуг.
2.2 Региональный уровень проявления соматической дисфункции (уровень одного из регионов тела)
1. Региональное биомеханическое нарушение (РБН) — это обратимое изменение подвижности, податливости и эластичности тканей, которое выявляется в одном из регионов организма
Остеопаты условно выделяют следующие регионы: регион головы, регион шеи, грудной, поясничный и тазовый регионы, регионы верхних конечностей (правой и левой) и нижних конечностей (правой и левой), регион твердой мозговой оболочки (краниосакральная система как отдельный регион).
2. Региональное ритмогенное нарушение (РРН)
На региональном уровне отдельно ритмогенную составляющую можно не выделять, так как она связана в той или иной степени с определенной региональной ригидностью тканей, а значит, оценивается в разделе региональных биомеханических нарушений. В то же время на региональном уровне могут происходить гидродинамические нарушения — ухудшение артериального притока, микроциркуляции, венозного и/или лимфатического оттока. Причинами этих нарушений могут быть натяжение или компрессия соединительнотканных структур, перестройка соединительной ткани или спазмированные мышцы.
3. Региональное нейродинамическое нарушение (РНН) — это изменение состояния тканей тела, связанное с раздражением одного или нескольких звеньев рефлекторной дуги: рецепторов; отростков чувствительных, вегетативных и двигательных нейронов, идущих в составе периферических нервов; вегетативных ганглиев или симпатического ствола; спинномозговых корешков; сегментов спинного мозга. Региональное нейродинамическое нарушение может проявляться висцеросоматическими, висцеро-висцеральными, сомато-соматическими и соматовисцеральными дисфункциями. Механизм формирования РНН достаточно полно описан Ирвином Корром, который сформулировал теорию об «упрощенном медуллярном сегменте» на основе многочисленных экспериментальных и клинических исследований.
2.3. Локальный уровень (уровень функциональных изменений в одном или нескольких органах тела)
На локальном уровне определяются отдельные соматические дисфункции того или иного органа. При этом соматическая дисфункция на данном уровне на основании оценки биомеханического, ритмогенного и нейродинамического компонентов может определяться как острая или хроническая (табл. 1). Выделение острых и хронических дисфункций может быть и на других уровнях, но именно для локальных СД это имеет большее клиническое значение.
Таблица 1. Компоненты локальной соматической дисфункции

Локальные соматические дисфункции
1. Соматические дисфункции костно-мышечной системы.
1.1 СОМАТИЧЕСКИЕ ДИСФУНКЦИИ ВЕРХНЕЙ КОНЕЧНОСТИ
-
Соматические дисфункции грудино-ключичного сустава
· Соматическая дисфункция грудино-ключичного сустава в компрессии— дисфункция ключицы, заключающаяся в ее медиальном смещении, сопровождающаяся глобальным ограничением подвижности в грудино-ключичном суставе.
· Соматическая дисфункция ключицы в верхнем положении — смещение грудинного конца ключицы в цефалическом направлении с ограничением подвижности в каудальном направлении.
· Соматическая дисфункция ключицы в нижнем положении— смещение грудинного конца ключицы в каудальном направлении с ограничением подвижности в цефалическом направлении.
· Соматическая дисфункция ключицы в переднем положении— смещение грудинного конца ключицы вентрально с ограничением дорсолатерального движения.
-
Соматические дисфункции акромиально-ключичного сустава
· Соматическая дисфункция акромиально-ключичного сустава в раскрытии — смещение акромиального конца ключицы вентрально с ограничением подвижности в дорсальном направлении.
· Соматическая дисфункция акромиально-ключичного сустава в закрытии — смещение акромиального конца ключицы дорсально с ограничением подвижности в вентральном направлении.
-
Соматические дисфункции плечевого сустава
· Соматическая дисфункция головки плечевой кости в верхнем положении — смещение головки плечевой кости цефалически с ограничением каудального движения.
· Соматическая дисфункция плечевой кости в переднем положении — смещение головки плечевой кости вентрально с ограничением подвижности в дорсальном направлении.
· Соматическая дисфункция плечевой кости в заднем положении — смещение головки плечевой кости дорсально с ограничением подвижности в вентральном направлении.
· Соматическая дисфункция плечевой кости в передне-верхнем положении -смещение головки плечевой кости цефалически и вентрально с ограничением каудального и дорсального вектора движения.
-
Соматические дисфункции лучелоктевого сустава
· Соматическая дисфункция заднее смещение головки лучевой кости
· Соматическая дисфункция переднее смещение головки лучевой кости
-
Соматические дисфункции плечелоктевого сустава
· Соматическая дисфункция локтевой кости в приведении
· Соматическая дисфункция локтевой кости в отведении
-
Соматические дисфункции лучезапястного сустава
· Соматическая дисфункция флексии-экстензии, лучевой-локтевой девиации, супинации-пронации
-
Соматические дисфункции пястно-фаланговых и межфаланговых суставов
1.2 СОМАТИЧЕСКИЕ ДИСФУНКЦИИ НИЖНЕЙ КОНЕЧНОСТИ
-
Соматические дисфункции тазобедренного сустава
· Соматическая дисфункция головки тазобедренного сустава в переднем положении — вентральное смещение головки бедренной кости относительно вертлужной впадины.
· Соматическая дисфункция головки тазобедренного сустава в заднем положении — дорсальное смещение головки бедренной кости относительно вертлужной впадины.
-
Соматические дисфункции коленного сустава
· Соматическая дисфункция большеберцовой кости в переднем положении — вентральное смещение большеберцовой кости под бедренной костью.
· Соматическая дисфункция большеберцовой кости в заднем положении — дорсальное смещение большеберцовой кости под бедренной костью.
· Соматическая дисфункция большеберцовой кости в приведении — смещение дистальной части большеберцовой кости к средней линии.
· Соматическая дисфункция большеберцовой кости в отведении — смещение дистальной части большеберцовой кости в латеральном направлении.
· Соматическая дисфункция большеберцовой кости в наружной трансляции — смещение большеберцовой кости под бедренной костью кнаружи (травматическая дисфункция).
· Соматическая дисфункция большеберцовой кости во внутренней трансляции — смещение всей большеберцовой кости под бедренной костью кнутри (травматическая дисфункция).
· Соматическая дисфункция внутреннего мениска в медиальном положении — наружная ротация большеберцовой кости относительно бедренной кости со смещением внутреннего мениска медиально и вентрально.
· Соматическая дисфункция наружного мениска в латеральном положении — внутренняя ротация большеберцовой кости относительно бедренной кости со смещением наружного мениска латерально и вентрально.
-
Соматические дисфункции малоберцовой кости
· Соматическая дисфункция головки малоберцовой кости в переднем положении — смещение головки малоберцовой кости вентрально относительно большеберцовой кости.
· Соматическая дисфункция головки малоберцовой кости в заднем положении — смещение головки малоберцовой кости дорсально относительно большеберцовой кости.
· Соматическая дисфункция латеральной лодыжки в переднем положении — смещение латеральной лодыжки (дистальной части малоберцовой кости) вентрально относительно большеберцовой кости.
· Соматическая дисфункция латеральной лодыжки в заднем положении — смещение латеральной лодыжки (дистальной части малоберцовой кости) дорсально относительно большеберцовой кости.
· Соматическая дисфункция малоберцовой кости в верхнем положении — смещение в цефалическом направлении малоберцовой кости относительно большеберцовой кости в верхнем и нижнем большеберцово-малоберцовом суставах.
· Соматическая дисфункция малоберцовой кости в наружной ротации — положение малоберцовой кости в наружной ротации относительно большеберцовой кости.
· Соматическая дисфункция малоберцовой кости во внутренней ротации — положение малоберцовой кости во внутренней ротации относительно большеберцовой кости.
-
Соматические дисфункции голеностопного сустава
· Соматическая дисфункция таранной кости в переднем положении— вентральное смещение таранной кости относительно вилки голеностопного сустава.
· Соматическая дисфункция берцовой вилки голеностопного сустава в переднем положении — смещение таранной кости дорсально относительно вилки голеностопного сустава.
-
Соматические дисфункции подтаранного сустава
· Соматическая дисфункция головки таранной кости в передневнутреннем смещении — смещение головки таранной кости медиально и вентрально относительно пяточной кости.
· Соматическая дисфункция головки таранной кости в задненаружном смещении — смещение головки таранной кости кзади и кнаружи относительно пяточной кости.
-
Соматические дисфункции ладьевидно-кубовидной пары
· Соматическая дисфункция ладьевидной кости в верхнем положении — смещение в цефалическом направлении ладьевидной кости относительно таранной кости в супинационном паттерне стопы.
· Соматическая дисфункция кубовидной кости в верхнем положении — смещение в цефалическом направлении кубовидной кости относительно пяточной кости в пронационном паттерне стопы.
· Соматическая дисфункция кубовидной кости в нижнем положении — смещение в каудальном направлении кубовидной кости относительно пяточной кости в супинационном паттерне стопы.
· Соматическая дисфункция ладьевидной кости в нижнем положении — смещение в каудальном направлении ладьевидной кости относительно таранной кости в пронационном паттерне стопы.
-
Соматические дисфункции клиновидных костей
· Соматическая дисфункция I клиновидной кости в верхнем положении — смещение I клиновидной кости в цефалическом направлении относительно ладьевидной кости.
· Соматическая дисфункция I клиновидной кости в нижнем положении — смещение I клиновидной кости в каудальном направлении относительно ладьевидной кости.
· Соматическая дисфункция II клиновидной кости в верхнем положении — смещение II клиновидной кости в цефалическом направлении относительно ладьевидной кости.
· Соматическая дисфункция III клиновидной кости в верхнем положении — смещение III клиновидной кости в цефалическом направлении относительно кубовидной кости.
· Соматическая дисфункция III клиновидной кости в нижнем положении — смещение III клиновидной кости в каудальном направлении относительно кубовидной кости.
1.3 СОМАТИЧЕСКИЕ ДИСФУНКЦИИ ЛОННОГО СОЧЛЕНЕНИЯ
-
Соматическая дисфункция лонного сочленения в компрессии — дисфункция лонных костей, заключающаяся в медиальном смещении обеих костей с резким ограничением всех видов движений в лонном симфизе.
-
Соматическая дисфункция лонной кости в заднем (задневерхнем) положении — смещение лонной кости в цефало-дорсальном направлении с ограничением подвижности в каудально-вентральном направлении. Сопровождается функциональным удлинением конечности на стороне дисфункции.
-
Соматическая дисфункция лонной кости в переднем (передненижнем) положении — смещение лонной кости в каудально-вентральном направлении с ограничением подвижности в цефало-дорсальном направлении. Сопровождается функциональным укорочением конечности на стороне дисфункции.
1.4 СОМАТИЧЕСКИЕ ДИСФУНКЦИИ ПОДВЗДОШНОЙ КОСТИ
-
Соматическая дисфункция подвздошной кости в переднем положении — смещение подвздошной кости в положение передней ротации. Задняя ротация ограничена. При этом на стороне дисфункции передняя верхняя подвздошная ость (ПВПО) располагается каудально, задняя верхняя подвздошная ость (ЗВПО) — цефалически, седалищный бугор — дорсо-каудально по отношению к противоположной стороне; конечность на стороне дисфункции удлинена.
-
Соматическая дисфункция подвздошной кости в заднем положении — смещение подвздошной кости в положение задней ротации. Передняя ротация ограничена. При этом на стороне дисфункции ПВПО располагается цефалически, ЗВПО — каудально, седалищный бугор — вентрально-цефалически по отношению к противоположной стороне; конечность на стороне дисфункции укорочена.
-
Соматическая дисфункция подвздошной кости в раскрытии — смещение подвздошной кости в положение наружной ротации таким образом, что на стороне дисфункции ПВПО располагается более латерально, ЗВПО — более медиально (с заполнением бороздки крестцово-подвздошного сустава). Расстояние от пупка до ПВПО больше на стороне дисфункции. Внутренняя ротация ограничена.
-
Соматическая дисфункция подвздошной кости в закрытии — смещение подвздошной кости в положение внутренней ротации таким образом, что на стороне дисфункции ПВПО располагается более медиально, ЗВПО — более латерально (с углублением бороздки крестцово-подвздошного сустава). Расстояние от пупка до ПВПО меньше на стороне дисфункции. Наружная ротация ограничена.
-
Соматическая дисфункция подвздошной кости в верхнем положении (дисфункция «ап-слип», «upsleep») — смещение подвздошной кости цефалически. На стороне дисфункции ПВПО и ЗВПО находятся более цефалически, седалищный бугор и гребень подвздошной кости — более цефалически; конечность функционально укорочена.
1.5 СОМАТИЧЕСКИЕ ДИСФУНКЦИИ КРЕСТЦА
-
Соматическая дисфункция крестца в передней торсии (физиологическая) (левая по левой оси) — нарушение подвижности крестца вокруг оси его физиологического механического движения, заключающееся в смещении крестца таким образом, что верхний правый квадрант крестца находится вентрально, а нижний левый квадрант — дорсально и каудально.
-
Соматическая дисфункция крестца в передней торсии (физиологическая) (правая по правой оси) — является зеркальным отображением левой торсии по левой оси.
-
Соматическая дисфункция крестца в задней торсии (нефизиологическая) (правая по левой оси) — нарушение подвижности крестца вокруг оси его физиологического механического движения, заключающееся в смещении крестца таким образом, что правый верхний квадрант крестца находится дорсально, а левый нижний квадрант —вентрально и цефалически.
-
Соматическая дисфункция крестца в задней торсии (нефизиологическая) (левая по правой оси) — является зеркальным отображением правой торсии по левой оси.
-
Соматическая дисфункция крестца в односторонней флексии — дисфункция крестца, заключающаяся в его смещении таким образом, что на стороне дисфункции основание находится вентрально, а нижнелатеральный угол — каудально и дорсально. Экстензия крестца ограничена. Удлинение конечности на стороне дисфункции (в положении лежа на животе).
-
Соматическая дисфункция крестца в односторонней экстензии — дисфункция крестца, заключающаяся в его смещении таким образом, что на стороне дисфункции основание находится дорсально, а нижнелатеральный угол — вентрально. Флексия крестца ограничена. Укорочение конечности на стороне дисфункции (в положении лежа на животе).
-
Соматическая дисфункция крестца в двусторонней флексии — дисфункция крестца, заключающаяся в его двустороннем смещении в положение механической флексии (нутации, наклона вперед). Экстензия крестца ограничена.
-
Соматическая дисфункция крестца в двусторонней экстензии — дисфункция крестца, заключающаяся в его двустороннем смещении в положение механической экстензии (контрнутации, наклона назад). Флексия крестца ограничена.
1.6 СОМАТИЧЕСКИЕ ДИСФУНКЦИИ ПОЗВОНКОВ
-
Соматическая дисфункция Вебстера — специфическая дисфункция грудного позвонка, заключающаяся в его трансляции во фронтальной плоскости и с одноименной ротацией, сопровождающаяся асинхронизмом краниосакральной системы.
-
Соматическая дисфункция FRS — дисфункция позвоночно-двигательного сегмента, заключающаяся в смещении вышележащего позвонка относительно нижележащего. Вышележащий позвонок находится в положении флексии, сопровождающейся односторонними ротацией и боковым наклоном (латерофлексией). Движения экстензии, ротации и бокового наклона в другую сторону ограничены.
-
Соматическая дисфункция ERS — дисфункция позвоночно-двигательного сегмента, заключающаяся в смещении вышележащего позвонка относительно нижележащего. Вышележащий позвонок находится в положении экстензии, сопровождающейся односторонними ротацией и боковым наклоном (латерофлексией). Движения флексии, ротации и бокового наклона в другую сторону ограничены.
-
Соматическая дисфункция NSR — групповая дисфункция позвонков, заключающаяся в их смещении в положение ротации и бокового наклона. Ротация и боковой наклон в другую сторону ограничены.
-
Соматическая дисфункция отдела позвоночника — сочетанная дисфункция группы позвонков, которая включает в себя две и более дисфункции (с указанием направлений дисфункций). Целесообразно дифференцировать с региональной соматической дисфункцией.
1.7 СОМАТИЧЕСКИЕ ДИСФУНКЦИИ РЕБЕР
-
Соматическая дисфункция ребра в компрессии — дисфункция ребра, заключающаяся в смещении головки ребра вентрально, а грудинного конца ребра дорсально. При этом аксиллярная часть ребра выступает (смещается латерально). Дисфункция резко ограничивает все виды движений ребра.
-
Соматическая дисфункция ребра в дисторсии — дисфункция ребра, заключающаяся в смещении его головки дорсально, а грудинной части вентрально. Аксиллярная часть ребра западает (смещается медиально). Дисфункция резко ограничивает все виды движений ребра.
-
Соматическая дисфункция ребра на вдохе — смещение ребра в положение вдоха с ограничением его движения на выдохе.
-
Соматическая дисфункция ребра на выдохе — смещение ребра в положение выдоха с ограничением его движения на вдохе.
-
Соматическая дисфункция ребра в переднем положении (передний подвывих) — смещение головки ребра вентрально, сопровождающееся западением заднего угла ребра.
-
Соматическая дисфункция ребра в заднем положении (задний подвывих) — смещение головки ребра дорсально, сопровождающееся выбуханием заднего угла ребра.
2. Соматические дисфункции краниосакральной системы и органов головы.
Физиологические дисфункции СБС:
1. Соматическая дисфункция СБС: флексия — дисфункция СБС, выражающаяся в преобладании амплитуды флексии по сравнению с амплитудой экстензии в СБС в рамках краниального ритмического импульса.
2. Соматическая дисфункция СБС: экстензия — дисфункция СБС, выражающаяся в преобладании амплитуды экстензии по сравнению с амплитудой флексии в СБС в рамках краниального ритмического импульса.
3. Соматическая дисфункция СБС: торсия— дисфункция СБС, выражающаяся в разнонаправленном повороте клиновидной и затылочной костей вокруг переднезадней оси движения (сагиттальной оси). Дисфункция физиологическая (сохранены движения вокруг физиологических осей затылочной и клиновидной костей).
4. Соматическая дисфункция СБС: боковой наклон с ротацией (SBR, side-bend-rotation) — дисфункция СБС, выражающаяся в разнонаправленном развороте клиновидной и затылочной костей вокруг патологических вертикальных осей и одноименном наклоне этих костей вокруг патологической сагиттальной оси. Дисфункция физиологическая (сохранены движения вокруг физиологических осей затылочной и клиновидной костей).
Нефизиологические дисфункции СБС:
5. Соматическая дисфункция СБС: вертикальный стрейн— дисфункция СБС, выражающаяся в смещении тела клиновидной кости выше (верхний-высокий стрейн) или ниже (нижний-низкий стрейн) основания затылочной кости, формирующаяся в результате однонаправленного поворота затылочной и клиновидной костей относительно собственных поперечных осей.
6. Соматическая дисфункция СБС: латеральный стрейн— дисфункция СБС, выражающаяся в смещении тела клиновидной кости влево (левый стрейн) или вправо (правый стрейн) относительно основания затылочной кости, формирующаяся в результате однонаправленного поворота затылочной и клиновидной костей относительно собственных вертикальных осей.
7. Соматическая дисфункция СБС в компрессии – дисфункция СБС, заключающаяся в сближении тела клиновидной кости с основанием затылочной кости, приводящем к резкому ограничению амплитуды движения СБС в краниальном ритме.
8. Соматическая дисфункция височной кости — ротация височной кости: наружная (проявляющаяся преобладанием амплитуды наружной ротации по отношению к амплитуде внутренней ротации) или внутренняя (проявляющаяся преобладанием амплитуды внутренней ротации по отношению к амплитуде наружной ротации).
9. Соматическая дисфункция лобной кости — ротация лобной кости: наружная (проявляющаяся преобладанием амплитуды наружной ротации по отношению к амплитуде внутренней ротации) или внутренняя (проявляющаяся преобладанием амплитуды внутренней ротации по отношению к амплитуде наружной ротации).
10. Соматическая дисфункция теменной кости — ротация теменной кости: наружная (проявляющаяся преобладанием амплитуды наружной ротации по отношению к амплитуде внутренней ротации) или внутренняя (проявляющаяся преобладанием амплитуды внутренней ротации по отношению к амплитуде наружной ротации).
11. Соматическая дисфункция скуловой кости — ротация скуловой кости: наружная (проявляющаяся преобладанием амплитуды наружной ротации по отношению к амплитуде внутренней ротации) или внутренняя (проявляющаяся преобладанием амплитуды внутренней ротации по отношению к амплитуде наружной ротации).
12. Соматическая дисфункция верхней челюсти — ротация верхней челюсти: наружная (проявляющаяся преобладанием амплитуды наружной ротации по отношению к амплитуде внутренней ротации) или внутренняя (проявляющаяся преобладанием амплитуды внутренней ротации по отношению к амплитуде наружной ротации).
13. Соматическая дисфункция костей лицевого черепа — дисфункция, проявляющаяся ограничением подвижности определенной кости относительно собственных физиологических осей.
14. Соматическая дисфункция твердой мозговой оболочки (ТМО) — дисфункция, проявляющаяся ограничением подвижности ТМО в местах ее физиологического прикрепления. Характеризуется ограничением свободы ТМО.
15. Соматическая дисфункция «Wiplash» (по типу хлыстовой травмы) — дисфункция, характеризующаяся асинхронным движением затылочной кости и крестца. Сопровождается ограничением движения ТМО.
16. Соматическая дисфункция височно-нижнечелюстного сустава (ВНЧС) — ограничение подвижности и/или смещение нижней челюсти.
17. Соматическая дисфункция черепных нервов — компримирование или нарушение нормального (физиологического) положения одного из нервов в зонах остеопатических конфликтов (СД, костей черепа, ТМО).
18. Соматическая дисфункция швов черепа — дисфункция, проявляющаяся ограничением подвижности швов черепа.
19. Соматическая дисфункция «краниосакральный асинхронизм» — дисфункция, проявляющаяся нарушением симфазности работы краниальной и сакральной составляющих краниосакральной системы.
20. Соматическая дисфункция «внутрикостное повреждение» — дисфункция, характеризующаяся изменением напряжения в определенных частях кости (часто обусловлена особенностями эмбрионального развития костей черепа или прямой травмой).
21. Соматическая дисфункция структур вегетативной нервной системы (ВНС) — дисфункция с повреждением симпатической или парасимпатической составляющей ВНС.
3. Соматические дисфункции периферической нервной системы.
4. Соматические дисфункции внутренних органов.
-
Соматические дисфункции гортанно-глоточного комплекса
· Соматическая дисфункция гортанно-глоточного комплекса в правой ротации — дисфункция, при которой преобладает ротация гортанно-глоточного комплекса относительно вертикальной оси вправо.
· Соматическая дисфункция гортанно-глоточного комплекса в левой ротации — дисфункция, при которой преобладает ротация гортанно-глоточного комплекса относительно вертикальной оси влево.
· Соматическая дисфункция гортанно-глоточного комплекса в правом боковом наклоне — дисфункция, при которой преобладает правый боковой наклон гортанно-глоточного комплекса относительно переднезадней оси.
· Соматическая дисфункция гортанно-глоточного комплекса в левом боковом наклоне — дисфункция, при которой преобладает левый боковой наклон гортанно-глоточного комплекса относительно переднезадней оси.
· Соматическая дисфункция гортанно-глоточного комплекса в верхнем положении — дисфункция, при которой преобладает краниальное смещение гортанно-глоточного комплекса.
· Соматическая дисфункция гортанно-глоточного комплекса в нижнем положении — дисфункция, при которой преобладает каудальное смещение гортанно-глоточного комплекса.
· Сочетанная соматическая дисфункция гортанно-глоточного комплекса — дисфункция, которая включает в себя две и более соматические дисфункции (с указанием направлений дисфункций).
-
Соматические дисфункции легких
· Соматическая дисфункция доли легкого (с указанием доли) на вдохе — дисфункция, при которой наблюдается преобладание движения доли легкого в фазе диафрагмального вдоха по сравнению с фазой выдоха.
· Соматическая дисфункция доли легкого (с указанием доли) на выдохе — дисфункция, при которой наблюдается преобладание движения доли легкого в фазе диафрагмального выдоха по сравнению с фазой вдоха.
Данные соматические дисфункции могут быть сочетанными, то есть включать любое количество долей легких в любых дисфункциях.
1. Ограничение мобильности верхней доли легкого, преимущественно вызванное рестрикцией связок купола плевры
2. Ограничение мобильности верхней доли легкого, преимущественно вызванное рестрикцией связки-ракетки (связки корня легкого)
3. Ограничение мобильности нижней доли легкого, преимущественно вызванное фиксациями плевры
4. Ограничение мобильности нижней доли легкого, преимущественно вызванное рестрикцией межплевральной связки
5. Ограничение мотильности верхней/нижней доли легкого с преобладанием фазы экспир
6. Ограничение мотильности верхней/нижней доли легкого с преобладанием фазы инспир
· Соматическая дисфункция доли легкого (с указанием доли) в экспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения доли легкого в экспир-фазе мотильности по сравнению с инспир-фазой.
· Соматическая дисфункция доли легкого (с указанием доли) в инспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения доли легкого в инспир-фазе мотильности по сравнению с экспир-фазой.
-
Соматические дисфункции плевры
· Соматическая дисфункция плевры — ограничение подвижности плевры (с указанием зоны) при диафрагмальном вдохе.
-
Соматические дисфункции средостения
· Соматическая дисфункция органов средостения в правой ротации — дисфункция, при которой преобладает движение объема средостения в правой ротации относительно вертикальной оси.
· Соматическая дисфункция органов средостения в левой ротации — дисфункция, при которой преобладает движение объема средостения в левой ротации относительно вертикальной оси.
· Соматическая дисфункция органов средостения в правом боковом наклоне — дисфункция, при которой преобладает движение объема средостения в правый боковой наклон относительно переднезадней оси.
· Соматическая дисфункция органов средостения в левом боковом наклоне — дисфункция, при которой преобладает движение объема средостения в левый боковой наклон относительно переднезадней оси.
· Соматическая дисфункция органов средостения во флексии — дисфункция, при которой преобладает движение переднего наклона объема средостения относительно горизонтальной оси.
· Соматическая дисфункция органов средостения в экстензии — дисфункция, при которой преобладает движение заднего наклона объема средостения относительно горизонтальной оси.
· Сочетанная соматическая дисфункция органов средостения — дисфункция, которая включает в себя две и более дисфункции (с указанием направлений дисфункций).
· Соматические дисфункции перикарда (дисфункции, характеризующиеся напряжением связок перикарда) - нарушение мобильности перикарда.
· Соматическая дисфункция вертебро-перикардиальной связки — напряжение вертебро-перикардиальной связки.
· Соматическая дисфункция верхней грудино-перикардиальной связки — напряжение верхней грудино-перикардиальной связки.
· Соматическая дисфункция нижней грудино-перикардиальной связки — напряжение нижней грудино-перикардиальной связки.
· Соматическая дисфункция диафрагмально-перикардиальной связки — напряжение диафрагмально-перикардиальной связки.
· Сочетанная соматическая дисфункция — дисфункция, которая включает в себя две и более соматические дисфункции: напряжение двух и более связок перикарда.
-
Соматические дисфункции желудка
1. Ограничение мобильности желудка:
· Соматическая дисфункция желудка в правом боковом наклоне — дисфункция, при которой преобладает движение правого бокового наклона желудка относительно переднезадней оси.
· Соматическая дисфункция желудка в левом боковом наклоне — дисфункция, при которой преобладает движение левого бокового наклона желудка относительно переднезадней оси.
· Соматическая дисфункция желудка в правой ротации — дисфункция, при которой преобладает правая ротация желудка относительно вертикальной оси.
· Соматическая дисфункция желудка в левой ротации — дисфункция, при которой преобладает левая ротация желудка относительно вертикальной оси.
· Соматическая дисфункция желудка по типу птоза — дисфункция, при которой преобладает подвижность желудка в каудальном направлении.
· Соматическая дисфункция желудка в верхнем направлении при наличии грыжи пищеводного отверстия грудобрюшной диафрагмы — дисфункция, при которой преобладает подвижность желудка в краниальном направлении.
· Сочетанная соматическая дисфункция желудка — дисфункция, которая включает в себя две и более соматические дисфункции (с указанием направления дисфункций).
· Соматическая дисфункция — спазм пилорического сфинктера.
2. Ограничение мотильности желудка
· Соматическая дисфункция желудка в экспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения желудка в экспир-фазе мотильности по сравнению с инспир-фазой.
· Соматическая дисфункция желудка в инспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения желудка в инспир-фазе мотильности по сравнению с экспир-фазой.
-
Соматические дисфункции печени
1. Ограничение мобильности печени:
· Соматическая дисфункция печени в правом боковом наклоне — дисфункция, при которой преобладает движение правого бокового наклона печени относительно переднезадней оси.
· Соматическая дисфункция печени в левом боковом наклоне — дисфункция, при которой преобладает движение левого бокового наклона печени относительно переднезадней оси.
· Соматическая дисфункция печени в правой ротации — дисфункция, при которой преобладает правая ротация печени относительно вертикальной оси.
· Соматическая дисфункция печени в левой ротации — дисфункция, при которой преобладает левая ротация печени относительно вертикальной оси.
· Соматическая дисфункция печени по типу птоза — дисфункция, при которой преобладает подвижность печени в каудальном направлении.
· Соматическая дисфункция печени в верхнем направлении — дисфункция, при которой преобладает подвижность печени в краниальном направлении.
· Сочетанная соматическая дисфункция печени — дисфункция, которая включает в себя две и более соматические дисфункции (с указанием направления дисфункций).
2. Нарушение мотильности печени
· Соматическая дисфункция печени в экспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения печени в экспир-фазе мотильности по сравнению с инспир-фазой.
· Соматическая дисфункция печени в инспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения печени в инспир-фазе мотильности по сравнению с экспир-фазой.
· Соматические дисфункции связок печени
· Соматическая дисфункция правой треугольной связки печени — напряжение правой треугольной связки печени.
· Соматическая дисфункция левой треугольной связки печени — напряжение левой треугольной связки печени.
· Соматическая дисфункция венечной связки печени — напряжение венечной связки печени.
· Соматическая дисфункция серповидной связки печени — напряжение серповидной связки печени.
· Соматическая дисфункция круглой связки печени — напряжение круглой связки печени.
· Соматическая дисфункция печеночно-двенадцатиперстной связки — напряжение печеночно-двенадцатиперстной связки.
· Соматическая дисфункция печеночно-желудочной связки — напряжение печеночно-желудочной связки.
· Соматическая дисфункция печеночно-ободочной связки — напряжение печеночно-ободочной связки.
· Соматическая дисфункция печеночно-почечной связки — напряжение печеночно-почечной связки.
· Сочетанная соматическая дисфункция — дисфункция, которая включает в себя две и более соматические дисфункции: напряжение двух и более связок печени.
-
Соматические дисфункции двенадцатиперстной кишки
1. Нарушение мобильности:
· Соматическая дисфункция двенадцатиперстной кишки — ограничение подвижности двенадцатиперстной кишки.
· Соматическая дисфункция сфинктера Одди — нарушение тонуса сфинктера Одди.
2. Нарушение мотильности:
· Соматическая дисфункция двенадцатиперстной кишки в экспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения двенадцатиперстной кишки в экспир-фазе мотильности по сравнению с инспир-фазой.
· Соматическая дисфункция двенадцатиперстной кишки в инспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения двенадцатиперстной кишки в инспир-фазе мотильности по сравнению с экспир-фазой.
-
Соматические дисфункции тощей кишки
1. Нарушение мобильности:
· Соматическая дисфункция тощей кишки в нижнем положении — птоз - дисфункция, при которой преобладает подвижность/смещаемость тощей кишки в каудальном направлении.
· Соматическая дисфункция дуодено-еюнального сочленения — ограничение подвижности дуодено-еюнального сочленения.
2. Нарушение мотильности:
· Соматическая дисфункция тощей кишки в экспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения тощей кишки в экспир-фазе мотильности по сравнению с инспир-фазой.
· Соматическая дисфункция тощей кишки в инспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения тощей кишки в инспир-фазе мотильности по сравнению с экспир-фазой.
· Соматические дисфункции подвздошной кишки и илеоцекальной зоны
· Соматическая дисфункция подвздошной кишки в нижнем положении — дисфункция, при которой преобладает подвижность/смещаемость подвздошной кишки в каудальном направлении. Дисфункция сопровождается изменением илеоцекального угла.
· Соматическая дисфункция сфинктера Баугиниевой заслонки — нарушение тонуса сфинктера Баугиниевой заслонки.
-
Соматические дисфункции слепой кишки
Нарушение мобильности (спазм, фиксация)
· Соматическая дисфункция слепой кишки в нижнем положении — дисфункция, при которой преобладает подвижность/смещаемость слепой кишки в каудальном направлении.
· Соматическая дисфункция слепой кишки в правой подвздошной области — фиксация слепой кишки в правой подвздошной области.
Нарушение мотильности:
· Соматическая дисфункция слепой кишки в экспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения слепой кишки в экспир-фазе мотильности по сравнению с инспир-фазой.
· Соматическая дисфункция слепой кишки в инспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения слепой кишки в инспир-фазе мотильности по сравнению с экспир-фазой.
-
Соматические дисфункции восходящей и нисходящей ободочной кишки
Нарушение мобильности (фиксация, спазм)
· Соматическая дисфункция восходящей (нисходящей) ободочной кишки — ограничение латерального смещения восходящей (нисходящей) ободочной кишки — дисфункция, при которой преобладает медиальное смещение восходящей (нисходящей) ободочной кишки.
· Соматическая дисфункция восходящей (нисходящей) ободочной кишки — ограничение медиального смещения восходящей (нисходящей) ободочной кишки — дисфункция, при которой преобладает латеральное смещение восходящей (нисходящей) ободочной кишки.
Нарушение мотильности:
· Соматическая дисфункция восходящей (нисходящей) ободочной кишки в экспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения восходящей (нисходящей) ободочной кишки в экспир-фазе мотильности по сравнению с инспир-фазой.
· Соматическая дисфункция восходящей (нисходящей) ободочной кишки в инспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения восходящей (нисходящей) ободочной кишки в инспир-фазе мотильности по сравнению с экспир-фазой.
-
Соматические дисфункции сигмовидной кишки
Нарушение мобильности (фиксация, спазм)
· Соматическая дисфункция сигмовидной кишки — ограничение подвижности сигмовидной кишки.
· Соматическая дисфункция сигмовидной кишки в нижнем положении— дисфункция, при которой преобладает подвижность/смещаемость сигмовидной кишки в каудальном направлении.
Нарушение мотильности:
· Соматическая дисфункция сигмовидной кишки в экспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения сигмовидной кишки в экспир-фазе мотильности по сравнению с инспир-фазой.
· Соматическая дисфункция сигмовидной кишки в инспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения сигмовидной кишки в инспир-фазе мотильности по сравнению с экспир-фазой.
-
Соматические дисфункции прямой кишки
Нарушение мобильности (фиксация, спазм)
· Соматическая дисфункция прямой кишки в нижнем положении — дисфункция, при которой преобладает подвижность/смещаемость стенки прямой кишки в каудальном направлении.
-
Соматические дисфункции почек
Нарушение мобильности (фиксация, птоз)
· Соматическая дисфункция почки в нижнем положении — дисфункция, при которой во время диафрагмального вдоха преобладает каудальное смещение почки.
· Соматическая дисфункция «Замороженная» почка — дисфункция, при которой резко ограничено движение почки на фазах диафрагмального дыхания.
Нарушение мотильности
· Соматическая дисфункция почки в экспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения почки в экспир-фазе мотильности по сравнению с инспир-фазой.
· Соматическая дисфункция почки в инспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения почки в инспир-фазе мотильности по сравнению с экспир-фазой.
-
Соматические дисфункции мочевого пузыря
Нарушение мобильности (фиксация, спазм, птоз)
· Соматическая дисфункция мочевого пузыря в правом боковом наклоне — дисфункция, при которой преобладает движение правого бокового наклона мочевого пузыря относительно переднезадней оси.
· Соматическая дисфункция мочевого пузыря в левом боковом наклоне — дисфункция, при которой преобладает движение левого бокового наклона мочевого пузыря относительно переднезадней оси.
· Соматическая дисфункция мочевого пузыря в правой ротации — дисфункция, при которой преобладает правая ротация мочевого пузыря относительно вертикальной оси.
· Соматическая дисфункция мочевого пузыря в левой ротации — дисфункция, при которой преобладает левая ротация мочевого пузыря относительно вертикальной оси.
· Соматическая дисфункция мочевого пузыря по типу птоза — дисфункция, при которой преобладает подвижность/смещаемость мочевого пузыря в каудальном направлении.
· Соматическая дисфункция мочевого пузыря в верхнем положении — дисфункция, при которой преобладает подвижность/смещаемость мочевого пузыря в краниальном направлении.
· Сочетанная соматическая дисфункция мочевого пузыря — дисфункция, которая включает в себя две и более соматические дисфункции (с указанием направления дисфункций).
Нарушение мотильности:
· Соматическая дисфункция мочевого пузыря в экспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения мочевого пузыря в экспир-фазе мотильности по сравнению с инспир-фазой.
· Соматическая дисфункция мочевого пузыря в инспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения мочевого пузыря в инспир-фазе мотильности по сравнению с экспир-фазой.
-
Соматические дисфункции матки
Нарушение мобильности (фиксации, птоз, спазм)
· Соматическая дисфункция матки — Ретрофлексия матки — задний наклон тела матки относительно горизонтальной оси с сохранением маточно-шеечного угла.
· Соматическая дисфункция матки — Ретроверсия матки — задний наклон тела матки относительно горизонтальной оси с изменением маточно-шеечного угла.
· Соматическая дисфункция матки — Латерофлексия матки — боковой наклон тела матки относительно переднезадней оси (с указанием направления наклона) с сохранением маточно-шеечного угла.
· Соматическая дисфункция матки — Латероверсия матки — боковой наклон тела матки относительно переднезадней оси (с указанием направления наклона) с изменением маточно-шеечного угла.
· Соматическая дисфункция матки — Опущение матки — дисфункция, при которой преобладает подвижность/смещаемость матки в каудальном направлении.
· Соматическая дисфункция матки — Смещение матки в верхнем положении — дисфункция, при которой преобладает подвижность/смещаемость матки в краниальном направлении.
· Сочетанная соматическая дисфункция матки — дисфункция, которая включает в себя две и более соматические дисфункции (с указанием направления дисфункции).
Нарушение мотильности матки:
· Соматическая дисфункция матки в экспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения матки в экспир-фазе мотильности по сравнению с инспир-фазой.
· Соматическая дисфункция матки в инспир-фазе мотильности — дисфункция, при которой наблюдается преобладание движения матки в инспир-фазе мотильности по сравнению с экспир-фазой.
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Из всех возможных повреждающих воздействий следующие основные причины могут привести к возникновению СД:
-
физические (статические и динамические механические воздействия, а также различные травмы);
-
химические/метаболические (изменения гормонального фона, нарушения питания, режима сна и отдыха, различные, в том числе лекарственные интоксикации);
-
психоэмоциональные (эмоционально-чувственные реакции в ответ на воздействия внешней среды).
Структурно-функциональные нарушения в организме могут происходить остро (травма, острая интоксикация, стресс) или исподволь, хронически (длительная вынужденная поза, хроническая интоксикация, хроническое психоэмоциональное напряжение и т.п.). При воздействии повреждающих факторов изменения в организме сначала как правило носят функциональный, обратимый характер. Если человеку не оказывается адекватная медицинская помощь, а собственных адаптационных ресурсов недостаточно, то происходит соматизация нарушений, то есть патологические изменения структуры и функциональных свойств тканей и органов нарастают и из обратимых постепенно становятся необратимыми (рис. 1) [1]. Именно поэтому СД могут выявляться как при наличии, так и при отсутствии явных признаков заболевания. Локализация СД может не совпадать с локализацией клинических проявлений. На стадии обратимости остеопатическая коррекция максимально эффективна.

Рисунок 1. Взаимоотношение понятий «здоровье», «болезнь» и «соматическая дисфункция».
В соматической дисфункции можно выделить 3 основных компонента: биомеханический, гидродинамический и нейродинамический. Эти три составляющие объединяют все органы и подсистемы организма в единую целостную систему.
Понятие “соматическая дисфункция” в МКБ-10 относится к разделу биомеханических нарушений, но предмет остеопатической диагностики и лечения не сводится только к биомеханическим нарушениям [2].
Биомеханический компонент СД связан в основном с адаптационными изменениями в соединительной ткани. Соединительная ткань (СТ) и ее производные составляют 85% удельного веса тела [3]. Помимо того, что она формирует органы опорно-двигательного аппарата (кости, связки, суставы, фасции и т.д.), а также кожный покров и сосуды, СТ присутствует во всех без исключения органах. Соединительная ткань выполняет биомеханическую (опорную), трофическую (метаболическую), защитную (барьерную), структурообразовательную (пластическую, репаративную) и регуляторную (местная гуморальная регуляция) функции [4]. Соединительная ткань активна, ее активность выражается в миграции клеток, синтезе и резорбции ими межклеточного матрикса и выделении физиологически активных веществ.
Локальная острая СД есть не что иное, как адаптационная реакция соединительной ткани (СТ), выражающаяся в функциональной реакции обменно-буферной системы (межклеточного матрикса) и основных клеток соединительной ткани, выраженной в выработке молекул, способствующих увеличению или уменьшению гидрофильности СТ (протеогликанов, гликозаминогликанов, в том числе гиалуроновой кислоты), изменению количества и характера межмолекулярного взаимодействия волокон коллагена и эластина в структуре межклеточного матрикса. В том случае, когда гомеостатического потенциала основных клеток СТ недостаточно для формирования адекватной функциональной реакции, клетки завершают свою жизнедеятельность путем апоптоза, предварительно вырабатывая большее количество коллагеновых волокон и белков, формирующих несистемную конгломерацию молекул коллагена, лежащую в основе формирования фиброза [4,5]. Наличие фиброза или рубцовой ткани может быть важным звеном патогенеза СД.
В случаях, когда в патогенезе СД участвует воспалительная реакция в ответ на воздействие локального повреждающего фактора, развиваются альтерация, расстройство микроциркуляции и пролиферация, которые направлены на уничтожение и удаление повреждающего агента, а также на восстановление (или замещение) поврежденных тканей. Воспалительная реакция завершается полным выздоровлением или изменением поврежденной ткани с формированием фиброза, рубцового изменения, следствием которых может быть формирование хронической СД.
Вышеописанные нарушения проявляются ограничением подвижности тканей, уменьшение эластичности и увеличение их жесткости разной степени выраженности.
В этиологии формирования биомеханического компонента СД значительную роль играют механические воздействия экзогенного и эндогенного характера (из внешней среды и возникающие в самом организме), которые являются специфическими для СТ. Для ее клеток и межклеточного матрикса характерна структурная перестройка в соответствии с силой и характером механического воздействия [6]. Если в силу разных механических воздействий происходит избыточное натяжение какой-либо структуры (фасции, связки и т.д.), то повышается синтетическая активность фибробластов, в результате чего увеличивается количество молекул, влияющих на гидрофильность ткани, молекул тропоколлагена, самих коллагеновых волокон и изменяется форма эластиновых волокон и их взаимоотношения с коллагеновыми.
Этому способствуют также микроциркуляторные и метаболические нарушения. Первоначально соединительная ткань становится более гидрофильной, в дальнейшем уплотняется, теряет способность к динамике, формируется биомеханическая хроническая СД. Организм пытается скомпенсировать возникшие нарушения подвижности. Первичная СД может менять натяжение и подвижность других структур, в результате чего возможно возникновение новых СД на локальном и региональном уровнях.
Таким образом, биомеханический компонент СД представляет собой различные варианты адаптационной реакции СТ с изменением её качественных и количественных характеристик, в ряде случаев – с формированием фиброза и склероза с увеличением количества коллагеновых волокон и их взаиморасположения. Кроме того, соединительная ткань перестраивается при нарушениях кровообращения (гипоксия и гиперкапния) [7], при изменениях питания, с возрастом.
Гидродинамический компонент СД — это обратимое изменение гидрофильности с последующим нарушением тургора, вязкости, текучести, выработки и проведения глобальных эндогенных ритмов. Гидродинамические изменения в тканях могут быть связаны с изменением метаболизма и их коллоидных свойств [8,9,10], а также уменьшением артериального притока, микроциркуляции, венозного и/или лимфатического оттока и ликвородинамики. Состояние обменно-буферной системы в виде межклеточного матрикса определяет обмен веществ и энергии основных клеток СТ. Его можно рассматривать как раствор высокомолекулярных соединений, который характеризуется гидрофильностью, текучестью, вязкостью, и имеют сетчато-каркасное строение.
Нейродинамический компонент соматической дисфункции представляет собой обратимое нарушение проведения нервного сигнала в одном из звеньев рефлекторной дуги вследствие повышения его возбудимости (острое нарушение) либо разобщения связей между нейронами в нервных центрах как проявление пластичности ЦНС (хроническое нарушение). В результате изменяется тонус и сокращение скелетных мышц и гладкомышечных органов, появляется боль, или болезненность, изменяется чувствительность, нарушаются рефлексы. Нейродинамический компонент может быть более выражен на надсегментарном уровне – психовисцеросоматические нарушения, на межсегментарном - постуральные нарушения и нарушения двигательного стереотипа и согласованности движений, или сегментарном уровне - висцеро-соматические или сомато-висцеральные проявления.
Наличие висцеро-моторных и моторно-висцеральных взаимоотношений было убедительно доказано физиологической школой В.Н. Черниговского [11]. Исследования Ирвина Корра показали, что избыточный афферентный вход в спинной мозг является причиной повышения возбудимости спинномозговых нейронов, вызывая увеличенные моторные и симпатические реакции на уровне вовлеченного сегмента в ответ на обычные раздражители [12,13]. Перевозбуждение периферических сенсорных рецепторов чаще всего обусловлено изменениями в соединительной ткани, которая их окружает. Накопление медиаторов воспаления сенсибилизирует механорецепторы, из-за чего может формироваться болевое ощущение при обычном, не травмирующем ткани механическом воздействии. Такая периферическая сенсибилизация, как предполагается, лежит в основе повышенной чувствительности к прикосновению, обнаруживаемой при СД [14]. Нарушение архитектоники соединительной ткани (фиброзирование) может приводить к искажению проприорецепции и нарушению постуральных рефлексов [15]. С возрастом такие нарушения «накапливаются».
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
СД является результатом адаптационной реакции организма, направленной на поддержание гомеостаза, в ответ на воздействие экзогенных и эндогенных факторов. Как правило, эта реакция имеет индивидуальный характер и зависит от адаптационных возможностей конкретного организма. Лица, подвергающиеся воздействиям аналогичных повреждающих факторов, так же, как и пациенты, имеющие аналогичные заболевания, могут иметь разную структуру соматических дисфункций. Понимание этого факта обусловливает индивидуальный характер остеопатической коррекции. В связи с этим проведение популяционных исследований распространенности СД имеет ограниченный характер. В тоже время накоплено уже достаточно данных о распространенности соматических дисфункций у пациентов с самой различной патологией.
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Согласно одному из определений, болезнь — это жизнь, нарушенная в своем течении повреждением структуры и функции организма под влиянием внешних и внутренних факторов при мобилизации его компенсаторно-приспособительных механизмов. Можно утверждать, что любая болезнь имеет как функциональную, так и структурную составляющую.
Нарушения структуры и функции могут быть: обратимыми, частично обратимыми, необратимыми. Соматическая дисфункция — это обратимое структурно-функциональное нарушение в тканях и органах. Нарушение структуры обусловлено: изменениями в системе СТ, соотношении разных видов коллагена, а также коллагена и эластина (биомеханика); изменениями качественных характеристик жидкостей организма и их движения (гидродинамика); затруднениями проведения нервного сигнала (нейродинамика). СД могут выявляться как при наличии, так и при отсутствии явных признаков заболевания. В результате процессов адаптации и компенсации, а также при их нарушениях (при дезадаптации и декомпенсации), формирующаяся в организме СД в ряде случаев может вызвать различные клинические проявления, которые могут не совпадать с ней по локализации.
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Рекомендации сформированы по результатам проведенного систематического обзора публикаций по вопросам остеопатической дисфункции. Рекомендации полностью соответствуют мировым современным подходам к соматической дисфункции, однако «слабы» с позиции доказательной медицины. Это обусловлено отсутствием клинических исследований методов как диагностики, так и лечения соматической дисфункции по следующих причинам:
1. И диагностика, и лечение представляют собой непосредственное взаимодействие врача и пациента, что затрудняет их унификацию и, как следствие, изучение.
2. Большинство проводимых исследований направлено на изучение влияния остеопатии на клинические симптомы, сопутствующие состояния при конкретных заболеваниях, состояниях (например, головная боль при мигрени, влияние на задержку речевого развития и т.д., см. также Приложение А3.2), что корректно с точки зрения доказательной медицины, однако не соответствует современным принципам остеопатии и не позволяет экстраполировать данные на всю популяцию пациентов с соматической дисфункцией.
Эти особенности, не позволяющие полноценно реализовать принципы доказательной медицины в сфере остеопатии, сегодня активно обсуждаются в мировой сообществе с целью разработки стандартов исследования методов остеопатии с позиции доказательной медицины.
Критерии установления диагноза/состояния: наличие патогномоничных данных:
1. анамнестических данных;
2. физикального обследования.
-
Всем пациентам при подозрении на соматическую дисфункцию рекомендован прием (осмотр, консультация) врача-остеопата в целях установления диагноза и последующей коррекции выявленных соматических дисфункций [19,20].
УДД 5 УУР С
Комментарии: Диагноз – это краткое врачебное заключение о патологическом состоянии здоровья обследуемого, об имеющихся у него заболеваниях (травмах) или причине смерти, оформленное в соответствии с действующими стандартами и выраженное в терминах, предусмотренных действующими классификациями и номенклатурой болезней.
Диагноз должен быть:
-
фактически и логически обоснованным;
-
структурно оформленным в виде трех унифицированных рубрик;
-
нозологическим, соответствовать требованиям Международной классификации болезней, травм и состояний, влияющих на здоровье 10-го пересмотра и номенклатуре болезней (с учетом особенностей отечественных классификаций);
-
развернутым, патогенетическим, содержать дополнительную интранозологическую характеристику патологических процессов;
-
клинический – своевременным.
Кроме общепринятой формулировки диагноза оформляется остеопатическое заключение с указанием биомеханических, ритмогенных и нейродинамических нарушений на глобальном, региональном и локальном уровнях (таблица 2).
Таблица 2. Остеопатическое заключение.
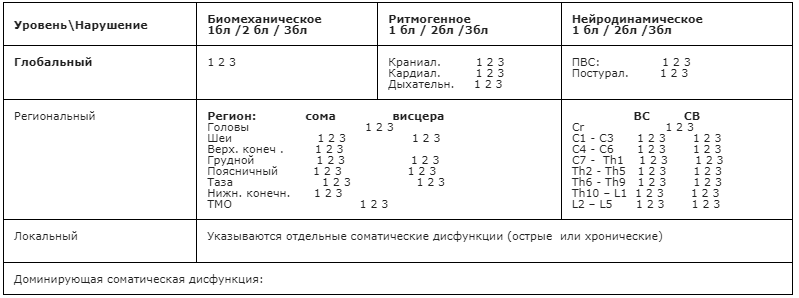
В таблице так же указывается доминирующая соматическая дисфункция, коррекция которой и будет являться логической конечной целью данного остеопатического сеанса.
Определение доминирующей соматической дисфункции подчиняется следующим принципам:
1. При заполнении остеопатического заключения и вынесении доминирующей соматической дисфункции мы ориентируемся на принцип иерархии, когда глобальные нарушения преобладают над региональными, а региональные — над локальными.
2. В случае наличия нескольких соматических дисфункций глобального или регионального уровня доминирующей, как правило, оказывается дисфункция, максимальная по степени выраженности в баллах. Если несколько соматических дисфункций равны по степени выраженности, то проводится тест ингибиции, в результате которого выявляется доминирующая дисфункция.
3. Локальная соматическая дисфункция может быть отнесена к доминирующей только в случае острого повреждения. В этом случае острая локальная соматическая дисфункция преобладает над региональными и глобальными нарушениями.
4. Наряду с соматической дисфункцией глобального уровня в графу «Доминирующая соматическая дисфункция» также может быть вынесена наиболее значимая региональная дисфункция. В данном случае под наиболее значимой подразумевается та региональная дисфункция, которая на момент осмотра вызывает большую дезадаптацию организма. Как правило, такая региональная дисфункция при этом имеет большую выраженность в баллах по сравнению с остальными дисфункциями.
5. Доминирующая соматическая дисфункция является вектором коррекции на остеопатическом сеансе. Соответственно, это должно быть подтверждено перечисленными техниками в графе «Лечение».
Жалобы и анамнез
-
Рекомендовано обратить внимание на походку пациента, как он зашел в кабинет, сел, оценить поведение, общее психологического состояние в целях установления диагноза [21-24].
УДД 4 УУР С
-
Рекомендовано провести подробный сбор жалоб пациента в целях установления диагноза [20,23,25,26].
УДД 5 УУР С
Комментарии: Сбор жалоб пациента должен производиться подробно (алгоритм сбора жалоб – см. Приложение Б2).
При выявлении жалоб важны не только их констатация, но и конкретизация и детализация, например, характер, интенсивность и локализация болей, их продолжительность и т.д.
При уточнении жалоб нельзя ограничиваться только сообщениями пациента, необходимо активно выявлять жалобы по органам и системам, которые могут быть вовлечены в патологический процесс, упущенные пациентом, не только наблюдаемые на день осмотра, но и ранее возникавшие в его жизни.
Следует отметить, что уже на этапе выяснения жалоб проводится дифференциальная диагностика. Вопросы пациенту должны задаваться конкретно, исходя из теоретических знаний механизма развития данного субъективного симптома при том или ином заболевании.
В дальнейшем жалобы отражаются в карте пациента: вначале указываются ведущие жалобы, посиндромно относящиеся к основному заболеванию, а только затем остальные, не укладывающиеся в его клинику.
Расспрос по органам и системам начинается с той системы, поражение которой доминирует в клинической картине (см. Приложение Г1).
-
Рекомендовано в целях установления диагноза подробно в хронологическом порядке собрать и описать анамнез заболевания (Anamnesis morbi) - возникновение, течение и развитие настоящего заболевания от первых его признаков до момента обращения на прием к врачу-остеопату [20,23,25,26].
УДД 5 УУР С
Комментарии: под настоящим заболеванием следует понимать основное заболевание (болезненное состояние, послужившее причиной обращения к врачу). Картина истории настоящего заболевания должна формироваться у врача - остеопата в результате расспроса пациента, его сопровождающих, а также анализа данных медицинской документации (выписки из историй болезни или карты амбулаторного больного, консультативные заключения, данные лабораторных и инструментальных методов обследования и т.д.).
Указываются данные об обстоятельствах возникновения заболевания, первых его проявлениях, динамике начальных симптомов, особенностях течения заболевания и длительности ремиссий, возникших осложнениях, предшествующем лечении и его эффективности, ранее проводимых диагностических мероприятиях и их результатах, а также трудоспособность за период заболевания.
Примерная схема наиболее часто задаваемых вопросов:
1. В течение какого времени считает себя больным?
2. С появлением каких признаков (симптомов или синдромов) началось настоящее заболевание? Где и при каких обстоятельствах впервые появились данные признаки (жалобы)?
3. Какие факторы, на Ваш взгляд, способствовали началу болезни?
4. Когда и где имело место первое обращение к врачу? Каковы результаты проводившихся исследований, характер и результаты проводившегося тогда лечения?
5. Последующее течение заболевания:
а) динамика начальных симптомов, появление новых симптомов;
б) частота обострений, длительность ремиссий, осложнения заболевания;
в) госпитализации в стационар по данному поводу;
г) применявшиеся лечебные мероприятия (медикаментозные и немедикаментозные), результаты диагностических исследований, эффективность ранее проводимого лечения;
д) трудоспособность за период заболевания.
6. Когда и в связи с чем наступило настоящее ухудшение состояния?
7. Каковы результаты проводившегося лечения и обследования (если они были)?
8. Мотив обращения на прием к врачу-остеопату.
Необходимо помнить, что истинное начало заболевания может намного предшествовать тому периоду, когда у пациента появляются первые признаки болезни.
-
Рекомендовано в целях установления диагноза собрать и описать подробный анамнез жизни пациента (Anamnesis vitae) [20,23,25,26].
УДД 5 УУР С
Комментарии: проводится сбор следующих сведений:
1. Краткие сведения о психическом и умственном развитии: как рос и развивался в детстве, образование, начало трудовой деятельности, отношение к военной службе, занятия спортом;
2. Бытовые условия: в детстве, в настоящее время;
3. Условия питания: режим и регулярность, разнообразие пищи, диета, увлечение соленым, сладким и т. д.;
4. Трудовой анамнез: с какого возраста, кем и где начал работать. Дальнейшая трудовая деятельность в хронологической последовательности (при необходимости с указанием мест работы и должностей). Условия и режим труда (ночные смены, пребывание на сквозняке, длительное статическое напряжение, физическое и психоэмоциональное напряжение, температурный режим и т.п.). Профессиональные вредности.
5. Вредные привычки: курение (с какого возраста, в каком количестве), употребление алкоголя, наркотических веществ, крепкого чая, кофе, пристрастие к некоторым лекарственным веществам (кофеин, фенацетин, транквилизаторы);
6. Перенесенные заболевания: в хронологической последовательности излагаются все перенесенные заболевания, операции, травмы, ранения, контузии с указанием возраста пациента, длительности и тяжести этих заболеваний, их осложнений и проводившегося лечения. Отметить, переливалась ли ранее кровь и кровезаменители, и были ли реакции на переливание. Выясняются иммунологические данные: сделанные прививки (какие, когда, сколько раз, время последней прививки); введение сывороток; перенесенные в прошлом инфекционные заболевания.
7. Аллергологический анамнез: непереносимость пищевых продуктов, различных медикаментов, сывороток, наличие аллергических реакций (вазомоторный ринит, крапивница, отёк Квинке, поллинозы);
8. Семейное положение: наличие детей, состояние здоровья членов семьи (жены / мужа, детей);
9. Наследственность: сведения о здоровье близких родственников, перенесённых ими заболеваниях (психических, эндокринных, сердечно-сосудистых, онкологических, инфекционных); сведения о причинах смерти родственников (отца, матери, дедушки, бабушки, тётей, дядей, братьев, сестёр и их детей).
10. Эпидемиологический анамнез. Эпидемиологический анамнез имеет наводящее значение при подозрении на инфекционное заболевание. Эпидемиологический анамнез преследует цель – выявить возможный источник инфекции, пути заражения, иммунный статус. При сборе эпидемиологического анамнеза выявляются наличие контакта с инфекционными больными (дома, у соседей, на работе; контакт с лихорадящими больными). Следует уточнить, не было ли случаев инфекционных заболеваний в доме, во дворе, ближайшем окружении. Пребывание в дороге, в разъездах, контакт с приезжими лицами, проживание в эпидемически неблагоприятной местности в последнее время. Контакт с больными животными, уход за животными, участие в охоте, пребывание за границей; характер трудовой деятельности. При наличии контакта, выяснить: кто болел, когда, какой был контакт (кратковременный, длительный, в каком периоде болезни).
11. Экспертно-трудовой анамнез: пребывание на листе нетрудоспособности за последний год; наличие группы инвалидности, причины и продолжительность.
При сборе анамнеза у ребенка или его законного представителя необходимо обратить внимание на следующее:
-
к важным вопросам для выявления жалоб у ребенка со стороны нервной системы относятся вопросы, касающиеся сна и процесса засыпания, характера ребенка, особенностей его поведения, эмоционального состояния (плаксивость, резкая смена настроения, раздражительность и т. д.), успеваемости в школе, памяти, усидчивости, метеозависимости. Для ребенка первых месяцев жизни важно уточнить, нет ли нарушений сосания груди или бутылочки (затрудненное, вялое сосание, попёрхивания, быстро устает). Также важным вопросом на первом году жизни является соответствие возрастным нормативам двигательной активности и психоэмоционального развития ребенка (задержки развития). В более старшем возрасте важно обращать внимание на задержки речевого развития, дислалии, дисграфии.
-
к особенностям жалоб со стороны органов дыхания можно отнести различные виды нарушений дыхания, такие как эпизоды апноэ, врожденный стридор, дыхательная аритмия, одышка, тахипноэ.
-
к особенностям жалоб со стороны органов пищеварения у детей первого года жизни относят наличие срыгиваний, колики, повышенный метеоризм, функциональные нарушения пассажа пищи (запоры и учащенный стул), повышенное слюноотделение. Особенно следует обращать внимание на состояние аппетита у ребенка любого возраста и изменение массы тела.
-
к особенностям жалоб со стороны мочеполовой системы у мальчиков, особенно первого года жизни, относят водянку яичек, крипторхизм, фимоз, паховые и пахово-мошоночные грыжи. У девочек в пубертатном периоде следует расспросить об особенностях становления менструальной функции.
-
к особенностям жалоб со стороны костно-мышечной системы относят наличие особенностей походки (в зависимости от возраста, особенно это касается детей раннего возраста, хождение «на носочках», косолапость, искривления голеней), нарушение осанки (криво сидит за столом), хруст в суставах, боли в ногах (в периоды интенсивного роста), ночные боли, невозможность длительной ходьбы (устает при длительной ходьбе, болят ноги), невозможность или неохотное выполнение каких‑либо простых движений (не может лазать по различным спортивным снарядам, ходить по ступенькам, прыгать), ограничение подвижности в суставах, наличие деформаций.
-
Рекомендовано в целях установления диагноза при диагностике СД у ребенка собрать и описать подробный акушерский анамнез и особенности периода новорожденности [27,28].
УДД 4 УУР С
Комментарии: собирается следующая информация:
1. от какой беременности по счету родился ребенок (исходы предыдущих беременностей), ЭКО;
2. как протекала данная беременность (угрозы прерывания, заболевания, в том числе урогенитальные инфекции, токсикоз первой половины, гестоз, преэклампсия, фетоплацентарная недостаточность, анемия, прием препаратов, антибиотиков, вредные привычки матери);
3. как протекали роды: срок в неделях (преждевременные, запоздалые), длительность первого периода родов (быстрые, стремительные, затяжные), кесарево сечение (плановое, экстренное, показания к нему), осложнения в родах (раннее излитие вод, воды с меконием, кровью, длительный безводный промежуток), пособия в родах (щипцы, вакуум-экстрактор, родостимуляция медикаментозная, механическая), положение плода (тазовое, ножное, поперечное, задний вид затылочного предлежания, лобное, лицевое), состояние пуповины (обвитие, узлы);
4. состояние ребенка при рождении: масса, окружность головы, закричал сразу (после стимуляции, санации ВДП), оценка по Апгар, когда приложили к груди, как прошел первый день жизни;
5. ранний период адаптации в родильном доме: как сосал, какие были проблемы, сделаны ли прививки, были ли осложнения, заболевания в период пребывания в родильном доме, на какие сутки выписан домой;
6. состояние в периоде новорожденности: заболевания, проблемы, вид вскармливания;
7. как рос и развивался на первом году жизни: физическое и психомоторное развитие в соответствии с нормативами, сроки и последовательность прорезывания зубов.
Физикальное обследование
Оценка общего состояния пациента основывается на объективных признаках – сознание, активность поведения, весь комплекс непосредственного исследования пациента; обязательно учитывают степень выраженности интоксикации и (или) функциональных нарушений систем организма. Окончательное заключение делается по окончании объективного осмотра. Выделяют удовлетворительное, средней степени тяжести, тяжелое, крайне тяжелое состояние [20].
-
Всем пациентам с подозрением на соматическую дисфункцию рекомендованы общий остеопатический осмотр (визуальный осмотр остеопатический и пальпация остеопатическая) с определением доминирующей соматической дисфункции в целях установления диагноза [20,29,30]. Алгоритм проведения остеопатического осмотра – см. Приложения Б3 и Б4.
УДД 5 УУР С
Комментарии: Осмотр кожных покровов производится сверху вниз, при этом без внимания врача не должна остаться кожа волосистой части головы, за ушными раковинами, в подмышечных впадинах, под ягодицами, в межпальцевых промежутках. Методика включает в себя описание окраски кожи и видимых слизистых оболочек, чистоты кожи (наличие сыпи), состояние подкожных вен и венозных капилляров.
Информация о состоянии сосудов получается при пальпаторном исследовании артериального пульса на лучевых артериях. Характеристика пульса на a. radialis включает комплексную оценку следующих его свойств: частота, ритмичность, напряжение, наполнение, величина и форма.
Для измерения артериального давления используется аускультативный метод, предложенный Н.С. Коротковым. Артериальное давление на обеих руках может различаться не более чем на 5-10 мм.рт.ст. В диагностике ряда заболеваний имеет значение измерение давления не только на плечевой, но и на бедренной артерии. Показатели артериального давления на нижних конечностях на 20-30 мм превышают таковые на верхних. Артериальное давление на ногах может различаться между собой не более чем на 5-10 мм.рт.ст.
При выслушивании легких определяются дыхательные шумы (основные и дополнительные. По соотношению выслушиваемого вдоха и выдоха определяется характер дыхания (везикулярное, жесткое и бронхиальное). Необходимо отметить и звучность дыхания – обычное, усиленное и ослабленное дыхание.
Живот обычно осматривают как в положении пациента лежа на спине, так и в положении стоя. Отмечается величина и форма живота, его участие в акте дыхания. Производится поверхностная и глубокая пальпация живота.
У детей первого года жизни важным компонентом осмотра является исследование нервной системы. Оно начинается с наблюдения за поведением ребенка, положением головы (вынужденный наклон или поворот в одну из сторон), туловища (латерофлексия, выгибание назад с запрокидыванием головы), активностью движений, их симметричностью, реакцией на окружающих. Проводится иследование двигательной функции: анализ объема пассивных и активных движений в руках, ногах в положении на спине. Важно оценить состояние тонуса конечностей (при пассивных движениях) и мышц шеи (пальпаторно).
Врач-остеопат в ходе первичного приема детей первого года жизни должен уметь оценивать безусловные рефлексы (хватательный, Моро, Бабкина, хоботковый, сосательный, поисковый, ползания по Бауэру, Робинзона, асимметричный шейный тонический, симметричный тонический шейный, опоры и автоматической ходьбы) и учитывать сроки их угасания.
На первом году жизни ребенка необходимо оценивать форму головы, состояние костей черепа, большого родничка, малых родничков, которые в норме могут быть открыты у недоношенных (их размеры, состояние краев, выбухание или западение, пульсация). Также важны состояние швов черепа (податливость или расхождение), плотность костей (наличие размягчения), определение кефалогематомы (размеры, напряженность, изменение кожи).
У детей первого года важной составляющей состояния нервной системы является психомоторное развитие. Врач-остеопат должен уметь оценить соответствие уровня психомоторного развития возрасту ребенка.
Лабораторные диагностические исследования
Лабораторные диагностические исследования обычно не применяются для диагностики СД, однако могут быть полезны в целях исключения иных заболеваний и состояний - при проведении дифференциальной диагностики, выявления противопоказаний к лечению (см. соответствующие клинические рекомендации) [31].
Инструментальные диагностические исследования
Инструментальные диагностические исследования обычно не применяются для диагностики СД, однако могут быть полезны в целях исключения иных заболеваний и состояний - при проведении дифференциальной диагностики, выявления противопоказаний к лечению (см. соответствующие клинические рекомендации) [31].
Иные диагностические исследования
Иные диагностические исследования обычно не применяются для диагностики СД, однако могут быть полезны в целях исключения иных заболеваний и состояний - при проведении дифференциальной диагностики, выявления противопоказаний к лечению (см. соответствующие клинические рекомендации) [31].
-
Взрослым пациентам с установленной(ыми) СД рекомендована консультация врача-психиатра или медицинского психолога в целях оценки необходимости и целесообразности проведения клинико-психологического лечения [32].
УДД 1 УУР С
-
Пациентам с установленной(ыми) СД рекомендована консультация врача лечебной физкультуры в целях оценки необходимости и целесообразности назначения комплекса упражнений (лечебной физкультуры) [33].
УДД 5 УУР С
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Рекомендации сформированы по результатам проведенного систематического обзора публикаций по вопросам остеопатической дисфункции. Рекомендации полностью соответствуют мировым современным подходам к соматической дисфункции, однако «слабы» с позиции доказательной медицины. Это обусловлено отсутствием клинических исследований методов как диагностики, так и лечения соматической дисфункции по следующих причинам:
1. И диагностика, и лечение представляют собой непосредственное взаимодействие врача и пациента, что затрудняет их унификацию и, как следствие, изучение.
2. Большинство проводимых исследований направлено на изучение влияния остеопатии на клинические симптомы, сопутствующие состояния при конкретных заболеваниях, состояниях (например, головная боль при мигрени, влияние на задержку речевого развития и т.д., см. также Приложение А3.2), что корректно с точки зрения доказательной медицины, однако не соответствует современным принципам остеопатии и не позволяет экстраполировать данные на всю популяцию пациентов с соматической дисфункцией.
Эти особенности, не позволяющие полноценно реализовать принципы доказательной медицины в сфере остеопатии, сегодня активно обсуждаются в мировой сообществе с целью разработки стандартов исследования методов остеопатии с позиции доказательной медицины.
1. Остеопатическая коррекция
-
Пациентам с соматической дисфункцией рекомендована остеопатическая коррекция соматических дисфункций. Схема лечения определяется индивидуально на основе жалоб, анамнеза, данных оценки соматического и остеопатического статусов, в соответствии с оформленным остеопатическим заключением, при этом определяется количество, характер (вид) техник и последовательность их использования на данном сеансе [24, 34-39].
УДД 1 УУР C
Комментарии: В приложении А3.2 также представлен перечень заболеваний, при наличии которых доказана эффективность остеопатической коррекции соматической дисфункции.
В практике у врачей-остеопатов существует огромное количество методик и техник, правильное и избирательное применение которых помогает достичь высоких результатов. Однако правильное и избирательное применение тех или иных техник возможно только в том случае, если есть определенный порядок или алгоритм выхода на дисфункцию и ее уровень. Выполнение данных алгоритмов в ежедневной практике позволяет обеспечить пациентам долговременный и прогнозируемый положительный результат.
Основными показаниями для остеопатической коррекции (ОК) являются:
-
в качестве монотерапии - наличие у пациента соматических дисфункций с отсутствием или минимальной выраженностью клинических проявлений (при отсутствии нозологического диагноза) и отсутствие противопоказаний к остеопатическому лечению,
-
в составе комплексной терапии - при вторичной соматической дисфункции - при совместном ведении пациента с врачом соответствующей специальности - при всех нозологических единицах в случае отсутствия противопоказаний.
При первичном обращении пациента врач-остеопат должен выяснить, нет ли у пациента противопоказаний для ОК. Для уточнения диагноза и исключения противопоказаний врач-остеопат должен направить пациента на дополнительное обследование.
Абсолютными противопоказаниями для ОК являются:
-
Лихорадочные состояния.
-
Острые инфекционные заболевания (за исключением периода реконвалесценции).
-
Хронические инфекционные заболевания в фазе обострения.
-
Контагиозные заболевания кожи, ногтей, волос.
-
Злокачественные системные заболевания крови.
-
Кровотечение или подозрение на кровотечение.
-
Острая хирургическая патология.
-
Системные заболевания соединительной ткани в период обострения.
-
Острые воспалительные заболевания кровеносных и лимфатических сосудов, острый тромбоз.
-
Аневризма аорты и сердца.
-
Лёгочно-сердечная недостаточность 3-й степени.
-
Гипертонический и гипотонический криз.
-
Острый коронарный синдром.
-
Черепно-мозговая травма (острый период).
-
Острые травматические повреждения позвоночника и суставов с нарушением целостности костных структур.
-
Острые нарушения мозгового и спинномозгового кровообращения (острейший период).
-
Острые и подострые воспалительные заболевания головного и спинного мозга и его оболочек, позвоночника и суставов.
-
Диагностически неясные случаи с подозрением на патологию, являющуюся противопоказанием к остеопатической коррекции.
-
Эндогенные психические заболевания в период обострения, экзогенные психические расстройства с чрезмерным возбуждением.
Относительные противопоказания для ОК:
-
Аномалии краниовертебральной зоны и шейного отдела позвоночника (в том числе аномалия Киммерли, аномалия Арнольда-Киари).
-
Анкилозирующий спондилоартрит (болезнь Бехтерева).
-
Грыжа межпозвонкового диска в области шейного отдела позвоночника в остром периоде заболевания при выраженном болевом синдроме.
-
Заболевания внутренних органов в стадии декомпенсации.
-
Остеопороз.
-
Злокачественные новообразования любой локализации.
-
Доброкачественные образования (активный рост).
-
Ранний послеоперационный период при хирургических вмешательствах.
-
Гнойные процессы любой локализации.
Стоит отметить, что вышеперечисленные заболевания и состояния являются больше противопоказанием к применению отдельных остеопатических техник и подходов, нежели остеопатической коррекции в целом.
В конце первого сеанса необходимо дать пациенту или его законному представителю подробные рекомендации по рационализации питания (диете) и двигательной активности, образу жизни, обсудить повторное посещение врача-остеопата (повторные сеансы, интервал между ними).
1.1.Контрольное тестирование корригируемых регионов (ре-тест)
-
По завершению терапии рекомендован контрольный осмотр пациента врачом-остеопатом и тестирование тех регионов, которые он корректировал в ходе остеопатического сеанса (контрольное тестирование корригируемых регионов, ре-тест) в целях оценки динамика тестов после выполненного лечения [19,20].
УДД 5 УУР С
2. Иные методы
-
Взрослым пациентам с СД с длительностью течения состояния не более 1 года рекомендована когнитивно-поведенческая терапия в составе комплексной терапии (в соответствии с рекомендациями профильного специалиста) [40].
УДД 1 УУР С
-
Пациентам с СД рекомендована физическая активность в составе комплексной терапии [41,42]
УДД 5 УУР С
Медицинская реабилитация
Медицинская реабилитация, медицинские показания и противопоказания к применению методов реабилитации
Не требуются.
Госпитализация
Организация оказания медицинской помощи
Порядок оказания медицинской помощи по профилю «остеопатия», требования к врачу-остеопату – см. Приложение А3.1. Также в приложении А3. 2 в ознакомительных целях представлен перечень заболеваний, при которых доказаны положительные результаты остеопатической коррекции.
1. Заполнение медицинской документации
В соответствие с действующей нормативно-правовой базой врач-остеопат на приеме заполняет бланк «Первичный осмотр врачом-остеопатом» или бланк «Осмотр врачом-остеопатом (наблюдение в динамике)». Данные медицинские документы являются вкладышем в Учетную форму № 025/у, утвержденную приказом Минздрава России от 15 декабря 2014 г. № 834н.
Вкладыш «Первичный осмотр врачом-остеопатом» (далее – Вкладыш-1) (см. Приложение А3.4) в Медицинскую карту пациента, получающего помощь в амбулаторных условиях, заполняется врачом-остеопатом медицинской организации (иной организации), оказывающей медицинскую помощь в амбулаторных условиях по профилю «остеопатия». Вкладыш-1 заполняется на каждого впервые обратившегося пациента. Все записи производятся на русском языке, аккуратно, все необходимые во Вкладыше-1 исправления делаются незамедлительно, подтверждаются подписью врача-остеопата, заполняющего Вкладыш-1.
Вкладыш «Осмотр врачом-остеопатом (наблюдение в динамике)» в Медицинскую карту пациента, получающего помощь в амбулаторных условиях (далее – Вкладыш-2) (см. Приложение А3.5) заполняется врачом-остеопатом медицинской организации (иной организации), оказывающей медицинскую помощь в амбулаторных условиях по профилю «остеопатия». Вкладыш-2 заполняется на каждого повторно обратившегося пациента. Вкладыш-2 заполняется при каждом повторном посещении пациента. Записи производятся на русском языке, аккуратно, все необходимые во Вкладыше-2 исправления делаются незамедлительно, подтверждаются подписью врача-остеопата, заполняющего Вкладыш-2.
2. Показания для госпитализации в медицинскую организацию
отсутствуют.
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
-
Рекомендуется соблюдение оптимального двигательного стереотипа, принципов рационального питания с целью своевременной профилактики соматических дисфункций [43,44].
УДД 5 УУР С
Информация
Источники и литература
-
Клинические рекомендации Российской остеопатической ассоциации
- 1. Мохов Д.Е., Аптекарь И.А., Белаш В.О., Литвинов И.А., Могельницкий А.С., Потехина Ю.П., Тарасов Н.А., Тарасова В.В., Трегубова Е.С., Устинов А.В Основы остеопатии. Учебник / под ред. Д. Е. Мохова. Москва, 2020 2. Потехина Ю.П., Гуричев А.А. Терминология повреждений в остеопатии и в других медицинских дисциплинах. Российский остеопатический журнал. 2021; (2): 116-127 3. Алексеев А. А., Заворотинская Н. В. Остеохондроз, заболевания связок, суставов, мышц. М.-Пенза: ОООНПП «Гидриатика»; 2008; 148 с. 4. Омельяненко Н.П., Слуцкий Л.И. Соединительная ткань (гистофизиология и биохимия). Том 1. Под ред. С.П. Миронова. М.: Известия; 2009; 380 с. 5. Омельяненко Н.П., Слуцкий Л.И. Соединительная ткань (гистофизиология и биохимия). Том 2. Под ред. С.П. Миронова. М.: Известия; 2010; 600 с. 6. Серов В. В., Шехтер А. Б. Соединительная ткань (функциональная морфология и общая патология). М.: Медицина; 1981; 312 с. 7. Аптекарь И.А., Костоломова Е.Г., Суховей Ю.Г. Изменение функциональной активности фибробластов в процессе моделирования компрессии, гиперкапнии и гипоксии. Российский остеопатический журнал. 2019; 1-2 (44-45): 72-84 8. Гельфман М.И. Коллоидная химия: учебник. СПб.: Лань; 2010; 336 с. 9. Zaguskin S.L. Time Life and Biosystems Sustainability. Part 1. Preservation of Biosystems Stability through Deletion or Update Its Components. Space and Time. 2012; 4 (10): 168-174. 10. Загускин С.Л. Ритмы клетки и здоровье человека. Ростов-на-Дону: ЮФУ; 2010; 292 с. 11. Черниговский В.Н. Интероцепция. Л.: Наука; 1985; 413 с. 12. Denslow J.S., Korr I.M., Krems A.D. Quantitative studies of chronic facilitation in human motorneuron pools. Am J Physiol. 1947; 150: 229-238. 13. Korr I.M. The collected papers of Irvin M. Korr / Ed. B. Peterson. American Academy of Osteopathy, Colorado; 1947; 322 p. 14. Van Buskirk R.L. Nociceptive reflexes and the somatic dysfunction: a model. Journal of the American Osteopathic Association. 1990; 90 (9): 792-794, 797-809. 15. Мохов Д.Е. Основные теоретические аспекты функционирования постуральной системы. Мануальная терапия. 2009; 1 (33): 76-82 16. Мохов Д.Е., Потехина Ю.П., Трегубова Е.С., Гуричев А.А. Остеопатия – новое направление современной медицины (Современная концепция остеопатии). Российский остеопатический журнал. 2022; (2): 8-26 17. World Health Organization et al. Benchmarks for training in traditional/ complementary and alternative medicine: benchmarks for training in osteopathy. – 2010. 18. Johnson G. M. The sensory and sympathetic nerve supply within the cervical spine: review of recent observations // Man Ther. 2004;9(2):71-6. 19. Atchison J. W. et al. Manipulation, traction, and massage //Braddom"s Physical Medicine and Rehabilitation. – Elsevier, 2021. – С. 316-337. e7. 20. Beal M. C. (ed.). The principles of palpatory diagnosis and manipulative technique. – Indianapolis, IN : American Academy of Osteopathy, 1989. 21. Qureshi Y. et al. Effects of somatic dysfunction on leg length and weight bearing //Journal of Osteopathic Medicine. – 2014. – Т. 114. – №. 8. – С. 620-630. 22. Licciardone J. C. et al. Depression, somatization, and somatic dysfunction in patients with nonspecific chronic low back pain: results from the OSTEOPATHIC Trial //Journal of Osteopathic Medicine. – 2012. – Т. 112. – №. 12. – С. 783-791. 23. Егорова И. А., Кузнецова Е. Л., Бучнов А. Д. Соматические дисфункции у детей раннего возраста (диагностика и восстановительное лечение) //Российский семейный врач. – 2007. – Т. 11. – №. 1. – С. 19-22. 24. Матвиенко В. В., Бучнов А. Д., Егорова И. А. Остеопатический статус и функциональное состояние организма школьников до и после остеопатической коррекции //Физиотерапия, бальнеология и реабилитация. – 2015. – Т. 14. – №. 4. – С. 4-7. 25. Hensel K, ed. A Teaching Guide for Osteopathic Manipulative Medicine. Chevy Chase, MD: American Association of Colleges of Osteopathic Medicine; 2015:1 26. Magee DJ. Orthopedic Physical Assessment. St. Louis, MO: Saunders Elsevier; 2008:21. 27. Waddington E. L. et al. Incidence of somatic dysfunction in healthy newborns //Journal of Osteopathic Medicine. – 2015. – Т. 115. – №. 11. – С. 654-665. 28. Кузьмина Ю. О. и др. Соматические дисфункции у детей первого года жизни: особенности формирования //Российский остеопатический журнал. – 2021. – №. 1. – С. 34-44. 29. Phillips D. R., Twomey L. T. A comparison of manual diagnosis with a diagnosis established by a uni-level lumbar spinal block procedure //Manual therapy. – 1996. – Т. 1. – №. 2. – С. 82-87. 30. Ehrenfeuchter WC, Kappler RE. Palpatory examination. Foundations of osteopathic medicine. 3rd ed. Philadelphia, PA: Lippincott Williams & Wilkins; 2011. p. 401e9. 31. William R Yates et al. Somatic Symptom Disorders Workup. URL: https://emedicine.medscape.com/article/294908-workup 32. Berezowski L. et al. Early Psychological Interventions for Somatic Symptom Disorder and Functional Somatic Syndromes: A Systematic Review and Meta-Analysis //Psychosomatic medicine. – 2022. – Т. 84. – №. 3. – С. 325-338. 33. STRACHAN W. F. PHYSICAL ACTIVITY AS AN AID TO OSTEOPATHIC MANIPULATIVE TREATMENT //The Journal of the American Osteopathic Association. – 1964. – Т. 63. – С. 709-716. 34. Licciardone J. C. et al. Osteopathic manual treatment in patients with diabetes mellitus and comorbid chronic low back pain: subgroup results from the OSTEOPATHIC Trial //Journal of Osteopathic Medicine. – 2013. – Т. 113. – №. 6. – С. 468-478. 35. Granger F. et al. Assessment of shoulder pain and somatic dysfunction in young competitive swimmers: Preventive Osteopathic Manipulative Treatment. – 2019. 36. Vismara L. et al. Osteopathic manipulative treatment in obese patients with chronic low back pain: a pilot study //Manual therapy. – 2012. – Т. 17. – №. 5. – С. 451-455. 37. Bagagiolo D., Rosa D., Borrelli F. Efficacy and safety of osteopathic manipulative treatment: an overview of systematic reviews //BMJ open. – 2022. – Т. 12. – №. 4. – С. e053468. 38. Dal Farra F. et al. Effectiveness of osteopathic interventions in chronic non-specific low back pain: A systematic review and meta-analysis //Complementary Therapies in Medicine. – 2021. – Т. 56. – С. 102616. 39. Lanaro D. et al. Osteopathic manipulative treatment showed reduction of length of stay and costs in preterm infants: A systematic review and meta-analysis //Medicine. – 2017. – Т. 96. – №. 12. 40. Berezowski L. et al. Early Psychological Interventions for Somatic Symptom Disorder and Functional Somatic Syndromes: A Systematic Review and Meta-Analysis //Psychosomatic medicine. – 2022. – Т. 84. – №. 3. – С. 325-338.
Информация
Список сокращений
ГБК – глобальное биомеханическое нарушение
ГНН – глобальное нейродинамическое нарушение
ГРН – глобальное ритмогенное нарушение
ЗВПО – задне-верхняя подвздошная ость
КПС – крестцово-подвздошный сустав
ОК – остеопатическая коррекция
ОКС – острый корональный синдром
ОНМК – острое нарушение мозгового кровообращения
ПВПО – передне-верхняя подвздошная ость
РБН – региональное биомеханическое нарушение
РНН – региональное нейродинамическое нарушение
РРН – региональное ритмогенное нарушение
СД – соматическая дисфункция
СТ – соединительная ткан
СБС – сфенобазилярный синхондроз
ТМО – твердая мозговая оболочка
Термины и определения
Комбинированные основные заболевания – конкурирующие, сочетанные болезни, основное и фоновое заболевание.
Осложнения основного заболевания – включает все осложнения, в том числе смертельное осложнение (всегда одно), осложнения медицинских мероприятий (ятрогенные осложнения, если они не становятся эквивалентом основного заболевания), а также указания на проведение реанимационных мероприятий, интенсивной терапии и их осложнений.
Основное заболевание – это одна или несколько нозологических единиц, по поводу которых проводилось обследование или лечение во время последнего эпизода обращения за медицинской помощью. В процессе лечения пациента диагноз основного заболевания может изменяться, причем неоднократно.
Остеопатия — область клинической медицины, включающая оказание медицинской помощи пациентам с соматическими дисфункциями на этапах профилактики, диагностики, лечения и реабилитации, основанная на анатомо-функциональном единстве тела и использующая мануальные методы, восстанавливающие способности организма к самокоррекции. Остеопатия рассматривает организм человека как целостную систему, представляющую собой нечто более сложное, чем простая сумма его частей (Мохов Д.Е. и соавт., 2020).
Сопутствующие заболевания – это одна или несколько нозологических единиц, которые в данное время (в ходе последнего эпизода оказания медицинской помощи, при наступлении летального исхода) не были непосредственно (этиологически, патогенетически) связаны с основным заболеванием и, в случае летального исхода, не принимали участие в танатогенезе. При этом по поводу сопутствующих заболеваний могли производиться определенные лечебно-диагностические мероприятия. Сопутствующие заболевания также могут иметь осложнения, но не могут иметь смертельных осложнений.
Фоновое заболевание – это нозологическая форма (заболевание, травма, реже – синдром), которая патогенетически (но не этиологически) связана с основным заболеванием, явилась одной из причин его развития (включившись в его патогенез), впоследствии отягощала течение и способствовала возникновению смертельных осложнений (в случае летального исхода).
Критерии оценки качества медицинской помощи
Проблема оценка качества медицинской помощи в остеопатии стоит достаточно остро. Исходно постулируется максимально персонифицированный подход к каждому пациенту, что делает практически невозможным разработку универсальных протоколов остеопатической коррекции.
В случае, если необходимая медицинская документация заполнена своевременно и грамотно, проведенное лечение логично следует из заполненного остеопатического заключения, можно предварительно на начальном этапе сделать заключение об оказании медицинских процедур надлежащего качества.
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
Мохов Дмитрий Евгеньевич — доктор медицинских наук, заслуженный врач РФ, Директор Института остеопатии и интегративной медицины, заведующий кафедрой остеопатии ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России, директор Института остеопатии медицинского факультета ФГБОУ ВО «Санкт-Петербургский государственный университет», врач-остеопат.
Белаш Владимир Олегович — кандидат медицинских наук, доцент, доцент кафедры остеопатии ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России, врач-невролог, врач ультразвуковой диагностики.
Аптекарь Игорь Александрович – кандидат медицинских наук, директор АНО «Тюменский институт мануальной медицины», НОУ ДПО «Тюменский институт остеопатической медицины», врач-остеопат, мануальный терапевт.
Ненашкина Эльвира Николаевна – ассистент Института остеопатии медицинского факультета ФГБОУ ВО «Санкт-Петербургский государственный университет», врач-остеопат, врач акушер-гинеколог.
Потехина Юлия Павловна — доктор медицинских наук, профессор, профессор кафедры нормальной физиологии им. Н.Ю. Беленкова ФГБОУ ВО «Приволжский исследовательский медицинский университет» Минздрава России, заместитель директора по научно-методической работе ЧОУ ДПО «Институт остеопатии».
Трегубова Елена Сергеевна — доктор медицинских наук, профессор кафедры остеопатии ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России, заместитель директора Института остеопатии медицинского факультета ФГБОУ ВО «Санкт-Петербургский государственный университет».
Беляев Анатолий Федорович - д.м.н., профессор, профессор Института клинической неврологии и реабилитационной медицины ФГБОУ ВО «Тихоокеанский государственный медицинский университет» Минздрава России, директор Приморского краевого общественного учреждения «Институт вертеброневрологии и мануальной медицины» Заслуженный врач Российской Федерации, врач-остеопат, мануальный терапевт, невролог.
Авторы подтверждают отсутствие финансовой поддержки/конфликта интересов, который необходимо обнародовать.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
1. Врачи-остеопаты;
2. Студенты медицинских ВУЗов, обучающиеся по специальности «Остеопатия» (специалитет);
3. Врачи, обучающиеся по программам дополнительного профессионального образования по остеопатии;
4. Обучающиеся в ординатуре по специальности «Остеопатия»
1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)

2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)

3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)

Актуализация данных клинических рекомендаций будет проводиться не реже, чем один раз в три года.
Принятие решения об обновлении будет принято на основании предложений, представленных медицинскими профессиональными некоммерческими организациями с учётом результатов комплексной оценки лекарственных препаратов, медицинских изделий, а также результатов клинической апробации, при появлении новых данных с позиции доказательной медицины.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
Приложение А3.1 Организация медицинской помощи населению по профилю «остеопатия»
Государственное регулирование остеопатии началось в 2012 году и к настоящему времени охватывает практически все основные аспекты оказания населению РФ медицинской помощи по профилю «Остеопатия». Врач-остеопат в своей работе руководствуется перечисленными ниже постановлениями Правительства РФ и приказами органов исполнительной власти.
1. Приказ Министерства здравоохранения Российской Федерации от 20.12.2012 № 1183н «Об утверждении Номенклатуры должностей медицинских работников и фармацевтических работников».
2. Приказ Министерства образования и науки Российской Федерации от 12.09.2013 № 1061 «Об утверждении перечней специальностей и направлений подготовки высшего образования».
3. Приказ Министерства здравоохранения Российской Федерации от 23.05.2014 № 236 «О внесении изменений в приказ Министерства здравоохранения Российской Федерации от 25 октября 2012 г. № 444 “О главных внештатных специалистах Министерства здравоохранения Российской Федерации”».
4. Приказ Министерства здравоохранения Российской Федерации от 30.12.2014 № 959 «О списке главных внештатных специалистов Министерства здравоохранения Российской Федерации в федеральных округах Российской Федерации».
5. Приказ Министерства здравоохранения Российской Федерации от 24.07.2015 № 481н «Об утверждении примерных дополнительных профессиональных программ медицинского образования по специальности “Остеопатия”».
6. Приказ Министерства Здравоохранения Российской Федерации от 28.09.2018 № 655н «Об утверждении примерной дополнительной профессиональной программы по специальности “Остеопатия”».
7. Приказ Министерства здравоохранения Российской Федерации от 07.10.2015 № 700н «О номенклатуре специальностей специалистов, имеющих высшее медицинское и фармацевтическое образование».
8. Приказ Министерства здравоохранения Российской Федерации от 08.10.2015 № 707н «Об утверждении Квалификационных требований к медицинским и фармацевтическим работникам с высшим образованием по направлению подготовки “Здравоохранение и медицинские науки”».
9. Постановление Правительства Российской Федерации от 08.12.2016 № 1327 «О внесении изменений в приложение к Положению о лицензировании медицинской деятельности (за исключением указанной деятельности, осуществляемой медицинскими организациями и другими 2.5. Организация медицинской помощи населению по профилю «Остеопатия» организациями, входящими в частную систему здравоохранения, на территории инновационного центра “Сколково”)».
10. Приказ Министерства здравоохранения Российской Федерации от 11.03.2016 № 157 «О федеральном методическом центре по остеопатии».
11. Приказ Министерства здравоохранения Российской Федерации от 02.06.2016 № 334н «Об утверждении Положения об аккредитации специалистов».
12. Приказ Министерства образования и науки Российской Федерации от 10.04.2017 № 320 «О внесении изменений в перечни специальностей и направлений подготовки высшего образования».
13. Приказ Министерства здравоохранения Российской Федерации от 13.06.2017 № 325н «О внесении изменений в Требования к организации и выполнению работ (услуг) при оказании первичной медико-санитарной, специализированной (в том числе высокотехнологичной), скорой (в том числе скорой специализированной), паллиативной медицинской помощи, оказании медицинской помощи при санаторно-курортном лечении, при проведении медицинских экспертиз, медицинских осмотров, медицинских освидетельствований и санитарно-противоэпидемических (профилактических) мероприятий в рамках оказания медицинской помощи, при трансплантации (пересадке) органов и/или тканей, обращении донорской крови и/или ее компонентов в медицинских целях, утвержденные приказом Министерства здравоохранения Российской Федерации от 11 марта 2013 г. № 121н».
14. Приказ Министерства здравоохранения Российской Федерации от 15.06.2017 № 328н «О внесении изменений в Квалификационные требования к медицинским и фармацевтическим работникам с высшим образованием по направлению подготовки “Здравоохранение и медицинские науки”, утвержденные приказом Министерства здравоохранения Российской Федерации от 8 октября 2015 г. № 707н».
15. Приказ Министерства здравоохранения Российской Федерации от 13.10.2017 № 804н «Об утверждении номенклатуры медицинских услуг».
16. Приказ Министерства здравоохранения Российской Федерации от 22.12.2017 № 1043 «Об утверждении сроков и этапов аккредитации специалистов, а также категорий лиц, имеющих медицинское, фармацевтическое или иное образование и подлежащих аккредитации специалистов».
17. Приказ Министерства здравоохранения Российской Федерации от 21.12.2018 № 898н «О внесении изменений в сроки и этапы аккредитации специалистов, а также категорий лиц, имеющих медицинское, фармацевтическое или иное образование и подлежащих аккредитации специалистов, утвержденные приказом Министерства здравоохранения Российской Федерации от 22 декабря 2017 г. № 1043н»
18. Приказ Министерства здравоохранения Российской Федерации от 19.01.2018 № 21н «Об утверждении Порядка оказания медицинской помощи населению по профилю “Остеопатия”».
19. Приказ Минздрава России от 02.11.2020 №1186н «О внесении изменений в приказ Министерства здравоохранения Российской Федерации от 15 декабря 2014 г. № 834н "Об утверждении унифицированных форм медицинской документации, используемых в медицинских организациях, оказывающих медицинскую помощь в амбулаторных условиях, и порядков по их заполнению".
20. Приказ Министерства труда и социальной защиты РФ от 2 июня 2021 г. N 358н "Об утверждении профессионального стандарта «Врач-остеопат"
21. Приказ Министерства науки и высшего образования Российской Федерации (Минобрнауки России) от 16 сентября 2020 г. № 1187 «Об утверждении федерального государственного образовательного стандарта высшего образования – специалитет по специальности 31.05.04 Остеопатия»
Право на занятие медицинской практикой по профилю «Остеопатия» (как в медицинских организациях разных форм собственности, так и частной практикой) имеют лица, соответствующие квалификационным требованиям к врачу- остеопату, профессиональному стандарту «Врач-остеопат».
Квалификационные требования к врачам-остеопатам сформулированы в приказе Министерства здравоохранения Российской Федерации № 707н, дополнения внесены приказом Минздрава России от 15.06.2017 № 328н., приказом Минздрава России от 04.09.2020 № 940н.
Согласно действующему законодательству в Российской Федерации врачом-остеопатом может быть только специалист, имеющий высшее медицинское образование. В соответствии с Федеральным законом от 29.12.2012 № 273-ФЗ «Об образовании в Российской Федерации» подготовка врачей-специалистов осуществляется путем реализации образовательных программ высшего образования и дополнительных профессиональных образовательных программ (ст. 82, п. 1); ординатура является уровнем высшего образования. Подготовка врачей-остеопатов осуществляется в ординатуре и на длительных циклах профессиональной переподготовки, которые смогут проводить только лицензированные образовательные организации на основании примерных программ, утвержденных Министерством здравоохранения Российской Федерации (ст. 82, п. 3).
В 2017 г. Министерство образования и науки Российской Федерации утвердило введение специалитета по остеопатии в медицинских вузах — остеопатия вошла в число базовых медицинских специальностей наряду с лечебным делом, педиатрией и стоматологией. Приказом Министерства образования и науки Российской Федерации от 10.04.2017 № 320 «О внесении изменений в перечни специальностей и направлений подготовки высшего образования» был дополнен перечень специальностей высшего образования — специалитета по УГС «Здравоохранение и медицинские науки» направление 31.00.00 «Клиническая медицина» еще одной специальностью — 31.05.04 «Остеопатия». Приказом Минобрнауки от 16.09.2020 г. №1187 утвержден федеральный государственный образовательный стандарт высшего образования – специалитет по специальности 31.05.04 Остеопатия.
Таким образом, в Российской Федерации принята поливариантная модель подготовки врачей-остеопатов (в отличие от других медицинских специальностей, для которых основным способом получения необходимой квалификации является подготовка в ординатуре):
1) обучение по программе высшего образования (уровень специалитета) по специальности 32.05.04 «Остеопатия»;
2) обучение по программе высшего образования — подготовки кадров высшей квалификации (ординатура) по специальности 31.08.52 «Остеопатия»;
3) обучение по программе дополнительного профессионального образования — профессиональной переподготовки по специальности «Остеопатия» при наличии подготовки в ординатуре по одной из 56 специальностей согласно приказу МЗ РФ №707н (с изменениями и дополнениями).
Независимо от формы получения образования врач-остеопат будет иметь право оказывать медицинскую помощь по профилю «Остеопатия».
Условием допуска к профессиональной деятельности является наличие сертификата по специальности «остеопатия», а с 2020 года – обязательным является прохождение процедуры аккредитации (приказ МЗ РФ от 21.12.2018 № 898н «О внесении изменений в сроки и этапы аккредитации специалистов, а также категорий лиц, имеющих медицинское, фармацевтическое или иное образование и подлежащих аккредитации специалистов, утвержденные приказом Министерства здравоохранения Российской Федерации от 22.12.2017 г. № 1043н»).
Врач-остеопат может оказывать медицинскую помощь населению по профилю «Остеопатия» в медицинских организациях и иных организациях, осуществляющих медицинскую деятельность, имеющих лицензию на медицинскую деятельность, включая работы (услуги) по остеопатии.
Медицинская помощь по профилю «Остеопатия» определяется как совокупность диагностических, лечебных, реабилитационных и профилактических мероприятий, проводимых пациентам с соматическими дисфункциями (обратимыми структурно-функциональными нарушениями соединительной ткани), которые могут как выступать в виде самостоятельной нозологической формы, так и сопровождать острые и хронические заболевания терапевтического, неврологического, педиатрического, стоматологического профиля (за исключением острой хирургической патологии), травматические повреждения.
Медицинская помощь по профилю «Остеопатия» оказывается в виде первичной медико-санитарной помощи, специализированной (за исключением высокотехнологичной) медицинской помощи и медицинской помощи при санаторно- курортном лечении в следующих условиях:
-
амбулаторно (в условиях, не предусматривающих круглосуточного медицинского наблюдения и лечения);
-
в дневном стационаре (в условиях, предусматривающих медицинское наблюдение и лечение в дневное время, но не требующих круглосуточного наблюдения и лечения);
-
стационарно (в условиях, обеспечивающих круглосуточное медицинское наблюдение и лечение).
Формы медицинской помощи по профилю «Остеопатия»:
-
плановая;
-
неотложная.
Плановая помощь оказывается при проведении профилактических мероприятий, при заболеваниях и состояниях, не сопровождающихся угрозой жизни пациента, не требующих экстренной и неотложной медицинской помощи, и отсрочка оказания которой на определенное время не повлечет за собой ухудшение состояния пациента, угрозу его жизни и здоровью.
Неотложная помощь оказывается при внезапных острых заболеваниях, состояниях, обострении хронических заболеваний, без явных признаков угрозы жизни пациента, не требующих экстренной медицинской помощи.
Первичная специализированная медико-санитарная помощь оказывается врачом-остеопатом по медицинским показаниям при самостоятельном обращении пациента либо по направлению врача-терапевта, врача-терапевта участкового, врача общей практики (семейного врача), врача-педиатра, врача-педиатра участкового, врача мануальной терапии, фельдшера. Для обеспечения принципа преемственности при направлении к врачу- остеопату пациенту предоставляется выписка из медицинской документации пациента, заверенная подписью лечащего врача и подписью руководителя (уполномоченного лица) направляющей медицинской организации, содержащая диагноз заболевания (состояния), код диагноза по Международной статистической классификации болезней и проблем, связанных со здоровьем, 10-го пересмотра (МКБ-10), сведения о состоянии здоровья пациента, проведенных диагностике и лечении и подтверждающая необходимость оказания медицинской помощи по профилю «Остеопатия». К выписке из медицинской документации пациента прилагаются результаты лабораторных, инструментальных и других видов исследований, подтверждающие установленный диагноз.
Если требуется дополнительное обследование пациента, врач-остеопат рекомендует его проведение (с указанием необходимого объема дополнительного обследования).
При невозможности оказания медицинской помощи в рамках первичной специализированной медико-санитарной помощи и при наличии медицинских показаний пациент направляется в медицинскую организацию, оказывающую специализированную медицинскую помощь в стационарных условиях и в условиях дневного стационара.
При наличии медицинских показаний пациент направляется для проведения реабилитационных мероприятий в специализированные медицинские и санаторно-курортные организации.
Медицинская услуга по профилю «Остеопатия» может быть простой (неделимой) или комплексной (совокупность простых услуг, отражающих технологический процесс оказания остеопатической помощи при определенной соматической дисфункции), что нашло отражение в номенклатуре медицинских услуг, утвержденных приказом Министерства здравоохранения Российской Федерации от 13.10.2017 № 804н «Об утверждении номенклатуры медицинских услуг». Как правило, остеопатическая медицинская услуга является комплексом медицинских вмешательств, направленных на профилактику, диагностику и лечение заболеваний, а также медицинскую реабилитацию, и имеет самостоятельное законченное значение.
Система ведения медицинской документации в медицинских организациях должна обеспечивать прочную и логическую связь между:
-
номенклатурой услуг и номенклатурой специалистов;
-
правилами заполнения медицинских карт пациента и наименованиями услуг;
-
документами о страховой ответственности за качество медицинской услуги и актами судебно-медицинских экспертиз;
-
стандартами оказания медицинской помощи и договорами платных услуг;
-
информированными согласиями и, опять же, номенклатурой услуг.
Индивидуальный персонифицированный подход к пациенту, отличающий оказание медицинской помощи по профилю «Остеопатия», не исключает выполнения единых диагностических алгоритмов и предполагает выбор тактики остеопатической коррекции, основанной на остеопатическом статусе пациента и выявленной доминирующей соматической дисфункции (остеопатическое заключение в медицинской документации — бланке осмотра врача- остеопата).
Индивидуализация остеопатических услуг определяется не только остеопатическим статусом конкретного пациента, но и его возрастными и анатомо- физиологическими особенностями (новорожденные и дети первого года жизни, дети, лица преклонного возраста, беременные), физическим и эмоциональным состоянием врача-остеопата и пациента в момент получения услуги.
В ряде случаев индивидуальный подход к пациенту снижает предсказуемость результатов, но повышает качество остеопатической услуги.
Оценка результатов медицинских услуг по остеопатии не всегда однозначна. Остеопатическая диагностика позволяет выявить нарушение функционального состояния еще на этапе предболезни, или на ее ранней, доклинической стадии. В ряде случаев это предполагает проведение дополнительных углубленных методов диагностики, в том числе лабораторной и инструментальной. В результате диагностических мероприятий могут быть выявлены различные заболевания, и их выявление не всегда будет пациентом оцениваться положительно. В то же время ранняя диагностика заболеваний позволяет провести терапию еще на доклинической стадии, что значительно повышает прогноз положительного исхода для пациента.
Доказанным фактом является феномен отсроченного терапевтического эффекта, который наблюдается в течение 72 ч после оказания остеопатической помощи. Терапевтический эффект после сеанса в 20–30% случаев пациентами не расценивается как положительный. В то же время по истечении 72 ч после терапии механизмы самокоррекции и восстановления, запущенные во время остеопатического сеанса, значительно улучшают состояние пациента, вплоть до полного исчезновения клинической симптоматики.
Сотрудничество врача-остеопата и пациента в процессе оказания медицинских услуг по остеопатии значительно влияет на субъективную составляющую оценки качества самой услуги.
Таким образом, можно сказать, что специфическими особенностями медицинских услуг по профилю «Остеопатия» является:
-
перцептивный «диалог с телом» и высокая эффективность пальпаторной диагностики;
-
персонифицированность;
-
целостность и комплексность;
-
неосязаемость до момента получения;
-
субъективность оценки результата;
-
зависимость от взаимодействия с пациентом.
Оказание медицинской помощи по профилю «Остеопатия» — это сегмент общего рынка медицинских товаров и услуг, предоставляющий специализированные остеопатические услуги для восстановления, сохранения и улучшения здоровья граждан.
Приложение А3.2 Заболевания, при которых доказаны положительные результаты остеопатической коррекции
Несмотря на то, что остеопатия развивалась относительно обособленно от официальной медицины, накоплен достаточно большой объем доказательств ее эффективности и безопасности при широком круге заболеваний, в том числе при проведении контролируемых рандомизированных исследований как в России, так и за рубежом. В исследованиях результаты ОК сравнивают с результатами, полученными при использовании стандартного аллопатического лечения или при имитации ОК. Доказательства результатов ОК опираются на сравнение выраженности жалоб пациентов, оценки качества жизни, количества принимаемых лекарств, результатов психологических тестов, а также данных объективных методов обследования (гониометрия, УЗИ, стабилометрия и др.).
Заболевания, при которых доказаны положительные результаты остеопатической коррекции
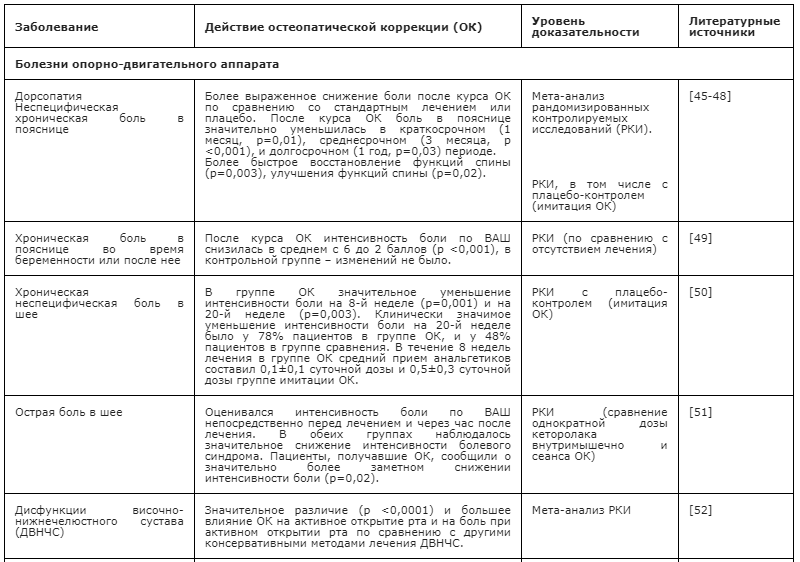
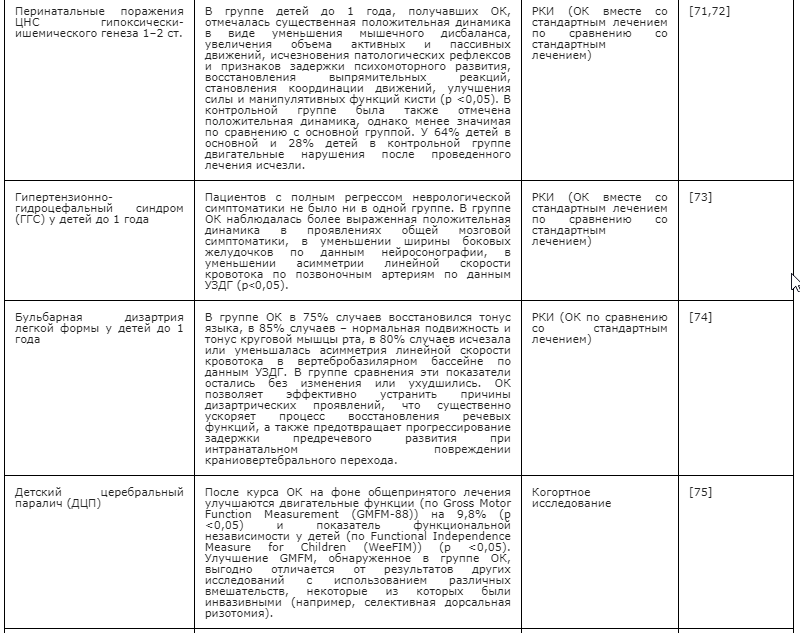
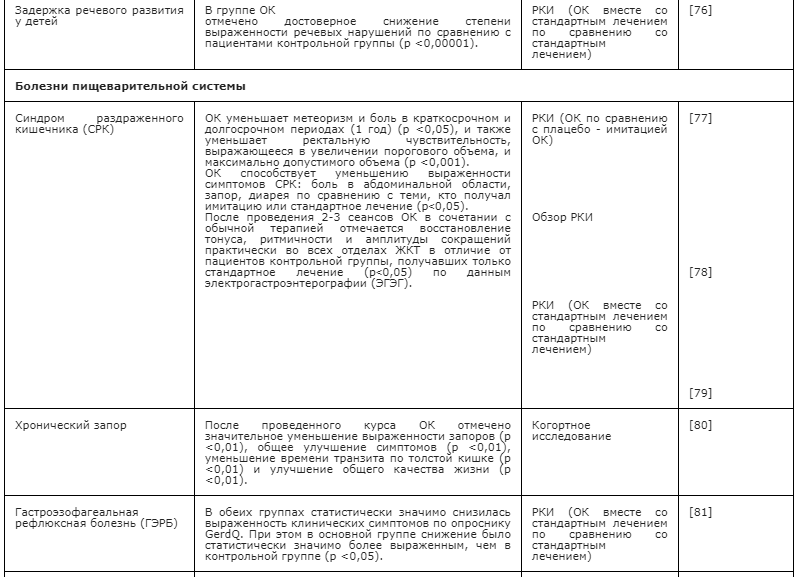


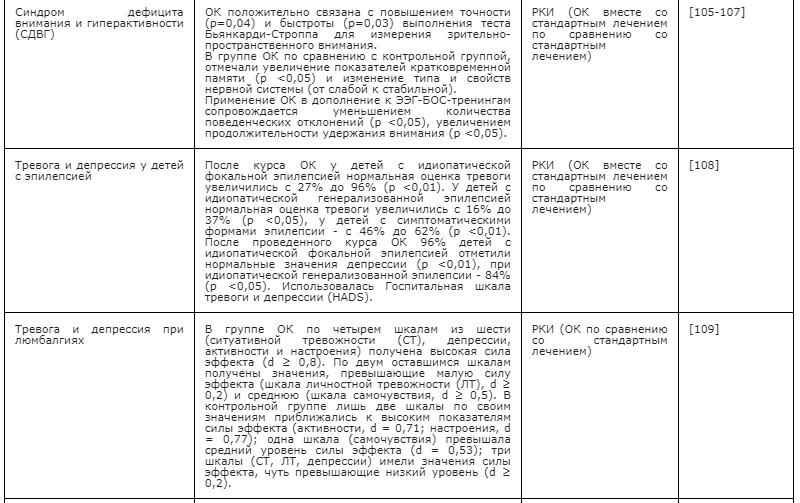

Приложение А3.3 Действие остеопатической коррекции на организм
Механизмы оздоровительного и лечебного действия ОК на организм активно изучаются, и основные из них подтверждены экспериментальными и клиническими исследованиями (рис. 6).
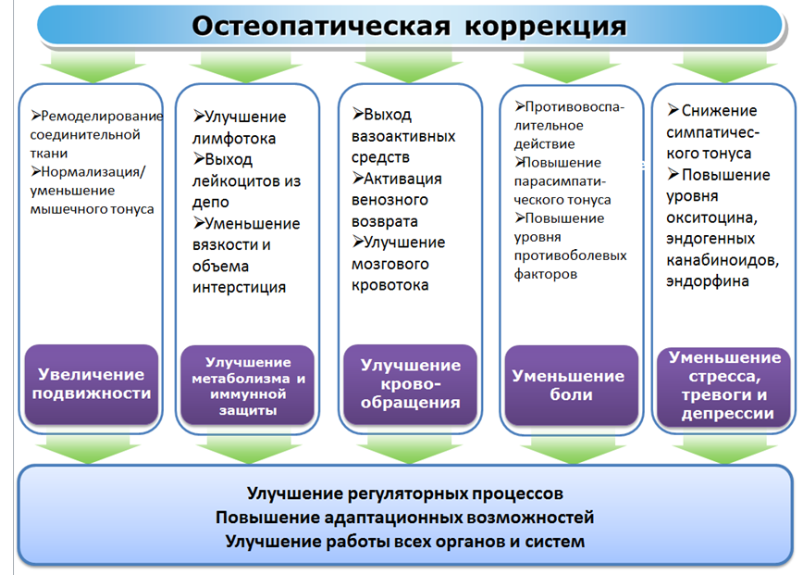
Рисунок 6. Эффекты остеопатической коррекции.
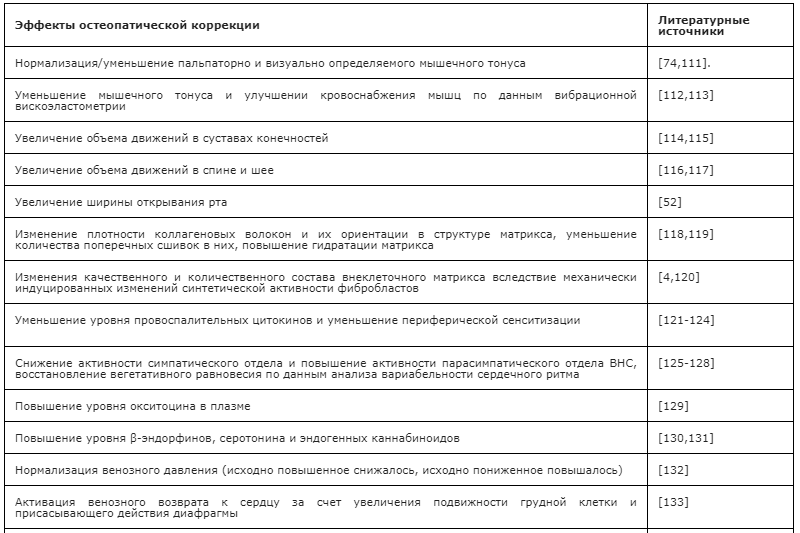

Эффекты ОК могут быть по степени выраженности локальными (в виде изменения коллоидного состояния, степени гидратации и структуры ткани), сегментарными (в виде рефлекторного ответа) или региональными (в виде улучшения кровоснабжения и лимфотока), и глобальными (в виде гормональных эффектов) и могут возникать через различные промежутки времени после сеанса ОК — от нескольких минут до нескольких недель. Описанные эффекты ОК в целом увеличивают адаптационные резервы организма, его устойчивость к различным повреждающим факторам, и стимулируют его собственные процессы самокоррекции и самовосстановления.
Остеопатию отличает системный подход к лечению и реабилитации человека, доверие к адаптационным и компенсаторным резервам организма. Индивидуальный подход к пациенту позволяет улучшить адаптационные возможности его организма. Остеопатия не лечит заболевания, а способствует выздоровлению за счет ликвидации функциональных нарушений и улучшает качество жизни. Вследствие этого ОК может применяться на всех этапах оказания медицинской помощи населению (Рис. 7).

Рисунок 7. Место остеопатии в системе оказания медицинской помощи населению.
ОК может применяться до, совместно или после фармакологического или хирургического лечения и усиливать терапевтический эффект, значительно сокращая при этом период реабилитации пациента и риск возникновения осложнений. Важным результатом ОК является уменьшение лекарственной нагрузки на организм пациента, а, следовательно,
- снижение риска развития аллергических реакций,
- уменьшение побочных действий лекарственных препаратов,
- предотвращение развития полипрагмазии,
- уменьшение интоксикации.
Приложение А3.4 Форма вкладыша № 1 «Первичный осмотр врачом-остеопатом»

3.9. Безусловные рефлексы (для детей первого года жизни):

3.10. Психомоторное развитие (для детей): ☐ соответствует возрасту ☐ не соответствует возрасту
Для детей первого года жизни:

4. Остеопатический статус
4.1 Общий осмотр



4.8. Оценка ригидности суставов и окружающих мягких тканей:
4.8.1. Суставы нижних конечностей, таза:
4.8.2. Суставы пояса верхних конечностей и верхних конечностей:


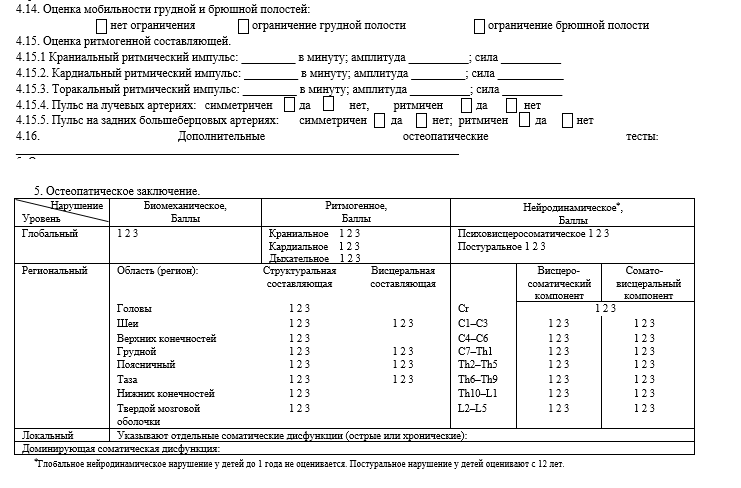

Приложение А3.5 Форма вкладыша № 2 «Осмотр врачом-остеопатом (наблюдение в динамике)»

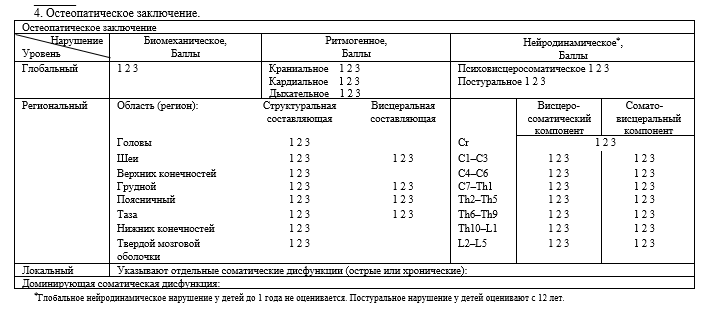
Приложение Б. Алгоритмы действий врача
Приложение Б1. Алгоритм действий врача

Приложение Б2. Алгоритм сбора жалоб
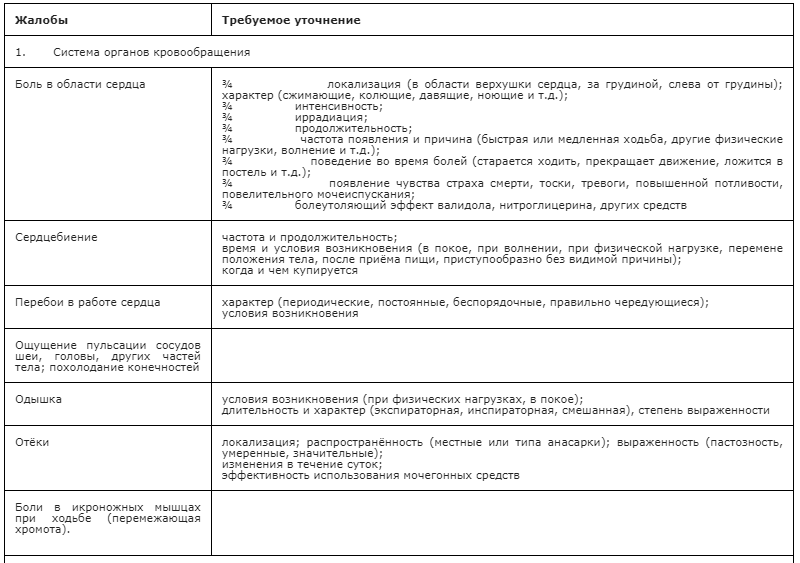




Приложение Б3. Алгоритм общего остеопатического осмотра
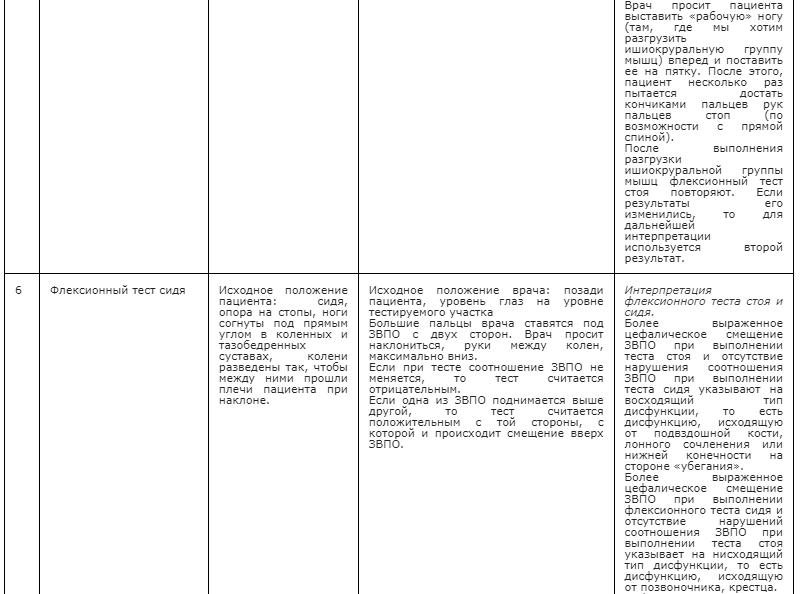
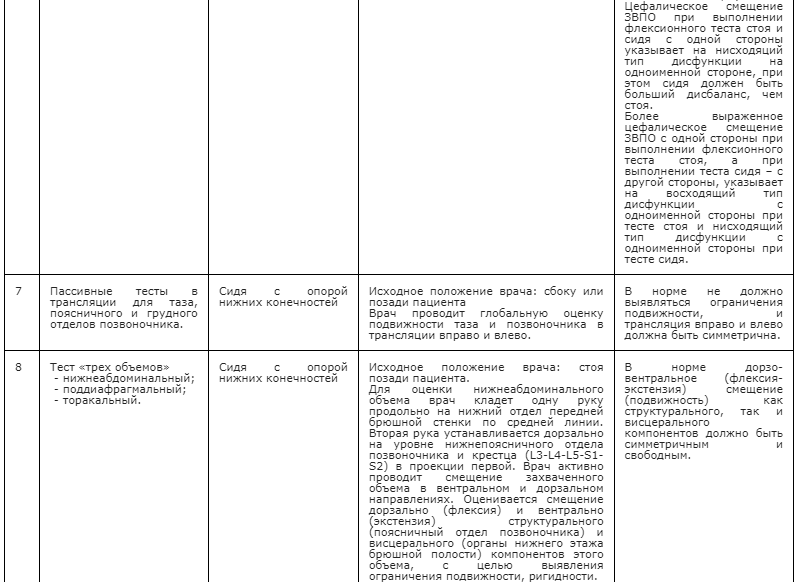

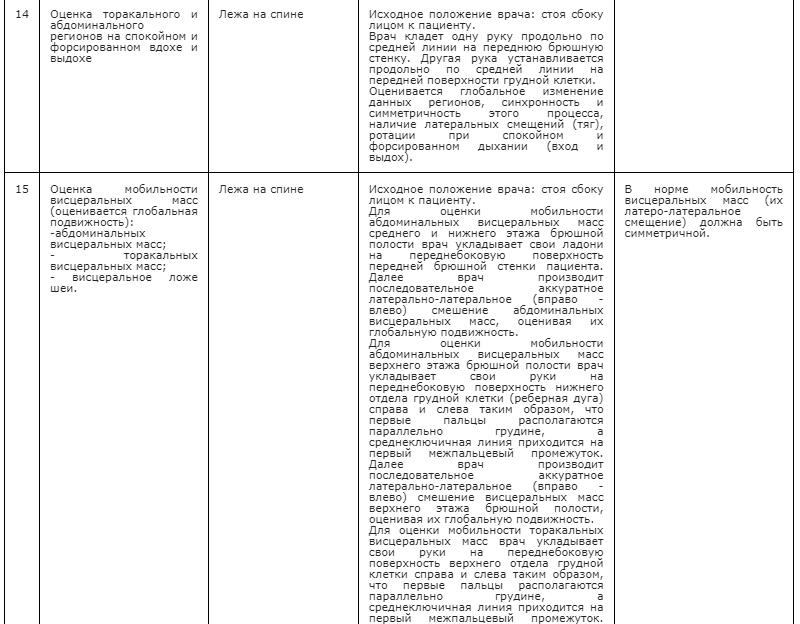

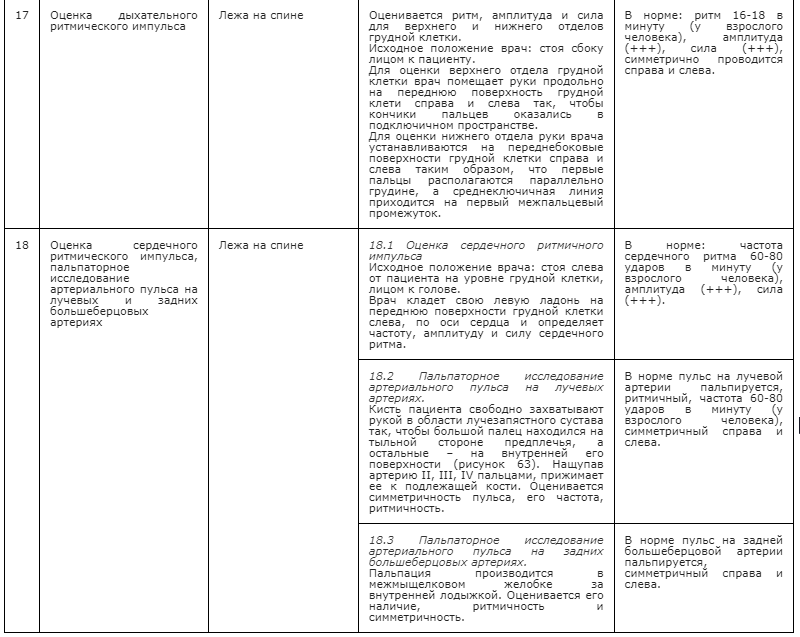
Приложение Б4. Дополнительные тесты, проводимые при общем остеопатическом осмотре ребенка (дополнительно к приложение Б3. Алгоритм общего остеопатического осмотра)
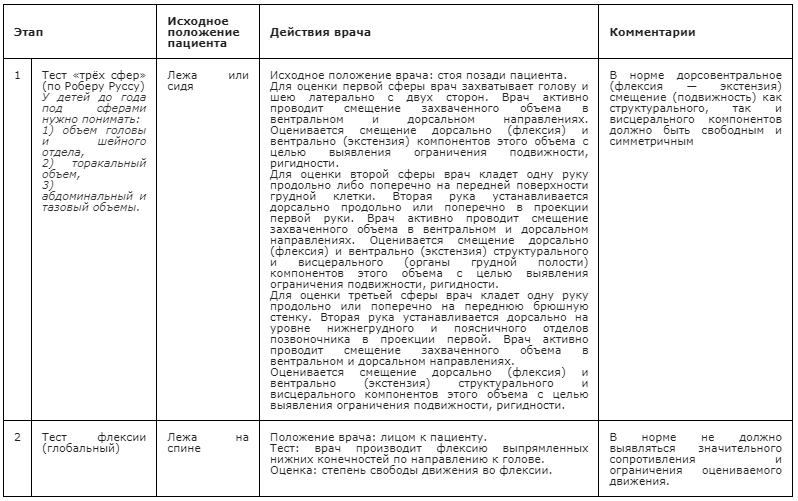
Приложение В. Информация для пациента
Соматические дисфункции — это обратимые нарушение подвижности, иннервации и кровоснабжения тканей, которые могут быть как самостоятельным явлением, так и сопровождать самые разные заболевания. В ряде случаев соматические дисфункции предшествуют развитию того или иного заболевания, являясь дополнительным провоцирующим фактором.
Диагностика соматических дисфункций является компетенцией врача-остеопата и осуществляется посредством мануальной диагностики – проведения клинического остеопатического обследования. По результатам осмотра заполняется унифицированное остеопатическое заключение, которое отражает те дисфункции, которые были выявлены у данного конкретного пациента.
Продолжительность приема у врача-остеопата в среднем составляет около 45 минут. При необходимости врач может увеличить или сократить длительность приема в зависимости от потребности лечения и состояния пациента. Во время приема пациенту необходимо раздеться до белья, если при этом Вы испытываете дискомфорт, стоит принести с собой одежду из мягкого тонкого материала, чтобы переодеться.
Подход к каждому пациенту персонифицированный и основывается на результатах предшествующей остеопатической диагностики. Интервал между приемами может быть от 3-5 дней в случае острой ситуации, и от 10-14 дней до нескольких месяцев в случае хронического процесса.
После приема врача-остеопата в течение 2-3 дней стоит избегать интенсивных физических нагрузок, обеспечить адекватный жидкостный режим (в соответствие с возрастом, двигательной активностью и имеющимися хроническими заболеваниями).
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Не предусмотрены.
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.