Ротавирусный гастроэнтерит у детей
 Версия: Клинические рекомендации РФ 2023 (Россия)
Версия: Клинические рекомендации РФ 2023 (Россия)
Ротавирусный энтерит (A08.0)
Инфекционные болезни у детей, Педиатрия
Общая информация
Краткое описание
Разработчик клинической рекомендации
- Международная общественная организация "Евро-Азиатское общество поинфекционным болезням"
- Межрегиональная общественная организация "Ассоциация врачей-инфекционистовСанкт-Петербурга и Ленинградской области"
Одобрено Научно-практическим Советом Минздрава РФ
В соответствии с Правилами поэтапного перехода медицинских организаций к оказанию медицинской помощи на основе клинических рекомендаций, разработанных и утвержденных в соответствии с частями 3, 4, 6 –9 и 11 статьи 37 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации», утвержденных постановлением Правительства Российской Федерации от 19.11.2021 № 1968, клинические рекомендации применяются следующим образом:
– размещенные в Рубрикаторе после 1 июня 2022 года – с 1 января 2024 года.
Клинические рекомендации
Ротавирусный гастроэнтерит у детей
Год утверждения (частота пересмотра): 2023
Возрастная категория: Дети
Пересмотр не позднее: 2025
Дата размещения: 03.03.2023
Статус: Действует
ID: 755
Определение заболевания или состояния (группы заболеваний или состояний)
Ротавирусный гастроэнтерит - острое антропонозное инфекционное заболевание с фекально-оральным механизмом передачи, вызываемое ротавирусами, и характеризующееся поражением желудочно-кишечного тракта по типу гастроэнтерита с развитием синдрома дегидратации [1,2].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем
А08.0 ротавирусный гастроэнтерит
Классификация
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
Клиническая классификация ротавирусной инфекции
По типу: типичная (манифестная форма); атипичная (латентная форма, или носительство)
По форме: моноинфекция; сочетанная форма (с другими инфекционными заболеваниями)
По тяжести: легкая форма; среднетяжелая; тяжелая
По наличию осложнений: без осложнений; с осложнениями (синдром дегидратации, гиповолемический шок, острая почечная недостаточность; инвагинация, гепатит, панкреатит, кардиомиопатия, поражение ЦНС, токсико-дистрофический синдром)
По характеру течения: острое (до 14 дней); хроническое [1].
Этиология и патогенез
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Этиология.
Возбудитель заболевания ротавирус. Ротавирусы относятся к роду Rotavirus семейства Reoviridae. Вирион ротавируса состоит из ядра, включающего в себя геном, представленный двунитчатой РНК, состоящей из 11 сегментов, окруженный двумя слоями белковых оболочек диаметром 70-75нм. Поскольку вирус имеет кольцевую структуру, напоминающую спицы и обод, ему было дано название «ротавирус» - от латинского слова«rota» (колесо). Наружная оболочка образована структурными белками VP4 и VP7, которые определяют, соответственно, Р1-Р8 и G1-G14 серотипы ротавирусов [1,3,4].
Во внутреннем капсиде вируса имеется структурный белок VP6, определяющий серогруппу. На основании строения группового антигена ротавирусы разделяются на 7 серогрупп (А-G). Этот групповой антиген выявляется иммунологическими методами (ИФА, иммунофлюоресценция и др.).
Структурные белки определяют процессы адсорбции вирусов и его проникновение в эпителиальные клетки, участвуют в последующей транскрипции вирусной РНК, инициируют иммунный ответ. Ротавирусы содержат как структурные, так и неструктурные белки. Неструктурный NSP4-пептид обладает свойствами энтеротоксина и принимает непосредственное участие в развитии диареи по секреторному типу [2].
Патогенез.
Ротавирусы вызывают прямое поражение кишечного эпителия. Благодаря устойчивости к воздействию протеолитических ферментов и желчи вирусы достигают эпителия тонкой кишки и внедряются в высокодифференцированные клетки ворсинок. Проникновение внутрь клетки вызывает повреждение цитоскелета эпителиоцитов и их отторжение с последующим замещением незрелыми клетками. Возможно поражение до 2/3 слизистой оболочки тонкой кишки. В результате этого нарушаются ферментативные системы энтероцитов, расщепляющие углеводы, в первую очередь лактозу, что приводит к развитию вторичной лактазной недостаточности.
Накопление избыточного количества негидролизованных углеводов сопровождается повышением осмотического давления в толстой кишке, нарушением реабсорбции воды и электролитов. А в процессе ферментации нерасщепленных дисахаридов кишечной микрофлорой образуется большое количество органических кислот, водорода, углекислого газа, воды, что ведет к повышению газообразования в кишечнике и снижению pH кишечного содержимого. Возникает водянистая (осмотическая диарея), обусловленная ферментативной дисфункцией.
Помимо этого, в механизме развития диареи при РВИ играет роль неструктурный белок NSP4, являющийся специфическим для вируса энтеротоксином. Воспалительные изменения в слизистой оболочке кишечника не играют роли в развитии диареи при РВИ, так как она возникает уже при низком уровне вирусной нагрузки до развития цитопатологических изменений. Отмечено также, что уровень цАМФ и цГМФ в эпителиоцитах не изменяется, а показатели щелочной фосфатазы снижаются.
Наряду с ферментопатией в патогенезе РВИ, как и при других ОКИ, важное значение имеет развивающийся дисбаланс микробиоценоза кишечника. Несовершенство ферментативных и барьерных систем ЖКТ в детском возрасте способствует нарушению метаболизма нормальной микрофлоры, что сопровождается колонизацией слизистой оболочки кишечника условно-патогенными микроорганизмами.
Развитие ротавирусного гастроэнтерита зависит от ряда причин: состояния pH желудочного сока (кислая среда губительна для ротавируса), наличия ингибитора трипсина (трипсин является активатором репродукции вируса), количества функционально незрелых энтероцитов.
Имеются сведения о роли виремии в развитии внекишечных очагов при РВИ с репликацией вируса в различных органах и системах (печень, почки, сердце, головной мозг). У иммунокомпроментированных детей ротавирусы могут быть причиной развития гепатита, нефрита, пневмонии, экзантемы, ДВС-синдрома, энцефалопатии и энцефалита с высоким риском летальных исходов. Также установлена этиопатогенетическая связь синдрома дисахаридазной недостаточности с хронической персистирующей РВИ. Высказано предположение о связи хронической гастроэнтерологической патологии с персистенцией ротавирусов.
Установлено, что иммунный ответ при РВИ является разнонаправленным: формируется за счет комбинированного действия секреторных антител, гуморального и клеточно-опосредованного иммунного ответа.
Доказано, что гуморальный иммунитет играет ключевую роль в защите от последующих заражений ротавирусом, а клеточно-опосредованный ответ уменьшает длительность клинических проявлений инфекции. Групповая и типовая гетерогенность ротавирусов приводит к развитию повторных заболеваний данной инфекцией. Вероятность повторного заражения на первом году жизни составляет 30%, а к двум годам фактически 70% детей переносят РВИ уже дважды.
Постинфекционный иммунитет при РВИ сероспецифический, при этом максимальный уровень защиты достигается только после 3-х последовательно перенесенных с короткими интервалами эпизодов заболевания, поскольку в таких случаях у 91% больных они обусловлены различными серотипами ротавирусов [2].
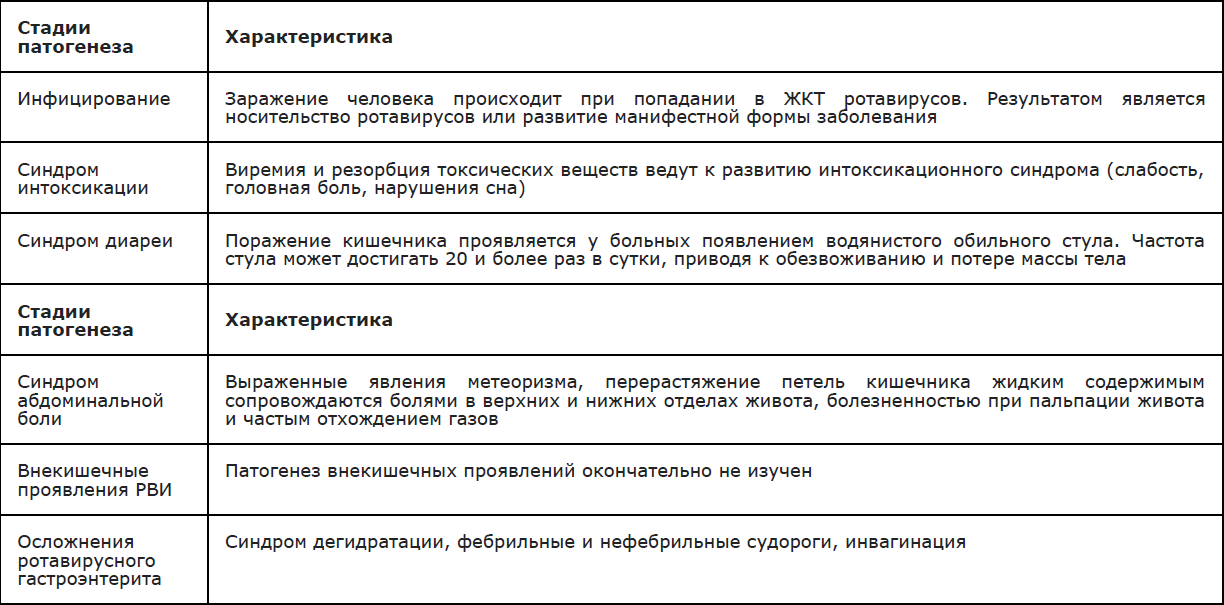
Стадии патогенеза и их характеристика приведены в таблице 1.
Таблица 1.
Стадии патогенеза и их характеристика

Эпидемиология
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Ротавирусная инфекция распространена во всем мире. Источником инфекции является только человек (больной манифестной формой или вирусовыделитель), в фекалиях содержится огромное количество вирусов (до 1О1о-1О11 вирусных частиц в 1г). Ротавирусы млекопитающих и птиц в естественных условиях для человека не патогенны. Фекально-оральный механизм передачи реализуется чаще водным и контактно-бытовым путями, реже -пищевым (молоко, молочные продукты, заменители грудного молока), дискутируется возможность аэрозольного пути передачи (в первую очередь с рвотными массами). Инфицирующая доза низкая 100-1000 вирусных частиц [4-6].
В патологии человека играют роль ротавирусы серогрупп А, В, С, причем большая часть заболеваний обусловлена серогруппой А (до 70%). Повсеместно в мире (95%) распространены только 5 генотипов группы А - G 1Р[8], G2P[4], G3P[8], G4P[8] и G9P[8]. Преобладающие генотипы могут значительно отличаться в зависимости не только от континента и конкретного региона, но и от сезона, даже на тех же самых географических территориях. Тип ротавируса обычно не коррелирует с тяжестью заболевания. Известны серотипы ротавирусов, вызывающие инфекцию исключительно у новорожденных: G3P[8], G9P[8], G10P[8]. Ротавирусы серогруппы В чаще вызывают инфекцию у взрослых и детей старшего возраста [1,4,5].
Вирус высокоустойчив во внешней среде, при замораживании сохраняет жизнеспособность в течение нескольких месяцев, при кипячении быстро погибает. Ротавирусы являются важнейшей причиной острых кишечных инфекций с развитием синдрома дегидратации у детей (до 60-75% всех диарей) в странах, где не осуществляется вакцинопрофилактика РВИ [4, 6].
РВИ может протекать в виде спорадических случаев, групповых заболеваний и массовых вспышек. В стационарах возможно нозокомиальное инфицирование контактно-бытовым путем, причем нередко источником инфекции является медперсонал. Ротавирусным гастроэнтеритом болеют люди любого возраста, но максимальная заболеваемость отмечается у детей первых двух лет жизни (с максимум от 6 до 18 месяцев), людей пожилого возраста и иммунокомпроментированных лиц.
В областях с умеренным климатом отмечается четкая сезонность ротавирусной инфекции с подъемом в зимне-весеннее время [2 -6].
Клиническая картина
Cимптомы, течение
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Инкубационный период при РВИ составляет от 12 часов до 3-5 дней (чаще 1-2 дня). Основные симптомы РВГЭ — общая интоксикация (лихорадка, вялость, рвота, головная боль) и изменения со стороны ЖКТ: боли в животе, частый водянистый стул [1, 7, 8].
РВГЭ свойственны два варианта начала болезни: острый (около 90% больных), когда все основные симптомы появляются в 1-е сутки болезни, и подострый, когда к 1-2-м симптомам (чаще боли в животе и интоксикация) на 2-3 день болезни присоединяются диарея, рвота, лихорадка.
Большинство случаев РВИ начинается остро с повышения температуры до фебрильных цифр или даже гипертермии, однако длительность лихорадки, несмотря на её выраженность, редко превышает 2-4 дня. Лихорадка сопровождается симптомами интоксикации: слабостью, вялостью, снижением аппетита вплоть до развития анорексии и адинамии при тяжелых формах болезни. У детей старшего возраста при легких формах заболевание может протекать на фоне субфебрильной или нормальной температуры с умеренно выраженными симптомами интоксикации или их отсутствием.
Одним из первых, а нередко и ведущим проявлением РВИ, является рвота. Она может возникать одновременно с диареей или предшествовать ей, носить повторный или многократный характер на протяжении 1-2 дней.
Поражение ЖКТ протекает по типу гастроэнтерита или (реже) энтерита. Диарейный синдром при РВИ является одним из наиболее важных и постоянных проявлений, в ряде случаев определяющих клиническую картину заболевания. Стул обильный, водянистый, пенистый, желтого цвета, без видимых патологических примесей, или с небольшим количеством прозрачной слизи, иногда отмечается характерный кислый запах испражнений. Частота стула в среднем не превышает 4-7 раз в сутки, но может достигать и 15-25 раз [7,8].
Продолжительность диареи в среднем колеблется от 3 до 7 дней, но может сохраняться и более продолжительное время (до 10-14 дней, чаще у детей раннего возраста). Для РВИ характерно сочетание диареи с явлениями метеоризма, которые наиболее выражены у детей первого года жизни.
Болевой абдоминальный синдром при РВИ появляется в дебюте заболевания. Абдоминальные боли различной степени выраженности могут носить разлитой характер или локализоваться в верхней половине живота, также могут встречаться эпизоды схваткообразных болей.
Тяжесть течения ротавирусного гастроэнтерита определяется объемом патологических потерь жидкости с рвотой и диарей и развитием эксикоза I-II, реже П-1П степени. Степень эксикоза у больных зависит не только от выраженности патологических потерь жидкости и электролитов, а также от адекватности проводимой регидратационной терапии [9-11].
У 60-70% больных при РВИ имеют место минимальные катаральные явления со стороны верхних дыхательных путей, которые могут предшествовать дисфункции кишечника. Респираторный синдром характеризуется умеренной гиперемией и зернистостью задней стенки глотки, мягкого неба и небных дужек, заложенностью носа, покашливанием. Однако наличие катаральных явлений в ряде случаев может быть обусловлено сопутствующей респираторной вирусной инфекцией, особенно в период сезонного подъема заболеваемости ею [7, 8].
В острый период РВИ на фоне фебрильной температуры возможно развитие судорожного синдрома. Судороги чаще тонико-клонические, носят генерализованный характер, сопровождаются потерей сознания и обусловлены развитием энцефалической реакции. Немаловажная роль в генезе судорожного синдрома принадлежит метаболическим и электролитным нарушениям, развивающимся при тяжелом обезвоживании [7, 8].
Диагностика
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Постановка диагноза ротавирусного гастроэнтерита требует анализа особенностей жалоб, эпиданамнеза, данных физикального обследования и лабораторно-инструментальных исследований [9, 12].
2.1 Жалобы и анамнез
- Рекомендуется у всех пациентов провести сбор анамнеза и жалоб; оценить данные эпиданамнеза (зимне-весенний период, отсутствие вакцинации от РВИ, ранний возраст, посещение детского дошкольного учреждения, контакты с больными детьми в семье или в других местах) [9,12]
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: Заражение может произойти при контакте с больными РВИ или носителями ротавируса, а также при употреблении воды, контаминированной ротавирусами. Редко встречаются пищевые вспышки инфекции.
- Рекомендуется у всех пациентов выявить жалобы на водянистый стул, возможно в сочетании со рвотой с учетом их продолжительности и выраженности [9,10,12].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: Характерен водянистый стул в сочетании с болями в животе и метеоризмом.
- Рекомендуется у всех пациентов по жалобам уточнить уменьшение диуреза (частоты и объема мочеиспусканий) и наличие жажды [1,9,10,12].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: Для РВИ характерно развитие синдрома дегидратации.
- Рекомендуется у всех пациентов выявить признаки интоксикации (головные боли, снижение аппетита, нарушение общего самочувствия) [7, 8, 13].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: Умеренно выраженные головные боли, снижение аппетита, вялость, тошнота свидетельствуют о развитии интоксикации у пациентов с РВИ.
2.2 Физикальное обследование
Данные физикального обследования описаны в разделе «Клиническая картина».
- Рекомендуется у всех пациентов измерение температуры тела утром и вечером [7, 8, 14].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: Повышение температуры тела при РВИ выше 40° С и/или сохранение лихорадки более 3 дней свидетельствуют о возможном развитии осложнений.
- Рекомендуется у всех пациентов измерение ЧСС, ЧД, АД [9,10, 14].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: Изменение ЧСС, ЧД, АД может свидетельствовать о развитии осложнений.
- Рекомендуется у всех пациентов измерение массы тела [9-11]
Комментарии: при развитии синдрома дегидратация возможно снижение массы тела.
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
- Рекомендуется оценка степени дегидратации, в том числе с использование шкалы CDS для оценки степени тяжести обезвоживания (приложение Г1) [9-11, 15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: Для РВИ характерно быстрое развитие дегидратации различной степени.
Комментарии: Для РВИ характерно быстрое развитие дегидратации различной степени.
2.3 Лабораторные диагностические исследования
На этапе постановки диагноза:
- Рекомендуется у всех пациентов провести копрологическое исследование [1, 16, 17].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: В копрограммах возможно выявление кислой pH и признаков ферментативных нарушений, прозрачной слизи.
Комментарии: В копрограммах возможно выявление кислой pH и признаков ферментативных нарушений, прозрачной слизи.
- Рекомендуется у всех пациентов проведение этиологической диагностики: определение антигенов ротавирусов (Rotavirus gr.A) в образцах фекалий, молекулярно-биологическое исследование фекалий на ротавирусы (Rotavirus gr.A), определение РНК ротавирусов (Rotavirus gr.A) в образцах фекалий методом ПЦР, иммунохроматографическое экспресс-исследование кала на ротавирус [9-11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: Исследование информативно для этиологической диагностики заболевания. Однако, известно, что этиология острого гастроэнтерита не влияет на тактику патогенетической терапии.
- Рекомендуется у всех пациентов молекулярно-генетическое или иммунохроматографическое или микробиологическое (культуральное) исследование фекалий/ректального мазка для обнаружения нуклеиновых кислот или антигенов бактерий или колоний микроорганизмов для исключения бактериальной природы диареи [1, 9,10,11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: Исследование информативно для выявления этиологической природы заболевания. Однако, известно, что этиология острого гастроэнтерита не влияет на тактику патогенетической терапии [10].
- Рекомендуется при дегидратации I-II и П-Ш степени определение электролитов крови: исследование уровня натрия, калия, хлоридов [10, 11].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: Исследование информативно для диагностики электролитных расстройств при РВИ.
- Рекомендуется проведение общего (клинического) анализа крови, развернутого с исследованием лейкоцитарной формулы и гематокрита у больных со средней степени тяжести и тяжелой степени тяжести РВИ [1, 9, 11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств -5).
Комментарии: Исследование информативно для диагностики негладкого течения РВИ, однако выявление в клиническом анализе крови лейкоцитоза и нейтрофилеза не свидетельствует о наличии бактериальной инфекции.
- Рекомендуется провести общий (клинический) анализ мочи всем госпитализированным пациентам или при наличии показаний [1, 12, 18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: Информативно для выявления воспалительных изменений мочевыводящих путей у больных РВИ.
- Рекомендуется при средней и тяжелой степени тяжести течения заболевания у госпитализированных пациентов выполнение анализа крови биохимического общетерапевтического (исследование уровня глюкозы, мочевины, креатинина, аланинаминотрансферазы, аспартатаминотрансферазы, амилазы) [1,7, 9, 19].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: Исследование информативно у пациентов со средней степенью тяжести и тяжелым течением РВГЭ для выявления осложнений и определения степени тяжести заболевания.
2.4 Инструментальные диагностические исследования
- Рекомендуется проведение ультразвукового исследования органов брюшной полости (комплексного) при необходимости проведения дифференциальной диагностики РВГЭ с другими инфекционными и неинфекционными заболеваниями [9.12].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: Исследование информативно для диагностики осложнений заболевания.
Комментарии: Исследование информативно для диагностики осложнений заболевания.
- Рекомендуется проведение электрокардиографического исследования у пациентов со средней степени тяжести и тяжелым течением РВГЭ для выявления осложнений [1, 8, 12, 18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: Исследование информативно для диагностики осложнений со стороны сердечно-сосудистой системы, особенно при наличии электролитных нарушений.
Комментарии: Исследование информативно для диагностики осложнений со стороны сердечно-сосудистой системы, особенно при наличии электролитных нарушений.
2.5 Иные диагностические исследования
Не предусмотрены.
Лечение
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Выбор метода лечения ротавирусного гастроэнтерита зависит от клинической картины, степени тяжести заболевания, наличия осложнений [2].
3.1 Консервативное лечение
- Рекомендуется назначение оральной регидратации с целью восстановления водноэлектролитного баланса (с учетом возраста детей и массы тела) [20-22].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2).
Комментарии: Показано назначение растворов со сниженной осмолярностью (225-245 мосмолъ/л) до момента полного купирования синдрома дегидратации
- Рекомендуется проведение инфузионной терапии (при неэффективности оральной регидратации) с целью регидратации, дезинтоксикации и коррекции водно-электролитного баланса с использованием растворов для внутривенного введения (B05BB растворы, влияющие на водноэлектролитный баланс): растворы электролитов, электролиты в комбинации с углеводами, углеводы, пациентам с ротавирусным гастроэнтеритом (с учетом возраста детей и показаний) [9-11, 20-22].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
Комментарии: Парентеральное введение жидкости проводят исходя из расчета физиологической потребности, текущих патологических потерь и имеющегося дефицита жидкости.
- Рекомендуется назначение адсорбирующих кишечных препаратов с цитомукопротективным действием с целью проведения патогенетической терапии пациентам с РВГЭ (с учетом возраста детей и показаний) [9-11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: назначаются детям до момента купирования диареи [23-25,26-28].
Комментарии: назначаются детям до момента купирования диареи [23-25,26-28].
- Рекомендуется назначение противодиарейных препаратов на основе смектита диоктаэдрического** в возрастных дозировках [23-25].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
Комментарии: назначаются детям до момента купирования диареи. Не показано использование противодиарейных препаратов, снижающих тонус и моторику гладкой мускулатуры кишечника, замедляющих пассаж содержимого кишечника, уменьшающих выделение жидкости и электролитов с фекалиями.
- Рекомендуется назначение противодиарейных микроорганизмов (пробиотиков) с доказанной эффективностью с целью проведения патогенетической терапии пациентам с РВГЭ (с учетом возраста детей и показаний) [29-31].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 1).
Комментарии: Противодиарейные микроорганизмы (пробиотики) назначаются в соответствии с инструкцией, возрастом, штаммовым составом препарата. Клиническая эффективность доказана для Bifidobacterium animalis subsp. Lactis, Lactobacillus acidophilus, S. boulardii, Lactobacillus GG. Противодиарейные микроорганизмы рекомендуется назначать как в острую фазу болезни, так и фазу реконвалесценции [29-31].
Комментарии: Противодиарейные микроорганизмы (пробиотики) назначаются в соответствии с инструкцией, возрастом, штаммовым составом препарата. Клиническая эффективность доказана для Bifidobacterium animalis subsp. Lactis, Lactobacillus acidophilus, S. boulardii, Lactobacillus GG. Противодиарейные микроорганизмы рекомендуется назначать как в острую фазу болезни, так и фазу реконвалесценции [29-31].
- Рекомендуется при тяжелой степени тяжести РВГЭ или при наличии сопутствующих заболеваний назначение противовирусных средств (J05AX прочие противовирусные препараты) или иммуностимуляторов (L03A иммуностимуляторы) с целью проведения патогенетической терапии пациентам с РВГЭ [1,2, 13].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: Могут использоваться препараты человеческого рекомбинантного #интерферона альфа-2b** в свечах (по одному суппозиторию дважды в сутки, (в возрасте до семи лет по 150 000 МЕ, старше семи лет – по 500 000 МЕ), назначение не менее 5 дней) иммуностимуляторы, содержащие антитела к гамма-интерферону человека аффинно очищенные (Анаферон детский); умифеновир **[32-35].
3.2 Иное лечение
- Рекомендуется диетотерапия с учетом характера поражений желудочно-кишечного тракта, у больных РВИ назначается вариант диеты с механическим и химическим щажением [9-11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5)
Комментарии: Диетотерапия способствует ускорению репаративных процессов в пораженных органах пищеварительной системы у больных РВИ. У детей раннего возраста рекомендовано сохранение естественного вскармливания, у детей на искусственном вскармливании при средней степени тяжести болезни рекомендовано использование безлактозных/низколактозных заменителей грудного молока, при тяжелой степени тяжести и выраженном синдроме мальабсорбции - смесей на основе гидролиза белка, не содержащих лактозу. У детей старше 2-х лет рекомендовано назначение диеты с механическим и химическим щажением.
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Медицинская реабилитация
4. Медицинская реабилитация, медицинские показания и противопоказания к применению методов реабилитации
В настоящее время для больных с РВИ методы реабилитации не разработаны.
Госпитализация
6. Организация оказания медицинской помощи
Лечение пациентов с диагнозом РВИ легкой и средней степени тяжести при отсутствии факторов риска осуществляется в амбулаторных условиях, тяжелой степени тяжести или среднетяжелой при наличии сопутствующих заболеваний или факторов риска, а также по эпидемиологическим показаниям - в условиях стационара, при развитии угрожающих жизни осложнений - в условиях отделения реанимации и интенсивной терапии (ОРИТ). Госпитализация выявленных больных (больных с подозрением на ОКИ) и носителей возбудителей ОКИ осуществляется по клиническим и эпидемиологическим показаниям. Госпитализации подлежат больные с тяжелыми и среднетяжелыми формами ОКИ у детей в возрасте до 2 лет и у детей с отягощенным преморбидным фоном, больные всех возрастов с наличием тяжелых сопутствующих заболеваний, больные затяжными формами болезни, больные ОКИ различными формами при невозможности соблюдения противоэпидемического режима по месту жительства (выявления больного), больные ОКИ из числа декретированного контингента, больные ОКИ различных возрастов, находящиеся в учреждениях закрытого типа.
Показания к выписке пациента из медицинской организации: купирование синдрома дегидратации, нормализация температуры и характера стула.
Профилактика
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Профилактические мероприятия направлены на раннюю и активную диагностику, изоляцию пациентов из организованных коллективов. Требования к комплексу организационных, лечебно-профилактических, санитарно-противоэпидемических (профилактических) мероприятий, проводимых с целью предупреждения возникновения и распространения заболевания РВИ установлены Санитарными правилами СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней».
Выявление пациентов с РВИ осуществляют врачи всех специальностей, средние медицинские работники ЛПУ, оздоровительных и других учреждений, независимо от ведомственной принадлежности и форм собственности. Пациенты с РВИ подлежат обязательному учету и регистрации в установленном порядке. Информация о каждом выявленном случае заболевания передается из ЛПУ в течение 2 часов по телефону и в течение 12 часов направляется экстренное извещение в территориальный орган федерального органа исполнительной власти, уполномоченного на осуществление федерального государственного санитарно-эпидемиологического надзора, по месту выявления пациента (независимо от места его проживания).
За контактными лицами, относящимися к декретированному контингенту, детьми, посещающими детские дошкольные организации и летние оздоровительные организации, медицинское наблюдение осуществляется не только по месту жительства, но и по месту работы (учебы, отдыха).
Результаты медицинского наблюдения отражаются в амбулаторных картах, в историях развития ребенка, в стационарах - в историях болезни (при регистрации очага в стационаре).
Длительность медицинского наблюдения составляет 7 дней и включает опрос, осмотр, наблюдение за характером стула, термометрию.
Лица, перенесшие РВИ и не относящиеся к декретированным контингентам, выписываются после клинического выздоровления. Необходимость их лабораторного обследования перед выпиской определяется лечащим врачом с учетом особенностей клинического течения болезни и процесса выздоровления.
Длительность диспансерного наблюдения определяется лечащим врачом.
Специфическая профилактика РВИ.
- Рекомендована вакцино профилактика РВИ, учитывая высокую контагиозность РВИ и недостаточную эффективность не специфических мер профилактики (санитарно-гигиенических мероприятий), а также отсутствие этиотропной терапии [36-40].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1).
Комментарии: ВОЗ настоятельно рекомендует включить вакцины для профилактики ротавирусной инфекции в национальные программы иммунизации всех стран мира, сопровождая программу иммунизации обстоятельным эпидемиологическим и постмаркетинговым надзором в национальных масштабах. В то же время ВОЗ отмечает, что отсутствие эпидемиологического надзора не должно являться препятствием для внедрения вакцинации [41, 44, 45].
Комментарии: ВОЗ настоятельно рекомендует включить вакцины для профилактики ротавирусной инфекции в национальные программы иммунизации всех стран мира, сопровождая программу иммунизации обстоятельным эпидемиологическим и постмаркетинговым надзором в национальных масштабах. В то же время ВОЗ отмечает, что отсутствие эпидемиологического надзора не должно являться препятствием для внедрения вакцинации [41, 44, 45].
При проведении вакцинопрофилактики РВИ необходимо руководствоваться действующими нормативными и методическими документами по организации иммунизации, и прежде всего Национальным календарем профилактических прививок РФ и Календарем профилактических прививок по эпидемическим показаниям (Приказ М3 РФ № 125н от 21.03.2014, ред 03.02.2021),а также Инструкцией по применению иммунобиологического препарата.
Вакцина для профилактики ротавирусной инфекции, пентавалентная, живая** в виде раствора в объеме 2 мл (1 доза) предназначена только для перорального приема. Курс вакцинации состоит из 3-х доз препарата вакцины для профилактики ротавирусной инфекции, пентавалентной , живой (ПВРВВ) с интервалом между введениями от 4 до 10 недель. Схема введения. Первая доза препарата ПВРВВ вводится в возрасте от 6 до 12 нед, что обеспечивает максимальную безопасность пациенту. Все три дозы рекомендуется ввести до достижения ребенком возраста 32 нед жизни. Эффективность и безопасность ПВРВВ не были установлены у детей в возрасте младше 6 и старше 32 нед жизни.
Вакцинация против ротавирусной инфекции проводится в рамках Календаря профилактических прививок по эпидемическим показаниям (Приказ М3 РФ № 125н от 21.03.2014, Приложение № 2) с учетом сроков введения вакцин Национального календаря профилактических прививок: 1) максимально соответствующая инструкции схема вакцинации: 1-я доза — в возрасте 2 мес одновременно с вакциной для профилактики пневмококковых инфекций**; 2-я и 3- я дозы — в 3 и 4,5 мес (или в 4,5 и 6 мес), соответственно, и одномоментно с вакцинами национального календаря. 2) при схеме 3—4,5-6 мес ПВРВВ может вводиться одновременно с другими плановыми вакцинами.
Организация процедуры. Вакцинация должна проводиться в кабинете иммунопрофилактики при наличии средств противошоковой терапии после предварительного осмотра ребенка педиатром и термометрии. После вакцинации ребенок должен находиться под наблюдением не менее 30 мин. В случае если ребенок выплюнул или срыгнул часть вакцины, вводить дополнительную дозу не рекомендуется, так как измененный режим дозирования не изучался в клинических исследованиях. Оставшиеся дозы следует вводить согласно схеме вакцинации. Непосредственно после проведения вакцинации возможны кормление ребенка, прием чая, соков и других жидкостей.
Информация
Источники и литература
-
Клинические рекомендации Межрегиональной общественной организации "Ассоциация врачей-инфекционистов Санкт-Петербурга и Ленинградской области"
- 1. Маянский Н.А., Маянский А.Н., Куличенко Т.В. Ротавирусная инфекция: эпидемиология, патология, вакцинопрофилактика. Вестник РАМН. 2015; 1: 47-55. 2. McClain В., Settembre Е., Temple B.R.S., Bellamy A.R., Harrison S.C. X-ray Crystal Structure of the Rotavirus Inner Capsid Particle at 3,8 A Resolution. J Mol Biol. 2010; 397: 587-599. 3. Patton J.T. Rotavirus diversity and evolution in the postvaccine world. Discov. Med. 2012; 13: 85-97. 4. Troeger Christopher, Blacker Brigette F, Khalil Ibrahim A, Rao Puja C, Cao Shujin, Zimsen Stephanie R M, Albertson Sam Estimates of the global, regional, and national morbidity, mortality, and aetiologies of diarrhoea in 195 countries: a systematic analysis for the Global Burden of Disease Study 2016 - Vol 18 - November - p. 1211-1228. 5. Veselova O., Podkolzin A. et al. Rotavirus group A Surveillance and genotype distribution in the Russian Federation in seasons 2012-2013. International Journal of Clinical Medicine. 2014; 5: 407-413. 6. Walker C.L., Rudan I., Liu L., Nair H., Theodoratou E., Bhutta Z.A., O’Brien K.L., Campbell H., Black R.E. Global burden of childhood pneumonia and diarrhea. Lancet. 2013; 381: 1405-1416. 7. Rivero-Calle I, G6mez-Rial J, Martinon-Torres F. Systemic features of rotavirus infection. J Infect. 2016;72 Suppl: S98-S105. 8. Gomez-Rial et al Rotavirus infection beyond the gut Infection and Drug Resistance 2019:12: 55-64 9. Infectious Diseases Society of America Clinical Practice Guidelines for the Diagnosis and Management of Infectious Diarrhea. 2017; Clin Infect Dis. 2017 Nov 29;65(12):e45-e80. doi: 10.1093/cid/cix669. 10. European Society for Pediatric Gastroenterology, Hepatology, and Nutrition/European Society for Pediatric Infectious Diseases Evidence-Based Guidelines for the Management of Acute Gastroenteritis in Children in Europe: Update 2014. JPGN. 2014; 59: 132- 152. 11. European Society for Paediatric Gastroenterology, Hepatology and Nutrition/European Society for Paediatric Infectious Diseases Evidence-based Gidelines for the Management of Acute gastroenteritis in Children in Europe. JPGN. 2008; 46: 81-122. 12. Hatchette T.F., Farina D. Infectious diarrhea: when to test and when to treat // CMAJ - 2011; 183: - p. 339-344. 13. Мазанкова, Л. Н. Ротавирусная инфекция у детей на современном этапе: клиника, диагностика, лечение / Л. Н. Мазанкова, Н. О. Ильина // Вопросы практической педиатрии. – 2010. – Т. 5. – № 6. – С. 43-49. 14. Вирусные кишечные инфекции у детей: диагностика, лечение, профилактика. Учебное пособие. – СПб.: Изд-во ФГБОУ ВО СЗГМУ им. И.И. Мечникова, 2018. – 44 с. 15. Hartman S, Brown E, Loomis E, Russell HA. Gastroenteritis in Children. Am Fam Physician. 2019 Feb 1;99(3):159-165. Erratum in: Am Fam Physician. 2019 Jun 15;99(12):732. PMID: 30702253 16. Плоскирева А.А. Возможен ли колит при ротавирусной инфекции? / Плоскирева А.А., Горелов А.В. // Эпидемиология и инфекционные болезни. Актуальные вопросы.— 2016.— № 2.— С.30-34. 17. Горелов А.В., Николаева С.В., Усенко Д.В., Плоскирева А.А., Руженцова Т.А., Михайлова Е.В., Ситников И.Г., Тхакушинова Н.Х., Дондурей Е.В., Краснова Е.И. Эффективность применения нифуроксазида при острых кишечных инфекциях бактериальной этиологии у детей. Инфекционные болезни. 2018; 16(2): 18–26. DOI: 10.20953/1729-9225-2018-2-18-26 18. Руженцова, Т. А. Осложнения ротавирусной инфекции у детей / Т.А. Руженцова, А.А. Плоскирева, А.В. Горелов // Педиатрия. Журнал им. Г.Н. Сперанского. – 2016. – Т. 95. – № 2. – С. 38-43. 19. Мазанкова, Л. Н. Диагностика и лечение ротавирусной инфекции у детей раннего возраста/ Мазанкова Л.Н.. Горбунов С.Г. // Фарматека – 2017. – №4 (337). – С. 24-28 20. Toaimah S et al. Rapid Intravenous Rehydration Therapy in Children With Acute Gastroenteritis: A Systematic Review Pediatr Emerg Care. 2016 Feb;32(2):131-5. doi: 10.1097/PEC.0000000000000708 21. Iro MA, Sell T, Brown N, Maitland K. Rapid intravenous rehydration of children with acute gastroenteritis and dehydration: a systematic review and meta-analysis. BMC Pediatr. 2018 Feb 9;18(1):44. doi: 10.1186/sl2887-018-1006-l. 22. Spandorfer PR1, Alessandrini EA, Joffe MD, Localio R, Shaw KN./ Oral versus intravenous rehydration of moderately dehydrated children: a randomized, controlled trial/ Pediatrics. 2005 Feb;115(2):295-301. 23. Dupont C, Vemisse В Anti-diarrheal effects of diosmectite in the treatment of acute diarrhea in children: a review Paediatr Drugs. 2009; 11(2):89-99. doi: 10.2165/00148581- 200911020-00001. 24. Szajewska H, Dziechciarz P, Mrukowicz J. Meta-analysis: Smectite in the treatment of acute infectious diarrhoea in children. Aliment Pharmacol Ther 2006;23:217-27 25. Das RR, et al. Efficacy and safety of diosmectite in acute childhood diarrhoea: a meta-analysis Arch Dis Child 2015;0:1-9. doi:10.1136/archdischild-2014-307632 26. Cagan E, Ceylan S, Mengi $, Qagan HH. Evaluation of Gelatin Tannate Against Symptoms of Acute Diarrhea in Pediatric Patients I Medical Science Monitor: International Medical Journal of Experimental and Clinical Research. 2017;23:2029-2034. 27. Dupont C, Foo JL, Gamier P, et al., Peru and Malaysia Diosmectite Study Groups. Oral diosmectite reduces stool output and diarrhea duration in children with acute watery diarrhea. Clin Gastroenterol Hepatol 2009;7:456-62 28. Kara SS, Volkan B, Erten I. The therapeutic effect of gelatin taimate in acute diarrhea in children. Turk J Pediatr. 2017;59(5):531-536. doi: 10.24953/turkjped.2017.05.005. 29. Geoffrey A. Preidis, Colin Hill, Richard L. Guerrant, B.S. Ramakrishna, Gerald W. Tannock, and James Versalovic Probiotics, Enteric and Diarrheal Diseases, and Global Health, Gastroenterology 2011; 140:8-14. 30. Szajewska H., Guarino A. et al. Use of probiotics for management of acute gastroenteritis: a position paper by the ESPGHAN working group for probiotics and prebiotics. JPGN2014;58: 531-539/ 31. Szajewska H., Kolodziej M., Zalewski В. M. Systematic review with meta-analysis: Saccharomyces boulardii for treating acute gastroenteritis in children—a 2020 update //Alimentary Pharmacology & Therapeutics. - 2020. - T. 51. - №. 7. - C. 678-688. 32. Горелов A.B., Плоскирева A.A., Тхакушинова H.X. Клиниковирусологическая оценка эффективности индуктора интерферона, содержащего антитела к гамма-интерферону в релиз-активной форме, в терапии острых вирусных кишечных инфекций. Инфекционные болезни. 2012; 10 (3): 56-62. 33. Тхакушинова Н.Х., Соболева Н.Г. Современные возможности эффективного лечения ротавирусной инфекции у детей раннего возраста (результаты двойного слепого плацебо-контролируемого исследования лечебной эффективности Анаферона детского). Педиатрия. 2012. 91 (1): 63-67. 34. Дондурей Е.А., Осидак Л.В., Головачева Е.Г., Данини Г.В., Голованова А.К., Габбасова Ф.А. с соавт. Эффективность Анаферона детского при смешанных инфекциях у детей. Детские инфекции.2006; 5(1): 55-60. 35. Мазанкова Л.Н., Чеботарева Т.А., Майкова И.Д., Горбунов С.Г., Попова Р.В., Руженцова Т. А., Горелов А. В. Цитокиновый статус и эффективность иммунобиологической терапии при ротавирусной инфекции у детей. Эффективная фармакотерапия. 2014. – 24. – с. 6-13. 36. Ротавирусные вакцины. Документ по позиции ВОЗ — январь 2013 г. 1 февраля 2013 г., 88-й год, № 5. Еженедельный эпидемиологический бюллетень. 2013; 88: 49-64. URL: http://www.who.int/wer 37. Stojkovska S., Joksimovic В., Vidinic I., Trajkovska-Dokic E. Evaluation of a rotavirus acute gastroenteritis severity score in hospitalized children over a ten year period in a clinic of infectious diseases, Skopje, R. Macedonia. Prilozi. 2013; 34 (2): 23-33. 38. Van der Wielen M., Giaquinto C. et al. Impact of communityacquired paediatric rotavirus gastroenteritis on family life: data from the REVEAL study. BMC Fam Pract. 2010; 11: 22. PMID: 20230601. URL: http:// www.biomedcentral. com/1471-2296/11/22 39. Mast T.C., DeMuro-Mercon C. et al. The impact of rotavirus gastroenteritis on the family. BMC Pediatr. 2009; 9: 11. PMED: 19200366. URL: http://www.biomedcentral. com/14712431/9/11 40. Рудакова A.B., Харит C.M., Усков A.H. Оценка предотвращенных затрат на терапию ротавирусной инфекции при вакцинации 5-валентной вакциной в Российской Федерации. Ж. инфектологии. 2014; 6 (2).
Информация
Список сокращений
АД - артериальное давление
ВОЗ - Всемирная организация здравоохранения
ЖКТ - желудочно-кишечный тракт
ИФА - иммуноферментный анализ
М3 РФ - министерство здравоохранения Российской Федерации
МКБ-10 - международная классификация болезней, травм, и состояний, влияющих на здоровье 10-го пересмотра
ОКИ - острые кишечные инфекции
ПВРВВ - пентавалентная ротавирусная вакцина
ПЦР - полимеразная цепная реакция
РВГЭ - ротавирусный гастроэнтерит
РВИ - ротавирусная инфекция
РИФ - реакция иммунофлюоресценции
РНК - рибонуклеиновая кислота
СОЭ - скорость оседания эритроцитов
ФЗ - федеральный закон
ЦНС - центральная нервная система
ЧДД - частота дыхательных движений
ЧСС - частота сердечных сокращений
ЩЦ - диета щадящая ( с механическим и химическим щажением)
ЭКГ - электрокардиография
Ig М, G - иммуноглобулины класса М, G
pH - водородный показатель
г - грамм
мг - миллиграмм
мин. - минута
мл - миллилитр
мм рт. ст. - миллиметров ртутного столба
нм - нанометр - 10 9 метра
Термины и определения
Клинические рекомендации (протокол лечения) - это нормативный документ системы стандартизации в здравоохранении, определяющий требования к выполнению медицинской помощи больному при определенном заболевании, с определенным синдромом или при определенной клинической ситуации.
Нозологическая форма - это совокупность клинических, лабораторных и инструментальных диагностических признаков, позволяющих идентифицировать заболевание (отравление, травму, физиологическое состояние) и отнести его к группе состояний с общей этиологией и патогенезом, клиническими проявлениями, общими подходами к лечению и коррекции состояния.
Заболевание - это событие, возникающее в связи с воздействием патогенных факторов нарушения деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма.
Основное заболевание - это заболевание, которое само по себе или в связи с осложнениями вызывает первоочередную необходимость оказания медицинской помощи в связи с наибольшей угрозой работоспособности, жизни и здоровью, либо приводит к инвалидности, либо становится причиной смерти.
Сопутствующее заболевание - это заболевание, которое не имеет причинно- следственной связи с основным заболеванием, уступает ему в степени необходимости оказания медицинской помощи, влияния на работоспособность, опасности для жизни и здоровья и не является причиной смерти.
Тяжесть заболевания или состояния - это критерий, определяющий степень поражения органов и (или) систем организма человека либо нарушения их функций, обусловленные заболеванием или состоянием либо их осложнением.
Исходы заболеваний - медицинские и биологические последствия заболевания.
Последствия (результаты) - это исходы заболеваний, социальные, экономические результаты применения медицинских технологий.
Осложнение заболевания - это присоединение к заболеванию синдрома нарушения физиологического процесса: нарушение целостности органа или его стенки; кровотечение; развившаяся острая или хроническая недостаточность функции органа или системы органов.
Состояние - это изменения организма, возникающие в связи с воздействием патогенных и (или) физиологических факторов и требующие оказания медицинской помощи.
Клиническая ситуация - это случай, требующий регламентации медицинской помощи вне зависимости от заболевания или синдрома.
Синдром - это состояние, развивающееся как следствие заболевания и определяющееся совокупностью клинических, лабораторных, инструментальных диагностических признаков, позволяющих идентифицировать его и отнести к группе состояний с различной этиологией, но общим патогенезом, клиническими проявлениями, общими подходами к лечению, зависящих, вместе с тем, и от заболеваний, лежащих в основе синдрома.
Симптом - это любой признак болезни, доступный для определения независимо от метода, который для этого применялся.
Пациент - это физическое лицо, которому оказывается медицинская помощь или которое обратилось за оказанием медицинской помощи независимо от наличия у него заболевания и от его состояния.
Медицинское вмешательство - это, выполняемые медицинским работником по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, исследовательскую, диагностическую, лечебную, реабилитационную направленность, виды медицинских обследований и (или) медицинских манипуляций, а также искусственное прерывание беременности.
Медицинская услуга - это медицинское вмешательство или комплекс медицинских вмешательств, направленных на профилактику, диагностику и лечение заболеваний, медицинскую реабилитацию и имеющих самостоятельное законченное значение.
Качество медицинской помощи - это совокупность характеристик, отражающих своевременность оказания медицинской помощи, правильность выбора методов профилактики, диагностики, лечения и реабилитации при оказании медицинской помощи, степень достижения запланированного результата.
Физиологический процесс - это взаимосвязанная совокупная деятельность различных клеток, тканей, органов или систем органов (совокупность функций), направленная на удовлетворение жизненно важной потребности всего организма.
Функция органа, ткани, клетки или группы клеток - это, составляющее физиологический процесс, свойство, реализующее специфическое для соответствующей структурной единицы организма действие.
Критерии оценки качества медицинской помощи
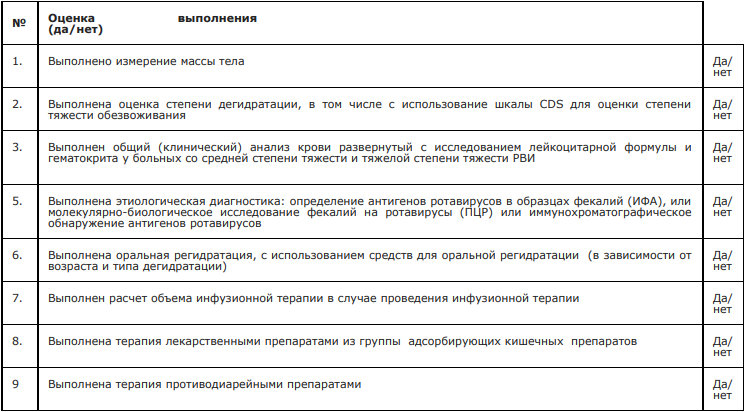
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
Члены рабочей группы заявили об отсутствии конфликта интересов.
Приложение А2. Методология разработки клинических рекомендаций
Методология Методы, использованные для сбора/селекции доказательств: - поиск в электронных базах данных.
- Описание методов, использованных для сбора/селекции доказательств: 41 - доказательной базой для рекомендаций являются публикации,вошедшие в библиотеку Cochrane, базы данных EMBASE, MEDLINE, Clinicalkey ELSEVIER, электронную библиотеку (www.elibrary.ru). Глубина поиска составляла 10 лет
Методы, использованные для оценки качества и силы доказательств:
- консенсус экспертов;
- оценка значимости в соответствии с уровнями достоверности доказательств и уровнями убедительности рекомендаций.
Целевая аудитория данных клинических рекомендаций:
1. врач-дезинфектолог;
2. врач-инфекционист;
3. врач клинической лабораторной диагностики;
4. врач - клинический фармаколог;
5. врач общей практики (семейный врач);
6. врач-педиатр;
7. врач-педиатр участковый;
8. врач по медицинской профилактике;
9. врач приемного отделения;
10. врач анестезиолог-реаниматолог
11. врач-эпидемиолог.
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД)для методов диагностики (диагностических вмешательств)



Таблица 2. Шкала оценки уровней достоверности доказательств (УДД)для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
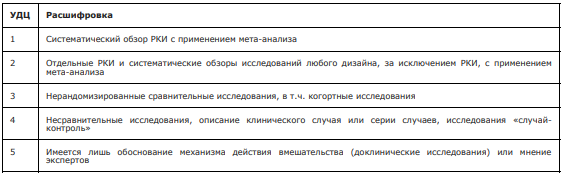
Таблица З. Шкала оценки уровней убедительности рекомендаций(УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических,
диагностических, лечебных, реабилитационных вмешательств)
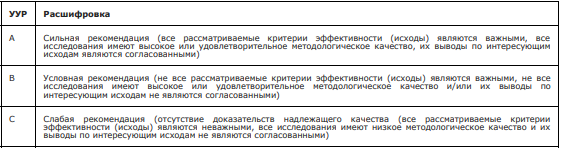

Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым КР, но не чаще 1 раза в 6 месяцев.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
- Федеральный закон от 21 ноября 2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» (ред. 22.12.2020);
- Федеральный закон Российской Федерации от 29 ноября 2010 г. N 326-ФЗ "Об обязательном медицинском страховании в Российской Федерации» (ред 24.02.2021);
- Федеральный закон Российской Федерации от 30 марта. 1999 N 52-ФЗ "О санитарно- эпидемиологическом благополучии населения"(ред. От13.07.2020)
- Приказ Минздравсоцразвития России от 5 мая 2012г. №521н “Об утверждении порядка оказания медицинской помощи детям с инфекционными заболеваниями”, зарегистрирован в Минюсте РФ 10 июля 2012г., регистрационный №24867 (ред 21.02.2020);
- Приказ Минздрава России №804н от 13 октября 2017 г. «Об утверждении номенклатуры медицинских услуг», зарегистрирован в Минюсте 07ноября 2017 , регистрационный № 48808 (ред. 24.03.2020);
- Приказ Минздравсоцразвития России от 23 июля 2010 г. № 541 н «Об утверждении Единого квалификационного справочника должностей руководителей, специалистов и служащих», раздел «Квалификационные характеристики должностей работников в сфере здравоохранения», зарегистрирован в Минюсте РФ 25 августа 2010 г., регистрационный №18247 (ред 09.04.2018);
- Санитарные правила и нормы СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней
- Приказ Минздрава РФ от 10.05.2017 №203н «Об утверждении критериев оценки качества медицинской помощи» (зарегистрировано в Минюсте России 17 мая 2017 г. N 46740)
- Государственный доклад «О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2018 году» М.: Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека,2019.
- Государственный доклад «О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2019 году» М.: Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека, 2020.
- Государственный реестр лекарственных средств. Доступ: https://grls.rosminzdrav.ru/
- Стандарты лечебного питания. Методическое руководство. 2017г. Доступ: http ://cr.rosminzdrav.ru/#! /manuals/adults//
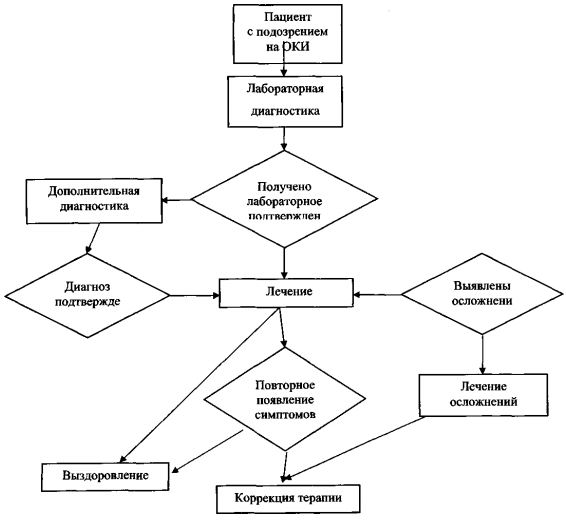
Приложение Б. Алгоритмы действий врача
Приложение В. Информация для пациента
Ротавирусная инфекция — острое инфекционное высококонтагиозное антропонозное (то есть, источником инфекции является человек) заболевание с фекальнооральным механизмом передачи, вызываемое ротавирусами; характеризуется развитием симптомов общей интоксикации, гастроэнтерита и обезвоживания. Фекально-оральный механизм передачи реализуется чаще всего водным (загрязнение питьевой воды канализационными стоками) путем. В этом случае дети чаще всего заражаются при купании в непроточных водоемах (пруды, небольшие бассейны и т.д.), при употреблении для питья, приготовления пищи и хозяйственных нужд недоброкачественной воды. Пищевой путь передачи инфекции менее значим для ротавирусного гастроэнтерита и чаще реализуется при употреблении в пищу контаминированного молока, молочных продуктов, заменителей грудного молока и др. продуктов. Следует отметить, что контактно-бытовой путь передачи инфекции является особенно значимым в семьях и детских коллективах.
Дети, перенесшие серьезные осложнения РВИ, впоследствии могут отставать в росте и массе тела.
Предотвратить РВИ помогают профилактические прививки, которые способствуют выработке иммунитета к ротавирусу.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Приложение Г1. Шкала дегидратации предназначена для объективизации оценки степени дегидратации
Название на русском языке: Шкала дегидратации
Оригинальное название (если есть): Clinical Dehydration Scale
Источник (официальный сайт разработчиков, публикация с валидацией): [15]
Тип: шкала оценки
Назначение: объективизация оценки степени дегидратации
Содержание (шаблон):
Шкала дегидратации CDS (Clinical Dehydration Scale) [15]
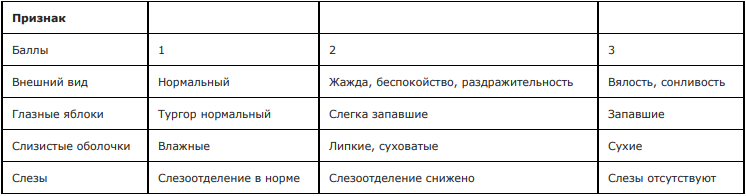
Ключ (интерпретация):
0 баллов - дегидратация отсутствует,
1-4 балла - легкая дегидратация,
5-8 баллов соответствуют дегидратации средней и тяжелой степени тяжести
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.