Диагностика и лечение злокачественных новообразований: Рак прямой кишки
 Версия: Клинические протоколы 2006-2019 (Беларусь)
Версия: Клинические протоколы 2006-2019 (Беларусь)
Злокачественное новообразование прямой кишки (C20)
Онкология
Общая информация
Краткое описание
ПОСТАНОВЛЕНИЕ
МИНИСТЕРСТВА ЗДРАВООХРАНЕНИЯ
РЕСПУБЛИКИ БЕЛАРУСЬ
6 июля 2018 г. № 60
Об утверждении клинического протокола «Алгоритмы диагностики и лечения злокачественных новообразований»
На основании подпункта 8.3 пункта 8 Положения о Министерстве здравоохранения Республики Беларусь, утвержденного постановлением Совета Министров Республики Беларусь от 28 октября 2011 г. № 1446 «О некоторых вопросах Министерства здравоохранения и мерах по реализации Указа Президента Республики Беларусь от 11 августа 2011 г. № 360», Министерство здравоохранения Республики Беларусь
ПОСТАНОВЛЯЕТ:
1. Утвердить прилагаемый клинический протокол «Алгоритмы диагностики и лечения злокачественных новообразований».
2. Начальникам главных управлений по здравоохранению областных исполнительных комитетов, председателю комитета по здравоохранению Минского городского исполнительного комитета, руководителям государственных организаций, подчиненных Министерству здравоохранения Республики Беларусь, обеспечить проведение диагностики, лечение и профилактику заболеваний в соответствии с клиническим протоколом.
3. Настоящее постановление вступает в силу после его официального опубликования.
Министр В.А.Малашко
УТВЕРЖДЕНО
Постановление
Министерства здравоохранения
Республики Беларусь
06.07.2018 № 60
КЛИНИЧЕСКИЙ ПРОТОКОЛ «Алгоритмы диагностики и лечения злокачественных новообразований»
ГЛАВА 11
РАК ПРЯМОЙ КИШКИ (С20)
Классификация
ГЛАВА 1
ОБЩИЕ СВЕДЕНИЯ О TNM КЛАССИФИКАЦИИ
Система TNM для классификации злокачественных опухолей была разработана французом Р. Denoix в 1943–1952 гг. В 1953 г. Комитет по номенклатуре опухолей и статистике, организованный UICC, и Международная комиссия по стадированию рака достигли соглашения по классификации анатомической распространенности опухолей на основе системы TNM. В 1954 г. Международный противораковый союз (UICC) создает Комитет по клинической классификации и прикладной статистике, который в 1958 г. публикует первые рекомендации по клинической классификации рака молочной железы и гортани.
В результате многолетней деятельности Комитета в 1968 г. издается первая редакция TNM классификация злокачественных опухолей. По мере разработки классификации для новых локализаций опухолей и уточнения более ранних рекомендаций в 1974, 1978, 1987, 1997, 2002 и 2009 гг. публикуются 2-я, 3-я, 4-я, 5-я, 6-я и 7-я редакции.
Настоящая (8-я) редакция правил классификации и стадирования полностью соответствуют 8-й редакции руководства по стадированию рака и одобрена всеми национальными TNM комитетами.
В данном руководстве используются морфологические формы злокачественных новообразований в соответствии с классификацией МКБ-О-3, адаптированной под МКБ-10 (проставление кодов врачом-патологом в морфологическом заключении обязательно).
UICC признает необходимость постоянства TNM классификации в течение определенного периода времени, необходимого для накопления данных. Поэтому классификация не должна изменяться до тех пор, пока не будут сделаны крупные достижения в диагностике и лечении злокачественных опухолей, требующие пересмотра настоящей классификации.
Общие правила системы TNM.
TNM система для описания анатомической распространенности болезни основывается на оценке 3 компонентов:
Т – распространение первичной опухоли;
N – отсутствие или наличие метастазов в регионарных лимфатических узлах и степень их поражения;
М – отсутствие или наличие отдаленных метастазов.
К этим трем компонентам добавляются цифры, указывающие на распространенность злокачественного процесса:
Т0, Т1, Т2, Т3, Т4; N0, N1, N2, N3; M0, M1.
В действительности система является «стенографическим» описанием распространенности злокачественной опухоли.
Общие правила классификации, применяемые для опухолей всех локализаций, следующие:
Для каждой локализации имеются две классификации:
Клиническая классификация, обозначаемая TNM (или cTNM). Она основывается на результатах обследования до лечения. Эти данные получают при врачебном осмотре, лучевой диагностике, эндоскопии, биопсии, хирургическом диагностическом вмешательстве и других методах обследования.
Патологическая классификация, обозначаемая pTNM. Она основана на данных обследования до лечения, дополненных или измененных в результате хирургического вмешательства и морфологического исследования. Гистологическая оценка первичной опухоли включает резецированную опухоль или биопсию, позволяющую оценить наивысшую Т категорию. Гистологическая оценка регионарных лимфатических узлов включает исследование удаленных узлов в количестве, адекватном для установления отсутствия метастазов в регионарных лимфатических узлах (pN0) и достаточном для оценки наиболее высокой pN категории. Отдаленные метастазы должны быть подтверждены при микроскопическом исследовании (рМ).
После обозначения Т, N, М и/или рТ, pN и рМ категорий они могут группироваться по стадиям. TNM классификация и стадии, установленные однажды, должны оставаться неизменными в медицинских документах. Клиническая стадия служит основой для выбора лечения, тогда как патологическая стадия обеспечивает наиболее точные данные для оценки прогноза и расчета конечных результатов.
При сомнении в правильности оценки Т, N или М категории должно быть выбрано меньшее значение категории, (т.е. меньшее распространение опухоли).
В случае множественных опухолевых очагов в органе должна классифицироваться опухоль с более высокой Т категорией, а в скобках указываться множественность (т) или количество опухолей, например: Т2(т) или Т1(5). При одновременном поражении парных органов каждая опухоль должна классифицироваться отдельно. При опухолях печени, яичников и фаллопиевой трубы множественные очаги поражения являются критерием Т классификации.
Выявление второй опухоли в одном органе в течение 2 месяцев с момента выявления первой нужно расценивать как синхронное поражение.
TNM категории и стадия могут подразделяться или объединяться для клинических и научных целей (например, любые Т, N или М могут быть разбиты на подгруппы). Однако рекомендованные основные обозначения не должны изменяться.
Анатомические области и локализации.
Локализации в этой классификации обозначаются кодовым номером Международной классификации онкологических болезней.
TNM/pTNM классификация.
Используются следующие общие определения:
Т/рТ – первичная опухоль:
TX/рTX – первичная опухоль не может быть оценена;
Т0/рТ0 – нет доказательств первичной опухоли;
Tis/pTis – рак «in situ»;
Т1/рТ1, Т2/рТ2, ТЗ/рТЗ, Т4/рТ4 – размер или местное распространение опухоли в порядке увеличения.
N/pN – регионарные лимфатические узлы:
Nx/pNx – регионарные лимфатические узлы не могут быть оценены;
N0/pN0 – отсутствуют метастазы в регионарных лимфоузлах;
Nl/pNl, N2/pN2, N3/pN3 – возрастающее поражение регионарных лимфатических узлов.
Непосредственное распространение первичной опухоли на лимфатические узлы классифицируется как метастазы в лимфатических узлах. Метастаз в любом лимфоузле, не относящемся к регионарному, расценивается как отдаленный метастаз.
Опухолевый узел в области регионарных лимфатических узлов, не имеющий гистологических признаков лимфоузла, классифицируется как метастаз в регионарном лимфатическом узле, если имеет форму и ровный контур лимфатического узла. Опухолевый узел с неровным контуром классифицируется в рТ категории.
Когда размер является критерием pN классификации, производится измерение метастатического очага, а не всего лимфатического узла.
Случаи с микрометастазами, когда размеры метастазов не превышают 0,2 см, могут обозначаться добавлением «(mi)», например: pNl(mi) или pN2(mi).
М/рМ – отдаленные метастазы:
МХ/рМХ – отдаленные метастазы не могут быть оценены;
М0/рМ0 – нет отдаленных метастазов;
М1/рМ1 – имеются отдаленные метастазы;
Категория М может быть в дальнейшем специфицирована в соответствии со следующими обозначениями (таблица 1.1):
Таблица 1.1
| Легкие | PUL | Костный мозг | MAR |
| Кости | OSS | Плевра | PLE |
| Печень | HEP | Брюшина | PER |
| Головной мозг | BRA | Надпочечники | ADR |
| Лимфоузлы | LYM | Кожа | SKI |
| Другие | ОТН |
Подразделения TNM.
Главные категории в классификации могут иметь подразделения, придающие критерию большую специфичность (например; Tla, lb или N2a, 2b).
Сигнальный лимфоузел.
Это первый лимфоузел, получающий лимфу из первичной опухоли. Если в нем имеется метастаз, то и другие лимфоузлы могут быть поражены. Если этот лимфоузел не поражен, то и наличие метастазов в других узлах маловероятно. Иногда встречаются более одного сигнальных лимфоузлов.
При оценке сигнального лимфоузла применяются следующие определения:
Главные категории в классификации могут иметь подразделения, придающие критерию большую специфичность (например; Tla, lb или N2a, 2b).
Сигнальный лимфоузел.
Это первый лимфоузел, получающий лимфу из первичной опухоли. Если в нем имеется метастаз, то и другие лимфоузлы могут быть поражены. Если этот лимфоузел не поражен, то и наличие метастазов в других узлах маловероятно. Иногда встречаются более одного сигнальных лимфоузлов.
При оценке сигнального лимфоузла применяются следующие определения:
- pNX(sn) – сигнальный узел не может быть оценен; pN0(sn) – нет поражения сигнального узла;
- pN1(sn) – есть поражение сигнального узла.
Отдельные опухолевые клетки.
Отдельные опухолевые клетки (ITC) представляют собой единичные опухолевые клетки или маленькие кластеры клеток не более 0,2 мм в наибольшем измерении. ITC обычно не демонстрируют метастатической активности (пролиферацию или реакцию стромы) или инвазии стенок сосудистого или лимфатического синуса. Случаи с ITC в лимфатических узлах или отдаленных органах и тканях должны классифицироваться как N0 или М0 соответственно.
Это же применимо и к случаям, когда наличие опухолевых клеток или их компонентов подтверждается неморфологическими исследованиями, такими как проточная морфометрия или анализ ДНК.
Случаи с ITC должны анализироваться отдельно.
Классификация ITC:
- pN0 – гистологически не выявляются метастазы в регионарных лимфатических узлах, не проводились исследования по выявлению ITC;
- pN0(i-) – гистологически нет метастазов в регионарных лимфатических узлах, негативные морфологические данные по выявлению ITC;
- pN0(i+) – гистологически нет метастазов в регионарных лимфатических узлах, позитивные морфологические данные по выявлению ITC;
- pN0(mol-) – гистологически нет метастазов в регионарных лимфатических узлах, негативные неморфологические данные по выявлению ITC;
- pN0 (mol+) – гистологически нет метастазов в регионарных лимфатических узлах, неморфологическими методами выявляются ITC.
При исследовании ITC в сигнальном лимфоузле к обозначениям выше приведенной классификации в скобках указывается «(sn)», например: pN0(i+) (sn).
Отдельные опухолевые клетки, выявленные в костном мозгу морфологическими методами, классифицируются аналогично схеме для N, например: pM0(i+), а неморфологическими – pM0(mol+).
Гистопатологическая дифференцировка.
Это стадирование позволяет оценить степень агрессивности опухолей некоторых гистологических типов и может влиять на прогноз и выбор лечения.
Для большинства локализаций выделяется 4 степени дифференцировки опухолей:
- G1 – хорошо дифференцированные;
- G2 – умеренно дифференцированные;
- G3 – низко дифференцированные;
- G4 – недифференцированные.
При наличии различных степеней дифференцировки в опухоли указывается наименее благоприятная степень.
Саркомы костей и мягких тканей классифицируется также с использованием градаций «высокая степень» и «низкая степень» дифференцировки.
Для некоторых форм рака (молочной железы, тела матки, печени) рекомендуются специальные системы стадирования по степеням.
Дополнительные дескрипторы.
Для идентификации особых случаев в TNM/pTNM используются символы m, у, r, а.
Хотя они не влияют на группировку по стадиям, но указывают опухоли, которые должны анализироваться отдельно:
- m – используется для обозначения множественных опухолей одной локализации;
- у – в тех случаях, когда классификация приводится в течение или после проведения комбинированного (многокомпонентного) лечения, cTNM или pTNM категория обозначается префиксом «у», например: ycTNM или ypTNM. При оценке распространения опухоли до начала комбинированного лечения символ «у» не исключается;
- r – рецидив опухоли после радикального лечения при классификации обозначается префиксом «r» (rcTNM или rpTNM);
- а – применяется для обозначения классификации опухолей, впервые выявленных при аутопсии.
Необязательные дескрипторы.
L – инвазия лимфатических сосудов.
Классифицируется как LX, L0 и L1.
V – инвазия вен.
Классифицируется как VX, VO, VI (микроскопическая инвазия) и V2 (макроскопическая инвазия). Макроскопическое вовлечение стенки вены при отсутствии опухоли в просвете сосуда классифицируется как V2.
С-фактор.
С-фактор или «фактор надежности» отражает достоверность классификации с учетом использованных методов диагностики. Его использование не является обязательным.
Определения С-фактора:
- С1 – данные стандартных диагностических методов (осмотр, пальпация, рентгенологическое исследование, эндоскопическое исследование),
- С2 – данные, полученные при использовании специальных диагностических методов (рентгенологическое исследование в специальных проекциях, томография, компьютерная томография, ультразвуковое исследование, лимфография, ангиография, сцинтиграфия, магнитно-резонансная томография, ПЭТ/КТ, эндоскопия, биопсия, цитологическое исследование);
- С3 – данные хирургического диагностического вмешательства, включая биопсию и цитологическое исследование;
- С4 – данные, полученные после радикальной операции и гистологического исследования удаленного препарата;
- С5 – данные патологоанатомического вскрытия.
Степени С-фактора могут использоваться при описании категорий Т, N и М (например: Т3С2, N2C1, М0С2).
Клиническая классификация TNM соответствует CI, С2 и С3 степеням, тогда как pTNM эквивалентна С4.
Классификация остаточных опухолей (R).
TNM/pTNM классификация описывает анатомическую распространенность опухоли без рассмотрения вопросов лечения. R-классификация описывает статус опухоли после лечения. Она отражает эффект лечения и является прогностическим фактором. При R- классификации оценивается не только первичная опухоль, но и остающиеся отдаленные метастазы.
Эта классификация может применяться после хирургического лечения, лучевой или химиотерапии, а также после комбинированного лечения. После консервативного лечения остаточная опухоль оценивается клиническими методами. После хирургического лечения R-классификация требует тесного сотрудничества хирурга и морфолога.
Случаи с макроскопически определяемой остаточной опухолью (R2) могут подразделяться на R2a (без микроскопического подтверждения) и R2b (микроскопически подтвержденные).
R0 группа может включать пациентов как с М0, так и с Ml. В последнем случае отдаленные метастазы, как и первичная опухоль, должны быть полностью удалены. Трудности с R-классификацией могут возникнуть при удалении опухоли по частям, а не «en blok». В таких случаях уместна категория RX.
Наличие микроскопически определяемой инвазивной опухоли по линии резекции классифицируется как R1, а в случае неинвазивной карциномы – R1 (is).
Группировка по стадиям.
Комбинация всех значений дескрипторов TNM позволяет получить 24 категории TNM, описывающие распространенность опухоли. Для табличного представления данных и анализа эти категории объединяются в ограниченное количество групп – стадий. Каждая стадия более или менее однородна по прогнозу и критерию выживаемости относящихся к ней пациентов.
Карцинома «in situ» относится к стадии 0, а опухоли с отдаленными метастазами – к стадии IV (за исключением некоторых локализаций, например, папиллярного и фолликулярного рака щитовидной железы).
Для патологической стадии необходимо морфологическое исследование достаточного количества тканей, позволяющее оценить наибольшее значение Т и N. Если же имеется морфологическое подтверждение отдаленных метастазов, то и классификация (рМ1) и стадия являются патологическими.
Термин «стадия» употребляется только для комбинаций Т, N, М или рТ, pN или рМ категорий. Необходимо избегать выражений типа «Т стадия» или «N стадия»
11.1. Гистологическая классификация (Классификация опухолей пищеварительной системы, ВОЗ, 2010).
Более 90 % опухолей прямой кишки – аденокарциномы [M8140/3], большинство из которых экспрессируют цитокератин 20 и фактор транскрипции CDX2, а также негативны к цитокератину 7. Часть опухолей негативны к цитокератину 20.
К слизистым аденокарциномам [M8480/3]относятся опухоли, более, чем на 50 %, состоящие из внеклеточного муцина. Аденокарциномы, содержащие менее 50 % экстрацеллюлярной слизи классифицируются как «содержащие слизистый компонент».
Перстневидноклеточный рак [M8490/3] – вариант аденокарциномы, более 50 % клеток которой представлены перстневидными клетками (большое количество внутриклеточной слизи, смещающее ядро на периферию клетки). Аденокарциномы, содержащие менее 50 % перстневидных клеток, классифицируются как «содержащие перстневидноклеточный компонент».
Медуллярный рак [M8510/3] – редкий вариант опухолей прямой кишки, характеризующийся полями злокачественных клеток с везикулярным ядром с выраженным ядрышком и обильной эозинофильной цитоплазмой.
Зубчатая аденокарцинома [M8213/3] – редкий вариант опухолей прямой кишки, характеризующийся строением, напоминающим зубчатую аденому (зубчатость желез и низкое ядерно-цитоплазматическое отношение).
Крибриформная комедо-карцинома [M8201/3] – редкий вариант аденокарциномы, напоминающий аналогичный вид рака молочной железы за счет преобладания больший крибриформных желез с некротическими массами в центре.
Микропапиллярная аденокарцинома [M8265/3] – редкий вариант опухолей прямой кишки, построенный из мелких кластеров опухолевых клеток, отделенных от стромы пространством, что создает впечатление массивной инвазии в лимфатические сосуды.
Аденосквамозный рак [M8560/3] – необычная опухоль, построенная из двух злокачественных компонентов: аденокарциномы и плоскоклеточного рака. Следует отличать этот вариант от аденокарциномы с мелкими очагами плоскоклеточной дифференцировки.
Веретеновидноклеточный рак [M8032/3] – бифазная карцинома с веретеновидноклеточным саркоматоидным компонентом, при этом имеется хотя бы фокальная иммунопозитивность к цитокератину.
Недифференцированная карцинома [M8020/3] – редкая ситуация, при которой в эпителиальной злокачественной опухоли отсутствуют морфологические, иммуногистохимические и молекулярно-биологические признаки, по которым можно было бы ее субклассифицировать.
Другие редкие варианты опухолей прямой кишки:
1) светло-клеточная карцинома;
2) папиллярная аденокарцинома, богатая клетками Панета.
11.2. Классификация TNM (UICC, 8-е издание, 2016 год).
Классификация применима только для карцином. Должно быть гистологическое подтверждение заболевания. Ниже указаны процедуры для оценки категорий T, N и M:
- категория T – физикальное исследование, визуализация, эндоскопия и/или данные полученные при операции (лапаротомии, лапароскопии);
- категория N – физикальное исследование, визуализация и/или данные полученные при операции (лапаротомии, лапароскопии);
- категория M – физикальное исследование, визуализация и/или данные полученные при операции (лапаротомии, лапароскопии).
11.2.1. Т – первичная опухоль.
TX – первичная опухоль недоступна оценке.
Т0 – нет признаков первичной опухоли.
Tis1 – рак in situ: интраэпителиальный рак или инвазия собственной пластинки слизистой оболочки.
Т1 – опухоль врастает в подслизистую основу.
Т2 – опухоль врастает в мышечную оболочку.
Т3 – опухоль врастает в субсерозную оболочку или неперитонизированную параректальную клетчатку.
Т4 – опухоль врастает в другие органы или структуры и/или перфорирует висцеральную брюшину.
Т4а – опухоль перфорирует висцеральную брюшину.
Т4b – опухоль врастает в другие органы или структуры2,3.
Примечания:
1 Tis включает раковые клетки, находящиеся в пределах базальной мембраны желез (внутриэпителиальная) или собственной пластинки слизистой оболочки (внутрислизистая) без распространения через мышечную пластинку слизистой оболочки в подслизистую основу.
2 Прямая инвазия при Т4b включает инвазию других органов и сегментов ободочной и прямой кишок через серозную оболочку, что подтверждается микроскопическим исследованием, или для опухолей, располагающихся ретроперитонеально или субперитонеально, прямую инвазию других органов или структур через распространение за пределы мышечной оболочки (простату, семенные пузырьки, шейку матки или влагалище).
3 Опухоль, которая макроскопически сращена с другими органами или структурами, классифицируется как cT4b. Однако, если микроскопически злокачественный рост в месте сращения не определяется, опухоль должна классифицироваться как pT1-4a в зависимости от анатомической глубины инвазии стенки.
11.2.2. N – регионарные лимфатические узлы.
Регионарными лимфатическими узлами являются периректальные, а также лимфатические узлы, располагающиеся вдоль нижней мезентериальной, прямокишечных и внутренних подвздошных артерий, латеральные сакральные лимфоузлы, пресакральные, лимфоузлы Герота.
Nx – недостаточно данных для оценки состояния регионарных лимфатических узлов.
N0 нет признаков метастатического поражения регионарных лимфатических узлов.
N1 – метастазы в 1–3 регионарных лимфоузлах.
N1а – метастаз в 1 регионарном лимфоузле.
N1b – метастаз в 2–3 регионарных лимфоузлах.
N1с – опухолевые депозиты4 в субсерозной оболочке или неперитонизированной периректальной кетчатке без метастазов в регионарных лимфоузлах.
N2 – метастазы в 4 или более регионарных лимфоузлах.
N2а – метастазы в 4–6 регионарных лимфоузлах.
N2b – метастазы в 7 или более регионарных лимфоузлах.
4 Перитуморозные опухолевые сателлиты в периколоректальной клетчатке вокруг первичной опухоли без гистологических признаков остаточного лимфоузла могут представлять собой либо прерывистое распространение опухоли, либо венозную инвазию с внесосудистым распространением (V1/2), либо полностью замещенный лимфоузел (N1/2). Замещенные лимфатические узлы (имеют ровный контур) должны учитываться отдельно как позитивные лимфоузлы в категории N, в то время как прерывистое распространение или венозная инвазия должны классифицироваться как опухолевые депозиты и учитываться в орган-специфической категории опухолевых депозитов (TD).
11.2.3. М – отдаленные метастазы.
М0 – отдаленные метастазы не определяются.
М1 – имеются отдаленные метастазы.
М1а – метастаз в пределах одного органа (печень, легкие, яичники, нерегионарные лимфоузлы) без метастатического поражения брюшины.
М1b – метастазы в более чем одном органе.
M1c – метастазы по брюшине с или без метастатического поражения других органов.
11.2.4. Патологическая классификация pTNM
Категории pT и pN соответствуют категориям T и N.
pN0 – гистологическое заключение о состоянии регионарных лимфоузлов должно быть основано на исследовании 12 или более лимфатических узлов. Если в исследованных лимфатических узлах нет метастазов, но их количество менее 12 – случай классифицируется как pN0.
11.2.5. Группировка по стадиям (таблица 11.2)
Таблица 11.2. Группировка по стадиям
| Стадия | T | N | M |
| Стадия 0 | Tis | N0 | M0 |
| Стадия I | N1, T2 | N0 | M0 |
| Стадия II | T3, T4 | N0 | M0 |
| Стадия IIA | T3 | N0 | M0 |
| Стадия IIB | T4a | N0 | M0 |
| Стадия IIC | T4b | N0 | M0 |
| Стадия III | Любая Т | N1, N2 | M0 |
| Стадия IIIA |
T1, T2
T1
|
N1
N2a
|
M0
M0
|
| Стадия IIIB |
T1, T2
T2, T3
T3, T4a
|
N2b
N2a
N1
|
M0
M0
M0
|
| Стадия IIIC |
T3, T4a
T4a
T4b
|
N2b
N2a
N1, N2
|
M0
M0
M0
|
| Стадия IV | Любая Т | Любая N | М1 |
| Стадия IVA | Любая Т | Любая N | M1a |
| Стадия IVB | Любая Т | Любая N | M1b |
| Стадия IVC | Любая Т | Любая N | M1c |
11.2.6. Резюме (таблица 11.3)
Таблица 11.3. Предикторы T, N, M
| T1 | Подслизистая основа |
| T2 | Мышечная оболочка |
| T3 | Субсероза, параректальная клетчатка |
| Т4a | Висцеральная брюшина |
| Т4b | Другие органы и структуры |
| N1a | 1 регионарный |
| N2b | 2–3 регионарных |
| N2c | Депозиты без вовлечения регионарных узлов |
| N2a | 4–6 регионарных узлов |
| N2b | 7 или более регионарных |
| М1a | 1 орган |
| М1b | более одного органа |
| М1с | метастазы по брюшине с или без метастатического поражения других органов |
Эпидемиология
Таблица 11.1. Основные статистические показатели С20
| Показатель | Число | |
| 2011 | 2016 | |
| Число вновь выявленных случаев заболевания | 1403 | 1470 |
|
Заболеваемость на 100 000 населения (грубый интенсивный
показатель)
|
14,8 | 15,5 |
|
Диагноз установлен в I стадии заболевания (% к вновь выявленным
случаям)
|
16,4 | 17,9 |
|
Диагноз установлен в II стадии заболевания (% к вновь выявленным
случаям)
|
52,9 | 44,8 |
|
Диагноз установлен в III стадии заболевания (% к вновь выявленным
случаям)
|
13,7 | 17,4 |
|
Диагноз установлен в IV стадии заболевания (% к вновь выявленным
случаям)
|
17 | 19,9 |
|
Прожили менее года с момента установления диагноза из числа
заболевших в предыдущем году (одногодичная летальность в %)
|
26,7 | 23 |
| Умерло от злокачественных новообразований | 744 | 700 |
| Смертность на 100 000 населения Грубый интенсивный показатель | 7,9 | 7,4 |
|
Отношение смертности к заболеваемости в % (интенсивные
показатели)
|
53,4 | 47,7 |
| Число пациентов, состоящих на учете на конец года | 7792 | 8102 |
| Из них состоящих на учете 5 и более лет, % | 53,7 | 52,6 |
Рак прямой кишки (РПК) – злокачественная опухоль, дистальный край которой располагается ниже 12 см от кожно-анальной линии при жесткой ректоскопии (исключая опухоли анального канала). Прямую кишку условно можно разделить на 3 отдела: нижнеампулярный отдел, соответствующий уровню 3–6 см (где 0 – уровень кожно-анальной линии), среднеампулярный отдел – 6–9 см и верхнеампулярный отдел – 9–12 см (рисунок 11.1).
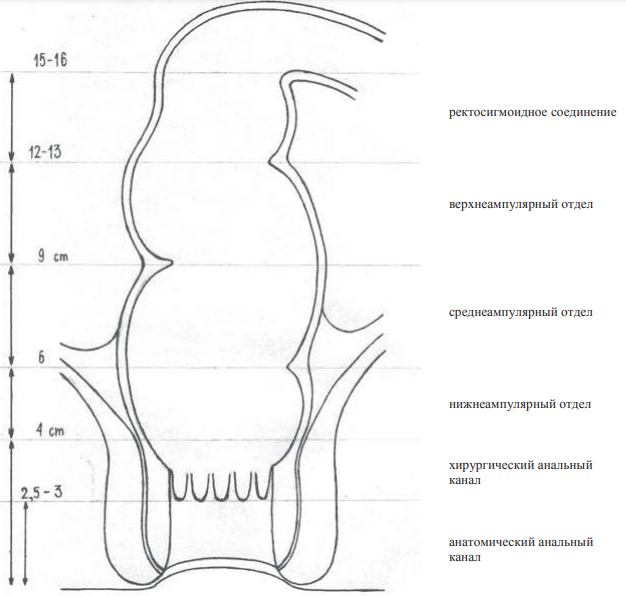
Рисунок 11.1 – Отделы прямой кишки
Факторы и группы риска
11.2.7. Прогностические факторы для выживаемости при раке прямой кишки (таблица 11.4).
Таблица 11.4. Прогностические факторы для выживаемости при раке прямой кишки
|
Прогностические факторы
|
Связанные с опухолью |
Связанные с пациентом
|
Не связанные с пациентом и с опухолью
|
| Важнейшие |
T категория
N категория
М категория
Инвазия опухолью
мезоректальной фасции
|
Возраст | Скрининговые программы |
| Дополнительные |
лимфоваскулярная,
периневральная инвазия,
дифферецировка опухоли,
перфорация опухоли, KRAS, MSI,
BRAF
|
Расовая
принадлежность
|
Социально-экономический
статус и опыт Центра
|
|
Новые и
перспективные
|
Молекулярный профиль |
Диагностика
11.3. Диагностические мероприятия
11.3.1. Лабораторные исследования:
- группа крови и резус-фактор;
- анализ крови на сифилис (реакция микропреципитации);
- общий анализ крови;
- общий анализ мочи;
- биохимическое исследование крови: общий белок, мочевина, креатинин, билирубин, глюкоза, электролиты – К, Na, Cl; по показаниям: АЛТ, АСТ, ЛДГ, ЩФ;
- опухолевый маркер – РЭА;
- коагулограмма (АЧТВ, протромбиновое время, тромбиновое время, фибриноген, МНО; по показаниям: Д-димеры) – на этапе предоперационной подготовки.
11.3.2. Инструментальные исследования
- ЭКГ;
- пальцевое исследование прямой кишки;
- тотальная колоноскопия до операции с биопсией или после операции в течение 1–3 месяца (при стенозирующей опухоли);
- ирригоскопия (по показаниям);
- виртуальная колонография (при невозможности выполнения ФКС или ирригоскопии);
- гастродуоденоскопия;
- компьютерная томография органов Грудной клетки, при невозможности – рентгенография органов Грудной клетки;
- компьютерная томография органов брюшной полости при невозможности ультразвуковое органов брюшной полости, забрюшинного пространства;
- трансректальное ультразвуковое исследование для оценки глубины инвазии опухолью стенки кишки, удаленность опухоли от внутреннего сфинктера, состояния параректальных лимфатических узлов;
- МРТ органов малого таза (разрешение не менее 1,5 Т) для оценки вовлечения мезоректальной фасции (предполагаемый циркулярный край резекции), лимфатических узлов таза и лимфососудистую инвазию, а также протяженность опухоли, расстояние от нижнего края опухоли до верхнего края анального сфинктера, глубина инвазии в мезоректальную клетчатку. Основными прогностическими факторами являются отношение опухоли к мезоректальной фасции (в миллиметрах) и поражение тазовых лимфатических узлов, что определяет последующую тактику как комбинированного, так и хирургического лечения.
- ФДГ ПЭТ/КТ выполняется при наличии резектабельных метастазов, а также при подозрении на метастазы по данным КТ или МРТ для исключения нерезектабельных экстраорганных метастазов в случаях, когда их подтверждение принципиально меняет тактику лечения;
- компьютерная томография органов Грудной клетки, органов брюшной полости и таза обязательна при рецидивах и отдаленных метастазах;
- другие исследования и консультации специалистов по показаниям.
11.6. Наблюдение, сроки и объем обследования
11.6.1. Режим наблюдения:
- первый–второй годы – 1 раз в 6 месяцев;
- третий–пятый – 1 раз в год.
11.6.2. Объем обследования:
- клиническое;
- лабораторное (по показаниям);
- раково-эмбриональный антиген (РЭА):
- первый–второй годы – 1 раз в 3 мес., третий–пятый – 1 раз в год;
- колоноскопия через 1 и 3 года после резекции первичной опухоли, далее каждые 5 лет с целью выявления метахронной опухоли или удаления обнаруженных полипов толстой кишки. При выявлении полипов колоноскопия выполняется ежегодно. В случае стенозирующей опухоли – повторно колоноскопия не позднее 3-х месяцев после операции для осмотра проксимальных отделов толстой кишки; ирригоскопия (при невозможности выполнения колоноскопии);
- Рентгенография легких – 1 раз в год (компьютерная томография органов Грудной клетки – по показаниям);
- ультразвуковое исследование брюшной полости, забрюшинного пространства и таза (компьютерная томография органов брюшной полости и таза – по показаниям): первый – второй годы – 1 раз в 6 мес., в последующие годы (третий – пятый) – 1 раз в год;
- У пациентов с высоким риском прогрессирования заболевания (стадия IIIB, C, после R0-резекций печени или легких по поводу метастазов) возможно более частое выполнение КТ – каждые 3 месяца в первые 2 года, особенно в случае исходно нормального уровня РЭА.
- другие методы исследования и консультации специалистов по показаниям.
Лечение
11.4. Общие принципы лечения
Основным методом в лечении рака прямой кишки является хирургический. Современным стандартом при раке прямой кишки является сфинктеросохраняющая операция.
11.4.1. Принципы радикальной операции:
11.4.1.1. Дистальный край отсечения собственно стенки кишки должен быть не менее 2 см на нефиксированном препарате при локализации опухоли в верхне- и среднеампулярных отделах; при локализации опухоли в нижнеампулярном отделе и выполнении сфинктеросохраняющей операции допустима резекция с краем отсечения не менее 1 см (рисунок 11.1).
11.4.1.2. При локализации нижнего полюса опухоли в нижне- и среднеампулярном отделах прямой кишки выполняется тотальная (полная) мезоректумэктомия; при локализации в верхнеампулярном отделе – частичная мезоректумэктомия с удалением параректальной клетчатки в пределах висцеральной фасции прямой кишки на 5 см ниже нижнего края опухоли.
11.4.1.3. Вместе с опухолью должны быть удалены все регионарные лимфатические узлы.
Гистологически должны быть исследованы не менее 12 регионарных лимфатических узлов.
Важным прогностическим фактором является инвазия опухолью мезоректальной фасции (циркулярная Граница резекции/CRM), которая считается пораженной (CRM+) при локализации опухоли на расстоянии 1 мм от нее. В связи с этим, в морфологическом заключении должны быть отражены следующие параметры:
- расстояние до проксимального и дистального краев резекции;
- размеры опухоли;
- гистологическое строение опухоли;
- степень дифференцировки опухоли;
- рТ;
- pN (с указанием общего числа исследованных и пораженных лимфатических узлов);
- наличие поражения проксимального края резекции (отрицательный результат также должен быть констатирован);
- наличие поражения дистального края резекции (отрицательный результат также должен быть констатирован);
- наличие поражения циркулярного края резекции (отрицательный результат также должен быть констатирован);
- расстояние от опухоли до циркулярного края резекции;
- целостность мезоректальной фасции (при наличии дефектов указать глубину и отношение к опухоли);
- наличие лимфоваскулярной, периневральной инвазии (отрицательный результат также должен быть констатирован);
- степень регрессии опухоли (при наличии предшествующего комбинированного лечения), оцененной по 4 стадиям модифицированной классификации Ryan et al.;
Grade 0 (полный ответ). Нет видимых опухолевых клеток
Grade 1 (умеренный ответ). Единичные клетки или мелкие Группы опухолевых клеток
Grade 2 (минимальный ответ). Остаточная опухоль, окруженная фиброзом
Grade 3 (плохой ответ). Практически нет видимого эффекта, распространенная остаточная опухоль
поражение апикального лимфатического узла (отрицательный результат также должен быть констатирован);
глубина инвазии в подслизистый слой (для препаратов после местного иссечения раннего рака прямой кишки);
для удаленных малигнизированных полипов – наличие инвазии опухоли в ножку полипа.
Для патоморфологического заключения должна быть использована унифицированная форма (см. в приложении).
При планировании адъювантной химиотерапии у пациентов со II стадией опухолевого процесса. Исследование молекулярно-генетического профиля (MSI).
Основной принцип хирургического лечения РПК – полная или частичная мезоректумэктомия, в зависимости от локализации нижнего полюса опухоли, с обязательным гистологическим контролем циркулярного края отсечения. При инвазии опухолью, по данным предоперационного МРТ, мезоректальной фасции, показано выполнение экстрафасциальной диссекции с целью достижения негативного циркулярного края отсечения. Операции могут быть выполнены как открытым так и лапароскопическим способом.
Второй важный принцип – сохранение сфинктерного аппарата. С этой целью, в зависимости от локализации, выполняются операции:
- чрезбрюшная резекция прямой кишки;
- брюшно-анальная резекция прямой кишки с формированием колоанального анастомоза;
- интерсфинктерная резекция прямой кишки (при отсутствии инвазии опухоли в соседние органы и структуры таза, леваторы таза и наружный сфинктер, а также с возможностью достижения дистального края отсечения не менее 1 см на нефиксированном препарате).
В случае формирования наданального (низкого) анастомоза после проведения неоадъювантной терапии, возможно формирование превентивной стомы с целью снижения риска несостоятельности межкишечного анастомоза.
В случае инвазии опухоли в леваторы таза и наружный сфинктер, а также в связи с невозможностью достижения дистального края отсечения 1 см и более на нефиксированном препарате, показано выполнение брюшно-промежностной экстирпации прямой кишки. Показанием к этому вмешательству может служить также полная анальная инконтиненция при низколокализованном раке.
Резекция прямой кишки по Гартману является вынужденным хирургическим вмешательством, связанным с осложнением опухолевого процесса (кишечная непроходимость, перфорация опухоли) и декомпенсированным по сопутствующим заболеваниям состоянием пациента.
Если операция выполняется в срочном или экстренном порядке по поводу кишечной непроходимости и в дальнейшем планируется радикальное хирургическое лечение, предпочтительнее формировать петлевую трансверзостому, а не сигмостому (в связи с предстоящим формированием сигморектального анастомоза).
При распространении опухоли прямой кишки на прилежащие органы и ткани, показано выполнение комбинированных операций с удалением препарата в едином блоке, а при наличии отдаленных синхронных метастазов (в печени, легких, яичниках и т.д.) – одномоментное или поэтапное их удаление.
11.4.2. Лучевая терапия как компонент комбинированного лечения пациентов с раком прямой кишки показана, если опухоль распространяется за пределы мышечной оболочки кишечной стенки и/или при имеющихся метастазах в регионарных лимфатических узлах.
Рекомендуется использовать 3D конформную лучевую терапию, лучевую терапию с модуляцией интенсивности дозы излучения.
В объем облучения должны входить края опухоли, крестцовые и внутренние подвздошные лимфатические узлы (при стадии Т4 также и наружные подвздошные ЛУ).
Границы поля облучения таза (заднепереднее поле): верхняя – L5–S1; нижняя – на 3 см ниже исходного положения опухоли или нижнего запирательного отверстия, в зависимости от того, что расположено ниже; боковая – на 1,5 см кнаружи от верхней апертуры таза.
Границы поля облучения таза (боковые поля): задняя – позади крестца; передняя – позади лобового симфиза при стадии Т3 или спереди от симфиза при стадии Т4.
Следует избегать облучения кожи спины, за исключением состояния после брюшно-промежностной резекции, при которой рубец в области промежности следует включить в объем облучения.
Буст – облучение ложа опухоли: верхний, нижний и передний край – опухоль плюс 2–3 см; задний край поля должен включать область крестца.
При раке прямой кишки, распространяющимся до зубчатой линии, в зоне риска находятся паховые лимфатические узлы, в таком случае назначают лучевую терапию с модулированной интенсивностью для снижения дозы облучения половых органов.
Ограничение по дозам облучения:
- Тонкая кишка: 45–50 Гр.
- Головка и шейка бедренной кости: 42 Гр.
- Мочевой пузырь: 65 Гр.
-
Прямая кишка: 60 Гр.
11.4.2.1. Лучевую терапию проводят в предоперационном периоде по следующим схемам:
С подведением к первичному очагу суммарной дозы 25 Гр крупными фракциями по 5 Гр, что по радиобиологическому эффекту эквивалентно дозе 40 Гр в режиме классического фракционирования. Хирургическое вмешательство проводят не позднее 3-х суток после окончания лучевой терапии. Данная схема показана пациентам со стадией Т3, установленной по данным МРТ или УЗ – исследований.
Для резектабельных опухолей подводится СОД 45 Гр РОД 1,8 Гр на первичную опухоль и зоны регионарного метастазирования (пресакральные, внутренние подвздошные лимфоузлы; При Т4 – обязательно включение наружных подвздошных лимфоузлов) с дальнейшим бустом на опухоль +2 см СОД 5,4 Гр РОД 1,8 Гр (3 фракции). Хирургическое вмешательство проводят через 6–8 недель после окончания лучевой терапии.
11.4.2.2. Послеоперационная лучевая терапия в случае хирургического лечения R1-2, а также распространение рака прямой кишки на стенки таза. Лучевую терапию проводят на ложе опухоли и зону регионарного метастазирования: РОД 2 Гр СОД 50 с последующим бустом на ложе опухоли РОД 2 Гр СОД 10 Гр, Границы которой должны быть помечены скрепками интраоперационно.
В случае хирургического лечения R1-2, а также распространение рака прямой кишки на стенки таза пациентам, которым проводилась предоперационная лучевая терапия в СОД 50,4 Гр, послеоперационная лучевая терапия проводится РОД 1,8 Гр СОД 5,4–9,0 Гр (3–5 фракции) на ложе опухоли. Лучевую терапию начинают через 2–3 недели после операции.
11.4.2.3. При местно-распространенном раке прямой кишки, к которому относятся неподвижные или фиксированные относительно стенок таза опухоли с или без поражения регионарных лимфатических узлов, а также опухоли с прорастанием висцеральной фасции прямой кишки (по данным КТ или МРТ таза), проводится химиолучевое лечение с использованием лучевой терапии РОД 1,8–2 Гр до СОД 46–50,4 Гр на фоне приема капецитабина 825 мг/м2 2 раза в сутки внутрь 5 или 7 дней в неделю в течении всего курса лучевой терапии (5 недель), либо внутривенного введения 5FU+LV (флуороурацил в разовой дозе 400 мг/м2 + кальция фолинат в разовой дозе 20 мг/м2 в 1–5 дни и 33–39 дни), либо с использованием FOLFOX. Хирургическое лечение проводится через 6–8 недель после окончания лучевой терапии. На первом этапе в случае планирования химиолучевого лечения по показаниям возможно формирование разгрузочной колостомы.
11.4.2.4. При нерезектабельном раке прямой кишки, обусловленным врастанием опухоли в кости и стенки таза, проводят дистанционную лучевую терапию РОД 1,8–2Гр до СОД 54–60 Гр, при наличии современного радиотерапевтического оборудования.
Возможно проведение химиолучевого лечения с использованием лучевой терапии разовой очаговой дозой 1,8–2 Гр до СОД 46–50,4 Гр на фоне приема капецитабина 825 мг/м2 2 раза в сутки внутрь 5 или 7 дней в неделю в течение всего курса лучевой терапии (5 недель), либо внутривенного введения 5FU+LV (флуороурацил в разовой дозе 400 мг/м2 + кальция фолинат в разовой дозе 20 мг/м2 в 1–5 дни и 33–39 дни).
Через 6–8 недель консилиумом ведущих специалистов решается вопрос о резектабельности опухоли. При невозможности радикального удаления опухоли продолжают лучевую терапию до максимально переносимой дозы.
Лучевая терапия по радикальной программе проводится пациентам с раком прямой кишки в случае отказа от операции, непереносимости по функциональным показателям и т.д.
Возможно проведение сочетанной лучевой терапии в 2 этапа: 1-й этап – дистанционная лучевая терапия РОД 2 Гр до СОД 50 Гр; через 10–14 дней проводят 2-й этап: внутрипросветная лучевая терапия РОД 3 Гр до СОД 21–28 Гр.
11.4.2.5. Паллиативная лучевая терапия.
Дистанционную лучевую терапию проводят РОД 4 Гр до СОД 28 Гр (изоэквивалентно 40 Гр).
Дистанционную лучевую терапию проводят РОД 4 Гр до СОД 28 Гр (изоэквивалентно 40 Гр).
11.4.3. Адьювантная химиотерапия показана пациентам с III стадией заболевания (N1-2). При II стадии заболевания компенсированным пациентам с неблагоприятными гистологическими факторами прогноза: уровень инвазии Т4 (прорастание серозы), низко- и недифференцированный рак, аденокарцинома со слизеобразованием, опухолевая инвазия кровеносных и лимфатических сосудов, периневральных пространств, перфорация опухоли, возможно назначение адьювантной химиотерапии консилиумом. При II стадии заболевания компенсированным пациентам с неблагоприятными гистологическими факторами прогноза: уровень инвазии Т4 (прорастание серозы), низко- и недифференцированный рак, аденокарцинома со слизеобразованием, опухолевая инвазия кровеносных и лимфатических сосудов, периневральных пространств, перфорация опухоли, возможно назначение адьювантной химиотерапии консилиумом. Пациентам с высоким уровнем микросателлитной нестабильности (MSI-H) в опухолевой ткани назначение адъювантной терапии 5-FU нецелесообразно в связи с отсутствием преимущества в сравнении с хирургическим лечением.
11.4.4. При наличии локорегионарного рецидива опухоли показано его хирургическое удаление (R0). В случае, если предоперационная лучевая терапия ранее не проводилась, следует рассмотреть возможность и целесообразность ее проведения перед операцией. При нерезектабельности рецидивной опухоли показано химиолучевое лечение. Целесообразность последующего специального лечения определяется консилиумом врачей в составе: врача-онколога-хирурга, врача-радиационного онколога, врача- онколога.
11.5. Схемы лечения пациентов, страдающих раком прямой кишки, в зависимости от стадии заболевания.
11.5.1.0 стадия
Хирургическое лечение:
эндоскопическое удаление опухоли;
трансанальное удаление опухоли.
Наблюдение.
11.5.2. I стадия
Хирургическое лечение:
трансанальное удаление опухоли.
При опухолях pT1sm1–2 (размерами до 3 см, занимающая не более 30 % окружности кишки, подвижная, умеренно- или высокодифференцированная аденокарцинома) возможно выполнение трансанальной или трансанальной эндоскопической резекции (TEM), сопровождающейся полнослойным иссечением стенки кишки с прилежащей мезоректальной клетчаткой. При выявлении после морфологического исследования удаленной трансанально опухоли факторов негативного прогноза (стадия ≥pT1sm3, поражение краев резекции, сосудистая или периневральная инвазия, низкодифференцированная или слизистая аденокарцинома), выполняется стандартная операция с тотальной мезоректумэктомией (TME).
В прочих случаях (pT1sm3 или Т2), выполняется стандартное хирургическое лечение (см. выше).
______________________________
* Выделяют три уровня глубины подслизистой инвазии (sm1, sm2, sm3), а также три уровня распространения в латеральном направлении (sm1a, sm1b, sm1c) в поверхностном слое подслизистой основы (рисунок 11.2).
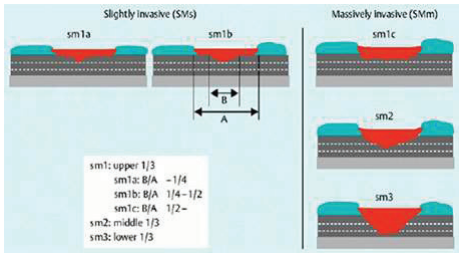
Рисунок 11.2 – Глубина инвазии в подслизистый слой для неполиповидных опухолей
Низким риском локорегионарного метастазирования считается, если глубина инвазии не превышает 1 мм от мышечной пластинки слизистой оболочки, и высоким – когда инвазия распространяется глубже. В другом варианте оценки выделяют три уровня глубины подслизистой инвазии: sm1 (инвазивный рост ограничен верхней третью подслизистой основы), sm2 (инвазивный рост ограничен средней третью подслизистой основы), sm3 (инвазия более двух третей подслизистой основы), Применение последнего метода ограничено, т.к. при эндоскопических операциях не всегда удаляется весь подслизистый слой, а значит его истинная толщина неизвестна. Дополнительными критериями являются опухолевое почкование (отдельные кластеры, состоящие из 5 и менее опухолевых клеток) по фронту инвазии, а также инвазия в лимфатические и венозные сосуды.
При морфологическом исследовании эндоскопически удаленных образований весь операционный материал целиком подвергается гистологическому исследованию, при этом при морфологической диссекции важно сохранять правильную гистотопографическую ориентацию и следить за перпендикулярностью срезов. Морфологическая диссекция полипов должна производиться строго через ножку полипа вдоль его оси.
Наблюдение.
11.5.3. II стадия
Предоперационная лучевая терапия.
II–III стадия при локализации рака в средне- и верхнеампулярном отделах – cT3N0-2М0 и при нижнеампулярной локализации рака прямой кишки – cT2-3N0-2M0.
Обязательным компонентом лечения является предоперационная крупнофракционная лучевая или химиолучевая терапия, что достоверно снижает число локорегионарных рецидивов, не влияя на общую выживаемость.
При проведении лучевой терапии СОД 25 Гр с РОД 5Гр, хирургическое вмешательство проводится в течение 3 дней после ее завершения (в случае невозможности выполнения операции в указанные сроки, допустимо проведение хирургического лечения через 6–8 недель после ее завершения). Проведение хирургического лечения в интервале от 3 дней до 4 недель после завершения лучевой терапии может быть связано с повышенным риском послеоперационных осложнений и не рекомендуется.
При подозрении на вовлечение циркулярной Границы резекции (CRM) по данным предоперационного ной МРТ или при низколокализованных опухолях, показано проведение химиолучевой терапии: дистанционная ЛТ до СОД 50–50,4 Гр по 1,8–2 Гр за фракцию на фоне терапии фторпиримидинами.
Хирургическое вмешательство проводится через 6–8 недель после завершения химиолучевой терапии и МР-контроля.
Добавление в режимы химиолучевой терапии оксалиплатина, иринотекана и моноклональных антител не улучшает результаты.
При местнораспространенных опухолях (с Т3-4bN0-2М0) на первом этапе показано проведение химиолучевой терапии СОД 50–50,4 Гр РОД 1,8–2 Гр на фоне терапии фторпиримидинами. Хирургическое вмешательство проводится через 6–8 недель после завершения химиолучевой терапии при возможности выполнения резекции R0.
Режимы фторпиримидинов, применяемые в одновременной химиолучевой терапии рака прямой кишки:
1. капецитабин 825 мг/м2 2 раза в сутки внутрь 5 или 7 дней в неделю в течение всего курса лучевой терапии (5 недель).
2. внутривенное введение 5FU+LV (флуороурацил в разовой дозе 400 мг/м2 + кальция фолинат в разовой дозе 20 мг/м2 в 1–5 дни и 33–39 дни).
3. FOLFOX.
В сравнении с послеоперационной, эффективность предоперационной химиолучевой терапии выше, а токсичность меньше, поэтому последняя является предпочтительной. Тем не менее, в случае, если лучевая терапия не была проведена до операции (R0), а при гистологическом исследовании у пациента констатировано pT3-4N0–2 или вовлечение CRM, показано проведение послеоперационной химиолучевой терапии: СОД 50–50,4 Гр РОД 1,8–2 Гр на ложе опухоли и зоны регионарного метастазирования (пресакральные, внутренние подвздошные лимфоузлы; При Т4 – обязательно включение наружных подвздошных лимфоузлов) на фоне терапии фторпиримидинами с последующей адъювантной химиотерапией.
При опухолях верхнеампулярного отдела pT3N0 после радикально выполненного вмешательства и без отрицательных прогностических факторов (низко- и недифференцированный рак, аденокарцинома со слизеобразованием, опухолевая инвазия кровеносных и лимфатических сосудов, периневральных пространств, перфорация опухоли), возможен отказ от проведения лучевой терапии и адьювантной химиотерапии.
Хирургическое лечение:
- Открытая или лапароскопичекая чрезбрюшная резекция прямой кишки с формированием колоректального анастомоза;
- Открытая или лапароскопичекая брюшно-анальная резекция прямой кишки с формированием колоанального анастомоза;
- Открытая или лапароскопичекая экстирпация прямой кишки при невозможности выполнения сфинктеросохраняющей операции.
Наблюдение.
11.5.4. III стадия
Предоперационная лучевая терапия.
Хирургическое лечение:
- чрезбрюшная резекция прямой кишки с формированием колоректального анастомоза;
- брюшно-анальная резекция прямой кишки с формированием колоанального анастомоза;
- экстирпация прямой кишки при низколокализованном раке прямой кишки и невозможности выполнения сфинктеросохраняющей операции.
Адьювантная химиотерапия.
Наблюдение.
11.5.4.1. Адъювантное лечение должно проводиться в течение 3 месяцев. У пациентов старше 75 лет возможно проведение адъювантного лечения назначением монохимиотерапии фторпиримидинами.
11.5.4.1.1. Флуороурацил в дозе 400 мг/м2 + кальция фолинат (лейковорин) в дозе 20 мг/м2; оба препарата вводят внутривенно в течение 5 дней. Кальция фолинат вводят в течение 15 мин и через 45 мин вводят 5-фторурацил. Интервал между курсами 4 недели.
11.5.4.1.2. Капецитабин по 1250 мг/м2 2 раза в день внутрь в 1–14-й дни, Начало следующего курса – на 21–22-й дни от начала предыдущего.
11.5.4.1.3. FOLFOX
Оксалиплатин 85 мг/м2 в/в 2-часовая инфузия в 1-й день, кальция фолинат 400 мг/м2 в/в 2-часовая инфузия в 1-й день (одновременно с оксалиплатином через двухпросветный катетер, при отсутствии двухпросветного катетера первым вводят оксалиплатин), флуороурацил 400 мг/м2 в/в струйно (сразу после инфузии кальция фолината), затем 46-часовая в/в инфузия флуороурацила 2400 мг/м2 (1200 мг/м2 в сутки). Интервал между курсами – 2 недели.
11.5.4.1.4. CapeOx
Оксалиплатин 130 мг/м2 в/в 2-часовая инфузия в 1-й день, капецитабин внутрь 1700– 2000 мг/м2/сутки (850–1000 мг/м2 утром и вечером) в 1–14-й дни. Начало следующего курса – на 22-й день от начала предыдущего.
11.5.5. IV стадия
11.5.5.1. Хирургическое лечение:
- по показаниям – колостомия;
- при резектабельной опухоли и наличии одиночных и единичных метастазов в отдаленных органах – циторедуктивная операция с одномоментным или отсроченным удалением метастазов.
11.5.5.2. Тактика лечения пациентов с метастатическим раком прямой кишки определяется на основании данных многосрезовой спиральной компьютерной томографии ОГК, многосрезовой спиральной компьютерной томографии ОБП и печени с внутривенным болюсным контрастным усилением или магнитно-резонансной томографии с внутривенным контрастированием. При необходимости по показаниям выполняется волюмометрия печени, опухоли и остающейся части печени.
11.5.5.3. Критериями резектабельности метастазов в печени являются отсутствие нерезектабельных экстрапеченочных метастазов, функциональная переносимость (ECOG 0–1 и отсутствие сопутствующих заболеваний в стадии суб- и декомпенсации), возможность удаления всех метастазов с клиренсом не менее 0,1 см без опухолевого роста и поражение менее 70 % или 6 сегментов печени. При резекции показано выполнение интраоперационного УЗИ.
11.5.5.4. После хирургического лечения проводится адьювантная химиотерапия в случае циторедукции R0.
11.5.5.5. Химиотерапия с лечебной целью проводится в случае невозможности выполнения циторедукции R0:
11.5.5.5.1. Тегафур по 800 мг внутрь 2 раза в сутки ежедневно в 1–21-й дни, интервал между курсами 2 недели;
11.5.5.5.2. Капецитабин по 850–1250 мг/м2 внутрь 2 раза в сутки в течение 14 дней, интервал между курсами 1 неделя;
11.5.5.5.3. FOLFOX
Оксалиплатин 85 мг/м2 в/в 2-часовая инфузия в 1-й день, кальция фолинат 400 мг/м2 в/в 2-часовая инфузия в 1-й день (одновременно с оксалиплатином через двухпросветный катетер, при отсутствии двухпросветного катетера первым вводят оксалиплатин), флуороурацил 400 мг/м2 в/в струйно (сразу после инфузии кальция фолината) затем 46-часовая инфузия флуороурацила 2400 мг/м2 (1200 мг/м2 в сутки) в/в.
Интервал между курсами – 2 недели.
11.5.5.5.4. CapeOx
Оксалиплатин 130 мг/м2 в/в 2-часовая инфузия в 1-й день, капецитабин 1700–2000 мг/м2/сутки (850–1000 мг/м2 утром и вечером) в 1-й – 14-й дни. Начало следующего курса – на 22-й день от начала предыдущего.
11.5.5.5.5. FOLFIRI
Иринотекан 180 мг/м2 в/в 2-часовая инфузия в 1-й день, кальция фолинат 400 мг/м2 в/в 2-часовая инфузия в 1-й день (одновременно с иринотеканом через двухпросветный катетер, при отсутствии двухпросветного катетера первым вводят кальция фолинат), флуороурацил 400 мг/м2 в/в струйно (сразу после окончания инфузия иринотекана).
Затем 46-часовая инфузия флуороурацила 2400 мг/м2 (1200 мг/м2 в сутки) в/в. Курсы – каждые 2 недели (начало очередного курса на 15-й день).
Пациентам с низким уровнем прямого(конъюгированного) билирубина при нормальном (<20 % от общего билирубина) рекомендовано проведение молекулярно-генетического тестирования полиморфных вариантов гена UGT1A1 (УДФ-глюкуронилтрансфераза 1, полипептид 1A) для оценки риска развития токсических проявлений (нейтропения, диарея, рвота) на фоне приема иринотекана. В случае выявления гомозиготного генотипа UGT1A1*28/*28 (синдром Жильбера) рекомендуется уменьшение стартовой дозы препарата.
11.5.5.6. У пациентов с нерезектабельными синхронными и метахронными метастазами в печени и/или экстрапеченочными метастазами при компенсированном состоянии (по ECOG 0-1) проводится не менее 3-х курсов ПХТ. После проведения 3-х курсов проводится оценка эффекта путем выполнения многосрезовой спиральной компьютерной томографии ОГК, ОБП с внутривенным болюсным контрастным усилением или магнитно-резонансной томографии с внутривенным контрастированием. При переходе в резектабельное состояние выполняется хирургическое лечение и/или методы локального воздействия (радиочастотная аблация, криодеструкция).
11.5.5.7. В схемы химиотерапии при метастатическом раке могут быть включены средства таргетной терапии: моноклональные антитела – ингибиторы рецепторов васкулярно-эндотелиального фактора роста (VEGF): (бевацизумаб) и эпидермального фактора роста (EGFR), (цетуксимаб или панитумумаб) при отсутствии мутаций во 2, 3 и 4 экзонах генов KRAS/NRAS.
В случаях химиорезистентной опухоли (прогрессирование заболевания после проведения химиотерапии с включением иринотекана, оксалиплатина, фторпиримидинов и моноклональных антител) или у пациентов, которым не показана химиотерапия фторпиримидиновыми лекарственными средствами, терапия, направленная против сосудистого эндотелиального (VEGF) и эпидермального факторов роста (EGFR) при диком типе KRAS, применение мультикиназного ингибитора регорафениба увеличивает продолжительность жизни. Назначается регорафениб решением мультидисциплинарного консилиума. Рекомендуемая доза препарата составляет 160 мг (по 4 таблетки) внутрь один раз в день в течение 3 недель терапии с последующим перерывом в приеме таблеток в течение одной недели. Цикл терапии составляет 4 недели.
11.5.5.8. Симптоматическое лечение.
Информация
Источники и литература
-
Постановления и приказы Министерства здравоохранения Республики Беларусь об утверждении клинических протоколов 2006-2019
- Постановления и приказы Министерства здравоохранения Республики Беларусь об утверждении клинических протоколов 2006-2019 -
-
www.minzdrav.gov.by
- www.minzdrav.gov.by -
Информация
ГЛАВА 2
ОЦЕНКА ОБЩЕГО СОСТОЯНИЯ ОНКОЛОГИЧЕСКОГО ПАЦИЕНТА
Общее состояние онкологического пациента (Performance status) рекомендовано оценивать по индексу Карновского (0–100 баллов) или шкале ECOG (0–4 балла) (таблицы 2.1, 2.2).
Таблица 2.1. Индекс Карновского
Таблица 2.1. Индекс Карновского
|
Нормальная физическая активность, пациент не нуждается в специальном уходе
|
100 баллов | Состояние нормальное, нет жалоб и симптомов заболевания |
| 90 баллов | Нормальная активность сохранена, но имеются незначительные симптомы заболевания | |
| 80 баллов | Нормальная активность возможна при дополнительных усилиях, при умеренно выраженных симптомах заболевания | |
|
Ограничение нормальной активности при сохранении полной независимости пациента
|
70 баллов | Пациент обслуживает себя самостоятельно, но не способен к нормальной деятельности или работе |
| 60 баллов | Пациент иногда нуждается в помощи, но в основном обслуживает себя сам | |
| 50 баллов | Пациенту часто требуется помощь и медицинское обслуживание | |
|
Пациент не может обслуживать себя самостоятельно, необходим уход или госпитализация
|
40 баллов | Большую часть времени пациент проводит в постели, необходим специальный уход и посторонняя помощь |
| 30 баллов | Пациент прикован к постели, показана госпитализация, хотя терминальное состояние не обязательно | |
| 20 баллов | Сильные проявления болезни, необходима госпитализация и поддерживающая терапия | |
| 10 баллов | Умирающий пациент, быстрое прогрессирование заболевания | |
| 0 баллов | Смерть |
Таблица 2.2. Оценка статуса пациента по шкале ECOG
| Оценка | |
| 0 | Пациент полностью активен, способен выполнять все, как и до заболевания (90–100 баллов по шкале Карновского) |
| 1 | Пациент неспособен выполнять тяжелую, но может выполнять легкую или сидячую работу (например, легкую домашнюю или канцелярскую работу, 70–80 баллов по шкале Карновского) |
| 2 | Пациент лечится амбулаторно, способен к самообслуживанию, но не может выполнять работу. Более 50 % времени бодрствования проводит активно – в вертикальном положении (50–60 баллов по шкале Карновского) |
| 3 | Пациент способен лишь к ограниченному самообслуживанию, проводит в кресле или постели более 50 % времени бодрствования (30–40 баллов по шкале Карновского) |
| 4 | Пациент, совершенно не способен к самообслуживанию, прикован к креслу или постели (10–20 баллов по шкале Карновского) |
Приложение
ТАБЛИЦЫ СООТВЕТСТВИЯ «СТАДИЯ-TNM» ДЛЯ РЯДА ЛОКАЛИЗАЦИЙ: ТОНКИЙ КИШЕЧНИК, АМПУЛА ФАТЕРОВА СОСКА, ТИМОМА, МЕЗОТЕЛИОМА ПЛЕВРЫ, КАРЦИНОМА МЕРКЕЛЯ КОЖИ, КОРА НАДПОЧЕЧНИКА
ТОНКИЙ КИШЕЧНИК C17
Таблица 1. Группировка по стадиям
| Стадия 0 | Tis | N0 | M0 |
| Стадия I | Т1, Т2 | N0 | M0 |
| Стадия IIА | Т3 | N0 | M0 |
| Стадия IIB | T4 | N0 | M0 |
| Стадия IIIA | Любая Т | N1 | M0 |
| Стадия IIIB | Любая Т | N2 | M0 |
| Стадия IV | Любая Т | Любая N | M1 |
АМПУЛА ФАТЕРОВА СОСКА C24.1
Таблица 2. Группировка по стадиям
| Стадия 0 | Tis | N0 | M0 |
| Стадия IA | Т1a | N0 | M0 |
| Стадия IB | Т1b, Т2 | N0 | M0 |
| Стадия IIА | Т3a | N0 | M0 |
| Стадия IIB | Т3b | N0 | M0 |
| Стадия IIIA | Т1a, Т1b, Т2, T3 | N1 | M0 |
| Стадия IIIB | Т4 | Любая N | M0 |
| Стадия IV | Любая Т | Любая N | M1 |
ТИМОМА C37, C38.1-3
Таблица 3. Группировка по стадиям
| Стадия I | T1 | N0 | M0 |
| Стадия II | T2 | N0 | M0 |
| Стадия IIIА | T3 | N0 | M0 |
| Стадия IIIB | T4 | N0 | M0 |
| Стадия IVA | Любая Т |
N1
N0, N1
|
M0
M1A
|
| Стадия IVB | Любая Т | Любая N | M1B |
МЕЗОТЕЛИОМА ПЛЕВРЫ C45.0
Таблица 4. Группировка по стадиям
| Стадия IA | T1 | N0 | M0 |
| Стадия IB | T2, T3 | N0 | M0 |
| Стадия II | T1, T2 | N1 | M0 |
| Стадия IIIА | T3 | N1 | M0 |
| Стадия IIIB | T1, T2, T3, T4 |
N1 Любая N |
M0 |
| Стадия IV | Любая Т | Любая N | M1 |
КАРЦИНОМА МЕРКЕЛЯ C44, C63.2
Таблица 5а. Группировка по стадиям клиническая
| Стадия 0 | Tis | N0 | M0 |
| Стадия I | Т1 | N0 | M0 |
| Стадия IIА | T2, Т3 | N0 | M0 |
| Стадия IIB | Т4 | N0 | M0 |
| Стадия III | Любая Т | N1, N2, N3 | M0 |
| Стадия IV | Любая Т | Любая N | M1 |
Таблица 5б. Группировка по стадиям патоморфологическая
| Стадия 0 | Tis | N0 | M0 |
| Стадия I | Т1 | N0 | M0 |
| Стадия IIА | Т2, T3 | N0 | M0 |
| Стадия IIB | Т4 | N0 | M0 |
| Стадия IIIA |
Т0
Т1, Т2, T3, Т4
|
N1b
N1a
|
M0 |
| Стадия IIIB | Любая Т | N1, N2, N3 | M0 |
| Стадия IV | Любая Т | Любая N | M1 |
КОРА НАДПОЧЕЧНИКА C74.0
Таблица 6. Группировка по стадиям
| Стадия I | Т1 | N0 | M0 |
| Стадия II | Т2 | N0 | M0 |
| Стадия III |
Т1, T2
Т3, T4
|
N1
N0, N1
|
M0 |
| Стадия IV | Любая Т | Любая N | M1 |
Под редакцией
д-р мед. наук, проф. О.Г.Суконко,
д-р мед. наук, проф., член-корр. НАН Беларуси С.А.Красный
Авторский коллектив:
Антоненкова Нина Н., д.м.н., доц.;
Ануфреенок И.В., к.м.н.;
Артемова Н.А., д.м.н., доц.;
Баранов А.Ю., к.м.н.;
Баранов Е.В., к.м.н.;
Бармотько М.А.;
Грачев Ю.Н., к.м.н.;
Демешко П.Д., д.м.н.;
Демидчик Ю.Е., д.м.н., проф.;
Дзюбан В.П.;
Доломанова Е.В.;
Дубровский А.Ч., к.м.н.;
Евмененко А.А.;
Ермаков Н.Б., к.м.н.;
Жаврид Э.А., д.м.н., проф.;
Жарков В.В, д.м.н., проф.;
Жиляева Е.П.;
Жуковец А.Г., к.м.н.;
Зеленкевич И.А., к.м.н.;
Ильин И.А., к.м.н.;
Караник В.С., к.м.н.;
Карман А.В., к.м.н., доц.;
Киселев П.Г., к.м.н.;
Клименко Д.П.;
Колядич Г.И., к.м.н.;
Кондратович В.А.;
Котов А.А., к.м.н.;
Кохнюк В.Т., д.м.н., проф.;
Красный С.А., д.м.н., проф.;
Крутилина Н.И., д.м.н., проф.;
Курченков А.Н., к.м.н.;
Курчин В.П., д.м.н.;
Левин Л.Ф.;
Леонова Т.А.;
Мавричев А.С., д.м.н., проф.;
Мавричев С.А., к.м.н.;
Малькевич В.Т., д.м.н., доц.;
Маньковская С.В.;
Матылевич О.П., к.м.н.;
Минайло И.И., к.м.н.;
Минич А.А., к.м.н.;
Моисеев П.И., к.м.н.;
Набебина Т.И., к.м.н.;
Науменко Л.В., к.м.н.;
Океанов А.Е., д.м.н., проф.;
Пархоменко Л.Б., к.м.н., доц.;
Петрушенко Ю.И.;
Писаренко А.М.;
Поляков С.Л., к.м.н.;
Портянко А.С., д.м.н., доц.;
Прохорова В.И., д.м.н., проф.;
Ребеко И.В., к.м.н.;
Ревтович М.Ю., к.м.н.;
Ролевич А.И., д.м.н.;
Рындин А.А.;
Рябчевский А.Н.;
Синайко В.В., к.м.н.;
Субоч Е.И., к.м.н.;
Суколинская Е.В., к.м.н.;
Суконко О.Г., д.м.н., проф.;
Суслова В.А., к.м.н.;
Тризна Н.М., к.м.н.;
Фридман М.В., д.м.н.;
Шаповал Е.В., д.м.н.;
Шмак А.И., д.м.н.
Список сокращений:
CTV – клинический объем облучения
GTV – определяемый объем опухоли
ICD – Международная классификация болезней
ITC – отдельные опухолевые клетки
PTV – планируемый объем облучения
UICC – Международный противораковый союз
АЛТ – аланинаминотрансфераза
АСТ – аспартатаминотрансфераза
АЧТВ – активированное частичное тромбопластиновое время
ВАТС – видео-ассистированной тораскопии
ВОЗ – Всемирная организация здравоохранения
ВПЧ – вирус папилломы человека
ВЯВ – внутренняя яремная вена;
ГИСО – гастроинтенстинальные стромальные опухоли
ГПДР – гастропанкреатодуоденальная резекция
ГЦР – гепатоцеллюлярный рак
ЖКТ – желудочно-кишечный тракт
ИГХ – иммуногистохимическое исследование
ИОУЗИ – интраоперационное УЗИ
КТ – компьютерная томография
ЛДГ – лактатдегидрогеназа
МНО – международное нормализованное отношение
МРТ – магнитно-резонансная томография
МСКТ – многослойная компьютерная томография
ОГК – органы Грудной клетки
ПВ – протромбиновое время
ПЖ – поджелудочная железа
ПЭТ – позитронно-эмиссионная томография
РЖП – рак желчного пузыря
РОД – разовая облучающая доза
РПК – рак прямой кишки
РПХГ – ретроградная панкреатохолангиография
СОД – суммарная облучающая доза
ТВ – тромбиновое время
ТДПЭ – тотальная дуоденопанкреатэктомия
УЗИ – ультразвуковое исследование
ФВД – функция внешнего дыхания
ФДГ – фтордезоксиглюкоза
ФЭГДС – фиброгастродуоденоскопия
ХЦР – холангиоцеллюлярного рака
ЦНС – центральная нервная система
ЧЧХГ – чрескожная чреспеченочная холангиография
ЧЭИ – чрескожная этаноловая инъекция
ЩФ – щелочная фосфатаза
ЭВВ – эмболизация воротной вены
ЭКГ – электрокардиограмма
ЭУЗИ – эндоскопическое ультразвуковое исследование
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.