Фибрилляция и трепетание предсердий у взрослых
 Версия: Клинические рекомендации РФ 2025 (Россия)
Версия: Клинические рекомендации РФ 2025 (Россия)
Общая информация
Краткое описание
Разработчик клинической рекомендации
Ассоциация сердечно-сосудистых хирургов России,
Общероссийская общественная организация «Российское кардиологическое общество»,
Всероссийское научное общество специалистов по клинической электрофизиологии, аритмологии и кардиостимуляции
Одобрено Научно-практическим Советом Минздрава России
Клинические рекомендации
Фибрилляция и трепетание предсердий
Пересмотр не позднее: 2027
Определение заболевания или состояния (группы заболеваний или состояний)
Фибрилляция предсердий (ФП) – самая распространенная разновидность наджелудочковой тахиаритмии с хаотической электрической активностью предсердий с частотой 350-700 в минуту (с отсутствием Р-волны на ЭКГ), исключающей возможность их координированного сокращения, и, как правило, нерегулярным ритмом желудочков.
Трепетание предсердий (ТП) – наджелудочковая тахиаритмия, характеризующаяся возбуждением предсердий с частотой 250-350 в минуту («волны трепетания» с отсутствием изолинии на ЭКГ) вследствие процесса macro re-entry вокруг определенного анатомического или функционального препятствия (как правило, с участием трикуспидального клапана).
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
I48.0 – Пароксизмальная фибрилляция предсердий
I48.1 – Персистирующая фибрилляция предсердий
I48.2 – Хроническая фибрилляция предсердий
I48.3 – Типичное трепетание предсердий. Тип I трепетания предсердий
I48.4 – Атипичное трепетание предсердий. Тип II трепетания предсердий
I48.9 – Фибрилляция предсердий и трепетание предсердий неуточненное
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
Согласно классической классификации аритмии, учитывающей течение и длительность нарушения ритма сердца, выделяют 5 типов ФП/ТП:
-
Впервые диагностированная – ФП/ТП, которая не была диагностирована ранее, независимо от продолжительности аритмии, наличия или тяжести связанных с ней симптомов.
-
Пароксизмальная – самостоятельно купирующаяся, в большинстве случаев в течение 48 часов. Некоторые пароксизмы ФП/ТП могут продолжаться до 7 суток. Эпизоды ФП, купированные кардиоверсией в течение 7 дней, следует относить к пароксизмальной форме ФП/ТП.
-
Персистирующая – ФП, которая длится более 7 дней, включая эпизоды, купированные кардиоверсией или медикаментозно спустя 7 суток и более.
-
Длительно персистирующая – длительный эпизод ФП/ТП более 1 года при условии выбора стратегии контроля ритма.
-
Постоянная – форма ФП/ТП, когда совместно пациентом и врачом принято согласованное решение не осуществлять попытки восстановления СР. Соответственно, проведение интервенционных вмешательств, направленных на контроль ритма, по определению не требуется. Однако если решение пересматривается в пользу стратегии контроля ритма, то аритмию следует классифицировать повторно в зависимости от длительности ФП/ТП.
Комментарий: кроме того, в последнее время с усовершенствованием технологий интервенционных и хирургических методов лечения ФП/ТП, стали также выделять дополнительный вариант аритмии – раннюю персистирующую форму ФП, подразумевающую наличие нарушения ритма сердца длительностью от 7 дней до 3-х месяцев. Важность выделения данной формы нарушения ритма сердца базируется на ожидаемых результатах от планируемого лечения и имеющихся сведениях, подтверждающих потенциальных успех как антиаритмической терапии, так и интервенционных процедур [23, 24].
Согласно классификации H.Wells (1979) выделяют два типа ТП:
Типичное трепетание (Тип I). Наблюдается у 90% пациентов. Характеризуется распространением волны macro re-entry против часовой стрелки (наиболее часто) или по часовой стрелке (существенно реже) вокруг трехстворчатого клапана. Характерной особенностью данного типа ТП является обязательное повторное прохождение волны возбуждения по так называемому кавотрикуспидальному истмусу (перешейку).
Атипичное трепетание (Тип II). К атипичному ТП относятся все остальные виды предсердного macro re-entry, не включающие в состав цепи повторного входа возбуждения область кавотрикуспидального истмуса.
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
ФП – сложноорганизованная аритмия, механизмы развития которой многообразны и дополняют друг друга. Пусковым механизмом нарушения ритма сердца могут служить кардиальные и экстракардиальные патологии, приводящие к аритмогенной трансформации миокарда предсердий, инициации аритмии и запуску каскада электрических и нейрогуморальных изменений, которые способствуют его поддержанию [8-10].
Развитие и сохранение ФП и ТП, как и любого устойчивого нарушения ритма сердца, невозможно без наличия триггера, запускающего аритмию, и субстрата, ее поддерживающего. В большинстве случаев развитие устойчивого пароксизма происходит на фоне структурного ремоделирования миокарда предсердий.
В большинстве случаев определить точную этиологию ФП не представляется возможным. Наряду с этим существует ряд ассоциированных клинических состояний, являющихся маркерами повышенного риска развития нарушения ритма сердца. К ним относятся:
-
Приобретенные или врожденные структурные патологии миокарда, перикарда, клапанного аппарата и/или магистральных сосудов [11].
-
Артериальная гипертензия (АГ); повышает риски развития не только ФП, но и ОНМК и тромбоэмболических осложнений.
-
Ишемическая болезнь сердца (ИБС); выявляется у 20% пациентов с ФП [12, 13]. Механизм патогенетического влияния обусловлен в том числе и ишемией кардиомиоцитов предсердий.
-
Клинически выраженная сердечная недостаточность (СН) II-IV функционального класса по классификации Нью-Йоркской кардиологической ассоциации (NYHA) [12, 13]. ФП встречается у 30-40% пациентов с СН III-IV ФК.
-
Нарушение функции щитовидной железы. В последних эпидемиологических исследованиях гипертиреоз или гипотиреоз у пациентов с ФП диагностировали достаточно редко, однако не только нарушения, но и субклиническая дисфункция щитовидной железы также может вносить вклад в развитие аритмии [12, 13].
-
Возраст. Согласно многочисленным клиническим исследованиям, риск развития ФП повышается у лиц старше 40 лет. Возраст также является одним из ключевых факторов при стратификации риска развития тромбоэмболических осложнений.
-
Избыточная масса тела и ожирение; наблюдается у 25% пациентов с ФП [13]. Согласно последним исследованиям, существует прямая корреляционная связь между толщиной и объемом эпикардиальной жировой ткани и риском развития ФП. Возможные патофизиологические механизмы включают воспалительное влияние ЭЖТ на миокард предсердий [14, 15].
-
Сахарный диабет (СД) отмечается у 20% пациентов с ФП и может способствовать поражению предсердий.
-
Синдром обструктивного апноэ во время сна, особенно в сочетании с АГ, СД и структурным заболеванием сердца, может быть патогенетическим фактором ФП, поскольку апноэ вызывает увеличение давления в предсердиях, их размера или изменение состояния вегетативной нервной системы.
Учитывая такое многообразие факторов риска и ассоциированных клинических состояний, лечение пациентов с ФП требует мультидисциплинарного подхода и должно быть направлено в том числе на коррекцию факторов риска и сопутсвующей патологии. Современная концепция динамического наблюдения и лечения пациентов с ФП хорошо представлена в рамках концепции AF-CARE.
С (comorbidity and risk factor management) – управление коморбидными патологиями и факторами риска;
A (avoid stroke and thromboembolism) – профилактика инсульта и тромбоэмболических осложнений.
R (reduse symtoms by rate and rhythm control) – уменьшение симптомомв аритмии путем контроля ЧСС или ритма.
E (evaluation and dynamic reassessment) – динамическое наблюдение.
Концепция AF-CARE подразумевает необходимость индивидуализированного подоходя и многофакторной характеристики аритмии у каждого пациента в конкретный момент времени. Такой подход позволяет проследить, как пациент, его аритмия и сопуствующие заболевания меняются со временем и предпринимать комплексные шаги, направленные на профилактику прогрессирования ФП и развития осложнений. Таким образом, современный подход при курации пациента с ФП должен включать коррекцию сопутствующей коморбидной патологии, медикаментозное и интервенционное лечение, направленное на контроль симптомов и профилактику тромбоэмболических событий, и регулярное динамическое наблюдение.
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Предполагаемая распространенность ФП у взрослого населения составляет от 2% до 4% [16]. Ввиду активного поиска недиагностированных форм аритмии и улучшения продолжительности жизни населения в целом ожидается увеличение распространенности ФП в 2,3 раза к 2060 г. [17-20]. Согласно имеющимся данным ФП, чаще выявляется у мужчин, чем у женщин и у неевропеоидных когорт пациентов по сравнению с европеоидными [20].
Статистические данные, описывающие распространенность ФП в российской популяции обрывочны и весьма скудны ввиду отсутствия общего регистра базы данных. По данным эпидемиологического исследования ЭПОХА ХСН распространенность ФП в репрезентативной выборке Европейской части РФ составила 2,04%, или 2040 пациентов на 100000 населения [22]. При этом распространенность ФП среди респондентов от 20 до 29 лет является низкой (0,1%), увеличивается с возрастом, достигая максимального значения в группе от 80 до 89 лет (9,6%). Коморбидность увеличивает риск присутствия ФП, особенно при наличии четырех и пяти коморбидных состояний.
Также по данным когортного исследования Stress, Aging and Health in Russia у лиц старше 55 лет распространенность ФП составляет 6,65%, при этом, встречаемость ФП увеличивается с 2.4% у мужчин и 2.1% у женщин в возрасте от 55 до 64 лет до 10% и 12,8% возрасте ≥75 лет, соответственно [21].
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Диагностическая картина ФП может варьировать от ощущения сердцебиения, одышки, тяжести в груди, расстройства сна, сонливости, слабости, психосоциальных расстройств до полного отсутствия какой-либо симптоматики [25-28].
Для правильного подбора тактики лечения и наиболее благоприятного результата следует четко структурированно характеризовать аритмию у каждого конкретного пациента. С этой целью целесообразно пользоваться схемой 4S-AF (Stroke risk, Symptom severity, Severity of AF burden, Substrate severity), описывающей 4 домена, связанных с ФП:
-
стратификация риска инсульта (согласно шкале CHА2DS2-VASc);
-
оценка тяжести симптомов;
-
оценка бремени заболевания (продолжительность, частота развития и спонтанность прекращения пароксизмов ФП);
-
оценка выраженности субстрата аритмии (возраст, риски сердечно-сосудистых заболеваний и сопутствующая патология, дилатация предсердий/дисфункция/фиброз).
-
Рекомендуется проводить структурированную характеристику ФП, включающую оценку риска инсульта, симптомов, бремени ФП и оценку субстрата, у всех пациентов с ФП для того, чтобы упростить ведение пациентов, информировать о принятии решения в отношении лечения и способствовать оптимальному ведению пациентов на разных уровнях здравоохранения [29]
ЕОК IIaC (УУР C, УДД 5)
-
У пациентов с ФП рекомендовано оценить симптомы, связанные с ФП (включая слабость, усталость, одышку при физической нагрузке, сердцебиение, боли в грудной клетке) с использованием модифицированной шкалы симптомов EHRA до и после начала лечения для оценки бремени ФП и эффективности лечения [30, 31].
ЕОК IC (УУР С, УДД 4)
Комментарий: Модифицированная классификация EHRA представлена в таблице П1 приложения Г1.
-
Рекомендуется оценить симптомы, связанные с ФП, до и после проведения кардиоверсии у больных с персистирующей ФП для принятия решения о выборе стратегии контроля ритма [30, 31].
ЕОК IC (УУР С, УДД 4)
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Критерии установления диагноза/состояния:
Для установки диагноза ФП необходимо наличие зарегистрированного эпизода аритмии в 12 отведениях или записи длительностью ≥30 секунд на устройствах для регистрации ЭКГ с одним или несколькими отведениями с характерными признаками:
-
Абсолютно нерегулярные интервалы RR (не регистрируется в случаях сочетания ФП и АВ-блокады III степени (синдром Фредерика).
-
Отсутствие отчетливых зубцов Р на ЭКГ. В отдельных отведениях – чаще всего в отведении V1 – иногда определяется некоторая регулярная электрическая активность предсердий.
-
Длительность предсердного цикла (если определяется), т.е. интервала между двумя последовательными возбуждениями предсердий (f-волн), обычно изменчива и составляет менее 200 мс, что соответствует частоте предсердного ритма более 300 импульсов в минуту.
Для ТП характерными ЭКГ-критериями являются:
-
Регулярный предсердный ритм (волны F с циклом менее 240 мс) с частотой 250-350 в минуту при одинаковых или изменяющихся интервалах RR. В некоторых случаях частота желудочкового ритма может существенно варьировать (обычно наблюдается кратное проведение с предсердий на желудочки в соотношении от 4:1 до 2:1, редко 1:1).
-
Наличие волн F, имеющих при типичном ТП вид «пилообразной» кривой, особенно отчетливо видных в нижних отведениях (II, III, aVF).
Комментарий: У многих пациентов диагностика ФП не вызывает затруднений, и аритмия проявляется типичными симптомами, сопровождающимися характерными ЭКГ изменениями на записи стандартной ЭКГ с 12 отведениями. Диагностика становится более сложной в контексте бессимптомных эпизодов или ФП, обнаруженных при длиетльном мониторировании электрокардиографических данных.
Период времени аритмии, зарегистрированный при длительном мониторировании электрокардиографических данных – необходимый для постановки диагноза ФП не является четко определенным.
Общепринятым для постановки диагноза ФП является запись аритмии при рпегистрации ЭКГ с 12 отведениями длительностью 10 секунд и более, консенсусным решением является необходимая длительности аритмии 30 секунд или более на устройствах ЭКГ с одним или несколькими отведениями.
1. Жалобы и анамнез
Жалобы при ФП/ТП довольно неспецифичны и могут встречаться при других наджелудочковых аритмиях и других патологиях сердечно-сосудистой системы. Наиболее частые из них: ощущения сердцебиения, одышки, тяжести в груди, расстройства сна, сонливости, слабости, психосоциальных расстройств. У ряда пациентов отмечается полное отсутствие какой-либо симптоматики, и первым проявлением ФП могут быть ишемический инсульт (ИИ) или транзиторная ишемическая атака (ТИА).
-
У пациентов с подозрением на ФП требуется сбор полного медицинского и семейного анамнеза для оценки семейной предрасположенности и наличия факторов риска развития ФП/ТП [32, 33].
ЕОК IB (УУР В, УДД 2)
Комментарий: Лиц, проходящих скрининговое обследование, следует информировать о клиническом значении ФП и необходимости лечения при выявлении аритмии. При положительном скрининге рекомендуется представлять структурированную схему обследования для подтверждения диагноза ФП и назначения оптимальной терапии.
2. Физикальное обследование
-
Всем больным ФП рекомендуется пальпаторное определение пульса в покое для выявления бессимптомного пароксизма ФП/ТП [34, 35]
РКО IC (УУР С, УДД 5)
-
У всех пациентов с ФП рекомендуется выполнение тщательного объективного обследования, определения антропометрических данных для выявления избыточной массы тела/ожирения и выявление сопутствующей патологии [36].
РКО IC (УУР С, УДД 5)
3. Лабораторные диагностические исследования
Для верификации диагноза ФП/ТП использование лабораторных методов диагностики не требуется, однако детальное обследование пациента, в том числе с использованием лабораторных методов исследования, необходимо всем пациентам с документированной ФП/ТП при наличии показаний для назначения постоянной антикоагулянтной терапии (АКТ). Более детально вопрос будет рассмотрен в разделе 2.5.1 «Обследование пациентов с ФП перед назначением антикоагулянтной терапии».
Кроме этого, комплекс лабораторных исследований необходим для исключения сопутствующей экстракардиальной патологии у больных перед началом медикаментозной терапии и на различных этапах лечения.
-
Всем пациентам с ФП/ТП рекомендовано проведение общего (клинического) анализа мочи, общего (клинического) анализа крови развернутого с оценкой уровня гемоглобина и гематокрита, количества эритроцитов, лейкоцитов, тромбоцитов, скорости оседания эритроцитов в рамках первичного обследования, при поступлении в стационар и в процессе динамического наблюдения с целью уточнения степени активности сопутствующих заболеваний [37].
РКО IC (УУР С, УДД 5)
-
Всем пациентам с ФП/ТП рекомендовано проведение биохимического анализа крови общетерапевтического (исследование уровня калия, натрия, глюкозы, креатинина, общего белка, мочевины, мочевой кислоты, общего билирубина, прямого и непрямого билирубина в крови, определение активности аспартатаминотрансферазы и аланинаминотрансферазы в крови) в рамках первичного обследования, при поступлении в стационар и в процессе динамического наблюдения с целью уточнения степени активности сопутствующих заболеваний [37].
РКО IC (УУР С, УДД 5)
-
Всем пациентам с ФП/ТП рекомендовано исследование уровня тиреотропного гормона (ТТГ) в крови для оценки функции щитовидной железы в рамках первичного обследования, в процессе динамического наблюдения у пациентов, находящихся на терапии Амиодароном** с целью уточнения состояния функции щитовидной железы [37].
РКО I C (УУР С, УДД 5)
Комментарий: исследование уровня тиреотропного гормона (ТТГ) в крови также рекомендуется пациентам с ФП/ТП при изменении характера течения аритмии: учащение пароксизмов, неэффективность ранее эффективной пульсурежающей терапии при персистирующей/постоянной форме и т.п.
-
Пациентам с ФП/ТП и клинической картиной СН рекомендовано рассмотреть возможность исследования уровня N-терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP) в крови в рамках первичного обследования, при поступлении в стационар с целью стратификации риска летальности [37].
РКО IC (УУР С, УДД 5)
-
Всем пациентам с ФП/ТП рекомендовано выполнение коагулограммы (ориентировочного исследования системы гемостаза) (активированное частичное тромбопластиновое время (АЧТВ), определение международного нормализованного отношения (МНО)) в рамках первичного обследования, при поступлении в стационар и далее в процессе динамического наблюдения для диагностики нарушений гемостаза и прогноза риска кровотечений [37].
РКО IC (УУР С, УДД 5)
-
Всем пациентам с ФП/ТП, которым планируется интервенционное или хирургическое лечение и больным с анемией тяжелой или средней степени тяжести, а также при подозрении на кровотечение рекомендовано определение основных групп крови по системе AB0, антигена D системы Резус (резус-фактор), фенотипа по антигенам C, c, E, e, Cw, K, k и определение антиэритроцитарных антител при поступлении в стационар для подбора совместимой донорской крови в случае принятия решения о переливании эритроцитарной массы или свежезамороженной плазмы [37].
РКО IC (УУР С, УДД 5)
-
Всем пациентам с ФП/ТП рекомендовано определение антигена (HbsAg) вируса гепатита B (Hepatitis B virus) в крови, антител к вирусу гепатита C (Hepatitis C virus) в крови, антител к бледной трепонеме (Treponema pallidum) в крови, антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV 1) в крови, антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-2 (Human immunodeficiency virus HIV 2) в крови в рамках первичного обследования, при поступлении в стационар для исключения ассоциации с ВИЧ-инфекцией, гепатитом, сифилисом [37].
РКО IC (УУР С, УДД 5)
4. Инструментальные диагностические исследования
-
С целью подтверждения наличия ФП всем пациентам с подозрением на ФП рекомендована регистрация электрокардиограммы [38, 39, 628].
ЕОК IВ (УУР C, УДД 5)
-
Пациентам старше 65 лет рекомендуется проводить регистрацию ЭКГ с целью скрининга ФП при прохождении диспансерного обследования в рамках сопутствующей кардиальной патологии с частотой 1 раз в 12 месяцев [40-44, 628]
ЕОК IB (УУР В, УДД 3)
-
Выполнение ЭКГ-скрининга с частотой не реже 1 раза в 12 месяцев рекомендовано у лиц в возрасте ≥75 лет или лиц с высоким риском развития инсульта для выявления ФП [44-46, 628].
ЕОК IIa (УУР В, УДД 3)
-
Пациентам, получающим антиаритмическую терапию, рекомендуется регистрация ЭКГ в 12 отведениях не реже 1 раза в 12 месяцев с целью оценки безопасности и эффективности лечения [34, 628].
РКО IC (УУР С, УДД 5)
-
Рекомендуется регулярно оценивать информацию об эпизодах частого предсердного ритма (ЭЧПР) при проверке электрокардиостимуляторов и кардиовертеров-дефибрилляторов для стратификации риска развития ФП и подбора оптимальной терапии [46, 47]
ЕОК IB (УУР А, УДД 2)
Комментарий: Эпизод частого предсердного ритма (ЭЧПР) – событие, соответствующее запрограммированным или заданным критериям, зарегистрированное с помощью предсердного отведения внутрисердечных устройств, позволяющих осуществлять автоматический непрерывный мониторинг предсердного ритма и сохранять данные отслеживания. ЭЧПР, записанные такими устройствами, необходимо проверять визуально, поскольку некоторые из них могут быть артефактами. Для исключения подобных артефактов обычно считается, что продолжительность ЭЧПР должна составлять ≥5 минут. При обнаружении ЭЧПР или субклинического ФП – рекомендуется проверить электрограммы/записи ЭКГ на предмет артефактов или других причин необоснованного детектирования. Длительные эпизоды ЭЧПР/субклинической ФП (минимум 5-6 мин) ассоциированы с высоким риском развития клинической ФП [48, 49], ИИ [48, 50], большими сердечно-сосудистыми событиями [51] и сердечно-сосудистой смертностью [52]. У отдельных пациентов с длительными эпизодами ЭЧПР (≥24 ч) и высоким и очень высоким риском развития ИИ возможно рассмотреть назначение постоянной АКТ (имеющих в анамнезе ИИ и/или в возрасте ≥75 лет, CHA2DS2-VASc ≥3 баллов (≥2 баллов у лиц мужского пола), и дополнительные факторы риска, неучтенные в CHA2DS2-VASc, такие как ХБП, повышенный уровень биомаркеров, спонтанное контрастирование по данным трансторакальной эхокардиографии (ЭхоКГ) в дилатированном ЛП).
-
Выполнение длительного мониторирования электрокардиографических данных (холтеровское мониторирование сердечного ритма) рекомендовано симптомным пациентам для оценки адекватности контроля частоты сердечных сокращений и уточнения взаимосвязи между приступами ФП и жалобами [53].
РКО IC (УУР С, УДД 5)
-
Всем пациентам с ФП рекомендовано проведение ЭхоКГ для оценки сердечной структуры и функции [54, 629].
РКО IC (УУР С, УДД 5)
-
Пациентам с ТИА или ИИ рекомендуется скрининг с помощью регистрации ЭКГ в покое с последующим мониторированием электрокардиографических данных (холтеровское мониторирование сердечного ритма) в течение как минимум 72 часов для выявления ФП [31, 33].
ЕОК IВ (УУР С, УДД 4)
-
У пациентов с криптогенным инсультом рекомендовано рассматривать возможность дополнительного мониторирования электрокардиографических данных с использованием неинвазивных мониторов или кардиомониторов имплантируемых*** (петлевых регистраторов) для выявления бессимптомной ФП [55].
РКО IIa (УУР В, УДД 2)
-
Выполнение компьютерной томографии левого предсердия и легочных вен (КТ ЛП) с контрастированием рекомендуется рассмотреть у отдельных пациентов с ФП для оценки анатомии ЛП (например, перед имплантацией окклюдера ЛП кардиологического*** или катетерной аблацией левого предсердия), а также для исключения тромбоза полостей сердца в качестве альтернативы чреспищеводной ЭхоКГ при невозможности выполнения процедуры перед катетерной аблацией или кардиоверсией [56, 57].
РКО IIa (УУР A, УДД 1)
5. Иные диагностические исследования
Перед назначением любого антитромботического средства необходимо провести обследование пациента, направленное на исключение анемии, определение функции печени и почек, а также выявление потенциальных источников кровотечений. Особое внимание стоит обращать на наличие эрозивно-язвенного поражения желудочно-кишечного тракта, заболеваний печени, мочекаменной болезни и воспалительных заболеваний мочеполовой системы, хронического геморроя, злокачественных новообразований, миомы матки, аневризмы аорты и ее ветвей, включая интракраниальные артерии. Всем пациентам с эритроцитурией показано проведение ультразвукового исследования почек и мочевыводящих путей для исключения мочекаменной болезни, опухолей, воспалительных заболеваний и т.п. Женщинам с анамнезом аномальных маточных геморрагий показан прием (осмотр, консультация) врача-акушера-гинеколога -с целью исключения дисфункциональных кровотечений и опухолей как причины кровотечений. Пациентам с рефрактерной АГ или СД показан прием (осмотр, консультация) врача-офтальмолога. В сложных случаях решение о назначении антитромботических средств должно приниматься консилиумом экспертов заинтересованных специальностей.
-
Всем пациентам перед назначением пероральных антикоагулянтов рекомендовано проведение общего (клинического) анализа крови развернутого для исключения анемии и тромбоцитопении [58-65]
РКО IC (УУР В, УДД 2)
Комментарий: Использование пероральных антикоагулянтов у пациентов с тромбоцитопенией и анемией представлено в Приложение А3 Таблице П6.
-
Всем пациентам перед назначением пероральных антикоагулянтов рекомендовано определение активности аспартатаминотрансферазы, аланинаминотрансферазы в крови, исследование уровня общего билирубина, общего белка в крови для исключения патологии печени [58, 59, 61–63, 65].
РКО IC (УУР С, УДД 5)
Комментарии: Тяжелые заболевания печени/цирроз печени повышают риск кровотечений за счет развития коагулопатии. При наличии цирроза печени необходимо оценить его тяжесть с использованием шкалы Чайлд-Пью, которая включает как клинические факторы (наличие энцефалопатии и асцита), так и лабораторные параметры (общий билирубин, альбумин, МНО). Шкала Чайлд-Пью изложена в Приложении Г1 Таблице П2. Важно помнить, что все прямые оральные антикоагулянты (ПОАК) противопоказаны пациентам с циррозом печени класса С по классификации Чайлд-Пью. Назначение ривароксабана** противопоказано пациентам, имеющим цирроз печени класса В по классификации Чайлд-Пью. Апиксабан**, дабигатрана этексилат** и эдоксабан могут с осторожностью применяться у пациентов с циррозом печени класса В. Применение антагонистов витамина К (АВК) у пациентов с тяжелым заболеванием печени и связанной с этим коагулопатией является сложной задачей из-за исходного повышения МНО и трудностями его последующей оценки, в связи с чем назначение АВК больным с тяжелым заболеванием печени противопоказано [66-68].
-
Всем пациентам перед назначением пероральных антикоагулянтов рекомендовано исследование уровня креатинина крови с расчетом клиренса креатинина по формуле Кокрофта-Голта для выбора оптимального перорального антикоагулянта и определения дозы ПОАК [58, 59, 61–65].
ЕОК IА (УУР В, УДД 2)
Комментарии: в общеклинической практике для расчета скорости клубочковой фильтрации используется формула CKD-EPI. Однако в рандомизированных исследованиях с прямыми оральными антикоагулянтами (ПОАК) почечная функция оценивалась с использованием формулы Кокрофта-Голта, на основании полученных значений производилась коррекция дозы препаратов, определялись противопоказания к назначению ПОАК.
-
Всем пациентам перед назначением пероральных антикоагулянтов рекомендовано определение исходного значения МНО для исключения нарушения синтеза факторов свертывания в печени [58, 61-63, 65, 69].
РКО IC (УУР В, УДД 2)
-
Всем пациентам перед назначением пероральных антикоагулянтов рекомендовано исследование общего (клинического) анализа мочи (для исключения эритроцитурии и альбуминурии) [58, 61-63, 65].
РКО IC (УУР С, УДД 5)
-
Всем пациентам с анамнезом желудочно-кишечного кровотечения, эрозивно-язвенного поражения пищевода, желудка или двенадцатиперстной кишки, а также с явлениями диспепсии рекомендовано проведение эзофагогастродуоденоскопии для исключения обострения язвенной болезни, наличия острых эрозий или иной патологии, связанной с повышенным риском кровотечений [58, 65, 70, 71].
РКО IC (УУР С, УДД 5)
Комментарии: Пациентам, у которых диагностирована железодефицитная анемия, но отсутствуют явные источники кровотечения, следует рассмотреть необходимость проведения колоноскопии для исключения заболеваний кишечника – потенциальных источников кровотечений [70- 72].
-
Пациентам, перенесшим инсульт в предыдущие 8 недель, а также при выраженном остаточном неврологическом дефиците и отсутствии данных нейровизуализации для исключения геморрагического характера инсульта и сосудистых мальформаций рекомендовано провести компьютерную томографию (КТ) головного мозга и/или магнитно-резонансную томографию (МРТ) головного мозга и магнитно-резонансную ангиографию интракарниальных сосудов [58, 73-75].
РКО IC (УУР С, УДД 4)
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
1. Консервативное лечение
1.1 Рекомендации по профилактике инсульта и системной тромбоэмболии у пациентов с фибрилляцией предсердий
Важнейшей проблемой для пациентов с ФП является высокий риск ИИ и системных тромбоэмболий, которые чаще всего имеют кардиоэмболическое происхождение, что связано с тромбообразованием в ушке, реже – полости ЛП. В структуре всех тромбоэмболических осложнений у пациентов с ФП более 90% приходится на ИИ. Среди ИИ кардиоэмболический имеет наиболее неблагоприятный прогноз, что обусловлено высокой смертностью и развитием стойкой инвалидизации.
1.1.1 Основные положения по профилактике инсульта и системных тромбоэмболий у пациентов с фибрилляцией предсердий
-
Всем пациентам с ФП рекомендовано оценивать риск тромбоэмболических осложнений (ТЭО) (ИИ, ТИА и системных тромбоэмболий), используя шкалу CHA2DS2-VASc [58, 65, 76–79].
ЕОК IA (УУР С, УДД 4)
Комментарии: Шкала CHA2DS2-VASc представлена в таблице П3 приложения Г1.
Европейские эксперты с 2024г. предлагают для стратификации риска ТЭО использовать шкалу CHA2DS2-VA (аналог CHA2DS2-VASc, из которой исключен женский пол как фактор риска). С точки зрения экспертов, женский пол является не независимым фактором риска, а возраст-зависимым модификатором риска. Действительно, к настоящему времени в европейских странах отмечается существенное снижение частоты инсульта у пациентов с ФП, и гендерные различия не достигают статистической значимости, а женщины и мужчины теперь с равной частотой получают АКГ. Регистр FinACAF, выполненный на европейской популяции, показал, что по состоянию на 2007 г. шкала CHA2DS2-VASc выигрывала у шкалы CHA2DS2-VA в отношении предсказания риска инсульта, а по состоянию на 2018 г. – уже нет. Российские эксперты не располагают данными о столь же драматичном снижении инсультов в РФ, как в Европе. По данным российского регистра ЭПОХА ХСН (2022 г.) пациенты в РФ моложе и тяжелее, распространенность ФП у женщин в 1,5 раза больше, чем у мужчин, антикоагулянтную терапию получают только 24% пациентов. Кроме того, эксперты ЕОК рекомендуют использовать шкалу, валидированную в соответствующей популяции (CHA2DS2-VA – как один из вариантов, а не единственная опция). В РФ шкала CHA2DS2-VA не валидирована.
Назначение АКТ на основании шкалы CHA2DS2-VA не оценивалось ни в одном рандомизированном исследовании, рекомендации по ее применению ЕОК в 2024 году основывается исключительно на мнении экспертов.
Наконец, в рекомендациях, утверждённых МЗ РФ в ноябре 2024 (ОКС без подъёма ST; ИМ с подъёмом сегмента ST, Cтабильная ИБС) рекомендуется использовать шкалу CHA2DS2-VASc. С целью избегания противоречий, в том числе при оценке работы врачей страховыми компаниями, а также при оценке контроля качества лечения, российские эксперты приняли решение о продолжении использования шкалы CHA2DS2-VASc, по крайней мере, до следующего пересмотра рекомендаций.
-
Всем пациентам с ФП/ТП перед назначением антитромботической терапии рекомендовано оценивать риск кровотечений. Рекомендовано проводить активный поиск модифицируемых и немодифицируемых факторов риска кровотечения с целью выявления больных с высоким риском кровотечений [58, 60, 65, 79–83].
ЕОК IIaB (УУР В, УДД 3)
Комментарии: Целью выявления пациентов с высоким риском кровотечений является, прежде всего, не отказ от приема пероральных антикоагулянтов, а определение индивидуального регламента ведения, включающего в себя мероприятия по коррекции модифицируемых факторов риска и контроль безопасности терапии.
Для оценки риска кровотечений предложено использовать несколько шкал, наибольшее распространение имеет шкала HAS-BLED (представлена в таблице П4 приложения Г1). Сумма баллов по шкале HAS-BLED ≥3 указывает на высокий риск кровотечений. Тем не менее, расчетный высокий риск кровотечений не должен являться единственным ограничением к назначению пероральных антикоагулянтов. В первую очередь, необходимо провести обследование пациента, направленное на выявление потенциальных источников кровотечений, и скорректировать модифицируемые факторы риска, а при наличии немодифицируемых факторов выбрать препарат, наиболее подходящий пациенту в соответствии с клиническими характеристиками (сопутствующие заболевания, риск инсульта, предпочтительный режим дозирования).
Таблица, перечисляющая модифицируемые и немодифицируемые факторы риска кровотечений, представлена в таблице П1 приложения А3.
-
Постоянный прием пероральных антикоагулянтов с целью профилактики ТЭО рекомендован пациентам мужского пола с суммой баллов по шкале CHA2DS2-VASc ≥2 и пациентам женского пола с суммой баллов по шкале CHA2DS2-VASc ≥3 [61, 62, 63–89].
ЕОК IA (УУР В, УДД 2)
-
Назначение пероральных антикоагулянтов с целью профилактики ТЭО рекомендовано мужчинам с CHA2DS2-VASc=1 и женщинам с CHA2DS2-VASc=2, принимая во внимание индивидуальные особенности и предпочтения пациента [77, 90–94].
ЕОК IIaB (УУР B, УДД 2)
Комментарии: Решение о назначении пероральных антикоагулянтов у данной категории больных должно приниматься на основе индивидуального соотношения риск/польза. Следует иметь в виду, что основное преимущество пероральных антикоагулянтов по данным рандомизированных клинических исследований продемонстрировано, в первую очередь, у пациентов с высоким риском ТЭО (CHA2DS2-VASc ≥2 у мужчин и CHA2DS2-VASc ≥3 у женщин). Истинная частота инсульта и системных эмболий у пациентов мужского пола, имеющих 1 балл по шкале CHA2DS2-VASc, значительно варьирует и составляет от 0,5 до 2,8% в год, что, наряду с оценкой индивидуального риска кровотечений, необходимо учитывать, принимая решение о назначении антикоагулянтной терапии у данной категории пациентов. В таблице П1 приложения Б представлен алгоритм, призванный упростить принятие решения о назначении пероральных антикоагулянтов данной категории пациентов.
-
Назначение пероральных антикоагулянтов с целью профилактики ТЭО рекомендовано всем пациентам с гипертрофической кардиомиопатией независимо от числа баллов по шкале CHA2DS2-VASc [563].
ЕОК IB (УУР А, УДД 3)
-
Назначение пероральных антикоагулянтов с целью профилактики ТЭО рекомендовано всем пациентам с амилоидозом независимо от числа баллов по шкале CHA2DS2-VASc [630, 631]
ЕОК IB (УУР C, УДД 4)
-
В случае назначения АВК рекомендовано достижение максимального времени пребывания значений МНО в пределах терапевтического диапазона (2,0-3,0), которое следует регулярно оценивать [95-103].
ЕОК IA (УУР В, УДД 3)
Комментарии: во время подбора индивидуальной дозы варфарина** необходимо контролировать значение МНО каждые 3 дня до получения двух последовательных близких значений МНО в пределах целевого диапазона. Это позволяет говорить о достижении терапевтического диапазона антикоагуляции. В дальнейшем контроль МНО необходимо осуществлять 1 раз в 4-6 недель. В случае развития чрезмерной гипокоагуляции, изменения дозы варфарина** или назначения сопутствующей терапии, способной повлиять на уровень МНО, его значение необходимо определить через 4-5 дней для подтверждения пребывания МНО в терапевтическом диапазоне.
Алгоритм подбора терапевтической дозы варфарина** приведен в таблице П2 приложения Б [103].
Необходимо стремиться к поддержанию МНО в целевом диапазоне 2,0-3,0 у всех (в том числе у пожилых) пациентов. Оптимальным считается время пребывания значений МНО в терапевтическом диапазоне ≥70%. Принятые ранее значения МНО 1,6-2,2 для пожилых пациентов в настоящее время считаются неоправданно низкими в связи с двукратным увеличением риска инсульта при значениях МНО <2,0.
К более низким значениям МНО в пределах целевого диапазона (2,0-2,5) следует стремиться при приеме варфарина** в комбинации с антитромботическими препаратами (антиагреганты, кроме гепарина B01AC) (ацетилсалициловая кислота*** и/или клопидогрел**) или при возобновлении терапии после кровотечения.
Комментарии: Алгоритмы смены пероральных антикоагулянтов представлены в таблице П3 приложения Б [65].
-
Пациентам с ФП (за исключением пациентов с механическими протезами клапанов сердца или митральным стенозом умеренной/тяжелой степени), не получавшим ранее антикоагулянтную терапию, в качестве препаратов первой линии рекомендовано назначение апиксабана**, или дабигатрана этексилата**, или ривароксабана** или эдоксабана (при отсутствии противопоказаний к их назначению) [61-63, 104-108].
ЕОК IA (УУР А, УДД 1)
-
Пациентам с ФП рекомендовано назначать полную дозу апиксабана** (5 мг 2 раза в сутки), дабигатрана этексилата** (150 мг 2 раза в сутки), ривароксабана** (20 мг 1 раз в сутки), эдоксабана (60 мг 1 раз в сутки) как обеспечивающую максимальную защиту от инсульта (за исключением специальных показаний) [61-63, 106, 108, 109].
РКО IA (УУР В, УДД 1)
Комментарии: при назначении ПОАК необходимо стремиться к назначению полной дозы препаратов, ограничивая использование сниженной дозы специальными показаниями:
1) апиксабан**: 2,5 мг 2 раза в сутки у пациентов с ХБП и величиной клиренса креатинина 15-29 мл/мин, или при наличии у пациента 2-х или более из следующих критериев: возраста ≥80 лет, массы тела ≤60 кг или концентрации креатинина в крови ≥133 мкмоль/л;
2) дабигатрана этексилат**: 110 мг 2 раза в сутки у пациентов старше 80 лет, а также в случае сопутствующего приема верапамила**; на усмотрение врача исходя из индивидуального соотношения риска тромботических и геморрагических осложнений доза может быть снижена в случае повышенного риска геморрагических осложнений (особенно желудочно-кишечных кровотечений), у пациентов с клиренсом креатинина 30-50 мл/мин, а также у пациентов в возрасте 75-80 лет.
3) ривароксабан**: 15 мг 1 раз в сутки при значении клиренса креатинина 15-49 мл/мин;
4) эдоксабан: 30 мг 1 раз в сутки при наличии одного из следующих критериев: клиренс креатинина 15-49 мл/мин, масса тела ≤60 кг, сопутствующий прием препаратов-сильных ингибиторов гликопротеина Р (циклоспорина**, эритромицина, кетоконазола).
Комментарий: Принятие решения о необходимости антикоагулянтной терапии и выборе конкретного препарата у больных с ХБП V стадии (с клиренсом креатинина <15 мл/мин или находящихся на программном диализе) должно осуществляться в индивидуальном порядке мультидисциплинарной командой специалистов, основываясь на соотношении риска тромбозов и кровотечений. Пациенты данной категории характеризуются очень высоким риском как тромботических, так и геморрагических осложнений. Целесообразность антикоагулянтной терапии у пациентов с ХБП V стадии не доказана в РКИ, результаты наблюдательных исследований противоречивы. Данные об оптимальных пероральных антикоагулянтах и их дозах основываются на сложившейся клинической практике и фармакокинетических исследованиях, сравнительные РКИ не завершены или не имеют достаточной мощности.
В РФ единственным пероральным антикоагулянтом, одобренным для пациентов с ХБП V стадии (КлКр <15 мл/мин, или находящихся на программном диализе), является варфарин**. В последнее время появились результаты небольших исследований, свидетельствующие о том, что апиксабан** и ривароксабан**, по крайней мере, не уступают варфарину** с точки зрения соотношения эффективности и безопасности у пациентов с ХБП 5 стадии.
-
Если на фоне терапии варфарином** значения МНО часто находятся за пределами целевого диапазона (время в терапевтическом диапазоне ≤70%), рекомендовано назначение апиксабана**, дабигатрана этексилата**, ривароксабана** или эдоксабана (если нет противопоказаний) [61-63, 100, 101, 110, 111].
ЕОК IIaA (УУР А, УДД 1)
Комментарии: Алгоритмы смены пероральных антикоагулянтов представлены в таблице П3 приложения Б [65].
-
Не рекомендовано назначение АКТ или антитромбоцитарных препаратов мужчинам и женщинам с ФП при отсутствии факторов риска ТЭО [76, 77, 80, 91, 92, 112].
ЕОК IIIB (УУР С, УДД 4)
-
Антитромбоцитарные препараты (ацетилсалициловая кислота**, клопидогрел**) не рекомендованы для профилактики инсульта и системных эмболий у пациентов с ФП [82, 85, 112].
ЕОК IIIA (УУР В, УДД 1)
-
Пациентам с ФП и митральным стенозом умеренной или тяжелой степени, либо с механическим протезом клапана сердца с целью профилактики ТЭО рекомендованы только АВК [61-63, 114–120].
ЕОК IB (УУР В, УДД 2)
Комментарии: в случае назначения варфарина** пациентам с митральным стенозом умеренной или тяжелой степени терапевтический диапазон МНО составляет 2,0-3,0.
У пациентов с механическим протезом сердечного клапана*** целевое МНО определяется позицией и типом протеза, а также наличием дополнительных факторов риска ТЭО. ФП является одним из таких дополнительных факторов риска, что определяет более высокие целевые значения МНО. Соответственно, при имплантации современного двустворчатого механического протеза*** пациенту с ФП целевое МНО составляет 3 (допустимый диапазон 2,5-3,5) независимо от позиции протеза (митральная/трикуспидальная или аортальная) [121]
Длительность терапии варфарином** у пациентов с ФП без ревматического поражения сердца после установки биопротеза митрального клапана***/биопротеза сердечного аортального клапана*** составляет 3 месяца, после чего допустимо назначение ПОАК.
-
Апиксабан**, дабигатрана этексилат**, ривароксабан**, эдоксабан не рекомендованы для профилактики ТЭО пациентам с механическими протезами сердечных клапанов*** [61-63, 87, 115, 120, 122 -124].
ЕОК IIIB (УУР С, УДД 4)
-
Апиксабан**, дабигатрана этексилат**, ривароксабан**, эдоксабан не рекомендованы для профилактики ТЭО пациентам с умеренным и тяжелым митральным стенозом [61-63, 87, 122–124].
ЕОК IIIC (УУР В, УДД 1)
1.1.2 Профилактика инсульта и системных тромбоэмболий при кардиоверсии
Восстановление синусового ритма у пациентов с ФП может осложниться инсультом или системной тромбоэмболией. Частота таких осложнений составляет в среднем 5-7%, тогда как применение профилактической антикоагулянтной терапии может снизить этот риск до уровня менее 1%. Антикоагулятная терапия должна проводиться по общим правилам у пациентов с первым эпизодом ФП, в том числе, возникшим на фоне таких триггеров, как тромбоэмболия легочной артерии, сепсис, большое хирургическое вмешательство, инфаркт миокарда. Следует помнить, что ПОАК, как минимум, так же эффективно предотвращают тромбоэмболические осложнения кардиоверсии, как и варфарин**. В случае применения ПОАК в качестве медикаментозного сопровождения кардиоверсии пациент должен быть подробно информирован о важности приверженности к терапии.
Риск нормализационной тромбоэмболии во многом зависит от длительности эпизода ФП. Именно этим параметром, прежде всего, определяется тактика антикоагулянтной поддержки кардиоверсии.
Алгоритм антитромботической поддержки кардиоверсии представлен в таблице П4 приложения Б.
-
В случае планирования кардиоверсии всем пациентам, которые не получают пероальные антикоагулянты рекомендовано незамедлительно начать терапию пероральным антикоагулянтом с быстрым началом действия (апиксабаном**, дабигатрана этексилатом**, ривароксабаном**, эдоксабаном, либо #эноксапарином натрия** или гепарином натрия**. #Эноксапарин натрия** и гепарин натрия** следует применять в дозах, одобренных для лечения венозного тромбоза (лечебные дозы гепарина и его производных приведены в таблице П3 приложения А3) [125-129].
ЕОК IB (УУР С, УДД 4)
Комментарии: из всех гепаринов с низкой молекулярной массой (АТХ B01AB Группа гепарина) предпочтение отдается #эноксапарину натрия**, поскольку для него доступны данные небольших рандомизированных исследований (ACUTE II и ACE) [127, 128]. Для #далтепарина натрия доступны лишь обсервационные наблюдения, а также рандомизированное исследование, выполненное в Японии со сниженной дозой препарата [129]. Если у пациента, который не получает антикоагулянтную терапию, есть показания к экстренной кардиоверсии в связи с гемодинамической нестабильностью (острая левожелудочковая недостаточность, отек легких) или острой ишемией миокарда, следует как можно быстрее начать введение гепарина натрия** или #эноксапарина натрия** в дозах, одобренных для лечения венозного тромбоза (таблица П3 приложение А3).
-
Если длительность эпизода ФП составляет 48 часов и более, либо если продолжительность эпизода нарушения ритма неизвестна, рекомендовано проводить антикоагулянтную терапию перед кардиоверсией не менее 3 недель. С этой целью рекомендовано использовать пероральные антикоагулянты – апиксабан**, дабигатрана этексилат**, ривароксабан**, эдоксабан или варфарин** (МНО 2,0-3,0). Начало терапии варфарином** рекомендовано сочетать с лечением гепарином натрия** или #эноксапарином натрия** в дозах, рекомендованных для лечения венозного тромбоза (таблица П3 приложение А3) до достижения МНО в целевом диапазоне. Антикоагулянтная терапия показана независимо от числа баллов по шкале CHA2DS2-VASc и метода восстановления синусового ритма (медикаментозного или электрического) [125, 126, 130, 131].
ЕОК IB (УУР В, УДД 2)
Комментарии: в большинстве случаев продолжительность лечения гепарином натрия** или #эноксапарином натрия** во время насыщения варфарином** должна составлять не менее 5 суток. Однако при более раннем достижении целевого МНО продолжительность лечения гепарином натрия** или #эноксапарином натрия** может быть сокращена.
Несмотря на проведение терапии пероральными антикоагулянтами в течение 3 недель, при наличии технической возможности перед кардиоверсией целесообразно выполнение ЧП-ЭхоКГ, особенно у пациентов, характеризующихся высоким риском ТЭО, а также в случае сомнений в приверженности пациента к терапии ПОАК.
-
Если планируется кардиоверсия в связи с эпизодом ФП длительностью менее 48 часов пациенту, который не получает антикоагулянтную терапию, рекомендовано незамедлительно начать прием пероральных антикоагулянтов с быстрым началом действия (апиксабан**, дабигатрана этексилат**, ривароксабан**, эдоксабан), либо введение гепарина натрия** или #эноксапарина натрия**. #Эноксапарин натрия** и гепарин натрия** следует использовать в дозах, одобренных для лечения венозного тромбоза (таблица П3 приложение А3) [125, 130 -134].
ЕОК IВ (УУР В, УДД 3)
Комментарии: ПОАК следует назначать не менее чем за 2-4 часа до проведения кардиоверсии. Если для антитромботической поддержки кардиоверсии выбран апиксабан**, и восстановление синусового ритма планируется через 2-4 часа после приема первой дозы препарата, первая доза апиксабана** должна быть увеличена до 10 мг с последующим переходом на стандартную дозу 5 мг 2 раза в сутки (при наличии принятых критериев для снижения дозы следует использовать насыщающую дозу 5 мг и поддерживающую дозу 2,5 мг 2 раза в сутки). Если не назначается нагрузочная доза, кардиоверсия может быть выполнена только после приема 5 стандартных доз апиксабана** [135].
-
В качестве альтернативы длительной антикоагуляции перед кардиоверсией рекомендовано исключение наличия тромба в ЛП и его ушке с помощью ЧП-ЭхоКГ или при невозможности ее выполнения КТ ЛП и легочных вен с контрастированием на фоне предварительно созданного терапевтического уровня антикоагуляции [125, 135].
ЕОК IB (УУР В, УДД 2)
-
Если при ЧП-ЭхоКГ/КТ ЛП и легочных вен с контрастированием выявлен тромб в ушке или полости ЛП, кардиоверсию выполнять не рекомендовано [125, 135].
ЕОК IB (УУР В, УДД 2)
Комментарии: в случае, если кардиоверсия отложена в связи с выявленным тромбозом ушка или полости ЛП, контроль ЧП-ЭхоКГ с целью оценки динамики тромбоза целесообразно проводить через 3-4 недели лечения пероральными антикоагулянтами.
-
Если при повторной ЧП-ЭхоКГ/КТ ЛП с контрастированием тромб не выявляется, рекомендовано провести кардиоверсию и продолжить антикоагулянтную терапию [125, 135]
ЕОК IB (УУР В, УДД 2)
Комментарии: если при повторной чреспищеводной эхокардиографии/КТ ЛП с контрастированием сохраняется тромб, кардиоверсию выполнять нельзя. Следует рассмотреть вопрос об альтернативной тактике лечения – контроле частоты желудочковых сокращений. Доказательной базы для выбора оптимальной стратегии антитромботической терапии у пациентов с сохраняющимся тромбом ушка или полости левого предсердия нет. Сохранение тромба через 3-4 недели приема пероральных антикоагулянтов не всегда означает неэффективность терапии, в ряде случаев требуется дополнительное время и оценка комплаенса. На сегодняшний день отсутствуют доказательства эффективности смены пероральных антикоагулянтов (ПОАК с одним механизма действия на другой, переход на АВК или низкомолекулярные гепарины (АТХ B01AB Группа гепарина)).
-
У пациентов с длительностью эпизода ФП менее 48 часов рекомендовано рассмотреть возможность выполнения ранней кардиоверсии без проведения ЧПЭхоКГ/КТ ЛП и легочных вен с контрастированием [135].
ЕОК IIbB (УУР B, УДД 2)
Комментарии: в последнее время накопилось достаточно много данных о том, что риск ТЭО начинает повышаться после первых 12 часов ФП. При наличии технической возможности целесообразно выполнять ЧП-ЭхоКГ/КТ ЛП с контрастированием даже при длительности пароксизма менее 48 часов у пациентов с высоким риском ТЭО кардиоверсии (индекс CHA2DS2-VASC ≥2 баллов у мужчин, ≥3 баллов у женщин и/или длительность эпизода ФП более 12 часов) [136].
-
После проведения кардиоверсии рекомендовано продолжить антикоагулянтную терапию в течение как минимум 4-х недель. Если исходно назначались гепарин и его производные, рекомендовано перевести пациента на пероральные антикоагулянты [130, 132].
ЕОК IB (УУР С, УДД 4)
Комментарии: частота инсульта/ТЭО у пациентов с пароксизмом ФП менее 24 часов и низким риском ТЭО (CHA2DS2-VASc 1 балл для женщин, 0 баллов для мужчин) достаточно низкая. Для таких пациентов в индивидуальном порядке может быть рассмотрен отказ от антикоагуляции на протяжении 4 недель после кардиоверсии [137]. Такой подход основывается на мнении экспертов и не подтвержден в рандомизированных исследованиях. Если принято решение воздержаться от пероральных антикоагулянтов после кардиоверсии, перед ее проведением антикоагуляцию все же следует проводить.
-
По истечении 4 недель после кардиоверсии рекомендовано принять решение о необходимости постоянной антикоагулянтной терапии исходя из риска ТЭО, оцененного по шкале CHA2DS2-VASc. У пациентов с высоким риском ТЭО (для мужчин 2 и более баллов для женщин 3 и более баллов по шкале CHA2DS2-VASc), а также у пациентов, имевших когда-либо внутрисердечный тромб, терапию пероральными антикоагулянтами рекомендовано продолжать неопределенно долго – даже в случае сохранения синусового ритма после кардиоверсии [130, 138].
ЕОК IB (УУР С, УДД 4)
-
При кардиоверсии у пациентов с ТП рекомендуется такая же схема антикоагулянтной терапии, как и у пациентов с ФП [139].
ЕОК IC (УУР В, УДД 3)
-
Апиксабан**, дабигатрана этексилат**, ривароксабан**, эдоксабан не рекомендовано использовать для антикоагулянтной поддержки кардиоверсии у пациентов с механическим протезом клапанов сердца [61-63, 87, 115, 131].
ЕОК IIIC (УУР В, УДД 2)
Комментарии: ПОАК не рекомендованы для антикоагулянтной поддержки кардиоверсии у пациентов с митральным стенозом умеренно-тяжелой или тяжелой степени вследствие отсутствия соответствующей доказательной базы.
1.1.3 Вторичная профилактика инсульта у пациентов с фибрилляцией и трепетанием предсердий
-
Пациентам, получающим пероральные антикоагулянты, в случае развития симптомов острого инсульта рекомендовано проведение нейровизуализации (компьютерной томографии головного мозга и/или магнитно-резонансной томографии головного мозга) с целью уточнения типа инсульта, оценки его размера и локализации. [58, 65, 140-146]
РКО IIaB (УУР С, УДД 4)
Комментарии: Проведение КТ/МРТ головного мозга пациентам с клиникой острого инсульта позволяет исключить геморрагический инсульт или внутричерепное кровоизлияние, геморрагическую трансформацию ишемического инсульта на фоне антикоагулянтной терапии, а также оценить объем очага некроза/ишемии и его локализацию, что определяет время начала/возобновления терапии пероральными антикоагулянтами. Пациентам с тяжелым инсультом или инсультом средней тяжести, большим очагом ишемии для принятия решения о возобновлении антикоагулянтной терапии рекомендовано проведение нейровизуализации в динамике для исключения геморрагической трансформации.
-
При развитии симптомов острого инсульта у пациентов, получающих пероральные антикоагулянты, рекомендовано временно прервать прием препарата на срок, определенный решением мультидисциплинарного консилиума, в который может входить врач-кардиолог, врача-невролог, врач-рентгенолог [142-144, 147, 148].
РКО IIaB (УУР С, УДД 4)
Комментарии: первые дни после острого ишемического инсульта характеризуются повышенным риском как повторного ишемического события, так и геморрагического осложнения за счет ослабления гематоэнцефалического барьера в очаге ишемического повреждения. Возможность применения пероральных антикоагулянтов в первые дни ишемического инсульта определяется балансом этих рисков. Чем больше размер очага инфаркта головного мозга, тем выше риск геморрагической трансформации.
Больные с недавним ИИ ранее не включались в РКИ, поэтому мнение экспертов о сроках возобновления пероральных антикоагулянтов основано на данных регистровых наблюдений и здравом смысле. Долгое время преобладал клинический подход (таблица П5 приложения Б), когда риски геморрагической трансформации (и, соответственно, сроки начала антикоагуляции) оценивались исходя из выраженности неврологического дефицита (правило Динера). Так, у пациентов с ТИА эксперты считают возможным не прерывать антикоагулянтную терапию, а у пациентов с ишемическим инсультом время прерывания препарата варьировало в диапазоне от 3-4 до 12-14 суток в зависимости от тяжести неврологического дефицита, определяемого суммой баллов по шкале инсульта Национального института здоровья США (NIHSS) (таблица П5 приложения Г1) [147, 148]. При среднетяжелых и тяжелых инсультах необходима повторная нейровизуализация для исключения геморрагической трансформации.
В настоящее время начинает доминировать подход, ориентированный на характеристики очага инфаркта головного мозга, поэтому во главу угла ставятся результаты нейровизуализации. Так, например, с точки зрения нейровизуализации большим считается очаг с поражением всей зоны кровоснабжения одной или более мозговой артерии (передней, средней или задней). Подробно классификация размеров очага инсульта представлена в описании дизайна исследования ELAN.
К настоящему времени завершено уже несколько рандомизированных (TIMING [564], ELAN [565], START [566], OPTIMAS [567]), а также целый ряд наблюдательных исследований [643], которые продемонстрировали, что более ранее возобновление ПОАК, как минимум, не уступает классическому подходу отсроченного возобновления. Так, в одном из самых крупных исследованй ELAN возобновление ПОАК в первые 48 часов при малом и среднем размере очага, в течение 6-7 суток при большом размере очага ишемического инсульта через месяц наблюдения не уступало «стандартному» подходу, а через 3 месяца демонстрировало преимущества по частоте комбинированной конечной точки «повторный ишемический инсульт, системная эмболия, большое экстракраниальное кровотечение, симптомное внутричерепное кровоизлияние, сосудистая смерть».
Т.о., решение о сроках возобновления АКГ должно приниматься индивидуально с учетом тяжести и стабильности неврологического статуса, размера и локализации очага инфаркта, наличия и типа геморрагической трансформации, а также дополнительных факторов риска, смещающих равновесие в сторону повторного ишемического или геморрагического события [568].
-
Пациентам с ФП не рекомендуется назначение гепарина и его производных сразу после ИИ [569].
ЕОК IIIВ (УУР В, УДД 1)
-
Пациентам с ФП и острым ИИ до начала или возобновления терапии пероральными антикоагулянтами рекомендовано назначение ацетилсалициловой кислоты** (при отсутствии противопоказаний) для снижения риска повторного ишемического инсульта и смерти [149, 150, 649-652].
ЕОК IIaB (УУР B, УДД 2)
-
Пациентам с ФП и острым ИИ, возникшим на фоне АКТ, не рекомендовано проведение системного тромболизиса [151-154].
ЕОК IIIC (УУР С, УДД 4)
Комментарии: Проведение тромболизиса можно рассмотреть у принимающих варфарин** пациентов, если МНО не превышает 1,7. У принимающих ПОАК проведение тромболизиса возможно, если выполняется хотя бы одно условие: 1) со времени приема последней дозы ПОАК прошло более 48 часов и функция почек не снижена, 2) препарат в плазме не определяется, 3) показатели, характеризующие антикоагулянтную активность ПОАК, находятся в пределах референсных значений. Количественную оценку антикоагулянтной активности для апиксабана**, ривароксабана** и эдоксабана позволяет осуществить определение анти-Ха активности, для дабигатрана этексилата** – экаринового времени свертывания и/или разведенного тромбинового времени (согласно АТХ – лабораторный контроль за терапией лекарственными препаратами (прямыми антикоагулянтами) B03.005.007). Наиболее близким к упомянутым для оценки антикоагулянтной активности дабигатрана этексилата** является определение тромбинового времени (его нормальный уровень исключает активность дабигатрана этексилата**) и/или АЧТВ (его нормальный уровень исключает супратерапевтическую, но не терапевтическую активность дабигатрана этексилата**) [136]. Ряд экспертов полагает, что, если после приема ПОАК прошло не более 12 часов, проводить тромболизис даже при низкой концентрации препарата/низкой активности показателей, характеризующих их антикоагулнятную активность, не следует, поскольку их действие могло еще не достичь максимума.
Таблица показателей, которые целесообразно оценить перед введением препарата для прекращения действия ПОАК представлена в П4 приложения А3. У получающих дабигатрана этексилат** пациентов целесообразно обсудить возможность тромболизиса после ингибирования антикоагулянтного действия дабигатрана этексилата** путем внутривенного введения его специфического антагониста – идаруцизумаба.
Еще одним из вариантов реперфузионной терапии при остром инсульте может быть эмболэктомия, выполняемая, прежде всего, у пациентов, имеющих признаки окклюзии интракраниального отдела внутренней сонной артерии или проксимального отдела средней мозговой артерии по данным нейровизуализации. Наибольшие преимущества эмболэктомия приносит в первые 6 часов, у отдельных категорий пациентов может быть выполнена в сроки до 24 часов. Показания к вмешательству в зависимости от тяжести инсульта, размеров очага ишемии, локализации поражения и сроков от начала манифестации изложены в Клинических Рекомендациях по лечению инсульта.
Число пациентов, принимающих – пероральные антикоагулянты, включенных в соответствующие исследования, немногочисленно. Имеющиеся данные свидетельствуют о том, что предшествующая антикоагулянтая терапия сама по себе не является противопоказанием к проведению тромбоэктомии. Тем не менее, необходимо принимать во внимание возможность повышения риска кровотечений, связанных с реперфузией [156, 157].
-
У пациентов с ФП, перенесших ИИ или ТИА на фоне АКТ, рекомендовано оценить и оптимизировать приверженность лечению [158].
РКО IC (УУР C, УДД 5)
Комментарии: в настоящее время нет данных, подтверждающих целесообразность замены одного ПОАК на другой у пациента, перенесшего ишемический инсульт на фоне антикоагулянтной терапии. Необходимым является коррекция прочих факторов риска инсульта (отказ от курения, достижение целевых значений АД, ЛПНП, гликемии и т.д.).
-
Пациентам, перенесшим инсульт, рекомендовано назначение не варфарина**, а ПОАК (при отсутствии противопоказаний) [100, 159, 160].
ЕОК IА (УУР В, УДД 1)
-
Назначение комбинированной терапии пероральными антикоагулянтами и антитромбоцитарными препаратами пациентам с ФП с целью вторичной профилактики ИИ или ТИА не рекомендовано [161-169].
ЕОК IIIB (УУР В, УДД 2)
-
У пациентов с ФП, имеющих высокий риск ИИ и перенесших внутричерепное кровоизлияние, рекомендовано рассмотреть возможность возобновления терапии пероральными антикоагулянтами (преимущественно ПОАК) при отсутствии противопоказаний) на основании мультидисциплинарного решения при условии устранения причины кровотечения и коррекции факторов риска [74, 75, 170-172].
ЕОК IIbB (УУР B, УДД 2)
Комментарии: принимать решение о возобновлении антикоагулянтной терапии у больного с ФП после внутричерепного кровоизлияния следует мультидисциплинарной командой, состоящей из врача-невролога, врача-кардиолога, врача-нейрохирурга и врача-рентгенолога. Необходимо информировать пациента и членов его семьи о риске и пользе от возобновления терапии пероральными антикоагулянтами.
У пациента, перенесшего геморрагический инсульт, чаще риск последующего ишемического инсульта выше, чем повторного геморрагического события. Наблюдательные исследования показали, что возобновление антикоагулянтной терапии ассоциируется с уменьшением риска повторного инсульта и снижением смертности [74]; данных РКИ на сегодняшний момент недостаточно. Однако индивидуальный профиль совокупной пользы и риска от возобновления/отказа от антикоагулянтной терапии может розниться. Риск рецидива внутричерепного кровоизлияния зависит, в том числе, от локализации, причины и тяжести индексного кровоизлияния. Так, риск рецидива кровоизлияния ниже в случае, если индексное событие было связано с травмой, кровоизлияние имело субдуральную или эпидуральную локализацию. Если исходное кровоизлияние имело долевую или субарахноидальную локализацию, риск рецидива выше. С практической точки зрения для оценки риска рецидива спонтанного кровоизлияния необходимо, прежде всего, ориентироваться на наличие томографических признаков церебральной амилоидной ангиопатии. Факторы, повышающие риск рецидива внутричерепного кровоизлияния, указаны в таблице П2 приложения А3.
Согласно мнению экспертов различных профессиональных сообществ, оптимальное время для возобновления антикоагулянтной терапии находится в диапазоне от 2-х до 8 недель после кровоизлияния, у пациентов с максимальным риском ТЭО (механические протезы клапанов, ревматический порок) этот срок может быть сокращен до 1-2 недель [570].
У пациентов с неклапанной ФП после перенесенного внутричерепного кровоизлияния ПОАК могут быть предпочтительнее АВК. При возобновлении антикоагулянтной терапии у таких пациентов следует по возможности избегать комбинаций с антитромбоцитарными препаратами, у получающих АВК – поддерживать уровень МНО в пределах 2-2,5, время пребывания МНО в терапевтическом диапазоне должно быть не менее 70%; ПОАК следует назначать в минимальных дозах, эффективных с точки зрения профилактики инсульта и системных эмболий. Следует контролировать уровень артериального давления и исключить прием алкоголя, который значительно увеличивает риск внутричерепного кровоизлияния.
Комментарии: у пациентов, перенесших внутричерепное кровоизлияние, для которых принято решение отказаться от возобновления терапии пероральными антикоагулянтами в связи с наличием неустранимой причины жизнеугрожающего геморрагического осложнения, рекомендовано рассмотреть имплантацию окклюдера кардиологического*** в ушко ЛП (УЛП) [173-175]. Следует помнить, что стандартный протокол ведения пациентов с окклюдером кардиологическим*** предполагает наличие периода антитромботической терапии (антитромбоцитарные препараты и/или пероральные антикоагулянты) после имплантации устройства, что сопряжено с риском повторного кровотечения.
Оптимальная тактика профилактики ТЭО у пациентов с ФП, перенесших внутричерепное кровоизлияние (время возобновления антикоагулянтной терапии, прогноз после имплантации окклюдера кардиологического***), в настоящее время исследуется в рандомизированных контролируемых исследованиях.
Комментарии: Прогностическая значимость геморрагической трансформации зависит от ее типа по классификации ECASS (геморрагический инфаркт или паренхиматозная гематома) и наличия симптомов. Геморрагическая трансформация – все более распространенное явление вследствие широкого внедрения реперфузионной терапии. Накопленные данные [565, 571] говорят о том, что наличие геморрагического инфаркта (т.е. петехиального пропитывания) может не требовать отсрочки антикоагулянтной терапии. Пациенты с паренхиматозными гематомами в РКИ не включались, в их случае вопрос об антикоагулянтной терапии должен решаться индивидуально в зависимости от размеров гематомы, наличия признаков дислокации и динамики по данным компьютерной томографии.
1.1.4 Профилактика кровотечений на фоне антикоагулянтной терапии. Ведение пациентов с острыми кровотечениями, возникшими на фоне антикоагулянтной терапии. Антитромботическое лечение пациентов с фибрилляцией и трепетанием предсердий после перенесенных геморрагических осложнений
Кровотечения по-прежнему остаются основной опасностью терапии пероральными антикоагулянтами. Снизить риск геморрагических осложнений позволяет активное выявление и устранение источников кровотечений, коррекция факторов риска кровотечений, а также рациональный подход к выбору режима антитромботической терапии.
Алгоритм ведения пациентов с ФП в случае возникновения геморрагических осложнений представлен в таблице П6 приложения Б.
Рандомизированные клинические исследования продемонстрировали преимущества ПОАК над варфарином** с точки зрения развития внутричерепных кровоизлияний [40-42], что делает терапию ПОАК предпочтительнее варфарина**. Апиксабан**, дабигатрана этексилат** в дозе 110 мг 2 раза в сутки и эдоксабан снижали риск больших кровотечений в сравнении с варфарином** [61, 62, 110, 176-177]. Прием ривароксабана**, дабигатрана этексилата** в дозе 150 мг 2 раза в сутки и эдоксабана 60 мг в сутки ассоциировался с увеличением риска желудочно-кишечных кровотечений в сравнении с варфарином** [61, 63, 178, 179].
Прямых сравнительных рандомизированных исследований между ПОАК не проводилось, что не позволяет давать жестких рекомендаций относительно выбора того или иного ПОАК с точки зрения профиля безопасности. Предпочтительной стратегией является не выбор конкретного ПОАК, а максимальная коррекция факторов риска и устранение потенциальных источников кровотечения (например, кровоточащей язвы или полипа у пациента с желудочно-кишечным кровотечением).
Ингибиторы протонного насоса снижают риск кровотечений из верхних отделов желудочно-кишечного тракта у пациентов, получающих пероральные антикоагулянты (и варфарин**, и ПОАК) [182, 183]. Целесообразно рассмотреть профилактическое назначение этих препаратов пациентам с высоким риском желудочно-кишечных кровотечений. Риск желудочно-кишечных кровотечений может быть оценен с использованием алгоритма, рекомендуемого Европейским обществом кардиологов начиная с 2015 г. [572, 627], у пациентов с сопутствующей ИБС может быть использована, например, отечественная шкала РЕГАТА [573] (таблица П6 Приложения Г1).
-
Всем пациентам с ФП показана регулярная оценка факторов риска кровотечений с целью их максимальной коррекции [60, 65, 79-83].
ЕОК IIaB (УУР В, УДД 3)
Комментарий: Модифицируемые и немодифицируемые факторы риска кровотечений представлены в таблице П1 приложения А3.
-
Всем пациентам с АГ и ФП рекомендовано достижение целевого уровня артериального давления, что позволяет снизить риск кровотечений [165, 184, 185].
ЕОК IIaB (УУР С, УДД 4)
-
Рекомендовано обсуждать отказ от употребления алкоголя с пациентами, получающими терапию пероральными антикоагулянтами [186-188].
ЕОК IIa C (УУР С, УДД 4)
-
Рутинное определение генетически обусловленной чувствительности к варфарину** не рекомендовано [189-192].
ЕОК IIIB (УУР В, УДД 1)
Комментарии: Проведение генотипирования чувствительности к варфарину** может быть целесообразно у отдельных пациентов с высоким риском кровотечений, не имеющих альтернативы к терапии варфарином**.
-
В случае возникновения кровотечений на фоне терапии пероральными антикоагулянтами рекомендовано оценить тяжесть кровотечения, выявить источник кровотечения и уточнить давность его существования [34, 58, 65].
РКО IC (УУР C, УДД 5)
-
В случае развития кровотечения у пациентов на фоне антикоагулянтной терапии, рекомендовано исследование уровня общего гемоглобина в крови, оценка гематокрита, исследование уровня тромбоцитов в крови, исследование уровня креатинина в крови с расчетом клиренса креатинина по формуле Кокрофта-Голта. [58, 61–63, 65]
ЕОК IIaB (УУР C, УДД 5)
-
В случае развития кровотечения у пациентов, принимающих АВК, рекомендовано определение МНО [58, 61–63, 65, 193].
ЕОК IIaB (УУР В, УДД 2)
-
В случае развития кровотечения у пациентов, принимающих ПОАК, рекомендовано выяснить время приема последней дозы препарата [58, 65, 194].
ЕОК IC (УУР C, УДД 5)
Комментарии: Проведение лабораторных тестов, характеризующих антикоагулянтную активность ПОАК, целесообразно в том случае, если развилось тяжелое кровотечение и обсуждается введение препаратов, нейтрализующих действие ПОАК. При жизнеугрожающих кровотечениях мероприятия по нейтрализации антикоагулянтного действия препаратов следует проводить, не дожидаясь результатов соответствующих коагулогических тестов. Результаты тестов могут быть использованы в дальнейшем для оценки динамики клинической ситуации.
Перечень показателей, которые целесообразно оценивать перед введением препарата для прекращения действия ПОАК, приведен в таблице П4 приложения А3.
Доступный на отечественном фармацевтическом рынке Менадиона натрия бисульфит** является предшественником витамина К2, действие которого наступает очень медленно, поэтому введение Менадиона натрия бисульфита** для лечения острого кровотечения на фоне АВК не эффективно. Предпочтительным подходом является введение концентрата факторов свертывания крови II, VII, IX и X в комбинации [Протромбиновый комплекс]**, содержащего факторы свертывания, синтез которых блокируют АВК, а также протеины С и S.
-
Пациентам с ФП, имеющим симптомы острого клинически значимого кровотечения, рекомендовано прервать терапию пероральными антикоагулянтами до устранения причины кровотечения [58, 65].
ЕОК IC (УУР C, УДД 5)
-
Принимающим дабигатрана этексилат** пациентам в случае жизнеугрожающего кровотечения или потребности в экстренном хирургическом вмешательстве рекомендовано ввести идаруцизумаб [194, 195].
ЕОК IIaB (УУР В, УДД 3)
Комментарии: для пациентов, получающих дабигатрана этексилат**, при недоступности идаруцизумаба можно рассмотреть применение диализа/гемодиализа. Для всех ПОАК в случае отсутствия специфических антагонистов может быть использован концентрат факторов свертывания крови II, VII, IX и X в комбинации [Протромбиновый комплекс]**, предпочтительно активированный [653, 654]. Нейтрализация антикоагулянтного действия препаратов не исключает необходимости стандартных мероприятий для достижения гемостаза.
-
Всем пациентам с ФП, перенесшим эпизод клинически значимого кровотечения на фоне терапии пероральными антикоагулянтами, рекомендована оценка возможности возобновления антикоагулянтной терапии с участием всех заинтересованных специалистов [189-192].
ЕОК IIa B (УУР С, УДД 4)
Комментарии: Решение о возобновлении антикоагулянтной терапии должно приниматься мультидисциплинарной командой на основании сопоставления риска и предполагаемой тяжести повторного кровотечения с риском тромбоэмболии. Консилиуму следует оценить все возможности антикоагулянтного лечения и прочих вмешательств для профилактики инсульта, определить тактику максимальной коррекции факторов риска кровотечений и инсульта. К настоящему времени накопились данные наблюдательных исследований, согласно которым отказ от антикоагулянтной терапии после кровотечения ассоциируется с увеличением риска тромбоэмболических осложнений и смертности. В большинстве случаев возобновление антикоагулянтной терапии ассоциируется с более благоприятным прогнозом [200, 201, 574]. Сроки возобновления антикоагулянтной терапии после перенесенного кровотечения определяются индивидуально. В случае устранимого источника кровотечения применение перорального антикоагулянта может быть возобновлено после соответствующего вмешательства. После перенесенного ЖКК, как правило, прием перорального антикоагулянта может быть возобновлен через 7 суток [200].
Если мультидисциплинарная команда приняла решение не возобновлять антикоагулянтную терапию, возможно рассмотреть имплантацию окклюдера кардиологического*** в ушко ЛП. Следует помнить, что стандартный протокол ведения пациентов с окклюдером кардиологическим*** предполагает наличие периода антитромботической терапии (антитромбоцитарные препараты и/или пероральные антикоагулянты) после имплантации устройства, что сопряжено с риском повторного кровотечения.
Малые кровотечения требуют лишь временной отмены пероральных антикоагулянтов (АВК до снижения МНО <2,0, а ПОАК на 1 день). Важно объяснить пациенту значение приверженности терапии и необоснованность отказа от приема антикоагулянтной терапии даже в случае рецидивирования малых кровотечений.
Комментарий: у пациентов с недавно перенесенным кровотечением может быть рассмотрено назначение апиксабана** по 5 мг 2 раза в сутки или дабигатрана этексилата** в дозе 110 мг 2 раза в сутки, как препаратов, имеющих преимущество по сравнению с варфарином** по данным рандомизированных клинических исследований и исследований реальной клинической практики [61, 62].
1.1.5 Комбинированная терапия пероральными антикоагулянтами и ингибиторами агрегации тромбоцитов у пациентов с фибрилляцией и трепетанием предсердий, перенесшим острый коронарный синдром и/или подвергнутых чрескожным коронарным вмешательствам
В РФ частота ФП при остром коронарном синдроме (ОКС) достигает 18%, из них почти у четверти данное нарушение ритма выявляется впервые [202, 203]. Подходы к назначению антикоагулянтной терапии при сопутствующей ИБС принципиально не отличаются от стандартных и основываются на стратификации риска ТЭО, в том числе – у пациентов с эпизодом ФП, впервые зарегистрированным в острую фазу ОКС (даже если этот эпизод был единственным). Пациентам с ОКС/ЧКВ с целью снижения риска возникновения тромботических осложнений, в том числе тромбоза стента, показана двойная антиагрегантная терапия. С другой стороны, терапии антитромбоцитарными препаратами (даже двойной) недостаточно для снижения риска инсульта при ФП, что является основанием для назначения так называемая тройной антитромботической терапии у пациентов с сочетанием этих заболеваний. В свою очередь, такой подход ассоциируется с существенным повышением риска крупных и фатальных кровотечений. Компромиссной тактикой является минимизация длительности комбинированной антитромботической терапии (как тройной, так и двойной) настолько, насколько позволяет риск тромботических осложнений.
«Базовой» стратегией комбинированной антитромботической терапии (у пациентов с низким риском тромбоза стента и без высокого риска кровотечений) является назначение тройной антитромботической терапии на срок до 7 суток с последующей отменой ацетилсалициловой кислоты** и продолжением двойной терапии до 12 месяцев после ОКС и до 6 месяцев после планового ЧКВ. В зависимости от индивидуального соотношения риска ишемических/геморрагических осложнений длительность комбинированной антитромботической терапии может меняться.
Риск геморрагических осложнений может оцениваться с использованием различных шкал HAS-BLED, ARC-HBR (таблица 10 приложения Г1), PRECISE-DAPT (таблица 11 приложения Г1), отечественной шкалы ОРАКУЛ (таблица 7 приложения Г1) [575]. При этом расчетный риск геморрагических осложнений не должен быть единственным определяющим фактором, т. к. не менее половины пациентов ФП с ИБС относятся одновременно к категории высокого риска инсульта и кровотечений.
Комментарий: Алгоритм выбора режима антитромботической терапии после ЧКВ у пациентов с ФП представлен в таблице П7 приложения Б.
-
Пациентам с ФП и показаниями к комбинированной антитромботической терапии рекомендовано предпочесть назначение апиксабана**, дабигатрана этексилата**, ривароксабана**, эдоксабана, а не варфарина** [161, 204-208].
ЕОК IA (УУР В, УДД 1)
-
Рекомендовано рассмотреть назначение апиксабана**, дабигатрана этексилата**, ривароксабана**, эдоксабана в комбинации с ацетилсалициловой кислотой** и/или клопидогрелом** в дозах, одобренных для профилактики инсульта [204-206].
ЕОК IIbB (УУР В, УДД 2)
Комментарии: При отсутствии противопоказаний рекомендуется назначение ПОАК в полной дозе (апиксабан** 5 мг х 2 раза в сутки; дабигатрана этексилат** 150 мг х 2 раза в сутки; ривароксабан** 20 мг 1 раз в сутки, эдоксабан 60 мг 1 раз в сутки). Для всех ПОАК в составе комбинированной терапии используются стандартные критерии для снижения дозы.
При использовании ривароксабана** у пациентов с высоким риском кровотечений следует иметь в виду, что доза 15 мг предпочтительнее 20 мг для длительного лечения одновременно с одним или двумя антитромбоцитарными препаратами.
При использовании дабигатрана этексилата** у пациентов с высоким риском кровотечений, следует иметь в виду, что доза 110 мг предпочтительнее 150 мг для длительного лечения одновременно с одним или двумя антитромбоцитарными препаратами.
Следует помнить, что основными мероприятиями, повышающими безопасность комбинированной антитромботической терапии, является не выбор редуцированной дозы ПОАК, а коррекция факторов риска кровотечений, а также минимизации сроков многокомпонентной терапии.
-
Если пациент получает АВК в комбинации с антитромбоцитарными препаратами, рекомендовано поддерживать уровень МНО в нижнем пределе терапевтического диапазона 2,0-2,5 [204, 206, 209–212].
ЕОК IIaB (УУР В, УДД 2)
-
Всем пациентам, которым выполняется ЧКВ с имплантацией стента, перипроцедурно рекомендовано назначение ацетилсалициловой кислоты** [204-206].
ЕОК IC (УУР С, УДД 5)
Комментарий: под перипроцедурным назначением подразумевается прием ацетилсалициловой кислоты** до ЧКВ в насыщающей дозе и последующий прием после ЧКВ в течение ≤7 суток.
-
Тикагрелор** и прасугрел не рекомендовано использовать в составе тройной антитромботической терапии в комбинации с ацетилсалициловой кислотой** и пероральным антикоагулянтом [213-215].
ЕОК IIIC (УУР В, УДД 1)
Комментарии: Прасугрел и тикагрелор** в составе многокомпонентной антитромботической терапии мало изучены. Дизайн исследований RE-DUAL PCI, PIONEER-AF, ENTRAST-AF PCI и AUGUSTAS допускал выбор между ингибиторами P2Y12-рецепторов тромбоцитов на усмотрение лечащего врача. Прасугрел был назначен не более чем у 1% участников исследований, тикагрелор** получали от 4 до 12% пациентов. Мета-анализ 4 исследований показал, что применение прасугрела или тикагрелора** ассоциируется с увеличением частоты больших и клинически значимых кровотечений на 30% без преимуществ по частоте ишемических осложнений [216].
Препаратом выбора в составе комбинированной антитромботической терапии (как тройной, так и двойной) является клопидогрел**. Двойную терапию ПОАК и тикагрелором**/прасугрелом можно рассмотреть только у пациентов с ОКС, высоким риском коронарного тромбоза и низким риском кровотечений, у которых в противном случае была бы оправдана тройная терапия на основе ПОАК или АВК.
При назначении комбинации тикагрелора** и дабигатрана этексилата** следует помнить о фармакокинетическом взаимодействии (концентрация дабигатрана этексилата** при совместном приеме с тикагрелором** повышается на 24-65%). Прием нагрузочной дозы тикагрелора** целесообразен не ранее, чем через 2 часа после приема дабигатрана этексилата** [136].
-
После успешного ЧКВ у пациентов с ОКС низким риском тромбоза стента или в том случае, если риск кровотечений превышает риск тромбоза стента, рекомендовано ограничить срок тройной антитромботической терапии (пероральные антикоагулянты в сочетании с ацетилсалициловой кислотой** и ингибиторами P2Y12-рецепторов тромбоцитов, предпочтительно клопидогрелом**) до 7 суток с последующей отменой ацетилсалициловой кислоты** и продолжением двойной терапии до 12 месяцев независимо от типа стента [204-206, 208].
ЕОК IА (УУР В, УДД 1)
-
После успешного планового ЧКВ у пациентов с низким риском тромбоза стента или в том случае, если риск кровотечений превышает риск тромбоза стента, рекомендовано ограничить срок тройной антитромботической терапии (пероральные антикоагулянты в сочетании с ацетилсалициловой кислотой** и клопидогрелом**) сроком до 7 суток с последующей отменой ацетилсалициловой кислоты** и продолжением двойной терапии до 6 месяцев независимо от типа стента [204-206, 208].
ЕОК IА (УУР В, УДД 1)
Комментарии: Продление тройной терапии (пероральный антикоагулянт, ацетилсалициловая кислота** и клопидогрел**) более 7 дней следует рассмотреть как у пациентов с ОКС, так и после планового ЧКВ в случае наличия дополнительных факторов риска ишемических осложнений/тромбоза стента и низкого риска кровотечений.
К факторам риска тромбоза стента относят: субоптимальное позиционирование стента или резидуальная диссекция, стентирование ствола левой коронарной артерии/проксимального отдела передней нисходящей артерии/единственной проходимой артерии, длина стента >60 мм, бифуркационная установка 2-х стентов, лечение хронических окклюзий, многососудистое стентирование, тромбоз стента в прошлом на адекватной двойной антиагрегантной терапии, СД, ХБП.
Риск ишемических осложнений выше у пациентов с предшествующими эпизодами ОКС в анамнезе, с многососудистым поражением коронарного русла, с сопутствующим периферическим атеросклерозом, ранней манифестацией (ранее 45 лет) и агрессивным течением ИБС (возникновение нового поражения в течение 2 лет). Для формализованной оценки ишемического риска у пациентов со стабильной ИБС можно использовать подход, разработанный по результатам регистра REACH [217], а также шкалу SYNTAX (таблица П8 приложения Г1) [218]. У пациентов с ОКС может использоваться шкала GRACE (таблица П9 приложения Г1).
В пользу сокращения сроков комбинированной антитромботической терапии указывают наличие высокого риска кровотечений и низкий атеротромботический риск. Риск кровотечений может оцениваться, в том числе, с использованием различных шкал: HAS-BLED (таблица П4 приложения Г1), ARC-HBR (таблица 10 приложения Г1), PRECISE-DAPT (таблица 11 приложения Г1), отечественной шкалы ОРАКУЛ (таблица 7 приложения Г1) [576].
Перед выпиской из стационара необходимо дать пациенту подробные рекомендации относительно антитромботической терапии с указанием конкретных сроков отмены тех или иных препаратов. Риск кровотечений и ишемических осложнений – динамичный показатель, его следует регулярно пересматривать. Соответственно, представления об оптимальной длительности комбинированной антитромботической терапии для конкретного пациента могут меняться.
Схема назначения многокомпонентной терапии у больного ФП после планового ЧКВ представлена в таблице П7 приложения Б.
-
Пациентам с ОКС, которым не проводилось коронарное стентирование, рекомендована двойная антитромботическая терапия пероральным антикоагулянтом и одним антитромбоцитарным препаратом сроком до 12 месяцев [204, 206].
ЕОК IIa (УУР В, УДД 2)
Комментарий: комбинированная антитромботическая терапия у пациентов с ОКС и ФП, получающих консервативную терапию, изучалась только в исследовании AUGUSTUS, период наблюдения в котором не превышал 6 месяцев. Сроки комбинированной терапии 12 месяцев экстраполированы из рандомизированных исследований, в которых пациентам с ОКС и ФП выполнялось ЧКВ, и период наблюдения составлял не менее 12 месяцев. Исходя из имеющейся доказательной базы, предпочтительно использовать в качестве антитромбоцитарного препарата клопидогрел**. Апиксабан** по 5 мг 2 раза в сутки безопаснее варфарина**, по крайней мере, в течение 6 месяценв после ОКС [204, 206].
Следует помнить, что переход на прием комбинации перорального антикоагулянта и клопидогрела** осуществляется после завершения начального периода лечения ОКС, который предполагает применение двойной антитромбоцитарной терапии и парентерального антикоагулянта.
-
Переход на монотерапию пероральными антикоагулянтами рекомендован через 6 месяцев после плановых ЧКВ и через 12 месяцев после ЧКВ, выполненных в связи с ОКС [164, 208, 211, 219–220].
ЕОК IА (УУР В, УДД 1)
Комментарии: в отдельных случаях у пациентов с очень высоким риском тромботических осложнений и приемлемым риском кровотечений возможно рассмотреть продолжение двойной антитромботической терапии пероральным антикоагулянтом и ингибитором агрегации тромбоцитов (АТХ B01AC Антиагреганты, кроме гепарина) (клопидогрелом** или ацетилсалициловой кислотой**) по истечении 6 месяцев после планового ЧКВ и 12 месяцев после ЧКВ в связи с ОКС. Напротив, у пациентов с высоким риском кровотечений и отсутствием высокого риска ишемических осложнений в отдельных случаях может быть рассмотрено сокращение периода двойной терапии.
-
У пациентов, принимающих пероральные антикоагулянты, рекомендовано использовать лучевой доступ для проведения ЧКВ с целью снижения риска геморрагических осложнений [655-657, 670].
ЕОК IIa А (УУР В, УДД 2)
1.1.6 Лечение пациентов с фибрилляцией и трепетанием предсердий и стабильной ишемической болезнью сердца, получающих консервативную терапию
-
Пациентам со стабильной ИБС, получающим консервативное лечение, сопутствующей ФП и высоким риском ТЭО рекомендована монотерапия пероральным антикоагулянтом [164, 220, 221].
РКО IB (УУР В, УДД 2)
Комментарий: Доказательная база преимуществ монотерапии оральными антикоагулянтами в сравнении с комбинированной терапией оральными антикоагулянтами и антитромбоцитарными препаратами у пациентов со стабильной ИБС, получающих консервативную терапию, ограничена тремя открытыми рандомизированными исследованиями – OAC-ALONE [221], AFIRE [220] и EPIC-CAD [576], а также когортными исследованиями, включая крупный Датский регистр [164]. Исследование OAC-ALONE было прекращено досрочно и не имело достаточной статистической мощности для подтверждения гипотезы, что монотерапия не уступает комбинированной терапии с точки зрения ишемических осложнений. Суммарная частота больших кровотечений и тромбоэмболических осложнений между группами не различалась. Исследование AFFIRE было выполнено в Японии, в рамках этого исследования монотерапия ривароксабаном** в сниженной дозе 15 мг сравнивалась с кобинированной терапией ривароксабан** + один антитромбоцитарный препарат. В группе монотерапии частота больших кровотечений была ниже на 41%, частота ишемических осложнений – на 28%. Однако не ясно, в какой степени можно экстраполировать результаты данного исследования на иные популяции пациентов. В исследовании EPIC-CAD было показано, что монотерапия эдоксабаном ассоциируется со снижением частоты комбинированной конечной точки, объединяющей смерть от всех причин, основные ишемические и геморрагические осложнения. Наконец, Датский регистр, а также метаанализ 6 наблюдательных/когортных исследований, включающий данные Датского регистра и исследования OAC-ALONE, показали, что монотерапия пероральными антикоагуляннтами ассоциируется со снижением частоты больших кровотечений без увеличения риска ишемических осложнений [222].
В рамках всех этих исследований не оценивались отдельно пациенты с низким и высоким риском ишемических осложнений. Возможно, у отдельных пациентов самого высокого риска ишемических осложнений при отсутствии высокого риска кровотечений может быть рассмотрено назначение комбинированной терапии пероральным антикоагулянтом и ацетилсалициловой кислотой** или клопидогрелом**.
-
Пациентам со стабильной ИБС, получающим консервативное лечение, ФП и высоким риском ТЭО рекомендовано предпочесть апиксабан**, дабигатрана этексилат**, ривароксабан**, эдоксабан, а не варфарин** [223].
ЕОК I A (УУР В, УДД 1)
1.1.7 Антикоагулянтная терапия и инвазивные вмешательства
До недавнего времени любое инвазивное вмешательство предполагало отмену антикоагулянтной терапии на время проведения процедуры с последующим ее возобновлением. В дальнейшем получила распространение тактика «терапии моста», когда на время прекращения перорального препарата назначается парентеральный антикоагулянт с коротким периодом полувыведения (гепарин натрия**, #эноксапарин натрия**, #надропарин кальция) – с дальнейшим возобновлением перорального препарата. [230, 632]. Следует подчеркнуть, что рутинное использование «терапии моста» у всех пациентов повышает риск кровотечений. Оптимальным представляется дифференцированный подход, основанный на оценке соотношения риска тромботических и геморрагических осложнений у конкретного пациента. Так, основная масса вмешательств с низким прогнозируемым риском кровотечений может быть выполнена без отмены антикоагулянтной терапии, вмешательства с умеренным или высоким риском кровотечения требуют временного прекращения антикоагулянтов. «Терапия моста» необходима лишь для пациентов с очень высоким риском тромбоэмболических осложнений.
-
У пациентов с ФП, получающих пероральные антикоагулянты, перед инвазивным вмешательством рекомендовано оценить риск и клиническую значимость потенциального периоперационного кровотечения, факторы риска геморрагических осложнений, связанные с состоянием пациента, а также риск тромботических осложнений при отмене перорального антикоагулянта [34].
РКО IC (УУР С, УДД 5)
Комментарии: Риск кровотечений в периоперационном периоде зависит как от особенностей хирургического вмешательства, так и от сопутствующей патологии, определяющей общий геморрагический риск для конкретного пациента.
Кратко классификация основных инвазивных вмешательств по риску развития кровотечений представлена в таблице П5 приложения А3. Для оценки общего риска геморрагических осложнений для конкретного пациента могут быть использованы любые валидированные шкалы [59, 60, 64, 224]. Чаще всего используется шкала HAS-BLED (таблица П4 приложения Г1). Оптимальным подходом является оценка всего спектра основных факторов риска геморрагических осложнений (таблица П1 приложения А3). Особенно следует акцентировать внимание на таких факторах, как кровотечение в предшествующие 3 месяца, тромбоцитопения или тромбоцитопатия (например, вследствие уремии), сопутствующий прием антитромбоцитарных препаратов или иных препаратов/пищевых добавок, ассоциирующихся с нарушением функции тромбоцитов, кровотечение при проведении аналогичной процедуры у данного пациента в прошлом, кровотечение при проведении «терапии моста» в анамнезе у данного пациента. Если есть такая возможность, плановую процедуру следует отложить до момента максимальной коррекции всех модифицируемых факторов риска кровотечения у конкретного пациента.
-
Большинство небольших инвазивных вмешательств (экстракция зубов, процедуры на каналах корня зуба, небольшие дерматологические операции, удаление катаракты), а также некоторые инвазивные кардиологические вмешательства (коронароангиография и ЧКВ лучевым доступом, имплантация кардиостимулятора, катетерные вмешательства по поводу ТП/ФП) рекомендовано осуществлять без отмены антикоагулянтной терапии [225-229].
РКО IA (УУР В, УДД 2)
Комментарии: если пациент принимает варфарин**, целесообразно проводить плановое инвазивное вмешательство на фоне МНО в нижнем пределе терапевтического диапазона (2-2,5) без перехода на гепарин и его производные. Для этого необходимо определить МНО за несколько дней до вмешательства и при необходимости скорректировать дозу препарата, либо пропустить 1-2 приема перед вмешательством. В день вмешательства также необходимо оценить МНО, затем, вечером в день операции или на следующее утро, при условии адекватного гемостаза, лечение варфарином** следует возобновить в обычной для больного поддерживающей дозе, без использования нагрузочной дозы.
Если планируется ЧКВ, и пациент принимает ПОАК, необходимо пропустить утренний прием препарата в день вмешательства, проводить эндоваскулярное вмешательство с введением полноценной дозы парентерального антикоагулянта (чаще всего, гепарина натрия** с достижением целевого активированного времени свёртывания). Возобновить прием ПОАК можно после прекращения действия парентерального антикоагулянта.
-
Рутинное использование «терапии моста» на время отмены пероральных антикоагулянтов в связи с инвазивным вмешательством повышает риск периоперационных кровотечений, поэтому не рекомендовано [225, 230, 231].
ЕОК IC (УУР В, УДД 2)
Комментарии: Использование «терапии моста» должно быть строго ограниченно особыми показаниями, определяющими очень высокий риск тромбоэмболических осложнений (механический клапан сердца, инсульт/ТИА менее 3 месяцев назад, количество баллов по шкале CHA2DS2-VASc ≥7 баллов). У пациентов с умеренно высоким риском тромбоэмболических осложнений (количество баллов по шкале CHA2DS2-VASc – 5-6, инсульт/ТИА ≥3 месяцев назад) использование «терапии моста» может быть рассмотрено в случае приемлемого риска геморрагических осложнений.
«Терапия моста» предполагает отмену перорального антикоагулянта (прежде всего варфарина**) с переходом на гепарин и его производные в дозах, используемых при лечении венозного тромбоза. Хирургическое вмешательство высокого риска кровотечений у принимающих варфарин** пациентов может быть выполнено при МНО менее 1,5. После операции введение парентерального антикоагулянта можно возобновить, как только будет обеспечен стабильный гемостаз (оптимально в первые 12-24 часов после операции, но после крупных вмешательств и при высоком риске кровотечений этот срок можно увеличить до 48-72 часов). При отсутствии кровотечения следует возобновить и прием АВК в подобранной ранее дозе. Прекратить введение парентерального антикоагулянта можно после достижения МНО в целевом диапазоне (чаще всего, длительность терапии гепарином натрия** составляет не менее 5 суток). У пациентов с механическим протезом клапана необходимо возобновить лечебную антикоагуляцию в первые сутки после операции. Фондапаринукс натрия рутинно не используется для проведения терапии моста, однако эта опция может быть рассмотрена у пациентов с гепарин-индуцированной тромбоцитопенией в анамнезе.
С учетом быстрого начала и предсказуемого временного интервала прекращения действия ПОАК за редким исключением не требуют использования «терапии моста». Если принято решение о временном прерывании приема ПОАК, длительность отмены должна определяться риском кровотечения во время хирургического вмешательства и функциональным состоянием почек (Таблица П7 приложения А3). После операции прием ПОАК можно возобновить через 12-48 часов, ориентируясь на достижение эффективного гемостаза и риск тромбоэмболии.
1.2 Стратегии лечения пациентов с фибрилляцией и трепетанием предсердий
Медикаментозная терапия
Для лечения пациентов с ФП и ТП рекомендованы две альтернативные терапевтические стратегии:
1) восстановление (при необходимости) и как можно более длительное сохранение синусового ритма средствами лекарственного и интервенционного противоаритмического лечения, т.н. «контроль ритма»;
2) снижение частоты сокращений желудочков на фоне сохраняющихся ФП/ТП, т.н. «контроль частоты», предполагающий применение урежающих ЧСС лекарственных средств и воздержание от собственно противоаритмического лечения.
-
Выбор стратегии «контроля ритма» рекомендуется у больных с ФП/ТП и непродолжительным (менее 12 мес. со времени постановки диагноза) анамнезом ФП/ТП и сопутствующими заболеваниями сердечно-сосудистой системы [232].
РКО IA (УУР В, УДД 2)
Комментарий: Длительное время стратегии «контроля частоты» и «контроля ритма» в лечении пациентов с ФП считались равнозначными, однако данные исследования EAST-AFNET 4 показали преимущества выбора стратегии «контроля ритма» у пациентов с недавним анамнезом ФП и сопутствующими сердечно-сосудистыми заболеваниями. Эти преимущества заключаются в меньшей частоте развития неблагоприятных исходов заболевания (комбинированная конечная точка: смертность от сердечно-сосудистых заболеваний, инсульт, ОКС, госпитализация в связи с прогрессированием сердечной недостаточности). По данным мета-анализа S. Han и соавт., ранний выбор стратегии «контроля ритма» в сравнении с предпочтением стратегии «контроля частоты» способствовал снижению риска смерти (как от всех причин, так и от сердечно-сосудистых заболеваний), инсульта и госпитализаций, связанных с ХСН [183].
Во всех остальных ситуациях выбор стратегии лечения ФП определяется индивидуально – в зависимости от характера течения аритмии, степени выраженности клинических проявлений, наличия сопутствующих заболеваний, переносимости различных групп препаратов и при обязательном учете мнения лечащего врача и предпочтения пациента. Проведение антиаритмического лечения по «контролю ритма сердца» не избавляет от необходимости параллельного «контроля частоты», так как всегда существует вероятность рецидива ФП, которая не должна протекать с избыточно высоким ритмом желудочков [233, 234].
В последнее время появляются данные о том, что интервенционные вмешательства по сравнению с медикаментозной терапией могут улучшать прогноз пациентов с ФП [235].
1.2.1 Контроль частоты сердечных сокращений
Контроль частоты сердечных сокращений (ЧСС) является одной из основных задач лечения пациентов, страдающих ФП и/или ТП, независимо от выбранной терапевтической стратегии. Выбор тактики долгосрочного контроля ЧСС рекомендуется в качестве первоочередной стратегии лечения пациентов с бессимптомной и малосимптомной ФП и/или ТП, а также в качестве равнозначной альтернативы длительному антиаритмическому лечению пациентов с симптомной ФП/ТП в случае неэффективности предшествующих попыток профилактического антиаритмического лечения (глава 3.1.4) и при хроническом течении ФП (таблицы П10 и П11 приложения А3) [236, 237].
При ФП/ТП, протекающих с тяжелой симптоматикой, для устранения этих клинических проявлений, целесообразно в/в или пероральное применение препаратов, замедляющих атриовентрикулярное проведение: бета-адреноблокаторов (β-АБ) или блокаторов "медленных" кальциевых каналов селективных с прямым влиянием на кардиомиоциты (далее – селективных блокаторов кальциевых каналов с прямым действием на сердце) (верапамил**, #дилтиазем). Дозы наиболее часто используемых в лечении пациентов с ФП/ТП снижающих ЧСС препаратов указаны в таблицах П10 и П11 приложении A3 [238, 239, 633-636].
Возникновение тяжёлых нарушений гемодинамики при ФП/ТП, вопреки применению снижающих ЧСС препаратов, является основанием для проведения экстренной электрической кардиоверсии с последующим обсуждением вопроса о выборе стратегии «контроля ритма» сердца (см. также раздел 3.1.2.2.).
1.2.1.1 Лекарственные препараты для контроля частоты сердечных сокращений
Пациентам с постоянной формой ФП или ТП (т.е., тем пациентам, которым не планируется восстановление синусового ритма) не рекомендовано использование антиаритмических препаратов (ААП), классы I и III, на постоянной основе (за исключением амиодарона**) [236, 237, 240].
-
Для контроля частоты сокращений желудочков во время ФП или ТП рекомендовано применение β-АБ, дигоксина**, блокаторов кальциевых каналов с прямым влиянием на сердце (верапамил**/#дилтиазем) или комбинации β-АБ и дигоксина** [233, 234, 236, 237, 633-636].
ЕОК IA (УУР В, УДД 1)
Комментарии: Перечень препаратов, рекомендованных для контроля частоты сокращений желудочков при ФП/ТП, с указанием их стандартных терапевтических доз представлен в таблицах П10 и П11 приложения А3. При недостаточном эффекте урежающих ЧСС лекарственных препаратов и их комбинаций, а также при невозможности длительного применения медикаментов, следует рассмотреть возможность использования нефармакологических методов лечения (катетерная аблация/модификация атриовентрикулярного соединения с имплантацией электрокардиостимулятора – ЭКС/ сердечной ресинхронизирующей терапии (СРТ)), см. также раздел 3.2.4.
1.2.1.2 Выбор препарата для контроля частоты сердечных сокращений
-
Индивидуальный выбор препарата и его суточной дозы для контроля частоты сокращений желудочков при ФП/ТП рекомендуется ориентировать на достижение целевых значений ЧСС: при полном отсутствии симптомов аритмии частота желудочковых сокращений в состоянии покоя должна быть не более 110 уд/мин; при наличии симптомов, связанных с аритмией, – не более 80 уд/мин (также в состоянии покоя) [241, 242].
ЕОК IIaB (УУР В, УДД 2)
Комментарии: Алгоритмы ведения пациентов с использованием стратегии «контроль частоты» представлены в таблицах П8 и П9 приложения Б. Перед регистрацией ЭКГ для оценки эффективности урежающей ЧСС терапии необходим 3-минутный период отдыха. Индивидуальный контроль эффективности и безопасности такого лечения (существует риск развития клинически значимой брадикардии, особенно в ночные часы) следует проводить с использованием холтеровского мониторирования сердечного ритма (ЭКГ). У пациентов с высоким уровнем двигательной активности (преимущественно молодые пациенты) эффективность назначенной терапии должна оцениваться с использованием проб с физической нагрузкой на велоэргометре или тредмиле. У отдельных категорий больных для оценки эффективности и безопасности применения стратегии контроля ЧСС целесообразно проведение мониторирования электрокардиографических данных в течение более длительного врремени (более 24 часов).
-
β-АБ, дигоксин**, #дилтиазем или верапамил** рекомендуются для контроля ЧСС при ФП или ТП у пациентов с нормальной или умеренно сниженной сократительной функцией ЛЖ (фракция выброса [ФВ] ЛЖ ≥40%) [243-245, 633-636].
ЕОК IB (УУР В, УДД 2)
Комментарии: β-АБ (предпочтительно кардиоселективные пролонгированного действия) – основа терапии, направленной на контроль ЧСС при сохраняющихся ФП/ТП. Алгоритмы ведения пациентов с использованием стратегии «контроль частоты» представлены в таблицах П8 и П9 приложения Б. Дозы препаратов для контроля частоты указаны в таблицах П10 и П11 приложения А3.
-
β-АБ и дигоксин** рекомендуются для контроля ЧСС при ФП/ТП у пациентов со сниженной сократительной функцией ЛЖ (ФВ ЛЖ <40%) [244-246].
ЕОК IB (УУР В, УДД 2)
Комментарии: у пациентов с малоактивным образом жизни (пожилые лица со сниженной физической активностью) при невозможности применения или неэффективности β-АБ препаратов возможно назначение монотерапии дигоксином** для снижения ЧСС при ФП/ТП.
Монотерапия дигоксином** используется редко в связи с длительностью развития терапевтического эффекта и меньшим, по сравнению с β-АБ, снижением ЧСС на фоне физической активности. Дигоксин** может вызвать угрожающие жизни нежелательные эффекты, поэтому его следует применять с осторожностью, особенно у пациентов с нарушением функции печени и почек. Прием низких доз дигоксина** (≤0,25 мг в сутки), соответствующий уровню дигоксина** в сыворотке крови в диапазоне от 0,5 до 0,9 нг/мл, сопряжен с наилучшими показателями эффективности и безопасности препарата [244, 245, 247, 248, 562]
-
Применение комбинаций различных препаратов, влияющих на ЧСС при ФП или ТП, рекомендовано в случаях, когда при использовании одного лекарственного препарата не удается достичь целевых значений ЧСС [238, 242, 243, 249].
ЕОК IB (УУР В, УДД 2)
Комментарии: наиболее эффективной и безопасной комбинацией препаратов для контроля частоты ритма желудочков при ФП или ТП является сочетание β-АБ и дигоксина**. Сочетание селективных блокаторов кальциевых каналов с прямым действием на сердце (верапамил**/#дилтиазем) и β-АБ нежелательно, поскольку может привести к опасному взаимному потенцированию их отрицательного хронотропного и инотропного эффектов. Совместное назначение дигоксина** и верапамила**, а также дигоксина** и амиодарона** нежелательно, так как повышает риск развития гликозидной интоксикации.
-
При неэффективности или невозможности использования других урежающих ЧСС препаратов, в том числе их комбинаций, а также пациентам с нестабильной гемодинамикой на фоне рецидивирующих пароксизмов ФП/ТП или значительно сниженной ФВ ЛЖ, рекомендовано рассмотреть применение амиодарона** для контроля ЧСС при ФП/ТП [250, 251].
ЕОК IIbB (УУР В, УДД 2)
Комментарии: 1) клинические проявления гемодинамической нестабильности на фоне ФП/ТП являются показанием к экстренной наружной электрической кардиоверсии; амиодарон** может быть использован только если наружная электрическая кардиоверсия недоступна, оказалась неэффективной или аритмия рецидивирует; 2) необходимо учитывать возможность восстановления синусового ритма при применении амиодарона**; 3) дозы препарата – таблицы П10 и П11 приложения А3. 4) Применение амиодарона** более предпочтительно в рамках стратегии контроля ритма сердца. 5) альтернативой применению амиодарона** для урежения ЧСС при сохраняющейся ФП или ТП является использование немедикаментозных методов контроля ЧСС (катетерная аблация/модификация АВ-соединения с имплантацией ЭКС/устройства сердечной ресинхронизирующей терапии при ФП/ТП, а также катетерная аблация кавотрикуспидального истмуса при типичном ТП, см. также раздел 3.2.4.).
1.2.2 Восстановление синусового ритма
-
Экстренная наружная электрическая кардиоверсия рекомендована при ФП, сопровождающейся острыми нарушениями гемодинамики (симптомная артериальная гипотензия, синкопальное/пресинкопальное состояние, признаки острой ишемии миокарда, отек легких/острая сердечная недостаточность – СН) с целью незамедлительного восстановления синусового ритма [137, 158, 252–259].
ЕОК IB (УУР С, УДД 4)
Комментарии: В данной клинической ситуации ФП представляет непосредственную угрозу жизни пациента и требует безотлагательного купирования. Полный алгоритм действий для купирования ФП представлен в таб. П10 приложения Б.
-
Восстановление синусового ритма для устранения клинических проявлений ФП рекомендовано при плохой субъективной переносимости аритмии, при невозможности адекватного контроля частоты желудочковых сокращений и в ситуациях, когда адекватный контроль частоты желудочковых сокращений не сопровождается улучшением состояния (например, сохраняются выраженные симптомы ФП или развиваются клинические проявления СН) [135, 256, 259-265].
ЕОК IB (УУР В, УДД 2)
Комментарии: Многие пароксизмы ФП могут купироваться самостоятельно в течение нескольких часов, поэтому при обращении пациента с недавно возникшим пароксизмом и отсутствии у него гемодинамической нестабильности первоначальное применение препаратов, урежающих частоту сокращений желудочков, будет способствовать улучшению состояния пациента и может позволить избежать необходимости медикаментозной или наружной электрической кардиоверсии. Поскольку одним из факторов, провоцирующих ФП, является нарушение электролитного баланса (например, вследствие кишечной инфекции, алкогольного отравления или применения диуретиков), на данном этапе может быть целесообразным в/в введение препаратов калия (при отсутствии противопоказаний – тяжелой почечной недостаточности, гиперкалиемии и др.). В ситуациях, когда развитие ФП обусловлено каким-либо преходящим и потенциально обратимым фактором (высокая лихорадка, тиреотоксикоз, алкогольная интоксикация и др.), лечение основного заболевания также может способствовать самостоятельному восстановлению синусового ритма. Восстановление синусового ритма посредством медикаментозной или наружной электрической кардиоверсии при этом нецелесообразно в связи с высоким риском раннего рецидива ФП до устранения ее причины (нормализации тиреоидного статуса, снижения температуры тела и т.д.).
-
Для планового восстановления ритма у пациентов с ФП рекомендуется применение медикаментозной или наружной электрической кардиоверсии [266].
ЕОК IIaC (УУР В, УДД 2)
Комментарии: Выбор способа восстановления ритма осуществляется с учетом клинической картины заболевания (длительности эпизода аритмии, приема ААП, анамнестических сведений о предшествовавших безопасных и эффективных методах восстановления ритма, наличия органического поражения сердца), предпочтений врача и пациента. Электрическая кардиоверсия (электроимпульсная терапия) – высокоэффективный метод, позволяющий быстро восстановить синусовый ритм, однако после восстановления ритма могут отмечаться рецидивы ФП. Лекарственные препараты, применяющиеся для восстановления синусового ритма, позволяют не только купировать ФП, но и предотвратить ранние рецидивы аритмии. Большинство ААП классов I и III (за исключением 4-Нитро-N-[(1RS)-1-(4-фторфенил)-2-(1-этилпиперидин-4-ил)этил] бензамида гидрохлорида) эффективны лишь при недавно развившихся эпизодах аритмии (длительностью менее 48 часов).
Рекомендованный алгоритм действий для купирования ФП представлен в таблице П10 приложения Б. Дозы применяемых для купирования ФП (медикаментозная кардиоверсия) препаратов представлены в таблице П12 приложения А3. Тактика антикоагулянтной терапии при кардиоверсии ФП/ТП рассмотрена в разделе 3.1.1.2.
1.2.2.1. Пероральные антиаритмические препараты, класс IC, для восстановления синусового ритма («таблетка в кармане»)
-
Пациентам с редкими пароксизмами ФП, не принимающим поддерживающей антиаритмической терапии (ААТ) (раздел 3.1.2.3), без сопутствующего структурного заболевания сердца или ИБС, при условии продолжительности аритмии <48 часов, для восстановления синусового ритма может быть рекомендован однократный самостоятельный пероральный прием #флекаинида в дозе 200-300 мг или #пропафенона** в дозе 450-600 мг (таблица П12 приложения А3) [267-269, 577].
ЕОК IIaB (УУР В, УДД 3)
Комментарий: Необходима предварительная оценка безопасности такого лечения в условиях стационара. Подход не рекомендуется к применению при пароксизме ТП.
1.2.2.2 Электрическая кардиоверсия
-
Плановая наружная электрическая кардиоверсия с целью купирования аритмии рекомендуется при неэффективности ААП, противопоказании к их применению, а также в случае, если лечащий врач и пациент отдают предпочтение этому способу восстановления ритма (таблица П10 приложения Б) [259, 263, 270].
ЕОК IC (УУР С, УДД 5)
-
Предварительное назначение амиодарона**, соталола** или пропафенона** рекомендовано рассматривать для повышения эффективности наружной электрической кардиоверсии и профилактики рецидивов ФП [252, 260, 262, 271–273].
ЕОК IIaB (УУР В, УДД 2)
-
Проведение неотложной наружной электрической кардиоверсии рекомендуется для купирования аритмии, если высокая частота ритма желудочков не поддается медикаментозному контролю, и при этом сохраняются стенокардия или другие проявления ишемии миокарда, выраженная гипотензия или проявления СН (таблица П10 приложения Б) [257, 258, 274].
ЕОК IC (УУР С, УДД 5)
1.2.2.3 Медикаментозная кардиоверсия
-
Рекомендовано непрерывное медицинское наблюдение и мониторирование электрокардиографических данных пациентам, которым проводится медикаментозная кардиоверсия с использованием ААП, классы I и III, во время введения препарата и после его завершения (в течение половины периода полувыведения) для обеспечения своевременного выявления отсроченного восстановления синусового ритма и возможного проаритмического действия (например, желудочковых тахиаритмий), брадикардий, остановки синусового узла или атриовентрикулярной блокады [637-638].
ЕОК нет (УУР 3, УДД В)
-
В/в введение пропафенона** рекомендовано для купирования ФП продолжительностью до 48 часов у пациентов, не имеющих противопоказаний к применению препарата (таблица П12 приложения А3) [275, 276].
ЕОК I A (УУР В, УДД 2)
Комментарии: Пациентам с ФП и структурным поражением сердца (постинфарктный кардиосклероз, сниженная систолическая функция ЛЖ, ФВ ЛЖ 40% и менее – с любыми проявлениями СН, а также при гипертрофии миокарда ЛЖ (ГЛЖ) с толщиной стенок более 14 мм по данным ЭхоКГ) не рекомендовано применение пропафенона** для восстановления синусового ритма в связи с высоким риском аритмогенного действия этого препарата у данной категории пациентов.
-
В/в введение прокаинамида** рекомендовано для купирования ФП продолжительностью до 48 часов у пациентов, не имеющих противопоказаний к применению препарата (таблица П12 приложения А3) [277-282].
ЕОК I C (УУР В, УДД 2)
Комментарии: Пациентам с ФП и структурным поражением сердца (постинфарктный кардиосклероз, сниженная систолическая функция ЛЖ, ФВ ЛЖ 40% и менее – с любыми проявлениями СН, а также при гипертрофии миокарда ЛЖ, превышающей 14 мм по данным ЭхоКГ) не рекомендовано применение прокаинамида** для восстановления синусового ритма в связи с высоким риском проаритмогенного действия этого препарата.
-
В/в введение амиодарона** рекомендовано для купирования ФП у пациентов, не имеющих противопоказаний к применению препарата [276, 283–285].
ЕОК I A (УУР В, УДД 1)
Комментарии: Амиодарон** может быть использован в том числе у пациентов с ФП и структурным поражением сердца, включая тяжелую хроническую СН с низкой ФВ ЛЖ (таблица П12 приложения А3). Следует учитывать, что восстановление ритма обычно происходит в более поздние сроки.
-
В/в введение 4-Нитро-N-[(1RS)-1-(4-фторфенил)-2-(1-этилпиперидин-4-ил)этил] бензамида гидрохлорид рекомендовано для купирования ФП любой продолжительности, в том числе персистирующей и длительно персистирующей форм аритмии, у пациентов, не имеющих противопоказаний к применению препарата [286-293; 653-654, 671-672].
ЕОК нет (УУР В, УДД 2)
Комментарии: Препарат может быть использован в том числе как альтернатива плановой электрической кардиоверсии. Схема введения и доза представлены в таблице П12 приложения А3.
1.2.2.4 Иные способы восстановления синусового ритма
-
Частая и сверхчастая электрокардиостимуляция предсердий (см. комментарий) рекомендована для купирования ТП, но не ФП [294-300].
ЕОК IC (УУР С, УДД 4)
Комментарии: Электрокардиостимуляция предсердий с частотой, превышающей частоту сокращений предсердий (overdrive pacing) для купирования любой формы ТП может быть обеспечена с использованием системы чреспищеводной стимуляции сердца (МУ A17.10.002.001 Электрокардиостимуляция чреспищеводная), с помощью имплантированных устройств (ЭКС***, ИКД***, аппаратов СРТ [МУ A23.10.002 Программирование постоянного имплантируемого антиаритмического устройства], а также посредством временной электрокардиостимуляции чрескожным способом/временной электрокардиостимуляции наружным способом (при наличии центрального венозного доступа, установке временного однокамерного ЭКС; МУ A17.10.002 Электрокардиостимуляция). Данный метод неэффективен для купирования ФП. Тактика антикоагулянтной терапии при купировании любой формы ТП определяется теми же принципами, что и при купировании ФП (раздел 3.1.1.2).
1.2.3 Медикаментозная профилактика фибрилляции и трепетания предсердий
Основные принципы и критерии эффективности медикаментозной ААТ ФП можно сформулировать следующим образом:
1) Целью ААТ является уменьшение симптомов ФП
2) Эффективность ААТ, направленной на удержание синусового ритма, невысока.
3) Эффективная ААТ приводит к уменьшению, а не к полному исчезновению рецидивов ФП.
4) Если один ААП оказывается неэффективным, клинически приемлемый результат может быть достигнут при помощи другого препарата.
5) Аритмогенные или экстракардиальные побочные эффекты ААП встречаются довольно часто.
6) Безопасность, а не эффективность должна в первую очередь определять выбор ААП [139].
В свете последних данных клинических исследований, сохранение синусового ритма у пациентов с ФП и сопутствующими заболеваниями сердечно-сосудистой системы способно улучшить их жизненный прогноз, положительно повлиять на частоту неблагоприятных исходов заболевания и в настоящее время является приоритетной стратегией лечения пациентов с непродолжительным анамнезом ФП/ТП (<12 мес со времени постановки диагноза). Назначение медикаментозной ААТ примерно удваивает вероятнось поддержания синусового ритма по сравнению с плацебо, то есть эффективность профилактической ААТ не так высока и уступает катетерной аблации, в отличие от которой несет в себе потенциальный риск аритмогенного действия, но лишена рисков оперативного вмешательства [158, 237, 260, 301–304].
-
Длительная медикаментозная ААТ рекомендуется для контроля ритма у пациентов с симптомной рецидивирующей пароксизмальной ФП, персистирующей формой ФП после кардиоверсии, а также у пациентов после аблации ФП/ТП в течение первых 3 месяцев или неопределенно долго (как составная часть гибридного подхода) [260, 305, 306].
EOK I B (УУР В, УДД 2)
Комментарий: Выбор ААП, класса IC или ААП, класса III для профилактики ФП/ТП рекомендуется производить с учетом наличия и тяжести органической патологии сердца, коморбидного фона пациента (наличие почечной, печеночной недостаточности), риска аритмогенного действия, спектра внесердечных нежелательных эффектов лекарственного препарата [236, 307].
-
Для более успешного поддержания синусового ритма, кроме назначения ААП, класса IC или ААП, класса III, необходимо контролировать факторы риска сердечно-сосудистых осложнений (СН, АГ, СД, индекс массы тела, синдром апноэ сна и т.д.) и возможные провоцирующие факторы ФП – стресс, алкоголь, физические перегрузки, электролитные сдвиги, тиреотоксикоз [274, 308-320].
ЕОК IIaB (УУР С, УДД 4)
-
Всем пациентам, длительно принимающим ААТ, рекомендовано проходить ежегодное обследование с проведением регистрации ЭКГ в 12-отведениях, холтеровского мониторирования сердечного ритма (ЭКГ), ЭхоКГ для подтверждения соответствия критериям безопасного выбора ААП [260, 321–327, 628, 629].
ЕОК IIaC (УУР С, УДД 5)
-
Пациентам, длительно принимающим ААТ, рекомендован регулярный контроль длительности интервалов PQ, QRS, QT и ЧСС с помощью регистрации электрокардиограммы (ЭКГ) и холтеровского мониторирования сердечного ритма (ЭКГ) для оценки возможного риска проаритмического действия ААП, класса IC или ААП, класса III и своевременного выявления клинически значимых нарушений проводимости и/или дисфункции синусового узла, обусловленных действием препарата [260, 322-327, 628].
ЕОК IB (УУР В, УДД 2)
Комментарии: в начале лечения (первые 3 дня) рекомендован ежедневный контроль ЭКГ для обоснования адекватности выбора индивидуальной дозы препарата. При использовании амиодарона** такой контроль рекомендовано проводить дополнительно через 1 и 4 недели. Длительная ААТ не рекомендуется пациентам с интервалом QT >500 мс или синусовой брадикардией <50 уд/мин в покое, с эпизодами синоатриальной блокады 2-3 степени или атриовентрикулярной блокады 2-3 степени без предварительной имплантации ЭКС***.
1.2.3.1 Лекарственные препараты для профилактики фибрилляции и трепетания предсердий, рекомендуемые пациентам без выявленной стуктурной патологии сердца
-
У пациентов без структурных заболеваний сердца медикаментозную профилактику рецидивов ФП целесообразно начинать с β-АБ, особенно когда аритмия четко связана с психическим или физическим напряжением. Таким образом может быть достигнут также и урежающий эффект в отношении ЧСС при ФП [249, 328].
ЕОК IВ (УУР В, УДД 2)
Комментарии: алгоритм профилактики рецидивов ФП и ТП представлен в таблице П11 приложения Б.
-
ААП, класс IC (флекаинид, пропафенон**, лаппаконитина гидробромид** и его лекарственная форма с пролонгированным высвобождением, диэтиламинопропионилэтоксикарбониламинофенотиазин) рекомендованы для профилактики рецидивирующей симптомной ФП (пароксизмальной и персистирующей, после кардиоверсии) у пациентов без структурного поражения сердца, любой формы ИБС и ХСН [181, 321, 329–338, 348-349, 351, 578, 639-642]
ЕОК IА (УУР В, УДД 2)
Комментарии: Лекарственные препараты не должны необоснованно назначаться в дозах ниже рекомендованных, поскольку в этой ситуации они не будут предупреждать возникновение пароксизмов, но будут оказывать нежелательные эффекты. В целях профилактики возможной трансформации ФП в ТП с высокой частотой проведения на желудочки, при отсутствии противопоказаний, целесообразно комбинировать ААП, класс IC, с β-АБ. У отдельной категории больных с очень тяжёлыми симптомами ФП, не имеющих структурного заболевания сердца, возможно рассмотрение вопроса о назначении комбинированной антиаритмической терапии. Следует отметить, что клинические исследования по оценке эффективности и безопасности такого подхода не проводились, назначение комбинированной терапии возможно только в специализированном стационаре при обязательном мониторинге безопасности.
Пропафенон**, Флекаинид, Диэтиламинопропионилэтоксикарбониламинофенотиазин, лаппаконитина гидробромид** и его лекарственная форма с пролонгированным высвобождением замедляют процесс деполяризации во всех структурах сердца – в клетках рабочего миокарда и проводящей системы, не оказывая влияния на реполяризацию. Таким образом препараты могут способствовать формированию условий для возникновения аритмий по механизму повторного входа (reentry) как в предсердиях, так и в желудочках. При использовании ААП, класса IC, необходим тщательный контроль интервала PQ и продолжительности комплекса QRS ЭКГ. Увеличение длительности интервала QRS на ЭКГ, на 25% и более по сравнению с исходным или >120 мс, указывает на риск развития проаритмического действия, которое может проявляться как в развитии блокад на различных уровнях проводящей системы сердца, так и в возникновении желудочковых аритмий по механизму reentry, таких как мономорфная желудочковая тахикардия, желудочковая экстрасистолия. Препараты обладают отрицательным инотропным действием. Алгоритм профилактики рецидивов ФП и ТП представлен в таблице П11 приложения Б.
-
Рекомендуется рассмотреть возможность назначения Соталола** для профилактики рецидивов ФП у пациентов без тяжелого органического поражения сердца, угнетения сократительной функции и СН [262, 329, 339, 340].
ЕОК IIbA (УУР В, УДД 2)
Комментарий: Соталол**, ААП, класса III, замедляющий реполяризацию и обладающий свойствами неселективного β-АБ (по этой причине противопоказан при бронхообструктивных заболеваниях). По эффективности в профилактике рецидивов ФП уступает амиодарону**. Следует отметить, что данные регулярно обновляемого кокрановского обзора указывают на увеличение общей смертности больных, получавших соталол**, по сравнению с больными, получавшими плацебо или не получавшими антиаритмической терапии [181]. Препарат обладает дозозависимым риском возникновения желудочковой тахикардии типа torsades de pointes (>2%). Проаритмическое действие соталола** связано с удлинением интервала QT, что требует контроля динамики этого показателя на ЭКГ. Если интервал QTс увеличивается до 500 мс и более, следует отменить соталол** или снизить его дозу. Риск проаритмического действия более высок у женщин, пациентов с дисфункцией ЛЖ, СН, выраженной гипертрофией ЛЖ (толщина миокарда ЛЖ ≥14 мм, по данным ЭхоКГ), тяжелой брадикардией, дисфункцией почек, гипокалиемией или гипомагниемией (таблица П13 приложения А3).
-
Назначение амиодарона** с целью профилактики рецидивов ФП у пациентов без структурных заболеваний сердца рекомендовано только при невозможности использования или неэффективности β-АБ, пропафенона**, флекаинида, лаппаконитина гидробромида** и его лекарственной формы с пролонгированным высвобождением, диэтиламинопропионилэтоксикарбониламинофенотиазина**, соталола** и невозможности/неэффективности катетерной аблации [303, 328, 341–343].
ЕОК IB (УУР В, УДД 1)
Комментарии: алгоритм профилактики рецидивов ФП и ТП представлен в таблице П11 приложения Б.
1.2.3.2 Лекарственные препараты для профилактики фибрилляции и трепетания предсердий, рекомендуемые пациентам с выявленной стуктурной патологией сердца
-
Амиодарон** рекомендуется для профилактики рецидивирующей симптомной ФП у пациентов со структурной патологией сердца, включая ХСН и ГЛЖ с толщиной стенок более 14 мм [262, 304, 307, 344–347].
ЕОК IB (УУР А, УДД 1)
Комментарии: Амиодарон** является самым эффективным препататом для профилактики ФП. Он является ААП, класса III, основным механизмом его антиаритмического действия служит замедление реполяризации в клетках миокарда и проводящей системы сердца. Кроме того препарат обладает электрофизиологическими свойствами всех четырех классов антиаритмических средств. Основной антиаритмический эффект препарата дополнительно усиливается за счет блокады синтеза гормонов щитовидной железы. В отличие от большинства других ААП, класса I и класса III, его можно назначать пациентам с органическим заболеванием сердца, включая хроническую СН. Риск развития полиморфной желудочковой тахикардии типа torsades de pointes при лечении амиодароном** ниже (0.5%), чем при применении других ААП, класса III, что связано с блокадой нескольких видов ионных каналов. Однако в связи с наличием этого риска, рекомендуется контролировать длительность интервала QT на ЭКГ в период насыщения амиодароном** (до 4 недель). Удлинение этого интервала более 500 мс требует снижения дозы или отмены препарата. Амиодарон** вызывает различные внекардиальные побочные эффекты (гипо- и гипертиреоз, гепатит, пневмонит, фиброз легких, кератопатия, фотосенсибилизация), особенно при длительном применении, что делает обоснованным его назначение лишь при неэффективности или невозможности назначения других ААП, классы I и III. Из-за особенностей фармакокинетики препарата требуется длительный период насыщения (Таблица П13 приложения А3).
-
С целью профилактики рецидивов ФП пациентам с ИБС рекомендовано рассмотреть назначение соталола** [262, 307, 338].
ЕОК IIbA (УУР А, УДД 1)
-
Назначение амиодарона** с целью профилактики ФП рекомендовано пациентам с ИБС при неэффективности/невозможности применения соталола** и/или невозможности/неэффективности катетерной аблации [262, 303, 338, 341, 342].
ЕОК IA (УУР В, УДД 1)
Комментарии: Всем пациентам перед назначением амиодарона** рекомендуется рентгенография легких и оценка тиреоидного статуса (Исследование уровня тиреотропного гормона (ТТГ) в крови, УЗИ щитовидной железы).
При выявлении признаков гиперфункции щитовидной железы терапия амиодароном** противопоказана. Гипофункция щитовидной железы должна быть скорректирована медикаментозно и не является безусловным противопоказанием к его назначению. На фоне приёма амиодарона** необходим контроль тиреоидного статуса через 3 мес., далее – не реже 1 раза в 6 мес. (Исследование уровня свободного тироксина (СТ4) сыворотки крови и Исследование уровня тиреотропного гормона (ТТГ) в крови, при необходимости – Прием (осмотр, консультация) врача-эндокринолога), исследование уровня гепатоспецифических ферментов (Определение активности аланинаминотрансферазы в крови, Определение активности аспартатаминотрансферазы в крови).
На фоне постоянной терапии амиодароном** показана ежегодная рентгенография легких, 1 раз в 6 мес. исследование функции внешнего дыхания (МУ A12.09.001 Исследование неспровоцированных дыхательных объемов и потоков). В случае выявления клинических проявлений, но при отсутствии значимых изменений на рентгенографии легких целесообразно проведение мультиспиральной компьютерной томографии легких (МУ A06.09.008.001), при необходимости – Прием (осмотр, консультация) врача-пульмонолога первичный.
С целью профилактики развития фотосенсибилизации рекомендуется избегать пребывания на солнце или пользоваться специальными солнцезащитными средствами.
Ежегодный прием (консультация) врача-офтальмолога первичный (МУ B01.029.001), далее – повторные (МУ B01.029.002) необходим с целью выявления значительных отложений в роговице либо нарушений функции органа зрения.
-
Назначение ААП, класса IC, не рекомендовано больным с ИБС, признаками структурного поражения сердца, при наличии СН, снижении ФВ ЛЖ до 40% и менее, а также при ГЛЖ с толщиной стенок более 14 мм по данным ЭхоКГ, т.к. препараты данной группы способны потенцировать возникновение жизнеугрожающих желудочковых аритмий и обладают отрицательным инотропным эффектом, а также оказывают значимое угнетающее действие на проводящую систему сердца [321, 338, 348-351].
ЕОК IIIA (УУР В, УДД 2)
2. Хирургическое и интервенционное лечение фибрилляции и трепетания предсердий
-
Катетерная аблация пароксизмальной ФП рекомендуется пациентам, которые имеют симптомные рецидивы ФП на фоне приема ААТ (бета-адреноблокаторы, селективные блокаторы кальциевых каналов с прямым действием на сердце, амиодарон**, пропафенон**, лаппаконитина гидробромид** и его лекарственная формы с пролонгированным высвобождением, диэтиламинпропионилэтоксикарбониламинофенотиазин, соталол**, флекаинид), а также предпочитают дальнейший контроль ритма. Выполнение процедуры рекомендовано проводить в опытном центре врачом, который получил соответствующую подготовку [352-356].
ЕОК IA (УУР В, УДД 2)
-
Катетерная аблация персистирующей ФП рекомендуется пациентам, которые имеют симптомные рецидивы ФП на фоне приема ААТ (бета-адреноблокатор, селективный блокатор кальциевых каналов с прямым действием на сердце, амиодарон**, пропафенон**, лаппаконитина гидробромид** и его лекарственная формы с пролонгированным высвобождением, диэтиламинпропионилэтоксикарбониламинофенотиазин, соталол**, флекаинид), а также предпочитают дальнейший контроль ритма. Выполнение процедуры рекомендовано проводить в опытном центре врачом, который получил соответствующую подготовку [352-356].
ЕОК IIаВ (УУР В, УДД 2)
Комментарии: Катетерная аблация не рассматривается в качестве метода, увеличивающего продолжительность жизни или снижающего риск инсульта.
-
Катетерная аблация ФП рекомендована в качестве первой линии терапии для профилактики рецидивов ФП и улучшения симптомов отдельным пациентам с симптомной пароксизмальной ФП в качестве альтернативы антиаритмической лекарственной терапии, с учетом выбора пациента, соотношения эффективности и риска. Выполнение процедуры рекомендовано проводить в опытном центре врачом, который получил соответствующую подготовку [353-356].
ЕОК IIaB (УУР В, УДД 2)
Комментарии: Отбор пациентов должен быть проведен особенно тщательно для получения хороших долгосрочных результатов процедуры при пароксизмальной и персистирующей формах ФП.
-
В качестве катетерного лечения ФП рекомендуется проводить антральную изоляцию легочных вен, которую выполняют с использованием радиочастотоной энергии (включая электроды с измерением силы прилегания) или криоаблации или аблации импульсным полем, в том числе с применением трехмерных навигационных систем картирования. [357-360, 579-581]
ЕОК IB (УУР В, УДД 2)
Комментарии: Первичная изоляция устьев легочных вен должна проводиться с использованием радиочастотной аблации, криоаблации и аблации импульсным полем. Выбор методики изоляции легочных вен зависит от анатомии ЛП, уровня оснащенности клиники, уровня подготовки специалиста и наиболее частого использования методики оперирующим врачом-хирургом. На данный момент нет убедительных доказательств эффективности дополнительных воздействий в ЛП (линейные процедуры, воздействия на фрагментированные компоненты и ганглионарные структуры), несмотря на обнадеживающие результаты изоляции задней стенки ЛП при персистирующих формах аритмии в некоторых исследованиях
-
Рекомендовано рассмотреть использование электродов с контролем силы прилегания при выполнении катерной аблации с использованием радиочастотной энергии у больных с ФП/ТП для достижения контролируемого трансмурального повреждения, снижения вероятности рецидивов и риска развития осложнений [582-587].
ЕОК нет (УУР В, УДД 2)
-
Катетерная аблация при ФП рекомендована симптомным пациентам с ФП и СН со сниженной ФВ ЛЖ для улучшения симптомов и насосной функции сердца, когда в качестве причины сердечной недостаточности предполагается кардиомиопатия, ассоциированная с аритмией [361-366].
ЕОК IIaC (УУР В, УДД 1)
-
Катетерная аблация при ФП рекомендована симптомным пациентам с СН и сниженной ФВ ЛЖ для улучшения выживаемости пациентов с ХСН, снижения частоты госпитализаций по поводу СН и снижения частоты перехода в персистирующую форму аритмии при пароксизмальной ФП [367, 368].
ЕОК IA (УУР В, УДД 2)
Комментарии: Процедура может быть малоэффективна у пациентов с III-IV функциональным классом СН по NYHA, с нормосистолической формой ФП и крайне низкой ФВ ЛЖ <20%, находящихся на оптимальной медикаментозной терапии.
-
Катетерная аблация при ФП рекомендована в качестве более предпочтительной стратегии по сравнению с имплантацией ЭКС*** пациентам с ФП и сопутствующей синусовой брадикардией [369, 370].
ЕОК IIaC (УУР С, УДД 4)
Комментарии: после проведения катетерной процедуры рекомендуется изучение функции синусового узла и при критериях органического поражения последнего рассмотреть имплантацию ЭКС после проведения операции.
-
Рекомендовано рассмотреть возможность повторной катетерной аблации у пациентов с рецидивом ФП после предшествующей катетерной процедуры для уменьшения симптомов, рецидивирования и прогрессирования ФП [588-590].
ЕОК IIaB (УУР В, УДД 2)
Комментарии: Выбор методики повторной изоляции легочных вен или левого предсердия зависит от уровня оснащенности клиники, уровня подготовки специалиста и наиболее частого использования методики оперирующим врачом-хирургом.
-
Катетрная аблация каватрикуспидального истмуса с интраоперационным достижением двунаправленного блока проведения в нём при лечении типичного ТП рекомендуется пациентам с неэффективной антиаритмической лекарственной терапией или в качестве первой линии с учетом предпочтений пациента вне зависимости от формы (впервые выявленная, пароксизмальная, персистирующая, длительно персистирующая), длительности и выраженности ремоделирования предсердий [371-374].
ЕОК IВ (УУР C, УДД 4)
Комментарии: при выполнении катетерной аблации атипичного ТП рекомендовано использование нефлюороскопического навигационного картирования, в том числе высокоплотного с целью повышения эффективности процедуры.
-
Выполнение катетерной аблации субстрата типичного ТП (кавотрикуспидального истмуса) рекомендовано для профилактики рецидивов ТП в рамках процедуры аблации ФП, если оно документировано ранее или выявлено во время процедуры аблации ФП [372, 373].
ЕОК IIaB (УУР С, УДД 4)
-
Рекомендуется рассмотреть возможность выполнения торакоскопической изоляции аритмогенных зон (в том числе мини-торакотомии) в отношении симптомных пациентов с персистирующей или длительно персистирующей формами ФП, рефрактерной к ААТ, с учетом выбора пациента, соотношения пользы и риска. Решения по таким пациентам должна принимать группа специалистов по ФП, включающая врачей-сердечно-сосудистых хирургов и врачей-кардиологов [374-376, 379–381, 383, 384, 388, 591-592].
ЕОК IIa A (УУР В, УДД 1)
-
Рекомендуется рассмотреть возможность выполнения торакоскопической и/или гибридной изоляции аритмогенных зон как метод выбора лечения для симптомных пациентов с изолированной длительно персистирующей формой ФП с увеличенными размерами ЛП, резистентной к ААТ с целью предотвращения прогрессирования и рецидива ФП. Решения по таким пациентам должна принимать группа специалистов по ФП, включающая врачей-сердечно-сосудистых хирургов и врачей-кардиологов [374-376, 379-381, 383, 385, 388, 591-592].
ЕОК IIa A (УУР В, УДД 1)
-
Рекомендуется рассмотерть возможность выполнения торакоскопической и/или гибридная – изоляции аритмоегнных зон в отношении пациентов с симптомной изолированной пароксизмальной формой ФП, резистентной к ААТ и неэффективной предшествующей катетерной аблацией в анамнезе с целью предотвращения прогрессирования и рецидива ФП. Решения по таким пациентам должна принимать группа специалистов по ФП, включающая врачей-сердечно-сосудистых хирургов и врачей-кардиологов. [374-376, 593-594)
ЕОК IIb B (УУР B, УДД 1)
-
Хирургическое лечение с помощью мини-инвазивного подхода рекомендовано рассмотреть в качестве варианта лечения пациентов с симптомными персистирующими формами ФП или после неэффективной катетерной аблации. Решения по таким пациентам должна принимать группа специалистов по ФП, включающая врачей-сердечно-сосудистых хирургов и врачей-кардиологов [378, 382, 384, 386, 387, 389].
ЕОК IIaC (УУР В, УДД 3)
-
Пациентам с ФП с оценкой по шкале CHA2DS2-VASc ≥2 балла, перенесшим торакоскопическую аблацию или гибридное лечение с одномоментной ампутацией ушка левого предсердия рекомендовано продолжить прием пероральных антикоагулянтов для снижения риска тромбоэмболических осложнений [374, 595].
ЕОК I C (УРР В, УДД 2)
-
Сочетанная хирургическая изоляция аритмоегнных зон, предпочтительно операция Лабиринт и её криомодификация, рекомендована пациентам с ФП, переносящим операцию на митральном клапане для восстановления синусового ритма и улучшения долгосрочного результата вмешательства. Решения по таким пациентам должна принимать группа специалистов по ФП, включающая врачей-сердечно-сосудистых хирургов и врачей-кардиологов [374, 390, 596-603].
ЕОК IA (УУР A, УДД 1)
Комментарий: Классическая операция Лабиринт, претерпевшая серию модификаций, в настоящее время применяется с использованием альтернативных источников энергии – биполярной радиочастотной и криоаблации. Выполнение модифицированного варианта процедуры «Лабиринт IV» с помощью биполярной радиочастотной и/или криодеструкции – эффективный способ сочетанного лечения фибрилляции предсердий при хирургической коррекции пороков митрального клапана [598, 602].
-
Пациентам с ФП рекомендовано выполнять сопутствующую хирургическую аблацию или операцию Лабиринт при кардиохирургическом вмешательстве (АКШ и/или операциях на аортальном клапане, коррекция ВПС) с целью восстановления синусового ритма и улучшения долгосрочных результатов. Решения по таким пациентам должна принимать группа специалистов по ФП, включающая врачей-сердечно-сосудистых хирургов и врачей-кардиологов [374, 604-609].
ЕОК IIа B (УУР С, УДД 4)
Комментарий: Продемонстрированы благоприятные результаты и высокая эффективность операции «Лабиринт V» для коррекции сопутствующей ФП при симультанных операциях АКШ и операциях коррекции аортальных пороков [626]. Учитывая особенности технологии ее можно назвать оптимальной для применения в сочетании с АКШ. Преимуществами данной методики является выполнение всего этапа радиочастотной аблации на работающем сердце без открытия левых полостей сердца, что сокращает время ишемии миокарда, а также обеспечивает полный электрофизиологический контроль при создании трансмуральных зон линейной аблации и восстановлении синусового ритма. Свобода от аритмии без антиаритмической терапии после КШ в сочетании с «Лабиринт V» в сроки наблюдения 12, 24, 36 месяцев составила 91%, 88%, и 77%, соответственно [611].
При выполнении открытого кардиохирургического вмешательства (АКШ) с целью профилактики развития послеоперационной фибрилляции предсердий целесообразно рассмотреть выполнение превентивной эпикардиальной радиочастотной аблации устьев легочных вен с назначением ААТ (амиодарон**). Решения по таким пациентам должна принимать группа специалистов по ФП, включающая врачей-сердечно-сосудистых хирургов и врачей-кардиологов [612-615].
-
Для профилактики послеоперационной ФП после кардиохирургических операций рекомендуется периоперационная пероральная терапия β-АБ [389, 391].
ЕОК IB (УУР А, УДД 1)
-
При гемодинамически значимой послеоперационной ФП рекомендуется восстановление синусового ритма с помощью наружной электрической или медикаментозной кардиоверсии [158].
ЕОК IC (УУР C, УДД 5)
Комментарии: Гемодинамическая значимость аритмии, особенно в раннем послеоперационном периоде, всегда требует экстренных мероприятий.
-
После операций на сердце у пациентов с ФП рекомендовано учитывать индивидуальный риск инсульта и кровотечений при принятии решения о долгосрочной антикоагулянтной терапии [76, 377, 389, 391].
ЕОК IIaB (УУР В, УДД 3)
Комментарии: Решения о продолжении системной антикоагулянтной терапии после хирургической процедуры должны базироваться на стратификации риска тромбоэмболий, а не на эффективности проведенной процедуры.
-
Симптомным послеоперационным пациентам с ФП с целью восстановления/удержания синусового ритма рекомендовано назначение ААП, класс IC или класс III [158].
ЕОК IIaC (УУР C, УДД 5)
Комментарии: Профилактическая антиаритмическая терапия рекомендована после выполнения хирургических процедур. Это уменьшает количество рецидивов в раннем послеоперационном периоде.
-
У пациентов с высоким риском развития ФП в послеоперационном периоде рекомендовано оценить целесообразность профилактического применения амиодарона** до и после операции [392].
ЕОК IIaA (УУР В, УДД 1)
Комментарии: профилактическая антиаритмическая терапия, в том числе и терапия амиодароном** (при отсутствии противопоказаний), показана после выполнения хирургических процедур. Это уменьшает количество рецидивов в раннем послеоперационном периоде.
-
Пациентам с ФП без нарушений гемодинамики рекомендуется контроль частоты желудочкового ритма и применение пероральной антикоагулянтной терапии [393].
ЕОК IIaB (УУР B, УДД 2)
-
После проведенной хирургической резекции или ушивания УЛП у пациентов с ФП и высоким тромбоэмболическим риском рекомендовано продолжение антикоагулянтной терапии неопределенно долго [383, 394].
ЕОК I B (УУР В, УДД 2)
Комментарии: Решение о продолжении системной антикоагулянтной терапии после хирургической процедуры должны базироваться на стратификации риска инсульта, а не на эффективности проведенной процедуры.
-
Хирургическое ушивание или резекция УЛП рекомендованы пациентам с ФП, во время открытого или торакоскопического кардиохирургического вмешательства [395].
ЕОК IIaB (УУР В, УДД 2)
-
Создание искусственной атриовентрикулярной блокады с последующей имплантацией электрокардиостимулятора (МУ A16.10.019.003) для контроля ЧСС рекомендовано, если частота желудочкового ритма не контролируется лекарственными средствами, не удается предупредить рецидивы ФП с помощью антиаритмической терапии или последняя вызывает серьезные побочные эффекты, а катетерная или хирургическая аблация ФП не показаны, оказались неэффективными или ее возможность была отвергнута [396, 397].
ЕОК IIaB (УУР В, УДД 2)
Комментарии: Данная рекомендация должна рассматриваться как крайняя мера (не применяться рутинно) в клиниках, выполняющих катетерную изоляцию легочных вен и выполняющих миниинвазивные хирургические вмешательства по поводу ФП,
-
Создание искусственной атриовентрикулярной блокады с последующей имплантацией бивентрикулярного электрокардиостимулятора (электрокардиостимулятор имплантируемый трехкамерный (бивентрикулярный)***) рекомендовано определенной группе пациентов с постоянной формой ФП и показаниями к ресинхронизирующей терапии (СН III-IV функциональных классов по NYHA, несмотря на оптимальную медикаментозную терапию, ФВ ЛЖ ≤35% [398-401].
ЕОК IIaB (УУР В, УДД 2)
Комментарии: Целесообразность процедуры следует рассматривать у пациентов, не ответивших на ресинхронизацию, у которых высокая ЧСС при ФП не позволяет проводить эффективную бивентрикулярную стимуляцию, через некоторое время после имплантации.
-
Создание искусственной атриовентрикулярной блокады рекомендовано определенной группе больных, не ответивших на ресинхронизацию, у которых высокая частота желудочковых сокращений при ФП не позволяет проводить эффективную бивентрикулярную стимуляцию, а амиодарон** не эффективен или противопоказан [158].
ЕОК IIaС (УУР C, УДД 5)
Комментарии: для снижения частоты спонтанного ритма можно эффективно использовать β-АБ или их комбинацию с дигоксином**, учитывая клинические ограничения и осложнения при применении амиодарона**.
-
Бивентрикулярная стимуляция рекомендована пациентам с любой формой ФП, резко сниженной функцией ЛЖ (ФВ ≤35%) и тяжелой СН (III-IV функциональный класс по NYHA) после создания искусственной атриовентрикулярной блокады [158].
ЕОК IIaС (УУР C, УДД 5)
-
Рекомендовано рассмотреть возможность создания искусственной атриовентрикулярной блокады с последующей имплантацией электрокардиостимулятора для контроля ЧСС, если предполагается кардиомиопатия, ассоциированная с аритмией и частота желудочкового ритма не контролируется лекарственными средствами, а прямая аблация ФП не показана, оказалась неэффективной или ее возможность была отвергнута [158].
ЕОК IIbC (УУР C, УДД 5)
Комментарии: Такое леченение не следует проводить без предшествующих попыток медикаментозного лечения или катетерной/хирургической аблации ФП для контроля ритма и/или частоты сокращений желудочков сердца у пациентов с ФП.
-
Рекомендовано рассмотреть возможность создания искусственной атриовентрикулярной блокады с последующей имплантацией бивентрикулярного электрокардиостимулятора с последующей ресинхронизацией пациентам с постоянной ФП, ФВ ЛЖ ≤35% и СН I-II функциональных классов по NYHA на фоне оптимальной лекарственной терапии для контроля ЧСС, если медикаментозное лечение недостаточно эффективно или вызывает побочные реакции [158].
ЕОК IIbC (УУР C, УДД 5)
-
Перед выполнением катетерной аблации ФП рекомендуется проведение антикоагулянтной терапии с целью профилактики тромбоэмболических осложнений [158, 227, 356, 402, 403].
ЕОК I В (УУР В, УДД 2)
Комментарии: согласно мнению ряда экспертных сообществ, минимально необходимый период антикоагулянтной терапии перед аблацией у пациетов с высоким риском ТЭО составляет 3 недели [616].
-
С целью профилактики перипроцедурных тромбоэмболических осложений рекомендовано выполнение катетрной аблации ФП без отмены антикоагулянтной терапии [404, 405].
ЕОК IIа В (УУР В, УДД 2)
Комментарии: у пациентов, получающих терапию ПОАК в целевых дозах, выполнение процедуры катетрной аблации без отмены пероральной антикоагулянтной терапии является обоснованным. Если пациент получает ПОАК 1 раз в день, с целью снижения риска кровотечений целесообразно перенести прием препарата на вечер.
Пропуск утренней дозы препарата в день катетерной аблации ФП/ТП с возобновлением приема через 3-5 часов после операции также является обоснованной (выбор клиник, выполняющих катетерную аблацию ФП). Алгоритм антикоагулянтной терапии при проведении катетерной аблации в связи с ФП представлен в Таблице П12, приложение Б.
-
Перед выполнением катетерной аблации ФП рекомендовано проведение ЧП-ЭхоКГ сердца для исключения тромбоза предсердий, даже если пациент получал антикоагулянтную терапию в течение 3 недель или более [160, 235, 365, 411, 412]. Пациентам, которым невозможно выполнение ЧП-ЭхоКГ, для выявления тромбоза предсердий рекомендовано использование внутрисердечной ЭхоКГ и/или КТ левого предсердия и легочных вен с контрастированием [406-413]. Визуализацию предсердий необходимо выполненить не более чем за 48 часов до проведения аблации.
ЕОК IIаС (УУР В, УДД 1)
Комментарии: Тромбоз предсердий (включая ушки) является противопоказанием для проведения катетрной аблации. В настоящее время существует множество опций для визуализации предсердий; наибольшая доказательная база накоплена для ЧП-ЭХОКГ, однако появилось достаточно убедительных данных о возможности использования КТ левого предсердия и легочных вен с контрастированием и внутрисердечной ЭХО-КГ.
-
Во время процедуры катетерной аблации ФП рекомендовано введение гепарина натрия** до или непосредственно после транссептальной пункции. Рекомендованная длительность активированного времени свертывания должна поддерживаться на уровне не менее 300-350 секунд [406, 407, 414-422].
ЕОК IB (УУР В, УДД 2)
-
Рекомендуется рассмотреть возможность введения протамина сульфата** при длительности активированного времени свертывания более 400 с, при непрекращающемся кровотечении из места пункций или признаках выпота в полости перикарда на момент окончания процедуры [423].
ЕОК IIaB (УУР С, УДД 4)
-
После катетерной аблации ФП проведение системной антикоагулянтной терапии варфарином** или ПОАК рекомендуется не менее 2 месяцев, независимо от наличия или отсутствия риска ТЭО по шкале CHA2DS2-VASc [424, 425].
ЕОК IС (УУР C, УДД 5)
-
У пациентов, которым была выполнена аблация ФП, назначение пероральных антикоагулянтов рекомендуется в соответствии с рекомендациями по антикоагулянтной терапии для пациентов с ФП вне зависимости от эффективности проведенной процедуры [158, 402].
ЕОК IС (УУР C, УДД 5)
-
Решения о продолжении системной антикоагулянтной терапии более 2 месяцев после катетерной аблации базируется на стратификации риска инсульта, а не на эффективности проведенной процедуры [158, 402].
ЕОК IС (УУР C, УДД 5)
-
Пациентам, имеющим факторы риска инсульта и системных эмболий (для мужчин CHA2DS2-VASc ≥2 балла, для женщин CHA2DS2-VASc ≥3 балла) рекомендована длительная антикоагулянтная терапия, независимо от успеха проведенной аблации [426].
ЕОК IС (УУР C, УДД 5)
-
Пациентам, у которых перед аблацией был пропущен прием пероральных антикоагулянтов, его возобновление рекомендовано через 3-5 часов после аблации [174, 389, 427-430].
ЕОК IIa С (УУР А, УДД 2)
Комментарии: Решение о продолжении системной антикоагулянтной терапии через 3-5 часов после аблации целесообразно принимать после подтверждения отсутствия выпота в полости перикарда с помощью ЭхоКГ или других значимых кровотечений.
-
Пациентам, для которых на основании их убеждений и предпочтений принято решение о прекращении антикоагулянтной терапии, рекомендовано рассмотреть длительное и частое холтеровское мониторирование сердечного ритма для выявления возможных рецидивов ФП [158, 628].
ЕОК IIbС (УУР C, УДД 5)
2.6.1 Эндоваскулярная окклюзия ушка левого предсердия
-
У пациентов с ФП умеренного или высокого риска развития тромбоэмболических осложнений (CHA2DS2-VASc ≥2) и противопоказанием к длительной пероральной антикоагулянтной терапии, рекомендовано рассмотреть возможность выполнения эндоваскулярной окклюзии ушка ЛП. [431-435].
ЕОК IIb B (УДД 1, УУР В)
-
У отдельных групп пациентов с ФП (таблица П9, приложение А3) умеренного или высокого риска развития инсульта и высокого риска развития крупного кровотечения при приеме ОАК, рекомендовано рассмотреть выполнение эндоваскулярной окклюзии ушка ЛП как альтернативы пероральной антикоагулянтной терапии [173, 431–433, 617].
ЕОК IIbB (УДД 2, УУР B)
Комментарии: РКИ продемонстрировали, что окклюзия ушка ЛП не уступает варфарину** и ПОАК по эффективности и безопасности [431-434]. К такому же результату пришел последний метаанализ, включающий 73199 пациентов [435]. По результатам проспективного нерандомизированного исследования пациенты, считающиеся неподходящими для ОАК, которым имплантируют окклюдер кардиологический*** ушка ЛП, имеют более низкий, относительно рассчетного, риск ишемического инсульта [173]. Проспективные регистры имплантации окклюдера кардиологического*** ушка ЛП у пациентов, которые не принимают ОАК в течение длительного времени, показали высокий уровень успеха процедуры, низкий риск серьезных осложнений, связанных с процедурой, и низкий уровень ишемического инсульта в последующем наблюдении [617, 618]. На основании этих результатов окклюзию ушка ЛП целесообразно применять у пациентов с неклапанной ФП, у которых есть противопоказания к длительному приему ОАК из-за необратимой причины (таблица П9, приложение А3). Кроме того, это может быть разумным в качестве альтернативы OAК на основе предпочтений пациента после тщательного рассмотрения процедурного риска и с пониманием того, что существует гораздо больше доказательств, поддерживающих OAК.
2.6.2 Хирургическая окклюзия и иссечение ушка левого предсердия
Многочисленные наблюдательные исследования указывают на осуществимость и безопасность хирургической окклюзии/иссечения УЛП, но данные контролируемых исследований ограничены [394, 436]. Остаточная струя из УЛП или неполная окклюзия могут быть ассоциированы с повышенным риском инсульта [437]. В большинстве исследований окклюзия/иссечение УЛП выполнялась в ходе других кардиохирургических вмешательств на открытом сердце, а в последние годы и в сочетании с хирургической аблацией ФП или в качестве изолированной торакоскопической процедуры [395, 438]. В настоящее время закончено крупное рандомизированное контролируемое исследование с окклюзией/иссечением УЛП в ходе сопутствующих кардиохирургических вмешательств, которое показало целесообразность этого вмешательства у пациентов с высоким риском ТЭО [437].
-
Пациентам с ФП, при проведении операции на сердце с оценкой по шкале CHA2DS2-VASc ≥2 балла рекомендована хирургическая изоляция/ампутация ушка левого предсердия в комбинации с продолжающейся антикоагулятной терапией с целью снижения риска инсульта и системной эмболии [428, 438, 439, 619-623].
ЕОК нет (УДД 1, УУР А)
Комментарий: При операциях на сердце пациентам с ФП одномоментную ампутацию ушка левого предсердия необходимо выполнять под контролем интраоперационной чреспищеводной эхокардиографии [619, 621, 624].
3. Фибрилляция и трепетание предсердий у особых категорий пациентов
-
Лечение АГ и тщательный контроль артериального давления рекомендованы всем больным с ФП с целью профилактики рецидивов аритмии, ишемических и геморрагических осложнений [430].
ЕОК IА (УУР C, УДД 5)
Комментарии: АГ является значимым фактором риска развития ИИ при ФП. Неконтролируемое высокое артериальное давление увеличивает вероятность ИИ и геморрагических осложнений и может способствовать рецидивам аритмии. Ингибирование ренин-ангиотензин-альдостероновой системы может предотвращать структурное ремоделирование миокарда и повторные эпизоды аритмии [339].
-
Пациентам с диагностированной ФП и АГ, получающим медикаментозную ААТ, рекомендовано назначение ингибиторов АПФ (ангиотензин-превращающего фермента)/антагонистов рецепторов ангиотензина II в сочетании с ААТ с целью снижения вероятности рецидивов ФП [440-442].
ЕОК IIaА (УУР В, УДД 2)
Комментарии: Совместное применение ингибиторов АПФ или антагонистов рецепторов ангиотензина II и антиаритмической терапии может уменьшать частоту повторных эпизодов ФП после кардиоверсии по сравнению с изолированным назначением ААП [441, 442]. Метаанализ ряда исследований продемонстрировал меньший риск рецидивов ФП на фоне антигипертензивной терапии [443-445], однако по крайней мере в одном контролируемом исследовании преимущество данной схемы лечения не подтвердилось [446]. Также следует отметить, что назначение ингибиторов АПФ или антагонистов рецепторов ангиотензина II без медикаментозной ААТ не снижает вероятность рецидива ФП.
-
Катетерная аблация дополнительного пути проведения (ДПП) рекомендована пациентам с синдромом Вольфа-Паркинсона-Уайта (ВПУ) и ФП с быстрым проведением по ДПП для снижения риска внезапной сердечной смерти [446-453].
ЕОК IB (УУР В, УДД 2)
Комментарии: Для определения риска ВСС у пациентов с синдромом ВПУ и ФП можно ориентироваться на минимальный R-R-интервал (менее 250 мс) или постоянное проведение по ДПП.
-
Катетерная аблация ДПП рекомендована без промедления всем пациентам, пережившим внезапную сердечную смерть [450].
ЕОК IС (УУР C, УДД 5)
Комментарии: Внезапная сердечная смерть при синдроме ВПУ чаще всего обусловлена быстрым проведением ФП/ТП по ДПП с переходом в фибрилляцию желудочков. Катетерная или хирургическая аблация ДПП является обязательной, по мнению экспертов.
-
Бессимптомных пациентов с признаками предвозбуждения и ФП рекомендовано тщательно наблюдать и при необходимости выполнять катетерную аблацию ДПП [447, 451].
ЕОК IIaB (УУР B, УДД 2)
Комментарии: Для решения вопроса о проведении катетерной аблации ДПП возможно проведение инвазивного или электрофизиологического исследования сердца чреспищеводного для изучения антеградного эффективного рефрактерного периода ДПП.
-
Проведение неотложной наружной электрической кардиоверсии для купирования аритмии рекомендуется пациентам с ФП и синдромом преждевременного возбуждения желудочков при наличии высокой частоты ритма желудочков и нестабильной гемодинамики [257, 258, 454].
ЕОК IB (УУР С, УДД 4)
-
Внутривенное введение прокаинамида** рекомендовано для восстановления синусового ритма у пациентов с ФП и синдромом преждевременного возбуждения желудочков, в случае если ФП не сопровождается гемодинамической нестабильностью [452].
ЕОК IIA (УУР С, УДД 4)
-
Внутривенное введение пропафенона** рекомендовано для восстановления синусового ритма у пациентов с ФП и синдромом преждевременного возбуждения желудочков, в случае если ФП не сопровождается гемодинамической нестабильностью [452, 453].
ЕОК IIA (УУР В, УДД 2)
-
Внутривенное введение амиодарона** не рекомендуется для купирования ФП/ТП у больных синдромом ВПУ [455-458].
ЕОК IIIB (УУР С, УДД 4)
Комментарии: Амиодарон** при внутривенном введении проявляет преимущественно эффекты бета-адреноблокатора и блокатора кальциевых каналов, поэтому не оказывает существенного влияния на рефрактерность добавочного пути проведения, но способен снижать АД и приводить к развитию гемодинамической нестабильности.
-
Назначение антиаритмических препаратов, класса IC, при отсутствии противопоказаний может быть рассмотрено для предупреждения рецидивов ФП у больных синдромом ВПУ в случае неэффективности катетерной аблации ДПП, противопоказаниях к ней, невозможности её проведения или отказе пациента от инвазивного лечения [453, 459].
ЕОК IIbB (УУР В, УДД 2)
-
Назначение длительного перорального приёма амиодарона** при отсутствии противопоказаний может быть рассмотрено для предупреждения рецидивов ФП у больных синдромом WPW в случае неэффективности катетерной аблации ДПП, противопоказаниях к ней, невозможности её проведения или отказе пациента от инвазивного лечения [460, 461].
ЕОК IIbB (УУР С, УДД 4)
-
Применение верапамила*, #дилтиазема и дигоксина**, а также бета-адреноблокаторов и внутривенно вводимого амиодарона** для контроля ЧСС при пароксизмальной либо персистирующей ФП или ТП не рекомендовано пациентам с синдромом ВПУ, поскольку эти препараты могут улучшать проведение по дополнительному пути проведения (ДПП) [374, 454, 562, 633-636].
ЕОК IIIA (УУР C, УДД 5)
Комментарии: методом выбора для контроля ЧСС у пациентов с синдромом WPW является катетерная аблация ДПП. Селективные блокаторы кальциевых каналов с прямым действием на сердце и дигоксин** способны укорачивать эффективный рефрактерный период ДПП и приводить к нарастанию частоты сокращений желудочков. Бета-адреноблокаторы не оказывают существенного влияния на рефрактерность ДПП, но способны снижать АД и приводить к развитию гемодинамической нестабильности на фоне ФП. Амиодарон** при внутривенном введении не оказывает существенного влияния на рефрактерность добавочного пути проведения, но способен снижать АД и приводить к развитию гемодинамической нестабильности.
-
Пожизненная антикоагулянтная терапия рекомендована всем пациентам с гипертрофической кардиомиопатией (ГКМП) и ФП независимо от рисков тромбоэмболических событий по шкале CHA2DS2-VASc [462-465].
ЕОК IB (УУР С, УДД 4)
Комментарии: Данные наблюдений свидетельствуют о высоком риске инсульта у пациентов с ГКМП и ФП, что подтверждает необходимость назначения антикоагулянтной терапии
-
Восстановление синусового ритма путем электрической или фармакологической кардиоверсии для улучшения симптоматики рекомендовано всем пациентам с ГКМП и впервые возникшей симптомной ФП [463].
ЕОК IB (УУР C, УДД 5)
Комментарии: Данная рекомендация относится ко всем вариантам впервые возникшей симптомной ФП.
-
Пациентам с гемодинамически стабильной ФП и ГКМП рекомендуется урежение ЧСС с помощью β-АБ или #дилтиазема/верапамила** [137, 463, 658-661]
Комментарии: Стандартные терапевтические дозы этих препаратов представлены в таблицах П10 и П11 приложения А3.
ЕОК IC (УУР C, УДД 5)
-
Лечение обструкции выносящего тракта ЛЖ рекомендовано пациентам с ГКМП и ФП для уменьшения симптоматики [464].
ЕОК IIaB (УУР C, УДД 5)
-
Пациентам с ГКМП и симптомной рецидивирующей ФП для восстановления и удержания синусового ритма рекомендовано назначение амиодарона** [463, 465].
ЕОК IIaC (УУР C, УДД 4)
-
Направленное генетическое тестирование рекомендовано пациентам с ФП и подозрением на наследственные кардиомиопатии, основываясь на клинических данных, семейном анамнезе и электрокардиографическом фенотипе [466, 467].
ЕОК IIaA (УУР C, УДД4)
Комментарии: Генетическое тестирование в последние годы занимает большое место в верификации диагноза и прогнозе пациентов с наследственными кардиомиопатиями и каналопатиями.
ФП у пациентов с СН с сохраненной ФВ ЛЖ
Диагностика ХСН с сохраненной ФВ ЛЖ затруднена у пациентов с ФП в связи со сложностью дифференцирования симптомов, связанных с аритмией и собственно проявлениями СН; в любом случае необходима коррекция АГ и ишемии миокарда. Полезным диагностическим методом является ЭхоКГ, которая позволяет оценить признаки структурной патологии сердца на фоне симптомной ФП (гипертрофия ЛЖ и/или диастолическая дисфункция). Снижение ранней диастолической скорости кровотока e’, зарегистрированное при помощи тканевого допплера, отражает нарушение расслабления ЛЖ, в то время как отношение Е/е’ коррелирует с инвазивным измерением давления наполнения ЛЖ [467-471]. Уровень предсердного натрийуретического пептида также применим с целью диагностики ХСН с сохраненной ФВ ЛЖ [430], но данный показатель имеет тенденцию к повышению на фоне ФП, и оптимальные референтные значения нормы до сих пор окончательно не определены [472].
ФП у пациентов с СН с умеренно сниженной ФВ ЛЖ
СН с умеренным сниженной ФВ ЛЖ является относительно новым понятием, применяемым у пациентов при наличии симптомов и признаков СН, незначительного снижения ФВ ЛЖ до 40-49% и повышения уровня натрийуретических пептидов, а также одного из следующих критериев либо их сочетания: гипертрофия ЛЖ, увеличение ЛП, либо проявления диастолической дисфункции [473]. При ФП диагностика затруднена, потому что на фоне аритмии возможна дилатация ЛП независимо от сопутствующей ХСН, так же, как и повышение концентрации натрийуретических пептидов. Значения ФВ ЛЖ при ФП могут быть вариабельны, в то время как эхокардиографическая оценка затруднена в связи со снижением систолической функции ЛЖ на фоне аритмии и вариабельностью длины сердечного цикла. Поэтому требуются дальнейшие наблюдения с целью разработки конкретных стратегий лечения для пациентов с ФП и ХСН с умеренным снижением ФВ ЛЖ.
Профилактика развития ФП у пациентов с СН
Ретроспективные анализы крупных рандомизированных исследований свидетельствуют о снижении частоты впервые выявленной ФП у пациентов, получавших ингибиторы АПФ/антагонисты рецепторов ангиотензина II, по сравнению с группой, принимавшей плацебо [474, 443, 445]. Снижение заболеваемости ФП на фоне терапии ингибиторами АПФ/антагонистами рецепторов ангиотензина II менее очевидно у пациентов с ХСН и сохраненной ФВ ЛЖ [475]. При отсутствии СН преимущество назначения данных препаратов не продемонстрировано [476-478]. При этом терапия β-АБ в дополнение к приему ингибиторов АПФ/антагонистов рецепторов ангиотензина II способствовала снижению скорректированного риска возникновения пароксизмальной ФП на 33% у пациентов с ХСН и систолической дисфункцией, что подчеркивает необходимость назначения β-АБ при синусовом ритме с профилактической целью [479]. Свою эффективность доказал антагонист альдостерона – эплеренон, на фоне приема которого в качестве комплексной терапии ингибиторами АПФ/антагонистами рецепторов ангиотензина II и β-АБ наблюдалось снижение частоты случаев развития ФП у пациентов с ФВ ЛЖ ≤35% и ХСН II функционального класса по NYHA [480].
-
Пациентам с диагностированной ФП и СН с систолической дисфункцией рекомендовано начать лечение СН на ранних стадиях [443, 445, 471-474].
РКО IA (УУР В, УДД 1)
-
Пациентам с ХСН и сниженной ФВ ЛЖ для профилактики ФП рекомендовано назначение оптимальной медикаментозной терапии ХСН в соответствии с актуальными клиническими рекомендациями МЗ РФ [443, 444, 474, 475, 481].
ЕОК IIА (УУР В, УДД-1)
-
У пациентов с ФП и СН рекомендуется достижение показательней ЧСС менее 100-110 ударов в минуту [473, 482-488].
ЕОК IIaC (УУР В, УДД 2)
Комментарии: β-АБ, #дилтиазем, верапамил** и дигоксин** – все это приемлемые варианты при СН с сохраненной ФВ ЛЖ, в то время как β-АБ и дигоксин** могут быть использованы при СН со сниженной ФВ ЛЖ [662, 673].
Стандартные дозировки данных препаратов,представлены в таблицах П10 и П11 приложения А3.
-
Пожилым пациентам при отсутствии противопоказаний рекомендовано выполнение интервенционных вмешательств для лечения ФП и ТП. Выполнение процедуры рекомендовано проводить в опытном центре врачом, который получил соответствующую подготовку [489].
РКО IIaC (УУР C, УДД 5)
Комментарии: Целесообразно учитывать анамнез, форму аритмии, симптомность и комплаентность пациента с ФП. В некоторых исследованиях было показано, что старческий возраст был предиктором осложнений при катетерной аблации ФП и увеличивал риск рецидива ФП/ТП, смерти и серьезных неблагоприятных сердечных событий.
-
У пациентов пожилого и старческого возраста рекомендован комплексный подход к лечению ФП и индивидуальный подбор дозы препаратов с оценкой сопутствующей патологии [158].
РКО IC (УУР С, УДД 5)
-
Наружная электрическая кардиоверсия может быть безопасно проведена на всех этапах беременности и рекомендуется пациентам с гемодинамически значимой ФП, если риск осложнений на фоне продолжающегося приступа ФП считается высоким для матери и плода [158]
ЕОК IС (УУР C, УДД 5)
Комментарии: Контроль ритма следует считать предпочтительной стратегией во время беременности. После процедуры следует регулярно контролировать ЧСС плода. Кардиоверсии, как правило, должна предшествовать антикоагуляция.
-
Антикоагулянтная терапия рекомендована беременным женщинам с ФП при наличии высокого риска развития тромбоэмболических осложнений по шкале CHA2DS2-VASc [490].
ЕОК IB (УУР C, УДД 5)
Комментарии: Средством выбора при беременности являются низкомолекулярные гепарины (АТХ B01AB Группа гепарина). Они могут применяться весь период беременности. ПОАК и фондапаринукс натрия не рекомендованы в том числе из-за отсутствия исследований по их безопасности. АВК не могут быть использованы в первый триместр беременности и за 4 недели до родов; в остальное время – только в случае крайней необходимости при невозможности использования гепарина и его производных и только по решению консилиума.
-
Назначения ПОАК в период беременности, а также во время ее планирования не рекомендовано [158].
ЕОК IIIC (УУР C, УДД 5)
Комментарии: На данный момент нет необходимой доказательной базы в отношении безопасности ПОАК у беременных, несмотря на относительную безопасность этих препаратов по сравнению с АВК в обычной когорте пациентов. Алгоритм назначения антикоагулянтной терапии при сопутствующей патологии представлен в Таблице П13, приложения Б.
-
Селективные бета-адреноблокаторы как правило безопасны и рекомендуются в качестве препаратов первой линии у беременных пациенток с ФП. Для экстренного контроля ЧСС рекомендуется внутривенное введение бета-адреноблокаторов [158, 374, 663, 674].
ЕОК IB (УУР C, УДД 5)
Комментрий: Фармакологическую терапию рекомендуется начинать с наименьшей эффективной дозы. Рекомендуется проверять препараты и данные о безопасности перед началом приема нового препарата.
-
При неэффективности селективных бета-адреноблокаторов у беременных пациенток с ФП, следует рассмотреть возможность применения дигоксина** и #верапамила (40-80 мг 3 раза в сутки при плановой терапии или внутривенно в дозе 5-10 мг за 2 мин при экстренных показаниях) для контроля ЧСС [158, 374, 674, 679].
ЕОК IB (УУР C, УДД 5)
-
В случае неэффективности бета-адреноблокаторов в качестве терапии контроля ритма рекомендуется рассмотреть возможность назначения соталола**, флекаинида или пропафенона** у беременных пациенток с ФП/ТП [674-677].
ЕОК IIaC (УУР C, УДД 5)
Комментарии: рекомендовано использование минимальных эффективнх терапевтических доз.
-
Рекомендуется разъяснять спортсменам, что длительные интенсивные физические тренировки могут способствовать возникновению ФП [312, 491-496].
ЕОК IA (УУР В, УДД 2)
-
Катетерная аблация субстрата ФП и ТП рекомендована для профилактики рецидивов аритмии у спортсменов [497, 498].
ЕОК IIaB (УУР В, УДД 3)
Комментарии: Катетерная аблация не рассматривается в качестве метода, увеличивающего продолжительность жизни или снижающего риск инсульта, но может значимо улучшать качество жизни.
-
Рекомендовано оценивать частоту желудочковых сокращений во время тренировки у каждого спортсмена с ФП (на основании симптомов и/или по данным холтеровского мониторирования сердечного ритма) с последующим достижением целевых значений [158].
ЕОК IIaC (УУР C, УДД 5)
-
После приема таблетированных форм пропафенона**, пациентам рекомендовано воздерживаться от спортивных нагрузок на время, пока сохраняется ФП и далее до двух периодов полувыведения ААП [267].
ЕОК IIaС (УУР C, УДД 3)
-
Закрытие дефектов межпредсердной перегородки рекомендовано в возрасте до 40 лет с целью снижения риска возникновения ТП и ФП [34, 499–504].
ЕОК IIaС (УУР В, УДД 3)
-
У пациентов с симптомными предсердными тахиаритмиями в анамнезе и показаниями к хирургической коррекции дефекта межпредсердной перегородки рекомендуется оценить возможность катетерной аблации ФП во время хирургического лечения порока [158, 309, 374, 502, 503].
ЕОК IIaC (УУР С, УДД 5)
-
Целесообразность хирургического лечения ФП (операция «Лабиринт») рекомендовано оценить у пациентов с симптомной ФП, которым планируется хирургическая коррекция врожденного порока сердца [502, 504–506].
ЕОК IIaC (УУР С, УДД 4)
-
Рекомендовано назначение антикоагулянтной терапии у всех взрослых пациентов с ФП и/или ТП или предсердными тахикардиями после шунтирующих операций при врожденных пороках сердца, при наличии цианоза, после паллиативной операции Фонтена или при системном правом желудочке. При остальных врожденных пороках сердца антикоагулянтная терапия назначается при CHA2DS2-VASc ≥1 [507].
ЕОК IIaС (УУР C, УДД 5)
-
Выполнение катетерной аблации предсердных аритмий рекомендовано рассмотреть в специализированных центрах [158, 402].
ЕОК IIbC (УУР C, УДД 5)
-
Перед выполнением кардиоверсии у пациентов с врожденными пороками сердца рекомендовано рассмотреть предварительное проведение ЧП-ЭхоКГ или, при ее невозможности, КТ ЛП и легочных вен с контрастированием совместно с приемом пероральной антикоагулянтной терапии – не менее 3 недель до процедуры [502, 504, 508, 509].
ЕSH IIbC (УУР С, УДД 4)
-
Раннее хирургическое лечение рекомендуется при тяжелой недостаточности митрального клапана, сохранённой ФВ ЛЖ и впервые возникшей ФП даже при отсутствии симптомов, особенно если выполнение хирургической операции представляется эффективным [510].
ЕОК IIaC (УУР В, УДД 2)
-
Ранняя митральная комиссуротомия или протезирование рекомендованы бессимптомным пациентам с тяжелым митральным стенозом и подходящей анатомией клапана и впервые возникшей ФП [510].
ЕОК IIaС (УУР B, УДД 2)
-
Больным с ОКС и ФП рекомендовано выполнение электроимпульсной терапии при нарушении гемодинамики, рефрактерной к антиангинальной терапии ишемии или неадекватной частоте желудочковых сокращений на фоне медикаментозной терапии [158].
ЕОК IC (УУР C, УДД 5)
-
Внутривенное введение амиодарона** или β-АБ рекомендовано больным с ФП и ОКС для снижения частоты желудочкового ритма [158].
ЕОК IC (УУР C, УДД 5)
-
При отсутствии клинических признаков СН с целью снижения частоты желудочкового ритма рекомендовано внутривенное введение селективных блокаторов кальциевых каналов с прямым влиянием на сердце (Верапамил**) [158].
ЕОК IIaС (УУР C, УДД 5)
-
У пациентов с ФП и ОКС, сопровождающихся клиникой СН, рекомендуется рассмотреть внутривенное введение дигоксина** с целью снижения частоты желудочковых сокращений [158].
ЕОК IIbС (УУР C, УДД 5)
-
Не рекомендуется применение пропафенона** у пациентов с ФП и ОКС [268, 272, 276, 280, 329, 331].
ЕОК IIIB (УУР C, УДД 5)
-
Не рекомендуется применение соталола у пациентов с ФП и ОКС [268, 272, 276, 280, 329, 331].
ЕОК IIIB (УУР В, УДД 2)
-
Контроль углеводного обмена при СД рекомендован пациентам с диагностированной ФП и СД для снижения риска ТЭО и улучшения долгосрочного прогноза ФП [313, 314, 511-515].
РКО IA (УУР B, УДД 2)
Комментарии: У пациентов с ФП длительный анамнез СД, по-видимому, повышает вероятность тромбоэмболических событий, но не оказывает влияния на риск кровотечений на фоне приема OAК. Интенсивный гликемический контроль не влияет на частоту возникновения новых случаев ФП, в то время как лечение метформином** ассоциируется с уменьшением долгосрочного риска ФП у данной категории пациентов и, вероятно, способствует снижению риска инсульта [516].
-
У пациентов с СД и ФП рекомендуется контролировать все сердечно-сосудистые факторы риска, включая артериальное давление и уровень липидов крови [316, 511, 513-516].
ЕОК IC (УУР В, УДД 3)
-
При возникновении ФП на фоне острого респираторного заболевания или обострения хронической легочной патологии в первую очередь рекомендовано провести коррекцию гипоксемии и ацидоза [34, 317, 319, 327, 485, 517-522].
ЕОК IC (УУР C, УДД 4)
-
Электроимпульсная терапия рекомендована пациентам с заболеваниями легких, если развившийся пароксизм ФП вызывает нарушение гемодинамики [34, 317, 318, 517-522]
ЕОК IC (УУР В, УДД 3)
-
Пациентам с обструктивной болезнью легких для контроля частоты желудочкового ритма рекомендовано использование селективных блокаторов кальциевых каналов с прямым действием на сердце (Верапамил**/#Дилтиазем), либо – в качестве альтернативы – применение селективных бета-адреноблокаторов или Дигоксина** [34, 317, 318, 319, 517-522, 633-636].
ЕОК IIaC (УУР В, УДД 3)
Комментарии: Стандартные терапевтические дозировки данных препартов представлены в таблицах П10 и П11 приложения А3.
-
Назначение неселективных бета-адреномиметиков и теофиллина** не рекомендуется пациентам с бронхоспастическим синдромом [34, 317, 318, 517-522]
ЕОК IIIC (УУР C, УДД 5)
-
Не рекомендуется прием неселективных β-АБ, соталола**, пропафенона** и трифосаденина пациентами с обструктивной болезнью легких и ФП [317, 318, 517-522].
ЕОК IIIC (УУР В, УДД 3)
-
У пациентов с ФП и высокой вероятностью наличия синдрома обструктивного ночного апноэ рекомендовано дообследование для верификации диагноза [317, 318, 517-522].
ЕОК IIaB (УУР B, УДД 3)
Комментарии: Aпноэ вызывает увеличение давления в предсердиях, их размер и изменение состояния вегетативной нервной системы. Своевременная коррекция факторов риска может улучшить отдаленные результаты лечения пациентов с ФП.
-
С целью уменьшения частоты рецидивов ФП и улучшения контроля заболевания рекомендовано назначение оптимальной терапии, направленной на коррекцию обструктивного ночного апноэ [319, 519-522].
ЕОК IIaB (УУР B, УДД 3)
-
Для контроля частоты желудочкового ритма пациентам с ФП на фоне тиреотоксикоза рекомендуется применение β-АБ, если нет противопоказаний [523].
РКО IIaC (УУР C, УДД 5)
Комментарии: В случае тиреотоксического криза возможно их внутривенное введение; при этом могут потребоваться высокие дозы препаратов.
-
Если применение β-АБ невозможно, для контроля ЧСС у пациентов с ФП и тиреотоксикозом рекомендуется назначение селективных блокаторов кальциевых каналов с прямым действием на сердце: #дилтиазема или верапамила** [523, 633-636, 374, 669].
ЕОК IIaC (УУР C, УДД 5)
Комментарии: Стандартные терапевтические дозировки данных препартов представлены в таблицах П10 и П11 приложения А3.
-
Если желателен контроль ритма сердца, перед кардиоверсией рекомендовано нормализовать функцию щитовидной железы, иначе велика вероятность рецидива аритмии [523].
ЕОК IIaC (УУР C, УДД 5)
ХБП является часто встречающейся сопутствующей патологией у пациентов с ФП; частота ХБП во всем мире продолжает нарастать [524]. По данным регистра ORBIT-AF, у 30% пациентов с ФП отмечается ХБП III, IV или V стадии, а по данным отечественного регистра РЕКВАЗА, примерно половина пациентов с ФП имеют сопутствующую патологию почек [525, 526]. Существует двунаправленное взаимодействие между ФП и ХБП: ХБП предрасполагает к развитию ФП, а наличие ФП сопряжено с ухудшением внутрипочечной гемодинамики, риском дальнейшего снижения скорости клубочковой фильтрации и нарастания альбуминурии [527]. Примерно у одного из пяти пациентов с ХБП имеется впервые диагностированная ФП, а у 50% пациентов с ФП имеются разной степени выраженности нарушения фильтрационной функции почек. По сравнению с пациентами только с наличием ФП или ХБП, у пациентов с их сочетанием имеется повышенный риск инсульта и смертности из-за чрезмерного риска развития как ТЭО, так и тяжелых кровотечений, что делает стратификацию риска и лечение сложными задачами [528].
-
Всем пациентам с ФП рекомендовано исследование уровня креатинина в крови или клиренса креатинина (КК) по формуле Кокрофта-Голта с целью выявления сопутствующей патологии почек и правильного подбора дозы антикоагулянтных и антиаритмических препаратов [58, 61-64, 65, 529].
ЕОК IA (УУР С, УДД 5)
Комментарии: Частота контроля функции почек у пациентов с ФП, получающих пероральные антикоагулянты, представлена в разделе 5. В отличие от назначения ПОАК, когда выбор дозы зависит от уровня КК, при выборе дозировки ААП приоритет указанных расчетных формул отсутствует, поскольку исследования такой направленности не проводились [158]. Снижение фильтрационной функции почек может иметь важное значение в отношении фармакокинетики используемых медикаментозных препаратов. Основные изменения фармакокинетики препарата у пациентов с ХБП включают биодоступность, объем распределения, связывания с белками, метаболизм препарата и его выведение. Эти изменения могут привести к снижению элиминации препаратов и/или их метаболитов, повышению чувствительности к препаратам, увеличению риска побочных эффектов и даже к потере эффективности. Для ААП, элиминируемых почками, наиболее опасные последствия накопления препарата включают токсический и аритмогенный эффекты с потенциальными жизнеугрожающими осложнениями [529]. При назначении – антиаритмической терапии у пациентов с ФП и ХБП возникают значительные трудности, поскольку оценка влияния почечной недостаточности на метаболизм конкретного препарата является сложной из-за отсутствия количественного алгоритма для прогнозирования класс-специфичных осложнений для ААП различных классов [530, 531].
-
Пациентам с ФП при назначении антиаритмической терпаии рекомендована коррекция дозы препарата, исходя из уровня скорости клубочковой фильтрации с учетом потенциального удлинения времени полувыведения вещества [58, 158].
РКО IC (УУР C, УДД 5)
Комментарии: Дозы препаратов при лечении ФП и ХБП должны соответствовать инструкциям. В таблицах П14 и П15 приложения А3 представлена характеристика препаратов для поддержания синусового ритма и контроля частоты желудочковых сокращений при ФП и ХБП. Пациенты без четких показаний к контролю ритма по умолчанию должны придерживаться стратегии контроля частоты. При этом следует учитывать вариативность симптоматики и потенциально повышенную склонность к развитию тахи-индуцированной кардиомиопатии, фармакокинетику и диализуемость препаратов, применяемых для контроля частоты.
Медицинская реабилитация
Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
-
Пациентам с любой формой ФП рекомендуются индивидуальные и групповые занятия лечебной физкультурой, в том числе с использованием тренажеров с целью повышения их физической работоспособности, качества жизни, функции сердца (ФВ ЛЖ) [532-535].
ЕОК IA (УУР В, УДД 1)
Комментарии: Метаанализы проанализированных рандомизированных контролируемых исследований показали, что в результате физических тренировок у пациентов с ФП значительно улучшились переносимость физических нагрузок, ФВ ЛЖ и показатели по шкалам «Общее состояние здоровья» и «Жизненная активность» опросника SF-36 (таблица П12, приложение Г1). Имеющиеся данные также свидетельствуют об улучшении качества жизни и ФВ ЛЖ, а также уменьшении тяжести симптомов ФП в краткосрочной перспективе (до 6 месяцев) после кардиореабилитации на основе физических нагрузок по сравнению с отсутствием контроля физической нагрузки.
-
Пациентам с ФП рекомендовано:
– три или более еженедельных сеансов аэробной активности умеренной интенсивности, такой как ходьба, бег, езда на велосипеде, продолжительностью не менее 60 минут в течение не менее 3 месяцев (оптимально – 6 месяцев);
– дополнительно включать в занятия йогой и упражнения на равновесие с целью улучшения качества жизни [532, 536-540].
ЕОК IA (УУР B, УДД 1)
Комментарии: Аэробные тренировки и йога положительно влияют на эмоциональное состояние пациентов и способствуют ослаблению нейрогормональных реакций на триггеры стресса [541, 542]
Аэробные упражнения умеренной интенсивности в течение примерно 60 минут каждый день в течение нескольких месяцев способны снизить риск сердечно-сосудистых осложнений. Занятия продолжительностью 60 минут по сравнению с упражнениями 120-минутной продолжительности сопровождаются более высоким уровнем приверженности пациентов [543, 544].
-
Пациентам с ФП кроме физических тренировок рекомендованы образовательные программы с целью улучшения осведомленности о заболевании, снижении сердечно-сосудистой госпитализации и сердечно-сосудистой смерти [512, 535, 545].
ЕОК IB (УУР B, УДД 2)
-
Пациентам, перенесшим успешную катетерную аблацию, рекомендовано проведение междисциплинарных кардиореабилитационных программ, продолжительностью от 3 до 12 месяцев, включающих физические упражнения (в том числе занятия йогой), образовательные и психологические консультации с целью повышения физической работоспособности, повышения ФВ ЛЖ, уменьшения ЧСС в покое и снижения уровня тревоги [546-549].
ЕОК IA (УУР В, УДД 2)
-
Пациентам, перенесшим успешную катетерную аблацию, рекомендовано назначение физических тренировок через 1 месяц после проведения оперативного лечения [548, 549].
РКО IA (УУР В, УДД 2)
Комментарии: В ходе одноцентрового шестимесячного рандомизированного клинического исследования, сравнивающего результаты программы сердечной реабилитации на основе физических упражнений с динамическим наблюдением за пациентами, которое начиналось через 4 недели после проведенной катетерной аблации, было продемонстрировано повышение физической работоспособности больных без увеличения риска рецидива ФП.
Пациенты участвовали в программе контролируемых физических тренировок один-два раза в неделю в условиях отделения реабилитации, а также были проинструктированы выполнять неконтролируемую ходьбу средней интенсивности в течение 30 минут 2-3 раза в неделю в течение 6 месяцев периода исследования. Программа упражнений под наблюдением медицинского персонала представляла собой комбинацию тренировок на выносливость умеренной интенсивности, включая езду на велоэргометре или ходьбу на беговой дорожке, а также силовые тренировки на тренажерах с интенсивностью от 40% до 60% от одного репетиционного максимума [548].
Существуют отдельные исследования, в которых персонализированные программы физических тренировок начинались на стационарном этапе сразу после оперативного вмешательства в форме дыхательной гимнастики, комплекса лечебной физкультуры с расчетом энерготрат каждого упражнения, степ-тренировки и дозированной ходьбы [550].
Госпитализация
Организация оказания медицинской помощи
С целью повышения качества медицинской помощи и выбора оптимальной тактики ведения пациентов необходимо разрабатывать схемы маршрутизации пациентов с ФП на всех этапах оказания помощи на этапах первичной медико-санитарной помощи (в том числе фельдшерско-акушерский пункт, центральная районная больница) и специализированной помощи с учетом региональных особенностей.
1. Показания для плановой госпитализации
-
Выполнение кардиоверсии при наличии показаний (подход к оценке риска ТЭО и назначению антикоагулянтной терапии изложен в разделе 3.1.1)
-
Подбор пульс-урежающей терапии. Наличие тахисистолии должно быть зарегистрировано на ЭКГ или в покое при холтеровском мониторировании сердечного ритма (ЭКГ).
Коррекция ААТ.
-
Нарастание СН при ФП.
-
Имплантация кардиостимулятора.
-
Выполнение интервенционных и хирургических процедур.
2. Показания для экстренной госпитализации
-
ФП с нарушением гемодинамики (пресинкопальные или синкопальные состояния, гипотония, признаки ишемии миокарда) вне зависимости от давности пароксизма и формы ФП и/или ФП с частым желудочковым ответом.
-
Пароксизм ФП сроком до 48 часов при неэффективной попытке медикаментозной кардиоверсии или противопоказаниях к медикаментозной кардиоверсии. В случаях, когда восстановление ритма не показано (например, при выявленных ранее малосимптомных пароксизмах ФП, не влияющих на гемодинамику, и подобранной антикоагулянтной терапии) госпитализация может не требоваться.
-
При наличии показаний (нестабильной гемодинамике, а также при наличии тахисистолии желудочков и предшествующем приеме пероральных антикоагулянтов согласно рекомендациям или приступе ФП длительностью до 48 часов), восстановление ритма или ритм-урежающая терапия может проводиться бригадой скорой медицинской помощи на догоспитальном этапе.
3. Показания для выписки пациента из стационара
-
Выбрана и обсуждена с пациентом стратегия лечения ФП (контроль ритма или частоты желудочковых сокращений).
-
Выполнена оценка риска ТЭО, при необходимости назначена антикоагулянтная терапия (раздел 3.1.1), пациенту разъяснена важность ее приема. Недопустима замена антикоагулянтной терапии на антиагрегантную.
-
При проведении кардиоверсии антикоагулянтная терапия должна быть назначена как минимум на 4 недели при отсутствии противопоказаний.
-
Перед назначением антикогулянтной терапии проведено обследование, включающее общий (клинический) анализ крови развернутый, исследование уровня креатинина в крови с определением скорости клубочковой фильтрации и КК по формуле Кокрофта-Голта, исследование уровней глюкозы, калия, натрия, общего билирубина в крови, определен гормональный статус щитовидной железы (исследование уровня тиреотропного гормона (ТТГ) в крови и свободного тироксина (СТ4) сыворотки крови (проведение данных лабораторных исследований возможно как на госпитальном, так и на поликлиническом этапах).
-
При использовании в качестве перорального антикоагулянтного препарата АВК назначен контроль МНО (Определение международного нормализованного отношения (МНО)) с указанием режимов последующего измерения в условиях поликлиники. В случае выбора стратегии контроля ЧСС назначена адекватная ритм-урежающая терапия.
-
После выполнения процедур аблации/хирургических вмешательств при наличии соответствующих показаний (глава 3.2.1) антикоагулянтная терапия должна быть назначена как минимум на 8 недель, а затем на неопределенно долгий срок при наличии факторов риска ИИ. Пациенту должна быть разъяснена опасность самостоятельной отмены перорального антикоагулянтного препарата.
-
Проведен диагностический поиск возможной причины ФП (проба с физической нагрузкой или сопоставимый тест для исключения ИБС, клапанных пороков сердца и заболеваний щитовидной железы, а также преходящих обратимых причин – электролитных нарушений и проч.: указанные методики могут быть выполнены как на госпитальном, так и на поликлиническом этапах).
-
Лекарственные препараты назначены в соответствии с инструкцией по применению лекарственного препарата для медицинского применения и фармакотерапевтической группой, а также с учетом способа введения и применения лекарственного препарата.
4. Иные организационные технологии
-
При динамическом наблюдении пациентов с ФП с целью оптимизации медикаментозной и антикоагулянтной терапии целесообразно:
-
Выполнение стратификации риска ТЭО и рисков кровотечения при каждом обращении больного за медицинской помощью.
-
Регулярная регистрация электрокардиограммы (ЭКГ) с оценкой возможных признаков передозировки ААП и пульс-урежающей терапии (оценка интервала PQ и QT/QTc).
-
Исследование уровня креатинина в крови и скорости клубочковой фильтрации по формуле Кокрофта-Голта у пациентов, находящихся на постоянной антикоагулянтной терапии (таблица П14 приложения А3).
-
Регулярный мониторинг уровня МНО (Определение международного нормализованного отношения (МНО)) с достижением терапевтического диапазона антикоагуляции при выборе АВК в качестве антикоагулянтной.
-
Проведение обучающих семинаров для пациентов с ФП для повышения приверженности к медикаментозной терапии.
-
Возможное использование ЭКГ-телеметрии у пациентов с бессимптомной и малосимптомной ФП.
-
Использование систем удаленного мониторинга у пациентов с имплантированными ЭКС.
Использование технологий, повышающих приверженность к ААТ и антикоагулянтной терапии (системы напоминаний своевременного приема препаратов
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Пациента с выявленной ФП или подозрением на нее целесообразно направить на консультацию к врачу-терапевту или врачу-кардиологу для дальнейшего обследования, оценки рисков и выбора тактики лечения. В минимальный объем первичного обследования целесообразно включить регистрацию электрокардиограммы (ЭКГ), ЭхоКГ, общий (клинический) анализ крови и анализ крови биохимический общетерапевтический, холтеровское мониторирование сердечного ритма (при необходимости – многосуточное), исследование уровня тиреотропного гормона (ТТГ) в крови и гормонов щитовидной железы (исследование уровня свободного тироксина (СТ4) сыворотки крови).
В зависимости от состояния пациента и достижения целей лечения, а также наличия сопутствующих заболеваний, дальнейшее диспансерное наблюдение может осуществляться врачом-терапевтом и врачом-кардиологом. Задачей врача-терапевта является контроль эффективности лечения, в том числе безопасности и эффективности антикоагулянтной терапии, поддержание приверженности пациента к долгосрочной терапии и своевременное направление к врачу-специалисту при выявлении показаний.
-
В плановое обследование пациентов с ФП в рамках диспансерных осмотров рекомендуется включать регистрацию электрокардиограммы (ЭКГ в 12 отведениях) не реже 1 раза в год (для исключения проаритмогенного действия препаратов, выявления новых нарушений ритма и проводимости, ишемических изменений и признаков структурной патологии сердца), оценка функции почек (с определением креатинина), холестерина липопротеидов низкой плотности [34, 37, 628].
ЕОК – нет (УУР С, УДД 5)
Пациентам, находящимся на терапии АВК, показано регулярно определять уровень МНО. По показаниям может быть проведено холтеровское мониторирование сердечного ритма (с целью оценки эффективности терапии, выявления связи симптомов с эпизодами аритмии или диагностики других значимых нарушений ритма и проводимости), ЭхоКГ и другие обследования.
-
Выполнение длительного мониторирования электрокардиографических данных (холтеровское мониторирование сердечного ритма) рекомендовано пациентам с ФП для оценки эффективности терапии, выявления связи симптомов с эпизодами аритмии или диагностики других значимых нарушений ритма и проводимости [53].
РКО IC (УУР С, УДД 5)
-
При ухудшении состояния или прогрессировании основного заболевания сердечно-сосудистой системы на фоне проводимого лечения пациентам с ФП рекомендован внеочередной прием (консультация) врача-кардиолога для решения вопроса об объеме обследования, коррекции терапии и целесообразности госпитализации в профильный стационар [37].
ЕОК – нет (УУР С, УДД 5)
Катетерная аблация ФП и/или ТП не меняет протокола диспансерного наблюдения у данной группы пациентов.
-
С целью повышения эффективности лечения большинству пациентов с ФП рекомендуется пожизненное диспансерное наблюдение с периодичностью визитов к врачу не менее 2 раз в год [551, 552].
ЕОК IIaB (УУР В, УДД 2)
-
В рамках диспансерных осмотров пациентов с ФП рекомендуется регулярно оценивать наличие и динамику фоновых заболеваний и факторов риска с целью снижения риска осложнений [551, 552].
ЕОК IIaB (УУР В, УДД 2)
Комментарии: Достижение контроля коморбидных заболеваний и коррекция модифицируемых факторов риска улучшает прогноз у пациентов с ФП и является одной из основных целей лечения. К контрольным показателям здоровья относятся снижение веса, отказ от алкоголя, физическая активность средней интенсивности, стойкое поддержание целевых значений артериального давления, стойкая компенсация ХСН, достижение целевых значений холестерина липопротеидов низкой плотности у пациентов с сопутствующей ИБС, контроль гликемии у пациентов с СД, оптимальное лечение синдрома обструктивного апноэ сна и т.д. [308, 309, 553-555].
-
Всем пациентам, получающим терапию АВК, рекомендован контроль МНО (Определение международного нормализованного отношения (МНО)) (при достижении терапевтического уровня от 2,0 до 3,0) с пребыванием в терапевтическом окне более 70% наблюдений. Алгоритм подбора дозы варфарина** представлен в Таблице П2, приложения Б [97, 98].
ЕОК IВ (УУР В, УДД 3)
Комментарии: Целевые значения МНО для пациентов, получающих монотерапию АВК, составляют 2,0–3,0. Целевые значения МНО для пациентов, получающих сочетание АВК и антитромбоцитарных препаратов, составляют 2,0-2,5. Показатель времени пребывания значений МНО, отражающий долю (%) измерений МНО, попавших в терапевтический диапазон, должен составлять не менее 70%.
-
При каждом врачебном осмотре рекомендуется оценивать соблюдение режима и адекватность антикоагулянтной терапии у всех пациентов с ФП с целью снижения риска ТЭО, в том числе инсульта, а также риска коровотечений [556].
ЕОК IB (УУР В, УДД 2)
Комментарии: Пациентам на терапии ПОАК рутинное определение МНО не рекомендовано; в динамике оцениваются факторы, влияющие на выбор препарата и дозы (КК, возраст, вес, прием лекарственных препаратов), функция печени, уровень гемоглобина и число тромбоцитов.
-
Рекомендуется исследование уровня креатинина в крови и КК у всех пациентов с ФП: частота контроля зависит от стадии ХБП и ряда сопутствующих факторов (Таблица П8 приложения А3) [61-63].
ЕОК IB (УУР B, УДД 2)
Комментарии: КК для определения дозы ПОАК предпочтительно рассчитывать по формуле Кокрофта-Голта в связи с использованием этой методики в крупных исследованиях, оценивавших эффективность и безопасность ПОАК. Опираясь на значение КК, необходимо выбирать оптимальный ПОАК или корректировать его дозу.
-
С целью повышения приверженности к лечению рекомендовано индивидуальное консультирование пациентов с ФП о его заболевании, методах и целях лечения [557-559].
ЕОК IC (УУР В, УДД 3)
Комментарии: Адекватное восприятие своего заболевания пациентом и понимание необходимости ряда лечебных мероприятий могут улучшить течение заболевания и результаты терапии. Рекомендуется обучение всех пациентов с ФП алгоритмам действий при ухудшении состояния, в том числе информирование пациентов доступным для них языком о первых симптомах инсульта и важности незамедлительного вызова врача при подозрении на инсульт или ТИА.
-
Для исключения проаритмогенного действия препаратов у пациентов с ФП, находящихся на антиаритмической или пульс-урежающей терапии, рекомендуются регистрация электрокардиограммы и расшифровка, описание и интерпретация электрокардиографических данных в 12 отведениях не реже 1 раза в год [260, 262, 322, 325-327, 481, 560, 561, 628].
ЕОК IA (УУР B, УДД 2)
Информация
Источники и литература
-
Клинические рекомендации Ассоциации сердечно-сосудистых хирургов России
- 1. Howick JH. The Philosophy of Evidence-based Medicine.Wiley.p.15. ISBN 978–1–4443–4266–6 2. Федеральный закон от 21.11.2011 No 323-ФЗ (ред. от03.04.2017) «Об основах охраны здоровья граждан в Российской Федерации» 3. Эпидемиологический словарь / под ред. Джона М.Ласта для Международной эпидемиологической ассоциации. — 4-е изд. — Москва, 2009. — 316 с. 4. Федеральное агентство по техническому регулированию и метрологии. Национальный стандарт Российской Федерации. ГОСТР 52379–2005. Надлежащая клиническая практика. — Москва, 2005 5. Федеральный закон от 12.04.2010 No 61-ФЗ (ред. от 03.07.2016) «Об обращении лекарственных средств» 6. Электронный ресурс]. — М.: Медицинская энциклопедия. 1991–96 гг. Режим доступа: http://dic.academic.ru/dic.nsf/enc_medicine/28878/Синдром 7. Андреева Н.С., Реброва О.Ю., Зорин Н.А. Системы оценки достоверности научных доказательств и убедительности рекомендаций: сравнительная характеристика и перспективы унификации. // Медицинские технологии. Оценка и выбор. —2012. — No 4. — С. 10–24 8. Григорян С. В., Азарапетян Л. Г., Адамян К. Г. Миокардиальный фиброз и фибрилляция предсердий. Российский кардиологический журнал. 2018;(9):71– 76, 382. 9. Ланг Ф., Шальдах М. Развитие электрической турбулентности в предсердиях: электрофизиологические предпосылки // Progr. Вiomed. Res. – 1999. – Т. 4, No 1. – С. 42–48. 10. Митрофанова Л.Б., Ковальский Г.Б. Морфологические изменения миокарда при фибрилляции предсердий. Архив патологии. 2011;73(6):10-14 11. Sanchez PL, Fernandez-Aviles F. Structural heart disease: a new chapter in cardiovascular disease. ESC Monographic issue: Structural Heart Disease. Eur Heart J. 2010;12:e1 12. Nieuwlaat R, Capucci A, Camm AJ et al. Atrial fibrillation management: a prospective survey in ESC member countries: the Euro Heart Survey on Atrial Fibrillation. Eur Heart J. 2005;26:2422–2434. 13. Nabauer M, Gerth A, Limbourg T et al. The Registry of the German Competence NETwork on Atrial Fibrillation: patient characteristics and initial management. Europace. 2009;11:423–434 14. Wong CX, Sullivan T, Sun MT et al. Obesity and the Risk of Incident, Post- Operative, and Post-Ablation Atrial Fibrillation: A Meta-Analysis of 626 603 Individuals in 51 Studies. JACC: clinical electrophysiology. 2015;3:139–152 15. Голухова Е.З., Громова О.И., Булаева Н.И. и др. Эпикардиальный жир и фибрилляция предсердий: роль профиброгенных медиаторов. Кардиология. 2018;58:58–64 16. Benjamin E.J., Muntner P., Alonso A. et al. Heart disease and stroke statistics – 2019 update: a report from the American Heart Association. Circulation. 2019;139(10):e56–e528. DOI: 10.1161/CIR.0000000000000659 17. Chugh S.S., Havmoeller R., Narayanan K. et al. Worldwide Epidemiology of Atrial Fibrillation: a Global Burden of Disease 2010 Study. Circulation. 2014;129(8):837–847. DOI: 10.1161/CIRCULATIONAHA.113.005119 18. Colilla S., Crow A., Petkun W., Singer D.E. et al. Estimates of Current and Future Incidence and Prevalence of Atrial Fibrillation in the U.S. Adult Population. Am J Cardiol. 2013;112(8):1142–1147. DOI: 10.1016/j.amjcard.2013.05.063. 19. Krijthe B.P., Kunst A., Benjamin E.J. et al. Projections on the number of individuals with atrial fibrillation in the European Union, from 2000 to 2060. Eur Heart 2013;34(35):2746–2751. DOI: 10.1093/eurheartj/eht280 20. Staerk L., Sherer J.A., Ko D., Benjamin E.J., Helm R.H. Atrial fibrillation: epidemiology, pathophysiology, and clinical outcomes. Circulation Research. 2017;120(9):1501–1517. DOI: 10.1161/CIRCRESAHA.117.309732 21. M. A. Shkolnikova, D. A. Jdanov, R. A. Ildarova et al. Atrial fibrillation among Russian men and women aged 55 years and older: prevalence, mortality, and associations with biomarkers in a population-based study / J. Geriatr. Cardiol. – 2020. – N. 2. – V. 17. – P. 74-84. - doi: 10.11909/j.issn.1671-5411.2020.02.002. - EDN: GHMQXI 22. ЭПОХА: Эпидемиология фибрилляции предсердий в репрезентативной выборке Европейской части Российской Федерации / Ю. В. Мареев, Д. С. Поляков, Н. Г. Виноградова [и др.] // Кардиология. – 2022. – Т. 62. – № 4. – С. 12-19. – DOI 10.18087/cardio.2022.4.n1997. – EDN NADMDK 23. Al-Jazairi MIH, Nguyen BO, De With RR et all. RACE 3 Investigators. Antiarrhythmic drugs in patients with early persistent atrial fibrillation and heart failure: results of the RACE 3 study. Europace. 2021;23(9):1359-1368. doi: 10.1093/europace/euab062 24. Ahmet Adiyaman, Thomas J. Buist, Rypko J. Beukema et all. Randomized Controlled Trial of Surgical Versus Catheter Ablation for Paroxysmal and Early Persistent Atrial Fibrillation. Circulation: Arrhythmia and Electrophysiology. 2018;11:e006182. Oct 2018https://doi.org/10.1161/CIRCEP.118.006182 25. Thrall G, Lane D, Carroll D, Lip GY. Quality of life in patients with atrial fibrillation: a systematic review. Am J Med. 2006;119:448.e1–19 26. Dorian P, Jung W, Newman D et al. The impairment of health-related quality of life in patients with intermittent atrial fibrillation: implications for the assessment of investigation altherapy. J Am Coll Cardiol. 2000;36:1303– 1309 27. Sears SF, Serber ER, Alvarez LG et al. Understanding atrial symptom reports: objective versus subjective predictors. Pacing Clin Electrophysiol.2005;28:801–807. 28. Peinado R, Arribas F, Ormaetxe JM, Badia X. Variation in quality of life with type of atrial fibrillation. Rev Esp Cardiol. 2010;63:1402–1409 29. Potpara TS, Lip GYH, Blomstrom-Lundqvist C et al. The 4S-AF Scheme (Stroke Risk; Symptoms; Severity of Burden; Substrate): A Novel Approach to In-Depth Characterization (Rather than Classification) of Atrial Fibrillation. Thromb Haemost. 2021 Mar;121(3):270-278. doi: 10.1055/s-0040-1716408. Epub 2020 Aug 24. PMID: 32838473. 30. Schnabel RB, Pecen L, Rzayeva N. et al. Symptom burden of atrial fibrillation and its relation to interventions and outcome in Europe. J Am Heart Assoc. 2018;7 31. Sandhu RK, Smigorowsky M, Lockwood E et al. Impact of electrical cardioversion on quality of life for the treatment of atrial fibrillation. Can J Cardiol 2017;33:450-455 32. Svennberg E, Engdahl J, Al-Khalili F et al. Mass . screening for untreated atrial fibrillation: the STROKESTOP Study. Circulation . 2015;131:21762184. 33. Halcox JPJ, Wareham K, Cardew A et al. Assessment of remote heart rhythm sampling using the AliveCor heart . monitor to screen for atrial fibrillation: the REHEARSE-AF Study. Circulation. 2017;136:17841794 34. Ревишвили А.Ш., Шляхто Е.В., Попов С.В. и др. Российские клинические рекомендации по проведению электрофизиологических исследований, катетерной аблации и применению имплантируемых антиаритмических устройств. — Москва: ВНОА, 2017. — 701с. 35. Сулимов В.А., Голицин В.П., Панченко Е.П. и др. Диагностика и лечение фибрилляции предсердий. Рекомендации РКО, ВНОА, АССХ. — Москва, 2013. — 112 с 36. Бокерия Л.А., Бокерия О.Л., Голухова Е.З. и др. Клинические рекомендации: «Фибрилляция предсердий». ФГБУ ННПЦССХ им. А.Н. Бакулева» МЗ РФ— Москва, 2017. — 65 с. 37. Рекомендации по диспансерному наблюдению больных с сердечно-сосудистыми заболеваниями», Е.И.Чазов , 2014 г. 38. Mairesse GH, Moran P, Van Gelder IC et all. ESC Scientific Document Group. Screening for atrial fibrillation: a European Heart Rhythm Association (EHRA) consensus document endorsed by the Heart Rhythm Society (HRS), Asia Pacific Heart Rhythm Society (APHRS), and Sociedad Latinoamericana de Estimulacion Cardiaca y . Electrofisiologia (SOLAECE). Europace 2017;19:15891623 39. Schnabel RB, Haeusler KG, Healey JS et all. Searching for atrial fibrillation poststroke: a white paper of the AF-SCREEN International Collaboration. Circulation 2019; 140:18341850 40. Yan BP, Lai WHS, Chan CKY et al. Contact-free screen- ing of atrial fibrillation by a smartphone using facial pulsatile photoplethysmographic signals. J Am Heart Assoc 2018;7. *, 2013;111:15981601 41. Jacobs MS, Kaasenbrood F, Postma MJ et al. Cost-effectiveness of screening for atrial fibrillation in primary care with a handheld, single-lead electrocardiogram device in the Netherlands. Europace. 2018; 20:12-18 42. Aronsson M, Svennberg E, Rosenqvist M et al. Cost-effectiveness of mass screening for untreated atrial fibrillation using intermittent ECG recording. Europace 2015; 17:10231029.; and geriatric ward setting. Europace 2017; 19:29-39. 43. Kaasenbrood F, Hollander M, Rutten FH et al. Yield of screening for atrial fibrillation in primary care with a hand-held, single-lead electrocardiogram device during influenza vaccination. Europace 2016;18:1514-1520 44. Диспансерное наблюдение больных хроническими неинфекционными заболеваниями и пациентов с высоким риском их развития. Методические рекомендации под редакцией Бойцова С.А., Чучалина А.Г. Москва 2014г. 45. Lowres N, Neubeck L, Salkeld G et all. Feasibility and cost-effectiveness of stroke prevention through community screening for atrial fibrillation using iPhone ECG in pharmacies. The SEARCH-AF study. Thromb Haemost 2014;111:11671176. 46. Lowres N, Neubeck L, Redfern J et all. Screening to identify unknown. atrial fibrillation. A systematic review. Thromb Haemost 2013; 110:213222 47. Boriani G, Glotzer TV, Santini M et al.Device-detected atrial fibrillation and risk for . stroke: an analysis of >10,000 patients from the SOS AF project (Stroke. preventiOn Strategies based on Atrial Fibrillation information from implanted devices). Eur Heart J 2014;35:508-516 48. Mahajan R, Perera T, Elliott A et all. Subclinical device-detected atrial fibrillation and stroke risk: a systematic review and meta-analysis. Eur Heart J 2018;39:14071415 49. Boriani G, Glotzer TV, Ziegler PD et all. Detection of new atrial fibrillation in patients with cardiac implanted electronic devices and factors associated with transition to higher device-detected atrial fibrillation burden. Heart Rhythm 2018;15:376383 50. Healey JS, Connolly SJ, Gold MR et all. Subclinical atrial fibrillation and the risk of stroke. N Engl J Med 2012;366:120129
Информация
Список сокращений
ААП – антиаритмические препараты. (ААП класс IA – АТХ C01BA Антиаритмические препараты, класс IА; ААП класс IB – АТХ C01BB Антиаритмические препараты, класс IB ААП класс IC – АТХ C01BC Антиаритмические препараты, класс IC; ААП класс III – АТХ C01BD Антиаритмические препараты, класс III)
ААТ – антиаритмическая терапия
АВК – антагонисты витамина К
АГ – артериальная гипертензия
АКТ – антикоагулянтная терапия
АПФ – ангиотензинпревращающий фермент
АТХ – Анатомо-Терапевтически-Химическая система классификации
АЧТВ – активированное частичное тромбопластиновое время
ВПУ – Вольфа-Паркинсона-Уайта (синдром/феномен), см. также WPW
ГКМП – гипертрофическая кардиомиопатия
ДПП – дополнительный путь проведения
ЕОК – Европейское общество кардиологов
ИБС – ишемическая болезнь сердца
ИИ – ишемический инсульт
КК – клиренс креатинина
КТ – компьютерная томография
ЛЖ – левый желудочек
МНО – международное нормализованное отношение
МРТ – магнитно-резонансная томография
МУ – медицинская услуга
НПВП – нестероидные противовоспалительные и противоревматические препараты
ОАК – оральные антикоагулянты (в соответствии с АТХ классификацией – антагонисты витамина К – B01AA, прямые ингибиторы тромбина B01AE и прямые ингибиторы фактора Xa-B01AF)
ОКС – острый коронарный синдром
ПОАК – прямые оральные антикоагулянты (в соответствии с АТХ классификацией – прямые ингибиторы тромбина и прямые ингибиторы фактора Xa)
СД – сахарный диабет
СН – сердечная недостаточность
СРТ – сердечная ресинхронихирующая терапия
ТИА – транзиторная ишемическая атака
ТП – трепетание предсердий
ТЭО – тромбоэмболические осложнения
УЛП – ушко левого предсердия
ФВ ЛЖ – фракция выброса левого желудочка
ФП – фибрилляция предсердий
ХСН – хроническая сердечная недостаточность
ХБП – хроническая болезнь почек
ЧКВ – чрескожное коронарное вмешательство/стентирование коронарных артерий
ЧП-ЭхоКГ – чреспищеводная эхокардиография (эхокардиография чреспищеводная A04.10.002.001, эхокардиография чреспищеводная интраоперационная A04.10.002.005)
ЧСС – частота сердечных сокращений
ЭКГ– электрокардиограмма
ЭКС – электрокардиостимулятор (139070 – Электрокардиостимулятор имплантируемый двухкамерный, частотно-адаптивный***, 210180 – Электрокардиостимулятор имплантируемый однокамерный, частотно-адаптивный***, 233950 – Электрокардиостимулятор имплантируемый трехкамерный (бивентрикулярный)***, 334620 – Электрокардиостимулятор имплантируемый двухкамерный, частотно-адаптивный, совместимый с магнитно-резонансным томографом***))
ЭЧПР – эпизоды частого предсердного ритма
ЭхоКГ – эхокардиография
β-АБ – бета-адреноблокаторы
NYHA – Нью-Йоркская кардиологическая ассоциация
** – препарат включен в перечень жизненно необходимых и важнейших лекарственных препаратов
*** – медицинское изделие, имплантируемое при оказании медицинской помощи в рамках программы государственных гарантий бесплатного оказания гражданам медицинской помощи
# – лекарственный препарат для медицинского применения, используемого в несоответствии с показаниями к применению и противопоказаниями, способами применения и дозами, содержащимися в инструкции по применению лекарственного препарата
Термины и определения
Антитромбоцитарные препараты – в соотвествии с АТХ антиагреганты, кроме гепарина B01AC
Доказательная медицина – надлежащее, последовательное и осмысленное использование современных наилучших доказательств (результатов клинических исследований) в процессе принятия решений о состоянии здоровья и лечении пациента [1].
Заболевание – возникающее в связи с воздействием патогенных факторов нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма [2].
Ингибиторы P2Y12-рецепторов тромбоцитов – в соответствии с АТХ классификацией – клопидогрел** B01AC04, прасугрел B01AC22, тикагрелор** B01AC24
Инструментальная диагностика – диагностика с использованием для обследования пациента различных приборов, аппаратов и инструментов.
Интервенционное лечение – методы инструментального лечения, нацеленные на обеспечение длительного удержания синусового ритма, либо контроля частоты сердечных сокращений, либо профилактику кардиоэмболических осложнений, выполняемые с помощью катетеров, проводимых в полость сердца через магистральные сосуды (эндоваскулярно).
Исход – любой возможный результат, возникающий от воздействия причинного фактора, профилактического или терапевтического вмешательства, все установленные изменения состояния здоровья, возникающие как следствие вмешательства [3].
Кардиоверсия (восстановление синусового ритма) в результате наружной электрической кардиоверсии (дефибрилляции) – A16.10.018.001, внутривенного введения лекарственных препаратов, непрерывного внутривенного введения лекарственных препаратов – A11.12.003 или в результате назначение лекарственных препаратов при заболеваниях сердца и перикарда – A25.10.001)
Катетерная аблация – малоинвазивная хирургическая процедура, при которой достигается деструкция аритмогенных зон или патологических путей проведения с использованием радиочастотной (Радиочастотная абляция проводящих путей и аритмогенных зон сердца эндоваскулярным доступом), холодовой (Криоабляция проводящих путей и аритмогенных зон сердца эндоваскулярным доступом) или иной энергии.
Конфликт интересов – ситуация, при которой у медицинского или фармацевтического работника при осуществлении ими профессиональной деятельности возникает личная заинтересованность в получении лично либо через представителя компании материальной выгоды или иного преимущества, которое влияет или может повлиять на надлежащее исполнение ими профессиональных обязанностей вследствие противоречия между личной заинтересованностью медицинского работника или фармацевтического работника и интересами пациента [2].
Клиническое исследование – любое исследование, проводимое с участием человека в качестве субъекта для выявления или подтверждения клинических и/или фармакологических эффектов исследуемых продуктов и/или выявления нежелательных реакций на исследуемые продукты, и/или изучения их всасывания, распределения, метаболизма и выведения с целью оценить их безопасность и/или эффективность. Термины «клиническое испытание» и «клиническое исследование» являются синонимами [4].
Лабораторная диагностика – совокупность методов, направленных на анализ исследуемого материала с помощью различного специализированного оборудования.
Лекарственные препараты – лекарственные средства в виде лекарственных форм, применяемые для профилактики, диагностики, лечения заболевания, реабилитации, для сохранения, предотвращения или прерывания беременности [5].
Медицинское вмешательство – выполняемые медицинским работником и иным работником, имеющим право на осуществление медицинской деятельности, по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, диагностическую, лечебную, реабилитационную или исследовательскую направленность виды медицинских обследований и/или медицинских манипуляций, а также искусственное прерывание беременности [2].
Медицинский работник – физическое лицо, которое имеет медицинское или иное образование, работает в медицинской организации и в трудовые (должностные) обязанности которого входит осуществление медицинской деятельности, либо физическое лицо, которое является индивидуальным предпринимателем, непосредственно осуществляющим медицинскую деятельность [2].
Механический протез клапана сердца – протез аортального клапана механический двустворчатый***, протез митрального клапана механический двустворчатый***
Острый коронарный синдром – термин, обозначающий любую группу клинических признаков или симптомов, позволяющих подозревать острый инфаркт миокарда или нестабильную стенокардию
Парентеральные антикоагулянты – в соотвествии с АТХ классификацией – группа гепарина B01AB
Пациент – физическое лицо, которому оказывается медицинская помощь или которое обратилось за оказанием медицинской помощи независимо от наличия у него заболевания и от его состояния [2].
Пероральные антикоагулянты – в соответствии с АТХ классификацией – антагонисты витамина К – B01AA, прямые ингибиторы тромбина B01AE и прямые ингибиторы фактора Xa-B01AF)
Рабочая группа по разработке/актуализации клинических рекомендаций – коллектив специалистов, работающих совместно и согласованно в целях разработки/актуализации клинических рекомендаций и несущих общую ответственность за результаты данной работы.
Состояние – изменения организма, возникающие в связи с воздействием патогенных и/или физиологических факторов и требующие оказания медицинской помощи [2].
Синдром – устойчивая совокупность ряда симптомов с единым патогенезом [6].
Стент – стент, выделяющий лекарственное средство (стент для коронарных артерий выделяющий лекарственное средство, полностью рассасывающийся***, стент для коронарных артерий, выделяющий лекарственное средство с рассасывающимся полимерным покрытием***, стент для коронарных артерий выделяющий лекарственное средство, с нерассасывающимся полимерным покрытием***) и/или стент без лекарственного покрытия (синоним – для коронарных артерий металлический непокрытый***)
Структурная патология сердца – понятие, включающее ишемическую болезнь сердца (ИБС), все виды кардиомиопатий (дилатационную, гипертрофическую, рестриктивную, аритмогенную кардиомиопатию правого желудочка), гемодинамически значимые клапанные и врожденные пороки сердца, а также наличие выраженной гипертрофии левого желудочка (ЛЖ). Определение «ИБС» представлено в клинических рекомендациях «Стабильная ишемическая болезнь сердца», «Острый коронарный синдром без подъема сегмента ST электрокардиограммы», «Острый инфаркт миокарда с подъемом сегмента ST электрокардиограммы».
Определение «выраженная гипертрофия ЛЖ» соответствует гипертрофии с толщиной стенки ЛЖ и/или межжелудочковой перегородки ≥14 мм по результатам визуализирующих методов (эхокардиографии, магнитнорезонансной томографии сердца). При этом ввиду отсутствия убедительных научных данных рабочая группа считает, что врач имеет право на самостоятельное решение относительно этого определения.
Тезис-рекомендация – положение, отражающее порядок и правильность выполнения того или иного медицинского вмешательства, имеющего доказанную эффективность и безопасность.
Тромболизис – внутривенное введение лекарственных препаратов для тромболитической терапии – A11.12.003.002
Уровень достоверности доказательств (УДД) – степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным [7].
Уровень убедительности рекомендаций (УУР) – степень уверенности в достоверности эффекта вмешательства и в том, что следование рекомендациям принесет больше пользы, чем вреда в конкретной ситуации [7].
Хирургическое лечение – метод лечения заболеваний путем разъединения и соединения тканей в ходе хирургической операции.
Критерии оценки качества медицинской помощи
Критерии оценки качества первичной медико-санитарной помощи при фибрилляции и трепетании предсердий (коды по МКБ-10 I48.0, I48.1, I48.2, I48.3, I48.4, I48.9)
|
№ |
Критерии оценки качества |
Оценка выполнения |
|---|---|---|
|
1. |
Выполнен прием (осмотр, консультация) врача-кардиолога или врача-терапевта первичный со сбором жалоб, анамнеза и физикальным исследованием |
Да/Нет |
|
2. |
Выполнена регистрация электрокардиограммы, расшифровка, описание и интерпретация электрокардиографических данных |
Да/Нет |
|
3. |
Выполнено холтеровское мониторирование сердечного ритма или пациент направлен в специализированную медицинскую организацию для проведения холтеровского мониторирования сердечного ритма |
Да/Нет |
|
4. |
Выполнен развернутый общий (клинический) анализ крови и анализ крови биохимический общетерапевтический при установлении диагноза фибрилляции и трепетании предсердий и выполнен расчет клиренса креатинина по формуле Кокрофта-Голта перед назначением пероральных антикоагулянтов. |
Да/Нет |
|
5. |
Выполнена трансторакальная эхокардиография при установлении диагноза фибрилляции и трепетания предсердий или пациент направлен в специализированную медицинскую организацию для проведения исследования |
Да/Нет |
|
6. |
Выполнена и вынесена в диагноз оценка риска тромбоэмболических осложнений согласно шкале CHA2DS2-VASc у больного с неклапанной фибрилляцией/трепетанием предсердий |
Да/Нет |
|
7. |
Выполнено уточнение формы и варианта фибрилляции предсердий, трепетания предсердий в диагнозе: впервые выявленное заболевание, пароксизмальная форма, персистирующая форма, длительно персистирующая форма, постоянная форма, в зависимости от частоты сердечных сокращений и тяжести клинических проявлений |
Да/Нет |
|
8. |
Выполнен поиск обратимых факторов риска развития фибрилляции/трепетания предсердий (лихорадка, гипокалиемия, тиреотоксикоз, эмоциональный стресс, алкоголь, артериальная гипертония, сахарный диабет, ожирение, декомпенсация хронической сердечной недостаточности) и даны рекомендации по их коррекции |
Да/Нет |
|
9. |
Выполнено назначение антикоагулянтной терапии пациентам с фибрилляцией/трепетанием предсердий и высоким риском тромбоэмболических осложнений по шкале CHA2DS2-VASc (≥3 баллов у женщин и ≥2 баллов у мужчин): ингибитором тромбина прямого (дабигатрана этексилат**) или одним из прямых ингибиторов фактора Xa (апиксабан** или ривароксабан** или эдоксабан) с обоснованием выбранной дозы или назначение антагониста витамина К с указанием необходимости лабораторного контроля величины международного нормализованного отношения |
Да/Нет |
|
10. |
Выполнено назначение антагонистов витамина К и даны рекомендации по лабораторному контролю международного нормализованного отношения пациентам с фибрилляцией/трепетанием предсердий и митральным стенозом умеренной или тяжелой степени или при наличии механических протезов клапанов сердца |
Да/Нет |
|
11. |
Выполнен после обсуждения с пациентом выбор стратегии лечения фибрилляции/трепетания предсердий: снижение частоты сокращений желудочков на фоне сохраняющейся фибрилляции/трепетания предсердий («контроль частоты») или длительное сохранение синусового ритма («контроль ритма сердца»). Обсужден с пациентом вопрос об интервенционном лечении заболевания (выполнение криоабляции аритмогенных зон или радиочастотной абляции аритмогенных зон). В соответствии с выбором назначено соответствующее лечение. |
Да/Нет |
|
12. |
Выполнена постановка на диспансерное наблюдение врачом-кардиологом, врачом-терапевтом |
Да/Нет |
Критерии оценки качества специализированной медицинской помощи взрослым при фибрилляции и трепетании предсердий (коды по МКБ-10: I48.0, I48.1, I48.2, I48.3, I48.4, I48.9)
|
N п/п |
Критерии оценки качества |
Оценка выполнения |
|---|---|---|
|
1. |
Выполнен прием (осмотр, консультация) врача-кардиолога или врача сердечно-сосудистого хирурга первичный со сбором жалоб, анамнеза и физикальным исследованием |
Да/Нет |
|
2. |
Выполнена регистрация электрокардиограммы, расшифровка, описание и интерпретация электрокардиографических данных, при необходимости выполнено выполнено холтеровское мониторирование сердечного ритма |
Да/Нет |
|
3. |
Выполнена трансторакальная эхокардиография |
Да/Нет |
|
4. |
Выполнена и вынесена в диагноз оценка риска тромбоэмболических осложнений согласно шкале CHA2DS2-VASc у больного с неклапанной фибрилляцией/трепетанием предсердий |
Да/Нет |
|
5. |
Выполнено уточнение формы и варианта фибрилляции предсердий, трепетания предсердий в диагнозе: впервые выявленное заболевание, пароксизмальная форма, персистирующая форма, длительно персистирующая форма, постоянная форма, в зависимости от частоты сердечных сокращений и тяжести клинических проявлений |
Да/Нет |
|
6. |
Выполнен поиск обратимых факторов риска развития фибрилляции/трепетания предсердий (лихорадка, гипокалиемия, тиреотоксикоз, эмоциональный стресс, алкоголь, артериальная гипертония, сахарный диабет, ожирение, декомпенсация хронической сердечной недостаточности) и даны рекомендации по их коррекции |
Да/Нет |
|
7. |
Выполнено назначение антикоагулянтной терапии пациентам с фибрилляцией/трепетанием предсердий и высоким риском тромбоэмболических осложнений по шкале CHA2DS2-VASc (≥3 баллов у женщин и ≥2 баллов у мужчин): ингибитором тромбина прямого (дабигатрана этексилат**) или одним из прямых ингибиторов фактора Xa (апиксабан** или ривароксабан** или эдоксабан) с обоснованием выбранной дозы или назначение антагониста витамина К с указанием необходимости лабораторного контроля величины международного нормализованного отношения |
Да/Нет |
|
8. |
Выполнено назначение антагонистов витамина К и даны рекомендации по лабораторному контролю международного нормализованного отношения пациентам с фибрилляцией/трепетанием предсердий и митральным стенозом умеренной или тяжелой степени или при наличии механических протезов клапанов сердца |
Да/Нет |
|
9. |
Выполнен после обсуждения с пациентом выбор стратегии лечения фибрилляции/трепетания предсердий: снижение частоты сокращений желудочков на фоне сохраняющейся фибрилляции/трепетания предсердий («контроль частоты») или длительное сохранение синусового ритма («контроль ритма сердца»). Обсужден с пациентом вопрос об интервенционном лечении заболевания (выполнение криоабляции аритмогенных зон или радиочастотной абляции аритмогенных зон). В соответствии с выбором назначено соответствующее лечение. |
Да/Нет |
|
10. |
Проведена антиаритмическая или ритмурежающая лекарственная терапия и/или интервенционные методы лечения (выполнение криоабляции аритмогенных зон или радиочастотной абляции аритмогенных зон) и/или хирургическое лечение |
Да/Нет |
|
11. |
При интервенционном лечении ФП/ТП вмешательство выполнено в соответствии с рекомендованным протоколом |
Да/Нет |
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
Президиум рабочей группы:
Голицын С.П, д.м.н., профессор (Москва) – сопредседатель, Российское кардиологическое общество
Голухова Е.З., академик РАН, д.м.н., профессор (Москва) – сопредседатель, Российское кардиологическое общество, Ассоциация сердечно-сосудистых хирургов России
Михайлов Е.Н., д.м.н. (Санкт-Петербург) – сопредседатель, Российскоей кардиологическое общество
Ревишвили А.Ш., академик РАН, д.м.н., профессор (Москва) – сопредседатель, Всероссийское научное общество специалистов по клинической электрофизиологии, аритмологии и кардиостимуляции
Состав рабочей группы:
Аракелян М.Г. к.м.н. (Москва), Российское кардиологическое общество
Васильева Е. Ю., д.м.н., профессор (Москва), Российское кардиологическое общество
Давтян К.В., д.м.н., профессор (Москва), Всероссийское научное общество специалистов по клинической электрофизиологии, аритмологии и кардиостимуляции
Драпкина О.М., академик РАН, д.м.н., профессор (Москва), Российское кардиологическое общество
Дроздова Л.Ю., к.м.н. (Москва), Российское кардиологическое общество
Кропачева Е.С., к.м.н. (Москва), Российское кардиологическое общество
Кучинская Е.А., к.м.н. (Москва), Российское кардиологическое общество
Лайович Л.Ю., к.м.н. (Москва), Российское кардиологическое общество
Миронов Н.Ю., к.м.н. (Москва), Российское кардиологическое общество
Мишина И.Е., д.м.н., профессор (Иваново), Российское кардиологическое общество
Панченко Е.П., д.м.н., профессор (Москва), Российское кардиологическое общество
Рзаев Ф.Г., к.м.н. (Москва), Всероссийское научное общество специалистов по клинической электрофизиологии, аритмологии и кардиостимуляции
Татарский Б.А., д.м.н., профессор (Санкт-Петербург), Российское кардиологическое общество
Уцумуева М.Д. (Москва), Российское кардиологическое общество
Шахматова О.О., к.м.н. (Москва), Российское кардиологическое общество
Шлевков Н.Б., к.м.н. (Москва), Российское кардиологическое общество
Шпектор А.В., д.м.н., профессор (Москва), Российское кардиологическое общество
Андреев Д.А., д.м.н., профессор (Москва), Российское кардиологическое общество
Артюхина Е.А., д.м.н. (Москва), Всероссийское научное общество специалистов по клинической электрофизиологии, аритмологии и кардиостимуляции
Барбараш О.Л., член-корреспондент РАН, д.м.н. (Кемерово), Российское кардиологическое общество
Бокерия Л.А., академик РАН, д.м.н., профессор (Москва), Ассоциация сердечно-сосудистых хирургов России
Галявич А.С., д.м.н., профессор (Казань), Российское кардиологическое общество
Дупляков Д.В., д.м.н., профессор (Самара), Российское кардиологическое общество
Зенин С.А., д.м.н. (Новосибирск), Российское кардиологическое общество
Иртюга О.Б., д.м.н. (Санкт-Петербург), Российское кардиологическое общество
Канорский С.Г., д.м.н., профессор (Краснодар), Российское кардиологическое общество
Лебедев Д.С., д.м.н., профессор (Санкт-Петербург), Российское кардиологическое общество
Новикова Н.А., д.м.н., профессор (Москва), Российское кардиологическое общество
Попов С.В., академик РАН, д.м.н., профессор (Томск), Российское кардиологическое общество
Сергуладзе С.Ю., д.м.н. (Москва), Ассоциация сердечно-сосудистых хирургов России, Всероссийское научное общество специалистов по клинической электрофизиологии, аритмологии и кардиостимуляции
Филатов А.Г., д.м.н. (Москва) Ассоциация сердечно-сосудистых хирургов России, Всероссийское научное общество специалистов по клинической электрофизиологии, аритмологии и кардиостимуляции
Шляхто Е.В., академик РАН, д.м.н., профессор (Санкт-Петербург), Российское кардиологическое общество
Шубик Ю.В., д.м.н., профессор (Санкт-Петербург), Российское кардиологическое общество
Члены рабочей группы подтвердили отсутствие финансовой поддержки/конфликта интересов. В случае сообщения о наличии конфликта интересов член(ы) рабочей группы был(и) исключен(ы) из обсуждения разделов, связанных с областью конфликта интересов.
Приложение А2. Методология разработки клинических рекомендаций
Представленные рекомендации разработаны на основе Российских рекомендаций по диагностике и лечению фибрилляции предсердий 2019 года, рекомендаций по диагностике и лечению фибрилляции предсердий Европейского общества кардиологов 2024 и 2020 годов и рекомендаций Всероссийского научного общества специалистов по клинической электрофизиологии, аритмологии и электрокардиостимуляции (ВНОА) и Всероссийского научного общества кардиологов (ВНОК) по проведению электрофизиологических исследований, катетерной аблации и применению имплантируемых антиаритмических устройств 2017 года.
В рекомендациях представлен обобщенный и систематизированный анализ имеющихся клинических исследований по профилактике, диагностике и лечению больных с ФП и ТП.
Целевая аудитория данных клинических рекомендаций:
-
Врач-кардиолог.
-
Врач-терапевт.
-
Врач общей практики (семейные врачи).
-
Врач-сердечно-сосудистый хирург.
Вследствие того, что РКО входит в состав Европейского общества кардиологов (ЕОК), и члены РКО также являются членами ЕОК, все европейские рекомендации формируются с участием российских экспертов, которые являются соавторами рекомендаций. Таким образом, существующие рекомендации ЕОК отражают общее мнение ведущих российских и европейских врачей-кардиологов.
В связи с этим формирование национальных рекомендаций проводилось на основе рекомендаций ЕОК с учетом национальной специфики, особенностей обследования, лечения, доступности той или иной медицинской помощи. По этой причине в ходе разработки российских клинических рекомендаций РКО использованы международные классы показаний рекомендаций, позволяющие оценить необходимость выполнения тезиса рекомендаций и уровни достоверности доказательств данных классов (Таблицы 1/А2 и 2/А2).
В тех случаях, когда в Европейских рекомендациях отсутствовали классы и уровни доказательности, но по мнению экспертов РКО данные тезисы являлись крайне необходимыми для выполнения или наоборот абсолютно не рекомендованы к применению эксперты РКО основываясь на правилах формирования классов показаний согласно рекомендациям европейского общества кардиологов, сами проставляли классы и уровни. В данной ситуации обозначение ЕОК/РКО – классы, проставленные экспертами РКО.
Кроме того, добавлена новая система шкал УДД и УУР для лечебных, реабилитационных, профилактических вмешательств и диагностических вмешательств (Таблицы 3/А2, 4/А2 и 5/А2), введенная в 2018 г. ФГБУ ЦЭККМП Минздрава РФ. Таким образом, в тексте клинических рекомендаций, разрабатываемых экспертами РКО, одновременно использованы две шкалы (Таблицы 1/А2, 2/А2, 3/А2, 4/А2, 5/А2).
Таблица 1/А2. Классы показаний согласно рекомендациям Европейского Общества Кардиологов (ЕОК).
|
Класс рекомендаций (ЕОК) |
Определение |
Предлагаемая формулировка для использования |
|
I |
Доказано или общепризнанно, что диагностическая процедура, вмешательство/лечение являются эффективными и полезными |
Рекомендовано/показано |
|
IIa IIb |
Большинство данных/мнений в пользу эффективности/пользы диагностической процедуры, вмешательства, лечения Эффективность/польза диагностической процедуры, вмешательства, лечения установлены менее убедительно |
Целесообразно применять Можно применять |
|
III |
Данные или единое мнение, что диагностическая процедура, вмешательство, лечение бесполезны/не эффективны, а в ряде случаев могут приносить вред |
Не рекомендуется применять |
Таблица 2/А2. Уровни достоверности доказательств согласно рекомендациям Европейского Общества Кардиологов (ЕОК).
|
Уровни достоверности доказательств (ЕОК) |
|
|
A |
Данные многочисленных рандомизированных клинических исследований или метаанализов |
|
B |
Данные получены по результатам одного рандомизированного клинического исследования или крупных нерандомизированных исследований |
|
C |
Согласованное мнение экспертов и/или результаты небольших исследований, ретроспективных исследований, регистров |
Таблица 3/А2. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
|
УДД |
Расшифровка |
|
1 |
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением метаанализа |
|
2 |
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением метаанализа |
|
3 |
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования |
|
4 |
Несравнительные исследования, описание клинического случая |
|
5 |
Имеется лишь обоснование механизма действия или мнение экспертов |
Таблица 4/А2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
|
УДД |
Расшифровка |
|
1 |
Систематический обзор РКИ с применением метаанализа |
|
2 |
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением метаанализа |
|
3 |
Нерандомизированные сравнительные исследования, в т. ч. когортные исследования |
|
4 |
Несравнительные исследования, описание клинического случая или серии случаев, исследования «случай-контроль» |
|
5 |
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов |
Таблица 5/А2. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
|
УУР |
Расшифровка |
|
A |
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными) |
|
B |
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными) |
|
C |
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными) |
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию – не реже чем один раз в три года, – а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утвержденным КР, но не чаще 1 раза в 6 месяцев.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
-
Приказ Министерства здравоохранения Российской Федерации от 15.11.2012 № 918н «Об утверждении Порядка оказания медицинской помощи больным с сердечно-сосудистыми заболеваниями».
-
Стандарт медицинской помощи больным фибрилляций и трепетанием предсердий (при оказании специализированной помощи), утвержден приказом Министерства здравоохранения Российской Федерации от 28.12.2012 №1622н.
-
Приказ Министерства здравоохранения Российской Федерации от 15.07.2016 № 520н «Об утверждении критериев оценки качества медицинской помощи».
-
Приказ Министерства здравоохранения Российской Федерации от 28.02.2019 № 103н «Об утверждении порядка и сроков разработки клинических рекомендаций, их пересмотра, типовой формы клинических рекомендаций и требований к их структуре, составу и научной обоснованности включаемой в клинические рекомендации информации» (зарегистрирован 08.05.2019 № 54588).
Таблица П1. Факторы риска кровотечений у больных фибрилляцией предсердий, получающих антикоагулянты
|
Немодифицируемые факторы риска |
Потенциально модифицируемые факторы риска |
Модифицируемые факторы риска |
Биомаркеры |
|
|
|
|
АКТ – антикоагулянтная терапия, ГКС – глюкокортикоиды, рСКФ – расчетная скорость клубочковой фильтрации, НПВП – нестероидные противовоспалительные и противоревамтические препараты, МНО – международное нормализованное отношение, TTR- аббревиатура Time in Therapeutical Range – время нахождения в терапевтическом диапазоне
Таблица П2. Факторы, повышающие риск рецидива внутричерепного кровоизлияния при возобновлении приема пероральных антикоагулянтов у больного фибрилляцией предсердий
|
Немодифицируемые клинико-демографические факторы |
Потенциально модифицируемые клинические факторы |
Дополнительная информация для принятия решения о возобновлении АКГ |
Результаты нейровизуализации |
|
|
|
|
МРТ – магнитно-резонансная томография, ОКС – острый коронарный синдром, ЧКВ – чрескожное коронарное вмешательство
Таблица П3. Лечебные дозы гепарина натрия** и #эноксапарина натрия**, используемые у больных с фибрилляцией предсердий [65, 128, 133, 664]
|
|
#Гепарин натрия** |
#Эноксапарин натрия** |
|---|---|---|
|
Стандартная доза |
80 МЕ/кг болюс + инфузия 18 МЕ/кг/час с коррекцией по локальной номограмме (с достижением АЧТВ в 1,5-2 раза выше нормы) Первый болюс обычно составляет не более 5000 МЕ |
1 мг/кг подкожно каждые 12 часов |
|
Модификация при почечной недостаточности |
не требуется |
При величине клиренса креатинина 15-29 мл/мин, доза составляет 1 мг/кг подкожно каждые 24 часа |
|
Не рекомендовано при величине клиренса креатинина <15 мл/мин |
||
|
Ожирение (индекс массы тела >40 кг/м2 или вес >120 кг) |
Максимальный болюс 5000 МЕ |
При величине клиренса креатинина ≥30 мл/мин доза составляет 0,7-0,8 мг/кг п/к каждые 12 часа |
|
При величине клиренса креатинина <30 мл/мин или диализе, доза составляет 0,7-0,8 мг/кг п/к каждые 24 часа |
||
|
Не рекомендовано при весе >150 кг |
Таблица П4. Показатели, которые целесообразно оценить перед введением препарата для прекращения действия ПОАК
|
Время последнего приема ПОАК и клиренс креатинина |
|||
|
Пациенту с клиренсом креатинина >60 мл/мин целесообразно вводить лекарственный препарата, ингибирующий антикоагулянтное действие в течение 24 часов от момента приема ПОАК. У пациента с клиренсом креатинина <30 мл/мин и продолжающимся кровотечением лекарственный препарат, ингибирующий антикоагулянтное действие, может быть введен и позднее. |
|||
|
Коагулогические показатели |
|||
|
|
Дабигатрана этексилат** |
Апиксабан** |
Ривароксабан**, эдоксабан |
|
Специфические показатели коагулограммы (ориентировочного исследования гемостаза), позволяющие количественно оценить антикоагулянтный эффект ПОАК (должны быть откалиброваны для каждого препарата) |
Разбавленное тромбиновое время Экариновое время свертывания |
Активность анти-Ха |
|
|
Неспецифические показатели (результаты могут сильно зависеть от приборов и реактивов, изменения этих показателей могут быть обусловены самим кровотечением и коагулопатией потребления). На эти результаты можно ориентироваться лишь косвенно, они не дают достоверной оценки антикоагулянтной активности ПОАК |
Удлиняет АЧТВ, тромбиновое время (ТВ) в большей степени, чем протромбиновое время (ПВ)
ТВ – самый чувствительный показатель
Нормальное ТВ – дабигатрана этексилат** не действует
Нормальный уровень АЧТВ исключает супратерапевтический, но не терапевтический уровень антикоагуляции на фоне приема дабигатрана этексилата** |
Практически не влияет на ПВ и АЧТВ (только на пике концентрации)
Не влияет на ТВ
Нормальные базовые коагулогические показатели не исключают значительного эффекта препарата |
В терапевтической концентрации удлиняют ПВ (при использовании чувствительного теста). На АЧТВ влияют только на пике концентрации Не влияют на ТВ
Нормальные базовые коагулогические показатели не исключают значительного эффекта препарата |
|
Концентрация ПОАК в плазме |
|||
|
В случае жизнеугрожающего кровотечения вводить нейализующий антикоагулянт препарат следует до получения результатов каких-либо тестов. Клиническое значение определение концентрации ПОАК может иметь, прежде всего, в случае сомнения относительно времени последнего приема препарата у пациента с кровотечением, которое не носит характера жизнеугрожающего. У таких пациентов целесообразно определить концентрацию ПОАК и вводить нейтрализующий препарат только в случае наличия действующей концентрации препарата. Современные методы позволяют определить концентрацию ПОАК в плазме в течение 30 минут. Важно знать время последнего приема ПОАК (чтобы прогнозировать, будет ли концентрация лекарства в дальнейшем расти или падать). |
|||
ТВ – тромбиновое время; ПВ – протромбиновое время; АЧТВ – активированное частичное тромбопластиновое время;
Таблица П5. Классификация плановых инвазивных вмешательств по риску развития кровотечений
|
Вмешательства с минимальным риском кровотечений |
|
Стоматологические процедуры: Удаление 1-3 зубов Вмешательства по поводу парадонтоза Вскрытие абсцесса Установка импланта |
|
Операции по поводу катаракты и глаукомы |
|
Эндоскопические исследования без биопсии и резекции |
|
Поверхностные вмешательства (вскрытие абсцессов, удаление небольших образований на коже и т.п.) |
|
Вмешательства с низким риском кровотечений (редко возникают и/или имеют малую клиническую значимость) |
|
Эндоскопические исследования желудка с биопсией |
|
Биопсия мочевого пузыря или простаты |
|
Электрофизиологическое исследование или катетерная аблация (кроме некоторых сложных процедур, см. ниже) |
|
Ангиография лучевым доступом |
|
Имплантация электрокардиостимулятора*** или кардиовертера-дефибриллятора*** (кроме технически сложных процедур, обусловленных, например, врожденными пороками сердца и сосудов) |
|
Вмешательства с высоким риском кровотечений (обусловленным большой частотой или клинической значимостью) |
|
Сложное эндоскопическое исследование с дополнительными вмешательствами (биопсия из кишечника, полипэктомия, сфинктеротомия и т.п.) |
|
Ангиография бедренным доступом |
|
Операции на аорте и ее ветвях |
|
Большие кардиохирургические операции |
|
Транкатетерная имплантация аортального клапана |
|
Спинальная или эпидуральная анестезия, спинномозговая пункция |
|
Торакальная хирургия |
|
Абдоминальная хирургия |
|
Операции на органах малого таза |
|
Большие ортопедические операции |
|
Биопсия печени |
|
Трансуретральная резекция простаты |
|
Биопсия почек |
|
Экстакорпоральная ударноволновая литотрипсия |
Таблица П6. Использование пероральных антикоагулянтов у пациентов с тромбоцитопенией и анемией (по [136, 137] с изменениями).
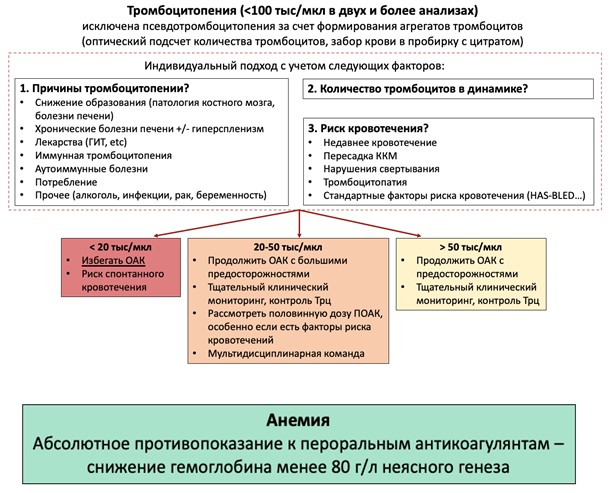
Комментарии: ГИТ – гепарининдуцированная тромбоцитопения, ОАК – оральные антикоагулянты, ПОАК – прямые оральные антикоагулянты, Трц – тромбоциты
Таблица П7. Рекомендации по периоду отмены прямых оральных антикоагулянтов при плановых инвазивных/хирургических вмешательствах (за исключением аблации аритмогенных зон)
|
|
Дабигатрана этексилат** |
Апиксабан**/Ривароксабан**/Эдоксабан |
||
|
Риск кровотечений |
Низкий риск |
Высокий риск кровотечения/большая хирургия |
Низкий риск |
Высокий риск кровотечения/большая хирургия |
|
КК ≥80 мл/мин |
≥24 часа |
≥48 часов |
≥24 часов |
≥48 часов |
|
КК 50-80 мл/мин |
≥36 часов |
≥72 часов |
≥24 часов |
≥48 часов |
|
КК 30-50 мл/мин |
≥48 часов |
≥96 часов |
≥24 часов |
≥48 часов |
|
КК 15-30 мл/мин |
Не показан
|
≥36 часов |
≥48 часов |
|
|
КК <15 мл/мин |
Не показан |
|||
КК – клиренс креатинина.
Таблица П8. Рекомендуемая частота оценки уровня гемоглобина, почечной и печеночной функции у пациентов, длительно получающих прямые оральные антикоагулянты
|
1 раз в год |
У всех пациентов, кроме перечисленных ниже |
|
1 раз в 6 месяцев |
Пациенты 75 лет и старше, особенно больные со старческой астенией |
|
1 раз в N месяцев |
Хроническая болезнь почек (клиренс креатинина менее 60 мл/мин) N = величина клиренса креатинина / 10 |
|
По потребности |
Дополнительное проведение анализов, если какое-либо интеркуррентное заболевание (например, острая инфекция) могло повлиять на почечную или печеночную функцию |
Таблица П9. Ситуации, когда длительная антикоагулянтная терапия противопоказана, и когда она может быть продолжена
|
Длительная антикоагулянтная терапии противопоказана |
Целесообразно продолжить длительную антикоагулянтную терапию |
|
Сильное кровотечение, связанное с желудочно-кишечным трактом, легочной или мочеполовой системами, возникшее из-за необратимой причины. |
Кровотечение, связанное с желудочно-кишечным трактом, легочной или мочеполовой системами, которое поддается лечению |
|
Спонтанное внутричерепное/интраспинальное кровотечение, возникшее из-за необратимой причины. |
Кровотечение, связанное с осложнениями медицинской процедуры |
|
Серьезное кровотечение, связанное с повторяющимися травмами, когда причина травм не поддается лечению |
Кровотечение, связанное с однократной травмой |
Таблица П10. Дозировки и схемы применения препаратов для контроля частоты сердечных сокращений при фибрилляции и трепетании предсердий при пероральном приеме
|
Препарат |
Дозировка и схема приема |
|
β-АБ |
|
|
#Атенолол**а, е, ж |
50 мг 1-2 раза/сут 100 мг 1 раз/сут |
|
#Бисопролол**б |
1,25–15 мг в сут. в 1-2 приема (максимальная суточная доза 20 мг) |
|
#Карведилол**в, г |
3,125–50 мг 1-2 раза/сут |
|
Метопролол** |
100-200 мг/сут (кратность приема в зависимости от формы препарата 1-2 раза/сут) |
|
#Небивололд |
2,5-7,5 мг 1 раз/сут или разделить дозу |
|
Пропранолол** |
20-80 мг 3 раза/сут |
|
Селективные блокаторы кальциевых каналов с прямым действием на сердце |
|
|
Верапамил** |
40-120 мг 3 раза/сут (120-480 мг при пролонгированной форме 1 раз/сут) |
|
#Дилтиазема, г,з, и |
60-120 мг 3 раза/сут. 120-360 мг 1 раз/сут (в пролонгированной форме) |
|
Сердечные гликозиды |
|
|
Дигоксин**1 |
0,125-0,25 мг 1 раз/сут |
|
Особые показания |
|
|
Амиодарон**2 |
200 мг 1 раз/сут (средняя терапевтическая разовая доза) |
β-АБ – бета-адреноблокаторы
Примечания:
а – [645], б – [562], в – [646], г – [647], д – [648], е – [665], ж – [666], з – [667], и – [668]
Примечание: 1 Индивидуальная доза дигоксина** определяется оптимальной концентрацией препарата в сыворотке крови (0,5-0,9 нг/мл), обеспечивающей наилучшее соотношение эффективности и безопасности.
2 Препарат может быть назначен при неэффективности или невозможности применения β-АБ, блокаторов кальциевых каналов и дигоксина**.
Таблица П11. Дозировки и схемы применения препаратов для контроля частоты сердечных сокращений при фибрилляции и трепетании предсердий при в/в введении
|
Препарат |
Дозировка и схема введения |
|
β-АБ |
|
|
Метопролол** |
5-15 мг в/в болюсно Медленное в/в введение 5 мг в течение 5 минут. При необходимости повторные введения через 5 минут. Максимальная доза 20 мг |
|
Эсмолол |
Внутривенная инфузия 50-200 мг/кг/мин |
|
Селективные блокаторы кальциевых каналов с прямым действием на сердце |
|
|
Верапамил** |
5-10 мг в/в в течение 5 мин (при необходимости повторить через 30 минут) |
|
Сердечные гликозиды |
|
|
Дигоксин** |
0,25 мг в/в болюсно каждые 4-6 ч (до 1,5 мг за 24 часа) |
|
Особые показания |
|
|
Амиодарон** |
5 мг/кг в течение 15 мин, при необходимости – поддерживающая доза 50 мг/ч. Предпочтительно вводить через центральный венозный катетер |
β-АБ – бета-адреноблокаторы
Таблица П12. Дозировки и схемы применения препаратов для медикаментозной кардиоверсии при фибрилляии и трепетании предсердий
|
Препарат |
Способ введения |
Дозировка и схема введения |
Основные противопоказания и меры предосторожности |
Изменения на ЭКГ, являющиеся основанием для снижения дозы или отмены |
|
Антиаритмические препараты, класс IА1 |
||||
|
Прокаинамид** |
В/в |
1) внутривенно струйно медленно (скорость введения не более 50 мг/мин) в дозе 100 мг каждые 5 минут под контролем АД, ЧСС и ЭКГ до купирования или достижения суммарной дозы 500 мг. При отсутствии эффекта через 10 мин: 2) внутривенно капельно со скоростью 20 мг/мин в течение 25-30 мин до достижения суммарной дозы прокаинамида** 500-600 мг. Для этого 10 мл препарата следует развести в 40 мл 0,9% раствора натрия хлорида** (предпочтительно) или 5% раствора декстрозы** и вводить приготовленный раствор со скоростью 1 мл/мин в минуту под контролем АД, ЧСС и ЭКГ. Максимальная нагрузочная доза препарата 1000 мг (10 мл). |
Замедляет АВ- и внутрижелудочковую проводимость, вызывает гипотонию, может вызвать полиморфную желудочковую тахикардию типа torsade de pointes, фибрилляцию желудочков, асистолию |
Увеличение длительности QRS >25% по сравнению с исходной, интервал QТ >500 мс, урежение ЧСС <50 уд./мин, элевация сегмента ST, характерная для синдрома Бругада |
|
Антиаритмические препараты, класс IС1 |
||||
|
Пропафенон** |
В/в |
1,5-2 мг/кг в течение 10 мин. При отсутствии терапевтического эффекта данную дозу можно ввести повторно через 90–120 мин; максимальная суточная доза составляет 560 мг |
Артериальная гипотензия, ТП с проведением 1:1, удлинение QRS на ЭКГ (умеренно). Избегать у пациентов с ИБС, ХСН, структурной патологией сердца, дисфункцией ЛЖ |
Увеличение длительности QRS >25% по сравнению с исходной урежение ЧСС <50 уд./мин, элевация сегмента ST, характерная для синдрома Бругада |
|
#пероральный |
450-600 мг одномоментно а, б |
|||
|
Флекаинид г |
#пероральный |
200-300 мг одномоментно |
Гипотония, ТП с проведением 1:1, удлинение QRS на ЭКГ (умеренно). Избегать у пациентов с ИБС, ХСН, структурной патологией сердца, дисфункцией ЛЖ |
Увеличение длительности QRS >25%, по сравнению с исходной, урежение ЧСС <50 уд./мин, элевация сегмента ST, характерная для синдрома Бругада |
|
Антиаритмические препараты, класс III1 |
||||
|
Амиодарон** |
В/в, разведение в 5% растворе декстрозы** 250 мл, предпочтительно через центральный венозный катетер с использованием инфузомата |
5 мг/кг в течение 0,3-2 ч. Затем продлённая инфузия вплоть до максимальной дозы – 1200 мг в сутки |
Флебиты, гипотензия, брадикардия/АВ-блокады. Поздняя конверсия в синусовый ритм (8-12 ч). Применять осторожно в сочетании со средствами, удлиняющими QT, при СН. Следует снизить дозы АВК и дигоксина** |
Интервал QТ >500 мс., урежение ЧСС <50 уд./мин |
|
4-Нитро-N-[(1RS)-1-(4-фторфенил)-2-(1-этилпиперидин-4-ил)этил] бензамида гидрохлорид** |
В/в |
Перед применением препарат необходимо развести в 20 мл 0,9%-ного раствора натрия хлорида**. Препарат вводится в виде трех последовательных этапов:
#Четырёхэтапная схема введения повышает безопасность применения препарата:
|
Введение препарата должно производиться в условиях палаты интенсивной терапии с последующим пребыванием в ней для непрерывного мониторирования ЭКГ с целью своевременного выявления возможных желудочковых аритмий и динамического измерения интервала QT, QTc вплоть до нормализации этих показателей или до 24 ч.
|
Введение препарата прекращается на любом из этапов в случае: - восстановления синусового ритма; - урежения ЧСС <50 уд./мин; - увеличения длительности интервала QT >500 мс; - развития проаритмических эффектов |
Примечание:
а – [268], б – [267], в – [291], г – [678]
1 – по классификации E. Vaughan-Williams в модификации D. Harrison.
Примечание: 1 – по классификации E. Vaughan-Williams в модификации D. Harrison.
Сокращения: АВ – атриовентрикулярный, в/в – внутривенное, ИБС – ишемическая болезнь сердца, ЛЖ – левый желудочек, СН – сердечная недостаточность, ТП – трепетание предсердия, ХСН – хроническая сердечная недостаточность, ЧСС – частота сердечных сокращений, ЭКГ – электрокардиограмма.
Таблица П13. Пероральные препараты, используемые для поддержания синусового ритма у больных с фибрилляцией и трепетанием предсердий
|
Препарат |
Дозировка |
Основные противопоказания и меры предосторожности |
Изменения на ЭКГ, являющиеся основанием для снижения дозы или отмены |
Замедление АВ-проведения |
Необходимая периодичность контроля ЭКГ на фоне лечения |
|
Антиаритмические препараты, класс IC1 |
|||||
|
Пропафенон** |
150 мг 3-4 раза/сут. Максимальная суточная доза – 900 мг в 3 приема |
Противопоказан при ИБС, ХСН, ФВ ЛЖ <40%, гипертрофии ЛЖ >1,4 см, блокадах ножек п. Гиса Соблюдать осторожность при нарушении СА- и АВ-проводимости; при почечной и печеночной недостаточности, бронхиальной астме |
- Увеличение длительности QRS >25% АВ-блокада II-III ст., СА-блокада II-III ст., синусовая брадикардия |
Небольшое |
Исходно, через 1 день, через 2-3 дня |
|
диэтиламинопропионилэтоксикарбониламинофенотиазин
|
50 мг 2-3 раза/сут. |
Противопоказан при ИБС, ХСН, ФВ ЛЖ <40%, гипертрофии ЛЖ >1,4 см блокадах ножек п. Гиса Соблюдать осторожность при нарушении СА- и АВ-проводимости |
Увеличение длительности QRS >25%, АВ-блокада II-III ст., СА-блокада II-III ст., синусовая брадикардия |
Да |
Исходно, через 1 день, через 2-3 дня |
|
Лаппаконитина гидробромид** |
25-50 мг 3 раза/сут |
Противопоказан при ИБС, ХСН, ФВ ЛЖ <40%, гипертрофии ЛЖ >1,4 см блокадах ножек п.Гиса Соблюдать осторожность при нарушении СА- и АВ-проводимости, |
Увеличение длительности QRS >25%, АВ-блокада II-III ст., СА-блокада II-III ст., синусовая брадикардия |
Небольшое |
Исходно, через 1 день, через 2-3 дня |
|
Лаппаконитина гидробромид таблетки с пролонгированным высвобождением |
25 мг 3 раза/сут. – 50 мг 2 раза/сут |
Противопоказан при ИБС, ХСН, ФВ ЛЖ <40%, гипертрофии ЛЖ >1,4 см блокадах ножек п.Гиса Соблюдать осторожность при нарушении СА- и АВ-проводимости |
Увеличение длительности QRS >25%, АВ-блокада II-III ст., СА-блокада II-III ст., синусовая брадикардия |
Небольшое |
Исходно, через 1 день, через 2-3 дня |
|
Флекаинид |
50-150 мг 2 раза/сут. |
Противопоказан при ИБС, ХСН, ФВ ЛЖ <40%, гипертрофии ЛЖ >1,4 см, блокадах ножек пучка Гиса Соблюдать осторожность при нарушении СА- и АВ-проводимости |
Увеличение длительности QRS >25%, АВ-блокада II-III ст., СА-блокада II-III ст., синусовая брадикардия |
Небольшое |
Исходно, через 1 день, через 2-3 дня |
|
Антиаритмические препараты, класс III1 |
|||||
|
-Соталол2** |
Начальная доза 80 мг в сутки (по 40 мг каждые 12 ч). У большинства пациентов терапевтический эффект достигается при применении суточной дозы 160-320 мг, разделенной на 2 приема |
Противопоказан при ХСН и сниженной ФВ ЛЖ, бронхиальной астме, удлинении интервала QT, гипокалиемии, клиренсе креатинина <50мг/мл. Умеренная почечная дисфункция требует тщательной адаптации дозы |
Интервал QT >500 мс. АВ-блокада II-III ст., СА-блокада II-III ст., синусовая брадикардия |
Аналогично высоким дозам β-АБ |
Исходно, через 1 день, через 2-3 дня |
|
Амиодарон** |
600 мг/сут на 4 нед., 400 мг/сут на 4 нед., затем по 200 мг/сут длительно |
Осторожно применять с препаратами, удлиняющими QT-интервал и у пациентов с нарушением функции СА-узла или АВ-узла. Повышенный риск миопатии при применении со статинами. Осторожность у пациентов с существующим заболеванием печени. Следует снизить дозы АВК и дигоксина**. Тиреотоксикоз, гипотиреоз |
Интервал QТ >500 мс. АВ-блокада II-III ст., СА-блокада II-III ст., синусовая брадикардия |
Да |
Исходно,через 1 нед., через 4 нед. |
Примечание: 1 – по классификации E. Vaughan-Williams в модификации D. Harrison.
Сокращения: АВК – антагонисты витамина К, АВ – атриовентрикулярный, ГЛЖ – гипертрофия левого желудочка, ИБС – ишемическая болезнь сердца, КК – клиренс креатинина, ЛЖ – левый желудочек, СА – синоатриальный, ФВ – фракция выброса, ХСН – хроническая сердечная недостаточность, ЭКГ – электрокардиограмма, β-АБ – бета-адреноблокаторы.
Примечание 2 - Применение Соталола** у пациентов с нарушением функции почек
Поскольку соталол** выводится преимущественно почками, и его период полувыведения при почечной недостаточности увеличивается, следует изменять режим дозирования (время между приемами препарата), если КК <60 мл/мин, согласно нижеприведенной таблице.
|
КК, мл/мин |
Время между приемами препарата, ч |
|
≥60 |
12 |
|
30-59 |
24 |
|
10-29 |
36 |
|
<10 |
Прием противопоказан |
Таблица П14. Характеристика препаратов для поддержания синусового ритма при фибрилляции и трепетании предсердий и хронической болезни почек
|
Препарат |
Связывание с белками |
Элиминация |
Диализуемость |
Дозирование в ХБП |
Особые соображения при ХБП |
|
Пропафенон** |
95% |
38-50% выводится с мочой в виде активных метаболитов (1% без изменений) |
нет |
Рекомендуется тщательный мониторинг (поступление в больницу при прогрессирующей ХБП) |
Не использовать при наличии значительного структурного заболевания сердца |
|
Флекаинид |
40-50% |
Моча 80-90%, кал 10-20% |
Да (гемодиализ) |
При клиренсе креатинина <35 мл/мин стартовая доза не должна превышать 100 мг/сут |
|
|
Амиодарон** |
99% |
Нет почечной элиминации |
нет |
Нет требований к дозировке; взаимодействие со многими препаратами |
|
|
Соталол** |
Не связывается с белками |
70% из организма без изменений в моче |
Назначить поддерживающую дозу после ГД или добавить 80 мг после ГД |
Относительное противопоказание с учетом риска проаритмических эффектов; в редких и отдельных случаях доза должна быть уменьшена вдвое или уменьшена до четверти при ХБП |
Относительное противопоказание ввиду риска проаритмических эффектов |
ЗСН – застойная сердечная недостаточность; ХБП – хроническая болезнь почек; CrCl – клиренс креатинина; ФВЛЖ – фракция выброса левого желудочка; СКФ – расчетная скорость клубочковой фильтрации; ГД – гемодиализ.
Таблица П15. Характеристики антиаритмических препаратов для контроля частоты желудочковых сокращений при фибрилляции и трепетании предсердий и хронической болезни почек
|
Препарат |
Связывание с белками |
Устранение
|
Диализуемость
|
Дозирование в ХБП |
|
#Атенолол** а |
5% |
Из организма без изменений в моче |
да |
Может потребоваться уменьшить дозу |
|
Пропранолол** |
>90% |
Печеночный метаболизм |
нет |
Креатинин сыворотки может увеличиваться, но не требуется корректировка дозы |
|
#Бисопролол**б |
30% |
50% из организма без изменений в моче |
нет |
Доза, возможно, должна быть уменьшена при тяжелой ХБП |
|
Метопролол** |
12% |
Печеночный метаболизм |
да |
Снижение дозы не требуется |
|
#Карведилол**в,г |
99% |
В основном печеночным и 16% – почечным путем |
нет |
Конкретные рекомендации по корректировке дозы при почечной недостаточности отсутствуют |
|
Верапамил** |
90% |
70% выводится с мочой и 16% с калом |
нет |
Снижение дозы на 20-25%, если CrCl <10 мл/мин, не очищается гемодиализом |
|
#Дилтиазем |
70-80% |
2-4% неизмененного препарата выводится с мочой |
нет |
Использовать с осторожностью |
|
Дигоксин** а, г |
20-30% |
Основной путь элиминации – почечный (тесно коррелирующий с СКФ) с 25-28% элиминации не почечными путями |
нет |
Требуется адаптация дозировки, мониторинг сыворотки уровня дигоксина** |
СКФ – расчетная скорость клубочковой фильтрации;
Примечания:
а – [645]
б – [562]
в – [646]
г – [647]
д – [648]
Приложение Б. Алгоритмы действий врача
Таблица П1. Алгоритм принятия решений о назначении длительной антикоагулянтной терапии пациентам с CHA2DS2-VASc=1 для мужчин и CHA2DS2-VASc=2 для женщин (по [625])
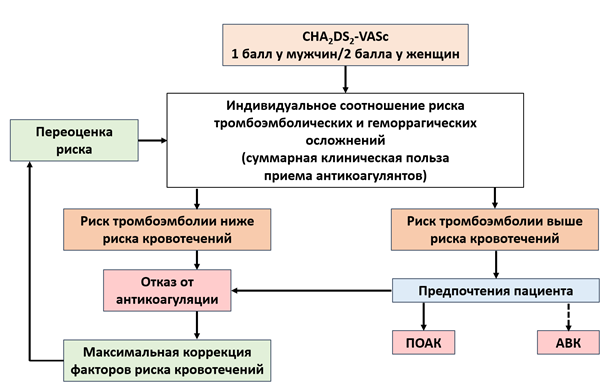
Примечания: признаками, увеличивающими риск тромбоэмболических осложнений, являются следующие: персистирующая/постоянная форма фибрилляции предсердий, мерцание (не трепетание) предсердий, ожирение, протеинурия (более 150 мг за сутки или эквивалентные показатели), рассчетная скорость клубочковой фильтрации менее 45 мл/мин, Nt-proBNP >1400 нг/л, положительный тропонин T или I, значительное увеличение левого предсердия (поперечный размер ≥4,7 см, объем ≥73 мл), снижение скорости кровотока в ушке левого предсердия (менее 20 см/с), индекс АВС. Если единственным не связанным с полом фактором риска ТЭО, входящим в CHA2-DS2-VASc является возраст старше 65 лет или сахарный диабет, это также является дополнительным аргументом в пользу назначения антикоагулянтов.
АВК-антагонисты витамина К, ПОАК – прямые оральные антикоагулянты
Таблица П2. Алгоритм подбора дозы варфарина** (таблетки по 2,5 мг)
|
Первые 2-3 дня – 2 таблетки (5 мг) однократно в одно и то же время |
||
|
3-4 день |
МНО <1,5 |
Увеличить суточную дозу на 1/4 табл. Контроль МНО через 2 дня. |
|
МНО 1,5-2,0 |
Оставить суточную дозу без изменений. Контроль МНО через 2 дня. |
|
|
МНО ≥2,0 |
Пропустить 1-2 приема варфарина**. Возобновление терапии при МНО 2,0-2,5 в дозе 1 табл. Контроль МНО через 1-2 дня. |
|
|
МНО >3,0 |
Пропустить 2 приема варфарина**. Возобновление терапии при МНО 2,0-2,5 в дозе 1/2 табл. Контроль МНО через 1-2 дня. |
|
|
5-6 день |
МНО <1,5 |
Увеличить суточную дозу на 1/2 табл. Контроль МНО через 2 дня. |
|
МНО 1,5-2,0 |
Увеличить суточную дозу на 1/4 табл. Контроль МНО через 2 дня. |
|
|
МНО 2,0-2,5 |
Оставить суточную дозу без изменений. Контроль МНО через 2 дня. |
|
|
МНО 2,5-3,0 |
Уменьшить суточную дозу на 1/4 таблетки. Контроль МНО через 2 дня. |
|
|
МНО >3,0 |
Пропустить 1-2 приема варфарина**. Возобновление терапии при МНО 2,0-2,5 в дозе 1 таблетка. Контроль МНО через 1-2 дня. |
|
|
7-8 день |
МНО <1,5 |
Увеличить суточную дозу на 1/2 таблетки. Контроль МНО через 2 дня. |
|
МНО 1,5-2,0 |
Увеличить суточную дозу на 1/4 таблетки. Контроль МНО через 2 дня. |
|
|
МНО 2,0-3,0 |
Оставить суточную дозу без изменений. Контроль МНО через 2 дня. |
|
|
МНО >3,0 |
Пропустить 1-2 приема варфарина**. Возобновление терапии при МНО 2,0-2,5. Уменьшить дозу на 1/2 таблетки. Контроль МНО через 1-2 дня. |
|
|
В дальнейшем контроль МНО 1 раз в 2-3 дня с использованием алгоритма 7-8 дней. |
||
Таблица П3. Алгоритм смены пероральных антикоагунтов
А. Алгоритм для пациентов, получающих антагонисты витамина К
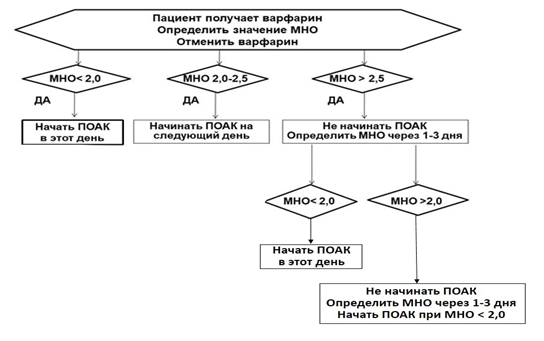
МНО – международное нормализованное отношение, ПОАК – прямые оральные антикоагулянты
Б. Алгоритм для пациентов, получающих прямые оральные антикоагулянты
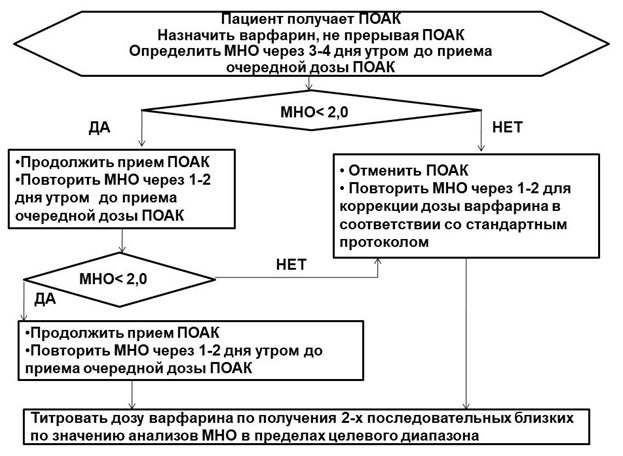
МНО – международное нормализованное отношение, ПОАК – прямые оральные антикоагулянты
Таблица П4. Алгоритм антикоагулянтной терапии у пациентов с фибрилляцией предсердий, подвергаемых кардиоверсии
А. Алгоритм для пациентов, ПОЛУЧАЮЩИХ ПЕРОРАЛЬНЫЕ АНТИКОАГУЛЯНТЫ не менее 3 недель
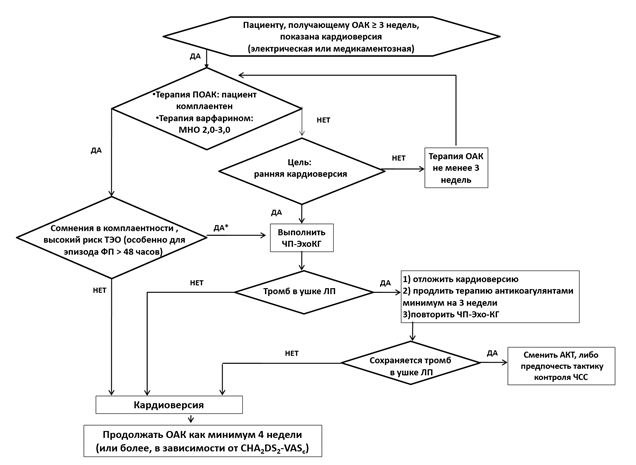
АКТ – антикоагулянтная терапия, ЛП – левое предсердие, ОАК – оральные антикоагулянты, ПОАК – прямые оральные антикоагулянты, ТЭО – тромбоэмболические осложнения, ФП – фибрилляция предсердий, ЧП-ЭхоКГ – чреспищеводная эхокардиография.
Комментарий: выполнение ЧП-ЭхоКГ в этих клинических ситуациях не является обязательным, но предпочтительно. Наиболее целесообразно выполнять это исследование у пациентов с высоким риском тромбоэмболических осложнений (и тромбоза ЛП, соответственно), а также при сомнениях в приверженности к лечению антикоагулянтными препаратами. Следует разработать протокол для каждой конкретной клиники с учетом ее технических возможностей и опыта персонала, который регламентировал бы использование ЧП-ЭхоКГ перед кардиоверсией.
Примечение: под ранней понимают кардиоверсию, выполняемую сразу при обращении за медицинской помощью
Б. Алгоритм для пациентов, НЕ ПОЛУЧАЮЩИХ ПЕРОРАЛЬНЫЕ АНТИКОАГУЛЯНТЫ в течение минимум 3 недель
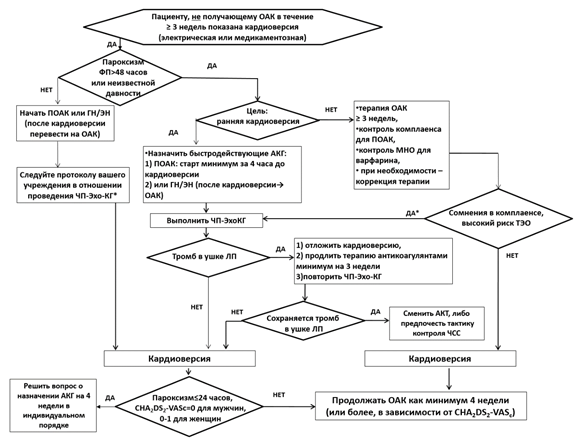
АКТ – антикоагулянтная терапия, ЛП-левое предсердие, ГН – гепарин натрия**, ЭН – #эноксапарин натрия**, ОАК – оральные антикоагулянты, ПОАК – прямые оральные антикоагулянты, ТЭО – тромбоэмболические осложнения, ФП – фибрилляция предсердий, ЧП-ЭхоКГ – чреспищеводная эхокардиография.
Примечение: под ранней понимают кардиоверсию, выполняемую сразу при обращении за медицинской помощью
Комментарий: * – выполнение ЧП-ЭхоКГ в этих клинических ситуациях не является обязательным, но предпочтительно. Наиболее целесообразно выполнять это исследование у пациентов с высоким риском тромбоэмболических осложнений (и тромбоза ЛП, соответственно), а также при сомнениях в приверженности к лечению антикоагулянтами. Следует разработать протокол для каждой конкретной клиники с учетом ее технических возможностей и опыта персонала, который регламентировал бы использование ЧП-ЭхоКГ перед кардиоверсией.
Таблица П5. Алгоритм принятия решения о начале или возобновлении терапии пероральными антикоагулянтами у пациента с ишемическим инсультом
А. Алгоритм для ОНМК без геморрагической трансформации по данным нейровизуализации
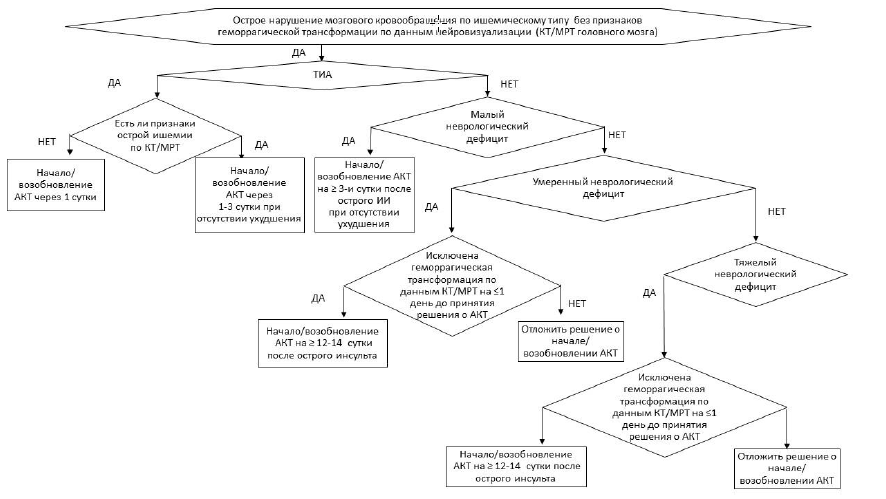
ИИ – ишемический инсульт, КТ – компьютерная томография, МРТ – магнитно-резонансная томография, АД – артериальное давление, АГ – артериальная гипертония, ТИА – транзиторная ишемическая атака, ЭхоКГ – эхокардиография.
Комментарии: малый неврологический дефицит – <8 баллов по шкале NIHSS, умеренный неврологический дефицит 8-15 баллов по шкале NIHSS, тяжелый (включая умеренно-тяжелый) неврологический дефицит >15 баллов по шкале NIHSS.
Таблица П6. Алгоритм ведения пациента с фибрилляцией предсердий, принимающего пероральные антикоагулянты, при возникновении кровотечения
А. Кровотечение у пациента, принимающего варфарин**
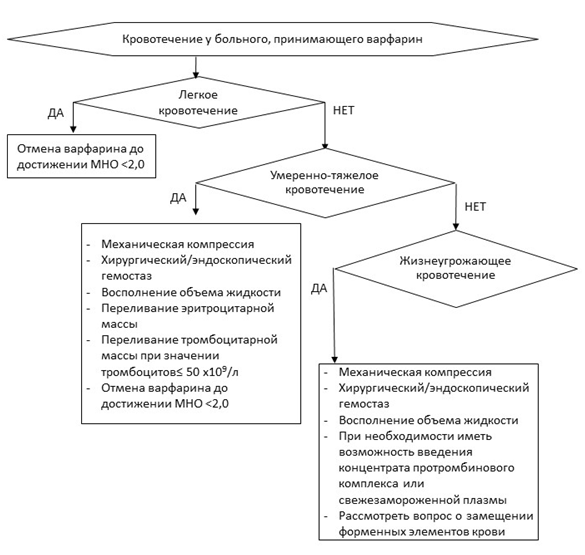
Б. Кровотечение у пациента, принимающего дабигатрана этексилат**
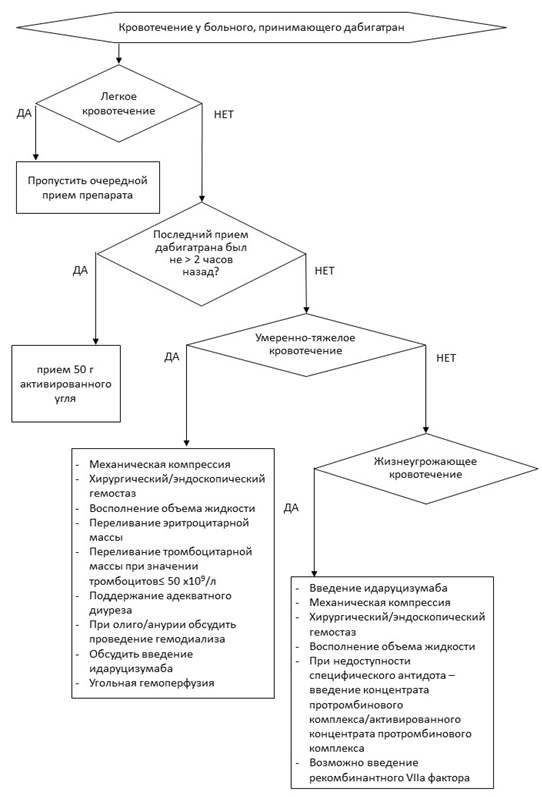
В. Кровотечение у пациента, принимающего апиксабан**, ривароксабан** или эдоксабан
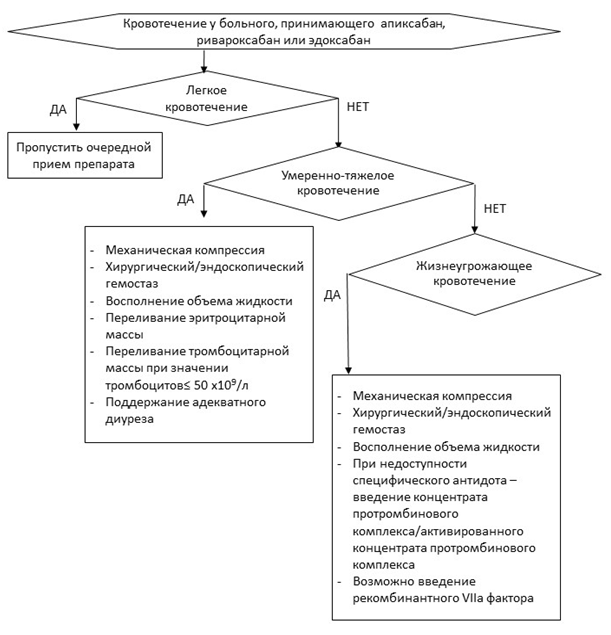
МНО – международное нормализованное отношение, Tr – тромбоциты, КПК – концентрат протромбинового комплекса (факторы свертывания крови II, VII, IX и X в комбинации [Протромбиновый комплекс]**), СЗП – свежезамороженная плазма.
Таблица П7. Выбор режима антитромботической терапии после ЧКВ у пациентов с фибрилляцией предсердий и показаниями к длительной антикоагулянтной терапии
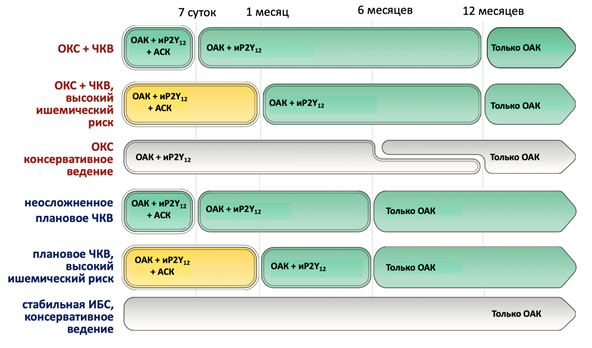
АСК – ацетилсалициловая кислота**, иP2Y12 – ингибиторы рецептора P2Y12 тромбоцитов, ИБС – ишемическая болезнь сердца, ЧКВ – чрескожное коронарное вмешательство, ОКС – острый коронарный синдром, ОАК – оральные антикоагулянты
Таблица П8. Алгоритм длительного контроля частоты желудочковых сокращений при БЕССИМПТОМНЫХ фибрилляции или трепетании предсердий
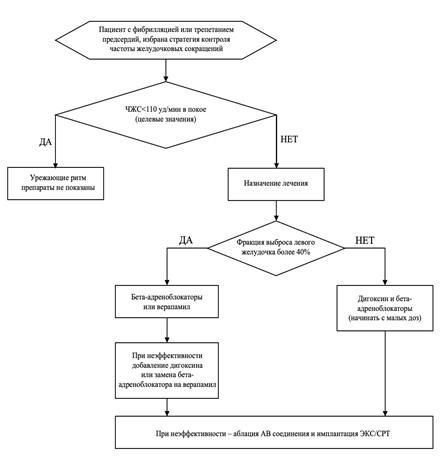
АВ – атриовентрикулярное, СРТ – устройство сердечной ресинхронизирующей терапии (233950 – Электрокардиостимулятор имплантируемый трехкамерный (бивентрикулярный))***; ТП – трепетание предсердий, ФП – фибрилляция предсердий, ЧЖС – частота желудочковых сокращений, ЭКС – электрокардиостимулятор
Таблица П9. Алгоритм длительного контроля частоты желудочковых сокращений при СИМПТОМНЫХ фибрилляции или трепетании предсердий
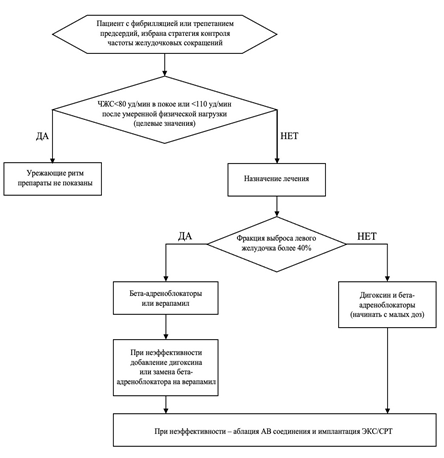
АВ – атриовентрикулярное, СРТ – устройство сердечной ресинхронизирующей терапии ((233950 – Электрокардиостимулятор имплантируемый трехкамерный (бивентрикулярный)***); ТП – трепетание предсердий, ФП – фибрилляция предсердий, ЧЖС – частота желудочковых сокращений, ЭКС – электрокардиостимулятор
Таблица П10. Алгоритм купирования пароксизма фибрилляции или трепетания предсердий
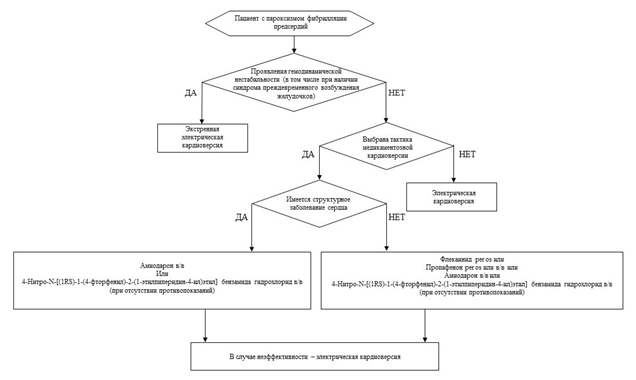
Таблица П11. Алгоритм профилактики рецидивов фибрилляции или трепетания предсердий
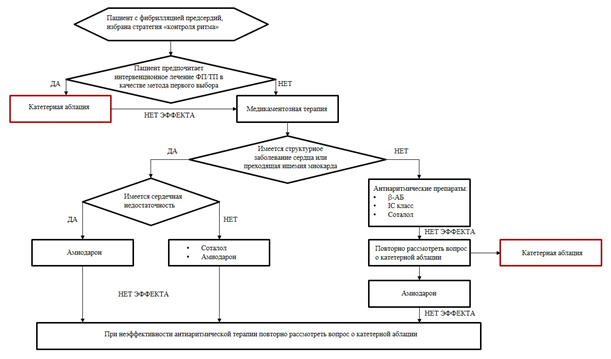
β-АБ – бета-адреноблокаторы
Примечание: 1C класс – ААП по классификации E. Vaughan-Williams в модификации D. Harrison.
Таблица П12. Антикоагулянтная терапия при проведении катетерной аблации в связи с фибрилляцией предсердий
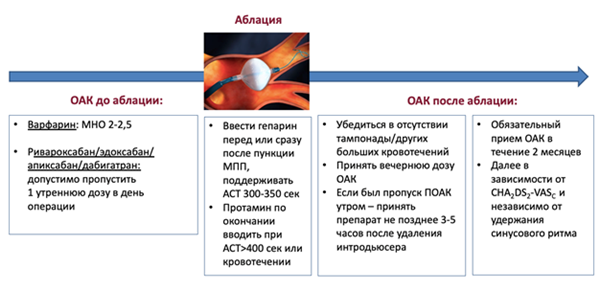
Примечания: * – рассмотреть проведение катетерной аблации без пропуска утренней дозы апиксабана** или дабигатрана этексилата** можно у пациентов с очень высоким риском тромбоэмболических осложнений (CHA2DS2-VASc≥4), а также в тех случаях, если локальный протокол предусматривает введение гепарина натрия** после транссептальной пункции и/или рутинное применение протамина сульфата** перед удалением интродьюсера для системы аблации сердца
АСТ – activated clotting time (активированное время свертывания), МНО – международное нормализованное отношение, МПП – межпредсердная перегородка, ОАК – оральные антикоагулянты, ПОАК – прямые оральные антикоагулянты
Таблица П13. Алгоритм назначения оральных антикоагулянтов при сопутствующей патологии
|
Показатель |
Антикоагулянтный препарат |
|||||
|
|
Варфарин** |
Апиксабан** |
Дабигатрана этексилат** |
Ривароксабан** |
Эдоксабан |
|
|
Механический клапан сердца |
Р |
П/П |
П/П |
П/П |
П/П |
|
|
Стеноз митрального клапана умеренной/тяжелой степени |
Р |
П/П |
П/П |
П/П |
П/П |
|
|
ХБП
|
КК > 50 мл/мин |
Р |
Р (см. критерии снижения дозы*) |
Р |
Р |
Р (см. критерии снижения дозы*) |
|
КК >30, но <50 мл/мин |
Р |
Р (см. критерии снижения дозы*) |
Р (см. критерии снижения дозы*) |
Р (доза 15 мг в сутки |
Р (доза 30мг в сутки) |
|
|
КК >15, но <30 мл/мин |
Р |
Р (доза – 2,5 мг 2 раза в сутки) |
П/П |
Р (доза 15 мг в сутки) |
Р (доза 30мг в сутки) |
|
|
КК <15 мл/мин |
Р |
П/П |
П/П |
П/П |
П/П |
|
|
Класс А тяжести цирроза печени по шкале Чайлд-Пью |
Р |
Р |
Р |
Р |
Р |
|
|
Класс В тяжести цирроза печени по шкале Чайлд-Пью |
Р |
Р |
Р |
П/П |
Р |
|
|
Класс С тяжести цирроза печени по шкале Чайлд-Пью |
О
|
П/П |
П/П |
П/П |
П/П |
|
|
Возраст >80 лет |
Р |
Р (см. критерии снижения дозы*) |
Р (доза 110 мг 2 раза в сутки) |
Р
|
Р
|
|
|
Верапамил** |
Р |
Р |
Р (доза 110 мг в сутки) |
Р |
Р |
|
|
Азитромицин ** |
Р |
Р |
Р |
Р |
Р |
|
|
Кларитроцимин** |
О |
О |
О |
О |
НД |
|
|
Эритромицин |
О |
НД |
НД |
О |
О (доза 30мг в сутки) |
|
|
Карбамазепин** |
О |
О |
О |
О |
О |
|
|
Фенобарбитал** |
О |
О |
О |
О |
О |
|
|
Вальпроевая кислота** |
О |
П/П |
П/П |
П/П |
П/П |
|
|
Кетоконазол |
О |
П/П |
П/П |
П/П |
О (доза 30мг в сутки) |
|
|
Флуконазол** |
О |
НД |
НД |
О |
НД |
|
|
Габапентин |
НД |
НД |
НД |
НД |
НД |
|
|
Ингибиторы протеаз ВИЧ (например, ритонавир**) |
О |
П/П |
П/П |
П/П |
П/П |
|
|
Доксорубицин** |
|
П/П |
П/П |
П/П |
П/П |
|
|
Метотрексат** |
О |
НД |
НД |
НД |
НД |
|
|
Циклоспорин** |
О |
О |
П/П |
О |
О (доза 30мг в сутки) |
|
|
Циклофосфамид** |
О |
О |
НД |
О |
НД |
|
|
Препараты платины (цисплатин**, оксалиплатин**, карбоплатин**) |
НД |
НД |
НД |
НД |
НД |
|
|
Эверолимус** |
НД |
НД |
НД |
НД |
НД |
|
|
Тамоксифен** |
О |
О |
О |
О |
О |
|
|
Энзалутамид**/ абиратерон** |
НД |
П/П |
П/П |
П/П |
П/П |
|
|
Зверобоя трава |
П/П |
П/П |
П/П |
П/П |
П/П |
|
Примечания: Р – разрешено использование, О – использовать с осторожностью, особенно если есть дополнительные факторы кровотечений или межлекарственные взаимодействия, П/П – противопоказано
* критерии назначения сниженной дозы ПОАК:
- для апиксабана**: 2,5 мг х 2 раза в сутки при наличии у пациента 2-х или более из следующих критериев: возраста ≥80 лет, массы тела ≤60 кг или концентрации креатинина в крови ≥133 мкмоль/л или при величине КК 15-29 мл/мин.
- для дабигатрана этексилата**: 110 мг х 2 раза в сутки у пациентов старше 80 лет, а также в случае сопутствующего приема верапамила**; на усмотрение врача исходя из индивидуального соотношения риска тромботических и геморрагических осложнений доза может быть снижена в случае повышенного риска геморрагических осложнений (особенно желудочно-кишечных кровотечений), у пациентов с клиренсом креатинина 30-50 мл/мин, а также у пациентов в возрасте 75-80 лет.
- для ривароксабана**: 15 мг 1 раз в сутки при значении клиренса креатинина 15-49 мл/мин;
- для эдоксабана: 30 мг 1 раз в сутки при наличии одного из следующих критериев: клиренс креатинина 15-49 мл/мин, масса тела ≤60 кг, сопутствующий прием сильных ингибиторов гликопротеина Р (циклоспорина**, эритромицина, кетоконазола).
Сокращения: ВИЧ – вирус иммунодефицита человека, КК – клиренс креатинина, ХБП – хроническая болезнь почек.
Приложение В. Информация для пациента
Фибрилляция и трепетание предсердий (ФП/ТП) – нарушения ритма сердца, характеризующиеся нерегулярностью электрической активности предсердий. Наиболее часто пациенты предъявляют жалобы на ощущение нерегулярного или учащенного сердцебиения, возможно, сопровождающееся чувством нехватки воздуха, утомляемостью и дискомфортом за грудиной. В случаях, когда эти ощущения недавно появились, участились или прогрессировали, необходимо срочно обратиться за медицинской помощью (оптимально – вызвать бригаду скорой медицинской помощи). Нерегулярность сердечных сокращений приводит к изменению тока крови, что, в свою очередь, может привести к образованию кровяных сгустков (тромбов) в предсердиях. Миграция тромбов с током крови в сосуды, кровоснабжающие головной мозг, приводит к развитию ишемического инсульта. Риск развития инсульта у пациентов с ФП/ТП в пять раз выше по сравнению с другими пациентами того же возраста без аритмии. Ключевыми факторами предотвращения развития такого рода осложнений являются своевременное выявление аритмии и назначение адекватной медикаментозной терапии.
С целью уменьшения рисков развития ишемического инсульта по решению врача пациенту может быть рекомендована терапия препаратами, способствующими разжижению крови, – пероральными антикоагулянтами. Согласно механизму действия, данные препараты блокируют один из ферментов свертывающей системы крови и предотвращают образование тромба на самой ранней стадии.
В зависимости от формы аритмии пациентом и лечащим врачом может быть выбрана наиболее предпочтительная тактика лечения ФП/ТП: контроль ритма (прием препаратов, предотвращающих развитие приступов аритмии) или контроль частоты сердечных сокращений. При выборе последней индивидуально подбирается доза препарата, способствующая уменьшению частоты сердечных сокращений.
При неэффективности медикаментозной терапии широкое применение получили интервенционные методы лечения пациентов с ФП/ТП – радиочастотная или криобаллонная катетерная аблация, т.е. вмешательство, направленное на разрушение очагов, генерирующих «неправильные» электрические импульсы в предсердиях.
Вне зависимости от выбранной тактики лечения ежедневный регулярный прием пероральных антикоагулянтов и антиаритмических препаратов по показаниям является обязательным условием успешного лечения больных с ФП и ТП.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Приложение Г1. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Таблица П1. Модифицированая шкала EHRА
Название на русском языке: Модифицированая шкала EHRА.
Оригинальное название (если есть): The modified European Heart Rhythm Association (mEHRA) symptom classification
Источник (официальный сайт разработчиков, публикация с валидацией):
Wynn GJ, Todd DM, Webber M, Bonnett L, McShane J, Kirchhof P, et al. The European Heart Rhythm Association symptom classification for atrial fibrillation: validation and improvement through a simple modification. Europace 2014;16:965–72. https://doi.org/10.1093/europace/eut395
Тип (подчеркнуть):
- шкала оценки
Назначение: шкала оценки выраженности симптомов, связанных с фибрилляцией/трепетанием предсердий.
Содержание (шаблон):
|
Класс EHRA |
Проявления |
Описание |
|---|---|---|
|
I |
Симптомов нет |
ФП не вызывает симптомов |
|
IIa |
Легкие симптомы |
Нормальная повседневная деятельность не нарушается от симптомов, связанных с ФП |
|
IIb |
Средневыраженная симптоматика |
Ощущения, связанные с ФП, беспокоят пациента, но нормальная повседневная деятельность не нарушается |
|
III |
Выраженная симптоматика |
Нормальная повседневная активность нарушается из-за симптомов, вызванных ФП |
|
IV |
Инвалидизируюшие симптомы |
Нормальная повседневная активность невозможна |
Ключ (интерпретация): в зависимости от выраженности симптомов аритмии пациенту присваивается класс клинических проялвений от I-симптомов аритмии нет до IV -инвалидизирующие симптомы.
Таблица П2. Шкала Чайлд-Пью оценки тяжести цирроза печени
Название на русском языке: Шкала Чайлд-Пью.
Оригинальное название (если есть): Child-Pugh Score for Cirrhosis Mortality
Источник (официальный сайт разработчиков, публикация с валидацией):
Pugh RN, Murray-Lyon IM, Dawson JL, Pietroni MC, Williams R. Transection of the oesophagus for bleeding oesophageal varices. Br J Surg. 1973 Aug;60(8):646-9. doi: 10.1002/bjs.1800600817. PMID: 4541913.
Тип (подчеркнуть):
- шкала оценки
Назначение: Шкала оценки тяжести цирроза печени и выживаемости пациентов.
Содержание (шаблон):
|
Балльная оценка Показатель |
1 балл |
2 балла |
3 балла |
|---|---|---|---|
|
Энцефалопатия |
нет |
I-II степень |
III-IV степень |
|
Асцит |
нет |
мягкий |
умеренный/ напряженный |
|
Билирубин, мкмоль/л |
<34 |
34-50 |
>50 |
|
Альбумин, г/л |
>35 |
28-35 |
<28 |
|
МНО |
<1,7 |
1,71-2,30 |
>2,30 |
Ключ (интерпретация): Класс степени тяжести на основании суммы баллов:
Класс А <7 баллов
Класс В 7-9 баллов
Класс С >9 баллов
Таблица П3. Факторы риска инсульта и системных эмболий у больных с фибрилляцией предсердий и их значимость в баллах (шкала CHA2DS2-VASc)
Название на русском языке: CHA2DS2-VASс. Шкала оценки риска тромбоэмболических осложнений у пациентов с фибрилляцией/трепетанием предсердий
Оригинальное название (если есть): CHA2DS2-VASс
Источник (официальный сайт разработчиков, публикация с валидацией):
Olesen, Jonas Bjerring, et al. Validation of risk stratification schemes for predicting stroke and thromboembolism in patients with atrial fibrillation: nationwide cohort study. Bmj 342 (2011): d124.
Тип (подчеркнуть):
- шкала оценки
Назначение: клинический инструмент для прогнозирования риска ишемического инсульта и системного тромбоэмболизма при фибрилляции и трепетании предсердий
Содержание (шаблон):
|
Факторы риска |
Баллы |
|---|---|
|
С – хроническая сердечная недостаточность/дисфункция левого желудочка |
1 |
|
H – артериальная гипертония |
1 |
|
А – возраст ≥75 лет |
2 |
|
D – диабет |
1 |
|
S – ишемический инсульт/транзиторная ишемическая атака/системные эмболии в анамнезе |
2 |
|
VASc – cосудистое заболевание (инфаркт миокарда в анамнезе, атеросклероз периферических артерий нижних конечностей, атеросклеротическая бляшка в аорте) |
1 |
|
Возраст 65-74 года |
1 |
|
Женский пол |
1 |
Ключ (интерпретация):
|
Сумма баллов по шкале CHA2DS2-VASc |
Ожидаемая частота инсультов за год |
|---|---|
|
0 |
0% |
|
1 |
1,3% |
|
2 |
2,2% |
|
3 |
3,2% |
|
4 |
4,0% |
|
5 |
6,7% |
|
6 |
9,8% |
|
7 |
9,6% |
|
8 |
12,5% |
|
9 |
15,2% |
Пояснения: нет
Таблица П4. Шкала оценки риска кровотечений HAS-BLED
Название на русском языке: HAS-BLED. Шкала оценки риска крупных кровотечений у пациентов с фибрилляцией предсердий.
Оригинальное название (если есть): HAS-BLED score
Источник (официальный сайт разработчиков, публикация с валидацией): Pisters R, Lane DA, Nieuwlaat R, et al. "A novel user-friendly score (HAS-BLED) to assess 1-year risk of major bleeding in patients with atrial fibrillation: the Euro Heart Survey." Chest. 2010;138(5):1093-1100.
Тип (подчеркнуть):
- шкала оценки
Назначение: оценка риска крупных кровотечений у пациентов с фибрилляцией предсердий.
Содержание (шаблон):
|
Буква* |
Клиническая характеристика# |
Число баллов |
|---|---|---|
|
H |
Гипертония |
1 |
|
A |
Нарушение функции печени или почек (по 1 баллу) |
1 или 2 |
|
S |
Инсульт |
1 |
|
B |
Кровотечение |
1 |
|
L |
Лабильное МНО |
1 |
|
E |
Возраст >65 лет |
1 |
|
D |
Лекарства или алкоголь (по 1 баллу) |
1 или 2 |
|
Максимум 9 баллов |
||
* Первые буквы английских названий.
Н – гипертония, систолическое АД >160 мм рт. ст. А – нарушение функции почек или печени: диализ, трансплантация почки или сывороточный креатинин ≥200 ммоль/л; хроническое заболевание печени (например, цирроз) или биохимические признаки серьезного поражения печени (например, уровень билирубина по крайней мере в 2 раза выше верхней границы нормы в сочетании с повышением активности АСТ/АЛТ/щелочной фосфатазы более чем в 3 раза по сравнению с верхней границей нормы и т.д.). S – инсульт в анамнезе. В – кровотечение в анамнезе и/или предрасположенность к кровотечению, например, геморрагический диатез, анемия и т.д. L – лабильное МНО: нестабильное/высокое МНО или <60% измерений МНО в пределах целевого диапазона. Е – возраст старше 65 лет. D – лекарства/алкоголь, сопутствующий прием антитромбоцитарных, нестероидных противовоспалительных и противоревматических препаратов (НПВС) или злоупотребление алкоголем.
Ключ (интерпретация): 0-1 балл: низкий риск кровотечений. 2 балла: умеренный риск. ≥3 баллов: высокий риск, требуется тщательный мониторинг и коррекция модифицируемых факторов риска.
Таблица П5. Шкала Национального института здоровья для оценки тяжести неврологического дефицита у пациентов с инсультом (шкала NIHSS)
Название на русском языке: Шкала NIHSS
Оригинальное название: National Institutes of Health Stroke Scale
Источник: Adams, H. P., Davis, P. H., Leira, E. C., Chang, K-C., Bendixen, B. H., Clarke, W. R., Woolson, R. F., Hansen, M. D. (1999). Baseline NIH Stroke Scale score strongly predicts outcome after stroke: a report of the Trial of Org 10172 in Acute Stroke Treatment (TOAST). Neurology, 53, 126 -31.
Тип (подчеркнуть):
- шкала оценки
Назначение: для оценки тяжести неврологического дефицита у пациентов с инсультом
Содержание:
1а. Уровень сознания. Исследователь должен выставить соответствующий балл, даже если оценка затруднена вследствие наличия интубационной трубки, языкового барьера, оротрахеальной травмы, повязки. Три балла выставляется только в том случае, если в ответ на болевой стимул у пациента не возникает двигательных реакций (исключение – защитные знаки). Задайте пациенту два или три общих вопроса касательно обстоятельств его поступления в стационар. Основываясь на полученных ответах, оцените результаты. Помните, что не следует помогать пациенту.
0 = ясное сознание, пациент реагирует на осмотр незамедлительно.
1 = оглушение, при легкой стимуляции пациент реагирует на осмотр.
2 = сопор, требуются повторные стимуляции пациента для ответной реакции, или при отсутствии эффекта необходимо проводить более интенсивную стимуляцию с целью получения нестереотипного двигательного ответа.
3 = кома, ответная реакция только в виде рефлекторных двигательных актов либо самопроизвольные двигательные акты, либо полное отсутствие реакции со стороны пациента, атония, арефлексия.
1b. Уровень сознания. Вопросы. Спросить у пациента: «Какой сейчас месяц? Сколько Вам лет?» Близкие, но неверные ответы не засчитываются. Пациенты с афазией и/или снижением уровня бодрствования, которые не могут правильно ответить на два поставленных вопроса, получат 2 балла. Пациенты, которые не могут говорить вследствие эндотрахеальной интубации, оротрахеальной травмы, тяжелой дизартрии, ввиду языкового барьера, либо по другим причинам (кроме афазии) получат 1 балл. Засчитывается только первая попытка, не допускается вербальная и невербальная помощь со стороны врача.
0 = правильный ответ на два вопроса.
1 = правильный ответ на один вопрос.
2 = ни на один вопрос не дан правильный ответ.
1с. Уровень сознания. Выполнение команд. Необходимо попросить пациента закрыть и открыть глаза, сжать кисть непаретичной руки в кулак, а затем разжать. Если для оценки данного пункта не может быть использована рука пациента, то можно заменить данную команду другой. Если пациент не может понять команды, то задание может быть продемонстрировано ему. Пациенты с травмой, ампутацией или другим физическим дефектом должны быть оценены при помощи одной шаговой команды. Засчитывается только первая попытка. Вопросы задаются также только один раз.
0 = обе команды выполнены правильно.
1 = одна команда выполнена верно.
2 = ни одна команда не выполнена правильно.
2. Движения глазных яблок. Учитываются только горизонтальные движения глазных яблок. Оцениваются самостоятельные или рефлекторные (окулоцефалический рефлекс) движения глазных яблок. Проведение калорического теста не допускается. Если у пациента имеется содружественное отведение глазных яблок, которое пациент может самостоятельно преодолеть, либо при помощи вызывания окулоцефалического рефлекса, выставляется 1 балл. В случае наличия у пациента изолированного пареза мышц глазного яблока, иннервируемых III, IV или VI парами черепных нервов, выставляется 1 балл. Движения глазных яблок должны исследоваться у всех пациентов, в том числе и у пациентов с афазией. Пациенты с травмой глазного яблока, повязкой, предшествующей слепотой или другими расстройствами остроты или полей зрения должны быть обследованы при помощи вызывания окулоцефалического рефлекса. С целью выявления частичного пареза взора рекомендуется установить зрительный контакт со стороны пациента и походить из стороны в сторону относительно пациента.
0 = норма.
1 = частичный парез взора, преодолеваемый пациентом либо при помощи вызывания окулоцефалического рефлекса.
2 = тоническое отведения глазных яблок, не преодолеваемое вызыванием окулоцефалического рефлекса.
3. Поля зрения. Поля зрения (верхние и нижние квадранты) исследуются отдельно. При необходимости может использоваться счет пальцев или внезапное появление в поле зрения пациента зрительного стимула (палец исследователя). Во время проведения тестирования пациент должен смотреть в лицо исследователю, однако, если он следит за движением пальцев, это может оцениваться как нормальная положительная реакция. При наличии односторонней слепоты или энуклеации, поля зрения оцениваются в здоровом глазу. При наличии четко очерченного выпадения поля зрения в виде верхнее- или нижнеквадрантной гемианопсии выставляется 1 балл. В случае слепоты пациента по каким-либо другим причинам выставляется 3 балла. Также должна быть выполнена синхронная двусторонняя стимуляция. Если в результате выявляются различия (уменьшение поля зрения в сторону больного глаза), выставляется 1 балл, и результаты теста используются для ответа на вопрос № 11. Два балла соответствуют случаям полной гемианопсии, а наличие какого-либо частичного нарушения поля зрения, включая квадрантную гемианопсию, соответствует 1 баллу.
0 = норма.
1 = частичная гемианопсия.
2 = полная гемианопсия.
3 = билатеральная гемианопсия (слепота, включая корковую).
4. Парез лицевой мускулатуры. Используя вербальные и невербальные приемы, попросите пациента показать зубы, поднять брови, закрыть глаза, зажмурить глаза. Допускается демонстрация данных команд врачом. Оцените симметричность болевой гримасы в ответ на болевой стимул у пациентов, которые не могут вас понять. В случае наличия повязки на лице, оротрахеальной интубации или других барьеров они должны быть удалены (насколько это возможно) на время оценки.
0 = норма.
1 = минимальный парез, асимметрия лица в виде сглаженности носогубной складки, асимметрия при улыбке.
2 = частичный паралич (частичный или полный паралич нижней мимической мускулатуры).
3 = полный паралич нижней и верхней мимической мускулатуры с одной или двух сторон (полное отсутствие движений в верхней и нижней мимической мускулатуре).
5а. Движения в верхних конечностях (левая рука). Конечности пациента необходимо установить в следующем положении: вытянуть руки (ладонями вниз) под углом 90° (если пациент сидит) или 45° (если пациент лежит на спине). Каждая конечность оценивается поочередно, начиная с непаретичной руки. Допускается демонстрация выполнения приема врачом у пациентов с афазией. Не допускается нанесение болевых стимулов. В случае ампутации конечности или поражения плечевого сустава, исследователь должен выставить в соответствующей графе UN (untestable). Четко считайте вслух до десяти и демонстрируйте счет на пальцах так, чтобы пациент это видел. Начинайте считать, как только отпустите конечность пациента.
0 = конечность удерживается под углом 90° или 45° в течение 10 секунд без малейшего опускания.
1 = конечность опускается в течение 10 секунд, но не касается постели или другой опоры.
2 = конечности не могут сохранять поднятое положение (опускаются на постель или другую опору в течение 10 секунд), но производят некоторое сопротивление силе тяжести.
3 = конечности падают без сопротивления силе тяжести, имеются минимальные движения.
4 = нет активных движений в конечности.
UN = ампутация конечности или повреждение плечевого сустава.
5b. Движения в верхних конечностях (правая рука).
6a. Движения в нижних конечностях (левая нога). Конечности устанавливаются в соответствующее положение: под углом 30° в положении лежа на спине. Допускается демонстрация выполнения приема врачом у пациентов с афазией. Нанесение болевых стимулов не допускается. Каждая конечность оценивается поочередно, начиная с непаретичной ноги. Только в случае ампутации конечности или повреждения тазобедренного сустава, исследователь должен выставить в соответствующей графе UN (untestable). Четко считайте вслух до пяти и демонстрируйте счет на пальцах так, чтобы пациент это видел. Начинайте считать, как только отпустите конечность пациента.
0 = конечность удерживается в течение 5 секунд под углом 30° без малейшего опускания.
1 = конечность опускается в течение 5 секунд, но не касается постели или другой опоры.
2 = конечности не могут сохранять поднятое положение (опускаются на постель или другую опору в течение 5 секунд), но производят некоторое сопротивление силе тяжести.
3 = конечности падают без сопротивления силе тяжести, но присутствуют минимальные движения.
4 = нет активных движений в конечности.
UN = ампутация конечности или повреждение тазобедренного сустава.
6b. Движения в нижних конечностях (правая нога).
7. Атаксия конечностей. Оцениваются односторонние мозжечковые симптомы. Тест проводится с открытыми глазами. В случае наличия какого-либо дефекта зрения проведите тестирование в ненарушенном поле зрения. Атаксия будет отсутствовать у пациента, который не понимает, что от него требуется или парализован. В случае повреждения суставов или ампутации конечности выставляется UN (untastable). Попросите пациента выполнить пальце-носовую, пальце-пальцевую и пяточно-коленную пробы обеими конечностями. В случае слепоты необходимо исключить пальце-пальцевую пробу. Пациент с афазией часто будет способен выполнить тест нормально, если перед этим исследователь подвигает конечностью.
0 = симптомы атаксии отсутствуют.
1 = симптомы атаксии присутствуют в одной конечности.
2 = симптомы атаксии присутствуют в двух конечностях.
8. Чувствительные нарушения. Учитывается только снижение чувствительности, обусловленное настоящим заболеванием. Исследователь должен подвергнуть тестированию как можно больше участков тела пациента (лицо; руки, кроме кистей; ноги, кроме стоп; туловище). У пациентов в сопоре и/или с афазией выставляется 1 балл, у пациентов с инсультом в стволе мозга и билатеральным нарушением чувствительности – 2 балла. Если пациент не реагирует на внешние раздражители и имеется тетраплегия, то выставляются 2 балла, так же, как и при нарушении уровня сознания до комы.
0 = нет чувствительных нарушений.
1 = умеренное снижение чувствительности; с пораженной стороны пациент ощущает несильный укол булавкой или тупую боль от укола.
2 = сильная или полная потеря чувствительности; пациент не ощущает прикосновения в области лица, рук и ног.
9. Афазия. Пациента просят описать прилагаемую картинку, перечислить изображенные на листе бумаги предметы и прочесть предложения из прилагаемого списка. В случае слепоты пациента, он должен назвать предметы, взяв их в руку, повторить что-либо за исследователем или сказать что-либо самостоятельно. Интубированного пациента следует просить отвечать письменно. Три балла следует выставлять только в том случае, если пациент не реагирует ни на одну команду и не отвечает на вопросы. Легкая форма афазии оценивается в 1 балл. Для правильного выбора между 1 и 2 баллами используйте предлагаемые материалы; предполагается, что пациент, пропустивший более 2/3 предлагаемых для этого предметов или выполнивший небольшое количество простых команд, получит 2 балла. В случае коматозного состояния выставляется 3 балла.
0 = нет афазии.
1 = легкая или умеренная афазия.
2 = тяжелая афазия.
3 = тотальная афазия.
10. Дизартрия. Если состояние пациента оценивается как нормальное, он должен быть способен адекватно разговаривать, отвечая на просьбу исследователя прочесть что-либо или повторить слова из прилагаемого списка. В случае наблюдения у пациента признаков тяжелой афазии, четкость артикуляции оценивается в процессе спонтанной речи. Только если пациент интубирован или существует какое-либо другое физическое препятствие речи, состояние пациента оценивается 9 баллами, и исследователь должен предоставить четкое письменное объяснение причины невозможности оценить состояние пациента. Не сообщайте пациенту причину проведения его/ее тестирования. Для тестирования всех пациентов пользуйтесь предлагаемым списком слов и не сообщайте им, что вы проводите тест проверки ясности речи. Как правило, при неотчетливом произношении одного или нескольких слов такое состояние оценивается как нормальное. Ноль баллов выставляется пациентам, которые читают все слова внятно. Пациенты, страдающие афазией или те, кто не читает, оцениваются на основании качества их спонтанной речи или повторения произносимых исследователем вслух слов. Два балла ставят в тех случаях, когда пациента совершенно невозможно понять или пациентам, которые молчат.
0 = норма.
1 = дизартрия от слабой до умеренной; пациент нечетко произносит как минимум несколько слов; в худшем случае, произносимые им слова можно понять с трудом.
2 = сильная дизартрия; речь пациента настолько невнятна, что не воспринимается вовсе при отсутствии или непропорционально имеющейся афазии; или пациент молчит (не способен изъясняться членораздельно).
UN = пациент интубирован или присутствует какая-либо другая физическая преграда, препятствующая способности говорить.
11. Угнетение восприятия или невнимание (ранее использовали термин «игнорирование»). Для выявления игнорирования (невнимания) достаточно информации, полученной в ходе выполнения предыдущих тестов. Если в силу тяжелого нарушения зрения у пациента одновременная двусторонняя визуальная стимуляция проведена быть не может, но реакция на кожные стимулы нормальная, то его состояние оценивается как нормальное. Если у пациента афазия, но по всем признакам он внимательно следит за голосом с двух сторон, то его состояние оценивается как нормальное. Наличие зрительного пространственного игнорирования, или анозогнозия, расценивается как патология. Поскольку патология оценивается в баллах только в случае ее наличия, данный пункт тестируется всегда. Можно предположить, что при оценке этого пункта возможна значительная вариация мнений исследователей, так как все неврологи используют несколько различающиеся методы для тестирования игнорирования. Поэтому в целях повышения достоверности исследования проводите только двустороннюю одновременную стимуляцию на визуальные и тактильные стимулы. При одностороннем игнорировании стимулов обеих модальностей оценивайте невнимание как 2, а при одностороннем игнорировании стимула одной модальности – как 1. Если пациент в сознании, но демонстрирует какой-либо другой ярко-выраженный тип игнорирования, оценивайте уровень невнимания как 1.
0 = отсутствие отклонений.
1 = угнетение реакции (игнорирование, невнимание) при одновременной двусторонней стимуляции на стимулы одной из перечисленных модальностей (зрительные, тактильные, слуховые, пространственные).
2 = выраженное одностороннее игнорирование или игнорирование стимулов более чем одной модальности; пациент не узнает (не различает) собственную руку или другие ориентиры только с одной стороны.
Ключ (интерпретация): максимальное количество баллов – 42. Отсутствие неврологического дефицита соответствует 0 баллов.
Пояснения: пункты шкалы оцениваются по порядку. Недопустимо инструктировать пациента, даже если это противоречит обычной клинической практике. Фиксируется первая реакция пациента. Оценивается только настоящая реакция пациента, а не его (по-вашему) возможные действия. Необходимо отмечать все имеющиеся у больного симптомы, включая те из них, которые могли возникнуть вследствие ранее перенесенных инсультов. Для изучения речевой продукции пациента просят описать события на картинке, назвать предметы, прочесть предложения и слова, представленные оценивающим врачом.
Таблица П6. Шкала для оценки риска кровотечений из верхних отделов желудочно-кишечного тракта у пациентов со стабильной ишемической болезнью сердца РЕГАТА
Оригинальное название: шкала РЕГАТА
Источник: официальный сайт разработчиков https://regata-score.ru/, Комаров А.Л., Шахматова О.О., Коробкова В.В., и соавт. Факторы риска и исходы желудочно-кишечных кровотечений у больных стабильной ишемической болезнью сердца: данные наблюдательного регистра длительной антитромботической терапии РЕГАТА-1. Российский кардиологический журнал. 2021;26(6):4465.
Тип (подчеркнуть):
- шкала оценки
Назначение: для оценки риска кровотечений из верхних отделов желудочно-кишечного тракта у пациентов со стабильной ишемической болезнью сердца (в том числе – у принимающих пероральные антикоагулянты в связи с сопутствующей ФП); разработана на отечественной популяции.
Содержание:
|
Фактор риска |
Число баллов |
|---|---|
|
Возраст 70-79 лет |
1 |
|
Возраст ≥80 лет |
3 |
|
Аневризма брюшного отдела аорты и/или периферический атеросклероз* |
2 |
|
Хроническая сердечная недостаточность |
2 |
|
Эрозии желудка/двенадцатиперстной кишки в анамнезе |
2 |
|
Язва желудка/двенадцатиперстной кишки в анамнезе |
3 |
|
Кровотечение из верхних отделов желудочно-кишечного тракта в анамнезе |
3 |
|
Длительный прием нестероидных противовоспалительных средств (более 7 суток) |
3 |
|
Прием антикоагулянтов (в том числе, в комбинации с антиагрегантами) |
4 |
Комментарий: * – учитывается клинически значимый периферический атеросклероз (стеноз артерии 50% и более)
Ключ (интерпретация): 0-3 балла – низкий риск кровотечений, 4 и более баллов – высокий риск кровотечений из верхних отделов желудочно-кишечного тракта
Примечания: в шкале оценивается риск больших и клинически значимых кровотечений в течение 2 лет
Таблица П7. Шкала риска кровотечений у пациентов с острым коронарным синдромом ОРАКУЛ
Оригинальное название: шкала ОРАКУЛ
Источник: официальный сайт разработчика https://oracul.msk.ru/calculators/index, Бражник В.А, Минушкина Л.О., Эрлих А.Д., и соавт. Использование шкалы ОРАКУЛ для оценки геморрагического риска у пациентов с острым коронарным синдромом и фибрилляцией предсердий. Рациональная Фармакотерапия в Кардиологии 2021;17(1):11-15.
Тип (подчеркнуть):
- шкала оценки
Назначение: оценка риска кровотечений у пациентов с острым коронарным синдромом (в том числе при сопутствующей ФП); разработана на отечественной популяции.
Содержание:
|
Параметр |
Оценка (баллы) |
|---|---|
|
Возраст, лет ≤55 лет 56-65 66-75 >75 |
0 8 16 24 |
|
Гемоглобин при поступлении, г/л >125 100-125 <100 |
0 48 96 |
|
Класс сердечной недостаточности по Killip при поступлении 1 2-4 |
0 17 |
|
Клиренс креатинина, мл/мин ≥90 60-89 <60 |
0 6 12 |
|
Язвенная болезнь желудка или двенадцатиперстной кишки в анамнезе |
20 |
|
Применение оральных антикоагулянтов в сочетании с антиагрегантами после ОКС (двойная или тройная антитромботическая терапия) |
36 |
|
Чрескожное коронарное вмешательство во время индексной госпитализации |
38 |
Ключ (интерпретация): 0-67 баллов – риск кровотечений низкий, 68-107 баллов – риск кровотечений умеренный, 108-133 балла – риск кровотечений высокий, более 133 баллов – риск кровотечений очень высокий
Примечания: шкала ОРАКУЛ продемонстрировала предсказательную ценность как для госпитального периода, так и последующих 12 месяцев после ОКС.
В шкале оценивался риск кровотечений, требующих каких-либо действий со стороны медицинского персонала (тип 2-5 по классификации Bleeding Academic Research Consortium)
Таблица П8 Шкала для оценки тяжести поражения коронарного русла SYNTAX
Название на русском языке: Шкала SYNTAX
Оригинальное название: SYNergy between percutaneous coronary intervention with TAXus and cardiac surgery (SYNTAX) score
Источник: оригинальный сайт разработчика https://syntaxscore.org/, Serruys P., Onuma Y., Garg S., et al. Assessment of the SYNTAX score in the Syntax study. EuroIntervention. 2009;5(1):50-56.
Тип (подчеркнуть):
- шкала оценки
Назначение: оценка тяжести поражения коронарного русла для выбора оптимального метода реваскуляризации, а также для предсказания риска ишемических осложнений у пациентов с ИБС, которым было выполнено чрескожное коронарное вмешательство (в том числе при сопутствующей ФП)
Содержание: число баллов по шкале рассчитывается с использование электронного калькулятора (https://syntaxscore.org/calculator/syntaxscore/frameset.htm)
Интерпретация (ключ): 0-22 баллов – низкий риск сердечно-сосудистых осложнений, 23-32 – промежуточный риск сердечно-сосудистых осложнений, >32 баллов – высокий риск сердечно-сосудистых осложнений.
Примечания: исходно шкала разработана для выбора оптимального метода реваскуляризации у пациентов с многососудистым поражением коронарнго русла или ствола левой коронарной артерии, однако в дальнейшем продемонстрировала предсказательную ценность в отношении отдаленных исходов после ЧКВ
Таблица П9. Шкала для оценки риска неблагоприятного исхода при остром коронарном синдроме GRACE
Название на русском языке: шкала GRACE
Оригинальное название: GRACE (The Global Registry of Acute Coronary Events) risk score
Источник: Granger CB, Goldberg RJ, Dabbous O, Pieper KS, Eagle KA, Cannon CP, et al.; Global Registry of Acute Coronary Events Investigators. Predictors of hospital mortality in the global registry of acute coronary events. Arch Intern Med. 2003 Oct 27;163(19):2345-53. doi: 10.1001/archinte.163.19.2345.
Тип (подчеркнуть): шкала оценки.
Назначение: стандартизированный способ определения уровня риска смерти в стационаре у пациентов с острым коронарным синдромом на основании перечня критериев, имеющихся на момент поступления в стационар (в том числе при сопутствующей ФП).
Содержание
|
Фактор риска |
Число баллов |
|---|---|
|
Возраст (годы) |
|
|
≤30 |
0 |
|
30-39 |
8 |
|
40-49 |
25 |
|
50-59 |
41 |
|
60-69 |
58 |
|
70-79 |
75 |
|
80-89 |
91 |
|
≥90 |
100 |
|
Частота сердечных сокращений (уд/мин) |
|
|
≤50 |
0 |
|
50-69 |
3 |
|
70-89 |
9 |
|
90-109 |
15 |
|
110-149 |
24 |
|
150-199 |
38 |
|
≥200 |
46 |
|
Систолическое артериальное давление (мм рт. ст.) |
|
|
≤80 |
58 |
|
80-99 |
53 |
|
100-119 |
43 |
|
120-139 |
34 |
|
140-159 |
24 |
|
160-199 |
10 |
|
≥200 |
0 |
|
Класс по Killip |
|
|
I |
0 |
|
II |
20 |
|
III |
39 |
|
IV |
59 |
|
Уровень креатинина в крови (мг/дл) |
|
|
0-0,39 |
1 |
|
0,40-0,79 |
4 |
|
0,80-1,19 |
7 |
|
1,20-1,59 |
10 |
|
1,60-1,99 |
13 |
|
2,0-3,99 |
21 |
|
≥4,0 |
28 |
|
Другие факторы |
|
|
Остановка сердца при поступлении |
39 |
|
Смещения сегмента ST, инверсия зубца T |
28 |
|
Повышенный уровень маркеров некроза миокарда в крови |
14 |
Интерпретация (ключ): ≤108 баллов – риск смерти в стационаре низкий (<1%), 109-140 баллов – умеренный (1-3%), ≥141 балла – высокий (>3%)
Примечания: для оценки долгосрочного прогноза пациентов с ОКС (смерти, смерти и инфаркта миокарда в течение года, в течение 3 лет) разработана обновленная версия шкалы – GRACE 2.0 (https://gracescore.org/) [661]).
Еще более точная стратификация риска достигается при использовании модифицированных вариантов шкалы с учетом высокочувствительного тропонина [662] (при разработке оригинальной шкалы оценивались уровни не высокочувствительного тропонина, креатинфосфокиназы, МВ-фракции креатинфосфокиназы).
В настоящее время доступна также версия GRACE 3.0, усовершенствованная методами искусственного интеллекта (https://www.grace-3.com/).
Таблица П10. Шкала для оценки риска кровотечений Консорциумa академических исследований при планирующемся/выполненном ЧКВ (ARC-HBR)
Название на русском языке: Шкала ARC-HBR
Оригинальное название шкалы: Academic Research Consortium for High Bleeding Risk
Источник: Urban P, Mehran R, Colleran R, et al. Defining high bleeding risk in patients undergoing percutaneous coronary intervention: a consensus document from the Academic Research Consortium for High Bleeding Risk. Eur Heart J. 2019 Aug 14;40(31):2632-2653
Тип (подчеркнуть): шкала оценки.
Назначение: оценка риска кровотечений у пациентов, которым было выполнено ЧКВ (в том числе при сопутствующей ФП)
Содержание:
|
Большие факторы риска |
Малые факторы риска |
|---|---|
|
|
Сокращения: НПВП – нестероидные противовоспалительные и противоревматические препараты, рСКФ – рассчетная скорость клубочковой фильтрации, ЧКВ – чрескожное коронарное вмешательство
Интерпретация (ключ): риск кровотечений оценивается как высокий при наличии хотя бы одного большого или двух малых факторов риска
Таблица П11. Шкала PRECISE-DAPT для оценки риска кровотечений у пациентов, подвергнутых чрескожному коронарному вмешательству, и получающих двойную антитромбоцитарную терапию
Название на русском языке: Шкала PRECISE-DAPT
Оригинальное название: PREdicting bleeding Complications In patients undergoing Stent implantation and subsEquent Dual Anti Platelet Therapy score
Источник: официальный сат разработчика http://www.precisedaptscore.com/predapt/; Costa F, van Klaveren D, James S, et al. Derivation and validation of the predicting bleeding complications in patients undergoing stent implantation and subsequent dual antiplatelet therapy (PRECISE-DAPT) score: a pooled analysis of individual-patient datasets from clinical trials. Lancet. 2017 Mar 11;389(10073):1025-1034. doi: 10.1016/S0140-6736(17)30397-5.
Тип (подчеркнуть): шкала оценки.
Назначение: оценка риска кровотечений у пациентов, подвергнутых чрескожному коронарному вмешательству, и получающих двойную антитромбоцитарную терапию, с целью выбора длительности комбинированной антитромбоцитарной терапии (в том числе, в комбинации с пероральным антикоагулянтом у пациетнов с ФП);
Содержание: число баллов рассчитывается по номограмме с использованием электронного калькулятора, доступного на оригинальном сайте разработчика (http://www.precisedaptscore.com/predapt/webcalculator.html).
Интерпретация (ключ): ≥ 25 баллов – высокий риск кровотечений, рекомендуется сокращенная длительность комбинированной антитромбоцитарной терапии; <25 баллов – низкий риск кровотечений, рекомендуется стандартная длительность комбинированной антитромбоцитарной терапии
Таблица П12. SF-36. Анкета оценки качества жизни
Название на русском языке: SF-36. Анкета оценки качества жизни
Оригинальное название: 36-Item Short Form Survey (SF-36)
Источник: официальный сат разработчика https://www.rand.org/health-care/surveys_tools/mos/36-item-short-form.html.
J. E. Ware Jr, C. D. Sherbourne. The MOS 36-item short-form health survey (SF-36). I. Conceptual framework and item selection // Medical Care, 1992. 30(6)
Тип (подчеркнуть): шкала оценки.
Назначение: неспецифический опросник для оценки качества жизни пациента. Опросник отражает общее благополучие и степень удовлетворенности теми сторонами жизнедеятельности человека, на которые влияют состояние здоровья.
Содержание: число баллов рассчитывается по номограмме с использованием электронного калькулятора, доступного на оригинальном сайте разработчика
Интерпретация (ключ): 36 пунктов опросника сгруппированы в восемь шкал: физическое функционирование, ролевая деятельность, телесная боль, общее здоровье, жизнеспособность, социальное функционирование, эмоциональное состояние и психическое здоровье. Показатели каждой шкалы варьируют между 0 и 100, где 100 представляет полное здоровье, все шкалы формируют два показателя: душевное и физическое благополучие.
Результаты представляются в виде оценок в баллах по 8 шкалам, составленных таким образом, что более высокая оценка указывает на более высокий уровень качества жизни.
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.