Преждевременные роды
 Версия: Клинические протоколы МЗ РК - 2023 (Казахстан)
Версия: Клинические протоколы МЗ РК - 2023 (Казахстан)
Преждевременные роды (O60)
Акушерство и гинекология
Общая информация
Краткое описание
Одобрено
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «26» мая 2023 года
Протокол №181
КЛИНИЧЕСКИЙ ПРОТОКОЛ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
ПРЕЖДЕВРЕМЕННЫЕ РОДЫ
Преждевременные роды - это роды, наступившие при сроке беременности от 22 недель + 0 дней до 36 недель + 6 дней недель (154-258 дней), при этом установление срока беременности определяется на основании данных о 1-м дне последней менструации (при регулярном менструальном цикле) и УЗИ плода, выполненном в 1-м триместре.
По данным ВОЗ, один из десяти новорожденных в мире рождается недоношенным, при этом количество недоношенных детей в большинстве стран остается неизменным или даже увеличивается. Профилактика преждевременных родов является одной из самых сложных задач в акушерстве, причем угроза преждевременных родов (например, в результате цервикальной недостаточности) относится к частым показаниям для госпитализации.
Код(ы) МКБ-10

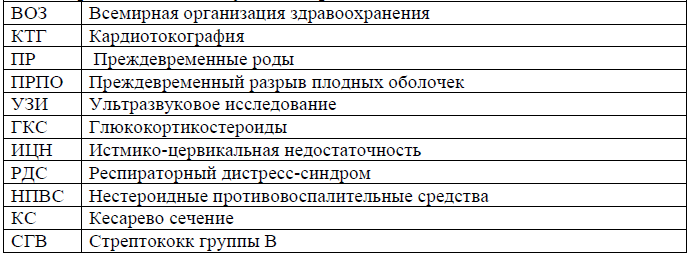
Сокращения, используемые в протоколе:
Категория пациентов: беременные, роженицы.
Шкала уровня доказательности:


ВВОДНАЯ ЧАСТЬ
Код(ы) МКБ-10

Дата разработки/пересмотра протокола: 2013 год (пересмотр 2023 год).
Сокращения, используемые в протоколе:

Пользователи протокола: акушеры-гинекологи, врачи общей практики, врачи скорой помощи, средний медицинский персонал (акушерки и фельдшера).
Категория пациентов: беременные, роженицы.
Шкала уровня доказательности:


Классификация
Классификация: [1]
Классификация преждевременных родов в соответствии со сроком беременности:
экстремально ранние преждевременные роды - 22 недель+0 дней-27 недель+6 дней;
ранние преждевременные роды - 28 недель+0 дней-31 неделя+6 дней;
преждевременные роды – 32 недель+0 дней -33 недели+6 дней;
поздние преждевременные роды – 34 недели+ 0 дней-36 недель+6 дней.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ:
Диагностические критерии:
Преждевременными родами считаются:
роды в сроке от 22 полных недель 0 дней до 36 недель 6 дней;
клинически документированные сокращения матки (≥4 каждые 20 минут или ≥8 за 60 минут) плюс:
- раскрытие шейки матки ≥3 см или
- длина шейки матки <25 мм по данным трансвагинального УЗИ или
- разрыв плодного пузыря;
- целый плодный пузырь и динамические структурные изменения шейки матки.
Жалобы и анамнез:
неболезненные и нерегулярные сокращения матки;
боли в пояснице;
ощущение давления во влагалище или малом тазу;
выделения слизи из влагалища, которые могут быть прозрачными, розовыми или слегка кровянистыми («слизистая пробка»);
анамнез (см. факторы риска).
Факторы риска преждевременных родов:
возраст <17 или >35 лет;
короткий интервал между беременностями (например, <18 месяцев);
ИМТ <18,5 кг/м2 или вес до беременности <50 кг;
продолжительный рабочий день (например, >80 часов в неделю);
заболевания матери (например, гипертония, диабет, заболевания щитовидной железы, астма и т. д.);
абдоминальная хирургия матери во время беременности;
курение (например, табак);
героин;
аборты в анамнезе у пациентки;
индуцированные преждевременные роды в анамнезе у пациентки;
преждевременные роды у матери пациентки;
поздний репродуктивный возраст пациентки [2];
патология шейки матки у пациентки [1];
аномалии развития матки у пациентки [2];
данная беременность, наступившая при помощи вспомогательных репродуктивных технологий (ВРТ);
многоплодие в данной беременности;
кровотечения на ранних сроках данной беременности [2];
мочеполовые инфекции [1];
укорочение длины шейки матки ≤25 мм и/или расширение шейки матки ≥10 мм до 24 недель беременности;
Влагалищное исследование для определения состояния родовых путей и степени «зрелости» шейки матки.
Примечание: изменения шейки матки при физикальном обследовании, которые предшествуют или сопровождают настоящие роды, включают расширение, сглаживание, размягчение и перемещение в более переднее положение. Скорость изменения шейки матки отличает созревание шейки матки, которое происходит в течение нескольких дней или недель, от настоящих родов, при которых изменение шейки матки происходит в течение нескольких минут или часов. Короткая или расширенная шейка матки может быть первым клиническим проявлением надвигающихся преждевременных родов, вызванных субклиническим воспалением.
Лабораторные методы исследования:
Физикальное обследование:
Осмотр шейки матки в зеркалах:
наличия/отсутствия и количества кровянистых выделений;
исключения/подтверждения пролабирования плодного пузыря;
наличия/отсутствия выпадения петлей пуповины или мелких частей плода при преждевременном разрыве плодных оболочек.
Влагалищное исследование для определения состояния родовых путей и степени «зрелости» шейки матки.
Противопоказания:
предлежание плаценты (при УЗИ);
пролабирование плодного пузыря;
преждевременный разрыв плодных оболочек [3].
Примечание: изменения шейки матки при физикальном обследовании, которые предшествуют или сопровождают настоящие роды, включают расширение, сглаживание, размягчение и перемещение в более переднее положение. Скорость изменения шейки матки отличает созревание шейки матки, которое происходит в течение нескольких дней или недель, от настоящих родов, при которых изменение шейки матки происходит в течение нескольких минут или часов. Короткая или расширенная шейка матки может быть первым клиническим проявлением надвигающихся преждевременных родов, вызванных субклиническим воспалением.
Аускультация сердцебиения плода.
Лабораторные методы исследования:
общий анализ крови;
С-реактивный белок (при преждевременном разрыве плодных оболочек);
мазок из влагалища на бактериологическое исследование включая посев на β-гемолитический стрептококк (БГС) (в 35-37 недель амбулаторно).
NB! Определение антигена стрептококка группы В (СГВ) (S. agalactiae) [2, 24]. [УД-В].
При преждевременном разрыве плодных оболочек дополнительно:
NB! Определение лейкоцитов крови, С-реактивного белка. [УД-В].
Примечание: число лейкоцитов возрастает через 24 часа после введения кортикостероидов (КС) и постепенно возвращается к исходному уровню через 3 дня после профилактики респираторного дистресс-синдрома (РДС) плода. Наиболее точным маркером является С-реактивный белок, его чувствительность составляет 68,7%, специфичность - 77,1% [4].
NB! Определение антигена стрептококка группы В (СГВ) (S. agalactiae) [2, 24]. [УД-В].
Примечание: связь между колонизацией СГВ во время беременности и ПР не доказана, однако имеет место повышенный риск неонатального сепсиса, что делает данное исследование клинически целесообразным [4].
При преждевременном разрыве плодных оболочек дополнительно:
положительный микроскопический тест на наличие элементов околоплодных вод. [УД-С].
Инструментальные методы исследования:
Кардиотокография плода (с 32 недель) для объективной оценки сократительной деятельности матки и состояния плода;
УЗИ плода;
цервикометрия (с 22 до 34 недель): укорочение шейки матки ≤ 2,5 см, пролабирование плодного пузыря в цервикальный канал. [УД-А]
Диагностический алгоритм (см. Лечение на амбулаторном уровне).
Диагностический алгоритм (см. Лечение на амбулаторном уровне).
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований:
заболевания мочевыделительной системы (пиелонефрит, цистит, мочекаменная болезнь);
острый аппендицит во время беременности;
преждевременная отслойка нормально расположенной плаценты;
некроз миоматозного узла;
несостоятельность рубца на матке.
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ


NB! Серкляж не имеет преимуществ у женщин со случайно выявленным при УЗИ укорочением шейки матки, без факторов риска преждевременных родов [5, 6].
NB! Хирургическая коррекция ИЦН проводится при исключении инфекционно-воспалительного фактора [1, 7, 8]. [УД-А].
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Карта наблюдения пациента, маршрутизация пациента:
Наименьший уровень смертности у недоношенных новорожденных достигается, в первую очередь, госпитализацией беременных женщин в соответствии с соответствующем уровнем регионализации [8].
Стационары родовспоможения 2-го уровня регионализации:
женщины, у которых ожидаются преждевременные роды при сроке гестации 34 недели 0 дней – 36 недели 6 дней.
Стационары родовспоможения 3-го уровня регионализации:
беременные женщины, у которых ожидаются преждевременные роды при сроке гестации 22 недели 0 дней – 33 недели 6 дней.
NB! Пациентки, без прогрессирующего раскрытия и сглаживания шейки матки выписываются, если подтверждено благополучие плода (например, реактивный нестрессовый тест) и акушерские осложнения, связанные с преждевременными родами, такие как отслойка, хориоамнионит, разрыв плодных оболочек, были исключены. Им даются инструкции о последующем наблюдении через одну-две недели и по необходимости [2].
Немедикаментозное лечение: психологическая поддержка и консультирование.
Индометацин (нестероидные противовоспалительные средства) с целью токолиза [1, 2, 11, 12] [УД-В]
Антенатальная профилактика респираторного дистресс-синдрома плода (РДС):
Перечень дополнительных лекарственных средств (менее 100% вероятности применения): прогестерон вагинальные формы; при подозрении на синдром антенатальной инфекции – антибиотикотерапия.

Хирургический серкляж:
На всех этапах оказания помощи необходима полная информированность пациентки об ее состоянии, состоянии плода, прогнозе исхода преждевременных родов для новорожденного, выбранной акушерской тактике и возможных осложнениях.
NB! Пациентки, без прогрессирующего раскрытия и сглаживания шейки матки выписываются, если подтверждено благополучие плода (например, реактивный нестрессовый тест) и акушерские осложнения, связанные с преждевременными родами, такие как отслойка, хориоамнионит, разрыв плодных оболочек, были исключены. Им даются инструкции о последующем наблюдении через одну-две недели и по необходимости [2].
Немедикаментозное лечение: психологическая поддержка и консультирование.
Профилактические мероприятия:
методы релаксации для снижения стресса;
психотерапия.
Токолитическая терапия:
Медикаментозное лечение:
Токолитическая терапия:
при угрозе преждевременных родов в сроках беременности 24 недели + 0 дней – 33 недели + 6 дней рекомендована токолитическая терапия [1, 2, 3] [УД-А];
токолитическая терапия в сроках менее 24 недель не показана, беседа с разъяснением семье о неблагоприятном прогнозе для новорожденного при родах в этом сроке [1, 2];
при отсутствии клинически доказанных признаков преждевременных родов, токолитическая терапия не рекомендована [9,10] [УД-С].
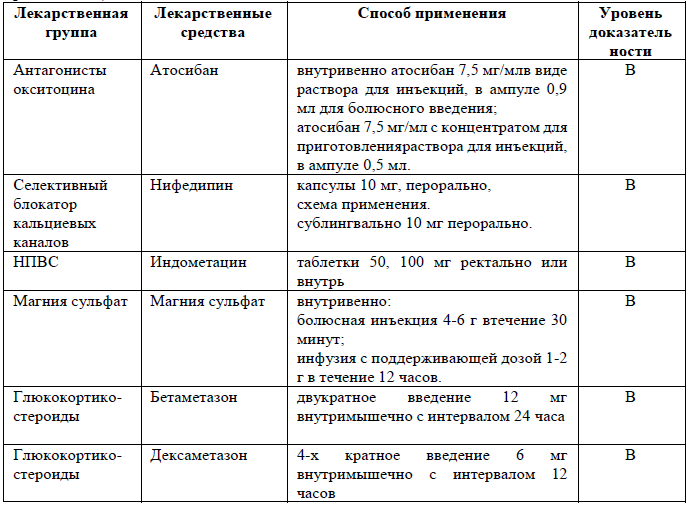
Схема применения нифедипина:
Нифедипин (блокатор кальциевых каналов) [УД-В].
Оптимальный выбор препарата для токолиза! (ВОЗ, 2022)
Применяется при:
подозреваются или диагностируются спонтанные преждевременные роды;
гестационный возраст точно оценивается в пределах от 24 недель 0 дней до 33 недель 6 дней;
это позволяет провести один курс антенатального введения кортикостероидов.
Схема применения нифедипина:
начальная доза 20 мг per os далее по 10 мг через каждые 6 часов в течение 3-7 дней до исчезновения схваток либо начало родов [2].
Схема применения атосибана: препарат вводится внутривенно в 3 последовательных этапа [1, 14, 15].
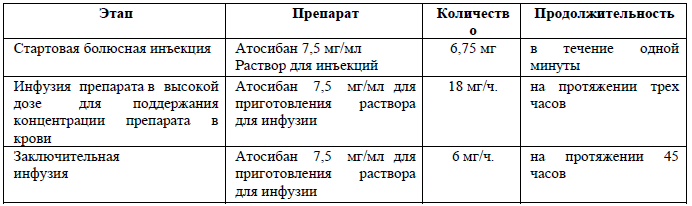
Атосибан - высокоселективный блокатор рецепторов окситоцина, в качестве альтернативных препаратов для предотвращения угрозы преждевременных родов у беременных женщин [1].
* - нет регистрации препарата на территории РК
Схема применения атосибана: препарат вводится внутривенно в 3 последовательных этапа [1, 14, 15].

Индометацин (нестероидные противовоспалительные средства) с целью токолиза [1, 2, 11, 12] [УД-В]
Схема применения: прием с 50-100 мг ректально или внутрь, затем по 25 мг каждые 6 часов (не более 48 часов) в сроке беременности с 22 недель до 28 недель
[2, 3].
Примечание: в третьем триместре повышает риск закрытия артериального протока, почечной дисфункции, ведущей к маловодию.
NB! Частота побочных эффектов значительно меньше при проведении токолиза не более 48 часов при сроке беременности менее 32 недель [2, 13, 14].
При многоплодной беременности предпочтительно использование блокаторов кальциевых каналов (при сроке <34 недель) либо индометацин (при сроке <28 недель) и избегать бета-адренергических препаратов, поскольку у них больший объем крови и более низкий коллоидно-осмотический давление, чем у пациентов с одиночными плодами, высокий риск отека легких.
NB! Частота побочных эффектов значительно меньше при проведении токолиза не более 48 часов при сроке беременности менее 32 недель [2, 13, 14].
NB! Гексопреналин (симпатомиметик) для токолиза - не рекомендуется (ВОЗ, 2022)!
NB! Не рекомендован магния сульфат в качестве препарата для токолитической терапии [2, 14].
NB! Не рекомендована многокомпонентная токолитическая терапия (≥3 лекарственных препаратов) из-за отсутствия исследований, доказывающих безопасность, а также соотношение польза-риск. Прием двух токолитиков не улучшает прогноз ПР по сравнению с приемом одного токолитического средства [1, 2, 3]. [УД-А]
Рекомендовано внутривенное введение магния сульфата в 24 недель + 0 дней - 33 недели+6 дней беременности с целью нейропротекции плода. УД-А.
Схема применения: нагрузочная доза 4 г в течение 20-30 минут (16 мл 0,25% раствора сульфата магния за 30 минут) с последующим внутривенным введением 1 г в час до родов или в течение 24 часов (4 мл 0,25% раствора сульфата магния в час) [1, 2, 17, 18].
Нейропротективная терапия магнием сульфатом 25%
магнезиальная терапия за 24 часа до родоразрешения снижает частоту церебрального паралича, двигательных нарушений у плода [2, 17, 18].
Рекомендовано внутривенное введение магния сульфата в 24 недель + 0 дней - 33 недели+6 дней беременности с целью нейропротекции плода. УД-А.
Схема применения: нагрузочная доза 4 г в течение 20-30 минут (16 мл 0,25% раствора сульфата магния за 30 минут) с последующим внутривенным введением 1 г в час до родов или в течение 24 часов (4 мл 0,25% раствора сульфата магния в час) [1, 2, 17, 18].
Контролировать клинические признаки токсичности магния 1 раз в 4 часа: пульс, артериальное давление, частоту дыхания и глубокие сухожильные (например, коленные) рефлексы.
Профилактика преждевременных родов прогестероном:
Рекомендовано профилактическое назначение препаратов прогестерона (действующее вещество микронизированный прогестерон) по 200 мг в день вагинально с 22 недель 0 дней до 34 недель 0 дней беременным группы высокого риска преждевременных родов [1, 2, 7, 19]:
с бессимптомным укорочением шейки матки по данным УЗ-цервикометрии менее 25 мм в сроках 16 - 24 недели беременности;
наличием преждевременных родов (до 34 недель) или позднего выкидыша (после 16 недель) в анамнезе как при одноплодной, так и многоплодной беременности [7] [УД - А].
Продолжить прием прогестерона 200 мг в день до 34 недель 0 дней беременным с продолжимся прогрессирующим укорочением шейки матки при наличие цервикального серкляжа [7] УД-С.
Антенатальная профилактика респираторного дистресс-синдрома плода (РДС):
при преждевременных родах и преждевременном дородовом разрыве плодных оболочек в 24 недели + 0 дней - 33 недель + 6 дней беременности рекомендована антенатальная профилактика РДС плода [1, 2, 20, 21, 22, 23, 24]. УД-А.
NB! Антенатальная профилактика РДС плода в 22 недели + 0 дней - 23 недель + 6 дней беременности не рекомендована.
Не назначать более 2 курсов кортикостероидов [1, 2, 25, 36].
Повторный курс профилактики респираторного дистресс-синдрома плода для женщин сроком менее 34 недель + 0 дней [1, 2, 3, 22, 24, 25]:
женщинам, прошедшим курс кортикостероидов более 14 дней назад и подвержены высокому риску родов в ближайшие 48 часов;
если срок беременности менее 30 недель+0 дней или есть подозрение на задержку роста плода.
Не назначать более 2 курсов кортикостероидов [1, 2, 25, 36].
при проведении многократных повторных курсов отмечается более высокий риск краткосрочных и долгосрочных перинатальных осложнений [24, 25, 26], 4 и более курса ассоциированы с повышенным риском церебрального паралича [25, 26].
Схемы применения:
дозы дексаметазона внутримышечно по 6 мг с интервалом в 12 ч, полный курс 48 часов;
2 дозы бетаметазона внутримышечно по 12 мг с интервалом в 24 ч.
Эффективность препаратов одинакова, однако следует учитывать, что при назначении дексаметазона отмечается более высокая частота госпитализации в ПИТ, но более низкая частота внутрижелудочкового кровотечения, чем у бетаметазона [УД-А].
Антибиотикопрофилактика:
Антенатальная антибиотикопрофилактика:
необходимо проводить бактериологический посев на β-гемолитический стрептококк у всех женщин с преждевременным разрывом плодных оболочек с неизвестным статусом носительства β-гемолитического стрептококка;
необходимо проводить бактериологический посев на β-гемолитический стрептококк у всех женщин с преждевременным разрывом плодных оболочек с неизвестным статусом носительства β-гемолитического стрептококка;
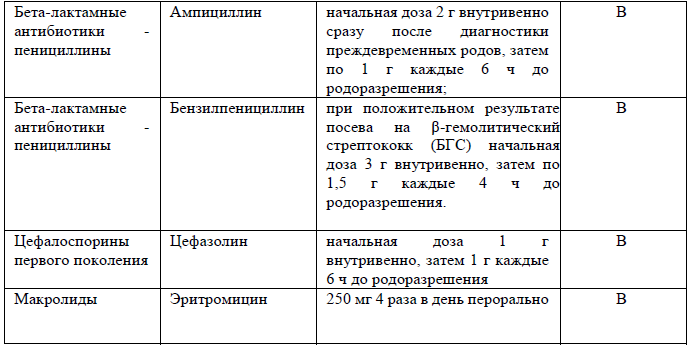
антибактериальная терапия (перорально Эритромицин 250 мг 4 раза в день) с целью пролонгирования беременности и снижения неонатальной заболеваемости с момента постановки диагноза преждевременный разрыв плодных оболочек в течение 10 дней либо до родов (если они начинаются ранее) [27, 28, 29, 30]. УД-А;
научно доказанным и подтвержденными препаратами являются ампициллин/амоксициллин и/или эритромицин. Применение антибиотиков ассоциировано со значительным снижением частоты хориоамнионита, неонатальной инфекции и перинатальной смертности [30];
для женщин с противопоказаниями к эритромицину, использовать пероральный пенициллин в течение 10 дней или до родов (если они начинаются ранее);
решение о повторном курсе антибактериальной терапии принимается в зависимости от результатов инфекционно-воспалительного мониторинга;
при преждевременном разрыве плодных оболочек не рекомендовано применение амоксициллина+клавулоновой кислоты в связи с высокой частотой развития некротизирующего энтероколита у новорожденных [31];
антибактериальная терапия не должна быть использована для улучшения неонатальных исходов у женщин с угрозой преждевременных родов и целым плодным пузырем [1, 3].
Интранатальная антибиотикопрофилактика [1, 3, 30, 32, 35]
Применять антибиотикопрофилактику при:
с началом родовой деятельности;
стрептококковая инфекция группы В, бактериурия либо была колонизация стрептококковой инфекцией группы В, бактериурия во время предыдущей беременности, подтверждено культуральным исследованием (бактериологический посев) либо ПЦР в образцах вагинального мазка, взятого в 35-37 недель беременности или за 3-5 недель до предполагаемого родоразрешения [1, 3, 32, 33, 34, 34];
у предыдущего ребенка была инвазивная стрептококковая инфекция группы В [11];
хорионамнионит (см. клинический протокол «Хорионамнионит»).
Во время преждевременных родов антибиотики должны быть назначены с профилактической целью. Первая доза должна быть введена как минимум за 4 ч до рождения ребёнка (УД-B).
Схема применения:
ампициллин — начальная доза 2 г внутривенно сразу после диагностики преждевременных родов, затем по 1 г каждые 6 ч до родоразрешения;
цефалоспорины первого поколения — начальная доза 1 г внутривенно, затем 1 г каждые 6 ч до родоразрешения;
при положительном результате посева на β-гемолитический стрептококк (БГС) начальная доза 3 г бензилпенициллина внутривенно, затем по 1,5 г каждые 4 ч до родоразрешения.
Родоразрешение. Ведение родов.
роды естественным путем (при головном предлежании);
обезболивание – нейроаксиальная аналгезия (эпидуральная, спинальная, комбинированная спинально-эпидуральная) [36-38]. УД-А;
избегать применения опиоидов в качестве адъювантов для нейроаксиальной аналгезии [39]. УД-С;
кесарево сечение (КС) при преждевременных родах не рекомендовано в качестве метода выбора родоразрешения [39]. УД-А.
NB! Отмечается одинаковая частота родового травматизма, асфиксии при рождении и перинатальной смертности при кесарево сечении и влагалищных родах, но более высокая материнская заболеваемость при кесарево сечении по сравнению с родами через естественные родовые пути.
Кесарево сечение - при тазовом предлежании плода в сроке до 36 недель + 6 дней беременности [1, 40]. УД-В.
NB! Способ родоразрешения должен быть индивидуализирован в зависимости от периода родов, вида тазового предлежания, состояния плода и наличия врача, владеющего техникой принятия родов в тазовом предлежании. При благоприятной акушерской ситуации преждевремнные роды в тазовом предлежании возможны [41]. В сроках беременности менее 27 недель родоразрешение путем операции КС ассоциировано с более низкой частотой неонатальной смертности и тяжелых внутрижелудочковых кровоизлияний (ВЖК) [41, 11]. При наличии технических возможностей рекомендовано извлечение плода в плодных оболочках.
Не рекомендован разрез промежности (эпизиотомия) рутинно [44]. УД-С.
При отсутствии сопутствующих факторов риска непрерывный мониторинг состояния плода в родах не рекомендован [3, 44] УД-С.
Рекомендовано после рождения ребенка в гестационном сроке менее 27 недель помещать его в прозрачный полиэтиленовый пакет и под лучистое тепло для поддержания температуры тела [47]. УД-В.
Рекомендовано повышение температуры окружающей среды в родильном зале до 26-28°C [47].
Непрерывная психологическая поддержка во время родов, полная информированность пациентки о сложившейся акушерской ситуации и прогнозе исхода родов для новорожденного.
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
NB! Не рекомендовано использование вакуум-экстракции плода при ПР до 33 недель беременности [42, 43]. УД-С.
Использование вакуум-экстрактора не рекомендуется из-за более частого развития у недоношенного субглиальных гематом, внутрижелудочковых кровотечений, подкожных кровоизлияний и желтухи. В ситуации, когда выполнение операции кесарево сечение невозможно, предпочтительно наложение акушерских щипцов, однако эти данные противоречивы [43].
В сроках беременности 34 - 36 недель недостаточно данных, свидетельствующих о безопасности либо вреде от наложения акушерских щипцов и вакуум-экстрактора.
Не рекомендован разрез промежности (эпизиотомия) рутинно [44]. УД-С.
При отсутствии сопутствующих факторов риска непрерывный мониторинг состояния плода в родах не рекомендован [3, 44] УД-С.
Рекомендовано отсроченное пережатие сосудов пуповины-не менее 60 секунд, если нет особых состояний матери или плода, требующих раннего пережатия пуповины. Раcположить ребенка на уровне плаценты или ниже, прежде чем пережимать пуповину [45]. УД-В.
Примечание: Клиническое исследование показало четырехкратное увеличение частоты тяжелых внутрижелудочковых кровотечений при milking пуповины по сравнению с отсроченным пережатием пуповины у глубоко недоношенных новорожденных, поэтому применять его у глубоко недоношенных новорожденных не рекомендовано [1, 46].
Рекомендовано после рождения ребенка в гестационном сроке менее 27 недель помещать его в прозрачный полиэтиленовый пакет и под лучистое тепло для поддержания температуры тела [47]. УД-В.
Рекомендовано повышение температуры окружающей среды в родильном зале до 26-28°C [47].
Непрерывная психологическая поддержка во время родов, полная информированность пациентки о сложившейся акушерской ситуации и прогнозе исхода родов для новорожденного.
Перечень основных лекарственных средств (имеющих 100% вероятность применения):

Перечень дополнительных лекарственных средств (менее 100% вероятности применения): прогестерон вагинальные формы; при подозрении на синдром антенатальной инфекции – антибиотикотерапия.


Хирургическое вмешательство:
Хирургический серкляж:
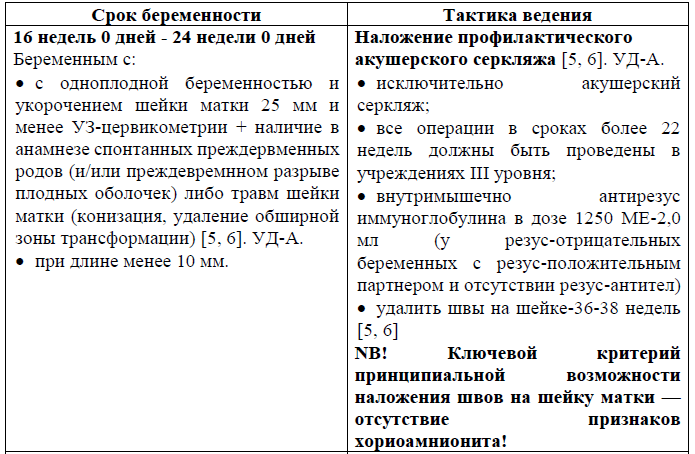
Рекомендовано наложение профилактического акушерского серкляжа беременным:
с одноплодной беременностью и укорочением шейки матки 25 мм и менее по данным УЗ-цервикометрии, проведенной между 16 и 24 неделями беременности и наличием в анамнезе спонтанных преждевременных родов (и/или преждевременном разрыве плодных оболочек) или травм шейки матки (конизация, удаление обширной зоны трансформации, радикальные вмешательства (ампутация, трахелэктомия) [5, 11]. УД-А.
рождение жизнеспособного новорожденного.
Техника вагинального серкляжа предусматривает три основных метода (нерассасывающийся шовный материал):
наложение шва без диссекции тканей (метод Макдональда);
двойной П-образный внутрислизистый шов в области внутреннего зева (метод Любимовой-Мамедалиевой);
подслизистый шов (так называемый высокий цервикальный шов) с отслаиванием мочевого пузыря (метод Ширдoкара), применяют крайне редко в связи с высокой травматичностью [5].
NB! Серкляж не имеет преимуществ у женщин со случайно выявленным при УЗИ укорочением шейки матки, не имеющих факторов риска преждевременных родов.
Ведение беременных после проведения серкляжа:
внутримышечно антирезус иммуноглобулина в дозе 1250 ME-2,0 мл (у резус-отрицательных беременных с резус-положительным партнером и отсутствии резус-антител) беременным в течение 72 часов после проведения серкляжа [1, 5, 6]. УД-А;
удалить швы на шейке в 36-38 недель или с началом родовой деятельности [1, 5,];
при преждевременном разрыве плодных оболочек и С-реактивный белок менее 5 нг/дл и отсутствии клинических признаков хориоамнионита возможно отложить удаление шва на период проведения курса профилактики РДС плода (48 ч) в сроке до 34 недель 0 дней;
задокументировать план снятия шва [1, 5, 18].
NB! Серкляж не имеет преимуществ у женщин со случайно выявленным при УЗИ укорочением шейки матки, не имеющих факторов риска преждевременных родов.
NB! Все операции в сроках более 22 недель должны быть проведены в учреждениях III уровня.
NB! Возможно использование серкляжа при беременности двойней с длиной шейки матки ≤15 мм, при длине шейки матки от 16 до 24 мм преимуществ не наблюдалось.
NB! Ключевой критерий принципиальной возможности наложения швов на шейку матки — отсутствие признаков хориоамнионита!
NB! Рутинное сочетание прогестерона, серкляжа и акушерского пессария не имеет доказательств повышения эффективности при комбинировании перечисленных методик для профилактики ПР [Д-А].
NB! Не рекомендовано совместное использование серкляжа и акушерского пессария, в виду повышенного риска осложнений [1, 5].
Экстренный серкляж шейки матки [1, 11].
Не применяется экстренный серкляж шейки матки женщинам с:
признаки инфекции;
активное вагинальное кровотечение;
сокращения матки.
Экстренный серкляж шейки матки показан женщинам в сроке от 16 недель 0 дней до 26 недель 0 дней беременности с расширением цервикального канала и целыми плодными оболочками с учетом следующего:
принимать во внимание гестационный возраст (учитывая, что польза, вероятно, будет больше для более ранних сроков беременности) и степень раскрытия шейки матки.
Дальнейшее ведение:
Индикаторы эффективности лечения и безопасности методов диагностики и лечения:
Объяснить женщине (и членам ее семьи или опекунам, если это уместно):
о рисках процедуры;
что он направлен на отсрочку родов и, таким образом, на повышение вероятности выживания ребенка и снижение серьезной неонатальной заболеваемости.
Дальнейшее ведение:
пролонгирование беременности, проведение антенатальной кортикостероидной терапии, показатели неонатальной смертности.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения:
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации: истмико-цервикальная недостаточность (для хирургической коррекции);
Показания для экстренной госпитализации: угроза преждевременных родов.
Информация
Источники и литература
-
Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2023
- 1) Preterm labour and birth. NICE guideline [NG25] Published: 20 November 2015 Last updated: 10 June 2022 2) Preterm birth, WHO, 2015, 2022. 3) ACOG, Committee Opinion No 700: Methods for Estimating the Due Date, 2017 4) Valkenburg-van den Berg A.W., Sprij A.J., Dekker F.W., Dörr P.J., Kanhai H.H.H. Association between colonization with Group B Streptococcus and preterm delivery: a systematic review. Acta Obstet Gynecol Scand. 2009; 88(9):958–67. 5) FIGO good practice recommendations on cervical cerclage for prevention of preterm birth. 2021. https://doi.org/10.1002/ijgo.13835 6) ACOG Practice Bulletin No.142: Cerclage for the management of cervical insufficiency, 2014 7) FIGO good practice recommendations on progestogens for prevention of preterm delivery. 2021.https://doi.org/10.1002/ijgo.13852 8) Preterm Labor and Birth Management: Recommendations from the European Association of Perinatal Medicine, 2017 9) Crowther C.A., Brown J., McKinlay C.J.D., Middleton P. Magnesium sulphate for preventing preterm birth in threatened preterm labour. Cochrane database Syst Rev. 2014; (8):CD001060. 10) Saccone G., Perriera L., Berghella V. Prior uterine evacuation of pregnancy as independent risk factor for preterm birth: a systematic review and metaanalysis. Am J Obstet Gynecol. 2016; 214(5):572–91. 11) Клинические рекомендации «Преждевременные роды» РФ 2020г. 12) Elliott J.P., Lewis D.F., Morrison J.C., Garite T.J. In defense of magnesium sulfate. Obstet Gynecol. 2009; 113(6):1341–8. 13) Haas D.M., Caldwell D.M., Kirkpatrick P., McIntosh J.J., Welton N.J. Tocolytic therapy for preterm delivery: systematic review and network meta-analysis. BMJ. 2012; 345: e6226. 14) Vogel J.P., Nardin J.M., Dowswell T., West H.M., Oladapo O.T. Combination of tocolytic agents for inhibiting preterm labour. Cochrane database Syst Rev. 2014; 11; (7):CD0(7):CD006169. 15) Flenady V., Reinebrant H.E., Liley H.G., Tambimuttu E.G., Papatsonis D.N.M. Oxytocin receptor antagonists for inhibiting preterm labour. Cochrane database Syst Rev. 2014; (6):CD004452. 16) Flenady V., Wojcieszek A.M., Papatsonis D.N.M., Stock O.M., Murray L., Jardine L.A., et al. Calcium channel blockers for inhibiting preterm labour and birth. Cochrane database Syst Rev. 2014; (6):CD002255. 17) FIGO good practice recommendations for reducing preterm birth and improving child outcomes. Pages: e1-e4, 1-165. October 2021. 18) SOGC Clinical Practice Guidelines. Cervical Insufficiency and Cervical Cerclage. 2013; 35(12):1115–1127. 19) Roman A.R., Da Silva Costa F., Araujo Júnior E., Sheehan P.M. Rescue Adjuvant Vaginal Progesterone May Improve Outcomes in Cervical Cerclage Failure. Geburtshilfe Frauenheilkd. 2018; 78(8):785–90. 20) Roberts D., Brown J., Medley N., Dalziel S.R. Antenatal corticosteroids for accelerating fetal lung maturation for women at risk of preterm birth. Cochrane database Syst Rev. 2017; 3:CD004454. 21) Magann E.F., Haram K., Ounpraseuth S., Mortensen J.H., Spencer H.J., Morrison J.C. Use of antenatal corticosteroids in special circumstances: a comprehensive review. Acta Obstet Gynecol Scand. 2017; 96(4):395–409. 22) Melamed N., Shah J., Yoon E.W., Pelausa E., Lee S.K., Shah P.S., et al. The role of antenatal corticosteroids in twin pregnancies complicated by preterm birth. Am J Obstet Gynecol. 2016; 215(4):482.e1-9. 23) Murphy K.E., Hannah M.E., Willan A.R., Hewson S.A., Ohlsson A., Kelly E.N., et al. Multiple courses of antenatal corticosteroids for preterm birth (MACS): a randomised controlled trial. Lancet (London, England). 2008; 372(9656):2143–51. 24) Asztalos E. V, Murphy K.E., Willan A.R., Matthews S.G., Ohlsson A., Saigal S., et al. Multiple courses of antenatal corticosteroids for preterm birth study: outcomes in children at 5 years of age (MACS-5). JAMA Pediatr. 2013; 167(12):1102–10. 25) Wapner R.J., Sorokin Y., Mele L., Johnson F., Dudley D.J., Spong C.Y., et al. Long-term outcomes after repeat doses of antenatal corticosteroids. N Engl J Med. 2007; 357(12):1190–8. 26) Wapner R.J., Sorokin Y., Mele L., Johnson F., Dudley D.J., Spong C.Y., et al. Long-term outcomes after repeat doses of antenatal corticosteroids. N Engl J Med. 2007; 357(12):1190–8. 27) Kemp M.W. Preterm birth, intrauterine infection, and fetal inflammation. Front Immunol. 2014; 5:574. 28) Premature rupture of membranes. ACOG Practice Bulletin No. 80. American College of Obstetricians and Gynecologists. Obstet Gynecol 2020; 109:1007–19. 29) Prevention of perinatal group B streptococcal disease — revised guidelines from CDC, 2010. Division of Bacterial Diseases, National Center for Immunization and Respiratory Diseases. MMWR Recomm Rep 2010;59 (RR-10):1–36. 30) Prevention of early-onset group B streptococcal disease in newborns. Committee Opinion No. 485. American College of Obstetricians and Gynecologists. Obstet Gynecol 2011; 117:1019–27. 31) Abou El Senoun G., Dowswell T., Mousa H.A. Planned home versus hospital care for preterm prelabour rupture of the membranes (PPROM) prior to 37 weeks’ gestation. Cochrane database Syst Rev. 2010; (4): CD0080(4):CD008053. 32) Schnarr J., Smaill F. Asymptomatic bacteriuria and symptomatic urinary tract infections in pregnancy. Eur J Clin Invest. 2008; 38 Suppl 2:50–7. 33) Klein L.L., Gibbs R.S. Use of microbial cultures and antibiotics in the prevention of infection associated preterm birth. Am J Obstet Gynecol. 2004; 190(6):1493–502. 34) Cataño Sabogal C.P., Fonseca J., García-Perdomo H.A. Validation of diagnostic tests for histologic chorioamnionitis: Systematic review and meta-analysis. Eur J Obstet Gynecol Reprod Biol. 2018; 228:13–26. 35) Bianchi-Jassir F., Seale A.C., Kohli-Lynch M., Lawn J.E., Baker C.J., Bartlett L., et al. Preterm Birth Associated With Group B Streptococcus Maternal Colonization Worldwide: Systematic Review and Meta-analyses. Clin Infect Dis. 2017; 65(suppl_2):S133–42. 36) Sng B.L., Leong W.L., Zeng Y., Siddiqui F.J., Assam P.N., Lim Y., et al. Early versus late initiation of epidural analgesia for labour. Cochrane database Syst Rev. 2014; (10):CD007238. 37) Magro-Malosso E.R., Saccone G., Di Tommaso M., Mele M., Berghella V. Neuraxial analgesia to increase the success rate of external cephalic version: a systematic review and meta-analysis of randomized controlled trials. Am J Obstet Gynecol. 2016; 215(3):276–86. 38) Loubert C., Hinova A., Fernando R. Update on modern neuraxial analgesia in labour: a review of the literature of the last 5 years. Anaesthesia. 2011; 66(3):191–212. 39) Bergenhenegouwen L.A., Meertens L.J.E., Schaaf J., Nijhuis J.G., Mol B.W., Kok M., et al. Vaginal delivery versus caesarean section in preterm breech delivery: a systematic review. Eur J Obstet Gynecol Reprod Biol. 2014; 172:1–6. 40) WHO. Recommendations on Interventions to Improve Preterm Birth Outcomes. Geneva World Heal Organ. 2015. 41) Grabovac M., Karim J.N., Isayama T., Liyanage S.K., McDonald S.D. What is the 18 safest mode of birth for extremely preterm breech singleton infants who are actively resuscitated? A systematic review and meta-analyses. BJOG. 2018; 125(6):652–63. 42) Lykke J.A., Dideriksen K.L., Lidegaard O., Langhoff-Roos J. First-trimester vaginal bleeding and complications later in pregnancy. Obstet Gynecol. 2010; 115(5):935–44. 43) Mottet N., Riethmuller D. Mode of delivery in spontaneous preterm birth. J Gynecol Obstet Biol Reprod (Paris). 2016; 45(10):1434–45. 44) Newman R.B., Goldenberg R.L., Iams J.D., Meis P.J., Mercer B.M., Moawad A.H., et al. Preterm prediction study: comparison of the cervical score and Bishop score for prediction of spontaneous preterm delivery. Obstet Gynecol. 2008; 112(3):508–15. 45) FIGO good practice recommendations on delayed umbilical cord clamping. 2021. https://doi.org/10.1002/ijgo.13841 46) McCall E.M., Alderdice F., Halliday H.L., Vohra S., Johnston L. Interventions to prevent hypothermia at birth in preterm and/or low birth weight infants. Cochrane database Syst Rev. 2018; 2: CD004210. 47) Wyllie J., Bruinenberg J., Roehr C.C., Rüdiger M., Trevisanuto D., Urlesberger B. European Resuscitation Council Guidelines for Resuscitation 2015: Section 7. Resuscitation and support of transition of babies at birth. Resuscitation. 2015; 95:249–63.
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола:
1) Амирбекова Жанна Туймебаевна - PhD, НАО «Медицинский университет Караганды» заведующая кафедрой акушерства и гинекологии, акушер-гинеколог высшей категории.
2) Мамедалиева Нагима Мусралиевна - доктор медицинских наук, НАО «Казахский национальный научный медицинский университет имени С.Д. Асфендиярова» профессор кафедры интернатуры и резидентуры по акушерству и гинекологии. 3) Рапильбекова Гульмира Курбановна – доктор медицинских наук, заведующий акушерским отделением № 1 Национального научного центра материнства и детства Корпоративного фонда «University Medical Center». 4) Омертаева Динара Ергалиевна - НАО «Медицинский университет Караганды» ассистент профессора кафедры акушерства и гинекологии, акушер-гинеколог высшей категории.
5) Бащжанова Жания Оразовна - НАО «Медицинский университет Караганды» ассистент профессора кафедры акушерства и гинекологии, акушер-гинеколог высшей категории.
6) Юхневич Екатерина Юрьевна - PhD, НАО «Медицинский университет Караганды», ассоциированный профессор кафедры клинической фармакологии и доказательной медицины, клинический фармаколог.
Указание на отсутствие конфликта интересов: отсутствует.
Рецензенты: Танышева Гульяш Алтынгазиновна – кандидат медицинских наук, НАО «Медицинский университет Семей», ассоциированный профессор, заведующая кафедрой акушерства и гинекологии имени Козбагарова А.А., врач акушер-гинеколог высшей категории.
Условие для пересмотра протокола: пересмотр протокола через 5 лет после его разработки или при наличии новых методов с уровнем доказательности.
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.