Диагностика и лечение пациентов с дерматитом и экземой (взрослое население)
 Версия: Клинические протоколы 2022 (Беларусь)
Версия: Клинические протоколы 2022 (Беларусь)
Аллергический контактный дерматит (L23), Атопический дерматит (L20), Дерматит и экзема (L20-L30), Дерматит, вызванный веществами, принятыми внутрь (L27), Другие дерматиты (L30), Зуд (L29), Контактный дерматит неуточненный (L25), Пеленочный дерматит (L22), Простой раздражительный [irritant] контактный дерматит (L24), Простой хронический лишай и почесуха (L28), Себорейный дерматит (L21), Эксфолиативный дерматит (L26)
Дерматовенерология, Дерматокосметология
Общая информация
Краткое описание
ПОСТАНОВЛЕНИЕ
МИНИСТЕРСТВА ЗДРАВООХРАНЕНИЯ
РЕСПУБЛИКИ БЕЛАРУСЬ
22 июня 2022 г. № 59
Об утверждении клинических протоколов
На основании абзаца девятого части первой статьи 1 Закона Республики Беларусь от 18 июня 1993 г. № 2435-XII «О здравоохранении», подпункта 8.3 пункта 8 и подпункта 9.1 пункта 9 Положения о Министерстве здравоохранения Республики Беларусь, утвержденного постановлением Совета Министров Республики Беларусь от 28 октября 2011 г. № 1446, Министерство здравоохранения Республики Беларусь ПОСТАНОВЛЯЕТ:
1. Утвердить:
клинический протокол «Диагностика и лечение пациентов (взрослое население) с инфекциями кожи и подкожной клетчатки» (прилагается);
клинический протокол «Диагностика и лечение пациентов (взрослое население) с буллезными нарушениями» (прилагается);
клинический протокол «Диагностика и лечение пациентов (взрослое население) с дерматитом и экземой» (прилагается);
клинический протокол «Диагностика и лечение пациентов (взрослое население) с папулосквамозными нарушениями» (прилагается);
клинический протокол «Диагностика и лечение пациентов (взрослое население) с крапивницей и эритемой» (прилагается);
клинический протокол «Диагностика и лечение пациентов (взрослое население) с болезнями кожи и подкожной клетчатки, связанными с воздействием излучения» (прилагается);
клинический протокол «Диагностика и лечение пациентов (взрослое население) с болезнями придатков кожи» (прилагается);
клинический протокол «Диагностика и лечение пациентов (взрослое население) с другими болезнями кожи и подкожной клетчатки» (прилагается).
2. Признать утратившими силу структурные элементы «Импетиго (L01).», «Пиодермия (L08.0).», «Пиодермия (L08.0) (распространенные формы).», «Стафилодермия (L08.01).», «Стрептодермия (L08.02).», «Эктима (L08.03).», «Импетиго герпетиформное (L08.04).», «Эритразма (L08.1).», «Фолликулит (L08.81).», «Пузырчатка обыкновенная (L10.0).», «Пузырчатка хроническая, доброкачественная, семейная (L10.8).», «Приобретенный кератоз фолликулярный (L11.0).», «Пемфигоид (L12): буллезный (L12.0); рубцующийся (L12.1).», «Приобретенный буллезный эпидермолиз (L12.3).», «Пемфигоид неуточненный (L12.9).», «Другие буллезные изменения (L13).», «Дерматит герпетиформный (L13.0).», «Субкорнеальный пустулезный дерматит (L13.1).», «Атопический дерматит (L20).», «Почесуха Бенье (L20.0).», «Экзема детская (L20.81).», «Экзема эндогенная (аллергическая) (L20.82).», «Нейродермит диффузный (L20.84).», «Нейродермит локализованный (L20.85).», «Себорейный дерматит (L21).», «Себорея головы (L21.0). Другой себорейный дерматит (L21.8). Себорейный дерматит неуточненный (L21.9).», «Аллергический контактный дерматит (L23). Аллергический контактный дерматит, причина не уточнена (L23.9).», «Эксфолиативный дерматит (идиопатическая эритродермия) (L26).», «Дерматит, вызванный веществами, принятыми внутрь (токсикодермия медикаментозная, пищевая, немедикаментозная) (L27).», «Почесуха узловатая (L28.1). Другая почесуха (L28.2).», «Строфулюс взрослых (L28.21).», «Другой зуд (L29.8).», «Другие дерматиты (L30)», «Монетовидная экзема (L30.0).», «Дисгидроз [помфоликс] (L30.1).», «Кожная аутосенсибилизация (L30.2).», «Инфекционный дерматит (статическая, микотическая, паратравматическая экзема) (L30.3).», «Эритематозная опрелость (L30.4).», «Питириаз белый (L30.5).», «Другой уточненный дерматит (L30.8).», «Псориаз (L40). Псориаз обыкновенный (L40.0).», «Генерализованный пустулезный псориаз (L40.1).», «Акродерматит стойкий [аллопо] (L40.2).», «Пустулез ладонный и подошвенный (L40.3).», «Бактерид Эндрюса, пустулезный (L40.31).», «Псориаз каплевидный (L40.4).», «Псориаз артропатический (L40.5) (М07.0-М07.3*, М09.0*).», «Псориаз артропатический (L40.5).», «Парапсориаз (L41).», «Питириаз лихеноидный и оспоподобный острый (L41.0).», «Питириаз лихеноидный хронический (L41.1).», «Лимфоматоидный папулез (L41.2).», «Другой парапсориаз (L41.8). Неуточненный парапсориаз (L41.9).», «Питириаз розовый [Жибера] (L42).», «Лишай красный плоский (L43).», «Лишай гипертрофический красный плоский (L43.0).», «Другие папулосквамозные изменения (L44).», «Питириаз красный волосяной отрубевидный (L44.0).», «Лихен блестящий (L44.1).», «Детский папулезный акродерматит (L44.4).», «Крапивница (L50). Аллергическая крапивница (L50.0). Идиопатическая крапивница (L50.1). Крапивница, вызванная воздействием низкой или высокой температур (L50.2). Дерматографическая крапивница (L50.3). Вибрационная крапивница (L50.4).», «Другая крапивница (L50.8). Крапивница хроническая (L50.82). Крапивница неуточненная (L50.9).», «Эритема многоформная (L51). Небуллезная эритема многоформная (L51.0). Буллезная эритема многоформная (L51.1).», «Токсический эпидермальный некролиз [лайелла] (L51.2).», «Узловатая эритема (острая) (L52).», «Узловатая эритема (хроническая) (L53).», «Псориатическая эритродермия (L53.8.).», «Гнездная алопеция (L63). Алопеция тотальная (L63.0).», «Угри (пустулезные)(L70). Угри обыкновенные (L70.0). Другие угри (индуративные, конглобатные, некротические) (L70.8).», «Розацеа (L71).», «Периоральный дерматит (L71.0).», «Псевдофолликулит волос бороды (сикоз) (L73.1). Гидраденит (L73.2).», «Витилиго (L80).», «Дискоидная красная волчанка (L93.0).», «Локализованная склеродермия [morphea] (L94.0). Генерализованная (M34.9).», «Склеродермия локализованная (L94.0).» приложения 3 к приказу Министерства здравоохранения Республики Беларусь от 25 февраля 2008 г. № 142 «Об утверждении некоторых клинических протоколов диагностики и лечения».
3. Настоящее постановление вступает в силу после его официального опубликования.
Министр Д.Л.Пиневич
СОГЛАСОВАНО
Брестский областной исполнительный комитет
Витебский областной исполнительный комитет
Гомельский областной исполнительный комитет
Гродненский областной исполнительный комитет
Могилевский областной исполнительный комитет
Минский областной исполнительный комитет
Минский городской исполнительный комитет
Государственный пограничный комитет Республики Беларусь
Комитет государственной безопасности Республики Беларусь
Министерство внутренних дел Республики Беларусь
Министерство обороны Республики Беларусь
Министерство по чрезвычайным ситуациям Республики Беларусь
Национальная академия наук Беларуси
Управление делами Президента Республики Беларусь
УТВЕРЖДЕНО
Постановление
Министерства здравоохранения
Республики Беларусь
Министерства здравоохранения
Республики Беларусь
22.06.2022 № 59
КЛИНИЧЕСКИЙ ПРОТОКОЛ «Диагностика и лечение пациентов (взрослое население) с дерматитом и экземой»
ГЛАВА 1
ОБЩИЕ ПОЛОЖЕНИЯ
1. Настоящий клинический протокол устанавливает общие требования к объему оказания медицинской помощи пациентам (взрослое население) с дерматитом и экземой (шифр по Международной статистической классификации болезней и проблем, связанных со здоровьем, десятого пересмотра – L20–L30).
2. Требования настоящего клинического протокола являются обязательными для юридических лиц и индивидуальных предпринимателей, осуществляющих медицинскую деятельность в порядке, установленном законодательством о здравоохранении.
3. Для целей настоящего клинического протокола используются термины и их определения в значениях, установленных Законом Республики Беларусь «О здравоохранении», а также следующие термины и их определения:
аллергический контактный дерматит – острое или хроническое воспалительное заболевание кожи, возникающее в ответ на контакт кожи с веществами, способными вызывать сенсибилизацию и специфическое аллергическое воспаление;
атопический дерматит – мультифакторное генетически детерминированное воспалительное заболевание кожи, характеризующееся зудом, хроническим рецидивирующим течением, возрастными особенностями локализации и морфологии очагов поражения;
влажно-высыхающие повязки – неокклюзионные повязки, увлажненные раствором, применяются при острых воспалительных поверхностных поражениях кожи с выраженной гиперемией, отеком, везикуляцией, мокнутием;
контактный дерматит – острое или хроническое воспалительное заболевание кожи, вызванное воздействием на нее факторов окружающей среды;
лампа Вуда – диагностическая лампа, излучающая преимущественно в длинноволновой части ультрафиолетового диапазона.
лихенификация (лихенизация) – очаговое изменение кожных покровов, характеризующееся уплотнением, усилением кожного рисунка и сухостью в местах постоянного воспаления и зуда;
минимальная эритемная доза – минимальное количество ультрафиолетового излучения, приводящее к заметному покраснению (эритеме) кожи;
проактивная терапия – длительное применение лекарственного препарата для наружного применения в интермиттирующем режиме (два раза в неделю или два последовательных дня каждую неделю на места предыдущих высыпаний), что способствует достижению и сохранению стойкой и длительной ремиссии;
простой раздражительный контактный дерматит – острое или хроническое воспалительное заболевание кожи, обусловленное раздражающим действием факторов окружающей среды на кожу;
себорейный дерматит – хроническое рецидивирующее заболевание кожи, связанное с повышенной секрецией кожного сала, изменением его качественного состава и характеризующееся локализацией в областях скопления сальных желез – на волосистой части головы, лице, верхней части туловища, складках;
экзема – острое или хроническое рецидивирующее аллергическое заболевание кожи, формирующееся под влиянием экзогенных и эндогенных факторов, характеризующееся появлением полиморфной сыпи;
эксфолиативный дерматит – диффузная эритема и шелушение кожи, поражающие более 90 % общей поверхности тела;
эмоленты – увлажняющие средства с высоким содержанием физиологических липидов для восстановления и защиты кожного барьера;
эритема – ограниченное покраснение кожи, обусловленное расширением сосудов сосочкового слоя дермы;
ANA (антитела к ядерным антигенам) – гетерогенная группа аутоантител, направленных против компонентов собственных ядер.
4. Настоящий клинический протокол определяет объем медицинской помощи пациентам с дерматитом и экземой при оказании медицинской помощи в амбулаторных и стационарных условиях врачами-дерматовенерологами.
5. Биопсия кожи выполняется врачом-дерматовенерологом, врачом-хирургом, врачом-онкологом; биопсия слизистых оболочек – врачом-стоматологом, врачом-хирургом, врачом-онкологом в условиях манипуляционной (процедурного кабинета) и в соответствии с имеющимися медицинскими показаниями к ее проведению.
6. Пациенты с тяжелым течением дерматита и экземы получают лечение в стационарных условиях дерматовенерологических отделений больничных организаций.
7. Пациентам с осложнениями и (или) при неэффективности лечения в амбулаторных условиях показано лечение в стационарных условиях дерматовенерологических отделений больничных организаций.
8. Пациентам с тяжелым течением эксфолиативного дерматита показано лечение в условиях отделений анестезиологии и реанимации больничных организаций.
9. Системное и местное лечение назначают в соответствии с настоящим клиническим протоколом с учетом индивидуальных особенностей пациента (степень тяжести заболевания, распространенность поражений кожи и слизистых оболочек, наличие осложнений и сопутствующей патологии), клинико-фармакологической характеристики лекарственного препарата (далее – ЛП). При этом, необходимо учитывать наличие индивидуальных медицинских противопоказаний, аллергологический и фармакологический анамнез.
10. Доза, путь введения, способы и кратность применения, режимы дозирования ЛП определяются инструкцией по медицинскому применению (листком-вкладышем).
Диагностика
ГЛАВА 2
ДИАГНОСТИКА АТОПИЧЕСКОГО ДЕРМАТИТА
11. Обязательные диагностические исследования в амбулаторных условиях:
11.1. клинические:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений (в том числе, выявление дополнительных критериев для постановки диагноза атопического дерматита согласно приложению 1);
11.2. клинико-лабораторные:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, скорость оседания эритроцитов (далее – СОЭ));
общий анализ мочи;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, аланинаминотрансферазы (далее – АЛТ), аспартатаминотрансферазы (далее – АСТ), общего билирубина, холестерина, С-реактивного белка; антистрептолизина О (далее – АСЛО).
12. Обязательные диагностические исследования в стационарных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
анализ мочи общий;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, С-реактивного белка; АСЛО);
определение антител к бледной трепонеме (Treponema pallidum) методом иммуноферментного анализа (далее – ИФА) в сыворотке крови при установлении диагноза, однократно.
13. Дополнительные диагностические мероприятия (по медицинским показаниям – при хроническом течении, тяжелом течении, осложненном течении и (или) неэффективности лечения):
исследование уровня общего иммуноглобулина E (далее – IgE) в крови;
микроскопическое исследование соскоба с кожи на клещей (Sarcoptes scabiei);
микроскопическое исследование соскоба с кожи на грибы дерматофиты (Dermatophyton), рода малассезия (Malassezia);
микологическое (бактериологическое) исследование отделяемого на грибы рода кандида (Candida saprofita);
бактериологическое исследование содержимого пустул с определением чувствительности к антибактериальным ЛП;
биопсия кожи (из нескольких участков, не подвергавшихся лечению кортикостероидами для наружного применения) и морфологическое (гистологическое) исследование препарата, иммуногистохимическое исследование материала;
исследование уровня аллерген-специфических IgE антител в крови;
консультация врача-аллерголога-иммунолога.
14. Определение степени тяжести атопического дерматита проводится согласно приложению 2.
Для оценки степени тяжести атопического дерматита используется индекс SCORAD (Scoring of Atopic Dermatitis) согласно приложению 3.
21.1. клинические:
21.2. клинико-лабораторные исследования:
22. Дополнительные диагностические исследования:
24.1. клинические:
24.2. клинико-лабораторные исследования:
25. Дополнительные диагностические мероприятия:
ГЛАВА 6
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С АЛЛЕРГИЧЕСКИМ КОНТАКТНЫМ ДЕРМАТИТОМ
27. Обязательные диагностические мероприятия:
27.1. клинические:
27.2. клинико-лабораторные исследования в амбулаторных условиях:
27.3. клинико-лабораторные исследования в стационарных условиях:
28. Дополнительные диагностические мероприятия (по медицинским показаниям – при хроническом течении, тяжелом течении и (или) неэффективности лечения):
32.1. клинические мероприятия:
32.2. обязательные лабораторные исследования:
32.3. дополнительные диагностические исследования (по медицинским показаниям – при хроническом течении, тяжелом течении и (или) неэффективности лечения):
38. Обязательные диагностические мероприятия:
38.1. клинические мероприятия:
38.2. обязательные диагностические исследования:
39. Дополнительные диагностические исследования (по медицинским показаниям – при осложненном течении и (или) неэффективности лечения):
ГЛАВА 9
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ДЕРМАТИТОМ, ВЫЗВАННЫМ ВЕЩЕСТВАМИ, ПРИНЯТЫМИ ВНУТРЬ
45. Обязательные диагностические мероприятия:
45.1. клинические мероприятия:
45.2. обязательные лабораторные исследования в амбулаторных условиях:
45.3. обязательные лабораторные исследования в стационарных условиях:
45.4. дополнительные диагностические исследования (по медицинским показаниям – при хроническом течении и (или) неэффективности лечения):
50.1. клинические мероприятия:
50.2. обязательные лабораторные исследования:
50.3. дополнительные диагностические исследования:
54. Обязательные диагностические мероприятия:
54.1. клинические мероприятия:
54.2. обязательные лабораторные исследования:
54.3. дополнительные диагностические исследования:
58.1. клинические мероприятия:
58.2. обязательные лабораторные исследования:
58.3. дополнительные диагностические исследования:
62.1. клинические мероприятия:
62.2. обязательные лабораторные исследования в амбулаторных условиях:
62.3. обязательные диагностические исследования в стационарных условиях:
62.4. дополнительные диагностические исследования:
66.1. клинические мероприятия:
66.2. обязательные лабораторные исследования:
66.3. дополнительные диагностические исследования:
72.1. клинические мероприятия:
72.2. обязательные лабораторные исследования:
72.3. дополнительные диагностические исследования:
75.1. клинические мероприятия:
75.2. обязательные лабораторные исследования:
75.3. дополнительные диагностические исследования:
78.1. клинические мероприятия:
78.2. обязательные лабораторные исследования:
78.3. дополнительные диагностические исследования:
80.1. клинические мероприятия:
80.2. обязательные лабораторные исследования:
80.3. дополнительные диагностические исследования:
ГЛАВА 4
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С СЕБОРЕЙНЫМ ДЕРМАТИТОМ
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С СЕБОРЕЙНЫМ ДЕРМАТИТОМ
21. Обязательные диагностические мероприятия:
21.1. клинические:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
21.2. клинико-лабораторные исследования:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
общий анализ мочи.
22. Дополнительные диагностические исследования:
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, С-реактивного белка; АСЛО);
микроскопическое исследование соскоба с кожи на грибы рода кандида (Candida saprofita), малассезия (Malassezia), дерматофиты (Dermatophyton);
микроскопическое исследование соскоба с кожи на клещей (Demodex folliculorum);
люминесцентная диагностика (осмотр под лампой Вуда);
определение антител к бледной трепонеме (Treponema pallidum) методом ИФА в сыворотке крови при установлении диагноза, однократно;
исследование антител к вирусу иммунодефицита человека (далее – ВИЧ) однократно;
дерматоскопия при поражении волосистой части головы;
биопсия кожи и морфологическое (гистологическое) исследование препарата.
ГЛАВА 5
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ПЕЛЕНОЧНЫМ ДЕРМАТИТОМ
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ПЕЛЕНОЧНЫМ ДЕРМАТИТОМ
24. Обязательные диагностические мероприятия:
24.1. клинические:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
24.2. клинико-лабораторные исследования:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
общий анализ мочи.
25. Дополнительные диагностические мероприятия:
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, щелочной фосфатазы, общего белка, АЛТ, АСТ, общего билирубина, С-реактивного белка);
исследование уровня общего IgE в крови;
микроскопическое исследование соскоба с кожи на грибы рода кандида (Candida saprofita), дерматофиты (Dermatophyton);
люминесцентная диагностика (осмотр под лампой Вуда);
определение антител к бледной трепонеме (Treponema pallidum) методом ИФА в сыворотке крови при установлении диагноза, однократно;
исследование антител к ВИЧ однократно;
биопсия кожи и морфологическое (гистологическое) исследование препарата;
обследование на инфекции, передающиеся половым путем (далее – ИППП): исследование отделяемого из цервикального канала, уретры и (или) прямой кишки на Neisseria gonorrhoeae, Chlamidia trachomatis, Mycoplasma genitalium; влагалищного отделяемого и (или) уретры на Trichomonas vaginalis;
микроскопическое исследование мазков из уретры, цервикального канала, влагалища, слизистой прямой кишки;
консультация врача-уролога, врача-проктолога.
ГЛАВА 6
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С АЛЛЕРГИЧЕСКИМ КОНТАКТНЫМ ДЕРМАТИТОМ
27. Обязательные диагностические мероприятия:
27.1. клинические:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
27.2. клинико-лабораторные исследования в амбулаторных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
общий анализ мочи;
27.3. клинико-лабораторные исследования в стационарных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
анализ мочи общий;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, С-реактивного белка);
определение антител к бледной трепонеме (Treponema pallidum) методом ИФА в сыворотке крови при установлении диагноза, однократно.
28. Дополнительные диагностические мероприятия (по медицинским показаниям – при хроническом течении, тяжелом течении и (или) неэффективности лечения):
исследование уровня общего IgE в крови;
микроскопическое исследование соскоба с кожи на клещей (Sarcoptes scabiei);
микроскопическое исследование соскоба с кожи на грибы дерматофиты (Dermatophyton);
микологическое (бактериологическое) исследование отделяемого на грибы рода кандида (Candida saprofita);
биопсия кожи и морфологическое (гистологическое) исследование препарата;
консультация врача-аллерголога-иммунолога.
ГЛАВА 7
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ПРОСТЫМ РАЗДРАЖИТЕЛЬНЫМ [IRRITANT] КОНТАКТНЫМ ДЕРМАТИТОМ
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ПРОСТЫМ РАЗДРАЖИТЕЛЬНЫМ [IRRITANT] КОНТАКТНЫМ ДЕРМАТИТОМ
32. Обязательные диагностические мероприятия:
32.1. клинические мероприятия:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
32.2. обязательные лабораторные исследования:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
общий анализ мочи;
32.3. дополнительные диагностические исследования (по медицинским показаниям – при хроническом течении, тяжелом течении и (или) неэффективности лечения):
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, щелочной фосфатазы, общего белка, АЛТ, АСТ, общего билирубина, С-реактивного белка);
микроскопическое исследование соскоба с кожи на клещей (Sarcoptes scabiei);
микроскопическое исследование соскоба с кожи на грибы дерматофиты (Dermatophyton);
микологическое (бактериологическое) исследование отделяемого на грибы рода кандида (Candida saprofita);
биопсия кожи и морфологическое (гистологическое) исследование препарата;
определение антител к боррелии Бургдорфера (Borrelia burgdorfery) в крови.
ГЛАВА 8
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ЭКСФОЛИАТИВНЫМ ДЕРМАТИТОМ
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ЭКСФОЛИАТИВНЫМ ДЕРМАТИТОМ
38. Обязательные диагностические мероприятия:
38.1. клинические мероприятия:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
38.2. обязательные диагностические исследования:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
анализ мочи общий;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, альбумина, общего кальция, общего белка, АЛТ, АСТ, общего билирубина, калия, натрия, хлора, лактатдегидрогеназы, С-реактивного белка);
исследование уровня общего IgE в крови;
исследование на носительство поверхностного антигена вируса гепатита В (далее – HBsAg);
исследование на антитела к антигенам вирусного гепатита С (далее – anti-HCV);
определение антител к бледной трепонеме (Treponema pallidum) методом ИФА в сыворотке крови при установлении диагноза;
исследование антител к ВИЧ;
электрокардиограмма (далее – ЭКГ);
контроль артериального давления (далее – АД);
биопсия кожи (из нескольких участков, не подвергавшихся лечению кортикостероидами для наружного применения) и морфологическое (гистологическое) исследование препарата, иммуногистохимическое исследование материала.
39. Дополнительные диагностические исследования (по медицинским показаниям – при осложненном течении и (или) неэффективности лечения):
микроскопическое исследование соскоба с кожи на клещей (Sarcoptes scabiei);
микроскопическое исследование соскоба с кожи на грибы дерматофиты (Dermatophyton);
микологическое (бактериологическое) исследование отделяемого на грибы рода кандида (Candida saprofita);
исследование антител к антигенам ядра клетки и ДНК (ANA, anti-DNA-антитела);
определение IgG к белкам BP 180 и BP 230;
определение IgG к энвоплакину;
рентгенография органов грудной клетки;
ультразвуковое обследование (далее – УЗИ) брюшной полости и забрюшинного пространства;
бактериологическое исследование отделяемого элементов;
бактериологическое исследование крови на стерильность;
электрофорез белков сыворотки крови;
консультация врача-аллерголога-иммунолога, консультация врача-онколога, консультация врача-гематолога.
ГЛАВА 9
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ДЕРМАТИТОМ, ВЫЗВАННЫМ ВЕЩЕСТВАМИ, ПРИНЯТЫМИ ВНУТРЬ
45. Обязательные диагностические мероприятия:
45.1. клинические мероприятия:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
45.2. обязательные лабораторные исследования в амбулаторных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
анализ мочи общий;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего кальция, общего белка, АЛТ, АСТ, общего билирубина, холестерина, гамма-глютамилтранспептидазы, калия, С-реактивного белка);
45.3. обязательные лабораторные исследования в стационарных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
анализ мочи общий;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего кальция, общего белка, АЛТ, АСТ, общего билирубина, холестерина, гамма-глютамилтранспептидазы, калия, С-реактивного белка);
определение антител к бледной трепонеме (Treponema pallidum) методом ИФА в сыворотке крови при установлении диагноза;
45.4. дополнительные диагностические исследования (по медицинским показаниям – при хроническом течении и (или) неэффективности лечения):
биопсия кожи и морфологическое (гистологическое) исследование препарата кожи;
исследование антител к ВИЧ;
консультация врача-аллерголога-иммунолога, врача-терапевта, врача-гастроэнтеролога.
ГЛАВА 10
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ПРОСТЫМ ХРОНИЧЕСКИМ ЛИШАЕМ И ПОЧЕСУХОЙ
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ПРОСТЫМ ХРОНИЧЕСКИМ ЛИШАЕМ И ПОЧЕСУХОЙ
50. Обязательные диагностические мероприятия:
50.1. клинические мероприятия:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
50.2. обязательные лабораторные исследования:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
общий анализ мочи;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, гамма-глютамилтранспептидазы, холестерина, АСЛО, железа);
50.3. дополнительные диагностические исследования:
микроскопическое исследование соскоба с кожи на грибы рода кандида (Candida saprofita), дерматофиты (Dermatophyton);
биопсия кожи и морфологическое (гистологическое) исследование препарата;
консультация врача-психотерапевта, врача-ангиохирурга.
ГЛАВА 11
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ПОЧЕСУХОЙ УЗЛОВАТОЙ
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ПОЧЕСУХОЙ УЗЛОВАТОЙ
54. Обязательные диагностические мероприятия:
54.1. клинические мероприятия:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
54.2. обязательные лабораторные исследования:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
общий анализ мочи;
54.3. дополнительные диагностические исследования:
анализ крови биохимический (исследование уровня креатинина, мочевины, АСТ, АЛТ, общего билирубина, общего белка, холестерина, щелочной фосфатазы, калия, натрия, хлоридов, фосфора, глюкозы, гамма-глютамилтранспептидазы, магния, железа);
исследование на носительство HbsAg;
исследование на анти–HCV;
исследование уровня общего IgE в крови;
исследование уровня паратиреоидного гормона в крови;
исследование уровня кальцитонина в крови;
очаговая проба с туберкулином (диаскин тест или квантифероновый тест);
исследование уровня свободного тироксина (далее – T4), тиреотропного гормона (далее – ТТГ) в крови;
копрологическое исследование;
определение антител к возбудителю описторхоза, лямблиям, аскаридам, трихинеллам, эхинококку, токсокаре собак в крови;
микроскопическое исследование соскоба с кожи на клещей (Sarcoptes scabiei);
исследование антител к антигенам ядра клетки и ДНК (ANA, anti-DNA-антитела);
биопсия кожи и морфологическое (гистологическое) исследование препарата;
консультация врача-психотерапевта, врача-гастроэнтеролога, врача-невролога, врача-эндокринолога.
ГЛАВА 12
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ЗУДОМ
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ЗУДОМ
58. Обязательные диагностические мероприятия:
58.1. клинические мероприятия:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
58.2. обязательные лабораторные исследования:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
общий анализ мочи;
58.3. дополнительные диагностические исследования:
анализ крови биохимический (исследование уровня креатинина, мочевины, АСТ, АЛТ, общего билирубина, общего белка, щелочной фосфатазы, калия, натрия, хлоридов, фосфора, глюкозы, холестерина, гамма-глютамилтранспептидазы, магния, железа, АСЛО);
копрологическое исследование;
исследование на носительство HbsAg;
исследование на анти–HCV;
исследование антител к ВИЧ;
исследование уровня общего IgE в крови;
исследование уровня T4, ТТГ в крови;
определение антител к возбудителю описторхоза, лямблиям, аскаридам, трихинеллам, эхинококку, токсокаре собак в крови;
микроскопическое исследование соскоба с кожи на клещей (Sarcoptesscabiei);
обследование на ИППП: исследование отделяемого из цервикального канала, уретры и (или) прямой кишки на Neisseria gonorrhoeae, Chlamidia trachomatis, Mycoplasma genitalium, на вирус простого герпеса 1, 2 (Herpes simplex virus 1, 2); на вирус папилломы человека (Papillomavirus); влагалищного отделяемого и (или) уретры на Trichomonas vaginalis;
микроскопическое исследование мазков из уретры, цервикального канала, влагалища, слизистой прямой кишки;
биопсия кожи и морфологическое (гистологическое) исследование препарата;
консультация врача-психотерапевта, врача-аллерголога-иммунолога, врача-гастроэнтеролога, врача-невролога, врача-эндокринолога.
ГЛАВА 13
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С МОНЕТОВИДНОЙ ЭКЗЕМОЙ
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С МОНЕТОВИДНОЙ ЭКЗЕМОЙ
62. Обязательные диагностические мероприятия:
62.1. клинические мероприятия:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
62.2. обязательные лабораторные исследования в амбулаторных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
общий анализ мочи;
анализ крови биохимический (исследование уровня креатинина, мочевины, АСТ, АЛТ, общего билирубина, общего белка, щелочной фосфатазы, холестерина, глюкозы, АСЛО);
62.3. обязательные диагностические исследования в стационарных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
анализ мочи общий;
анализ крови биохимический (исследование уровня креатинина, мочевины, АСТ, АЛТ, общего билирубина, общего белка, щелочной фосфатазы, глюкозы, холестерина, АСЛО);
определение антител к бледной трепонеме (Treponema pallidum) методом ИФА в сыворотке крови при установлении диагноза, однократно;
62.4. дополнительные диагностические исследования:
микроскопическое исследование соскоба с кожи на грибы дерматофиты (Dermatophyton);
бактериологическое исследование содержимого пустул с определением чувствительности к антибактериальным ЛП;
биопсия кожи и морфологическое (гистологическое) исследование препарата;
консультация врача-аллерголога-иммунолога, врача-гастроэнтеролога, врача-терапевта, врача-эндокринолога.
ГЛАВА 14
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ДИСГИДРОЗОМ
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ДИСГИДРОЗОМ
66. Обязательные диагностические мероприятия:
66.1. клинические мероприятия:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
66.2. обязательные лабораторные исследования:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
общий анализ мочи;
66.3. дополнительные диагностические исследования:
анализ крови биохимический (исследование уровня креатинина, мочевины, АСТ, АЛТ, общего билирубина, общего белка, щелочной фосфатазы, глюкозы, АСЛО);
микроскопическое исследование соскоба с кожи на клещей (Sarcoptes scabiei);
микроскопическое исследование соскоба с кожи на грибы дерматофиты (Dermatophyton);
бактериологическое исследование содержимого пустул с определением чувствительности к антибактериальным ЛП;
биопсия кожи и морфологическое (гистологическое) исследование препарата.
ГЛАВА 15
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С КОЖНОЙ АУТОСЕНСИБИЛИЗАЦИЕЙ
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С КОЖНОЙ АУТОСЕНСИБИЛИЗАЦИЕЙ
72. Обязательные диагностические мероприятия:
72.1. клинические мероприятия:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
72.2. обязательные лабораторные исследования:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
общий анализ мочи;
72.3. дополнительные диагностические исследования:
анализ крови биохимический (исследование уровня креатинина, мочевины, АСТ, АЛТ, общего билирубина, общего белка, щелочной фосфатазы, глюкозы, АСЛО);
микроскопическое исследование соскоба с кожи на грибы дерматофиты (Dermatophyton);
микологическое (бактериологическое) исследование соскоба с кожи на грибы рода кандида (Candidasaprofita);
бактериологическое исследование содержимого пустул с определением чувствительности к антибактериальным ЛП;
биопсия кожи и морфологическое (гистологическое) исследование препарата.
ГЛАВА 16
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ИНФЕКЦИОННЫМ ДЕРМАТИТОМ
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ИНФЕКЦИОННЫМ ДЕРМАТИТОМ
75. Обязательные диагностические мероприятия:
75.1. клинические мероприятия:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
75.2. обязательные лабораторные исследования:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
общий анализ мочи;
75.3. дополнительные диагностические исследования:
анализ крови биохимический (исследование уровня креатинина, мочевины, АСТ, АЛТ, общего билирубина, общего белка, щелочной фосфатазы, глюкозы, АСЛО);
микроскопическое исследование соскоба с кожи на грибы дерматофиты (Dermatophyton), на грибы рода кандида (Candida saprofita);
микологическое (бактериологическое) исследование соскоба с кожи на грибы дерматофиты (Dermatophyton), на грибы рода кандида (Candida saprofita);
бактериологическое исследование содержимого пустул с определением чувствительности к антибактериальным ЛП.
ГЛАВА 17
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ЭРИТЕМАТОЗНОЙ ОПРЕЛОСТЬЮ
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ЭРИТЕМАТОЗНОЙ ОПРЕЛОСТЬЮ
78. Обязательные диагностические мероприятия:
78.1. клинические мероприятия:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
78.2. обязательные лабораторные исследования:
определение уровня глюкозы в крови;
78.3. дополнительные диагностические исследования:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
копрологическое исследование кала;
анализ крови биохимический (исследование уровня креатинина, мочевины, АСТ, АЛТ, общего билирубина, общего белка, щелочной фосфатазы, АСЛО);
микроскопическое исследование соскоба с кожи на грибы дерматофиты (Dermatophyton), на грибы рода кандида (Candida saprofita);
микологическое (бактериологическое) исследование соскоба с кожи на грибы дерматофиты (Dermatophyton), на грибы рода кандида (Candida saprofita);
люминесцентная диагностика (осмотр под лампой Вуда).
ГЛАВА 18
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ПИТИРИАЗОМ БЕЛЫМ
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ПИТИРИАЗОМ БЕЛЫМ
80. Обязательные диагностические мероприятия:
80.1. клинические мероприятия:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
80.2. обязательные лабораторные исследования:
определение антител к бледной трепонеме (Treponema pallidum) методом ИФА в сыворотке крови при установлении диагноза;
80.3. дополнительные диагностические исследования:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
микроскопическое исследование соскоба с кожи на грибы дерматофиты (Dermatophyton), на грибы рода кандида (Candidasaprofita);
микологическое (бактериологическое) исследование соскоба с кожи на грибы дерматофиты (Dermatophyton), на грибы рода кандида (Candidasaprofita);
люминесцентная диагностика (осмотр под лампой Вуда).
Лечение
ГЛАВА 3
ЛЕЧЕНИЕ ПАЦИЕНТОВ С АТОПИЧЕСКИМ ДЕРМАТИТОМ
15. Элиминация аллергенного продукта из диеты при пищевой сенсибилизации.
16. Гипоаллергенный быт.
17. Местное лечение:
17.1. увлажняющие и смягчающие средства наружно независимо от степени тяжести атопического дерматита:
косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
17.2. кортикостероиды для наружного применения:
кортикостероиды для наружного применения I–II класса (в случае легкого течения):
гидрокортизон, крем для наружного применения 1 мг/г; мазь крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–4 недели или другой топический глюкокортикоид (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4);
кортикостероиды для наружного применения II–III класса (в случае среднетяжелого течения):
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели;
гидрокортизона бутират, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели или другой топический глюкокортикоид (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4);
кортикостероиды для наружного применения III класса (в случае тяжелого течения):
мометазона фуроат, крем для наружного применения 1 мг/г; мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 1 раз/сутки 2–3 недели или другой топический глюкокортикоид (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4).
При достижении положительной динамики (уменьшение зуда, эритемы) постепенное снижение дозы кортикостероидов для наружного применения и проактивная терапия по интермиттирующей схеме (2 раза в неделю или 2 последовательных дня каждую неделю на места предыдущих высыпаний) – длительность лечения определяется индивидуально;
17.3. на кожу лица, подмышечной, генитальной и паховой областей, складок при остром воспалении – кортикостероиды для наружного применения I–II класса:
гидрокортизон мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7 суток или другой топический глюкокортикоид (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4);
17.4. при отсутствии эффекта от лечения кортикостероидами для наружного применения или при наличии медицинских противопоказаний к их назначению, при локализации на коже лица, шеи, складок при подостром воспалении – ЛП для лечения заболеваний кожи:
пимекролимус1, крем для наружного применения 10 мг/г – наносить тонким слоем на пораженные участки 2 раза/сутки и легкими движениями полностью втирать в кожу 12 недель или до исчезновения симптомов. Возможно длительное применение пимекролимуса в режиме проактивной терапии по интермиттирующей схеме (2 раза в неделю или 2 последовательных дня каждую неделю на места предыдущих высыпаний) – длительность лечения определяется индивидуально
или
косметические средства:
пиритион цинка, крем для наружного применения 2 мг/г, аэрозоль для наружного применения 2 мг/г – наносить тонким слоем на пораженные участки 2 раза/сутки 3–4 недели;
17.5. при хроническом течении атопического дерматита на очаги лихенификации:
косметические средства, содержащие деготь:
крем, содержащий 0,4 % и 2 % неочищенного каменноугольного дегтя (или в сочетании с белым или желтым мягким парафином) – наносить тонким слоем на пораженные участки 1–2 раза/сутки до 12 месяцев;
17.6. при локализации на волосистой части головы:
шампунь, содержащий до 2,5 % каменноугольного дегтя – наносить на пораженные участки волосистой части головы на 5 минут (затем промыть водой) 2 раза в неделю до 12 месяцев;
17.7. в случае везикуляции и мокнутия используются влажно-высыхающие повязки с раствором натрия хлорида 0,9 %или раствором нитрата серебра 0,5 %: смоченная в растворе марля (8–12 слоев) накладывается на пораженный участок кожи, покрывается тонким слоем гигроскопической ваты и прибинтовывается на 1–3 часа 3–5 раза/сутки до прекращения мокнутия;
17.8. в случае острого/подострого воспалительного процесса с вторичным инфицированием используются кортикостероиды для наружного применения в комбинации с антибактериальными ЛП:
тетрациклин/триамцинолон, аэрозоль для наружного применения (23,12 мг + 0,58 мг)/г – распылять на пораженные участки 2 раза/сутки 5–10 суток
или
окситетрациклин/гидрокортизон, аэрозоль для наружного применения, суспензия (9,3 мг + 3,1 мг)/г – распылять на пораженные участки 2 раза/сутки 5–10 суток,
или
бетаметазон/гентамицин/клотримазол, крем для наружного применения (500 мкг + 10 мг + 1 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
грамицидин/неомицина сульфат/нистатин/триамцинолона ацетонид, крем для наружного применения (0,25 мг + 2,5 мг + 100 000 МЕ + 1 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
гидрокортизон/натамицин/неомицин, крем для наружного применения (10 мг + 10 мг + 3500 ЕД)/г; мазь для наружного применения (10 мг + 10 мг + 3500 ЕД)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
флуметазон/клиохинол мазь для наружного применения (0,2 мг + 30 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток.
18. Симптоматическое лечение назначают при средне-тяжелом и тяжелом течении и (или) в случаях неэффективности местного лечения.
19. Симптоматическое лечение:
19.1. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
клемастин, таблетки 1 мг – внутрь по 1 таблетке 2 раза/сутки 7–10 суток
или
клемастин, раствор для инъекций 0,1 % (2 мл) – по 2 мл внутримышечно (далее – в/мышечно) 2 раза/сутки 7–10 суток,
или
диметинден, капли для приема внутрь 0,1 % – по 20–40 капель внутрь 3 раза/сутки 2 раза/сутки 7–10 суток,
или
сехифенадин, таблетки 50 мг – внутрь по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
мебгидролин, таблетки 50 мг, 100 мг – по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
хлоропирамин, таблетки 25 мг – внутрь по 1 таблетке 3–4 раза/сутки 7–10 суток,
или
хлоропирамин, раствор для инъекций 20 мг (1 мл) – по 1 мл в/мышечно 3 раза/сутки 7–10 суток,
или
прометазин, раствор для инъекций 50 мг (2 мл) – по 2 мл в/мышечно 1 раз/сутки (вечером) 7–10 суток;
19.2. антигистаминные ЛП для системного применения без седативного эффекта:
хифенадин, таблетки 25, 50 мг – внутрь по 25–50 мг 2–4 раза/сутки 14–28 суток
или
фексофенадин, таблетки 60 мг – внутрь по 1 таблетке 2 раза/сутки 14–28 суток,
или
цетиризина гидрохлорид, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
лоратадин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
дезлоратадин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
левоцитиризин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
биластин, таблетки 20 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
эбастин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
кетотифен, таблетки 1 мг – внутрь по 1 таблетке 2 раза/сутки 1–3 мес.;
19.3. иммунодепрессанты назначаются в случаях средне-тяжелого / тяжелого течения при неэффективности антигистаминных ЛП:
циклоспорин, капсулы 25 мг, 50 мг, 100 мг – внутрь в начальной дозе 2,5–3 мг на кг массы тела в сутки в 2 приема с 12-часовым интервалом. При необходимости доза может быть увеличена до максимальной – 5 мг на кг массы тела в сутки (в зависимости от индивидуального состояния пациента). При достижении положительного результата дозу необходимо снижать на 0,5–1,0 мг/кг/сутки каждые 2–8 недель до полной отмены. Противопоказано сочетание приема циклоспорина с фототерапией кожи.
Назначаются по решению врачебного консилиума:
азатиоприн2, таблетки 50 мг – внутрь 2,5 мг/кг/сутки 12 недель
или
микофенолата мофетил3, таблетки 500 мг – внутрь 1440–2000 мг/сутки 8–12 недель, затем поддерживающая терапия до 30 недель,
или
метотрексат2, таблетки 2,5; 5 мг – внутрь 7,5–25 мг/неделю 8–12 недель,
или
метотрексат2, раствор для инъекций, 10 мг/1 мл, 15 мг/1,5 мл, 20 мг/2 мл – подкожно 7,5–25 мг/неделю 8–12 недель.
Для снижения вероятности развития нежелательных явлений назначается фолиевая кислота, таблетки 1 мг – внутрь 5 мг/неделю через 24 часа после приема метотрексата или 1–5 мг/сутки кроме дня приема метотрексата;
19.4. при тяжелом течении атопического дерматита и (или) в случае неэффективности лечения рекомендовано назначение глюкокортикоидов для системного применения:
преднизолон, раствор для инъекций 30 мг/мл – в/мышечно по 1–2 мл 1 раз/сутки 5–7 суток.
При неэффективности лечения:
преднизолон, таблетки 5 мг – внутрь 25–30 мг/сутки в течение 5–7 дней со снижением дозы на 5 мг в 5–7 дней до отмены или эквивалентные противовоспалительные дозы системных глюкокортикоидов для перорального применения (согласно приложению 5).
20. Фототерапию кожи (узкополосную средневолновую ультрафиолетовую терапию с длиной волны 311 нм) назначают при средне-тяжелом и тяжелом течении атопического дерматита (режим назначения узкополосной средневолновой ультрафиолетовой терапии с длиной волны 311 нм установлен согласно приложению 6). Перед назначением фототерапии пациентам с атопическим дерматитом для выявления медицинских противопоказаний рекомендуется консультация врача-терапевта, врача-эндокринолога, врача-акушера-гинеколога (для женщин). По медицинским показаниям рекомендуется обследование у других врачей-специалистов.
23. Местное лечение:
23.1. при локализации на волосистой части головы:
противогрибковые, противовоспалительные и кератолитические ЛП для наружного применения:
кетоконазол, шампунь для волосистой части головы 2 мг/г – наносить на пораженные участки волосистой части головы на 5 минут (затем промыть водой) 2 раза в неделю 4 недели, затем 1 раз в 1–2 недели до 6 месяцев;
пиритион цинка, шампунь для волосистой части головы 1 мг/г, 2 мг/г – наносить на пораженные участки волосистой части головы на 5 минут (затем промыть водой) 2–3 раза в неделю 2 недели, далее – при необходимости;
сульфид селена, шампунь для волосистой части головы 2 мг/г – наносить на пораженные участки волосистой части головы на 5 минут (затем промыть водой) 2–3 раза в неделю 2 недели, далее – при необходимости;
бетаметазона дипропионат, лосьон для наружного применения 0,5 мг/мл – наносить тонким слоем на область высыпаний 1–2 раза/сутки 7–14 суток;
бетаметазон/салициловая кислота, мазь для наружного применения (0,5 мг + 30 мг)/г, раствор для наружного применения (0,5 мг + 20 мг)/г, лосьон для наружного применения (500 мкг + 20 мг)/г – наносить тонким слоем на область высыпаний 1–2 раза/сутки 7–14 суток;
23.2. при локализации на коже туловища:
кортикостероиды для наружного применения II–IV класса:
мометазона фуроат, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 1 раз/сутки 2–3 недели
или
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели,
или
другие топические глюкокортикоиды (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4);
противогрибковые ЛП для наружного применения:
кетоконазол, крем для наружного применения 2 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 10–14 суток
или
миконазол, крем для наружного применения 2 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 10–14 суток,
или
клотримазол, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 10–14 суток,
или
изоконазол, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 10–14 суток,
или
бифоназол, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 10–14 суток,
или
ЛП для лечения заболеваний кожи:
пимекролимус, крем для наружного применения 10 мг/г – наносить тонким слоем на пораженные участки 2 раза/сутки 4–6 недель
или
косметические средства:
пиритион цинка, крем для наружного применения 2 мг/г, аэрозоль для наружного применения 2 мг/г – наносить тонким слоем на пораженные участки 2 раза/сутки 4–6 недель;
23.3. при локализации на коже лица:
кортикостероиды для наружного применения I–II класса:
гидрокортизон мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток
или
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
другие топические глюкокортикоиды (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4);
23.4. при наличии корок в очагах поражения:
противогрибковые ЛП для лечения заболеваний кожи:
салициловая кислота, мазь для наружного применения 5мг/г – наносить тонким слоем на область высыпаний 1 раз/сутки (вечером) 10–14 суток;
23.5. системную противогрибковую терапию назначают в случаях упорного и тяжелого течения, при распространенном процессе и (или) неэффективности местного лечения:
итраконазол, таблетки 100 мг – внутрь по 2 таблетки 1 раз/сутки 7 суток, далее по 2 таблетки 1 раз/сутки 1 раз в две недели 18 недель
или
итраконазол, таблетки 100 мг – внутрь по 2 таблетки 1 раз/сутки первую неделю первого месяца, затем по 2 таблетки 1 раз/сутки первые двое суток каждого месяца 2–11 месяцев,
или
тербинафин, таблетки 250 мг – внутрь по 1 таблетке 1 раз/сутки 4–6 недель или по 1 таблетке 1 раз/сутки 12 суток каждого месяца непрерывно 3 месяца,
или
флуконазол, таблетки 50 мг – внутрь по 1 таблетке 1 раз/сутки 2 недели или 200 мг 1 раз в неделю 4 недели, или 300 мг/неделю 2 недели,
или
кетоконазол, таблетки 200 мг – внутрь по 1 таблетке 1 раз/сутки 4 недели.
26.1. кортикостероиды для наружного применения:
или
или другие топические глюкокортикоиды (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4);
26.2. кортикостероиды для наружного применения в комбинации с антибактериальными ЛП:
или
или
или
или
или
26.3. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно.
30. Местное лечение:
30.1. кортикостероиды для наружного применения:
или
или
30.3. в случае зуда используются косметические средства:
30.4. при поражении кистей и (или) стоп дополнительно используются:
при наличии трещин используются ЛП для лечения заболеваний кожи:
30.5. ЛП для лечения заболеваний кожи:
30.6. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно.
31. Симптоматическое лечение:
31.1. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
или
или
или
или
или
или
или
31.2. антигистаминные ЛП для системного применения без седативного эффекта:
или
или
или
или
или
или
или
31.3. при остром течении аллергического контактного дерматита рекомендовано назначение глюкокортикоидов для системного применения:
При тяжелом течении (вовлечение более 20 % поверхности кожи или открытых участков кожи):
31.4. при неэффективности проводимого лечения пациентам с распространенными высыпаниями рекомендовано:
34. Местное лечение (кортикостероиды для наружного применения):
или
или
35. В случае везикуляции и мокнутия используются влажно-высыхающие повязки с раствором натрия хлорида, 0,9 % или раствором нитрата серебра, 0,5 % – смоченная в растворе марля (8–12 слоев) накладывается на пораженный участок кожи, покрывается тонким слоем гигроскопической ваты и прибинтовывается на 1–3 часа 3–5 раз в сутки до прекращения мокнутия.
35.1. ЛП для лечения заболеваний кожи:
35.2. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно.
36. Симптоматическое лечение:
36.1. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
или
или
или
или
или
или
или
36.2. антигистаминные ЛП для системного применения без седативного эффекта:
или
или
или
или
или
или
или
36.3. при остром течении контактного дерматита или неэффективности местного лечения и антигистаминных ЛП рекомендовано назначение глюкокортикоидов для системного применения:
При неэффективности лечения:
36.4. при тяжелом хроническом течении контактного дерматита рекомендовано:
37. Лечение пациентов с эксфолиативным дерматитом проводится в стационарных условиях.
41. Диетическое питание: белковая диета.
42. Местное лечение:
42.1. влажно-высыхающие повязки с раствором натрия хлорида, 0,9 % или раствором нитрата серебра, 0,5 % или с кортикостероидами для наружного применения I класса (бетаметазона дипропионат, лосьон для наружного применения 0,5 мг/мл) – смоченная в растворе марля (8–12 слоев) накладывается на пораженный участок кожи, покрывается тонким слоем гигроскопической ваты и прибинтовывается на 1–3 часа 2 и более раз в сутки 2–3 недели;
42.2. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
42.3. кортикостероиды для наружного применения:
или
или
43. Системное лечение:
43.1. для коррекции электролитных и кислотно-щелочных нарушений применяют:
43.2. коррекция гипергидратации осуществляется с помощью применения диуретиков:
или
43.3. в случае неясной этиологии эксфолиативного дерматита:
Назначение глюкокортикоидов для системного применения противопоказано при подозрении на псориаз.
Иммунодепрессанты назначаются по решению врачебного консилиума:
Метотрексат, таблетки 2,5 мг; 5 мг – внутрь 10–25 мг/неделю 8–12 недель
или
43.4. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
или
или
или
или
или
или
или
43.5. антигистаминные ЛП для системного применения без седативного эффекта:
или
или
или
или
или
или
или
43.6. системную антибактериальную терапию назначают в случаях осложнений инфекциями кожи в соответствии с результатами чувствительности выделенных микроорганизмов к антибактериальным ЛП.
В случае инфекции, вызванной Staphylococcus, Streptococcus, ЛП первого выбора:
или
или
или
или
или
У пациентов с аллергией на бета-лактамные антибиотики:
или
или
или
или
В тяжелых случаях:
или
43.7. в случае инфекции, вызванной метициллин-устойчивым золотистым стафилококком:
оксазолидиноны:
43.8. в случае инфекции, вызванной b–гемолитическим стрептококком:
цефалоспорины 1 поколения:
или
26. Местное лечение:
26.1. кортикостероиды для наружного применения:
кортикостероиды для наружного применения I–II класса:
гидрокортизон мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7 суток
или
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели,
или другие топические глюкокортикоиды (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4);
26.2. кортикостероиды для наружного применения в комбинации с антибактериальными ЛП:
тетрациклин/триамцинолон, аэрозоль для наружного применения (23,12 мг + 0,58 мг)/г – распылять на пораженные участки 2 раза/сутки 5–10 суток
или
окситетрациклин/гидрокортизон, аэрозоль для наружного применения, суспензия (9,3 мг + 3,1 мг)/г – распылять на пораженные участки 2 раза/сутки 5–10 суток,
или
клотримазол, крем для наружного применения (500 мкг + 10 мг + 1 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
грамицидин/неомицина сульфат/нистатин/триамцинолона ацетонид, крем для наружного применения (0,25 мг + 2,5 мг + 100 000 МЕ + 1 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
гидрокортизон/натамицин/неомицин, крем для наружного применения (10 мг + 10 мг + 3500 ЕД)/г; мазь для наружного применения (10 мг + 10 мг + 3500 ЕД)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
флуметазон/клиохинол мазь для наружного применения (0,2 мг + 30 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток;
26.3. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно.
29. Прекращение воздействия химических веществ, вызвавших развитие аллергического контактного дерматита.
30. Местное лечение:
30.1. кортикостероиды для наружного применения:
глюкокортикоиды для наружного применения I–III класса (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4):
гидрокортизон мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–4 недели
или
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели,
или
мометазона фуроат, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели;
30.2. в случае везикуляции и мокнутия используются влажно-высыхающие повязки с раствором натрия хлорида, 0,9 % или раствором нитрата серебра, 0,5 % – смоченная в растворе марля (8–12 слоев) накладывается на пораженный участок кожи, покрывается тонким слоем гигроскопической ваты и прибинтовывается на 1–3 часа 3–5 раз в сутки;
30.3. в случае зуда используются косметические средства:
каламин, лосьон для наружного применения 15 мг/мл – наносить тонким слоем (на тампоне) на область высыпаний 2 раза/сутки до исчезновения симптомов;
30.4. при поражении кистей и (или) стоп дополнительно используются:
антисептические и дезинфицирующие ЛП:
калия перманганат, порошок для приготовления раствора наружного применения 5 г растворяется в 5–10 л теплой (40–45°С) кипяченой питьевой воды, ванночки по 5–10 минут 4 раза/сутки до исчезновения симптомов мокнутия;
при наличии трещин используются ЛП для лечения заболеваний кожи:
метилурацил, мазь для наружного применения 100мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки до исчезновения симптомов;
30.5. ЛП для лечения заболеваний кожи:
пимекролимус4, крем для наружного применения 10 мг/г – наносить тонким слоем на пораженные участки 2 раза/сутки до 8 недель;
30.6. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно.
31. Симптоматическое лечение:
31.1. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
клемастин, таблетки 1 мг – внутрь по 1 таблетке 2 раза/сутки 7–10 суток
или
клемастин, раствор для инъекций 0,1 % (2 мл) – в/мышечно по 2 мл 2 раза/сутки 7–10 суток,
или
диметинден, капли для приема внутрь 0,1 % – по 20–40 капель внутрь 3 раза/сутки 2 раза/сутки 7–10 суток,
или
сехифенадин, таблетки 50 мг – внутрь по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
мебгидролин, таблетки 50 мг, 100 мг – по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
хлоропирамин, таблетки 25 мг – внутрь по 1 таблетке 3–4 раза/сутки 7–10 суток,
или
хлоропирамин, раствор для инъекций 20 мг (1 мл) – в/мышечно по 1 мл 3 раза/сутки 7–10 суток,
или
прометазин, раствор для инъекций 50 мг (2 мл) – в/мышечно по 2 мл 1 раз/сутки (вечером) 7–10 суток;
31.2. антигистаминные ЛП для системного применения без седативного эффекта:
хифенадин, таблетки 25, 50 мг – внутрь по 25–50 мг 2–4 раза/сутки 14–28 суток
или
фексофенадин, таблетки 60 мг – внутрь по 1 таблетке 2 раза/сутки 14–28 суток,
или
цетиризина гидрохлорид, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
лоратадин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
дезлоратадин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
левоцитиризин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
биластин, таблетки 20 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
эбастин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток;
31.3. при остром течении аллергического контактного дерматита рекомендовано назначение глюкокортикоидов для системного применения:
преднизолон, раствор для инъекций 30 мг/мл – в/мышечно по 1–2 мл 1 раз/сутки 5–7 суток.
При тяжелом течении (вовлечение более 20 % поверхности кожи или открытых участков кожи):
преднизолон, таблетки 5 мг – внутрь 0,5–1,0 мг/кг/сутки внутрь в течение 5–7 дней со снижением дозы на 5 мг в 5–7 дней до отмены или эквивалентные противовоспалительные дозы системных глюкокортикоидов для перорального применения (согласно приложению 5);
31.4. при неэффективности проводимого лечения пациентам с распространенными высыпаниями рекомендовано:
иммунодепрессанты (по решению врачебного консилиума):
циклоспорин5, капсулы 25 мг, 50 мг, 100 мг – внутрь в дозе 2,5–3 мг на кг массы тела в сутки в 2 приема с 12 – часовым интервалом 6 недель.
33. Прекращение контакта с этиологическим фактором, вызвавшего развитие простого раздражительного контактного дерматита (классификация причинно-значимых веществ, наиболее часто вызывающих развитие контактного дерматита, согласно приложению 7).
34. Местное лечение (кортикостероиды для наружного применения):
глюкокортикоиды для наружного применения I–III класса (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4):
гидрокортизон мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–4 недели
или
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели,
или
мометазона фуроат, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели.
35. В случае везикуляции и мокнутия используются влажно-высыхающие повязки с раствором натрия хлорида, 0,9 % или раствором нитрата серебра, 0,5 % – смоченная в растворе марля (8–12 слоев) накладывается на пораженный участок кожи, покрывается тонким слоем гигроскопической ваты и прибинтовывается на 1–3 часа 3–5 раз в сутки до прекращения мокнутия.
35.1. ЛП для лечения заболеваний кожи:
пимекролимус6, крем для наружного применения 10 мг/г – наносить тонким слоем на пораженные участки 2 раза/сутки 8 недель;
35.2. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно.
36. Симптоматическое лечение:
36.1. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
клемастин, таблетки 1 мг – внутрь по 1 таблетке 2 раза/сутки 7–10 суток
или
клемастин, раствор для инъекций 0,1 % (2 мл) – в/мышечно по 2 мл 2 раза/сутки 7–10 суток,
или
диметинден, капли для приема внутрь 0,1 % – по 20–40 капель внутрь 3 раза/сутки 2 раза/сутки 7–10 суток,
или
сехифенадин, таблетки 50 мг – внутрь по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
мебгидролин, таблетки 50 мг, 100 мг – по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
хлоропирамин, таблетки 25 мг – внутрь по 1 таблетке 3–4 раза/сутки 7–10 суток,
или
хлоропирамин, раствор для инъекций 20 мг (1 мл) – в/мышечно по 1 мл 3 раза/сутки 7–10 суток,
или
прометазин, раствор для инъекций 50 мг (2 мл) – в/мышечно по 2 мл 1 раз/сутки (вечером) 7–10 суток;
36.2. антигистаминные ЛП для системного применения без седативного эффекта:
хифенадин, таблетки 25, 50 мг – внутрь по 25–50 мг 2–4 раза/сутки 14–28 суток
или
фексофенадин, таблетки 60 мг – внутрь по 1 таблетке 2 раза/сутки 14–28 суток,
или
цетиризина гидрохлорид, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
лоратадин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
дезлоратадин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
левоцитиризин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
биластин, таблетки 20 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
эбастин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток;
36.3. при остром течении контактного дерматита или неэффективности местного лечения и антигистаминных ЛП рекомендовано назначение глюкокортикоидов для системного применения:
преднизолон, раствор для инъекций 30 мг/мл – в/мышечно по 1–2 мл 1 раз/сутки 5–7 суток.
При неэффективности лечения:
преднизолон, таблетки 5 мг – внутрь 0,5–1,0 мг/кг/сутки в течение 5–7 дней со снижением дозы на 5 мг в 5–7 дней до отмены или эквивалентные противовоспалительные дозы системных глюкокортикоидов для перорального применения (согласно приложению 5);
36.4. при тяжелом хроническом течении контактного дерматита рекомендовано:
иммунодепрессанты (по решению врачебного консилиума):
циклоспорин7, капсулы 25 мг, 50 мг, 100 мг – внутрь в начальной дозе 2,5–3 мг на кг массы тела в сутки в 2 приема с 12-часовым интервалом 6 недель.
37. Лечение пациентов с эксфолиативным дерматитом проводится в стационарных условиях.
40. Прекратить прием/введение всех ЛП, кроме жизненно необходимых.
41. Диетическое питание: белковая диета.
42. Местное лечение:
42.1. влажно-высыхающие повязки с раствором натрия хлорида, 0,9 % или раствором нитрата серебра, 0,5 % или с кортикостероидами для наружного применения I класса (бетаметазона дипропионат, лосьон для наружного применения 0,5 мг/мл) – смоченная в растворе марля (8–12 слоев) накладывается на пораженный участок кожи, покрывается тонким слоем гигроскопической ваты и прибинтовывается на 1–3 часа 2 и более раз в сутки 2–3 недели;
42.2. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
42.3. кортикостероиды для наружного применения:
глюкокортикоиды для наружного применения I–III класса (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4):
гидрокортизон, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–4 недели
или
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели,
или
мометазона фуроат, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели.
43. Системное лечение:
43.1. для коррекции электролитных и кислотно-щелочных нарушений применяют:
электролиты (натрия ацетат/ натрия хлорид/ калия хлорид), раствор для инфузий 0,9 % – внутривенно (далее – в/венно) капельно по 200–500 мл 1–2 раза/сутки до восполнения дефицита объема циркулирующей крови / нормализации электролитных и кислотно-щелочных нарушений;
43.2. коррекция гипергидратации осуществляется с помощью применения диуретиков:
фуросемид, таблетки 40 мг – внутрь 40–80 мг 1 раз/сутки (или в 2 приема с интервалом в 6 часов)
или
фуросемид, раствор для инфузий 20 мг/2 мл – в/венно или в/мышечно 20–60 мг 1–2 раза/сутки (максимальная суточная доза 160 мг);
43.3. в случае неясной этиологии эксфолиативного дерматита:
глюкокортикоиды для системного применения:
преднизолон, таблетки 5 мг – внутрь 1,0–2,0 мг/кг/сутки до достижения клинического эффекта с постепенным снижением дозы на 2,5–5,0 мг каждые 5–7 дней. При достижении суточной дозы 50 % от исходной необходимо снижать дозу на 2,5 мг каждые 10–14 дней до поддерживающей 0,5 мг/кг/сутки до полного разрешения высыпаний и прекращения зуда или эквивалентные противовоспалительные дозы системных глюкокортикоидов для перорального применения (согласно приложению 3).
При остром, тяжелом течении рекомендовано проведение пульс-терапии:
метилпреднизолон, лиофилизат для приготовления раствора для в/венного и в/мышечного введения, 250 мг/фл. – в/венно капельно по 250–1000 мг развести в 250 мл раствора натрия хлорида 0,9 % в течение 30–60 мин со скоростью 60 капель/мин. 1 раз/сутки 3 суток.
Назначение глюкокортикоидов для системного применения противопоказано при подозрении на псориаз.
Иммунодепрессанты назначаются по решению врачебного консилиума:
циклоспорин, капсулы 25 мг, 50 мг, 100 мг – внутрь в начальной дозе 5 мг/кг/сутки массы тела в сутки в 2 приема с 12–часовым интервалом. При достижении положительного результата дозу необходимо снижать на 0,5–1,0 мг/кг/сутки каждые 2 недели до 1–3 мг/кг/сутки 3 месяца.
Метотрексат назначается в случае псориатического генеза эксфолиативного дерматита.
Метотрексат, таблетки 2,5 мг; 5 мг – внутрь 10–25 мг/неделю 8–12 недель
или
метотрексат, раствор для инъекций, 10 мг/1 мл, 15 мг/1,5 мл, 20 мг/2 мл – подкожно 10–25 мг/неделю 8–12 недель. Для снижения вероятности развития нежелательных явлений назначается фолиевая кислота, таблетки 1 мг – внутрь 5 мг/неделю через 24 часа после приема метотрексата или 1–5 мг/сутки кроме дня приема метотрексата;
43.4. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
клемастин, таблетки 1 мг – внутрь по 1 таблетке 2 раза/сутки 7–10 суток
или
клемастин, раствор для инъекций 0,1 % (2 мл) – в/мышечно по 2 мл 2 раза/сутки 7–10 суток,
или
диметинден, капли для приема внутрь 0,1 % – по 20–40 капель внутрь 3 раза/сутки 2 раза/сутки 7–10 суток,
или
сехифенадин, таблетки 50 мг – внутрь по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
мебгидролин, таблетки 50 мг, 100 мг – по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
хлоропирамин, таблетки 25 мг – внутрь по 1 таблетке 3–4 раза/сутки 7–10 суток,
или
хлоропирамин, раствор для инъекций 20 мг (1 мл) – в/мышечно по 1 мл 3 раза/сутки 7–10 суток,
или
прометазин, раствор для инъекций 50 мг (2 мл) – в/мышечно по 2 мл 1 раз/сутки (вечером) 7–10 суток;
43.5. антигистаминные ЛП для системного применения без седативного эффекта:
хифенадин, таблетки 25, 50 мг – внутрь по 25–50 мг 2–4 раза/сутки 14–28 суток
или
фексофенадин, таблетки 60 мг – внутрь по 1 таблетке 2 раза/сутки 14–28 суток,
или
цетиризина гидрохлорид, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
лоратадин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
дезлоратадин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
левоцитиризин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
биластин, таблетки 20 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
эбастин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток;
43.6. системную антибактериальную терапию назначают в случаях осложнений инфекциями кожи в соответствии с результатами чувствительности выделенных микроорганизмов к антибактериальным ЛП.
В случае инфекции, вызванной Staphylococcus, Streptococcus, ЛП первого выбора:
пенициллины:
оксациллин, таблетки 250 мг – внутрь по 1 таблетке 4 раза/сутки 7–10 суток
или
амоксициллин, таблетки 250 мг, 500 мг – внутрь по 500–750 мг 2 раза/сутки 7–10 суток;
комбинации пенициллинов с ингибиторами бета-лактамаз:
амоксициллин/клавулановая кислота, таблетки 250 мг/125 мг или 500 мг/125 мг – внутрь по 1 таблетке 250/125 мг 3 раза/сутки или по 1 таблетке 500 мг/125 мг 2 раза/сутки 7–10 суток.
Цефалоспорины 1 поколения:
цефалексин, капсулы 250 мг, 500 мг – внутрь по 1 капсуле 250 мг – 500 мг внутрь 4 раза/сутки – 7–14 суток;
цефалоспорины 2 поколения:
цефпрозил, таблетки 500 мг – внутрь по 1 таблетке 500 мг 1 раз/сутки – 5–10 суток
или
цефуроксим, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 7–10 суток,
или
цефуроксим, порошок для приготовления раствора для инъекций 750 мг – в/мышечно по 750 мг 3 раза/сутки 7–10 суток;
цефалоспорины 3 поколения:
цефтазидим, порошок для приготовления раствора для инъекций 1,0 г – 1–2 г в/венно или в/мышечно 2–3 раза/сутки – 5–10 суток
или
цефподоксим, таблетки 200 мг – внутрь по 200–400 мг 2 раза/сутки – 5–10 суток,
или
цефтриаксон, порошок для приготовления раствора для инъекций 500 мг, 1,0 г – в/мышечно по 1–2 г 1–2 раза/сутки – 5–10 суток.
У пациентов с аллергией на бета-лактамные антибиотики:
макролиды:
эритромицин, таблетки 200 мг, 500 мг – внутрь по 1 таблетке 200–500 мг 4 раза/сутки – 7–14 суток
или
кларитромицин, таблетки, покрытые оболочкой 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 7–14 суток,
или
азитромицин, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 500 мг в 1–й день однократно, затем по внутрь по 1 таблетке 250 мг 1 раз/сутки 4 суток;
фторхинолоны:
ципрофлоксацин, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 5–10 суток
или
офлоксацин, таблетки 200 мг – внутрь по 1 таблетке 200 мг 2 раза/сутки – 5–10 суток,
или
левофлоксацин, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 5–10 суток.
В тяжелых случаях:
карбапенемы:
меропенем, порошок для приготовления раствора для инъекций 500 мг, 1 г – в/венно по 500 мг в разведении до 50–200 мл совместимой инфузионной жидкостью 3 раза/сутки (продолжительность инфузии должна составлять 15–30 минут) 5–10 суток
или
имипенем/циластатина натриевая соль, порошок 500 мг/500 мг – 500 мг в/венно 2 раза/сутки 5–10 суток;
43.7. в случае инфекции, вызванной метициллин-устойчивым золотистым стафилококком:
линкозамиды:
клиндамицин, капсулы 150 мг, 300 мг – внутрь по 1 капсуле 150 мг – 300 мг 2–4 раза/сутки – 7–10 суток;
сульфаниламиды:
сульфаметоксазол/триметоприм, таблетки 400 мг / 80 мг – внутрь по 1 таблетке 400 мг / 80 мг 2–4 раза/сутки – 7–10 суток;
оксазолидиноны:
линезолид, таблетки 600 мг – внутрь по 1 таблетке 600 мг 2 раза/сутки 7–10 суток;
гликопептиды:
ванкомицин, порошок для приготовления раствора для инъекций 1 г – в/венно капельно по 1 г каждые 12 ч (продолжительность инфузии должна составлять не менее 60 минут) – 7–10 суток;
тетрациклины:
доксициклин, капсулы 100 мг, таблетки растворимые 100 мг – внутрь 2 капсулы 100 мг 1 раз в первые сутки, затем по 1 капсуле или таблетке растворимой 100 мг 2 раза/сутки 7–10 суток;
43.8. в случае инфекции, вызванной b–гемолитическим стрептококком:
пенициллины:
бензилпенициллин натриевая соль, порошок для приготовления раствора для инъекций 1000000 ЕД – в/мышечно по 2000000 ЕД – 4000000 ЕД каждые 4–6 часов 7–10 суток;
линкозамиды:
клиндамицин, капсулы 150 мг, 300 мг – внутрь по 1 капсуле 150 мг – 300 мг 2–4 раза/сутки – 7–10 суток;
цефалоспорины 1 поколения:
цефалексин, капсулы 250 мг, 500 мг – внутрь по 1 капсуле 500 мг 4 раза/сутки – 7–14 суток
или
цефазолин, порошок для приготовления раствора для инъекций 1 г – в/мышечно по 1 г, растворив в 4 мл воды для инъекций, каждые 8 часов 7–10 суток.
44. Классификация дерматита, вызванного веществами, принятыми внутрь, по степени тяжести установлена согласно приложению 8.
47. Диетическое питание: гипоаллергенная диета.
48. Местное лечение:
48.1. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
48.2. глюкокортикоиды для наружного применения I–III класса (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4):
или
или
49.1. энтеросорбенты:
49.2. при легкой степени тяжести дерматита, вызванного веществами, принятыми внутрь:
или
или
или
или
или
или
или
49.3. антигистаминные ЛП для системного применения без седативного эффекта:
или
или
или
или
или
или
или
49.4. при среднетяжелой, тяжелой степени дерматита, вызванного веществами, принятыми внутрь и (или) в случае неэффективности лечения:
или
49.5. при среднетяжелой и тяжелой степени тяжести дерматита, вызванного веществами, принятыми внутрь при нормальных показателях АД рекомендовано назначение диуретиков в том случае, если они не были причиной аллергической реакции:
или
44. Классификация дерматита, вызванного веществами, принятыми внутрь, по степени тяжести установлена согласно приложению 8.
46. Прекратить прием/введение всех ЛП, кроме жизненно необходимых.
47. Диетическое питание: гипоаллергенная диета.
48. Местное лечение:
48.1. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
48.2. глюкокортикоиды для наружного применения I–III класса (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4):
гидрокортизон мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–4 недели
или
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели,
или
мометазона фуроат, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели.
49. Симптоматическое лечение:
49.1. энтеросорбенты:
лигнин гидролизный, порошок 10 г, таблетки 400 мг: внутрь в дозе 0,5–1 г/кг/сутки в 3–4 приема (за 1–2 часа до или после еды и приема других ЛП) 3–10 суток;
полиметилсилоксана полигидрат, паста для приема внутрь: внутрь в дозе 22,5 г раза/сутки (за 1–2 часа до или после еды и приема других ЛП) 3–10 суток;
уголь активированный, таблетки 250 мг: внутрь в дозе 0,5–1 г/кг/сутки в 3–4 приема (за 1–2 часа до или после еды и приема других ЛП) 3–10 суток;
49.2. при легкой степени тяжести дерматита, вызванного веществами, принятыми внутрь:
антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
клемастин, таблетки 1 мг – внутрь по 1 таблетке 2 раза/сутки 7–10 суток
или
клемастин, раствор для инъекций 0,1 % (2 мл) – в/мышечно по 2 мл 2 раза/сутки 7–10 суток,
или
диметинден, капли для приема внутрь 0,1 % – по 20–40 капель внутрь 3 раза/сутки 2 раза/сутки 7–10 суток,
или
сехифенадин, таблетки 50 мг – внутрь по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
мебгидролин, таблетки 50 мг, 100 мг – по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
хлоропирамин, таблетки 25 мг – внутрь по 1 таблетке 3–4 раза/сутки 7–10 суток,
или
хлоропирамин, раствор для инъекций 20 мг (1 мл) – в/мышечно по 1 мл 3 раза/сутки 7–10 суток,
или
прометазин, раствор для инъекций 50 мг (2 мл) – в/мышечно по 2 мл 1 раз/сутки (вечером) 7–10 суток;
49.3. антигистаминные ЛП для системного применения без седативного эффекта:
хифенадин, таблетки 25, 50 мг – внутрь по 25–50 мг 2–4 раза/сутки 14–28 суток
или
фексофенадин, таблетки 60 мг – внутрь по 1 таблетке 2 раза/сутки 14–28 суток,
или
цетиризина гидрохлорид, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
лоратадин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
дезлоратадин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
левоцитиризин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
биластин, таблетки 20 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
эбастин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток;
49.4. при среднетяжелой, тяжелой степени дерматита, вызванного веществами, принятыми внутрь и (или) в случае неэффективности лечения:
глюкокортикоиды для системного применения:
преднизолон, таблетки 5 мг – внутрь 0,5–1 (не более 2) мг/кг/сутки в течение 5–7 дней со снижением дозы на 5 мг в 5–7 дней до отмены или эквивалентные противовоспалительные дозы системных глюкокортикоидов для перорального применения (согласно приложению 5)
или
преднизолон, раствор для инъекций 30 мг/мл – в/мышечно по 1–2 мл 1 раз/сутки 5–7 суток;
49.5. при среднетяжелой и тяжелой степени тяжести дерматита, вызванного веществами, принятыми внутрь при нормальных показателях АД рекомендовано назначение диуретиков в том случае, если они не были причиной аллергической реакции:
фуросемид, таблетки 40 мг – внутрь до 40–80 мг 1 раз/сутки (или в 2 приема с интервалом в 6 часов) до 3 суток
или
фуросемид, раствор 20 мг/2 мл – в/венно или в/мышечно 20–60 мг 1–2 раза/сутки (максимальная суточная доза 160 мг) до 3 суток.
51.1. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
51.2. кортикостероиды для наружного применения:
или
51.3. в случае выраженного зуда капсаицин и ЛП на его основе (по решению врачебного консилиума):
52. Системное лечение:
52.1. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
или
или
или
или
или
или
или
52.2. антигистаминные ЛП для системного применения без седативного эффекта:
или
или
или
или
или
или
или
52.3. глюкокортикоиды для системного применения назначаются в случае неэффективности лечения антигистаминными ЛП для системного применения:
52.4. иммунодепрессанты назначаются в случае тяжелого течения или в случае неэффективности лечения по решению врачебного консилиума:
51. Местное лечение:
51.1. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
51.2. кортикостероиды для наружного применения:
кортикостероиды для наружного применения III–IV класса (в случае тяжелого течения):
мометазона фуроат, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2 недели, затем 1 раз/сутки 2 недели, затем 3 раза в неделю 2 недели;
клобетазол, мазь для наружного применения 0,5 мг/г, крем для наружного применения 0,5 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2 недели, затем 1 раз/сутки 2 недели, затем 3 раза в неделю 2 недели
или
другой топический глюкокортикоид (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4);
кортикостероиды для наружного применения II класса (в случае средне-тяжелого течения):
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2 недели, затем 1 раз/сутки 2 недели, затем 3 раза в неделю 2 недели или другой топический глюкокортикоид (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4);
51.3. в случае выраженного зуда капсаицин и ЛП на его основе (по решению врачебного консилиума):
капсаицин, крем для наружного применения 0,5 мг/г – наносить тонким слоем на область зудящих высыпаний до исчезновения симптомов зуда от 2 недель до 10 месяцев.
52. Системное лечение:
52.1. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
клемастин, таблетки 1 мг – внутрь по 1 таблетке 2 раза/сутки 7–10 суток
или
клемастин, раствор для инъекций 0,1 % (2 мл) – в/мышечно по 2 м л 2 раза/сутки 7– 10 суток,
или
диметинден, капли для приема внутрь 0,1 % – по 20–40 капель внутрь 2–3 раза/сутки 7– 10 суток,
или
сехифенадин, таблетки 50 мг – внутрь по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
мебгидролин, таблетки 50 мг, 100 мг – по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
хлоропирамин, таблетки 25 мг – внутрь по 1 таблетке 3–4 раза/сутки 7–10 суток,
или
хлоропирамин, раствор для инъекций 20 мг (1 мл) – в/мышечно по 1 мл 3 раза/сутки 7– 10 суток,
или
прометазин, раствор для инъекций 50 мг (2 мл) – в/мышечно по 2 м л 1 раз/сутки (вечером) 7–10 суток;
52.2. антигистаминные ЛП для системного применения без седативного эффекта:
хифенадин, таблетки 25, 50 мг – внутрь по 25–50 мг 2–4 раза/сутки 14–28 суток
или
фексофенадин, таблетки 60 мг – внутрь по 1 таблетке 2 раза/сутки 14–28 суток,
или
цетиризина гидрохлорид, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
лоратадин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
дезлоратадин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
левоцитиризин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
биластин, таблетки 20 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
эбастин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток;
52.3. глюкокортикоиды для системного применения назначаются в случае неэффективности лечения антигистаминными ЛП для системного применения:
преднизолон, таблетки 5 мг – внутрь 20–40 мг/сутки в течение 1–2 месяцев с последующей отменой или эквивалентные противовоспалительные дозы системных глюкокортикоидов для перорального применения (согласно приложению 4);
52.4. иммунодепрессанты назначаются в случае тяжелого течения или в случае неэффективности лечения по решению врачебного консилиума:
циклоспорин8, капсулы 25 мг, 50 мг, 100 мг – внутрь в начальной дозе 3–5 мг/кг массы тела в сутки в 2 приема с 12–часовым интервалом. При достижении положительного результата дозу необходимо снижать на 0,5–1,0 мг/кг/сутки каждые 2–8 недель до полной отмены.
53. Фототерапию кожи (узкополосную средневолновую ультрафиолетовую терапию с длиной волны 311 нм) назначают при средне-тяжелом и тяжелом течении почесухи (режим назначения узкополосной средневолновой ультрафиолетовой терапии с длиной волны 311 нм установлен согласно приложению 6). Перед назначением фототерапии пациентам с почесухой для выявления медицинских противопоказаний рекомендуется консультация врача-терапевта, врача-эндокринолога, врача-акушера-гинеколога (для женщин). По медицинским показаниям рекомендуется обследование у других врачей-специалистов.
55.1. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
55.2. кортикостероиды для наружного применения:
55.3. в случае выраженного зуда капсаицин и ЛП на его основе (по решению врачебного консилиума):
56. Симптоматическое лечение:
56.1. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
или
или
или
или
или
или
или
56.2. антигистаминные ЛП для системного применения без седативного эффекта:
или
или
или
или
или
или
или
56.3. глюкокортикоиды для системного применения назначаются в случае неэффективности лечения антигистаминными ЛП для системного применения:
56.4. иммунодепрессанты назначаются в случае тяжелого течения или в случае неэффективности лечения по решению врачебного консилиума:
55. Местное лечение:
55.1. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
55.2. кортикостероиды для наружного применения:
кортикостероиды для наружного применения III–IV класса:
мометазона фуроат, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2 недели, затем 1 раз/сутки 2 недели, затем 3 раза в неделю 2 недели;
клобетазол, мазь для наружного применения 0,5 мг/г, крем для наружного применения 0,5 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2 недели, затем 1 раз/сутки 2 недели, затем 3 раза в неделю 2 недели;
или другой топический глюкокортикоид (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4);
55.3. в случае выраженного зуда капсаицин и ЛП на его основе (по решению врачебного консилиума):
капсаицин, крем для наружного применения 0,5 мг/г – наносить тонким слоем на область зудящих высыпаний до исчезновения симптомов зуда от 2 недель до 10 месяцев.
56. Симптоматическое лечение:
56.1. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
клемастин, таблетки 1 мг – внутрь по 1 таблетке 2 раза/сутки 7–10 суток
или
клемастин, раствор для инъекций 0,1 % (2 мл) – в/мышечно по 2 мл 2 раза/сутки 7–10 суток,
или
диметинден, капли для приема внутрь 0,1 % – по 20–40 капель внутрь 3 раза/сутки 2 раза/сутки 7–10 суток,
или
сехифенадин, таблетки 50 мг – внутрь по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
мебгидролин, таблетки 50 мг, 100 мг – по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
хлоропирамин, таблетки 25 мг – внутрь по 1 таблетке 3–4 раза/сутки 7–10 суток,
или
хлоропирамин, раствор для инъекций 20 мг (1 мл) – в/мышечно по 1 мл 3 раза/сутки 7–10 суток,
или
прометазин, раствор для инъекций 50 мг (2 мл) – в/мышечно по 2 мл 1 раз/сутки (вечером) 7–10 суток;
56.2. антигистаминные ЛП для системного применения без седативного эффекта:
хифенадин, таблетки 25, 50 мг – внутрь по 25–50 мг 2–4 раза/сутки 14–28 суток
или
фексофенадин, таблетки 60 мг – внутрь по 1 таблетке 2 раза/сутки 14–28 суток,
или
цетиризина гидрохлорид, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
лоратадин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
дезлоратадин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
левоцитиризин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
биластин, таблетки 20 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
эбастин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток;
56.3. глюкокортикоиды для системного применения назначаются в случае неэффективности лечения антигистаминными ЛП для системного применения:
преднизолон, таблетки 5 мг – внутрь 20–40 мг/сутки с последующей отменой в течение 1–2 месяцев или эквивалентные противовоспалительные дозы системных глюкокортикоидов для перорального применения (согласно приложению 5);
56.4. иммунодепрессанты назначаются в случае тяжелого течения или в случае неэффективности лечения по решению врачебного консилиума:
циклоспорин9, капсулы 25 мг, 50 мг, 100 мг – внутрь в начальной дозе 3–5 мг/кг массы тела в сутки в 2 приема с 12-часовым интервалом. При достижении положительного результата дозу необходимо снижать на 0,5–1,0 мг/кг/сутки каждые 2–8 недель до полной отмены.
57. Фототерапию кожи (узкополосную средневолновую ультрафиолетовую терапию с длиной волны 311 нм) назначают при средне-тяжелом и тяжелом течении почесухи. Перед назначением фототерапии пациентам с почесухой для выявления медицинских противопоказаний рекомендуется консультация врача-терапевта, врача-эндокринолога, врача-акушера-гинеколога (для женщин). По медицинским показаниям рекомендуется обследование у других врачей-специалистов.
60. Местное лечение:
60.1. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
60.2. ЛП для лечения зуда:
60.3. кортикостероиды для наружного применения I–II класса:
60.4. в случае выраженного зуда капсаицин и ЛП на его основе (по решению врачебного консилиума):
61. Симптоматическое лечение:
61.1. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
или
или
или
или
или
или
61.2. антигистаминные ЛП для системного применения без седативного эффекта:
или
или
или
или
или
или
или
61.3. глюкокортикоиды для системного применения назначаются в случае тяжелого течения или в случае неэффективности лечения:
59. Исключить использование щелочного мыла.
60. Местное лечение:
60.1. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
60.2. ЛП для лечения зуда:
бензокаин, мазь для наружного применения 2,5 мг/г – наносить через аппликатор на пораженные участки 1–4 раза/сутки до исчезновения симптомов зуда;
бензокаин, суппозитории ректальные 5 мг – ректально по 1 суппозиторию утром, на ночь и после каждого опорожнения кишечника до 4 раз/сутки в течение 7–14 дней;
60.3. кортикостероиды для наружного применения I–II класса:
гидрокортизон, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 6–8 недель
или
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 3 недели, затем 1 раз/сутки 2–3 недели, затем 3 раза/неделю 2–3 недели или другой топический глюкокортикоид (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4);
60.4. в случае выраженного зуда капсаицин и ЛП на его основе (по решению врачебного консилиума):
капсаицин, крем для наружного применения 0,5 мг/г – наносить тонким слоем на область зудящих высыпаний до исчезновения симптомов зуда от 2 недель до 10 месяцев.
61. Симптоматическое лечение:
61.1. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
клемастин, таблетки 1 мг – внутрь по 1 таблетке 2 раза/сутки 7–10 суток
или
клемастин, раствор для инъекций 0,1 % (2 мл) – в/мышечно по 2 мл 2 раза/сутки 7–10 суток,
или
диметинден, капли для приема внутрь 0,1 % – по 20–40 капель внутрь 3 раза/сутки 2 раза/сутки 7–10 суток,
или
сехифенадин, таблетки 50 мг – внутрь по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
мебгидролин, таблетки 50 мг, 100 мг – по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
хлоропирамин, таблетки 25 мг – внутрь по 1 таблетке 3–4 раза/сутки 7–10 суток,
или
хлоропирамин, раствор для инъекций 20 мг (1 мл) – в/мышечно по 1 мл 3 раза/сутки 7–10 суток,
или
прометазин, раствор для инъекций 50 мг (2 мл) – в/мышечно по 2 мл 1 раз/сутки (вечером) 7–10 суток;
61.2. антигистаминные ЛП для системного применения без седативного эффекта:
хифенадин, таблетки 25, 50 мг – внутрь по 25–50 мг 2–4 раза/сутки 14–28 суток
или
фексофенадин, таблетки 60 мг – внутрь по 1 таблетке 2 раза/сутки 14–28 суток,
или
цетиризина гидрохлорид, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
лоратадин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
дезлоратадин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
левоцитиризин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
биластин, таблетки 20 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
эбастин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток;
61.3. глюкокортикоиды для системного применения назначаются в случае тяжелого течения или в случае неэффективности лечения:
преднизолон, таблетки 5 мг – внутрь 20–40 мг/сутки с последующей отменой в течение 1–2 месяцев или эквивалентные противовоспалительные дозы системных глюкокортикоидов для перорального применения (согласно приложению 5).
63.1. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
63.2. кортикостероиды для наружного применения II–III класса:
или
или
63.3. в случае острого/подострого воспалительного процесса используются кортикостероиды для наружного применения в комбинации с антибактериальными ЛП:
или
или
или
или
или
63.4. в случае везикуляции и мокнутия используются влажно-высыхающие повязки с раствором натрия хлорида, 0,9 % или раствором нитрата серебра, 0,5 % – смоченная в растворе марля (8–12 слоев) накладывается на пораженный участок кожи, покрывается тонким слоем гигроскопической ваты и прибинтовывается на 1–3 часа 3–5 раз/сутки до прекращения мокнутия;
63.5. при отсутствии вторичного инфицирования:
64. Системную антибактериальную терапию назначают в случаях неэффективности местного лечения, при распространенных, хронических, рецидивирующих очагах поражения.
комбинации пенициллинов с ингибиторами бета-лактамаз:
цефалоспорины 2 поколения:
или
или
цефалоспорины 3 поколения:
или
или
У пациентов с аллергией на бета-лактамные антибиотики:
или
или
фторхинолоны:
или
или
В тяжелых случаях:
или
64.1. В случае инфекции, вызванной метициллин-устойчивым золотистым стафилококком:
сульфаниламиды:
оксазолидиноны:
гликопептиды:
тетрациклины:
64.2. В случае инфекции, вызванной b–гемолитическим стрептококком:
цефалоспорины 1 поколения:
или
64.3. Антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
или
или
или
или
или
или
или
64.4. антигистаминные ЛП для системного применения без седативного эффекта:
или
или
или
или
или
или
или
65. Глюкокортикоиды для системного применения назначаются в случае средне-тяжелого, тяжелого течения или в случае неэффективности лечения:
или
63. Местное лечение:
63.1. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
63.2. кортикостероиды для наружного применения II–III класса:
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели
или
гидрокортизона бутират, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели,
или
мометазона фуроат, крем для наружного применения 1 мг/г; мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 1 раз/сутки 2–3 недели или другой топический глюкокортикоид (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4);
63.3. в случае острого/подострого воспалительного процесса используются кортикостероиды для наружного применения в комбинации с антибактериальными ЛП:
тетрациклин/триамцинолон, аэрозоль для наружного применения (23,12 мг + 0,58 мг)/г – распылять на пораженные участки 2 раза/сутки 5–10 суток
или
окситетрациклин/гидрокортизон, аэрозоль для наружного применения, суспензия (9,3 мг + 3,1 мг)/г – распылять на пораженные участки 2 раза/сутки 5–10 суток,
или
клотримазол, крем для наружного применения (500 мкг + 10 мг + 1 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
грамицидин/неомицина сульфат/нистатин/триамцинолона ацетонид, крем для наружного применения (0,25 мг + 2,5 мг + 100 000 МЕ + 1 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
гидрокортизон/натамицин/неомицин, крем для наружного применения (10 мг + 10 мг + 3500 ЕД)/г; мазь для наружного применения (10 мг + 10 мг + 3500 ЕД)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
флуметазон/клиохинол мазь для наружного применения (0,2 мг + 30 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток;
63.4. в случае везикуляции и мокнутия используются влажно-высыхающие повязки с раствором натрия хлорида, 0,9 % или раствором нитрата серебра, 0,5 % – смоченная в растворе марля (8–12 слоев) накладывается на пораженный участок кожи, покрывается тонким слоем гигроскопической ваты и прибинтовывается на 1–3 часа 3–5 раз/сутки до прекращения мокнутия;
63.5. при отсутствии вторичного инфицирования:
пимекролимус10, крем для наружного применения 10 мг/г – наносить тонким слоем на пораженные участки 2 раза/сутки 8–12 недель или до исчезновения симптомов.
64. Системную антибактериальную терапию назначают в случаях неэффективности местного лечения, при распространенных, хронических, рецидивирующих очагах поражения.
В случае инфекции, вызванной Staphylococcus, Streptococcus, ЛП первого выбора:
пенициллины:
оксациллин, таблетки 250 мг – внутрь по 1 таблетке 4 раза/сутки или
амоксициллин, таблетки 250 мг, 500 мг – внутрь по 500–750 мг 2 раза/сутки 7–10 суток;
комбинации пенициллинов с ингибиторами бета-лактамаз:
амоксициллин/клавулановая кислота, таблетки 250 мг/125 мг или 500 мг/125 мг – внутрь по 1 таблетке 250/125 мг 3 раза/сутки или по 1 таблетке 500 мг/125 мг 2 раза/сутки 7–10 суток.
Цефалоспорины 1 поколения:
цефалексин, капсулы 250 мг, 500 мг – внутрь по 1 капсуле 250 мг – 500 мг внутрь 4 раза/сутки – 7–14 суток;
цефалоспорины 2 поколения:
цефпрозил, таблетки 500 мг – внутрь по 1 таблетке 500 мг 1 раз/сутки – 5–10 суток
или
цефуроксим, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 7–10 суток,
или
цефуроксим, порошок для приготовления раствора для инъекций 750 мг – в/мышечно по 750 мг 3 раза/сутки 7–10 суток;
цефалоспорины 3 поколения:
цефподоксим, таблетки 200 мг – внутрь по 200–400 мг 2 раза/сутки – 5–10 суток
или
цефтазидим, порошок для приготовления раствора для инъекций 1,0 г – 1–2 г в/венно или в/мышечно 2–3 раза/сутки – 5–10 суток,
или
цефтриаксон, порошок для приготовления раствора для инъекций 500 мг, 1,0 г – в/мышечно по 1–2 г 1–2 раза/сутки – 5–10 суток.
У пациентов с аллергией на бета-лактамные антибиотики:
макролиды:
эритромицин, таблетки 200 мг, 500 мг – внутрь по 1 таблетке 200–500 мг 4 раза/сутки – 7–14 суток
или
кларитромицин, таблетки, покрытые оболочкой 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 7–14 суток,
или
азитромицин, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 500 мг в 1–й день однократно, затем по внутрь по 1 таблетке 250 мг 1 раз/сутки 4 суток;
фторхинолоны:
ципрофлоксацин, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 5–10 суток
или
офлоксацин, таблетки 200 мг – внутрь по 1 таблетке 200 мг 2 раза/сутки – 5–10 суток,
или
левофлоксацин, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 5–10 суток.
В тяжелых случаях:
карбапенемы:
меропенем, порошок для приготовления раствора для инъекций 500 мг, 1 г – в/венно по 500 мг в разведении до 50–200 мл совместимой инфузионной жидкостью 3 раза/сутки (продолжительность инфузии должна составлять 15–30 минут) 5–10 суток
или
имипенем/циластатина натриевая соль, порошок 500 мг/500 мг – 500 мг в/венно 2 раза/сутки 5–10 суток.
64.1. В случае инфекции, вызванной метициллин-устойчивым золотистым стафилококком:
линкозамиды:
клиндамицин, капсулы 150 мг, 300 мг – внутрь по 1 капсуле 150 мг – 300 мг 2–4 раза/сутки – 7–10 суток;
сульфаниламиды:
сульфаметоксазол/триметоприм, таблетки 400 мг / 80 мг – внутрь по 1 таблетке 400 мг / 80 мг 2–4 раза/сутки – 7–10 суток;
оксазолидиноны:
линезолид, таблетки 600 мг – внутрь по 1 таблетке 600 мг 2 раза/сутки 7–10 суток;
гликопептиды:
ванкомицин, порошок для приготовления раствора для инъекций 1 г – в/венно капельно по 1 г каждые 12 ч (продолжительность инфузии должна составлять не менее 60 минут) – 7–10 суток;
тетрациклины:
доксициклин, капсулы 100 мг, таблетки растворимые 100 мг – внутрь 2 капсулы 100 мг 1 раз в первые сутки, затем по 1 капсуле или таблетке растворимой 100 мг 2 раза/сутки 7–10 суток.
64.2. В случае инфекции, вызванной b–гемолитическим стрептококком:
пенициллины:
бензилпенициллин натриевая соль, порошок для приготовления раствора для инъекций 1000000 ЕД – в/мышечно по 2000000 ЕД – 4000000 ЕД каждые 4–6 часов 7–10 суток;
линкозамиды:
клиндамицин, капсулы 150 мг, 300 мг – внутрь по 1 капсуле 150 мг – 300 мг 2–4 раза/сутки – 7–10 суток;
цефалоспорины 1 поколения:
цефалексин, капсулы 250 мг, 500 мг – внутрь по 1 капсуле 500 мг 4 раза/сутки – 7–14 суток
или
цефазолин, порошок для приготовления раствора для инъекций 1 г – в/мышечно по 1 г, растворив в 4 мл воды для инъекций, каждые 8 часов 7–10 суток.
64.3. Антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
клемастин, таблетки 1 мг – внутрь по 1 таблетке 2 раза/сутки 7–10 суток
или
клемастин, раствор для инъекций 0,1 % (2 мл) – в/мышечно по 2 мл 2 раза/сутки 7–10 суток,
или
диметинден, капли для приема внутрь 0,1 % – по 20–40 капель внутрь 2–3 раза/сутки 7–10 суток,
или
сехифенадин, таблетки 50 мг – внутрь по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
мебгидролин, таблетки 50 мг, 100 мг – по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
хлоропирамин, таблетки 25 мг – внутрь по 1 таблетке 3–4 раза/сутки 7–10 суток,
или
хлоропирамин, раствор для инъекций 20 мг (1 мл) – в/мышечно по 1 мл 3 раза/сутки 7–10 суток,
или
прометазин, раствор для инъекций 50 мг (2 мл) – в/мышечно по 2 мл 1 раз/сутки (вечером) 7–10 суток.
64.4. антигистаминные ЛП для системного применения без седативного эффекта:
хифенадин, таблетки 25, 50 мг – внутрь по 25–50 мг 2–4 раза/сутки 14–28 суток
или
фексофенадин, таблетки 60 мг – внутрь по 1 таблетке 2 раза/сутки 14–28 суток,
или
цетиризина гидрохлорид, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
лоратадин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
дезлоратадин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
левоцитиризин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
биластин, таблетки 20 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
эбастин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток.
65. Глюкокортикоиды для системного применения назначаются в случае средне-тяжелого, тяжелого течения или в случае неэффективности лечения:
преднизолон, таблетки 5 мг – внутрь 25–30 мг/сутки в течение 5–7 дней со снижением дозы на 5 мг в 5–7 дней до отмены
или
преднизолон, раствор для инъекций 30 мг/мл – в/мышечно по 1–2 мл 1 раз/сутки 5–7 суток.
67.1. при остром течении – антисептические и дезинфицирующие ЛП:
67.2. при наличии пузырей – аспирация пузырных элементов стерильным шприцем;
67.3. после купирования острых явлений – косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
67.4. кортикостероиды для наружного применения III–IV класса (в случае тяжелого течения):
или
67.5. при осложнении вторичной инфекцией кожи – кортикостероиды для наружного применения в комбинации с антибактериальными ЛП:
или
или
или
или
или
67.6. ЛП для лечения заболеваний кожи:
68. Симптоматическое лечение:
68.1. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
или
или
или
или
или
или
или
68.2. антигистаминные ЛП для системного применения без седативного эффекта:
или
или
или
или
или
или
или
69. Системную антибактериальную терапию назначают в случаях осложнения вторичной инфекцией кожи при неэффективности местного лечения:
или
комбинации пенициллинов с ингибиторами бета-лактамаз:
Цефалоспорины 1 поколения:
цефалоспорины 2 поколения:
или
или
или
или
У пациентов с аллергией на бета-лактамные антибиотики:
или
или
фторхинолоны:
или
или
В тяжелых случаях:
или
70. Глюкокортикоиды для системного применения назначаются в случае средне-тяжелого, тяжелого течения или в случае неэффективности лечения:
71. Селективные иммунодепрессанты и антиметаболиты назначаются в случае тяжелого течения или в случае неэффективности лечения глюкокортикоидами для системного применения назначают по решению врачебного консилиума:
Для снижения вероятности развития нежелательных явлений назначается фолиевая кислота, таблетки 1 мг – внутрь 5 мг/неделю через 24 часа после приема метотрексата или 1–5 мг/сутки кроме дня приема метотрексата.
73.1. противогрибковые ЛП для наружного применения:
73.2. кортикостероиды для наружного применения I–II класса (на очаги на коже лица, подмышечной, генитальной и паховой областей, складок):
74. Системное лечение:
74.1. противогрибковые ЛП для системного применения (при грибковой этиологии):
74.2. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
или
или
или
или
или
или
или
74.3. антигистаминные ЛП для системного применения без седативного эффекта:
или
или
или
или
или
или
или
74.4. глюкокортикоиды для системного применения назначаются в случае тяжелого течения или в случае неэффективности лечения:
67. Местное лечение:
67.1. при остром течении – антисептические и дезинфицирующие ЛП:
калия перманганат, порошок для приготовления раствора наружного применения 5 г – калия перманганат 5 г растворяется в 5–10 л теплой (40–45°С) кипяченой питьевой воды, ванночки по 5–10 минут 4 раза/сутки до исчезновения симптомов мокнутия;
67.2. при наличии пузырей – аспирация пузырных элементов стерильным шприцем;
67.3. после купирования острых явлений – косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
67.4. кортикостероиды для наружного применения III–IV класса (в случае тяжелого течения):
мометазона фуроат, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2 недели, затем 1 раз/сутки 2 недели, затем 3 раза в неделю 2 недели;
клобетазол, мазь для наружного применения 0,5 мг/г, крем для наружного применения 0,5 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2 недели, затем 1 раз/сутки 2 недели, затем 3 раза в неделю 2 недели
или
другой топический глюкокортикоид (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4);
67.5. при осложнении вторичной инфекцией кожи – кортикостероиды для наружного применения в комбинации с антибактериальными ЛП:
тетрациклин/триамцинолон, аэрозоль для наружного применения (23,12 мг + 0,58 мг)/г – распылять на пораженные участки 2 раза/сутки 5–10 суток
или
окситетрациклин/гидрокортизон, аэрозоль для наружного применения, суспензия (9,3 мг + 3,1 мг)/г – распылять на пораженные участки 2 раза/сутки 5–10 суток,
или
клотримазол, крем для наружного применения (500 мкг + 10 мг + 1 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
грамицидин/неомицина сульфат/нистатин/триамцинолона ацетонид, крем для наружного применения (0,25 мг + 2,5 мг + 100 000 МЕ + 1 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
гидрокортизон/натамицин/неомицин, крем для наружного применения (10 мг + 10 мг + 3500 ЕД)/г; мазь для наружного применения (10 мг + 10 мг + 3500 ЕД)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
флуметазон/клиохинол мазь для наружного применения (0,2 мг + 30 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток;
67.6. ЛП для лечения заболеваний кожи:
пимекролимус11 крем для наружного применения 10 мг/г – наносить тонким слоем на пораженные участки 2 раза/сутки 8–12 недель или до исчезновения симптомов;
67.7. ЛП, содержащие деготь:
кремы, содержащие 2–5 % неочищенного каменноугольного дегтя – наносить тонким слоем на пораженные участки 1–2 раза/сутки до исчезновения симптомов.
68. Симптоматическое лечение:
68.1. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
клемастин, таблетки 1 мг – внутрь по 1 таблетке 2 раза/сутки 7–10 суток
или
клемастин, раствор для инъекций 0,1 % (2 мл) – в/мышечно по 2 мл 2 раза/сутки 7–10 суток,
или
диметинден, капли для приема внутрь 0,1 % – по 20–40 капель внутрь 3 раза/сутки 2 раза/сутки 7–10 суток,
или
сехифенадин, таблетки 50 мг – внутрь по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
мебгидролин, таблетки 50 мг, 100 мг – по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
хлоропирамин, таблетки 25 мг – внутрь по 1 таблетке 3–4 раза/сутки 7–10 суток,
или
хлоропирамин, раствор для инъекций 20 мг (1 мл) – в/мышечно по 1 мл 3 раза/сутки 7–10 суток,
или
прометазин, раствор для инъекций 50 мг (2 мл) – в/мышечно по 2 мл 1 раз/сутки (вечером) 7–10 суток;
68.2. антигистаминные ЛП для системного применения без седативного эффекта:
хифенадин, таблетки 25, 50 мг – внутрь по 25–50 мг 2–4 раза/сутки 14–28 суток
или
фексофенадин, таблетки 60 мг – внутрь по 1 таблетке 2 раза/сутки 14–28 суток,
или
цетиризина гидрохлорид, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
лоратадин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
дезлоратадин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
левоцитиризин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
биластин, таблетки 20 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
эбастин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток.
69. Системную антибактериальную терапию назначают в случаях осложнения вторичной инфекцией кожи при неэффективности местного лечения:
в случае инфекции, вызванной Staphylococcus, Streptococcus, ЛП первого выбора:
пенициллины:
оксациллин, таблетки 250 мг – внутрь по 1 таблетке 4 раза/сутки 7–10 суток
или
амоксициллин, таблетки 250 мг, 500 мг – внутрь по 500–750 2 раза/сутки 7–10 суток;
комбинации пенициллинов с ингибиторами бета-лактамаз:
амоксициллин/клавулановая кислота, таблетки 250 мг/125 мг или 500 мг/125 мг – внутрь по 1 таблетке 250/125 мг 3 раза/сутки или по 1 таблетке 500 мг/125 мг 2 раза/сутки 7–10 суток.
Цефалоспорины 1 поколения:
цефалексин, капсулы 250 мг, 500 мг – внутрь по 1 капсуле 250 мг – 500 мг внутрь 4 раза/сутки – 7–14 суток;
цефалоспорины 2 поколения:
цефпрозил, таблетки 500 мг – внутрь по 1 таблетке 500 мг 1 раз/сутки – 5–10 суток
или
цефуроксим, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 7–10 суток,
или
цефуроксим, порошок для приготовления раствора для инъекций 750 мг – в/мышечно по 750 мг 3 раза/сутки 7–10 суток;
цефалоспорины 3 поколения:
цефподоксим, таблетки 200 мг – внутрь по 200–400 мг 2 раза/сутки – 5–10 суток
или
цефтазидим, порошок для приготовления раствора для инъекций 1,0 г – 1–2 г в/венно или в/мышечно 2–3 раза/сутки – 5–10 суток,
или
цефтриаксон, порошок для приготовления раствора для инъекций 500 мг, 1,0 г – в/мышечно по 1–2 г 1–2 раза/сутки – 5–10 суток.
У пациентов с аллергией на бета-лактамные антибиотики:
макролиды:
эритромицин, таблетки 200 мг, 500 мг – внутрь по 1 таблетке 200–500 мг 4 раза/сутки – 7–14 суток
или
кларитромицин, таблетки, покрытые оболочкой 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 7–14 суток,
или
азитромицин, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 500 мг в 1–й день однократно, затем внутрь по 1 таблетке 250 мг 1 раз/сутки 4 суток;
фторхинолоны:
ципрофлоксацин, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 5–10 суток
или
офлоксацин, таблетки 200 мг – внутрь по 1 таблетке 200 мг 2 раза/сутки – 5–10 суток,
или
левофлоксацин, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 5–10 суток.
В тяжелых случаях:
карбапенемы:
меропенем, порошок для приготовления раствора для инъекций 500 мг, 1 г – в/венно по 500 мг в разведении до 50–200 мл совместимой инфузионной жидкостью 3 раза/сутки (продолжительность инфузии должна составлять 15–30 минут) 5–10 суток
или
имипенем/циластатина натриевая соль, порошок 500 мг/500 мг – 500 мг в/венно 2 раза/сутки 5–10 суток.
70. Глюкокортикоиды для системного применения назначаются в случае средне-тяжелого, тяжелого течения или в случае неэффективности лечения:
преднизолон, таблетки 5 мг – внутрь 20–40 мг/сутки с последующей отменой в течение 1–2 месяцев или эквивалентные противовоспалительные дозы системных глюкокортикоидов для перорального применения (согласно приложению 5).
71. Селективные иммунодепрессанты и антиметаболиты назначаются в случае тяжелого течения или в случае неэффективности лечения глюкокортикоидами для системного применения назначают по решению врачебного консилиума:
азатиоприн12, таблетки 50 мг – внутрь 2,5 мг/кг/сутки внутрь 12 недель, поддерживающее лечение до 30 недель;
метотрексат12, таблетки 2,5 мг; 5 мг – внутрь 7,5–20 мг/неделю 8–12 недель
или
метотрексат12, раствор для инъекций, 10 мг/1 мл, 15 мг/1,5 мл, 20 мг/2 мл – подкожно 7,5–20 мг/неделю 8–12 недель.
Для снижения вероятности развития нежелательных явлений назначается фолиевая кислота, таблетки 1 мг – внутрь 5 мг/неделю через 24 часа после приема метотрексата или 1–5 мг/сутки кроме дня приема метотрексата.
73. Местное лечение:
73.1. противогрибковые ЛП для наружного применения:
клотримазол, крем для наружного применения 1мг/г, гель для наружного применения 1мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–4 недели;
клотримазол, спрей для наружного применения 1мг/г – распылять на очаги поражения 2 раза/сутки 2–4 недели;
кетоконазол, крем для наружного применения 2 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–4 недели;
миконазол, крем для наружного применения 2 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–4 недели;
сертаконазол, крем для наружного применения 2 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–4 недели;
бифоназол, крем для наружного применения 1мг/г, гель для наружного применения 1мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–4 недели;
бифоназол, спрей для наружного применения 1мг/г – распылять на очаги поражения 2 раза/сутки 2–4 недели;
изоконазол, крем для наружного применения 1мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–4 недели;
73.2. кортикостероиды для наружного применения I–II класса (на очаги на коже лица, подмышечной, генитальной и паховой областей, складок):
гидрокортизон мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7 суток или другой топический глюкокортикоид (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4);
кортикостероиды для наружного применения III–IV класса (на очаги поражения других локализаций):
мометазона фуроат, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2 недели;
клобетазол, мазь для наружного применения 0,5 мг/г, крем для наружного применения 0,5 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2 недели
или другой топический глюкокортикоид (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4).
74. Системное лечение:
74.1. противогрибковые ЛП для системного применения (при грибковой этиологии):
итраконазол, капсулы 100 мг – внутрь по 1 капсуле 1–2 раза/сутки 2–4 недели;
тербинафин, таблетки 250 мг – внутрь по 1 таблетке 1 раз/сутки 2–4 недели;
флуконазол, капсулы 50 мг, 150 мг – внутрь по 1 капсуле 50 мг 2 раза/сутки или по 1 капсуле 150 мг 1 раз/сутки 2–4 недели;
гризеофульвин, таблетки 125 мг – внутрь 10–20 мг/кг/сутки 4–8 недель (при микозе кожи волосистой части головы);
74.2. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
клемастин, таблетки 1 мг – внутрь по 1 таблетке 2 раза/сутки 7–10 суток
или
клемастин, раствор для инъекций 0,1 % (2 мл) – в/мышечно по 2 мл 2 раза/сутки 7–10 суток,
или
диметинден, капли для приема внутрь 0,1 % – по 20–40 капель внутрь 3 раза/сутки 2 раза/сутки 7–10 суток,
или
сехифенадин, таблетки 50 мг – внутрь по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
мебгидролин, таблетки 50 мг, 100 мг – по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
хлоропирамин, таблетки 25 мг – внутрь по 1 таблетке 3–4 раза/сутки 7–10 суток,
или
хлоропирамин, раствор для инъекций 20 мг (1 мл) – в/мышечно по 1 мл 3 раза/сутки 7–10 суток,
или
прометазин, раствор для инъекций 50 мг (2 мл) – в/мышечно по 2 мл 1 раз/сутки (вечером) 7–10 суток;
74.3. антигистаминные ЛП для системного применения без седативного эффекта:
хифенадин, таблетки 25, 50 мг – внутрь по 25–50 мг 2–4 раза/сутки 14–28 суток
или
фексофенадин, таблетки 60 мг – внутрь по 1 таблетке 2 раза/сутки 14–28 суток,
или
цетиризина гидрохлорид, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
лоратадин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
дезлоратадин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
левоцитиризин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
биластин, таблетки 20 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
эбастин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток;
74.4. глюкокортикоиды для системного применения назначаются в случае тяжелого течения или в случае неэффективности лечения:
дексаметазон, таблетки 0,5 мг – внутрь 0,075 мг/кг/сутки 7 дней с отменой или эквивалентные противовоспалительные дозы системных глюкокортикоидов для перорального применения (согласно приложению 5).
76.1. при остром течении – антисептические и дезинфицирующие ЛП:
76.2. антибиотики для наружного применения:
76.3. в случае острого/подострого воспалительного процесса – кортикостероиды для наружного применения в комбинации с антибактериальными ЛП:
или
или
или
или
или
76.4. антисептические ЛП для наружного применения:
77. Системное лечение:
77.1. антибактериальные ЛП для системного применения назначают в случае неэффективности местного лечения, при тяжелом течении, распространенном процессе:
Цефалоспорины 1 поколения:
цефалоспорины 2 поколения:
или
или
цефалоспорины 3 поколения:
или
или
У пациентов с аллергией на бета-лактамные антибиотики:
или
или
фторхинолоны:
или
или
77.2. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
или
или
или
или
или
или
или
77.3. антигистаминные ЛП для системного применения без седативного эффекта:
или
или
или
или
или
или
или
76. Местное лечение:
76.1. при остром течении – антисептические и дезинфицирующие ЛП:
калия перманганат, порошок для приготовления раствора наружного применения 5 г – калия перманганат 5 г растворяется в 5–10 л теплой (40–45°С) кипяченой питьевой воды, ванночки по 5–10 минут 4 раза/сутки до исчезновения симптомов мокнутия;
76.2. антибиотики для наружного применения:
неомицина сульфат (5000 МЕ/5мг) + бацитрацин цинк (250 МЕ), мазь или порошок для наружного применения – наносить тонким слоем на пораженные участки 2–3 раза/сутки (при необходимости накладывают повязку) 7–14 суток;
гентамицин, мазь для наружного применения 1мг/г – наносить тонким слоем на область высыпаний 2–3 раза/сутки 7–14 суток;
эритромицин, мазь для наружного применения 10 тыс. ЕД/г – наносить тонким слоем на область высыпаний 2–3 раза/сутки 7–14 суток;
76.3. в случае острого/подострого воспалительного процесса – кортикостероиды для наружного применения в комбинации с антибактериальными ЛП:
тетрациклин/триамцинолон, аэрозоль для наружного применения (23,12 мг + 0,58 мг)/г – распылять на пораженные участки 2 раза/сутки 5–10 суток
или
окситетрациклин/гидрокортизон, аэрозоль для наружного применения, суспензия (9,3 мг + 3,1 мг)/г – распылять на пораженные участки 2 раза/сутки 5–10 суток,
или
бетаметазон/гентамицин/клотримазол, крем для наружного применения (500 мкг + 10 мг + 1 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
грамицидин/неомицина сульфат/нистатин/триамцинолона ацетонид, крем для наружного применения (0,25 мг + 2,5 мг + 100 000 МЕ + 1 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
гидрокортизон/натамицин/неомицин, крем для наружного применения (10 мг + 10 мг + 3500 ЕД)/г; мазь для наружного применения (10 мг + 10 мг + 3500 ЕД)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
флуметазон/клиохинол мазь для наружного применения (0,2 мг + 30 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток;
76.4. антисептические ЛП для наружного применения:
хлоргексидин (хлоргексидина биглюконат), раствор для наружного (местного) применения 0,5 мг/мл – местно в виде орошений и аппликаций – 5–10 мл ЛП на пораженную поверхность кожи с экспозицией 1–3 мин 2–3 раза/сутки (на тампоне или путем орошения)10–14 суток;
бриллиантовый зеленый, раствор спиртовой для наружного применения 10 мг/мл – местно на область высыпаний 2 раза/сутки 7–10 суток;
повидон-йод, раствор спиртовой для наружного применения 10 мг/мл – местно на область высыпаний 2 раза/сутки 7–10 суток;
сульфадиазин серебра, мазь для наружного применения 10 мг/г – тонким слоем (2–4 мм) мази на пораженные участки (под повязку или открытым способом) 1–2 раза/сутки 7–10 суток.
77. Системное лечение:
77.1. антибактериальные ЛП для системного применения назначают в случае неэффективности местного лечения, при тяжелом течении, распространенном процессе:
в случае инфекции, вызванной Staphylococcus, Streptococcus, ЛП первого выбора:
пенициллины:
оксациллин, таблетки 250 мг – внутрь по 1 таблетке 4 раза/сутки или
амоксициллин, таблетки 250 мг, 500 мг – внутрь по 500–750 мг 2 раза/сутки 7–10 суток;
комбинации пенициллинов с ингибиторами бета-лактамаз:
амоксициллин/клавулановая кислота, таблетки 250 мг/125 мг или 500 мг/125мг – внутрь по 1 таблетке 250/125 мг 3 раза/сутки или по 1 таблетке 500 мг/125 мг 2 раза/сутки 7–10 суток.
Цефалоспорины 1 поколения:
цефалексин, капсулы 250 мг, 500 мг – внутрь по 1 капсуле 250 мг – 500 мг внутрь 4 раза/сутки – 7–14 суток;
цефалоспорины 2 поколения:
цефпрозил, таблетки 500 мг – внутрь по 1 таблетке 500 мг 1 раз/сутки – 5–10 суток
или
цефуроксим, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 7–10 суток,
или
цефуроксим, порошок для приготовления раствора для инъекций 750 мг – в/мышечно по 750 мг 3 раза/сутки 7–10 суток;
цефалоспорины 3 поколения:
цефтазидим, порошок для приготовления раствора для инъекций 1,0 г – 1–2 г в/венно или в/мышечно 2–3 раза/сутки – 5–10 суток
или
цефподоксим, таблетки 200 мг – внутрь по 200–400 мг 2 раза/сутки – 5–10 суток,
или
цефтриаксон, порошок для приготовления раствора для инъекций 500 мг, 1,0 г – в/мышечно по 1–2 г 1–2 раза/сутки – 5–10 суток.
У пациентов с аллергией на бета-лактамные антибиотики:
макролиды:
эритромицин, таблетки 200 мг, 500 мг – внутрь по 1 таблетке 200–500 мг 4 раза/сутки – 7–14 суток
или
кларитромицин, таблетки, покрытые оболочкой 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 7–14 суток,
или
азитромицин, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 500 мг в 1–й день однократно, затем по внутрь по 1 таблетке 250 мг 1 раз/сутки 4 суток;
фторхинолоны:
ципрофлоксацин, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 5–10 суток
или
офлоксацин, таблетки 200 мг – внутрь по 1 таблетке 200 мг 2 раза/сутки – 5–10 суток,
или
левофлоксацин, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 5–10 суток;
77.2. антигистаминные ЛП для системного применения с седативным эффектом (при выраженном зуде):
клемастин, таблетки 1 мг – внутрь по 1 таблетке 2 раза/сутки 7–10 суток
или
клемастин, раствор для инъекций 0,1 % (2 мл) – в/мышечно по 2 мл 2 раза/сутки 7–10 суток,
или
диметинден, капли для приема внутрь 0,1 % – по 20–40 капель внутрь 3 раза/сутки 2 раза/сутки 7–10 суток,
или
сехифенадин, таблетки 50 мг – внутрь по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
мебгидролин, таблетки 50 мг, 100 мг – по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
хлоропирамин, таблетки 25 мг – внутрь по 1 таблетке 3–4 раза/сутки 7–10 суток,
или
хлоропирамин, раствор для инъекций 20 мг (1 мл) – в/мышечно по 1 мл 3 раза/сутки 7–10 суток,
или
прометазин, раствор для инъекций 50 мг (2 мл) – в/мышечно по 2 мл 1 раз/сутки (вечером) 7–10 суток;
77.3. антигистаминные ЛП для системного применения без седативного эффекта:
хифенадин, таблетки 25, 50 мг – внутрь по 25–50 мг 2–4 раза/сутки 14–28 суток
или
фексофенадин, таблетки 60 мг – внутрь по 1 таблетке 2 раза/сутки 14–28 суток,
или
цетиризина гидрохлорид, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
лоратадин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
дезлоратадин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
левоцитиризин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
биластин, таблетки 20 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
эбастин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток.
79.1. в случае везикуляции и мокнутия используются влажно-высыхающие повязки с раствором натрия хлорида, 0,9 % или раствором нитрата серебра, 0,5 % – смоченная в растворе марля (8–12 слоев) накладывается на пораженный участок кожи, покрывается тонким слоем гигроскопической ваты и прибинтовывается на 1–3 часа 3–5 раза/сутки до прекращения мокнутия;
79.2. антисептические ЛП для наружного применения:
79.3. антибиотики для наружного применения (в случае бактериальной этиологии):
79.4. противогрибковые ЛП для наружного применения (в случае грибковой этиологии):
79.5. в случае острого воспалительного процесса – кортикостероиды для наружного применения в комбинации с антибактериальными ЛП:
или
или
или
или
или
79. Местное лечение:
79.1. в случае везикуляции и мокнутия используются влажно-высыхающие повязки с раствором натрия хлорида, 0,9 % или раствором нитрата серебра, 0,5 % – смоченная в растворе марля (8–12 слоев) накладывается на пораженный участок кожи, покрывается тонким слоем гигроскопической ваты и прибинтовывается на 1–3 часа 3–5 раза/сутки до прекращения мокнутия;
79.2. антисептические ЛП для наружного применения:
хлоргексидин (хлоргексидина биглюконат), раствор для наружного (местного) применения 0,5 мг/мл – местно в виде орошений и аппликаций – 5–10 мл ЛП на пораженную поверхность кожи с экспозицией 1–3 мин 2–3 раза/сутки (на тампоне или путем орошения)10–14 суток;
бриллиантовый зеленый, раствор спиртовой для наружного применения 10 мг/мл – местно на область высыпаний 2 раза/сутки 7–10 суток;
79.3. антибиотики для наружного применения (в случае бактериальной этиологии):
клиндамицин (10 мг) + бензоила пероксид (50 мг/г), гель для наружного применения – наносить тонким слоем на пораженные участки 2 раза/сутки 7–14 суток;
неомицина сульфат (5000 МЕ/5мг) + бацитрацин цинк (250 МЕ), мазь или порошок для наружного применения – наносить тонким слоем на пораженные участки 2–3 раза/сутки (при необходимости накладывают повязку) 7–14 суток;
гентамицин, мазь для наружного применения 1мг/г – наносить тонким слоем на область высыпаний 2–3 раза/сутки 7–14 суток;
эритромицин, мазь для наружного применения 10 тыс. ЕД/г – наносить тонким слоем на область высыпаний 2–3 раза/сутки 7–14 суток.
клиндамицин, раствор для наружного применения 10 мг/мл – наносить тонким слоем на область высыпаний 2–3 раза/сутки 7–14 суток;
79.4. противогрибковые ЛП для наружного применения (в случае грибковой этиологии):
клотримазол, крем для наружного применения 1мг/г, гель для наружного применения 1мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–4 недели;
клотримазол, спрей для наружного применения 1мг/г – распылять на очаги поражения 2 раза/сутки 2–4 недели;
кетоконазол, крем для наружного применения 2 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–4 недели;
миконазол, крем для наружного применения 2 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–4 недели;
сертаконазол, крем для наружного применения 2 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–4 недели;
бифоназол, крем для наружного применения 1мг/г, гель для наружного применения 1мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–4 недели;
бифоназол, спрей для наружного применения 1мг/г – распылять на очаги поражения 2 раза/сутки 2–4 недели;
изоконазол, крем для наружного применения 1мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–4 недели;
79.5. в случае острого воспалительного процесса – кортикостероиды для наружного применения в комбинации с антибактериальными ЛП:
тетрациклин/триамцинолон, аэрозоль для наружного применения (23,12 мг + 0,58 мг)/г – распылять на пораженные участки 2 раза/сутки 5–10 суток
или
окситетрациклин/гидрокортизон, аэрозоль для наружного применения, суспензия (9,3 мг + 3,1 мг)/г – распылять на пораженные участки 2 раза/сутки 5–10 суток,
или
бетаметазон/гентамицин/клотримазол, крем для наружного применения (500 мкг + 10 мг + 1 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
грамицидин/неомицина сульфат/нистатин/триамцинолона ацетонид, крем для наружного применения (0,25 мг + 2,5 мг + 100 000 МЕ + 1 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
гидрокортизон/натамицин/неомицин, крем для наружного применения (10 мг + 10 мг + 3500 ЕД)/г; мазь для наружного применения (10 мг + 10 мг + 3500 ЕД)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
флуметазон/клиохинол мазь для наружного применения (0,2 мг + 30 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток.
81.1. кортикостероиды для наружного применения I–II класса:
или
81.2. ЛП для лечения заболеваний кожи:
81. Местное лечение:
81.1. кортикостероиды для наружного применения I–II класса:
кортикостероиды для наружного применения I–II класса:
гидрокортизон мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7 суток
или
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели
или другие топические глюкокортикоиды (классификация глюкокортикоидов для наружного применения, применяемых в дерматологии, согласно приложению 4);
81.2. ЛП для лечения заболеваний кожи:
пимекролимус13, крем для наружного применения 10 мг/г – наносить тонким слоем на пораженные участки 2 раза/сутки 2–4 недели;
81.3. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно.
2 Назначается по решению врачебного консилиума (off-label).
3 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
4 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
5 Назначается по решению врачебного консилиума (off-label).
6 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
7 Назначается по решению врачебного консилиума (off-label).
8 Назначается по решению врачебного консилиума (off-label).
9 Назначается по решению врачебного консилиума (off-label).
10 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
11 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
12 Назначается по решению врачебного консилиума (off-label).
______________________________
1 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
2 Назначается по решению врачебного консилиума (off-label).
3 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
4 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
5 Назначается по решению врачебного консилиума (off-label).
6 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
7 Назначается по решению врачебного консилиума (off-label).
8 Назначается по решению врачебного консилиума (off-label).
9 Назначается по решению врачебного консилиума (off-label).
10 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
11 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
12 Назначается по решению врачебного консилиума (off-label).
13 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
Медицинская реабилитация
ГЛАВА 19
МЕДИЦИНСКОЕ НАБЛЮДЕНИЕ ПАЦИЕНТОВ С АТОПИЧЕСКИМ ДЕРМАТИТОМ, ПОЧЕСУХОЙ, ЗУДОМ В АМБУЛАТОРНЫХ УСЛОВИЯХ
82. Медицинское наблюдение:
пациентов с атопическим дерматитом осуществляют врач-дерматовенеролог;
пациентов с почесухой, зудом осуществляет врач-терапевт, врач общей практики.
83. Медицинское наблюдение врачом-дерматовенерологом осуществляется 1 раз в месяц в течение 2 месяцев после установления диагноза, далее 2 раза в год.
84. Диагностические исследования по месту жительства (месту проживания) пациента в течение 1 месяца после установления диагноза:
общий (клинический) анализ крови – однократно;
общий анализ мочи – однократно;
биохимический анализ крови – однократно.
85. Диагностические исследования по месту жительства (месту проживания) пациента после 2 месяцев наблюдения:
общий (клинический) анализ крови – 1 раз в год;
общий анализ мочи – 1 раз в год;
биохимический анализ крови – 1 раз в год.
86. Пациентам, находящимся на иммуносупрессивной терапии, показан регулярный контроль за клинико-лабораторными показателями, инструментальные и другие диагностические исследования по месту жительства (месту проживания) пациента в зависимости от степени тяжести заболевания и вида иммуносупрессивной терапии в соответствии с оценкой с безопасности системной иммуносупрессивной терапии согласно приложению 9.
87. При наличии медицинских показаний проводится консультация врача-аллерголога-иммунолога.
Информация
Источники и литература
-
Постановления и приказы Министерства здравоохранения Республики Беларусь об утверждении клинических протоколов 2022
- Постановления и приказы Министерства здравоохранения Республики Беларусь об утверждении клинических протоколов 2022 -
-
www.minzdrav.gov.by
- www.minzdrav.gov.by -
Информация
Приложение 1
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с дерматитом и экземой»
Дополнительные критерии для постановки диагноза атопического дерматита
Для постановки диагноза атопического дерматита необходимо сочетание 3 основных и не менее 3 дополнительных критериев (в соответствии с диагностическими критериями J.M. Hanifin и G.Rajka).
Основные диагностические критерии (3 или более):
кожный зуд;
типичная морфология и локализация поражения кожи: у детей первых лет жизни покраснение и высыпания на лице и разгибательных поверхностях конечностей, у детей более старшего возраста и взрослых лиц лихенификация и расчесы в области сгибов конечностей; хроническое рецидивирующее течение; наличие атопических заболеваний у пациента или его родственников.
Дополнительные диагностические критерии (3 или более):
сухость кожи (ксероз);
гиперлинеарность ладоней («складчатые») и подошв или фолликулярный гиперкератоз;
повышение содержания общего и специфических IgE в сыворотке крови;
начало заболевания в раннем детском возрасте (до 2 лет);
склонность к кожным инфекциям кожи;
локализация кожного процесса на кистях и стопах; экзема сосков; хейлит;
рецидивирующие конъюнктивиты;
симптом Денни-Моргана (дополнительная складка нижнего века);
кератоконус;
передняя субкапсулярная катаракта;
гиперпигментация кожи периорбитальной области;
бледность, эритема лица;
себорейная экзема;
складки на передней поверхности шеи;
зуд при повышенном потоотделении;
обострение патологического процесса и усиление зуда под влиянием провоцирующих факторов (шерстяная одежда, мыло, аллергены, ирританты, пищевые продукты, эмоциональный стресс и иное);
перифолликулярная акцентуация;
непереносимость пищи;
сезонность обострений (ухудшение в холодное время года и улучшение летом);
белый дермографизм.
Приложение 2
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с дерматитом и экземой»
Степень тяжести атопического дерматита


Приложение 3
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с дерматитом и экземой»
Индекс SCORAD (Scoring of Atopic Dermatitis)

Интерпретация:
SCORAD предусматривает балльную оценку шести объективных симптомов: эритема, отек/папулезные элементы, корки/мокнутие, экскориации, лихенификация/шелушение, сухость кожи.
Интенсивность каждого признака оценивается по 4–уровневой шкале: 0 – отсутствие, 1 – слабая, 2 – умеренная, 3 – сильная.
При оценке площади поражения кожного покрова используется правило «девятки», в котором за единицу измерения принята площадь поверхности ладони пациента, эквивалентная 1 % всей поверхности кожи.
Расчет индекса SCORAD производится по формуле:
SCORAD = А/5+7В/2+С,
где А – распространенность поражения кожи,
В – сумма уровней интенсивности клинических симптомов атопического дерматита,
С – сумма оценок субъективных нарушений по визуальной аналоговой шкале.
На линейке внизу рисунка указывается точка, соответствующая степени выраженности оцениваемого субъективного признака, усредненное значение за последние 3 суток.
Значения индекса могут варьировать в пределах от 0 (нет заболевания) до 103 (максимально тяжелое течение атопического дерматита).
Атопический дерматит легкой степени тяжести соответствует значению SCORAD < 25;
атопический дерматит средней степени тяжести соответствует значению от 25 до 50;
атопический дерматит тяжелой степени соответствует значению SCORAD 50.
Приложение 4
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с дерматитом и экземой»
Классификация глюкокортикоидов для наружного применения, применяемых в дерматологии
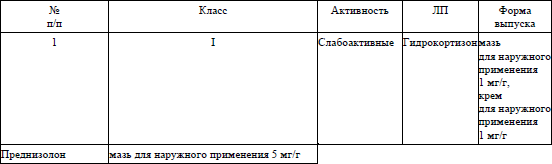
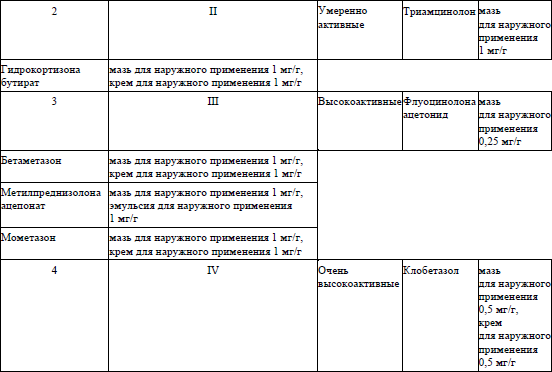
Эквивалентные противовоспалительные дозы системных глюкокортикоидов для перорального применения
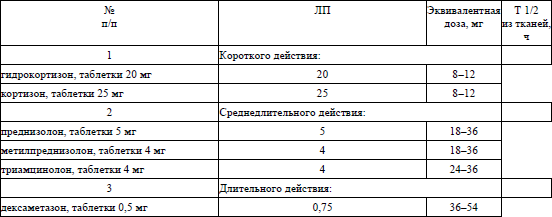
Режим назначения узкополосной средневолновой ультрафиолетовой терапии с длиной волны 311нм
Начальная доза облучения составляет 50–70 % от минимальной эритемной дозы. При дозировании облучения в зависимости от типа кожи и степени загара пациента облучение начинают с дозы 0,1–0,3 Дж/см2. Процедуры проводят 3–4 раза в неделю. При отсутствии эритемы разовую дозу повышают каждую процедуру или через процедуру на 5–30 %, или на 0,05–0,2 Дж/см2, при появлении слабовыраженной эритемы дозу оставляют постоянной. Курс лечения составляет 15–35 процедур.
Приложение 7
Классификация причинно-значимых веществ, наиболее часто вызывающих развитие контактного дерматита
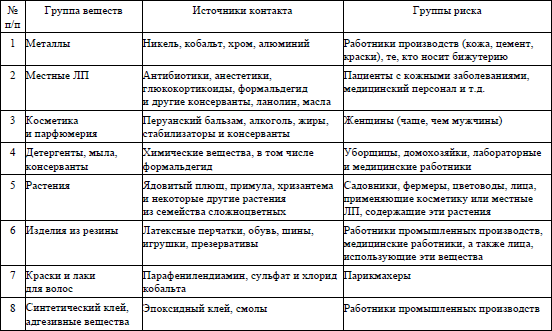


Приложение 5
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с дерматитом и экземой»
Эквивалентные противовоспалительные дозы системных глюкокортикоидов для перорального применения

Приложение 6
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с дерматитом и экземой»
Режим назначения узкополосной средневолновой ультрафиолетовой терапии с длиной волны 311нм
Начальная доза облучения составляет 50–70 % от минимальной эритемной дозы. При дозировании облучения в зависимости от типа кожи и степени загара пациента облучение начинают с дозы 0,1–0,3 Дж/см2. Процедуры проводят 3–4 раза в неделю. При отсутствии эритемы разовую дозу повышают каждую процедуру или через процедуру на 5–30 %, или на 0,05–0,2 Дж/см2, при появлении слабовыраженной эритемы дозу оставляют постоянной. Курс лечения составляет 15–35 процедур.
Приложение 7
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с дерматитом и экземой»
Классификация причинно-значимых веществ, наиболее часто вызывающих развитие контактного дерматита

Приложение 8
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с дерматитом и экземой»
Классификация дерматита, вызванного веществами, принятыми внутрь, по степени тяжести


Приложение 9
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с дерматитом и экземой»
Оценка безопасности системной иммуносупрессивной терапии
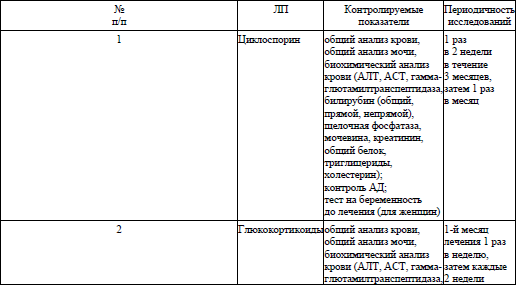
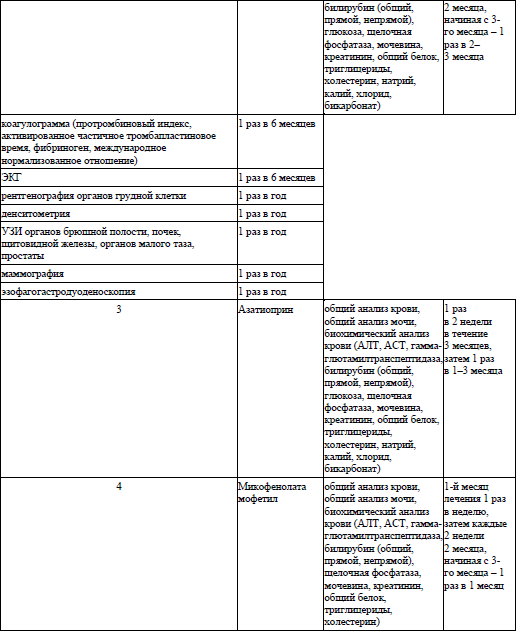


Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.