Гипертензивные состояния при беременности
Артериальная гипертензия у беременных
 Версия: Клинические протоколы МЗ РК - 2023 (Казахстан)
Версия: Клинические протоколы МЗ РК - 2023 (Казахстан)
Вызванная беременностью гипертензия без значительной протеинурии (O13), Вызванные беременностью отеки и протеинурия без гипертензии (O12), Гипертензия у матери неуточненная (O16), Существовавшая ранее гипертензия с присоединившейся протеинурией (O11), Существовавшая ранее гипертензия, осложняющая беременность, роды и послеродовой период (O10), Тяжелая преэклампсия (O14.1), Эклампсия (O15)
Акушерство и гинекология
Общая информация
Краткое описание
Одобрено
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «17» марта 2023 года
Протокол №180
от «17» марта 2023 года
Протокол №180
КЛИНИЧЕСКИЙ ПРОТОКОЛ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
ГИПЕРТЕНЗИВНЫЕ СОСТОЯНИЯ ПРИ БЕРЕМЕННОСТИ
Гипертензивные состояния при беременности включают состояния, при которых отмечается повышение уровня артериального давления (систолического АД≥140 мм.рт.ст. и/или диастолического АД≥ 90 мм.рт.ст.) во время беременности в 2 случаях с интервалом 4 часа [УД – B].
ВВОДНАЯ ЧАСТЬ
Коды МКБ-10:
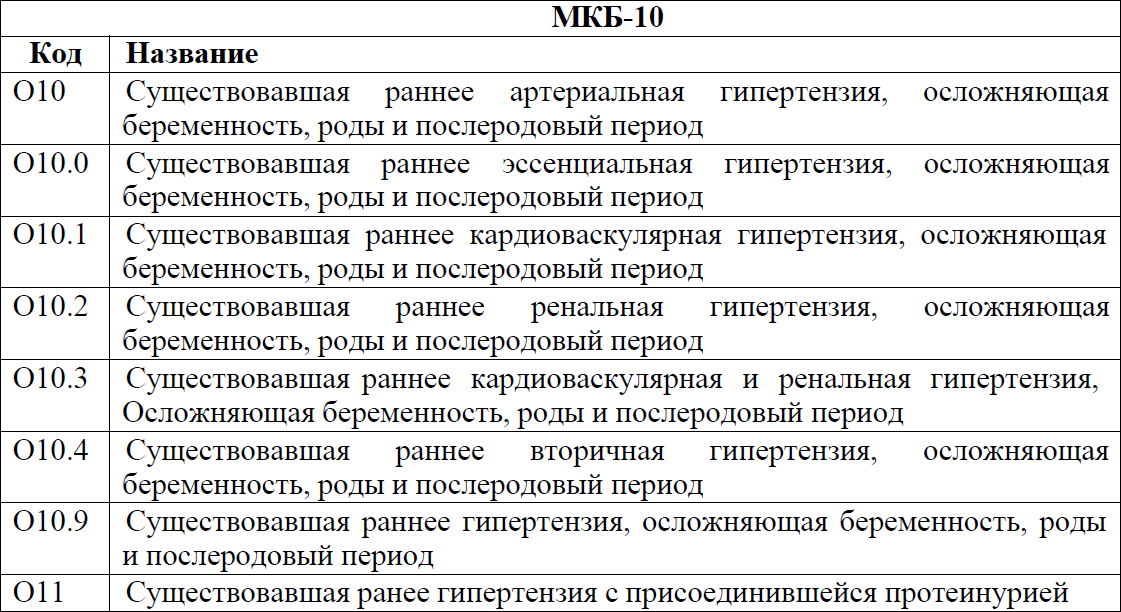
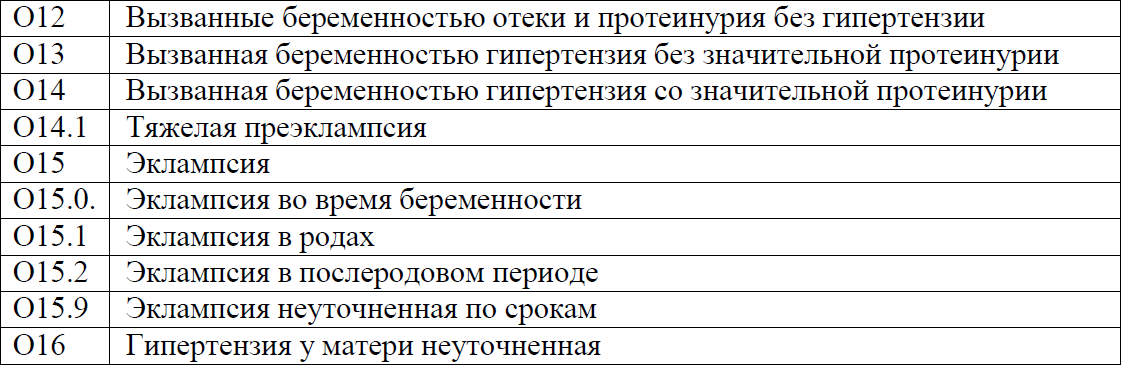
Дата разработки/пересмотра протокола: 2015 год, 2017 год (пересмотр в 2022 год).
Сокращения, используемые в протоколе:
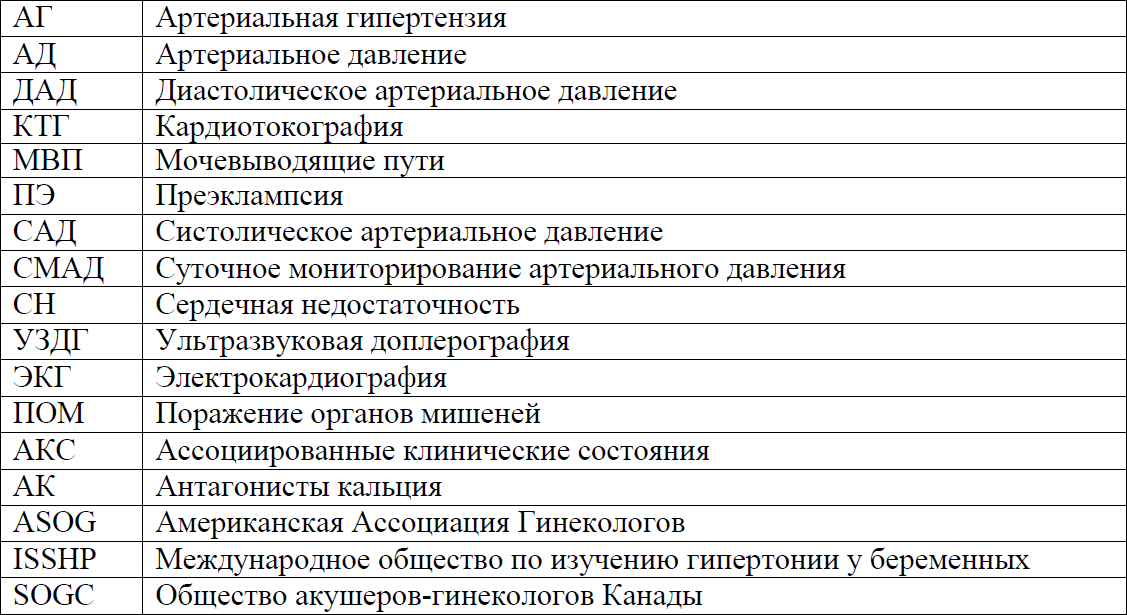
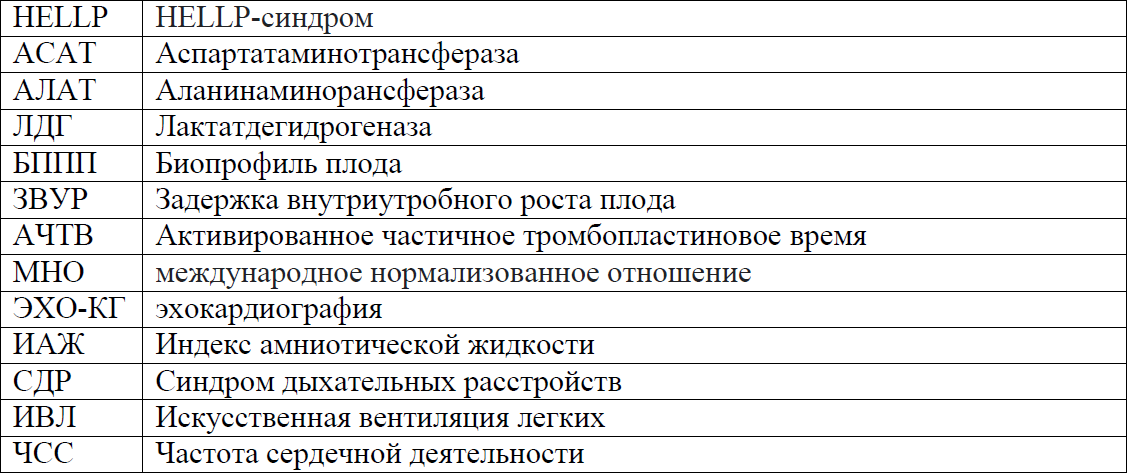
Пользователи протокола: акушер-гинекологи, терапевты, кардиологи, анестезиологи-реаниматологи, врачи общей практики.
Категория пациентов: беременные женщины, роженицы и родильницы.
Классификация
Классификация:
Классификация степени повышения артериального давления:
- Умеренная – при уровне АД 140-159/90-109 мм.рт.ст.; по крайней мере в 2 случаях с интервалом 4 часа;
- Тяжелая – при уровне САД ≥160 мм.рт.ст. и/или ДАД ≥ 110 мм.рт.ст. при 2х кратном измерении с интервалом 15 минут друг от друга, на той же руке [УД – B];
- Устойчивая гипертония должна определяться как потребность в 3 гипотензивных препаратах для контроля артериального давления при беременности ≥ 20 недель [УД – С].
Клиническая классификация (ASOG, ISSHP, SOGC):
- Хроническая (предшествующая) АГ – это АГ, диагностированная до наступления беременности или до 20 недель беременности. Это гипертоническая болезнь или вторичная симптоматическая гипертензия;
- Гестационная АГ – это повышение АД, впервые во время беременности, зафиксированное после 20 недель беременности и не сопровождающееся протеинурией;
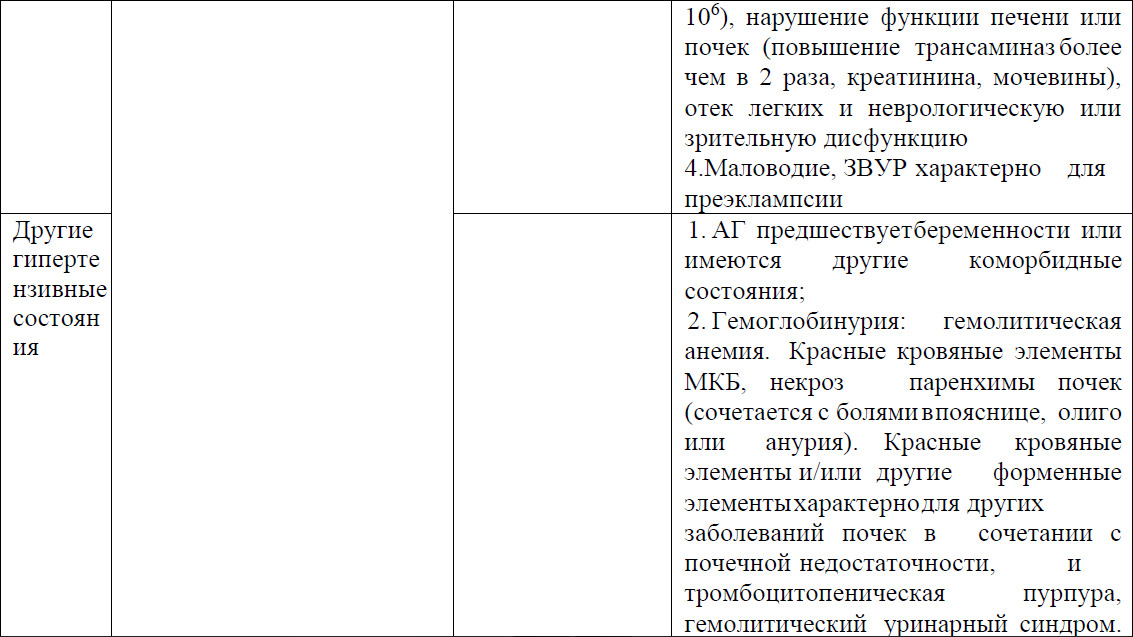
Преэклампсия - это полисистемный синдром, характеризуется впервые выявленной гипертензией, развивающейся после 20 недели беременности и сопровождающейся протеинурией и/или органной дисфункцией, в том числе:
- острое повреждение почек (креатинин ≥90 мкмоль/л; 1 мг/дл);
- поражение печени (повышение уровня трансаминаз, например, аланинаминотрансфераза или аспартатаминотрансфераза> 40 МЕ / л) с болью в правом подреберье или в эпигастральной области живота или без нее;
- неврологические осложнения (например, эклампсия, изменение психического статуса, слепота, инсульт, клонус, сильные головные боли и стойкие зрительные скотомы);
- гематологические осложнения (тромбоцитопения - количество тромбоцитов <150000/мкл, диссеминированное внутрисосудистое свертывание, гемолиз);
-
маточно-плацентарная дисфункция (например, задержка роста плода, аномальный анализ пупочной артерии, допплеровский анализ формы волны или мертворождение [6].
В настоящее время ACOG рекомендует диагностировать преэклампсию либо по 24-часовому показателю протеинурии, либо по отношению протеина к креатинину в однократном анализе мочи [6]. Было показано, что соотношение >0,3мг/дл соответствует или превышает 300 мг белка в 24-часовой моче [7].
Тяжёлая преэклампсия диагностируется при наличии симптомов преэклампсии и дополнительно хотя бы одного из критериев:
-
систолическое AД, измеренное два раза в течение 15 минут. ≥160 mmHg;
-
диастолическое AД, измеренное два раза в течение 15 минут ≥110 mmHg, или диастолическое AД, измеренное хотя бы 1 раз ≥120 mmHg.;
-
головная боль, нарушение зрения;
-
боль под грудиной или под правым подреберьем;
-
увеличенная концентрация ферментов в крови (AСАТ, AЛАT, ЛДГ);
-
синдром HELLP;
-
олигурия (<100 мл за 4 ч. или <500 мл за 24 ч.);
-
почечная недостаточность (повышенный уровень креатинина >1,0 мг/дл (90мкмоль/л)) [8].
-
отек легких;
-
недостаточный рост плода;
-
внезапно возникший отёк лица, рук или ног, при наличии признаков тяжёлой гипертензии;
-
отслойка плаценты;
-
ДВС.
- NB! Эклампсия – диагностируется в случаях возникновения судорог, которые не могут быть объяснены по другим причинам.
- Преэклампсия/эклампсия на фоне хронической АГ;
- Другие гипертензивные состояния:
1. Гипертензия на белый халат относится к артериальному давлению, которое повышается в медицинском учреждении (то есть систолическое ≥ 140 мм.рт.ст. или диастолическое ≥ 90 мм рт. ст.), но ≥135 мм.рт.ст. (систолический) и <85 мм.рт.ст. (диастолический) при домашнем контроле артериального давления (УД - B);
2. Преходящий гипертензивный эффект следует определять, как систолическое артериальное давление в лечебном учреждении ≥ 140 мм рт. ст. или диастолическое артериальное давление ≥ 90 мм.рт.ст., которое не подтверждается после отдыха, повторного измерения, на том же или при последующих посещениях (УД - B);
3. Маскированный гипертензивный эффект относится к артериальному давлению, которое является нормальным в лечебном учреждении (т.е. систолическое <140 мм рт. ст. и диастолическое <90 мм рт. ст.), но повышенное при домашнем контроле артериального давления (т.е. систолическое ≥ 135 мм.рт.ст. или диастолическое ≥ 85 мм.рт.ст.) (УД - B).
- HELLP-синдром включает в себя гемолиз (H-hemoIisis), повышение активности печеночных ферментов (el — elevated liver enzimes) и снижение числа тромбоцитов (Ip — low playelet count), обычно проявляется как осложнение преэклампсии, но также может развиваться и самостоятельно. HELLP-синдром развивается с частотой 1-6 случаев на 1000 беременностей и у 4-12% больных с тяжелой преэклампсией [6]. (см. соответствующий протокол).
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии [1,2]:
Таблица №1 Диагностические критерии:
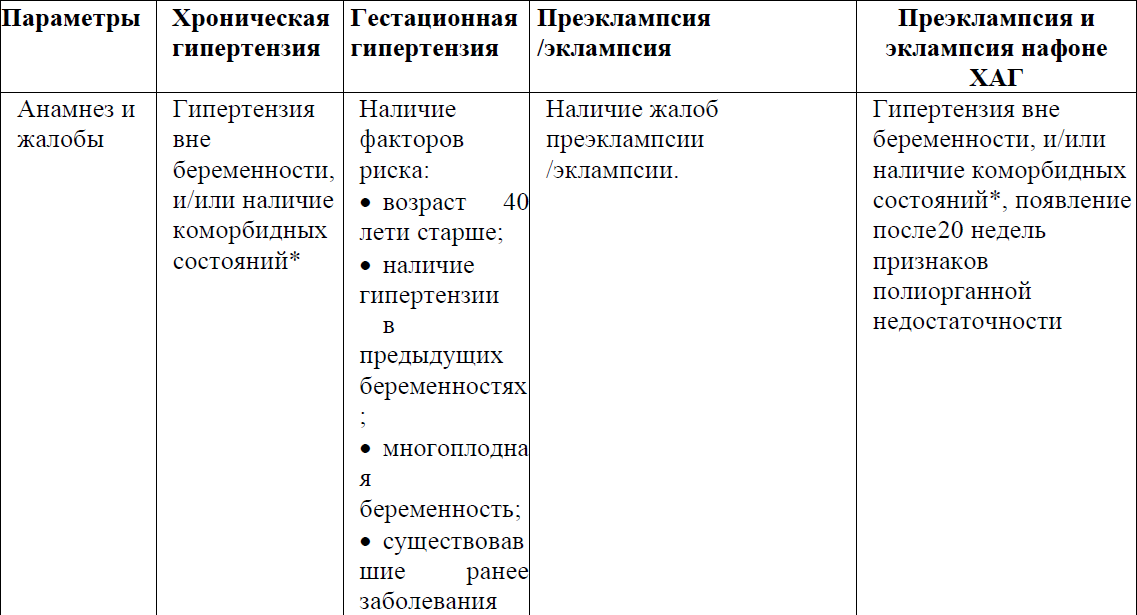

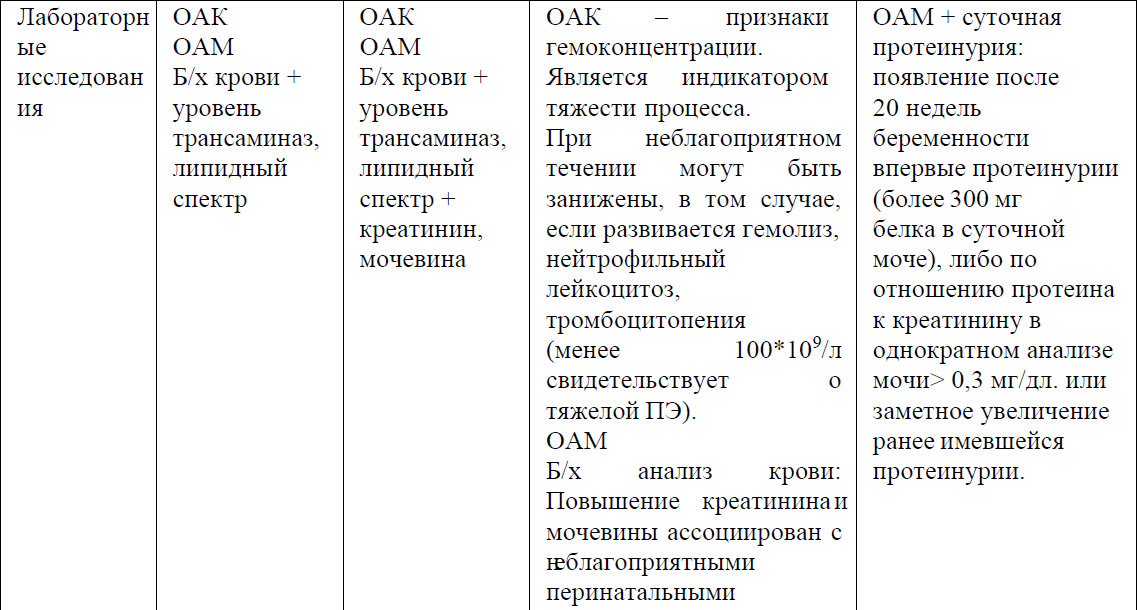

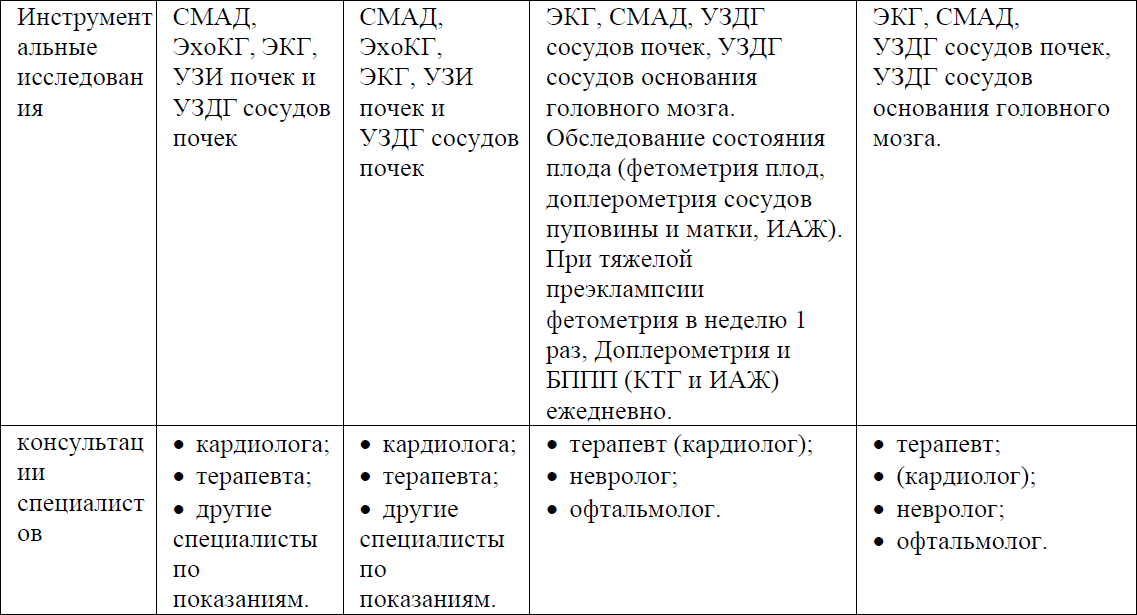
NB!





*Коморбидные состояния: состояния, требующие более жесткого контроля АД вне беременности из-за их ассоциации с повышенным кардиоваскулярным риском. К ним относятся:
- хронические заболевания почек (гломерулонефрит, рефлюкс пиелонефрит, поликистоз почек);
- стеноз почечной артерии;
- системные заболевания с поражением почек (сахарный диабет, системная красная волчанка);
- эндокринные заболевания (феохромоцитома, с-м Иценко-Кушинга, гиперальдостеронизм);
- коарктация аорты.
NB!
- Для женщин с ранее существовавшей гипертензией важно провести обследование на ранней стадии беременности (если ранее не было зарегистрировано): креатинин сыворотки, уровень глюкозы в крови натощак, сывороточный калий и анализ мочи (УД-D) и ЭКГ (УД-C);
- Кратность обследования и перечень необходимых дополнительных методов обследования принимается по усмотрению специалистов (УД-С);
- Женщины с подозрением на преэклампсию должны пройти перечень обследования для матери (УД-B) и соответствующие тесты на состояние плода (УД-B);
- Доплерометрические исследования позволяют выявить, характерные для гипертензии неблагоприятные состояния плода, включая задержку внутриутробного роста (УД-B), а также для определения срока родоразрешения (УД-A);
- Недостаточно доказательств эффективности рутинного определения биофизического профиля плода у женщин с гипертоническим расстройством беременности (УД-B);
Диагностический алгоритм:
Схема – 1.
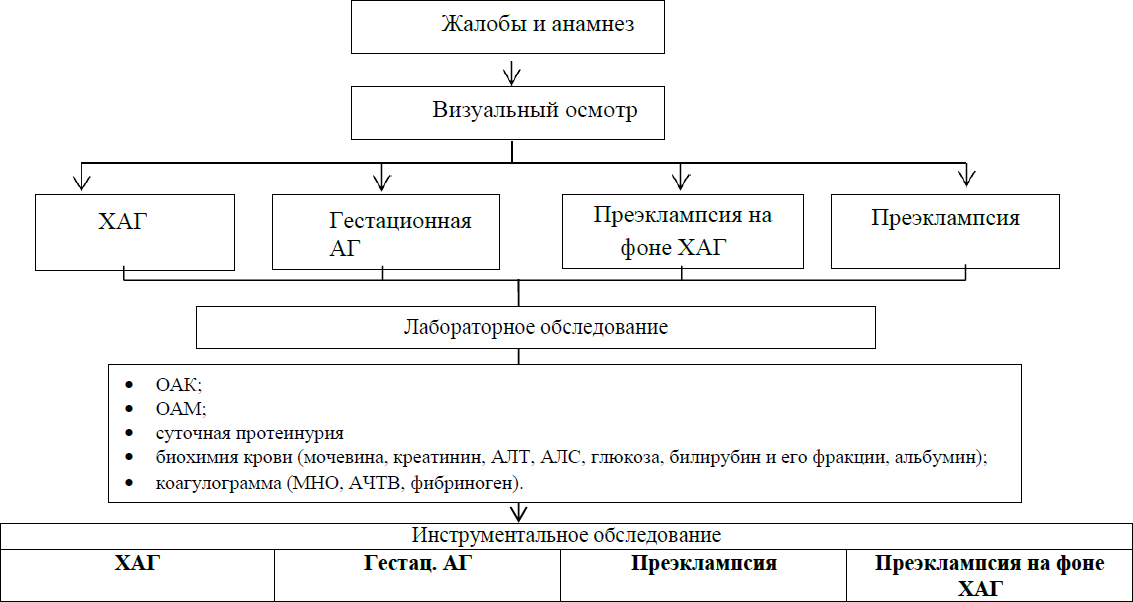
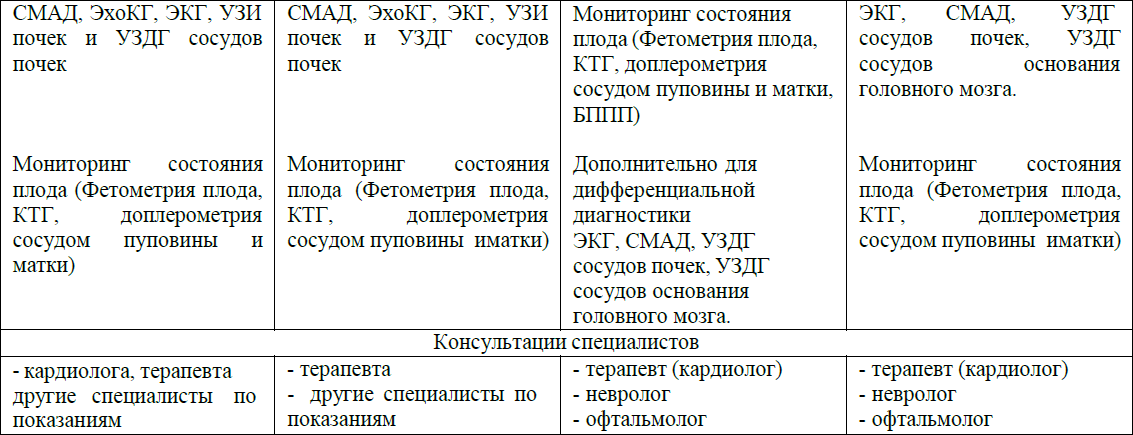
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
Таблица №2. Дифференциальный диагноз гипертензивных состояний


Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ: стабилизация гемодинамики, что позволит предупредить развитие осложнений у матери и плода.
Немедикаментозное лечение:
Диета:
- контроль набора веса;
- диета богатая витаминами, микроэлементами, белками.
Режим:
- достаточный 8-10 часовой ночной сон, желательно 1-2 часовой дневной сон;
- постельный режим и кислород при приступах одышки;
- при наличии СН-ограничение физических нагрузок, половой покой;
- умеренная аэробная физическая нагрузка (комфортный, но регулярный двигательный режим);
- не рекомендуются переохлаждение и работа ночью;
- индивидуальное решение вопроса остаточной трудоспособности согласно состоянию пациента;
- избегать стрессовых ситуаций;
- снижение массы тела в период беременности не рекомендовано в связи с риском рождения детей с низким весом и последующим замедлением их роста;
-
отказ от табакокурения и употребления алкоголя.
NB! [1]
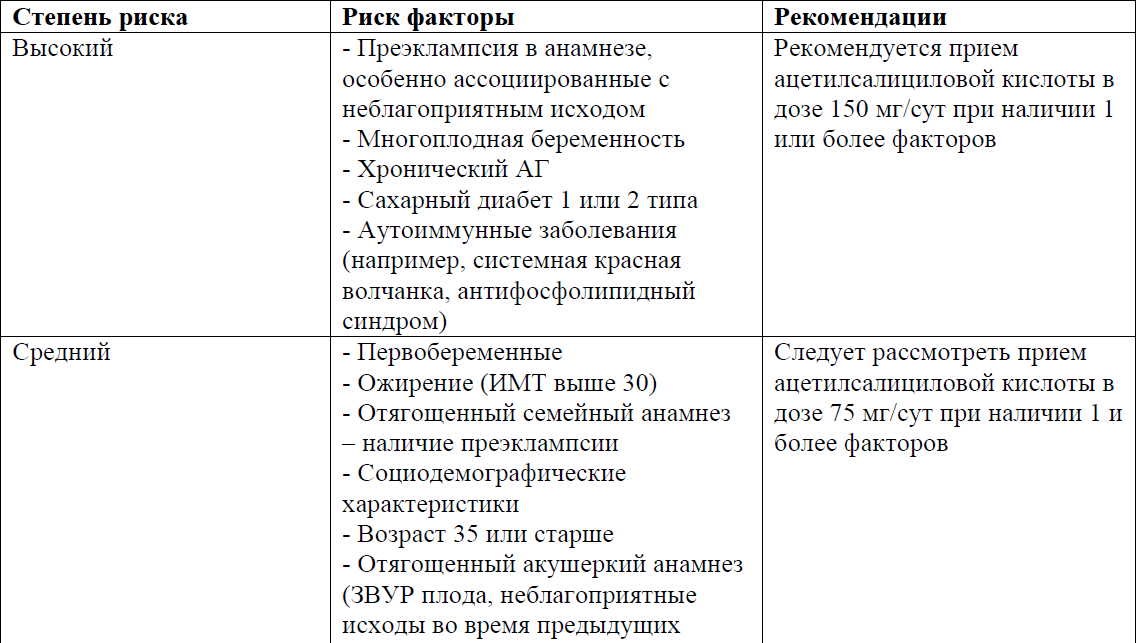
- Всем беременным женщинам, имеющим повышенный риск развития преэклампсии, рекомендуется прием ацетилсалициловой кислоты в дозе 75-150 мг/сут (Приложение 3) перед сном (УД-В), с 12 недель (оптимально до 16 недель) до 36 недель беременности (УД-C). (см. приложение №3).
- препараты кальция (не менее 1 г/сут, внутрь) рекомендуется женщинам с низким уровнем потребления кальция с пищей (<600 мг/сут) для профилактики ПЭ (УД-А);
- следующие рекомендации положительно отражаются на течении беременности: воздержание от алкоголя (УД-D), физическая активность (УД-A), предгравидарное применение фолиевой кислоты для профилактики дефектов нервной трубки (УД-A) и прекращение курения для профилактики преждевременных родов и рождения маловесного плода (УД-D);
- предгравидарное и постоянное применение препаратов фолиевой кислоты, эффективно для профилактики преэклампсии. (УД-С);
- БАДы с магнием или цинком не рекомендуются для профилактики преэклампсии, (УД-C);
- Ограничение диетических солей во время беременности (УД-D), ограничение калорий во время беременности для женщин с избыточным весом (УД-D), витаминов C и E (на основе текущих данных) (УД-D) и тиазидных диуретиков (УД- D) не рекомендуется;
- Недостаточно доказательств для рекомендации относительно здорового питания (УД-D); сокращение рабочей нагрузки или уменьшение напряжения (включая подставку для кровати) (УД-D); добавление железа с или без фолата (I-L); витамин D (УД-D); пиридоксин (УД-D); или пищи, богатой флавоноидами. (УД-D).
Медикаментозное лечение:
Лечение стоит начинать при повышении САД ≥140 мм.рт.ст. и ДАД ≥ 90 мм.рт.ст. [УД-А], [9] (вне зависимости от этиологии АД).
NB! Приемлемым диапазоном значений уровня АД при лечении АГ у беременных следует считать показатели систолического АД 130-140 мм.рт.ст. и диастолического АД 80-85 мм.рт.ст. [УД - А] [5,9]. Не снижать ДАД ниже 80 мм.рт.ст. – нарушается плацентарный кровоток [УД - А] [9].
Таблица №3 Перечень основных лекарственных средств (имеющих 100% вероятность применения) [1,5, 6, 9,10].




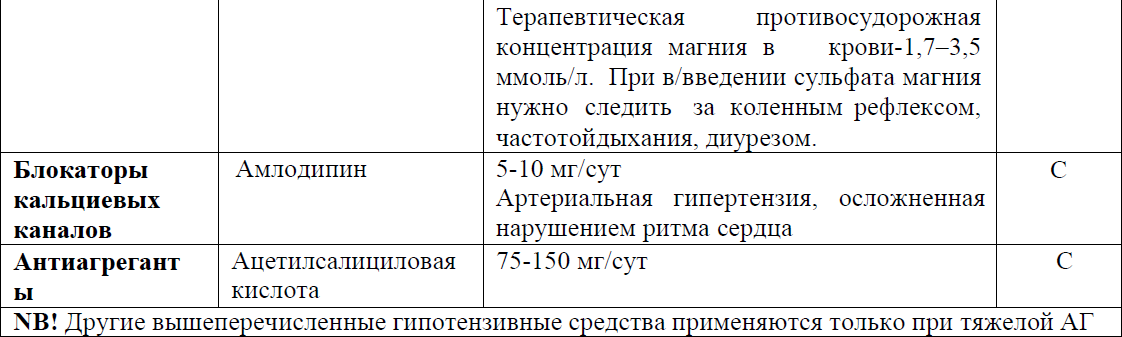
*применение после регистрации в РК.
Таблица №4 Перечень дополнительных лекарственных средств (менее 100% вероятности применения). [1,5,6,9,10,11]
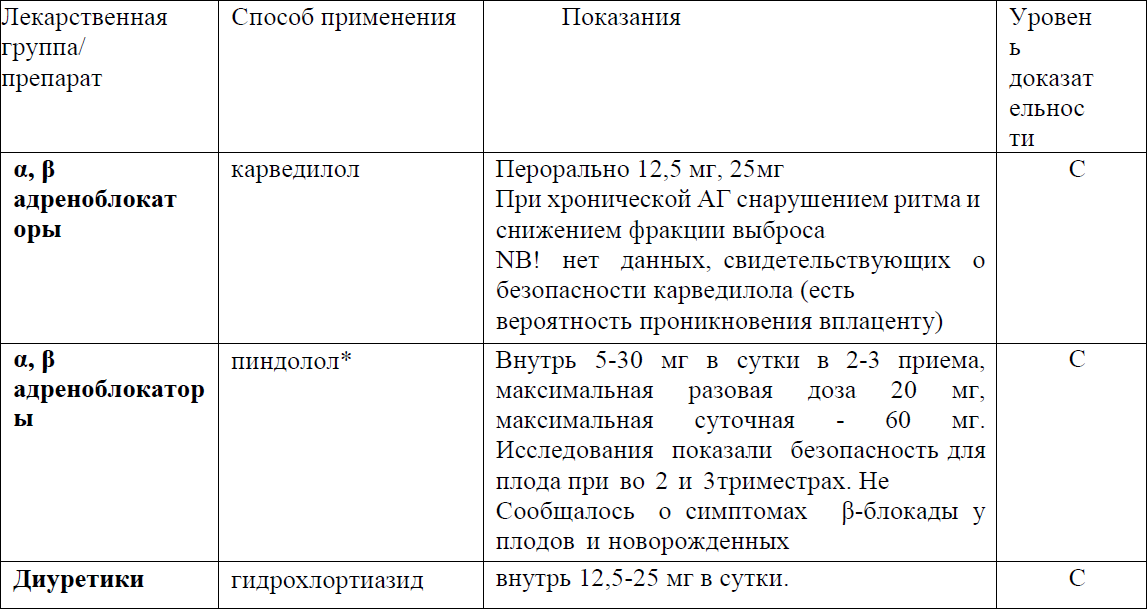

NB!

Фуросемид. Применение оправдано, если беременность осложнена почечной̆ или сердечной̆ недостаточностью.
NB! При АГ и отеках диуретики не входят в число рутинно применяемых ЛС, не рекомендованы для использования при ПЭ и абсолютно противопоказаны в случае нарушения маточно-плацентарного кровотока и при задержке внутриутробного развития плода, т.к. могут уменьшить объем плазмы и вызвать снижение кровоснабжения плаценты. Побочные эффекты диуретиков: сухость во рту, диспепсические расстройства, сердцебиение, судороги икроножных мышц; применение сопряжено с риском развития электролитных нарушений у матери.
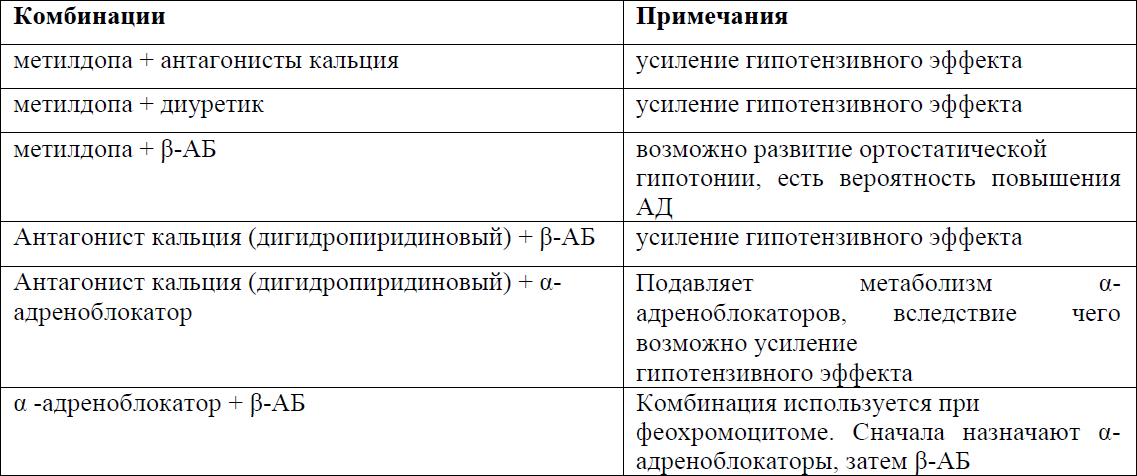
При умеренной АГ у беременных использование комбинированной терапии позволяет достичь целевых значений АД на фоне приема меньших доз препаратов, снизить вероятность появления нежелательных эффектов, а также обеспечить наиболее эффективную органопротекцию у матери. При тяжелой АГ возникает необходимость назначения комбинированной гипотензивной терапии для достижения целевых значений (УД – D) [16,10,11]. Возможные для периода беременности комбинации лекарственных средств представлены в таблице.
NB! В отдельных исследованиях рекомендуются комбинации гипотензивных препаратов, применяемые при АГ у беременных под строгим контролем кардиолога.
Таблица №5 Схема комбинации гипотензивных препаратов
Дальнейшее ведение:
Сроки родоразрешения:
Индикаторы эффективности:


NB!

NB! Гидрохлортиазид – может быть использован при хронической̆ АГ в качестве препарата третьей̆ линии.
Фуросемид. Применение оправдано, если беременность осложнена почечной̆ или сердечной̆ недостаточностью.
NB! При АГ и отеках диуретики не входят в число рутинно применяемых ЛС, не рекомендованы для использования при ПЭ и абсолютно противопоказаны в случае нарушения маточно-плацентарного кровотока и при задержке внутриутробного развития плода, т.к. могут уменьшить объем плазмы и вызвать снижение кровоснабжения плаценты. Побочные эффекты диуретиков: сухость во рту, диспепсические расстройства, сердцебиение, судороги икроножных мышц; применение сопряжено с риском развития электролитных нарушений у матери.
При умеренной АГ у беременных использование комбинированной терапии позволяет достичь целевых значений АД на фоне приема меньших доз препаратов, снизить вероятность появления нежелательных эффектов, а также обеспечить наиболее эффективную органопротекцию у матери. При тяжелой АГ возникает необходимость назначения комбинированной гипотензивной терапии для достижения целевых значений (УД – D) [16,10,11]. Возможные для периода беременности комбинации лекарственных средств представлены в таблице.
NB! В отдельных исследованиях рекомендуются комбинации гипотензивных препаратов, применяемые при АГ у беременных под строгим контролем кардиолога.
Таблица №5 Схема комбинации гипотензивных препаратов

Хирургическое вмешательство: нет.
Дальнейшее ведение:
Сроки родоразрешения:
- для женщин с неосложненной ранее существовавшей артериальной гипертензией, АД которых ниже <160/100 мм.рт.ст. после 37 недель с гипотензивным лечением или без нее сроки родов должны решаться индивидуально (желательно 38-39 недель);
- проводить роды женщинам с резистентной гипертензией вне зависимости от срока гестации, после завершения курса кортикостероидами (при необходимости);
- кортикостероиды с целью профилактики РДС синдрома следует предусмотреть всем пациентам с преэклампсией при сроке ≤34 недель беременности [УД - А];
- проведение курса кортикостероидов пациенткам при плановом кесаревом сечении при ≤37 недель беременности решается консилиумом врачей, чтобы уменьшить респираторную заболеваемость [УД-В] [1,8];
- при преэклампсии в сроке 37 недель и более независимо от ее тяжести ставится вопрос о родоразрешении.
Индикаторы эффективности:
- достижение целевых уровней АД, профилактика осложнений со стороны матери и плода.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ:
карта наблюдения пациента, маршрутизация пациента:
NB! для женщин с гестационной гипертензией (без преэклампсии) стационарный режим может быть полезен для снижения тяжелой гипертонии и преждевременных родов (УД В) [1,6,10,11];
NB! для женщин с преэклампсией, при госпитализации, строгий постельный режим не рекомендуется (УД D) [1,6,10,11].
- Пациентки с преэклампсией после 37 недель должны быть родоразрешены (I-A) [1,6,10,11];
- Для женщин с гестационной гипертензией (без преэклампсии) <37 + 0 недель беременности нет достаточных доказательств немедленного родоразрешения (III-С);
- Для женщин с гестационной гипертензией (без преэклампсии) при беременности ≥ 37 недель и не более 39 недель +6 дней, в зависимости от степени гипертензии, следует обсудить вопрос о родоразрешении (I-В) [1,6,10,11];
- Роды рекомендованы женщинам с любым гипертоническим расстройством беременности в любой срок беременности при наличии одного или нескольких неврологических симптомов:
сильная трудно излечимая головная боль, повторная зрительная скотома, эклампсия или инсульт;
повторяющиеся эпизоды тяжелой гипертензии, несмотря на поддерживающую терапию тремя классами гипотензивных средств;
отек легких или сатурация кислорода <90%;
прогрессирующая тромбоцитопения (особенно <50 × 109 / л или необходимость переливания);
аномальный и повышающийся креатинин сыворотки;
отслойка с признаками осложнений со стороны матери или плода;
неблагоприятное состояние плода (в том числе внутриутробная гибель плода);
ни уровень мочевой кислоты в сыворотке, ни уровень протеинурии не должны использоваться в качестве показаний для прерывания беременности [15].
- Для беременных женщин с тяжелой преэклампсией в сроках до 34 недель до родоразрешения, предусмотреть проведение профилактики СДР плода.
- При тяжелой преэклампсии до 34 недель после проведения профилактики СДР плода на фоне основного лечения ставится вопрос о досрочном родоразрешении
- При тяжелой преэклампсии в сроке 34-37 недель вопрос о родоразрешении ставится после стабилизации состояния в течении 24-48 часов после установления диагноза
- При эклампсии вопрос о родоразрешении ставится через 6-12 часов после приступа судорог на фоне стабилизации состояния
- Стабилизировав состояние женщины в течение 6–12ч после приступа эклампсии, нужно решить вопрос о родоразрешении; по возможности, преимущество отдаётся вагинальным родам с максимальным обезболиванием (эпидуральная/спинальная анестезия). Кесарево сечение выполняется по акушерским и/или неонатальным показаниям. Состояние после приступа эклампсии не является абсолютным показанием к кесареву сечению;
- В случае выполнения кесарева сечения рекомендуется спинальная или эпидуральная анестезия. Однако при отсутствии противопоказаний все виды анестезии считаются приемлемыми (УД А) [1];
- После родов женщина в течение 24–48 ч., наблюдается в палате интенсивной терапии. Не менее 24 ч. вводится поддерживающая доза сульфата магния, мониторируются жизненные функции, по потребности даются гипотензивные медикаменты. Скорость инфузии – не более 85 мл в час. Необходима профилактика тромбоэмболических осложнений.
Немедикаментозное лечение: смотрите подпункт 3.1
Медикаментозное лечение:
Критерии начала медикаментозной терапии при повышении АД

Критерии начала магнезиальной терапии при преэклампсии
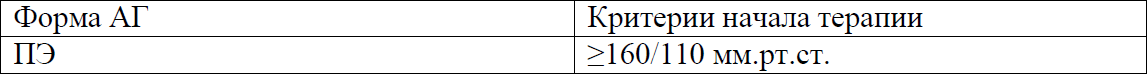
NB! Приемлемым диапазоном значений уровня АД при лечении АГ у беременных следует считать показатели систолического АД 130-150 мм.рт.ст. и диастолического АД 80-85 мм.рт.ст. (УД-А) [5,6-8]. Не снижать ДАД ниже 80 мм.рт.ст. – нарушается плацентарный кровоток (УД - А) [8].
Ведение стационарных беременных с острой тяжелой гипертензией вследствие преэклампсии (систолическое артериальное давление≥160 мм.рт.ст. и/или диастолическое артериальное давление ≥110 мм.рт.ст.)*
- Требуется быстрое лечение (в течение 30-60 минут после установления диагноза) острой тяжелой артериальной гипертензии. Своевременное лечение тяжелой гипертензии значительно снижает риска инсульта.
- Среднее артериальное давление не должно снижаться более чем на 25% в течение двух часов, САД не должно снижаться ниже 130 мм.рт.ст., а ДАД не должно снижаться ниже 80 мм.рт.ст., так как чрезмерное снижение АД у матери может быть связано со снижением маточно-плацентарной перфузии.
- Артериальное давление в диапазоне САД от 130 до 150 мм.р.ст./ ДАД от 80 до 100 мм рт. ст. является идеальным.
- Во время лечения следует тщательно контролировать частоту сердечных сокращений и артериальное давление.
- Тяжелая гипертензия должна быть подтверждена повторным измерением АД в течение 15 минут, чтобы облегчить начало антигипертензивной терапии.
Перечень основных и дополнительных лекарственных средств (имеющих 100% вероятность применения) [1,6,10,11]. (см подпункт 3.2.)
Хирургическое вмешательство:
Приоритетным методом родоразрешения являются роды через естественные родовые пути. Оперативные роды по акушерским показаниям. (см. КП «Кесарево сечение»).
Дальнейшее ведение:
Послеродовая гипертензия:
- консультация терапевта/кардиолога в послеродовом периоде [УД - D];
- предлагается гипотензивная терапия для пациентов с систолическим артериальным давлением ≥140 мм.рт.ст. и/или диастолическим артериальным давлением ≥ 90 мм.рт.ст. [УД – С];
- когда лечение начинают после родов, первоначальной целью является поддержание артериального давления ниже 140/90 мм.рт.ст. до тех пор, пока не исчезнут последствия беременности и не стабилизируется артериальное давление, что обычно происходит через 6-12 недель после родов;
- могут быть назначены пероральные препараты, подобные тем, которые используются небеременным с модификациями, если пациентка кормит грудью;
- в связи с возможным развитием послеродовой депрессии пациентам, принимающим препараты метилдопы для лечения артериальной гипертензии во время беременности, после родов необходимо заменить его на другой препарат по назначению кардиолога/терапевта. [УД – В] [12];
- дополнительный мониторинг артериального давления после выписки в домашних условиях рекомендуется.
Прекращение антигипертензивной терапии после родов.
Если артериальное давление до беременности было нормальным, а пациентка находится в норме при приеме лекарств после родов, целесообразно прекратить или уменьшить прием антигипертензивных препаратов примерно через три недели и контролировать артериальное давление, чтобы оценить, показано ли дальнейшее лечение.
Долгосрочный прогноз. Пациенты с артериальной гипертензией, связанной с беременностью, подвержены повышенному риску развития хронической гипертензии и других проявлений сердечно-сосудистых заболеваний и должны проходить как минимум ежегодное измерение артериального давления в течение всей жизни.
Индикаторы эффективности лечения:
- отсутствие симптомов преэклампсии;
- уровень АД ниже 140/90 мм.рт.ст., с лечением или без него;
- стабильные или улучшенные результаты анализов крови.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ:
Показания для плановой госпитализации:
- для дифференциальной диагностики АГ неясного генеза.
Показания для экстренной госпитализации:
- клинические и/или лабораторные признаки преэклампсии;
- тяжелая форма АГ.
Информация
Источники и литература
-
Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2023
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2023 - 1) Diagnosis, Evaluation, and Management of the Hypertensive Disorders of Pregnancy: Executive Summary. SOGC №307, May 2014. 2) The Somanz guideline for the management of hypertensive disoders of pregnancy, 2014. 3) Pregnancy Hypertension: An International Journal of Women’s Cardiovascular Health 4 (2014) 97–104. 4) Hypertension in pregnancy. ACOG 2013 Clinical guideline. 5) SC Guidelines on the management of cardiovascular diseases during pregnancy, 2011. 6) Gestational Hypertension and Preeclampsia: ACOG Practice Bulletin, Number 222. Obstet Gynecol 2020; 135:e237 7) Papanna, R., Mann, L. K., Kouides, R. W., & Glantz, J. C. (2008). Protein/creatinine ratio in preeclampsia: a systematic review. Obstetrics & Gynecology, 112(1), 135-144. 8) Shah, H., Boyer, T., Chen, H., Chaturvedi, S., Vaught, A., & Braunstein, E. M. (2021). Complement Activation Drives Progression of Pre-Eclampsia to HELLP Syndrome. Blood, 138, 772. 9) Tita, A. T., Szychowski, J. M., Boggess, K., Dugoff, L., Sibai, B., Lawrence, K., ... & Andrews, W. W. (2022). Treatment for mild chronic hypertension during pregnancy. New England Journal of Medicine, 386(19), 1781-1792. 10) National Institute for Health and Care Excellence. (2019). Hypertension in pregnancy: diagnosis and management. NICE guideline [NG133]. 11) Лечение артериальной гипертензии у беременных и родильниц. Руководство UptoDate октябрь 2022 https://www.uptodate.com/contents/treatment-of-hypertension-in-pregnant-and-postpartum- patients?search=metoprolol pregnancy&source=search_result&selectedTitle=2~148&usage_type=default&display_rank=1 12) Mito A, Murashima A, Wada Y, Miyasato-Isoda M, Kamiya CA, Waguri M, Yoshimatsu J, Yakuwa N, Watanabe O, Suzuki T, Arata N, Mikami M, Ito S. Safety of Amlodipine in Early Pregnancy. J Am Heart Assoc. 2019 Aug 6;8(15):e012093. doi: 10.1161/JAHA.119.012093. Epub 2019 Jul 26. PMID: 31345083; PMCID: PMC6761676. https://pubmed.ncbi.nlm.nih.gov/31345083/ 13) Ahn HK, Nava-Ocampo AA, Han JY, Choi JS, Chung JH, Yang JH, Koong MK, Park CT. Exposure to amlodipine in the first trimester of pregnancy and during breastfeeding. Hypertens Pregnancy. 2007;26(2):179-87. doi: 10.1080/10641950701204554. PMID: 17469008. https://pubmed.ncbi.nlm.nih.gov/17469008/ 14) A literature review and best practice advice for second and third trimester risk stratification, monitoring, and management of pre-eclampsia Compiled by the Pregnancy and Non-Communicable Diseases Committee of FIGO Int J Gynecol Obstet. 2021;154(Suppl 1):3–31.
Информация
Шкала уровня доказательности:
Соотношение между степенью убедительности доказательств и видом научных исследований


ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА:
Список разработчиков протокола с указание квалификационных данных:
1) Бапаева Гаури Биллахановна – доктор медицинских наук, профессор, «Национальный научный центр материнства и детства» Корпоративного фонда «University Medical Center» директор клинико-академического департамента женского здоровья.
2) Мукаров Мурат Аманжолович – кандидат медицинских наук, НАО «Национальный
научный кардиохирургический центр» руководитель клинико-академического департамента кардиологии.
3) Жумадилов Агзам Шаймарданович – доктор медицинских наук, профессор, РГП на ПХВ «Национальный координационный центр экстренной медицины» заместитель председателя правления
4) Тогызбаева Карлыгаш Тулеубаевна – кандидат медицинских наук, заведующая программой «Ведение беременных группы риска с экстрагенитальной патологией», «Национальный научный центр материнства и детства» Корпоративного фонда «University Medical Center».
5) Сугралимова Мадина Максатовна – магистр медицины, НАО «Национальный научный кардиохирургический центр» врач кардиолог.
6) Жетимкаринова Гаухар Ерлановна – «Национальный научный центр материнства и детства» Корпоративного фонда «University Medical Center» врач клинический фармаколог.
Указание на отсутствие конфликта интересов: нет.
Рецензенты:
1) Шиканова Светлана Юрьевна – кандидат медицинских наук, профессор, НАО «Западно-Казахстанский медицинский университет имени Марата Оспанова» руководитель кафедры акушерства и гинекологии №1.
2) Исраилова Венера Карыпбековна – доктор медицинских наук, профессор, НАО «Казахский национальный медицинский университет имени С.Д. Асфендиярова» заведующая кафедрой анестезиологии и реанимации.
Указание условий пересмотра протокола: пересмотр протокола через 5 лет после его разработки или при наличии новых методов с уровнем доказательности.
Приложение 1
NB!
- когда повышение артериального давления не является тяжелым, и преэклампсия не подозревается, рекомендуется амбулаторный контроль артериального давления или мониторинг артериального давления дома для подтверждения артериальной гипертензии (II-2C);
- При использовании домашнего контроля артериального давления пациент должен быть обучен измерению артериального давления и интерпретация показаний (III-С);
- Точность всех устройств измерения артериального давления, используемых в больницах или офисах, должна регулярно проверяться на калиброванном устройстве (II-3C);
- Точность всех используемых автоматизированных устройств для домашнего контроля артериального давления необходимо регулярно проверять (III-С).
Приложение 2
НЕОТЛОЖНАЯ ПОМОЩЬ ПРИ ЭКЛАМПСИИ
1) Защитите женщину от повреждений, но не удерживайте ее активно. Уложите женщину на левый бок для уменьшения риска аспирации желудочного содержимого, рвотных масс и крови. Вызовите на себя анестезиолога, анестезистку, врача акушер-гинеколога, акушерку, санитарку, лаборанта. Одновременно необходимо аспирировать содержимое полости рта. Подать кислород со скоростью 8-10 л в минуту.
2) Катетеризуйте периферическую вену (№14-16G) и начните стартовую дозу магния сульфат 25% - 20,0 мл в/в в течение 10-20 мин. Введение магния сульфата 1-2 г/ч на инфузомате, при отсутствие последнего, подключите систему с поддерживающей дозой магния сульфат на 320 мл физ. р-ра - 80 мл 25% р-ра сульфата магния, вводить в/в с учетом скорости введения 11 кап./мин. - 1 г сухого вещества/час при тщательном контроле АД и ЧСС. Скорость введение препарата можно увеличить до 2г сухого вещества под контролем уровня магния в крови.
3) При повторном приступе эклампсии введите нагрузочную дозу – 2г сухого вещества сульфата магния (8 мл 25% р-ра) в/в медленно в течение 3-5 минут.
4) При сохраняющейся гипертензии подключаем гипотензивную терапию.
5) Катетеризуйте мочевой пузырь. Пациентка должна быть транспортирована в ОАРИТ.
6) При эклампсическом статусе, коме, при невосстановлении адекватного сознания шкала комы Глазго ≤9 перевод на ИВЛ.
7) При стабилизации пациентки в течение 6–12 часов – ставить вопрос о родоразрешении. Продолжительность непрерывного внутривенного введения сульфата магния в течение 12–24 часов (1-2 г в час).
Приложение 3
Таблица 6. Факторы риска преэклампсии

Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.