Хроническая болезнь почек у взрослых
 Версия: Клинические протоколы МЗ РК - 2023 (Казахстан)
Версия: Клинические протоколы МЗ РК - 2023 (Казахстан)
Общая информация
Краткое описание
КЛИНИЧЕСКИЙ ПРОТОКОЛ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Хроническая болезнь почек – это персистирующее в течение 3 месяцев или более поражение органа вследствие действия различных этиологических факторов, анатомической основой которого является процесс замещения нормальных анатомических структур фиброзом, приводящий к его дисфункции.
| Маркеры повреждения почек (один или более) |
альбуминурия (скорость экскреции альбумина с мочой ≥30 мг/сут;
САК мочи ≥30 мг/г [≥3 мг/ммоль])
|
| изменения осадка мочи | |
| электролитные и другие нарушения вследствие канальцевой дисфункции | |
| морфологические изменения | |
| структурные нарушения при визуализирующих методах исследования | |
| трансплантация почки в анамнезе |
ВВОДНАЯ ЧАСТЬ
Коды МКБ:
|
Код
|
Название |
| МКБ-10 | |
|
N18.1
|
Хроническая болезнь почек, стадия 1 |
| N18.2 | Хроническая болезнь почек, стадия 2 |
| N18.3 | Хроническая болезнь почек, стадия 3 |
| N18.4 | Хроническая болезнь почек, стадия 4 |
| N18.5 | Хроническая болезнь почек, стадия 5 |
| N18.9 | Хроническая болезнь почек, неуточненная |
| Осложнения ХБП и ассоциированные состояния | |
|
Z49.0
|
Подготовительные процедуры для проведения диализа (сосудистый доступ для гемодиализа, перитонеальный катетер) (при состояниях при хронической болезни почек N18 (N18.4, N18.5) |
|
Z49.1
|
Экстракорпоральный диализ (гемодиализ) |
| Z49.2 | Другой вид диализа (перитонеальный диализ) |
|
D63.8*
|
Анемия при других хронических болезнях, классифицированных в других рубриках |
|
E87.2
|
Ацидоз |
| E87.5 | Гиперкалиемия |
|
E21.1
|
Вторичный гиперпаратиреоз, не классифицированный в других рубриках |
|
E83.3
|
Нарушение обмена фосфора |
| E83.5 | Нарушение обмена кальция |
| E83.8 | Другие нарушения минерального обмена |
| E89.2 | Гипопаратиреоз, возникший после медицинских процедур |
| N25.0 | Почечная остеодистрофия |
Дата разработки/пересмотра протокола: 2013 год (пересмотр 2016 год/2021 год/2023 год).
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематические ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С |
Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+).
Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию.
|
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
Классификация
Классификация [1, 34]
1) Основные факторы риска развития ХБП
|
Немодифицируемые
|
Модифицируемые |
| Пожилой возраст | сахарный диабет, диабетическая болезнь почек |
| Исходное низкое число нефронов (низкая масса тела при рождении) | артериальная гипертензия, реноваскулярная артериальная гипертензия и ишемическая нефропатия |
| Наследственные факторы (в том числе семейный анамнез по ХБП, болезнь Фабри, поликистоз, синдром Альпорта, тубулопатии) | дислипопротеинемия, мультифокальный атеросклероз, метаболический синдром, ожирение, гиперурикемия, уратная нефропатия |
| Перенесенное острое повреждение почек (контраст-индуцированная нефропатия, перенесенные обширные оперативные вмешательства, в том числе кардиохирургические, последствия полихимиотерапии в онкологии, осложненный акушерский анамнез). | аутоиммунные болезни – СКВ, некротизирующие и гранулематозные васкулиты, тромботические микроангиопатии. |
| хроническое воспаление/системные инфекции | |
| инфекции и конкременты мочевых путей, обструкция нижних мочевых путей | |
| лекарственная токсичность | |
| беременность | |
| амилоидоз |
Формула CKD-EPI (2009), основанная на уровне креатинина:
Формула CKD-EPI имеет различия в зависимости от пола и уровня креатинина в сыворотке крови, согласно таблице:
Для упрощения проведения расчета СКФ в практике используются онлайн-калькуляторы или мобильные приложения.
|
Стадии ХБП
Расчет СКФ по EPI – метод оценки рСКФ (мл/мин/1,73м2).
Характеристика и уровень СКФ.
|
Соотношение альбумин/креатинин в утренней порции мочи (САК)
Категории степени альбуминурии
|
||||
|
А1
|
А2 | А3*-А4** | |||
| нормальная или незначительно повышена | умеренно повышена | резко повышена | |||
|
<30 мг/г
<3 мг/ммоль
|
30-300 мг/г
3-30 мг/ммоль
|
>300 мг/г
>30 мг/ммоль
|
|||
| С1 | нормальная или высокая | >90 | низкий риск | умеренно повышенный риск | высокий риск |
| С2 | незначительно снижена | 60-89 | низкий риск | умеренно повышенный риск | высокий риск |
| С3а | умеренно снижена | 45-59 | умеренно повышенный риск | высокий риск | очень высокий риск |
| С3б | существенно снижена | 30-44 | высокий риск | очень высокий риск | очень высокий риск |
| С4 | резко снижена | 15-29 | очень высокий риск | очень высокий риск | очень высокий риск |
| С5 | терминальная почечная недостаточность | <15 | очень высокий риск | очень высокий риск | очень высокий риск |
Мониторинг ХБП посредством наблюдения за альбуминурией и СКФ служит для уточнения стадий для прогноза, определения сроков стратегий вмешательства и оценки эффективности конкретных методов лечения.
Диагностика
Диагностические критерии [2, 4, 6,7]
Жалобы и анамнез:
Жалобы при 4 и 5 стадиях ХБП:
Анамнез:
Существует ряд ситуаций, в которых использование расчетных методов оценки СКФ некорректно. В этих случаях необходимо воспользоваться стандартным измерением клиренса эндогенного креатинина (пробой Реберга-Тареева).
| нестандартные размеры тела (пациенты с ампутацией конечностей, бодибилдеры); |
| выраженные истощение и ожирение (ИМТ<15 и >40 кг/м2); |
| беременность; |
|
заболевания скелетной мускулатуры (миодистрофии);
|
| параплегия и квадриплегия; |
| вегетарианская диета; |
| быстрое снижение функции почек (острый и быстропрогрессирующий гломерулонефрит, острое почечное повреждение); |
| необходимость назначения токсичных препаратов, выводимых почками (например, химиотерапия) – для определения их безопасной дозы; |
| при решении вопроса о начале заместительной почечной терапии |
| больные с почечным трансплантатом. |
Основные инструментальные исследования:
Дополнительные инструментальные исследования:
Примечание: Проведение инструментальных исследований, требующих введения контрастных веществ при ХБП необходимо проводить в соответствии с рекомендациями профилактики контраст-индуцированной нефропатии.
Тактика ведения пациентов с ХБП на ранних стадиях
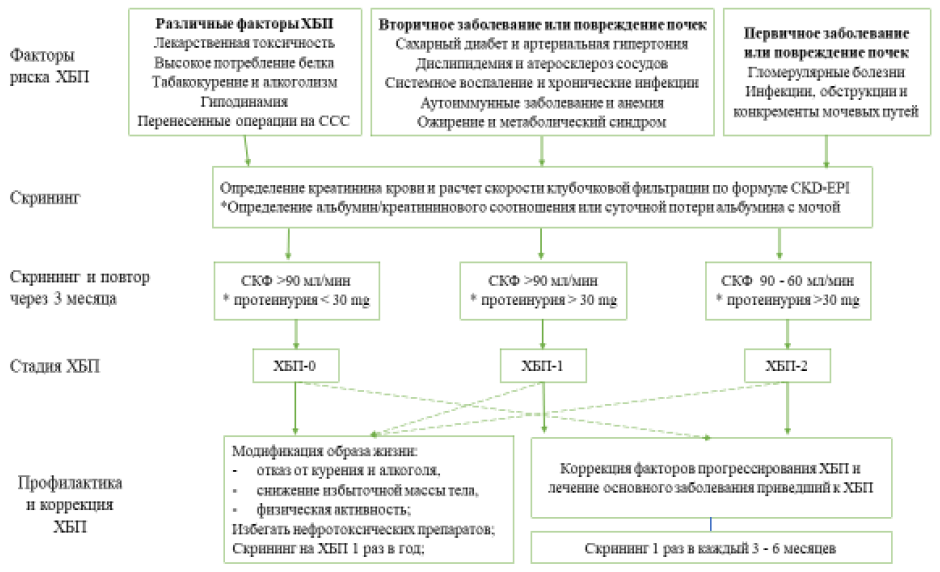
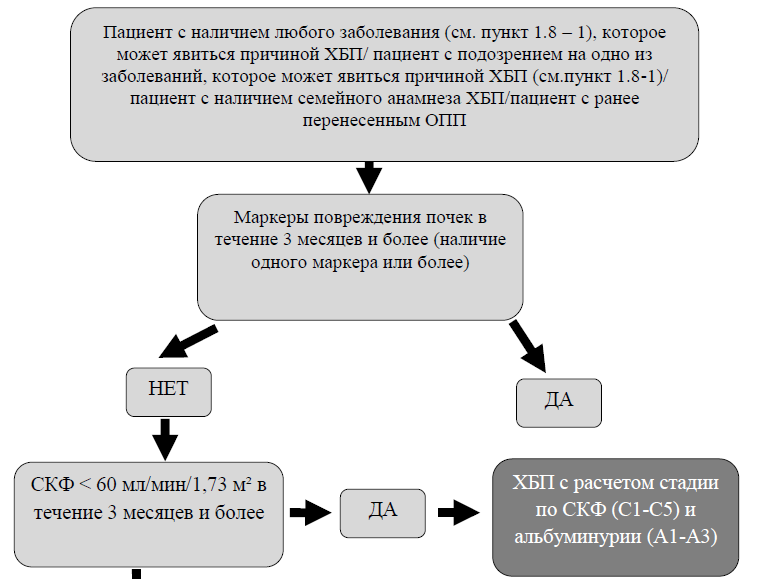
Диагностический алгоритм [2]:
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований [2, 5, 6]
Дифференциальная диагностика ОПП и ХБП
|
Признаки
|
ОПП | ХБП |
| Диурез | олиго-, анурия →полиурия | полиурия→Анурия |
| Моча | обычная, с примесью крови | бесцветная |
| Артериальная гипертензия | в 30% случаев, без ГЛЖ и ретинопатии | в 95% случаев с ГЛЖ и ретинопатией |
| Периферические отеки | часто | не характерны |
| Размер почек (УЗИ) | нормальный | уменьшен |
| Прирост креатинина | более 0,5 мг/дл/сут | 0,3-0,5 мг/дл/сут |
| Почечный анамнез | отсутствует | часто многолетний |
Лечение (амбулатория)
Немедикаментозное лечение [1, 37]:
Медикаментозное лечение [1, 6, 8, 25-27, 29-31,33, 35,36]:
Объем и направленность лечебных и диагностических мероприятий должны определяться в зависимости от выраженности снижения СКФ (стадий ХБП) для оптимизации тактики ведения.
|
Стадия
|
Рекомендуемые мероприятия |
| Наличие факторов риска развития ХБП | Регулярный скрининг ХБП, мероприятия по снижению риска ее развития (первичная профилактика). |
| С1 |
1) Лечение основного заболевания (см.соответствующие КП)
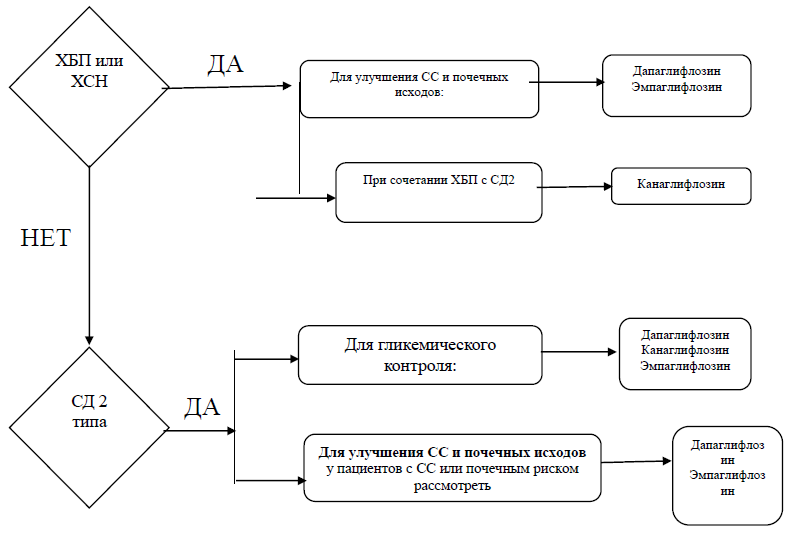
2) Коррекция общих патогенетических факторов риска ХБП с целью замедления темпов ее прогрессирования (иАПФ или БРА, статины, иНГЛТ 2)
У лиц с СД 2 типа дополнительно антагонисты минералокортикоидных рецепторов, ГПП-1.
|
| С2 |
Мероприятия по стадии 1
+
Оценка скорости прогрессирования и коррекции терапии.
|
| С3а-С3b |
Мероприятия по стадии 2
+
Выявление, профилактика и лечение системных осложнений дисфункции почек (ренальная анемия, дизэлектролитемия, ацидоз, минерально-костные нарушения, БЭН и др.) |
| С4 |
Мероприятия по стадии 3
+
Подготовка и выбор заместительной почечной терапии ПД, ГД, трансплантация)
|
| С5 |
Заместительная почечная терапия
+
Выявление, профилактика и лечение системных осложнений почечной недостаточности (анемии, нарушений водно-электролитного, кальций-фосфатного баланса, ацидоза, гипергомоцистеинемии, БЭН).
|
|
Фармакотерапевтическая группа
|
Международное непатентованное наименование ЛС |
Способ применения
|
Уровень доказательности | ||
| Ингибиторы АПФ | эналаприл | 10-40 мг | Перорально, длительно под контролем калия, СКФ и АД | B | |
| фозиноприл | 20-80 мг | С | |||
| лизиноприл | 20-40 мг | B | |||
| периндоприл | 4-8 мг | B | |||
| рамиприл | 2,5 мг – 20 мг | B | |||
| трандолаприл | 2-4 мг | B | |||
| Блокаторы рецепторов ангиотензина II | кандесартан | 16-32 мг | Перорально, длительно под контролем калия, СКФ и АД | В | |
| ирбесартан | 150-300 мг | В | |||
| лозартан | 50-100 мг | В | |||
| олмесартан | 20-40 мг | С | |||
| телмисартан | 40-80 мг | В | |||
| валсартан | 80-320 мг | В | |||
| Блокаторы кальциевых каналов | Дигидропиридиновые | амлодипин | 2,5-10 мг | Перорально, длительно под контролем АД | В |
| нифедипин | 30-120 мг | С | |||
| Недигидропиридиновые | дилтиазем | 120-360 мг | В | ||
| верапамил | 90-480 мг | В | |||
| Бета-адреноблокаторы | Неселективные | пропранолол | 40-480 мг | Перорально, длительно од контролем АД, ЧСС | С |
| тимолол | 20-60 мг | С | |||
| Селективные | атенолол | 25-100 мг | В | ||
| бетаксолол | 5-20 мг | В | |||
| бисопролол | 2,5-10 мг | В | |||
| метопролол | 50-300 мг | В | |||
| Альфа-адреноблокаторы | доксазозин | 1-16 мг | Перорально | С | |
| Альфа-, и бета-адреноблокаторы | Карведилол | 5-50 мг | Перорально | С | |
| Гипотензивное средство центрального действия |
Моксонидин
(см. КП «Артериальная гипертензия»)
|
0,2-0,4 мг | Перорально | С | |
| Метилдопа (см. КП «Артериальная гипертензия») | 500-3000 мг | С | |||
| Диуретики | Тиазидные диуретики |
Гидрохлортиазид
(см. КП «Артериальная гипертензия»)
|
12,5-50 мг | Перорально | С |
|
Индапамид
(см. КП «Артериальная гипертензия»)
|
1,25-5 мг | С | |||
| Петлевые диуретики | Фуросемид | 40-240 мг | Перорально/внутривенно | С | |
| Торасемид | 5-100 мг | Перорально | С | ||
| Калийсберегающие | Спиронолактон | 500-300 мг | Перорально | С | |
| иНГЛТ 2 | Эмпаглифлозин | 10-25 мг 1 раз в сутки | Перорально, длительно под контролем СКФ | В | |
| Канаглифлозин | 100-300 мг 1 раз в сутки | Перорально, длительно под контролем СКФ | В | ||
| Дапаглифлозин | 5-10 мг 1 раз в сутки | Перорально, длительно под контролем СКФ | В | ||
Витамины:
Рекомендуется полноценное питание, содержащее витамины группы В.
У взрослых с ХБП 5D не рекомендуется добавлять витамины А или Е в плановом порядке из-за потенциальной токсичности витаминов.
При ХБП 3-5 стадии назначается малобелковая диета 0,8-0,6-0,3 г/кг в зависимости от стадии в сочетании с приемом кетоаналогов незаменимых аминокислот.
В целях профилактики инфекций мочеполовой системы при приеме НГЛТ2:
Алгоритм выбора иНГЛТ2 у пациентов с ХБП, СН или СД2
Коррекция анемии у пациентов с ХБП (почечная анемия диагностируется при снижении уровня гемоглобина менее 115 г/л для женщин, менее 135 г/л для мужчин до 70 лет или менее 120 г/л для мужчин старше 70 лет)
Коррекция анемии у пациентов с ХБП С3-С5.
Алгоритм коррекции анемии препаратами железа на до диализном этапе
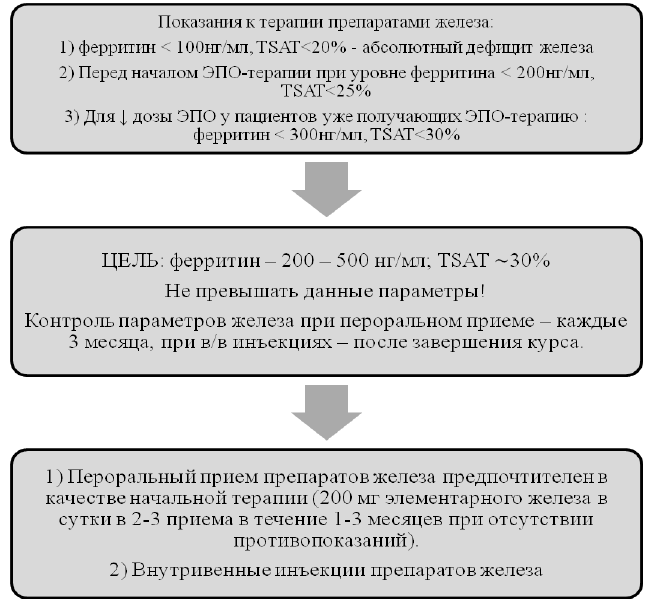
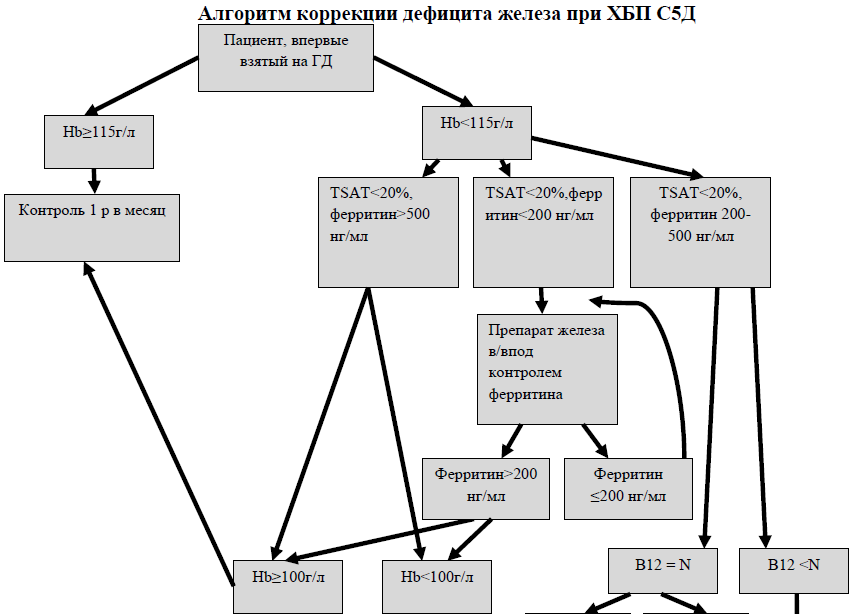
Алгоритм коррекции дефицита железа при ХБП С5Д
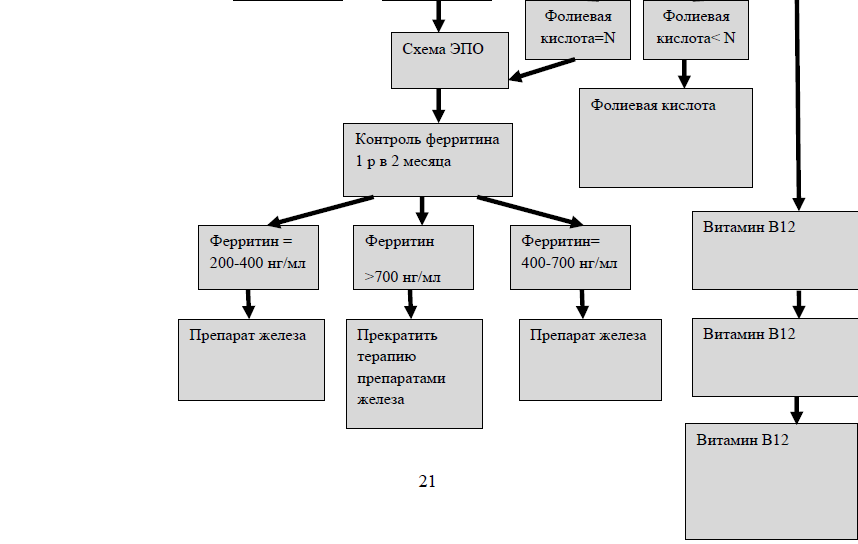
Перечень основных препаратов железа:
|
Фармакотерапевтическая группа
|
Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| препараты железа | железа III гидроксид полимальтозного комплекса |
до 1000 мг
(15 мг/кг)
|
С |
| низкомолекулярный декстран железа |
1000 – 3000 мг
(до 20 мг/кг)
1 раз в день
|
С |
Перечень основных препаратов для коррекции ренальной анемии
|
Фармако-терапевтическая группа
|
Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| стимуляторы гемопоэза | эпоэтин альфа |
20-50 Ед/кг
п/к, в/в
|
В |
| эпоэтин бета | |||
| эпоэтин зета | |||
| эпоэтин тета | |||
| дарбэпоэтин |
0,45-0,75 мкг/кг
п/к, в/в
|
В | |
| метоксиполиэтиленгликольэпоэтин бета |
0,6 мкг/кг
п/к, в/в
|
В |
Схема назначения эритропоэз-стимулирующих средств короткого действия для пациентов на додиализной стадии.
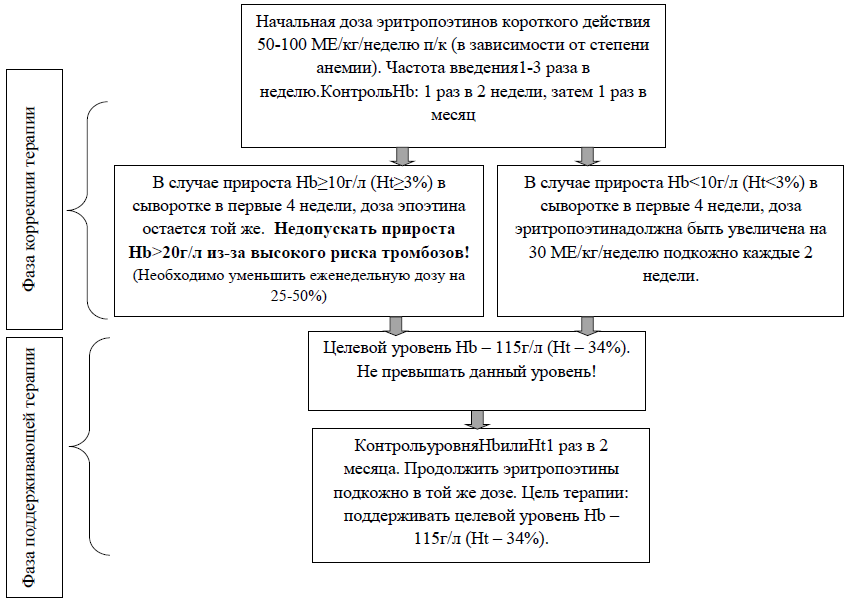
Схема назначения эритропоэтин-стимулирующих средств для пациентов, получающих диализную терапию.
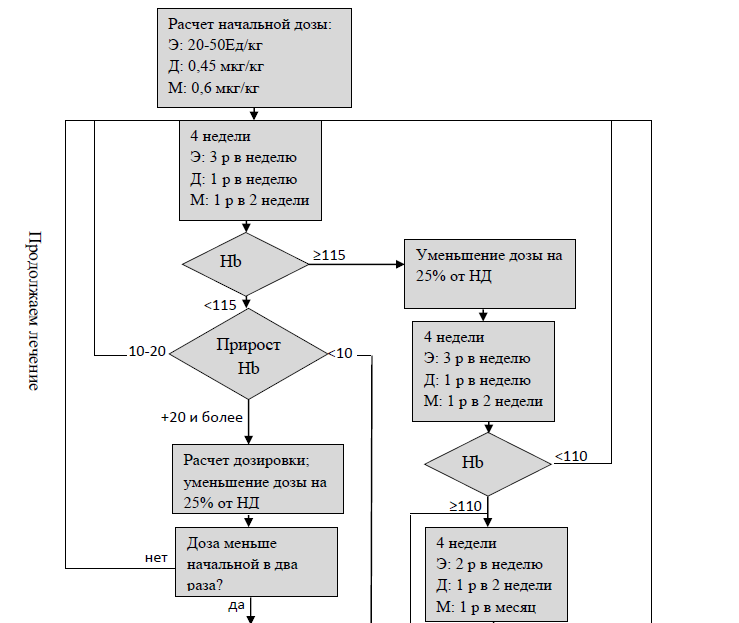
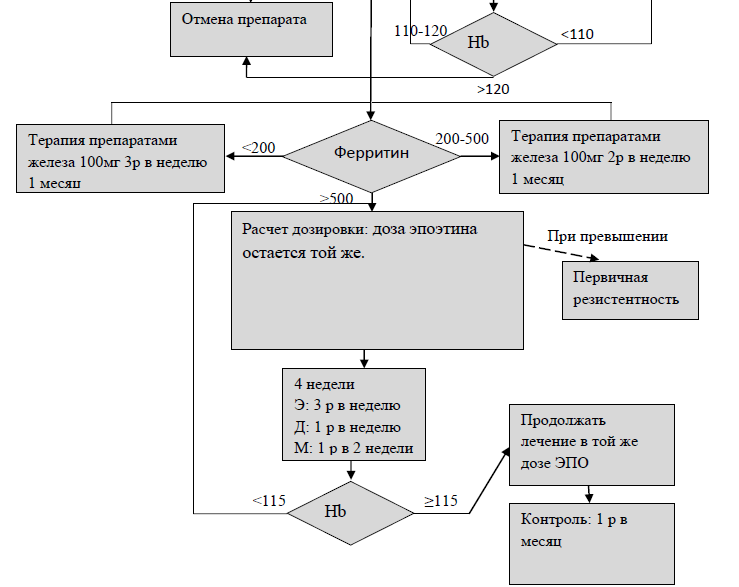
Целевые уровни показателей ПТГ, Са и Р при ХБП I-V
|
ХБП I-III
|
ХПБ IV | ХБП V | |
| паратгормон (пг/мл) | 35 – 70 | 70 – 150 | 150 – 300 |
| кальций общий (ммоль/л) | 2,05 – 2,60 | 2,05 – 2,60 | 2,10 – 2,54 |
| фосфор (ммоль/л) | 0,87 – 1,49 | 0,48 – 1,49 | 1,13 – 1,78 |
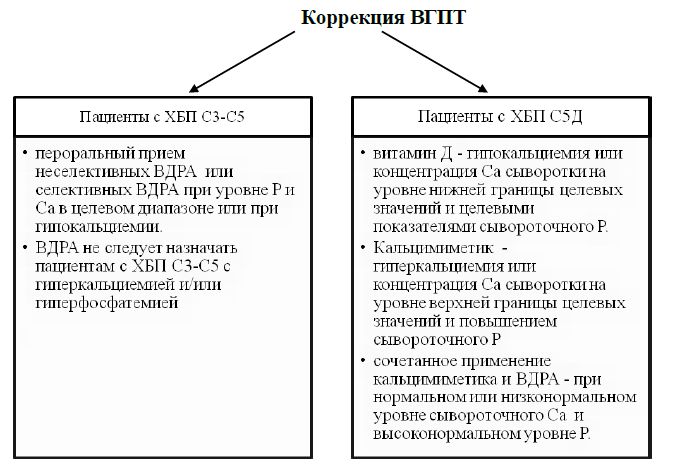
Общий подход к коррекции МКН у пациентов с ХБП С5Д
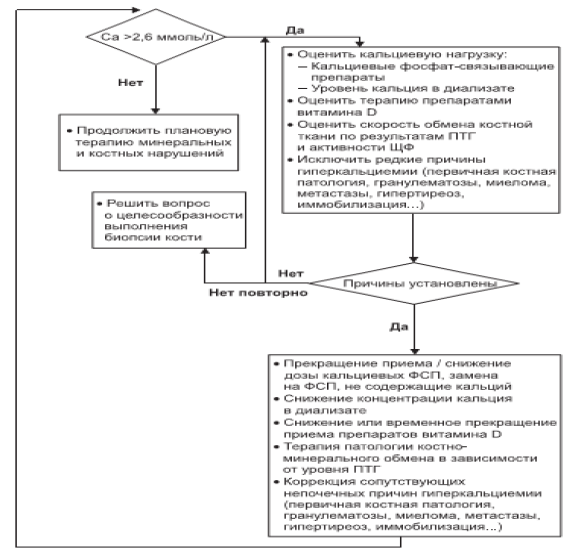
Алгоритм коррекции гиперкальциемии
Алгоритм коррекции гиперфосфатемии
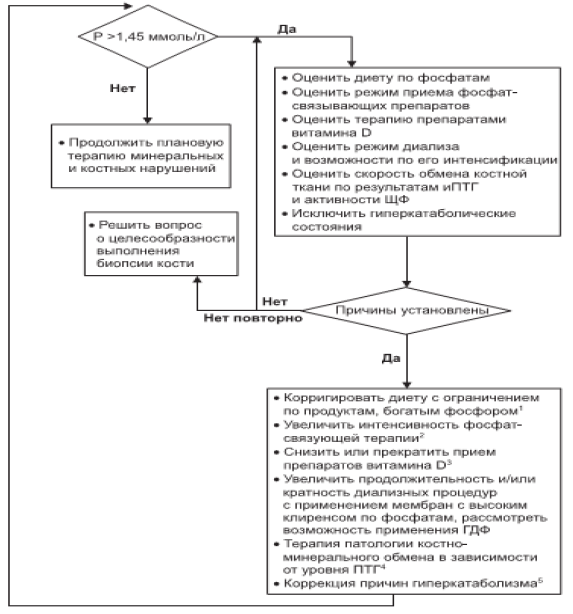
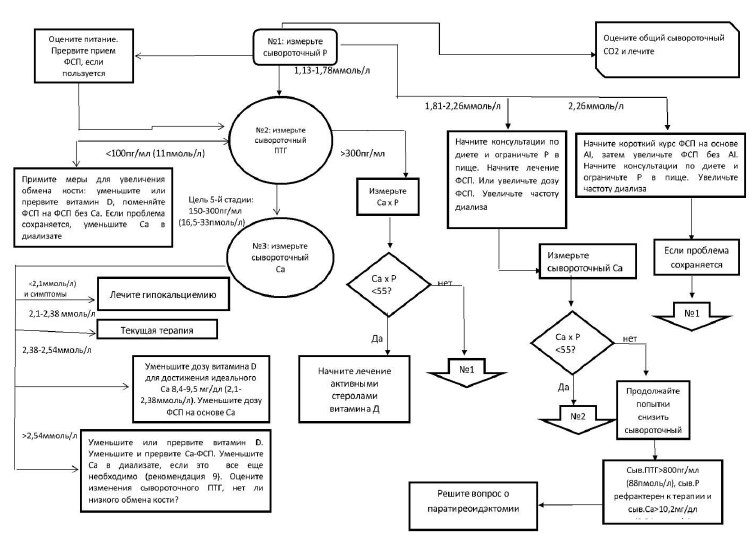
Алгоритм применения фосфор-связывающих препаратов
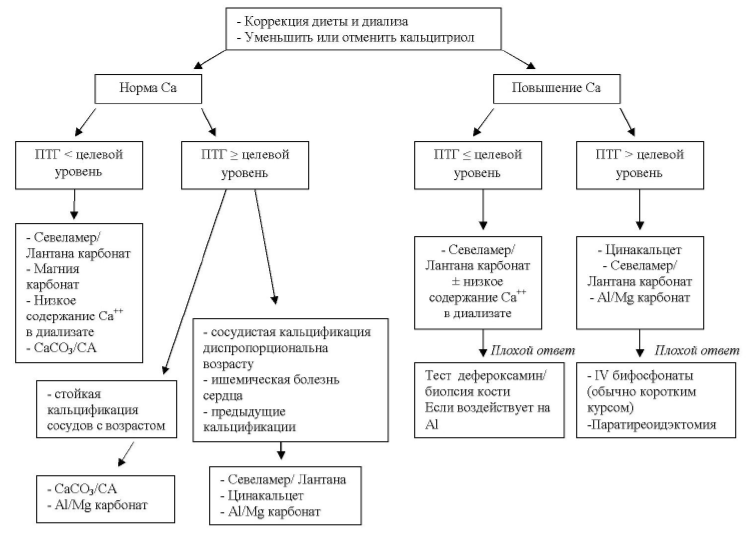
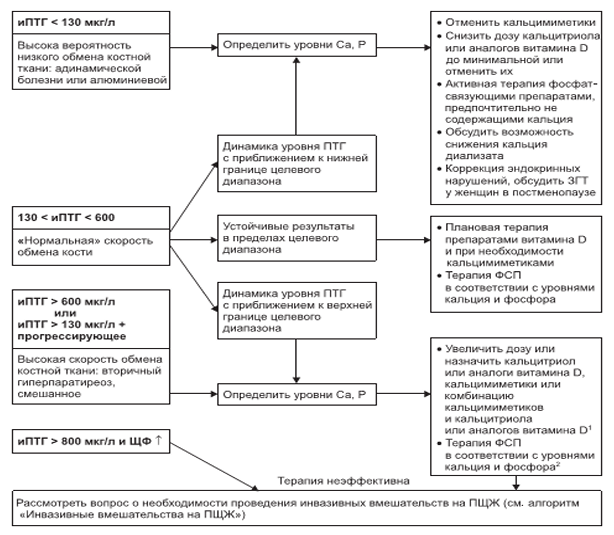
Алгоритм коррекции вторичного гиперпаратиреоза
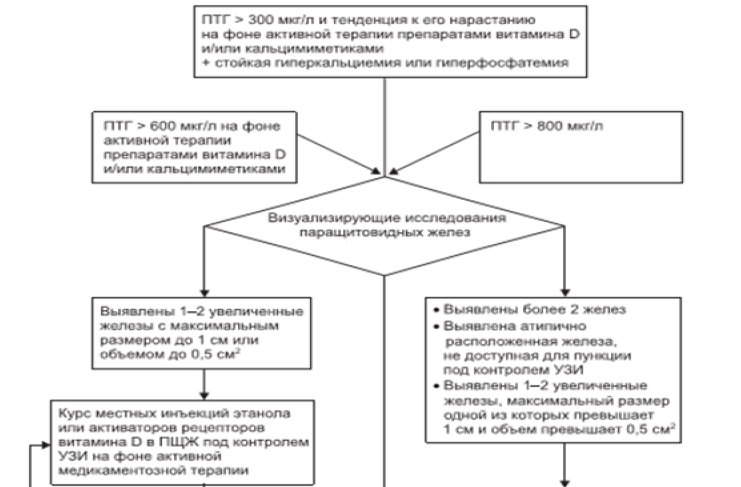
Алгоритм операционного вмешательства на паращитовидной железе
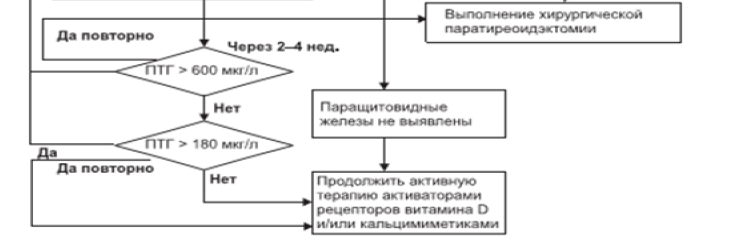
Примечание: Начинать лечение с минимальных доз с последующей их титрацией до достижения целевых значений
Терапия МКН при снижении ПТГ ниже целевых значений
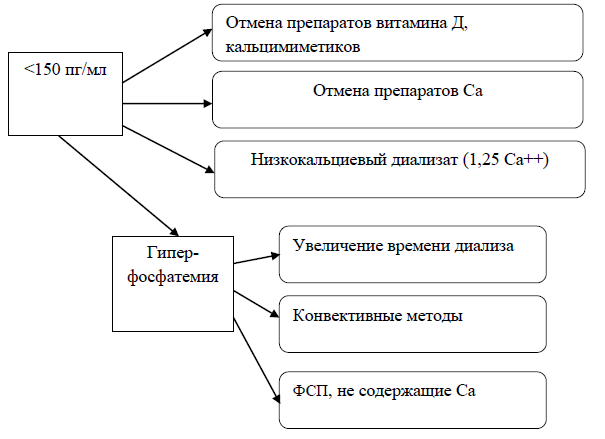
Показания, противопоказания и основные эффекты при назначении препаратов, использующихся для лечения МКН.
|
Группа препаратов
|
Показания | Противопоказания | Основные эффекты при лечении синдрома МКН |
| Фосфатбиндеры, содержащие кальций | Гиперфосфатемия | Гиперкальциемия, снижение ПТГ ниже целевого уровня, кальциноз сосудов |
Снижение фосфора и ПТГ
повышение кальция
|
| Фосфатбиндеры, не содержащие кальций | Гиперфосфатемия | У отдельных больных – адинамическая костная болезнь | Снижение фосфора, ПТГ, профилактика кальцификации |
| Витамин Д и его аналоги | ВГПТ, дефицит витамина Д | Гиперкальциемия, гиперфосфатемия, снижение ПТГ ниже целевого уровня, кальциноз сосудов | Снижение ПТГ, паракринные эффекты, повышение кальция и фосфора |
| Кальцимиметики | ВГПТ | Гипокальциемия, снижение ПТГ ниже целевого уровня | Снижение кальция, фосфора и ПТГ, профилактика кальцификации |
Перечень основных лекарственных средств для коррекции минерало-костных нарушений
|
Фармакотерапевтическая группа
|
Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности | |
| Фосфат-связывающие препараты | *Кальция карбонат |
Таб.0,25 г;
0,5 г
1,0 г
|
Внутрь во время еды, под контролем уровня Ca, P длительно | С |
| *Кальция ацетат |
Таб.0,25 г;
0,5 г
1,0 г
|
Внутрь во время еды под контролем уровня Ca, P длительно | В | |
| *Магния карбонат | 0,25–1 г | Под контролем уровня магния, фосфора длительно | С | |
| Севеламера карбонат |
Таб./порошок 0,8 г
/2,4г
|
Внутрь во время еды под контролем уровня P длительно | В | |
| *Лантана карбонат | Таб., порошок 250 мг; 500 мг | Внутрь под контролем уровня P | С | |
| Препараты витамина Д | Эргокальциферол (вит D2) | От 5000МЕ до 50000МЕ | Внутрь, до еды под контролем кальция, фосфора, витамина Д и ПТГ | В |
| Холекальциферол (вит D3) | 50000МЕ | Внутрь, до еды под контролем кальция, фосфора, витамина Д и ПТГ | В | |
| Кальцитриол |
Таб. 0,25 – 5,0 мкг
Ампула
1,0 мкг – 1мл;
2,0 мкг – 1мл |
Внутрь, до еды под контролем кальция, фосфора, витамина Д и ПТГ | В | |
| Альфакальцидол |
Таб. 0,25 – 0,5 мкг
1 мкг
|
Внутрь, до еды под контролем кальция, фосфора, витамина Д и ПТГ | В | |
| Активаторы рецепторов витамина Д | Парикальцитол |
Ампула
2,5 мкг;
5,0 мкг
|
Внутривенно под контролем кальция, фосфора, витамина Д и ПТГ | В |
| Кальцимиметики | Цинакальцет |
Таб. 30 мг;
60 мг;
90 мг
|
Внутрь под контролем кальция, фосфора, витамина Д и ПТГ | В |
| Этелкальцетид |
Флакон 2,5 мг
от 2,5 мг до 15 мг
|
Внутривенно под контролем кальция, фосфора, витамина Д и ПТГ | В | |
Перечень дополнительных лекарственных средств: нет.
Заместительная почечная терапия:
|
Программный гемодиализ
|
Перитонеальный диализ | Трансплантация почек |
| см. Приложение 1 к типовой структуре клинического протокола медицинского вмешательства «Гемодиализ» | см. Приложение 2 к типовой структуре клинического протокола медицинского вмешательства «Перитональный диализ» | см. КП «Ведение рецепиентов после трансплантации», КП «Трансплантация почки». |
Хирургическое вмешательство:
Дальнейшее ведение [1, 6]:
| Стадия ХБП | Индекс альбуминурии | ||
|
А0, А1
|
А2 | А3 | |
| 1-2 | ежегодно | ежегодно | каждые 3-6 мес. |
| 3а-3б | каждые 6 мес. | каждые 6 мес. | каждые 3 мес. |
| 4 | каждые 3 мес. | каждые 3 мес. | каждые 6 нед. |
| 5 | каждые 6 нед. | каждые 6 нед. | каждые 6 нед. |
Лечение (стационар)
Карта наблюдения пациента, маршрутизация пациента (согласно стандарту оказания нефрологической помощи Республики Казахстан).
Немедикаментозное лечение: см. Амбулаторный уровень.
Медикаментозное лечение [6, 28,32]:
Коррекция анемии:
Перечень основных лекарственных препаратов:
Коррекция гиперкалиемии
|
Фармакотерапевтическая группа
|
Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Препараты кальция | глюконат кальция 10% |
30,0 мл в/в болюс, при необходимости повторное введение (с осторожностью при одновременном применении с дигоксином, Не вводить с бикарбонатом
|
С |
| хлорид кальция 10% | 10,0 мл в/в болюсно, при необходимости повторное введение(с осторожностью при одновременном применении с дигоксином) | С | |
| Инсулин | инсулин короткого действия (+25-50 г в/в глюкозы, при гипергликемии> 14 ммоль/л возможно введение инсулина без глюкозы) | 10 Ед в/в или 0,1 Ед/кг до 10 Ед | С |
| ß2-адреномиметик | сальбутамол (селективный бета-2-адреномиметик -межклеточный перенос иона калия) | 5-20 мг через небулайзер | С |
| Петлевые диуретики | фуросемид | 40-60 мг в/в (при гипо/эуволемии необходимо сочетать с инфузией физиологического раствора) | В |
| Катионообменные смолы | *полистиролсульфонат кальция | 15 г перорально/ректально 1-4 р/д | В |
|
Фармакотерапевтическая группа
|
Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Препарат для коррекции ацидоза | *бикарбонат натрия | 500-1000 мг 3-4 раза в день | В |
| 4% р-р в/в |
Прием бикарбоната натрия следует сочетать с ограничением потребления хлорида натрия с целью сохранения баланса натрия
|
Препарат
|
Доза | HCO3 – в mEq | Особенности |
| Натрия бикарбонат, таб |
325мг
650 мг
|
3.9
7.7
|
Без содержания калия
Преобразование HCO3- в CO2 вызывает симптомы со стороны верхних отделов ЖКТ, редко перфорацию желудка
Порошок следует растворить в воде или другой жидкости; может быть
смешан с едой
|
| Натрия бикарбонат, порошок | 1/8 чайной ложки (600 мг) | 7.1 | |
|
Цитрат натрия /
раствор лимонной кислоты
|
500 мг/334 мг
на 5 мл
490 мг/640 мг
на 5 мл
|
1 в мл |
Меньше симптомов со стороны ЖКТ, чем у бикарбоната натрия
Без содержания калия
Улучшает абсорбцию алюминия
Преобразование цитрата в HCO3- нарушено при заболеваниях печени
|
| Цитрат калия, таб. |
540 мг
1,080 мг
1,620 мг
|
5
10
15
|
Таблетки с концентрацией 10 и 15 mEq обеспечивают более высокую концентрацию HCO3 по сравнению с таб. NaHCO3
Раствор обеспечивает более высокую концентрацию HCO3 по сравнению с цитратом натрия
Язвы желудочно-кишечного тракта встречаются редко.
Улучшает абсорбцию алюминия.
Может вызвать гиперкалиемию.
Пакетики следует растворить в воде.
Преобразование цитрата в HCO3- может быть нарушено при заболеваниях печени
|
|
Цитрат калия /
раствор лимонной кислоты
|
1,100 мг/334 мг
на 5 мл
|
2 в мл | |
|
Цитрат калия /
лимонная кислота в пакетиках
|
3,300 мг/1,002 мг | 30 в 1 пакетике |
Максимальная эффективная доза петлевых диуретиков в зависимости от стадии ХБП
|
Фуросемид
|
Торасемид | |
| Умеренная ХБП (рассчитанная СКФ>30 мл/мин/1,73 м2) | Около 80 мг в/в | 20-50 мг |
| Более тяжелая ХБП (рассчитанная СКФ<30 мл/мин/1,73 м2) | 200 мг в/в | 50-100 мг |
| Олигурическое острое повреждение почек | Дозы могут быть увеличены до 500 мг в/в |
Перечень дополнительных лекарственных средств: нет.
Хирургическое вмешательство (специализированные хирургические отделения)
Примечание: формирование/разобщение АВ-фистулы проводится в условиях специализированных клиник на уровне стационарозамещающей и стационарной помощи.
Дальнейшее ведение: см. Амбулаторный уровень.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ [6]:
Показания для плановой госпитализации:
Показания для экстренной госпитализации:
Информация
Источники и литература
-
Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2023
- 1) Kidney Disease: Improving Global Outcomes (KDIGO) CKD Work Group. KDIGO 2012 Clinical Practice Guideline for the Evaluation and Management of Chronic Kidney Disease. Kidney inter., Suppl. 2015; 3: 1–150. 2) Шилов Е.М., Швецов М.Ю., Бобков И.Н., Колина И.Б., Камышова Е.С. Хроническая болезнь почек и нефропротективная терапия: методическое руководство для врачей. г. Москва, 2023. 1-82. 3) Simon Steddon, Alistair Chesser, John Cunningham, and Neil Ashman. Oxford Handbook of Nephrology and Hypertension. Second Edition. Oxford: Oxford University Press, 2014; 191-271. 4) Mustafa Arici.Management of Chronic Kidney Disease. Springer-Verlag Berlin Heidelberg 2014; 1-513. 5) Loghman-Adham, Mahmoud & Kiu Weber, Agnes Chek Ing & Ciorciaro, Cornelia & Mann, Jessica & Meier, Matthias. (2016). Detection and management of nephrotoxicity during drug development. Expertopinionondrugsafety. 11. 581-96. 10.1517/14740338.2012.691964. 6) Хроническая болезнь почек (ХБП). Клинические рекомендации. Ассоциация нефрологов, Россия, 2019. 1-169. 7) Camaschella C. Iron-Deficiency Anemia /N Engl J Med 2015; 372:1832-1843. 8) Kidney Disease: Improving Global Outcomes (KDIGO) Blood Pressure Work Group. KDIGO Clinical Practice Guideline for theManagement ofBlood Pressure in Chronic Kidney Disease. Kidneyinter.,Suppl. 2023; 2: 337–414. 9) Kidney Disease: ImprovingGlobal Outcomes (KDIGO) Anemia Work Group. KDIGO Clinical Practice Guideline for Anemia in Chronic Kidney Disease. Kidney inter., Suppl. 2015; 2: 279–335. 10) Provenzano R, Garcia-Mayol L, Suchinda P, et al. Once-weekly epoetin alfa for treating theanemia of chronic kidney disease. Clin Nephrol 2019; 61:392. 11) Piccoli A, Malagoli A, Komninos G, Pastori G. Subcutaneous epoetin-alpha every one, two,and three weeks in renal anemia. J Nephrol 2017; 15:565. 12) Provenzano R, Bhaduri S, Singh AK, PROMPT Study Group. Extended epoetin alfa dosing as maintenance treatment for the anemia of chronic kidney disease: the PROMPT study.ClinNephrol 2017; 64:113. 13) Benz R, Schmidt R, Kelly K, Wolfson M. Epoetin alfa once every 2 weeks is effective forinitiation of treatment of anemia of chronic kidney disease. Clin J Am Soc Nephrol 2016;2:215. 14) McGowan T, Vaccaro NM, Beaver JS, et al. Pharmacokinetic and pharmacodynamic profiles of extended dosing of epoetin alfa in anemic patients who have chronic kidney disease andare not on dialysis. Clin J Am Soc Nephrol 2019; 3:1006. 15) Pergola PE, Gartenberg G, Fu M, et al. A randomized controlled study comparing onceweeklyto every-2-week and every-4-week dosing of epoetin alfa in CKD patients withanemia. Clin J Am Soc Nephrol 2016; 5:598. 16) Hahn D, Esezobor CI, Elserafy N, et al. Short-acting erythropoiesis-stimulating agents foranaemia in predialysis patients. Cochrane Database Syst Rev 2017; 1:CD011690. 17) Jeffrey S Berns (2020). Treatment of anemia in nondialysis chronic kidney disease. UpToDate. Retrieved July 20, 2020, from https://www.uptodate.com/contents/treatment-of-anemia-in-nondialysis-chronic-kidney-disease 18) Jeffrey S Berns (2020). Treatment of anemia in hemodialysis patients. UpToDate. Retrieved July 20, 2020, fromhttps://www.uptodate.com/contents/treatment-of-anemia-in-hemodialysis-patients/print 19) Chapter 1: Diagnosis and evaluation of anemia in CKD. Kidney Int Suppl (2011) 2012; 2:288. 20) NKF-DOQI Clinical Practice Guidelines for Anemia of Chronic Renal Failure. Am J Kidney Dis 2006; 47(Suppl 4):S1. 21) Locatelli F, Hannedouche T, Fishbane S, et al. Cardiovascular Safety and All-Cause Mortality of Methoxy Polyethylene Glycol-Epoetin Beta andOther Erythropoiesis-Stimulating Agents in Anemia of CKD: A Randomized Noninferiority Trial. Clin J Am Soc Nephrol 2019; 14:1701. 22) Cases A, Egocheaga MI, Tranche S, Pallarés V, Ojeda R, Górriz JL, et al. Anemia en la enfermedad renal crónica:Protocolo de estudio, manejo y derivación a Nefrología. Nefrologia. 2018;38:8–12. 23) Yuriy S. Milovanov, Lidia V. Lysenko (Kozlovskaya), Ludmila Y. Milovanova, Victor Fomin, Nikolay A. Mukhin, Elena I. Kozevnikova, Marina V. Taranova, Marina V. Lebedeva, Svetlana Y. Milovanova, Vasiliy V. Kozlov and Aigul Zh. Usubalieva (December 20th 2017). Anemia in Chronic Kidney Disease and After Kidney Allotransplantation (Systematic Review), Current Topics in Anemia, Jesmine Khan, IntechOpen, DOI: 10.5772/intechopen.69746. Available from: https://www.intechopen.com/books/current-topics-in-anemia/anemia-in-chronic-kidney-disease-and-after-kidney-allotransplantation-systematic-review- 24) В.М. Ермоленко, С. Батэрдэнэ. Активатор рецепторов эритропоэтина длительного действия в лечении анемии у больных с хронической болезнью почек. //Москва. Клиницист. 4’2008. 25) Шилов Е.М., Смирнова А.В., Козловская Н.Л. Нефрология. Клинические рекомендации// 2020г. 26) Раснянский В.Ю., Шостка Г.Д., Кулаева Н.Н. Минерально-костные нарушения при хронической болезни почек (Принципы современной диагностики и лечения)// Санкт-Петербург, 2013г. 27) [Clinical practice guidelines for nutrition in chronic renal failure. K/DOQI, National Kidney Foundation. Am J Kidney Dis. 2000 Jun; 35(6 Suppl 2):S1-140.]. 28) D Craig Brater, MDDavid H Ellison (2021).Loop diuretics: Dosing and major side effects. UpToDate. Retrieved February 1, 2021, fromhttps://www.uptodate.com/contents/loop-diuretics-dosing-and-major-side-effects/print?search=ckd 29) «Диагностика и лечение артериальной гипертензии при хронической болезни почек».Клинические рекомендации. Ассоциация нефрологов, Россия, 2014. 1-74. 30) BritishMedicalJournal (BMJ) BestPractice. ChronicKidneyDisease.Straighttothepointofcare.Lastupdated: Jul 02, 2020. 31) Лайонел Х. Опи, Бернард Дж. Герш. Лекарства в практике кардиолога//Москва, 2010 32) Kalani L. Raphael. Metabolic Acidosis in CKD: Core Curriculum 2019.Am J Kidney Dis. 74(2):263-275. Published onlineApril 26, 2019.doi: 10.1053/j.ajkd.2019.01.036 33) Клинический протокол диагностики и лечения «Артериальная Гипертензия» 2019г. 34) Хроническая болезнь почек (ХБП). Клинические рекомендации. Ассоциация нефрологов, Россия, 2021. 1-223. 35) KDIGO 2020 Clinical Practice Guideline for Diabetes Management in Chronic Kidney Disease. Translated to Russian by Alexey Denisov, ed. by Elena Zakharova. Nephrologу and Dialуsis. Suppl. 2021;23(2):9-121. https://doi.org/10.28996/2618-9801- 2021-2suppl-9-121 36) Unnikrishnan, A., Kalra, S., Purandare, V. and Vasnawala, H. (2018). Genital infections with sodium glucose cotransporter-2 inhibitors: Occurrence and management in patients with type 2 diabetes mellitus. Indian Journal of Endocrinology and Metabolism, [online] 22(6), p.837. doi:https://doi.org/10.4103/ijem.ijem_159_17. 37) Ikizler, T.A. (2013). Optimal Nutrition in Hemodialysis Patients. Advances in Chronic Kidney Disease 20(2), pp.181–189. doi:https://doi.org/10.1053/j.ackd.2012.12.002. 38) Ikizler TA, Burrowes JD, Byham-Gray LD, et al; KDOQI Nutrition in CKD Guideline Work Group. KDOQI clinical practice guideline for nutrition in CKD: 2020 update. Am J Kidney Dis. 2020;76(3)(suppl 1):S1-S107. 39) Ikizler, T.A., Burrowes, J.D., Byham-Gray, L.D., Campbell, K.L., Carrero, J.-J., Chan, W., Fouque, D., Friedman, A.N., Ghaddar, S., Goldstein-Fuchs, D.J., Kaysen, G.A., Kopple, J.D., Teta, D., Yee-Moon Wang, A. and Cuppari, L. (2020). KDOQI Clinical Practice Guideline for Nutrition in CKD: 2020 Update. American Journal of Kidney Diseases, 76(3), pp.S1–S107. doi:https://doi.org/10.1053/j.ajkd.2020.05.006.
Информация
Сокращения, используемые в протоколе:
|
Al
|
Алюминий |
|
ANA
|
Антитела к ядерным антигенам |
|
Ca
|
Кальций |
|
ENA
|
Антитела к экстрагируемому ядерному антигену |
|
Hb
|
Гемоглобин |
|
Ht
|
Гематокрит |
|
N
|
Нормальное значение |
|
P
|
Фосфор |
|
PET
|
Тест перитонеальной эквилибрации |
|
TSAT
|
Коэффициент насыщения трансферрина железом |
|
АВ-протез
|
Артериовенозный протез |
|
АВФ
|
Артериовенозная фистула |
|
АГ
|
Артериальная гипертензия |
|
АЛТ
|
Аланинаминотрансфераза |
|
АНФ
|
Антинуклеарный фактор |
|
АНЦА
|
Антитела к цитоплазме нейтрофилов |
|
АСТ
|
Аспартатаминотрансфераза |
|
АФС
|
Антифосфолипидный синдром |
|
БПГН
|
Быстропрогрессирующий гломерулонефрит |
|
БРА
|
Блокаторы рецепторов ангиотензина II |
|
БЭН
|
Белково-энергетическая недостаточность |
|
ВГПТ
|
Вторичный гиперпаратиреоз |
|
ВДРА
|
Активатор рецепторов витамина Д |
|
ВИЧ
|
Вирус иммунодефицита человека |
|
ГД
|
Гемодиализ |
|
ГН
|
Гломерулонефрит |
|
Д
|
Дарбэпоэтин |
|
ДГПЖ
|
Доброкачественная гиперплазия предстательной железы |
|
ДНК
|
Дезоксирибонуклеиновая кислота |
|
иАПФ
|
Ингибиторы АПФ |
|
ИМТ
|
Индекс массы тела |
|
иНГЛТ 2
|
Ингибиторы натрий-глюкозного ко-транспортера 2 типа |
|
иПТГ
|
Интактный паратгормон |
|
ИФА
|
Иммуноферментный анализ |
|
КТ
|
Компьютерная томография |
|
ЛЖ
|
Левый желудочек |
|
ЛПНП
|
Липопротеины низкой плотности |
|
М
|
Метоксиполиэтиленгликольэпоэтин бета |
|
МКБ
|
Мочекаменная болезнь |
|
МКН
|
Минерало-костные нарушения |
|
МРТ
|
Магнитно-резонансная томография |
|
ОАК
|
Общий анализ крови |
|
ОАМ
|
Общий анализ мочи |
|
ОБП
|
Органы брюшной полости |
|
оГДФ
|
Онлайн гемодиафильтрация |
|
ОГК
|
Органы грудной клетки |
|
ОЖСС
|
Общая железосвязывающая способность сыворотки |
|
ОМТ
|
Органы малого таза |
|
ОПП
|
Острое почечное повреждение |
|
ОТИН
|
Острый тубулоинтерстициальный нефрит |
|
ПД
|
Перитонеальный диализ |
|
ПТГ
|
Паратгормон |
|
ПЦР
|
Полимеразная цепная реакция |
|
САД
|
Систолическое артериальное давление |
|
САК
|
Соотношение альбумин/креатинин мочи |
|
СД
|
Сахарный диабет |
|
СКФ
|
Скорость клубочковой фильтрации |
|
СМАД
|
Суточное мониторирование артериального давления |
|
СРБ
|
С-реактивный белок |
|
ТМА
|
Тромботическая микроангиопатия |
|
УЗДГ
|
Ультразвуковая допплерография |
|
УЗИ
|
Ультразвуковое исследование |
|
ФВ
|
Фракция выброса |
|
ФГДС
|
Фиброгастродуоденоскопия |
|
ФСП
|
Фосфат-связывающие препараты |
|
ХБП
|
Хроническая болезнь почек |
|
ХСН
|
Хроническая сердечная недостаточность |
|
ХТИН
|
Хронический тубулоинтерстициальный нефрит |
|
ЦМВ
|
Цитомегаловирусная инфекция |
|
ЧСС
|
Частота сердечных сокращений |
|
ЩФ
|
Щелочная фосфатаза |
|
Э
|
Эритропоэтины короткого действия |
|
ЭКГ
|
Электрокардиограмма |
|
ЭПО
|
Эритропоэтин |
|
ЭхоКГ
|
Эхокардиография |
Список разработчиков протокола с указанием квалификационных данных:
Указание на отсутствие конфликта интересов: нет.
Рецензенты:
1) Туребеков Думан Кажибаевич – доктор медицинских наук, профессор, НАО «Медицинский университет Астана», заведующий кафедрой внутренних болезней с курсом нефрологии, гематологии, аллергологии и иммунологии. 2) Алдиярова Нургуль Тлеубаевна – доктор медицинских наук, ассоциированный профессор, вице-президент РОО «Профессиональная ассоциация клинических фармакологов и фармацевтев», врач клинический фармаколог.
Указание условий пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
ГЕМОДИАЛИЗ
I. МЕТОДЫ, ПОДХОДЫ, ПРОЦЕДУРЫ И ЛЕЧЕНИЯ
2.1 Показания к плановому переводу на программный гемодиализ:
Экстренные показания к гемодиализу:
Показания к внеочередному гемодиализу:
Относительные противопоказания:
3. Перечень основных и дополнительных диагностических мероприятий:
|
Основные диагностические исследования
|
Кратность применения |
| определение мочевины (до и после ГД) | 1 раз в месяц |
| определение креатинина (до и после ГД) | 1 раз в месяц |
| определение калия/натрия (до и после ГД) | 1 раз в месяц |
| общий анализ крови (6 параметров) | 1 раз в месяц |
| определение общего кальция | 1 раз в месяц |
| определение фосфора | 1 раз в месяц |
| определение ферритина | 1 раз в 2 месяца |
| определение сывороточного железа | 1 раз в 2 месяца |
| определение трансферина или определение общей железосвязывающей способности | 1 раз в 2 месяца |
| альбумин сыворотки | 1 раз в 3 месяца |
| определение АлТ | 1 раз в 6 месяцев |
| определение АсТ | 1 раз в 6 месяцев |
| определение паратгормона (ПТГ) | 1 раз в 3 месяца |
| коагулограмма 1 (протромбиновое время, фибриноген, тромбиновое время, АЧТВ, МНО) | 1 раз в 3 месяца |
|
иммунологические исследования на антитела к инфекциям
вирус гепатита В
|
1 раз в 6 месяцев |
| иммунологические исследования на антитела к инфекциям – вирус гепатита С | 1 раз в 6 месяцев |
|
Дополнительные диагностические исследования
|
Кратность применения |
| определение гликолизированного гемоглобина (у пациентов сахарным диабетом) | 1 раз в 3 месяца |
| ЭКГ | 1 раз в 6 месяцев |
| ультразвуковая допплерография артериовенозной фистулы | 1 раз в год |
| определение уровня витамина D (на уровне ПМСП) | 1 раз в год |
| РПГА или ИФА/ИХЛ/ЭХЛ на сифилис (на уровне ПМСП) | 1 раз в год |
| исследование крови на ВИЧ (на уровне ПМСП) | 1 раз в 6 месяцев |
| КЩС венозной крови (на уровне круглосуточного стационара) |
Методика проведения процедуры/вмешательства:
Требование для проведения онлайн гемодиафильтрации (оГДФ):
Показания к оГДФ:
Таблица 1 - Безопасность воды для гемодиализа в эпидемическом отношении
|
Наименование показателя
|
Значение показателя | Метод испытания |
| Общее микробное число, КОЭ/см3, менее | 100 | По ГОСТ 31942 |
| Общее микробное число, КОЭ/см3, менее | 50 | По ISO13959-2014 |
| Содержание эндотоксинов, ЕЭ/см3, менее | 0,25 | По 5.2 |
Таблица 2 - Физико-химические показатели воды для гемодиализа
|
Загрязнитель
|
Уровень мг/дл | Загрязнитель | Уровень мг/дл |
|
Алюминий
|
0,01 | Ртуть | 0,0002 |
|
Барий
|
0,1 | Свинец | 0.005 |
|
Кадмий
|
0,001 | Селен | 0,09 |
|
Калий
|
8 | Серебро | 0,005 |
|
Кальций
|
2 | Сульфаты | 100 |
|
Магний
|
2,0 | Фтор | 0,2 |
|
Медь
|
0,1 | Хлорамин | 0,1 |
|
Мышьяк
|
0.005 | Хлор свободный | 0,5 |
|
Натрий
|
50 | Хром | 0,014 |
|
Нитраты (N)
|
2 | Цинк | 0,1 |
Расходные материалы для гемодиализа:
Таблица - 3. Характеристика диализаторов
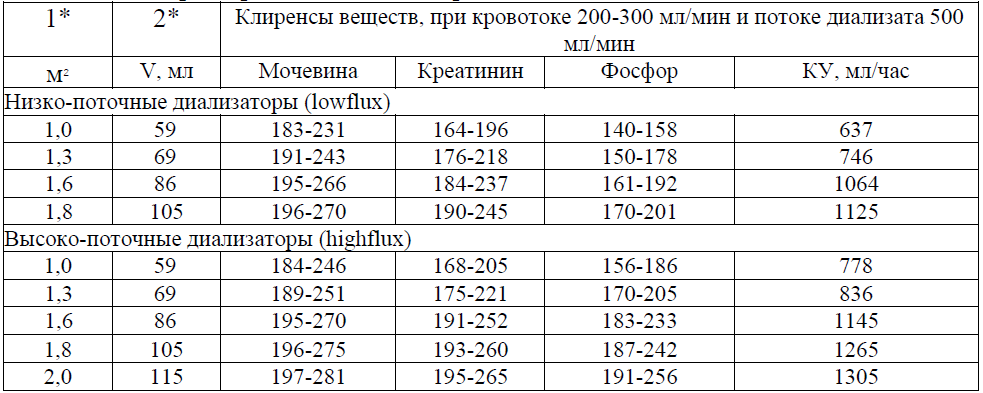 1* - площадь поверхности мембран 2* - объем заполнения кровью, мл КУ - коэффициент ультрафильтрации.
1* - площадь поверхности мембран 2* - объем заполнения кровью, мл КУ - коэффициент ультрафильтрации.Эффективность современных диализаторов зависит также от вида диализирующей мембраны. Обычные сеансы гемодиализа проводятся на полупроницаемых мембранах с относительно низким коэффициентом массопереноса (К0А 300-600) – т.н. lowflux мембраны. При развитии ряда осложнений, связанных с накоплением в организме класса средне молекулярных токсинов, плохо проходящих через обычные полупроницаемые мембраны, используют диализаторы с высоко проницаемыми (highflux) мембранами, у которых К0А свыше 600. Обязательным условием при этом является тип аппарата — «искусственная почка», в котором осуществляется строго контролируемая ультрафильтрация, что предотвращает как излишнюю потерю жидкости, так и обратную фильтрацию.
Сосудистый доступ для проведения гемодиализа
Существуют и так называемые перманентные катетеры для длительной диализотерапии. Они применяются в случаях рецидивирующего тромбоза артерио-венозных фистул, при низком артериальном давлении (АД) у пациента, при малом калибре периферических сосудов, препятствующих формированию постоянных доступов для гемодиализа.
Таблица - 4. Использование различных сосудистых доступов для гемодиализа
|
Вид сосудистого доступа
|
Показания для применения |
|
Катетер однопросветный (подключичная, яремная, бедренная вена)
|
Дети до 20 кг с ОПН, больные с ОПН или ХПН с тяжелыми расстройствами кровообращения и гиперазотемией. Требуется одноигольный режим диализа. |
| Катетер двухпросветный (подключичная, яремная, бедренная вена) | Дети и взрослые с ОПН, отравлениями, больные с ХПН на вводном этапе лечения. |
| Катетер двухпросветный с манжетками (перманентный) |
Пациенты с ХПН, у которых невозможно использование артериовенозных фистул (низкое АД, гиперкоагуляция, рецидивирующие тромбозы, сердечно-сосудистая недостаточность, диабетики)
|
| Артериовенозная фистула в нижней трети предплечья | Основная масса пациентов с терминальной ХПН |
| Артериовенозная фистула в кубитальном сплетении, на плече и голени | Пациенты с ХПН, имеющие низкое АД, неудовлетворительно развитую сосудистую сеть на периферии (диабетики, дети 20-30 кг, пожилые пациенты), лица, склонные к тромботическим осложнениям |
Kt/V мочевина
| Kt/V мочевина | Количество пациентов | |||
|
<1,2
|
1,2-1,4 | >1,4 | Итого | |
| Январь-Июнь,% | ||||
| Июль-Декабрь,% | ||||
Средний показатель 6 месячных измерений Kt/Vдолжен быть не ниже 1.2 (>1.2) для больных на ГД, при этом количество пациентов с уровнем Kt/Vниже 1.2 (<1.2) не должно превышать 30%. В этот критерий не входят пациенты, вновь начавшие лечение с ГД (менее 3 месяцев). Kt/Vрассчитывается по формуле Daugirdas-2. Данный фракционный клиренс рассчитывается как произведение клиренса диализатора (Kмл/мин) на время (t- длительность диализа), к объему распределения мочевины (V).
Сывороточный альбумин
| Сывороточный альбумин, г/л | Количество пациентов | ||||
|
<30
|
30-35 | 35-40 | >40 | Итого | |
|
Январь-Июнь,%
|
|||||
| Июль-Декабрь,% | |||||
| Гемоглобин, г/л | Количество пациентов | |||
|
<100
|
100-120 | >120 | Итого | |
| Январь-Июнь,% | ||||
| Июль-Декабрь,% | ||||
Фосфор
| Уровень фосфора, ммоль/л (мг/дл) | Количество пациентов | ||||
|
<1,13 (<3,5)
|
1,13-1,78 (3,5-5,5) | 1,78-2,1 (5,5-6,5) | > 2,1 (>6,5) | Итого | |
| Январь-Июнь,% | |||||
| Июль-Декабрь,% | |||||
ПЕРИТОНЕАЛЬНЫЙ ДИАЛИЗ
I. МЕТОДЫ, ПОДХОДЫ, ПРОЦЕДУРАИ ЛЕЧЕНИЕ
2. Показания и противопоказания к процедуре/вмешательству
Основные показания к выбору метода перитонеального диализа:
Перечень основных и дополнительных диагностических мероприятий:
|
Основные диагностические исследования
|
Кратность применения |
| определение мочевины (на уровне ПМСП) | 1 раз в месяц |
| определение креатинина (на уровне ПМСП) | 1 раз в месяц |
| определение калия/натрия (на уровне ПМСП) | 1 раз в месяц |
| общий анализ крови (6 параметров) (на уровне ПМСП) | 1 раз в месяц |
| определение общего кальция (на уровне ПМСП) | 1 раз в месяц |
| определение фосфора (на уровне ПМСП) | 1 раз в месяц |
| определение ферритина (на уровне ПМСП) | 1 раз в 3 месяца |
| определение сывороточного железа (на уровне ПМСП) | 1 раз в 3 месяца |
| определение трансферина или определение общей железосвязывающей способности (на уровне ПМСП) | 1 раз в 3 месяца |
| альбумин сыворотки (на уровне ПМСП) | 1 раз в 3 месяца |
| определение АлТ (на уровне ПМСП) | 1 раз в 3 месяца |
| определение АсТ (на уровне ПМСП) | 1 раз в 3 месяца |
| определение паратгормона (ПТГ) (на уровне ПМСП) | 1 раз в 3 месяца |
| иммунологические исследования на антитела к инфекциям – вирус гепатита В (на уровне ПМСП) | 1 раз в год |
| иммунологические исследования на антитела к инфекциям – вирус гепатита С (на уровне ПМСП) | 1 раз в год |
| Kt/V мочевины (тест на адекватность диализа) | 1 раз в 3 месяца |
|
Дополнительные диагностические исследования
|
Кратность применения |
| определение гликолизированного гемоглобина (у пациентов сахарным диабетом) (на уровне ПМСП) | 1 раз в 3 месяца |
| рентгенография органов брюшной полости (при дисфункции перитонеального катетера) (на уровне ПМСП) | по показаниям |
| определение уровня витамина D (на уровне ПМСП) | 1 раз в год |
| РЕТ тест (на уровне ПМСП) | 2 раза в год |
| мазок из зева и носа на патологическую флору (на уровне ПМСП) | 1 раз в год |
Этап - 1. Подготовка к процедуре ПД:
Этап - 4. Промывка и введение раствора для ПД в брюшную полость:
Этап - 5. Завершение процедуры:
Чаще всего используются катетеры Тенкхофа прямые/с завитком. Место имплантации выбирается с таким расчетом, чтобы внутренний конец катетера располагался в малом тазу, и у детей грудного и младшего возраста располагается справа/слева от пупка. При введении силиконового катетера Тенкхофа открытым способом, разрез производится в параректальной области на уровне пупка/немного выше, обнажается и вскрывается брюшина, вводится катетер в брюшную полость в направлении малого таза, нижняя дакроновая манжетка располагается сразу над брюшиной, для более надежной фиксации можно укрепить кисетным швом к брюшине. Тщательно проверяется герметичность и функционирование катетера. Далее наружный конец катетера проводится в подкожном канале передней брюшной стенки и выводится через отдельный разрез. Наружная дакроновая манжетка должна расположиться за 2 см от наружного места выхода катетера. Срок между имплантацией катетера и началом ПАПД должен составлять предпочтительно не менее двух недель для исключения ранних протечек (при ОПН возможно начало сразу или через 1 час после имплантации). Однако, возможно и немедленное начало, особенно, если катетер был имплантирован лапароскопически. В этом случае следует назначать интермиттирующий автоматический перитонеальный диализ с малыми объемами заливки 10 - 20 мл/кг (для взрослых - 1 литр).
Растворы для ПД:
Таблица - 1. Симптомы диализного перитонита (ДП) (D.J. Leeheyetal., 1994)
|
Симптомы/признаки
|
Частота, % |
|
Мутная перитонеальная жидкость
|
99 |
| Боли в животе | 95 |
| Болезненность живота при пальпации | 80 |
| Симптомы раздражения брюшины | 10-50 |
| Повышение температуры тела | 33-53 |
| Ощущение жара | 30 |
| Тошнота и рвота | 30 |
| Озноб | 20 |
| Лейкоцитоз | 25 |
| Запор или диарея | 7-15 |
Диагностика перитонита основывается на присутствии хотя бы двух из следующих признаков:
Антибактериальная терапия ПД
Рисунок - 1. Алгоритм лечения перитонита при ПД
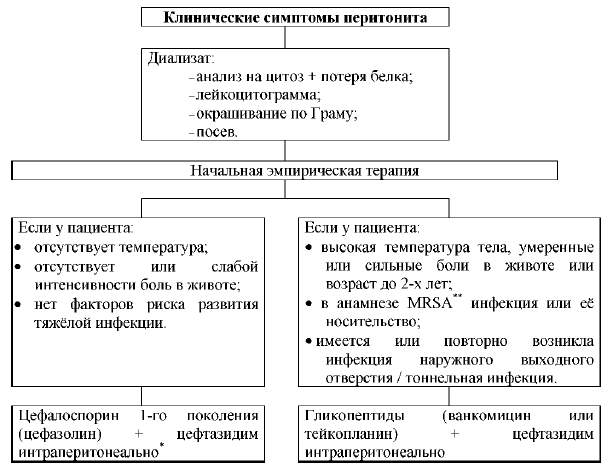
При интермиттирующем интраперитонеальном введении раствор, содержащий антибиотик, должен задерживаться в перитонеальной полости на 6 часов для обеспечения адекватного всасывания антибиотика в системную циркуляцию.
Таблица - 2. Дозирование антибиотиков при интраперитонеальном лечении перитонитов
| Препарат |
Интермиттирующее
(однократно в день)
|
Постоянное (мг/л, во все обмены) | |
| в один обмен | нагрузочная доза | поддерживающая доза | |
| Аминогликозиды | |||
| Амикацин | 2 мг/кг | 25 | 12 |
| Гентамицин | 0,6 мг/кг | 8 | 4 |
| Нетилмицин | 0,6 мг/кг | 8 | 4 |
| Тобрамицин | 0,6 мг/кг | 8 | 4 |
| Цефалоспорины | |||
| Цефазолин | 15 мг/кг | 250 | 125 |
| Цефепим | 1 г | 500 | 125 |
| Цефотаксим | 30 мг/кг | 500 | 125 |
| Цефтазидим | 15 мг/кг | 250 | 125 |
| Цефтизоксим | - | 250 | 125 |
| Пенициллины | |||
| Азлоциллин | - | 500 | 250 |
| Ампициллин | - | - | 125 |
| Оксациллин | - | - | 125 |
| Пиперациллин | 150 мг/кг в/в | - | 250 |
| Нафциллин | - | - | 125 |
| Амоксициллин | - | 250-500 | 50 |
| Ампициллин/сульбакта | - | 1000 | 100 |
| Хинолоны | |||
| Ципрофлоксацин | - | 50 | 25 |
| Другие | |||
| Ванкомицин | 30 мг/кг каждые | 500 | 30 |
| Азтреонам | - | 1000 | 250 |
| Клиндамицин | - | 300 | 150 |
| Метронидазол | 15 мг/кг/сутper os, per rectum, в/вв 3 | - | - |
| Противогрибковые | |||
| Амфотерицин В | - | 1 мг/кг в/в | 1 мг/кг в/в |
| Флюконазол | 3-6 мг/кг и/п, в/в, per os через 24-48 | ||
| Комбинации | |||
| Ампициллин/сульбакта | - | 1000 | 100 |
| Имипенем/цилистатин | - | 500 | 200 |
| Триметоприм/ сульфамет оксазол | - | 320/1600 | 80/400 |
Таблица - 8. Интермиттирующее введение антибиотиков при автоматическом перитонеальном диализе
|
Препарат
|
Доза для интраперитонеального введения |
| Ванкомицин |
Нагрузочная доза 30 мг/кг в длительную заливку, повторное введение 15 мг/кг каждые 3-5 дней в длительную заливку
|
|
Цефазолин
|
20 мг/кг каждый день в длительную заливку |
| Тобрамицин | Нагрузочная доза 1,5 мг/кг интраперитонеально в длинную заливку, затем 0,5 мг/кг каждый день в длинную заливку |
| Флюконазол | 200 мг интраперитонеально в 1 обмен в день каждые 24-48 |
| Цефепим | 1 г интраперитонеально в 1 обмен в день |
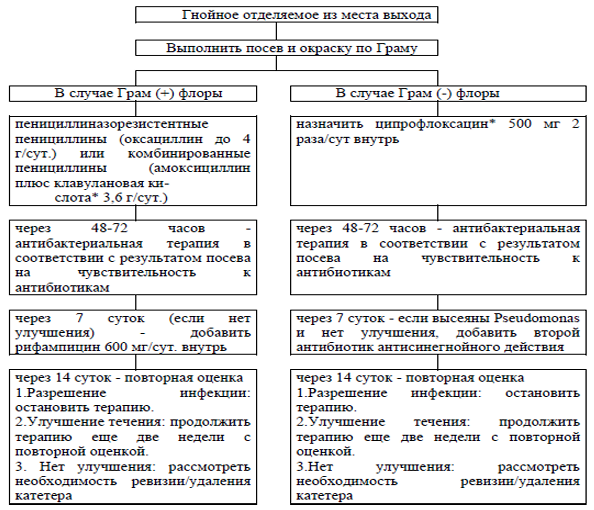
Рисунок - 2. Тактика антибактериальной терапии при выявлении Грамположительной флоры.
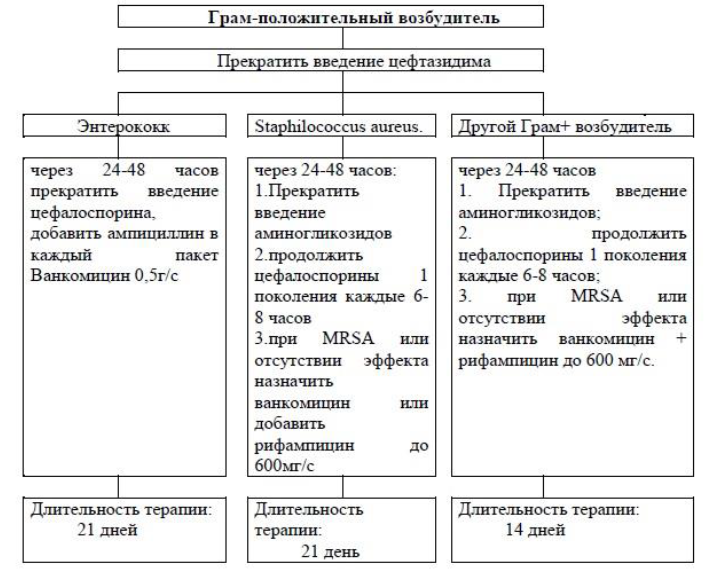
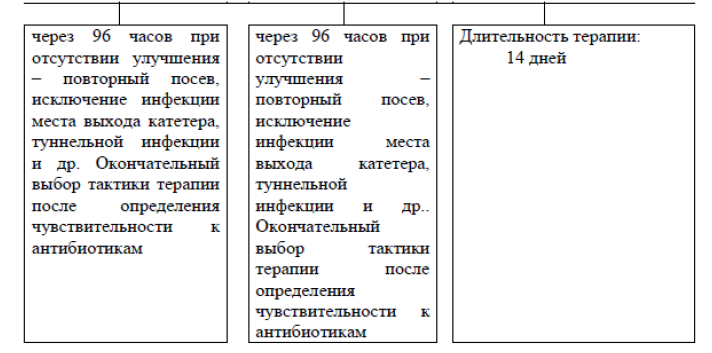
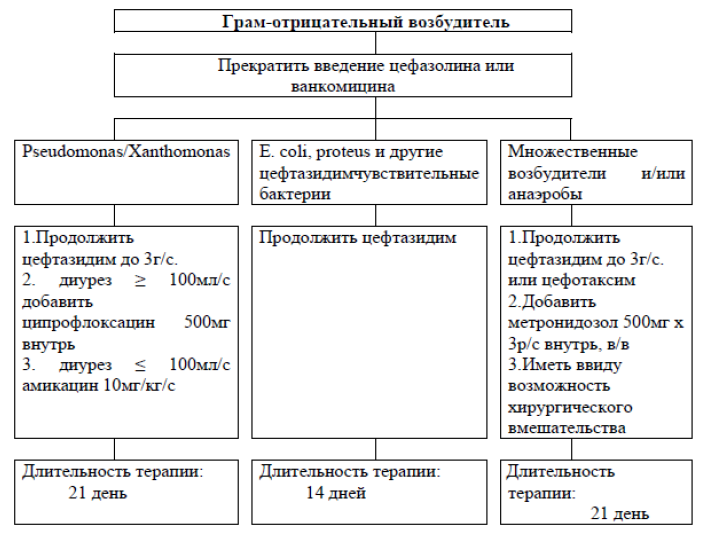
Рисунок - 3. Тактика антибактериальной терапии при выявлении Грамотрицательной флоры
Фибринолитическая терапия применяется при рецидивирующих перитонитах. Стрептокиназа до 200000 МЕ используется для освобождения бактерий, заключенных в фибрин внутри брюшины или вдоль катетера, тем самым, способствуя излечению перитонита. При обструкции просвета катетера фибриновыми сгустками также можно получить положительный эффект в короткие сроки после начала терапии.
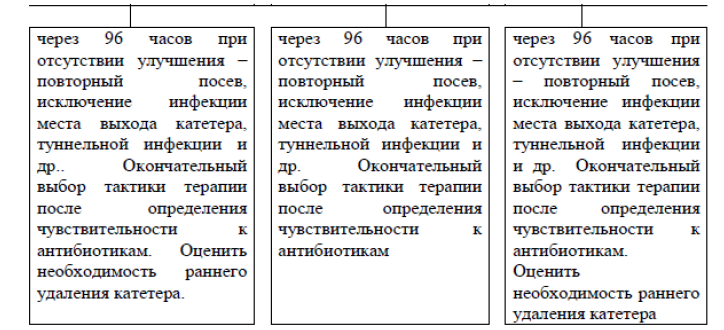
Рисунок - 4. Инфекция места выхода катетера.
Лечебная тактика при инфекции места выхода катетера:
Индикаторы эффективности процедуры:
Таблица - 9. Шаблоны полугодового отчета медицинской организации выполняющих перитонеальный диализ:
Kt/V мочевина
| Kt/V мочевина | Количество пациентов | |||
| <1,7 |
1.7-2.0
|
>2.0 | Итого | |
| Январь-Июнь,% | ||||
| Июль-Декабрь,% | ||||
Рассчитывается недельное значение общих показателей перитонеальной и резидуальной почечной KT/V. Общий объем жидкости тела рассчитывается по формуле Ватсона. Количество пациентов с общим KT/Vниже 1,7 не должен превышать 40%.
Сывороточный альбумин
| Сывороточный альбумин, г/л | Количество пациентов | ||||
| <30 | 30-35 | 35-40 | >40 | Итого | |
| Январь-Июнь,% | |||||
| Июль-Декабрь,% | |||||
Гемоглобин
| Гемоглобин, г/л | Количество пациентов | |||
| <100 | 100-120 | >120 | Итого | |
| Январь-Июнь,% | ||||
| Июль-Декабрь,% | ||||
| Уровень фосфора, ммоль/л (мг/дл) | Количество пациентов | ||||
| <1,13 (<3,5) | 1,13-1,78 (3,5-5,5) | 1,78-2,1 (5,5-6,5) | > 2,1 (>6,5) | Итого | |
| Январь-Июнь,% | |||||
| Июль-Декабрь,% | |||||
Перитонеальный эквиллибрационный тест (РЕТ) является методикой, определяющей транспортные свойства перитонеальной мембраны пациента. РЕТ дает информацию, благодаря которой возможно подобрать индивидуальную диализную программу пациенту и оптимизировать клиренс веществ и удаление жидкости.
Сущность РЕТ заключается в непрямом измерении скорости транспорта двух малых молекул (креатинина и глюкозы) через мембрану. Результаты сравниваются со стандартизованными показателями для разделения пациентов в группы по скорости транспорта на высокие, средневысокие, средне-низкие и низкие транспортеры.
Мембранный транспорт креатинина определяется скоростью удаления креатинина из кровяного русла. Математически это определяется отношением концентрации креатинина диализата (D) после 2х и 4х-часовой задержки и концентрацией креатинина плазмы, представленным как D/P creatinine. Чем выше соотношение D/P creatinine (максимальный – 1), тем больше креатинина транспортируется в диализат. Точно также, мембранные транспорт глюкозы определяется скоростью абсорбции глюкозы из диализата, что определяется соотношением концентрации глюкозы диализата после 2х или 4х-часовой задержки (D) к концентрации глюкозы диализата на 0 часе (в начале теста) - (D0), представленным как D/D0 glucose. Чем меньше соотношение D/D0 glucose, тем больше глюкозы адсорбируется в системный кровоток.
Также 4х-часовой D/P creatinine сам является точным индикатором скорости транспорта малых молекул, а полный РЕТ дает дополнительную информацию в оценке абсорбции жидкости, ультрафильтрации и функции катетера.
2. Проверить наличие:
Таблица 8. Результаты РЕТ-теста
| время | образец | Что определяется | ||
| мочевина | креатинин | глюкоза | ||
| до начала | Свежий диализат (фактор коррекции) | Х | Х | |
|
начало
|
Диализат (0 часов) | Х* | Х* | Х* |
| Через 2 часа | Диализат (2х часов) | Х* | Х | Х |
| Кровь (2х часов) | Х* | Х | Х** | |
| Диализат (ночная задержка) | Х* | Х* | ||
| Через 4 часа | Диализат (4х часов) | Х* | Х | Х |
2. Подсоединить пациента к системе UltraBag System.
3. Произвести слив ночного диализата in UltraBag System так, чтобы он не смешивался со свежим (не использованным) диализирующим раствором. При этом пациент должен сидеть, а время слива должно быть не менее 20 минут:
4. Взять 10 мл образца из ночного диализа по следующей схеме:
5. В положении лежа, залить пациенту свежий диализирующий раствор из пакета в течение 10 минут (скорость инфузии около 200мл/мин). После инфузии каждых 400мл (приблизительно каждые 2 минуты), необходимо просить пациента переворачиваться с одного бока на другой, для более ровного распределения раствора в брюшной полости.
8. После 2х часовой задержки:
8. После 4х часовой задержки:
9. Заполнить регистрационную форму и отправить пробирки в лабораторию.

2. Подсчитать D/D0 глюкозу на 2 и 4 часах

Таблица 9. Подсчет и оценка результатов РЕТ
|
Транспортная категория
|
4х часовой D/P креатинина |
4х часовой
D/D0 глюкозы
|
|
Высокий
|
0,81 – 1,03 | 0,12 – 0,25 |
|
Средневысокий
|
0,65 – 0,80 | 0,26 – 0,37 |
|
Средненизкий
|
0,50 – 0,64 | 0,37 – 0,48 |
|
Низкий
|
0,34 – 0,49 | 0,49 – 0,61 |
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.