Фармакотерапия основных патологических симптомов (синдромов) при оказании паллиативной медицинской помощи пациентам в стационарных, амбулаторных условиях и на дому (взрослое население)
 Версия: Клинические протоколы 2022 (Беларусь)
Версия: Клинические протоколы 2022 (Беларусь)
Общая информация
Краткое описание
ПОСТАНОВЛЕНИЕ
МИНИСТЕРСТВА ЗДРАВООХРАНЕНИЯ
РЕСПУБЛИКИ БЕЛАРУСЬ
7 сентября 2022 г. № 96
Об утверждении клинического протокола
На основании абзаца девятого части первой статьи 1 Закона Республики Беларусь от 18 июня 1993 г. № 2435-XII «О здравоохранении», подпункта 8.3 пункта 8 и подпункта 9.1 пункта 9 Положения о Министерстве здравоохранения Республики Беларусь, утвержденного постановлением Совета Министров Республики Беларусь от 28 октября 2011 г. № 1446, Министерство здравоохранения Республики Беларусь
ПОСТАНОВЛЯЕТ:
1. Утвердить клинический протокол «Фармакотерапия основных патологических симптомов (синдромов) при оказании паллиативной медицинской помощи пациентам (взрослое население) в стационарных, амбулаторных условиях и на дому» (прилагается).
2. Признать утратившими силу:
приказ Министерства здравоохранения Республики Беларусь от 10 декабря 2010 г. № 1318 «Об утверждении клинического протокола «Фармакотерапия хронической боли у пациентов с онкологической патологией»;
приказ Министерства здравоохранения Республики Беларусь от 17 октября 2014 г. № 1070 «Об утверждении клинического протокола диагностики и лечения пациентов (взрослое население) с хронической неонкологической болью».
3. Настоящее постановление вступает в силу после его официального опубликования.
Министр Д.Л.Пиневич
СОГЛАСОВАНО
Брестский областной исполнительный комитет
Витебский областной исполнительный комитет
Гомельский областной исполнительный комитет
Гродненский областной исполнительный комитет
Могилевский областной исполнительный комитет
Минский областной исполнительный комитет
Минский городской исполнительный комитет
Государственный пограничный комитет Республики Беларусь
Комитет государственной безопасности Республики Беларусь
Министерство внутренних дел Республики Беларусь
Министерство обороны Республики Беларусь
Министерство по чрезвычайным ситуациям Республики Беларусь
Национальная академия наук Беларуси
Управление делами Президента Республики Беларусь
УТВЕРЖДЕНО
Постановление
Министерства здравоохранения
Республики Беларусь
07.09.2022 № 96
КЛИНИЧЕСКИЙ ПРОТОКОЛ «Фармакотерапия основных патологических симптомов (синдромов) при оказании паллиативной медицинской помощи пациентам (взрослое население) в стационарных, амбулаторных условиях и на дому»
ГЛАВА 1
ОБЩИЕ ПОЛОЖЕНИЯ
1. Настоящий клинический протокол определяет общие требования к фармакотерапии основных патологических симптомов (синдромов) у взрослых пациентов, нуждающихся в паллиативной медицинской помощи в стационарных, амбулаторных условиях и на дому.
2. Требования настоящего клинического протокола являются обязательными для юридических лиц и индивидуальных предпринимателей, осуществляющих медицинскую деятельность в порядке, установленном законодательством о здравоохранении.
3. Для целей настоящего клинического протокола используются основные термины и их определения в значениях, установленных Законом Республики Беларусь «О здравоохранении», а также следующие термины и их определения:
адекватный контроль боли – устойчивое обезболивание, при котором интенсивность персистирующей хронической боли в течение суток составляет 3 и менее баллов по нумерологической оценочной шкале (далее – НОШ), или оценивается в ином эквиваленте переносимой боли и (или) полной анальгезии, и не сопровождается нежелательными реакциями;
адъюванты – лекарственные препараты, которые не оказывают непосредственного обезболивающего действия, однако способствуют уменьшению боли и обладают морфинсберегающим эффектом;
анорексия – патологический симптом, характеризующийся снижением либо отсутствием аппетита;
асцит – патологическим симптом, характеризующийся скоплением свободной жидкости в брюшной полости пациента;
бессонница – патологический синдром, характеризующийся неудовлетворенностью качеством и продолжительностью сна, приводящий к постсомническим нарушениям (снижение дневной активности, психологическая дисфункция, повышенная утомляемость);
боль – неприятное сенсорное и (или) эмоциональное переживание, связанное с фактическим или потенциальным повреждением тканей;
гиперсаливация (сиалорея) – патологический симптом, характеризующийся избыточным выделением слюны;
депрессия – патологический синдром, проявляющийся сниженным, подавленным настроением, утратой прежних интересов и способности получать удовольствие, снижением активности, энергичности, способности к деятельности;
диарея – патологический симптом, характеризующийся частым, более 3 раз в сутки выделением жидких каловых масс;
дисфагия – патологический симптом, характеризующийся затруднением или дискомфортом при глотании; дисфагия часто сочетается или является следствием ксеростомии, гиперсаливации, мукозита;
дисфагия орофарингеальная – расстройство глотания на уровне ротовой полости, глотки или верхнего пищеводного сфинктера. Дисфагия возникает при первых глотательных движениях, сопровождается назальной регургитацией, аспирацией в гортань, возможен кашель, удушье;
дисфагия эзофагеальная – расстройство глотания на уровне пищевода, нижнего эзофагеального сфинктера. Ощущения локализованы ретростернально или у мечевидного отростка;
запор (констипация) – патологический симптом, характеризующийся опорожнением кишечника менее 3 раз в неделю, при котором акт дефекации сопровождается дополнительными усилиями с выделением непластичных уплотненных каловых масс и не приносит удовлетворения пациенту;
затрудненное мочеиспускание – патологический симптом, который включает в себя затрудненное начало мочеиспускания, медленное мочеиспускание и дриблинг (подтекание мочи каплями после мочеиспускания);
злокачественная кишечная непроходимость – гетерогенный клинический синдром, в основе которого лежит нарушение пассажа по нижним отделам желудочно-кишечного тракта (далее – ЖКТ) в результате наличия интраабдоминального злокачественного образования (первичной опухоли или метастазов);
зуд – патологический симптом, описываемый пациентом как изнуряющее ощущение раздражения, жжения и покалывания в каком-либо участке тела;
икота – патологический симптом, при котором происходит спонтанное миоклоническое сокращение диафрагмы и (или) межреберных мышц;
кахексия – патологический синдром, характеризующийся потерей мышечной массы с уменьшением массы жировой ткани или без нее;
кашель – патологический симптом в случаях, когда он неэффективен (сухой или непродуктивный), отрицательно влияет на сон, отдых, питание или социальную активность и (или) вызывает другие патологические симптомы;
кишечная непроходимость – патологический синдром, обусловленный нарушением продвижения содержимого по кишечнику вследствие различных причин. Кишечная непроходимость может быть полной или частичной;
ксеростомия – патологический симптом, характеризующийся сухостью в полости рта и развивающийся при уменьшении (гипосаливация) или при полном отсутствии секреции слюны (асиалия);
миоклония – патологический симптом, характеризующийся непроизвольными, кратковременными, нерегулярными сокращениями мышц или групп мышц, как правило, являющийся следствием гипоксии, отека головного мозга, неврологических нарушений, метаболических нарушений, почечной или печеночной недостаточности, синдрома отмены (бензодиазепинов, барбитуратов, алкоголя, морфина);
мукозит – объединяющий термин для воспалительных (эритематозных и (или) эрозивно-язвенных) поражений слизистой рта, глотки, пищевода и других отделов ЖКТ в результате противоопухолевого лечения (химиотерапия, лучевая терапия);
одышка (диспноэ) – субъективное ощущение дыхательного дискомфорта, связанное с внешним дыханием и представленное различными ощущениями, варьирующими по своей интенсивности и качеству;
опиоид-наивный пациент – пациент, никогда не получавший опиоидную терапию, либо принимающий менее 60 мг перорального морфина в сутки не более 2 недель или эквианальгетическую дозу другого опиоидного анальгетика;
опиоид-толерантный пациент – пациент, принимающий, как минимум, 60 мг перорального морфина в сутки или эквианальгетическую дозу другого опиоидного анальгетика на протяжении 2 недель и более;
отек – патологический симптом, характеризирующийся увеличением тканей в объеме, вызванным накоплением жидкости в интерстициальном пространстве, часто наблюдающийся на поздних стадиях хронических заболеваний;
патологический симптом (синдром) – проявления нарушенных заболеванием функций, ухудшающих качество жизни пациента, которые нельзя радикально устранить, но можно облегчить с помощью фармакотерапии;
повышенная утомляемость – неприятное субъективное ощущение постоянного физического, эмоционального или умственного переутомления, не пропорционального нагрузке, связанное с заболеванием или его лечением, которое значительно влияет на повседневную жизнь;
привыкание (толерантность) – снижение чувствительности к лекарственному препарату после повторных введений, когда для получения прежнего эффекта требуется повышение дозы;
прорывная боль – эпизод сильной боли, возникающий на фоне персистирующей хронической боли, которая адекватно контролируется опиоидной терапией;
психомоторное возбуждение – патологический синдром, характеризующийся двигательным беспокойством, речевым возбуждением, ярко выраженным аффективным расстройством, возникающий при гипоксии, интоксикациях, в том числе, как нежелательная реакция при применении лекарственных препаратов, у пациентов с сосудистой деменцией, при болезни Альцгеймера, пациентов пожилого возраста;
рвота – патологический симптом, характеризующийся непроизвольным, толчкообразным выталкиванием содержимого желудка через рот наружу;
синдром анорексии – кахексии – комплексный многофакторный синдром, характеризующийся выраженным снижением массы тела и скелетной мускулатуры с потерей жировой ткани или без таковой, что сопровождается нарушением белкового и энергетического обмена;
синдром отмены (абстинентный синдром) – комплекс симптомов, возникающих при резком прекращении приема или снижении дозы лекарственного препарата, применяемого в высоких дозах или длительно; может быть вызван применением препарата-антагониста; является критерием сформировавшейся физической зависимости;
смена (ротация) опиоидного анальгетика – клиническая практика замены одного лекарственного препарата на другой в связи с дозолимитирующими нежелательными реакциями и (или) недостаточным обезболивающим действием или иными причинами, препятствующими продолжению применения прежнего лекарственного препарата;
спазмы мочевого пузыря – транзиторные, часто мучительные ощущения в надлобковой области и уретре (пенисе). Обычно спазмы вторичны по отношению к раздражению или гипервозбудимости мочепузырного треугольника;
судорожный синдром – патологический синдром, проявляющийся непроизвольными, болезненными сокращениями поперечнополосатой мускулатуры;
титрование дозы опиоидного анальгетика – выбор лекарственного препарата и подбор его дозы, обеспечивающей адекватное обезболивание;
тошнота – патологический симптом, описываемый пациентом как неприятное тягостное ощущение в подложечной области и глотке, которое обычно сопровождается бледностью, холодным потом, повышенным слюноотделением, тахикардией;
тревога – патологический синдром, проявляющийся как комплекс типичных соматовегетативных проявлений и психических симптомов, отражающих страх, беспокойство, опасения;
учащенное мочеиспускание – патологический симптом, проявляющийся частыми (более 8 раз в сутки) эпизодами мочеиспускания;
хронический болевой синдром – патологический синдром, формирующийся при персистирующей боли, сопровождающейся нейрофизиологическими и психическими изменениями, которые обуславливают сохранение болевых ощущений даже после ликвидации первичной зоны повреждения;
эквианальгетическая (эквивалентная) доза – доза наркотического лекарственного средства, вызывающая анальгезию, соответствующую по эффекту дозе перорального морфина.
4. Фармакотерапия основных патологических симптомов (синдромов) у пациентов, нуждающихся в паллиативной медицинской помощи, осуществляется в соответствии со следующими принципами:
выявление причины каждого патологического симптома (синдрома);
информирование пациента (его законного представителя) о планируемой фармакотерапии до начала лечения;
персонифицированный подход при назначении фармакотерапии;
назначение опиоидных анальгетиков в дозах, превышающих рекомендуемые инструкциями по медицинскому применению (листками-вкладышами) (off-label); оценка эффективности и безопасности фармакотерапии.
5. Основные группы патологических симптомов (синдромов) для проведения фармакотерапии при оказании паллиативной медицинской помощи в стационарных, амбулаторных условиях и на дому следующие:
хронический болевой синдром;
нарушения пищеварения;
психические и неврологические нарушения;
нарушения дыхания; урогенитальные нарушения;
прочие нарушения.
6. Перечень лекарственных препаратов, используемых в фармакотерапии патологических симптомов (синдромов) при оказании паллиативной медицинской помощи пациентам, приведен в приложении 1.
Лечение
ГЛАВА 2
МЕДИЦИНСКИЕ ПОКАЗАНИЯ К ФАРМАКОТЕРАПИИ ОСНОВНЫХ ПАТОЛОГИЧЕСКИХ СИМПТОМОВ (СИНДРОМОВ) ПО ОСНОВНЫМ ГРУППАМ ЗАБОЛЕВАНИЙ (СОСТОЯНИЙ)
7. Медицинские показания к фармакотерапии основных патологических симптомов (синдромов) у пациентов с неизлечимыми, ограничивающими продолжительность жизни заболеваниями, оцениваются на основании выявления общих медицинских показаний и медицинских показаний по основным группам заболеваний (состояний).
Наличие двух и более общих медицинских показаний в сочетании с одним или несколькими медицинскими показаниями по основным группам заболеваний (состояний) является основанием для оказания пациентам паллиативной медицинской помощи в соответствии с настоящим клиническим протоколом.
8. Общие медицинские показания следующие:
ухудшение общего состояния, физических и (или) когнитивных функций на фоне прогрессирования неизлечимого заболевания и неблагоприятный прогноз течения заболевания, несмотря на оптимально проводимое специализированное лечение;
снижение функциональной активности пациента;
потеря массы тела более чем на 10 % за последние 6 месяцев.
9. Медицинскими показаниями по основным группам заболеваний (состояний) являются:
9.1. злокачественные новообразования:
наличие метастатических поражений при незначительном ответе на специализированную терапию и (или) медицинские противопоказания к ее проведению;
наличие метастатических поражений центральной нервной системы (далее – ЦНС), печени, легких;
наличие боли и других симптомов заболевания, ухудшающих качество жизни;
9.2. различные формы деменции, в том числе болезнь Альцгеймера:
прогрессирующее нарушение глотания;
нарушение функции тазовых органов;
наличие хронических ран и контрактур;
9.3. тяжелые необратимые последствия нарушений мозгового кровообращения:
персистирующая кома различной степени или состояние минимального сознания, когнитивные нарушения;
прогрессирующее нарушение глотания;
нарушение функции тазовых органов;
наличие хронических ран и контрактур; парезы и параличи со значительной потерей функции;
9.4. болезни органов кровообращения:
конечные стадии хронической сердечной недостаточности (далее – ХСН) (III и IV функциональный класс по NYHA, Н IIБ–III по Стражеско-Василенко в модификации Всероссийского научного общества кардиологов);
стабильная стенокардия IV функционального класса;
нуждаемость в длительной кислородотерапии;
тяжелое, неоперабельное заболевание периферических сосудов;
9.5. болезни органов дыхания:
дыхательная недостаточность 3 степени;
нуждаемость в респираторной поддержке вследствие дыхательной недостаточности;
9.6. болезни мочевыделительной системы:
хроническая болезнь почек 4 или 5 стадии с прогрессирующим ухудшением;
прекращение диализа или отказ от его начала;
9.7. болезни печени:
цирроз печени, стадия C, класс тяжести по шкале Чайлд-Пью не менее 10 баллов;
цирроз с одним или несколькими осложнениями в течение прошедшего года;
асцит, резистентный к действию диуретиков;
печеночная энцефалопатия;
гепаторенальный синдром;
спонтанный бактериальный перитонит;
повторные кровотечения из варикозно расширенных вен пищевода;
невозможность проведения трансплантации печени;
9.8. дегенеративные заболевания нервной системы, боковой амиотрофический склероз (далее – БАС) и другие заболевания двигательных нейронов, рассеянный склероз, дегенеративные заболевания экстрапирамидной системы:
прогрессирующее нарушение глотания;
нуждаемость в респираторной поддержке вследствие дыхательной недостаточности;
9.9. социально значимые инфекционные заболевания:
терминальная стадия ВИЧ-инфекции;
ВИЧ-инфекция с хроническим болевым синдромом, обусловленным злокачественным новообразованием и (или) другими заболеваниями, состояниями;
ВИЧ-инфекция с деменцией, двигательными неврологическими и (или) трофическими расстройствами;
генерализованный туберкулез и отказ от высокоактивной антиретровирусной терапии у пациентов с сочетанием туберкулеза и ВИЧ-инфекции;
туберкулез с множественной лекарственной устойчивостью или туберкулез с широкой лекарственной устойчивостью при неэффективности 2 курсов полноценной контролируемой химиотерапии или после двукратного прерывания лечения при сохранении бактериовыделения;
фиброзно-кавернозный туберкулез легких, цирротический туберкулез легких независимо от лекарственной чувствительности микобактерии туберкулеза при отсутствии эффективности терапевтического лечения и невозможности выполнить хирургическое вмешательство из-за тяжести основного заболевания, в том числе его осложнений (сердечно-сосудистая недостаточность, амилоидоз внутренних органов, поражение костей) или при наличии тяжелых сопутствующих поражений;
9.10. заболевания костно-мышечной системы, диффузные болезни соединительной ткани, васкулиты:
функциональная недостаточность суставов 3 степени (ФК IV) при наличии стойкого болевого синдрома;
другие симптомы прогрессирующей полиорганной недостаточности;
9.11. сочетанная соматическая и (или) психическая патология, значимо влияющая на качество жизни и (или) симптомы основного заболевания.
ГЛАВА 3
ФАРМАКОТЕРАПИЯ ХРОНИЧЕСКОГО БОЛЕВОГО СИНДРОМА
10. Боль классифицируется по следующим критериям:
по причине: онкологическая и неонкологическая;
по длительности: острая (до 3 месяцев), хроническая (более 3 месяцев), прорывная;
по интенсивности: слабая – 1–3 балла, умеренная – 4–6 баллов, сильная – 7–10 баллов, в соответствии с НОШ согласно приложению 2;
по механизму возникновения: ноцицептивная, нейропатическая, дисфункциональная, смешанная.
Типы хронической боли приведены в приложении 3.
11. Ноцицептивная боль вызвана раздражением мультимодальных болевых рецепторов – ноцицепторов (хемо-, термо-, баро-, других) из-за деформации или повреждения тканей. При этом, функция сенсорных нервных волокон (соматических или висцеральных) не нарушена.
В зависимости от локализации активированного ноцицептора выделяют:
ноцицетивную соматическую боль (кожа, мышцы, сухожилия, кости), которая чаще всего хорошо локализована, может быть преходящей или постоянной, вариабельной по характеру (тупая или острая, давящая, пульсирующая, дергающая, сверлящая, грызущая, распирающая, иная);
ноцицептивную висцеральную боль (внутренние органы, оболочки органов), которая плохо локализована, имеет разлитой характер (тупая, приступообразная, сжимающая, схваткообразная, тянущая, изнуряющая, иная).
12. Нейропатическая боль является результатом повреждения соматосенсорной нервной системы. Патофизиологический механизм заключается в повышенной возбудимости нейронов и спонтанной активности в месте повреждения (периферическая сенситизация), каскаде нейрохимических и физиологических изменений в ЦНС, преимущественно в задних рогах спинного мозга (центральная сенситизация). Это приводит к спонтанному возникновению боли, гипералгезии (слабые болевые стимулы воспринимаются как более сильные) и аллодинии (неболевые стимулы вызывают боль) в областях, прилежащих к зоне повреждения. Чаще всего нейропатическая боль вызвана сдавлением или повреждением нервных волокон, нарушением функции сенсорных нервных волокон (соматических или висцеральных), имеет характерное нейроанатомическое распределение. По характеру нейропатическая боль описывается как поверхностная жгучая боль, особенно при периферических поражениях; спонтанная стреляющая или колющая боль, «как удар током», глубокая тупая боль. Для диагностики нейропатической боли используется опросник по диагностике нейропатической боли согласно приложению 4.
13. Дисфункциональная (ноципластическая) боль – боль, возникающая при отсутствии явных признаков поражения тканей или соматосенсорной нервной системы. Для пациентов с дисфункциональной болью характерны повышенная утомляемость, раздражительность, нарушения сна и функций висцеральных органов, неадаптивные стратегии преодоления боли, катастрофизация, которые обусловлены измененной реактивностью (дисфункцией) мозга в целом. В этих условиях любые стрессорные раздражители могут приводить к несбалансированной реакции (дисфункции) систем.
14. Смешанная боль – сочетание различных механизмов формирования хронической боли у одного пациента.
15. При диагностике и медицинском наблюдении за пациентом с хроническим болевым синдромом необходимо оценивать следующие факторы:
число и локализацию очагов боли;
длительность предшествующего болевого анамнеза;
применяемые анальгетики;
эффективность предшествующей терапии боли;
влияние боли на физическую активность;
влияние боли на продолжительность ночного сна;
влияние боли на возможность приема пищи, другие.
16. Принципы фармакотерапии хронического болевого синдрома следующие:
дозу анальгетиков подбирают индивидуально в зависимости от интенсивности и характера боли, добиваясь ее устранения или облегчения в течение первых 48 часов от начала лечения;
назначают анальгетики регулярно строго «по часам», а не «по требованию», то есть очередную дозу лекарственного препарата пациент должен получать до прекращения действия предыдущей дозы; анальгетики применяют «по восходящей», то есть от максимальной дозы слабо действующего лекарственного препарата к минимальной дозе сильнодействующего;
терапия опиоидными анальгетиками является основным методом лечения боли, опиоидные анальгетики титруют до получения клинического эффекта; нежелательные реакции анальгетиков должны предупреждаться, а в случаях их возникновения адекватно лечиться; основными способами введения лекарственных препаратов являются неинвазивные – пероральный, ректальный и трансдермальный;
по возможности следует избегать инъекционного введения анальгетиков; при лечении хронического болевого синдрома любой интенсивности прежде, чем увеличивать дозу анальгетика, необходимо назначить адъюванты.
Принципы фармакотерапии хронической боли разработаны в соответствии с «трехступенчатой лестницей обезболивания», рекомендованной Всемирной организацией здравоохранения. Ступени обезболивания приведены в приложении 5.
17. Основными лекарственными препаратами фармакотерапии слабой боли (1–3 балла по НОШ, 1 ступень обезболивания) являются парацетамол и нестероидные противовоспалительные препараты (далее – НПВП).
Парацетамол, таблетки 500 мг, таблетки шипучие 500 мг, 500–1000 мг для приема внутрь каждые 6–8 часов длительно, максимальная суточная доза 3000 мг; суппозитории ректальные 250 мг, 500 мг ректально до 4 раз в сутки, длительность курса не более 5 суток. При невозможности перорального и ректального введения, в условиях стационара применяют парацетамол, раствор для инфузий 10 мг/мл 50 мл, раствор для инфузий 10 мг/мл 100 мл, внутривенно капельно 500–1000 мг каждые 6–8 часов. Нежелательные реакции дозозависимы.
Выбор НПВП осуществляется эмпирически. Стратегия выбора конкретного лекарственного препарата для длительного применения включает оценку эффективности и безопасности лечения с учетом выраженности обезболивающего действия, избирательности относительно циклооксигеназы-1 и циклооксигеназы-2, наличия или отсутствия факторов риска со стороны ЖКТ, сердечно-сосудистой системы, почек, предпочтения пациента (для лиц, уже принимающих лекарственные препараты в течение длительного времени).
Общие факторы риска развития нежелательных реакций на лекарственные препараты (далее – нежелательные лекарственные реакции) со стороны ЖКТ следующие:
умеренный риск: пожилой возраст, язвенный анамнез (редкие рецидивы язв), прием глюкокортикостероидов (далее – ГКС), курение и прием алкоголя, наличие хеликобактерной инфекции;
высокий риск: язвенный анамнез, прием лекарственных препаратов, влияющих на свертываемость крови;
очень высокий риск: осложненные язвы (кровотечения, перфорации), часто рецидивирующие язвы, особенно НПВП-индуцированные, комбинация двух и более различных факторов риска.
Риск развития нежелательных лекарственные реакций со стороны пищевода и кишечника: заболевания пищевода, гастроэзофагеальная рефлюксная болезнь, заболевания тонкой и толстой кишки, хронические воспалительные заболевания кишечника, дивертикулы, клинически выраженное нарушение микробного равновесия.
Риск развития нежелательных лекарственных реакций со стороны печени: заболевания печени, сопровождающиеся нарушением функции, хронический алкоголизм, сопутствующий прием гепатотоксических препаратов.
Факторы риска развития нежелательных лекарственных реакций со стороны сердечно-сосудистой системы:
умеренный риск: компенсированные лечением артериальная гипертензия (далее – АГ) и ХСН, наличие традиционных кардиоваскулярных рисков при отсутствии ишемической болезни сердца (далее – ИБС);
высокий риск: некомпенсированные АГ и ХСН, неосложненная ИБС;
очень высокий риск: ИБС с перенесенным инфарктом миокарда, операции на сердце (аортокоронарное шунтирование, эндоваскулярное стентирование), ишемический инсульт.
Факторы риска развития нежелательных лекарственных реакций со стороны почек (НПВП-индуцированная нефропатия): заболевания почек, сопровождающиеся нарушением клубочковой фильтрации или протеинурией, заболевания печени, гиповолемия, существенное снижение артериального давления (далее – АД).
Лекарственные формы НПВП для наружного применения рекомендуется назначать на срок не более 14 суток с последующим перерывом на несколько дней. Применяются у пациентов со слабым болевым синдромом или в комплексном лечении болевого синдрома у пациентов со значительным числом коморбидных заболеваний и состояний, ограничивающих применение НПВП внутрь или парентерально.
Лекарственные формы НПВП для парентерального применения используются коротким курсом 3–5 дней.
НПВП для наружного применения:
ацеклофенак, крем для наружного применения 1,5 мг/г: наносить тонким слоем 3 раза/сутки; диклофенак, гель для наружного применения 10 мг/г, гель для наружного применения 2 %, гель для наружного применения 50 мг/г, крем для наружного применения 1 мг/г: наносить тонким слоем 3 раза/сутки;
ибупрофен, мазь, для наружного применения 50 мг/г, гель 50 мг/г: наносить тонким слоем 3 раза/сутки;
нимесулид, гель для наружного применения 10 мг/г: наносить тонким слоем 3 раза/сутки;
кетопрофен, гель 25 мг/г, крем для наружного применения 50 мг/г: наносить тонким слоем 1–3 раза/сутки;
кетопрофен, пластырь 30 мг: аппликации на болезненные участки тела 1 раз в день.
НПВП для приема внутрь:
ацеклофенак, таблетки, покрытые пленочной оболочкой, 100 мг, капсулы, 100 мг, порошок для приготовления суспензии для приема внутрь 100 мг в пакетах: внутрь по 100 мг 1–2 раза/сутки;
диклофенак, таблетки, покрытые оболочкой (покрытые кишечнорастворимой оболочкой), 25 мг, таблетки, покрытые оболочкой (покрытые кишечнорастворимой оболочкой), 50 мг, таблетки пролонгированного действия, покрытые оболочкой (таблетки замедленного высвобождения, таблетки ретард, покрытые оболочкой), 100 мг: внутрь по 25–50 мг 3 раза в сутки или по 100 мг (таблетки ретард) 1 раз в сутки; декскетопрофен, порошок для приготовления раствора для приема внутрь 25 мг;
таблетки, покрытые оболочкой, 25 мг: внутрь, по 12,5–25 мг 3 раза в сутки не более 5 дней;
ибупрофен, капсулы 200 мг, капсулы 400 мг, порошок для приготовления раствора для приема внутрь 400 мг, суспензия для внутреннего применения 200 мг/5 мл во флаконах, таблетки, покрытые (пленочной) оболочкой, 200 мг, таблетки, покрытые (пленочной) оболочкой, 400 мг: внутрь по 200–400 мг 3 раза/сутки; кетопрофен, капсулы 25 мг; 50 мг: внутрь по 50 мг 3 раза/сутки;
таблетки, покрытые оболочкой, 100 мг, капсулы с медленным высвобождением, 150 мг: внутрь, 1 раз в сутки не более 10 дней;
лорноксикам, таблетки, покрытые пленочной оболочкой, 4 мг, таблетки, покрытые пленочной оболочкой, 8 мг, таблетки, покрытые пленочной оболочкой (быстрого высвобождения), 8 мг: внутрь по 8 мг 1 раз в сутки; мелоксикам, таблетки, покрытые оболочкой, 7,5 мг; таблетки 15 мг: внутрь, по 7,5–15 мг 1 раз в сутки;
напроксен, таблетки, покрытые оболочкой, 275 мг, таблетки, покрытые оболочкой, 550 мг: внутрь, по 550–825 мг 2 раза в сутки. Максимальная суточная доза – 1650 мг, для поддерживающей терапии в средней суточной дозе 550 мг за 2 приема (утром и на ночь) не более 5 дней;
нимесулид, порошок (гранулы) для приготовления суспензии для приема внутрь (для внутреннего применения), 100 мг: внутрь по 100 мг 1–2 раза в сутки не более 5 дней;
теноксикам, таблетки, покрытые оболочкой, 20 мг: внутрь, по 20 мг 1 раз в сутки не более 14 дней;
этодолак, таблетки, покрытые пленочной оболочкой, 400 мг: внутрь по 400 мг 2 раза в сутки, таблетки с модифицированным высвобождением, 600 мг: внутрь, по 600 мг 1 раз в сутки;
целекоксиб, капсулы 100 мг; капсулы 200 мг: внутрь по 100–200 мг 2 раза в сутки;
эторикоксиб, таблетки, покрытые оболочкой, 60 мг, таблетки, покрытые оболочкой, 90 мг, таблетки, покрытые оболочкой, 120 мг: внутрь, в дозе 60–90–120 мг 1 раз в сутки в зависимости от клинической ситуации.
НПВП для парентерального применения:
диклофенак, раствор для внутримышечного введения (раствор для инъекций), 25 мг/мл 3 мл; 75 мг 1 раз в сутки, внутримышечно, до 3 суток;
мелоксикам, раствор для внутримышечного введения (для инъекций) 10 мг/мл 1,5 мл;
внутримышечно 15 мг 1 раз в сутки, 2–3 дня;
теноксикам, порошок лиофилизированный для приготовления раствора для внутривенного и внутримышечного введения (для инъекций) 20 мг; внутримышечно 20 мг, 1 раз в сутки до 3 суток;
лорноксикам, лиофилизат для приготовления раствора для внутривенного и внутримышечного введения, 8 мг; внутримышечно 8 мг, 1 раз в сутки до 5 суток; кетопрофен, раствор для внутривенного и внутримышечного введения (для инъекций) / концентрат для приготовления инфузионного раствора 50 мг/мл – 2 мл, внутримышечно 100 мг, 1–2 раза в сутки до 3 суток;
декскетопрофен, раствор для внутривенного и внутримышечного введения (для инъекций) / концентрат для приготовления инфузионного раствора 25 мг/мл 2 мл; внутримышечно 50 мг 2–3 раза в сутки, до 3 суток; кеторолак, раствор для внутримышечного введения, 30 мг/мл 1 мл, внутримышечно 30–60 мг 1–2 раза в сутки, максимальная суточная доза 90 мг, до 3 суток.
При недостаточном анальгетическом эффекте лекарственного препарата первого выбора НПВП возможна замена на другой лекарственный препарат из этой же группы.
Назначать пациентам одновременно два и более НПВП нельзя. Допускается назначение комбинации парацетамола и НПВП.
Метамизол натрия, таблетки, 500 мг, внутрь 500 мг каждые 6 часов, до 5 суток, раствор для внутривенного и внутримышечного введения 500 мг/мл 2 мл, внутримышечно по 500–1000 мг до 4 раз в сутки, максимальная суточная доза 3000 мг.
Метамизол натрия не используется в монотерапии слабой боли и чаще применяется в составе комбинированных лекарственных форм (питофенон в комбинации с анальгетиками (метамизолом натрия), метамизол натрия в комбинации с психолептиками) для лечения или предупреждения прорывной боли. Лицам пожилого возраста и пациентам с почечной или печеночной недостаточностью следует назначать с осторожностью.
При применении высоких доз НПВП, парацетамола, отсутствии целевого обезболивающего эффекта, нарастании риска развития нежелательных лекарственных реакций, пациентам назначают лечение лекарственными препаратами второй ступени обезболивания.
18. Основными лекарственными препаратами фармакотерапии умеренной боли (4–6 баллов по НОШ, 2 ступень обезболивания) являются «слабый» опиоидный анальгетик трамадол и «сильные» опиоидные анальгетики в низких дозах: тапентадол, оксикодон + налоксон, морфин, гидроморфон, фентанил.
Трамадол, капсулы 50 мг, таблетки 50 мг, раствор для инъекций 50 мг/мл 1 мл, раствор для инъекций 50 мг/мл 2 мл. При подборе суточной дозы и режима дозирования применение следует начинать с дозы 50 мг внутрь каждые 12 часов. В случае недостаточного анальгетического эффекта, через 60–90 минут можно повторить прием в той же дозе, но не более 400 мг в сутки.
В зависимости от характера и интенсивности боли, прием трамадола осуществляется через каждые 8 или 6 часов, разовая доза 50–100 мг. Разовую дозу следует увеличивать, учитывая ритм боли. При персистирующей боли без четкого ритма следует увеличить разовую дозу, принимаемую перед сном. В исключительных случаях, у пациентов с хорошей переносимостью трамадола, возможно сокращение интервала приема до 4 часов и увеличение суточной дозы до 600 мг.
Если при применении трамадола нежелательные лекарственные реакции равны или превалируют над анальгетическим действием, не поддаются коррекции в течение 3–5 дней, следует перевести пациента на пероральный морфин или другой «сильный» опиоидный анальгетик в эквианальгетической дозе. Таблица пересчета эквианальгетических доз наркотических лекарственных средств приведена в приложении 6.
Морфин принимается за эталон при расчете эквианальгетических доз. При лечении боли 2-й ступени суточная доза морфина не превышает 30 мг при пероральном приеме, или 10 мг в сутки при парентеральном введении, или используется другой «сильный» опиоидный анальгетик в эквивалентной дозе.
Морфин, раствор для приема внутрь 2 мг/мл, раствор для приема внутрь 20 мг/мл, таблетки 5 мг, таблетки 10 мг; для опиоид-наивных пациентов начальная разовая доза – 2,5 мг перорального морфина короткого действия с последующим подбором эффективной суточной дозы. В стандартной ситуации морфин назначается перорально каждые 4 часа (максимально до 30 мг в сутки). В стационарных условиях возможно парентеральное введение (морфин, раствор для инъекций 10 мг/мл 1 мл) 10 мг в 20–50 мл раствора натрия хлорида 0,9 % с использованием шприцевого дозатора или инфузомата методом продленной 24-часовой инфузии подкожно или внутривенно.
Если в течение 2–3 дней подобранная суточная доза адекватно контролирует боль, можно перевести пациента на пролонгированные формы морфина или на другие опиоидные анальгетики в эквивалентной дозе, подобрав нужную разовую дозировку лекарственного препарата с учетом кратности его введения.
Тапентадол, таблетки, покрытые пленочной оболочкой, 50 мг, таблетки пролонгированного действия, покрытые пленочной оболочкой, 50 мг. Стандартная доза для пациентов, ранее не принимавших опиоидные анальгетики, составляет 50 мг таблетки пролонгированного действия 2 раза в сутки (максимально не более 100 мг в сутки). Является препаратом выбора при лечении умеренной и сильной боли с выраженным нейропатическим компонентом.
Оксикодон + налоксон, таблетки с пролонгированным высвобождением, покрытые пленочной оболочкой, 5 мг /2,5 мг, таблетки с пролонгированным высвобождением, покрытые пленочной оболочкой, 10 мг /5 мг. Стандартная начальная доза для пациентов, ранее не принимавших опиоидные анальгетики, составляет 5 мг/2,5 мг внутрь 2 раза в сутки (максимально до 20 мг/сут). Является лекарственным препаратом выбора при лечении умеренной и сильной боли у пациентов с выраженными нарушениями моторики кишечника, так как позволяет снизить риск развития опиоид-индуцированного запора.
Гидроморфон, таблетки пролонгированного действия 4 мг. Стандартная начальная доза для пациентов, ранее не принимавших опиоидные анальгетики, составляет 4 мг внутрь 1 раз в сутки. Доза лекарственного препарата 4 мг предназначена для подбора суточной дозы в начале лечения с учетом индивидуальной чувствительности пациента.
Фентанил, трансдермальная терапевтическая система (далее – ТТС) (пластырь трансдермальный), 12,5 мкг/ч. Для терапии умеренной боли рекомендуется использовать в дозе 12,5 мкг/ч. Пластырь действует в течение 72 часов и является предпочтительным для пациентов с умеренной и тяжелой степенью почечной и печеночной недостаточности.
Для обеспечения адекватного контроля боли и нежелательных лекарственных реакций, замедления развития опиоидной толерантности назначение опиоидных анальгетиков осуществляется в комбинации с неопиоидными анальгетиками и адъювантами.
При лечении опиоидными анальгетиками следует тщательно и регулярно контролировать состояние пациента, своевременно диагностировать и устранять нежелательные лекарственные реакции фармакотерапии (тошнота, рвота, анорексия, задержка мочи, запор, головокружение, серотониновая токсичность у пожилых людей), а также оценивать оправданность дальнейшего приема опиоидного анальгетика.
19. Для фармакотерапии сильной боли (7–10 баллов по НОШ, 3 ступень обезболивания) используют «сильные» опиоидные анальгетики. Для подбора суточной дозы опиоид-наивным пациентам, обеспечивающей анальгетический эффект, используют, как правило, метод титрования короткодействующими опиоидными анальгетиками.
Морфин, раствор для приема внутрь 2 мг/мл, раствор для приема внутрь 20 мг/мл, таблетки 5 мг, таблетки 10 мг назначают перорально в разовой дозе 5–10 мг 4 раза в сутки.
Максимальную эффективность назначенной дозы перорального морфина следует оценить через 60–90 минут после приема. Если эффект неудовлетворителен (боль сохраняется), то следует назначить дополнительную (дотационную) дозу морфина, не изменяя плановое время приема следующей дозы.
Для пожилых, ослабленных, пациентов с кахексией терапию пероральным морфином начинают с разовой дозы 2,5–5 мг (суточная – 10–20 мг).
Через 24 часа необходимо определить принятую за предыдущие сутки суммарную дозу и назначить пациенту схему терапии «по часам». Итоговую эффективную суточную дозу морфина оценивают путем простого суммирования всех примененных за сутки доз. Если в течение 3 дней подобранная суточная доза адекватно контролирует боль, Национальный правовой Интернет-портал Республики Беларусь, 23.11.2022, 8/39015 13 можно перевести пациента на пролонгированные формы морфина или на другие опиоидные анальгетики в эквивалентной дозе, подобрав нужную разовую дозу лекарственного препарата с учетом кратности его введения.
Если доза морфина короткого действия недостаточна, следует продолжить ее постепенное повышение (каждый раз не более чем на 30–50 % суточной дозы) до достижения полноценного контроля боли или появления трудноконтролируемых нежелательных реакций. В последнем случае следует рассмотреть вопрос об изменении лечения (отмене морфина и использовании другого опиоидного анальгетика, либо уменьшении дозы морфина и добавлении других лекарственных препаратов, использовании нефармакологических методов).
«Сильные» опиоидные анальгетики, применяемые на 3-й ступени, как правило, не имеют максимальной суточной дозы, могут применяются off-label. Максимальные дозы опиоидного анальгетика лимитируются исключительно нежелательными лекарственными реакциями и индивидуальной непереносимостью.
В зависимости от клинической ситуации (например, стабильный хронический болевой синдром), можно сразу назначить пролонгированные лекарственные формы наркотических анальгетиков:
морфин, таблетки пролонгированного действия, покрытые оболочкой, 10 мг, таблетки пролонгированного действия, покрытые оболочкой, 30 мг, таблетки пролонгированного действия, покрытые оболочкой, 60 мг, таблетки пролонгированного действия, покрытые оболочкой, 100 мг, действуют 12 часов и назначаются перорально после подбора суточной дозы 2 раза в сутки, стартовая доза 30 мг 2 раза в сутки (суточная доза 60 мг);
гидроморфон, капсулы с пролонгированным высвобождением 4 мг, капсулы с пролонгированным высвобождением 8 мг, капсулы с пролонгированным высвобождением 16 мг, капсулы с пролонгированным высвобождением 24 мг, таблетки пролонгированного действия 8 мг, таблетки пролонгированного действия 16 мг, таблетки пролонгированного действия 32 мг; назначаются перорально после подбора суточной дозы 1 раз в сутки, стартовая разовая доза – 8 мг;
фентанил, ТТС (пластырь трансдермальный) 12,5 мкг/ч, ТТС (пластырь трансдермальный) 25 мкг/ч, ТТС (пластырь трансдермальный) 50 мкг/ч, ТТС (пластырь трансдермальный) 75 мкг/ч, ТТС (пластырь трансдермальный) 100 мкг/ч; назначается при стабильном выраженном болевом синдроме, стартовая доза – 25 мкг/час на 72 часа. Анальгезирующий эффект реализуется через 12–18 часов и достигает пика, как правило, в период между 24 и 48 часами, продолжаясь до 72 часов. Если после первого применения адекватное обезболивание не достигнуто, то последующая доза может быть увеличена только после окончания действия предыдущей ТТС, то есть не ранее чем через 72 часа после размещения трансдермального пластыря на теле. Если требуется, то дозу увеличивают каждые 3 дня на 12,5–25 мкг/ч. При дозе, превышающей максимальную дозировку имеющегося в наличии фентанила в виде ТТС, одновременно наклеивают несколько систем в соответствующей суммарной дозировке. Фентанил в виде ТТС не рекомендуется применять у пациентов с кахексией, выраженной лимфедемой, внутричерепной гипертензией, противопоказан пациентам с гипергидрозом, гипертермией.
Пациентам, которые не могут глотать, подбор дозы опиоидного анальгетика осуществляется парентеральным введением. Морфин, раствор для инъекций 10 мг/мл 1 мл, назначают в дозах 2,5–5 мг каждые 6 часов подкожно. В стационарных условиях осуществляется титрование дозы методом продленной 24-часовой инфузии подкожно или внутривенно 20 мг морфина в 20–50 мл раствора натрия хлорида 0,9 % с использованием шприцевого дозатора или инфузомата. Стартовая доза для пожилых, ослабленных, пациентов с кахексией составляет 10 мг в течение 24 часов.
Тапентадол, таблетки, покрытые пленочной оболочкой, 50 мг, таблетки, покрытые пленочной оболочкой, 75 мг, таблетки, покрытые пленочной оболочкой, 100 мг, таблетки пролонгированного действия, покрытые пленочной оболочкой, 50 мг, таблетки пролонгированного действия, покрытые пленочной оболочкой, 100 мг, таблетки пролонгированного действия, покрытые пленочной оболочкой, 150 мг, таблетки пролонгированного действия, покрытые пленочной оболочкой, 200 мг; стартовая доза по 100 мг, назначаются перорально 2 раза в сутки. Для титрования можно использовать лекарственную форму с немедленным высвобождением по 50 мг каждые 4–6 часов; причем, при отсутствии эффекта, вторая доза лекарственного препарата может быть принята через 1 ч после приема начальной дозы. Максимальная суточная доза 500 мг.
Оксикодон + налоксон, таблетки с пролонгированным высвобождением, покрытые пленочной оболочкой, 5 мг/2,5 мг, таблетки с пролонгированным высвобождением, покрытые пленочной оболочкой, 10 мг/5 мг, таблетки с пролонгированным высвобождением, покрытые пленочной оболочкой, 20 мг/10 мг, таблетки с пролонгированным высвобождением, покрытые пленочной оболочкой 40 мг/20 мг; стартовая суточная доза 20 мг/10 мг внутрь 1–2 раза в сутки, максимальная суточная доза 160 мг/80 мг.
Смена (ротация) опиоидного анальгетика и (или) способа его введения показана при недостаточном обезболивающем эффекте препарата и (или) при развитии непереносимых нежелательных реакций.
При ротации опиоидного анальгетика следует использовать начальную дозу нового лекарственного препарата на 25–50 % ниже, чем рассчитанную по таблице пересчета эквианальгетических доз наркотических лекарственных средств согласно приложению 6.
При прорывной боли необходимо назначать дополнительную дозу опиоидного анальгетика короткого действия. Дотационная доза опиоидного анальгетика индивидуальна. Для предупреждения эпизодов предсказуемой прорывной боли, а также для купирования эпизода прорывной боли с медленным началом развития опиоидный анальгетик короткого действия принимается за 30–40 мин до известного провоцирующего воздействия.
Доза опиоидного анальгетика для предупреждения или купирования прорывной боли составляет 1/6 (10–15 %) получаемой суточной дозы опиоида.
Если в течение суток пациенту требуется 4 и более доз опиоидного анальгетика для купирования прорывной боли, необходимо пересмотреть суточную дозу принимаемого опиоидного анальгетика в сторону ее увеличения.
У всех пациентов, принимающих опиоидные анальгетики, часто развиваются нежелательные лекарственные реакции: запоры, тошнота и рвота, нарушения со стороны ЦНС.
Лечение запоров включает назначение слабительных лекарственных препаратов осмотического действия, лекарственных препаратов, стимулирующих функцию толстого и тонкого кишечника на фоне приема достаточного количества жидкости. Слабительные лекарственные препараты следует назначать на весь период опиоидной терапии. Их доза при постоянном приеме постепенно нарастает. Рекомендуется менять и (или) комбинировать слабительные лекарственные препараты.
Тошнота и (или) рвота при применении опиоидных анальгетиков возникает в начале терапии как временная нежелательная лекарственная реакция. В случае проявления указанного эффекта при первичном назначении опиоидных анальгетиков, особенно трамадола, необходимо назначать метоклопрамид. Длительность назначения противорвотных лекарственных препаратов и средств для устранения тошноты обычно не превышает 2 недель, поскольку к этому времени развивается толерантность к рвотному эффекту опиоидных анальгетиков. Если тошнота/рвота сохраняются, необходимо назначить лекарственный препарат с другим механизмом действия (например, галоперидол) или скорректировать дозу противорвотных средств, при отсутствии положительного эффекта сменить опиоидный анальгетик.
Степень нарушений со стороны ЦНС у пациентов, принимающих опиоидные анальгетики, может варьировать от легкого желания спать и усталости до тяжелой сонливости и комы, может сопровождаться другими нежелательными лекарственными реакциями, такими как: галлюцинации, нарушение когнитивных функций, возбуждение, миоклония, угнетение дыхания и делирий.
Пациентам с умеренными и (или) тяжелыми явлениями со стороны ЦНС необходимо снизить дозу опиоидного анальгетика на 25–30 %, если болевой синдром контролируется эффективно, или ротировать опиоидный анальгетик, если болевой синдром не контролируется.
20. В клинических ситуациях, когда удается полностью или частично избавить пациента от причины боли, необходимо пересмотреть схему назначенного лечения и целесообразность опиоидной терапии.
Стратегия отмены опиоидных анальгетиков зависит от конкретной клинической ситуации. При отмене опиоидных анальгетиков, дозу лекарственного препарата следует снижать постепенно.
При краткосрочном использовании опиоидной терапии (менее 2 недель) постепенное снижение дозы требуется только при присутствии остаточного болевого синдрома. Если причина боли устранена полностью, прием опиоидного анальгетика можно прекратить немедленно без постепенного снижения дозы. В данной ситуации развитие физической зависимости маловероятно.
При использовании опиоидных анальгетиков от 2 до 4 недель дозу снижают на 10–50 % в неделю. Если возникают признаки синдрома отмены (абстинентного синдрома), такие как пристрастие к лекарственному препарату, тревожность, бессонница, боли в животе, рвота, диарея, обильное потоотделение, мидриаз, тремор, тахикардия или гусиная кожа, дозу лекарственного препарата следует поднять до предыдущего уровня и уменьшить процент снижения. При достижении самой низкой из возможных разовых доз, увеличивают промежуток времени между приемами лекарственного препарата. Прекращают прием опиоидного анальгетика после того, как промежуток между приемами достигнет 24 часа без признаков синдрома отмены. Вероятность развития физической зависимости маловероятна.
При длительном использовании (более 1 месяца) дозу лекарственного препарата снижают на 10 % в неделю. Если возникают признаки синдрома отмены, дозу лекарственного препарата снижают на 10 % каждые 2 недели. При достижении самой низкой из возможных разовых доз, увеличивают промежуток времени между приемами. Прекращают прием опиоидного анальгетика после того, как промежуток между приемами достигнет 24 часа без признаков синдрома отмены. Существует вероятность развития физической зависимости у опиоид-толерантных пациентов.
В целях оптимизации снижения дозы при отмене опиоидной терапии допускается перевод пациента, получающего пролонгированные формы опиоидных анальгетиков, на прием других лекарственных форм (таблетки, растворы для приема внутрь) короткого действия.
При длительном использовании и наличии у пациента нарушений, вызванных использованием опиоидных анальгетиков, стратегия снижения дозы или их отмены определяется лечащим врачом совместно с врачом-психиатром-наркологом.
21. В последние часы жизни подобранную дозу опиоидных анальгетиков не снижают из-за пониженного уровня АД или спутанности сознания.
При рефрактерном болевом синдроме, не поддающемся купированию, необходимо применение медикаментозной седации. Решение о ее назначении принимает врачебный консилиум, предварительно обсудив тактику лечения с пациентом (его законным представителем).
Медикаментозная седация осуществляется в соответствии с клиническим протоколом «Оказание медицинской помощи пациентам в критических для жизни состояниях», утвержденным постановлением Министерства здравоохранения Республики Беларусь от 23 августа 2021 г. № 99.
Адъюванты могут быть лекарственными препаратами первой линии фармакотерапии при нейропатической боли.
Адъюванты назначаются индивидуально в зависимости от конкретной клинической ситуации.
Адъювантные лекарственные препараты уменьшают интенсивность болевых стимулов напрямую или изменяют передачу болевых импульсов при интенсивной персистирующей боли и (или) при повреждении нервной ткани.
Если болевой синдром обусловлен поражением костей вследствие первичного или вторичного опухолевого процесса, следует назначать бисфосфонаты:
баклофен, таблетки 10 мг, таблетки 25 мг, стартовая доза 5 мг 3 раза в сутки, через три дня приема разовая доза увеличивается вдвое, в последующие три дня разовая доза увеличивается до 15 мг, в течение следующих 3 дней до 20 мг, в случае клинической необходимости суточная доза может быть с осторожностью увеличена до 100 мг, пациенты, получающие суточную дозу более 60 мг/сутки, должны находится в стационаре под постоянным медицинским наблюдением;
диазепам, таблетки 2 мг, таблетки 5 мг, перорально 2–5 мг на ночь, краткосрочная терапия;
мидазолам, ампулы, раствор для внутривенного, внутримышечного и ректального введения 15 мг/3 мл; раствор для внутривенного, внутримышечного и ректального введения 5 мг/1 мл в ампулах, назначают в последние дни жизни в виде непрерывной подкожной инфузии 10 мг/сутки, предварительно растворив 10 мг до 20 мл раствором натрия хлорида 0,9 %.
гиосцина бутилбромид, ампулы, раствор для инъекций 20 мг/мл – 1 мл, таблетки, покрытые оболочкой, 10 мг, суппозитории ректальные 10 мг, разовая доза 10–20 мг, максимальная суточная доза 100 мг;
папаверин, ампулы, раствор для инъекций 20 мг/мл – 2 мл, подкожно или внутримышечно по 10–40 мг, максимальная разовая 100 мг, максимальная суточная 300 мг, при внутривенном введении разовая доза 20 мг, максимальная суточная доза 120 мг, внутривенно вводить медленно со скоростью 3–5 мл/мин, предварительно растворив 10–20 мг в 20 мл раствора натрия хлорида 0,9 %;
дексаметазон, таблетки 0,5 мг, раствор для инъекций 4 мг/мл – 1 мл, раствор для инъекций 4 мг/мл – 2 мл, перорально суточная доза 2–6 мг, по специальным медицинским показаниям до 15 мг и выше, внутримышечно разовая доза 4–8 мг, суточная доза 8–16 мг, по специальным медицинским показаниям суточная доза может быть увеличена до 24–32 мг и выше;
23. Фармакотерапия нейропатической боли представлена следующими подходами:
23.1. к первой линии фармакотерапии нейропатической боли относятся антиконвульсанты – габапентин, прегабалин, карбамазепин, а также антидепрессанты – трициклические (далее – ТЦА), в частности, амитриптилин и ингибиторы обратного захвата серотонина и норадреналина, в частности, дулоксетин и венлафаксин:
габапентин, капсулы 300 мг, назначается в дозе 300 мг внутрь, начиная с вечернего приема. Эффективная доза подбирается методом титрования, увеличивая суточную дозу на 300 мг до достижения эффекта. Как правило, суточная доза составляет 1800 мг;
прегабалин, капсулы 75 мг, капсулы 150 мг, назначается в дозе 75 мг внутрь, начиная с вечернего приема. Эффективная доза подбирается методом титрования, увеличивая суточную дозу на 75 мг до достижения эффекта. Как правило, суточная доза составляет 300 мг;
карбамазепин, таблетки, 200 мг, стартовая доза 100 мг внутрь 2 раза в сутки, эффективная доза подбирается методом титрования, увеличивая суточную дозу не более чем на 200 мг до достижения эффекта. Как правило, суточная доза составляет 600 мг. Учитывая выраженность нежелательных лекарственных реакций, применяется с осторожностью, имеет доказанную эффективность только при тригеминальной невралгии.
ТЦА показаны пациентам с диабетической, химиоиндуцированной полинейропатиями, при герпетической и тригеминальной невралгии, при фантомных болях, при нейропатической боли у пациентов с онкологической патологией (антидепрессанты назначаются с осторожностью пациентам с кардиальной патологией, стенокардией, глаукомой, почечной недостаточностью; в первые дни приема возможны: головокружение, астения, слабость, бессонница, повышенная нервная возбудимость, повышение АД, гиперемия кожи):
амитриптилин, таблетки 25 мг, назначается на ночь внутрь в дозе 12,5 мг. Эффективная доза подбирается методом титрования, увеличивая дозу на 12,5 мг в сутки. Как правило, суточная доза составляет 50 мг;
дулоксетин, капсулы кишечнорастворимые 30 мг, капсулы кишечнорастворимые 60 мг, назначается в разовых дозах 30–60 мг внутрь, начиная с вечернего приема. Суточная доза составляет 60–120 мг;
венлафаксин, таблетки 37,5 мг, таблетки 75 мг, применяется в разовой дозе 37,5–75 мг внутрь, начиная с вечернего приема (off-label). Суточная доза составляет 75–225 мг;
23.2. вторая линия терапии нейропатической боли представлена опиоидными анальгетиками. Назначение опиоидных анальгетиков описано в пункте 19 настоящего клинического протокола;
23.3. при локальных нейропатиях с преобладанием болевых расстройств кожной чувствительности (аллодиния, гипералгезия, патологический зуд, другие) применяется лидокаин, пластырь 700 мг, на болезненные участки от 1 до 3 пластырей, на 12 часов с последующим перерывом на 12 ч. Эффективен при постгерпетической невралгии и при диабетической полинейропатии.
24. Немедикаментозное лечение боли (для пациентов с относительно благоприятным прогнозом для жизни крайне важно включать в план терапии боли немедикаментозные методы, расширять физическую активность, использовать возможности психотерапии и методик расслабления):
повышение физической активности (активность и подвижность (стимуляция, смена деятельности, улучшение кровоснабжения) положительно воздействуют на способность организма самостоятельно подавлять боль. Помимо этого, повышается эластичность и расширяются функциональные возможности тканей, в частности, тканей мышц или межпозвоночных дисков);
использование техник расслабления (техники релаксации крайне важны для расслабления напряженных мышц и снижения уровня общего физического напряжения. Чтение, музыка, встречи с друзьями, медитация, прогулки – примеры эффективных способов расслабиться. Эффективны специальные техники релаксации, например, прогрессивное мышечное расслабление или аутотренинг);
психотерапия (психологическая терапия боли предполагает более эффективное использование своих ресурсов для преодоления боли. В рамках терапии определяют стратегию снижения боли. Кроме того, терапия включает в себя обучение тому, как изменить поведение и образ мыслей, которые способствуют развитию боли).
Сочетание физической активности, психотерапевтического и медикаментозного лечения называется «мультимодальной терапией» и, как правило, применяется при междисциплинарном подходе.
ГЛАВА 4
ФАРМАКОТЕРАПИЯ НАРУШЕНИЙ ПИЩЕВАРЕНИЯ
26. Тошнота и рвота:
26.1. основные причины тошноты и рвоты:
основное заболевание, связанное с раздражением, и (или) обструкция органов ЖКТ: опухоль, непроходимость верхних отделов ЖКТ различной этиологии, поражение ЦНС (повышение внутричерепного давления, поражение мозговых оболочек);
осложнение основного заболевания: метаболические нарушения (гиперкальциемия, уремия, другие); кишечная непроходимость, инфекции (сепсис, кандидозный эзофагит), асцит, запоры, обструкция желчевыводящих путей;
осложнение лечения: нежелательные лекарственные реакции (опиоидные анальгетики, сердечные гликозиды, антидепрессанты, антибиотики, препараты железа, цитостатики), лучевую терапию;
психогенные факторы;
Оральная регидратация осуществляется, если пациент может глотать. С этой целью применяются:
Регидратация противопоказана при рвоте, вызванной повышением внутричерепного давления вследствие опухолевого поражения головного мозга.
Начинать фармакотерапию следует с назначения лекарственных препаратов с прокинетическим действием:
метоклопрамид, таблетки 10 мг, перорально по 10 мг 3 раза в сутки и дополнительно по требованию (максимальная суточная доза при приеме внутрь 100 мг); раствор для внутривенного и внутримышечного введения, 5 мг/мл 2 мл, внутримышечно или внутривенно болюсно в течение не менее 3 минут в дозе 10 мг до 3 раз в сутки, максимальная суточная доза – 30 мг или 0,5 мг/кг;
домперидон, таблетки 10 мг, перорально по 10 мг 3 раза в сутки.
дексаметазон, раствор для инъекций 4 мг/мл 1 мл, раствор для инъекций 4 мг/мл 2 мл; внутривенно медленно или внутримышечно по 8–16 мг в течение 4–5 дней, затем доза снижается до поддерживающей 4–6 мг/сутки;
галоперидол, таблетки 1,5 мг, таблетки 5 мг, раствор для внутримышечного введения (для инъекций) 5 мг/мл 1 мл, стартовая разовая доза перорально по 1,5 мг на ночь и по потребности, 2–3 раза в день 1,5 мг (максимальная суточная доза при пероральном приеме 10 мг), или внутримышечно 5 мг до 2 раз в день;
оланзапин, таблетки, покрытые оболочкой, 5 мг, таблетки, покрытые оболочкой, 10 мг; перорально по 2,5 мг внутрь 1 раз на ночь, при неэффективности дозу титровать до 10 мг в сутки в 2–3 приема;
хлорпромазин, таблетки 100 мг, перорально по 100 мг 1 раз в сутки (максимальная разовая доза 300 мг; максимальная суточная доза 600 мг/сутки);
ондансетрон, таблетки 8 мг, перорально по 8 мг 2 раза в день; раствор для внутривенного и внутримышечного введения (для инъекций) 2 мг/мл 2 мл, раствор для внутривенного и внутримышечного введения (для инъекций) 2 мг/мл 4 мл; внутривенно медленно или внутримышечно по 8 мг 1–2 раза в сутки;
трописетрон, капсулы 5 мг, раствор для внутривенного введения (для инъекций) 1 мг/мл 5 мл.
26.3. немедикаментозное лечение:
частое дробное питание; мягкая пища комнатной температуры, избегать сладкой, острой, жирной или жареной пищи; прием пищи в комфортной обстановке, исключая посторонние запахи; для устранения неприятного привкуса во рту использовать фруктовое мороженое, рассасывать кусочки замороженных фруктов или сока, мятные или фруктовые леденцы, напитки со вкусом лимона;
оптимизация питьевого режима – не менее 1,5 литров в сутки (по возможности);
психотерапия.
27. Запор (констипация):
27.1. основные причины запора:
основное заболевание, связанное с поражением ЖКТ, неврологической патологией (повреждения спинного мозга, болезнь Паркинсона, рассеянный склероз);
осложнение основного заболевания: дегидратация при рвоте, полиурия, гипергидроз, гипокалиемия, гиперкальциемия; гиперпаратиреоз; почечная недостаточность;
нежелательные лекарственные реакции (опиоидные анальгетики, НПВП, антихолинергические, антидепрессанты, нейролептики, противопаркинсонические препараты, противосудорожные, антигистаминные, блокаторы кальциевых каналов, клонидин, гидралазин, ганглиоблокаторы, ингибиторы моноаминооксидазы, контрацептивы, цитостатики, диуретики);
гиподинамия, особенности питания (низкое содержание растительных волокон и клетчатки, нарушение ритма питания (прием пищи 1–2 раза в день));
27.2. фармакотерапия запора предусматривает выбор лекарственного препарата на основании индивидуального ответа на терапию, с учетом медицинских противопоказаний, и, как правило, предполагает ступенчатый подход:
1-я ступень – назначение одного из стимулирующих слабительных средств:
гликозиды сенны (сеннозиды А и В), таблетки 70 мг, таблетки 140 мг, перорально по 70 мг на ночь (максимальная суточная доза 140 мг), применяется до 7–10 дней;
натрия пикосульфат, капли для приема внутрь, 7,5 мг/мл, перорально вечером по 10–18 капель, максимальная суточная доза – 18 капель; таблетки 7,5 мг, перорально на ночь по 7,5 мг 1 раз в сутки, максимальная суточная доза 15 мг однократно;
бисакодил, таблетки кишечнорастворимые, покрытые пленочной оболочкой (таблетки, покрытые кишечнорастворимой оболочкой), 5 мг, перорально на ночь по 5 мг внутрь на ночь, максимальная суточная доза 10 мг;
2-я ступень – назначение слабительного средства в виде суппозитория. Если 3 и более дней нет дефекации, назначаются лекарственные формы препарата для ректального введения:
бисакодил, суппозитории ректальные 10 мг, ректально по 1 суппозиторию 1 раз в сутки на ночь;
глицерол, суппозитории ректальные 1,24 г, суппозитории ректальные 2,11 г, ректально по 1 суппозиторию 1 раз в сутки на ночь.
Если максимальная доза стимулирующего слабительного неэффективна и (или) не происходит опорожнения кишечника в течение 3–4 дней при применении стимулирующего слабительного, проводится фармакотерапия 3-й ступени;
3-я ступень – комбинация лекарственных препаратов 1, 2 ступени со слабительными средствами с эффектом размягчения каловых масс:
макрогол, порошок для приготовления раствора для приема внутрь 10 г, развести 10 г в 200–250 мл воды, принимать перорально утром, при неэффективности суточную дозу увеличить до 20 г;
лактулоза, сироп, 670 мг / 1 мл 150 мл, перорально по 15 мл внутрь 1–2 раза в сутки, при неэффективности дозу увеличить до 45 мл в сутки.
Для профилактики запора при назначении наркотических анальгетиков опиоид-наивному пациенту назначают лекарственные препараты 1-й ступени фармакотерапии запора;
27.3. немедикаментозное лечение:
по возможности увеличить двигательную активность пациента;
коррекция питания – включить в рацион пищевые отруби, фруктовые соки с мякотью;
по возможности увеличить потребление жидкости более 1,5литров в сутки.
28. Диарея:
28.1. основные причины диареи:
основное заболевание: опухоли кишечника, опухоли поджелудочной железы, гормонально активные опухоли (апудомы), опухоли островковых клеток (ВИПома), болезнь Крона, целиакия, язвенный колит;
осложнение основного заболевания: кишечная непроходимость, инфекции, висцеральная нейропатия;
осложнение лечения: синдром короткой кишки вследствие хирургического лечения (гастрэктомия, резекция кишечника, колостомия, илеостомия, подвздошно-ободочный свищ), мукозиты вследствие лучевой и противоопухолевой терапии, антибиотик-ассоциированная диарея; передозировка слабительных средств);
психические расстройства;
28.2. фармакотерапия диареи:
оценить степень дегидратации и провести ее коррекцию в соответствии с клиническим протоколом «Диагностика и лечение пациентов с заболеваниями органов пищеварения»;
при диарее неинфекционного генеза назначается:
диарея, индуцированная химиотерапией или лучевой терапией, купируется в зависимости от степени тяжести:
при легкой и средней степени тяжести назначается лоперамид как и при диарее неинфекционного генеза;
диосмектит, порошок для приготовления суспензии для приема внутрь, 3 г: содержимое пакета растворить в половине стакана (100 мл) воды, перорально после еды по 3 г 3 раза в сутки, курс 7–10 дней с последующей оценкой эффективности и целесообразности дальнейшего приема;
алюминия фосфат, суспензия для приема внутрь 230 г (1 столовая ложка вмещает 14 г лекарственного препарата, что соответствует 1,26 г алюминия фосфата), перорально по 1–3 столовые ложки 2–3 раза в сутки через 30–40 минут после еды или вечером перед сном до 5 дней;
29. Дисфагия, ксеростомия, гиперсаливация (сиалорея), мукозит:
29.1. основные причины дисфагии:
осложнения основного заболевания: рубцовые стриктуры пищевода; вторичная ахалазия кардии, почечная недостаточность, декомпенсированный сахарный диабет; гиперкальциемия, воспалительные поражения слизистой полости рта различной этиологии;
осложнения лечения лучевой и химиотерапии, нежелательные лекарственные реакции (ксеростомия вследствие приема симпатомиметиков, м-холиноблокаторов, альфа-адреноблокаторов, диуретиков, антипсихотиков, опиоидов, антихолинергических антигистаминных, противоопухолевых лекарственных препаратов; гиперсаливация – м-холиномиметиками, антихолинэстеразными лекарственными препаратами; мукозиты);
психогенные факторы;
29.2. фармакотерапия дисфагии:
при дисфагии эзофагеальной, обусловленной опухолью пищевода, рубцовой стриктурой пищевода, нейродегенеративными заболеваниями (off-label):
дексаметазон, раствор для инъекций 4 мг/мл 1 мл, раствор для инъекций 4 мг/мл 2 мл, внутривенно медленно или внутримышечно по 12–16 мг, продолжать лечение меньшими дозами 4–8 мг в сутки только в случае явной эффективности курсом до 5 дней;
при дисфагии, обусловленной вторичной ахалазией кардии, показаны прокинетики, при неэффективности – нитроглицерин:
нитроглицерин, спрей подъязычный дозированный 400 мкг/1 доза 10 г, сублингвально по 1 дозе (400 мкг) за 15 минут до приема пищи; таблетки подъязычные 0,5 мг, сублингвально по 500 мкг (0,5 мг) за 15 минут до приема пищи;
при дисфагии орофарингеальной, обусловленной инфекционным поражением слизистой полости рта, независимо от этиологического фактора необходимо обрабатывать не менее 2–3 раз в сутки слизистую полости рта анестетиком, а затем антисептиком:
лидокаина гидрохлорид, раствор для инъекций 10 мг/мл – 3 мл, смазывать слизистую оболочку полости рта 2–3 раза в сутки;
прокаин, раствор для инъекций 5 мг/мл – 10 мл, смазывать слизистую оболочку полости рта 2–3 раза в сутки;
миритин, раствор для наружного применения 0,1 мг/мл, орошать или смазывать слизистую оболочку полости рта 2–3 раза в сутки;
При дисфагии орофарингеальной, обусловленной ксеростомией, назначаются стимуляторы выработки слюны:
пилокарпин, капли глазные 1 % 5 мл, перорально по 5–10 капель (доза подбирается индивидуально) 3 раза в день перед едой в течение 2 недель (off-label);
йод, спрей для местного применения, 1,25 % 50 мл, орошать слизистую оболочку полости рта и глотки 4–6 раз в сутки в течение 5–7 дней.
Препараты искусственной слюны (на основе муцина или лактопероксидазы, глюкозоксидазы и ксилитола) рекомендуются при закупорке основного протока слюнной железы.
гиосцина бутилбромид, таблетки, покрытые оболочкой, 10 мг, перорально по 10–20 мг внутрь 3 раза в сутки, при неэффективности – повышение суточной дозы до максимальной – 300 мг (off-label);
амитриптилин, таблетки 25 мг, перорально по 25 мг внутрь на ночь;
уход за полостью рта (чистка зубов, десен и языка после еды и перед сном мягкой щеткой или тампоном; регулярное полоскание полости рта для удаления зубного налета и поддержания влажности слизистой);
частое дробное питание, мягкая теплая пища, исключить раздражающие продукты (острые, кислые, горькие, соленые) и пищу, агрессивную термически (горячая, холодная) и механически (леденцы, семечки, сухарики, чипсы); рассасывание кусочков льда за 10–15 мин до и во время сеансов химиотерапии и при ксеростомии;
питье малыми глотками, при выраженной болезненности – пить через трубочку;
использование жевательной резинки без сахара при ксеростомии.
30. Асцит:
30.1. основные причины асцита:
30.2. фармакотерапия асцита:
1-я ступень фармакотерапии:
2-я ступень фармакотерапии:
3-я ступень фармакотерапии:
30.3. немедикаментозное лечение:
выполнение лапароцентеза пациентам с напряженным асцитом; асцитом, рефрактерным к лечению диуретиками, а также с возможным бактериальным перитонитом.
31. Анорексия и кахексия (в связи с тесной взаимосвязью анорексии и кахексии в настоящее время сформировано понятие синдрома анорексии – кахексии):
31.1. причины анорексии и кахексии:
причины кахексии:
31.2. фармакотерапия синдрома анорексии – кахексии включает ороксигенные (стимулирующие аппетит) и противовоспалительные лекарственные препараты (off-label):
31.3. немедикаментозное лечение:
32. Злокачественная кишечная непроходимость:
32.1. причины злокачественной кишечной непроходимости:
32.2. фармакотерапия злокачественной кишечной непроходимости:
32.3. немедикаментозное лечение:
33. Тревога является наиболее распространенным патологическим синдромом при оказании паллиативной медицинской помощи пациентам:
33.1. проявления тревоги:
Опросник для определения тревоги и депрессии приведен в приложении 7;
33.2. фармакотерапия тревоги:
диазепам, таблетки (таблетки, покрытые оболочкой) 5 мг, раствор для внутривенного и внутримышечного введения (для инъекций) 5 мг/мл 2 мл, стартовая разовая доза 5 мг один – три раза в сутки, средняя терапевтическая доза 30 мг в сутки, максимальная суточная доза 60 мг;
лоразепам, таблетки, покрытые оболочкой, 1 мг, таблетки, покрытые оболочкой, 2,5 мг, внутрь разовая доза 0,5-1 мг один-три раза в сутки. Средняя терапевтическая доза 5 мг в сутки. Максимальная суточная доза 10 мг;
сертралин, таблетки, покрытые пленочной оболочкой, 25 мг, 50 мг, 100 мг, внутрь стартовая доза 25 мг внутрь один раз в сутки, при необходимости постепенное увеличение дозы на 25 мг за несколько недель до 100 мг/сутки, максимальная суточная доза 200 мг;
пароксетин, таблетки, покрытые пленочной оболочкой, 20 мг, 30 мг внутрь стартовая доза 5–10 мг один раз в сутки, при необходимости постепенное увеличение дозы на 10 мг за несколько недель до 30 мг/сутки, максимальная суточная доза 60 мг;
флувоксамин, таблетки, покрытые пленочной оболочкой, 50 мг, 100 мг, внутрь стартовая доза 25 мг один раз в сутки, при необходимости постепенное увеличение дозы на 25 мг за несколько недель до 100 мг/сутки (в два приема), максимальная суточная доза 200 мг;
при сочетании тревоги с нейропатической болью рекомендуется использовать антидепрессант с дополнительным противоболевым эффектом:
амитриптилин, таблетки, 25 мг, 50 мг, стартовая доза 12,5 мг внутрь один раз в сутки (вечером), при необходимости постепенное увеличение дозы на 12,5 мг за несколько недель до 75 мг/сутки, максимальная суточная доза 150 мг;
дулоксетин, капсулы 20 мг, 30 мг, 40 мг, 60 мг, стартовая доза 20 мг внутрь один раз в сутки (можно на ночь), при необходимости постепенное увеличение дозы на 20 мг за несколько недель до 60 мг в сутки (в два приема), максимальная суточная доза 120 мг;
венлафаксин, таблетки, капсулы 37,5 мг, 75 мг, 150 мг, стартовая доза 37,5 мг внутрь один раз в сутки (утром), при необходимости увеличение дозы до 75 мг в сутки (в два приема), максимальная суточная доза 150 мг.
Курс лечения – от нескольких месяцев, с последующей постепенной (в течение 2–3 недель) отменой;
если ожидаемая продолжительность жизни пациента меньше 4 недель, рекомендуется использовать монотерапию бензодиазепинами.
При неэффективности бензодиазепинов и антидепрессантов терапию можно дополнить антипсихотиками:
оланзапин, таблетки 5 мг, 10 мг, внутрь стартовая доза 2,5 мг один раз в сутки (вечером), при необходимости постепенное увеличение дозы на 2,5 мг до 10 мг в сутки;
кветиапин, таблетки, покрытые пленочной оболочкой, 25 мг, 200 мг, внутрь стартовая доза 12,5 мг однократно на ночь, далее ежедневное увеличение суточной дозы на 12,5 мг до достижения эффективной дозы, средняя терапевтическая доза 200 мг в сутки, максимальная суточная доза 400 мг;
хлорпротиксен, таблетки, покрытые пленочной оболочкой 15 мг, 25 мг, 50 мг, внутрь стартовая доза 15 мг один раз в сутки (вечером), при необходимости постепенное увеличение дозы, средняя терапевтическая доза 75 мг в сутки, максимальная суточная доза 150 мг;
33.3. немедикаментозное лечение:
34. Депрессия развивается более чем у 20 % пациентов с хроническими прогрессирующими заболеваниями:
34.1. для лечения депрессии используются антидепрессанты и другие лекарственные препараты:
миртазапин, таблетки, покрытые пленочной оболочкой, 30 мг, 45 мг, внутрь стартовая доза 15 мг (предпочтительно один раз в сутки, перед сном), при необходимости увеличение дозы до 45 мг в сутки;
мапротилин, таблетки, покрытые оболочкой 25 мг, внутрь стартовая доза 1,25–25 мг один раз в сутки, средняя терапевтическая доза 75 мг в сутки (кратность применения 1–3 раза в сутки), максимальная суточная доза 150 мг.
Длительность лечения зависит от клинического состояния и продолжается от одного до нескольких месяцев (контроль состояния не реже 1 раза в три недели), с последующей постепенной (в течение 2-3 недель) отменой лекарственных препаратов;
34.2. немедикаментозное лечение:
35. Бессонница:
35.1. причины: различные соматические, психологические нарушения, побочное действие лекарственных препаратов;
лекарственный препарат первой линии:
при отсутствии эффекта применяются лекарственные препараты второй линии:
хлорпротиксен, таблетки, покрытые оболочкой, 15 мг, таблетки, покрытые оболочкой, 25 мг, таблетки, покрытые оболочкой, 50 мг внутрь стартовая доза 15 мг на ночь. При необходимости увеличение дозы до 50 мг;
35.3. немедикаментозное лечение:
36. Фармакотерапия психомоторного возбуждения:
галоперидол, таблетки 1,5 мг, таблетки 5 мг, внутрь стартовая разовая доза 1,5 мг 2–3 раза в сутки, при необходимости увеличение разовой дозы до 5 мг, максимальная суточная доза 20 мг;
рисперидон, раствор для приема внутрь (для внутреннего применения) 1 мг/мл, таблетки, покрытые (пленочной) оболочкой, 1 мг, таблетки, покрытые (пленочной) оболочкой, 2 мг; внутрь стартовая доза 0,5 мг, постепенное увеличение дозы до 4 мг в сутки (в два приема), средняя терапевтическая доза 4 мг в сутки, максимальная суточная доза 8 мг;
хлорпротиксен, таблетки, покрытые оболочкой, 25 мг, таблетки, покрытые оболочкой, 50 мг; внутрь стартовая доза 25 мг в сутки, при необходимости постепенное увеличение дозы, средняя терапевтическая доза 75 мг в сутки, максимальная суточная доза 150 мг;
кветиапин, таблетки, покрытые пленочной оболочкой, 25 мг, таблетки, покрытые пленочной оболочкой, 200 мг; внутрь стартовая доза 25 мг один раз в сутки, далее ежедневное увеличение суточной дозы на 25 мг до достижения эффективной дозы, средняя терапевтическая доза 200 мг в сутки, максимальная суточная доза 400 мг.
При развитии делирия оказание медицинской помощи осуществляется согласно клиническому протоколу «Диагностика и лечение пациентов с психическими и поведенческими расстройствами врачами общей практики», утвержденному постановлением Министерства здравоохранения Республики Беларусь от 2 марта 2020 г. № 13.
37. Фармакотерапия миоклонии проводится короткими курсами не более 2–3 дней с последующей оценкой клинической ситуации:
38. Фармакотерапия судорожного синдрома:
ГЛАВА 6
39. Одышка (диспноэ):
39.1. причины возникновения одышки:
осложнения онкологического заболевания: асцит, кахексия, паралич диафрагмального нерва, плевральный выпот, обструкция верхней полой вены, другие;
осложнения лечения: индуцированные химиотерапией пневмониты, пневмосклерозы, кардиомиопатии, другие;
психологические: тревога, паническое расстройство/атака, депрессия.
Для определения степени выраженности одышки используют шкалу Борга для оценки пациентом переносимости физических нагрузок (модифицированная) согласно приложению 8;
бронхолитики используются при бронхообструктивном синдроме:
сальбутамол, аэрозоль для ингаляций дозированный 100 мкг/доза – 200 доз, по 1–2 ингаляции на прием по потребности, не более 8 ингаляций в сутки;
фенотерол, аэрозоль для ингаляций дозированный 100 мкг/доза во флаконах 10 мл, 200 доз, по 1 ингаляции на прием, при отсутствии эффекта применение 2 дозы через 5 минут, при необходимости длительной терапии – 1–2 дозы 3–4 раза в день не более 8 ингаляций в сутки, ингаляционно с помощью небулайзера 500 мкг в 4 мл раствора натрия хлорида 0,9 % на 1 процедуру до 4 раз в сутки;
У пациентов с ХОБЛ, декомпенсацией прогрессирующих нервно-мышечных болезней, болезнями двигательного нейрона, БАС, спинальной мышечной амиотрофией начальная доза морфина составляет 1 мг внутрь 2 раза в сутки, при необходимости постепенно разовая доза увеличивается до 1–2,5 мг каждые 4 часа в течение недели.
В случаях, когда одышка возникает у пациента, уже принимающего опиоидный анальгетики по поводу хронической боли, рекомендуется увеличение суточной дозы на 25–50 %;
У пациентов с кахексией и мышечной слабостью назначаются в более низких дозах – дексаметазон 4–8 мг один раз в сутки внутрь (при парентеральном введении – 8 мг) или преднизолон 20–30 мг внутрь 5 дней;
лоразепам, таблетки, покрытые оболочкой, 1 мг, таблетки, покрытые оболочкой, 2,5 мг, 0,5–1 мг внутрь 2 раза в сутки и по потребности;
нейролептики показаны пациентам с выраженными психогенными реакциями, проявляющимися психомоторным возбуждением, агрессией, а также пациентам с алкогольной болезнью в анамнезе (пункт 36 настоящего клинического протокола);
39.5. немедикаментозная терапия:
40. Кашель:
40.1. причины:
40.2. фармакотерапия кашля:
При развитии неустранимых нежелательных лекарственных реакций или неэффективности опиоидной терапии можно использовать следующие лекарственные препараты:
41. Икота:
41.1. к основным причинам относятся растяжение желудка; гастроэзофагеальный рефлюкс, раздражение диафрагмы, раздражение диафрагмального нерва;
41.2. фармакотерапия икоты:
При неэффективности фармакотерапии в течение 3 суток, необходимо перевести пациента на лекарственные препараты центрального подавления икотного рефлекса;
Выбор лекарственного препарата определяется наличием у пациента других симптомов, например, при тошноте – метоклопрамид; при невралгии – габапентин; при мышечных спазмах – баклофен. Пациентам с почечной недостаточностью, пожилым пациентам доза лекарственных препаратов центрального действия уменьшается в 2 раза.
ГЛАВА 7
42. Учащенное мочеиспускание:
42.1. причины, вызывающие учащенное мочеиспускание:
42.2. лекарственными препаратами выбора при фармакотерапии учащенного мочеиспускания являются:
Лекарственные препараты принимаются длительно с оценкой эффективности и возможных нежелательных лекарственных реакций.
43. Спазмы мочевого пузыря:
43.1. причины возникновения спазмов мочевого пузыря:
43.2. фармакотерапия спазмов мочевого пузыря:
В случае развития нежелательных лекарственный реакций необходимо отменить или заменить лекарственный препарат, который спровоцировал затрудненное мочеиспускание. При переполнении прямой кишки используются метод механической очистки ампулы прямой кишки (клизма, ручное удаление каловых масс) с последующим использованием слабительных лекарственных препаратов, указанных в пункте 27 настоящего клинического протокола.
ГЛАВА 8
45. Повышенная утомляемость:
45.1. наиболее частые причины: расстройства сна и настроения, когнитивные нарушения, кахексия, анорексия, другие патологические симптомы (синдромы) хронических заболеваний и их осложнений;
45.2. фармакотерапия повышенной утомляемости, вызванной онкологическим заболеванием:
46. Отек:
46.1. причины отеков на поздних стадиях подразделяют на общие и местные:
46.2. фармакотерапия отека зависит от его причины:
антагонисты альдостерона назначаются при отеке нижних конечностей при асците, особенно если он сопровождается вторичным гиперальдостеронизмом;
при отеке, вызванном обструкцией или облитерацией лимфатических сосудов (лимфедеме):
анальгетики, при отсутствии эффекта от немедикаментозной терапии (удобное компрессионное белье или повязка, комфортное положение конечности): предпочтение отдают парацетамолу и опиоидам согласно пункту 18 настоящего клинического протокола;
дексаметазон, раствор для инъекций 4 мг/мл 1 мл, раствор для инъекций 4 мг/мл 2 мл, таблетки 0,5 мг; пробный курс, 8–12 мг 1 раз в сутки внутрь или внутримышечно в течение 1 недели, если отек уменьшился, дексаметазон в дозе 2–4 мг 1 раз в сутки внутрь применять неопределенно долго;
диуретики назначаются, если отеки появились или усугубились с момента назначения НПВП или ГКС; если у отеков имеется кардиальный или венозный компонент: фуросемид, таблетки 40 мг; 20–40 мг внутрь 1 раз в сутки в течение 1 недели; затем дозу корректируют индивидуально; спиронолактон, капсулы 25 мг, капсулы 50 мг, капсулы 100 мг, таблетки 25 мг, таблетки 50 мг, таблетки, покрытые оболочкой, 25 мг, таблетки (покрытые оболочкой) 100 мг; 50–100 мг 1 раз в сутки внутрь.
47. Зуд:
47.1. причины зуда:
неспецифическое лечение:
противозудные средства для местного применения: ментол + прокаин + бензокаин, раствор для наружного применения 40 мл и 50 мл, наносить на кожу 2–3 раза в день, продолжительность лечения не должна превышать 7 дней; эффективен, если зуд локализован на ограниченных участках кожи или более интенсивен на них;
антигистаминные препараты на ночь или в течение дня: блокатор Н1-гистаминовых рецепторов с седативным действием – клемастин, раствор для инъекций, 1 мг/мл 2 мл, внутримышечно по 2 мг 2 раза в день (утром и вечером). Внутривенное введение в той же дозе следует проводить медленно, в течение более 2–3 мин;
дифенгидрамин, ампулы, раствор для внутривенного и внутримышечного введения, 10 мг/мл 1 мл 1–3 раза в сутки внутримышечно или внутривенно, максимальная суточная доза 50 мг, курс до 5 дней;
цетиризин, таблетки 10 мг, внутрь по 10 мг 1 раз в день. Максимальная длительность курса до 4 недель;
хифенадин, таблетки 10 мг, таблетки 50 мг, внутрь по 50 мг 1–3 раза в сутки, длительность курса 10–15 дней;
при нейропатической или нейрогенной причине зуда показано назначение ТЦА и (или) антиконвульсантов (пункт 23);
специфическое лечение зуда при холестазе (если стентирование общего желчного протока невозможно) заключается в назначении (off-label) лекарственного препарата сертралин, таблетки, покрытые пленочной оболочкой, 25 мг, таблетки, покрытые пленочной оболочкой, 50 мг, таблетки, покрытые оболочкой, 100 мг; 50–100 мг внутрь 1 раз в сутки или рифампицин, капсулы, 150 мг, 150–600 мг внутрь 1 раз в сутки;
специфическое лечение зуда при уремии (off-label) заключается в назначении лекарственного препарата габапентин, капсулы 100 мг, капсулы 300 мг, 100–400 мг внутрь 1 раз в сутки или сертралин, таблетки, покрытые пленочной оболочкой, 25 мг, таблетки, покрытые пленочной оболочкой, 50 мг; 50 мг внутрь 1 раз в сутки;
специфическое лечение зуда при опиоидной терапии предусматривает ротацию опиоидного анальгетика, назначение блокаторов Н1-гистаминовых рецепторов (эффективны в небольшом количестве случаев, когда зуд обусловлен выбросом гистамина в коже) или ондансетрон, 8 мг внутрь 2 раза в сутки;
специфическое лечение зуда при лимфоме Ходжкина (off-label) заключается в назначении лекарственного препарата преднизолон, таблетки 5 мг, 10–20 мг внутрь 1 раз сутки, или дексаметазон, раствор для инъекций 4 мг/мл 1 мл, раствор для инъекций 4 мг/мл 2 мл, таблетки 0,5 мг; 4–8 мг внутрь или парентерально 1 раз в сутки, и (или) миртазапин, таблетки, покрытые пленочной оболочкой, 30 мг; 15–30 мг на ночь;
специфическое лечение паранеопластического или идиопатического зуда (off-label) заключается в назначении лекарственного препарата пароксетин, таблетки, покрытые оболочкой, 20 мг; 5–20 мг 1 раз в сутки или миртазапин, таблетки, покрытые пленочной оболочкой, 30 мг, 15–30 мг внутрь на ночь.
Информация
Источники и литература
-
Постановления и приказы Министерства здравоохранения Республики Беларусь об утверждении клинических протоколов 2022
- Постановления и приказы Министерства здравоохранения Республики Беларусь об утверждении клинических протоколов 2022 -
-
www.minzdrav.gov.by
- www.minzdrav.gov.by -
Информация
Приложение 1
Лекарственные препараты, используемые в фармакотерапии патологических симптомов (синдромов) при оказании паллиативной медицинской помощи пациентам
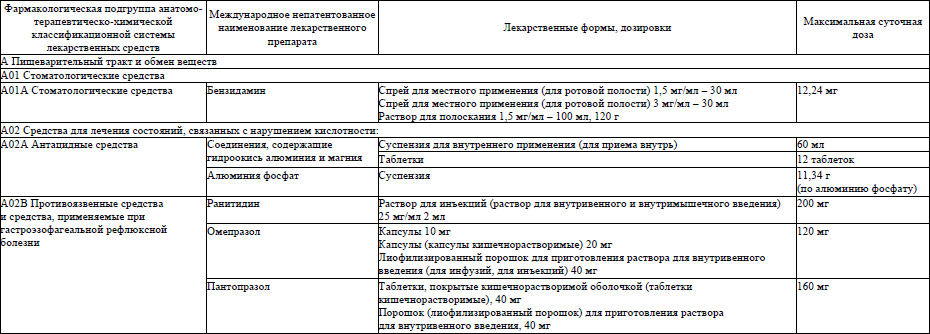
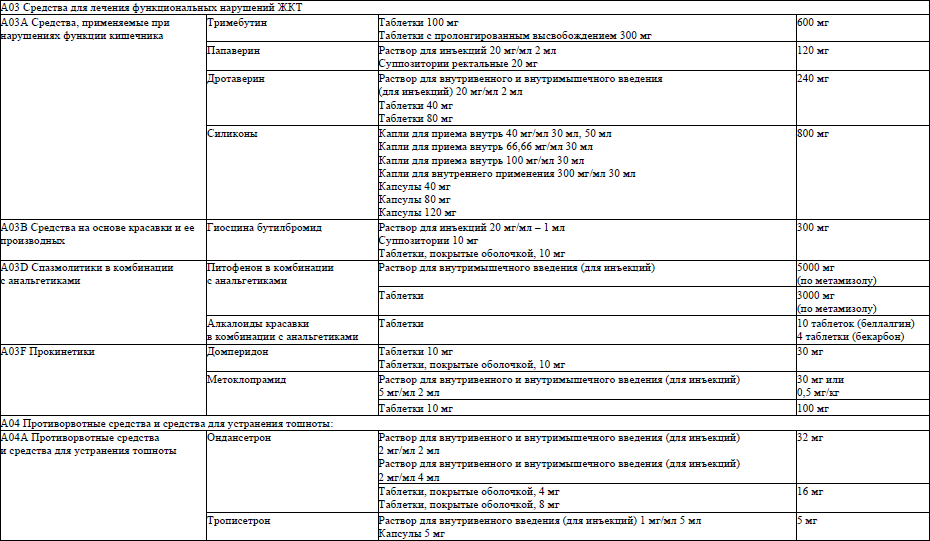
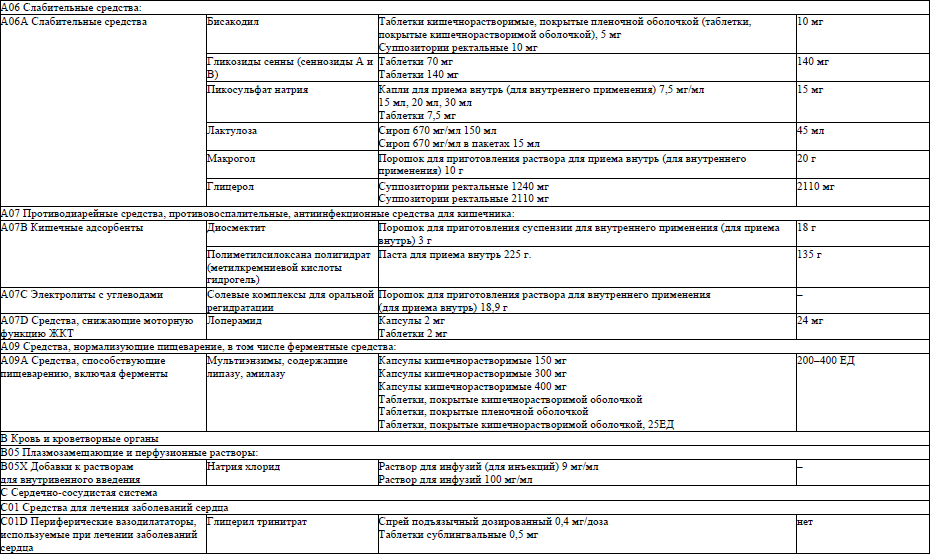
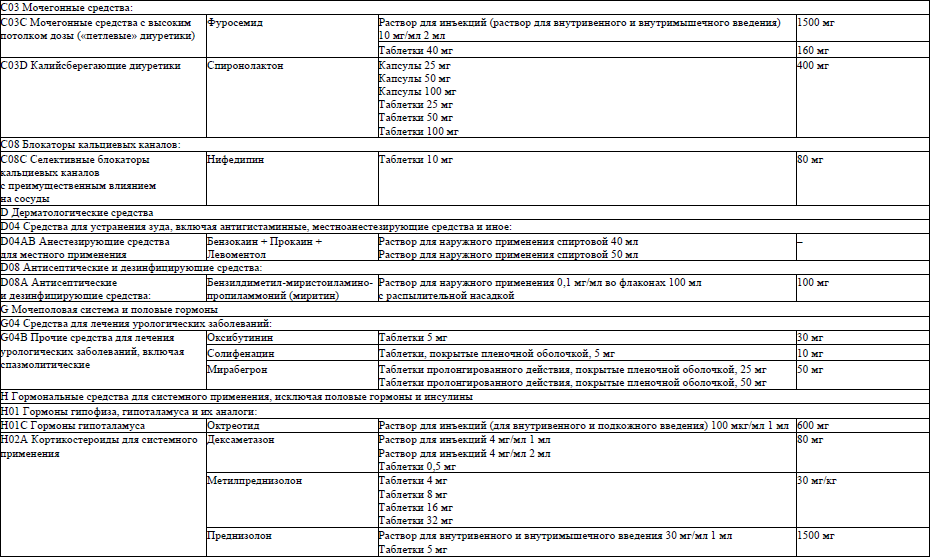
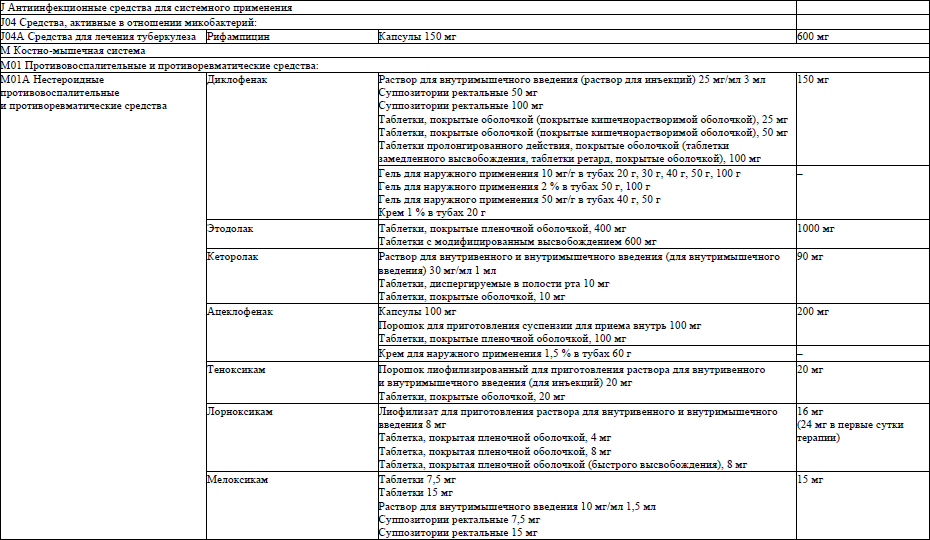
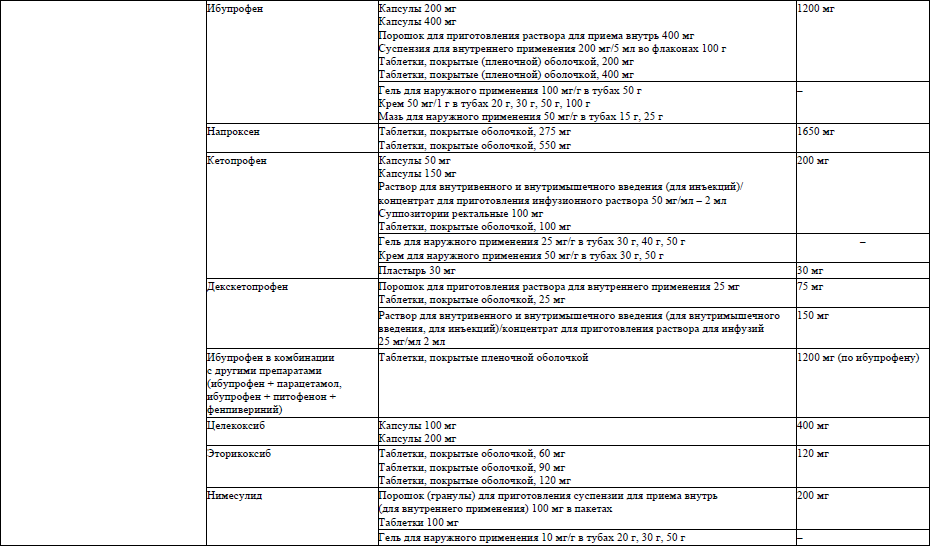

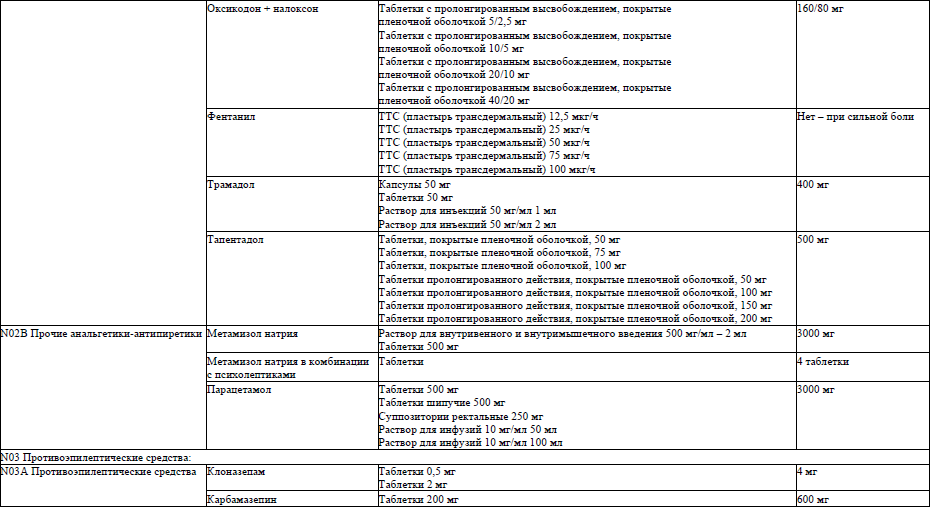
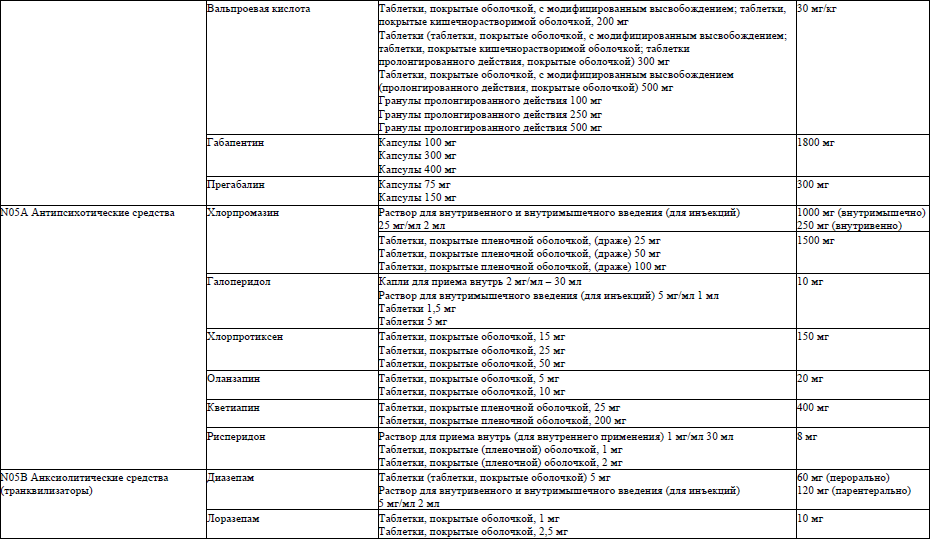
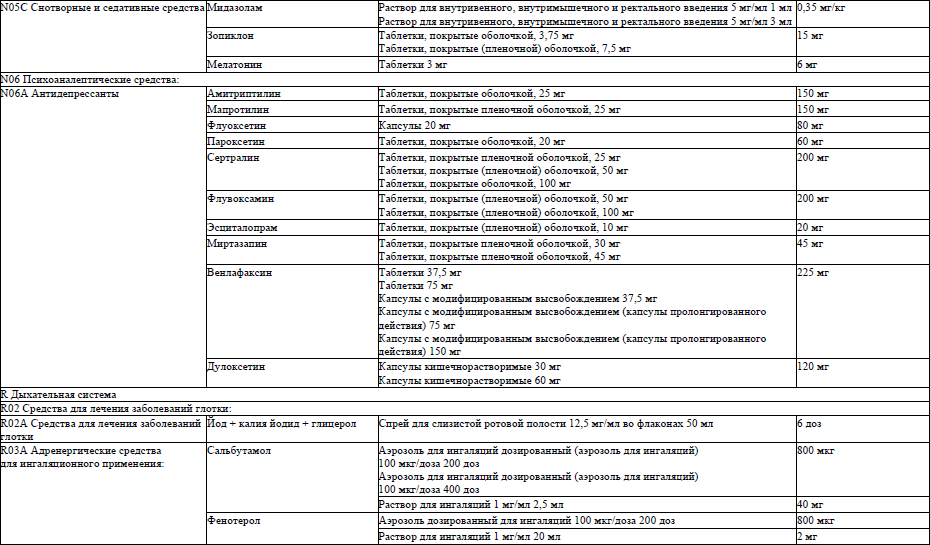
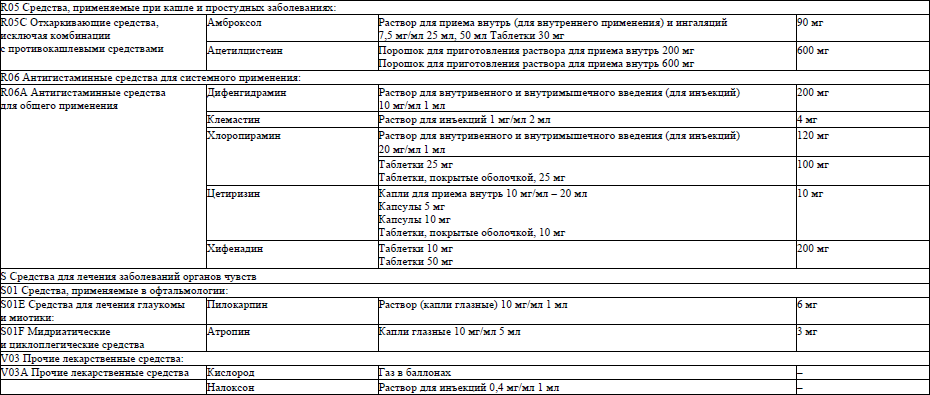
Приложение 2


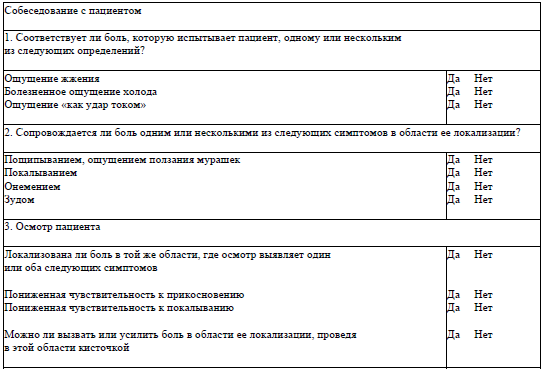
Анальгетический потенциал рассчитан по отношению к пероральному морфину, анальгетический эффект которого принят за 1.
Для безопасного перехода с одного опиоидного анальгетика на другой необходимо расчетную эквипотенциальную дозу нового препарата при первом применении снизить на 30–50 %, а затем, при отсутствии выраженных нежелательных эффектов, постепенно повышать ее до необходимой.


Для определения эквипотенциальной дозы перорального морфина следует умножить дозу опиоида из 1-й колонки на анальгетический потенциал, для определения эквипотенциальной дозы опиоида из 1-й колонки разделить дозу перорального морфина на анальгетический потенциал. В целях безопасного перехода с одного опиоидного анальгетика на другой необходимо расчетную эквипотенциальную дозу нового препарата при первом применении снизить на 30–50 %, а затем, при отсутствии выраженных нежелательных эффектов, постепенно повышать ее до необходимой.
Если пациент положительно ответил на 2 и более из перечисленных вопросов, следует продолжить тестирование
Д (Депрессия)
Если пациент положительно ответил на 1 и более из перечисленных вопросов, следует продолжить тестирование
Оценка результата: за каждый положительный ответ дается 1 балл.

Инструкция. Пациенту необходимо выбрать одно из чисел, отражающее степень одышки, которую он испытывает после выполнения теста ходьбы в течение 6 мин.
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.