Национальный клинический протокол по ведению больных с ранними формами сифилиса
 Версия: Клинические протоколы 2020-2023 (Узбекистан)
Версия: Клинические протоколы 2020-2023 (Узбекистан)
Общая информация
Краткое описание
Республика Узбекистан
Министерство здравоохранения
Приказ № 273 от 30.11.2021
Приложение 6
Клинические протоколы, стандарты диагностики и лечения в дерматовенерологии и косметологии
Национальный клинический протокол по ведению больных с ранними формами сифилиса
Название документа: национальный клинический протокол по ведению больных с ранними формами сифилиса
Дата создания: 2021 г
Планируемая дата обновления: 2024г.
Задачи:
Кодирование по МКБ-10
А50 Врожденный сифилис
А50.0 Ранний врожденный сифилис с симптомами
Любое врожденное сифилитическое состояние, уточненное как раннее или проявившееся в возрасте до двух лет.
Ранний врожденный сифилис:
– кожи;
– кожи и слизистых оболочек;
– висцеральный.
Ранний врожденный сифилитический (ая):
– ларингит;
– окулопатия;
– остеохондропатия;
– фарингит;
– пневмония;
– ринит.
А50.1 Ранний врожденный сифилис скрытый
Врожденный сифилис без клинических проявлений, с положительной серологической реакцией и отрицательным результатом при исследовании цереброспинальной жидкости, проявившийся в возрасте до двух лет.
А50.2 Ранний врожденный сифилис неуточненный
Врожденный сифилис (без дополнительных уточнений), проявившийся в возрасте до двух лет.
А50.3 Позднее врожденное сифилитическое поражение глаз
Поздний врожденный сифилитический интерстициальный кератит (Н19.2).
Поздняя врожденная сифилитическая окулопатия (Н58.8).
Исключена триада Гетчинсона (А50.5).
А50.4 Поздний врожденный нейросифилис (ювенильный нейросифилис)
Деменция паралитическая ювенильная.
Ювенильный (ая):
– прогрессивный паралич;
– спинная сухотка;
– табопаралич.
Поздний врожденный сифилитический (ая):
– энцефалит (G05.0);
– менингит (G01);
– полиневропатия (G63.0).
При необходимости идентифицировать любое связанное с данным заболеванием психическое расстройство используют дополнительный код.
Исключена: триада Гетчинсона (А50.5).
А50.5 Другие формы позднего врожденного сифилиса с симптомами
Любое врожденное сифилитическое состояние, уточненное как позднее или проявившееся через два года или более с момента рождения.
Суставы Клаттона (М03.1).
Гетчинсона:
– зубы;
– триада.
Поздний врожденный:
– кардиоваскулярный сифилис (198.);
– сифилитическая:
– артропатия (М03.1);
– остеохондропатия (М90.2).
Сифилитический седловидный нос.
А50.7 Поздний врожденный сифилис неуточненный
Врожденный сифилис без дополнительных уточнений, проявившийся в возрасте двух и более лет.
А50.9 Врожденный сифилис неуточненный
А51 Ранний сифилис
А51.0 Первичный сифилис половых органов
Сифилитический шанкр без дополнительных уточнений.
А51.1 Первичный сифилис анальной области
А51.2 Первичный сифилис других локализаций
А51.3 Вторичный сифилис кожи и слизистых оболочек
Широкая кондилома.
Сифилитическая (ие):
– алопеция (L99.8);
– лейкодерма (L99.8);
– очаги на слизистых оболочках.
А51.4 Другие формы вторичного сифилиса
Вторичные сифилитические (ое) (ая):
– воспалительное заболевание женских тазовых органов (N74.2);
– иридоциклит (Н22.0);
– лимфоаденопатия;
– менингит (G01);
– миозит (М63.0);
– окулопатия не классифицированная в других рубриках(Н58.8);
– периостит (М90.1).
А51.5 Ранний сифилис скрытый
Сифилис (приобретенный) без клинических проявлений с положительной серологической реакцией и отрицательной пробой цереброспинальной жидкости, давностью менее двух лет после заражения.
А51.9 Ранний сифилис неуточненный
А52 Поздний сифилис
А52.0 Сифилис сердечно-сосудистой системы
Кардиоваскулярный сифилис без дополнительных уточнений (198.0).
Сифилитическая (ий):
– аневризма аорты (179.0);
– аортальная недостаточность (139.1);
– аортит (179.1);
– церебральный артериит (168.1);
– эндокардит без дополнительныйх уточнений (139.8);
– миокардит (141.0);
– перикардит (132.0);
– легочная недостаточность (139.3).
А52.1 Нейросифилис с симптомами
Артропатия Шарко (М14.6).
Поздний сифилитический (ая):
– энцефалит (G05.0);
– менингит (G01);
– атрофия зрительного нерва (Н48.0);
– полиневропатия (G63.0);
– ретробульбарный неврит (Н48.1).
Сифилитический паркинсонизм (G22).
Спинная сухотка.
А52.2 Асимптомный нейросифилис
А52.3 Нейросифилис неуточненный Гумма (сифилитическая).
Сифилис (поздний) центральной нервной системы без дополнительных уточнений.
Сифилома.
А52.7 Другие симптомы позднего сифилиса
Сифилитическое поражение почечных клубочков (N 08.0).
Гумма (сифилитическая) любых локализаций, кроме классифицированных в рубриках А52.0–А52.3.
Сифилис поздний, или третичный.
Поздний сифилитический (ая):
– бурсит (М73.1);
– хориоретинит (Н32.0);
– эписклерит (Н19.0);
– воспалительное заболевание женских тазовых органов (N74.2);
– лейкодерма (L99.8);
– окулопатия не классифицированная в других рубриках (Н58.8);
– перитонит (К67.2).
Сифилис (без уточнения стадии):
– кости (М90.2);
– печени (К77.0);
– легкого (J99.8);
– мышц (М63.0);
– синовиальный (М68.0).
А52.8 Поздний сифилис скрытый
Сифилис (приобретенный) без клинических проявлений, с положительной серологической реакцией и отрицательной пробой цереброспинальной жидкости, давностью два года или более после заражения.
А52.9 Поздний сифилис неуточненный
А53 Другие и неуточненные формы сифилиса
А53.0 Скрытый сифилис, неуточненный как ранний или поздний
Скрытый сифилис без дополнительных уточнений.
Положительная серологическая реакция на сифилис.
А53.9 Сифилис неуточненный Инвазия, вызванная Treponema pallidum, без дополнительных уточнений.
Сифилис (приобретенный) без дополнительных уточнений.
Исключен: сифилис без дополнительных уточнений, явившийся причиной смерти в возрасте до двух лет (А50.2).
A51.4 (другие формы вторичного сифилиса) включает раннее поражение нервной системы, внутренних органов и опорно-двигательного аппарата. Нет разделения асимптомного нейросифилиса на ранний и поздний, вследствие чего все пациенты с бессимптомным течением нейросифилиса независимо от давности заболевания относятся к позднему сифилису (А52.2). Шифр МКБ-10, оканчивающийся цифрой 9 (A50.9; A51.9, А52.9 и А53.9), а также А50.2 и А50.7 отражают формы инфекции, не подтвержденные лабораторными методами диагностики, являясь «корзиной, в которую сбрасываются неправильно оформленные извещения».
Классификация
В настоящее время широко используется традиционная клиническая классификация сифилиса.
I. Приобретенный сифилис
2. Ранний врожденный сифилис (syphilis congenita praecox)– диагностируют у детей в возрасте до 2 лет, его подразделяют на:
Деление сифилиса на ранние и поздние формы является условным. В качестве границы между ними приняты 2 года с момента инфицирования, потому что в сроки до 2 лет больные представляют опасность в эпидемиологическом отношении, и требуется предпринимать адекватные противоэпидемические меры. Кроме того, поздние клинические проявления, в основе которых лежит гранулематозное воспаление (бугорки и гуммы), как правило, не появляются ранее 2 лет с момента заражения.
Этиология и патогенез
Этиология и патогенез
Возбудитель сифилиса относится к порядку Spirochaetales, семейству Spirochaetaeceae, роду Treponema, виду Treponema pallidum, подвиду pallidum (син. Spirochaeta pallidum). Treponema pallidum – спиралевидный микроорганизм, плохо окрашивается анилиновыми красителями из-за большого количества гидрофобных компонентов в цитоплазме. Не культивируется на искусственных питательных средах. Вне организма неустойчива, гибнет при нагревании, высушивании, под влиянием большинства антисептиков, в кислой и щелочной среде. Устойчива при низких температурах, во влажной среде.
Кроме спириллярной, микроорганизм также может существовать в виде цист, L-форм и полимембранных фагосом. Циста является формой выживания бледной трепонемы в неблагоприятных условиях среды, рассматривается как стадия покоя T. рallidum и обладает антигенной активностью. L-форма является способом выживания бледной трепонемы, обладает слабой антигенной активностью. Полимембранные фагосомы – результат незавершенного фагоцитоза T. рallidum. Инцистирование, L-трансформация и незавершенный фагоцитоз – причина длительной бессимптомной персистенции T. pallidum,. Реверсия трепонем из форм выживания в патогенную спиралевидную форму – причина рецидивов сифилиса
В течение нескольких минут T.pallidum может внедряться в кровоток, а затем прикрепляется к клеткам хозяина, в том числе эпителиальным, фибробластным и эндотелиальным. Происходит быстрое распространение по лифматическим и кровеносным сосудам, проникновение через гематоэнцефалический и плацентарный барьеры, что определяет способность T.pallidum к диссеминации и приводит к распространению инфекции в различные ткани и органы человека - отдаленным от первичного аффекта проявлениям сифилиса.
Взаимодействие возбудителя и факторов иммунной защиты организма больного определяет стадийное, волнообразное течение сифилитической инфекции с чередованием периодов манифестации и периодов скрытого состояния, а также прогредиентность заболевания – постепенное изменение клинической и патоморфологической картины в сторону все более неблагоприятно протекающих проявлений;
Совокупность вирулентных свойств возбудителя и особенностей реакции иммунной системы на его внедрение обусловливает многообразие клинических проявлений и хроническое рецидивирующее течение заболевания.
Эпидемиология
По данным стат.отдела РСНПМЦДВиК частота заболеваемости сифилисом в Республике Узбекистан на 2019 г. составляет 3020 случай (9,4 на 100 000 населения). Однако данные официальной регистрации намного ниже, чем реальные цифры распространенности, в связи с тем, что значительная часть пациентов обращается в частные клиники и гинекологические учреждения.
Сифилис – строгий антропоноз. Чаще всего источниками инфекции являются больные ранними формами сифилиса (в первые два года после заражения) с мокнущими высыпаниями на коже и слизистых оболочках.
Пути инфицирования:
1. Контактный:
- прямой (непосредственный) контакт с больным человеком:
– бытовой (встречается преимущественно у детей при бытовом контакте с родителями, имеющими сифилитические высыпания на коже и/или слизистых оболочках);
– профессиональный (инфицирование персонала лабораторий, работающего с зараженными экспериментальными животными, а также акушеров-гинекологов, хирургов, стоматологов, патологоанатомов, судмедэкспертов при выполнении профессиональных обязанностей);
- непрямой (опосредованный) контакт – через инфицированные предметы;
3. Трансфузионный – при переливании крови от донора, больного любой формой сифилиса.
Женщина, больная сифилисом и имеющая специфические высыпания в области соска и ареолы, может инфицировать ребенка при грудном вскармливании. Заразительность грудного молока не доказана. Также к заразным биологическим жидкостям относятся слюна и сперма больных сифилисом с клиническими проявлениями соответствующих локализаций. Случаев заражения через пот и мочу не наблюдалось.
Клиническая картина
Cимптомы, течение
Инкубационный период
В среднем продолжительность инкубационного периода составляет от 2 недель до 2 месяцев, этот период может сократиться до 8 дней или, наоборот, удлиниться до 190 дней, клинических проявлений нет. По окончании инкубационного периода наступает первичный сифилис.
Первичный сифилис (А51.0-А51.2)
В месте внедрения бледных трепонем развивается первичный аффект (твердый шанкр) – эрозия или язва диаметром от 2-3 мм (карликовый шанкр) до 1,5-2 см и более (гигантский шанкр), круглых очертаний, с ровными краями, гладким, блестящим дном розового или красного, иногда серовато-желтого цвета, блюдцеобразной формы (язва), со скудным серозным отделяемым, безболезненная при пальпации, имеющая в основании плотноэластический инфильтрат. По локализации различают генитальные, парагенитальные, экстрагенитальные и биполярные первичные аффекты. Шанкры могут быть единичными и множественными, типичными (эрозивными, язвенными) и атипичными. К атипичным шанкрам относят: шанкр-амигдалит (одностороннее увеличение и уплотнение небной миндалины), шанкр-панариций (болезненная язва на отечной концевой фаланге пальца), индуративный отек (одностороннее увеличение половой губы у женщин или отечность крайней плоти у мужчин). Первичный аффект сопровождается односторонним или двусторонним регионарным лимфаденитом, реже лимфангитом. Увеличенные лимфоузлы безболезненны, плотноэластической консистенции. При присоединении вторичной инфекции развиваются осложнения первичного аффекта: импетигинизация, баланопостит, вульвовагинит, фимоз, парафимоз, гангренизация и фагеденизм. Продолжительность первичного периода сифилиса в среднем 6-7 недель. В конце первичного периода появляется полиаденит и общеинфекционная симптоматика (интоксикационный синдром).
Вторичный сифилис (А51.3)
Вторичный период сифилиса наступает в среднем через 2-3 месяца после инфицирования, обусловлен гематогенной диссеминацией инфекции на фоне развития инфекционного иммунитета и проявляется высыпаниями на любых участках кожного покрова и/или слизистых оболочках. Наиболее часто встречаются розеолезные (пятнистые) высыпания, папулезные (узелковые), реже папуло-пустулезные (гнойничковые) и очень редко везикулезные. На слизистых оболочках наблюдаются ограниченные и сливные розеолезные и папулезные сифилиды, последние претерпевают эволюцию от опаловых папул до эрозивных, вегетирующих, редко – язвенных сифилидов. К проявлениям вторичного периода сифилиса относят также сифилитическую лейкодерму и алопецию – диффузную, мелкоочаговую и смешанную. Во вторичном периоде возможно сохранение остаточных проявлений первичного сифилиса, а также поражение внутренних органов, опорно-двигательного аппарата и нервной системы (А51.4). Течение носит волнообразный характер.
Клинические признаки при физикальном обследовании
Третичный сифилис (А52.7).
Может развиваться непосредственно за вторичным сифилисом, но в большинстве случаев между вторичным и третичным периодами наблюдается скрытый период. Появление симптомов третичного сифилиса возможно спустя многие годы после заражения при бессимптомном течении инфекции. Проявляется высыпаниями на любом участке кожи и/или видимой слизистой оболочки (бугорковый и гуммозный сифилиды, третичная розеола Фурнье).
Жалобы и анамнез
Клинические признаки при физикальном обследовании
Клинические признаки не выявляются.
Врожденный сифилис (А50).
Ранний врожденный сифилис с симптомами (А50.0). Характеризуется 3 группами симптомов:
1) патогномоничные для врожденного и не встречающиеся при приобретенном сифилисе (сифилитический пемфигоид, диффузная инфильтрация кожи Гохзингера, специфический ринит (сухая, катаральная и язвенная стадии) и остеохондрит длинных трубчатых костей Вегнера (I, II и III степени, выявляется при рентгенологическом исследовании; I степень диагностического значения не имеет, так как аналогичные изменения могут наблюдаться и при рахите);
2) типичные проявления сифилиса, встречающиеся не только при раннем врожденном, но и при приобретенном сифилисе (папулезная сыпь на конечностях, ягодицах, лице, иногда по всему телу; в местах мацерации – эрозивные папулы и широкие кондиломы; розеолезная сыпь (встречается редко), алопеция, поражения костей в виде периостита, остеопороза и остеосклероза, костных гумм; поражения внутренних органов в виде специфических гепатита, гломерулонефрита, миокардита, эндо- и перикардита и др., поражения центральной нервной системы в виде специфического менингита, гидроцефалии и т. д.);
3) общие и локальные симптомы, встречающиеся и при других внутриутробных инфекциях: «старческий вид» новорожденного (кожа морщинистая, дряблая, грязно-желтого цвета); малая длина и масса тела с явлениями гипотрофии, вплоть до кахексии; гипохромная анемия, лейкоцитоз, повышение СОЭ, тромбоцитопения; гепатоспленомегалия; хориоретинит (IV типа); онихии и паронихии. Плацента при сифилисе увеличена, гипертрофирована; ее масса составляет 1/4–1/3 (в норме 1/6–1/5) от массы плода.
Поздний врожденный сифилис с симптомами (А50.3; А50.4). Характеризуется достоверными признаками (триада Гетчинсона: паренхиматозный кератит, лабиринтная глухота, зубы Гетчинсона), вероятными признаками (саблевидные голени, хориоретиниты, деформации носа, лучистые рубцы вокруг рта, ягодицеобразный череп, деформации зубов, сифилитические гониты, поражения нервной системы в виде гемипарезов и гемиплегий, расстройств речи, слабоумия, церебрального детского паралича и Джексоновской эпилепсии) и дистрофиями (утолщение грудинного конца правой ключицы, дистрофии костей черепа в виде «олимпийского» лба, высокое «готическое» или «стрельчатое» небо, отсутствие мечевидного отростка грудины, инфантильный мизинец, широко расставленные верхние резцы, бугорок на жевательной поверхности первого моляра верхней челюсти). Кроме того, характерны специфические поражения на коже и слизистых оболочках в виде бугорковых и гуммозных сифилидов кожи, слизистых оболочек, поражения органов и систем, особенно костной (периостит, остеопериостит, гуммозный остеомиелит, остеосклероз), печени и селезенки, сердечно-сосудистой, нервной и эндокринной систем.
Нейросифилис (А51.4, А52.2, А51.4, А52.1, А52.3).
Различают асимптомный и манифестный нейросифилис. По срокам от момента заражения нейросифилис условно разделяют на ранний (до 5 лет с момента заражения) и поздний (свыше 5 лет с момента заражения). Такое деление полностью не определяет всех сторон поражения нервной системы, так как клинические проявления нейросифилиса представляют собой единую динамическую систему с комбинацией симптомов ранних и поздних форм.
Асимптомный нейросифилис (А51.4; А52.2) характеризуется отсутствием клинических проявлений. Диагноз основывается на патологических изменениях, выявляемых при исследовании цереброспинальной жидкости.
Нейросифилис с симптомами. Проявляется любыми неврологическими или психическими нарушениями, которые имеют острое или подострое развитие и прогрессируют в течение нескольких месяцев или лет. Чаще всего из ранних форм нейросифилиса (А51.4) встречается менинговаскулярный сифилис, в клинической картине которого преобладают симптомы поражения оболочек и сосудов мозга: сифилитический менингит (острый конвекситальный, острый базальный, острая сифилитическая гидроцефалия), сифилитический увеит (хориоретинит, ирит), васкулярный нейросифилис (ишемический, реже геморрагический инсульт), спинальный менинговаскулярный сифилис (сифилитический менингомиелит). К поздним формам нейросифилиса относят прогрессирующий паралич, спинную сухотку, табопаралич, атрофию зрительных нервов (А52.1) и гуммозный нейросифилис (А52.3), в клинической картине которых преобладают симптомы поражения паренхимы мозга.
На ранней стадии заболевания (обычно при вторичном сифилисе) может наблюдаться сифилитический увеит: передний с поражением радужки и цилиарного тела (ирит/иридоциклит), задний с вовлечением хориоидеи, стекловидного тела и сетчатки (хориоидит/хориоретинит) или панувеит. При заднем увеите или сифилитическом базальном менингите может развиваться неврит зрительного нерва. Исходом неврита является вторичная атрофия зрительного нерва.
При поздних формах сифилиса может выявляться хронически протекающий неврит зрительного нерва либо его исход – вторичная атрофия. На поздних стадиях нейросифилиса может развиваться и первичная атрофия зрительного нерва, без предшествующего неврита. Эта форма заболевания может быть частью симптомокомплекса спинной сухотки либо самостоятельным проявлением позднего нейросифилиса.
Клинические признаки при физикальном обследовании
Сифилис внутренних органов и опорно-двигательного аппарата (А51.4, А52.0, А52.7).
По срокам от момента заражения условно разделяют на ранние (до 2 лет с момента заражения) и поздние (свыше 2 лет с момента заражения) формы. При ранних формах (А51.4) чаще всего развиваются только функциональные расстройства пораженных органов. В патологический процесс преимущественно вовлекается сердце (ранний кардиоваскулярный сифилис), печень (безжелтушные или желтушные формы гепатита), желудок (преходящая гастропатия, острый гастрит, образование специфических язв и эрозий), почки (бессимптомная дисфункция почек, доброкачественная протеинурия, сифилитический липоидный нефроз, сифилитический гломерулонефрит). Наиболее ранний симптом поражения опорно-двигательного аппарата – ночные боли в длинных трубчатых костях конечностей. Никакими объективными изменениями костей боли не сопровождаются. Могут наблюдаться специфические синовиты и остеоартриты.
При поздних формах (А52.0; А52.7) наблюдаются деструктивные изменения внутренних органов. Чаще всего регистрируются специфические поражения сердечно-сосудистой системы (мезаортит, недостаточность аортальных клапанов, аневризма аорты, стеноз устьев коронарных артерий, гуммозные миокардит, эндо- и перикардит), реже – поздние гепатиты (ограниченный (очаговый) гуммозный, милиарный гуммозный, хронический интерстициальный и хронический эпителиальный), еще реже – другие поздние висцеральные сифилитические поражения (А52.7).
К поздним проявлениям патологии опорно-двигательного аппарата относятся табетическая артропатия и гуммозные поражения костей и суставов (А52.7).
Клинические признаки при физикальном обследовании
Диагностика
Диагностика сифилиса у беременных женщин без особенностей, осуществляется в соответствии рекомендациями, приведенными ниже относительно иных групп пациентов.
Жалобы и анамнез
См. Клиническая картина заболевания или состояния (группы заболеваний или состояний).


Общая характеристика трепонемных тестов: применяется антиген трепонемного происхождения; чувствительность – 70-100% (в зависимости от вида теста и стадии сифилиса); специфичность – 94-100%.
Скрининговые лабораторные исследования
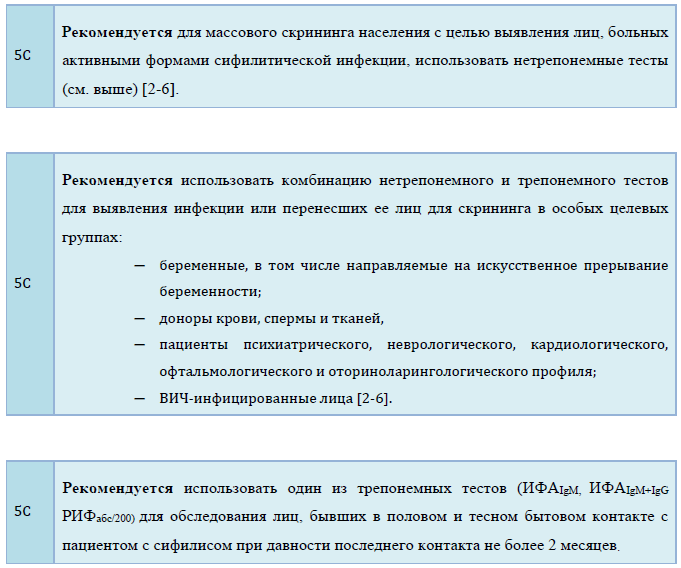
Лабораторные исследования, проводимые в целях установления диагноза




Показания к применению трепонемных тестов: подтверждение положительных результатов нетрепонемных тестов; подтверждение в случае расхождения результатов скринингового трепонемного теста и последующего нетрепонемного теста, а также скринингового и подтверждающего трепонемных тестов; проведение методами ИФА, РПГА, иммунохемилюминесценции скрининга отдельных категорий населения на сифилис (доноры, беременные, больные офтальмологических, психоневрологических, кардиологических стационаров, лица, инфицированные вирусом иммунодефицита человека.
Трепонемные тесты не могут быть использованы для контроля эффективности терапии, т.к. антитрепонемные антитела длительно циркулируют в организме пациента, перенесшего сифилитическую инфекцию; трепонемные тесты дают положительные результаты при невенерических трепонематозах и спирохетозах; трепонемные тесты могут давать ложноположительные реакции у пациентов с аутоиммунными заболеваниями, лепрой, онкологическими заболеваниями, эндокринной патологией и при некоторых других заболеваниях.

Показаниями для выполнения спинномозговой пункции и исследования цереброспинальной жидкости являются:
Плеоцитоз и повышение уровня белка в ликворе не являются специфичными для нейросифилиса, но имеют важное диагностическое значение как критерии развития воспалительных процессов оболочек и органических поражений вещества мозга. Определение в 1 мм3 ликвора свыше 5 клеток лимфоцитарного ряда свидетельствует о наличии патологических изменений в нервной системе. Содержание белка в ликворе взрослого человека в норме составляет 0,16–0,45 г/л. Специфичность нетрепонемных тестов с цереброспинальной жидкостью близка к 100%, однако их чувствительность недостаточно высока, а частота отрицательных результатов при различных формах нейросифилиса варьирует от 30 до 70%. Трепонемные тесты, напротив, обладают высокой чувствительностью (90-100%), но недостаточно специфичны и могут быть положительными с ликвором при формах сифилиса, не сопровождающихся поражением нервной системы, однако отрицательные результаты трепонемных тестов с цереброспинальной жидкостью исключают нейросифилис.
Диагноз нейросифилиса считается подтвержденным при положительном результате РМП (РПР, и других аналогов) цереброспинальной жидкости независимо от наличия неврологической/психиатрической/офтальмологической/отологической симптоматики. Ввиду низкой чувствительности нетрепонемных тестов с ликвором их отрицательный результат не исключает диагноз нейросифилиса. Отрицательный результат трепонемных тестов цереброспинальной жидкости исключает диагноз нейросифилиса. По мнению некоторых экспертов, при постановке с цереброспинальной жидкости VDRL является более чувствительным тестом по сравнению с РМП. Поэтому для исследования ликвора рекомендуют использовать VDRL, а не РМП или РПР.
Положительные результаты трепонемных тестов цереброспинальной жидкости при отсутствии плеоцитоза и гиперпротеинархии не позволяют подтвердить диагноз нейросифилиса, так как антитела, определяемые в этих тестах, могут появиться в ликворе вследствие пассивного транспорта из сыворотки через гемато-энцефалический барьер или при попадании крови в цереброспинальную жидкость в результате травматичной спинномозговой пункции. Существует точка зрения, что низкие титры трепонемных тестов в цереброспинальной жидкости (титр РПГА ≤ 1:160) свидетельствуют против интратекального синтеза антител и, следовательно, нейросифилиса, а при титре РПГА в цереброспинальной жидкости >1:320 внутриоболочечная продукция антител вероятна.
На нейросифилис указывает индекс РПГА выше 100. Этот индекс является также хорошим оценочным тестом для подтверждения эффективности проводимой терапии: если лечение оказывается неэффективным, снижения цифровых значений индекса не происходит. Однако ценность индекса РПГА в диагностике поздних и особенно скрытых форм нейросифилиса невелика.

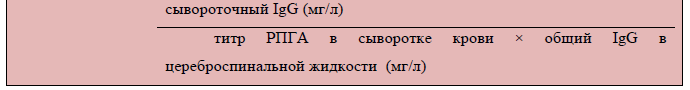
Нормальные показатели индекса ITPA колеблются между 0,5 и 2, а результат свыше 2 указывает на нейросифилис [9].

Критерии диагностики позднего висцерального сифилиса:

Мертворождением по причине врожденного сифилиса считается смерть плода, наступившая после 22 недели беременности или при массе тела более 500 граммов, при наличии нелеченного или неадекватно леченного сифилиса у матери.
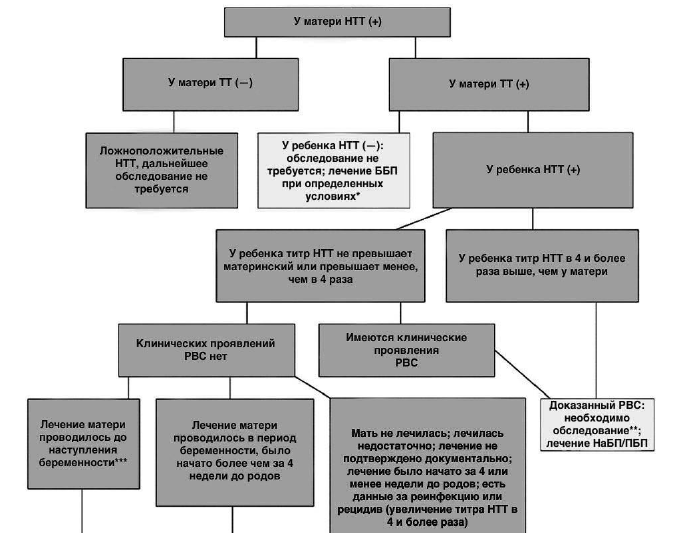
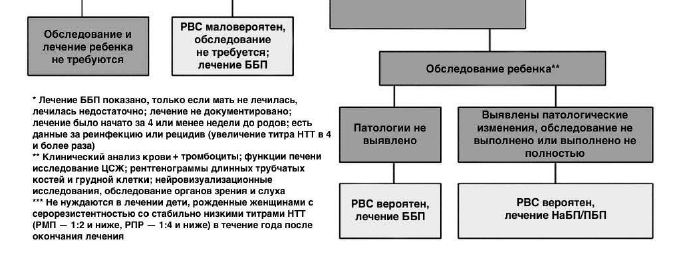
Врожденный сифилис считается вероятным, если: мать новорожденного не получала лечения либо получила неадекватное лечение (после 32 недели беременности или антибактериальными препаратами резерва) во время беременности (независимо от наличия признаков заболевания у ребенка); при положительном результате трепонемных тестов у ребенка и наличии, по крайней мере, одного из следующих критериев: проявлений врожденного сифилиса при проведении физикального обследования или рентгенографии длинных трубчатых костей; положительной РМП в ликворе, плеоцитоза или гиперпротеинархии (при отсутствии других причин); выявлении IgM методом ИФА или иммуноблоттинга.
При диагностике раннего врожденного сифилиса с симптомами следует иметь в виду, что остеохондрит I степени без других симптомов врожденного сифилиса не может служить признаком врожденного сифилиса, так как подобные изменения могут наблюдаться при других заболеваниях и даже у здоровых детей.
Серологические реакции могут оставаться отрицательными в течение 4–12 недель жизни новорожденного, если он заразился в поздние сроки внутриутробного развития. Вместе с тем, позитивные результаты серологических реакций могут быть следствием пассивного трансплацентарного транспорта материнских антител. Эти антитела в течение 3-6 месяцев после рождения исчезают, и серологические реакции постепенно негативируются.
Если титр РМП/РПР с сывороткой новорожденного в 4 и более раза выше титра этих реакций с сывороткой матери или если в течение первых 3 месяцев жизни ребенка наблюдается минимум четырехкратное увеличение титра РМП/РПР по сравнению с исходным, это считается индикатором врожденного сифилиса. Однако такая ситуация наблюдается лишь у 30% детей с ранним врожденным сифилисом, поэтому отсутствие у ребенка титра нетрепонемного теста, четырехкратно превышающего материнский, не исключает врожденного сифилиса. Специфические антитрепонемные IgM-антитела выявляют методами IgM-ИФА, IgM-РИФ-абс лишь у 75-80% новорожденных с клинически манифестным ранним врожденным сифилисом. Поэтому отрицательные результаты IgM-тестов также не исключают врожденного сифилиса.
Поздний врожденный сифилис может быть установлен с учетом: клинических проявлений заболевания (каждое из проявлений, входящих в триаду Гетчинсона, имеет диагностическое значение; вероятные признаки и дистрофии (стигмы дисморфогенеза) учитываются в сочетании с достоверными или в комплексе с данными серологического обследования, анамнезом. Выявление только одних дистрофий, без каких-либо других признаков сифилиса не позволяет подтвердить диагноз, так как дистрофии могут являться проявлением других хронических заболеваний и интоксикаций у родителей (алкоголизм, токсоплазмоз, эндокринные заболевания и др.) и детей (туберкулез, рахит и др.), а также у практически здоровых людей), положительных результатов серологических реакций: нетрепонемные тесты позитивны у 70-80% пациентов, трепонемные – у 92-100%, наличия у матери поздней формы сифилиса, анамнеза матери, в том числе акушерского, а также результатов обследования отца, других детей в данной семье.
Интерпретация результатов серологических исследований у ВИЧ-положительных пациентов

При отрицательном результате тестирования на ВИЧ повторное обследование проводится через 6 месяцев.
При выявлении у пациента антител к ВИЧ он направляется для дальнейшего обследования, лечения и постоянного наблюдения в региональный Центр по профилактике и борьбе со СПИДом с соответствующими рекомендациями по лечению сифилиса.
У большинства ВИЧ-инфицированных пациентов сифилис протекает типично, однако в очень небольшом проценте случаев на фоне умеренного и особенно выраженного иммунодефицита (при отсутствии высокоактивной антиретровирусной терапии) заболевание быстро прогрессирует и отличается особой клинической картиной, описываемой термином «злокачественный сифилис». У ВИЧ-инфицированных пациентов с сифилисом вероятность возникновения специфических поражений нервной системы, органов зрения и слуха в 3-6 раз выше по сравнению с ВИЧ-негативными. Развиваясь на фоне ВИЧ-индуцированной иммуносупрессии, нейросифилис нередко отличается клиническим полиморфизмом, атипичностью клинических проявлений, быстрым прогрессированием.
Существующие серологические тесты с достаточной степенью надежности позволяют диагностировать сифилис у пациентов с ВИЧ-инфекцией и оценить эффективность терапии. Хотя известны случаи ложноотрицательных серологических реакций и отсроченной позитивации серологических тестов на фоне ВИЧ-инфекции, такие случаи редки (3-11% – для нетрепонемных тестов и 0,7% – для трепонемных). Гораздо чаще у ВИЧ-инфицированных пациентов с сифилисом, напротив, наблюдаются резкоположительные нетрепонемные и трепонемные тесты с высокими титрами антител. Средний титр антител в нетрепонемных тестов у ВИЧ-позитивных пациентов значимо выше, чем у в ВИЧ-негативных. Установлено, что у ВИЧ-инфицированных титры нетрепонемные тесты не коррелируют с продолжительностью заболевания и его тяжестью, а также уровнем CD4+ T-лимфоцитов. У 1-6% ВИЧ-инфицированных наблюдаются ложноположительные результаты нетрепонемных тестов. Однако в целом результаты серологического обследования практически не зависят от ВИЧ-статуса пациентов и интерпретировать результаты серологических реакций у ВИЧ-инфицированных следует в соответствии с теми же алгоритмами, что и у не инфицированных.
Ложноположительные реакции могут наблюдаться при беременности и во время менструации, после вакцинации, после недавно перенесенного инфаркта миокарда, при многих инфекционных заболеваниях (лепра, малярия, респираторные заболевания, грипп, ветряная оспа, вирусный гепатит, ВИЧ-инфекция) и дерматозах, при аутоиммунных заболеваниях, системных болезнях соединительной ткани, онкологических заболеваниях, хронической патологии печени и желчевыводящих путей, при сердечно-сосудистой и эндокринной патологии, при заболеваниях крови, при хронических заболеваниях легких, при инъекционном применении наркотиков, в старческом возрасте и др.
Ложноотрицательные серологические реакции на сифилис могут наблюдаться при вторичном сифилисе вследствие феномена прозоны при тестировании неразведенной сыворотки, а также при обследовании лиц с иммунодефицитным состоянием, например, ВИЧ-инфицированных пациентов.
Иные лабораторные исследования



Инструментальные диагностические исследования

Результаты неинвазивных нейровизуализационных исследований при нейросифилисе неспецифичны.

Предположительный диагноз позднего кардиоваскулярного сифилиса может быть поставлен по данным эхокардиографии. Важными эхокардиографическими признаками являются:
– расширение аорты, особенно в ее восходящей части (ориентировочно – диаметр более 4 см);
– уплотнение стенки аорты, кальциноз в области ее основания и стенки;
– утолщение и уплотнение аортального клапана, деформация и кальциноз его створок, аортальная регургитация, начиная с I степени (в норме аортальная регургитация отсутствует) и вплоть до III-IV степени, что свидетельствует о выраженной аортальной недостаточности;
– в ряде случаев – снижение фракции выброса ЛЖ (по Тейхгольцу норма – 55% и выше).
В случае выявления признаков кардиоваскулярного сифилиса по результатам Эхо-КГ пациенту проводится необходимая оценка сердечно-сосудистой системы с использованием соответствующих диагностических исследований.
Иные диагностические исследования



Плеоцитоз и повышение уровня белка в ликворе не являются специфичными для нейросифилиса, но имеют важное диагностическое значение как критерии развития воспалительных процессов оболочек и органических поражений вещества мозга. Определение в 1 мм3 ликвора свыше 5 клеток лимфоцитарного ряда свидетельствует о наличии патологических изменений в нервной системе.
Специфичность нетрепонемных тестов с цереброспинальной жидкостью близка к 100%, однако их чувствительность недостаточно высока, а частота отрицательных результатов при различных формах нейросифилиса варьирует от 30 до 70%. Трепонемные тесты, напротив, обладают высокой чувствительностью (90-100%), но недостаточно специфичны и могут быть положительными с ликвором при формах сифилиса, не сопровождающихся поражением нервной системы, однако отрицательные результаты трепонемных тестов с цереброспинальной жидкостью исключают нейросифилис.

Лечение
Для лечения сифилиса применяются следующие лекарственные препараты:
Противопоказания к назначению препаратов группы пенициллина:

1. Превентивное лечение


2. Лечение сифилиса у взрослых



Препарат выбора –бензатин бензилпенициллин** (дюрантный пенициллин), как наиболее удобный в применении. Бензилпенициллин** (бензилпенициллина новокаиновая соль); бензилпенициллин** (бензилпенициллина натриевая соль) при необходимости лечения пациента в стационаре (при осложненном течении заболевания, у соматически отягощенных пациентов и др.) [26,27].


У пациентов с давностью заболевания более 6 месяцев препаратами выбора является бензилпенициллин** - бензилпенициллин натриевая соль или бензилпенициллин новокаиновая соль**.




Лечение пациентов с поздними формами сифилиса пероральными антибиотиками резерва менее эффективно по сравнению с лечением парентерально вводимыми препаратами и часто заканчивается развитием серологической резистентности. Таблетированные препараты допустимо назначать лишь при непереносимости всех антибиотиков, вводимых парентерально.




Лечение пациентов с поздними формами сифилиса пероральными антибиотиками резерва менее эффективно по сравнению с лечением парентерально вводимыми препаратами и часто заканчивается развитием серологической резистентности. Таблетированные препараты допустимо назначать лишь при непереносимости всех антибиотиков, вводимых парентерально.
Лечение пациентов с поздним кардиоваскулярным сифилисом начинают с 2-недельной подготовки антибактериальными препаратами широкого спектра действия: доксициклин** по 0,1 г x 2 раза в день, тетрациклин или эритромицин** по 0,5 г x 4 раза в день. Перед применением антибиотика широкого спектра действия возможно назначение йодида калия в форме раствора в возрастающей концентрации (2-3-5%) по 1 ст. л. x 3 раза в день после еды, длительность приёма – по 1 неделе на каждую концентрацию. Затем без перерыва переходят к пенициллинотерапии.



Для предотвращения реакции обострения (в виде появления или усугубления неврологической симптоматики) в первые 3 дня пенициллинотерапии рекомендовано принимать преднизолон в снижающейся суточной дозе 90–60–30 мг (однократно утром) [28,29].
Лечение пациентов с клинически манифестными формами нейросифилиса проводится в условиях неврологического/психиатрического стационара в связи с необходимостью активного участия врача-невролога или врача-психиатра в лечении и наблюдении пациента, тяжестью его состояния и вероятностью усугубления или появления неврологической симптоматики на фоне антибактериальной терапии. Специфическое лечение назначается дерматовенерологом.
Пациенты с нейросифилисом без симптомов могут получать в полном объеме медицинскую помощь в условиях дерматовенерологического стационара. Вопрос о подготовительной и симптоматической терапии решается совместно дерматовенерологом, невропатологом, психиатром и, при необходимости, окулистом.

При гуммах головного и спинного мозга рекомендовано применение преднизолона параллельно с пенициллинотерапией в течение всего первого курса лечения; использование преднизолона может на несколько дней предшествовать началу антибактериальной терапии, что способствует регрессу клинических симптомов заболевания [28].
Параллельно с антибиотикотерапией пациент должен получать симптоматическое лечение и быть под наблюдением офтальмолога или оториноларинголога. Контрольные осмотры соответствующего специалиста проводятся в следующие сроки после лечения: 6 месяцев, 1 год и затем при решении вопроса о прекращении наблюдения.

4. Лечение сифилиса у беременных

В настоящее время в связи с наличием эффективных и краткосрочных методов лечения выявление сифилиса не является медицинским показанием для прерывания беременности. Решение о сохранении или прерывании беременности принимает женщина. Роль врача состоит в проведении своевременного адекватного лечения (должно быть начато до 32 недели беременности и проведено препаратами: бензилпенициллином** (бензилпенициллина натриевая соль или бензилпенициллина новокаиновая соль), полусинтетическими пенициллинами или цефтриаксоном**) и оказании психологической поддержки беременной [30,31,32].
Профилактическое лечение проводят с целью предупреждения врожденного сифилиса:
а) беременным женщинам, лечившимся по поводу сифилиса до беременности, но у которых в нетрепонемных серологических тестах сохраняются положительные результаты
б) беременным, которым специфическое лечение сифилиса проводилось во время беременности [31,32].
- Рекомендуется профилактическое лечение беременным, начиная с 20 недели беременности, но при поздно начатом специфическом лечении – непосредственно вслед за ним. Препараты, разовые дозы и кратность введения соответствуют таковым при специфическом лечении в отсутствие беременности. Длительность профилактической терапии составляет 10 дней, а если имеются сведения о неполноценности проведенного специфического лечения, то профилактическое лечение должно продолжаться 20 дней (как дополнительное) [30,31,32].
- Рекомендуется при установлении беременной диагноза «поздний сифилис или сифилис неуточненный, как ранний или поздний» второй курс специфического лечения, который, как правило, проводят в сроки 20 и более недель беременности, следует считать как профилактическое лечение. В случаях проведения специфического и профилактического лечения в полном объеме, родоразрешение может происходить в роддоме общего профиля на общих основаниях. Ребенок, родившийся без признаков врожденного сифилиса от женщины, получившей полноценную специфическую и профилактическую терапию, в лечении не нуждается [30,31,32].

5. Лечение пациентов с врожденным сифилисом


При указании на наличие аллергических реакций на пенициллин используются препараты резерва:
– цефтриаксон** детям первых двух месяцев жизни назначают в дозе 50 мг на кг массы тела в сутки в 2 введения, детям от двух месяцев до 2 лет – в дозе 80 мг на кг массы тела в сутки в 2 введения. Продолжительность лечения – 28 суток как при манифестном раннем врожденном сифилисе (в том числе с поражением ЦНС), так и при скрытом раннем врожденном сифилисе. или
– ампициллин**# по 100 тыс. ЕД на кг массы тела 2 раза в сутки с 1 по 8 день жизни, 3 раза в сутки – с 9 по 30 день жизни, 4 раза в сутки – после 1 месяца жизни [35,36]. Продолжительность лечения – 28 суток как при манифестном раннем врожденном сифилисе (в том числе с поражением ЦНС), так и при скрытом раннем врожденном сифилисе.


При манифестном или скрытом позднем врожденном сифилисе продолжительность первого курса лечения – 28 суток; через 2 недели проводят второй курс лечения цефтриаксоном в аналогичной дозе в течение 14 суток [2, 4, 5, 15-19].
Специфическое лечение приобретенного сифилиса у детей проводится по методике лечения взрослых в соответствии с диагнозом, исходя из возрастных доз антибактериальных препаратов с учетом того, что отечественные бициллины противопоказаны детям в возрасте до 2 лет, а тетрациклины – детям в возрасте до 8 лет. Расчет препаратов пенициллина для лечения детей проводится в соответствии с массой тела ребенка: в возрасте до 6 месяцев натриевую соль пенициллина применяют из расчета 100 тыс. ЕД на кг массы тела в сутки, в возрасте старше 6 месяцев – из расчета 75 тыс. ЕД на кг массы тела в сутки и в возрасте старше 1 года – из расчета 50 тыс. ЕД на кг массы тела в сутки.
Суточную дозу новокаиновой соли пенициллина и разовую дозу дюрантных препаратов применяют из расчета 50 тыс. ЕД на кг массы тела.
Суточная доза делится на 6 равных разовых доз для водорастворимого пенициллина и на две дозы для новокаиновой его соли.
Учитывая анатомо-физиологические особенности мочевыделительной системы у новорожденных и детей первого месяца жизни допустимо уменьшение кратности введения пенициллина до 4 раз в сутки. Во избежание токсической реакции вследствие массовой гибели бледных трепонем после первых введений пенициллина (реакция обострения Герксгеймера–Яриша–Лукашевича) в первые сутки лечения разовая доза пенициллина не должна превышать 5000 ЕД на инъекцию. После каждой инъекции в первые сутки необходима контрольная термометрия и наблюдение за соматическим состоянием ребенка.
Превентивное лечение показано всем детям до 3 лет. Для детей более старшего возраста вопрос о лечении решается индивидуально с учетом формы сифилиса у контактного взрослого, локализации высыпаний, степени контакта ребенка с больным.
Проводится по методике превентивного лечения взрослых, исходя из возрастных доз антибактериальных препаратов.
Профилактическое лечение проводят с целью предупреждения врожденного сифилиса новорожденным, родившимся без проявлений сифилиса от нелеченной либо неадекватно леченной во время беременности матери (специфическое лечение начато после 32 недели беременности, с нарушением или изменением утвержденных схем лечения), а также новорожденным, мать которых, при наличии показаний, во время беременности не получила профилактического лечения. Препараты, разовые дозы и кратность введения соответствуют таковым при специфическом лечении.
Длительность терапии новорожденных, мать которых при наличии показаний во время беременности не получила профилактического лечения или получила неадекватное лечение, составляет 14 суток, новорожденных, родившихся без проявлений сифилиса, от нелеченной матери – 28 суток.
Детям, родившимся от матерей, получивших специфическое лечение до наступления беременности и профилактическое лечение в период беременности, у которых к моменту родов сохраняются позитивные нетрепонемные тесты со стойко низкими титрами (РМП <1:2, РПР <1:4), профилактическое лечение не показано, если нетрепонемные тесты у ребенка отрицательны, либо их титры не превышают титров у матери. Подтверждением проведения лечения матери следует считать наличие медицинской документации о проведении в медицинском учреждении терапии в соответствии с клинической формой, со строгим соблюдением разовых и курсовых дозировок и кратности введения антибактериальных препаратов.

Диагностика реинфекции основывается на комплексе критериев, среди которых первые четыре являются обязательными:
1. факт первичного заболевания подтвержден медицинской документацией;
2. по поводу первичного заболевания проведено полноценное лечение, что подтверждается медицинской документацией;
3. в процессе первичного лечения произошло своевременное разрешение высыпаний (при их наличии);
4. в течение 12 месяцев после окончания лечения первичного заболевания произошло не менее, чем четырехкратное, снижение титров, снижение позитивности или негативация нетрепонемных тестов (РМП или ее аналогов);
5. при повторном появлении сифилитических высыпаний (если имеются) в их отделяемом обнаружена Тreponema pallidum методом темнопольной микроскопии;
6. наблюдается повторные положительные показатели ранее отрицательных НТТ нетрепонемных тестов или не менее, чем четырехкратное, повышение их титра по сравнению с исходным;
7. выявлены антитрепонемные IgM-антитела методами IgM-ИФА или IgM-ИБ;
8. выявлен новый источник заражения, у которого доказано наличие ранней формы сифилиса.


Перед дополнительным лечением показано проведение повторного обследования пациентов врачами-специалистами (дерматовенеролог, офтальмолог, невролог, терапевт, оториноларинголог), исследование ЦСЖ, даже при отсутствии клинической неврологической симптоматики, эхокардиография (Эхо-КГ) и электрокардиография (ЭКГ) и клинико-серологическое обследование полового партнера. В случае выявления специфической патологии нервной системы и внутренних органов устанавливается диагноз нейро- или висцерального сифилиса и проводится соответствующее специфическое лечение по методикам этих форм.
Дополнительное лечение у детей проводится по методике лечения взрослых исходя из возрастных доз антибактериальных препаратов.
Показания для проведения дополнительного курса терапии после лечения нейросифилиса:
– прогрессирование или рецидив клинических проявлений;
– если плеоцитоз в ЦСЖ не снижается в течение 6 месяцев и не нормализуется полностью в течение 2 лет или, вернувшись к норме, вновь увеличивается;
– в течение 1 года не происходит снижения позитивности РМП/РПР в цереброспинальной жидкости;
– в течение 2 лет не происходит существенного снижения содержания белка в цереброспинальной жидкости.
Дополнительное лечение в этом случае проводится по методикам лечения нейросифилиса. Уровень белка в цереброспинальной жидкости изменяется медленнее, чем цитоз и серологические реакции, и иногда требуется до 2 лет для его нормализации. Сохранение повышенного, но снижающегося уровня белка при нормальных показателях цитоза и отрицательных результатах серологических тестов не служит показанием для проведения дополнительного курса терапии.
Высокая лихорадка и выраженный интоксикационный синдром может представлять опасность у больных с хронической патологией сердечно-сосудистой системы, тяжелыми соматическими заболеваниями в стадии декомпенсации. Чтобы избежать реакции обострения, рекомендуется в первые 3 дня пенициллинотерапии назначать перорально или внутримышечно преднизолон 60-90 мг в сутки (однократно утром) или в снижающейся дозировке – 75-50-25 мг в сутки.
7. Иное лечение
8. Оценка результатов лечения

Показатели РИФ, ИФА, РПГА становятся после лечения отрицательными исключительно редко. Сохранение положительных РИФ, ИФА и РПГА при отрицательных нетрепонемных тестах у человека, перенесшего сифилис, не рассматривается как неудача терапии. У адекватно леченых пациентов с сифилисом может произойти негативация РИБТ, однако это происходит обычно не ранее, чем через 2-3 года после окончания терапии.


Если в течение 12 месяцев после окончания специфической терапии по поводу ранних форм сифилиса постепенно снижается позитивность нетрепонемных тестов и/или титр антител (не менее чем в 4 раза), но полной негативации не наблюдается, констатируют замедленную негативацию нетрепонемных серологических реакций. Клинико-серологическое наблюдение за такими пациентами продлевают до 2 лет, после чего решают вопрос о целесообразности назначения дополнительного лечения.
Медицинская реабилитация
Прогноз
Дополнительная информация
При выявлении у пациенты с сифилисом антител к ВИЧ он направляется для дальнейшего обследования, лечения и постоянного наблюдения в региональный Центр по профилактике и борьбе со СПИДом с соответствующими рекомендациями по лечению сифилиса.
Лечение ВИЧ-инфицированных пациентов с сифилисом проводят по тем же схемам, что и неинфицированных. Предпочтительным является использование натриевой соли бензилпенициллина и препаратов средней дюрантности. Однако разработка оптимальных методик антибиотикотерапии требует дальнейших исследований, основанных на принципах доказательной медицины. Эффективность альтернативных методик лечения, применяемых для лечения пациентов с непереносимостью пенициллина, изучена недостаточно. Ограниченные данные свидетельствуют об эффективности цефтриаксона, вводимого внутривенно в дозе 1-2 г/сут в течение 10-14 дней, при лечении нейросифилиса у ВИЧ-инфицированных пациентов с непереносимостью пенициллинов.
Нетрепонемные тесты у ВИЧ-позитивных пациентов часто остаются положительными в обычные сроки после проведения специфической противосифилитической терапии, а у многих пациентов остаются положительными пожизненно (формируется серологическая резистентность).
После окончания курса лечения ВИЧ-инфицированные пациенты с нейросифилисом нуждаются в клинико-серологическом наблюдении с исследованием цереброспинальной жидкости каждые 6 месяцев на протяжении 3 лет или до нормализации показателей ликвора. Нормализация состава цереброспинальной жидкости у ВИЧ-позитивных пациентов происходит медленнее.

Госпитализация
Показания для госпитализации в медицинскую организацию:
Показания к выписке пациента из медицинской организации:
Лечение больных висцеральным сифилисом рекомендовано проводить в условиях дерматовенерологического стационара или терапевтического/кардиологического (с учетом тяжести поражения). Лечение проводится дерматовенерологом, назначающим специфическое лечение, совместно с терапевтом/кардиологом, рекомендующим сопутствующую и симптоматическую терапию.
Профилактика
Профилактика и диспансерное наблюдение


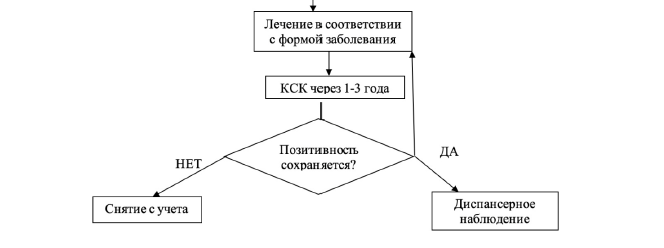
3. Клинико-серологический контроль (наблюдение)
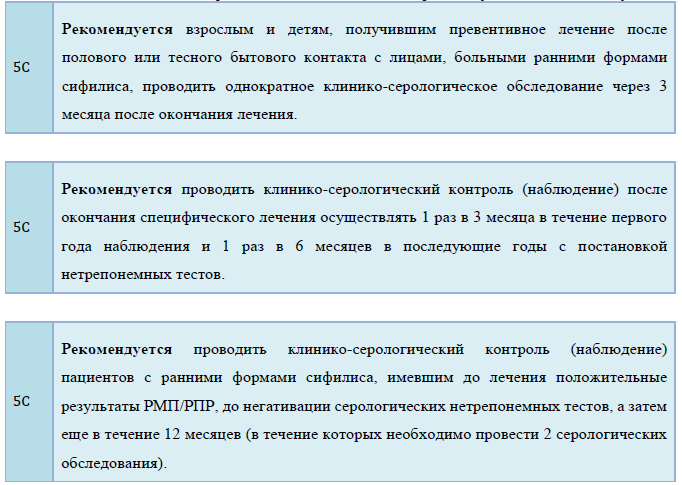
В случае устойчивой негативации нетрепонемных тестов в течение 12 месяцев клинико-серологический контроль (наблюдение) пациента может быть прекращено.

Решение о прекращении клинико-серологического контроля (наблюдения) этих пациентов по прошествии 5 лет или о проведении клинико-серологического контроля (наблюдения) свыше 5 лет принимается индивидуально после консультации врача-невролога, врача-офтальмолога, врача-терапевта, исследования цереброспинальной жидкости, выполнения эхо-КГ, ЭКГ.

При сохранении патологических изменений цереброспинальной жидкости (положительных нетрепонемных тестов) проводится дополнительное лечение. После дополнительного лечения вопрос о продлении срока наблюдения свыше 5 лет решается индивидуально с участием врача-невролога. Стойкая нормализация состава цереброспинальной жидкости (два нормальных результата анализа ликвора при исследовании с периодичностью 1 раз в год), даже при сохранении остаточных клинических проявлений, является показанием к завершению клинико-серологического контроля (наблюдения).

Первое клинико-серологическое обследование проводится в возрасте 3 месяцев и включает осмотр педиатра, консультации невропатолога, окулиста, отоларинголога, комплексное серологическое обследование. Если результаты серологического обследования отрицательные и клинические симптомы заболевания отсутствуют, обследование повторяют перед снятием с учета в возрасте 1 года. В иных случаях обследование проводят в 6-, 9- и 12-месячном возрасте. Детям, получавшим специфическое лечение, клинико-серологический контроль проводится в течение 3 лет.
Для завершения клинико-серологического контроля всем пациентам, получившим лечение по поводу нейросифилиса, висцерального сифилиса, поздних и неуточненных форм заболевания, проводят исследование цереброспинальной жидкости, Эхо-КГ, а также биохимический анализ крови, с определением уровня печеночных ферментов, билирубина, креатинина, липидного профиля и других тестов по показаниям.
К работе в детских учреждениях, на предприятиях общественного питания допускаются лица, получившие полноценный курс специфического лечения по поводу сифилиса, после регресса клинических симптомов заболевания (при наличии манифестной формы сифилиса).
Дети, получающие специфическое лечение по поводу сифилиса, могут посещать детское учреждение после исчезновения клинических проявлений и завершения курса специфического лечения.
Вопрос о продлении срока наблюдения свыше 5 лет при сохранении положительных результатов нетрепонемных тестов решается индивидуально.
Информация
Источники и литература
-
Клинические протоколы, руководства, рекомендации Министерства здравоохранения Республики Узбекистан 2020
- 1. Национальные клинические протоколы по сифилису. Национальный̆ альянс дерматологов и косметологов // М. 2019. – 81 с. 2. Инфекции, передаваемые половым путем / Под ред. В.А. Аковбяна, В.И. Прохоренкова, Е.В. Соколовского // М., Медиасфера, 2007. – С. 324-337. 3. Красносельских Т.В., Соколовский Е.В. Современные стандарты диагностики сифилиса: сравнение российских и зарубежных клинических рекомендаций (сообщение I). Вестник дерматологии и венерологии, 2015; 2: 11-22. 4. Centers for Disease Control and Prevention. Sexually Transmitted Diseases Treatment Guidelines, 2015; MMWR Recomm Rep 2015; 64 (No. RR-3): 1-138. 5. Janier M., Hegyi V., Dupin N. et al. 2014 European guideline on the management of syphilis. J Eur Acad Dermatol Venereol, 2014; 28 (12): 1581-1593. 6. Ballard R., Hook E.W. III. Syphilis. In: Unemo M., Ballard R., Ison C., Lewis D., Ndowa F., Peeling R., eds. Laboratory diagnosis of sexually transmitted infections, including human immunodeficiency virus. World Health Organization (WHO), Geneva, Switzerland, 2013: 107-129. 7. Красносельских Т.В., Соколовский Е.В. Нейросифилис: нерешенные проблемы и невыученные уроки (часть I). Современные проблемы дерматовенерологии, иммунологии и врачебной косметологии, 2011; 5 (18): 5-11. 8. Красносельских Т.В., Соколовский Е.В. Нейросифилис: нерешенные проблемы и невыученные уроки (часть II). Современные проблемы дерматовенерологии, иммунологии и врачебной косметологии, 2011; 6 (19): 7-11. 9. Дмитриев Г.А., Потекаев Н.Н., Негашева Е.С., Фриго Н.В. ITPA-индекс в клинико-лабораторной диагностике нейросифилиса. Клинич дерматол венерол, 2017; 6: 38-43. 10. Красносельских Т.В., Манашева Е.Б., Гезей М.А. Проблемы диагностики и лечения сифилиса при коинфекции вирусом иммунодефицита человека. ВИЧ-инфекция и иммуносупрессии. 2018; 10 (2): 43-53. 11. Красносельских Т.В., Соколовский Е.В. Нейросифилис на фоне ВИЧ-инфекции. Вестник дерматологии и венерологии, 2015; 2: 49-57. 12. Юлдашев К.А. Состояние спинномозговой жидкости у больных заразными формами сифилиса при однокурсовом методе. Дисс. канд. мед. наук. Москва. 1982.-142 с.. 13. Лосева О.К., Чистякова Т.В., Лебедева Г.А., Кисель О.В. Выявление и диагностика кардиоваскулярного сифилиса в Москве. Клинич дерматол венерол, 2013; 3: 38-47. 14. Лосева О.К., Квижинадзе Г.Н., Залевская О.В., Юдакова В.М., Кисель О.В., Шкляров А.М. Клиника, течение и исходы кардиоваскулярного сифилиса (по материалам Московского региона). Кардиология и сердечно-сосудистая хирургия, 2015; 6: 22-25. 15. Красносельских Т.В., Соколовский Е.В. Современные стандарты терапии сифилиса: сравнение российских и зарубежных клинических рекомендаций (сообщение II). Вестник дерматологии и венерологии, 2015; 2: 23-40. 16. Юлдашев К.А. Показатели здоровья у лиц перенесших сифилис. Дисс. доктора мед. наук. Ташкент. 1996. -298 с. 17. Ghanem K.G., Workowski K.A. Management of adult syphilis. Clin Infect Dis, 2011; 53 Suppl 3: S110-S128. 18. Лосева О.К. Современные проблемы лечения сифилитической инфекции. Эффективная фармакотерапия, 2011; 10: 42-45. 19. Корепанова М.В., Коробейникова Э.А., Крюкова О.И. Клиническая эффективность цефтриаксона в терапии ранних форм сифилиса. Клинич дерматол венерол, 2011; 1: 55-58. 20. Лосева О.К., Скопинцева Д.А., Николенко Ю.А. и др. Об эффективности доксициклина при лечении больных ранними формами сифилиса. Вестн дерматол венерол, 2004; 6: 57. 21. Бохонович Д.В., Залевская О.В., Лосева О.К. Анализ качества клинико-серологического контроля после лечения больных сифилисом. Клинич дерматол венерол, 2016; 2: 33-38. 22. Стандарты диагностики и лечения по дерматовенерологии и косметологии. / Под ред. У.Ю.Сабирова и соавт. //Ташкент, 2019. – 554 с.. 23. Khamaysi Z. et al. Clinical and imaging findings in patients with neurosyphilis: a study of a cohort and review of the literature //International journal of dermatology. – 2014. – Т. 53. – №. 7. – С. 812-819. 24. Czarnowska-Cubała M. et al. MR findings in neurosyphilis—a literature review with a focus on a practical approach to neuroimaging //Psychiatr Danub. – 2013. – Т. 25. – №. Suppl 2. – С. S153-7. 25. Finley K. H., ROSE A. S., Solomon H. C. Electroencephalographic studies on neurosyphilis //Archives of Neurology & Psychiatry. – 1942. – Т. 47. – №. 5. – С. 718-736. 26. Akovbyan, VA , Kubanova, AA , Toporovsky, LM , Benzylpenicillin benzatine (Extencillin) in the treatment of syphilis: five-year experience (Russian language). Vestnik Dermatologii iVenerologii 1998;4:61–4. 27. Idsøe, O , Guthe, T , Willcox, RR . Penicillin in the treatment of syphilis. The experience of three decades. Bull WHO 1972;47:1–68. 28. Gudjonsson H, Skog E. The effect of prednisolone on the Jarisch-Herxheimer reaction. Acta Dermatol Venereol 1968;48:15-8 29. Myles TD, Elam G, Park-Hwang E, et al. The Jarisch-Herxheimer reaction and fetal monitoring changes in pregnant women treated for syphilis.Obstet Gynecol 1998; 92: 859–864. 30. . Кубанова А.А., Доля О.В. Опыт применения цефтриаксона (роцефин) при сифилисе у беременных и новорожденных, а также у детей с серорезистентностью. Вестн. дерматол. и венерол. 2001; 2: 70-75. 31. Wendel Jr., Sheffield J., Hollier L., Hill J., Ramsey P., Sánchez P. Treatment of Syphilis in Pregnancy and Prevention of Congenital Syphilis. Clin Infect Dis. 2002; 35: 200-209. 32. Zhou P., Gu Z., Xu J.,Wang X., Liao K. A study evaluating ceftriaxoneas a treatment agent for primary and secondary syphilis in pregnancy. Sexually Transmitted Diseases 2005; 32(8):495–8. 33. Philipson A, Sabath LD and Charles D. Transplacental passage of erythromycin and clindamycin. N Engl J Med 1973; 288: 1219–1221. 34. Сифилис: от висмута до экстенциллина (монография для врачей) под редакцией проф. А.Ш.Ваисова. Ташкент. 2012. -244 с. 35. Худайбердиев Н.А. Ампициллин в терапии сифилиса: Дис. ... канд. мед. наук. - М., 1975.
Информация
г.Ташкент, Алмазарский район, ул. Фароби 3
Руководитель рабочей группы:
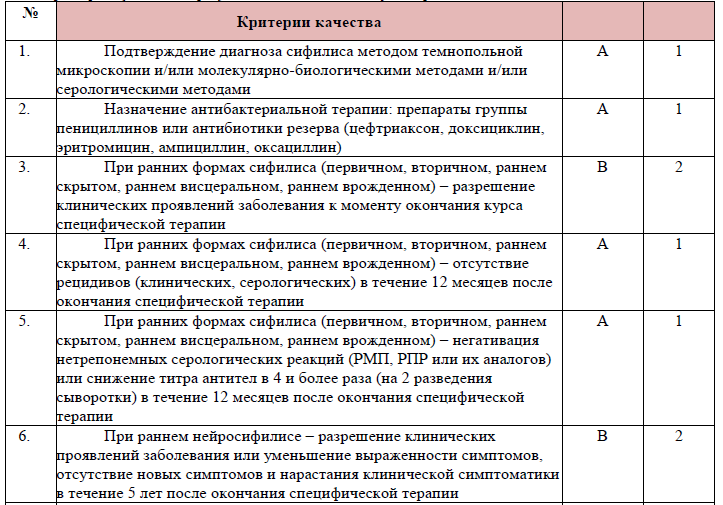
Критерии (индикаторы) оценки качества стационарной медицинской помощи

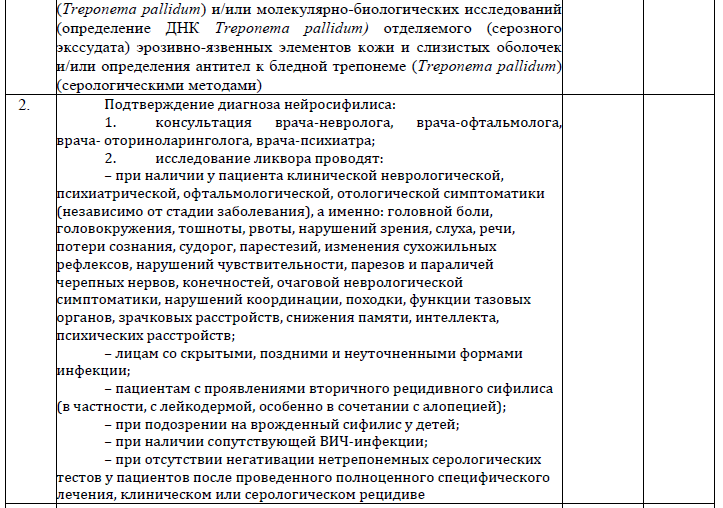

Критерии (индикаторы) оценки качества амбулаторной медицинской помощи

Методология разработки клинических протоколов
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)

Таблица 2.
Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)

Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)


Алгоритмы действий врача
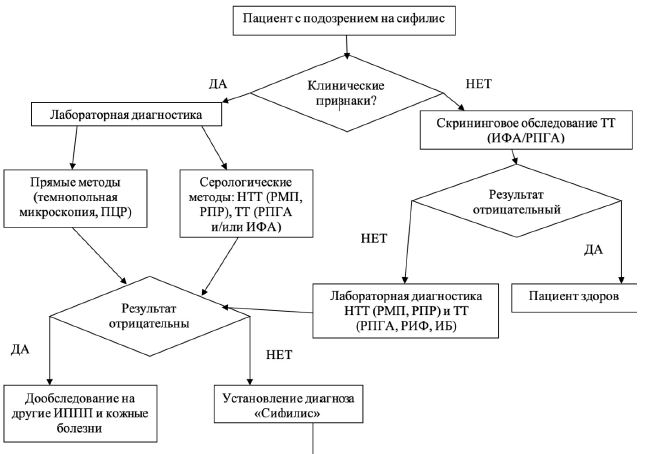
Алгоритм диагностики нейросифилиса у ВИЧ-негативных пациентов
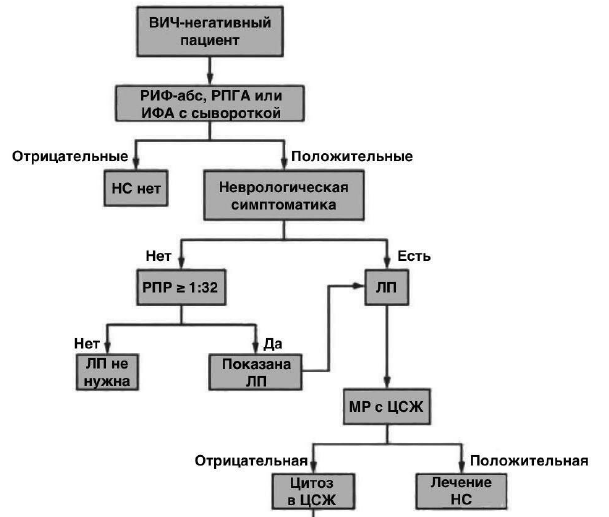
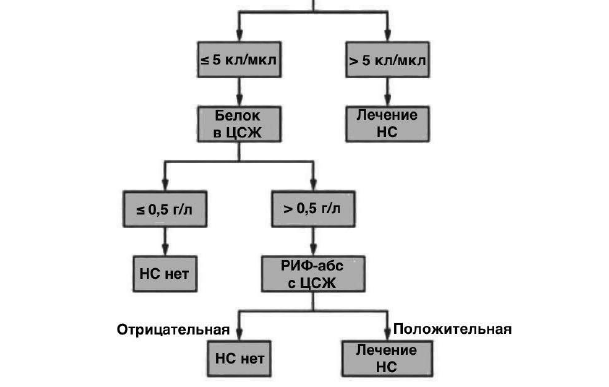
Алгоритм диагностики нейросифилиса у ВИЧ-позитивных пациентов
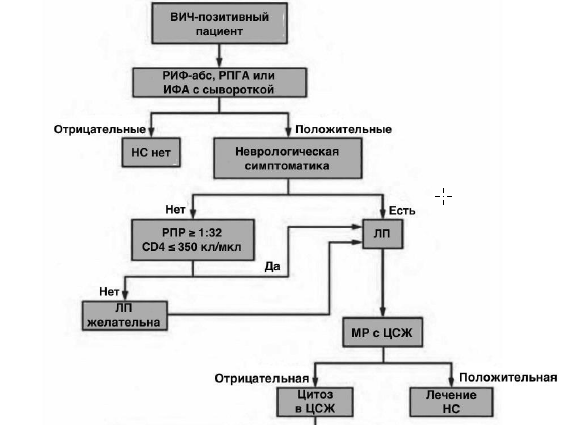
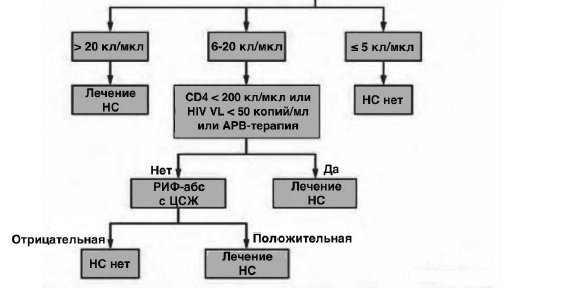
Алгоритм ведения детей с подозрением на врожденный сифилис
Сифилис – это инфекция, передаваемая половым путем. Сифилис часто называют «великим имитатором», поскольку он имеет множество проявлений и его сложно отличить от других болезней. Большинство заражений происходит от людей, больных сифилисом, которые не знают о своей болезни. Заражение происходит при прямых половых контактах (вагинальный, оральный или анальный секс). Бактерия проникает через слизистые оболочки или поврежденную кожу при контакте с сифилитическими язвочками. Язвочки могут находиться на наружных половых органах, во влагалище, анусе и в прямой кишке, а также на губах и во рту. Беременные женщины могут заразить своего ребенка.
Иногда симптомы сифилиса не проявляются годами, но это не снижает риска развития поздних серьезных осложнений.
Первичная стадия сифилиса обычно проявляется одной или несколькими язвочками (так называемые шанкры). Период от заражения до появления клинических симптомов составляет от 10 до 90 дней (в среднем 21 день). Обычно шанкр бывает небольших размеров, округлым, плотным, красного цвета и безболезненным. Шанкр появляется в месте, где трепонема проникает в организм человека. Шанкры во влагалище и в прямой кишке могут долгое время не обнаруживаться. Шанкры могут легко передавать ВИЧ-инфекцию (если пациент инфицирован) здоровому человеку, а также быть «входными воротами» для вируса, увеличивая риск заражения ВИЧ до 5 раз. В первичной стадии сифилиса увеличиваются (уплотняются) лимфатические узлы на внутренней стороне бедра и в паху. Шанкр существует от 3 до 6 недель и заживает без лечения, но если лечения не происходит, инфекция переходит во вторичный сифилис.
При вторичном сифилисе появляется сыпь на теле или на видимых слизистых оболочках. Высыпания не сопровождаются зудом, они обычно красные или красно-коричневые, чаще всего появляются на ладонях и стопах. Высыпания проходят без лечения через 2-6 недель. Кроме высыпаний, может быть незначительное повышение температуры, увеличение лимфатических узлов, частичное облысение, боли в горле, головные боли, мышечные боли, боли в суставах. На этой стадии заболевание очень заразно. Если оставить болезнь на этой стадии без лечения, наступает стадия позднего сифилиса.
Поздняя (скрытая) стадия сифилиса начинается через 1-2 года после заражения. Без лечения больные остаются носителями заболевания, даже если у них нет проявлений. На поздней стадии поражаются головной мозг, нервы, глаза, сердце, кровеносные сосуды, печень. Поражения могут начаться через много лет после заражения.
Признаки сифилиса в поздней стадии – затруднения в координации движений, паралич, отсутствие чувствительности, постепенная слепота и слабоумие. Эти проявления чаще всего неизлечимы и приводят к смерти.
Если беременная женщина больна сифилисом, это может вызвать серьезные изменения у ее ребенка:
- в 25% случаев регистрируется мертворождение («замершая беременность»);
- в 30% – смерть новорожденного сразу после родов.
Заразившиеся дети могут родиться и без признаков заболевания, но без лечения у них происходит задержка в развитии, а во многих случаях ребенок погибает. Поэтому все беременные женщины подвергаются обследованию на сифилис.
Для диагностики сифилиса у пациента производится взятие крови. В крови зараженного человека обнаруживаются антитела против бледной трепонемы не ранее чем через 1-4 недели после появления шанкра. Низкий уровень антител может обнаруживаться в крови через месяцы и годы после успешно проведенного лечения.
Сифилис легко излечим на ранних стадиях. Обычно применяется курс пенициллина. Пациентов, имеющих аллергию на пенициллин, лечат другими препаратами. Антибиотики убивают трепонему и предотвращают развитие осложнений.
Нет домашних средств или неофициальных препаратов, эффективных при сифилисе!
Важно знать:
- Лицам, имеющим частые беспорядочные половые контакты, необходимо время от времени обследоваться на сифилис.
- Пациенты, получающие лечение от сифилиса, должны воздерживаться от половых контактов, пока шанкры и другие кожные повреждения полностью не заживут.
- Лица, больные сифилисом, должны сообщить об этом своим половым партнерам для того, чтобы они прошли полное обследование и лечение.
- Излечившиеся от сифилиса не защищены от повторного заражения.
- Без лабораторных тестов половые партнеры не могут быть уверены в здоровье друг друга.
- Наилучшая профилактика сифилиса – постоянные половые контакты с одним здоровым партнером.
- Отказ от приема алкоголя и наркотиков предотвращает заражение сифилисом, поскольку уменьшает рискованное сексуальное поведение.
- Мужские презервативы из латекса снижают риск передачи сифилиса через генитальные язвы и шанкры.
- Презервативы со смазкой неэффективны в плане защиты от ИППП. Последние научные исследования показали, что это вызывает повреждение слизистых оболочек и облегчает проникновение ВИЧ и других ИППП, в том числе и бледной трепонемы.
- Передача ИППП, включая сифилис, не может быть предотвращена мытьем половых органов, мочеиспусканием или принятием душа после секса.
Любые проявления, такие как выделения или необычная сыпь, особенно в паховой области являются сигналом для прекращения половых контактов и немедленного обследования в условиях специализированной клиники. Это снизит риск развития осложнений и предотвратит возможность повторного заражения.
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.