Миопическая макулярная дегенерация
 Версия: Клинические рекомендации РФ 2024 (Россия)
Версия: Клинические рекомендации РФ 2024 (Россия)
Общая информация
Краткое описание
Разработчик клинической рекомендации
Одобрено Научно-практическим Советом Минздрава РФ
Возрастная категория: Взрослые
Пересмотр не позднее: 2026
Статус: Действует
Определение заболевания или состояния (группы заболеваний или состояний)
Миопия (миопия, от греческого myo – щурю и ops – глаз) или близорукость – это несоразмерный вид рефракции глаза, при котором параллельные лучи света фокусируются перед сетчаткой, а на сетчатке формируется круг светорассеяния. Миопия – наиболее частая причина ухудшения остроты зрения вдаль. Диагноз устанавливают, если миопическая рефракция в условиях циклоплегии составляет 0,5 дптр или более. При неблагоприятном течении миопия становится причиной развития ретинальных осложнений, косоглазия, снижения корригированной остроты зрения, в тяжелых случаях ведет к инвалидности в трудоспособном возрасте [1].
Миопия высокой степени – миопическая рефракция со сферическим эквивалентом рефракционной ошибки > 6,0 диоптрий; обычно проявляется в раннем детстве и прогрессирует. Пациенты с осевой миопией высокой степени подвержены большему риску развития прогрессирующей дегенерации сетчатки и другой патологии, угрожающей зрению. Для пациентов, перенёсших рефракционные вмешательства и не имеющих документального подтверждения предоперационного состояния, основным критерием определения диагноза является осевая длина глазного яблока ≥ 26,0 мм.
Дегенеративная (патологическая) миопия – миопия, сопровождающаяся характерными миопическими изменениями глазного дна (наличие миопической макулопатии, равной или более тяжёлой, чем диффузная хориоидальная атрофия или наличие задней стафиломы).
Миопическая макулярная дегенерация (миопическая макулопатия) – комплекс потенциально сосуществующих дегенеративных изменений макулярной области, ассоциированных с миопией, включающий атрофический (мозаичные изменения, очаговая и диффузная хориоретинальная атрофия, мХНВ-ассоциированная атрофия), тракционный (миопическая тракционная макулопатия) и неоваскулярный (мХНВ и её исходы) компоненты. Рассматривается как наиболее серьезное, необратимое, угрожающее зрению осложнение и ведущая причина двустороннего нарушения зрения и слепоты вследствие миопии.
Миопическая хориоидальная неоваскуляризация (мХНВ) - это ассоциированный с близорукостью типовой патологический процесс, характеризующийся пролиферацией сосудов хориоидеи с развитием фиброваскулярных тяжей и мембран под НЭ и/или ПЭ вследствие повышения концентрации фактора роста эндотелия сосудов (VEGF) на фоне истончения хориоидеи в перипапиллярной зоне и/или в макуле, либо при наличии дефектов мембраны Бруха.
Миопическая тракционная макулопатия (МТМ) или миопический ретиношизис - сочетание макулярного ретиношизиса (обусловленное тракцией шизисоподобное скопление жидкости во внутренней и/или в наружной сетчатке), ламеллярного или сквозного макулярного разрыва и/или фовеальной отслойки сетчатки в глазах с высокой степенью миопии, вызванное тракционными силами, возникающими при взаимодействии кортикальных слоёв стекловидного тела, эпиретинальной мембраны, внутренней пограничной мембраны, сосудов сетчатки и задней стафиломы.
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
Клиническая классификация близорукости (по Э.С. Аветисову, с сокращениями) [2]
1. По степени:
-
Слабой степени (до 3,0 дптр включительно);
-
Средней степени (3,25-6,0 дптр);
-
Высокой степени (более 6,0 дптр).
2. По равенству или неравенству величины рефракции обох глаз:
-
Изометропическая;
-
Анизометропическая.
3. По наличию или отсутствию астигматизма:
-
Без астигматизма;
-
С астигматизмом.
4. По возрастному периоду возникновения:
-
Врожденная;
-
Раноприобретённая (в дошкольном возрасте);
-
Приобретённая в школьном возрасте;
-
Поздно приобретённая (во взрослом состоянии).
5. По течению:
-
Стационарная;
-
Медленно прогрессирующая (менее 1,0 дптр в течение года);
-
Быстро прогрессирующая (1,0 дптр и более в течение года).
6. По наличию или отсутствию осложнений:
-
Неосложненная;
-
Осложненная.
7. По стадии функциональных изменений при осложненном течении (степень понижения остроты зрения лучше видящего глаза с обычной коррекцией):
I. Острота зрения 0,8 - 0,5;
II. Острота зрения 0,4 - 0,2;
III. Острота зрения 0,1 - 0,05;
IV. Острота зрения 0,04 и ниже.
Классификация миопии по рефракционной ошибке (сферическому эквиваленту) (по Flitcroft et al. [32] с модификацией [33])
|
Термин |
Определение |
|
Миопия |
Состояние, при котором сферический эквивалент ошибки рефракции глаза ≤ -0,50 дптр* (в покое аккомодации). |
|
Миопия слабой степени |
Состояние, при котором сферическая эквивалентная ошибка рефракции глаза составляет ≤ -0,50 дптр и > -3,00 дптр (в покое аккомодации). |
|
Миопия средней степени |
Состояние, при котором сферическая эквивалентная ошибка рефракции глаза составляет ≤ -3,000 дптр и > -6,00 дптр (в покое аккомодации). |
|
Миопия высокой степени |
Состояние, при котором сферическая эквивалентная ошибка рефракции глаза составляет ≤ -6,000 дптр (в покое аккомодации). |
|
Патологическая миопия
|
Миопия, сопровождающаяся характерными миопическими изменениями глазного дна (наличие миопической макулопатии, равной или более тяжёлой, чем диффузная хориоидальная атрофия** или наличие задней стафиломы) |
* математические символы сравнения (<, >, ≤ и ≥) используются исходя из того, что наиболее логически последовательный подход - всегда рассматривать миопические аномалии рефракции как отрицательные значения и использовать математические термины в их строгом математическом смысле, поэтому миопия <−6,00 дптр означает ошибки рефракции со значениями более минус и, следовательно, более близорукие, чем −6,00 дптр.
** соответствует Категории 2 по классификации META-PM [34].
Принципиальных противоречий между привычной и широко применяемой отечественными офтальмологами классификацией Э.С. Аветисова, которую целесообразно продолжать использовать в системе здравоохранения РФ, и более современными зарубежными классификациями нет. При этом необходимо учитывать несоответствии в трактовке значений рефракционной ошибки (использование инклюзивных либо исключающих пороговых значений), математических знаков «>» и «<», а также о существовании принципиально иных подходов к определению миопии высокой степени (в частности подход ВОЗ, использующей в качестве порога миопии высокой степени показатель «-5,00 дптр» для того, чтобы подчеркнуть значение снижения остроты зрения из-за нескорректированных аномалий рефракции у населения, имеющего ограниченный доступ к средствам коррекции [35]).
Международная фотографическая классификация (META-PM) и система оценок миопической макулопатии [34]
|
Категория 0 |
Отсутствие миопического дегенеративного поражения сетчатки |
|
Категория 1 |
Мозаичное глазное дно |
|
Категория 2 |
Диффузная хориоретинальная атрофия |
|
Категория 3 |
Очаговая хориоретинальная атрофия |
|
Категория 4 |
Макулярная атрофия |
Три дополнительных признака, дополняющих эти категории, были определены как «плюс»-поражения: лаковые трещины, мХНВ и пятно Фукса.
Классификация миопической макулопатии, основанная на данных ОКТ [36]
|
Новая терминология |
Характеристика |
Старая терминология |
|
Перипапиллярное истончение хориоидеи |
ТХ < 56,5 мкм на расстоянии 3000 мкм назальнее фовеа |
ПДХА |
|
Макулярное истончение хориоидеи |
ТХ < 62 мкм в фовеа |
МДХА |
|
Линейные дефекты МБ
|
Желтоватые линейные разрывы по данным офтальмоскопии. Разрывы линии РПЭ и повышенная гипертрансмиссия сканирующего луча в подлежащие ткани на изображении ОКТ. |
Лаковые трещины |
|
Экстрафовеальные планарные дефекты МБ
|
Четко очерченные серовато-белые очаги в макулярной области по данным офтальмоскопии. МБ имеет разрывы, а дефект РПЭ превосходит их по размерам. Все слои сосудистой оболочки отсутствуют, внутренняя сетчатка находится в прямом контакте со склерой. Внутренняя сетчатка, покрывающая дефект МБ, заметно истончена. |
Очаговая атрофия |
|
Миопическая ХНВ
|
ХНВ, возникающая в глазах, где выявлены, по крайней мере, перипапиллярное или макулярное истончение хориоидеи |
ХНВ |
|
ХНВ-ассоциированные макулярные дефекты МБ
|
Четко очерченный округлый очаг с центром в фовеоле и центробежным распространением вокруг центральной ямки. Дефект РПЭ превосходит по размерам макулярный дефект MБ. Макулярные дефекты МБ имеют чёткие границы, края часто приподняты. |
ХНВ-МА |
|
Макулярные дефекты МБ, ассоциированные с очаговой атрофией |
Очаг атрофии развивается за пределами фовеолы, увеличивается или сливается с другими атрофическими участками по направлению к фовеа. На изображениях ОКТ наблюдается обширная потеря сосудистой оболочки, РПЭ и МБ. Внутренняя сетчатка прилежит непосредственно к склере. |
ОА-MA |
|
Макулярная тракционная макулопатия
|
Шизисоподобное скопление жидкости во внутренней сетчатке, шизисоподобное скопление жидкости в наружной сетчатке, отслойка фовеолы, ламеллярный или сквозной макулярный разрыв и/или отслойка нейроэпителия в макуле. |
|
|
Куполообразная макула
|
Обращённая внутрь деформация (проминенция) линии РПЭ > 50 мкм на вертикальном или горизонтальном скане. |
|
|
Сокращения: МБ - мембрана Бруха; ХНВ - хориоидальная неоваскуляризация; ХНВ-МА – ХНВ-ассоциированная макулярная атрофия; ТХ - толщина хориоидеи; МДХА - макулярная диффузная хориоидальная атрофия; ОА-MA - макулярная атрофия, ассоциированная с очаговой атрофией; ПДХА - перипапиллярная диффузная хориоидальная атрофия; РПЭ - пигментный эпителий сетчатки. |
||
Классификация задних стафилом склеры Токийского медицинского и стоматологического университета (TMDU) [37], представляющая собой переработанную классификацию B.J. Curtin (1977 [38]:
-
Тип I - широкая, макулярная
-
Тип II - узкая, макулярная
-
Тип III – перипапиллярная
-
Тип IV - носовая
-
Тип V - нижняя
-
Другие
Классификация миопической тракционной макулопатии Токийского медицинского и стоматологического университета (TMDU) [39]
|
Область ретиношизиса |
S0: Ретиношизиса нет |
|
S1: Экстрафовеальный ретиношизис |
|
|
S2: Изолированный фовеальный ретиношизис только |
|
|
S3: Ретиношизис фовеальной области, без распространения на всю макулярную область |
|
|
S4: Ретиношизис всей макулярной области |
|
|
Фовеальные патологии
|
M: Эпиретинальная мембрана |
|
V: Витреомакулярная тракция |
|
|
L: Ламеллярный разрыв внутренних слоёв сетчатки в макуле |
|
|
H: Сквозной макулярный разрыв |
|
|
D: Отслойка сетчатки (D1 ~ 4) |
|
|
A: Атрофия сетчатки |
|
|
Отслойка сетчатки (при её наличии)
|
D1: Неравномерность толщины наружных слоёв сетчатки |
|
D2: Формирование наружного ламеллярного разрыва |
|
|
D3: Наружный ламеллярный разрыв, увеличенный в вертикальном направлении |
|
|
D4: Фиксация края наружной сетчатки |
Система стадирования миопической тракционной макулопатии (The MTM staging system, MSS) [17] (приводится с сокращениями)
|
|
Тангенциальное прогрессирование → |
|||||||
|---|---|---|---|---|---|---|---|---|
|
← Перпендикулярное прогрессирование |
|
Нормальный профиль фовеолы |
Прогрессирование до ЛМР |
Прогрессирование до СМР |
||||
|
Внутренний и наружный макулошизис |
1А |
1B |
1С |
|||||
|
Средняя МКОЗ |
0,5 |
0,4 |
0,1 |
|||||
|
Время до следующей стадии |
18 месяцев |
15 месяцев |
12 месяцев |
|||||
|
Преимущественно наружный макулошизис |
2А |
2B |
2BO |
2С |
||||
|
Средняя МКОЗ |
0,3 |
0,2 |
0,1 |
0,1 |
||||
|
Время до следующей стадии |
12 месяцев |
6 месяцев |
1-3 месяца |
|||||
|
Макулошизис с отслойкой макулы |
3A |
3AO |
3B |
3BO |
3C |
|||
|
Средняя МКОЗ |
0,2 |
0,1 |
0,1 |
|||||
|
Время до следующей стадии |
3 месяца |
1-3 месяца |
менее 1 месяца |
|||||
|
Макулярная отслойка сетчатки |
4A |
4AO |
4B |
4BO |
4C |
|||
|
Средняя МКОЗ |
0,1 |
0,1 |
0,1 |
|||||
|
Знак «+» может быть добавлен для обозначения эпиретинальных аномалий и может использоваться на каждой стадии. О – наружный ламеллярный макулярный разрыв, которое может встречаться на стадиях 2, 3 и 4. |
||||||||
|
Сокращения: ЛМР - ламеллярный макулярный разрыв; СМР - сквозной макулярный разрыв; МКОЗ – максимальная корригированная острота зрения |
||||||||
Единой общепринятой классификации миопической макулопатии не существует, однако представляет интерес следующая система, учитывающая атрофический (A), тракционный (T) и неоваскулярный (N) компоненты.
Система классификации миопической макулопатии ATN [14]:
|
Атрофический компонент (A) |
Тракционный компонент (T) |
Неоваскулярный компонент (N) |
|---|---|---|
|
A0: нет миопических изменений сетчатки |
T0: нет макулярного шизиса |
N0: нет миопической ХНВ |
|
A1: мозаичное глазное дно |
T1: внутренний или наружный фовеошизис |
N1: макулярные лаковые трещины |
|
A2: диффузная хорио-ретинальная атрофия |
T2: внутренний + наружный фовеошизис |
N2a: активная ХНВ |
|
A3: очаговая хорио-ретинальная атрофия |
T3: отслойка фовеа |
N2s: рубец / пятно Фукса |
|
A4: полная атрофия макулы |
T4: полный макулярный разрыв |
|
|
Т5: макулярный разрыв + отслойка сетчатки |
Учитывая тот факт, что система здравоохранения РФ ориентирована на использование формулировок диагнозов в соответствии с МКБ, мы считаем целесообразным рассматривать термины «Дегенеративная (патологическая) близорукость высокой степени», «миопическая макулярная дегенерация» и «миопическая макулопатия» как синонимы, а для их классификации использовать систему ATN (она достаточно компактна и при этом позволяет охарактеризовать все три составляющие заболевания – атрофическую, тракционную и неоваскулярную).
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Миопия – сложное заболевание с многофакторной этиологией. Понятие об этиологии и патогенезе близорукости у детей отражает трехфакторная теория происхождения близорукости профессора Э.С. Аветисова (1999). Им разработана модель рефрактогенеза, свойственного близорукости. Эта теория предполагает, что основными факторами происхождения и прогрессирования близорукости служат ослабленная аккомодация, наследственная (генетическая) предрасположенность и ослабление опорных свойств склеры. Общие заболевания организма, нарушение обмена в системе соединительной ткани и другие факторы, которым нередко отводится ведущая роль в происхождении миопии, благоприятствуют тому, чтобы причина (работа на близком расстоянии в условиях слабой аккомодационной способности) перешла в следствие – миопическую рефракцию [2].
Факторы риска возникновения и прогрессирования близорукости (по Э.С. Аветисову) [2].
|
Факторы |
Описание |
|---|---|
|
Основные |
1. Генетическая предрасположенность |
|
2. Ослабление аккомодации |
|
|
3. Слабость склеры |
|
|
Сопутствующие |
1. Ранние и интенсивные зрительные нагрузки на близком расстоянии, использование компьютеров и гаджетов |
|
2. Недостаточное физическое развитие |
|
|
3. Эндокринные изменения в организме в период полового созревания |
|
|
4. Недостаток кальция, гиповитаминоз |
|
|
5. Снижение иммунитета |
|
|
6. Коэффициент Ра/рост <0,45, где Ра – среднее динамическое давление |
|
|
7. Неблагоприятная экология, неправильное питание |
|
|
8. Усиление катаболических процессов в соединительной ткани (возрастание активности гиалуронидазы сыворотки крови, увеличение экскреции гликозаминогликанов и коллагена, повышение уровня свободного оксипролина крови) |
Существуют свидетельства семейного наследования как патологической несиндромальной близорукости высокой степени, так и миопии высокой степени, ассоциированной с некоторыми синдромами. Хотя несиндромальная близорукость высокой степени чаще всего наследуется по аутосомно-доминантному типу, были идентифицированы множественные хромосомные локусы, что предполагает генетическую гетерогенность [3]. Близорукость высокой степени также является симптомом нескольких мультисистемных комплексных заболеваний. Были идентифицированы генетические мутации для этих синдромов, и последующие структурные дефекты глаза чаще всего связаны с соединительной тканью и сетчаткой [3]. Этот тип близорукости составляет лишь небольшую часть общей миопической популяции, и на сегодняшний день не существует известного изолированного гена, связанного с физиологической близорукостью.
Синдромальная миопия ассоциирована с рядом заболеваний глаз (врожденная глаукома, ретинопатия недоношенных, пигментный ретинит, катаракта, врожденная стационарная ночная слепота, кератоконус, синдром Форсиуса-Эрикссона, атрофия гирате, псевдомиопия, альбинизм), а также с некоторыми мультисистемными заболеваниями (синдром Стиклера, неконтролируемый сахарный диабет, синдром Марфана, синдром Вайля-Маркезани, синдром Кноблоха, синдром Элерса-Данлоса) [3].
Помимо простой, патологической (дегенеративной) и синдромальной миопии другие процессы, затрагивающие преломляющие структуры глаза, также могут вызывать близорукость. Сила хрусталика может быть увеличена осмотическими изменениями (диабет, галактоземия, уремия, приём лекарственных препаратов из группы J01E: Сульфаниламиды и триметоприм), ядерно-склеротическими катарактами, передним лентиконусом и изменениями положения или формы хрусталика (миотики, передняя дислокация хрусталика, избыточная аккомодация). Изменения роговицы, вторичные по отношению к кератоконусу, врожденной глаукоме и искривлению роговицы, вызванному контактными линзами, также могут вызывать близорукость. Близорукость также может быть результатом увеличения осевой длины вследствие ретинопатии недоношенных, задней стафиломы, операции склерального пломбирования и врожденной глаукомы [4].
Патогенез дегенеративной миопии сложен и изучен не в полной мере. Известно, что прогрессивное удлинение глазного яблока вызывает биомеханическое растяжение сетчатки, пигментного эпителия и сосудистой оболочки, сопровождаемое выпрямлением и истончением ретинальных сосудов с уменьшением кровотока в сетчатке и снижением плотности капиллярной сети сетчатки и хориокапилляров [5-8]. Развитие дегенеративных процессов в макулярной области связывают с нарушением кровообращения [9-10]. Доказан более высокий индекс сопротивления в задних цилиарных артериях глаз с односторонней миопией, осложненной мХНВ, по сравнению с немиопическим парным глазом [11]. К факторам риска развития мХНВ относят дегенеративные изменения мембраны Бруха, истончение хориокапилляров и замедление хориоидального кровообращения [12, 13]. Наличие задней стафиломы считается отличительным признаком патологической близорукости и является одной из основных причин развития макулопатии [14]. Повышенные уровни VEGF также играют роль в патогенезе мХНВ [15]. Предикторами неблагоприятного течения патологической миопии и развития мХНВ являются «лаковые» трещины и очаговая хориоретинальная атрофия [16]. Различные миопические тракционные изменения сетчатки и фовеа рассматриваются в настоящее время как эволюционные стадии одного и того же заболевания и обусловлены взаимодействием различных центробежных и центростремительных влияний, выражающихся в виде фовеального (тангенциального) и ретинального (перпенидикулярного) паттернов [17].
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Миопия является самой распространенной глазной патологией, от которой страдают около 1,5 миллиардов человек в мире. Самые высокие показатели распространенности миопии зарегистрированы в странах Восточной и Юго-Восточной Азии — до 96 % населения [18-21]. Существуют доказательства повышения частоты ее распространения в странах Европы [22] и США [23, 24]. Считается, что увеличение распространенности миопии связано с повышением уровня образования [22, 25]. Предполагается, что число близоруких в мире увеличится с 1,4 млрд. (22,9% населения Земли) в 2000 году до 4,8 млрд. человек (49,8%) к 2050 году, а в Европе к 2050 году число этот показатель достигнет 56,2% [26], что повлечет за собой значительные клинические и экономические последствия [22]. При этом ожидается и значительное увеличение количества людей с миопией высокой степени в мире: со 163 миллионов (2,7% населения Земли) в 2000 году до 938 миллионов (9,8%) в 2050 году [26].
В зависимости от особенностей клинического течения и прогноза выделяют две группы близорукости - непатологическую и патологическую. При непатологической (простой, физиологической или школьной) миопии структуры глаза развиваются нормально, однако преломляющая сила не коррелирует с осевой длиной. Дебют непатологической близорукости обычно происходит в детстве или в подростковом возрасте, а степень варьирует от минимальной до умеренной (до 6,00 диоптрий) [4]. Прогрессирование такой миопии обычно продолжается в течение всего подросткового периода роста и замедляется или прекращается в течение второго десятилетия жизни. Реже второй миопический сдвиг может произойти в конце второго или в начале третьего десятилетия [27]. По оценкам Американской Академии Офтальмологии, опубликованным в 2010 году, большинство близоруких пациентов имели непатологическую миопию: примерно у 66% пациентов близорукость менее 2 дптр, а у 95% пациентов - менее 6 дптр [28].
Патологическая близорукость обычно определяется как миопическая аномалия рефракции высокой степени, которая чаще проявляется в очень раннем детстве и прогрессирует [4]. Пациенты с осевой миопией высокой степени подвержены большему риску развития прогрессирующей дегенерации сетчатки и другой патологии, угрожающей зрению. Общая глобальная распространенность дегенеративной миопии оценивается в 0,2-3,8% с региональной вариабельностью, но различные определения, использовавшиеся в ранних эпидемиологических исследованиях, ограничивают сопоставимость. Заболевание занимает со 2-го по 5-ое место в структуре слепоты в ряде европейских и североамериканских исследований с удельным весом от 6,0% до 9,1% и лидирует по этому показателю в Японии (22,4%) и Китае (26,1%) [29]. В России в 2016 году дегенеративная миопия занимала третье место в структуре инвалидности по зрению среди взрослого населения (13%) [30]. По данным Минтруда России в 2021 году накопленная инвалидность вследствие осложнений миопии составила 29215 чел. (2,00 на 10 тыс. населения), включая 28418 взрослых (2,45 на 10 тыс. взрослого населения, 4-е место в нозологической структуре) и 797 детей (0,26 на 10 тыс. детского населения, 4-е место в нозологической структуре).
Условия для возникновения осложненной близорукости закладываются в период активного прогрессирования близорукости, совпадающий с обучением в школе. Выявление, профилактика развития и прогрессирования миопии и ее осложнений должна проводиться именно в этот период [1, 31]. Несмотря на несомненные успехи, достигнутые в последние годы в профилактике и лечении этого заболевания, оно нередко приводит к развитию необратимых изменений глазного дна и к существенному снижению зрения в молодом трудоспособном возрасте.
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Патологическая близорукость обычно дебютирует в очень раннем детстве и прогрессирует [4]. Первым симптомом миопии является ухудшение остроты зрения вдаль, при этом у большинства детей с миопией бинокулярные функции сохранны. Изменений со стороны переднего отрезка глаза не выявляется. Оптические среды прозрачны. На глазном дне могут обнаруживаться перипапиллярные изменения и характерные дистрофические изменения периферии сетчатки, патологии макулярной области не наблюдается.
Признаки ММД возникают по мере прогрессирования миопии и проявляются в детском возрасте только при врожденной миопии (лаковые трещины, монетовидные кровоизлияния и неоваскулярные мембраны); в подростковом возрасте (после 14 лет) при врожденной и раноприобретенной миопии; при так называемой школьной миопии миопическая макулопатия встречается только у взрослых, обычно после 30 лет [1, 40]. Установлено, что вероятность снижения зрения вследствие ММД резко возрастает у миопов с аксиальной длиной ≥ 26 мм экспоненциально увеличиваясь с возрастом:
Риск нарушения зрения в зависимости от осевой длины и сферического эквивалента по возрастным категориям (по J.W.L. Tideman et al., 2016 [41])
|
|
Отношение шансов (95% ДИ) |
|
|---|---|---|
|
Возрастная категория |
< 60 лет |
≥ 60 лет |
|
Осевая длина, мм |
||
|
< 24 |
1 (референтное значение) |
1 (референтное значение) |
|
От 24 до < 26 |
0,95 (0,51 – 1,80) |
0,65 (0,29 – 1,48) |
|
От 26 < 28 |
2,01 (0,88 – 4,62) |
3,07 (1,26 – 7,49) |
|
От 28 < 30 |
11,01 (5,23 – 23,20) |
9,69 (3,06 – 30,71) |
|
≥ 30 |
24,69 (11,02 – 55,31) |
93,62 (38,35 – 228,55) |
|
Сферический эквивалент, дптр |
||
|
|
|
|
|
От -0,5 до > -3,0 |
0,69 (0,34 – 1,43) |
0,92 (0,62 – 1,35) |
|
От -3,0 до > -6,0 |
1,42 (0,66- 3,05) |
1,71 (1,07 – 2,74) |
|
От -6,0 до > -10,0 |
2,95 (1,35 – 6,42) |
5,54 (3,12 – 9,85) |
|
От -10,0 до > -15,0 |
6,79 (2,87 – 16,06) |
7,77 (3,36 – 17,99) |
|
≤ -15 |
27,85 (11,34 – 68,37) |
87,63 (34,50 – 222,58) |
При этом следует учитывать, что у отдельных пациентов возможны индивидуальные особенности, оказывающие влияние на корреляцию между осевой длиной глаза и степенью миопии [42]. Среди факторов, участвующих в «маскировке» осевого удлинения глаза, оптическая сила хрусталика и роговицы, а также рост (длина тела) человека [43 - 45]. Этот факт подчёркивает важность биометрического исследования в комплексном обследовании пациентов с миопией. При этом следует учитывать продолжающееся удлинение оси глаза у взрослых с близорукостью высокой степени: по данным недавнего когортного исследования (1877 пациентов, в т.ч. 1357 женщин; средний возраст 62,1 года; среднее значение ПЗО 29,66 мм) увеличение осевой длины составило в среднем 0,05 мм/год (со стандартным отклонением 0,24 мм/год), а факторами риска более выраженного прироста показателя явились женский пол, возраст менее 40 лет, длина ПЗО ≥ 28,15 мм, МКОЗ < 20/400 по Снеллену (< 0,05 в десятичной системе), наличие миопической макулопатии и предшествующая хориоидальная неоваскуляризация [46].
У взрослых пациентов с миопией широко распространены перипапиллярные изменения глазного дна, среди которых принято выделять световые дуговые рефлексы, миопические конусы (подразделяются на серповидный конус, собственно конус и круговой конус или ложную стафилому). Для дегенеративной миопии характерно формирование истинной стафиломы - выпячивания заднего отрезка глаза, являющегося задней склерэктазией. Распространённость истинных стафилом возрастает от 1,4% в глазах с осевой длиной 26,5 - 27,4мм до 71,4% при ПЗО 33,5 - 36,6мм [47]. Классификация B.J. Curtin (1977 [38]) выделяет первичные стафиломы (типы I – V: I – задняя, II – макулярная, III – перипапиллярная, IV – назальная, V – нижняя стафилома), а также комбинированные стафиломы (типы VI – X, которые по мнению современных исследователей [48] являются разновидностями стафилом I типа). Как ранее не зарегистрированный тип задней стафиломы, при котором зачастую обнаруживаются атрофические изменения пигментного эпителия и фовеальная отслойка сетчатки, приводящие к снижению остроты зрения, расценивается сейчас "куполообразная макула" (dome-shaped macula) [49]. В настоящее время считается, что именно наличие задней стафиломы является наряду с удлинением осевой длины глаза ключевым дифференцирующим фактором между высокой и патологической миопией [14].
Среди патологических изменений макулярной области при дегенеративной миопии «паркетное» глазное дно, «лаковые» трещины (разрыв в мембране Бруха, ретинальном пигментном эпителии и хориокапиллярах линейной или звездчатой формы), диффузная и очаговая хориоретинальная атрофия, мХНВ и макулярная атрофия, а также различные варианты тракционных изменений.
Варианты прогрессирования патологических изменений наглядно демонстрирует следующая схема [50]:
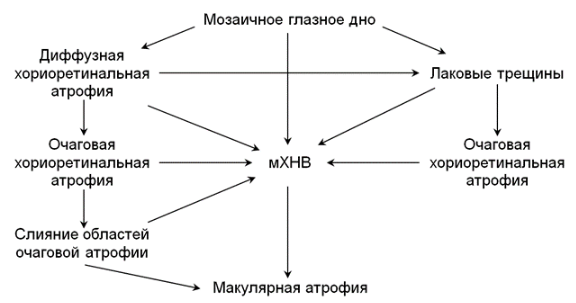
Кроме того, описаны следующие паттерны прогрессирования миопической макулопатии.
1. Изменения, ассоциированные с прогрессирующим истончением хориоидеи [50]:
Нормальное дно ⟶ Паркетное дно
Перипапиллярная диффузная хориоретинальная атрофия ⟶ Макулярная диффузная атрофия
2. Изменения, ассоциированые с формированием и расширением отверстий в мембране Бруха [51]:
Лаковые трещины ⟶ Очаговая атрофия ⟶ Макулярная атрофия, ассоциированная с очаговой
Миопическая ХНВ ⟶ ХНВ-ассоциированная макулярная атрофия
Морфологически мХНВ представляет собой неоваскулярную мембрану 2-го типа («классическую»), которая чаще локализуется субфовеально (в 58–74% располагается под фовеа и имеет размер меньше половины диска зрительного нерва), реже - в пределах 100–300 мкм от фовеолы. Может сопровождаться фокальной отслойкой сетчатки и кровоизлияниями, отложение твердого экссудата возможны, но не характерны [52 - 54].
Хорошо изучено естественное развитие мХНВ. Активность мХНВ обычно выражена меньше, чем при неоваскулярной возрастной макулярной дегенерации. Возможны спонтанные ремиссии активности, однако сама регрессивная неоваскулярная мембрана и окружающая атрофия прогрессируют и расширяются, что может вызвать прогрессирующую потерю функций. Ранее для описания исхода мХНВ активно применялся термин «пятно Фукса», однако с внедрением в клиническую практику ОКТ, позволяющей детально изучать морфологию макулы, он постепенно утрачивает свою актуальность. Визуальный прогноз мХНВ определяется возрастом дебюта: пациенты в возрасте старше 40 лет имеют худший прогноз. Участки хориоретинальной атрофии являются наиболее значимыми факторами плохого долгосрочного визуального прогноза, а пожилой возраст и большая площадь мХНВ взаимосвязаны с началом атрофии. В целом функциональный прогноз неблагоприятен: отмечено увеличение удельного веса пациентов с МКОЗ <0,1 с 29,6% до 96,3% за 10 лет наблюдения. Вероятность развития мХНВ в контралатеральном глазу у пациентов с двусторонней высокой миопией составляет 35% в течение 8 лет [52, 55 - 57]. Наиболее частыми причинами снижения зрения у пациентов с мХНВ, получающих анти-VEGF терапию, в отдалённом периоде являются фиброз, атрофия и формирование макулярного разрыва, частота развития которых в течение пяти лет после начала лечения составляет 34%, 26% и 8% соответственно [58].
Специфические тракционные изменения макулы были впервые описаны в 1997 году: Takano и Kishi впервые выявили и сообщили, что фовеальная отслойка сетчатки и миопический макулярный ретиношизис (МРШ) наблюдались в глазах с высокой миопией до развития отслойки сетчатки (ОС) с макулярным разрывом (МР) [59]. В 2004 году Pannozzo и Mercanti [60] предложили объединить все патологические признаки, вызванные тракцией в условиях миопии, под названием «миопическая тракционная макулопатия» (МТМ). Патогенетические механизмы и подходы к лечению МТМ продолжают активно изучаться.
Cистема стадирования МТМ (MSS, см. раздел 1.5.6.) определяет эволюцию заболевания в двух направлениях, перпендикулярном сетчатке (стадии 1–4) и тагенциальном (по касательной к сетчатке и центральной ямке, этапы A–C). Наружные ламеллярные разрывы могут встречаться на 2, 3 и 4 стадиях, тогда как наличие эпиретинальных аномалий возможно на каждой стадии. МТМ может развиваться от стадии 1 к стадии 4 и от этапа А к С одновременно или раздельно. Среднее время, необходимое для перехода от одной стадии к другой, колеблется от недель до 18 месяцев [17].
При МРШ и ламеллярных МР, а также сквозных МР не осложнённых развитием ОС зачастую сохраняются относительно высокие зрительные функции. При этом МО в глазах с патологической близорукостью имеют тенденцию к развитию ОС, в отличие от идиопатических МР в глазах без миопии. Таким образом, МР и связанная с макулярным разрывом отслойка сетчатки (МРОС) являются серьезными осложнениями, ассоциированными с патологической миопией [61]
Другим специфическим клиническим состоянием, характерным для патологической близорукости, является ассоциированная с миопией глаукомоподобная оптическая нейропатия, которая характеризуется потерей нейроретинального ободка и увеличением экскавации диска зрительного нерва, и возникающая на глазах с высокой степенью миопии с формированием вторичного макродиска (диск зрительного нерва большого размера с увеличенной экскавацией, нормальным объёмом нейроретинального пояска, нормальным полем зрения и нормальным внутриглазным давлением. [62, 63]) или перипапиллярной дельта-зоны (определяется в области между перипапиллярным кольцом (являющимся продолжением мягкой мозговой оболочки зрительного нерва) и линией слияния твердой мозговой оболочки зрительного нерва с задней частью склеры [64]) при нормальном внутриглазном давлении.
Также известно, что по мере увеличения степени близорукости повышается и вероятность развития многих патологических состояний [65]:
|
Коэффициент повышения вероятности развития осложнений |
|||
|---|---|---|---|
|
Сферический эквивалент миопии, дптр |
Катаракта |
Отслойка сетчатки |
Глаукома |
|
От -1,00 до -3,00 |
2,3 |
3,1 |
2,3 |
|
От -3,00 до -5,00 |
3,1 |
9,0 |
3,3 |
|
От -5,00 до -8,00 |
5,5 |
21,5 |
3,3 |
|
Свыше -8,00 |
- |
44,2 |
- |
Для оценки качества жизни и зрительных функций пациентов с ММД могут использоваться опросники (см. Приложение Г.).
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Критерии установления диагноза ММД: сочетание специфических изменений глазного дна (макулопатии равной или более тяжелой, чем диффузная хориоретинальная атрофия, либо задней стафиломы) с подтверждённой миопической рефракцией (на основании исследования в условиях циклоплегии - значения сферэквивалента рефракции, соответствующие миопической рефракции в 0,5 дптр и сильнее) у пациентов любого возраста. В подавляющем большинстве случаев ММД диагностируется у взрослых при сферическом эквиваленте рефракционной ошибки ≥ 8,00 дптр или осевой длине глазного яблока ≥ 28,0 мм.
-
Рекомендуется пациентам с ММД или риском её развития проводить прием (осмотр, консультация) врача-офтальмолога первичный (B01.029.001), прием (осмотр, консультация) врача-офтальмолога повторный (B01.029.002) не реже 1 раза в 12 месяцев с применением диагностических исследований в следующем порядке: выявление миопии, оценка ее степени, оценка выраженности функциональных нарушений, выявление ретинальных изменений с целью диагностики и мониторинга ММД с последующим определением тактики коррекции и лечения [41, 66-69].
Уровень убедительности рекомендаций С (уровень достоверности доказательств –5)
Комментарии: к группе риска возникновения и прогрессирования ММД следует относить пациентов с миопией любой степени (в том числе перенёсших рефракционные вмешательства и не имеющих документального подтверждения предоперационного состояния) при наличии существенного увеличения размеров глаза (длина ПЗО глазного яблока более 26 мм) [41]. В случае развития ХНВ или других осложнений частота наблюдения может быть увеличена, что определяется лечащим врачом исходя из схемы лечения [69].
-
Рекомендуется пациентам с миопией высокой степени без признаков ММД проводить прием (осмотр, консультация) врача-офтальмолога повторный (B01.029.002) не реже 1 раза в 12 месяцев с применением диагностических исследований на оценку степени миопии и выявление ретинальных изменений с последующим определением тактики коррекции и лечения [68, 69].
Уровень убедительности рекомендаций С (уровень достоверности доказательств –5)
Комментарии: осмотры пациентов с миопией высокой степени, не имеющих признаков патологической миопии, должны включать детальный осмотр глазного дна, включая дальнюю периферию, и ОКТ, и проводиться 1 раз в 6-12 месяцев [68].
Жалобы и анамнез
-
Рекомендуется проведение сбора анамнеза и жалоб при патологии глаза (A01.26.001) всем пациентам с ММД или высоким риском её развития не реже 1 раза в 12 месяцев с целью выявления наличия функциональных расстройств, определения дальнейшей тактики обследования, коррекции и лечения [52, 70 - 73].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: при близорукости пациенты предъявляют жалобы на снижение остроты зрения вдаль (в случаях близорукости высокой степени, врожденной и осложнённой – на снижение остроты зрения вдаль и вблизи). При ММД возможны жалобы на искривление прямых линий (метаморфопсии), выпадение букв при чтении. При рубцовых или атрофических изменениях макулы пациенты предъявляют жалобы на значительное снижение остроты зрения, невозможность чтения, обусловленные органическим поражением фоторецепторов. При наличии витреоретинальных тракций пациента могут беспокоить фотопсии (сверкающие «огоньки», «молнии», «искры» и т.п.), многочисленные плавающие помутнения, появление «занавеса» или «облака» в поле зрения. Возникновение фотопсий связано с физическим тракционным воздействием стекловидного тела на сетчатку. Плавающие помутнения представляют собой непрозрачные структуры, такие как кровь, глиальные клетки, отделенные от ДЗН или сгусток из коллагеновых волокон, способные отбрасывать тень на сетчатку.
Анамнез заболевания – время обнаружения близорукости. Когда назначены первые очки. Когда назначены последние очки, какие. Динамика рефракции (по данным предыдущих исследований, по ранее выписанным очкам, со слов пациента). Какое лечение получал ранее.
Анамнез жизни – семейный анамнез по миопии. Ранее перенесенные заболевания. Наличие других заболеваний и аллергии. Особенности зрительной нагрузки, занятий физкультурой, спортом и иной деятельности. Особенности местности проживания. Время, проводимое на свежем воздухе [52, 70 - 73].
Для оценки удовлетворенности пациентов с ММД получаемым лечением может быть использован валидизированный опросник MacTSQ (Macular disease Treatment Satisfaction Questionnaire) (Приложение Г1) [74].
Физикальное обследование
Не обнаружено литературных источников, доказывающих возможность применения физикальных методов для диагностики ММД.
Комментарии: необходимо направлять к профильным специалистам за консультацией пациентов с сопутствующими, в том числе, системными заболеваниями и факторами риска различных осложнений перед проведением консервативного, лазерного или хирургического лечения с целью выявления возможных противопоказаний к данным видам лечения и минимизирования риска осложнений. Выбор профиля специалиста (врач-терапевт, врач-оториноларинголог, врач-стоматолог, врач-эндокринолог и др.) определяется в зависимости от сопутствующего системного заболевания и фактора риска системных осложнений.
Лабораторные диагностические исследования
Диагностических критериев ММД, основанных на данных клинического лабораторного обследования не существует.
-
Рекомендуется общий (клинический) анализ крови, анализ крови биохимический общетерапевтический (исследование уровня общего белка в крови, исследование уровня глюкозы в крови, исследование уровня мочевины в крови, исследование уровня креатинина в крови, исследование уровня общего билирубина в крови, исследование уровня билирубина связанного (конъюгированного) в крови, определение активности аспартатаминотрансферазы в крови, определение активности аланинаминотрансферазы в крови, определение активности щелочной фосфатазы в крови, исследование уровня холестерина в крови, исследование уровня холестерина липопротеинов низкой плотности, исследование уровня триглицеридов в крови, коагулограмма (ориентировочное исследование системы гемостаза), общий (клинический) анализ мочи пациентам c ММД при подготовке к хирургическому лечению или госпитализации с иной целью с кратностью в соответствии с действующими федеральными, региональными и локальными нормативными документами для оценки общего статуса, выявления сопутствующих заболеваний и возможных противопоказаний к данным видам лечения, минимизирования риска осложнений [75 - 78].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
-
Рекомендуется определение антител к бледной трепонеме (Treponema pallidum) иммуноферментным методом (ИФА) в крови, определение антигена (HbsAg) вируса гепатита B (Hepatitis B virus) в крови, определение антител к вирусу гепатита С (Hepatitis С virus) в крови, определение рибонуклеиновой кислоты (РНК) вируса иммунодефицита человека методом полимеразной цепной реакции (ПЦР), качественное исследование пациентам c ММД при подготовке к хирургическому лечению или госпитализации с иной целью с кратностью в соответствии с действующими федеральными, региональными и локальными нормативными документами для оценки общего статуса, выявления сопутствующих заболеваний и возможных противопоказаний к данным видам лечения, минимизирования риска осложнений [75 - 78].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: обследование проводится на основании добровольного согласия (санитарно-эпидемиологические правила СП 3.1.5.2826-10 «Профилактика ВИЧ-инфекции»). Выбор лабораторного исследования определяется в зависимости от наличия у пациента сопутствующего системного заболевания и фактора риска системных осложнений [76]. Дополнительное лабораторное исследование назначается лечащим врачом в зависимости от наличия и особенностей течения у пациента сопутствующего системного заболевания и фактора риска системных осложнений (в том числе с целью выявления возможных противопоказаний к различным видам лечения).
Инструментальные диагностические исследования
-
Рекомендуется визометрия (A02.26.004) без коррекции, в имеющихся очках и с оптимальной коррекцией у пациентов с ММД или высоким риском её развития с целью оценки остроты зрения [2, 79, 80].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: стандартным методом является оценка остроты зрения с помощью таблиц или проектора для проверки остроты зрения. Следует учитывать, что при поражениях макулы оценка показателя в десятичной системе или системе Снеллена уступают по информативности данным шкалы ETDRS, обладающей большей чувствительностью.
-
Рекомендуется рефрактометрия (A03.26.008) в естественных условиях путем определения рефракции с помощью набора пробных линз (A02.26.013) и/или авторефрактометрии с узким зрачком (A12.26.016) и/или скиаскопии (A02.26.014) пациентам с ММД или высоким риском её развития с целью определения динамической рефракции глаза, выявления и мониторинга миопии [2, 80 - 83].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: субъективное исследование рефракции предполагает определение наименьшей отрицательной линзы, с которой достигается максимальная корригированная острота зрения (МКОЗ) [2, 83].
-
Рекомендуется объективная рефрактометрия (A03.26.008) в условиях циклоплегии, вызванной инстилляцией в конъюнктивальную полость препарата из группы S01FA: Антихолинергические средства, методом авторефрактометрии, скиаскопии (A02.26.014) и/или субъективное определение рефракции с помощью набора пробных линз (A02.26.013) пациентам с ММД или высоким риском её развития и подозрением на прогрессирование миопической рефракции с целью определения и мониторинга статической рефракции глаза и степени миопии [2, 80 - 83].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: 0,5-1% тропикамид** вызывает менее глубокую циклоплегию, чем 1% циклопентолат [84, 85].
-
Рекомендуется биомикроскопия глаза (A03.26.001) (передний отдел, стекловидное тело) пациентам с ММД или высоким риском её развития при диагностике заболевания, динамическом наблюдении (прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002) и контроле за лечением с целью оценки состояния сред и структур глаза [86, 87];
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
-
Рекомендуется биомикроскопия глазного дна (A03.26.018) и/или офтальмоскопия (A02.26.003) в условиях медикаментозного мидриаза (с использованием препарата из группы S01FA: Антихолинергические средства или офтальмологических заболеваний средств диагностики (комбинация лекарственных средств из групп S01FA: Антихолинергические средства и S01FB: Симпатомиметики, кроме противоглаукомных препаратов)) всем пациентам с ММД или высоким риском её развития при диагностике заболевания, динамическом наблюдении (прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002) и контроле за лечением с целью выявления изменений на глазном дне, оценки их тяжести, мониторинга и выбора оптимальной тактики ведения [66, 67, 86, 87].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
-
Рекомендуется ультразвуковая биометрия глаза (A04.26.004) или оптическая биометрия глаза (A05.26.007) с определением ПЗО, поперечного диаметра глаза пациентам с ММД или высоким риском её развития и подозрением на прогрессирование миопической рефракции с целью диагностики и контроля за течением (скоростью прогрессирования) близорукости [86, 88 - 92].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: с помощью аппарата ультразвукового диагностического или биометра оптического проводят оценку ПЗО. Определение ПЗО рекомендуется в качестве основного метода исследования. Определение поперечного диаметра рекомендуются в качестве дополнительного метода исследования.
Длина ПЗО ≥ 26 мм ассоциирована с повышенным риском снижения зрения и должна вызывать настороженность [41].
Удлинение оси глаза при близорукости высокой степени у взрослых пациентов может продолжается, а факторами риска более выраженного прироста показателя являются женский пол, возраст менее 40 лет, длина ПЗО ≥ 28,15 мм, МКОЗ < 0,05, наличие миопической макулопатии и предшествующая хориоидальная неоваскуляризация [46].
Необходимость и частота проведения ультразвуковой биометрии глаза или оптической биометрии глаза определяется врачом-офтальмологом в зависимости от особенностей течения заболевания.
-
Рекомендуется ультразвуковое исследование глазного яблока (A04.26.002) пациентам с ММД или высоким риском её развития с подозрением на наличие изменений со стороны оболочек глаза и/или стекловидного тела с целью выявления задней стафиломы склеры, проявлений МТМ, оценки состояния сред и оболочек глаза (включая случаи недостаточной прозрачности оптических сред) [86, 87, 92].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: основными методами являются двухмерная (В-сканирование) и одномерная (А-сканирование) эхография [93].
Необходимость и частота проведения ультразвукового исследования глазного яблока определяется врачом-офтальмологом в зависимости от особенностей течения заболевания.
-
Рекомендуется биомикрофотография глазного дна с использованием фундус-камеры (A03.26.005.001) (при наличии технической возможности; при необходимости - в условиях медикаментозного мидриаза (с использованием препарата из группы S01F Мидриатические и циклоплегические средства) всем пациентам с ММД или высоким риском её развития при диагностике заболевания, динамическом наблюдении (прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002) и контроле за лечением с целью объективизации лечебно-диагностического процесса [34, 66, 67, 94].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарии: необходимость и частота биомикрофотографирования глазного дна с использованием фундус-камеры определяется врачом-офтальмологом в зависимости от особенностей течения заболевания. Целесообразно выполнение ультраширокоугольной фоторегистрации глазного дна [34, 66, 67, 95].
-
Рекомендуется исследование глазного дна на аутофлюоресценцию (A03.26.022) (при наличии технических возможностей) пациентам с подозрением на поражение ретинального пигментного эпителия при диагностике заболевания, динамическом наблюдении (прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002) и контроле за лечением с целью выявления и мониторинга динамики заболевания [96].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарии: необходимость и частота проведения исследования глазного дна на аутофлюоресценцию определяется врачом-офтальмологом в зависимости от особенностей течения заболевания. У пациентов с мХНВ через 1 год после её выявления следует периодически проводить исследование глазного дна на аутофлюоресценцию для выявления мХНВ-ассоциированной макулярной атрофии [96].
-
Рекомендуется флюоресцентная ангиография глаза (ФАГ, А03.26.006) в условиях медикаментозного мидриаза (с использованием препарата из группы S01F Мидриатические и циклоплегические средства) пациентам с ММД или высоким риском её развития в случае необходимости уточнения наличия и/или степени активности мХНВ (при наличии технических возможностей) при диагностике заболевания, динамическом наблюдении (прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002) и контроле за лечением с целью дифференциальной диагностики заболевания, уточнения наличия ХНВ, выявления дополнительных критериев её активности и принятия решения о тактике лечения [66, 67, 98, 99].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: необходимость и частота ФАГ определяется врачом-офтальмологом в зависимости от особенностей течения заболевания; в отдельных случаях рекомендуется проведение ФАГ через 1 месяц после начала анти-VEGF-терапии: исчезновение просачивания красителя является более ранним и точным маркером снижения активности мХНВ, чем признаки, выявляемые с помощью ОКТ или ОКТ-ангиографии [98].
-
Рекомендуется ангиография глазного дна с индоцианином зеленым (ИЗАГ, А06.26.008) в условиях медикаментозного мидриаза (с использованием препарата из группы S01FA: Антихолинергические средства или офтальмологических заболеваний средств диагностики (комбинация лекарственных средств из группы S01F Мидриатические и циклоплегические средства) пациентам с ММД или высоким риском её развития в случае необходимости уточнения наличия и/или степени активности мХНВ (при наличии технических возможностей) при диагностике заболевания, динамическом наблюдении (прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002) и контроле за лечением с целью дифференциальной диагностики заболевания, уточнения наличия ХНВ, выявления дополнительных критериев её активности и принятия решения о тактике лечения [72, 99, 100].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарии: необходимость и частота ИЗАГ определяется врачом-офтальмологом в зависимости от особенностей течения заболевания; метод может быть более чувствительным для выявления мХНВ, поскольку просачивание из сосудов при патологической миопии обычно менее заметно, чем при возрастной макулярной дегенерации, и его можно пропустить при выполнении ФАГ.
-
Рекомендуется оптическое исследование сетчатки с помощью компьютерного анализатора (A03.26.019, оно же – оптическая когерентная томография, ОКТ) (при наличии технических возможностей) пациентам с ММД или высоким риском её развития при диагностике заболевания, динамическом наблюдении (прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002) и контроле за лечением не реже 1 раза в 12 месяцев с целью выявления изменений глазного дна, признаков активности мХНВ, определения тактики ведения пациента, оценки результатов лечения [97].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
-
Рекомендуется оптическое исследование сетчатки с помощью компьютерного анализатора (A03.26.019, оно же – оптическая когерентная томография, ОКТ) (при наличии технических возможностей) пациентам с ММД при появлении новых жалоб или изменении симптомов [97].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: при оценке активности мХНВ, определении показаний к лечению интравитреальным введением лекарственного средства, препятствующего новообразованию сосудов, следует оценивать количественные и качественные параметры томограммы; пациентам с впервые выявленным диагнозом, начинающие анти-VEGF терапию, целесообразно проводить ОКТ ежемесячно в течение первых 3 месяцев, а затем каждые 2–3 месяца, при отсутствии рецидивов в течение года, возможно ещё больше увеличить интервал: частота наблюдения после первого года лечения - каждые 6 месяцев. Проведение внеочередного обследования целесообразно при появлении новых жалоб или изменении симптомов [97].
ОКТ является основным методом диагностики и мониторинга МТМ. Минимальная кратность проведения исследований составляет 1 раз 12 месяцев при миопическом макулошизисе, 1 раз в 6 месяцев при ламеллярном МР и 1 раз в 3 месяца при сквозном МР с высокими зрительными функциями. Она определена исходя из рекомендаций [17], учитывающих, что среднее время развития следующей стадии МТМ постепенно уменьшается и составляет соответственно 20 месяцев от стадии 1 до стадии 2, 12 месяцев от стадии 2 к стадии 3 и 3 месяца от стадии 3 к стадии 4. Решение об оптимальной кратности мониторинга принимает лечащий врач, учитывая особенности каждого конкретного клинического случая. Пациент должен быть проинформирован о симптомах, требующих обращения за неотложной помощью.
-
Рекомендуется оптическое исследование сетчатки с помощью компьютерного анализатора в режиме ангиографии (оно же – оптическая когерентная томография в режиме ангиографии, ОКТ-А) (при наличии технических возможностей) пациентам с ММД или высоким риском её развития в диагностически сложных случаях с целью подтверждения наличия мХНВ и/или оценки её активности, на этапе диагностики, в ходе регулярного динамического наблюдения (прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002) и контроля за лечением с целью морфометрической оценки мХНВ, сосудистых мальформаций с учетом сегментации структур глазного дна [101].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
Комментарии: необходимость и частота ОКТ-А определяется врачом-офтальмологом в зависимости от особенностей течения заболевания; целесообразно проведение ОКТ-А через 1 месяц после начала анти-VEGF-терапии (при отсутствии возможности выполнения ФАГ) для оценки активности мХНВ (уменьшение мХНВ по данным ОКТ-А является хорошим маркером, показывающим эффективность лечения, однако кровоток, обнаруженный с помощью ОКТ-А, имеет тенденцию сохраняться после того, как мХНВ становится неактивной и даже в её атрофической стадии) [97].
-
Рекомендуется офтальмотонометрия (A02.26.015) пациентам с ММД или высоким риском её развития с целью выявления и мониторинга сопутствующих патологических изменений [66, 102].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
Комментарии: для измерения внутриглазного давления проводят: тонометрию по Маклакову (под местной анестезией); пневмотонометрию (используют для скрининга); импрессионную тонометрию с помощью офтальмотонометров типа I-care, тонометрию по Гольдману (под местной анестезией); пальпаторное ориентировочное измерение (при неосуществимости перечисленных выше методов).
-
Рекомендуется периметрия статическая (A02.26.005) и компьютерная периметрия (A03.26.020) (при наличии технических возможностей) пациентам с ММД или высоким риском её развития в случае необходимости углубленного анализа функциональных нарушений при диагностике заболевания, динамическом наблюдении (прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002) и контроле за лечением с целью оценки световой чувствительности, дефектов поля зрения [2, 88].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: при миопии менее 5,0 дптр (с астигматизмом не выше 3,0 дптр) периметрию проводят без коррекции, более 5,0 дптр – с меньшей коррекцией, чем для дали (учитывают влияние на поле зрения очковой оправы).
При выявлении отклонений от нормы может потребоваться консультация специалиста по глаукоме, так как риск развития первичной открытоугольной глаукомы повышен, а оценка параметров диска зрительного нерва зачастую затруднена [68]. В настоящее время описана и продолжает изучаться так называемая «глаукомоподобная оптическая нейропатия, связанная с близорукостью», проявляющаяся утратой нейроретинального ободка и увеличением экскавации на глазах с высокой степенью миопии при нормальном значениях офтальмотонуса [61].
Необходимость и частота компьютерной периметрии определяется врачом-офтальмологом в зависимости от особенностей течения заболевания.
-
Рекомендуется электроретинография (A05.26.001) (при наличии технических возможностей) пациентам с ММД или высоким риском её развития в случае необходимости углубленного анализа функциональных нарушений с целью оценки электрической активности сетчатки [103].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарии: необходимость и частота электроретинографии определяется врачом-офтальмологом в зависимости от особенностей течения заболевания.
-
Рекомендуется флюорография легких (A06.09.006) или флюорография легких цифровая (A06.09.006.001) пациентам с ММД на этапе подготовки к интравитреальному введению лекарственных препаратов либо госпитализации с иной целью с кратностью в соответствии с действующими нормативными документами федерального, регионального и локального уровней для оценки общего статуса, выявления сопутствующих заболеваний и возможных противопоказаний к данным видам лечения, минимизирования риска осложнений [75 - 78].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
-
Рекомендуется регистрация электрокардиограммы (A05.10.006) с расшифровкой, описанием и интерпретацией электрографических данных пациентам с ММД на этапе подготовки к интравитреальному введению лекарственных препаратов либо госпитализации с иной целью с кратностью в соответствии с действующими нормативными документами федерального, регионального и локального уровней для оценки общего статуса, выявления сопутствующих заболеваний и возможных противопоказаний к данным видам лечения, минимизирования риска осложнений [75 - 78].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Иные диагностические исследования
Проведение иных диагностических исследований не предусмотрено.
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
1. Оптическая коррекция
-
Рекомендуется оптическая коррекция: подбор очковой коррекции зрения (A23.26.001), подбор контактной коррекции зрения (A23.26.002) пациентам с ММД или высоким риском её развития (при появлении у пациента жалоб, выявлении выраженного несоответствия имеющихся средств коррекции зрительным функциям пациента) с целью компенсации рефракционных и функциональных нарушений на каждом этапе наблюдения [2, 79, 83].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: при назначении оптической коррекции учитывают: степень миопии, состояние аккомодации, конвергенции и бинокулярного зрения. Очковая коррекция миопии может быть реализована в виде монофокальных очков, бифокальных и прогрессивных очков, очков корригирующих индивидуальных с трансфокальными линзами для коррекции центрального зрения и перифокльным усилением преломления на периферии, альтернирующей анизокоррекции [2, 79, 104].
2. Функциональное лечение
-
Рекомендуется назначение лечебно-оздоровительного режима при заболеваниях органа зрения (A25.26.003): физическая активность, преимущественно активность на свежем воздухе (плавание, бадминтон, теннис, гимнастика, танцы, медленный бег на средние дистанции и другие) пациентам с прогрессирующей близорукостью с целью оптимизации рефрактогенеза [ 72, 105].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
-
Не рекомендуются при миопии, сопровождающейся ПВХРД, физические упражнения, связанные с прыжками и поднятием тяжести, бег на время, кувырки, подтягивание с целью предотвращения развития осложнений, снижающих зрительные функции [2, 106, 107].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
3. Лазерное лечение
-
Рекомендуется фокальная лазерная коагуляция глазного дна (A22.26.009) под местной анестезией (с использованием раствора местного анестетика, в том числе, включая фиксированные комбинации) в условиях медикаментозного мидриаза (с использованием препарата из группы S01F Мидриатические и циклоплегические средства) пациентам с мХНВ в случае экстрафовеального расположения неоваскулярной мембраны и невозможности проведения лечения интравитреальным введением лекарственных препаратов, препятствующих новообразованию сосудов, с целью разрушения патологических сосудов, стабилизации или повышения корригированной остроты зрения [52, 108].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 2)
Комментарии: в случае проведения лазеркоагуляции новообразованных сосудов следует учитывать высокий риск развития хориоретинальной атрофии, а также риск рецидива мХНВ. Перед проведением лазерной коагуляции необходимо точное определение размера и локализации мХНВ на основании результатов комплексного обследования, включающего ФАГ, ОКТ, возможно ОКТ-А. Проведение фокальной лазеркоагуляции глазного дна при мХНВ уступает по эффективности интравитреальному введению лекарственного препарата, препятствующего новообразованию сосудов.
Возможность и целесообразность повторного проведения процедуры определяется лечащим врачом на основании результатов динамического наблюдения (прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002).
-
Рекомендуется фотодинамическая терапия в условиях медикаментозного мидриаза (с использованием препарата из группы S01F Мидриатические и циклоплегические средства) в случаях мХНВ, резистентных к лечению лекарственными средствами, препятствующими новообразованию сосудов, с целью индуцирования окклюзии патологических сосудов, стабилизации или повышения корригированной остроты зрения [52, 109].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарии: фотодинамическую терапию возможно проводить в качестве альтернативного метода либо в сочетании с интравитреальным введением лекарственного препарата, препятствующего новообразованию сосудов. Исследование VIP показало, что ФДТ лучше, чем плацебо, снижала вероятность умеренной потери зрения через 12 месяцев; однако к 24 месяцам статистически значимой разницы между группами лечения не было [110].
Возможность и целесообразность повторного проведения процедуры определяется лечащим врачом.
4. Хирургическое лечение
-
Рекомендуется интравитреальное введение лекарственных препаратов (A16.26.086.001) (в условиях операционной, под местной анестезией с использованием раствора местного анестетика, после обработки кожи век, области вокруг глаз и глазной поверхности раствором бактерицидного средства – антисептика и дезинфицирующего средства – широкого спектра действия) из группы лекарственных средств, препятствующих новообразованию сосудов – ранибизумаба** [111 – 114] или афлиберцепта** [115, 116] - пациентам с мХНВ, с периодичностью инъекций в соответствии с инструкцией по использованию применяемого лекарственного препарата, с целью подавления активности мХНВ, стабилизации или повышения корригированной остроты зрения.
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2)
Комментарии: в настоящее время интравитреальное введение лекарственных препаратов, препятствующих новообразованию сосудов (антиангиогенная или анти-VEGF терапия), является терапией первой линии мХНВ.
Ранибизумаб** – это фрагмент гуманизированного антитела к эндотелиальному фактору роста сосудов А (VEGF-A). Избирательно связывается с VEGF-А (VEGF110, VEGF121, VEGF165), предотвращая его взаимодействие с рецепторами на поверхности клеток эндотелия, что приводит к подавлению неоваскуляризации и пролиферации эндотелиальных клеток [117].
Афлиберцепт** – это рекомбинантный гибридный белок, состоящий из фрагментов внеклеточных доменов человеческих рецепторов VEGF, соединенных с Fc-фрагментом человеческого иммуноглобулина G. Действует как растворимый рецептор-ловушка, который связывает VEGF-А и плацентарный фактор роста с более высокой аффинностью, чем их естественные рецепторы, и, таким образом, может ингибировать связывание и активацию рецепторов VEGFR-1 и VEGFR-2 несколькими факторами роста, участвующими в патологическом ангиогенезе [118].
Перспективы терапии напрямую зависят от своевременного её начала и соблюдения оптимального режима инъекций на основе регулярного динамического наблюдения (прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002).
При лечении ранибизумабом** рекомендован следующий режим: лечение начинают с одной инъекции (0,5мг/0,05мл) в месяц и продолжают до достижения максимальной стабильной остроты зрения и/или до исчезновения признаков и симптомов заболевания на фоне продолжающегося лечения. Многим пациентам может понадобиться одна или две инъекции в течение первого года лечения. Между введениями препарата в один глаз следует соблюдать интервал не менее 4 недель.
При лечении афлиберцептом** рекомендованная доза – однократная интравитреальная инъекция (2,0мг/0,05мл). Если результаты остроты зрения и анатомические показатели указывают на сохранение заболевания, возможно введение дополнительных инъекций. Рецидивы должны лечиться как новое проявление заболевания. Интервал между двумя дозами должен составлять не менее одного месяца.
В каждом клиническом случае окончательное решение о показаниях к лечению лекарственными средствами, препятствующими новообразованию сосудов, выборе режима интравитреальных введений принимает врач на основе оценки особенностей клинической картины и течения заболевания. Предупреждение снижения остроты зрения даже при отсутствии ее улучшения следует считать положительным результатом по сравнению с естественным течением заболевания.
При интравитреальном введении лекарственного препарата, препятствующего новообразованию сосудов, следует учитывать потенциальный риск осложнений, таких как инфекционный эндофтальмит, неинфекционное внутриглазное воспаление, ятрогенная катаракта, гемофтальм, отслойка сетчатки и другие. Противопоказания к интравитреальному введению ранибизумаба** или афлиберцепта**:
-
повышенная чувствительность к компонентам препарата;
-
активные подтвержденные или предполагаемые инфекции глаза или инфекционные процессы периокулярной локализации;
-
детский возраст до 18 лет;
-
активный интраокулярный воспалительный процесс;
-
беременность и период грудного вскармливания.
-
Рекомендуется микроинвазивная витреоэктомия (A16.26.089) или витреошвартэктомия (A16.26.090) в условиях операционной с применением технологии 23-27G [119 - 122]; под местной анестезией (с использованием инстилляции местных анестетиков). При необходимости проведение анестезии с субтеноновой, пара- или ретробульбарной инъекцией местных анестетиков (при необходимости – с использованием сочетанной анестезии) [123], в условиях медикаментозного мидриаза (с использованием антихолинергических средств и препаратов из фармакотерапевтической группы S01F Мидриатические и циклоплегические средства ) [124]. Проведение обработки кожи век, области вокруг глаз и глазной поверхности антисептиками и дезинфицирующими средствами (включая препараты йода), с использованием препаратов из групп S01A Противомикробные препараты и S01B Противовоспалительные препараты [125]. Применение при необходимости сопутствующих манипуляций, включая мембранопилинг (удаление внутренней пограничной мембраны с использованием эндовитреального пинцета после предварительного окрашивания внутренней пограничной мембраны при помощи красителя (трипанового синего)) [120, 121, 126 - 128], временную тампонаду витреальной полости перфторорганической жидкостью, эндовитреальную замену перфторорганической жидкости на силиконовое масло [129], эндовитреальное введение воздуха (предпочтительны системы с автоматическим инфузионным / воздушным клапаном, не требующим дополнительных действий для замены) [122], силикона, газа (предпочтительны системы с функцией автоматического наполнения газом) [130], удаление силикона из витреальной полости пациентам со сквозным МР (при низкой остроте зрения) и/или фовеальной ОС (вследствие разрыва макулы или тракции) с целью восстановления нормальных анатомических соотношений, стабилизации или повышения корригированной остроты зрения [119, 120, 131 - 133].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: Патогенетические механизмы и подходы к лечению МТМ продолжают активно изучаться. При МРШ и ламеллярных МР, а также сквозных МР не осложнённых развитием ОС зачастую сохраняются относительно высокие зрительные функции. При этом МР в глазах с патологической близорукостью имеют тенденцию к развитию ОС, в отличие от идиопатических МР в глазах без миопии. Таким образом, МР и МРОС являются серьезными осложнениями, ассоциированными с патологической миопией. Витрэктомия через плоскую часть цилиарного тела в настоящее время является основным методом лечения МТМ. При этом остаются нерешённые вопросы, касающиеся показаний и сроков проведения операции, а также её объема и технических особенностей, предпочтительных в различных ситуациях. Известно, что устранение ретинальной тракции с помощью витрэктомии с пилингом внутренней пограничной мембраны (ВПМ) эффективно разрешает МТМ и предотвращает формирование МР и МРОС. При этом витрэктомия с пилингом ВПМ в 5-20% случаев осложняется развитием МР в послеоперационном периоде. Для профилактики данного осложнения предложена техника пилинга ВПМ, не затрагивающего фовеа. Ранние стадии МТМ без фовеальной отслойки протекают относительно стабильно и бессимптомно и не являются показанием к хирургическому вмешательству. В то же время, прогноз хирургии лучше при её проведении до образования МО, поэтому оптимальные сроки оперативного вмешательства определяются по динамике данных ОКТ и зрительных функций [60, 134]. Есть исследования, продемонстрировавшие эффективность макулярного пломбирования при МТМ, и продолжают изучаться перспективы использования данной техники изолированно или совместно (одномоментно или поэтапно) с витрэктомией, однако широко она в настоящее время не применяется [135, 136].
Врач-офтальмолог, направляющий больного на витреальное вмешательство, должен обращать внимание на несколько моментов:
- степень выраженности патологических изменений для прогнозирования функционального результата операции [136];
- степень помутнения хрусталика для планирования этапной или сочетанной хирургии (микроинвазивная витреоэктомия или витреошвартэктомия в сочетании с ультразвуковой факоэмульсификацией) при сниженной прозрачности оптических сред [137];
- тяжесть общего заболевания, предполагаемая продолжительность жизни пациента, риск анестезии [119].
Для проведения микроинвазивной задней закрытой витреоэктомии или витреошвартэктомии pars plana 23-27G при наличии показаний необходимо применение офтальмологической хирургической системы с использованием наборов 23-27G (предпочтительно 25G) [122] для задней витреоэктомии, или наборов комбинированных. Используются операционный офтальмологический микроскоп с увеличением, фокусом, поступательным вдоль двух осей (X и Y) и вращательным движением (общий шаг, отклонение), контактные или бесконтактные широкоугольные системы визуализации, цифровые системы визуализации, позволяющие интраоперационно получить стереоскопическое изображение в режиме реального времени [131]. Производится сквозной прокол склеры в 3-4 мм от лимба (расстояние отмечается противоположной стороной троакара имеющего метки 3 и 4 мм) с установкой 3 и более клапанных портов 23-27G [122], инфузионной системы [132]. Производится удаление стекловидного тела в центральных отделах с использованием витреотома 23-27G, индукция задней гиалоидной мембраны стекловидного тела, мембранопилинг [126-128], использование воздушной или газовоздушной тампонады, использование офтальмологического силиконового масла [138].
В ходе микроинвазивной задней закрытой витреоэктомии или витреошвартэктомии pars plana 23-27G (предпочтительно 25G) могут быть выполнены удаление эпиретинальной мембраны и пилинг внутренней пограничной мембраны [127, 131]. При наличии макулярного разрыва могут быть произведены различные методики закрытия макулярного разрыва, в том числе использование лоскута внутренней пограничной мембраны (интровертный лоскут, «флоттирующий» лоскут, «свободный» лоскут), применение аутоплазмы, обогащенной тромбоцитами (PRP-технология, ACP-технология) [120, 127]. При сниженной прозрачности оптических сред ввиду помутнения хрусталика возможно проведение ультразвуковой факоэмульсификации с имплантацией интраокулярной линзы [133]. При наличии показаний могут быть выполнены удаление силикона из витреальной полости, эндолазеркоагуляция сетчатки [139], использование временной тампонады перфторорганической жидкости, эндодиатермокоагуляция, эндотампонанада офтальмологическим газом (например, серы гексафторид, перфторпропан), перфторорганической жидкостью с последующей заменой на силиконовое масло (с помощью системы офтальмологической хирургической универсальной фако/витрео, одномоментная замена перфторорганической жидкости на силиконовое масло либо последовательная замена перфторорганической жидкости на воздух, а затем на силиконовое масло) [132], и иные манипуляции с использованием операционного офтальмологического микроскопа (в том числе сопряжённого с цифровой системой визуализации) [119]. Подготовка пациента к хирургическому вмешательству осуществляется совместно с врачом-терапевтом. При необходимости назначают консультацию врача-нефролога (при нарушении функции почек), врача-кардиолога (при наличии осложнений со стороны сердечно-сосудистой системы) или других специалистов [137, 140].
Прогнозы при витреоретинальной хирургии МТМ в целом хуже, чем результаты витреоретинальной хирургии на глазах без патологической миопии. Визуальные результаты после витрэктомии по поводу МРОС обычно невысокие (< 20/200 по Снеллену). Частота закрытия МР составляет примерно 40% после стандартного пилинга ВПМ при МРОС, но техника перевернутого лоскута ВПМ повышает вероятность закрытия разрыва. Удаление остаточных кортикальных слоёв стекловидного тела и эпиретинальных мембран может снизить вероятность рецидива [60, 134]. Учитывая вероятность развития осложнений, в т.ч. угрожающих необратимой потерей зрительных функций, необходим тщательный послеоперационный мониторинг. Стандартные сроки наблюдения: один день, одна неделя, четыре недели и три месяца после операции; при развитии осложнений кратность осмотров увеличивается [141]. В дальнейшем целесообразно проведение динамического наблюдения (прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002) 1 раз в 6-12 месяцев с возможным проведением внеплановых осмотров при появлении любых новых зрительных расстройств [142].
-
Рекомендуются до и после микроинвазивной витреоэктомии (A16.26.089) или витреошвартэктомии (A16.26.090) инстилляции в конъюнктивальную полость препаратов из групп S01A Противомикробные препараты (включая антибиотики, фторхинолоны и противомикробные препараты другие), S01E Противоглаукомные препараты и миотические средства (при повышении внутриглазного давления), S01B Противовоспалительные препараты (включая глюкокортикостероиды и нестероидные противовоспалительные препараты), S01C Противовоспалительные и противомикробные средства в комбинации; при необходимости субконъюнктивальные и/или парабульбарные и/или внутримышечные и/или внутривенные инъекции препаратов из групп J01Антибактериальные препараты системного действия и H02 Кортикостероиды системного действия (при отсутствии медицинских противопоказаний) с целью профилактики послеоперационных осложнений [125, 136, 140].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: продолжительность инстилляций и инъекций лекарственных препаратов до и после витреоретинального хирургического вмешательства устанавливает врач на основе комплексной оценки клинической картины заболевания, особенностей течения операции и послеоперационного периода [125].
-
Рекомендуется удаление силиконового масла (или иного высокомолекулярного соединения) из витреальной полости (A16.26.115) (в условиях операционной; под местной анестезией с использованием инстилляции местных анестетиков, при необходимости проведение анестезии с субтеноновой, пара- или ретробульбарной инъекцией местных анестетиков, при необходимости с использованием сочетанной анестезии [123]; в условиях медикаментозного мидриаза (с использованием антихолинергических средств и симпатомиметиков (исключая противоглаукомные препараты), в том числе их фиксированных комбинаций) [124], после обработки кожи век, области вокруг глаз и глазной поверхности, антисептиками и дезинфицирующими средствами (включая препараты йода) с использованием противовоспалительных препаратов в комбинации с противомикробными препаратами [125], при необходимости с сопутствующими манипуляциями, включая повторную тампонаду витреальной полости (перфторорганическими жидкостями), эндовитреальную замену перфторорганической жидкости на силиконовое масло [129], эндовитреальное введение воздуха, силиконового масла, медицинского газа, в отдаленном периоде после операции микроинвазивной витреоэктомии или витреошвартэктомии по поводу МТМ с целью предотвращения осложнений, связанных с чрезмерно длительной эндотампонадой силиконовым маслом [119, 120, 140].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: продолжительность эндотампонады витреальной полости силиконовым маслом устанавливает врач на основе результатов приемов (осмотр, консультация) врача-офтальмолога повторный. Решение о завершении силиконовой тампонады принимает врач на основе оценки следующих факторов:
-
отсутствие признаков активности пролиферативного процесса;
-
отсутствие тракционных воздействий на сетчатку;
-
нормальный уровень внутриглазного давления;
-
степень эмульгации силиконового масла [133].
В ходе удаления силиконового масла из витреальной полости используется установка троакарной системы pars plana 23-27G (предпочтительны клапанные порты) [122], могут быть выполнены мембранопилинг [127, 128], эндолазеркоагуляция сетчатки лазером с длиной волны 532 нм [139], эндодиатермокоагуляция, эндотампонанада офтальмологическим газом (например, гексафторид серы, перфторпропан), перфторорганической жидкостью (например, перфтороктан), силиконовым маслом [143], при сниженной прозрачности оптических сред ввиду помутнения хрусталика возможно проведение ультразвуковой факоэмульсификации с имплантацией интраокулярной линзы и иные манипуляции с использованием операционного офтальмологического микроскопа, контактных или бесконтактных широкоугольных систем визуализации, цифровой системы визуализации, позволяющей интраоперационно получить стереоскопическое изображение в режиме реального времени [119, 133].
-
Рекомендуются до и после удаления силиконового масла (или иного высокомолекулярного соединения) из витреальной полости (A16.26.115) инстилляции в конъюнктивальную полость препаратов из групп S01A Противомикробные препараты (включая антибиотики, фторхинолоны и противомикробные препараты другие), S01E Противоглаукомные препараты и миотические средства (при повышении внутриглазного давления), S01B Противовоспалительные препараты (включая глюкокортикостероиды и нестероидные противовоспалительные препараты), S01C Противовоспалительные и противомикробные средства в комбинации ; при необходимости субконъюнктивальные и/или парабульбарные и/или внутримышечные и/или внутривенные инъекции препаратов из групп J01Антибактериальные препараты системного действия и H02 Кортикостероиды системного действия (при отсутствии медицинских противопоказаний) с целью профилактики послеоперационных осложнений [125, 140].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: продолжительность инстилляций и инъекций лекарственных препаратов до и после витреоретинального хирургического вмешательства устанавливает врач на основе комплексной оценки клинической картины заболевания, особенностей течения операции и послеоперационного периода [125].
Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Особое значение имеет профилактика развития и прогрессирования миопии, в особенности в дошкольном и раннем школьном возрасте [1].
Необходимо информировать пациента о перспективах естественного течения заболевания при отсутствии лечения, о неуклонном прогрессировании анатомических и функциональных изменений при ММД вплоть до полной потери зрения. Пациент должен понимать, что эффективность лечения ММД во многом зависит от своевременности его проведения [150].
После проведения лазерного или хирургического лечения необходимо разъяснить пациенту рекомендуемую кратность обследования у врача-офтальмолога в зависимости от особенностей клинической картины, а также необходимость внеплановых осмотров при появлении любых новых зрительных расстройств.
Перспективы лечения пациентов с мХНВ интравитреальными введениями лекарственного препарата, препятствующего новообразованию сосудов, зависят от своевременного начала лечения и соблюдения оптимального режима инъекций в соответствии с инструкцией к препарату и клинических рекомендаций на основе данных регулярного динамического наблюдения. Наиболее значимыми проявлениями заболевания на поздней стадии, обусловливающими значительное снижение зрительных функций, являются развитие субретинального фиброза, макулярной атрофии с захватом фовеа или формирование МР.
В случае проведения лечения интравитреальными введениями лекарственного препарата, препятствующего новообразованию сосудов, необходимо проинформировать пациента о функциональном прогнозе, рекомендованных схемах лечения и кратности проведения мониторинга, о существующих противопоказания к выполнению интравитреальных инъекций, симптомах течения послеоперационного периода, требующих обращения за неотложной помощью (для информирования пациента разработан лифлет «Интравитреальные инъекции (информация для пациентов)» [151]).
В случае проведения лазеркоагуляции сетчатки или фотодинамической терапии необходимо обсудить с пациентом необходимость повторных осмотров и, при необходимости, дополнительного лазерного или хирургического лечения.
В случае проведения витреоретинальной хирургии по поводу МТМ необходимо обсудить с пациентом следующие моменты:
-
важно предупредить пациента об особенностях послеоперационного течения и возможных глазных проявлениях (раздражение, покраснение глаза, выраженный отек век в сочетании с обильным отделяемым, боли в области глаза, ощущение инородного тела за веками или неприятное чувство при моргании и другие), степень выраженности которых зависит от особенностей проведенной операции, а также индивидуальной чувствительности организма к перенесенной операционной травме.
-
важно разъяснить пациенту, что во время периода реабилитации могут потребоваться временные очки или контактные линзы; окончательную очковую коррекцию целесообразно проводить не ранее, чем через 2-3 месяца после операции (сроки подбора очков решаются индивидуально).
-
в случае наличия жалоб и изменений, характерных для ММД, со стороны оперированного глаза надо разъяснить пациенту необходимость внепланового обследования у врача-офтальмолога
-
важно разъяснить, о постепенном улучшении зрения в послеоперационном периоде, о том, что по мере восстановления зрения могут возникнуть жалобы на искажение линий и предметов, появиться двоение (как правило, эти симптомы ослабевают постепенно в течение нескольких недель или месяцев).
-
важно предупредить пациента о соблюдении режима (определенное положение головы, временное ограничение активности, особенности постельного режима) после операции, что может иметь определенное лечебное значение. Индивидуальные рекомендации необходимо уточнять во время консультации врача.
-
важно предупреждать пациентов о необходимости незамедлительно сообщать о симптомах, при наличии которых можно заподозрить внутриглазное воспаление (эндофтальмит): боль в глазу или увеличение неприятных ощущений в глазу, усиление покраснения глаза, нечеткости или снижения зрения, увеличение светочувствительности, увеличение числа «летающих мушек» в поле зрения.
Пациент должен владеть информацией о необходимости нормализации уровня артериального давления и других показателей перед проведением хирургического лечения ММД. Также необходимо настроить пациента на неукоснительное соблюдение всех назначений специалистов (офтальмолога, кардиолога, терапевта, эндокринолога, врача общей практики и т.д.).
В случае развития необратимой слепоты или слабовидения пациент должен владеть полной информацией о возможностях профессиональной, социальной, психологической реабилитации.
Медицинская реабилитация
Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
-
Рекомендуется назначение оптической коррекции, соответствующей рефракции: подбор очковой коррекции зрения (A23.26.001), подбор контактной коррекции зрения (A23.26.002) пациентам с ММД при появлении жалоб, выявлении выраженного несоответствия имеющихся средств коррекции зрительным функциям пациента с целью повышения МКОЗ [1, 83, 87].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии. Контактные линзы имеют преимущество перед очками при коррекции миопии высокой степени, поскольку минимально влияют на размер ретинального изображения.
-
Рекомендуется подбор средств оптической коррекции слабовидения (очки, в том числе с дополнительным увеличением и встроенными монокулярами, специальные средства для получения информации для инвалидов с нарушением зрения) пациентам с ММД, имеющим некорригируемое снижение остроты зрения (слабовидение с МКОЗ 0,1 и ниже), с целью повышения связанного со зрением качества жизни и социальной адаптации [87, 144].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
-
Рекомендуется регулярное динамическое наблюдение (прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002) с периодичностью не реже 1 раза в 12 месяцев пациентов с ММД со стабильным течением (атрофические изменения, мХНВ без признаков активности более 1 года, спустя 12 месяцев после витреоретинального вмешательства) с целью оценки состояния органа зрения и выявления показаний для проведения лечебных мероприятий [67, 68].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии. У пациентов с миопией высокой степени со стабильным течением кратность осмотров составляет 1 раз в 6-12 месяцев, а в случае развития мХНВ или других осложнений за больными наблюдают более часто, что определяется схемой их лечения [68, 69].
-
Рекомендуется регулярное динамическое наблюдение (прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002) пациентам с мХНВ, получающим лечение препаратами из группы лекарственных средств, препятствующих новообразованию сосудов, с периодичностью 1 раз в месяц в течение первых трёх месяцев, затем не реже 1 раза в 3 месяца с целью оценки состояния органа зрения и выявления показаний для проведения лечебных мероприятий [67, 146].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
-
Рекомендуется внеплановый прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002) пациентам с мХНВ, получавшим ранее лечение препаратами из группы лекарственных средств, препятствующих новообразованию сосудов, при появлении новых жалоб или изменении симптомов [67, 102, 145, 146].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии. Стратегия лечения мХНВ предполагает, что пациенты с впервые выявленным диагнозом, начинающие анти-VEGF терапию, должны обследоваться ежемесячно в течение первых 3 месяцев, а затем каждые 2–3 месяца. При отсутствии рецидивов в течение года, возможно ещё больше увеличить интервал: частота наблюдения после первого года лечения - каждые 6 месяцев. При этом пациентам рекомендуется обращаться на внеочередное обследование при появлении новых жалоб или изменении симптомов [102, 145, 146].
-
Рекомендуется регулярное динамическое наблюдение (прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002) пациентов с МТМ, перенёсших хирургическое лечение, через 1 неделю, 1, 3 и 9 месяцев после операции с целью оценки состояния органа зрения и выявления показаний для проведения лечебных мероприятий [141, 142].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
-
Рекомендуется пациентам с ММД проводить прием (осмотр, консультация) врача-офтальмолога повторный (B01.029.002) с применением диагностических исследований на выявление ретинальных изменений 1 раз в 6-12 месяцев с возможным проведением внеплановых осмотров при появлении любых новых зрительных расстройств [60, 141, 147].
Уровень убедительности рекомендаций С (уровень достоверности доказательств –4)
Комментарии. После витреоретинальной хирургии стандартные сроки наблюдения: один день, одна неделя, четыре недели и три месяца после операции; при развитии осложнений кратность осмотров увеличивается [144]. В дальнейшем целесообразно регулярное динамическое наблюдение (прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002) 1 раз в 6-12 месяцев с возможным проведением внеплановых осмотров при появлении любых новых зрительных расстройств [145].
Госпитализация
Организация оказания медицинской помощи
При ММД оказывается плановая и неотложная медицинская помощь.
Первичная специализированная медико-санитарная помощь взрослым пациентам с ММД оказывается врачом-офтальмологом в поликлиническом отделении медицинской организации.
Проведение лечения (лазерного вмешательства, хирургического лечения, включая интравитреальное введение лекарственного препарата, препятствующего новообразованию сосудов) проводится врачом-офтальмологом в амбулаторных условиях или в условиях дневного стационара, или в условиях круглосуточного стационара.
Показания для плановой госпитализации в медицинскую организацию:
- необходимость выполнения интравитреального введения лекарственного препарата, препятствующего новообразованию сосудов, и/или лазерного лечения и/или хирургического лечения при невозможности проведения лечения в амбулаторных условиях;
- необходимость выполнения хирургических вмешательств в условиях дневного, круглосуточного стационара.
Показания для неотложной госпитализации в медицинскую организацию:
- эндофтальмит как осложнение интравитреального введения лекарственного препарата, препятствующего новообразованию сосудов, или хирургического вмешательства [149].
Показания к выписке пациента из медицинской организации:
1) завершение лечения или одного из этапов оказания специализированной, в том числе высокотехнологичной, медицинской помощи, в условиях круглосуточного или дневного стационара при условии отсутствия осложнений лечения, требующих медицинских вмешательств в стационарных условиях;
2) отказ пациента или его законного представителя от специализированной, в том числе высокотехнологичной, медицинской помощи в условиях круглосуточного или дневного стационара;
3) необходимость перевода пациента в другую медицинскую организацию.
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
-
Рекомендуется регулярное динамическое наблюдение (прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002) пациентов с ММД или высоким риском её развития не реже 1 раза в 12 месяцев с целью выявления показаний к проведению лечения [146, 148].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
-
Рекомендуется регулярное динамическое наблюдение (прием (осмотр, консультация) врача-офтальмолога повторный, B01.029.002) пациентов с мХНВ после лечения препаратами из группы лекарственных средств, препятствующих новообразованию сосудов с целью выявления изменений глазного дна, признаков активности мХНВ, определения показаний для возобновления лечения – ежемесячно в течение первых 3 месяцев после введения препарата, затем не реже 1 раза в 3 месяца до конца первого года наблюдения [148], при отсутствии рецидивов в течение года, возможно ещё больше увеличить интервал: частота наблюдения после первого года лечения - каждые 6 месяцев. При этом пациентам следует рекомендовать обращаться на внеочередное обследование при появлении новых жалоб или изменении симптомов [102].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Убедительных данных об эффективности применения диетотерапии у пациентов с ММД не обнаружено.
Информация
Источники и литература
-
Клинические рекомендации общероссийской общественной организации Ассоциация врачей-офтальмологов
- Клинические рекомендации «Миопия» http://avo-portal.ru/doc/fkr/item/257-miopiya Аветисов Э.С. Близорукость/ Э.С. Аветисов.- М.:Медицина, 1999.-287с. Morgan I, Rose K. How genetic is school myopia? Progress in Retinal and Eye Research 2005;24:1-38. Friedman NJ, Kaiser PK. Essentials of Ophthalmology. Philadelphia, PA: Elsevier Inc; 2007:253-254. Wu PC, Chen YJ, Chen CH, Chen YH, Shin SJ, Yang HJ, Kuo HK. Assessment of macular retinal thickness and volume in normal eyes and highly myopic eyes with third-generation optical coherence tomography. Eye (Lond). 2008 Apr;22(4):551-5. doi: 10.1038/sj.eye.6702789. Shimada N, Ohno-Matsui K, Harino S, Yoshida T, Yasuzumi K, Kojima A, Kobayashi K, Futagami S, Tokoro T, Mochizuki M. Reduction of retinal blood flow in high myopia. Graefes Arch Clin Exp Ophthalmol. 2004 Apr;242(4):284-8. doi: 10.1007/s00417-003-0836-0. Shih YF, Fitzgerald ME, Norton TT, Gamlin PD, Hodos W, Reiner A. Reduction in choroidal blood flow occurs in chicks wearing goggles that induce eye growth toward myopia. Curr Eye Res. 1993 Mar;12(3):219-27. doi: 10.3109/02713689308999467. Sayanagi K, Ikuno Y, Uematsu S, Nishida K. Features of the choriocapillaris in myopic maculopathy identified by optical coherence tomography angiography. Br J Ophthalmol. 2017 Nov;101(11):1524-1529. doi: 10.1136/bjophthalmol-2016-309628. Steidl SM, Pruett RC. Macular complications associated with posterior staphyloma. Am J Ophthalmol 1997;123:181–7. Ohsugi H., Ikuno Y., Shoujou T., et al. (2017). Axial length changes in highly myopic eyes and influence of myopic macular complications in Japanese adults. PLOS ONE. 12. e0180851. 10.1371/journal.pone.0180851. Dimitrova G, Tamaki Y, Kato S, Nagahara M. Retrobulbar circulation in myopic patients with or without myopic choroidal neovascularisation. Br J Ophthalmol. 2002 Jul;86(7):771-3. doi: 10.1136/bjo.86.7.771. Fujiwara T, Imamura Y, Margolis R, Slakter JS, Spaide RF. Enhanced depth imaging optical coherence tomography of the choroid in highly myopic eyes. Am J Ophthalmol. 2009 Sep;148(3):445-50. doi: 10.1016/j.ajo.2009.04.029. Ikuno Y, Jo Y, Hamasaki T, Tano Y. Ocular risk factors for choroidal neovascularization in pathologic myopia. Invest Ophthalmol Vis Sci. 2010 Jul;51(7):3721-5. doi: 10.1167/iovs.09-3493. Ruiz-Medrano J, Montero JA, Flores-Moreno I, Arias L, García-Layana A, Ruiz-Moreno JM. Myopic maculopathy: Current status and proposal for a new classification and grading system (ATN). Prog Retin Eye Res. 2019;69:80-115. doi:10.1016/j.preteyeres.2018.10.005 Wakabayashi T, Ikuno Y, Oshima Y, Hamasaki T, Nishida K. Aqueous Concentrations of Vascular Endothelial Growth Factor in Eyes with High Myopia with and without Choroidal Neovascularization. J Ophthalmol. 2013;2013:257381. doi: 10.1155/2013/257381. Chan WM, Ohji M, Lai TY, et al. Choroidal neovascularisation in pathological myopia: an update in management. Br J Ophthalmol. 2005;89:1522–1528. Parolini B, Palmieri M, Finzi A, et al. The new myopic traction maculopathy staging system. Eur J Ophthalmol. 2021;31(3):1299-1312. High prevalence of myopia and high myopia in 5060 Chinese university students in Shanghai / J. Sun, J. Zhou, P. Zhao, J. Lian, H. Zhu, Y. Zhou, Y. Sun, Y. Wang, L. Zhao, Y. Wei, L. Wang, B. Cun, S. Ge, X. Fan // Invest. Ophthalmol. Vis. Sci.- 2012.- Vol. 53, № 12.- P. 7504– 7509. DOI: 10.1167/iovs.11-8343. Prevalence of myopia and its association with body stature and educational level in 19-year-old male conscripts in Seoul, South Korea / S.K. Jung, J.H. Lee, H. Kakizaki, D. Jee// Invest. Ophthalmol. Vis. Sci.- 2012.- Vol.53, №9.- P. 5579–5583. DOI: 10.1167/iovs.12-10106. The age-specific prevalence of myopia in Asia: a meta-analysis / C.W. Pan, M. Dirani, C.Y. Cheng, T.Y. Wong, S.M. Saw // Optom Vis Sci. – 2015.- Vol. 92, № 3.- P. 258–66. DOI:10.1097/OPX.0000000000000516 Prevalence and associated factors of myopia in highschool students in Beijing / L.J. Wu, Q.S. You, J.L. Duan, Y.X. Luo, L.J. Liu, X. Li, Q. Gao, H.P. Zhu, Y. He, L. Xu, J.B. Jonas, W. Wang, X.H. Guo // PLoS One.- 2015.- Vol.10, № 3:e0120764. URL: /https://journals.plos.org/plosone/article? id=10.1371/journal.pone.0120764. DOI: 10.1371/journal. pone.0120764. eCollection 2015 Increasing prevalence of myopia in Europe and the impact of education / K.M. Williams, G. Bertelsen, P. Cumberland, C. Wolfram, V.J. Verhoeven, E. Anastasopoulos, et al.// Ophthalmology.- 2015.- Vol.122, №7.- P. 1489–1497. DOI:10.1016/j.ophtha.2015.03.018 Prevalence of myopia in the United States / R.D. Sperduto, D. Seigel, J. Roberts, M. Rowland // Arch Ophthalmol. – 1983.- Vol. 101,№ 3.- P. 405–407. Vitale S., Sperduto R.D., Ferris F.L., 3rd. Increased prevalence of myopia in the United States between 1971–1972 and 1999–2004 // Arch. Ophthalmol.- 2009.- Vol. 127, № 12.- P. 6321639. DOI: 10.1001/archophthalmol.2009.303 Prevalence of myopia and its risk factors in urban school children in Delhi: the North India Myopia Study (NIM Study) / R. Saxena, P. Vashist, R. Tandon, R.M. Pandey, A. Bhardawaj, V. Menon, K. Mani // PLoS One.- 2015.- Vol.10, № 2.-:e0117349. URL:/https://www.researchgate.net/publication/272836803_Prevalence_of_Myopia_and_Its_Risk_Factors_in_Urban DOI: 10.1371/journal.pone.0117349. eCollection 2015 Global prevalence of myopia and high myopia and temporal trends from 2000 through 2050 / B.A. Holden, T.R. Fricke, D.A. Wilson, M. Jong, K.S. Naidoo, P. Sankaridurg, T.Y. Wong, T.J. Naduvilath, S. Resnikoff // Ophthalmology. – 2016.- Vol.123, № 5.- P.1036-1042. DOI: 10.1016/j.ophtha.2016.01.006. Epub 2016 Feb 11. Wright KW, Spiegal P. Pediatric Ophthalmology and Strabismus. New York, NY: Springer;2003: 644-653. American Academy of Ophthalmology. www.aao.org. [May 2010] ??? Wong TY, Ferreira A, Hughes R, Carter G, Mitchell P. Epidemiology and disease burden of pathologic myopia and myopic choroidal neovascularization: an evidence-based systematic review. Am J Ophthalmol. 2014 Jan;157(1):9-25.e12. doi: 10.1016/j.ajo.2013.08.010. Нероев В. В. Инвалидность по зрению в Российской Федерации // Доклад на офтальмологическом конгрессе «Белые ночи-2017». СПб., 2017. [Электронный ресурс]. URL: http://avo-portal.ru/events/reports/item/266-invalidnost-po-zreniyu-v-rossiyskoy-federatsii (дата обращения: 24.03.2021). Комплексный подход к профилактике и лечению прогрессирующей миопии у школьников / Е.П. Тарутта, Е.Н. Иомдина, Н.А. Тарасова, Г.А. Маркосян, М.В. Максимова // РМЖ. Клиническая офтальмология. - 2018.- №2.- С. 70-76. Flitcroft DI, He M, Jonas JB, et al. IMI - defining and classifying myopia: a proposed set of standards for clinical and epidemiologic studies. Invest Ophthalmol Vis Sci. 2019;60(3):M20–m30. K. Ohno-Matsui (ed.), Atlas of Pathologic Myopia, https://doi.org/10.1007/978-981-15-4261-9_1 Ohno-Matsui K, Kawasaki R, Jonas JB, et al. International photographic classification and grading system for myopic maculopathy. Am J Ophthalmol. 2015;159(5):877–83. e7 World Health Organization - Brien Holden Vision Institute. The impact of myopia. In: The Impact of Myopia and High Myopia. Report of the Joint World Health Organization – Brien Holden Vision Institute Global Scientific Meeting on Myopia. Available at: https://www.visionuk.org.uk/download/WHO_Report_Myopia_2016.pdf. Fang Y, Du R, Nagaoka N, Yokoi T, Shinohara K, Xu X, Takahashi H, Onishi Y, Yoshida T, Ohno-Matsui K. OCT-Based Diagnostic Criteria for Different Stages of Myopic Maculopathy. Ophthalmology. 2019 Jul;126(7):1018-1032. doi: 10.1016/j.ophtha.2019.01.012. Ohno-Matsui K. Proposed classification of posterior staphylomas based on analyses of eye shape by three-dimensional magnetic resonance imaging and wide-field fundus imaging. Ophthalmology. 2014;121(9):1798–809. https://doi.org/10.1016/j. ophtha.2014.03.035. [Published Online First: 2014/05/13] Curtin BJ. The posterior staphyloma of pathologic myopia. Trans Am Ophthalmol Soc. 1977;75:67-86. K. Ohno-Matsui (ed.), Atlas of Pathologic Myopia, https://doi.org/10.1007/978-981-15-4261-9_18 Bayer E.N. Peripheral retinal lesions to rhegmatogenous retinal detachment // Retina-Vitreous- Macula.- Philadelphia: Saunder’s Company, 1999.- Р. 1219-1248 Tideman JWL, Snabel MCC, Tedja MS, et al. Association of Axial Length With Risk of Uncorrectable Visual Impairment for Europeans With Myopia. JAMA Ophthalmol. 2016;134(12):1355–1363. doi:10.1001/jamaophthalmol.2016.4009 When You Have Low Myopia And High Axial Length. https://www.myopiaprofile.com/low-myopia-and-high-axial-length/ Mutti DO, Mitchell GL, Sinnott LT, et al. Corneal and crystalline lens dimensions before and after myopia onset. Optom Vis Sci. 2012;89(3):251-262.) Blanco FG, Fernandez JC, Sanz MA. Axial length, corneal radius, and age of myopia onset. Optom Vis Sci. 2008 Feb 1;85(2):89-96. Kearney S, Strang NC, Cagnolati B, Gray LS. Change in body height, axial length and refractive status over a four-year period in caucasian children and young adults. Journal of Optometry. 2020 Jan 25. Du R, Xie S, Igarashi-Yokoi T, et al. Continued Increase of Axial Length and Its Risk Factors in Adults With High Myopia. JAMA Ophthalmol. 2021;139(10):1096–1103. doi:10.1001/jamaophthalmol.2021.3303 Curtin BJ, Karlin DB Axial length measurements and fundus changes of the myopic eye. Part 1. The posterior fundus. Trans Am Opthalmol Soc. 1970;68:312-334. Ohno-Matsui K. Posterior Staphyloma in Pathologic Myopia. Retinal Physician. 2017;14:38-40, 42. Gaucher D, Erginay A, Lecleire-Collet A, et al. Dome-shaped macula in eyes with myopic posterior staphyloma. Am J Ophthalmol. - 2008;145(5):909–914. doi: 10.1016/j.ajo.2008.01.012. Hayashi K, Ohno-Matsui K, Shimada N, et al. Long-term pattern of progression of myopic maculopathy: a natural history study. Ophthalmology. 2010;117(8):1595-1611.e16114. doi:10.1016/j.ophtha.2009.11.003
Информация
Список сокращений
дптр – диоптрия
ВПМ – внутренняя пограничная мембрана
МКБ — международная классификация болезней
мкм - микрометр
МКОЗ – максимальная корригированная острота зрения
ММД – миопическая макулярная дегенерация
МР - макулярный разрыв
МРОС - связанная с макулярным разрывом отслойка сетчатки
МРШ - макулярный ретиношизис
МТМ – миопическая тракционная макулопатия
мХНВ – миопическая хориоидальная неоваскуляризация
НЭ – нейроэпителий сетчатки
ОКТ – оптическая когерентная томография
ОКТ-А – оптическая когерентная томография в режиме ангиографии
ОС - отслойка сетчатки
ПВХРД — периферическая витреохориоретинальная дистрофия
ПЗО — передне-задняя ось глаза
ПЭ – пигментный эпителий
ФАГ ― флюоресцентная ангиография глаза (глазного дна)
ФДТ ― фотодинамическая терапия
ХНВ – хориоидальная неоваскуляризация
VEGF - фактор роста эндотелия сосудов (англ. vascular endothelial growth factor)
Термины и определения
Биомикроскопия глаза – это метод прижизненного визуального исследования оптических сред и тканей глаза, основанный на создании контраста между освещенными и неосвещенными участками, проводимый при помощи щелевой лампы и дополнительных диагностических линз (в частности, для биомикроскопии глазного дна).
Задняя стафилома - ограниченное выпячивание стенки глазного яблока, которое считается отличительным признаком патологической близорукости и является одной из основных причин развития миопической макулярной дегенерации (ММД).
Интраретинальная жидкость (отек нейроэпителия (НЭ) сетчатки) – это межклеточное скопление жидкости в слоях НЭ, проявляющееся утолщением сетчатки.
Исследование глазного дна на аутофлюоресценцию – это диагностический метод, основанный на способности флюорофоров (в частности, липофусцина и его соединений) аутофлюоресцировать под воздействием возбуждающего излучения без введения красителей.
Куполообразная макула - тип задней стафиломы, при котором зачастую обнаруживаются атрофические изменения пигментного эпителия и фовеальная отслойка сетчатки, приводящие к снижению остроты зрения.
Лаковые трещины – это разрывы пигментного эпителия (ПЭ) сетчатки и/или мембраны Бруха линейной или звёздчатой формы, которые обычно располагаются в заднем полюсе глаза и рассматриваются в качестве фактора риска прогрессирования миопической макулопатии.
Макулярный разрыв / отверстие (MР) – дефект ткани сетчатки, развивающийся вследствие тракционного воздействия и обычно затрагивающий центральную ямку. Может быть частичным (ламеллярным) или полным (сквозным, полнослойным).
Оптическая когерентная томография (ОКТ) – это диагностический неинвазивный бесконтактный метод прижизненной визуализации, качественного и количественного анализа морфологических особенностей структур глазного дна, основанный на принципе световой интерферометрии.
Оптическая когерентная томография в режиме ангиографии (ОКТ-А) – это диагностический неинвазивный бесконтактный метод прижизненной визуализации, качественного и количественного анализа микроциркуляции в структурах глазного дна с учетом сегментации слоев глазного дна.
Паркетное (тигроидное, мозаичное) глазное дно – офтальмоскопическая картина, характерная для глаз с истончением ПЭ: глубокая пигментация сосудистой оболочки, в виде темных полигональных участков между сосудами хориоидеи; является первой стадией изменений глазного дна при миопической макулопатии.
Пятно Фукса (Fuchs/Föster-Fuchs spot) – пигментированный рубец, образующийся в исходе миопической хориоидальной неоваскуляризации и выглядящий как округлый очаг, чаще тёмного цвета (реже встречается серое, желтое, красное или зелёное окрашивание), обусловленного деградацией продуктов распада гемоглобина и гиперплазией клеток пигментного эпителия сетчатки. Термин имеет в большей степени историческое значение, однако упоминается в ряде современных классификаций.
Флюоресцентная ангиография глаза (ФАГ, ангиография с флуоресцеином натрия**) – это диагностический метод, позволяющий выявить нарушения сосудистого русла на глазном дне, оценить состояние наружного и внутреннего гематоретинальных барьеров, путем регистрации пассажа красителя (внутривенно вводимого флуоресцеина натрия**) по сосудам глаза в режиме фото- и видеонаблюдения.
Фотодинамическая терапия (ФДТ) – это метод лечения некоторых глазных заболеваний, основанный на применении светочувствительных веществ (фотосенсибилизаторов) и света определённой длины волны с целью окклюзии патологических сосудов.
Хориоидальная неоваскуляризация (ХНВ) – это индуцированный избыточной экспрессией проангиогенных факторов (в первую очередь различных изоформ фактора роста эндотелия сосудов – VEGF) процесс патологического неоангиогенеза из сети хориокапилляров через дефекты мембраны Бруха под ПЭ и/или НЭ.
Хориоретинальная атрофия - результат потери хориокапилляров, ПЭ и наружных слоев сенсорной сетчатки из-за нарушения кровообращения в хориокапиллярах или воспалительного процесса.
Критерии оценки качества медицинской помощи
Критерии оценки качества медицинской помощи пациентам c миопической макулярной дегенерацией
|
№ п/п |
Критерии качества |
Оценка выполнения |
|---|---|---|
|
1. |
Выполнена визометрия без коррекции и с оптимальной коррекцией |
Да/Нет |
|
2. |
Выполнено исследование рефракции в естественных условиях |
Да/Нет |
|
3. |
Выполнена биомикроскопия глаза |
Да/Нет |
|
4. |
Выполнена офтальмоскопия и/или биомикроскопия глазного дна в условиях мидриаза |
Да/Нет |
|
5. |
Выполнено интравитреальное введение лекарственных препаратов (A16.26.086.001) из группы средств, препятствующих новообразованию сосудов и/или фокальная лазерная коагуляция глазного дна и/или фотодинамическая терапия и/или хирургическое вмешательство (при наличии медицинских показаний и при отсутствии медицинских противопоказаний) |
Да/Нет |
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
-
Нероев Владимир Владимирович, академик РАН, д.м.н., профессор, ООО «Ассоциация врачей-офтальмологов»;
-
Бобыкин Евгений Валерьевич, д.м.н., ООО «Ассоциация врачей- офтальмологов»;
-
Зайцева Ольга Владимировна, к.м.н., ООО «Ассоциация врачей-офтальмологов»;
-
Ковалевская Мария Александровна, д.м.н., профессор, ООО «Ассоциация врачей-офтальмологов»;
-
Нечипоренко Павел Андреевич, к.м.н., ООО «Ассоциация врачей-офтальмологов»;
-
Файзрахманов Ринат Рустамович, д.м.н., ООО «Ассоциация врачей-офтальмологов».
Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
Протокол диагностики и лечения миопической макулярной дегенерации у взрослых разработан с учетом «Порядка оказания медицинской помощи взрослому населению при заболеваниях глаза, его придаточного аппарата и орбиты», утвержденного приказом МЗ РФ от 12 ноября 2012 года N 902н (с изменениями на 1 февраля 2022 года), в котором представлены базовые положения по организации офтальмологической помощи. В отличие от «Порядка», где изложены основные этапы оказания офтальмологической помощи, «Клинические рекомендации» – методические рекомендации для врачей, где детально прописаны все этапы оказания офтальмологической помощи и дифференцированные подходы в различных ситуациях с учетом принципов доказательной медицины.
Методы, использованные для сбора/селекции доказательств: поиск в электронных базах данных; анализ современных научных разработок по проблеме ММД в России и за рубежом; обобщение отечественного и зарубежного практического опыта.
При отборе публикаций, как потенциальных источников доказательств, использованная в каждом исследовании методология изучается для того, чтобы убедиться в ее достоверности. Результат изучения влияет на уровень доказательств, присваиваемый публикации, что в свою очередь влияет на силу вытекающих из нее рекомендаций.
Настоящие рекомендации в предварительной версии были рецензированы независимыми экспертами, которых попросили прокомментировать, прежде всего, насколько интерпретация доказательств, лежащих в основе рекомендаций, достоверна и доступна для практических врачей и пациентов.
Получены комментарии со стороны врачей-офтальмологов, занимающихся проблемой миопии, и врачей первичного звена в отношении доходчивости изложения и важности рекомендаций, как рабочего инструмента повседневной медицинской практики.
Комментарии, полученные от экспертов, тщательно систематизировались и обсуждались председателями и членами рабочей группы. Каждый пункт обсуждался. Рекомендованные в результате обсуждения изменения и дополнения вносились в текст рекомендаций.
Целевая аудитория данных клинических рекомендаций:
Врачи-офтальмологи;
Врачи общей практики (семейные врачи);
Врачи-физиотерапевты;
Медицинские оптики-оптометристы.
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
|
УДД |
Расшифровка |
|---|---|
|
1 |
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа |
|
2 |
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа |
|
3 |
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования |
|
4 |
Несравнительные исследования, описание клинического случая |
|
5 |
Имеется лишь обоснование механизма действия или мнение экспертов |
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
|
УДД |
Расшифровка |
|
|---|---|---|
|
1 |
Систематический обзор РКИ с применением мета-анализа |
|
|
2 |
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением мета- анализа |
|
|
3 |
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования |
|
|
4 |
Несравнительные исследования, описание клинического случая или серии случаев, исследования «случай-контроль» |
|
|
5 |
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов |
|
Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
|
УУР |
Расшифровка |
|---|---|
|
A |
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными) |
|
B |
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными) |
|
C |
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными) |
Порядок обновления клинических рекомендаций
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию – не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым КР, но не чаще 1 раза в 6 месяцев.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
Данные клинические рекомендации разработаны с учётом следующих нормативно- правовых документов:
-
Приказ Министерства здравоохранения РФ от 12 ноября 2012 года N 902н «Об утверждении Порядка оказания медицинской помощи взрослому населению при заболеваниях глаза, его придаточного аппарата и орбиты» (с изменениями на 1 февраля 2022 года)
-
Приказ Министерства здравоохранения и социального развития РФ от 31 мая 2007 г. N 381 "Об утверждении стандарта медицинской помощи больным с миопией (при оказании специализированной помощи)"
-
Приказ Министерства здравоохранения РФ от 10 мая 2017 г. № 203н "Об утверждении критериев оценки качества медицинской помощи"
-
Распоряжение Правительства РФ от 12.10.2019 N 2406-р (ред. от 09.06.2023) «Об утверждении перечня жизненно необходимых и важнейших лекарственных препаратов, а также перечней лекарственных препаратов для медицинского применения и минимального ассортимента лекарственных препаратов, необходимых для оказания медицинской помощи> Государственный реестр лекарственных средств»
-
Инструкция по медицинскому применению препарата «Луцентис (ЛСР-004567/08, 2020)
-
Инструкция по медицинскому применению препарата «Эйлеа» (рег. №: ЛП-003544, 2023)
-
Федеральный закон Российской Федерации от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации".
-
СанПиН 2.1.3.2630-10 "Санитарно-эпидемиологические требования к организациям, осуществляющим медицинскую деятельность". ; Приказ Министерства здравоохранения и социального развития РФ от 29 декабря 2008 г. N 786н "О порядке формирования и утверждении государственного задания на оказание в 2009 году высокотехнологичной медицинской помощи гражданам Российской Федерации за счет ассигнований федерального бюджета" (с изменениями и дополнениями).
-
Управление плановой госпитализацией в многопрофильной больнице. Методические рекомендации N 2001/144: (утв. Минздравом РФ 09.11.2001)
Приложение Б. Алгоритмы действий врача
Алгоритм 1. Схема обследования и лечения пациентов с мХНВ.
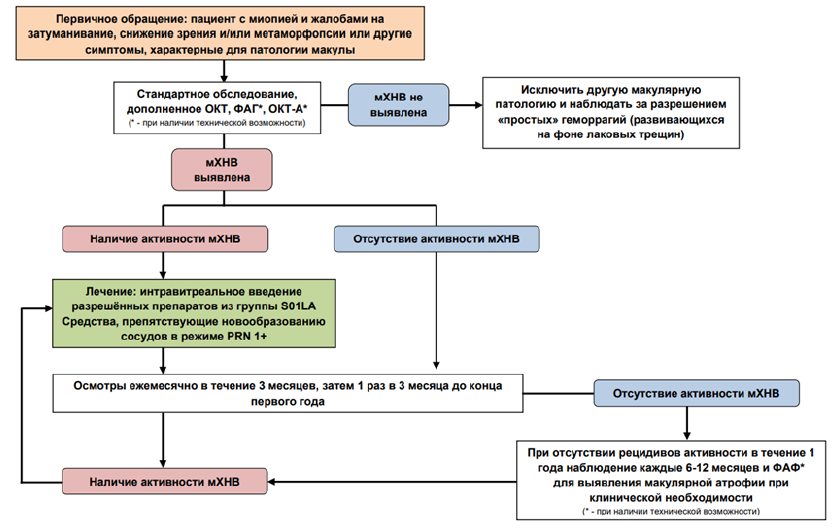
Алгоритм 2. Схема диагностики и лечения миопической тракционной макулопатии (МТМ)
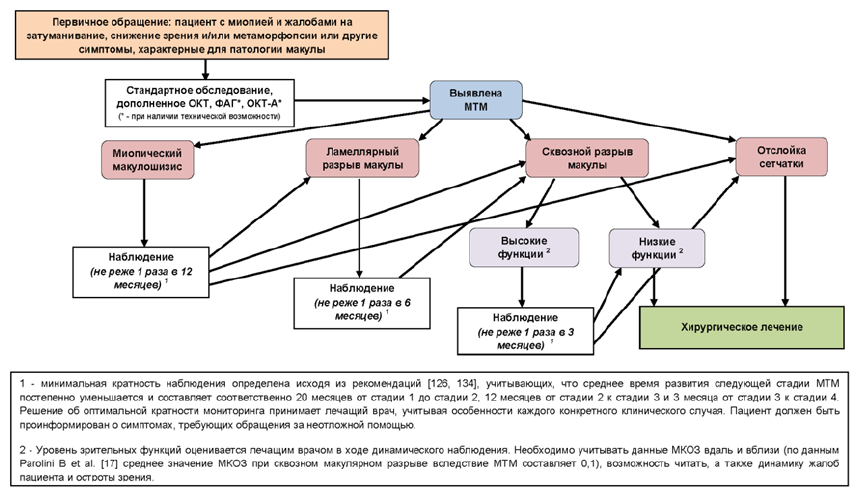
Приложение В. Информация для пациента
Близорукость – самый распространенный оптический дефект. В близоруком глазу лучи преломляются сильнее, чем нужно, и в результате изображение формируется не на сетчатке (воспринимающей структуре глаза), а перед ней и становится нечетким, размытым. В последние 20 лет частота близорукости во всем мире катастрофически возросла. У молодых людей в США и Европе она достигает 40-45%. В нашей стране она наблюдается у 30% выпускников школ, а в гимназиях и лицеях этот показатель приближается к 50%. Нельзя не заметить, что в самом компьютеризированном и быстро обучающемся регионе мира – в Юго-Восточной Азии (Тайвань, Гонконг, Сингапур), распространённость близорукости превышает 70%. И в таком «всплеске» заболеваемости нельзя винить только наследственность – это противоречит законам генетики. Очевидно, что свой вредоносный вклад вносят различные факторы внешней среды. Это и ранняя повышенная зрительная нагрузка, и различные электронные средства информации, игровые устройства, малоподвижный образ жизни детей – где вы, наши шумные и долгие дворовые игры? Определенную роль в этом играет и общее состояние здоровья, соответствующее норме, в лучшем случае, у 10% детей, а также плохая экология. Факторов, и внешних, и внутренних, как видите, много, но для того, чтобы привести к развитию близорукости, они должны реализоваться через какой-то субстрат в самом глазу. И таким субстратом является ослабленная аккомодация – приспособительный механизм, позволяющий здоровому человеку четко видеть на любом расстоянии, и вдаль, и вблизи. Именно расстройство аккомодации было выделено, как «слабое звено» в происхождении близорукости профессором Э.С. Аветисовым почти 60 лет назад.
Несмотря на успехи, связанные с разработкой и внедрением в клиническую практику современных методов диагностики и лечения, дегенеративная миопия остаётся серьёзной медико-социальной проблемой. Заболевание в настоящее время входит в число наиболее распространённых причин слабовидения и слепоты во многих развитых странах, включая Россию. При этом по прогнозам проблема в ближайшее время будет усугубляться, что связано со значительным увеличением количества людей с высокой миопией в мире (со 163 миллионов [2,7% населения Земли] в 2000 году до 938 миллионов [9,8%] в 2050 году).
Миопическая макулопатия (или миопическая макулярная дегенерация) – это комплекс патологических изменений макулы на фоне миопии высокой степени, связанных с увеличением размеров («перерастяжением») глаза. Выделяют атрофические и тракционные изменения, а также неоваскуляризацию, развивающиеся в глазу. Это три разных механизма, которые по отдельности или совместно повреждают сетчатку.
Атрофические изменения обусловлены нарушением питания сетчатки, они могут иметь разную степень выраженности и локализацию (и, соответственно, в неодинаковой мере влияют на зрение), а также разную скорость прогрессирования. Эффективных способов лечения атрофии сетчатки пока не существует.
При мХНВ перспективы лечения интравитреальными введениями лекарственного средства, препятствующего новообразованию сосудов зависят от своевременного начала лечения и соблюдения оптимального режима инъекций в соответствии с инструкцией к препарату и клинических рекомендаций на основе данных регулярного динамического наблюдения. Наиболее значимыми проявлениями заболевания на поздней стадии, обусловливающими значительное снижение зрительных функций, являются развитие хориоретинальной атрофии с захватом фовеа или субретинального фиброза.
Тракционная макулопатия вызвана «натяжением», то есть различными механическими воздействиями изменённых внутриглазных структур на сетчатку, которые могут приводить к её надрывам и разрывам. Механические повреждения сетчатки (надрыв, разрыв, отслойка) могут потребовать лазерного или хирургического лечения.
Кроме того, при миопии высокой степени повышается вероятность развития таких заболеваний как катаракта, глаукома и отслойка сетчатки. Для их профилактики/раннего выявления необходимо диспансерное наблюдение у врача-офтальмолога. Пациентов следует информировать о причинах появления возможных осложнений периферических дегенераций и характерных симптомах, при которых обратиться к врачу: при жалобах на «искры» или «молнии» перед глазом необходимо ограничить физические нагрузки и обратиться к офтальмологу в ближайшие дни; появление жалоб на «занавеску» перед глазом и резкое ограничение поля зрения требуют ограничения физической нагрузки и срочного обращения к офтальмологу. Пациентов с отслойкой сетчатки одного глаза должны быть проинформированы о необходимости самоконтроля качества зрения парного глаза и незамедлительно посещения врача при возникновении изменений качества зрения и особенно при появлении характерных жалоб.
Для информационной поддержки пациентов разработаны листовки (лифлеты) «Патологичесая миопия» [150] и «Интравитреальные инъекции» [151], представленные ниже и размещённые на сайте Ассоциации врачей-офтальмологов в разделе «Для пациента» (см. Приложения Г2 и Г3).
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Приложение Г1. Опросник MacTSQ (Macular disease Treatment Satisfaction Questionnaire)
Валидизированный опросник MacTSQ (Macular disease Treatment Satisfaction Questionnaire) [74]:
Вопросы оцениваются от 0 (самая низкая удовлетворённость) до 6 (самая высокая удовлетворённость) баллов.
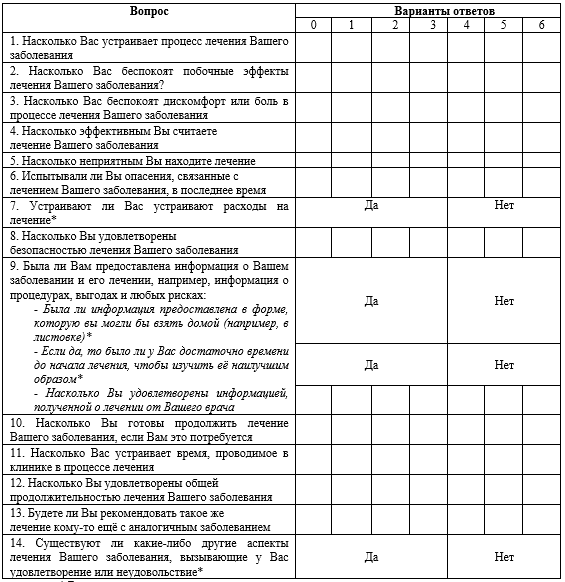
* Вопросы исключаются из оценки в баллах.
Приложение Г2. Лифлет «Патологичесая миопия» (информация для пациентов) [150]




Приложение Г3. Лифлет «Интравитреальные инъекции» (информация для пациентов) [151]

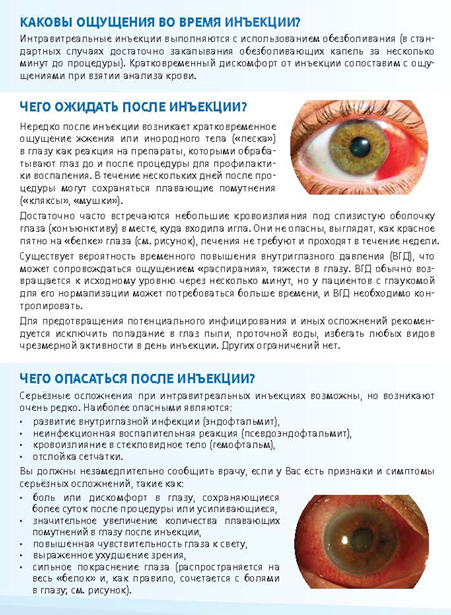

Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.