Заболевания аорты во время беременности
Диагностика и лечение сердечно-сосудистых заболеваний во время беременности
 Версия: Клинические протоколы 2020-2023 (Узбекистан)
Версия: Клинические протоколы 2020-2023 (Узбекистан)
Болезни системы кровообращения, осложняющие беременность, деторождение и послеродовой период (O99.4), Врожденная недостаточность аортального клапана (Q23.1), Синдром Марфана (Q87.4), Синдром Тернера (Q96), Синдром Элерса-Данло (Q79.6)
Акушерство и гинекология, Врожденные заболевания, Кардиология
Общая информация
Краткое описание
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РЕСПУБЛИКИ УЗБЕКИСТАН
РЕСПУБЛИКАНСКИЙ СПЕЦИАЛИЗИРОВАННЫЙ НАУЧНО-ПРАКТИЧЕСКИЙ МЕДИЦИНСКИЙ ЦЕНТР АКУШЕРСТВА И ГИНЕКОЛОГИИ
Клинический протокол рассмотрен и утвержден Ученым Советом Республиканского Специализированного Научно-Практического Медицинского Центра Акушерства и Гинекологии» «24» февраля 2022 г., протокол № 3 Председатель Ученого Совета – д.м.н., профессор Асатова М.М.
Национальный клинический протокол
Диагностика и лечение сердечно-сосудистых заболеваний во время беременности
Ташкент 2023
Ташкент 2023
Клиническая проблема
Диагностика и лечение сердечно-сосудистых заболеваний во время беременности
Дата создания 2023 г.
Диагностика и лечение сердечно-сосудистых заболеваний во время беременности
Этапы оказания помощи
Учреждения системы родовспоможения республики Узбекистан (первичная медико-санитарная помощь, стационары).
Учреждения системы родовспоможения республики Узбекистан (первичная медико-санитарная помощь, стационары).
Дата создания 2023 г.
Планируемая дата обновления 2026 г. или по мере появления новых ключевых доказательств.
Все поправки к представленным рекомендациям будут опубликованы в соответствующих документах.
Беременность – это период высокого риска для всех пациенток с патологией аорты, которая во время беременности встречается нечасто, но ассоциирована с очень высокой смертностью. В большинстве случаев умирают женщины, которые ранее не знали о наличии патологии аорты. Большинство из этих женщин имеют наследственное заболевание, поэтому при аутопсии ткань должна быть сохранена для анализа ДНК, а членам семьи предложено направление на скрининг.
1.1. Синдром Марфана
Коды по МКБ-10:
Коды по МКБ-10:
Коды по МКБ-10:
Коды по МКБ-10:
1.5. Другие аутосомно-доминантные аортопатии
Категории пациентов: беременные, роженицы и родильницы с сердечно-сосудистыми заболеваниями.
Целевая группа протокола:
Заболевания аорты
Некоторые наследственные патологии влияют на грудной отдел аорты, повышая риск как формирования аневризмы, так и диссекции аорты.
Наследственные заболевания грудного отдела аорты (НЗГОА) включают синдромы:
синдром Марфана,
синдром Лойса-Дитца,
аневризма-остеоартрит синдром,
сосудистый тип синдрома Элерса-Данло или несиндромальные НЗГОА (то есть только аневризма аорты).
Другие формы врожденных заболеваний сердца (например, тетрада Фалло и коарктация аорты) также могут сопровождаться дилатацией аорты, что, в конечном счете, может привести к возникновению ненаследственной патологии аорты.
Факторами риска развития дилатации аорты являются гипертония и поздний возраст беременных.
Беременность – это период высокого риска для всех пациенток с патологией аорты, которая во время беременности встречается нечасто, но ассоциирована с очень высокой смертностью. В большинстве случаев умирают женщины, которые ранее не знали о наличии патологии аорты. Большинство из этих женщин имеют наследственное заболевание, поэтому при аутопсии ткань должна быть сохранена для анализа ДНК, а членам семьи предложено направление на скрининг.
1. Специфические синдромы
1.1. Синдром Марфана
Это панэтническое аутосомно-доминантное заболевание соединительной ткани, вызванное мутациями в гене фибриллина 1 (FBN1, MIM № 134797). Характеризуется соединительнотканной недостаточностью и разнообразными проявлениями скелетной, сердечно-сосудистой и глазной патологии. У больных с синдромом Марфана отмечаются гигантизм, долихостеномелия и арахнодактилия, аневризмы аорты, миопия, эктопия хрусталика, деформация грудины, кифосколиоз, плоскостопие, протрузия вертлужной впадины, эктазия твердой мозговой оболочки.
Коды по МКБ-10:
|
Q87.4
|
Синдром Марфана |
| O99.4 |
Болезни системы кровообращения, осложняющие беременность, деторождение и послеродовый период
|
1.2. Двустворчатый аортальный клапан
Это ВПС, характеризующийся слиянием створок аортального клапана, вследствие чего вместо трехстворчатого он становится двустворчатым. В ряде случаев нарушения не ограничиваются клапанным комплексом и развитием аортальной недостаточности или стеноза с гемодинамическими нарушениями, а патологические изменения, подобные определяемым при синдроме Марфана, возникают в стенке аорты и приводят к развитию аневризмы/диссекции сосуда.
Коды по МКБ-10:
|
Q23.1
|
Врожденная недостаточность аортального клапана
Двустворчатый аортальный клапан
|
| O99.4 | Болезни системы кровообращения, осложняющие беременность, деторождение и послеродовый период |
Дилатация аорты наблюдается у ≤50% пациентов с двустворчатым АК и может возникать даже при нормальной работе клапана. Дилатация аорты может локализоваться в дистальных отделах восходящей аорты, которые не могут быть адекватно визуализированы с помощью эхокардиографии. В данном случае МРТ или КТ следует выполнять до беременности. Риск расслоения невелик. Факторами риска являются тип морфологии двустворчатого АК, дилатация аорты и коарктация аорты. Беременность противопоказана, если диаметр аорты составляет >50 мм.
1.3. Сосудистый тип синдрома Элерса-Данло
Синдром Элерса–Данло – редкое (орфанное) заболевание, характеризующееся дисплазией соединительной ткани, хрупкостью кровеносных сосудов и тканей и вариабельной клинической картиной. Сосудистый тип синдрома Элерса–Данло, относящийся к группе А, согласно классификации 2017 г. обусловлен мутациями в гене альфа-1-цепи коллагена III типа COL3A1. Заболевание отличается высокой летальностью пациентов вследствие спонтанных разрывов стенок сосудов и полых внутренних органов.
Коды по МКБ-10:
|
Q79.6
|
Синдром Элерса-Данло |
| O99.4 |
Болезни системы кровообращения, осложняющие беременность, деторождение и послеродовый период
|
Серьезные сосудистые осложнения встречаются почти исключительно у пациенток с IV типом сосудистого синдрома Элерса-Данло. Материнская смертность значительна и связана с разрывом матки и расслоением крупных артерий и вен. Беременность сопряжена с очень высоким риском и потому не рекомендуется. С этими женщинами врачу стоит обсуждать все возможные последствия и принимать совместное решение при планировании беременности.
1.4. Синдром Тёрнера
Хромосомное заболевание, для которого характерно либо полное отсутствие одной хромосомы, либо наличие дефекта в одной из Х-хромосом. Отсутствие одной из Х-хромосом или дефект в ней обуславливает недоразвитие или же полное неразвитие яичников, нарушения в деятельности других органов и соматические аномалии.
Коды по МКБ-10:
| Q96 | Синдром Тернера |
| O99.4 | Болезни системы кровообращения, осложняющие беременность, деторождение и послеродовый период |
Синдром Тёрнера ассоциирован с повышенным риском врожденных заболеваний сердца, дилатации аорты, гипертонии, диабета и атеросклеротических событий. Диссекция аорты происходит редко при синдроме Тёрнера, но в молодом возрасте она диагностируется в 6 раз чаще, чем в общей популяции. Факторы риска диссекции аорты у данной категории пациенток включают расширение аорты, двустворчатый АК и коарктацию аорты. Беременности следует избегать, когда индекс размера аорты (ИРА) составляет >25 мм/м2. Кроме того, после операции на корне аорты пациент остается в группе риска развития диссекции типа B.
Беременность может наступать спонтанно у некоторых пациенток с синдромом Тёрнера (0,5-10%), но в настоящее время чаще всего наступает при помощи вспомогательных репродуктивных технологий. Оценка сердечно-сосудистой системы рекомендуется перед началом лечения бесплодия. Тщательный контроль АД и лечение диабета являются обязательными для всех пациенток с синдромом Тёрнера, особенно во время беременности.
1.5. Другие аутосомно-доминантные аортопатии
По мере улучшения методов генотипирования стали появляться данные о серии новых аортопатий. К ним относятся синдромные и несиндромные НЗГОА. Эти состояния принадлежат к группе высокого риска, особенно при дилатации аорты, и могут характеризоваться мультисистемным поражением, сопряженным с дополнительными рисками, такими как разрыв матки.
Цель протокола:
Целью настоящего документа является обзор наилучших имеющихся доказательств, внедрение и организация системы и единого подхода по ведению беременных с сердечно-сосудистыми заболеваниями.
Основу при разработке данного протокола составили Рекомендации по диагностике и лечению сердечно-сосудистых заболеваний во время беременности рекомендации, подготовленных Европейским обществом кардиологов (European Society of Cardiology, ESC), 2020 г.
Категории пациентов: беременные, роженицы и родильницы с сердечно-сосудистыми заболеваниями.
Целевая группа протокола:
1. Врачи акушеры-гинекологи;
2. Врачи кардиологи;
3. Врачи кардиохирурги;
4. Врачи анестезиологи-реаниматологи;
5. Врачи общей практики;
6. Врачи терапевты;
7. Врачи лаборанты;
8. Организаторы здравоохранения;
9. Медицинские сестры-анестезисты;
10. Акушерки;
11. Клинические фармакологи;
12. Студенты, клинические ординаторы, магистранты, аспиранты, преподаватели медицинских вузов.
Почему этот протокол важен?
Сердечно-сосудистые заболевания осложняют течение беременности в 1-4% случаев. Новые данные о распространенности и частоте случаев ССЗ, связанных с беременностью, ограничены в большинстве стран мира.
Понимание рисков сердечно-сосудистых осложнений во время беременности и подходов к лечению ССЗ у беременных женщин имеет решающее значение в консультировании таких пациенток до наступления беременности.
Необходимо учитывать, что любое терапевтическое вмешательство оказывает влияние не только на здоровье матери, но и на состояние плода. Лечение, оптимальное для женщины, может быть связано с потенциальным вредом для развивающегося ребенка, и, в крайних случаях, методы лечения, позволяющие матери выжить, могут привести к внутриутробной гибели плода. С другой стороны, безопасная для плода терапия может оказаться недостаточной для матери.
Поскольку проспективные или рандомизированные исследования часто отсутствуют, рекомендации в настоящем руководстве в большинстве случаев соответствует уровню доказательств С.
Отсутствие данных с высоким уровнем доказательности по проблеме ССЗ во время беременности способствует повышению гипердиагностики и полипрагмазии при выборе тактики ведения данной категории больных и увеличению ятрогении. Материнская смертность и заболеваемость, а также перинатальные проблемы от преждевременного родоразрешения сохраняют высокую актуальность, учитывая ведущее место ССЗ среди соматических заболеваний у беременных.
Эпидемиология
Эпидемиология
Сердечно-сосудистые заболевания (ССЗ) у беременных женщин занимают первое место среди всей соматической патологии. Частота обнаружения болезней сердца у беременных, по данным различных авторов, колеблется от 0,4% до 10%. Тенденцией последних лет является увеличение числа беременных и рожениц, страдающих ССЗ, что связано с рядом причин: ранней диагностикой заболеваний сердца, расширением показаний к сохранению беременности, увеличением группы женщин, оперированных на сердце, и числа серьёзно больных женщин, которые либо сами, либо с разрешения врачей решают сохранить беременность, будучи уверенными в успехе медицинской науки и практики. Риск ССЗ во время беременности увеличивается повсеместно в мире также вследствие увеличения возраста женщин к моменту наступления первой беременности. Беременность в позднем репродуктивном возрасте чаще ассоциируется с увеличением распространенности факторов риска ССЗ, особенно сахарного диабета, гипертонии и ожирения. Кроме того, все большее число женщин с врожденными пороками сердца (ВПС) стали достигать репродуктивного возраста. В западных странах ССЗ у беременных женщин являются основной причиной материнской смертности во время беременности.
Повышение артериального давления (АД) является наиболее частым ССЗ во время беременности и регистрируется в 5-10% случаев от всех беременностей (см. Национальный клинический протокол «Артериальная гипертензия во время беременности»). Среди других заболеваний в странах мира самыми частыми ССЗ во время беременности являются ВПС (75-82% от всех случаев ССЗ при беременности), ревматическая болезнь сердца (56-89%). Кардиомиопатии встречаются нечасто, но являются причиной наиболее тяжелых сердечно-сосудистых осложнений при беременности.
Увеличилось число рожениц, поступающих в реанимационное отделение, в основном это женщины с тяжелыми предсуществующими заболеваниями, старшего возраста, имеющие многочисленные сопутствующие заболевания, женщины с ВПС.
Факторы и группы риска
Заболевания аорты
Материнский и перинатальный риск
Гемодинамические и гормональные изменения во время беременности увеличивают вероятность диссекции аорты. Это происходит чаще всего в последнем триместре беременности (50%) или в раннем послеродовом периоде (33%). Все женщины с генетически подтвержденным синдромом или семейным анамнезом заболеваний аорты должны быть проконсультированы по поводу риска диссекции и риска рецидивов и должны быть полностью обследованы, включая визуализацию всей аорты до беременности. При оценке диаметров аорты следует учитывать площадь поверхности тела (ППТ), особенно у миниатюрных женщин. Роды в анамнезе ассоциируются с увеличением диаметра аорты. Влияние беременности на дилатацию аорты недостаточно изучено. Диагноз расслоения аорты следует подозревать у всех пациенток с болью в груди во время беременности.
Гемодинамические и гормональные изменения во время беременности увеличивают вероятность диссекции аорты. Это происходит чаще всего в последнем триместре беременности (50%) или в раннем послеродовом периоде (33%). Все женщины с генетически подтвержденным синдромом или семейным анамнезом заболеваний аорты должны быть проконсультированы по поводу риска диссекции и риска рецидивов и должны быть полностью обследованы, включая визуализацию всей аорты до беременности. При оценке диаметров аорты следует учитывать площадь поверхности тела (ППТ), особенно у миниатюрных женщин. Роды в анамнезе ассоциируются с увеличением диаметра аорты. Влияние беременности на дилатацию аорты недостаточно изучено. Диагноз расслоения аорты следует подозревать у всех пациенток с болью в груди во время беременности.
1.1. Синдром Марфана
Общий риск развития у женщины с синдромом Марфана диссекции аорты, связанной с беременностью, составляет ~3%. Размер аорты является основным фактором риска, но даже женщины с шириной корня аорты <40 мм имеют риск расслоения около 1%. Несмотря на то, что имеющиеся данные ограничены, беременности следует избегать у пациенток с синдромом Марфана при диаметре корня аорты >45 мм, поскольку существует повышенный риск диссекции. Если диаметр составляет 40-45 мм, следует учитывать другие факторы, такие как семейный анамнез расслоения аорты или скорость увеличения размеров аорты. Дистальная диссекция аорты и диссекция других сосудов также представляют собой риск. По этой причине даже после успешного протезирования корня аорты пациенты остаются в группе высокого риска развития дальнейших осложнений.
Другие важные сердечно-сосудистые осложнения включают прогрессирующую митральную недостаточность (МН) из-за пролапса митрального клапана, аритмии, сердечную недостаточность из-за желудочковой дисфункции. Риск акушерских осложнений также увеличивается, включая риск преждевременного излития околоплодных вод.
Риск сердечно-сосудистых осложнений у матери
Риск осложнений во время беременности зависит от основного кардиологического диагноза, сократительной функции сердца, состояния клапанного аппарата, функционального класса, наличия цианоза, давления в легочной артерии (ЛА) и других факторов. Следует также учитывать сопутствующие заболевания, в том числе, например, ревматологические и скелетно-мышечные заболевания, а также психические расстройства. Все это говорит о том, что оценка риска должна быть индивидуальна.
Чтобы оценить материнский риск сердечно-сосудистых осложнений во время беременности, необходимо оценить состояние женщины с учетом анамнеза заболевания, функционального класса, насыщения кислородом, значений натрийуретического пептида, ЭхоКГ-оценки функции камер сердца и его клапанов, давления в ЛА и диаметра аорты, переносимости физических нагрузок и наличия нарушений ритма.
В каждом конкретном случае риск заболевания следует оценивать с использованием модифицированной классификации Всемирной организации здравоохранения (ВОЗ) (табл. 1) и как описано в соответствующих разделах, посвященных конкретным заболеваниям в данных клинических рекомендациях.
Вероятность сердечно-сосудистых осложнений требует переоценки при каждом визите до беременности, поскольку риск может измениться с течением времени.
Повышение уровня натрийуретического пептида связано с риском возникновения сердечно-сосудистых событий. Преэклампсия ассоциируется с СН у женщин с ССЗ.
|
Модифицированная классификация ВОЗ в настоящее время является самой точной системой оценки риска.
Женщинам с классом ВОЗ IV противопоказано применение вспомогательных репродуктивных технологий. Их применение должно быть тщательно взвешено также у женщин с заболеванием ВОЗ класса III и у пациенток, получающих антикоагулянты.
|
| Значение N-концевого натрий-уретического пептида B-типа (NT-proBNP) >128 пг/мл на 20-й неделе беременности является предиктором сердечно-сосудистых осложнений на более поздних сроках. |
| 1В | Микроальбумин, NGAL, Цистатин С, мозговой/желудочковый натрий уретический пептид, являются одними из рекомендованных стратифицированных маркеров риска в многофакторных моделях скрининга органной дисфункции |
Метод определения маркеров риска органной дисфункции – иммунофлюоресцентный неинвазивный метод POC-диагностики на экспресс анализаторе Finecare™ FIA MeterPlus/FS 113, может быть использован в стационаре, скорой помощи, в амбулаторных условиях, позволяет с большой вероятностью быстро (в течение 5-15 мин) выявить пациентов с высоким риском развития полиорганной дисфункции на ранних этапах повреждения и обосновать необходимость применения тех или иных терапевтических и хирургических мероприятий.
Диапазон нормы: Микроальбумин: норма: 0-20 мг/л. Цистатин-С: норма: 0,5-1,1 мг/л.
NGAL: норма: 0-131.7 нг/мл.
Таблица 1. Модифицированная классификация ВОЗ по материнским сердечно-сосудистым рискам.
| ВОЗ I | ВОЗ II | ВОЗ II-III | ВОЗ III | ВОЗ IV (беременность противопоказана) | |
|
Диагноз
(неосложненный)
|
Малый или легкий:
- пульмональный стеноз
- ОАП
- пролапс митрального клапана
Успешно корригированные пороки: ДМПП, ДМЖП, ОАП, аномальный дренаж легочных вен.
Эктопический предсердный или желудочковый ритм, изолированный.
|
Неоперированный ДМПП или ДМЖП.
Корригированная тетрада Фалло.
Большинство аритмий (суправентрикулярны е аритмии).
Синдром Тёрнера без дилатации аорты.
|
Легкое снижение функции ЛЖ (ФВ >45%).
ГКМП.
Заболевание нативного или протезированного биологическим протезом клапана, которое не относится к ВОЗ I или IV (легкий МС, умеренный АС).
Синдром Марфана или другие наследственные заболевания аорты без дилатации.
Аорта <45 мм при двустворчатом АК.
Оперированная коарктация аорты.
Дефект предсердно-желудочковой перегородки.
|
Умеренное нарушение функции ЛЖ (ФВ 30-45%).
ППКМП в анамнезе с восстановленной функцией ЛЖ.
Механический клапан Системный правый желудочек
с нормальной или легко сниженной функцией.
Операция Фонтена без осложнений.
Неоперированный цианотический порок сердца.
Другие комбинированные пороки сердца.
Умеренный МС.
Тяжелый бессимптомный АС.
Дилатация аорты (40-45 мм при синдроме Марфана или других НЗГОА; 45-50 мм при двустворчатом АК, синдроме Тёрнера, ИРА 20-25 мм/м2 тетрада Фалло <50 мм).
ЖТ.
|
ЛАГ.
Тяжелая системная дисфункция желудочков(ФВ <30%,ФК по NYHA III-IV).
ППКМП в анамнезе с сохраняющимся снижением функции ЛЖ.
Тяжелый МС.
Тяжелый симптомный АС.
Системный правый желудочек с умеренно или сильно сниженной желудочковой функцией.
Тяжелая дилатация аорты (>45 мм при синдроме Марфана или других НЗГОА, >50 мм при двустворчатом АК, синдроме Тёрнера, ИРА >25 мм/м2, тетрада Фалло >50 мм).
Синдром Элерса-Данло.
Тяжелая (ре)коарктация.
Операция Фонтена с любыми осложнениям.
|
| Риск | Нет увеличения риска материнской смертности. Нет, либо низкий риск осложнений | Небольшое увеличение риска материнской смертности или умеренный риск осложнений | Умеренный риск материнской смертности или умеренный/ тяжелый риск осложнений | Значительный риск материнской смертности, высокий риск осложнений | Чрезвычайно высокий риск материнской смертности или тяжелых осложнений |
| Вероятность сердечно- сосудистых событий у матери | 2,5-5% | 5,7-10,5% | 10-19% | 19-27% | 40-100% |
| Консультирование | Да | Да | Да | Да: требуется консультация эксперта |
Да: беременность Противопоказана.
Если беременность наступает, следует обсудить прерывание беременности
|
| Ведение беременности | Медицинское учреждение по месту жительства | Медицинское учреждение по месту жительства | Региональный ПЦ | Экспертный центр = ПЦ 3-го уровня | Экспертный центр = ПЦ 3-го уровня |
| Минимальное количество визитов к врачу во время беременности | 1-2 раза | Каждый триместр | 1 раз в 2 месяца | Каждый месяц или раз в 2 месяца | Каждый месяц |
| Место родоразрешения | Медицинское учреждение по месту жительства | Медицинское учреждение по месту жительства | Региональный ПЦ | Экспертный центр = ПЦ 3-го уровня | Экспертный центр = ПЦ 3-го уровня |
Сокращения: АК - аортальный клапан, АС - аортальный стеноз, ВОЗ - Всемирная организация здравоохранения, ГКМП - гипертрофическая кардиомиопатия, ДМЖП - дефекты межжелудочковой перегородки, ДМПП - дефект межпредсердной перегородки, ЖТ - желудочковая тахикардия, ИРА - индекс размера аорты, ЛЖ - левый желудочек, МС - митральный стеноз, НЗГОА - наследственные заболевания грудного отдела аорты, ОАП - открытый аортальный проток, ППКМП - перипартальная кардиомиопатия, ПЦ - перинатальный центр, ФВ - фракция выброса, ФК - функциональный класс, NYHA — Нью-Йоркская Aссоциация сердца.
Клиническая картина
Cимптомы, течение
Физиологические адаптивные изменения при беременности
Беременность вызывает изменения в сердечно-сосудистой системе, которые должны обеспечить увеличившиеся метаболические потребности материи плода. Объем плазмы и сердечный выброс (СВ) увеличиваются максимально на 40-60% от исходного уровня к 32-й неделе беременности, а 75% этого увеличения происходит уже к концу первого триместра. Увеличение СВ достигается за счет увеличения ударного объема в первой половине беременности и постепенного увеличения частоты сердечных сокращений (ЧСС) после этого. Размеры камер сердца увеличиваются, при этом функции правого и левого желудочков сохранены. У женщин с ССЗ адаптация левого желудочка (ЛЖ) и правого желудочка (ПЖ) к беременности может быть недостаточной. Дисфункция сердца у матери может приводить к нарушениям маточно-плацентарного кровотока и неблагоприятным последствиям для плода. Системное и легочное сосудистое сопротивление во время беременности снижаются.
Беременность – это гиперкоагуляционное состояние, ассоциированное с повышенным риском тромбоэмболических осложнений.
Повышение активности ферментных систем печени, скорости клубочковой фильтрации и объема плазмы, изменения связывания с белками и снижение концентрации альбумина в сыворотке приводят к изменениям фармакокинетики многих лекарственных препаратов.
Таким образом, при беременности гемодинамические изменения физиологического характера включают:
Увеличение ОЦК начинается в ранних сроках и достигает максимума к началу III триместра, за всю беременность ОЦК возрастает на 40-60%;
Может определяться функциональный систолический шум над сердцем;
Замедление предсердно-желудочковой проводимости;
Прирост объёма плазмы опережает увеличение массы форменных элементов;
При многоплодной беременности ОЦК в среднем на 500 мл выше, чем при одноплодной;
Увеличение сердечного выброса начинается с первых недель беременности и достигает максимума к 20-24 неделе, когда увеличение сердечного выброса составляет 40-50% от исходного объема;
В ранние сроки сердечный выброс возрастает за счет увеличения ударного объёма сердца, в дальнейшем – за счет увеличения ЧСС;
В III триместре сердечный выброс в положении беременной лежа на спине, снижается на 25-30%, вследствие сдавления маткой нижней полой вены.
Сокращения матки, положение тела (на левом боку или на спине), боль, беспокойство, напряжение, кровотечение и инволюция матки вызывают значительные изменения гемодинамики во время родов и послеродового периода. Анестезия, кровопотеря и инфекция могут вызывать дополнительное стрессовое воздействие на сердечно-сосудистую систему. АД и СВ увеличиваются во время родов и после родов.
Во время родов сердечный выброс, частота сердечных сокращений, артериальное давление и системное сосудистое сопротивление увеличивается с каждым сокращением матки. В момент схватки из плацентарного русла выталкивается дополнительно 350-500 мл крови и, как следствие, повышается сердечный выброс и АД. Выраженность гемодинамических изменений между схватками зависит от положения тела роженицы и метода обезболивания. В положении лежа на спине сердечный выброс увеличивается на 12-15%, в положение лежа на боку – на 5-7%.
Изменения общей гемодинамики во втором периоде родов имеют решающее значение в исходе беременности и родов у беременных с ССЗ. Длительный второй период родов приводит к быстрой декомпенсации резервов организма. В момент потуг уменьшается венозный возврат, что приводит к снижению сердечного выброса и компенсаторному возрастанию ЧСС. При частых потугах сердечный выброс не успевает возвратиться к норме, поэтому при заболеваниях сердца, сопровождающихся СН, показано сокращение второго периода родов различными путем.
Сразу после родов быстро увеличивается ОЦК и сердечный выброс (на 60-80%), с последующим снижением в течение одного часа до значений перед родами. После рождения плода и отхождения последа наблюдается прилив крови к внутренним органам (и в первую очередь к органам брюшной полости) и уменьшение ОЦК в сосудах головного мозга и коронарных сосудах за счет устранения сдавления нижней полой вены и выключения маточно-плацентарного кровотока. Поэтому в случае возникновения послеродового кровотечения показатель сердечного выброса в пределах нормы может быть ошибочно истолкован как критерий нормального ОЦК. Тем самым создается так называемый «гемодинамический удар», который не всегда может компенсировать больное сердце, что требует мониторинга гемодинамики и агрессивной тактики медицинского вмешательства. С целью предупреждения ухудшения состояния необходимо сразу после рождения ребёнка вводить кардиотонические средства. «Гемодинамический удар» более выражен при оперативном родоразрешении путем кесарева сечения. После родов сердечный выброс, как правило, приходит в исходную норму через 2-6 недель.
Диагностика (амбулатория)
Обследование перед беременностью
Все женщины с ССЗ нуждаются в своевременной консультации перед планированием беременности. Осознанное принятие решения о материнстве имеет решающее значение. Пациенткам необходим индивидуальный подход с учетом не только состояния здоровья, но также и эмоционального, и культурного контекста, психологических и этических особенностей.
У пациенток с высоким риском или противопоказанием к беременности риски беременности и необходимость тщательного ее планирования должны обсуждаться с пациенткой в молодом возрасте. Однако важно также объяснить, что у многих женщин беременность ассоциируется с низким уровнем риска.
Следует выстроить мультидисциплинарный план ведения беременности и обсудить его с пациенткой. Кроме того, следует уделить особое внимание вредным привычкам, включая избыточный вес, курение и употребление алкоголя, поскольку они влияют на состояние матери и плода. Беременность – очень подходящее время для того, чтобы рекомендовать начать вести здоровый образ жизни, включая отказ от курения.
Для оценки риска как минимум необходимо выполнить электрокардиографию (ЭКГ), эхокардиографию (ЭхоКГ) и пробу с физической нагрузкой. Толерантность к физической нагрузке >80% во время беременности связана с благоприятным исходом беременности.
В случае патологии аорты для надлежащего консультирования перед беременностью необходима полная визуализация аорты с помощью компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ).
Сердечно-сосудистая диагностика во время беременности
Во время беременности может быть сложнее диагностировать сердечно-сосудистые заболевания, например, СН, потому что физиологические изменения, которые происходят во время беременности, могут имитировать ССЗ. Однако многие осложнения могут быть выявлены путем тщательного сбора анамнеза и объективного исследования. Согласно рекомендациям Европейского общества кардиологов и анестезиологов, для установления диагноза СН, помимо типичной клинической картины и методов обследования, должны применяться уровни натрийуретических пептидов. Если во время беременности внезапно возникает тяжелая или необъяснимая одышка и/или когда впервые выслушивается новый патологический шум (все слышимые диастолические шумы патологичны), показано выполнение ЭхоКГ, N-концевой натрийуретический пептид B-типа.. АД следует измерять стандартным методом. Следует исключать протеинурию, особенно при наличии семейного или индивидуального анамнеза гипертонии или преэклампсии.
Пульсоксиметрию следует проводить у пациенток с ВПС.
Эхокардиография. Трансторакальная ЭхоКГ является предпочтительным методом визуализации при беременности. Этот воспроизводимый, доступный, относительно дешевый диагностический метод может использоваться как на амбулаторном этапе, так и в стационаре, и применять его следует широко. Во время беременности возможны некоторые изменения параметров ЭхоКГ, например, легкая дилатация камер сердца, изменение толщины стенки ЛЖ и увеличение градиента давления на клапанах. Чреспищеводная ЭхоКГ относительно безопасна, однако следует учитывать риск рвоты/аспирации и внезапного увеличения внутрибрюшного давления, а также параллельно следует проводить мониторинг состояния плода.
Электрокардиография. У большинства беременных женщин сердце поворачивается влево на 15-20° с отклонением электрической оси сердца (ЭОС) влево на ЭКГ. Временные изменения включают изменения сегмента ST/T, зубца Q и инверсию зубца T в отведении III, незначительный Q-зубец в отведении aVF и инверсию зубца T в отведениях V1, V2, а иногда и в V3. Изменения могут имитировать гипертрофию ЛЖ и другие структурные сердечные заболевания. Холтеровское мониторирование ЭКГ должно проводиться у пациенток с предшествующей пароксизмальной/постоянной аритмией (желудочковая тахикардия (ЖТ), ФП или трепетание предсердий) или при ощущении сердцебиения, перебоев в работе сердца.
Эхокардиография. Трансторакальная ЭхоКГ является предпочтительным методом визуализации при беременности. Этот воспроизводимый, доступный, относительно дешевый диагностический метод может использоваться как на амбулаторном этапе, так и в стационаре, и применять его следует широко. Во время беременности возможны некоторые изменения параметров ЭхоКГ, например, легкая дилатация камер сердца, изменение толщины стенки ЛЖ и увеличение градиента давления на клапанах. Чреспищеводная ЭхоКГ относительно безопасна, однако следует учитывать риск рвоты/аспирации и внезапного увеличения внутрибрюшного давления, а также параллельно следует проводить мониторинг состояния плода.
Нагрузочные пробы. Физиологические нагрузочные пробы являются неотъемлемой частью наблюдения за взрослыми пациентами с врожденными заболеваниями сердца и клапанного аппарата и должны выполняться у пациенток с сердечно-сосудистыми заболеваниями, которые планируют беременность. У бессимптомных пациенток с подозрением на сердечно-сосудистую патологию, если они уже беременны, рекомендуется достижение субмаксимальной ЧСС (80% от прогнозируемой максимальной ЧСС). Нет данных, нагрузочные пробы увеличивают риск самопроизвольного прерывания беременности. Стресс-ЭхоКГ с использованием велоэргометрии может быть более информативна. Проба с добутамином редко назначается во время беременности, поскольку беременность сама по себе в каком-то смысле является стресс-тестом; использования пробы с добутамином следует избегать, если возможны другие варианты.
Ионизирующее излучение. Потенциальные риски воздействия ионизирующего излучения на плод зависят от срока беременности и поглощенной дозы. Риски наиболее высоки во время органогенеза и раннего фетального периода, снижаются во втором триместре и минимизируются в третьем триместре. Типичными при воздействии ионизирующего излучения являются задержка роста плода, снижение интеллекта, злокачественные новообразования и неврологические дефекты (обычно при воздействии доз 100-200 мГр). Наиболее уязвимые периоды для воздействия ионизирующего излучения: 8-56 день для задержки роста, 14-105 день для микроцефалии, 56-105 день для интеллектуального дефицита/судорог/тяжелых психических расстройств. Сообщалось о повышенном риске развития рака в детском возрасте при воздействии ионизирующего излучения в дозе около 20 мГр в утробе матери, при этом, по оценкам, регистрируется 1-2 случая рака в детском возрасте на 3 тысячи детей, подвергшихся воздействию 10 мГр излучения в утробе матери. Если возможно, процедуры следует отложить до тех пор, пока не будет завершен период основного органогенеза (>12 недель после последней менструации). Все медицинские дозы облучения должны быть “настолько низкими, насколько это возможно”. Если требуется ионизирующее излучение, следует обсудить с матерью соотношение риск/польза и получить информированное согласие на проведение процедуры. Доза облучения плода должна быть как можно ниже (предпочтительно <50 мГр) с четкой документацией, особенно если плод находится в поле воздействия.
Катетеризация сердца. Катетеризация сердца в диагностических целях нужна нечасто, но может потребоваться для проведения хирургического вмешательства. Доступ через лучевую артерию считается предпочтительным, при условии, что процедуру выполняет опытный специалист.
МРТ. Рекомендуется, если другие неинвазивные диагностические меры недостаточны для окончательного диагноза и является предпочтительным, если при этом возможно исключить исследования на основе ионизирующего излучения.
Рентгенография органов грудной клетки и компьютерная томография. Хотя доза облучения плода при рентгенографии грудной клетки составляет <0,01 мГр, она должна выполняться только в том случае, если другие методы не могут установить причину симптомов. Ультразвук легких является перспективным альтернативным методом визуализации, хотя его использование во время беременности еще не исследовано. КТ обычно не требуется для диагностики ССЗ во время беременности и не рекомендуется, за исключением подтверждения или исключения диагноза лёгочной эмболии или патологии аорты, когда другие диагностические методы неинформативны.
Катетеризация сердца. Катетеризация сердца в диагностических целях нужна нечасто, но может потребоваться для проведения хирургического вмешательства. Доступ через лучевую артерию считается предпочтительным, при условии, что процедуру выполняет опытный специалист.
МРТ. Рекомендуется, если другие неинвазивные диагностические меры недостаточны для окончательного диагноза и является предпочтительным, если при этом возможно исключить исследования на основе ионизирующего излучения.
Определение количественного NT концовой прогормон мозгового натрийуретического пептида B-типа (NT-proBNP). Иммунофлюоресцентным неинвазивным методом POC-диагностики на экспресс анализаторе Finecare™ FIA MeterPlus/FS 113, который может быть использован в стационаре, скорой помощи, в амбулаторных условиях и позволяет с большой вероятностью быстро (в течение 5-15 мин) выявить пациентов с высоким риском развития полиорганной дисфункции на ранних этапах повреждения. Он позволяет проводить эффективный скрининг ранее не леченных больных с подозрением на наличие дисфункции ЛЖ и точно оценивать ее выраженность, проводить дифференциальную диагностику сложных форм СН (диастолической, асимптоматической), делать долгосрочный прогноз СН, а так же оценивать эффективность проводимой терапии и динамику состояния. Диагностика сердечной недостаточности – в возрасте до 50 лет 300 пг/мл. Выявление причин острой одышки при заболеваниях сердечно-сосудистой системы >300 пг/мл, при некардильной (легочной) причине (<300 пг/мл).
Рекомендуется исследование показателей свертывающей системы крови, при наличии факторов, предрасполагающих к тромбообразованию (нарушения ритма, искусственные клапаны, значительная дилатация камер сердца, резкое снижение сократительной способности, тромбоэмболии в анамнезе, признаки тромбоза ЛЖ по данным ЭхоКГ и др.), определение АПТВ, ПТВ, МНО, Фибриноген, активированное время свертываемости неинвазивным методом POC-диагностики оптическим анализатором коагуляции OGG-102.
Рекомендуется определение маркеров повреждения миокарда. Повышение уровня тропонинов TnT cTn I указывает на некроз миокарда, это возможно при остром миокардите и ишемическом повреждении, иммунофлюоресцентным неинвазивным методом POC-диагностики на экспресс анализаторе Finecare™ FIA MeterPlus/FS 113.
Рекомендуется проведение анализа газового состава крови и кислотно-щелочного состояния (КЩС) и электролитов крови анализатором газов крови и электролитов “BGA -102” Wondfo (Rain Sen Da). Нормальная функция клеток зависит от поддержания pH внеклеточной жидкости около 7,4. Для нарушения кислотно-основного гомеостаза характерно изменение одного или нескольких трех параметров: pH, pCO2 и HCO3 –. Если эти параметры находятся в пределах их референтного диапазона, то механизмы поддержания нормального pH крови работают адекватно и обеспечивают нормальное кислотно-основное состояние. Снижение парциального напряжения (PаО2) и сатурации кислорода (SаO2) свидетельствует в первую очередь о нарушении оксигенации крови в легких или о цианотическом пороке сердца, а также при расстройствах периферического кровообращения (синдром гипоплазии левого сердца, перерыв дуги аорты). Расстройства кровообращения сопровождаются нарушениями КЩС и развитием метаболического ацидоза, который вначале носит компенсированный характер (снижение ВЕ), а затем становится декомпенсированным (снижение рН и ВЕ).
Рекомендуется исследование показателей свертывающей системы крови, при наличии факторов, предрасполагающих к тромбообразованию (нарушения ритма, искусственные клапаны, значительная дилатация камер сердца, резкое снижение сократительной способности, тромбоэмболии в анамнезе, признаки тромбоза ЛЖ по данным ЭхоКГ и др.), определение АПТВ, ПТВ, МНО, Фибриноген, активированное время свертываемости неинвазивным методом POC-диагностики оптическим анализатором коагуляции OGG-102.
Рекомендуется определение маркеров повреждения миокарда. Повышение уровня тропонинов TnT cTn I указывает на некроз миокарда, это возможно при остром миокардите и ишемическом повреждении, иммунофлюоресцентным неинвазивным методом POC-диагностики на экспресс анализаторе Finecare™ FIA MeterPlus/FS 113.
Генетическое тестирование и консультирование
Риск наследования ССЗ от родителей с ССЗ выше, чем у детей от родителей без ССЗ, где риск составляет примерно 1%. Наследуемость варьирует от 3 до 50% в зависимости от типа заболевания у родителей. Дети родителей с аутосомно-доминантными патологиями (например, синдром Марфана, гипертрофическая кардиомиопатия (ГКМП) или синдром удлиненного интервала QT (СУИQT)), имеют риск наследования 50%. Генетическое тестирование не является целесообразным для пренатальной диагностики при дилатационных кардиомиопатиях за исключением отдельных нарушений или ситуаций повышенного риска. У пациенток с венозной тромбоэмболией (ВТЭ) генетическое тестирование считается оправданным только для пациенток с семейным анамнезом ВТЭ, с дефицитом естественных антикоагулянтов или после повторных ВТЭ.
Генетическое консультирование и обследование родителей могут быть полезными:
В случаях наследственной легочной артериальной гипертензии (ЛАГ) или легочной вено-окклюзионной болезни;
При кардиомиопатиях и каналопатиях (например, СУИQT);
При врожденных ССЗ, связанных с генетическими аномалиями (например, цианотические пороки сердца или двустворчатый клапан), а также когда у пациентки имеются другие дисморфические признаки, как то: задержка развития/умственная отсталость, или когда у пациентки представлены другие экстракардиальные врожденные аномалии (как при синдроме Марфана или других наследственных заболеваниях аорты, делеции22q11, синдромах Williams-Beuren, Alagille, Noonanи Holt-Oram);
При патологии грудного отдела аорты;
Когда известно о случаях заболевания у родственников.
Пренатальная диагностика. Включает предгестационную или пренатальную диагностику, биопсию хориона или амниоцентез. Консультирование должно осуществляться в специализированном центре с участием междисциплинарной группы экспертов. Необходим индивидуальный подход к каждой семье, чтобы помочь принять осознанное независимое решение. Информированное согласие относительно пренатальной диагностики должно быть получено в соответствии с этическими и правовыми нормами.
Оценка состояния плода
Выявление врожденных сердечно-сосудистых заболеваний. Измерение толщины воротникового пространства на 12-й неделе беременности для выявления хромосомных аномалий также позволяет обнаружить ВПС плода. Для большинства пороков сердца чувствительность и специфичность ультразвукового исследования на 12-й неделе составляют 85 и 99% соответственно. Частота ВПС при нормальной толщине воротникового пространства составляет около 1/1000. Ранняя диагностика серьезных нарушений позволяет родителям рассмотреть все варианты, включая прерывание беременности.
Всем женщинам с ВПС должна быть выполнена ЭхоКГ плода на 19-22-й неделе беременности, что позволяет выявить 45% от всех ВПС. Исследование должно выполняться опытными специалистами. В случае подозрения на ВПС плода необходимо следующее:
Детальная ЭхоКГ плода;
Подробное обследование для выявления сопутствующих аномалий (пальцы и кости);
Семейный анамнез;
Анамнез матери: заболевания, вирусные инфекции или прием тератогенных лекарственных средств;
Кариотип плода (например, делеция в 22q11.2 при “синих” пороках сердца);
Консультации специалиста по фетальной медицине, детского кардиолога, генетика и неонатолога;
Родоразрешение в специализированном учреждении.
Оценка состояния плода. При задержке развития плода важно определить оптимальное время родоразрешения, минимизируя фетальные и неонатальные риски. Вероятность выживания и отсутствия инвалидности у плода увеличивается на ~2% в день между 24-й и 28-й неделями и на 1% в день после этого до 32-й недели. Кровоток в артерии пуповины и в венозном протоке помогает определять оптимальные сроки родоразрешения.
Осложнения
Опасность акушерских осложнений для матери и плода
Женщины с ССЗ имеют повышенный риск акушерских осложнений, включая преждевременные роды, преэклампсию и послеродовое кровотечение. Осложнения у плода встречаются у 18-30% пациенток с ССЗ, а неонатальная смертность колеблется между 1-4%. Осложнения матери и ребенка, как правило, тесно взаимосвязаны. Несмотря на то, что предикторы возникновения осложнений плода известны (табл. 2), валидизированных моделей прогнозирования данных осложнений не существует.
Таблица 2. Предикторы материнских и неонатальных осложнений
| Предикторы материнских сердечно- сосудистых осложнений | Предикторы неонатальных осложнений |
| Сердечно-сосудистые осложнения в анамнезе (сердечная недостаточность, транзиторная ишемическая атака, инсульт, аритмия) | NYHA класс III/IV или цианоз во время рутинного визита перед родами |
| Класс NYHA III/IV | Обструкция левых камер сердца у матери |
| Обструкция левых камер сердца (от умеренной до тяжелой) | Курение во время беременности |
| Сниженная систолическая функция ЛЖ (фракция выброса <40%) | Низкая сатурация кислорода у матери (<90%) |
| Снижение функции правого желудочка (TAPSE <16 мм) |
Многократные беременности
Использование антикоагулянтов на протяжении всей беременности
|
| Системная атриовентрикулярная регургитация (от умеренной до тяжелой) | Кардиотропная терапия до беременности; “цианотический” порок сердца при рождении |
| Пульмональная регургитация (от умеренной до тяжелой) | Механический клапанный протез |
| Легочная артериальная гипертензия | Материнское сердечно-сосудистое осложнение во время беременности |
| Кардиотропная терапия до беременности | Снижение сердечного выброса у матери во время беременности |
| Цианоз (сатурация O2 <90%) | Нарушение маточно- плацентарного кровотока при допплеровском исследовании |
| Концентрация натрийуретического пептида (NT-proBNP >128 пг/мл на 20-й неделе беременности прогнозирует сердечно- сосудистое событие на более поздних сроках) | |
| Курение в анамнезе | |
| Механический протез клапана | |
| Оперированный или неоперированный цианотический порок |
Лечение
Заболевания аорты
Тактика ведения
1. Обследования и медикаментозная терапия
В зависимости от диаметра аорты пациенткам с патологией аорты следует регулярно выполнять ЭхоКГ на протяжении всей беременности и в течение 6 месяцев после родов. У женщин с высоким риском диссекции или значительной дилатацией аорты ежемесячный мониторинг оправдан, а у женщин с низким уровнем риска или только с умеренным расширением аорты целесообразен мониторинг каждые 12 недель. При необходимости можно использовать МРТ сердца без контрастного усиления. Беременная пациентка должна наблюдаться у кардиолога и акушера-гинеколога, которые должны предупреждать возможные осложнения. Рекомендуется строгое контролирование АД и при необходимости своевременное назначение антигипертензивной терапии. У женщин с НЗГОА следует обсуждать терапию ББ на протяжении всей беременности. У пациенток с синдромом Элерса-Данло типа IV рекомендуется использовать целипролол по причине очень высокого риска диссекций, и преимуществ этой терапии, продемонстрированных у небеременных пациентов. Если мать принимает ББ, необходимо мониторировать рост плода.
Если плод жизнеспособен, рекомендуется проводить кесарево сечение и сразу после него – хирургическое лечение аорты.
Кесарево сечение должно проводиться в стационаре, где есть отделение кардиоторакальной хирургии и средства интенсивной терапии новорожденных.
У пациенток с острыми аортальными осложнениями во время беременности тактика ведения включает в себя медикаментозную терапию, а также хирургические или катетерные вмешательства при необходимости.
Диссекция аорты типа А по Стэнфордской классификации, возникающая во время беременности, является ургентной хирургической ситуацией. Опытные кардиоторакальные хирурги, кардиологи, акушеры и анестезиологи должны действовать быстро, чтобы родоразрешить женщину (если плод жизнеспособен) путем кесарева сечения в специализированном кардиоторакальном центре и немедленно перейти к лечению диссекции. Если ребенок нежизнеспособен, необходимо выполнить хирургическое вмешательство на аорте, пока плод еще находится в утробе матери. Хотя материнские исходы обычно благополучны (фетальная смертность составляет 20-30%).
2. Вмешательства
Если во время беременности возникает прогрессирование дилатации аорты, а плод еще не жизнеспособен, следует рассмотреть хирургическое лечение, пока плод еще находится в утробе матери.
Если плод жизнеспособен, рекомендуется проводить кесарево сечение и сразу после него – хирургическое лечение аорты.
Кесарево сечение должно проводиться в стационаре, где есть отделение кардиоторакальной хирургии и средства интенсивной терапии новорожденных.
У пациенток с острыми аортальными осложнениями во время беременности тактика ведения включает в себя медикаментозную терапию, а также хирургические или катетерные вмешательства при необходимости.
Диссекция аорты типа А по Стэнфордской классификации, возникающая во время беременности, является ургентной хирургической ситуацией. Опытные кардиоторакальные хирурги, кардиологи, акушеры и анестезиологи должны действовать быстро, чтобы родоразрешить женщину (если плод жизнеспособен) путем кесарева сечения в специализированном кардиоторакальном центре и немедленно перейти к лечению диссекции. Если ребенок нежизнеспособен, необходимо выполнить хирургическое вмешательство на аорте, пока плод еще находится в утробе матери. Хотя материнские исходы обычно благополучны (фетальная смертность составляет 20-30%).
В случае неосложненной диссекции аорты типа B рекомендуется консервативное лечение со строгим контролем АД с использованием лекарственных средств, разрешенных во время беременности.
Если женщина принимает ББ во время беременности, эту терапию следует продолжать и в перипартальном периоде.
Если диаметр восходящей аорты составляет 40-45 мм, следует рассматривать родоразрешение через естественные родовые пути с укорочением 2-го периода и региональной анестезией для предотвращения пиков повышения АД, которые могут спровоцировать диссекцию. Родорезрешение путем кесарева сечения также может быть рассмотрено у таких пациенток исходя из индивидуальной ситуации.
Кесарево сечение следует обсуждать, когда диаметр аорты превышает 45 мм и рекомендуется пациенткам с сосудистым синдромом Элерса-Данло типа IV или при острой/хронической диссекции аорты.
Таблица 3. Заболевания аорты
3. Роды
Первичной целью ведения пациенток с заболеваниями, ассоциированными с расширением восходящей аорты, является снижение напряжения сердечно-сосудистой системы в родах.
Если женщина принимает ББ во время беременности, эту терапию следует продолжать и в перипартальном периоде.
Если диаметр восходящей аорты составляет 40-45 мм, следует рассматривать родоразрешение через естественные родовые пути с укорочением 2-го периода и региональной анестезией для предотвращения пиков повышения АД, которые могут спровоцировать диссекцию. Родорезрешение путем кесарева сечения также может быть рассмотрено у таких пациенток исходя из индивидуальной ситуации.
Кесарево сечение следует обсуждать, когда диаметр аорты превышает 45 мм и рекомендуется пациенткам с сосудистым синдромом Элерса-Данло типа IV или при острой/хронической диссекции аорты.
Таблица 3. Заболевания аорты
|
Синдром Марфана
|
Двустворчатый аортальный клапан |
Синдром Луиса-Дитца
|
Синдром Тёрнера
|
Сосудистый синдром Элерса-Данло
|
|
|
Локализация аневризмы / диссекции
|
Везде (синусы Вальсальвы)
|
Восходящий отдел аорты
|
Везде |
Восходящий отдел аорты, дуга аорты, нисходящий отдел аорты
|
Везде |
| Риск диссекции |
Высокий: 1-10%
|
Низкий: <1%
|
Высокий: 1-10%
|
Высокий: 1-10%
|
Высокий: 1-10%
|
|
Сопутствующая патология
|
Дуральные аномалии;
Митральная регургитация;
СН;
Аритмии.
|
Аортальный стеноз или аортальная недостаточность.
|
Дуральные аномалии;
Митральная регургитация.
|
Низкий рост;
Бесплодие;
Артериальная Гипертония;
Сахарный диабет;
Двухстворчатый АК;
Коарктация аорты.
|
Дуральные Аномалии;
Разрыв матки.
|
| Беременность не рекомендована | Восходящий отдел аорты >45 мм (или ˃40 мм при наличии семейного анамнеза диссекции или внезапной смерти) | Восходящий отдел аорты >50 мм | Восходящий отдел аорты ˃45 мм (или ˃40 мм при наличии семейного анамнеза диссекции или внезапной смерти) | ИРА ˃25 мм/м2 | Всем пациенткам |
Резюме рекомендаций по заболеваниям аорты
|
Рекомендации
|
Класс рекомендаций | Уровень доказательности |
| Все заболевания аорты | ||
|
Рекомендуется, чтобы женщины с заболеваниями аорты были проконсультированы по поводу риска диссекции аорты
|
I | С |
| Перед планированием беременности рекомендуется визуализация всей аорты (КТ/МРТ) у пациенток с генетически подтвержденным аортальным синдромом или известным заболеванием аорты | I | С |
|
У пациенток с двустворчатым аортальным клапаном рекомендуется визуализировать восходящий отдел аорты перед беременностью
|
I | С |
|
У женщины с известной дилатацией аорты, диссекцией аорты в анамнезе или генетической предрасположенностью к диссекции во время беременности, рекомендуется строгий контроль артериального давления
|
I | С |
| Во время беременности выполнение ЭхоКГ рекомендуется каждые 4-12 недель (в зависимости от диагноза и тяжести дилатации) и через 6 месяцев после родов у пациенток с дилатацией восходящего отдела аорты | I | С |
|
У беременных женщин с дилатацией дистальных отделов восходящей аорты, дуги аорты или нисходящей аорты для визуализации рекомендуется МРТ (без гадолиния)
|
I | С |
| Всем беременным женщинам с дилатацией аорты или диссекцией аорты (в т.ч. в анамнезе) рекомендовано родоразрешение в высокоспециализированном центре, где доступно отделение кардиоторакальной хирургии и команда врачей, специализированных на беременных пациентках с сердечно-сосудистой патологией | I | С |
|
У пациенток с восходящей аортой <40 мм рекомендуется родоразрешение через естественные родовые пути
|
I | С |
|
У пациенток с восходящей аортой >45 мм следует обсуждать родоразрешение путем кесарева сечения
|
IIа | С |
| У пациенток с анамнезом диссекции аорты следует рассматривать кесарево сечение | IIа | С |
|
Профилактическое хирургическое вмешательство следует рассматривать во время беременности, если диаметр аорты составляет >45 мм и быстро увеличивается
|
IIа | С |
| Если плод жизнеспособен, следует рассмотреть вопрос о родоразрешении перед необходимой операцией | IIа | С |
| У пациенток с аортой 40-45 мм следует выполнять родоразрешение через естественные родовые пути с эпидуральной анестезией и укорочением 2-го периода | IIа | С |
|
У пациенток с аортой 40-45 мм может обсуждаться кесарево сечение
|
IIb | С |
|
Беременность не рекомендуется пациенткам с анамнезом диссекции аорты
|
III | С |
|
По возможности использование эргометрина не рекомендуется женщинам с аортальным заболеванием
|
III | С |
| Специфические синдромы | ||
|
Пациенткам с сосудистым синдромом Элерса-Данло рекомендуется целипролол
|
I | С |
| Терапию бета-блокаторами на протяжении всей беременности следует назначать женщинам с синдромом Марфана и другими наследственными заболеваниями грудного отдела аорты | IIа | С |
| Беременность не рекомендуется пациенткам с тяжелой дилатацией аорты (НЗГОА, например, синдром Марфана >45 мм, двустворчатый аортальный клапан >50 мм или >27 мм/м2 ППТ или синдром Тёрнера ИРА >25 мм/м2 ППТ) | III | С |
|
Пациенткам с синдромом Элерса-Данло беременность не рекомендована
|
III | С |
Команда врачей, специализированных на ведение беременных пациенток с сердечно-сосудистой патологией
У женщин с умеренным или высоким риском осложнений во время беременности (по модифицированной классификации ВОЗ II-III, III и IV) наблюдение и лечение перед беременностью, во время беременности и во время родов должны проводиться в перинатальном центре многопрофильной командой врачей, специализированных на ведении беременных пациенток с сердечно-сосудистой патологией.
Минимальные требования к команде: она должна состоять из кардиолога, акушера-гинеколога и анестезиолога, имеющих опыт ведения беременности у женщин с высоким риском сердечно-сосудистых осложнений. Дополнительные эксперты, которые могут быть вовлечены в зависимости от конкретной ситуации: генетик, торакальный хирург, детский кардиолог, специалист по лечению плода, неонатолог, гематолог, медицинская сестра, пульмонолог и другие, если это необходимо. Эта группа также может обсуждать ведение пациенток из других центров, поэтому не каждому стационару необходимо иметь команду, специализированную на ведении беременных с сердечно-сосудистой патологией. Возможность получения заключений и рекомендаций от команды, специализированной на ведении беременных с сердечно-сосудистой патологией, для других стационаров должна быть доступна круглосуточно.
Хирургические вмешательства у матери во время беременности
Чрескожные вмешательства. Если вмешательство абсолютно необходимо, оптимальное время – после четвертого месяца во втором триместре. К этому времени органогенез завершается, щитовидная железа плода по-прежнему неактивна, а матка увеличена в объеме незначительно, следовательно, сохраняется большее расстояние между плодом и грудной клеткой, чем на более поздних сроках. Лечение ОКС с подъемом сегмента ST во время беременности, как правило, подразумевает чрескожное коронарное вмешательство (ЧКВ). Альтернативой может быть тромболизис, как и у небеременных пациентов, а также тканевой активатор плазминогена (он не проникает сквозь плаценту, однако может вызывать геморрагические осложнения, например, субплацентарное кровотечение).
Операции на сердце в условиях искусственного кровообращения. Материнская смертность во время большинства кардиохирургических операций на сегодняшний день сопоставима со смертностью у небеременных женщин, которым выполняются такие операции. Однако, детская смертность остается высокой (~20%). Кардиохирургическое вмешательство рекомендуется только в том случае, если медикаментозная терапия или интервенционные процедуры не приносят положительного эффекта, а жизнь матери находится под угрозой. Наилучшее время для оперативного вмешательства – между 13-й и 28-й неделями, при условии обязательного мониторинга состояния матери и плода во время операции. Кесарево сечение может обсуждаться перед кардиохирургическим вмешательством, если срок гестации превышает 26 недель. Когда срок гестации составляет ≥28 недель и больше, следует решить вопрос о родоразрешении до оперативного вмешательства на сердце. До операции, по возможности, следует провести полный курс кортикостероидов. В условиях искусственного кровообращения следует контролировать ЧСС плода и тонус матки, а продолжительность операции должна быть сведена к минимуму для улучшения исхода у плода.
Сроки и способы родоразрешения: риск для матери и ребенка
План родоразрешения должен быть составлен с подробной информацией об индукции, ведении родов и послеродовом наблюдении. План родоразрешения должен быть доступен и выдан на руки пациентке. Совместная работа группы и команды врачей, специализированных на беременных пациентках с сердечно-сосудистой патологией, является обязательной для всех пациенток с умеренным и высоким риском.
Сроки родоразрешения. Индукцию родов следует рассматривать на 40-й неделе беременности у всех женщин с ССЗ; это снижает риск проведения экстренного кесарева сечения на 12% и риск мертворождения на 50% у женщин без сердечно-сосудистой патологии, и эта польза, вероятно, будет еще выше у женщин с ССЗ, для которых характерны более высокие показатели акушерских осложнений. Сроки индукции родов определяются показателями сердечно-сосудистой системы, акушерской ситуации, включая оценку состояния шейки матки, плода, и зрелостью легочной системы ребенка.
Индукция родовой деятельности. Мизопростол (25 мкг, простагландин E1 (ПГE1)) или динопростон (1-3 мг, или препарат с медленным высвобождением 10 мг (PGE2)) можно безопасно использовать для индукции родов. Примечательно, что у женщин без ССЗ высокие дозы мизопростола (600 мкг) не оказывают влияния на показатели сердечно-сосудистой системы, хотя теоретически остается риск вазоспазма коронарных артерий и нарушений ритма. Динопростон может вызывать значимую гипотензию, но только при прямой инъекции в миометрий, таким образом, этого пути введения следует избегать. Механические методы индукции родов предпочтительны у пациенток, у которых снижение системного сосудистого сопротивления имело бы негативные последствия. Амниотомию и инфузию окситоцина можно безопасно применять у женщин с ССЗ.
Родоразрешение через естественные родовые пути или кесарево сечение.
Плановое кесарево сечение не имеет преимуществ для матери и приводит к более ранним родам и более низкому весу ребенка при рождении. Естественное родоразрешение связано с меньшей кровопотерей и меньшим риском инфекционных осложнений, венозных тромбозов и эмболий, и этот метод ведения родов следует рекомендовать большинству женщин. Кесарево сечение должно выполняться по акушерским показаниям, а также у пациенток, принимающих пероральные антикоагулянты (ОАК), с тяжелой патологией аорты и с острой некупируемой СН. Кроме того, кесарево сечение рекомендуется при тяжелых формах легочной гипертензии (ЛГ), включая синдром Эйзенменгера.
Родоразрешение пациенток на антикоагулянтной терапии (исключая пациенток с механическим клапаном). В случае планового кесарева сечения терапевтическое введение низкомолекулярного гепарина (НМГ) можно отменить за 24 часа перед операцией. Если же речь идет об экстренном родоразрешении, то время операции определяется активностью anti-Xa фактора. У женщин высокого риска терапия НФГ может быть возобновлена через 6 часов после родов. Пациенткам умеренного и низкого риска может быть введена однократная профилактическая доза НМГ, например, в случае эноксапарина, если вес составляет <50 кг, то вводимая доза – 20 мг, если 50-90 кг – 40 мг. У женщин с повышенным индексом массы тела (ИМТ) НМГ можно ввести в дозе 0,5 мг/кг спустя 6 часов после родов, терапевтический режим дозирования НМГ можно возобновить через 12 часов.
В случае, если роды планируются вести через естественные родовые пути, пациенткам умеренного или высокого риска необходимо прекратить введение НФГ за 4-6 часов до проведения региональной анестезии или предполагаемых родов. У женщин низкого риска терапевтическое введение НМГ может остановлено за 24 часа до предполагаемого родоразрешения.
Экстренное родоразрешение у пациенток на антикоагулянтной терапии.
Родоразрешение пациенток, получающих терапевтические дозы антикоагулянтов, ассоциировано с высоким риском материнских кровотечений.
В случае НФГ следует назначить протамина сульфат, точная доза зависит от способа и времени введения последней дозы НФГ.
Если речь идет о НМГ, также следует назначить протамина сульфат, однако сохранение тенденции к кровотечению в этом случае обусловлено не только активностью anti-Xa фактора, но и тем, что период полувыведения НМГ дольше и абсорбция после подкожной инъекции растянута во времени; таким образом, могут потребоваться повторное введение или инфузия протамина сульфата.
Если пациентка принимает ОАК, то, чтобы снизить риск внутричерепного кровотечения у плода, следует в качестве метода родоразрешения избрать кесарево сечение. Для реверсии действия антикоагулянтов лучше применять четырехфакторный концентрат протромбинового комплекса (оптимально подбирать дозу индивидуально, в зависимости от массы тела пациентки, исходного уровня международного нормализованного отношения (МНО) и целевого МНО), чем свежезамороженную плазму (12-15 мл/кг), реверсию следует проводить до начала кесарева сечения, чтобы достигнуть уровня МНО <1,5; однако ни один из доступных алгоритмов еще не был валидизирован у беременных женщин. Витамин K (5-10 мг в/в) также может быть назначен, но может потребоваться до 8-12 часов для снижения МНО, кроме того, данный препарат имеет длительный эффект, усложняющий возобновление терапии антикоагулянтами. Плод может оставаться в состоянии гипокоагуляции в течение 8-10 дней после прекращения приема ОАК матерью, и тоже может нуждаться в назначении свежезамороженной плазмы, а также витамина К.
Анестезия/аналгезия. Эпидуральная аналгезия широко используется, поскольку уменьшает боль в родах и может обеспечивать анестезию, необходимую для хирургического вмешательства. Однако региональная анестезия нередко приводит к системной гипотензии (10%), поэтому ее нужно чрезвычайно осторожно титровать, особенно у пациенток с обструкцией клапанов сердца или сниженной функцией желудочков. У таких пациенток большим преимуществом является инвазивный мониторинг АД. Все внутривенные препараты должны использоваться крайне осторожно.
Роды. Двигательная активность женщины во время родов может способствовать опущению головки плода, а положение лежа на левом боку может уменьшить сдавление полой вены беременной маткой. Активную фазу второго периода следует отложить на 2 часа, чтобы обеспечить максимальное опущение головки плода, так как это сократит активную фазу второго периода. Чтобы облегчить второй период родов могут быть использованы щипцы или вакуумная экстракция по показаниям. Также рекомендуется непрерывный мониторинг ЧСС плода.
Кесарево сечение при жизнеугрожающих состояниях матери. В случае развития острого жизнеугрожающего состояния у матери следует рассмотреть вопрос об экстренном родоразрешении, чтобы:
Экстренное родоразрешение следует рассматривать с 24 недели беременности, так как до этого времени матка оказывает незначительное давление на полую вену, и до этого периода ребенок не считается жизнеспособным. Женщину необходимо родоразрешить в течение 4 минут после остановки сердца.
Грудное вскармливание. Грудное вскармливание следует сохранять у пациенток с ССЗ, когда это возможно. Большинство препаратов, используемых у пациенток, попадают в молоко и, таким образом, могут являться противопоказанием для кормления грудью. При необходимости подавления лактации можно достигнуть стандартными дозами каберголина (0,25 мг каждые 12 часов в течение 2 дней). Если каберголин не доступен, можно использовать бромокриптин (2,5 мг в день родов, затем 2,5 мг 2 раза/сутки в течение 14 дней).
Гормональная контрацепция, помимо основного своего эффекта, может иметь ряд преимуществ, включая контроль менструального цикла, профилактику анемии, снижение частоты развития дисменореи и гиперандрогенизма.
Этинилэстрадиол-содержащие контрацептивы имеют самый высокий риск тромбозов и не рекомендуются женщинам с высоким риском тромбоэмболических заболеваний. Они также повышают АД и противопоказаны в случае ранее существовавшей артериальной гипертонии.
Монокомпонентные прогестиновые противозачаточные средства являются альтернативой, поскольку оказывают малое влияние (подкожные импланты или инъекционные) или вообще не оказывают влияния (левоноргестрел-содержащая внутриматочная спираль или пероральный дезогестрел) на факторы коагуляции, уровень АД и липидов. Пероральный дезогестрел подавляет овуляцию, что может быть преимуществом для пациенток с синдромом поликистозных яичников, эндометриозом или дисфункциональными маточными кровотечениями. Подкожные импланты с длительным реверсивным контрацептивным эффектом на основе левоноргестрела или внутриматочные системы являются самыми безопасными и эффективными противозачаточными средствами. Однако введение внутриматочной системы может вызвать вазо-вагальную реакцию, следовательно, процедуру следует выполнять в стационаре, особенно, если речь идет о пациентках после операции Фонтена и с синдромом Эйзенменгера. Левоноргестрел-высвобождающие внутриматочные спирали уменьшают период менструации до аменореи у ≤60% женщин, в отличие от медьсодержащих внутриматочных систем, которые могут приводить к увеличению кровотечений во время менструации.
Для экстренной контрацепции наиболее эффективным методом является медное внутриматочное устройство, которое, кроме всего прочего, дополнительно обеспечивает постоянную контрацепцию. В качестве альтернативы эффективна однократная доза 1,5 мг левоноргестрела, если принять ее в течение 72 часов после незащищенного полового акта (неэффективность 1,1%), без каких-либо данных о повышении риска тромбозов. Было показано, что модулятор рецепторов прогестерона улипристала ацетат более эффективен, чем левоноргестрел. Применение улипристала не ассоциируется с повышенным риском тромботических осложнений.
Стерилизация путем перевязки маточных труб не является нецелесообразной или необоснованной в том случае, если беременность противопоказана данной пациентке, или пациентка более не планирует беременность по причине наличия полной семьи. Лапароскопия сопряжена с риском у пациенток с ЛАГ, цианозом и с операцией Фонтена в анамнезе и риск, вероятно, несколько ниже при использовании гистероскопического метода, проводимого под региональной анестезией. Вазэктомия также является эффективным вариантом контрацепции.
Экстракорпоральное оплодотворение. Частота встречаемости бесплодия у большинства женщин с ССЗ, скорее всего, сопоставима с таковой в общей популяции, однако вести таких пациенток сложнее. Гистероскопия и лапароскопия могут быть жизнеопасными манипуляциями у женщин с некоторыми формами ССЗ (ЛГ и операция Фонтена) и должны осуществляться в специализированном центре с соответствующей поддержкой. Вспомогательные репродуктивные методы повышают риски осложнений: суперовуляция является фактором риска тромбоза и может быть осложнена синдромом гиперстимуляции яичников (СГЯ), с выраженным перераспределением жидкости и еще большим риском тромбоза. Вероятность развития СГЯ может быть уменьшена путем тщательного мониторинга цикла и применения низких доз фолликулостимулирующего гормона в сочетании с антагонистом гонадотропин-рилизинг-гормона, замораживания
Резюме рекомендаций
Мониторинг гемодинамики в родах. АД и ЧСС следует контролировать во время родов у всех пациенток с сердечно-сосудистой патологией. Пульсоксиметрия и непрерывный мониторинг ЭКГ позволяют выявить ранние признаки декомпенсации и идентифицировать пациенток, нуждающихся в экстренном родоразрешении. Постановка катетера Сван-Ганца не имеет доказанной пользы, часто ведет к осложнениям и в большинстве случаев его следует избегать. У некоторых пациенток высокого риска (ЛГ) можно рассматривать мониторинг давления в правом предсердии.
Анестезия/аналгезия. Эпидуральная аналгезия широко используется, поскольку уменьшает боль в родах и может обеспечивать анестезию, необходимую для хирургического вмешательства. Однако региональная анестезия нередко приводит к системной гипотензии (10%), поэтому ее нужно чрезвычайно осторожно титровать, особенно у пациенток с обструкцией клапанов сердца или сниженной функцией желудочков. У таких пациенток большим преимуществом является инвазивный мониторинг АД. Все внутривенные препараты должны использоваться крайне осторожно.
Роды. Двигательная активность женщины во время родов может способствовать опущению головки плода, а положение лежа на левом боку может уменьшить сдавление полой вены беременной маткой. Активную фазу второго периода следует отложить на 2 часа, чтобы обеспечить максимальное опущение головки плода, так как это сократит активную фазу второго периода. Чтобы облегчить второй период родов могут быть использованы щипцы или вакуумная экстракция по показаниям. Также рекомендуется непрерывный мониторинг ЧСС плода.
Кесарево сечение при жизнеугрожающих состояниях матери. В случае развития острого жизнеугрожающего состояния у матери следует рассмотреть вопрос об экстренном родоразрешении, чтобы:
- во-первых, увеличить шансы успешной реанимации роженицы и,
- лишь во вторую очередь, увеличить вероятность выживания плода.
Экстренное родоразрешение следует рассматривать с 24 недели беременности, так как до этого времени матка оказывает незначительное давление на полую вену, и до этого периода ребенок не считается жизнеспособным. Женщину необходимо родоразрешить в течение 4 минут после остановки сердца.
Послеродовой уход. Медленная внутривенная инфузия окситоцина (2 МЕ окситоцина, вводимые в течение 10 минут сразу после рождения, с последующим введением 12 мМЕ/мин в течение 4 ч) снижает риск послеродового кровотечения и оказывает минимальное влияние на сердечно-сосудистую систему. Аналоги ПГЕ можно использовать для лечения послеродового кровотечения, однако следует избегать применения эргометрина и аналогов простагландина F. Компрессионный трикотаж и ранний перевод на амбулаторное наблюдение необходимы для снижения риска тромбоэмболии. Послеродовый период ассоциирован со значительными гемодинамическими изменениями и перераспределением жидкости, особенно в первые 24-48 часов после родов, которые могут осложниться СН. Поэтому мониторинг гемодинамики следует продолжать, по крайней мере, в течение 24-48 часов после родов у женщин повышенного риска. При применении бета-адреноблокаторов (ББ) рекомендуется мониторинг состояния младенцев в течение 48 часов.
Грудное вскармливание. Грудное вскармливание следует сохранять у пациенток с ССЗ, когда это возможно. Большинство препаратов, используемых у пациенток, попадают в молоко и, таким образом, могут являться противопоказанием для кормления грудью. При необходимости подавления лактации можно достигнуть стандартными дозами каберголина (0,25 мг каждые 12 часов в течение 2 дней). Если каберголин не доступен, можно использовать бромокриптин (2,5 мг в день родов, затем 2,5 мг 2 раза/сутки в течение 14 дней).
Методы контрацепции и прерывания беременности, а также экстракорпоральное оплодотворение
Следует взвешивать риски при использовании тех или иных методов контрацепциии. В случае каждого конкретного заболевания риски оцениваются отдельно.
Рекомендовать тот или иной метод контрацепции должны квалифицированные кардиологи, либо акушеры, и их следует назначать со времени менархе, чтобы избежать нежелательной беременности. Ключевыми проблемами являются надежность метода и вероятность осложнений, из которых самыми частыми являются тромбозы и инфекции.
Гормональная контрацепция, помимо основного своего эффекта, может иметь ряд преимуществ, включая контроль менструального цикла, профилактику анемии, снижение частоты развития дисменореи и гиперандрогенизма.
Этинилэстрадиол-содержащие контрацептивы имеют самый высокий риск тромбозов и не рекомендуются женщинам с высоким риском тромбоэмболических заболеваний. Они также повышают АД и противопоказаны в случае ранее существовавшей артериальной гипертонии.
Монокомпонентные прогестиновые противозачаточные средства являются альтернативой, поскольку оказывают малое влияние (подкожные импланты или инъекционные) или вообще не оказывают влияния (левоноргестрел-содержащая внутриматочная спираль или пероральный дезогестрел) на факторы коагуляции, уровень АД и липидов. Пероральный дезогестрел подавляет овуляцию, что может быть преимуществом для пациенток с синдромом поликистозных яичников, эндометриозом или дисфункциональными маточными кровотечениями. Подкожные импланты с длительным реверсивным контрацептивным эффектом на основе левоноргестрела или внутриматочные системы являются самыми безопасными и эффективными противозачаточными средствами. Однако введение внутриматочной системы может вызвать вазо-вагальную реакцию, следовательно, процедуру следует выполнять в стационаре, особенно, если речь идет о пациентках после операции Фонтена и с синдромом Эйзенменгера. Левоноргестрел-высвобождающие внутриматочные спирали уменьшают период менструации до аменореи у ≤60% женщин, в отличие от медьсодержащих внутриматочных систем, которые могут приводить к увеличению кровотечений во время менструации.
Барьерные методы контрацепции ненадежны, но уменьшают риск развития воспалительных заболеваний органов малого таза.
Хорошим подходом является сочетание барьерных методов и обратимой контрацепции длительного действия (реверсивная контрацепция на основе левоноргестрела, прогестин-высвобождающего импланта или прогестин-высвобождающей внутриматочной системы).
Для экстренной контрацепции наиболее эффективным методом является медное внутриматочное устройство, которое, кроме всего прочего, дополнительно обеспечивает постоянную контрацепцию. В качестве альтернативы эффективна однократная доза 1,5 мг левоноргестрела, если принять ее в течение 72 часов после незащищенного полового акта (неэффективность 1,1%), без каких-либо данных о повышении риска тромбозов. Было показано, что модулятор рецепторов прогестерона улипристала ацетат более эффективен, чем левоноргестрел. Применение улипристала не ассоциируется с повышенным риском тромботических осложнений.
Стерилизация путем перевязки маточных труб не является нецелесообразной или необоснованной в том случае, если беременность противопоказана данной пациентке, или пациентка более не планирует беременность по причине наличия полной семьи. Лапароскопия сопряжена с риском у пациенток с ЛАГ, цианозом и с операцией Фонтена в анамнезе и риск, вероятно, несколько ниже при использовании гистероскопического метода, проводимого под региональной анестезией. Вазэктомия также является эффективным вариантом контрацепции.
Методы прерывания беременности. Прерывание беременности следует обсуждать в случае высокого риска материнских осложнений или смертности и/или аномалий развития плода. Эффективны как медикаментозные, так и хирургические методы прерывания беременности. Хирургический метод прерывания беременности у женщин с ССЗ более предпочтителен, так как после применения медикаментозных методов отмечается более частая потребность в экстренном хирургическом вмешательстве (2,1 против 0,6%). Антибиотики назначаются для снижения риска развития эндометрита, при этом следует модифицировать схему назначения антибиотиков таким образом, чтобы обеспечить также и профилактику эндокардита. Прерывание беременности медикаментозным путем можно осуществлять до 9-й недели беременности, используя уменьшенную дозу мизопростола (100 мкг).
Экстракорпоральное оплодотворение. Частота встречаемости бесплодия у большинства женщин с ССЗ, скорее всего, сопоставима с таковой в общей популяции, однако вести таких пациенток сложнее. Гистероскопия и лапароскопия могут быть жизнеопасными манипуляциями у женщин с некоторыми формами ССЗ (ЛГ и операция Фонтена) и должны осуществляться в специализированном центре с соответствующей поддержкой. Вспомогательные репродуктивные методы повышают риски осложнений: суперовуляция является фактором риска тромбоза и может быть осложнена синдромом гиперстимуляции яичников (СГЯ), с выраженным перераспределением жидкости и еще большим риском тромбоза. Вероятность развития СГЯ может быть уменьшена путем тщательного мониторинга цикла и применения низких доз фолликулостимулирующего гормона в сочетании с антагонистом гонадотропин-рилизинг-гормона, замораживания
всех эмбрионов или переноса только одного эмбриона. Последний вариант настоятельно рекомендуется женщинам с ССЗ, поскольку многоплодная беременность ассоциирована с большими сердечно-сосудистыми изменениями и большими осложнениями для материи плода. Беременность и, следовательно, лечение бесплодия противопоказаны женщинам с IV классом модифицированной классификации ВОЗ. У женщин с классом ВОЗ III или у пациенток, получающих антикоагулянты, риск суперовуляции очень высок, и следует рассмотреть альтернативные варианты в виде экстракорпорального оплодотворения в естественном цикле.
Резюме рекомендаций
| Рекомендации | Класс рекомендаций | Уровень доказательности |
| Оценка риска и обследование перед беременностью показаны всем женщинам с известными или подозреваемыми врожденными или приобретенными ССЗ и заболеваниями аорты | I | С |
| Рекомендуется проводить оценку риска у всех женщин детородного возраста с сердечно-сосудистой патологией до и после зачатия, используя классификацию материнского риска ВОЗ | I | С |
| Рекомендуется, чтобы пациентки высокого риска лечились мультидисциплинарной командой, специализированной на беременных пациентках с сердечно-сосудистой патологией, в специализированных центрах | I | С |
| ЭхоКГ плода, проводимая опытным специалистом, рекомендуется при повышенном риске нарушений у плода | I | С |
| ЭхоКГ рекомендуется выполнять любой беременной пациентке с впервые возникшими/ необъяснимыми жалобами или признаками ССЗ | I | С |
| Если кардиохирургическое вмешательство выполняется между 24-й и 37-й неделями беременности, то матери назначаются глюкокортикостероиды | I | С |
| Родоразрешение через естественные родовые пути является методом выбора у большинства пациенток с ССЗ | I | С |
| Индукция родов показана на 40-й неделе беременности у всех женщин с ССЗ | IIа | С |
| Консультацию с врачом-генетиком следует провести у женщин с ВПС или врожденными нарушениями ритма, кардиомиопатиями, заболеваниями аорты или генетическими мальформациями, связанными с ССЗ | IIа | С |
| МРТ может быть выполнено, если ЭхоКГ недостаточно для верификации диагноза | IIа | С |
| Если пациентке необходимо хирургическое вмешательство, родоразрешение перед операцией следует обсуждать, когда срок гестации составляет ≥26 недель | IIа | С |
| Кесарево сечение следует проводить по акушерским показаниям или для пациенток с дилатацией восходящей аорты >45 мм, тяжелым аортальным стенозом, преждевременными родамина фоне приема оральных антикоагулянтов, синдромом Эйзенменгера или тяжелой сердечной недостаточностью | IIа | С |
| Рентгенография органов грудной клетки может обсуждаться, если другие методы не позволяют установить причину одышки | IIb | С |
| Катетеризация сердца может выполняться по очень строгим показаниям | IIb | С |
| КТ и электрофизиологические исследования могут выполняться у отдельных пациенток по жизненным показаниям | IIb | С |
| Хирургические вмешательства в условиях искусственного кровообращения и вмешательства на клапанах сердца могут обсуждаться во время беременности, когда консервативная терапия оказывается неэффективной, а также в ситуациях, которые являются жизнеугрожающими для матери или не могут быть устранены при помощи чрескожного вмешательства | IIb | С |
| Назначение антибиотиков в целях профилактики эндокардита во время родов не рекомендуется | III | С |
Лекарственные средства во время беременности и грудного вскармливания
1. Антикоагулянты
НМГ и АВК имеют свои преимущества и недостатки использования во время беременности. АВК проникают через плаценту, и их использование в первом триместре беременности может привести к эмбриопатии (дефекты конечностей и назальная гипоплазия) в 0,6-10% случаев. Замена АВК на НФГ или НМГ на 6-12-й неделе почти исключает риск эмбриопатии. Имеются данные, что риск эмбриопатии при приеме АВК является дозозависимым. Согласно двум недавним систематическим обзорам, риск эмбриопатий с низкими дозами варфарина составлял 0,45-0,9%. В дополнение к риску эмбриопатии, существует 0,7-2% риск фетопатии (к примеру, аномалии развития зрительной и центральной нервной системы, внутричерепные кровоизлияния), когда АВК применяются во втором и третьем триместрах беременности.
Возникновение фетопатии также описано при применении на протяжении беременности НФГ, но не при применении НМГ.
Роды через естественные родовые пути противопоказаны при приеме АВК в связи с риском внутричерепного кровоизлияния у ребенка. Геморрагические осложнения у матери могут случаться при любой схеме приема антикоагулянтной терапии. Риск рецидива ВТЭ при приеме терапевтических доз НМГ составляет 1,15%. Процент тяжелых кровотечений составляет 1,98%. Гепарин-индуцированная тромбоцитопения заметно реже встречается при использовании НМГ, нежели НФГ, как и гепарин-индуцированный остеопороз (0,04%).
При подозрении на наличие тромбоза глубоких вен или ТЭЛА следует назначить терапию НМГ до того, как диагноз будет исключен при объективном исследовании.
НФГ также не проникают через плаценту, однако их применение в большей степени ассоциировано с тромбоцитопенией (уровень тромбоцитов рекомендуется измерять каждые 2-3 дня), остеопорозом и более частыми введениями при подкожном использовании по сравнению с НМГ. Обычно НФГ используется при экстренном лечении массивной ТЭЛА. Применение НФГ рекомендуется прекратить за 4-6 часов до предполагаемого родоразрешения и возобновить спустя 6 часов после родоразрешения, если при этом отсутствовало осложнение в виде кровотечения.
2. Тромболизис
Тромболитики считаются относительно противопоказанными во время беременности, послеродовом периоде и должны быть использованы только у пациенток высокого риска с тяжелой гипотонией или шоком. Риск кровотечения, чаще всего из половых путей, составляет 8%. Имеется более 200 сообщений о пациентках, в большинстве случаев, у которых были применены стрептокиназа и рекомбинантный активатор тканевого плазминогена (алтеплаза). Ни один из данных тромболитиков не проникает через плаценту в значимом количестве. По опубликованным данным, выкидыши и преждевременные роды составили 6% случаев. При введении тромболитиков, рекомендуется отказаться от нагрузочной дозы НФГи вводить их в стартовой дозе – в 18 МЕ/кг/ч и тщательно корректировать дозу на основании значений АЧТВ. После стабилизации пациентки НФГ может быть заменен на НМГ.
3. Ингибиторы тромбина и Ха фактора
В настоящее время отсутствуют адекватные контролируемые исследования относительно применения данных групп препаратов у беременных женщин. Фондапаринукс косвенно ингибирует активность Ха-фактора посредством связи препарата с AT III. Его применение рассматривается в случаях аллергии или нежелательных эффектах на применение НМГ. Одно исследование продемонстрировало незначительное проникновение фондапаринукса через плаценту, и требуются дальнейшие исследования для оценки риска аномалий развития.
Ривароксабан, прямой ингибитор Ха-фактора, проходит через плацентарный барьер и потому не рекомендуется при беременности.
Остальные прямые ингибитора Ха-фактора, такие как апиксабан, эдоксабан и оральный прямой ингибитор тромбина дабигатран, также не должны применяться у беременных пациенток.
4. Бета-адреноблокаторы
Применение ББ в основном безопасно во время беременности, но их прием может быть ассоциирован с повышением риска внутриутробной задержки роста плода и гипогликемией.
Применение ББ в основном безопасно во время беременности, но их прием может быть ассоциирован с повышением риска внутриутробной задержки роста плода и гипогликемией.
Селективные блокаторы бета-1 адренорецепторов предпочтительны в большинстве случаев, кроме желудочковой тахикардии типа “пируэт”. Селективные блокаторы бета-1 адренорецепторов в меньшей степени влияют на сокращения матки и периферическую вазодилатацию, кроме того, они продемонстрировали наиболее низкий риск задержки внутриутробного развития.
Неселективные ББ, такие как атенолол, ассоциированы с риском задержки внутриутробного развития.
Среди блокаторов альфа и бета адренорецепторов – лабеталол, являющийся препаратом выбора для лечения гипертензии при беременности, и карведилол, используемый при терапии СН, не показали никакой связи с наличием задержки внутриутробного развития.
6. БКК
7. Статины
8. Донаторы оксида азота
5. Ингибиторы ренин-ангиотензин-альдостероновый системы: иАПФ, БРА, АРНИ и блокаторы альдостерона
ИАПФ и БРА являются тератогенными и противопоказаны во время беременности. Были описаны случаи возникновения почечной или канальцевой дисплазии, почечной недостаточности, олигогидрамниона, задержки внутриутробного развития, расстройств оссификации черепа, гипоплазии легких, формирования контрактур крупных суставов, анемии и антенатальной гибели плода. Эти рекомендации также применимы к AРНИ (сакубитрил/валсартан), так как в их состав входит БРА.
Применение спиронолактона не рекомендуется во время беременности.
6. БКК
БКК, скорее всего, не ассоциированы с повышением риска развития врожденных аномалий. Дилтиазем является тератогенным у животных, данные о его применении у людей ограничены; таким образом, его использование рекомендуется при беременности, если потенциальная польза превышает потенциальный риск для плода.
Верапамил считается достаточно безопасным во время беременности и рекомендуется как препарат второй линии для контроля ЧСС при ФП и для лечения идиопатических устойчивых ЖТ у беременных пациенток.
7. Статины
Статины нельзя назначать во время беременности или во время грудного вскармливания для лечения гиперлипидемии, поскольку их безопасность не доказана.
8. Донаторы оксида азота
Эндотелиальная дисфункция является ранним патофизиологическим признаком и независимым предиктором неблагоприятного прогноза при большинстве ССЗ. Данные отчетов позволяют рассмотреть возможность применения L-аргинина для улучшения течения стенокардии, атеросклероза, поражения коронарных артерий, СН и перемежающейся хромоты/поражения периферических сосудов. Его применение обеспечивает улучшение показателей системной и легочной гемодинамики, что может быть полезным в лечении диастолической СН.
Резюме рекомендаций по использованию лекарственных препаратов
Резюме рекомендаций по использованию лекарственных препаратов
| Рекомендации | Класс рекомендаций | Уровень доказательности |
| До начала консервативного лечения у беременных рекомендуется оценить клиническую безопасность | I | С |
| При отсутствии клинических данных о безопасности рекомендуется проверить доклинические данные по безопасности на сайте www.safefetus.com. | I | С |
|
В отсутствие надлежащих данных о безопасности для плода, принятие решений должно основываться на индивидуальном профиле эффективности и безопасности лекарственного препарата и доступных данных о влиянии на животных.
Решение должно приниматься совместно с пациентом
|
IIа | С |
| Принятие решений на основании категорий FDA больше не рекомендуется | III | С |
Особенности ведения беременности, родов и анестезии при ССЗ
Ведение родов при ССЗ
Естественное начало родовой деятельности имеет преимущества перед индуцированными родами у большинства женщин с заболеваниями сердца.
Сроки родов выбираются индивидуально, с учетом состояния сердца матери, индекса Бишопа, жизнедеятельности плода и зрелости легких.
Роды предпочтительнее вести через естественные родовые пути, с индивидуальным планом родоразрешения, включающим в себя сроки родов, метод индукции родовой деятельности, выбор методов обезболивания.
При высоком риске осложнений рекомендуется вести роды в специализированных медицинских учреждениях.
При вагинальных родах кровопотеря и риск инфицирования наименьшие, по сравнению с оперативным путем родоразрешения. При оперативном родоразрешении также высок риск тромбоэмболических осложнений. Кесарево сечение оправдано при наличия акушерских показаний, при синдроме Марфана (при диаметре аорты более 45 мм, пациентам с острой или хронической аневризмой аорты и острой рефрактерной СН, пациентам получающим пероральные антикоагулянты, в случае преждевременных родов, больным с тяжелым аортальным стенозом, с тяжелой формой легочной гипертонии (в том числе при синдроме Эйзенменгера). Также оперативное родоразрешение целесообразно у беременных с искусственными клапанами сердца.
При сроке беременности 35-37 недель женщины направляются в учреждения родовспоможения (для уточнения сроков родов, выбора способа родоразрешения).
Способ и сроки родоразрешения определяются консилиумом в составе врача кардиолога (врача сердечно-сосудистого хирурга), врача акушера-гинеколога и врача анестезиолога-реаниматолога в соответствии с функциональным классом СН и динамической оценкой, а также течением беременности и особенностями состояния фетоплацентарного комплекса.
Способ и сроки родоразрешения определяются консилиумом в составе врача кардиолога (врача сердечно-сосудистого хирурга), врача акушера-гинеколога и врача анестезиолога-реаниматолога в соответствии с функциональным классом СН и динамической оценкой, а также течением беременности и особенностями состояния фетоплацентарного комплекса.
Роды при заболеваниях с ССЗ имеют свои особенности:
вагинальное (консервативное) родоразрешения у рожениц ХСН следует сопровождать максимальным обезболиванием;
желательно спонтанное начало родовой деятельности;
мониторинг сердцебиения плода и КТГ обязательны;
мониторинг гемодинамики матери (ЧСС, ЧД, АД, ЭКГ, SpO2) для своевременного вмешательства при ухудшении гемодинамики;
избегать сдавливания вен – левоматочное положение. У женщин с СН роды должны проводится в полулежачем положении или на левом боку.
в ряде случаев, во избежании опасных гемодинамических колебаний, при потугах показано сокращение II периода родов наложением акушерских щипцов или вакуум-экстрактора;
операция кесарево сечение производится при наличии акушерских показаний;
Оптимальным вариантом анестезиологического обеспечения является длительная эпидуральная аналгезия сниженными концентрациями бупивакаина или лидокаина в сочетании с минимальными дозами фентамина. В клинических ситуациях, когда требуется исключение потуг во втором периоде родов, поддерживающие дозы местных анестетиков следует вводить даже при полном открытии маточного зева. При этом потуги могут быть отложены на 1 час и более до тех пор пока головка не опустится на тазовое дно и женщина не почувствует императивных потужных позывов.
В случаях необходимости исключения потужного периода (наложение акушерских щипцов), ручного обследования полости матки, наложения швов на промежность, эпидуральную анальгезию можно усилить введением 6-8 мл 0,125% лонгокаина или 1,5% лидокаином (при условиях стабильной гемодинамики) или внутривенным введениям субнаркотических доз калипсола.
Течение потужного периода не должно продолжатся более 1 часа. При превышении этого порога увеличивается число осложнений со стороны сердечно-сосудистой системы, в таких случаях применимы выходные акушерские щипцы или укорочение потужного периода с помощью ваккум экстракции.
Показания к оперативному родоразрешению путем кесарево сечения является:
при нестабильной гемодинамике или признаках прогрессирования СН в первом периоде родов следует закончить роды операцией кесарево сечении, а во втором периоде – использовать акушерские щипцы, или вакуум-экстрактор (с учетом условий для их наложения)
Оптимальным вариантом анестезиологического обеспечения является длительная эпидуральная аналгезия сниженными концентрациями бупивакаина или лидокаина в сочетании с минимальными дозами фентамина. В клинических ситуациях, когда требуется исключение потуг во втором периоде родов, поддерживающие дозы местных анестетиков следует вводить даже при полном открытии маточного зева. При этом потуги могут быть отложены на 1 час и более до тех пор пока головка не опустится на тазовое дно и женщина не почувствует императивных потужных позывов.
В случаях необходимости исключения потужного периода (наложение акушерских щипцов), ручного обследования полости матки, наложения швов на промежность, эпидуральную анальгезию можно усилить введением 6-8 мл 0,125% лонгокаина или 1,5% лидокаином (при условиях стабильной гемодинамики) или внутривенным введениям субнаркотических доз калипсола.
Течение потужного периода не должно продолжатся более 1 часа. При превышении этого порога увеличивается число осложнений со стороны сердечно-сосудистой системы, в таких случаях применимы выходные акушерские щипцы или укорочение потужного периода с помощью ваккум экстракции.
Показаниями к исключению потужного периода являются:
Состояния, которые соответствуют III и выше классу риску развития ССО по ВОЗ;
СН III и IV ФК по NYHA;
Нарушения кровообращения, возникшие в родах
Легочная гипертензия;
Мерцательная аритмия;
Приступы коронарной недостаточности во время родов;
Если II период родов затягивается дольше 60 минут.
Показания к оперативному родоразрешению путем кесарево сечения является:
заболевания сердца, которое осложнились СН III и IV ФК по NYHA;
ревмокардит II и III степени активности по данным кардиологов;
резко выраженный митральный и аортальный стеноз;
септический эндокардит;
коарктация аорты или наличие признаков высокой артериальной гипертонии или признаков начинающегося расслоения аорты;
тяжелая стойкая мерцательная аритмия;
обширный инфаркт миокарда и признаки ухудшения гемодинамики;
синие пороки сердца типа тетрады Фалло;
неконтролируемые аритмологические осложнения;
легочная гипертензия;
корригированные пороки с протезированными клапанами сердца;
при показании к исключению второго периода родов и отсутствий условий или отказа от акушерских щипцов по показаниям приведенным выше;
сочетание заболевания сердца и акушерской патологии.
Анестезия и аналгезия при родоразрешение у беременных с заболеваниями сердечно-сосудистой системы
Однократная спинальная, эпидуральная и комбинированная спинально-эпидуральная анестезия (CSE), являются наиболее эффективными методами для облегчения боли в родах.
Нейроаксиальная аналгезия у рожениц обеспечивает надежное и быстрое начало качественного обезболивания с минимальными серьезными побочные эффектами для матери и плода. Катетерная продленная эпидуральная аналгезия, позволяет обеспечит быстрый переход на эпидуральную анестезию для обеспечения оперативных родов и сводит к минимуму необходимости проведения общей многокомпонентной анестезии с ИВЛ и тем самым снизить вероятность развития осложнений сопутствующих этой анестезии (синдром Мендельсона, гипердинамическую реацию на интубацию трахеи, анестетическую депрессию новорожденных и т.д.).
Технология введения местных анестетиков (МА) в эпидуральное пространство применяется в следующих вариантах: эпидуральная аналгезия контролируемая пациентом и непрерывная эпидуральная инфузия, однако учитывая ограниченное наличие специальных инфузионных насосов, возможно также и болюсное введение МА в эпидуральное пространство.
Однократное интратекальное введение МА и адъювантов (опиоиды, кванадекс, адреналин), может быть целесообразным, если когда метод длительной эпидуральной аналгезии (ДЭАн) неосуществим, добавление адъювантов продлевает аналгетический эффект местных анестетиков.
Для обезболивания родов применяется ДЭАн МА или в комбинации с адъювантами, которые продлевают обезболивающий эффект.
Используются два варианта введения МА. Болюсное введение при которой пункцию и катетеризацию эпидурального пространства, производят в положении на боку с началом родовой деятельности на уровне LII-LIII, катетер проводят в каудальном направлении на 2-3 см. После введения тест дозы 2 мл 0,25% лонгокаина (бупивакаин) и отсутствия признаков спинальной анестезии, эпидурально вводят 0,125% раствор лонгокана 6-8 мл раствора.
Повторное введение МА осуществляют при клинических признаках неадекватной аналгезии. Эпидуральное введение местных анестетиков осуществляют вплоть до полного открытия маточного зева. В случае необходимости исключения потужного периода (наложение акушерских щипцов), ручного обследования полости матки, наложения швов на промежность при неадекватной аналгезии дополнительно вводят 6 - 8 мл 0,125% раствор лонгокаина.
Методика непрерывной контролируемой эпидуральной аналгезии в родах - пункцию и катетеризацию эпидурального пространства выполняется на боку. Уровень пункции соответствует LII-LIII, катетер проводят в каудальном направлении на 3-4 см.
После введения тест дозы (2 мл 0,25% раствора лонгокаина) и отсутствия признаков спинальной анестезии, эпидурально вводят 0,125% раствор лонгокаина 6-8 мл, затем через 20 мин, начинают непрерывную инфузию 0,125% раствора лонгокаина, средний темп инфузии составляет 6-8 мл мл/ч. При необходимости, по желанию женщины добавляют болюс 2-4 мл дополнительно. Инфузия осуществляется с помощью шприцевых насосов.
Для эпидуральной аналгезии с целью уменьшения общего расхода МА и продления аналгезии применяют адъюванты, которые могут быть добавлены к разбавленным растворам МA (лонгокаин 0,125%). Применяют кванадекс (дексмедетомидин) 0,5 мкг/мл, агонист α 2-адренорецепторов, который обеспечивает сопоставимую или улучшенную анальгезию родов с меньшим количеством побочных эффектов (зуд, тошнота и рвота) по сравнению с опиоидными адъювантами (суфентанил, фентанил, морфин), фентанил (1,0 мкг/кг).
Комбинированная спинально - эпидуральная аналгезия, все чаще предлагается для обезболивания родов. Интратекально вводят опиоид (фентанил - 10-20 мкг), чаще всего в комбинации с МА (0,5% лонгокаином хеви 1-2,5 мг), после устанавливают эпидуральный катетер, при необходимости аналгезию в дальнейшем продлевают выше описанным способом для ДЭАн. Кванадекс (5-10 мкг) можно вводить вместо опиоидов интратекально.
При отсутствии возможностей провести нейроаксиальную аналгезию (противопоказания, отсутствие опытного анестезиолога), возможно применение медикаментозных методов обезболивания: опиоидными и неопиоидными аналгетиками, ингаляционными анестетиками.
Опиоидные аналгетики обеспечивают уменьшение болевого синдрома и обладают слабым седативным эффектом, но имеют значительные нежелательные эффекты: тошнота, сонливость, неспособность к самостоятельному мочеиспусканию, неблагоприятные неонатальные влияния: угнетение дыхания и сознания новорожденного.
Неопиатные центральные аналгетики инфулган (парацетамол), абсолютно безопасны для матери и плода. Инфулган вводится внутривенно в дозе 1000 мг в течение 10 – 15 минут, каждые 6 часов, обеспечивает умеренный аналгетический эффект и не вызывает осложнений характерных для наркотических аналгетиков и сокращает продолжительность родов.
Для анестезиологического обеспечения операций кесарева сечения применяются все виды анестезиологического пособия (спинальная, эпидуральная, спинально – эпидуральная и общая многокомпонентная анестезия с ИВЛ). При стабильной гемодинамической обеспеченности, методом выбора, является нейроаксиальная анестезия.
По мнению экспертов, для беременных с сопутствующими заболеваниями сердечно-сосудистой системы предпочтительно проведение нейроаксиальной анестезии, а не общей. Использование общей анестезии почти в четыре раза увеличивает риск материнской смертности у женщин с тяжелой легочной артериальной гипертензией.
Если предстоит операция по экстренным показаниям, то следует продолжить предшествующую регионарную анестезию, если она была установлена в родах. Выбор препаратов для проведения общей многокомпонентной анестезии, является таким же, как у небеременных женщин и зависит от предпочтения анестезиолога и физикального статуса матери, влияние на плод становится вторичной проблемой.
Абсолютным показанием для проведения общей анестезии с ИВЛ, явлются тяжелый стеноз митрального и аортального клапана, констриктивный перикардит; тяжелая коарктация аорты (угроза нарушения плацентарного кровотока), состояния сопровождающиеся фиксированным сердечным выбросом.
Госпитализация
Особенности ведения беременности, родов и анестезии при ССЗ
Показания к госпитализации
Вопрос о сохранении беременности и безопасности её для матери и будущего ребенка должны решать до наступления беременности, а лучше перед замужеством больной. Обязательно учитывать критические периоды беременности для обострения ССЗ это:
Начало беременности до 16 недели. В эти сроки наиболее часто происходит бострение ревмокардита;
26-32 недели. Максимальные гемодинамические нагрузки, увеличение ОЦК, минутного объёма сердца, снижение гемоглобина;
33-36 недели. Увеличение массы тела, затруднение легочного кровообращения из-за высокого стояния дна матки, снижение функции диафрагмы;
Начало родов. Увеличение АД, систолического и минутного объёма сердца;
Ранний послеродовый период. Возможны послеродовые коллапсы из-за резкого изменения внутрибрюшного и внутриматочного давления.
К заболеваниям сердечно-сосудистой системы, требующим консультации и (или) госпитализации беременных женщин в сроке до 12 недель в учреждения здравоохранения, имеющие лицензию на осуществление медицинской деятельности, включая работы и услуги по специальностям «сердечно-сосудистая хирургия» и (или) «кардиология», для решения вопроса о возможности вынашивания беременности относятся следующие заболевания:
2. Врожденные пороки сердца:
1. Ревматические пороки сердца:
все пороки сердца, сопровождающиеся активностью ревматического процесса;
все пороки сердца, сопровождающиеся СН;
ревматические стенозы и недостаточности сердечных клапанов II и более степени тяжести;
все пороки сердца, сопровождающиеся легочной гипертензией;
пороки сердца, осложненные бактериальным эндокардитом;
пороки сердца с нарушениями сердечного ритма;
пороки сердца с тромбоэмболическими осложнениями;
пороки сердца с атриомегалией или кардиомегалией;
2. Врожденные пороки сердца:
пороки сердца с большим размером шунта, требующие кардиохирургического лечения;
пороки сердца с наличием патологического сброса крови (дефект межжелудочковой перегородки, дефект межпредсердной перегородки, открытый артериальный проток);
пороки сердца, сопровождающиеся недостаточностью кровообращения;
пороки сердца, сопровождающиеся легочной гипертензией;
пороки сердца, осложненные бактериальным эндокардитом;
пороки сердца с затрудненным выбросом крови из правого или левого желудочка (гемодинамически значимые, сопровождающиеся недостаточностью кровообращения и/или наличием постстенотического расширения);
врожденные аномалии атрио-вентрикулярных клапанов, сопровождающиеся регургитацией II и более степени и/или нарушениями сердечного ритма;
кардиомиопатии;
тетрада Фалло;
Болезнь Эбштейна;
сложные врожденные пороки сердца;
синдром Эйзенменгера;
болезнь Аэрза;
3. Болезни эндокарда, миокарда и перикарда:
4. Нарушения ритма сердца (сложные формы нарушения сердечного ритма);
5. Состояния после операций на сердце.
3. Болезни эндокарда, миокарда и перикарда:
острые и подострые формы миокардита;
хронический миокардит, миокардиосклероз и миокардиодистрофия, сопровождающиеся СН и/или сложными нарушениями сердечного ритма;
инфаркт миокарда в анамнезе;
острые и подострые формы бактериального эндокардита;
острые и подострые формы перикардита;
4. Нарушения ритма сердца (сложные формы нарушения сердечного ритма);
5. Состояния после операций на сердце.
Информация
Источники и литература
-
Клинические протоколы, руководства, рекомендации Министерства здравоохранения Республики Узбекистан 2020
- 2018 ЕОК Рекомендации по диагностике и лечению сердечно-сосудистых заболеваний во время беременности. Ассоциации ESC: Acute Cardiovascular Care Association (ACCA), European Association of Cardiovascular Imaging (EACVI), European Association of Percutaneous Cardiovascular Interventions (EAPCI), European Heart Rhythm Association (EHRA), Heart Failure Association (HFA). Советы: Council on Cardiovascular Nursing and Allied Professions, Council on Cardiovascular Primary Care, Council on Hypertension, Council on Valvular Heart Disease. Рабочие группы ESC: Aorta and Peripheral Vascular Diseases, Cardiovascular Pharmacotherapy, Cardiovascular Surgery, Grown-up Congenital Heart Disease, Myocardial and Pericardial Diseases, Pulmonary Circulation and Right Ventricular Function, Thrombosis. Комитет по Практическим рекомендациям (КПР) ЕОК: Stephan Windecker (Chairperson) (Switzerland), Victor Aboyans (France), Stefan Agewall (Norway), Emanuele Barbato (Italy), Héctor Bueno (Spain), Antonio Coca (Spain), Jean-Philippe Collet (France), Ioan Mircea Coman (Romania), Veronica Dean (France), Victoria Delgado (The Netherlands), Donna Fitzsimons (UK), Oliver Gaemperli (Switzerland), Gerhard Hindricks (Germany), Bernard Iung (France), Peter Jüni (Canada), Hugo A. Katus (Germany), Juhani Knuuti (Finland), Patrizio Lancellotti (Belgium), Christophe Leclercq (France), Theresa A. McDonagh (UK), Massimo Francesco Piepoli (Italy), Piotr Ponikowski (Poland), Dimitrios J. Richter (Greece), Marco Roffi (Switzerland), Evgeny Shlyakhto (Russia), Iain A. Simpson (UK), Miguel Sousa-Uva (Portugal), Jose Luis Zamorano (Spain). Национальные кардиологические сообщества ЕОК, которые были активно вовлечены в подготовку 2018 ЕОК «Рекомендации по диагностике и лечению сер- дечно-сосудистых заболеваний во время беременности»: Algeria: Algerian Society of Cardiology, Naima Hammoudi; Armenia: Armenian Cardiologists Association, Armen Piruzyan; Austria: Austrian Society of Cardiology, Julia Mascherbauer; Azerbaijan: Azerbaijan Society of Cardiology, Fuad Samadov; Belarus: Belorussian Scientific Society of Cardiologists, Andrei Prystrom; Belgium: Belgian Society of Cardiology, Agnes Pasquet; Bosnia and Herzegovina: Association of Cardiologists of Bosnia and Herzegovina, Jasmin Caluk; Bulgaria: Bulgarian Society of Cardiology, Nina Gotcheva; Croatia: Croatian Cardiac Society, Bosko Skoric; Cyprus: Cyprus Society of Cardiology, Hera Heracleous; Denmark: Danish Society of Cardiology, Niels Vejlstrup; Estonia: Estonian Society of Cardiology, Maarja Maser; Finland: Finnish Cardiac Society, Risto Juhani Kaaja; The Former Yugoslav Republic of Macedonia: Macedonian FYR Society of Cardiology, Elizabeta Srbinovska-Kostovska; France: French Society of Cardiology, Claire Mounier-Vehier; Georgia: Georgian Society of Cardiology, Tamar Vakhtangadze; Germany: German Cardiac Society, Karin Rybak; Greece: Hellenic Society of Cardiology, George Giannakoulas; Hungary: Hungarian Society of Cardiology, Robert Gabor Kiss; Iceland: Icelandic Society of Cardiology, Inga S. Thrainsdottir; Ireland: Irish Cardiac Society, R John Erwin; Israel: Israel Heart Society, Avital Porter; Italy: Italian Federation of Cardiology, Giovanna Geraci; Kosovo: Kosovo Society of Cardiology, Pranvera Ibrahimi; Kyrgyzstan: Kyrgyz Society of Cardiology, Olga Lunegova; Latvia: Latvian Society of Cardiology, Iveta Mintale; Lebanon: Lebanese Society of Cardiology, Zeina Kadri; Libya: Libyan Cardiac Society, Hisham Benlamin; Lithuania: Lithuanian Society of Cardiology, Jurate Barysiene; Luxembourg: Luxembourg Society of Cardiology, Cristiana A. Banu; Malta: Maltese Cardiac Society, Maryanne Caruana; Moldova: Moldavian Society of Cardiology, Cristina Gratii; Morocco: Moroccan Society of Cardiology, Laila Haddour; The Netherlands: Netherlands Society of Cardiology, Berto J. Bouma; Norway: Norwegian Society of Cardiology, Mette-Elise Estensen; Poland: Polish Cardiac Society, Piotr Hoffman; Romania: Romanian Society of Cardiology, Antoniu Octavian Petris; Russian Federation: Russian Society of Cardiology, Olga Moiseeva; San Marino: San Marino Society of Cardiology, Luca Bertelli; Serbia: Cardiology Society of Serbia, Bosiljka Vujisic Tesic; Slovakia: Slovak Society of Cardiology, Juraj Dubrava; Slovenia: Slovenian Society of Cardiology, Mirta Koželj; Spain: Spanish Society of Cardiology, Raquel Prieto-Arévalo; Sweden: Swedish Society of Cardiology, Eva Furenäs; Switzerland: Swiss Society of Cardiology, Markus Schwerzmann; Tunisia: Tunisian Society of Cardiology and Cardio-Vascular Surgery, Mohamed Sami Mourali; Turkey: Turkish Society of Cardiology, Necla Ozer; Ukraine: Ukrainian Association of Cardiology, Olena Mitchenko; United Kingdom: British Cardiovascular Society, Catherine Nelson-Piercy.
Информация
Порядок обновления клинического протокола
Механизм обновления клинических рекомендаций протокола предусматривает их систематическую актуализацию – не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым протоколам, но не чаще 1 раза в 6 месяцев.
Адрес для переписки г. Ташкент, ул. Мирзо-Улугбекский район, ул. Мирзо-Улугбека, 132 а.
Тел.: 71 263 78 30, 71 263 84 83
E-mail: obs-gyn@mail.ru
Методологическая поддержка
РСНПМЦАГ – Республиканский специализированный научно-практический медицинский центр акушерства и гинекологии
Техническая поддержка
Состав рабочей группы:
Надырханова Н.С., д.м.н. РСНПМЦАГ, директор
Фозилов Х.Г., к.м.н. РСНПМЦК, директор
Закирова Ф.А., д.м.н. РСНПМЦК, руководитель отделения общей кардиологии
Хамидуллаева Г.А., д.м.н., профессор РСНПМЦК, зам директора по научной работе
Ким Ё.Д., д.м.н., профессор РСНПМЦАГ, анестезиолог-реаниматолог
Ашурова В.И., к.м.н. РСНПМЦАГ
Абдураимов Т.Ф. РСНПМЦАГ
Усманов С.К., ведущий специалист Национальная палата инновационного здравоохранения Республики Узбекистан
Методологическая поддержка
Ядгарова К.Т., к.м.н., начальник отдела разработки медицинских стандартов и протоколов Национальная палата инновационного здравоохранения Республики Узбекистан.
РСНПМЦАГ – Республиканский специализированный научно-практический медицинский центр акушерства и гинекологии
РСНПМЦК – Республиканский специализированный научно-практический медицинский центр кардиологии
РПЦ – Республиканский перинатальный центр
ЦРПКМР - Центр развития профессиональной квалификации медицинских работников
Техническая поддержка
Фонд ООН в области народонаселения (ЮНФПА/UNFPA) в Узбекистане
Рецензенты:
Юсупбаев Р.Б. РСНПМЦАГ, д.м.н., старший научный сотрудник, секретарь Ученого Совета
Исанбаева Л.М. ЦРПКМР, д.м.н., доцент кафедры акушерства, гинекологии и перинатальной медицины
Рекомендации не охватывают все элементы клинической практики, это означает, что врачи должны обсуждать с пациентами индивидуальную тактику ведения, принимая во внимание потребности пациента, придерживаясь принципа уважительного конфиденциального общения. Это включает:
Методология разработки протокола
В разработке протокола принимали участие специалисты ГУ «Республиканский специализированный научно-практический медицинский центр кардиологии» и ГУ «Республиканский специализированный научно-практический медицинский центр акушерства и гинекологии»: врачи кардиологи и акушеры-гинекологи и Национальной палаты инновационного здравоохранения Республики Узбекистан.
Создание данного протокола продиктовано медицинской значимостью проблемы, различиями в подходах в медицинской практике, существованием большого количества современных источников доказательств эффективности вмешательств.
Конфликт интересов: перед началом работы по созданию данного протокола все члены рабочей группы заполнили письменное Уведомление о конфликте интересов. Никто из членов авторского коллектива не имел коммерческой заинтересованности или другого конфликта интересов с фармацевтическими компаниями или другими организациями, производящими продукцию для применения в клинической практике по теме данного протокола.
Вовлечение заинтересованных сторон: при разработке руководящих принципов протокола и рекомендаций запрошены и учтены мнения целевой группы населения (пациентов и членов их семей), включая медицинские (польза для здоровья, побочные эффекты и риски вмешательств), этические, культурные, религиозные аспекты. Запрос мнений осуществлялся путем неформального интервью женщин в профильных отделениях ГУ РСНПМЦАГ.
Сбор, обобщение и критическая оценка доказательств.
В качестве исходного документа для заимствования и адаптации рекомендаций использовались несколько клинических руководств из разных стран.
В случаях, когда в найденных и оцененных клинических руководствах отсутствовали требуемые рекомендации или они были описаны недостаточно/неполно, не подкреплялись доказательствами, противоречили друг другу, были неприменимы в местных условиях или устарели проводился дополнительный поиск рандомизированных контролируемых испытаний, систематических обзоров, мета-анализов, когортных исследований в базах данных: http://www.cochrane.org, http://www.bestevidence.com, http://www.ncbi.nlm.nih.gov/PubMed, http://www.bmj.com, http://www.medmir.com, http://www.medscape.com, http://www.nlm.nih.gov и др.
Проведена критическая оценка качества найденных источников с учетом современности клинических руководств, методологии их разработки, ранжирования рекомендаций по уровням достоверности доказательств и убедительности/силы, применимости к местным условиям оказания медицинской помощи.
Протокол документально рецензирован внутренними и внешними экспертами. В случае, если доказательная база рекомендаций была более весома, чем мнение рецензента, или более приемлема для применения в условиях целевого звена здравоохранения, члены рабочей группы, оставляли за собой право отклонить предложения рецензентов.
Финансовая поддержка при разработке данного протокола оказана Представительством ВОЗ в Узбекистане и Представительством Фонда ООН в области народонаселения в Узбекистане (ЮНФПА/UNFPA). Внешнее финансирование включало методологическую поддержку в виде обеспечения внешней оценки документа экспертами ВОЗ на всех этапах его разработки и техническую поддержку в виде перевода протокола на узбекский язык и его тиражирования. Мнения и интересы финансирующих органов не повлияли на окончательные рекомендации протокола.
В рекомендациях данного клинического протокола все сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме.
Классы рекомендаций
Уровни доказательности
Блок-схема по антикоагулянтной терапии у пациенток с механическим протезом клапана и высокой дозой АВК 6-12 недель.
Мониторинг НМГ:
Блок-схема по антикоагулянтной терапии у пациенток с механическим протезом клапана и низкой дозой АВК 6-12-я недели
Мониторинг НМГ:
Лечение острой СН во время/после беременности (модифицировано Bauersachs et al.)
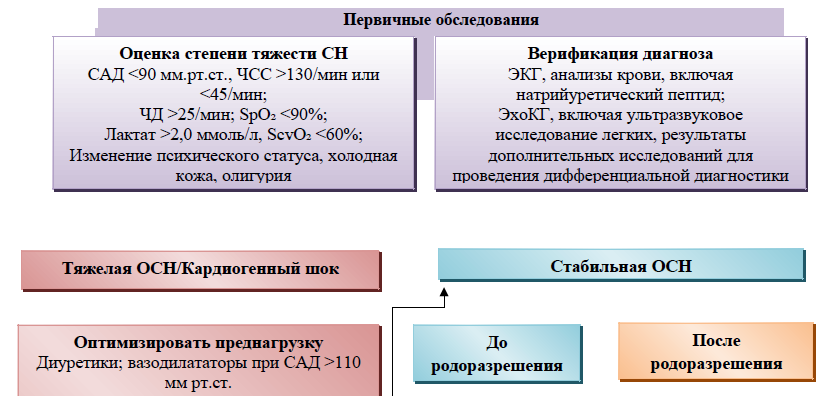
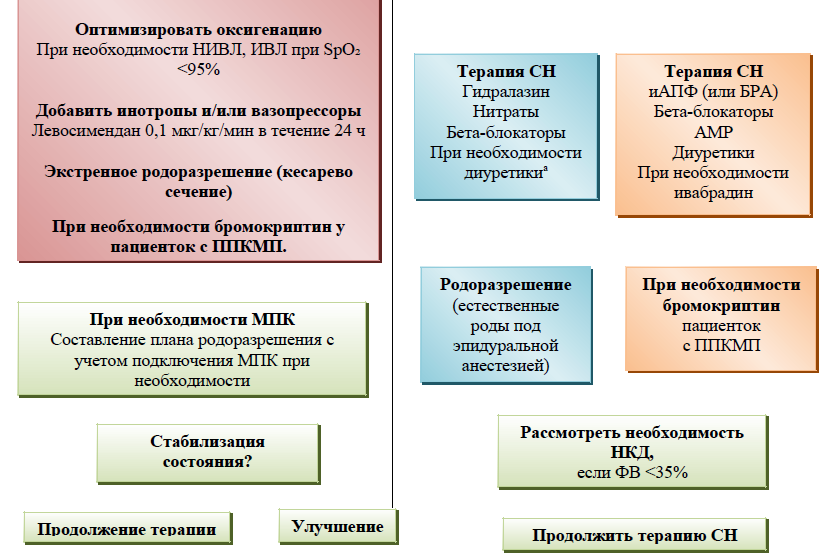
Приложение 6
Медицинское вмешательство – выполняемые медицинским работником по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, исследовательскую, диагностическую, лечебную, реабилитационную направленность виды медицинских обследований и (или) медицинских манипуляций.
1. Я, ____________________________________________________________(Ф.И.О. пациента) «____»_______________ _____г. рождения, зарегистрированный(ая) по адресу ___________________________________________________________________________________, даю (адрес места жительства (пребывания) пациента либо его законного представителя) информированное согласие на предстоящее медицинское вмешательство в _____________________________________________________________________ (наименование медицинского учреждения)
2. В доступной для меня форме мне разъяснены возможные методы и варианты предстоящих медицинских вмешательств, их последствия, необходимость, цель и ожидаемые результаты предстоящего обследования, диагностики и/или лечения, в том числе вероятность развития осложнений, а также последствия отказа от медицинского вмешательства.
3. Я проинформирован, что точно предсказать результат и исход медицинского вмешательства невозможно. Я понимаю, что любое лечение или операция сопряжены с риском для жизни и могут привести к временной или постоянной, частичной или полной нетрудоспособности. Никакие гарантии относительно результатов медицинского вмешательства не предоставляются.
4. Я понимаю, что в процессе диагностических, лечебных и иных вариантов медицинских вмешательств могут возникнуть непредвиденные экстренные обстоятельства и осложнения, при которых я буду не в состоянии дать согласие на проведение необходимых экстренных действий (повторных операций или процедур). В таких ситуациях ход медицинского вмешательства может быть изменен врачами по их усмотрению.
5. Я знаю, что в целях максимальной эффективности предстоящего медицинского вмешательства я обязан поставить врача в известность о всех проблемах, связанных с моим здоровьем, наследственностью, в том числе об аллергических проявлениях, индивидуальной непереносимости лекарственных препаратов и продуктов питания, а также о курении табака, употреблении алкоголя, наркотических или токсических препаратов.
6. Я понимаю, что при проведении хирургического вмешательства возможна потеря крови и может возникнуть необходимость в переливании донорской крови или ее компонентов, на что я даю добровольное согласие. Я получил разъяснения от лечащего врача о цели переливания крови или ее компонентов, необходимости переливания, характере и особенностях процедуры, возможных последствиях, в случае развития которых я согласен на проведение всех нужных лечебных мероприятий. Я извещен о вероятном течении заболевания при отказе от переливания крови и ее компонентов.
7. Я согласен на запись моего лечебно-диагностического процесса на любые информационные носители, с использованием любых технических средств, а также на взятие у меня в диагностических и лечебных целях образцов биологических материалов, в том числе клеток, тканей, биологических жидкостей.
8. Мне разъяснено, что я имею право отказаться от одного или нескольких методов профилактики, диагностики, лечения и реабилитации при оказании медицинской помощи или потребовать его (их) прекращения, мне также разъяснены возможные последствия такого отказа.
9. Я разрешаю предоставлять информацию о моей болезни, прогнозе и лечении только:
11. Я ознакомлен со всеми пунктами настоящего документа, они мне понятны, о чем свидетельствует моя подпись ниже.
Приверженность рекомендациям протокола:
В протоколе представлены рекомендации общего характера, разработанные на основе имеющихся на момент публикации доказательств.
Если в практической деятельности принимается решение отойти от рекомендаций данного протокола, то врачи-клиницисты должны задокументировать в истории болезни пациента следующие данные:
- кем принято такое решение;
- подробное обоснование решения отхода от протокола;
- какие рекомендации по ведению пациента были приняты.
Рекомендации не охватывают все элементы клинической практики, это означает, что врачи должны обсуждать с пациентами индивидуальную тактику ведения, принимая во внимание потребности пациента, придерживаясь принципа уважительного конфиденциального общения. Это включает:
• Использование услуг переводчика в случае необходимости;
• Консультирование пациента и получение информированного согласия на ту или иную манипуляцию или тактику введения;
• Обеспечение ухода в рамках требований законодательства и соблюдения стандартов профессионального поведения;
• Документирование любой тактики ведения и ухода в соответствии с общими и местными требованиями.
Список сокращений:
Список сокращений:
| ESC |
European Society of Cardiology – Европейское общество
кардиологов
|
| CARPREG | Кардиологические заболевания во время беременности |
| FDA | Управление по санитарному надзору за качеством пищевых продуктов и медикаментов |
| NT-proBNP | N-концевой натрийуретический пептид B-типа |
| NYHA | Нью-Йоркская Aссоциация сердца |
| ROPAC | Регистр сердечно-сосудистых заболеваний при беременности |
| ScvO2 | Центральная венозная сатурация |
| SpO2 | Сатурация периферическая |
| TAPSE | Трикуспидальная систолическая экскурсия |
| WPW | Синдром Вольфа-Паркинсона-Уайта |
| АВ | Атриовентрикулярный |
| АВК | Антагонисты витамина К |
| АД | Артериальное давление |
| АК | Аортальный клапан |
| АМР | Антагонисты минералокортикоидных рецепторов |
| АРНИ | Ингибиторы ангиотензинового рецептора неприлизина |
| АС | Аортальный стеноз |
| АЧТВ | Активированное частичное тромбопластиновое время |
| ББ | Бета-адреноблокаторы |
| БКК | Блокаторы кальциевых каналов |
| БРА | Блокаторы рецепторов ангиотензина |
| ВОЗ | Всемирная организация здравоохранения |
| ВПС | Врожденные пороки сердца |
| ВСС | Внезапная сердечная смерть |
| ВТЭ | Венозная тромбоэмболия |
| ГКМП | Гипертрофическая кардиомиопатия |
| ДКМП | Дилатационная кардиомиопатия |
| ДМЖП | Дефекты межжелудочковой перегородки |
| ДМПП | Дефект межпредсердной перегородки |
| ЖТ | Желудочковая тахикардия |
| иАПФ | Ингибитор ангиотензинпревращающего фермента |
| ИВЛ | Искусственная вентиляция легких |
| ИКД | Имплантируемый кардиовертер-дефибриллятор |
| ИМ | Инфаркт миокарда |
| ИМбпST | Инфаркт миокарда без подъема сегмента ST |
| ИмпST | Инфаркт миокарда с подъемом сегмента ST |
| ИМТ | Индекс массы тела |
| ИРА | Индекс размера аорты |
| ИЭ | Инфекционный эндокардит |
| КоА | Коарктация аорты |
| КТ | Компьютерная томография |
| ЛА | Легочная артерия |
| ЛАГ | Легочная артериальная гипертензия |
| ЛГ | Легочная гипертензия |
| ЛЖ | Левый желудочек |
| МН | Митральная недостаточность |
| МНО | Международное нормализованное отношение |
| МПК | Механическая поддержка кровообращения |
| МРДЧ | Максимальная рекомендуемая доза у человека |
| МРТ | Магнитно-резонансная томография |
| МС | Митральный стеноз |
| НЖТ | Наджелудочковая тахикардия |
| НЗГОА | Наследственные заболевания грудного отдела аорты |
| НИВЛ | Неинвазивная вентиляция легких |
| НКД | Носимый кардиовертер-дефибриллятор |
| НМГ | Низкомолекулярный гепарин |
| НОАК | Новые оральные антикоагулянты |
| НФГ | Нефракционированный гепарин |
| ОАК | Оральные антикоагулянты |
| ОАП | Открытый аортальный проток |
| ОИМ | Острый инфаркт миокарда |
| ОКС | Острый коронарный синдром |
| ОСН | Острая сердечная недостаточность |
| ОЦК | Объем циркулирующей крови |
| ПГE1 | Простагландин E1 |
| ПЖ | Правый желудочек |
| ПНЖТ | Пароксизмальная наджелудочковая тахикардия |
| ППКМП | Перипартальная кардиомиопатия |
| ППТ | Площадь поверхности тела |
| ПС | Пульмональный стеноз |
| ПТ | Предсердная тахикардия |
| ПЦ | Перинатальный центр |
| РДЧ | Рекомендуемая доза у человека |
| САД | Систолическое артериальное давление |
| СВ | Сердечный выброс |
| СГЯ | Синдром гиперстимуляции яичников |
| СКИQT | Синдром короткого интервала QT |
| СЛП | Стенты с лекарственным покрытием |
| СН | Сердечная недостаточность |
| СН-нФВ | Сердечная недостаточность со сниженной фракцией выброса |
| СН-сФВ | Сердечная недостаточность с сохранной фракцией выброса |
| ССЗ | Сердечно-сосудистые заболевания |
| СУИQT | Синдром удлиненного интервала QT |
| ТГВ | Тромбоз глубоких вен |
| ТМА | Транспозиция магистральных артерий |
| ТН | Трикуспидальная недостаточность |
| ТЭЛА | Тромбоэмболия легочной артерии |
| УЗДГ | Ультразвуковая допплерография |
| ФВ | Фракция выброса |
| ФК | Функциональный класс |
| ФП | Фибрилляция предсердий |
| ХСН | Хроническая сердечная недостаточность |
| ЦНС | Центральная нервная система |
| ЧД | Частота дыхания |
| ЧКВ | Чрескожное коронарное вмешательство |
| ЧСС | Частота сердечных сокращений |
| ЭКГ | Электрокардиография |
| ЭОС | Электрическая ось сердца |
| ЭхоКГ | Эхокардиография |
Приложение 1
Методология разработки протокола
Национальный клинический протокол разработан в соответствии с требованиями Постановления Министерства здравоохранения республики Узбекистан и Национальной палаты инновационного здравоохранения республики Узбекистан № 59 от 23 декабря 2019 г.
В разработке протокола принимали участие специалисты ГУ «Республиканский специализированный научно-практический медицинский центр кардиологии» и ГУ «Республиканский специализированный научно-практический медицинский центр акушерства и гинекологии»: врачи кардиологи и акушеры-гинекологи и Национальной палаты инновационного здравоохранения Республики Узбекистан.
Создание данного протокола продиктовано медицинской значимостью проблемы, различиями в подходах в медицинской практике, существованием большого количества современных источников доказательств эффективности вмешательств.
Конфликт интересов: перед началом работы по созданию данного протокола все члены рабочей группы заполнили письменное Уведомление о конфликте интересов. Никто из членов авторского коллектива не имел коммерческой заинтересованности или другого конфликта интересов с фармацевтическими компаниями или другими организациями, производящими продукцию для применения в клинической практике по теме данного протокола.
Вовлечение заинтересованных сторон: при разработке руководящих принципов протокола и рекомендаций запрошены и учтены мнения целевой группы населения (пациентов и членов их семей), включая медицинские (польза для здоровья, побочные эффекты и риски вмешательств), этические, культурные, религиозные аспекты. Запрос мнений осуществлялся путем неформального интервью женщин в профильных отделениях ГУ РСНПМЦАГ.
Сбор, обобщение и критическая оценка доказательств.
Методы, использованные для сбора доказательств: поиск в электронных базах данных, библиотечные ресурсы. В качестве основных источников информации использовались клинические руководства медицинских сообществ и других профильных организаций разных стран на английском и русском языках за период 2012-2022 гг, приоритетными при разработке протокола явились данные последних 5 лет (с 2017 г.). В процессе разработки протокола не использовались учебники и монографии как источники с низким качеством доказательств или отсутствием таковых. Систематический поиск основных источников данных включал следующие базы данных:
World Health Organization - https://www.who.int/ru
Society of Obstetricians and Gynecologists of Canada (SOGS) - http://sogc.medical.org
National Institute for Clinical Excellence (NICE) - http://www.nice.org.uk
Royal College of Obstetricians and Gynecologists (RCOG) - http://www.rcog.org.uk
Australian National Health and Medical Research Council (NHMRC) - http://www.health.gov.au
New Zealand Guidelines Group (NZGG) - http://www.nzgg.org.nz
Health professionals in Queensland public and private maternity and neonatal services - Guidelines@health.qld.gov.au
Российское общество акушеров-гинекологов (РОАГ) -
https://roag-portal.ru/clinical_recommendations
В качестве исходного документа для заимствования и адаптации рекомендаций использовались несколько клинических руководств из разных стран.
В случаях, когда в найденных и оцененных клинических руководствах отсутствовали требуемые рекомендации или они были описаны недостаточно/неполно, не подкреплялись доказательствами, противоречили друг другу, были неприменимы в местных условиях или устарели проводился дополнительный поиск рандомизированных контролируемых испытаний, систематических обзоров, мета-анализов, когортных исследований в базах данных: http://www.cochrane.org, http://www.bestevidence.com, http://www.ncbi.nlm.nih.gov/PubMed, http://www.bmj.com, http://www.medmir.com, http://www.medscape.com, http://www.nlm.nih.gov и др.
Проведена критическая оценка качества найденных источников с учетом современности клинических руководств, методологии их разработки, ранжирования рекомендаций по уровням достоверности доказательств и убедительности/силы, применимости к местным условиям оказания медицинской помощи.
Описание методов для формулирования рекомендаций. Окончательные рекомендации протокола формулировались путем заимствования части рекомендаций из нескольких клинических руководств в изначальной редакции без изменений, адаптации части рекомендаций клинических руководств к местным условиям, разработки рекомендаций на основе дополнительного поиска литературы. Рекомендации с низким качеством доказательств и не применимые в местных условиях – исключались. Заимствованные из клинических руководств рекомендации принимались с тем уровнем доказательности, с каким они были опубликованы изначально. В случае, если авторами зарубежных клинических руководств использовались другие шкалы уровней доказательности, то они (если это возможно) переводились в систему GRADE. В случаях, когда встречались одинаковые рекомендации в разных клинических руководствах, но с разным уровнем доказательности, рабочая группа включала в протокол ту рекомендацию, которая была сформулирована на основе более убедительных научных данных.
Протокол документально рецензирован внутренними и внешними экспертами. В случае, если доказательная база рекомендаций была более весома, чем мнение рецензента, или более приемлема для применения в условиях целевого звена здравоохранения, члены рабочей группы, оставляли за собой право отклонить предложения рецензентов.
При формировании окончательной редации протокола проект протокола был представлен для обсуждения широкому кругу специалистов из числа профессорско-преподавательского состава высших учебных заведений, членов ассоциации акушеров-гинекологов Узбекистана, организаторов здравоохранения (директора филиалов ГУ РСНПМЦАГ и их заместители), врачей региональных учреждений системы родовспоможения. Проект протокола для обсуждения был доступен на официальном сайте ГУ РСНПМЦАГ (uzaig.uz) и телеграмм-канале. Отзывы принимались по электронной почте с заполнением стандартного Листа отзывов. Заключительное обсуждение проекта протокола и формирование окончательной его редакции проводилось в формате онлайн с участием рабочей группы, рецензентов, эксперта ВОЗ и широкого круга заинтересованных специалистов путем достижения неформального консенсуса.
Финансовая поддержка при разработке данного протокола оказана Представительством ВОЗ в Узбекистане и Представительством Фонда ООН в области народонаселения в Узбекистане (ЮНФПА/UNFPA). Внешнее финансирование включало методологическую поддержку в виде обеспечения внешней оценки документа экспертами ВОЗ на всех этапах его разработки и техническую поддержку в виде перевода протокола на узбекский язык и его тиражирования. Мнения и интересы финансирующих органов не повлияли на окончательные рекомендации протокола.
В рекомендациях данного клинического протокола все сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме.
Классы рекомендаций
| Классы рекомендаций | Определение | Предлагаемая формулировка |
| Класс I | Доказано, что данный вид лечения или диагностики полезен и эффективен. | Рекомендуется/показан |
| Класс II | Существуют противоречивые доказательства и/или мнения о пользе/эффективности данного вида лечения или диагностики. | |
| Класс IIа | Преобладают доказательства/мнения, свидетельствующие о пользе/эффективности. | Целесообразно применять |
| Класс IIb | Существующие доказательства/мнения в меньшей степени подтверждают пользу/эффективность данного вида лечения. | Можно применять |
| Класс III | Доказано или достигнуто соглашение, что данный вид лечения или диагностики не полезен/не эффективен, а в некоторых случаях может быть вреден. | Не рекомендуется |
Уровни доказательности
| Уровень доказательности | Расшифровка |
| Уровень доказательности А | Данные многочисленных рандомизированных клинических исследований или мета-анализов. |
| Уровень доказательности В | Данные одного рандомизированного клинического исследования или крупных нерандомизированных исследований. |
| Уровень доказательности С | Согласованное мнение экспертов и/или небольшие исследования, ретроспективные исследования, регистры. |
Приложение 2
Блок-схема по антикоагулянтной терапии у пациенток с механическим протезом клапана и высокой дозой АВК 6-12 недель.
Мониторинг НМГ:
стартовая дозировка для НМГ 1 мг/кг массы тела для эноксапарина и 100 МЕ/кг для дальтепарина, дважды в день п/к; контроль антиХа активности в стационаре ежедневно до достижения целевого уровня, затем каждую неделю (I);
целевой уровень антиХа активности: 1,0-1,2 Е/мл (митральный клапан и протезы клапанов правых камер сердца) или 0,8-1,2 Е/мл (аортальная позиция) через 4-6 часов после введения (I);
уровень антиХа активности до введения утренней дозировки НМГ >0,6 Е/мл (IIb).
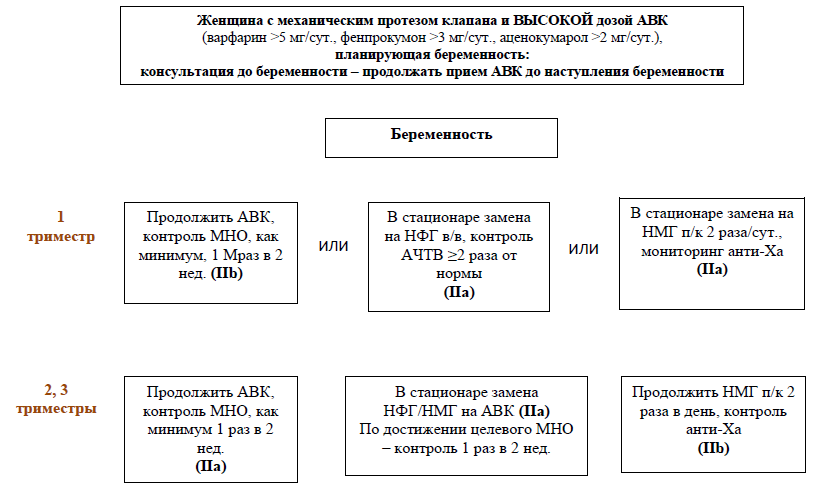



Приложение 3
Блок-схема по антикоагулянтной терапии у пациенток с механическим протезом клапана и низкой дозой АВК 6-12-я недели
Мониторинг НМГ:
стартовая дозировка для НМГ 1 мг/кг массы тела для эноксапарина и 100 МЕ/кг для дальтепарина, дважды в день п/к; контроль антиХа активности в стационаре ежедневно до достижения целевого уровня, затем каждую неделю (I);
целевой уровень антиХа активности: 1,0-1,2 Е/мл (митральный клапан и протезы клапанов правых камер сердца) или 0,8-1,2 Е/мл (аортальная позиция) через 4-6 ч после введения (I);
уровень антиХа активности до введения утренней дозировки НМГ >0,6 Е/мл (IIb).
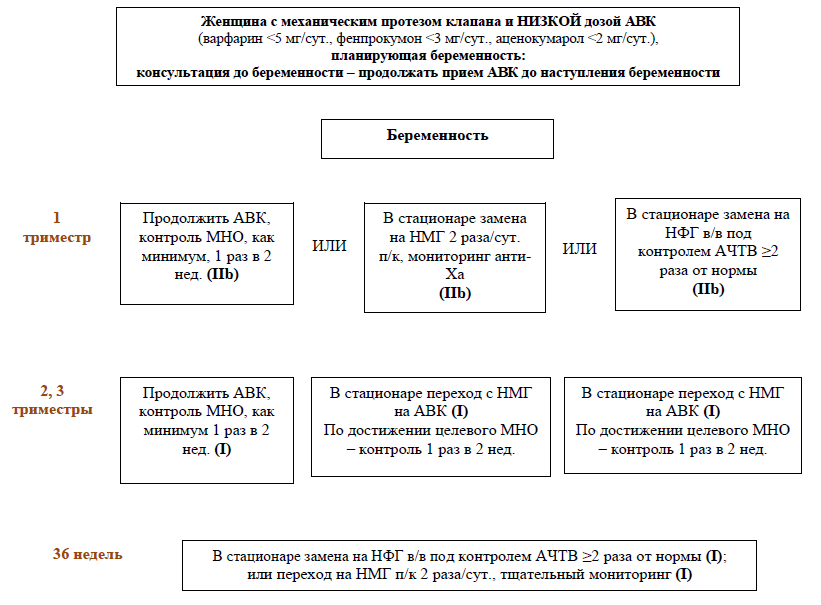



Приложение 4
Ведение пациенток с ОСН во время беременности: мультидисциплинарное обследование и лечение матери и плода в кратчайшие сроки (модифицирован из Bauersachs et al.)
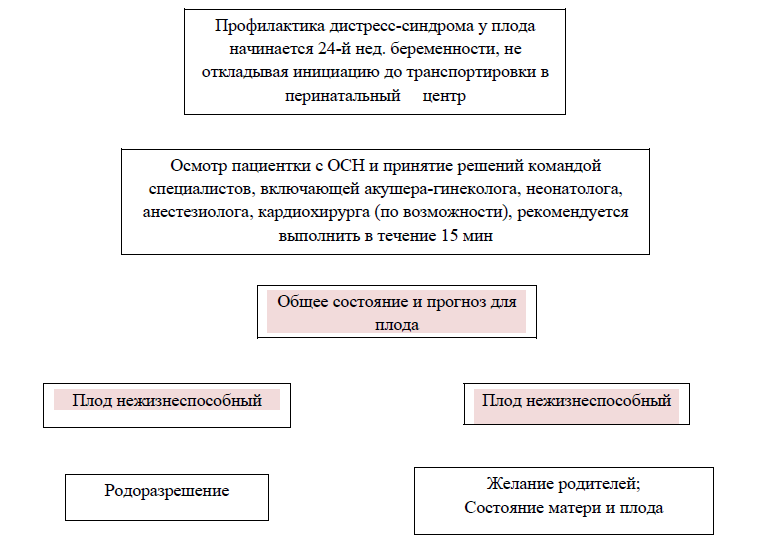
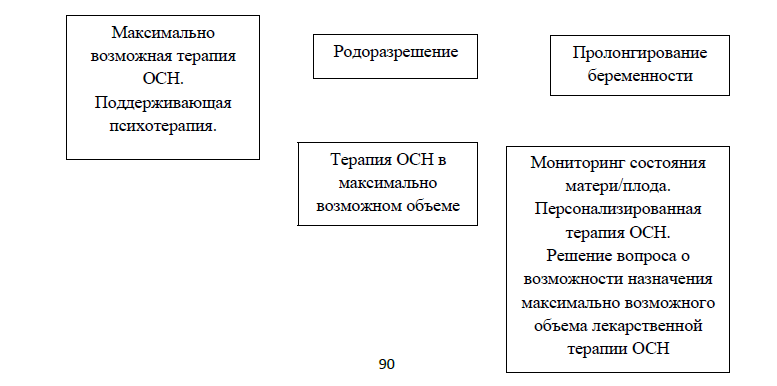


Приложение 5
Лечение острой СН во время/после беременности (модифицировано Bauersachs et al.)


а - диуретики следует использовать с осторожностью из-за потенциально возможного снижения плацентарного кровотока.
Приложение 6
Информированное добровольное согласие на медицинское вмешательство
Медицинское вмешательство – выполняемые медицинским работником по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, исследовательскую, диагностическую, лечебную, реабилитационную направленность виды медицинских обследований и (или) медицинских манипуляций.
1. Я, ____________________________________________________________(Ф.И.О. пациента) «____»_______________ _____г. рождения, зарегистрированный(ая) по адресу ___________________________________________________________________________________, даю (адрес места жительства (пребывания) пациента либо его законного представителя) информированное согласие на предстоящее медицинское вмешательство в _____________________________________________________________________ (наименование медицинского учреждения)
2. В доступной для меня форме мне разъяснены возможные методы и варианты предстоящих медицинских вмешательств, их последствия, необходимость, цель и ожидаемые результаты предстоящего обследования, диагностики и/или лечения, в том числе вероятность развития осложнений, а также последствия отказа от медицинского вмешательства.
3. Я проинформирован, что точно предсказать результат и исход медицинского вмешательства невозможно. Я понимаю, что любое лечение или операция сопряжены с риском для жизни и могут привести к временной или постоянной, частичной или полной нетрудоспособности. Никакие гарантии относительно результатов медицинского вмешательства не предоставляются.
4. Я понимаю, что в процессе диагностических, лечебных и иных вариантов медицинских вмешательств могут возникнуть непредвиденные экстренные обстоятельства и осложнения, при которых я буду не в состоянии дать согласие на проведение необходимых экстренных действий (повторных операций или процедур). В таких ситуациях ход медицинского вмешательства может быть изменен врачами по их усмотрению.
5. Я знаю, что в целях максимальной эффективности предстоящего медицинского вмешательства я обязан поставить врача в известность о всех проблемах, связанных с моим здоровьем, наследственностью, в том числе об аллергических проявлениях, индивидуальной непереносимости лекарственных препаратов и продуктов питания, а также о курении табака, употреблении алкоголя, наркотических или токсических препаратов.
6. Я понимаю, что при проведении хирургического вмешательства возможна потеря крови и может возникнуть необходимость в переливании донорской крови или ее компонентов, на что я даю добровольное согласие. Я получил разъяснения от лечащего врача о цели переливания крови или ее компонентов, необходимости переливания, характере и особенностях процедуры, возможных последствиях, в случае развития которых я согласен на проведение всех нужных лечебных мероприятий. Я извещен о вероятном течении заболевания при отказе от переливания крови и ее компонентов.
7. Я согласен на запись моего лечебно-диагностического процесса на любые информационные носители, с использованием любых технических средств, а также на взятие у меня в диагностических и лечебных целях образцов биологических материалов, в том числе клеток, тканей, биологических жидкостей.
8. Мне разъяснено, что я имею право отказаться от одного или нескольких методов профилактики, диагностики, лечения и реабилитации при оказании медицинской помощи или потребовать его (их) прекращения, мне также разъяснены возможные последствия такого отказа.
9. Я разрешаю предоставлять информацию о моей болезни, прогнозе и лечении только:
___________________________________________________________________________
___________________________________________________________________________
___________________________________________________________________________
___________________________________________________________________________
(доверенные лица)
11. Я ознакомлен со всеми пунктами настоящего документа, они мне понятны, о чем свидетельствует моя подпись ниже.
Подпись Дата «___»______________ ______г.
Лекарственные препараты и данные об их безопасности
Приложение 7
Лекарственные препараты и данные об их безопасности
| Препараты | Классификация (классификация антиаритмических препаратов Vaughan-Williams) | Бывшая категория FDA | Проникновение лекарства через плаценту | Проникновение в грудное молоко (доза у плода) | Доклинические/клинические данные о безопасности препарата |
| Ингибиторы АПФa | Ингибитор АПФ | D | Да | Даb максимально 1,6%) |
Противопоказаны
• почечная или тубулярная дисплазия, олигогидрамнион, задержка внутриутробного развития плода, нарушения оссификации черепа, гипоплазия легких, контрактуры крупных суставов, анемия, антенатальная гибель плода
|
| Аценокумарол | Антагонист витамина К | D | Да | Да (нет сообщений о побочных эффектах) | Эмбриопатия (преимущественно в первом триместре), кровотечение |
|
Ацетилсалициловая
кислота (в малых дозах)
|
Антиагрегантный препарат | В | Да | Хорошо переносится |
Нет тератогенных эффектов
• недостаточно клинического опыта в отношении использования доз в диапазоне 100-500 мг/сут.
|
| Аденозинс | Антиаритмик | С | Нет | Нет | Не сообщалось о неблагоприятных побочных эффектах на плод (данные использования у людей ограничены) |
| Амиодарон | Антиаритмик (класс III) | D | Да | Да | Гипотиреоз (9%), гипертиреоз, зоб, брадикардия, задержка внутриутробного развития, преждевременные роды |
| Блокаторы рецепторов к ангиотензину II (сартаны) | Блокаторы рецепторов к ангиотензину II | D | Неизвестно | Неизвестно |
Противопоказаны
• дисплазия почек/канальцев, олигогидрамнион, задержка внутриутробного развития, нарушения оссификации черепа, гипоплазия легких, контрактуры крупных суставов, анемия, антенатальная гибель плода
|
| Пенициллин, ампициллин, амоксициллин, эритромицин, мезлоциллин, цефалоспорины | Антибиотики | В | Да | Да | Не сообщалось о побочных эффектах у плода |
| Ванкомицин, имипенем, рифампицин, тейкопланин | Антибиотики | С | Неизвестно | Неизвестно | Ограниченные данные |
| Аминогликозиды, хинолоны тетрациклины | Антибиотики | D | Неизвестно | Неизвестно | Есть риск для плода: использовать только тогда, когда польза превышает риск |
| Атенололd | Бета-блокатор (класс II) | D | Да | Да | Гипоспадия (первый триместр), пороки развития, низкий вес при рождении, брадикардия и гипогликемия у плода (второй и третий триместры) |
| Бисопролол | Бета-блокатор (класс II) | Да | Да | Брадикардия и гипогликемия плода | |
| Буметанид | Диуретик (петлевой) | С | Неизвестно | Неизвестно |
Адекватных исследований у женщин не проводилось.
Исследования у животных:
• у грызунов нет тератогенных эффектов при пероральном применении
• отсутствие тератогенных эффектов при в/в введении (крысы/мыши: 140×МРДЧ)
• умеренное замедление роста и увеличение частоты отсроченной оссификации грудины у крыс (в дозах 3400×пероральной МРДЧ, не наблюдается в дозах 1000×пероральной МРДЧ)
|
| Карведилол | Альфа- и бета-блокатор | С | Да (данные получены у крыс; нет данных у человека) |
Да
• у крыс; у человека нет данных
• увеличение смертности в течение 1 нед. после родов у потомства крыс, получавших лекарственный препарат в дозе ≥10×МРДЧ начиная с последнего триместра до 22-го дня лактации
|
Адекватных исследований у женщин не проводилось
• брадикардия и гипогликемия у плода
• использовать только в том случае, если потенциальная польза превышает потенциальный риск
Исследования у животных:
• увеличение выкидышей, снижение массы тела плода и замедление развития скелета у крыс (50×МРДЧ). Отсутствие токсичности у крыс при 10×МРДЧ
• увеличение числа выкидышей после имплантации у кроликов (25×МРДЧ). Отсутствие токсичности у кроликов в дозах 5×МРДЧ
|
| Клопидогрел | Антиагрегантный препарат | В | Неизвестно | Да (у крыс) |
Адекватных исследований у женщин не проводилось
Исследования у животных:
• отсутствие нарушений фертильности или фетотоксичности у крыс (65×МРДЧ) и кроликов (78×МРДЧ)
|
| Дигоксинe | Сердечные гликозиды | С | Да | Даb | Концентрация в сыворотке крови безопасна |
| Дигидралазин | Вазодилататор | - | Неизвестно | Да | Побочные эффекты у матери: рефлекторная тахикардия, головная боль, тахифилаксия, волчаночноподобные симптомы (у матери/плода) |
| Дилтиазем | Блокатор кальциевых каналов (IV класс) | С | Нет | Даb |
• возможные тератогенные эффекты
• использовать только тогда, когда польза превышает риск
Исследования у животных:
• эмбриональная и фетальная летальность у мышей, крыс и кроликов (4-6×РДЧ) и аномалии развития скелета, сердца, сетчатки и языка
• мыши, крысы или кролики: снижение веса и выживаемости потомства грызунов, увеличение продолжительности родов, увеличение числа замерших беременностей
|
| Дизопирамид | Антиаритмик (класс Iа) | С | Да | Даb |
Сокращения матки:
• использовать только тогда, когда польза превышает риск
Исследования у животных:
• отсутствие тератогенных эффектов снижение количества имплантаций, снижение веса и выживаемости потомства (20×РДЧ)
|
| Флекаинид | Антиаритмик (класс IС) | С | Да | Даb |
Адекватных исследований у женщин не проводилось.
Исследования у животных:
• тератогенные эффекты (например, косолапость, аномалии грудины и позвоночника, врожденные пороки сердца, дефекты межжелудочковой перегородки) и эмбриотоксический эффект (например, увеличение числа резорбций плодов) у одной породы кролика (новозеландская белая), но не у другой (Dutch Belted) (4×МРДЧ)
• нет тератогенных эффектов у крыс или мышей (при 50 и 80 мг/кг/сут.), но задержка оссификации вертебральной и грудины при высокой дозе у крыс
|
| Фондапаринкус натрия | Антикоагулянт | - | Да (максимум до 10%) | Да (выводится с молоком у крыс) |
Адекватных исследований у женщин не проводилось
• использовать только тогда, когда польза превышает риск
Исследования у животных:
• исследования у крыс/кроликов: подкожные дозировки до 10 мг/кг/сут. у крыс (около 32×РДЧ в расчете на площадь поверхности тела) и при подкожных дозах до 10 мг/кг/сут. у кроликов (около 65хРДЧ в расчете на площадь поверхности тела) не выявлено никаких доказательств нарушения фертильности или вреда плоду
• не следует назначать беременным женщинам, если это не строго необходимо
|
| Фуросемид | Петлевой диуретик | С | Да | Хорошо переносится; может быть снижение продукции молока |
У человека:
Олигогидрамнион
• Адекватных исследований у женщин не проводилось
• использовать только тогда, когда польза превышает риск
• рекомендуется мониторинг роста плода
Исследования у животных:
• необъяснимые материнские смерти и прерывания беременности у кроликов (2, 4 и 8×МРДЧ)
• увеличение частоты и тяжести возникновения гидронефроза у мышей и кроликов
|
| Нитроглицерин | Нитраты | С | Неизвестно | Неизвестно |
У человека: брадикардия, токолитический эффект
Исследования у животных:
• крысы и кролики (с нитроглицериновой мазью): нет тератогенных эффектов
|
| Гепарин (низкомолекулярный) | Антикоагулянт | В | Нет | Нет |
• Долгосрочное применение: остеопороз и тромбоцитопения, реже, чем при использовании НФГ, увеличение риска кровотечений у матери
• Данные у человека: ретроспективное когортное исследование – 693 живорожденных: нет увеличения рисков аномалий развития
Исследования у животных:
• крысы/кролики: нет доказательств тератогенных эффектов или фетотоксичности
|
| Гепарин (нефракционированный) | Антикоагулянт | В | Нет | Нет | Долгосрочное использование: остеопороз и тромбоцитопения, чаще, чем при использовании НМГ, увеличение риска кровотечений у матери |
| Гидралазин | Вазодилататор | С | Да | Да (1%)b |
• материнские побочные эффекты: волчаночноподобные симптомы, тахиаритмия у плода
Исследования у животных:
• тератогенный эффект у мышей (20-30×МРДЧ) и кроликов (10-15×МРДЧ): расщелина неба, пороки развития лицевых и мозговых черепных костей
• отсутствие тератогенности у крыс
|
| Гидрохлортиазид | Диуретик (тиазидный) | В | Да | Да; может быть уменьшение продукции молока |
Олигогидрамнион
• нарушение фетально-плацентарного кровотока, фетальные и неонатальные эффекты, такие как желтуха, нарушение электролитного баланса и тромбоцитопения
|
| Индапамид | Диуретик (тиазидный) | В | Да | Неизвестно |
Адекватных исследований у женщин не проводилось
• использовать только тогда, когда польза превышает риск
Исследования у животных:
• нет признаков ухудшения фертильности или повреждающего воздействия на плод у крыс, мышей или кроликов (6,25×РДЧ) и нарушения послеродового развития у крыс и мышей
|
| Изосорбида динитрат | Нитраты | В | Неизвестно | Неизвестно |
У человека – брадикардия
Исследования у животных:
• дозозависимое увеличение эмбриотоксичности (высокое число мумифицированных крольчат) у кроликов при использовании в дозе 70 мг/кг (12×МРДЧ)
|
| Лабеталол | ɑ/β-дреноблокатор | С | Да | Даb |
Исследования у животных:
• крысы и кролики (4× или 6×МРДЧ): нет пороков развития плода
|
| Левосимендан | Ссенситизатор к кальцию | - | Неизвестно | Да (исследования у животных продемонстрировали экскрецию в грудное молоко) |
Адекватных исследований у женщин не проводилось
Исследования у животных:
• снижение степени окостенения у плодов крыс и кроликов, с аномальным развитием верхней затылочной кости у кролика
• при приеме внутрь перед и на ранних сроках беременности снизилось количество желтых тел, имплантаций и крысят в помете, а также увеличилось количество ранних резорбций и постимплантационных потерь у самок крысы (эффекты наблюдались в дозах, соответствующих клиническому воздействию)
|
| Лидокаин | Антиаритмик (класс IВ) | С | Да | Даb |
У человека: фетальная брадикардия, ацидоз, токсическое воздействие на ЦНС
Исследования у животных:
• исследования у крыс (6×РДЧ): не выявлено доказательств вреда плоду
|
| Метилдопа | Альфа-адреномиметик центрального действия | В | Да | Даb |
Легкая неонатальная гипотензия
• отсутствие тератогенных эффектов в недавно опубликованном проспективном наблюдательном когортном исследовании (первый триместр, n=261), но более высокий риск досрочного родоразрешения
Исследования у животных:
• мыши (16,6×МРДЧ), крысы (1,7×МРДЧ) и кролики (3,3×МРДЧ): нет доказательств повреждающего воздействия на плод
|
| Метопролол | Бета-блокатор (класс II) | С | Да | Даb |
У человека: брадикардия и гипогликемия у плода
Исследования у животных:
• крысы: нет доказательств тератогенности
|
| Нифедипин каналов | Блокатор кальциевых | С | Да | Даb (максимум 1,8%) |
Токолитический эффект; сублингвальное применение и потенциальный синергизм с сульфатом магния могут вызывать гипотензию у матери и гипоксию плода
• клинические исследования: первый триместр: (n=34 и n=76): нет тератогенных эффектов
• однако зарегистрирована повышенная перинатальная асфиксия, увеличились частота кесарева сечения, недоношенность и задержка внутриутробного развития
Исследования у животных:
• грызуны, кролики и обезьяны: эмбриотоксические, плацентотоксичные, тератогенные и фетотоксичные эффекты: слабые плоды (крысы, мыши и кролики), аномалии пальцев у крыс и кроликов, деформации ребер (мышей), расщелины неба (мыши), недоразвитие плаценты и хорионических ворсинок (обезьяны), эмбриональные и плодные летальные исходы (крыс, мышей и кроликов), длительная беременность (крысы, не оценивались у других видов) и снижение выживаемости новорожденных (крыс, не оценивалось у других видов)
|
| Нитропруссид | Вазодилататор | С | Да (у овец проникает через плацентарный барьер) | Неизвестно |
Адекватных исследований у женщин не проводилось
• использовать только при убедительной необходимости
Исследования у животных:
• нет адекватных, хорошо контролируемых исследований
• показано, что уровень цианида у плода зависел от дозы нитропруссида у матери
• у беременных овец метаболическая трансформация цианида привела к смертельному исходу зародышей; инфузия 25 мкг/кг /мин в течение 1 ч у беременных овец приводила к летальному исходу всех плодов, при этом инфузия 1 мкг/кг/мин в течение 1 ч привела к родоразрешению нормальных ягнят
• эффекты введения тиосульфата натрия во время беременности, самостоятельно или в комбинации с нитропруссидом натрия, неизвестны
|
| Прокаинамид | Антиаритмик (класс IA) | С | Да | Да |
• Неизвестно (ограниченные данные) • Нет данных у животных |
| Пропафенон | Антиаритмик (класс IC) | С | Да | Неизвестно |
Неизвестно (ограниченные данные)
Исследования у животных:
• кролики (3×МРДЧ) и крысы (6×МРДЧ): эмбриотоксичен (снижение выживаемости)
• крысы (1×МРДЧ) увеличение материнской смертности, сокращение неонатальной выживаемости, ухудшение в приросте массы тела и физиологическом развитии (4×МРДЧ)
|
| Пропранолол | Бета-блокатор (класс II) | С | Да | Даb |
Брадикардия и гипогликемия плода
Исследования у животных:
• крысы (1×МРДЧ): эмбриотоксичность (уменьшение размера помета, увеличение частоты резорбции) и токсичность (увеличение смертности)
• кролики (5×МРДЧ): отсутствие эмбрио- или неонатальной токсичности
|
| Ривароксабан | Антикоагулянт | - | Да | Да (данные у животных свидетельствуют о выделении в иолоко) |
Адекватных исследований у женщин не проводилось
• противопоказано
Исследования у животных:
• у крыс: эмбриофетальная токсичность (постимплантационные потери, задержка/ускорение оссификации и печеночные множественные светлоокрашенные пятна), увеличение частоты наиболее частых пороков развития и плацентарных изменений при применении в клинически значимых концентрациях; геморрагические осложнения у матери
• у кроликов: увеличение случаев постимлантационных потерь, уменьшение числа живых зародышей и снижение массы тела плода (дозы: 4Х концентрация несвязанного лекарства у человека)
• в пре-/постнатальных исследованиях на крысах документально подтверждено снижение выживаемости потомства при применении в дозах, токсичных для самок
• риск внутреннего кровотечения
|
| Силденафил | Ингибиторы фосфодиэстеразы 5-го типа | В | Неизвестно | Неизвестно |
Адекватных исследований у женщин не проводилось
Исследования у животных:
• отсутствие тератогенности, эмбриотоксичности или фетотоксичности у крыс (20×МРДЧ) и кроликов (40×МРДЧ) во время органогенеза
|
| Соталол | Антиаритмик (класс III) | В | Да | Даb |
У человека: Брадикардия и гипогликемия
Исследования у животных:
• отсутствие тератогенного эффекта у крыс (9×МРДЧ) и кроликов (7×МРДЧ)
• кролики: высокие дозы соталола гидрохлорида (6×МРДЧ) приводят к незначительному увеличению риска гибели плодов, вероятнее всего, из-за материнской токсичности
• крысы (18×МРДЧ): увеличение числа ранних резорбций
|
| Спиронолактон | Антагонист альдостерона | D | Да | Да (1,2 %) может быть уменьшена продукция молока |
Антиандрогенные эффекты, расщелины неба (первый триместр)
• адекватных исследований у женщин не проводилось
Исследования у животных:
• мыши (доза ниже МРДЧ): нет тератогенных или эмбриотоксических эффектов
• кролики (доза приблизительно равна МРДЧ): высокие показатели резорбции и уменьшения числа живых зародышей
• крысы (200 мг/кг/сут.): феминизация мужских плодов; воздействие на поздних сроках беременности (50/100 мг/кг/сут.) привело к дозозависимым уменьшениям в вентральной доле простаты и массы семенных пузырьков у самцов и увеличению яичников и матки у самок
|
| Статиныf | Гиполипидемическое средство | X | Да | Неизвестно | Врожденные аномалии |
| Тиклопидин | Антиагрегант | С | Неизвестно | Да (у крыс) |
Адекватных исследований у женщин не проводилось
Исследования у животных:
• мыши (200 мг/кг/сут.), крысы (400 мг/кг/сут.) и кролики (до 100 мг/кг/сут.) продемонстрировали отсутствие тератогенного эффекта
|
| Торасемид | Диуретик петлевой | В | Неизвестно | Неизвестно |
Адекватных исследований у женщин не проводилось
Исследования у животных:
• отсутствие фетотоксичности или тератогенности у крыс (в дозе 15×человеческой 20 мг/сут.) или кроликов (в дозе 5×человеческой дозы 20 мг/сут.); снижение средней массы тела, увеличение частоты резорбции плодов, задержка окостенения плода при более высоких дозах: 4×(кроликов) и 5×(крысы)
|
| Триамтерен | Диуретик (калийсберегающий) | С | Да | Да (выявлена экскреция в молоко крыс) |
Адекватных исследований у женщин не проводилось
Исследования у животных:
• отсутствие фетального вреда у крыс (в дозах 6×МРДЧ)
|
| Урапидил | Альфа-адреноблокатор, Агонист 5НТ1А-рецепторов | - | Неизвестно | Неизвестно | Адекватных исследований у женщин не проводилось |
| Верапамил (внутрь) | Блокатор Ca-каналов (класс IV) | С | Да | Даb |
Хорошо переносится
Исследования у животных:
• кролики (внутрь, 1,5×РДЧ): отсутствие тератогенности; крысы (внутрь, 6×РДЧ): нет тератогенности, но оказывает эмбриоцидное действие, замедление развития и роста плода и гипотония
|
| Верапамил (в/в) | Блокатор Ca-каналов (класс IV) | С | Да | Даb | В/в использование связано с большим риском гипотензии и последующей гипоперфузией • см. Верапамил (внутрь) |
| Варфарин | Антагонист витамина К | D | Да | Да (максимум из 10%) хорошо переносим в виденеактивного метаболита | Кумариновая эмбриопатия, кровотечение (см. обсуждение в Разделах 3 и 5 для использования в течение беременности) |
Примечания: для лекарственных препаратов, выпущенных до 30 июня 2015г, бывшая классификация FDA дается везде, где это возможно; для новых веществ, выпущенных после 30 июня 2015г, классификация FDA была заменена подробной информацией из www.ema.europa.eu/, www.accessdata.fda.gov, http://www.embryotox.de или из описания препарата от производителей.
а - имеющиеся данные об использовании препарата в первом триместре не подтвердили тератогенный потенциал. Поскольку следует избегать использования иАПФ, БРА, антагонистов альдостерона, ингибиторов ренина во время беременности и кормления грудью - риск категории D. Опубликованы данные о положительных исходах беременности при применении иАПФ, если пациентка принимала эти препараты в 1-м триместре, беременность не следует прерывать, следует внимательно наблюдать;
b - кормление грудью возможно, если мать принимает данное лекарство;
c - аденозин; большинство исследований с этим лекарством во втором и третьем триместрах. Его короткий период полувыведения может предотвращать его воздействие на плод;
d - атенолол по классификации FDA относится к категории D, хотя некоторыми авторами он относится к классу С;
е - дигоксин: опыт использования дигоксина обширен и препарат считается самым безопасным антиаритмическим препаратом во время беременности.
Однако его профилактическая антиаритмическая эффективность не была доказана;
f - статины: они не должны назначаться во время беременности и во время грудного вскармливания, так как их безвредность не доказана. Не продемонстрировано осложнений у матери от временного прерывания приема статинов.
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.