Дисплазия шейки матки
 Версия: Клинические протоколы КР 2023 (Кыргызстан)
Версия: Клинические протоколы КР 2023 (Кыргызстан)
Общая информация
Краткое описание
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ КЫРГЫЗСКОЙ РЕСПУБЛИКИ
Клиническое руководство по скринингу и лечению дисплазии шейки матки для амбулаторного и стационарного уровней здравоохранения Кыргызской Республики
Клиническая проблема
Название документа
Этапы оказания помощи
Цель создания Клинического руководства
Целевые группы
Клиническое руководство применимо к пациенткам с предраковыми заболеваниями шейки матки
Дата создания: февраль 2022 г.
Данное клиническое руководство разработано на основании обновленных данных по наилучшей клинической практике по предраковым заболеваниям шейки матки, в дальнейшем будет обновляться по мере появления новых доказательств.
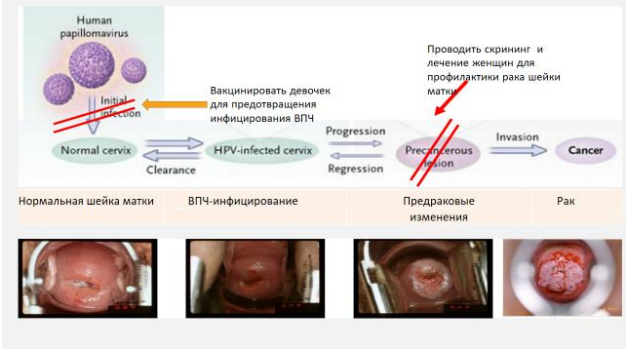
ВОЗ констатирует, что успешное проведение первичной (вакцинация против ВПЧ) и вторичной профилактики (скрининг и лечение предраковых поражений) позволит предотвратить большинство случаев рака шейки матки и что в случае установки диагноза рак шейки матки, он является одной из наиболее успешно излечимых форм рака, при условии ранней диагностики и эффективного лечения. С раком, диагностированным на поздних стадиях, также можно бороться путем проведения соответствующего лечения и оказания паллиативной помощи. При комплексном подходе к профилактике, скринингу и лечению рак шейки матки в качестве проблемы общественного здравоохранения может быть ликвидирован на протяжении жизни одного поколения [2].
На 2021 год, в КР нет ни одной популяционной программы по профилактике рака шейки матки (РШМ).
В связи с тем, что РШМ в КР, чаще регистрируется у молодых женщин, то, одновременно растет количество сирот по матери, что не может не сказаться на качестве жизни и ментальном здоровье детей.
В Программе Правительства Кыргызской Республики по охране здоровья населения и развитию системы здравоохранения на 2019-2030 годы "Здоровый человек – процветающая страна", утвержденный постановлением Правительства Кыргызской Республики № 600 от 20 декабря 2018 года, отмечается, что пациенты с неинфекционными заболеваниями, по которым отмечается высокая смертность, и инвалидизация населения в стране не выявляются на уровне ПМСП, по причине низкой обращаемости населения и отсутствия заинтересованности ПМСП выявлять и контролировать эти состояния.
Разработчики данного Руководства, изучили все достоинства и недостатки различных методов проведения скрининга на основе изучения литературы и оценок. На основании обсуждений, принято решение внести в руководство различные методы с последующим оценочным внедрением в практику, которая позволит также провести экономический анализ.
Данное клиническое руководство разработано на основе адаптации международных клинических руководств высокого методологического качества WHO, NICE, ACOG путем принятия согласованного решения для формирования ключевых рекомендаций для внедрения в клиническую практику.
Задачи:
- своевременной диагностики заболевания;
- правильного квалифицированного ведения и лечения болезни.
Целевая группа руководства
Клиническое руководство разработано для медицинских работников всех уровней ОЗ КР, принимающих участие в скрининге и лечении пациенток с предраковыми заболеваниями шейки матки.
Ожидаемые результаты применения клинического руководства:
- Улучшение качества диагностики и внедрение скрининга будет способствовать своевременному выявлению и лечению предраковых заболеваний шейки матки, благодаря которому будет достигнута вторичная профилактика РШМ;
- Скрининг будет способствовать выявлению рака шейки матки на более ранних стадиях и снижению смертности от РШМ;
- Рациональное лечение и реабилитация женщин с предраковыми заболеваниями шейки матки будут способствовать сокращению осложнений и летальности от рака шейки матки, снижению материальных и иных затрат у больного и государства.
Предраковые заболевания шейки матки – ряд патологических состояний, которые при определенных условиях могут трансформироваться в рак шейки матки (РШМ). Это диспластические процессы, которые происходят в области влагалищной части шейки матки и имеют большой риск озлокачествления.
Для всех предраковых состояний шейки матки характерна дисплазия эпителия — при ней происходит нарушение деления клеток, а также процессов их дифференцировки и созревания. При этом все изменения клеток происходят в пределах базальной мембраны.
РШМ – частое злокачественное новообразование из эпителия шейки матки, идеально соответствующее требованиям к заболеваниям, подлежащим высокоэффективному и экономически целесообразному скринингу: большая распространенность и социальная значимость, визуальность формы, длительный период предрака с возможностью ранней диагностики и высокоэффективного лечения с сохранением фертильности, достаточно чувствительные и специфичные тесты [3-21].
Классификация
Классификация дисплазии шейки матки по МКБ
N86 - Эрозия и эктропион шейки матки, включены декубитальная (трофическая) язва, выворот шейки, исключена связь с воспалительной болезнью шейки матки, в том числе цервицитом, эндоцервицитом, экзоцервицитом (N72)
Гистологическая и цитологическая классификация
- внутриэпителиальное поражение плоского эпителия легкой степени (LSIL);
- внутриэпителиальное поражение плоского эпителия тяжелой степени (HSIL).
В настоящее время общепринятой цитологической классификацией заболеваний шейки матки является классификация Бетесда (Terminology Bethesda System, TBS) [3-10].
|
CIN I
|
недифференцированные клетки занимают нижнюю треть эпителиального пласта |
| CIN II | незрелые клетки занимают нижние две трети толщины эпителия |
| CIN III |
включают тяжелую дисплазию и преинвазивный рак;
незрелые аномальные клетки занимают более чем две трети толщи эпителиального пласта или всю его толщину, но инвазия в подлежащую строму отсутствует
|
Соотношение классификаций предраковых поражений шейки матки представлено в таблице.
| Система Папаниколау | Описательная система ВОЗ | CIN | ТБС (Терминологическая система Бетесда) |
|
Класс 1
(норма)
|
Отсутствие злокачественных клеток | Отсутствие неопластических изменений | Норма |
| Класс 2 (метаплазия эпителия, воспалительный тип) | Атипия, связанная с воспалением | Реактивные изменения клеток ASC: ASCUS; ASC - Н | |
| Класс 3 ("дискариоз") | Слабая дисплазия |
CIN I
Койлоцитоз
|
LSIL |
| Умеренная дисплазия | CIN II | HSIL, AGC | |
| Тяжелая дисплазия | CIN III | HSIL, AIS | |
|
Класс 4
(клетки, подозрительные на рак или карцинома in situ)
|
Карцинома in situ | ||
| Класс 5(рак) | Инвазивная карцинома | Инвазивная карцинома | Инвазивная карцинома |
Этиология и патогенез
ЭТИОЛОГИЯ
Главным этиологическим фактором развития рака шейки матки является вирус папилломы человека высокого канцерогенного риска (ВПЧ ВКР) – 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66, 68 типы [3-12, 21]. ВПЧ 16 и 18 являются значительно более онкогенными, чем другие, и их обнаружение может повлиять на лечение.
| В | Онкогенным этиологическим фактором РШМ являются 14 и 16 типы ВПЧ [3-12, 21] |
Эктропион шейки матки – это выворот слизистой оболочки цервикального канала шейки матки на эктоцервикс. Эктропион подразделяется на врожденный (вариант нормального строения шейки матки) и посттравматический [21].
Эрозия шейки матки (истинная) – это нарушение целостности (дефект) слизистой оболочки, выстилающей влагалищную часть шейки матки [21].
Лейкоплакия шейки матки (ЛШМ) без клеточной атипии классифицируется как кератоз или гиперкератоз, с признаками атипии – дисплазией шейки матки. Лейкоплакия без атипии клеток является доброкачественным поражением шейки матки и при отсутствии ВПЧ не озлокачествляется [21].
Цервикальные интраэпителиальные неоплазии (Cervical Intraepithelial Neoplasia – CIN) – это группа заболеваний, характеризующихся нарушением созревания, дифференцировки и стратификации многослойного плоского эпителия шейки матки.
CIN – это предраковое поражение, которое может существовать в любом из трех этапов: CIN1, CIN2 или CIN3. Если не лечить, CIN2 или CIN3 может прогрессировать до рака шейки матки. Они инициируются персистирующей инфекцией, вызванной ВПЧ ВКР) которая поддерживает прогрессию повреждений до инвазии. Они предшествуют раку шейки матки (РШМ) на протяжении нескольких лет и даже десятилетий. За столь длительный период CIN могут быть выявлены и излечены до развития инвазивного рака несложными органосохраняющими эксцизиями [21].
Основной патологией шейки матки, опасной для жизни женщины, является рак шейки матки (РШМ). Все диагностические методы и методики обследования шейки матки разрабатывались для ранней и дифференциальной диагностики именно этого заболевания и его облигатного предрака.
Факторы и группы риска
ФАКТОРЫ РИСКА [3-10]
| С |
Рекомендуется собрать анамнез по наличию факторов риска развития CIN [3-10]:
|
При «контактных» кровянистых выделениях из половых путей уточнить их длительность, наличие в анамнезе хирургических вмешательств на шейке матки, ВПЧ инфекции, оценить результаты ранее проведенного цервикального скрининга [3-10, 21].
| С | Рекомендуется провести сбор анамнеза у всех пациенток для выявления факторов риска развития CIN [3-10, 21] |
Для заполнения анамнеза заболевания и жалоб используйте чек-лист по сбору данных (см. Приложение 1). При сборе данных рекомендуется отметить на соответствующие вопросы «да»/«нет», при наличии уточнений заполнить их в разделе примечание.
Чек-лист по сбору анамнеза и факторам риска РШМ
| № | Жалобы и факторы риска | Да | Нет | Примечание |
| 1 | Наличие кровянистых выделений | |||
| 2 | При наличии кровянистых выделений уточнить их длительность (указать в примечании) | |||
| 3 | Время наступления менструации | |||
| 4 | Дата последней менструации | |||
| 5 | Имеются ли нарушения менструального цикла? | |||
| 6 | Время наступления первой беременности | |||
| 7 | Количество родов (в примечании укажите) | |||
| 8 | Интервалы между родами (в примечании укажите) | |||
| 9 | Были ли хирургические вмешательства на шейке матки (в примечании указать когда было) | |||
| 10 | Проверяли ли на наличие ВПЧ инфекции (указать в примечании, когда последний анализ был) | |||
| 11 | Ранее начало половой жизни | |||
| 12 | Курение | |||
| 13 | Были ли инфекции, передающиеся половым путем (в примечании указать какие) | |||
| 14 | Наличие сопутствующих заболеваний (ВГВ, ВГС, ВИЧ) – в примечании указать какое | |||
| 15 |
Принимает ли комбинированные оральные контрацептивы?
(в примечании указать как долго)
|
|||
| 16 |
Получает ли иммуносупрессивную терапию
(в примечании указать какие препараты и как долго)
|
|||
| 17 | Бывает ли частое смена половых партнеров | |||
| 18 | Наличие семейного анамнеза по раку шейки матки |
|
Если в ответах на вопросы были получены «да» на 3 вопроса и более рекомендуется провести пациентке:
|
| При наличии положительного теста на ВПЧ рекомендуется провести визуальную оценку шейки матки после обработки уксусной кислотой (VIA) |
Клиническая картина
Cимптомы, течение
КЛИНИЧЕСКАЯ КАРТИНА
Информация, которую необходимо получить от женщины [9, 14]:
- возраст, образование, количество беременностей, рождений и живых детей, последний менструальный период, характер менструального цикла, предыдущая и настоящая контрацепция;
- предыдущие скрининговые исследования рака шейки матки, их даты и результаты;
- история болезни, в том числе любые лекарства или аллергии на лекарства;
- поведенческие факторы, которые могут увеличить риск рака шейки матки (например, курение табака);
- любые симптомы и признаки рака шейки матки и других заболеваний;
- и, если позволяют ситуация и культурный контекст: сексуальный анамнез, включая возраст начала половой жизни и первой беременности, количество партнеров, предшествующие инфекции, передающиеся половым путем (ИППП), и любое поведение, которое может указывать на повышенный риск рака шейки матки.
| D |
Рекомендуется собрать жалобы, которые пациентка может предъявлять [9, 14]:
|
Следует обратить внимание на анамнез заболевания.
| D |
Рекомендуется обратить внимание при сборе анамнеза заболевания на [9, 14]:
|
У подавляющего большинства пациенток с CIN I-III отсутствуют клинические проявления (бессимптомное течение). Крайне редко встречаются «контактные» кровянистые выделения из половых путей [3-10, 21].
При истинной эрозии шейки матки могут наблюдаться кровянистые выделения из травмированных сосудов и бели разных характеристик, как симптомы воспаления шейки матки [3-10, 21].
Как при эктропионе и эктопии, которые являются вариантами нормального строения шейки матки, так и при лейкоплакиях, и кондиломах, клинические симптомы чаще всего отсутствуют или сопряжены с сопутствующим хроническим цервицитом и не являются патогномоничными [21].
CIN I/II/III, включая преинвазивный рак шейки матки (CIS), не имеют патогномоничных клинических проявлений, диагностируются только морфологическими методами [3-10, 21].
Диагностика
РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ
| В |
Рекомендуется для диагностики заболеваний шейки матки использовать следующие методы [3-11, 21]:
|
Эктропион выглядит как наличие цилиндрического эпителия на экзоцервиксе, иногда в сочетании с деформацией наружного зева.
Истинная эрозия шейки матки характеризуется наличием на неизмененном экзоцервиксе ярко-красного дефекта с четкими неправильными краями, представленными «оборванным» многослойным плоским эпителием, нередко с отеком, расширением сосудов, фибринозным налетом и контактной кровоточивостью [3-10, 21].
Осмотр шейки матки в зеркалах
| В | Рекомендуется проведение осмотра влагалища и шейки матки в зеркалах всем пациенткам с целью выявления патологии шейки матки [3-10, 21] |
Эрозия: дефект слизистой наружного зева ярко красного цвета, неправильной формы, относительно четкими границами, легко травмируется, кровоточит.
Эктопия: дефект слизистой наружного зева с неправильными очертаниями от ярко-красного до бледно-розового цвета. Возможна значительная гиперемия, наботовые железы, отек.
Эктропион: характеризуется выворотом слизистой оболочки цервикального канала. Шейки матки может быть гипертрофирована с наличием рубцовой деформации.
Перед лечением всем женщинам, которые имеют положительный результат любого теста (но особенно теста на ВПЧ) следует провести осмотр визуально с уксусной кислотой для определения показаний на криотерапию и исключить большие поражения или подозрение на рак шейки матки.
VIA должно выполняться обученным специалистом (акушер-гинекологом, врачом общей практики или медсестрой, обученными процедуре проведения VIA, см. СОП по проведению визуальной оценки шейки матки после обработки уксусной кислотой – см. Приложение 2).
Для проведения VIA медработник наносит на шейку матки 3–5% уксусную кислоту, а затем через 1–2 минуты смотрит, не появляются ли какие-либо белые изменения. Тест VIA является положительным, если имеются приподнятые и утолщенные белые бляшки или ацетобелые области, которые сохраняются более одной минуты, обычно вблизи плоскостолбчатого перехода (SCJ). VIA является отрицательным, если слизистая оболочка шейки матки не имеет изменений [4].
Медицинский работник должен заподозрить рак, если на шейке матки обнаружено образование или язва, напоминающая цветную капусту. В этих случаях VIA не проводится, и женщину необходимо направить непосредственно к онкологу-гинекологу [4, 21].
Цитологическое исследование (ПАП-тест) [3-10, 21]
Существует два способа проведения цервикального цитологического скрининга: обычный мазок Папаниколау или жидкостная цитология (ЖЦ). В обоих методах используется образец клеток, взятый из шейки матки во время гинекологического осмотра с использованием зеркала. Для мазка по Папаниколау образец наносится на предметное стекло, фиксируется, а затем исследуется под микроскопом.
Для ЖЦ образец переносится в специальный консервирующий раствор и транспортируется в лабораторию для обработки.
| Цитологическое исследование шейки матки может быть получено в виде обычного предметного стекла («мазка»); клетки берут непосредственно из шейки матки с помощью «щетки» или шпателя (с эндоцервикальной щеткой или без нее) и наносят на предметное стекло с немедленным опрыскиванием или погружением в фиксатор (см. СОП по цитологическому исследованию (ПАП-тест))- приложение 3. Жидкостная цитология требует переноса аналогичным образом собранных клеток непосредственно в жидкую фиксирующую и транспортную среду, мазок Папаниколау. |
Возможно проведение цитологического исследования при обращении пациентки менее 21 года при половой жизни более 3 лет.
| С | Рекомендуется цитологическое исследование пациенткам младше 21 года при ведении половой жизни более 3-х лет [3-10, 21] |
| А | Рекомендуется провести цитологическое исследования микропрепарата шейки матки (ПАП-тест) всем женщинам в возрасте от 21 до 65 лет с интервалом в 3 года с целью выявления CIN [3-10, 21] |
Когда при цитологическом скрининге обнаруживаются аномальные эпителиальные клетки, это считается положительным. Но, большинство положительных результатов — это не рак; они связаны с аномалиями, которые варьируются от вторичных воспалений до инфекции шейки матки или влагалища до предраковых состояний от легкой до тяжелой степени (см. ниже - Система Bethesda 2015 г.).
В настоящее время для постановки цитологического диагноза чаще всего используют классификацию Bethesda с дополнением 2015 г.
В классификации Bethesda вместо используемого ранее термина дисплазии шейки матки принято разделение на легкие и тяжелые цервикальные интраэпителиальные повреждения.
Возможные аномальные результаты мазка Папаниколау включают:
- ASC-US (атипичные плоскоклеточные клетки неопределенного значения);
- AGC (атипичные железистые клетки);
- LSIL (плоскоклеточное внутриэпителиальное поражение низкой степени);
- ASC-H (аномальные клетки высокой степени злокачественности);
- HSIL (высокая степень плоскоклеточного интраэпителиального поражения);
- AIS (эндоцервикальная аденокарцинома in situ);
- рак шейки матки.
Критерии цитологической оценки образца в соответствии с терминологической системой Bethesda (TBS) [3-10, 21]
| Адекватность образца |
- Удовлетворительный (наличие или отсутствие компонента эндоцервикса/ЗТ)
- Неудовлетворительный (причина)
|
| Интерпретация/результат исследования | |
| Негативный в отношении интраэпителиального поражения или злокачественности | |
| Цитограмма в пределах нормы |
- Микроорганизмы: Trichomonas vaginalis; Candida spp.; изменения флоры, соответствующие бактериальному вагинозу; бактерии, морфологически соответствующие Actinomyces sp.; клеточные изменения, соответствующие герпесвирусной инфекции. - Другие доброкачественные изменения: реактивные клеточные изменения, связанные с воспалением, облучением, внутриматочным средством; железистые клетки при постгистерэктомическом статусе; атрофия, гиперкератоз, паракератоз и др. |
| Атипия клеток многослойного плоского эпителия |
- Атипичные клетки плоского эпителия неясного значения (ASC-US) или атипичные клетки плоского эпителия, не позволяющие исключить HSIL (ASC-H);
- Низкая степень плоскоклеточного интраэпителиального поражения (LSIL): ВПЧ-эффект, легкая дисплазия/CIN I;
- Высокая степень плоскоклеточного интраэпителиального поражения (HSIL): умеренная дисплазия, тяжелая дисплазия, CIS/CIN II, CIN III;
- Плоскоклеточный рак
|
| Атипия эндоцервикального (высокого цилиндрического) эпителия |
- Атипичные железистые клетки (AGC): эндоцервикальные, эндометриальные или неопределенные (NOS);
- Атипичные железистые клетки, похожие на неопластические: эндоцервикальные, эндометриальные или неопределенные (NOS);
- Эндоцервикальная аденокарцинома in situ (AIS);
- Аденокарцинома
|
| Другое | - Эндометриальные клетки у женщины старше 40 лет |
Соотношение классификаций предраковых поражений шейки матки [3-10, 21]
| Система Папаниколау | Описательная система ВОЗ | CIN | ТБС (Терминологическая система Бетесда) |
| Класс 1 (норма) | Отсутствие злокачественных клеток | Отсутствие неопластических изменений | Норма |
| Класс 2 (метаплазия эпителия, воспалительный тип) | Атипия, связанная с воспалением |
Реактивные изменения клеток ASC:
ASC-US;
ASC-Н
|
|
| Класс 3 ("дискариоз") | Слабая дисплазия | CIN I Койлоцитоз | LSIL |
| Умеренная дисплазия | CIN II | HSIL | |
| Тяжелая дисплазия | CIN III | ||
| Класс 4 (клетки, подозрительные на рак или карцинома in situ) | Карцинома in situ | ||
| Класс 5 (рак) | Инвазивная карцинома | Карцинома | Карцинома |
Диагноз и степень тяжести CIN устанавливаются только на основании патологоанатомического исследования. Результаты цитологического исследования не всегда совпадают с гистологическим диагнозом [3-10, 21].
Таким образом, большинству женщин с положительным результатом цитологического скрининга необходимы дополнительные тесты для подтверждения диагноза (включая повторный мазок Папаниколау, VIA, кольпоскопию, биопсию и/или эндоцервикальное выскабливание) и для определения необходимости лечения.
Для тестирования ДНК ВПЧ материал собирают из шейки матки или влагалища с помощью тампона или маленькой щеточки (которые могут входить в набор для анализа — см. инструкции производителя), а затем помещают в контейнер со специальной жидкостью. Этот контейнер будет отправлен в лабораторию, где образец будет проанализирован на наличие ДНК ВПЧ.
| Клетки собирают из шейки матки с использованием тех же устройств для сбора, техники и транспортных сред, которые рекомендованы для взятия образцов цитологического исследования |
ВПЧ-тестирование рекомендовано для:
- включения в первый этап скрининга;
- диагностики CIN;
- оценки эффективности лечения и мониторинга больных после лечения;
- разделения (сортировки) женщин с аномальными результатами мазков от ASC-US и более в возрасте от 25 до 65 лет;
- определения тактики у пациенток с мазками типа ASCUS;
- оценки эффективности эксцизионного лечения HSIL, CIN2-3/CIS и микроинвазивного рака в случае органосохраняющих операций.
Принципиальным моментом скрининга является типирование ВПЧ, поскольку это может определить прогноз течения заболевания. Известно, что риск развития плоскоклеточного рака шейки матки в 400 раз выше после инфицирования ВПЧ 16 типа и в 250 раз — после инфицирования ВПЧ 18 типа по сравнению с риском возникновения рака у неинфицированных женщин. Персистирование ВПЧ 16 типа более двух лет ассоциировано с риском развития CIN (от англ. cervical intraepithelial neoplasia) в 40–50% случаев; для 31, 58 и 82 типов риск развития CIN — в 20–30 %; для ВПЧ 18, 33, 35, 51 и 52 типов — в 10–20% [3-11].
Отрицательный результат указывает на отсутствие инфекции ВПЧ, а положительный результат указывает на инфекцию одним или несколькими типами ВПЧ высокого риска.
| С | Рекомендуется скорректировать схему обследования и периодичность наблюдения при обнаружении ВПЧ высокого онкогенного риска как фактор риска развития рака, но не для диагностики онкозаболевания [3-10, 21] |
Для идентификации и типирования ВПЧ целесообразно использовать ПЦР с типоспецифическими и видоспецифическими праймерами для количественной оценки риска малигнизации — позволяет определить ту критическую концентрацию вируса (вирусную нагрузку), которая напрямую связана с риском малигнизации. При показателях уровня ДНК ВПЧ выше 5000 геномов вероятность развития РШМ высока [3-9].
Следующее ранжирование ВПЧ-нагрузки:
- высокая ВПЧ-нагрузка от 107 копий/мл и более — риск рака шейки матки;
- умеренная ВПЧ-нагрузка 105 –107 копий/мл — наличие CIN;
- клинически малозначимое количество ВПЧ — менее 105 копий/мл.
ВПЧ-тестирование целесообразно проводить всем женщинам в качестве скринингового метода с 30 лет в сочетании с цитологическим исследованием цервикального образца (co-test) [3-10, 21].
| С | Рекомендуется выполнить ВПЧ-тестирование на всю группу ВПЧ ВКР (не менее 12 типов) всем женщинам в возрасте от 30 до 65 лет с целью выявления группы риска предрака и РШМ [3-10, 21] |
| С | Рекомендуется выполнить ВПЧ-тестирование с целью выявления риска РШМ в качестве скринингового метода у всех женщин старше 30 лет каждые 5 лет (у ВПЧ негативных женщин) и ежегодно у ВПЧ позитивных женщин [3-10, 21] |
|
С
|
Рекомендуется выполнить ВПЧ-тестирование пациенткам с цитологическим заключением ASCUS, ASC-H, LSIL, HSIL вне зависимости от возраста [3-10, 21]
|
Если онкогенный ВПЧ обнаружен, образец подвергается второму анализу (рефлекторная жидкостная цитология), чтобы определить, есть ли у женщины аномалии шейки матки и находится ли она в промежуточном или повышенном риске возникновения значительной патологии шейки матки/
Распределение уровней риска определяет, какое последующее наблюдение необходимо для профилактики рака шейки матки. В таблице описаны уровни риска и путь скрининга, какое последующее наблюдение необходимо для каждого уровня риска [3-10, 21].
Определение уровней риска [3-10, 21]
| Уровни риска | Результаты скринингового теста |
| Низкий риск | Онкогенные ВПЧ не обнаружены |
| Средний риск |
|
| Высокий риск |
|
Кольпоскопия
| В | Рекомендуется выполнить расширенную кольпоскопию для выявления измененных участков шейки матки (при визуальных изменениях шейки матки, при аномалиях в ПАП-теста от ASCUS и более, при положительном тесте на ВПЧ), а также с целью выбора места и метода биопсии шейки матки для верификации диагноза [3-12, 18, 21] |
- Эрозия: дефект эпителия с обнаженной подэпителиальной стромой с четкими краями, в котором обнаруживаются признаки воспалительной реакции: расширение каппиляров, нарушение микроциркуляции, отечность. После применения раствора уксусной кислоты дно эрозии бледнеет, после раствора Люголя – дно не окрашивается.
- Эктопия: отмечается смещение цилиндрического эпителия на экзоцервикс с зоной трансформации (зона превращения), которая характеризуется наличием метапластического эпителия различной степени зрелости, открытых и закрытых желез, островков цилиндрического эпителия с нечеткими контурами, иногда с сосудистой сети.
- Эктропион: обнаруживается выворот и обнажение слизистой цервикального канала, при котором может нарушаться граница между многослойным плоским и цилиндрическим эпителием шейки матки.
При отсутствии возможности проведения расширенной кольпоскопии возможно использование визуального метода VIA (осмотр шейки матки после обработки 3% раствором уксусной кислоты, 3% раствором Люголя) [12].
| С | Рекомендуется использовать патологоанатомическое исследование биопсийного материала для верификации диагноза [3-12, 18, 21] |
| С | Рекомендуется выполнить прицельную (при необходимости мультифокальную) кольпоскопию, направленную на биопсию шейки матки (punch-биопсия) с последующим патологоанатомическим исследованием биопсийного (операционного) материала шейки матки пациенткам с цитологическим заключением ASCUS, ASC-H, LSIL при наличии ВПЧ ВКР и аномальной кольпоскопической картины для подтверждения диагноза [3-12, 18, 21] |
| А | Рекомендуется провести прицельная биопсия и произвести забор ткани с патологического участка под контролем кольпоскопии (для верификации диагноза при подозрении на интраэпителиальную неоплазию) [3-12, 18, 21] |
| С | Рекомендуется выполнить прицельную биопсию или эксцизию зоны трансформации (ЗТ) шейки матки (в зависимости от результатов кольпоскопии) с последующим выскабливанием цервикального канала и патологоанатомическим исследованием материала при результатах цитологии HSIL для подтверждения диагноза [3-12, 18, 21] |
| С | Рекомендуется проведение конизации шейки матки женщинам c HSIL старше 50 лет и/или с зоной трансформации III типа [3-12, 18, 21] |
| С | Рекомендуется выскабливание цервикального канала с последующим исследованием соскоба в случаях, когда не визуализируется стык цилиндрического и многослойного плоского эпителия, при результате ПАП – теста AGC, и у женщин старше 45 лет) [3-12, 18, 21] |
Биопсия и эндоцервикальное выскабливание [3-12, 18, 21]
Биопсия шейки матки представляет собой удаление небольших кусочков ткани шейки матки специальными пинцетами для биопсии с целью диагностики аномалий, обнаруженных при осмотре шейки матки без увеличения (например, при гинекологическом осмотре для скрининга шейки матки) или аномалии, наблюдаемые с помощью кольпоскопии. Образцы биопсии сразу же помещают в промаркированную колбу с жидким фиксатором, чтобы сохранить ткани и их клеточные структуры такими, какими они были при помещении в жидкость, а затем отправляют в лабораторию, где очень тонкие срезы окрашивают специальными красителями и исследуют под микроскопом в процессе, называемом гистопатологией.
Если кусочки ткани имеют достаточный размер и хорошо сохранились, результаты гистопатологии позволят провести различие между предраком шейки матки, инвазивным раком и доброкачественными поражениями (например, бородавками [кондиломами], герпесом, инфекциями, доброкачественными кистами или полипами).
Биопсия должна выполняться квалифицированным медицинским работником в учреждении, имеющем необходимое оборудование и расходные материалы.
Важное примечание: При разговоре с пациентом медработник не должен упоминать рак, так как до получения результатов микроскопического исследования диагноз неизвестен.
Эндоцервикальное выскабливание (ECC) предполагает использование специального тонкого инструмента для получения ткани из канала шейки матки для микроскопического исследования. Он используется, когда:
- цитологический скрининг-тест считается положительным, но при кольпоскопии никаких отклонений не наблюдается – внутри канала может быть скрыто предраковое состояние или рак;
- аномальные железистые клетки видны при скрининговом тесте на основе цитологии;
- кольпоскопия предполагает аномалии, возникающие в канале;
- весь ПКС не виден (кольпоскопия оценивается как неудовлетворительная).
Важное примечание: При разговоре с пациентом медработник не должен упоминать рак, так как до получения результатов микроскопического исследования диагноз неизвестен.
Иммуногистохимическое исследование [3-12, 18, 21]
| С | Рекомендуется выполнить определение индекса пролиферативной активности экспрессии p16/Ki67 в ходе иммуноцитохимического (ИЦХ) или р16 в ходе иммуногистохимического (ИГХ) исследований для дифференциальной диагностики степени тяжести поражения шейки матки (при доступности) [3-12, 18, 21] |
Перечень основных диагностических мероприятий на амбулаторном уровне [2]:
- Сбор жалоб и анамнеза;
- физикальное обследование - общий гинекологический осмотр;
- мазок на степень чистоты влагалища;
- цитологическое исследование мазков с шейки матки (ПАП - тест);
- кольпоскопия.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне [2]:
- ОАК с определением времени свертываемости крови;
- микрореакция;
- ВИЧ (при подготовке к хирургическому лечению);
- жидкостное цитологическое исследование соскоба шейки матки и цервикального канала;
| D | Рекомендуется ПЦР на хламидии для определения онкогенного риска вируса папилломы человека (ВПЧ 16, ВПЧ 18, ВПГ 2) [3-12, 18, 21] |
| D | Рекомендуется динамическое наблюдение с использованием цитологического контроля, ВПЧ-тестирования и кольпоскопии 1 раз в 6 месяцев в течение 2-х лет женщинам до 25 лет с диагнозом CIN II в биоптате при р16- негативном результате ИГХ [3-12, 18, 21] |
Лечение
ЛЕЧЕНИЕ [3-12, 18, 21]
Доступные методы лечения (ВОЗ, 2021):
- криотерапия (см. Приложение 5 – СОП по криотерапии);
- иссечение большой петлей зоны трансформации (LEEP / LLETZ);
- конизация холодным ножом (CKC) (см. Приложение 6 – СОП по лазерной деструкции).
Есть два общих подхода:
- Тщательное наблюдение с тестированием на ВПЧ, цитологией шейки матки и / или кольпоскопией.
- Лечение с иссечением или аблацией зоны трансформации шейки матки, которая представляет собой анатомическую область, содержащую переход от плоского эпителия эктоцервикса к железистому эпителию эндоцервикса и специализированным клеткам, которые считаются восприимчивыми к инфекции и трансформации ВПЧ [3-12, 18, 21].
Иногда вместо иссечения или абляции выполняется гистерэктомия, но в большинстве случаев она неприемлема в качестве основного лечения.
| С | Рекомендуется проводить патогенетическое лечение истинной эрозии шейки матки в соответствии с причиной, вызвавшей десквамацию эпителия (воспалительные заболевания, травма, возрастная атрофия слизистых) [3-12, 18, 21] |
| С | Не рекомендуется применять местно растительные средства, содержащие алоэ, облепихи масло, масло шиповника и др., в связи с возможным усилением пролиферативных процессов и повышением риска возникновения CIN [3-12, 18, 21] |
| В |
Не рекомендуется использовать препараты, которые не имеют доказательств их эффективности и безопасности:
Различные суппозитории на основе дииндолилметана, инозина пранобекса, гистидил-глицил-валил-серил-глицил-гистидил- глицил-глутаминил-гистидил-глицил-валил-гистидил-глицина и некоторые другие препараты [3-12, 18, 21]
|
Растительные препараты могут способствовать усилению пролиферативных процессов и возникновению CIN [3-12, 18, 21].
| С | Не рекомендуется лечить неосложненный эктропион шейки матки [3-12, 18, 21] |
Врожденный эктропион у ВПЧ негативных женщин является неопасным состоянием в отношении развития предрака и РШМ [3-12, 18, 21].
| А | Не рекомендуется медикаментозное лечение плоскоклеточных интраэпителиальных поражений в качестве самостоятельного метода [3-12, 18, 21] |
| А | Рекомендуется динамическое наблюдение c проведением ПАП-теста 1 раз в 6 месяцев в течение 18-24 месяцев при LSIL (с целью раннего выявления прогрессирования) [3-12, 18, 21] |
Хирургическое лечение рекомендуется в случае отсутствия регрессии через 18-24 месяцев [3-12, 18, 21].
ИНВАЗИВНЫЕ МЕТОДЫ ЛЕЧЕНИЯ
|
Деструктивные методы лечения:
|
- полная визуализация зоны трансформации (ЗТ) (I тип ЗТ – поражения ограничены эктоцервиксом);
- отсутствие кольпоскопических признаков поражения эктоцервикальных желез с погружением АБЭ в них; отсутствие данных о вовлечении эндоцервикса в патологический процесс;
- отсутствие хирургического лечения шейки матки в анамнезе;
- отсутствие расхождений между данными цитологического, кольпоскопического и патологоанатомического исследований.
Криодеструкция шейки матки (криотерапия)
Криотерапия – это замораживание аномальных участков шейки матки путем прикладывания к ним сильно охлажденного металлического диска (криозонда). Это занимает всего несколько минут и обычно вызывает только спазмы [21]. (см. Приложение 5: СОП по криотерапии)
Показания для криотерапии:
- положительный результат, когда имеется видимое поражение;
- видна зона трансформации и когда поражение не покрывает больше чем 75% эктоцервикса.
| D | Не рекомендуется криотерапия, если поражение расширяется за пределы используемого криозонда или в эндоцервикальный канал |
Критерии приемлемости и исключения для криотерапии [29]
| Критерии приемлемости (все должны быть соблюдены) | Критерии исключения (все должны быть соблюдены) |
|
Положительный скрининг-тест на предрак шейки матки
Поражение достаточно маленькое, чтобы его можно было покрыть криозондом
Поражение и все края полностью видны, без распространения на эндоцервикс или стенку влагалища.
|
Признаки или подозрение на инвазивное заболевание или железистую дисплазию (предрак)
Поражение выходит за пределы криозонда
Беременность
Воспалительные заболевания органов малого таза (до лечения)
Активная менструация
|
| А | Рекомендуется радиоволновая хирургия как атравматичный метод лечения патологии шейки матки [3-12, 18, 21] |
Аргоноплазменная аблация – метод монополярной высокочастотной хирургии, при котором энергия электромагнитного поля высокой частоты бесконтактно предается на ткань с помощью ионизированного газа аргона, который, обдувая активный электрод, образует факел аргоновой плазмы. Под воздействием факела происходит локальный нагрев и коагуляция ткани. При формировании слоя коагулянта электрическое сопротивление ткани возрастает, и дальнейшее проникновение процесса вглубь автоматически прекращается.
При перемещении факела аргоновой плазмы по кругу от периферии к центру происходит коагуляция измененной зоны с образованием равномерного поверхностного слоя коагулянта. Глубина воздействия не превышает 3 мм и зависит от установленной мощности и длительности воздействия.
Техника процедуры осуществляется аналогично радиоволновой аблации.
Лазерная вапоризация
Сравнительная характеристика физиохирургических методов лечения
| Метод | Преимущества | Недостатки и осложнения |
| Криодеструкция |
Не требует обезболивания Низкая стоимость
Применение в амбулаторных условиях
Не вызывает рубцевания Технически проста
Не влияет на репродуктивную функци
|
Риск повреждения окружающих тканей
Нет материала для гистологического исследования
Маточный спазм (боли внизу живота) во время или после процедуры
Обильные выделения из влагалища 2-4 нед.
Отсроченное кровотечение
Восходящая инфекция
Рецидив заболевания
|
| Радиохирургический |
Применение в амбулаторных условиях
Возможность получения материала для гистологического исследования
Низкая опасность кровотечения
Отсутствие термического ожога тканей
Не влияет на репродуктивную функцию
|
Редко – стенозирование
Редко – рецидив заболевания
Риск электротравмы
|
|
Лазерная терапия
|
Менее болезненна, чем электрохирургия
Редко – рубцевание
Максимально прицельная и щадящая
Кольпоскопический контроль
Быстрое заживление
Низкий риск кровотечения
Не оказывает влияния на репродуктивную функцию
|
Нет материала для гистологического исследования (при вапоризации)
Необходимость эвакуации дыма (во избежание заражения персонала ВПЧ)
Высокая стоимость оборудования, и его технического обслуживания
Соблюдение особых условий безопасности
|
| Аргоноплазменная аблация |
Простота освоения
Быстрая обработка больших поверхностей тканей
Отсутствие послеоперационных стенозов
Бездымная технология
Нет обугливания (карбонизации) тканей
|
Небольшая глубина коагуляции
Риск рецидива заболевания
Отсутствие материала для гистологического исследования
|
Рекомендации по деструктивным методам
| С | НЕ РЕКОМЕНДУЕТСЯ проводить деструкцию эктопии, т.к. эктопия шейки матки является вариантом нормы и не требует лечения [3-12, 18, 21] |
Необоснованная деструкция эктопии и нормальной ЗТ в случае развития неоплазии не предупреждает прогрессию заболевания в скрытой части канала, но способствует трудностям в диагностике [3-12, 18, 21].
| В | Рекомендуется деструктивное или эксцизионное лечение в зависимости от типа ЗТ при сохранении поражений, соответствующих CIN I более 18-24 месяцев с целью профилактики прогрессирования [3-12, 18, 21] |
| С |
Рекомендуется проведение деструкции женщинам до 35 лет при I типе ЗТ [3-12, 18, 21]:
|
LEEP — это удаление патологических участков шейки матки с помощью петли из тонкой проволоки, нагретой электричеством [29].
Петлевая эксцизия шейки матки (LEEP, loop (петля) electrosurgical excision procedure) – это метод иссечения аномальной ткани тонкими проволочными петлями различных размеров и форм с захватом части цервикального канала.
Женщинам старше 40 лет с CIN I в биоптате эктоцервикса рекомендуется проводить петлевую эксцизию ЗТ в связи с риском синхронных тяжелых поражений, скрытых в канале, вследствие длительной персистенции ВПЧ ВКР [3-12, 18, 21]
| С | Рекомендуется проводить петлевую эксцизию ЗТ женщинам старше 40 лет с CIN I в биоптате эктоцервикса [3-12, 18, 21] |
| С | Рекомендуется проведение эксцизии при сохранении CIN I даже в возрасте моложе 24 лет [3-12, 18, 21] |
- При эксцизии необходимо иссечь всю ЗТ с переходной зоной и частью вышележащих эндоцервикальных крипт.
- При ЗТ 1 типа, располагающейся полностью на эктоцервиксе, независимо от размера, глубина иссечения должна быть не менее 7 мм.
- При ЗТ 2 типа глубина иссечения увеличивается до 10 мм.
- При затруднении полноценной визуализации стыка МПЭ и ЦЭ (частично визуализируется или не визуализируется) и при наличии эндоцервикального компонента глубина иссечения не должна быть менее 15 мм (это показание для конизации).
| С | Рекомендуются деструктивные методы только для CIN I с целью лечения заболевания [3-12, 18, 21] |
| С | Рекомендуется безотлагательная эксцизия шейки матки пациенткам с диагнозом CIN II в биоптате при р16-позитивном результате ИГХ [3-12, 18, 21] |
Лечение возможных осложнений LEEP [3-12, 18, 21]
| Проблема | Тактика |
| Кровотечение во время процедуры: может быть диффузным или артериальным |
При диффузном кровотечении: используйте комбинацию давления и коагуляции шариковым электродом.
При артериальном кровотечении: поместите шариковый электрод в плотный контакт с источником и используйте ток коагуляции.
|
| Кровотечение после процедуры (это случается менее чем в 2% случаев) |
Удалите сгусток крови, промойте 5% уксусной кислотой, определите место кровотечения, анестезируйте лидокаином и адреналином.
Если кровотечение не сильное, нанесите пасту Монселя. Если кровотечение сильное, проведите коагуляцию с помощью шаровидного электрода диаметром 5 мм или электрода с макроиглой и тока коагуляции.
|
| Инфекция после процедуры: гнойные выделения, боль, лихорадка |
Лечение антибиотиками в соответствии с национальными протоколами.
Например:
|
Конизация
Конизация холодным ножом (CKC) представляет собой удаление конусообразного участка шейки матки, включая части наружной (эктоцервикс) и внутренней шейки (эндоцервикс). Количество удаляемой ткани будет зависеть от размера поражения и вероятности обнаружения инвазивного рака. Удаленную ткань отправляют в патологоанатомическую лабораторию для гистологической диагностики и анализа, чтобы убедиться, что аномальная ткань полностью удалена.
CKC обычно проводится в стационаре [29] (см. Приложение 7 – СОП по конизации).
При патологоанатомическом подтверждении диагноза и отсутствии опухолевых клеток в краях резекции и соскобе из оставшейся части цервикального канала проведенный объем хирургического вмешательства считается адекватным.
| С | Рекомендуется направить пациентку при CIN III к врачу- онкологу/врачу-акушеру-гинекологу или в специализированные гинекологические центры для выполнения конизации шейки матки с последующим выскабливанием цервикального канала и по показаниям – полости матки (сопутствующая патология эндометрия) [1, 23, 55] |
| С | Рекомендуется цитологический, кольпоскопический и ВПЧ контроль через 2-4 мес, если в краях резекции шейки матки или соскобе из оставшейся части цервикального канала обнаруживается HSIL [16] |
| С | Рекомендуется повторная конизация и возможно проведение гистерэктомии при наличии аномальных результатов ПАП-теста и/или позитивном ВПЧ с сохранением вирусной нагрузки [1, 5, 55] |
Лечение возможных осложнений конизации [21]
| Осложнение | Симптомы | Уход |
| Инфекционное заболевание |
Боли внизу живота
Зловонные желтые выделения из влагалища
|
Обеспечить лечение ВЗОМТ |
| кровотечение | Сильное вагинальное кровотечение |
Осмотр зеркалом, удаление тромба, выявление мест кровотечения
Коагуляция/прижигание области кровотечения с помощью шарикового электрода
|
Рекомендации по наблюдению после хирургического вмешательства
| С | Рекомендуется наблюдение пациенток после хирургического лечения HSIL с проведением цитологического исследования (ПАП-теста) и ВПЧ-тестирования для раннего выявления рецидива [1, 55, 58] |
| С | Рекомендуется выполнить первый co-test (ПАП-тест и ВПЧ-тестирование) через 3 месяца после хирургического лечения HSIL, затем каждые 6 месяцев в течение 2 лет, затем ежегодно в течение 20 лет [3-12, 18, 21] |
| А | Рекомендуется динамическое наблюдение c использованием ПАП-теста 1 раз в 6 месяцев в течение 18- 24 месяцев при LSIL для раннего выявления рецидива заболевания [3-12, 18, 21] |
У молодых и/или планирующих беременность пациенток с патологоанатомическим подтвержденным диагнозом LSIL (признаки ВПЧ инфекции, койлоцитоз, CIN I) предпочтительна выжидательная тактика c динамическим наблюдением за состоянием шейки матки в течение 18-24 месяцев в виде ПАП-теста 1 раз в 6 месяцев и ВПЧ-тестирования 1 раз в 12 месяцев.
| С |
Рекомендуется проводить динамическое наблюдение молодым женщинам, планирующим беременность с подтвержденным диагнозом LSIL [3-12, 18, 21]:
|
При отсутствии регрессии LSIL через 18-24 месяцев рекомендуется хирургическое лечение.
| С | Рекомендуется проводить ПАП-тест и ВПЧ-тестирование через 6-12 месяцев после хирургического лечения LSIL [3-12, 18, 21] |
- Выявление ДНК ВПЧ в рамках подхода "скрининг и лечение", начиная с возраста 30 лет с регулярным скринингом каждые 5-10 лет.
- Обнаружение ДНК ВПЧ в рамках подхода "скрининг, сортировка и лечение" начиная с 30-летнего возраста с регулярным обследованием каждые 5-10 лет.
ВОЗ (2021 г.) рекомендует следующие меры [3, 4]:
|
Алгоритм 1. Использовать в качестве первичного скрининга визуальный осмотр шейки матки с уксусной кислотой и водным раствором Люголя (см. Приложение 8).
Алгоритм 2. Использовать в качестве первичного скрининга цитологическое исследование микропрепарата шейки матки (ПАП-тест) (см. приложение 9).
Алгоритм 3. Использовать в качестве первичного скрининга ВПЧ-тестирование. При положительном результате теста, методами для сортировки являются ВОУК и водным раствором Люголя – (см. Приложение 10).
|
- тест на вирус папилломы человека (ВПЧ);
- визуальный осмотр с уксусной кислотой (VIA) (при условии обучения может проводить семейная медсестра или акушерка);
-
цитология (мазок по Папаниколау, ПАП-тест).
- ВПЧ (пороговый уровень ≥1,0 пг / мл),
- цитология (пороговый уровень ASCUS +, атипичные плоскоклеточные клетки неопределенного значения),
- VIA - подходит для использования у женщин, чья зона трансформации (ЗТ) видимая (обычно у лиц моложе 50 лет) (может проводить семейная медсестра или акушерка после обучения методологии). Это потому, что после наступления менопаузы ЗТ, где наиболее часто возникают предраковые поражения, часто отступает в эндоцервикальный канал.
Рекомендации по скринингу РШМ для общей популяции [3, 4]
| B | Рекомендуется использовать обнаружение ДНК ВПЧ в качестве первичного скринингового теста вместо VIA или цитологии при скрининге и лечении как среди населения в целом, так и среди женщин, живущих с ВИЧ [3, 4] |
| B | Рекомендуется использовать первичный скрининговый тест на ДНК ВПЧ либо с сортировкой, либо без нее для профилактики рака шейки матки среди общей популяции женщин [3, 4] |
| B | Рекомендуется лечить женщин с положительным тестом на ДНК ВПЧ среди общей популяции женщин при подходе "скрининг и лечение" с использованием обнаружения ДНК ВПЧ в качестве первичного скринингового теста [3, 4] |
| B | Рекомендуется использовать частичное генотипирование, кольпоскопию, VIA или цитологию для сортировки женщин после положительного теста на ДНК ВПЧ в рамках подхода "скрининг, сортировка и лечение" с использованием обнаружения ДНК ВПЧ в качестве первичного скринингового теста среди общего населения женщин [3, 4] |
| B | Рекомендуется при проведении анализа на ДНК ВПЧ использовать либо образцы, взятые медицинским работником, либо самостоятельно собранные образцы как среди населения в целом, так и среди женщин, живущих с ВИЧ [3, 4] |
| B | Рекомендуется начинать регулярный скрининг рака шейки матки в возрасте 30 лет среди общего населения женщин [3, 4] |
| B | Рекомендуется прекратить скрининг после двух последовательных отрицательных результатов скрининга в соответствии с рекомендуемыми интервалами регулярного скрининга после 50 лет как среди общей популяции женщин и женщин, живущих с ВИЧ [3, 4] |
ВОЗ рекомендует отдавать приоритет скринингу женщин в возрасте 30-49 лет в общей популяции женщин. А также при наличии инструментов для обследования женщин в возрасте 50-65 лет, которые никогда не проходили скрининг, также должны быть приоритетными.
| B | Рекомендуется проводить регулярный скрининг с использованием ДНК ВПЧ каждые 5-10 лет в качестве первичного скринингового теста среди общей популяции женщин (при доступности) [3-9] |
| B | Рекомендуется проводить скрининг с использованием VIA или цитологии каждые 3 года в качестве первичного скринингового теста среди общего населения женщин и женщин, живущих с ВИЧ при отсутствии возможности тестировать на ДНК ВПЧ [3-9] |
| B | Рекомендуется проводить повторный тест на ДНК ВПЧ через 24 мес, если первичный скрининговый тест на ВПЧ оказался положительным, а затем отрицательным [3-9] |
| С | Рекомендуется провести повторное тестирование на ДНК ВПЧ через 12 мес, если первичный скрининговый тест на цитологию был положительным, а затем с нормальными результатами при кольпоскопии, в случае отрицательного результата, перейти на рекомендуемый интервал регулярного скрининга [3-9] |
| С | Рекомендуется провести ДНК ВПЧ тестирование через 12 мес женщинам, прошедшим лечение по поводу гистологически подтвержденной CIN2/3 или аденокарциномы in situ (AIS), или прошедшим лечение в результате положительного скринингового теста, и, в случае отрицательного результата, переходят к рекомендованному регулярный интервал скрининга (а не с помощью цитологии или VIA или совместного тестирования) [3-9] |
Рекомендации по скринингу для ВПЧ-позитивных женщин [3, 4]
| С | Рекомендуется использовать в скрининге ДНК ВПЧ тестирование в качестве первичного скринингового теста вместо VIA или цитологии как среди населения в целом, так и среди женщин, живущих с ВИЧ (при доступности) [3, 4] |
| С | Рекомендуется использовать первичный скрининговый тест на ДНК ВПЧ с сортировкой для профилактики рака шейки матки среди женщин, живущих с ВИЧ [3, 4] |
| С | Рекомендуется использовать подход "скрининг, сортировка и лечение" - частичное генотипирование, кольпоскопию, VIA или цитологию для сортировки женщин после положительного теста на ДНК ВПЧ среди женщин, живущих с ВИЧ [3, 4] |
| С | Рекомендуется использовать образцы, взятые поставщиком медицинских услуг, либо самостоятельно собранные образцы при проведении анализа на ДНК ВПЧ как среди населения в целом, так и среди женщин, живущих с ВИЧ [3, 4] |
| С | Рекомендуется использовать выявление ДНК ВПЧ среди женщин, живущих с ВИЧ с 25-летнего возраста каждые 3-5 лет в рамках скрининга, сортировки и лечения [3, 4] |
После принятия решения о лечении женщины - будь то женщина из общей популяции или женщин, живущих с ВИЧ, - эффективная практика заключается в проведении лечения как можно скорее в течение шести месяцев, чтобы снизить риск потери последующего наблюдения. Однако, в отношении беременных женщин эффективная практика включает отсрочку лечения до окончания беременности.
| С | Рекомендуется провести иссечение зоны трансформации с большой петлей (LLETZ) или холодную ножевую конизацию при гистологически подтвержденной аденокарциноме in situ (AIS) женщинам из общей популяции или женщинам, живущим с ВИЧ [3, 4] |
Рекомендации по частоте скрининга
| С | Рекомендуется проведение скрининга каждые 3-5 лет женщинам с отрицательными результатами теста VIA или ПАП-теста [3-9, 19-21] |
| С | Рекомендуется повторная проверка через 5 лет женщинам с отрицательным результатом теста на ВПЧ [3-9, 19-21] |
| С | Рекомендуется проходить последующий скрининг через 1 год женщинам, получившим лечение [3-9, 19-21] |
| С | Рекомендуется интервал скрининга каждые 3 года при предыдущем отрицательном скрининговом тесте женщинам с ВИЧ-положительным статусом [3-9, 19-21] |
| С | Рекомендуется ПАП-тест не реже 1 раза в 3 года женщинам в возрасте 21-29 лет [3-9, 19-21] |
| С | Рекомендуется ПАП-тест и ВПЧ-тестирование 1 раз в 5 лет женщинам в возрасте 30-65 лет [3-9, 19-21] |
| С | Рекомендуется провести ПАП-тест женщинам при наличии факторов риска, ВПЧ-позитивным [3-9, 19-21] |
| С | Рекомендуется проведение повторного ко-тестирования через 1 год и кольпоскопииенщинам при наличии ≥ASCUS (ПАП-тест) [3-9, 19-21] |
Рекомендации по скринингу по возрастам
Данные рекомендации могут распространяться на более молодых и пожилых женщин в зависимости от их исходного состояния на риск CIN2 +.
Приоритет следует отдавать на скрининг женщин в возрасте 30–49 лет, и желательно проводить максимальное количество скрининговых тестов в жизни женщины.
| С | Рекомендуется проводить ПАП-тест (цитологию/жидкостную цитологию) 1 раз в 3 года женщинам в возрасте 21-29 лет [3-9, 19-21] |
| С |
Рекомендуется повторить ПАП-тест через 3 года, если ПАП-тест |
| С | Рекомендуется проведение ВПЧ-тестирования при наличии аномалий в ПАП-тесте (ASCUS+ и др.) [3-9, 19-21] |
| С | рекомендуется повторное ко- тестирование через 3 года при наличии ASCUS и ВПЧ-тест (-)[3-9, 19-21] |
| С | Рекомендуется кольпоскопия с биопсией шейки матки при (+) ВПЧ-тесте [3-9, 19-21] |
| С |
Рекомендуется повторное ко-тестирование через 5 лет женщинам в возрасте 30-65 лет, если ПАП-тест ( |
| С | Рекомендуется повторное ко-тестирование через 3 года женщинам в возрасте 30-65 лет, если ПАП-тест (=ASCUS) и ВПЧ (-) [3-9, 19-21] |
| С | Рекомендуется повторное ко-тестирование через 1 год женщинам в возрасте 30-65 лет, если ПАП-тест (<ASCUS++) и ВПЧ (+) [3-9, 19-21] |
| С | Рекомендуется провести кольпоскопию и биопсию шейки матки женщинам в возрасте 30-65 лет с ВПЧ (+) или ПАП-тестом (≥ASCUS) [3-9, 19-21] |
| С | Рекомендуется провести кольпоскопию и биопсию шейки матки женщинам в возрасте 30-65 лет, если ПАП-тест (>ASCUS) или ПАП-тест (= ASCUS) и ВПЧ (+) [3-9, 19-21] |
| С | Рекомендуется провести кольпоскопию и петлевую эксцизию или конизацию женщинам старше 25 лет с HSIL и ВПЧ (+/-) [3-9, 19-21] |
| С | Рекомендуется провести кольпоскопию и биопсию шейки матки женщинам младше 25 лет с HSIL и ВПЧ (+/-) [3-9, 19-21] |
| С | Рекомендуется направить на повторное ВПЧ-тестирование через 5 лет, если на первом этапе был ВПЧ (-) [3-9, 19-21] |
| С | Рекомендуется проведение цитологического исследования микропрепарата шейки матки (ПАП-тест) женщинам при ВПЧ (+) [3-9, 19-21] |
Стандартная практика для скрининга женщин с помощью цитологии (мазок по Папаниколау, ПАП-тест), а при положительных результатах цитологии диагностика основана на последующей кольпоскопии и биопсии подозрительных образований, а затем лечение только при наличии CIN2+ гистологически подтвержденные.
Рекомендуемые методы скрининга на рак шейки матки в зависимости от статуса пациента [3-9, 19-21]
| Статус пациента | Рекомендуемый метод скрининга | Комментарии |
| <21 год | Без скрининга | Сексуальная история не рассматривается |
| 21-29 лет | Только цитология каждые 3 года | |
| 30-65 лет |
Предпочтительно: совместное тестирование на ВПЧ и цитологию каждые 5 лет.
Допустимо: только цитология каждые 3 года.
|
|
| > 65 лет | Скрининг может быть прекращен после трех последовательных отрицательных цитологических тестов или двух отрицательных цитологических тестов и тестов на ВПЧ в течение 10 лет, при условии, что последний тест был проведен в течение 5 лет. | Женщины, у которых в анамнезе была цервикальная интраэпителиальная неоплазия (CIN) 2, CIN 3 или аденокарцинома in situ, должны продолжать рутинный скрининг по возрасту в течение как минимум 20 лет. |
| После тотальной гистерэктомии | Скрининг не требуется | Относится к женщинам без шейки матки и без истории CIN 2, CIN 3, аденокарциномы in situ или рака за последние 20 лет. |
| После вакцинации против ВПЧ | Следуйте тем же возрастным рекомендациям, что и непривитым женщинам |
| D | НЕ РЕКОМЕНДУЕТСЯ проводить скрининг женщинам младше 21 года [3-9, 19-21] |
| А | Рекомендуется провести только цитологическое исследование каждые 3 года в качестве скрининга для женщин в возрасте 21-29 лет [3-9, 19-21] |
| А |
Рекомендуется провести 1 из следующих исследований женщинам в возрасте 30-65 лет [3-9, 19-21]:
только цитологическое исследование каждые 3 года;
только ВПЧ-тестирование каждые 5 лет;
совместное тестирование в сочетании с цитологией и ВПЧ-тестированием каждые 5 лет
|
| D | НЕ РЕКОМЕНДУЕТСЯ скрининг, если предыдущие результаты были отрицательными женщинам старше 65 лет [3-9, 19-21] |
| D | НЕ РЕКОМЕНДУЕТСЯ скрининг женщинам после гистероэктомии с удалением шейки матки, не связанное с предраковыми изменениями или раком шейки матки [3-9, 19-21] |
ДАЛЬНЕЙШЕЕ ВЕДЕНИЕ
При отрицательных результатах ПАП-теста очередное обследование проводится в установленные программой скрининга сроки.
При неадекватности материала необходимо повторить его забор.
| D | Рекомендуется наблюдение и повторное цитологическое исследование через 6 и 12 месяцев при цитологическом заключении ASCUS (-) [3-9, 19-21] |
| D | Рекомендуется проведение кольпоскопии и прицельной биопсии всех подозрительных очагов, если в динамике сохраняется ASC-US или его утяжеление [3-9, 19-21] |
| В | Рекомендуется проведение кольпоскопии и прицельной биопсии при выявлении ASC-US/LSIL или более тяжелого поражения на контрольном обследовании [3-9, 19-21] |
| В | Рекомендуется обязательная кольпоскопия и прицельная биопсия при цитологическом заключении HSIL [3-9, 19-21] |
| В | Рекомендуется произвести кюретаж цервикального канала при отсутствии зоны трансформации [3-9, 19-21] |
| В | Рекомендуется провести лечебно-диагностическую эксцизию шейки матки если при пересмотре подтверждается HSIL [3-9, 19-21] |
| В | Рекомендуется провести кольпоскопию в сочетании с биопсией из цервикального канала при цитологическом заключении AGC [3-9, 19-21] |
| В | Рекомендуется провести забор материала из полости матки женщинам с соответствующей симптоматикой и женщинам старше 35 лет [3-9, 19-21] |
| В | Рекомендуется провести петлевую эксцизию при подтверждении AGC [3-9, 19-21] |
| В | Рекомендуется провести тест на ВПЧ, кольпоскопию и повторить цитологию через 12 месяцев при цитологическом заключении ASC-US/LSIL у женщин моложе 24 года [3-9, 19-21] |
| В | Рекомендуется наблюдение в динамике через 12 месяцев при положительном тесте на ВПЧ [3-9, 19-21] |
| В | Рекомендуется провести рутинный цитологический скрининг 1 раз в 3 года при отрицательном тесте ВПЧ [3-9, 19-21] |
| В | Рекомендуется повторить цитологические исследования через 6 месяцев и кольпоскопию через 24 месяцев при сохранении ASC-US/LSIL или ее ухудшении – нет необходимости в немедленном лечении [3-9, 19-21] |
| В | Рекомендуется провести петлевую эксцизию при персистенции высококачественных поражений эпителия [3-9, 19-21] |
Ведение при беременности
| В | Рекомендуется провести кольпоскопию и цитологическое исследование мазков с шейки матки в течении 4 недель, если тест положительный и имеется видимое глазу поражение шейки матки [3-9, 19-21] |
| В | Рекомендуется провести цитологическое исследование и повторить через 3 месяца после родов при ASC-US или LSIL [3-9, 19-21] |
| D | НЕ РЕКОМЕНДУЕТСЯ взятие биопсии в период беременности, т.к. может быть связано с обильным кровотечением [3-9, 19-21] |
Отсутствие адекватной информации может привести к негативной психологической реакции на аномальный результат скринингового теста и последующее несоблюдение режима диагностики и лечения.
Эффективное консультирование способствует улучшению соблюдения женщинами режима не только скрининга, но и последующих контрольных посещений по показаниям. Кроме того, общение лицом к лицу помогает женщинам преодолеть страх и смущение перед гинекологическим осмотром. Консультирование может быть как индивидуальным - общением лицом к лицу, так и в групповой обстановке.
Этапы консультирования перед скринингом:
1. Начните сеанс консультирования, уважительно поприветствовав женщину (и ее мужа или партнера, если он присутствует) и представившись.
2. Помогите женщине расслабиться, обеспечив достаточное уединение и начав с общих любезностей (например, «Как дела сегодня?»).
3. По возможности избегайте использования научных терминов.
4. Поощряйте женщину задавать вопросы и отвечайте на ее опасения (если таковые имеются) в обнадеживающей манере. Там, где они доступны, используйте наглядные материалы в виде плакатов, памяток и листовок в качестве средства коммуникации.
5. Убедите женщину, что ее конфиденциальность во время осмотра будет сохранена, а результаты скринингового теста останутся конфиденциальными.
6. Получите согласие женщины на скрининг, если это указано в руководстве программы.
7. Завершите сеанс консультирования, поблагодарив женщину (и ее мужа или партнера, если он присутствует)
- Рсположение шейки матки в теле женщины
- Причины и факторы риска рака шейки матки
- Важность скрининга рака шейки матки
- Тест VIA и как он проводится
- Результаты теста VIA и их значение
- Доступные безопасные и простые методы лечения, если результаты анализов отклоняются от нормы
- Важность повторных посещений.
Задачи мониторинга внедрения:
Методы внедрения
Информация
Источники и литература
-
Клинические протоколы Министерства здравоохранения Кыргызской Республики
- Клинические протоколы Министерства здравоохранения Кыргызской Республики - 1. APEC Roadmap to Promote Sustainable Economic Advancement for Women Through Cervical Cancer Prevention & Control. Endorsed on 24 August 2021 by the 11th APEC HighLevel Meeting on Health & The Economy. 2. Обзор по раку шейки матки. Available at: https://www.who.int/ru/health-topics/cervicalcancer#tab=tab_1 3. WHO guideline for screening and treatment of cervical pre-cancer lesions for cervical cancer prevention, 2 edition. 6 July 2021. Available at: https://www.who.int/publications/i/item/9789240030824 4. Monitoring national cervical cancer prevention and control programmes: quality control and quality assurance for visual inspection with acetic acid (VIA)-based programmes, WHO - https://apps.who.int/iris/bitstream/handle/10665/79316/9789241505260_eng.pdf;jsessionid= 7DD100FFE36D56FA17FCF4177DEFBAB6?sequence=1. 5. Screening and treatment of pre-cancerous lesions for secondary prevention of cervical cancer Technology landscape, UNITAID, 2019. Available at: https://unitaid.org/assets/Cervical_Cancer_Technology-landscape-2019.pdf 6. International Federation of Gynecology and Obstetrics (FIGO). Available at: https://www.figo.org/search/node?keys=cervical+cancer&advancedform=1&f[0]=language:en 7. The American Cancer Society Guidelines for the Prevention and Early Detection of Cervical Cancer, 2021. Available at: https://www.cancer.org/cancer/cervical-cancer/detectiondiagnosis-staging/cervical-cancer-screening-guidelines.html 8. Risk Factors for Cervical Cancer, ACS, 2022. Available at: https://www.cancer.org/cancer/cervical-cancer/causes-risks-prevention/risk-factors.html. 9. Updated Cervical Cancer Screening Guidelines, ACOG, April, 2021. Available at: https://www.acog.org/clinical/clinical-guidance/practice-advisory/articles/2021/04/updatedcervical-cancer-screening-guidelines. 10. 2019 ASCCP Risk-Based Management Consensus Guidelines for Abnormal Cervical Cancer Screening Tests and Cancer Precursors. Available at: https://journals.lww.com/jlgtd/Fulltext/2020/04000/2019_ASCCP_Risk_Based_Managemen t_Consensus.3.aspx. 11. ASCCP Colposcopy Standards: Risk-Based Colposcopy Practice, 2017. Available at: https://journals.lww.com/jlgtd/Fulltext/2017/10000/ASCCP_Colposcopy_Standards__Risk_ Based_Colposcopy.4.aspx. 12. Cervical intraepithelial neoplasia: Management, UpToDate, 25 Math, 2022. Available at: https://www.uptodate.com/contents/cervical-intraepithelial-neoplasia-management. 13. Performance Monitoring for Cervical Cancer Screening Programs in Canada. Available at: https://www.canada.ca/en/public-health/services/chronic-diseases/cancer/performancemonitoring-cervical-cancer-screening-programs-canada.html. 14. Search result of NICE. Available at: https://www.nice.org.uk/search?q=Cervical+cancer, https://www.nice.org.uk/guidance/conditions-and-diseases/cancer/cervicalcancer/products?Status=Published. 15. Suspected cancer: recognition and referral, NICE, 2021. Available at: https://www.nice.org.uk/guidance/ng12. 16. Suspected cancer. Quality standard, 2017. Available at: https://www.nice.org.uk/guidance/qs124. 17. Guidance “Cervical screening standards valid for data collected from 1 April 2020, Update 2021. Available at: https://www.gov.uk/government/publications/cervical-screeningprogramme-standards/cervical-screening-programme-standards-valid-for-data-collectedfrom-1-april-2018. 18. Colposcopy guidelines. standards of quality, AEPCC, 2021. Available at: http://www.aepcc.org/wp-content/uploads/2019/04/10a-AEPCC_guidelinesCOLPOSCOPY.pdf. 19. The National Cervical Screening Program (NCSP). Australian Government. 2017. Available at: https://www.health.gov.au/sites/default/files/documents/2019/10/national-cervicalscreening-program-quality-framework-national-cervical-screening-program-qualityframework.pdf. 20. New Zealand National Cervical Screening Programme Policies and Standards - https://www.nsu.govt.nz/system/files/page/ncsp_policies_and_standards_section_6_providin g_a_colposcopy_service_june_2014_0.pdf. 21. Клинические рекомендации министерства здравоохранения и социального развития РФ «Цервикальная интраэпителиальная неоплазия» - 2021 г. доступен по ссылке: http://disuria.ru/_ld/10/1047_kr21N86N87MZ.pdf.
Информация
Адрес для переписки с рабочей группой
Принято выделять два основных вида скрининга: оппортунистический и организованный (популяционный).
Оппортунистический скрининг – когда человек проходит скрининг по собственной инициативе или обратившись к врачу по другой причине.
Организованный скрининг более эффективен и экономичен, поскольку разрабатывается на государственном уровне, осуществляется по утвержденной программе и позволяет широко охватить население.
Эктропион шейки матки – это выворот слизистой оболочки цервикального канала шейки матки на эктоцервикс.
Эрозия шейки матки (истинная) – это нарушение целостности (дефект) слизистой оболочки, выстилающей влагалищную часть шейки матки.
Лейкоплакия шейки матки определяется как кератоз или гиперкератоз (ороговение неороговевающего эпителия), в ряде случаев с признаками дисплазии шейки матки в подлежащих слоях.
Дисплазии шейки матки или цервикальные интраэпителиальные неоплазии (CIN) – это группа заболеваний, характеризующихся нарушением созревания, дифференцировки и стратификации многослойного плоского эпителия.
HSIL – high grade squamous intraepithelial lesions – плоскоклеточное интраэпителиальное поражение высокой степени. HSIL включают CIN II (умеренную дисплазию), CIN III (тяжелую дисплазию и преинвазивный рак (CIS)). HSIL относится к облигатному предраку шейки матки.
Врожденный эктропион шейки матки – это смещение границ цилиндрического эпителия эндоцервикса за пределы наружного зева на влагалищную часть шейки матки у женщин молодого возраста (не имевших беременностей и родов).
Истинная эрозия возникает вследствие травматического воздействия на эпителий шейки матки механических, термических, химических факторов (аборты, диагностические выскабливания, грубый половой контакт, инородные предметы во влагалище, применение тампонов, некоторых лекарственных препаратов в форме свечей и вагинальных таблеток). Также на возникновение истинной эрозии шейки матки могут оказывать влияние ИППП, длительное хроническое воспаление, гормональные нарушения, снижение иммунитета. Эрозия и эктропион шейки матки не являются предраковыми заболеваниями и при отсутствии ВПЧ не озлокачествляются. С позиции профилактики РШМ интерес представляют только CIN.
Аблация («деструкция», «коагуляция», «прижигание») подразумевает лазерное, радио-, электро-, крио-, аргоноплазменное воздействие на атипичный эпителий без иссечения тканей, поэтому требует предварительного проведения прицельной биопсии и получения результатов гистологического исследования.
Диатермокоагуляция – воздействие на ткани переменным током высокой частоты.
Криодеструкция или криотерапия – быстрое замораживание эпителия вызывает кристаллизацию клеточной жидкости и дегидратацию клеток, ишемический некроз.
Электрорадиохирургический метод – это усовершенствованный вариант электротерапии, позволяющий существенно снизить частоту осложнений, отрицательное влияние на окружающие и подлежащие ткани, на репродуктивную функцию женщин, с возможностью нежного рубцевания и косметического эффекта. Метод применяется для биопсии, аблации, эксцизии, конизации шейки матки.
Аргоноплазменная аблация – метод монополярной высокочастотной хирургии, при котором энергия электромагнитного поля высокой частоты бесконтактно предается на ткань с помощью ионизированного газа аргона, который, обдувая активный электрод, образует факел аргоновой плазмы.
Петлевая электроэксцизия – иссечение аномальной зоны трансформации тонкой проволочной электропетлей (может быть различных размеров и формы) с захватыванием нижней части цервикального канала. Применяется для диагностики и лечения цервикальных поражений.
Конизация представляет собой разновидность эксцизии, но с более глубоким удалением ткани до внутреннего зева со значительным иссечением стенок цервикального канала. Традиционная конизация – не только диагностическое, но и лечебное вмешательство, которое может выполняться скальпелем, СО2-лазером, радиоволновым электродом-парусом или игольчатым электродом.
Для обновления и своевременного пересмотра клинического руководства по диагностике, лечению и профилактике рака шейки матки (РМШ) на всех уровнях оказания медицинской помощи была создана мультидисциплинарная рабочая группа (МДРГ) из специалистов разного профиля. Это было обусловлено следующими причинами:
- РМШ является одним из наиболее распространенных видов рака, поражающих женщин во всем мире.
- Создание мультидисциплинарной группы позволило включить в процесс разработки клинического руководства все заинтересованные стороны, участвующие в оказании медицинской помощи пациентам с РМШ.
- Создание мультидисциплинарной группы позволило исключить конфликт интересов разработчиков.
Руководитель рабочей группы по созданию руководства
Состав мультидициплинарной рабочей группы
Консультанты
Работе МДРГ оказывает техническую помощь региональный офис ВОЗ.
Методологическая поддержка
Экспертом-методологом оказывалась методологическая поддержка по систематизированному поиску имеющихся международных клинических руководств, критическая оценка найденных руководств, методологическая поддержка при формировании ключевых рекомендаций по представленной информации от МДРГ, формирование методологического содержания разработанного руководства.
Процесс утверждения клинического руководства
3 февраля 2022 года проведены обсуждения клинического руководства со всеми заинтересованными сторонами с учетом появления новых данных по формулированию диагноза и лечению: специалистами МЗ КР (Асылбашева Р.С.), главным внештатным специалистом МЗ КР (Аскеров А.А), специалистами ДМ (Зурдинова А.А.), другими составителями данного руководства (Кибец Е.А., Цопова И.А., Асанова И.Э., Максутова Э.М. и др.). Участниками совещания были даны рекомендации внести все изменения по формулированию диагноза, представлению в классификации МКБ-10.
14 февраля, 25 марта, 8 апреля, 26 апреля 2022 года были расширенные заседания с МДРГ по обсуждению финального формата и клинического содержания подготовленного клинического руководства.
Процесс апробации клинического руководства
Оценка методологического содержания
Экспертами проведена оценка методологического качества клинического руководства по логическому изложению, отражению наилучшей клинической практики в рекомендациях и применимости в условиях клинической практики организаций КР согласно инструмента AGREE II.
Рабочей мультидисциплинарной группой было принято решение об обновлении клинического руководства по скринингу и лечению предраковых заболеваний шейки матки путем адаптирования уже разработанных международных клинических руководств высокого методологического качества, основанных на принципах доказательной медицины, для всех уровней здравоохранения Кыргызской Республики.
ОПИСАНИЕ ПРОЦЕССА ПОИСКА И ОЦЕНКИ СУЩЕСТВУЮЩИХ КЛИНИЧЕСКИХ РУКОВОДСТВ ПО ПРЕДРАКОВЫМ ЗАБОЛЕВАНИЯМ ШЕЙКИ МАТКИ
Найденные электронные базы данных по клиническим руководствам и практическим рекомендациям
| Страна и название ресурса | Интернет-адрес |
| Международная ассоциация | |
| Всемирная организация здравоохранения (World Health Organization, WHO) |
https://www.who.int/publications/i/item/9789240030824 [3]
https://apps.who.int/iris/bitstream/handle/10665/79316/9789241505260_eng.pdf;jsessionid=7DD100FFE36D56FA17FCF4177DEFBAB6?sequence=1 [4]
|
| UNITAID | https://unitaid.org/assets/Cervical_Cancer_Technology-landscape-2019.pdf [5] |
| Международная федерация акушер-гинекологов | www.figo.org [6] |
| Америка | |
| American Cancer Society |
https://www.cancer.org/cancer/cervical-cancer/detection-diagnosis-staging/cervical-cancer-screening-guidelines.html [7]
https://www.cancer.org/cancer/cervical-cancer/causes-risks-prevention/risk-factors.html [8]
|
| American Congress of Obstetrics and Gynecology (ACOG) | https://www.acog.org/clinical/clinical-guidance/practice-advisory/articles/2021/04/updated-cervical-cancer-screening-guidelines [9] |
| American Society of Colposcopy and Cervical Pathology (ASCCP) | https://www.asccp.org/management-guidelines [10] https://journals.lww.com/jlgtd/Fulltext/2017/10000/ASCCP_Colposcopy_Standards__Risk_Based_Colposcopy.4.aspx [11] |
| UpToDate | https://www.uptodate.com/contents/cervical-intraepithelial-neoplasia-management [12] |
| Канада | |
| Government of Canada | https://www.canada.ca/en/public-health/services/chronic-diseases/cancer/performance-monitoring-cervical-cancer-screening-programs-canada.html [13] |
| Великобритания | |
| National Institute for Clinical Excellence (NICE) |
https://www.nice.org.uk/guidance/conditions-and-diseases/cancer/cervical-cancer/products?Status=Published [14]
https://www.nice.org.uk/guidance/ng12 [15]
https://www.nice.org.uk/guidance/qs124 [16]
|
| Public Health England | https://www.gov.uk/government/publications/cervical-screening-programme-standards/cervical-screening-programme-standards-valid-for-data-collected-from-1-april-2018 [17] |
| Испания | |
| Association of Espaniol Pathology Cervical and Colposcopy (AEPCC) | http://www.aepcc.org/wp-content/uploads/2019/04/10a-AEPCC_guidelines-COLPOSCOPY.pdf [18] |
| Австралия | |
| Australian Government | https://www.health.gov.au/sites/default/files/documents/2019/10/national-cervical-screening-program-quality-framework-national-cervical-screening-program-quality-framework.pdf [19] |
| Новая Зеландия | |
| Ministry of Health New Zeland | https://www.nsu.govt.nz/system/files/page/ncsp_policies_and_standards_section_6_providing_a_colposcopy_service_june_2014_0.pdf [20] |
| Россия | |
| Министерство здравоохранения РФ | http://disuria.ru/_ld/10/1047_kr21N86N87MZ.pdf [21] |
Критерии включения/исключения
Были установлены языковые ограничения, так как рабочая группа имела возможность изучать источники литературы только на английском и русском языках.
Характеристика отобранных клинических рекомендаций по предраковым заболеваниям шейки матки
| № | Название руководства | Качество | Новизна | Применимость | Варианты действий |
| 1 | WHO guidelines for screening and treatment of precancerous lesions for cervical cancer prevention – 2021 [3] | + | ++ | ++ | Взята за основу при разработке, рекомендации по скринингу и диспансеризации |
| 2 | Updated cervical cancer screening guidelines. ACOG, 2021 [9] | ++ | + | ++ | Рекомендации по скринингу РШМ |
| 3 | Клинические рекомендации министерства здравоохранения и социального развития РФ «Цервикальная интраэпителиальная неоплазия» - 2020 г.- [21] | + | + | ++ | Взята терминология, отдельные рекомендации по диагностике и лечению, доступен на русском языке |
| 4 | Стандарт кольпоскопии, ASCCP, 2017 [15] | + | - | + | Рекомендации по отдельным стандартам и индикаторам |
| 5 | Руководство по кольпоскопии, стандарты качества, АЕРСС, 2021 [18] | ++ | ++ | + | Отдельные рекомендации по кольпоскопии |
Так как в найденных клинических руководствах мультидисциплинарной рабочей группой были найдены необходимые рекомендации по скринингу и лечению предраковых заболеваний шейки матки, то дополнительный поиск медицинских публикаций (мета-анализов, систематических обзоров, РКИ и др.) в международных базах данных не проводился.
Шкала уровней доказательности и градации рекомендаций
Все ключевые рекомендации в клиническом руководстве выделены в рамки-боксы. Ключевые рекомендации с представлением их уровни доказательности и убедительности были адаптированы по шкале на 4 уровня A, B, C, D.
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+) |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов |
Данное национальное клиническое руководство дополнено краткими клиническими алгоритмами для амбулаторного и стационарного уровней здравоохранения, стандартными операционными процедурами (СОПЫ), стандартами и индикаторами для оценки внедрения руководства (Приложения 1-11).
ПРИЛОЖЕНИЕ 1
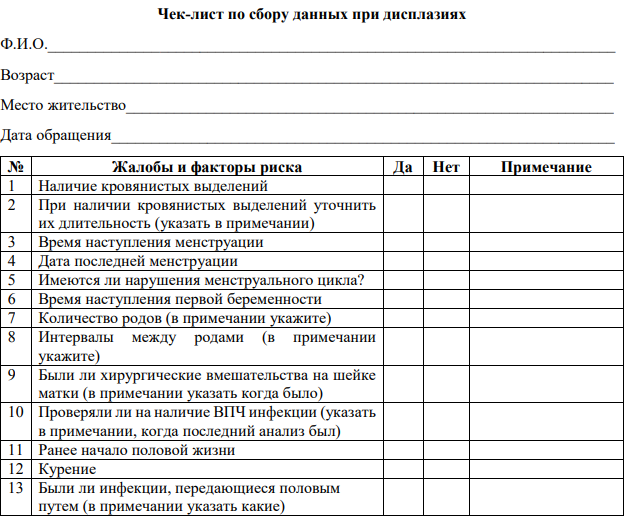

|
Если в ответах на вопросы были получены «да» на 3 вопроса и более рекомендуется провести пациентке:
|
| При наличии положительного теста на ВПЧ провести визуальную оценку шейки матки после обработки уксусной кислотой (VIA) |
ПРИЛОЖЕНИЕ 2
ПРОВЕДЕНИЕ ВИЗУАЛЬНОГО ОСМОТРА ШЕЙКИ МАТКИ И ТЕСТА С УКСУСНОЙ КИСЛОТОЙ (VIA)
1. Цель: Выявление пациенток с изменениями внешнего вида шейки матки и отбор женщин, нуждающихся в проведении более углубленного обследования и соответствующего лечения. Важный момент - своевременное выявление женщин с предраковыми изменениями шейки матки на ранних стадиях.
2. Область применения: амбулаторный и стационарный уровень
3. Ответственность: Средний медицинский персонал, врачи общей практики, гинекологи, онкологи
4. Определение: Обследование шейки матки является обязательным этапом гинекологического осмотра. При проведении скринингового обследования дополнительно к осмотру врача может быть рекомендовано проведение кольпоскопии и ПАП-мазка.
Методы визуального осмотра шейки матки:
5. Ресурсы/оснащение:
1) Гинекологическое кресло или стол для осмотра: Стол для осмотра может иметь опоры для ног или стремена, но это не обязательно. Тест можно проводить на любом столе соответствующей высоты и ширины, на котором женщина может удобно лежать и располагаться с согнутыми в коленях ногами.
2) Хороший источник света, предпочтительно светодиодная или галогенная лампа: такая лампа должна легко регулироваться, чтобы сфокусировать свет для адекватного обзора шейки матки. В ситуациях, когда электроснабжение ненадежно, можно использовать переносную светодиодную лампу с достаточным освещением, хотя держать лампу в одной руке поставщику неудобно. Использование неоптимального источника света может привести к пропуску случаев.
3) Стерильный закрытый лоток для инструментов, содержащий следующее оборудование:
- стерильные перчатки;
- стерильные самоудерживающиеся вагинальные зеркала разных размеров (также можно использовать одноразовые зеркала);
- губкоудерживающие щипцы.
5) Расходные материалы, необходимые для обследования, следующие:
- Перчатки (одноразовые или стерильные многоразовые);
- Ватные шарики и ватные палочки (чистые, но не обязательно стерильные);
- Разбавленный раствор уксусной кислоты (3–5%) (свежеприготовленный);
- физиологический раствор;
- мыло и вода (или спиртосодержащее средство для рук) для мытья рук;
- бланк для записей и ручка;
- материалы для профилактики инфекций:
b. контейнер для загрязненных одноразовых принадлежностей.
Примечание. Визуальные методы не рекомендуется использовать у женщин в постменопаузе, если при осмотре в зеркале не видна вся зона трансформации. Документирование: Медицинская карта пациентки.
6. Основная часть процедуры:
| Подготовка к процедуре |
1. Поприветствуйте клиентку доброжелательно, представьтесь. 2. Прежде чем начать, просмотрите, что клиент знает о VIA, исправьте или дополните эту информацию по мере необходимости и спросите, есть ли у нее какие-либо вопросы. 3. Объясните процедуру, как она проводится и что означает положительный тест. Убедитесь, что женщина все поняла, и получите информированное согласие. 4. Убедитесь, что женщина опорожнила мочевой пузырь. 5. Аккуратно помогите ей лечь на смотровой стол так, чтобы ее ягодицы находились на краю стола, а ноги – на стременах или подставках для ног. Если диагностический стол не имеет стремян, то расположите ее на столе с согнутыми в коленях ногами. 6. Убедитесь, что женщина удобно лежит на диагностическом столе. Оденьте ее соответствующим образом и обеспечьте уединение. 7. Тщательно вымойте руки с мылом и вытрите их чистым полотенцем или высушите на воздухе. 8. Наденьте перчатки на обе руки. 9. Включите источник света и правильно сфокусируйте его на наружных половых органах женщины. 10. Осмотрите наружные половые органы, складки вульвы и окружающую кожу. Обращайте внимание на гиперемию, объемные образования, отечность, необычные выделения, раны, язвы, эрозии и рубцы. Все это может указывать на заболевания, вызванные инфекциями передающимися половым путем (ИППП). Примечание: Осмотр шейки матки обычно не проводится в период менструации и в период лечения местными влагалищными формами лекарственных препаратов. Тест нельзя применять при наличии на шейке матки большого участка повреждения, подозрительного на злокачественное. |
| Проведение осмотра шейки матки |
Примечание: При использовании зеркал Симпсона и Отто вводят вначале нижнее зеркало, затем – подъемник. Зеркала поправляют таким образом, чтобы можно было видеть всю влагалищную часть шейки матки и верхнюю часть влагалища. 1. Выберите зеркало подходящего размера и окуните его в физиологический раствор или смажьте створки смазывающим гелем. Это помогает легко вводить зеркало с минимальным дискомфортом для женщины. У большинства женщин зеркало среднего размера обычно обеспечивает адекватный доступ к шейке матки. 2. Аккуратно введите зеркало и откройте створки, пока не будет полностью визуализирована шейка матки. Следует соблюдать осторожность, чтобы не открывать створки зеркала слишком сильно, так как это может вызвать болезненное растяжение стенок влагалища и привести к травме. 3. Если найти шейку матки сложно, слегка вытащите зеркало и снова введите его, направляя лезвия зеркала назад. 4. Медленно открывайте створки, пока не появится шейка матки. Шейка матки должна быть обнажена таким образом, чтобы наружный зев находился в центре лопастей открытого зеркала. 5. Зафиксируйте створки в открытом положении, затянув винт, чтобы зеркало оставалось на месте и шейка матки хорошо визуализировалась. 6. Иногда у повторнородящих женщин обнажение шейки матки может быть затруднено из-за дряблости стенок влагалища. В таких ситуациях используйте большое зеркало, чтобы правильно обнажить шейку матки. В качестве альтернативы вы можете надеть несмазанный презерватив или палец большой перчатки (с отрезанным концом) на створки зеркала, а затем ввести зеркало. Это удерживает боковые стенки влагалища между лопастями зеркала вне поля зрения и обеспечивает правильную визуализацию шейки матки. 7. У пожилых женщин в постменопаузе используйте маленькое зеркало, чтобы избежать дискомфорта. 8. У некоторых женщин шейка матки искривлена, что затрудняет адекватную экспозицию. Аккуратно манипулируйте зеркалом, чтобы получить хорошую экспозицию. 9. Отрегулируйте источник света, чтобы четко видеть шейку матки. 10. Обратите внимание на характер выделений (если они есть) во влагалище или у наружного зева шейки матки. 11. Иногда шейка матки не визуализируется должным образом из-за обильных выделений, покрывающих шейку матки. Используйте ватный тампон, смоченный в физиологическом растворе, чтобы аккуратно очистить шейку матки для правильной визуализации. Очистка шейки матки физиологическим раствором не требуется в качестве рутинного шага перед нанесением уксусной кислоты. 12. Ищите наличие наботовых кист, белого пятна (лейкоплакия), красноватой мягкой мясистой массы (слизистый полип), разрастаний (кондилом), наростов или язв. 13. Попробуйте идентифицировать SCJ как соединение между розовым гладким плоским эпителием и красным зернистым столбчатым эпителием. 14. Обратите внимание на расположение SCJ относительно внешней ОС. Если SCJ находится полностью внутри эндоцервикального канала, цилиндрический эпителий не визуализируется, и видно, что весь эктоцервикс покрыт розовым плоским эпителием. |
| Проведение VIA-теста |
После тщательного осмотра невооруженным глазом нанесите разбавленную 5% уксусную кислоту на всю шейку матки. 1. Возьмите ватный тампон щипцами для губки и смочите его в 5% уксусной кислоте. 2. Аккуратно приложите ватный тампон к шейке матки. 3. Возьмите достаточное количество 5% уксусной кислоты, чтобы на задней створке зеркала образовалась лужица уксусной кислоты. Смочите ватный тампон в растворе уксусной кислоты и несколько раз приложите его к шейке матки. Это помогает в непрерывном промывании шейки матки одним и тем же ватным тампоном. 4. Вы также можете использовать любое из следующих средств для нанесения уксусной кислоты: a. Ватные тампоны; b. Пульверизатор. 5. Уксусная кислота растворяет любую слизь, присутствующую на поверхности, и помогает четко визуализировать область исследования. 6. Не трите ватным тампоном шейку матки. Это может повредить эпителий шейки матки, особенно цилиндрический эпителий, и вызвать кровотечение. Кровотечение с поверхности затруднит дальнейшее обследование и интерпретацию. Более того, при предраках высокой степени поверхностный эпителий может легко отслаиваться, что приводит к обнажению подлежащей стромы (эрозии) и кровотечению. 7. Использование пульверизатора для нанесения уксусной кислоты предотвращает прямой контакт ватных шариков с эпителием шейки матки и, таким образом, позволяет избежать повреждения или шелушения эпителия. 8. Время от времени удаляйте ватный тампон, чтобы увидеть изменения, происходящие на эпителии. 9. Цилиндрический эпителий часто становится белым почти сразу после применения уксусной кислоты из-за побледнения лежащих под ним кровеносных сосудов. Эпителий вскоре восстанавливает свой красный цвет во время процедуры. Такое отбеливание столбчатого эпителия не следует интерпретировать как положительный результат VIA. 10. Приступайте к интерпретации изменений эпителия шейки матки через 1 минуту после применения уксусной кислоты. Это время, необходимое для коагуляции любых клеточных белков в эпителии, что приводит к ацетобелковым изменениям. 11. Держите шейку матки влажной, повторно нанося уксусную кислоту даже через 1 минуту, потому что изменения лучше визуализируются на влажной шейке. 12. Не выбрасывайте использованный ватный тампон и не берите новый, смоченный уксусной кислотой. Ватный тампон полезен для манипуляций с шейкой матки и удаления остатков слизи. 13. Оцените выявленные изменения (см. Приложение по оценке изменений). |
| После осмотра и теста |
1) После завершения оценки любых изменений, появившихся после применения уксусной кислоты, используйте свежий сухой ватный тампон, чтобы вытереть излишки уксусной кислоты из влагалища.
2) Аккуратно снимите зеркало. 3) Утилизируйте использованные ватные шарики в соответствующих мешках для отходов. 4) Погрузите использованное зеркало и щипцы (и любые другие используемые инструменты) в 0,5% раствор хлора (храните в пластиковом ведре) на 10 минут с целью обеззараживания. 5) Ненадолго погрузите обе руки в перчатках в 0,5% раствор хлора и снимите перчатки, вывернув их наизнанку. 6) Вымойте руки водой с мылом и вытрите их чистым сухим полотенцем или высушите на воздухе. 7) Помогите женщине встать из-за стола для осмотра. 8) Проведите консультирование пациентки по результатам теста. Консультирование после VIA
1. Помогите женщине удобно сесть.
2. Спросите ее, предпочитает ли она, чтобы ее супруг или член семьи присутствовали с ней для обсуждения результатов теста.
3. Предоставьте подробную информацию о результатах теста VIA и последующих действиях.
4. Если VIA отрицательный:
a. Объясните значение отрицательного результата теста и заверите женщину в том, что предрак или рак шейки матки не обнаруживаются.
b. Рекомендовать повторный скрининг в соответствии с рекомендациями программы и в зависимости от того, используется ли VIA в качестве скринингового или сортировочного теста.
c. Сообщите женщине о ранних симптомах рака шейки матки и посоветуйте ей обратиться в местное медицинское учреждение, если у нее появятся какие-либо из них.
d. Некоторым женщинам может потребоваться консультация по поводу цервиковагинальной инфекции, обнаруженной во время VIA.
e. Рекомендовать тщательно хранить записи скрининговых тестов для дальнейшего использования.
5. Если VIA положительный:
a. Убедите женщину, что вы не подозреваете рак, но что у нее есть аномалия, по поводу которой ей потребуется дальнейшее обследование и/или лечение.
b. В зависимости от рекомендаций страны предложите немедленное лечение абляционными методами (если поражение соответствует критериям абляционного лечения) или направьте пациента для дальнейшего обследования и лечения.
c. Если вы собираетесь проводить абляционную терапию, сообщите женщине об этом.
d. Если вы направляете женщину на дальнейшее обследование, кратко объясните процедуру обследования и направьте ее в ближайший центр с соответствующими условиями.
6. Если диагноз VIA подозревает инвазивный рак:
a. Сообщите женщине с осторожностью и заверите ее, что это состояние можно вылечить.
b. Объясните необходимость раннего лечения.
c. Организовать направление в соответствующее медицинское учреждение для биопсии и дальнейшего лечения без каких-либо задержек.
d. Рекомендовать тщательно хранить записи скрининговых тестов для дальнейшего использования.
|
| Документирование результатов |
1. В отчетной форме VIA должны быть указаны дата осмотра, возраст женщины, ее контактные данные, последняя дата начала менструации, акушерский анамнез и история предыдущих обследований на рак шейки матки, если таковые имелись. 2. Схематически представить выводы VIA следующим образом:
 Задокументируйте результаты следующим образом: 1. Видимость SCJ: (полностью виден/частично виден/не виден) 2. Результат теста VIA: (отрицательный/положительный/подозрение на инвазивный рак) 3. Если тест VIA положительный, укажите:
|
ПРИЛОЖЕНИЕ 3
2. Область применения: амбулаторный и стационарный уровень
3. Ответственность: Средний медицинский персонал, врачи общей практики, гинекологи, онкологи
4. Определение: Тест по Папаниколау – анализ для выявления предраковых и раковых заболеваний шейки матки. Данное исследование имеет много синонимов – Пап-тест, Пап-мазок, цитологический мазок. Пап тест проводят во время гинекологического осмотра всем женщинам старше 21-го года.
5. Ресурсы/оснащение:
Для взятия образца на цитологию шейки матки необходимо следующее оборудование и расходные материалы:
1. мыло и вода (или спиртосодержащее средство для рук) для мытья рук
2. яркий источник света для осмотра шейки матки
3. гинекологический/смотровой стол, покрытый чистой бумагой или тканью
4. зеркало, продезинфицированное (не обязательно стерильное)
5. одноразовые смотровые перчатки (не обязательно стерильные)
6. деревянный или пластиковый шпатель с удлиненным концом или кисточка для взятия проб:
- шпатель Ейра – для взятия мазка с влагалищной части. Его узкий конец вставляют в наружный зев, а коротким и широким производят соскоб с влагалищной части;
- кюретки - ложечки Фолькманна – для взятия соскоба с участков, вызывающих подозрение;
- щеточку эндобранш – для соскоба эпителия внутри канала шейки матки.

8. Только для жидкостной цитологии: тюбик со специальным раствором консерванта.
9. бланк для записей, карандаш для надписей
10. небольшой контейнер с теплой водой, чтобы смазать и согреть зеркало
11. 0,5% раствор хлора для обеззараживания инструментов и перчаток.
Примечания:
- Лучше не брать образец шейки матки у женщин с активной менструацией или с симптомами острой инфекции. Небольшое кровотечение допустимо.
- Беременность не является идеальным временем для взятия образца шейки матки для цитологического скрининга, потому что это может дать вводящие в заблуждение результаты. Однако, если женщина находится в целевой возрастной группе и есть вероятность, что она не вернется после родов, продолжайте сдавать мазок.
Обычный мазок Папаниколау
| Подготовка к процедуре |
1. Объясните процедуру, что будет означать положительный или отрицательный результат теста и почему важно вернуться за результатами теста и действовать в соответствии с ними надлежащим образом. 2. Убедитесь, что женщина все поняла, и получите информированное согласие. 3. Проведите осмотр в зеркале (см. СОП по проведению визуального осмотра шейки матки). |
| Взятие образца |
4. Длинный кончик шпателя установите в центр наружного зева до упора, круговым движением поверните шпатель (эндобраш) по оси на 360°. С нажимом осуществите забор клеточного состава с экзоцервикса (с многослойного плоского эпителия) и области стыка эндоцервикса и экзоцервикса (с зоны метапластического эпителия). 5. Нанесите шпатель с обеих сторон на предметное стекло одним или двумя осторожными движениями (или прокатите кисть по предметному стеклу). Если вы видите какие-либо аномалии за пределами взятой пробы, возьмите отдельный образец и нанесите его на другое предметное стекло. 6. Полученный материал с канала шейки матки быстро, также перенесите на предметное стекло, не размазывая, одним движением. 7. Получится широкая полоска материала.  Таким образом, на одном стекле в виде круга будет материал с поверхности шейки матки, а рядом в виде прямоугольника или полоски – с канала шейки матки. 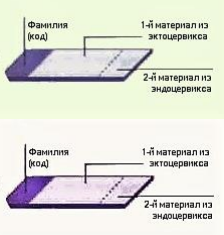
Внимание!
Такое размещение материала для врача-цитолога или лаборанта-цитолога необходимо для того, чтобы ему было легче определить, где шеечная часть, а где клетки из канала шейки матки, потому что от этого будет зависеть – насколько точными будут результаты.
8. Немедленно зафиксируйте каждое предметное стекло, еще до извлечения зеркала из влагалища – это займет всего несколько секунд: либо используйте спрей-фиксатор под прямым углом и на расстоянии 20 см от предметного стекла, либо погрузите слайд в контейнер с 95% этанолом и оставьте его там не менее чем на пять минут (пока вы выполняете следующие шаги).  Получение мазков с шейки матки занимает менее 5 минут, безболезненно и может проводиться в амбулаторных условиях. 9. Аккуратно закройте и снимите зеркало. Примечание. Если предметное стекло не зафиксировать немедленно, клетки высохнут и деформируются; это сделает невозможным точное чтение слайда в лаборатории. |
| Завершение процедуры |
После взятия образца и подготовки предметного стекла 10. Утилизируйте медицинские отходы согласно стандартам инфекционного контроля. 11. Снимите перчатки, выворачивая их наизнанку, и поместите их в емкость для опасных медицинских отходов. 12. Вымойте руки. 13. Аккуратно пометьте матовый край каждого слайда именем клиента, номером медицинской карты и датой. 14. Заполните специальное направление на цитологическое исследование утвержденного образца (см. Приложение №4). 15. В истории болезни отметьте и проиллюстрируйте любые замеченные вами особенности, в том числе: видимость зоны трансформации, воспаление, язвы или другие поражения, аномальные выделения. Отметьте, были ли взяты другие образцы (например, мазок Папаниколау из другой области и какие-либо тесты на ИППП), и отметьте, направлялась ли женщина в другое место (к кому и когда). 16. Спросите у клиента, есть ли у него вопросы, и дайте четкие ответы. 17. Сообщите ей, когда и как она получит результаты теста, и подчеркните важность возвращения за своими результатами. В идеале результаты должны быть отправлены в клинику из лаборатории в течение 2–3 недель. Для лаборатории неприемлемо ждать отчета более месяца. 18. Если вы увидели что-то, из-за чего хотите направить женщину в ОЗ более высокого уровня, объясните, почему, куда и когда она должна пойти и к кому обратиться; подчеркните важность сохранения этой встречи. |
Жидкостная цитология (ЖЦ)
Этот метод является усовершенствованием обычного мазка Папаниколау. Существуют некоторые различия в шагах, которые необходимо выполнить, особенно при взятии и подготовке образца. Как и в случае мазка Папаниколау, образцы также отправляются в лабораторию для обработки, и результаты также сообщаются таким же образом.
| Подготовка к процедуре |
1. Объясните процедуру, что будет означать положительный или отрицательный результат теста и почему важно вернуться за результатами теста и действовать в соответствии с ними надлежащим образом.
2. Убедитесь, что женщина все поняла, и получите информированное согласие.
3. Проведите осмотр в зеркале (см. СОП по проведению визуального осмотра шейки матки).
|
| Взятие образца |
4. Вставьте щетку или шпатель в цервикальный зев и поверните его на полный круг (360 градусов). 5. Возьмите образец с кисти или шпателя и перенесите его в специальный консервирующий раствор в контейнер/пробирку. Контейнеры с жидким материалом плотно закручивают, маркируют и отправляют в цитологическую лабораторию. 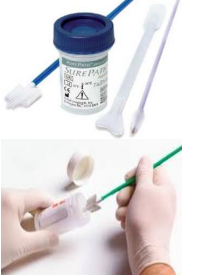 6. Аккуратно закройте и снимите зеркало. |
| Завершение процедуры |
После взятия пробы 7. Поместите все использованные инструменты в обеззараживающий раствор. 8. Тщательно пометьте контейнер, указав имя клиента, номер медицинской карты и дату. 9. Утилизируйте медицинские отходы согласно стандартам инфекционного контроля. 10. Снимите перчатки, выворачивая их наизнанку, и поместите их в емкость для опасных медицинских отходов. 11. Вымойте руки. 12. В истории болезни отметьте и проиллюстрируйте любые замеченные вами особенности, в том числе: видимость зоны трансформации, воспаление, язвы или другие поражения, аномальные выделения. Отметьте, были ли взяты другие образцы (например, какие-либо анализы на ИППП), и отметьте, была ли женщина направлена куда-то еще (к кому и когда). 13. Спросите у клиента, есть ли у него вопросы, и дайте четкие ответы. 14. Сообщите ей, когда и как она получит результаты теста, и подчеркните важность возвращения за своими результатами. В идеале результаты должны быть отправлены в клинику из лаборатории в течение 2–3 недель. Для лаборатории неприемлемо ждать отчета более месяца. 15. Если вы увидели что-то, из-за чего хотите направить женщину в ОЗ более высокого уровня, объясните, почему, куда и когда она должна пойти и к кому обратиться; подчеркните важность сохранения этой встречи. 16. Заполните специальное направление на цитологическое исследование утвержденного образца (см. Приложение №4). |
Последующее наблюдение: предоставление клиенту результатов цитологического исследования при следующем посещении.
-
Когда клиент вернется, дайте ей результаты теста, объясните, что они означают, и посоветуйте ей, что нужно сделать в дальнейшем.
- Если тест отрицательный (нормальный), посоветуйте ей пройти еще один скрининговый тест через 3–5 лет или в соответствии с национальными рекомендациями.
- Если результат положительный (ненормальный), используйте блок-схемы в Приложениях 8 и 9 в качестве руководства для консультирования по поводу необходимого последующего лечения.
- Если клиентка не возвращается, а ее мазок не соответствует норме или не подходит для лабораторного анализа, попытайтесь связаться с ней.
Когда не следует брать анализ мазка для цитологического исследования?
2. Область применения: амбулаторный и стационарный уровни
3. Ответственность: акушер-гинекологи, онкологи-гинекологи
4. Определение:
5. Ресурсы/оснащение:
- вагинальные зеркала;
- кольпоскоп;
- все необходимые средства для профилактики инфекций. И, поскольку биопсия и/или эндоцервикальное выскабливание (ECC) обычно выполняются во время кольпоскопии, вам также могут понадобиться:
- 3–5% уксусная кислота
- пинцет для биопсии;
- эндоцервикальная кюретка;
- кольцевые щипцы;
- ватные тампоны;
- флаконы для образцов с 10% формалином;
- карандаш и этикетки.
6. Этапы процедуры
| ПОДГОТОВКА К ПРОЦЕДУРЕ | |
| 1 | Поприветствуйте клиентку, представьтесь. |
| 2 |
Соберите тщательно анамнез.
Объясните смысл процедуры, что показывает этот тест и почему он важен. Убедитесь, что пациентка поняла сказанное, и получите информированное согласие (Приложение №1, №2).
|
| 3 | Покажите пациентке кольпоскоп и объясните, как вы будете его использовать. |
| 4 | Первый этап: Подготовьте пациентку для гинекологического осмотра и проведите зеркальный осмотр |
| 5 |
Введите сомкнутые створки зеркала во влагалище, держа ручку зеркала в сторону. Избегайте надавливания на мочеиспускательный канал и клитор, поскольку эти области очень чувствительны. Когда зеркало будет введено во влагалище наполовину, поверните его так, чтобы ручка переместилась вниз. Осторожно откройте створки зеркала, чтобы увидеть шейку матки. Аккуратно смещая зеркало, осмотрите ее полностью. Закрепите створки в открытом положении, и зеркало не будет двигаться.
При использовании зеркал Симпсона и Отто вводят вначале нижнее зеркало, затем – подъемник. Зеркала поправляют таким образом, чтобы можно было видеть всю влагалищную часть шейки матки и верхнюю часть влагалища.
|
| 6 | Убедитесь, что задний влагалищный свод сухой. |
| ПРОВЕДЕНИЕ ПРОЦЕДУРЫ | |
| 7 | С помощью ватного тампона удалите с поверхности шейки матки все выделения, кровь и слизь, чтобы шейка матки была отчетливо видна. Шейку матки рассматривайте с помощью кольпоскопа под разными углами. |
| 8 | Говорите пациентке, что вы делаете и предупредите ее, если могут возникнуть болевые ощущения. |
| 9 | Осмотрите шейку при малом увеличении (от 5x до 10x), ищите любые подозрительные участки, такие как лейкоплакия, кондиломы. |
| 10 |
Определите переходную зону (область соединения цилиндрического и сквамозного эпителия) и область вокруг нее. Внимательно осмотрите, установите, имеются ли участки изменений, характерных для дисплазии или рака.
Результат определяется, как “удовлетворительный”, когда удалось четко визуализировать всю зону трансформации, а также все границы любой выявленной зоны аномальных изменений.
Если результат кольпоскопии “неудовлетворительный”, тогда следует провести дополнительные диагностические исследования, чтобы исключить возможность инвазивного заболевания, локализующегося выше в эндоцервикальном канале.
Цель исследования – визуализировать всю зону трансформации (область соединения цилиндрического и сквамозного эпителия) и, внимательно осмотрев, установить, имеются ли участки изменений, характерных для дисплазии или рака. Результат определяется, как “удовлетворительный”, когда удалось четко визуализировать всю зону трансформации, а также все границы любой выявленной зоны аномальных изменений. Если результат кольпоскопии “неудовлетворительный”, тогда следует провести дополнительные диагностические исследования, чтобы исключить возможность инвазивного заболевания, локализующегося выше в эндоцервикальном канале.
|
| 11 | Осмотрите шейку с зеленым фильтром и увеличением 15x, отмечая патологически кровоснабженные участки. |
| Второй этап: кольпоскопия с уксусной кислотой. | |
| 12 | После того, как предупредите пациентку, что она может ощущать покалывание и пощипывание, с помощью марлевого тампона нанесите на шейку матки 3% раствор уксусной кислоты. Подождите 1-2 минуты, чтобы дать возможность подействовать раствору. |
| 13 |
Внимательно осмотрите при помощи кольпоскопа. В результате патологические участки окрасятся в белый цвет или появится мозаичность, пятнистость или атипичная васкуляризация.
Осмотрите и отметьте любые изменения в шеечном эпителии, особенно на близком расстоянии к месту соединения плоского и цилиндрического эпителия.
|
| Третий этап: проба Шиллера — также проводится при расширенной кольпоскопии. | |
| 14 |
С помощью марлевого тампона на шейку матки нанесите раствор Люголя (3% водный раствор йода). Здоровая слизистая равномерно окрашивается в коричневый цвет.
Патологические участки не окрашиваются, могут определяться участки горчичного или шафранно-желтого цвета, обычно рядом с переходной зоной.
|
| 15 | Оцените показания к биопсии. |
| 16 | Объясните женщине, что вы возьмите биопсию с шейки матки и это может вызвать неприятные ощущения. |
| 17 |
Для достоверности результатов рекомендуется взятие нескольких биоптатов из участков с наиболее выраженными изменениями.
При необходимости забора биоптатов с нескольких участков, сначала проведите прицельное иссечение из задней губы шейки матки, чтобы истекающая кровь не мешала забору биоптатов из передней губы.
Биопсию проводят с помощью одного из инструментов: биопсийных щипцов, электро- или радиоволновой петли небольшого диаметра или скальпеля. Не рекомендуется использовать конхотом, так как он травмирует ткань и не позволяют адекватно взять подлежащую строму.
В отдельных ситуациях можно зафиксировать шейку матки пулевыми щипцами.
Размер фокусного биоптата должен быть не менее 3 мм.
|
| 18 | Биоптат после маркировки положите в контейнер с формалином. |
| 19 | Если имеется продолжающееся кровотечение, затампонируйте на короткое время. |
| 20 | Если на этом этапе исследование считаете законченным, то отсоедините кольпоскоп и аккуратно извлеките зеркала. |
| 21 | Удалите все инструменты и поместите их в дезинфицирующий раствор. |
| 22 | Утилизируйте медицинские отходы согласно стандартам инфекционного контроля. |
| 23 | Снимите перчатки, выворачивая их наизнанку, и поместите их в емкость для опасных медицинских отходов. |
| 24 | Вымойте руки. |
| ПОСЛЕ ПРОЦЕДУРЫ | |
| 25 |
Объясните, что вы видели, и что заставило вас взять биопсию.
Заполните бланк/направление на гистологическое исследование установленного образца (Приложение №4).
|
| 26 |
Посоветуйте женщине как себя вести дома:
• следует избегать половых контактов до прекращения кровянистых выделений (обычно в течение 2 дней), если это невозможно, необходимо использовать презерватив;
• не вставлять ничего во влагалище в течение 3-4 дней;
• объясните, какие могут быть осложнения и их симптомы и если она что-либо из этого заметит, она должна будет вернуться в клинику.
|
| 27 | Назначьте дату следующего посещения, исходя из возможности вашей лаборатории (в среднем не более 2-3 недель). |
| 28 | Объясните, почему результаты могут быть важны для нее. |
| 29 | Запишите все ваши находки в установленном порядке, включая протокол кольпоскопии (Приложение №3). |
| 30 | Если вы столкнетесь с чем-либо, что вы не знаете, направьте женщину в вышестоящее учреждение для дополнительного обследования. |
| КОНТРОЛЬ ЧЕРЕЗ 2-3 НЕДЕЛИ ПОСЛЕ КОЛЬПОСКОПИИ | |
| 31 | Объясните, что означает заключение лаборатории. |
| 32 | Посоветуйте женщине – какое дальнейшее наблюдение ей необходимо на основании заключений, либо рекомендуйте ей дополнительное обследование и лечение при необходимости. |
| 33 | Проведите бимануальное исследование, оцените заживление раны на шейке матки. |
| 34 | Направьте ее на лечение либо назначьте следующей визит. |
- кусочек ткани должен включать поверхностный эпителий и подлежащую строму, желательно захватить и визуально нормальную ткань;
- материал должен быть достаточной толщины (не менее 3 мм), удовлетворительного качества, без следов ожога (если применяют физиохирургический метод);
- в максимально короткие сроки после процедуры материал необходимо обработать во избежание высыхания (путем погружения в формалин);
- адекватность биопсии следует оценивать кольпоскопически;
- в результате биопсии важно дополнительно достичь максимально возможного терапевтического эффекта – если поражение небольшое, его следует сразу радикально удалить.
Пояснения:
Эксцизионная радиоволновая биопсия:
- К пациентке присоединяют заземлитель, под ягодицы устанавливают пассивный электрод.
- Подбирается петля соответствующего размера и формы,
- Необходимо установить оптимальный режим и мощность для коагуляции – не должно быть искрения петли (при чрезмерной мощности) или ее задержки в ткани (при низкой мощности).
- Петля накладывается на шейку матки на расстоянии 5 мм от края патологического участка и одним пассом (проходом), как правило, снизу вверх, чтобы избежать возможной помехи из-за кровотечения до окончания процедуры, захватывая по возможности всю зону трансформации и нижнюю часть цервикального канала с областью наружного зева.
- Если это не получается, можно выполнить процедуру в несколько пассов.
- Технически эксцизионная биопсия может начинаться с любой зоны шейки матки (снизу вверх или слева направо), учитывается удобство взятия материала.
- В отдельных случаях шейку матки фиксируют пулевыми щипцами вне зоны трансформации.
- Ткань необходимо иссечь на глубину 6-8 мм.
Схематическое изображение техники петлевой эксцизии шейки матки
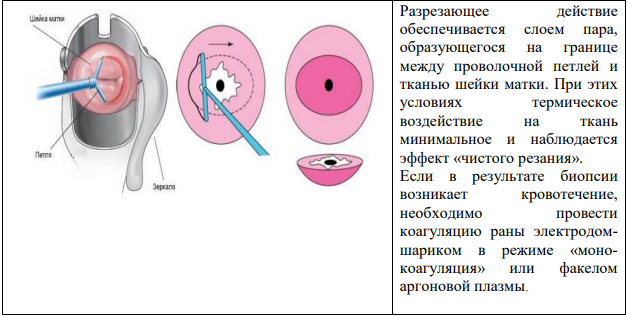 |
Разрезающее действие обеспечивается слоем пара, образующегося на границе между проволочной петлей и тканью шейки матки. При этих условиях термическое воздействие на ткань минимальное и наблюдается эффект «чистого резания».
Если в результате биопсии возникает кровотечение, необходимо провести коагуляцию раны электродом-шариком в режиме «моно-коагуляция» или факелом аргоновой плазмы.
|
ПРИЛОЖЕНИЕ 5
1. Цель: устранение патологически измененных тканей шейки матки путем воздействия низких температур
2. Область применения: амбулаторный и стационарный уровень
3. Ответственность: Средний медицинский персонал, врачи общей практики, гинекологи, онкологи
4. Определение: Криодеструкция шейки матки — это малоинвазивная хирургическая операция по устранению патологически измененных тканей шейки матки путем воздействия низких температур.
5. Ресурсы/оснащение:
- процедурный кабинет, оснащенный гинекологическим креслом;
- зеркало, продезинфицированное (не обязательно стерильное);
- одноразовые перчатки (не обязательно стерильные);
- ватные палочки для протирания шейки матки;
- нормальный солевой раствор;
- кольпоскоп;
- криохирургическое оборудование с адекватной подачей газа (углекислого газа или закиси азота). Компоненты криотерапевтического оборудования
Компоненты криотерапевтического оборудования
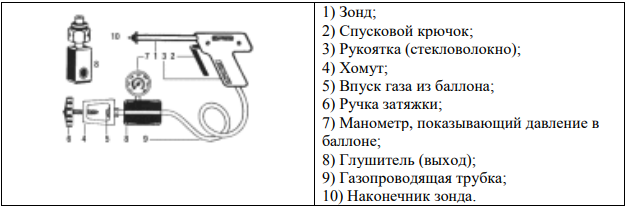
6. Этапы процедуры
| Подготовка к процедуре |
1. Объясните процедуру и почему важно вернуться для дальнейшего лечения в соответствии с запросом. 2. Убедитесь, что пациент все понял, и получите информированное согласие. 3. Покажите ей оборудование для криотерапии и объясните, как вы будете использовать его для замораживания патологических участков шейки матки. 4. Подготовьте пациентку к гинекологическому осмотру и проведите осмотр в зеркале. 5. Если признаков инфекции нет, приступают к криотерапии. 6. Если есть инфекция шейки матки, обеспечьте лечение (см. КП по ИППП) и попросите ее принять первую дозу, пока она еще находится с вами. Вы можете продолжить криотерапию или назначить пациенту повторный визит после излечения инфекции. |
| Проведение процедуры |
7. Протрите шейку матки ватным тампоном, смоченным физиологическим раствором, и подождите несколько минут. 8. Нанесите уксусную кислоту, чтобы очертить аномалию, и подождите еще несколько минут, чтобы белые области полностью развились. 9. Скажите пациентке, что она может чувствовать некоторый дискомфорт или спазмы, пока вы замораживаете шейку матки. 10. Протрите поверхность криозонда физиологическим раствором, чтобы обеспечить оптимальную эффективность. 11. Приложите наконечник криозонда к центру зева и убедитесь, что зонд адекватно покрывает поражение. Если криозонд не покрывает все поражение, не приступать к замораживанию и объяснить пациенту причину; воспользуйтесь инструкциями, приведенными в сноске на этой странице, и посоветуйте пациенту, что делать дальше. 12. Если криозонд покрывает достаточную площадь шейки матки, прежде чем приступать к замораживанию, убедитесь, что стенка влагалища не соприкасается с криозондом, так как это может привести к обморожению влагалища. 13. Установите таймер и отпустите курок газа, чтобы охладить зонд. 14. Вы увидите, как на кончике криозонда и на шейке матки образуется лед. Когда замороженная область выходит за край криозонда на 4-5 мм, заморозка является адекватной. 15. Разрешить два цикла замораживания и оттаивания: три минуты замораживания, затем пять минут оттаивания, а затем еще три минуты замораживания. 16. После завершения второго замораживания дайте время для оттаивания, прежде чем пытаться извлечь зонд из шейки матки. Удаление его до полного оттаивания приведет к отрыву ткани от шейки матки. 17. Осторожно поверните зонд на шейке матки, чтобы удалить его. Область, которую вы заморозили, станет белой. 18. Осмотрите шейку матки на предмет кровотечения. Если отмечается кровотечение, нанесите пасту Монселя (см. СОП по приготовлению пасты Монселя). 19. Не забивайте влагалище. 20. Снимите зеркало. |
| После процедуры |
21. Обеспечьте гигиеническую прокладку. 22. Проинструктируйте пациентку воздерживаться от половых контактов и не использовать вагинальные тампоны в течение четырех недель, пока выделения полностью не прекратятся, чтобы избежать инфекции. 23. Обеспечьте ее презервативами и научите ее пользоваться ими, если она не может воздержаться от полового акта в соответствии с инструкциями. 24. Сообщите ей о возможных осложнениях и попросите ее немедленно вернуться, если у нее:
|
Очистите и продезинфицируйте криозонд и обеззаразьте криопистолет, трубки, манометр и газовый баллон следующим образом:
1. Дезинфицируйте установку для криотерапии, шланг и регулятор, протерев их спиртом.
2. Вымойте крионаконечник и пластиковый рукав водой с мылом до видимой чистоты.
3. Тщательно промойте крионаконечник и пластиковый рукав чистой водой. 4. Продезинфицируйте крионаконечник и пластиковый рукав высокого уровня одним из следующих способов:
- кипятить в воде 20 минут; или
- пропарить 20 минут; или
- замочить в химическом дезинфицирующем средстве (0,1 % раствор хлора или 2–4 % глутараль) на 20 минут, а затем промыть кипяченой водой.
6. Либо используйте резиновый колпачок, чтобы закрыть полую часть криозонда во время обработки, либо тщательно высушите криозонд перед повторным использованием.
7. Если ни один из вариантов дезинфекции высокого уровня недоступен, крионаконечник и гильза могут быть продезинфицированы путем замачивания в 70–90% этаноле или изопропаноле на 20 минут. Дайте высохнуть на воздухе, а затем снова соберите.
1. Цель: устранение патологически измененных тканей шейки матки путем прижигания и удаления пораженного участка направленным высокоточным лазерным лучом.
2. Область применения: амбулаторный и стационарный уровень
3. Ответственность: акушер-гинекологи, гинеколог-онкологи
4. Определение:
Лазерная деструкция – способ удаления образований мягких тканей лазером со строго определенной длиной волны. Воздействие лазером разрушает ткани новообразований. Точность воздействия достигается небольшим диаметром светового импульса и фиксированной глубиной воздействия.
5. Ресурсы/оснащение:
- процедурный кабинет, оснащенный гинекологическим креслом;
- зеркало, продезинфицированное (не обязательно стерильное);
- одноразовые перчатки (не обязательно стерильные);
- ватные палочки для протирания шейки матки;
- нормальный солевой раствор;
- кольпоскоп;
- лазерное оборудование.
- лекарства для парацервикальной блокады (лидокаин, бупивакаин);
- лекарства для внутривенного наркоза (кетамин).
| Подготовка к процедуре |
o Поприветствуйте клиентку доброжелательно, представьтесь.
o Объясните суть процедуры.
o Ответьте на возникшие вопросы.
o Убедитесь, что женщина поняла сказанное, и получите информированное согласие в письменной форме.
o Обезболивание парацервикальная блокада или внутривенный наркоз.
o Вымойте руки соблюдая алгоритм мытья рук.
|
| Проведение процедуры |
o После обнажения шейки матки в зеркалах и удаления слизи, проведите кольпоскопию. Установите источник света так, чтобы наилучшим образом видеть шейку матки.
o Под контролем кольпоскопии проведите пробу Шиллера.
o Затем лазерным лучом очертите операционное поле на 1-2 мм шире участка поражения
o Под визуальным контролем выполните вапоризацию на глубину, соответствующую поражению, начиная с задней губы (чтобы возможное кровотечение не помешало закончить процедуру), отступив 5 мм от края образования, в направлении от периферии к наружному зеву.
o Продолжайте, постепенно до достижения глубины залегания цервикальных желез, которые можно узнать по желтому цвету их коллагенового матрикса.
o Проведите деструкцию до глубины 6-7 мм, постоянно регулируя фокус в течение процедуры. Точную глубину можно определить с помощью специального измерителя с микрометром. Пар, возникающий во время процедуры, поглощают отсасывающим устройством.
o Обугленные ткани удалите с помощью марлевого тампона, смоченного физиологическим раствором.
o В случае возникновения кровотечения можно остановить расфокусированным лазерным лучом или обычными методами.
o Длительность процедуры 15-20 мин.
o Извлеките зеркало.
|
| Завершение процедуры |
o Удалите все инструменты и поместите их в дезинфицирующий раствор.
o Утилизируйте медицинские отходы согласно стандартам инфекционного контроля.
o Снимите перчатки, выворачивая их наизнанку, и поместите их в емкость для опасных медицинских отходов.
o Вымойте руки.
|
ПРИЛОЖЕНИЕ 7
СТАНДАРТНАЯ ОПЕРАЦИОННАЯ ПРОЦЕДУРА ПРОВЕДЕНИЕ КОНИЗАЦИИ
1. Цель: устранение патологически измененных тканей шейки матки путем хирургического иссечения.
2. Область применения: амбулаторный и стационарный уровень
3. Ответственность: акушер-гинекологи, гинеколог-онкологи
4. Определение:
Конизация – операция по удалению определенного участка органа, пораженного каким-либо гинекологическим заболеванием.
Типы методик (способов) конизации:
- Радиоволновая конизация электродом-парусом
- Конизация с помощью игольчатого электрода
- Лазерная конизация
- Холодная ножевая конизация (механическая конизация, конусовидная ампутация шейки матки)
Объём операции зависит от характера выявленного патологического процесса:
- Широкая конизация – поверхностная
- Низкая конизация – удаляемый конус захватывает верхнюю (до половины длины) часть цервикального канала
- Средняя конизация – объём конического иссечения до 2/3 цервикального канала
- Высокая (глубокая) конизация – удаляемый конус захватывает практически весь цервикальный канал, вплоть до внутреннего зева матки
5. Ресурсы/оснащение:
- процедурный кабинет, оснащенный гинекологическим креслом;
- зеркало, продезинфицированное (не обязательно стерильное);
- одноразовые перчатки (не обязательно стерильные);
- ватные палочки для протирания шейки матки;
- нормальный солевой раствор;
- кольпоскоп;
- лекарства для парацервикальной блокады (лидокаин, бупивакаин);
- лекарства для внутривенного наркоза (кетамин).
- лазерное оборудование;
- оборудование (радионож), работающее на частоте 3,8-4,0 Гц с выходной мощностью 90 Вт.
| 1 | Поприветствуйте клиентку доброжелательно, представьтесь. |
| 2 |
Объясните суть процедуры.
Ответьте на возникшие вопросы.
Убедитесь, что женщина поняла сказанное, и получите информированное согласие в письменной форме.
|
| 3 | Процедуру выполняют амбулаторно или в стационаре с применением парацервикальной блокады или внутривенного обезболивания |
| 4 |
К аппарату подключите различные электроды в зависимости от характера операции.
Под ягодицы установите пассивный электрод.
|
| 5 | Вымойте руки соблюдая алгоритм мытья рук. |
| 6 | После обнажения шейки матки в зеркалах и удаления слизи, проведите кольпоскопию. Установите источник света так, чтобы наилучшим образом видеть шейку матки. |
| 7 | К пациентке присоедините заземлитель, а к зеркалу – отсасывающую трубку для эвакуации дыма. |
| 8 | Проведите расширенную кольпоскопию. Определите размер поражения и границы предполагаемого иссечения установите границы поражения. |
| 9 | Подберите электрод соответствующего размера, вставте его в рукоятку коагулятора и устанавите на панели прибора соответствующую мощность. |
| 10 |
Для конизации обычно используют электрод парус подходящего диаметра. В зависимости от величины очага поражения выбеирте оптимальный размер петли или электрода-«паруса» так, чтобы конус был удалён за один приём (проходку). |
| 11 |
Подберите режим индивидуально в зависимости от необходимости:
|
| 12 | Включите эвакуатор дыма и электрохирургический аппарат. |
| 13 | Введите электрод-конизатор в канал шейки матки на определённую глубину (вплоть до внутреннего зева). Подайте радиоволновую энергию и проворачивайте электрод с оптимальной скоростью вокруг оси по часовой стрелке на 3600 |
| 14 | Выньте конус. При низкой конизации после этого шага необходимо выскаблить остатки эпителия цервикального канала. |
| 15 | Раневую поверхность обработайте шариковым электродом на коагулирующем режиме. |
| 16 | Извлеките зеркало. |
| 17 | Удалите все инструменты и поместите их в дезинфицирующий раствор. |
| 18 | Утилизируйте медицинские отходы согласно стандартам инфекционного контроля. |
| 19 | Снимите перчатки, выворачивая их наизнанку, и поместите их в емкость для опасных медицинских отходов. |
| 20 | Вымойте руки. |
Конизация с помощью игольчатого электрода
| 1 | Поприветствуйте клиентку доброжелательно, представьтесь. |
| 2 |
Объясните суть процедуры.
Ответьте на возникшие вопросы.
Убедитесь, что женщина поняла сказанное, и получите информированное согласие в письменной форме.
|
| 3 | Процедуру выполняют амбулаторно или в стационаре с применением парацервикальной блокады или внутривенного обезболивания |
| 4 |
К аппарату подключите различные электроды в зависимости от характера операции.
Под ягодицы установите пассивный электрод.
|
| 5 | Вымойте руки соблюдая алгоритм мытья рук. |
| 6 | После обнажения шейки матки в зеркалах и удаления слизи, проведите кольпоскопию. Установите источник света так, чтобы наилучшим образом видеть шейку матки. |
| 7 | К пациентке присоедините заземлитель, а к зеркалу – отсасывающую трубку для эвакуации дыма. |
| 8 | Проведите расширенную кольпоскопию. Определите размер поражения и границы предполагаемого иссечения установите границы поражения. |
| 9 | Подберите электрод соответствующего размера, вставте его в рукоятку коагулятора и устанавите на панели прибора соответствующую мощность. |
| 10 |
 |
| 11 |
Подберите режим индивидуально в зависимости от необходимости:
|
| 12 | Включите эвакуатор дыма и электрохирургический аппарат. |
| 13 | Электродом-иглой очерчите зону трансформации на расстоянии 4-5 мм от края с захватом нормальных тканей и постепенно поворачивая вокруг оси на 3600 с погружением. |
| 14 | Крючком или пинцетом захватите и придержите иссекаемую ткань для облегчения эксцизии и улучшения обзора. |
| 15 | Разрез можно проводить по всей окружности или использовать метод четырех квадрантов, когда каждую четверть разреза углубляя до апикальной (верхушечной) части. |
| 16 | Диаметр конуса уменьшается по мере приближения к апикальной части, и так же уменьшается расстояние до цервикального канала. |
| 17 | Именно поэтому апикальную часто конуса необходимо отделять скальпелем или ножницами, а не электродом, чтобы уменьшить термическое повреждение апикальной части и оставить ее сохранной для гистологического исследования. |
| 18 | Выньте конус. При низкой конизации после этого шага проведите выскабливание остатков эпителия цервикального канала. |
| 19 | Раневую поверхность обработайте шариковым электродом на коагулирующем режиме. |
| 20 | Извлеките зеркало. |
| 21 | Удалите все инструменты и поместите их в дезинфицирующий раствор. |
| 22 | Утилизируйте медицинские отходы согласно стандартам инфекционного контроля. |
| 23 | Снимите перчатки, выворачивая их наизнанку, и поместите их в емкость для опасных медицинских отходов. |
| 24 | Вымойте руки. |
Лазерная конизация
| 1 | Поприветствуйте клиентку доброжелательно, представьтесь. |
| 2 |
Объясните суть процедуры.
Ответьте на возникшие вопросы.
Убедитесь, что женщина поняла сказанное, и получите информированное согласие в письменной форме.
|
| 3 | Процедуру выполняют амбулаторно или в стационаре с применением парацервикальной блокады или внутривенного обезболивания |
| 4 |
К аппарату подключите различные электроды в зависимости от характера операции.
Под ягодицы установите пассивный электрод.
|
| 5 | Вымойте руки соблюдая алгоритм мытья рук. |
| 6 | После обнажения шейки матки в зеркалах и удаления слизи, проведите кольпоскопию. Установите источник света так, чтобы наилучшим образом видеть шейку матки. |
| 7 | К пациентке присоедините заземлитель, а к зеркалу – отсасывающую трубку для эвакуации дыма. |
| 8 | Проведите расширенную кольпоскопию. Определите размер поражения и границы предполагаемого иссечения установите границы поражения. |
| 9 | Подберите электрод соответствующего размера, вставте его в рукоятку коагулятора и устанавите на панели прибора соответствующую мощность. |
| 10 |
 |
| 11 | дополнительного оборудования по сравнению с вапоризацией не требуется. |
| 12 | «Бесконтактный бескровный скальпель» — лазерный высокоэнергетический поток (луч) |
| 13 | По сравнению с вапоризацией диаметр лазерного луча меньше, а плотность энергии выше, что позволяет делать разрез ткани (т.е. использовать лазер как скальпель) с минимальным термическим повреждением прилежащей стромы шейки матки. |
| 14 | На шейку матки нанесите циркулярный разрез непрерывным лазерным лучом, вдаваясь в строму на глубину 2 мм, что позволяет удобно захватить биоптат щипцами. |
| 15 | Разрез необходимо наносить на 2,5-5 мм кнаружи от границ образования, чтобы получить биоптат без термических повреждений, пригодный для исследования. |
| 16 | Разрез можно проводить по всей окружности до достижения апикальной части конуса или использовать метод четырех квадрантов по аналогии с игольчатой конизацией. |
| 17 | Апикальную часть конуса также целесообразно отделять холодным методом (скальпель, ножницы). |
| 18 | Кровотечение уменьшает эффективность лазерной энергии, поглощая тепло, поэтому при возникновении кровотечения во время процедуры необходимо проводить гемостаз расфокусированным лазерным лучом низкой плотности. |
| 19 | Выньте конус. При низкой конизации после этого шага проведите выскабливание остатков эпителия цервикального канала. |
| 20 | Раневую поверхность обработайте шариковым электродом на коагулирующем режиме. |
| 21 | Извлеките зеркало. |
| 22 | Удалите все инструменты и поместите их в дезинфицирующий раствор. |
| 23 | Утилизируйте медицинские отходы согласно стандартам инфекционного контроля. |
| 24 | Снимите перчатки, выворачивая их наизнанку, и поместите их в емкость для опасных медицинских отходов. |
| 25 | Вымойте руки. |
| 1 | Поприветствуйте клиентку доброжелательно, представьтесь. |
| 2 |
Объясните суть процедуры.
Ответьте на возникшие вопросы.
Убедитесь, что женщина поняла сказанное, и получите информированное согласие в письменной форме.
|
| 3 |
Процедуру выполняют только в условиях стационара под внутривенным наркозом в операционном блоке.
Наиболее травматичный вид конизации, проводится в случае отсутствия технических возможностей проведения электроконизации.
|
| 4 | После соответствующей предоперационной подготовки, обнажите шейку матки в зеркалах, удалите слизь, проведите пробу Шиллера. |
| 5 | Определите размер поражения и границы предполагаемого иссечения установите границы поражения. |
| 6 |
 |
| 7 | Перед тем как сделать разрез, нисходящую цервикальную ветвь маточной артерии перевяжите с обеих сторон. |
| 8 | Биоптат пометьте лигатурой на 12 часах. Край биоптата должен находиться на 2-3 мм кнаружи от поражения. |
| 9 | Сначала отрежьте заднюю часть конуса, чтобы кровь не закрывала операционное поле, затем продолжите разрез кпереди. |
| 10 | Иссеките конус скальпелем, надавливая лезвием на цервикальную строму, избегая пилящих движений, чтобы получить пласт ткани с плоскими краями. |
| 11 |
После этого проведите выскабливание цервикального канала.
Гемостаз осуществите путем наложения узловых швов.
|
| 12 |
Чтобы избежать разреза стенки канала с возможной коагуляцией очагов инвазии, как это происходит при конизации электродом-парусом, предложены лазерная и игольчатая конизации.
Эти две процедуры более сложны для выполнения по сравнению с конизацией парусом.
|
| 13 | |
| 14 | Выньте конус. При низкой конизации после этого шага проведите выскабливание остатков эпителия цервикального канала. |
| 15 | Раневую поверхность обработайте шариковым электродом на коагулирующем режиме. |
| 16 | Извлеките зеркало. |
| 17 | Удалите все инструменты и поместите их в дезинфицирующий раствор. |
| 18 | Утилизируйте медицинские отходы согласно стандартам инфекционного контроля. |
| 19 | Снимите перчатки, выворачивая их наизнанку, и поместите их в емкость для опасных медицинских отходов. |
| 20 | Вымойте руки. |
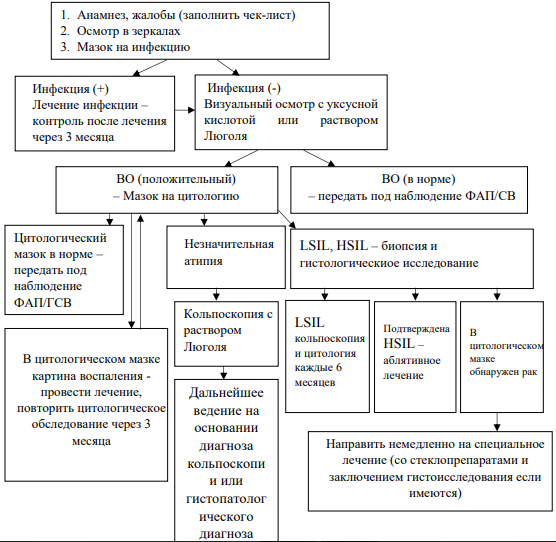
Как для женщин в целом, так и для женщин, живущих с ВИЧ
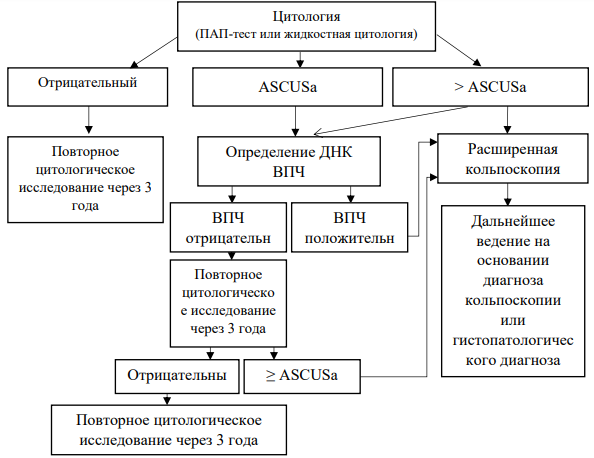
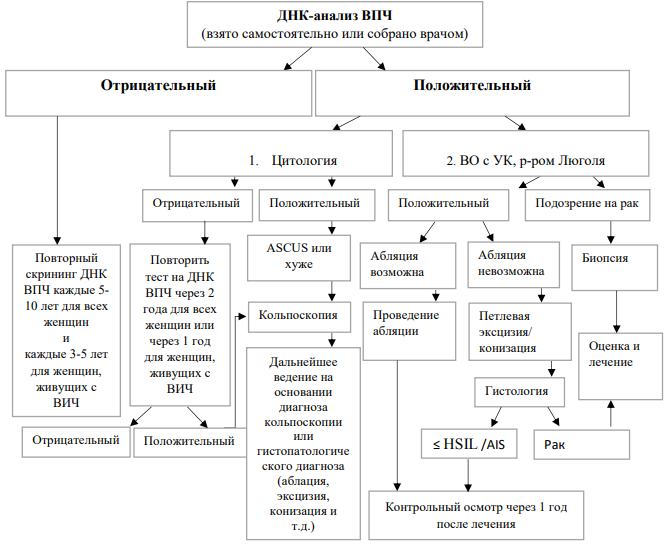
| СТАНДАРТ 1 – Для выявления факторов риска развития CIN рекомендуется сбор анамнеза у женщин в возрасте 21-65 лет, обратившихся в организации здравоохранения | |
Обоснование: Информация, которую необходимо получить от женщины:
|
|
| Индикаторы для оценки ресурсного обеспечения | Индикаторы для оценки процесса и результата |
Индикатор 1: Доля ОЗ, где имеются распечатанные чек-листы в достаточном количестве: |
Индикатор 2: Доля заполненных и прикрепленных чек-листов по сбору данных у женщин в возрасте 25-60 лет за последние 12 мес: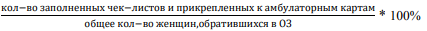 |
| СТАНДАРТ 2 - Для диагностики предраковых заболеваний шейки матки рекомендуется проведение осмотра шейки матки в зеркалах, ПАП-тест и ВПЧ-тестирования (по возможности) | |
|
Обоснование: Женщинам в возрасте 30-65 лет рекомендуется 1 из следующих исследований:
Для женщин в возрасте 21-29 лет в качестве скрининга рекомендуется только цитологическое исследование каждые 3 года.
|
|
| Индикаторы для оценки ресурсного обеспечения | Индикаторы для оценки процесса и результата |
Индикатор 3: Доля ОЗ с функционирующим кабинетом осмотра шейки матки, обеспеченная необходимыми ресурсами (см. СОП по проведению осмотра шейки матки): Индикатор 4: Доля ОЗ, оснащенных соответствующими ресурсами для обеспечения СОП «Проведение цитологического исследования»:  Индикатор 5: Доля специалистов, обученных по проведению цитологического исследования:  Индикатор 6: Доля ОЗ, в которых имеется цитологическая лаборатория: 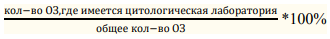 Индикатор 7: Доля обученных врачей-лаборантов или цитологов в ОЗ: 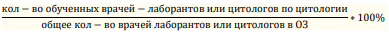 |
Индикатор 8: Доля женщин в возрасте 25-60 лет, которым провели осмотр шейки матки в зеркалах за последние 12 мес: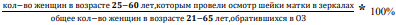 Индикатор 9: Доля женщин в возрасте 21-65 лет, которым провели ПАП-тест за последние 12 мес:  Индикатор 10: Доля женщин в возрасте 25-60 лет, которые прошли ВПЧ-тестирование за последние 12 мес (по возможности): 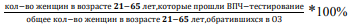 Индикатор 11: Доля женщин с положительным ВПЧ-тестом за последние 12 мес:  |
| СТАНДАРТ 3 – Для своевременной диагностики РШМ рекомендуется проводить визуальный осмотр шейки матки с помощью уксусной кислоты | |
| Обоснование: Для обеспечения данного стандарта 3 необходимо следующее оснащение (см. СОП по проведению визуального осмотра шейки матки с помощью уксусной кислоты): | |
| Индикаторы для оценки ресурсного обеспечения | Индикаторы для оценки процесса и результата |
Индикатор 12: Доля ОЗ, которые имеют соответствующее оборудование согласно СОП «Проведение визуального осмотра с помощью уксусной кислоты (VIA)».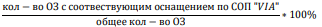 Индикатор 13: Доля специалистов, прошедших обучение по данному СОП  Индикатор 14: Доля ОЗ, которые готовят раствор 5% уксусной кислоты согласно СОП по приготовлению 5% р-ра уксусной кислоты для VIA: 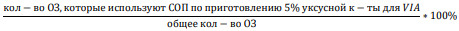 |
Индикатор 15: Доля женщин в возрасте 25-60 лет, которым провели VIA за последние 12 мес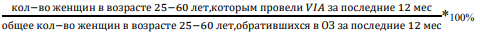 Индикатор 16: Доля женщин в возрасте 25-60 лет с положительным ВПЧ-тестом, которым провели VIA:  Индикатор 17: Уровень скрининга среди целевой группы населения (женщины в возрасте 25-60 лет): Доля женщин в возрасте 25-60 лет, которые прошли первый скрининг с помощью ВИА в течение предыдущего 12-месячного периода.  Индикатор 18: Коэффициент позитивности: Доля обследованных женщин в возрасте 25-60 лет с положительным результатом теста VIA в предыдущий 12-месячный период  Индикатор 19: Уровень лечения: Доля женщин с положительным результатом теста VIA, получивших лечение за предыдущий 12-месячный период: 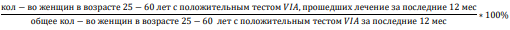 Индикатор 20: Показатель уровня охвата: Процент женщин в возрасте 25-60 лет, прошедших скрининг хотя бы один раз в возрасте от 25 до 60 лет: 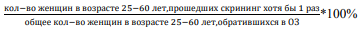 Индикатор 21: Заболеваемость раком шейки матки в зависимости от возраста: 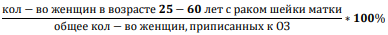 |
| СТАНДАРТ 4 - Рекомендуется выполнить расширенную кольпоскопию для выявления измененных участков шейки матки (при визуальных изменениях шейки матки, при аномалиях в ПАП-теста от ASCUS и более, при положительном тесте на ВПЧ), а также с целью выбора места и метода биопсии шейки матки для верификации диагноза | |
| Обоснование: Аномальные результаты цитологии – ASCUS на фоне ВПЧ ВКР, ASC-H, LSIL, HSIL являются показанием для проведения кольпоскопии, по результатам которой определяется необходимость биопсии шейки матки. Кольпоскопия также показана всем инфицированным ВПЧ 16 и/или 18 типов, независимо от результатов цитологии. | |
| Индикаторы для оценки ресурсного обеспечения | Индикаторы для оценки процесса и результата |
Индикатор 22: Доля ОЗ, оснащенные кольпоскопом: Индикатор 23: Доля специалистов в ОЗ, которые прошли обучение по проведению кольпоскопии: 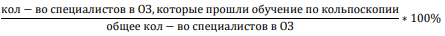 |
Индикатор 24: Доля проведенных колпоскопий за последние 12 мес среди женщин в возрасте 25-60 лет: Индикатор 25: Доля женщин в возрасте 25-60 лет, прошедших кольпоскопию за последние 12 мес (с аномальными результатами цитологии ASCUS на фоне ВПЧ ВКР, ASC-H, LSIL, HSIL):  |
| СТАНДАРТ 5 - При результатах цитологии HSIL рекомендуется выполнить прицельную биопсию или эксцизию зоны трансформации (ЗТ) шейки матки (в зависимости от результатов кольпоскопии) с последующим выскабливанием цервикального канала и патологоанатомическим исследованием материала для подтверждения диагноза | |
|
Обоснование: Рекомендуется выполнить прицельную (при необходимости мультифокальную) кольпоскопию, направленную на биопсию шейки матки (punch-биопсия) с последующим патологоанатомическим исследованием биопсийного (операционного) материала шейки матки пациенткам с цитологическим заключением ASCUS, ASC-H, LSIL при наличии ВПЧ ВКР и аномальной кольпоскопической картины для подтверждения диагноза.
(см. СОП по проведению прицельной биопсии)
|
|
| Индикаторы для оценки ресурсного обеспечения | Индикаторы для оценки процесса и результата |
Индикатор 26: Доля ОЗ, имеющие соответствующие оборудование для проведения прицельной биопсии (см. СОП по проведению прицельной биопсии):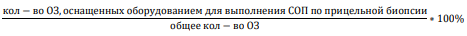 Индикатор 27: Доля обученных специалистов по взятию материала при прицельной биопсии:  Индикатор 28: Доля обученных врачей-лаборантов по оценке биопсийного материала в ОЗ: 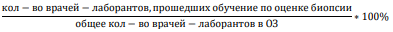 |
Индикатор 29: Доля женщин с цитологическим заключением HSIL и аномальной кольпоскопической картиной, которым проведена прицельная биопсия: |
| СТАНДАРТ 6 - Рекомендуется лечение предраковых заболеваний шейки матки с иссечением или аблацией зоны трансформации шейки матки методами криодеструкция, радиоволновой терапии | |
|
Обоснование: Рекомендуется деструктивное или эксцизионное лечение в зависимости от типа ЗТ при сохранении поражений, соответствующих CIN I более 18-24 месяцев с целью профилактики прогрессирования.
Рекомендуется деструкция женщинам до 35 лет при I типе ЗТ:
|
|
| Индикаторы для оценки ресурсного обеспечения | Индикаторы для оценки процесса и результата |
Индикатор 30: Доля ОЗ, обеспеченных функционирующим аппаратом аблативной\радиоволновой терапии шейки матки (см. СОП по проведению криодеструкции, радиоволновой терапии) |
Индикатор 31: Доля женщин с показаниями к декструктивным методам лечения: |
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.