Ингаляционная травма
Диагностика, лечение и медицинская реабилитация пациентов с термической травмой и ее последствиями: Ингаляционная травма
 Версия: Клинические протоколы 2025 (Беларусь)
Версия: Клинические протоколы 2025 (Беларусь)
Последствия термических и химических ожогов и отморожений (T95), Термические и химические ожоги дыхательных путей (T27)
Анестезиология, Комбустиология, Неотложная медицина, Оториноларингология, Оториноларингология детская, Реаниматология, Хирургия, Хирургия детская
Общая информация
Краткое описание
ПОСТАНОВЛЕНИЕ
МИНИСТЕРСТВА ЗДРАВООХРАНЕНИЯ
РЕСПУБЛИКИ БЕЛАРУСЬ
2 мая 2025 г. № 40
Об утверждении клинического протокола
На основании абзаца девятого части первой статьи 1 Закона Республики Беларусь от 18 июня 1993 г. № 2435-XII «О здравоохранении», подпункта 8.3 пункта 8 и подпункта 9.1 пункта 9 Положения о Министерстве здравоохранения Республики Беларусь, утвержденного постановлением Совета Министров Республики Беларусь от 28 октября 2011 г. № 1446, Министерство здравоохранения Республики Беларусь
ПОСТАНОВЛЯЕТ:
1. Утвердить клинический протокол «Диагностика, лечение и медицинская реабилитация пациентов с термической травмой и ее последствиями» (прилагается).
2. Признать утратившими силу:
абзац второй пункта 1 приказа Министерства здравоохранения Республики Беларусь от 7 августа 2009 г. № 781 «Об утверждении некоторых клинических протоколов»;
приказ Министерства здравоохранения Республики Беларусь от 24 марта 2011 г.
№ 293 «Об утверждении клинического протокола лечения глубоких ожогов кожи методом трансплантации».
приказ Министерства здравоохранения Республики Беларусь от 24 марта 2011 г.
№ 293 «Об утверждении клинического протокола лечения глубоких ожогов кожи методом трансплантации».
3. Настоящее постановление вступает в силу после его официального опубликования.
Министр А.В.Ходжаев
СОГЛАСОВАНО
Брестский областной исполнительный комитет
Витебский областной исполнительный комитет
Гомельский областной исполнительный комитет
Гродненский областной исполнительный комитет
Могилевский областной исполнительный комитет
Минский областной исполнительный комитет
Минский городской исполнительный комитет
Государственный пограничный комитет Республики Беларусь
Комитет государственной безопасности Республики Беларусь
Министерство внутренних дел Республики Беларусь
Министерство обороны Республики Беларусь
Министерство по чрезвычайным ситуациям Республики Беларусь
Национальная академия наук Беларуси
Управление делами Президента Республики Беларусь
Министерство по чрезвычайным ситуациям Республики Беларусь
Национальная академия наук Беларуси
Управление делами Президента Республики Беларусь
УТВЕРЖДЕНО
Постановление
Министерства здравоохранения
Республики Беларусь
02.05.2025 № 40
КЛИНИЧЕСКИЙ ПРОТОКОЛ
«Диагностика, лечение и медицинская реабилитация пациентов с термической травмой и ее последствиями»
ГЛАВА 1
ОБЩИЕ ПОЛОЖЕНИЯ
1. Настоящий клинический протокол устанавливает общие требования к объему оказания медицинской помощи в амбулаторных и стационарных условиях пациентам с термической травмой и ее последствиями.
2. Требования настоящего клинического протокола являются обязательными для юридических лиц и индивидуальных предпринимателей, осуществляющих медицинскую деятельность в порядке, установленном законодательством о здравоохранении.
3. Для целей настоящего клинического протокола используются основные термины и их определения в значениях, установленных Законом Республики Беларусь от 18 июня 1993 г. № 2435-XII «О здравоохранении», Законом Республики Беларусь от 20 июля 2006 г. № 161-З «Об обращении лекарственных средств», а также следующие термины и их определения:
аутологичная трансплантация – трансплантация собственной кожи и клеточных культур;
аллогенная трансплантация – трансплантация консервированной кадаверной кожи и клеточных культур;
иммерсионная рука и нога – подострый вид местной холодовой травмы, развивающийся в течение от 1 суток до нескольких суток на фоне длительного погружения конечностей в холодной воде;
ингаляционная травма – повреждение слизистой оболочки дыхательных путей и (или) легочной ткани, возникающие в результате воздействия термических и (или) токсикохимических факторов;
ксенотрансплантация – трансплантация лиофилизированной свиной кожи;
общее переохлаждение (гипотермия) – патологическое состояние человека в результате длительного воздействия на всю поверхность тела низких температур окружающей среды, при котором температура внутренних органов опускается ниже
+35 °C;
ожоговая болезнь – сложный комплекс взаимосвязанных патофизиологических реакций и системных клинических проявлений в ответ на ожоговое поражение кожи и подлежащих тканей, характеризующийся наличием общих реакций организма, нарушением функции внутренних органов и систем с возможностью развития необратимых патологических процессов;
аллогенная трансплантация – трансплантация консервированной кадаверной кожи и клеточных культур;
иммерсионная рука и нога – подострый вид местной холодовой травмы, развивающийся в течение от 1 суток до нескольких суток на фоне длительного погружения конечностей в холодной воде;
ингаляционная травма – повреждение слизистой оболочки дыхательных путей и (или) легочной ткани, возникающие в результате воздействия термических и (или) токсикохимических факторов;
ксенотрансплантация – трансплантация лиофилизированной свиной кожи;
общее переохлаждение (гипотермия) – патологическое состояние человека в результате длительного воздействия на всю поверхность тела низких температур окружающей среды, при котором температура внутренних органов опускается ниже
+35 °C;
ожоговая болезнь – сложный комплекс взаимосвязанных патофизиологических реакций и системных клинических проявлений в ответ на ожоговое поражение кожи и подлежащих тканей, характеризующийся наличием общих реакций организма, нарушением функции внутренних органов и систем с возможностью развития необратимых патологических процессов;
ознобление (холодовой нейроваскулит) – хронический вид местной холодовой травмы, возникающий при температуре ниже нуля при многократном кратковременном действии или при температуре выше нуля, но при многократном и длительном (несколько часов) воздействии;
отморожение – острый вид местной холодовой травмы с локальным поражением тканей организма человека в результате воздействия низких температур внешней среды;
последствия термической травмы – симптомокомплекс анатомо-морфологических изменений кожного покрова и глубже лежащих анатомических структур, возникающий непосредственно после термической травмы или в отдаленном периоде, вызванный развитием патологических рубцов в месте повреждения кожи, вызывающий функциональные, эстетические нарушения и приводящий к снижению качества жизни пациента;
траншейная рука и стопа – подострый вид местной холодовой травмы, развивающийся в течение от 1 суток до нескольких суток на фоне высокой влажности и низкой, но не минусовой температуры внешней среды;
холодовая травма – травма в результате воздействия низкой температуры внешней среды (холода);
электроожог – местное повреждение тканей в результате действия электрического тока на организм человека;
электротравма – травма в результате действия на организм человека электрического тока, вызывающего общие анатомо-функциональные нарушения.
отморожение – острый вид местной холодовой травмы с локальным поражением тканей организма человека в результате воздействия низких температур внешней среды;
последствия термической травмы – симптомокомплекс анатомо-морфологических изменений кожного покрова и глубже лежащих анатомических структур, возникающий непосредственно после термической травмы или в отдаленном периоде, вызванный развитием патологических рубцов в месте повреждения кожи, вызывающий функциональные, эстетические нарушения и приводящий к снижению качества жизни пациента;
траншейная рука и стопа – подострый вид местной холодовой травмы, развивающийся в течение от 1 суток до нескольких суток на фоне высокой влажности и низкой, но не минусовой температуры внешней среды;
холодовая травма – травма в результате воздействия низкой температуры внешней среды (холода);
электроожог – местное повреждение тканей в результате действия электрического тока на организм человека;
электротравма – травма в результате действия на организм человека электрического тока, вызывающего общие анатомо-функциональные нарушения.
4. В настоящем клиническом протоколе приведены базовые схемы фармакотерапии, включающие основные фармакотерапевтические группы лекарственных препаратов (далее – ЛП).
ЛП представлены по международным непатентованным наименованиям, а при их отсутствии – по химическим наименованиям по систематической или заместительной номенклатуре, с указанием пути введения; лекарственных форм и дозировок, режима дозирования с указанием разовой (при необходимости суточной, максимальной разовой) дозы.
5. ЛП и медицинские изделия (далее – МИ) назначают и применяют в соответствии с настоящим клиническим протоколом с учетом всех индивидуальных особенностей пациента (медицинских противопоказаний, аллергологического и фармакологического анамнезов) и клинико-фармакологической характеристики ЛП и МИ.
6. Применение ЛП осуществляется по медицинским показаниям в соответствии с инструкцией по медицинскому применению (листком-вкладышем). Допускается включение в схему лечения ЛП по медицинским показаниям или в режиме дозирования, не утвержденным инструкцией по медицинскому применению (листком-вкладышем) и общей характеристикой ЛП (off-label), с дополнительным обоснованием и указанием особых условий назначения, способа применения, дозы, длительности и кратности приема.
7. В каждой конкретной ситуации в интересах пациента при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости и (или) чувствительности) решением врачебного консилиума объем диагностики и лечения может быть расширен с использованием других методов, не включенных в настоящий клинический протокол.
8. В настоящем клиническом протоколе используются следующие сокращения и условные обозначения:
АД – артериальное давление;
АлАТ – аланинаминотрансфераза;
АсАТ – аспартатаминотрансфераза;
АТХ – анатомо-терапевтическо-химическая классификационная система лекарственных средств;
АЧТВ – активированное частичное тромбопластиновое время;
БАЛ – бронхоальвеолярный лаваж;
АлАТ – аланинаминотрансфераза;
АсАТ – аспартатаминотрансфераза;
АТХ – анатомо-терапевтическо-химическая классификационная система лекарственных средств;
АЧТВ – активированное частичное тромбопластиновое время;
БАЛ – бронхоальвеолярный лаваж;
ВАШ – визуальная аналоговая шкала;
ВИЧ – вирус иммунодефицита человека;
ИВЛ – искусственная вентиляция легких;
ИТП – индекс тяжести поражения (индекс Франка);
МКБ-10 – Международная статистическая классификация болезней и проблем, связанных со здоровьем, десятого пересмотра;
МНО – международное нормализованное отношение;
НМГ – низкомолекулярные гепарины;
НФГ – нефракционированный гепарин;
ОБ – ожоговая болезнь;
ОППТ – общая площадь поверхности тела;
ОПП – острое почечное повреждение;
ОРДС – острый респираторный дистресс-синдром;
ОРИТ – отделение реанимации и интенсивной терапии;
ОЦК – объем циркулирующей крови;
ПХО – первичная хирургическая обработка;
СЗП – свежезамороженная плазма крови;
СЛР – сердечно-легочная реанимация;
СОЭ – скорость оседания эритроцитов;
ТГВ – тромбоз глубоких вен;
ФБС – фибробронхоскопия;
ЦВД – центральное венозное давление;
ЭхоКГ – эхокардиография;
ВЕ (base excess) – показатель, указывающий на дефицит (отрицательные значения) или избыток (положительные значения) оснований;
Driving Pressure – движущее давление; разница между давлением плато и PEEP, отражающая комплаенс респираторной системы;
FiO2 – фракционная концентрация кислорода во вдыхаемой газовой смеси;
KDIGO (Kidney Disease: Improving Global Outcomes) – Инициатива по улучшению глобальных исходов заболеваний почек;
MRSA (Methicillin-resistant Staphylococcus aureus) – метициллин-резистентный золотистый стафилококк;
PaCO2 – парциальное давление углекислого газа в артериальной крови;
PaO2 – парциальное давление кислорода в артериальной крови;
PEEP (Positive End Expiratory Pressure) – положительное давление конца выдоха;
PiCCO (pulse integral contour cardiac output) – метод мониторинга состояния гемодинамики, основанный на комбинации транспульмональной термодилюции и анализа формы пульсовой волны (Pulse Contour Analysis);
SaO2 – истинная (инвазивная) сатурация кислородом артериальной крови; отношение оксигемоглобина к общему количеству гемоглобина крови;
Scr – креатинин сыворотки крови;
ScvO2 – центральная венозная сатурация крови (показатель насыщения центральной венозной крови кислородом);
SpO2 – показатель сатурации (процентное содержание в крови гемоглобина, насыщенного кислородом).
ГЛАВА 3
ДИАГНОСТИКА И ЛЕЧЕНИЕ ИНГАЛЯЦИОННОЙ ТРАВМЫ
ВИЧ – вирус иммунодефицита человека;
ИВЛ – искусственная вентиляция легких;
ИТП – индекс тяжести поражения (индекс Франка);
МКБ-10 – Международная статистическая классификация болезней и проблем, связанных со здоровьем, десятого пересмотра;
МНО – международное нормализованное отношение;
НМГ – низкомолекулярные гепарины;
НФГ – нефракционированный гепарин;
ОБ – ожоговая болезнь;
ОППТ – общая площадь поверхности тела;
ОПП – острое почечное повреждение;
ОРДС – острый респираторный дистресс-синдром;
ОРИТ – отделение реанимации и интенсивной терапии;
ОЦК – объем циркулирующей крови;
ПХО – первичная хирургическая обработка;
СЗП – свежезамороженная плазма крови;
СЛР – сердечно-легочная реанимация;
СОЭ – скорость оседания эритроцитов;
ТГВ – тромбоз глубоких вен;
ФБС – фибробронхоскопия;
ЦВД – центральное венозное давление;
ЭхоКГ – эхокардиография;
ВЕ (base excess) – показатель, указывающий на дефицит (отрицательные значения) или избыток (положительные значения) оснований;
Driving Pressure – движущее давление; разница между давлением плато и PEEP, отражающая комплаенс респираторной системы;
FiO2 – фракционная концентрация кислорода во вдыхаемой газовой смеси;
KDIGO (Kidney Disease: Improving Global Outcomes) – Инициатива по улучшению глобальных исходов заболеваний почек;
MRSA (Methicillin-resistant Staphylococcus aureus) – метициллин-резистентный золотистый стафилококк;
PaCO2 – парциальное давление углекислого газа в артериальной крови;
PaO2 – парциальное давление кислорода в артериальной крови;
PEEP (Positive End Expiratory Pressure) – положительное давление конца выдоха;
PiCCO (pulse integral contour cardiac output) – метод мониторинга состояния гемодинамики, основанный на комбинации транспульмональной термодилюции и анализа формы пульсовой волны (Pulse Contour Analysis);
SaO2 – истинная (инвазивная) сатурация кислородом артериальной крови; отношение оксигемоглобина к общему количеству гемоглобина крови;
Scr – креатинин сыворотки крови;
ScvO2 – центральная венозная сатурация крови (показатель насыщения центральной венозной крови кислородом);
SpO2 – показатель сатурации (процентное содержание в крови гемоглобина, насыщенного кислородом).
ГЛАВА 3
ДИАГНОСТИКА И ЛЕЧЕНИЕ ИНГАЛЯЦИОННОЙ ТРАВМЫ
Классификация
ГЛАВА 3
ДИАГНОСТИКА И ЛЕЧЕНИЕ ИНГАЛЯЦИОННОЙ ТРАВМЫ
46. Классификация ингаляционной травмы:
46.1. по этиологическому фактору:
46. Классификация ингаляционной травмы:
46.1. по этиологическому фактору:
термическая (поражение дыхательных путей при вдыхании горячего воздуха, пламени, пара);
токсико-химическая (дымовая токсическая ингаляция продуктов горения при пожаре);
термохимическая (смешанная форма, объединяющая две предыдущие);
токсико-химическая (дымовая токсическая ингаляция продуктов горения при пожаре);
термохимическая (смешанная форма, объединяющая две предыдущие);
46.2. по локализации:
- поражение верхних дыхательных путей (до голосовых складок включительно);
- поражение верхних и нижних дыхательных путей (трахея и бронхи главные, долевые, сегментарные и субсегментарные);
46.3. по степени тяжести по клинической картине:
I степень – наличие косвенных и достоверных признаков ингаляционной травмы без респираторных расстройств;
II степень – наличие респираторных расстройств, проявляющихся в первые 6–12 часов после травмы;
III степень – выраженная дыхательная недостаточность, развивающаяся сразу после получения травмы;
46.4. по степени тяжести поражения трахеобронхиального дерева (на основании эндоскопических критериев):
I степень – бронхи проходимы до субсегментарных, небольшое количество слизистого секрета, единичные скопления легко отмываемой копоти в трахее и бронхах, умеренная гиперемия слизистой оболочки;
II степень – бронхи проходимы до сегментарных, большое количество серозно- слизистого бронхиального секрета с примесью копоти, большое количество копоти в просвете бронхов, единичные скопления фиксированной на слизистой оболочке копоти, гиперемия и отек слизистой, единичные петехиальные кровоизлияния и эрозии в трахее и главных бронхах;
III степень – бронхи проходимы до долевых или сегментарных, скудный густой бронхиальный секрет с большим количеством копоти либо отсутствие бронхиального секрета; слепки десквамированного эпителия, обтурирующие просвет бронхов; выраженные гиперемия и отек слизистой, тотальное наслоение фиксированной на слизистой оболочке копоти до сегментарных бронхов. При попытке отмыть копоть, обнажается легко ранимая, кровоточивая с множественными эрозиями или бледно-серая «сухая» слизистая с отсутствием сосудистого рисунка, кашлевой рефлекс отсутствует.
III степень – выраженная дыхательная недостаточность, развивающаяся сразу после получения травмы;
46.4. по степени тяжести поражения трахеобронхиального дерева (на основании эндоскопических критериев):
I степень – бронхи проходимы до субсегментарных, небольшое количество слизистого секрета, единичные скопления легко отмываемой копоти в трахее и бронхах, умеренная гиперемия слизистой оболочки;
II степень – бронхи проходимы до сегментарных, большое количество серозно- слизистого бронхиального секрета с примесью копоти, большое количество копоти в просвете бронхов, единичные скопления фиксированной на слизистой оболочке копоти, гиперемия и отек слизистой, единичные петехиальные кровоизлияния и эрозии в трахее и главных бронхах;
III степень – бронхи проходимы до долевых или сегментарных, скудный густой бронхиальный секрет с большим количеством копоти либо отсутствие бронхиального секрета; слепки десквамированного эпителия, обтурирующие просвет бронхов; выраженные гиперемия и отек слизистой, тотальное наслоение фиксированной на слизистой оболочке копоти до сегментарных бронхов. При попытке отмыть копоть, обнажается легко ранимая, кровоточивая с множественными эрозиями или бледно-серая «сухая» слизистая с отсутствием сосудистого рисунка, кашлевой рефлекс отсутствует.
Диагностика
ГЛАВА 3
ДИАГНОСТИКА ИНГАЛЯЦИОННОЙ ТРАВМЫ
47. Предварительный клинический диагноз ингаляционной травмы и ее степень тяжести выставляется на основании клинической картины. Уточнение клинического диагноза осуществляется на основании эндоскопических критериев по результатам ФБС и заключения врача-оториноларинголога.
48. Первичная диагностика осуществляется:
- у пациентов с изолированной ингаляционной травмой в стационарных условиях районных, областных и республиканских организаций здравоохранения врачом- терапевтом (врачом-педиатром) совместно с врачом-анестезиологом-реаниматологом;
- у пациентов с ингаляционной травмой и наличием ожогов кожных покровов в стационарных условиях районных организаций здравоохранения врачом-хирургом (врачом – детским хирургом, врачом-травматологом-ортопедом) совместно с врачом- анестезиологом-реаниматологом;
-
у пациентов с ингаляционной травмой и наличием ожогов кожных покровов в стационарных условиях областных ожоговых стационаров и Республиканского ожогового центра – врачом-комбустиологом-хирургом совместно с врачом- анестезиологом-реаниматологом.
49. Первичная диагностика у пациентов с ингаляционной травмой включает:
49.1. сбор анамнеза травмы и жалоб (выяснить время и обстоятельства травмы, продолжительность действия повреждающего ингаляционного агента / длительность пребывания в задымленном помещении, механизм возгорания (взрыв, вспышка), состав горевшего материала, уровень сознания на момент получения травмы (алкогольное опьянение, сон, потеря сознания), наличие/отсутствие сопутствующих заболеваний);
49.2. оценку косвенных признаков ингаляционной травмы при осмотре:
49.1. сбор анамнеза травмы и жалоб (выяснить время и обстоятельства травмы, продолжительность действия повреждающего ингаляционного агента / длительность пребывания в задымленном помещении, механизм возгорания (взрыв, вспышка), состав горевшего материала, уровень сознания на момент получения травмы (алкогольное опьянение, сон, потеря сознания), наличие/отсутствие сопутствующих заболеваний);
49.2. оценку косвенных признаков ингаляционной травмы при осмотре:
- ожоги кожи на лице, шее, передней поверхности грудной клетки;
- опаленные ресницы, брови, волосы в носовых ходах, следы копоти в носоглотке и ротоглотке;
- наличие копоти на коже лица, в носовых ходах, на языке, в глотке; изменение голоса (дисфония, афония);
- кашель с мокротой, содержащей копоть;
- покраснение и припухлость ротоглотки, повышенная секреция слизи в дыхательных путях;
- затруднение дыхания, одышка, шумное свистящее дыхание;
- при аускультации жесткое дыхание, наличие рассеянных сухих или влажных хрипов, ослабление дыхания, а также низкое насыщение крови кислородом (падение сатурации при проведении пульсоксиметрии);
- нарушение сознания, не связанное с заболеванием или травмой центральной нервной системы;
49.3. оценку клинической тяжести состояния на основании наличия критериев ингаляционной травмы и времени развития респираторных расстройств;
49.4. выполнение ФБС в течение 24 часов после травмы;
49.5. консультацию врача-оториноларинголога в течение 24 часов после травмы.
50. Клинико-лабораторные исследования.
С целью определения тяжести состояния, выявления осложнений и сопутствующих заболеваний, дифференциального диагноза с другими заболеваниями или состояниями, необходимости в проведении лечебных мероприятий и оценки динамики состояния на фоне лечения пациентов с ингаляционной травмой показано выполнение следующих лабораторных исследований:
- исследование кислотно-основного состояния с определением в крови уровня карбоксигемоглобина (при условии технической возможности) – при поступлении, через 6–12 часов и по медицинским показаниям (лабораторными признаками, характерными для ингаляционной травмы, при отравлении продуктами горения являются: повышение уровня карбоксигемоглобина более 10 % и ацидоз (респираторный и (или) метаболический));
- исследование кислотно-основного состояния и газового состава артериальной/венозной крови с расчетом респираторного индекса RI – при поступлении и по медицинским показаниям, но не реже 2 раз в сутки;
- общий анализ крови с подсчетом лейкоцитарной формулы крови, тромбоцитов, уровня гемоглобина, гематокрита – при поступлении и по медицинским показаниям;
- биохимическое исследование крови с определением концентрации общего билирубина, связанного билирубина, АлАТ, АсАТ, мочевины, креатинина, общего белка, альбумина, калия, натрия, хлора, кальция, глюкозы – при поступлении и по медицинским показаниям;
- определение уровня лактата в крови – при поступлении и по медицинским показаниям, но не реже 2 раз в сутки;
- определение показателей свертывания крови: фибриноген, тромбиновое время, АЧТВ, МНО – при поступлении и по медицинским показаниям, но не реже 1 раза в 24 часа;
- общий анализ мочи с определением относительной плотности, кислотности, наличия белка и глюкозы, микроскопия осадка – при поступлении и по медицинским показаниям;
- определение уровня С-реактивного белка, прокальцитонина, пресепсина – по медицинским показаниям и при наличии возможности;
- бактериологическое исследование мокроты или бронхиального секрета, мочи, крови на аэробные и факультативно-анаэробные микроорганизмы и чувствительность к антибактериальным и противогрибковым ЛП – 1 раз в 7 дней и по медицинским показаниям;
- определение группы крови по системам АВ0 и резус – однократно при поступлении и по медицинским показаниям;
- обследование на сифилитическую инфекцию (у пациентов старше 14 лет) – однократно и по медицинским показаниям;
- анализ крови на маркеры ВИЧ-инфекции, вирусных гепатитов B и C – однократно и по медицинским показаниям (у пациентов моложе 18 лет по медицинским показаниям или при подготовке к оперативному лечению);
- исследование крови, мочи на этанол, обязательно для всех пациентов старше 18 лет – однократно при поступлении, у детей – по медицинским показаниям;
- химико-токсикологическое исследование на наркотические, психотропные вещества, скрининг лекарственных средств – по медицинским показаниям.
51. Инструментальные диагностические исследования:
51.1. электрокардиография – при поступлении и по медицинским показаниям;
51.2. ФБС – обязательный метод диагностики ингаляционной травмы в первые 24 часа с момента травмы, позволяющий восстановить проходимость дыхательных путей, предотвратить и сократить число ранних и поздних осложнений со стороны органов дыхания.
Задачами ФБС при ингаляционной травме являются:
- диагностика распространения и степени поражения дыхательных путей;
- восстановление проходимости трахеобронхиального дерева;
- санация трахеи и бронхов с целью нейтрализации и удаления продуктов горения;
- медицинская профилактика осложнений.
Абсолютными медицинскими противопоказанием к проведению экстренной ФБС у пациента с подозрением на ингаляционную травму является терминальное состояние и отказ пациента от проведения исследования.
Относительными медицинскими противопоказаниями к ФБС являются острая коронарная недостаточность, инфаркт миокарда в острой стадии, инсульт в острой стадии и сердечно-сосудистая недостаточность III степени, угрожающие жизни аритмии, тяжелая коагулопатия, крайне тяжелое состояние пациента с высоким риском осложнений.
Диагностическая ФБС выполняется в помещении, оснащенном дыхательной аппаратурой и централизованной подачей медицинских газов (кислорода). ФБС проводится под местной анестезией при спонтанном дыхании за исключением случаев непереносимости местных анестетиков, выраженного алкогольного опьянения, психомоторного возбуждения. ФБС проводится с ИВЛ в зависимости от выраженности явлений дыхательной недостаточности, угнетении сознания по шкале ком Глазго < 8 баллов, глубоких ожогов на лице и шее.
Для местной анестезии дыхательных путей используется лидокаин, раствор для внутривенного и внутримышечного введения (для инъекций) 20 мг/мл, в количестве 10 мл (не более 200 мг на процедуру). Премедикация включает внутривенное введение 0,5 мг атропина, раствор для инъекций 1 мг/мл 1 мл; 5–10 мг диазепама, раствор для внутривенного и внутримышечного введения (для инъекций) 5 мг/мл 2 мл (по медицинским показаниям). Эндоскоп вводят трансназально (при широких носовых ходах) или трансорально (с загубником), если провести его через носовой ход не представляется возможным.
При бронхоскопии под местной анестезией предварительно проводится ингаляция увлажненного кислорода в течение 10–15 мин. Бронхоскопия выполняется при постоянном мониторинге насыщения крови кислородом (пульсоксиметрия). При выявлении у пострадавшего ожога верхних дыхательных путей с поражением гортани, появлении признаков дыхательной недостаточности (частота дыхания более 30 в минуту, снижение сатурации менее 90 %) процедура должна быть прекращена.
Вопрос о дальнейшем выполнении процедуры на фоне ИВЛ решается совместно с врачом-анестезиологом-реаниматологом.
При экстренной ФБС у пострадавших с ингаляционной травмой обязательно оценивается состояние носовых ходов, носоглотки, ротоглотки и гортани. При визуальной оценке состояния верхних и нижних дыхательных путей учитываются:
- состояние слизистой оболочки дыхательных путей (гиперемия и отек, кровоизлияния, эрозии и контактная кровоточивость оболочки трахеобронхиального дерева, их выраженность и распространенность);
- присутствие продуктов горения (копоти) на стенках и в просвете трахеобронхиального дерева и степень их фиксации на слизистой;
- вид и степень нарушения проходимости дыхательных путей (за счет отека слизистой оболочки, бронхоспазма, обтурации фибрином, продуктами горения, секретом);
- выраженность кашлевого рефлекса;
51.3. рентгенография органов грудной клетки проводится при поступлении и по медицинским показаниям с целью выявления осложнений.
Изменения на рентгенограмме легких в первые часы после травмы неспецифичны. При тяжелой степени ингаляционной травмы может выявляться усиление легочного сосудистого рисунка, симптом «тутовых ягод». Ранние легочные изменения обычно проявляются отеком легких, вызванным химическим воздействием дыма и ингаляционным пневмонитом. Ранние осложнения развиваются в течение 2–5 суток после ингаляционной травмы в виде легочной микроэмболии, ОРДС и ателектазов. Отсроченные осложнения развиваются после 5 суток и проявляются тяжелой легочной эмболией, пневмонией или ОРДС;
51.4. при необходимости по медицинским показаниям пациентам с ингаляционной травмой выполняется компьютерная томография органов грудной клетки.
52. Мониторирование жизненных функций и параметров при проведении интенсивной терапии у пациентов с ингаляционной травмой:
- мониторирование основных параметров (пульс, АД, электрокардиомониторинг, транскутанная сатурация, температура тела) – непрерывное суточное и по медицинским показаниям. Показатель транскутанной сатурации при отравлении угарным газом из-за наличия в крови карбоксигемоглобина будет завышенным, так как датчик реагирует одинаково на оксигемоглобин и карбоксигемоглобин. В этом случае показание транскутанной сатурации необходимо сопоставлять с результатами газового состава крови – разница позволяет определить относительное количество карбоксигемоглобина (или метгемоглобина в случае метгемоглобинемии);
- ЦВД – по медицинским показаниям;
- респираторный мониторинг при проведении ИВЛ: пиковое давление в дыхательных путях (Ppeak), давление плато (Pplat), среднее давление в дыхательных путях (Pmean), положительное давление в конце выдоха (PEEP), дыхательный объем (VTE), минутная вентиляция (VE), частота дыханий (f), соотношение времени вдоха (Ti) и выдоха (Te) далее (Ti:Te), концентрация СО2 в конце выдоха, концентрация кислорода на вдохе (FiO2), при наличии возможности – статистическая (Cst) и динамическая (Cdyn) податливость легких;
- мониторирование почасового диуреза;
- лабораторный мониторинг согласно пункту 50;
- инвазивный гемодинамический мониторинг (при наличии PiCCO) показан пациентам со скомпрометированной сердечно-сосудистой системой, пациентам с нестабильностью гемодинамики на фоне адекватно проводимой противошоковой терапии, пациентам с тяжелыми нарушениями газообмена в легких. Целевыми значениями параметров гемодинамики при проведении инвазивного мониторинга являются:
- нормализация диастолических размеров левого желудочка (ЭхоКГ);
- сердечный индекс (СИ) > 2,5 л/мин/м2 / Cardiac index (CI) > 2,5 L/min/m2;
- индекс глобального конечно-диастолического объема (ИГКДО) 680–800 мл/м2 / Global end diastolic volume index (GEDVI) 680–800 ml/m2;
- индекс внесосудистой воды легких (ИВСВЛ) < 10 мл/кг / Extravascular lung water index (ELWI) < 10 ml/kg;
- вариабельность ударного объема (ВУО) < 10 % / Stroke volume variability (SVV) < 10 %;
- мониторинг седации по шкале RASS – каждые 6 часов для пациентов, находящихся на ИВЛ.
53. Дополнительные лабораторные и инструментальные исследования осуществляются по медицинским показаниям.
54. Дополнительные консультации врачей-специалистов по профилю сопутствующей патологии, оказывающей влияние на общее состояние пациента, осуществляются по медицинским показаниям.
54. Дополнительные консультации врачей-специалистов по профилю сопутствующей патологии, оказывающей влияние на общее состояние пациента, осуществляются по медицинским показаниям.
Лечение
ГЛАВА 3
ЛЕЧЕНИЕ ИНГАЛЯЦИОННОЙ ТРАВМЫ
55. Лечение ингаляционной травмы (пациенты с ингаляционной травмой подлежат лечению в условиях ОРИТ до полного купирования признаков дыхательной недостаточности):
55.1. респираторная поддержка.
Пациентам с ингаляционной травмой, находящимся в сознании, после обеспечения проходимости дыхательных путей, проводится оценка функции дыхания (аускультация легких с выслушиванием дыхательных шумов с обеих сторон, определение частоты и глубины дыхания, налаживание измерения пульсоксиметрии с целью определения SpO2 для оценки адекватности дыхания и оксигенации) с респираторной поддержкой в виде подачи потока увлажненного кислорода со скоростью 3–5–10 л/мин через носовые катетеры или лицевую маску.
Решение о проведении респираторной поддержки принимается врачом- анестезиологом-реаниматологом.
Медицинские показания к интубации трахеи у пациентов с ингаляционной травмой:
Решение о проведении респираторной поддержки принимается врачом- анестезиологом-реаниматологом.
Медицинские показания к интубации трахеи у пациентов с ингаляционной травмой:
- признаки дыхательной недостаточности III степени и ОРДС;
- угнетение сознания по шкале ком Глазго < 8 баллов; ожоги кожи III степени > 40 % ОППТ;
- локализация ожогов III степени на лице и шее с прогрессирующим отеком мягких тканей;
- ожоги верхних дыхательных путей с поражением гортани и риском обструкции;
- поражение продуктами горения дыхательных путей III степени;
- ингаляционная травма III степени (по данным ФБС).
Рекомендуется проведение ИВЛ через оро- или назотрахеальную трубку, трахеостомия (по медицинским показаниям).
Медицинским показанием для наложения трахеостомы является необходимость проведения длительной ИВЛ. Трахеостомия позволяет снизить потребность в седативных ЛП, проводить питание через рот и увеличить степень участия пациента в процессе лечения.
Режимы и параметры вентиляции: в основе выбора режима и параметров вентиляции должна лежать концепция безопасной ИВЛ, в соответствии с которой параметры вентиляции устанавливаются таким образом, чтобы уровень Pplat был < 35 см вод. ст., FiO2 – < 0,5–0,6, для поддержания насыщения кислородом артериальной крови SaO2 > 90 %, артериального рН > 7,3.
При этом, рекомендуемая величина дыхательного объема (V) – 6–8 мл/кг из-за риска перерастяжения легочной ткани.
При наличии у пострадавшего обструктивного компонента дыхательной недостаточности, нарастании РаСО2 и снижении РаО2 дыхательный объем может быть увеличен до 8–10 мл/кг;
При этом, рекомендуемая величина дыхательного объема (V) – 6–8 мл/кг из-за риска перерастяжения легочной ткани.
При наличии у пострадавшего обструктивного компонента дыхательной недостаточности, нарастании РаСО2 и снижении РаО2 дыхательный объем может быть увеличен до 8–10 мл/кг;
55.2. лечебная (санационная) ФБС.
При обнаружении в дыхательных путях продуктов горения диагностическая ФБС переходит в санационную (лечебную) бронхоскопию, направленную на восстановление проходимости дыхательных путей, удаление секрета, десквамированного эпителия, продуктов горения.
Наибольший эффект от санационной ФБС получают в первые 6 часов от момента ингаляционной травмы, поскольку в дальнейшем происходит инфильтрация копоти в слизистую оболочку трахеи и бронхов, и последующие попытки ее удаления могут привести к дополнительной травме.
Для эндобронхиального лаважа в первые сутки после получения травмы целесообразно применять теплый (37 °С) раствор гидрокарбоната натрия 2 % из расчета 5–10 мл на сегментарный бронх.
Применение антисептиков и кортикостероидов при первичной санации не показано.
При выполнении последующей санационной ФБС используют антисептические растворы: гидроксиметилхиноксалиндиоксид (диоксидин), раствор для внутриполостного и наружного применения 10 мг/мл 5 мл; хлоргексидин, раствор для наружного (местного) применения 0,5 мг/мл; неферментные муколитики (ацетилцистеин, раствор для ингаляций 200 мг/мл 5 мл, амброксол, раствор для приема внутрь и ингаляций 7,5 мг/мл 25 мл, 50 мл); натрия хлорид, раствор для инфузий (для инъекций) 9 мг/мл.
На одну санацию расходуют от 60 до 150 мл санирующего раствора. Одномоментно вводят не более 20 мл раствора с последующей аспирацией.
Лечебная ФБС более эффективна при проведении через 30 минут после ингаляции муколитиков (ацетилцистеин, раствор для ингаляций 200 мг/мл 5 мл) и бронходилататоров (эпинефрин, раствор для инъекций 1,8 (1,82) мг/мл 1 мл; или сальбутамол, раствор для ингаляций 1 мг/мл, 2,5 мл; или фенотерол/ипратропия бромид, раствор для ингаляций (500 мкг + 250 мкг)/мл).
Кратность санационных ФБС зависит от количества секрета и состояния слизистой оболочки дыхательных путей. При тяжелых поражениях дыхательных путей продуктами горения, при развитии гнойного эндобронхита, если секрет заполняет главные и долевые бронхи, санационные бронхоскопии проводят не менее 1 раза в сутки. Ежедневные однократные эндоскопические санации показаны при наличии вязкого секрета в сегментарных и субсегментарных бронхах. При выраженной контактной кровоточивости слизистой оболочки и небольшом количестве секрета в дыхательных путях число эндоскопических санаций следует сократить до 2–3 раз в неделю.
Медицинским показанием к проведению санационной (лечебной) бронхоскопии в процессе лечения является также снижение сатурации кислорода, формирование ателектаза легких по данным рентгенологического обследования или компьютерной томографии.
При длительных сроках нахождения на ИВЛ проводятся оценка состояния слизистой оболочки трахеи на уровне манжетки эндотрахеальной или трахеостомической трубки, а также санация дыхательных путей выше трахеостомы.
Для оценки возможных посттравматических и постинтубационных осложнений обязательно выполнение контрольной бронхоскопии после экстубации или удаления трахеостомической трубки.
Наибольший эффект от санационной ФБС получают в первые 6 часов от момента ингаляционной травмы, поскольку в дальнейшем происходит инфильтрация копоти в слизистую оболочку трахеи и бронхов, и последующие попытки ее удаления могут привести к дополнительной травме.
Для эндобронхиального лаважа в первые сутки после получения травмы целесообразно применять теплый (37 °С) раствор гидрокарбоната натрия 2 % из расчета 5–10 мл на сегментарный бронх.
Применение антисептиков и кортикостероидов при первичной санации не показано.
При выполнении последующей санационной ФБС используют антисептические растворы: гидроксиметилхиноксалиндиоксид (диоксидин), раствор для внутриполостного и наружного применения 10 мг/мл 5 мл; хлоргексидин, раствор для наружного (местного) применения 0,5 мг/мл; неферментные муколитики (ацетилцистеин, раствор для ингаляций 200 мг/мл 5 мл, амброксол, раствор для приема внутрь и ингаляций 7,5 мг/мл 25 мл, 50 мл); натрия хлорид, раствор для инфузий (для инъекций) 9 мг/мл.
На одну санацию расходуют от 60 до 150 мл санирующего раствора. Одномоментно вводят не более 20 мл раствора с последующей аспирацией.
Лечебная ФБС более эффективна при проведении через 30 минут после ингаляции муколитиков (ацетилцистеин, раствор для ингаляций 200 мг/мл 5 мл) и бронходилататоров (эпинефрин, раствор для инъекций 1,8 (1,82) мг/мл 1 мл; или сальбутамол, раствор для ингаляций 1 мг/мл, 2,5 мл; или фенотерол/ипратропия бромид, раствор для ингаляций (500 мкг + 250 мкг)/мл).
Кратность санационных ФБС зависит от количества секрета и состояния слизистой оболочки дыхательных путей. При тяжелых поражениях дыхательных путей продуктами горения, при развитии гнойного эндобронхита, если секрет заполняет главные и долевые бронхи, санационные бронхоскопии проводят не менее 1 раза в сутки. Ежедневные однократные эндоскопические санации показаны при наличии вязкого секрета в сегментарных и субсегментарных бронхах. При выраженной контактной кровоточивости слизистой оболочки и небольшом количестве секрета в дыхательных путях число эндоскопических санаций следует сократить до 2–3 раз в неделю.
Медицинским показанием к проведению санационной (лечебной) бронхоскопии в процессе лечения является также снижение сатурации кислорода, формирование ателектаза легких по данным рентгенологического обследования или компьютерной томографии.
При длительных сроках нахождения на ИВЛ проводятся оценка состояния слизистой оболочки трахеи на уровне манжетки эндотрахеальной или трахеостомической трубки, а также санация дыхательных путей выше трахеостомы.
Для оценки возможных посттравматических и постинтубационных осложнений обязательно выполнение контрольной бронхоскопии после экстубации или удаления трахеостомической трубки.
Необходимость продолжения курса плановых эндоскопических санаций у пациентов после экстубации трахеи возникает при отсутствии эффективного кашля, обусловленного снижением кашлевого рефлекса при тяжелой ингаляционной травме.
Критериями эффективности санационной ФБС являются улучшение клинико- рентгенологической картины легких, увеличение насыщения крови кислородом и нормализация газового состава крови
Критериями эффективности санационной ФБС являются улучшение клинико- рентгенологической картины легких, увеличение насыщения крови кислородом и нормализация газового состава крови
55.3. препараты экзогенного сурфактанта.
У пациентов с тяжелой степенью ингаляционной травмы для лечения ОРДС показано применение препаратов экзогенного сурфактанта при снижении респираторного индекса оксигенации ниже 200 мм рт. ст. Лечение ЛП проводится путем эндобронхиального болюсного введения с помощью фибробронхоскопа. ЛП вводится в дозе 12 мг/кг/сутки. Доза делится на 2–3 введения. Продолжительность курса не превышает более 3 суток;
55.4. небулайзерная терапия.
При ингаляционной травме показано проведение ингаляций:
- бронходилататоров (эпинефрин, раствор для инъекций 1,8 (1,82) мг/мл 1 мл; или сальбутамол, раствор для ингаляций 1 мг/мл, 2,5 мл) каждые 2–4 часа до появления клинически значимого увеличения частоты сердечных сокращений;
- муколитиков (ацетилцистеин, раствор для ингаляций 200 мг/мл 5 мл) каждые 4 часа, чередующееся с гепарином 5000 единиц на 3 мл раствора натрия хлорида 9 мг/мл под контролем времени свертывания крови (в течение 7 суток);
55.5. инфузионная терапия.
При изолированной ингаляционной травме объем вводимой жидкости должен составлять физиологические потребности + потери.
Физиологическая потребность в воде у детей в сутки определяется из расчета:
Физиологическая потребность в воде у детей в сутки определяется из расчета:
- в возрасте 1 месяц – 1 год – 120 мл кг/сутки;
- 1–2 года – 100 мл кг/сутки;
- 2–5 лет – 80 мл кг/сутки;
- 5–10 лет – 60 мл кг/сутки;
- 10–18 лет – 50 мл кг/сутки;
- у взрослых – 30–40 мл/кг/сутки.
У пациентов с ингаляционной травмой и наличием ожогов кожных покровов расчет инфузионной терапии проводится по правилам инфузионной терапии пациентов с ожогами кожи (подпункт 20.4 пункта 20 настоящего клинического протокола) с учетом наличия ингаляционной травмы;
55.6. антибактериальная терапия.
При изолированной ингаляционной травме рекомендовано проведение целенаправленной антибактериальной терапии при развитии инфекционных осложнений органов дыхания. При прогрессировании инфекционного процесса показано назначение эмпирической антибактериальной терапии.
В случае появления на рентгенограмме (компьютерной томограмме) новых участков инфильтрации легочной ткани, появлении (увеличении выделения) гнойной мокроты, наличии признаков сепсиса или септического шока:
В случае появления на рентгенограмме (компьютерной томограмме) новых участков инфильтрации легочной ткани, появлении (увеличении выделения) гнойной мокроты, наличии признаков сепсиса или септического шока:
- эртапенем + линезолид или ванкомицин, или тейкопланин (в первые 48 часов пребывания в больничной организации);
- антисинегнойный карбапенем + линезолид или ванкомицин, или тейкопланин (позднее 48 часов пребывания в больничной организации);
- колистин + антисинегнойный карбапенем + линезолид или ванкомицин, или тейкопланин (позднее 48 часов пребывания в больничной организации, в случае наличия в отделении чувствительных только к колистину изолятов грамотрицательных микроорганизмов с частотой более 10 %).
Перед назначением антибактериальной терапии выполняется микробиологическое исследование отделяемого ожоговых ран, крови, мокроты (аспирата трахеи, БАЛ – при возможности). Дальнейшая коррекция антибактериальной терапии выполняется с учетом результатов микробиологических исследований.
При осложненных формах острого ларингита, при выраженных воспалительных явлениях с присоединением гнойного экссудата назначаются системные антибактериальные ЛП широкого спектра действия (ампициллин/сульбактам, цефалоспорины III–IV поколения, левофлоксацин или моксифлоксацин).
Далее, антибактериальные ЛП назначают, только после микробиологического исследования и определения чувствительности высеваемой микрофлоры.
При ингаляционной травме с ожогами кожных покровов проведение эмпирической антибактериальной терапии показано в соответствии с принципами антибактериальной терапии при ожогах кожи с последующей коррекцией после микробиологического исследования и определения чувствительности высеваемой микрофлоры (подпункт 20.8 пункта 20 настоящего клинического протокола).
Лечение (амбулатория)
ГЛАВА 5
МЕДИЦИНСКОЕ НАБЛЮДЕНИЕ В АМБУЛАТОРНЫХ УСЛОВИЯХ ПАЦИЕНТОВ С ПОСЛЕДСТВИЯМИ ТЕРМИЧЕСКОЙ ТРАВМЫ. ДИАГНОСТИКА И ЛЕЧЕНИЕ ПОСЛЕДСТВИЙ ТЕРМИЧЕСКОЙ ТРАВМЫ
77. К последствиям термической травмы (шифр по МКБ-10 – Т95 Последствия термических и химических ожогов и отморожений) относятся:
77. К последствиям термической травмы (шифр по МКБ-10 – Т95 Последствия термических и химических ожогов и отморожений) относятся:
- рубцы (нормотрофические и патологические: гипотрофические, гипертрофические, келоидные, смешанные);
- рубцовые контрактуры суставов, шеи (приложения 7, 8);
- рубцовые деформации и сращения;
- рубцовые стриктуры и заращения естественных отверстий (микростомия, заращение слуховых проходов, ноздрей, ануса);
- рубцовые вывороты века, губы;
- послеожоговые алопеции волосистой части головы;
- язвы рубцов.
78. Медицинское наблюдение пациентов с последствиями термической травмы в амбулаторных условиях:
78.1. пациенты с послеожоговыми патологическими рубцами и деформациями без нарушений функции подлежат медицинскому наблюдению врачом-хирургом (врачом – детским хирургом, врачом-травматологом-ортопедом) в амбулаторных условиях по месту жительства (месту пребывания), месту работы (учебы, службы) с прохождением диспансерного медицинского осмотра в первый год после травмы – 1 раз в 3 месяца, во второй год после травмы – 1 раз в 6 месяцев, в последующие годы – по медицинским показаниям, с направлением на консультацию к врачу-комбустиологу-хирургу 1 раз в 6 месяцев на протяжении первого года после травмы, далее – 1 раз в год до достижения максимального функционального и косметического эффекта. Дети подлежат медицинскому наблюдению в амбулаторных условиях до достижения совершеннолетия;
78.2. пациенты с послеожоговыми патологическими рубцами и деформациями с нарушением функции в суставах I–III степени, рубцовыми выворотами век и губ, сращениями, стриктурами или заращениями естественных отверстий, рубцовыми алопециями волосистой части головы и язвами рубцов подлежат медицинскому наблюдению врачом-хирургом (врачом – детским хирургом, врачом-травматологом- ортопедом) в амбулаторных условиях по месту жительства (месту пребывания), месту работы (учебы, службы) с прохождением диспансерного медицинского осмотра в первый год после травмы – 1 раз в месяц, во второй год после травмы – 1 раз в 3 месяца, в последующие годы – по медицинским показаниям, с направлением на консультацию к врачу-комбустиологу-хирургу 1 раз в 3 месяца на протяжении первого года после травмы, 1 раз в 6 месяцев на протяжении второго года после травмы, далее – 1 раз в год до достижения максимального функционального и эстетического результата. Дети подлежат медицинскому наблюдению в амбулаторных условиях до достижения совершеннолетия.
79. Первичная диагностика и медицинский осмотр у пациентов с последствиями термической травмы в амбулаторных и стационарных условиях в районных организациях здравоохранения осуществляются на основании клинических данных и локального статуса врачом-хирургом (врачом – детским хирургом, врачом-травматологом- ортопедом), в условиях областных ожоговых отделений и Республиканского ожогового центра – врачом-комбустиологом-хирургом.
80. Обязательные диагностические мероприятия при оказании медицинской помощи пациентам с последствиями термической травмы включают:
80. Обязательные диагностические мероприятия при оказании медицинской помощи пациентам с последствиями термической травмы включают:
- выяснение жалоб (ограничение подвижности в суставах и кожных складок, нарушение функции конечности, зуд, боль, наличие косметического и эстетического дефекта кожного покрова, угнетающего психологический статус пациента) и анамнеза травмы (характер и дата травмы);
- физикальную оценку последствий термической травмы с описанием:
- характера рубцовых изменений кожи;
- локализации патологического рубца (анатомическая область);
- оценки функции близлежащих анатомических структур; симптомов патологического рубца (боль, зуд, другие);
- наличия и степени функциональных нарушений (контрактуры, сращения, алопеции, других);
- динамики патологических рубцов и результатов предыдущего лечения.
81. Дополнительные диагностические мероприятия при оказании медицинской помощи пациентам с последствиями термической травмы включают (по медицинским показаниям и при наличии технической возможности):
- рентгенографию или компьютерную томографию конечности со смежными суставами – при наличии рубцовой контрактуры или рубцовой деформации, затрагивающей несколько сегментов конечности;
- ультразвуковое исследование патологических рубцов и рубцовых деформаций – для оценки толщины рубцовой ткани;
- консультации врачей-специалистов (при сопутствующей общей и специфической патологии);
- консультацию психолога.
82. Обязательные лабораторные и инструментальные исследования и осмотры врачей-специалистов для плановой госпитализации пациента с целью хирургического лечения:
- общий анализ крови (определение уровня гемоглобина, гематокрита, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
- общий анализ мочи;
- биохимический анализ крови: общий белок, общий билирубин, связанный билирубин, мочевина, креатинин, глюкоза, АлАТ, АсАТ, калий, натрий, хлор, кальций;
- определение показателей свертывания крови: фибриноген, тромбиновое время, АЧТВ, МНО;
- определение группы крови по системам АВ0 и резус;
- обследование на сифилитическую инфекцию (у пациентов старше 14 лет);
- анализ крови на маркеры ВИЧ-инфекции, вирусных гепатитов B и C;
- электрокардиограмма;
- рентгенография органов грудной клетки (флюорография);
- заключение врача общей практики (врача-педиатра), врача-специалиста по профилю сопутствующей патологии о состоянии здоровья пациента и отсутствии медицинских противопоказаний к плановому хирургическому вмешательству;
- осмотр врача-акушера-гинеколога (для женщин).
83. Дополнительные лабораторные и инструментальные исследования при стационарном лечении осуществляются по медицинским показаниям.
Дополнительные консультации врачей-специалистов по профилю сопутствующей патологии, оказывающей влияние на общее состояние пациента, осуществляется по медицинским показаниям.
84. Выбор тактики лечения патологических рубцов, рубцовых деформаций и рубцовых контрактур определяется в соответствии с типом рубца, стадией его развития и «активности» роста («незрелые» и «зрелые») и с учетом индивидуального подхода.
85. Консервативное, малоинвазивное лечение и медицинская реабилитация пациентов с патологическими рубцами, рубцовыми деформациями и контрактурами в период роста рубца (первые 6–12 месяцев после заживления ран):
- компрессионная профилактика и компрессионная терапия путем постоянного бинтования эластическими бинтами или ношением компрессионного белья II–III класса компрессии на протяжении 23 часов в сутки на протяжении 6–12 месяцев с момента эпителизации ран;
- позиционирование пораженных конечностей (постоянное или ночное использование корректирующих лангет) – с целью профилактики развития контрактур, при наличии патологических рубцов в области суставов;
- физиотерапевтическое лечение:
- фонофорез на область рубцов с гидрокортизоном, мазь для наружного применения 10 мг/г – 10 сеансов на курс с интервалом 1–2 месяца;
- электрофорез с гиалуронидазой, порошок лиофилизированный для приготовления раствора для внутримышечного и подкожного введения 725 МЕ, 10 сеансов на курс, и (или) электрофорез с йодидом калия, раствор для электрофореза 3 мг/мл, 10 сеансов на курс с интервалом 1–2 месяца;
- фотомагнитотерапия в спектре от сине-красного до красного-инфракрасного света 6–10 сеансов на курс с интервалом в 2 месяца – при выраженном зуде в области рубцов;
- внутрирубцовое введение триамцинолона*, суспензия для инъекций 40 мг/мл или бетаметазона (бетаметазона дипропионат/бетаметазона натрия фосфат), суспензия для инъекций (5 мг + 2 мг)/мл 1 мл в количестве не более 2 мл с интервалом не менее месяца между инъекциями – при ограниченных гипертрофических и келоидных рубцах и при наличии выраженной симптоматики (зуд, боль);
- лазерная углекислотная шлифовка патологических рубцов;
- лечебная физкультура с инструктором-методистом по физической реабилитации – на протяжении не менее 12 месяцев;
- увлажнение (гидратация) поверхности рубца увлажняющими, смягчающими и противорубцовыми косметическими кремами ежедневно;
- применение силиконсодержащих изделий (пластин или гелей) – до 23 часов в сутки в течение 3–6 месяцев;
- применение системных антигистаминных ЛП – при возникновении зуда (подпункт 20.2 пункта 20 настоящего клинического протокола);
- защита от ультрафиолетового облучения (инсоляции) путем ношения одежды, скрывающей пораженные участки кожи, солнцезащитных косметических средств, коррекции образа жизни и поведения – не менее 1 года с момента эпителизации ран.
Согревающие (тепловые) процедуры и массаж в период роста рубцов противопоказаны.
86. Консервативное и малоинвазивное лечение патологических рубцов, рубцовых деформаций и контрактур в период «зрелого» рубца (6–12 месяцев после заживления ран):
- физиотерапевтическое лечение;
- санитарно-курортное лечение (бальнеологическое лечение (ванны хвойные, сероводородные, радоновые № 15 на курс), парафиновые аппликации – 10–15 процедур на курс, грязелечение (сапропели) – 10–15 процедур на курс);
- массаж (ручной и подводный) – 10–15 процедур на курс;
- лазерная углекислотная шлифовка патологических рубцов;
- механическая дермабразия рубцов и микронидлинг.
87. Хирургическое лечение последствий термической травмы.
Хирургическое лечение рубцовых контрактур, деформаций, сращений, заращений естественных отверстий и алопеций волосистой части головы осуществляется в условиях областных ожоговых отделений, Республиканского ожогового центра и отделений пластической и реконструктивной хирургии.
Сроки выполнения реконструктивно-восстановительных операций зависят от общего состояния пациента и характера рубцового повреждения. При отсутствии рубцовых поражений, относительно быстро ведущих к тяжелым осложнениям, и рубцовых контрактурах II–III степени перед оперативным лечением проводится комплексное консервативное лечение.
Хирургическое лечение заключается в рассечении и иссечении послеожоговых патологических рубцов с последующим пластическим закрытием образовавшегося раневого дефекта. Выбор способа кожной пластики определяется локализацией, размерами патологических изменений кожи и состоянием окружающих тканей, возможны:
Хирургическое лечение заключается в рассечении и иссечении послеожоговых патологических рубцов с последующим пластическим закрытием образовавшегося раневого дефекта. Выбор способа кожной пластики определяется локализацией, размерами патологических изменений кожи и состоянием окружающих тканей, возможны:
- пластика местными тканями;
- свободная кожная пластика:
- расщепленным кожным трансплантатом;
- полнослойным кожным трансплантатом;
- несвободная кожная пластика:
- кожно-жировыми лоскутами на питающей ножке, выкроенными вблизи закрываемого дефекта;
- пластика лоскутом на временной питающей ножке с отдаленных от дефекта участков тела;
- пластика круглым стеблем Филатова (острым и хроническим);
- пластика сложными трансплантатами с осевым типом кровообращения (на микрососудистых анастомозах):
- кожно-жировым; кожно-фасциальным, кожно-мышечным.
* Применяется off-label.
Информация
Источники и литература
-
Постановления и приказы Министерства здравоохранения Республики Беларусь об утверждении клинических протоколов 2025
- Постановления и приказы Министерства здравоохранения Республики Беларусь об утверждении клинических протоколов 2025 -
-
www.minzdrav.gov.by
- www.minzdrav.gov.by -
Информация
Приложение 1
к клиническому протоколу
«Диагностика, лечение и медицинская реабилитация пациентов с термической травмой и ее последствиями»
Классификация и макроскопическая картина ожогов
| № п/п | Классификация ожогов по глубине поражения | Классификация ожогов по МКБ-10 |
Клиническая классификация ожогов |
Макроскопическая картина |
| 1 | Поверхностные | |||
| 1.1 | Поверхностные | 1 степень | I степень |
Поражение верхнего ороговевающего слоя эпидермиса. Проявляется гиперемией кожи, отеком и болью. Полное восстановление структуры кожи происходит в течение 2–4 суток после травмы, может наблюдаться местное шелушение |
| 1.2 | 2 степень | II степень | Поражение эпидермиса до росткового слоя. Характерны небольшого размера пузыри, наполненные светло- желтого цвета серозным содержимым, резко выраженная болевая чувствительность и сохранение капиллярного пульса на ранах после удаления пузыря. Заживление самостоятельное путем естественной регенерации кожи из сохранившегося росткового слоя с образованием полноценного кожного покрова за 1–2 недели. Пигментация после заживления ран исчезает в течение нескольких недель (месяцев) | |
| 1.3 | IIIА степень |
Поражение всего эпидермиса и частичное повреждение сосочкового слоя дермы с сохранением потовых и сальных желез, их протоков и волосяных фолликулов. Пузыри толстостенные, напряженные, нависающие, нередко имеют сливной характер. Раневая поверхность имеет зернистый, малиновый вид с чередованием серых и белых участков с розовыми вкраплениями, «мраморность рисунка». Болевая чувствительность снижена или отсутствует. Капиллярный пульс на дне раны очень вялый или отсутствует. В дальнейшем, в течение 3–5 дней, на ране формируется тонкий некротический струп, при сухом некрозе напоминающий пергаментную бумагу с эпителизацией ран «под струпом», при влажном – серую влажную фибриновую пленку. Заживление ран происходит самостоятельно из сохранившихся эпителиальных элементов придатков кожи путем краевой и островной эпителизации в течение 3–6 недель |
||
| 2 | Глубокие | |||
| 2.1 | Глубокие | 3 степень | IIIБ степень | Тотальная гибель всех слоев кожи до подкожно-жировой клетчатки. Дно ран от белесовато-серого до багрово-красного без капиллярного пульса. Болевая чувствительность в области ран отсутствует |
| 2.2 | IV степень |
Гибель не только кожи на всю глубину, но и глубже лежащих тканей: подкожно-жировой клетчатки, сосудов, сухожилий, мышц, костей. Дно ран от серого до желто-коричневого и черного цвета при обугливании тканей без капиллярного пульса. Через поврежденную кожу могут просвечиваться тромбированные подкожные сосуды. Может наблюдаться симптом «минус ткани» с западением в зоне поражения по сравнению с неповрежденной кожей |
||
Приложение 2
к клиническому протоколу
«Диагностика, лечение и медицинская реабилитация пациентов с термической травмой и ее последствиями»
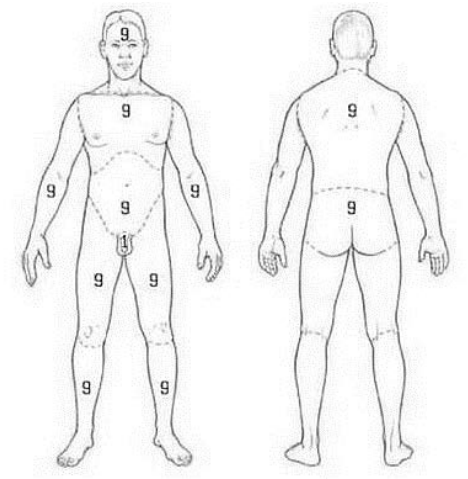
Схема определения площади ожогов кожных покровов согласно правилу «девяток»
к клиническому протоколу
«Диагностика, лечение и медицинская реабилитация пациентов с термической травмой и ее последствиями»
Схема определения площади ожогов кожных покровов согласно правилу «девяток»
Приложение 3
к клиническому протоколу
«Диагностика, лечение и медицинская реабилитация пациентов с термической травмой и ее последствиями»
Определение площади ожогов кожных покровов у детей согласно таблице Ланда и Браудера
| № п/п | Части тела | Возраст | ||||
| Младше 1 года | 1–4 года | 5–9 лет | 10–14 лет | 15 лет и старше | ||
| 1 | Голова и шея | 21 | 18 | 14 | 12 | 9 |
| 2 | Передняя поверхность туловища | 16 | 16 | 16 | 16 | 18 |
| 3 | Задняя поверхность туловища | 16 | 16 | 16 | 16 | 18 |
| 4 | Верхняя конечность | 9 | 9,5 | 9,5 | 9,5 | 9 |
| 5 | Нижняя конечность | 14 | 15 | 17 | 18 | 18 |
| 6 | Промежность и гениталии | 1 | 1 | 1 | 1 | 1 |
Приложение 4
к клиническому протоколу
«Диагностика, лечение и медицинская реабилитация пациентов с термической травмой и ее последствиями»
ЛП, применяемые для лечения пациентов с термической травмой и ее последствиями
| № п/п | Фармакологическая подгруппа АТХ | Международное непатентованное наименование (АТХ код) | Форма выпуска | Способ применения и дозы |
| 1 | Нестероидные противовоспалительные и противоревматические средства | |||
| 1.1 | Нестероидные противовоспалительные и противоревматические средства | Кеторолак (М01АВ15) |
Раствор для внутримышечного введения 30 мг/мл в ампулах 1 мл; таблетки, покрытые пленочной оболочкой, 10 мг |
Начальная доза 10 мг с последующим введением каждые 4–6 часов по 10–30 мг. Суммарная суточная доза составляет 90 мг. Длительность применения не более 2 суток. Внутрь 10 мг 3–4 раза в сутки. Максимальная суточная доза – 4 таблетки (40 мг). Продолжительность курса лечения – не более 5 суток. Противопоказан детям |
| 1.2 | Диклофенак (М01АВ05) |
Раствор для инъекций 75 мг/3 мл в ампулах 3 мл; таблетки, покрытые кишечнорастворимой оболочкой, 50 мг; капсулы пролонгированного действия 75 мг |
Внутримышечно 75 мг 1–2 раза в сутки. Внутрь по 25–75 мг во время еды. Максимальная суточная дозировка – 150 мг. Противопоказан детям |
|
| 1.3 | Кетопрофен (M02AE03) |
Раствор для внутривенного и внутримышечного введения (для инъекций)/концентрат для приготовления инфузионного раствора 50 мг/мл 2 мл; таблетки, покрытые пленочной оболочкой, 100 мг |
Максимальная суточная доза не должна превышать 200 мг. Не рекомендуется назначать инъекции более 3 суток. При необходимости лечение продолжается другими лекарственными формами кетопрофена. Внутримышечное введение по одной ампуле (100 мг) 1–2 раза в сутки. Внутривенное введение: инфузия проводится в стационарных условиях, длительность инфузии 0,5–1 час. Инфузию можно проводить не более 2 суток подряд. Максимальная суточная доза кетопрофена (независимо от лекарственной формы) составляет 200 мг. Противопоказан детям |
|
| 1.4 | Декскетопрофен (М01АЕ17) |
Раствор для внутривенного и внутримышечного введения (для внутримышечного введения, для инъекций)/концентрат для приготовления раствора для инфузий (инфузионного раствора) 25 мг/мл 2 мл; порошок для приготовления раствора для внутреннего применения 25 мг |
Рекомендуемый режим дозирования – каждые 8 часов. Суммарная суточная доза не должна превышать 75 мг. Противопоказан детям |
|
| 1.5 | Ибупрофен (М01АЕ01) |
Таблетки, покрытые оболочкой, 200 мг, 400 мг; капсулы 200 мг, 400 мг; суспензия для приема внутрь (для внутреннего применения) 20 мг/мл; суппозитории ректальные 60 мг |
Внутрь по 400 мг 1–2 раза в сутки, при необходимости доза может быть увеличена до 400 мг 3 раза в сутки. Не рекомендуется более 1200 мг в сутки. Детям суточная доза 20–30 мг/кг, разделенных на 3–4 приема. Суппозитории детям с массой больше 6 кг: по 60 мг в прямую кишку, каждые 6–8 часов, не более 180 мг/сутки |
|
| 2 | Прочие анальгетики-антипиретики | |||
| 2.1 | Прочие анальгетики- антипиретики | Метамизол натрия (N02BB02) |
Раствор для внутривенного и внутримышечного введения 500 мг/мл; таблетки 500 мг |
При внутримышечном или внутривенном введении разовая доза для взрослых 500–1000 мг. Суммарная суточная доза – 2000 мг, кратность введения 2–3 раза в сутки. Для детей до 14 лет разовая доза 8–16 мг/кг, не более 4 раз в сутки. При приеме внутрь разовая доза для взрослых составляет 500–1000 мг. Каждые 6–8 часов, не более 4000 мг/сутки |
| 2.2 | Парацетамол (N02BЕ01) |
Раствор для инфузий 10 мг/мл 20 мл, 50 мл, 100 мл; таблетки 500 мг |
Внутривенно капельно, при массе теле до 10 кг – 7,5 мг/кг, при массе теле от 10 до 50 кг – 15 мг/кг – разовая доза, не чаще чем каждые 4 часа. Взрослым по 1000 мг каждые 8 часов. Внутрь по 500 мг каждые 6–8 часов, не более 4000 г/сутки |
|
| 2.3 | Ацетилсалициловая кислота (N02BA01) |
Таблетки, покрытые кишечнорастворимой оболочкой, 75 мг, 100 мг, 150 мг; таблетки, покрытые оболочкой, 75 мг, 150 мг; таблетки 500 мг |
Внутрь в качестве антиагрегантного препарата по 75–150 мг каждые 24 часа в первой половине дня. В качестве антипиретика внутрь по 500–1000 мг каждые 8 часов. Детям с 15 лет по 500 мг каждые 8 часов |
|
| 3 | Опиоиды | |||
| 3.1 | Опиоиды | Морфин (N02AXA01) | Раствор для инъекций 10 мг/мл 1 мл |
Детям подкожно 0,05–0,2 мг/кг каждые 4–6 часов; внутривенно 0,05–0,1 мг/кг каждые 4–6 часов. Взрослым 10 мг подкожно или внутримышечно менее чем каждые 4 часа. Внутривенно по 5 мг, не менее чем каждые 4 часа |
| 3.2 | Трамадол (N02AX02) |
Раствор для инъекций 50 мг/мл 2 мл; таблетки 50 мг; капсулы 50 мг |
Внутрь по 50 мг каждые 4–6 часов. Взрослым и детям с 14 лет внутривенно или внутримышечно по 50–100 мг каждые 4–6 часов. Максимальная суточная доза не более 400 мг/сутки, независимо от пути введения. Детям с 1 года до 14 лет 1–2 мг/кг, не более 4–8 мг/кг |
|
| 3.3 | Тримеперидин (N02AB) | Раствор для внутривенного, внутримышечного и подкожного введения 20 мг/мл 1 мл |
Подкожно, внутримышечно или внутривенно вводят 10–40 мг. Максимальная суточная доза 160 мг. Детям старше 2 лет 0,1–0,5 мг/кг разово |
|
| 4 | Электролиты с углеводами |
Солевые комплексы для оральной регидратации |
Порошок для приготовления раствора для внутреннего применения | Растворить в 1 л кипяченой охлажденной воды. Объем регидратации определяется из расчета приема раствора внутрь объемом вдвое больше объема потерянной жидкости |
| 5 | Плазмозамещающие и перфузионные растворы | |||
| 5.1 |
Плазмозамещающие и перфузионные растворы |
Альбумин (B05AA01) | Раствор для инфузий 50, 100, 200 мг/мл |
Внутривенно капельно из расчета 1–2 мл/кг раствора с содержанием активного вещества 100 мг/мл. Растворы с концентрацией 50 мг/мл и 100 мг/мл вводятся в объеме 200–300 мл, растворы с концентрацией 200 мг/мл в объеме 100 мл на одно введение. Детям расчет как правило составляет 3 мл/кг |
| 5.2 | Глюкоза (B05CX01) | Раствор для инфузий 50 мг/мл, 75 мг/мл, 100 мг/мл, 200 мг/мл, 400 мг/мл |
Вводится внутривенно капельно. Раствор 5 % вводят с максимальной скоростью до 7 мл (150 капель)/мин (400 мл/ч); максимальная суточная доза для взрослых – 2 л. Раствор 10 % – до 60 капель/мин (3 мл/мин); максимальная суточная доза для взрослых – 1 л. Раствор 20 % – до 30–40 капель/мин (1,5–2 мл/мин); максимальная суточная доза для взрослых – 500 мл. Раствор 40 % – до 30 капель/мин (1,5 мл/мин); максимальная суточная доза для взрослых – 250 мл. У взрослых с нормальным обменом веществ суточная доза вводимой глюкозы не должна превышать 4–6 г/кг, то есть около 250–450 г (при снижении интенсивности обмена веществ суточную дозу уменьшают до 200–300 г), при этом объем вводимой жидкости – 30–40 мл/кг. Для более полного усвоения глюкозы, вводимой в больших объемах, одновременно назначают инсулин короткого действия из расчета 1 ЕД инсулина на 4–5 г глюкозы |
|
| 5.3 | Жировая эмульсия (B05BA02) |
Эмульсия для инфузий 10 % 50 мл, 100 мл, 500 мл; эмульсия для инфузий 20 % 50 мл, 100 мл, 500 мл |
Внутривенно капельно из расчета 10–20 мл/кг/сутки по эмульсии 10 % (1–2 г жира/кг массы тела). При повышенной потребности в калориях до 3 г/кг массы тела в сутки |
|
| 5.4 |
Жировая эмульсия в составе комбинированных препаратов для парентерального питания (B05BA02) |
Эмульсия для инфузий 1440 мл, 1920 мл, 2400 мл, 1026 мл, 1540 мл, 2053 мл, 2566 мл | Внутривенно капельно 27–40 мл/кг/сутки. Дети от 2 до 10 лет – 14–40 мл/кг/сутки | |
| 5.5 | Набор аминокислот (нефро) (B05BA01) | Раствор для инфузий 250, 500 мл | Внутривенно капельно 6–8 мл/кг/сутки. Максимальная суточная доза – 8–12 мл/кг/сутки | |
| 5.6 | Набор аминокислот (гепа) (B05BA01) | Раствор для инфузий 500 мл | Не более 18,75 мл/кг/сутки со скоростью 1,0–1,25 мл/кг/час | |
| 5.7 | Набор аминокислот без электролитов (B05BA10) |
Раствор для инфузий 10 % 100 мл; раствор для инфузий 5 (6) % 100 мл; раствор для инфузий 8 (10) % 500 мл; раствор для инфузий 14 (15) % 500 мл |
7–18 мл/кг/сутки. Не более 1000 мл за 8 часов | |
| 5.8 | Набор аминокислот с электролитами (B05BA10) |
Раствор для инфузий 5 (6) % 500 мл; раствор для инфузий 8 (10) % 500 мл |
7–18 мл/кг/сутки. Не более 1000 мл за 8 часов | |
| 5.9 |
Электролиты (натрия хлорид/калия хлорид/кальция хлорид) (рингер) (B05BB01) |
Раствор для инфузий 200 мл – 1000 мл | Внутривенно капельно со скоростью 60–80 капель/мин или струйно. Суточная доза – 5–20 мл/кг, при необходимости может быть увеличена до 30–50 мл/кг | |
| 5.10 | Электролиты (натрия хлорид/ натрия лактат/ кальция хлорид/ калия хлорид) (рингер-лактат, хартман) (B05BB01) | Раствор для инфузий 200 мл – 2000 мл | Внутривенно капельно 500–3000 мл/сутки | |
| 6 | Добавки к растворам для внутривенного введения | |||
| 6.1 |
Добавки к растворам для внутривенного введения |
Натрия хлорид (B05XA03) | Раствор для инфузий (для инъекций) 9 мг/мл; раствор для инфузий 100 мг/мл |
Для проведения перфузионной терапии. Среднесуточная доза 1000 мл, внутривенно капельно. Детям 20–30 мл/кг без определения лабораторных показателей. Дальнейший объем корригируется по результатам лабораторных исследований |
| 6.2 | Аланил глутамин (B05XB02) | Концентрат для приготовления раствора для инфузий 50 мл, 100 мл |
Внутривенно капельно. 1,5–2,5 мл/кг массы тела (эквивалентно 0,3–0,5 г N(2)-L-аланил-L-глутамина на кг массы тела). Максимальная суточная доза: 2,5 мл/кг массы тела. Максимальную суточную дозу в 0,5 г N(2)-L-аланил-L-глутамина на кг массы тела следует вводить в сочетании с не менее 1,0 г аминокислот/белков на кг массы тела/сутки. С учетом аминокислот суточная доза должная составлять не менее 1,5 г аминокислот/белков на кг массы тела. Безопасность и эффективность у детей не установлена |
|
| 7 | Витамины | |||
| 7.1 | Витамины | Витамин В1/ Витамин В6/ Витамин В12/ Лидокаин (A11DB) | Раствор для внутримышечного введения 2 мл | Внутримышечно по 2 мл каждые 24 часа |
| 7.2 | Тиамин (А11DA01) | Раствор для внутримышечного ведения 50 мг/мл 1 мл |
Внутримышечно глубоко 25–50 мг каждые 24 часа. Детям по 12,5–25 мг каждые 24 часа, внутримышечно глубоко |
|
| 7.3 | Аскорбиновая кислота (A11GA01) | Раствор для внутривенного и внутримышечного введения 50 мг/мл 2 мл |
Внутривенно или внутримышечно по 50–150 мг/сутки. Максимальная разовая доза 200 мг. Максимальная суточная доза 1 г. Для детей лечебная доза 50–100 мг/сутки |
|
| 7.4 | Пиридоксин (A11HA02) | Раствор для инъекций 50 мг/мл 1 мл |
Подкожно, внутримышечно или внутривенно по 50–100 мг, разделенные на 1–2 введения. Детям по 20 мг |
|
| 8 | Средства для лечения заболеваний сердца | |||
| 8.1 | Средства для лечения заболеваний сердца | Добутамин (С01СА07) |
Лиофилизированный порошок для приготовления раствора для инфузий 250 мг |
Внутривенно титрованием в дозах 2,5–10 мкг/кг/мин. Максимально 40 мкг/кг/мин. Детям начальная доза составляет 5 мкг/кг/мин с коррекцией в зависимости от клинического эффекта в диапазоне доз от 2 до 20 мкг/кг/мин |
| 8.2 | Допамин (C01CA04) | Концентрат для приготовления раствора для инфузий 5 мг/мл и 40 мг/мл 5 мл | Внутривенно титрованием в крупные вены в дозах 1,5–50 мкг/кг/мин. В отдельных случаях доза может быть увеличена до 50 мкг/кг/мин и более, в зависимости от требуемого эффекта | |
| 8.3 | Норэпинефрин (C01CA03) | Концентрат для приготовления раствора для внутривенного введения 2 мг/мл 4 мл | Внутривенно при центральном венозном доступе в дозах 0,1–0,3 мкг/кг/мин с пошаговым увеличением по 0,05–0,1 мкг/кг/мин до достижения целевого эффекта | |
| 8.4 | Фенилэфрин (C01CA06) | Раствор для инъекций 10 мг/мл 1 мл |
Внутривенно струйно 0,1–0,5 мл. Внутривенно капельно максимально 100–180 мкг/мин с постепенным снижением скорости до 30–60 мкг/мин |
|
| 8.5 | Эпинефрин (B02BC09) | Раствор для инъекций 1,8 (1,82) мг/мл 1 мл |
Внутривенно капельно 1 мкг/мин с возможным увеличением до 2–10 мкг/мин. Детям 10–30 мкг/кг |
|
| 9 | Мочегонные средства с высоким потолком дозы («петлевые» диуретики) | |||
| 9.1 |
Мочегонные средства с высоким потолком дозы («петлевые» диуретики) |
Фуросемид (C03CA01) |
Раствор для инъекций (раствор для внутривенного и внутримышечного введения) 10 мг/мл 2 мл; таблетки 40 мг |
Внутривенно медленно не более 4,0 мг/мин (предпочтительный способ введения). Внутривенно болюсно или внутримышечно 20–40 мг. Максимальная суточная доза 1500 мг. Детям для парентерального введения 1 мг/кг. Максимальная суточная доза 20 мг. При приеме внутрь по 20–120 мг/сутки, разделенные на 1–2 приема. Детям внутрь из расчета 1–2 мг/кг в 1–2 приема |
| 9.2 | Торасемид (C03CA04) | Таблетки 5 мг, 10 мг, 20 мг |
Внутрь от 5 до 20 мг/сутки в один прием. Детям старше 12 лет применять в тех же дозах. Детям до 12 лет ЛП противопоказан |
|
| 10 | Противосвертывающие препараты | |||
| 10.1 | Противосвертывающие препараты | Гепарин (B01AB01) | Раствор для внутривенного и подкожного введения 5000 ЕД/мл 5 мл |
Подкожно, внутривенно, болюсно или капельно. Начальная доза обычно составляет 5000 ME и вводится внутривенно, после чего лечение продолжают, используя подкожные инъекции или внутривенные инфузии. Поддерживающие дозы определяют в зависимости от способа применения. При непрерывной внутривенной инфузии назначают по 1000–2000 МЕ/ч (24 000–48 000 МЕ/сутки), разводя ЛП раствором натрия хлорида 0,9 %. При регулярных внутривенных инъекциях назначают по 5000–10 000 МЕ ЛП каждые 4–6 ч. При подкожном введении вводят каждые 12 ч по 15 000–20 000 МЕ или каждые 8 ч по 8000–10 000 ME. Перед введением каждой дозы необходимо проводить исследование времени свертывания крови и (или) АЧТВ с целью коррекции последующей дозы. Дозы ЛП при внутривенном введении подбирают так, чтобы АЧТВ было в 1,5–2,5 раза больше контрольного. Антикоагулянтный эффект ЛП считается оптимальным, если время свертывания крови удлиняется в 2–3 раза по сравнению с нормальным показателем. АЧТВ и тромбиновое время увеличиваются в 2 раза (при возможности непрерывного контроля АЧТВ). При подкожном введении малых доз (5000 ME 2–3 раза в день) для профилактики тромбообразования регулярный контроль АЧТВ не требуется, гак как оно увеличивается незначительно. Непрерывная внутривенная инфузия является наиболее эффективным способом применения ЛП, лучшим, чем регулярные (периодические) инъекции, так как обеспечивает более стабильную гипокоагуляцию и реже вызывает кровотечения. Продолжительность терапии зависит от показаний и способа применения. При внутривенном применении оптимальная длительность лечения составляет 7–10 дней, после чего терапию продолжают пероральными антикоагулянтами (рекомендуется назначать пероральные антикоагулянты, начиная уже с 1 дня лечения гепарином натрия или с 5 по 7 день, а применение гепарина натрия прекратить на 4–5 день комбинированной терапии) |
| 10.2 | Далтепарин (B01AB04) | Раствор для инъекций 2500 МЕ анти-Xa/0,2 мл, 5000 МЕ анти-Xa/0,2 мл, 10 000 МЕ анти-Xa/1 мл |
При низком риске тромбоза с профилактической целью 2500 МЕ подкожно, 1 раз в сутки. При дополнительных рисках тромбоза с профилактической целью либо 5000 МЕ подкожно 1 раз в сутки, либо по 2500 МЕ подкожно 2 раза в сутки (при риске кровотечения) |
|
| 10.3 | Эноксапарин (B01AB05) |
Раствор для инъекций 2000 анти-Ха МЕ/0,2 мл, 4000 анти-Ха МЕ/0,4 мл, 6000 анти-Ха МЕ/0,6 мл, 8000 анти-Ха МЕ/0,8 мл |
При умеренном риске тромбоза с профилактической целью 2000 МЕ (0,2 мл) подкожно 1 раз в сутки. При высоком риске тромбоза с профилактической целью 4000 МЕ (0,4 мл) подкожно 1 раз в сутки |
|
| 10.4 | Надропарин (B01AB06) |
Раствор для подкожного введения 2850 МЕ анти- Xa/0,3 мл, 3800 МЕ анти-Xa/0,4 мл, 5700 МЕ анти-Xa/0,6 мл, 7600 МЕ анти-Xa/0,8 мл, 11400 МЕ анти-Xa/0,6 мл |
Периоперационная профилактика: пациенты с умеренным риском: 0,3 мл за 2 часа до операции, затем каждые 24 часа; пациенты с высоким риском: 0,3 мл (при весе 51–70 кг) или 0,4 мл (при весе более 70 кг) за 12 часов до операции, затем в той же дозе через 12 часов 3 суток; с 4 суток по 0,4 мл (при весе 51–70 кг) или 0,6 мл (при весе более 70 кг) каждые 24 часа. Медицинская профилактика ТГВ пациентов терапевтического профиля: 0,4 мл (при весе менее 70 кг) или 0,6 мл (при весе от 71 кг) каждые 24 часа |
| 10.5 | Бемипарин (B01AB12) | Раствор для инъекций 2500 МЕ анти-Xa/0,2 мл | Подкожно по 2500 МЕ за 2 часа до или через 6 часов после операции. Далее по 2500 МЕ каждые 24 часа | |
| 10.6 | Фондапаринукс натрия (B01AХ05) | Раствор для внутривенного и подкожного введения 2,5 мг/0,5 мл в шприцах |
Применяется при гепарин-индуцированной тромбоцитопении, развившейся на фоне приема НМГ или НФГ. По 2,5 мг подкожно 1 раз в сутки, независимо от тяжести факторов риска |
|
| 10.7 | Клопидогрел (B01AC04) | Таблетки, покрытые оболочкой, 75 мг | Внутрь по 75 мг каждые 24 часа | |
| 11 | Кортикостероиды для системного применения | |||
| 11.1 |
Кортикостероиды для системного применения |
Гидрокортизон (H02AB09) | Порошок для приготовления раствора для инъекций 100 мг | Внутривенно капельно или струйно в начальной дозе 100 мг, затем повторно каждые 2–6 часов. Максимальная разовая доза 500 мг |
| 11.2 | Дексаметазон (H02AB02) |
Раствор для инъекций 4 мг/мл 1 мл, 2 мл; таблетки 0,5 мг |
Внутривенно капельно или струйно 4–20 мг каждые 6–8 часов. Максимальная суточная доза 80 мг. Детям по 0,027 76–0,166 65 мг/кг каждые 12–24 часа. Внутрь 0,5–9 мг/сутки, разделенные на 2–4 приема. Внутрь детям 0,08–0,3 мг/кг, разделенные на 3–4 приема |
|
| 11.3 | Метилпреднизолон (H02AB04) |
Суспензия для инъекций 40 мг/мл 1 мл; стерильный порошок (лиофилизат) для приготовления раствора для инъекций 40 мг, 125 мг, 250 мг, 500 мг, 1000 мг; таблетки 4 мг, 8 мг, 16 мг, 32 мг |
Внутривенно капельно 30 мг/кг каждые 4–6 часов. Детям парентеральное введение проводится в тех же дозировках. Внутрь по 8–60 мг/сутки, в том числе, и детям |
|
| 11.4 | Преднизолон (H02AB06) |
Раствор для внутривенного и внутримышечного введения (для инъекций) 30 (25) мг/мл 1 мл; таблетки 5 мг |
Внутривенно или внутримышечно 4–180 мг. Максимальная суточная доза 900 мг. Детям от 6 до 12 лет внутримышечно в дозе 25 мг/сутки, старше 12 лет 25–50 мг/сутки. Внутрь 5–80 мг/сутки. При дозировании детям по отношению к дозе для взрослых: 25 % в 1 год, 50 % в 7 лет, 75 % в 12 лет |
|
| 12 | Иммуноглобулины | |||
| 12.1 | Иммуноглобулины |
Иммуноглобулин человека нормальный (для взрослых) (J06BA02) |
Порошок для внутривенного введения (г) |
Внутривенно капельно медленно. Расчет 0,4 г/кг/сутки в течение 1–4 суток |
| 12.2 |
Иммуноглобулин человека нормальный (для детской практики) (J06BA02) |
Порошок для внутривенного введения (г) |
Внутривенно капельно медленно. Расчет 0,4 г/кг/сутки в течение 1–4 суток |
|
| 12.3 |
Иммуноглобулин человека нормальный (J06BA01) |
Раствор для внутримышечного введения 100 мг/мл 1,5 мл; раствор для инъекций 165 мг/мл 10 мл, 20 мл |
Внутримышечно взрослым и детям из расчета 100–150 мг/кг. Раствор для инъекций подкожно 0,2–0,5 г/кг, разделенные на несколько дней |
|
| 12.4 |
Иммуноглобулин человека антистафилококковый (J06BB08) |
Раствор для инъекций 3 мл; раствор для внутримышечного введения 100 МЕ/доза |
Внутримышечно 5 МЕ/кг. Детям в возрасте до 5 лет разовая доза не менее 100 МЕ |
|
| 13 | Антиинфекционные средства для системного применения | |||
| 13.1 | Антиинфекционные средства для системного применения | Пиперациллин/ Тазобактам (J01CR05) |
Лиофилизат для приготовления раствора для внутривенного введения 2000 мг/250 мг; порошок (лиофилизат) для приготовления раствора для инфузий (для внутривенного введения) 4000 мг/500 мг |
Взрослым и детям старше 12 лет внутривенно капельно по 4,5 г каждые 8 часов. Детям от 2 до 12 лет из расчета 80–100 мг (по пиперациллину) каждые 6–8 часов |
| 13.2 | Цефазолин (J01DB04) |
Порошок для приготовления раствора для внутривенного и внутримышечного введения (для внутримышечного введения) 500 мг, 1000 мг |
Взрослым и детям старше 12 лет по 0,5–1 г внутривенно или внутримышечно каждые 6–8 часов в зависимости от тяжести инфекции. Максимальная суточная доза 12 г. Детям старше 1 месяца по 25–100 мг/кг/сутки в 3 или 4 введения |
|
| 13.3 | Цефепим (J01DE01) |
Порошок для приготовления раствора для внутривенного и внутримышечного введения (для инъекций) 500 мг, 1000 мг, 2000 мг |
По 2 г внутривенно капельно (вводить не менее 30 минут) или внутримышечно каждые 12 часов. Детям от 1 до 2 месяцев – 30 мг/кг каждые 8–12 часов. Детям от 2 месяцев до 12 лет – 50 мг/кг каждые 8–12 часов |
|
| 13.4 | Цефоперазон (J01DD12) | Порошок для приготовления раствора для внутривенного и внутримышечного введения (для инъекций) 1000 мг | Внутривенно или внутримышечно по 2–4 г каждые 12 часов. Максимальная суточная доза 16 г, вводится каждые 8 часов. Детям от 500 до 200 мг/кг/сутки в 2–3 введения | |
| 13.5 | Цефтазидим (J01DD02) |
Порошок для приготовления раствора для внутривенного и внутримышечного введения (для инъекций) 500 мг, 1000 мг, 2000 мг |
Внутривенно или внутримышечно по 1–2 г каждые 8 часов. Детям 25–200 мг/кг/сутки в несколько введений | |
| 13.6 | Цефоперазон/Сульбактам (J01DD62) | Порошок для приготовления раствора для внутривенного и внутримышечного введения 1,0/1,0 г |
Внутривенно (капельно, струйно), внутримышечно. Средняя суточная доза 2,0–4,0 г (1,0–2,0 г цефоперазона), вводить равными частями каждые 12 часов. Максимальная суточная доза 8 г (4 г цефоперазона). Детям – 40–80 мг/кг/сутки (20–40 мг/кг/сутки цефоперазона): на первой неделе жизни суточная доза вводится в 2 введения, после 1-й недели в 2–4 введения |
|
| 13.7 | Тигециклин (J01AA12) | Раствор для внутривенного введения (в виде гидрохлорида) 2,5 мг/0,5 мл |
Внутривенно капельно или титром. Нагрузочная доза в первое введение 100 мг, затем через 12 часов и каждые последующие 12 часов по 50 мг, вводить 30–60 минут. Детям 8–11 лет по 1,2 мг/кг каждые 12 часов (не более 50 мг на введение), детям 12–17 лет по 50 мг каждые 12 часов. В детском возрасте длительность введения 60 минут |
|
| 13.8 | Цефтазидим/Авибактам (J01DD52) | Порошок для приготовления концентрата для приготовления раствора для инфузий 2000 мг + 500 мг |
Внутривенно капельно по 2000/500 мг каждые 8 часов, инфузия в течение 2 часов. Дети от 3 до 6 мес.: 10 мг/кг (по цефтазидиму) каждые 8 часов, инфузия в течение 2 часов. Дети от 6 мес. до 18 лет по 50 мг/кг (по цефтазидиму) каждые 8 часов, инфузия в течение 2 часов |
|
| 13.9 | Цефтаролина фосамил (J01DI02) |
Порошок для приготовления концентрата для приготовления раствора для инфузий 600 мг |
Внутривенно капельно по 600 мг каждые 8–2 часов. Дети до 2 месяцев – внутривенно капельно 6–10 мг/кг каждые 8 часов, от 2 месяцев до 2 лет – 8–10 мг/кг каждые 8 часов, от 2 до 12 лет (менее 33 кг) 12 мг/кг (максимально 400 мг), дети с массой более 33 кг от 12 до 18 лет по 600 мг каждые 12 часов |
|
| 13.10 | Дорипенем (J01D H04) | Порошок для приготовления раствора для инфузий 500 мг | Внутривенно капельно по 500 мг каждые 8 часов | |
| 13.11 |
Имипенем/ Циластатин (J01DH51) |
Порошок для приготовления раствора для внутривенного введения (для инфузий) 250 мг/250 мг, 500 мг/500 мг |
Внутривенно капельно по 1000/1000 мг каждые 6–8 часов. Детям от 1 года до 12 лет 15/15–25/25 мг/кг каждые 6 часов | |
| 13.12 | Меропенем (J01DH02) |
Порошок для приготовления раствора для внутривенного введения (для инъекций) 500 мг, 1000 мг |
Внутривенно капельно по 0,5–2 г каждые 8 часов. Детям до 12 лет 10–40 мг/кг каждые 8 часов | |
| 13.13 | Эртапенем (J01DH03) |
Лиофилизированный порошок (лиофилизат) для приготовления раствора для внутривенного и внутримышечного введения (для инфузий) 1000 мг |
По 1 г внутривенно капельно, каждые 24 часа. Детям до 12 лет по 15 мг/кг каждые 12 часов, не более 1,0 г/сутки |
|
| 13.14 | Амикацин (J01GB06) |
Раствор для внутривенного и внутримышечного введения 250 мг/мл 2 мл; раствор для внутривенного и внутримышечного введения 250 мг/мл 4 мл; порошок лиофилизированный (порошок) для приготовления раствора для внутривенного и внутримышечного введения (для инъекций) 500 мг; лиофилизат для приготовления раствора для инъекций 1000 мг |
Внутримышечно или внутривенно по 15 мг/кг/сутки каждые 24 часа, не более 1,5 г. Детям до 4 недель: нагрузочная доза 10 мг/кг, затем по 7,5 мг/кг каждые 12 часов. Детям от 4 недель до 12 лет: 15–20 мг/кг/сутки |
|
| 13.15 | Гентамицин (J01GB03) | Раствор для внутривенного и внутримышечного введения (для инъекций) 40 мг/мл 2 мл | Внутримышечно или внутривенно по 1,5 мг/кг каждые 12 часов. Детям до 1 года – 2–5 мг/кг, от 1 года до 5 лет 1,5–3 мг/кг, от 6 до 14 лет по 3 мг/кг каждые 8–12 часов | |
| 13.16 | Ванкомицин (J01XA01) |
Лиофилизированный порошок для приготовления раствора для инфузий 500 мг, 1000 мг; порошок для приготовления раствора для инфузий 500 мг, 1000 мг |
Внутривенно капельно из расчета 15–20 мг/кг каждые 8–12 часов, не более 2 г на одно введение. Детям до 12 лет 10–15 мг/кг каждые 6–24 часа |
|
| 13.17 | Тейкопланин (J01XA02) |
Порошок для приготовления раствора для внутривенного и внутримышечного введения 200 мг, 400 мг |
Внутривенно капельно из расчета 6 мг/кг каждые 12 часов первые 3 введения, затем по 6 мг/кг каждые 24 часа. Детям до 2 месяцев – нагрузочная доза 16 мг/кг однократно, |
| поддерживающая доза – 8 мг/кг; от 2 месяцев до 12 лет – нагрузочная доза 10 мг/кг каждые 12 часов 3 введения, затем по 6–10 мг/кг каждые 24 часа | ||||
| 13.18 | Колистин (A07AA10) |
Порошок для приготовления раствора для внутривенного введения и ингаляций 1 000 000 МЕ, 2 000 000 МЕ |
Нагрузочная доза 9 000 000 МЕ внутривенно капельно однократно, затем 6 000 000–9 000 000 МЕ, разделенная на 2–3 введения/сутки. Детям до 2 лет по 500 000–1 000 000 МЕ каждые 12 часов |
|
| 13.19 | Линезолид (J01XX08) |
Раствор для инфузий 2 мг/мл 100 мл, 200 мл, 300 мл; таблетки, покрытые оболочкой, 300 мг, 600 мг; гранулы для приготовления суспензии для внутреннего применения 20 мг/мл |
Внутривенно капельно по 600 мг каждые 12 часов. Детям, до 12 лет внутривенно капельно 10 мг/кг каждые 8 часов. Внутрь с 12 лет по 600 мг каждые 12 часов |
|
| 13.20 | Даптомицин (J01XX09) | Лиофилизат для приготовления раствора для инфузий 500 мг | Из расчета 6 мг/кг внутривенно капельно каждые 24 часа. Детям от 1 года 5–10 мг/кг каждые 24 часа | |
| 13.21 | Моксифлоксацин (J01MA14) | Раствор для инфузий 1,6 мг/мл 250 мл; таблетки, покрытые оболочкой, 400 мг |
Внутривенно капельно по 400 мг 1 раз в сутки, вводится медленно, в течение не менее 60 мин. Внутрь по 400 мг 1 раз в сутки |
|
| 13.22 | Левофлоксацин (J01MA12) |
Раствор для инфузий 5 мг/мл 100 мл; таблетки, покрытые оболочкой, 250 мг, 500 мг, 750 мг; капсулы 250 мг |
Внутривенно капельно медленно по 500 мг 1–2 раза в сутки. Возможен последующий переход на пероральный прием в той же дозе | |
| 13.23 | Амфотерицин В (J02AA01) |
Порошок лиофилизированный для приготовления раствора для инфузий 50 000 мкг (ЕД); концентрат (липидный комплекс) для приготовления раствора для внутривенного введения 5 мг/мл 2 мл, 5 мг/мл 10 мл, 5 мг/мл 20 мл |
Взрослым и детям от 1 месяца внутривенно капельно из расчета 5 мг/кг/сутки, каждые 24 часа. Детям с 1 месяца до 16 по 5,0 мг/кг внутривенно капельно. Детям с 16 лет – дозировать как взрослым |
|
| 13.24 | Вориконазол (J02AC03) |
Лиофилизированный порошок для приготовления раствора для инфузий 200 мг; таблетки, покрытые оболочкой, 50 мг, 200 мг |
Взрослым и детям с 14 лет внутривенно капельно из расчета 6 мг/кг каждые 12 часов первые 2 введения, затем по 4 мг/кг каждые 12 часов последующие. Детям от 2 до 14 лет: нагрузочная доза 9 мг/кг каждые 12 часов 2 введения, затем поддерживающая – 8 мг/кг каждые 12 часов (или 9 мг/кг каждые 12 часов внутрь, не более 350 мг на один прием) |
|
| 13.25 | Флуконазол (J02AC01) | Раствор для инфузий 2 мг/мл 100 мл; капсулы 50 мг, 150 мг |
Внутривенно капельно 200–800 мг однократно в виде нагрузочной дозы, затем через 24 часа по 200–400 мг каждые 24 часа. Детям от 28 дней до 12 лет – 3–12 мг/кг/сутки внутривенно капельно. Внутрь 200–800 мг однократно в виде нагрузочной дозы, затем через 24 часа по 200–400 мг каждые 24 часа. Детям от 6 до 12 лет внутрь из расчета 3–12 мг/кг/сутки |
| 13.26 | Каспофунгин (J02AX04) |
Порошок лиофилизированный для приготовления раствора для инфузий 50 мг, 70 мг |
Внутривенно капельно нагрузочная доза 70 мг, затем по 50 мг каждые 24 часа (при массе тела до 80 кг) или по 70 мг каждые 24 часа (при массе более 80 кг). Детям до 12 месяцев – 25–50 мг/м2/сутки. Детям от 12 месяцев до 12 лет – нагрузочная доза 70 мг/кг/м2, далее поддерживающая – по 50 мг кг/м2 |
|
| 13.27 | Микафунгин (J02AX05) | Лиофилизат для приготовления раствора для инфузий 50 мг, 100 мг |
Внутривенно капельно по 100–150 мг каждые 24 часа. Детям до 4 месяцев – 2–10 мг/кг/сутки. Детям от 4 месяцев до 16 лет при массе тела менее 40 кг из расчета 1–2 мг/кг/сутки, при массе тела более 40 кг – 50–100 мг/сутки |
|
| 13.28 | Анидулафунгин (J02AX06) | Лиофилизат для приготовления раствора для инфузий 100 мг |
Внутривенно капельно 200 мг в виде нагрузочной дозы, затем по 100 мг каждые 24 часа. Детям от 1 месяца нагрузочная доза 3 мг/кг (не более 200 мг), поддерживающая доза 1,5 мг/кг/сутки |
|
| 14 | Противомикробные средства для лечения заболеваний кожи | |||
| 14.1 | Противомикробные средства для лечения заболеваний кожи | Гентамицин (J01GB03) | Мазь для наружного применения 1 мг/г |
Взрослым и детям старше 3 лет. Наружно тонким слоем 2–3 раза в неделю. При использовании повязок применяется 1 раз в день |
| 14.2 | Хлорамфеникол (D06AX02) | Линимент для наружного применения 50 мг/г; линимент для наружного применения 100 мг/г |
Взрослым и детям старше 4 недель. Наружно на пораженные участки кожи или на стерильную марлевую салфетку, которую накладывают на раневую поверхность, каждые 1–3 дня |
|
| 14.3 | Сульфадиазин серебра (D06BA01) | Крем (мазь) для наружного применения 10 мг/г | Взрослым и детям в возрасте 2 месяца и старше. Наружно тонким слоем (2–4 мм) на поврежденную поверхность или на стерильную марлевую салфетку, которую накладывают на раневую поверхность, 1–2 раза в сутки | |
| 15 | Средства, применяемые при кашле и простудных заболеваниях | |||
| 15.1 | Средства, применяемые при кашле и простудных заболеваниях | Амброксол (R05CB06) |
Раствор для приема внутрь (для внутреннего применения) и ингаляций 7,5 мг/мл 25 мл, 50 мл; сироп 3 мг/мл 100 мл, 150 мл; сироп 6 мг/мл 100 мл, 150 мл; таблетки 30 мг |
Раствор для приема внутрь и ингаляций взрослым и детям от 12 лет: первые 2–3 дня по 30 мг (4,0 мл) 3 раза в сутки, затем по 30 мг (4,0 мл) 2 раза в сутки. При необходимости – до 8,0 мл 2 раза в сутки (120 мг в сутки). Детям от 6 до 12 лет – по 15 мг (2,0 мл) 2–3 раза в сутки. Детям от 2 до 6 лет по 7,5 мг (1,0 мл) 3 раза в сутки. Сироп 3 мг/мл взрослым и детям старше 12 лет: по 30 мг (10 мл) 3 раза в сутки. Детям от 6 до 12 лет в первые 2–3 дня по 15 мг (5 мл) 2–3 раза в сутки, затем по 5 мл 2 раза в сутки. Детям от 2 до 5 лет в первые 2–3 дня по 7,5 мг (2,5 мл) 3 раза в сутки, затем по 2,5 мл 2 раза в сутки. Сироп 6 мг/мл взрослым: по 30 мг (5 мл) 3 раза в сутки, или по 60 мг (10 мл) 2 раза в сутки. Детям старше 12 лет – от 30 мг до 45 мг (от 5 мл до 7,5 мл) 2 раза в сутки. Детям от 6 до 12 лет – в первые 2–3 дня по 15 мг (2,5 мл) 2–3 раза в сутки, затем по 2,5 мл 2 раза в сутки. Детям от 2 до 5 лет в первые 2–3 дня по 7,5 мг (1,25 мл) 3 раза в сутки, затем по 1,25 мл 2 раза в сутки. Таблетки взрослым и детям с 12 лет в первые 2–3 дня по 30 мг (1 таблетке) 3 раза в сутки. Затем по 30 мг (1 таблетке) 2 раза в сутки. Дозу можно увеличить до 2 таблеток 2 раза в сутки (120 мг в сутки). Детям от 6 до 12 лет по 15 мг (1/2 таблетки) 2–3 раза в сутки |
| 15.2 | Ацетилцистеин (R05CB01) |
Раствор для инъекций и ингаляций 100 мг/мл 3 мл; раствор для ингаляций 200 мг/мл 5 мл; порошок для приготовления раствора для внутреннего применения (для приема внутрь) 100 мг; порошок для приготовления раствора для внутреннего применения (для приема внутрь) 200 мг; порошок для приготовления раствора для внутреннего применения 600 мг |
Раствор взрослым 300 мг (3 мл) 1–2 раза в сутки. Детям 150 мг (1,5 мл) 1–2 раза в сутки. Порошок взрослым и детям старше 12 лет внутрь по 200 мг 3 раза в сутки. При длительном лечении 400–600 мг в сутки, разделенные на несколько доз или за один прием. Детям от 6 до 12 лет внутрь по 200 мг 2 раза в сутки |
|
| 16 | Средства для лечения обструктивных заболеваний дыхательных путей | |||
| 16.1 | Средства для лечения обструктивных заболеваний дыхательных путей | Сальбутамол (R03AC02) |
Аэрозоль для ингаляций дозированный 100 мкг/доза 200 доз, 400 доз; раствор для ингаляций 1 мг/мл 2,5 мл |
Аэрозоль для ингаляций дозированный взрослым и детям старше 12 лет: для купирования обострения симптомов бронхиальной астмы включая острый бронхоспазм, 100 мкг (1 доза), при необходимости увеличить до 200 мкг (2 дозы). Профилактически 200 мкг (2 дозы). При длительной поддерживающей терапии 200 мкг (2 дозы) 4 раза в сутки. Детям 4–12 лет: для купирования острого бронхоспазма 100 мкг (1 доза), при необходимости увеличить до 200 мкг (2 дозы). Профилактически 200 мкг (2 дозы). При длительной поддерживающей терапии 200 мкг (2 дозы) 4 раза в сутки. Общая суточная доза не должна превышать 800 мкг (8 доз). Раствор для ингаляций взрослым и детям 12 лет и старше: 2,5–5 мг до 4 раз в сутки, до 40 мг в сутки. Детям 4–11 лет: 2,5–5 мг до 4 раз в сутки |
| 16.2 | Фенотерол (R03AC04) |
Аэрозоль дозированный для ингаляций 100 мкг/доза 200 доз; раствор для ингаляций 1 мг/мл 20 мл |
Взрослым и детям старше 6 лет: для купирования внезапно возникшего спазма гладкой мускулатуры бронхов 100 мкг (1 доза), при отсутствии заметного улучшения в течение 5 минут возможно применение второй дозы. При необходимости длительного лечения, по 1–2 ингаляционной дозе 3–4 раза в сутки, с интервалом между введениями ЛП не менее 3 часов. Суточная доза не должна превышать 8 доз, максимальная однократная доза – 4 дозы. Детям 4–6 лет: для купирования внезапно возникшего спазма гладкой мускулатуры бронхов 100 мкг (1 доза). При необходимости длительного лечения или профилактики приступов 100 мкг (1 доза) 4 раза в сутки. Суточная доза не должна превышать 4 дозы, максимальная однократная – 2 дозы |
|
| 16.3 |
Фенотерол/Ипратропия бромид (R03AL01) |
Аэрозоль дозированный для ингаляций (50 мкг + 20 мкг)/доза 200 доз; раствор для ингаляций (500 мкг + 250 мкг)/мл |
Аэрозоль дозированный для ингаляций взрослым и детям старше 6 лет: для купирования внезапно возникшего спазма гладкой мускулатуры бронхов 100 мкг фенотерола/40 мкг ипратропия бромида (2 ингаляционные дозы). При необходимости длительного лечения, по 1–2 ингаляционной дозе 3–4 раза в сутки с интервалом между введениями препарата не менее 3 часов. Суточная доза не должна превышать 12 доз. Раствор для ингаляций взрослым и детям старше 12 лет: для лечения приступа бронхиальной обструкции от 1 мл (24 капель) до 2,5 мл (60 капель) с разведением физиологическим раствором до объема 3–4 мл. Детям от 6 до 12 лет: для лечения приступа бронхиальной обструкции от 0,5 мл (12 капель) до 2,0 мл (48 капель) с разведением раствором натрия хлорида 0,9 % до объема 3–4 мл. Детям до 6 лет: 0,1 мл (2 капли) на кг массы тела, максимально до 0,5 мл (12 капель) с последующим разведением раствором натрия хлорида 0,9 % до 3–4 мл или без разведения на одну ингаляцию, может вводиться с помощью небулайзера в течение 6–7 минут до окончания раствора. При необходимости повторить с интервалом не менее 4 часов |
|
| 16.4 | Будесонид (R03BA02) |
Аэрозоль для ингаляций 100 мкг/доза 200 доз; аэрозоль ингаляционный дозированный 200 мкг/доза 200 доз; суспензия для ингаляций 0,25 мг/мл 2 мл (в детской практике); суспензия для ингаляций 0,5 мг/мл 2 мл (в детской практике) |
Аэрозоль для ингаляций взрослым 200–1600 мкг в сутки в 2–4 приема. Максимальная суточная доза для взрослых 2000 мкг в сутки. Детям 2–7 лет: 200–400 мкг в сутки в 2–4 приема. Детям старше 7 лет: 200–800 мкг в сутки, в 2–4 приема. Суспензия для ингаляций взрослым – начальная доза 0,5–1 мг в сутки. Детям от 6 месяцев до 12 лет начальная доза 0,25–0,5 мг в сутки. Поддерживающая доза назначается индивидуально |
|
| 16.5 | Ипратропия бромид (R03BB01) |
Аэрозоль дозированный для ингаляций 20 мкг/доза 200 доз; раствор для ингаляций 250 мкг/мл |
Аэрозоль дозированный взрослым и детям старше 6 лет: 2 дозы (40 мкг) 4 раза в сутки. Если ответ не является адекватным, могут использоваться дозы больше вышеуказанной. Нельзя превышать суммарную суточную дозу 12 ингаляций (240 мкг). Раствор для ингаляций взрослым по 2,0 мл (48 капель = 0,5 мг) 3–4 раза в сутки. Максимальная суточная доза 8,0 мл (2 мг). Детям 6–12 лет по 1,0 мл (24 капли = 0,25 мг) 3–4 раза в сутки. Максимальная суточная доза 4,0 мл (1 мг). Детям до 6 лет по 0,4–1,0 мл (9–24 капли = 0,1–0,25 мг) 3–4 раза в сутки. Максимальная суточная доза 4,0 мл (1 мг) |
| 16.6 | Теофиллин (R03DA05) |
Раствор для внутривенного введения 24 мг/мл 5 мл; таблетки 150 мг |
Взрослым 200–300 мг 2 раза в сутки. Детям старше 6 лет 100–200 мг 2 раза в сутки. Дозы подбирают индивидуально. Детям 6–9 лет – 20 мг/кг/сутки. Детям 9–12 лет – 16 мг/кг/сутки. Детям 12–16 лет – 13 мг/кг/сутки. Детям старше 16 лет и взрослым – 10 мг/кг/сутки. Максимальная суточная доза для взрослых – 900 мг/сутки |
|
| 17 | Прокинетики | |||
| 17.1 | Прокинетики | Метоклопрамид (A03FA01) |
Раствор для внутривенного и внутримышечного введения (для инъекций) 5 мг/мл 2 мл; таблетки 10 мг |
Раствор вводят внутримышечно или внутривенно болюсно в течение не менее 3 минут, таблетки принимают внутрь за 30 минут до приема пищи. Взрослым по 10 мг до 3 раз в сутки (максимальная разовая доза 10 мг, максимальная суточная доза 30 мг или 0,5 мг/кг). Детям старше 1 года из расчета 0,10–0,15 мг/кг массы тела до 3 раз в сутки (максимальная суточная доза 0,5 мг/кг массы тела). Максимальная продолжительность применения не более 5 дней |
| 17.2 | Домперидон (А03FA03) | Таблетки, покрытые оболочкой, 10 мг; таблетки 10 мг | За 15–30 минут до еды или натощак, по 1 таблетке до 3 раз в сутки | |
| 18 | Противодиарейные средства биологического происхождения, регулирующие равновесие кишечной микрофлоры (пробиотики) |
Бактерийные препараты для лечения дисфункций кишечника (A07FA) |
Лиофилизированный порошок для приготовления суспензии для приема внутрь, 5 доз |
Взрослым по 10 доз 3–4 раза в сутки, при необходимости до 6 раз в сутки. Детям до 6 месяцев по 5 доз 2–3 раза в сутки, со 2–3 дня при необходимости 4–6 раз в сутки. Детям старше 6 месяцев до 3 лет по 5 доз 3–4 раза в сутки. Детям с 3 до 7 лет по 5 доз 3–5 раз в сутки. Детям старше 7 лет по 10 доз 3–4 раза в сутки. При необходимости до 6 раз в сутки |
Приложение 5
к клиническому протоколу
«Диагностика, лечение и медицинская реабилитация пациентов с термической травмой и ее последствиями»
к клиническому протоколу
«Диагностика, лечение и медицинская реабилитация пациентов с термической травмой и ее последствиями»
Расчет суточной потребности в калориях у пациентов с ожогами
Формула Торонто:
4343 + (10,5 x % ожога) + (0,23 x калорийность потребляемой пищи) + (0,84 x затраты на основной обмен (далее – ОО) по приблизительной формуле Харриса-Бенедикта) + (114 x t°) – (4,5 x дни после получения травмы).
Формула Харриса-Бенедикта:
Мужчины: ОО = 66,5 + (13,75 x МТ) + (5 x Р) – (6,76 x В), Женщины: ОО = 655,1 + (9,56 x МТ) + (1,85 x Р) – (4,68 x В),
где МТ – масса тела, кг; Р – рост, см; В – возраст, годы.
Формула Шофилда:
Дети от 0 до 3 лет:
BMR = 0,167 x M + 1517 x L – 617,6 (мальчики); BMR = 16,25 x M + 1023,2 x L – 413,5 (девочки).
Дети от 3 до 10 лет:
BMR = 19,6 x M + 130,3 x L + 414,9 (мальчики); BMR = 16,97 x M + 161,8 x L + 371,2 (девочки).
Дети от 10 до 18 лет и взрослые:
BMR = 16,25 x M + 137,2 x L + 515,5 (мальчики); BMR = 8,365 x M + 465 x L + 200 (девочки);
где BMR – базальный метаболизм; М – масса тела (в кг), L – рост (в м).
4343 + (10,5 x % ожога) + (0,23 x калорийность потребляемой пищи) + (0,84 x затраты на основной обмен (далее – ОО) по приблизительной формуле Харриса-Бенедикта) + (114 x t°) – (4,5 x дни после получения травмы).
Формула Харриса-Бенедикта:
Мужчины: ОО = 66,5 + (13,75 x МТ) + (5 x Р) – (6,76 x В), Женщины: ОО = 655,1 + (9,56 x МТ) + (1,85 x Р) – (4,68 x В),
где МТ – масса тела, кг; Р – рост, см; В – возраст, годы.
Формула Шофилда:
Дети от 0 до 3 лет:
BMR = 0,167 x M + 1517 x L – 617,6 (мальчики); BMR = 16,25 x M + 1023,2 x L – 413,5 (девочки).
Дети от 3 до 10 лет:
BMR = 19,6 x M + 130,3 x L + 414,9 (мальчики); BMR = 16,97 x M + 161,8 x L + 371,2 (девочки).
Дети от 10 до 18 лет и взрослые:
BMR = 16,25 x M + 137,2 x L + 515,5 (мальчики); BMR = 8,365 x M + 465 x L + 200 (девочки);
где BMR – базальный метаболизм; М – масса тела (в кг), L – рост (в м).
Приложение 6
к клиническому протоколу
«Диагностика, лечение и медицинская реабилитация пациентов с термической травмой и ее последствиями»
к клиническому протоколу
«Диагностика, лечение и медицинская реабилитация пациентов с термической травмой и ее последствиями»
Критерии раннего прогнозирования глубины отморожений (в дореактивном и раннем реактивном периодах)
|
№ п/п |
Критерии | Поверхностные отморожения I–II степени | Глубокие отморожения III–IV степени |
| 1 | Цвет кожных покровов | Гиперемия, легкий цианоз | Выраженный цианоз |
| 2 | Капиллярный ответ | Ослаблен | Отсутствует |
| 3 | Чувствительность |
Резко ослаблена, иногда гиперестезия |
Отсутствует |
| 4 | Температура кожных покровов |
Нормальная или снижена на 5– 10 °С |
Резко снижена, на уровне комнатной или ниже |
| 5 | Эпидермальные пузыри | Мелкие | Большие, сливные, циркулярно охватывают пораженные сегменты. При IV степени вялые или вовсе отсутствуют |
| 6 | Сроки формирования эпидермальных пузырей | Появляются сразу после согревания | Замедленное появление |
| 7 |
Содержимое эпидермальных пузырей |
Светлое | Мутное, геморрагическое |
| 8 | Окраска дна раны | Розовая, ярко-красная | Багрово-цианотичная |
| 9 | Отек | Умеренный | Выраженный, распространяется в проксимальном направлении |
| 10 |
Пульсация периферических артерий |
Не изменена | Резко ослаблена или не определяется |
Приложение 7
к клиническому протоколу
«Диагностика, лечение и медицинская реабилитация пациентов с термической травмой и ее последствиями»
к клиническому протоколу
«Диагностика, лечение и медицинская реабилитация пациентов с термической травмой и ее последствиями»
Классификация послеожоговых рубцовых контрактур
| № п/п |
Сустав |
Движения |
Норма, град | Ограничения движения, град | ||
| Незначительное (I степени) | Умеренное (II степени) | Значительное (III степени) | ||||
| 1 | Плечевой с плечевым поясом | |||||
| 1.1 | Плечевой с плечевым поясом | Сгибание | 180 | 115 | 100 | 80 |
| 1.2 | Разгибание | 40 | 30 | 20 | 15 | |
| 1.3 | Отведения | 180 | 115 | 100 | 80 | |
| 2 | Локтевой | |||||
| 2.1 | Локтевой | Сгибание | 40 | 80 | 90 | 100 |
| 2.2 | Разгибание | 180 | 150 | 140 | 120 | |
| 2.3 | Пронация | 180 | 135 | 90 | 60 | |
| 2.4 | Супинация | 180 | 135 | 90 | 60 | |
| 3 | Кистевой | |||||
| 3.1 | Кистевой | Сгибание | 75 | 35 | 20–25 | 15 |
| 3.2 | Разгибание | 65 | 30 | 20–25 | 15 | |
| 3.3 | Отведение радиальное | 20 | 10 | 5 | 2–3 | |
| 3.4 | Отведение ульнарное | 40 | 25 | 15 | 10 | |
| 4 | II–V пальцы кисти | |||||
| 4.1 | Пястно-фаланговый | |||||
| 4.1.1 | Пястно-фаланговый | Сгибание | 90 | 60–89 | 30–59 | 0–29 |
| 4.1.2 | Разгибание | 0 | 1–30 | 31–60 | 61–90 | |
| 4.2 | Проксимальный межфаланговый | |||||
| 4.2.1 | Проксимальный межфаланговый | Сгибание | 100 | 67–99 | 34–66 | 0–33 |
| 4.2.2 | Разгибание | 0 | 1–33 | 34–66 | 67–100 | |
| 4.3 | Дистальный межфаланговый | |||||
| 4.3.1 | Дистальный межфаланговый | Сгибание | 70 | 47–69 | 24–46 | 0–23 |
| 4.3.2 | Разгибание | 0 | 1–23 | 24–46 | 47–70 | |
| 5 | Межфаланговый сустав I пальца кисти | |||||
| 5.1 | Межфаланговый сустав I пальца кисти | Сгибание | 48–69 | 24–47 | 0–23 | |
| 5.2 | Разгибание | 1–23 | 24–46 | 47–70 | ||
| 6 | Тазобедренный | |||||
| 6.1 | Тазобедренный | Сгибание | 75 | 100 | 110 | 120 |
| 6.2 | Разгибание | 180 | 170 | 160 | 150 | |
| 6.3 | Отведение | 50 | 25 | 20 | 15 | |
| 7 | Коленный | |||||
| 7.1 | Коленный | Сгибание | 40 | 60 | 90 | 110 |
| 7.2 | Разгибание | 180 | 175 | 170 | 160 | |
| 8 | Голеностопный | |||||
| 8.1 | Голеностопный |
Подошвенное сгибание |
130 | 120 | 110 | 100 |
| 8.2 | Тыльное сгибание | 70 | 75 | 80 | 85 | |
Приложение 8
к клиническому протоколу
«Диагностика, лечение и медицинская реабилитация пациентов с термической травмой и ее последствиями»
Классификация послеожоговых рубцовых контрактур и деформаций шеи
| № п/п | Классификация | |||
| По степени тяжести | По объему рубцовых тканей | |||
| 1 | I степени (легкой степени) |
Сгибание, приведение шеи и челюсти в анатомическое положение сохранено в вертикальном положении. Боковое сгибание сохранено, ограничено |
а | Единичный рубцовый тяж |
| b | Множественные рубцовые тяжи | |||
| c | Множественные рубцовые тяжи с рубцовыми изменениями окружающей кожи | |||
| 2 | II степени (средней степени) |
Сгибание, приведение шеи и челюсти в анатомическое положение сохранено в вертикальном положении. Разгибание шеи ограничено и приводит к натяжению нижней губы. Шейно-подбородочный угол менее 90° |
а | Единичный рубцовый тяж |
| b | Множественные рубцовые тяжи | |||
| c | Множественные рубцовые тяжи с рубцовыми изменениями окружающей кожи | |||
| 3 | III степени (тяжелой степени) |
Ментостернальная контрактура. Сгибание, приведение шеи и челюсти в анатомическое положение невозможно в вертикальном положении. Разгибание шеи ограничено и приводит к натяжению нижней губы и нижних век. Шея пациента втянута в согнутом положении |
а | Единичный рубцовый тяж |
| b | Множественные рубцовые тяжи | |||
| c |
Множественные рубцовые тяжи с рубцовыми изменениями окружающей кожи |
|||
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.