Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)
 Версия: Клинические протоколы 2023 (Беларусь)
Версия: Клинические протоколы 2023 (Беларусь)
Аномальная реакция на туберкулиновую пробу (R76.1), Бактериальные вакцины (Y58), Врожденный туберкулез (P37.0), Другие уточненные профилактические меры (Z29.8), Другой вид профилактической химиотерапии (Z29.2), Изоляция (Z29.0), Контакт с больным и возможность заражения туберкулезом (Z20.1), Милиарный туберкулез (A19), Наблюдение при подозрении на туберкулез (Z03.0), Необходимость иммунизации против туберкулеза [БЦЖ] (Z23.2), Непроведенная иммунизация (Z28), Неуточненная профилактическая мера (Z29.9), Пневмокониоз, связанный с туберкулезом (J65), Последствия туберкулеза (B90), Специальное скрининговое обследование с целью выявления туберкулеза дыхательных путей (Z11.1), Туберкулез других органов (A18), Туберкулез нервной системы (A17+), Туберкулез органов дыхания, не подтвержденный бактериологически или гистологически (A16), Туберкулез органов дыхания, подтвержденный бактериологически и гистологически (A15)
Пульмонология, Пульмонология детская, Фтизиатрия
Общая информация
Краткое описание
ПОСТАНОВЛЕНИЕ
МИНИСТЕРСТВА ЗДРАВООХРАНЕНИЯ
РЕСПУБЛИКИ БЕЛАРУСЬ
16 декабря 2022 г. № 118
Об утверждении клинического протокола
На основании абзаца девятого части первой статьи 1 Закона Республики Беларусь от 18 июня 1993 г. № 2435-XII «О здравоохранении», подпункта 8.3 пункта 8, подпункта 9.1 пункта 9 Положения о Министерстве здравоохранения Республики Беларусь, утвержденного постановлением Совета Министров Республики Беларусь от 28 октября 2011 г. № 1446, Министерство здравоохранения Республики Беларусь
ПОСТАНОВЛЯЕТ:
1. Утвердить клинический протокол «Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)» (прилагается).
2. Признать утратившим силу постановление Министерства здравоохранения Республики Беларусь от 4 апреля 2019 г. № 26 «Об утверждении клинического протокола».
3. Настоящее постановление вступает в силу после его официального опубликования.
Министр Д.Л.Пиневич
СОГЛАСОВАНО
Брестский областной исполнительный комитет
Витебский областной исполнительный комитет
Гомельский областной исполнительный комитет
Гродненский областной исполнительный комитет
Могилевский областной исполнительный комитет
Минский областной исполнительный комитет
Минский городской исполнительный комитет
Государственный пограничный комитет Республики Беларусь
Комитет государственной безопасности Республики Беларусь
Министерство внутренних дел Республики Беларусь
Министерство обороны Республики Беларусь
Министерство по чрезвычайным ситуациям Республики Беларусь
Национальная академия наук Беларуси
Управление делами Президента Республики Беларусь
КЛИНИЧЕСКИЙ ПРОТОКОЛ
ГЛАВА 1
УТВЕРЖДЕНО
Постановление
Министерства здравоохранения
Республики Беларусь
16.12.2022 № 118
КЛИНИЧЕСКИЙ ПРОТОКОЛ
«Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)»
ГЛАВА 1
ОБЩИЕ ПОЛОЖЕНИЯ
1. Настоящий клинический протокол устанавливает общие требования к объему оказания медицинской помощи пациентам (взрослое и детское население) с лекарственно-чувствительным (далее – ЛЧ-ТБ) и лекарственно-устойчивым (далее – ЛУ-ТБ) туберкулезом (далее – ТБ), с латентной туберкулезной инфекцией (далее – ЛТБИ) (шифры по Международной статистической классификации болезней и проблем, связанных со здоровьем, десятого пересмотра (далее – МКБ-10) – A15 Туберкулез органов дыхания, подтвержденный бактериологически и гистологически; A16 Туберкулез органов дыхания, не подтвержденный бактериологически или гистологически; А17 Туберкулез нервной системы; А18 Туберкулез других органов; А19 Милиарный туберкулез; B90 Последствия туберкулеза; J65 Пневмокониоз, связанный с туберкулезом; Р37.0 Врожденный туберкулез; R76.1 Аномальная реакция на туберкулиновую пробу; Y58 Бактериальные вакцины; Z03.0 Наблюдение при подозрении на туберкулез; Z11.1 Специальное скрининговое обследование с целью выявления туберкулеза дыхательных путей; Z20.1 Контакт с больным и возможность заражения туберкулезом; Z23.2 Необходимость иммунизации против туберкулеза [БЦЖ]; Z28 Непроведенная иммунизация; Z29.0 Изоляция; Z29.2 Другой вид профилактической химиотерапии; Z29.8 Другие уточненные профилактические меры; Z29.9 Неуточненная профилактическая мера).
2. Требования настоящего клинического протокола являются обязательными для юридических лиц и индивидуальных предпринимателей, осуществляющих медицинскую деятельность в порядке, установленном законодательством о здравоохранении.
3. Для целей настоящего клинического протокола используются основные термины и их определения в значениях, установленных Законом Республики Беларусь «О здравоохранении», Законом Республики Беларусь от 20 июля 2006 г. № 161-З «Об обращении лекарственных средств», а также следующие термины и их определения:
абациллирование (прекращение бактериовыделения) у пациентов с ЛЧ-ТБ – получение отрицательных результатов бактериоскопии и (или) посева при исследовании биологического материала (2 последовательно взятых образца). Датой абациллирования является дата первого отрицательного результата бактериоскопии и (или) посева;
абациллирование у пациентов с рифампицин-устойчивым ТБ (далее – РУ-ТБ) – получение отрицательных посевов в течение 2 последовательных месяцев при исследовании биологического материала (2 последовательно взятых образца с интервалом в 30 дней);
вирус иммунодефицита человека (далее – ВИЧ-положительный статус пациента) – статус пациента, определяемый фактом получения положительных результатов лабораторных тестов в ходе тестирования на ВИЧ-инфекцию.
индексный случай ТБ (индексный пациент с ТБ) – первично установленный новый или повторный случай ТБ у пациента в конкретном месте его проживания или других сопоставимых условиях, где существует риск заражения ТБ для других людей;
индуцированная мокрота – мокрота, полученная при вдыхании пациентом стерильного гипертонического раствора хлорида натрия с использованием ультразвукового ингалятора;
инфекционный контроль – комплекс мероприятий и технологических процедур, благодаря которым уменьшается трансмиссия ТБ;
кислотоустойчивые микобактерии (далее – КУБ) – микроорганизмы, способные удерживать анилиновый краситель после обесцвечивания кислотным раствором, которые могут быть обнаружены при микроскопии. К их числу относятся микобактерии ТБ (далее – МБТ), а также нетуберкулезные бактерии (далее – НТМ);
кожная проба – введение внутрикожно туберкулина, аллергена туберкулезного рекомбинантного, которое направлено на выявление специфического иммунного ответа;
контактное лицо – человек, который контактировал с индексным пациентом с ТБ. Выявление контактных лиц происходит вокруг индексного пациента с ТБ. Индексный пациент с ТБ не обязательно является источником заражения;
курс химиотерапии (далее – ХТ) – индивидуальное лечение, при котором каждая схема разрабатывается на основе анамнеза противотуберкулезного лечения пациента и результатов индивидуального теста лекарственной чувствительности (далее – ТЛЧ);
ЛТБИ – состояние стойкого иммунного ответа на попавшие ранее в организм антигены МБТ (Mycobacterium tuberculosis) при отсутствии клинических проявлений активной формы ТБ;
ЛЧ-ТБ – случай ТБ с подтвержденным наличием МБТ и установленной лекарственной чувствительностью (далее – ЛЧ) клинических изолятов к противотуберкулезным лекарственным препаратам (далее – ПТЛП) изониазиду (далее – H), рифампицину (далее – R), этамбутолу (далее – E), пиразинамиду (далее – Z);
люди, живущие с ВИЧ (далее – ЛЖВ) – пациенты, у которых были получены положительные результаты диагностического тестирования на ВИЧ-инфекцию.
методы визуальной диагностики – совокупность методов лучевой диагностики, к которым относится цифровая рентгенограмма, компьютерная томография, магнитно-ядерная резонансная томография, ультразвуковое исследование внутренних органов;
множественная лекарственная устойчивость (далее – МЛУ) – устойчивость как минимум к Н и R одновременно;
мониторинг бактериовыделения – наблюдение за результатами бактериовыделения пациента с установленной кратностью проведения анализов с целью определения негативации мокроты, установления даты абациллирования либо факта неэффективного лечения;
монорезистентность – устойчивость только к одному из ПТЛП: H, R, E, Z;
негативация мокроты – отрицательный результат микроскопического исследования мокроты на КУБ и (или) микробиологического исследования мокроты на МБТ у пациентов, ранее имевших положительные результаты, выполненных с интервалом не менее 7 дней. Датой негативации является дата сбора первого образца с отрицательным результатом;
нежелательное явление (далее – НЯ) – любое неблагоприятное изменение в состоянии здоровья пациента, которому назначалось ПТЛП, независимо от причинно-следственной связи с его применением;
полирезистентность – устойчивость более чем к одному ПТЛП, исключая МЛУ;
преширокая лекарственная устойчивость – МЛУ, РУ-ТБ с установленной дополнительной устойчивостью к любому фторхинолону (далее – Fq);
приверженность к лечению ТБ – уверенность пациента в необходимости лечения ТБ, выполнении назначений врача-специалиста и готовность к сотрудничеству с медицинскими работниками;
ПТЛП второй линии – лекарственные препараты (далее – ЛП) кроме Н, R, E, Z, которые применяются для лечения ЛУ-ТБ;
ПТЛП первой линии – Н, R, E, Z;
РУ-ТБ – случай ТБ с подтвержденным наличием МБТ и установленной ЛЧ клинических изолятов с использованием фенотипических или генотипических методов, включающей следующие модели устойчивости к R: монорезистентность к R, полирезистентность к R, МЛУ, широкая лекарственная устойчивость (далее – ШЛУ);
серьезное нежелательное явление (далее – СНЯ) – любое неблагоприятное событие в состоянии пациента, связанное с применением ЛП, и которое вне зависимости от дозы ЛП привело к нежелательному исходу, а именно: смерти; угрозе жизни; госпитализации или ее продлению; к стойкой либо выраженной утрате трудоспособности; инвалидности;
ХТ ТБ – длительное непрерывное комбинированное применение ПТЛП, уничтожающих МБТ в организме пациента (бактерицидное действие) и (или) размножение МБТ (бактериостатический действие);
ШЛУ-МЛУ, РУ-ТБ с установленной дополнительной устойчивостью к любому Fq и как минимум к одному из ПТЛП группы А (бедаквилин (далее – Bdq) и (или) линезолид (далее – Lzd). При последующем включении в группу А других ПТЛП устойчивость к ним также будет являться критерием ШЛУ.
4. Объем диагностики ТБ включает проведение исследований, необходимых для постановки диагноза, определения прогрессирования заболевания, выявления признаков рецидива ТБ и состоит из обязательной и дополнительной диагностики.
Дополнительная диагностика проводится для уточнения диагноза и динамического медицинского наблюдения за полученными ранее патологическими результатами, выполняется в зависимости от наличия необходимого оборудования, реагентов и расходных материалов, позволяющих выполнить дополнительные исследования.
6. Диагноз ТБ или наличие ЛТБИ на основании эпидемиологических, клинических, лабораторных и иных данных устанавливает:
5. Фармакотерапия назначается в соответствии с настоящим клиническим протоколом с учетом индивидуальных особенностей пациента, тяжести заболевания, наличия сопутствующей патологии и клинико-фармакологической характеристики ЛП, аллергологического и фармакологического анамнеза.
6. Диагноз ТБ или наличие ЛТБИ на основании эпидемиологических, клинических, лабораторных и иных данных устанавливает:
врач-фтизиатр – доказанные случаи ЛЧ-ТБ (в том числе моно-и полирезистентность), случаи ЛТБИ;
врачебный консилиум – доказанные случаи РУ-ТБ и случаи ТБ без бактериовыделения.
Диагностика
ГЛАВА 2
ВЫЯВЛЕНИЕ И ДИАГНОСТИКА, МОНИТОРИНГ СЛУЧАЕВ ЗАБОЛЕВАНИЯ ТБ
8. Выявление ТБ органов дыхания и других органов и систем проводится врачами-специалистами всех специальностей и врачами общей практики при обращении пациентов с симптомами, патогномоничными на ТБ.
9. Врач-специалист (врач общей практики) при подозрении на ТБ направляет пациента на консультацию к врачу-фтизиатру. В противотуберкулезных организациях здравоохранения проводятся необходимые обследования, подтверждается или исключается диагноз ТБ.
7. Выявление ТБ осуществляется медицинскими работниками организаций здравоохранения при проведении медицинских осмотров определенных групп населения, а также среди пациентов, обратившихся за медицинской помощью.
8. Выявление ТБ органов дыхания и других органов и систем проводится врачами-специалистами всех специальностей и врачами общей практики при обращении пациентов с симптомами, патогномоничными на ТБ.
9. Врач-специалист (врач общей практики) при подозрении на ТБ направляет пациента на консультацию к врачу-фтизиатру. В противотуберкулезных организациях здравоохранения проводятся необходимые обследования, подтверждается или исключается диагноз ТБ.
10. Диагностика ТБ заключается в определении локализации патологического процесса, микробиологическом подтверждении заболевания ТБ, а также идентификации возбудителя и определении ТЛЧ МБТ к ПТЛП.
11. В ходе медицинского осмотра проводится опрос пациента на наличие следующих жалоб: кашель, выделение мокроты, лихорадка, потливость, особенно в ночное время, потеря веса (с указанием обычного веса до заболевания), одышка, плохой аппетит (анорексия) – особенно для несовершеннолетних пациентов (далее, если не указано иное, – дети), снижение массы тела, замедление роста (для детей), боли в животе, тошнота, рвота, диарея, запоры, головные боли, потеря чувствительности в конечностях, боли в суставах, потеря слуха, депрессия, чувство беспокойства и иных жалоб.
21. Диагноз ВТБ основывается на положительных результатах микробиологического и (или) молекулярно-генетического, и (или) морфологического исследований, подтверждающих заболевание ВТБ. В сложных клинических случаях диагноз ВТБ, не подтвержденный бактериологически и (или) гистологически, может быть установлен врачебным консилиумом на основании совокупности данных анамнеза, клинического течения заболевания и результатов обследования пациента методами визуальной диагностики. Назначение ПТЛП осуществляет врачебный консилиум с участием врачей-специалистов соответствующего профиля.
12. При проведении физикального медицинского осмотра оцениваются частота сердечных сокращений, артериальное давление, частота дыхания, проводится аускультация, измеряется рост и вес, оценивается состояние кожных покровов, нервной, мочеполовой, костно-суставной систем, проводится пальпация органов брюшной полости.
14. Диагностика ТБ органов дыхания проводится при наличии у пациентов симптомов воспалительного бронхолегочного заболевания, респираторных симптомов (продуктивный либо сухой кашель более 3 недель, кровохарканье, боли в грудой клетке, связанные с дыханием), симптомов интоксикации длительностью более 3 недель (повышение температуры тела, слабость, повышенная потливость, особенно в ночное время, потеря массы тела и иные) или выявлении симптомов, подозрительных на ТБ при проведении обследования пациента.
16. Алгоритм обследования пациентов с симптомами кашля установлен согласно приложению 1.
13. Анамнез (опросник) для выявления ТБ включает историю настоящего заболевания, анализ медицинских и социальных факторов риска развития ТБ:
- определение ранее случая ТБ у данного пациента с указанием даты установления диагноза;
- определение даты начала и окончания всех предыдущих курсов лечения, результаты лечения, сведения о соблюдении режимов лечения;
- получение результатов молекулярно-генетических исследований, микроскопии мазков, посевов и ТЛЧ;
- получение результатов рентгеновских исследований в течение периода медицинского наблюдения, рентгеновский архив;
- выявление нежелательных реакций (далее – НР) в прошлом на ЛП либо ПТЛП, принимаемых в данный момент ЛП, ПТЛП;
- установление в прошлом хирургических вмешательств, осложнений заболеваний легких (пневмоторакс, эмпиема, кровохарканье и иных), наличия хронических заболеваний (почек, печени, желудочно-кишечного тракта, сердца, сахарного диабета), наличие ВИЧ-положительного статуса пациента, аллергологический и другой анамнез;
- установление в прошлом психических и поведенческих расстройств;
- выявление факта злоупотребления курением;
- получение сведений о содержании под стражей, нахождении в учреждениях уголовно-исполнительной системы в прошлом;
- уточнение даты начала менструального цикла и используемый метод контрацепции у женщин;
- получение сведений об условиях проживания, уровне доходов, социальном окружении, членах семьи с проведением последующего расследования и установления контактных лиц с индексным пациентом, поиска источника распространения ТБ инфекции с установлением длительности общения с ним, указанием истории его заболевания и лечения, данными ТЛЧ контактного лица. При выявлении случая ТБ у детей устанавливается источник заражения, который, как правило, находится среди ближайшего окружения ребенка.
14. Диагностика ТБ органов дыхания проводится при наличии у пациентов симптомов воспалительного бронхолегочного заболевания, респираторных симптомов (продуктивный либо сухой кашель более 3 недель, кровохарканье, боли в грудой клетке, связанные с дыханием), симптомов интоксикации длительностью более 3 недель (повышение температуры тела, слабость, повышенная потливость, особенно в ночное время, потеря массы тела и иные) или выявлении симптомов, подозрительных на ТБ при проведении обследования пациента.
15. После сбора анамнеза, выявления факторов риска ТБ, физикального обследования пациента организуется сбор мокроты (другого биологического материала), состоящий из последовательно взятых 2 образцов мокроты (другого биологического материала), которые исследуются молекулярно-генетическими методами экспресс-диагностики ТБ, микробиологическими методами диагностики ТБ. Пациенту проводится рентгеновское обследование и (или) другие методы визуализации (ультразвуковые исследования, компьютерная томография, магнитно-резонансная томография (далее – МРТ), позитронно-эмиссионная томография, другие исследования, установленные для диагностики поражений легочных и внелегочных локализаций).
16. Алгоритм обследования пациентов с симптомами кашля установлен согласно приложению 1.
17. При обнаружении КУБ в мокроте пациент направляется на консультацию и (или) лечение в противотуберкулезную организацию здравоохранения, где выполняются первичная диагностика лиц с подозрением на ТБ и комплексная диагностики ТБ по алгоритмам согласно приложению 2 и приложению 3. Алгоритм первичной диагностики лиц с подозрением на ТБ, согласно приложению 2 предназначен для первичного лабораторного исследования на ТБ до проведения других бактериологических диагностических исследований (посев, ТЛЧ). Может использоваться в лабораториях первого (второго) уровня при наличии возможности проведения быстрых методов молекулярного тестирования – Xpert Ultra / MTB/RIF и иных. При отсутствии возможности проведения быстрых методов молекулярного тестирования выполняется бактериоскопия биологического материала на КУБ. Посев направляется в лабораторию 3 уровня на комплексную диагностику.
19. Медицинскими показаниями для консультации врача-специалиста при диагностике ВТБ являются:
18. Симптомы внелегочного ТБ (далее – ВТБ) связаны с локализацией патологического ТБ процесса (лимфатические узлы, плевра, гортань, кости, суставы, позвоночник, почки и иные). Выявление ВТБ у пациентов осуществляют врачи-урологи, врачи-травматологи-ортопеды, врачи-хирурги, врачи-офтальмологи, врачи-акушеры-гинекологи и иные врачи-специалисты. Объем обследования с целью диагностики ВТБ определяется врачом-специалистом.
19. Медицинскими показаниями для консультации врача-специалиста при диагностике ВТБ являются:
- длительно протекающие, рецидивирующие заболевания (синдромы) с клиническими признаками воспаления любой локализации при отсутствии эффекта от длительно проводимого антибактериального и противовоспалительного лечения;
- ТБ в анамнезе;
- установленный контакт с пациентом, больным ТБ;
- изменения, подозрительные на ТБ, выявленные методами визуальной диагностики либо другими методами;
- бесплодие;
- увеиты.
20. Пациентов с хроническими, рецидивирующими или трудно поддающимися лечению заболеваниями мочевыводящей, костно-суставной системы, органов зрения, желудочно-кишечного тракта, неясными лимфаденопатиями и иными, консультирует врач-специалист соответствующего профиля, который определяет объем, вид и место проведения дополнительных обследований для установления диагноза.
21. Диагноз ВТБ основывается на положительных результатах микробиологического и (или) молекулярно-генетического, и (или) морфологического исследований, подтверждающих заболевание ВТБ. В сложных клинических случаях диагноз ВТБ, не подтвержденный бактериологически и (или) гистологически, может быть установлен врачебным консилиумом на основании совокупности данных анамнеза, клинического течения заболевания и результатов обследования пациента методами визуальной диагностики. Назначение ПТЛП осуществляет врачебный консилиум с участием врачей-специалистов соответствующего профиля.
22. Лабораторная диагностика случаев заболевания ТБ включает следующие методы:
- экспресс-диагностика с использованием молекулярного теста для одновременного обнаружения ДНК микобактерий туберкулезного комплекса и определения ЛЧ к R (далее – Xpert MTB/RIF), метода молекулярной гибридизации с типоспецифическими зондами (далее – LPA, Xpert XDR);
- микроскопическое исследование мазка мокроты (другого биологического материала) для обнаружения КУБ проводится с целью выявления наиболее эпидемически опасных пациентов, больных ТБ, а также для мониторинга лечения. Микроскопически положительные образцы, из которых при посеве не получен рост микобактерий, могут содержать нежизнеспособные микобактерии. Микроскопически положительные образцы, из которых при молекулярно-генетических исследованиях получены отрицательные результаты, позволяют предположить наличие в образце НТМ;
- посев мокроты (другого биологического материала) на МБТ: используется метод посева на жидкие питательные среды в автоматизированной системе, а также плотные питательные среды.
Посев биологического материала необходим для диагностики и мониторинга лечения ЛЧ-ТБ и РУ-ТБ, а также для получения культуры и проведения ТЛЧ МБТ к ПТЛП первой и второй линии. При применении жидких сред рост микобактерий может быть получен через 4–42 дня, при применении плотных сред – через 18–56 дней. Более ранние сроки роста могут свидетельствовать о присутствии НТМ. Культура МБТ, выделенная при посеве биологического материала на жидких или плотных средах, подлежит идентификации для исключения НТМ. Тесты для идентификации МБТ подразделяются на фенотипические (культуральные и биохимические), иммунохроматографические (МРТ64) и молекулярно-генетические (Xpert MTB/RIF, LPA);
- молекулярно-генетические исследования: Xpert MTB/RIF позволяет обнаружить ДНК МБТ и наличие или отсутствие мутаций, связанных с устойчивостью к R. Xpert XDR позволяет обнаружить ДНК МБТ и наличие или отсутствие мутаций, связанных с устойчивостью к H, этионамиду (далее – Eto), аминогликозидам (далее – Ag), полипептидам (далее – PP) и Fq. LPA – качественный тест для идентификации МБТ и определения устойчивости к H, R и Ag, PP и Fq.
23. Для обеспечения качества посева необходим сбор адекватного образца мокроты и (или) другого патологического материала, своевременная транспортировка в лабораторию и обработка биологического материала. Вид биологического материала напрямую влияет на выбор диагностического теста. При этом лаборатория оценивает возможность выполнения прямого или непрямого метода исследования. При использовании прямого метода исследуется непосредственно диагностический материал или его осадок, полученный в результате процедуры деконтаминации и центрифугирования образца. При использовании непрямого метода исследуется культура МБТ, выросшая на жидкой или плотной питательной среде. Виды диагностического материала для исследования на МБТ установлены согласно приложению 4.
Порядок сбора, хранения и доставки биологического материала для диагностики ТБ установлен согласно приложению 5.
Правила сбора, хранения и транспортировки биологического материала установлены согласно приложению 6.
24. Диагностика ТБ осуществляется посредством молекулярно-генетического и микробиологического исследования 2 образцов мокроты, последовательно взятых с интервалом 8–24 часа:
1-й образец мокроты направляется на экспресс-тест Xpert MTB/RIF, микроскопию, LPA, посев на жидкие и плотные среды, ТЛЧ на жидкой и плотной средах. Если результаты экспресс-теста и микроскопии положительные, мокрота исследуется методом LPA для определения ЛЧ к ПТЛП первой и второй линии, Xpert XDR;
2-й образец мокроты направляется на посев и микроскопию.
Оба образца мокроты исследуются методом посева на жидкой и плотной средах.
25. ТЛЧ молекулярно-генетическими методами к ПТЛП первой линии выполняются к Н и R. ТЛЧ молекулярно-генетическими методами к ПТЛП второй линии выполняются к Fq, Ag, PP. ТЛЧ фенотипическими методами к ПТЛП первой линии выполняются к Н, R, E, Z. ТЛЧ фенотипическими методами к ПТЛП второй линии выполняются к Fq (левофлоксацин (далее – Lfx), моксифлоксацин (далее – Mfx), амикацин (далее – Am), Eto, протионаиду (далее – Pto), Lzd, Bdq, деламаниду (далее – Dlm*), клофазимину (далее – Cfz), претоманиду (далее – Pa*), парааминосалициловой кислоте (далее – PAS), циклосерину (далее – Cs). Исследования выполняются при наличии стандартной методики и критических концентраций в зависимости от уровня бактериологической лаборатории и в соответствии с потребностью их выполнения.
Определение ТЛЧ фенотипическими методами заключается в культивировании МБТ на плотных или жидких средах в присутствии чистой субстанции ПТЛП и определении угнетения их роста. Получение результата ТЛЧ на жидкой среде занимает 1–2 недели для ПТЛП первой и второй линии и 1–3 недели для Z; ТЛЧ на плотных средах занимает 4 недели. Наиболее надежные результаты ТЛЧ к Н и R, Ag и Fq (Lfx, Mfx). ТЛЧ к другим ПТЛП менее надежны.
27. Выявление ТБ осуществляется при оказании медицинской помощи, в том числе при проведении медицинской профилактики.
29. Туберкулиновая кожная проба (далее – ТКП) является стандартным кожным тестом с аллергеном туберкулезным очищенным (проба Манту с 2 ТЕ).
31. Наиболее информативными методами иммунологической диагностики являются тесты, основанные на высвобождении гамма-интерферона или подсчете количества Т-лимфоцитов, высвобождающих гамма-интерферон после инкубации со специфическими антигенами МБТ. Антигены, используемые в тестах, высокоспецифичны в отношении МБТ, поскольку такие антигены отсутствуют во всех штаммах противотуберкулезной вакцины БЦЖ и НТМ, что сводит к минимуму вероятность ложноположительных результатов.
26. Если результаты ТЛЧ к R, определенные молекулярно-генетическими методами, не совпадают с фенотипическими методами, проводится анализ причин и при необходимости исследования повторяются. Образцы операционного и биопсийного материала, полученного при хирургических вмешательствах от пациентов с подозрением на ТБ, проводимых в противотуберкулезных и иных организациях здравоохранения, направляются на молекулярно-генетическое, микробиологическое и гистологическое исследование на наличие ТБ и МБТ.
27. Выявление ТБ осуществляется при оказании медицинской помощи, в том числе при проведении медицинской профилактики.
28. Для иммунологической диагностики ТБ применяются кожные аллергические и гамма-интерфероновые тесты. Основными группами населения, которым показано проведение иммунологической диагностики, являются ЛЖВ, взрослые и дети, контактировавшие с пациентами с легочной формой ТБ, пациенты, начинающие лечение генно-инженерными биологическими препаратами (ингибиторами ФНО-α и др.), пациенты на диализе, пациенты, готовящиеся к трансплантации органов и (или) тканей, а также пациенты с пневмокониозом легких. При проведении дифференциальной диагностики ТБ тестирование также проводится для лиц, содержащихся (содержавшихся) под стражей, находящихся (находившихся) в учреждениях уголовно-исполнительной системы, работников организаций здравоохранения, иммигрантов из стран с высоким бременем ТБ, пациентов без определенного места жительства и лиц, употребляющих психотропные вещества.
29. Туберкулиновая кожная проба (далее – ТКП) является стандартным кожным тестом с аллергеном туберкулезным очищенным (проба Манту с 2 ТЕ).
30. Кожная проба с аллергеном туберкулезным рекомбинантным является диагностическим кожным тестом для выявления специфической сенсибилизации организма к возбудителю ТБ.
31. Наиболее информативными методами иммунологической диагностики являются тесты, основанные на высвобождении гамма-интерферона или подсчете количества Т-лимфоцитов, высвобождающих гамма-интерферон после инкубации со специфическими антигенами МБТ. Антигены, используемые в тестах, высокоспецифичны в отношении МБТ, поскольку такие антигены отсутствуют во всех штаммах противотуберкулезной вакцины БЦЖ и НТМ, что сводит к минимуму вероятность ложноположительных результатов.
32. Применение гамма-интерфероновых тестов вместе с кожными аллергическими тестами может быть целесообразным для диагностики ЛТБИ у пациентов с иммуносупрессией. Любой положительный результат кожного теста или гамма-интерферонового теста интерпретируется в контексте общего риска развития ТБ для принятия решения о применении лечения ЛТБИ. Для диагностики ЛТБИ в популяции, иммунизированной БЦЖ-вакциной, гамма-интерфероновые тесты имеют преимущество в сравнении с иммунологическими кожными тестами.
33. Выявление ТБ у пациентов с ВИЧ-положительным статусом проводят врачи-специалисты, осуществляющие медицинское диспансерное наблюдение ЛЖВ. При постановке пациентов на диспансерное наблюдение по поводу ВИЧ-инфекции проводится рентгенография (цифровая рентгенография (далее – ЦРГ) органов грудной клетки (далее – ОГК). В дальнейшем обследование методом ЦРГ проводится в плановом порядке ежегодно или по медицинским показаниям, но не реже 1 раза в год. При установленном контакте с больным ТБ, для лиц, содержащихся (содержавшихся) под стражей, находящихся (находившихся) в учреждениях уголовно-исполнительной системы, при наличии других неблагоприятных факторов – 2 раза в год. Создается рентгеновский архив пациента для возможной ретроспективной оценки выявленных изменений. При плановых посещениях пациентом врача-инфекциониста проводится опрос о наличии симптомов, характерных для ТБ, пациент информируется о необходимости обращения к врачу-специалисту в случае их возникновения. При наличии симптомов ТБ органов дыхания (кашель с мокротой и иные), проводится внеплановое ЦРГ и обследование молекулярно-генетическими и микробиологическими методами. Пациент консультируется врачом-фтизиатром.
34. Диагностика ТБ у детей зависит от тщательного изучения анамнеза жизни и заболевания (особенностей развития и течения заболевания, контакта ребенка с ТБ пациентами), физикального обследования с учетом возрастных данных, результатов иммунологических диагностических тестов, результатов исследования методами визуальной диагностики, молекулярно-генетических, бактериоскопических и бактериологических методов исследований, результатов дополнительных методов диагностики при подозрении на ВТБ, результатов обследования на ВИЧ.
35. Выявление ТБ у детей, как правило, осуществляется организациями здравоохранения, оказывающими первичную медицинскую помощь. Вопрос диагностики инфицирования МБТ и дополнительного обследования в противотуберкулезной организации здравоохранения определяет врач-педиатр организаций здравоохранения, оказывающих первичную медицинскую помощь, верификацию диагноза осуществляет врач-фтизиатр.
36. Выявление ТБ у детей при обращении за медицинской помощью не отличается от выявления ТБ у взрослых. Врач-педиатр обращает внимание на заболевания с атипичным и (или) затяжным течением: ОРВИ, бронхит, экссудативный плеврит, пневмонию, менингит, лимфадениты, узловатую эритему, хронические заболевания глаз, мочевыводящих путей и иные. При отсутствии эффекта от проводимого антибактериального лечения назначается консультация врача-фтизиатра. Дети, имеющие симптомы, указанные в пункте 14 настоящего клинического протокола, направляются на консультацию к врачу-фтизиатру. Может быть организован медицинский (консультативный)` прием врача-фтизиатра в детских амбулаторно-поликлинических организациях или организациях здравоохранения, осуществляющих оказание медицинской помощи в стационарных условиях, где находится ребенок на лечении.
37. При направлении ребенка на консультацию к врачу-фтизиатру необходимо иметь:
- данные вакцинации (ревакцинации) БЦЖ;
- результаты иммунологических диагностических тестов (кожных тестов);
- данные о контакте с пациентом с ТБ;
- результаты рентгеновского обследования окружения ребенка;
- данные о перенесенных заболеваниях;
- данные о предыдущих обследованиях у врача-фтизиатра;
- данные клинико-лабораторных исследований и иных;
- рентгеновский архив ребенка на пленочном и (или) электронном носителях (при наличии);
- сведения о проводимом лечении;
- гистологические препараты (при наличии).
38. Диагноз ТБ подтверждается в противотуберкулезной организации здравоохранения на основании углубленного обследования ребенка. При проведении диагностики ТБ биологический материал исследуется двукратно и по медицинским показаниям, чтобы своевременно выявить РУ-ТБ всеми рекомендуемыми методами (Xpert MTB/RIF, LPA, микробиологическое исследование на МБТ). Для диагностики ТБ (легочного) у детей до 5 лет оптимальным образцом для исследования молекулярным экспресс-тестом является образец стула.
39. Основными факторами риска заболевания ТБ у детей являются:
- бытовой контакт с пациентом, страдающим ТБ, особенно при положительном результате микроскопии мокроты или посева у контактного пациента;
- возраст ребенка менее 5 лет;
- наличие ВИЧ-положительного статуса;
- неблагоприятные условия проживания в семье, пребывание в социально опасном положении;
- наличие иммунодефицита.
40. Выявление ВТБ осуществляется, в том числе, врачами-специалистами. Детей с хроническими, рецидивирующими или трудно поддающимися лечению заболеваниями костно-суставной системы, неясными лимфаденопатиями консультирует врач-фтизиатр.
41. Обязательными диагностическими мероприятиями до начала лечения при установлении диагноза ТБ всех локализаций являются:
- сбор анамнеза (медицинского и социального);
- антропометрия (у детей с учетом возрастных данных);
- физикальный осмотр;
- рентгенография ОГК;
- молекулярно-генетические исследования биологического материала: мокроты, плевральной жидкости, биопсийного и (или) операционного, другого материала (промывных вод желудка, мочи, кала (для детей), назофарингеального аспирата по медицинским показаниям) методами Xpert MTB/RIF, LPA к H и R, и (или) LPA Ag, PP и Fq, кроме менструальной крови);
- бактериоскопия биологического материала на КУБ: мокроты, плевральной жидкости, биопсийного и (или) операционного, другого материала (промывных вод желудка, назофарингеального аспирата), кроме менструальной крови;
- микробиологическое исследование биологического материала: мокроты, мочи, биопсийного и (или) операционного, другого материала (промывных вод желудка, назофарингеального аспирата по медицинским показаниям) посевом на жидкие питательные среды с использованием автоматизированных систем культивирования;
- микробиологическое исследование биологического материала: мокроты, мочи, биопсийного и (или) операционного, другого материала (промывных вод желудка, назофарингеального аспирата по медицинским показаниям) посевом на плотные питательные среды;
- проведение ТЛЧ МБТ к ПТЛП первой и (или) второй линии;
- анализ крови общий с подсчетом количества тромбоцитов в крови;
- анализ крови биохимический с определением количества общего белка, активности аланинаминотрасферазы (далее – АлАТ), аспартатаминотрансферазы (далее – АсАТ), щелочной фосфатазы (далее – ЩФ), лактатдегидрогеназы (далее – ЛДГ), альфа-амилазы, концентрации креатинина, мочевины, глюкозы, билирубина и его фракций, электролитов (калия), определением скорости клубочковой фильтрации (далее – СКФ);
- определение в крови маркеров к вирусу гепатита B и С;
- исследование крови на гликированный гемоглобин;
- исследование крови на наличие антител к вирусам иммунодефицита человека (HIV);
- непрямые (серологические) методы диагностики сифилиса;
- анализ мочи общий;
- иммунологическая диагностика: ТКП с 2ТЕ аллергена туберкулезного очищенного в стандартном разведении или кожная проба с аллергеном туберкулезным рекомбинантным;
- электрокардиограмма (далее – ЭКГ);
- осмотр врача-акушера-гинеколога, консультирование по вопросам планирования семьи и контрацепции;
- проведение теста на беременность женщинам репродуктивного возраста;
- консультация врача-офтальмолога с определением остроты и полей зрения, цветоощущения;
- консультация врача-оториноларинголога;
- анализ крови на группу и резус-принадлежность перед хирургическим вмешательством;
- коагулограмма – перед хирургическим вмешательством;
- гистологическое исследование биопсийного и (или) хирургического материала;
- цитологическое исследование биопсийного и (или) хирургического материала (при ТБ органов дыхания, подтвержденном бактериологически и гистологически (А15), ТБ органов дыхания, не подтвержденном бактериологически или гистологически (А16), Милиарном ТБ (А19));
- мультиспиральная компьютерная томография (далее – МСКТ) ОГК (у детей);
- микроскопическое исследование мазков из цервикального канала и уретры на флору и гонорею (при ТБ мочеполовых органов (А18.1));
- бактериологическое исследование биологического материала на грибы, неспецифическую флору и чувствительность к антибиотикам (при ТБ костей и суставов (А18.0), ТБ мочеполовых органов (А18.1), Туберкулезной периферической лимфаденопатии (А18.2), ТБ уха (А18.6));
- рентгенография костей (суставов) (при ТБ костей и суставов (А18.0));
- рентгенография органов брюшной полости (при ТБ кишечника, брюшины и брыжеечных лимфатических узлов (А18.3));
- урография обзорная и экскреторная (при ТБ мочеполовых органов (А18.1), за исключением Туберкулезной инфекции шейки матки (N74.0), Воспалительных болезней женских тазовых органов туберкулезной этиологии (N74.1);
- гистеросальпингография (при ТБ мочеполовых органов (А18.1) (Воспалительные болезни женских тазовых органов туберкулезной этиологии (N74.1));
- анализ мочи по Нечипоренко (при ТБ мочеполовых органов (А18.1));
- ультразвуковое исследование (далее – УЗИ) органов брюшной полости, почек (при ТБ мочеполовых органов (А18.1), ТБ кишечника, брюшины и брыжеечных лимфатических узлов (А18.3));
- УЗИ органов малого таза (при ТБ мочеполовых органов (А18.1), ТБ кишечника, брюшины и брыжеечных лимфатических узлов (А18.3));
- УЗИ периферических лимфоузлов (при Туберкулезной периферической лимфаденопатии (А18.2));
- цистоскопия (при ТБ мочеполовых органов (А18.1), за исключением Туберкулезной инфекции шейки матки (N74.0), Воспалительных болезней женских тазовых органов туберкулезной этиологии (N74.1);
- кольпоскопия (при ТБ мочеполовых органов (А18.1) (Туберкулезная инфекция шейки матки (N74.0), Воспалительные болезни женских тазовых органов туберкулезной этиологии (N74.1));
- гистероскопия (при ТБ мочеполовых органов (А18.1) (Воспалительные болезни женских тазовых органов туберкулезной этиологии (N74.1));
- раздельное диагностическое выскабливание или аспирационная биопсия эндометрия (при ТБ мочеполовых органов (А18.1) (Туберкулезная инфекция шейки матки (N74.0), Воспалительные болезни женских тазовых органов туберкулезной этиологии (N74.1));
- морфологическое исследование плаценты (при Врожденном ТБ (Р37.0));
- гистологическое исследование биопсийного и (или) операционного материала;
- цитологическое исследование биопсийного и (или) операционного материала;
- клинико-лабораторное исследование плевральных выпотов:
- биохимическое исследование: белок; глюкоза; амилаза; ЛДГ; аденозиндезаминаза;
- физико-химические исследования: цвет; прозрачность; рН; удельный вес; проба Ривольта;
- микроскопическое исследование нативного и окрашенного микропрепарата;
- спинно-мозговая пункция с исследованием спинно-мозговой жидкости (далее – СМЖ) (при ТБ нервной системы (А17));
- визометрия (при ТБ глаза (А18.5));
- тонометрия (при ТБ глаза (А18.5));
- периметрия (при ТБ глаза (А18.5));
- гониоскопия (при ТБ глаза (А18.5));
- осмотр глазного дна фундус-линзой (при ТБ глаза (А18.5));
- авторефрактометрия (при ТБ глаза (А18.5)).
42. Обязательными диагностическими мероприятиями в процессе лечения ТБ всех локализаций являются:
- физикальное обследование (медицинский осмотр врача-специалиста) – частота определяется в соответствии со степенью тяжести состояния пациента;
- оценка НЯ при каждом осмотре пациента (посещении медицинского работника);
- клинический мониторинг (показатели жизненно-важных функций, краткий скрининг на периферическую нейропатию) – ежемесячно с интервалом 30 дней на протяжении всего курса лечения;
- антропометрия (динамика веса, у детей – динамика роста и веса с учетом возрастных данных) – ежемесячно каждые 30 дней на протяжении всего курса лечения;
- бактериоскопия биологического материала на КУБ ежемесячно с интервалом 30 дней на протяжении всего курса лечения;
- микробиологическое исследование биологического материала посевом на плотные питательные среды ежемесячно с интервалом 30 дней на протяжении всего курса лечения;
- анализ крови общий с подсчетом количества тромбоцитов с интервалом 30 дней на протяжении всего курса лечения;
- анализ крови биохимический (определение общего белка, активности АлАТ, АсАТ, ЩФ, альфа-амилазы, концентрации креатинина, мочевины, глюкозы, билирубина и его фракций, электролитов (калия), определение СКФ) – ежемесячно каждые 30 дней на протяжении интенсивной фазы ХТ ТБ;
- анализ мочи общий – ежемесячно каждые 30 дней на протяжении интенсивной фазы ХТ ТБ;
- консультация врача-офтальмолога с определением остроты и полей зрения, цветоощущения – в интенсивной фазе ХТ ТБ с интервалом 30 дней;
- ЭКГ ежемесячно каждые 30 дней на протяжении интенсивной фазы ХТ ТБ.
43. Обязательными диагностическими мероприятиями через 30 дней от начала лечения ТБ всех локализаций являются:
- молекулярно-генетические исследования биологического материала методами Xpert MTB/RIF, LPA к H и R, и (или) LPA к Ag, PP и Fq (проводятся при положительном результате микробиологического исследования, в случае продолжения, возобновления бактериовыделения, подозрения на развитие (расширение) устойчивости по запросу врача-специалиста на протяжении всего курса лечения);
- спинно-мозговая пункция (далее – СМП) (при ТБ нервной системы (А17));
- УЗИ органов малого таза (при ТБ мочеполовых органов (А18.1) (Воспалительные болезни женских тазовых органов туберкулезной этиологии (N74.1), Поражения мужских половых органов при болезнях, классифицированных в других рубриках (N51));
- УЗИ органов брюшной полости (при ТБ кишечника, брюшины и брыжеечных лимфатических узлов (А18.3));
- УЗИ почек, надпочечников (при ТБ мочеполовых органов (А18.1) (Другие поражения почки и мочеточника при инфекционных и паразитарных болезнях, классифицированных в других рубриках (N29.1)), ТБ надпочечников (А18.7));
- УЗИ периферических лимфоузлов (при Туберкулезной периферической лимфаденопатии (А18.2));
- визометрия – ежемесячно (при ТБ глаза (А18.5));
- периметрия (при ТБ глаза (А18.5)).
44. Обязательными диагностическими мероприятиями через 60 дней от начала лечения ТБ всех локализаций являются:
- молекулярно-генетические исследования биологического материала методами Xpert MTB/RIF, LPA к H и R и (или) LPA Ag, PP и Fq – при наличии полирезистентных форм ТБ выполняются на 2-м и 3-м месяцах лечения;
- микробиологическое исследование биологического материала посевом на жидкие питательные среды – при получении положительного результата бактериоскопии биологического материала на КУБ и(или) посева по запросу врача-специалиста;
- ТЛЧ МБТ к ПТЛП первой и (или) второй линии при положительном результате микробиологического исследования биологического материала посевом на плотные (жидкие) питательные среды в случае подозрения развития (расширение) устойчивости по запросу врача-специалиста;
- рентгенография ОГК и (или) МСКТ ОГК выполняется по окончании ИФ (через 60 или 90 дней от начала лечения); для моно- и полирезистентного ТБ выполняется 1 раз в 3 месяца по медицинским показаниям (при ТБ органов дыхания, подтвержденном бактериологически и гистологически (А15), ТБ органов дыхания, не подтвержденном бактериологически или гистологически (А16), Милиарном ТБ (А19));
- рентгенография пораженного сустава, отдела позвоночника (при ТБ костей и суставов (А18.0));
- УЗИ органов малого таза (при ТБ мочеполовых органов (А18.1) (Воспалительные болезни женских тазовых органов туберкулезной этиологии (N74.1), Поражения мужских половых органов при болезнях, классифицированных в других рубриках (N51));
- УЗИ органов брюшной полости (при ТБ кишечника, брюшины и брыжеечных лимфатических узлов (А18.3));
- УЗИ почек, надпочечников (при ТБ мочеполовых органов (А18.1) (Другие поражения почки и мочеточника при инфекционных и паразитарных болезнях, классифицированных в других рубриках (N29.1)), ТБ надпочечников (А18.7));
- УЗИ периферических лимфоузлов (при Туберкулезной периферической лимфаденопатии (А18.2));
- УЗИ сердца (при ТБ других уточненных органов (А 18.8) (Перикардит при бактериальных болезнях, классифицированных в других рубриках (I32.0), Эндокардит, клапан не уточнен, при болезнях, классифицированных в других рубриках (I39.8)), Миокардит при бактериальных болезнях, классифицированных в других рубриках (I41.0);
- периметрия (при ТБ глаза (А18.5));
- авторефрактометрия (при ТБ глаза (А18.5)).
45. Обязательными диагностическими мероприятиями в фазе продолжения (далее – ФП) ЛЧ-ТБ, моно- и полирезистентного ТБ перед окончанием курса ХТ ТБ являются:
- рентгенография и (или) МСКТ ОГК (при ТБ органов дыхания, подтвержденном бактериологически и гистологически (А15), ТБ органов дыхания, не подтвержденном бактериологически или гистологически (А16), Милиарном ТБ (А19));
- рентгенография пораженного сустава, отдела позвоночника (при ТБ костей и суставов (А18.0));
- обзорная и экскреторная урография (при ТБ мочеполовых органов (А18.1), за исключением Туберкулезной инфекции шейки матки (N74.0), Воспалительных болезней женских тазовых органов туберкулезной этиологии (N74.1));
- гистеросальпингография (при ТБ мочеполовых органов (А18.1) (Воспалительные болезни женских тазовых органов туберкулезной этиологии (N74.1));
- УЗИ органов малого таза (при ТБ мочеполовых органов (А18.1) (воспалительные болезни женских тазовых органов туберкулезной этиологии (N74.1), поражения мужских половых органов при болезнях, классифицированных в других рубриках (N51));
- УЗИ органов брюшной полости (при ТБ кишечника, брюшины и брыжеечных лимфатических узлов (А18.3));
- УЗИ почек, надпочечников (при ТБ мочеполовых органов (А18.1) (другие поражения почки и мочеточника при инфекционных и паразитарных болезнях, классифицированных в других рубриках (N29.1)), ТБ надпочечников (А18.7);
- УЗИ периферических лимфоузлов (при туберкулезной периферической лимфаденопатии (А18.2));
- периметрия (при ТБ глаза (А18.5));
- авторефрактометрия (при ТБ глаза (А18.5)).
46. Решение о проведении дополнительных диагностических мероприятий (тестов) принимается лечащим врачом в зависимости от клинической ситуации.
Дополнительными диагностическими мероприятиями являются:
- анализ крови биохимический с определением С-реактивного белка, общего белка, белковых фракций, микроэлементов (при ТБ всех локализаций А15–А19) в ФП;
- иммунограмма (при ТБ всех локализаций А15–А19);
- анализ, основанный на высвобождении гамма-интерферона (при ТБ всех локализаций А15–А19);
- ТКП с 2ТЕ аллергена туберкулезного очищенного в стандартном разведении, кожная проба с аллергеном туберкулезным рекомбинантным, если не были выполнены по каким-либо причинам на этапах диагностики;
- анализ мочи по Зимницкому (при ТБ мочеполовых органов (А18.1));
- МСКТ, МРТ ОГК пациентам старше 18 лет;
- позитронно-эмиссионная томография;
- МСКТ, МРТ головного мозга (при ТБ нервной системы (А17));
- МСКТ, МРТ костей и суставов (при ТБ костей и суставов (А18.0));
- МСКТ, МРТ органов брюшной полости (при ТБ кишечника, брюшины и брыжеечных лимфатических узлов (А18.3));
- МСКТ, МРТ мочеполовых органов (при ТБ мочеполовых органов (А18.1));
- консультации врачей-специалистов: врача-терапевта, врача-невролога, врача-травматолога-ортопеда, врача-уролога;
- УЗИ органов брюшной полости;
- УЗИ плевральной полости (при ТБ органов дыхания, подтвержденном бактериологически и гистологически (А15), ТБ органов дыхания, не подтвержденном бактериологически или гистологически (А16), Милиарном ТБ (А19));
- фибробронхоскопия (при ТБ органов дыхания, подтвержденном бактериологически и гистологически (А15), ТБ органов дыхания, не подтвержденном бактериологически или гистологически (А16), Милиарном ТБ (А19));
- исследование функции внешнего дыхания (при ТБ органов дыхания, подтвержденном бактериологически и гистологически (А15), ТБ органов дыхания, не подтвержденном бактериологически или гистологически (А16), Милиарном ТБ (А19));
- артроскопия (при ТБ костей и суставов (А18.0));
- кульдоцентез (при ТБ мочеполовых органов (А18.1) (Воспалительные болезни женских тазовых органов туберкулезной этиологии (N74.1));
- радиоизотопная ренография (при ТБ мочеполовых органов (А18.1), за исключением Туберкулезной инфекции шейки матки (N74.0) Воспалительных болезней женских тазовых органов туберкулезной этиологии (N74.1));
- ретроградная уретеропиелография (при ТБ мочеполовых органов (А18.1), за исключением Туберкулезной инфекции шейки матки (N74.0), Воспалительных болезней женских тазовых органов туберкулезной этиологии (N74.1));
- вульвоскопия (при ТБ мочеполовых органов (А18.1) (Туберкулезная инфекция шейки матки (N74.0), Воспалительные болезни женских тазовых органов туберкулезной этиологии (N74.1));
- ректороманоскопия (при ТБ кишечника, брюшины и брыжеечных лимфатических узлов (А18.3));
- ирригоскопия (при ТБ кишечника, брюшины и брыжеечных лимфатических узлов (А18.3));
- колоноскопия (при ТБ кишечника, брюшины и брыжеечных лимфатических узлов (А18.3));
- диагностическая лапароскопия (лапаротомия) (при ТБ мочеполовых органов (А18.1), ТБ кишечника, брюшины и брыжеечных лимфатических узлов (А18.3));
- определение цветоощущения (при ТБ глаза (А18.5));
- флюоресцентная ангиография (при ТБ глаза (А18.5));
- электрофизиологическое исследование (при ТБ глаза (А18.5));
- адаптометрия (при ТБ глаза (А18.5));
- биопсия шейки матки (при ТБ мочеполовых органов (А18.1), Туберкулезная инфекция шейки матки (N74.0));
- биопсия предстательной железы, мочевого пузыря (при ТБ мочеполовых органов (А18.1), (Туберкулезный цистит (N33.0), Поражения мужских половых органов при болезнях, классифицированных в других рубриках (N51));
- биопсия гортани (при ТБ гортани, трахеи и бронхов без упоминания о бактериологическом или гистологическом подтверждении (А16.4));
- биопсия трансторакальная игловая пункционная или аспирационная (при ТБ органов дыхания, подтвержденном бактериологически и гистологически (А15), ТБ органов дыхания, не подтвержденном бактериологически или гистологически (А16), Милиарном ТБ (А19));
- биопсия эндобронхиальная (при ТБ органов дыхания, подтвержденном бактериологически и гистологически (А15), ТБ органов дыхания, не подтвержденном бактериологически или гистологически (А16), Милиарном ТБ (А19));
- биопсия трансбронхиальная, легкого, образований легкого, внутригрудного лимфоузла (при ТБ органов дыхания, подтвержденном бактериологически и гистологически (А15), ТБ органов дыхания, не подтвержденном бактериологически или гистологически (А16), Милиарном ТБ (А19));
- пункция плевральная (при Туберкулезном плеврите, подтвержденном бактериологически и гистологически (А15.6));
- хирургические методы диагностики: видеоторакоскопия, видеоассистированная торакоскопия, миниторакотомия, торакотомия, биопсия легкого, внутригрудного лимфоузла плевры, резекция легкого, биопсия, удаление образований легкого, средостения, диафрагмы, грудной стенки (при ТБ органов дыхания, подтвержденном бактериологически и гистологически (А15), ТБ органов дыхания, не подтвержденном бактериологически или гистологически (А16), Милиарном ТБ (А19)).
47. Дополнительными диагностическими мероприятиями в процессе лечения ТБ всех локализаций являются:
- анализ крови биохимический: определение общего белка, определение активности АлАТ, АсАТ, ЩФ, альфа-амилазы, определение концентрации креатинина, мочевины, глюкозы, билирубина и его фракций, электролитов (калия), определение СКФ – в ФП;
- анализ мочи общий – в ФП;
- ЭКГ – в ФП;
- консультация врача-офтальмолога с определением остроты и полей зрения, цветоощущения – в ФП;
- МСКТ ОГК по окончании курса лечения – в конце ФП (при ТБ органов дыхания, подтвержденном бактериологически и гистологически (А15), ТБ органов дыхания, не подтвержденном бактериологически или гистологически (А16), Милиарном ТБ (А19));
- МСКТ или МРТ головного мозга (при ТБ нервной системы (А17));
- консультация врача-невролога, врача-офтальмолога (при ТБ нервной системы (А17));
- СМП с исследованием СМЖ (при ТБ нервной системы (А17));
- МСКТ или МРТ зоны поражения (пораженной зоны) – 1 раз в 2–3 месяца (при ТБ костей и суставов (А18.0));
- консультация врача-невролога (при ТБ костей и суставов (А18.0));
- консультация врача-травматолога-ортопеда (при ТБ костей и суставов (А18.0));
- УЗИ органов брюшной полости (при ТБ костей и суставов (А18.0));
- УЗИ органов малого таза (при ТБ мочеполовых органов (А18.1), ТБ кишечника, брюшины и брыжеечных лимфатических узлов (А18.3);
- УЗИ периферических лимфоузлов (при Туберкулезной периферической лимфаденопатии (А18.2));
- пункция полости сустава с биопсией и (или) биопсия синовиальных оболочек (с исследованием отделяемого свищей, операционного материала, синовиальной жидкости при наличии отделяемого свищей) – 1 раз в месяц (при ТБ костей и суставов (А18.0));
- пункция полости сустава с биопсией (при ТБ костей и суставов (А18.0));
- биопсия эксцизионная периферических лимфоузлов (при Туберкулезной периферической лимфаденопатии (А18.2);
- биопсия синовиальных оболочек (при ТБ костей и суставов (А18.0));
- тонометрия (при ТБ глаза (А18.5));
- гониоскопия (при ТБ глаза (А18.5));
- осмотр глазного дна фундус-линзой или бесконтактной линзой (при ТБ глаза (А18.5));
- определение цветоощущения (при ТБ глаза (А18.5));
- флюоресцентная ангиография (при ТБ глаза (А18.5));
- электрофизиологическое исследование (при ТБ глаза (А18.5));
- адаптометрия (при ТБ глаза (А18.5)).
48. Диагностика ЛТБИ осуществляется в том числе с использованием ТКП, теста с аллергеном туберкулезным рекомбинантным и (или) анализа, основанного на высвобождении гамма-интерферона. Применение гамма-интерфероновых тестов вместе с кожными тестами может быть целесообразным для диагностики ЛТБИ у пациентов с иммуносупрессией. Положительный результат туберкулинового или гамма-интерферонового теста интерпретируется в контексте общего риска развития ТБ для принятия решения о применении лечения ЛТБИ. Диагноз ЛТБИ устанавливается при отсутствии каких-либо клинических и (или) при выполнении лучевых (других методов визуализации) симптомов и признаков ТБ, положительного результата КП или гамма-интерферонового теста.
Алгоритм диагностики ЛТБИ установлен согласно приложению 7.
Лечение
ГЛАВА 4
ЛЕЧЕНИЕ ТБ
67. Лечение ТБ начинается после получения результатов молекулярно-генетического и (или) бактериологического исследования биологического материала пациента на МБТ и основывается на данных ТЛЧ.
68. Диагноз ТБ легких без бактериовыделения и тактика ведения пациента устанавливаются по решению врачебного консилиума.
69. Диагноз ВТБ без молекулярно-генетического, бактериологического либо гистологического подтверждения устанавливается по решению врачебного консилиума.
70. Основные принципы ХТ ТБ:
- своевременность – начало курса ХТ проводится после установления либо подтверждения диагноза ТБ;
- комплексность лечения ТБ – одновременное назначение ПТЛП и ЛП для лечения НР ПТЛП;
- комплексность приема – ПТЛП применяются в 1 (как правило, утренний) прием, что способствует предотвращению развития лекарственной устойчивости, либо по назначению лечащего врача в соответствии с инструкцией по медицинскому применению (листком-вкладышем);
- длительность – лечение ТБ осуществляется в течение определенного срока: не менее 4 месяцев при ЛЧ-ТБ и от 6 месяцев до 20 месяцев при РУ-ТБ;
- адекватность дозировки – соответствие дозировки ПТЛП возрасту, массе тела, сопутствующей патологии пациента;
- адекватность ТЛЧ – назначение ПТЛП в соответствии с ТЛЧ МБТ пациента (контактных лиц пациента) к ПТЛП;
- непрерывность – рекомендуемый прием ПТЛП пациентом в течение всего курса – 7 дней в неделю, но не менее 26 доз в месяц (исключение составляют короткие режимы лечения, при которых прием ПТЛП осуществляется на ежедневной основе);
- контролируемость – прием ПТЛП пациентом осуществляется под непосредственным наблюдением медицинского работника или при организации видеоконтролируемого лечения.
71. В случае лечения пациентов с клинически установленным ТБ схема ХТ основывается на истории настоящего заболевания, результатах ТЛЧ контактов и (или) истории предыдущего лечения.
72. Курс ХТ ТБ состоит из 2 фаз:
I – фаза интенсивной терапии – ИФ или бактерицидная фаза лечения направлена на прекращение бактериовыделения, ликвидацию клинических проявлений заболевания, уменьшение инфильтративных и деструктивных изменений в ткани пораженного органа;
II – фаза продолжения – ФП направлена на подавление сохраняющейся популяции МБТ, обеспечение полного уничтожения возбудителя ТБ с дальнейшим уменьшением воспалительных изменений, инволюцией ТБ, восстановлением функциональных возможностей организма.
73. Разделение курса лечения на ИФ и ФП осуществляется при использовании длинных режимов лечения. При коротких режимах лечения разделения на ИФ и ФП не осуществляется.
74. При выявленной ЛЧ к Н и R, пациентам с ТБ назначается ПТЛП для лечения ЛЧ-ТБ – Н, R, Z, E: 2HRZE/4HR. Дальнейшая тактика лечения пациентов также зависит от ТЛЧ к ПТЛП, проведенного из мокроты, взятой в конце второго месяца лечения.
Для пациентов с впервые выявленным ТБ легких, достигших возраста 12 лет, с доказанной ЛЧ к H, R, и Fq, с массой тела 40 кг и более допускается применение альтернативной схемы ХТ с использованием 4 ПТЛП: в течение 2 месяцев H 300 мг, рифапентин (далее – P*) 1200 мг, Z 1600 мг, Mfx 400 мг; далее в течение 2 месяцев H 300 мг, Р* 1200 мг, Mfx 400 мг.
У детей старше 3 месяцев при нетяжелом течении ЛЧ-ТБ используется 4-месячный режим лечения: 2HRZ(E)/2HR.
У детей с подтвержденным ЛЧ-ТБ периферических лимфатических узлов без вовлечения других органов и систем назначается следующий режим лечения: 2HRZE/4HR.
У детей с подтвержденным ЛЧ костно-суставным ТБ назначается следующий режим лечения: 2HRZE/10HR.
У детей с подтвержденным ЛЧ туберкулезным менингитом назначается следующий режим лечения: 2HRZE/10HR.
Как альтернатива приведенной схеме лечения может применяться 6-месячный курс лечения у детей с ЛЧ туберкулезным менингитом: 6HRZEto. При этом используются следующие дозировки ПТЛП: H – 20 мг/кг (максимальная суточная доза (далее – МСД) – 400 мг); R – 20 мг/кг, (МСД – 600 мг); Z – 40 мг/кг (МСД – 2000 мг); Eto – 20 мг/кг (МСД – 750 мг).
При отсутствии теста ЛЧ взрослым пациентам для лечения ВТБ назначается следующая схема лечения: 2HREZ/4-10HR. Длительность лечения определяется локализацией ВТБ: при ВТБ лимфатических узлов длительность составляет 6 месяцев, при ВТБ костей и суставов – не менее 9–12 месяцев лечения, при туберкулезном менингите – не менее 12 месяцев лечения. При подозрении на ЛУ ВТБ лечение назначается по решению врачебного консилиума государственного учреждения «Республиканский научно-практический центр пульмонологии и фтизиатрии».
Дозы ПТЛП для взрослых и детей старше 15 лет в зависимости от массы тела пациента установлены согласно приложению 10, дозы ПТЛП для детей младше 15 лет установлены согласно приложению 11.
75. Наиболее эффективным является ежедневный прием ПТЛП в течение всего курса лечения под непосредственным контролем медицинского работника. Использование комбинированных ПТЛП с фиксированными дозами (H+R; H+R+E; H+R+Z+E; H+P*) имеет следующие преимущества:
- предотвращение ошибок при назначении лечения;
- прием меньшего количества таблеток, что способствует повышению приверженности к лечению;
- невозможность исключения пациентом некоторых ПТЛП из назначенной схемы лечения, что предупреждает развитие устойчивости.
76. Наличие комбинированных ПТЛП не исключает использование отдельных ПТЛП, особенно для пациентов, у которых наблюдаются НР или есть медицинские противопоказания к какому-либо компоненту комбинированного ПТЛП.
77. Схемы лечения пациентов с моно- или полирезистентным ТБ установлены согласно приложению 12.
78. Пациентам, у которых выявлена МБТ с устойчивостью к R, начинается лечение с применением ПТЛП второй линии. Эти случаи исключаются из когорты пациентов с ЛЧ-ТБ при подсчете результатов лечения и включаются в когортный анализ лечения ПТЛП второй линии.
79. Классификация ПТЛП, рекомендуемых для применения в длительных режимах лечения МЛУ/РУ-ТБ, установлена согласно приложению 13.
80. При получении данных исследования биологического материала молекулярно-генетическими методами Xpert MTB/RIF, LPA к H и R и (или) LPA Ag, PP и Fq и установлении РУ-ТБ пациент осматривается врачебным консилиумом, который назначает схему лечения.
81. К основным ПТЛП второй линии относятся ЛП из групп A, B и C:
группа А. Fq обладают бактерицидным действием и являются основным компонентом схемы лечения РУ-ТБ. Mfx удлиняет интервал QTc на ЭКГ. Удлинение интервала QTc предшествует желудочковой тахиаритмии, которая может привести к внезапной смерти. Риск удлинения интервала QTc при применении Lfx намного ниже.
Bdq рекомендован для включения в схему лечения и имеет высокую эффективность и профиль безопасности.
Lzd обладает хорошей бактерицидной активностью против МБТ, улучшает результаты лечения РУ-ТБ, особенно в случае дополнительной устойчивости к Fq и ТБ с ШЛУ.
Lzd, Fq и Bdq всегда включаются в схему лечения РУ-ТБ, исключением является наличие абсолютных медицинских противопоказаний;
группа B. При составлении схемы лечения РУ-ТБ используются 2 ПТЛП: Cs (Trd) и Cfz при наличии основания считать их эффективными. Cs (Trd) имеет удовлетворительную переносимость и при использовании его в схеме вероятность успешного исхода лечения РУ-ТБ увеличивается. При применении Cfz редко наблюдаются СНЯ, переносимость удовлетворительная. Основной НЯ на Cfz является изменение цвета кожи (окрашивание в красный или темно-коричневый цвет), возникающее у 75–100 % пациентов в течение первых нескольких недель применения и проходящее через несколько месяцев или лет после завершения лечения;
группа C. В схеме лечения РУ-ТБ Е может быть использован в случае, если его можно считать эффективным. Dlm* имеет удовлетворительную переносимость.
Z может быть использован при подтвержденной ЛЧ к нему, при наличии медицинских противопоказаний в схеме лечения не используется.
Imp/Cst и Mpm назначаются только внутривенно. Так как Imp/Cst быстро разрушается дипептидазами проксимальных почечных канальцев, он выпускается в комбинации с Cst – ингибитором дипептидаз. Mpm является стабильным ЛП и не нуждается в циластатине. Imp не используется для пациентов младше 15 лет.
Amx/Clv не применяется как самостоятельное ПТЛП. В режимах лечения РУ-ТБ Amx/Clv и карбапенемы следует всегда использовать вместе, так как клавулановая кислота замедляет гидролиз карбапенемов. Наиболее оптимальная форма выпуска Amx/Clv: 500 мг амоксициллина и 125 мг клавулановой кислоты. Применение Amx/Clv 875 мг амоксициллина и 125 мг клавулановой кислоты не рекомендовано, так как количество НЯ увеличивается, а необходимая для замедления гидролиза карбапенемов клавулановая кислота также составляет 125 мг.
Am может включаться в длительные режимы лечения МЛУ/РУ-ТБ у пациентов в возрасте от 18 лет в случае подтверждения ЛЧ к нему и принятия адекватных мер по отслеживанию НЯ.
PAS можно включать в длительные режимы лечения МЛУ, РУ-ТБ только в случае, если в них не входит Bdq, Lzd, Cfz или Dlm* или невозможно составить режим из более предпочтительных ЛП. Кроме того, использование PAS приводит к частым НР.
Применяются следующие варианты схем:
92. Пациентам с почечной недостаточностью рассчитывается дозировка ПТЛП. Режим дозирования ПТЛП при почечной недостаточности установлен согласно приложению 14. Коррекция доз ПТЛП осуществляется в соответствии с показателем клиренса креатинина, отражающим уровень СКФ. Нормальные показатели клиренса креатинина у мужчин – от 97 до 137 мл/мин., у женщин – от 88 до 128 мл/мин. Расчет клиренса креатинина проводится по формуле

94. При определении активности АлАТ и АсАТ, в три и более раза превышающих верхнюю границу показателей нормы, клинических и лабораторных признаках печеночной недостаточности у пациента либо определении активности АлАТ и АсАТ, в пять и более раз превышающих верхнюю границу показателей нормы, при отсутствии клинических и лабораторных признаков печеночной недостаточности Z не назначается.
Imp/Cst и Mpm назначаются только внутривенно. Так как Imp/Cst быстро разрушается дипептидазами проксимальных почечных канальцев, он выпускается в комбинации с Cst – ингибитором дипептидаз. Mpm является стабильным ЛП и не нуждается в циластатине. Imp не используется для пациентов младше 15 лет.
Amx/Clv не применяется как самостоятельное ПТЛП. В режимах лечения РУ-ТБ Amx/Clv и карбапенемы следует всегда использовать вместе, так как клавулановая кислота замедляет гидролиз карбапенемов. Наиболее оптимальная форма выпуска Amx/Clv: 500 мг амоксициллина и 125 мг клавулановой кислоты. Применение Amx/Clv 875 мг амоксициллина и 125 мг клавулановой кислоты не рекомендовано, так как количество НЯ увеличивается, а необходимая для замедления гидролиза карбапенемов клавулановая кислота также составляет 125 мг.
Использование инъекционных ПТЛП (Imp, Mpm) проводится ограниченному количеству пациентов, которым невозможно назначить эффективный режим лечения четырьмя ПТЛП из групп А и В.
Am может включаться в длительные режимы лечения МЛУ/РУ-ТБ у пациентов в возрасте от 18 лет в случае подтверждения ЛЧ к нему и принятия адекватных мер по отслеживанию НЯ.
Eto (Pto) имеют схожую эффективность и НР. Вероятность удачного исхода лечения РУ-ТБ увеличивается при использовании в схеме Eto (Pto), однако его использование ограничено плохой переносимостью пациентами и его следует назначать с осторожностью. Прием суточной дозы Eto (Pto) рекомендован 1 раз в день, при наличии НЯ прием суточной дозы можно начинать с 2 раз в день до улучшения переносимости (толерантности). Eto или Pto можно включать в длительные режимы лечения МЛУ, РУ-ТБ только в том случае, если в них не входит Bdq, Lzd, Cfz или Dlm* или если невозможно составить режим из более предпочтительных ЛП.
PAS можно включать в длительные режимы лечения МЛУ, РУ-ТБ только в случае, если в них не входит Bdq, Lzd, Cfz или Dlm* или невозможно составить режим из более предпочтительных ЛП. Кроме того, использование PAS приводит к частым НР.
82. Рекомендуется включить в схему лечения РУ-ТБ все эффективные ПТЛП из группы А и В. Если невозможно набрать ЛП из групп A, В, то к схеме добавляются ЛП из группы С. Исключение составляют только абсолютные медицинские противопоказания при непереносимости ЛП. Общая продолжительность лечения определяется по решению врачебного консилиума. При наличии медицинских показаний рассматривается возможность применения хирургического вмешательства.
Помимо оценки эффективности выбор ЛП также определяется: предпочтением пероральных ЛП по сравнению с инъекционными, результатами ТЛЧ, достоверностью существующих методов ТЛЧ, уровнем лекарственной устойчивости в популяции, использованием ЛП в анамнезе пациента, переносимостью ЛП.
83. Результаты ТЛЧ к H, R, Fq и инъекционным ЛП являются точными и воспроизводимыми. Во многих случаях возникают проблемы с точностью и воспроизводимостью ТЛЧ к E, Z, S, Eto, Cs, PAS. Поэтому не рекомендуется составлять индивидуальные режимы, основываясь исключительно на результатах ТЛЧ к ним.
В качестве первоначального диагностического теста для определения ЛЧ к R можно использовать Xpert MTB/RIF, а для определения ЛЧ к Fq и инъекционным ПТЛП второй линии – LPA Ag, PP и Fq (Xpert XDR). Схема лечения назначается в соответствии с результатами быстрых молекулярно-генетических методов (Xpert MTB/RIF, Xpert XDR, LPA к H и R, LPA Ag, PP и Fq), с параллельным проведением фенотипического ТЛЧ ко всем ПТЛП, используемым в схеме лечения РУ-ТБ.
84. Продолжительность длительных режимов лечения МЛУ/РУ-ТБ составляет 18–20 месяцев и как минимум 15–17 месяцев после достижения конверсии культуры. Она может быть изменена в зависимости от ответа пациента на терапию.
85. Короткий режим лечения пациентов с МЛУ/РУ-ТБ применяется при доказанной ЛЧ МБТ к Fq (Lfx и Mfx). В схему лечения входят следующие ПТЛП: Bdq, Lfx, Lzd, Cfz, Cs, Dlm*.
Применяются следующие варианты схем:
Bdq, Lfx, Lzd, Cfz, Cs;
Bdq, Lfx, Lzd, Cfz, Dlm* (если раньше применялся Cs);
Dlm*, Lfx, Lzd, Cfz (для детей младше 6 лет).
Пациентам, ранее получавшим ПТЛП из этого режима более 1 месяца, короткий режим лечения не назначается.
Курс лечения составляет 273 дозы в период 39–43 недели. ПТЛП назначаются 7 дней в неделю на протяжении всего лечения. При этом Bdq назначается на весь курс лечения. Если пациент пропускает 28 и более доз ПТЛП, он переходит на длинный режим лечения МЛУ-ТБ. Если в ходе лечения не наступила негативация мокроты после 4 месяцев лечения, пациент снимается с короткого режима лечения и переводится на длинный режим лечения.
87. Женщинам, получающим ХТ по поводу ТБ, особенно РУ-ТБ, необходимо планирование беременности в связи с наличием потенциальной опасности для здоровья матери и развития плода, связанной с НР, возникающими на ПТЛП. Беременность не является медицинским противопоказанием для лечения ТБ. При ЛЧ-ТБ наиболее безопасной для плода является схема лечения: H, R и E ежедневно в течение 2 месяцев ИФ. ФП: H и R в течение семи месяцев ежедневно. Длительность лечения составляет девять месяцев. Дозировка должна соответствовать массе тела пациента с учетом его динамики. Всем женщинам во время беременности, принимающим H, назначается пиридоксин 50 мг в сутки.
86. В коротких режимах лечения пациентов с ЛУ-ТБ Pa* применяется для лечения, в том числе ЛЖВ, у которых диагностирован ТБ. Длительность лечения составляет 6 месяцев. В схему лечения входят следующие ПТЛП: Bdq, Lzd, Pa*.
При отсутствии абациллирования на 4 месяце лечения длительность курса лечения увеличивается до 9 месяцев.
Назначение режима лечения с Pa* по лечению МЛУ-ТБ определяется по решению врачебного консилиума.
87. Женщинам, получающим ХТ по поводу ТБ, особенно РУ-ТБ, необходимо планирование беременности в связи с наличием потенциальной опасности для здоровья матери и развития плода, связанной с НР, возникающими на ПТЛП. Беременность не является медицинским противопоказанием для лечения ТБ. При ЛЧ-ТБ наиболее безопасной для плода является схема лечения: H, R и E ежедневно в течение 2 месяцев ИФ. ФП: H и R в течение семи месяцев ежедневно. Длительность лечения составляет девять месяцев. Дозировка должна соответствовать массе тела пациента с учетом его динамики. Всем женщинам во время беременности, принимающим H, назначается пиридоксин 50 мг в сутки.
88. Лечение РУ-ТБ у женщин во время беременности начинается сразу после установления диагноза. Применение ЛП в первом триместре беременности может привести к тератогенному влиянию на плод. Лечение РУ-ТБ откладывается до второго триместра беременности при условии удовлетворительного состояния пациента и отсутствии клинических признаков прогрессирования ТБ. Решение об отсрочке лечения принимается врачебным консилиумом совместно с врачом-акушером-гинекологом и пациентом. Количество эффективных ЛП – не менее четырех. В случае сохранения ЛЧ в схему лечения добавляется Z. Применение Ag в схеме лечения женщин во время беременности противопоказано из-за ототоксического влияния на плод. Применение Eto (Pto), PAS не рекомендуется из-за НР (тошнота, рвота), кроме того, отмечается тератогенный эффект на плод. Прерывание беременности рассматривается с учетом клинического состояния пациента, распространенности и тяжести ТБ, если имеется угроза жизни и здоровью матери. Решение о прерывании беременности принимается врачебным консилиумом совместно с врачом-акушером-гинекологом и пациентом.
89. Пациенты с ТБ, кормящие грудью, получают полный курс лечения ТБ. Своевременное и правильное применение ХТ является лучшим методом предотвращения передачи МБТ от матери к ребенку. У кормящих матерей, получающих лечение, большинство ПТЛП обнаруживается в грудном молоке в минимальной концентрации, которая не оказывает токсического и терапевтического влияния на младенца. Полное разобщение матери и ребенка не требуется при условии, что мать получает эффективное лечение, привержена к нему и соблюдает правила инфекционного контроля (ношение хирургической маски при уходе за ребенком, ночной сон в разных помещениях).
90. Пациентам с ТБ репродуктивного возраста рекомендуется использовать средства контрацепции для предупреждения возникновения беременности. Наличие заболевания ТБ не является медицинским противопоказанием к какому-либо методу контрацепции. При использовании в схеме лечения R, эффективность эстрогенгестагенных контрацептивов снижается и необходима консультация врача-акушера-гинеколога по выбору альтернативного метода контрацепции. В случае если пациент настаивает на гормональной контрацепции, предлагается дополнительный барьерный метод контрацепции во время приема и спустя 2 недели после прекращения лечения R. Если женщина настаивает на приеме только комбинированных оральных контрацептивов, рекомендуется использовать монофазные контрацептивы с содержанием этинилэстрадиола не менее 30 мкг в двойной дозировке или рекомендовать непрерывный режим приема пероральных контрацептивов без интервала отмены гормонов. Использование пероральных контрацептивов одновременно с режимами лечения, не содержащими R, не противопоказано. При приеме пероральных контрацептивов и ПТЛП, совпадающих по времени, НР, в том числе рвота, усиливаются, поэтому необходимо разделять прием ПТЛП и оральных контрацептивов. В случае, если это неэффективно, в начале лечения используются барьерные методы контрацепции до тех пор, пока не снизится количество НР на ПТЛП, после чего можно повторно назначить пациенту пероральные контрацептивы. Во время проведения ИФ лечения рекомендуется отдавать предпочтение внутриматочной контрацепции, барьерным и химическим методам контрацепции, из гормональных контрацептивов рекомендовано применение гормональной трансдермальной контрацептивной системы и интравагинального кольца.
91. Пациенты с сахарным диабетом и ТБ входят в группу риска развития тяжелых и средней степени тяжести НР ПТЛП с поражением почек, развитием периферической невропатии, а также неблагоприятным исходом лечения (неудача в лечении, отказ пациента от приема ПТЛП). Уровень глюкозы в крови контролируется ежедневно до стабильной нормализации значений данного показателя, затем при инсулинотерапии – 4 раза в неделю, при пероральном приеме сахароснижающих ЛП – 2 раза в неделю. Пероральные гипогликемические ЛП не противопоказаны во время лечения ТБ, повышение их дозировки требуется не всегда. При применении Eto (Pto), ПАСК контролируется уровень глюкозы в крови для адекватного подбора дозировки инсулина. Необходим контроль уровня креатинина и калия еженедельно в течение первого месяца, а затем как минимум ежемесячно во время приема Ag, а также контроль массы тела пациента с целью своевременной коррекции доз ПТЛП.
92. Пациентам с почечной недостаточностью рассчитывается дозировка ПТЛП. Режим дозирования ПТЛП при почечной недостаточности установлен согласно приложению 14. Коррекция доз ПТЛП осуществляется в соответствии с показателем клиренса креатинина, отражающим уровень СКФ. Нормальные показатели клиренса креатинина у мужчин – от 97 до 137 мл/мин., у женщин – от 88 до 128 мл/мин. Расчет клиренса креатинина проводится по формуле

93. Гепатотоксическое действие оказывают следующие ПТЛП: H, R и Z. Наиболее гепатотоксичным ПТЛП является Z. Токсическое поражение печени с холестазом вызывает R. Выраженным гепатотоксическим действием обладают Eto (Pto), PAS, Bdq, Lzd, Cfz. Пациенты с болезнями печени в анамнезе получают схему ХТ с ЛП гепатотоксического действия при отсутствии клинических и лабораторных признаков печеночной недостаточности, острого (обострения хронического) гепатита.
94. При определении активности АлАТ и АсАТ, в три и более раза превышающих верхнюю границу показателей нормы, клинических и лабораторных признаках печеночной недостаточности у пациента либо определении активности АлАТ и АсАТ, в пять и более раз превышающих верхнюю границу показателей нормы, при отсутствии клинических и лабораторных признаков печеночной недостаточности Z не назначается.
Другие ПТЛП, вызывающие гепатотоксические НР, применяются под контролем уровня активности ферментов печени. Если уровень активности ферментов печени остается высоким и (или) продолжает повышаться на фоне проводимой терапии для купирования НР ПТЛП, наблюдается ухудшение клинического состояния пациента, лечение временно приостанавливается до восстановления нормальных значений уровня активности ферментов печени. Возобновление приема ПТЛП проводится в течение недели последовательно, начиная с менее гепатотоксичных ЛП. Этиотропную терапию вирусных гепатитов назначает врач-инфекционист одновременно с лечением РУ-ТБ.
96. Для медицинской профилактики неврологических НЯ, вызванных Cs, H, Lzd, пациентам назначается пиридоксин в таблетках. Профилактическая доза для пациентов, принимающих H, от 10 до 25 мг в день, для пациентов, принимающих Cs и Lzd, от 50 мг до 100 мг ежедневно. Профилактическая доза для детей 1–2 мг на кг в сутки.
97. У пациентов с РУ-ТБ наблюдается высокая частота распространенности тревожных и депрессивных расстройств, которые могут быть связаны с длительным лечением ТБ и факторами стресса, связанными с заболеванием.
98. Всем пациентам с ВИЧ-положительным статусом и РУ-ТБ вне зависимости от уровня клеток CD4 рекомендуется в течение первых 8 недель лечения РУ-ТБ начать АРТ.
100. Информация о развитии у пациентов НЯ особого интереса (периферическая нейропатия, нейропатия зрительного нерва, ретинопатия, миелосупрессия, удлинение интервала QTc(F), гепатит, гипокалиемия, гипомагниемия, панкреатит, острое нарушение функции почек) включается в республиканский регистр «Туберкулез» вне зависимости от серьезности, степени тяжести и наличия причинно-следственной связи с принимаемым новым, перепрофилированным ПТЛП, в том числе в составе коротких режимов лечения.
101. Хирургическое лечение не является основным методом при ТБ вне зависимости от локализации очага ТБ инфекции и является дополнительным методом лечения пациентов на фоне приема ПТЛП.
95. У пациентов с судорогами, которые плохо поддаются лечению, как правило, Cs не применяется. Если Cs является одним из эффективных компонентов схемы лечения и альтернатива замены другим ЛП отсутствует, Cs назначается при соответствующей корректировке дозы противосудорожного ЛП. Пациентам, получающим Bdq, не назначается карбамазепин. Назначаются ЛП вальпроевой кислоты.
96. Для медицинской профилактики неврологических НЯ, вызванных Cs, H, Lzd, пациентам назначается пиридоксин в таблетках. Профилактическая доза для пациентов, принимающих H, от 10 до 25 мг в день, для пациентов, принимающих Cs и Lzd, от 50 мг до 100 мг ежедневно. Профилактическая доза для детей 1–2 мг на кг в сутки.
Примерный перечень ЛП для лечения НР установлен согласно приложению 15.
97. У пациентов с РУ-ТБ наблюдается высокая частота распространенности тревожных и депрессивных расстройств, которые могут быть связаны с длительным лечением ТБ и факторами стресса, связанными с заболеванием.
98. Всем пациентам с ВИЧ-положительным статусом и РУ-ТБ вне зависимости от уровня клеток CD4 рекомендуется в течение первых 8 недель лечения РУ-ТБ начать АРТ.
99. При организации оказания медицинской помощи пациентам с ТБ и применении схем лечения с использованием новых ПТЛП обеспечивается проведение активного мониторинга безопасности, который включает систематический и целенаправленный клинический и лабораторный мониторинг состояния пациентов, своевременное выявление и купирование НЯ, внесение данных о НЯ в медицинские документы пациента и внесение данных о клинически значимых НЯ в республиканский регистр «Туберкулез» и базу данных НЯ.
100. Информация о развитии у пациентов НЯ особого интереса (периферическая нейропатия, нейропатия зрительного нерва, ретинопатия, миелосупрессия, удлинение интервала QTc(F), гепатит, гипокалиемия, гипомагниемия, панкреатит, острое нарушение функции почек) включается в республиканский регистр «Туберкулез» вне зависимости от серьезности, степени тяжести и наличия причинно-следственной связи с принимаемым новым, перепрофилированным ПТЛП, в том числе в составе коротких режимов лечения.
101. Хирургическое лечение не является основным методом при ТБ вне зависимости от локализации очага ТБ инфекции и является дополнительным методом лечения пациентов на фоне приема ПТЛП.
102. Основные виды хирургических вмешательств при ТБ:
- хирургическое вмешательство, целью которого является установление (подтверждение) диагноза ТБ. Проводится до начала специфической ХТ;
- хирургическое вмешательство по экстренным медицинским показаниям. Проводится на фоне эффективного курса ХТ ТБ;
- плановое хирургическое вмешательство. Проводится на фоне эффективного курса ХТ ТБ.
103. Резекционный биологический материал вне зависимости от организации здравоохранения, в которой проводилось хирургическое вмешательство, направляется в бактериологическую лабораторию противотуберкулезной организации здравоохранения для проведения молекулярно-генетических, бактериоскопических и бактериологических исследований. Проведение гистологического исследования обязательно. Инициатором хирургического лечения ТБ легких является врач-фтизиатр. Медицинские показания для хирургического вмешательства при ВТБ определяет врач-специалист (врач-уролог, врач-акушер-гинеколог и иные). При определении объемов хирургического вмешательства при ТБ вне зависимости от локализации предпочтительно выполнение органосохраняющих хирургических вмешательств резекционного типа малого объема. Решение о необходимости проведения хирургического вмешательства на фоне прогрессирования ТБ, несмотря на адекватную ХТ и исключение иных причин, способствующих снижению эффективности лечения, принимает врачебный консилиум с участием врачей-фтизиатров, врачей – торакальных хирургов и иных врачей-специалистов.
105. Срочным медицинским показанием к хирургическому вмешательству ТБ при состояниях, угрожающих жизни и здоровью пациента, является рецидивирующее кровохарканье, которое не удалось остановить применением консервативных методов, в том числе с использованием бронхоскопии.
104. Неотложные (экстренные) медицинские показания хирургического вмешательства не зависят от модели устойчивости и применимы у пациентов с ЛЧ-ТБ и РУ-ТБ. Неотложные (экстренные) медицинские показания к хирургическому лечению ТБ при состояниях, угрожающих жизни пациента:
профузное легочное кровотечение;
напряженный пневмоторакс.
105. Срочным медицинским показанием к хирургическому вмешательству ТБ при состояниях, угрожающих жизни и здоровью пациента, является рецидивирующее кровохарканье, которое не удалось остановить применением консервативных методов, в том числе с использованием бронхоскопии.
106. Плановое хирургическое вмешательство при ТБ органов дыхания применяется по решению врачебного консилиума с привлечением врача – торакального хирурга, который определяет медицинские показания и противопоказания к хирургическому вмешательству при ТБ. Плановое хирургическое вмешательство при наличии медицинских показаний следует рассматривать не ранее, чем через 2–4 месяца адекватной ХТ с учетом ТЛЧ.
Медицинскими показаниями к плановому хирургическому вмешательству ТБ являются:
- ограниченные формы ТБ с наличием полостей распада и продолжающимся бактериовыделением после 4–6 месяцев ХТ, проводимой под непосредственным наблюдением медицинских работников;
- неудача в лечении при приеме ПТЛП у пациентов с РУ-ТБ при условии назначения эффективного курса ХТ.
107. Применение хирургических вмешательств у пациентов с ТБ, находящихся на паллиативном лечении, нецелесообразно ввиду отсутствия специфической противотуберкулезной терапии. Вопрос о хирургическом вмешательстве может быть решен только при возможности назначения эффективной противотуберкулезной терапии.
108. При развитии угрожающих жизни осложнений (напряженный пневмоторакс, плевральный выпот, легочное кровотечение) лечебная тактика должна быть направлена на улучшение качества жизни пациента и облегчение его страданий с применением консервативных и минимально инвазивных методов лечения.
При развитии напряженного пневмоторакса показано выполнение дренирования плевральной полости с последующим уходом за дренажной системой.
При наличии экссудативного плеврита с развитием дыхательной недостаточности показано выполнение плевральной пункции с эвакуацией плеврального выпота.
При рецидивирующем характере плеврального выпота возможно выполнение дренирования плевральной полости либо выполнение повторных плевральных пункций с периодической эвакуацией плевральной жидкости.
При легочном кровотечении показана консервативная терапия.
При неэффективности консервативных методов (небулайзерные ингаляции адреналина, трансфузия свежезамороженной плазмы, управляемая артериальная гипотензия) приоритет следует отдавать малоинвазивным методам остановки кровотечения (эндоскопическая коагуляция источника кровотечения, эндоскопическое орошение бронхиального дерева в зоне кровотечения охлажденными растворами с добавлением сосудосуживающих ЛП, эндоскопическая блокада бронха, дренирующего зону источника кровотечения, с использованием губок либо баллонных катетеров, эндоваскулярная эмболизация сосудов, являющихся источником кровотечения).
110. Аутологичная трансплантация мезенхимальных стромальных клеток при ТБ легких с РУ-ТБ используется в соответствии с инструкцией по медицинскому применению (листок-вкладыш) мезенхимальных стромальных клеток при аутологичной трансплантации.
109. Проведение хирургических вмешательств резекционного типа с целью ликвидации источника кровотечения нежелательно ввиду наличия высокого риска развития послеоперационных осложнений на фоне отсутствия возможности проведения эффективной противотуберкулезной терапии.
110. Аутологичная трансплантация мезенхимальных стромальных клеток при ТБ легких с РУ-ТБ используется в соответствии с инструкцией по медицинскому применению (листок-вкладыш) мезенхимальных стромальных клеток при аутологичной трансплантации.
111. Патогенетическое, симптоматическое лечение ТБ различных локализаций.
Отхаркивающие ЛП, исключая комбинации с противокашлевыми, дезинтоксикационные ЛП, глюкокортикостероидные ЛП назначаются при наличии следующих нозологических форм заболеваний (шифры по МКБ-10): ТБ легких, подтвержденный бактериоскопически с наличием или отсутствием роста культуры (А15.0); ТБ легких, подтвержденный только ростом культуры (А15.1); ТБ легких, подтвержденный гистологически (А15.2); ТБ легких, подтвержденный неуточненными методами (А15.3); ТБ внутригрудных лимфатических узлов, подтвержденный бактериологически и гистологически (А15.4); ТБ гортани, трахеи и бронхов, подтвержденный бактериологически и гистологически (А15.5); Первичный ТБ органов дыхания, подтвержденный бактериологически и гистологически (А15.7); ТБ других органов дыхания, подтвержденный бактериологически и гистологически (А15.8); ТБ органов дыхания неуточненной локализации, подтвержденный бактериологически и гистологически (А15.9); ТБ легких при отрицательных результатах бактериологических и гистологических исследований (А16.0); ТБ легких без проведения бактериологического и гистологического исследований (А16.1); ТБ легких без упоминания о бактериологическом или гистологическом подтверждении (А16.2); ТБ внутригрудных лимфатических узлов без упоминания о бактериологическом или гистологическом подтверждении (А16.3); ТБ гортани, трахеи и бронхов без упоминания о бактериологическом или гистологическом подтверждении (А16.4); Первичный ТБ органов дыхания без упоминания о бактериологическом или гистологическом подтверждении (А16.7); ТБ других органов дыхания без упоминания о бактериологическом или гистологическом подтверждении (А16.8); ТБ органов дыхания неуточненной локализации без упоминания о бактериологическом или гистологическом подтверждении (А16.9).
Отхаркивающие ЛП, исключая комбинации с противокашлевыми, дезинтоксикационные ЛП, глюкокортикостероидные ЛП назначаются при наличии следующих нозологических форм заболеваний (шифры по МКБ-10): ТБ легких, подтвержденный бактериоскопически с наличием или отсутствием роста культуры (А15.0); ТБ легких, подтвержденный только ростом культуры (А15.1); ТБ легких, подтвержденный гистологически (А15.2); ТБ легких, подтвержденный неуточненными методами (А15.3); ТБ внутригрудных лимфатических узлов, подтвержденный бактериологически и гистологически (А15.4); ТБ гортани, трахеи и бронхов, подтвержденный бактериологически и гистологически (А15.5); Первичный ТБ органов дыхания, подтвержденный бактериологически и гистологически (А15.7); ТБ других органов дыхания, подтвержденный бактериологически и гистологически (А15.8); ТБ органов дыхания неуточненной локализации, подтвержденный бактериологически и гистологически (А15.9); ТБ легких при отрицательных результатах бактериологических и гистологических исследований (А16.0); ТБ легких без проведения бактериологического и гистологического исследований (А16.1); ТБ легких без упоминания о бактериологическом или гистологическом подтверждении (А16.2); ТБ внутригрудных лимфатических узлов без упоминания о бактериологическом или гистологическом подтверждении (А16.3); ТБ гортани, трахеи и бронхов без упоминания о бактериологическом или гистологическом подтверждении (А16.4); Первичный ТБ органов дыхания без упоминания о бактериологическом или гистологическом подтверждении (А16.7); ТБ других органов дыхания без упоминания о бактериологическом или гистологическом подтверждении (А16.8); ТБ органов дыхания неуточненной локализации без упоминания о бактериологическом или гистологическом подтверждении (А16.9).
112. При НР на ПТЛП лечение проводится в соответствии с клиническими протоколами диагностики и лечения соответствующих нозологических форм заболеваний.
Перечень ЛП для лечения НР определен согласно приложению 15.
113. Лечебное питание: диета «Т» высокобелковая и высококалорийная.
114. ХТ при ВТБ проводится на фоне использования следующих групп ЛП системного и местного применения:
- нестероидные противовоспалительные ЛП, дегидратационные ЛП, дезинтоксикационные ЛП, глюкокортикостероидные ЛП, анальгетики, ЛП, улучшающие мозговой метаболизм и мозговое кровообращение, противосудорожные ЛП, седативные ЛП (при ТБ нервной системы (А17));
- нестероидные противовоспалительные ЛП, дегидратационные ЛП, дезинтоксикационные ЛП, глюкокортикостероидные ЛП, анальгетики, ЛП, улучшающие микроциркуляцию, ангиопротекторы, миорелаксанты, ЛП, применяемые при патологии периферической нервной системы, ЛП, улучшающие трофику и регенерацию тканей (ТБ костей и суставов (А18.0));
- нестероидные противовоспалительные ЛП, дезинтоксикационные ЛП, анальгетики, ЛП, улучшающие микроциркуляцию, и ангиопротекторы, противогрибковые ЛП, ЛП с протеолитической активностью, ЛП, влияющие на тонус гладкой мускулатуры, противовоспалительные ЛП для наружного применения (при ТБ мочеполовых органов (А18.1));
- нестероидные противовоспалительные ЛП, анальгетики, противовоспалительные ЛП для наружного применения (при Туберкулезной периферической лимфаденопатии (А18.2));
- нестероидные противовоспалительные ЛП, дезинтоксикационные ЛП, анальгетики, ЛП, улучшающие микроциркуляцию, ангиопротекторы, противогрибковые ЛП, ферментные ЛП, ЛП, влияющие на тонус гладкой мускулатуры, противодиарейные ЛП, противовоспалительные ЛП для наружного применения (при ТБ кишечника, брюшины и брыжеечных лимфатических узлов (А18.3));
- ЛП с противомикробным действием и противовоспалительным действием для наружного применения (при ТБ кожи и подкожной клетчатки (А18.4));
- ЛП с противомикробным действием для местного применения, глюкокортикостероидные и ЛП, улучшающие микроциркуляцию и метаболизм тканей глазного яблока, мидриатики, ЛП, улучшающие микроциркуляцию, ангиопротекторы, ЛП, улучшающие мозговой метаболизм, мозговое кровообращение, ЛП, применяемые при патологии периферической нервной системы (при ТБ глаза (А18.5));
- ЛП с противомикробным действием и противовоспалительным действием для местного применения, ЛП разных групп для системного применения в оториноларингологии (при ТБ гортани, трахеи и бронхов, подтвержденный бактериологически и гистологически (А15.5), Туберкулезный плеврит без упоминания о бактериологическом или гистологическом подтверждении (А16.5), ТБ костей и суставов (А18.0), ТБ уха (А18.6));
- нестероидные противовоспалительные ЛП (при ТБ костей и суставов (А18.0), ТБ мочеполовых органов (А18.1);
- дегидратационные ЛП до исчезновения отека зрительного нерва и других проявлений внутричерепной гипертензии (при ТБ нервной системы (А17));
- ЛП, корригирующие метаболические процессы мозговых клеток и сосудистый тонус (при ТБ нервной системы (А17), ТБ костей и суставов (А18.0), ТБ мочеполовых органов (А18.1);
- энзимотерапия (при ТБ кишечника, брюшины и брыжеечных лимфатических узлов (А18.3)).
115. Местное лечение назначается при следующих нозологических формах заболеваний (шифры по МКБ-10): ТБ гортани, трахеи и бронхов, подтвержденный бактериологически и гистологически (А15.5); ТБ других органов дыхания, подтвержденный бактериологически и гистологически (А15.8); ТБ гортани, трахеи и бронхов без упоминания о бактериологическом или гистологическом подтверждении (А16.4); ТБ других органов дыхания без упоминания о бактериологическом или гистологическом подтверждении (А16.8); ТБ костей и суставов (А18.0) и включает:
- физиотерапию назначает врач-физиотерапевт и (или) врач-реабилитолог, врач-фтизиатр с учетом имеющихся медицинских показаний и противопоказаний;
- лечебная физкультура – постоянно;
- массаж – курсами по десять–пятнадцать процедур (при ТБ костей и суставов (А18.0));
- ортопедический режим, полная или частичная разгрузка сустава, позвоночника (при ТБ костей и суставов (А18.0));
- иммобилизация (при ТБ костей и суставов (А18.0) по медицинским показаниям);
- хирургическое лечение (по медицинским показаниям);
- санация свищевых ходов, пролежней, перевязки (при ТБ костей и суставов (А18.0) по медицинским показаниям);
116. Хирургическое вмешательство (при ТБ мочеполовых органов (А18.1) (Воспалительные болезни женских тазовых органов туберкулезной этиологии (N74.1)) по экстренным медицинским показаниям (кровотечение, «острый» живот) проводится не зависимо от фазы лечения ТБ.
Хирургическое вмешательство при прогрессировании заболевания, наличии тубоовариальных образований, свищевых формах, сочетании генитального туберкулеза (при ТБ мочеполовых органов (А18.1) (Воспалительные болезни женских тазовых органов туберкулезной этиологии (N74.1)) с заболеваниями половых органов, требующими хирургического вмешательства (киста яичника, миома матки, эндометриоз и иные) проводится не ранее окончания ИФ лечения.
Хирургическое вмешательство (при ТБ мочеполовых органов (А18.1) (Туберкулезная инфекция шейки матки (N74.0)) при наличии сопутствующих заболеваний шейки матки, требующих хирургического вмешательства, проводится после окончания курса лечения ТБ в плановом порядке.
Хирургическое вмешательство при стойком болевом синдроме, наличии синехий в полости матки рекомендуется после завершения курса лечения ТБ, применение вспомогательных репродуктивных технологий возможно после окончания курса лечения ТБ при положительных исходах лечения ТБ.
Реконструктивно-пластические хирургические вмешательства на маточных трубах противопоказаны.
117. Кратность медицинского наблюдения пациентов, страдающих ТБ, в амбулаторных условиях определяется врачом-фтизиатром в соответствии с группами диспансерного наблюдения.
118. Для предотвращения повторного случая заболевания (рецидива) ТБ у пациентов, закончивших курс противотуберкулезной терапии, следует применять комплекс мероприятий по предотвращению вероятности развития рецидивов ТБ при прохождении указанными пациентами первичного курса противотуберкулезной терапии.
Комплекс мероприятий включает:
- обеспечение контролируемого лечения пациентов с ЛЧ-ТБ;
- обеспечение своевременной микробиологической и молекулярно-генетической лабораторной диагностики устойчивости возбудителя к рифампицину (в первую очередь устанавливаемой посредством быстрых молекулярно-генетических методов) и фторхинолонам;
- соблюдение предписанной длительности курса противотуберкулезной терапии;
- организация лечения коморбидных заболеваний и ТБ: ВИЧ и парентеральных вирусных гепатитов и др.;
- обеспечение пациентов видеоконтролируемым лечением;
- консультации и наблюдение врача-психиатра-нарколога по преодолению алкогольной зависимости;
- своевременное выявление и купирование СНЯ;
- обеспечение мероприятий по социальному сопровождению, кейс-менеджменту.
119. Вопрос о прекращении лечения ТБ решается при сохранении бактериовыделения в течение 8–9 месяцев лечения в ИФ, невозможности назначения
не менее 4 эффективных ПТЛП на фоне ухудшения клинического состояния пациента с потерей веса и прогрессирующей дыхательной недостаточностью и принятии решения, что хирургическое вмешательство для лечения ТБ невозможно. Лечение прекращается в случаях, когда исчерпаны все возможности ХТ и продолжение лечения приводит к ухудшению качества жизни пациента, вызывает расширение лекарственной устойчивости, что увеличивает риск заражения окружающих лиц неизлечимыми формами ТБ. Решение о переводе пациента на паллиативное лечение принимает врачебный консилиум. Паллиативная медицинская помощь не предотвращает наступление смертельного исхода и направлена на повышение качества жизни пациента с ТБ. Пациент, представляющий эпидемическую опасность для окружающих его людей, обеспечивается паллиативным лечением с соблюдением мер инфекционного контроля.
121. Кровохарканье у пациентов с ТБ вызывает чувство страха. Для успокоения пациента используют полотенца и посуду темного цвета. При легкой степени кровохарканья назначаются перорально этамзилат, ЛП, содержащие кодеин. При тяжелой форме кровохарканья требуются внутривенные инъекции этамзилата и (или) других гемостатических ЛП, восстанавливается объем кровопотери, назначаются седативные ЛП. При наличии соответствующих клинических симптомов назначаются противорвотные, жаропонижающие, болеутоляющие, уменьшающие бронхоспазм ЛП.
122. Пациентам с ТБ обеспечивается высококалорийное легкоусвояемое дробное питание и гигиенические процедуры: гигиена полости рта, купание и уход за волосами, своевременное бритье, стрижка ногтей, лечебная физкультура, массаж, направленные на предупреждение образования пролежней и формирования мышечных контрактур.
124. Вне зависимости от места оказания паллиативной медицинской помощи (в стационарных условиях, на дому), пациенту и членам его семьи обеспечивается эффективная психологическая и социальная поддержка, включающая, в том числе, привлечение психологов, социальных работников, членов общественных организаций, религиозных общин при необходимости. Организация оказания паллиативной медицинской помощи пациенту с ТБ является компетенцией врача-фтизиатра, который, кроме оказания медицинской помощи, организации психологической и социальной поддержки, осуществляет контроль соблюдения мер инфекционного контроля (использование хирургической маски пациентом с ТБ, использование респираторов класса защиты не ниже № 95 при взаимодействии с окружающими людьми, осуществляющими уход за пациентом). В случае возникновения острой сопутствующей патологии, пациенту оказывается скорая (экстренная и неотложная) медицинская помощь, в том числе специализированная и высокотехнологичная. Пациентам, представляющим эпидемиологическую опасность, для которых отсутствует возможность организации паллиативной медицинской помощи на дому, медицинская помощь оказывается в стационарных условиях в профильных отделениях.
125. Группы риска развития ТБ при наличии ЛТБИ: дети из групп социального и медицинского риска, дети и взрослые из групп тесного бытового (домашнего) контакта и близкого контакта с пациентом с ТБ, пациенты с иммунодефицитами, ЛЖВ.
120. Основными принципами паллиативной медицинской помощи является создание для пациента психологически комфортных условий жизни (в стационарных условиях, на дому), духовная поддержка и посиндромное оказание медицинской помощи. При организации паллиативной медицинской помощи на дому обеспечивается регулярное (не реже 1 раза в неделю) посещение пациента, чтобы обеспечивать необходимую медицинскую помощь и контролировать соблюдение мер инфекционного контроля.
121. Кровохарканье у пациентов с ТБ вызывает чувство страха. Для успокоения пациента используют полотенца и посуду темного цвета. При легкой степени кровохарканья назначаются перорально этамзилат, ЛП, содержащие кодеин. При тяжелой форме кровохарканья требуются внутривенные инъекции этамзилата и (или) других гемостатических ЛП, восстанавливается объем кровопотери, назначаются седативные ЛП. При наличии соответствующих клинических симптомов назначаются противорвотные, жаропонижающие, болеутоляющие, уменьшающие бронхоспазм ЛП.
122. Пациентам с ТБ обеспечивается высококалорийное легкоусвояемое дробное питание и гигиенические процедуры: гигиена полости рта, купание и уход за волосами, своевременное бритье, стрижка ногтей, лечебная физкультура, массаж, направленные на предупреждение образования пролежней и формирования мышечных контрактур.
123. При оказании паллиативной медицинской помощи частота обследования пациентов:
бактериоскопия мокроты (двукратно) – ежемесячно;
бактериологическое исследование мокроты на МБТ (двукратно) – 1 раз в год или по решению врачебного консилиума;
ТЛЧ по решению врачебного консилиума;
ЦРГ (рентгенограмма) ОГК – 1 раз в 6 месяцев, чаще – по назначению лечащего врача;
измерение массы тела, общий анализ крови, общий анализ мочи, анализ крови биохимический – по медицинским показаниям.
124. Вне зависимости от места оказания паллиативной медицинской помощи (в стационарных условиях, на дому), пациенту и членам его семьи обеспечивается эффективная психологическая и социальная поддержка, включающая, в том числе, привлечение психологов, социальных работников, членов общественных организаций, религиозных общин при необходимости. Организация оказания паллиативной медицинской помощи пациенту с ТБ является компетенцией врача-фтизиатра, который, кроме оказания медицинской помощи, организации психологической и социальной поддержки, осуществляет контроль соблюдения мер инфекционного контроля (использование хирургической маски пациентом с ТБ, использование респираторов класса защиты не ниже № 95 при взаимодействии с окружающими людьми, осуществляющими уход за пациентом). В случае возникновения острой сопутствующей патологии, пациенту оказывается скорая (экстренная и неотложная) медицинская помощь, в том числе специализированная и высокотехнологичная. Пациентам, представляющим эпидемиологическую опасность, для которых отсутствует возможность организации паллиативной медицинской помощи на дому, медицинская помощь оказывается в стационарных условиях в профильных отделениях.
ГЛАВА 5
ЛТБИ
125. Группы риска развития ТБ при наличии ЛТБИ: дети из групп социального и медицинского риска, дети и взрослые из групп тесного бытового (домашнего) контакта и близкого контакта с пациентом с ТБ, пациенты с иммунодефицитами, ЛЖВ.
В указанных группах риска проводится ежегодное тестирование иммунологическими методами диагностики. Тестирование рекомендовано пациентам при подготовке к трансплантации органов и (или) тканей, перед назначением биологической терапии, при проведении гемодиализа, а также для следующих групп населения: медицинских работников, для лиц, содержащихся (содержавшихся) под стражей, находящихся (находившихся) в учреждениях уголовно-исполнительной системы, лиц без определенного места жительства, потребителей инъекционных наркотиков.
Контакты индексного случая с ТБ, ЛЖВ, лица, которым планируется лечение ингибиторами ФНО-альфа, диализ, трансплантация органов или костного мозга и пациенты с силикозом обследуются на наличие ЛТБИ и получают профилактическое лечение ТБ.
126. Пациенты с ВИЧ-положительным статусом, в том числе: взрослые и дети, женщины во время беременности, ранее вылеченные от ТБ пациенты, в том числе, получающие АРТ с неизвестным или положительным результатом ТКП, в отношении которых не установлено, что они имеют ТБ, получают профилактическое лечение ТБ, которое назначается вне зависимости от степени иммуносупрессии.
Дети в возрасте менее 12 месяцев, имеющие ВИЧ-положительный статус, в отношении которых не установлено, что они имеют ТБ, находящиеся в контакте с пациентами с ТБ, получают профилактическое лечение ТБ.
Дети в возрасте 12 месяцев и более, имеющие ВИЧ-положительный статус, в отношении которых не установлено, что они имеют ТБ, могут получать профилактическое лечение ТБ как часть комплексной медицинской профилактики и лечения ВИЧ.
Дети в возрасте старше 5 лет и взрослые, находящиеся в контакте с пациентами с ТБ легких с бактериовыделением, при отсутствии активной формы ТБ, могут получать профилактическое лечение ТБ. Химиопрофилактика проводится детям независимо от результатов иммунобиологических проб.
127. Лечение ЛТБИ рекомендовано для взрослого и детского населения и назначается после установления ЛТБИ пациентам с иммуносупрессией, пациентам, контактировавшим с индексным пациентом с ТБ, в том числе детям, а также детям из групп социального и медицинского риска, ЛЖВ, другим категориям пациентов при наличии медицинских показаний.
Дети в возрасте менее 12 месяцев, имеющие ВИЧ-положительный статус, в отношении которых не установлено, что они имеют ТБ, находящиеся в контакте с пациентами с ТБ, получают профилактическое лечение ТБ.
Дети в возрасте 12 месяцев и более, имеющие ВИЧ-положительный статус, в отношении которых не установлено, что они имеют ТБ, могут получать профилактическое лечение ТБ как часть комплексной медицинской профилактики и лечения ВИЧ.
Дети в возрасте менее 5 лет, находящиеся в контакте с пациентами с ТБ легких с бактериовыделением, при отсутствии активной формы ТБ получают профилактическое лечение ТБ, в том числе, если тестирование на ЛТБИ недоступно.
Дети в возрасте старше 5 лет и взрослые, находящиеся в контакте с пациентами с ТБ легких с бактериовыделением, при отсутствии активной формы ТБ, могут получать профилактическое лечение ТБ. Химиопрофилактика проводится детям независимо от результатов иммунобиологических проб.
В условиях высокой передачи ТБ взрослым и детям старше 15 лет, имеющим ВИЧ-положительный статус, независимо от приема АРТ, иммуносупрессии, беременности и случаев предыдущего лечения ТБ в анамнезе, с неизвестным или положительным результатом теста на ЛТБИ без признаков ТБ, может быть назначено профилактическое лечение Н с ежедневным приемом в течение 3–6 месяцев.
Рекомендуемые дозы ЛП и схемы лечения ЛТБИ установлены согласно приложению 16.
Для лечения ЛТБИ применяются следующие схемы:
монотерапия H ежедневно 6–9 месяцев;
монотерапия R ежедневно 3–4 месяца;
H и R ежедневно 3–4 месяца;
H и Р* 1 раз в неделю в течение 3 месяцев (12 доз).
Р* и R противопоказаны пациентам с ВИЧ-положительным статусом, если в схему
АРТ включены ЛП из группы ингибиторов протеаз.
______________________________
* Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
Госпитализация
ГЛАВА 3
ОРГАНИЗАЦИЯ ЛЕЧЕНИЯ ТБ
49. Организация оказания фтизиатрической медицинской помощи осуществляется в амбулаторных, стационарных условиях и (или) в отделениях дневного пребывания.
Лечение пациентов с РУ-ТБ в амбулаторных условиях осуществляется по решению врачебного консилиума.
Основаниями для госпитализации являются:
50. Госпитализация пациентов с ТБ осуществляется в случае, если пациент нуждается в интенсивном оказании медицинской помощи и (или) постоянном круглосуточном медицинском наблюдении.
Основаниями для госпитализации являются:
- госпитализация пациента с ТБ, представляющего эпидемическую опасность для окружающих его людей;
- тяжелое (средней тяжести) клиническое течение ТБ и (или) имеющаяся (возникшая) сопутствующая патология;
- возникшие у пациента с ТБ заболевания, состояния и (или) обострения хронических заболеваний, представляющие угрозу для жизни и (или) здоровья пациента и (или) окружающих и непосредственно связанные с ТБ, в том числе сахарный диабет, установление в прошлом психических и поведенческих расстройств.
51. Дополнительными основаниями госпитализации являются:
- случаи, когда эффективное и безопасное лечение не может быть обеспечено в амбулаторных условиях по эпидемическим, социальным и (или) иным критериям (бездомность, перенаселенность в домашних условиях, контакт в домашних условиях пациента с ТБ с детьми в возрасте до 5 лет и женщинами во время беременности, проблемы с территориальной доступностью (удаленностью) организации здравоохранения по месту жительства (месту пребывания), установление в прошлом психических и поведенческих расстройств;
- принудительная госпитализация и лечение пациентов, имеющих ТБ и уклоняющихся от лечения, если использованы все иные подходы к обеспечению лечения РУ-ТБ.
52. Медицинскими показаниями для перевода пациентов с ТБ на лечение в амбулаторных условиях являются:
- возможность организации эффективного лечения в амбулаторных условиях по месту жительства (месту пребывания);
- отсутствие бактериовыделения, определяемого методом микроскопии и (или) наличие 2 отрицательных результатов бактериологического исследования, выполненных с интервалом в 30 дней;
- отсутствие тяжелой сопутствующей патологии (поражение печени, почек, сердечно-сосудистой системы и иных), требующей курации в стационарных условиях;
- отсутствие тяжелых НЯ, требующих курации в стационарных условиях, возможность купирования СНЯ в амбулаторных условиях;
- возможность лечения сопутствующей патологии в амбулаторных условиях;
- возможность соблюдения мер инфекционного контроля в случае необходимости лечения пациентов с ТБ и МБТ плюс (+) в амбулаторных условиях.
53. Медицинскими показаниями для повторной госпитализации пациентов с ТБ в противотуберкулезную организацию здравоохранения являются:
- развитие СНЯ, возникших при лечении в амбулаторных условиях;
- возобновление бактериовыделения после абациллирования, определяемого методом посева на плотные и (или) жидкие питательные среды с целью диагностики расширения спектра лекарственной устойчивости возбудителя и (или) подтверждения неудачи в лечении и решения вопроса о назначения нового курса ХТ с учетом ТЛЧ;
- невозможность проведения контролируемого лечения в амбулаторных условиях;
- декомпенсация (возникновение) сопутствующих заболеваний, требующих лечения (медицинского наблюдения) в стационарных условиях.
54. ЛЖВ, которым диагностирован ТБ, хронический вирусный гепатит С, получающим противотуберкулезное лечение в противотуберкулезных организациях здравоохранения, организовывается контролируемый прием антиретровирусной терапии (далее – АРТ) на весь срок противотуберкулезного лечения (при наличии согласия пациента).
55. Врачом-фтизиатром совместно с врачом-инфекционистом организовывается своевременное обследование для определения уровня клеток CD4 и вирусной нагрузки при ВИЧ-положительном статусе у пациента с ТБ, клинико-диагностических тестов при хроническом вирусном гепатите С.
56. Основными критериями выписки пациентов с ТБ из организаций здравоохранения, осуществляющих оказание медицинской помощи в стационарных условиях, являются:
- прекращение бактериовыделения (абациллирование) у пациентов с ТБ;
- клиническое улучшение состояния пациента (нормализация температуры тела, стабилизация или увеличение массы тела, клинических проявлений сопутствующих заболеваний, отсутствие тяжелых и средней степени тяжести НЯ на прием ПТЛП);
- четкий (достоверный) результат ТЛЧ и эффективная схема лечения;
- положительная динамика при лучевых методах диагностики;
- возможность обеспечения эффективного контролируемого лечения в амбулаторных условиях по месту жительства (месту пребывания).
57. При проведении лечения ТБ осуществляется клинический мониторинг бактериологических и лабораторных исследований.
Клинический мониторинг включает также оценку показателей жизненно-важных функций, краткий скрининг на периферическую нейропатию, скрининг на остроту зрения, цветовое восприятие, цветовую слепоту, оценку НЯ, измерение массы тела.
Клинические мониторинги состояния пациентов РУ-ТБ от 0 до 11 месяцев лечения и от 12 до 22 месяцев лечения проводятся по алгоритмам, установленным согласно приложениям 8 и 9 соответственно.
Оценка состояния пациента проводится с обязательной фиксацией патологических симптомов со стороны центральной нервной системы, слуха, зрения, функций печени, почек, состояния кожных покровов, желудочно-кишечного тракта и вестибулярного аппарата.
58. Весь курс лечения пациента с ТБ проводится под медицинским наблюдением медицинского работника. ХТ ТБ (ЛЧ-ТБ и ЛУ-ТБ) начинается при ежедневном медицинском наблюдении врача-специалиста (медицинского работника) с целью контроля переносимости ПТЛП, наличия (отсутствия) НЯ/СНЯ, компенсации (декомпенсации) сопутствующих заболеваний. После адаптации пациента к режиму лечения частота медицинских осмотров пациента может быть уменьшена. Составной частью клинического мониторинга является обучение пациента навыкам распознавания патологических симптомов и НЯ. Оптимально проводить этап адаптации к лечению и обучение распознаванию патологических симптомов и НЯ в стационарных условиях.
Мониторинг бактериовыделения – метод оценки эффективности лечения для всех категорий пациентов, при котором регистрируется абациллирование у пациентов с ЛЧ-ТБ, абациллирование у пациентов с РУ-ТБ, а также отсутствие (возобновление) бактериовыделения в процессе лечения ТБ.
60. Противотуберкулезные диспансеры и иные организации здравоохранения организовывают работу врачей-фтизиатров, процедурных кабинетов в 2 смены 6 дней в неделю с целью оказания фтизиатрической медицинской помощи в амбулаторных условиях.
61. В случае особых условий оказания фтизиатрической медицинской помощи в регионах, отсутствия медицинских работников, иных препятствий организация оказания фтизиатрической медицинской помощи возлагается на главного внештатного фтизиатра главного управления по здравоохранению областного исполнительного комитета (Комитета по здравоохранению Минского городского исполнительного комитета).
62. Организация видеоконтролируемого лечения ТБ является важным условием поддержания приверженности к лечению ТБ.
63. При проведении видеоконтролируемого лечения пациент принимает не менее 30 доз в месяц.
59. Лечение пациентов с ЛЧ-ТБ либо РУ-ТБ в амбулаторных условиях проводится в противотуберкулезных организациях здравоохранения и организациях здравоохранения, оказывающих первичную медицинскую помощь, группой врачей-специалистов, включая: врача-фтизиатра, врача-невролога, врача-кардиолога, врача-оториноларинголога, врача-психиатра-нарколога, врача лучевой диагностики, врача-лаборанта, иных врачей-специалистов, а также иными медицинскими и социальными работниками.
60. Противотуберкулезные диспансеры и иные организации здравоохранения организовывают работу врачей-фтизиатров, процедурных кабинетов в 2 смены 6 дней в неделю с целью оказания фтизиатрической медицинской помощи в амбулаторных условиях.
61. В случае особых условий оказания фтизиатрической медицинской помощи в регионах, отсутствия медицинских работников, иных препятствий организация оказания фтизиатрической медицинской помощи возлагается на главного внештатного фтизиатра главного управления по здравоохранению областного исполнительного комитета (Комитета по здравоохранению Минского городского исполнительного комитета).
62. Организация видеоконтролируемого лечения ТБ является важным условием поддержания приверженности к лечению ТБ.
63. При проведении видеоконтролируемого лечения пациент принимает не менее 30 доз в месяц.
64. При организации лечения пациентов с ТБ в амбулаторных условиях обеспечивается ежедневный прием всей дозы ПТЛП под непосредственным наблюдением медицинского работника в условиях, удобных для пациента: прием ПТЛП в условиях отделения дневного пребывания, в противотуберкулезном диспансере, противотуберкулезном кабинете, амбулаторно-поликлинической организации по месту жительства (месту пребывания), медико-санитарной части по месту работы пациента, иных организациях здравоохранения, доставка ПТЛП на дом пациенту, в стационарных условиях в случае лечения сопутствующей патологии, иных условиях.
65. Пациенты, имеющие высокую мотивацию и приверженность к лечению ТБ легких, принимающие ПТЛП регулярно не менее 26 доз в месяц, могут быть допущены к работе после завершения эффективного курса ХТ либо еще до его окончания при условии достижения положительных результатов лечения (положительная клиническая и рентгенологическая динамика, прекращение бактериовыделения, определяемого методом бактериоскопии и (или) посева (получение 2 и более последовательных отрицательных результатов бактериологического исследования с интервалом 30 дней)).
66. Пациенты с ВТБ не представляют эпидемической опасности для окружающих людей и могут быть допущены к работе либо учебе до завершения ИФ по решению врачебно-консультационной комиссии. После завершения лечения пациенты с исходами «излечен» и «лечение завершено» допускаются к работе либо учебе.
Информация
Источники и литература
-
Постановления и приказы Министерства здравоохранения Республики Беларусь об утверждении клинических протоколов 2023
-
www.minzdrav.gov.by
Информация
Приложение 1
к клиническому протоколу «Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)»
Алгоритм обследования пациентов с симптомами кашля

Приложение 2
к клиническому протоколу «Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)»
Алгоритм первичной диагностики лиц с подозрением на ТБ

Приложение 3
к клиническому протоколу «Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)»
Алгоритм комплексной диагностики ТБ (описывает полный спектр бактериологических исследований на ТБ для новых случаев и мониторинга и выполняется в лаборатории третьего (четвертого) уровня)
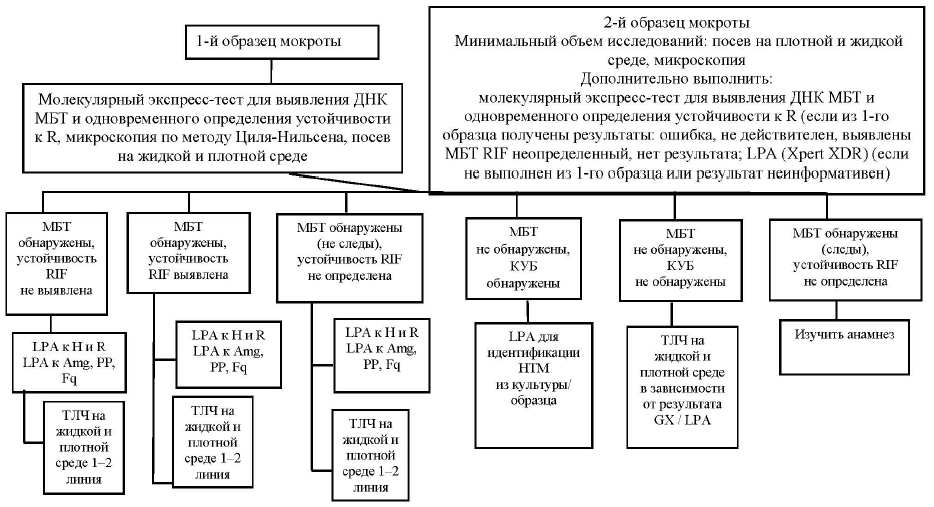
Приложение 4
к клиническому протоколу «Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)»
Виды диагностического материала для исследования на МБТ*

______________________________
* Вид биологического материала напрямую влияет на выбор диагностического теста. При этом лаборатория оценивает возможность выполнения прямого или непрямого метода исследования. При использовании прямого метода исследуется непосредственно диагностический материал или его осадок, полученный в результате процедуры деконтаминации и центрифугирования образца. При использовании непрямого метода исследуется культура МБТ, выросшая на жидкой или плотной питательной среде.
Приложение 5
к клиническому протоколу «Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)»
Порядок сбора, хранения и доставки биологического материала для диагностики ТБ



Приложение 6
к клиническому протоколу «Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)»
Правила сбора, хранения и транспортировки биологического материала
1. Биологический материал, к которому относится мокрота, в том числе индуцированная, промывные воды желудка, аспираты (плевральный, назофарингеальный и иные), СМЖ, операционный и биопсийный материалы, моча и иные помещаются в специальную стерильную емкость (контейнер, пробирка, флакон) и доставляются в лабораторию, осуществляющую диагностику ТБ (бактериологическую лабораторию) в соответствии с логистикой (планом) доставки материала соответствующего региона в кратчайшие сроки. Если биологический материал невозможно доставить в лабораторию в течение 10–15 минут после забора материала, он немедленно помещается в холодильник и хранится при температуре +2 – +8 °С. Доставка в лабораторию, осуществляющую диагностику ТБ (бактериологическую лабораторию), осуществляется не позднее 3 суток от момента забора в транспортировочном контейнере с холодовым элементом и контролем температуры (+2 – +8 °С).
2. Процедура сбора мокроты осуществляется в специально оборудованном помещении с наличием приточно-вытяжной или вытяжной вентиляции, бактерицидных облучателей, ультразвуковых ингаляторов либо на улице с подветренной стороны.
Перед процедурой сдачи мокроты пациенту в доступной форме разъясняется смысл процедуры, основные ее этапы, правила сбора и передачи мокроты медицинскому работнику с соблюдением требований по охране труда при работе с биологическим материалом.
В случае отсутствия мокроты пациенту проводится раздражающая ингаляция. Если мокроту получить не удалось, контейнер считается использованным и утилизируется.
Если пациент в связи с тяжестью состояния вынужден осуществлять сбор мокроты в домашних условиях, ему предоставляется контейнер и проводится инструктаж о правилах сбора, хранения и транспортировки биологического материала.
В случае если собранный биологический материал не информативен, сбор материала и исследование повторяются.
3. Медицинский работник:
- проверяет плотность закрытия контейнера, его маркировку, которая проводится только на стенке контейнера;
- ставит контейнер с мокротой в транспортировочный контейнер для доставки в лабораторию или холодильник;
- проводит гигиеническую антисептику рук в соответствии с санитарными нормами и правилами.
4. Правила сбора мокроты для пациента:
- сбор мокроты осуществляется утром натощак;
- следует прополоскать рот водой для удаления из полости рта остатков пищи и бактерий;
- чистить зубы перед процедурой сдачи мокроты не рекомендуется;
- следует откашливать мокроту из глубоких отделов легких;
- слюна или носоглоточная слизь не информативны в диагностике ТБ;
- для исследования необходимо получить 3–5 мл мокроты, содержащей плотные слизистые (гнойные) частицы.
5. Действия пациента при сдаче мокроты:
- сделать 2 глубоких вдоха, задержать дыхание на несколько секунд после каждого вдоха и затем медленно выдохнуть;
- вдохнуть в третий раз и с силой выдохнуть (вытолкнуть) воздух из легких;
- вдохнуть еще раз и затем покашлять. Чтобы дождаться действительно глубокого кашля, необходимо достаточно времени. Если не получилось с первого раза, действия следует повторить, иногда несколько раз;
- после появления продуктивного кашля поднести к губам контейнер и аккуратно сплюнуть в него мокроту;
- контейнер с мокротой плотно укупорить и передать медицинскому работнику либо поместить в штатив, транспортировочный контейнер, холодильник.
Приложение 7
к клиническому протоколу «Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)»
Алгоритм диагностики ЛТБИ
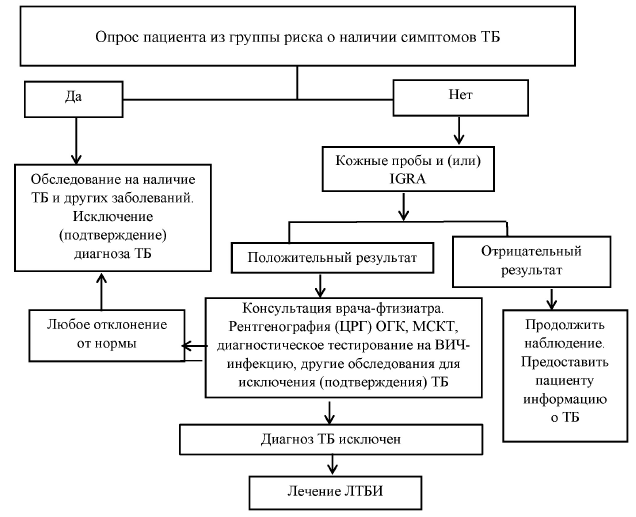
Приложение 8
к клиническому протоколу «Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)»
Алгоритм клинического мониторинга состояния пациентов РУ-ТБ от 0 до 11 месяца лечения
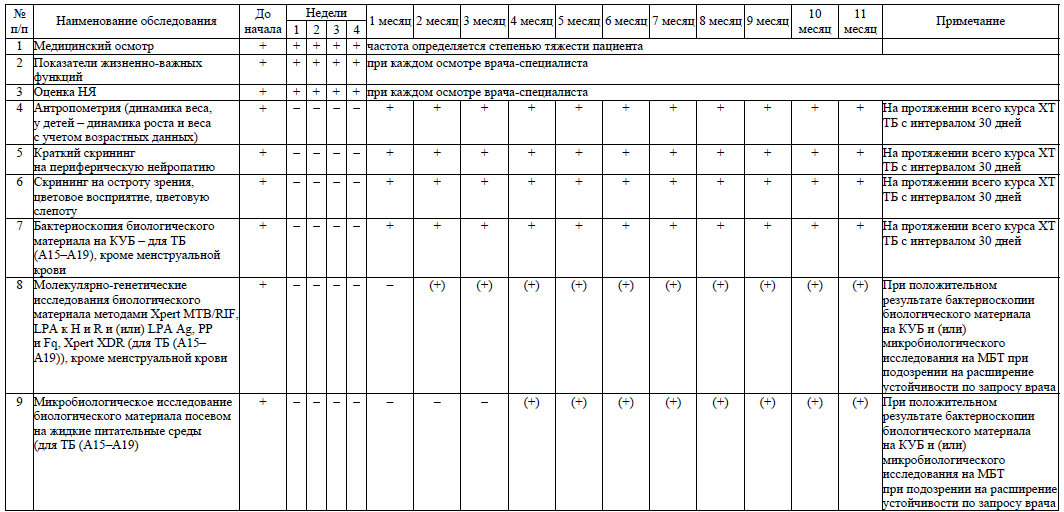





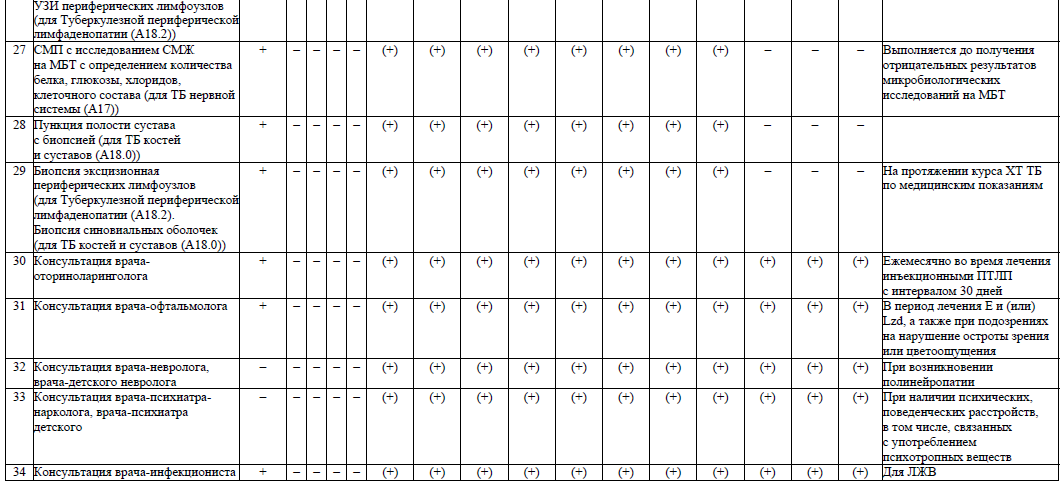
_____________________________
* Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
Примечания:
1. Под знаком «+» следует понимать обязательное выполнение.
2. Под знаком «–» следует понимать, что исследование (назначение) не проводится.
3. Под знаком «(+)» следует понимать выполнение в соответствии с примечанием.
Приложение 9
к клиническому протоколу «Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)»
Алгоритм клинического мониторинга состояния пациентов РУ-ТБ от 12 до 22 месяца лечения
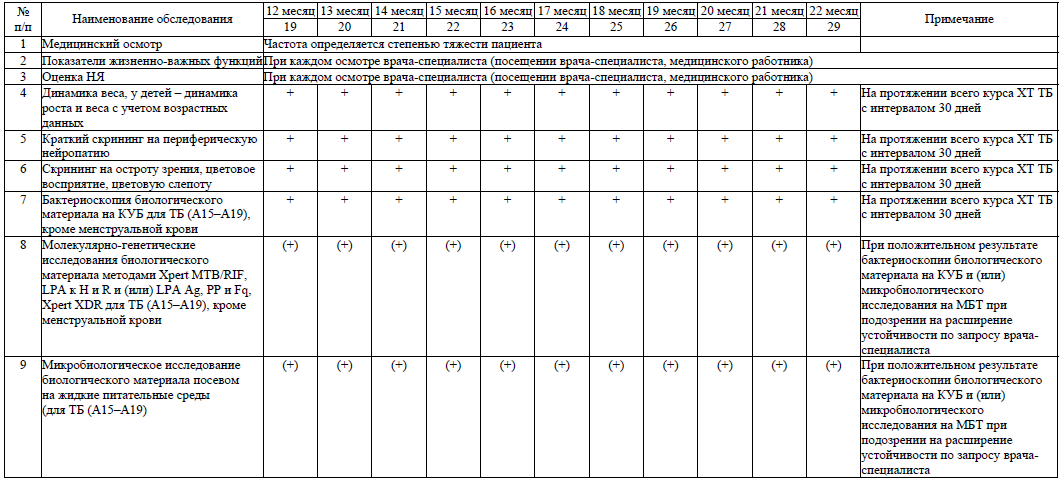







______________________________
* Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
Примечания:
1. Под знаком «+» следует понимать обязательное выполнение.
2. Под знаком «(+)» следует понимать выполнение в соответствии с примечанием.
3. Под знаком «–» следует понимать, что исследование (назначение) не проводится.
Дозы ПТЛП для взрослых и детей старше 15 лет в зависимости от массы тела
Приложение 10
к клиническому протоколу «Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)»
Дозы ПТЛП для взрослых и детей старше 15 лет в зависимости от массы тела

______________________________
* Дозировка в зависимости от веса не рекомендуется.
** Прием суточной дозы Mfx 800 мг назначается по решению врачебного консилиума пациентам, у которых при выполнении ТЛЧ на жидких питательных средах установлена устойчивость к концентрации Mfx 0,25 и сохранена ЛЧ к концентрации Mfx 1,0.
*** Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
Дозы ПТЛП для детей младше 15 лет

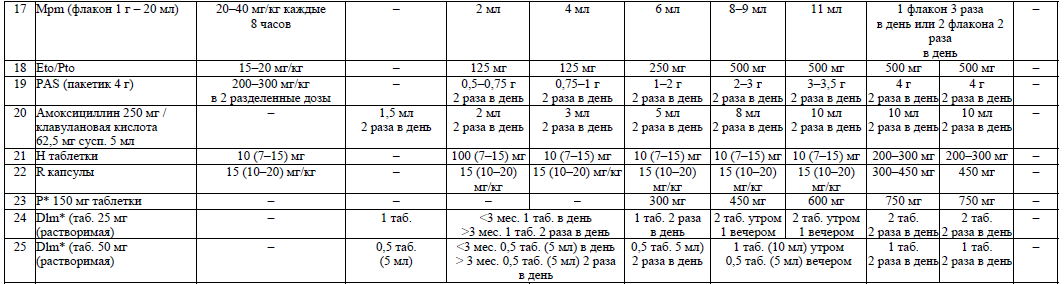


Приложение 11
к клиническому протоколу «Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)»
Дозы ПТЛП для детей младше 15 лет




______________________________
* Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
Схемы лечения пациентов с моно- или полирезистентным ТБ
Приложение 12
к клиническому протоколу «Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)»
Схемы лечения пациентов с моно- или полирезистентным ТБ

Приложение 13
к клиническому протоколу «Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)»
Группы ПТЛП


______________________________
* Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
Приложение 14
к клиническому протоколу «Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)»
Режим дозирования ПТЛП при почечной недостаточности


______________________________
* Следует внимательно следить за проявлениями нефротоксичности.
** Следует с осторожностью подходить к применению инъекционных ПТЛП у пациентов с нарушениями почечной функции ввиду повышенного риска и ототоксичности и нефротоксичности.
*** ПАСК с содержанием соли натрия может привести к избыточной натриевой нагрузке, следует избегать у пациентов с почечной недостаточностью. Предпочтение следует отдавать ПАСК, который не включает соли натрия.
**** Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
Приложение 15
к клиническому протоколу «Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)»
Примерный перечень ЛП для лечения НР


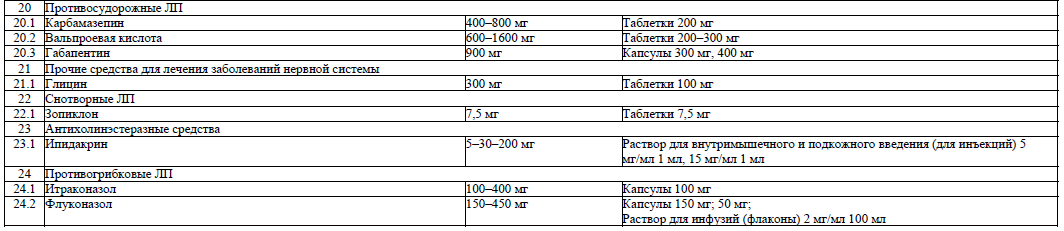
Приложение 16
к клиническому протоколу «Диагностика и лечение пациентов с туберкулезом (взрослое и детское население)»
Рекомендуемые дозы ЛП и схемы лечения ЛТБИ

______________________________
* Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.