Диагностика и лечение пациентов с папулосквамозными нарушениями (взрослое население)
 Версия: Клинические протоколы 2022 (Беларусь)
Версия: Клинические протоколы 2022 (Беларусь)
Другие папулосквамозные изменения (L44), Лишай красный плоский (L43), Папулосквамозные нарушения (L40-L45), Папулосквамозные нарушения при болезнях, классифицированных в других рубриках (L45*), Парапсориаз (L41), Питириаз розовый [Жибера] (L42), Псориаз (L40)
Дерматовенерология
Общая информация
Краткое описание
ПОСТАНОВЛЕНИЕ
МИНИСТЕРСТВА ЗДРАВООХРАНЕНИЯ
РЕСПУБЛИКИ БЕЛАРУСЬ
22 июня 2022 г. № 59
Об утверждении клинических протоколов
На основании абзаца девятого части первой статьи 1 Закона Республики Беларусь от 18 июня 1993 г. № 2435-XII «О здравоохранении», подпункта 8.3 пункта 8 и подпункта 9.1 пункта 9 Положения о Министерстве здравоохранения Республики Беларусь, утвержденного постановлением Совета Министров Республики Беларусь от 28 октября 2011 г. № 1446, Министерство здравоохранения Республики Беларусь ПОСТАНОВЛЯЕТ:
1. Утвердить:
клинический протокол «Диагностика и лечение пациентов (взрослое население) с инфекциями кожи и подкожной клетчатки» (прилагается);
клинический протокол «Диагностика и лечение пациентов (взрослое население) с буллезными нарушениями» (прилагается);
клинический протокол «Диагностика и лечение пациентов (взрослое население) с дерматитом и экземой» (прилагается);
клинический протокол «Диагностика и лечение пациентов (взрослое население) с папулосквамозными нарушениями» (прилагается);
клинический протокол «Диагностика и лечение пациентов (взрослое население) с крапивницей и эритемой» (прилагается);
клинический протокол «Диагностика и лечение пациентов (взрослое население) с болезнями кожи и подкожной клетчатки, связанными с воздействием излучения» (прилагается);
клинический протокол «Диагностика и лечение пациентов (взрослое население) с болезнями придатков кожи» (прилагается);
клинический протокол «Диагностика и лечение пациентов (взрослое население) с другими болезнями кожи и подкожной клетчатки» (прилагается).
2. Признать утратившими силу структурные элементы «Импетиго (L01).», «Пиодермия (L08.0).», «Пиодермия (L08.0) (распространенные формы).», «Стафилодермия (L08.01).», «Стрептодермия (L08.02).», «Эктима (L08.03).», «Импетиго герпетиформное (L08.04).», «Эритразма (L08.1).», «Фолликулит (L08.81).», «Пузырчатка обыкновенная (L10.0).», «Пузырчатка хроническая, доброкачественная, семейная (L10.8).», «Приобретенный кератоз фолликулярный (L11.0).», «Пемфигоид (L12): буллезный (L12.0); рубцующийся (L12.1).», «Приобретенный буллезный эпидермолиз (L12.3).», «Пемфигоид неуточненный (L12.9).», «Другие буллезные изменения (L13).», «Дерматит герпетиформный (L13.0).», «Субкорнеальный пустулезный дерматит (L13.1).», «Атопический дерматит (L20).», «Почесуха Бенье (L20.0).», «Экзема детская (L20.81).», «Экзема эндогенная (аллергическая) (L20.82).», «Нейродермит диффузный (L20.84).», «Нейродермит локализованный (L20.85).», «Себорейный дерматит (L21).», «Себорея головы (L21.0). Другой себорейный дерматит (L21.8). Себорейный дерматит неуточненный (L21.9).», «Аллергический контактный дерматит (L23). Аллергический контактный дерматит, причина не уточнена (L23.9).», «Эксфолиативный дерматит (идиопатическая эритродермия) (L26).», «Дерматит, вызванный веществами, принятыми внутрь (токсикодермия медикаментозная, пищевая, немедикаментозная) (L27).», «Почесуха узловатая (L28.1). Другая почесуха (L28.2).», «Строфулюс взрослых (L28.21).», «Другой зуд (L29.8).», «Другие дерматиты (L30)», «Монетовидная экзема (L30.0).», «Дисгидроз [помфоликс] (L30.1).», «Кожная аутосенсибилизация (L30.2).», «Инфекционный дерматит (статическая, микотическая, паратравматическая экзема) (L30.3).», «Эритематозная опрелость (L30.4).», «Питириаз белый (L30.5).», «Другой уточненный дерматит (L30.8).», «Псориаз (L40). Псориаз обыкновенный (L40.0).», «Генерализованный пустулезный псориаз (L40.1).», «Акродерматит стойкий [аллопо] (L40.2).», «Пустулез ладонный и подошвенный (L40.3).», «Бактерид Эндрюса, пустулезный (L40.31).», «Псориаз каплевидный (L40.4).», «Псориаз артропатический (L40.5) (М07.0-М07.3*, М09.0*).», «Псориаз артропатический (L40.5).», «Парапсориаз (L41).», «Питириаз лихеноидный и оспоподобный острый (L41.0).», «Питириаз лихеноидный хронический (L41.1).», «Лимфоматоидный папулез (L41.2).», «Другой парапсориаз (L41.8). Неуточненный парапсориаз (L41.9).», «Питириаз розовый [Жибера] (L42).», «Лишай красный плоский (L43).», «Лишай гипертрофический красный плоский (L43.0).», «Другие папулосквамозные изменения (L44).», «Питириаз красный волосяной отрубевидный (L44.0).», «Лихен блестящий (L44.1).», «Детский папулезный акродерматит (L44.4).», «Крапивница (L50). Аллергическая крапивница (L50.0). Идиопатическая крапивница (L50.1). Крапивница, вызванная воздействием низкой или высокой температур (L50.2). Дерматографическая крапивница (L50.3). Вибрационная крапивница (L50.4).», «Другая крапивница (L50.8). Крапивница хроническая (L50.82). Крапивница неуточненная (L50.9).», «Эритема многоформная (L51). Небуллезная эритема многоформная (L51.0). Буллезная эритема многоформная (L51.1).», «Токсический эпидермальный некролиз [лайелла] (L51.2).», «Узловатая эритема (острая) (L52).», «Узловатая эритема (хроническая) (L53).», «Псориатическая эритродермия (L53.8.).», «Гнездная алопеция (L63). Алопеция тотальная (L63.0).», «Угри (пустулезные)(L70). Угри обыкновенные (L70.0). Другие угри (индуративные, конглобатные, некротические) (L70.8).», «Розацеа (L71).», «Периоральный дерматит (L71.0).», «Псевдофолликулит волос бороды (сикоз) (L73.1). Гидраденит (L73.2).», «Витилиго (L80).», «Дискоидная красная волчанка (L93.0).», «Локализованная склеродермия [morphea] (L94.0). Генерализованная (M34.9).», «Склеродермия локализованная (L94.0).» приложения 3 к приказу Министерства здравоохранения Республики Беларусь от 25 февраля 2008 г. № 142 «Об утверждении некоторых клинических протоколов диагностики и лечения».
3. Настоящее постановление вступает в силу после его официального опубликования.
Министр Д.Л.Пиневич
СОГЛАСОВАНО
Брестский областной исполнительный комитет
Витебский областной исполнительный комитет
Гомельский областной исполнительный комитет
Гродненский областной исполнительный комитет
Могилевский областной исполнительный комитет
Минский областной исполнительный комитет
Минский городской исполнительный комитет
Государственный пограничный комитет Республики Беларусь
Комитет государственной безопасности Республики Беларусь
Министерство внутренних дел Республики Беларусь
Министерство обороны Республики Беларусь
Министерство по чрезвычайным ситуациям Республики Беларусь
Национальная академия наук Беларуси
Управление делами Президента Республики Беларусь
УТВЕРЖДЕНО
Постановление
Министерства здравоохранения
Республики Беларусь
Министерства здравоохранения
Республики Беларусь
22.06.2022 № 59
КЛИНИЧЕСКИЙ ПРОТОКОЛ «Диагностика и лечение пациентов (взрослое население) с папулосквамозными нарушениями»
ГЛАВА 1
ОБЩИЕ ПОЛОЖЕНИЯ
1. Настоящий клинический протокол устанавливает общие требования к объему оказания медицинской помощи пациентам (взрослое население) с папулосквамозными нарушениями (шифр по Международной статистической классификации болезней и проблем, связанных со здоровьем, десятого пересмотра (далее – МКБ-10) – L40–L45).
2. Требования настоящего клинического протокола являются обязательными для юридических лиц и индивидуальных предпринимателей, осуществляющих медицинскую деятельность в порядке, установленном законодательством о здравоохранении.
3. Для целей настоящего клинического протокола используются термины и их определения в значениях, установленных Законом Республики Беларусь «О здравоохранении», а также следующие термины и их определения:
красный плоский лишай – хроническое воспалительное заболевание кожи и слизистых оболочек, реже поражающее ногти и волосы, типичными элементами которого являются лихеноидные папулы;
минимальная эритемная доза – минимальное количество ультрафиолетового излучения, приводящее к заметному покраснению (эритеме) кожи;
парапсориаз – гетерогенная группа воспалительных дерматозов различного генеза, клинические проявления которых в виде пятен и (или) папул и бляшек, покрытых мелкопластинчатыми чешуйками, напоминают псориатические высыпания;
питириаз красный волосяной отрубевидный (лишай красный волосяной отрубевидный, болезнь Девержи) – воспалительное заболевание кожи, обусловленное нарушением ороговения, проявляющееся фолликулярными гиперкератотическими папулами, эритематозными шелушащимися бляшками с оранжевым оттенком, ладонно-подошвенным гиперкератозом и, иногда, выпадением волос;
проактивная терапия – длительное применение лекарственного препарата для наружного применения в интермиттирующем режиме (два раза в неделю или два последовательных дня каждую неделю на места предыдущих высыпаний), что способствует достижению и сохранению стойкой и длительной ремиссии;
псориаз – хронический рецидивирующий дерматоз, который характеризуется мономорфной (как правило) папулезной сыпью с излюбленной локализацией на голове, симметричных участках разгибательных поверхностей верхних и нижних конечностей и возможностью поражения любой области кожного покрова;
эмоленты – увлажняющие средства с высоким содержанием физиологических липидов для восстановления и защиты кожного барьера;
эритема – это ограниченное покраснение кожи, обусловленное расширением сосудов сосочкового слоя дермы;
PASI (индекс тяжести и площади поражения кожи при псориазе) – интегральная оценка площади и тяжести поражения кожи.
4. Настоящий клинический протокол определяет объем медицинской помощи пациентам с папулосквамозными нарушениями при оказании медицинской помощи в амбулаторных и стационарных условиях врачами-дерматовенерологами.
5. Биопсия кожи выполняется врачом-дерматовенерологом, врачом-хирургом, врачом-онкологом; биопсия слизистых оболочек – врачом-стоматологом, врачом-хирургом, врачом-онкологом, в манипуляционной (процедурном кабинете) и в соответствии с имеющимися медицинскими показаниями к ее проведению.
6. Пациентам с тяжелым течением папулосквамозных нарушений и (или) при неэффективности амбулаторного лечения показано лечение в стационарных условиях дерматовенерологических отделений больничных организаций.
7. Системное и местное лечение назначают в соответствии с настоящим клиническим протоколом с учетом индивидуальных особенностей пациента (степень тяжести заболевания, распространенность поражений кожи и слизистых оболочек, наличие осложнений и сопутствующей патологии), клинико-фармакологической характеристики лекарственного препарата (далее – ЛП). При этом необходимо учитывать наличие индивидуальных медицинских противопоказаний, аллергологический и фармакологический анамнез.
8. Доза, путь введения, способы и кратность применения, режимы дозирования ЛП определяются инструкцией по медицинскому применению (листком-вкладышем).
9. Диспансерное наблюдение за пациентами с псориазом, парапсориазом, красным плоским лишаем осуществляется 1 раз в 6–12 месяцев с проведением общего (клинического) анализа крови, общего анализа мочи, анализа крови биохимического.
Диагностика
ГЛАВА 2
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПСОРИАЗА
10. Обязательные диагностические мероприятия:
10.1. клинические:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений (в том числе, с учетом клинической классификации псориаза и критериев клинической диагностики псориаза согласно приложениям 1 и 2 соответственно);
10.2. клинико-лабораторные исследования в амбулаторных условиях:
общий (клинический) анализ крови развернутый (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, скорость оседания эритроцитов (далее – СОЭ));
общий анализ мочи;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, аланинаминотрансферазы (далее – АЛТ), аспартатаминотрансферазы (далее – АСТ), общего билирубина, холестерина, щелочной фосфатазы, С-реактивного белка, антистрептолизина О (далее – АСЛО));
10.3. клинико-лабораторные исследования в стационарных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
анализ мочи общий;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, щелочной фосфатазы, С-реактивного белка, АСЛО);
определение антител к бледной трепонеме (Treponema pallidum) методом иммуноферментного анализа (далее – ИФА) в сыворотке крови при установлении диагноза, однократно.
11. Дополнительные диагностические мероприятия:
биопсия кожи и морфологическое (гистологическое) исследование препарата;
исследование уровня липопротеинов в крови (высокой плотности, низкой плотности, очень низкой плотности);
рентгенография пораженных суставов;
определение ревматоидного фактора в крови,
рентгенография органов грудной клетки;
электрокардиограмма (далее – ЭКГ);
ультразвуковое обследование (далее – УЗИ) брюшной полости и забрюшинного пространства;
контроль артериального давления (далее – АД);
диаскин-тест/квантифероновый тест/проба Манту (при лечении генно-инженерными биологическими ЛП (далее – ГИБП));
дерматоскопия;
исследование на носительство поверхностного антигена вируса гепатита В (далее – HBsAg) перед назначением метотрексата, циклоспорина;
исследование на антитела к антигенам вирусного гепатита С (далее – анти-HCV) перед назначением метотрексата, циклоспорина;
тест на беременность (для женщин) (при лечении метотрексатом, циклоспорином, ГИБП);
консультация врача-ревматолога, врача-терапевта, врача общей практики, врача-пульмонолога (при лечении ГИБП).
12. Оценка степени тяжести псориаза проводится согласно приложению 3.
ГЛАВА 3
ДИАГНОСТИКА И ЛЕЧЕНИЕ ГЕНЕРАЛИЗОВАННОГО ПУСТУЛЕЗНОГО ПСОРИАЗА
17. Обязательные диагностические мероприятия:
17.1. клинические:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
17.2. клинико-лабораторные исследования в амбулаторных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
общий анализ мочи;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, щелочной фосфатазы, С-реактивного белка, АСЛО);
17.3. клинико-лабораторные исследования в стационарных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
анализ мочи общий;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, щелочной фосфатазы, С-реактивного белка; АСЛО);
определение антител к бледной трепонеме (Treponema pallidum) методом ИФА в сыворотке крови при установлении диагноза, однократно.
18. Дополнительные диагностические исследования:
биопсия кожи и морфологическое (гистологическое) исследование препарата;
исследование уровня липопротеинов в крови (высокой плотности, низкой плотности, очень низкой плотности);
рентгенография пораженных суставов;
определение ревматоидного фактора в крови,
рентгенография органов грудной клетки;
ЭКГ;
УЗИ брюшной полости и забрюшинного пространства;
контроль АД;
исследование на носительство HBsAg перед назначением метотрексата, циклоспорина;
исследование на анти-HCV перед назначением метотрексата, циклоспорина;
тест на беременность (для женщин) (при лечении метотрексатом, циклоспорином);
консультация врача-ревматолога, врача-терапевта, врача общей практики.
21.1. клинические:
21.2. клинико-лабораторные исследования в амбулаторных условиях:
21.3. клинико-лабораторные исследования в стационарных условиях:
22. дополнительные диагностические исследования:
ГЛАВА 4
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПУСТУЛЕЗА ЛАДОННОГО И ПОДОШВЕННОГО
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПУСТУЛЕЗА ЛАДОННОГО И ПОДОШВЕННОГО
21. Обязательные диагностические мероприятия:
21.1. клинические:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
21.2. клинико-лабораторные исследования в амбулаторных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
общий анализ мочи;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, щелочной фосфатазы, С-реактивного белка, АСЛО);
21.3. клинико-лабораторные исследования в стационарных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
анализ мочи общий;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, щелочной фосфатазы, С-реактивного белка; АСЛО);
определение антител к бледной трепонеме (Treponema pallidum) методом ИФА в сыворотке крови при установлении диагноза, однократно;
22. дополнительные диагностические исследования:
микроскопическое исследование соскоба с кожи на грибы дерматофиты (Dermatophyton);
биопсия кожи и морфологическое (гистологическое) исследование препарата;
исследование уровня липопротеинов в крови (высокой плотности, низкой плотности, очень низкой плотности);
рентгенография кистей и стоп;
рентгенография органов грудной клетки;
ЭКГ;
УЗИ брюшной полости и забрюшинного пространства;
контроль АД;
исследование на носительство HBsAg перед назначением метотрексата, циклоспорина;
исследование на анти-HCV перед назначением метотрексата, циклоспорина;
тест на беременность (для женщин) (при лечении метотрексатом, циклоспорином);
консультация врача-ревматолога, врача-терапевта, врача общей практики.
ГЛАВА 5
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПСОРИАЗА КАПЛЕВИДНОГО
27. Обязательные диагностические мероприятия:
27.1. клинические:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
27.2. клинико-лабораторные исследования в амбулаторных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
общий анализ мочи;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, щелочной фосфатазы, С-реактивного белка, АСЛО);
бактериологическое исследование слизи с миндалин и задней стенки глотки на аэробные и факультативно-анаэробные микроорганизмы, однократно;
27.3. клинико-лабораторные исследования в стационарных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
анализ мочи общий;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, щелочной фосфатазы, С-реактивного белка; АСЛО);
бактериологическое исследование слизи с миндалин и задней стенки глотки на аэробные и факультативно-анаэробные микроорганизмы, однократно;
определение антител к бледной трепонеме (Treponema pallidum) методом ИФА в сыворотке крови при установлении диагноза, однократно;
28. дополнительные диагностические исследования:
биопсия кожи и морфологическое (гистологическое) исследование препарата;
определение в сыворотке крови титра анти-деоксирибонуклеазы B (anti-DNase B или Streptozyme);
консультация врача-оториноларинголога, врача-ревматолога, врача-терапевта, врача общей практики.
ГЛАВА 6
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАРАПСОРИАЗА (ПИТИРИАЗА ЛИХЕНОИДНОГО И ОСПОПОДОБНОГО ОСТРОГО МУХИ-ХАБЕРМАНА, ПИТИРИАЗА ЛИХЕНОИДНОГО ХРОНИЧЕСКОГО)
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАРАПСОРИАЗА (ПИТИРИАЗА ЛИХЕНОИДНОГО И ОСПОПОДОБНОГО ОСТРОГО МУХИ-ХАБЕРМАНА, ПИТИРИАЗА ЛИХЕНОИДНОГО ХРОНИЧЕСКОГО)
31. Обязательные диагностические мероприятия:
31.1. клинические:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений.
31.2. клинико-лабораторные исследования в амбулаторных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ), однократно;
общий анализ мочи, однократно;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, щелочной фосфатазы, С-реактивного белка, АСЛО), однократно;
31.3. клинико-лабораторные исследования в стационарных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
анализ мочи общий;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, щелочной фосфатазы, С-реактивного белка; АСЛО);
определение антител к бледной трепонеме (Treponema pallidum) методом ИФА в сыворотке крови при установлении диагноза, однократно;
32. дополнительные диагностические исследования:
биопсия кожи и морфологическое (гистологическое) исследование препарата;
исследование на носительство HBsAg;
исследование на анти-HCV;
рентгенография органов грудной клетки;
определение иммуноглобулина класса М (далее – IgM), иммуноглобулина класса G (далее – IgG) к вирусу Эпштейна – Барра в крови;
определение IgM, IgG к цитомегаловирусу, к вирусам простого герпеса 1, 2, к Toxoplasma gondii в крови;
тест на беременность (для женщин) (при лечении метотрексатом, циклоспорином);
консультация врача-оториноларинголога, врача-терапевта, врача общей практики.
ГЛАВА 7
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАРАПСОРИАЗА (МЕЛКОБЛЯШЕЧНОГО, КРУПНОБЛЯШЕЧНОГО, СЕТЕВИДНОГО)
37. Обязательные диагностические мероприятия:
37.1. клинические:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
37.2. клинико-лабораторные исследования в амбулаторных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ), однократно;
общий анализ мочи, однократно;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, щелочной фосфатазы, С-реактивного белка, АСЛО), однократно;
37.3. клинико-лабораторные исследования в стационарных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
анализ мочи общий;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, щелочной фосфатазы, С-реактивного белка; АСЛО);
определение антител к бледной трепонеме (Treponema pallidum) методом ИФА в сыворотке крови при установлении диагноза, однократно;
38. дополнительные диагностические исследования:
биопсия кожи (из нескольких участков, не подвергавшихся лечению кортикостероидами для наружного применения) и морфологическое (гистологическое) исследование препарата, иммуногистохимическое исследование материала (каждые 6–12 месяцев);
микроскопическое исследование соскоба с кожи на грибы дерматофиты (Dermatophyton);
рентгенография органов грудной клетки;
консультация врача-онколога, врача-терапевта, врача общей практики.
ГЛАВА 8
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПИТИРИАЗА РОЗОВОГО [ЖИБЕРА]
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПИТИРИАЗА РОЗОВОГО [ЖИБЕРА]
43. Обязательные диагностические мероприятия:
43.1. клинические:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
43.2. клинико-лабораторные исследования:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
определение антител к бледной трепонеме (Treponema pallidum) методом ИФА в сыворотке крови при установлении диагноза, однократно;
44. дополнительные диагностические исследования:
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, щелочной фосфатазы, С-реактивного белка; АСЛО);
биопсия кожи и морфологическое (гистологическое) исследование препарата;
микроскопическое исследование соскоба с кожи на грибы дерматофиты (Dermatophyton).
ГЛАВА 9
ДИАГНОСТИКА И ЛЕЧЕНИЕ ЛИШАЯ КРАСНОГО ПЛОСКОГО
ДИАГНОСТИКА И ЛЕЧЕНИЕ ЛИШАЯ КРАСНОГО ПЛОСКОГО
47. Обязательные диагностические мероприятия:
47.1. клинические:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
47.2. клинико-лабораторные исследования в амбулаторных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ), однократно;
общий анализ мочи, однократно;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, щелочной фосфатазы, С-реактивного белка, АСЛО), однократно;
47.3. клинико-лабораторные исследования в стационарных условиях:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
анализ мочи общий;
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, щелочной фосфатазы, С-реактивного белка; АСЛО);
определение антител к бледной трепонеме (Treponema pallidum) методом ИФА в сыворотке крови при установлении диагноза, однократно;
48. дополнительные диагностические исследования:
биопсия кожи и морфологическое (гистологическое) исследование препарата;
микроскопическое исследование соскоба с кожи на грибы дерматофиты (Dermatophyton);
исследование на носительство HBsAg;
исследование на анти-HCV;
рентгенография органов грудной клетки;
при эрозивно-язвенном поражении слизистых – скрининг на аутоиммунные буллезные дерматозы (определение IgG к десмоглеинам 1 и 3; IgG к энвоплакину; IgG к белкам BP 180 и BP 230; иммуглобулина класса А (далее – IgA) к тканевой трансглютаминазе и (или) IgA и IgG к деамидиновым пептидам глиадина) – в сложных диагностических случаях при оказании медицинской помощи на областном уровне и в г. Минске;
тест на беременность (для женщин) (при лечении метотрексатом, циклоспорином);
консультация врача-терапевта, врача общей практики, врача-эндокринолога, врача-акушера-гинеколога (при поражении слизистой оболочки гениталий), врача-стоматолога (при изолированном поражении слизистой оболочки полости рта), врача-офтальмолога (перед назначением противомалярийных ЛП).
ГЛАВА 10
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПИТИРИАЗА КРАСНОГО ВОЛОСЯНОГО ОТРУБЕВИДНОГО
52. Обязательные диагностические мероприятия:
52.1. клинические мероприятия:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
52.2. обязательные лабораторные исследования:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
52.3. дополнительные диагностические исследования:
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, щелочной фосфатазы, С-реактивного белка; АСЛО);
исследование антител к вирусу иммунодефицита человека (ВИЧ);
исследование на маркеры вирусных гепатитов (HBsAg; анти-HCV) перед назначением метотрексата, циклоспорина;
тест на беременность (для женщин) (при лечении метотрексатом, циклоспорином);
биопсия кожи и морфологическое (гистологическое) исследование препарата.
ГЛАВА 11
ДИАГНОСТИКА И ЛЕЧЕНИЕ ЛИХЕНА БЛЕСТЯЩЕГО
56. Обязательные диагностические мероприятия:
56.1. клинические:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
56.2. клинико-лабораторные исследования:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
определение антител к бледной трепонеме (Treponema pallidum) методом ИФА в сыворотке крови при установлении диагноза, однократно;
57. дополнительные диагностические исследования:
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, щелочной фосфатазы, С-реактивного белка; АСЛО);
биопсия кожи и морфологическое (гистологическое) исследование препарата.
ГЛАВА 12
ДИАГНОСТИКА И ЛЕЧЕНИЕ ЛИХЕНА ЛИНЕЙНОГО
ДИАГНОСТИКА И ЛЕЧЕНИЕ ЛИХЕНА ЛИНЕЙНОГО
61. Обязательные диагностические мероприятия:
61.1. клинические:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
61.2. клинико-лабораторные исследования:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
62. дополнительные диагностические исследования:
биопсия кожи и морфологическое (гистологическое) исследование препарата.
63. Местное лечение:
63.1. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
63.2. кортикостероиды для наружного применения II–III класса (по классификации глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4) под окклюзию:
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели
или
гидрокортизона бутират, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели.
ГЛАВА 13
ДИАГНОСТИКА И ЛЕЧЕНИЕ ЛИШАЯ КРАСНОГО МОНИЛИФОРМНОГО
64. Обязательные диагностические мероприятия:
64.1. клинические:
сбор жалоб и анамнеза жизни и заболевания;
осмотр с оценкой кожных проявлений;
64.2. клинико-лабораторные исследования:
общий (клинический) анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, подсчет лейкоцитарной формулы, уровня тромбоцитов, СОЭ);
исследование антител к вирусу иммунодефицита человека (ВИЧ);
исследование на носительство HBsAg;
исследование на анти-HCV;
общий анализ мочи;
определение антител к бледной трепонеме (Treponema pallidum) методом ИФА в сыворотке крови при установлении диагноза;
65. дополнительные диагностические исследования:
анализ крови биохимический (определение уровня креатинина, мочевины, глюкозы, общего белка, АЛТ, АСТ, общего билирубина, холестерина, С-реактивного белка; АСЛО);
определение антител к возбудителю токсоплазмы (Toxoplasma gondii) в крови.
биопсия кожи и морфологическое (гистологическое) исследование препарата.
Лечение
13. Местное лечение (в случае легкой, средне-тяжелой степени тяжести):
13.1. ЛП для лечения псориаза для наружного применения:
кальципотриол, мазь для наружного применения 50 мкг/г, раствор для наружного применения 50 мкг/г – наносить тонким слоем на пораженные участки 1–2 раза/сутки (максимум 100 г/неделю) 8–12 недель (возможно применение при бляшечном псориазе до 52 недель);
кальципотриол/бетаметазон, мазь для наружного применения (50 мкг + 500 мкг)/г – наносить тонким слоем на пораженные участки 1 раза/сутки (максимум 100 г/неделю) 8–12 недель;
13.2. кортикостероиды для наружного применения:
в случае поражения кожи волосистой части головы, туловища, конечностей, ногтей – кортикостероиды для наружного применения III–IV класса:
мометазона фуроат, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели;
клобетазол, мазь для наружного применения 0,5 мг/г, крем для наружного применения 0,5 мг/г, раствор для наружного применения 0,5 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2 недели
или
другой топический глюкокортикоид (по классификации глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4);
в случае поражения кожи лица, гениталий, складок – кортикостероиды для наружного применения II-III класса:
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 5–7 дней;
гидрокортизона бутират, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 5–7 дней или другой топический глюкокортикоид (по классификации глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4)
или
пимекролимус1, крем для наружного применения 10 мг/г – наносить тонким слоем на пораженные участки 2 раза/сутки 4–8 недель;
13.3. при достижении положительной динамики (уменьшение эритемы, инфильтрации, шелушения) возможно длительное применение кортикостероидов для наружного применения, пимекролимуса1 в режиме проактивной терапии по интермиттирующей схеме (2 раза в неделю или 2 последовательных дня каждую неделю на места предыдущих высыпаний) до 12 недель;
13.4. в случае поражения генитальной и паховой областей, складок – кортикостероиды для наружного применения в комбинации с антибактериальными ЛП:
тетрациклин/триамцинолон, аэрозоль для наружного применения (23,12 мг + 0,58 мг)/г – распылять на пораженные участки 2 раза/сутки 5–10 суток
или
окситетрациклин/гидрокортизон, аэрозоль для наружного применения, суспензия (9,3 мг + 3,1 мг)/г – распылять на пораженные участки 2 раза/сутки 5–10 суток,
или
бетаметазон/гентамицин/клотримазол, крем для наружного применения (500 мкг + 10 мг + 1 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
грамицидин/неомицина сульфат/нистатин/триамцинолона ацетонид, крем для наружного применения (0,25 мг + 2,5 мг + 100 000 МЕ + 1 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
гидрокортизон/натамицин/неомицин, крем для наружного применения (10 мг + 10 мг + 3500 ЕД)/г; мазь для наружного применения (10 мг + 10 мг + 3500 ЕД)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
флуметазон/клиохинол мазь для наружного применения (0,2 мг + 30 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток;
13.5. кортикостероиды в комбинации с другими ЛП:
бетаметазон/салициловая кислота, крем для наружного применения (0,5 мг + 30 мг)/г, мазь для наружного применения (0,5 мг + 30 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 10–14 суток
или
бетаметазон/салициловая кислота, раствор для наружного применения (0,5 мг + 20 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 10–14 суток;
13.6. ЛП со смягчающим и протекторным действием:
салициловая кислота, мазь для наружного применения 30 мг/г – наносить тонким слоем на пораженные участки 1–2 раза/сутки 2–3 недели;
13.7. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
13.8. ЛП, содержащие деготь:
крем, содержащий 0,4 % и 2 % неочищенного каменноугольного дегтя (или в сочетании с белым или желтым мягким парафином) – наносить тонким слоем на пораженные участки 1–2 раза/сутки до 4 недель;
при локализации на волосистой части головы:
шампунь, содержащий до 2,5 % каменноугольного дегтя – наносить на пораженные участки волосистой части головы на 5 минут (затем промыть водой) 2 раза в неделю до 12 месяцев.
14. Системное лечение назначают при средне-тяжелом и тяжелом течении псориаза, атипичных и осложненных формах, в случаях неэффективности местного лечения:
14.1. иммунодепрессанты:
метотрексат, таблетки 2,5 мг; 5 мг – внутрь 10–15–20 мг/неделю (при необходимости доза может быть увеличена до 25–30 мг/неделю)
или
метотрексат, раствор для инъекций, 10 мг/1 мл, 15 мг/1,5 мл, 20 мг/2 мл – подкожно 10–15–20 мг/неделю (при необходимости доза может быть увеличена до 25–30 мг/неделю). После достижения терапевтического эффекта рекомендована поддерживающая терапия в минимальной эффективной дозе (не более 22,5 мг в неделю), (длительность терапии определяется индивидуально). При назначении внутрь таблетки принимают в три приема через каждые 12 часов. Отсутствие эффекта от лечения в дозе 15 мг/неделю в течение 3 месяцев является медицинским показанием к смене ЛП. Для снижения вероятности развития нежелательных явлений назначается фолиевая кислота, таблетки 1 мг – внутрь 5 мг/неделю через 24 часа после приема метотрексата или 1–5 мг/сутки кроме дня приема метотрексата.
При отсутствии эффекта от метотрексата или непереносимости:
циклоспорин, капсулы 25 мг, 50 мг, 100 мг – внутрь в начальной дозе 2,5–3 мг на кг массы тела в сутки в 2 приема с 12-часовым интервалом. При необходимости через 4 недели доза может быть увеличена до максимальной – 5 мг на кг массы тела в сутки. При достижении положительного результата дозу необходимо снижать на 1 мг/кг каждую неделю или на 0,5–1 мг/кг каждые 2 недели до полной отмены (продолжительность лечения не более 24 месяцев). Лечение должно быть прекращено при отсутствии удовлетворительного ответа после 6 недель лечения в дозе 5 мг/кг в сутки. В случае рецидива циклоспорин назначают в предыдущей эффективной дозе. Противопоказано сочетание приема циклоспорина с фототерапией кожи;
14.2. в случае эритродермического, ладонно-подошвенного псориаза – ретиноиды для системного применения:
ацитретин, капсулы 10 мг, 25 мг – внутрь 25–50 мг в сутки 3–6 месяцев. Женщинам детородного возраста применяются надежные методы контрацепции без перерыва в течение 4 недель до начала терапии, во время курса лечения и по крайней мере в течение 2 лет после его окончания. Возможно применение в комбинации с иммунодепрессантами и фототерапией.
15. Фототерапию кожи (узкополосную средневолновую ультрафиолетовую терапию с длиной волны 311 нм) назначают при средне-тяжелом и тяжелом течении псориаза (в соответствии с режимом назначения узкополосной средневолновой ультрафиолетовой терапии с длиной волны 311 нм согласно приложению 5). Перед назначением фототерапии пациентам с псориазом для выявления медицинских противопоказаний рекомендуется консультация врача-терапевта, врача-эндокринолога, врача-акушера-гинеколога (для женщин). По медицинским показаниям рекомендуется обследование у других врачей-специалистов.
16. ГИБП назначают при средне-тяжелом и тяжелом течении псориаза, атипичных и осложненных формах, в случаях неэффективности или развития нежелательных явлений, или наличия медицинских противопоказаний к иммуносупрессивной (небиологической) терапии (в соответствии с медицинскими показаниями к назначению ГИБП согласно приложению 6) (по решению врачебного консилиума) в комбинации с метотрексатом 7,5–22,5 мг/неделю. При наличии медицинских противопоказаний к метотрексату или развитии нежелательных лекарственных реакций или токсических реакций на метотрексат (документально подтвержденных) в виде монотерапии.
Ингибиторы фактора некроза опухоли-альфа:
адалимумаб, раствор для инъекций 40мг/0,8 мл – подкожно в начальной дозе 80 мг в первую неделю, затем (начиная со второй недели) в дозе 40 мг 1 раз в 2 недели (длительность терапии определяется индивидуально)
или
инфликсимаб, порошок для приготовления раствора для инфузий 100 мг – внутривенно (далее – в/венно) капельно медленно (2 мл/мин) 5 мг/кг развести в 250 мл 0,9 % раствора натрия хлорида в первую неделю, затем через 2, 6, 8 недель после первого введения, а затем каждые 8 недель) (длительность терапии определяется индивидуально). Отсутствие эффекта от лечения в течение 14 недель (после проведения 4 внутривенных инфузий) является медицинским показанием к смене ЛП,
или
ингибиторы интерлейкина-17:
нетакимаб, раствор для инъекций 60 мг/мл – подкожно в дозе 120 мг (в виде двух подкожных инъекций по 1 мл (60 мг) ЛП каждая) 1 раз в неделю на неделях 0, 1 и 2 с последующим проведением поддерживающей терапии в дозе 120 мг 1 раз каждые 4 недели, начиная с 6-й недели (длительность терапии определяется индивидуально),
или
секукинумаб, раствор для инъекций 45мг/0,5мл – подкожно в дозе 300 мг (в виде двух подкожных инъекций по 150 мг ЛП каждая) 1 раз в неделю на неделях 0, 1, 2, 3 и 4 с последующим проведением поддерживающей терапии в дозе 300 мг 1 раз каждые 4 недели, начиная с 4-й недели длительность терапии определяется индивидуально).
Оценка безопасности системной иммуносупрессивной терапии осуществляется в соответствии с приложением 7.
19. Местное лечение:
19.1. ЛП для лечения псориаза для наружного применения:
кальципотриол, мазь для наружного применения 50 мкг/г, раствор для наружного применения 50 мкг/г – наносить тонким слоем на пораженные участки 1–2 раза/сутки (максимум 100 г/неделю) 8–12 недель
или
в комбинации с глюкокортикоидом: кальципотриол/бетаметазон мазь для наружного применения (50 мкг + 500 мкг)/г – наносить тонким слоем на пораженные участки 1 раз в сутки (максимум 100 г/неделю) 8–12 недель;
19.2. кортикостероиды для наружного применения:
В случае поражения кожи волосистой части головы, туловища, конечностей, ногтей кортикостероиды для наружного применения III–IV класса:
мометазона фуроат, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели
или
клобетазол, мазь для наружного применения 0,5 мг/г, крем для наружного применения 0,5 мг/г, раствор для наружного применения 0,5 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2 недели,
или
другой топический глюкокортикоид (по классификации глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4).
В случае поражения кожи лица, гениталий, складок – кортикостероиды для наружного применения II-III класса:
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 5–7 дней
или
гидрокортизона бутират, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 5–7 дней или другой топический глюкокортикоид (по классификации глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4);
19.3. при достижении положительной динамики (уменьшение эритемы, инфильтрации, шелушения) проактивная терапия кортикостероидами для наружного применения или мазью кальципотриол/бетаметазон, или мазью кальципотриол терапия по интермиттирующей схеме (2 раза в неделю или 2 последовательных дня каждую неделю на места предыдущих высыпаний) до 12 недель;
19.4. в случае поражения генитальной и паховой областей, складок – кортикостероиды для наружного применения в комбинации с антибактериальными ЛП:
тетрациклин/триамцинолон, аэрозоль для наружного применения (23,12 мг + 0,58 мг)/г – распылять на пораженные участки 2 раза/сутки 5–10 суток
или
окситетрациклин/гидрокортизон, аэрозоль для наружного применения, суспензия (9,3 мг + 3,1 мг)/г – распылять на пораженные участки 2 раза/сутки 5–10 суток,
или
бетаметазон/гентамицин/клотримазол, крем для наружного применения (500 мкг + 10 мг + 1 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
грамицидин/неомицина сульфат/нистатин/триамцинолона ацетонид, крем для наружного применения (0,25 мг + 2,5 мг + 100 000 МЕ + 1 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
гидрокортизон/натамицин/неомицин, крем для наружного применения (10 мг + 10 мг + 3500 ЕД)/г; мазь для наружного применения (10 мг + 10 мг + 3500 ЕД)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
флуметазон/клиохинол мазь для наружного применения (0,2 мг + 30 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток;
19.5. в случае выраженного шелушения кортикостероиды в комбинации с другими ЛП:
бетаметазон/салициловая кислота, крем для наружного применения (0,5 мг + 30 мг)/г, мазь для наружного применения (0,5 мг + 30 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 10–14 суток
или
бетаметазон/салициловая кислота, раствор для наружного применения (0,5 мг + 20 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 10–14 суток;
19.6. при поражении кожи лица, складок, гениталий при разрешении пустул:
пимекролимус2, крем для наружного применения 10 мг/г – наносить тонким слоем на пораженные участки 2 раза/сутки 4–8 недель (по решению врачебного консилиума).
Возможно длительное применение пимекролимуса2 в режиме проактивной терапии по интермиттирующей схеме (2 раза в неделю или 2 последовательных дня каждую неделю на места предыдущих высыпаний) до 12 недель;
19.7. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно.
20. Системное лечение назначают при средне-тяжелом и тяжелом течении генерализованного пустулезного псориаза, в случаях неэффективности местного лечения:
20.1. ретиноиды для системного применения:
ацитретин, капсулы 10 мг, 25 мг – внутрь 25–50 мг в сутки 3–6 месяцев. Женщинам детородного возраста применяются надежные методы контрацепции без перерыва в течение 4 недель до начала терапии, во время курса лечения и по крайней мере в течение 2 лет после его окончания. Возможно применение в комбинации с иммунодепрессантами и фототерапией;
20.2. иммунодепрессанты:
метотрексат, таблетки 2,5 мг; 5 мг – внутрь 10–15–20 мг/неделю (при необходимости доза может быть увеличена до 25–30 мг/неделю)
или
метотрексат, раствор для инъекций, 10 мг/1 мл, 15 мг/1,5 мл, 20 мг/2 мл – подкожно 10–15–20 мг/неделю (при необходимости доза может быть увеличена до 25–30 мг/неделю). После достижения терапевтического эффекта рекомендована поддерживающая терапия в минимальной эффективной дозе (не более 22,5 мг в неделю), (длительность терапии определяется индивидуально). При назначении внутрь таблетки принимают в три приема через каждые 12 часов. При отсутствии эффекта от лечения в дозе 15 мг/неделю в течение 3 месяцев является медицинским показанием к смене ЛП. Для снижения вероятности развития нежелательных явлений назначается фолиевая кислота, таблетки 1 мг – внутрь 5 мг/неделю через 24 часа после приема метотрексата или 1–5 мг/сутки кроме дня приема метотрексата,
или
циклоспорин, капсулы 25 мг, 50 мг, 100 мг – внутрь в начальной дозе 2,5–3 мг/кг массы тела в сутки в 2 приема с 12-часовым интервалом. При необходимости через 4 недели доза может быть увеличена до максимальной – 5 мг на кг массы тела в сутки. При достижении положительного результата дозу необходимо снижать на 1 мг/кг каждую неделю или на 0,5–1 мг/кг каждые 2 недели до полной отмены (продолжительность лечения не более 24 месяцев). Лечение должно быть прекращено при отсутствии удовлетворительного ответа после 6 недель лечения в дозе 5 мг/кг в сутки. В случае рецидива циклоспорин назначают в предыдущей эффективной дозе. Оценка безопасности системной иммуносупрессивной терапии осуществляется в соответствии с приложением 7.
23. Местное лечение:
23.1. ЛП для лечения псориаза для наружного применения:
кальципотриол, мазь для наружного применения 50 мкг/г, раствор для наружного применения 50 мкг/г – наносить тонким слоем на пораженные участки 1–2 раза/сутки (максимум 100 г/неделю) 8–12 недель
или
в комбинации с глюкокортикоидом: кальципотриол/бетаметазон мазь для наружного применения (50 мкг + 500 мкг)/г – наносить тонким слоем на пораженные участки 1 раза/сутки (максимум 100 г/неделю) 8–12 недель;
23.2. кортикостероиды для наружного применения III–IV класса (под окклюзию – путем наложения окклюзионной повязки из полиэтиленовой пленки на место нанесения ЛП):
мометазона фуроат, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2 недели
или
клобетазол, мазь для наружного применения 0,5 мг/г, крем для наружного применения 0,5 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2 недели,
или
другой топический глюкокортикоид (по классификации глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4);
23.3. при достижении положительной динамики (уменьшение эритемы, инфильтрации, шелушения) проактивная терапия кортикостероидами для наружного применения или мазью кальципотриол/бетаметазон, или мазью кальципотриол терапия по интермиттирующей схеме (2 раза в неделю или 2 последовательных дня каждую неделю на места предыдущих высыпаний) до 12 недель;
23.4. ЛП со смягчающим и протекторным действием:
салициловая кислота, мазь для наружного применения 30 мг/г – наносить тонким слоем на пораженные участки 1–2 раза/сутки 2–3 недели;
23.5. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2 – раза/сутки длительно.
24. Системное лечение назначают при средне-тяжелом и тяжелом течении и (или) в случаях неэффективности местного лечения.
Ретиноиды для системного применения:
ацитретин, капсулы 10 мг, 25 мг – внутрь 25–50 мг в сутки 3–6 месяцев. Женщинам детородного возраста применяются надежные методы контрацепции без перерыва в течение 4 недель до начала терапии, во время курса лечения и по крайней мере в течение 2 лет после его окончания. Возможно применение в комбинации с иммунодепрессантами и фототерапией.
Иммунодепрессанты:
метотрексат, таблетки 2,5 мг; 5 мг – внутрь 10–15–20 мг/неделю (при необходимости доза может быть увеличена до 25–30 мг/неделю)
или
метотрексат, раствор для инъекций, 10 мг/1 мл, 15 мг/1,5 мл, 20 мг/2 мл – подкожно 10–15–20 мг/неделю (при необходимости доза может быть увеличена до 25–30 мг/неделю). После достижения терапевтического эффекта рекомендована поддерживающая терапия в минимальной эффективной дозе (не более 22,5 мг в неделю), (длительность терапии определяется индивидуально). При назначении внутрь таблетки принимают в три приема через каждые 12 часов. При отсутствии эффекта от лечения в дозе 15 мг/неделю в течение 3 месяцев является медицинским показанием к смене ЛП. Для снижения вероятности развития нежелательных явлений назначается фолиевая кислота, таблетки 1 мг – внутрь 5 мг/неделю через 24 часа после приема метотрексата или 1–5 мг/сутки кроме дня приема метотрексата,
или
циклоспорин, капсулы 25 мг, 50 мг, 100 мг – внутрь в начальной дозе 2,5–3 мг на кг массы тела в сутки в 2 приема с 12-часовым интервалом. При необходимости через 4 недели доза может быть увеличена до максимальной – 5 мг на кг массы тела в сутки. При достижении положительного результата дозу необходимо снижать на 1 мг/кг каждую неделю или на 0,5–1 мг/кг каждые 2 недели до полной отмены (продолжительность лечения не более 24 месяцев). Лечение должно быть прекращено при отсутствии удовлетворительного ответа после 6 недель лечения в дозе 5 мг/кг в сутки. В случае рецидива циклоспорин назначают в предыдущей эффективной дозе. Противопоказано сочетание приема циклоспорина с фототерапией кожи.
25. Фототерапию кожи (узкополосную средневолновую ультрафиолетовую терапию с длиной волны 311 нм) назначают при средне-тяжелом и тяжелом течении пустулеза ладонного и подошвенного (в соответствии с режимом назначения узкополосной средневолновой ультрафиолетовой терапии с длиной волны 311 нм согласно приложению 5). Перед назначением фототерапии пациентам для выявления медицинских противопоказаний рекомендуется консультация врача-терапевта, врача-эндокринолога, врача-акушера-гинеколога (для женщин). По медицинским показаниям рекомендуется обследование у других врачей-специалистов.
26. ГИБП назначают при средне-тяжелом и тяжелом течении пустулеза ладонного и подошвенного, в случаях неэффективности или развития нежелательных явлений, или наличия медицинских противопоказаний к иммуносупрессивной (небиологической) терапии (в соответствии с медицинскими показаниями к назначению ГИБП согласно приложению 6) (по решению врачебного консилиума) в комбинации с метотрексатом 7,5–22,5 мг/неделю. При наличии медицинских противопоказаний к метотрексату или развитии нежелательных лекарственных реакций или токсических реакций на метотрексат (документально подтвержденных) в виде монотерапии.
Ингибиторы фактора некроза опухоли-альфа:
адалимумаб, раствор для инъекций 40мг/0,8мл – подкожно в начальной дозе 80 мг в первую неделю, затем (начиная со второй недели) в дозе 40 мг 1 раз в 2 недели (длительность терапии определяется индивидуально)
или
инфликсимаб, порошок для приготовления раствора для инфузий 100мг – в/венно капельно медленно (2 мл/мин) 5 мг/кг развести в 250 мл 0,9 % раствора натрия хлорида в первую неделю, затем через 2, 6, 8 недель после первого введения, а затем каждые 8 недель) (длительность терапии определяется индивидуально). Отсутствие эффекта от лечения в течение 14 недель (после проведения 4 внутривенных инфузий) является медицинским показанием к смене ГИБП. Оценка безопасности системной иммуносупрессивной терапии осуществляется в соответствии с приложением 7.
29. Местное лечение:
29.1. ЛП для лечения псориаза для наружного применения:
кальципотриол, мазь для наружного применения 50 мкг/г, раствор для наружного применения 50 мкг/г – наносить тонким слоем на пораженные участки 1–2 раза/сутки (максимум 100 г/неделю) 8–12 недель
или
в комбинации с глюкокортикоидом: кальципотриол/бетаметазон мазь для наружного применения (50 мкг + 500 мкг)/г – наносить тонким слоем на пораженные участки 1 раза/сутки (максимум 100 г/неделю) 8–12 недель;
29.2. кортикостероиды для наружного применения:
в случае поражения кожи волосистой части головы, туловища, конечностей, ногтей кортикостероиды для наружного применения III–IV класса:
мометазона фуроат, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели
или
клобетазол, мазь для наружного применения 0,5 мг/г, крем для наружного применения 0,5 мг/г, раствор для наружного применения 0,5 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2 недели,
или
другой топический глюкокортикоид (по классификации глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4).
В случае поражения кожи лица, гениталий, складок – кортикостероиды для наружного применения II-III класса:
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 5–7 дней
или
гидрокортизона бутират, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 5–7 дней или другой топический глюкокортикоид (по классификации глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4),
или
пимекролимус3, крем для наружного применения 10 мг/г – наносить тонким слоем на пораженные участки 2 раза/сутки 4–8 недель.
Возможно длительное применение пимекролимуса3 в режиме проактивной терапии по интермиттирующей схеме (2 раза в неделю или 2 последовательных дня каждую неделю на места предыдущих высыпаний) до 12 недель;
29.3. при достижении положительной динамики (уменьшение эритемы, инфильтрации, шелушения) проактивная терапия кортикостероидами для наружного применения или мазью кальципотриол/бетаметазон, или мазью кальципотриол терапия по интермиттирующей схеме (2 раза в неделю или 2 последовательных дня каждую неделю на места предыдущих высыпаний) до 12 недель;
29.4. в случае поражения генитальной и паховой областей, складок – кортикостероиды для наружного применения в комбинации с антибактериальными ЛП:
тетрациклин/триамцинолон, аэрозоль для наружного применения (23,12 мг + 0,58 мг)/г – распылять на пораженные участки 2 раза/сутки 5–10 суток
или
окситетрациклин/гидрокортизон, аэрозоль для наружного применения, суспензия (9,3 мг + 3,1 мг)/г – распылять на пораженные участки 2 раза/сутки 5–10 суток,
или
бетаметазон/гентамицин/клотримазол, крем для наружного применения (500 мкг + 10 мг + 1 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
грамицидин/неомицина сульфат/нистатин/триамцинолона ацетонид, крем для наружного применения (0,25 мг + 2,5 мг + 100 000 МЕ + 1 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
гидрокортизон/натамицин/неомицин, крем для наружного применения (10 мг + 10 мг + 3500 ЕД)/г; мазь для наружного применения (10 мг + 10 мг + 3500 ЕД)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток,
или
флуметазон/клиохинол мазь для наружного применения (0,2 мг + 30 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 7–10 суток;
29.5. кортикостероиды в комбинации с другими ЛП:
бетаметазон/салициловая кислота, крем для наружного применения (0,5 мг + 30 мг)/г, мазь для наружного применения (0,5 мг + 30 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 10–14 суток
или
бетаметазон/салициловая кислота, раствор для наружного применения (0,5 мг + 20 мг)/г – наносить тонким слоем на область высыпаний 2 раза/сутки 10–14 суток;
29.6. ЛП со смягчающим и протекторным действием:
салициловая кислота, мазь для наружного применения 30 мг/г – наносить тонким слоем на пораженные участки 1–2 раза/сутки 2–3 недели;
29.7. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
29.8. ЛП, содержащие деготь:
крем, содержащий 0,4 % и 2 % неочищенного каменноугольного дегтя (или в сочетании с белым или желтым мягким парафином) – 1–2 раза/сутки до 4 недель;
при локализации на волосистой части головы:
шампунь, содержащий до 2,5 % каменноугольного дегтя – 2 раза в неделю до 12 месяцев.
30. Системную антибактериальную терапию назначают при ассоциации со стрептококковой инфекцией.
Пенициллины:
оксациллин, таблетки 250 мг – внутрь по 1 таблетке 4 раза/сутки 10–14 суток;
амоксициллин, таблетки 250, 500 мг – внутрь по 500–750 мг 2 раза/сутки 10–14 суток;
комбинации пенициллинов с ингибиторами бета-лактамаз:
амоксициллин/клавулановая кислота, таблетки 250/125 мг или 500/125 мг – внутрь по 1 таблетке 250/125 мг 3 раза/сутки или по 1 таблетке 500/125 мг 2 раза/сутки 10–14 суток;
макролиды:
эритромицин, таблетки 200 мг, 500 мг – внутрь по 1 таблетке 200–500 мг 4 раза/сутки – 10–14 суток
или
кларитромицин, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 10–14 суток,
или
азитромицин, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 500 мг в 1-й день однократно, затем по внутрь по 1 таблетке 250 мг 1 раз в сутки 4 суток.
33. Местное лечение:
33.1. в случае острого течения – кортикостероиды для наружного применения:
кортикостероиды для наружного применения II-III класса:
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 1 раз/сутки 2–3 недели
или
мометазона фуроат, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 1 раз/сутки 2–3 недели или другой топический глюкокортикоид (по классификации глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4);
33.2. в случае подострого течения:
пимекролимус4, крем для наружного применения 10 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 4–8 недель (по решению врачебного консилиума). Возможно длительное применение пимекролимуса4 в режиме проактивной терапии по интермиттирующей схеме;
33.3. ЛП, содержащие деготь:
крем, содержащий 0,4 % и 2 % неочищенного каменноугольного дегтя (или в сочетании с белым или желтым мягким парафином) – наносить тонким слоем на пораженные участки 1–2 раза/сутки до 4 недель.
34. Системное лечение:
34.1. при ассоциации с микробной инфекцией и при лихеноидном парапсориазе рекомендовано назначение антибактериальных ЛП для системного применения:
ЛП первого выбора:
макролиды:
эритромицин, таблетки 200 мг, 500 мг – внутрь по 1 таблетке 200–500 мг 4 раза/сутки – 7–14 суток
или
кларитромицин, таблетки, покрытые оболочкой 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 7–14 суток,
или
азитромицин, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 500 мг в 1-й день однократно, затем по внутрь по 1 таблетке 250 мг 1 раза/сутки 4 суток;
ЛП второго выбора:
тетрациклины:
доксициклин, капсулы 100 мг, таблетки растворимые 100 мг – внутрь по 1 капсуле или таблетке растворимой 100 мг 2 раза/сутки 2–4 недели;
34.2. при хроническом лихеноидном парапсориазе – ЛП, улучшающие микроциркуляцию:
ксантинола никотинат, раствор для инъекций 150 мг/мл – внутримышечно (далее – в/мышечно) по 2 мл 1–2 раза/сутки 10–14 суток
или
ксантинола никотинат, таблетки 150 мг – внутрь по 1–2 таблетки 3 раза/сутки 1 месяц,
или
никотиновая кислота, раствор для инъекций 10 мг/мл – в/мышечно по 1 мл 1 раз в сутки 10–14 суток,
или
никотиновая кислота, таблетки 50 мг – внутрь по 1–2 таблетки 2–4 раза/сутки 1 месяц;
34.3. при хроническом лихеноидном парапсориазе – витамины:
тиамин, раствор для инъекций 50 мг/мл – в/мышечно по 1 мл 1 раз в сутки 10 суток
и (или)
пиридоксин, раствор для инъекций 50 мг/мл в/мышечно по 1 мл 1 раз в сутки 10 суток,
и (или)
цианокобаламин, раствор для инъекций 0,5 мг/мл – в/мышечно по 1 мл 1 раз в сутки 10 суток.
35. В случае неэффективности местного лечения, при остром, торпидном течении рекомендовано назначение глюкокортикоидов для системного применения:
преднизолон, таблетки 5 мг – внутрь 20–60 мг/сутки до достижения клинического эффекта со снижением дозы на 5 мг в 5–7 дней с последующей отменой в течение 1–2 месяцев или эквивалентные противовоспалительные дозы системных глюкокортикоидов для перорального применения в течение 6–8 недель (согласно приложению 8).
В случае отсутствия эффекта от глюкокортикоидов для системного применения рекомендовано назначение иммунодепрессантов:
метотрексат, таблетки 2,5 мг; 5 мг – внутрь 10–15–20 мг/неделю (при необходимости доза может быть увеличена до 25–30 мг/неделю)
или
метотрексат, раствор для инъекций, 10 мг/1 мл, 15 мг/1,5 мл, 20 мг/2 мл – подкожно 10–15–20 мг/неделю (при необходимости доза может быть увеличена до 25–30 мг/неделю). После достижения терапевтического эффекта рекомендована поддерживающая терапия в минимальной эффективной дозе (не более 22,5 мг в неделю) (длительность терапии определяется индивидуально). При назначении внутрь таблетки принимают в три приема через каждые 12 часов. При отсутствии эффекта от лечения в дозе 15 мг/неделю в течение 3 месяцев является медицинским показанием к смене ЛП. Для снижения вероятности развития нежелательных явлений назначается фолиевая кислота, таблетки 1 мг – внутрь 5 мг/неделю через 24 часа после приема метотрексата или 1–5 мг/сутки кроме дня приема метотрексата,
или
циклоспорин, капсулы 25 мг, 50 мг, 100 мг – внутрь в начальной дозе 2,5–3 мг на кг массы тела в сутки в 2 приема с 12-часовым интервалом. При необходимости доза может быть увеличена до максимальной – 5 мг на кг массы тела в сутки (в зависимости от индивидуального состояния пациента). При достижении положительного результата дозу необходимо снижать на 0,5–1,0 мг/кг/сутки каждые 2–8 недель до полной отмены. Противопоказано сочетание приема циклоспорина с фототерапией кожи.
36. Фототерапию кожи (узкополосную средневолновую ультрафиолетовую терапию с длиной волны 311 нм) назначают при торпидном течении парапсориаза (в соответствии с режимом назначения узкополосной средневолновой ультрафиолетовой терапии с длиной волны 311 нм согласно приложению 5). Перед назначением фототерапии пациентам с парапсориазом для выявления медицинских противопоказаний рекомендуется консультация врача-терапевта, врача-эндокринолога, врача-акушера-гинеколога (для женщин). По медицинским показаниям рекомендуется обследование у других специалистов. Оценка безопасности системной иммуносупрессивной терапии осуществляется в соответствии с приложением 7.
39. Местное лечение:
39.1. в случае острого течения – кортикостероиды для наружного применения III–IV класса:
мометазона фуроат, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели
или
клобетазол, мазь для наружного применения 0,5 мг/г, крем для наружного применения 0,5 мг/г, раствор для наружного применения 0,5 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2 недели,
или
другой топический глюкокортикоид (по классификации глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4);
39.2. в случае подострого течения (по решению врачебного консилиума):
пимекролимус5, крем для наружного применения 10 мг/г – наносить тонким слоем на пораженные участки 2 раза/сутки 4–8 недель.
Возможно длительное применение пимекролимуса5 в режиме проактивной терапии по интермиттирующей схеме (2 раза в неделю или 2 последовательных дня каждую неделю на места предыдущих высыпаний) до 12 недель;
39.3. ЛП, содержащие деготь:
крем, содержащий 0,4 % и 2 % неочищенного каменноугольного дегтя (или в сочетании с белым или желтым мягким парафином) – наносить тонким слоем на пораженные участки 1–2 раза/сутки до 4 недель.
40. Симптоматическое лечение:
с целью улучшения периферического кровообращения – ЛП, улучшающие микроциркуляцию:
ксантинола никотинат, раствор для инъекций 150 мг/мл – в/мышечно по 2 мл 1–2 раза/сутки 10–14 суток
или
ксантинола никотинат, таблетки 150 мг – внутрь по 1–2 таблетки 3 раза/сутки 1 месяц,
или
никотиновая кислота, раствор для инъекций 10 мг/мл – в/мышечно по 1 мл 1 раза/сутки 10–14 суток,
или
никотиновая кислота, таблетки 50 мг – внутрь по 1–2 раза/сутки 2–4 раза/сутки 1 месяц.
41. Фототерапию кожи (узкополосную средневолновую ультрафиолетовую терапию с длиной волны 311 нм) назначают при торпидном течении парапсориаза (в соответствии с режимом назначения узкополосной средневолновой ультрафиолетовой терапии с длиной волны 311 нм согласно приложению 5). Перед назначением фототерапии пациентам с парапсориазом для выявления медицинских противопоказаний рекомендуется консультация врача-терапевта, врача-эндокринолога, врача-акушера-гинеколога (для женщин). По медицинским показаниям рекомендуется обследование у других специалистов.
42. В случае неэффективности местного лечения, при торпидном, рецидивирующем течении рекомендовано назначение глюкокортикоидов для системного применения:
преднизолон, таблетки 5 мг – внутрь 20–60 мг/сутки до достижения клинического эффекта со снижением дозы на 5 мг в 5–7 дней с последующей отменой в течение 1–2 месяцев или эквивалентные противовоспалительные дозы системных глюкокортикоидов для перорального применения в течение 6–8 недель (согласно приложению 8).
В случае отсутствия эффекта от глюкокортикоидов для системного применения рекомендовано назначение иммунодепрессантов:
метотрексат, таблетки 2,5 мг; 5 мг – внутрь 10–15–20 мг/неделю (при необходимости доза может быть увеличена до 25–30 мг/неделю)
или
метотрексат, раствор для инъекций, 10 мг/1 мл, 15 мг/1,5 мл, 20 мг/2 мл – подкожно 10–15–20 мг/неделю (при необходимости доза может быть увеличена до 25–30 мг/неделю). После достижения терапевтического эффекта рекомендована поддерживающая терапия в минимальной эффективной дозе (не более 22,5 мг в неделю) (длительность терапии определяется индивидуально). При назначении внутрь таблетки принимают в три приема через каждые 12 часов. При отсутствии эффекта от лечения в дозе 15 мг/неделю в течение 3 месяцев является медицинским показанием к смене ЛП. Для снижения вероятности развития нежелательных явлений назначается фолиевая кислота, таблетки 1 мг – внутрь 5 мг/неделю через 24 часа после приема метотрексата или 1–5 мг/сутки, кроме дня приема метотрексата,
или
циклоспорин6, капсулы 25 мг, 50 мг, 100 мг – внутрь в дозе 2,5–4 мг на кг массы тела в сутки в 2 приема с 12-часовым интервалом 6–8 недель. Противопоказано сочетание приема циклоспорина с фототерапией кожи. Оценка безопасности системной иммуносупрессивной терапии осуществляется в соответствии с приложением 7.
45. Местное лечение:
45.1. при ограниченных формах – кортикостероиды для наружного применения:
кортикостероиды для наружного применения I–II класса (по классификации глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4):
гидрокортизон мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–4 недели
или
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели;
45.2. в случае зуда используются косметические средства:
каламин, лосьон для наружного применения 15 мг/мл – наносить тонким слоем (на тампоне) на область высыпаний 2 раза/сутки до исчезновения симптомов.
46. Симптоматическое лечение:
46.1. при выраженном зуде – антигистаминные ЛП для системного применения с седативным эффектом:
клемастин, таблетки 1 мг – внутрь по 1 таблетке 2 раза/сутки 7–10 суток
или
клемастин, раствор для инъекций 0,1 % (2 мл) – в/мышечно по 2 мл 2 раза/сутки 7–10 суток,
или
диметинден, капли для приема внутрь 0,1 % – по 20–40 капель внутрь 3 раза/сутки 2 раза/сутки 7–10 суток,
или
сехифенадин, таблетки 50 мг – внутрь по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
мебгидролин, таблетки 50 мг, 100 мг – по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
хлоропирамин, таблетки 25 мг – внутрь по 1 таблетке 3–4 раза/сутки 7–10 суток,
или
хлоропирамин, раствор для инъекций 20 мг (1 мл) – в/мышечно по 1 мл 3 раза/сутки 7–10 суток,
или
прометазин, раствор для инъекций 50 мг (2 мл) – в/мышечно по 2 мл 1 раз/сутки (вечером) 7–10 суток;
46.2. антигистаминные ЛП для системного применения без седативного эффекта:
хифенадин, таблетки 25, 50 мг – внутрь по 25–50 мг 2–4 раза/сутки 14–28 суток
или
фексофенадин, таблетки 60 мг – внутрь по 1 таблетке 2 раза/сутки 14–28 суток,
или
цетиризина гидрохлорид, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
лоратадин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
дезлоратадин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
левоцитиризин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
биластин, таблетки 20 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
эбастин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток;
46.3. при ассоциации с микробной инфекцией рекомендовано назначение антибактериальных ЛП для системного применения:
макролиды:
эритромицин, таблетки 200 мг, 500 мг – внутрь по 1 таблетке 200–500 мг 4 раза/сутки – 10–14 суток
или
кларитромицин, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 250–500 мг 2 раза/сутки – 10–14 суток,
или
азитромицин, таблетки 250 мг, 500 мг – внутрь по 1 таблетке 500 мг в 1-й день однократно, затем по внутрь по 1 таблетке 250 мг 1 раз в сутки 4 суток;
46.4. в случае ассоциации с вирусной инфекцией рекомендовано назначение противовирусных ЛП:
ацикловир, таблетки 200 мг, 400 мг, 800 мг – внутрь по 200–400 мг 5 раз/сутки 7 суток;
46.5. глюкокортикоиды для системного применения назначаются в случае торпидного, рецидивирующего течения или в случае неэффективности местного лечения и лечения антигистаминными ЛП для системного применения:
преднизолон, раствор для инъекций 30 мг/мл – в/мышечно по 1–2 мл 1 раз в сутки 5–7 суток
или
бетаметазон, суспензия для инъекций 2 мг+5 мг/мл – в/мышечно по 1 мл 1 раз/сутки с интервалом в 2–3 недели (на курс 1–3 инъекции).
49.1. в случае острого течения – кортикостероиды для наружного применения III–IV класса:
При поражении ногтей (не более 3-х ногтевых пластинок), при гипертрофической форме лишая красного плоского кортикостероиды для наружного применения назначаются под окклюзию;
49.2. в случае подострого течения:
Возможно длительное применение пимекролимуса7 в режиме проактивной терапии по интермиттирующей схеме (2 раза в неделю или 2 последовательных дня каждую неделю на места предыдущих высыпаний) до 12 недель;
49.3. при эрозивно-язвенном поражении слизистой оболочки полости рта, губ и вульвы рекомендуется назначать:
ЛП, улучшающие трофику и регенерацию тканей:
При торпидном течении – кортикостероиды для наружного применения III–IV класса (по классификации глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4):
50. Симптоматическое лечение:
50.1. при выраженном зуде – антигистаминные ЛП для системного применения с седативным эффектом:
50.2. антигистаминные ЛП для системного применения без седативного эффекта:
50.3. глюкокортикоиды для системного применения назначаются в случае торпидного, рецидивирующего течения, поражении слизистых оболочек, поражении более чем 3 ногтевых пластинок или в случае неэффективности местного лечения:
50.4. иммунодепрессанты назначаются в случае торпидного, рецидивирующего течения при отсутствии ответа на лечение глюкокортикоидами для системного применения:
49. Местное лечение:
49.1. в случае острого течения – кортикостероиды для наружного применения III–IV класса:
мометазона фуроат, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 4–8 недель;
клобетазол, мазь для наружного применения 0,5 мг/г, крем для наружного применения 0,5 мг/г, раствор для наружного применения 0,5 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 4–8 недель
или
другой топический глюкокортикоид (по классификации глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4).
При поражении ногтей (не более 3-х ногтевых пластинок), при гипертрофической форме лишая красного плоского кортикостероиды для наружного применения назначаются под окклюзию;
49.2. в случае подострого течения:
пимекролимус7, крем для наружного применения 10 мг/г – наносить тонким слоем на пораженные участки 2 раза/сутки 4–8 недель.
Возможно длительное применение пимекролимуса7 в режиме проактивной терапии по интермиттирующей схеме (2 раза в неделю или 2 последовательных дня каждую неделю на места предыдущих высыпаний) до 12 недель;
49.3. при эрозивно-язвенном поражении слизистой оболочки полости рта, губ и вульвы рекомендуется назначать:
антисептические ЛП для наружного применения:
хлоргексидин (хлоргексидина биглюконат), раствор для наружного (местного) применения 0,5 мг/мл – разведенный с водой 1:1 (полоскание 5–6 раз/сутки) до исчезновения симптомов
или
раствор перекиси водорода 30 мг/мл – разведенный с водой 1:4 (полоскание 5–6 раз/сутки) до исчезновения симптомов.
ЛП, улучшающие трофику и регенерацию тканей:
депротеинизированный гемодериват крови телят, гель для наружного применения – наносить тонким слоем на пораженные участки 2–3 раза/сутки до эпителизации эрозий.
При торпидном течении – кортикостероиды для наружного применения III–IV класса (по классификации глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4):
мометазона фуроат, мазь для наружного применения 1 мг/г, крем для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 1раз в сутки до 6 недель
или
клобетазол, мазь для наружного применения 0,5 мг/г, крем для наружного применения 0,5 мг/г – наносить тонким слоем на область высыпаний 1 раз в сутки до 6 недель.
50. Симптоматическое лечение:
50.1. при выраженном зуде – антигистаминные ЛП для системного применения с седативным эффектом:
клемастин, таблетки 1 мг – внутрь по 1 таблетке 2 раза/сутки 7–10 суток
или
клемастин, раствор для инъекций 0,1 % (2 мл) – в/мышечно по 2 мл 2 раза/сутки 7–10 суток,
или
диметинден, капли для приема внутрь 0,1 % – по 20–40 капель внутрь 3 раза/сутки 2 раза/сутки 7–10 суток,
или
сехифенадин, таблетки 50 мг – внутрь по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
мебгидролин, таблетки 50 мг, 100 мг – по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
хлоропирамин, таблетки 25 мг – внутрь по 1 таблетке 3–4 раза/сутки 7–10 суток,
или
хлоропирамин, раствор для инъекций 20 мг (1 мл) – в/мышечно по 1 мл 3 раза/сутки 7–10 суток,
или
прометазин, раствор для инъекций 50 мг (2 мл) – в/мышечно по 2 мл 1 раз/сутки (вечером) 7–10 суток;
50.2. антигистаминные ЛП для системного применения без седативного эффекта:
хифенадин, таблетки 25, 50 мг – внутрь по 25–50 мг 2–4 раза/сутки 14–28 суток
или
фексофенадин, таблетки 60 мг – внутрь по 1 таблетке 2 раза/сутки 14–28 суток,
или
цетиризина гидрохлорид, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
лоратадин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
дезлоратадин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
левоцитиризин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
биластин, таблетки 20 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
эбастин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток;
50.3. глюкокортикоиды для системного применения назначаются в случае торпидного, рецидивирующего течения, поражении слизистых оболочек, поражении более чем 3 ногтевых пластинок или в случае неэффективности местного лечения:
преднизолон, таблетки 5 мг – внутрь 20–40 мг/сутки до достижения клинического эффекта со снижением дозы на 5 мг в 5–7 дней с последующей отменой в течение 1–2 месяцев или эквивалентные противовоспалительные дозы системных глюкокортикоидов для перорального применения в течение 6–8 недель (согласно приложению 8);
50.4. иммунодепрессанты назначаются в случае торпидного, рецидивирующего течения при отсутствии ответа на лечение глюкокортикоидами для системного применения:
гидроксихлорохин8, таблетки 200 мг – внутрь по 1 таблетке 2 раза/сутки 20–60 суток
или
циклоспорин8, таблетки 25 мг, 50 мг, 100 мг – внутрь в дозе 5 мг на кг массы тела в сутки в 2 приема с 12-часовым интервалом 4–8 недель. Противопоказано сочетание приема циклоспорина с фототерапией кожи,
или
метотрексат8, таблетки 2,5 мг; 5 мг – внутрь 15 мг/неделю 3–4 месяца,
или
метотрексат8, раствор для инъекций, 10 мг/1 мл, 15 мг/1,5 мл, 20 мг/2 мл – подкожно 15 мг/неделю 3–4 месяца. Для снижения вероятности развития нежелательных явлений назначается фолиевая кислота, таблетки 1 мг – внутрь 5 мг/неделю через 24 часа после приема метотрексата или 1–5 мг/сутки кроме дня приема метотрексата. Оценка безопасности системной иммуносупрессивной терапии осуществляется в соответствии с приложением 7.
51. Фототерапию кожи (узкополосную средневолновую ультрафиолетовую терапию с длиной волны 311 нм) назначают при торпидном течении красного плоского лишая (в соответствии с режимом назначения узкополосной средневолновой ультрафиолетовой терапии с длиной волны 311 нм согласно приложению 5). Перед назначением фототерапии пациентам для выявления медицинских противопоказаний рекомендуется консультация врача-терапевта, врача-эндокринолога, врача-акушера-гинеколога (для женщин). По медицинским показаниям рекомендуется обследование у других врачей-специалистов.
53. Местное лечение:
53.1. косметические средства, содержащие мягкий парафин, жиры, декспантенол, мочевину 2–5–10–30–40 % (эмоленты) 2–4–раза/сутки длительно;
салициловая кислота, мазь для наружного применения 30 мг/г – наносить тонким слоем на пораженные участки 1–2 раза/сутки до улучшения клинических симптомов;
53.2. при распространенных высыпаниях рекомендовано назначение кортикостероидов для наружного применения II-III класса (по классификации глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4):
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели
или
гидрокортизона бутират, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели;
53.3. при ограниченных высыпаниях рекомендовано назначение ЛП для лечения заболеваний кожи (по решению врачебного консилиума):
пимекролимус9, крем для наружного применения 10 мг/г – наносить тонким слоем на пораженные участки 1 раза/сутки 12 недель или до исчезновения симптомов;
кальципотриол10, мазь для наружного применения 50 мкг/г, – наносить тонким слоем на пораженные участки 1–2 раза/сутки (максимум 100 г/неделю) 4–8 недель.
54. Системное лечение:
54.1. в случае распространенного поражения кожи – ретиноиды для системного применения:
ацитретин, капсулы 10 мг, 25 мг – внутрь 25–50 мг в сутки 3–6 месяцев. Женщинам детородного возраста применяются надежные методы контрацепции без перерыва в течение 4 недель до начала терапии, во время курса лечения и по крайней мере в течение 2 лет после его окончания
или
изотретиноин10, капсулы 8 мг, 10 мг, 16 мг, 20 мг – внутрь 1 мг/кг/сутки 3–6 месяцев;
54.2. селективные иммунодепрессанты и антиметаболиты назначаются в случае тяжелого течения или в случае неэффективности местного лечения и лечения ретиноидами для системного применения (по решению врачебного консилиума):
метотрексат11, таблетки 2,5 мг; 5 мг – внутрь 7,5–20 мг/неделю 3–6 месяцев
или
метотрексат11, раствор для инъекций, 10 мг/1 мл, 15 мг/1,5 мл, 20 мг/2 мл – подкожно 7,5–20 мг/неделю 3–6 месяцев. Для снижения вероятности развития нежелательных явлений назначается фолиевая кислота, таблетки 1 мг – внутрь 5 мг/неделю через 24 часа после приема метотрексата или 1–5 мг/сутки кроме дня приема метотрексата,
или
циклоспорин11, таблетки 25 мг, 50 мг, 100 мг – внутрь в начальной дозе 5 мг на кг массы тела в сутки в 2 приема с 12-часовым интервалом 2–4 недели с постепенным снижением дозы до 2–3 мг/кг/сутки 12–20 недель. Противопоказано сочетание приема циклоспорина с фототерапией кожи,
или
азатиоприн11, таблетки 50 мг, капсулы 50 мг – внутрь 100–200 мг/сутки 8–12 недель.
Возможно назначение циклоспорина или азатиоприна в комбинации с ретиноидами для системного применения.
ГИБП назначают при тяжелом течении питириаза красного волосяного отрубевидного, в случаях неэффективности или развития нежелательных явлений, или наличия медицинских противопоказаний к иммуносупрессивной (небиологической) терапии (по решению врачебного консилиума):
ингибиторы фактора некроза опухоли-альфа:
инфликсимаб12, порошок для приготовления раствора для инфузий 100мг – в/венно капельно медленно (2 мл/мин) 5 мг/кг развести в 250 мл 0,9 % раствора натрия хлорида в первую неделю, затем через 2, 6, 8 недель после первого введения, а затем каждые 8 недель) в виде монотерапии или в комбинации с метотрексатом 10–22,5 мг/неделю (длительность терапии определяется индивидуально). Оценка безопасности системной иммуносупрессивной терапии осуществляется в соответствии с приложением 7.
55. Фототерапию кожи (узкополосную средневолновую ультрафиолетовую терапию с длиной волны 311 нм) назначают при торпидном течении питириаза красного волосяного отрубевидного (в соответствии с режимом назначения узкополосной средневолновой ультрафиолетовой терапии с длиной волны 311 нм согласно приложению 5). Перед назначением фототерапии пациентам для выявления медицинских противопоказаний рекомендуется консультация врача-терапевта, врача-эндокринолога, врача-акушера-гинеколога (для женщин). По медицинским показаниям рекомендуется обследование у других врачей-специалистов.
58. Местное лечение:
58.1. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
58.2. в случае острого, торпидного течения рекомендовано назначение кортикостероидов для наружного применения II-III класса (по классификации глюкокортикоидов для наружного применения, применяемых в дерматологии согласно приложению 4) под окклюзию:
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели
или
гидрокортизона бутират, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели;
58.3. в случае подострого течения рекомендовано назначение ЛП для лечения заболеваний кожи (по решению врачебного консилиума):
пимекролимус13, крем для наружного применения 10 мг/г – наносить тонким слоем на пораженные участки 1–2 раза/сутки 4–12 недель.
59. Симптоматическое лечение:
59.1. при выраженном зуде – антигистаминные ЛП для системного применения с седативным эффектом:
клемастин, таблетки 1 мг – внутрь по 1 таблетке 2 раза/сутки 7–10 суток
или
клемастин, раствор для инъекций 0,1 % (2 мл) – в/мышечно по 2 мл 2 раза/сутки 7–10 суток,
или
диметинден, капли для приема внутрь 0,1 % – по 20–40 капель внутрь 3 раза/сутки 2 раза/сутки 7–10 суток,
или
сехифенадин, таблетки 50 мг – внутрь по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
мебгидролин, таблетки 50 мг, 100 мг – по 1 таблетке 2–3 раза/сутки 7–10 суток,
или
хлоропирамин, таблетки 25 мг – внутрь по 1 таблетке 3–4 раза/сутки 7–10 суток,
или
хлоропирамин, раствор для инъекций 20 мг (1 мл) – в/мышечно по 1 мл 3 раза/сутки 7–10 суток,
или
прометазин, раствор для инъекций 50 мг (2 мл) – в/мышечно по 2 мл 1 раз/сутки (вечером) 7–10 суток;
59.2. антигистаминные ЛП для системного применения без седативного эффекта:
хифенадин, таблетки 25, 50 мг – внутрь по 25–50 мг 2–4 раза/сутки 14–28 суток
или
фексофенадин, таблетки 60 мг – внутрь по 1 таблетке 2 раза/сутки 14–28 суток,
или
цетиризина гидрохлорид, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
лоратадин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
дезлоратадин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
левоцитиризин, таблетки 5 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
биластин, таблетки 20 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток,
или
эбастин, таблетки 10 мг – внутрь по 1 таблетке 1 раз/сутки 14–28 суток.
60. Фототерапию кожи (узкополосную средневолновую ультрафиолетовую терапию с длиной волны 311 нм) назначают при торпидном течении лихена блестящего (в соответствии с режимом назначения узкополосной средневолновой ультрафиолетовой терапии с длиной волны 311 нм согласно приложению 5). Перед назначением фототерапии пациентам для выявления медицинских противопоказаний рекомендуется консультация врача-терапевта, врача-эндокринолога, врача-акушера-гинеколога (для женщин). По медицинским показаниям рекомендуется обследование у других врачей-специалистов.
66. Местное лечение:
66.1. косметические средства, содержащие мягкий парафин, жиры, декспантенол (эмоленты) 2–4 раза/сутки длительно;
66.2. кортикостероиды для наружного применения II–III класса (согласно приложению 4):
триамцинолона ацетонид, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели
или
гидрокортизона бутират, мазь для наружного применения 1 мг/г – наносить тонким слоем на область высыпаний 2 раза/сутки 2–3 недели.
67. Фототерапию кожи (узкополосную средневолновую ультрафиолетовую терапию с длиной волны 311 нм) назначают при торпидном течении лишая красного монилиформного (в соответствии с режимом назначения узкополосной средневолновой ультрафиолетовой терапии с длиной волны 311 нм согласно приложению 5). Перед назначением фототерапии пациентам для выявления медицинских противопоказаний рекомендуется консультация врача-терапевта, врача-эндокринолога, врача-акушера-гинеколога (для женщин). По медицинским показаниям рекомендуется обследование у других врачей-специалистов.
______________________________
1 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
2 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
3 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
4 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
5 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
6 Назначается по решению врачебного консилиума (off-label).
7 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
8 Назначается по решению врачебного консилиума (off-label).
2 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
3 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
4 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
5 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
6 Назначается по решению врачебного консилиума (off-label).
7 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
8 Назначается по решению врачебного консилиума (off-label).
9 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
10 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
11 Назначается по решению врачебного консилиума (off-label).
12 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
13 Назначается за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством, при наличии медицинских показаний (по жизненным показаниям, с учетом индивидуальной непереносимости) по решению врачебного консилиума, а при невозможности его проведения – лечащего врача или лица, его заменяющего, с оформлением записи в медицинских документах.
Медицинская реабилитация
ГЛАВА 14
МЕДИЦИНСКОЕ НАБЛЮДЕНИЕ ПАЦИЕНТОВ С ПСОРИАЗОМ, ПУСТУЛЕЗОМ ЛАДОННЫМ И ПОДОШВЕННЫМ, ПАРАПСОРИАЗОМ, ЛИШАЕМ КРАСНЫМ ПЛОСКИМ В АМБУЛАТОРНЫХ УСЛОВИЯХ
68. Медицинское наблюдение пациентов с псориазом, пустулезом ладонным и подошвенным, парапсориазом, лишаем красным плоским осуществляют врач-дерматовенеролог, врач-терапевт, врач общей практики.
69. Медицинское наблюдение врачом-дерматовенерологом осуществляется 1 раз в месяц в течение 2 месяцев после установления диагноза, далее – 2 раза в год.
70. Диагностические исследования по месту жительства (месту проживания) пациента в 1 год после установления диагноза:
общий (клинический) анализ крови – 1 раз в месяц в течение 2 месяцев и через 6 месяцев;
общий анализ мочи – 1 раз в месяц в течение 2 месяцев и через 6 месяцев;
биохимический анализ крови – 1 раз в месяц в течение 2 месяцев и через 6 месяцев.
71. Диагностические исследования по месту жительства (месту проживания) пациента после первого года медицинского наблюдения:
общий (клинический) анализ крови – 1 раз в год;
общий анализ мочи – 1 раз в год;
биохимический анализ крови – 1 раз в год.
72. Пациентам, находящимся на иммуносупрессивной терапии, показан регулярный контроль за клинико-лабораторными показателями, инструментальные и другие диагностические исследования по месту жительства (месту проживания) пациента в зависимости от степени тяжести буллезного дерматоза и вида иммуносупрессивной терапии.
73. При наличии медицинских показаний проводится консультация врача-ревматолога, врача-онколога.
Информация
Источники и литература
-
Постановления и приказы Министерства здравоохранения Республики Беларусь об утверждении клинических протоколов 2022
- Постановления и приказы Министерства здравоохранения Республики Беларусь об утверждении клинических протоколов 2022 -
-
www.minzdrav.gov.by
- www.minzdrav.gov.by -
Информация
Приложение 1
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с папулосквамозными нарушениями»
Клиническая классификация псориаза
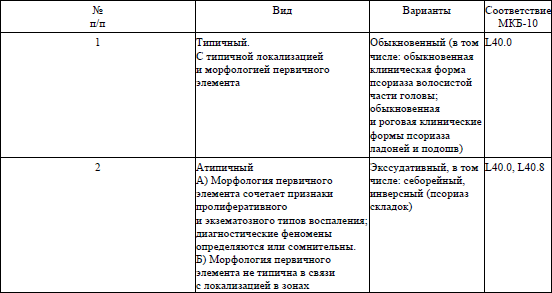
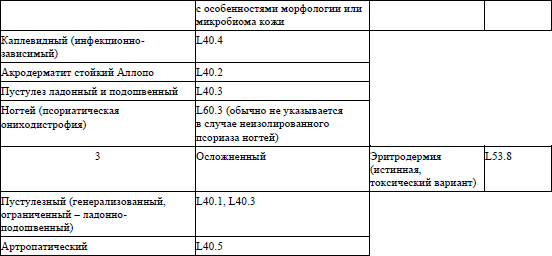
Приложение 2
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с папулосквамозными нарушениями»
Критерии клинической диагностики псориаза
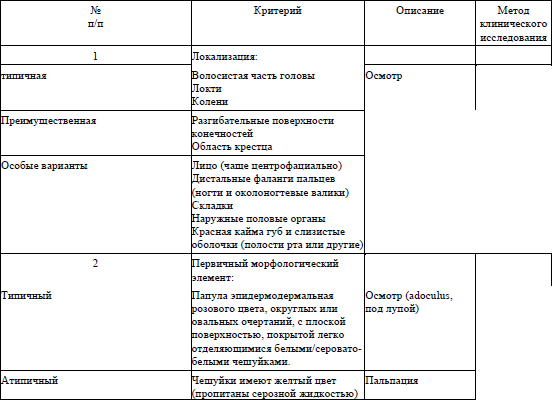
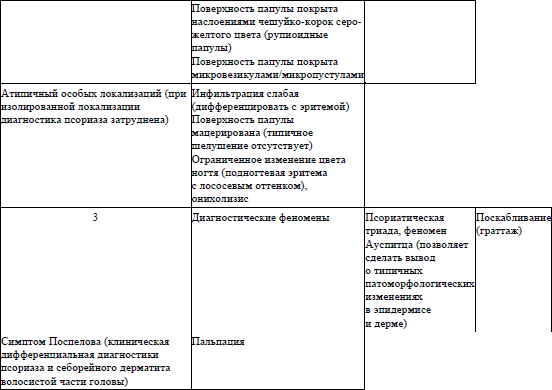
Оценка степени тяжести псориаза
Индекс PASI состоит из суммы индексов интегральной оценки тяжести и площади поражения четырех зон: головы и шеи, верхних конечностей, туловища, нижних конечностей.
Для расчета PASI необходимо:


Приложение 3
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с папулосквамозными нарушениями»
Оценка степени тяжести псориаза
Индекс PASI состоит из суммы индексов интегральной оценки тяжести и площади поражения четырех зон: головы и шеи, верхних конечностей, туловища, нижних конечностей.
Для расчета PASI необходимо:
1. Оценить физикально (визуально, пальпаторно, граттажем) в баллах интенсивность яркости (эритема – Э), инфильтрации (И) и шелушения (Ш) псориатических высыпаний в пределах каждой из оцениваемых зон:


2. Определить долю пораженной кожи в пределах каждой из зон в количестве ладоней пациента.
3. Определить площадь поражения каждой из областей с учетом доли площади ладони пациента по отношению к площади оцениваемой зоны тела пациента:
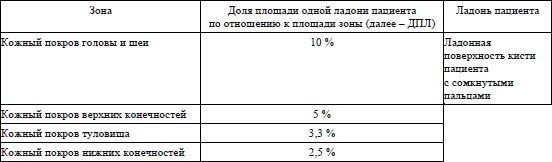

Площадь поражения зоны = (количество ладоней) x (ДПЛ) зоны
4. Выполнить балльную оценку площади псориатического поражения кожи в пределах каждой зоны (ОП):

5. Оценить тяжесть и площадь поражения каждой из областей с учетом доли площади данной зоны по отношению к общей площади поверхности тела пациента.

Классификация глюкокортикоидов для наружного применения, применяемых в дерматологии
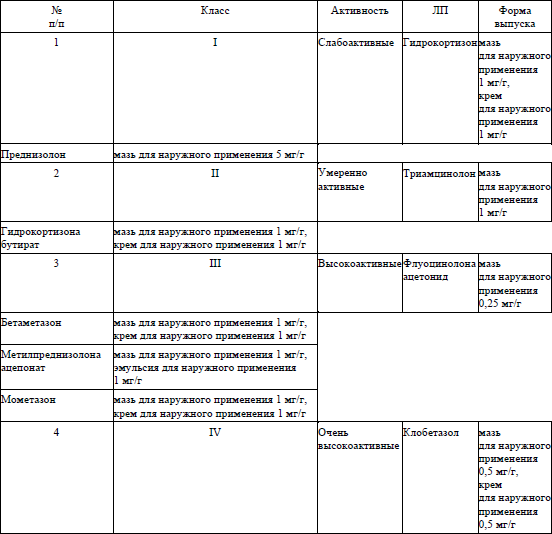
Режим назначения узкополосной средневолновой ультрафиолетовой терапии с длиной волны 311 нм
Начальная доза облучения составляет 50–70 % от минимальной эритемной дозы. При дозировании облучения в зависимости от типа кожи и степени загара пациента облучение начинают с дозы 0,1–0,3 Дж/см2. Процедуры проводят 3–4 раза в неделю. При отсутствии эритемы разовую дозу повышают каждую процедуру или через процедуру на 5–30 %, или на 0,05–0,2 Дж/см2, при появлении слабовыраженной эритемы дозу оставляют постоянной. Курс лечения составляет 15–35 процедур.
Медицинские показания к назначению ГИБП
1. Средняя и тяжелая степень тяжести псориаза при отсутствии клинического эффекта от системных иммуносупрессивных (небиологических) ЛП и методов фототерапии в адекватной терапевтической дозе в течение >3 месяцев.
Приложение 7
Оценка безопасности системной иммуносупрессивной терапии

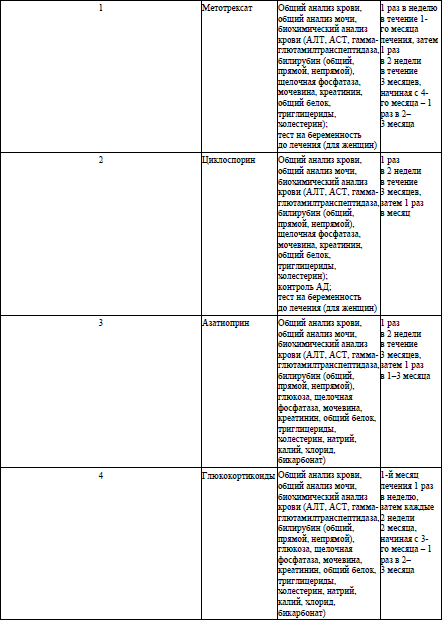
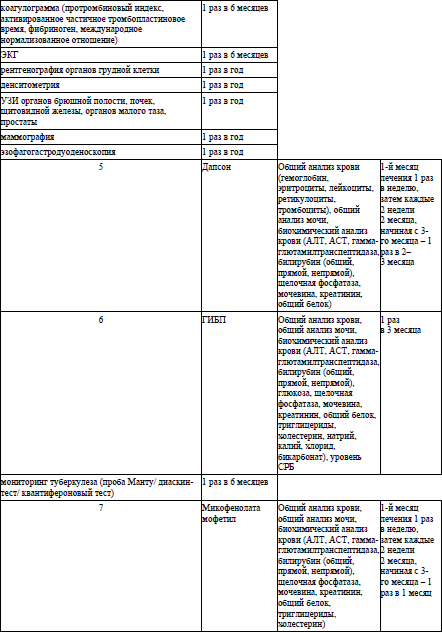

Приложение 8

5. Оценить тяжесть и площадь поражения каждой из областей с учетом доли площади данной зоны по отношению к общей площади поверхности тела пациента.

Формула расчета PASI:
PASI = сумма (Э+И+Ш) х ОП х К для каждой зоны
Интерпретация результатов подсчета индекса:
Псориаз не тяжелый – PASI менее 10 (менее 8) баллов;
Псориаз среднетяжелый – PASI от 10 до 20–30 (8–12) баллов;
Псориаз тяжелый – PASI свыше 30 (12) баллов.
Приложение 4
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с папулосквамозными нарушениями»
Классификация глюкокортикоидов для наружного применения, применяемых в дерматологии

Приложение 5
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с папулосквамозными нарушениями»
Режим назначения узкополосной средневолновой ультрафиолетовой терапии с длиной волны 311 нм
Начальная доза облучения составляет 50–70 % от минимальной эритемной дозы. При дозировании облучения в зависимости от типа кожи и степени загара пациента облучение начинают с дозы 0,1–0,3 Дж/см2. Процедуры проводят 3–4 раза в неделю. При отсутствии эритемы разовую дозу повышают каждую процедуру или через процедуру на 5–30 %, или на 0,05–0,2 Дж/см2, при появлении слабовыраженной эритемы дозу оставляют постоянной. Курс лечения составляет 15–35 процедур.
Приложение 6
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с папулосквамозными нарушениями»
Медицинские показания к назначению ГИБП
1. Средняя и тяжелая степень тяжести псориаза при отсутствии клинического эффекта от системных иммуносупрессивных (небиологических) ЛП и методов фототерапии в адекватной терапевтической дозе в течение >3 месяцев.
2. Особая локализация резистентных к лечению псориатических высыпаний (открытые участки кожи, гениталии, ладони и подошвы, волосистая часть головы), тяжелая степень псориатической ониходистрофии.
3. Развитие рецидива псориаза в течение 3 месяцев после прекращения системной иммуносупрессивной (небиологической) терапии.
4. Наличие медицинских противопоказаний (документально подтвержденных) к назначению фототерапии, метотрексата, циклоспорина, системных ретиноидов.
5. Развитие нежелательных лекарственных реакций или токсических реакций (документально подтвержденных) при применении ЛП системной иммуносупрессивной (небиологической) терапии в лечебных дозах.
6. Артропатический псориаз (псориатический артрит суставов конечностей, позвоночника) с распространенным, тяжелым или быстро прогрессирующим поражением опорно-двигательного аппарата.
Приложение 7
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с папулосквамозными нарушениями»
Оценка безопасности системной иммуносупрессивной терапии




Приложение 8
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с папулосквамозными нарушениями»
Эквивалентные противовоспалительные дозы системных глюкокортикоидов для перорального применения
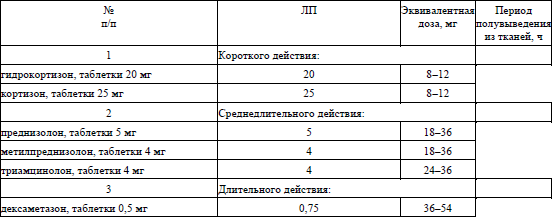
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.