Диагностика и лечение пациентов с заболеваниями периферических артерий (взрослое население)
 Версия: Клинические протоколы 2023 (Беларусь)
Версия: Клинические протоколы 2023 (Беларусь)
Аневризма и расслоение аорты (I71), Атеросклероз (I70), Другие болезни периферических сосудов (I73), Другие поражения артерий и артериол (I77), Другие формы аневризмы (I72), Эмболия и тромбоз артерий (I74)
Ангиохирургия, Кардиология, Неврология, Сосудистая хирургия, Флебология
Общая информация
Краткое описание
УТВЕРЖДЕНО
Постановление
Министерства здравоохранения
Республики Беларусь
11.05.2023 № 77
КЛИНИЧЕСКИЙ ПРОТОКОЛ
«Диагностика и лечение пациентов с заболеваниями периферических артерий (взрослое население)»
ГЛАВА 1
ОБЩИЕ ПОЛОЖЕНИЯ
2. Требования настоящего клинического протокола являются обязательными для юридических лиц и индивидуальных предпринимателей, осуществляющих медицинскую деятельность в порядке, установленном законодательством о здравоохранении.
1. Настоящий клинический протокол устанавливает общие требования к объему оказания медицинской помощи пациентам (взрослое население) с заболеваниями периферических артерий (шифры по Международной статистической классификации болезней и проблем, связанных со здоровьем, десятого пересмотра – I70 Атеросклероз, I71 Аневризма и расслоение аорты, I72 Другие формы аневризмы и расслоения, I73 Другие болезни периферических сосудов, I74 Эмболия и тромбоз артерий, I77 Другие поражения артерий и артериол).
2. Требования настоящего клинического протокола являются обязательными для юридических лиц и индивидуальных предпринимателей, осуществляющих медицинскую деятельность в порядке, установленном законодательством о здравоохранении.
3. Для целей настоящего клинического протокола используются основные термины и их определения в значениях, установленных Законом Республики Беларусь «О здравоохранении», а также следующие термины и их определения:
бессимптомный (асимптомный) стеноз – артериальный стеноз, при котором у пациента в течение последних 6 месяцев отсутствует факт ипсилатерального ишемического инсульта или транзиторной ишемической атаки (далее – ТИА);
заболевания артерий нижних конечностей (далее – ЗАНК) – группа хронических ЗАНК, при которых постепенное развитие стенозов и окклюзий артерий приводит к синдрому хронической ишемии, а в тяжелых случаях к критической ишемии нижней конечности (далее – КИНК);
заболевания периферических артерий (далее – ЗПА) – группа заболеваний, характеризующихся поражением периферического артериального русла, которое приводит к дефициту кислорода и питательных веществ в соответствующих органах. К ЗПА относится поражение любых магистральных артерий, кроме аорты и коронарных артерий;
ишемический инсульт – любой эпизод неврологической дисфункции, вызванный очаговым церебральным, спинальным или сетчаточным инфарктом, возникающий в результате внезапного нарушения кровоснабжения;
перемежающаяся хромота (далее – ПХ) – синдром преходящей хронической ишемии конечности, возникающий при физической нагрузке, который проявляется недомоганием, дискомфортом или болью в мышцах нижней конечности (чаще – в икроножных, реже – в ягодичной области, бедре, стопе);
реваскуляризация конечности – восстановление кровотока в конечности в результате применения хирургических методов лечения;
рестеноз – повторное сужение в зоне устраненного стеноза;
симптомный стеноз – артериальный стеноз, при котором у пациента в течение последних 6 месяцев имеется факт ипсилатерального ишемического инсульта или ТИА;
синдром подключичного обкрадывания (феномен подключичного обкрадывания, подключичный синдром, steal-синдром) – комплекс симптомов, обусловленных возникновением ретроградного кровотока в ипсилатеральной позвоночной или сонной артерии (далее – СА) из-за окклюзии или выраженного стеноза подключичных артерий в первом сегменте (брахиоцефального ствола), ассоциированных с симптомами ишемии головного мозга;
стеноз – стойкое сужение просвета любой полой анатомической структуры организма;
ТИА – преходящий эпизод неврологической дисфункции, вызванный очаговой ишемией головного мозга, спинного мозга или сетчатки, не сопровождается развитием инфаркта мозга;
хроническая сосудисто-мозговая недостаточность (далее – СМН) – совокупность симптомов ишемии головного мозга, возникшая или способная возникнуть при нарушении проходимости магистральных артерий головного мозга.
5. Первичную диагностику ЗПА в амбулаторных условиях у пациентов осуществляют врачи общей практики, врачи-хирурги, другие врачи-специалисты. Для уточнения диагноза и дальнейшего лечения врач общей практики, врач-хирург, другие врачи-специалисты по медицинским показаниям направляют пациента на консультацию к врачу-ангиохирургу.
6. Порядок направления пациентов с ЗПА в организации здравоохранения для оказания им медицинской помощи в стационарных условиях определяется Министерством здравоохранения.
7. Режим дозирования лекарственных препаратов, длительность приема, медицинские показания и противопоказания к их применению определяются инструкцией по медицинскому применению (листком-вкладышем), а также состоянием пациента, возрастом, наличием сопутствующих заболеваний, осложнений, сопутствующей лекарственной терапией.
8. Определение тяжести хронической ишемии нижних конечностей осуществляется в соответствии с классификациями хронической ишемии нижних конечностей согласно приложению 1.
11. Оценка степени стеноза внутренних СА (далее – ВСА) при выполнении ультразвукового дуплексного сканирования (далее – УЗДС) осуществляется по схеме определения степени стеноза ВСА по ECST (European Carotid Surgery Trial) согласно приложению 2.
4. Настоящий клинический протокол определяет минимальный объем медицинской помощи пациентам с ЗПА при оказании медицинской помощи в амбулаторных и стационарных условиях врачами-терапевтами, врачами общей практики, врачами-хирургами, врачами-ангиохирургами, другими врачами-специалистами.
5. Первичную диагностику ЗПА в амбулаторных условиях у пациентов осуществляют врачи общей практики, врачи-хирурги, другие врачи-специалисты. Для уточнения диагноза и дальнейшего лечения врач общей практики, врач-хирург, другие врачи-специалисты по медицинским показаниям направляют пациента на консультацию к врачу-ангиохирургу.
6. Порядок направления пациентов с ЗПА в организации здравоохранения для оказания им медицинской помощи в стационарных условиях определяется Министерством здравоохранения.
Хирургическое лечение пациентов с ЗПА в организациях здравоохранения осуществляется врачом-ангиохирургом, врачом – рентгено-эндоваскулярным хирургом.
7. Режим дозирования лекарственных препаратов, длительность приема, медицинские показания и противопоказания к их применению определяются инструкцией по медицинскому применению (листком-вкладышем), а также состоянием пациента, возрастом, наличием сопутствующих заболеваний, осложнений, сопутствующей лекарственной терапией.
8. Определение тяжести хронической ишемии нижних конечностей осуществляется в соответствии с классификациями хронической ишемии нижних конечностей согласно приложению 1.
9. Для определения степени СМН применяется следующая классификация:
I степень – асимптомное течение (отсутствие признаков ишемии мозга) на фоне доказанного клинически значимого поражения сосудов головного мозга;
II степень – преходящие нарушения мозгового кровообращения (далее – ПНМК) или ТИА, то есть возникновение очагового неврологического дефицита с полным регрессом неврологических симптомов в срок до 24 ч;
III степень – хроническое течение СМН (церебральный атеросклероз), то есть присутствие общемозговых неврологических симптомов или хронической вертебробазилярной недостаточности без перенесенного очагового дефицита в анамнезе;
IV степень – перенесенный завершенный или полный инсульт, то есть существование очаговых неврологических симптомов в течение 24 ч и более.
10. Для оценки функциональных исходов и недееспособности пациентов, перенесших инсульт, применяется модифицированная шкала Рэнкина:
0 степень – симптомы отсутствуют (0 баллов);
1 степень – отсутствуют существенные нарушения жизнедеятельности, несмотря на наличие некоторых симптомов: пациент способен выполнять все повседневные обязанности (1 балл);
2 степень – легкое нарушение жизнедеятельности: пациент не способен выполнять некоторые прежние обязанности, однако справляется с собственными делами без посторонней помощи (2 балла);
3 степень – умеренное нарушение жизнедеятельности: пациенту требуется помощь, однако он способен ходить без посторонней помощи (3 балла);
4 степень – выраженное нарушение жизнедеятельности: пациент не способен ходить без посторонней помощи (4 балла);
5 степень – тяжелое нарушение жизнедеятельности: пациент прикован к постели, неопрятен, нуждается в постоянной помощи и наблюдении (5 баллов).
11. Оценка степени стеноза внутренних СА (далее – ВСА) при выполнении ультразвукового дуплексного сканирования (далее – УЗДС) осуществляется по схеме определения степени стеноза ВСА по ECST (European Carotid Surgery Trial) согласно приложению 2.
Диагностика
ГЛАВА 2
ДИАГНОСТИКА И ЛЕЧЕНИЕ ЗАНК
12. Обязательными диагностическими мероприятиями при ЗАНК в амбулаторных условиях являются:
12.1. клинические исследования:
- сбор жалоб и анамнеза;
- выявление факторов риска развития заболевания (наследственная гиперлипидемия, сопутствующий сахарный диабет (далее – СД), вредные привычки: курение, злоупотребление спиртными напитками, артериальная гипертензия (далее – АГ), тромбофилия, избыточный вес);
- медицинский осмотр;
- определение пульсации на магистральных артериях;
- аускультация сердца и легких;
- аускультация аорты, магистральных артерий с целью выявления систолического шума;
- подсчет частоты сердечных сокращений;
- измерение артериального давления (далее – АД) на обеих верхних конечностях;
12.2. лабораторные методы исследования:
- общий анализ крови (далее – ОАК);
- биохимический анализ крови (далее – БАК): определение уровней билирубина, мочевины, общего белка, аспартатаминотрансферазы (далее – АсАТ), аланинаминотрансферазы (далее – АлАТ), электролитов (калий, кальций, натрий, хлор);
- липидограмма (общий холестерин, триглицериды, липопротеиды высокой плотности (далее – ЛПВП), липопротеиды низкой плотности (далее – ЛПНП), коэффициент атерогенности);
- исследование уровня глюкозы в крови;
- коагулограмма (определение фибриногена, активированного частичного тромбопластинового времени (далее – АЧТВ), протромбинового времени, международного нормализованного отношения (далее – МНО);
- определение группы крови по системам АВ0 и резус-фактора (при планировании хирургического вмешательства);
- иммуноферментный анализ (далее – ИФА) или полимеразная цепная реакция (далее – ПЦР) на маркеры вирусных гепатитов В (HBs Ag), С (antiHCV) (при планировании хирургического вмешательства);
- ИФА или ПЦР на маркеры ВИЧ-инфекции (antiHIV или HIV Ag) (при планировании хирургического вмешательства);
- обследование на сифилитическую инфекцию (при планировании хирургического вмешательства);
- общий анализ мочи (далее – ОАМ);
12.3. инструментальные методы исследования:
- УЗДС сосудов нижних конечностей с определением лодыжечно-плечевого индекса (далее – ЛПИ);
- электрокардиография (далее – ЭКГ);
- обзорная рентгенография или флюорография органов грудной клетки (далее – ОГК);
- УЗДС брахиоцефальных сосудов (далее – БЦА).
13. Обязательными диагностическими мероприятиями при ЗАНК в стационарных условиях являются:
13.1. клинические исследования:
- сбор жалоб и анамнеза;
- выявление факторов риска развития ЗПА;
- медицинский осмотр;
- общая термометрия;
- антропометрия;
- пальпация конечностей;
- определение пульсации на магистральных артериях;
- пальпация живота;
- аускультация сердца и легких;
- аускультация аорты, магистральных артерий;
- подсчет частоты сердечных сокращений;
- подсчет частоты дыхания;
- измерение АД на обеих верхних конечностях;
13.2. лабораторные методы исследования:
- ОАК;
- БАК: определение уровней билирубина, мочевины, общего белка, АсАТ, АлАТ, электролитов (калий, кальций, натрий, хлор);
- липидограмма (общий холестерин, триглицериды, ЛПВП, ЛПНП, коэффициент атерогенности);
- исследование уровня глюкозы в крови;
- коагулограмма (определение фибриногена, АЧТВ, протромбинового времени, МНО);
- определение группы крови по системам АВ0 и резус-фактора (при планировании хирургического вмешательства);
- ИФА или ПЦР на маркеры вирусных гепатитов В (HBs Ag), С (antiHCV);
- ИФА или ПЦР на маркеры ВИЧ-инфекции (antiHIV и HIV Ag);
- обследование на сифилитическую инфекцию;
- ОАМ;
13.3. инструментальные методы исследования:
- УЗДС сосудов нижних конечностей с определением ЛПИ;
- ЭКГ;
- обзорная рентгенография или флюорография ОГК.
14. Дополнительными диагностическими мероприятиями, проводимыми в стационарных условиях (при наличии медицинских показаний), являются:
- консультации врачей-специалистов;
- пальцевое исследование прямой кишки;
- эзофагогастродуоденоскопия;
- фиброколоноскопия;
- эхокардиография (далее – Эхо-КГ), ультразвуковое исследование (далее – УЗИ) органов брюшной полости и забрюшинного пространства;
- мультиспиральная компьютерная томографическая ангиография (далее – МСКТА);
- магнитно-резонансная ангиография (далее – МРА);
- цифровая субтракционная артериография (далее – ЦСА).
15. Медицинское обследование не дублируется, если оно было выполнено в амбулаторных или стационарных условиях не позднее 3 месяцев назад, по медицинским показаниям оно может быть назначено повторно.
К основным факторам риска развития облитерирующего атеросклероза периферических артерий относятся:
Пороговыми1 гемодинамическими критериями КИНК являются:
16. Облитерирующий атеросклероз периферических артерий является наиболее распространенным видом ЗАНК.
К основным факторам риска развития облитерирующего атеросклероза периферических артерий относятся:
- пол;
- возраст (возраст старше 60 лет является одним из основных факторов риска, связанных с развитием ЗПА);
- курение;
- СД;
- дислипидемия;
- семейный анамнез заболеваний ЗПА, коронарных артерий, БЦА;
- ожирение (индекс массы тела более 30);
- АГ;
- гипергомоцистеинемия;
- хроническая почечная недостаточность.
17. Стадии течения ЗАНК:
- асимптомная стадия – характеризуется наличием гемодинамически не значимых или стенозов артерий с незначительными изменениями регионарной гемодинамики, не вызывающих отчетливых симптомов хронической артериальной недостаточности (далее – ХАН);
- стадия ПХ – морфологические изменения в стенках артерий вызывают отчетливые гемодинамические изменения в виде снижения параметров объемной скорости кровотока и перфузионного давления в артериях дистальнее очага облитерации;
- стадия КИНК – прогрессирующее поражение артериального русла до такой степени выраженности, при которой компенсаторные механизмы (гемодинамические и метаболические) не в состоянии предотвратить вызванное падением перфузионного давления, угнетения перфузии и циркуляторную гипоксию тканей дистальных отделов конечности.
18. Симптомы ЗАНК зависят от стадии заболевания:
- при асимптомном течении нет отчетливых симптомов ХАН. Симптомы со стороны нижних конечностей у большинства пациентов с ЗАНК не являются типичными, поэтому их и относят к бессимптомной группе;
- стадия ПХ проявляется недомоганием, дискомфортом или болью в мышцах нижней конечности (чаще – в икроножных, реже – в ягодичных, в области бедер, стоп), возникающими при физической нагрузке;
- стадия КИНК характеризуется болью в конечности в покое некупируемой наркотическими анальгетиками и (или) наличием язвенно-некротического процесса на стопе, как правило, на фоне сниженных показателей ЛПИ (меньше 0,4), пальцевого АД <30–50 мм рт.ст., чрескожного (транскутанного) напряжения кислорода – <30–50 мм рт.ст.;
- симптомы ЗАНК могут включать: изменение цвета кожи на ногах (побледнение или посинение), гипотрофию или атрофию мышц, гипотрихоз или атрихоз кожи, онемение и (или) слабость в ногах, ломкость ногтей и замедление их роста, появление трофических незаживающих язв, некрозов мягких тканей, у мужчин – эректильную дисфункцию.
19. Диагноз заболевания в стадии КИНК подтверждается результатами определения АД артерий голени, ЛПИ, пальцевого АД или чрескожного напряжения кислорода.
Ишемическая боль в покое, как правило, имеет место при лодыжечном АД менее 50 мм рт.ст. или пальцевом АД менее 30 мм рт.ст.
Пороговыми1 гемодинамическими критериями КИНК являются:
показатели лодыжечного АД 50–70 мм рт.ст.;
показатели пальцевого АД 30–50 мм рт.ст.;
показатели транскутанного напряжения кислорода 30–50 мм рт.ст.
______________________________
1 Пороговое значение 50 мм рт.ст. имеет отношение к случаям болей в покое (без язв и некрозов), пороговое значение 70 мм рт.ст. имеет отношение к случаям язв и некрозов.
20. Факторы риска, позволяющие предположить наличие ЗАНК:
- возраст >65 лет;
- возраст 50–64 года с факторами риска атеросклероза (СД, курение в анамнезе, гиперлипидемия, АГ и иные) или наследственностью, отягощенной ЗПА;
- возраст <50 лет, наличие СД является дополнительным фактором риска для атеросклероза;
- наличие атеросклеросклеротического поражения в другом сосудистом бассейне (в коронарных, почечных, мезентериальных артериях, БЦА, стеноз или аневризма брюшной аорты и иные).
21. Дифференциальная диагностика ЗАНК в стадии ПХ проводится в соответствии с дифференциальным диагнозом ПХ согласно приложению 3.
ЗАНК в стадии КИНК дифференцируется с острой ишемией, характеризующейся внезапным началом заболевания и резким снижением перфузии конечности вследствие тромбоза или тромбоэмболии, что требует неотложного хирургического вмешательства – реваскуляризации конечности.
22. Клинические признаки ЗПА имеют прогностическое значение:
- систолический шум, выслушиваемый над бедренными артериями (далее – БА), является маркером ишемической болезни сердца (далее – ИБС);
- систолический шум, выслушиваемый над СА, является неблагоприятным прогностическим симптомом;
- асимметрия АД на верхних конечностях (АД >15 мм рт.ст.) является маркером риска сердечно-сосудистых заболеваний.
23. Измерение ЛПИ является основным неинвазивным методом для постановки диагноза ЗАНК (в норме ЛПИ составляет 1.00–1.40).
Показатель ЛПИ оценивается путем измерения систолического АД на обеих плечевых артериях, передней большеберцовой артерии и задней большеберцовой артерии после того, как пациент находился в положении лежа в течение 10 минут. У пациентов с ЛПИ <0,90 диагностируется ЗАНК. При ЛПИ 0,91–0,99 можно заподозрить ЗАНК. В этих случаях проводится измерение ЛПИ при нагрузке, если имеются факторы риска ЗАНК.
24. УЗДС периферических артерий является методом диагностики первой линии и позволяет оценить практически весь спектр поражений, включая оценку результатов хирургического вмешательства и (или) консервативного лечения.
Для определения степени поражения периферических артерий используются данные изображения сосуда (измерение степени стеноза по диаметру и по площади поперечного сечения), критерии качественного и количественного анализа спектра допплеровского сдвига частот (далее – СДСЧ).
Нормальные значения диаметра и пиковой систолической скорости для артерий нижних конечностей определяются согласно приложению 4.
25.1. стеноз артерий до 50 % по диаметру – визуальная картина стеноза в В-режиме; дефект заполнения на цветовой картограмме кровотока в режиме цветового допплеровского картирования; достоверные изменения УЗДС кровотока отсутствуют;
25.2. стеноз артерий от 50 до 70 % по диаметру – визуальная картина стеноза в В-режиме; дефект заполнения на цветовой картограмме кровотока в режиме цветового допплеровского картирования, изменение цветовой картограммы в области турбулентного потока; определяется локальный гемодинамический сдвиг: на выходе из стеноза прирост пиковой систолической скорости кровотока в 2 раза, по сравнению с проксимальным отделом, переходный тип кровотока дистальнее зоны стеноза более 60 % по диаметру в виде расширения систолического пика, уменьшения амплитуды отрицательного пика, уменьшения или исчезновения спектрального окна под систолическим пиком кровотока;
25. Основными критериями диагностики стеноокклюзирующих поражений артерий нижних конечностей являются:
25.1. стеноз артерий до 50 % по диаметру – визуальная картина стеноза в В-режиме; дефект заполнения на цветовой картограмме кровотока в режиме цветового допплеровского картирования; достоверные изменения УЗДС кровотока отсутствуют;
25.2. стеноз артерий от 50 до 70 % по диаметру – визуальная картина стеноза в В-режиме; дефект заполнения на цветовой картограмме кровотока в режиме цветового допплеровского картирования, изменение цветовой картограммы в области турбулентного потока; определяется локальный гемодинамический сдвиг: на выходе из стеноза прирост пиковой систолической скорости кровотока в 2 раза, по сравнению с проксимальным отделом, переходный тип кровотока дистальнее зоны стеноза более 60 % по диаметру в виде расширения систолического пика, уменьшения амплитуды отрицательного пика, уменьшения или исчезновения спектрального окна под систолическим пиком кровотока;
25.3. стеноз артерий 70–99 % по диаметру – визуальная картина стеноза в В-режиме; дефект заполнения на цветовой картограмме кровотока в режиме цветового допплеровского картирования, изменение цветовой картограммы в области турбулентного потока; локальный гемодинамический сдвиг:
- при стенозах 70–80 % по диаметру регистрируется прирост пиковой систолической скорости кровотока в 3 раза, по сравнению с проксимальным отделом; магистральный измененный тип кровотока дистальнее зоны стеноза в виде монофазной допплеровской кривой (расширения систолического пика кровотока, сглаживания огибающей допплеровского спектра, исчезновения отрицательного пика кровотока);
- при стенозах более 80 % по диаметру регистрируется прирост пиковой систолической скорости кровотока в 4 раза и более, отрицательные значения СДСЧ под систолическим пиком кровотока; магистральный измененный тип кровотока дистальнее зоны стеноза в виде монофазной допплеровской кривой (расширения систолического пика кровотока, сглаживания огибающей допплеровского спектра, исчезновения отрицательного пика кровотока);
- при окклюзиях (визуальная картина окклюзии в В-режиме) кровоток не определяется в режимах цветового допплеровского картирования и спектральной допплерографии; в дистальном отделе при наличии коллатерального заброса определяется коллатеральный тип кровотока.
МСКТА и (или) МРА нижних конечностей применяются в диагностике топического поражения магистральных артерий у пациентов с ЗАНК, у которых рассматривается возможность хирургического вмешательства по реваскуляризации конечности.
Инвазивная ЦСА может применяться, если неинвазивные методы обследования не помогли установить диагноз, а также с целью определения топографической анатомии, детальной локализации и распространенности патологического процесса при планировании реваскуляризации.
При отсутствии медицинских противопоказаний у пациентов с КИНК для оценки возможности выполнения реваскуляризации нижней конечности применяется инвазивная ренгеноконтрастная ангиография с контрастированием артерий стопы.
Инвазивная ЦСА и неинвазивная ангиография (МСКТА, МРА) не выполняются для анатомического исследования у пациентов с бессимптомным течением ЗПА и у пациентов, которым не планируется хирургическое вмешательство.
У пациентов с подозрением на наличие заболеваний артерий других бассейнов проводится клиническая оценка симптомов с возможным проведением дополнительных инструментальных методов исследования.
Проведение ультразвуковой диагностики магистральных некоронарных артерий является методом выбора диагностики у пациентов с ЗПА.
Ультразвуковая диагностика аневризматического поражения брюшного отдела аорты у пациентов с симптомными ЗАНК является обязательным.
28. Пациенты, перенесшие в анамнезе реконструктивные хирургические вмешательства на магистральных артериях нижних конечностей, направляются к врачу-кардиологу для исключения заболеваний коронарных артерий, так как они входят в группу высокого риска сердечно-сосудистых осложнений.
26. Кроме врачей-специалистов ультразвуковой и функциональной диагностики УЗДС могут выполнять врачи-хирурги, врачи-ангиохирурги, врачи-кардиохирурги и врачи – рентгено-эндоваскулярные хирурги, владеющие методами УЗИ сосудов и прошедшие курсы повышения квалификации по ультразвуковой диагностике сердечно-сосудистых заболеваний.
МСКТА и (или) МРА нижних конечностей применяются в диагностике топического поражения магистральных артерий у пациентов с ЗАНК, у которых рассматривается возможность хирургического вмешательства по реваскуляризации конечности.
Инвазивная ЦСА может применяться, если неинвазивные методы обследования не помогли установить диагноз, а также с целью определения топографической анатомии, детальной локализации и распространенности патологического процесса при планировании реваскуляризации.
При отсутствии медицинских противопоказаний у пациентов с КИНК для оценки возможности выполнения реваскуляризации нижней конечности применяется инвазивная ренгеноконтрастная ангиография с контрастированием артерий стопы.
Инвазивная ЦСА и неинвазивная ангиография (МСКТА, МРА) не выполняются для анатомического исследования у пациентов с бессимптомным течением ЗПА и у пациентов, которым не планируется хирургическое вмешательство.
У пациентов с подозрением на наличие заболеваний артерий других бассейнов проводится клиническая оценка симптомов с возможным проведением дополнительных инструментальных методов исследования.
Проведение ультразвуковой диагностики магистральных некоронарных артерий является методом выбора диагностики у пациентов с ЗПА.
Ультразвуковая диагностика аневризматического поражения брюшного отдела аорты у пациентов с симптомными ЗАНК является обязательным.
27. У пациентов с мультифокальным атеросклерозом, имеющим в анамнезе острое нарушение мозгового кровообращения (далее – ОНМК) или ТИА давностью <6 месяцев, выполняется УЗДС БЦА.
Пациентам с ЗАНК показано УЗДС БЦА в следующих случаях:
- когда давность ОНМК (ТИА) >6 месяцев;
- если возраст пациента составляет 70 лет и более;
- при наличии установленного диагноза ИБС;
- при выявлении шума в проекции СА при физикальном обследовании.
28. Пациенты, перенесшие в анамнезе реконструктивные хирургические вмешательства на магистральных артериях нижних конечностей, направляются к врачу-кардиологу для исключения заболеваний коронарных артерий, так как они входят в группу высокого риска сердечно-сосудистых осложнений.
ГЛАВА 5
ДИАГНОСТИКА ЗАБОЛЕВАНИЙ ЭКСТРАКРАНИАЛЬНОГО ОТДЕЛА БЦА
56. Обязательными диагностическими мероприятиями при заболеваниях экстракраниального сегмента БЦА в амбулаторных условиях являются:
56.1. клинические исследования:
- сбор жалоб и анамнеза (сведения о ранее перенесенном ОНМК или ТИА, поражение других сосудистых бассейнов (ИБС, атеросклероз артерий нижних конечностей, аневризма аорты, нарушения ритма);
- выявление факторов риска развития заболевания (наследственная гиперлипидемия, сопутствующий СД, вредные привычки: курение, злоупотребление спиртными напитками, АГ, тромбофилия, избыточный вес);
- медицинский осмотр с определением дефицита неврологического статуса (гемипарезы, нарушение речи и иные) при наличии в анамнезе ОНМК, ТИА);
- определение пульсации на магистральных артериях;
- аускультация сердца и легких;
- аускультация аорты, магистральных артерий с целью выявления систолического шума;
- подсчет частоты сердечных сокращений;
- измерение АД на обеих верхних конечностях;
56.2. лабораторные методы исследования:
- ОАК;
- БАК: определение уровней билирубина, мочевины, общего белка, АсАТ, АлАТ, электролитов (калий, кальций, натрий, хлор);
- липидограмма (холестерин, триглицериды, ЛПВП, ЛПНП, коэффициент атерогенности);
- исследование уровня глюкозы в крови;
- коагулограмма (определение фибриногена, АЧТВ, протромбинового времени, МНО);
- определение группы крови по системам АВ0 и резус-фактора (при планировании хирургического вмешательства);
- ИФА или ПЦР на маркеры вирусных гепатитов В (HBs Ag), С (antiHCV) (при планировании хирургического вмешательства);
- ИФА или ПЦР на маркеры ВИЧ-инфекции (antiHIV и HIV Ag) (при планировании хирургического вмешательства);
- обследование на сифилитическую инфекцию (при планировании хирургического вмешательства);
- ОАМ;
56.3. инструментальные методы исследования:
- УЗДС БЦА;
- ЭКГ;
- флюорография (рентгенография) ОГК.
57. Дополнительными диагностическими мероприятиями, проводимыми в амбулаторных условиях (при наличии медицинских показаний), являются:
- консультации врачей-специалистов;
- эзофагогастродуоденоскопия;
- Эхо-КГ, УЗИ органов брюшной полости (комплексное) и забрюшинного пространства;
- МСКТА БЦА (экстра-, интракраниальный сегменты);
- МРА.
58. Обязательными диагностическими мероприятиями при заболеваниях экстракраниального сегмента БЦА в стационарных условиях являются:
58.1. клинические исследования:
- сбор жалоб и анамнеза;
- выявление факторов риска развития ЗПА;
- медицинский осмотр;
- общая термометрия;
- антропометрия;
- пальпация конечностей;
- определение пульсации на магистральных артериях;
- пальпация живота;
- аускультация сердца и легких;
- аускультация аорты, магистральных артерий;
- подсчет частоты сердечных сокращений;
- подсчет частоты дыхания;
- измерение АД на обеих верхних конечностях;
58.2. лабораторные методы исследования:
- ОАК;
- БАК: определение уровней билирубина, мочевины, общего белка, АсАТ, АлАТ, электролитов (калий, кальций, натрий, хлор);
- липидограмма (общий холестерин, триглицериды, ЛПВП, ЛПНП, коэффициент атерогенности);
- исследование уровня глюкозы в крови;
- коагулограмма (определение фибриногена, АЧТВ, протромбинового времени, МНО);
- определение группы крови по системам АВ0 и резус-фактора (при планировании хирургического вмешательства);
- ИФА или ПЦР на маркеры вирусных гепатитов В (HBs Ag), С (antiHCV);
- ИФА или ПЦР на маркеры ВИЧ-инфекции (antiHIV и HIV Ag);
- обследование на сифилитическую инфекцию;
- ОАМ;
58.3. инструментальные методы исследования:
- УЗДС сосудов нижних конечностей с определением ЛПИ;
- ЭКГ;
- обзорная рентгенография или флюорография ОГК.
59. Дополнительными диагностическими мероприятиями, проводимыми в стационарных условиях (при наличии медицинских показаний), являются:
- консультации врачей-специалистов;
- пальцевое исследование прямой кишки;
- эзофагогастродуоденоскопия;
- фиброколоноскопия;
- ирригоскопия;
- Эхо-КГ;
- УЗИ органов брюшной полости (комплексное) и забрюшинного пространства;
- МСКТА;
- МРА;
- ЦСА.
60. Симптомы заболеваний СА зависят от степени СМН и проявляется специфическими и неспецифическими неврологическими симптомами.
Специфические неврологические симптомы (чаще всего связаны с тромбоэмболическими осложнениями СА или позвоночных артерий) включают контралатеральную мышечную слабость лица, верхних и (или) нижних конечностей; контралатеральный сенсорный дефицит или парестезию лица, верхних и (или) нижних конечностей; транзиторную ипсилатеральную слепоту.
Неспецифические неврологические симптомы включают головную боль, шум в голове, головокружение, атаксию, диплопию, другие нарушения зрения, дизартрию, снижение сознания, слабость, обмороки.
61. В зависимости от степени неврологического дефицита, возникшего после перенесенного инсульта, различаются инвалидизирующий (полный) и неинвалидизирующий (малый) инсульты.
У пациентов с инвалидизирующим инсультом сохраняются остаточные неврологические симптомы в виде пареза конечностей высокой степени или плегии, грубые речевые, зрительные и интеллектуально-мнестические нарушения (более трех баллов по шкале Рэнкина).
62. Диагностика стеноза СА выполняется пациентам, у которых выявлены атеросклеротические заболевания в других артериальных бассейнах или есть факторы риска заболевания СА: ЗПА; ИБС; атеросклеротическая аневризма аорты; два или более факторов риска атеросклероза.
Рутинная диагностика клинически бессимптомного стеноза СА у пациентов без цереброваскулярных симптомов или факторов риска заболевания СА не проводится.
У пациентов с бессимптомным течением заболевания и повышенным риском каротидного стеноза проводится диагностика на клинически бессимптомный стеноз СА, если пациенты потенциально подходят и готовы рассмотреть возможность реваскуляризации СА при выявлении значительного стеноза.
64. Для пациентов с ТИА, инсультом неотложная визуализация головного мозга и БЦА является обязательной.
65. В случае планирования каротидной реваскуляризации оценка стеноза БЦА проводится с помощью УЗДС и МСКТА либо МРА.
63. УЗДС экстракраниального сегмента БЦА для оценки стеноза является диагностическим методом.
УЗДС СА показано пациентам с симптомами церебральной ишемии (с амаврозом, симптомами эмболии артерий сетчатки, или бессимптомном инфаркте головного мозга).
64. Для пациентов с ТИА, инсультом неотложная визуализация головного мозга и БЦА является обязательной.
Для оценки интракраниальных стенозов и функциональных расстройств интракраниального цереброваскулярного бассейна показана транскраниальная допплерография (далее – ТКД).
65. В случае планирования каротидной реваскуляризации оценка стеноза БЦА проводится с помощью УЗДС и МСКТА либо МРА.
МСКТА используется для дифференциальной диагностики между ишемическим и геморрагическим инсультом, при этом магнитно-резонансная визуализация более чувствительна к обнаружению очагов ишемии головного мозга, особенно в раннем послеинсультном периоде.
67. У пациентов с недавней ТИА или инсультом со стенозом ВСА 50–99 %, Эхо-КГ и 24–72-часовой мониторинг применяются для выявления потенциального источника кардиоэмболии, однако такой мониторинг не должен влиять на сроки выполнения каротидного хирургического вмешательства.
68. Оценка гемодинамической недостаточности мозгового кровообращения (низкий уровень коллатеральной компенсации) осуществляется путем исследования перфузии мозговой ткани с помощью МСКТА и МРА, ЦСА, ТКД с определением церебрального перфузионного резерва.
66. Для диагностики заболеваний БЦА артериальная ЦСА используется после применения неинвазивных методов визуализации или в случае проведения дополнительной диагностики внутричерепной сосудистой патологии, а также для выполнения стентирования СА.
67. У пациентов с недавней ТИА или инсультом со стенозом ВСА 50–99 %, Эхо-КГ и 24–72-часовой мониторинг применяются для выявления потенциального источника кардиоэмболии, однако такой мониторинг не должен влиять на сроки выполнения каротидного хирургического вмешательства.
Пациентам со стенозом СА и с впервые возникшей стенокардией в анамнезе и (или) новыми симптомами после коронарной ангиопластики (шунтирования) показана консультация врача-кардиолога для дополнительного обследования.
68. Оценка гемодинамической недостаточности мозгового кровообращения (низкий уровень коллатеральной компенсации) осуществляется путем исследования перфузии мозговой ткани с помощью МСКТА и МРА, ЦСА, ТКД с определением церебрального перфузионного резерва.
ГЛАВА 7
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ЗАБОЛЕВАНИЯМИ ПОЗВОНОЧНЫХ АРТЕРИЙ
94. Синдром вертебральной (позвоночной) артерии является определением группы синдромов (сосудистых и вегетативных), возникающих вследствие нарушения кровотока в вертебральных артериях, вызванных различными этиологическими причинами.
95. Основными этиологическими причинами развития синдрома вертебральной артерии являются следующие заболевания:
- сердечно-сосудистые заболевания с нарушением проходимости позвоночной артерии, такие как атеросклероз, артерииты, эмболии;
- изменение формы артерий (деформации) – ПИ со значительными перегибами и аномальными структурными изменениями артерий;
- экстравазальная компрессия сосудов (компрессия артерий остеофитами, грыжами, протрузиями дисков, компрессия костными аномалиями, опухолями, рубцовой тканью).
96. Симптомами заболеваний позвоночных артерий и недостаточности кровообращения в вертебробазилярном бассейне являются:
- зрительные и глазодвигательные расстройства;
- нарушение статики и координации движений;
- вестибулярные нарушения;
- диплопия, расплывчатость или туманность зрения;
- нарушение чувствительности кожи лица;
- шум в ушах, билатеральная тугоухость;
- атаксия;
- дроп-атаки.
97. Обязательными диагностическими мероприятиями при заболеваниях позвоночных артерий в амбулаторных условиях являются:
97.1. клинические исследования:
- сбор жалоб и анамнеза (сведения о ранее перенесенном ОНМК или ТИА, поражение других сосудистых бассейнов (ИБС, атеросклероз артерий нижних конечностей, аневризма аорты, нарушения ритма);
- выявление факторов риска развития заболевания (наследственная гиперлипидемия, сопутствующий СД, вредные привычки: курение, злоупотребление спиртными напитками, АГ, тромбофилия, избыточный вес);
- медицинский осмотр с определением дефицита неврологического статуса (гемипарезы, нарушение речи и другие) при наличии в анамнезе ОНМК, ТИА);
- определение пульсации на магистральных артериях;
- аускультация сердца и легких;
- аускультация аорты, магистральных артерий с целью выявления систолического шума;
- подсчет частоты сердечных сокращений;
- измерение АД на обеих верхних конечностях;
97.2. лабораторные методы исследования:
- ОАК;
- БАК: определение уровней билирубина, мочевины, общего белка, АсАТ, АлАТ, электролитов (калий, кальций, натрий, хлор);
- липидограмма (холестерин, триглицериды, ЛПВП, ЛПНП, коэффициент атерогенности);
- исследование уровня глюкозы в крови;
- коагулограмма (определение фибриногена, АЧТВ, протромбинового времени, МНО);
- определение группы крови по системам АВ0 и резус-фактора (при планировании хирургического лечения);
- ИФА или ПЦР на маркеры вирусных гепатитов В (HBs Ag), С (antiHCV) (при планировании хирургического лечения);
- ИФА или ПЦР на маркеры ВИЧ-инфекции (antiHIV и HIV Ag) (при планировании хирургического лечения);
- обследование на сифилитическую инфекцию (при планировании хирургического лечения);
- ОАМ;
97.3. инструментальные методы исследования:
- УЗДС БЦА;
- ЭКГ;
- флюорография (рентгенография) ОГК.
98. Дополнительными диагностическими мероприятиями, проводимыми в амбулаторных условиях (при наличии медицинских показаний), являются:
- консультации врачей-специалистов;
- эзофагогастродуоденоскопия;
- Эхо-КГ, УЗИ органов брюшной полости (комплексное) и забрюшинного пространства;
- МСКТА БЦА (экстра-, интракраниальный сегменты);
- МРА.
99. Обязательными диагностическими мероприятиями при заболеваниях позвоночных артерий в стационарных условиях являются:
99.1. клинические исследования:
- сбор жалоб и анамнеза;
- выявление факторов риска развития ЗПА;
- медицинский осмотр;
- общая термометрия;
- антропометрия;
- пальпация конечностей;
- определение пульсации на магистральных артериях;
- пальпация живота;
- аускультация сердца и легких;
- аускультация аорты, магистральных артерий;
- подсчет частоты сердечных сокращений;
- подсчет частоты дыхания;
- измерение АД на обеих верхних конечностях;
99.2. лабораторные методы исследования:
- ОАК;
- БАК: определение уровней билирубина, мочевины, общего белка, АсАТ, АлАТ, электролитов (калий, кальций, натрий, хлор);
- липидограмма (общий холестерин, триглицериды, ЛПВП, ЛПНП, коэффициент атерогенности);
- исследование уровня глюкозы в крови;
- коагулограмма (определение фибриногена, АЧТВ, протромбинового времени, МНО);
- определение группы крови по системам АВ0 и резус-фактора (при планировании хирургического лечения);
- ИФА или ПЦР на маркеры вирусных гепатитов В (HBs Ag), С (antiHCV);
- ИФА или ПЦР на маркеры ВИЧ-инфекции (antiHIV и HIV Ag);
- обследование на сифилитическую инфекцию;
- ОАМ;
99.3. инструментальные методы исследования:
- ЭКГ;
- обзорная рентгенография или флюорография ОГК.
100. Дополнительными диагностическими мероприятиями, проводимыми в стационарных условиях (при наличии медицинских показаний), являются:
- консультации врачей-специалистов;
- пальцевое исследование прямой кишки;
- эзофагогастродуоденоскопия;
- фиброколоноскопия;
- ирригоскопия;
- Эхо-КГ;
- УЗИ органов брюшной полости (комплексное) и забрюшинного пространства;
- МСКТА;
- МРА;
- ЦСА.
101. С целью диагностики артериальная ЦСА используется в случаях, когда неинвазивные методы визуализации не помогли выявить точную локализацию поражения и степень стеноза позвоночных артерий.
105. Атеросклеротическое поражение артерий верхних конечностей проявляется, как правило, на уровне брахиоцефального ствола, подключичных и подмышечных артерий.
106.1. клинические исследования:
106.3. инструментальные методы исследования:
108.1. клинические исследования:
108.3. инструментальные методы исследования:
111. УЗДС подключичных артерий позволяет обнаруживать высокоскоростные потоки, указывающие на стеноз >50 %.
В случае подозрения на синдром подключичного обкрадывания при проведении пробы реактивной гиперемии в момент декомпрессии в позвоночной артерии на стороне стеноза возникает монофазный ретроградный кровоток, направленный из сосудов головного мозга в гомолатеральную верхнюю конечность.
Выраженный стеноз или окклюзия брахиоцефального ствола определяют за счет регистрации в гомолатеральной позвоночной артерии ретроградного кровотока коллатерального типа, в гомолатеральной правой ОСА – антеградного (реже ретроградного) кровотока коллатерального типа, положительной пробы реактивной гиперемии.
ГЛАВА 8
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ЗАБОЛЕВАНИЯМИ АРТЕРИЙ ВЕРХНИХ КОНЕЧНОСТЕЙ
105. Атеросклеротическое поражение артерий верхних конечностей проявляется, как правило, на уровне брахиоцефального ствола, подключичных и подмышечных артерий.
106. Обязательными диагностическими мероприятиями при заболеваниях артерий верхних конечностей в амбулаторных условиях являются:
106.1. клинические исследования:
- сбор жалоб и анамнеза;
- выявление факторов риска развития заболевания (наследственная гиперлипидемия, сопутствующий СД, вредные привычки: курение, злоупотребление спиртными напитками, АГ, тромбофилия, избыточный вес);
- медицинский осмотр с определением дефицита неврологического статуса (гемипарезы, нарушение речи и другие) при наличии в анамнезе ОНМК, ТИА);
- определение пульсации на магистральных артериях;
- аускультация сердца и легких;
- аускультация аорты, магистральных артерий с целью выявления систолического шума;
- подсчет частоты сердечных сокращений;
- измерение АД на обеих верхних конечностях;
106.2. лабораторные методы исследования:
- ОАК;
- БАК: определение уровней билирубина, мочевины, общего белка, АсАТ, АлАТ, электролитов (калий, кальций, натрий, хлор);
- липидограмма (холестерин, триглицериды, ЛПВП, ЛПНП, коэффициент атерогенности);
- исследование уровня глюкозы в крови;
- коагулограмма (определение фибриногена, АЧТВ, протромбинового времени, МНО);
- определение группы крови по системам АВ0 и резус-фактора (при планировании хирургического лечения);
- ИФА или ПЦР на маркеры вирусных гепатитов В (HBs Ag), С (antiHCV) (при планировании хирургического лечения);
- ИФА или ПЦР на маркеры ВИЧ-инфекции (antiHIV и HIV Ag) (при планировании хирургического лечения);
- обследование на сифилитическую инфекцию (при планировании хирургического лечения);
- ОАМ;
106.3. инструментальные методы исследования:
- ЭКГ;
- УЗДС артерий верхних конечностей;
- флюорография (рентгенография) ОГК.
107. Дополнительными диагностическими мероприятиями, проводимыми в амбулаторных условиях (при наличии медицинских показаний), являются:
- консультации врачей-специалистов;
- эзофагогастродуоденоскопия;
- Эхо-КГ, УЗИ органов брюшной полости (комплексное) и забрюшинного пространства;
- УЗДС БЦА;
- МСКТА БЦА (экстра-, интракраниальный сегменты);
- МРА.
108. Обязательными диагностическими мероприятиями при заболеваниях артерий верхних конечностей в стационарных условиях являются:
108.1. клинические исследования:
- сбор жалоб и анамнеза;
- выявление факторов риска развития ЗПА;
- медицинский осмотр;
- общая термометрия;
- антропометрия;
- пальпация конечностей;
- определение пульсации на магистральных артериях;
- пальпация живота;
- аускультация сердца и легких;
- аускультация аорты, магистральных артерий;
- подсчет частоты сердечных сокращений;
- подсчет частоты дыхания;
- измерение АД на обеих верхних конечностях;
108.2. лабораторные методы исследования:
- ОАК;
- БАК: определение уровней билирубина, мочевины, общего белка, АсАТ, АлАТ, электролитов (калий, кальций, натрий, хлор);
- липидограмма (общий холестерин, триглицериды, ЛПВП, ЛПНП, коэффициент атерогенности);
- исследование уровня глюкозы в крови;
- коагулограмма (определение фибриногена, АЧТВ, протромбинового времени, МНО);
- определение группы крови по системам АВ0 и резус-фактора (при планировании хирургического лечения);
- ИФА или ПЦР на маркеры вирусных гепатитов В (HBs Ag), С (antiHCV);
- ИФА или ПЦР на маркеры ВИЧ-инфекции (antiHIV и HIV Ag);
- обследование на сифилитическую инфекцию;
- ОАМ;
108.3. инструментальные методы исследования:
- УЗДС сосудов нижних конечностей с определением ЛПИ;
- УЗДС БЦА;
- ЭКГ;
- флюорография (обзорная рентгенография) ОГК.
109. Дополнительными диагностическими мероприятиями, проводимыми в стационарных условиях (при наличии медицинских показаний), являются:
- консультации врачей-специалистов;
- пальцевое исследование прямой кишки;
- эзофагогастродуоденоскопия;
- фиброколоноскопия;
- ирригоскопия;
- Эхо-КГ;
- УЗИ органов брюшной полости (комплексное) и забрюшинного пространства;
- МСКТА (экстра-, интракраниальный сегменты);
- МРА;
- ЦСА.
110. При наличии клинических признаков, диагностическая визуализация осуществляется с помощью УЗДС, МСКТА или МРА.
111. УЗДС подключичных артерий позволяет обнаруживать высокоскоростные потоки, указывающие на стеноз >50 %.
Ультразвуковыми признаками стеноза проксимального сегмента подключичной артерии >70 % являются наличие в позвоночной артерии двухфазного, систолодиастолического кровотока с низкой линейной скоростью кровотока (в систолу кровоток имеет ретроградное направление – к руке и регистрируется ниже изолинии, во время диастолы наблюдается кровоток антеградного направления, возвращающийся к голове); магистральный измененный тип кровотока в артериях верхней конечности дистальнее стенозирующего поражения, при стенозе более 90 % может отмечаться коллатеральный тип кровотока; положительная проба реактивной гиперемии.
В случае подозрения на синдром подключичного обкрадывания при проведении пробы реактивной гиперемии в момент декомпрессии в позвоночной артерии на стороне стеноза возникает монофазный ретроградный кровоток, направленный из сосудов головного мозга в гомолатеральную верхнюю конечность.
Выраженный стеноз или окклюзия брахиоцефального ствола определяют за счет регистрации в гомолатеральной позвоночной артерии ретроградного кровотока коллатерального типа, в гомолатеральной правой ОСА – антеградного (реже ретроградного) кровотока коллатерального типа, положительной пробы реактивной гиперемии.
Патологические или сомнительные результаты проведенного УЗДС верифицируются другими методами анатомической визуализации (МСКТА или МРА).
113. Позитронно-эмиссионная томография показана для диагностики артериитов (болезнь Такаясу, гигантоклеточный артериит).
114. Контроль факторов риска в сочетании с ОЛТ показан пациентам с симптомами заболеваний артерий верхних конечностей в целях снижения риска сердечно-сосудистых осложнений.
120. Острая мезентериальная ишемия представляет собой группу заболеваний, характеризующихся внезапным нарушением кровоснабжения в висцеральных артериях, что приводит к острой ишемии органов брюшной полости и вторичным некротическим изменениям в них.
Симптомы острой мезентериальной ишемии включает следующие этиологические причины:
123.3. инструментальные методы исследования:
126. При установлении диагноза острой мезентериальной ишемии:
112. Артериальная ЦСА используется в случаях, когда неинвазивные методы визуализации не помогли выявить точную локализацию поражения и степень стеноза.
Преимущественная область применения ЦСА – эндоваскулярные хирургические вмешательства.
113. Позитронно-эмиссионная томография показана для диагностики артериитов (болезнь Такаясу, гигантоклеточный артериит).
114. Контроль факторов риска в сочетании с ОЛТ показан пациентам с симптомами заболеваний артерий верхних конечностей в целях снижения риска сердечно-сосудистых осложнений.
ГЛАВА 9
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ЗАБОЛЕВАНИЯМИ МЕЗЕНТЕРИАЛЬНЫХ АРТЕРИЙ
120. Острая мезентериальная ишемия представляет собой группу заболеваний, характеризующихся внезапным нарушением кровоснабжения в висцеральных артериях, что приводит к острой ишемии органов брюшной полости и вторичным некротическим изменениям в них.
Симптомы острой мезентериальной ишемии включает следующие этиологические причины:
- артериальную брыжеечную эмболию;
- артериальный брыжеечный тромбоз;
- вазоспастическую форму артериальной брыжеечной ишемии;
- острый венозный мезентериальный тромбоз.
Среди острой тромбоэмболической окклюзии висцеральных артерий чаще всего встречается эмболия в верхнюю брыжеечную артерию.
122. Артериальную мезентериальную эмболию следует заподозрить при наличии абдоминального болевого синдрома у пациентов с нарушением сердечного ритма, чаще всего при ФП.
123. Обязательными диагностическими мероприятиями в стационарных условиях являются:
123.1. клинические исследования:
121. Тромбоэмболические заболевания мезентериальных артерий относятся к ургентной патологии и подлежат экстренной госпитализации в больничную организацию.
122. Артериальную мезентериальную эмболию следует заподозрить при наличии абдоминального болевого синдрома у пациентов с нарушением сердечного ритма, чаще всего при ФП.
Неокклюзивную брыжеечную ишемию следует заподозрить у пациентов, находящихся в критическом состоянии при наличии абдоминального болевого синдрома с симптомами сердечной недостаточности и полиорганной дисфункции, требующих инфузии вазопрессорных лекарственных препаратов.
123. Обязательными диагностическими мероприятиями в стационарных условиях являются:
123.1. клинические исследования:
- сбор жалоб и анамнеза;
- выявление факторов риска развития ЗПА;
- медицинский осмотр;
- общая термометрия;
- пальпация конечностей;
- определение пульсации на магистральных артериях;
- пальпация живота;
- аускультация сердца и легких;
- аускультация аорты, магистральных артерий;
- подсчет частоты сердечных сокращений;
- подсчет частоты дыхания;
- измерение АД;
123.2. лабораторные методы исследования:
- ОАК;
- БАК: определение уровней билирубина, мочевины, общего белка, АсАТ, АлАТ, электролитов (калий, кальций, натрий, хлор);
- исследование уровня лактата в крови;
- исследование уровня D-димера в крови;
- исследование уровня глюкозы в крови;
- коагулограмма (определение фибриногена, АЧТВ, протромбинового времени, МНО);
- определение группы крови по системам АВ0 и резус-фактора (при планировании хирургического лечения);
- ИФА или ПЦР на маркеры вирусных гепатитов В (HBs Ag), С (antiHCV);
- ИФА или ПЦР на маркеры ВИЧ-инфекции (antiHIV и HIV Ag);
- обследование на сифилитическую инфекцию;
- ОАМ;
123.3. инструментальные методы исследования:
- ЭКГ;
- обзорная рентгенография или флюорография ОГК;
- обзорная рентгенография органов брюшной полости.
124. Дополнительными диагностическими мероприятиями, проводимыми в стационарных условиях (при наличии медицинских показаний), являются:
- консультации врачей-специалистов;
- пальцевое исследование прямой кишки;
- эзофагогастродуоденоскопия;
- фиброколоноскопия;
- ирригоскопия;
- Эхо-КГ;
- УЗДС сосудов нижних конечностей с определением ЛПИ;
- УЗИ органов брюшной полости (комплексное) и забрюшинного пространства;
- МСКТА;
- МРА;
- ЦСА.
125. При подозрении на острое нарушение мезентериального кровообращения в кратчайшие сроки выполняется МСКТА в артериальной и венозной фазах с толщиной томографических срезов 1 мм.
УЗДС и инвазивная ангиография при диагностике острой мезентериальной ишемии неинформативны.
126. При установлении диагноза острой мезентериальной ишемии:
- необходимо наладить незамедлительное восполнение электролитных нарушений (для поддержания висцеральной перфузии и коррекции дисметаболических нарушений);
- показана назогастральная декомпрессия желудочно-кишечного тракта;
- показано немедленное введение антибиотиков широкого спектра действия;
- необходимо провести АКТ внутривенным нефракционированным гепарином в лечебной дозировке (при отсутствии медицинских противопоказаний).
Лечение
ГЛАВА 3
КОНСЕРВАТИВНОЕ ЛЕЧЕНИЕ ПАЦИЕНТОВ С ЗАНК
29. Консервативное лечение применяется у всех пациентов с ПХ вне зависимости от выраженности симптомов и длительности анамнеза заболевания.
В основе консервативного лечения ПХ лежат 3 подхода:
- модификация факторов риска атеросклероза;
- лечебная физкультура (далее – ЛФК) – индивидуальная программа физических упражнений проводится под врачебным контролем;
- лекарственная терапия.
30. Модификация факторов риска хронических облитерирующих ЗАНК включает следующие мероприятия:
- отказ от курения;
- коррекция АД;
- для пациентов с СД проводится контроль уровня глюкозы (целевой уровень гликозилированного гемоглобина <7 %);
- коррекция дислипидемии (целевой уровень ЛПНП <1,4 ммоль/л (<55 мг/дл) у пациентов высокого риска);
- контроль массы тела;
- борьба с гиподинамией.
31. ЛФК является наиболее эффективным методом консервативного лечения и применяется у всех пациентов с ЗАНК в стадии ПХ.
Занятия ЛФК предусматривают ходьбу на беговой дорожке (тредмиле) или прогулочную ходьбу по улице с выбранным темпом, когда симптомы хромоты появляются не ранее, чем через 3–5 минут от начала ходьбы.
Пациенты продолжают ходьбу до появления симптомов умеренного дискомфорта или умеренно выраженного болевого синдрома в мышцах, а затем делают короткую остановку в положении стоя или сидя до полного исчезновения симптомов, после чего ходьба вновь возобновляется.
Алгоритм «упражнение – отдых – упражнение» продолжается не менее 35 минут, и его продолжительность увеличивается с каждым последующим тренировочным днем на 5 минут до достижения значения в 50–60 минут.
Сеансы ЛФК рекомендуется повторять не менее 3 раз в неделю, оптимально – ежедневно. Минимальная продолжительность курса ЛФК, позволяющая оценить эффективность консервативного подхода в лечении ПХ, составляет 12 недель.
Малоподвижным пациентам, а также пациентам с трофическими дефектами кожи по подошвенной поверхности и в области пальцев стоп рекомендуются занятия на велотренажере или педальном тренажере в домашних условиях.
32. Лекарственная терапия для пациентов с ЗАНК включает лекарственные препараты, влияющие на факторы риска заболевания, подавляющие прогрессирование атеросклероза и снижающие риск развития сердечно-сосудистых осложнений, а также уменьшающие симптомы ПХ.
Лекарственная терапия проводится всем пациентам и включает назначение ингибиторов ГМГ-КоА-редуктазы, антигипертензивных лекарственных препаратов, антиагрегантных лекарственных препаратов и антикоагулянтную терапию (далее – АКТ) в соответствии с клиническими протоколами лечения дислипидемии, АГ, медицинской профилактики тромбоэмболических осложнений.
33. Пациентам с ЗПА и СД по медицинским показаниям назначаются гипогликемические лекарственные препараты (пациентам этой группы обеспечивается оптимальный уровень контроля гликемии).
Пациентам с ЗАНК рекомендуется снижение уровня холестерина, ЛПНП до уровня менее 1,8 ммоль/л (70 мг/дл) или снижение на 50 % и более, если исходные значения ЛПНП были 1,8–3,5 ммоль/л (70–135 мг/дл).
Для снижения риска инфаркта миокарда, инсульта, сердечной недостаточности и сердечно-сосудистой смерти пациентам с АГ и ЗАНК проводится антигипертензивная терапия.
47. У пациентов с тяжелыми сопутствующими заболеваниями при протяженных или двусторонних окклюзионных поражениях выполняются эндоваскулярные хирургические вмешательства.
49. При окклюзии аорты с распространением ее до уровня почечных артерий используются открытые способы хирургического вмешательства.
50. При окклюзии повздошно-бедренного сегмента рассматривается гибридный метод (комбинация стентирования подвздошных артерий и эндартерэктомии из БА или шунтирование (протезирование)).
51. Экстраанатомическое шунтирование проводится у пациентов при отсутствии альтернативных вариантов хирургических вмешательств.
Для лечения рестеноза в зоне установки стента может применяться ангиопластика баллонами с лекарственным покрытием.
Пациентам, имеющим протяженные поражения БА и не подверженным высокому риску хирургического вмешательства, показано шунтирующее хирургическое вмешательство с использованием аутовены (при ее наличии). Аутовена является методом выбора при бедренно-подколенном шунтировании.
При шунтировании БА на уровне выше щели коленного сустава в случае отсутствия аутовены допускается применение сосудистого протеза.
У пациентов с протяженными поражениями бедренно-подколенного сегмента с высоким риском открытых хирургических вмешательств (тяжелая сопутствующая патология) при наличии условий и технической возможности может рассматриваться эндоваскулярное хирургическое вмешательство.
54. При многоэтажном поражении, включая аорто-подвздошный сегмент у пациентов с ЗАНК в стадии КИНК, применяются гибридные методики хирургических вмешательств (стентирование аорто-подвздошного сегмента, дистальный шунт и иные) одномоментно.
34. Пациентам с АГ и ЗАНК снижается АД ниже 140/90 мм рт.ст. При этом следует избегать снижения АД ниже 110–120/70 мм рт.ст.
Пациентам с АГ для снижения риска развития сердечно-сосудистых осложнений применяются ингибиторы ангиотензинпревращающего фермента и (или) блокаторы рецепторов к ангиотензину II.
35. Однокомпонентная антиагрегантная терапия назначается пациентам, перенесшим хирургические вмешательства по шунтированию артерий ниже паховой связки.
При назначении антиагрегантной терапии прием блокаторов рецепторов аденозиндифосфата (далее – АДФ) – Р2Y12 предпочтительнее по сравнению с ингибитором циклооксигеназы (ацетилсалициловой кислотой (далее – АСК) 75–100 мг 1 раз в сутки).
Длительная однокомпонентная антиагрегантная терапия назначается пациентам после ранее проведенной реваскуляризации, а также пациентам с симптомными ЗАНК.
36. Двойная антиагрегантная терапия, включающая АСК в дозировке 75–100 мг 1 раз в сутки + блокатор рецепторов АДФ – Р2Y12, показана в течение минимум 1 месяца после выполнения стентирования артерий нижних конечностей независимо от типа установленного стента, а также после хирургического вмешательства по шунтированию артерии синтетическим протезом ниже паховой складки.
Длительная (более 1 месяца) двойная антиагрегантная терапия, включающая АСК 75–100 мг 1 раз в сутки + блокатор рецепторов АДФ – Р2Y12, показана после стентирования БА в сочетании с баллонной ангиопластикой тибиальных артерий, особенно у пациентов после повторных хирургических вмешательств.
37. Длительная АКТ назначается пациентам с ЗПА в том случае, если имеются другие дополнительные медицинские показания с целью медицинской профилактики инсульта, инфаркта миокарда и смерти вследствие сердечно-сосудистых осложнений, а также для медицинской профилактики острой ишемии конечностей и общей смертности пациентов. Она может сочетаться с однокомпонентной антиагрегантной терапией.
Для медицинской профилактики сердечно-сосудистых осложнений у пациентов с ЗПА при низком риске кровотечения назначается комбинация ривароксабана 2,5 мг 2 раза в сутки и АСК в суточной дозе 75–100 мг.
38. После проведенного хирургического вмешательства аутовенозного шунтирования ниже паховой связки допускается назначение антагонистов витамина К (далее – АВК) (целевой уровень МНО 2–3).
39. При необходимости длительного приема прямых оральных антикоагулянтов (далее – ПОАК) у пациентов с ЗАНК и фибрилляцией предсердий (далее – ФП) оцениваются риски развития тромбоэмболических осложнений и кровотечения по шкале стратификации риска тромбоэмболических осложнений CHA2DS2-VASc и шкале стратификации риска кровотечения HAS-BLED, установленным согласно приложениям 5 и 6 соответственно.
АКТ показана пациентам с ЗПА и ФП, если показатель CHA2DS2-VASc для мужчин >2 баллов, для женщин >3 баллов.
Назначение АКТ не зависит от формы ФП (пароксизмальная, персистирующая или постоянная).
У пациентов с ЗПА при наличии медицинских показаний к приему ПОАК применяется монотерапия ПОАК.
Если пациентам с ЗПА и ФП необходимо принимать ПОАК, предпочтение отдается апиксабану в дозе 5 мг 2 раза в сутки или ривароксабану в дозе 20 мг 1 раз в сутки, или дабигатрану в дозе 150 мг 2 раза в сутки, чем АВК в связи с меньшим риском возникновения кровотечения.
40. Пероральная АКТ и однокомпонентная антиагрегантная терапия могут быть назначены для приема на срок более чем 1 месяц у пациентов с высоким риском окклюзии стента, шунта и развития ишемии или при наличии других медицинских показаний для длительной однокомпонентной антиагрегантной терапии.
41. После эндоваскулярной реваскуляризации в дополнение к пероральной АКТ назначается антиагрегантная терапия с применением АСК или блокатора рецепторов АДФ – Р2Y12 в течение как минимум 1 месяца, если риск кровотечения является низким по сравнению с риском окклюзии стента, шунта.
ПОАК назначаются после эндоваскулярной реваскуляризации, если риск кровотечения ниже по сравнению с риском окклюзии стента, шунта.
После эндоваскулярной реваскуляризации у пациентов с ФП, при повторных хирургических вмешательствах, а также при высоком риске артериальной реокклюзии и низком риске кровотечения допускается тройная терапия: ПОАК + АСК + блокатор рецепторов АДФ – Р2Y12) сроком на 1 месяц.
42. Для уменьшения симптомов и увеличения дистанции безболевой ходьбы пациентам с ПХ назначается цилостазол, таблетки 100 мг, по 1 таблетке 2 раза в сутки, внутрь, с оценкой состояния пациента через 3 месяца лечения.
Если лечение цилостазолом не оказывает адекватного действия или не наблюдается уменьшение выраженности симптомов ПХ, цилостазол отменяется и назначаются альтернативные способы лечения.
44. Допускается в качестве лекарственной терапии пациентам с ЗАНК назначать депротеинизированный дериват крови телят 800–2000 мг/сут внутривенно капельно.
43. Для увеличения дистанции безболевой ходьбы лекарственная терапия может включать пентоксифиллин, раствор для инфузий 2 мг/мл, вводится внутривенно капельно 1–2 раза в сутки по 200–300 мг (100–150 мл раствора) со скоростью не более 100 мг/час или пентоксифиллин, таблетки, покрытые кишечнорастворимой оболочкой 100 мг, внутрь по 1 таблетке 3 раза в сутки, с последующим повышением дозы до 200 мг 2–3 раза в сутки. Максимальная разовая доза – 400 мг, максимальная суточная доза (внутрь+парентерально) не должна превышать 1200 мг. Пациентам с нарушением функции почек (клиренс креатинина менее 30 мл/мин.) суточная доза может быть снижена до 100–200 мг и не должна превышать 800 мг.
44. Допускается в качестве лекарственной терапии пациентам с ЗАНК назначать депротеинизированный дериват крови телят 800–2000 мг/сут внутривенно капельно.
Основным медицинским показанием для назначения синтетических аналогов простагландина E1 (PGE1) является КИНК.
45. Выбор метода реваскуляризации зависит от анатомического расположения пораженного сегмента артерий, распространенности патологического процесса, наличия условий для выполнения хирургического вмешательства и технических возможностей, а также имеющейся у пациента сопутствующей патологии.
ГЛАВА 4
ХИРУРГИЧЕСКИЕ ВМЕШАТЕЛЬСТВА У ПАЦИЕНТОВ С ЗАНК
45. Выбор метода реваскуляризации зависит от анатомического расположения пораженного сегмента артерий, распространенности патологического процесса, наличия условий для выполнения хирургического вмешательства и технических возможностей, а также имеющейся у пациента сопутствующей патологии.
46. При изолированном поражении аорто-повздошного сегмента, при коротких стенозах (окклюзиях) (<5см) подвздошных артерий, а также при наличии технической возможности могут применяться эндоваскулярные хирургические вмешательства.
При неэффективности эндоваскулярного хирургического вмешательства, отсутствии условий для его выполнения и технических возможностей, рассматривается вариант открытой реваскуляризации. Допускается также применение гибридного подхода.
47. У пациентов с тяжелыми сопутствующими заболеваниями при протяженных или двусторонних окклюзионных поражениях выполняются эндоваскулярные хирургические вмешательства.
48. В случае отсутствия у пациента тяжелой сопутствующей патологии и при наличии условий для выполнения хирургического вмешательства при окклюзиях аорто-повздошного сегмента рассматривается вопрос о проведении аорто-феморального или аорто-бифеморального шунтирования (протезирования).
49. При окклюзии аорты с распространением ее до уровня почечных артерий используются открытые способы хирургического вмешательства.
50. При окклюзии повздошно-бедренного сегмента рассматривается гибридный метод (комбинация стентирования подвздошных артерий и эндартерэктомии из БА или шунтирование (протезирование)).
51. Экстраанатомическое шунтирование проводится у пациентов при отсутствии альтернативных вариантов хирургических вмешательств.
52. При реваскуляризации бедренно-подколенного сегмента с учетом локализации, протяженности поражения, а также при наличии условий и технической возможности, выполняется эндоваскулярное хирургическое вмешательство. В случае невозможности эндоваскулярного хирургического вмешательства рассматривается вопрос об открытой реваскуляризации.
Для лечения рестеноза в зоне установки стента может применяться ангиопластика баллонами с лекарственным покрытием.
Пациентам, имеющим протяженные поражения БА и не подверженным высокому риску хирургического вмешательства, показано шунтирующее хирургическое вмешательство с использованием аутовены (при ее наличии). Аутовена является методом выбора при бедренно-подколенном шунтировании.
При шунтировании БА на уровне выше щели коленного сустава в случае отсутствия аутовены допускается применение сосудистого протеза.
У пациентов с протяженными поражениями бедренно-подколенного сегмента с высоким риском открытых хирургических вмешательств (тяжелая сопутствующая патология) при наличии условий и технической возможности может рассматриваться эндоваскулярное хирургическое вмешательство.
53. Пациентам с ЗАНК в стадии КИНК для сохранения конечности проводится реваскуляризация на уровне подколенно-берцового сегмента (при наличии условий и технической возможности ее выполнения). При этом оценивается возможность эндоваскулярного хирургического вмешательства. В случае невозможности эндоваскулярного хирургического вмешательства рассматривается вопрос об открытой реваскуляризации.
Для реваскуляризации подколенно-берцового сегмента при планировании шунтирования используется аутовена.
54. При многоэтажном поражении, включая аорто-подвздошный сегмент у пациентов с ЗАНК в стадии КИНК, применяются гибридные методики хирургических вмешательств (стентирование аорто-подвздошного сегмента, дистальный шунт и иные) одномоментно.
У пациентов с ЗАНК в стадии КИНК оценка риска ампутации по прогностической шкале WIfI проводится согласно приложению 7.
Вторичная ампутация выполняется после неудачной реваскуляризации (если повторное хирургическое вмешательство больше невозможно) или при ухудшении состояния конечности из-за прогрессирования некроза или инфекции, несмотря на проходимый сосудистый протез и оптимальное ведение пациента.
Хирургическим вмешательством выбора является ампутация ниже щели коленного сустава (при наличии условий для заживления раны культи), так как она обеспечивает лучшую подвижность при использовании протеза.
Для малоподвижных пациентов проводится ампутация на уровне бедра.
69. Лекарственная терапия проводится пациентам с заболеваниями экстракраниального сегмента БЦА на всех этапах оказания медицинской помощи: на догоспитальном, госпитальном и после выполнения реконструктивных хирургических вмешательств в период реабилитации.
Оптимальная лекарственная терапия (далее – ОЛТ) подразумевает под собой модификацию факторов риска атеросклероза, включая оптимальный подбор лекарственных препаратов, а также нефармакологические меры (прекращение курения, здоровое питание, нормализация веса и регулярные физические упражнения).
77. Хирургические вмешательства в остром периоде проводятся по решению врачебного консилиума с участием врачей-неврологов, врачей-анестезиологов-реаниматологов и врачей-ангиохирургов.
78. У пациентов с симптомным стенозом СА 50–99 %, которым показана КЭА и аортокоронарное шунтирование (далее – АКШ), КЭА выполняется до или одновременно с АКШ.
55. Пациентам с обширным некрозом или гангреной при высоком риске развития инфекционных осложнений и полиорганной недостаточности выполняется первичная ампутация.
Вторичная ампутация выполняется после неудачной реваскуляризации (если повторное хирургическое вмешательство больше невозможно) или при ухудшении состояния конечности из-за прогрессирования некроза или инфекции, несмотря на проходимый сосудистый протез и оптимальное ведение пациента.
Хирургическим вмешательством выбора является ампутация ниже щели коленного сустава (при наличии условий для заживления раны культи), так как она обеспечивает лучшую подвижность при использовании протеза.
Для малоподвижных пациентов проводится ампутация на уровне бедра.
ГЛАВА 6
ЛЕЧЕНИЕ ПАЦИЕНТОВ С ЗАБОЛЕВАНИЯМИ ЭКСТРАКРАНИАЛЬНОГО СЕГМЕНТА БЦА
69. Лекарственная терапия проводится пациентам с заболеваниями экстракраниального сегмента БЦА на всех этапах оказания медицинской помощи: на догоспитальном, госпитальном и после выполнения реконструктивных хирургических вмешательств в период реабилитации.
Оптимальная лекарственная терапия (далее – ОЛТ) подразумевает под собой модификацию факторов риска атеросклероза, включая оптимальный подбор лекарственных препаратов, а также нефармакологические меры (прекращение курения, здоровое питание, нормализация веса и регулярные физические упражнения).
ОЛТ при заболеваниях экстракраниального сегмента БЦА также, как и при ЗАНК, включает в себя применение лекарственных препаратов, снижающих уровень холестерина, антитромбоцитарных, антигипертензивных лекарственных препаратов.
71. Критерии повышенного риска возникновения инсульта у пациентов с бессимптомным каротидным стенозом на фоне лекарственной терапии установлены согласно приложению 8.
72. Реконструктивные хирургические вмешательства на БЦА экстракраниального сегмента выполняются в специализированных организациях здравоохранения, имеющих лечебно-диагностические условия и опыт выполнения подобных хирургических вмешательств.
70. Пациентам с симптомным стенозом СА назначается длительный курс антитромбоцитарной терапии. Двойная антитромбоцитарная терапия применяется в течение 24 часов после малого ишемического инсульта или ТИА, а также до 1 месяца в случае консервативного лечения пациентов, проводится в течение минимум 1 месяца после стентирования СА.
71. Критерии повышенного риска возникновения инсульта у пациентов с бессимптомным каротидным стенозом на фоне лекарственной терапии установлены согласно приложению 8.
72. Реконструктивные хирургические вмешательства на БЦА экстракраниального сегмента выполняются в специализированных организациях здравоохранения, имеющих лечебно-диагностические условия и опыт выполнения подобных хирургических вмешательств.
Хирургические вмешательства на БЦА экстракраниального сегмента направлены на медицинскую профилактику развития первичного или вторичного ишемического инсульта, улучшение церебрального кровообращения.
74. Медицинскими противопоказаниями для каротидной реваскуляризации являются: тяжелый неврологический дефицит после инфаркта головного мозга; окклюзия СА; сопутствующие заболевания, которые значительно ограничивают продолжительность жизни пациента.
73. Медицинскими показаниями к хирургическому вмешательству являются:
- наличие гемодинамически значимой патологической извитости одной или нескольких СА;
- петлеобразование, выраженный кинкинг с увеличением линейной скорости кровотока более 180 см/сек. (при наличии симптомов СМН);
- критический стеноз (окклюзия) плечеголовного ствола и проксимального сегмента общей СА (далее – ОСА).
74. Медицинскими противопоказаниями для каротидной реваскуляризации являются: тяжелый неврологический дефицит после инфаркта головного мозга; окклюзия СА; сопутствующие заболевания, которые значительно ограничивают продолжительность жизни пациента.
75. Относительным медицинским противопоказанием для каротидной эндартерэктомии (далее – КЭА) является высокое анатомическое расположение бифуркации СА (выше уровня позвонка C2).
При наличии симптомного стеноза ВСА 50–99 % предпочтение следует отдавать КЭА. КЭА выполняется пациентам с симптомами заболевания и низким хирургическим риском при стенозе 50–99 %, а также пациентам с бессимптомным стенозом 70–99 %.
76. Реваскуляризация СА показана пациентам с недавно перенесенным инсультом и стенозом (ВСА >50 %). Она выполняется после того, как состояние пациента стабилизируется (через 48 часов, в период до 14 дней с момента появления симптомов).
77. Хирургические вмешательства в остром периоде проводятся по решению врачебного консилиума с участием врачей-неврологов, врачей-анестезиологов-реаниматологов и врачей-ангиохирургов.
78. У пациентов с симптомным стенозом СА 50–99 %, которым показана КЭА и аортокоронарное шунтирование (далее – АКШ), КЭА выполняется до или одновременно с АКШ.
Этапное или симультанное хирургическое вмешательство на СА и коронарных артериях рассматривается у пациентов с двусторонним стенозом 70–99 % или с контралатеральной хронической окклюзией ВСА.
Пациентам, перенесшим ТИА, инсульт, в течение первых 14 дней после появления симптомов, предпочтительна КЭА, а не каротидное ангиостентирование (далее – КАС).
79. При двухстороннем стенозе СА выполняется поэтапное хирургическое вмешательство из-за риска развития синдрома церебральной гиперперфузии, в первую очередь хирургическое вмешательство выполняется в зоне симптомного стеноза.
При двустороннем бессимптомном стенозе в первую очередь оперируется более тяжелый стеноз. Если степень стеноза одинакова с обеих сторон, изначально выполняется реваскуляризация СА, которая кровоснабжает доминантное полушарие.
80. Выполнение открытого хирургического вмешательства на СА выполняется с оценкой внутримозгового кровообращения, определяемого одним из следующих методов:
- измерение ретроградного давления в ВСА или индекса ретроградного давления (ретроградное давление должно быть выше 50 мм рт.ст., а индекс не меньше 0,4);
- измерение скорости кровотока по средней мозговой артерии с помощью транскраниального допплер-мониторинга (критическим уровнем считается скорость кровотока, равная 20 см/сек.);
- церебральная оксиметрия – снижение церебральной оксиметрии на 20 % и более свидетельствует о декомпенсации коллатерального мозгового кровообращения.
В случае снижения показателей мозгового кровообращения ниже критического уровня при КЭА показано использование временного шунта.
Выбор техники и варианта хирургического вмешательства зависит от характера поражения СА (протяженности атеросклеротической бляшки, степени выраженности кальциноза, диаметра ВСА) и анатомических взаимоотношений в операционной ране (уровень бифуркации ОСА, взаимоотношение с подъязычным нервом, ветвями лицевого нерва).
83. При сочетании атеросклеротической окклюзии ВСА со стенозом НСА восстановление кровотока по НСА может выполняться (каротидная экстернопластика) для улучшения объемного кровотока головного мозга.
84. При выполнении КЭА через продольную артериотомию (классическая КЭА) выполняется пластика артериотомического дефекта заплатой. В качестве пластического материала могут применяться аутовенозные заплаты, заплаты из синтетических материалов (политетрафторэтилена или дакрона), биологических материалов (ксеноперикард, консервированная твердая мозговая оболочка) или аутоартериальные заплаты из верхней щитовидной артерии.
81. В качестве вариантов открытых хирургических вмешательств при стенотическом поражении ВСА, ОСА применяются открытая и эверсионная КЭА, резекция ВСА с протезированием, анастомоз между ВСА и наружной СА (далее – НСА) по типу «конец в конец», резекция избыточного сегмента ВСА с выпрямлением (редрессацией), экстраинтракраниальный микроанастомоз, аорто-сонное протезирование (шунтирование), протезирование (шунтирование) плечеголовного ствола, сонно-подключичное переключение.
Выбор техники и варианта хирургического вмешательства зависит от характера поражения СА (протяженности атеросклеротической бляшки, степени выраженности кальциноза, диаметра ВСА) и анатомических взаимоотношений в операционной ране (уровень бифуркации ОСА, взаимоотношение с подъязычным нервом, ветвями лицевого нерва).
82. При выполнении любого реконструктивного хирургического вмешательства в области каротидной бифуркации необходимо сохранить максимальное число ветвей НСА для улучшения мозгового коллатерального кровообращения.
83. При сочетании атеросклеротической окклюзии ВСА со стенозом НСА восстановление кровотока по НСА может выполняться (каротидная экстернопластика) для улучшения объемного кровотока головного мозга.
84. При выполнении КЭА через продольную артериотомию (классическая КЭА) выполняется пластика артериотомического дефекта заплатой. В качестве пластического материала могут применяться аутовенозные заплаты, заплаты из синтетических материалов (политетрафторэтилена или дакрона), биологических материалов (ксеноперикард, консервированная твердая мозговая оболочка) или аутоартериальные заплаты из верхней щитовидной артерии.
85. Реваскуляризация не проводится независимо от степени стеноза у пациентов, перенесших инвалидизирующий инсульт и имеющих показатель по модифицированной шкале Рэнкина >3 баллов, у которых площадь инфаркта составляет >30 % бассейна ипсилатеральной средней мозговой артерии или у которых нарушено сознание. Эти пациенты повторно обследуются для рассмотрения вопроса о возможной реваскуляризации после их неврологической реабилитации.
Открытое или эндоваскулярное хирургическое вмешательство при бессимптомном изолированном стенозе ОСА или брахиоцефального ствола не выполняется. При стенозе СА <50 % реваскуляризация не показана.
86. При симптомных рестенозах 50–99 % показана повторная КЭА или КАС.
При бессимптомном рестенозе менее чем 70 % проводится лекарственная терапия, а при бессимптомном рестенозе 70–99 % возможно повторное хирургическое вмешательство.
87. У пациентов с высоким хирургическим риском выполняется КАС при наличии следующих сопутствующих заболеваний: застойная сердечная недостаточность III/IV ст.; окклюзия контралатеральной СА; фракция выброса левого желудочка менее 30 %; предшествующая КЭА с рецидивирующим стенозом; предшествующая лучевая терапия шеи; недавно перенесенный инфаркт миокарда.
89. КАС показано пациентам с симптомным стенозом >70 %, пациентам с бессимптомным стенозом СА >80 % с высоким хирургическим риском выполнения КЭА.
88. Эндоваскулярное хирургическое вмешательство по лечению атеросклеротического поражения СА включает следующие процедуры: каротидную ангиопластику и стентирование; транскаротидную реваскуляризацию артерии (далее – ТКРА). При проведении стентирования СА показано применение устройства противоэмболической защиты.
89. КАС показано пациентам с симптомным стенозом >70 %, пациентам с бессимптомным стенозом СА >80 % с высоким хирургическим риском выполнения КЭА.
90. ТКРА показано пациентам с симптомным стенозом >70 %, пациентам с бессимптомным стенозом СА >80 %, с симптомным стенозом пациентам высокого риска >50 %.
Для выполнения ТКРА выполняются следующие анатомические условия: расстояние между местом доступа и поражением СА превышает 5 см; диаметр ОСА >6 мм; место доступа к ОСА и место наложения проксимального зажима на ОСА свободны от патологического процесса.
Медицинским противопоказанием для ТКРА является тяжелое, периферически кальцинированное поражение, сильная извитость СА.
92. КАС не выполняется:
93. В течение первых 3–6 часов после КЭА продолжается внутриартериальный мониторинг АД с последующим ежечасным неинвазивным измерением АД в течение первых 24 часов. В послеоперационном периоде по медицинским показаниям выполняется ОАК, БАК, ЭКГ. За пациентом осуществляется медицинское наблюдение на предмет выявления раневых осложнений, продолжается антитромбоцитарная терапия, назначается гемодинамический мониторинг с акцентом на поддержание АД.
Реваскуляризация показана пациентам с резистентными, несмотря на проводимую им антитромбоцитарную терапию, ишемическими симптомами.
Хирургические вмешательства на экстракраниальных сегментах позвоночной артерии показаны пациентам с выраженными симптомами вертебробазилярной недостаточности. Как правило, задачей хирургического вмешательства является устранение недостаточности кровообращения, связанной с основными этиологическими причинами развития синдрома позвоночной артерии.
91. При стентировании СА применяются стенты с лекарственным покрытием.
92. КАС не выполняется:
- пациентам с циркулярными кальцинированными атеросклеротическими бляшками;
- при сочетании стеноза с ПИ ВСА;
- с распространенным атеросклеротическим поражением дуги аорты и ее ветвей.
93. В течение первых 3–6 часов после КЭА продолжается внутриартериальный мониторинг АД с последующим ежечасным неинвазивным измерением АД в течение первых 24 часов. В послеоперационном периоде по медицинским показаниям выполняется ОАК, БАК, ЭКГ. За пациентом осуществляется медицинское наблюдение на предмет выявления раневых осложнений, продолжается антитромбоцитарная терапия, назначается гемодинамический мониторинг с акцентом на поддержание АД.
ГЛАВА 7
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ЗАБОЛЕВАНИЯМИ ПОЗВОНОЧНЫХ АРТЕРИЙ
102. Изменение образа жизни и ОЛТ должны быть направлены на снижение влияния факторов риска развития атеросклероза позвоночных артерий.
При бессимптомном стенозе позвоночной артерии, не зависимо от степени стеноза, реваскуляризация не показана.
Реваскуляризация показана пациентам с резистентными, несмотря на проводимую им антитромбоцитарную терапию, ишемическими симптомами.
Хирургические вмешательства на экстракраниальных сегментах позвоночной артерии показаны пациентам с выраженными симптомами вертебробазилярной недостаточности. Как правило, задачей хирургического вмешательства является устранение недостаточности кровообращения, связанной с основными этиологическими причинами развития синдрома позвоночной артерии.
103. Допускается применение следующих методов хирургических вмешательств при стенозах, извитостях и экстравазальной компрессии позвоночных артерий:
- чресподключичная эндартерэктомия из позвоночной артерии;
- эндартерэктомия из устья позвоночной артерии с истмопластикой с помощью аутовенозной или синтетической заплаты;
- перевязка устья позвоночной артерии с транспозицией ствола артерии в устье щитошейного ствола;
- перевязка устья позвоночной артерии с транспозицией ствола артерии в ОСА;
- перевязка устья позвоночной артерии с транспозицией ствола артерии во вновь сформированное на подключичной артерии устье;
- шунтирование позвоночной артерии внутренней грудной артерией;
- артериолиз устья позвоночной артерии;
- скаленотомия;
- стелэктомия;
- ангиопластика позвоночной артерии со стентированием.
104. При стенозах позвоночной артерии в первом сегменте применяются открытые и эндоваскулярные хирургические вмешательства.
При наличии ПИ или при аномалии отхождения позвоночной артерии выполняется открытое хирургическое вмешательство.
При стенозах позвоночной артерии в II–IV сегментах применяются эндоваскулярные хирургические вмешательства.
У пациентов с симптомными стенозами экстракраниальных сегментов позвоночной артерии реваскуляризация выполняется при поражениях >50 %, несмотря на ОЛТ.
ГЛАВА 8
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ЗАБОЛЕВАНИЯМИ АРТЕРИЙ ВЕРХНИХ КОНЕЧНОСТЕЙ
115. Реваскуляризация артерий верхних конечностей показана пациентам при наличии:
симптомов ТИА, инсульта;
синдрома подключично обкрадывания;
дисфункции ипсилатерального доступа для проведения гемодиализа;
ухудшения качества жизни.
При бессимптомной форме течения заболевания реваскуляризация показана пациентам:
- если они готовятся на плановое АКШ с использованием внутренней грудной артерии;
- при наличии у них двусторонней фистулы для гемодиализа;
- с выраженным двусторонним подключичным стенозом, окклюзией для поддержания адекватного АД.
Для реваскуляризации артерий верхних конечностей применяются эндоваскулярные и открытые хирургические вмешательства.
117. При бессимптомном течении стеноза, окклюзии подключичной артерии реваскуляризация показана:
118. Реваскуляризация подключичных артерий показана при наличии гемодинамически значимых стенозов (окклюзии) с ишемией верхних конечностей в стадии субкомпенсации и декомпенсации при наличии выраженных симптомов либо угрожающей инвалидизации пациента, двустороннего стеноза или стеноза с двусторонней артериовенозной фистулой для диализа.
119. Для пациентов с симптомами заболевания и при наличии медицинских противопоказаний к хирургическому вмешательству (эндоваскулярному или открытому) в качестве альтернативы применяется ОЛТ.
116. При симптомном стенозе, окклюзии подключичной артерии используются оба метода лечения (стентирование либо хирургическое вмешательство). Выбор зависит от характера поражения и уровня хирургического риска для пациента.
117. При бессимптомном течении стеноза, окклюзии подключичной артерии реваскуляризация показана:
- в случае проксимального стеноза при проведении маммарокоронарного шунтирования с использованием внутренней ипсилатеральной грудной артерии;
- в случае подключичного стеноза и наличия у пациента ипсилатеральной артериовенозной фистулы для диализа;
- в случае билатерального стеноза с целью более точного мониторирования АД.
118. Реваскуляризация подключичных артерий показана при наличии гемодинамически значимых стенозов (окклюзии) с ишемией верхних конечностей в стадии субкомпенсации и декомпенсации при наличии выраженных симптомов либо угрожающей инвалидизации пациента, двустороннего стеноза или стеноза с двусторонней артериовенозной фистулой для диализа.
119. Для пациентов с симптомами заболевания и при наличии медицинских противопоказаний к хирургическому вмешательству (эндоваскулярному или открытому) в качестве альтернативы применяется ОЛТ.
ГЛАВА 9
ДИАГНОСТИКА И ЛЕЧЕНИЕ ПАЦИЕНТОВ С ЗАБОЛЕВАНИЯМИ МЕЗЕНТЕРИАЛЬНЫХ АРТЕРИЙ
127. Перитонит является абсолютным медицинским показанием к проведению лапаротомии с резекцией некротизированного участка кишки (при наличии возможности).
128. При мезентериальном венозном тромбозе применяется непрерывная инфузия нефракционированного гепарина.
При подозрении на вазоспастическую форму мезентериальной ишемии устраняются основные причины вазоспазма и улучшается мезентериальная перфузия (при наличии возможности).
129. У пациентов с острой эмболической окклюзией верхней брыжеечной артерии при выборе методов лечения применяются эндоваскулярное (является хирургическим вмешательством выбора) и открытое хирургические вмешательства.
130. Хроническая мезентериальная ишемия включает стеноз или хроническую окклюзию чревного ствола и (или) мезентериальных артерий. Распространенность хронической мезентериальной ишемии увеличивается с возрастом пациентов и особенно при наличии других атеросклеротических заболеваний (аневризмы брюшной аорты и ЗАНК).
Классическими симптомами хронической мезентериальной ишемии являются:
- постпрандиальная боль в животе (во избежание боли пациент отказывается от приема пищи, хотя аппетит остается в норме (в отличие от пациентов со злокачественными новообразованиями);
- потеря веса;
- диарея или запор.
Характерными для хронической мезентериальной ишемии являются неспецифические лабораторные данные:
- анемия;
- лейкопения;
- нарушение водно-электролитного баланса;
- вторичная гипоальбуминемия вследствие неполноценного питания.
131. УЗДС при обследовании пациентов с хронической мезентериальной ишемией является методом выбора.
132. Для определения характера и распространенности патологического процесса в случае принятия решения о хирургическом вмешательстве выполняется МСКТА.
При симптомах хронической мезентериальной ишемии реваскуляризация проводится незамедлительно с целью улучшения нутритивного статуса пациента, так как отсроченная реваскуляризация мезентериальных артерий может привести к клиническому ухудшению, инфаркту кишечника, инфекционным осложнениям и сепсису.
133. Открытое хирургическое вмешательство показано в следующих ситуациях:
- после неудачного эндоваскулярного хирургического вмешательства без возможности его повторного проведения;
- в случае протяженной окклюзии, кальциноза или других технических затруднений для выполнения эндоваскулярного хирургического вмешательства;
- у пациентов с неатеросклеротической этиологией вследствие васкулитов.
134. Пациентам с хронической мезентериальной ишемией показана антиагрегантная и АКТ (при наличии нарушений сердечного ритма – ФП).
Лечение (амбулатория)
ГЛАВА 10
МЕДИЦИНСКОЕ НАБЛЮДЕНИЕ ПАЦИЕНТОВ С ЗПА В АМБУЛАТОРНЫХ УСЛОВИЯХ
135. Медицинское наблюдение пациентов с ЗПА в амбулаторных условиях осуществляется в организациях здравоохранения, оказывающих медицинскую помощь по месту жительства (месту пребывания), месту работы (учебы, службы) граждан, в том числе в организациях, которые наряду с основной деятельностью осуществляют медицинскую деятельность.
136. Медицинское наблюдение пациентов с ЗПА в амбулаторных условиях осуществляют врач-терапевт, врач общей практики и (или) врачи-специалисты по профилю заболевания с учетом имеющейся сопутствующей патологии, врач-хирург, врач-ангиохирург.
Медицинское наблюдение пациентов с ЗПА, перенесших реконструктивные хирургические вмешательства, в амбулаторных условиях осуществляется врачом-хирургом (врачом-ангиохирургом) ежегодно на протяжении 3 лет (при отсутствии рецидива и прогрессирования заболевания).
137. Медицинский осмотр в амбулаторных условиях включает:
- оценку состояния пациента, сбор жалоб и анамнеза, физикальное обследование;
- назначение и оценку лабораторных исследований (ОАК; ОАМ; БАК с определением уровня глюкозы, общего белка, мочевины, креатинина, трансаминаз, электролитов, общего холестерина, липидных фракций, коэффициента атерогенности; коагулограмма – 1-й год 2 раза, последующие – 1 раз в год) и инструментальных исследований (УЗДС – по медицинским показаниям, МСКТА (МРА) – при планировании хирургического вмешательства);
- проведение краткого профилактического консультирования;
- назначение по медицинским показаниям профилактических, лечебных и реабилитационных мероприятий, в том числе направление пациента в организацию здравоохранения, оказывающую специализированную (высокотехнологичную) медицинскую помощь для выполнения реваскуляризирующих хирургических вмешательств;
- направление на санаторно-курортное лечение (по медицинским показаниям), в отделение (кабинет) медицинской профилактики или центр здоровья для проведения углубленного индивидуального профилактического консультирования.
138. Кратность контрольных сроков медицинского осмотра, лабораторно-инструментальных исследований и дополнительных объемов медицинских вмешательств пациентам с ЗАНК определяется врачами-специалистами, осуществляющими медицинское наблюдение с учетом назначений врачей-специалистов по профилю заболевания.
139. Медицинский осмотр пациента после перенесенного хирургического вмешательства в течение 1 года осуществляется в ближайшем послеоперационном периоде, через 3, 6 и 12 месяцев после хирургического вмешательства, последующие годы – медицинский осмотр пациента осуществляется 1 раз в год.
140. Медицинский осмотр пациентов, перенесших аорто-бедренное протезирование (шунтирование), осуществляется 1 раз в год и в отдаленном периоде после хирургического вмешательства для выявления возможного возврата или прогрессирования заболевания и симптомов ишемии конечности. При медицинском осмотре у пациентов определяется наличие пульса на артериях нижних конечностей и измеряется ЛПИ в покое и после нагрузки.
141. Медицинский осмотр пациентов, перенесших реваскуляризирующие хирургические вмешательства на артериях нижних конечностей, включает:
- сбор жалоб за прошедшее со времени последнего визита время (новые симптомы);
- исследование сосудистого статуса конечности с определением пульсации в области анастомозов, по ходу шунта и магистральных артерий оттока;
- измерения ЛПИ в покое и, если возможно, после нагрузки;
- цветовое дуплексное сканирование аорты и артерий конечностей (каждые 6 месяцев);
- назначение и оценку лабораторных исследований (ОАК; ОАМ; БАК с определением уровня глюкозы, общего белка, мочевины, креатинина, трансаминаз, электролитов, общего холестерина, липидных фракций, коэффициента атерогенности; показателей гемостаза: АЧТВ, МНО, фибриногена);
- назначение по медицинским показаниям профилактических, лечебных и реабилитационных мероприятий.
142. Пациентам с ЗПА в стадии КИНК в анамнезе или после ее успешного лечения медицинский осмотр осуществляется 2 раза в год. После купирования КИНК врачом-специалистом проводятся регулярные медицинские осмотры стоп для раннего выявления клинических признаков рецидива заболевания и трофических нарушений.
144. Пациенты с ЗПА в стадии КИНК получают лекарственную терапию с коррекцией факторов риска.
145. При наличии ран немедленно начинается надлежащий уход за ними, применение адаптированной обуви, лечение сопутствующих инфекционных осложнений и болевого синдрома.
146. Пациентам с ЗАНК и СД для оценки риска развития язв стоп и ампутации выполняется ежегодное исследование с использованием монофиламента весом 10 г.
143. Раннее выявление трофических нарушений тканей и (или) инфекции у пациентов с ЗАНК и направление их к врачу-ангиохирургу является обязательным для увеличения возможности сохранения конечности.
144. Пациенты с ЗПА в стадии КИНК получают лекарственную терапию с коррекцией факторов риска.
145. При наличии ран немедленно начинается надлежащий уход за ними, применение адаптированной обуви, лечение сопутствующих инфекционных осложнений и болевого синдрома.
146. Пациентам с ЗАНК и СД для оценки риска развития язв стоп и ампутации выполняется ежегодное исследование с использованием монофиламента весом 10 г.
Пациентам на момент установления диагноза СД 2 типа и каждые 5 лет после установления диагноза СД 1 типа проводится оценка симптомов дистальной симметричной полинейропатии с последующим ежегодным обследованием пациентов с СД 2 типа. Оценка симптомов дистальной полинейропатии включает тщательный сбор анамнеза и исследование температурной, болевой и вибрационной чувствительности с использованием камертона частотой 128 Гц.
147. Медицинское наблюдение пациентов с асимптомным стенозом СА осуществляют врач-терапевт, врач общей практики и (или) врачи-специалисты по профилю заболевания с учетом имеющейся сопутствующей патологии. Кратность медицинского наблюдения – 1 раз в год.
Пациентам с асимптомным стенозом СА выполняются лабораторные и инструментальные исследования: БАК с определением уровня глюкозы, общего холестерина, липидных фракций, коэффициента атерогенности; показателей гемостаза: АЧТВ, МНО, фибриногена; УЗДС БЦА; ЭКГ; по медицинским показаниям – Эхо-КГ, ТКД, МСКТА/МРА БЦА, консультации врачей-специалистов.
При отсутствии повторных ТИА, ОНМК в течение 2-х лет – медицинское наблюдение у врача-терапевта (врача общей практики).
Пациентам с симптомным стенозом СА выполняются лабораторные и инструментальные исследования (БАК с определением уровня глюкозы, общего холестерина, липидных фракций, коэффициента атерогенности; показателей гемостаза: АЧТВ, МНО, фибриногена; УЗДС БЦА; ЭКГ – 2 раза в год; Эхо-КГ, МСКТА/МРА БЦА, консультации врачей-специалистов (после перенесенного ТИА, ОНМК), далее – по медицинским показаниям. При симптомном стенозе ВСА >70 % проводится консультация врача-ангиохирурга).
После хирургического вмешательства у пациентов с симптомным стенозом ВСА медицинское наблюдение осуществляют врач-невролог, врач-хирург (врач-ангиохирург) с выполнением УЗДС через 1, 3 месяца в течение 1 года. В течение 2 года медицинское наблюдение проводится 1 раз в 6 месяцев, в последующие годы – 1 раз в год (при отсутствии рецидива и установлении стабильности процесса).
148. При симптомном стенозе СА медицинское наблюдение пациентов осуществляет врач-невролог (при его отсутствии – врач-терапевт, врач общей практики).
Кратность медицинского наблюдения при симптомных стенозах СА:
после перенесенной ТИА первый год – 1 раз в 4 месяца; второй год – 1 раз в 6 месяцев;
после перенесенного ОНМК первый год – 1 раз в 4 месяца; второй год – 1 раз в 6 месяцев.
При отсутствии повторных ТИА, ОНМК в течение 2-х лет – медицинское наблюдение у врача-терапевта (врача общей практики).
Пациентам с симптомным стенозом СА выполняются лабораторные и инструментальные исследования (БАК с определением уровня глюкозы, общего холестерина, липидных фракций, коэффициента атерогенности; показателей гемостаза: АЧТВ, МНО, фибриногена; УЗДС БЦА; ЭКГ – 2 раза в год; Эхо-КГ, МСКТА/МРА БЦА, консультации врачей-специалистов (после перенесенного ТИА, ОНМК), далее – по медицинским показаниям. При симптомном стенозе ВСА >70 % проводится консультация врача-ангиохирурга).
149. После хирургического вмешательства у пациентов с асимптомным стенозом ВСА медицинское наблюдение осуществляет врач-хирург (врач-ангиохирург) через 1, 6 месяцев в течение 1 года с выполнением УЗДС. В последующие годы пациент осматривается 1 раз в год (при отсутствии рецидива и установлении стабильности процесса).
После хирургического вмешательства у пациентов с симптомным стенозом ВСА медицинское наблюдение осуществляют врач-невролог, врач-хирург (врач-ангиохирург) с выполнением УЗДС через 1, 3 месяца в течение 1 года. В течение 2 года медицинское наблюдение проводится 1 раз в 6 месяцев, в последующие годы – 1 раз в год (при отсутствии рецидива и установлении стабильности процесса).
150. Основаниями для прекращения медицинского наблюдения являются:
- выздоровление или достижение стойкой компенсации физиологических функций после перенесенного заболевания;
- достижение стойкой компенсации физиологических функций или стойкой ремиссии хронического заболевания;
- устранение (коррекция) факторов риска и снижение степени риска развития хронических заболеваний и их осложнений до умеренного или низкого уровня.
Профилактика
ГЛАВА 11
МЕДИЦИНСКАЯ ПРОФИЛАКТИКА ЗПА
151. Медицинская профилактика ЗПА направлена на предотвращение развития и прогрессирования ХАН и предусматривает выявление, устранение или наиболее полную коррекцию факторов риска.
152. Первичная медицинская профилактика ЗПА предусматривает коррекцию факторов риска:
- сбалансированное питание – диета с низким содержанием животного белка, замещение насыщенных жиров полиненасыщенными жирными кислотами, максимальное исключение из рациона питания транс-жиров, рафинированных углеводов, минимальное употребление соленого и копченого, включение в рацион рыбы, свежих фруктов и овощей, продуктов, богатых клетчаткой, с повышенным содержанием витамина С, мукополисахаридов;
- нормализацию массы тела;
- отказ от употребления никотина, ограничение употребления алкоголя;
- увеличение физической активности;
- контроль уровня стресса с его уменьшением.
153. Лекарственная терапия факторов риска подразумевает:
- контроль АД (лекарственная терапия осуществляется всем пациентам с АГ);
- применение гиполипидемической терапии для коррекции дислипидемии;
- строгий контроль гипергликемии у пациентов с СД;
- применение антиагрегантов.
154. Пациенты с повышенным риском ЗАНК проходят обследование магистральных сосудов, включающее медицинский осмотр нижних конечностей с обязательным пальпаторным определением пульса на артериях нижних конечностей в типичных местах (бедра, подколенные области, на тыльной и позадилодыжечной области стоп), аускультацию для выявления систолического шума над БА.
155. Пациентам с СД и ЗАНК, сопровождающимися формированием трещин, ран и язв, рекомендуется профилактический уход за ногами, подразумевающий применение антисептических лекарственных препаратов, предотвращающих воспалительные процессы и нагноения. Им необходимо носить удобную обувь, избегать перенапряжений и травм.
157. Методом вторичной медицинской профилактики осложнений и прогрессирования заболевания у пациентов с ЗПА является своевременное выполнение реваскуляризации артериального русла.
158. При отсутствии возможности проведения своевременного хирургического вмешательства в связи с наличием у пациентов тяжелой сопутствующей патологии или других причин проводится консервативное лечение.
156. Надлежащий уход за стопами включает:
- ежедневный осмотр ног на наличие трещин, язв и мозолей;
- ежедневное мытье ног в теплой воде с мягким мылом и аккуратное и тщательное высушивание;
- использование лубрикантов, таких как ланолин, для сухой кожи;
- использование гигиенической присыпки для поддержания ног в сухом состоянии;
- оставление прямого и не слишком короткого края при подстригании ногтей на ногах;
- отказ от использования липких пластырей или агрессивных химических веществ для удаления мозолей или омозолелостей;
- ежедневную смену носков или чулок;
- частую смену обуви;
- использование свободных шерстяных носков, чтобы не допускать переохлаждения ног;
- отказ от ношения тесных подвязок или чулок с жесткими эластичными носками;
- ношение удобной обуви с широкими носами;
- отказ от открытой обуви или хождения босиком;
- при наличии деформации стопы обращение за рецептом для изготовления специальной ортопедической обуви;
- отказ от использования бутылки с горячей водой или грелки;
- отказ от парения ноги в горячей воде или растворах химических веществ.
157. Методом вторичной медицинской профилактики осложнений и прогрессирования заболевания у пациентов с ЗПА является своевременное выполнение реваскуляризации артериального русла.
158. При отсутствии возможности проведения своевременного хирургического вмешательства в связи с наличием у пациентов тяжелой сопутствующей патологии или других причин проводится консервативное лечение.
Информация
Источники и литература
-
Постановления и приказы Министерства здравоохранения Республики Беларусь об утверждении клинических протоколов 2023
-
www.minzdrav.gov.by
Информация
ПОСТАНОВЛЕНИЕ
МИНИСТЕРСТВА ЗДРАВООХРАНЕНИЯ
РЕСПУБЛИКИ БЕЛАРУСЬ
11 мая 2023 г. № 77
Об утверждении клинического протокола
На основании абзаца девятого части первой статьи 1 Закона Республики Беларусь от 18 июня 1993 г. № 2435-XII «О здравоохранении», подпункта 8.3 пункта 8 и подпункта 9.1 пункта 9 Положения о Министерстве здравоохранения Республики Беларусь, утвержденного постановлением Совета Министров Республики Беларусь от 28 октября 2011 г. № 1446, Министерство здравоохранения Республики Беларусь
ПОСТАНОВЛЯЕТ:
1. Утвердить клинический протокол «Диагностика и лечение пациентов с заболеваниями периферических артерий (взрослое население)» (прилагается).
2. Настоящее постановление вступает в силу после его официального опубликования.
Министр Д.Л.Пиневич
СОГЛАСОВАНО
Брестский областной исполнительный комитет
Витебский областной исполнительный комитет
Гомельский областной исполнительный комитет
Гродненский областной исполнительный комитет
Могилевский областной исполнительный комитет
Минский областной исполнительный комитет
Минский городской исполнительный комитет
Государственный пограничный комитет Республики Беларусь
Комитет государственной безопасности Республики Беларусь
Министерство внутренних дел Республики Беларусь
Министерство обороны Республики Беларусь
Министерство по чрезвычайным ситуациям Республики Беларусь
Национальная академия наук Беларуси
Управление делами Президента Республики Беларусь
Классификации хронической ишемии нижних конечностей

Схема определения степени стеноза ВСА по ECST (European Carotid Surgery Trial) при выполнении УЗДС БЦА на экстракраниальном уровне2

Нормальные значения диаметра и пиковой систолической скорости для артерий нижних конечностей

Шкала стратификации риска тромбоэмболических осложнений CHA2DS2-VASc3
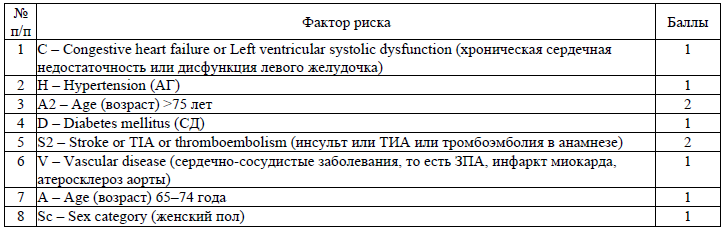

Приложение 7
Оценка риска ампутации по прогностической шкале WIfl5

Критерии повышенного риска возникновения инсульта у пациентов с бессимптомным каротидным стенозом на фоне лекарственной терапии

Приложение 1
к клиническому протоколу
«Диагностика и лечение пациентов с заболеваниями периферических артерий (взрослое население)»
Классификации хронической ишемии нижних конечностей

Приложение 2
к клиническому протоколу
«Диагностика и лечение пациентов с заболеваниями периферических артерий (взрослое население)»
Схема определения степени стеноза ВСА по ECST (European Carotid Surgery Trial) при выполнении УЗДС БЦА на экстракраниальном уровне2

______________________________
2 Процент стеноза рассчитывается по формуле:
Процент стеноза = (С – А) / С *100 %,
где А – остаточный просвет ВСА на уровне максимального сужения, С – диаметр ВСА на уровне сужения.
Дифференциальный диагноз ПХ

Приложение 3
к клиническому протоколу
«Диагностика и лечение пациентов с заболеваниями периферических артерий (взрослое население)»
Дифференциальный диагноз ПХ

Приложение 4
к клиническому протоколу
«Диагностика и лечение пациентов с заболеваниями периферических артерий (взрослое население)»
Нормальные значения диаметра и пиковой систолической скорости для артерий нижних конечностей

Приложение 5
к клиническому протоколу
«Диагностика и лечение пациентов с заболеваниями периферических артерий (взрослое население)»
Шкала стратификации риска тромбоэмболических осложнений CHA2DS2-VASc3

______________________________
3 Использование шкалы CHA2DS2-VASc:
АКТ для медицинской профилактики тромбоэмболии назначается пациентам с ФП > 1 балла по шкале CHA2DS2-VASc, за исключением тех (как мужчины, так и женщины), которые имеют низкий риск (в возрасте <65 лет и только ФП) или при наличии медицинских противопоказаний.
Выбор АКТ должен быть основан на абсолютном риске инсульта, тромбоэмболии, кровотечений и клиническом преимуществе для данного пациента.
CHA2DS2-VASc используется в качестве средства оценки риска инсульта в неклапанной ФП.
Лечение антитромбоцитарными лекарственными препаратами: комбинация аспирина и клопидогреля или, что менее эффективно, аспирин должна быть рассмотрена только в случае, если пациент отказывается от приема любого из возможных ПОАК: и АВК, и новых оральных антикоагулянтов, а также при невозможности приема оральных антикоагулянтов, которая не связана с геморрагическими осложнениями.
Шкала стратификации риска кровотечения HAS-BLED4
Приложение 6
к клиническому протоколу
«Диагностика и лечение пациентов с заболеваниями периферических артерий (взрослое население)»
Шкала стратификации риска кровотечения HAS-BLED4

______________________________
4 Использование шкалы HAS-BLED:
значение >3 баллов говорит о высоком риске кровотечения. Высокое значение балла по шкале HASBLED само по себе не является медицинским показанием к отмене или неназначению антикоагулянтов, а должно служить поиску и модификации управляемых факторов риска (АГ, использование нестероидных противовоспалительных средств, лабильные значения МНО). Требует осторожности и более частого контроля пациентов на терапии ПОАК.
Приложение 7
к клиническому протоколу
«Диагностика и лечение пациентов с заболеваниями периферических артерий (взрослое население)»
Оценка риска ампутации по прогностической шкале WIfl5

______________________________
5 Wifl – факторы, которые представляют угрозу потери конечности: рана (W), ишемия (I) и инфекция стопы (fl). Каждый из этих факторов оценивается по четырем категориям (0 = нет, 1 = слабый, 2 = умеренный, 3 = тяжелый).
Пример: 67-летний пациент, страдающий СД с гангреной большого пальца и явлением целлюлита, без клинических признаков общей инфекции (воспаления), при пальцевом АД 30 мм рт.ст. будет классифицироваться: W – 2, I – 2, fl – 1 (Wifl 2-2-1) / клиническая стадия = 4 (риск ампутации высокий).
6 ТсРО2 – чрескожное напряжение кислорода.
Приложение 8
к клиническому протоколу
«Диагностика и лечение пациентов с заболеваниями периферических артерий (взрослое население)»
Критерии повышенного риска возникновения инсульта у пациентов с бессимптомным каротидным стенозом на фоне лекарственной терапии

Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.