Диагностика и лечение пациентов с бронхиальной астмой (взрослое население)
Бронхиальная астма у взрослых
 Версия: Клинические протоколы 2024 (Беларусь)
Версия: Клинические протоколы 2024 (Беларусь)
Астма (J45)
Пульмонология
Общая информация
Краткое описание
УТВЕРЖДЕНО
Постановление
Министерства здравоохранения Республики Беларусь
30.04.2024 № 84
КЛИНИЧЕСКИЙ ПРОТОКОЛ
«Диагностика и лечение пациентов (взрослое население) с бронхиальной астмой»
ГЛАВА 1
ОБЩИЕ ПОЛОЖЕНИЯ
1. Настоящий клинический протокол устанавливает общие требования к объему оказания медицинской помощи в стационарных и амбулаторных условиях пациентам с БА (шифр по Международной статистической классификации болезней и проблем, связанных со здоровьем, десятого пересмотра – J 45).
2. Требования настоящего клинического протокола являются обязательными для юридических лиц и индивидуальных предпринимателей, осуществляющих медицинскую деятельность в порядке, установленном законодательством о здравоохранении.
3. Для целей настоящего клинического протокола используются основные термины и их определения в значениях, установленных Законом Республики Беларусь «О здравоохранении», а также следующие термины и их определения:
астматический статус (шифр по Международной статистической классификации болезней и проблем, связанных со здоровьем, десятого пересмотра – J46) – эпизод острой ДН, осложняющей обострение БА на фоне резистентности к проводимой терапии;
базисная терапия БА – ЛС, контролирующие течение заболевания благодаря своему противовоспалительному действию;
БА – гетерогенное заболевание, характеризующееся хроническим воспалением дыхательных путей с наличием респираторных симптомов (свистящие хрипы, одышка, затрудненное дыхание, кашель), вариабельность которых обусловлена бронхиальной гиперреактивностью;
обострение БА – эпизод, характеризующийся прогрессирующим нарастанием симптомов: одышки, кашля, свистящих хрипов или затрудненного дыхания и прогрессирующим снижением функции легких с потерей контроля над БА и требующий коррекции текущего лечения.
4. Первичная медицинская помощь пациентам с БА оказывается в районных организациях здравоохранения; специализированная медицинская помощь – в районных, областных (городских), республиканских организациях здравоохранения;
высокотехнологичная медицинская помощь – в областных (городских) и республиканских организациях здравоохранения.
5. Первичную диагностику БА в амбулаторных условиях у пациентов осуществляют врачи общей практики, врачи-терапевты. Для уточнения диагноза, коррекции лечения врач общей практики, врач-терапевт направляет пациента на консультацию к врачу-пульмонологу и (или) врачу-аллергологу-иммунологу.
6. Направление пациентов с БА в больничные организации для оказания им медицинской помощи в стационарных условиях осуществляется в соответствии с Инструкцией о порядке направления пациентов для получения медицинской помощи в организации здравоохранения, утвержденной постановлением Министерства здравоохранения Республики Беларусь от 2 ноября 2005 г. № 44.
7. Настоящий клинический протокол в части лечения БА включает основные ЛС, которые представлены в соответствии с международными непатентованными наименованиями, а при их отсутствии – по химическим наименованиям по систематической или заместительной номенклатуре, с указанием лекарственной формы и дозировки.
В соответствии с настоящим клиническим протоколом по медицинским показаниям возможно применение лекарственных препаратов off label, назначаемых по решению врачебного консилиума.
8. В настоящем клиническом протоколе используются следующие сокращения:
АЛТР – антагонисты лейкотриеновых рецепторов;
АСИТ – аллергенспецифическая иммунотерапия;
БАК – биохимический анализ крови;
БА – бронхиальная астма;
БД – бронходилататор;
ГИБП – генно-инженерный биологический препарат;
ГКС – глюкокортикостероиды;
ГЭРБ – гастроэзофагеальная рефлюксная болезнь;
ДАИ – дозированный аэрозоль для ингаляций;
ДДМА – длительнодействующие мускариновые антагонисты;
ДДБА – длительнодействующие бета2-агонисты;
ДН – дыхательная недостаточность;
ДПИ – дозированный порошок для ингаляций;
ИГКС – ингаляционный ГКС;
КДБА – короткодействующие бета2-агонисты;
КДМА – короткодействующие мускариновые антагонисты;
ЛС – лекарственное средство;
ОАК – общий анализ крови;
ОАМ – общий анализ мочи;
ОГК – органы грудной клетки;
ОФВ1 – объем форсированного выдоха за первую секунду;
ПСВ – пиковая скорость выдоха;
СГКС – системный ГКС;
СЛАСИТ – сублингвальная АСИТ;
ФЖЕЛ – форсированная жизненная емкость легких;
ЧСС – частота сердечных сокращений;
ЭКГ – электрокардиография;
АСТ тест – тест по контролю над БА;
ACQ тест – опросник по контролю над симптомами БА;
IgE – иммуноглобулин Е;
MART-терапия – режим терапии с использованием одного комбинированного
ингалятора;
SpO2 – сатурация крови;
РаСО2 – парциальное напряжение углекислого газа в артериальной крови;
РаО2 – парциальное напряжение кислорода в артериальной крови.
Классификация
ГЛАВА 3
КЛАССИФИКАЦИЯ БА
13. Классификация БА:
13.1. по клиническим формам БА:
аллергическая;
неаллергическая;
смешанная;
13.2. по степени тяжести:
легкая;
средняя;
тяжелая.
Классификация впервые выявленной БА по степени тяжести указана в приложении 4. Степень тяжести БА определяется по выраженности симптомов, наличию (степени) бронхообструкции (показатели ОФВ1 или ПСВ) и бронхореактивности (суточной вариабельности показателей ОФВ1 или ПСВ).
Степень тяжести течения БА у пациентов, получающих лечение, определяется в соответствии с приложением 5 на основании объема получаемой противовоспалительной (базисной) терапии, которая позволяет обеспечить контролируемое течение БА;
13.3. по уровню контроля:
полный контроль (контролируемая);
частичный контроль (частично контролируемая);
отсутствие контроля (неконтролируемая).
Оценка уровня контроля симптомов БА осуществляется после 3 и более месяцев назначенной терапии или ее коррекции и указана в приложении 6.
Для оценки текущего контроля над БА дополнительно могут использоваться АСТ тест, указанный в приложении 2, и ACQ тест, указанный в приложении 3.
14. Классификация обострений БА по степени тяжести:
нетяжелая;
тяжелая;
жизнеугрожающая;
близкая к фатальной.
Для определения тактики лечения обострения БА выделяют степени тяжести обострения, которые устанавливаются по критериям, указанным в приложении 7.
Степени тяжести жизнеугрожающая БА и БА, близкая к фатальной, эквивалентны астматическому статусу.
15. В формулировке диагноза следует указывать клиническую форму, степень тяжести и уровень контроля БА, сопутствующие заболевания, которые могут оказать влияние на течение БА, при наличии – обострение с указанием его степени тяжести.
Примеры формулировок диагноза:
БА, аллергическая форма, средней степени тяжести, контролируемое течение.
ДН 0 ст. Аллергический ринит круглогодичный, легкое течение. Сенсибилизация к аллергенам клещей домашней пыли;
БА, неаллергическая форма, средней степени тяжести, частично контролируемое течение. ДН I ст. Риносинусит полипозный рецидивирующий. Непереносимость нестероидных противовоспалительных ЛС;
БА, аллергическая форма, средней степени тяжести, нетяжелое обострение. ДН I ст. Аллергический ринит, сезонный, тяжелое течение. Сенсибилизация к пыльцевым аллергенам (деревья);
БА, неаллергическая форма, тяжелое течение; жизнеугрожающее обострение (астматический статус). ДН II ст. Нарушение жирового обмена II ст. (индекс массы тела 36 кг/м2).
В диагнозе могут быть указаны дополнительные фенотипические особенности БА:
с поздним началом;
с фиксированной бронхообструкцией;
у пациентов с ожирением;
ГЭРБ-ассоциированная;
физического усилия;
аспириновая;
кашлевая;
профессиональная.
Диагностика
ГЛАВА 2
ДИАГНОСТИКА БА
9. Диагностические критерии БА представлены в приложении 1.
10. Обязательные диагностические мероприятия в амбулаторных условиях:
сбор анамнеза с оценкой выраженности и продолжительности симптомов, определением триггеров (включая профессиональный анамнез) – при каждом медицинском осмотре;
физикальное обследование с оценкой индекса массы тела – при каждом медицинском осмотре;
ОАК – однократно при первичном медицинском осмотре, в дальнейшем – при необходимости;
SpO2 – при каждом медицинском осмотре;
11. Обязательные диагностические мероприятия в стационарных условиях:
спирометрия (функция внешнего дыхания) с бронходилатационным тестом – при первичной диагностике, повторное проведение спирометрии не позже чем через 3 месяца от начала терапии;
рентгенография ОГК – однократно;
ЭКГ – однократно.
11. Обязательные диагностические мероприятия в стационарных условиях:
сбор анамнеза – однократно;
измерение индекса массы тела – однократно;
фиксация эпизодов бронхообструкции с ответом на применение быстродействующих бронхолитиков – при каждом медицинском осмотре;
физикальное обследование – при каждом медицинском осмотре;
SpO2 – при каждом медицинском осмотре;
ОАК – однократно, повторно – при наличии клинически значимых изменений в исходном ОАК, далее – по медицинским показаниям;
БАК: исследование уровней общего белка, билирубина и его фракций, мочевины, креатинина, аланинаминотрансферазы, аспартатаминотрансферазы, глюкозы, калия, натрия, хлора, С реактивный белок – однократно, повторно – при наличии клинически значимых изменений в исходном БАК, далее – по медицинским показаниям;
ОАМ – однократно, повторно – при наличии клинически значимых изменений в исходном ОАМ, далее – по медицинским показаниям;
спирометрия с бронхомоторными тестами:
бронходилатационный тест при наличии исходной бронхообструкции или при наличии симптомов и аускультативной картины, соответствующей бронхообструкции – однократно, далее по медицинским показаниям;
бронхопровакационный тест – при исходно нормальных показателях спирометрии без симптомов и аускультативной картины, соответствующей бронхообструкции – однократно, далее по медицинским показаниям;
рентгенография ОГК – однократно;
ЭКГ – однократно, далее – по медицинским показаниям;
консультации врачей-специалистов при наличии медицинских показаний для исключения коморбидной патологии.
12. Дополнительные диагностические мероприятия:
БАК: исследование уровней магния, кальция, лактатдегидрогеназы;
липидограмма: общий холестерин, липопротеины высокой плотности, липопротеины низкой плотности, триглицериды, коэффициент атерогенности;
пикфлоуметрия – не менее 2 раз в день в течение не менее 2 недель, в том числе с оценкой ответа на бронхолитики при их использовании;
кожные пробы или исследование уровня антител к антигенам растительного, животного и химического происхождения в крови – однократно;
АСТ тест, указанный в приложении 2;
ACQ тест, указанный в приложении 3;
исследование уровня эозинофилов в мокроте;
исследование уровня общего IgE в крови;
ФБС и (или) ФБС с биопсией;
исследование газового состава крови;
компьютерная томография ОГК;
анализ мокроты на микрофлору и чувствительность к ЛС;
Манту тест и (или) диаскин-тест;
анализ кала на яйца гельминтов трехкратно;
консультация врача-иммунолога-аллерголога;
консультация врача-профпатолога при подозрении на профессиональную БА;
консультация врача-пульмонолога;
консультации при наличии медицинских показаний врача-фтизиатра, врача-гастроэнтеролога, врача-оториноларинголога, врача-психотерапевта, врача-торакального хирурга, других врачей-специалистов.
Лечение
ГЛАВА 4
ЛЕЧЕНИЕ ПАЦИЕНТОВ С БА
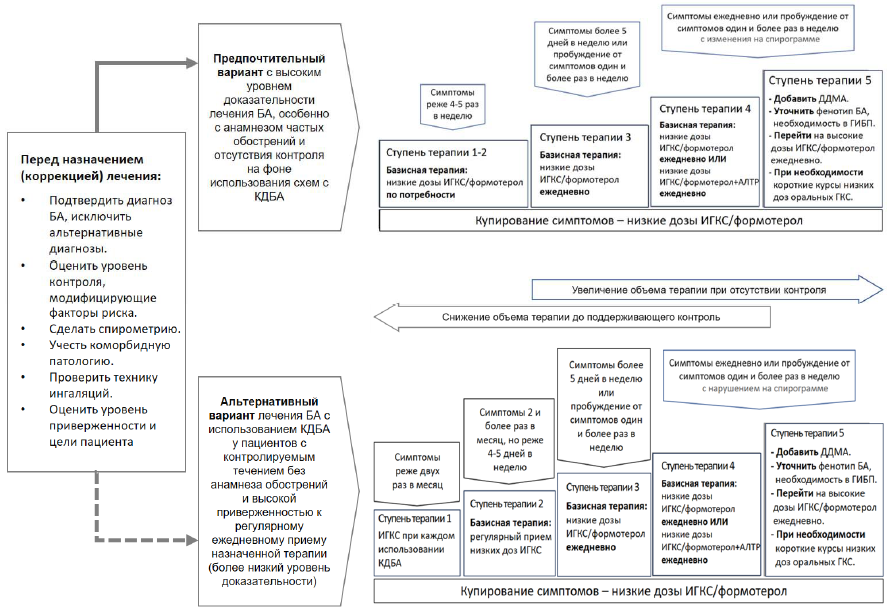
16. Лечение пациентов с БА проводится в соответствии с алгоритмом действий из 5 ступеней. Объем терапии корректируется в зависимости от степени тяжести, уровня контроля и наличия факторов риска обострений БА. Каждая ступень включает варианты терапии, которые являются альтернативами при выборе базисной терапии БА. Выбор терапии зависит от выраженности клинических проявлений БА и осуществляется в соответствии с приложениями 8 и 9.
Медикаментозная терапия БА предусматривает назначение ЛС трех категорий:
для контроля БА (противовоспалительная терапия или средства базисной терапии) применяются для регулярной поддерживающей терапии. К ним относятся:
ИГКС:
беклометазон ДАИ 100 мкг/доза, 250 мкг/доза;
будесонид ДАИ 100 мкг/доза, 200 мкг/доза;
флутиказон ДАИ 50 мкг/доза, 125 мкг/доза, 250 мкг/доза;
комбинации ИГКС с ДДБА – беклометазон/формотерол ДАИ 100 мкг + 6 мкг/доза;
будесонид/формотерол ДПИ 80 мкг + 4,5 мкг доза, 160 мкг + 4,5 мкг доза;
флутиказон/сальметерол ДАИ 25 мкг + 50 мкг/доза, 25 мкг + 125 мкг/доза, 25 мкг + 250 мкг/доза;
флутиказон/сальметерол ДПИ 50 мкг + 100 мкг/доза, 50 мкг + 250 мкг/доза, 50 мкг + 500 мкг/доза;
флутиказон/вилантерол ДПИ 92 мкг + 22 мкг/доза, 184 мкг + 22 мкг/доза;
будесонид суспензия для ингаляций 0,25 мг/мл или 0,5 мг/мл в небулах по 2 мл;
флутиказон суспензия для ингаляций 0,25 мг/мл или 1 мг/мл в небулах по 2 мл;
АЛТР:
монтелукаст таблетки, покрытые пленочной оболочкой, 10 мг;
метилксантины замедленного высвобождения – теофиллин, капсулы пролонгированного действия 100 мг, 200 мг, 300 мг, 350 мг;
ДДМА – тиотропиум бромид раствор для ингаляций в ДАИ 2,5 мкг/доза;
ГИБП – омализумаб 125 мг/мл;
СГКС – метилпреднизолон таблетки 4 мг и 16 мг, преднизолон таблетки 5 мг;
для неотложной медицинской помощи (ситуационная терапия) назначаются КДБА по потребности с целью купирования приступов бронхоспазма:
сальбутамол ДАИ 100 мкг/доза, сальбутамол раствор для ингаляций 1 мг/1 мл (для небулайзерной терапии),
фенотерол ДАИ 100 мкг/доза, фенотерол раствор для ингаляций 1 мг/1 мл (для небулайзерной терапии),
или фиксированные комбинации КДБА/КДМА: фенотерол/ипратропия бромид ДАИ 50 мкг + 20 мкг/доза, фенотерол/ипратропия бромид раствор для ингаляций 0,5 мг + 0,25 мг/1 мл (для небулайзерной терапии).
При БА для нетложной медицинской помощи (ситуационной терапии) терапия с использованием только бронхолитических ЛС для купирования приступов одышки (удушья) не рекомендуется. При появлении симптомов БА назначаются комбинированные ЛС ИГКС с бронхолитиками с быстрым началом действия:
ИГКС/сальбутамол – ДАИ беклометазон/сальбутамол 50 мкг + 100 мкг/доза, 250 мкг + 100 мкг/доза,
ИГКС/формотерол – ДАИ беклометазон/формотерол 100 + 6 мкг/доза или ДПИ будесонид/формотерол 80 мкг + 4,5 мкг доза, 160 мкг + 4,5 мкг доза.
Использование в качестве неотложной медицинской помощи (ситуационной терапии) комбинаций ИГКС/формотерол осуществляется в режиме по требованию.
В случае применения для неотложной медицинской помощи монопрепаратов КДБА или КДБА/КДМА после ингаляции быстродействующих бронхолитиков дополнительно может использоваться низкая доза ИГКС.
При наличии медицинских показаний в качестве дополнительной терапии могут использоваться аллергены для АСИТ.
Основу терапии БА составляют ИГКС. Низкие, средние и высокие суточные дозы ИГКС для лечения БА (отдельно или в сочетании с ДДБА) указаны в приложении 10.
На каждой из ступеней фармакотерапия БА может осуществляется по одному из 2 вариантов:
вариант 1: низкая доза ИГКС/формотерол в качестве ЛС как для купирования симптомов БА, так и для поддерживающей (базисной) терапии – в режиме гибкого дозирования единого ингалятора (с наращиванием дозировок ИГКС, то есть, кратности использования ЛС согласно инструкции по медицинскому применению (листку-вкладышу), на более высоких ступенях терапии). При необходимости комбинация ИГКС/формотерол может дополняться АЛТР или дополнительными ЛС лечения БА;
вариант 2: КДБА при симптомах БА (в качестве симптоматического ЛС или как ЛС неотложной медицинской помощи), если вариант 1 невозможен или не соответствует предпочтениям пациента, а также отсутствуют обострения БА в анамнезе и пациент привержен базисной терапии. Чтобы избежать рисков монотерапии КДБА, при каждом их использовании добавляется ингаляция низкой дозы ИГКС. При таком варианте на каждой из ступеней назначается соответствующая фиксированная поддерживающая терапия.
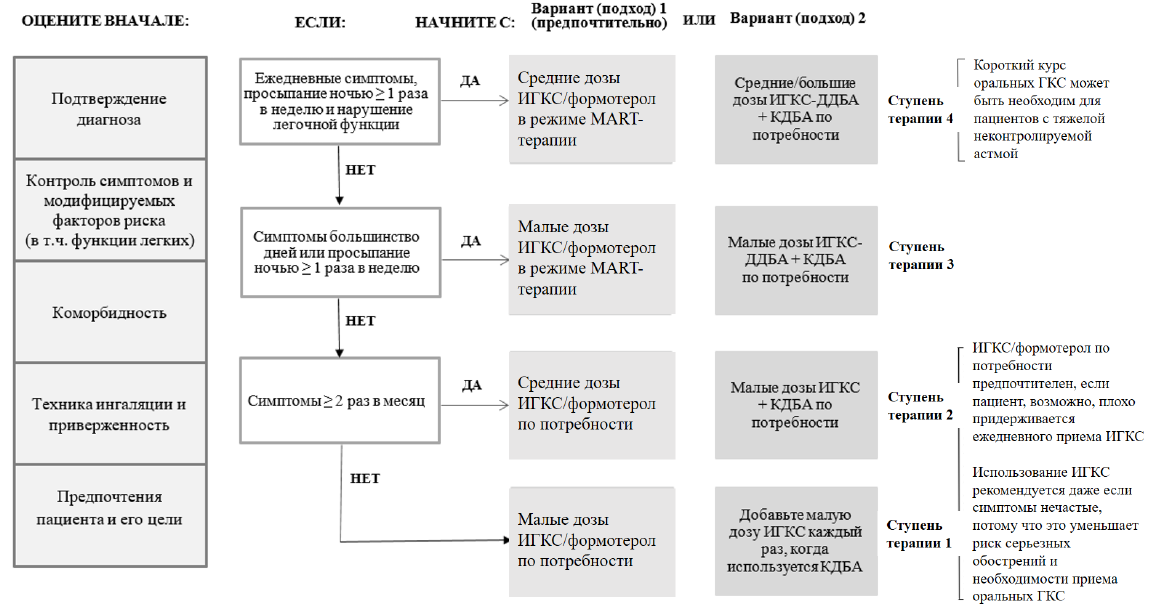
17. Алгоритм стартовой терапий БА представлен в приложении 8:
17.1. ступень терапии 1-2 (легкая БА):
вариант 1:
единая тактика лечения, соответствующая ступеням терапии 1-2 – комбинация ИГКС/формотерол в низкой дозе по потребности;
вариант 2:
ступень терапии 1 – низкие дозы ИГКС, принимаемые при каждом использовании КДБА по потребности;
ступень терапии 2 – регулярный прием низких доз ИГКС. Для купирования симптомов – КДБА. При каждом использовании КДБА используется дополнительная доза ИГКС. Возможен вариант базисной терапии в виде ежедневного приема АЛТР, добавление к медикаментозному лечению АСИТ;
вариант 2: регулярный прием низких доз ИГКС/ДДБА и КДБА (или комбинация КДБА/КДМА) по потребности. Возможен вариант базисной терапии в виде ежедневного приема средних доз ИГКС и АЛТР или средних доз ИГКС и теофиллина замедленного высвобождения, добавление к медикаментозному лечению АСИТ.
17.3. ступень терапии 4 (тяжелая БА):
Высокие дозы ИГКС могут применяться с помощью ДАИ со спейсером (беклометазон, будесонид, флутиказон) или через небулайзер (будесонид суспензия для ингаляций 0,25 мг/мл или 0,5 мг/мл в небулах по 2 мл, флутиказон суспензия для ингаляций 0,25 мг/мл или 1 мг/мл в небулах по 2 мл);
вариант 2: добавить ДДМА к средним дозам ИГКС/ДДБА, оценить форму и особенности течения БА с возможностью назначения таргетной терапии ГИБП, рассмотреть назначение высоких доз ИГКС/ДДБА.
На ступени терапии 5 при недостаточном контроле за БА к проводимой базисной терапии могут быть назначены низкие дозы пероральных ГКС с обеспечением контроля за возможными нежелательными реакциями, а также по решению врачебного консилиума может быть добавлен азитромицин*.
17.2. ступень терапии 3 (БА средней степени тяжести):
вариант 1: низкие дозы ИГКС/формотерол как базисная терапия и по потребности – MART-терапия. Режим MART-терапии возможен только для фиксированных комбинаций, содержащих формотерол – ДДБА с быстрым развитием бронхолитического эффекта.
Режим MART-терапии с ИГКС/формотерол является первым выбором у пациентов, которым требуется лечение БА, соответствующее ступени терапии 3 или 4, и у которых имеется в анамнезе >1 обострения за последний год;
вариант 2: регулярный прием низких доз ИГКС/ДДБА и КДБА (или комбинация КДБА/КДМА) по потребности. Возможен вариант базисной терапии в виде ежедневного приема средних доз ИГКС и АЛТР или средних доз ИГКС и теофиллина замедленного высвобождения, добавление к медикаментозному лечению АСИТ.
Суточная доза теофиллина устанавливается индивидуально. Максимальная доза, которую можно применять без контроля концентрации теофиллина в плазме крови – 13 мг/кг/сут до максимальной дозы 900 мг/сут;
17.3. ступень терапии 4 (тяжелая БА):
вариант 1: средние дозы ИГКС/формотерол в режиме MART-терапии;
вариант 2: средние или высокие дозы ИГКС-ДДБА и КДБА (или конбинация КДБА/КДМА) по потребности. При недостаточном эффекте к терапии может быть добавлен ДДМА или АЛТР или теофиллин замедленного высвобождения. Возможен перевод на базисную терапию с высокими дозами ИГКС.
Высокие дозы ИГКС могут применяться с помощью ДАИ со спейсером (беклометазон, будесонид, флутиказон) или через небулайзер (будесонид суспензия для ингаляций 0,25 мг/мл или 0,5 мг/мл в небулах по 2 мл, флутиказон суспензия для ингаляций 0,25 мг/мл или 1 мг/мл в небулах по 2 мл);
17.4. ступень терапии 5 (тяжелая БА):
вариант 1: добавить к MART-терапии средними дозами ИГКС/формотерол ДДМА, оценить форму и особенности течения БА с возможностью назначения таргетной терапии ГИБП, рассмотреть назначение высоких доз ИГКС/формотерол;
вариант 2: добавить ДДМА к средним дозам ИГКС/ДДБА, оценить форму и особенности течения БА с возможностью назначения таргетной терапии ГИБП, рассмотреть назначение высоких доз ИГКС/ДДБА.
На ступени терапии 5 при недостаточном контроле за БА к проводимой базисной терапии могут быть назначены низкие дозы пероральных ГКС с обеспечением контроля за возможными нежелательными реакциями, а также по решению врачебного консилиума может быть добавлен азитромицин*.
______________________________
* ЛС применяется «off label».
Пациентов с персистирующими симптомами или обострениями БА несмотря на правильную технику ингаляции и хорошую приверженность лечению, соответствующему ступени терапии 4 лечения БА, направляют к врачу-специалисту (врачу-пульмонологу, врачу-иммунологу-аллергологу). Решение о возможности назначения ГИБП (омализумаб – гумазированные рекомбинантные антитела к IgE 75–600 мг в сутки согласно инструкции по медицинскому применению (листку-вкладышу) принимается врачебным консилиумом. Для назначения терапии омализумабом у пациентов должно быть наличие клинически значимой атопии с подтвержденной связью между экспозицией аллергенов и развитием симптомов (обострений) БА, уровень общего IgE в крови до начала биологической терапии 30–1500 МЕ/мл.
АСИТ применяется у пациентов с БА легкой и средней степени тяжести, ассоциированной с аллергическим риноконъюнктивитом, при условии, что БА контролируется фармакотерапией. СЛАСИТ аллергеном клеща домашней пыли рекомендуется в качестве дополнительного варианта терапии на ступени терапии 3 и 4 лечения БА у пациентов с БА и аллергическим ринитом, сенсибилизированных к клещу домашней пыли, в случае, если они имеют обострения несмотря на лечение ИГКС и ОФВ1 >70 % должного.
Все пациенты с БА должны пройти курс обучения самоконтролю, включая мониторинг симптомов и (или) функции легких, составление письменного плана действий при БА.
19.1. нетяжелые обострения БА лечатся в амбулаторных условиях и требуют увеличения объема терапии – переход на ступень выше:
18. АСИТ используется у пациентов, если IgE-обусловленная аллергия является основной в патогенезе БА. В настоящее время существует два метода АСИТ: подкожная АСИТ и СЛАСИТ.
АСИТ применяется у пациентов с БА легкой и средней степени тяжести, ассоциированной с аллергическим риноконъюнктивитом, при условии, что БА контролируется фармакотерапией. СЛАСИТ аллергеном клеща домашней пыли рекомендуется в качестве дополнительного варианта терапии на ступени терапии 3 и 4 лечения БА у пациентов с БА и аллергическим ринитом, сенсибилизированных к клещу домашней пыли, в случае, если они имеют обострения несмотря на лечение ИГКС и ОФВ1 >70 % должного.
Все пациенты с БА должны пройти курс обучения самоконтролю, включая мониторинг симптомов и (или) функции легких, составление письменного плана действий при БА.
19. Лечение обострений БА:
19.1. нетяжелые обострения БА лечатся в амбулаторных условиях и требуют увеличения объема терапии – переход на ступень выше:
долгосрочный переход на ступень выше (по крайней мере в течение 2–3 месяцев) – сохранение симптомов и (или) обострения на фоне 2–3 месяцев терапии. Перед тем как перейти на следующую ступень, необходимо оценить наиболее распространенные причины неудовлетворительного контроля (неправильная техника ингаляций, низкая приверженность к терапии, модифицируемые факторы риска (курение, контакт с аллергеном и другие), коморбидность и другие);
краткосрочный переход на ступень выше (1–2 недели) используется в случае эпизода вирусной инфекции или воздействия аллергена.
Увеличение дозы ИГКС до 4 мг в сутки возможна за счет доставки с помощью небулайзера будесонида (суспензия для ингаляций 0,25 мг/мл или 0,5 мг/мл в небулах по 2 мл), флутиказона (суспензия для ингаляций 0,25 мг/мл или 1 мг/мл в небулах по 2 мл).
Симптоматическими бронхолитическими ЛС купирования симптомов обострения являются КДБА в ДАИ (сальбутамол, фенотерол) или комбинации КДБА/КДМА (фенотерол/ипратропия бромид). Для нетяжелой степени тяжести обострений используются повторные ингаляции (по 1–2 вдоха каждые 20 мин. в течение первого часа). Доставка КДБА с помощью ДАИ со спейсером приводит к такому же улучшению функции легких, как и доставка с помощью небулайзера.
Увеличение дозы ИГКС до 4 мг в сутки возможна за счет доставки с помощью небулайзера будесонида (суспензия для ингаляций 0,25 мг/мл или 0,5 мг/мл в небулах по 2 мл), флутиказона (суспензия для ингаляций 0,25 мг/мл или 1 мг/мл в небулах по 2 мл).
СГКС назначаются в следующих случаях:
отсутствие реакции на увеличение объема базисной терапии в течение 2–3 дней;
быстрое ухудшение или состояние, при котором сохраняется ПСВ или ОФВ1 <60 % от индивидуального лучшего или прогнозируемого значения;
в анамнезе были тяжелые обострения.
Пациенты, которые не реагируют на лечение в течение 24 часов или состояние которых продолжает ухудшаться, подлежат госпитализации;
Отмену назначенных СГКС рекомендуется проводить только на фоне назначения ИГКС. Если пациент получал ИГКС до обострения, прием ИГКС должен быть продолжен в повышенной дозе (соответствующей более высокой ступени терапии).
Внутримышечное (при отсутствии венозного доступа) введение эпинефрина (адреналина) показано только в лечении тяжелого обострения БА, связанного с анафилаксией и ангионевротическим отеком – 0,1–0,15 мл на 10 кг массы тела, первоначальная минимальная доза – 500 мкг (0,5 мл) внутримышечно в середину передне-латеральной поверхности бедра (для внутримышечного введения разведение эпинефрина не требуется). 1 мл 0,1 % раствора для инъекций эпинефрина гидрохлорида эквивалентен 1 мл раствора эпинефрина гидротартрата 1 мл 0,18 %, что следует учитывать при расчете дозы эпинефрина (адреналина) в мл. При необходимости (отсутствие ответа на первую дозу, нет улучшения) – введение эпинефрина (адреналина) повторяется, но не менее чем через 5 мин.
Проведение искусственной вентиляции легких требуется пациентам с обострением БА в тех случаях, когда все другие виды консервативной терапии оказались неэффективными.
Преднизолон, таблетки 5 мг, назначается в дозе 0,5–1,0 мг/кг/сут до максимальной дозы 50 мг/сут внутрь, в течение 5–7 дней или метилпреднизолон таблетки 4 мг, 16 мг в эквивалентной дозе. Далее терапия продолжается средними или высокими дозами ИГКС/ДДБА.
Пациенты, которые не реагируют на лечение в течение 24 часов или состояние которых продолжает ухудшаться, подлежат госпитализации;
19.2. лечение обострения БА в стационарных условиях:
пациентам с обострением БА и SpO2 <90 % проводится кислородотерапия 4–5 литра в минуту через назальные канюли. Ингаляторное введение кислорода при обострении БА используется для поддержания SpO2 >92 %. Продолжается ингаляционная терапия КДБА или КДБА/КДМА с использованием небулайзера под контролем ЧСС и сердечного ритма.
СГКС используются при всех тяжелых обострениях и должны быть введены пациенту в течение первого часа парентерально после поступления в больничную организацию здравоохранения. Рекомендуемая доза преднизолона (раствор для внутривенных и внутримышечных инъекций 25 мг/мл, 30 мг/мл) составляет 1,0 мг/кг/сут или эквивалентная доза метилпреднизолона.
Отмену назначенных СГКС рекомендуется проводить только на фоне назначения ИГКС. Если пациент получал ИГКС до обострения, прием ИГКС должен быть продолжен в повышенной дозе (соответствующей более высокой ступени терапии).
Раствор аминофиллина 24 мг/мл в ампулах по 10 мл вводится внутривенно в случае отсутствия возможности использования доставки с помощью небулайзера быстродействующих бронхолитиков. Нагрузочная доза составляет 5 мг/кг в течение 20–30 минут. Далее, при необходимости, непрерывная инфузия в дозе 0,6–1 мг/кг/час.
Внутримышечное (при отсутствии венозного доступа) введение эпинефрина (адреналина) показано только в лечении тяжелого обострения БА, связанного с анафилаксией и ангионевротическим отеком – 0,1–0,15 мл на 10 кг массы тела, первоначальная минимальная доза – 500 мкг (0,5 мл) внутримышечно в середину передне-латеральной поверхности бедра (для внутримышечного введения разведение эпинефрина не требуется). 1 мл 0,1 % раствора для инъекций эпинефрина гидрохлорида эквивалентен 1 мл раствора эпинефрина гидротартрата 1 мл 0,18 %, что следует учитывать при расчете дозы эпинефрина (адреналина) в мл. При необходимости (отсутствие ответа на первую дозу, нет улучшения) – введение эпинефрина (адреналина) повторяется, но не менее чем через 5 мин.
Проведение неинвазивной вентиляции легких рекомендуется пациентам с обострением БА при наличии тяжелой одышки, гиперкапнии, клинических признаков повышенной работы дыхательной мускулатуры, но без признаков утомления мышц и без нарушения уровня сознания.
Проведение искусственной вентиляции легких требуется пациентам с обострением БА в тех случаях, когда все другие виды консервативной терапии оказались неэффективными.
Лечение (амбулатория)
ГЛАВА 5
МЕДИЦИНСКОЕ НАБЛЮДЕНИЕ ПАЦИЕНТОВ С БА В АМБУЛАТОРНЫХ УСЛОВИЯХ
20. Медицинское наблюдение пациентов с БА в амбулаторных условиях осуществляют врач-терапевт и (или) врач общей практики длительно.
Медицинское наблюдение пациентов с БА проводится с учетом формы, степени тяжести, уровня контроля БА.
Контроль за показателями спирометрии (спирометрия с бронходилатационным тестом) – 1 раз в год при контролируемом течении, 1 раз в 6 месяцев при частично контролируемом течении, 1 раз в 3 месяца – при тяжелом неконтролируемом течении БА.
При отсутствии контроля и (или) наличии факторов риска обострений показано увеличение объема терапии.
Снижение объема терапии показано при достижении и сохранении контроля >3 месяцев и отсутствии факторов риска с целью установления минимального объема терапии, достаточной для поддержания контроля.
21. Профилактические мероприятия:
отказ от курения (как активного, так и пассивного);
регулярная физическая активность, выполнение дыхательных упражнений;
снижение массы тела у пациентов с ожирением;
избегать стрессовых ситуаций;
сезонная вакцинация от гриппа;
рациональное питание;
избегать приема ЛС, которые могут ухудшить течение БА.
Информация
Источники и литература
-
Постановления и приказы Министерства здравоохранения Республики Беларусь об утверждении клинических протоколов 2024
-
www.minzdrav.gov.by
Информация
ПОСТАНОВЛЕНИЕ МИНИСТЕРСТВА ЗДРАВООХРАНЕНИЯ РЕСПУБЛИКИ БЕЛАРУСЬ
30 апреля 2024 г. № 84
Об утверждении клинического протокола
На основании абзаца девятого части первой статьи 1 Закона Республики Беларусь от 18 июня 1993 г. № 2435-XII «О здравоохранении», подпункта 8.3 пункта 8, подпункта 9.1 пункта 9 Положения о Министерстве здравоохранения Республики Беларусь, утвержденного постановлением Совета Министров Республики Беларусь от 28 октября 2011 г. № 1446, Министерство здравоохранения Республики Беларусь
ПОСТАНОВЛЯЕТ:
1. Утвердить клинический протокол «Диагностика и лечение пациентов (взрослое население) с бронхиальной астмой» (прилагается).
2. Признать утратившим силу абзац четвертый пункта 1 приказа Министерства здравоохранения Республики Беларусь от 5 июля 2012 г. № 768 «Об утверждении некоторых клинических протоколов и признании утратившим силу отдельного структурного элемента приказа Министерства здравоохранения Республики Беларусь от 19 мая 2005 г. № 274».
3. Настоящее постановление вступает в силу после его официального опубликования.
Министр А.В.Ходжаев
СОГЛАСОВАНО
Государственный пограничный комитет Республики Беларусь
Комитет государственной безопасности Республики Беларусь
Министерство внутренних дел Республики Беларусь
Министерство обороны Республики Беларусь
Министерство по чрезвычайным ситуациям Республики Беларусь
Национальная академия наук Беларуси
Управление делами Президента Республики Беларусь
Брестский областной исполнительный комитет
Витебский областной исполнительный комитет
Гомельский областной исполнительный комитет
Гродненский областной исполнительный комитет
Могилевский областной исполнительный комитет
Минский областной исполнительный комитет
Минский городской исполнительный комитет
Диагностические критерии БА
Приложение 2
АСТ тест
Пояснения (результаты):
Приложение 5
Классификация БА по степени тяжести у пациентов, получающих лечение
Оценка уровня контроля симптомов БА
Приложение 7
Критерии степени тяжести обострения БА*
Персонализированная терапия БА
Низкие, средние и высокие суточные дозы ИГКС для лечения БА (отдельно или в сочетании с ДДБА)
Приложение 1
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с бронхиальной астмой»
Диагностические критерии БА
| 1. Наличие вариабельных респираторных симптомов в анамнезе | |
| Симптомы | Критерии для установления диагноза БА |
|
Свистящие хрипы, одышка, затрудненное дыхание и кашель
|
(изолированный кашель редко связан с БА);
симптомы вариабельны по времени и по интенсивности;
часто симптомы ухудшаются ночью либо сразу после пробуждения;
часто симптомы провоцируются физическими упражнениями, смехом, аллергенами, холодным воздухом;
часто симптомы появляются или ухудшаются на фоне вирусных инфекций
|
| 2. Подтвержденное вариабельное ограничение скорости воздушного потока на выдохе | |
| Показатели | Решения, определения, критерии |
|
2.1. зарегистрированное ограничение скорости воздушного потока
|
Один и более раза в процессе диагностики при низком ОФВ1 необходимо подтвердить, что отношение ОФВ1/ФЖЕЛ снижено (в норме составляет >0,75–0,80)
|
|
2.2. зарегистрированная повышенная вариабельность показателей функции внешнего дыхания* (по данным одного или нескольких указанных тестов):
|
Чем больше вариабельность или чем чаще она выявляется, тем больше уверенность в диагнозе. Эти тесты могут быть проведены повторно во время проявления симптомов либо рано утром
|
|
2.2.1. положительный результат теста на обратимость бронхообструкции с использованием БД
|
Повышение ОФВ1 на >12 % и на >200 мл от исходного значения (более достоверным считается повышение на >15 % и >400 мл).
Изменения замеряются через 10–15 мин. после применения 200–400 мкг сальбутамола или эквивалентного ЛС, сопоставимого по бронходилатационному действию (вероятность получения положительного результата выше, если применение БД перед тестом отложено: КДБА – на >4 часа, ДДБА – на 24 часа, ДДМА – 36 часов)
|
|
2.2.2. повышенная вариабельность ПСВ, измеряемой 2 раза в сутки в течение >2 недель
|
Средняя суточная вариабельность ПСВ >10 % |
|
2.2.3. значительное повышение показателей функции внешнего дыхания через 4 недели противовоспалительного лечения
|
Повышение ОФВ1 на >12 % и на >200 мл (или ПСВ на >20 %) от исходного значения через 4 недели лечения при отсутствии респираторных инфекций
|
|
2.2.4. положительный результат теста с физической нагрузкой
|
Снижение ОФВ1 на >10 % и на >200 мл от исходного значения |
|
2.2.5. положительный результат бронхопровокационного теста
|
Снижение ОФВ1 на >20 % от исходного значения при использовании стандартных доз метахолина или гистамина либо на >15 % при стандартизированной гипервентиляции, использовании гипертонического раствора натрия хлорида или проведении бронхопровокационного теста с маннитолом
|
|
2.2.6. повышенная вариабельность показателей функции внешнего дыхания между визитами* (менее надежный показатель)
|
Изменение ОФВ1 на >12 % и на >200 мл между визитами при отсутствии инфекций органов дыхания
|
______________________________
* Суточная вариабельность ПСВ вычисляется на основании ПСВ, определенной дважды в день по формуле:
наибольшее значение за день минус наименьшее значение за день/среднее от наибольшего и наименьшего значений за день.
Приложение 2
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с бронхиальной астмой»
АСТ тест
| Вопросы | Баллы | ||||
|
1. Как часто за последние 4 недели БА мешала Вам выполнять обычный объем работы в учреждении образования, на работе или дома?
|
|||||
| все время | очень часто | иногда | редко | никогда | |
| 1 | 2 | 3 | 4 | 5 | |
| 2. Как часто за последние 4 недели Вы отмечали у себя затрудненное дыхание? | |||||
|
чаще, чем раз в день
|
1 раз в день |
от 3 до 6 раз в неделю
|
1 или два раза в неделю
|
ни разу | |
| 1 | 2 | 3 | 4 | 5 | |
|
3. Как часто за последние 4 недели Вы просыпались ночью или раньше, чем обычно, из-за симптомов БА (свистящие хрипы, кашель, затрудненное дыхание)?
|
|||||
|
4 ночи в неделю или чаще
|
2–3 ночи в неделю | 1 раз в неделю | 1 или 2 раза | ни разу | |
| 1 | 2 | 3 | 4 | 5 | |
|
4. Как часто за последние 4 недели Вы использовали быстродействующий бронхолитик (например, Вентолин, Беродуал, Атровент, Сальбутамол) или небулайзер (аэрозольный аппарат) с ЛС (например, Беротек, Беродуал, Вентолин небулы)?
|
|||||
|
3 раза в день или чаще
|
1 или 2 раза в день |
2 или 3 раза в неделю
|
1 раз в неделю или реже
|
ни разу | |
| 1 | 2 | 3 | 4 | 5 | |
| 5. Как бы Вы оценили, насколько Вам удавалось контролировать БА за последние 4 недели? | |||||
|
совсем не удавалось контролировать
|
плохо удавалось контролировать
|
в некоторой степени удавалось контролировать
|
хорошо удавалось контролировать
|
полностью удавалось контролировать
|
|
| 1 | 2 | 3 | 4 | 5 | |
| Итого | |||||
Примечание.
ACT тест включает в себя 5 пунктов для самостоятельного заполнения пациентом. В каждом пункте может быть выбрано значение от 1 до 5 баллов, которые затем суммируются (общее значение шкалы составляет 5–25 баллов). Сумма 25 баллов означает полный контроль; сумма 20–24 балла означает, что БА контролируется хорошо; сумма 19 баллов и меньше свидетельствует о неконтролируемой БА.
Пояснения (результаты):
25 баллов – Вы ПОЛНОСТЬЮ КОНТРОЛИРОВАЛИ БА за последние 4 недели. У Вас не было симптомов БА и связанных с ней ограничений. Проконсультируйтесь с врачом, если ситуация изменится;
от 20 до 24 баллов – за последние 4 недели Вы ХОРОШО КОНТРОЛИРОВАЛИ БА, но не ПОЛНОСТЬЮ. Ваш врач поможет Вам добиться ПОЛНОГО КОНТРОЛЯ;
19 и менее баллов – за последние 4 недели Вам НЕ удавалось КОНТРОЛИРОВАТЬ БА. Ваш врач может посоветовать Вам, какие меры нужно применять, чтобы добиться улучшения контроля над БА.
ACQ тест
Приложение 3
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с бронхиальной астмой»
ACQ тест
| Вопросы | Баллы | ||||||
| 0 | 1 | 2 | 3 | 4 | 5 | 6 | |
|
1. В среднем, как часто за последнюю неделю Вы просыпались ночью из-за приступов БА?
|
Никогда | Почти никогда | Очень редко | Несколько раз | Много раз |
Очень много раз
|
Не могу спать из-за БА
|
|
2. В целом, за последнюю неделю насколько выраженными были симптомы БА при пробуждении утром?
|
Отсутствие симптомов
|
Очень легкие симптомы
|
Легкие симптомы
|
Умеренные симптомы
|
Достаточно тяжелые симптомы
|
Тяжелые симптомы
|
Очень тяжелые симптомы
|
|
3. В целом, за последнюю неделю насколько Вы были ограничены в повседневной и профессиональной деятельности из-за БА?
|
Совсем не ограничен(а)
|
Ограничен(а) совсем незначительно
|
Слегка ограничен(а)
|
Ограничен(а) умеренно
|
Очень ограничен(а)
|
Чрезвычайно ограничен(а)
|
Полностью ограничен(а)
|
|
4. В целом, за последнюю неделю какую часть времени у Вас были свистящие хрипы в груди?
|
Отсутствует | Очень небольшая | Небольшая | Умеренная |
Достаточно выраженная
|
Значительная |
Очень выраженная
|
|
5. В целом, за последнюю неделю сколько времени вы испытывали затрудненное дыхание?
|
Нисколько |
Практически не испытывал
|
Небольшой период времени
|
Умеренное количество времени
|
Большое количество времени
|
Большую часть времени
|
Все время |
Примечание.
ACQ тест состоит из 5 вопросов о частоте и степени выраженности симптомов БА за последнюю неделю, выраженность симптомов оценивают по 7-балльной шкале от 0 до 6 баллов. Таким образом, общий индекс по ACQ тесту может варьироваться от 0 – полностью контролируемая БА, до 6 – абсолютно неконтролируемая БА. Значение ACQ <0.75 достоверно свидетельствует о хорошем контроле БА, а ACQ >1.5 – о неконтролируемом течении БА.
Все баллы суммируются, затем сумма делится на число вопросов (5), то есть, общий индекс может быть равен от 0 до 6.
Классификация впервые выявленной БА по степени тяжести*
Приложение 4
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с бронхиальной астмой»
Классификация впервые выявленной БА по степени тяжести*
| Признаки | Легкая БА | БА средней тяжести | Тяжелая БА | |
| интермиттирующая | персистирующая | |||
|
Дневные симптомы
|
Реже 1 раза в неделю |
Чаще 1 раза в неделю, но реже 1 раза в день
|
Ежедневные симптомы/ежедневная потребность в бронхолитиках
|
Ежедневные симптомы.
Ограничение физической активности
|
| Ночные симптомы | Реже 2 раз в месяц | Реже 2 раз в месяц | Ночные симптомы |
Частые ночные симптомы
|
|
Показатели ОФВ1 или ПСВ
|
>80% от должного | >80% от должного | 60–80% от должного |
<60% от должного
|
| Обострения | Обострения короткие |
Обострения могут снижать физическую активность и нарушать сон
|
Обострения снижают физическую активность и нарушают сон
|
Частые обострения
|
|
Показатели ОФВ1 или ПСВ
|
ОФВ1 или ПСВ >80% от должного
|
ОФВ1 или ПСВ >80% от должного
|
ОФВ1 или ПСВ 60–80% от должного
|
ОФВ1 или ПСВ <60% от должного
|
|
Суточная вариабельность показателей ПСВ или ОФВ1
|
<20% | 20–30% | >30% | >30% |
______________________________
* Достаточно наличия одного из указанных критериев тяжести соответствующего признака, чтобы отнести течение БА к более тяжелой степени тяжести.
Приложение 5
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с бронхиальной астмой»
Классификация БА по степени тяжести у пациентов, получающих лечение
|
№ п/п
|
Степень тяжести |
Ступень терапии для достижения контроля
|
Получаемое лечение |
| 1 | Легкая | Ступень терапии 1 или 2 |
По потребности – бронхолитики или комбинация бронхолитика с низкой дозой ИГКС регулярный прием низких доз ИГКС или АЛТР
|
| 2 | Средней тяжести | Ступень терапии 3 |
регулярный прием комбинации низких доз ИГКС с ДДБА
|
| 3 | Тяжелая |
Ступень терапии 4 или 5 или не контролируемая, несмотря на ступень терапии 5
|
регулярный прием средних или высоких доз ИГКС с ДДБА, ДДМА или фиксированная комбинация ИГКС/ДДБА/ДДМА, таргетная терапия и/или СГКС
|
Приложение 6
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с бронхиальной астмой»
Оценка уровня контроля симптомов БА
| А. Контроль симптомов БА | ||||
| За последние 4 недели у пациента отмечались | Уровень контроля | |||
|
Полностью контролируемая
|
Частично контролируемая
|
Неконтролируемая | ||
|
1. Дневные симптомы чаще 2 раз в неделю
|
ДА □
НЕТ □
|
Ничего из перечисленного
|
1–2 признака из перечисленных
|
3–4 признака из перечисленных
|
|
2. Ночные пробуждения из-за симптомов БА
|
ДА □
НЕТ □
|
|||
|
3. Потребность в ЛС для купирования симптомов чаще 2 раз в неделю*
|
ДА □
НЕТ □
|
|||
|
4. Любое ограничение активности из-за БА
|
ДА □
НЕТ □
|
|||
______________________________
* За исключением использования бронхолитика профилактически (например, перед физической
нагрузкой).
Приложение 7
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с бронхиальной астмой»
Критерии степени тяжести обострения БА*
| № п/п | Степень тяжести | Критерии |
| 1 | Нетяжелое обострение |
Усиление симптомов.
ПСВ 50–75 % от лучшей или должной.
Увеличение частоты использования бронхолитиков >50 % или дополнительное их использование через небулайзер.
Ночные пробуждения из-за симптомов БА и требующие применения ЛС для оказания неотложной медицинской помощи
|
| 2 | Тяжелое обострение |
ПСВ 33–50 % от лучших или должных значений.
Частота дыхания более 25 в минуту.
ЧСС >110 в минуту.
Невозможность произнести фразу на одном выдохе
|
| 3 |
Жизнеугрожающее обострение
|
ПСВ менее 33 % от лучшей или должной.
SpO2 <92.
РаО2 <60 мм рт.ст.
Нормокапния (РаСО2 35–45 мм рт.ст.).
«Немое» легкое.
Цианоз.
Слабые дыхательные усилия.
Брадикардия.
Гипотензия.
Усталость дыхательной мускулатуры.
Оглушение.
Кома
|
| 4 |
Обострение, близкое к фатальному
|
Гиперкапния (РаСО2 >45 мм рт.ст.) и (или) необходимость в проведении механической вентиляции легких
|
______________________________
* Для того чтобы отнести тяжесть обострения БА к более тяжелой степени, достаточно наличия хотя бы одного из указанных критериев.
Стартовая терапия БА
Приложение 8
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с бронхиальной астмой»
Стартовая терапия БА

Приложение 9
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с бронхиальной астмой»
Персонализированная терапия БА

Приложение 10
к клиническому протоколу «Диагностика и лечение пациентов (взрослое население) с бронхиальной астмой»
Низкие, средние и высокие суточные дозы ИГКС для лечения БА (отдельно или в сочетании с ДДБА)
|
№ п/п
|
ИГКС | Общая суточная доза ИГКС, мкг | ||
| низкая | средняя | высокая | ||
| 1 |
Беклометазона дипропионат (ДАИ, стандартные частицы)
|
200–500 | >500–1000 | >1000 |
| 2 |
Беклометазона дипропионат (ДАИ или ДПИ, экстрамелкодисперсные частицы)
|
100–200 | >200–400 | >400 |
| 3 | Будесонид (ДАИ или ДПИ, стандартная частица) | 200–400 | >400–800 | >800 |
| 4 |
Циклесонид (ДАИ, экстрамелкодисперсные частицы)
|
80–160 | >160–320 | >320 |
| 5 | Флутиказона фуроат (ДПИ) | 100 | 200 | |
| 6 | Флутиказона пропионат (ДПИ) | 100–250 | >250–500 | >500 |
| 7 |
Флутиказона пропионат (ДАИ, стандартные частицы)
|
100–250 | >250–500 | >500 |
| 8 | Мометазона фуроат (ДПИ) |
Согласно инструкции по медицинскому применению (листку-вкладышу).
|
||
| 9 | Мометазона фуроат (ДАИ, стандартные частицы) | 200–400 | >400 | |
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.