Гломерулярные болезни: фокально-сегментарный гломерулосклероз
 Версия: Клинические рекомендации РФ 2024 (Россия)
Версия: Клинические рекомендации РФ 2024 (Россия)
Общая информация
Краткое описание
Разработчик клинической рекомендации:
Одобрено Научно-практическим Советом Минздрава РФ
В соответствии с Правилами поэтапного перехода медицинских организаций к оказанию медицинской помощи на основе клинических рекомендаций, разработанных и утвержденных в соответствии с частями 3, 4, 6 –9 и 11 статьи 37 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации», утвержденных постановлением Правительства Российской Федерации от 19.11.2021 № 1968 с изменения, клинические рекомендации применяются следующим образом:
– размещенные в Рубрикаторе после 1 января 2024 года – с 1 января 2025 года.
Год утверждения: 2024
Пересмотр не позднее: 2026
Дата размещения: 21.11.2024
ID: 816
Определение заболевания или состояния (группы заболеваний или состояний)
Фокально-сегментарный гломерулосклероз (ФСГС) – это форма гломерулопатии, которая клинически проявляется протеинурией или нефротическим синдромом, а морфологически характеризуется фокальным (в отдельных клубочках) и сегментарным (в отдельных капиллярных петлях) склерозом при световой микроскопии и распластыванием ножек подоцитов при электронной микроскопии (ЭМ) [1-6].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
N00.1 – Острый нефритический синдром. Очаговые и сегментарные гломерулярные повреждения
N01.1 – Быстропрогрессирующий нефритический синдром. Очаговые и сегментарные гломерулярные повреждения
N02.1 – Рецидивирующая и устойчивая гематурия. Очаговые и сегментарные гломерулярные повреждения
N03.1 – Хронический нефритический синдром. Очаговые и сегментарные гломерулярные повреждения
N04.1 – Нефротический синдром. Очаговые и сегментарные гломерулярные повреждения
N05.1 – Нефритический синдром неуточненный. Очаговые и сегментарные гломерулярные повреждения
N06.1 – Изолированная протеинурия с уточненным морфологическим диагнозом. Очаговые и сегментарные гломерулярные повреждения
N07.1 – Наследственная нефропатия, не классифицированная в других рубриках. Очаговые и сегментарные гломерулярные повреждения
ФСГС является частным вариантом хронической болезни почек (ХБП), поэтому во всех его случаях должна быть указана стадия ХБП в соответствии с рекомендациями [26].
Для обозначения стадии следует использовать коды N18.1-N18.5 (табл. 2) [26], а расчет СКФ (рСКФ) необходимо выполнять по формуле CKD-EPI в специальных калькуляторах на основании концентрации креатинина в сыворотке крови, пола, возраста и расы пациента («Приложение Г1-ГN», п.1) [27,28]. Помимо стадии ХБП необходимо указывать градацию альбуминурии (табл. 3) [26].
Таблица 2. Классификация стадий ХБП по уровню СКФ и соответствие кодировке МКБ-10
|
Обозначение стадий ХБП |
Уровень СКФ, мл/мин/1,73 м2 |
Код МКБ-10* |
Название |
|---|---|---|---|
|
С1 |
>90 |
N18.1 |
Хроническая болезнь почек, стадия 1 |
|
С2 |
60-89 |
N18.2 |
Хроническая болезнь почек, стадия 2 |
|
С3а |
45-59 |
N18.3 |
Хроническая болезнь почек, стадия 3 |
|
С3б |
30-44 |
||
|
С4 |
15-29 |
N18.4 |
Хроническая болезнь почек, стадия 4 |
|
С5 |
<15 |
N18.5 |
Хроническая болезнь почек, стадия 5 |
Примечание: * – кодом N18.9 обозначаются случаи ХБП с неуточненной стадией.
Таблица 3. Градации альбуминурии (мг/сутки)
|
A1 |
A2 |
A3 |
А4 |
|---|---|---|---|
|
Оптимальная или повышенная |
Высокая |
Очень высокая |
Нефротическая |
|
<10-29 |
30-299 |
300-1999* |
≥2000** |
Примечание: * – соответствует суточной протеинурии ≥0,5 г; ** – соответствует суточной протеинурии ≥3,5 г.
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
На основании ведущей причины ФСГС подразделяют следующим образом [29,30]:
1) Первичный ФСГС – специфическое повреждение подоцитов, не имеющее очевидных причин и вероятно связанное с образованием циркулирующих сывороточных факторов; чаще протекает с нефротическим синдромом. При ЭМ выявляют диффузное (≥80%) распластывание ножек подоцитов; часто рецидивирует в трансплантате почки (в этом случае эффективен плазмаферез).
2) Вторичный ФСГС – обусловлен повреждением подоцитов вследствие внутриклубочковой гиперфильтрации/гипертензии или прямого воздействия токсинов или вирусов; характеризуется выраженной протеинурией, зачастую без формирования нефротического синдрома, и, как правило, нарушением функции почек. У этой категории пациентов с ФСГС выявляют адаптивные изменения – гипертрофию клубочков и гиперфильтрацию, при ЭМ – очаговое (<80%) распластывание отростков подоцитов.
3) Генетический ФСГС – связан с наличием мутаций в генах, кодирующих структурные белки подоцитов и щелевой диафрагмы; может впервые проявляться нефротическим синдромом в раннем детстве, но может дебютировать с менее выраженной протеинурии в подростковом возрасте или у взрослых пациентов.
4) у части пациентов с ФСГС причину/этиологический фактор выявить не удается, несмотря на тщательное обследование, в том числе и генетический анализ. Таких пациентов следует классифицировать как ФСГС с неизвестной причиной.
По особенностям морфологической картины ФСГС подразделяют на [29]:
1) Классический вариант – с сегментарными участками коллапса и склероза мезангия и капиллярных петель (сегментарные изменения) в отдельных, но не во всех клубочках (очаговые изменения). Повреждения первоначально локализуются в юкстамедуллярных клубочках, поэтому могут быть пропущены при поверхностной биопсии, содержащей только корковый слой. Выявляют также сегментарные отложения гиалина в клубочках, пролиферативные изменения нехарактерны. При иммунофлуоресцентном исследовании не выявляют отложений иммуноглобулинов (Ig) и комплемента, однако в некоторых случаях обнаруживают депозиты IgM и С3 фракции комплемента и, возможно, C1 в очагах склероза и в мезангии, патогенетическая роль которых неизвестна. Ответ на терапию глюкокортикоидами имеют только 30% пациентов с этим вариантом.
2) Верхушечный вариант (tip lesion) – характеризуется повреждением подоцитов и накоплением пенистых клеток в области «верхушки» клубочка вблизи выхода проксимального канальца, при иммунофлуоресценции может выявляться неспецифическое свечение IgM и C3 в очагах склероза и в мезангии. Считают, что при верхушечном варианте ФСГС лучше ответ на терапию глюкокортикоидами по сравнению с другими вариантами.
3) Перихилярный вариант – склероз и гиалиноз развивается в перихилярной области (вокруг сосудистого пучка), часто с вовлечением более 50% клубочков. Может также наблюдаться неспецифическое отложение IgM и C3 в очагах склероза. Эта форма чаще выявляется при вторичном ФСГС как следствие повреждения, связанного с внутриклубочковой гипертензией и гиперфильтрацией с плохим ответом на терапию глюкокортикоидами.
4) Клеточный вариант – определяют при наличии в биоптате по крайней мере одного клубочка с сегментарной эндокапиллярной гиперклеточностью, заполняющей весь просвет отдельных капилляров. В других клубочках выявляются признаки, характерные для классического варианта ФСГС. При ЭМ наблюдают диффузное распластывание ножек подоцитов. Для того, чтобы диагностировать клеточный вариант ФСГС, необходимо исключить верхушечный и коллапсирующий варианты. Ответ на терапию отмечается приблизительно в 20% случаев.
5) Коллапсирующий вариант – характеризуется коллапсом и склерозом всего сосудистого пучка клубочка, а не сегментарным повреждением. Причиной такого повреждения часто является ВИЧ-инфекция, однако и другие причины – инфекция парвовирусом B19, лекарства, системная красная волчанка, гемофагоцитарный синдром или инфекция COVID-19 могут быть причиной этой формы. Некоторые исследователи рассматривают этот вариант как отдельную форму поражения почек, не связанную с ФСГС. Проявляется тяжелым нефротическим синдромом и быстрым снижением функции почек, резистентностью к глюкортикоидам и ингибиторам кальциневринаам. Для ВИЧ-ассоциированного коллапсирующего варианта ФСГС характерны кистозные расширения канальцев и наличие тубуло-ретикулярных включений в мезангиальных и эндотелиальных клетках [31,32].
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
ФСГС развивается вследствие повреждения висцеральных эпителиальных клеток клубочка почек (подоцитов) и относится к группе «подоцитопатий». По патогенетическому механизму ФСГС можно разделить на первичный, вторичный (табл. 1) и генетически детерминированный. При первичном ФСГС распространенное повреждение подоцитов связывают с циркулирующими в крови «факторами проницаемости». Предполагают, что эти факторы вызывают структурно-функциональные изменения подоцитов, способствуют распластыванию их ножковых отростков, апоптозу и отслоению от базальной мембраны с нарушением гломерулярного барьера и развитием протеинурии. В качестве возможных факторов проницаемости рассматривают растворимые рецепторы активатора плазминогена урокиназного типа, кардиотрофин-подобный фактор-1, антитела к CD40 и другие [7,8], однако их значение в настоящее время не до конца не определено.
Вторичный ФСГС обычно возникает как адаптивная реакция с развитием внутриклубочковой гипертензии и гиперфильтрации в ответ на абсолютное или относительное уменьшение массы действующих нефронов, а также вследствие прямого токсического влияния на подоцит лекарственных препаратов, токсинов или вирусов, и как следствие гиперфильтрации и гипертензии в оставшихся клубочках при других гломерулопатиях [6].
В условиях снижения массы действующих нефронов внутриклубочковая гипертензия и сопутствующая гипертрофия оставшихся клубочков способствуют на первых этапах компенсаторному поддержанию необходимой скорости клубочковой фильтрации (СКФ). Однако в дальнейшем «гипертоническое» повреждение приводит к постепенному склерозированию оставшихся клубочков. Абсолютное снижение количества нефронов отмечается в случае наличия единственной почки при рождении (агенезия, гипоплазия почки и др. аномалии) или в результате хирургического удаления одной почки (нефрэктомия, резекция почки), недоношенности, низком весе при рождении, рефлюкс-нефропатии, гипертоническом нефроангиосклерозе, а также в исходе хронических гломерулопатий (например, сегментарный гломерулосклероз в результате иммунного повреждения при гломерулонефрите) [9]. Относительная олигонефрония формируется у лиц с морбидным ожирением, для которого характерно увеличение клубочков в объеме (гломеруломегалия), перихилярный вариант ФСГС (см. раздел 1.5) только в небольшой части измененных клубочков и очаговое сглаживание отростков подоцитов по данным ЭМ [10]. Другими примерами внутриклубочковой гипертензии с нормальным числом нефронов являются диабетическая нефропатия, и более редкие заболевания – серповидно-клеточная анемия, «синие» пороки сердца, болезни накопления, связанные с дефицитом глюкозо-6 фосфатазы (болезнь Гирке, гликогеноз I типа).
К развитию вторичного ФСГС (табл. 1) может приводить прием лекарственных препаратов и токсических веществ: памидроновой кислоты, интерферонов, анаболические препараты для системного применения продолжительностью от 8 до 20 лет [11-14]. Описаны случаи ФСГС при длительном приеме антрациклинов и родственных соединений (доксорубицин** и др.), препаратов лития, ингибиторов кальциневрина, сиролимуса [15-18]. Среди вирусных инфекций патогенетическое значение для повреждения подоцитов имеют вирус иммунодефицита человека (ВИЧ), парвовирус B19, цитомегаловирус, вирус Эпштейна-Барр, вирус SV40 и вирус гепатита C.
ФСГС также может быть вызван мутациями в генах, кодирующих структурные белки подоцитов и щелевой диафрагмы. У детей старшего возраста, подростков и взрослых с генетическим ФСГС чаще наблюдается аутосомно-доминантный тип наследования. Мутации гена α3-, 4- и 5- коллагена IV типа признаются одной из наиболее частых генетических причин ФСГС у взрослых [19]. Достаточно частыми являются мутации генов формина (INF2) (12-17% всех случаев аутосомно-доминантного ФСГС), актинина α4 (ACTN4), TRPC6, WT1 и LMX1B [20,21].
Таблица 1. Возможные причины для развития вторичного ФСГС
|
Лекарственные препараты и токсические вещества:
Лития карбонат
Нестероидные противовоспалительные и противоревматические препараты
Памидроновая кислота
Интерфероны
Анаболические препараты для системного применения
Доксорубицин**
|
|
Вирусы и внутриклеточные бактерии: Гепатит В и С ВИЧ Парвовирус В19 Цитомегаловирус Эпштейшна-Барр Микоплазма |
|
Гемодинамические факторы со снижением количества нефронов: Единственная почка Трансплантированная почка Дисплазия почек Агенезия Гипоплазия Олигонефрония Пузырно-мочеточниковый рефлюкс Гемодинамические факторы с нормальным количества нефронов: Сахарный диабет Ожирение Серповидно-клеточная анемия Врожденные «синие» пороки сердца |
|
Другие гломерулопатии: Гипертонический нефроангиосклероз Ишемическая нефропатия Действие радиации Вторичные изменения при других формах гломерулонефрита: Иммуноглобулин-А нефропатия Мембранозная нефропатия Системные васкулиты и др. |
Паттерн ФСГС, не имеющий отношения к первичному или генетическому, может быть следствием любых поствоспалительных/постнекротических/постишемических фокальных/сегментарных повреждений в капиллярах клубочка на фоне любых гломерулопатий и сосудистых болезней. Вместе с тем, существенное уменьшение числа клубочков и площади капилляров в результате любых повреждений, в дальнейшем, может приводить к возникновению внутриклубочковой гипертензии и гиперфильтрации и индуцировать механизмы вторичного ФСГС.
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Среди пациентов с нефротическим синдромом распространенность ФСГС составляет от 12 до 35% [3,22].
Заболеваемость ФСГС непрерывно увеличивается: если с 1994 по 2003 г. она составляла 1,4 на 100 000 человеко-лет, то в период с 2004 по 2013 г. – увеличилась до 3,2 на 100 000 человеко-лет (на 41%), при этом соотношение первичных и вторичных форм остается прежним – приблизительно 1:3 [23]. Таким образом, ФСГС приближается по частоте к иммуноглобулин А-нефропатии и диабетической нефропатии. Растет и частота ФСГС как причины терминальной почечной недостаточности (ТПН). В 1980 г. ФСГС отмечался у 0,2% пациентов с ТПН; тогда как к 2000 г. на него приходилось уже 2,3% случаев ТПН, то есть произошло увеличение в 11 раз. За рубежом пропорция пациентов с ТПН, развившейся вследствие ФСГС, в настоящее время составляет 2,3% [24], но в РФ, где гломерулопатии – основная причина ТПН, может быть существенно выше. Доля генетического ФСГС среди взрослых пациентов может составлять до 11% [25].
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
У пациентов с первичным ФСГС в 70-100% случаев начало заболевания острое или подострое с развитием нефротического синдрома. Снижение функции почек в дебюте заболевания диагностируют у 25-50% пациентов, гематурию – у 50%, артериальную гипертензию – у 20% [33-37].
Для пациентов с вторичным ФСГС характерно постепенное нарастание протеинурии (как правило, без развития нефротического синдрома) и неуклонное снижение функции почек. Исключение составляют пациенты со вторичным ФСГС, ассоциированным с лекарствами (например, памидроновая кислота), или вирусами (например, ВИЧ-инфекция), у которых, как правило, развивается тяжелый нефротический синдром [38,39]. В клинической картине преобладают особенности заболеваний и состояний, которые могут приводить к развитию вторичного ФСГС (см. раздел Этиология и патогенез). В частности, поражение почек при морбидном ожирении на начальных этапах характеризуется субклиническим течением с небольшой протеинурией и заметным увеличением СКФ с последующим медленным снижением функции почек [40].
Пациенты с генетическим ФСГС могут иметь широкий спектр клинических проявлений в зависимости от конкретной генетической мутации. Генетический ФСГС с дебютом у взрослых обычно наследуется как аутосомно-доминантное заболевание с переменной пенетрантностью, и обычно проявляется протеинурией <5 г/сут/1,73 м2 и медленно прогрессирующим снижением функции почек [41,42]. Прогностическая ценность такого признака, как резистентность к терапии глюкокортикоидами для генетического ФСГС невысока, так как часть пациентов с этим вариантом ФСГС отвечает на терапию глюкокортикоидами, хотя при этом длительные полные ремиссии редки [43].
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Критериями диагноза ФСГС являются: 1) данные морфологического исследования ткани почки – обнаружение фокального (в отдельных клубочках) и сегментарного (в отдельных капиллярных петлях) гломерулосклероза (см. раздел 1.5); 2) протеинурия (<3,5 г/сут/1,73 м2) с отсутствием или минимальной гематурией или нефротический синдром (протеинурия ≥3,5 г/сут/1,73 м2, гипоальбуминемия (альбумин в крови <30 г/л)) на фоне известного или и предполагаемого этиологического фактора (см. раздел 1.2).
-
У пациентов с подозрением на ФСГС или установленным диагнозом ФСГС мы рекомендуем анализ жалоб, данных анамнеза и физикального исследования для оценки длительности, тяжести и клинических проявлений болезни, выявления ассоциированных состояний и заболеваний, которые могут иметь значение для выбора лечения [1,2,30,44,45].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
-
Мы рекомендуем врачам-нефрологам устанавливать диагноз первичного ФСГС после исключения всех вероятных причин вторичных вариантов болезни для оценки прогноза и последующего выбора терапии [1,2,30,44,45].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Диагностика первичного ФСГС должна базироваться на исключении вторичных причин заболевания (см. раздел Этиология и патогенез).
1. Жалобы и анамнез
Пациент с ФСГС может обратиться с жалобами на появление и нарастание периферических отеков, вплоть до генерализованных. Обычно отеки развиваются в течение нескольких недель, но начало может быть и острым с увеличением веса на 5-10 кг. Пациенты отмечают появление пенистой мочи. Часто наблюдаются слабость, утомляемость и потеря аппетита.
Пациента может беспокоить уменьшение количества отделяемой мочи, тянущие боли в пояснице, повышение или снижение артериального давления, сердцебиение (вследствие развития гиповолемии), реже – появление мочи красного цвета (макрогематурия). Наряду с основными проявлениями нефротического синдрома на первый план в клинической картине могут выходить его осложнения – инфекционные и тромбоэмболические (чаще всего венозные тромбозы глубоких вен голеней, почечных вен, тромбоэмболия легочных артерий), острое повреждение почек (ОПП).
2. Физикальное обследование
При обследовании пациентов с ФСГС выявляют клиническую картину нефротического синдрома, который часто развивается после недавно перенесенной инфекции верхних дыхательных путей. Выраженные отеки могут приводить к появлению трещин на коже с истечением серозной жидкости и инфицированию раневых поверхностей, отмечается повышение артериального давления, диастолическая артериальная гипертензия может быть тяжелой (≥120 мм рт.ст.).
У пациентов с остро возникшим нефротическим синдромом существует риск гиповолемии и развития нефротического криза как следствия гипоальбуминемия и снижения онкотическое давление плазмы с избыточным перемещением интраваскулярной жидкости в интерстиций. Симптомы нефротического криза включают лихорадку, рвоту, боль в животе, диарею, холодные конечности (из-за медленного наполнения капилляров), олигурию, тахикардию. Могут появляться болезненные мигрирующие эритемы на коже бедер и живота. Клиническим признаком гиповолемии может быть снижение артериального давления (ортостатическая гипотензия). Гиповолемия создает условия для снижения перфузии почек и развитию преренального ОПП и тубулярного некроза.
В редких случаях ФСГС может протекать без развития нефротического синдрома.
3. Лабораторные диагностические исследования
-
Мы рекомендуем всем пациентам с предполагаемым или установленным диагнозом ФСГС проведение лабораторной диагностики в базовом объеме, предусмотренном рекомендациями по ХБП с целью оценки выраженности дисфункции почек, прогноза, выявления факторов, которые могут повлиять на тактику лечения, определение объема терапии [26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
-
Для оценки риска венозных тромбозов и эмболий, определения объема и коррекции терапии у всех пациентов с предполагаемым или установленным диагнозом ФСГС и нефротическим синдромом мы рекомендуем определение концентрации Д-димера в крови, протромбинового (тромбопластинового) времени в крови или плазме, международного нормализованного отношения и активированного частичного тромбопластинового времени, а также исследование уровня фибриногена в крови [46-48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
Комментарии: По результатам мета-анализа (МА) распространенность тромбоэмболических осложнений при нефротическом синдроме составляет 8% (95% доверительный интервал (ДИ) 4-15%), что диктует необходимость проведения диагностики нарушений системы гемостаза и соответствующего лечения, включая профилактическое. Среди пациентов с установленным диагнозом ФСГС частота тромбоэмболических осложнений составляет, в среднем, 10%, возрастая в случаях рецидива нефротического синдрома. Увеличение концентрации Д-димера в крови является наиболее надежным предиктором тромбоэмболических осложнений у пациентов с ФСГС и нефротическим синдромом.
-
Мы рекомендуем пациентам с ФСГС, получающим лечение циклоспорином** или #такролимусом**, выполнять исследование уровня лекарственных препаратов в крови еженедельно в первый месяц подбора дозы препарата или при ее коррекции для обеспечения оптимальной эффективности лечения и снижения токсичности проводимой терапии [49-55].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 2)
Комментарии: О применении указанных препаратов и целевых уровнях концентрации см. раздел 3. Частота исследований после 1 месяца зависит от стабильности концентраций и определяется индивидуально.
4. Инструментальные диагностические исследования
-
У пациентов с подозрением на ФСГС или с подтвержденным диагнозом ФСГС мы рекомендуем выполнение инструментальной диагностики в объеме, предусмотренном рекомендациями по ХБП, для оценки выраженности структурных изменений почек, а также других органов и систем, поражение которых ассоциировано со снижением функции почек и рисками других неблагоприятных событий [26,56].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
-
Мы рекомендуем у пациентов с подозрением на ФСГС или подтвержденным диагнозом и тяжелым нефротическим синдромом (альбумин сыворотки <25 г/л) с подозрением на развитие тромбоэмболических осложнений с целью их диагностики выполнять дуплексное сканирование нижней полой и почечных вен, дуплексное сканирование вен нижних конечностей, при отсутствии противопоказаний – компьютерную томографию органов грудной полости с внутривенным болюсным контрастированием и/или компьютерную томографию органов брюшной полости с внутривенным болюсным контрастированием и/или других необходимых исследований [57-60,128].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
Комментарии: Риски и частота развития тромбоэмболических осложнений были оценены в крупном ретроспективном исследовании у 7032 пациентов с нефротическим синдромом, независимо от его причины, включая ФСГС [57].
Независимо от причины нефротического синдрома риск тромбоэмболических осложнений повышался в 2,24 раза при формировании нефротического синдрома/снижении альбумина сыворотки менее 3,0 г/дл (относительный риск (ОР) 2,24, 95% ДИ 1,24-4,05) и почти в 3 раза – при снижении альбумина менее 2,5 г/дл (ОР 2,79, 95% ДИ 1,45-5,37) [57].
В другом исследовании [58] при обследовании 512 пациентов с нефротическим синдромом показана высокая частота выявления тромбозов при компьютерной томографии органов грудной и брюшной полости с внутривенным болюсным контрастированием (у 35% пациентов – венозные тромбозы различной локализации, у 85% – тромбозы легочной артерии in situ, из них у 84% – бессимптомные, у 44% – тромбоз почечных вен).
5. Иные диагностические исследования
-
У пациентов с подозрением на ФСГС в отсутствии противопоказаний мы рекомендуем выполнение биопсии почки под контролем ультразвукового исследования с последующим патолого-анатомическим исследованием биопсийного материала для подтверждения диагноза, оценки выраженности ренальных повреждений [24,36,61-69].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 2)
Комментарии: ФСГС может быть заподозрен на основании клинической картины у пациентов с нефротическим синдромом; однако окончательный диагноз устанавливается только при выполнении биопсии почки с последующим патолого-анатомическим исследованием биопсийного материала. С учетом фокального типа вовлечения клубочков, особенно на ранних стадиях болезни, вероятность обнаружения сегментарного поражения в решающей степени зависит от количества оцениваемых клубочков в биоптате. Кроме того, на ранних стадиях ФСГС изменения клубочков преимущественно возникают в юкстамедуллярной зоне. Таким образом, для выявления фокальных сегментарных поражений необходим адекватный образец ткани. В идеале следует оценивать 12-15 последовательных срезов, каждый из которых содержит минимум 8 клубочков [65,66]. В противном случае с уверенностью исключить диагноз ФСГС не представляется возможным, и некоторые случаи будут ошибочно классифицированы как болезнь минимальных изменений [29,65,73].
Морфологические особенности клубочков при световой микроскопии патогномоничны для различных типов ФСГС, но световая микроскопия, также, как и иммунофлуоресцентная микроскопия, не позволяет определить первичность или вторичность процесса. Иммунофлуоресцентное исследование в ряде случаев выявляет в зонах сегментарного склероза гранулярные депозиты IgM и C3, патогенетическая роль которых до конца не ясна. Однако, каким бы ни был лежащий в основе молекулярный механизм, окрашивание на IgM и C3 явно является вторичным явлением и не помогает дифференцировать между различными формами ФСГС.
В двух последовательных МА определенно показано, что выявление специфических микроскопических изменений гломерул является неотъемлемой частью диагностики болезней клубочков (включая выявление случаев ФСГС и их дифференциальную диагностику с другими болезнями клубочков) [63,69]. А также являются основой определения гистологического варианта болезни, разграничения первичного, вторичного и генетического ФСГС. Кроме того, выбор и эффективность лечения, почечные исходы и смертность существенно зависят от клинико-морфологического диагноза, что подтверждено в клинических исследованиях [24,36,64-68].
-
Мы рекомендуем у пациентов с диагнозом ФСГС с целью дифференциальной диагностики болезни, разграничения первичной и вторичной его формы выполнять электронную микроскопию микропрепарата тканей почки [23,38,65,70-72].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
Комментарии: Главной ультраструктурной находкой при ЭМ является распластывание ножковых отростков подоцитов на базальной мембране, связанное с повреждением подоцитов. Площадь распластывания ножковых отростков подоцитов или их суммарная ширина может использоваться для разграничения первичной и вторичной форм ФСГС.
В цитируемых исследованиях с контролем референтным методом (клинико-морфологической дифференциальной диагностикой первичного и вторичного ФСГС) определенно показано, что эти показатели, примерно, троекратно превышают таковые в норме и существенно больше, чем при других вариантах болезни. Диффузное распластывание отростков подоцитов (площадью ≥80%) или их суммарная ширина более 1500-1600 нм при электронной микроскопии соответствует первичному ФСГС (без терапии). Исключениями могут быть ВИЧ-нефропатия и лекарственный ФСГС, ассоциированный с применением памидроновой кислоты, при которых площадь сглаживания ножек достигает >80% и развивается тяжелый нефротический синдром [74].
Значение ЭМ при ФСГС не ограничивается анализом подоцитов. Другие ультраструктурные исследования (иммунные депозиты, изменения гломерулярной базальной мембраны и пр.) могут иметь существенное значения в точной дифференциальной диагностике болезни.
-
Мы рекомендуем проводить генетическое исследование в случае подтвержденного гистологически ФСГС в сочетании с отсутствием причин вторичного варианта болезни или дебютом болезни в детском возрасте или семейным анамнезом болезни или резистентностью к преднизолону** и/или ингибиторам кальциневрина для выявления генетических причин болезни и коррекции лечения [25,75-82].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 2)
Комментарии: В цитируемых исследованиях с контролем референтным методом (отбором описанных категорий случаев ФСГС в результате клинико-морфологической диагностики и оценкой ответа на лечение) определенно показано, что распространенность генетических причин у взрослых пациентов ФСГС может быть существенна (до 40% случаев). Генетические исследования могут позволить определить молекулярную поломку как причину болезни и избежать ненужной иммуносупрессии и ее осложнений.
Генетический ФСГС может проявиться как в детстве, так и во взрослом возрасте, в зависимости от типа мутации. В некоторых случаях генетической предрасположенности (например, мутация APOL1) клинические проявления возникают только после воздействия второго фактора, такого как химическая токсичность, воспаление или инфекция. Моногенные причины генетического ФСГС можно разделить на почечно-ограниченные и синдромальные, причем последние ассоциируются с внепочечными проявлениями, такими как потеря слуха и нарушение зрения. Гены, ассоциированные с несиндромальным ФСГС и/или стероидрезистентным нефротическим синдромом, экспрессируются в основном в подоцитах и участвуют в организации щелевой диафрагмы и актинового цитоскелета. Мутации в NPHS1, NPHS2, PLCε1, CD2AP и MYO1E имеют аутосомно-рецессивный тип наследования, тогда как мутации в TRPC6, ACTN4 и INF2 вызывают аутосомно-доминантный ФСГС.
Синдромный характер болезни, то есть его сочетание с экстраренальными поражениями (например, глухотой, поражениями кожи, глаз, скелета, неврологическими нарушениями, гепатоспленомегалией), прослеживаемый семейный анамнез поражения почек (особенно явной протеинурии или нефротического синдрома), а также резистентность к проведенной терапии ингибиторами кальциневрина являются основными показаниями для поиска генных мутаций, как причины ФСГС. Синдромный ФСГС возникает в результате мутаций в генах, кодирующих белки, экспрессирующиеся в тканях за пределами подоцитов, таких как WT1, LAMB2, ITGB4, CD151, SCARB и LMX1b. В этих случаях внепочечные проявления помогают клиницистам в постановке диагноза.
При генетическом ФСГС ответ на иммуносупрессию встречается редко, и любой такой ответ обычно является частичным. Появляется все большее количество описаний генетических вариантов ФСГС, резистентных к терапии глюкокортикоидами и ингибиторами кальциневрина, при отсутствии семейной истории болезни почек у взрослых. Мутации генов, которые отвечают за развитие резистентного к терапии ФСГС, перечислены в разделе 1.2. К исключениям относятся случаи с мутациями в генах WT1, TRPC6, PLCE1, MAGIC2, TNS2, DLC1, CKD20, ITSN1 и ITSN2, которые могут частично отвечать на иммуносупрессивную терапию [43]. Мутации в гене подоцина – наиболее частая причина моногенного ФСГС [81].
Таким образом, ответ на лечение первой линии глюкортикоидами может рассматриваться как подтверждение диагноза первичного ФСГС и исключает необходимость проведения генетического анализа. Наиболее распространенными в настоящее время методами генетического тестирования пациентов с ФСГС являются прямое (по Сэнгеру) секвенирование и целевое секвенирование нового поколения. Полное секвенирование экзома является более информативным методом для выявления мутаций в генах-кандидатах и в новых генах, что особенно важно для выявления генетической причины ФСГС при отсутствии семейного анамнеза. Тестирование следует проводить путем целенаправленного секвенирования панели генов, связанных с генетическими подоцитопатиями, а выбор оптимальной методики исследования является предметом обсуждения со специализированными диагностическими лабораториями.
Определенно не следует предлагать генетический анализ пациентам с хорошо известными состояниями, ассоциированными со вторичным ФСГС.
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Общие подходы к лечению пациентов с ФСГС представлены в разделе «Приложение Б», п.1.
1. Неиммуносупрессивная терапия ФСГС
-
У пациентов с диагнозом ФСГС вне зависимости от его этиологии мы рекомендуем проводить неиммуносупрессивную ренопротективную терапию по показаниям и в объеме, предусмотренном рекомендациями по ХБП, для снижения протеинурии и темпов прогрессирования болезни, предупреждения и лечения осложнений дисфункции почек [26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
-
Мы рекомендуем у пациентов с ФСГС и протеинурией независимо от причины и в отсутствие противопоказаний лечение препаратами, подавляющими ренин-ангиотензиновую систему – ингибиторами ангиотензин-превращающего фермента (ингибиторы АПФ) или антагонистами рецепторов ангиотензина-II (БРА) – с целью снижения протеинурии, прогрессирования дисфункции почек, сердечно-сосудистых событий и смерти от всех причин [83-87].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1)
Комментарии: ингибиторы АПФ или БРА являются одним из основных компонентов ренопротективной терапии, что детально освящено в клинических рекомендациях «Хроническая болезнь почек» 2021 г, раздел 3.1 [26]. Ингибиторы АПФ и БРА следует рекомендовать также пациентам с вторичными формами и подтвержденными генетическими формами ФСГС. Воздействуя на неиммунные механизмы прогрессирования заболевания, ингибиторы АПФ и БРА могут оказывать антипротеинурический эффект и в отношении генетических форм ФСГС [87,88].
-
Для профилактики тромбоэмболических осложнений у стационарных пациентов с нефротическим синдромом и уровнем альбумина в крови <25 г/л на фоне предполагаемого или установленного диагноза ФСГС мы рекомендуем назначать #эноксапарин натрия** или #далтепарин натрия (см. комментарии) до регресса тяжелой гипоальбуминемии или назначения альтернативной терапии [47,48,57,89-92].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
Комментарии: У пациентов с нефротическим синдромом и альбумином в крови <25 г/л зарегистрировано трехкратное увеличение риска венозных тромбоэмболических осложнений по сравнению с пациентами без нефротического синдрома. Наиболее высокий риск тромбоэмболических осложнений был отмечен в течение первых 6 месяцев существования нефротического синдрома [89].
В исследовании Rostoker G и соавт. [90] у пациентов с нефротическим синдромом, в том числе ФСГС, имеющих высокий риск тромботических осложнений, проводили терапию #эноксапарином натрия** 4000 анти-ХА МЕ в течение от 3 до 12 месяцев для профилактики венозных тромбозов под контролем дуплексного сканирования вен почек, вен нижних конечностей и перфузионной сцинтиграфии легких, уровня Д-димера и продуктов деградации фибрина.
В результате лечения #эноксопарином натрия** данных за тромбоз не было получено ни у одного пациента. В другом исследовании профилактическое применение #эноксапарина натрия** или #далтепарина натрия оценивали у пациентов с нефротическим синдромом, в том числе с ФСГС, при этом не было зарегистрировано ни одного случая венозного тромбоза [91].
Профилактические дозы #эноксапарина натрия** варьируют от 4000 анти-ХА МЕ/0,4мл [90,91,93] до 8000 анти-ХА МЕ/0,8мл [91] (введение 1 раз в сутки подкожно); #далтепарина натрия – от ≤5000 (2500-5000) анти-Ха МЕ [91] до ≥5000 в исследовании Welander F и соавт. [92], достигая ≥7500 анти-Ха МЕ в исследовании Kelddal S и соавт. [91] (1 раз в сутки, подкожно). Выбор дозы должен быть персонифицирован с учетом рисков тромбоэмболических осложнений и кровотечений.
Указанное лечение более применимо в условиях стационара и его следует продолжать до тех пор, пока не будет достигнута частичная ремиссия заболевания [93] или назначена альтернативная терапия (см. следующий тезис).
-
Для профилактики и лечения тромбоэмболических осложнений мы рекомендуем у пациентов с ХБП С1-4 и нефротическим синдромом на фоне предполагаемого или установленного диагноза ФСГС вне зависимости от его этиологии при значениях рСКФ>15 мл/мин/1,73 м2 применение прямых ингибиторов фактора Ха (#апиксабана**, #ривароксабана**) [94-97].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарии: В систематическом обзоре и МА 6 РКИ и 19 наблюдательных исследований по сравнению эффективности и безопасности прямых ингибиторов фактора Xa и варфарина** у пациентов с ХБП было показано, что прямые ингибиторы фактора Ха (#апиксабан**, #ривароксабан**) были связаны со значительным снижением риска тромбоэмболических осложнений и инсульта (снижение риска на 22%) и больших кровотечений (снижение риска на 24%) vs варфарин** [95]. В одноцентровом ретроспективном исследовании Keddal S и соавт. у пациентов с нефротическим синдромом при уровне альбумина менее 25г/л применяли прямые ингибиторы фактора Ха – #апиксабан** внутрь в дозе 5 мг 2 раза в сутки и #ривароксабан** внутрь 20 мг в сутки в среднем в течение 7 месяцев [94]. В одном ретроспективном когортном исследовании продемонстрировано безопасное и эффективное использование прямых ингибиторов фактора Xa в сравнении с варфарином** для профилактики тромбоэмболических осложнений нефротического синдрома [96]. В исследовании Van Meerhaeghe T и соавт. для профилактики тромбоэмболических осложнений у пациентов с нефротическим синдромом, в том числе с ФСГС с уровнем альбумина ниже 20 г/л, применяли #апиксабан** в стандартной дозе 5 мг 2 раза в сутки, средняя длительность лечения составила 153±132 дня (длительность в среднем составила 5 месяцев). Уменьшенную дозу #апиксабана** (2,5 мг 2 раза в сутки) использовали у пациентов старше 80 лет, с массой тела ≤60 кг или при увеличении креатинина сыворотки ≥133 мкмоль/л (1,5 мг/дл) [97]. Использование #ривароксабана** и #апиксабана** при снижении рСКФ менее 15 мл/мин не показано согласно инструкции к применению препарата. В рандомизированном исследовании Zhang L и соавт. эффективность и безопасность #ривароксабана** 30 мг в сутки в течение 3 недель сравнивали с эффективностью и безопасностью применения лекарственных препаратов группы гепарина для лечения пациентов с нефротическим синдромом (в том числе ФСГС) с развившимся венозным тромбозом. #Ривароксабан** превосходил лекарственные препараты группы гепарина по эффективности и имел хороший профиль безопасности в этой группе пациентов [96].
2. Лечение первичного ФСГС
Алгоритм лечения первичного ФСГС представлен в разделе «Приложение Б», п.2.
2.1 Лечение первого эпизода первичного ФСГС (инициальная терапия первичного ФСГС)
Надежным показателем оценки последующего прогноза почечной выживаемости при ФСГС остается ответ на лечение. У 50% пациентов, не ответивших на лечение, ТПН развивается менее чем за 10 лет, а прогноз при достижении частичной или полной ремиссии становится благоприятным [98].
Перед решением вопроса о назначении глюкокортикоидов и ингибиторов кальциневрина необходимо определить принадлежность ФСГС к первичному или вторичному. В последнем случае такое лечение не оправдано.
-
Для индукции ремиссии у пациентов с первичным ФСГС и нефротическим синдромом мы рекомендуем в качестве первой линии монотерапию высокими дозами преднизолона** или терапию ингибиторами кальциневрина в комбинации с низкими дозами преднизолона** [68,98-102].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 3)
Комментарии: Лечение первого эпизода первичного ФСГС представлено также в таблице 4.
Глюкокортикоиды являются традиционным международным подходом к первичной терапии ФСГС, хотя в отсутствие РКИ доказательная база остается слабой. Оправданность такого подхода определяется вероятностью достижения ответа (полная или частичная ремиссия) около 50% по данным ряда исследований, а также тем, что доказательная база для применения других вариантов иммуносупрессивной терапии сформирована на базе стероид-резистентных случаев (или формирования зависимости от глюкокортикоидов или частого рецидивирования, несмотря на лечение). Альтернативой является комбинация циклоспорина** и глюкокортикоидов (последние в низких дозах – эквивалентных 10-15 мг/сут преднизолона**), эффективность которой в отношении ремиссий и темпов прогрессирования болезни продемонстрирована в небольших ретроспективных [99,102] и крупном когортном исследованиях [100]. По данным МА комбинация циклоспорина** и глюкокортикоидов может быть более эффективной, чем монотерапия глюкокортикоидами, однако выбор между этими вариантами лечения должен быть основан на индивидуальных оценках пользы и рисков известных осложнений. Исключением может быть верхушечный вариант ФСГС, при котором предпочтение следует отдавать монотерапии глюкокортикоидами [100]. Лечение на основе ингибиторов кальциневрина не следует применять у пациентов со значительными сосудистыми изменениями почки или выраженным интерстициальным фиброзом по результатам гистологии, или снижением рСКФ <30 мл/мин/1,73 м2 из-за риска эффектов нефротоксичности этих препаратов.
Преднизолон** в условиях монотерапии применяют внутрь, в дозе в дозе 1 мг/кг/сут, но не более 80 мг/сут в течение 8 недель, затем дозу постепенно снижают на 5-10 мг/сут каждые 1-2 недели до поддерживающей дозы 10-15 мг/сут (в отдельных случаях вместо преднизолона** могут быть применены глюкокртикоиды в эквивалентных дозах). Альтернативный вариант включает 3 «пульса» #метилпреднизолона** внутривенно по 1 г каждые 24 часа, затем преднизолон** перорально 0,5 мг/кг/сут в течение 8 недель, с постепенным снижением дозы до 10-15 мг/сут [69]. Оптимальная продолжительность приема высоких доз преднизолона** у взрослых пациентов с первичным ФСГС точно не установлена. Данные отдельных ретроспективных исследований указывают на достижение ответа в стероид-чувствительных случаях при медиане длительности лечения 4 месяца [35,69].
Вместе с тем, некоторые РКИ, посвященные лечению стероид-резистентных случаев ФСГС, определяли их после 4-8 недель лечения [69,103].
Вероятно, следует определять длительность лечения индивидуально на основе динамических оценок: эффективности лечения (тенденции к снижению протеинурии при стабильной СКФ), развития известных осложнений глюкокортикоидов («Приложение А3», п.1). При регистрации раннего ответа на глюкокортикоиды в виде снижения протеинурии или ремиссии целесообразно продолжение лечения в снижающихся дозировках в течение 6 месяцев и переходом на поддерживающую терапию (5 мг/сут). Напротив, при отсутствии эффекта, особенно, в сочетании с развитием осложнений терапии, последнюю следует своевременно прекратить, квалифицировав случай как стероид-резистентный (см. ниже).
В исследовании Chávez-Mendoza CA и соавт. [102] группа пациентов получала лечение либо циклоспорином**, либо #такролимусом**, стремясь к уровням в сыворотке препаратов от 100 до 180 нг/мл и от 5 до 7 нг/мл, соответственно, с преднизолоном** в дозе от 0,10 до 0,15 мг/кг в день. В группах сравнения назначали преднизолон** в дозе от 0,8 до 1,0 мг/кг в течение 12 недель, в течение которых оценивали протеинурию и, если наблюдалось ее снижение <25%, то в третьей группе к терапии добавляли ингибиторы кальциневрина в указанных дозах. Данная схема терапии привела к ответу у 72,7% пролеченных пациентов, при этом полная ремиссия ФСГС была достигнута у 36,4% через 2 (1-4) месяцев лечения. Длительность терапии ингибиторами кальциневрина составила 12 месяцев. Ответ на лечение был достигнут во всех группах в 72,7%, 76,9%, и 87,5% с полной ремиссией у 36,4%, 48,7% и 31,3%, соответственно. Не было различий в частоте рецидивов после лечения (44,4%, 48,4% и 46,7%) или в 5-летней почечной выживаемости (81,8%, 87,2% и 87,5%) [101].
Таблица 4. Некоторые практические аспекты инициального лечения первичного ФСГС, направленного на достижение ремиссии [2]
|
Препарат |
Доза и длительность |
|---|---|
|
Глюкокортикоиды |
Стартовая доза Преднизолон** 1 мг/кг/сут (максимально 80 мг/сут), внутрь, ежедневно или 2 мг/кг/сут (максимально 120 мг) в альтернирующем режиме (через день). |
|
Длительность Продолжить терапию в стартовой дозе в течение 4 недель в случае достижения ремиссии или максимально 16 недель. Протеинурия у пациентов, отвечающих на терапию глюкокортикоидами, как правило, снижается в сроки до 16 недель, поэтому при отсутствии тенденции к снижению протеинурии терапию высокими дозами глюкокортикоидов можно прекращать ранее, до 16 недель. |
|
|
Снижение и отмена Темпы снижения преднизолона** следует определять индивидуально с учетом темпов развития ответа на терапию. В случае быстрого снижения протеинурии следует продолжать прием полной дозы суммарно 4 недели; при исчезновении протеинурии – еще 2 недели. Затем дозу преднизолона** следует снижать на 5 мг каждые 1-2 недели до поддерживающей и достижения общего срока лечения 6 месяцев. Возможной терапевтической тактикой при снижении дозы является переход на альтернирующий прием преднизолона, через день (удвоить суточную дозу, но не более 80-120 мг), затем уменьшать эту суточную дозу примерно на 5-10 мг каждые две-три недели. При более медленном, но определенном ответе и развитии частичной ремиссии в течение 4-12 недель лечения лучше сохранить ежедневный прием преднизолона** и медленно снижать суточную дозу на одну таблетку каждые две-три недели. Для пациентов, у которых наблюдается снижение протеинурии в течение 12-16 недель, но оно не соответствует критериям частичной ремиссии, решение о продолжении приема высокой дозы преднизолона** или модификации терапии следует принимать индивидуально с учетом переносимости и побочных эффектов глюкокортикоидов (развивающихся к этим срокам терапии в большинстве случаев). При отсутствии эффекта, в случае констатации стероид-резистентности и/или при развитии серьезных побочных эффектов дозу преднизолона** необходимо быстро снижать и рассматривать альтернативное лечение. |
|
|
Ингибиторы кальциневрина (в комбинации с преднизолоном** в дозе от 0,10 до 0,15 мг/кг в день) |
Стартовая доза Циклоспорин** в дозе 3-5 мг/кг/сут или #такролимус** 0,05-0,1 мг/кг/сут, разделенные на два приема каждые 12 часов [2] Дозы ингибиторов кальциневрина окончательно определяются целевой концентрацией препарата в сыворотке крови (см. соответствующий тезис в разделе 2.3, [49-55]). Целевые концентрации в сыворотке крови в фазу индекции: циклоспорин 100-200 нг/мл, #такролимус 5-10 нг/мл. |
|
Длительность При достижении целевой концентрации циклоспорина** или #такролимуса** в крови необходимо продолжать прием препарата в этой дозе еще в течение 6 месяцев, а в случае отсутствия эффекта определяют резистентность пациента к терапии. |
|
|
Снижение и отмена У пациентов, достигших полной или частичной ремиссии, следует продолжить лечение препаратом в той же дозе до достижения общего срока лечения 12 месяцев [61,69,104]. Затем препарат медленно отменяется в течение 6-12 месяцев. |
2.2 Лечение стероид-резистентного первичного ФСГС
-
Для достижения ремиссии у пациентов со стероид-резистентным первичным ФСГС мы рекомендуем лечение циклоспорином** в сочетании или без сочетания с низкими дозами преднизолона** (максимум 15 мг/сутки), как минимум, в течение 6 месяцев [61,62,69,105,106].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1)
Комментарии: Доказательная база тезиса основана на данных четырех МА РКИ по применению циклоспорина** у пациентов со стероид-резистентным ФСГС по сравнению с плацебо или другой схемой лечения. Терапия циклоспорином** ассоциирована с увеличением вероятности ремиссий и сопоставимой частотой побочных нежелательных явлений по сравнению с другими схемами лечения [62,69,105,106]. В отдельных случаях применению низких доз глюкокортикоидов может предшествовать внутривенное их введение в нагрузочных дозах – 0,25-1,0 г 1 раз в день (в течение 1-3 дней).
-
У пациентов со стероид-резистентным первичным ФСГС для достижения ремиссии как альтернативу циклоспорину** (при противопоказаниях или непереносимости) мы рекомендуем лечение #такролимусом** в сочетании с преднизолоном** [104,107,108].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: В единственном РКИ для индукции ремиссии стероид-резистентного ФСГС #такролимус** применяли в начальной дозе 0,1 мг/кг/сут внутрь в 2 приема с дальнейшей коррекцией дозы до достижению целевой концентрации препарата в сыворотке крови (5-10 нг/мл) в течение 6-12 месяцев. Кроме того, пациенты получали преднизолон** перорально в дозе 0,5 мг/кг, через 8 недель лечения дозу преднизолона** снижали на 5 мг каждые 2 недели до 15 мг/сут и сохраняли эту дозу в течение 8 недель, далее с постепенной отменой. Частота ремиссий составила 67% через 6 месяцев (70% из них – полные) и 73% – через 12 месяцев [107]. Эти наблюдения, в той или иной степени, подтверждены в других цитируемых исследованиях, в одном из которых продемонстрирована эффективность конверсии с циклоспорина** на #такролимус**.
Выбор между циклоспорином** и #такролимусом** может быть основан на их локальной стоимости, возможности определения уровня препаратов в крови и известными нежелательными эффектами, включая почечную токсичность [108].
-
Пациентам с первичным cтероид-резистентным ФСГС, получающим лечение циклоспорином** мы рекомендуем корректировать его дозировку индивидуально, по концентрации препарата в крови с целью достижения ремиссии и предупреждения осложнений терапии [62,69,105,106,109-111].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1)
Комментарии: В РКИ применяли индукционные дозы циклоспорина** 3,5-6 мг/кг/сутки [62,115]. Применение более высоких доз [51] и более высокие концентрации сопровождаютсясь увеличением риска ренотоксичности. Печеночный метаболизм циклоспорина** весьма индивидуален: высокий требует увеличения доз, низкий – снижения под контролем уровня препарата в крови. В целях безопасности следует начинать лечение с более низкой дозы и постепенно увеличивать ее до достижения целевого уровня препарата в крови. Контроль ренотоксичности следует проводить по регулярной оценке динамики креатинина сыворотки крови и рСКФ, особенно в начальной фазе лечения. В большинстве РКИ (в т.ч. вошедших в цит. МА [61,62,69,105,106,109-111]) дозу препарата у пациентов с ФСГС подбирали по целевой концентрации циклоспорина** в сыворотке крови через 12 часов от последней дозы (Т0). Она варьировала от 100 до 250 нг/мл [109-111]. Клиническая практика показывает, что острая и хроническая почечная токсичность проявляется, как правило, при концентрациях препарата в крови более 200 нг/мл. Мы считаем, что превышения этого уровня надо избегать, стремясь к уровням циклоспорина** в сыворотке от 125 до 200 нг/мл в начальной фазе лечения. По мере достижения ответа, дозы и концентрации препарата могут быть снижены на 25-50% для минимизации токсичности.
-
Мы рекомендуем пациентам с первичным ФСГС, получающим лечение #такролимусом**, поддерживать концентрацию препарата в крови в диапазоне 5-10 нг/мл, соответственно, с целью достижения ремиссии и предупреждения осложнений терапии [53,102,107,108].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарии: Следует корректировать дозы #такролимуса** по целевой концентрации препарата в крови, которая в цитируемых исследованиях, включая одно РКИ, составляла от 5 до 11 нг/мл. Появление клинических признаков почечной токсичности требует снижения целевого уровня препарата в крови.
2.3 Лечение пациентов с обострением, резистентностью к ингибиторам кальциневрина, стероид-зависимым и(или) часто-рецидивирующим первичным ФСГС
-
Мы рекомендуем у пациентов с первым обострением первичного ФСГС после лекарственно-индуцированной ремиссии и прекращения терапии, для повторного достижения ремиссии рассмотреть применение того варианта предшествующего лечения, который был эффективен ранее [2].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
-
Мы рекомендуем направлять пациентов с первичным ФСГС с резистентностью к глюкокортикоидам и с резистентностью или непереносимостью ингибиторов кальциневрина в специализированные региональные или федеральные центры для дополнительной диагностики и определения альтернативного лечения [2].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Дополнительная диагностика, в частности, касается ревизии диагноза на основе клинико-морфологического анализа, проведения молекулярных исследований. Альтернативная терапия может включать применение #ритуксимаба**, циклофосфамида** и #такролимуса** (см. соответствующие тезисы ниже) по-отдельности или в комбинациях, на персонифицированной основе, с учетом баланса ожидаемой эффективности и риска развития побочных эффектов.
-
Мы рекомендуем у пациентов с первичным ФСГС, резистентным к глюкокортикоидам и ингибиторам кальциневрина применение #ритуксимаба** для индукции ремиссии и/или снижения частоты рецидивов [113].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: По данным МА 16 наблюдательных исследований частота полных ремиссий при применении #ритуксимаба** у пациентов с первичным ФСГС составила 42,9% (95% ДИ 10,8-82,3%), а частичных ремиссий – 10,7% (95% ДИ 7,0-59,2%) при средней продолжительности наблюдения 18,7±9,0 мес. Частота рецидивов у пациентов, получавших #ритуксимаб**, составила 47,3% (95% ДИ 25,4-70,2%). Не было отмечено значимой разницы в частоте ремиссий и обострений при использовании различных доз: суммарно 1500 мг/м2 versus суммарно ≥1500 мг/м2. Режимы введения, определяемые индивидуально, могут быть следующие: 375 мг/м2 однократно; 375 мг/м2 1 раз в неделю, 2 введения; 375 мг/м2 1 раз в неделю, 4 введения [113]. Правила приготовления, хранения, введения #ритуксимаба** соответствуют инструкции по применению лекарственного препарата («Приложение А3», п.2). Лечение #ритуксимабом** может быть реализовано в виде монотерапии или совмещено с приемом других препаратов с учетом известных рисков, ассоциированных с деплецией В-клеток.
-
Мы рекомендуем у пациентов с первичным ФСГС при отсутствии ответа на применение высоких доз глюкокортикоидов или ингибиторов кальциневрина или при невозможности продолжения этой терапии рассмотреть назначение циклофосфамида** для индукции ремиссии [107,114].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: Применение циклофосфамида**, не отличавшееся по эффективности от #такролимуса** по данным одного РКИ, может рассматриваться как альтернативное лечение у пациентов, не ответивших на стандартную терапию или в случаях высокого риска осложнений применения ингибиторов кальциневрина [114]. Циклофосфамид** может быть назначен в качестве монотерапии или в комбинации с низко- или среднедозными глюкокортикоидами. Его назначение в комбинации с #такролимусом** или #ритуксимабом** нецелесообразно с учетом существенной деплеции В- и Т-клеток.
-
У пациентов со стероид-зависимым или стероид-резистентным первичным ФСГС мы рекомендуем рассмотреть лечение #такролимусом** для достижения ремиссии [2,54,107].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2)
Комментарии: Такое лечение может быть альтернативой циклофосфамиду**, особенно в случаях высокого риска и нежелательности известных побочных эффектов последнего. В отдельных случаях, для повышения эффективности лечения #такролимус** может быть применен в той или иной комбинации с глюкокортикоидами и/или #ритуксимабом**.
В рандомизированном исследовании у пациентов со стероид-зависимым и стероид-резистентным ФСГС #такролимус** применяли в дозе 0,1 мг/кг/сут в сочетании с преднизолоном** в начальной дозе 0,5 мг/кг в сутки в 2 приема. Дозу #такролимуса** корректировали по концентрации препарата в сыворотке крови (концентрация в С0 от 5 до 10 нг/мл). После 8 недели лечения дозу преднизолона** снижали на 5 мг каждые 2 недели до 15 мг/сут. Для пациентов с полной или частичной ремиссией доза #такролимуса** через 6 месяцев снижалась по 1 мг в сутки каждые 4 недели. Общая продолжительность терапии составила 12 месяцев. Частота рецидивов была сопоставима в группе #такролимуса** и циклофосфамида** (26,7 vs 27,8%) [107]. В исследовании Segarra A и соавт. [54] #такролимус** назначали в дозе 0,15 мг/кг в два приема с 12-часовыми интервалами. В ходе последующего наблюдения дозу корректировали для достижения 12-часового уровня #такролимуса** в цельной крови от 5 до 10 нг/мл. Лечение продолжали в течение 6 месяцев. Одновременно с #такролимусом** назначали преднизолон** в дозе 1 мг/кг/день (максимальная суточная доза 60 мг) перорально в течение 4 недель, а затем 1 мг/кг через день до 8 недели. После 8 недели дозу преднизолона** постепенно снижали со скоростью 0,05 мг/кг/неделю до полной отмены к 24-й неделе. После отмены #такролимуса** у 76% пациентов возник рецидив. #Такролимус** назначали повторно в течение 1 года. Через 2 года наблюдения устойчивой ремиссии достигли 48% пациентов. Основным побочным эффектом была острая обратимая нефротоксичность (40%). Длительность лечения, дозировки (целевые концентрации) препарата могут быть модифицированы в зависимости от полученного эффекта и его переносимости.
-
Мы рекомендуем у пациентов со стероид-зависимым/часто-рецидивирующим первичным ФСГС лечение циклоспорином** для достижения ремиссии нефротического синдрома и снижения частоты рецидивов [2,115,116].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
Комментарии: В нерандомизированном исследовании терапию циклоспорином** начинали с дозы 4 мг/кг в сутки перорально с интервалом в 12 часов до достижения целевого уровня в сыворотке крови 100-150 нг/мл у пациентов с рецидивами нефротического синдрома [116]. С учетом практического опыта, члены рабочей группы предполагают, что к таким случаям применимы принципы дозирования и целевые концентрации препарата, приведенные в разделе 3.2.2. В отдельных случаях, для повышения эффективности лечения циклоспорин** может быть применен в той или иной комбинации с глюкокортикоидами и/или #ритуксимабом**.
-
Мы рекомендуем у пациентов со стероид-зависимым и(или) часто-рецидивирующим первичным ФСГС применение #ритуксимаба** для достижения/поддержания ремиссии, снижения частоты рецидивов [113,117].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 2)
Комментарии: В МА наблюдательных исследований при хорошей переносимости лечения #ритуксимабом**, частота ремиссий составила >50% случаев (полные ремиссии – >40%), а рецидивы болезни наблюдались в 27% случаев. Все пациенты получали #ритуксимаб** в средней дозе 1500 мг/м2 (от 375 до 3375 мг). Однако протокол терапии #ритуксимабом** варьировал от исследования к исследованию в зависимости от количества В-клеток, оцениваемого по уровню CD19-положительных клеток. Наиболее распространенными схемами, включающими #ритуксимаб** (в 6 РКИ) являлись инфузии препарата в дозе 375 мг/м2 четырехкратно с интервалом в неделю или по 1 г двукратно с интервалом в 2-3 недели [117]. В некоторых исследованиях были использованы схемы с однократной и двукратной инфузией #ритуксимаба** в дозе 375 мг/м2 [118-120].
-
Мы рекомендуем у пациентов со стероид-зависимым первичным ФСГС рассмотреть возможность применения циклофосфамида**, 0,5-0,75 г/м2, ежемесячно, внутривенно, в течение 6 месяцев для купирования обострений и снижения частоты рецидивов [107,114].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: В РКИ Ren H и соавт. [107] при применении циклофосфамида** (0,5-0,75 г/м2) ежемесячно в течение 6 месяцев в комбинации с глюкокортикоидами у взрослых пациентов со стероид-резистентным или стероид-зависимым ФСГС частота ремиссии через 6 и 12 месяцев составила 56% и 67%.
3. Лечение вторичного ФСГС и ФСГС с неизвестной причиной
-
Мы не рекомендуем назначать глюкокортикоиды и/или ингибиторы кальциневрина у пациентов с вторичным ФСГС или с ФСГС с неустановленной причиной или с ФСГС без нефротического синдрома из-за их неэффективности и для предупреждения побочных эффектов [2,30,3544,45,121].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: Вторичный ФСГС и ФСГС с неизвестной причиной имеют сходные клинико-лабораторные проявления – отсутствие нефротического синдрома и медленно прогрессирующее снижение функции почек. Так как в основе развития вторичного ФСГС лежат патогенетические механизмы, не связанные с иммунными процессами (см. раздел 1.2), терапия глюкокортикоидами и/или ингибиторами кальциневрина в этом случае не показана. По данным сравнительного исследования Rydel JJ и соавт. пациенты с ФСГС без нефротического синдрома не получали лечения глюкокортикоидами и имели более благоприятный прогноз, чем пациенты с нефротическим синдромом [35].
Необходимо проведение нефропротективной терапии в соответствии с рекомендациями по лечению ХБП. Иммуномодулирующее лечение следует обсуждать только в случае ревизии диагноза в пользу первичного варианта болезни (см. раздел 2. Лечение первичного ФСГС).
-
Мы рекомендуем у пациентов с вторичным ФСГС воздействовать на основную причину его развития с целью предупреждения прогрессирования заболевания [2,30,35,44,45,121].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Медицинская реабилитация
Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
Специфическая медицинская реабилитация для пациентов с ФСГС не разработана.
-
У пациентов с ФСГС мы рекомендуем проводить медицинскую реабилитацию по показаниям и в объеме, предусмотренном рекомендациями по ХБП, для улучшения исходов болезни [26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Прогноз
Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Выделяют следующие факторы, которые влияют на почечную выживаемость у пациентов с ФСГС:
Величина протеинурии. У пациентов с нефротическим синдромом пятилетняя почечная выживаемость составляет 60-90%, 10-летняя почечная выживаемость – 30-55%. В условиях резистентности к терапии массивная протеинурия более 10 г/сут/1,73 м2 ассоциирована с прогрессированием заболевания до ТПН в течение 5 лет. Наиболее высокая почечная выживаемость (более 85% через 10 лет) отмечается у пациентов без нефротического синдрома с сохранной функцией почек [5,9,74,122].
Клинические данные. Более высокими рисками развития ТПН сопровождаются случаи ФСГС с исходной выраженной дисфункцией почек [33,98,123], на фоне более распространенных гломерулосклероза и интерстициального фиброза, а также тяжелым, длительно персистирующим нефротический синдромом без ответа на терапию и прогрессирующим снижением функции почек. Кроме того, пациенты с нарушенной функцией почек чаще имеют плохой ответ на лечение.
Морфологические данные. Выраженность интерстициального фиброза и тубулярной атрофии [36,68,123], коллапсирующий вариант ФСГС являются неблагоприятными предикторами прогноза развития ТПН [67]. Пациенты с верхушечным вариантом ФСГС (tip lesion) имеют лучший ответ на лечение глюкокоидами, хотя его наличие не гарантирует достижение ремиссии [36,124,125].
Ответ на терапию. Самым сильным прогностическим показателем почечной выживаемости при ФСГС является первоначальный ответ на терапию, независимо от морфологической картины [35,49,69,98]. Пациенты, у которых наблюдается частичная или полная ремиссия, имеют гораздо больше шансов на сохранение функции почек через 10 лет (примерно 80% против <50% у не ответивших или нелеченых) [34,35,98,126,127].
Прогрессирование заболевания. Несмотря на достижение частичной ремиссии, может наблюдаться прогрессирование заболевания с ухудшением функции почек, что всегда свидетельствует о сохраняющейся активности заболевания или вторичном гемодинамическом повреждении: при повторной биопсии отмечается увеличение процента склерозированных клубочков. Прогрессированию могут способствовать генетические факторы.
Госпитализация
Организация оказания медицинской помощи
Основные показания к экстренной госпитализации в стационар пациентов с ФСГС:
1) Развитие или подозрение на развитие ОПП (снижение темпов диуреза <0,5 мл/кг/час в течение >6 часов или повышение креатинина крови >50% от исходного за 7 дней или повышение креатинина крови на >26 мкмоль/л за 48 часов);
2) быстропрогрессирующее снижение СКФ и/или повышение уровня креатинина крови (на >50% в течение 3 месяцев);
3) водно-электролитные нарушения и ацидоз (потеря жидкости и гиповолемия, гиперкалиемия, гипокалиемия, гипонатриемия, метаболический ацидоз, декомпенсированный);
4) любое из следующих осложнений, требующее экстренной терапии, включая начало диализа: нарушение функций центральной нервной системы; серозиты; декомпенсация метаболического ацидоза; гиперкалиемия; неконтролируемая гипергидратация (анасарка, отек легких) и артериальная гипертензия; тяжелая белково-энергетическая недостаточность;
5) резистентная к амбулаторному лечению артериальная гипертензия (включая гипертензивный криз);
6) впервые выявленное снижение СКФ <30 мл/мин/1,73 м2.
Основные показания к выписке пациента из стационара после экстренной госпитализации пациентов с ФСГС:
1) Подтвержден или исключен диагноз ОПП; при подтверждении – установлена этиология ОПП;
2) проведено лечение ОПП в полном объеме, завершившееся исходом (регресс, прогрессирование ХБП, ТПН);
3) установлена причина быстропрогрессирующего снижения СКФ и/или повышения уровня креатинина крови (на >50% в течение 2-6 месяцев) и проведено лечение, завершившееся исходом (регресс, прогрессирование ХБП, ТПН);
4) проведено лечение клинически значимых осложнений дисфункции почек: водно-электролитных нарушений, нарушений кислотно-основного состояния крови: купированы или компенсированы гиповолемия, гиперкалиемия, гипокалиемия, гипонатриемия, метаболический ацидоз, метаболический алкалоз (консервативными методами или методами диализа);
5) снижено артериальное давление, устранены жизнеугрожающие проявления гипертензии и оптимизирована антигипертензивная терапия у пациентов ХБП С1-С5Д;
6) при впервые выявленном снижении СКФ <30 мл/мин/1,73 м2 – проведены диагностика и лечение основных осложнений дисфункции почек.
Основные показания к плановой госпитализации в стационар:
1) Первичная диагностика при подозрении на ФСГС;
2) у пациентов с известным диагнозом ФСГС:
а. нарастание протеинурии;
b. впервые выявленный нефротический синдром или сочетание гипоальбуминемии и протеинурии ≥3,5 г/сутки/1,73 м2;
с. необходимость диагностики/дифференциальной диагностики с применением биопсии почек или других диагностических исследований, требующих госпитализации, в том числе, в региональный или федеральный центр;
3) формирование доступа для диализа;
4) на фоне беременности;
5) проведение иммуносупрессивного лечения ФСГС и/или лечение ассоциированных патологических процессов;
6) подготовка к проведению оперативного лечения по разным показаниям.
Основные показания к выписке пациента из стационара после плановой госпитализации:
1) Подтвержден или опровергнут диагноз ФСГС, проведены лечение и первичная диагностика с применением биопсии почек или других диагностических исследований в соответствии с рекомендациями;
2) подтвержден или опровергнут диагноз рецидива, проведено лечение в соответствии с рекомендациями;
3) сформирован доступ для диализа;
4) ФСГС на фоне беременности – определен почечный прогноз, проведены лечение и диагностика в соответствии с рекомендациями;
5) проведение иммуносупрессивного лечения – проведен цикл или госпитальная фаза иммуносупрессивной терапии, выполнена диагностика и лечение ее осложнений, осуществлен контроль функционального состояния почек, проведены диагностика и лечение осложнений дисфункции почек (если таковые были выявлены);
6) подготовка к проведению оперативного лечения – осуществлена необходимая диагностика и коррекция осложнений ХБП, влияющих на риски оперативного вмешательства (консервативно или методами диализа).
Принципы организации амбулаторной помощи:
Амбулаторное ведение пациентов с ФСГС должно быть организовано в соответствии с принципами, изложенными в рекомендациях по ХБП [26].
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Методы и подходы к первичной профилактике ФСГС не разработаны.
-
У пациентов с ФСГС мы рекомендуем проводить профилактические мероприятия, направленные на профилактику осложнений дисфункции почек и острого повреждения почек, и диспансерное наблюдение в объеме, предусмотренном рекомендациями по ХБП, для улучшения исходов болезни [26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Информация
Источники и литература
-
Клинические рекомендации Ассоциации нефрологов
- 1. Kidney Disease: Improving Global Outcomes (KDIGO) Glomerulonephritis Work Group. KDIGO Clinical Practice Guideline for Glomerulonephritis. Kidney Int Suppl 2012;2:139-274. https://kdigo.org/wp-content/uploads/2017/02/KDIGO-2012-GN-Guideline-English.pdf 2. Kidney Disease: Improving Global Outcomes (KDIGO) Glomerular Diseases Work Group. KDIGO 2021 Clinical Practice Guideline for the Management of Glomerular Diseases. Kidney Int 2021;100(4S):S1-S276. https://kdigo.org/wp-content/uploads/2017/02/KDIGO-Glomerular-Diseases-Guideline-2021-English.pdf 3. Haas M, Meehan SM, Karrison TG, Spargo BH. Changing etiologies of unexplained adult nephrotic syndrome: a comparison of renal biopsy findings from 1976-1979 and 1995-1997. Am J Kidney Dis 1997;30(5):621-31. doi: 10.1016/s0272-6386(97)90485-6 4. Korbet SM, Genchi RM, Borok RZ, Schwartz MM. The racial prevalence of glomerular lesions in nephrotic adults. Am J Kidney Dis 1996;27:647-51. doi: 10.1016/s0272-6386(96)90098-0 5. Rosenberg AZ, Kopp JB. Focal Segmental Glomerulosclerosis. Clin J Am Soc Nephrol 2017;12(3):502-517. doi: 10.2215/CJN.05960616 6. Fogo AB. Causes and pathogenesis of focal segmental glomerulosclerosis. Nat Rev Nephrol 2015;11(2):76-87. doi: 10.1038/nrneph.2014.216 7. McCarthy ET, Sharma M, Savin VJ. Circulating permeability factors in idiopathic nephrotic syndrome and focal segmental glomerulosclerosis. Clin J Am Soc Nephrol 2010;5(11):2115-21. doi: 10.2215/CJN.03800609 8. Candelier JJ, Lorenzo HK. Idiopathic nephrotic syndrome and serum permeability factors: a molecular jigsaw puzzle. Cell Tissue Res 2020;379(2):231-243. doi: 10.1007/s00441-019-03147-y 9. Abdi R, Dong VM, Rubel JR et al. Correlation between glomerular size and long-term renal function in patients with substantial loss of renal mass. J Urol 2003;170(1):42-4. doi: 10.1097/01.ju.0000069821.97385.6b 10. D'Agati VD, Chagnac A, de Vries APJ et al. Obesity-related glomerulopathy: clinical and pathologic characteristics and pathogenesis. Nat Rev Nephrol 2016;12(8):453-71. doi: 10.1038/nrneph.2016.75 11. Cunningham EE, Zielezny MA, Venuto RC. Heroin-associated nephropathy. A nationwide problem. JAMA 1983;250(21):2935-6 12. Barri YM, Munshi NC, Sukumalchantra S et al. Podocyte injury associated glomerulopathies induced by pamidronate. Kidney Int 2004;65(2):634-41. doi: 10.1111/j.1523-1755.2004.00426.x 13. Dressler D, Wright JR, Houghton JB, Kalra PA. Another case of focal segmental glomerulosclerosis in an acutely uraemic patient following interferon therapy. Nephrol Dial Transplant 1999;14(8):2049-50. doi: 10.1093/ndt/14.8.2049 14. Herlitz LC, Markowitz GS, Farris AB et al. Development of focal segmental glomerulosclerosis after anabolic steroid abuse. J Am Soc Nephrol 2010;21(1):163-72. doi: 10.1681/ASN.2009040450 15. Santella RN, Rimmer JM, MacPherson BR. Focal segmental glomerulosclerosis in patients receiving lithium carbonate. Am J Med 1988;84(5):951-4. doi: 10.1016/0002-9343(88)90077-0 16. Mohamed N, Goldstein J, Schiff J, John R. Collapsing glomerulopathy following anthracycline therapy. Am J Kidney Dis 2013;61(5):778-81. doi: 10.1053/j.ajkd.2012.08.048 17. Meehan SM, Pascual M, Williams WW et al. De novo collapsing glomerulopathy in renal allografts. Transplantation 1998;65(9):1192-7. doi: 10.1097/00007890-199805150-00009 18. Izzedine H, Brocheriou I, Frances C. Post-transplantation proteinuria and sirolimus. N Engl J Med 2005;353(19):2088-9. doi: 10.1056/NEJM200511103531922 19. Malone AF, Phelan PJ, Hall G et al. Rare hereditary COL4A3/COL4A4 variants may be mistaken for familial focal segmental glomerulosclerosis. Kidney Int 2014;86(6):1253-9. doi: 10.1038/ki.2014.305 20. Hinkes BG, Mucha B, Vlangos CN et al. Nephrotic syndrome in the first year of life: two thirds of cases are caused by mutations in 4 genes (NPHS1, NPHS2, WT1, and LAMB2). Pediatrics 2007;119(4):e907-19. doi: 10.1542/peds.2006-2164 21. Boyer O, Benoit G, Gribouval O et al. Mutations in INF2 are a major cause of autosomal dominant focal segmental glomerulosclerosis. J Am Soc Nephrol 2011;22(2):239-45. doi: 10.1681/ASN.2010050518 22. Rivera F, López-Gómez JM, Pérez-García R, Spanish Registry of Glomerulonephritis. Clinicopathologic correlations of renal pathology in Spain. Kidney Int 2004;66(3):898-904. doi: 10.1111/j.1523-1755.2004.00833.x 23. Hommos MS, De Vriese AS, Alexander MP et al. The incidence of primary vs secondary focal segmental glomerulosclerosis: a clinicopathologic study. Mayo Clin Proc 2017;92(12):1772-1781. doi: 10.1016/j.mayocp.2017.09.011 24. Kitiyakara C, Eggers P, Kopp JB. Twenty-one-year trend in ESRD due to focal segmental glomerulosclerosis in the United States. Am J Kidney Dis 2004;44(5):815-25 25. Yao T, Udwan K, John R et al. Integration of Genetic Testing and Pathology for the Diagnosis of Adults with FSGS. Clin J Am Soc Nephrol 2019;14(2):213-223. doi: 10.2215/CJN.08750718 26. Хроническая болезнь почек (ХБП). Клинические рекомендации. 2021 год. https://cr.minzdrav.gov.ru/recomend/469_2 27. Levey AS, Stevens LA, Schmid CH et al. A new equation to estimate glomerular filtration rate. Ann Intern Med 2009;150(9):604-12. doi: 10.7326/0003-4819-150-9-200905050-00006 28. Levey AS, Stevens LA. Estimating GFR using the CKD Epidemiology Collaboration (CKD-EPI) creatinine equation: more accurate GFR estimates, lower CKD prevalence estimates, and better risk predictions. Am J Kidney Dis 2010;55(4):622-7. doi: 10.1053/j.ajkd.2010.02.337 29. D'Agati VD, Fogo AB, Bruijn JA, Jennette JC. Pathologic classification of focal segmental glomerulosclerosis: a working proposal. Am J Kidney Dis 2004;43(2):368-82. doi: 10.1053/j.ajkd.2003.10.024 30. De Vriese AS, Sethi S, Nath KA et al. Differentiating Primary, Genetic, and Secondary FSGS in Adults: A Clinicopathologic Approach. J Am Soc Nephrol 2018; 29(3):759-774. doi: 10.1681/ASN.2017090958 31. Rao TKS. Renal complications in HIV disease. Med Clin North Am 1996;80(6):1437-51 32. Winston JA, Burns GC, Klotman PE. The human immunodeficiency virus (HIV) epidemic and HIV-associated nephropathy. Semin Nephrol 1998;18(4):373-7 33. Korbet SM. Treatment of primary focal segmental glomerulosclerosis. Kidney Int 2002;62(6):2301-10. doi: 10.1046/j.1523-1755.2002.00674.x 34. Chun MJ, Korbet SM, Schwartz MM, Lewis EJ. Focal segmental glomerulosclerosis in nephrotic adults: presentation, prognosis, and response to therapy of the histologic variants. J Am Soc Nephrol 2004;15(8):2169-77. doi: 10.1097/01.ASN.0000135051.62500.97 35. Rydel JJ, Korbet SM, Borok RZ, Schwartz MM. Focal segmental glomerular sclerosis in adults: presentation, course, and response to treatment. Am J Kidney Dis 1995;25(4):534-42. doi: 10.1016/0272-6386(95)90120-5 36. Thomas DB, Franceschini N, Hogan SL et al. Clinical and pathologic characteristics of focal segmental glomerulosclerosis pathologic variants. Kidney Int 2006;69(5):920-6. doi: 10.1038/sj.ki.5000160 37. Sethi S, Zand L, Nasr SH et al. Focal and segmental glomerulosclerosis: clinical and kidney biopsy correlations. Clin Kidney J 2014; 7(6):531-7. doi: 10.1093/ckj/sfu100 38. Kambham N, Markowitz GS, Valeri AM et al. Obesity-related glomerulopathy: an emerging epidemic. Kidney Int 2001;59(4):1498-509. doi: 10.1046/j.1523-1755.2001.0590041498.x 39. Praga M, Morales E, Herrero JC et al. Absence of hypoalbuminemia despite massive proteinuria in focal segmental glomerulosclerosis secondary to hyperfiltration. Am J Kidney Dis 1999;33(1):52-8. doi: 10.1016/s0272-6386(99)70257-x 40. Chagnac A, Weinstein T, Herman M et al. The effects of weight loss on renal function in patients with severe obesity. J Am Soc Nephrol 2003;14(6):1480-6. doi: 10.1097/01.asn.0000068462.38661.89 41. Lepori N, Zand L, Sethi S et al. Clinical and pathological phenotype of genetic causes of focal segmental glomerulosclerosis in adults. Clin Kidney J 2018;11(2):179-190. doi: 10.1093/ckj/sfx143 42. Caridi G, Bertelli R, Carrea A et al. Prevalence, genetics, and clinical features of patients carrying podocin mutations in steroid-resistant nonfamilial focal segmental glomerulosclerosis. J Am Soc Nephrol 2001;12(12):2742-6 43. Ashraf S, Kudo H, Rao J et al. Mutations in six nephrosis genes delineate a pathogenic pathway amenable to treatment. Nat Commun 2018;17;9(1):1960. doi: 10.1038/s41467-018-04193-w 44. Нефрология. Клинические рекомендации. По ред. Шилов ЕМ, Смирнов АВ, Козловская НЛ. ГОЭТАР-Медиа, 2016 45. Guruswamy Sangameswaran KD, Baradhi KM. Focal Segmental Glomerulosclerosis. 2020 Aug 24. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2021 Jan 46. Yuan YD, Gong XW, Yang YH. Meta-analysis of risk factors for recurrent pulmonary thromboembolism. Zhonghua Yi Xue Za Zhi 2012;92(34):2419-25
Информация
Список сокращений
БРА – блокаторы рецепторов ангиотензина-II (АТХ классификация: «Антагонисты рецепторов ангиотензина II»)
ДИ – доверительный интервал
иАПФ – ингибиторы ангиотензин-превращающего фермента (АТХ классификация: «Ингибиторы АПФ»)
МА – мета-анализ
МКБ – Международная классификация болезней
ОПП – острое повреждение почек
ОР – относительный риск
РКИ – рандомизированное клиническое исследование
рСКФ – расчетная скорость клубочковой фильтрации
СКФ – скорость клубочковой фильтрации
ТПН – терминальная почечная недостаточность
ФСГС – фокально-сегментарный гломерулосклероз
ХБП – хроническая болезнь почек
ЭМ – электронная микроскопия
Ig – иммуноглобулин
Термины и определения
Зависимость от ингибиторов кальциневрина – возникновение рецидива нефротического синдрома или нарастание суточной протеинурии >50% после снижения дозы или отмены ингибиторов кальциневрина при условии лечения в течение 12 месяцев.
Нефротический синдром – симптомокомплекс, обусловленный нарушением гломерулярного барьера с развитием массивной (нефротической) протеинурии, критериями которого являются: протеинурия ≥3,5 г/сут/1,73 м2, гипоальбуминемия (альбумин в крови <30 г/л).
Нечасто рецидивирующий фокально-сегментарный гломерулосклероз – 1 обострение в течение 6 месяцев после наступления ремиссии или 1-3 обострения в течение 12 месяцев.
Полная ремиссия – снижение протеинурии до значений <300 мг/сут/1,73 м2, нормализация уровня альбумина в крови, при отсутствии снижения расчетной скорости клубочковой фильтрации (рСКФ) >20% от исходной.
Резистентность к ингибиторам кальциневрина – отсутствие снижения суточной протеинурии или снижение ее <50% при условии длительности терапии >6 месяцев с достижением целевых уровней препаратов в крови.
Рецидив – нарастание протеинурии до значений ≥3,5 г/сут/1,73 м2 у пациентов, достигших полной ремиссии, или увеличение суточной протеинурии на >50% с возвратом нефротического синдрома у пациентов после частичной ремиссии.
Стероид-зависимость – возникновение рецидива болезни после снижения дозы или отмены глюкокортикоидов.
Стероид-резистентность – отсутствие ремиссии после, как минимум, 4 недель терапии глюкокортикоидами.
Частичная ремиссия – снижение суточной протеинурии на ≥50% от исходной (с регрессом нефротического синдрома), при отсутствии снижения рСКФ >20% от исходной.
Часто рецидивирующий фокально-сегментарный гломерулосклероз – ≥2 обострений в течение 6 месяцев после наступления ремиссии в течение 12 месяцев.
Критерии оценки качества медицинской помощи
|
№ |
Критерии качества |
Уровень убедительности рекомендаций |
Уровень достоверности доказательств |
|---|---|---|---|
|
1. |
Пациенту с подозрением на ФСГС при отсутствии противопоказаний выполнена биопсия почки под контролем ультразвукового исследования c последующим патолого-анатомическим исследованием биопсийного материала |
А |
2 |
|
2. |
Пациенту с диагнозом ФСГС выполнена электронная микроскопия микропрепарата тканей почки |
А |
2 |
|
3. |
Пациенту с ФСГС, получающему лечение циклоспорином** или #такролимусом**, выполнено исследование уровня лекарственных препаратов в крови еженедельно в первый месяц подбора дозы препарата или при ее коррекции |
А |
2 |
|
4. |
Для профилактики и лечения тромбоэмболических осложнений пациенту с ФСГС с ХБП С1-4 и нефротическим синдромом назначены прямые ингибиторы фактора Ха |
А |
2 |
|
5. |
Пациенту с ФСГС и протеинурией независимо от причины и в отсутствие противопоказаний назначено лечение ингибиторами АПФ или антагонистами рецепторов ангиотензина-II |
А |
1 |
|
6. |
Пациенту с первичным ФСГС и нефротическим синдромом в качестве первой линии терапии проведено лечение высокими дозами преднизолона** или ингибиторами кальциневрина в комбинации с низкими дозами преднизолона** |
В |
3 |
|
7. |
Пациенту со стероид-резистентным первичным ФСГС проведено лечение циклоспорином** в сочетании или без сочетания с низкими дозами преднизолона** (максимум 15 мг/сутки) с оценкой его эффективности и переносимости |
А |
1 |
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
-
Бобкова И.Н. – д.м.н., проф., профессор кафедры внутренних, профессиональных болезней и ревматологии, Первый Московский государственный медицинский университет им. И.М. Сеченова (Сеченовский университет), Москва. Член Национальной Ассоциации нефрологов.
-
Ватазин А.В. – д.м.н., проф., руководитель хирургического отделения трансплантации почки, зав. кафедрой трансплантологии, нефрологии и искусственных органов, Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского, Москва. Президент Национальной Ассоциации нефрологов. Заслуженный врач РФ. Заслуженный деятель науки РФ.
-
Добронравов В.А. (руководитель рабочей группы) – д.м.н., проф., директор научно-исследовательского института нефрологии, профессор кафедры пропедевтики внутренних болезней с клиникой, Первый Санкт-Петербургский государственный медицинский университета им. акад. И.П. Павлова, Санкт-Петербург. Член Правления Национальной Ассоциации нефрологов.
-
Карунная А.В. (секретарь рабочей группы) – врач-нефролог, заведующая отделением хронического гемодиализа клиники научно-исследовательского института нефрологии, Первый Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова, Санкт-Петербург. Член Национальной Ассоциации нефрологов.
-
Чеботарева Н.В. – д.м.н., кафедра внутренних, профессиональных болезней и ревматологии, Первый Московский государственный медицинский университет им. И.М. Сеченова (Сеченовский университет), Москва. Центр совершенствования оказания медицинской помощи по профилю «Нефрология» НМИЦ ТИО им. ак. В.И. Шумакова, главный специалист. Член Национальной Ассоциации нефрологов.
Конфликт интересов: отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
В качестве основы для разработки клинических рекомендаций по ФСГС были использованы рекомендации «Фокально-сегментарный гломерулосклероз» 2013 г., международные рекомендации по проблеме. Процесс подготовки рекомендаций состоял из следующих этапов: выбор руководителя, членов рабочей группы и секретариата; определение в ходе дискуссий наиболее важных для реальной клинической практики областей, которые должны покрывать рекомендации; определение частных вопросов для исследования и формулировки рекомендаций; разработки приемов поиска доказательной базы; формирование окончательного перечня рекомендаций и его структуры.
После первичной подачи проекта рекомендаций в 2021 г., он был переработан после рецензий ЦЭККМП (в августе 2022, в декабре 2023 г., в июле 2024 г.). Указания, представленные в настоящих рекомендациях, основаны на выполненном членами группы анализе исследований в нефрологии и смежных областях медицины, их систематических обзоров и МА, опубликованных до мая 2024 г.
Члены рабочей группы стремились, чтобы каждая рекомендация базировалась на максимально возможных уровнях достоверности и убедительности рекомендаций. Тем не менее, рабочая группа сочла необходимым оставить ряд рекомендаций, формально имеющих низкий уровень доказательности или основанных на экспертной оценке, с учетом многолетнего опыта ведения пациентов соответствующего профиля и того, что эти рекомендации могут иметь существенное значение для практической работы.
Для оценки качества и силы рекомендации использовали уровни достоверности доказательств и убедительности рекомендаций (табл.1-3).
Целевая аудитория данных клинических рекомендаций:
-
Врач-нефролог.
-
Врач-терапевт.
-
Врач-терапевт участковый.
-
Врач общей практики (семейный врач).
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД)для методов диагностики (диагностических вмешательств)
|
УДД |
Расшифровка |
|---|---|
|
1 |
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа |
|
2 |
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа |
|
3 |
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования |
|
4 |
Несравнительные исследования, описание клинического случая |
|
5 |
Имеется лишь обоснование механизма действия или мнение экспертов |
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
|
УДД |
Расшифровка |
|---|---|
|
1 |
Систематический обзор РКИ с применением мета-анализа |
|
2 |
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением мета-анализа |
|
3 |
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования |
|
4 |
Несравнительные исследования, описание клинического случая или серии случаев, исследования «случай-контроль» |
|
5 |
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов |
Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
|
УУР |
Расшифровка |
|---|---|
|
A |
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными) |
|
B |
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными) |
|
C |
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными) |
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию – не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым клиническим рекомендациям, но не чаще 1 раза в 6 месяцев.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
1. Побочное действие глюкокортикоидов
Частота развития и выраженность побочных эффектов зависит от длительности применения, величины используемой дозы, соблюдения циркадного ритма назначения препарата.
При применении препаратов могут отмечаться следующие побочные эффекты:
- со стороны эндокринной системы: снижение толерантности к глюкозе, стероидный сахарный диабет или манифестация латентного сахарного диабета, угнетение функции надпочечников, синдром Иценко-Кушинга;
- со стороны пищеварительной системы: тошнота, рвота, стероидная язва желудка и двенадцатиперстной кишки, эрозивный эзофагит, желудочно-кишечные кровотечения, повышение или снижение аппетита;
- со стороны кожных покровов и слизистых оболочек: замедленное заживление ран, петехии, гипер- или гипопигментация кожи, угри, стрии, склонность к развитию пиодермии и кандидозов;
- со стороны опорно-двигательного аппарата: остеопороз, стероидная миопатия, снижение мышечной массы;
- обусловленные минералокортикоидной активностью: задержка жидкости и натрия в организме, гипернатриемия, гипокалиемический синдром.
Полный перечень представлен в инструкции по применению лекарственного препарата (см. Государственный реестр лекарственных средств, http://grls.rosminzdrav.ru).
2. Правила приготовления и хранения лекарственного препарата #ритуксимаб**
Необходимое количество препарата набирают в асептических условиях и разводят до расчетной концентрации (1-4 мг/мл) в инфузионном флаконе (пакете) с 0,9% раствором натрия хлорида** для инфузий или 5% раствором декстрозы** (растворы должны быть стерильными и апирогенными). Для перемешивания аккуратно переворачивают флакон (пакет) во избежание пенообразования. Перед введением необходимо осмотреть раствор на предмет отсутствия посторонних примесей или изменения окраски.
Приготовленный инфузионный раствор физически и химически стабилен в течение 12 часов при комнатной температуре или в течение 24 часов при температуре от 2 до 8оС.
Препарат вводят только внутривенно капельно, через отдельный катетер! Вводить препарат внутривенно струйно или болюсно нельзя!
Рекомендуемая начальная скорость первой инфузии 50 мг/час; после первых 30 мин скорость можно увеличивать на 50 мг/час каждые 30 мин, доводя до максимальной скорости 400 мг/час.
Последующие инфузии можно начинать со скорости 100 мг/час и увеличивать ее на 100 мг/час каждые 30 мин до максимальной скорости 400 мг/час.
Детально информация представлена в инструкции по применению лекарственного препарата (см. Государственный реестр лекарственных средств, http://grls.rosminzdrav.ru).
Приложение Б. Алгоритмы действий врача
1. Общие подходы к лечению ФСГС
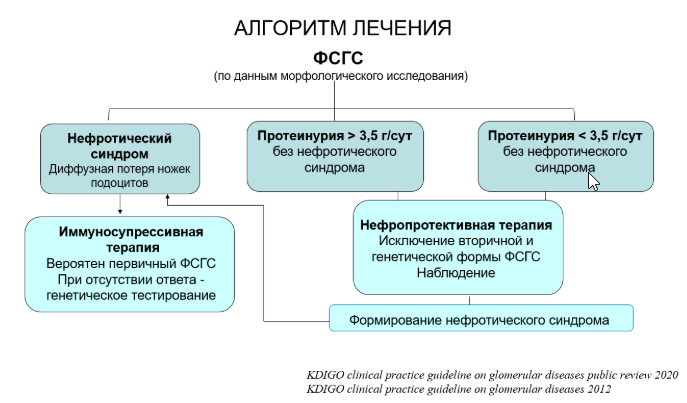
2. Алгоритм лечения первичного ФСГС
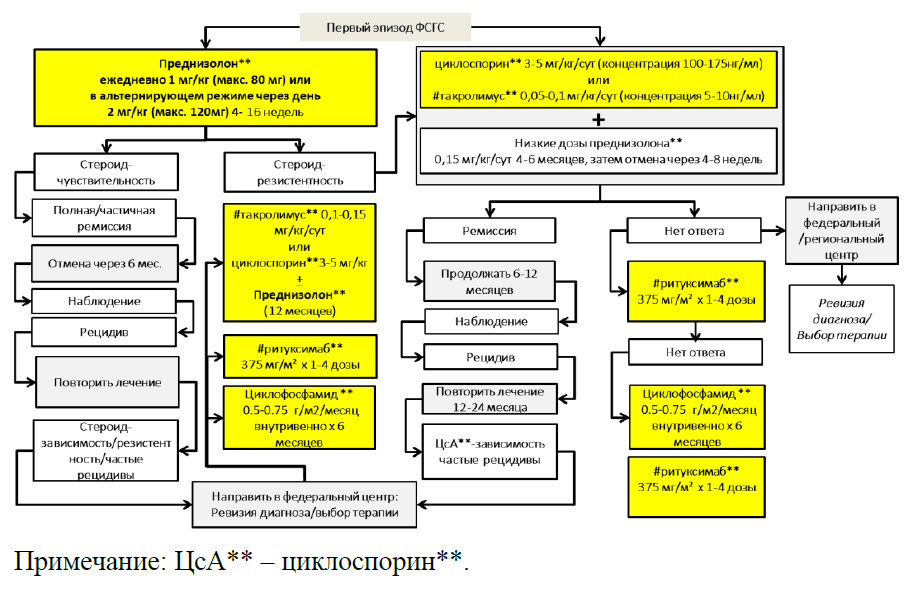
Приложение В. Информация для пациента
Фокальный сегментарный гломерулосклероз (ФСГС) является одной из причин нефротического синдрома. Причина первичного ФСГС неизвестна. ФСГС может быть вторичным (например, при некоторых других заболеваниях, приеме отдельных лекарств и пр. (табл. 1, раздел 1.2)), а также – развиваться в результате генетического дефекта.
Основным симптомом нефротического синдрома, с которым пациенты обращаются за медицинской помощью, как правило, являются отеки. Повышенная потеря белка с мочой может приводить к появлению «пенистой» мочи. Болезнь сопровождается постепенным снижением функции почек.
Диагностика должна включать целый ряд вмешательств, направленных на: а) подтверждение диагноза болезни; б) уточнение степени повреждения почек; в) выявление других заболеваний, которые способствуют развитию и прогрессированию ФСГС.
Единственным способом подтверждения диагноза ФСГС, оценки прогноза заболевания, выбора оптимального лечения является выполнение биопсии почки и проведение специальных микроскопических исследований образца почек.
Пациенты с небольшой потерей белка с мочой и сохранной функцией почек, как правило, имеют более благоприятный прогноз, поэтому критичным является достижение ремиссии болезни на фоне лечения.
Лечение ФСГС должно быть проведено под контролем врача-нефролога. Перед началом лечения врача-нефрологу и пациенту следует обсудить предложенное лечение, чтобы четко понимать ожидаемую пользу от него, знать вероятные побочные эффекты и принципы их предупреждения.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
1. Название на русском языке: Формула для расчета СКФ, предложенная рабочей группой по исследованию эпидемиологии хронической болезни почек (Chronic Kidney Disease-Epidemiology Collaboration, CKD-EPI) [27,28]
Оригинальное название: CKD-EPI equation to estimate the glomerular filtration rate (CKD-EPI formula)
Источник (официальный сайт разработчиков, публикация с валидацией):
https://pubmed.ncbi.nlm.nih.gov/19414839/
Тип (подчеркнуть):
— шкала оценки
— индекс
— вопросник
— другое (уточнить): формула
Назначение: определение величины СКФ
Содержание (шаблон):
СКФ = 141*мин (Креатинин в сыворотке крови / каппа, 1)альфа*макс (Креатинин в сыворотке крови / каппа, 1)1.209*0.993Возраст*Пол*Раса,
для женщин используются следующие значения:
пол = 1.018; альфа = - 0.329; каппа = 0.7;
для мужчин используются следующие значения: пол = 1; альфа = - 0.411;
каппа = 0.9;
для представителей негроидной расы: коэффициент «раса» = 1.159.
Ключ (интерпретация): определение стадии ХБП в зависимости от уровня СКФ (таблица 2, раздел Общая информация, кодирование МКБ)
Пояснения: для удобства расчета созданы онлайн калькулятор: https://www.kidney.org/professionals/KDOQI/gfr_calculator
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.