Гепатобластома у детей
 Версия: Клинические рекомендации РФ 2024 (Россия)
Версия: Клинические рекомендации РФ 2024 (Россия)
Гепатобластома (C22.2), Доброкачественное новообразование печени (D13.4)
Онкология детская, Педиатрия
Общая информация
Краткое описание
Разработчик клинической рекомендации
- Российское общество детских онкологов и гематологов
Одобрено Научно-практическим Советом Минздрава РФ
– размещенные в Рубрикаторе после 1 января 2024 года – с 1 января 2025 года.
Клинические рекомендации
Гепатобластома
Год утверждения (частота пересмотра): 2024
Возрастная категория: Дети
Пересмотр не позднее: 2026
ID: 68
Определение заболевания или состояния (группы заболеваний или состояний)
Гепатобластома (ГБ) – это злокачественная низкодифференцированная опухоль печени эмбрионального происхождения, развивающаяся из клеток предшественников гепатоцитов - гепатобластов. ГБ является наиболее частой первичной злокачественной опухолью печени у детей в возрасте 0 – 14 лет [1–5].
Среди доброкачественных опухолей печени выделяют следующие: гемангиома (не рассматривается в настоящей версии клинических рекомендаций), мезенхимальная гамартома, аденома, ангиомиолипома, фокальная нодулярная гипреплазия (опухолеподобный процесс), тератома, киста желчевыводящих путей, воспалительная миофибробластическая опухоль.
Наиболее часто встречается мезенхимальная гамартома печени (МГП), представляющая собой мультикистозное образование печени, состоящее из дезорганизованных структур примитивной мезенхимы, кист, выстланных эпителием билиарного типа, и печеночной паренхимы [71].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
С22.2 - Гепатобластома.
D13.4 - Доброкачественные новообразования печени и внутрипеченочных желчных протоков.
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
Современная стратификация пациентов на группы риска при ГБ в рамках стратегии группы SIOPEL выглядит следующим образом [13]:
Гепатобластома группы стандартного риска - локализованные опухоли (PRETEXT I, II и III) без дополнительных неблагоприятных критериев, таких как:
- вовлечение магистральных сосудов, соответствующее V3 или P2
- распространение за пределы капсулы печени
- спонтанный разрыв опухоли
- возраст пациента старше 8 лет (кроме стадии PRETEXT I)
-
отдаленные метастазы.
Комментарии: пациенты старше 8 лет со стадией PRETEXT I без вовлечения в опухолевый процесс сосудистых структур (при отсутствии дополнительных неблагоприятных критериев, таких как [15,24,31,32]:
- вовлечение магистральных сосудов, соответствующее V3 или P2;
- распространение за пределы капсулы печени;
- разрыв опухоли;
- отдаленные метастазы относятся к группе стандартного риска, рекомендовано проведение лечения по протоколу SIOPEL-3 SR (стандартный риск).
Гепатобластома группы высокого риска – локализованные опухоли, не подпадающие под критерии группы стандартного риска и группы очень высокого риска. Как правило, в данную группу попадают пациенты с распространенным поражением печени - PRETEXT II, PRETEXT III, PRETEXT IV с вовлечением магистральных сосудов.
Гепатобластома группы очень высокого риска – опухоли при наличии любого из критериев:
- отдаленные метастазы (как правило, легкие)
- пациенты со спонтанным разрывом опухоли.
- возраст пациента старше 8 лет со стадией PRETEX II, III и IV
Метастазы легких – доказанными метастазами являются следующие изменения по данным РГ и КТ органов грудной клетки: один очаг без кальцификатов размером 5 мм и более, два и более очага без кальцификатов размером более 3 мм [14].
Во всех остальных случаях очаги рассматриваются как сомнительные. В этих ситуациях целесообразно рассмотреть вопрос о биопсии очаговых образований легкого.
Комментарий: Спонтанный разрыв опухоли рассматривается как неблагоприятный прогностический фактор при ГБ. В рамках стратификации на группы риска PRETEXT 2005 в случае спонтанного разрыва опухоли пациенты стратифицировались в группу высокого риска. Согласно данным, полученным группой CHIC (Children’s Hepatic tumors International Collaboration) при ретроспективном анализе большой когоры пациентов с ГБ, спонтанный разрыв опухоли отнесен к дополнительным неблагоприятным прогносическим критериям. Пациенты со спонтанным разрывом требуют более интенсивного лечения, по сравнению с пациентами группы стандартного риска. Точный объем терапии в рамках проспективных клинических исследований не определен. В связи с этим пациентам со спонтанным разрывом опухоли без наличия отдаленных метастазов целесообразна консультация в федеральных центрах для согласования объема терапии.
Комментарий: согласно современным данным, полученным группой CHIC (Children’s Hepatic tumors International Collaboration) при анализе больших когорт пациентов с ГБ, возраст пациентов старше 8 лет является предиктором неблагоприятного прогноза (кроме стадии PRETEXT I), что связано с изменениями биологических процессов в опухоли, отличных от таковых у пациентов с ГБ раннего возраста. [55]
В связи с этим, в рамках настоящих клинических рекомендаций пациенты старше 8 лет со стадией PRETEXT II, III, IV вне зависимости от дополнительных неблагоприятных факторов, стратифицируются в группу очень высокого риска, в данном случае рекомендовано проведение терапии по протоколу SIOPEL-4 для пациентов группы очень высокого риска.
Комментарий: Ранее сообщалось, что у пациентов с ГБ, имеющих низкий уровень АФП (ниже 100 нг/мл) или гистологию мелкоклеточной недифференцированной ГБ (SCU - Small Cell Undifferentiated) при постановке диагноза прогноз заболевания рассматривался как неблагоприятный. Недавняя молекулярная характеристика новообразований, ранее обозначавшихся как SCU ГБ, привела к реклассификации многих из этих опухолей в злокачественные рабдоидные опухоли, учитывая связанную с этим потерю экспрессии SMARCB1 в результате лежащих в основе вариантов потери функции или делеций в гене SMARCB1. Ретроспективный анализ продемонстрировал отсутствие негативного влияния на прогноз наличия компонента SCU в опухоли и низкого уровня АФП у пациентов с морфологически подтвержденной ГБ. [56]
Тем не менее, всем пациентам с опухолями печени, подозрительными в отношении ЗНО печени, низким уровнем АФП (<100 нг/мл) показано проведение патолого-анатомического исследования биопсийного (операционного) материала с проведением иммуногистохимического исследования для оценки ядерной экспрессии INI1 (SMARCB1) и исключения злокачественной рабдоидной опухоли печени [15].
В случае отсутствия данных за наличие злокачественной рабдоидной опухоли печени и подтверждения диагноза ГБ при гистологическом исследовании ткани опухоли прогноз у пациентов с низким уровнем АФП не рассматривается как неблагоприятный и не требует стратификации пациентов с уровнем АФП ниже 100 нг/мл в группу очень высокого риска, как было рекомендовано ранее в предыдущей версии клинических рекомендаций по лечению ГБ.
Тактика курации пациентов с ГБ, имеющих уровень АФП в сыворотке крови ниже 100 нг/мл, должна обсуждаться со специалистами профильных Федеральных/Национальных Центров.
Классификация доброкачественных новообразований печени по группам риска не предусмотрена.
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Этиология ГБ, как и других злокачественных новообразований детского возраста, до конца не изучена. Большинство случаев ГБ рассматриваются как спорадические, но некоторые из них связаны с конституциональными генетическими аномалиями и пороками развития, такими как синдром Беквитта-Видемана и семейный аденоматозный полипоз. Основным препятствием для выявления ее возможных этиологических причин является исключительная редкость данного вида злокачественных новообразований в детской практике. Несмотря на эти ограничения, крупными эпидемиологическими исследованиями показана повышенная частота развития ГБ у детей, родившихся с низкой и ультранизкой массой тела. Кроме этого, доказанным канцерогенным фактором при ГБ, является курение родителей [1,5].
MГП обычно не связана с другими врожденными аномалиями. Однако были описаны ассоциации МГП с врожденными пороками сердца, эндокардиальным фиброэластозом, мальротация кишечника, атрезия пищевода с или без кольцевой поджелудочной железы, билиарная атрезия, экзомфалоцеле, миеломенингоцеле и синдром Беквита-Видемана. МГП традиционно считается доброкачественной опухолью без потенциала злокачественности, но в нескольких сообщениях подчеркивается связь между МГП и недифференцированной эмбриональной саркомой печени [72].
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Показатель заболеваемости ГБ составляет 0,1 – 0,2 случая на 100 тыс. детского населения. На долю ГБ приходится 72% от всех случаев ЗНО печени у детей 0-14 лет, и 85,5% от всех ЗНО печени у детей 0-4 лет. В РФ ежегодно выявляется 35 – 40 случаев заболевания ГБ. Проведение проспективных мультицентровых клинических исследований и разработка риск-адаптированных протоколов лечения, позволила значительно улучшить результаты терапии ГБ. ОВ у пациентов с локализованными формами заболевания приближается к 90%, при этом значительная часть больных требует проведения монотерапии #цисплатином**. ОВ пациентов с метастатической формой ГБ увеличилась с 27% в ранних исследованиях в 1990-х годах до 79% в исследовании SIOPEL-4. Эти улучшения были достигнуты благодаря сочетанию достижений в области хирургии печени, включая доступность ортотопической трансплантации печени, с внедрением режимов интенсивной ПХТ на основе #цисплатина** [1,6–12].
Частота заболеваемости МГП составляет 0,07 случая на сто тысяч населения в год, примерно 10% опухолей печени у лиц моложе 18 лет [73].
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Зачастую ГБ протекает бессимптомно и характеризуется значительным увеличением размеров живота или наличием пальпируемого образования в верхнем квадранте живота. Гораздо реже отмечаются такие неспецифические симптомы, как снижение массы тела, анорексия, рвота, срыгивания, отказ от еды или уменьшение объема потребляемой пищи, болевой абдоминальный синдром. Несмотря на то, что зачастую опухоль имеет очень большие размеры на момент постановки диагноза, повышение уровня билирубина в крови и формирование желтухи отмечается относительно редко, и встречается, как правило, у пациентов с распространенными стадиями заболевания.
При дифференциальной диагностике объемных образований печени важным при ГБ является феномен преждевременного полового развития, обусловленный гиперпродукцией бета-хорионического гонадотропина человека (β-ХГЧ), однако, данное состояние встречаются достаточно редко у пациентов с ГБ. Характерными лабораторными феноменами являются микроцитарная анемия, достаточно часто - реактивный тромбоцитоз, обусловленный гиперпродукцией тромбопоэтина, повышение уровня альфа-фетопротеина в крови, который является важнейшим маркером и лабораторным показателем, позволяющим проводить дифференциальную диагностику объемных образований печени у детей.
МГП может быть обнаружена случайно при физикальном осмотре или визуализации, но обычно она проявляется увеличением размеров живота и/или наличием пальпируемого образования в верхней части живота. Сообщалось также о боли в животе, анорексии, рвоте и плохой прибавке в весе, но боль редко является доминирующим признаком. Обычно при обследовании выявляется большая, безболезненная, плотная и гладкая опухоль печени. Могут быть заметно набухшие вены на передней брюшной стенке и, реже, отек нижних конечностей из-за сдавления нижней полой вены. Биохимические показатели функции печени обычно в норме, но могут быть небольшие отклонения от возрастных норм. У некоторых пациентов уровень АФП в сыворотке крови при МГП может быть умеренно повышен, что следует учитывать при проведении обследования при постановке диагноза [74].
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Терапия пациентов с ГБ носит риск-адаптированный характер и основана на выделении трех групп риска в зависимости от распространенности опухолевого процесса в печени, уровня АФП в сыворотке крови, наличия внепеченочного распространения опухоли и отдаленных метастазов [13] (См. раздел 1.5.1)
Критерии установления диагноза: диагноз ГБ может быть установлен на основании анализа данных:
1. анамнеза;
2. физикального осмотра;
3. лабораторных исследований: общий анализ крови – микроцитарная анемия, реактивный тромбоцитоз, уровень онкомаркеров в крови – АФП и β-ХГЧ.
4. инструментального обследования:
- УЗИ органов брюшной полости и забрюшинного пространства;
- КТ и/или МРТ органов брюшной полости с внутривенным болюсным контрастированием с соблюдением всех фаз контрастирования (при выполнении МРТ органов брюшной полости предпочтительнее использование гепатоспецифического контрастного препарата на основе #гадоксетовой кислоты), подтверждающие наличие объемного образования печени и позволяющие провести корректную оценку распространенности опухолевого процесса по системе PRETEXT в зависимости от анатомических особенностей расположения опухоли. Более предпочтительным исследованием является МРТ.
- КТ органов грудной клетки с целью выявления возможных метастатических очагов (допустимо выполнение исследования без контрастного усиления, необходимо следовать принятой в лечебном учреждении практике);
5. гистологического исследования ткани опухоли, полученной при проведении биопсии.
При проведении визуализационных методов исследования целесообразно использование контрастного усиления для детального выявления очаговых изменений в исследуемых анатомических областях, а также оценка особенностей контрастирования очаговых изменений в различные фазы контрастирования (артериальная, венозная, отсроченные фазы) [13].
При невозможности выполнения гистологического исследования диагноз ГБ может быть установлен без гистологической верификации (см. раздел 2.5).
Перед проведением отсроченного хирургического вмешательства на основании данных визуализационных исследований оценивается распространенность опухолевого процесса и ответ на проводимую терапию. Оценка распространенности основана на критериях PRETEXT (см. раздел 7.1) и в данном случае носит название POSTTEXT (см. раздел 7.1), что отражает предшествующее проведение ПХТ.
- При постановке диагноза и перед проведением отсроченного хирургического вмешательства
- Во время терапии наблюдение за ответом опухоли может проводиться посредством физикального осмотра, мониторинга уровня АФП в сыворотке и проведения УЗИ брюшной полости.
- Перед проведением планового отсроченного хирургического вмешательства показано повторное проведение КТ органов брюшной полости с внутривенным контрастированием и/или МРТ органов брюшной полости с внутривенным контрастированием
- Оценка экстарапечёночных очагов (метастазов, при их наличии). Критерии PRETEXT E, M, N
1. Жалобы и анамнез
- Рекомендуется: при сборе анамнеза проводить анализ акушерского и перинатального анамнеза, предшествующие заболевания, вакцинация, семейный анамнез (в частности указания на полипоз толстой кишки) [13].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 5)
2. Физикальное обследование
Всем пациентам с подозрением на ГБ и/или с установленным диагнозом ГБ перед планированием лечения необходимо провести антропометрические измерения (вес, рост и площадь поверхности тела), оценку нутритивного статуса (процентили) и оценку наличия пороков развития и стигм дизэмбриогенеза.
Каждый прием у врача-детского онколога должен включать визуальный терапевтический осмотр, терапевтическую пальпацию и терапевтическую аускультацию для уточнения распространенности заболевания и оценки состояния пациента, в том числе отдельных органов и систем.
3. Лабораторные диагностические исследования
1. Лабораторные исследования для оценки общего состояния пациента
- Всем пациентам с подозрением на ГБ или с установленным диагнозом ГБ при первичном или повторном приеме, перед и после оперативного вмешательства, при оценке ремиссии, после завершения терапии, при контрольных обследованиях и при подозрении на рецидив заболевания, для оценки общего состояния, определения необходимости проведения сопутствующей или сопроводительной терапии или редукции доз препаратов рекомендуется выполнение следующих лабораторных исследований [13,16]:
- Общий (клинический) анализ крови развернутый с определением уровня гемоглобина, количества эритроцитов, тромбоцитов, лейкоцитов, подсчетом лейкоцитарной формулы для определения возможности проведения терапии и/или (в случае ранее проведенной терапии) – диагностики развития нежелательных явлений лечения
- анализа крови биохимического общетерапевтического (определение уровня лактатдегидрогеназы, мочевой кислоты, мочевины, креатинина, общего белка, альбумина, общего и прямого билирубина, аспартатаминотрансферазы (АСТ), аланинаминотрансферазы (АЛТ), щелочной фосфатазы (ЩФ), активности гамма-глютамилтрансферазы (ГГТ), калия, натрия, хлора, кальция, магния);
- коагулограммы (определяют уровень протромбина, фибриногена, D-димера, международное нормализованное отношение (МНО), активированное частичное тромбопластиновое время (АЧТВ), тромбиновое время), для уточнения наличия гемолитических осложнений ГБ;
- общего (клинического) анализа мочи;
- исследование функции нефронов по клиренсу креатинина (проба Реберга) или по оценке уровня цистатина-С в сыворотке крови;
- тесты тубулярной реабсорбции с использованием фракционированной экскреции фосфатов (требует определения уровня креатинина разовой порции мочи)
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 5)
- Всем пациентам с установленным диагнозом ГБ перед проведением каждого курса химиотерапии рекомендуется выполнение следующих лабораторных исследований [13,16]:
- Общий (клинический) анализ крови развернутый с определением уровня гемоглобина, количества эритроцитов, тромбоцитов, лейкоцитов, подсчетом лейкоцитарной формулы для определения возможности проведения терапии и/или (в случае ранее проведенной терапии) – диагностики развития нежелательных явлений лечения
- анализа крови биохимического общетерапевтического (определение уровня лактатдегидрогеназы, мочевой кислоты, мочевины, креатинина, общего белка, альбумина, общего и прямого билирубина, аспартатаминотрансферазы (АСТ), аланинаминотрансферазы (АЛТ), щелочной фосфатазы (ЩФ), активности гамма-глютамилтрансферазы (ГГТ), калия, натрия, хлора, кальция, магния);
- общего (клинического) анализа мочи;
- исследование функции нефронов по клиренсу креатинина (проба Реберга) или по оценке уровня цистатина-С в сыворотке крови;
- анализ крови с целью оценки уровня АФП в сыворотке крови.
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 5)
2. Лабораторные исследования для верификации диагноза и оценки прогностических факторов
- Всем пациентам с подозрением на ГБ или с установленным диагнозом ГБ при первичном или повторном приеме, перед и после оперативного вмешательства, при оценке ремиссии, после завершения терапии, при контрольных обследованиях и при подозрении на рецидив заболевания, для оценки прогноза, ответа на проводимую терапию, определения ремиссии и выявления рецидива рекомендуется исследование уровня АФП и хорионического гонадотропина (свободная бета-субъединица) в сыворотке крови [13,17,18].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 4)
Комментарии: при нормальном уровне АФП в сыворотке убедитесь, что было проведено титрование. Помните о возможном ложноотрицательном результате. Низкий уровень АФП определяется как АФП < 100 нг/мл на момент постановки диагноза. Будьте внимательны, так как иногда очень высокий уровень АФП может приводить к ложноотрицательным результатам. Таким образом, отрицательное значение должно подтвердиться как минимум двумя последовательными измерениями и соответствующими титрами сывороточного АФП.
Обязательным является получение точного цифрового значения при измерении уровня АФП (недопустимо ориентироваться на результаты, в которых указано, что уровень АФП превышает, например 1000000 нг/мл или более 1000 нг/мл).
3. Другие обязательные лабораторные исследования
- Всем пациентам с ГБ рекомендуется определение основных групп крови по системе AB0, определение антигена D системы резус (резус-фактора), определение фенотипа по антигенам C, c, E, e, Cw, K, k и определение антиэритроцитарных антител, определение подгруппы и других групп крови меньшего значения (А-1, А-2, D, Cc, E, Kell, Duffy) для возможности выполнения гемотрансфузии при наличии показаний до, во время или после терапии [16,19,20].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 4)
- Всем пациентам с ГБ перед проведением терапии рекомендуется выполнение развернутого вирусологического исследования для выявления маркеров вируса гепатита B и С, которое должно включать определение [16,19,21]:
- Антител к поверхностному антигену (HBsAg) вируса гепатита B в крови;
- Антител к вирусу гепатита С (Hepatitis C virus) в крови (anti-HCV)
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 5).
- Всем первичным пациентам с ГБ перед проведением терапии рекомендуется молекулярно-биологическое исследование крови на наличие вируса иммунодефицита человека (Определение антител классов M, G (IgM, IgG) к вирусам иммунодефицита человека ВИЧ-1 и ВИЧ-2 (Human immunodeficiency virus HIV 1 и Human immunodeficiency virus HIV 2) в крови для уточнения необходимости одновременного проведения противоопухолевой и антиретровирусной терапии [16,19,22].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 5).
4. Инструментальные диагностические исследования
- Всем пациентам с подозрением на ГБ или с установленным диагнозом ГБ при первичном или повторном приеме, после каждого курса химиотерапии, перед и после оперативного вмешательства, при оценке ремиссии, после завершения терапии, при контрольных обследованиях и при подозрении на рецидив заболевания, для оценки прогноза, ответа на проводимую терапию, определения ремиссии и выявления рецидива рекомендуется выполнение УЗИ органов брюшной полости и забрюшинного пространства с дуплексным сканированием сосудов печени с целью определения распространения заболевания (стадия PRETEXT) с помощью визуализации перед лечением согласно системе PRETEXT, а также измерение максимальных диаметров первичной опухоли в трех измерениях и вычисление объема опухоли [13].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 5).
Комментарии: объем опухоли используется для мониторинга ответа на химиотерапию, поэтому следует измерить его как можно точнее. Оценить (вместе с хирургом) резектабельность как первичной опухоли, так и метастазов, основываясь на диагностическом (перед началом терапии) и предоперационном обследовании.
УЗИ исследование пациентов с ГБ желательно проводить на аппаратах экспертного класса с использованием как секторных, так и линейных датчиков максимально высокой разрешающей способности. Помимо подтверждения локализации опухоли в печени, необходимо провести оценку объема опухоли с определением трех ее размеров, определить расположение опухоли в зависимости от секторального деления печени, оценить возможность внепеченочного распространения опухоли, а также провести осмотр лимфатических узлов брюшной полости и забрюшинного пространства.
При УЗИ очень важно определить состояние магистральных сосудов печени и из взаимоотношения с объемным образованием. Необходимо определить ствол и долевые ветви воротной вены, три печеночные вены, а также печеночный и надпеченочный отделы нижней полой вены. Для исключения вовлечения сосудистых структур в опухоль, а также наличия внутрисосудистого компонента опухоли следует использовать режимы цветового и спектрального допплеровского анализа.
- Всем пациентам с подозрением на ГБ или с установленным диагнозом ГБ при первичном приеме, перед оперативным вмешательством, при оценке ремиссии, после завершения терапии, при контрольных обследованиях и при подозрении на рецидив заболевания, для оценки прогноза, ответа на проводимую терапию, определения ремиссии и выявления рецидива рекомендуется выполнение следующих исследований [13]:
- МРТ органов брюшной полости с внутривенным контрастированием, предпочтительнее с применением гепатоспецифического контраста на основе #гадоксетовой кислоты и /или
- компьютерная томография органов брюшной полости с внутривенным болюсным контрастированием
- компьютерная томография органов грудной клетки (с или без внутривенного болюсного контрастирования)
Комментарий: В педиатрической практике используется доза #гадоксетовой кислоты от 0,05 ммоль/кг (0,2 мл/кг) до максимум 10 мл, вводимых со скоростью 1 мл/с. Первоначальные исследования показали, что эта доза имеет тот же профиль безопасности, что и более низкая доза, одобренная FDA для взрослых [181].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 5).
- Всем пациентам с подозрением на ГБ или с установленным диагнозом ГБ на этапе проведения неоадъювантной терапии или перед проведением оперативного вмешательства рекомендовано проведение эзофагогастродуоденоскопии (ЭГДС). Выполнение ФГДС необходимо для исключения варикозного расширения вен пищевода и желудка (печеночная форма портальной гипертензии) и воспалительных изменений слизистой верхних отделов желудочно-кишечного тракта (предупреждение стрессовой язвы желудка, двенадцатиперстной кишки). [57]
- Пациентам с ГБ при подготовке к проведению оперативного вмешательства для снижения рисков интра- и послеоперационных осложнений рекомендуется проведение следующих дополнительных инструментальных исследований [58]:
- Магнитно-резонансная холангиопанкреатография (МР-ХПГ);
- Оценка объема будущей культи печени относительно общего объема интактной паренхимы по данным компьютерной томографии (КТ);
- Пациентам с ГБ при подготовке к проведению оперативного вмешательства для снижения рисков интра- и послеоперационных осложнений по решению и при наличии запроса со стороны оперирующего хирурга рекомендуется проведение следующих дополнительных инструментальных исследований в условиях федеральных центров [59, 69, 70]:
- Гепатобилисцинтиграфия с #99mTc-mebrofenin (Меброфенин).
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 5).
Комментарий: целесообразно проведение референса визуализационных исследований в национальных/федеральных центрах, специализирующихся на лечении опухолей печени у детей, для подтверждения распространенности опухолевого процесса по системе PRETEXT и корректной стратификации пациентов на группы риска.
Исходя из опыта предыдущих исследований, обязательно проведение КТ органов грудной клетки, чтобы определить наличие и размеры легочных метастазов. При подозрении на опухоль с вовлечением магистральных сосудов (P2, V3) и IV стадии по системе PRETEXT строго необходимо выполнить референс данных визуализации в специализированном центре/клинике хирургии печени для возможного проведения трансплантации печени.
Для пациентов детского возраста при проведении КТ может потребоваться седация или общая анестезия. Оценка опухоли печени является одной из немногих процедур при проведении КТ органов брюшной полости в педиатрической практике, которую оправданно проводить как перед, так и после введения внутривенного контраста. Перед введением контраста следует делать только снимки печени. Тайминг сканирования после введения контраста зависит от возраста ребенка и типа используемого сканера. Снимки должны отображать все необходимые подробности. Исследование должно быть проведено с соблюдением всех фаз исследования (нативной, артериальной, венозной, паренхиматозной). В частности, следует использовать максимально возможную площадь изображения; ширина и уровень окна должны быть тщательно отобраны рентгенологом, проводящим исследование; на снимках всегда должна присутствовать калибровочная линейка, чтобы затем можно было провести измерения.
Интерпретация КТ-снимков грудной клетки может быть затруднена из-за ателектазов легких (обычно в базальных отделах), которые могут возникать из-за седации и анестезии, и/или из-за компрессии большой опухолью в печени. В сомнительных случаях обсудите с анестезиологом возможность повторного исследования в положении пациента лежа на животе. Если по-прежнему остаются сомнения относительно метастатического поражения легких, целесообразно провести референс визуализации в специализированном центре/клинике.
При проведении МРТ у детей может потребоваться седация или общая анестезия. Чтобы минимизировать появление артефактов, можно использовать различные техники. Фронтальная и аксиальная проекции обычно наиболее эффективны для оценки опухолей печени у детей.
Другие визуализирующие исследования: ангиография сосудов органов брюшной полости, сцинтиграфия печени и селезенки, позитронно-эмиссионная томография (ПЭТ-КТ), и внутривенная урография не используются в качестве стандартных процедур при обследовании детей с предполагаемой опухолью печени, однако могут быть использованы для уточнения распространенности опухоли и принятия решения об объеме терапии.
При планировании и проведении инициальных и контрольных визуализационных методов исследования необходимо учитывать следующие особенности:
- МРТ с гепатоспецифическим контрастным препаратом позволяет с наибольшей диагностической точностью, по сравнению с МСКТ, выявлять очаги малого диаметра при мультифокальном поражении. В этой связи, при инициальной диагностической оценке распространенности опухоли и последующем контроле эффективности неоадъювантной химиотерапии, особенно при мультифокальном поражении печени, предпочтение следует отдавать МРТ (при возможности выполнения данного вида исследования в региональном центре).
- МСКТ сопряжена с высокой лучевой нагрузкой.
- МСКТ с регистрацией всех сосудистых фаз имеет преимущества перед МРТ в оценке вне- и внутрипеченочной сосудистой архитектоники и вариантной анатомии, обеспечивая безопасное планирование и выполнение долевых и расширенных анатомических резекций.
- В случае прогнозируемого выполнения обширных резекций печени, в задачи специалистов радиологической диагностики при проведении контрольных исследований перед хирургическим вмешательством входит оценка резидуального объема печени, соотнесенного к объему всей непораженной паренхимы. Объем опухоли не включается в волюметрию при оценке всего объема печени, а оптимальным является определение процентного соотношения прогнозируемого резидуального объема печени к объему непораженной паренхимы. С целью прогнозирования послеоперационной печеночной недостаточности данная оценка является обязательной и должна проводиться с участием оперирующего хирурга.
- В тех случаях, когда прогнозируемый резидуальный объем печени меньше 25-30%, по решению оперирующего хирурга возможно выполнение дополнительной оценки резидуальной функции печени с помощью сцинтиграфии с #99mTc-Бромезида (Mebrofenin (Меброфенин)).
- МР-ХПГ необходима для оценки анатомических особенностей желчевыводящих путей, как врожденных, так и приобретенных вследствие новообразования.
5. Иные диагностические исследования
- Рекомендовано всем пациентам с подозрением на ГБ проведение чрезкожной биопсии опухоли печени, либо биопсии печени при помощи лапароскопии, либо открытой биопсии печени с целью гистологической верификации [15,23].
Уровень убедительности рекомендаций – C (уровень достоверности доказательств – 5).
Комментарии: диагноз ГБ верифицируется на основании патолого-анатомического исследования биопсийного (операционного) материала печени с применением иммуногистохимических методов. Рекомендовано проведение биопсии опухоли всем пациентам с подозрением на злокачественное новообразование печени.
Биопсия абсолютно показана следующим группам пациентов с подозрением на ГБ:
- в возрасте младше 6 месяцев из-за широкого спектра возможных опухолей, проявляющихся в этом возрасте, а также высоких возрастных показателей АФП;
- у детей старше 3 лет, чтобы отличить ГБ от гепатоцеллюлярной карциномы (ГЦК);
- у всех пациентов с нормальным уровнем АФП (≤100 нг/мл) в сыворотке.
У пациентов в возрасте от 6 месяцев до 3 лет (2 года 11 месяцев 30 дней) проведение биопсии опухоли может не проводиться в ситуации, когда тяжесть состояния пациента не позволяет провести хирургическое вмешательство, при условии ясной клинической картины, включающей солидную опухоль печени, подтвержденную данными анатомической визуализации и динамическом повышением уровня АФП в сыворотке крови (измерение проводится не менее двух раз и уровень АФП должен превышать в три и более раза верхние пороговые значения для данной возрастной группы).
Допустимо первичное удаление опухоли в объеме анатомической резекции печени при соблюдении условии гарантированного радикального удаления опухоли. Первичное удаление опухоли может рассматриваться у пациентов с солитарными (один очаг) опухолями, имеющими преимущественно “краевое” расположение с малым интрапаренхиматозным компонентом, или опухолями, расположенными преимущественно интрапаренхиматозно, при условии, что их радиологические характеристики соответствуют признакам гепатобластомы, распространение затрагивает не более двух сегментов или одного сектора печени и отсутствуют признаки сосудистой инвазии. (стратификация пациента в группу стандартного риска).
Решение о проведении первичной резекции должно приниматься в рамках мультидисциплинарного консилиума с участием детских хирургов, детских онкологов и специалистов по визуализации ТОЛЬКО в федеральных центрах, специализирующихся на лечении пациентов с опухолями печени и использующими настоящие клинические рекомендации.
Требования к гистологическому исследованию – см. раздел 7.2 данных рекомендаций.
Учитывая редкость патологии строго необходимо проведение референса гистологических препаратов в лабораториях патомофологии национальных/федеральных центров, специализирующих на лечении злокачественных новообразований у детей.
- Всем пациентам с уровнем АФП менее 100 нг/мл рекомендовано выполнение гистологического исследования ткани опухоли с обязательным опредением мутаций в гене INI1 (SMARCB1) иммуногистохимическим методом с целью исключения злокачественной рабдоидной опухоли печени [24,25].
Уровень убедительности рекомендаций – C (уровень достоверности доказательств – 4)
- Всем пациентам с подозрением на ГБ, с установленным диагнозом ГБ, рецидивом ГБ, после проведения биопсии и/или удаления как опухоли, так и метастазов рекомендовано патолого-анатомическое исследование биопсийоного (операционного) материала с своевременным направлением операционного материала в патологоанатомическую лабораторию (желательно в течение первого часа после резекции), в неповреждённом виде, в маркированном контейнере, заполненном 10% забуференным раствором формалина. Не допускается рассечение макропрепарата вне патологоанатомического отделения. У пациентов в возрасте от 6 месяцев до 3 лет с повышенными значениями альфа-фетопротеина в сыворотке крови возможна постановка диагноза на основании клинико-рентгенологических данных без проведения биопсии [68].
Уровень убедительности рекомендаций – C (уровень достоверности доказательств – 4)
- Рекомендовано проведение исследования слуха у детей, получавших в ходе лечения платиносодержащие препараты (#цисплатин**, #карбоплатин**), в следующие сроки [13,26]:
- Базовое тестирование перед началом лечения.
- После каждого курса ПХТ с использованием #цисплатина**. При выявлении нейросенсорной тугоухости, вызванной ототоксическим действием препаратов платины, обсудить возможное изменение схемы лечения.
- Через 4-6 недель после завершения лечения (последнего введения #цисплатина**, #карбоплатина**, ЛТ).
- 1-2 раза в год в течение 3-5 лет после завершения лечения для пациентов с нормой слуха.
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 4).
Комментарий: при выявлении тугоухости пациент направляется к врачу сурдологу-оториноларингологу для определения индивидуальной программы наблюдения, лечения, реабилитации.
Основные методы исследования слуха для выявления тугоухости, вызванной ототоксическим действием лекарственных препаратов:
- Тональная пороговая аудиометрия в стандартном и расширенном диапазоне частот до 16‑20 кГц (методика определения тональных порогов слуха зависит от возраста и уровня развития ребенка: аудиометрия со зрительным подкреплением от 6 до 24 мес., игровая аудиометрия от 2 до 5 лет или стандартная аудиометрия от 5 лет).
- Регистрация отоакустической эмиссии на частоте продукта искажения в диапазоне частот до 8-10 кГц.
- Импедансометрия.
- Регистрация коротколатентных и тоно-специфичных слуховых вызванных потенциалов (например, регистрация вызванных акустических ответов мозга на постоянные модулированные тоны (ASSR тест) для детей раннего возраста при отсутствии отоакустической эмиссии и невозможности проведения тональной пороговой аудиометрии.
Проведение инициального аудиологического обследования желательно при наличии технического обеспечения Центра, где проводится специфическая терапия пациента с гепатобластомой. После завершения терапии ребенок должен быть направлен на консультацию в сурдологический центр / кабинет.
- Всем пациентам с установленным диагнозом ГБ до начала терапии, перед оперативным вмешательством, после завершения терапии, при контрольных обследованиях и при подозрении на рецидив заболевания рекомендовано проведение, а пациентам, получающим терапию #доксорубицином** перед каждым курсом терапии рекомендуется оценка функции сердечно-сосудистой системы с помощью ЭКГ и измерения фракции укорочения (фракции выброса) по данным ЭХО-КГ [13,27].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 4).
- Всем пациентам с подозрением или установленным диагнозом ГБ при наличии пороков развития рекомендуется прием (осмотр, консультация) врача – генетика [13,28–30].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 5)
Комментарий: основной диагностический алгоритм при первичном обследовании пациентов с подозрением на МГП с целью верификации диагноза идентичен таковому при обследовании пациентов с подозрением на ГБ. Дополнительные методы исследований используются только в случае необходимости.
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
До начала терапии и перед планированием любого оперативного вмешательства пациент должен быть проконсультирован врачом-детским онкологом, врачом-детским хирургом (для принятия решения об объеме оперативного лечения) и врачом-анестезиологом (для решения вопроса об объеме анестезиологического пособия).
- Всем пациентам детского возраста (от рождения до достижения 18 лет), с диагнозом гепатобластома рекомендуется выбор риск – адаптированного лечения. Группа риска определяется в зависимости от прогностических факторов: возраста пациента; уровня АФП; распространённости опухолевого поражения печени по системе PRETEXT; дополнительных критериев PRETEXT (поражение опухолью первого сегмента печени, вовлечение магистральных сосудов (портальной вены и ее ветвей, нижней полой вены, печеночных вен), экстрапеченочное распространение, количества очагов поражения в печени, разрыв опухоли, наличие региональных и отдаленных метастазов); морфологического варианта строения опухоли. На основании анализа факторов риска проводится стратификация на три группы риска [15,24,31,32]:
- группу стандартного риска;
- группу высокого риска;
- группу очень высокого риска.
Уровень убедительности рекомендаций – В (уровень достоверности доказательств – 4)
Комментарии: стратегия риск-адаптированного лечения детей ГБ группы основана на сочетании двух одинаково важных методов терапии: хирургического и химиотерапии. Конечной целью лечения является полное хирургическое удаление опухоли что, в свою очередь, является обязательным условием излечения. Проведение предоперационной химиотерапии может способствовать сокращению размеров опухоли и метастазов, а также контролировать возможные микрометастазы. Кроме того, предоперационная терапия дает возможность подготовиться к отсроченному хирургическому вмешательству (в частности, определить центр, в котором данная процедура будет проводиться) [15,24,31,32].
Для определения группы риска и принятия решения о назначении риск – адаптированной программы противоопухолевого лечения целесообразно проведение консилиума в составе: врача - детского онколога, врача-рентгенолога и врача-детского хирурга. При необходимости в мультидисциплинарный консилиум привлекаются дополнительные специалисты. В случаи распространенности PRETEXT III-IV – обязательная консультация пациента в трансплантационном центе не позднее одного месяца от начала терапии.
Комментарий: Системное медикаментозное лечение при МГП не предусмотрено.
1. Лечение детей с гепатобластомой группы стандартного риска (см. Приложение Б).
К группе стандартного риска относятся дети с локализованной формой ГБ, с распространением по системе PRETEXT I, II или III при отсутствии дополнительных неблагоприятных критериев, таких как [15,24,31,32]:
- вовлечение магистральных сосудов, соответствующее V3 или P2;
- распространение за пределы капсулы печени;
- спонтанный разрыв опухоли;
- отдаленные метастазы;
- возраст пациента старше 8 лет (кроме пациентов со стадией PRETEXT I).
Комментарии: пациенты старше 8 лет со стадией PRETEXT I без вовлечения в опухолевый процесс сосудистых структур (при отсутствии дополнительных неблагоприятных критериев, таких как [15,24,31,32]:
- вовлечение магистральных сосудов, соответствующее V3 или P2;
- распространение за пределы капсулы печени;
- разрыв опухоли;
- отдаленные метастазы
относятся к группе стандартного риска.
- Пациентам с ГБ группы стандартного риска рекомендовано проведение лечения по протоколу SIOPEL-3 SR (стандартный риск) [12].
Уровень убедительности рекомендаций – C (уровень достоверности доказательств - 2)
Комментарии: стратегия лечения при ГБ группы стандартного риска основывается на двух одинаково важных способах лечения: операции и химиотерапии. Конечной целью лечения является полное хирургическое удаление опухоли, что, в свою очередь, является обязательным условием излечения. Однако проведение предоперационной химиотерапии может способствовать сокращению размеров опухоли, а также контролировать возможные микрометастазы. Кроме того, предоперационная терапия дает возможность подготовиться к отсроченному хирургическому вмешательству (в частности, определить специализированный центр, в котором данная процедура будет проводиться).
План лечения включает следующие фазы:
- Предоперационная химиотерапия;
- Радикальная операция;
- Послеоперационная химиотерапия.
Пациентам с ГБ группы стандартного риска рекомендовано в рамках лечения по протоколу SIOPEL-3 SR (стандартный риск) на первом этапе проведение предоперационной терапии препаратом #цисплатин** 80 мг/м2 в объеме 4 курсов с 14 дневным интервалом [12, 68] на фоне инфузионной терапии 3 л/м2 в течение 24 часов растворами 5% #декстрозы** и 0,9% раствора натрия хлорида**. Обязательным является добавление в инфузионные растворы электролитов:
- #Калия хлорид** 10 ммоль (10 мЭкв) /500 мл
- #Магния сульфат** 2 ммоль (4 мЭкв) /500 мл
- #Кальция глюконат** 1,5 ммоль (3 мЭкв) /500 мл
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 2)
Комментарии: химиотерапия проводится по следующей схеме: #цисплатин** 80 мг/м2 в течение 24 часов в виде непрерывной внутривенной инфузии. При массе тела ребенка менее 10 кг. доза #цисплатина** рассчитывается на массу тела (см. приложение А3.1.) [33]. Также возможен режим введения цисплатина в виде внутривенной инфузии за 6 часов.
Во время предоперационной химиотерапии ответ опухоли будет определяться с помощью оценки уровня АФП еженедельно и визуализирующих исследований (УЗИ органов брюшной полости после второго и четвертого введения #цисплатина**).
Если после двух введений #цисплатина** не отмечена стабилизация уровня АФП и/или отмечается прогрессирование опухолевого процесса (увеличение размера очага или очагов, увеличение уровня опухолевого маркера), пациентам показано проведение более интенсивной терапии в рамках рекомендаций для пациентов группы высокого риска [6].
- Пациентам с ГБ группы стандартного риска рекомендовано в рамках лечения по протоколу SIOPEL-3 SR (стандартный риск) после предоперационной химиотерапии выполнение отсроченной радикальной операции, целью которой является полная резекция первичной опухоли. (см. раздел № 3.3.2) [12,34].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4)
Комментарии: проведение отсроченной операции планируется после предоперационной химиотерапии (после дня 44), включающей 4 введения #цисплатина**. Если после проведения четырех курсов химиотерапии, выполнение радикальной операции невозможно, но опухоль отвечает на химиотерапию, пациенту показано проведение еще максимум 2 курсов терапии #цисплатином** (суммарно 6), с выполнением радикальной операции после проведения этих дополнительных курсов химиотерапии.
- Как только состояние ребенка нормализуется после операции, рекомендовано проведение адъювантной химиотерапии #цисплатином** 80 мг/м2 в дни 1 и 15 [12].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 2)
Комментарии: введение #цисплатина** дозе 80 мг/м2 (суммарно два введения) в виде продленной внутривенной инфузии проводится за 24 часа с интервалом в 14 дней. При массе тела пациента менее 10 кг доза #цисплатина** вычисляется из расчета на массу тела пациента (см. приложение А3.1.»). Также возможен режим введения #цисплатина** в виде внутривенной инфузии за 6 часов.
Программа терапии пациентов группы стандартного риска предусматривает всего 6 введений #цисплатина**. Если пациент получил 4 введения #цисплатина** перед операцией, он должен пройти 2 послеоперационных курса #цисплатина**, а если перед операцией было проведено 6 курсов цисплатина, то после операции химиотерапия не назначается [6].
Прогрессирование после начала терапии встречается достаточно редко. ГБ является опухолевым заболеванием с «медленным ответом», и кроме случаев очевидного появления новых опухолевых очагов, ее ответ не может быть правильно оценен по прошествии, как минимум, 6 недель от начала химиотерапии. Также клиницисты должны знать о том, что «синдром лизиса опухоли» может способствовать первичному повышению уровня АФП прежде, чем он снизится.
2. Лечение детей с гепатобластомой группы высокого риска (см. Приложение Б).
Критерии включения: к группе высокого риска относятся дети с локализованной формой ГБ, не подпадающие под критерии группы стандартного риска и группы очень высокого риска.
Как правило, в данную группу попадают пациенты с распространенным поражением печени - PRETEXT II, PRETEXT III и PRETEXT III с вовлечением магистральных сосудов.
- Пациентам с ГБ группы высокого риска рекомендовано проведение лечения по протоколу SIOPEL-3 НR (высокий риск) с использованием 10 курсов химиотерапии в альтернирующем режиме в сочетании с отсроченной радикальной операцией [10,11]
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - 4)
Комментарии: стратегия лечения при ГБ группы высокого риска основывается на двух одинаково важных способах лечения: операции и химиотерапии. Конечной целью лечения является полное хирургическое удаление опухоли, что, в свою очередь, является обязательным условием излечения. Предоперационная химиотерапия может способствовать сокращению размеров опухоли, изменению взаимосвязи в центральными сосудистыми структурами, а также контролировать возможные микрометастазы. Кроме того, предоперационная терапия дает возможность подготовиться к отсроченному хирургическому вмешательству (в частности, определить центр, в котором данная процедура будет проводиться).
Всем пациентам со стадией распространенности опухолевого процесса PRETEXT III-IV и/или с вовлечением магистральных сосудов, соответствующим V3 или P2, поражением первого сегмента печени (хвостатой доли, критерий С) необходима обязательная консультация пациента в трансплантационном центре не позднее одного месяца от начала терапии.
План лечения включает следующие фазы:
- Предоперационная химиотерапия;
- Радикальная операция;
- Послеоперационная химиотерапия.
На разных фазах терапии проводится оценка изменений размеров опухоли ответа опухоли с оценкой резектабельности и/или статуса ремиссии согласно рекомендациям, описанным ниже.
Пациентам с ГБ группы высокого риска рекомендовано в рамках лечения по протоколу SIOPEL-3 HR (высокий риск) на первом этапе проведение предоперационной терапии препаратами: #цисплатин** 80 мг/м2, дни 1, 29, 57 и 85; #карбоплатин** 500 мг/кг2, дни 15, 43 и 71; #доксорубицин** 30 мг/м2/сут, дни 15-16, 43-44 и 71-72 [10,11,68] на фоне инфузионной терапии 3 л/м2 в течение 24 часов растворами 5% #декстрозы** и 0,9% раствора натрия хлорида**. Обязательным является добавление в инфузионные растворы электролитов:
- #Калия хлорид** 10 ммоль (10 мЭкв) /500 мл
- #Магния сульфат** 2 ммоль (4 мЭкв) /500 мл
- #Кальция глюконат** 1,5 ммоль (3 мЭкв) /500 мл
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4)
Также можно рекомендовать режим введения #цисплатина** в виде внутривенной инфузии за 6 часов. Можно рекомендовать режим введения #доксорубицина** в виде внутривенной инфузии за 6 часов на день 15-16, 43-44 и 71-72 (в/в, 6-часовая непрерывная инфузия, то есть по 30 мг/м2/сутки в течение двух дней) [68] на фоне инфузионной терапии 3 л/м2 в течение 24 часов растворами 5% #декстрозы** и 0,9% раствора натрия хлорида**.
Обязательным является добавление в инфузионные растворы электролитов:
- #Калия хлорид** 10 ммоль (10 мЭкв) /500 мл
- #Магния сульфат** 2 ммоль (4 мЭкв) /500 мл
- #Кальция глюконат** 1,5 ммоль (3 мЭкв) /500 мл
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4)
Комментарии: при массе тела ребенка менее 10 кг доза препаратов рассчитывается на массу тела (см. приложение А3.1.) [33].
- Пациентам с ГБ группы высокого риска после адъювантной химиотерапии пациентам рекомендовано в рамках лечения по протоколу SIOPEL-3 HR (высокий риск) выполнение отсроченной радикальной операции, целью которой является полная резекция первичной опухоли [10,11].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - 4)
Комментарии: отсроченная операция должна быть проведена не позднее 3 недель со дня 85 предоперационной химиотерапии. Тем не менее, при наличии возможности, отсроченная операция может быть проведена после второго введения #карбоплатина**/#доксорубицина** (после дня 43).
Если операция невозможна после дня 85 предоперационной фазы полихимиотерапии, но опухоль продолжает отвечать на химиотерапию, пациенту проводится еще, максимум, два введения #карбоплатина**/#доксорубицина**, чередующихся с одним введением #цисплатина**. Возможность радикальной операции будет оценена в конце данных дополнительных курсов химиотерапии.
Если на день 43 отмечается стабилизация (проведения радикальной операции остается невозможным или сомнительным), необходимо связаться с центром, специализирующимся в области трансплантации печени, с целью получения экспертного мнения и рассмотрения вопроса об ортотопической трансплантации печени.
Пациентам с ГБ группы высокого риска, как только состояние нормализуется после операции рекомендовано в рамках лечения по протоколу SIOPEL-3 HR (высокий риск) проведение послеоперационной (адъювантной) химиотерапии #карбоплатином** 500 мг/м2 на день 1 и 29 (в/в в течение 1 часа); #доксорубицином** 30 мг/м2/сут (60 мг/м2/курс) 1-2 и 29-30 (в/в, 24-часовая непрерывная инфузия 30 мг/м2/сут, 60 мг/м2 за 48 часов); #цисплатином** 80 мг/м2 на день 15 (независимо от гематологических показателей, в/в, 24-часовая непрерывная инфузия) [10,11].
Также возможен режим введения #цисплатина** и #доксорубицина** в виде внутривенной инфузии за 6 часов. В случае введения #доксорубицина** в виде внутривенной инфузии за 6 часов, препарат вводится в дозе 30 мг/м2/сутки в течение двух дней [68] на фоне инфузионной терапии 3 л/м2 в течение 24 часов растворами 5% #декстрозы** и 0,9% раствора натрия хлорида**. Обязательным является добавление в инфузионные растворы электролитов:
Также возможен режим введения #цисплатина** и #доксорубицина** в виде внутривенной инфузии за 6 часов. В случае введения #доксорубицина** в виде внутривенной инфузии за 6 часов, препарат вводится в дозе 30 мг/м2/сутки в течение двух дней [68] на фоне инфузионной терапии 3 л/м2 в течение 24 часов растворами 5% #декстрозы** и 0,9% раствора натрия хлорида**. Обязательным является добавление в инфузионные растворы электролитов:
- #Калия хлорид** 10 ммоль (10 мЭкв) /500 мл
- #Магния сульфат** 2 ммоль (4 мЭкв) /500 мл
- #Кальция глюконат** 1,5 ммоль (3 мЭкв) /500 мл
Уровень убедительности рекомендаций - C (уровень достоверности доказательств – 4)
Комментарии: при массе тела ребенка менее 10 кг необходимо рассчитывать дозы препаратов на массу тела (см. раздел «Приложение А3.1») [33].
Завершение терапии целесообразно после проведения суммарно 10 курсов химиотерапии (5 курсов по схеме #карбоплатин**/#доксорубицин** и 5 доз #цисплатина**) в сочетании с радикальным удаление опухоли.
Вне зависимости от времени проведения отсроченной операции все пациенты получают одинаковое количество курсов и, следовательно, одну и ту же общую кумулятивную дозу химиопрепаратов.
Если на момент запланированного окончания терапии по-прежнему сохраняется остаточная опухоль и/или повышенный уровень АФП в сыворотке крови, необходимо рассмотреть возможность проведения альтернативной терапии, так как, несмотря на ответ опухоли на проводимую терапию, продолжение той же схемы лекарственной терапии не окажет значительного эффекта.
Постоянно повышенный уровень АФП в сыворотке говорит о прогрессировании активного заболевания, если не будет доказано обратного. Часто регистрируется немного повышенный уровень АФП перед обнаружением фактической остаточной опухоли. В таких случаях следует проводить диагностический поиск (использование методов визуализации) пока не будет найден очаг, соответствующий рецидиву заболевания. В ряде случаев отмечено спонтанное понижение уровня АФП до нормального; причины этого явления до конца не ясны.
При прогрессирующем макроскопическом остаточном заболевании целесообразно проведение мультидисциплинарного консилиума со специалистами федерального центра, специализирующегося на лечении ГБ, так как подобная ситуация не является четко стандартизованной.
3. Лечение детей с гепатобластомой группы очень высокого риска (см. Приложение Б)
1. Предоперационная (неоадъювантная) химиотерапия у пациентов группы очень высокого риска
Критерии включения: к группе очень высокого риска относятся дети с гепатобластомой с любой стадией распространённости по системе PRETEXT, при наличии любого из критериев:
- отдаленные метастазы (как правило, легкие);
- возраст пациента старше 8 лет со стадиями PRETEXT II-III;
- пациенты со спонтанным разрывом опухоли.
Метастазы легких – доказанными метастазами являются следующие изменения по данным РГ и КТ органов грудной клетки: один очаг без кальцификатов размером 5 мм и более, два и более очага без кальцификатов размером более 3 мм. Во всех остальных случаях очаги рассматриваются как сомнительные. В этих ситуациях целесообразно рассмотреть вопрос о биопсии очаговых образований легкого [14].
Пациенты со спонтанным разрывом опухоли без наличия отделанных метастазов требуют консультации в федеральных центрах.
- Пациентам с ГБ группы очень высокого риска рекомендовано проведение лечения по протоколу SIOPEL-4, включающему дозо-интенсивный режим введения #цисплатина** в сочетании с #доксорубицином** с отсроченной операцией [10,11].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 4)
Комментарии: стратегия лечения при ГБ группы очень высокого риска основывается на двух одинаково важных способах лечения: операции и химиотерапии. Конечной целью лечения является полное хирургическое удаление опухоли, что, в свою очередь, является обязательным условием излечения. Проведение предоперационной химиотерапии может способствовать сокращению размеров опухоли, а также контролировать возможные микрометастазы и выявленные отдаленные метастазы. Кроме того, у части пациентов может потребоваться проведение метастазэктомии.
План лечения включает следующие фазы:
- Предоперационная химиотерапия (для всех пациентов)
- Дополнительная предоперационная химиотерапия (для части пациентов)
- Радикальная операция (для всех пациентов)
- Послеоперационная химиотерапия (для части пациентов) [11].
На разных фазах проводится оценка ответа опухоли, резектабельности и/или статуса ремиссии согласно рекомендациям, описанным ниже.
- Пациентам с ГБ группы очень высокого риска рекомендовано проведение лечения по программе SIOPEL 4 состоящую из трех БЛОКОВ: А1, А2 и А3, которые проводятся каждые 4 недели (неделя 1, 5 и 9 соответственно) [11].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 4)
Комментарии: следует отметить, для получения достаточного контроля над опухолью, все пациенты должны получить предоперационную запланированную терапии в полном объеме, даже если опухоль станет резектабельной (возможность полного удаления) до завершения неоадъювантной программной химиотерапии.
Предоперационная (неоадъювантная) химиотерапия – БЛОК А1 [67]:
- #цисплатин** в дозе 80 мг/м2/день в дни 1
- #цисплатин** в дозе 70 мг/м2/день в дни 9, 15
- #доксорубицин**30 мг/м2/день в дни 8,10
При массе тела ребенка менее 10 кг необходимо рассчитывать дозы препаратов на массу тела.
В случае начала курса ПХТ, его необходимо довести до конца вне зависимости от результатов анализов крови во время курса. Единственной причиной остановки лечения является наличие токсичности 4 степени или угрожающих жизни осложнений.
Предоперационная (неоадъювантная) химиотерапия – БЛОК А2 [67]
- #цисплатин** в дозе 70 мг/м2/день в дни 29, 37, 43;
- #доксорубицин**30 мг/м2/день в дни 36, 38.
При массе тела ребенка менее 10 кг необходимо рассчитывать дозы препаратов на массу тела.
Перед началом данного блока пациенту необходимо восстановиться после предыдущего курса, а также у него должны отсутствовать симптомы активной инфекции. Абсолютное число нейтрофилов (АЧН) и количество тромбоцитов должно достичь показателей выше 1х109/л и 100х109/л, соответственно. Целесообразно отложить химиотерапию (максимум на 2 недели) до тех пор, пока не будут достигнуты эти показатели, а не сокращать дозу препаратов. Если блок уже был начат, следует довести его до конца вне зависимости от показателей анализов крови во время блока. Единственной причиной для прекращения лечения является снижение скорости клубочковой фильтрации (СКФ) степени 1, кардиотоксичность степени 2 или ототоксичность степени 3 и угрожающая жизни негематологическая токсичность или негематологическая токсичность степени 4 согласно общим критериям токсичности.
Предоперационная (неоадъювантная) химиотерапия – БЛОК А3 [67]
- #цисплатин** в дозе 70 мг/м2/день в дни 58, 64;
- #доксорубицин**30 мг/м2/день в дни 57, 59.
При массе тела ребенка менее 10 кг необходимо рассчитывать дозы препаратов на массу тела.
В блоке А3 изменено количество доз #цисплатина** и время введения #доксорубицина** для того, чтобы избежать отсрочки операции в связи с миелотоксичностью этого курса.
Введение #цисплатина** и #доксорубицина** в блоках А1, А2, А3 осуществляется путем 24-часовой инфузии.
Во время предоперационных курсов полихимиотерапии ответ опухоли будет определяться после каждого курса с помощью оценки уровня АФП и визуализационных исследований. Если происходит прогрессирование после инициальной химиотерапии (как минимум БЛОК А1), пациенту следует прекратить лечение в рамках данных клинических рекомендаций и рассмотреть вопрос об индивидуальной терапии и возможности применения альтернативных методов терапии [11].
- Пациентам с ГБ группы очень высокого риска после завершения химиотерапии блоками А1-А2-А3 рекомендовано проведение оценки ответа опухоли на лечение и ее резектабельности [11].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 4)
Комментарий: прогрессирование опухоли или метастазов - (терапевтическая неудача) – целесообразно прекращение лечения в рамках данных рекомендаций, целесообразно проведение мультидисциплинарного консилиума со специалистами федерального центра, специализирующегося на лечении ГБ, так как подобная ситуация не является четко стандартизованной.
- Пациентам с ГБ группы очень высокого риска, у которых после завершения химиотерапии блоками А1-А2-А3 достигнут полных ответ по всем экстрапеченочным проявлениям заболевания, рекомендовано выполнение радикальной операции (включая трансплантацию печени) [11].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 4)
- Пациентам с ГБ группы очень высокого риска, у которых после проведения адъювантного лечения БЛОКОВ А1, А2 и А3 полное удаление всех опухолевых очагов невозможно (как правило, сохраняются множественные метастазы в легких и/или имеется неоперабельная опухоль печени), рекомендована дополнительная предоперационная химиотерапия протоколу SIOPEL-4 БЛОК-В по схеме:
#карбоплатин** 500 мг/м2на день 2 и 23 (в/в в течение 1 часа),
#доксорубицин** 25 мг/м2/сутки дни 1, 2, 3 и 22, 23, 24 [11, 68]. (в/в, 24-часовая непрерывная инфузия, суммарная курсовая доза 75 мг/м2) на фоне инфузионной терапии 3 л/м2 в течение 24 часов растворами 5% #декстрозы** и 0,9% раствора натрия хлорида**. Обязательным является добавление в инфузионные растворы электролитов:
- #Калия хлорид** 10 ммоль (10 мЭкв) /500 мл
- #Магния сульфат** 2 ммоль (4 мЭкв) /500 мл
- #Кальция глюконат** 1,5 ммоль (3 мЭкв) /500 мл
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 4)
Комментарии: Учитывая крайне неблагоприятный прогноз у данной группы пациентов, целесообразно консультирование пациента в федеральном центре, специализирующемся на лечении детей с гепатобластомой для получения экспертного мнения, так как подобная ситуация не является четко стандартизованной.
В рамках протокола SIOPEL изначально предлагался расчет дозы #карбоплатина** по AUC. Этот метод широко используется во взрослой практике. Однако, для такого расчета необходимо точное значение скорости клубочковой фильтрации, а существующие методы расчета СКФ в детской практике показывают значительные вариации данного показателя [35], в то время как методика, предложенная в оригинальном протоколе (радиоизотопный метод оценки СКФ по клиренсу этилендиаминтетрауксусной кислоты), в России не доступна. Поэтому в настоящее время у детей необходимо использовать фиксированные дозовые режимы с расчетом мг/м2.
При массе тела ребенка менее 10 кг необходимо рассчитывать дозы препаратов на массу тела.
БЛОК-В целесообразно начать, как только у пациента купируются осложнения БЛОК-А3. У пациента должны отсутствовать симптомы активной инфекции, купированы осложнения проведенного лечения, абсолютное число нейтрофилов (АЧН) более 1х109/л, а количество тромбоцитов должно достичь показателей выше 100х109/л. Целесообразно отложить начало БЛОКА-В (максимум на 2 недели) до тех пор, пока не будут достигнуты вышеуказанные гематологические показатели, сокращение доз препаратов не целесообразно.
- Пациентам с ГБ группы очень высокого риска после завершения химиотерапии блоком В рекомендовано проведение оценки ответа опухоли и ее резектабельности [11].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 4)
Комментарии: Исходя из данных оценок, пациенты перейдут к одному из вариантов лечения:
- Полная резекция всех опухолевых очагов - целесообразно выполнение радикальной операции (включая трансплантацию печени);
- Полная резекция всех опухолевых очагов не возможна (нерезектабельная опухоль), целесообразно проведение мультидисциплинарного консилиума со специалистами федерального центра, специализирующегося на лечении ГБ, так как подобная ситуация не является четко стандартизованной.
- Прогрессирование опухоли или метастазов - (терапевтическая неудача) – целесообразно прекращение лечения в рамках данных рекомендаций и консультирование пациента в федеральном центре, специализирующемся на лечении детей с ГБ для получения экспертного мнения, так как подобная ситуация не является четко стандартизованной.
- Пациентам с ГБ группы очень высокого риска, у которых после проведения предоперационной химиотерапии (БЛОК А1, А2 и А3 (для части пациентов БЛОК-В) возможна полная резекция всех опухолевых очагов рекомендовано выполнение отсроченной радикальной операции путем частичной резекции печени или гепатэктомии с трансплантацией печени [11].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 4)
Комментарии: целью операции является полное удаление опухоли полностью (без микроскопических остатков) путем частичной или полной гепатэктомии. Резекцию опухоли следует проводить сразу после того, как у пациента произойдет восстановление гемопоэза и купируются токсические осложнения после последнего курса химиотерапии [11].
Всем пациентам со стадией распространенности опухолевого процесса PRETEXT III-IV и/или с вовлечением магистральных сосудов, соответствующим V3 или P2, поражением первого сегмента печени (хвостатой доли, критерий С) необходима обязательная консультация пациента в трансплантационном центре не позднее одного месяца от начала терапии.
2. Хирургическая тактика лечения пациентов с метастазами в легкие.
Наличие метастазов в легких на момент постановки диагноза не является противопоказанием для частичной резекции печени и трансплантации печени. Легочные метастазы хорошо реагируют на химиотерапию на фоне терапии может быть достигнут полный эффект или метастазы могут стать резектабельными к концу предоперационной химиотерапии. Удаление резидуальных легочных метастазов с последующей резекцией первичной опухоли, считается допустимым и эффективным способом лечения. Обратите внимание: для трансплантации печени необходимо санация всех эктсрапеченоных опухолевых очагов опухоли.
- Пациентам с ГБ группы очень высокого риска с метастазами в легкие после БЛОКОВ А1, А2 и А3 в случае достижения полного эффекта (подтверждено с помощью компьютерная томография органов грудной полости – рекомендовано выполнить радикальное удаление первичной опухоли посредством частичной гепатэктомии, либо посредством трансплантации печени [11].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 4)
- Пациентам с ГБ группы очень высокого риска с метастазами в легкие после БЛОКОВ А1, А2 и А3 в случае нерезектабельности метастазов рекомендовано проведение БЛОКА-В с повторной оценкой возможности резектабельности метастазов [11].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 4)
- Пациентам с ГБ группы очень высокого риска с метастазами в легкие после БЛОКОВ А1, А2 и А3 или в случае резектабельности метастазов рекомендовано удаление легочных метастазов и первичной опухоли. Полное удаление метастазов должно быть подтверждено при помощи соответствующего визуализирующего обследования (компьютерная томография органов грудной полости) перед осуществлением резекции первичной опухоли [11].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 4)
Комментарии: пациентам с ГБ группы очень высокого риска с метастазами в легкие после БЛОКОВ А1, А2 и А3 в случае прогрессии целесообразно прекращение лечения в рамках данных рекомендаций и консультирование пациента в федеральном центре, специализирующемся на лечении детей с гепатобластомой для получения экспертного мнения, так как подобная ситуация не является четко стандартизованной.
При достижении полной ремиссии по метастазам в легких (подтверждено отсутствие очагов в легких по данным компьютерной томографии органов грудной полости посредством химиотерапии (БЛОКИ A1, А2, A3) и хирургического удаления метастазов сохраняется вероятность микроскопической остаточной болезни в ткани легких (микрометастазы). Данной когорте пациентов показано проведение БЛОКА-B перед операцией по удалению опухоли печени. Тем не менее, необходимо строго отслеживать объем первичной опухоли, а также уровень сывороточного АФП чтобы избежать прогрессирования заболевания.
Не целесообразно выполнение симультантных (одномоментных, сочетанных торакальных и абдоминальных) оперативных вмешательств так как, данные подход связан со значительной хирургической травмой, высоким рисками интра- и послеоперационных осложнений. Для пациентов, которым необходима и торакальная, и абдоминальная операции, целесообразно проведение курса химиотерапии между операциями для обеспечения химиотерапевтического контроля за ростом опухоли до тех пор, пока все очаги не будут удалены. Программа может включать как БЛОК-В так и части послеоперационного БЛОКА-С. Число курсов целесообразно подбирать индивидуально в зависимости от необходимого числа оперативных вмешательств, статуса опухоли, времени необходимого для восстановления, времени ожидания операции. Оставшиеся курсы (0-2) должны быть проведены послеоперационно [11].
3. Послеоперационная (адъювантная) химиотерапия у пациентов группы очень высокого риска
Пациентам с ГБ группы очень высокого риска, у которых после завершения химиотерапии блоками А1-А2-А3 достигнут полных ответ по всем экстрапеченочным проявлениям заболевания и выполено радикальное удаление опухоли, рекомендовано после восстановления состояния после операции проведение послеоперационной (адъювантной) химиотерапии по протоколу SIOPEL-4 БЛОК С препаратами #карбоплатин** 500 мг/м2 в день 2, 23, 44 (в/в в течение 1 часа) и #доксорубицин** 20 мг/м2/сут в день 1, 2, 22, 23, 43, 44 (в/в, 24-часовая непрерывная инфузия, суммарная курсовая доза 40 мг/ м2) [10,11, 68] на фоне инфузионной терапии 3 л/м2 в течение 24 часов растворами 5% #декстрозы** и 0,9% раствора натрия хлорида**. Обязательным является добавление в инфузионные растворы электролитов:
- #Калия хлорид** 10 ммоль (10 мЭкв) /500 мл
- #Магния сульфат** 2 ммоль (4 мЭкв) /500 мл
- #Кальция глюконат** 1,5 ммоль (3 мЭкв) /500 мл
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 4)
Комментарии: при массе тела ребенка менее 10 кг. необходимо рассчитывать дозы препаратов на массу тела (см. раздел «Приложение А3.1.») [33].
Послеоперационную химиотерапию следует начать, как только пациент восстановится после операции. Пациентам, которым выполнена трансплантация печени после БЛОКОВ A1 – A3, также показана послеоперационная химиотерапия, только если нет ярко выраженных хирургических или иммунологических противопоказаний.
В рамках протокола SIOPEL изначально предлагался расчет дозы #карбоплатина** по AUC. Этот метод широко используется во взрослой практике. Однако, для такого расчета необходимо точное значение скорости клубочковой фильтрации, а существующие методы расчета СКФ в детской практике показывают значительные вариации данного показателя [35], в то время как методика, предложенная в оригинальном протоколе (радиоизотопный метод оценки СКФ по клиренсу этилендиаминтетрауксусной кислоты), в России не доступна. Поэтому в настоящее время у детей рекомендуется использовать фиксированные дозовые режимы с расчетом мг/м2.
- Пациентам с ГБ группы очень высокого риска, которым выполнена радикальная операция после БЛОКОВ А1, А2, А3 и В не рекомендовано проведение послеоперационной терапии, чтобы избежать избыточной токсичности [11].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 4)
Комментарии: пациенты с неполной хирургической резекцией и/или наличием нерезектабельных внепеченочных очагов заболевания требуют рассмотрения индивидуальной терапии, подобная ситуация не является четко стандартизованной и требует обязательно обсуждения со специалистами федерального центра, специализирующегося на лечении ГБ [11].
4. Лечение микроскопической остаточной болезни
- Пациентам с ГБ с микроскопической остаточной болезнью, обнаруженной при гистопатологическом обследовании краев резекции (радикальность операции R1), при отсутствии макроскопического заболевания (подтвержденного данными визуализирующих методов) и при нормальном или снижающемся в динамике уровне АФП, не рекомендуется вносить изменения в схему лечения [11].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 4)
5. Проведение сопутствующей и сопроводительной терапии
Схемы химиотерапии, разработанные для лечения детей с ГБ, является достаточно интенсивными и включает в себя рекомендации, позволяющие избежать выраженной токсичности и позволяют придерживаться тайминга введения препаратов. Основные принципы проведения химиотерапии:
- Всем детям целесообразно устанавливать центральный венозный доступ.
- При массе тела ребенка менее 10 кг. необходимо рассчитывать дозы препаратов на массу тела.
- Все дети, имеющие дефицит массы тела, должны получать нутритивную поддержку (см. раздел «Нутритивная поддержка»);
- В случае почечной дисфункции первая доза #карбоплатина** должна быть сокращена на 25%.
- В случае кардиотоксичности вопрос о дальнейшем использовании #доксорубицина** необходимо обязательное консультирование со специалистами федерального центра, специализирующегося на лечении ГБ.
- Введение кровозаменителей и перфузионных растворов проводится на протяжении проведения ПХТ и в течение 2-4 дней после ее окончания. Объем должен быть равномерно распределен на 24 часа и составлять 3 л/м2/сутки (110 мл/кг массы тела для пациентов с массой тела менее 10 кг.). При слабой выраженности интоксикации и стабильного состояния пациента объем может быть в дальнейшем уменьшен до 2-2,5 л/м2/сутки.
- При фебрильной нейтропении назначаются антибактериальные лекарственные препараты.
- Следует вести (мониторинг) точные измерения баланса жидкости, чтобы предотвратить почечную токсичность и гиперволемию. Любая потеря жидкости из-за рвоты, жидкого стула, должна быть восстановлена внутривенно.
- Трансфузионная поддержка должна осуществляться по показаниям, с применением облученных продуктов крови.
- Всем пациентам на весь период химиотерапии, начиная с первого цикла, назначаются препараты магния исходя из физиологической потребности в магнии, которая составляет 5-15 мг/кг/сутки, в среднем 6-8 мг/кг/сутки перорально. На фоне проведения курса терапии с препаратами платины пероральный прием магния отменяется, проводится инфузионная терапия с добавлением 25% раствора #магния сульфат** в дозе 2 ммоль/500 мл инфузионного раствора [68].
- Пациентам, у которых курс химиотерапии сопровождается осложнением в виде выраженной затянувшейся нейтропении (вне зависимости от того, сопровождается ли она нейропенической лихорадкой), из-за которого был отложен следующий курс, рекомендовано использование рекомбинантного гранулоцитарного колониестимулирующего фактора человека [рчГ-КСФ] (Г-КСФ) [36].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 4)
Комментарии: Г-КСФ вводится подкожно или внутривенно в дозе в соответствии с инструкцией к применению лекарственного препарата. Его следует вводить до тех пор, пока абсолютное число нейтрофилов не будет составлять более 500 клеток/мкл в течение, по крайней мере, двух дней подряд. Введение Г-КСФ необходимо прекратить за 48 часов начала следующего курса химиотерапии. Тем не менее, рутинное использование Г-КСФ не целесообразно.
- Пациентам, получающим химиотерапию, рекомендовано проведение профилактики пневмоцистной пневмонии с помощью #ко-тримоксазола [Сульфаметоксазол+Триметоприм]** в дозе 5 мг/кг/сутки (расчет по триметоприму), 3 раза в неделю в виде таблетированных форм или суспензии для приема внутрь [37].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 4)
- Пациентам, получающим химиотерапию, рекомендовано проведение профилактики тошноты и рвоты в соответствии с существующими профильными рекомендациями [16].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 5)
- Не рекомендовано пациентам во время или сразу после введения #цисплатина** использование нефротоксичных антибактериальных препаратов группы аминогликозидов (амикацин**, гентамицин**), антибиотиков гликопептидной структуры (ванкомицин**) [38,39].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 5)
Комментарии: если же они используются, то их уровень в сыворотке необходимо строго мониторировать.
6. Нутрициологическое сопровождение.
Диетотерапия.
Лечебное питание является неотъемлемым компонентом лечебного процесса и профилактических мероприятий и включает в себя пищевые рационы, которые имеют установленный химический состав, энергетическую ценность, состоят из определенных продуктов, в т.ч. специализированных продуктов лечебного питания, включая смеси белковые композитные сухие и витаминно-минеральные комплексы, подвергаемых соответствующей технологической обработке, а также лечебные продукты энтерального питания (лечебные питательные смеси).
- Лечебное питание рекомендуется к назначению пациентам при поступлении в медицинскую организацию для оказания медицинской помощи в стационарных условиях. Лечебное питание назначается лечащим врачом или дежурным врачом медицинской организации в соответствии с нозологической формой заболевания по основному и/или сопутствующему диагнозу [75].
Уровень убедительности рекомендаций B (уровень достоверности доказательств 4)
Комментарии: Вариант диеты зависит от состояния пациента, гастро-интестинальных и метаболических нарушений, основной или сопутствующей патологии и регламентируется приложением №3 «К порядку обеспечения пациентов лечебным питанием», утвержденному приказом Министерства здравоохранения РФ от 23.09.2020г № 1008н
- Всем пациентам с белково-энергетической недостаточностью или высоким риском ее развития (независимо от нутритивного статуса) рекомендуется проведение нутритивной поддержки (НП) [76-78].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
Комментарии: наличие белково-энергетической недостаточности или высокого риска ее развития у детей с ЗНО в процессе противоопухолевого лечения обуславливает связанные с этим риски увеличения инвалидизации, увеличения длительности и объема основного и сопроводительного лечения, низкой успешности проводимого лечения, увеличения смертности и общих финансовых затрат на лечебно-реабилитационные мероприятия - в процессе активного противоопухолевого лечения и после его окончания. Скрытая БЭН (например, скрытая избытком жировой массы на фоне длительного приема глюкокортикостероидов системного действия) сопровождается такими же рисками. Поэтому, учитывая высокую вероятность усугубления нутритивных проблем на фоне лечения, пациентам целесообразно назначать нутритивную поддержку в дополнение к существующему рациону или заменяя его.
Нутритивный скрининг и мониторинг (оценка нутритивного статуса)
- Рекомендуется всем пациентам при поступлении в стационар и далее регулярно проводить нутритивный скрининг (скрининговую оценку нутритивного статуса) с целью выявления белково-энергетической недостаточности либо риска ее развития [79, 80].
Уровень убедительности рекомендаций B (уровень достоверности доказательств 4)
Комментарии: выявление нутритивных нарушений на ранних этапах их развития, особенно до начала противоопухолевой терапии позволяет своевременно начать нутритивную коррекцию. Критерии белково-энергетической недостаточности, ожирения и факторы нутритивного риска. Первичный скрининг проводится либо с помощью оценки антропометрических показателей и выявления риска, либо с использованием стандартных шкал/инструментов для проведения нутритивного скрининга [81]. Нутритивный скрининг заключается в первичной и затем регулярной оценке нутритивного статуса и риска развития белково-энергетической недостаточности, в том числе скрытой, у каждого пациента, с момента поступления в стационар. Частота должна определяться конкретной клинической ситуацией и особенностями проводимого лечения [82].
- Рекомендуется для проведения нутритивного скрининга использовать специальные валидированные опросники, особенно актуальным их использование является на этапе первичного поступления в стационар и/или на (очередном) этапе поступления в клиническое отделение [76 ,83]
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5)
Комментарий: в своем большинстве скрининговые инструменты (опросники) ориентированы на объединение данных об основном диагнозе, клиническом статусе, антропометрических показателях, динамике массы тела, состоянии питания и интеграции этих данных в общий балл с последующим разделением пациентов на 2 или 3 когорты: не нуждаются в нутритивной коррекции (поддержке); требуют повторного скрининга в динамике («тревожная» группа); нуждаются в нутритивной коррекции (поддержке). Клиническое подразделение (или учреждение) вправе использовать тот инструмент, или комбинацию инструментов, которую посчитает наиболее приемлемой для проведения нутритивного скрининга среди своих пациентов. Необходимо помнить, что существующие скрининговые инструменты не предназначены для ответа на вопрос об объеме и способе необходимой нутритивной поддержки, не несут в себе прогностической информации для конкретного пациента, поскольку их применение нацелено исключительно на медицинскую сортировку. К тому же, универсального инструмента для скрининга в педиатрии не существует
- Рекомендуется для первичной (общей) оценки нутритивного статуса и выявления нутритивного риска учитывать антропометрические показатели, изменение массы тела за определенный период (3, 6 или 12 месяцев), данные о питании (режим, привычный состав питания, особенности приема пищи, возможные нарушения приема пищи, наличие непереносимости/аллергии на компоненты пищи), об эндокринном статусе (данные о выявленных эндокринных нарушениях у ребенка), данные о выявленных гастроинтестинальных нарушениях [82, 83]
Уровень убедительности рекомендаций C (уровень достоверности доказательств 4)
- Рекомендуется в качестве обязательного минимума основных антропометрических параметров для первичной и регулярной оценки нутритивного статуса использовать следующие: измерение массы тела, измерение роста (длины тела), вычисление индекса массы тела. [76, 79]
Уровень убедительности рекомендаций B (уровень достоверности доказательств 4)
- В случае потребности в детальном антропометрическом исследовании для первичной и регулярной оценки нутритивного статуса в качестве дополнительных антропометрических параметров рекомендуется использовать следующие: измерение окружностей, длин, толщины складок, кистевая динамометрия [76, 79, 83]
Уровень убедительности рекомендаций B (уровень достоверности доказательств 4)
- Рекомендуется для соотнесения полученных данных антропометрии (рост, масса тела, индекс массы тела, окружность плеча) с нормативными значениями по педиатрической популяции использовать референсные значения (шкалы), либо локальных (отечественных) референсов, либо мировых общеиспользуемых номограмм: центильные значения / перцентили, либо величина отклонения полученного значения от среднего по популяции (SDS или z-score) [79, 83]
Уровень убедительности рекомендаций B (уровень достоверности доказательств 4)
Комментарий: Часто используемыми «по умолчанию» в РФ являются референсы ВОЗ (WHO growth charts), для удобства работы с которыми существуют свободно доступные программы (WHO anthro и WHO anthro plus), которые быстро позволяют высчитать ключевые антропометрические параметры в соотнесении их с референсными данными ВОЗ. Однако возможно использование и других референтных данных для соотнесения данных пациента с нормативами – в таком случае необходимо указывать, какие конкретно референсы применялись.
- Пациентам с нутритивными нарушениями или пациентам с высоким нутритивным риском, выявленными при первичном скрининге, рекомендуется более детальное обследование нутритивного статуса: анализ питания, оценка лабораторных показателей, а также детальный физикальный осмотр и опрос на предмет выявления нутритивно-метаболических нарушений и их предикторов [82-84].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 4)
- В виду высокой распространенности в детской популяции с онкологическими заболеваниями нарушений состава тела, тканевого дисбаланса в виде скрытой белково-энергетической недостаточности (саркопении), скрытого ожирения (накопления жировой массы), в виду распространенности отеков (в том числе и скрытых), а также нарушений распределения компартментов жидкости, в качестве дополнительного уточняющего метода оценки нутритивного статуса целесообразна оценка состава тела различными имеющимися методами: биоимпедансный анализ (определение процентного соотношения воды, мышечной и жировой ткани с помощью биоимпедансметра), двухэнергетическая рентгеновская абсорбциометрия (рентгеновская денситометрия всего тела), МРТ, КТ – для уточняющей и углубленной оценки состава тела в группах риска. Эти группы следующие: хроническая белково-энергетическая недостаточность, длительная, более 2 месяцев, необходимость в парентеральном питании, включение в терапию гормональных препаратов, опухоли ЦНС, хронические расстройства приема пищи (пищевого поведения), реципиенты ГСК при выявленных антропометрически нутритивных нарушениях [80, 83]
Уровень убедительности рекомендаций B (уровень достоверности доказательств 2)
- Всем пациентам, получающим нутритивную поддержку, рекомендуется проводить нутритивный мониторинг, который включает опрос, антропометрию, и при необходимости - анализ тканевого состава тела, лабораторные показатели (анализ крови биохимический общетерапевтический, копрологическое исследование) [76, 80, 84]
Уровень убедительности рекомендаций C (уровень достоверности доказательств 4)
Нутритивная поддержка
Нутритивная поддержка проводится посредством назначения специализированных продуктов энтерального питания. Пищевая продукция энтерального питания или лечебная питательная смесь – жидкая или сухая (восстановленная до готовой к употреблению) пищевая продукция диетического лечебного или диетического профилактического питания, предназначенная для перорального употребления непосредственно или введения через зонд при невозможности обеспечения организма в пищевых веществах и энергии обычным способом [85]. Лечебные смеси – специально разработанные пищевые продукты с заданным химическим составом, энергетической ценностью, физическими свойствами и доказанным лечебным эффектом, отвечающие физиологическим потребностям организма, учитывающие нарушения процессов метаболизма больного человека [86]. При выборе формы, метода, вида и объема нутритивной поддержки рекомендуется руководствоваться, в первую очередь, принципом индивидуального пациент-ориентированного подхода – сообразно клинической ситуации и логике [76, 87]
- У пациентов с ожирением (избытком жировой массы) возможно развитие скрытой белково-энергетической недостаточности, определяемой дефицитом безжировой массы тела и критическим уменьшением ее скелетно-мышечного компартмента, в связи с чем рекомендуется проведение коррекции данного вида дефицита, наличие ожирения само по себе не является противопоказанием для проведения нутритивной поддержки энтеральным или парентеральным путем [83, 87, 88].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 4)
- Расчет объема нутритивной поддержки рекомендуется осуществлять посредством расчета нутритивной потребности, или тотального расхода энергии (ТРЭ) [76, 89]
Уровень убедительности рекомендаций B (уровень достоверности доказательств 4)
Комментарий: расчет тотального расхода энергии (ТРЭ) проводится по формуле: ТРЭ = ЭОО × КК, где ЭОО – энергия основного обмена, КК – конверсионный коэффициент. Золотым стандартом для определения ЭОО является непрямая калориметрия. При невозможности проведения непрямой калориметрии, ЭОО возможно вычислять по формуле (например, Schofield) [89]. Во избежание гипералиментации на начальных этапах нутритивной поддержки детям с хронической белково-энергетической недостаточностью и/или с предполагаемым дефицитом поступления нутриентов 3 и более месяцев подряд в анамнезе для вычисления ТРЭ используется КК=0,85-1,4. Точный объем нутритивного вмешательства определяется в зависимости от конкретной клинической ситуации.
- При выборе пути нутритивной поддержки рекомендуется в качестве приоритетного использование энтерального питания (ЭП) [78, 90]
Уровень убедительности рекомендаций B (уровень достоверности доказательств 2)
Комментарий: ЭП является наиболее физиологичным, обеспечивая внутрипросветную трофику слизистой оболочки ЖКТ, препятствует микробной транслокации из просвета кишечника в кровь, является экономически более выгодным, чем парентеральное питание
- В случае если пациент не может/ не хочет/ не готов принимать назначенный объем смеси в необходимом режиме самостоятельно рекомендуется использование для энтерального питания назогастрального (-еюнального) зонда или гастростомы [78, 87, 90]
Уровень убедительности рекомендаций С (уровень достоверности доказательств 4)
Комментарий: отсутствие аппетита, нежелание принимать пищу и смеси для ЭП, нарушение глотательной функции, невозможность перорального восполнения потребности в нутриентах и энергии – показания для проведения ЭП через назогастральный зонд. Наличие патологических состояний, при которых пациент не должен принимать пищу естественным путем (острый панкреатит, стеноз выходного отдела желудка, высокие проксимальные свищи) – в этих случаях показана реализация ЭП через назоеюнальный зонд.
- При текущей или потенциальной необходимости проведения зондового питания продолжительностью более 6 недель, рекомендуется наложение гастростомы [90]
Уровень убедительности рекомендаций C (уровень достоверности доказательств 4)
Комментарий: в случае, когда выявляется необходимость длительного проведения энтерального питания и прогнозируется риск развития нутритивной недостаточности (в т.ч. при проведении химиолучевого лечения), возможно превентивное наложение гастростомы, минуя этап зондового питания
- Рекомендуется постановка гастростомы в случае невозможности адекватной алиментации другими методами ЭП, при отсутствии противопоказаний для проведения ЭП и самой гастростомии [87, 91]
Уровень убедительности рекомендаций C (уровень достоверности доказательств 4)
- В случаях наличия у ребенка тяжелой хронической белково-энергетической недостаточности, с высоким риском ее усугубления в дальнейшем, особенно если ему еще предстоит продолжение противоопухолевого лечения рекомендуется постановка гастростомы, минуя этап зондового питания и даже сипинга [87, 91]
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
- Пациентам с гастроинтестинальными нарушениями начинать энтеральную нутритивную поддержку рекомендуется со специализированной лечебной питательной смеси для энтерального питания с калорической плотностью 1ккал/мл (изокалорическая смесь), и, если необходимо, с последующим переходом на лечебную питательную смесь для энтерального питания с калорической плотностью более 1ккал/мл (гиперкалорической) – под контролем переносимости. [78]
Уровень убедительности рекомендаций C (уровень достоверности доказательств 4)
Комментарий: смеси по своей энергетической плотности делятся на изокалорические (1 ккал/мл для детей старше года и 0,67-0,69 ккал/мл для детей до года) и гиперкалорические (более 1ккал/мл для детей старше года, и 1ккал/мл для детей до года). Начинать нутритивную поддержку, особенно детям с имеющимися в анамнезе или в настоящее время гастроинтестинальными нарушениями и/или никогда до этого не получавшими энтерального питания, целесообразно с изокалорических формул
- При наличии явлений мальабсорбции/ тяжелых гастроинтестинальных нарушений (но отсутствии противопоказаний для проведения ЭП), тяжелой пищевой аллергии (или аллергии к белкам коровьего молока) рекомендуется назначение полуэлементной/олигомерной (или, по показаниям, элементной) специализированной лечебной питательной смеси для энтерального питания [78, 92]
Уровень убедительности рекомендаций С (уровень достоверности доказательств 4)
Комментарий: смеси по своему химическому составу делятся на полимерные (в своей основе содержат цельный белок) и олигомерные (содержат гидролизат белка) или полуэлементные. Элементные смеси не содержат белок как таковой: белковый компонент в них представлен аминокислотами. Обычно элементные смеси назначаются при установленной аллергии к белкам коровьего молока
- Всем пациентам, которым невозможно обеспечить расчетную нутритивную потребность энтеральным путем и/или в случаях, когда ЭП не может обеспечить потребности энергии основного обмена, рекомендуется назначение парентерального питания (при отсутствии противопоказаний для проведения парентерального питания). В числе этих пациентов особое внимание должно уделяться детям с имеющейся белково-энергетической недостаточностью, особенно умеренной и тяжелой степени [89, 93].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
Комментарии: ключевым показанием для назначения парентерального питания (ПП) является невозможность обеспечить расчетную нутритивную потребность (как минимум, на уровне энергопотребности основного обмена) пациента энтеральным путем – текущая или потенциально возможная в краткосрочной перспективе.
- Начало парентерального питания рекомендуется производить постепенно, ступенчато увеличивая объем (и скорость) суточной инфузии, начиная от трети/ половины расчетного целевого объема и, под мониторингом показателей анализа крови биохимического общетерапевтического (прежде всего, глюкоза, прямой билирубин, мочевина) и кислотно-основного состояния и газов крови, за несколько суток (скорость достижения целевого объема определяется индивидуально по клинической ситуации) довести объем до целевого. Отмену парентерального питания рекомендуется производить также постепенно, ступенчато, в обратном порядке [76, 78, 91]
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
Комментарии: крайне нежелательно назначение парентерального питания сразу в полном объеме, равно как разовая («со следующих суток») отмена полного парентерального питания. Особенно опасным является назначение полного парентерального питания больным с длительным отсутствием алиментации – в виду возможного развития рефидинг-синдрома. Объем ПП должно постепенно (ступенчато) увеличивать под параллельным контролем КЩС, электролитов, глюкозы, мочевины, прямого билирубина в крови. При необходимости, объем и состав ПП должны корректироваться.
Таблица 1. Интерпретация нутритивного статуса на основании Z-score согласно референсным данным ВОЗ [79, 83]
|
Степень/Форма
(варианты интерпретации)
|
Z-скор, SDS
|
Показатели * |
| Ожирение морбидное | +4,00 и выше |
Примечания: нутритивный статус в онкопедиатрии оценивается по совокупным данным (клинические, лабораторные, инструментальные), с учетом нутритивного риска, антропометрические показатели позволяют критериально ориентироваться в определении нутритивного статуса и не могут быть единственно определяющими [83]; *– в определении нутритивного статуса используется показатель с минимальным SDS; SDS – standard deviation score (величина стандартного отклонения), ожирение – простое; гипоталамическое; при нейроэндокринных заболеваниях; ятрогенное; моногенное; синдромальное
Таблица 2. Факторы высокого риска развития нарушений нутритивного статуса [83]
| Критерии |
|
1. Нарушения аппетита в течение ближайшей недели или особенности аппетита (избирательность, привередливость в питании, нестабильный и непостоянный аппетит и др.), выявленные анамнестически, свойственные данному ребенку с раннего возраста
2. Снижение объема потребления пищи на 1/3-1/2 и более от рекомендуемых возрастных норм (или снижение частоты/ объема питания в динамике за неделю по данным опроса или данным пищевого дневника)
3. Потеря более 2% массы тела за неделю или более 5% за месяц
4. Исходная гастроинтестинальная дисфункция (хронические заболевания ЖКТ, непереносимость компонентов пищи и пищевая аллергия) или сформировавшаяся на фоне противоопухолевого лечения
5. Заболевания обмена веществ и/или эндокринные заболевания
6. Опухоли брюшной полости, малого таза, локализованные забрюшинно, опухоли головы и шеи
7. Предстоящая ТГСК и ранний – до 3-х месяцев – посттрансплантационный период
8. Возраст менее 3 лет
|
| При наличии минимум двух вышеперечисленных критериев пациент относится к группе высокого нутритивного риска – вне зависимости от текущего нутритивного статуса, его текущего питания и клинической ситуации |
Таблица 3. Основные скрининговые инструменты для выявления риска нутритивных нарушений в педиатрии [83, 94]
| Скрининговый инструмент | Данные, необходимые для оценки риска |
| Определение степени острой и хронической БЭН | Антропометрические данные |
| Простая педиатрическая шкала для выявления детей с риском недоедания (PNRS) |
Антропометрические данные
Прием пищи
Желудочно-кишечная дисфункция Симптомы, которые могут нарушать аппетит (боль, одышка, депрессия)
Тяжесть основного заболевания
|
| Инструмент скрининга для оценки недоедания в педиатрии (STAMP) |
Антропометрические данные
Прием пищи
Тяжесть основного заболевания
|
| Инструмент скрининга нутритивного риска у детей в стационаре (STRONGkids) |
Прием пищи
Субъективная клиническая оценка
Тяжесть основного заболевания
Потеря веса
|
| Детская шкала недоедания по Йоркиллу (PYMS) |
Индекс массы тела
Потеря веса
Изменения в приеме пищи
|
| Инструмент нутритивного скрининга для детской онкологии (SCAN) |
Тип онкологического заболевания
Интенсивность лечения (химиотерапия, лучевая терапия, ТГСК)
Желудочно-кишечная дисфункция
Прием пищи
Потеря веса
Субъективная клиническая оценка
|
| Субъективная глобальная оценка питания (SGNA) |
Антропометрические данные
Потеря веса
Желудочно-кишечная дисфункция
Клинический статус
Прием пищи
|
Таблица 4. Рекомендуемые потребности детей в основных нутриентах и энергии (на кг массы тела в сутки) при расчете диетотерапии и энтерального питания [95]
| Возраст |
Белки,
г/кг в сутки
|
Жиры, г/кг в сутки
|
Углеводы, г/кг в сутки
|
Энергия, ккал/кг в сутки
|
| Новорожденные | 1,5 – 4 | 3 - 4 | 18 | 110 - 120 |
| до 1 года | 1 - 2,5 | 3 - 4 | 16 – 18 | 90 - 100 |
| 1-2 года |
1 – 2
|
2 - 3
|
12 – 14 | 75 - 90 |
| 3-6 лет | 10 – 12 | 75 - 90 | ||
| 7-12 лет | до 12 | 60 - 75 | ||
| 13-18 лет | до 10 | 30 - 60 |
Примечания: Потребности приведены для ориентировки расчета и назначения энтерального питания; они не отменяют и не заменяют пациент-ориентированный подход в назначении нутритивной поддержки: в каждом конкретном случае следует учитывать клиническую картину, возможные метаболические и органные дисфункции и корректировать поступление нутриентов с учетом возможности и переносимости ребенком
7. Гемотрансфузионная поддержка
- Детям со злокачественными новообразованиями, получающими химио- и/или лучевую терапию, при тяжелой анемии (Нв ˂ 70 г/л, Ht ˂ 25%) с проявлениями симптомов и признаков анемической гипоксии и без кровотечений рекомендуются трансфузии эритроцитных компонентов крови [96].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
Комментарии: Трансфузии могут не потребоваться для хорошо компенсированных пациентов, восстанавливающихся после индуцированной аплазии. Однако, в случае предстоящей интенсивной химиотерапии в отсутствии клинических проявлений анемического синдрома трансфузии эритроцитных компонентов крови могут быть оправданы. Решение о применении трансфузий должно обосновываться, прежде всего, клиническими, а не лабораторными данными [97, 98].
- Стабильным пациентам детского возраста со злокачественными новообразованиями в отсутствие кровотечений рекомендуется проводить гемотрансфузии эритроцитных компонентов в дозе 10-15 мл на кг массы тела [99, 100].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5)
- Пациентам детского возраста с онкологическими заболеваниями рекомендуется проводить гемотрансфузии лейкоредуцированных компонентов крови [99].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
Комментарии: было показано, что применение лейкоредуцированных компонентов крови позволяет снизить частоту фебрильных негемолитических трансфузионных реакций, а также существенно снижает вероятность HLA-аллоиммунизации пациента и передачу некоторых гемотрансмиссивных инфекций (цитомегаловирус, вирус Эбштейн-Барра).
- С целью предотвращения посттрансфузионной реакции трансплантат против хозяина, пациентам со злокачественными заболеваниями, получающими химио- и/или лучевую терапию и находящимися в иммуносупрессии, рекомендуется проводить гемотрансфузии клеточных компонентов крови, облученных ионизирующим излучением в дозе 25 Гр [99].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
- У детей со злокачественными новообразованиями и гипопролиферативной тромбоцитопенией, вызванной основным заболеванием и/или его лечением, рекомендуются профилактические гемотрансфузии тромбоцитного концентрата при следующих условиях [100]:
- стабильным новорожденным при снижении количества тромбоцитов ≤25×109/л;
- стабильным пациентам при снижении количества тромбоцитов ≤10×109/л;
- пациентам с лихорадкой при снижении количества тромбоцитов ≤15×109/л;
- у пациентов с повышенным риском кровотечений при снижении количества тромбоцитов ≤20×109/л;
- перед выполнением малой хирургической манипуляции в некритических локусах при снижении количества тромбоцитов ≤20×109/л;
- перед выполнением люмбальной пункции, при снижении количества тромбоцитов ≤40×109/л;
- перед выполнением чрезкожной биопсии печени, если количество тромбоцитов ≤50× 109/л;
- при хирургических вмешательства в критических сайтах (например, центральная нервная система), если количество тромбоцитов ≤75-100×109/л;
- перед иными оперативными вмешательствами при количестве тромбоцитов ≤50×109/л
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
Комментарии: повышенный риск кровотечений имеют пациенты получающие антикоагулянты, пациенты с ДВС, сепсисом и др.
- Гемотрансфузии тромбоцитного концентрата у детей с гипопролиферативной тромбоцитопенией и геморрагическим синдромом рекомендуются при [100]:
- малом геморрагическом синдроме и снижении количества тромбоцитов ≤10×109/л;
- умеренном геморрагическом синдроме и снижении количестве тромбоцитов ≤20×109/л;
- тяжелом геморрагическом синдроме и снижении количестве тромбоцитов ≤30×109/л;
- при кровотечении в критически важной локализации (например, ЦНС) синдроме и снижении количестве тромбоцитов ≤100×109/л
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
- Гемотрансфузии тромбоцитов у детей со злокачественными новообразованиями рекомендуются в следующей дозе [100]:
- новорожденные 10-15мл/кг
- дети с массой тела более 10кг: 10мл/кг
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
- Гемотрансфузии гранулоцитного концентрата рекомендуются детям с онкологическими заболеваниями и тяжелой, затяжной нейтропенией (количество нейтрофилов менее 200/мкл) при наличии тяжелой бактериальной или грибковой инфекции, неподдающейся лечению адекватной противомикробной терапией [99].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
- Гемотрансфузии донорской плазмы крови рекомендуются детям с онкологическими заболеваниями при наличии клинически-значимого кровотечения в сочетании с повышением активированного частичного тромбопластинового времени (АЧТВ) и/или международного нормализованного отношения (МНО) более чем в 1,5 раза от верхней границы нормы [99].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
- Гемотрансфузии донорской плазмы детям со злокачественными новообразованиями рекомендованы в дозе 15 мл/кг массы тела [99].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
- Гемотрансфузии криопреципитата у детей с онкологическими заболеваниями рекомендуются при снижении концентрации фибриногена менее 1-1.5г/л [101–105].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
Трансфузии криопреципитата при приобретённом дефиците фибриногена, вызванном различными причинами, рекомендуются при снижении его концентрации в сыворотке менее 1 г/л. Трансфузии криопреципитата при снижении его концентрации в крови ниже 1,5 г/л рекомендованы для пациентов с острым промиелоцитарным лейкозом, при тяжелом интраоперационном кровотечении и у пациентов с сепсисом при развитии геморрагического синдрома.
- Гемотрансфузии криопреципитат рекомендованы в дозе 1 единица на каждые 5 кг массы тела больного [105].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5)
8. Венозный доступ.
- Всем пациентам от 0 до 18 лет на период интенсивной терапии/реабилитации рекомендуется установка порта в центральную вену / катетеризация кубитальной и других периферических вен инфузионного/инъекционного имплантируемого [106]
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Комментарии: наличие центрального венозного катетера, обеспечивающего возможность мониторинга ЦВД, частых заборов крови и высокую скорость введения жидкостей является абсолютно необходимым на начальных этапах терапии и у пациентов группы высокого риска, получающих интенсивную высокодозную химиотерапию.
Особенности венозного доступа в обеспечении успешных диагностических и лечебных мероприятий у детей с онкологическими и гематологическими заболеваниями.
Общие особенности венозного доступа.
Прилагаемая производителем инструкция и документация к устройству венозного доступа позволяет предоставить ключевую информацию об устройстве, возможных скоростях и ограничении давления при введении, объеме заполнения устройства всему персоналу занимающемуся ежедневным уходом за пациентом или проводящим диагностические процедуры [107]
Данная документация должна быть быстро и постоянна доступна персоналу, работающему с пациентом.
Рекомендации по выбору устройства
Выбор устройства венозного доступа должен основываться на потребностях пациента и учитывать:
- Диагноз, план ведения и ожидаемую продолжительность внутривенного лечения;
- Возраст пациента;
- Возможные предпочтения пациента в отношении типа или расположения устройства;
- Состояние вен пациента;
- Доступные ресурсы для установки и поддержания работоспособности устройства.
Не существует достаточных доказательств для однозначного преимущества одного устройства перед другим для каждой категории пациентов. Желательно использовать катетер с наименьшим числом просветом [108].
При наличии противопоказаний к введению катетера через вены бассейна верхней полой вены используются бедренно-вводимые центральные катетеры.
Для постоянного использования (ежедневно или хотя бы один раз в неделю) рекомендуется применять внешние катетеры такие как PICC, CICC и FICC, для периодического использования (реже одного раза в неделю) – полностью имплантированные системы (порт) [109].
Рекомендации по установке устройства
Устройство центрального венозного доступа вводится по срочным и плановым показаниям в условиях асептического операционного зала [110].
Подробное описание имеется в клинических рекомендациях ФАР [111].
Выбор вены зависит от состояния венозной системы пациента. Предпочтительнее использовать устройства, позволяющие вводить высокие потоки и контрастное вещество. [112] Следует стремиться чтобы соотношение диаметра катетера к диаметру вены не превышало 1/3.
Использование многопросветных катетеров, хоть и показано некоторым специфическим категориям пациентов, но при этом связано с повышенным риском инфицирования [113].
Выбирать материал катетера необходимо, основываясь на высоких характеристиках потока и сопротивления давлению, а также долговечности устройств.
Введение катетера путем хирургического разреза вены не желательно у пациентов, страдающих онкогематологическими заболеваниями [114]
Для катетеров из полиуретана используется цианакрилатный тканевой клей [115], для силиконовых катетеров он в практике не используется [116]
Уход за венозным доступом и его удаление.
Уход за венозным доступом осуществляется с соблюдением правил асептики и антисептики, показана периодическая смена повязки, промывание венозного доступа, его «закрытие» в случае прерывистого характера лечения, удаление в соответствие с показаниями. [117]
9. Профилактика и лечение тошноты и рвоты, обусловленных проведением противоопухолевой терапии.
1. Определение уровня эметогенности и варианта профилактики ТИР
Для выбора адекватного режима профилактики ТИР на первом этапе необходимо определение уровня эметогенности (риска развития ТИР) режима противоопухолевой терапии, который планируется использовать у пациента. Уровень эметогенности влияет на выбор препаратов для профилактики ТИР, их дозы и длительность применения [118].
В Приложении 3.9.6 (Таблица 1) представлена общая классификация эметогенности препаратов химиотерапии согласно рекомендациям ASCO (American Society of Clinical Oncology) [119] и рекомендациям COG (Children Oncology Group) [118].
2. Профилактика тошноты и рвоты на фоне высокоэметогенной химиотерапии
Для оптимальной профилактики острой ТИР, возникающих в день/дни введения препаратов химиотерапии, для детей в возрасте от 5 лет и/или массой 15 кг и более использование четырехкомпонентной схемы, включающей блокатор серотониновых 5HT3-рецепторов, антагонист NK1-рецепторов (по АТХ классификации A04AD: Другие противорвотные препараты), #дексаметазон**, и #оланзапин** [120 - 123]. Режимы и дозы представлены в Приложении 3.9.7 (Таблица 2).
Если в режим противоопухолевой терапии входит глюкокортикоид в дозе равной или превышающей дозу, показанную к использованию с противорвотной целью, дополнительного (к режиму противоопухолевой терапии) введения глюкокортикоида для профилактики ТИР в этот день не требуется. Использование #оланзапина** у детей в возрасте менее 5 лет и/или массой тела менее 15 кг не исследовалось и не может быть рекомендовано.
Для оптимальной профилактики отсроченной ТИР, проводимой в течение 3-х дней после завершения введения препаратов химиотерапии, использование комбинации #дексаметазона** и #оланзапина** [121,124]. Режимы и дозы представлены в Приложении 3.9.7 (Таблица 2).
В случае отсутствия возможности назначения антагониста NK1-рецепторов (по АТХ классификации A04AD: Другие противорвотные препараты) использование комбинации, состоящей из любого блокатора серотониновых 5HT3-рецепторов, #дексаметазона** и #оланзапина** [120,121,123]. Режимы и дозы представлены в Приложении А3.8.7 (Таблица 2).
В случае отсутствия возможности назначения #дексаметазона** в качестве предпочтительного блокатора серотониновых 5HT3-рецепторов используется палоносетрона** в комбинации с антагонистом NK1-рецепторов (по АТХ классификации A04AD: Другие противорвотные препараты) (при возможности назначения) и #оланзапином** [118, 125]. Режимы и дозы представлены в Приложении 3.8.7 (Таблица 2).
3. Профилактика тошноты и рвот на фоне умеренноэметогенной химиотерапии
Для оптимальной профилактики острой ТИР, возникающих в день/дни введения препаратов химиотерапии, использование двухкомпонентной схемы, включающей блокатор серотониновых 5HT3-рецепторов и #дексаметазон** [118,122]. Режимы и дозы представлены в Приложении 3.8.7 (Таблица 2).
Если в режим противоопухолевой терапии входит глюкокортикоид в дозе равной или превышающей дозу, показанную к использованию с противорвотной целью, дополнительного (к режиму противоопухолевой терапии) введения глюкокортикоида для профилактики ТИР в этот день не требуется.
Для оптимальной профилактики отсроченной ТИР, проводимой в течение 1 дня после завершения введения цитостатиков (по АТХ классификации L: Противоопухолевые препараты и иммуномодуляторы), использование #дексаметазона** [118,122]. Режимы и дозы представлены в Приложении 3.9.6 (Таблица 1).
В случае отсутствия возможности назначения #дексаметазона** использование комбинации, состоящей из любого блокатора серотониновых 5HT3-рецепторови антагониста NK1-рецептора (по АТХ классификации A04AD: Другие противорвотные препараты) [118,122]. Режимы и дозы представлены в Приложении А3.2.7 (Таблица 2).
В случае отсутствия возможности назначения и #дексаметазона**, и антагониста NK1-рецепторов (по АТХ классификации A04AD: Другие противорвотные препараты), в качестве предпочтительного блокатора серотониновых 5HT3-рецепторовиспользование палоносетрона [118,122]. Режимы и дозы представлены в Приложении 3.8.7 (Таблица 2).
4. Профилактика тошноты и рвоты на фоне низко- и минимально эметогенной химиотерапии
Профилактика ТИР на фоне низко- и минимально эметогенной химиотерапии включает в себя однокомпонентную профилактику, включающей блокатор серотониновых 5HT3-рецепторов, при низкоэметогенной терапии или же вовсе отсутствие ее в случае химиотерапии с минимальной эметогенной активностью [118].
Режимы и дозы представлены в Приложении 3.9.7 (Таблица 2).
5. Лечение прорывной и рефрактерной рвоты
Пациентам с прорывной и рефрактерной рвотой на фоне цитостатической терапии рекомендовано:
Если прорывная ТИР возникла на фоне цитостатической терапии (и соответственно профилактики), относящейся к минимально, низко- или среднеэметогенному уровню, то необходимо использовать препараты, предусмотренные следующим, более высоким уровнем профилактики.
Если пациент и так получает профилактику, предусмотренную для высокоэметогенной терапии, то при возникновении прорывной ТИР необходимо рассмотреть вопрос о добавлении #оланзапина** (если он не применялся ранее в связи с неподходящим возрастом или массой тела). При невозможности использовать #оланзапин** в качестве альтернативы может быть применен метоклопрамид.
В случае, если у пациента наблюдается рефрактерная ТИР и он еще не получает максимальный уровень профилактики, то необходимо провести эскалацию противорвотной терапии. Если рефрактерная ТИР наблюдется на фоне максимального уровня профилактики, возможна замена использующегося блокатора серотониновых 5HT3-рецепторовна палоносетрон, введение дополнительных доз блокаторов серотониновых 5HT3-рецепторов. При неудаче этих подходов к профилактике рекомендуется на постоянной основе добавить #оланзапин**, метоклопрамид** или другие препараты, показавшие у пациента эффективность при лечении прорывной рвоты [122, 126].
6.
Таблица 1 - Уровень эметогенности противоопухолевых препаратов
| Степень эметогенности (риск развития рвоты) |
Рекомендации COG 2022 (педиатрические)
+
Рекомендации ASCO 2020 (общие для взрослых и детей)
|
|
| Высокая (>90%) | Монотерапия | |
|
Аспарагиназа** (в/в) ≥ 20 000 МЕ/м2
Бусульфан (в/в) ≥ 0,8 мг/кг
Бусульфан** (р.о.) ≥ 1 мг/кг
Дакарбазин** (в/в)
Дактиномицин (в/в) ≥ 1,35 мг/м2
Доксорубицин** (в/в) ≥ 30 мг/м2
Идарубицин (р.о.) ≥ 30 мг/м2
|
Карбоплатин** (в/в) ≥ 175 мг/м2
Кармустин** (в/в)
Мелфалан** (в/в)
Метотрексат** (в/в) ≥ 12 г/м2
Цисплатин** (в/в) ≥ 12 мг/м2
Циклофосфамид** (в/в) ≥ 1200 мг/м2
Цитарабин** (в/в) ≥ 3 г/м2/сутки
|
|
| Комбинированные режимы | ||
|
Дакарбазин** ≥ 250 мг/м2 (в/в) + доксорубицин** (в/в) ≥ 60 мг/м2
Дактиномицин 900 мкг/м2(в/в) + ифосфамид** 3 г/м2
Циклофосфамид**> 600 мг/м2 + дактиномицин ≥ 1 мг/м2
Циклофосфамид** ≥ 400 мг/м2 + доксорубицин** ≥ 40 мг/м2
|
Цитарабин** ≥ 90 мг/м2 (в/в) +
метотрексат** (в/в) ≥ 150 мг/м2
Этопозид** (в/в) ≥ 60 мг/м2 +
ифосфамид** (в/в) ≥ 1,2 г/м2
Этопозид** (в/в) ≥ 250 мг/м2 +
тиотепа (в/в) ≥ 300 мг/м2
|
|
|
Умеренная
(31-90%)
|
Монотерапия | |
|
Алемтузумаб** (в/в)
Бендамустин** (в/в)
Дактиномицин (в/в) 10 мг/кг
Даунорубицин** (в/в)
Доксорубицин** (в/в) 25 мг/м2
Идарубицин** (в/в)
Иксабепилон** (в/в) 3–10 мг/м2
Иматиниб** (р.о.)> 260 мг/м2/сутки
Интерферон альфа** (в/в) 15–30 млнМЕ/м2/сутки
Иринотекан** (в/в)
|
Ифосфамид** (в/в)
Карбоплатин** (в/в)
Клофарабин (в/в)
Метотрексат** (в/в) 5 г/м2
Метотрексат** (и/т)
Оксалиплатин** (в/в)
Темозоломид** (в/в)
Тиотепа (в/в)
Цикллосфамид** (в/в) 1000 мг/м2
Цитарабин** (в/в) 75 мг/м2
Эпирубицин** (в/в)
|
|
| Комбинированные режимы | ||
|
Цитарабин** (в/в) 100 мг/м2 +
Даунорубицин** (в/в) 45 мг/м2 +
Этопозид** (в/в) 100 мг/м2 +
Преднизолон** (р.о.)
|
Цитарабин** 60 или 90 мг/м2 +
Метотрексат** 120 мг/м2
|
|
|
Низкая
(10-30%)
|
Монотерапия | |
|
Афлиберцепт** (в/в)
Белиностат (в/в)
Блинатумомаб** (в/в)
Бортезомид** (в/в)
Децитабин (в/в)
Доцетаксел** (в/в)
Гемцитабин** (в/в)
Гефитиниб** (р.о.) 150–500 мг/м2/сутки
Иматиниб** (р.о.) 260 мг/м2/сутки
Инотузумаб озогамицин (в/в)
Кабазитаксел** (в/в)
Карфилзомиб** (в/в)
Мелфалан** (р.о.) 0,2 мг/г
Меркаптопурин** (р.о.) ≤ 4,2 мг/кг
Метотрексат** (в/в) 38–83 мг/м2
Митоксантрон** (в/в) ≤ 33 мг/м2
Митомицин** (в/в)
Неларабин** (в/в)
Паклитаксел** (в/в)
Панитумумаб** (в/в)
Пегилированный липосомальный доксорубицин** (в/в)
|
Пеметрексед** (в/в)
Пертузумаб** (в/в)
Прокарбазин (р.о.) 50–100 мг/м2/сути
Руксолитиниб** (р.о.) 15–21 мг/м2
Селуметиниб (р.о.) 20–30 мг/м2
Сорафениб** (р.о.) 150–325 мг/м2
Темозоломид** (р.о.) 200 мг/м2
Темсиролимус (в/в)
Тисагенлеклейсел (в/в)
Топотекан (в/в)
Фторурацил** (в/в)
Цетуксимаб** (в/в)
Циклофосфамид** (в/в) 500 мг/м2
Циклофосфамид** (р.о.) 2–3 мг/кг
Эверолимус** (р.о.) 0,8–9 мг/м2/сутки
Элотузумаб** (в/в)
Энфортумаб ведотин (в/в)
Эрлотиниб** (р.о.)35–150 мг/м2/сутки
Эрибулин** (в/в)
Этопозид** (в/в)
|
|
| Комбинированная терапия | ||
| Цитарабин** (в/в) 60 мг/м2 + метотрексат** (в/в) 90 мг/м2 | ||
| Минимальная (<10%) | Монотерапия | |
|
Авелумаб** (в/в)
Атезолизумаб** (в/в)
Бевацизумаб** (в/в)
Блеомицин** (в/в)
Бусульфан** (в/в)
Винбластин** (в/в)
Винкристин** (в/в) ≤ 1,5 мг/м2
Винорелбин** (в/в)
Даратумумаб (в/в)
Доксорубицин** (в/в) 10 мг/м2
Дурвалумаб**(в/в)
Ипилимумаб** (в/в)
Кладрибин (в/в)
Липосомальный доксорубицин** (в/в) ≤ 50 мг/м2
|
Меркаптопурин** (р.о.) ≤ 4.2 мг/кг
Метотрексат** (р.о.) ≤ 10 мг/м2
Ниволумаб** (в/в)
Обинутузумаб** (в/в)
Офатумумаб (в/в)
Пембролизумаб** (в/в)
Полатузумаб ведотин (в/в)
Рамуцирумаб** (в/в)
Ритуксимаб** (в/в)
Трастузумаб (в/в)
Хлорамбуцил** (р.о.) ≤ 0.2 мг/кг/сутки
Флударабин** (в/в)
|
|
| Комбинированные режимы | ||
| Меркаптопурин** (р.о.) ≤ 2.5 мг/кг +метотрексат** (р.о.) ≤ 0.1 мг/кг/сутки | Цисплатин** ≤ 60 мг/м2 (в/а) + доксорубицин** ≤ 30 мг/м2 (в/а) | |
7.
Таблица 2 - Дозы и режимы противорвотных препаратов
| Степень эметогенности | Режимы | Дозы |
| Высокая |
Блокаторы серотониновых 5HT3-рецепторов
+
Дексаметазон**
+
NK1-антагонисты (по АТХ классификации A04AD: Другие противорвотные препараты)
+
Оланзапин**
|
I. #Дексаметазон**
1. Дети, получающие высокоэметогенную химиотерапию: 5 мг/м2 внутривенно/перорально все дни химиотерапии и три дня после ее заверешения;
2. Дети, получающие химиотерапию с умеренной эметогенной активностью:
≤ 0,6 м2: 2 мг внутривенно/перорально каждые 12 часов;
>0,6 м2: 4 мг внутривенно/перорально каждые 12 часов.
При одновременном применении с #апрепитантом необходимо уменьшение дозы дексаметазона на 50%.
II. Блокаторы серотониновых 5HT3-рецепторов
#Гранисетрон
1. Дети, получающие высокоэметогенную химиотерапию: 40 мкг/кг внутривенно однократно.
2. Дети, получающие химиотерапию с умеренной эметогенной активностью: 40 мкг/ кг внутривенно однократно.
3. Дети, получающие химиотерапию с низкой эметогенной активностью: 40 мкг/кг внутривенно однократно.
#Ондансетрон**
1. Дети, получающие высокоэметогенную химиотерапию: 5 мг/м2 (0,15 мг/кг) внутривенно/перорально перед терапией однократно, а затем каждые 8 часов.
2. Дети, получающие химиотерапию с умеренной эметогенной активностью: 5 мг/м2 (0,15 мг/кг; максимум 8 мг) внутривенно/ перорально перед терапией однократно, а затем каждые 12 часов.
3. Дети, получающие химиотерапию с низкой эметогенной активностью: 10 мг/м2 (0,3 мг/кг; максимум 16 мг внутривенно или 24 мг перорально) до начала терапии однократно.
Палоносетрон
1. Дети от 1 месяца до 17 лет: 0,02 мг/кг (максимум 1,5 мг) внутривенно один раз перед терапией.
2. Дети 17 лет и старше: 0,5 мг внутривенно однократно перед терапией.
III. Антагонисты NK-1 рецепторов (по АТХ классификации A04AD: Другие противорвотные препараты)
#Апрепитант
Дети старше 6 месяцев:
- 1-й день: 3 мг/кг (максимум 125 мг) перорально 1 раз в сутки
за 1 час до химиотерапии
- 2-й и 3-й дни: 2 мг/кг (максимум 80 мг) перорально один раз в сутки.
#Фосапрепитант
1. Дети от 6 месяцев до 2-х лет: 5 мг/кг (максимальная доза 150 мг) внутривенно в течение 30 минут за 60
минут до начала химиотерапии в первый день;
2. Дети от 2-х до 12 лет: 4 мг/кг (максимальная доза 150 мг) внутривенно в течение 30 минут за 60 минут до
начала химиотерапии в первый день;
3. Дети от 12 до 17 лет: 150 мг внутривенно в течение 30 минут за 60 минут до начала химиотерапии в
первый день
Комбинация #апрепитант + #фосапрепитант
1. Дети от 6 месяцев до 12 лет:
- 3 мг/кг (максимальная доза 115 мг) внутривенно в течение 30 минут за 60 минут до начала химиотерапии в первый день;
- 2 мг/кг (максимальная доза 80 мг) перорально, дни 2,3;
2. Дети от 12 до 17 лет:
- 115 мг внутривенно в течение 30 минут за 60 минут до начала химиотерапии в первый день
- 80 мг перорально, дни 2,3.
IV. #Оланзапин**
1. Дети весом от 30 кг - 0,07 мг/кг (от 30 до 55 кг – 2,5 мг/сут, свыше 55 кг – 5 мг/сут) перорально за 1 час до введения цитостатиков, все дни химиотерапии и три дня после ее завершения;
2. Дети весом >15 и <30 кг - 2,5 мг/сут перорально за 1 час до введения цитостатиков, все дни химиотерапии и три дня после ее завершения;
Для детей весом менее 15 кг и/или возрастом менее 5 лет – неприменимо в силу отсуствия данных исследований об эффективности и безопасности оланзапина.
|
|
Блокаторы серотониновых 5HT3-рецепторов+
Дексаметазон**
+
NK1-антагонисты (по АТХ классификации A04AD: Другие противорвотные препараты)
|
||
|
Блокаторы серотониновых 5HT3-рецепторов+
Дексаметазон**
+
Оланзапин**
|
||
|
Блокаторы серотониновых 5HT3-рецепторов (палоносетрон)
+
Оланзапин**
+/-
NK1-антагонисты (по АТХ классификации A04AD: Другие противорвотные препараты)
|
||
| Умеренная |
Блокаторы серотониновых 5HT3-рецепторов+
Дексаметазон**
|
|
|
Блокаторы серотониновых 5HT3-рецепторов+
NK1-антагонисты (по АТХ классификации A04AD: Другие противорвотные препараты)
|
||
| Блокаторы серотониновых 5HT3-рецепторов (палоносетрон) | ||
| Низкая | Блокаторы серотониновых 5HT3-рецепторов | |
| Минимальная |
Блокаторы серотониновых 5HT3-рецепторовили
отсутствие профилактики
|
10. Профиллактика и диагностика инфекции у детей с гепатобластомой на фоне проводимого лечения.
Инфекционные осложнения по-прежнему остаются основной причиной заболеваемости и смертности у пациентов со злокачественными заболеваниями крови и солидных органов в период проведения химиотерапии (ХТ) и трансплантации гемопоэтических стволовых клеток (ТГСК) [127]. Грамотное и рациональное назначение антимикробных препаратов является залогом успеха терапии как инфекционных осложнений, так и основного заболевания, так как позволяет проводить химиотерапию в полных дозах и с сохранением тайминга [128,129]. В последнее десятилетие все более глобальной становится проблема развития инфекций, вызванных микроорганизмами, устойчивыми к действию антибиотиков, в том числе препаратов группы резерва [130]. В результате, жизнеугрожающими становятся даже банальные инфекции в связи с крайне ограниченными возможностями их лечения. Внедрение стандартов эмпирической антибактериальной и противогрибковой терапии, оптимальных схем комбинированной и целенаправленной терапии являются значимыми элементами сопроводительной терапии.
Используемые стандартные определения
Нейтропения определяется количеством гранулоцитов менее 0,5х109/л, либо менее 1,0х109/л с ожидаемым снижением в течение нескольких последующих дней.
Фебрилитет – однократный подъем температуры тела ≥38,3°С или температура тела ≥37,8°C, сохраняющаяся в течение одного и более часа [131,132].
Гипотермия – снижение температуры тела менее 36°С. Данный показатель является важным признаком инфекционного процесса, особенно у детей младшего возраста и у пациентов, получающих глюкокортикостероиды [133,134].
Лихорадка неясной этиологии – состояние, характеризующееся фебрилитетом при отсутствии клинико-рентгенологических проявлений инфекции и микробиологических данных.
Бактериемия - идентификация микроорганизма из гемокультуры, взятой во время фебрильного эпизода, не являющегося присевным. К ложной бактериемии относится идентификация так называемых присевных микроорганизмов – комменсалов кожи рук: коагулазонегативных стафилококков, Propionibacterium spp., Micrococcus spp., и др. - в случае их однократной идентификации [128, 132, 135,136].
Доказанной является инфекция, при которой имеется идентификация микроорганизма из стерильных субстратов организма (кровь, ликвор, моча, биопсийный материал) при наличии симптомов воспалительной реакции, либо изоляция патогена из нестерильных субстратов (кожа, слизистые, желудочно-кишечный тракт) при соответствующей локальной клинической картине инфекции.
Вероятной является инфекция, при которой нет идентификации микроорганизма из исследуемых сред, а имеются клинические и/или радиологические признаки инфекции с быстрым ответом на противоинфекционную терапию.
Фебрильная нейтропения – симптомокомплекс, сочетающий развитие фебрилитета или гипотермии у пациента с критериями нейтропении. Является наиболее ожидаемым инфекционным осложнением и развивается у подавляющего большинства пациентов группы высокого риска, реже – у пациентов стандартного риска.
К группе высокого риска относятся пациенты с острыми миелобластными лейкозами (ОМЛ) в течение всего периода химиотерапии (ХТ), пациенты с острыми лимфобластными лейкозами (ОЛЛ) и лимфомами в периоде индукции ремиссии, либо при терапии рецидивов/ рефрактерных форм, реципиенты трансплантатов гематопоэтических стволовых клеток (ТГСК), а также пациенты с числом гранулоцитов <0,5х109/л и длительностью нейтропении более 7 дней. К группе стандартного риска относятся пациенты с солидными опухолями и пациенты с острыми лейкозами, находящиеся на поддерживающих режимах ХТ, когда ожидаемая продолжительность нейтропении менее 7 дней.
У пациентов, находящихся в нейтропении, вследствие нарушения барьерной функции кожных покровов и слизистых оболочек желудочно-кишечного тракта, может развиваться феномен транслокации эндогенной флоры непосредственно в кровоток. Во время развития инфекционного эпизода локальная клиническая симптоматика может отсутствовать и единственным признаком быть фебрильная лихорадка/гипотермия, вялость либо нарушение сознания.
- Рекомендуется всем пациентам с подозрением на фебрильную нейтропению или выявленной фебрильной нейтропенией проведение гемокультивирования (микробиологического исследования крови на стерильность) [136 – 139].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
Комментарии: микробиологическое исследование крови проводят до назначения антибиотиков. Забор крови должен производиться из центрального венозного катетера (ЦВК), а в случае его отсутствия – из периферической вены при фебрильном подъеме температуры, эпизоде гипотермии, ознобе и/или нестабильности гемодинамики, появлении септикопиемических очагов. При наличии у пациента многоканального ЦВК и симптомах катетерной инфекции необходимо набирать образцы крови из каждого канала. Для получения достоверных результатов гемокультивирования у детей должны быть выполнены следующие условия: оптимальное количество забираемой для исследования крови, правильный выбор флаконов и оптимальная кратность исследований. Для детей весом до 10–12 кг кровь в объеме 1–3 мл инкубируют в педиатрических флаконах для гемокультивирования. Для детей старше трех лет объем забираемой крови составляет 6–10 мл, инкубация проводится в аэробных флаконах, а при возможной анаэробной этиологии, в частности у пациентов с инфекционными осложнениями после проведенного оперативного вмешательства — в анаэробных флаконах. При подозрении на грибковую инфекцию кровь в объеме 8–10 мл инкубируется в микотических флаконах. Во избежание контаминации и последующей ложной интерпретации необходимо четкое соблюдение техники асептики при заборе и инокуляции крови. Для повышения эффективности гемокультивирования показано проведение двух- или трехкратного забора крови в течение первых суток лихорадки. Если патоген был верифицирован, то дальнейший мониторинг рекомендовано проводить через сутки от назначения антибактериальной терапии и далее ежедневно до получения первой отрицательной гемокультуры. Повторный забор крови необходимо проводить при персистенции ФН в течение 72 часов, а также перед эскалацией антибактериальной терапии [136 – 139]. Для микробиологического исследования крови используют автоматический анализатор для гемокультур.
- Рекомендуется всем пациентам с фебрильной нейтропенией при положительном результате микробиологического исследования крови определение чувствительности к антибактериальным препаратам микроорганизмов, выделенных из крови и/или определение чувствительности к противогрибковым препаратам грибов, выделенных из крови, для назначения адекватного лечения [136 – 139].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
Комментарий: С учетом растущей частоты антибиотикорезистентности необходимо проводить определение чувствительности, в том числе к антибиотикам группы резерва, а также определять детерминанты резистентности.
- Рекомендуется всем пациентам с онкологическими, онкогематологическими заболеваниями, пациентам до и после ТГСК, пациентам с первичными иммунодефицитными состояниями, а также получающих иммуносупрессивную терапию, пациентам отделений интенсивной терапии проводить госпитальный скрининг при поступлении в стационар, а также перед началом специфической терапии или оперативного вмешательства – микробиологическое исследование кала/ректального мазка с целью выявления колонизации слизистой оболочки грамотрицательными бактериями, устойчивыми к действию антибиотиков [140-143].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 3).
Комментарии: микробиологическое исследование ректальных мазков проводят для возможности назначения упреждающей антибактериальной терапии пациентам группы высокого риска в ситуации клинического ухудшения или персистирущей фебрильной нейтропении и отсутствии у них положительной гемокультуры.
1. Инструментальные диагностические исследования
- Рекомендуется всем пациентам с фебрильной нейтропенией в зависимости от клинических симптомов: при болях в животе и/или задержке стула более 3-х дней – ультразвуковое исследование (УЗИ) органов брюшной полости и почек; при наличии респираторной симптоматики в виде кашля, одышки, десатурации, болей в грудной клетке – компьютерную томографию (КТ) органов грудной клетки, при признаках синусита – КТ придаточных пазух носа [144].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 3).
Комментарий: КТ органов грудной клетки необходимо выполнить при развитии рефрактерной фебрильной нейтропении даже при отсутствии какой-либо клинической симптоматики со стороны органов дыхательной системы. В зависимости от клинической ситуации проводятся УЗИ брюшной полости и забрюшинного пространства, эхокардиография (ЭхоКГ), доплерсистемы верхней полой вены (для исключения тромботических наложений, ассоциированных с ЦВК) КТ или МРТ органов брюшной полости и забрюшинного пространства, малого таза с контрастированием (при подозрении на поражение паренхиматозных органов, кишечника), эзофагогастродуоденоскопия, колоноскопия (при развитии признаков желудочно-кишечного кровотечения, выраженного диспептического/болевого синдрома). При выявлении признаков пневмонии необходимо выполнить бронхоскопию с исследованием бронхоальвеолярного лаважа. Объем исследования должен быть максимальным и, при необходимости, включать: микроскопию с калькофлюором белым, окраску по Цилю-Нильсену и микробиологическое исследование на различных питательных средах для выявления как бактерий, так и грибов; молекулярно-биологическое исследование для выявления респираторных вирусов, цитомегаловируса, пневмоцисты, легионеллы, атипичных микроорганизмов; ИФА диагностику для определения концентрации галакоманнана (ГМ). Наибольшая диагностическая ценность будет у результатов БАЛ, выполненного в кратчайшие сроки от выявления поражения легких [145-147].
Необходимо помнить, что результаты рентгенологического исследования легких у пациентов в нейтропении являются недостоверными и «запаздывают» в сравнении с данными КТ. Рентгенография обладает низкой диагностической возможностью и ее выполнение показано только для диагностики таких осложнений, как пневмо- или гидроторакс, гидроперикард, а также для контроля положения ЦВК, плевральных дренажей или интубационной трубки [144,148,149].
2. Иные диагностические исследования
- Рекомендуется всем пациентам с фебрильной нейтропенией вирусологическое исследование мазков слизистой носоглотки и ротоглотки на респираторные вирусы, включая новую коронавирусную инфекцию COVID-19 [150 – 152].
Уровень убедительности рекомендаций B (уровень достоверности доказательств 3).
Комментарий: исследование мазков носоглотки и ротоглотки для определения респираторных вирусов методом полимеразной цепной реакции (ПЦР) или выявление антигенов методом флюоресцирующих антител. Рекомендуется в период сезонного роста заболеваемости ОРВИ или при наличии респираторной симптоматики. выполняется, как правило, Обязательным является исследование на новую коронавирусную инфекцию COVID-19 всех случаев ФН.
- Рекомендуется всем пациентам с фебрильной нейтропенией при наличии симптомов мукозита/гингивита микробиологическое исследование мазка слизистой ротоглотки, а также ПЦР вируса простого герпеса [150 – 152].
Уровень убедительности рекомендаций B (уровень достоверности доказательств 3).
- Рекомендуется пациентам с фебрильной нейтропенией при наличии диареи определение токсинов А и В клостридиум диффициле (Clostridium difficile) в образцах кала, а также определение группы «кишечных» вирусов: ротавирус, норовирус, аденовирус (методом ПЦР или иммунохроматографии) [153 – 155].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 2).
- Рекомендуется всем пациентам с фебрильной нейтропенией длительностью от 7 дней и более проводить мониторинг определения галактоманнанового антигена грибов рода аспергилл (Aspergillus spp) [156 – 158].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 2).
Комментарий: определение галактоманнанового антигена грибов рода аспергилл (Aspergillus spp.) в крови проводится в период ФН 2 раза в неделю пациентам, не получающим профилактику противогрибковыми препаратами, активными в отношении плесневых грибов.
- Рекомендуется всем пациентам с фебрильной нейтропенией при выявлении пневмонии проводить определения галактоманнанового антигена грибов рода аспергилл (Aspergillus spp) в жидкости БАЛ [157 – 159].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 2).
Комментарий: При невозможности выполнения бронхоскопии определение галактоманнана можно проводить в сыворотке крови.
- Рекомендуется всем пациентам с фебрильной нейтропенией при наличии очагов в печени определение маннанового антигена грибов рода кандида (Candida spp.) в крови и определение антител к грибам рода кандида (Candida spp.) в крови для исключения диссеминированного/инвазивного кандидоза [160,161].
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2).
Комментарий: сочетание фебрильной нейтропении и очагового поражения печени/cелезенки требует исключения диссеминированного/инвазивного кандидоза.
- Рекомендуется всем пациентам с гематологическими заболеваниями с фебрильной нейтропенией при подозрении на инфекцию центральной нервной системы определение антигена криптококка (Cryptococcus neoformans) в спинномозговой жидкости [162].
Уровень убедительности рекомендаций В (уровень достоверности доказательств 3).
Комментарий: исследование показано особенно у пациентов с нарушениями Т-клеточного иммунитета. Также могут выполняться иные методы исследования для выявления криптококка (Cryptococcus neoformans) — определение ДНК, микроскопия и др.
В связи с неспецифической клинико-радиологической картиной помимо криптококковой инфекции центральной нервной системы в диагностический поиск необходимо включать инвазивные микозы, токсоплазму, листерию, герпес-вирусы, микобактериозы, в том числе атипичные.
3. Лечение при фебрильной нейтропении
Антибиотикотерапия
При развитии фебрильной нейтропении после забора крови для гемокультивирования показано незамедлительное внутривенное назначение антибиотиков широкого спектра действия - при стабильном состоянии пациентов максимально допустимый интервал не должен превышать 60 минут, а в случае нестабильной гемодинамики 30 минут [133 135,136]. Все остальное обследование в необходимом объеме должно быть проведено после назначения стартовой терапии. Гематологическим пациентам парентеральное введение противомикробных средств осуществляется только внутривенно.
- Рекомендуется всем пациентам с ФН инициировать эмпирическую антибиотикотерапию широкого спектра с активностью против грамположительных и грамотрицательных бактерий, включая синегнойную палочку. Выбор стартовой терапии зависит от группы риска, соматического состояния пациента, локальных эпидемиологических данных и рекомендаций, а также результатов скрининга и предшествующего инфекционного анамнеза пациента [136, 163-165].
Уровень убедительности рекомендаций A (уровень достоверности доказательств 2).
Антибиотики, парентеральное введение
- Рекомендуется всем пациентам с стандартной группы риска назначение цефалоспоринов (ЦФ) 3 поколения [164,165].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 3).
- Рекомендуется всем пациентам с высокой группы риска в случае стабильного клинического состояния (адекватный уровень сознания, нормальные показатели гемодинамики, отсутствие клиники локальной инфекции) назначение ЦФ 4 поколения либо пиперациллин/тазобактама в режиме монотерапии. Дополнительно может быть рекомендовано назначение аминогликозида и/или гликопептида, в зависимости от клинической картины, локальных рекомендаций и колонизации пациента [130,132,133,135, 140, 142 – 144].
- Целесообразные варианты эмпирической антибиотикотерапии:
- пиперациллин/тазобактам (по 4,5 каждые 6 часов либо 300 (400) мг/кг/сут за 3–4 введения или непрерывной инфузией +/- амикацин** 15–20 мг/кг/сут за одно введение);
- цефепим** (по 2 г х 3 раза либо 100-150 мг/кг/сут за 3 введения +/- амикацин** 15–20 мг/кг/сут за одно введение);
- цефоперазон/сульбактам** (4 г х 2 раза либо 160 мг/кг/сут по цефоперазону за 3 введения +/- амикацин** 15–20 мг/кг/сут за одно введение);
- цефтазидим** (по 2 г х 3 раза либо 100-150 мг/кг/сут за 3 введения)
- В клиниках с низкой частотой детекции энтеробактерий с продукцией БЛРС допустимо назначение:
- цефепим** (по 2 г х 3 раза либо 100-150 мг/кг/сут за 3 введения);
- цефтазидим** (2 г х 3 раза, внутривенно либо 100-150 мг/кг/сут за 3 введения).
- Назначение ванкомицина** в дополнение к базовому препарату в первой линии терапии показано при развитии язвенно-некротического стоматита, поражении мягких тканей, подозрении на катетерную инфекцию (до получения микробиологического подтверждения), у пациентов после проведения ХТ с применением высоких доз цитарабина, а также в случае предшествующей колонизации пациента метициллин-резистентным золотистым стафилококком (МРЗС);
- При тяжелой инфекции в 1-й линии терапии могут быть назначены карбапенемы (интра-абдоминальная инфекция, поражение мягких тканей параректальной области и др.):
- имипенем/циластатин** (по 0,5 - 1,0 гр каждые 6 - 8 часов либо 80 - 100 мг/кг/сут за 3–4 введения + амикацин 15–20 мг/кг/сут за одно введение);
- меропенем** (по 2,0 каждые 8 часов либо 100–120 мг/кг/сут за 3 введения + амикацин** 15–20 мг/кг/сут за одно введение);
-При подозрении на развитие анаэробной инфекции (гингивит, целлюлит периоральной области, интраабдоминальная или параректальная инфекция) необходимо назначение антибиотиков, обладающих антианаэробной активностью (пиперациллин/тазобактам, имипенем/циластатин**, метронидазол**, клиндамицин**).
- При развитии клостридиальной инфекции или диареи при невозможности определения токсина C. difficile в кале – метронидазол** (0,5 г каждые 8 часов, внутривенно или 10 мг/кг каждые 8 часов. При тяжелом течении энтероколита возможно пероральное назначение ванкомицина** в суточной
- При аллергии на бета-лактамные антибиотики в качестве альтернативной схемы могут быть назначены фторхинолоны либо азтреонам** в сочетании с ванкомицином** или клиндамицином**:
- Левофлоксацин** (750 мг/сут либо 10 мг/кг х 2 р/сут – детям до 5 лет, далее по 10 мг/кг/сут за одно введение)
- Азтреонам** (по 2,0 каждые 8 часов либо 120 мг/кг/сут за 3 введения) + ванкомицин (по 1,0 х 3 р/сут либо 40 мг/кг/сут за 3 приема или постоянной круглосуточной инфузией) или + клиндамицин** (1,2 – 2,7 г/сут за 3 введения, либо по 10 мг/кг х 3 р/сут)
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1).
Комментарии: модификацию противомикробной терапии проводят на основании клинических симптомов, инструментальных и микробиологических исследований. При сохранении фебрилитета и стабильном клиническом состоянии пациентов, допустимо ожидать клинического ответа на стартовую антибактериальную терапию в течение 48–72-х часов, поскольку лихорадка не является единственным показателем тяжести инфекционного процесса. У больных с персистирующей фебрильной нейтропенией и отрицательной гемокультурой при модификации учитывают чувствительность грамотрицательных бактерий, колонизирующих слизистую оболочку кишечника. Препаратами резервной группы являются колистиметат натрия, полимиксин В**, тигециклин**, #цефтолозан/тазобактам**, цефтазидим/авибактам** (в некоторых ситуациях в комбинации с азтреонамом**).
Рекомендованные дозы:
- Колистиметат натрия – нагрузочная доза 8 – 10 мг/кг (максимально 720 мг) за 4 часа, далее по 4,5 – 6,5 мг/кг каждые 12 часов (максимально 400 мг х 2 р/сут)
- Полимиксин В** 2,5 мг/кг/сут за 2 введения; у детей до 1 года 4 мг/кг/сут за 2 введения
- Тигециклин** – нагрузочная доза 2 мг/кг (100 мг), далее по 1,2 мг/кг (50мг) каждые 12 часов
- #Цефтолозан/тазобактам** 3 гр х 3 р/сут или 120 мг/кг/сут по ЦФ за 3 введения
- Цефтазидим/авибактам** 2,5 гр х 3 р/сут или 120-150 мг/кг/сут по ЦФ за 3 введения – каждое введение 2-3 часа
- При необходимости назначения цефтазидим/авибактами в комбинации с азтреонамом** препараты должны вводиться одновременно параллельными инфузиями.
При развитии признаков сепсиса и септического шока следует назначить антибиотики наиболее широкого спектра действия: карбапенемы в сочетании с аминогликозидами и ванкомицином**, а пациентам с известной колонизацией – препараты группы резерва. При развитии тяжелых инфекционных осложнений и/или сепсиса антибактериальные препараты назначаются в максимальных дозах, предпочтительно пролонгированными инфузиями в связи с нарушением клиренса и перераспределением жидкости в организме [166 – 168].
При развитии инфекций, ассоциированных с грамположительной флорой, выбор антибактериальных препаратов должен проходить с учетом данных чувствительности и наибольшей эффективности в контексте конкретной клинической ситуации:
- При инфекции кровотока, эндокардите, инфекции, ассоциированной с инородным устройством предпочтение необходимо отдавать препаратам, обладающим бактерицидной активностью – ванкомицину**, даптомицину** (8 – 10 мг/кг/сут за одно введение), цефтаролину фосамилу** (600 мг х 3 р/сут или 12 мг/кг х 3 р/сут);
- При развитии пневмонии – препаратам, обладающим большей биодоступностью в ткань легких – линезолиду** (600 мг х 2 р/сут или 10 мг/кг х 3 р/сут детям младше 12 лет), ванкомицину**;
- При поражении мягких тканей – линезолиду**, даптомицину**, тигециклину**, ванкомицину**
Эмпирическое назначение противогрибковых препаратов
- Рекомендуется всем пациентам при сохранении фебрилитета в течение 96-120 часов, несмотря на проводимую эмпирическую антибактериальную терапию первой и второй линий, и отсутствие очагов инфекции начало эмпирической противогрибковой терапии [144, 146,147, 169, 170].
- Каспофунгин** 70 мг в первые сутки, далее по 50 мг внутривенно 1 раз в сутки или 70 мг/м2 в первые сутки и далее по 50 мг/м2/сут)
- Амфотерицина В [липосомальный] (3 мг/кг/сут за 1)
- Альтернативными препаратами являются другие эхинокандины (микафунгин** 100 мг один раз в сутки внутривенно или 2–4 мг/кг в сутки (детям первого месяца жизни доза может быть увеличена до 10 мг/кг/сут); анидулафунгин** (препарат выбора для пациентов с печеночной недостаточностью) 200 мг в первые сутки, далее по 100 мг 1 раз в сутки или 3 мг/кг в первые сутки, далее 1,5 мг/кг/сутки);
- Амфотерицина В [липидный комплекс] (5 мг/кг/сут за 1 введение)
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2).
Комментарий В связи с тем, что пациенты группы высокого риска зачастую получают профилактику препаратами, активными в отношении плесневых грибов, необходимо принимать во внимание вид препарата, дозу, форму введения, при возможности - концентрацию в сыворотке крови. Если пациент получал пероральную форму данных препаратов, и концентрация в крови оказалась терапевтической, то их необходимо отменить и назначить эмпирическую противогрибковую терапию эхинокандином или липосомальной формой амфотерицина В. В тех случаях, когда концентрация оказалась ниже терапевтической, пероральные формы препаратов нужно отменить и назначить вориконазол** внутривенно с целью достижения эффективной концентрации. Если, несмотря на достижение терапевтической концентрации вориконазола** в крови, сохраняется стойкий фебрилитет, то необходимо перейти к стратегии эмпирической противогрибковой терапии. Продолжать эмпирическую терапию следует до выхода пациента из агранулоцитоза [170-173]. Амфотерицин В дезоксихолат в эмпирической терапии у детей не применяется.
Упреждающая и целенаправленная противогрибковая терапия
- Упреждающая противогрибковая терапия рекомендуется как стратегия в клиниках с возможностью незамедлительного выполнения полного комплекса диагностических мероприятий (КТ органов грудной клетки, бронхоскопия с последующим исследованием жидкости БАЛ, при необходимости – выполнение биопсии) и проводится всем пациентам с ФН и выявленными при обследовании признаками инвазивного микоза [144, 169-171].
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2).
Терапия выбора при развитии кандидемии/инвазивного кандидоза:
При развитии кандидемии/инвазивного кандидоза всем пациентам рекомендуется назначение внутривенной терапии [174,175,169 -172]:
- Каспофунгин в дозе 70 мг/м2 – 1 сутки (максимально 70 мг/сут), далее 50 мг/м2/сут (максимально 50 мг/сут)
- Микафунгин** 100 мг один раз в сутки внутривенно или 2–4 мг/кг в сутки (детям первого месяца жизни доза может быть увеличена до 10 мг/кг/сут)
- Анидулафунгин** (препарат выбора для пациентов с печеночной недостаточностью) 200 мг в первые сутки, далее по 100 мг 1 раз в сутки или 3 мг/кг в первые сутки, далее 1,5 мг/кг/сутки)
- Амфотерицин В [липосомальный] 3 мг/кг/сут
- Вориконазол** (детям до 12 лет и менее 40 кг нагрузочная доза 18 мг/кг/сут за 2 введения – первые сутки, далее 16 мг/кг/сут за 2 введения; старше 12 лет – 12 мг/кг/сут за 2 введения первые сутки, далее 8 мг/кг/сут за 2 введения;
- Амфотерицин В [липидный комплекс] 5 мг/кг/сут;
Уровень убедительности рекомендаций С (уровень достоверности доказательств 2).
Комментарии: при гематологических заболеваниях очаги в печени или селезенке могут быть обусловлены дрожжевыми грибами. Для их лечения используют эхинокандины или липидные/липосомальные формы амфотерицина В. Терапию вориконазолом** всегда начинают с внутривенных введений).
Флюконазол** не рекомендован для назначения у пациентов в нейтропении и/или при гемодинамической нестабильности [170].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 2).
Терапия выбора при развитии инвазивного аспергиллеза:
При развитии инвазивного аспергиллеза всем пациентам с [диагнозом] рекомендовано незамедлительное начало внутривенной противогрибковой терапии [170-176].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 2).
Комментарий:
- Для детей старше двух лет в качестве препарата первой линии рекомендован вориконазол** (начало терапии всегда с внутривенных форм с дальнейшим переходом при стабилизации процесса на пероральный прием). Всем пациентам рекомендован мониторинг терапевтической концентрации вориконазола** в сыворотке крови и поддержание ее в диапазоне 1,0-4,0 мкг/мл [172,173];
- #Изавуконазол в нагрузочной дозе 10 мг/кг х 3 р/сут в течение двух дней (максимально 200 мг), далее по 10 мг/кг/сут. Контроль концентрации препарата в сыворотке крови не требуется. В связи с отсутствием регистрации педиатрических показаний является препаратом второй линии терапии;
- Амфотерицин В [липосомальный] в дозе 3-5 мг/кг/сут;
- Амфотерицин В [липидный комплекс] 5 мг/кг/сут;
- Комбинированная терапия вориконазол**/амфотерицин В + эхинокандин
- Терапия назначается на длительный срок (до окончания действия факторов риска) – не менее 12 недель. При развитии инвазивного аспергиллеза на фоне предшествующей противогрибковой профилактики препаратами азольного ряда необходима смена класса препарата на липосомальный/липидный комплекс амфотерицина В. При развитии поражения ЦНС, почек препаратами с наилучшей биодоступностью являются вориконазол и изавуконазол. Для вторичной профилактики инвазивного микоза вориконазол необходимо использовать при возобновлении действия факторов риска [173 – 176].
Терапия выбора при развитии инвазивного мукормикоза:
При развитии инвазивного мукормикоза всем пациентам рекомендовано незамедлительное проведение комбинированной терапии, включающей внутривенную противогрибковую терапию и хирургическое вмешательство [170,176-179].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 2).
- Амфотерицин В [липосомальный] в дозе 5 – 10 мг/кг/сут (при развитии церебрального поражения рекомендованы максимальные дозы);
- Амфотерицин В [липидный комплекс] в дозе 5 – 7,5 мг/кг/сут;
- #Изавуконазол в нагрузочной дозе 10 мг/кг х 3 р/сут в течение двух дней (максимально 200 мг), далее по 10 мг/кг/сут. Контроль концентрации препарата в сыворотке крови не требуется. В связи с отсутствием регистрации педиатрических показаний является препаратом второй линии терапии;
- Комбинированная терапия амфотерицин В + позаконазол** +/- каспофунгин** может быть рассмотрена в качестве терапии спасения.
- Проведение хирургического вмешательства, мультидисциплинарная тfктика ведения пациента.
- Позаконазол 15 - 20 мг/кг/сут (до 800 мг/сут за 4 приема). В связи с необходимостью мониторинга терапевтической концентрации препарата в сыворотке крови и крайне вариабельной фармакокинетикой предпочтительна таблетированная форма. Препарат назначается после стабилизации пациента, в том числе для долечивания и проведения вторичной профилактики.
Медицинская реабилитация
Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
- Всем пациентам с ГБ на всех этапах терапии заболевания, а также после завершения лечения рекомендуется комплексная реабилитация, а также при необходимости сопроводительная терапия для улучшения результатов лечения и качества жизни пациента, в зависимости от коморбидной патологии и осложнений основной терапии [51].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 5)
Комментарий: объем, длительность и характер реабилитационных мероприятий зависит от возраста пациента на момент постановки первичного диагноза и времени проведения реабилитационных мероприятий, объема проведенного лечения (полихимиотерапия, хирургия и д.р.), сопутствующей патологии, обусловленной как ГБ (печеночная недостаточность, абдоминальный компартмент-синдром), так и состояниями не связанными с опухолью (врожденный порок сердца и др.).
Начало реабилитационных мероприятий зависит от стадии, группы риска, и начинается на этапах проведения первичной полихимиотерапии и продолжается после ее окончания на всех этапах динамического наблюдения.
Реабилитация делится на медицинскую, психологическую, социальную и др.
В программе принимают участие педагоги (дошкольного и школьного образования), социальные работники, психологи и врачи разных специальностей (реабилитологи, неврологи, эндокринологи, кардиологи, ортопеды и т.д.).
Реабилитационные мероприятия должны проводиться под контролем врача - детского онколога медицинского учреждения, где пациент получал все основные этапы терапии, в региональных центрах на базе поликлиник и в специализированных лечебно-реабилитационных центрах. Кратность реабилитации должна быть 2-3 раза в год и может быть увеличена в зависимости от психо-соматического статуса пациента.
Госпитализация
Организация оказания медицинской помощи
Показания для госпитализации в медицинскую организацию:
1) все первичные пациенты с выявленным объемным образованием печени
Показания к выписке пациента из медицинской организации
1) окончание терапии по протоколу
2) полный ответ на проведенную терапию, достижение ремиссии
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
- Всем пациентам с ГБ рекомендуется проведение профилактических мероприятий и диспансерного наблюдения согласно стратификации по группам риска и по установленному ниже плану (таблицы 5.1-5.3) ориентируясь на время, прошедшее после окончания терапии [11,13,52].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств - 5)
Таблица 5.1.
Комплексный клинико-лабораторный и инструментальный мониторинг у пациентов с гепатобластомой группы стандартного риска, окончивших специфическую терапию (модифицированная версия в рамках протокола SIOPEL3 SR).
| Срок от окончания лечения | |||||||||
|---|---|---|---|---|---|---|---|---|---|
| Исследование | 1 год | 2 год | 3 год | год | Более 5 лет | ||||
| Диспансерный прием (осмотр, консультация) врача-педиатра и врача-детского онколога | 1 раз в 2 мес. | 1 раз в 2 мес. | 1 раз в 3 мес. | 1 раз в 6 мес. | 1 раз в год | ||||
| Общий (клинический) анализ крови развернутый, Общий (клинический) анализ мочи | 1 раз в 2 мес. | 1 раз в 2 мес. | 1 раз в 3 мес. | 1 раз в 6 мес. | 1 раз в год | ||||
| Определение уровня АФП в сыворотке крови | 1 раз в месяц в первые 6 мес, далее 1 раз 2 мес (суммарно 9 раз) | 1 раз в 2 мес. | 1 раз в 3 мес. | 1 раз в 6 мес. | 1 раз в год | ||||
| Анализ крови биохимический общетерапевтический | 1 раз в 2 мес. | 1 раза в 2 мес. | 1 раз в 6 мес. | 1 раз в 6 мес. | 1 раз в год | ||||
|
Прицельная ренгтенография
органов грудной клетки (при наличии изменений на рентгенограмме показано проведение компьтерной томографии органов грудной полости
|
1 раз в 3 мес. | 1 раза в 6 мес. | 1 раз в 6 мес. | 1 раз в год | 1 раз в год | ||||
| УЗИ органов брюшной полости (комплексное) | 1 раз в 2 мес. | 1 раз в 2 мес. | 1 раз в 3 мес. | 1 раз в 6 мес. | 1 раз в год | ||||
| Компьютерная томография/Магнитно-резонансная томография органов брюшной полости с внутривенным болюсным контрастированием | При повышении уровня АФП, изменениях при проведении УЗИ, подозрительных на развитие рецидива | ||||||||
| Тональная аудиометрия | 1 раз в год | 1 раз в год | 1 раз в год | 1 раз в год | 1 раз в год | ||||
Таблица 5.2.
Комплексный клинико-лабораторный и инструментальный мониторинг у пациентов с гепатобластомой группы высокого риска и группы очень высокого риска, окончивших специфическую терапию (модифицированная версия в рамках протоколов SIOPEL-3 HR и SIOPEL4).
| Исследование | Срок от окончания лечения | |||||
|---|---|---|---|---|---|---|
|
1 год
|
2 год | 3 год | 4 год | Более 5 лет | ||
| Диспансерный прием (осмотр, консультация) врача-педиатра и врача-детского онколога | 1 раз в 2 мес. | 1 раз в 2 мес. | 1 раз в 3 мес. | 1 раз в 6 мес. | 1 раз в год | |
| Общий (клинический) анализ крови развернутый, Общий (клинический) анализ мочи | 1 раз в 2 мес. | 1 раз в 2 мес. | 1 раз в 3 мес. | 1 раз в 6 мес. | 1 раз в год | |
| Определение уровня АФП в сыворотке крови | 1 раз в месяц (суммарно 12 раз) | 1 раз в 2 мес. | 1 раз в 3 мес. | 1 раз в 6 мес. | 1 раз в год | |
| Анализ крови биохимический общетерапевтический | 1 раз в 2 мес. | 1 раз в 2 мес.. | 1 раз в 3 мес. | 1 раз в 6 мес. | 1 раз в год | |
| Исследование функции нефронов по клиренсу креатинина (проба Реберга) | 1 раз в год | При уровне <80 мл/мин/1,72 кв.м. площади поверхности тела ежегодно | ||||
|
Прицельная ренгтенография
органов грудной клетки (при наличии изменений на рентгенограмме показано проведение компьтерной томографии органов грудной полости
|
1 раз в 3 мес. | 1 раз в 3 мес. | 1 раз в 6 мес. | 1 раз в год | 1 раз в год | |
| УЗИ органов брюшной полости | 1 раз в 2 мес. | 1 раз в 2 мес. | 1 раз в 3 мес. | 1 раз в 6 мес. | 1 раз в год | |
| Компьютерная томография/Магнитно-резонансная томография органов брюшной полости с внутривенным болюсным контрастированием |
При повышении уровня АФП, изменениях при проведении УЗИ, подозрительных на развитие рецидива
|
|||||
| Тональная аудиометрия | 1 раз в год | 1 раз в год | 1 раз в год | 1 раз в год | 1 раз в год | |
| ЭХО-КГ | 1 раз в 6 мес. | 1 раз в год | 1 раз в год | 1 раз в год | 1 раз в год | |
Таблица 5.3.
Комплексный клинико-лабораторный и инструментальный мониторинг у пациентов с гепатобластомой после трансплантации печени (неосложненном течении), окончивших специфическую терапию.
| Исследование | Срок от окончания лечения | ||||
|---|---|---|---|---|---|
|
1 год
|
2 год | 3 год | 4 год | Более 5 лет | |
| Диспансерный прием (осмотр, консультация) врача-педиатра и врача-детского онколога | 1 раз в 1 мес. | 1 раз в 2 мес. | 1 раз в 3 мес. | 1 раз в 3 мес. | 1 раз в год |
| Мониторинг АД | ежедневно | ежедневно | ежедневно | ежедневно | ежедневно |
| Общий (клинический) анализ крови развернутый, Общий (клинический) анализ мочи | 1 раз в 2 мес. | 1 раз в 2 мес. | 1 раз в 3 мес. | 1 раз в 3 мес. | 1 раз в 6 мес. |
| Анализ крови биохимический общетерапевтический 1 | 1 раз в 2 мес. | 1 раз в 2 мес. | 1 раз в 3 мес. | 1 раз в 3 мес. | 1 раз в 6 мес. |
| Коагулограмма | 1 раз в 4 мес. | 1 раз в 4 мес. | 1 раз в 6 мес. | 1 раз в 6 мес. | 1 раз в 6 мес. |
| Определение уровня АФП в сыворотке крови | 1 раз в месяц (суммарно 12 раз) | 1 раз в 2 мес. | 1 раз в 3 мес. | 1 раз в 6 мес | 1 раз в 6 мес. |
| Концентрация ИК (такролимус** или циклоспорин А**) | 1 раз в месяц | 1 раз в 3 мес. | 1 раз в 3 мес. | 1 раз в 3 мес. | 1 раз в 6 мес. |
| Определение антител к цитомегаловирусу (Cytomegalovirus) в крови, Определение антител классов M, G (IgM, IgG) к вирусу Эпштейна-Барра (Epstein - Barr virus) в крови, Определение антител к вирусу простого герпеса (Herpes simplex virus) в крови, Определение антител класса G (IgG) к вирусу простого герпеса 1 типа (Herpes simplex virus 1) в крови, Определение антител класса G (IgG) к вирусу простого герпеса 2 типа (Herpes simplex virus 2) в крови, Определение антител класса M (IgM) к вирусу простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) в крови, Определение антител к вирусу герпеса человека 6 типа (Herpesvirus 6) в крови | 1 раз в 3 мес. | 1 раз в 6 мес. | 1 раз в 6 мес. | 1 раз в 6 мес. | 1 раз в год |
|
Прицельная рентгенография органов грудной клетки
Компьютерная томография органов грудной полости (при наличии инициальных метастазов в легких)
при наличии изменений на рентгенограмме рекомендовано проведение компьютерной томографии органов грудной полости
|
1 раз в 3 мес. | 1 раз в 3 мес. | 1 раз в 6 мес. | 1 раз в год | 1 раз в год |
| ЭКГ, ЭХО-КГ | 1 раз в 6 мес. | 1 раз в год | 1 раз в год | 1 раз в год | 1 раз в год |
| Ультразвуковое исследование органов брюшной полости (комплексное) с дуплексным сканированием сосудов печени | 1 раз в 2 мес. | 1 раз в 3 мес. | 1 раз в 3 мес. | 1 раз в 6 мес. | 1 раз в год |
|
Магнитно-резонансная томография органов брюшной полости с внутривенным болюсным контрастированием |
1 раз в 6 мес. | 1 раз в 6 мес. | 1 раз в год. | По показаниям | По показаниям |
| Тональная аудиометрия | 1 раз в год | 1 раз в год | 1 раз в год | 1 раз в год | 1 раз в год |
|
Электроэнцефалограмма, прием (осмотр, консультация) врача-невролога |
1 раз в год | 1 раз в год | 1 раз в год | 1 раз в год | 1 раз в год |
| Прием (осмотр, консультация) врача-стоматолога детского, санация ротовой полости | 1 раз в 6 мес. | 1 раз в 6 мес. | 1 раз в 6 мес. | 1 раз в 6 мес. | Не реже 1 раза в год |
| Прием (осмотр, консультация) врача-офтальмолога (глазные среды, глазное дно) | 1 раз в 6 мес. | 1 раз в 6 мес. | 1 раз в 6 мес. | 1 раз в 6 мес. | Не реже 1 раза в год |
1 – необходимо проведение расширенного биохимического исследования крови: общий и прямой бил
ирубин, общий белок, глюкоза, альбумин, мочевина, креатинин, АСТ, АЛТ, ЩФ, исследование активности гамма-глютамилтрансферазы в крови, амилаза, исследование липидограммы, мочевая кислота, электролиты сыворотки крови (калий, натрий, кальций, магний), гликозилированный гемоглобин, исследование уровня сывороточного железа сыворотки крови, исследование насыщение насыщения трансферина железом, исследование железосвязывающей способности сыворотки
ирубин, общий белок, глюкоза, альбумин, мочевина, креатинин, АСТ, АЛТ, ЩФ, исследование активности гамма-глютамилтрансферазы в крови, амилаза, исследование липидограммы, мочевая кислота, электролиты сыворотки крови (калий, натрий, кальций, магний), гликозилированный гемоглобин, исследование уровня сывороточного железа сыворотки крови, исследование насыщение насыщения трансферина железом, исследование железосвязывающей способности сыворотки
Информация
Источники и литература
-
Клинические рекомендации Российского общества онкогематологов
- Клинические рекомендации Российского общества онкогематологов - 1. Birch J.M. Epidemiology of Pediatric Liver Tumors. 2011. P. 15–26. 2. Hiyama E. Pediatric hepatoblastoma: diagnosis and treatment. // Transl. Pediatr. 2014. Vol. 3, № 4. P. 293–299. 3. Isaacs H. Fetal and neonatal hepatic tumors // Journal of Pediatric Surgery. 2007. Vol. 42, № 11. P. 1797–1803. 4. Malogolowkin M.H. Treatment of hepatoblastoma: the North American cooperative group experience // Front. Biosci. 2012. Vol. E4, № 1. P. 1717. 5. Tomlinson G.E., Kappler R. Genetics and epigenetics of hepatoblastoma // Pediatric Blood and Cancer. 2012. Vol. 59, № 5. P. 785–792. 6. Perilongo G., Malogolowkin M., Feusner J. Hepatoblastoma clinical research: Lessons learned and future challenges // Pediatric Blood and Cancer. 2012. Vol. 59, № 5. P. 818–821. 7. Trobaugh-Lotrario A.D., Katzenstein H.M. Chemotherapeutic approaches for newly diagnosed hepatoblastoma: Past, present, and future strategies // Pediatric Blood and Cancer. 2012. Vol. 59, № 5. P. 809–812. 8. Malogolowkin M.H. et al. Complete surgical resection is curative for children with hepatoblastoma with pure fetal histology: A report from the Children’s Oncology Group // J. Clin. Oncol. 2011. Vol. 29, № 24. P. 3301–3306. 9. Ortega J.A. et al. Randomized comparison of cisplatin/vincristine/fluorouracil and cisplatin/continuous infusion doxorubicin for treatment of pediatric hepatoblastoma: A report from the Children’s Cancer Group and the Pediatric Oncology Group. // J. Clin. Oncol. 2000. Vol. 18, № 14. P. 2665–2675. 10. Zsíros J. et al. Successful treatment of childhood high-risk hepatoblastoma with dose-intensive multiagent chemotherapy and surgery: Final results of the SIOPEL-3HR study // J. Clin. Oncol. 2010. Vol. 28, № 15. P. 2584–2590. 11. Zsiros J. et al. Dose-dense cisplatin-based chemotherapy and surgery for children with high-risk hepatoblastoma (SIOPEL-4): A prospective, single-arm, feasibility study // Lancet Oncol. 2013. Vol. 14, № 9. P. 834–842. 12. Perilongo G. et al. Cisplatin versus cisplatin plus doxorubicin for standard-risk hepatoblastoma // N. Engl. J. Med. Massachussetts Medical Society, 2009. Vol. 361, № 17. P. 1662–1670. 13. Aronson D.C. et al. The treatment of hepatoblastoma: Its evolution and the current status as per the SIOPEL trials // Journal of Indian Association of Pediatric Surgeons. Medknow Publications, 2014. Vol. 19, № 4. P. 201–207. 14. Towbin A.J. et al. 2017 PRETEXT: radiologic staging system for primary hepatic malignancies of childhood revised for the Paediatric Hepatic International Tumour Trial (PHITT) // Pediatric Radiology. Springer Verlag, 2018. Vol. 48, № 4. P. 536–554. 15. Roebuck D.J. et al. 2005 PRETEXT: A revised staging system for primary malignant liver tumours of childhood developed by the SIOPEL group // Pediatric Radiology. 2007. Vol. 37, № 2. P. 123–132. 16. Детская онкология. Национальное руководство. Под ред. М.Д. Алиева, В.Г. Полякова, Г.Л. Менткевича, С.А. Маяковой. М.: Издательская группа РОНЦ. Практическая медицина, 2012. 684 p. 17. Nakagawara A. et al. Hepatoblastoma producing both alpha-fetoprotein and human chorionic gonadotropin. Clinicopathologic analysis of four cases and a review of the literature // Cancer. 1985. Vol. 56, № 7. P. 1636–1642. 18. Wu J.-F. et al. Prognostic roles of pathology markers immunoexpression and clinical parameters in Hepatoblastoma // J. Biomed. Sci. BioMed Central Ltd., 2017. Vol. 24, № 1. P. 62. 19. Онкология. Национальное руководство. Под редакцией В.И. Чиссова, М.И. Давыдова. ГЭОТАР-Медицина, 2014. 1072 p. 20. Waters A.M. et al. A Synopsis of Pediatric Patients With Hepatoblastoma and Wilms Tumor: NSQIP-P 2012-2016 // J. Surg. Res. Academic Press Inc., 2019. Vol. 244. P. 338–342. 21. Ferrís I Tortajada J. et al. Factores de riesgo para los tumores hepáticos malignos pediátricos // An. Pediatr. Elsevier Doyma, 2008. Vol. 68, № 4. P. 377–384. 22. Aricò M. et al. Malignancies in children with human immunodeficiency virus type 1 infection. The Italian Multicenter Study on Human Immunodeficiency Virus Infection in Children // Cancer. 1991. Vol. 68, № 11. P. 2473–2477. 23. Sharma D., Subbarao G., Saxena R. Hepatoblastoma // Semin. Diagn. Pathol. W.B. Saunders, 2017. Vol. 34, № 2. P. 192–200. 24. Haas J.E., Feusner J.H., Finegold M.J. Small cell undifferentiated histology in hepatoblastoma may be unfavorable. // Cancer. 2001. Vol. 92, № 12. P. 3130–3134. 25. Fazlollahi L. et al. Malignant rhabdoid tumor, an aggressive tumor often misclassified as small cell variant of hepatoblastoma // Cancers (Basel). MDPI AG, 2019. Vol. 11, № 12. 26. Bertolini P. et al. Platinum compound-related ototoxicity in children: Long-term follow-up reveals continuous worsening of hearing loss // J. Pediatr. Hematol. Oncol. 2004. Vol. 26, № 10. P. 649–655. 27. Hu H.M. et al. Detection of Subclinical Anthracyclines’ Cardiotoxicity in Children with Solid Tumor // Chin. Med. J. (Engl). Wolters Kluwer Medknow Publications, 2018. Vol. 131, № 12. P. 1450–1456. 28. Pakakasama S., Tomlinson G.E. Genetic predisposition and screening in pediatric cancer // Pediatric Clinics of North America. 2002. Vol. 49, № 6. P. 1393–1413. 29. Sumazin P. et al. Genomic analysis of hepatoblastoma identifies distinct molecular and prognostic subgroups // Hepatology. John Wiley and Sons Inc., 2017. Vol. 65, № 1. P. 104–121. 30. Lawson C.E. et al. Genetic Counselor Practices Involving Pediatric Patients with FAP: an Investigation of their Self-Reported Strategies for Genetic Testing and Hepatoblastoma Screening // J. Genet. Couns. Springer New York LLC, 2017. Vol. 26, № 3. P. 586–593. 31. Meyers R.L. et al. Predictive power of pretreatment prognostic factors in children with hepatoblastoma: A report from the Children’s Oncology Group // Pediatr. Blood Cancer. 2009. Vol. 53, № 6. P. 1016–1022. 32. Meyers R.L. et al. Risk-stratified staging in paediatric hepatoblastoma: a unified analysis from the Children’s Hepatic tumors International Collaboration // Lancet Oncol. Lancet Publishing Group, 2017. Vol. 18, № 1. P. 122–131. 33. Dall’Igna P. et al. Hepatoblastoma in children aged less than six months at diagnosis: A report from the SIOPEL group // Pediatr. Blood Cancer. John Wiley and Sons Inc., 2018. Vol. 65, № 1. 34. Sunil B.J. et al. Surgical resection for hepatoblastoma-updated survival outcomes // J. Gastrointest. Cancer. Humana Press Inc., 2018. Vol. 49, № 4. P. 493–496. 35. Adamson P.C. et al. Fundamental problems with pediatric adaptive dosing of carboplatin using nuclear-medicine-based estimates of renal function // Pediatr. Blood Cancer. John Wiley and Sons Inc., 2019. Vol. 66, № 6. P. e27672. 36. Chybicka A. et al. [G-CSF and GM-CSF in treatment of neutropaenia after chemotherapy in children with neoplasms]. // Med. Wieku Rozwoj. 2000. Vol. 4, № 1 Suppl 2. P. 121–129. 37. Prasad P., Nania J.J., Shankar S.M. Pneumocystis pneumonia in children receiving chemotherapy // Pediatr. Blood Cancer. 2008. Vol. 50, № 4. P. 896–898. 38. Kooijmans E.C.M. et al. Early and late adverse renal effects after potentially nephrotoxic treatment for childhood cancer // Cochrane Database of Systematic Reviews. John Wiley and Sons Ltd, 2019. Vol. 2019, № 3. 39. Lanvers-Kaminsky C., Ciarimboli G. Pharmacogenetics of drug-induced ototoxicity caused by aminoglycosides and cisplatin // Pharmacogenomics. Future Medicine Ltd., 2017. Vol. 18, № 18. P. 1683–1695. 40. August D.A., Huhmann M.B. A.S.P.E.N. Clinical guidelines: Nutrition support therapy during adult anticancer treatment and in hematopoietic cell transplantation // Journal of Parenteral and Enteral Nutrition. JPEN J Parenter Enteral Nutr, 2009. Vol. 33, № 5. P. 472–500. 41. Isenring E., Elia M. Which screening method is appropriate for older cancer patients at risk for malnutrition? // Nutrition. Elsevier Inc., 2015. Vol. 31, № 4. P. 594–597. 42. Martin L. et al. Diagnostic criteria for the classification of cancer-associated weight loss // J. Clin. Oncol. American Society of Clinical Oncology, 2015. Vol. 33, № 1. P. 90–99. 43. Manary M.J., Sandige H.L. Management of acute moderate and severe childhood malnutrition // BMJ. BMJ, 2008. Vol. 337, № 7680. P. 1227–1230. 44. van den Broeck J., Eeckels R., Massa G. Validity of Single-Weight Measurements to Predict Current Malnutrition and Mortality in Children // J. Nutr. 1996. Vol. 126, № 1. P. 113–120. 45. Meijers J.M.M. et al. Nutritional care; do process and structure indicators influence malnutrition prevalence over time? // Clin. Nutr. Churchill Livingstone, 2014. Vol. 33, № 3. P. 459–465. 46. Muscaritoli M. et al. Consensus definition of sarcopenia, cachexia and pre-cachexia: Joint document elaborated by Special Interest Groups (SIG) “ cachexia-anorexia in chronic wasting diseases” and “ nutrition in geriatrics” // Clin. Nutr. Clin Nutr, 2010. Vol. 29, № 2. P. 154–159. 47. Kondrup J. et al. ESPEN guidelines for nutrition screening 2002 // Clin. Nutr. Churchill Livingstone, 2003. Vol. 22, № 4. P. 415–421. 48. Arends J. et al. ESPEN guidelines on nutrition in cancer patients // Clin. Nutr. Churchill Livingstone, 2017. Vol. 36, № 1. P. 11–48. 49. Joosten K.F.M., Kerklaan D., Verbruggen S.C.A.T. Nutritional support and the role of the stress response in critically ill children // Current Opinion in Clinical Nutrition and Metabolic Care. Lippincott Williams and Wilkins, 2016. Vol. 19, № 3. P. 226–233. 50. Koletzko B. et al. Guidelines on Paediatric Parenteral Nutrition of the European Society of Paediatric Gastroenterology, Hepatology and Nutrition (ESPGHAN) and the European Society for Clinical Nutrition and Metabolism (ESPEN), Supported by the European Society of Paediatri // Journal of Pediatric Gastroenterology and Nutrition. J Pediatr Gastroenterol Nutr, 2005. Vol. 41, № SUPPL. 2. 87 p. 51. Tanner L. et al. Cancer Rehabilitation in the Pediatric and Adolescent/Young Adult Population // Seminars in Oncology Nursing. Elsevier Inc, 2020. Vol. 36, № 1. P. 150984. 52. Yang W. et al. Analysis of factors related to recurrence of paediatric hepatoblastoma - A single Centre retrospective study // BMC Pediatr. BioMed Central Ltd., 2019. Vol. 19, № 1. 53. López-Terrada D. et al. Towards an international pediatric liver tumor consensus classification: Proceedings of the Los Angeles COG liver tumors symposium // Modern Pathology. 2014. Vol. 27, № 3. P. 472–491. 54. Knight K.R. et al. Group-Wide, Prospective Study of Ototoxicity Assessment in Children Receiving Cisplatin Chemotherapy (ACCL05C1): A Report From the Children’s Oncology Group // J. Clin. Oncol. 2017. Vol. 35, № 4. P. 440–445. 55. Meyers RL, Maibach R, Hiyama E, Häberle B, Krailo M, Rangaswami A, Aronson DC, Malogolowkin MH, Perilongo G, von Schweinitz D, Ansari M, Lopez-Terrada D, Tanaka Y, Alaggio R, Leuschner I, Hishiki T, Schmid I, Watanabe K, Yoshimura K, Feng Y, Rinaldi E, Saraceno D, Derosa M, Czauderna P. Risk-stratified staging in paediatric hepatoblastoma: a unified analysis from the Children"s Hepatic tumors International Collaboration. Lancet Oncol. 2017 Jan;18(1):122-131. doi: 10.1016/S1470-2045(16)30598-8. Epub 2016 Nov 22. PMID: 27884679; PMCID: PMC5650231. 56. Trobaugh-Lotrario AD, Maibach R, Aronson DC, Rangaswami A, Häberle B, O"Neill AF, Schmid I, Ansari M, Hishiki T, Ranganathan S, Alaggio R, de Krijger RR, Tanaka Y, Cho SJ, Vokuhl C, Maxwell R, Krailo M, Hiyama E, Czauderna P, Finegold M, Feusner JH, Malogolowkin MH, Meyers RL, Lopez-Terrada D. Outcomes of Patients Treated for Hepatoblastoma with Low Alpha-Fetoprotein and/or Small Cell Undifferentiated Histology: A Report from the Children"s Hepatic Tumors International Collaboration (CHIC). Cancers (Basel). 2023 Jan 11;15(2):467. doi: 10.3390/cancers15020467. PMID: 36672416; PMCID: PMC9857147. 57. Allen ME, Kopp BJ, Erstad BL. Stress ulcer prophylaxis in the postoperative period. Am J Health Syst Pharm. 2004 Mar 15;61(6):588-96. doi: 10.1093/ajhp/61.6.588; 58. Sarawagi R, Sundar S, Raghuvanshi S, Gupta SK, Jayaraman G. Common and Uncommon Anatomical Variants of Intrahepatic Bile Ducts in Magnetic Resonance Cholangiopancreatography and its Clinical Implication. Pol J Radiol. 2016 May 26;81:250-5. doi: 10.12659/PJR.895827 59. Gupta M, Choudhury PS, Singh S, Hazarika D. Liver Functional Volumetry by Tc-99m Mebrofenin Hepatobiliary Scintigraphy before Major Liver Resection: A Game Changer. Indian J Nucl Med. 2018 Oct-Dec;33(4):277-283. doi: 10.4103/ijnm.IJNM_72_18; 60. Vasudevan SA, Meyers RL, Finegold MJ, López-Terrada D, Ranganathan S, Dunn SP, Langham MR, McGahren ED, Tiao GM, Weldon CB, Malogolowkin MH, Krailo MD, Piao J, Randazzo J, Towbin AJ, BethMcCarville M, O"Neill AF, Furman WL, Rodriguez-Galindo C, Katzenstein HM. Outcomes of children with well-differentiated fetal hepatoblastoma treated with surgery only: Report from Children"s Oncology Group Trial, AHEP0731. J Pediatr Surg. 2022 Oct;57(10):251-256. doi: 10.1016/j.jpedsurg.2022.05.022. Epub 2022 Jun 9. PMID: 35810020; PMCID: PMC9474653. 61. Liu S, Feng J, Ren Q, Qin H, Yang W, Cheng H, Yao X, Xu J, Han J, Chang S, Yang S, Mou J, Lin Y, He L, Wang H. Evaluating the clinical efficacy and limitations of indocyanine green fluorescence-guided surgery in childhood hepatoblastoma: A retrospective study. Photodiagnosis Photodyn Ther. 2023 Dec;44:103790. doi: 10.1016/j.pdpdt.2023.103790. Epub 2023 Sep 9. PMID: 37696318.
Информация
Список сокращений
β-ХГЧ – бета-хорионический гонадотропин человека
АГ – ангиография
АД – артериальное давление
АЛАТ – аланинаминотрансфераза
АСАТ – аспартатаминотрансфераза
АФП – альфа-фетопротеин
АЧН – абсолютное число нейтрофилов
БСВ – бессобытийная выживаемость
в/в – внутривенное введение
ВВ – воротная вена
ГБ – гепатобластома
ГЦК – гепатоцеллюлярная карцинома
ЗНО – злокачественное новообразование
КТ – компьютерная томография
КУ – контрастное усиление
ЛДГ – лактатдегидрогеназа
ЛЛС - (LLS) - левый латеральный сектор печени
ЛМС - (LMS) - левый медиальный сектор печени
ЛТ – лучевая терапия
мг/м2 – миллиграмм на метр квадратный
МЕ/мл – международных единиц на миллилитр
МЗ РФ – Министерство Здравоохранения Российской Федерации
МКБ – международная классификация болезней
МРТ – магнитно-резонансная томография
МГП - мезенхимальная гамартома печени
НИИ ДоиГ им. Л.А Дурнова –научно-исследовательский институт детской онкологии и гематологии им. Льва Абрамовича Дурнова (структурное подразделение НМИЦ онкологии им. Н.Н. Блохина)
НМИЦ ДГОИ – Национальный медицинский исследовательский центр детской
гематологии, онкологии и иммунологии имени Дмитрия Рогачева
НМИЦ онкологии имени Н.Н. Блохина- Национальный центр онкологии имени Николая Николаевича Блохина
НПВ – нижняя полая вена
ОВ – общая выживаемость
ПЗС – (RAP) - правый задний сектор печени
ППС - (RAS) - правый передний сектор печени
ПХТ – полихимиотерапия
РГ – рентгенография
СВ – срединная вена печени
СКФ – скорость клубочковой фильтрации
РИД – радиоизотопная диагностика
РФ – Российская Федерация
УЗВТ – ультразвуковая томография
УЗИ – ультразвуковое исследование
ХТ – химиотерапия
ЩТ – щелочная фосфатаза
ЭКГ – электрокардиография
ЭХО-КГ – эхокардиография
CARBO – карбоплатин**
CDDP – цисплатин**
COG – Children’s Oncology Group (Детская онкологическая группа)
DOXO – доксорубицин**
JLTG – Japanese Liver Tumor Group (Японская группа изучения опухолей печени)
P2 – прорастание основного ствола воротной вены
PRETEХT – Pretreatment Extent of Disease (оценка распространенности опухолевого
процесса до начала лечения)
POST-TEXT - (Post-Treatment Extent of Disease). (оценка распространенности
опухолевого процесса перед проведением отсроченного хирургического
вмешательства)
SIOP – International Society of Pediatric Oncology (Международное общество
детских онкологов)
SIOPEL – Childhood Liver Tumors Strategy Group (Международная группа по
оптимизации лечения опухолей печени)
Т1- ВИ – режим МРТ
T2– режим МРТ
V3 – прорастание 3-х печеночных вен и/или НПВ
VIBE+КУ – режим МРТ
Термины и определения
Общая выживаемость (ОВ) – это время, прошедшее с момента постановки диагноза гепатобластома (ГБ) до смерти пациента от любых причин или до даты последнего контакта с больным.
Бессобытийная выживаемость (БСВ) – это время, прошедшее с момента постановки диагноза ГБ до неблагоприятного события, под которым понимают прогрессию, рецидив (в случае достижения полного ответа), развитие вторичной злокачественной опухоли, смерть от любой причины, или даты последнего контакта с пациентом.
Прогрессия заболевания (ПЗ) - это появление любого нового опухолевого очага; увеличение любого доступного измерению очага > 25 %; повышение уровня АФП, зафиксированное на протяжении трех последовательных недель.
Рецидив заболевания (РЗ) – это появление любых новых опухолевых очагов у пациентов, достигших ранее полного ответа, согласно критериям оценки ответа на терапию у пациентов с ГБ.
Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
1. Оценка распространенности процесса по системе PRETEXT
Система, принятая для оценки распространения опухоли перед лечением, названа PRETEXT [14,15,31]. Она разработана для описания распространения опухоли до проведения какого-либо терапевтического вмешательства. Согласно системе PRETEXT, сегменты печени по С. Couinaud (1989 г.) объединены в четыре сектора (рис. 7.1.1), а принцип стадирования проводится путем вычитания количества смежных непораженных секторов печени.
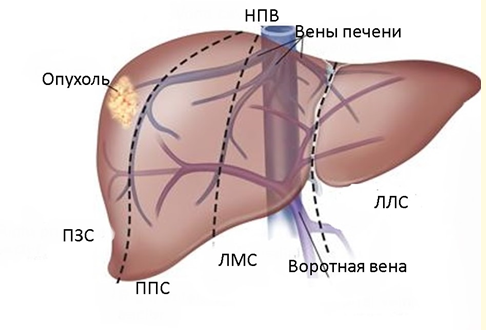

Рис. 7.1.1. Схема формирования секторов печени по PRETEXT. ЛЛС (LLS) - левый латеральный сектор, 2/3 сегменты; ЛМС (LMS) - левый медиальный сектор, 4 сегмент; ППС (RAS) - правый передний сектор, 5 и 8 сегменты; ПЗС (RPS) - правый задний сектор, 6 и 7 сегменты
Анатомическая граница между ЛЛС (LLS) и ЛМС (LMS) - круглая связка печени и вертикальная ветвь ЛВВ, между ЛМС и ППС - срединная вена печени и ложе желчного пузыря. ППС и ПЗС отграничены правой печеночной веной.
Система PRETEXT является описательной и основывается на результатах анатомической визуализации при постановке диагноза. Данная система используется для распределения пациентов по группам риска («стандартного», «высокого» и «очень высокого»). Так как хирургическая резекция является ключевым прогностическим фактором, а непораженные сектора печени, которые можно сохранить, определяют исход, система PRETEXT нацелена на предположение анатомического расположения здоровых тканей печени, которые останутся после резекции.
После курсов неоадъювантной ПХТ, все категории PRETEXT пересматриваются и регистрируются как POSTEXT (Post-Treatment Extent of Disease).
Стадии по PRETEXT
Цифры PRETEXT отражают количество секторов, пораженных опухолью.
Таблица: стадирование по системе PRETEXT.
|
Стадии по PRETEXT
|
Поражение секторов печени
|
|---|---|
|
PRETEXT I
|
один сектор поражен; три смежных сектора не поражены опухолью
|
|
PRETEXT II
|
два сектора поражены; два смежных сектора не поражены
|
|
PRETEXT III
|
три сектора или два несмежных сектора поражены; один или два несмежных сектора поражены
|
|
PRETEXT IV
|
секторы, не пораженные опухолью, отсутствуют; все четыре сектора поражены
|
Описание стадий по системе PRETEXT
PRETEXT I характеризуется отсутствием поражения опухолью трех смежных секторов.
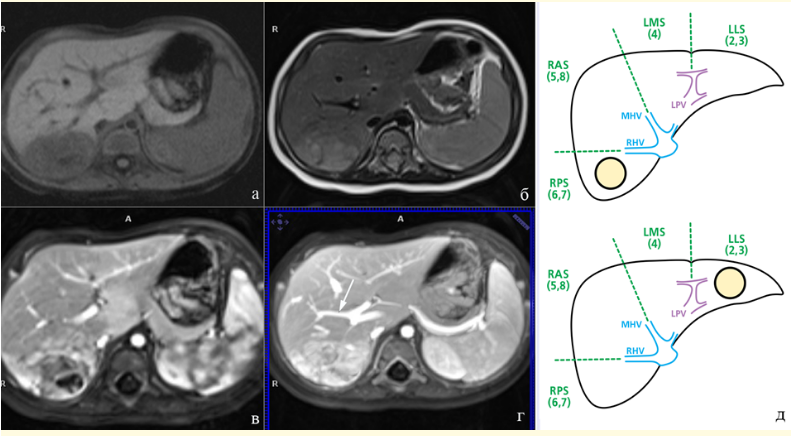

Рисунок 7.1.2. Пациентка, 13 мес. Образование правой доли печени: (а) – на Т1-ВИ гипоинтенсивное в 6/7 сегментах печени; (б) – на Т2 ВИ умеренно-повышенного МР-сигнала; (в, г) – Т1 VIBE с контрастным усилением (КУ): гетерогенное накопление контрастного вещества (КВ) образованием в артериальную (в) и портальную фазы (г), транспозиция правой передней ветви воротной вены (ВВ) от левой ВВ (стрелка); (д) схема топографии опухоли при PRETEXT I .
PRETEXT II - два смежных сектора не поражены. Мультифокальные опухоли с поражением ЛЛС (LLS) и ПЗС (RPS), изолированные опухоли ЛМС (LMS) или ППС (RAS) так же относятся к PRETEXT II.

Рисунок 7.1.3 Схема топографии опухоли при PRETEXT II.
Опухоли правой доли печени, как правило, имеют большие размеры. Большое значение имеет динамический контроль после курсов ПХТ, тогда правильному стадированию опухоли помогает дифференциация и топография срединной вены (СВ).
Рисунок 7.1.4. Пациент, 11 мес. ГБ правой доли печени, PRETEXT II. (а) – на Т1-ВИ: образование правой доли печени, с участками кровоизлияний (стрелка); (б) – Т2-ВИ: ГБ гетерогенной структуры, по медиальному краю образования дифференцируется СВ печени (короткая стрелка).
Рисунок 7.1.5. Пациент, 13 мес. ГБ правой доли печени после курсов ПХТ, POSTEXT II. (а) - Т1-ВИ и (б) – Т2-ВИ: уменьшение размеров ГБ правой доли печени; (в) - Т1 VIBE+КУ: срединная вена печени (стрелка) дифференцируется по медиальному краю образования на расстоянии до 2см; (г) – Т1 VIBE+КУ: инвазия правой ветви ВВ (короткая стрелка).
PRETEXT III - нет непораженных двух смежных секторов печени. Монофокальные (одноузловые) опухоли в этой категории обычно достигают большого объема (рис. 6), оставляют свободными только ЛЛС (LLS) и/или ПЗС (RPS).
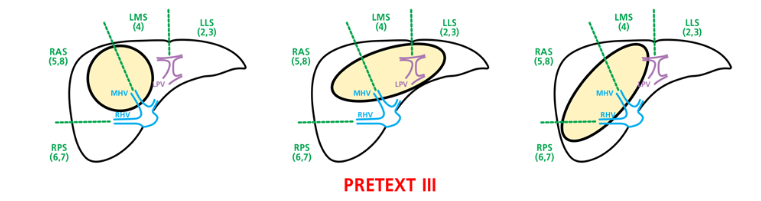
Рисунок 7.1.6. Схема топографии опухоли при PRETEX III.
Основная задача исследования с контрастным усилением – отличить инвазию сосуда от его компрессии и минимальную вовлеченность в опухолевый процесс прилежащих участков паренхимы печени, поскольку от этого зависит стратификация риска. Отсутствие визуализации и контрастирования воротной вены или ее ветвей является убедительным доказательством ее инвазии. Составляющими высокого риска является поражение двух ветвей воротной вены или ствола воротной вены, а также инвазия одной ветви ВВ в сочетании с поражением собственных вен печени (рис. 7.1.7).
Рисунок 7. Пациентка, 4 месяца. ГБ правой доли печени + 4 сегмент. PRETEXT III, высокий риск. (а) – Т1 VIBE+КУ, ГБ гетерогенно накапливающее контрастное вещество с инвазией правой ветви ВВ (стрелка); (б) – Т1 VIBE c КУ, инвазия правой и СВ печени, дифференцируется левая вена печени (короткая стрелка).
При наличии опухоли левой доли и при подозрении на вовлечение в процесс ППС важное значение имеет визуализация срединной вены печени, как границы 4 и 8 сегментов печени. Надо отметить, что гетерогенность структуры опухоли с наличием гиперинтенсивных включений на Т1 ВИ, характерных для геморрагического компонента, может быть признаком разрыва опухоли и отнесена к группе очень высокого риска ГБ. Поражение лимфатических узлов при ГБ встречается довольно редко. Чаще имеет место доброкачественное увеличение забрюшинных лимфатических узлов, особенно после проведения курсов ПХТ. Такие узлы хорошо дифференцируются на Т2 ВИ с подавлением сигнала от жировой ткани и практически не визуализируются при исследовании с КУ. Эти изменения расцениваются как реактивные.

Рисунок 7.1.8. Пациентка, 8 месяцев. ГБ левой доли печени + 8 сегмент, после курсов ПХТ. РOSTEXT III, высокий риск. (а) – Т1 VIBE+КУ, ГБ гетерогенно накапливает контрастное вещество; (б) – Т1 vibe с КУ, распространение опухоли на 8 сегмент; (в) - Т2 FS – визуализируется лимфатический узел кзади от стола ВВ размером до 10мм (стрелка); (г) - МР-ангиография, инвазия левой ветви ВВ и правой передней ветви ВВ (стрелка); (д) - Т1 VIBE+КУ, инвазия левой и CВ печени, очаг в 8 сегменте печени (стрелка) в проекции топографии СВ; (е) – Т1 + КУ, отмеченный (в) лимфатический узел не дифференцируется.
Передние центральные опухоли с поражением ЛМС и ППС (4, 5 и 8 сегменты) встречаются редко (4%). В этих условиях разработанные хирургические методики рекомендуют проводить центральную резекцию без трисекторэктомии.
PRETEXT IV - поражение всех секторов печени. Эта стадия часто проявляется как мультифокальное поражение или представлена массивной одиночной опухолью, которая поражает все четыре сектора. ГБ при этой форме часто характеризуется выраженной сосудистой инвазией, часто с внутриопухолевыми кровоизлияниями и вторичными метастазами в легких. Изменение стадии заболевания после курсов ПХТ в стречается редко, однако наблюдается уменьшение размеров, количества узлов при мультифокальном поражении и патоморфоз структуры ГБ. При уменьшении опухолевой компрессии лучше дифференцируются сосудистые структуры (Рис. 7.1.10).
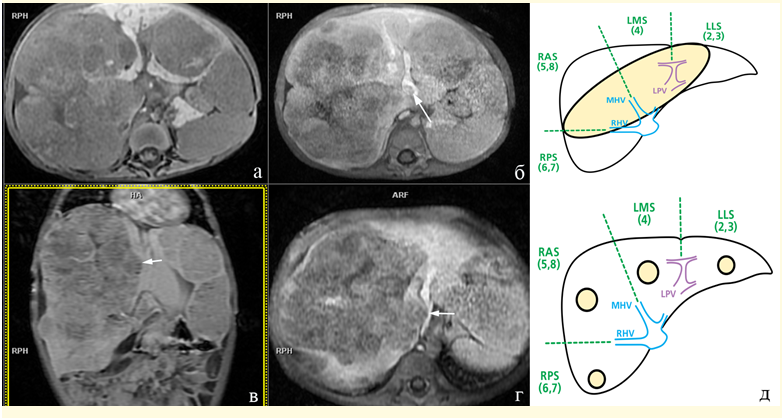
Рисунок 7.1.9. Пациент, 1 год 10 месяцев. Гепатобластома печени, РRETEXT IV. (а) – Т1 ВИ, мультифокальная форма ГБ; (б) - Т1 VIBE+КУ, тромб в устье левой вены печени (стрелка); (в, г) - Т1 VIBE+КУ, инвазия опухоли в нижнюю полую вену (НПВ) (короткие стрелки); (д) – схема топографии опухоли при PRETEX IV
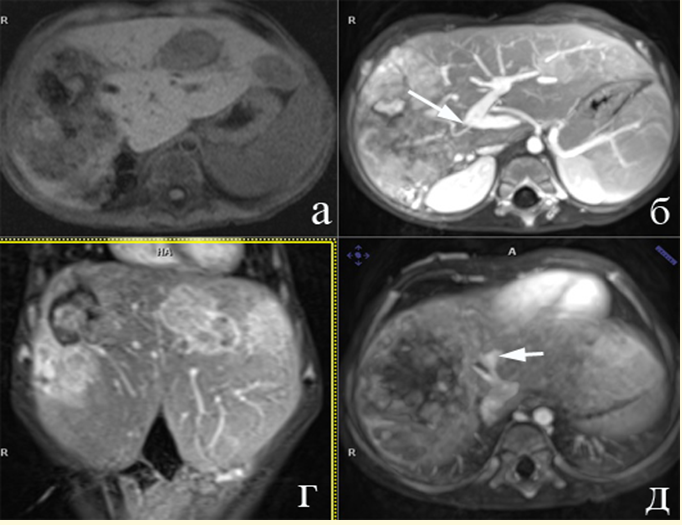
Рисунок 7.1.10. Пациент, 2 года. ГБ после курсов ПХТ, POSTTEXT IV. (а) - Т1 ВИ, уменьшение размеров образования; (б) Т1 VIBE+КУ инвазия ПВ ВВ (стрелка); (в) Т1 VIBE+КУ, множественные гиперваскулярные образования печени; (г) Т1 VIBE+КУ отсутствие тромба в левой вене печени (короткие стрелки).
Полученное по данным МРТ заключение o локализации опухолевых очагов и состояние афферентного/эфферентного кровотока, позволяет планировать у данной группы пациентов проведение предельно допустимых резекций печени с портальной и/или кавальной реконструкцией, билатеральные (билобарные) резекции или же выполнение трансплантации фрагмента печени.
Таблица стадирования по системе PRETEXT
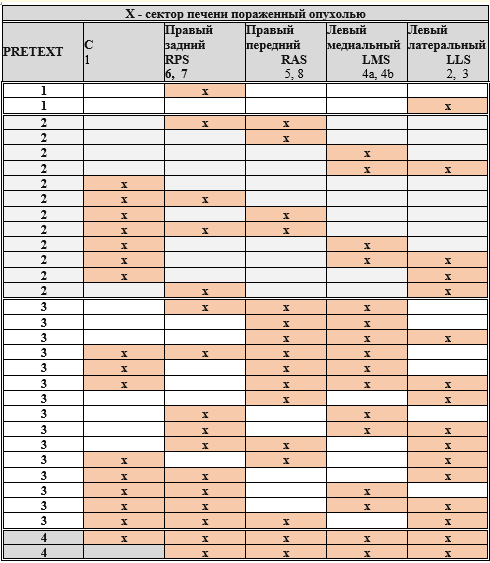
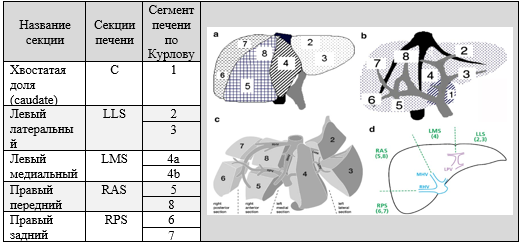
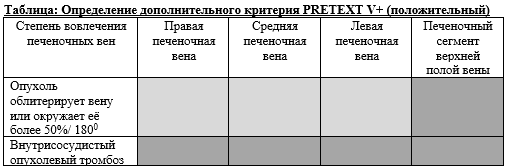
Считается положительным (V+ или V3) если выбраны все 3 светло-серых поля или любой из тёмно-серых.
Критерии вовлечения в опухолевый процесс нижней полой вены SIOPEL: означает распространение в полую вену и/или в любую из трех печёночных вен
-
V1+ поражена одна печёночная вена
-
V2+ поражены две печёночные вены
-
V3+ все три печёночные вены и/или полная вена поражены
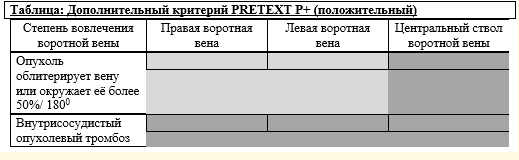
Считается положительным (P+ или P3+) если выбраны 2 светло-серых поля или любой из тёмно-серых.
Критерии вовлечения в опухолевый процесс портальной вены SIOPEL :
Р означает распространение в ствол воротной вены и/или левую или правую ветвь воротной вены
Р1+ поражена одна воротная ветвь
Р2+ обе воротные ветви или главная воротная вена поражены
Степень распространения опухоли за пределы печени по системе PRETEXT*:
Комментарии: Рекомендовано заполнение таблицы для указания дополнительных критериев PRETEXT.
| C | E | F | H | V | P | M | N |
Критерий PRETEXT С – поражение первого сегмента печени (хвостатой доли)
Критерий PRETEXT Е - внепеченочное заболевание в брюшной полости (которое включает поражение лимфатических узлов в гепатодуоденальной связке)*
Критерий PRETEXT F – отображает количество очагов в печени, F0- монофокальное поражение, F1- мультифокальное (многоочаговое поражение)
Критерий PRETEXT H – разрыв опухоли с кровотечением
Критерий PRETEXT V - вовлечения в опухолевый процесс нижней полой вены
Критерий PRETEXT P - вовлечения в опухолевый процесс воротной вены
*Несмотря на то, что только нижняя полая вена и главная воротная вена расположены за пределами печени, их главные притоки и ветви внутри печени также включаются в V и Р.
Критерий PRETEXT N - означает наличие метастазов в регионарных лимфатических узлах.
Критерий PRETEXT М - означает наличие отдаленных метастазов
Примечание: V1+, V2+ и Р1+ = стандартный риск; V3+, Р2+ = высокий риск. Таким образом, определенная стадия по системе PRETEXT будет выражаться, например, как PRETEXT IV, V3+, Р1+, Е+, М+.
Важно отличать действительное поражение сектора от компрессии сектора, вызванной опухолью. Такое же различие характерно при оценке вовлечения сосудов. Оно присутствует, только если опухоль находится в пределах вены, или произошла полная закупорка вены опухолью. Считается, что опухоли на ножке располагаются в пределах печени и занимают только тот сектор, из которого они произрастают. Разрыв опухоли не указывает на степень Е+. Наличие перитонеальных метастазов должно быть подтверждено биопсией. Спонтанный разрыв опухоли на момент постановки диагноза автоматически переводит пациента в группу очень высокого риска. Кровотечение после биопсии не рассматривается как разрыв опухоли и не требует проведения более интенсивной терапии.
Определение стадии по PRETEXT целесообразно осуществлять совместно лечащим врачом – детским онкологом, врачом - рентгенологом и врачом – детским хирургом в каждом отдельном центре. Определение точной оценки категории по PRETEXT требуется на момент постановки диагноза, затем она будет сравниваться с распространением опухоли после лечения, которое будет оцениваться непосредственно перед операцией (POST-TEXT). Оценка распространения опухоли перед лечением в первую очередь нацелена на определение возможного масштаба резекции печени.
Расчет фактического объема опухоли не повлияет на окончательное распределение опухолей по четырем стадиям PRETEXT. Однако, расчет объема опухоли необходим для оценки возможного влияния на исход лечения пациента и для того, чтобы как можно точнее отследить ответ опухоли на терапию. Для упрощения вычислений «объем» будет означать фактическое произведение длин трёх максимальных перпендикулярных диаметров умноженное на коэффициент 0,52. Например: 112 мм х 98 мм х 119 мм х 0,52 = 679 мл (см3).
2. Патолого-анатомическое исследование опухолей печени
Врач-патологоанатом осматривает, и фотографирует макропрепарат, аккуратно снимает с него клипсы и лигатуры, не повреждая при этом макропрепарат. Края резекции общего печёночного протока, воротной вены, печёночной артерии (в случае гемигепатэктомии – их ветвей), а также печёночных вен отсекают для последующего морфологического исследования и сохраняют до момента вырезки основного препарата в маркированных гистологических кассетах, погружённых в 10% забуференный раствор формалина. Целесообразно на край резекции печени нанесение кисточкой специальной краски. Участки, подозрительные на инвазию капсулы печени, а также края резекции подпаянных к печени анатомических структур маркируются краской иного цвета. Для обеспечения равномерности и полноценности фиксации на макропрепарат ножом с длинным, широким лезвием наносят параллельные разрезы, направленные от передней поверхности к задней, справа налево, с шагом в 1 см. При этом в области задней поверхности оставляют не рассечённый пласт печени толщиной 1 см. Материал, рассечённый в виде «книжки» помещают для дальнейшей фиксации в 10% забуференный раствор формалина на 24-48 часов.
Перед последующей вырезкой макропрепарата измеряют его размеры, по ранее выполненным разрезам ткань печени разделяют на пласты толщиной в 1 см. Производят фотографирование каждого пласта. Указывают количество опухолевых узлов, их локализацию, размеры, цвет и консистенцию. Отмечают расстояние от узлов до капсулы печени, краёв резекции ткани печени, крупных сосудов, указывают, при наличии, макроскопические признаки опухолевого роста в данных структурах. При вырезке кусочков для гистологического исследования в обязательном порядке берут несколько кусочков с опухолевым узлом (узлами) и ближайшими участками капсулы печени, стенок крупных сосудов, краёв резекции ткани печени, а также, при наличии, подпаянных крупных анатомических структур (например, сальника). В соответствии с рекомендациями Коллегии американских патологов (CAP), производится забор минимум 1 кусочка с каждого 1 см опухоли по наибольшему её размеру. Краевые участки опухоли следует брать с прилежащими участками ткани печени. Гистологическая проводка материала проводится по стандартному протоколу.
1. Гистологическое исследование.
Гистологически ГБ состоит из эпителиальных и мезенхимальных компонентов в различном сочетании, при этом эпителиальные компоненты представлены ГБ различной степени зрелости: от незрелых до гепатоцитоподобных.
Комментарии: Гистологическая классификация гепатобластомы принятая на консенсусе группы детской онкологии [53]:
1) Эпителиальный вариант:
а) Фетальный с низкой митотической активностью
б) Фетальный, митотически активный
в) Плеоморфный, низкодифференцированный
г) Эмбриональный
д) Мелкоклеточный недифференцированный
- INI1-положительный
- INI1-отрицательный
е) Смешанный эпителиальный (присутствуют какие-либо/все вышеперечисленные компоненты)
ж) Холангиобластический
з) Эпителиальный макротрабекулярный
2) Смешанные эпителиально-мезенхимальные варианты:
а) Без тератоидных характеристик
б) С тератоидными характеристиками
2. Описание гистологических вариантов
2.1 Эпителиальный вариант:
а) Фетальный компонент c низкой митотической активностью.
Сформирован мономорфными клетками диаметром 10-20 мкм с округлыми ядрами, едва заметными ядрышками, светлой, либо слабоэозинофильной цитоплазмой, формирующими тяжи и пучки толщиной до 2 клеток, либо несколько более толстые трабекулы. Светлый цвет цитоплазмы связан с большим содержанием в ней жиров и гликогена. Количество фигур митоза в данном компоненте <2 в 10 полях зрения при увеличении х400. Среди пучков клеток фетального типа в данном компоненте зачастую можно обнаружить островки экстрамедуллярного гемопоэза. Для установления диагноза необходимо исследование большого количества материала, не подвергавшегося химиотерапии, что возможно только после выполнения радикальной операции на инициальном этапе. Биоптат, представляющий собой лишь < 3/100000 всего опухолевого узла (при массе около 15 мг и средней массе опухоли до лечения около 500 г), отражает строение всей опухоли лишь в небольшом (8-10%) количестве случаев. В образцах опухолевой ткани после химиотерапии имеются выраженные дегенеративные и некротические изменения, которые могут включать в себя оссификацию, плоскоклеточную метаплазию, разрастание соединительной ткани, протоковую пролиферацию, изменение размеров и формы ядер. При этом митотический индекс оставшейся части опухолевых клеток не может достоверно характеризовать особенности опухоли. Данный компонент также предложено называть высокодифференцированным фетальным компонентом.
б) Фетальный, митотически активный фетальный компонент
Данный паттерн ГБ представлен трабекулами, сформированными клетками с более высоким ядерно-цитоплазматическим соотношением, более выраженными ядрышками, амфифильной цитоплазмой и более высокой митотической активностью (>2 фигур митоза в 10 полях зрения при увеличении х400), чем в высокодифференцированном фетальном компоненте. При этом в целом сохраняется высокодифференцированное строение, зачастую можно обнаружить островки экстрамедуллярного кроветворения. Выявление митотически активного фетального паттерна в структуре ГБ важно для дифференциального диагноза с ранее описанным вариантом.
в) Плеоморфный низкодифференцированный компонент.
Ранее данный компонент называли анапластическим фетальным, а также ГЦК-подобным, однако на консенсусе Группы детской онкологии приняли наименование «плеоморфного компонента». Встречается нечасто, преимущественно в опухолях, ранее подверженных химиотерапии. Плеоморфный компонент может структурно напоминать ГЦК, представлен клетками фетального или эмбрионального типа, с крупными полиморфными ядрами и хорошо различимыми ядрышками. В данном компоненте также может наблюдаться высокая митотическая активность, при этом отсутствуют признаки анаплазии, такие как увеличенные в размере (в 3-4 раза, по сравнению с окружающими) клетки, атипические фигуры митоза. Прогностическое значение данного паттерна остаётся неясным. При выявлении плеоморфного компонента в дифференциальной диагностике с ГЦК может помочь обнаружение иных, более часто встречающихся компонентов ГБ. При этом, однако, сохраняется возможность сочетания двух данных форм злокачественных опухолей.
г) Эмбриональный компонент.
Сформирован гепатобластами, структурно соответствующими 6-8 неделям гестации. Данные клетки несколько меньше клеток фетального компонента (10-15 мкм в диаметре), угловатой формы, содержат небольшое количество эозинофильной цитоплазмы, в связи с чем обладают высоким ядерно-цитоплазматическим соотношением. Пучки клеток эмбрионального компонента формируют ацинарные и трабекулярные структуры. Данный компонент практически никогда не является единственным в структуре гепатобластом, и всегда следует выявлять участки фетального строения.
д) Мелкоклеточный недифференцированный компонент.
Представлен группами недифференцированных мелких клеток размером 7-8 мкм (чуть крупнее лимфоцита), округлой и овальной формы, с небольшим количеством цитоплазмы, едва заметными ядрышками и низкой митотической активностью, растущими диффузно, либо формирующими скопления, иногда смешиваясь с клетками иных компонентов ГБ. В некоторых случаях возможно обнаружение миксоидной стромы. Зачастую можно обнаружить фокусы инвазии в просветы венозных сосудов, а также участки некроза.
Комментарии: В клетках мелкоклеточного недифференцированного компонента может наблюдаться коэкспрессия виментина, а также цитокератинов 8 и 18, что отражает их «ни эпителиальную, ни стромальную» дифференцировку. При этом в клетках данного компонента отсутствует экспрессия α-фетопротеина и глипикана 3. В редких случаях вся опухоль может быть представлена мелкоклеточным недифференцированным компонентом, что клинически отражается отсутствием повышения уровня α-фетопротеина в плазме крови. Известно, что присутствие данного компонента в опухоли является неблагоприятным прогностическим признаком. В ряде исследований было показано, что иногда мелкоклеточный недифференцированный компонент ГБ может иметь морфологическое и биологическое сходство со злокачественными рабдоидными опухолями. Одним из признаков такого варианта мелкоклеточного недифференцированного компонента является отсутствие экспрессии INI-1. Данный, рабдоидно-подобный, вариант мелкоклеточного недифференцированного компонента важно выявлять, поскольку в лечении таких пациентов более эффективной может быть химиотерапия, направленной на лечение злокачественных злокачественных рабдоидных опухолей [24]. Отсутствие экспрессии INI-1 в рабдоидных опухолях объясняется мутацией гена SMARCB1/INI-1. Однако, в данных новообразованиях известны мутации и иных генов, поэтому стандартом диагностики остаётся морфологическое исследование. Клетки злокачественных рабдоидных опухолей отличаются эксцентрично расположенными везикулярными ядрами, выраженными ядрышками. При окраске реактивом Шиффа среза, обработанного диастазой, в цитоплазме можно выявить розоватые включения.
е) Смешанный эпителиальный. (присутствуют какие-либо/все вышеперечисленные компоненты).
ж) Эпителиальный холангиобластический компонент.
В структуре ГБ в ряде случаев можно обнаружить компонент, представляющий собой холангиоцитарную линию дифференцировки гепатобластов. Клетки холангиобластического компонента формируют ацинарные и протоковые структуры. Холангиоцитарную линию дифференцировки отражает экспрессия цитокератинов 7 и 19 при иммуногистохимическом окрашивании. В отличие от пролиферирующих желчных протоков, в клетках холангиобластического компонента определяется ядерная экспрессия β-катенина. При этом обычно отсутствует экспрессия глипикана 3, что отличает данный компонент от тубулярных и ацинарных структур эмбрионального компонента. Также необходимо дифференцировать холангиобластический компонент с так называемыми опухолями протоковой пластинки, внутрипечёночной холангиокарциномой и гнёздной стромально-эпителиальной опухолью.
з) Эпителиальный макротрабекулярный компонент.
Встречается нечасто (<5% случаев), сформирован клетками фетального, эмбрионального, либо плеоморфного типа, организованными в трабекулы толщиной от 5 клеток. Компонент требует дальнейшего изучения, для чего в настоящее время целесообразно разделять его на подтипы толщиной ≥5 клеток и ≥20 клеток, а также отмечать, является ли строение опухоли исключительно или преимущественно макротрабекулярным, либо данный компонент присутствует в ГБ лишь фокально.
2.1 Смешанные эпителиально-мезенхимальные варианты;
а) Смешанная эпителиально-мезенхимальная ГБ без тератоидных характеристик.
Большинство ГБ являются смешанными, то есть состоят либо из различных эпителиальных компонентов, либо из эпителиальных и мезенхимальных компонентов. Смешанная эпителиально-мезенхимальная ГБ без тератоидных признаков состоит из эпителиальных компонентов, а также мезенхимальных компонентов, представленных незрелой веретеноклеточной мезенхимой (также называемой «бластемой»), остеоидом, незрелой поперечнополосатой мышечной тканью, либо гиалиновым хрящом.
б) Смешанная эпителиально-мезенхимальная ГБ с тератоидными характеристиками.
Часть смешанных эпителиально-мезенхимальных ГБ содержат производные всех трёх эмбриональных листков (например, производные нейроэктодермы, энтодермы, меланинсодержащие клетки, цилиндрический эпителий бронхиального, либо кишечного типа, плоский эпителий). Прогностическая значимость данного варианта ГБ неясна.
3. Иммуногистохимическое исследование.
Показано всем пациентам с гистологическим диагнозом ГБ после планового гистологического исследования первичного, рецидивного или метастатического опухолевого материала. Исследование целесообразно проводить после каждого оперативного вмешательства. Проведение иммуногистохимического исследования целесообразно по стандартному протоколу
В протоколе Коллегии американских патологов отмечено, что в настоящее время не существует такой иммуногистохимической окраски, которая позволила бы достоверно отличить ГБ от ГЦК. Однако, данный вид исследования позволяет уточнить вариант ГБ, а также, в некоторых случаях, установить клинический диагноз при неоднозначной морфологической картине. Для иммуногистохимического исследования ГБ консенсусом Группы детской онкологии рекомендована минимально необходимая панель, включающая в себя альфа-фетопротеин, глипикан 3, β-катенин, глутаминсинтетазу, виментин, цитокератины, Hep Par-1, INI1 [53].
Характеристика иммуногистохимических маркеров:
-
Альфа-фетопротеин: экспрессия АФП наиболее часто определяется в цитоплазме эпителиальных компонентов опухоли, в то время как в мезенхимальном и мелкоклеточном недифференцированном компонентах экспрессия данного белка отсутствует. В высокодифференцированном фетальном и макротрабекулярном компонентах экспрессия АФП также может не определяться. Ограничение применения антител к АФП связано с тем, что данный белок является секретируемым, и часто имеет место выраженная фоновая «сывороточная» окраска, что затрудняет интерпретацию результатов. У детей самого раннего возраста также может наблюдаться слабо выраженная экспрессия АФП в гепатоцитах.
-
Глипикан 3: экспрессия глипикана 3 определяется в цитоплазме эпителиальных компонентов ГБ и не определяется в нормальных гепатоцитах, доброкачественных опухолях печени, мезенхимальном, холангиобластическом и мелкоклеточном недифференцированном компонентах ГБ. При этом экспрессия данного белка также определяется в ГЦК. Также возможна экспрессия глипикана 3 в гепатоцитах при неопухолевых холестатических заболеваниях печени, например, при семейном внутрипечёночном холестазе и макрорегенеративной гиперплазии, при выраженном воспалительном процессе и циррозе печени.
-
β-катенин: мутации данного ключевого белка сигнального пути Wnt (wingless int) обнаруживаются более чем в 80% ГБ. В нормальных гепатоцитах и холангиоцитах имеется только мембранная экспрессия β-катенина. В эпителиальных компонентах опухоли экспрессия β-катенина вариабельна, при этом известны случаи слабо выраженной ядерной экспрессии β-катенина в высокодифференцированных фетальных ГБ. Опухолевые клетки незрелой мезенхимы (бластемы), остеоида, а также мелкоклеточного недифференцированого компонента характеризуются ядерной экспрессией β-катенина. Кроме того, ядерная экспрессия β-катенина также отмечается в желчных протоках холангиобластического компонента опухоли, в то время как в реактивно изменённых желчных протоках на периферии опухолевого узла определяется только мембранная и цитоплазматическая экспрессия.
-
Глутаминсинтетаза: представляет собой один из белков, регулируемых путём Wnt (wingless int). В норме экспрессия глутаминсинтетазы в печени определяется в гепатоцитах, расположенных вокруг центральных вен. В ГБ данный белок чаще всего определяется в клетках фетального компонента, а также, в некоторых случаях – эмбрионального, мезенхимального и мелкоклеточного недифференцированного компонентов. Имеются данные, что в образцах опухолей, ранее подверженных химиотерапии, экспрессия глутаминсинтетазы определяется во всех паттернах ГБ, причём даже в тех участках высокодифференцированного компонента, в которых не наблюдается ядерная экспрессия β-катенина.
-
Виментин: экспрессия виментина обычно определяется в мезенхимальном и в мелкоклеточном недифференцированном компонентах и не определяется в эпителиальных компонентах ГБ.
-
Цитокератины: экспрессия панцитокреатина (AE1/AE3) определяется в эпителиальных компонентах ГБ. Цитокератины 7 и 19 определяются в желчных протоках, а также в холангиобластическом компоненте опухоли. Антитела к цитокератинам 5/6 позволяют выявить плоскоклеточный компонент. Цитокератин 8 – помогает дифференцировать клетки ГБ (не экспрессируют СК8) от нормальных геатоцитов и клеток гепатоцеллюлярного рака (экспрессируют СК8).
-
Hep Par-1: экспрессия антигена Hep Par-1 определяется в нормальной ткани печени и в фетальном компоненте ГБ, но может отсутствовать в эмбриональном компоненте. В мелкоклеточном недифференцированном компоненте экспрессия HepPar1 не определяется.
-
INI1: INI1 считается геном-супрессором опухолевого роста. Известно, что экспрессия продукта данного гена, белка INI1, не определяется в злокачественных рабдоидных опухолях различной локализации. В ГБ оценка экспрессии INI1 позволяет разделить мелкоклеточный недифференцированный компонент на INI1-положительный и INI1-отрицательный, который рассматривается как злокачественная рабдоидная опухоль, что требует лечения по принципиально другому протоколу ПХТ.
3. Рекомендации по хирургическому лечению
1. Биопсия опухоли перед проведением лечения
Диагностическая биопсия опухоли обязательна для всех пациентов независимо от их возраста и уровня АФП в сыворотке.
Биопсия проводится с целью забора достаточного количества опухолевого материала для:
- Постановки гистологического диагноза и классификации гепатобластомы;
- Дифференциальной диагностики с другими новообразованиями печени.
Биопсия абсолютно* показана следующим группам пациентов:
- в возрасте младше 6 месяцев из-за широкого спектра возможных опухолей, проявляющихся в этом возрасте, а также высоких возрастных показателей АФП;
- у детей старше 3 лет, чтобы отличить ГБ от гепатоцеллюлярной карциномы (ГЦК);
- у всех пациентов с нормальным уровнем АФП в сыворотке крови.
-
Исключения могут составлять солитарные опухоли, имеющие преимущественно “краевое” расположение с малым интрапаренхиматозным компонентом, или опухоли, расположенные преимущественно интрапаренхиматозно, при условии, что их радиологические характеристики соответствуют признакам гепатобластомы, распространение затрагивает не более двух сегментов или одного сектора печени и отсутствуют убедительные признаки инвазии в систему воротной вены, печеночные и/или нижнюю полую вену (стратификация пациента в группу стандартного риска). В таких случаях допустимо первичное удаление опухоли в объеме атипичной или анатомической резекции при условии гарантированно радикального удаления опухоли.
-
Решение о проведении первичной резекции должно приниматься в рамках мультидисциплинарного обсуждения с участием детских хирургов, детских онкологов и специалистов по визуализации ТОЛЬКО в федеральных центрах, специализирующихся на лечении пациентов с опухолями печени и использующими настоящие клинические рекомендации.
Комментарий: в случае выполнения первичной резекции и/или получения при плановом гистологическом исследовании послеоперационного материала фетального эпителиального варианта ГБ с низкой митотической активностью (чистый фетальный вариант), а также наличия негативных краев резекции (R0-резекция) возможно оставление ребенка под динамическим наблюдением без проведения адъювантной химиотерапии. Данная тактика может быть применена только при наличии стадии PRETEXT I или II согласно современным международным рекомендациям и при обязательном условии обсуждения данной тактики со специализированным федеральным центром. Следует отметить, что оценка митотической активности опухоли проводится на всем материале удаленной опухоли, оценка митотической активности только на биопсийном материале недопустима [60]
У пациентов в возрасте от 6 месяцев до 3 лет (2 года 11 месяцев 30 дней) проведение биопсии опухоли может не проводиться в ситуации, когда тяжесть состояния пациента не позволяет провести хирургическое вмешательство, при условии ясной клинической картины, включающей солидную опухоль печени, подтвержденную данными анатомической визуализации и повышением уровня АФП в сыворотке (в три раза выше верхнего порогового значения для данной возрастной группы).
Методика
Выбор методики биопсии зависит от имеющихся технических навыков и оснащения клиники. Однако, следует иметь ввиду, что в подавляющем большинстве случаев получение материала может быть осуществлено чрескожным пункционным методом без нанесения большей хирургической травмы пациенту. Рассматривать лапароскопический или мини-лапаротомный доступы целесообразно при неинформативности пункционной биопсии, а не в качестве первоначального доступа.
Толстоигольная пункционная биопсия выполняется в условиях кратковременной седации или под местной анестезией у детей старшей возрастной группы, под ультразвуковым наведением. Диагностический материал может быть получен с использованием режущей иглы “Tru-cut”, при этом необходимо получить не менее 3-5 образцов ткани. Дополнительно необходимо получить 1 образец здоровой паренхимы печени при помощи отдельной «чистой» иглы. Пункционная биопсия должна выполняться через участок паренхимы печени, который предполагается удалить на этапе хирургического лечения.
Тонкоигольная биопсия не применяется, поскольку она не обеспечивает забора достаточного количества материала.
2. Резекции печени
Радикальное удаление опухоли – единственная возможность излечить пациента с гепатобластомой. В связи с этим основной целью хирургического лечения гепатобластомы является выполнение радикальной R0 резекции первичного и/или вторичного(ых) очагов. Таким образом, для достижения этой цели могут быть использованы любые хирургические технологии, среди которых могут быть рассмотрены как традиционные резекции печени, так и последние с использованием трансплантационных технологий, а также собственно трансплантация печени.
Хирургия печени - сложный раздел как со стороны анестезиологического обеспечения, так и с позиций хирургической техники и оснащения клиники. В арсенале клиники, занимающейся хирургической гепатологией, должен быть ряд медикаментозных и инструментальных опций, использование которых позволяет снизить травматичность вмешательства и уменьшить кровопотерю. К необходимому инвентарю относят ранорасширитель стоечного типа, адекватный набор хирургических инструментов, включающий сосудистые и микрохирургические, атравматический шовный материал, а также моно-, биполярную коагуляцию, ультразвуковой и/или водоструйный деструктор. Наиболее легко воспроизводимой и доступной опцией интраоперационной навигации считается ультразвуковая. Наличие С-дуги и возможности выполнения интраоперационной холангиографии требуются не на каждой операции, но способны разрешить ряд диагностических задач.
Вслед за определением показаний к резекции печени необходимо оценить безопасность предстоящего вмешательства. Помимо оценки анестезиологического риска, понятие безопасности складывается из характеристик образования с точки зрения его топографии, размеров, структуры, взаиморасположения с внутри- и внепечёночными сосудистыми структурами и желчными протоками. Принципиально важным в хирургической гепатологии является знание и понимание анатомического расположения сосудов и вариантной анатомии афферентного и эфферентного кровоснабжения, жёлчного оттока, а также сегментарного строения печени. Подавляющее большинство сведений, необходимых для планирования операций на печени, получают при детальном ультразвуковом исследовании и магнитно-резонансной томографии (или компьютерной томографии). Определение характеристик новообразования, анатомии печени, равно как и волюметрических данных способны дать первоначальное представление о потенциальной резектабельности конкретной опухоли печени. В редких случаях для окончательного определения резектабельности опухоли может потребоваться диагностическая лапароскопия, которая должна проводиться в трансплантационном центре. В большинстве случаев необходимости выполнения этого вмешательства нет, поскольку зачастую опытный радиолог совместно с хирургом способны оценить резектабельность опухоли до операции.
Технические аспекты
Наиболее распространёнными анатомическими резекциями печени считают: кавальную лобэктомию (бисегментэтомию 2, 3), левостороннюю гемигепатэктомию, правостороннюю гемигепатэктомию, лево- и правосторонние расширенные гемигепатэктомии (лево- и правосторонние трисекторэктомии), а также сегментэктомии и бисегментэктомии. Допустимым объёмом остаточной паренхимы печени у детей считают 25-30%, что определяется функциональным состоянием паренхимы, наличием или отсутствием её диффузного поражения, а также токсичного влияния перенесённой неоадъювантной химиотерапии.
Срединная лапаротомия обеспечивает удобство при вмешательствах на левой доле печени. Доступ к правой доле печени, в частности к её задним сегментам, осуществляется из бисубкостальной лапаротомии или J-лапаротомии. При необходимости выполняется доступ по Sir R. Calne типа «Мерседес». После установки ретрактора оперативный приём предваряет детальная ревизия брюшной полости, направленная на визуальную и пальпаторную оценку первичного очага, распространённости процесса, по возможности – вариантной анатомии печени и патологических изменений других органов. Особого внимания заслуживает визуальная и пальпаторная оценка лимфатических узлов печеночно-двенадцатиперстной связки. При наличии структурно измененных и/или увеличенных регионарных лимфатических узлов, особенно в случаях предварительно зарегистрированной регионарной лимфаденопатии, подозрительной на метастатическое поражение, обязательным является удаление всех измененных лимфатических узлов со срочным гистологическим исследованием. Подтверждение наличия метастазов в лимфатических узлах печеночно-двенадцатиперстной связки является показанием к проведению расширенной лимфодиссекции. Интраоперационное УЗИ и цветное дуплексное картирование позволяет определить взаимоотношения образования печени с печёночными венами и глиссоновыми структурами. Как правило, анатомические резекции подразумевают мобилизацию печени путём пересечения связочного аппарата. Широкая экспозиция НПВ необходима при операциях на задних сегментах печени, правосторонней гемигепатэктомии и на этапе подготовки к тотальной сосудистой изоляции печени.
Наиболее распространённым и до сих пор не утратившим актуальности приёмом, профилактирующим кровотечение при резекции печени, остаётся манёвр Pringle. Он заключается в продолжительном пережатии гепатодуоденальной связки зажимом или турникетом. Кратковременная остановка афферентного кровотока на 10-15 минут с 5-10-минутными интервалами позволяет продлить пережатие гепатодуоденальной связки до суммарного времени 90 минут при здоровой паренхиме печени и 60 минут при циррозе печени. Необходимость использования манёвра Pringle определяется конкретной хирургической бригадой.
Тесный контакт опухоли с крупными сосудами системы НПВ вынуждает частично или полностью «выключить» печень из кровообращения, что также можно отнести к мерам интраоперационной профилактики кровотечения. В ряде случаев частичная и тотальная сосудистая изоляция подразумевает холодовую перфузию органа консервирующим раствором, резекцию и протезирование НПВ, резекцию и имплантацию печёночной вены (вен) в НПВ или протез.
Предпочтительно выполнение собственно резекции печени при цифрах центрального венозного давления ниже 5 мм водного столба.
Наиболее безопасно, но в тоже время сложно выполнение анатомических и сегмент-ориентированных резекций печени. Залогом успеха их выполнения является понимание анатомии печени и владение приёмами осуществления доступа к глиссоновым элементам соответствующего сегмента/сектора/доли печени, в частности экстрапаренхиматозного выделения сосудисто-секреторных ножек.
Разделение паренхимы печени должно выполняться предпочитаемым хирургом методом. Современные методики включают комбинации биполярной, ультразвуковой коагуляции с водоструйной или ультразвуковой диссекцией паренхимы. Два последних метода позволяют наиболее безопасно выделять интрапаренхиматозные сосудистые элементы на достаточной площади и безопасно их лигировать, либо оставить нетронутыми. Основными требованиями к струпу на раневой поверхности культи печени является его герметичность для крови и желчи.
Радикализм и абластика во время резекции печени могут потребовать выполнения резекции как внутри- так и внепечёночных жёлчных протоков. Восстановление желчеотведения в подобных случаях должно осуществляться путём наложения билиодигестивного анастомоза (-ов) на выключенной по Ру петле тощей кишки.
Любая резекция печени завершается дренированием брюшной полости.
В ряде случаев тесного контакта/прорастания опухоли и основных афферентных (воротная вена и ее ветви, печеночная артерия) и эфферентных (печеночные вены) сосудов, на этапе предоперационной диагностики не представляется возможным принять решение о резектабельности опухоли в объеме R0, и возможность радикального удаления опухоли устанавливается в процессе интраоперационной ревизии или, даже, в процессе выполнения резекции. Для таких случаев следует рассматривать вариант предварительной подготовки актуального родственного донора и непосредственного изменения первичного плана операции с конверсией на трансплантацию.
Операции по поводу гепатобластомы в случаях сомнительной радикальности могут потребовать проведения срочного гистологического исследования края резекции печени. Обнаружение атипичных клеток в крае резекции является показанием к выполнению повторной резекции края с последующим повторным гистологическим исследованием. По окончании резекции хирургом должна быть проведена обязательная макроскопическая оценка плоскости (края) резекции удаленной части печени. При наличии признаков нарушения капсулы опухоли и /или отсутствии непораженной ткани печени между опухолью и плоскостью резекции, требуется проведение биопсии участков резидуальной паренхимы со срочным гистологическим исследованием.
В качестве дополнительного метода, улучшающего результаты хирургического лечения ГБ, может быть применена интраоперационная флуоресцентная визуализация с использованием индоцианина зеленого. При ее доступности, могут быть улучшены результаты вмешательств с сомнительной радикальностью по краю резекции и/или подозрением на внутрипеченочные метастазы малых размеров, а также в случаях необходимости хирургической эрадикации экстраорганных очагов (метастазы в лимфатические узлы и легкие). На сегодняшний день продемонстрирована эффективность и безопасность этого метода применительно к хирургии гепатобластомы [61, 62, 63, 64, 65].
3. Трансплантация печени
Данные исследований SIOPEL и мировой опыт доказывают эффективность трансплантации печени в лечении нерезектабельных гепатобластом.
Оценка резектабельности с использованием оптимальных визуализационных исследований, должна проводиться при постановке диагноза и после неоадъювантной химиотерапии. Однако, информировать трансплантационный центр о наличии потенциального кандидата для трансплантации печени необходимо заблаговременно, в начале лекарственного лечения. Окончательное решение о дальнейшей хирургической тактике лечения принимается при совместном взаимодействии трансплантолога, хирурга, лучевого диагноста и детского онколога.
Показания к трансплантации печени:
-
Солитарная опухоль, стадируемая как PRETEXT IV (поражение 4 секторов печени на момент постановки диагноза) при отсутствии снижения стадии после неоадъювантной полихимиотерапии. При рестадировании необходимо иметь ввиду, что радикальная резекция возможна при доказанной компрессии анатомической границы сектора печени без наличия признаков его исходной инвазии;
-
Мультифокальное поражение печени, стадируемое как PRETEXT IV. Даже в случае хорошего ответа на химиотерапию, сопровождающегося понижением стадии (исчезновение опухолевого очага хотя бы из одного сектора печени), рекомендуется выполнение гепатэктомии с последующей трансплантацией печени, с целью обеспечения радикализма и удаления очагов, не определяющихся макроскопически.
-
Унифокальные, центрально расположенные опухоли, при наличии признаков сосудистой инвазии в обе ветви воротной вены и/или в три печеночные вены вне зависимости от стадии PRETEXT.
ОТКАЗ от трансплантации в сторону резекции печени (включая билобарные) в случае исчезновения одного или нескольких очагов требует дальнейшего изучения и требует ОБЯЗАТЕЛЬНОГО информирования РОДИТЕЛЕЙ ребенка о достоверном ухудшении прогностических результатов трансплантаций, выполненных по поводу рецидива (трансплантация “второй линии”). Возможность выполнения трансплантации “второй линии” определяется совместным решением детских онкологов и трансплантологов с учетом первичного морфологического варианта опухоли, распространенности диагностированного рецидива, значений АФП (позитивный или негативный рецидив), химиочувствительности рецидивной опухоли. Рецидив опухоли после резекции не может рассматриваться в качестве абсолютного противопоказания к трансплантации.
Первичное поражение воротной (P) или печёночных вен/полой вены (V) не является противопоказанием к трансплантации печени. Сохраняющаяся после неоадъювантной полихимиотерпаии инвазия магистральных сосудов печени не рассматривается в качестве абсолютного противопоказания к трансплантации. Следует иметь ввиду, что радикальное хирургическое удаление органа, несущего злокачественную опухоль, подразумевает резекцию поражённых сосудов en block.
Противопоказания к трансплантации печени:
Наличие доказанных жизнеспособных внепеченочных метастазов, не подлежащих хирургическому удалению.
При инициальном плохом ответе требуется пересмотр проводимого неоадъювантного протокола химиотерапии. При наличии признаков химиорезистентности опухоли (размеры очагов не уменьшаются или увеличиваются; имеются признаки повышения биологической активности опухоли в виде роста АФП) возможно выполнение трансплантации печени, как единственного метода спасения жизни пациента, с обязательным информированием родителей о плохом прогнозе результатов трансплантации. Выбор протокола адъювантной химиотерапии должен определяться с учетом химиорезистентности опухоли к инициальным препаратам и результатов морфологического и иммуногистохимического исследований.
Оптимальными сроками для трансплантации печени являются ближайшие 4 недели после окончания последнего курса химиотерапии.
Трансплантация печени у детей с метастатическим поражением лёгких
Наличие инициальных отдалённых метастазов в лёгких не является противопоказанием к трансплантации печени. Однако все метастатические очаги должны быть санированы при химиотерапии, или оперативным путём.
Отсутствие вторичного поражения лёгких должно быть подтверждено современными методами визуализации.
4. Хирургическое лечение лёгочных метастазов
Последние данные подтверждают, что у пациентов с гепатобластомой, наличием первичных лёгочных метастазов и резектабельной опухолью печени, удовлетворительную выживаемость можно достичь с помощью химиотерапии на основе цисплатина и хирургического лечения метастатических очагов. Чаще лёгочные метастазы хорошо отвечают на начальную химиотерапию, что в некоторых случаях позволяет достичь полного исчезновения метастазов. В ряде случаев резидуальные очаги в легких определяются при диагностической визуализации, что требует их хирургического удаления. Сведения, полученные в ходе исследований SIOPEL и других групп, подтверждают тезис, что хирургическое удаление метастазов является оправданным методом лечения. После метастазэктомии необходимо удалить опухоль печени.
Прогноз для пациентов с наличием легочных метастазов и нерезектабельной опухолью печени существенно хуже, чем для группы пациентов, описанной выше. У этих детей трансплантация печени часто необходима для радикального удаления опухоли печени. Однако, даже у этих пациентов хирургическое удаление остаточных легочных метастазов оправдано и рекомендуется, в случае подтверждения резектабельности, а также если наблюдался положительный ответ на предоперационную химиотерапию. Подтверждение при компьютерной томографии санации лёгочных метастазов, создаёт благоприятные условия для выполнения резекции первичной опухоли или трансплантации печени.
Технические аспекты
С точки зрения числа метастазов, подлежащих удалению, ограничения не существует. Несмотря на то, что к качеству диагностической визуализации предъявляются высокие требования, при удалении метастазов в лёгких рекомендуется мануальная пальпация лёгкого с целью выявления дополнительных, ранее не диагностированных метастазов. Не редко число метастазов, определенных при пальпации, превышает количество метастазов, обнаруженных с помощью визуализирующих исследований.
Доступ при метастазэктомии выбирается хирургической бригадой и может подразумевать передне- или задне-боковую торакотомию, стернотомию или может выполняться торакоскопически при условии наличия технической возможности радикального удаления вторичных очагов.
5. Лечебная тактика при наличии микроскопически определяемого остаточного заболевания
Прогностическая значимость наличия микроскопического остаточного заболевания вдоль хирургических краев резекции противоречива. Наличие микроскопического остаточного заболевания не подразумевает обязательного неблагоприятного прогноза. Однако полагают, что обнаруженные микроскопические остаточные проявления могут служить признаком диффузного мультифокального внутрипеченочного роста гепатобластомы. Более того, считается, что существует разница между тем, когда хирург знает о том, что край резекции может быть позитивным, и тем, когда обнаружение оставленной опухоли вдоль краев резекции является случайной находкой. Специфических рекомендаций в случае микроскопического остаточного заболевания не существует. В подобной ситуации необходимо провести совместный анализ случая с участием специалиста радиолога, хирурга, детского онколога и патолога. Должны рассматриваться следующие вопросы:
-
Был ли исключен артефакт, который мог быть принят за очаговое образование?
-
Является ли опухоль мультифокальной, а не унифокальной (одноузловой) и, следовательно, являются ли, по определению патолога, положительные края независимыми микроскопическими опухолевыми узлами?
-
Присутствуют ли другие очаговые образования в печени?
-
Не проходила ли, по мнению хирургической бригады, линия (линии) резекции слишком близко к опухоли? В случае положительного ответа были ли для этого обоснованные причины?
-
Располагаются ли микроскопические остаточные очаги вдоль краев иссеченной основной опухоли или вдоль краев оставшейся здоровой печени?
-
Каково количество микроскопических остаточных опухолевых очагов?
-
Была ли удаленная опухоль полностью или частично некротической?
-
Вернулся ли уровень АФП в норму после операции или продолжает снижаться?
Когда все эти вопросы были рассмотрены, предлагаются следующие тактические решения:
1) Признаки того, что резецированный образец является частью мультифокальной гепатобластомы отсутствуют и если полученные данные являются «непредвиденной находкой», следует продолжать химиотерапию по запланированной схеме с тщательным контролем уровня АФП. Последний должен вернуться к нормальным значениям после операции. Следует иметь ввиду, что:
а) продолжительное снижение показателя АФП в сыворотке крови может продолжаться несколько недель, прежде чем достигнет нормальных значений;
b) минимальное повышение показателя АФП может как правило наблюдается в ранние сроки после операции, что является косвенным признаком регенераторной гипертрофии культи печени.
2) Признаки того, что резецированный образец является частью мультифокальной гепатобластомы отсутствуют, и хирург знает, что осталось минимально измеряемое заболевание или микроскопические остаточные явления вдоль границ резекции. В этих случаях предполагается, что хирург должен промаркировать область остаточного заболевания и связаться с лучевыми терапевтами для решения вопроса о возможности проведения локальной лучевой терапии (stamp-like field).
3) Наличие признаков мультифокальной гепатобластомы не исключается. В этом случае предполагается, что уровень АФП не нормализуется. При отсутствии признаков внепеченочного заболевания должна быть рассмотрена возможность повторной хирургической операции. Ортотопическая трансплантация печени может рассматриваться в качестве метода выбора в подобной ситуации.
4. Оценка ответа на терапию
1. Критерии оценки ответа опухоли
|
Полный ответ (CR):
|
отсутствие признаков заболевания и нормальный уровень АФП в сыворотке (для соответствующего возраста)
|
|---|---|
|
Частичный ответ (PR):
|
любое сокращение объема опухоли, ассоциированное со снижением уровня АФП более чем на 1 log ниже начального измерения
|
|
Стабильное заболевание (SD):
|
изменения в объеме опухоли отсутствуют или уровень АФП без изменений или снижение уровня АФП меньше, чем на 1 log от инициальных значений
|
|
Прогрессирующее заболевание (PD):
|
явное увеличение в одном или более измерениях размеров опухоли и/или любое явное повышение концентрации АФП в сыворотке (3 последовательных анализа 1-2 раза в неделю) даже без клинических (физикальных и/или радиологических) проявлений возобновления роста опухоли
|
Примечание:
-
Размеры опухоли, особенно первичной, должны быть приведены в 3 плоскостях
-
Обратите внимание, что «отсутствие изменений» или даже увеличение «опухолевого» объема, особенно во время первых нескольких недель химиотерапии, может являться следствием внутриопухолевого кровоизлияния/отёка. Если уровень АФП в сыворотке падает, продолжайте ту же химиотерапию, по меньшей мере, еще один курс.
-
Синдром лизиса опухоли может привести к начальному повышению уровня АФП, который затем снизится.
-
Иногда фактический объем опухоли не изменяется в ответ на терапию, но АФП снижается; эти варианты «ответа» не следует рассматривать как стабилизацию.
2. Определение полной (хирургической) резекции
Полное макроскопическое удаление опухоли по данным хирурга и патолога’. При любых возникших сомнениях отсутствие остаточной опухоли должно быть подтверждено с помощью визуализирующих исследований, проводимых не позднее чем через 2 недели после хирургической операции. Это определение относится как к первичным, так и метастатическим очагам поражения.
Примечание:
-
Полная гепатэктомия с последующей трансплантацией печени будет считаться полной резекцией (R0) и эффективным лечением, если сопровождается полным удалением первичной опухоли.
-
Метастазэктомия легочных очагов будет считаться полной резекцией и эффективным лечением, если сопровождается полным удалением метастатического очага(ов).
-
Удаление опухоли с микроскопическим остаточным заболеванием (подтвержденным гистологическим исследованием), но не макроскопическим (как определено выше) будет считаться полной резекцией.
3. Определение полной ремиссии
“Отсутствие признаков остаточной опухоли и нормальный (в соответствии с возрастом) уровень АФП на момент окончания терапии”
Для того, чтобы сделать заключение о полной ремиссии, должны быть выполнены все следующие требования:
-
Отсутствие признаков внутрибрюшной опухоли: отрицательное УЗИ брюшной полости (включая печень) и КТ-сканирование, и МРТ органов брюшной полости.
-
Отсутствие признаков метастазов: КТ-сканирование легких в норме для пациентов с легочными метастазами при постановке диагноза.
-
Уровень АФП в сыворотке в норме или сопоставим с возрастом в течение минимум 4 недель после нормализации.
Примечание:
-
Отсутствие признаков заболевания, которое было достигнуто благодаря полной гепатэктомии с последующей трансплантацией печени, будет считаться полной ремиссией, если сопровождается отсутствием оставшихся опухолевых очагов по данным визуализации и нормальным уровнем АФП.
-
Пациенты с микроскопическим остаточным заболеванием (подтвержденным гистологическим исследованием – R1 резекция) после резекции опухоли, но с отсутствием макроскопически остаточной опухоли и нормальным уровнем АФП в сыворотке находятся рассматриваются как пациенты, находящиеся в ремиссии.
-
Может пройти несколько недель, прежде чем повышенный уровень АФП в сыворотке вернется к нормальным значениям. При отсутствии остаточной опухоли, АФП постепенно снижается до нормального уровня.
-
Минимальное повышение значения АФП сразу после хирургической операции может быть признаком регенерации печени.
-
Постоянно повышенный уровень АФП в сыворотке обычно свидетельствует о наличии активного заболевания, пока не будет доказано обратное. Нередко наблюдается медленно повышающийся уровень АФП (особенно для уровня АФП < 100 нг/мл), перед тем, как обнаруживается резидуальная опухоль. В этом случае необходимо повторять радиологические исследования брюшной полости и грудной клетки до тех пор, пока не будет обнаружен очаг рецидива. В редких случаях, особенно у детей первого года жизни, уровень АФП внезапно снижается до нормального без каких-либо выявленных причин.
4. Критерии рецидива заболевания
Рецидив определяется как одна из следующих ситуаций:
-
Вновь появившийся опухолевый очаг(и) (локальный или метастатический), выявленный при помощи визуализирующих методов и серии анализов на сывороточный АФП (как минимум 3 последовательно увеличивающихся значения, с интервалом в 1 неделю). Этим пациентам биопсия опухоли рекомендована, но не обязательна.
-
Вновь появившийся опухолевый очаг(и) (локальный или метастатический) с нормальным уровнем АФП, подтвержденный гистологически с помощью биопсии.
Если наблюдается только повышенный уровень АФП без выявленных очагов опухолевого поражения, рекомендуется повторное определение уровня АФП. Если он продолжает возрастать, следует провести визуализационные исследования (УЗИ, КТ, МРТ, ПЭТ-сканирование, остеосцинтиграфия и т.д.) для поиска возможных сайтов локализации рецидива. Опыт показывает, что повышенный уровень АФП (биохимический рецидив) может регистрироваться за несколько недель до фактического обнаружения рецидива опухоли. Однако необходимо дождаться четкого определения локализации рецидива, чтобы обеспечить возможность проведения локального лечения.
5. Алгоритмы мониторинга состояния слуха на фоне терапии препаратами платины
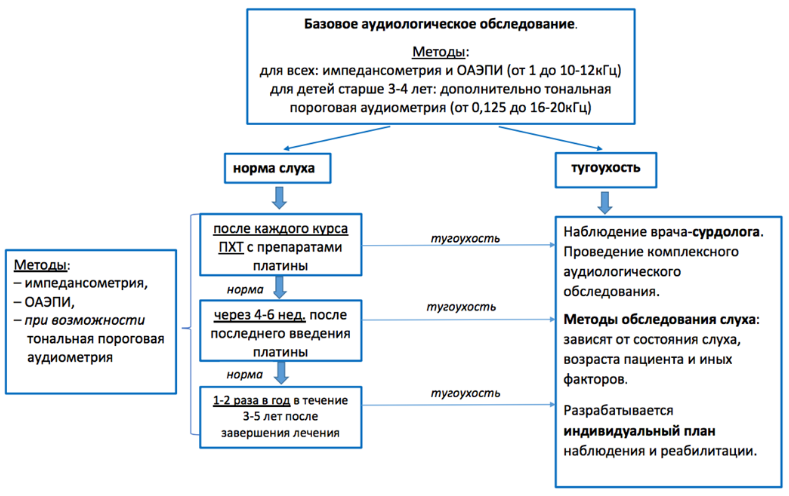
6. Правила пересчета результатов уровня АФП в различные единицы измерений.
|
Параметр
|
Коэффициент для пересчета в традиционные единицы
|
Коэффициент для пересчета
в единицы СИ
|
|---|---|---|
|
АФП
|
(МЕ/мл) х 1,205 = нг/мл
|
(нг/мл) х 0,83 = МЕ/мл
|
Физиологические показатели АФП, обнаруженного в крови, находятся в пределах от 10 нг/мл до 8 МЕ/мл.
Для перерасчёта результатов нг/мл в МЕ/мл применяется формула: МЕ/мл * 1,21 = нг/мл; в случае обратного перевода значений МЕ/мл в нг/мл по формуле: нг/мл * 0,83 = МЕ/мл.
7. Референсные значения уровня АФП для детей первого года жизни [180]
|
Возраст
Дни
|
Средние значения АФП ng/ml
|
Средние значения АФП ME/ml
|
АФП диапазон
(ng/ml)
|
АФП диапазон
МЕ/ml
|
|---|---|---|---|---|
|
0
|
41684
|
35015
|
9120 - 190546
|
7661-160059
|
|
1
|
36391
|
30568
|
7943-165959
|
6672-139406
|
|
2
|
31769
|
26686
|
6950-144544
|
5838-121417
|
|
3
|
27733
|
23296
|
6026-125893
|
5062-105750
|
|
4
|
24210
|
20336
|
5297-109648
|
4449-92104
|
|
5
|
21135
|
17753
|
4624-96605
|
3884-81148
|
|
6
|
18450
|
15498
|
4037-84334
|
3391-70841
|
|
7
|
16107
|
13530
|
3524-73621
|
2960-61842
|
|
8-14
|
9333
|
7840
|
1480-58887
|
1243-49465
|
|
15-21
|
3631
|
3050
|
575-22910
|
483-19244
|
|
22-28
|
1396
|
1173
|
316-6310
|
265-5300
|
|
29-45
|
417
|
350
|
30-5754
|
25-4833
|
|
46-60
|
178
|
150
|
16-1995
|
13-1676
|
|
61-90
|
80
|
67
|
6-1045
|
5-878
|
|
91-120
|
36
|
30
|
3-417
|
3-350
|
|
121-150
|
20
|
17
|
2-216
|
2-181
|
|
151-180
|
13
|
11
|
1-129
|
1-108
|
|
181-720
|
8
|
7
|
1-87
|
1-73
|
Критерии оценки качества медицинской помощи
Критерии оценки качества первичной медико-санитарной помощи детям при гепатобластоме (коды по МКБ - 10: С22.2)
|
№ п/п
|
Критерии оценки качества
|
Оценка выполнения
|
|---|---|---|
|
1
|
Выполнено ультразвуковое исследование органов брюшной полости и забрюшинного пространства (при установлении диагноза)
|
Да/Нет
|
Критерии оценки качества специализированной медицинской помощи детям при гепатобластоме (коды по МКБ - 10: С22.2)
|
№ п/п
|
Критерии оценки качества
|
Оценка выполнения
|
|---|---|---|
|
1
|
Выполнено патолого-анатомическое исследование биопсийоного (операционного) материала (при установлении диагноза (не обязателен у пациентов в возрасте от 6 месяцев до 3 лет с повышенными значениями альфа-фетопротеина в сыворотке крови)
|
Да/Нет
|
|
2
|
Выполнена компьютерная томография органов брюшной полости с внутривенным болюсным контрастированием /магнитно-резонансная томография органов брюшной полости с внутривенным контрастированием (при установлении диагноза)
|
Да/Нет
|
|
3
|
Выполнена компьютерная томография органов грудной полости с/без внутривенного болюсного контрастирования (при установлении диагноза)
|
Да/Нет
|
|
4
|
Выполнено ультразвуковое исследование органов брюшной полости и забрюшинного пространства (при установлении диагноза)
|
Да/Нет
|
|
5
|
Выполнено исследование уровня альфа-фетопротеина в сыворотке крови (при установлении диагноза)
|
Да/Нет
|
|
6
|
Выполнен анализ крови биохимический общетерапевтический (мочевина, креатинин, общий белок, альбумин, общий билирубин, аланинаминотрансфераза, аспартатаминотрансфераза, натрий, калий, глюкоза) (перед началом каждого курса химиотерапии)
|
Да/Нет
|
|
7
|
Выполнен общий (клинический) анализ крови развернутый (перед началом каждого курса химиотерапии в случае)
|
Да/Нет
|
|
8
|
Выполнено введение химиотерапевтических препаратов на фоне инфузионной терапии из расчета 3 л/м2 /сутки у детей с массой тела более 10 кг (при внутривенной полихимиотерапии)
|
Да/Нет
|
|
9
|
Выполнено исследование уровня альфа-фетопротеина в сыворотке крови перед каждым курсом полихимиотерапии
|
Да/Нет
|
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
Клинические онкологи (в алфавитном порядке):
-
Варфоломеева Светлана Рафаэлевна, - директор НИИ детской онкологии и гематологии ФГБУ «НМИЦ онкологии им. Н.Н. Блохина», профессор, Президент Российского общества детских онкологов и гематологов (РОДОГ), д.м.н.
-
Качанов Денис Юрьевич - заведующий отделением клинической онкологии ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России, заместитель директора Института онкологии, радиологии и ядерной медицины ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева», член Российского общества детских онкологов и гематологов (РОДОГ), д.м.н.
-
Моисеенко Роман Алексеевич - врач - детский онколог отделения клинической онкологии ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России, член Российского общества детских онкологов и гематологов (РОДОГ).
-
Новичкова Галина Анатольевна - научный руководитель ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России, гланый внештатный детский специалист онколог-гематолог Минздрава России, профессор, д.м.н.
-
Пименов Роман Иванович – врач – детский онколог онкологического отделения ГБУЗ «Морозовская детская городская клиническая больница» Департамента здравоохранения г. Москвы.
-
Рубанская Марина Владимировна - заведующая детским онкологическим отделением №1 (химиотерапии опухолей торакоабдоминальной локализации) НИИ детской онкологии и гематологии имени академика РАМН Л.А. Дурнова (НИИ ДОиГ) ФГБУ "НМИЦ онкологии им. Н.Н. Блохина" Минздрава России, к.м.н.
-
Сулейманова Амина Магомедовна - врач - детский онколог, старший научный сотрудник детского онкологического отделения №1 (химиотерапии опухолей торакоабдоминальной локализации) НИИ детской онкологии и гематологии имени академика РАМН Л.А. Дурнова (НИИ ДОиГ) ФГБУ "НМИЦ онкологии им. Н.Н. Блохина" Минздрава России
-
Сагоян Гарик Барисович - врач - детский онколог, старший научный сотрудник детского онкологического отделения №1 (химиотерапии опухолей торакоабдоминальной локализации) НИИ детской онкологии и гематологии имени академика РАМН Л.А. Дурнова (НИИ ДОиГ) ФГБУ "НМИЦ онкологии им. Н.Н. Блохина" Минздрава России
Хирургническая и трансплантационная группа (в алфавитном порядке):
-
Ахаладзе Дмитрий Гурамович – заместитель главного врача по хирургии, руководитель группы торакоабдоминальной хирургии ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России, д.м.н
-
Грачев Николай Сергеевич - генеральный директор ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России, профессор, д.м.н.
-
Керимов Полад Акшин оглы - заведующий хирургическим отделением №2 (опухолей торакоабдоминальной локализации и опорно-двигательного аппарата) НИИ детской онкологии и гематологии имени академика РАМН Л.А.Дурнова (НИИ ДОиГ) ФГБУ «НМИЦ онкологии им.Н.Н.Блохина» Минздрава России, д.м.н.
-
Ким Эдуард Феликсович – зам. главного врача по хирургической помощи ГКБ № 67 г. Москвы, д.м.н., профессор РАН
-
Монахов Артем Рашидович – заведующий хирургическим отделением №2 (трансплантация печени) НМИЦ трансплантологии искусственных органов им. ак. А.И. Шумакова Минздрава России, к.м.н.
-
Метелин Алексей Владимирович – врач-хирург отделения пересадки печени Российского Научного Центра Хирургии им. академика Б.В. Петровского
-
Филин Андрей Валерьевич – зав. отделением пересадки печени Российского Научного Центра Хирургии им. академика Б.В. Петровского, д.м.н
Лучевая диагностика:
-
Галян Татьяна Николаевна – старший научный сотрудник отделения рентгенодиагностики и компьютерной томографии Российского Научного Центра Хирургии им. академика Б.В. Петровского, к.м.н.
-
Терещенко Галина Викторовна – зав. рентгенологическим отделением Национального Медицинского Исследовательского Центра детской гематологии, онкологии и иммунологии им. Дмитрия Рогачева, к.м.н
-
Феоктистова Елена Владимировна – заведующая отделением ультразвуковых исследований и функциональной диагностики Обособленного структурного подразделения Российская детская клиническая больница Федерального государственного автономного образовательного учреждения высшего образования «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Министерства здравоохранения Российской Федерации, д.м.н
Патоморфологическая диагностика:
-
Должанский Олег Владимирович – зав. I патологоанатомическим отделением Российского Научного Центра Хирургии им. академика Б.В. Петровского, д.м.н.
-
Морозова Маргарита Мироновна – ведущий научный сотрудник патологоанатомического отделения Российского Научного Центра Хирургии им. академика Б.В. Петровского, к.м.н.
-
Рощин Виталий Юрьевич – врач-патологоанатом патологоанатомического отделения ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева»
Группа сопроводительной терапии (в алфавитном порядке):
-
Вашура Андрей Юрьевич - врач-диетолог, заведующий отделом научных основ питания и нутритивно-метаболической терапии ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России, к.м.н.
-
Жуков Николай Владимирович - руководитель отдела междисциплинарной онкологии ФГБУ «НМИЦ ДГОИ им.Дмитрия Рогачева» Минздрава России, д.м.н.
-
Климова Наталья Александровна - старшая медицинская сестра отделения детской гематологии/онкологии ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России.
-
Коровина Ирина Васильевна - врач-диетолог ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России
-
Литвинов Дмитрий Витальевич - заместитель генерального директора - главный врач ФГБУ «НМИЦ ДГОИ им.Дмитрия Рогачева» Минздрава России, д.м.н.
-
Пименова Ольга Владимировна - главная медицинская сестра ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России.
-
Рабаева Лилия Леонидовна - врач-детский онколог отделения гематологии/онкологии старшего возраста и нейроонкологии ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России, к.м.н.
-
Сацук Анастасия Владимировна - заведующий отделом повышения квалификации среднего медицинского персонала, врач-эпидемиолог ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России, старший научный сотрудник лаборатории профилактики внутрибольничных инфекций ФБУН ЦНИИ Эпидемиологии Роспотребнадзора, к.м.н.
-
Солопова Галина Геннадьевна - заместитель главного врача по инфекционному контролю, заведующий отделом инфекционного контроля, врач-гематолог ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России, к.м.н.
-
Сорокина Людмила Федоровна - медицинская сестра отделения детской онкологии, хирургии головы и шеи и нейрохирургии ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России.
-
Трахтман Павел Евгеньевич - заведующий отделением трансфузиологии, заготовки и процессинга гемопоэтических стволовых клеток ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России, д.м.н.
-
Щемелинская Юлия Леонидовна - врач-эпидемиолог ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России.
-
Щукин Владислав Владимирович - заведующий отделением анестезиологии и реанимации с операционным блоком, врач анестезиолог-реаниматолог ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России, к.м.н.
Конфликт интересов: отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
-
Врачи – детские онкологи
-
Врачи – педиатры
-
Студенты медицинских ВУЗов, ординаторы, аспиранты
Таблица A2.1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
|
УДД
|
Расшифровка
|
|---|---|
|
1
|
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа
|
|
2
|
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа
|
|
3
|
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования
|
|
4
|
Несравнительные исследования, описание клинического случая
|
|
5
|
Имеется лишь обоснование механизма действия или мнение экспертов
|
Таблица A2.2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения, медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов (профилактических, лечебных, реабилитационных вмешательств)
|
УДД
|
Расшифровка
|
|---|---|
|
1
|
Систематический обзор РКИ с применением мета-анализа
|
|
2
|
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением мета-анализа
|
|
3
|
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования
|
|
4
|
Несравнительные исследования, описание клинического случая или серии случаев, исследования «случай-контроль»
|
|
5
|
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
|
Таблица A2.3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения, медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов (профилактических, диагностических, лечебных, реабилитационных вмешательств)
|
УУР
|
Расшифровка
|
|---|---|
|
A
|
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
|
|
B
|
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
|
|
C
|
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
|
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию – не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым КР, но не чаще 1 раза в 6 месяцев.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
Приложение А3.1. Модификация доз химиопрепаратов
Для пациентов первого года жизни и детей с массой менее 10 кг расчет доз рекомендовано производить на массу тела, предполагая, что 1 м2 площади поверхности тела равен 30 кг., а также следует производить дальнейшее сокращение на 1/3.
Таблица 1. Модификация доз химиопрепаратов в зависимости от массы тела [10, 67].
|
|
Масса тела ребенка
|
||
|---|---|---|---|
|
|
Более 10 кг
|
5-10 кг
|
Менее < 5 кг
|
|
Препарат
|
Дозировка мг/м2
|
Дозировка мг/кг
|
Дозировка мг/кг
|
|
#Цисплатин**
|
70
|
2,3
|
1,5 *
|
|
#Цисплатин**
|
80
|
2,7
|
1,8 *
|
|
#Доксорубицин**
|
20
|
0,67
|
0,44 *
|
|
#Доксорубицин**
|
25
|
0,83
|
0,56 *
|
|
#Доксорубицин**
|
30
|
1,0
|
0,67 *
|
|
#Карбоплатин**
|
500
|
16,7
|
11,7 *
|
|
Примечание
|
*доза препарата указана для первого введения, при хорошей переносимости дозу химиопрепарата следует увеличить до рекомендуемой для детей с массой тела 5-10 кг.
|
||
Приложение А3.2. Мониторинг состояния пациента при проведении химиотерапии.
Целесообразно избегать беспорядочного сокращения доз и излишних отсрочек в химиотерапии. Каждому пациенту необходимо давать рекомендуемую максимальную и переносимую дозу препарата в соответствующее время.
Чрезвычайно важным является мониторинг токсичности на фоне проведения интенсивной ПХТ. Методами мониторинга будут являться СКФ для функции почек и, по возможности, тональная аудиометрия для определения ототоксичности [54].
В связи с дозо-интенсивной ПХТ и ожидаемой миелосупрессией, вызываемой данным лечением, #карбоплатин** не может быть просто заменен на #цисплатин** в случае сокращения СКФ. В этих случаях целесообразно рассмотреть вопрос о редукции дозы #карбоплатина**.
#Доксорубицин** вводится под контролем фракции выброса по данным ЭХОКГ. ЭКГ и ЭХО-КГ проводится перед каждым курсом с #доксорубицином**.
Миелотоксичность – Перед началом химиотерапии с #карбоплатином** и #доксорубицином** необходимо, чтобы абсолютное число нейтрофилов было более 1000/мм3 и количество тромбоцитов - более 100.000/мм3. Если данный критерий не соблюден, то лучше отложить химиотерапию, а не снижать дозу.
Если необходима отсрочка на одну неделю и более, то в следующем курсе следует уменьшить дозу на 25% и использовать Г-КСФ.
Во время химиотерапии пациенту должно проводиться еженедельное измерение уровня сывороточного АФП - если изначально уровень повышен. Для группы высокого риска целесообразно перед каждым введением химиопрепаратов.
Перед началом каждого курса:
-
антропометрические исследования и оценку нутритивного статуса, определение размеров новообразования в печени/абдоминальной области, от реберного края правой и левой средней ключичной линии и от мечевидного отростка.
Перед началом проведения химиотерапии:
-
лабораторные анализы:
· общий (клинический) анализ крови развернутый с определением уровня гемоглобина, количества эритроцитов, тромбоцитов, лейкоцитов, подсчетом лейкоцитарной формулы
· анализ крови биохимический общетерапевтический (уровень лактатдегидрогеназы, мочевой кислоты, мочевины, креатинина, общего белка, альбумина, общего и прямого билирубина, аспартатаминотрансферазы (АСТ), аланинаминотрансферазы (АЛТ), щелочной фосфатазы (ЩФ), исследование активности гамма-глютамилтрансферазы (ГГТ) в крови, калия, натрия, хлора, кальция, магния);
· коагулограмма (уровень протромбина, фибриногена, D-димера, международное нормализованное отношение (МНО), активированное частичное тромбопластиновое время (АЧТВ), тромбиновое время)
· исследование уровня АФП и хорионического гонадотропина (свободная бета-субъединица) в сыворотке крови (если изначально были повышены)
· общий (клинический) анализ мочи, тесты тубулярной реабсорбции с использованием фракционированной экскреции фосфатов (требует определения уровня креатинина разовой порции мочи)
Мониторинг ответа опухоли на химиотерапию:
· визуализирующие исследования:
· ультразвуковое исследование органов брюшной полости на день 29, 50 и 90;
· прицельная рентгенография органов грудной клетки (в двух проекциях: заднепередней и боковой) или компьютерная томография органов грудной полости (если необходимо, на день 50 и 90);
Мониторинг токсичности химиотерапии:
· сследование функции нефронов по клиренсу креатинина (проба Реберга) необходимо проводить перед каждым введением химиопрепаратов, поскольку и #цисплатин** и #карбоплатин** обладают выраженным нефротоксичным действием;
· тональная аудиометрия (оценка вызванных слуховых потенциалов для детей раннего возраста) перед операцией и после окончания лечения;
· ЭКГ должно быть выполнено инициально до начала лечения, перед операцией и в конце лечения, а также в другие периоды, если возникают клинические опасения (появление нарушений сердечного ритма);
· ЭХОКГ должно быть выполнено инициально до начала лечения, перед операцией и в конце лечения, а также в другие периоды, если возникают клинические опасения.
Обследование перед операцией:
· физический осмотр, включая оценку нутритивного статуса (обратите внимание, что осложнения после операции чаще встречаются у детей с плохим нутритивным статусом);
· определение размеров новообразования в печени/абдоминальной области, от реберного края правой и левой средней ключичной линии и от мечевидного отростка;
· лабораторные исследования:
· общий (клинический) анализ крови развернутый с определением уровня гемоглобина, количества эритроцитов, тромбоцитов, лейкоцитов, подсчетом лейкоцитарной формулы
· анализ крови биохимический общетерапевтический (уровень лактатдегидрогеназы, мочевой кислоты, мочевины, креатинина, общего белка, альбумина, общего и прямого билирубина, аспартатаминотрансферазы (АСТ), аланинаминотрансферазы (АЛТ), щелочной фосфатазы (ЩФ), определение активности гамма-глютамилтрансферазы (ГГТ) в крови, калия, натрия, хлора, кальция, магния);
· коагулограмма (уровень протромбина, фибриногена, D-димера, международное нормализованное отношение (МНО), активированное частичное тромбопластиновое время (АЧТВ), тромбиновое время)
· Компьютерная томография органов брюшной полости и компьтерная томография органов грудной полости с внутривенным болюсным контрастированием
Для оценки ответа опухоли и ее размера:
· УЗИ органов брюшной полости (комплексное),
· Магнитно-резонансная томография органов брюшной полости с внутривенным болюсным контрастированием, проводится оценка распространенности опухолевого процесса по системе POST-TEXT.
В конце терапии:
· физический осмотр, включающий также антропометрические измерения и оценку нутритивного статуса;
· лабораторные исследования:
· общий (клинический) анализ крови развернутый с определением уровня гемоглобина, количества эритроцитов, тромбоцитов, лейкоцитов, подсчетом лейкоцитарной формулы
· анализ крови биохимический общетерапевтический (уровень лактатдегидрогеназы, мочевой кислоты, мочевины, креатинина, общего белка, альбумина, общего и прямого билирубина, аспартатаминотрансферазы (АСТ), аланинаминотрансферазы (АЛТ), щелочной фосфатазы (ЩФ), гамма-глютамилтрансфераза (ГГТ), калия, натрия, хлора, кальция, магния);
· коагулограмма (уровень протромбина, фибриногена, D-димера, международное нормализованное отношение (МНО), активированное частичное тромбопластиновое время (АЧТВ), тромбиновое время)
· исследование уровня АФП и хорионического гонадотропина (свободная бета-субъединица) в сыворотке крови (если изначально были повышены)
· общий (клинический) анализ мочи, тесты тубулярной реабсорбции с использованием фракционированной экскреции фосфатов (требует определения уровня креатинина разовой порции мочи)
· Компьютерная томография органов брюшной полости и компьютерная томография органов грудной полости с внутривенным болюсным контрастированием.
Оценка опухолевого статуса:
· ультразвуковое исследование органов брюшной полости + компьютерная томография органов брюшной полости или магнитно-резонансная томография органов брюшной полости с внутривенным болюсным контрастированием;
· компьютерная томография органов грудной полости с внутривенным болюсным контрастированием;
Мониторинг токсичности химиотерапии на момент завершения:
· исследование функции нефронов по клиренсу креатинина (проба Реберга))
· аудиограмма – тональная для детей от 3 лет, либо вызванные слуховые потенциалы;
· ЭХО-КГ – измерение фракции выброса
Приложение А3.4. Рекомендации по введению лекарственных препаратов [68].
Гидратация перед #цисплатином** включает в себя 12-часовую инфузионную терапию растворами 5% #глюкозы и 0,9% раствора натрия хлорида**. Обязательным является добавление в инфузионные растворы электролитов:
-
#Калия хлорид** 10 ммоль (10 мЭкв) /500 мл
-
#Магния сульфат** 2 ммоль (4 мЭкв) /500 мл
-
#Кальция глюконат** 1,5 ммоль (3 мЭкв) /500 мл
Инфузия #цисплатина**
а) #Цисплатин** 80 мг/м2 вводится внутривенно капельно непрерывной 24-часовой инфузией на фоне инфузионной терапии:
b) 3 л/м2 в течение 24 часов растворами 5% #декстрозы** и 0,9% раствора натрия хлорида**. Обязательным является добавление в инфузионные растворы электролитов:
-
#Калия хлорид** 10 ммоль (10 мЭкв) /500 мл
-
#Магния сульфат** 2 ммоль (4 мЭкв) /500 мл
-
#Кальция глюконат** 1,5 ммоль (3 мЭкв) /500 мл
с) Обязательным является введение маннитола** 20% в дозе 40 мл/м2 внутривенно медленно каждые 6 часов (суммарно 4 введения)
Гидратация после введения #цисплатина** включает в себя не менее чем 12-часовую инфузионную терапию в дозе 3 л/м2 растворами 5% #декстрозы** и 0,9% раствора натрия хлорида**. Обязательным является добавление в инфузионные растворы электролитов:
-
#Калия хлорид** 10 ммоль (10 мЭкв) /500 мл
-
#Магния сульфат** 2 ммоль (4 мЭкв) /500 мл
-
#Кальция глюконат** 1,5 ммоль (3 мЭкв) /500 мл
Обратите внимание, что младенцы подвержены большему риску электролитного дисбаланса, вызванного #цисплатином** и, соответственно, необходимость регулярного контроля количества электролитов особенно важна для этой возрастной группы. Не забудьте также рассчитать количество восполняемой жидкости в соответствии с весом и возрастом младенца.
Приложение Б. Алгоритмы действий врача
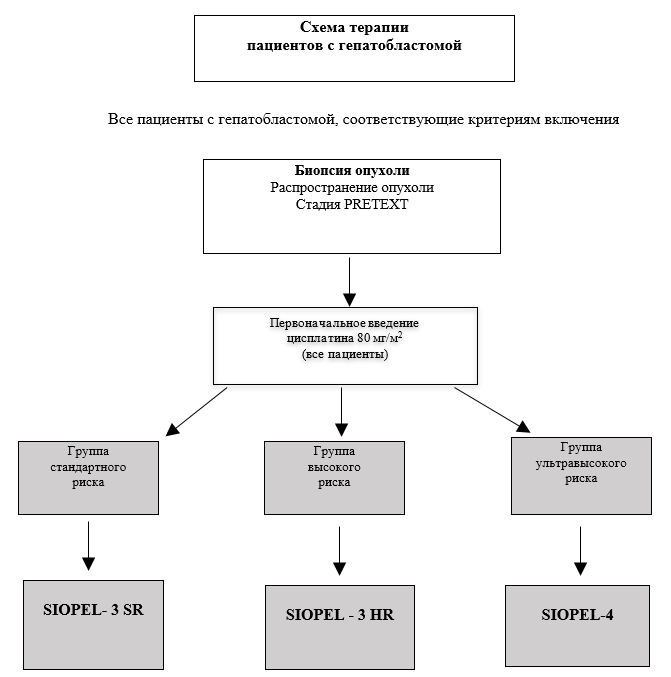
Алгоритм лечения пациентов с гепатобластомой группы стандартного риска
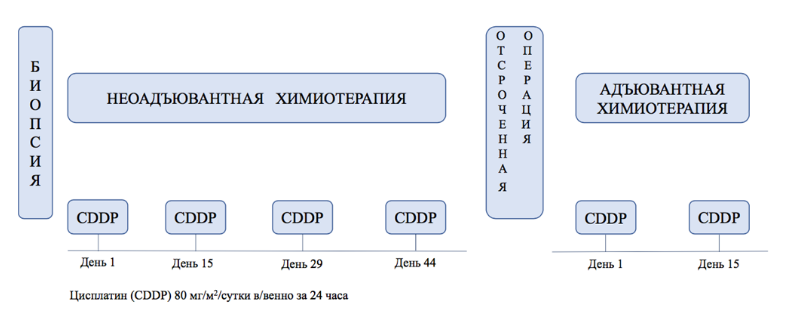
Возможно введение #цисплатина** в режиме инфузии за 6 часов [66]
Алгоритм лечения пациентов с гепатобластомой группы высокого риска [10].
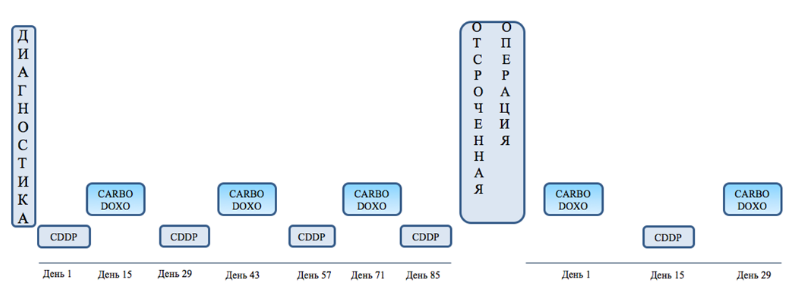
#Цисплатин** (CDDP) 80 мг/м2 в/венно за 24 часа (возможно введение цисплатина в режиме инфузии за 6 часов)
#Доксорубицин** (DOXO) 30 мг/м2/сут в/венно 1, 2 дни (кумулятивная доза на курс 60 мг/м2, введение препарата осущетвляется 24-часовой или 6-часовой инфузией
#Карбоплатин** (CARBO) 500 мг/м2 в/венно за 1 час
Алгоритмы лечения пациентов с гепатобластомой группы очень высокого риска.
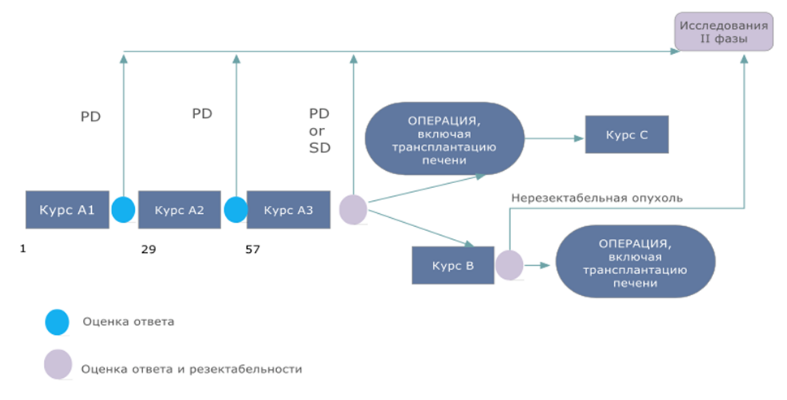
Приложение В. Информация для пациента
Опухоли печени у детей.
Спектр объемных патологических образований печени в детском возрасте включает в себе большое количество заболеваний, среди которых могут встречаться и опухоли. Опухоли могут быть как доброкачественными, примерно в 1/3 случаев, так и злокачественными (ЗНО). У детей злокачественные опухоли характеризуются значительным многообразием, из которого можно выделить три наиболее частые - гепатобластома (ГБ), которая составляет 85% от общего числа всех ЗНО печени, печеночно-клеточный (гепатоцеллюлярный) рак – 10%, саркомы печени 3% и другие опухоли - 2%. Мы рассмотрим лечение на примере гепатобластомы, так как остальные опухоли встречаются очень редко.
Что такое гепатобластома?
Гепатобластома (ГБ) – злокачественная эмбриональная (врожденная) опухоль печени у детей. Более 80% случаев ГБ приходится на первые 3 года жизни, с возрастом ребенка частота этой опухоли уменьшается, у взрослых описаны лишь единичные случаи гепатобластомы.
Причины возникновения гепатобластомы
Причины гепатобластомы, как и других злокачественных новообразований детского возраста, до конца не изучены. Некоторые случаи гепатобластомы связаны с генетическими аномалиями и пороками развития, такими как синдром Беквита-Видемана и семейным аденоматозным полипозом. В крупных исследованиях показана повышенная частота развития гепатобластомы у детей, родившихся с низкой и ультранизкой массой тела. Кроме этого, доказанным фактором риска при гепатобластоме, является курение родителей.
Симптомы гепатобластомы
Зачастую заболевание протекает бессимптомно и характеризуется значительным увеличением размеров живота или наличием образования в правом подреберье. В ряде случаев отмечаются такие неспецифические симптомы, как снижение массы тела, уменьшение объема потребляемой пищи или отказ от еды (анорексия), возможно появление тошноты и/или рвоты, срыгиваний, ребенок может жаловаться на боль в животе. В редких случаях отмечается желтуха или обесцвечивание стула.
Маленькие дети не способны рассказать о своих ощущениях и болях, поэтому родителям нужно быть начеку, если у ребенка:
-
отмечается увеличение живота и его уплотнение, особенно в правом подреберье;
-
кожа имеет бледный или жёлтый цвет;
-
высокая температура (39 градусов и выше);
-
слабость, вялость;
-
отсутствие аппетита, отказ от еды;
-
резкое похудение, или отсутствие прибавка в массе тела;
-
отмечается жёлтый оттенок глаз;
-
боли при прикосновении к животу, сопровождающиеся плачем;
-
тёмный цвет мочи;
-
светлый, иногда белый цвет кала.
Крайне редко, когда опухолевые ткани продуцируют гормон – хорионический гонадотропин (именуемый гормоном беременности), у ребенка может наблюдаться преждевременное половое созревание.
Если вы заметили даже некоторые из вышеописанных симптомов, необходимо незамедлительно обратиться к врачу - педиатру. Но необходимо заметить, что появление указанных симптомов не обязательно связано со злокачественным образованием печени, тем не менее требует обращения к врачу с целью тщательного обследования.
Диагностика
Так как болезнь часто протекает бессимптомно, редко удается обнаружить гепатобластому на ранних сроках ее возникновения. Раннему выявлению заболевания способствуют плановые осмотры врача – педиатра и проведения УЗ- исследования брюшной полости.
Все пациенты с подозрением на опухоль печени обязательно должны быть консультированы врачом – детским онкологом, который определит объем необходимого обследования.
Всем пациентам при подозрении на опухоли печени и с уже установленным диагнозом обязательно проводятся исследования опухолевых маркеров с определением в сыворотке крови альфа-фетопротеина (АФП) и хорионического гонадотропина (ХГЧ).
Ультразвуковое исследование печени с допплерографией сосудов печени и органов брюшной полости позволяет выявить расположение новообразования, его распространенность, количество уплотнений (узлов) и соотношение с крупными кровеносными сосудами и рядом расположенными органами.
Компьютерная томография и/или магнитно-резонансная томография органов брюшной полости, малого таза с контрастным усилением позволяет с большой точностью определить распространенность процесса и объема образования, что необходимо для определения оптимального объема терапии. Детям раннего возраста для проведения исследования может потребоваться проведение наркоза.
Компьютерная томография органов грудной клетки дает возможность обнаружить метастатическое поражение легочной ткани, которое встречается в 20% случаев на момент диагностики основной опухоли, а также на фоне терапии.
Для постановки гистологического диагноза и классификации гепатобластомы проводится биопсия опухоли (взятие кусочка опухоли).
Чтобы проверить как работают различные органы до начала лечения пациентам проводят дополнительные исследования, например, работу сердца проверяют, выполняя электрокардиограмму – ЭКГ и эхокардиограмму – ЭхоКГ, слух - аудиометрию. Во время лечения выполняют исследования крови и другие необходимые исследования. Если во время лечения наступают какие-то изменения, то их обязательно сравнивают с начальными результатами обследования. В зависимости от этого тактика лечения может корректироваться.
Количество анализов и исследований у каждого ребенка может быть различным, и наоборот, кому-то могут назначить дополнительные исследования, которые не указаны. Поговорите с лечащим врачом, какие конкретно обследования будут делать Вашему ребёнку, и почему они необходимы.
Лечение
Терапия пациентов с гепатобластомой основана на выделении четырех групп риска в зависимости от распространенности опухолевого процесса в печени, уровня АФП в крови, наличия или отсутствия распространения опухоли за пределы органа, а так же в зависимости от наличия отдаленных метастазов. Выделяют следующие группы риска:
- группа стандартного риска
- группа высокого риска
- группа очень высокого риска.
Определение группы риска у пациентов позволяет выбрать оптимально достаточный объем терапии. Так, например, для группы очень низкого риска возможно излечение пациента только с помощь операции, а для пациентов группы очень высокого риска требуется высокоинтенсивная химиотерапия и, в ряде случаев, трансплантация печени.
Схема и объем терапии зависят от того, в какую группу риска будет стратифицирован ребенок после проведения обследования. Обсудите с лечащим врачом, какое лечение предстоит Вашему ребёнку.
Лечение детей с гепатобластомой основано на двух одинаково важных методах: хирургическом удалении опухоли и химиотерапии. Хирургическое вмешательство - один из важнейших методов лечения, основная цель которого - полное удаление опухоли, без этого практически невозможно излечение ребенка от гепатобластомы. Кроме того, в некоторых случаях, хирургическое лечение может быть проведено для того, чтобы взять образец опухоли для морфологического и других видов исследования опухоли. Химиотерапия проводится перед операцией для уменьшения размеров опухоли и уничтожения метастазов. После операции химиотерапии проводят для разрушения возможных остатков опухоли (микрометастазов).
Прогноз
Лечение детей с гепатобластомой является одним из успешных примеров в детской онкологии. За неполные 30 лет выживаемость детей локализованными формами заболевания (без метастазов) увеличилась с 20-30 % до 95-100%, а при наличии метастазов до 75-85%. Подобные результаты достигнуты благодаря использованию командного подхода, который сочетает в себе слаженную работу коллектива специалистов, и внедрение новых технологий в области детской онкологии, детской хирургии, анестезиологии, трансплантации печени, визуализации и реабилитации. Совместные усилия врачей и родителей позволяют победить грозное заболевание.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.