Вывих шейного позвонка
 Версия: Клинические рекомендации РФ 2024 (Россия)
Версия: Клинические рекомендации РФ 2024 (Россия)
Вывих шейного позвонка (S13.1), Контузия и отек шейного отдела спинного мозга (S14.0), Множественные вывихи на уровне шеи (S13.3), Множественные переломы шейных позвонков (S12.7), Перелом второго шейного позвонка (S12.1), Перелом других уточненных шейных позвонков (S12.2), Перелом первого шейного позвонка (S12.0), Поверхностная травма других частей шеи (S10.8), Растяжение и перенапряжение связочного аппарата шейного отдела позвоночника (S13.4), Травматический разрыв межпозвоночного диска на уровне шеи (S13.0)
Медицинская реабилитация, Травматология и ортопедия, Травматология и ортопедия детская
Общая информация
Краткое описание
Разработчик клинической рекомендации
- Ассоциация нейрохирургов России
- Ассоциация травматологов-ортопедов России
- Российская ассоциация хирургов-вертебрологов
- Общероссийская общественная организация "Союз реабилитологов России"
Одобрено Научно-практическим Советом Минздрава РФ
– размещенные в Рубрикаторе после 1 января 2024 года – с 1 января 2025 года.
Клинические рекомендации
Вывих шейного позвонка
Год утверждения (частота пересмотра): 2024
Возрастная категория: Взрослые, Дети
Пересмотр не позднее: 2026
ID: 809
Определение заболевания или состояния (группы заболеваний или состояний)
Вывих позвонка – это вид позвоночно-спинальной травмы, который представляет собой смещение позвонка по отношению к нижележащим позвонкам, во время которого нарушается суставное соединение между вывихнутым и нижним позвонком.
Подвывих позвонка – это вид позвоночно-спинальной травмы, который представляет собой частичное смещение и/или ротацию одного позвонка относительно другого, при этом нарушается суставное соединение между вывихнутым и нижним позвонком в одном суставе.
Самовправившийся вывих позвонка – это вид позвоночно-спинальной травмы, который представляет собой смещение позвонка по отношению к нижележащим позвонкам в момент травмы и возвращение в анатомическое положение к моменту исследования.
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
S10.8 – Поверхностная травма других частей шеи
S12.1 – Перелом второго шейного позвонка
S12.0 – Перелом первого шейного позвонка
S12.2 – Перелом других уточненных шейных позвонков
S12.7 – Множественные переломы шейных позвонков
S13.0 – Травматический разрыв межпозвоночного диска на уровне шеи
S13.1 – Вывих шейного позвонка
S13.3 – Множественные вывихи на уровне шеи
S13.4 – Растяжение и повреждение связочного аппарата шейного отдела позвоночника
S14.0 – Контузия и отек шейного отдела спинного мозга
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
Классификация позвоночно-спинномозговой травмы по срокам:
- Острейший период (первые 8 часов);
- Острый период (от 8 часов до 3-х суток);
- Ранний период (от 3 суток до 4 недель);
- Промежуточный период (от 1 до 3 месяцев);
- Поздний период (более 3 месяцев).
Классификация позвоночно-спинномозговой травмы по степени нарушения целостности покровов:
- Закрытая;
- Открытая;
- Проникающая.
Классификация позвоночно-спинномозговой травмы по характеру повреждения позвоночника:
- Стабильная;
- Нестабильная.
Классификация позвоночно-спинномозговой травмы по наличию повреждения нервно-сосудистых образований позвоночного канала:
- Неосложненная (вид Е по ASIA);
- Осложненная (виды A, B, C и D по ASIA).
Классификация позвоночно-спинномозговой травмы по видам повреждения невральных структур:
- Сотрясение спинного мозга;
- Ушиб спинного мозга и\или корешков спинномозговых нервов;
- Сдавление спинного мозга и\или корешков спинномозговых нервов;
- Частичный перерыв спинного мозга и\или спинномозговых нервов;
- Полный анатомический перерыв спинного мозга и\или спинномозговых нервов.
Классификация позвоночно-спинномозговой травмы по характеру компримирующего субстрата:
- Субдуральная гематома;
- Эпидуральная гематома;
- Внутримозговая гематома;
- Кости или костные отломки;
- Травматическая грыжа диска;
- Инородное тело.
Комментарий: Повреждения двух и более смежных позвонков и\или межпозвонковых дисков относят к множественным повреждениям позвоночного столба. Повреждения двух и более не смежных позвонков и\или межпозвонковых дисков – к многоуровневым повреждениям позвоночного столба. Множественные переломы позвонков на одном уровне могут сочетаться с множественными повреждениями – на другом. Такую травму называют множественными многоуровневыми повреждениями позвоночного столба.
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Основными причинами травмы позвоночника и спинного мозга у взрослых является: кататравма (около 50% пострадавших), ДТП (около 30% пострадавших), ныряние на мелководье (около 10% пострадавших).
Механизм повреждения позвоночника, как правило, флексионно-дистракционный, что сопровождается разрывом межпозвоночного диска, растяжением или разрывом связочного аппарата позвоночно-двигательного сегмента, переломами тела позвонка или межпозвоночных суставов.
Механизмы повреждения нейронов при травме спинного мозга:
1) первичные: острое сдавление, нарастающее сдавление, удар, растяжение, разрыв, огнестрельное ранение, движения в нестабильном сегменте позвоночника.
2) вторичные: экстрацеллюлярные (гипоксия, нарушение микроциркуляции, тканевой отек, ишемия, воспаление), интрацеллюлярные (нарушение электролитного обмена, реперфузионные повреждения, избыток возбуждающих нейротрансмиттеров, возбуждающие токсические медиаторы, активация перекисного окисления липидов, высвобождение свободных радикалов, нарушение энергетического метаболизма, апоптоз, клеточный отек, нарушение выработки нейротрофического фактора).
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Доля травмы позвоночника составляет 5,5%-17,8% среди повреждений опорно-двигательного аппарата. Пациенты с острой ПСМТ составляют 2-3% от всех больных, госпитализируемых в нейрохирургические отделения.
У пациентов с ПСМТ сочетанные повреждения выявляют у 28-50% больных. Травму шейного отдела позвоночника диагностируют у 28-38% пациентов. Доля вывихов шейных позвонков среди всей ПСМТ составляет 22%.
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Вывих шейного позвонка характеризуется болью в шее, напряжением паравертебральных мышц, снижением объема движений в шее и конечностях, часто – нарушением двигательных функций и наличием расстройств чувствительности.
Клиническая картина при вывихе шейного позвонка, как правило, проявляется одним из следующих синдромов или их комбинацией: корешковый синдром, центромедуллярный синдром, переднемедуллярный синдром, синдром Броун-Секара, спинальный шок.
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Критерии установления заболевания или состояния:
- Анамнез, не позволяющий исключить наличие ПСМТ.
- Появление характерных жалоб после момента травмы, возникновение неврологического дефицита (при наличии).
- Выявление соответствующих травматических изменений позвоночника на шейном уровне при использовании инструментальных методов исследования.
1. Жалобы и анамнез
- При сборе анамнеза рекомендуется выяснить механизм и время травмы, локализацию боли, двигательных и чувствительных расстройств и время их появления. Рекомендуется выяснить, двигал ли пострадавший ногами и руками сразу после травмы, отмечал ли нарушение чувствительности. Рекомендуется установить терял ли пациент сознание в момент получения травмы, была ли рвота, помнит ли он обстоятельства травмы [1].
УДД 5 УУР С
Комментарий: Любого больного, поступающего с травмой в отделение реанимации, рекомендуется расценивать и лечить, как пострадавшего с повреждением позвоночника до тех пор, пока не будет доказано отсутствие травмы позвоночника на всех уровнях.
2. Физикальное обследование
- Пальпацию позвоночника рекомендуется проводить крайне осторожно [2].
УДД 5 УУР С
Комментарий: при выполнении форсированной пальпации возможно нанесение пострадавшему дополнительной травмы. При осмотре обратить внимание на характер, тип дыхания и показатели гемодинамики – пульс и артериальное давление. Сочетание артериальной гипотензии и брадикардии может свидетельствовать о тяжести повреждения спинного мозга.
- При оценке неврологического статуса у больных с травмой спинного мозга рекомендуется использовать шкалу ASIA\ISCSCI – международный стандарт неврологической и функциональной классификации повреждений спинного мозга) (ПРИЛОЖЕНИЕ Г1) [1-3, 6].
УДД 5 УУР С
3. Лабораторные диагностические исследования
- Всем поступившим пациентам с вывихом шейного позвонка с целью оценки общего функционального состояния организма рекомендуется провести общий (клинический) анализ крови с исследованием лейкоцитарной формулы, общий (клинический) анализ мочи, анализ крови биохимический общетерапевтический: исследование уровня общего белка в крови, исследование уровня альбумина в крови, исследование уровня мочевины в крови, исследование уровня креатинина в крови, исследование уровня натрия в крови, исследование уровня калия в крови, исследование уровня хлоридов в крови, определение активности аспартатаминотрансферазы в крови, определение активности аланинаминотрансферазы в крови, определение основных групп по системе AB0 и определение антигена D системы Резус (резус-фактор), коагулограмму (ориентировочное исследование системы гемостаза), общий (клинический) анализ мочи [1-4].
УДД 5 УУР С
4. Инструментальные диагностические исследования
- Пациентам с подозрением на вывих шейного позвонка с целью оценки степени костно-травматических повреждений позвонков и изменений анатомических взаимоотношений в ПДС рекомендовано выполнение спиральной компьютерной томографии шеи [1-6].
УДД 5 УУР С
- Пациентам с сочетанной травмой рекомендовано выполнение компьютерной томографии позвоночника с мультипланарной и трехмерной реконструкцией с целью определения всего объема сочетанных повреждений [4, 8, 9].
УДД 5 УУР С
- В случае, когда имеются сомнения в трактовке проведенных исследований, или клиническая картина не укладывается в имеющуюся рентгенологическую и/или КТ картину, при необходимости визуализировать спинной мозг, рекомендовано выполнение магнитно-резонансной томографии спинного мозга (один отдел) [1, 6, 10, 11].
УДД 4 УУР С
Комментарий: МРТ спинного мозга позволяет оценить мягкотканные структуры позвоночника: связки, межпозвонковые диски, оболочки спинного мозга и сам спинной мозг с имеющимися в нем изменениями (ишемия, отек, кровоизлияние, киста, экстра- и интрадуральные кровоизлияния), а также изменения в телах позвонков. В диагностике посттравматических грыж дисков МРТ занимает ведущее место. При наличии у пациента компрессионной радикулярной или миелорадикулярной симптоматики, при отсутствии на рентгеновских снимках костной патологии на МР-томограммах может быть выявлена травматическая грыжа диска.
- При описании повреждения шейного позвонка рекомендуется использовать классификацию AOSpine (ПРИЛОЖЕНИЕ Г2) [1, 2, 9].
УДД 5 УУР С
5. Иные диагностические исследования
- Рекомендуется выполнение рентгенографии шейного отдела позвоночника в трех проекциях (прямой, боковой и косых с визуализацией фасеточных суставов) при отсутствии возможности выполнения СКТ (компьютерной томографии позвоночника с мультипланарной и трехмерной реконструкцией) [5, 6, 7].
УДД 5 УУР С
Комментарий: Рентгенография позвоночника в ряде случаев не в состоянии выявить все костные повреждения и, как правило, не дает полного представления о характере перелома, не позволяет выбрать оптимальную тактику лечения. Поэтому во всех случаях подозрения на травму позвоночника, рекомендуется проведение компьютерной томографии позвоночника с мультипланарной и трехмерной реконструкцией.
- Рекомендуется выполнение миелографии при наличии неврологической симптоматики, отсутствии рентгенологических данных о повреждении костных структур позвоночника и при невозможности произвести МРТ в целях выявления патологии, не видимой при СКТ [1, 7].
УДД 5 УУР С
Комментарий: Для определения нижней границы блока субарахноидального пространства рекомендуется производить восходящую миелографию (введение контрастного вещества производят в промежутке L4-5 или L5-S1 позвонков) с наклоном головного конца рентгеновского стола вниз. Для определения верхней границы блока рекомендуется производить нисходящую миелографию (введение контрастного вещества в боковую цистерну)
- Рекомендуется выполнение ультразвукового исследования, селективной ангиографии или КТ-ангиографии позвоночных артерий для исключения нарушения кровотока в них при вывихе шейного позвонка в сочетании с переломом дужки и/или суставного отростка [1].
УДД 5 УУР С
- Рекомендуется выполнение электрофизиологического исследования (A05.02.001.003 Электронейромиография стимуляционная одного нерва) для уточнения уровня повреждения спинно-мозговых нервов при наличии неврологического дефицита и несоответствии клинических данных и рентгенологической картины [1].
УДД 5 УУР С
- Пациентам с подозрением на повреждение шейного отдела позвоночника, в случае невозможности проведения СКТ и МРТ рекомендуется выполнение рентгенографии позвоночника с функциональными пробами в раннем и промежуточном периоде ПСТ для выявления нестабильности [4, 6].
УДД 5 УУР С
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
1. Консервативное лечение
- Для оказания квалифицированной помощи на догоспитальном этапе пострадавшим с подозрением на травму позвоночника рекомендуется использовать жесткий головодержатель [3, 6].
УДД 5 УУР С
- Выполнение иммобилизации шейного отдела позвоночника не рекомендовано пациентам в ясном сознании, без интоксикации, у которых нет болей в шее, напряжения паравертебральных мышц, нет неврологических нарушений, нет сочетанной травмы, и сохранен полный объем движений в шее и конечностях [6].
УДД 5 УУР С
- Иммобилизацию шейного отдела позвоночника у пациентов в ясном сознании с болью в шее или с напряжением шейных мышц, при норме по данным рентгенографии шейного отдела позвоночника в трех проекциях и КТ, рекомендуется прекратить [3, 6]:
а) при исчезновении жалоб;
б) при отсутствии патологии на функциональных рентгенограммах выполненных в раннем периоде;
в) при отсутствии повреждений на МРТ, которая выполнена в пределах 48 часов после травмы;
г) по решению лечащего врача.
УДД 5 УУР С
- Рекомендована осторожная и быстрая транспортировка пациента с ПСМТ в ближайший многопрофильный стационар, обладающий возможностями круглосуточно принимать и лечить пострадавших с тяжелой сочетанной травмой, имеющий нейрохирургическое или спинальное (вертебрологическое) отделение [6].
УДД 5 УУР С
- У пострадавших с наличием неврологической симптоматики при отсутствии патологии по данным СКТ шейного отдела позвоночника, рекомендуется [6]:
а) продолжать иммобилизацию шейного отдела позвоночника вплоть до исчезновения жалоб;
б) прекратить иммобилизацию шейного отдела позвоночника при отсутствии патологии на функциональных рентгенограммах;
в) прекратить иммобилизацию шейного отдела позвоночника при отсутствии повреждений на МРТ, которая выполнена в пределах 48 часов после травмы;
г) прекратить иммобилизацию по решению лечащего врача.
УДД 5 УУР С
- Не рекомендуется жесткая наружная фиксация позвоночника головодержателем на уровне повреждения спинного мозга свыше 12 недель. Не рекомендуется ограничивать активность такого пациента более 6 месяцев с момента травмы [1, 12]
УДД 5 УУР С
- Рекомендуется поддержание среднего артериального давления на уровне 85-90 мм. рт. ст. в течение первых 7 суток после острой травмы для увеличения перфузии спинного мозга. При выявлении гипотензии (систолическое давление менее 90 мм. рт. ст.) рекомендуется ее скорейшее устранение в рамках базовой терапии [6, 12, 13].
УДД 5 УУР С
Комментарий: Базовая терапия включает: регуляцию функции дыхания и сердечно-сосудистой деятельности, коррекцию биохимических показателей гомеостаза, борьбу с отеком мозга, профилактику инфекционных осложнений, пролежней, гиповолемии, гипопротеинемии; регуляцию функции тазовых органов путем интерметтирующей катетеризации мочевого пузыря; коррекцию нарушений микроциркуляции; нормализацию реологических параметров крови; применение препаратов ангио- и цитопротективного действия, проведение сеансов ГБО и др.
- Применение метилпреднизолона** не рекомендуется [6].
УДД 5 УУР С
- Пациентам с наличием неврологического дефицита рекомендовано назначение антитромботических средств [1, 6].
УДД 5 УУР С
2. Хирургическое лечение
- Пациентам с диагностированным вывихом шейного позвонка рекомендуется экстренное нейрохирургическое вмешательство [1, 12, 14, 15].
УДД 5 УУР С
- При наличии следующих факторов (одного или нескольких), выполнение хирургического лечения пострадавших с вывихом шейного позвонка не рекомендуется [1, 4]:
1. Травматический или геморрагический шок с нестабильностью гемодинамики.
2. Сопутствующие повреждения внутренних органов (при внутреннем кровотечении, опасности развития перитонита, ушибе сердца с признаками сердечной недостаточности, множественных повреждениях ребер с гемопневмотораксом и явлениями дыхательной недостаточности (sO2 при инсуфляции кислорода менее 85%)).
3. Тяжелая черепно-мозговая травма с нарушением уровня бодрствования по Шкале Комы Глазго менее 10 баллов, при подозрении на внутричерепную гематому (Приложение Г6).
4. Тяжелые сопутствующие заболевания, сопровождающиеся анемией (гемоглобин менее 80-90 г/л), сердечно-сосудистой, почечной (анурия, олигоурия, мочевина >20 мМоль\л, креатинин >180 мМоль\л) и/или печеночной (общий белок <50 г\л, повышение ферментов более чем в три-четыре раза) недостаточностью.
5. Жировая эмболия, тромбоэмболия легочной артерии, пневмония, нефиксированные переломы конечностей.
6. Огнестрельное или минно-взрывное повреждение спинного мозга на уровне С1-С4 сегментов с клинической картиной полного функционального перерыва спинного мозга.
УДД 5 УУР С
- Для оценки тяжести травмы в позвоночно-двигательном сегменте и определения тактики лечения рекомендуется использовать шкалу SLIC. Шкала CSISS не рекомендуется к применению в связи с ее низкой чувствительностью при определении тактики лечения и низким уровнем межэкспертного согласия (ПРИЛОЖЕНИЕ Г3, ПРИЛОЖЕНИЕ Г4) [6, 16, 17].
УДД 5 УУР С
- При вывихе С1 позвонка рекомендуется выполнять открытое (хирургическое) вправление. После вправления вывиха атланта производят атланто-аксиальный спондилодез, либо внешнюю фиксацию Гало-аппаратом или ортопедическим корсетом на протяжении10-12 месяцев. В случаях сдавления спинного мозга необходимо устранить компрессию и выполнить спондилодез, при необходимости допустима ламинэктомия и внешняя фиксация сроком на 3-6 месяцев [1].
УДД 5 УУР С
- Пациентам с дистракционными повреждениями (тип B по AOSpine) рекомендовано переднее или заднее декомпрессивно-стабилизирующее вмешательство. При повреждении типа В1 показана задняя фиксация при помощи сертифицированной системы стабилизации позвоночника с выполнением задней декомпрессии при необходимости. Повреждения типа В2 сопровождаются полным разрушением как задних связочных структур позвоночника, так и переднего диско-связочного аппарата, поэтому методом выбора является удаление разорванного диска, передний спондилодез ауто (алло) трансплантатом и пластиной с последующей задней фиксацией позвонков при помощи сертифицированной системы стабилизации позвоночника. При повреждениях типа В3 удаляют разорванный диск и проводят передний спондилодез при помощи ауто (алло) трансплантата и титановой пластины [3, 12, 14, 18].
УДД 5 УУР С
- При трансляционных повреждениях (тип С по AOSpine) рекомендуется выполнение сначала передней декомпрессии с удаление фрагментов разорванных межпозвоночных дисков и/или по необходимости корпорэктомии сломанного смежного позвонка, затем проводят открытое вправление вывиха и передний спондилодез ауто (алло) трансплантатом и титановой пластиной. В связи с нестабильностью заднего опорного комплекса при подобных повреждениях, на усмотрение оперирующего хирурга вторым этапом возможно проведение задней стабилизации позвоночника [3, 12, 14, 18].
УДД 5 УУР С
- При одностороннем подвывихе позвонка (тип F4 по AOSpine) рекомендуется максимально ранняя репозиция позвонков и стабилизация: удаление разорванного диска, открытое вправление вывихнутого позвонка и спондилодез аутокостью (кейджем с костной крошкой, алло- или гетеротрансплантатом) и титановой шейной пластиной [3, 12, 14, 18].
УДД 5 УУР С
- При отсутствии, по данным МРТ, грыжи диска на уровне вывиха рекомендована закрытая репозиция в максимально ранние сроки [6].
УДД 5 УУР С
- Лечение скелетным вытяжением рекомендуется в случае, когда иные методы лечения недоступны или при тяжелом состоянии больного и отсутствии в просвете позвоночного канала травматической грыжи. После наложения скелетного вытяжения за теменные бугры необходимы последующая коррекция положения головы, коррекция весовой тяги и рентгенконтроль. После вправления вывиха и стабилизации состояния пациента рекомендуется выполнить удаление разорванного диска, передний спондилодез аутокостью (кейджем с костной крошкой, аллотрансплантатом) и титановой шейной пластиной [1].
УДД 5 УУР С
- После хирургического лечения в любом объеме необходимо выполнение контрольного исследования (рентгенография шейного отдела позвоночника, КТ или МРТ позвоночника) [1].
УДД 5 УУР С
Медицинская реабилитация
Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
-
Всем больным после вывиха шейного позвонка рекомендовано проводить раннюю реабилитацию с первых суток после операции. Объем реабилитационных мероприятий (электростимуляция мышц – А17.02.001; электронейростимуляция спинного мозга – А17.23.003; многофункциональная стимуляция мышц – А17.24.010;
24; лечебная физкультура при травме позвоночника – A19.03.001; механотерапия при травме позвоночника – A19.03.001.002; роботизированная механотерапия при травме позвоночника – A19.03.001.003;А19.03, 04, 23, 24; А17.02, 03, 04, 23, 24;А20.03, 23,24;массаж шейно-грудного отдела позвоночника – A21.03.002.005; А21.03, 04, 23, 24; А22.02, 03, 04, 23, 24;А23.30.005, 006, 008, 009; А25.23, 24) определяют для каждого пациента специалисты МДРК совместно с лечащим врачом [19].
УДД 5 УУР С
1. Общее положение по реабилитации больных с вывихом шейного позвонка
- Рекомендуется еженедельно координировать работу мультидисциплинарной реабилитационной команды, с участием пациента, членов его семьи, лиц, осуществляющих уход, проводить обсуждение процесса, целей и задач реабилитации с целью коррекции плана реабилитации и оценки достигнутых результатов [20, 21].
УДД 5 УУР С
- Рекомендуется, с целью увеличения эффективности и безопасности реабилитационного процесса, осуществлять мероприятия по медицинской реабилитации в специализированных реабилитационных отделениях с использованием специального оборудования и материалов в соответствии с санитарно-гигиеническими нормами и правилами эксплуатации используемого оборудования и материалов для медицинских реабилитационных подразделений [21, 22].
УДД 5 УУР С
- Рекомендуется, осуществлять совместный контроль за диагностикой и верификацией осложнений ПСМТ (дисфагия после ИВЛ, аспирация, автономная дисрефлексия, артериальная гипотензия, нарушение сердечного ритма, нарушение мочеиспускания (задержка мочеиспускания, уроинфекция), нарушение дефекации, состояние кожных покровов, болевой синдром центрального и периферического генеза, нарушения мышечного тонуса, контрактуры, иммобилизационный синдром, когнитивный статус) членами мультидисциплинарной реабилитационной команды для уменьшения степени тяжести основного заболевания пациента и выраженности функциональных нарушений [20, 21].
УДД 5 УУР С
- Рекомендуется врачам физической и реабилитационной медицины применять критерии оценки результатов медицинской реабилитации, которые будут использоваться в процессе реабилитации специалистами мультидисциплинарной реабилитационной команды с целью увеличения эффективности реабилитационного процесса [20, 21].
УДД 5 УУР С
- Рекомендуется врачам физической и реабилитационной медицины оценивать пациентов с полной и неполной тетраплегией согласно классификации AIS, а также еженедельно проводить переоценку с целью выявления динамики состояния [21]
УДД 5 УУР C
- Рекомендуется для повышения эффективности мероприятий по медицинской реабилитации и приверженности пациента к лечению специалистам мультидисциплинарной реабилитационной команды планировать продолжительность и интенсивность реабилитационных мероприятий в соответствии с целями реабилитационной терапии, конкретными потребностями и состоянием пациента, по согласованию с ним и его семьей/опекуном [21, 23].
УДД 5 УУР C
- Рекомендуется для диагностики нарушений функции, структур, ограничения деятельности и ограничения участия, личностных факторов и факторов среды пациентов с ПСМТ специалистами мультидисциплинарных реабилитационных команд использовать стандартизованные и валидные методы диагностики, а также инструменты оценки, предусмотренные МКФ [24].
УДД 4 УУР С
- Рекомендуется при высокой вероятности орофарингеальной дисфагии и респираторных нарушений после отключения ИВЛ пациентам с ПСМТ проводить инструментальную оценку ее наличия при выборе лечебного подхода [25].
УДД 4 УУР С
- Рекомендуется ежедневно проводить осмотр кожных покровов пациента с ПСМТ с объективной оценкой риска развития пролежней с использованием валидизированных шкал [26].
УДД 2 УУР В
- Рекомендуется включение в индивидуальный план реабилитации аэробных низкоинтенсивных циклических упражнений пациентам с ПСМТ для профилактики гипотрофии мышц ниже уровня травмы и формирования контрактур, улучшения состояние сердечно-сосудистой системы, снижения риска тромбообразования в венах нижних конечностей, повышение проприоцептивной афферентации [27].
УДД3 УУР A
- Рекомендуется нутритивная поддержка пациентам после ПСМТ при имеющейся потребности в повышении калорийности питания для улучшения восстановительных процессов и снижения риска летальных исходов [28].
УДД 5 УУР С
- Рекомендуется, как можно раньше начинать нутритивную поддержку пациентов с ПСМТ. Начало питания в первые 72 часа показало свою безопасность, однако не влияет на неврологический исход и частоту осложнений [6].
УУР C УДД 5
- Рекомендуется при нарушении функции мочеиспускания у пациентов с ПСМТ оценить тип дисфункции мочевого пузыря, риск мочевой инфекции, на этой основе формировать индивидуальную программу восстановления, включающую регулярное опорожнению мочевого пузыря, либо побуждение пациента к активному опорожнению, упражнения для мышц тазового дна, периодическую катетеризацию, антихолинергическое лечение и модификацию образа жизни [29].
УДД 5 УУР С
- Рекомендуется, чтобы все пациенты с ПСМТ были обследованы относительно трудности речевой коммуникации, и получали терапию, индивидуально подобранную в соответствии с их потребностями, с целью улучшения прогноза восстановления [30].
УДД 4 УУР С
- Рекомендуется проведение тренировок по улучшению персональных навыков повседневной активности, в зависимости от индивидуальных потребностей и с учётом функционального дефицита всем пациентам с ПСМТ с целью уменьшения зависимости и расширения повседневной активности [31].
УДД 5 УУР С
- Рекомендуется своевременная оценка врачом ФРМ потребности в технических средствах реабилитации, таких как инвалидное кресло-коляска, параподиум, костыли или трость, ортезы для обеспечения эффективной мобильности и безопасности пациентов после ПСМТ, также рекомендуется использовать корсеты для фиксации и поддержки позвоночника при переходе в сидячее положение после окончания постельного режима [32].
УДД 5 УУР С
2. Медицинская реабилитация в отделениях ранней медицинской реабилитации (1 этап)
В зависимости от уровня поражения спинного мозга и сочетания с другими сегментами травмы пациенты с ПСМТ в период первичной консервативной и нейрохирургической помощи 1 этап лечения проходят в условиях отделения (палаты) интенсивной терапии и реанимации (ОРИТ) или специально выделенных палатах неотложной помощи травматологического или нейрохирургического отделения с круглосуточным мониторингом состояния. Потребность в проведении медицинской реабилитации на 1 этапе специализированной помощи определяется необходимостью лечения первичных осложнений ПСМТ и профилактикой вторичного синдрома «Последствий интенсивной терапии» (ПИТ), риск которого напрямую связан с длительностью пребывания в ОРИТ. Диагностика неврологических нарушений при ПСМТ крайне непроста и существенно зависит от фазы заболевания. С одной стороны, в период «спинального шока» 4-12 недель она представляет картину поражения нижнего мотонейрона, постепенно эволюционирующую в истинный топически обусловленный симптомокомплекс поражения верхнего и/или нижнего мотонейрона. С другой стороны, наличие пара или/и тетрапареза в сочетании с клинически обоснованным применением седации, искусственной вентиляции легких (ИВЛ) и других методов интенсивной терапии способствует развитию полимионейропатии критических состояний с соответствующей клинической картиной, что усложняет дифференциальную диагностику и затрудняет прогнозирование исхода реабилитации. Это объясняет неизбежность преимущественно симптоматического подхода к ранней реабилитации. Цели реабилитации на 1 этапе должны быть сосредоточены на профилактике вторичных состояний и подготовке пациента к максимально возможному участию в реабилитации.
Объём реабилитационных мероприятий определяется тяжестью и уровнем ПСМТ, а также других, связанных с ней, травм, степенью выраженности «спинального шока», общей тяжестью состояния, периоперационным статусом пациента. До проведения нейрохирургической стабилизации поврежденного сегмента спинного мозга и компенсации жизненно важных функций (дыхание, кровообращение) поддерживается режим иммобилизации, который постепенно трансформируется в режим активно-пассивной мобилизации. Чем быстрее проведено оперативное лечение, тем быстрее пациент может быть вовлечен в активный реабилитационный процесс и ниже риск развития ПИТ синдрома. ПИТ синдром (рус.) или PICS – Post Intensive Care Syndrome (англ.) – совокупность ограничивающих повседневную жизнь пациента соматических, неврологических и социально-психологических последствий пребывания в условиях ОРИТ, приводящих к снижению качества жизни пациента и требующих реабилитации. Хотя интенсивность реабилитации на 1 этапе может быть ограничена, всем пациентам с ПМСТ следует предоставить возможность участия в ней. Индивидуализированная программа должна включать (но не должна ограничиваться) деятельностью вне постели, приобретение толерантности к вертикальному положению, расширение диапазона движений (ROM), раннюю силовую тренировку, обучение элементарному самообслуживанию.
Стандартная программа ранней реабилитации пациента с ПСМТ на 1 этапе включает следующие технологические компоненты:
- дооперационная иммобилизация
- лечение вегетативной дизавтономии;
- профилактика развития и прогрессирования острой дыхательной недостаточности у пациентов с ПСМТ на шейно-грудном уровне
- профилактика и лечение болевого синдрома;
- профилактика дисфагии и нутритивного дефицита, в том числе нарушений работы кишечника и водно-электролитного дисбаланса;
-
позиционирование и мобилизация с учетом:- раннего синдрома спастичности- высокого риска развития полимионейропатии критических состояний в сочетании с поражением нижнего мотонейрона с исходом в мышечную гипотрофию/атрофию и образование контрактур
- вертикализация с учетом ортостатической недостаточности;
- профилактика пролежней, инфекции мочевыводящих путей, тромбоза глубоких вен голени, включая специальный уход;
- профилактика ранней депрессии;
- обучение навыкам самообслуживания.
Методическую основу программы составляет комплекс реабилитационного лечения «РеабИТ», дополненный специфическими практиками для пациентов с ПСМТ. В соответствии с федеральным Порядком организации реабилитационной помощи для реализации данной программы предусмотрена организация отделения ранней реабилитации (ОРР). Базу отделения составляет мультидисциплинарная реабилитационная команда (МДРК), в которую входит врач по медицинской реабилитации, не менее 2 специалистов по физической реабилитации, специалист по эргореабилитации, медицинский психолог/врач-психотерапевт, медицинский логопед, медицинская сестра по медицинской реабилитации.
Нижеприведенные рекомендации по ранней реабилитации содержат базовые тезисы программы РеабИТ с комментариями, касающимися особенностей ее реализации у пациентов с ПМСТ и специфические рекомендации, ориентированные исключительно на данную патологию.
1. Общие положения
- Рекомендуется всем пациентам с ПСМТ, получающим помощь в условиях ОРИТ более 48 часов, профилактика синдрома «Последствий интенсивной терапии» (ПИТ), вне зависимости от нозологии заболевания, вида оперативного вмешательства, тяжести состояния и респираторного статуса [33].
УДД 5 УУР С
Комментарий: Более 50% всех пациентов ОРИТ и 80% пациентов на ИВЛ демонстрируют развитие ПИТ-синдрома. Его основным компонентом является иммобилизационный синдром:
- полимионейропатия критических состояний (ПНМКС): диффузное снижение силы в конечностях;
- удлинение сроков респираторной поддержки из-за слабости дыхательной мускулатуры и диафрагмы;
- снижение толерантности к нагрузкам (слабость) и одышка при минимальной двигательной активности в связи с постпневмоническим фиброзом;
- осложнения вынужденного позиционирования («bed-rest и пронпозиция): травма плечевого сплетения, «свисающие» стопы и ранние подошвенные сгибательные контрактуры, пролежни;
- ортостатическая недостаточность в вертикальном положении;
- нарушение пассажа мочи и склонность к уролитиазу
- запоры
- осложнения наученного неиспользования (learned non use): дисфагия из-за трахеопищеводного разобщения (зонд + эндотрахеальная или трахеостомическая трубка);
- делирий;
- хронизирующийся болевой синдром (мышечно-суставной, нейропатический);
- эмоциональные и когнитивные нарушения (депрессия; снижение памяти);
- диссомния
- Рекомендуется лечащим врачам (врач-нейрохирург, врач-травматолог-ортопед, врач-невролог) пациента с ПМСТ совместно с врачом-анестезиологом-реаниматологом и членами мультидисциплинарной реабилитационной команды проводить диагностику и мониторинг осложнений ПСМТ и ПИТ-синдрома для уменьшения степени тяжести основного заболевания пациента в ежедневном режиме с первых суток пребывания в ОРИТ [35].
УДД 5 УУР С
Комментарии: осложнения, возникающие в острейшем и остром периоде ПСМТ, отягощают течение болезни, увеличивают сроки пребывания в стационаре, могу привести к летальному исходу. Различного рода осложнения возникают до 80 % пациентов с ПСМТ. Знание этих осложнений и применяемые профилактические и лечебные меры позволяют сократить их количество в 2-3 раза. Ранняя реабилитация пациента с ПСМТ начинается с профилактики. Из лиц, живущих с ПСМТ 70% будут иметь по крайней мере одно первичное или вторичное состояние (не неврологическое) во время пребывания в стационаре; у лиц с высокой травмой (С1-4) вероятность наличия по крайней мере одного осложнения в 2,2 раза выше. Предотвращение вторичных состояний ускоряет вступление в фазу реабилитации и повышает уровень социализации пациента].
- Рекомендуется все реабилитационные мероприятия проводить при отсутствии противопоказаний и прекращать немедленно при развитии СТОП-сигналов [36] (Приложение А3).
УДД 3 УУР B
Комментарий: В список СТОП-сигналов включены признаки, обладающие максимальным уровнем воспроизводимости, полученные в результате тщательного анализа литературы и клинического опыта отделений ОРИТ. При появлении любого одного из этих симптомов РеабИТ следует не начинать или прекратить. Если СТОП-сигналы развились в момент вертикализации, процедуру следует прекратить и вернуть пациента к предшествующей позиции (опустить на 200) или опустить до 00.
- Рекомендуется проводить диагностику синдрома вегетативной дизавтономии у пациентов с ПСМТ на уровне шейного и верхнегрудного отделов позвоночника как специфического комплекса СТОП-сигналов, требующего терапии перед началом реабилитационных мероприятий [37].
УДД 5 УУР С
Комментарии: Особенностью ПМСТ является разнообразие проявлений нарушений со стороны вегетативной нервной системы. В зависимости от уровня поражения и сочетания ПСМТ с черепно-мозговой травмой в острейшем периоде пациент может демонстрировать симптомокомплексы пароксизмальной симпатической гиперактивности, вегетативной дисрефлексии.
Вегетативная дисрефлексия – это феномен массивной нейросимпатической реакции, возникающий как ответ на раздражение спинного мозга при локализации очага поражения выше сегмента Th6 (редко встречается при поражении ниже T10), т.е. выше соединения чревного сплетения со спинным мозгом. В 48-90% случаев возникает после спинального шока, когда возвращаются рефлексы. Потеря супраспинального тормозного контроля за сегментарными симпатическими нервами, нарушение межсинаптических связей и приводит к дисбалансу между симпатической и парасимпатической нервными системами. При этом нисходящие проводящие пути от сосудодвигательного центра, по которым могут передаваться импульсы, нормализующие артериальное давление, «заблокированы» на уровне поражения спинного мозга. Реакция вазомоторного центра в стволе головного мозга активирует блуждающий нерв и вызывает брадикардию. Патологическая стимуляция ниже уровня поражения вызывает массивные симпатические импульсы, приводящие к сужению сосудов артериол, увеличению периферического сосудистого сопротивления и повышению артериального давления за счет стимуляции барорецепторов в каротидном синусе и аорте. Вегетативная дисрефлексия (ВД) характеризуется внезапным, неконтролируемым симпатическим ответом, обычно вызванному болезненным или раздражающим стимулом, приводящим к резкому повышению артериального давления в сочетании с брадикардией. Помимо этого, в симптомокомплекс ВД включены: пульсирующая головные боли, тревожность, покраснение лица, заложенность носа, нечеткость зрения, тошнота, феномен «гусиной кожи» (пилоэрекция), макулезная сыпь и гиперемия выше уровня поражения, ознобы без повышения температуры; повышение мышечного тонуса, профузное потоотделение, спазм мочевого пузыря.
Пароксизмальная симпатическая гиперактивность (ПСГ) - обусловлена потерей торможения возбуждения (синдром симпатического разобщения) в симпатической нервной системе без участия парасимпатической. Эти механизмы включают генерацию симпатического тонуса в стволе головного мозга, гипоталамусе и спинном мозге, а также ингибирование симпатического разряда в корковых структурах. Синдромы разобщения могут развиться в результате структурных и(или) функционального повреждения. К признакам ПСГ относят типичные проявления гиперадреналемии: тахикардию, повышение АД, гипергидроз, повышение мышечного тонуса, гипертермию. Приступы провоцируются как болевым, так и неболевым стимулом, но могут развиваться спонтанно. У пациентов с ПСМТ на уровне шейного отдела ПСГ встречается в случае сочетанной черепно-мозговой травмы в первые часы пребывания в ОРИТ. В это же время могут быть соматические проявления ПСГ: стрессовые язвы желудочно-кишечного тракта, цереброкардиальный синдром (изменения на ЭКГ, характерные для субэндокардиальной ишемии, острые нарушения сердечного ритма и пр.), нейрогенный отек легких. В последующем подобные состояния могут быть проявлением соматических осложнений, в первую очередь, венозных тромбоэмболий и нозокомиальных инфекций, что требует внимания членов МДРК.
2. Профилактика развития и прогрессирования острой дыхательной недостаточности
- Рекомендуется у пациентов с ПСМТ на уровне шейного и верхнего отделов мониторировать и профилактировать гиповентиляцию, обусловленную нарушением биомеханики дыхания из-за нарушенной иннервации респираторных мышц и диафрагмы [38].
УДД 5 УУР С
Комментарии: Нарушение респираторной функции и легочные осложнения – значительная проблема для пациентов со спинальными поражениями. Повреждение шейного отдела спинного мозга связано со значительным нарушением вентиляционной регуляции, дыхательного цикла, респираторных механизмов и реактивности бронхов. Слабость дыхательной мускулатуры играет ведущую роль в альвеолярной гиповентиляции и гиперкапнической/гипоксемической респираторной недостаточности. Средняя длительность легочной вентиляции у пациентов с повреждениями на уровне С1-С4 составляет 65 дней, на уровне С5-С8-22 дней. Полное повреждение выше уровня С3 приводит к апноэ и смерти при отсутствии оказания немедленной вентиляционной поддержки. В остром периоде имеется снижение емкости легких, требующее вентиляционной поддержки, но значительная часть их не требует искусственной вентиляции уже по истечении времени от недели до месяца с момента повреждения. Респираторная дисфункция характеризуется со 2 по 5 день, затем прогрессивно улучшается, тем не менее, никогда не возвращается к исходному уровню. Восстановление функции отражает функциональный регресс неврологических повреждений с ослаблением отека спинного мозга, включения вспомогательной дыхательной мускулатуры. Повреждения ниже С5 в меньшей степени связаны с вентиляционными нарушениями, но риск легочных осложнений у этих пациентов сохраняется особенно при тетраплегии. Эффективный кашель и отхаркивание обеспечивается также путем работы экспираторной мускулатуры. Эффективный кашель и возможность отхаркивания секрета ограничены параличом экспираторных мышц, увеличивая риск развития ателектазов и пневмонии. В этой группе пациентов и при повреждении грудного отдела спинного мозга и позвоночника, респираторные нарушения обычно являются результатом прямой травмы грудной клетки (пневмоторакс, гемоторакс, перелом ребер и легочная контузия).
- Рекомендуется рассматривать использование электростимуляции диафрагмы, межреберных мышц, мышц бедра (А17.02.001 Электростимуляция мышц) у пациентов с ПСМТ на уровне шейного и грудного отделов, длительно находящихся в ОРИТ, особенно в условиях искусственной вентиляции легких [39].
УДД 5 УУР С
Комментарии: электростимуляция мышц (ЭМС) была исследована в качестве лечения для профилактики полимионейропатии критических состояний. Она включает в себя размещение на коже электродов, при помощи которых вызывается изометрическое сокращение мышц. Лечение сопровождается минимальными движения суставов и не требует взаимодействия с пациентом. Лечение с помощью ЭМС, проводимое в ходе исследований, длилось от 30 до 60 минут ежедневно в течение не менее 4 дней. Три систематических обзора (включая восемь рандомизированных исследований) показали, что ЭМС может быть полезным вмешательством для пациентов в критическом состоянии и может способствовать поддержанию мышечной массы и силы в условиях интенсивной терапии, особенно у пациентов с длительным пребыванием в отделении интенсивной терапии в условиях ИВЛ. В более позднем метаанализе были проанализированы результаты 6 рандомизированных клинических исследований, представлявших 718 пациентов.
3. Позиционирование и мобилизация
На данный момент нет достоверных данных о необходимости и пользе использования шейных воротников для стабилизации поврежденного сегмента у пациентов с ПСМТ [40]. Положение пациента для достижения достаточного вытяжения спины, должно выполняться с пристальным вниманием к осложнениям, которые включают утяжеление неврологического повреждения; повышение внутрибрюшного давления и увеличение риска кровотечения; соответствующее поражение грудной клетки, ишемическая нейропатия зрительного нерва и повреждение периферических нервов. У пациентов с повреждениями позвоночника изменения положения могут привести к значительным гемодинамическим изменениям; резкое поднятие головы может привести к тяжелой гипотензии вследствие нарушения дренирования крови из церебральных вен, тогда как позиция головой книзу может привести к повышению внутричерепного давления. Рациональность иммобилизации кажется однозначной, она широко рассматривается как стандарт помощи пациентам с риском спинального повреждения. Тем не менее, иммобилизация не является безобидным вмешательством, так как она может осложниться болью, сдавлением, нарушением экскурсии грудной клетки у более 70 % пациентов; вдобавок к этому, иммобилизация шеи приводит к увеличению опасности дыхательных нарушений, сложности интубации, аспирации желудочного содержимого и повышению внутричерепного давления.
- Рекомендуется у пациентов с ПСМТ применять корсетирование пояснично-крестцового отдела при переводе в вертикальное положение для уменьшения комплайнса передней брюшной стенки, прогрессирования респираторных и сосудистых нарушений [41].
УДД 4 УУР С
4. Профилактика дисфагии и нутритивного дефицита
- Рекомендуется проведение оценки нутритивного статуса у всех пациентов ОРИТ c ПСМТ с применением клинических шкал как обязательного элемента планирования индивидуальной программы ранней реабилитации [42].
УДД 5 УУР C
5. Профилактика иммобилизационных осложнений у пациентов с ПСМТ
- Рекомендуется осуществлять скрининг состояния кожных покровов и оценку риска развития пролежней с использованием валидизированных шкал всем пациентам с ПСМТ [43, 44].
УДД 4 УУРС
- Рекомендуется проведение ранней комплексной программы профилактики инфекции мочевыводящих путей и контроля мочеиспускания у пациентов с ПСМТ с целью долгосрочной адаптации к условиям нейрогенной дисфункции [45].
УДД 4 УУР C
- Рекомендуется интермиттирующая катетеризация (А11.28.007 Катетеризация мочевого пузыря) пациентам в остром периоде ПСМТ при невозможности самостоятельного опорожнения мочевого пузыря [46]
УДД 5 УУР C
Комментарии: Адекватное дренирование мочевого пузыря одним из методов: (1) постоянная катетеризация катетером Фолея с заменой его каждые 5-7 дней, контроль адекватного функционирования катетера; (2) постоянная катетеризация импрегнированным серебром катетером Фоллея с заменой его 1 раз в 3-4 недели, контроль функционирования; (3) периодическая стерильная катетеризация любрицированным катетером. Режим катетеризации подбирают индивидуально, рекомендуемая частота – каждые 3-4 часа, для обеспечения адекватного дренирования мочевого пузыря; цистостомия при наличии осложнений.
В основе механизма дисфункции мочеиспускания при посттравматической миелопатии лежит нарушение коммуникации между спинальными и вышележащими уровнями регуляции мочеиспускания в результате повреждения проводящих путей или центров микции спинного мозга. В остром периоде спинномозговой травмы развивается спинальный шок с угнетением рефлекторной активности спинного мозга и парезом детрузора, с сохранением резидуального тонуса сфинктеров уретры и, как их следствие, задержкой мочеиспускания. Угрожающими жизни осложнениями нейрогенной дисфункции мочеиспускания в остром и раннем периодах спинномозговой травмы является уросепсис и уремия, применяться в ранние сроки после спинномозговой травмы, на практике применение метода в период спинального шока затруднено интенсивностью реабилитационных мероприятий, значительным диурезом и необходимостью его точного контроля.
Метод периодического опорожнения мочевого пузыря уретральным катетером – это симптоматическая терапия, направленная на компенсацию утраченной эвакуаторной функции органа и профилактику связанных с этим осложнений со стороны мочевыделительной системы.
Количество катетеризаций
В раннем периоде спинномозговой травмы предпочтение следует отдать проведению стерильной периодической катетеризации, в последующем пациент может быть переведен на ассептическую или чистую катетеризацию. В Европейских странах 95% пациентов с посттравматической миелопатией при периодической катетеризации используют лубрицированные катетеры, проводят асептическую катетеризацию. При этом, самокатетеризацию применяют 85% пациентов с параплегией и 46% пациентов с цервикальной миелопатией и снижением мануальных возможностей верхних конечностей. Уровень поражения спинного мозга не обязательно является ограничивающим фактором для периодической самокатетеризации. При цервикальной миелопатии с моторным поражением ниже С5 сегмента, пациенты в состоянии освоить самокатетеризацию.
- Рекомендуется проведение ранней комплексной программы функционального переучивания процесса дефекации у пациентов с ПМСТ с нейрогенным нарушениями [47].
УДД 5 УУР C
Комментарии: нормальная функция кишечника происходит от активации кишечного рефлекса с волной перистальтики и расслабления обоих сфинктеров (S2-S4). Недержание кала невозможно из-за тонического сокращения внутренних (гладких мышечных волокон) и внешних сфинктеров ануса (скелетные мышечные волокна). Повреждение центрального мотонейрона над S2, рефлекс дефекации остается неизменным, но будут случаться автоматические дефекации из-за внешнего сфинктера, гипертонический или спастический. При повреждении периферического мото нейрона рефлекс дефекации нарушается и наружный сфинктер гипотоничен, но в кишечнике остается некоторое эндогенное сокращение. Перистальтика «возвращается», когда уменьшается парез подвздошной кишки из-за спинального шока. Методика переучивания кишечной функции одинакова при поражении центральной и периферической нервных систем включает несколько правил:
- Опорожнение кишечника должно происходить каждые два дня.
- Назначьте пациенту слабительные средства на ночьи препараты, размягчающие каловые массы ежедневно (парафин жидкий).
- Рефлекс испражнения начинается с раздражения ануса с использованием суппозиториев (глицерол, разрешен с 2 лет) или другими методами.
- Также важна диета для формирования кала.
- Важно избегать факторы, которые приводят к нарушению функциональных привычек кишечника.
- Рекомендуется всем пациентам с ПСМТ осуществлять профилактику тромбоза глубоких вен голени, начиная с первых часов пребывания в ОРИТ [48].
УДД 5 УУР C
Комментарии: пациенты с острым спинномозговым поражением имеют высочайший риск венозных тромбоэмболических осложнений в течение всего срока госпитализации. Встречаемость тромбоза глубоких вен (ТГВ) у пациентов с поражениями позвоночника, которым не проводилась профилактика составляет от 39 до 100 %, в сравнении с 9-32 % с нелеченными медикаментозно и хирургически ICU пациентами. Среди пациентов со спинномозговым повреждением риск ТГВ выше при полном повреждении, чем при неполном и при торакальном, чем при шейном и в первые три месяца после повреждения. Встречаемость легочной эмболии после спинномозгового повреждения и в отсутствие профилактики оценена от 4 % до 10 %. ТЭЛА одна из трех самых распространенных причин смерти после спинномозгового повреждения
- Рекомендуется для профилактики синдрома спастичности пациентов с ПМСТ в остром периоде TENS (чрезкожной электрической нейростимуляции А17.02.001 Электростимуляция мышц) или FES (функциональной электростимуляции А17.02.001 Электростимуляция мышц) [49].
УДД 2 УУР B
6. Профилактика эмоциональных, когнитивных нарушений и делирия
- Рекомендуется для всех взрослых пациентов ОРИТ многокомпонентное нефармакологическое вмешательство для профилактики делирия, которое направлено (но не ограничивается) на снижение модифицируемых факторов риска делирия и состоит из мобилизации, оптимизации анальгоседации, нормализации сна, поддержания когнитивного статуса и уровня бытовой адаптации [50].
УДД 3 УУР C
Комментарии: на сегодняшний день не существует обоснованных с позиций доказательной медицины методов фармакологической и комбинированной профилактики
8 «Маршрутизация пациентов» на этапы реабилитации»
- Рекомендуется организовать маршрутизацию пациентов с признаками ПИТ-синдрома и(или) с хроническим критическим состоянием, соответствующим 5-6 баллам оценки по Шкале Реабилитационной маршрутизации (приложение Г6), в отделения медицинской реабилитации или реабилитационные центры (3-4 уровень) с отделениями реанимации и интенсивной терапии для оказания реабилитационной помощи, используя телемедицинское консультирование [51].
УДД 4 УУР С
Комментарии: критерии для перевода в специализированный реабилитационный центр с отделением реанимации для проведения мероприятий по медицинской реабилитации второго этапа пациентам с ПИТ-синдром или (и) находящимся в хроническом критическом состоянии:
- окончание острого периода заболевания (стабильная клиническая и рентгенологическая картина в легких, но продолжающееся замещение витальных функций)
- пребывание в отделении реанимации и интенсивной терапии более 20 дней;
- продолжительность ИВЛ более 14 дней;
- низкий уровень сознания или функционально-личностные изменения;
- состояние гиперметаболизма-гиперкатаболизма (ИМТ менее 19; потеря массы тела более 10% за месяц);
- наличие персистирующих инфекционных осложнений бактериальной природы (инфекция дыхательных путей, мочеполовой системы, декубитальные язвы), наиболее вероятной причиной которых является наличие инвазивных устройств (трахеостомическая трубка, гастростома, мочевой катетер);
- последствия длительной иммобилизации: синдром спастичности, дегенеративные изменения в суставах, тено-миогенные контрактуры.
При отсутствии регионального центра реабилитации для организации телеконсультирования следует подать заявку на проведение телеконсультации на сайт ФГБУ «Всероссийский центр медицины катастроф «Защита» Минздрава России по установленному образцу. Запрашивая тип консультации, следует указать «хроническое нарушение сознания. ШРМ 6. В назначенный день после телеконсилиума со специалистами одного из аккредитованных центров реабилитации должно быть сформировано заключение о направлении пациента на 2 этап реабилитации или в паллиативное отделение по месту жительства
3. Медицинская реабилитация в условиях стационарного отделения медицинской реабилитации (2 этап)
- Рекомендуется медицинскую реабилитацию пациентов с ПСМТ проводить командой специалистов по медицинской реабилитации состоящей из лечащего врача, врача физической и реабилитационной медицины, врача по лечебной физкультуре, врача-физиотерапевта; инструктора-методиста по лечебной физкультуре, клинического психолога, инструктора по лечебной физкультуре, палатной медсестры и других специалистов, прошедших подготовку в рамках специальных программ дополнительного профессионального образования, с целью повышения эффективности реабилитационных мероприятий [52].
УДД 5 УУР C
- Рекомендуется использовать функциональную электростимуляцию мышц верхних и нижних конечностей у пациентов после ПСМТ для улучшения моторной функции [53].
УДД 4 УУР С
- Рекомендуется проведение позиционирования плечевого сустава в положении максимальной наружной ротации не менее 30 минут в день у пациентов с выраженным парезом верхних конечностей для профилактики развития контрактуры в плечевом суставе [54].
УДД 5 УУР C
- Рекомендуется проведение позиционирования паретичных нижних конечностей пациентам с ПСМТ в антиспастическом паттерне для профилактики развития суставных контрактур и уменьшения тонуса [54,55].
УДД 5 УУР С
- Рекомендуется проводить мониторинг диуреза, оценку остаточного объема мочи посредством УЗИ мочевого пузыря, документировать учет объемов самостоятельного мочеиспускания для оценки уровня гидратации и определения режима прерывистой катетеризации у взрослых и детей [56].
УДД 5 УУР С
- Рекомендуется разработать программу восстановления функции кишечника, включающую сбалансированную диету с достаточным потреблением жидкости, физические упражнения и регулярный запланированный установленный порядок опорожнения кишечника, пациентам с ПСМТ с нарушением дефекации. Установленный порядок опорожнения кишечника может включать расписание дефекации, использование свечей или клизм, массаж живота, ректальную стимуляцию [57,58]
УДД 5 УУР C
- Рекомендуется участие врача физической и реабилитационной медицины в реализации программы вторичной профилактики, разработанной специалистом неврологом для пациента с ПСМТ с целью повышения ее эффективности [59].
УДД 5 УУР C
- Рекомендуется провести стандартную оценку активности повседневной жизни и действий по самообслуживанию, коммуникационных способностей и функциональной мобильности при планировании объема дальнейшего ухода за пациентами с ПСМТ с целью поддержания оптимального максимально высокого уровня независимости [60].
УДД 5 УУР С
- Рекомендуется проводить тренировки верхних конечностей и туловища, включающие цель-ориентированные движения с большим количеством повторов, у пациентов со спастическим парезом при ПСМТ, с целью улучшения двигательного контроля и восстановления сенсомоторной функции конечности [54].
УДД 5 УУР C
- Рекомендуется этапное использование статических или регулируемых ортезов (фиксирующих устройств) при формирующихся контрактурах локтевого, лучезапястного суставов при умеренной и легкой степени выраженности спастики [54].
УДД 5 УУР C
- Рекомендуется для облегчения самостоятельной гигиены пациентов специалисту по физической реабилитации осуществлять ортезирование, сплинтование паретичной руки/ лучезапястного сустава в покое [54]
УДД 5 УУР C
- Рекомендуется в качестве адъювантного метода реабилитации проведение мысленных (идеомоторных) тренировок с представлением движения пациентам с парезом конечностей любой степени выраженности, в раннем, промежуточном и позднем восстановительном периоде ПСМТ [54].
УДД 5 УУР C
- Рекомендуется применение аппаратной (экзоскелет) реабилитации пациентам с парезом, плегией конечностей после ПСМТ с целью улучшения активности в повседневной деятельности [61].
УДД 5 УУР C
- Рекомендуется применение технологий виртуальной реальности пациентам в восстановительном периоде ПСМТ с легкой или умеренной степенью пареза конечностей и/или спастичности, дополнительно к базовым методам физической реабилитации, с целью улучшения повседневной двигательной активности [62].
УДД 3 УУР А
- Рекомендуется разрабатывать индивидуальную комплексную программу восстановительного лечения для пациентов с синдромом нейропатической боли у пациентов с ПСМТ [63,64].
УДД 5 УУР C
- Рекомендуется использовать междисциплинарный подход, включающий фармакотерапию, физические упражнения, физиотерапевтические методы и психотерапию с целью коррекции болевого синдрома у больных с ПСМТ [63].
УДД 5 УУР C
- Рекомендуется применение нейроразвивающей ПНФ в комплексной терапии, направленной на повышение мышечной силы, вертикализацию из положения сидя, баланс, способность ходить и активность руки [65].
УДД 4 УУР C
- Рекомендуется использование адаптивного (сплинты) и вспомогательного оборудования для повышения безопасности и повышения активности в повседневной жизни пациентов, если другие методы недоступны или не могут быть освоены пациентом [66].
УДД 5 УУР C
- Рекомендуется проведение силовых тренировок пациентам с ПСМТ при стабилизации основных витальных функций и хорошей переносимости нагрузок в раннем, промежуточном и позднем восстановительном и резидуальном периодах [67].
УДД 5 УУР С
- Рекомендуется проведение тренировок по улучшению инструментальных навыков повседневной активности в зависимости от индивидуальных потребностей и с учётом функционального дефицита для пациентов с ПСМТ с целью восстановления двигательных функций и трудовой адаптации [59].
УДД 5 УУР C
- Рекомендуется использовать тренировку ходьбы с разгрузкой массы тела, в том числе с применением роботизированных устройств, для пациентов с ПСМТ, неспособных к самостоятельной ходьбе, с целью восстановления мобильности [68].
УДД 4 УУР С
- Рекомендуется для пациентов с ПСМТ использование медицинской беговой дорожки (с или без поддержки массы тела), использование велотренажеров, в том числе с сопротивлением движению, голосовых команд для побуждения выполнения фаз ходьбы, использование аппаратуры с биологически обратной связью, функциональной электростимуляции, роботизированных устройств, обеспечение контроля за адекватностью реакции сердечно-сосудистой и дыхательной систем на предъявляемую нагрузку с целью улучшения функции ходьбы [68,69,70].
УДД 3 УУР B
- Рекомендуется проводить процедуры транскраниальной (А17.23.004.001 Транскраниальная магнитная стимуляция) и магнитной стимуляции [71].
УДД 2 УУР А
- Рекомендуется проведение оценки равновесия, когнитивных функций, социальных факторов и формирование индивидуальной программы тренировки равновесия для пациентов с ПСМТ с синдромом неполного перерыва спинного мозга, с целью профилактики падений пациентов и обучения лиц, осуществляющих уход за ними [72].
УДД 2 УУР А
- Рекомендуется проведение активной медицинской реабилитации с БОС под контролем ЭМГ (А19.03.001.012 Тренировка с биологической обратной связью по электромиграфии при травме позвоночника) для повышения эффективности реабилитации пациентов с ПСМТ при различных уровнях спинального поражения [73].
УДД 2 УУР С
- Рекомендуется проведение лечебной физкультуры (син.: кинезиотерапия А19.03.001 Лечебная физкультура при травме позвоночника) пациентам с ПСМТ с целью профилактики контрактур в суставах конечностей, восстановления активных движений в конечностях и локомоторной функции, тренировки кардиореспираторной системы [74, 75].
УДД 5 УУР С
- Рекомендуется тренировка верхних конечностей в аэробном режиме у пациентов с ПСМТ с целью увеличения выносливости сердечно-сосудистой системы [76,77].
УДД 2 УУР В
- Рекомендуется применение моторизованных пассивных велотренировок для верхних и нижних конечностей у взрослых и детей [78].
УДД 5 УУР С
- Рекомендуется применение аппаратной (электромеханической и роботизированной A19.03.004.004 Роботизированная механотерапия при травме позвоночника с поражением спинного мозга) реабилитации пациентам с парезом, тетрапарезом, плегией, тетраплегией после ПСМТ с целью улучшения активности в повседневной деятельности [68].
УДД 4 УУР С
- Рекомендовано проведение пациентам с ПСМТ процедур электротерапии (импульсные токи и лекарственный электрофорез) с целью стимуляции паретичных мышц конечностей, прямой кишки, предупреждения атрофии мышц и снижения локальной мышечной спастичности (А17.24.001 Чрескожная электронейростимуляция при заболеваниях периферической нервной системы; А17.24.005 Электрофорез лекарственных препаратов при заболеваниях периферической нервной системы; А17.30.006 Чрескожная короткоимпульсная электростимуляция (ЧЭНС); А17.16.002 Электростимуляция желудочно-кишечного тракта; А17.02.001 Электростимуляция мышц) [79,80]
УДД 3 УУР C
- Рекомендуется стимуляция спинного мозга у пациентов с ПСМТ с целью уменьшения выраженности спастичности мышц нижних конечностей (А17.23.003 Электронейростимуляция спинного мозга) [81].
УДД 5 УУР C
- Рекомендуется лазеротерапия у пациентов с ПСМТ с целью уменьшения выраженности спастичности мышц нижних конечностей (А22.02.001 Воздействие низкоинтенсивным лазерным излучением при заболеваниях мышц) [82].
УДД 2 УУР В
- Рекомендуется локальная криотерапия спастичных мышц у пациентов с ПСМТ c целью уменьшения выраженности спастичности мышц нижних конечностей (A24.01.005.003 Криотерапия локальная) [83].
УДД 4 УУР С
- Рекомендуется проведение курсов массажа конечностей, спины, грудной клетки пациентам с ПСМТ с целью уменьшения спастичности в мышцах нижних конечностей, предупреждения атрофий мышц, улучшения дыхательной функции для дальнейшего повышения интенсивности нагрузки [84].
УДД 4 УУР C
- Рекомендуется проведение гигиенических процедур посредством мобильных душевых кабин пациентам с ПСМТ, с целью улучшения качества жизни, и профилактики урогенитальных инфекций [85]
УДД 4 УУР C
- Рекомендуется проведение нутритивной поддержки пациентам с ПСМТ в восстановительном периоде с недостаточностью питания в сочетании с физическими упражнениями [86].
УДД 5 УУР С
4. Медицинская реабилитация в отделениях медицинской реабилитации дневного стационара или амбулаторном отделении медицинской реабилитации в амбулаторных условиях (3 этап)
4. Медицинская реабилитация в отделениях медицинской реабилитации дневного стационара или амбулаторном отделении медицинской реабилитации в амбулаторных условиях (3 этап)
- Рекомендуется пациентов самостоятельных в самообслуживании, перемещении и общении, в том числе с использованием технических средств реабилитации направлять для медицинской реабилитации в отделения медицинской реабилитации в амбулаторных условиях [87].
УДД 5 УУР С
- Рекомендуется включать комплексную оценку двигательных функций пациентов с ПСМТ в динамике используя стандартизированные шкалы по оценки силы мышц, баланса, походки [88, 89].
УДД 3 УУР С
- Рекомендуется использование телемедицинских технологий для обеспечения преемственного реабилитационного лечения после перехода пациентов с ПСМТ от стационарного этапа реабилитации к амбулаторному, особенно для пациентов, живущих в отдаленных районах, с целью расширения доступа к медицинскому обслуживанию и реабилитации [90].
УДД 2 УУР А
- Рекомендуется проведение инъекций БТА (ботулинический токсин типа A-гемагглютинин комплекс**) взрослым пациентам с фокальной спастичностью мышц нижней конечности ≥2 баллов по модифицированной шкале Ашфорта (Приложение Г10), с целью уменьшения спастичности, улучшения пассивной функции, самообслуживания и снижения болевого синдрома, связанного со спастичностью, начиная с раннего восстановительного периода после ПСМТ [91].
УДД 5 УУР С
- Рекомендовано совместно с ботулинотерапией проведение физической реабилитации пациентам с синдромом спастичности мышц нижней конечности ≥2 баллов по модифицированной шкале Ашфорта (Приложение Г10) с целью улучшения моторной функции [91].
УДД 5 УУР C
- Рекомендуется проводить упражнения на увеличение подвижности суставов и растягивание околосуставных мышц ниже уровня травмы для снижения влияния гиподинамии и повышения тонуса околосуставных мышц [59].
УДД 5 УУР С
- Рекомендуется электронейростимуляция (ЭНС) (А17.23.003 Электронейростимуляция спинного мозга; А17.24.001 Чрескожная электронейростимуляция при заболеваниях периферической нервной системы) в качестве адъювантного метода в двигательной реабилитации пациентов в позднем восстановительном периоде ПСМТ и в период остаточных явлений [92].
УДД 5 УУР С
- Рекомендуется в целях купирования нейропатической боли в плече, после тщательного осмотра/оценки этиологических факторов применять по показаниям: кортикостероидные инъекции для системного применения (H02A кортикостероиды системного действия) в плечевой и/или субакромиальный суставы, блокаду надлопаточного нерва, электростимуляцию мышц плеча, инъекции ботулотоксина (ботулинический токсин типа A-гемагглютинин комплекс** для взрослых и детей старше 2 лет) в подлопаточную и/или грудные мышцы с целью снижения спастичности, применение плечевых ортезов, противовоспалительных и противоревматических препаратов (М01А нестероидные противовоспалительные и противоревматические препараты), массаж и щадящие мобилизационные техники для плечевых мышц, иглорефлексотерапию [63,93].
УДД 5 УУР С
- Рекомендуются в качестве дополнения к комплексной терапии синдрома спастичности применение электромагнитной стимуляции мышц (ЭМС) или вибрационного массажа спастичных мышц конечностей с целью временного уменьшения мышечного гипертонуса [63,93].
УДД 5 УУР С
- Рекомендуется проведение оценки равновесия, когнитивных функций, социальных факторов и индивидуальной программы тренировки равновесия для пациентов с ПСМТ, с целью профилактики падений пациентов и обучения лиц, осуществляющих уход за ними [72].
УДД 2 УУР В
- Рекомендуется применение различных методик гидротерапии, бальнеотерапии пелоидотерапии (грязелечения) в позднем восстановительном и периоде остаточных нарушений ПСМТ, при отсутствии противопоказаний с целью улучшения функционального статуса состояния пациента [94,95].
УДД 4 УУР С
- Рекомендуется рассмотреть возможность использования стратегий обучения компенсаторным когнитивным навыкам для улучшения внимания, памяти и управляющих функций, а также внутренних (например, стратегии кодирования и извлечения, обучение самоэффективности) и внешних (вспомогательные технологии, компьютеры, устройства подсказки, блокноты) компенсаторных стратегий для улучшения функций памяти после ПСМТ [96].
УДД 4 УУР С
- Для профилактики ортостатической гипотензии рекомендуется заниматься аэробной нагрузкой с умеренной или повышенной интенсивностью как минимум 2 раза в неделю не менее 20 минут, а также выполнять силовые упражнения на основные группы мышц с умеренной или повышенной интенсивностью по 3 подхода [67].
УДД 5 УУР С
Комментарий: Ортостатическая гипотензия чрезвычайно распространена у лиц с ТСМ: по результатам одного из исследований, выявлена при выполнении ортостатических проб во время лечебной физкультуры и мобилизации у 74% пациентов [75,97].
- С целью профилактики пролежней рекомендованы больным с ПСМТ процедуры низкоинтенсивной лазеротерапии, преимущественно инфракрасного диапазона, магнитотерапии, КВЧ-терапии, ультразвуковой терапии [94,98,99].
УДД 4 УУР C
- Рекомендованы больным с ПСМТ локальная криотерапия спастичных мышц с целью уменьшения мышечного тонуса и интенсивности болевого синдрома [83].
УДД 4 УУР C
- Рекомендованы больным с ПСМТ гипербарическая оксигенация для ускорения процессов восстановления и терапии сопутствующей патологии [100].
УДД 5 УУР С
- Рекомендуется проведение курсов массажа конечностей, спины, грудной клетки пациентам с ПСМТ с целью уменьшения спастичности в мышцах нижних конечностей, предупреждения атрофий мышц, улучшения дыхательной функции [84].
УДД 4 УУР C
- Рекомендуется социально-психологическая реабилитация пациентов с ПСМТ с целью ранней интеграции пациента в социальную жизнь, снижения уровня инвалидизации и предупреждения психической дезадаптации [101-104].
УДД 4 УУР C
- Рекомендуются физические упражнения для восстановления двигательной и сенсорной функции после ПСМТ, и целесообразны при вторичных осложнениях после ПСМТ: хроническом воспалении, вегетативной дизрефлексии, сердечно-сосудистых заболеваниях и кардиометаболическом синдроме [105,106].
УДД 5 УУР С
- Рекомендуется реабилитация с применением тренировок ходьбы в экзоскелете для реабилитации при ПСМТ [68].
УДД 4 УУР С
5. Оценка эффективности реабилитации
- Для скрининговой оценки состояния пациентов и исходов реабилитации рекомендовано использовать короткие тесты, дающие глобальную оценку результатов (как минимум каждые 10 дней курса) и завершающую оценку при выписке [21, 23, 24].
УДД 5 УУР C
Комментарии: Примерами таких тестов могут служить
- Шкала Реабилитационной Маршрутизации (ШРМ) (Приложение Г6),
- Шкала Рэнкина (Rankin scale), оценивающая как степень нарушения функций, так и выраженность нарушений жизнедеятельности (Приложение Г7),
- Шкала Ашфорта (Ashworth) – показатель спастичности мышц (Приложение Г10),
- Functional Independence Measure (FIM) – шкала меры независимости (Приложение Г5),
- Spinal Cord Independence Measure (SCIM) – шкала мера независимости при повреждении спинного мозга (Приложение Г11).
- Рекомендуется использовать следующие критерии оценки качества медицинской реабилитации:
1. Начало мероприятий медицинской реабилитации не позднее 48 часов от проведения хирургического лечения.
2. Формирование индивидуальной программы медицинской реабилитации на основании диагностики нарушения структур, функций, активности и участия и факторов среды, влияющих на исход заболевания/состояния пациента с учетом особенностей течения основного и сопутствующих заболеваний.
3. Проведение мероприятий медицинской реабилитации специалистами мультидисциплинарной реабилитационной команды.
4. Проведение в динамике оценки функций и жизнедеятельности пациента на основании шкалы реабилитационной маршрутизации (ШРМ) на всех этапах медицинской реабилитации.
Госпитализация
Организация оказания медицинской помощи
1. Оказание первой медицинской помощи больным с подозрением на вывих шейного позвонка на догоспитальном этапе.
- Для оказания квалифицированной помощи на догоспитальном этапе пострадавшим с подозрением на вывих шейного позвонка рекомендуется каждую бригаду скорой медицинской помощи укомплектовать жесткиим головодержателем и жесткими или вакуумными носилками (изделия вакуумные иммобилизирующие) [1, 4].
УДД 5 УУР С
Комментарий: Наиболее эффективной считается комбинация жесткого головодержателя и жесткого щита под спиной с пристегиванием пациента ремнями. Возможна комбинация жесткого головодержателя и вакуумных носилок.
- Рекомендуется иммобилизация на месте обнаружения и во время транспортировки любого пациента с подозрением на травму позвоночника (в том числе пострадавших в бессознательном состоянии, после дорожно- транспортного происшествия, падения с высоты, избиения, ныряния на мелководье) [1, 3].
УДД 5 УУР С
Комментарий: Пациент считается пострадавшим с поврежденным позвоночником, пока не будет доказано обратное.
- Рекомендуется осторожная и быстрая транспортировка пациента с вывихом шейного позвонка в ближайший многопрофильный стационар, обладающий возможностями круглосуточно принимать и лечить пострадавших с тяжелой сочетанной травмой, имеющий нейрохирургическое или спинальное (вертебрологическое) отделение, возможности оказания высокотехнологичной нейрохирургической помощи, а также специалистов, сертифицированных по современным технологиям в спинальной хирургии [1, 12].
УДД 5 УУР С
- Рекомендуется производить замену жесткого головодержателя бригады СМП на головодержатель из стационара после перекладывания больного на каталку в приемном отделении или койку- в реанимации [1, 12].
2. Оказание специализированной медицинской помощи больным с вывихом шейного позвонка в стационаре.
- Для лечения больных с вывихом шейного позвонка стационар должен быть оснащен следующим оборудованием: операционной с многофункциональным и рентген прозрачным столом, С-дугой, набором инструментов для микрохирургии, высокооборотными дрелями, набором костных кусачек и конхотомов, микроскопом или бинокулярными лупами, наборами для фиксации шейного отдела позвоночника, гало-аппаратами, транспедикулярными фиксаторами и передними пластинами [1, 12].
УДД 5 УУР С
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Осложнения, возникающие при лечении пациентов с ПСМТ, отягощают течение болезни, увеличивают сроки пребывания в стационаре, могу привести к летальному исходу. Различного рода осложнения возникают у 54%-82% больных с ПСМТ. Знание этих осложнений и применяемые профилактические и лечебные меры позволяют сократить их количество в 2-3 раза [1, 4, 12].
- Для профилактики уроинфекции рекомендуется всем пациентам после оперативного вмешательства выполнение следующих вмешательств [1, 4, 5, 12, 107-109].:
1. Адекватное дренирование мочевого пузыря одним из методов: (1) постоянная катетеризация катетером Фолея с заменой его каждые 5-7 дней, контроль адекватного функционирования катетера; (2) постоянная катетеризация импрегнированным серебром катетером Фолея с заменой его 1 раз в 3-4 недели, контроль функционирования. Режим катетеризации подбирают индивидуально, рекомендуемая частота – каждые 3-4 часа, для обеспечения адекватного дренирования мочевого пузыря; цистостомия при наличии осложнений (A11.28.007 Катетеризация мочевого пузыря).
2. Соблюдение всех правил асептики при установке мочевого катетера (A11.28.007 Катетеризация мочевого пузыря).
3. Электростимуляция мочевого пузыря.
4. Электрофорез на область мочевого пузыря (A17.30.024 Электрофорез импульсными токами).
5. Обеспечение адекватного диуреза: регулирование питьевого режима и инфузионной терапии.
УДД 5 УУР С
- Для профилактики пневмонии рекомендуется всем пациентам после оперативного вмешательства выполнение следующих мероприятий [1, 4, 5, 12, 107-109, 110]:
1. Антибактериальная терапия.
2. Дыхательная гимнастика: активная и пассивная.
3. Санационные бронхоскопии.
4. Лечебная физкультура при травме позвоночника и массаж при заболеваниях позвоночника со вторых суток после операции.
5. Ранняя активизация больного.
6. Ингаляторное введение лекарственных препаратов, в т.ч. через небулайзер, и кислорода.
7. Многофункциональная электростимуляция мышц, воздействие электрическим полем ультравысокой частоты (ЭП УВЧ), воздействие сверхвысокочастотным электромагнитным полем, электростимуляция,
8. воздействие коротким ультрафиолетовым излучением, воздействие длинноволновым ультрафиолетовым излучением, воздействие интегральным ультрафиолетовым излучением
УДД 5 УУР С
- Для профилактики пареза кишечника рекомендуется всем пациентам после оперативного вмешательства выполнение следующих вмешательств [1, 4, 5, 12, 107-109]:
1. Раннее кормление продуктами с грубой клетчаткой с добавлением растительных масел, адекватный прием жидкостей.
2. Медикаментозная стимуляция моторики кишечника.
3. Очистительные клизмы не реже 1 раза в 3 дня.
УДД 5 УУР С
- Для профилактики пролежней всем пациентам после оперативного вмешательства выполнение следующих вмешательств [1, 4, 5, 12]:
1. Применение противопролежневых матрацев и укладок.
2. Повороты пациента в постели каждые 1,5 часа.
3. Растирание области крестца, больших вертелов, пяток и лопаток камфорным спиртом, смесью шампуни и водки 1:1.
4. Ранняя активизация.
5. Лечебная физкультура при травме позвоночника (ЛФК), массаж шеи медицинский, массаж при заболеваниях позвоночника.
6. Активные методы лечения пролежней (некрэктомии, пластика перемещенными или свободными лоскутами и т.д.).
7. Контроль полноценности питания, особенно белкового.
8. Уход за кожными покровами, поддержание влажности (использование кремов и т.д.).
9. Фототерапия (лазерная терапия, УФО, поляризованный свет).
УДД 5 УУР С
- Для профилактики ТЭЛА и тромбоз глубоких вен ног рекомендуется всем пациентам после оперативного вмешательства выполнение следующих вмешательств [1, 4, 5, 12, 107-109]:
1. Применение низкомолекулярных гепаринов (НМГ) (АТХ Группа гепарина) у больных с тяжелым двигательным дефицитом в первые две недели после операции. Для длительно лежащих пациентов – с последующим переводом на непрямые антикоагулянты (АТХ Антиагреганты кроме гепарина) со сроком приема до 3 месяцев. Необходим контроль показателей гемостаза с выполнением коагулограммы (ориентировочного исследования системы гемостаза).
2. Использование в сочетании с НМГ функциональных кроватей, применение прерывистой пневмокомпрессии нижних конечностей или электростимуляции мышц ног
3. Использование ультразвукового дуплексного сканирования (Дуплексное сканирование сосудов (артерий и вен) нижних конечностей) для диагностики тромбоза глубоких вен раз в 5 дней.
4. Решение вопроса о хирургическом методе профилактики ТЭЛА у пациентов, толерантных к антикоагулянтам (АТХ Антиагреганты кроме гепарина) или у пациентов, имеющих противопоказания для антикуагулянтной терапии.
5. Ранняя активизация больного.
7. Лечебная физкультура при травме позвоночника и массаж конечностей (Массаж при заболеваниях позвоночника) с первых суток после госпитализации.
6. Эластическая компрессия нижних конечностей.
7. Пневмокомпрессорный массаж конечностей каждые 4-6 часов с целью профилакутики
УДД 5 УУР С
- Для профилактики сепсиса рекомендуется всем пациентам после оперативного вмешательства выполнение следующих вмешательств [1, 4, 5, 12, 107-109]:
1. Профилактика уроинфекции, пневмонии, пролежней, нагноений раны.
2. Профилактика и лечение пареза кишечника.
3. Контроль иммунологического статуса у больных из группы повышенного риска (с верифицированными антителами к гепатитам, ВИЧ инфекции и сифилису, у ослабленных лиц и у пациентов с сочетанной травмой).
УДД 5 УУР С
- Для профилактики желудочно-кишечного кровотечения рекомендуется всем пациентам после оперативного вмешательства выполнение следующих вмешательств [1, 4, 5, 12, 107-109]:
1. Гастропротекторная терапия на срок до 3-х недель.
2. Контроль показателей системы гемостаза с выполнением коагулограммы (ориентировочного исследования системы гемостаза).
3. Контроль питания пациента.
УДД 5 УУР С
- Для профилактики нагноения послеоперационной раны рекомендуется всем пациентам после оперативного вмешательства выполнение следующих вмешательств [1, 4, 5, 12, 107-109]:
1. Введение антибактериальных препаратов системного действия за 30 мин. до начала хирургического вмешательства, дополнительное введение антибактериальных препаратов каждые 6 часов операции или на каждый 1 литр кровопотери (антибиотикопрофилактика).
2. Тщательное послойное (5-6 рядов швов) ушивание раны без натяжения.
УДД 5 УУР С
Информация
Источники и литература
-
Клинические рекомендации Общероссийской общественной организации "Ассоциация травматологов-ортопедов России" (АТОР)
- Клинические рекомендации Общероссийской общественной организации "Ассоциация травматологов-ортопедов России" (АТОР) - 1. Крылов В.В., А.А. Гринь. Травма позвоночника и спинного мозга. Москва: Принт- Студио; 2014. 420 с. 2. Гелли Р.Л., Спайт Д.У., Симон Р.Р. Неотложная ортопедия. Позвоночник. Москва: Медицина; 1995. 432 с. 3. Guidelines for the management of acute cervical spine and spinal cord injuries. Neurosurgery. 2002; 50(3 Suppl):S1-S199. 4. Гринь А.А. Хирургическое лечение больных с повреждением позвоночника и спинного мозга при сочетанной травме: дис. … д-ра мед. наук. Москва, 2008. 320с. 5. Орлов В.П., Дулаев А.К. Закрытая травма позвоночника и спинного мозга. В кн.: Парфенов В. Е., Свистов Д. В. (ред.) Лекции по нейрохирургии. Санкт-Петербург: Фолиант; 2004. c. 301-322. 6. Walters B.C., Hadley M.N., Hurlbert R.J., Aarabi B., Dhall S.S., Gelb D.E., et al; American Association of Neurological Surgeons; Congress of Neurological Surgeons. Guidelines for the management of acute cervical spine and spinal cord injuries: 2013 update. Neurosurgery. 2013;60(CN_suppl_1):82-91. 7. Гринь А.А., Григорьева Е.В. Лучевая диагностика позвоночно-спинномозговой травмы. Часть 1. Нейрохирургия. 2012; (4): 8-16. 8. Гринь А.А., Николаев Н.Н., Горохова Е.Н. Множественные и многоуровневые повреждения позвоночника (Часть 1). Нейрохирургия. 2008; (3): 47-55. 9. Гринь А.А., Горохова Е.Н. Множественные и многоуровневые повреждения позвоночника (Часть 2). Нейрохирургия. 2008; (4): 52-59. 10. Гринь А.А., Григорьева Е.В. Лучевая диагностика позвоночно-спинномозговой травмы. Часть 2. Нейрохирургия. 2013; (1): 7-21. 11. Green R.A., Saifuddin А. Whole spine MRI in the assessment of acute vertebral body trauma. Skeletal. Radiol. 2004;33(3):129-135. 12. Диагностика и тактика лечения пострадавших с травмой позвоночника и спинного мозга: методические рекомендации № 42. – Москва: НИИ СП им. Н. В. Склифосовского; 2003. 28 с. 13. Hurlbert R.J., Hadley M.N., Walters B.C., Aarabi B., Dhall S.S., Gelb D.E., et al. Pharmacological therapy for acute spinal cord injury. Neurosurgery. 2013;72(Suppl. 2):93-105. 14. Vaccaro A.R., Betz R.R., Zeidman S.M. (eds.) Principles and practice of spine surgery. Philadelphia: Mosby; 2003. 864 p. 15. Howard S.An. (ed.) Principles and techniques of spine surgery. Williams & Wilkins; 1998. 799 p. 16. Vaccaro A.R., Hulbert R.J., Patel A.A., Fisher C., Dvorak M., Lehman R.A. Jr, et al. The subaxial cervical spine injury classification system: a novel approach to recognize the importance of morphology, neurology, and integrity of the disco-ligamentous complex. Spine (Phila Pa 1976). 2007; 32(21): 2365-2374. 17. Гринь А.А., Львов И.С., Аракелян С.Л. Современные классификации повреждений нижнешейного отдела позвоночника. Часть 1. Обзор наиболее популярных шкал и систем. Нейрохирургия. 2019; (1): 90–102. 18. Benzel E.C. (ed.) Spine surgery: techniques, complication avoidance, and management.2nd ed. Philadelphia (Pa.): Elsevier Churchill Livingstone; 2005. 2205 p. 19. Deng Z., Su J., Cai L., Ping A., Jin W., Wei R., et al. Evidence-based treatment for acute spinal cord injury. Neural. Regenerat. Res. 2011;6(23):1791-1795. 20. ВОЗ. Международная классификация функционирования, ограничений жизнедеятельности и здоровья. Женева; 2001. 342 с. 21. Nas K., Yazmalar L., Şah V., Aydın A., Öneş K. Rehabilitation of spinal cord injuries. World J. Orthop. 2015;6(1):8-16. 22. Nathens A.B., Jurkovich G.J., Maier R.V., Grossman D.C., MacKenzie E.J., Moore M., et al. Relationship between trauma center volume and outcomes. JAMA. 2001;285(9):1164-1171. 23. Bickenbach J. (ed.) International Perspectives on Spinal Cord Injury. World Health Organization; 2013. c.7-8; 11-41. 24. Васильченко Е.М., Ляховецкая В.В., Карапетян К.К., Филатов Е.В., Золоев Г.К. Применение инструментов Международной классификации функционирования, ограничений жизнедеятельности и здоровья в реабилитационной практике на модели пациентов с травматической болезнью спинного мозга. Физиотерапия, бальнеология и реабилитация. 2017; 16(5): 234-243. 25. McRae J., Smith C., Beeke S., Emmanuel A. Oropharyngeal dysphagia management in cervical spinal cord injury patients: an exploratory survey of variations to care across specialised and non-specialised units. Spinal. Cord. Ser. Cases. 2019;5:31. 26. Guihan M., Bombardier C.H., Ehde D.M., Rapacki L.M., Rogers T.J., Bates-Jensen B., et al. Comparing multicomponent interventions to improve skin care behaviors and prevent recurrence in veterans hospitalized for severe pressure ulcers. Arch. Phys. Med. Rehabil. 2014;95(7):1246-1253.e3. 27. van der Scheer J.W., Martin Ginis K.A., Ditor D.S., Goosey-Tolfrey V.L., Hicks A.L., West C.R., et al. Effects of exercise on fitness and health of adults with spinal cord injury: a systematic review. Neurology. 2017;89(7):736-745. 28. Dhall S.S., Hadley M.N., Aarabi B., Gelb D.E., Hurlbert R.J., Rozzelle C.J., et al. Nutritional support after spinal cord injury. Neurosurgery. 2013;72(Suppl 2):255-259. 29. Taweel WA, Seyam R. Neurogenic bladder in spinal cord injury patients. Res Rep Urol. 2015;7:85-99. Published 2015 Jun 10. doi:10.2147/RRU.S29644 30. Gordan W., Gerber D., David D.S., Adornato V, Brougham R, Gassaway J, et al. Relationship of speech-language pathology inpatient rehabilitation interventions and patient characteristics to outcomes following spinal cord injury: the SCIRehab project. J. Spinal Cord Med. 2012;35(6):565-577. 31. WHO. Rehabilitation in Health Systems. France: World Health Organization; 2017. 32. Nas K., Yazmalar L., Şah V., Aydın A., Öneş K. Rehabilitation of spinal cord injuries. World J. Orthop. 2015;6(1):8-16. 33. Белкин АА., Заболотских И.Б., Петриков С.С., Погонченкова И.В., Проценко Д.Н., Царенко С.В. (с соавт.). Реабилитация в отделении реанимации и интенсивной терапии (РеабИТ). Методические рекомендации Союза реабилитологов России и Федерации анестезиологов и реаниматологов. Вестник интенсивной терапии им. А.И. Салтанова. 2022; 2: 7–40. 34. Steeves J.D., Lammertse D., Curt A., Fawcett J.W., Tuszynski M.H., Ditunno J.F., et al. Guidelines for the conduct of clinical trials for spinal cord injury (SCI) as developed by the ICCP panel: clinical trial outcome measures. Spinal Cord. 2007;45(3):206-221. 35. Shank CD, Walters BC, Hadley MN. Current Topics in the Management of Acute Traumatic Spinal Cord Injury. Neurocrit Care. 2019 Apr; 30(2):261-271. 36. Ding N, Yao L, Zhang Z, et al. [Safety criteria for early goal-oriented rehabilition exercise in patients undergoing mechanical ventilation in intensive care unit: a systematic review]. Zhonghua Wei Zhong Bing Ji Jiu Yi Xue.2019; 31(1):91-97. 37. Kirshblum, Steven. Medical Management and Complications of Spinal Cord Injury. In: Sisto SA, Druin E, Sliwinski MM, eds. Spinal Cord Injuries: Management and Rehabilitation. St. Louis, MO: Mosby-Elsevier. 2009; 18-36. 38. Berlowitz DJ, Wadsworth B, Ross J. Respiratory problems and management in people with spinal cord injury. Breathe. 2016; 12:328-340. 39. Kandare, F., Exner, G., Stanič, U., Jaeger, R. (2002). Functional Electrical Stimulation of Respiratory Muscles in Spinal Cord Injury. In: Aliverti, A., Brusasco, V., Macklem, P.T., Pedotti, A. (eds) Mechanics of Breathing. Springer, Milano. https://doi.org/10.1007/978-88-470-2916-3_26 40. Hawkridge K, Ahmed I, Ahmed Z. Evidence for the use of spinal collars in stabilising spinal injuries in the pre-hospital setting in trauma patients: a systematic review. Eur J Trauma Emerg Surg. 2022;48(1):647-657. doi:10.1007/s00068-020-01576-x. 41. el Masry WS, Short DJ. Current concepts: spinal injuries and rehabilitation. Curr Opin Neurol. 1997;10(6):484-492 42. Singer P., Blaser A.R., Berger M.M., Alhazzani W., Calder P.C. Casaer M.P. et al. ESPEN guideline on clinical nutrition in the intensive care unit. Clinical Nutrition. 2019; 38(1), 48–79. 43. Brienza D, Krishnan S, Karg P, Sowa G, Allegretti AL. Predictors of pressure ulcer incidence following traumatic spinal cord injury: a secondary analysis of a prospective longitudinal study. Spinal Cord. 2018; 56(1):28-34. 44. Maher JL, Mcmillan DW, Nash MS. Exercise and health-related risks of physical deconditioning after spinal cord injury. Top Spinal Cord Inj Rehabil. 2017; 23(3):175-187. 45. Lane GI, Driscoll A, Tawfik K, Chrouser K. A cross-sectional study of the catheter management of neurogenic bladder after traumatic spinal cord injury. Neurourol Urodyn. 2018;37(1):360-367. 46. Newman DK, Willson MM. Review of intermittent catheterization and current best practices. Urol Nurs. 2011; 31(1):12-28. 47. Clinical practice guidelines: Neurogenic bowel management in adults with spinal cord injury. Spinal Cord Medicine Consortium. J Spinal Cord Med. 1998 Jul; 21(3):248-93. 48. Prevention of Venous Thromboembolism in Individuals with Spinal Cord Injury: Clinical Practice Guidelines for Health Care Providers, 3rd ed.: Consortium for Spinal Cord Medicine. Top Spinal Cord Inj Rehabil. 2016; 22(3):209-240. 49. Comparison of transcutaneous electrical nerve stimulation (TENS) and functional electrical stimulation (FES) for spasticity in spinal cord injury - A pilot randomized cross-over trial» 2018 Jul Sivaramakrishnan A, Solomon JM, Manikandan N. J Spinal Cord Med. 2018 Jul;41(4):397-406. 50. Pun BT, Balas MC, Barnes-Daly MA, et al. Caring for Critically Ill Patients with the ABCDEF Bundle: Results of the ICU Liberation Collaborative in Over 15,000 Adults. Crit Care Med. 2019; 47(1):3-14. 51. Belkin A.A., Rudnik E.N., Belkin V.A., Pinchuk, E.A., Lipovka, N.S. Optimization of Step-By-Step Care for Patients in Intensive Care Units Based on Grade 6 of the Rehabilitation Routing Scale. Physical and Rehabilitation Medicine, Medical Rehabilitation. 2021; 3(1): 142–148. 52. Jain AK. ISCOS - Textbook on comprehensive management of spinal cord injuries. Indian J Orthop. 2016 Mar-Apr; 50(2):223–4. 53. Seib T.P., Price R., Reyes M.R., Lehmann J.F. The quantitative measurement of spasticity: effect of cutaneous electrical stimulation. Arch. Phys. Med. Rehabil. 1994;75(7):746–750. 54. Paralyzed Veterans of America Consortium for Spinal Cord Medicine. Preservation of upper limb function following spinal cord injury: a clinical practice guideline for health-care professionals. J. Spinal. Cord Med. 2005;28(5):434-470. 55. SCI PI Toolkit found on the Agency for Clinical Innovation https://aci.health.nsw.gov.au/__data/assets/pdf_file/0004/387940/ACI-34-sample-positioning-plan.pdf 56. Consortium for Spinal Cord Medicine. Bladder management for adults with spinal cord injury: a clinical practice guideline for health-care providers. J. Spinal. Cord Med. 2006;29(5):527-573. 57. Lynch A.C., Frizelle F.A. Colorectal motility and defecation after spinal cord injury in humans. Prog. Brain. Res. 2006;152:335-343. 58. Halstead L.S., Seager S.W. The effects of rectal probe electrostimulation on spinal cord injury spasticity. Paraplegia. 1991;29(1):43–47. 59. Consortium for Spinal Cord Medicine. Early acute management in adults with spinal cord injury: a clinical practice guideline for health-care professionals. J. Spinal Cord. Med. 2008;31(4):403-479. 60. Sackheim K.A. (ed.). Rehab clinical pocket guide. Rehabilitation medicine. New York; London: Springerl; 2013. 670p. 61. Gorgey AS, Wade R, Sumrell R, Villadelgado L, Khalil RE, Lavis T. Exoskeleton Training May Improve Level of Physical Activity After Spinal Cord Injury: A Case Series. Top Spinal Cord Inj Rehabil. 2017; Summer;23(3):245-255. 62. de Araújo A.V.L., Neiva J.F.O., Monteiro C.B.M., Magalhães F.H. Efficacy of Virtual Reality Rehabilitation after Spinal Cord Injury: A Systematic Review. Biomed. Res. Int. 2019;2019:7106951. 63. Franz S., Schulz B., Wang H., Gottschalk S, Grüter F, Friedrich J, et al. Management of pain in individuals with spinal cord injury: Guideline of the German-Speaking Medical Society for Spinal Cord Injury. Ger. Med. Sci. 2019; 17:Doc05. eCollection 2019. 64. Kim H.Y., Lee H.J., Kim T.L., Kim E., Ham D., Lee J., et al. Prevalence and Characteristics of Neuropathic Pain in Patients With Spinal Cord Injury Referred to a Rehabilitation Center. Ann. Rehabil. Med. 2020;44(6):438-449. 65. Crnković I., Škapin B., Canjuga E. Effects of the PNF Technique on Increasing Functional Activities in Patients after an Incomplete Spinal Cord Injury: A Case Report. Ann. Physiother. Clin. 2018;1(1):1004. 66. Paralyzed Veterans of America Consortium for Spinal Cord Medicine. Preservation of upper limb function following spinal cord injury: a clinical practice guideline for health-care professionals. J. Spinal. Cord Med. 2005;28(5):434-470. 67. Martin Ginis K.A., van der Scheer J.W., Latimer-Cheung A.E., Barrow A., Bourne C., Carruthers P., et al. Evidence-based scientific exercise guidelines for adults with spinal cord injury: an update and a new guideline. Spinal. Cord. 2018;56(4):308-321. 68. Calabrò RS, Filoni S, Billeri L, Balletta T, Cannavò A, Militi A, Milardi D, Pignolo L, Naro A. Robotic Rehabilitation in Spinal Cord Injury: A Pilot Study on End-Effectors and Neurophysiological Outcomes. Ann Biomed Eng. 2021 Feb;49(2):732-745. 69. Escribano-Ardura S, Cuesta-Gómez A, Fernández-González P, Carratalá-Tejada M, Molina-Rueda F. Entrenamiento en cinta rodante con soporte parcial del peso corporal en pacientes con lesión medular incompleta: revisión sistemática [Treadmill training with partial body weight support in subjects with incomplete spinal cord injury: a systematic review]. Rev Neurol. 2020 Aug 1;71(3):85-92. 70. Phadke CP, Vierira L, Mathur S, Cipriano G Jr, Ismail F, Boulias C. Impact of Passive Leg Cycling in Persons With Spinal Cord Injury: A Systematic Review. Top Spinal Cord Inj Rehabil. 2019 Winter;25(1):83-96. 71. Korzhova J., Sinitsyn D., Chervyakov A., Poydasheva A., Zakharova M., Suponeva N., et al. Transcranial and spinal cord magnetic stimulation in treatment of spasticity: a literature review and meta-analysis. Eur. J. Phys. Rehabil. Med. 2018;54(1):75-84. 72. Khan A., Pujol C., Laylor M., Unic N., Pakosh M., Dawe J., et al. Falls after spinal cord injury: a systematic review and meta-analysis of incidence proportion and contributing factors. Spinal. Cord. 2019;57(7):526-539. 73. Бодрова Р.А., Аухадеев Э.И., Якупов Р.А., Закамырдина А.Д. Эффективность активной медицинской реабилитации пациентов с травматической болезнью спинного мозга. Доктор.ру. 2016;(12-2):31-39. 74. Wang X., Zhang N., Xu Y. Effects of Respiratory Muscle Training on Pulmonary Function in Individuals with Spinal Cord Injury: An Updated Meta-analysis. Biomed. Res. Int. 2020;2020:7530498. 75. Tweedy S.M., Beckman E.M., Gerahty T.J., Theisen D., Perret C., Harvey L.A., et al. Exercise and sports science Australia (ESSA) position statement on exercise and spinal cord injury. J. Sci. Med. Sport. 2017;20(2):108-115.
Информация
Список сокращений
АБ – антибактериальные препараты системного действия,
БОС – биологическая обратная связь,
БТА – ботулинический токсин типа A-гемагглютинин комплекс**,
ВАШ – визуально-аналоговая шкала 10-балльная,
ГБО – гипербарическая оксигенация,
ЖЕЛ – жизненная емкость легких,
КТ – компьютерная томография,
МРТ – магнитно-резонансная томография,
ЛФК – лечебная физкультура,
МДРК – мультидисциплинарная реабилитационная команда
МСКТ – мультисрезовая компьютерная томография,
НПВС – нестероидные противовоспалительные препараты (АТХ нестероидные противовоспалительные и противоревматические препараты),
ПДС – позвоночно-двигательный сегмент,
ПНФ – проприоцептивная нейромышечная фацилитация
ПСМТ – позвоночно-спинномозговая травма,
ПТП – протез тела позвонка,
ПШС – передний шейный спондилодез,
СКТ – компьютерная томография позвоночника с мультипланарной и трехмерной реконструкцией
СМП – скорая медицинская помощь,
ТМО – твердая мозговая оболочка,
ТСМ – травма спинного мозга,
ТЭЛА – тромбоэмболия легочной артерии,
УВЧ – ультравысокочастотная терапия,
УФО – ультрафиолетовое облучение.
ОФВ1 – объем форсируемого выдоха за 1 секунду,
ФЗТ – физиотерапия,
ФРМ – физическая и реабилитационная медицина,
ЦВД – центральное венозное давление,
ЧЭНС – чрезкожная электронейростимуляция при заболеваниях периферической нервной системы,
ЭМС – электромагнитная стимуляция мышц,
ЭОП – электронно-оптический преобразователь.
SCIWORA – повреждение спинного мозга без рентгенологических изменений.
Термины и определения
Нестабильность – это патологическое состояние, характеризующееся снижением способности позвоночно-двигательного сегмента сохранять такие взаимоотношения между позвонками, которые предупреждают раздражение спинного мозга или корешков, а также предотвращают деформацию позвоночного столба под влиянием физиологических нагрузок.
Параплегия – полная потеря функций туловища, ног, тазовых органов, возникшие в результате повреждения грудных, поясничных или крестцовых сегментов спинного мозга, конуса или корешков конского хвоста.
Парапарез – частичное нарушение функций туловища, ног, тазовых органов, возникшие в результате повреждения грудных, поясничных или крестцовых сегментов спинного мозга, конуса или корешков конского хвоста.
Переднемедуллярный синдром – неполное повреждение спинного мозга в виде нарушения двигательных функций, болевой и температурной чувствительности при сохранении проприоцептивной чувствительности;
Позвоночно-спинномозговая травма – это патологическое состояние, представляющее собой сочетание повреждений структур позвоночного столба и нервно-сосудистых образований позвоночного канала.
Синдром Броун-Секара – неполное (половинное) повреждение спинного мозга, которое характеризуется нарушением двигательных функций и проприоцептивной чувствительности на стороне повреждения и потерей болевой и температурной чувствительности на противоположной от повреждения стороне.
Сотрясение спинного мозга – повреждение спинного мозга, сопровождающееся легкими неврологическими расстройствами, как правило, регрессирующими в течение первых 3-7 суток и не сопровождающимися морфологическими изменениями спинного мозга и его корешков.
Спинальный шок – это отсутствие функции спинного мозга ниже уровня травмы в течение 3-30 дней в результате его отека, ушиба и запредельного защитного торможения деятельности нервных клеток.
Тетраплегия – полная потеря мышечной силы рук и ног, туловища, нарушение функций тазовых органов, возникшие в результате повреждения сегментов спинного мозга на шейном уровне.
Тетрапарез – частичное нарушение функций рук, ног, туловища, тазовых органов, возникшие в результате повреждения сегментов спинного мозга на шейном уровне.
Травма позвоночника у взрослых неосложненная – это патологическое состояние, возникающее при нарушении анатомической целостности структур позвоночного столба под воздействием внешней силы.
Травма спинного мозга без повреждения позвоночника – это повреждение спинного мозга, происходящее при нарушении структуры спинного мозга или его функции под воздействием внешней силы.
Ушиб спинного мозга – повреждение спинного мозга, возникающее в момент травмы и сопровождающееся полным или частичным анатомическим разрушением его вещества с кровоизлияниями, участками ишемии, некроза и регионарным отеком. Проявляется неврологическими расстройствами, длящимися более 7 суток.
Центромедуллярный синдром – неполное повреждение шейного отдела спинного мозга, которое характеризуется сохранением чувствительности в крестцовых сегментах и преобладанием слабости в верхних конечностях над нижними.
Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Функциональные исходы у пациентов с острой травмой позвоночника и спинного мозга рекомендовано оценивать по шкале FIM (ПРИЛОЖЕНИЕ Г5). Для прогнозирования исхода травмы у пациентов при повреждении спинного мозга и отсутствии инструментальных признаков повреждения костных структур рекомендована МРТ поврежденного отдела спинного мозга в динамике [4].
Факторы риска неблагоприятного исхода хирургического лечения у пациентов с сочетанной ПСТ:
-
Тяжесть сочетанной травмы по ISS>50 баллов
-
Повреждения шейного отдела спинного мозга по шкале ASIA тип А
-
Возраст старше 51 года
-
Нестабильные переломы 3 и более позвонков
-
Нестабильные переломы на двух и более уровнях
-
Время от момента травмы до операции менее 31 ч. (при ISS>37 баллов)
Критерии оценки качества медицинской помощи
|
№
|
Критерии качества
|
УДД
|
УУР
|
|---|---|---|---|
|
1
|
Наложение жесткого головодержателя
|
5
|
С
|
|
2
|
Госпитализация пострадавшего в профильное отделение
|
5
|
С
|
|
Этап постановки диагноза
|
|||
|
3
|
Выполнение общесоматического и неврологического осмотра с оценкой по шкале ASIA/ISCSCI
|
5
|
С
|
|
4
|
Выполнение КТ позвоночника (при отсутствии – рентгенография позвоночника в трех проекциях)
|
5
|
С
|
|
Этап лечения
|
|||
|
5
|
Выполнение нейрохирургического вмешательства при наличии показаний к операции
|
5
|
С
|
|
6
|
Назначение антитромботических средств пострадавшим с острым неврологическим дефицитом
|
5
|
С
|
|
Этап контроля эффективности лечения
|
|||
|
7
|
Выполнение контрольного исследования после операции (рентгенография или КТ или МРТ)
|
5
|
С
|
|
8
|
Начало мероприятий медицинской реабилитации не позднее 48 часов от проведения хирургического лечения.
|
5
|
С
|
|
9
|
Формирование индивидуальной программы медицинской реабилитации на основании диагностики нарушения структур, функций, активности и участия и факторов среды, влияющих на исход заболевания/состояния пациента с учетом особенностей течения основного и сопутствующих заболеваний.
|
5
|
С
|
|
10
|
Проведение мероприятий медицинской реабилитации специалистами мультидисципринарной реабилитационной команды.
|
5
|
С
|
|
11
|
Проведение в динамике оценки функций и жизнедеятельности пациента на основании шкалы реабилитационной маршрутизации (ШРМ) на всех этапах медицинской реабилитации.
|
5
|
С
|
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
-
Белкин Андрей Августович – д.м.н., профессор кафедр нервных болезней и анестезиологии-реаниматологии Уральской государственной медицинской Академии, председатель Наблюдательного Совета АНО «Клинический Институт Мозга».
-
Белова Анна Наумовна – д.м.н., профессор, заведующая кафедрой медицинской реабилитации Федерального государственного бюджетного образовательного учреждения высшего образования «Приволжский исследовательский медицинский университет» Минздрава России, главный внештатный специалист по неврологии Министерства здравоохранения Нижегородской области.
-
Бодрова Резеда Ахметовна – д.м.н., доцент, заведующий кафедрой реабилитологии и спортивной медицины Казанской государственной медицинской академией - филиала федерального государственного бюджетного образовательного учреждения дополнительного профессионального образования "Российская медицинская академия последипломного образования" Министерства здравоохранения Российской Федерации, председатель Общероссийской общественной организации содействия развитию медицинской реабилитологии "Союз реабилитологов России» в Республике Татарстан.
-
Буйлова Татьяна Валентиновна – д.м.н., доцент, директор института реабилитации и здоровья человека федерального государственного автономного образовательного учреждения высшего образования "Национальный исследовательский Нижегородский государственный университет им. Н.И. Лобачевского", главный внештатный специалист ПФО РФ по медицинской реабилитации, председатель Нижегородского регионального отделения Общероссийской общественной организации содействия развитию медицинской реабилитологии "Союз реабилитологов России".
-
Гринь Андрей Анатольевич – член-корреспондент РАН, д.м.н., руководитель отделения неотложной нейрохирургии ГБУЗ «Научно-исследовательский институт скорой помощи им. Н. В. Склифосовского Департамента здравоохранения г. Москвы», профессор кафедры фундаментальной нейрохирургии ФДПО РНИМУ им. Н.И. Пирогова Минздрава России (Москва, Россия).
-
Губин Александр Вадимович – д.м.н., профессор, директор Федерального государственного бюджетного учреждения "Национальный Медицинский Исследовательский Центр Травматологии и Ортопедии имени Н.Н. Приорова" Министерства Здравоохранения Российской Федерации (г.Москва, Россия).
-
Гумарова Ляйсян Шамиловна – к.м.н., ассистент кафедрой реабилитологии и спортивной медицины Казанской государственной медицинской академией - филиала федерального государственного бюджетного образовательного учреждения дополнительного профессионального образования "Российская медицинская академия последипломного образования" Министерства здравоохранения Российской Федерации.
-
Даминов Вадим Дамирович – д.м.н., главный специалист по медицинской реабилитации Федерального государственного бюджетного учреждения ««Национальный медико-хирургический Центр им. Н.И. Пирогова» Министерства здравоохранения РФ».
-
Дулаев Александр Кайсинович – д.м.н., профессор, заслуженный врач РФ, руководитель отдела травматологии, ортопедии и вертебрологии НИИ скорой помощи им.И.И. Джанелидзе, заведующий кафедрой травматологии и ортопедии ПСПбГМУ им. акад. И.П. Павлова (г. Санкт-Петербург, Россия).
-
Закамырдина Айгуль Дамировна – ассистент кафедры реабилитологии и спортивной медицины Казанской государственной медицинской академией - филиала федерального государственного бюджетного образовательного учреждения дополнительного профессионального образования "Российская медицинская академия последипломного образования" Министерства здравоохранения Российской Федерации
-
Иванова Галина Евгеньевна – д.м.н., профессор, заведующая кафедрой медицинской реабилитации факультета дополнительного профессионального образования федерального государственного автономного образовательного учреждения высшего образования "Российский национальный исследовательский медицинский университет имени Н.И. Пирогова" Министерства здравоохранения Российской Федерации, зав. Отделом медицинской реабилитации ФГБУ ФЦМН ФМБА России, Главный внештатный специалист МЗ РФ по медицинской реабилитации, Председатель общероссийской общественной организации содействия развитию медицинской реабилитологии "Союз реабилитологов России".
-
Иванова Наталия Евгеньевна – д.м.н., профессор, заведующий научным отделом РНХИ им. проф. А.Л. Поленова, профессор кафедры неврологии и психиатрии Института медицинского образования Центра Алмазова, заслуженный врач Российской Федерации.
-
Комаров Александр Николаевич – к.м.н., руководитель «Национального центра развития технологий социальной поддержки и медицинской реабилитации «Доверие», доцент кафедры адаптивной физической культуры и рекреации Федерального государственного бюджетного образовательного учреждения высшего образования «Российский государственный социальный университет» (РГСУ).
-
Коновалов Николай Александрович – чл.-корр. РАН, д.м.н., профессор ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России, заведующий отделением спинальной нейрохирургии ФГАУ «Национальный медицинский исследовательский центр нейрохирургии им. Н.Н. Бурденко» Минздрава России (Москва, Россия).
-
Кордонский Антон Юрьевич – кандидат медицинских наук, старший научный сотрудник отделения неотложной нейрохирургии НИИ скорой помощи им. Н.В. Склифосовского (Москва, Россия).
-
Костенко Елена Владимировна – д.м.н., профессор, заместитель директора по научной работе ГАУЗ МНПЦ МРВСМ им. С.И. Спасокукоцкого ДЗМ.
-
Крылов Владимир Викторович – академик РАН, д.м.н., профессор, заслуженный деятель науки РФ, заведующий кафедрой фундаментальной нейрохирургии ФДПО РНИМУ им. Н.И. Пирогова Минздрава России, главный научный сотрудник отделения неотложной нейрохирургии НИИ скорой помощи им. Н.В. Склифосовского (Москва, Россия).
-
Куликов Александр Геннадьевич – д.м.н., профессор, главный научный сотрудник отдела медицинской реабилитации ГАУЗ МНПЦ МРВСМ им. С.И. Спасокукоцкого ДЗМ.
-
Лутохин Глеб Михайлович – к.м.н., старший научный сотрудник отдела медицинской реабилитации ГАУЗ МНПЦ МРВСМ им. С.И. Спасокукоцкого ДЗМ.
-
Львов Иван Сергеевич – кандидат медицинских наук, старший научный сотрудник отделения неотложной нейрохирургии НИИ скорой помощи им. Н.В. Склифосовского (Москва, Россия).
-
Макарова Марина Ростиславовна – к.м.н., доцент, ведущий научный сотрудник отдела медицинской реабилитации ГАУЗ МНПЦ МРВСМ им. С.И. Спасокукоцкого ДЗМ.
-
Мануковский Вадим Анатольевич – д.м.н., профессор кафедры военно-полевой хирургии ФГБВОУ ВО «Военно-медицинская академия им. С. М. Кирова» Минобороны России, профессор кафедры нейрохирургии ФГБОУ ВО «Первый Санкт-Петербургский государственный медицинский университет им. И.П. Павлова» Минздрава России, заместитель директора по клинической работе ГБУ «Санкт-Петербургский научно-исследовательский институт скорой помощи им. И.И. Джанелидзе» (Санкт-Петербург, Россия).
-
Млявых Сергей Геннадьевич – к.м.н., врач травматолог-ортопед, нейрохирург, руководитель Института травматологии и ортопедии ФГБОУ ВО "ПИМУ" Минздрава России (Нижний Новгород, Россия).
-
Морозов Иван Николаевич – д.м.н., руководитель Центра нейрореабилитации пациентов с позвоночно-спинномозговой патологией Университетской клиники Федерального государственного бюджетного образовательного учреждения высшего образования «Приволжский исследовательский медицинский университет» Минздрава России.
-
Мещеряков Семен Владимирович – к.м.н., врач-нейрохирург, ведущий научный сотрудник отделения нейрохирургии и нейротравмы ГБУЗ «Научно-исследовательский институт неотложной детской хирургии и травматологии ДЗМ» (Москва, Россия).
-
Парфенов Валерий Евгеньевич – д.м.н., профессор, заслуженный врач РФ, директор ГБУ «Санкт-Петербургский научно-исследовательский институт скорой помощи им. И.И. Джанелидзе» (Санкт-Петербург, Россия).
-
Погонченкова Ирэна Владимировна – д.м.н., доцент, директор ГАУЗ МНПЦ МРВСМ им. С.И. Спасокукоцкого ДЗМ, главный внештатный специалист по медицинской реабилитации и санаторно-курортному лечению ДЗМ.
-
Прокопенко Семен Владимирович – д.м.н., профессор, заведующий кафедрой нервных болезней КрасГМУ, главный нейрореабилитолог СФО, научный руководитель службы неврологии и нейрореабилитации ФГБУ ФСНКЦ ФМБА России.
-
Рерих Виктор Викторович – доктор медицинских наук, начальник научно-исследовательского отделения патологии позвоночника ФГБУ “ННИИТО им. Я.Л. Цивьяна” Минздрава России (Новосибирск, Россия).
-
Семенова Жанна Борисовна – д.м.н., главный внештатный детский специалист нейрохирург, руководитель отделения нейрохирургии и нейротравмы ГБУЗ «Научно-исследовательский институт неотложной детской хирургии и травматологии ДЗМ» (Москва, Россия).
-
Цыкунов Михаил Борисович – д.м.н., профессор, заведующий отделением медицинской реабилитации федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр травматологии и ортопедии имени Н.Н. Приорова" Министерства здравоохранения Российской Федерации, профессор кафедры медицинской реабилитации факультета дополнительного профессионального образования федерального государственного автономного образовательного учреждения высшего образования "Российский национальный исследовательский медицинский университет имени Н.И. Пирогова", заместитель Председателя Общероссийской общественной организации содействия развитию медицинской реабилитологии «Союз реабилитологов России».
-
Ястребцева Ирина Петровна – д.м.н., профессор кафедры неврологии и нейрохирургии ФГБОУ ВО ИвГМА Минздрава России.
Члены рабочей группы входят в Ассоциацию нейрохирургов России, Ассоциацию хирургов вертебрологов, Ассоциацию травматологов и ортопедов России, Союз Реабилитологов России.
Конфликта интересов нет.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
-
Врачи – нейрохирурги;
-
Студенты медицинских ВУЗов, ординаторы и аспиранты.
В данных клинических рекомендациях все сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме.
1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
|
УДД
|
Расшифровка
|
|---|---|
|
1.
|
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа
|
|
2.
|
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа
|
|
3.
|
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования
|
|
4.
|
Несравнительные исследования, описание клинического случая
|
|
5.
|
Имеется лишь обоснование механизма действия или мнение экспертов
|
2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
|
УДД
|
Расшифровка
|
|---|---|
|
1.
|
Систематический обзор рандомизированных клинических исследований с применением мета-анализа
|
|
2.
|
Отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа
|
|
3.
|
Нерандомизированные сравнительные исследования, в том числе когортные исследования
|
|
4.
|
Несравнительные исследования, описание клинического случая или серии случаев, исследование "случай-контроль"
|
|
5.
|
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
|
3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
|
УУР
|
Расшифровка
|
|---|---|
|
A
|
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
|
|
B
|
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
|
|
C
|
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
|
Методы, использованные для формулирования рекомендаций – консенсус экспертов. Анализ стоимости не проводился и публикации по фармакоэкономике не анализировали.
Порядок обновления клинических рекомендаций каждые 5 лет.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
-
«Порядок оказания медицинской помощи взрослому населению по профилю "нейрохирургия"» от 15 ноября 2012 г. № 931н.
-
«Порядок оказания медицинской помощи пострадавшим с сочетанными, множественными и изолированными травмами, сопровождающимися шоком» от 15 ноября 2012 г. № 927н.
-
«Порядококазания скорой, в том числе скоройспециализированной, медицинской помощи» от 20 июня 2013 г. № 388н.
-
«Стандарт специализированной медицинской помощи при последствиях позвоночно-спинномозговой травмы на шейном, грудном, поясничном уровнях» от 20 декабря 2012 г. № 1264н.
-
Приказ Минздрава России от 10 мая 2017 г. № 203н «Об утверждении критериев оценки качества медицинской помощи».
-
«Порядок организации медицинской реабилитации детей» от 23 октября 2019 г. № 878н.
-
Приказ Минздрава России от 10 мая 2017 г. № 203н «Об утверждении критериев оценки качества медицинской помощи».
Мониторинг, противопоказания или СТОП - сигналы мобилизации на 1-м этапе реабилитации в ОРИТ
|
№
|
Раздел мониторинга
|
Диапазон допустимых значений
⚠︎
|
Метод регистрации
|
Противопоказания к началу или STOP сигналы в ходе проведения*
⛔️
|
|---|---|---|---|---|
|
Обязательные модальности
|
||||
|
1
|
Волемический статус
|
отрицательный PLR-test
|
клинический тест
|
положительный PLR-тест
|
|
2
|
Систолическое давление (САД)
|
>90; <180 [2] мм рт. ст.
>90; <200 [1,2,3]
|
неинвазивный (инвазивный при показаниях по основному заболеванию) аппаратный мониторинг
|
|
|
3
|
Диастолическое давление (ДАД)
|
>50; <110 мм рт.ст.
|
|
|
|
4
|
Среднее артериальное давление (СрАД)
|
>60 мм рт.ст. <110 мм рт. ст. [1]
|
|
|
|
5
|
Центральная гемодинамика
|
отсутствие признаков коронарного синдрома [1]
|
ЭКГ мониторинг
|
|
|
6
|
Сердечный ритм
|
Синусовый ритм [1]
или постоянная форма аритмии
|
|
|
|
7
|
Частота сердечных сокращений (ЧСС)
|
>50; <130 в мин [1,10]
|
Неинвазивный аппаратный или клинический мониторинг
|
|
|
8
|
Фармакологическая поддержка гемодинамики
|
Дофамин <10 мкг/кг/мин
Норадреналин < 0,1 мкг/кг/мин
|
|
Повышение в течение 3 минут после начала маневра [5;10] расхода препаратов для адекватного гемодинамического обеспечения
|
|
9
|
Сатурация крови (SpO2)
|
>90%
|
пульсоксиметр
|
Снижение <90% в течение 3 минут [5] десатурация на 4% [1;2;3] 5% [4] и более от начального уровня
|
|
10
|
Уровень сознания или седации
|
шкала седации RASS = [-5;2]
Состояние пациента, не требующее назначения дополнительно седации и (или) нейролепсии («спокойный пациент»).
|
клинический мониторинг или BIS (ЭЭГ) - мониторинг
|
|
|
11
|
Болевой статус
|
0 по шкале болевого поведения BPS или 0 по шкале ВАШ
|
клинический мониторинг
|
появление или усиление боли [5]
|
|
13
|
Частота дыхания (ЧДД)
|
>10; <40
>5; <40 [1,10]
|
Неинвазивный аппаратный или клинический мониторинг
|
|
|
14
|
Аксилярная температура
|
>36,0; <38,5oC
|
термометрия
|
<36.0 или >38.5 [2;5;10]
|
|
15
|
Индекс одышки Борг
|
<11-13>
|
Клинический мониторинг
|
Индекс одышки Борг >13 [10]
|
|
16
|
Статус вегетативной нервной системы
|
отсутствие клинических признаков дисфункции
|
Клинический контроль
|
Пароксизм острой дисавтономии: появление потоотделения; тахикардии; гипертермии; повышение мышечного тонуса, побледнение, слабость [6,10]
|
|
Дополнительные модальности для пациентов на ИВЛ
|
||||
|
1
|
Синхронность с ИВЛ
|
Синхронность
|
клиническое наблюдение
|
Десинхронизация
|
|
2
|
Содержание кислорода во вдыхаемом воздухе (FiO2)
|
<60%
|
газоанализатор аппарата ИВЛ
|
повышение потребности в кислороде [1,2,10]
|
|
|
Респираторный индекс PaO2/FiO2
|
<300 — острое повреждение легких;
< 200 — острый респираторный дистресс синдром
Норма 500
(PaO2:FiO2 = 100 мм рт. ст./0,21 = 476)
|
газоанализатор
|
Любое снижение респираторного индекса
|
|
4
|
Показатель парциального напряжения углекислого газа в артериальной крови (PaCO2)
|
< 60 мм рт.ст.
|
газоанализатор
|
нарастание гиперкапнии
|
|
З
|
Положительное давление конца выдоха РЕЕР
|
<10 см H2 O
|
монитор аппарата ИВЛ
|
Повышение уровня РЕЕР [1,2,10]
|
PLR (passive leg raising) test – тест пассивного поднятия нижних конечностей для оценки волемического статуса: у лежащего на спине в горизонтальном положении пациента исследователь поднимает вытянутые ноги до угла не менее 600. Регистрируются показатели гемодинамики (АД, ЧСС, центральное венозное давление – при наличии катетера в центральной вене) до начала подъема и в верхней точке. Тест положительный, если отмечается повышение АД и (или) ЧСС на 10%, ЦВД на 2 мм рт. ст. от исходного уровня. Положительный тест является противопоказанием для начала реабилитации
Приложение Б. Алгоритмы действий врача

Приложение В. Информация для пациента
Осложнения, возникающие при лечении пациентов с травмой спинного мозга, отягощают течение болезни, увеличивают сроки пребывания в стационаре, могу привести к летальному исходу. Различного рода осложнения возникают у 54%-82% больных со спинальной травмой. Знание этих осложнений и применяемые профилактические и лечебные меры позволяют улучшить прогноз лечения. Далее изложены меры профилактики наиболее частых осложнений.
Уроинфекция:
-
Адекватное дренирование мочевого пузыря;
-
Соблюдение всех правил асептики при установке мочевого катетера.
-
Прием уросептиков – препараты назначает лечащий врач.
Пневмония:
-
Антибактериальная терапия – препараты назначает лечащий врач.
-
Дыхательная гимнастика: активная и пассивная.
-
Массаж при заболеваниях позвоночника, термовибромассаж паравертебральных мышц.
-
ЛФК и массаж при заболеваниях позвоночника со вторых суток после операции
Парез кишечника:
-
Раннее кормление продуктами с грубой клетчаткой с добавлением растительных масел, адекватный прием жидкостей.
-
Медикаментозная стимуляция моторики кишечника – препараты назначает лечащий врач.
-
Очистительные клизмы не реже 1 раза в 3 дня.
Пролежни:
-
Применение противопролежневых матрацев и укладок.
-
Повороты пациента в постели каждые 1,5 часа.
-
Растирание области крестца, больших вертелов, пяток и лопаток камфорным спиртом, смесью шампуня и спирта 3:1.
-
Ранняя активизация.
-
ЛФК, массаж при заболеваниях позвоночника.
-
Применение ГБО.
-
Активные методы лечения пролежней – производит лечащий врач.
-
Контроль полноценности питания, особенно белкового.
-
Уход за кожными покровами, поддержание влажности (использование кремов).
Тромбоз глубоких вен ног:
-
Применение антикоагулянтов – препараты назначает лечащий врач.
-
Эластическая компрессия нижних конечностей.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Приложение Г1. Шкала международного стандарта неврологической и функциональной классификации повреждений спинного мозга (шкала ASIA)
Название на русском языке: Шкала международного стандарта неврологической и функциональной классификации повреждений спинного мозга (шкала ASIA)
Оригинальное название: American Spine Injury Assosiation and International Standards for Neurological and Functional Classification of Spinal Cord Injury
Источник: Guidelines for the management of acute cervical spine and spinal cord injuries // Neurosurgery. - 2002. - Vol. 50, N. 3. - Suppl. - S1-S199
Тип:
- шкала оценки
- индекс
- вопросник
Назначение: оценка тяжести неврологических нарушений
Содержание: бланк классификации представлен на рис. 1
Ключ:
По степени повреждения спинного мозга всех больных разделяют на 5 видов:
Вид А – полное повреждение: ни двигательные, ни чувствительные функции ниже уровня поражения не выявляются. В S4-S5 сегментах отсутствуют все виды чувствительности.
Вид В – неполное повреждение: двигательные функции отсутствуют ниже уровня повреждения, но сохранены элементы чувствительности в сегментах S4-S5.
Вид С – неполное повреждение: двигательные функции сохранены ниже уровня повреждения и в большинстве контрольных групп сила менее 3 баллов.
Вид D – неполное повреждение: двигательные функции сохранены ниже уровня повреждения и в большинстве контрольных групп сила равна 3 баллам и более.
Вид Е – норма: двигательные и чувствительные функции не нарушены.
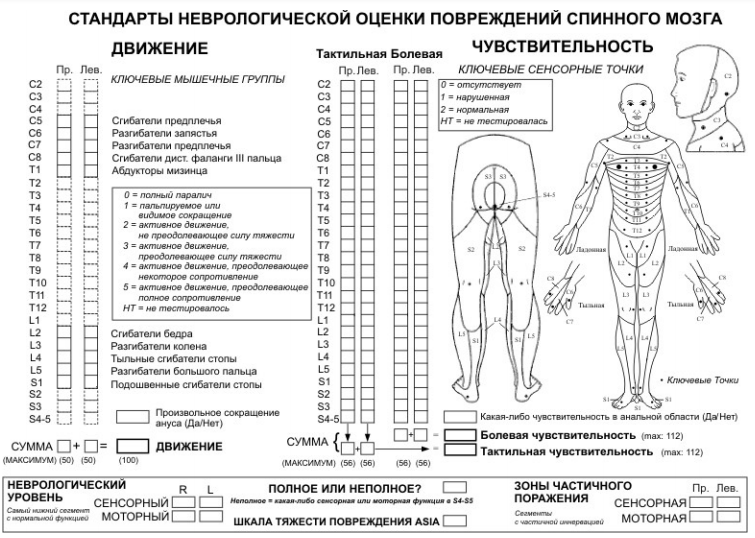
Рис.1. Бланк оценки неврологического статуса ASIA\ISCSCI
Пояснения:
В качестве критериев состояния спинного мозга использованы мышечная сила, тактильная и болевая чувствительность, рефлекторная активность в аногенитальной зоне. Двигательные функции оценивают проверкой силы контрольных групп мышц, соотнесенных с сегментами спинного мозга. Выбрано 5 сегментов для верхних (С5-Т1) и 5 сегментов для нижних (L2-S1) конечностей. Мышечную силу оценивают следующим образом: 0 – плегия, 1 – пальпируемые или видимые сокращения отдельных мышечных групп, 2 – активные движения в облегченном положении, 3 – активные движения в обычном положении (преодоление гравитационной тяги), 4 – активные движения с преодолением некоторого сопротивления, 5 – активные движения против полного сопротивления. Силу мышц оценивают с двух сторон и баллы, набранные в каждом сегменте, суммируют. Результаты вносят в карту осмотра. Если силу мышц по каким-то причинам проверить не удается (например, конечность в гипсе), то ставят значок НТ – не тестирована. Максимальная сумма баллов для 10 сегментов каждой стороны равна 50. В карте осмотра отмечают наличие или отсутствие произвольного сокращения наружного анального сфинктера, которое проверяют пальцевым исследованием прямой кишки. Даже при отсутствии активных движений в конечностях, но при наличии произвольного сокращения сфинктера, поражение спинного мозга считается неполным. Чувствительность проверяют в 28 сегментах с 2 сторон. Для определения чувствительности во всем сегменте достаточно проверить её в одной контрольной точке, привязанной к четкому анатомическому ориентиру. С2 – затылочный бугор, С3 – надключичная ямка, С4 – вершина акромиально-ключичного сустава, С5 – латеральная сторона локтевой ямки, С6 – большой палец, С7 – средний палец, С8 – мизинец, Т1 – медиальная сторона локтевой ямки, Т2 – вершина подмышечной впадины, Т3 – третий межреберный промежуток, Т4 – уровень сосков, Т6-Т9 – соответствующие межреберные промежутки, Т10 – уровень пупка, Т11 – одиннадцатый межреберный промежуток, Т12 – паховая складка, L1 – половина расстояния между Т12 и L2, L2 – середина передней поверхности бедра, L3 – медиальный мыщелок бедра, L4 – медиальная лодыжка, L5 – тыльная поверхность стопы на уровне третьего плюснефалангового сустава, S1 – латеральная поверхность пятки, S2 – подколенная ямка по средней линии, S3 – седалищный бугор, S4-5 – перианальная зона. Чувствительность оценивают по следующей шкале: 0 – отсутствие чувствительности, 1 – нарушенная чувствительность, 2 – нормальная чувствительность. Если чувствительность не проверялась, то в соответствующей ячейке карты осмотра проставляют НТ. Невозможность отличить острый укол иглой от тупого прикосновения оценивают как отсутствие болевой чувствительности. Тактильную чувствительность определяют касанием ваткой или волосками Фрея. Результаты исследования вносят в карту. При проверке чувствительности в 28 сегментах с 2 сторон максимальное число баллов 56. Дополнительно определяют анальную чувствительность для определения степени повреждения - полное или нет. При оценке чувствительности предполагается определение положения конечностей и ощущения глубокого давления, которые оценивают как отсутствующие, нарушенные и нормальные. Для оценки мышечно- суставного чувства предлагают тестировать пассивные движения в указательных пальцах кистей и больших пальцах стоп. Эти данные не вносят в карту, но дают дополнительную информацию о степени повреждения.
Приложение Г2. Классификация повреждения позвонков
Название на русском языке: Классификация повреждения позвонков
Оригинальное название: AOSpine subaxial cervical spine injury classification system
Источник: AOSpine subaxial cervical spine injury classification system / A. R. Vaccaro, J. D. Koerner, K. E. Radcliff [et al.] // Eur. Spine J. - 2016. - Vol. 25, N. 7. – P. 2173-2184.
Тип:
- шкала оценки
- индекс
- вопросник
Назначение: описание повреждения позвонка
Содержание:
Компрессионные повреждения (тип А) характеризуются локализацией повреждения в области тел позвонков различной степени. (рис. 2):
Дистракционные переломы (тип В) характеризуются повреждением передних или задних структур на фоне чрезмерного сгибания или разгибания (рис. 3):
Трансляция позвонка (тип С) подразумевает полное отделение одного позвонка от другого с вывихом в любом направлении или угловой деформацией (рис. 4).
Повреждение суставных отростков (тип F, рис. 5) оценивают при изолированном повреждении сустава, либо совместно с типами А, В и С.
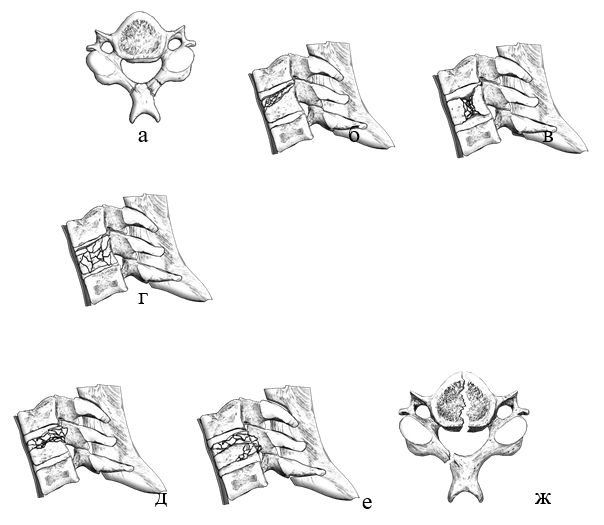
Рис. 2 Компрессионные повреждения согласно классификации AOSpine: а – тип А0; б – тип А1; в,г – тип А2; д – тип А3; е,ж – тип А4.

Рис. 3 Дистракционные повреждения по классификации AOSpine: а – тип В1; б – тип В2; в,г,д – тип В3.
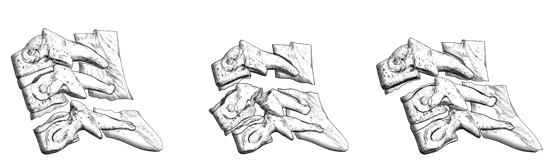
Рис. 4 Примеры трансляционных повреждений по классификации AOSpine.

Рис. 5 Виды повреждений в фасеточных суставах по классификации AOSpine: а – тип F1; б – тип F2; в – тип F3; г,д – тип F4.
Пояснения:
Компрессионные повреждения (тип А):
А0 – перелом отсутствует или минимальные костные повреждения (дужка, остистый отросток). Используют так же при ушибе спинного мозга без костной травмы;
А1 – компрессионный перелом в области одной из концевых пластин, не затрагивающий задний опорный комплекс;
А2 – перелом, проходящий через обе концевые пластины без отломков и повреждения заднего опорного комплекса, сюда же относят вертикальный перелом («расщепление») позвонка в фронтальной плоскости;
А3 – оскольчатый перелом в области одной из концевых пластин со смещением в канал и возможным повреждением заднего опорного комплекса;
А4 – оскольчатый перелом тела позвонка, затрагивающий обе концевые пластины. Сюда же относят вертикальный перелом («расщепление») в сагиттальной плоскости с вовлечение заднего опорного комплекса.
Дистракционные переломы (тип В):
В1 – перелом дужки позвонка в аксиальной плоскости на фоне гиперфлексии с переходом линии перелома на ножки и тело;
В2 – повреждение преимущественно связочного аппарата заднего опорного комплекса на фоне гиперфлексии с возможным вовлечением суставных отростков и межпозвонкового диска;
В3 – разгибательное повреждение переднего опорного комплекса с вовлечением передней и задней продольной связок, диска. Возможен перелом тела позвонка (каплевидный или горизонтальный через все тело).
Повреждение суставных отростков (тип F):
F1 – перелом без смещения, фрагмент менее 1 см в сагиттальной плоскости или менее 40% от боковой массы;
F2 – перелом со смещением либо фрагмент больше 1 см или больше 40% боковой массы;
F3 – флотирующая боковая масса – перелом с переходом на ножку, дужку, поперечный отросток, в результате чего часть боковой массы отделена от позвонка;
F4 – разрыв капсулы сустава с нестабильностью или вывихом.
Повреждение спинного мозга (N) оценивается согласно 6 степеням:
N0 – нет неврологического дефицита;
N1 – преходящий неврологический дефицит, который полностью регрессировал в течении 24 часов;
N2 – радикулопатия;
N3 – неполное повреждение спинного мозга;
N4 – функциональный перерыв спинного мозга;
NX – неуточненное повреждение. Применяется для пациентов, находящихся в бессознательном состоянии.
В случае продолжающейся компрессии невральных структур указывают знак "+".
Специфические показатели, которые могут повлиять на хирургическую тактику, включены в отдельную группу (М):
М1 – частичное повреждение связочного аппарата заднего опорного комплекса.
М2 – грыжа межпозвоночного диска;
М3 – системные заболевания соединительной ткани, повышающие "жесткость" позвоночного столба (диффузный идиопатический гиперостоз, анкилозирующий спондилит, оссификация задней продольной связки и т.д.).
M4 – повреждение позвоночной артерии.
Приложение Г3. Шкала SLIC
Название на русском языке: Шкала SLIC
Оригинальное название (если есть): Subaxial Injury Classification System
Источник: The subaxial cervical spine injury classification system: a novel approach to recognize the importance of morphology, neurology, and integrity of the disco-ligamentous complex / A. R. Vaccaro, R. J. Hulbert, A. A. Patel [et al.] // Spine (Phila Pa 1976). - 2007. - Vol. 32, N. 21. - P. 2365-2374.
Тип:
- шкала оценки
- индекс
- вопросник
Назначение: бальная оценка повреждения для принятия тактического решения
Содержание: критерии, которые учитывают в шкале SLIC, представлены в таблице 1.
Таблица 1. Распределение баллов в зависимости от типа повреждения, целостности диско-связочного аппарата и степени неврологического дефицита.
|
Критерии
|
Баллы
|
|
Морфология
|
|
|
Без патологии
|
0
|
|
Компрессионный перелом
|
1
|
|
Компрессионно-оскольчатый перелом
|
2
|
|
Дистракция (гиперэкстензия, «верховое» положение суставных отростков)
|
3
|
|
Ротация/трансляция позвонков
|
4
|
|
Диско-связочный аппарат
|
|
|
Интактный
|
0
|
|
Неуточненное повреждение (косвенные признаки по данным рентгенографии/КТ или только изменение МР-сигнала)
|
1
|
|
Повреждение (расширение межтелового промежутка, верховой вывих, кифотическая деформация)
|
2
|
|
Неврологический статус
|
|
|
Без патологии
|
0
|
|
Повреждение корешка
|
1
|
|
Полное повреждение спинного мозга
|
2
|
|
Неполное повреждение спинного мозга
|
3
|
|
Продолжающаяся компрессия спинного мозга
|
+1
|
Ключ: Если сумма балов по трем пунктам 5 и более, то показано хирургическое лечение. При сумме 3 и менее предпочтительна консервативная терапия. При значении 4 выбор основывается на опыте хирурга и с учетом состояния и индивидуальных особенностей пациента.
Приложение Г4. Шкала CSISS
Название на русском языке: Шкала CSISS
Оригинальное название: cervical spine injury severity score
Источник: Moore, T. Classification of lower cervical spine injuries / Т. Moore, A. R. Vaccaro, P. A. Anderson // Spine. - 2006. - Vol. 31, N. 11. - Suppl. - S37–S43.
Тип:
- шкала оценки
- индекс
- вопросник
Назначение: бальная оценка повреждения для принятия тактического решения
Содержание:
Выделено 4 анатомических зоны: (1) тело позвонка, межпозвоночный диск, унковертебральное сочленение, прилежащая часть поперечного отростка, передняя и задняя продольная связки; (2) остистый отросток, дужка, желтая, межостистая и надостистая связки; (3 и 4) боковые массы с суставными отростками и капсулами, ножки и прилежащая часть поперечного отростка справа и слева (рис. 6).
Костные повреждения оценивают согласно величине смещения отломков. Повреждение связок оценивают на основании степени расхождения соответствующих костных ориентиров: 0 баллов – отсутствие повреждения. 1 балл – повреждение без смещения. 5 баллов – максимально возможное повреждение, возможное на данном уровне, например, полный верховой вывих в фасеточных суставах, или полный разрыв связочного аппарата заднего опорного комплекса (рис. 7).
Рис. 6 Иллюстрация анатомических зон, повреждение которых учитывают в шкале CSISS.
Рис. 7 Визуальная шкала начисления баллов при использовании шкалы CSISS.
Ключ:
Баллы всех 4 колонн суммируются. Максимальная сумма баллов – 20. При значении 7 и более показано хирургическое лечение, а если сумма менее 7 – консервативная терапия
Пояснения:
Классифицируют наиболее поврежденный уровень. В каждой колонне оценивают повреждение костного и связочного аппарата. Итоговый бал в колонне выставляют по наиболее выраженному повреждению. Т.е. если повреждение костных структур соответствует 3 баллам, а разрыв связок 5, то итоговый балл для колонны – 5.
Приложение Г5. Мера функциональной независимости
Название на русском языке: мера функциональной независимости
Оригинальное название (если есть): Functional Independence Measure (FIM)
Источник: Cook L, Smith DS, Truman G. Using Functional Independence Measure profiles as an index of outcome in the rehabilitation of brain-injured patients.Arch Phys Med Rehabil.1994 Apr;75(4):390-3.PMID: 8172496, DOI:10.1016/0003-9993(94)90160-0
Тип (подчеркнуть):
- шкала оценки
- индекс
- вопросник
Назначение: определение функциональной независимости пациента для объективного динамического контроля
Содержание: бланк для опроса представлен в виде таблицы 2.
Таблица 2. Бланк опросника FIM.
|
БЛАНК ДЛЯ ОТВЕТОВ
|
Баллы
|
|
Самообслуживание
Прием пищи (пользование столовыми приборами, поднесение пищи ко рту, жевание, глотание)
Личная гигиена (чистка зубов, причесывание, умывание лица и рук, бритье либо макияж)
Принятие ванны/душа (мытье и вытирание тела, за исключением области спины)
Одевание (включая надевание протезов/ортезов), верхняя часть тела (выше пояса)
Одевание (включая надевание протезов/ортезов), нижняя часть туловища (ниже пояса)
Туалет (использование туалетной бумаги после посещения туалета, гигиенических пакетов)
|
|
|
Контроль функций тазовых органов
Мочевой пузырь (контроль мочеиспускания и, при необходимости, использование приспособлений для мочеиспускания – катетера, и т.д.)
Прямая кишка (контроль акта дефекации и, при необходимости, использование специальных приспособлений – клизмы, калоприемника и т.д.)
|
|
|
Перемещение
Кровать, стул, инвалидное кресло (способность вставать с кровати и ложиться на кровать, садиться на стул или инвалидное кресло и вставать с них)
Туалет (способность пользоваться унитазом – садиться, вставать)
Ванна, душ (способность пользоваться кабиной для душа либо ванной)
|
|
|
Подвижность
Ходьба/передвижение с помощью инвалидного кресла (баллу «7» соответствует возможность ходьбы без посторонней помощи на расстояние не менее 50 метров, баллу «1» – невозможность преодолеть расстояние более 17 метров)
Подъем по лестнице (баллу «7» соответствует возможность подъема без посторонней помощи на 12-14 ступеней, баллу «1» – невозможность преодолеть высоту более 4 ступеней)
|
|
|
ДВИГАТЕЛЬНЫЕ ФУНКЦИИ: СУММАРНЫЙ БАЛЛ
|
|
|
Общение
Восприятие внешней информации (понимание речи и/или письма)
Изложение собственных желаний и мыслей (устным или письменным способом)
|
|
|
Социальная активность
Социальная интеграция (взаимодействие с членами семьи, мед персоналом и прочими окружающими)
Принятие решений (умение решать проблемы, связанные с финансами, социальными и личными потребностями)
Память (способность к запоминанию и воспроизведению полученной зрительной и слуховой информации, обучению, узнаванию окружающих)
|
|
|
ИНТЕЛЛЕКТ: СУММАРНЫЙ БАЛЛ
|
|
Пояснения: таблицу заполняют, исходя из семибалльной шкалы оценки:
7 – полная независимость в выполнении соответствующей функции (все действия выполняются самостоятельно, в общепринятой манере и с разумными затратами времени)
6 – ограниченная независимость (больной выполняет все действия самостоятельно, медленнее, чем обычно, либо нуждается в постороннем совете)
5 – минимальная зависимость (при выполнении действий требуется наблюдение персонала либо помощь при надевании протеза/ортезов)
4 – незначительная зависимость (при выполнении действий нуждается в посторонней помощи, однако более 75% задания выполняет самостоятельно)
3 – умеренная зависимость (самостоятельно выполняет 50-75% необходимых для исполнения задания действий)
2 – значительная зависимость (самостоятельно выполняет 25-50% действий)
1 – полная зависимость от окружающих (самостоятельно может выполнить менее 25% необходимых действий)
Приложение Г6. Шкала реабилитационной маршрутизации
Название на русском языке: шкала реабилитационной маршрутизации.
Источник:
1. Приказ Минздрава РФ от 31 июля 2020 г. No788Н «Об утверждении порядка организации медицинской реабилитации взрослых» Ссылка активна на 21-04-2021: https://www.garant.ru/products/ipo/prime/doc/74581688/ [Prikaz Minzdrava RF ot 31 iyulya 2020 g. No788N “Ob utverzhdenii poryadka organizacii medicinskoj reabilitacii vzroslyh (in Russian)].
2. Белкин А.А., Рудник Е.Н., Белкин В.А., Пинчук Е.А., Липовка Н.С. Оптимизация этапной помощи пациентам отделений реанимации и интенсивной терапии на основе градации шкалы реабилитационной маршрутизации-6. Физическая и реабилитационная медицина, медицинская реабилитация. 2021;3(1):142–148. https://doi.org/10.36425/rehab64082
Тип (подчеркнуть):
- шкала оценки
- индекс
- вопросник
Назначение: определение реабилитационной маршрутизации.
Содержание: бланк для опроса представлен в виде таблицы 5.
Таблица 5. Шкала реабилитационной маршрутизации.
|
Градации оценки ШРМ
|
Описание статуса
|
|
0
|
Нет симптомов
|
|
1
|
Отсутствие значимых нарушений жизнедеятельности, несмотря на имеющиеся симптомы заболевания;
|
|
2
|
Легкое нарушение функций жизнедеятельности;
|
|
3
|
Нарушение жизнедеятельности, умеренное по своей выраженности.
|
|
4
|
Выраженное нарушение проявлений жизнедеятельности.
|
|
5
|
Грубое нарушение процессов жизнедеятельности.
|
|
6
|
Нарушение жизнедеятельности крайней степени тяжести
|
Приложение Г7. Шкала Рэнкина
Название на русском языке: Шкала Рэнкина.
Источник:
1. J Rankin. Cerebral vascular accidents in patients over the age of 60. II. Prognosis. Scott Med J. 1957 May;2(5):200-15. doi: 10.1177/003693305700200504. PMID: 13432835
2. J C van Swieten, P J Koudstaal, MC Visser, HJ Schouten, J van Gijn. Interobserver agreement for the assessment of handicap in stroke patients. Stroke. 1988 May;19(5):604-7. doi: 10.1161/01.str.19.5.604. PMID: 3363593
Оригинальное название (если есть): Rankin scale
Тип (подчеркнуть):
- шкала оценки
- индекс
- вопросник
Назначение: Шкала Рэнкин является универсальным инструментом оценки инвалидности, независимости и исходов реабилитации. Оценка по данной шкале проводится независимо от причины инвалидности и нарушения здоровья. Данная шкала используется для неврологии, кардиологии и травматологии. Время на заполнение шкалы: 5 минут. Возможности:
-
оценка степени инвалидизации до заболевания на основании анамнеза и расспроса пациента,
-
оценка результатов реабилитации на каждом этапе,
-
опрос по телефону на 90 день,
-
инструмент перевода с этапа на этап реабилитации,
-
инструмент определения «реабилитационного потенциала»,
-
оценка эффективности лекарств и реабилитационных вмешательств.
Содержание:
1. балл
-
Могут быть определенные симптомы (физические или когнитивные):
-
Настроение,
-
Нарушения речи, чтения и письма,
-
Проблемы с передвижением или чувствительностью;
-
Может вернуться на прежнюю работу, поддерживать прежний уровень активности и социальной жизни;
-
Тратит столько же времени на выполнение дел, как и раньше до болезни.
2 балла
-
Имеет симптомы заболевания,
-
Не может выполнять ту активность, которая была до заболевания (вождение автомобиля, чтение, письмо, танцы, работа и др.),
-
Может самостоятельно за собой ухаживать (сам одевается и раздевается, ходит в магазин, готовит простую еду, может совершать небольшие путешествия и переезды, самостоятельно передвигается),
-
Не нуждается в наблюдении,
-
Может проживать один дома от недели и более без помощи.
3 балла
-
Имеет симптомы заболевания,
-
Может передвигаться самостоятельно и без посторонней помощи,
-
Самостоятельно одевается, раздевается, ходит в туалет, ест и выполняет др. виды повседневной активности,
-
Нуждается в помощи при выполнении сложных видов активности: приготовление пищи, уборке дома, поход в магазин за покупками,
-
Нуждается в помощниках при ведении финансовых дел.
-
Может проживать один дома без помощи от 1 суток до 1 недели.
4 балла
-
Имеет симптомы заболевания,
-
Не может передвигаться самостоятельно и без посторонней помощи,
-
Нуждается в помощи при выполнении повседневных задач: одевание, раздевание, туалет, прием пищи и др.,
-
В обычной жизни нуждается в ухаживающем, или того, кто находится рядом,
-
Может проживать один дома без помощи до 1 суток.
5 баллов
-
Имеет симптомы заболевания,
-
Не может передвигаться самостоятельно и без посторонней помощи,
-
Нуждается в помощи при выполнении всех повседневных задач: одевание, раздевание, туалет, прием пищи и др.,
-
Нуждается в ухаживающем постоянно (и днем, и ночью),
-
Не может быть оставлен один дома без посторонней помощи.
6 баллов – смерть пациента
Ключ: вопросы для дифференцировки между спорными оценками по шкале Рэнкин:
|
|
|
|---|---|
|
Имеются ли у вас какие-либо симптомы заболевания?
|
0 или 1
|
|
Можете ли вы выполнять дела и вести такую же жизненную активность, как и раньше?
|
1 или 2
|
|
Вы независимы в повседневной жизни?
|
2 или 3
|
|
Вы можете самостоятельно передвигаться без внешней помощи?
|
3 или 4
|
|
Можете ли вы быть оставлены в одиночестве на несколько часов или один день, нуждайтесь ли вы в постоянном уходе?
|
4 или 5
|
Ключевые понятия для оценки по шкале Рэнкин
|
|
|
|---|---|
|
Есть симптомы заболевания
|
≥1
|
|
Невозможна прежняя жизненная активность
|
≥2
|
|
Имеется зависимость в повседневной активности
|
≥3
|
|
Не может передвигаться без посторонней помощи
|
≥4
|
|
Прикован к постели, нуждается в постоянном уходе
|
≥5
|
Приложение Г8. Функциональная оценочная шкала для больных с травмой спинного мозга
Название на русском языке: Функциональная оценочная шкала для больных с травмой спинного мозга
Источник: Цыкунов М.Б. и др. Обследование в процессе реабилитации пациентов с повреждением спинного мозга // Реабилитация больных с травматической болезнью спинного мозга / Под общ. ред. Г.Е. Ивановой и др. - М., 2010. С. 339-340.
Тип (подчеркнуть):
- шкала оценки
- индекс
- вопросник
Назначение: определение функциональной независимости пациента для объективного динамического контроля.
Содержание: бланк для опроса представлен в виде таблицы 6.
Оцените выполнение больным нижеперечисленных заданий, используя 5-балльную шкалу оценок на основании прямого наблюдения за пациентом.
5 – выполнение задания без затруднений, модификаций, в нормальном темпе, не требует никакой помощи
4 – незначительные затруднения;
3 – умеренные затруднения, выполняет 75% и более задания самостоятельно;
2 – выраженные затруднения, около 25% задания выполняет самостоятельно;
1 – больной не может выполнить задание и полностью зависим от окружающих.
Таблица 6. Бланк опросника.
|
Перемещение в постели:
|
Баллы
|
Перемещение:
|
Баллы
|
|---|---|---|---|
|
Поворот со спины на бок
|
|
С постели на кресло-коляску или стул
|
|
|
Поворот со спины на живот
|
|
С кресла-коляски на стул или постель
|
|
|
Поворот с живота на спину
|
|
С кресла-коляски на унитаз или из положения стоя на унитаз
|
|
|
Переход из положения лежа в положение сидя
|
|
С унитаза на кресло-каталку или с унитаза в положение стоя
|
|
|
Переход из положения сидя в положение лежа
|
|
С кресла-каталки в ванну или захождение в ванну
|
|
|
Прием пищи:
|
|
Из ванны в кресло-каталку или выхождение из ванны
|
|
|
Пользование ложкой
|
|
С кресла-каталки в душевую кабину или захождение в душевую кабину
|
|
|
Пользование вилкой
|
|
Из душевой кабины в кресло-каталку или выхождение из душевой кабины
|
|
|
Пользование ножом
|
|
Из кресла-каталки в машину или посадка в машину
|
|
|
Наливание жидкости
|
|
Из машины в кресло-катанку или высадка из машины
|
|
|
Пользование стаканом или чашкой
|
|
Со стула или с кресла-каталки в положение стоя на полу
|
|
|
Отламывание хлеба
|
|
Из положения стоя на полу в положение сидя на стуле или в кресле-каталке
|
|
|
Пользование креслом-каталкой:
|
|
Начало движения:
|
|
|
Постановка на тормоз
|
|
Начало движения с помощью нижних конечностей
|
|
|
Снятие с тормоза
|
|
Передвижение в пределах комнаты
|
|
|
Установка подставок под ноги
|
|
Передвижение за пределами комнаты
|
|
|
Убирание подставок под ноги
|
|
Передвижение по неровной поверхности
|
|
|
Повороты:
|
|
Личная гигиена:
|
|
|
Передвижение по наклонной плоскости квepxy
|
|
Мытье рук
|
|
|
Передвижение по наклонной плоскости книзу
|
|
Умывание лица
|
|
|
Съезжание с тротуара
|
|
Вытирание рук/липа
|
|
|
Въезд на тротуар
|
|
Чистка зубов
|
|
|
Удержание равновесия
|
|
Бритье/макияж
|
|
|
Одевание:
|
|
Причесывание
|
|
|
Надевание свитера/футболки
|
|
Принятие душа
|
|
|
Снятие свитера/футболки
|
|
Социальные навыки:
|
|
|
Надевание жакета/мужской рубашки
|
|
Написание письма вручную
|
|
|
Снятие жакета/мужской рубашки
|
|
Печатание
|
|
|
Надевание брюк
|
|
Переворачивание страниц
|
|
|
Снятие брюк
|
|
Пользование телефоном
|
|
|
Надевание ботинок или туфель
|
|
Пользование пультом управления
|
|
|
Снятие ботинок или туфель
|
|
Открывание/закрывание двери
|
|
|
Пользование ключами
|
|
||
|
Пользование лифтом
|
|
||
|
Погрузка/выгрузка кресла-каталки из машины
|
|
Ключ: Подсчет суммарных баллов по субшкалам (8) опросника (61 заданий), но не итогового балла по всему опроснику.
Приложение Г9. Шкала Комы Глазго
Название на русском языке: Шкала Комы Глазго
Оригинальное название (если есть): coma and impaired consciousness practical scale
Источник:
Assessment of coma and impaired consciousness. A practical scale / Teasdale G., Jennett B. .// The Lancet : —1974. — Vol. 2, no. 7872. — P. 81—4. doi:10.1016/S0140-6736(74)91639-0. PMID 4136544
Тип:
- шкала оценки
- индекс
- вопросник
Назначение: бальная оценка нарушения уровня бодрствования
Содержание: критерии, которые учитывают в ШКГ, представлены в таблице 8.
Таблица 8. Шкала комы Глазго.
|
Признак
|
Баллы
|
|---|---|
|
1. Открывание глаз:
|
|
|
спонтанное
|
4
|
|
на вербальную стимуляцию
|
3
|
|
на боль
|
2
|
|
нет реакции
|
1
|
|
2. Вербальная реакция:
|
|
|
соответствующая
|
5
|
|
спутанная
|
4
|
|
бессвязные слова
|
3
|
|
нечленораздельные звуки
|
2
|
|
нет реакции
|
1
|
|
3. Двигательная реакция:
|
|
|
выполняет словесные команды
|
6
|
|
локализует боль
|
5
|
|
реакция одергивания в ответ на боль
|
4
|
|
сгибание верхних конечностей в ответ на боль (поза декортикации)
|
3
|
|
разгибание верхних конечностей в ответ на боль (поза децеребрации)
|
2
|
|
нет реакции
|
1
|
Приложение Г10. Шкала Ашфорта
Название на русском языке: Модифицированная шкала спастичности Ашфорта
Оригинальное название (если есть): Ashworth Scale of Muscle Spasticity
Источник:
1. Bohannon R., Smith V. Interrater reliability of a modified Ashworth scale of muscle spasticity. Phys. Ther. 1987; 67:206-207.
2. Wade D.T. Measurement in neurological rehabilitation. Oxford University Press, 1992.
Тип (подчеркнуть):
- шкала оценки
- индекс
- вопросник
Назначение: балльная оценка степени спастичности мышц
Содержание: используемые в шкале критерии представлены в Таблице 9.
Таблица 9. Модифицированная шкала спастичности Ашфорта.
|
Балл
|
Мышечный тонус
|
|
0
|
Нет повышения
|
|
1
|
Легкое повышение тонуса, ощущаемое при сгибании или разгибании сегмента конечности в виде незначительного сопротивления в конце движения
|
|
2
|
Незначительное повышение тонуса в виде сопротивления, возникающего после выполнения не менее половины объема движения
|
|
3
|
Умеренное повышение тонуса, выявляющееся в течение всего движения, но не затрудняющее выполнение пассивных движений
|
|
4
|
Значительное повышение тонуса, затрудняющее выполнение пассивных движений
|
|
5
|
Пораженный сегмент конечности фиксирован в положении сгибания или разгибания
|
Приложение Г11. Измеритель независимости при повреждениях спинного мозга
Название на русском языке: Измеритель независимости при повреждениях спинного мозга
Оригинальное название (если есть): Spinal Cord Independence Measure – SCIM
Источник:
1. The Spinal Cord Independence Measure (SCIM) version III: reliability and validity in a multi-center international study / M. Itzkovich, I. Gelernter, F. Biering-Sørensen et al. – DOI 10.1080/09638280601046302 // Disability and Rehabilitation. – 2007. – Vol. 29, Issue 24. – P. 1926–1933.
1. The Spinal Cord Independence Measure (SCIM) version III: reliability and validity in a multi-center international study / M. Itzkovich, I. Gelernter, F. Biering-Sørensen et al. – DOI 10.1080/09638280601046302 // Disability and Rehabilitation. – 2007. – Vol. 29, Issue 24. – P. 1926–1933.
2. Измеритель независимости при повреждениях спинного мозга (SCIM III). Подготовка русскоязычной версии / Е.М. Васильченко, Г.К. Золоев, А.С. Кислова и др. – DOI: 10.18821/1560-9537-2016-19-2-96-102 //Медико-социальная экспертиза и реабилитация. – 2016. – Т. 19, № 2. – С. 96-102.
Тип (подчеркнуть):
- шкала оценки
- индекс
- вопросник
Назначение: оценкаа индивидуального функционального статуса пациентов с параплегией или тетраплегией в ходе реабилитации
Содержание: бланк для опроса представлен в виде таблицы.
В 2016 году была подготовлена русскоязычная версия опросника SCIM III, который позволяет оценить степень нарушения самообслуживания, мобильности, мочеиспускания, дефекации, дыхания пациента с позвоночно-спинномозговой травмой, в том числе и при динамическом наблюдении в ходе реабилитации. Оцениваются следующие основные области и функции: самообслуживание (предполагает оценку от 0 до 20 баллов), дыхание и управление сфинктерами (от 0 до 40 баллов), мобильность в пределах комнаты и в туалете, а также мобильность в закрытом помещении и на открытом воздухе (от 0 до 40 баллов). Каждая сфера выделена согласно ее пропорциональному весу в общей деятельности этих пациентов. Окончательная оценка варьирует от 0 до 100 баллов.
|
САМООБСЛУЖИВАНИЕ
|
|||
|
1. Питание (нарезание, открывание контейнеров, наливание, поднесение пищи ко рту, удерживание полной чашки)
|
|||
|
|
0. Потребность в парентеральном питании, питании через гастростому либо в полной помощи при пероральном питании
|
||
|
|
1. Требуется частичная помощь при приеме пищи и/или при питье, либо при использовании специальных вспомогательных приспособлений
|
||
|
|
2. Самостоятельный прием пищи; потребность в специальных вспомогательных приспособлениях или помощи при нарезке пищи, и/или наливании, и/или открывании контейнеров/емкостей
|
||
|
|
3. Самостоятельные прием пищи и питье; не требуется помощь или специальные вспомогательные приспособления
|
||
|
2. Купание (намыливание, мытье, вытирание тела и сушка головы, пользование водопроводным краном)
|
|||
|
|
A – верхняя часть тела, B – нижняя часть тела
|
|
|
|
|
А. 0. Требуется помощь во всем
|
||
|
|
1. Требуется частичная помощь
|
||
|
|
2. Самостоятельное мытье с использованием специальных вспомогательных устройств или приспособлений (поручни, стулья) (СВУП)
|
||
|
|
3. Самостоятельное мытье; не требуются СВУП (не для здоровых людей)
|
||
|
|
В. 0. Требуется помощь во всем
|
||
|
|
1. Требуется частичная помощь
|
||
|
|
2. Самостоятельное мытье с использованием СВУП
|
||
|
|
3. Самостоятельное мытье; не требуются СВУП
|
||
|
3. Одевание (одежда, обувь, постоянные ортезы: надевание, ношение, снимание)
|
|||
|
|
A – верхняя часть тела, B – нижняя часть тела
|
|
|
|
|
А. 0. Требуется помощь во всем
|
||
|
|
1. Требуется частичная помощь с одеждой без пуговиц, молний или шнурков (ОБПМШ)
|
||
|
|
2. Самостоятельность с ОБПМШ; требуются СВУП
|
||
|
|
3. Самостоятельность с ОБПМШ; не требуются СВУП; требуется помощь только с одеждой с пуговицами, молниями или шнурками (ПМШ)
|
||
|
|
4. Надевание любой одежды самостоятельно; не требуются СВУП
|
||
|
|
В. 0. Требуется помощь во всем
|
||
|
|
1. Требуется частичная помощь с ОБПМШ
|
||
|
|
2. Самостоятельность с ОБПМШ; требуются СВУП
|
||
|
|
3. Самостоятельность с ОБПМШ; не требуются СВУП; требуется помощь только с одеждой с ПМШ
|
||
|
|
4. Надевание любой одежды самостоятельно; не требуются СВУП
|
||
|
4. Личная гигиена (умывание, чистка зубов, расчесывание, бритье, нанесение макияжа)
|
|||
|
|
0. Требуется помощь во всем
|
||
|
|
1. Требуется частичная помощь
|
||
|
|
2. Самостоятельное выполнение гигиенических процедур при помощи СВУП
|
||
|
|
3. Самостоятельное выполнение гигиенических процедур без помощи СВУП
|
||
|
0–20 б
|
Самообслуживание. Промежуточный итог
|
||
|
ДЫХАНИЕ И УПРАВЛЕНИЕ СФИНКТЕРАМИ
|
|||
|
5. Дыхание
|
|||
|
|
0. Требуется трахеостомическая трубка (ТТ) и постоянная или периодическая вспомогательная вентиляция (ПВВ)
|
||
|
|
2. Самостоятельное дыхание с ТТ; необходим кислород, значительная помощь при кашле и уходе за ТТ
|
|
|
|
|
4. Самостоятельное дыхание с ТТ; необходима незначительная помощь при кашле и уходе за ТТ
|
||
|
|
6. Самостоятельное дыхание без ТТ; необходим кислород, значительная помощь при кашле, неинвазивная масочная вентиляция или ПВВ
|
||
|
|
8. Самостоятельное дыхание без ТТ; требуется небольшая помощь или стимуляция кашля
|
||
|
|
10. Самостоятельное дыхание; помощь и дополнительные приспособления не требуются
|
||
|
6. Управление сфинктером – мочеиспускание
|
|||
|
|
0. Постоянный катетер
|
||
|
|
3. Объем остаточной мочи (ООМ) > 100 см3; нет постоянной или вспомогательной периодической катетеризации
|
||
|
|
6. ООМ < 100 см3 или периодическая самокатетеризация; необходима помощь при применении индивидуальных средств для дренажа (катетеров, уропрезервативов, урологических прокладок)
|
||
|
|
9. Периодическая самокатетеризация; самостоятельное использование наружных индивидуальных средств для дренажа
|
||
|
|
11. Периодическая катетеризация; большие перерывы между катетеризациями; индивидуальные средства для дренажа не применяются (уропрезервативы, урологические прокладки)
|
||
|
|
13. ООМ < 100 см3; необходимы только индивидуальные средства для наружного дренажа (уропрезервативы, урологические прокладки); помощь не требуется
|
||
|
|
15. ООМ < 100 см3; наружные индивидуальные средства для дренажа не используются (катетеры, уропрезервативы, урологические прокладки)
|
||
|
|
Другое (описать)
|
||
|
7. Управление сфинктером – дефекация
|
|||
|
|
0. Непостоянный или очень редкий стул (реже одного раза в 3 дня)
|
||
|
|
5. Постоянный стул, требуется помощь (например, для введения суппозитория); редкие случаи полного или частичного недержания стула (реже двух раз в месяц)
|
||
|
|
8. Постоянный стул, помощь не требуется; редкие случаи полного или частичного недержания стула (реже двух раз в месяц)
|
||
|
|
10. Постоянный стул; помощь не требуется; недержания стула нет
|
||
|
8. Пользование туалетом (интимная гигиена, снятие/надевание одежды до/после посещения туалета, использование пеленок, туалетной бумаги и подгузников)
|
|||
|
|
0. Требуется помощь во всем
|
||
|
|
1. Требуется частичная помощь; не может сам себя мыть, не может пользоваться туалетной бумагой
|
||
|
|
2. Требуется частичная помощь; моется самостоятельно, может пользоваться туалетной бумагой
|
||
|
|
4. Выполнение всех задач в туалете самостоятельно, но требуются специальные вспомогательные устройства (например, поручни)
|
||
|
|
5. Выполнение всех задач в туалете самостоятельно; не требуются специальные устройства
|
||
|
0–40 б
|
Дыхание и управление сфинктерами. Промежуточный итог
|
||
|
МОБИЛЬНОСТЬ (в комнате и в туалете)
|
|||
|
9. Мобильность в кровати и действия для профилактики пролежней
|
|||
|
|
0. Потребность в помощи во всех действиях: поворот верхней части тела в кровати, поворот нижней части тела в кровати, переход в сидячее положение в кровати при помощи вспомогательных устройств или приспособлений либо без них, но без применения электрического оборудования
|
|
|
|
|
2. Выполнение одного из действий без всякой помощи
|
||
|
|
4. Выполнение двух или трех действий без всякой помощи
|
||
|
|
6. Выполнение всех действий в кровати и действий по предотвращению пролежней самостоятельно
|
||
|
10. Перемещение: с кровати на кресло-коляску (блокировка кресла-коляски, подъем опоры для ног, регулировка и удаление подлокотников, перемещение, подъем ног)
|
|||
|
|
0. Требуется помощь во всем
|
||
|
|
1. Требуется частичная помощь и/или присмотр, и/или специальные вспомогательные устройства или приспособления (например, скользящая доска)
|
||
|
|
2. Самостоятельно (либо нет потребности в кресле-коляске)
|
||
|
11. Перемещение: кресло-коляска – прикроватный туалет (если используется кресло-туалет: перемещение на него и обратно; если используется обычное кресло-коляска: блокировка кресла-коляски, подъем опоры для ног, удаление и регулировка подлокотников, перемещение, подъем ног)
|
|||
|
|
0. Необходима помощь во всем
|
||
|
|
1. Требуется частичная помощь и/или присмотр, и/или специальные вспомогательные устройства или приспособления (например, поручни)
|
||
|
|
2. Самостоятельно (либо нет потребности в коляске)
|
||
|
МОБИЛЬНОСТЬ (в помещении и на улице, по ровной поверхности)
|
|||
|
12. Передвижение в помещении
|
|||
|
|
0. Требуется помощь во всем
|
||
|
|
1. Требуется кресло-коляска с электроприводом либо частичная помощь в ручном управлении креслом-коляской
|
||
|
|
2. Самостоятельное передвижение на кресле-коляске с ручным управлением
|
||
|
|
3. Требуется присмотр во время ходьбы (со вспомогательными средствами или приспособлениями для ходьбы либо без них)
|
||
|
|
4. Ходьба при помощи опорных ходунков или костылей (покачивания)
|
||
|
|
5. Ходьба с костылями или двумя тростями (с перекрестным распределением нагрузки)
|
||
|
|
6. Ходьба с одной тростью
|
||
|
|
7. Требуется только ортез ноги
|
||
|
|
8. Ходьба без технических средств реабилитации (ТСР)
|
||
|
13. Передвижение на короткие дистанции (10–100 м)
|
|||
|
|
0. Требуется помощь во всем
|
||
|
|
1. Требуется кресло-коляска с электроприводом либо частичная помощь в ручном управлении креслом-коляской
|
||
|
|
2. Самостоятельное передвижение на кресле-коляске с ручным управлением
|
||
|
|
3. Требуется присмотр во время ходьбы (со вспомогательными устройствами или приспособлениями либо без них)
|
||
|
|
4. Ходьба при помощи опорных ходунков или костылей (покачивания)
|
||
|
|
5. Ходьба с костылями или двумя тростями (с перекрестным распределением нагрузки)
|
||
|
|
6. Ходьба с одной тростью
|
||
|
|
7. Требуется только ортез ноги
|
||
|
|
8. Ходьба без ТСР
|
||
|
14. Передвижение на улице (более 100 м)
|
|||
|
|
0. Требуется помощь во всем
|
||
|
|
1. Требуется кресло-коляска с электроприводом либо частичная помощь в ручном управлении креслом-коляской
|
||
|
|
2. Самостоятельное передвижение на кресле-коляске с ручным управлением
|
||
|
|
3. Требуется присмотр во время ходьбы (со вспомогательными устройствами или приспособлениями либо без них)
|
||
|
|
4. Ходьба при помощи опорных ходунков или костылей (покачивания)
|
||
|
|
5. Ходьба с костылями или двумя тростями (с перекрестным распределением нагрузки)
|
||
|
|
6. Ходьба с одной тростью
|
||
|
|
7. Требуется только ортез ноги
|
||
|
|
8. Ходьба без ТСР
|
||
|
15. Подъем и спуск по лестнице
|
|||
|
|
0. Не в состоянии подниматься или спускаться по ступенькам
|
||
|
|
1. Преодоление хотя бы трех ступеней (подъем и спуск) с посторонней помощью или под присмотром
|
||
|
|
2. Преодоление хотя бы трех ступеней (подъем и спуск) с опорой на перила и/или костыль или трость
|
||
|
|
3. Преодоление хотя бы трех ступеней без посторонней помощи и без присмотра
|
||
|
16. Перемещение: с кресла-коляски в автомобиль (перемещение до автомобиля, блокировка кресла-коляски, удаление подлокотников и подножки, пересадка в автомобиль и из автомобиля, перемещение кресла-коляски в автомобиль и из автомобиля)
|
|||
|
|
0. Требуется помощь во всех действиях
|
||
|
|
1. Требуется частичная посторонняя помощь и/или присмотр, дополнительные вспомогательные устройства или приспособления
|
||
|
|
2. Самостоятельное перемещение; не требуются вспомогательные приспособления (или не требуется кресло-коляска)
|
||
|
17. Перемещение с пола на кресло-коляску
|
|||
|
|
0. Требуется помощь
|
||
|
|
1. Самостоятельное перемещение с помощью вспомогательных приспособлений или без (или не требуется кресло-коляска)
|
||
|
0–40 б
|
Мобильность. Промежуточный итог (пределы баллов)
|
||
|
0–100 б
|
ОБЩИЙ РЕЗУЛЬТАТ
|
||
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.