Врожденный гипотиреоз у детей
 Версия: Клинические рекомендации РФ 2024 (Россия)
Версия: Клинические рекомендации РФ 2024 (Россия)
Общая информация
Краткое описание
Разработчик клинической рекомендации
- Российская ассоциация эндокринологов
Одобрено Научно-практическим Советом Минздрава РФ
В соответствии с Правилами поэтапного перехода медицинских организаций к оказанию медицинской помощи на основе клинических рекомендаций, разработанных и утвержденных в соответствии с частями 3, 4, 6 –9 и 11 статьи 37 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации», утвержденных постановлением Правительства Российской Федерации от 19.11.2021 № 1968 с изменения, клинические рекомендации применяются следующим образом:
– размещенные в Рубрикаторе после 1 января 2024 года – с 1 января 2025 года.
Возрастная категория: Дети
Пересмотр не позднее: 2026
Определение заболевания или состояния (группы заболеваний или состояний)
Врожденный гипотиреоз (ВГ) — одно из наиболее часто встречающихся врожденных заболеваний ЩЖ у детей, в основе которого лежит полная или частичная недостаточность тиреоидных гормонов, приводящая к задержке развития всех органов и систем организма при отсутствии своевременно начатого лечения [1].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
E03.0 Врожденный гипотиреоз с диффузным зобом. Зоб (нетоксический) врожденный паренхиматозный.
Е 03.1 Врожденный гипотиреоз без зоба. Аплазия щитовидной железы (с микседемой). Врожденная атрофия щитовидной железы.
Е.07.1 Дисгормональный зоб. Семейный дисгормональный зоб. Синдром Пендреда.
Е.07.8 Другие уточненные болезни щитовидной железы. Дефект тирозинсвязывающего глобулина. Кровоизлияние в щитовидную железу. Инфаркт щитовидной железы. Синдром нарушения эутиреоза.
МКБ-11: 5А00.0
ORPHAcode: ORPHA: 442
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
Приводим объединенную классификацию ВГ, в основу которой положены уровень поражения, степень тяжести и степень компенсации заболевания [10].
I. По этиологии
1. Первичный гипотиреоз.
А. Дисгенезия щитовидной железы.
- Агенезия (аплазия);
- Гипоплазия;
- Дистопия (эктопия);
- Гемиагенезия;
- Дисгенезия щитовидной железы, ассоциированная с мутациями генов NKX2-1, FOXE1, PAX-8, JAG1 и др.
Б. Дисгормоногенез.
- Дефект транспорта йода (мутации генов SLC5A5, SLC26A4);
- Дефект пероксидазной системы (мутации генов DUOX2, DUOXA2, TPO);
- Дефект синтеза тиреоглобулина (мутации гена TG);
- Дефект дейодирования (мутации гена IYD);
2. Центральный гипотиреоз (вторичный, третичный гипотиреоз).
- Гипотиреоз, вызванный недостаточностью факторов транскрипции, вовлеченных в процессы развития или функционирования гипофиза (мутации генов HESX1, LH3, LH4, Pit1, PROP1);
- Изолированная недостаточность ТТГ (мутации гена, кодирующего α-субъединицу ТТГ);
- Недостаточность ТРГ (изолированная, синдром повреждения гипофизарной ножки, повреждение гипоталамуса);
- Резистентность к ТРГ (мутации гена рецептора ТРГ);
3. Периферическая резистентность к тиреоидным гормонам.
- Резистентность к тиреоидным гормонам (мутации генов THRA и THRB);
- Нарушение транспорта тиреоидных гормонов (мутации гена MCT8);
- Дефект гена рецептора ТТГ (мутации гена TSHR);
- Псевдогипопаратиреоз типа 1а (мутации гена GNAS);
4. Синдромальные формы гипотиреоза.
- Синдром Пендреда (гипотиреоз, глухота, зоб) – мутации гена SLC26A4;
- Синдром Бамфорда-Лазаруса (гипотиреоз, расщелина мягкого нёба, волосы с острыми прядями) - мутации гена FOXE1 (TTF2);
- Синдром Кохера-Дебре-Семиланжа (мышечная псевдогипертрофия, гипотиреоз);
- Эктодермальная дисплазия, гипогидроз, гипотиреоз, цилиарная дискинезия;
- Хореоатетоз, гипотиреоз, респираторный дистресс-синдром- мутации гена NKX2-1 (TTF1);
- Ожирение, колит, гипотиреоз, гипертрофия миокарда, задержка психического развития;
- Неонатальный сахарный диабет, врожденный гипотиреоз, врожденная глаукома, фибром печени – мутации гена GLIS3.
5. Транзиторный гипотиреоз.
- Прием матерью антитиреодных препаратов;
- Трансплацентарный перенос блокирующих антител к рецептору ТТГ;
- Дефицит или избыток йода у матери или новорожденного;
- Гомозиготные / компаунд гетерозиготные мутации гена DUOX2;
- Гетерозиготные мутации гена DUOXA2;
- Врожденная гемангиома или гемангиоэндотелиома печени.
Частота встречаемости различных форм и возможных молекулярно-генетических дефектов представлена в приложении А3.
II. По степени тяжести
· латентный (субклинический) — повышенный уровень ТТГ при нормальном уровне свободного T4;
· манифестный — гиперсекреция ТТГ при сниженном уровне свободного T4, наличие клинических проявлений;
· осложненный, при котором может быть кретинизм, сердечная недостаточность, выпот в серозные полости, вторичная аденома гипофиза.
III. По степени компенсации
· Компенсированный;
· Декомпенсированный.
Осложненный гипотиреоз (как правило, не распознанные вовремя, запущенные случаи заболевания) без своевременно назначенной и правильно подобранной заместительной медикаментозной терапии может привести к развитию гипотиреоидной (микседематозной) комы.
В подавляющем большинстве случаев (85-90%) имеет место первичный врожденный гипотиреоз. Среди первичного гипотиреоза 85% случаев являются спорадическими, большинство из них обусловлено дисгенезией (эмбриопатией) ЩЖ. По данным различных авторов, агенезия ЩЖ встречается в 22-42% случаев, в 35-42% ткань железы эктопирована, в 24-36% имеет место гипоплазия ЩЖ [11-13].
Гораздо реже (5-10%) встречаются вторичный или третичный врожденный гипотиреоз, проявляющиеся изолированным дефицитом ТТГ или гипопитуитаризмом [14].
Особой формой ВГ является транзиторный гипотиреоз новорожденных. Эта форма заболевания чаще всего наблюдается в регионах, эндемичных по недостатку йода. Транзиторный гипотиреоз может возникнуть и в результате незрелости системы органификации йода, особенно у недоношенных, незрелых новорожденных. К развитию транзиторного гипотиреоза у новорожденного может приводить прием матерью во время беременности тиреостатических и других препаратов, нарушающих синтез тиреоидных гормонов щитовидной железой плода. Описана трансплацентарная передача материнских блокирующих антител к рецептору ТТГ [2].
В связи с развитием методов молекулярно-генетического анализа взгляды на этиологию врожденного гипотиреоза в последние годы во многом изменились. На сегодняшний день идентифицирован ряд генов, мутации которых приводят к нарушениям закладки, миграции, дифференцировки ЩЖ, дефектам синтеза тиреоидных гормонов, нарушениям гипоталамо-гипофизарной оси. Отсутствие специфических симптомов, характерных для определенного генетического дефекта, не позволяет проводить изолированную диагностику одного гена для идентификации мутации. Наиболее широко изучены варианты дисгенезии ЩЖ, однако показано, что нарушение закладки этого жизненно важного органа ассоциировано с мутациями генов только в 2% случаев, в остальных случаях причина остается неизвестной. В структуре наследственных форм заболевания преобладающими причинами развития ВГ являются дефекты генов дисгормоногенеза, о чем свидетельствуют результаты молекулярно-генетических анализов (подробная информация о дефектах генов, приводящих к врожденному гипотиреозу, представлена в приложении А3) [15-19].
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
ВГ - гетерогенная по этиологии группа заболеваний, обусловленных патологией ЩЖ, гипоталамо-гипофизарной системы или периферического действия тиреоидных гормонов.
Гипотироксинемия приводит к развитию метаболических нарушений, снижению скорости окислительных процессов и активности ферментных систем, повышению трансмембранной клеточной проницаемости и накоплению в тканях недоокисленных продуктов обмена. Дефицит тиреоидных гормонов грубо нарушает процессы роста, дифференцировки всех тканей и систем организма.
Больше других от недостатка тиреоидных гормонов у ребенка страдает центральная нервная система. Низкий уровень тиреоидных гормонов, особенно в первые месяцы жизни, приводит к задержке процессов миелинизации нервных волокон, снижению накопления липидов и гликопротеидов в нервной ткани, что в конечном итоге вызывает морфофункциональные нарушения в мембранах нейронов проводящих путей мозга.
Необратимость повреждений ЦНС при врожденном гипотиреозе в условиях отсутствия лечения связана с особенностями роста и созревания головного мозга новорожденного.
В период максимально роста и активного нейрогенеза, который приходится на первые 6 месяцев жизни ребенка, мозг оказывается особенно чувствителен к неблагоприятным воздействиям, в том числе и к недостатку тироксина. Поэтому тиреоидная недостаточность в критическом периоде наиболее быстрого развития ЦНС задерживает ее созревание, приводя к необратимой умственной отсталости [2,3,4,5,6].
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Частота врожденного первичного гипотиреоза колеблется от 1:3000-4000 новорожденных в Европе и Северной Америке, до 1:6000-7000 новорожденных в Японии. У лиц негроидной расы заболевание встречается достаточно редко (примерно 1:30 000), а у латиноамериканцев, напротив, часто (1:2000). У девочек заболевание встречается в 2 - 2,5 раза чаще, чем у мальчиков. Распространенность ВГ в Российской Федерации по результатам неонатального скрининга составляет 1 случай на 3600 новорожденных (1997-2015) [7-9].
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
1. Клинические проявления гипотиреоза.
Клинические проявления первичного гипотиреоза в отсутствие заместительной терапии описываются следующими основными синдромами [1,2,20, 21].
1.1. Обменно-гипотермический синдром:
· постоянное чувство зябкости;
· пониженная температура тела;
· умеренное увеличение массы тела (вследствие уменьшения липолиза и задержки воды).
1.2. Трофические нарушения кожи и ее придатков.
Развитие этого синдрома связано с нарушением обмена гликозаминогликанов в условиях дефицита тиреоидных гормонов, следствием чего является повышение гидрофильности тканей.
Характерны:
· микседематозный плотный отек лица и конечностей;
· большие губы и язык с отпечатками зубов по латеральным краям;
· «старообразное лицо» с огрубевшими чертами;
· толстая, сухая, холодная, бледная кожа с желтоватым оттенком, не собираемая в складки; шелушение на локтях;
· медленно растущие тусклые, ломкие волосы, усиленное их выпадение на голове, бровях, конечностях вплоть до развития тотальной алопеции;
· тонкие ногти с продольной или поперечной исчерченностью.
1.3. Поражение нервной системы и органов чувств.
Развитие этого синдрома связано с угнетением высшей нервной деятельности и безусловных рефлексов в условиях недостатка тиреоидных гормонов. Характерны:
· заторможенность;
· сонливость;
· снижение памяти;
· гипомимия.
К симптомам поражения периферической нервной системы относятся:
· парестезии;
· замедление сухожильных рефлексов.
Дисфункция органов чувств:
· снижение слуха (отек слуховых труб и среднего уха);
· нарушение обоняния (из-за набухания слизистой оболочки носа);
· затруднение носового дыхания;
· понижение тембра и огрубение голоса (вследствие отека и утолщения голосовых связок).
1.4. Поражение сердечно-сосудистой системы.
Изменения сердечно-сосудистой системы при гипотиреозе связаны с уменьшением влияния на сердце тиреоидных гормонов и катехоламинов, а также с развитием дистрофических изменений в миокарде.
Характерны:
· брадикардия;
· глухость тонов сердца;
· пониженное артериальное давление;
· снижение пульсового давления.
На ЭКГ:
· синусовая брадикардия;
· снижение вольтажа зубцов;
· депрессия сегмента ST;
· снижение, двухфазность или инверсия зубца T.
Аритмии при гипотиреозе встречаются очень редко, однако могут появляться на фоне заместительной терапии тиреоидными гормонами.
На Эхо-КГ:
· снижение систолической и диастолической функции ЛЖ;
· уменьшение сократительной активности миокарда (фракции выброса);
· уменьшение сердечного выброса;
· уменьшение ударного объема.
1.5. Изменения со стороны желудочно-кишечного тракта.
Характерны:
· запоры;
· дискинезия желчевыводящих путей;
· снижение аппетита.
1.6. Нарушения кроветворения (анемический синдром).
Одним из характерных проявлений гипотиреоза следует считать нарушения кроветворения.
Наблюдаются:
· железодефицитная анемия;
· B12-дефицитная анемия (редко).
Характерны нарушения функции тромбоцитов:
· снижение их адгезивно-агрегационной способности;
· нормальное количество тромбоцитов.
1.7. Нарушение работы почек:
· снижение почечного кровотока (часто);
· снижение скорости клубочковой фильтрации;
· появление небольшой протеинурии (возможно).
1.8. Дисфункция репродуктивной системы.
При длительно декомпенсированном гипотиреозе отмечается задержка полового созревания.
У девочек:
· возможны нарушения менструального цикла по типу олигоопсоменореи или аменореи;
· ановуляторные циклы.
В большинстве случаев эти нарушения сочетаются с галактореей и обусловлены повышенным уровнем пролактина (синдром гиперпролактинемического гипогонадизма, или синдром персистирующей галактореи-аменореи). Наличие этого синдрома у больных с первичным гипотиреозом известно, как синдром Ван-Вика—Хеннеса—Росса. Гиперпролактинемия приводит к нарушениям цикличности выброса ЛГ и рецепции гонадотропинов в гонадах. Длительно существующая гиперпролактинемия способствует развитию вторичного поликистоза яичников.
Синдром Ван-Вика—Громбаха (J. Van Wyk и M. Grubach) - вариант преждевременного полового созревания (ППР) у детей с первичным декомпенсированным гипотиреозом [1,2].
У девочек признаками ППР являются:
· увеличение молочных желез, иногда с лактореей, и менархе;
· высокие уровни ТТГ и пролактина;
· умеренно повышенные концентрации ЛГ и ФСГ;
· УЗ-признаки кистозно-измененных яичников.
У мальчиков данный синдром характеризуется:
· макроорхизмом при отсутствии или слабой выраженности симптомов андрогенизации;
· значительно повышенными концентрациями ТТГ, пролактина и гонадотропных гормонов;
· допубертатным уровнем тестостерона (как правило) [1,2].
1. 9. Поражение костно-мышечной системы.
Резкое (в 2-3 раза) замедление процессов костного ремоделирования:
· угнетение костной резорбции;
· угнетение костного образования;
· задержка дифференцировки костной ткани.
При гипотиреозе могут развиваться миопатии, как с гипертрофией мышц, так и с их атрофией.
2. Особенности течения врожденного первичного гипотиреоза в различном возрасте.
Клинические проявления и течение гипотиреоза существенно различаются у лиц разного возраста [1,2,20,21]. В детском возрасте они зависят от периода манифестации заболевания, длительности синдрома гипотиреоза и сроков начала заместительной терапии. На первом месяце жизни ребенка, когда ранняя диагностика крайне важна, типичная клиническая картина ВГ наблюдается всего в 10—15% случаев.
2.1. Симптоматика первичного ВГ у новорожденных и грудных детей.
ВГ у новорожденных проявляется следующими симптомами:
· отечное лицо, губы, веки, полуоткрытый рот с широким, «распластанным» языком;
· локализованные отеки в виде плотных «подушечек» в надключичных ямках, тыльных поверхностях кистей, стоп;
· признаки незрелости при доношенной по сроку беременности;
· низкий, грубый голос при плаче, крике;
· позднее отхождение мекония;
· позднее отпадение пупочного канатика,
· плохая эпителизация пупочной ранки;
· затянувшаяся желтуха.
Дети зачастую рождаются от переношенной беременности (более 40 недель) с большой массой тела при рождении (более 3500 г).
2.2. Клиническая картина первичного ВГ у детей раннего возраста.
У детей более старшего возраста (после 5—6 месяцев) клинические проявления гипотиреоза схожи с проявлениями у взрослых. Помимо этого, при отсутствии лечения у детей с ВГ на первый план выступает нарастающая задержка психомоторного, физического, а затем и полового развития.
Отстает развитие моторики:
· дети вялы, часами могут лежать спокойно, не проявляя беспокойства при голоде;
· не интересуются игрушками;
· поздно начинают сидеть, ходить.
Кожные покровы:
· сухие, желтоватые, шелушатся из-за пониженной секреции потовых и сальных желез, имеют «мраморный» рисунок, холодные на ощупь;
· волосы ломкие сухие, без блеска, усиленно выпадают. Характерна себорея волосистой части головы, лба, век;
· ногти ломкие, с трещинами;
· отмечается медленный рост волос и ногтей.
Характерен комплекс респираторных симптомов:
· затрудненное носовое дыхание;
· стридор;
· цианоз носогубного треугольника;
· низкий, грубый голос;
· частые простудные заболевания.
Выражены:
· адинамия;
· гипотония мышц: выпуклый живот с пупочной грыжей, расхождение прямых мышц живота;
· осанка с поясничным лордозом, выступающими ягодицами и полусогнутыми коленями;
· частые запоры, метеоризм.
Характерны:
· постнатальное отставание в росте;
· прогрессирующее замедление скорости роста (скорость роста более чем на 1 SD ниже (при хронологическом возрасте > 1 года)) для соответствующего хронологического возраста и пола;
· выраженная низкорослость (рост ниже 3-го перцентиля или ниже 2 стандартных отклонений (< -2,0 SDS) от средней в популяции для соответствующего хронологического возраста и пола);
· пропорции тела близки к хондродистрофическим (коэффициент «верхний/нижний сегмент» больше нормальных значений).
Характерны:
· недоразвитие костей лицевого скелета при удовлетворительном росте костей черепа;
· широкая запавшая переносица;
· гипертелоризм;
· позднее закрытие большого и малого родничков;
· позднее прорезывание зубов и их запоздалая смена.
Характерны:
· приглушенные тоны сердца;
· брадикардия;
· функциональный шум;
· расширенные границы сердца;
· пониженное артериальное и пульсовое давление;
· задержка полового созревания [1].
3. Транзиторный гипотиреоз новорожденных.
Транзиторный гипотиреоз новорожденных —состояние временной (преходящей) гипотироксинемии, сопровождающееся повышением уровня ТТГ в крови. Транзиторное повышение уровня ТТГ в большинстве случаев связано с функциональной незрелостью гипоталамо-гипофизарной системы в постнатальном периоде.
Данное состояние чаще всего встречается в следующих случаях:
• у новорожденных, чьи матери во время беременности находились в состоянии дефицита или избытка йода;
• у новорожденных с низкой массой тела при рождении (<1500 г) и недоношенных детей (гестационный возраст < 37 недель);
• у детей с внутриутробной (и постнатальной) гипотрофией;
• у детей, рожденных от матерей с аутоиммунными заболеваниями щитовидной железы (возможная трансплацентарная передача антител, блокирующих рецептор к ТТГ);
• у детей, матери которых получали во время беременности большие дозы антитиреоидных препаратов по поводу болезни Грейвса. У таких детей, как правило, при рождении имеется зоб, по мере выведения лекарственных препаратов из крови ребенка наблюдается тенденция к его уменьшению;
• у детей с внутриутробными вирусно-бактериальными инфекциями.
На этапе первичного скрининга практически невозможно различить врожденный и транзиторный гипотиреоз. Разграничение этих состояний необходимо проводить на II этапе скрининга, то есть в поликлинических условиях, при повторном определении концентраций ТТГ и свободного T4 в сыворотке на фоне отмены заместительной терапии.
Дефицит йода у матери — самая частая причина гипотиреоза у новорожденных в районах, где встречается эндемический зоб, обусловленный недостатком йода в воде и пище [2].
Предикторы транзиторного гипотиреоза:
• исходно нормальный уровень свободного Т4;
• ТТГ капиллярной крови менее 30 мЕд/л на этапе скрининга;
• низкая доза #левотироксина натрия** в течение первого года жизни [22].
Уровень убедительности рекомендации B (уровень достоверности доказательств – 2).
4. Вторичный гипотиреоз.
Вторичный гипотиреоз чаще всего является следствием гипопитуитаризма (ГП), поэтому наличие других типичных симптомов ГП (пороки развития головного мозга и черепа; гипогликемии; микропения, крипторхизм у мальчиков) позволяет заподозрить правильный диагноз. Вторичный гипотиреоз, обусловленный нарушением функции аденогипофиза или гипоталамуса (мутации генов Pit-1, PROP-1), сопровождается дефицитом не только ТТГ, но и других тропных гормонов. Врожденный изолированный дефицит ТТГ - крайне редкое аутосомно-рецессивное заболевание, причиной которого являются мутации гена TSH α и β-субъединиц. [23-28]
По сравнению с первичным, вторичный гипотиреоз характеризуется более стертой и мягкой клинической картиной.
При вторичном гипотиреозе концентрации общего и свободного T4 снижены, а уровень ТТГ может быть умеренно повышенным, нормальным или сниженным.
Транзиторный вторичный гипотиреоз чаще выявляют у недоношенных и маловесных новорожденных. Он может быть обусловлен незрелостью гипоталамо-гипофизарно-тиреоидной системы или гипопитуитаризмом.
Отличить истинный вторичный гипотиреоз от транзиторного вторичного гипотиреоза очень сложно. Снижение уровней T4 и T3 у недоношенных новорожденных отражает их адаптацию к стрессу и не является показанием для заместительной терапии тиреоидными гормонами. К первому - второму месяцу жизни уровни T4 и T3 в сыворотке постепенно увеличиваются и достигают нормальных значений, характерных для доношенных детей того же возраста. Истинные нарушения функции ЩЖ у таких детей можно выявить после нормализации их веса и развития [27,28].
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Критерии установления диагноза. Лабораторные диагностические исследования.
В Российской Федерации неонатальный скрининг проводится только на врожденный первичный гипотиреоз.
Критерии установления диагноза врожденного первичного гипотиреоза:
-
уровень ТТГ выше нормы
-
Рекомендуется обследовать всех новорожденных для своевременной диагностики заболевания по результатам неонатального скрининга на ВГ и/или определения ТТГ, свободного Т4 сыворотки [1,2,20,21, 29-36].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
-
Рекомендуется определение ТТГ в пятне цельной крови доношенным новорожденным для выявления ВГ через 24-48 часов после рождения, недоношенным – на 7 сутки жизни [1,2,20,21, 29-36].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
Основная цель скрининга на ВГ – максимально раннее выявление всех новорожденных с повышенным уровнем ТТГ в крови. Дети с аномально высоким уровнем ТТГ требуют в дальнейшем углубленного обследования для правильной диагностики заболевания [1,20, 21, 29-35].
Комментарии. Скрининг позволяет поставить диагноз в первые дни жизни ребенка до появления развернутой клинической картины заболевания и, таким образом, избежать тяжелых последствий заболевания, в первую очередь задержки умственного и физического развития ребенка. В связи с достаточно высокой встречаемостью гипотиреоза, незначительной выраженностью его клинических проявлений в первые дни и недели жизни, а также серьезными последствиями поздней диагностики, с середины 70-х гг. во многих развитых странах мира была внедрена государственная система неонатального скрининга на врожденный гипотиреоз. Несмотря на существенные затраты, программа неонатального скрининга является экономический эффективной. Неонатальный скрининг на ВГ – это массовое обследование всех новорожденных детей на гипотиреоз с определением ТТГ в капиллярной крови, позволяющее выявить большинство случаев заболевания на доклиническом этапе и своевременно начать заместительную терапию.
-
Рекомендуется обследование и дальнейшее наблюдения детей с ВГ для подтверждения диагноза в три этапа (схема неонатального скрининга приведена в приложении Б) [1,2,20, 36].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
Комментарии.
▪ I этап — родильный дом, стационар, детская поликлиника
▪ II этап — медико-генетическая консультация (центр),
▪ III этап — детская поликлиника или медико-генетическая консультация (центр).
I этап (преаналитический этап) — родильный дом, стационар, детская поликлиника.
У всех доношенных новорожденных анализ крови на скрининг (капиллярная кровь из пятки) берут не позднее вторых суток жизни, у недоношенных детей — на 7 день жизни; капли (в количестве 6—8 капель) наносятся на специальную пористую фильтровальную бумагу (фильтр-бланк).
Все образцы крови отсылают в специализированную медико-генетическую лабораторию ежедневно или 1 раз в 2 дня.
II этап (аналитический) — детская поликлиника или медико-генетическая консультация (центр)
В лаборатории проводят определение концентрации ТТГ в сухих пятнах крови.
Для диагностики ВГ применяется массовое определение ТТГ в капиллярной крови (например, АвтоДелфия Нео-тиреотропный гормон, набор Perkin Elmer, метод иммунофлюоресцентного анализа). Пороговые значения ТТГ определяются наборами применяемых тест систем в каждой лаборатории. Анализ выполняется в течение 72 часов после поступления тест-бланка в лабораторию.
1. ТТГ капиллярной крови менее 9 мЕд/л у доношенного ребенка в возрасте 4-14 суток жизни и менее 11 мЕд/л в возрасте до 3 суток жизни считается нормой
2. ТТГ капиллярной крови выше 9 мЕд/л у доношенного ребенка в возрасте 4-14 суток жизни и выше 11 мЕд/л в возрасте до 3 суток жизни требует повторного определения ТТГ из того же образца крови, при получении аналогичного результата проводят срочное уведомление ЛПУ для повторного забора крови (ретест) и доставки образца в лабораторию неонатального скрининга для определения уровня ТТГ.
3. ТТГ капиллярной крови от 9,0 (у доношенного ребенка в возрасте 4-14 суток жизни) -11 мЕд/л (у доношенного ребенка в возрасте до 3 суток жизни) до 40,0 мЕд/л: в лаборатории повторно определяют ТТГ из того же образца крови, при получении аналогичного результата проводят срочное уведомление поликлиники и забор венозной крови для определения ТТГ и свободного Т4 в сыворотке или ретестирование (повторный забор капиллярной крови).
Интерпретация результатов ретестирования в капиллярной крови :
· ТТГ капиллярной крови менее 11 мЕд/л (для ребенка до 3 суток жизни), менее 9 мЕд/л (от 4 до 14 суток жизни) и менее 5 мЕд/л (старше 14 суток жизни) - ребенок здоров;
· ТТГ капиллярной крови более 11 мЕд/л (для ребенка до 3 суток жизни), более 9 мЕд/л (от 4 до 14 суток жизни) и более 5 мЕд/л (для детей старше 14 дней) - уточняющая диагностика.
Интерпретация результатов исследования венозной крови (уточняющая диагностика):
· ТТГ в сыворотке менее 6 мЕд/л, свободный Т4 в пределах нормальных значений: ребенок здоров;
· ТТГ в сыворотке от 6 до 20 мЕд/л при нормальном уровне свободного Т4 для соответствующего возраста у ребенка старше 3 недель (21 дня):
а) проведение диагностических исследований с целью визуализации ЩЖ или
б) обсуждение с семьей двух возможных вариантов ведения ребенка:
1) немедленное начало терапии левотироксином натрия с последующим ретестированием тиреоидной функции (определение ТТГ и свободного Т4 в сыворотке) в более старшем возрасте на фоне отмены лечения или
2) воздержание от терапии до получения результатов повторного определения ТТГ и свободного Т4 в сыворотке, которое должно быть проведено через 2 недели.
· ТТГ в сыворотке менее 20 мЕд/л, свободный Т4 ниже нормальных значений по возрасту (менее 10 пмоль/л): лечение левотироксином натрия начинается незамедлительно;
· ТТГ в сыворотке выше 20 мЕд/л, даже при нормальных значениях свободного Т4 незамедлительно назначается терапия левотироксином натрия.
4. ТТГ капиллярной крови более 40,0 мЕд/л: в лаборатории повторно определяют ТТГ из того же образца крови, при получении аналогичного результата — проводят срочное уведомление поликлиники и забор венозной крови для определения ТТГ и свободного Т4 в сыворотке. Не дожидаясь результатов, назначается заместительная терапия левотироксином натрия, при невозможности получения результатов в день забора крови. Если полученные результаты окажутся в пределах нормальных значений, терапия будет отменена [1,2, 20].
III этап — детская поликлиника/ медико-генетическая консультация (центр)
На этом этапе за детьми с ВГ, выявленным по результатам неонатального скрининга, ведется динамическое наблюдение врачом-детским эндокринологом [1,2,20, 36].
1. Жалобы и анамнез
1.1. Период новорожденности
Жалобы на:
· отечность лица;
· большой язык;
· низкий голос при плаче и крике;
· затянувшуюся желтуху;
· позднее отпадение пупочного канатика;
· плохую эпителизацию пупочной ранки.
В анамнезе – переношенная беременность, большая масса тела при рождении.
1.2. 1-й год жизни
Жалобы на:
· вялость;
· адинамию;
· отсутствие беспокойства при мокрой пеленке и голоде;
· отсутствие интереса к игрушкам;
· задержку моторного развития: дети поздно начинают сидеть, ходить;
· запоры;
· сухость и шелушение кожных покровов;
· медленный рост волос и ногтей.
1.3. Дошкольный и младший школьный возраст
Жалобы на:
· сухость и шелушение кожных покровов;
· «мраморный» рисунок кожи;
· гипотермию;
· сухость, ломкость и усиленное выпадение волос;
· медленный рост волос и ногтей;
· запоры;
· отставание в психомоторном развитии;
· задержку роста.
1.4. Старший возраст
Жалобы на:
· См. 1.3.
· задержку полового развития [1,2,10,20].
2. Физикальное обследование
ВГ у новорожденных проявляется следующими симптомами:
· большая масса тела при рождении (> 3500 г);
· отечность лица, губ, век, полуоткрытый рот с широким, «распластанным» языком;
· локализованные отеки в виде плотных «подушечек» в надключичных ямках, тыльных поверхностях кистей, стоп;
· признаки незрелости при доношенной по сроку беременности;
· низкий, грубый голос при плаче и крике;
· позднее отхождение мекония;
· позднее отпадение пупочного канатика, плохая эпителизация пупочной ранки;
· затянувшаяся желтуха.
Комментарии. Для диагностики ВГ у новорожденных педиатрам, неонатологам и эндокринологам шкала Апгар помогает заподозрить заболевание в ранние сроки. При сумме баллов более 5 следует заподозрить врожденный гипотиреоз (Приложение А3, таблица 4) [1].
Позднее, в возрасте 3—4 месяцев, появляются следующие симптомы:
· сниженный аппетит, затруднения при глотании;
· плохая прибавка массы тела;
· метеоризм, запоры;
· сухость, бледность, шелушение кожных покровов;
· гипотермия (холодные кисти, стопы);
· ломкие, сухие, тусклые волосы;
· мышечная гипотония.
У детей более старшего возраста (после 5—6 месяцев) клинические проявления гипотиреоза схожи с проявлениями у взрослых.
При отсутствии лечения у детей с ВГ на первый план выступает нарастающая задержка психомоторного, физического, а затем и полового развития.
Для детей с гипотиреозом характерны постнатальное отставание в росте, прогрессирующее замедление скорости роста (скорость роста более чем на 1 SD ниже (при хронологическом возрасте > 1 года) скорости для соответствующего хронологического возраста и пола), выраженная низкорослость (рост ниже 3-го перцентиля или ниже 2 стандартных отклонений (< –2,0 SDS) от средней в популяции для соответствующего хронологического возраста и пола). Пропорции тела у детей с гипотиреозом приближаются к хондродистрофическим (коэффициент «верхний/нижний сегмент» больше нормальных значений). При значительном отставании костного созревания, оценивая пропорциональность телосложения, необходимо ориентироваться на костный возраст ребенка.
Для детей с ВГ характерны недоразвитие костей лицевого скелета при удовлетворительном росте костей черепа, широкая запавшая переносица, гипертелоризм, позднее закрытие большого и малого родничков, позднее прорезывание зубов и их запоздалая смена.
Отмечается задержка полового созревания.
Комментарии. Осмотр, измерение роста, веса, пропорций тела позволяет заподозрить заболевание [1].
3. Лабораторные диагностические исследования
3.1. Гормональные исследования
-
Рекомендуется всем пациентам с ВГ:
· исследование уровня тиреотропного гормона (ТТГ) и исследование уровня свободного тироксина (СТ4) в крови всем пациентам с ВГ для оценки адекватности принимаемой дозы левотироксина натрия** через 2 недели и 1,5 месяца после начала лечения;
· исследование уровня тиреотропного гормона (ТТГ) и исследование уровня свободного тироксина (СТ4) в крови всем пациентам с ВГ для оценки адекватности принимаемой дозы левотироксина натрия** на первом году жизни не реже 1 раза в 2-3 мес.;
· исследование уровня тиреотропного гормона (ТТГ) и исследование уровня свободного тироксина (СТ4) в крови всем пациентам с ВГ для оценки адекватности принимаемой дозы левотироксина натрия** после первого года жизни не реже 2 раз в год;
· исследование уровня тиреотропного гормона (ТТГ) и исследование уровня свободного тироксина (СТ4) в крови всем пациентам с ВГ для оценки адекватности принимаемой дозы левотироксина натрия** через 2 месяца после каждого изменения дозировки [1,20].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии. У новорожденных с компенсированным первичным гипотиреозом на фоне нормальной концентрации свободного T4 уровень ТТГ может оставаться повышенным вследствие незрелости гипоталамо-гипофизарной оси.
В случае транзиторного первичного гипотиреоза функция ЩЖ нормализуется через несколько недель или месяцев после рождения, что выявляется при повторных исследованиях ТТГ и свободного T4.
При вторичном гипотиреозе концентрация свободного T4 снижена, а уровень ТТГ обычно нормальный, но может быть несколько повышенным или сниженным.
3.2. Дополнительные гормональные исследования
-
Рекомендуется исследование уровня тиреоглобулина в крови пациентам с ВГ и отсутствием щитовидной железы в типичном месте для выявления эктопированной тиреоидной ткани [1,20].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии. Концентрация ТГ значительно снижена при аплазии ЩЖ, нормальная или умеренно снижена при ее эктопическом расположении и повышена при нарушениях синтеза T4 и T3 (за исключением нарушения синтеза ТГ). Определение ТГ в большинстве случаев не позволяет точно установить причину гипотиреоза, так как уровень ТГ лишь приблизительно соответствует массе функционирующей ткани ЩЖ.
4. Инструментальные диагностические исследования
4.1
-
Рекомендуется регистрация электрокардиограммы пациентам с ВГ для контроля терапии [1,20]
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии. Данное исследование выявляет: синусовую брадикардию;удлинение систолы; уменьшение амплитуды комплексов QRS; замедление внутрипредсердной, предсердно-желудочковой и внутрижелудочковой проводимости.
4.2.
-
Рекомендуется выполнение рентгенографии кисти, рентгенографии лучезапястного сустава и рентгенографии калеченного сустава пациентам с ВГ для определения костного возраста [1,20].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии. Проведение рентгенографии кистей с лучезапястными суставами (определение костного возраста) выявляет задержку появления ядер окостенения и их асимметрию; нарушение последовательности созревания.
Проведение рентгенографии коленных суставов и стоп выявляет задержку костного созревания (доминирующий способ определения задержки костного созревания у новорожденных и детей младшего возраста в США и странах ЕС). Исследование выявляет отсутствие центров оссификации (эпифизарный дисгенез) дистальных отделов бедренных костей, проксимальных концов большеберцовых костей и кубовидных костей.
Определение костного возраста используется не только для диагностики, но и для оценки адекватности проводимой терапии ВГ. Рентгенография коленных суставов и стоп помогает установить продолжительность внутриутробного гипотиреоза. Рентгенография кистей позволяет установить длительность постнатального гипотиреоза.
4.3. Ультразвуковое исследование щитовидной железы и паращитовидных желез.
-
Рекомендовано ультразвуковое исследование щитовидной железы и паращитовидных желез пациентам с ВГ для определения наличия/отсутствия ткани щитовидной железы, определения размеров и выявления узловых образований при врожденном зобе [1,2,13,20].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии. Для диагностики эктопии ЩЖ результаты УЗИ малоинформативны. Информативность УЗИ при ВГ повышают использование цветового и энергетического допплеровского картирования и оценка мест возможной эктопии [13,37]. Если по данным УЗИ щитовидная железа имеет типичную локализацию, то ВГ может быть обусловлен либо дефектами синтеза T4 и T3, либо трансплацентарным переносом материнских тиреоблокирующих антител.
5. Иные диагностические исследования
5.1. Сцинтиграфия щитовидной железы (натрия пертехнетат [99mТс])
-
Рекомендуется проведение сцинтиграфии щитовидной железы с натрия пертехнетатом [99mТс] пациентам с ВГ для подтверждения аплазии ЩЖ и определения дистопии (эктопии) ЩЖ [13, 21, 37, 38].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарии. Сцинтиграфию щитовидной железы можно проводить всем детям с ВГ, независимо от возраста, в том числе новорожденным
Если при проведении радиоизотопного сканирования щитовидная железа не визуализируется, диагноз не вызывает сомнений. Этот метод исследования (в отличие от УЗИ) позволяет выявить дистопически (эктопически) расположенную ткань ЩЖ. Выполнение данной процедуры не должно мешать своевременном старту лечения левотироксином натрия**. Оно проводится в короткие сроки до начала или в течение 7 дней после инициации заместительной гормональной терапии, либо - на фоне отмены терапии в течение 2-3 недель. Применение радиофармацевтического диагностического средства натрия пертехнетат [99mTc], из экстракционного генератора обосновано свойством клеток ЩЖ накапливать данное радиофармацевтическое диагностическое средство (наблюдаемый максимум накопления с 10 по 30 минуту после введения), в синтезе тиреоидных гормонов натрия пертехнетат [99mTc]не участвует, так как не подвергается органификации. Натрия пертехнетат [99mTc], из экстракционного генератора обладает коротким периодом полураспада (~6 часов) и, соответственно, достаточно быстро полностью выводится из организма. В настоящее время накоплен длительный опыт (с 1960-х годов) использования натрия пертехнетат [99mTc] в педиатрической практике при многих нозологиях и доказана его безопасность. Установлено, что рудиментарная ткань ЩЖ при ее дистопии (эктопии) способна достаточно длительно продуцировать тиреоидные гормоны, ее функциональная активность значительно снижается после десятилетнего возраста. В этих случаях может быть диагностирован ВГ с поздними проявлениями (поздняя форма ВГ). Существуют различные варианты дистопии (эктопии) ЩЖ: в корень языка или по ходу тиреоглоссального протока, при этом может наблюдаться самая различная степень тяжести ВГ [1,2,10,13, 20,37,38].
5.2. Молекулярно-генетическая диагностика.
-
Рекомендуется молекулярно-генетическое исследование пациентам с ВГ при подозрении на синдромальную патологию для выявления причины заболевания и в семейных случаях заболевания для медико-генетического консультирования [39-47].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарии. Возможно применение высокопроизводительного параллельного секвенирование генов-кандидатов, ответственных за развитие врожденного гипотиреоза (PAX8, NKX2-5, TSHR, JAG1, FOXE1, NKX2-1, TG, DUOX2, DOUXA2, TPO, SLC5A5, IYD, SLC26A4, и т.д.).
Показана высокая значимость молекулярно-генетического исследования для установки точного этиологического диагноза, результаты которого могут быть использованы при проведении пренатальной диагностики в случае подтверждения биаллельных мутаций или при доказанном доминантном наследовании заболевания (PAX8, NKX 2-1, DUOXA2). Исследование может помочь в прогнозировании риска повтора ВГ в семье и выявлении сопутствующей патологии, в том числе у членов семьи, персонализировать лечение для предотвращения образования зоба (у пациентов с мутациями генов TPO, TG, DUOX2, DUOXA2).
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
1. Консервативное лечение
-
Рекомендуется начинать заместительную терапию препаратами левотироксина натрия** пациентам с ВГ для лечения заболевания сразу же после установления диагноза, оптимально в первые 2 недели жизни, а также в сомнительных случаях [1, 2, 3, 10, 20, 21].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
-
Рекомендуется назначать всю суточную дозу левотироксина натрия** вводить per os с небольшим количеством жидкости утром за 30-40 минут до завтрака пациентам с ВГ для лечения заболевания [1, 20];
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии. Детям на первом году жизни допустимым считается введение препарата в растолченном и разведенном водой или грудным молоком, во время утреннего кормления.
-
Рекомендуется начинать прием левотироксином натрия** с дозы 10-15 мкг/кг/сут пациентам с ВГ для лечения заболевания [20, 21].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии.
Таблица 1. Ориентировочные расчетные дозы левотироксина натрия** у детей с ВГ.
|
Возраст |
мкг/кг/cут |
мкг/сут |
|---|---|---|
|
недоношенные новорожденные |
8,0—10,0 |
|
|
0—3 мес |
10,0—15,0 |
15,0—50,0 |
|
3—6 мес |
8,0—10,0 |
15,0—50,0 |
|
6—12 мес |
6,0—8,0 |
50,0—75,0 |
|
1—3 года |
4,0—6,0 |
75,0—100,0 |
|
3—10 лет |
3,0—4,0 |
100,0—150,0 |
|
10—15 лет |
2,0—4,0 |
100,0—150,0 |
|
старше 15 лет |
2,0—3,0 |
100,0—200,0 |
-
Рекомендуется использовать для оценки адекватности лечения всем детям с ВГ следующие критерии адекватности лечения ВГ :
· уровень свободного T4 в пределах референсных значений (нормализуется через 1-2 недели после начала лечения);
· уровень ТТГ в пределах референсных значений (нормализуется через 3-4 недели после начала лечения);
· показатели физического развития в пределах нормальных значений (SDS роста, SDS скорости роста);
· психомоторное развитие ребенка, соответствующее возрасту;
· нормальные показатели костного созревания (соответствие костного возраста паспортному) [1,20,21,49]
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии. Транзиторный гипотиреоз может проходить самостоятельно при исчезновении вызвавшей ее причины. В сомнительных случаях в возрасте после 1 года проводится уточнение диагноза. Ребенку на 3-4 недели отменяют левотироксин натрия** и на «чистом фоне» определяют уровни ТТГ и свободного T4 в сыворотке. При получении показателей ТТГ и свободного T4 в пределах референсных значений лечение не возобновляют, контрольные осмотры с определением концентраций ТТГ и свободного T4 в сыворотке проводят через 2 недели, 1 и 6 месяцев после прекращения лечения. Если диагноз ВГ подтверждается, лечение левотироксином натрия** продолжают с постоянным контролем за адекватностью терапии.
В случаях если на фоне терапии левотироксина натрия** отмечалось повышение ТТГ (вследствие недостаточной дозы левотироксина натрия** или нарушения схемы его приема), прерывать лечение для уточнения диагноза не требуется. В этом случае диагноз ВГ не вызывает сомнения [1, 20, 21].
2. Хирургическое лечение
-
Рекомендуется проводить хирургическое лечение (тиреоидэктомия) пациентам с ВГ и зобом при компрессионном синдроме, загрудинном зобе, злокачественном образовании ЩЖ [20, 50].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Медицинская реабилитация
Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
-
Рекомендуется проведение тональной аудиометрии детям с ВГ для выявления возможных нарушений функции слуха [20,51].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии. Детям с ВГ и снижением слуха необходимо оказание сурдологической и логопедической помощи в раннем возрасте (в периоде становления речевых навыков) и индивидуальное педагогическое сопровождение при возникновении сложностей обучения, запоминания, освоения нового материала [20, 51].
Противопоказаний не определено.
Госпитализация
Организация оказания медицинской помощи
-
Рекомендуется госпитализировать пациента с ВГ в медицинскую организацию при невозможности достижения целевых показателей тиреоидных гормонов в амбулаторных условиях и необходимости хирургического лечения при врожденном зобе [1, 20, 21].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии. При возможности достижения компенсации в амбулаторных условиях госпитализация пациенту не показана.
Показаниями к выписке пациента из медицинской организации являются: достижение целевого уровня свободного тироксина в крови и успешно проведенное плановое хирургическое вмешательство [1, 20, 21].
-
Рекомендуется в случае возникновения гипотиреоидной комы и тиреотоксического криза (передозировка левотироксина натрия**) пациентам с ВГ экстренная госпитализация в медицинскую организацию для оказания медицинской помощи [1, 20, 21].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
1. Диспансерное наблюдение и прогноз
-
Рекомендуется диспансерное наблюдение у врача-детского эндокринолога и по показаниям у врача-невролога, врача-сурдолога-оториноларинголога, медицинского логопеда, нейропсихолога, врача-детского психиатра, врача-детского кардиолога детям с ВГ для мониторинга и наблюдения [1]. Сроки диспансерного наблюдения детей с ВГ приведены в таблице. 2 [1]
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Таблица 2. Диспансерное наблюдение детей с врожденным гипотиреозом.
|
|
Сроки проведения |
Возможные выявляемые дефекты |
|---|---|---|
|
Осмотр врача-детского эндокринолога (врача-педиатра) |
· после установления диагноза до 3-х месяцев жизни: 1 раз в 2 недели; · с 3-х месяцев жизни до 1 года: 1 раз в 2—3 месяца; · в дальнейшем - 1 раз в 6 месяцев |
Задержка роста (при отсутствии лечения на 3—6-м месяце жизни), хондродистрофические пропорции; отставание психомоторного развития; частые респираторные заболевания, анемия |
|
Гормональные исследования (исследование уровня ТТГ в крови, исследование уровня свободного тироксина (СТ4) сыворотки крови) |
· после установления диагноза до 3-х месяцев жизни: 1 раз в 2 недели; · с 3-х месяцев жизни до 1 года: 1 раз в 2—3 месяца; · в дальнейшем - 1 раз в 6 месяцев (при нормальном уровне ТТГ)
|
При первичном ВГ уровень ТТГ значительно повышен, уровень свободного T4 снижен. При вторичном ВГ уровень ТТГ в норме (м. б. снижен или умеренно повышен), уровень свободного T4 снижен |
|
Общеклинический анализ крови |
|
Анемия - нормохромная нормоцитарная, гипохромная железодефицитная, макроцитарная, B12-дефицитная |
|
Анализ крови биохимический общетерапевтический |
|
Гиперхолестеринемия, дислипидемия |
|
Исследование уровня тиреоглобулина в крови |
По показаниям: при аплазии по данным УЗИ и врожденном зобе при подозрении на дефект синтеза тиреоглобулина |
Значительно снижен при аплазии ЩЖ. При врожденном зобе – в пределах референсных значений или повышен. Умеренно снижен/ нормальный при эктопии ЩЖ |
|
Регистрация электрокардиограммы |
В течение 1-го года жизни |
Уменьшение амплитуды комплексов QRS, брадикардия |
|
Ультразвуковое исследование щитовидной железы и паращитовидных желез |
• непосредственно после установления диагноза; • контроль - в возрасте 1 года; • при наличии зоба - 1 раз в 6-12 месяцев |
Аплазия, гипоплазия, эктопия ЩЖ, многоузловой зоб |
|
Эхокардиография (ультразвуковое исследование сердца) |
В течение 1-го года жизни |
Врожденные пороки развития; выпотный перикардит, снижение сократительной способности миокарда |
|
Ультразвуковое исследование почек |
В течение 1-го года жизни |
Врожденные пороки развития |
|
Рентгенография кисти, рентгенография лучезапястного сустава |
По показаниям: при снижении темпов роста, длительной декомпенсации заболевания |
Отставание костного возраста |
|
Рентгенография коленного сустава |
В периоде новорожденности |
Нарушение оссификации эпифизов бедренных костей, кубовидных костей стоп |
|
Электроэнцефалография |
В 5 лет |
Диффузное замедление ритма, снижение его амплитуды, удлинение латентного периода вызванных зрительных и слуховых потенциалов |
|
Прием (осмотр, консультация) врача-невролога |
• на 1-ом году жизни: 1 раз в 3—6 месяцев; • далее - по показаниям |
Задержка психомоторного развития; атаксия, нарушение координации движений, спастическая диплегия, гипотония |
|
Прием (осмотр, консультация врача-офтальмолога |
• на 1-ом году жизни: 1—2 раза в год; • далее - по показаниям |
Косоглазие |
|
Прием (осмотр, консультация врача-оториноларинголога |
• на 1-ом году жизни: 1—2 раза в год; • далее - по показаниям |
Наличие эктопированной ЩЖ в корне языка |
|
Прием (осмотр, консультация врача-сурдолога-оториноларинголога |
В 12 месяцев (ранее — по показаниям) |
Нейросенсорная тугоухость |
|
Прием (осмотр, консультация врача-детского кардиолога |
На 1-м году жизни - по показаниям |
Врожденные пороки развития; выпотный перикардит, снижение сократительной способности миокарда |
|
Прием (осмотр, консультация медицинского логопеда |
В 4—5 лет |
Нарушения речи (от легких до тяжелых) |
|
Сцинтиграфия щитовидной железы |
В любом возрасте по показаниям: при аплазии и дистопии (эктопии) по УЗИ ЩЖ |
Аплазия, дистопия (эктопия) ЩЖ |
|
Прием (тестирование, консультация)медицинского психолога, нейропсихолога, прием (осмотр, консультация врача-детского психиатра |
• первичный в 1—1,5 года; • повторно - в 5 лет (при необходимости раньше)
|
Задержка интеллектуального развития; снижение общего интеллекта; ухудшение кратковременной памяти |
|
Магнитно-резонансная томография головного мозга |
По показаниям |
Гиперплазия гипофиза при декомпенсированном ВГ; уменьшение размеров гиппокампа, нарушение структуры головного мозга |
|
Биопсия щитовидной или паращитовидной железы под контролем ультразвукового исследования |
По показаниям (при многоузловом зобе) |
Наличие аденоматоза ЩЖ; исключение малигнизации |
Комментарий. Прогноз в отношении нейропсихического развития при ВГ зависит от множества факторов. Исследователи во всех странах сходятся во мнении, что определяющую роль для благоприятного прогноза интеллектуального развития ребенка с ВГ, безусловно, играют сроки начала заместительной терапии левотироксином натрия, хотя ряд авторов указывает, что даже при раннем начале лечения у небольшой части детей те или иные нарушения интеллекта все-таки сохраняются. Крайне важным фактором является адекватность лечения на первом году жизни. Таким образом, за некоторым исключением, все дети с ВГ при раннем и адекватном лечении имеют возможность достичь оптимального интеллектуального развития [1,20, 21].
Информация
Источники и литература
-
Клинические рекомендации Российской ассоциации эндокринологов
- 1. Петеркова В.А., Безлепкина О.Б., Ширяева Т.Ю., Вадина Т.А., Нагаева Е.В., Чикулаева О.А.,Шредер Е.В., Конюхова М.Б., Макрецкая Н.А., Шестопалова Е.А., Митькина В.Б.Клинические рекомендации «Врожденный гипотиреоз» // Проблемы эндокринологии. 2022.Т. 68. № 2. С. 85-98. 2. Справочник детского эндокринолога / И.И. Дедов, В.А. Петеркова. М.: Литтера, 2020. С 91-103. 3. Синнаи Г. Детская тиреоидология. // перевод с англ. под редакцией Петерковой В.А. – М.,2016. – 304 с. 4. Lain SJ, Bentley JP, Wiley V, et al. Association between borderline neonatal thyroid-stimulatinghormone concentrations and educational and developmental outcomes: a population-based record-linkage study. Lancet Diabetes and Endocrinology, 2016. 4, p. 756–765. 5. Zwaveling-Soonawala N, van Trotsenburg AS, Verkerk PH. The severity of congenitalhypothyroidism of central origin should not be underestimated. Journal of Clinical Endocrinologyand Metabolism 2015, 100, E297–E300. 6. Rovet JF. The role of thyroid hormones for brain development and cognitive function. EndocrineDevelopment 2014, 26, p. 26–43. 7. Дедов И.И., Безлепкина О.Б., Вадина Т.А., Байбарина Е.Н., Чумакова О.В., Караваева Л.В.Безлепкин А.С., Петеркова В.А. Скрининг на врожденный гипотиреоз в РоссийскойФедерации. //Проблемы эндокринологии. 2018. № 64(1). С. 14-20. 8. Barry Y, Bonaldi C, Goulet V, et al. Increased incidence of congenital hypothyroidism in Francefrom 1982 to 2012: a nationwide multicenter analysis. Annals of Epidemiology 2016, 26, 100. E4–105. 9. Deladoëy J, Ruel J, Giguère Y, et al. Is the incidence of congenital hypothyroid-ism reallyincreasing? A 20-year retrospective population-based study in Québec. J Clin En-docrinol Metab,2011; 96, p. 2422–2429. 10. Неонатальный скрининг /Куцев С.И. М.: ГЕОТАР-Медиа, 2023. С 121-128. 11. LaFranchi SH Approach to the diagnosis and treatment of neonatal hypothyroidism. J ClinEndocrinol Metab 2011, 96, p. 2959–2967. 12. Gruters A, Krude H Detection and treatment of congenital hypothyroidism. Nat Rev En-docrinol,2012, 8, p. 104–113. 13. Шрёдер Е.В., Вадина Т.А., Конюхова М.Б., Нагаева Е.В., Ширяева Т.Ю., Захарова С.М.,Дегтярев М.В., Вязьменов Э.О., Безлепкина О.Б. Эктопия щитовидной железы: особенностиклиники и диагностики у детей // Проблемы Эндокринологии. 2022, №68(3), С.76-85. 14. Beck-Peccoz P, Rodari G, Giavoli C, et al. Central hypothyroidism – a neglected thyroid disorder.Nature Reviews Endocrinology 2017, 13, p. 588–598. 15. Макрецкая Н. А. Молекулярно-генетические основы врожденного гипотиреоза: анализ сприменением методов высокоэффктивного параллельного секвенирования.// авторефератканд. диссертации – М., 2018 – 28 с. 16. Grasberger H, Refetoff S. Genetic causes of congenital hypothyroidism due todyshormonogenesis. Current Opinion in Pediatrics 2011, 23, p. 421–428. 17. Fernández LP, López-Márquez A, Santisteban P. Thyroid transcription factors in development,differentiation and disease. Nature Reviews Endocrinology 2015, 11, p. 29–42. 18. Peters C, van Trotsenburg ASP, Schoenmakers N. Congenital hypothyroidism: update andperspectives. European Journal of Endocrinology, 2018, 179, p. 297– 317. 19. Szinnai G. Clinical genetics of congenital hypothyroidism. Endocrine Development 2014, 26, p.60–78. 20. Congenital Hypothyroidism: A 2020-2021 Consensus Guidelines Update-An ENDO-EuropeanReference Network Initiative Endorsed by the European Society for Pediatric Endocrinology andthe European Society for Endocrinology // Thyroid. 2021. Vol. 31 (3). p. 387-419. 21. Шредер Е.В., Ширяева Т.Ю., Нагаева Е.В., Безлепкина О.Б. Клинические рекомендации поврожденному гипотиреозу Европейского общества детских эндокринологов (ESPE) иЕвропейского эндокринологического общества (ESO): основные положения и комментарии// Клиническая и экспериментальная тиреоидология. 2021. № 17 (2). С. 4-12. 22. Park, I. S., Yoon, J. S., So, C. H., Lee, H. S., & Hwang, J. S. (2017). Predictors of transientcongenital hypothyroidism in children with eutopic thyroid gland. Annals of PediatricEndocrinology & Metabolism, 22(2), р.115. 23. Nicholas AK, Jaleel S, Lyons G, et al. Molecular spectrum of TSHβ subunit gene defects in centralhypothyroidism in the UK and Ireland. Clinical Endocrinology 2017, 86, p. 410–418. 24. Hermanns P, Couch R, Leonard N, et al. A novel deletion in the thyrotropin Beta-subunit geneidentified by array comparative genomic hybridization analysis causes central congenitalhypothyroidism in a boy originating from Turkey. Hormone Research in Paediatrics 2014, 82, p201–205. 25. Tenenbaum-Rakover Y, Almashanu S, Hess O, et al. Long-term outcome of loss-of-functionmutations in thyrotropin receptor gene. Thyroid 2015, 25, p. 292–299. 26. García M, González de Buitrago J, Jiménez-Rosés M, et al. Central hypothyroidism due to aTRHR mutation causing impaired ligand affinity and transactivation of Gq. Journal of ClinicalEndocrinology and Metabolism 2017, 102, p. 2433–2442. 27. Zwaveling-Soonawala N, van Trotsenburg ASP, Verkerk PH. TSH and FT4 Concentrations incongenital central hypothyroidism and mild congenital thyroidal hypothyroidism. Journal ofClinical Endocrinology and Metabolism 2018, 103, p.1342–1348. 28. Ahmad N, Irfan A, Al Saedi SA. Congenital hypothyroidism: Screening, diagnosis, management,and outcome. J Clin Neonatol. 2017, 6, p. 64-70. 29. Corbetta C, Weber G, Cortinovis F et al. A 7-year experience with low blood TSH cutoff levelsfor neonatal screening reveals an unsuspected frequency of congenital hypothyroidism (CH).Clinical Endocrinology, 2009, 71, p.739–745. 30. Langham S, Hindmarsh P, Krywawych S et al. Screening for congenital hypothyroidism:comparison of borderline screening cut-off points and the effect on the number of children treatedwith levothyroxine. European Thyroid Journal, 2013, 2, p.180–186. 31. Peters C, Brooke I, Heales S et al. Defining the newborn blood spot screening reference intervalfor TSH: impact of ethnicity. Journal of Clinical Endocrinology and Metabolism 2016, 101, p.3445–3449. 32. Ford G. LaFranchi SH. Screening for congenital hypothyroidism: a worldwide view of strategies.Best Practice and Research Clinical Endocrinology and Metabolism, 2014, 28, p. 175–187. 33. Kilberg MJ, Rasooly IR, LaFranchi SH et al. Newborn screening in the US may miss mildpersistent hypothyroidism. Journal of Pediatrics, 2018, 192, p. 204–208. 34. Adachi M, Soneda A, Asakura Y, et al. Mass screening of newborns for congenital hypothyroidismof central origin by free thyroxine measurement of blood samples on filter paper. EuropeanJournal of Endocrinology, 2012 166, p. 829–838. 35. Trumpff C, Grosse SD, Olivieri A, et al. Are lower TSH cutoffs in neonatal screening forcongenital hypothyroidism warranted? European Journal of Endocrinology/European Federationof Endocrine Societies, 2017, 177, D1–D12. 36. Приказ Минздрава России от 27.12.2022 №808н "Об утверждении перечней федеральныхгосударственных медицинских организаций и государственных медицинских организаций,относящихся к ведению субъектов Российской Федерации, осуществляющих расширенныйнеонатальный скрининг, а также осуществляющих проведение подтверждающейбиохимической, и (или) молекулярно-генетической, и (или) молекулярно-цитогенетическойдиагностики, и прикрепленных к ним субъектов Российской Федерации« (Зарегистрировано в Минюсте России 30.12.2022 N 71922). 37. Chang Y.W., Lee D.H., Hong Y.H., et al. Congenital Hypothyroidism: Analysis of Discordant USand Scintigraphic Findings. Radiology 2011, Vol. 258, 3, p. 872-879. 38. Shoen Edgar J., Clapp Wesley, Trinh T., et al. The Key Role of Newborn Thyroid Scintigraphywith Isotopic Iodine (123J) in Defining and Managing Congenital Hypothyroidism. Pediatrics, 2004, 114, р. 683-688. 39. van Engelen K, Mommersteeg MT, Baars MJ, et al. The ambiguous role of NKX2-5 mutations inthyroid dysgenesis. PLoS ONE 2012, 7, e52685. 40. de Filippis T, Gelmini G, Paraboschi E, et al. A frequent oligogenic involvement in congenitalhypothyroidism. Human Molecular Genetics 2017, 26, p. 2507–2514. 41. Carré A, Stoupa A, Kariyawasam D, et al. Mutations in BOREALIN cause thyroid dysgenesis.Human Molecular Genetics 2017, 26, p. 599–610. 42. Targovnik HM, Citterio CE, Rivolta CM. Iodide handling disorders (NIS, TPO, TG, IYD). BestPractice and Research Clinical Endocrinology and Metabolism 2017, 31, p. 195–212. 43. Park KJ, Park HK, Kim YJ et al. DUOX2 Mutations Are Frequently Associated With CongenitalHypothyroidism in the Korean Population. Annals of Laboratory Medicine, 2016, 36, p. 145–153. 44. Шрёдер Е.В., Вадина Т.А., Солодовникова Е.Н., Захарова В.В., Дегтярев М.В., КонюховаМ.Б., Сергеева Н.В., Безлепкина О.Б. Патогенные варианты гена TSHR у детей сдисгенезией щитовидной железы / Проблемы Эндокринологии. 2023; № 69(1). С. 76-85 45. Muzza M & Fugazzola L. Disorders of H2O2 generation. Best Practice and Research ClinicalEndocrinology and Metabolism 2017, 31, p. 225–240. 46. Srichomkwun P, Takamatsu J, Nickerson DA, et al. DUOX2 Gene mutation manifesting asresistance to thyrotropin phenotype. Thyroid 2017, 27, p. 129–131. 47. Abu-Khudir R, Paquette J, Lefort A, et al. Transcriptome, methylome and genomic variationsanalysis of ectopic thyroid glands. PLoS ONE 2010, 5, e 13420. 48. Kang HS, Kumar D, Liao G, et al. GLIS3 is indispensable for TSH/ TSHR-dependent thyroidhormone biosynthesis and follicular cell proliferation. Journal of Clinical Investigation, 2017, 127,p. 4326–4337. 49. Cherella CE, Wassner AJ. Congenital hypothyroidism: insights into pathogenesis and treatment.International Journal of Pediatric Endocrinology 2017, 2, p. 11. 50. Francis GL, Waguespack SG, Bauer AJ, et al. Management Guidelines for Children with ThyroidNodules and Differentiated Thyroid Cancer . Thyroid. 2015, 25(7), p. 716‐759. 51. Вадина Т.А. Врожденный гипотиреоз: эпидемиология, структура и социальная адаптация. //автореф. канд. диссертации - М., 2011 - 26 с.
Информация
Список сокращений
ВГ — врожденный гипотиреоз
ГГС – гипоталамо-гипофизарная система
ГП — гипопитуитаризм
ИМТ – индекс массы тела
ЛГ — лютеинизирующий гормон
МРТ — магнитно-резонансная томография
ППР — преждевременное половое развитие
РФП - радиофармацевтический препарат
ТГ — тиреоглобулин
ТРГ — тиреотропин-рилизинг гормон
ТТГ — тиреотропный гормон
ТАБ – тонкоигольная аспирационная биопсия
УЗИ — ультразвуковое исследование
ФСГ — фолликулостимулирующий гормон
ЧСС — частота сердечных сокращений
ЩЖ — щитовидная железа
ЭКГ — электрокардиография
ЭхоКГ — эхокардиография
ЭЭГ — электроэнцефалография
SD — стандартное отклонение
SDS — коэффициент стандартного отклонения
T3 — трийодтиронин
T4 — тироксин
ЦНС – центральная нервная система
IQ – intelligence quotient (c англ. коэффициент интеллекта)
WISC - Wechsler Intelligence Scale for Children (шкала оценки IQ для детей)
Термины и определения
Гипотироксинемия – это недостаточность тиреоидных гормонов.
Неонатальный скрининг – это массовое обследование всех новорожденных детей на гипотиреоз с определением ТТГ в капиллярной крови, позволяющее выявить большинство случаев заболевания на доклиническом этапе и своевременно назначать заместительную терапию
Дисгенезия щитовидной железы (ЩЖ) – это структурное нарушение щитовидной железы, связанное с дефектом эмбрионального развития тиреоидной ткани, проявляющееся аплазией, гемиагенезией, гипоплазией или эктопией (дистопией).
Дисгормоногенез – это нарушение выработки или транспорта тиреоидых гормонов, возникающее вследствие ферментативных дефектов (транспорта йода, пероксидазной системы, синтеза тиреоглобулина, дейодирования).
Первичный гипотиреоз – это клинический синдром, развивающийся вследствие недостаточной продукции тиреоидных гормонов по причине первичной патологии в самой ЩЖ.
Вторичный гипотиреоз – это клинический синдром, развивающийся вследствие недостаточной продукции ТТГ при отсутствии первичной патологии самой ЩЖ, приводящей к снижению ее функции.
Транзиторный гипотиреоз – это состояние временной гипотироксинемии, сопровождающееся повышением ТТГ.
Критерии оценки качества медицинской помощи
|
№ |
Критерии качества |
Оценка выполнения (да/нет) |
|---|---|---|
|
1. |
Выполнено определение уровня ТТГ в цельной крови (неонатальный скрининг) |
Да/нет |
|
2. |
Выполнено исследование уровня ТТГ в крови, исследование уровня свободного тироксина в крови |
Да/нет |
|
3. |
Выполнено ультразвуковое исследование щитовидной железы и паращитовидных желез |
Да/нет |
|
4. |
Выполнены общий (клинический) анализ крови, общетерапевтический биохимический анализы крови |
Да/нет |
|
5. |
Проведен прием (осмотр, консультация) врача-детского эндокринолога |
Да/нет |
|
6. |
Выполнены рентгенография кистей, рентгенография лучезапястного сустава |
Да/нет |
|
7. |
Выполнены сбор анамнеза и жалоб при генетическом консультировании и генетическое тестирование при подозрении на наследственный характер патологии |
Да/нет |
|
8. |
Достигнуты целевые показатели уровня свободного тироксина в крови |
Да/нет |
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
РУКОВОДИТЕЛИ:
Петеркова Валентина Александровна – академик РАН, профессор, доктор медицинских наук, научный руководитель Института детской эндокринологии ФГБУ «НМИЦ эндокринологии» Минздрава России, заведующая кафедрой детской эндокринологии-диабетологии Института высшего и дополнительного профессионального образования ФГБУ «НМИЦ эндокринологии» Минздрава России, главный внештатный детский специалист эндокринолог Минздрава России.
Безлепкина Ольга Борисовна – доктор медицинских наук, заместитель директора Центра - директор Института детской эндокринологии ФГБУ «НМИЦ эндокринологии» Минздрава России, профессор кафедры детской эндокринологии-диабетологии Института высшего и дополнительного профессионального образования ФГБУ «НМИЦ эндокринологии» Минздрава России.
АВТОРЫ ТЕКСТА:
Нагаева Елена Витальевна – доктор медицинских наук, заведующая отделением тиреоидологии, репродуктивного и соматического развития Института детской эндокринологии ФГБУ «НМИЦ эндокринологии» Минздрава России, доцент кафедры детской эндокринологии-диабетологии Института высшего и дополнительного профессионального образования ФГБУ НМИЦ эндокринологии Минздрава России.
Ширяева Татьяна Юрьевна – кандидат медицинских наук, доцент, ведущий научный сотрудник отделения тиреоидологии, соматического и репродуктивного развития Института детской эндокринологии ФГБУ «НМИЦ эндокринологии» Минздрава России.
Чикулаева Ольга Александровна – кандидат медицинских наук, ведущий научный сотрудник отделения тиреоидологии, соматического и репродуктивного развития Института детской эндокринологии ФГБУ «НМИЦ эндокринологии» Минздрава России, доцент кафедры детской эндокринологии-диабетологии Института высшего и дополнительного профессионального образования ФГБУ «НМИЦ эндокринологии» Минздрава России.
Вадина Татьяна Алексеевна – кандидат медицинских наук, врач детский эндокринолог Института детской эндокринологии ФГБУ «НМИЦ эндокринологии» Минздрава России.
Шрёдер Екатерина Владимировна – врач-детский эндокринолог ГБУЗ «Морозовская ДГКБ ДЗМ»
ЭКСПЕРТЫ:
Башнина Елена Борисовна - доктор медицинских наук, профессор кафедры эндокринологии имени академика В.Г. Баранова ФГОУВО «Северо-Западный государственный медицинский университет имени И.И. Мечникова», главный внештатный специалист детский эндокринолог Северо-Западного ФО.
Беляшова Елена Юрьевна- заведующая МГК ГАУЗ «ООКБ №2», Главный внештатный специалист по медицинской генетики в ПФО.
Болотова Нина Викторовна - доктор медицинских наук, профессор кафедры пропедевтики детских болезней, детской эндокринологии и диабетологии ФГБОУ ВО "Саратовский государственный медицинский университет им. В.И. Разумовского" Минздрава России.
Васюкова Ольга Владимировна - кандидат медицинских наук, ведущий научный сотрудник Института детской эндокринологии и руководитель центра лечения и профилактики метаболических заболеваний и ожирения ГНЦ РФ ФГБУ «НМИЦ эндокринологии» Минздрава России.
Галкина Галина Александровна - доктор медицинских наук, заведующая детским эндокринным отделением НИИ акушерства и педиатрии ФГБОУ ВО "Ростовский государственный медицинский университет" Минздрава России, главный внештатный специалист детский эндокринолог Ростовской области, главный внештатный специалист детский эндокринолог Южного ФО.
Дегтярев Михаил Владимирович – радиолог, заведующий отделением радионуклидной диагностики ФГБУ «НМИЦ эндокринологии» Минздрава России.
Кияев Алексей Васильевич - доктор медицинских наук, профессор кафедры госпитальной педиатрии ФГБОУ ВО "Уральский государственный медицинский университет" Минздрава России, руководитель Центра детской эндокринологии ГАУЗ СО «Областная детская клиническая больница», главный внештатный специалист детский эндокринолог Свердловской области, главный внештатный специалист детский эндокринолог Уральского ФО.
Конюхова Марина Борисовна - врач - детский эндокринолог, к. м. н. Медико-генетическое отделение ГБУЗ «Морозовская ДГКБ ДЗМ».
Колодкина Анна Александровна - заведующая отделением наследственных заболеваний и эндокринопатий раннего возраста Института детской эндокринологии ФГБУ «НМИЦ эндокринологии» Минздрава России, кандидат медицинских наук.
Кострова Ирина Борисовна - заведующая отделением детской эндокринологии ГБУ "Детская республиканская клиническая больница им. Н. М. Кураева", главный внештатный специалист детский эндокринолог республики Дагестан, главный внештатный специалист детский эндокринолог Северо- Кавказского ФО.
Малиевский Олег Артурович, доктор медицинских наук, профессор кафедры госпитальной педиатрии ФГБОУ ВО «Башкирский государственный медицинский университет» Минздрава России, главный внештатный специалист детский эндокринолог Приволжского Федерального округа.
Митькина Валентина Борисовна - врач -лабораторный генетик, Медико-генетическое отделение ГБУЗ «Морозовская ДГКБ ДЗМ».
Петряйкина Елена Ефимовна - доктор медицинских наук, директор Российской детской клинической больницы ФГАОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И.Пирогова» Минздрава России, главный внештатный специалист детский эндокринолог г. Москвы, главный внештатный специалист детский эндокринолог Центрального ФО.
Самсонова Любовь Николаевна - доктор медицинских наук, заведующая кафедрой детской эндокринологии ФГБОУ ДПО "Российская медицинская академия непрерывного профессионального образования" Минздрава России.
Светлова Галина Николаевна – заместитель главного врача ФГБУ «НМИЦ эндокринологии» Минздрава России ФГБУ «НМИЦ эндокринологии» Минздрава России, врач детский эндокринолог, кандидат медицинских наук.
Таранушенко Татьяна Евгеньевна - доктор медицинских наук, заведующая кафедрой педиатрии института последипломного образования ГБОУ ВО "Красноярский государственный медицинский университет имени профессора В.Ф. Войно-Ясеневского" Минздрава России, главный внештатный специалист детский эндокринолог Красноярского края, главный внештатный специалист детский эндокринолог Сибирского ФО.
Шеремета Марина Сергеевна – кандидат медицинских наук, заведующая отделением радионуклидной диагностики и терапии ФГБУ «НМИЦ эндокринологии» Минздрава России, доцент кафедры эндокринологии Института высшего и дополнительного профессионального образования ФГБУ «НМИЦ эндокринологии» Минздрава России.
Шестопалова Елена Андреевна - врач -генетик ФГБНУ «МГНЦ им академика Н.П. Бочкова».
Чугунов Игорь Сергеевич - заведующий детским отделением опухолей эндокринной системы Института детской эндокринологии ФГБУ «НМИЦ эндокринологии» Минздрава России, кандидат медицинских наук
Конфликт интересов: авторы клинических рекомендаций декларируют отсутствие конфликта интересов.
Для окончательной редакции и контроля качества рекомендации были повторно проанализированы членами рабочей группы, которые пришли к заключению, что все замечания и комментарии экспертов приняты во внимание, риск систематических ошибок при разработке рекомендаций сведен к минимуму.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
1. Врач-педиатр.
2. Врач-детский эндокринолог.
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
|
УДД |
Расшифровка |
|---|---|
|
1 |
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа |
|
2 |
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа |
|
3 |
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования |
|
4 |
Несравнительные исследования, описание клинического случая |
|
5 |
Имеется лишь обоснование механизма действия или мнение экспертов |
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств).
|
УДД |
Расшифровка |
|---|---|
|
1 |
Систематический обзор РКИ с применением мета-анализа |
|
2 |
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением мета-анализа |
|
3 |
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования |
|
4 |
Несравнительные исследования, описание клинического случая или серии случаев, исследования «случай-контроль» |
|
5 |
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов |
Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств).
|
УДД |
Расшифровка |
|---|---|
|
А |
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными) |
|
В |
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными) |
|
С |
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными) |
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию – не реже чем один раз в три года,а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым КР, но не чаще 1 раза в 6 месяцев.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
Таблица 1. Дефекты генов, приводящие к врожденному гипотиреозу [3, 20, 21].
|
|
Частота встречаемости |
Наследование |
Ген |
Зоб |
T4 |
ТТГ |
ТГ |
Захват йода |
|---|---|---|---|---|---|---|---|---|
|
Дисгенезия ЩЖ |
1:4000 |
АР |
NKX2-1, FOXE1, PAX-8, JAG1 |
– |
¯ |
|
¯ |
¯ |
|
Семейный дефицит ТТГ |
Редко |
АР |
TSH |
– |
¯ |
¯ |
¯ |
¯ |
|
Гипопитуитаризм |
1: 10 000 |
АР/АД |
PROP-1, Pit-1, HESX1, PROKR2 |
– |
¯ |
¯, N |
¯ |
¯ |
|
Резистентность к ТТГ |
Редко |
АР |
TSH-R |
– |
¯ |
|
¯ |
N |
|
Дефект транспорта йода |
Редко |
АР |
NIS, SLC5A5 |
+ |
¯ |
|
|
¯ |
|
Дефект органификации йода |
1:40 000 |
АР |
ТPО |
+ |
¯ |
|
|
|
|
Синдром Пендреда |
1:50 000 |
АР |
PDS (SLC26A4) |
+ |
, N |
|
|
|
|
Дефект синтеза ТГ |
1:40 000 |
АР |
ТG |
+ |
¯ |
|
, ¯ |
|
|
Дефект дейодиназы |
Редко |
АР |
DEHAL1 |
+ |
¯ |
|
|
|
|
Резистентность к ТГ |
1:100 000 |
AP АД |
TR-A, TR-B (?) |
+ |
|
, N |
|
|
|
АР — аутосомно-рецессивный тип наследования; АД — аутосомно-доминантный тип наследования; N — норма; ↑ — выше нормы; ↓ — ниже нормы. |
||||||||
Таблица 2. Шкала Апгар для диагностики врожденного гипотиреоза у новорожденных [1].
|
Клинический признак |
Количество баллов |
|---|---|
|
Пупочная грыжа |
2 |
|
Отечное лицо |
2 |
|
Запоры |
2 |
|
Женский пол |
1 |
|
Бледность, гипотермия кожи |
1 |
|
Увеличенный язык |
1 |
|
Мышечная гипотония |
1 |
|
Желтуха дольше 3 недель |
1 |
|
Шелушение и сухость кожи |
1 |
|
Открытый задний родничок |
1 |
|
Беременность длилась более 40 недель |
1 |
|
Масса тела при рождении более 3500 г |
1 |
Диагноз ВГ устанавливается при сумме баллов более 5.
Таблица 3. Оценка интеллектуального развития (IQ) у детей и подростков (тест Векслера, адаптированные А.Ю. Панасюком в редакции Ю.И. Филимоненко).
|
WISC (для детей от 5 до 16 лет) |
|
|---|---|
|
Вербальная часть |
Невербальная часть |
|
осведомленность |
недостающие детали |
|
понятливость |
последовательность картинки |
|
арифметический |
кубики Коса |
|
сходство |
складывание фигур |
|
словарный |
шифровка |
|
повторение цифр |
лабиринты |
Комментарии. За каждый субтест пациент получает определенное количество баллов, в последующем бальная оценка переводится в шкальную в зависимости от возраста. В ходе тестирования определяется IQ общий - интегральный показатель, являющийся индикатором общего интеллекта, IQ вербальный – подструктура общего интеллекта, функционирование которой осуществляется в вербально-логической форме с преимущественной опорой на знания. IQ невербальный – также является подструктурой общего интеллекта, успешность выполнения данной части теста связана с умениями обследуемого, особенностями его психофизических, сенсомоторных и перцептивных характеристик [2].
Таблица 5. Уровни интеллектуального развития.
|
Оценка интеллектуального развития (IQ) |
уровень |
|---|---|
|
менее 70 |
умственная отсталость |
|
70-79 |
пограничный уровень |
|
80-89 |
сниженная норма интеллекта |
|
более 90 |
норма |
|
90-109 |
средний уровень |
|
110-119 |
хорошая норма |
|
120-129 |
высокий интеллект |
|
более 130 |
весьма высокий |
Приложение Б. Алгоритмы действий врача
1. Алгоритм диагностики врожденного гипотиреоза (неонатальный скрининг)
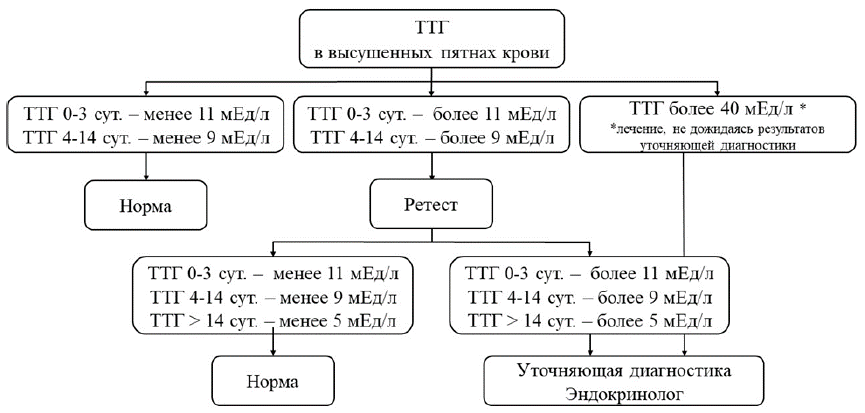
2. Алгоритм диагностики врожденного гипотиреоза (уточняющая диагностика, венозная кровь)

Приложение В. Информация для пациента
Что такое врожденный гипотиреоз? Врожденный гипотиреоз – это состояние, при котором щитовидная железа вырабатывает недостаточное количество гормонов с рождения. Они нужны для правильного развития и роста ребенка.
Как часто встречается и как выявляется врожденный гипотиреоз? Врожденный гипотиреоз встречается у 1 на 3 000 – 4 000 новорожденный детей. Заболевание выявляется по неонатальному скринингу. Забор крови из пятки новорожденного ребенка проводится на 2 сутки жизни. У недоношенных детей забор крови осуществляется на 7 сутки. При повышенном уровне ТТГ проводится повторное обследование и решение вопроса о лечении ребенка.
Какие причины врожденного гипотиреоза? В большинстве случаев заболевание носит случайный характер и причина заболевания не ясна. В редких случаях имеется генетическая причина заболевания.
Как проявляется врожденный гипотиреоз и чем опасен? При несвоевременном начале лечения у ребенка могут возникать проявления гипотиреоза (затянувшаяся желтуха новорожденных, позднее заживление пупочной ранки, запоры, в дальнейшем задержка моторного и психического развития, снижения темпов роста). Позднее начало лечения опасно развитием умственной отсталости.
Как лечится врожденный гипотиреоз? При установке диагноза ВГ назначается левотироксин натрия. Этот препарат безопасен, доказал свою эффективность.
Как долго необходимо получать лечение? Лечение ВГ осуществляется пожизненно. Оно крайне необходимо для правильного развития и роста ребенка.
Как часто нужно обращаться к врачу? При назначении лечения ребенок наблюдается постоянно у детского эндокринолога. Регулярно по назначению специалиста проводится контроль показателей гормонов крови (ТТГ, свТ4). Также ребенка необходимо в течение жизни в различные периоды показывать специалистам – сурдологу, логопеду, неврологу, психологу (нейропсихологу), психиатру.
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.