Врожденные и приобретенные укорачивающие деформации верхних и нижних конечностей
 Версия: Клинические протоколы 2006-2019 (Беларусь)
Версия: Клинические протоколы 2006-2019 (Беларусь)
Врожденная деформация бедра неуточненная (Q65.9), Врожденное искривление бедра (Q68.3), Врожденное искривление большеберцовой и малоберцовой костей (Q68.4), Врожденное искривление длинных костей голени неуточненное (Q68.5), Дефект, укорачивающий верхнюю конечность неуточненный (Q71.9), Дефект, укорачивающий нижнюю конечность неуточненный (Q72.9), Дефекты, укорачивающие верхнюю конечность (Q71), Другие врожденные деформации бедра (Q65.8), Другие дефекты, укорачивающие верхнюю(ие) конечность(ти) (Q71.8), Другие дефекты, укорачивающие конечность(и) неуточненную(ые) (Q73.8), Другие дефекты, укорачивающие нижнюю(ие) конечность(и) (Q72.8), Другие приобретенные деформации конечностей (M21), Остеохондродисплазия с дефектами роста трубчатых костей и позвоночника (Q77), Продольное укорочение бедренной кости (Q72.4), Продольное укорочение большеберцовой кости (Q72.5), Продольное укорочение локтевой кости (Q71.5), Продольное укорочение лучевой кости (Q71.4), Продольное укорочение малоберцовой кости (Q72.6)
Травматология и ортопедия
Общая информация
Краткое описание
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РЕСПУБЛИКИ БЕЛАРУСЬ
ПРИКАЗ 13.06.2006 №484
Изменения и дополнение:
Приказ Министерства здравоохранения Республики Беларусь от 12.01.2009 №11;
Приказ Министерства здравоохранения Республики Беларусь от 29.10.2009 №1020;
Приказ Министерства здравоохранения Республики Беларусь от 30.09.2010 №1030;
Приказ Министерства здравоохранения Республики Беларусь от 24.08.2012 №961;
Приказ Министерства здравоохранения Республики Беларусь от 05.02.2013 №122
(дополнение не внесено);
Приказ Министерства здравоохранения Республики Беларусь от 02.07.2013 №764;
Приказ Министерства здравоохранения Республики Беларусь от 01.08.2016 № 718;
Приказ Министерства здравоохранения Республики Беларусь от 25.05.2018 № 543;
Приказ Министерства здравоохранения Республики Беларусь от от 08.01.2019 №15.
Об утверждении клинических протоколов диагностики и лечения больных
В соответствии с Концепцией развития здравоохранения Республики Беларусь на 2003 2007 годы, одобренной постановлением Совета Министров Республики Беларусь от 8 октября 2003 г. № 1276, Положением о Министерстве здравоохранения Республики Беларусь, утвержденным постановлением Совета Министров Республики Беларусь от 23 августа 2000 г. № 1331 в редакции постановления Совета Министров Республики Беларусь от 1 августа 2005 г. № 843
ПРИКАЗЫВАЮ:
1. Утвердить:
ИСКЛЮЧЕН — Приказ Министерства здравоохранения Республики Беларусь от 25.05.2018 №543;
ИСКЛЮЧЕН — Приказ Министерства здравоохранения Республики Беларусь от 24.08.2012 №961;
ИСКЛЮЧЕН — Приказ Министерства здравоохранения Республики Беларусь от 29.10.2009 №1020;
ИСКЛЮЧЕН — Приказ Министерства здравоохранения Республики Беларусь от 29.10.2009 №1020;
ИСКЛЮЧЕН — Приказ Министерства здравоохранения Республики Беларусь от 08.01.2019 №15;
ИСКЛЮЧЕН — Приказ Министерства здравоохранения Республики Беларусь от 02.07.2013 №764;
ИСКЛЮЧЕН — Приказ Министерства здравоохранения Республики Беларусь от 12.01.2009 №11;
клинические протоколы диагностики и лечения ортопедо-травматологических больных согласно приложению 8;
клинические протоколы диагностики и лечения больных с переломами костей скелета согласно приложению 9;
ИСКЛЮЧЕН — Приказ Министерства здравоохранения Республики Беларусь от 01.08.2016 № 718;
клинические протоколы диагностики и хирургического лечения больных с повреждениями позвоночника (шейный, грудной, поясничный отделы) согласно приложению 11;
клинический протокол диагностики и хирургического лечения больных с деформирующим коксартрозом согласно приложению 12;
клинический протокол диагностики и хирургического лечения больных с переломами костей скелета методами стабильно-функционального накостного
и внеочагового компрессионно-дистракционного остеосинтеза согласно приложению 13;
клинические протоколы диагностики и лечения больных с повреждениями коленного и плечевого суставов с помощью эндоскопических методов согласно приложению 14;
клинические протоколы диагностики и хирургического лечения больных с дисплазией тазобедренных суставов и болезнью Пертеса согласно приложению 15;
клинический протокол диагностики и хирургического лечения больных с врожденной косолапостью согласно приложению 16;
клинический протокол диагностики и хирургического лечения больных с врожденными, приобретенными укорачивающими деформациями верхних и нижних конечностей согласно приложению 17;
клинический протокол диагностики и хирургического лечения больных с болезнями коленного сустава методом эндопротезирования согласно приложению 18;
клинические протоколы диагностики и лечения больных с риском развития тромбоэмболических осложнений при травмах костей скелета и декубитальных язв согласно приложению 19;
ИСКЛЮЧЕН — Приказ Министерства здравоохранения Республики Беларусь от 30.09.2010 №1030.
2. Начальникам управлений здравоохранения областных исполнительных комитетов, председателю комитета по здравоохранению Минского городского исполнительного комитета, руководителям организаций здравоохранения, подчиненных Министерству здравоохранения Республики Беларусь, обеспечить проведение диагностики и лечения больных в соответствии с клиническими протоколами, утвержденные пунктом 1 настоящего приказа.
3. Директору государственного учреждения «Белорусский центр медицинских технологий, информатики, управления и экономики здравоохранения» Граковичу А.А. обеспечить электронной версией настоящего приказа управления здравоохранения (охраны здоровья) областных исполнительных комитетов, комитет по здравоохранению Минского городского исполнительного комитета, организации здравоохранения, подчиненные Министерству здравоохранения Республики Беларусь, в течение пяти дней со дня издания приказа.
4. Считать утратившими силу:
- подпункты 1.4, 1.5 пункта 1 приказа Министерства здравоохранения Республики Беларусь от 29 мая 2001 г. № 126 «Об утверждении протоколов обследования и лечения больных в системе здравоохранения Республики Беларусь»;
- подпункт 1.3 пункта 1 приказа Министерства здравоохранения Республики Беларусь от 15 февраля 2002 г. № 24 «Об утверждении временных протоколов обследования и лечения больных в системе здравоохранения Республики Беларусь»;
- приказ Министерства здравоохранения Республики Беларусь от 28 марта 2002 г. № 49 «Стандарты скорой медицинской помощи (догоспитальный этап)».
5. Контроль за исполнением настоящего приказа возложить на первого заместителя Министра Колбанова В.В.
Министр В.И. Жарко
Приложение 17 к приказу
Министерства здравоохранения Республики Беларусь
13.06.2006 №484
КЛИНИЧЕСКИЙ ПРОТОКОЛ диагностики и хирургического лечения больных с врожденными, приобретенными укорачивающими деформациями верхних и нижних конечностей
1. Обоснование выбора методики лечения.
Значительное количество больных с укорочениями и осевыми деформациями костей конечностей, как врожденных, так и приобретенных, требует хирургического лечения - уравнивания длины сегментов конечностей и устранения их осевых деформаций. Причинами укорочения и осевых деформаций костей конечностей могут быть врожденная дисгене- зия, заболевания и повреждения, связанные с поражением зоны роста кости (эпифизарный остеомиелит, остеоэпифизеолиз, костные опухоли и опухолеподобные заболевания), а также некоторые неврологические заболевания (например, паралич Эрба-Дюшенна, полиомиелит). Известно, что среднегодовой темп нарастания укорочения пораженного сегмента составляет (в среднем) при неврологической патологии - 0,3 см в год, при врожденной патологии и после травм зоны роста - 0,6 см в год, при последствиях эпифизарного остеомиелита - 0,9 см в год.
Неравенство в длине верхних и, особенно, нижних конечностей оказывает неблагоприятное влияние на физическую деятельность человека, его психологическое состояние, а в детском возрасте и на развитие скелета в целом. Все вышеизложенное выдвигает проблему хирургической реабилитации этих пациентов в число важных медико-социальных задач. Методом выбора при хирургическом лечении больных с укорочениями и осевыми деформациями костей конечностей является удлинение и коррекция деформаций пораженного сегмента методом внеочагового компрессионно - дистракционного остеосинтеза (далее-ВКДО) в аппарате внешней фиксации.
Неравенство в длине верхних и, особенно, нижних конечностей оказывает неблагоприятное влияние на физическую деятельность человека, его психологическое состояние, а в детском возрасте и на развитие скелета в целом. Все вышеизложенное выдвигает проблему хирургической реабилитации этих пациентов в число важных медико-социальных задач. Методом выбора при хирургическом лечении больных с укорочениями и осевыми деформациями костей конечностей является удлинение и коррекция деформаций пораженного сегмента методом внеочагового компрессионно - дистракционного остеосинтеза (далее-ВКДО) в аппарате внешней фиксации.
2. Показания и противопоказания к хирургическому лечению.
2.1. Показанием к удлинению сегментов конечностей является анатомическое укорочение 3 см и более, в сочетании с осевыми деформациями или без них. Удлинение сегментов конечностей производится методом ВКДО аппаратами внешней фиксации при невозможности устранения деформации другими хирургическими методами (частичное или полное, временное или постоянное блокирование зоны роста, укорачивающая остеотомия удлиненного сегмента). Применение аппарата внешней фиксации с целью коррекции укорочения и осевых деформаций конечностей возможно у детей старше 5 лет, подростков и взрослых.
2.1. Показанием к удлинению сегментов конечностей является анатомическое укорочение 3 см и более, в сочетании с осевыми деформациями или без них. Удлинение сегментов конечностей производится методом ВКДО аппаратами внешней фиксации при невозможности устранения деформации другими хирургическими методами (частичное или полное, временное или постоянное блокирование зоны роста, укорачивающая остеотомия удлиненного сегмента). Применение аппарата внешней фиксации с целью коррекции укорочения и осевых деформаций конечностей возможно у детей старше 5 лет, подростков и взрослых.
По международной статистической классификации болезней и проблем, связанных со здоровьем операции подлежат (10 пересмотр):
- Другие приобретенные деформации конечностей (M21);
- Другие приобретенные деформации бедра (Q65.8);
- Врожденная деформация бедра неуточненная (Q65.9);
- Врожденное искривление бедра (Q68.3);
- Врожденное искривление большеберцовой и малоберцовой костей (Q68.4);
- Врожденное искривление длинных костей голени неуточненное (Q68.5);
- Продольное укорочение лучевой кости (Q71.4);
- Продольное укорочение локтевой кости (Q71.5)
- Другие дефекты, укорачивающие верхнею конечность (Q71.8);
- Дефект, укорачивающие верхнею конечность неуточненный (Q71.9);
- Продольное укорочение бедренной кости (Q72.4);
- Продольное укорочение большеберцовой кости (Q72.5);
- Продольное укорочение малоберцовой кости (Q72.6);
- Другие дефекты, укорачивающие нижнюю конечность (Q72.8);
- Дефект, укорачивающий нижнюю конечность неуточненный (Q72.9);
- Другие дефекты, укорачивающие конечность неуточненную (Q73.8);
- Остеохондродисплазия с дефектами роста трубчатых костей и позвоночника (Q77).
2.2. Противопоказания к оперативному вмешательству подразделяются на абсолютные и относительные.
Абсолютные:
- острые инфекционные заболевания;
- хронические инфекционные заболевания в стадии обострения;
- психические заболевания в стадии обострения;
- острые соматические заболевания;
- хронические соматические заболевания в стадии обострения, и декомпенсации.
Относительные:
- хронические соматические заболевания в стадии ремиссии;
- отсутствие продуктивного контакта с больным;
- грубые анатомические изменения сегментов конечностей, грубое нарушение функции, связанное с сопутствующей неврологической патологией;
- грубые анатомические изменения, нестабильность смежных суставов;
- грубые рубцовые изменения мягких тканей сегментов конечностей.
Диагностика
3. Дооперационное обследование.
3.1. Рентгенологическое обследование.
Рентгенография пораженного сегмента в двух проекциях в стандартных укладках, с захватом смежных суставов. По рентгенограммам оценивается состояние зон роста, наличие и характеристики осевых деформаций, стабильность смежных суставов. При наличии сложных многоплоскостных деформаций необходимо выполнение рентгеновской компьютерной томографии с 3Б-реконструкцией.
3.2. Лабораторное и функциональное обследование.
- общий анализ крови;
- общий анализ мочи;
- анализ крови на группу и резус-фактор;
- коагулограмма: протромбиновый индекс (далее-ПТИ), уровень фибриногена и активированного частичного тромбопластинового времени (далее-АЧТВ), тромбинового времени (далее-ТВ);
- биохимическое исследование крови: общий белок и его фракции (а, в, у), билирубин (непрямой, прямой), глюкоза, мочевина, щелочная фосфатаза, аланинаминотрансфераза (далее-АлАТ), аспартатаминотрансфера- за (далее-АсАТ), электролиты (K, Na, Cl, Ca);
- электрокардиография (далее-ЭКГ);
- электромиография (далее-ЭМГ) мышц конечностей (по показаниям);
- прочие исследования - в зависимости от общесоматического статуса.
- общий анализ мочи;
- анализ крови на группу и резус-фактор;
- коагулограмма: протромбиновый индекс (далее-ПТИ), уровень фибриногена и активированного частичного тромбопластинового времени (далее-АЧТВ), тромбинового времени (далее-ТВ);
- биохимическое исследование крови: общий белок и его фракции (а, в, у), билирубин (непрямой, прямой), глюкоза, мочевина, щелочная фосфатаза, аланинаминотрансфераза (далее-АлАТ), аспартатаминотрансфера- за (далее-АсАТ), электролиты (K, Na, Cl, Ca);
- электрокардиография (далее-ЭКГ);
- электромиография (далее-ЭМГ) мышц конечностей (по показаниям);
- прочие исследования - в зависимости от общесоматического статуса.
3.3. Клиническое консультирование и обследование врачей:
педиатра, невролога, кардиолога, эндокринолога и других специалистов по показаниям.
3.4. Анестезиологическое обследование.
Больной осматривается врачом-анестезиологом-реаниматологом после проведенного общеклинического обследования. По показаниям согласовывается с лечащим врачом проведение дополнительного обследования, консультации смежными специалистами, выполнение подготовительных лечебных мероприятий.
Лечение
4. Хирургическое лечение.
4.1. Предоперационное планирование.
Величина максимально необходимого удлинения сегмента L рассчитывается по формуле:
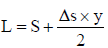
где S - величина укорочения сегмента, ∆s - среднегодовой темп нарастания укорочения, и у - прогнозируемое количество лет до полного закрытия эпифизарных зон и прекращения роста.
Среднегодовой темп нарастания укорочения ∆s рассчитывается по формуле
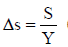 (при приобретенном укорочении) или
(при приобретенном укорочении) или 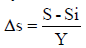 (при врожденном укорочении), где S - величина укорочения сегмента, Si - величина укорочения сегмента при рождении, и Y - количество лет существования укорочения. При отсутствии этих данных можно исходить из средних темпов нарастания укорочения.
(при врожденном укорочении), где S - величина укорочения сегмента, Si - величина укорочения сегмента при рождении, и Y - количество лет существования укорочения. При отсутствии этих данных можно исходить из средних темпов нарастания укорочения.Величина максимально возможного одноэтапного удлинения сегмента определяется как 25% от исходной длины сегмента. Эта величина может уменьшаться при проведении повторного удлинения или при наличии рубцовых изменений мягких тканей (до 15-20%). Прогнозируемый срок лечения до восстановления функции пораженной конечности определяется из расчета 5 суток на 1 мм удлинения.
4.2. Компоновка конструкции аппарата внешней фиксации проводится индивидуально и зависит от вида применяемого аппарата, пораженного сегмента и клинических особенностей деформации. Общими принципами компоновки являются:
- дистракционный регенерат формируется, как правило, в метафизар- ной области;
- проксимальный и дистальный фрагменты фиксируются в отдельных базах аппарата, между которыми проводится дистракция;
- при наличии осевых деформаций базы аппарата соединяются через шарнирные узлы с возможностью коррекции всех элементов деформации;
- смежные суставы, как правило, не фиксируются;
- конструкция аппарата должна обеспечивать легкий доступ к конечности для осуществления перевязок;
- конструкция аппарата должна минимально ограничивать возможности больного к самообслуживанию.
4.3. Предоперационная подготовка больного.
Больной осматривается врачом-анестезиологом-реаниматологом за 1-2 дня до операции (по показаниям проводится дополнительное обследование, назначаются консультации смежных специалистов), накануне и в день проведения вмешательства.
4.4. Вид анестезиологического пособия.
Вид обезболивания определяется врачом анестезиологом-реаниматологом в зависимости от состояния пациента, его возраста, массы тела, характера, объема и продолжительности оперативного вмешательства.
4.5. Схема выполнения операции.
Положение больного - в зависимости от пораженного сегмента. Конечность обрабатывается антисептиками по стандартной методике, обкла
дывается стерильными простынями. Оперативное вмешательство состоит из следующих этапов:
4.5.1. проведение спиц Киршнера, Илизарова, стержней или иных фиксаторов на запланированном ранее уровне по общепринятым правилам вне «опасных» зон (проекция сосудисто-нервных пучков и иных важных анатомических образований) для формирования баз аппарата внешней фиксации (количество и взаиморасположение фиксаторов должны обеспечивать максимально достижимую стабильность фиксации баз аппарата);
4.5.2. монтаж баз аппарата внешней фиксации;
4.5.3. соединение баз аппарата дистракционными стержнями, при наличии осевых деформаций базы аппарата соединяются через шарнирные узлы с возможностью последующей коррекции всех элементов деформации;
4.5.4. остеотомия кости на выбранном уровне. Доступ к кости осуществляется по общепринятым правилам. Предпочтительно выполнение чрезнадкостничной остеотомии кости остеотомом с последующей торсионной остеоклазии. Допустима поднадкостничная остеотомия пилой или остеотомом. Остеотомия может выполняться под жгутом;
4.5.5. рентгенконтроль полноты остеотомии и положения костных фрагментов (при выявлении недостатков - немедленное устранение);
4.5.6. послойное наложение швов на рану;
4.5.7. наложение асептической повязки.
Операция завершена.
Длительность операции составляет от 1 до 2,5-3 часов, в зависимости от объема и особенностей оперативного вмешательства.
5. Послеоперационный период.
В ранний послеоперационный период проводится контроль состояния раны и мягких тканей вокруг фиксаторов - перевязка через 1 сутки после операции, затем по мере необходимости. Возвышенное положение конечности для профилактики отека мягких тканей в первые 3 суток, в последующем разрешается частичная нагрузка конечности. При нормальном течении кожные швы снимают на 12-14 сутки после операции.
После операции выполняются (кратность по показаниям):
- общий анализ крови с целью контроля за динамикой уровня гемоглобина и воспалительных изменений крови;
- биохимическое исследование крови: общий белок, белковые фракции (а, в, у), билирубин (прямой, непрямой), щелочная фосфатаза, АлАТ, АсАТ, глюкоза, мочевина, электролиты (K, Na, Cl, Ca).
Период дистракции начинается на 3-5 сутки после операции. Оптимальный суточный темп дистракции - 0,25% исходной длины сегмента (0,5-1 мм в сутки). Дистракция ведется дробно, за 2-4 приема в сутки (в зависимости от технических возможностей). При наличии осевых деформаций ведется асимметричная дистракция до полной коррекции. Весьма желательно применение устройств автоматической дистракции. Перевязки аппарата производят по мере необходимости, но не реже чем 1 раз в 10 суток. Контроль качества дистракционного регенерата контролируют рентгенологически в сроки 7-10 дней после начала дистракции и затем по мере необходимости, но не реже чем 1 раз в 3 недели. На протяжении всего периода дистракции проводится лечебная физкультура (далее-ЛФК), направленная на поддержание должного объема движений в смежных суставах. Период дистракции может проводиться амбулаторно, если есть возможность контроля за процессом дистракции и состоянием аппарата со стороны лечащего врача.
В период фиксации аппарат стабилизируется после достижения запланированных величин удлинения и коррекции. Активно проводится консервативно-восстановительное лечение, направленное на поддержание функционального состояния конечности, разрешается постепенное увеличение нагрузки на оперированную конечность. Период фиксации проводится амбулаторно, или в специализированном реабилитационном стационаре. Состояние дистракционного регенерата контролируют рентгенологически 1 раз в месяц. Ориентировочная длительность периода фиксации - удвоенная длительность периода дистракции.
В период функциональной реабилитации аппарат демонтируют после достижения дистракционным регенератом удовлетворительных характеристик (плотность соответствует смежным отделам кости, структура тяжистая, сформирован кортикальный слой, отсутствует зонирование регенерата). В этот период проводится активная реабилитация - постепенное увеличение нагрузки на конечность, восстановление подвижности в суставах конечности, восстановление силы мышц. Лечение проводится амбулаторно, или (желательно) в специализированном реабилитационном стационаре (санатории). Состояние дистракционного регенерата контролируют рентгенологически непосредственно перед снятием аппарата, затем через 3, 6 и 12 месяцев. Ориентировочная длительность периода функциональной реабилитации - удвоенная длительность периода дистракции.
6. Динамическое наблюдение за больным после выписки.
Контрольные осмотры и рентгенконтроль проводятся 1 раз в 1-1,5 года вплоть до окончания роста.
Информация
Источники и литература
-
Постановления и приказы Министерства здравоохранения Республики Беларусь об утверждении клинических протоколов 2006-2019
-
www.minzdrav.gov.by
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.