Внематочная беременность
эктопическая беременность
 Версия: Клинические протоколы КР 2017-2020 (Кыргызстан)
Версия: Клинические протоколы КР 2017-2020 (Кыргызстан)
Внематочная [эктопическая] беременность (O00)
Акушерство и гинекология
Общая информация
Краткое описание
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ КЫРГЫЗСКОЙ РЕСПУБЛИКИ
КЫРГЫЗСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ ИНСТИТУТ ПЕРЕПОДГОТОВКИ И ПОВЫШЕНИЯ КВАЛИФИКАЦИИ
Клинический протокол
ВНЕМАТОЧНАЯ БЕРЕМЕННОСТЬ
ВНЕМАТОЧНАЯ БЕРЕМЕННОСТЬ
Национальный клинический протокол для родовспомогательных и хирургических отделений/стационаров I, II и III уровней организаций здравоохранения, утвержден Приказом МЗ КР №33 от 23.01.2019г.
Клиническая проблема
Внематочная беременность
Этапы оказания помощи
I, II и III уровни организаций здравоохранения Кыргызской Республики
Целевая группа
Акушер-гинекологи, анестезиологи-реаниматологи, хирурги, семейные врачи, инфекционисты, организаторы здравоохранения, студенты медицинских высших учебных заведений, эксперты ФОМС
Целевая группа пользователей
Женщины с внематочной беременностью и ее осложнениями
Дата создания
2018 год
Планируемая дата обновления
Проведение следующего пересмотра планируется в январе 2022, либо при появлении новых ключевых доказательств. Все поправки к клиническим протоколам будут опубликованы в периодической печати. Любые комментарии и пожелания по содержанию клинического протокола приветствуются
ВВЕДЕНИЕ
Эктопические беременности составляют около 2% от общего числа беременностей (CDC 1995). В Кыргызской Республике также отмечается рост данной патологии с 1640 случаев внематочной беременности в 2013 г. до 1866 случаев в 2017 г. Внематочная беременность остается основной причиной гибели женщин в I триместре беременности и составляет 4 – 10% от всех случаев материнской смертности (9). Около 10 – 15% материнских смертностей в 1-м триместре беременности связаны с эктопической беременностью (10). По данным Республиканского медикоинформационного центра в 2014 г. погибла одна женщина, в 2017 г. – две.
Цель разработки данного протокола: повышение качества медицинской помощи и улучшение исхода родов у женщин с внематочной беременностью и ее осложнениями.
Ожидаемые результаты от внедрения рекомендаций данного документа:
• Уточнение методов диагности внематочной беременности.
• Улучшение ранней/своевременной диагностики внематочной беременности.
• Улучшение знаний и навыков по тактике ведения внематочной беременности.
• Снижение частоты нежелательных исходов при внематочной беременности: бесплодие, внутрибрюшное кровотечение, геморрагический шок, материнская смертность.
Основные группы пользователей: акушер-гинекологи, анестезиологи-реаниматологи, хирурги, фельдшера и акушерки, инфекционисты, врачи общей практики; руководители сферы здравоохранения и разработчики стратегий в области здравоохранения; студенты медицинских высших и средних учебных учреждений; сотрудники ФОМС.
Для кого предназначено руководство: для ведения женщин с внематочной беременностью и ее осложнениями
ОПРЕДЕЛЕНИЕ
Внематочная (эктопическая) беременность – это беременность, имплантированная вне полости матки.
Эктопические беременности составляют около 2% от общего числа беременностей (CDC 1995). В Кыргызской Республике также отмечается рост данной патологии с 1640 случаев внематочной беременности в 2013 г. до 1866 случаев в 2017 г. Внематочная беременность остается основной причиной гибели женщин в I триместре беременности и составляет 4 – 10% от всех случаев материнской смертности (9). Около 10 – 15% материнских смертностей в 1-м триместре беременности связаны с эктопической беременностью (10). По данным Республиканского медикоинформационного центра в 2014 г. погибла одна женщина, в 2017 г. – две.
Цель разработки данного протокола: повышение качества медицинской помощи и улучшение исхода родов у женщин с внематочной беременностью и ее осложнениями.
Ожидаемые результаты от внедрения рекомендаций данного документа:
• Уточнение методов диагности внематочной беременности.
• Улучшение ранней/своевременной диагностики внематочной беременности.
• Улучшение знаний и навыков по тактике ведения внематочной беременности.
• Снижение частоты нежелательных исходов при внематочной беременности: бесплодие, внутрибрюшное кровотечение, геморрагический шок, материнская смертность.
Основные группы пользователей: акушер-гинекологи, анестезиологи-реаниматологи, хирурги, фельдшера и акушерки, инфекционисты, врачи общей практики; руководители сферы здравоохранения и разработчики стратегий в области здравоохранения; студенты медицинских высших и средних учебных учреждений; сотрудники ФОМС.
Для кого предназначено руководство: для ведения женщин с внематочной беременностью и ее осложнениями
ОПРЕДЕЛЕНИЕ
Внематочная (эктопическая) беременность – это беременность, имплантированная вне полости матки.
Классификация
КЛАССИФИКАЦИЯ
|
По МКБ-10
|
О 00.0Абдоминальная (брюшная) беременность;
О 00.1 Трубная беременность, в том числе:
− беременность в маточной трубе,
− разрыв маточной трубы вследствие беременности,
− трубный аборт;
О 00.2 Яичниковая беременность;
О 00.8 Другие формы внематочной беременности:
− шеечная,
− в роге матки,
− интралигаменетарная,
− стеночная (интрамуральная);
О00.9Внематочная беременность неуточнённая
|
|
По наличию
осложнений
|
1. Осложненная
2. Неосложненная |
|
По месту имплантации
|
1. Трубная (в 98% случаев ВБ):
− интерстициальный отдел;
− истмический отдел;
− ампулярный отдел;
− фимбриальный отдел.
2. Яичниковая (0,1 – 0,7%):
− локализована на поверхности яичника;
− локализована интрафолликулярно.
3. Абдоминальная (брюшная) беременность (0,3 – 0,7%):
− первичная (имплантация без попадания в маточную трубу);
− вторичная (вследствие трубного аборта и дальнейшего прикрепления ворсинчатого хориона к органам брюшной полости).
4. Шеечная (0,1 – 0,4%).
5. Беременность в рубце на матке после кесарева сечения.
6. Интралигаментарная.
7. Стеночная (интрамуральная).
8. Гетеротопическая беременность (сочетание маточной локализации одного плодного яйца и внематочной локализации другого), встречается крайне редко.
|
Согласно номенклатуре терминов Европейского общества репродукции человека (ЕSHRE, 2005г.), наряду с вышеизложенным, имеет место термин «Беременность неизвестной локализации» – диагноз, который ставится всякий раз, когда есть доказательства беременности (уровень ХГЧ), но еще нет подтверждения ее внутриматочной или внематочной локализации трансвагинальным ультразвуковым исследованием (2, 4).
|
При беременности неизвестной локализации должна быть высокая настороженность на внематочную беременность! Женщина должна быть под наблюдением до уточнения диагноза (Приложение №1)
|
Факторы и группы риска
ФАКТОРЫ РИСКА (2)
|
Фактор
|
Относительный риск
|
|
Эпизод внематочной беременности в анамнезе
|
8.3
|
|
Реконструктивные операции на маточных трубах
|
4
|
|
Бесплодие (риск увеличивается с ее продолжительностью)
|
2.1-2.7
|
|
Воспалительные заболевания органов малого таза (хламидиоз, гонорея или неспецифический сальпингит, особенно рецидивирующий)
|
3.7
|
|
Курение (риск увеличивается со стажем)
|
1.7-3.9
|
|
Курение в прошлом или когда-либо
|
1.5
|
|
Возраст 40 лет и более (в сравнении с женщинами в возрасте 25-29 лет)
|
2.9
|
|
Стерилизация
|
9.3
|
|
ЗАПОМНИТЕ, ЧТО:
1. Любая женщина репродуктивного возраста, живущая половой жизнью, при появлении болей в животе или вагинального кровотечения, должна, прежде всего, пройти обследование на беременность, вне зависимости от того, использует ли она в настоящее время контрацепцию или не имеет никаких факторов риска развития ВБ. 2. Беременные женщины с известными значительными факторами риска ВБ должны обследоваться на предмет возможной ВБ, даже при отсутствии каких-либо симптомов. |
Диагностика
ДИАГНОСТИКА ВНЕМАТОЧНОЙ БЕРЕМЕННОСТИ
Ранняя диагностика имеет решающее значение для снижения материнской заболеваемости и смертности, связанных с внематочной беременностью, поэтому медицинский работник всегда должен быть настороженным и внимательным.
|
Критерии, на основании которых врачу следует заподозрить внематочную беременность (при положительном результате теста на беременность):
• ХГЧ сыворотки крови 1000 – 2000 МЕ/л; • При трансвагинальном УЗИ плодное яйцо не визуализируется в полости матки; • Отмечается абдоминальный болевой синдром в сочетании с положительным тестом на беременность (2); ОБРАТИ ВНИМАНИЕ И ПОМНИ, ЧТО: ‒ Не каждая ОЗ/пациентка имеет возможность проведения анализа на ХГЧ! ‒ В современной практике, во многих случаях, внематочной беременности отмечается при значении ХГЧ менее 1000 МЕ/л. ‒ Учитывая вышеизложенное, распространенное мнение, что при низком уровне ХГЧ (менее 1000 МЕ/л) внематочная беременность маловероятна/невозможна является ЛОЖНЫМ!!! ‒ Никогда не забывайте, что разрыв трубы возможен при ХГЧ < 1000 МЕ/л. |
I. КЛИНИЧЕСКАЯ КАРТИНА
1. Клиническая картина: варьирует в очень широком спектре, когда могут отмечаться только аменорея или мажущие выделения без наличия болей, или односторонняя легкая или умеренная боль в области малого таза, до тяжелой односторонней боли в области малого таза (угрожающий разрыв) или острого живота с гипотензией и гемоперитонеумом (разрыв маточной трубы).
2. Клиническая картина (может включать или не включать):
• Отсутствие менструации;
• Нерегулярное вагинальное кровотечение или мажущие выделения;
• Боль в области живота, обычно односторонняя;
• Чувствительность при смещении шейки;
• Пальпируемое придатковое образование, но это свидетельствует о запоздалой диагностике!!!
• Отсутствие внутриматочной беременности при ультразвуковом сканировании женщин с положительным ХГЧ (2).
3. Ведущие симптомы при разрыве трубы (3):
− рвота во время болевого приступа,
− диффузная боль во всех отделах живота,
− гипотония и тахикардия,
− «мигающая» (волнообразная) боль.
4. Диагностика:
− сбор анамнеза, обратите особое внимания на факторы риска, менструальный цикл, использование контрацепции, наличия бесплодия, на характер болей (время появления, локализация),
− физикальный осмотр, если нет клиники острого живота, следует провести биманульное влагалищное исследование,
− экспресс тест на беременность (моча),
− трансвагинальное УЗИ, но если нет возможности провести трансвагинальное УЗИ, проведите трансабдоминальное,
− титр ХГЧ,
− диагностическая лапароскопия. Однако при наличии трансвагинального УЗИ и своевременных титров ХГЧ, диагностическая лапароскопия требуется не часто. Но диагностическая лапароскопия может быть использована при подозрении на гетеротопическую беременность. Лапароскопия не является золотым стандартом в диагностике эктопической беременности. Сообщается о ложноотрицательных результатах в 3,0 - 4,5% случаев, когда процедура выполняется слишком рано.
5. Дифференциальная диагностика: Не следует забывать, что клиника внематочной беременности может быть при:
− Аппендиците;
− Сальпингите;
− Разрыве желтого тела или фолликулярной кисты;
− Самопроизвольном выкидыше или угрожающей выкидыш;
− Перекруте ножки кисты яичника;
− Нарушении питания миоматозного узла;
− Заболеваниях мочевыводящих путей.
|
ОБРАТИ ВНИМАНИЕ!!!
Ранняя диагностика снижает показатель материнской смертности, а также позволяет использовать малоинвазивные и органосохраняющие методы лечения! |
II. УЛЬТРАЗВУКОВОЕ ИССЛЕДОВАНИЕ
Желточный мешок – это первая структурная часть плодного яйца, которая визуализируется уже в 5 недель беременности. Однако окончательное ультразвуковое свидетельство внутриматочной беременности включает визуализацию эмбриона.
УЛЬТРАЗВУКОВЫЕ КРИТЕРИИ ВНЕМАТОЧНОЙ БЕРЕМЕННОСТИ (7)
Диагностика и последующее ведение внематочной беременности основаны либо на ультразвуковом выявлении наличия трофобластической ткани во внематочной локализации, либо на отсутствии беременности в полости матке.
1. Трансвагинальное УЗИ должно быть методом выбора в диагностике эктопической беременности
2. Наличие плодного яйца в полости матки является абсолютным признаком маточной беременности.
3. Помните, что существует редкая (0,02%) вероятность гетеропической беременности, этот риск выше в случаях ВРТ.
4. Дискутабельным остается понятие «ложное» плодное яйцо. В этом случае интрадецидуальные и двойные децидуальные признаки могут помочь в диагностике внутриматочной беременности.
5. Дз «Внематочная беременность» требует визуализации желточного мешка или эмбриона за пределами матки.
6. Наличие в области придатков (рядом с яичником) образования, пониженной эхогенности, может указывать лишь на вероятность трубной беременности (диагностическая ценность – 80%), т.к. эти данные возможны при наличии придатковых образований, таких, как паратубарная киста, киста желтого тела, гидросальпинкс, а также миома матки или кишечник.
7. Эхогенные признаки наличия жидкости в дугласовом пространстве могут означать разрыв эктопической беременности (кровь). Однако эхогенные признаки наличия жидкости в дугласовом пространстве могут сопровождать и нормальную маточную беременность, поэтому не могут быть дополнительным диагностическим критерием внематочной беременности.
8. Если желточный мешок/эмбрион не удается обнаружить, при постановке диагнозаследует учитывать клиническую картину, а также уровень ХГЧ.
9. В ряде случаях предварительный диагноз «Беременность неизвестной локализации» является необходимым и лучшим. Дальнейшее наблюдение, со временем, определит окончательный диагноз и лечение.
Желточный мешок – это первая структурная часть плодного яйца, которая визуализируется уже в 5 недель беременности. Однако окончательное ультразвуковое свидетельство внутриматочной беременности включает визуализацию эмбриона.
УЛЬТРАЗВУКОВЫЕ КРИТЕРИИ ВНЕМАТОЧНОЙ БЕРЕМЕННОСТИ (7)
Диагностика и последующее ведение внематочной беременности основаны либо на ультразвуковом выявлении наличия трофобластической ткани во внематочной локализации, либо на отсутствии беременности в полости матке.
1. Трансвагинальное УЗИ должно быть методом выбора в диагностике эктопической беременности
2. Наличие плодного яйца в полости матки является абсолютным признаком маточной беременности.
3. Помните, что существует редкая (0,02%) вероятность гетеропической беременности, этот риск выше в случаях ВРТ.
4. Дискутабельным остается понятие «ложное» плодное яйцо. В этом случае интрадецидуальные и двойные децидуальные признаки могут помочь в диагностике внутриматочной беременности.
5. Дз «Внематочная беременность» требует визуализации желточного мешка или эмбриона за пределами матки.
6. Наличие в области придатков (рядом с яичником) образования, пониженной эхогенности, может указывать лишь на вероятность трубной беременности (диагностическая ценность – 80%), т.к. эти данные возможны при наличии придатковых образований, таких, как паратубарная киста, киста желтого тела, гидросальпинкс, а также миома матки или кишечник.
7. Эхогенные признаки наличия жидкости в дугласовом пространстве могут означать разрыв эктопической беременности (кровь). Однако эхогенные признаки наличия жидкости в дугласовом пространстве могут сопровождать и нормальную маточную беременность, поэтому не могут быть дополнительным диагностическим критерием внематочной беременности.
8. Если желточный мешок/эмбрион не удается обнаружить, при постановке диагнозаследует учитывать клиническую картину, а также уровень ХГЧ.
9. В ряде случаях предварительный диагноз «Беременность неизвестной локализации» является необходимым и лучшим. Дальнейшее наблюдение, со временем, определит окончательный диагноз и лечение.
|
УЛЬТРАЗВУКОВЫЕ КРИТЕРИИ ТРУБНОЙ БЕРЕМЕННОСТИ (5)
|
|
|
Условия успешной ультразвуковой диагностики ВБ
|
• ОБРАТИ ВНИМАНИЕ!!! Трансвагинальное УЗИ должно быть методом выбора в диагностике эктопической беременности;
• При проведении УЗИ должна быть уверенная визуализация обоих яичников (в одном из яичников скорее всего будет определяться желтое тело (в 85% на стороне поражения, но в 15% случаев в контрлатеральном яичнике). |
|
1. Предварительные
|
• Отсутствие маточной беременности (в 0,02% встречается сочетание маточной и внематочной беременности);
• Незначительное увеличение матки (в 30-60% случаях ВБ); • Гравидарная гиперплазия эндометрия до 1,2-2,0 см за счет прогестероновой стимуляции (в 50% случаях ВБ); • Ложное плодное яйцо в полости матки, т.е. скопление жидкости за счет децидуальной реакции (в 15-20% случаях ВБ). |
|
2. Абсолютные
|
Эктопически (вне матки) расположенное плодное яйцо с желточным мешком и/или живым эмбрионом;
• К сожалению, развивающуюся ВБ удается диагностировать не более чем в 5-10% случаев. |
|
3. Относительные
|
• В области придатков определяется дополнительное образование любой эхоструктуры с нечеткими или неровными контурами;
• Эхонегативное содержимое в дугласовом пространстве; ОБРАТИ ВНИМАНИЕ!!! ‒ Обнаружение небольшого количества анэхогенной жидкости в дугласовом пространстве, изолированно, не может быть диагностическим критерием эктопической беременности, т.к. встречается и при маточной беременности; ‒ Выявление жидкости при эктопической беременности составляет 28-56% случаев и говорит о разрыве трубы, но чаще является признаком истечения крови из фимбриального отдела трубы (4). |
|
4. Вероятные
|
• Вне матки анэхогенное или гипоэхогенное образование с эхопозитивным ободком;
• Свободная жидкость в дугласовом пространстве, а также в верхнебоковых отделах живота, содержащая рассеянные эхогенные включения; • Сочетание свободной жидкости с околоматочным образованием, имеющим нечеткие контуры и гетерогенную эхоструктуру. |
|
УЛЬТРАЗВУКОВЫЕ КРИТЕРИИ ЦЕРВИКАЛЬНОЙ (ШЕЕЧНОЙ) БЕРЕМЕННОСТИ (5)
|
|
1. Пустая полость матки;
2. Бочкообразная форма шейки матки; 3. Плодное яйцо ниже уровня внутреннего зева; 4. Отсутствие «скользящего» признака*; 5. Кровоток вокруг плодного яйца при цветном допплеровском картировании. |
|
*«Скользящий признак» – при надавливании датчиком на шейку матки, при аборте в ходу, плодное яйцо смещается против эндоцервикального канала, но это не происходит при имплантации плодного яйца в стенку цервикального канала. (уровень доказательства 3)
|
| УЛЬТРАЗВУКОВЫЕ КРИТЕРИИ БЕРЕМЕННОСТИ В РУБЦЕ НА МАТКЕ ПОСЛЕ КЕСАРЕВА СЕЧЕНИЯ (5) |
|
1. При трансвагинальном УЗИ определяются пустые матка и цервикальный канал;
2. Плодное яйцо полностью окружено миометрием и рубцовой тканью по передней стенке матки, при этом отмечается уменьшение толщины миометрия между плодным яйцом и мочевым пузырем, нет контакта между плодным яйцом и полостью матки;
3. Возможен:
− эндогенный рост плодного яйца, т.е. в сторону полости матки, что приводит к обильному кровотечению;
− экзогенный рост плодного яйца, т.е. в сторону брюшной полости, что приводит к сильной боли, разрыву матки и сильному кровотечению.
|
|
УЛЬТРАЗВУКОВЫЕ КРИТЕРИИ ИНТЕРСТИЦИАЛЬНОЙ БЕРЕМЕННОСТИ (5)
|
|
1. Пустая полость матки;
2. Продукты зачатия/плодное яйцо, расположены сбоку в интерстициальной (внутримышечной) части фаллопиевой трубы и окружены менее чем 5 мм миометрия во всех плоскостях визуализации; 3. Признак «интерстициальной линии», который представляет собой тонкую эхогенную линию, простирающуюся от центрального М-эха полости матки к периферии интерстициального отдела трубы; 4. Признак «интерстициальной линии» имеет чувствительность 80% и специфичность 98% для диагностики интерстициальной внематочной беременности. |
|
УЛЬТРАЗВУКОВЫЕ КРИТЕРИИ БЕРЕМЕННОСТИ В РОГЕ МАТКИ (cornual pregnancy) (5)
|
|
В настоящее время термин «Беременность в роге матки» используется и при интерстициальной беременности.
|
|
Плодовместилище не является продолжением матки и определяется в виде отдельного образования, которое:
• связано с нормальным рогом матки ножкой на уровне внутреннего зева (рудиментарный рог); • в одном роге при двурогой матке или при наличии перегородки в полости матки. |
|
1. Пустая полость матки;
2. Плодовместилище визуализируется отдельно от тела матки, смещается, окружено миометрием; 3. Определяется сосудистая ножка, прилегающая к плодному яйцу в однорогой матке. |
|
УЛЬТРАЗВУКОВЫЕ КРИТЕРИИ ЯИЧНИКОВОЙ БЕРЕМЕННОСТИ (5)
|
|
Специфических критериев ультразвуковой диагностики нет, поэтому яичниковую беременность трудно отличить от трубной. Но клиническое ведение до хирургического лечения, в целом, одинаково, как в случае яичниковой, так и в случае трубной беременности. Вероятно, обнаружение следующих признаков: пустая полость матки, наличие анэхогенного образования с эхогенным «венчиком», желточный мешок визуализируется редко. Образование в проекции яичника смещается вместе с яичниковыми структурами. Желтое тело должно быть отдифференцировано. Допплеровское исследование может помочь в регистрации сердечных сокращений эмбриона. Наличие гетерогенной массы и свободной жидкости в дугласовом пространстве может говорить о разрыве плодовместилища.
|
|
УЛЬТРАЗВУКОВЫЕ КРИТЕРИИ АБДОМИНАЛЬНОЙ (БРЮШНОЙ) БЕРЕМЕННОСТИ (5)
|
|
1. Отсутствие плодного яйца в полости матки;
2. Отсутствие расширенных участков маточной трубы и гетерогенного придаткового образования; 3. Плодовместилище, окруженное петлями кишечника и отделенное от них брюшиной; 4. Выраженная подвижность плодного яйца при надавливании датчиком на область заднего свода. |
|
УЛЬТРАЗВУКОВЫЕ КРИТЕРИИ ГЕТЕРОТОПИЧЕСКОЙ БЕРЕМЕННОСТИ (5)
|
|
1. Гетеротопическая беременность диагностируется в тех случаях, когда результаты УЗИ указывают на одновременное формирование внутри- и внематочной беременности.
2. При спонтанных зачатиях этот вид патологии формируется крайне редко – в пределах 0,02%. Поэтому, почти во всех клинических ситуациях, когда диагностируется внутриматочная беременность, как правило внематочная беременность исключена. 3. Чаще всего данный вид патологии формируется при использовании вспомогательных репродуктивных технологий (ЭКО). 4. После искусственного или самопроизвольного прерывания беременности после ЭКО, при продолжающемся кровотечении, сохраняющемся повышенным уровнем сывороточного ХГЧ и болевом синдроме необходимо исключить гетеротопический вариант внематочной беременности. |
III. ОПРЕДЕЛЕНИЕ СЫВОРОТОЧНОГО ХГЧ
Использование титра сывороточного ХГЧ, с целью дифференициальной диагностики маточной и внематочной беременности, основано на следующих принципах:
1) Внематочная беременность, как правило (хотя и не всегда), при имплантации вне полости матки, отстает в росте, поэтому уровень ХГЧ не увеличивается с той же скоростью, как при маточной беременности. Однако, это не всегда помогает отличить маточную беременность от внематочной.
2) С прогрессированием беременности увеличивается уровень ХГЧ и достигает уровня, когда внутриматочная беременность будет видна при УЗИ. Таким образом, если уровень ХГЧ достаточно высок и продолжает расти, но УЗ признаки маточной беременности отсутствуют следует, прежде всего, заподозрить внематочную беременность.
3) Низкие титры ХГЧ лучше описать как «Беременность неизвестной локализации», когда УЗИ еще не может определить является ли беременность маточной или внематочной.
4) Многоплодная беременность сопровождается более высоким уровням ХГЧ в очень раннем сроке гестации, прежде чем эмбрионы станут достаточно большими, чтобы их можно было визуализировать на УЗИ. Этот является еще одной причиной, по которой беременность после ЭКО должна вестись иначе и осторожно.
|
I. Однократное измерение сывороточного ХГЧ не достаточно для диагностики внематочной беременность.
II. При наличии беременности отмечается увеличение ХГЧ от 50 до 100 МЕ/л в день ожидаемой менструации (на 14 день после овуляции). III. При маточной беременности уровень ХГЧ удваивается (прирост на 50%) каждые 1,4 – 2,1 дня, в первые 6 недель беременности, пока его уровень не превысит 10 000 МЕ/л, достигая своего пика 50 000 – 100 000 МЕ/л между 8 и 10 неделями беременности. Но только один уровень сывороточного ХГЧ не может быть использован для диагностики внематочной беременность. IV. При ВБ уровень ХГЧ растет значительно медленнее и не имеет линейной зависимости от срока беременности, как при маточной беременности. V. При концентрации ХГЧ в крови менее 5 МЕ/л беременность исключается. VI. Определение уровня сывороточного ХГЧ имеет важную роль при проведении УЗИ с целью исключения или подтверждения эктопической беременности. VII. Существует распространенное заблуждение, что низкий уровень ХГЧ в сыворотке (например, менее 1000 МЕ/л) означает, что внематочная беременность маловероятна. Однако это ложное предположение и в современной практике многие внематочные беременности имеют значения ХГЧ ниже этого уровня. VIII. Если установить местоположение беременности не удается, тогда, временно, используется диагноз «Беременность неизвестной локализации». IX. Начальный уровень ХГЧ в сыворотке крови является ключевым прогностическим показателем успеха консервативного ведения (выжидательная тактика и медикаментозное лечение) при ультразвуковой визуализации эктопической беременности. X. Клиническое значение количественного определения сывороточного ХГЧ: 1) Определение жизнеспособной беременности: нормальный рост концентрации ХГЧ при его серийном определении указывает на нормальную (маточную) беременность; 2) Связь с данными УЗИ: при концентрации ХГЧ 3500 МЕ/л и более, влагалищное УЗИ должно определить маточную беременность, 3) Оценка результатов лечения: − Снижение уровня ХГЧ свидетельствует об эффективности медикаментозного или хирургического лечения; − Неизменный или растущий уровень ХГЧ свидетельствует о наличии жизнеспособной ткани трофобласта. |
IV. ОПРЕДЕЛЕНИЕ ХГЧ В МОЧЕ (экспресс-тест)
|
I. Тест положителен уже при концентрации ХГЧ в сыворотки крови 50 – 200 МЕ/л.
II. При положительном тесте и если клинически оправданно, показано проведение УЗИ и анализ на сывороточный ХГЧ |
V. ЛАПАРОСКОПИЯ
|
I. Лапароскопия не является золотым стандартом в диагностике эктопической беременности. Сообщается о ложно-отрицательных результатах в 3,0 – 4,5% случаях, когда процедура выполнялась слишком рано (Уровень доказательства 2++).
II. Следует использовать только в тех случаях, если: а) не может быть обеспечено тщательное наблюдение; б) у пациентки имеют место признаки угрожающего разрыва маточной трубы; в) имеет место отказ от выжидательной или медикаментозной терапии. |
VI. КУЛЬДОЦЕНТЕЗ
Кульдоцетез (пункция заднего свода) относится к устаревшим методам диагностики внематочной беременности, т.к. точность его считается неудовлетворительной!!! Возможно применение метода лишь при недоступности других методов (трансвагинальное УЗИ или анализ сывороточного ХГЧ), с целью выяснения наличия крови в брюшной полости.
Лечение
ТАКТИКА ВЕДЕНИЯ ВНЕМАТОЧНОЙ БЕРЕМЕННОСТИ
1. ТРУБНАЯ БЕРМЕННОСТЬ
I. Хирургическое лечение
II. Медикаментозное лечение
III. Выжидательная тактика
|
ВАЖНО!!!
При выборе того или иного метода лечения следует помнить, что наличие клиники
острого живота или гемодинамическая нестабильность пациентки являются показанием
для хирургического лечения.
Даже при стабильном состоянии, пациентка и ее семья должны, по возможности, быть
полностью информированными о преимуществах и недостатках каждого варианта
лечения, чтобы полноценно участвовать в выборе наиболее подходящего лечения!
|
I. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ТРУБНОЙ БЕРЕМЕННОСТИ (24)
|
1. Лапароскопический доступ предпочтительнее, чем лапаротомия (минимальная кровопотеря, короткий курс восстановления, меньшая вероятность образования спаек).
2. Когда контрлатеральная маточная труба повреждена или отсутствует, а кровотечение контролируемо, предпочтительнее сальпинготомия, с целью сохранения у женщины возможности забеременеть в будущем. 3. У женщин с факторами риска бесплодия (предыдущая эктопическая беременность, повреждение контрлатеральной маточной трубы, операции на брюшной полости и органах малого таза, воспалительные заболевания органов малого таза) предпочтительно проведение сальпинготомии. 4. Если проводится сальпинготомия, женщина должна быть информирована о том, что: − Необходимо продолжить контроль уровня ХГЧ (еженедельно, до получения отрицательного результата), т.к. возможна персистенция трофобласта; − Возможно, потребуется медикаментозное лечение метотрексатом; − Возможно, потребуется проведение сальпингэктомии; − В будущем не исключен риск повтороного развития внематочной беременности в этой же маточной трубе. 5. Сальпингэктомия (удаление трубы): − Является операцией выбора у женщин, которые, в последующем, больше не планируют деторождение. Также, этой категории женщин может быть предложена окклюзия (перевязка) контрлатеральной маточной трубы; − Удаление маточной трубы (сальпингэктомия) становится необходимой в случаях ее обширного повреждения или неконтролируемого внутрибрюшного кровотечения. 6. Техника линейной сальпинготомии (рис. 1 и 2): − Показана при отсутствии разрыва плодовместилища, стабильной гемодинамике и при необходимости сохранения репродуктивной функции у женщины. − Пораженная труба освобождается от окружающих структур. − На стороне, противоположной мезосальпингсу, над наиболее истонченной частью трубы: • выполняют линейный разрез монополярным электродом или ножницами длиной 1 – 2 см, • удаляют плодное яйцо, • промывают плодовместилище, • проводят контроль гемостаза, при продолжающемся кровотечении проводят коагуляцию сосудов, • место разреза на трубе не ушивают. 7. Часть трубных беременностей, локализованных в ампулярной и фимбриальной части маточной трубы, могут быть эвакуированы путем «выдавливания» через фимбриальный конец. Однако данный метод сопряжен с высоким риском персистенции трофобласта, что может повлечь за собой, дополнительно, лечение метотрексатом или повторное хирургическое вмешательство. Поэтому уровень ХГЧ должен быть повторен через 7 дней после операции и, далее, еженедельно наблюдаться до тех пор, пока его уровень не уменьшится менее, чем 15 МЕ/л. |
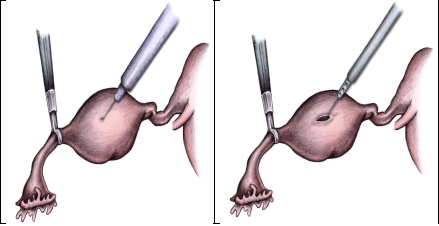
Рис. 1. Техника линейной сальпинготомии (emedicine.medscape)
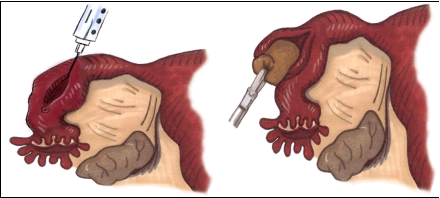
Рис. 2. Техника линейной сальпинготомии (emedicine.medscape)
II. МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ ТРУБНОЙ БЕРЕМЕННОСТИ
Метотрексат является антагонистом фолиевой кислоты, ингибирует синтез ДНК и РНК путем инактивации дигидрофолатаредуктазы, поэтому такие быстро пролиферирующие ткани, как трофобластные клетки, уязвимых для его действий. Медикаментозное лечение рекомендуется проводить в ОЗ Вторичного и Третичного уровней, после получения информированного добровольного согласия пациентки.
|
МЕТОТРЕКСАТ
|
|
|
Противопоказания
|
|
|
Абсолютные
|
Относительные
|
|
1. Маточная беременность;
2. Целостность маточной трубы нарушена (разрыв маточной трубы) 3. Наличие иммунодефицита; 4. Анемия, лейкопения или тромбоцитопения тяжелой степени тяжести; 5. Индивидуальная непереносимость метотрексата; 6. Заболевания легких, острое течение; 7. Язва желудка, острое течение; 8. Клинически значимая дисфункция печени; 9. Клинически значимая дисфункция почек; 10. Грудное вскармливание; 11. Нестабильная гемодинамика; 12. Нет возможности наблюдения за состоянием пациентки |
1. При вагинальном ультразвуковом сканировании регистрируется сердечная деятельность плода;
2. Высокие цифры ХГЧ (более 5000 МЕ/л); 3. При вагинальном ультразвуковом сканировании регистрируется внематочная беременность размером более чем 4,0 см; 4. Отказ пациентки от гемотрансфузии. |
|
Преимущества
|
|
|
1) Меньшее повреждение маточной трубы;
2) Снижется риск оперативного лечения, поэтому уменьшается риск послеоперационных осложнений, в том числе спаечная болезнь; 3) Лучшее сохранение фертильности без риска потери маточной трубы. Последнее особенно важно для женщин с бесплодием или тех, у кого уже нет одной маточной трубы; 4) Меньшая стоимость лечения. |
|
|
Факторы, увеличивающие шансы успешного лечения (1, 8)
|
|
|
1) Диаметр образования в области придатков менее 3,5 см;
2) Гемодинамическая стабильность; 3) Низкий уровень сывороточного ХГЧ, желательно, менее 1500 МЕ/л, однако допустим уровень ХГЧ 5000 МЕ/л, но это может быть связано с повышенной потребностью во второй дозе МТХ. 4) Не регистрируется сердечная деятельность плода при ультразвуковом сканировании; 5) Абсолютно исключена маточная беременность; 6) И пациентка, и доктор готовы принять участие в последующих мероприятиях; 7) Нет индивидуальной лекарственной непереносимости метотрексата. 8) Важно помнить, что если не все вышеуказанные условия выполняются, возрастает риск необходимости применения или второй дозы МТХ, или хирургического лечения. |
|
|
ВНУТРИМЫШЕЧНАЯ ИНЪЕКЦИЯ МЕТОТРЕКСАТА
|
|
|
Расчет дозы
|
1) 50 мг метотрексата на 1 квадратный метр площади поверхности тела (ППТ).
 2) Нет консенсуса в отношении ограничения дозы метотрексата, но обычно ограничено ППТ 2м2 , что составляет 100 мг метотрексата; 3) Если ППТ более 2м2 , требуется консультация химиотерапевта; 4) Доза препарата составляет 50мг/м2 , округленная до ближайших 5 мг |
|
Мероприятия до начала терапии:
ВАЖНО!!! Метотрексат гепатотоксичен и выводится почками, поэтому не должен быть использован у женщин с печеночной или почечной недостаточностью! |
1) Обследовать:
− уровень ХГЧ (перед каждой дозой метотрексата), − развернутый анализ крови, − креатинин, − печеночные тесты, − группа крови; 2) Противорвотное средство (ондансетрон 8 мг в/в или орально, или метоклопрамид) по показаниям. |
|
Интерпретация анализов
|
Следует отказаться от введения метотрексата если:
1) Уровень АСТ и АЛТ превышают норму в 2 раза; 2) Уровень сывороточного билирубина более 1,2 мг/дл; 3) Уровень креатинина сыворотки крови более 130 ммоль/л; 4) Количество лейкоцитов крови менее 3000. |
|
Метод наблюдения
|
1) Наблюдение в условиях стационара;
2) При появлении признаков внутрибрюшного кровотечения – экстренная лапаротомия; 3) Около 75% женщин испытывают боль после начала лечения, следует провести дифференциальную диагностику с разрывом трубы, острым животом, кровотечением. |
|
Метод введения
|
Внутримышечно
|
|
МЕТОТРЕКСАТ: РЕЖИМ ОДНОЙ ДОЗЫ
|
|
|
Метод введения
|
Внутримышечно
|
|
0 день
|
1) Метотрексат в/м, первая доза;
2) Наблюдение за женщиной в течение 30 минут после инъекции для исключения реакции гиперчувствительности (редко), можно использовать антигистаминный или стероидный крем в место инъекции, противорвотное средство (Ондансетрон 4 мг или метоклопрамид) при появлении симтомов. |
|
1-2-3 день
|
1) Наблюдение в условиях стационара;
2) При появлении признаков внутрибрюшного кровотечения – экстренная лапаротомия; 3) Около 75% женщин испытывают боль после начала лечения, следует провести дифференциальную диагностику с разрывом трубы, острым животом, кровотечением, важно следить за гемодинамикой. |
|
4 день
|
1) Анализ крови на ХГЧ: ВАЖНО!!! Уровень ХГЧ 4-го дня будет необходим для сравнения его уровня с уровнем ХГЧ 7-го день;
2) ОБРАТИ ВНИМАНИЕ!!! Часто уровень ХГЧ повышается в 1- 4 дни после начала метотрексат терапии и это не должно вызывать настороженности. Последнее связано с продолжающейся продукцией ХГЧ синцитиотрофобластом, несмотря на прекращение выработки цитотрофобластом (25). |
|
5-6 день
|
1) Наблюдение в условиях стационара: очень строгий контроль за гемодинамикой;
2) При появлении признаков внутрибрюшного кровотечения – экстренная лапаротомия. |
|
7 день
|
Анализ крови на ХГЧ:
1) Если уровень ХГЧ снизился более чем на 15% от уровня 4-го дня продолжите контроль ХГЧ еженедельно до уровня, ниже 15 МЕ/л; 2) Если уровень ХГЧ снизился менее чем на 15% от уровня 4-го дня (или, если не определили ХГЧ на 4-й день – снизился менее чем на 25% от уровня 1-го дня), сделайте в/м вторую дозу метотрексата из расчета 50 мг/м2 |
|
14 день
|
1) Анализ крови на ХГЧ.
2) Если уровень ХГЧ не снизился после второй дозы метотрексата, проведите хирургическое лечение. 3) В качестве альтернативы может быть назначена третья доза метотрексата 50 мг / м 2 . Если после 3 доз уровень ХГЧ не снижается как минимум на 15%, приступайте к оперативному лечению. |
|
Дальнейшее наблюдение
|
1) Контроль уровня ХГЧ – еженедельно;
2) Если уровень ХГЧ остается без изменений или, напротив, увеличивается во время наблюдения, рассмотрите возможность введения метотрексата для лечения персистирующей внематочной беременности или приступайте к оперативному лечению; 3) На данном этапе нет необходимости в проведении УЗИ, за исключением случаев подозрения на разрыв маточной трубы с целью диагностики гемоперитонеума, т.к. во время лечения диаметр трубы может увеличиваться из-за некоторого кровоизлияния, что не требует хирургического вмешательства. Увеличение трубы по данным УЗИ может сохраняться в течение длительного времени из-за медленной реабсорбции гематомы. |
|
МЕТОТРЕКСАТ: РЕЖИМ ДВУХ ДОЗ
|
|
|
Протокол «MTX: режим двух доз» является эффективной и безопасной альтернативой протоколу «MTX: режим одной дозы» у женщин с уровнем ХГЧ в сыворотке крови до лечения от 3600 до 5500 МЕ/л или с диаметром трубы от 2,7 до 3,5 см (26).
|
|
|
0 день
|
1) Метотрексат в/м, первая доза;
2) Наблюдение за женщиной в течение 30 минут после инъекции для исключения реакции гиперчувствительности (редко), можно использовать антигистаминный или стероидный крем в место инъекции, Ондансетрон 4 мг 2 раза в день, 2 дня или метоклопрамид. |
|
1-2-3 день
|
1) Наблюдение в условиях стационара;
2) При появлении признаков внутрибрюшного кровотечения – экстренная лапаротомия |
|
4 день
|
1) Анализ крови на ХГЧ;
2) Метотрексатв/м, вторая доза, вне зависимости от уровня ХГЧ! |
|
5-6 день
|
1) Наблюдение в условиях стационара;
2) При появлении признаков внутрибрюшного кровотечения – экстренная лапаротомия. |
|
7 день
|
Определите уровень ХГЧ:
1) Если уровень ХГЧ снизился более чем на 15% от уровня 4-го дня, проводите контроль ХГЧ еженедельно до уровня, соответствующего вне беременности; 2) Если уровень ХГЧ снизился менее чем на 15% от уровня ХГЧ 4-го дня, сделайте в/м третью дозу метотрексата из расчета 50 мг/м2 . |
|
11 день
|
Определите уровень ХГЧ:
1) Если за период наблюдения между 7 и 11 днями уровень ХГЧ снизился более чем на 15%, проводите контроль ХГЧ еженедельно до уровня, соответствующего вне беременности; 2) Если за период наблюдения между 7 и 11 днями уровень ХГЧ снизился менее чем на 15%, нужно повторить в/м введение четвертой дозы метотрексата из расчета 50 мг/м2 . |
|
14 день
|
1) Анализ крови на ХГЧ.
2) Если уровень ХГЧ не снизился после четвертой дозы метотрексата, проведите хирургическое лечение. |
|
Дальнейшее наблюдение (еженедельно)
|
1) Контроль уровня ХГЧ.
2) Если уровень ХГЧ остается без изменений или, напротив, увеличивается во время наблюдения, рассмотрите возможность введения метотрексата для лечения персистирующей внематочной беременности. |
НАБЛЮДЕНИЕ ВО ВРЕМЯ МЕТОТРЕКСАТ ТЕРАПИИ (МТТ) (25)
1. После введения метотрексата следует последовательно контролировать уровень ХГЧ до тех пор, пока не будет достигнут уровень, соответствующий вне беременности (на основании эталонного лабораторного анализа).
2. Тщательный мониторинг необходим для того, чтобы быть уверенным в исчезновение трофобластической активности и исключить возможность пролонгированной внематочной беременности.
3. В течении первых нескольких дней после введения метотрексата уровень ХГЧ может увеличиваться до уровня выше уровня, предшествующего лечению, но затем должен постепенно снижаться.
4. Неспособность снизить уровень ХГЧ по меньшей мере на 15% с 4-го по 7-й день после введения метотрексата связана с высоким риском неудачи лечения и требует дополнительного введения метотрексата (в случае однодозового или двухдозового режима) или хирургическое вмешательство.
5. Ультразвуковое наблюдение за разрешением внематочной беременности обычно не требуется, т.к. его результаты не прогнозируют разрыв маточной трубы.
6. Нормализация уровня ХГЧ в сыворотке крови после медикаментозного лечения, обычно, завершается через 2 – 4 недели от начала введения препарата, но может продлиться до 8 недель, а в редких случаях – до 3 месяцев.
7. Нормализация уровня ХГЧ значительно быстрее отмечается у пациенток, успешно получавших лечение метотрексатом в двух дозах, по сравнению с режимом однократного приема.
ВОЗМОЖНЫЕ ПОБОЧНЫЕ ЭФФЕКТЫ ПРИ ВВЕДЕНИИ МЕТОТРЕКСАТА
1. Побочные эффекты, обычно, зависят от дозы и продолжительности лечения.
2. Желудочно-кишечные проблемы (тошнота, рвота и стоматит) являются наиболее распространенными побочными осложнениями после многократных приемов метотрексата. Нередко женщины испытывают боль в животе через 2–3 дня после приема метотрексата. При отсутствии признаков и симптомов явного разрыва внематочной беременности и значительного гемоперитонеума, боль в животе, обычно, ведут выжидательно, контролируя уровень гемоглобина и количество внутрибрюшной жидкостис помощью трансвагинального УЗИ.
3. Повышение уровня ферментов печени является менее распространенным побочным эффектом и обычно проходит после прекращения применения метотрексата.
4. Алопеция также является редким побочным эффектом низких доз, используемых для лечения внематочной беременности.
5. Сообщалось о случаях пневмонита, поэтому женщине следует сообщать врачам о любых лихорадочных или респираторных симптомах (25).
КОНСУЛЬТИРОВАНИЕ ПАЦИЕНТКИ
1. Прежде всего пациентку, получающую терапию метотрексатом, следует предупредить о риске разрыва маточной трубы. Важно информировать о симптомах разрыва маточных труб и о необходимости немедленного обращения к врачу в случае возникновения этих симптомов.
2. Предупредите женщину о том, что ей следует избегать определенных продуктов питания, добавок или лекарств, которые могут снизить эффективность метотрексата, в том числе фолиевая кислота и продукты, которые содержат фолиевую кислоту, а также нестероидные противовоспалительные препараты.
3. Предупредите женщину о том, что ей следует избегать приема наркотических анальгетиков, алкоголя и газообразных продуктов, чтобы не пропустить или не спутать симптомы разрыва трубы.
4. Перед началом лечения обязательно предупредите пациентку о тератогенном эффекте препарата, поэтому следует избегать беременности во время лечения и, по крайней мере, в течение одного овуляторного цикла после окончания терапии метотрексатом. В среднем, сыворотка крови очищается от метотрексата через 4–12 недель, но имеются сообщения о метотрексате, обнаруживаемом в клетках печени через 116 дней после воздействия (5). Поэтому, исходя из сроков выведения метотрексата из организма, некоторые эксперты продолжают рекомендовать женщинам отсрочить беременность, как минимум, на 3 месяца после приема последней дозы метотрексата
5. Предупредите женщину о необходимости снизить физическую активность и отказаться от половых контактов во время лечения, из-за теоретического риска разрыва внематочной беременности.
6. Наряду с вышеизложенным, медицинский работник также, по возможности, должен ограничить наружные, влагалищные и ультразвуковые исследования.
7. Предупредите женщину, что ей следует избегать воздействия солнечного света во время лечения, чтобы ограничить риск метотрексатного дерматита (25).
ВЛИЯНИЕ МЕТОТРЕКСАТА НА ПОСЛЕДУЮЩУЮ ФЕРТИЛЬНОСТЬ
Объясните пациентке, что имеющиеся данные, хотя и ограниченные, позволяют предположить, что лечение внематочной беременности метотрексатом не оказывает неблагоприятного влияния на последующую фертильность или резерв яичников (25).
ВЫВОДЫ И РЕКОМЕНДАЦИИ
1. При выборе протокола консервативного лечения метотрексатом следует руководствоваться начальным уровнем ХГЧ и обсуждением с пациенткой преимуществ и рисков каждого приема препарата.
2. Режим одной дозы метотрексата предпочтителен для пациенток с относительно низким начальным уровнем ХГЧ.
3. Режим двух доз метотрексата может рассматриваться как альтернатива режиму однократного приема, особенно у женщин с начально высоким уровнем ХГЧ.
4. Отсутствие снижения уровня ХГЧ, как минимум на 15% с 4-го по 7-й день после введения метотрексата, связано с высоким риском неэффективности консервативного лечения и требует дополнительного введения метотрексата (как в случае и режима одной дозы, так и в случае режима двух доз) или хирургического вмешательства.
5. Часто, после введения метотрексата, наблюдается повышение уровня ХГЧ с 1 по 4 день. Это связано с продолжающейся продукцией ХГЧ синцитиотрофобластом, несмотря на прекращение продукции цитотрофобластом, поэтому последнее не должно вызывать беспокойства.
6. Уровень ХГЧ, полученный на 4 день после начала МТХ терапии необходим не для сравнения с уровнем ХГЧ 1-го дня, а для сравнения с уровнем ХГЧ 7-го дня.
7. В схеме «MTX: режим одной дозы» метотрексат вводят в/м в 0 день, далее сравнивают уровни ХГЧ 4 и 7-го дня и, если снижение составляет менее 15%, на 7-й день вводят вторую дозу MTX.
8. В схеме «MTX: режим двух доз» метотрексат вводят в 0 и 4 дни, вне зависимости от уровня ХГЧ 4-го дня, далее сравнивают уровни ХГЧ 4 и 7-го дня и, если снижение составляет менее 15%, на 7-й день вводят третью дозу MTX.
9. Как только уровень ХГЧ начинает снижаться, необходимость в дальнейшем стационарном лечении может решаться индивидуально.
10. Побочные эффекты от введения МТХ, как правило, отмечаются редко. Наиболее распространенными являются стоматит и конъюнктивит. Очень редкие отмечаются гастрит, энтерит, дерматит, пневмонит, алопеция, повышение уровня печеночных ферментов и подавление костного мозга.
III. ВЫЖИДАТЕЛЬНАЯ ТАКТИКИ ПРИ ТРУБНОЙ БЕРЕМЕННОСТИ (5)
|
Предпосылки
|
− Не все беременности в маточной трубе прогрессируют до клинических проявлений.
|
|
Условия
|
− Отсутствие болевого синдрома;
− Расположение ВБ в маточной трубе; если достоверно известно, что внематочная беременность расположена внетубарно, выжидательная тактики противопоказана!!! − Отсутствие или невыраженный гемоперитонеум; − ХГЧ ниже 500 МЕ/л; и который снижается; − Диаметр трубы менее 20 мм; − Отсутствие сердечной активности эмбриона; − Согласие женщины и возможность наблюдения. |
|
Очень важно предварительное консультирование
|
Обратите внимание пациентки на то, что:
− Если выжидательная тактика используется у правильно отобранных пациентов, риск оперативного вмешательства невелик. − Остается высоким риск необходимости последующей МТХ терапии. − Высока необходимость проведения ряда серийных исследований сывороточного ХГЧ; − Не подходит женщинам, которые не настроены на длительный процесс наблюдения и выздоровления. Пациент должен быть проинформирован о всех возможных рисках выжидательной тактики при трубной беременности |
|
Анализ на ХГЧ
|
− Первоначальное определение уровня сывороточного ХГЧ показано для уточнения диагноза, а также для дальнейшего мониторинга эффективности выбранного метода;
− Повторный уровень ХГЧ должен продемонстрировать его снижение как минимум, на 15% за 48 часов. − Последующие уровни ХГЧ должны быть получены от 2-х до 7-х суток, в зависимости от исходного уровня и скорости его снижения: ✓ Если уровень ХГЧ является низким и быстро снижается, мониторинг следует проводить один раз в неделю до достижения уровня ниже 15 МЕ/л; ✓ Если начальный уровень высокий или скорость снижения низкая, то более разумным может быть более частое повторение тестирования. − Во многих случаях, когда прирост ХГЧ остановлен, внематочная беременность регрессирует спонтанно. |
|
Показания для прекращения выжидательной тактики
|
− Отказ пациентки;
− Появление болевого синдрома; − Любое увеличение уровня сывороточного ХГЧ, так же, как и любое плато (отсутствие снижения, как минимум на 15%) является показанием для прекращения выжидательной тактики! − ВАЖНО: ✓ если диагностировано увеличение уровня ХГЧ, ✓ но нет болевого синдрома, ✓ а уровень ХГЧ все еще меньше 5000 МЕ/л, ✓ прежде всего, следует предоставить/предложить пациентке медикаментозное лечение МТХ, но не хирургическое вмешательство. |
|
2. ШЕЕЧНАЯ (ЦЕРВИКАЛЬНАЯ) БЕРЕМЕННОСТЬ (5)
|
|
|
Хирургическое лечение
|
− Показано при угрожающем жизни кровотечении;
− Объем хирургического лечения – тотальная гистерэктомия − Тотальная Гистерэктомия является, обычно, рекомендуемым хирургическим лечением, но в тщательно отобранных случаях может быть предпринята попытка эвакуации с сохранением матки. Подготовка к тяжелому кровотечению должна быть на месте, включая баллонную тампонаду, билатеральную перевязку маточных артерий или эмболизацию маточных артерий до проведения эвакуации плодного яйца. (См. Комбинированный метод ниже.) |
|
Медикаментозное лечение
|
1. Исключительно ОЗ Третичного уровня!
2. Факторы наиболее высокого шанса на успех: • срок беременности менее 9 недель, • КТР плода не более 10 мм, • уровень сывороточный ХГЧ не более 10 000 МЕ/л, • отсутствие сердечной активности плода. 3. Сегодня, у пациенток с цервикальной беременностью, МТХ является разумной альтернативой хирургическому лечению, когда сохраняется очень высокий риск массивного кровотечения. Рекомендуется много-дозовое введение МТХ. |
|
Комбинированное лечения (Медикаментозное+ Хирургическое)
|
1. При положительной динамике лечения системным введением метотрексата (уменьшение размеров плодного яйца, стойкое снижение уровня сывороточного ХГЧ), возможно проведение эвакуации плодного яйца методом МВА или гистерорезектоскопии, с последующей баллонной тампонадой цервикального канала катетером Фолея (30 мл физиологического раствора).
2. С целью редукции (предупреждения) кровотечения рекомендована билатеральная перевязка маточных артерий или эмболизация маточных артерий до проведения эвакуации плодного яйца |
|
3. БЕРЕМЕННОСТЬ В РУБЦЕ НА МАТКЕ ПОСЛЕ КЕСАРЕВА СЕЧЕНИЯ (5)
|
|
|
Уровень ОЗ
|
− Вторичный и Третичный уровени ОЗ
|
|
Хирургическое лечение
|
− При разрыве плодовместилища – тотальная гистерэктомия;
− В редких случаях может быть успешно выполнено клиновое иссечение плодовместилища с восстановлением стенки матки (метропластика) |
|
Медикаментозное лечение
|
− Только в ОЗ Третичного уровня;
− При целом плодовместилище (при ненарушенной беременности) возможно проведение органосохраняющей тактики: • локальное введение метотрексата под контролем УЗИ или • системное (в/м) введение метотрексата с последующим иссечением рубца на матке с тканями трофобласта (открытым доступом или лапароскопическим доступом) с последующей метропластикой, • возможно проведении гистерорезектоскопии или МВА с последующей баллонной тампонадой (катетер Фолея), • с целью редукции (предупреждения) кровотечения рекомендована билатеральная перевязка маточных артерий или эмболизация маточных артерий. |
|
ВЫВОДЫ
|
1) Учитывая, что сегодня недостаточно доказательств для предпочтения какого-либо конкретного вмешательства, текущая литература поддерживает хирургическое, но не консервативное лечение, как наиболее эффективный подход в лечении.
2) Недостатком консервативного лечения является следующее: ‒ трофобласт остается на месте; ‒ существует риск кровотечения, т.к. сохраняющаяся плацентарная ткань, как правило богато кровоснабженаи при ее дегенерации обнажается большое количество сосудов; ‒ учитывая вышеизложенное, некоторые авторы предлагают, в дополнении к метотрексату, использовать МВА, для ускорения опорожнения матки и снижения риска непредсказуемого кровотечения в последующем. |
|
4. БЕРЕМЕННОСТЬ В РУДИМЕНТАРНОМ РОГЕ (КОРНУАЛЬНАЯ) (5)
|
|
|
Уровень ОЗ
|
− Вторичный и Третичный уровни ОЗ.
|
|
Хирургическое лечение
|
Показано при нарушении целостности матки;
Удаление рудиментарного рога открытым абдоминальным доступом или лапароскопическим доступом. |
|
5. ЯИЧНИКОВАЯ БЕРЕМЕННОСТЬ (5)
|
|
|
Хирургическое лечение является методом выбора
|
− Отрытым абдоминальным доступом или лапароскопическим доступом;
− Объем (зависит от конкретной ситуации): • энуклеация плодного яйца с последующей электрокаутеризацией или ушиванием, • клиновидная резекция с последующей электрокаутеризацией или ушиванием, • овариоэктомия при значительном повреждении тканей яичника и обильном кровотечении. |
|
Медикаментозное лечение
|
ВАЖНО!!!
− МТХ может быть использован в послеоперационном периоде, если продолжает сохраняться стойко повышенный уровень ХГЧ; ‒ При МТХ-терапии хирургический риск лечения внематочной беременности яичниковой локализации остается высоким |
|
6. АБДОМИНАЛЬНАЯ БЕРЕМЕННОСТЬ (5)
|
|
|
Уровень ОЗ
|
− Третичный уровень
|
|
Хирургическое лечение
|
− Выбор метода лечения (лапароскопия или лапаротомия) зависит от васкуляризации места имплантации.
В поздних сроках: − Задача хирургов заключается, по возможности, не производить разрез плаценты. − Удаление плаценты возможно при прикреплении ее к не жизненноважным органам (матка, Дугласово пространство без вовлечения кишечника, сальника или сосудов). − При прорастании плаценты в жизненноважные органы или сосуды, возможно ее оставление с последующей частичной самостоятельной резорбцией. Это сопряжено с риском формирования свищей, перитонита, кровотечением, кишечной непроходимостью, но смертность ниже, чем при попытке её удаления. − Системное введение МТХ может быть использовано для ускорения инволюции плаценты |
|
Медикаментозное лечение
|
− Медикаментозное лечение при абдоминальной беременности, как правило, не применяется, из-за низкого уровня успеха.
− Метотрексат-терапия возможна, только на ранних сроках беременности (при своевременной диагностике), но абдоминальная беременность редко диагностируется на ранних стадиях. − Медикаментозное лечение представляет собой системное введение метотрексата согласно рекомендациям по Трубной беременности |
|
7. ГЕТЕРОТОПИЧЕСКАЯ БЕРЕМЕННОСТЬ Ведение зависит от желания женщины сохранить маточную беременность
|
|
|
МАТОЧНАЯ БЕРЕМЕННОСТЬ
|
|
|
Может быть оставлена и вестись по общепринятым в стране стандартам антенатального ухода.
|
|
|
ВНЕМАТОЧНАЯ БЕРЕМЕННОСТЬ
|
|
|
Медикаментозное лечение
|
1. Системное назначение метотрексата абсолютно противопоказано при жизнеспособной маточной беременности.
2. МТХ следует назначить только в случае: • медицинской или хирургической эвакуации маточной беременности, • при нежизнеспособной маточной беременности, • если пациентка не планирует продолжение/сохранение данной беременности. |
|
Хирургическое лечение
|
1. Это единственное лечение.
2. По уровню ХГЧ невозможно определить прогрессирует или нет внематочная беременности, т.к. существует жизнеспособная маточная беременность, поэтому выжидательная тактика опасна, а медицинское лечение противопоказана. 3. Таким образом, хирургическое лечение становится методом выбора (только лечение) после постановки диагноза, если маточная беременность не будет прервана! |
|
Выжидательная тактика
|
1. Не приемлема при лечении гетеротопической беременности.
2. Подтвердить УЗИ нежизнеспособность эктопической беременности практически невозможно, при этом следует помнить, что даже без живого эмбриона трубная беременность может разорваться. 3. Очень сложно будет контролировать уровень ХГЧ, т.к. невозможно отличить, какой процент ХГЧ вырабатывается маточной беременностью и какой – внематочной. 4. Возможно, уровень ХГЧ, в целом, будет снижаться, но определить вследствие гибели какой беременности (маточной или внематочной) происходить его снижение, не представляется возможным. |
|
ВАЖНО!!!
При всех оперативных методах лечения эктопической беременности всем резусотрицательным беременным показано профилактическое введение Rho (D) (анти-D) иммуноглобулина |
ИНТЕНСИВНАЯ ТЕРАПИЯ И АНЕСТЕЗИЯ ПРИ ВНЕМАТОЧНОЙ БЕРЕМЕННОСТИ
Лечение геморрагического шока при внематочной беременности ничем не отличается от лечения геморрагического шока при акушерских кровотечениях!!!
Определение тяжести кровопотери коагулопатии (шкала ATLS ) (11)
|
показатели
|
Степень тяжести кровопотери и стадии ГШ
|
|||
|
I
|
II
|
III
|
IV
|
|
|
компенсированный
|
легкий
|
средний
|
тяжелый
|
|
|
Кровопотеря (% ОЦК)
|
< 15
|
15-30
|
30-40
|
> 40
|
|
ЧСС, в мин
|
< 100
|
> 100
|
> 120
|
> 140
|
|
САД, мм рт. ст.
|
Нормальное, но возможно ортостатическое снижение
|
< 100
|
< 80
|
< 60
|
|
Пульсовое давление, мм рт. ст.
|
N или ↑
|
↓
|
↓
|
↓↓
|
|
Почасовой диурез, мл/час
|
> 30
|
20-30
|
5-15
|
Анурия
|
|
Уровень сознания
|
Лёгкое возбуждение
|
Возбуждение
|
Спутанное
|
Прекома
|
|
ЧД, в мин
|
N
|
20-30
|
30-40
|
>40
|
|
Тест заполнения капилляров
|
Норма
|
Замедленный
|
Очень замедленный
|
Заполнение отсутствует
|
|
Температура тела (ºС)
|
≥ 36
|
< 36
|
< 36
|
< 35
|
В экстренной ситуации необходимо использовать набор лабораторных тестов для оценки системы гемостаза (12,13,14,15)
|
Параметр
|
Приемлемо при острой кровопотере
|
Критические изменения
|
|
Гемоглобин
|
70-90 г/л
|
< 70 г/л
|
|
Количество тромбоцитов
|
150 – 350 тыс в мкл
|
< 50 тыс в мкл
|
|
Концентрация фибриногена
|
2-4 г/л
|
< 1 г/л
|
|
МНО
|
1,0 – 1,3
|
> 1,5 от нормы
|
|
АЧТВ
|
28-32 с
|
> 1,5 – 2 раза выше нормы
|
|
D –димер
|
|
увеличение
|
Необходимо выполнить:
1. Для снижения риска аспирации при рвоте и обеспечения свободной проходимости дыхательных путей повернуть женщину на левый бок.
2. Клиническая оценка кровопотери (цвет и температура кожных покровов, АД, ЧСС, ЧД).
3. Поднять ноги больной или ножной конец кровати (положение Тренделенбурга) для повышения венозного возврата к сердцу.
4. Начать ингаляцию кислородом (не менее 50%) со скоростью 6-8 л/мин, через носовые канюли или через лицевую маску или по показаниям проведение ИВЛ.
5. Катетеризировать не менее две периферические вены катетером диаметром 14-16G, начало инфузионной терапии: кристаллоиды.
6. Взять кровь для определения групповой, резус принадлежности и совместимости.
7. Использовать только согретые, теплые растворы (380С).
8. Проводить четкий контроль инфузионно - трансфузионной терапии (ведение гемодинамического листа, сбор и подсчет флаконов).
9. Обеспечить адекватный тепловой режим для больной.
10. Катетеризация мочевого пузыря, контроль диуреза.
11. С антифибринолитической целью введение в/в транексамовой кислоты.
В приемном отделении стационара:
1. Выполнить мероприятия, указанные выше (при невыполнении их на догоспитальном этапе).
2. Максимально быстро провести клиническое, лабораторное и функциональное исследование для оценки тяжести кровопотери и определить необходимость хирургического лечения.
3. При ГШ 3 - 4 ст. все исследования проводятся в условиях развернутой операционной и одновременно проводимой интенсивной терапии
|
Время – приоритетная цель в борьбе с кровотечением, а не объем кровопотери.
Оставаться в пределах «золотого часа».
|
При ГШ тяжелой степени и технических трудностях хирургического гемостаза необходимо использовать принцип «контроля за повреждением», который включает следующие этапы:
1. Акушер-гинеколог, хирург: после выполнения лапаротомии кровотечение останавливается способом - сдавление, наложение зажимов, лигатур, тампонадой, пережатием аорты.
2. Анестезиолог-реаниматолог: стабилизация основных функций организма.
3. Акушер-гинеколог уже в стабильной клинической ситуации обеспечивает необходимый для данного случая хирургический гемостаз (11,12,13):
- Оптимально придерживаться СрАД 65 мм рт. ст. (14);
- Поддерживать периоперационную нормотермию (снижает объем кровопотери и потребность в трансфузии – уровень доказательности 1В);
- Использовать ЦВД для выбора объема инфузионной терапии и оптимизации преднагрузки при тяжелом кровотечении под УЗИ контролем, R-gграфией органов грудной клетки (20);
- Для оценки восприимчивости к инфузии необходимо использовать прикроватный тест с пассивным поднятием ног на 30—45° для оценки реакции сердечного выброса и АД. Этот тест рекомендуют для пациентов в сознании, на спонтанном дыхании и с вазопрессорной поддержкой. Для более тяжелых больных, которым проводится ИВЛ и вазопрессорная поддержка, лучше провести эхокардиографическую оценку функции сердца.
Прикроватный тест на определение волемического статуса
Пассивное поднятие ног свидетельствует о реакции гемодинамики на увеличение объема венозного возврата. Тест лучше проводить с исходной позицией пациента ровно на спине, с пассивным поднятием ног на 30 - 450. Если в течение 30–90 сек. у пациента улучшаются гемодинамические параметры, то это свидетельствует о потребности восполнения объема.
Если состояние пациента ухудшается, появляется одышка, то это свидетельствует об избытке жидкости у пациента.
Применение компонентов крови и принцип «контроль за гемостазом»
Компоненты крови используются в соответствии с Приказом МЗ КР № 544от 22 сентября 2015 г. «Об утверждении Правил медицинского обследования донора перед дачей (донацией) крови и ее компонентов, Номенклатуры, Правил заготовки, переработки, хранения, реализации крови и ее компонентов, Правил хранения, переливания крови, ее компонентов и препаратов в организациях здравоохранения, инструкций по службе крови, а также первичной медицинской документации по службе крови».
При остановленном кровотечении гемотрансфузия проводится при уровне Hb < 70 г/л (уровень 1С), но показания определяются индивидуально.
Оптимальный вариант коррекции анемии: интраоперационная аппаратная реинфузия крови (уровень 2В).
Используют аппарат Cell Saver - кровь из операционной раны поступает в стерильный резервуар, обрабатывается и промывается в центрифуге. Отмытые эритроциты собираются в контейнер и возвращаются к больной.
|
Преимущества
|
|
Консервативный гeмостаз при кровопотере должен включать:
1. Антифибринолитики (транексамовая кислота в однократной дозе 15 мг/кг, скорость введения 1 мл/мин)
2. Компоненты крови: СЗП, криопреципитат, тромбоцитарная масса и факторы (концентраты факторов) свертывания крови.
1. Антифибринолитики (транексамовая кислота в однократной дозе 15 мг/кг, скорость введения 1 мл/мин)
2. Компоненты крови: СЗП, криопреципитат, тромбоцитарная масса и факторы (концентраты факторов) свертывания крови.
АНЕСТЕЗИОЛОГИЧЕСКОЕ ПОСОБИЕ
Метод выбора при массивной кровопотере и геморрагическом шоке: общая анестезия с ИВЛ (кетамин 5%, фентанил 0,005%, бензодиазепины).
Использовать режим ИВЛ по объему.
1. Использовать малые ДО – 5-6 мл/кг/массы тела до восполнения, 7-8 мл/кг/массы тела после восполнения ОЦК.
2. ЧД для поддержания минутного объема вентиляции 22-24 в мин до восполнения ОЦК, 12-14 в мин после восполнения ОЦК.
3. Использовать РЕЕР 0-2 см вод.ст. до восполнения ОЦК, 5-8 см вод.ст. после восполнения ОЦК.
4. FiО2 > не менее 50% (0,5) и по показаниям газового состава артериальной крови (PаО2, PСО2, лактата плазмы).
5. Использовать инспираторную паузу, при склонности к гипоксемии 10-15% от времени вдоха, после восполнения ОЦК.
6. Рекомендуется использование ступенчатого перехода режимов вентиляции от принудительной вентиляции по объему до режима CPAP (принудительная – вспомогательная – спонтанная).
7. При переводе на ИВЛ, по возможности, использование эндотpахеальных тpубок с манжетой большого объема и низкого давления.
8. ИВЛ проводить под контролем газового состава крови (по возможности).
В послеоперационном периоде продленная ИВЛ показана:
1. При нестабильной гемодинамике с тенденцией к артериальной гипотонии (САД < 90 мм рт.ст., необходимость введения вазопрессоров).
2. Продолжающемся кровотечении.
3. При уровне Hb < 70 г/л и необходимости продолжения гемотрансфузии.
4. SpO2 < 70%.
5. Сохраняющейся коагулопатии (МНО и АЧТВ > чем в 1,5 раза больше нормы, фибриногeн < 1,0 г/л, количество tr < 50тыс. в мкл) и необходимости проведения заместительной терапии.
6. Продолжительность ИВЛ зависит от темпов достижения критериев положительного эффекта при массивной кровопотере и геморрагическом шоке.
1. При нестабильной гемодинамике с тенденцией к артериальной гипотонии (САД < 90 мм рт.ст., необходимость введения вазопрессоров).
2. Продолжающемся кровотечении.
3. При уровне Hb < 70 г/л и необходимости продолжения гемотрансфузии.
4. SpO2 < 70%.
5. Сохраняющейся коагулопатии (МНО и АЧТВ > чем в 1,5 раза больше нормы, фибриногeн < 1,0 г/л, количество tr < 50тыс. в мкл) и необходимости проведения заместительной терапии.
6. Продолжительность ИВЛ зависит от темпов достижения критериев положительного эффекта при массивной кровопотере и геморрагическом шоке.
ЦЕЛИ ЛЕЧЕНИЯ В ПОСТГЕМОРРАГИЧЕСКОМ ПЕРИОДЕ
При эффективной остановке кровотечения и интенсивной терапии критерии положительного эффекта при массивной кровопотере и гeморрагическом шоке достигаются в течение 3-4 ч:
1. Отсутствует геморрагический синдром любой локализации, характера и интенсивности;
2. САД более 90 мм рт.ст. без применения вазопрессоров;
3. Hb > 70 г/л;
4. Отсутствуют клинические и лабораторные признаки коагулопатии;
5. Диурез > 0,5 мл/кг/ч;
6. SpO2 > 70%;
7. Восстанавливается сознание и адекватное спонтанное дыхание.
1. Отсутствует геморрагический синдром любой локализации, характера и интенсивности;
2. САД более 90 мм рт.ст. без применения вазопрессоров;
3. Hb > 70 г/л;
4. Отсутствуют клинические и лабораторные признаки коагулопатии;
5. Диурез > 0,5 мл/кг/ч;
6. SpO2 > 70%;
7. Восстанавливается сознание и адекватное спонтанное дыхание.
Если цели коррекции кровопотери не достигаются в ближайшие 3-4 ч, сохраняется или вновь нарастает артериальная гипотония, анемия, олигурия, то необходимо исключить продолжающееся кровотечение:
- повторный осмотр,
- УЗИ брюшной полости, забрюшинного пространства, органов малого таза.
В постгеморрагическом периоде обязательно проведение следующих мероприятий:
1. Клинический контроль кровотечения (артериальная гипотония, бледность кожных покровов, олигурия, нарушения микроциркуляции);
2. Лабораторный контроль (Hb, tr, фибриногeн, МНО, АПТВ, тромбоэластография);
3. При остановленном кровотечении компоненты крови применяются только по абсолютным показаниям при лабораторном и клиническом подтверждении коагулопатии;
4. С учетом нарушений гемодинамики и трансфузии компонентов крови после массивной кровопотери абсолютно показана фармакологическая тромбопрофилактика (низкомолекулярный гепарин в первые 12 ч при уверенности в хирургическом и консервативном гемостазе) и нефармакологическая тромбопрофилактика (эластическая компрессия нижних конечностей, перемежающаяся компрессия нижних конечностей).
Критерии качества оказания медицинской помощи у пациенток с внематочной беременностью, осложнившейся геморрагическим шоком:
1. Поставлен диагноз внутрибрюшного кровотечения;
2. Поставлен диагноз массивной кровопотери и геморрагического шока;
3. Катетеризирована периферическая вена в течение первых минут после установки диагноза;
4. Начата инфузионная терапия кристаллоидами (в объеме не менее 30 мл/кг);
5. Начата ингаляция О2 или перевод на ИВЛ;
6. При геморрагическом шоке все обследование и диагностические манипуляции выполнены в условиях операционной;
7. Проведено исследование уровня Hb, эритроцитови, параметров системы гемостаза (тромбоциты, фибриноген, АПТВ, МНО, время свертывания крови, при возможности тромбоэластограмма);
8. Выполнено определение группы крови и резус-принадлежности;
9. Выполнено мониторирование жизненно важных функций (АД, ЧСС, ЧД, SpO2, темпа диуреза) в первые минуты от момента установления диагноза;
10. Проведена трансфузия компонентов крови (эритроциты, СЗП, тромбоциты, криопреципитат) при массивной кровопотере и гипокоагуляции;
11. С антифибринолитической целью начато введение Транексамовой кислоты;
12. При отсутствии эффекта инфузионно-трансфузионной терапии по стабилизации гeмодинамики применены вазопрессоры.
Результативные критерии качества:
1. Остановлено внутрибрюшное кровотечение;
2. Отсутствие признаков коагулопатическогo кровотечения иной локализации (носовое, мест вколов, операционной раны, гeматурия, отделяемое по дренажу и т.д.);
3. Достигнуты целевые показатели уровня Hb > 70 г/л;
4. Достигнуты целевые показатели системы гемостаза (tr >50000 в мкл, фибриноген > 2,0 г/л, МНО, АЧТВ < 1,5 от нормы);
5. Достигнуты целевые значения СрАД > 65 мм рт.ст.;
6. Достигнуты целевые значения диуреза > 0,5 мл/кг/мин;
7. Восстановление сознания;
8. Отсутствие признаков ОРДС и/или пневмонии;
9. Отсутствие признаков полиорганной недостаточности;
10. Прекращение ИВЛ;
11. Проведена тромбопрофилактика.
Информация
Источники и литература
-
Клинические протоколы Министерства здравоохранения Кыргызской Республики
- Клинические протоколы Министерства здравоохранения Кыргызской Республики - Ectopic pregnancy and miscarriage: diagnosis and initial management (CG154) – NICE, 12 December 2012; nice.org.uk/guidance/cg154. 2. Early pregnancy loss – Queensland Clinical Guideline, May 2017, Email: Guidelines@health.qld.gov.au; URL:www.health.qld.gov.au/qcg. 3. ACADEMIC EMERGENCY MEDICINE 2012; 19:24–30 4. Early Pregnancy Loss. ACOG. Practice Bulletin Number 150, Obstetrics and Gynecology: May 2015 – Volume 125 – Issue 5 – P.1258 – 1267. 5. Elson C.J., Salim R., Potdar N., Chetty M., Ross J.A., Kirk E.J., on behalf of the Royal College of Obstetricians and Gynaecologists. Diagnosis and management of ectopic pregnancy. BJOG. 2016; 123: e15–e55. 6. Salomon LJ, Alfirevic Z, Bilardo CM, Chalouhi GE, Ghi T, Kagan KO, Lau TK, Papageorghiou AT, Raine_Fenning NJ, Stirnemann J, Suresh S, Tabor A, Timor_Tritsch IE, Toi A, Yeo G. ISUOG Practice Guidelines: performance of first_trimester fetal ultrasound scan. Ultrasound ObstetGynecol. 2013; 41: 102–113. 7. Демидов В.Н., Зыкин Б.И. Ультразвуковая диагностика в гинекологии // М. Медицина. 1990. 8. Diagnosis and Management of Ectopic Pregnancy Green-top Guideline No. 21RCOG/AEPU Joint Guideline, November 2016. – 41p.https://www.rcog.org.uk/en/guidelines-researchservices/guidelines/gtg21/ 9. Marion LL and Meeks GR. Ectopic pregnancy: History, incidence, epidemiology, and risk factors. Clinical Obstetrics and Gynecology 2012; 55:376-386. 10. Tenore JL. Ectopic pregnancy. American Family Physician 2000; 61:1080. 11. Rossaint R, Bouillon B, Cerny V, Coats TJ, Duranteau J, Fernandez-Mondejar E, Filipescu D, Hunt BJ, Komadina R, Nardi G, Neugebauer EA, Ozier Y, Riddez L, Schultz A, Vincent JL, Spahn DR. The European guideline on management of major bleeding and coagulopathy following trauma: touth edition. Crit Care. 2016 Apr 12;20(1):100. 12. Fowler A. Perry DJ. Laboratory monitoring of haemostasis. Anaesthesia. 2015 Jan; 70 Suppll:68-72 15. 13. Bonhomme F, Ajzenberg N, Schved JF, Molliex S, Samama CM; French Anaesthetic and Intensive Care Committee on Evalution of Routine Preoperative Testing; French Society of Anaesthesia and Intensive Care. Pre-interventional haemostatic assessment: Guidelines from the French Society of Anaesthesia and Intensive Care. Eur J Anaesthesiol. 2013 Apr;30(4):142-62. 14. Benes J, Zatloukal J, Kletecka J. Viscoelastic Methods of Blood Clotting Assessment A Multidisciplinary Review. Front Med (Lausanne). 2015 Sep 14; 2:62. 15. Mallett SV, Armstrong M. Point-of-care monitoring of haemostasis. Anaesrhesia. 2015 Jan; 70 Suppl 1:73-7. 16. Taylor FB Jr, Toh CH, Hoots WK, Wada H, Levi M; Scientific suhcommitte on Disseminated Intravascular Coagulation (DIC) of the International Society on Thrombosis and Haemostasis (ISTH). Towards definition, clinical and laboratyvsriteria, and a scoribg system fnr disseminated invascular coagulation. Trombhaemost. 2001 Nov;(99(5) : 1327-30. 17. Levi M. Diagnosis and treatment of disseminated intravascular coagulation. Int J Lab Hematol,2014 Jun;36(3):228-36.54. 18. Kobayashi T. Obstetrical disseminated intravascular coagulation score. J ObstetGynaecol Res. 2014 Jun; 40(6):1500-6. 19. Erez O, Mastrolia SA, Thachil J. Disseminated intrascular coagulation in pregnancy: insights in pathophysioloz Z >Yildimz Z, Yildiri,,SakME,gy, diagnosis and managemet. Am J Ohstet Gynecol. 2015 Oct;213(4):452-63. 20. Basaranoglu S, Evsen MS, Agacayak E, Deregozu A, Tunc SY, Yilma ME, Yildirim ZB, KavakGo,Gull T. Evaluation of Obstetrical Patients with Disseminated Intravascular Coagulopathy- Tertiary Center Experience. J MatemGenal Neonatal Med. 2015 Oct 29:1-20. 21. Kozek-Langenecker SА, Afshari А, ALbaladejo Р, SantullanoCA.DeRobertis E. Filipescu DC. Fries D. Wyffels P. Management of severe perioperative bleeding:guidelines from the European Society of Anaesthesiology. EurJAnaesthesiol. 2013 Jun 30(6):270-382. 22. Pacheco LD. Saade GR. Costantine MM. Clark SL. An Update on the use of Massivt Transfusion Protocols in Obstetrics. Am J Obstet Gynecol. 2015 Sep 5. Pii: S0002- 9378(15)01016-9 23. Meier J. Blood transfusion and management. Best PractClinAnaesthesiol. 2016 Sep. 30(3) 371 – 9. 24. Внематочная беременность (Пособие для врачей и интернов), Ярославль, 2003г., 23 с. 25. Tubal Ectopic Pregnancy. Clinical Management Guidelines for Obstetrician-Gynecologists. ACOG. PracticeBulletinNumber 193, March 2018. 26. ChunYang,JingCai,YuhongGeng,Ying Gao Gynecology, Union Hospital, Tongji Medical College, Huazhong University of Science and Technology, Wuhan, 430022, Chinahttps: Multiple-dose and double-dose versus single-dose administration of methotrexate for the treatment of ectopic pregnancy: a systematic review and meta-analysis Department of Obstetricsand, Reproductive biomedicine online 34 (2017) 383 – 391//www.rbmojournal.com/article/S1472-6483(17)30004-4/pdf
Информация
Рабочая группа по разработке протокола
Стакеева Ч.А. – зав. отделом сексуального и репродуктивного здоровья КГМИПиПК, руководитель рабочей группы, к.м.н.
Асылбашева Р.Б. – главный специалист УОМПиЛП МЗ КР
Ракишев М.А. – заместитель главного врача, Городская гинекологическая больница г.Бишкек
Мамбеталиева Д.С. – зав. отделением анестезиологии и реанимиции ГПЦ г.Бишкек
Сманкулова Н.С. – руководитель программы по репродуктивному здоровью
Барыктабасова Б.К. – консультант Министерства здравоохранения по вопросам доказательной медицины и методологии разработки клинических руководств и протоколов, к.м.н.
Внешние эксперты
Стелиан Ходороджа–доцент кафедры акушерства и гинекологии, Государственный Университет Медицины и Фармации «Николае Тестемицану», международный эксперт ВОЗ
Руфь Чу – врач акушер-гинеколог, Институт научных технологий и языков, международный консультант
Внутренние эксперты
Самигуллина А.Э. – д.м.н., профессор, КГМИПиПК
Камбаралиева Б. – клинический фармаколог
Адрес для переписки с рабочей группой:
Кыргызская Республика, г. Бишкек,
ул. Тоголока Молдо №1, 720040.
Тел. 66-27-98, 62-18-29
Тел. 66-27-98, 62-18-29
СПИСОК СОКРАЩЕНИЙ
А/Б Антибиотики
АД Артериальное давление
БНЛ Беременность неизвестной локализации
ВБ Внематочная (эктопическая) беременность
ВОЗ Всемирная организация здравоохранения
ДАД Диастолическое артериальное давлени
ДВС Диссеминированное внутрисосудистое свертывание крови
ДЗ Диагноз
КГМИПиПК Кыргызский государственный медицинский институт переподготовки и повышения квалификации
КРМС Конфиденциальный разбор материнской смертности
КР Кыргызская Республика
КТР Кобчиково-теменной размер плода
МВА Мануальная вакуум аспирация
МЕ Международные единицы
МКБ Международная классификация болезней
МРТ Магнитно-резонансная томография
МТХ Метотрексат
ОЗ Организация здравоохранения
ОРДС Острый респираторный дистресс синдром
ОПН Острая почечная недостаточность
ОРИТ Отделение реанимации и интенсивной терапии
САД Систолическое артериальное давление
ТВС Трансвагинальное сканирование
УД Уровень доказательности
УЗИ Ультразвуковое исследование
ХГЧ Хорионический гонадотропин человеческий
ЧД Частота дыхания
ЧСС Частота сердечных сокращений
Ш/М Шейка матки
GRADE Классификация оценки, разработки и определения эффективности рекомендаций
NICE National Institute for Health and Care ExcellenceRCOG Royal College of Obstetricians and Gynecologists
КЛЮЧЕВЫЕ РЕКОМЕНДАЦИИ
1. Женщины репродуктивного возраста с признаками острого живота и/или наличии вагинального кровотечения, а также с симптомами острого расстройства желудочнокишечного трака, особенно с диареей, должны обязательно пройти экспресс – тест на беременность.
2. Если при первичном обследовании женщин с подозрением на внематочную беременность трансабдоминальное УЗИ не может подтвердить внематочную беременность, следует, обязательно, провести трансвагинальное УЗИ.
3. Выжидательная тактика при внематочной беременности возможна только при локализации беременности в маточной трубе, когда диаметр образования в области придатков менее 20 мм и у эмбриона отсутствует сердечная деятельность, первоначально низком (менее 500 МЕ/л) и далее снижающемся уровне сывороточного ХГЧ, минимальных клинических симптомах внематочной беременности, а также при наличии согласия пациентки и возможности последующего непрерывного наблюдения за ней.
4. Метотрексат – терапия может рассматриваться у женщин с внематочной беременностью при следующих условиях: ненарушенная трубная беременность, диаметр образования в области придатков – менее 35 мм, первоначальное ХГЧ – менее 5000 МЕ/л, отсутствие сердечной активности эмбриона (УЗИ), клинические симптомы минимальны и есть возможность соблюдения последующих мер по наблюдению и лечению пациентки.
5. Лапароскопический метод лечения внематочной беременности является предпочтительнее лапаротомии с последующей сальпингэкомией или сальпинготомией, но только при условии, что пациентка гемодинамически стабильна.
6. Сальпингэктомия предпочтительна у женщин, имеющих здоровую контрлатеральную маточную трубу. Если контрлатеральная маточная труба повреждена или отсутствует, а кровотечение контролируемо, предпочтительнее сальпинготомия, но удаление маточной трубы становится необходимым в случаях ее обширного повреждения и/или неконтролируемого внутрибрюшного кровотечения.
7. Сальпинготомия имеет риск стойкой трофобластической активности, требующей строго соблюдения мониторинга уровня сывороточного ХГЧ. При этом метотрексат – терапия подходит для лечения стойкой трофобластической активности.
8. Пациентка с внематочной беременностью и ее партнер (семья) должны быть очень тщательно консультированы и четко информированы по возможным методам лечения и осложнениям, при том или ином методе терапии. При выборе метода лечения следует учитывать предпочтения пациентки (будущая фертильность, возможность длительного наблюдения и т.д.). Вне зависимости от метода лечения, обязательно должно быть получено информированное согласие женщины.
Описание процесса поиска и оценки существующих клинических руководств и других доказательств: поиск клинических руководств, а также результатов мета-анилизов, систематических обзоров рандомизированных клинических исследований и т.д. проводился в Кохрейновской Библиотеке, в базе медицинских данных Медлайн (Medline) и других национальных и крупнейших международных электронных базах доказательных руководств в сети Интернет. Для поиска литературы использовались следующие ключевые слова: «ectopic pregnancy», «tubal pregnancy», «interstitial pregnancy», «cornual pregnancy», «cervical pregnancy», «caesarean scar pregnancy», «ovarian pregnancy», «abdominalpregnancy», «heterotopic pregnancy», «pregnancy of unknown location», «extrauterine pregnancy».
Декларация конфликта интересов: перед началом работы по созданию данного клинического руководства все члены рабочей группы дали согласие сообщить в письменной форме о наличии финансовых взаимоотношений с фармацевтическими компаниями. Никто из членов авторского коллектива не имел коммерческой заинтересованности или другого конфликта интересов с фармацевтическими компаниями или другими организациями, производящими продукцию для диагностики, лечения и профилактики внематочной беременности
Система оценки убедительности рекомендаций по системе GRADE (настоятельность рекомендаций)
Система оценки убедительности рекомендаций по системе GRADE (настоятельность рекомендаций)
|
Высокая настоятельность рекомендаций (strong recommendation)
|
Ожидаемые положительные эффекты от соблюдения рекомендаций перевешивают возможные нежелательные последствия
|
|
Низкая настоятельность рекомендаций (weak recommendation)
|
Ожидаемые положительные эффекты от соблюдения рекомендаций, возможно, перевешивают нежелательные последствия, но группа разработчиков КР не уверена в этом
|
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.