Ведение родов
 Версия: Клинические протоколы МЗ РК - 2022 (Казахстан)
Версия: Клинические протоколы МЗ РК - 2022 (Казахстан)
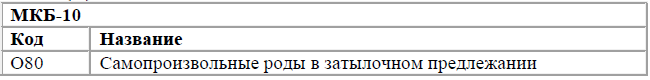
Роды одноплодные, самопроизвольное родоразрешение (O80)
Акушерство и гинекология
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «13» января 2023 года
Протокол №177
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «13» января 2023 года
Протокол №177
КЛИНИЧЕСКИЙ ПРОТОКОЛ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
ВЕДЕНИЕ РОДОВ
Физиологические роды – это роды одним плодом в сроке гестации 37 недель 0 дней – 42 недели, которые начались спонтанно, низкого риска в начале и в течение всего родового процесса, при которых ребенок родился спонтанно в затылочном предлежании, после родов родильница и новорожденный находятся в удовлетворительном состоянии.
Код(ы) МКБ-10:
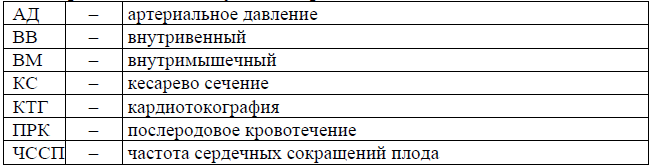
Сокращения, используемые в протоколе:
Категория пациентов: роженицы и родильницы.
Шкала уровня доказательности:
Физиологические роды – это роды одним плодом в сроке гестации 37 недель 0 дней – 42 недели, которые начались спонтанно, низкого риска в начале и в течение всего родового процесса, при которых ребенок родился спонтанно в затылочном предлежании, после родов родильница и новорожденный находятся в удовлетворительном состоянии.
ВВОДНАЯ ЧАСТЬ
Код(ы) МКБ-10:

Дата разработки/пересмотра протокола: 2018 год (пересмотр 2022 год).
Сокращения, используемые в протоколе:

Пользователи протокола: акушеры-гинекологи, неонатологи, акушерки, врачи скорой помощи
Категория пациентов: роженицы и родильницы.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты, которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С |
Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+).
Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию.
|
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ [1-15]
Диагностические критерии:
наличие регулярной родовой деятельности (не менее 2 схваток за 10 минут);
при влагалищном исследовании – структурные изменения шейки матки и/или открытие маточного зева.
Жалобы: схваткообразные боли внизу живота (не менее 2 схваток за 10 минут).
Анамнез: количество, течение предыдущих родов, осложнения послеродового периода, наличие или отсутствие, анте- или интранатальных потерь плода.
Физикальное обследование:
пальпаторное определение регулярных сокращений матки (не менее двух схваток за 10 минут продолжительностью 20 секунд и более);
определение ее эмоциональных и психологических потребностей;
определение высоты стояния дна матки, положения и предлежания плода;
выслушивание сердцебиения плода (в случае если ЧСС плода находится в диапазоне от 110 до 159, следует продолжать регулярную оценку ЧСС плода каждые 30 минут в течение первого периода родов и каждые 5 минут в течение второго периода родов, аускультацию проводить во время схватки, продолжать на протяжении не менее 30 секунд по окончании схватки).
влагалищное исследование (после получения согласия, обеспечения конфиденциальности и комфорта) на предмет структурных изменений шейки матки;
измерение АД каждые 4 часа, (при гипертензии через 1 час);
измерение пульса – каждые 30 минут;
измерение температуры тела каждые 4 часа;
контроль частоты и объем мочеиспускания (самоконтроль роженицы);
оценка боли, испытываемой роженицей, включая ее желание применить один из методов обезболивания; помочь справиться с болевыми ощущениями – одна из основных задач медицинского персонала во время родов (Приложение 1);
обсуждение с роженицей метод ведения 3-го периода с предоставлением полной устной и письменной информации о потенциальных преимуществах и недостатков активной и выжидательной тактики ведения последового периода.
Показания для консультации специалистов: нет.
Диагностический алгоритм:
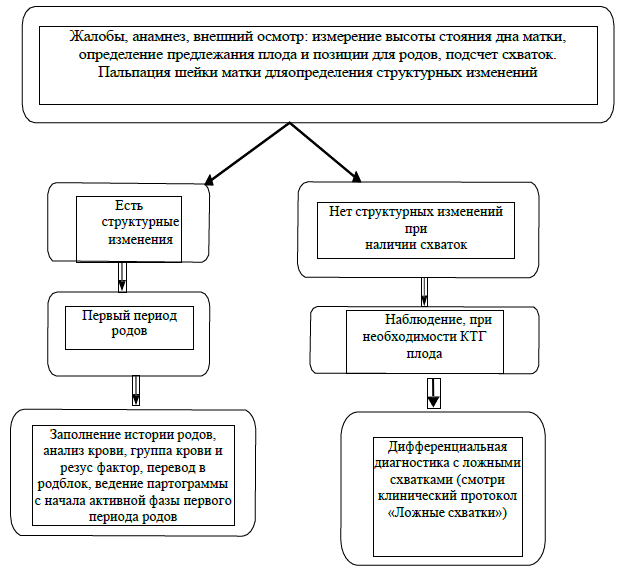
Лабораторные исследования:
общий анализ крови;
определение группы крови и резус фактор.
Со стороны матери:
Инструментальные исследования: КТГ – с целью мониторинга за состоянием внутриутробного плода.
Показания для проведения КТГ плода.
Со стороны матери:
роды с рубцом на матке (предшествующее кесарево сечение, миомэктомия);
преэклампсия;
индукция родов;
переношенная беременность (более 42 недель и 1 день);
длительный безводный период;
сахарный диабет, гестационный сахарный диабет;
резус - конфликтная беременность;
показания, связанные с соматическими заболеваниями матери.
Состояния, связанные с течением родов:
Со стороны плода:
аускультативные нарушения при выслушивании сердцебиения плода;
внутриутробная задержка роста плода;
преждевременные роды;
маловодие, многоводие;
многоплодие;
нарушение маточно-плодово-плацентарного кровотока по данным допплерометрии;
подозрительная или патологическая кардиотокограмма в антенатальном периоде;
мекониальное окрашивание околоплодных вод;
тазовое предлежание плода.
Состояния, связанные с течением родов:
стимуляция родовой деятельности окситоцином;
эпидуральная анестезия;
вагинальное кровотечении во время родов;
гипертермия матери (38 и выше);
появление мекония в водах в процессе родов.
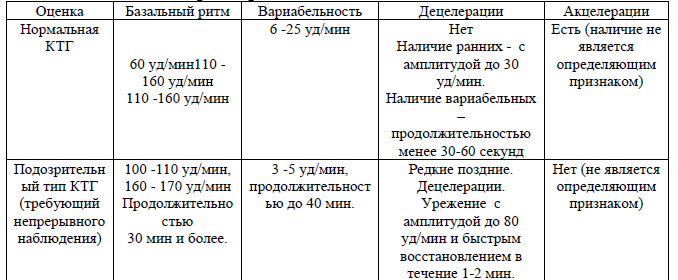
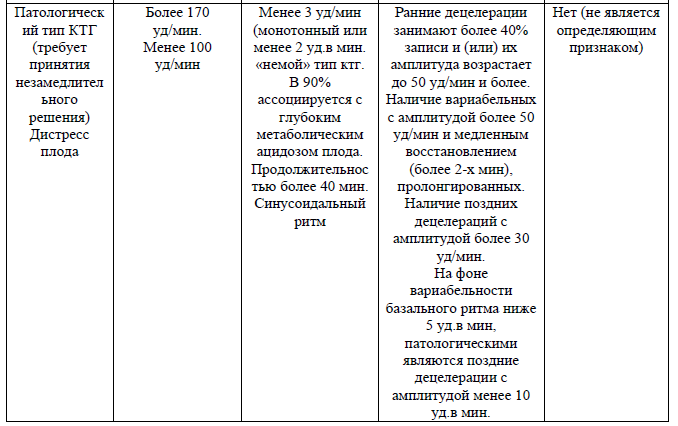
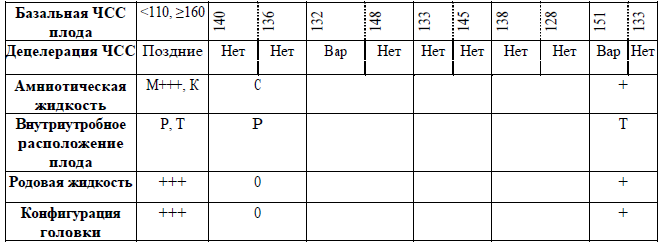
Таблица 1. Оценка параметров КТГ
Таблица 1. Оценка параметров КТГ


При нормальном типе кардиотокограммы во время родов запись осуществляется каждые 3 часа по 30-40 мин. и при любом вмешательстве, направленном на изменение маточной активности, или, при появлении вышеперечисленных показаний.
При подозрительном типе КТГ запись производится непрерывно до нормализации показателей или усугубления патологических изменений.
При патологическом типе КТГ необходимо принять решение о способах и методах родоразрешения в течение 20-25 мин.
Оценка параметров КТГ:
«Нормальная» – все четыре параметра КТГ находятся в пределах нормы.
«Подозрительная КТГ» – один параметр находится в подозрительной категории, а остальные – в нормальной.
«Патологическая КТГ» – два и более параметров КТГ находятся в подозрительной категории или один и более параметров – в патологической категории. Не учитывая акцелерации.
Показания для консультации специалистов: нет.
Диагностический алгоритм:

Диагностика (скорая помощь)
Перечень основных диагностических мероприятий.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи:
сбор жалоб, анамнеза заболевания и жизни;
физикальное обследование (АД, пульс, температура тела).
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации:
сбор жалоб, анамнеза заболевания и жизни;
физикальное обследование (АД, пульс, определение сокращений матки; определение положения и предлежания плода, выслушивание сердцебиения плода);
оценка схваток;
влагалищное исследование;
измерение температуры тела
общий анализ крови;
определение группы крови и резус- принадлежность роженицы;
определение группы крови новорожденного
определение резус-принадлежность новорожденного от резус отрицательной матери.
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований:
Дифференциальный диагноз: нет.
Дополнительные методы исследования: нет.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ [1-20]:
Цели лечения: обеспечение безопасности для роженицы и ребенка во время родов при минимально возможном вмешательстве в физиологический процесс.
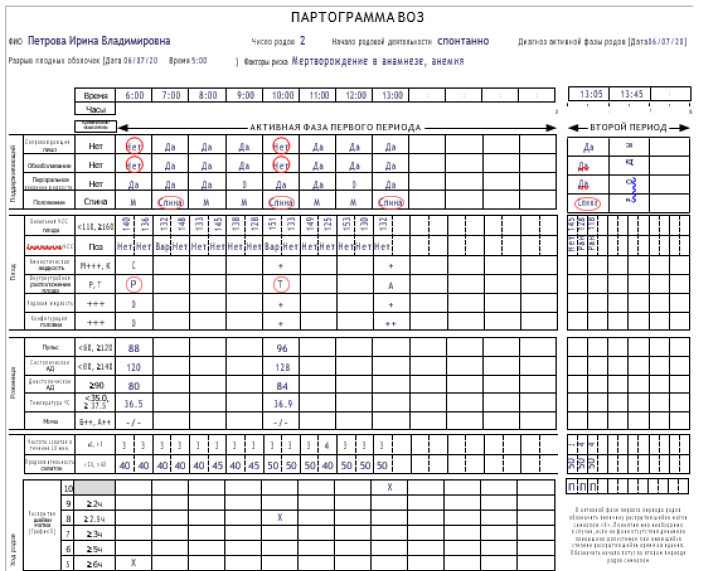
Карта наблюдения, маршрутизация пациента (схемы, алгоритмы): ведение партограммы (Приложение 2).
Тактика ведения родов:
Первоначальная оценка состояния роженицы:
выслушивание показаний роженицы, определение ее эмоциональных и психических потребностей и осмотр ее медицинской карты;
физикальное обследование роженицы (температура тела, пульс, артериальное давление, продолжительность, сила и частота схваток);
определение высоты стояния дна матки, положение плода в матке и предлежание плода;
определение характера влагалищных выделений (кровянистые выделения, амниотическая жидкость);оценка боли, испытываемой роженицей, включая ее желание применить один из методов обезболивания. Помочь роженице справиться с болевыми ощущениями – одна из основных задач медицинского персонала во время родов (Приложение 1).
выслушивание сердцебиения плода (в случае если ЧСС плода находится в диапазоне от 110 до 159, следует продолжать регулярную оценку ЧСС плода каждые 30 минут в течение первого периода родов и каждые 5 минут в течение второго периода родов, аускультацию проводить во время схватки, продолжать на протяжении не менее 30 секунд по окончании схватки).
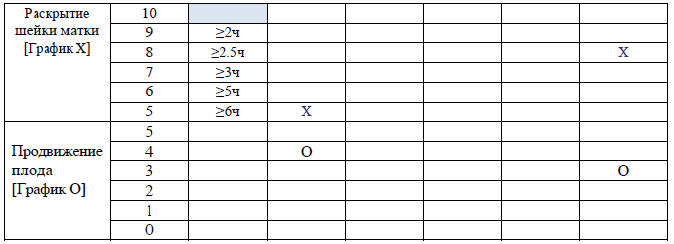
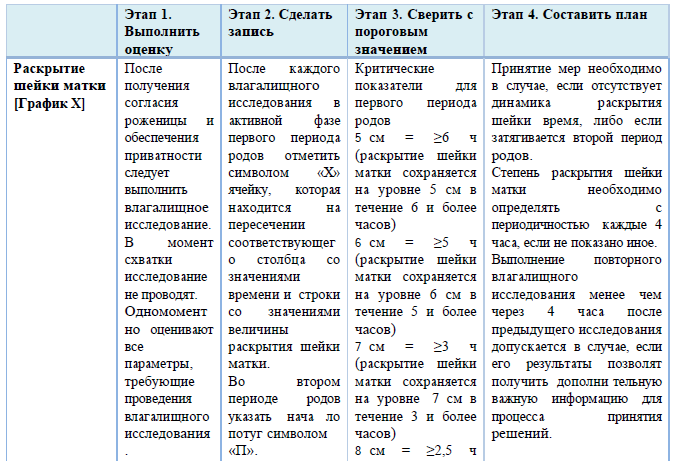
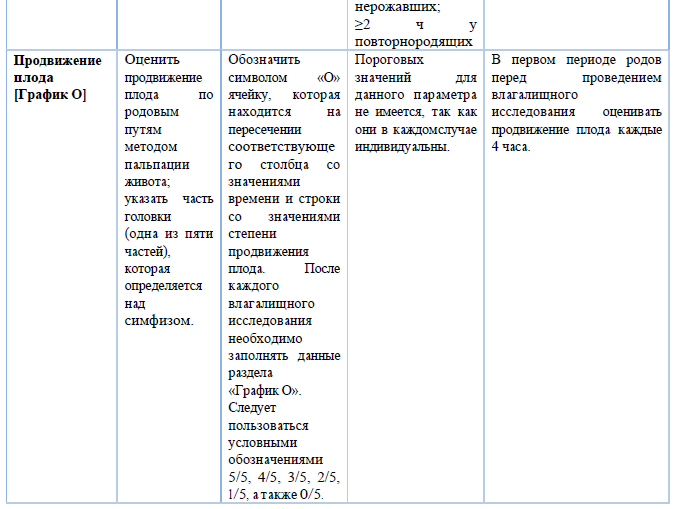
графическое ведение записи родов (партограмма) должно быть использовано, как только установлена активная фаза первого периода родов (раскрытие шейки матки 5 см и более). Партограмма используется для ведения первого и второго периода родов.
Первый период родов – время от начала регулярных схваток до полного открытия шейки матки.
латентная фаза первого периода родов длится до раскрытия 5 см;
активная фаза первого периода родов длится с момента открытия шейки матки 5 см (включительно) до полного открытия шейки матки.
Другие виды лечения: нет.
Хирургическое вмешательство:
Показания для вызова врача при ведении родов акушеркой:
пульс матери < 60 или ≥120;
САД менее <80 или ≥ 140, ДАД ≥90;
температура менее <35 или ≥37,5;
в случае, если за 10 минут зарегистрировано менее 2 или более 5 схваток;
в случае, если продолжительность схваток < 20 или > 60 секунд;
тахикардия плода выше 160 ударов в минуту и брадикардии ниже 110 ударов в минуту;
изменение характера околоплодных вод – зеленые, геморрагические;
появление кровянистых выделений из половых путей;
появление головных болей, головокружения, боли в эпигастрии, тошноты, рвоты, мелькании мушек перед глазами.
Пассивная фаза второго периода родов:
Второй период родов – время от полного раскрытия шейки матки до рождения плода.
Пассивная фаза второго периода родов:
обнаружение полного раскрытия шейки матки до активных потуг.
Предложены следующие временные критерии продолжительности активной фазы второго периода родов:
Активная фаза второго периода родов:
с начала потуг до изгнания плода.
Предложены следующие временные критерии продолжительности активной фазы второго периода родов:
у первородящих до 3 часов
у повторнородящих до 2 часов
Критические показатели для второго периода родов ≥3 ч у нерожавших; ≥2 ч у повторнородящих
Рекомендации по наблюдению во втором периоде родов:
Наблюдения акушерки за роженицей во втором периоде родов включают (все наблюдения регистрируются в партограмме):
ежечасное измерение артериального давления и пульса;
измерение температуры тела
влагалищное исследование, предлагаемое ежечасно в активной фазе второго периода родов;
документирование частоты схваток каждые полчаса;
аускультация сердцебиения плода должна проводиться каждые 5 минут (аускультацию проводить во время схватки, продолжать на протяжении не менее 30 секунд по окончании схватки). Пульс матери должен прощупываться в случае подозрения на фетальную брадикардию/любые аномалии ЧСС плода для различия между двумя сердцебиениями.
контроль за частотой опорожнения мочевого пузыря;
постоянное удовлетворение эмоциональных и физиологических потребностей женщины.
Помощь во втором периоде родов:
NB! Необходимо постоянно учитывать положение женщины, потребность в питье, облегчение боли в течение второго периода.
Помощь во втором периоде родов:
рождение ребенка может происходить в любом положении, которая выбрала сама женщина (нежелательно - положение на спине);
потуги регулируются самой роженицей;
если потуги неэффективны могут применяться поддержка, изменение позы, опорожнение мочевого пузыря и поощрение;
в потужном периоде необходимо проводить аускультацию сердцебиения плода в течение одной минуты – каждые 5 минут или после каждой потуги на протяжении не менее 30 секунд по окончании схватки
эпизиотомия должна проводиться при оперативных вмешательствах или угрожающем состоянии плода;
должна быть проведена эффективная инфильтративная анальгезия до выполнения эпизиотомии (р-р лидокаина 2% – 2,0 мл или р-р прокаина 0,5% – 10 мл);
после рождения головки, проверить, нет ли обвития пуповиной, при тугом обвитии пересечь пуповину между 2-мя зажимами, при нетугом – ослабить натяжение пуповины и дождаться следующей потуги.
Активное ведение 3-го периода:
Третий период родов охватывает промежуток времени между рождением ребенка и выделением последа.
Активное ведение 3-го периода:
после рождения переднего плечика в/м вводят 10 ЕД окситоцина (или 5 ЕД окситоцина в/в)
Рождение плаценты с помощью контролируемых тракций за пуповину:
не раньше, чем через 1 минуту после рождения ребенка, наложите зажим на пуповину ближе к промежности;
держите пережатую пуповину в слегка натянутом состоянии одной рукой;
положите другую руку непосредственно над лобком женщины и, стабилизируйте матку, отводя ее от лона во время контролируемого потягивания за пуповину (поможет избежать выворота матки);
дождитесь сильного сокращения матки (2-3 минуты). Как только почувствуете, что матка сократилась (округлилась, стала плотной) или пуповина удлинилась, очень осторожно потяните на себя вниз пуповину (тракция) для рождения плаценты. Не ждите признаков отделения плаценты, прежде чем начать потягивание за пуповину. Одновременно продолжайте отводить матку другой рукой (контртракция) в направлении противоположном потягиванию за пуповину;
если плацента не опускается в течение 30-40 секунд во время контролируемой тракции, прекратите тянуть за пуповину и дождитесь очередного сокращения матки.
если нужно, переложите зажим как можно ближе к промежности по мере того, как пуповина удлиняется.
во время следующего сокращения матки повторите контролируемую тракцию за пуповину с одновременной контртракцией в противоположную сторону.
NB! Никогда не проводите тракцию за пуповину (потягивание) без применения контртракций (отведения) хорошо сократившейся матки!
при рождении плаценты тонкие плодные оболочки могут оборваться. Держите плаценту обеими руками и осторожно скручивайте плодные оболочки пока не родятся (осмотрите внимательно плаценту, чтобы убедится в ее целостности).
Массаж матки:
сразу после рождения последа проведите массаж матки через переднюю брюшную стенку пока матка не сократится.
Контроль за тонусом матки проводится:
каждые 15 минут в течение первого часа;
каждые 30 минут в течении второго часа;
каждый час в течении третьего и четвертого часа после родов;
затем каждые четыре часа в течении 24 часов после родов.
Просьбы женщин с низким риском послеродового кровотечения, о физиологическом ведении третьего периода родов должны быть удовлетворены.
Переход от физиологического ведения к активному ведению третьего периода родов показан в случае:
кровотечения;
задержки отделения плаценты в течение часа;
желания женщины искусственно ускорить третий период.
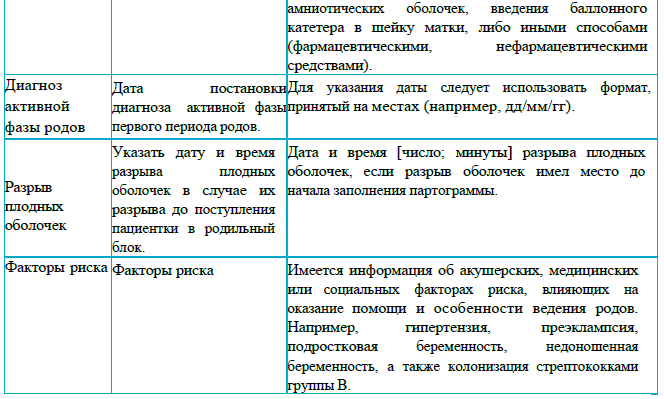
Показания к осмотру шейки матки:
Потягивание пуповины/пальпация матки должны проводиться только после введения окситоцина, как составляющей части активного ведения родов.
Показания к осмотру шейки матки:
кровотечение;
инструментальные роды;
быстрые или стремительные роды.
Наблюдения акушерки за женщиной в третьем периоде родов должны включать:
оценку общего физического состояния, показатели гемодинамики и цвет кожных покровов;
характер и количество выделений из влагалища.
Длительный третий период:
третий период родов диагностируется как длительный, если не завершен в течение 30 минут после рождения ребенка с активным ведением родов и 60 минут с физиологическим ведением.
Рекомендации по лечению при задержке отхождения плаценты:
всегда должен быть внутривенный доступ у женщин с задержкой отхождения плаценты. Внутривенное вливание окситоцина должно применяться для помощи рождения плаценты.
если плацента не отделяется в течение 30 минут после инъекции окситоцина, или начинается кровотечение, женщине необходимо произвести ручное удаление плаценты, после предоставления информации.
Показания для вызова врача (в случае, если роды ведет акушерка)
при неэффективности активного ведения 3-го периода родов, отсутствии признаков отделения и выделения последа в течение 30 минут активного ведения;
при отрыве пуповины;
при дефекте последа;
при кровотечении;
разрывы мягких родовых путей, требующие ушивания;
ухудшении состояния родильницы
Немедикаментозное лечение:
Уменьшение болевых ощущений может быть достигнуто применением немедикаментозного лечения: душ и ванна, музыка, проведение массажа, акупунктура, специальное дыхание в сочетании с релаксацией, психологическая поддержка, участие членов семьи (семейно- ориентированные партнерские роды), а также информирование роженицы о ходе родов.
Медикаменты, используемые для ведения родов:
Медикаментозное лечение [16-20]
Медикаменты, используемые для ведения родов:
Утеротоники: окситоцин 10 ЕД после рождения переднего плечика внутримышечно (или 5 ЕД внутривенно) для сокращения матки после рождения ребенка, 20 ЕД в пупочную вену на 20 мл 0,9% раствора натрия хлорида (при задержке отхождения плацента).
Новорожденный с геморрагической болезнью.
Гемостатические препараты: фитоменадион раствор для внутримышечного введения 10 мг/мл, 1 мл.
NB! Фитоменадион новорожденным применятся в педиатрической дозировке 2 мг / 0,2 мл.
Новорожденным для профилактики геморрагических заболеваний – внутримышечно 0,5 – 1 мг однократно в течение первого часа после рождения;
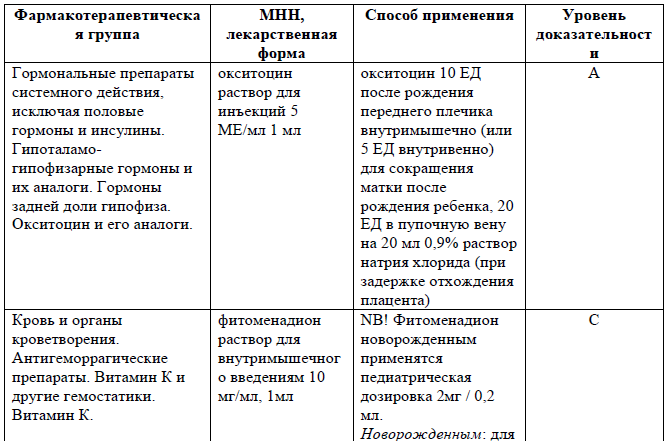


для лечения 1 мг внутримышечно в день в течение 3-4 дней (в увеличенных дозах в случае непрямых антикоагулянтов у матери).
Недоношенные новорожденные со сроком гестации менее 36 недель и весом 2500 грамм и более: 1 мг внутримышечно однократно в течение первого часа после рождения.
Недоношенные новорожденные со сроком гестации менее 36 недель беременности и весом менее 2500 грамм: из расчета 0,4 мг/кг внутримышечно однократно в течение первого часа после рождения.
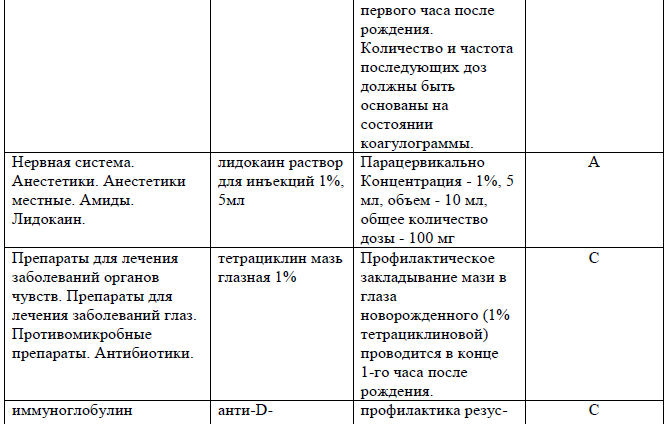
Количество и частота последующих доз должны быть основаны на состоянии коагулограммы.
Перечень основных лекарственных средств (имеющих 100% вероятность применения)
Перечень основных лекарственных средств (имеющих 100% вероятность применения)




Перечень дополнительных лекарственных средств (менее 100% вероятности применения): применяются в зависимости от клинической ситуации и группы риска.
Другие виды лечения: нет.
Хирургическое вмешательство:
Восстановление целостности мягких родовых путей при травме, вызванной либо разрывом.
После родов: При резус отрицательной крови у матери и резус-положительном факторе у новорожденного, отсутствии титра антител у матери, следует ввести матери анти-D-иммуноглобулин человека дозировкой 300 мкг внутримышечно в течение 72 часов после определения. При резус отрицательной принадлежности крови матери и отца, профилактика иммуноглобулином не проводится.
Дальнейшее ведение включает первый патронаж родильницы проводится в первые 3 суток после выписки из роддома.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения: удовлетворительное состояние родильницы и новорожденного.
Дальнейшее ведение [1-9, 20]:
Профилактические мероприятия: профилактика послеродового кровотечения – активное ведение 3 периода родов, профилактика конъюнктивита новорожденных, профилактика геморрагической болезни новорожденного.
После родов: При резус отрицательной крови у матери и резус-положительном факторе у новорожденного, отсутствии титра антител у матери, следует ввести матери анти-D-иммуноглобулин человека дозировкой 300 мкг внутримышечно в течение 72 часов после определения. При резус отрицательной принадлежности крови матери и отца, профилактика иммуноглобулином не проводится.
Дальнейшее ведение включает первый патронаж родильницы проводится в первые 3 суток после выписки из роддома.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения: удовлетворительное состояние родильницы и новорожденного.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации: регулярная родовая деятельность.
Информация
Источники и литература
-
Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2022
- 1) Рекомендации ВОЗ по уходу в интранатальный период для формирования положительного опыта родов: улучшение здоровья и благополучия матерей и новорожденных. 2018 https://apps.who.int/iris/bitstream/handle/10665/272449/WHO-RHR-18.12-rus. 2) Ayres-de-Campos D. Arulkumaran S for the FIGO Intrapartum Fetal Monitoring Expert Consensus Panel FIGO consensus guidelines on intrapartum fetal monitoring introduction. Int J GynecolObster2015; 131:3 - 4, Online. Available: http:// www.ijgo. Org/article/S0020-7292(15)00392-6/pdf [accessed 10.08.16]. 3) Ayres-de-Campos D. Arulkumaran S for the FIGO Intrapartum Fetal Monitoring Expert Consensus. Panel FIGO consensus guidelines on intrapartum fetal monitoring: physiology of fetal oxygenation and the main goals of intrapartum fetal monitoring. Int J GynecolObster2015; 131:5 - 8, Online. Available: http:// www.ijgo. Org/article/S0020-7292(15)00393-8/pdf[accessed 10.08.16]. 4) Lewis D. Downe. S for the FIGO Intrapartum Fetal Monitoring Expert Consensus. Panel FIGO consensus guidelines on intrapartum fetal monitoring: intermittent auscultation. Int J GynecolObster2015; 131:9–12. Online. Available: http:// www.ijgo. Org/article/S0020-7292(15)00394-X/pdf [Accessed 10. August 2016]. 5) Ayres-de-Campos D, Spong CY, ChandraharanE for the FIGO Intrapartum Fetal Monitoring Expert Consensus. Panel FIGO consensus guidelines on intrapartum fetal monitoring: cardiotocography. Int J GynecolObster 2015;131(1):13 – 24. Online. Available: http:// www.ijgo. Org/article/S0020-7292(15)00395-1/pdf [Accessed 10. August 2016]. 6) Visser GHAAyres-de-Campos D for the FIGO Intrapartum Fetal Monitoring Expert Consensus. Panel FIGO consensus guidelines on intrapartum fetal monitoring: adjunctive technologies. Int J GynecolObster2015;131:25 – 9. Online. Available: http:// www.ijgo. Org/article/S0020-7292(15)00396-3/pdf [accessed 10.08/16]. 7) Дональд Гибб., Сабаратнам Арулкумаран. Основы кардиотокографии. Теоретические и клинические аспекты. Перевод с английского четвертого издания. -М: Литосфера, 2019. – 323с. 8) Петрухин В.А., Новикова С.В., Кузин В.Ф. Кaрдиотокография. Метод оценки функционального состояния плода во время беременности и в родах. – М.: МЕДпресс – информ, 2020. – 76с. 9) BNF 80 September 2020- March 2021 10) U.S. Food and Drug Administration 2022 - https://www.fda.gov/media/71502/download 11) WHO Model List of Essential Medicines – 22nd List (2021) 12) Vimal Scott Kapoor, Jennifer R Evans, S Swaroop Vedula Interventions for preventing ophthalmia neonatorum. Cochrane Database of Systematic Reviews. Version published: 21 September 2020. https://doi.org/10.1002/14651858.CD001862.pub4 13) Ayres-de-Campos D. Arulkumaran S for the FIGO Intrapartum Fetal Monitoring Expert Consensus Panel FIGO consensus guidelines on intrapartum fetal monitoring introduction. Int J Gynecol Obster 2015;131:3 - 4, Online. Available: http:// www.ijgo. Org/article/S0020-7292(15)00392-6/pdf [accessed 10.08.16]. 14) Ayres-de-Campos D. Arulkumaran S for the FIGO Intrapartum Fetal Monitoring Expert Consensus. Panel FIGO consensus guidelines on intrapartum fetal monitoring: physiology of fetal oxygenation and the main goals of intrapartum fetal monitoring. Int J Gynecol Obster 2015;131:5 - 8, Online. Available: http:// www.ijgo. Org/article/S0020-7292(15)00393-8/pdf [accessed 10.08.16]. 14) Lewis D. Downe. S for the FIGO Intrapartum Fetal Monitoring Expert Consensus. Panel FIGO consensus guidelines on intrapartum fetal monitoring: intermittent auscultation. Int J Gynecol Obster 2015;131:9 – 12. Online. Available: http:// www.ijgo. Org/article/S0020-7292(15)00394-X/pdf [Accessed 10. August 2016]. 15) Ayres-de-Campos D, Spong CY, Chandraharan E for the FIGO Intrapartum Fetal Monitoring Expert Consensus. Panel FIGO consensus guidelines on intrapartum fetal monitoring: cardiotocography. Int J Gynecol Obster 2015;131(1):13 – 24. Online. Available: http:// www.ijgo. Org/article/S0020-7292(15)00395-1/pdf [Accessed 10. August 2016]. 16) Visser GHA Ayres-de-Campos D for the FIGO Intrapartum Fetal Monitoring Expert Consensus. Panel FIGO consensus guidelines on intrapartum fetal monitoring: adjunctive technologies. Int J Gynecol Obster 2015;131:25 – 9. Online. Available: http:// www.ijgo. Org/article/S0020-7292(15)00396-3/pdf [accessed 10.08/16]. 17) National Institute for Health and Care Excellence ( NICE). Intrapartum care for healthy women and their babies. NACE clinical guideline 190; December 2014. Available: https://www/nice.org.uk/guidance/cg190/resources/intrapartum-care-for-healthy-women-end-babies-35109866447557 [accessed 10.08.16]. 18) Дональд Гибб., Сабаратнам Арулкумаран. Основы кардиотокографии. Теоретические и клинические аспекты. Перевод с английского четвертого издания. -М: Литосфера, 2019. – 323с. 19) Петрухин В.А., Новикова С.В., Кузин В.Ф. Кардиотокография. Метод оценки функционального состояния плода во время беременности и в родах. – М.: МЕДпресс – информ, 2020. – 76с. 20) Партограмма ВОЗ: руководство для пользователя, 2022
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Список разработчиков протокола с указание квалификационных данных:
1) Исенова Сауле Шайкеновна – доктор медицинских наук, профессор, акушер-гинеколог, заведующая кафедрой акушерства и гинекологии НАО «Казахский национальный медицинский университет им. С.Д. Асфендиярова»
2) Аимбетова Алия Робертовна – доктор медицинских наук, акушер-гинеколог Центра молекулярной медицины.
Указание на отсутствие конфликта интересов: отсутствует.
Рецензент: Бапаева Гаури Биллахановна – доктор медицинских наук, профессор, директор департамента женского здоровья Национальный Научный Центр материнства и детства КФ «University Medical Center»
Указание условий пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Немедикаментозное обезболивание:
Ингаляционное обезболивание:
Ведение партограммы
1. Партограмма – это графическое отображение результатов динамического наблюдения во время родов за процессом раскрытия шейки матки и продвижения головки плода, родовой деятельностью, состоянием роженицы и плода в 1 и 2 периоде родов.


Информацию необходимо вносить в партограмму о состоянии женщины и плода, а также о ходе родов следует с начала активной фазы первого периода родов (раскрытие шейки матки 5 см или более), независимо от числа родов и состояния оболочек. Хотя заполнение партограммы не проводят в латентной фазе родов, однако рекомендуется в латентной фазе проводить мониторинг, оказание необходимой помощи и содействия беременной и плоду.
Порядок заполнения раздела 1.

Рекомендации для заполнения раздела 1

Порядок указания времени в партограмме
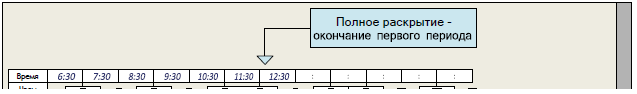
Как указано в примере выше, в случае если первую оценку состояния проводят в 6:30, а вторую и третью оценку состояния выполняют спустя 4 часа и по показаниям, все эти сведения необходимо внести в соответствующие столбцы. В случае если в 12:30 произошло полное раскрытие маточного зева, указание времени следует продолжать в ячейках, соответствующих второму периоду родов.
Раздел 2
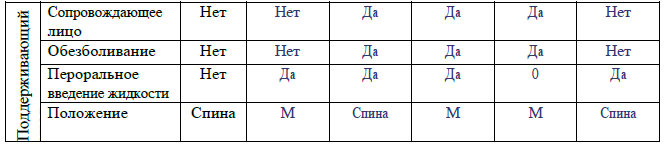
Рекомендации для заполнения раздела 2 партограммы
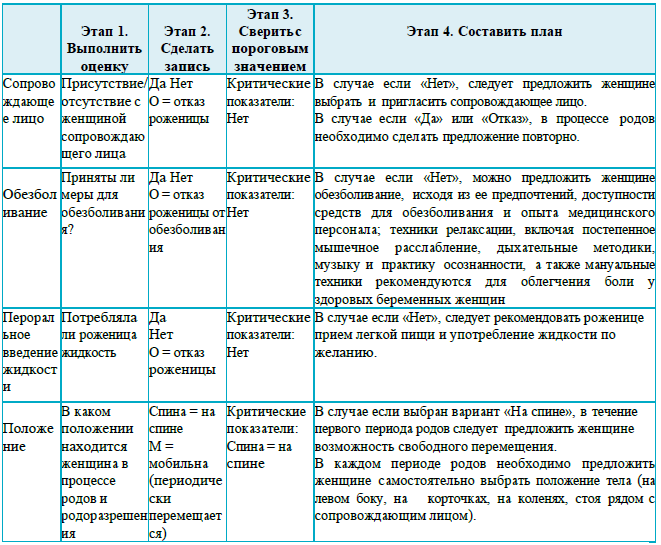
Раздел 3
Рекомендации для заполнения раздела 3 партограммы
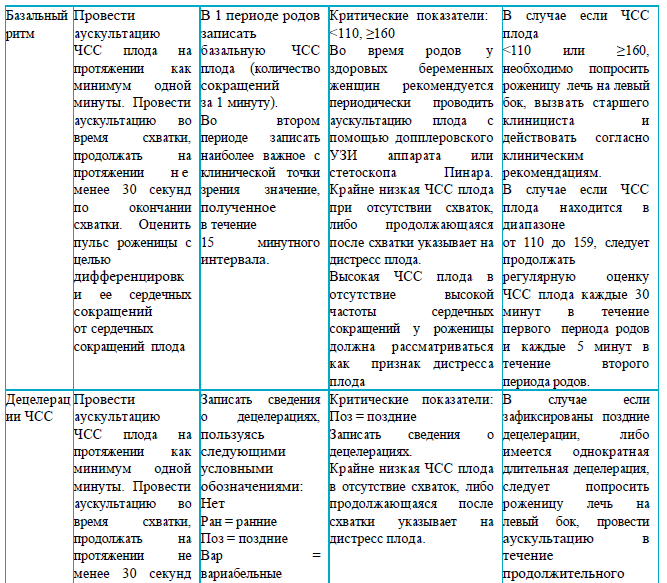
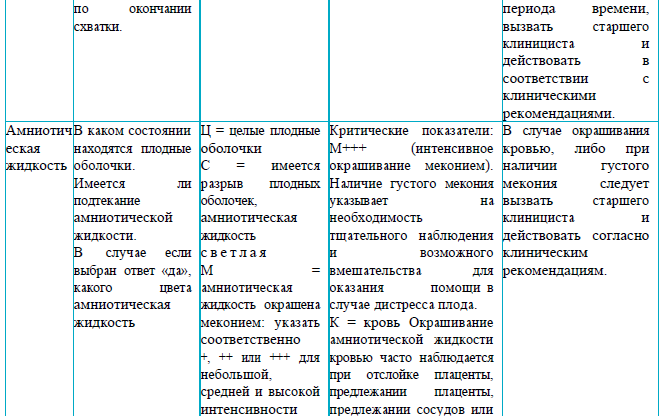
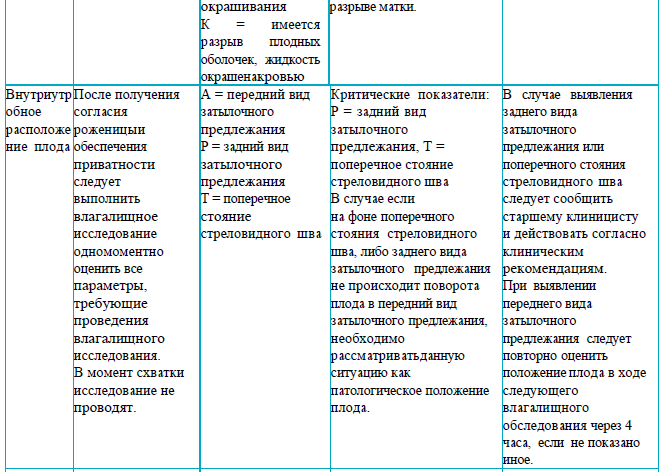
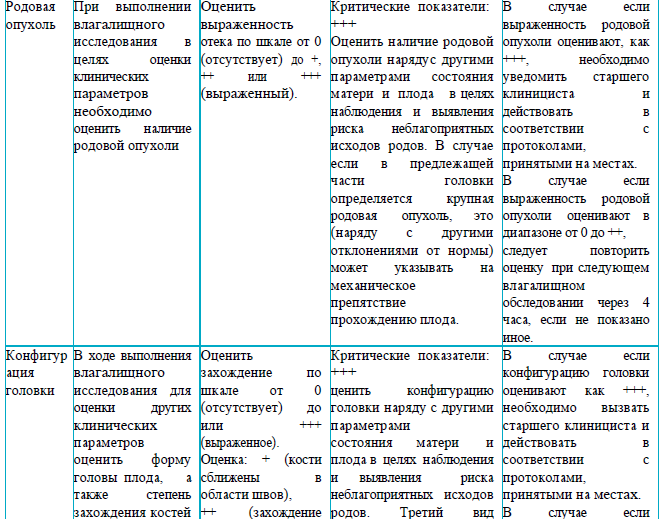

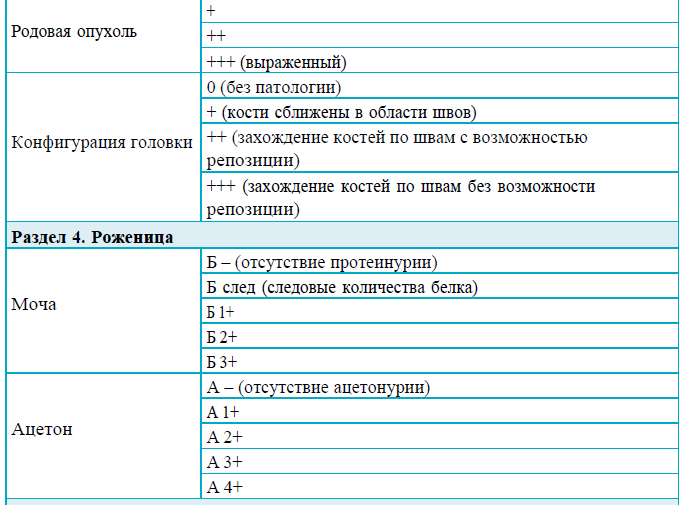
Раздел 4
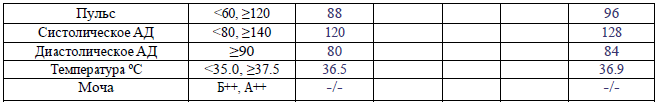
Рекомендации для заполнения раздела 4 партограммы
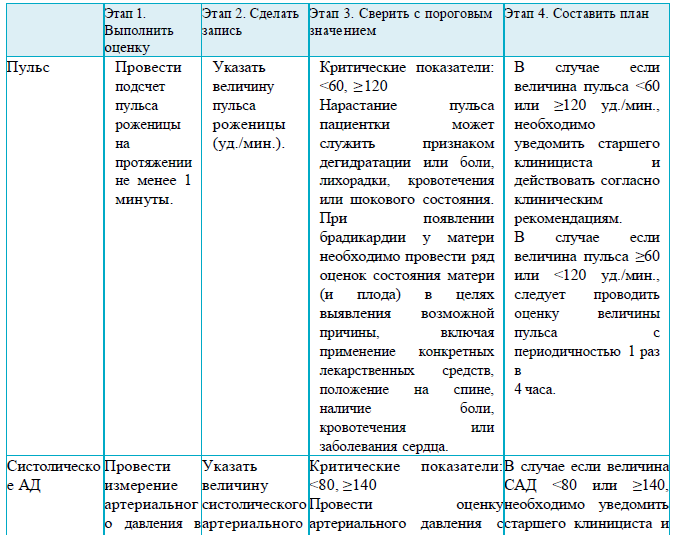
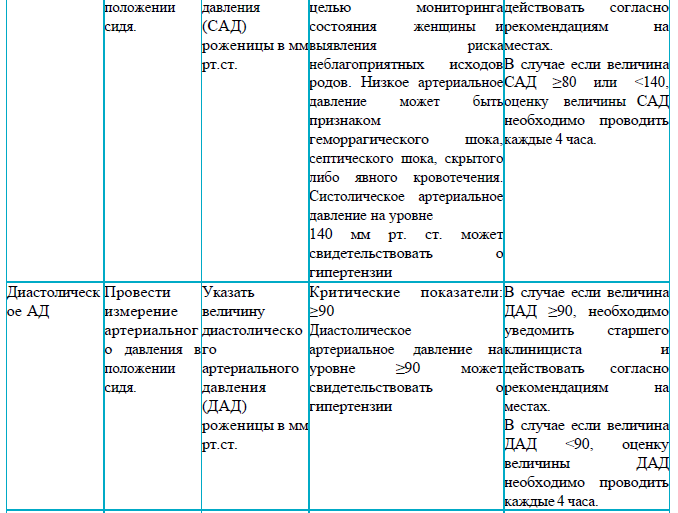


Раздел 5

Рекомендации для заполнения раздела 5 партограммы
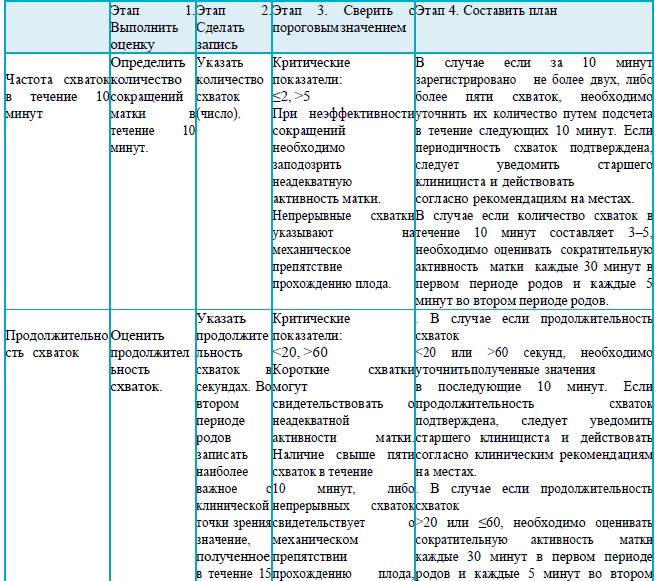


Раздел 6
Рекомендации для заполнения раздела 6 партограммы


Раздел 7
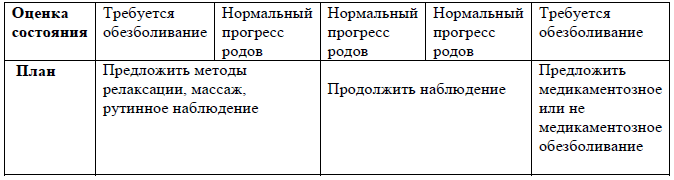
Рекомендации для заполнения раздела 7 партограммы

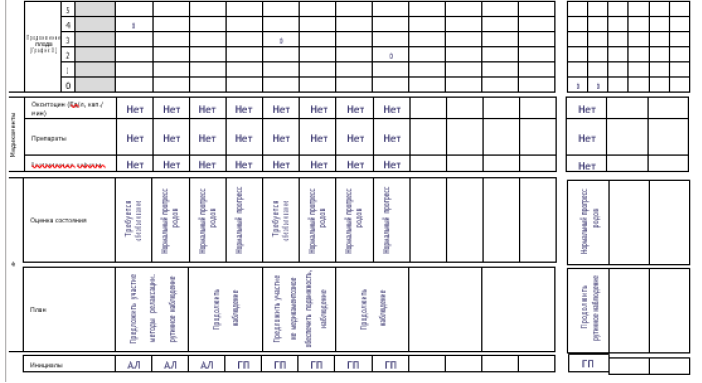
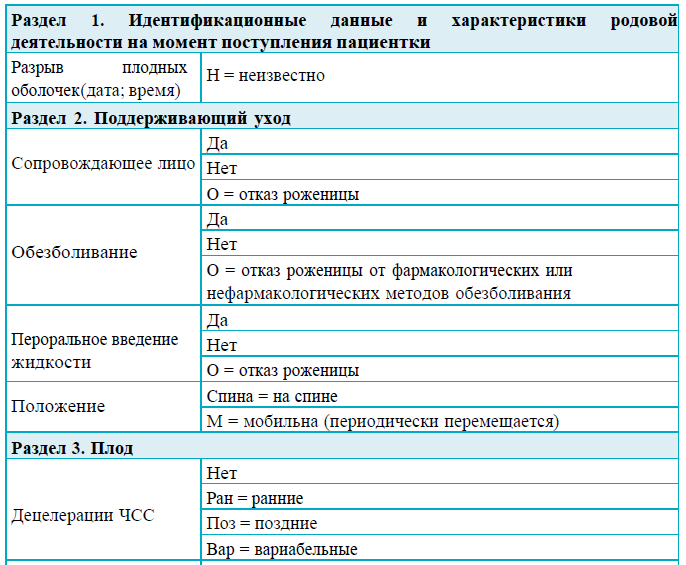
Сокращения для записи нечисловых величин


3) Лившиц Нина Викторовна – врач функциональной диагностики, ТОО «Институт репродуктивной медицины»
4) Акшалова Асель Талгатбековна – доктор философии (PhD) по специальности «Медицина», АО «Научный центр акушерства, гинекологии и перинатологии» врач-клинический фармаколог.
Указание на отсутствие конфликта интересов: отсутствует.
Рецензент: Бапаева Гаури Биллахановна – доктор медицинских наук, профессор, директор департамента женского здоровья Национальный Научный Центр материнства и детства КФ «University Medical Center»
Указание условий пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Приложение 1
Немедикаментозное обезболивание:
Уменьшение болевых ощущений может быть достигнуто применением немедикаментозных методов обезболивания (душ и ванна, музыка, проведение массажа, специальное дыхание в сочетании с релаксацией), психологическая поддержка женщины и семьи, информирование о процессе родов.
Ингаляционное обезболивание:
Во всех родильных отделениях должен быть смесь кислорода и закиси азота 50:50, т.к. он может облегчить боль при родах, но женщин следует проинформировать, что он может вызвать тошноту и головокружение.
Информация об эпидуральной анальгезии должна включать следующие пункты:
Регионарное обезболивание:
Прежде чем остановить свой выбор на эпидуральной анальгезии, женщина должна быть проинформирована о возможном риске, преимуществах и о возможных последствиях родов.
Информация об эпидуральной анальгезии должна включать следующие пункты:
обеспечивает более эффективное обезболивание;
связана с более длительным вторым периодом родов и с увеличением риска вагинальных инструментальных родов;
не связана с продолжительными болями в спине;
не связана с увеличением вероятности кесарева сечени;
будет сопровождаться более интенсивным наблюдением и внутривенным введением;
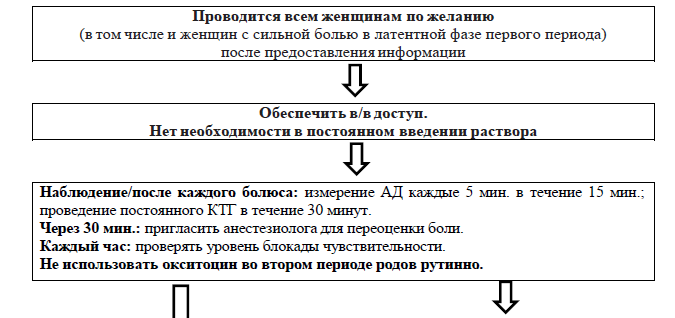
роженицам, желающим получить регионарную анальгезию, не нужно в этом отказывать, включая женщин с сильными болями в латентной фазе родов;
во время применения регионарной анальгезии или после дальнейших болюсных введений артериальное давление должно измеряться каждые пять минут в течение 15 минут;
при подтверждении полного раскрытия шейки матки у женщин с эпидуральной анальгезией, если женщина не испытывает позыва к потугам или не видна головка младенца, следует задерживать потуги по крайней мере на 1 час или больше при желании женщины, после чего потуги по время схваток должны активно поощряться;
окситоцин не должен использоваться в обычном порядке во время второго периода родов у женщин, получивших регионарную анальгезию;
рекомендуется проведение непрерывной кардиотокограммы в течение минимум 30 минут во время введения регионарной анальгезии и после введения каждого последующего болюса 10 мл и более.
Основные рекомендации по уходу и поддержке в родах.
На протяжении всего периода родов медицинские работники должны оказывать полноценную эмоциональную, психологическую и физическую помощь женщине и ее семье или помощникам.
Чтобы наладить контакт с роженицей, мед. работнику, осуществляющему уход в родах, необходимо:
приветствовать, представиться женщине;
поддержать спокойную обстановку;
уважать личное пространство роженицы;
предоставить информацию о течении родов, предполагаемых манипуляциях;
предоставить информацию о методах обезболивания родов;
оповестить женщину о передаче своих функций по уходу другому медицинскому работнику, в случае возникновения необходимости дополнительной консультации или в случае окончании смены.
Обстановка индивидуальной родовой палаты должна быть приближенной к домашней.
Поступающую на роды роженицу принимает дежурная акушерка родильного блока, которая должна: представиться, познакомить с основными принципами ведения родов, предложить роды с партнером, измерить температуру тела, пульс, АД; с началом родовой деятельности – вести партограмму.
Переход от периодической аускультации к непрерывному КТГ у женщин низкого риска рекомендуется по следующим основаниям:
Клиническое вмешательство не должно предлагаться или советоваться, в случае, если роды проходят нормально и женщина, и ребенок находятся в хорошем состоянии.
Обстановка индивидуальной родовой палаты должна быть приближенной к домашней.
Поступающую на роды роженицу принимает дежурная акушерка родильного блока, которая должна: представиться, познакомить с основными принципами ведения родов, предложить роды с партнером, измерить температуру тела, пульс, АД; с началом родовой деятельности – вести партограмму.
Переход от периодической аускультации к непрерывному КТГ у женщин низкого риска рекомендуется по следующим основаниям:
значительное загрязнение меконием амниотической жидкости, также такой переход следует рассмотреть при легком загрязнении меконием амниотической жидкости;
аномальная частота сердечных сокращений плода, обнаруженная при периодической аускультации (менее 110 ударов в минуту; более 160 ударов в минуту; любая децелерация после схваток);
материнская пирексия (определяемая как 38,0°C единично или 37,5°C дважды с разрывом в 2 часа);
кровотечение, начавшееся в родах;
использования окситоцина для усиления родовой деятельности;
по просьбе роженицы.
Первичный уход за новорожденным:
Уход осуществляется акушеркой, принимавшей роды или совместно с детской медсестрой.
Первые два часа ребенок находится в постоянном контакте «кожа к коже» с матерью.
При появлении признаков готовности предоставить новорожденному возможность самостоятельно начать грудное вскармливание.
Первое консультирование по грудному вскармливанию проводит акушерка.
Измерять температуру тела ребенка электронным термометром через 30 минут и к концу 2-го часа от момента родов (норма 36,5 – 37,5°C).
Профилактическое закладывание 1% тетрациклиновой мази в глаза новорожденного проводится в конце 1-го часа после рождения.
Использовать домашнюю одежду для новорожденного.
Взвешивание и измерение ребенка проводится к концу второго часа с соблюдением всех правил тепловой защиты.
Осмотр неонатолога рекомендуется в конце 2-го часа, после чего ребенка переодевают в чистую и сухую одежду распашонки и ползунки.
Для профилактики геморрагической болезни новорожденного ввести фитоменадион в/м 10 мг однократно (возможно пероральное применение препарата согласно инструкции).
Через 2 часа при отсутствии осложнений родильница с новорожденным переводятся в послеродовую палату.
Поддержка женщин
Комплекс мер по обезболиванию
Ингаляционная аналгезия
Обезболивание
Поддержка женщин
Предложите помощь и поддержку.
Предложите ей прибегнуть в аналгезии на любом этапе родов.
Комплекс мер по обезболиванию
Для снятия боли предложите проведение родов в воде.
Поддержите женщину в применении техники дыхания/расслабления, массажа и музыки.
Ингаляционная аналгезия
Обеспечить доступ для смеси кислорода и закиси азота.
Объясните, что:
– Они обеспечивают временное обезболивание.
– Закись азота может вызвать у женщин тошноту и головокружение.
Перед выбором эпидуральной анестезии
Сообщите женщине, что эпидуральная анестезия:
– Проводится только в родильных отделениях.
– Обеспечивает наиболее эффективное обезболивание, чем опиоиды.
– Увеличивает длительность второго периода родов и повышает вероятность влагалищных инструментальных родов.
– Не приводит к длительным болям в пояснице.
– Не приводит к увеличению длительности первого периода родов и не повышает вероятность кесарева сечения.
– Введение опиоидов в большом объеме может вызвать проблемы с дыхательной системой у ребенка и вызвать у него сонливость.

– Введение опиоидов в большом объеме может вызвать проблемы с дыхательной системой у ребенка и вызвать у него сонливость.
Регионарная анестезия
(Регионарная анестезия проводится только в родильных отделениях, анестезиологом)


Приложение 2
Ведение партограммы
1. Партограмма – это графическое отображение результатов динамического наблюдения во время родов за процессом раскрытия шейки матки и продвижения головки плода, родовой деятельностью, состоянием роженицы и плода в 1 и 2 периоде родов.


Информацию необходимо вносить в партограмму о состоянии женщины и плода, а также о ходе родов следует с начала активной фазы первого периода родов (раскрытие шейки матки 5 см или более), независимо от числа родов и состояния оболочек. Хотя заполнение партограммы не проводят в латентной фазе родов, однако рекомендуется в латентной фазе проводить мониторинг, оказание необходимой помощи и содействия беременной и плоду.
Структура партограммы
Партограмма представлена семью разделами:
1. Идентификационные данные и характеристики родовой деятельности на момент поступления пациентки
2. Поддерживающий уход
3. Оказание помощи ребенку
4. Оказание помощи матери
5. Ход родов
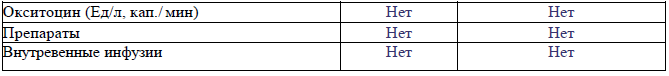
6. Введение лекарственных средств
7. Совместное принятие решений
В разделе 1 указывают полное имя женщины, а также: число родов, начало родовой деятельности (самостоятельное/индуцированное), дата постановки диагноза активной фазы родов, дата и время разрыва оболочек, факторы риска. Этот раздел следует заполнить информацией, полученной при подтверждении диагноза активной фазы родов.
Партограмма представлена семью разделами:
1. Идентификационные данные и характеристики родовой деятельности на момент поступления пациентки
2. Поддерживающий уход
3. Оказание помощи ребенку
4. Оказание помощи матери
5. Ход родов
6. Введение лекарственных средств
7. Совместное принятие решений
В разделе 1 указывают полное имя женщины, а также: число родов, начало родовой деятельности (самостоятельное/индуцированное), дата постановки диагноза активной фазы родов, дата и время разрыва оболочек, факторы риска. Этот раздел следует заполнить информацией, полученной при подтверждении диагноза активной фазы родов.
Порядок заполнения раздела 1.

Рекомендации для заполнения раздела 1


В разделах 2–7 после поступления роженицы в родильный блок необходимо заполнить информацию по всем разделам. Для продолжения наблюдений, сделанных в первом периоде родов, в партограмме предусмотрен раздел для второго периода родов.
Порядок указания времени в партограмме

Как указано в примере выше, в случае если первую оценку состояния проводят в 6:30, а вторую и третью оценку состояния выполняют спустя 4 часа и по показаниям, все эти сведения необходимо внести в соответствующие столбцы. В случае если в 12:30 произошло полное раскрытие маточного зева, указание времени следует продолжать в ячейках, соответствующих второму периоду родов.
Раздел 2

Рекомендации для заполнения раздела 2 партограммы

Раздел 3

Рекомендации для заполнения раздела 3 партограммы





Раздел 4

Рекомендации для заполнения раздела 4 партограммы




Раздел 5

Рекомендации для заполнения раздела 5 партограммы






Раздел 6

Рекомендации для заполнения раздела 6 партограммы


Раздел 7

Рекомендации для заполнения раздела 7 партограммы



Сокращения для записи нечисловых величин




Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.