Бактериальный сепсис новорожденного
 Версия: Клинические протоколы МЗ РК - 2023 (Казахстан)
Версия: Клинические протоколы МЗ РК - 2023 (Казахстан)
Общая информация
Краткое описание
Одобрен
КЛИНИЧЕСКИЙ ПРОТОКОЛ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
БАКТЕРИАЛЬНЫЙ СЕПСИС НОВОРОЖДЕННОГО
Сепсис новорожденного – это патологический процесс, в основе которого лежит реакция организма в виде генерализованного (системного) воспаления на бактериальную инфекцию в сочетании с остро возникшими признаками системной дисфункции и доказательствами микробной диссеминации [1].
ВВОДНАЯ ЧАСТЬ

Дата разработки/пересмотра протокола:2014 год (пересмотр 2023 г.).
Категория пациентов: новорожденные дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
Классификация
Классификация бактериального сепсиса новорожденных [1]:
- Ранний неонатальный сепсис (РНС) ─ инфицирование микроорганизмами, приобретенными во время родов (вертикальная передача) с реализацией процесса в первые 72 часа после рождения.
- Поздний неонатальный сепсис (ПНС) ─ инфицирование микрофлорой окружающей среды (горизонтальная передача) с реализацией процесса позже 72 часов после рождения ‒ внутрибольничная инфекция (ВБИ).
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Основные диагностические мероприятия:
- Оценить факторы риска развития раннего и позднего сепсиса.
- Оценить клинические симптомы раннего и позднего сепсиса (физикальное обследование).
- Провести лабораторные и другие дополнительные исследования.
Оценить факторы риска развития раннего неонатального сепсиса.
| Настораживающий фактор риска из группы «Красный флаг*»: |
|
| Другие факторы риска: |
|
Таблица 2. Факторы риска развития позднего неонатального сепсиса [17]:
|
- «плохо дышит»;
- «плохо ест»;
- «плохо выглядит»
Таблица 3. Клинические признаки раннего неонатального сепсиса 17]:
| Клинические признаки из группы «Красный флаг»: |
|
| Другие клинические показатели: |
|
Таблица 4. Клинические признаки позднего неонатального сепсиса [17]
|
Категория
|
Клинические признаки |
| Поведение |
● Обеспокоенность родителей или медицинского работника по поводу изменения поведения ребенка:
- ребенок постоянно спит и, если его разбудить, не бодрствует;
- крик слабый, болезненный или непрерывный.
|
| Респираторная система |
● Повышенная частота дыханий: 60 дыханий в минуту и более.
● Стонущее дыхание.
● Апноэ.
● Насыщение кислородом менее 90% при дыхании комнатным воздухом или повышенная потребность в кислороде в динамике.
|
| Сердечно-сосудистая система |
● Постоянная тахикардия: ЧСС 160 ударов в минуту и более или стойкая брадикардия: ЧСС менее 100 ударов в минуту.
● Симптом белого пятна более 3 секунд.
● Холодные конечности.
|
| Кожные покровы |
● Цианоз конечностей, носогубного треугольника, языка.
● Бледно-серый колорит кожных покровов, нередко с геморрагическими высыпаниями, не бледнеющими при надавливании.
|
| Другие признаки |
● Температура тела 380С, не связанная с температурой окружающей среды.
● Температура тела менее 360С, не связанная с температурой окружающей среды.
● Вздутие живота.
● Судороги.
● Выбухание большего родничка.
● Изменение поведения при кормлении.
|
Бактериологическое исследование крови (для определения возбудителя) и тест на чувствительность к антибиотикам:
- количество лейкоцитов: <5000/мм3 или >20000 /мм3 (>30000/мм3 в первые 2-3 дня жизни);
- абсолютное количество нейтрофилов (тест более чувствителен, чем общее количество лейкоцитов):
- нейтрофилез в первые 1-2 дня ˃20000,
- на 3-7 день ˃7000 и
- более 7 дня ˃6000
- или нейтропения в первые 1-2 дня ˂5000,
- на 3-7 день ˂2000 и
- более 7 дня ˂1500;
- лейкоцитарный индекс: отношение незрелых форм нейтрофилов к общему количеству (зрелых и незрелых) нейтрофилов >0,2;
- тромбоцитопения <150000/мкл.
- Ускоренное СОЭ;
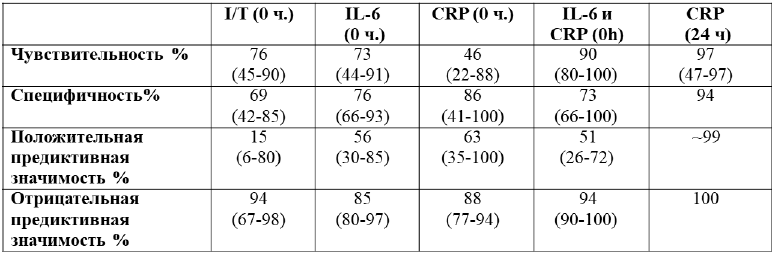
С-реактивный белок (белок острой фазы воспаления) [3,9]: увеличение СРБ (> 10 мг/л непосредственно после родов, > 20(-40) мг/л плюс клинические симптомы через 24 часа (наиболее высокая положительная и отрицательная предиктивная значимость).
- Если концентрация СРБ в крови не превышает 10 мг/л, отрицательная прогностическая ценность составляет 97‐99.5%, т.е. очень малая вероятность, что новорожденный имеет сепсис.
- Дважды определенный отрицательный уровень СРБ через 8-24 часа после рождения и через 24 часа после первого определения, имеет отрицательную прогностическую ценность в 99,7% случаев.
Прокальцитонин (белок острой фазы воспаления) [9,10] - его концентрация увеличивается уже через 4 часа после инфицирования, достигая максимальных величин через 6‐8 ч. Однако концентрация ПКТ, определяемая в первые часы после рождения, повышается у новорожденных не только в ответ на воспаление, но и при асфиксии, РДС, пневмотораксе, что свидетельствует о ее не специфичности для оценки риска реализации раннего неонатального сепсиса.
NB! У здорового новорожденного концентрация прокальцитонина в сыворотке крови составляет 1.5‐2.5 мкг/л и меняется в зависимости от постнатального возраста ребенка, а также при состояниях неинфекционного генеза (асфиксия и
- Газы крови – метаболический/смешанный ацидоз, повышение уровня лактата;
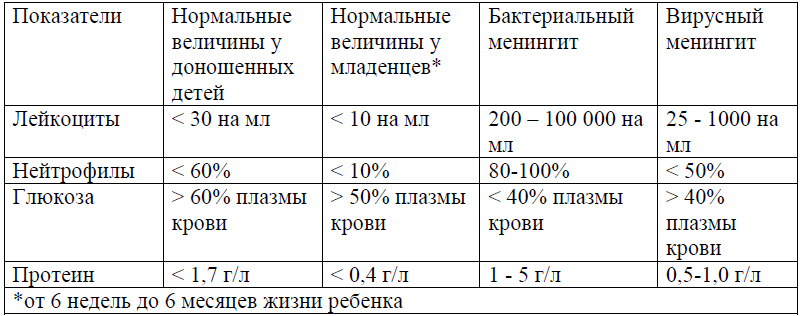
- Бактериологическое исследование спинномозговой жидкости (при клиническом подозрении на менингит: напряженный родничок, судороги, помутнение сознания), в ликворограмме – плеоцитоз и повышение уровня белка;
- Коагулограмма: коагулопатия потребления; повышенное протромбиновое время и частичное тромбопластиновое время, снижение уровня фибриногена.
- Биохимический анализ крови: повышение АЛТ и АСТ, щелочной фосфатазы, билирубина за счет прямой фракции, мочевины, креатинина, азотемия;
- Повышенный показатель интерлейкина-6 (факультативно, референсные показатели в зависимости от лаборатории);
- Измененный гомеостаз глюкозы (гипогликемия или гипергликемия);
- Общий анализ мочи при подозрении на инфекцию мочевых путей;
- ПЦР на TORCH инфекцию;
- При обильных гнойных выделениях из глаз (могут указывать на серьезную хламидийную или гонококковую инфекцию) ─ мазок на бактериологическое исследование и чувствительность к антибиотикам;
- Мазок на культуру содержимого из локальных очагов инфекции (при их наличии) и чувствительность к антибиотикам.
Инструментальные исследования (при наличии показаний):
NB:
|
! Не рекомендуется проводить бактериологическое исследование мазков с кожи при отсутствии клинических признаков локализованной инфекции.
! Следует помнить, что референсные нормы лабораторных показателей зависят от срока гестации и возраста ребенка.
! Если это безопасно (состояние ребенка позволяет), рекомендуется выполнение люмбальной пункции для получения образца спинномозговой жидкости, когда:
- имеется серьезное клиническое подозрение на ранний неонатальный сепсис;
- или имеются клинические симптомы или признаки, указывающие на менингит (приложение №1).
|
- консультация хирурга при подозрении на НЭК, перитонит и плеврит;
- консультация невролога при подозрении на менингит, ВЖК, родовую травму;
- консультация кардиолога при подозрении на эндокардит;
- консультация травматолога при подозрении на остеомиелит и остеоартрит;
- консультация нефролога при подозрении на ИМП и ОПП.
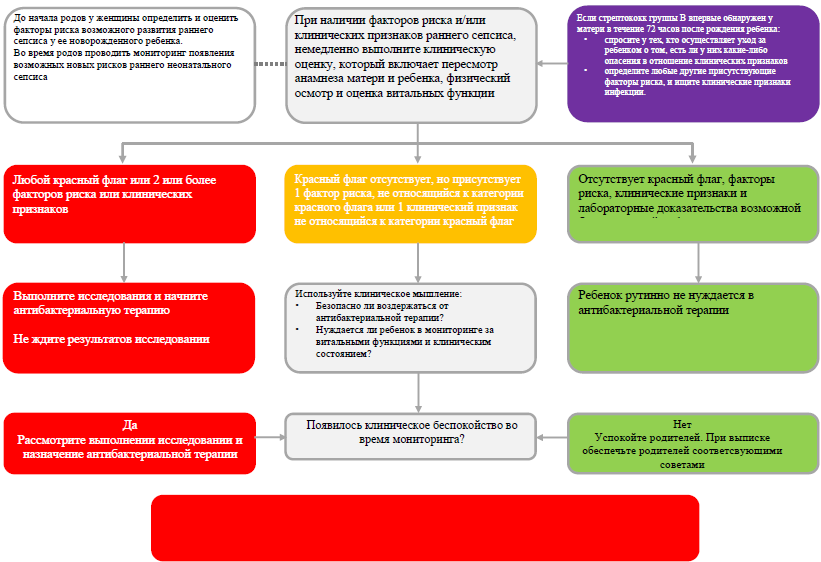
Диагностический алгоритм: (приложение №3)
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований:
|
Диагноз
|
Обоснование для дифференциальной диагностики | Обследования |
Критерии исключения
диагноза сепсис
|
| ПЛГН |
Тяжесть и не стабильное состояние ребенка;
Не стабильная гемодинамика;
Потребность в «жестких» параметрах ИВЛ;
Потребность в высоких концентрациях О2;
Потребность в высоких концентрациях вазопрессоров и инотропов |
Бакпосев крови;
ОАК;
СРБ;
рентгенография органов грудной клетки;
ЭхоКГ;
Оценка разницы пре-, постдуктальной сатурации
|
Потребность в высоких концентрациях О2, в «жестких» параметрах ИВЛ;
ЭхоКГ: высокое давление в легочной артерии, увеличение правых отделов сердца, регургитация на уровне трискупидального клапана и т.д.
|
| Заболевания легких (синдром мекониальной аспирации, РДС, диафрагмальная грыжа, пневмоторакс и другие формы легочной гипоплазии. |
Тяжесть и не стабильное состояние ребенка;
Не стабильная гемодинамика;
Потребность в «жестких» параметрах ИВЛ;
Потребность в высоких концентрациях О2;
Потребность в высоких концентрациях вазопрессоров и инотропов
|
Бакпосев крови;
ОАК;
СРБ;
рентгенография органов грудной клетки;
ЭхоКГ;
Оценка разницы пре-, постдуктальной сатурации
|
РДС: преждевременные роды, отсутствие антенатальной стероидной профилактики, на рентгене снижение объема легких, наличие воздушной бронхограммы, снижение пневмотизации ткани легких; Синдром мекониальной аспирации: В анамнезе запоздалые роды, наличие мекония в околоплодных водах, ребенок при рождении неактивный . На рентгенографии – признаки «снежной бури»; Диафрагмальная грыжа – ладьевидный живот, на рентгене наличие органов брюшной полости в грудной клетке, смещение органов средостения в сторону, признаки выраженной дыхательной недостаточности; Пневмоторакс – на рентгенографии органов грудной клетки- наличие воздуха во внелегочном пространстве. |
| ВПС |
Тяжесть и не стабильное состояние ребенка;
Не стабильная гемодинамика;
Потребность в «жестких» параметрах ИВЛ;
Потребность в высоких концентрациях О2;
Потребность в высоких концентрациях вазопрессоров и инотропов
|
Измерение предуктальной и постдуктальной сатурации; проведение гипероксического и
гипервентиляцион-ного тестов; измерение артериального давления на верхней и нижней конечностях; рентегнография органов грудной клетки; ЭхоКГ с допплеровским картированием
|
При коарктации дуги аорты характерна разница артериального давления в верхних и нижних конечностях;
ЭхоКГ основной метод дифференциальной диагностики ВПС и сепсиса.
|
Лечение (амбулатория)
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ.
Карта наблюдения пациента, маршрутизация пациента:
- При обнаружении у новорожденного, находящегося в родовспомогательной организации 1-го или 2-го уровней хотя бы 2-х симптомов, указанных в подпункте 2.5, следует организовать его перевод в родовспомогательную организацию 3-го уровня (в отделение интенсивной терапии или патологии новорожденных, по показаниям).
Немедикаментозное лечение.
Поддерживающий уход:
- Оптимальный температурный режим, профилактика гипотермии, привлечение матери к уходу за ребенком, уход методом кенгуру, исключительно грудное вскармливание, при его невозможности — кормление сцеженным материнским грудным молоком любым альтернативным методом (шприц, ложка, чашка, зонд).
- Мониторинг состояния жизненно важных функций новорожденного.
- Строгое соблюдение всех положений инфекционного контроля, мытье рук до и после осмотра новорожденного, обучение матери уходу за ребенком.
Медикаментозное лечение:
Основные принципы антибактериальной терапии ребенка с неонатальным сепсисом [8,16,17,24,25]:
1. Поскольку сепсис может проявляться неспецифическими клиническими признаками и его последствия могут быть фатальными для ребенка, поэтому при наличии одного любого фактора риска или клинического признака из группы «Красный флаг», или двух или более факторов риска или клинических признаков, рекомендуется быстрое начало (в течение 1 часа) эмпирической антибактериальной терапии, не ожидая результатов анализов.
2. При решении вопроса о выборе антибиотиков можно использовать местные данные, адаптированные к местной эпидемиологической ситуации и профилю устойчивости патогенов.
3. При эмпирической антибактериальной терапии назначается комбинация антибиотиков узкого спектра действия, эффективных как против грамотрицательных, так и против грамположительных бактерий.
4. Не следует проводить рутинное лечение антибиотиками детям без факторов риска инфекции, или клинических и лабораторных признаков возможной инфекции.
5. При подозрении на развитие раннего неонатального сепсиса в качестве антибиотикотерапии первого выбора рекомендуется внутривенное введение бензилпенициллина/ампициллина с гентамицином, с последующей корректировкой в соответствии с чувствительностью возбудителя инфекции к антибиотикам.
6. Бензилпенициллин назначается в дозе 25 мг/кг через каждые 12 часов. Если
состояние ребенка оценивается очень тяжелым следует рассмотреть возможность сокращения интервала между дозами через каждые 8 часов.
7. Гентамицин вводится в начальной дозе 5 мг/кг, при этом следует помнить, что:
a. в перечне характеристик препарата рекомендуется дозировка от 4 до 7 мг/кг/день, вводимая в разовой дозе;
b. данные, рассмотренные для руководства, поддерживают начальную дозу 5 мг/кг каждые 36 часов, вводимую однократно;
c. вторая доза гентамицина вводится через 36 часов после первой дозы, однако возможен более короткий интервал, если ребенок выглядит очень больным и посев крови показывает грамотрицательную инфекцию.
d. при принятии решения о последующем режиме дозирования гентамицина необходимо учитывать его концентрацию в крови (при наличии возможности).
8. У детей, получающих антибиотики, рекомендуется ежедневная оценка клинических симптомов и, при необходимости, лабораторных данных, рассматривается возможность изменения режима антибиотикотерапии, принимая во внимание:
a. клиническое состояние ребенка (есть или нет улучшения);
b. результаты исследования биомаркеров;
c. результаты микробиологических исследований;
d. экспертные микробиологические рекомендации, включая данные местного эпиднадзора.
9. У детей, получающих антибиотики по наличию факторов риска или клинических признаков возможного сепсиса, следует:
a. проводить контроль уровня С-реактивного белка через 18–24 часа после начала антибактериальной терапии;
b. рассмотреть возможность проведения люмбальной пункции для получения образца спинномозговой жидкости при условии, что это не было сделано при поступлении и является безопасным, а также если:
- у ребенка при бактериологическом исследовании крови получен положительный результат или
- ребенок не отвечает удовлетворительно на лечение антибиотиками или
- у него имеются клинические симптомы или признаки, указывающие на менингит.
10. При лабораторном подтверждении роста бактерий, следует установить их грамм-принадлежность до определения чувствительности к антибиотикам, так как на это уходит более длительный период времени.
11. При бактериологическом подтверждении сепсиса, вызванного грамотрицательными бактериями, следует бензилпенициллин заменить на антибиотик, чувствительный к выделенному возбудителю сепсиса.
12. Оценка результатов лечения антибиотиками проводится после трех дней
лечения.
13. Если состояние ребенка улучшается и результат бактериологического посева крови отрицательный, следует прекратить лечение ампициллином и гентамицином после 3-5 дней терапии.
14. Если состояние ребенка улучшается при положительном бактериологическом посеве крови, то лечение ампициллином и гентамицином продолжается10 дней.
15. Если после трех дней лечения ампициллином и гентамицином состояние не улучшилось или ухудшилось, то проводится смена антибиотика согласно выявленного возбудителя и результата теста на чувствительность.
16. Для профилактики грибковой инфекции во время лечения антибиотиками поздних неонатальных инфекций назначается перорально нистатин.
17. Если пероральное введение нистатина невозможно, назначается флуконазол внутривенно.
18. Рутинное применение иммуноглобулина для лечения и профилактики сепсиса новорожденных не рекомендуется [13].
19. Следует помнить, что, хотя незначительный конъюнктивит встречается часто и имеет доброкачественный характер, гнойные выделения могут свидетельствовать о серьезной инфекции (например, хламидиоз или гонококковая инфекция).
20. У новорожденных детей с гнойными выделениями из глаз срочно берут мазки на микробиологическое исследование методами, позволяющими выявить хламидии и гонококки.
21. При высокой вероятности гонококковой инфекции начинают лечение системного заболевания антибиотиками, ожидая результатов микробиологического исследования мазка.
22. У детей с клиническими признаками пупочной инфекции (гнойные выделения или покраснение пуповинного остатка/пупочной ранки, отек или повышение температуры кожи) выполнить:
a. забор крови на бакпосев;
b. микроскопию мазка пупочного отделяемого и бакпосев;
c. начать лечение внутривенным введением антибиотиков: флуклоксациллин* и гентамицин.
23. Если результаты микробиологического исследования показывают, что инфекция не вызвана грамотрицательной бактерией, введение гентамицина прекратить.
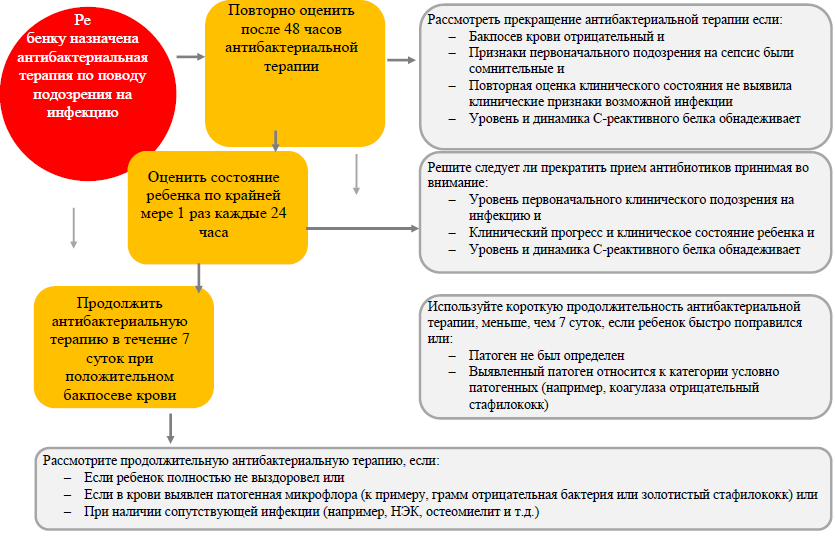
Продолжительность лечения сепсиса (Приложение №2)
Решения через 36 часов у новорожденных с РНС и через 48 часов у новорожденных с ПНС (далее 36/48 часов) после начала лечения антибиотиками:
- У детей, получающих антибиотики по наличию факторов риска или клинических признаков возможного сепсиса, через 36/48 часов от начала антибактериальной терапии следует рассмотреть возможность прекращения введения антибиотиков, если:
- посев крови отрицательный;
- клиническое состояние ребенка удовлетворительное, клинические признаки возможной инфекции отсутствуют;
- уровни и тенденции концентрации С-реактивного белка, ПКТ не превышают нормальные показатели.
- Следует оценить возможность прекращения эмпирической антибактериальной терапии после 36/48 часов с учетом:
- уровня первоначального риска реализации инфекции;
- динамики клинической картины и состояния новорожденного;
- уровня и динамики СРБ.
Продолжительность лечения неонатального сепсиса без менингита [17] (Приложение №3)
- Детям с положительным посевом крови и детям с отрицательным результатом посева крови, но с наличием факторов риска, свидетельствующих о высоком риске реализации неонатального сепсиса, лечение антибиотиками проводится в течение 7 дней.
- Продолжение лечения антибиотиками более 7 дней может быть рассмотрено, если:
- ребенок еще не полностью выздоровел или
- целесообразность продолжения обусловлена идентификацией возбудителя при бактериологическом исследовании крови (при необходимости следует обратиться за консультацией к специалисту-микробиологу) или
- требуется более длительное лечение из-за наличия сопутствующей патологии, такой как некротизирующий энтероколит, остеомиелит или катетер-ассоциированная инфекция, обусловленная постановкой центрального венозного катетера).
- При продолжении антибиотикотерапии более 7 дней, несмотря на отрицательный результат посева крови, следует проводить клиническое обследование ребенка не реже одного раза каждые 24 часа. При этом необходимо решить, следует ли прекратить прием антибиотиков, принимая во внимание:
- клинический прогресс и текущее состояние ребенка;
- уровни и тенденции С-реактивного белка, ПКТ.
Продолжительность лечения неонатального сепсиса при подозрении или подтвержденном менингите у детей с ранним и поздним началом сепсиса:
1. Если ребенок находится в неонатальном отделении и есть подозрение на менингит, но возбудитель неизвестен (например, из-за неинформативности окраски по Граму спинномозговой жидкости), лечение проводится внутривенным введением амоксициллина и цефотаксима.
2. Если установлено (культуральное исследование спинномозговой жидкости), что менингит вызван грамотрицательной инфекцией, следует отменить амоксициллин и проводить лечение только цефотаксимом.
3. Если установлено, что менингит вызван грамположительными бактериями:
- продолжить лечение внутривенным амоксициллином и цефотаксимом, ожидая результатов посева спинномозговой жидкости и
- обратиться за консультацией к специалисту по микробиологии.
4. Если культура спинномозговой жидкости положительна на стрептококк группы B, следует рассмотреть возможность изменения лечения антибиотиками на:
- бензилпенициллин 50 мг/кг каждые 12 часов, обычно в течение не менее 14 дней и
- гентамицин, с начальной дозой 5 мг/кг каждые 36 часов; последующие дозы и интервалы при необходимости корректируются на основании клинической оценки и концентрации гентамицина в крови;
- курс лечения 5 дней.
5. Если посев крови или цереброспинальной жидкости положителен на листерии, следует рассмотреть возможность прекращения приема цефотаксима и лечить согласно чувствительности к антибиотикам или амоксициллином и гентамицином.
6. Если бакпосев спинномозговой жидкости выявил грамположительные бактерии, но не стрептококков группы В и листерии, следует обратиться за консультацией к специалисту-микробиологу по вопросам лечения.
7. При подборе антибактериальных препаратов необходимо ориентироваться на последнюю редакцию «Neofax» [18].
8. В качестве альтернативной схемы ведения новорожденного с гестационным возрастом ≥34 недели и с риском реализации раннего неонатального сепсиса и контроля правильности его диагностики используется калькулятор Kaiser Permanente [20]. Калькулятор следует использовать только в том случае, если это часть проведения проспективного мониторинга, который должен фиксировать:
- общее количество младенцев с факторами риска развития РНС, зарегистрированное с помощью калькулятора;
- число детей, правильно определенных калькулятором, у которых развилась неонатальная инфекция, подтвержденная бакпосевом крови;
- количество младенцев, неправильно идентифицированных калькулятором, у которых не развивается неонатальная инфекция, подтвержденная бакпосевом крови;
- число младенцев, пропущенных калькулятором, у которых развивается неонатальная инфекция, подтвержденная бакпосевом крови.
- Для использования онлайн калькулятора Kaiser Permanente с целью оценки риска раннего неонатального сепсиса используется классификация, данная в калькуляторе, чтобы принять правильные решения.
Общие принципы организации помощи новорожденному с сепсисом, проводимые по показаниям:
- Обеспечение суточной потребности в жидкости согласно массе тела и возраста ребенка, используя стандартизированные (заводского производства) и индивидуализированные растворы для парентерального питания доношенных [14,15], см. КП «Парентеральное питание»).
- Респираторная поддержка (CPAP, ИВЛ, ВЧ ИВЛ, см соответствующие КП).
- Коррекция электролитных нарушений – электролитов (калия, натрия, хлоридов, кальция; см. КП «Парентеральное питание»).
- Поддержка гемодинамики: допамин, добутамин, эпинефрин, норадреналин, вазопрессин.
- Коррекция нарушений гемостаза: в соответствии с изменениями в коагулограмме.
- Медикаментозное и немедикаментозное обезболивание по показаниям
- Симптоматическая терапия.
! Дополнительное медикаментозное лечение проводится соответственно протоколам лечения развившихся осложнений.
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
|
Лекарственная группа
|
Лекарственные средства | Способ применения | Уровень доказательности |
| Антибиотик группы полусинтетических пенициллинов | Ампициллин |
Сепсис
34 недель и меньше:
- младше 7 суток 50 мг/кг/доза в/в каждые 12 часов
- старше 7 суток 75 мг/кг/доза в/в каждые 12 часов
34 недель и старше:
- младше 7 суток 50 мг/кг/доза в/в каждые 8 часов
- старше 7 суток 50 мг/кг/доза в/в каждые 8 часов
Продолжительность: 10 дней при бактериемии без очага; более длительные сроки могут быть необходимы в тяжелых случаях Менингит:
- младше 7 суток 100 мг/кг/доза в/в каждые 12 часов
- старше 7 суток 75 мг/кг/доза в/в каждые 6 часов
Продолжительность: курс лечения 14 дней при не осложненном менингите; более длительные сроки могут быть необходимы в тяжелых случаях |
А |
| Антибиотик группы биосинтетических пенициллинов | Бензилпенициллин |
Сепсис
- младше 7 суток 50 000 Ед/кг/доза в/в каждые 8 часов
- старше 7 суток 50 000 Ед/кг/доза в/в каждые 8 часов
Продолжительность: 10 дней при бактериемии без очага; более длительные сроки могут быть необходимы тяжелых случаях Менингит:
- младше 7 суток 150 000 Ед/кг/доза в/в каждые 8 часов
- старше 7 суток 125 000 Ед/кг/доза в/в каждые 6 часов
Продолжительность: курс лечения 14 дней при не осложненном менингите; более длительные сроки могут быть необходимы в тяжелых случаях |
А |
| Антибиотик группы аминогликозидов | Гентамицин |
29 недель и меньше:
- 0 – 7 суток каждые 48 часов по 5 мг/кг в/в
- 8 – 28 суток каждые 36 часов по 4 мг/кг в/в
- 28 суток и старше каждые 24 часа по 4 мг/кг
30-34 недель:
- младше 7 суток каждые 36 часов по 4,5 мг/кг
- старше 7 суток каждые 24 часа по 4 мг/кг
35 недель и старше:
- каждые 24 часа по 4 мг/кг
Продолжительность антибактериальной терапии при определении чувствительности:
- Бактериемия 10 дней
- Менингит 14 дней
- Септический артрит/остеомиелит 3–4 недели
- Эндокардит не менее 4 недель
|
А |
| Антибиотик группы аминогликозидов | Амикацин |
29 недель и меньше:
- 0 – 7 суток каждые 48 часов по 14 мг/кг в/в
- 8 – 28 суток каждые 36 часов по 12 мг/кг в/в
- 28 суток и старше каждые 24 часа по 12 мг/кг
30-34 недель:
- младше 7 суток каждые 36 часов по 12 мг/кг
- старше 7 суток каждые 24 часа по 12 мг/кг
35 недель и старше:
- каждые 24 часа по 12 мг/кг
|
В |
Перечень дополнительных лекарственных средств (менее 100% вероятности применения).
|
Лекарственная группа
|
МНН | Способ применения | Уровень доказательности |
| Антибиотик группы гликопептидов | Ванкомицин |
10-15 мг/кг/доза в/в
29 недель и меньше:
- младше 14 суток каждые 18 часов
- старше 14 суток каждые 12 часов
30-36 недель:
- младше 14 суток каждые 12 часов
- старше 14 суток каждые 8 часов
37-44 недель:
- младше 7 суток каждые 12 часов
- старше 7 суток каждые 8 часов
Старше 45 недель:
- каждые 6 часов.
Продолжительность лечения 10 суток.
|
А |
| Антибиотик группы пенициллинов широкого спектра действия с ингибитором бета-лактамаз | Пиперациллин/тазобактам |
100 мг/кг/доза в/в
29 недель и меньше:
- младше 28 суток каждые 12 часов
- старше 28 суток каждые 8 часов
30-36 недель:
- младше 14 суток каждые 12 часов
- старше 14 суток каждые 8 часов
37-44 недель:
- младше 7 суток каждые 12 часов
- старше 7 суток каждые 8 часов
Старше 45 недель:
- каждые 8 часов.
При определении чувствительности терапия продолжается 7-14 суток. Более длительные сроки могут быть необходимы в тяжелых случаях.
|
А |
| Антибиотик группы пенициллинов широкого спектра | Пиперациллин |
50 – 100 мг/кг/доза в/в
29 недель и меньше:
- младше 28 суток каждые 12 часов
- старше 28 суток каждые 8 часов
30-36 недель:
- младше 14 суток каждые 12 часов
- старше 14 суток каждые 8 часов
37-44 недель:
- младше 7 суток каждые 12 часов
- старше 7 суток каждые 8 часов
Старше 45 недель:
- каждые 6 часов.
Подбор дозы зависит от тяжести течения заболевания.
При определении чувствительности терапия продолжается 7-14 суток. Более длительные сроки могут быть необходимы в тяжелых случаях.
|
В |
| Антибиотик группы цефалоспоринов I поколения | Цефазолин |
25 мг/кг/доза в/в
29 недель и меньше:
- младше 28 суток каждые 12 часов
- старше 28 суток каждые 8 часов
30-36 недель:
- младше 14 суток каждые 12 часов
- старше 14 суток каждые 8 часов
37-44 недель:
- младше 7 суток каждые 12 часов
- старше 7 суток каждые 8 часов
Старше 45 недель:
- каждые 6 часов.
Применение у новорожденных, как правило, ограничивается предоперационной профилактикой инфекций и лечением инфекций мочевыводящих путей и мягких тканей, вызванных чувствительными микроорганизмами, т.е. к резистентному пенициллину золотистому стафилококку, клебсиелле и протей (7-10 суток). |
В |
| Антибиотик группы цефалоспоринов IV поколения | Цефепим |
Доношенные и недоношенные дети до 28 суток:
- 30 мг/кг/доза в/в каждые 12 часов
Доношенные и недоношенные дети после 28 суток:
- 50 мг/кг/доза в/в каждые 12 часов
При менингите и при тяжелых инфекциях вследствие Pseudomonas aeruginosa или Enterobacter spp 50 мг/кг/доза в/в каждые 12 часов
При определении чувствительности терапия продолжается 7-14 суток. Более длительные сроки могут быть необходимы в тяжелых случаях.
|
В |
| Антибиотик группы цефалоспоринов III поколения | Цефотаксим |
- Вне зависимости от срока гестации, но младше 7 суток 50 мг/кг/доза в/в каждые 12 часов
- Меньше 32 недель, но старше 7 суток 50 мг/кг/доза в/в каждые 8 часов
- Старше 32 недель, но старше 7 суток 50 мг/кг/доза в/в каждые 6 часов
При менингите:
- В возрасте от 0 до 7 суток: 100-150 мг/кг/сут в/в разделенная на каждые 8-12 часов. Рассмотрите меньшую дозу и большой интервал у детей с массой тела меньше 2000 г
- Старше 8 суток: 150-200 мг/кг/сут в/в разделенная на каждые 6 – 8 часов. Рассмотрите меньшую дозу и большой интервал у детей с массой тела меньше 2000 г.
При определении чувствительности терапия продолжается 7-14 суток. Более длительные сроки могут быть необходимы в тяжелых случаях
|
В |
| Антибиотик группы цефалоспоринов ІІІ поколения | Цефтазидим |
30 мг/кг/доза в/в
29 недель и меньше:
- младше 28 суток каждые 12 часов
- старше 28 суток каждые 8 часов
30-36 недель:
- младше 14 суток каждые 12 часов
- старше 14 суток каждые 8 часов
37-44 недель:
- младше 7 суток каждые 12 часов
- старше 7 суток каждые 8 часов
Старше 45 недель:
- каждые 8 часов.
При менингите:
- В возрасте от 0 до 7 суток: 100-150 мг/кг/сут в/в разделенная на каждые 8-12 часов. Рассмотрите меньшую дозу и большой интервал у детей с массой тела меньше 2000 г
- Старше 8 суток: 150 мг/кг/сут в/в разделенная на каждые 8 часов. Рассмотрите меньшую дозу и большой интервал у детей с массой тела меньше 2000 г
При определении чувствительности терапия продолжается 7-14 суток. Более длительные сроки могут быть необходимы в тяжелых случаях
|
В |
| Антибиотик группы цефалоспоринов ІІІ поколения | Цефтриаксон |
- Сепсис: 50 мг/кг в/в каждые 24 часа
- Менингит: 100 мг/кг в/в нагрузочная доза, затем 80 мг/кг в/в каждые 24 часа
При определении чувствительности терапия продолжается 7-14 суток. Более длительные сроки могут быть необходимы в тяжелых случаях.
|
А |
| Антибиотик группы пенициллинов | Нафцилин* |
Обычная доза 25 мг/кг/доза в/в
При менингите 50 мг/кг/доза
29 недель и меньше:
- младше 28 суток каждые 12 часов
- старше 28 суток каждые 8 часов
30-36 недель:
- младше 14 суток каждые 12 часов
- старше 14 суток каждые 8 часов
37-44 недель:
- младше 7 суток каждые 12 часов
- старше 7 суток каждые 8 часов
Старше 45 недель:
- каждые 6 часов.
Продолжительность лечения 10 суток.
|
В |
| Антибиотик группы линкозамидов | Клиндамицин |
Обычная доза 5 – 7,5 мг/кг/доза в/в
29 недель и меньше:
- младше 28 суток каждые 12 часов
- старше 28 суток каждые 8 часов
30-36 недель:
- младше 14 суток каждые 12 часов
- старше 14 суток каждые 8 часов
37-44 недель:
- младше 7 суток каждые 12 часов
- старше 7 суток каждые 8 часов
Старше 45 недель:
- каждые 6 часов.
При определении чувствительности продолжительность лечения 2 недели.
|
В |
| Антибиотик группы карабапенемов | Меропенем |
При отсутствии бактериальной инфекции со стороны ЦНС:
- меньше 32 недель и младше 14 суток – 20 мг/кг в/в каждые 12 часов
- меньше 32 недель и старше 14 суток – 20 мг/кг в/в каждые 8 часов
- старше 32 недель и младше 14 суток – 20 мг/кг в/в каждые 8 часов.
- старше 32 недель и старше 14 суток – 30 мг/кг в/в каждые 8 часов.
При менингите:
- меньше 32 недель и младше 14 суток – 40 мг/кг в/в каждые 12 часов.
- меньше 32 недель и старше 14 суток – 40 мг/кг в/в каждые 8 часов.
- старше 32 недель – 40 мг/кг в/в каждые 8 часов.
При определении чувствительности терапия продолжается 7-14 суток. Более длительные сроки могут быть необходимы в тяжелых случаях.
|
В |
| Могут быть использованы антибактериальные препараты на которые имеются чувствительность в результатах бактериологических исследований при отсутствии противопоказаний с возрастом ребенка и токсичности препарата. | |||
*В соответствии с правилами применения незарегистрированных ЛС.
Хирургическое вмешательство:
При осложнении НЭК: наличие клинической и рентгенологической картины перфорации кишечника, отека и гиперемии передней брюшной стенки, «неподвижная» петля кишки на серии рентгенограмм, выраженная тромбоцитопения, метаболический ацидоз – перевод в хирургическое отделение.
При осложнении и развитии пневмоторакса: пункция плевральной полости и постановка активного аспиратора (дренаж по Бюлау).
Дальнейшее ведение.
Первичная профилактика [4,14,15]:
- Профилактика инфекций, связанных с медицинской помощью (ИСМП) путем:
- строгого соблюдения всех положений инфекционного контроля, в частности, обработка рук до и после контакта с больным, при необходимости ― изоляция, использование одноразовых ИМН.
- Профилактическое ведение антибиотиков матерям в родах при наличии показаний.
- Минимальное использование инвазивных манипуляций.
- Уменьшение продолжительности использованния внутрисосудистых катетеров.
- Тщательное соблюдение асептики при подготовке растворов для внутрисосудистого введения.
- Ранний переход на полное энтеральное питание материнским грудным молоком.
- Обучение персонала и проверка его знаний положений инфекционного контроля.
- Обучение матерей обработке рук при уходе за ребенком.
- Привлечение матери к уходу за ребенком с соблюдением правил гигиены.
- Постоянный мониторинг больничных инфекций в отделении.
- Использование стандартизированного препарата для парентерального питания.
- Обеспечение контакта «кожа-к-коже» и метода кенгуру с соблюдением правил гигиены.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
- исчезновение симптомов заболевания и нормализация лабораторных показателей;
- отсутствие осложнений;
- проведение 1 курса антибактериальной терапии;
- минимальное пребывание новорожденного в отделении реанимации и интенсивной терапии.
Критерии выписки новорожденного:
- Стабильная температура тела (36,5 – 37,5⁰С), хорошо сосет, прибавляет в весе, признаки заболевания отсутствуют, результаты лабораторных исследований в пределах нормы.
- После выписки ― реабилитация в течение 1 года под наблюдением участкового педиатра, врача общей практики, фельдшера, медицинской сестры с соблюдением протокола «Уход за здоровым новорожденным ребенком».
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ:
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации:
- гипотермия или гипертермия (≤35,5ОС или >37,5 ОС);
- симптомы нарушения микроциркуляции (бледность кожных покровов с мраморным рисунком, цианотичным оттенком);
- дыхательные расстройства (апноэ, тахипноэ, брадипноэ, стонущее дыхание);
- артериальная гипотония;
- тахикардия/брадикардия;
- беспокойство или сонливость;
- судороги;
- непереносимость энтерального питания;
- желтуха, геморрагическая сыпь, кровоточивость.
Информация
Источники и литература
-
Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2023
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2023 - 1) Гельфанд Б.Р. Сепсис: классификация, клинико-диагностическая концепция и лечение: Практическое руководство 4-е изд., доп. и перераб. 2017. Издательство: МИА. 408 с. 2) AWMF-Leitlinie 024-008 Bakterielle Infektionen bei Neugeborenen, 31. 01. 2019, vidit 14.08.2020. 3) Polin RA and the Committee on Fetus and Newborn: Management of neonates with suspected or proven early-onset bacterial sepsis. Pediatrics 129:1006-1015, 2012. doi: 10.1542/peds.2012-0541. 4) Brady MT, Polin RA: Prevention and management of infants with suspected or proven neonatal sepsis. Pediatrics 132:166-8, 2013. doi: 10.1542/peds.2013-1310. 5) Heath Neonatal sepsis: an international perspective Archives of Disease in Childhood and Neonatal Edition. S. Vergnano. 2005; 90: F 220-FF22. 6) Dong Y, Speer CP. Late-onset neonatal sepsis: recent developments. Arch Dis Child Fetal Neonatal Ed 2015; 100: F257-63. 7) Kiser C, Nawab U, McKenna K, Aghai ZH. Role of guidelines on length of therapy in chorioamnionitis and neonatal sepsis. Pediatrics 2014;133:992-8. 8) Caffrey Osvald E, Prentice P. NICU clinical guideline: antibiotics for the prevention and treatment of early-onset neonatal infection. Arch Dis Child Educ Pract Ed 2014; 99:98-100. 9) Pontrelli G, De Crescenzo F, Buzzetti R, et al: Accuracy of serum procalcitonin for the diagnosis of sepsis in neonates and children with systemic inflammatory syndrome: A meta-analysis. BMC Infect Dis 17(1):302, 2017. doi: 10.1186/s12879-017-2396-7. 10) Stocker M, van Herk W, El Helou S, et al: C-reactive protein, procalcitonin, and white blood count to rule out neonatal early-onset sepsis within 36 hours: A secondary analysis of the neonatal procalcitonin intervention study. Clin Infect Dis 73(2):e383–e390, 2021. doi: 10.1093/cid/ciaa876. 11) Escobar GJ, Puopolo KM, Wi S, et al: Stratification of risk of early-onset sepsis in newborns ≥ 34 weeks' gestation. Pediatrics 133(1):30–36, 2014. doi: 10.1542/peds. 2013-1689. Clarification and additional information. Pediatrics 134(1):193, 2014. 12) Puopolo KM, Benitz WE, Zaoutis TE. Management of Neonates Born at ≤34 6/7 Weeks’ Gestation With Suspected or Proven Early-Onset Bacterial Sepsis. Pediatrics. 2018;142(6):e20182896. 13) Puopolo KM, Benitz WE, Zaoutis TE. Management of Neonates Born at ≥35 0/7 Weeks’ Gestation With Suspected or Proven Early-Onset Bacterial Sepsis. Pediatrics. 2018;142(6):e20182894. 14) Puopolo KM, Lynfield R, Cummings JJ, et al: Management of infants at risk for group B streptococcal disease. Pediatrics 144(2):e20191881, 2019. doi: 1021542/peds. 2019-1881. 15) Ohlsson A, Lacy JB. Intravenous immunoglobulin for suspected or proven infection in neonates. Cochrane Database Syst Rev. 2020; 29:1(1):CD001239. 16) NICU Guideline. Neonatal parenteral nutrition NICE guideline Published: 26 February 2020 www.nice.org.uk/guidance/ng154. 17) Riskin A et al. The ESPGHAN / ESPEN / ESPR / CSPEN working group on pediatric parenteral nutrition ESPGHAN/ESPEN/ESPR Guidelines on pediatric parenteral nutrition: Standard versus individualized parenteral nutrition, Clinical Nutrition (2018). 18) Neonatal infection: antibiotics for prevention and treatment. NICE guideline Published: 20 April 2021 www.nice.org.uk/guidance/ ng195. 19) Neofax 2020. 20) Онлайн калькулятор раннего сепсиса новорожденных Kaiser Permanente https://neonatalsepsiscalculator.kaiserpermanente.org. 21) Roos R, Genzel- Boroviczény O. Checkliste Neoantologie, Thieme Verlag, 6. Auflage, 2018. 22) Children 2023, 10, 848. https://doi.org/10.3390/children10050848. 23) Recommended Antimicrobial Dosage Schedules for Neonates Meghan Mentink, PharmD, BCPPS; Hailey Steuber, PharmD, BCPPS; Sarah Tierney, PharmD, BCPPS; Jennifer Vejzovic, PharmD, BCPPS Updated June 2020. 24) Rallis, D.; Giapros, V.; Serbis, A.; Kosmeri, C.; Baltogianni, M. Fighting Antimicrobial Resistance in Neonatal Intensive Care Units: Rational Use of Antibiotics in Neonatal Sepsis. Antibiotics 2023, 12, 508. https://doi.org/10.3390/ antibiotics12030508
Информация
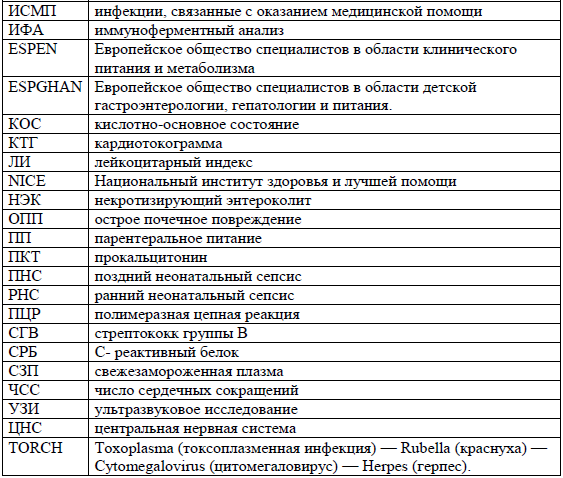
Сокращения, используемые в протоколе:

ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА:
Список разработчиков протокола:
Указание на отсутствие конфликта интересов: нет.
Рецензенты: Божбанбаева Нишанкуль Сейтбековна - доктор медицинских наук, заведующая кафедрой неонатологии КазНМУ имени Асфендиярова.
Указание условий пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Приложение 2
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.