Артериальная гипертензия у взрослых
 Версия: Клинические рекомендации РФ 2024 (Россия)
Версия: Клинические рекомендации РФ 2024 (Россия)
Вторичная гипертензия (I15), Гипертензивная [гипертоническая] болезнь с преимущественным поражением сердца и почек (I13), Гипертензивная [гипертоническая] болезнь с преимущественным поражением почек (I12), Гипертензивная болезнь сердца [гипертоническая болезнь сердца с преимущественным поражением сердца] (I11), Гипотензия, вызванная лекарственными средствами (I95.2), Эссенциальная [первичная] гипертензия (I10)
Кардиология
Общая информация
Краткое описание
Разработчик клинической рекомендации
- Общероссийская общественная организация «Российское кардиологическое общество»
- Общероссийская общественная организация "Российское научное медицинское общество терапевтов"
Одобрено Научно-практическим Советом Минздрава РФ
В соответствии с Правилами поэтапного перехода медицинских организаций к оказанию медицинской помощи на основе клинических рекомендаций, разработанных и утвержденных в соответствии с частями 3, 4, 6 –9 и 11 статьи 37 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации», утвержденных постановлением Правительства Российской Федерации от 19.11.2021 № 1968 с изменения, клинические рекомендации применяются следующим образом:
– размещенные в Рубрикаторе после 1 января 2024 года – с 1 января 2025 года.
Клинические рекомендации
Артериальная гипертензия у взрослых
Год утверждения (частота пересмотра): 2024
Возрастная категория: Взрослые
Пересмотр не позднее: 2026
ID: 62
Определение заболевания или состояния (группы заболеваний или состояний)
Артериальная гипертензия (АГ) — синдром повышения систолического АД (далее — САД) ≥140 мм рт. ст. и/или диастолического АД (далее — ДАД) ≥90 мм рт. ст.
Гипертоническая болезнь (далее — ГБ) — хронически протекающее заболевание, основным проявлением которого является повышение АД, не связанное с выявлением явных причин, приводящих к развитию вторичных форм АГ (симптоматические АГ). Термин «гипертоническая болезнь», предложенный Г. Ф. Лангом в 1948 г., соответствует терминам «эссенциальная гипертензия» и «артериальная гипертензия», используемым за рубежом. ГБ преобладает среди всех форм АГ, ее распространенность превышает 90%.
Вторичная (симптоматическая) АГ — АГ, обусловленная известной причиной, которую в ряде случаев можно устранить с помощью соответствующего вмешательства.
Гипертонический криз — cостояние, вызванное значительным повышением АД, ассоциирующееся с острым поражением органов-мишеней, нередко жизнеугрожающим, требующее немедленных квалифицированных действий.
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
Болезни, характеризующиеся повышенным кровяным давлением (I10, I11, I12, I13, I15, I95.2):
I10 — Эссенциальная [первичная] гипертензия:
Высокое кровяное давление;
Гипертензия (артериальная) (доброкачественная) (эссенциальная) (злокачественная) (первичная) (системная).
I11 — Гипертензивная болезнь сердца [гипертоническая болезнь сердца с преимущественным поражением сердца];
I11.0 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением сердца с (застойной) сердечной недостаточностью:
Гипертензивная [гипертоническая] сердечная недостаточность.
I11.9 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением сердца без (застойной) сердечной недостаточности:
Гипертензивная болезнь сердца без дополнительных уточнений (БДУ).
I12 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением почек:
Артериосклероз почек
Артериосклеротический нефрит (хронический) (интерстициальный);
Гипертензивная нефропатия;
Нефросклероз.
I12.0 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением почек с почечной недостаточностью:
Гипертоническая почечная недостаточность.
I12.9 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением почек без почечной недостаточности:
Почечная форма гипертонической болезни БДУ.
I13 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением сердца и почек.
I13.0 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением сердца и почек с (застойной) сердечной недостаточностью.
I13.1 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением почек с почечной недостаточностью.
I13.2 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением сердца и почек с (застойной) сердечной недостаточностью и почечной недостаточностью.
I13.9 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением сердца и почек неуточненная.
I15 — Вторичная гипертензия.
I15.0 — Реноваскулярная гипертензия.
I15.1 — Гипертензия вторичная по отношению к другим поражениям почек.
I15.2 — Гипертензия вторичная по отношению к эндокринным нарушениям.
I15.8 — Другая вторичная гипертензия.
I15.9 — Вторичная гипертензия неуточненная.
I95.2— Гипотензия, вызванная лекарственными средствами
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
АГ классифицируют по степени, которая определяется уровнем АД у нелеченных пациентов; стадии, которая определяется наличием сахарного диабета (СД), поражения органов-мишеней (ПОМ) и ассоциированных клинических состояний (АКС); категории риска развития сердечно-сосудистых осложнений, которая учитывает уровень АД, сопутствующие факторы риска (ФР), наличие СД, ПОМ, АКС.
Классификация уровней АД у лиц старше 18 лет представлена в таблице П2, Приложение А3. Категорию АД определяют по результатам его трехкратного измерения в положении пациента сидя. Используют средние значения САД и ДАД, определенных при двух последних измерениях. Изолированная систолическая гипертензия классифицируется на степени 1, 2 или 3 в зависимости от значения САД, изолированная диастолическая – в зависимости от значений ДАД. Если значения САД и ДАД попадают в разные категории, то степень АГ оценивается по более высокой категории.
Выделение 3 стадий АГ (Таблица П15, Приложение А3) основано на наличии поражения органов-мишеней (ПОМ), ассоциированных клинических состояний, сахарного диабета и хронической болезни почек. Стадия АГ не зависит от уровня АД.
Выделяются 3 стадии гипертонической болезни.
Стадия I — отсутствие ПОМ и АКС, возможное наличие факторов риска
Факторы СС риска у пациентов с АГ:
— Пол (мужчины > женщин);
— Возраст ≥55 лет у мужчин, ≥65 лет у женщин;
— Курение (в настоящем или прошлом; курение в прошлом следует рассматривать как фактор риска при отказе от курения в течение последнего года);
— Дислипидемия (принимается во внимание каждый из представленных показателей липидного обмена): общий ХС >4,9 ммоль/л и/или ХС ЛНП >3,0 ммоль/л и/или ХС ЛВП у мужчин — <1,0 ммоль/л (40 мг/дл), у женщин — <1,2 ммоль/л (46 мг/дл) и/или триглицериды >1,7 ммоль/л;
— Мочевая кислота (≥360 мкмоль/л);
— Нарушение гликемии натощак: глюкоза плазмы натощак 5,6–6,9 ммоль/л;
— Нарушение толерантности к глюкозе;
— Избыточная масса тела (ИМТ 25-29,9 кг/м2) или ожирение (ИМТ ≥ 30 кг/м2);
— Наличие абдоминального ожирения (окружность талии >94 см у мужчин и >80 см у женщин)
— Семейный анамнез развития ССЗ в молодом возрасте (< 55 лет для мужчин и <65 лет для женщин);
— Развитие АГ в молодом возрасте у родителей или в семье;
— Ранняя менопауза;
— Малоподвижный образ жизни;
— Психологические и социально-экономические факторы;
— Частота сердечных сокращений в покое >80 ударов в минуту.
В настоящее время изучается изучается воздействие новых факторов на риск развития и прогрессирования АГ. Среди них малый вес при рождении, липопротеид (а), неблагоприятные исходы беременностей (рецидивирующие выкидыши, преждевременные роды, гипертонические расстройства беременных, гестационный диабет), старческая астения, миграция, неблагоприятные факторы окружающей среды (загрязнение атмосферы, шум). Кроме того, в числе факторов, влияющих на СС риск при АГ предлагается рассматривать ряд сопутствующих заболеваний и клинических состояний: резистентную АГ, нарушения сна, включая СОАС, ХОБЛ, подагру, хронические воспалительные заболевания, неалкогольную жировую болезнь печени, хронические инфекции, включая длительно текущий COVID-19, мигрени, депрессивные синдромы и эректильную дисфункцию [12].
Стадия II подразумевает наличие бессимптомного поражения органов-мишеней, связанного с АГ и/или ХБП, и/или СД без поражения органов-мишеней и предполагает отсутствие АКС.
Бессимптомное ПОМ:
- Артериальная жесткость:
- Пульсовое давление (ПД) (у пожилых пациентов) ≥60 мм рт. ст. при отсутствии недостаточности клапанов аорты
- Каротидно-феморальная СПВ >10 м/с
- Электрокардиографические (ЭКГ) признаки ГЛЖ на (индекс Соколова–Лайона (SV1+RV5-6 > 35 мм), или амплитуда зубца R в отведении aVL ≥11 мм, корнельское произведение >2440 мм x мс или корнельский вольтажный индекс (SV3 + RaVL ) >28 мм для мужчин и >20 мм для женщин);
- Эхокардиографические признаки ГЛЖ (индекс массы миокарда ЛЖ (масса ЛЖ, г/рост, м) формула ASE для пациентов с избыточной массой тела и ожирением: для мужчин >50 г/м2,7, для женщин >47 г/м2,7; индексация на площадь поверхности тела (масса ЛЖ/рост, м2) для пациентов с нормальной массой тела: >115 г/м2(мужчины) и > 95 г/м2 (женщины);
- Альбуминурия 30–300 мг/24 ч или отношения альбумин-креатинин 30–300 мг/г или 3,4-34 мг/ммоль (предпочтительно в утренней порции мочи) либо протеинурия по данным оценки тест-полоской;
- ХБП С3 стадии с СКФ >30–59 мл/мин/1,73 м2;
- Лодыжечно-плечевой индекс <0,9;
- Выраженная ретинопатия: наличие кровоизлияний, экссудатов или отека соска зрительного нерва.
Стадия III определяется наличием АКС, в том числе ХБП, и/или СД с поражением органов-мишеней.
К ассоциированным клиническим состояниям относятся:
- Цереброваскулярные заболевания: ишемический инсульт, геморрагический инсульт, ТИА
- ИБС: инфаркт миокарда, стенокардия, реваскуляризация миокарда (методом чрескожного коронарного вмешательства или аортокоронарного шунтирования)
- Наличие атероматозных бляшек при визуализации (стеноз ≥50%)
- Сердечная недостаточность, в том числе СН с сохраненной ФВ
- Заболевание периферических артерий
- Фибрилляция предсердий
- Тяжелая ХБП с СКФ <30 мл/мин/1,73 м2(ППТ)
СД (рассматривается как дополнительное состояние, усугубляющее риск) [31]: глюкоза плазмы натощак ≥7,0 ммоль/л при двух последовательных измерениях и/или HbA1c ≥6,5%, и/или глюкоза плазмы после нагрузки или при случайном определении ≥11,1 ммоль/л.
Стадии АГ имеют уточняющий характер по поражениям органов-мишеней и сопутствующей патологии.
На основании уровня АД, наличия ФР, ПОМ, АКС, СД выделяют 5 категорий риска СС осложнений: низкий (риск 1), умеренный (риск 2), высокий (риск 3), очень высокий (риск 4) и экстремальный (риск 5) (Приложение Г2). Наиболее значимым является определение категории риска у пациентов с гипертонической болезнью I и II стадий.
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Предрасполагающие факторы
В основе развития первичной АГ лежит сложное взаимодействие между генетическими особенностями, факторами внешней среды и процессом старения. Этиология АГ остается не до конца выясненной, но выявлен ряд факторов, тесно и независимо связанных с повышением АД:
-
возраст — увеличение возраста ассоциировано с повышением частоты АГ и уровня АД (прежде всего систолического) [10];
-
избыточная масса тела и ожирение способствуют повышению АД;
-
наследственная предрасположенность — повышение АД встречается приблизительно в 2 раза чаще среди лиц, у которых один или оба родителя имели АГ. Эпидемиологические исследования показали, что около 30% вариаций АД в различных популяциях обусловлены генетическими факторами [11]. За последние несколько лет были получены важные новые данные о генетических причинах развития АГ, при этом было идентифицировано более 1000 генетических факторов, а также, в некоторых случаях, биохимические и патофизиологические пути, через которые они действуют [12];
-
избыточное потребление натрия (>5 г/день) [13];
-
злоупотребление алкоголем;
-
курение;
-
гиподинамия;
-
нарушения метаболизма глюкозы и липидов также могут вносить свой вклад в развитие АГ (например, симпатостимулирующий эффект инсулина и благоприятный эффект симпатостимуляции на резистентность к инсулину) [12];
-
новые экологические факторы (например, загрязнение воздуха и шум) [12];
-
сообщалось о прессогенных эффектах нарушений кишечной микробиоты (повышенная чувствительность к натрию, нарушение абсорбции и повышение экскреции короткоцепочечных жирных кислот, участие в иммунном воспалении) [12, 14, 15];
-
имеются обширные экспериментальные и клинические доказательства того, что гипертония связана с воспалением и активацией иммунных клеток, которые в значительной степени обусловлены окислительным стрессом; показано, что на образование перекисей влияют ангиотензин II, эндотелин-1, альдостерон и натрий; иммунное воспаление поддерживается генетической предрасположенностью, нейрогуморальной активацией, солечувствительностью и нарушениями кишечной микробиоты [12, 16].
Стойкое и длительное повышение АД обусловлено изменением соотношения трех гемодинамических показателей:
-
повышением общего периферического сосудистого сопротивления (ОПСС);
-
увеличением сердечного выброса (минутного объема);
-
увеличением объема циркулирующей крови (ОЦК).
Наиболее важными патогенетическими звеньями формирования и прогрессирования АГ являются [17, 18, 19, 20]:
-
активация симпатоадреналовой системы (САС) (реализуется преимущественно через альфа- и бета-адренорецепторы);
-
активация ренин-ангиотензин-альдостероновой системы (РААС); в т.ч. повышение продукции минералокортикоидов (альдостерона и др.), инициируемое, в частности, гиперактивацией почечной РААС;
-
нарушение мембранного транспорта катионов (Nа+, Са2+, К+);
-
увеличение реабсорбции натрия в почках;
-
дисфункция эндотелия с преобладанием продукции вазоконстрикторных субстанций (тканевого ангиотензина-II, эндотелина) и снижением выработки депрессорных соединений (брадикинина, NО, простациклина и др.);
-
структурные изменения сосудистой стенки артерий мышечного (резистивного) и эластического типа, в том числе вследствие низкоинтенсивного неинфекционного воспаления;
-
нарушение микроциркуляции (снижение плотности капилляров);
-
нарушение барорецепторного звена системы центральной регуляции уровня АД;
-
повышение жесткости крупных сосудов;
Механизмы регуляции АД и патофизиология АГ суммированы в приложении П23/А3. Подтверждена и расширена мозаичная теория патогенеза первичной гипертензии как многофакторного фенотипа, сформулированная И. Пейджем [21] более 70 лет назад. К исходной теории современные исследования добавили не только новые механизмы, но и убедительные доказательства существования взаимного влияния различных систем регуляции АД. На практическом уровне это подразумевает, что диагностические попытки определить единственный механизм, ответственный за первичную гипертензию, часто могут быть не только методологически сложными, но и тщетными. Это также объясняет, почему повышенное АД можно снизить с помощью препаратов с разными механизмами действия, а также почему комбинация препаратов с разными механизмами снижает АД намного эффективнее, чем монотерапия.
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Распространенность АГ среди взрослого населения составляет 30–45% [22]. Распространенность АГ не зависит от уровня дохода и одинакова в странах с низким, средним и высоким уровнями дохода [22]. В российской популяции среди мужчин в возрасте 25–65 лет распространенность АГ несколько выше (в некоторых регионах она достигает 47%), тогда как среди женщин распространенность АГ — около 40% [23]. Распространенность АГ увеличивается с возрастом, достигая 60% и выше у лиц старше 60 лет [22]. Поскольку наблюдаемое увеличение продолжительности жизни сопровождается постарением населения и, соответственно, увеличением количества малоподвижных пациентов с избыточной массой тела, прогнозируется, что распространенность АГ будет расти во всем мире. Согласно прогнозу, к 2025 году число пациентов АГ увеличится на 15–20% и достигнет почти 1,5 миллиардов [24].
По данным крупного исследования «Артериальная гипертония: мировые тенденции 1990 – 2019 год, NCD Risk Factor Collaboration», целью которого была оценка распространённости, частоты выявления АГ, а также прогресса в ее лечении и контроле с 1990 по 2019 год для 200 стран и территорий показано, что несмотря на стабильную глобальную распространенность АГ в мире, число людей в возрасте 30-79 лет с АГ увеличилось в 2 раза с 331 (95% ДИ 306-359) миллиона женщин и 317 (95% ДИ 292-344) миллионов мужчин в 1990 году до 626 (95% ДИ 584-668) миллионов женщин и 652 (95% ДИ 604-698) миллионов мужчин. Распространённость АГ в России в 2019 году у лиц 30-79 лет составила 41,2% (95% ДИ 33,3-49,3) у женщин и 47,3% (95% ДИ 38,2-56,3) у мужчин. При этом была выявлена более низкая частота осведомленности о наличии заболевания у мужчин – 67% (95% ДИ 56,1-77,1) против 80,9% (95% ДИ 71,7-88,4) у женщин, а также лечении АГ – 42,6% (95% ДИ 30,6-54,8%) против 57% (95% ДИ 42,7-69,9) у женщин и достижении контроля АГ у мужчин -14,1% (95%ДИ 6,6-24,5) против 21,4% (95% ДИ 10,6-35,2) [25].
АГ является ведущим фактором риска развития сердечно-сосудистых (СС) (инфаркт миокарда, инсульт, ишемическая болезнь сердца (ИБС), хроническая сердечная недостаточность), цереброваскулярных (ишемический или геморрагический инсульт, транзиторная ишемическая атака) и почечных (хроническая болезнь почек (ХБП)) заболеваний [26, 27].
Взаимосвязь артериального давления с риском развития сердечно-сосудистых, цереброваскулярных и почечных осложнений
Повышенное АД является основным фактором развития преждевременной смерти и причиной почти 10 миллионов смертей и более чем 200 миллионов случаев инвалидности в мире [26, 27]. Уровень САД ≥140 мм рт. ст. ассоциируется с повышением риска смертности и инвалидности в 70% случаев, при этом наибольшее число смертей в течение года, связанных с уровнем САД, возникают вследствие ИБС, ишемических и геморрагических инсультов [27]. Между уровнем АД и риском сердечно-сосудистых заболеваний (ССЗ) существует прямая связь. Эта связь начинается с относительно низких значений — 110–115 мм рт. ст. для САД и 70–75 мм рт. ст. для ДАД [27].
Повышенные уровни АД, измеренные в медицинском учреждении или вне его, имеют прямую и независимую связь с частотой развития большинства СС событий (геморрагического инсульта, ишемического инсульта, инфаркта миокарда, внезапной смерти, сердечной недостаточности и заболеваний периферических артерий), а также терминальной почечной недостаточности [28]. Все больше данных свидетельствуют о тесной связи АГ с увеличением частоты развития фибрилляции предсердий [29], а также когнитивной дисфункции и деменции. Повышение АД в среднем возрасте ассоциируется с развитием когнитивных нарушений и деменции в пожилом возрасте, а интенсивная терапия артериальной гипертензии с достижением целевых цифр АД уменьшает риски развития умеренных когнитивных нарушений и возможной деменции [30, 31].
Прямая связь между повышенным уровнем АД и риском СС событий продемонстрирована для всех возрастных [32] и этнических групп [33]. У пациентов старше 50 лет САД является более сильным предиктором событий, чем ДАД [32, 34]. Высокое ДАД ассоциируется с увеличением риска СС событий и чаще является повышенным у более молодых (<50 лет) пациентов. ДАД имеет тенденцию к понижению во второй половине жизни вследствие увеличения артериальной жесткости, тогда как САД, как фактор риска, приобретает в этот период еще большее значение [26, 34]. У пациентов среднего возраста и пожилых повышение пульсового давления (ПД) (которое представляет собой разницу между САД и ДАД) оказывает дополнительное негативное влияние на прогноз [26, 34, 35].
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
В большинстве случаев АД повышается бессимптомно, и АГ обнаруживают лишь в ходе объективного исследования пациента. В тех случаях, когда жалобы есть, они неспецифичны (головная боль, головокружение, сердцебиение и т.д.). При симптоматической гипертонии жалобы обусловлены основным заболеванием:
-
Синдром обструктивного апноэ во сне: храп, головная боль по утрам, сонливость в дневное время, нарушение памяти, внимания, неполноценный ночной сон;
-
Первичный гиперальдостеронизм: мышечная слабость, полиурия, полидипсия, запоры;
-
Феохромоцитома: пароксизмальная АГ, головная боль, профузная потливость, сердцебиение, лабильное АД, ортостатическая гипотония;
-
Гиперкортицизм: лунообразное лицо, плетора, жировой горбик, гирсутизм, центральное ожирение, атрофия кожи, багровые стрии, синяки, нарушения углеводного обмена;
-
Заболевания щитовидной железы: симптомы тиреотоксикоза или гипотиреоза;
-
Коарктация аорты: головная боль, холодные конечности, боль в ногах при физических нагрузках, носовые кровотечения.
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Критерии установления диагноза:
Диагностика АГ включает следующие этапы:
-
выяснение жалоб и сбор анамнеза;
-
повторные измерения АД;
-
объективное обследование;
-
лабораторно-инструментальные методы исследования: рутинные на первом этапе и сложные — на втором этапе обследования (по показаниям);
-
исключение вторичных (симптоматических) АГ при необходимости (таблицы П5,П24,П25 Приложение А3);
-
оценка общего сердечно-сосудистого риска.
Диагноз АГ на основании СМАД устанавливается в соответствии с пороговыми значениями, указанными в таблице П12, Приложение А3 [36]. Мониторинг АД в домашних условиях (ДМАД (в том числе активный мониторинг АД при помощи дистанционных технологий при наличии возможности в медицинском учреждении)) рекомендуется при недоступности метода СМАД или из-за предпочтений пациента. При этом диагноз АГ устанавливается в соответствии с пороговыми значениями, указанными в таблице П12, Приложение А3 [36].
В случае если диагноз важен для экспертизы трудоспособности или определения годности к военной службе, а также годности к профессиональной деятельности, необходима объективизация с помощью постановки СМАД.
-
Всем пациентам при измерении уровня АД в медицинском учреждении рекомендуется классифицировать его на оптимальное, нормальное, высокое нормальное артериальное давление или артериальную гипертензию 1–3-й степени [27].
ЕОК/ЕОАГ нет (УУР С, УУД 5)
Комментарий. Артериальная гипертензия диагностируется при повышении САД, измеренного в медицинском учреждении до 140 мм рт. ст. и выше и/или повышении ДАД до 90 мм рт. ст. и выше (таблица П2, Приложение А3) на двух разных визитах, за исключением тяжелой АГ (АГ 2-3-й степени, особенно у пациентов высокого риска) и/или повышения АД при измерении вне медицинского учреждения (по данным СМАД и/или ДМАД (в том числе активного мониторинга АД при помощи дистанционных технологий) при условии экономической и логистической целесообразности [28, 37, 38, 39, 40, 41] (таблица П10, Приложение А3).
У всех пациентов с впервые диагностированным гипертоническим кризом, необходимо выявить причину повышения АД, в т.ч. симптоматическую АГ.
На каждом визите должно быть проведено не менее двух измерений АД с интервалом в 1-2 мин и еще одно дополнительное измерение при разнице между первыми двумя более 10 мм рт. ст. Уровень АД — это среднее из последних двух измерений.
-
Измерение АД на периферических артериях вне медицинского учреждения (СМАД и ДМАД (в том числе активный мониторинг АД при помощи дистанционных технологий при наличии возможности в медицинском учреждении)) рекомендуется в отдельных клинических ситуациях (таблица П10, Приложение А3): при выявлении изолированной офисной АГ и изолированной амбулаторной АГ с целью оценки эффективности лечения и выявлении возможных побочных эффектов, а также у беременных [27, 28, 42, 12].
ЕОК/ЕОАГ IA (УУР С, УДД 5)
-
Рекомендуется при установлении диагноза учитывать возможность вторичной (симптоматической) формы АГ и проводить диагностические мероприятия, направленные на ее исключение при наличии следующих признаков [43, 44, 45] (таблица П5 и П6, Приложение А3, приложение Б1):
- АГ 2-й степени у пациентов моложе 40 лет или любое повышение АД у детей
- Внезапное острое развитие АГ у пациентов с ранее документированной стойкой нормотонией
- Резистентная АГ
- АГ 3-й степени или гипертонический криз
- Признаки значительных изменений в органах-мишенях
- Клинические или лабораторные признаки, позволяющие подозревать эндокринные причины АГ или ХБП
- Клинические симптомы СОАС
- Симптомы, позволяющие заподозрить феохромоцитому, или семейный анамнез данной опухоли
ЕОК/ЕОАГ нет (УУР A, УДД 2)
Комментарии. Вторичные АГ выявляются у 5–10% пациентов с АГ [43]. Для диагностики вторичных форм АГ важно детальное обследование пациента, начиная с рутинных методов: опроса, осмотра, лабораторной диагностики, до выполнения сложных инструментальных методов (Таблица П5, Приложение А3).
Принципы формулировки диагноза при АГ
-
Необходимо указать стадию гипертонической болезни (Таблица П15, Приложение А3) и категорию сердечно-сосудистого риска (таблицы П15 и П16, Приложение А3),
-
Степень повышения АД (степень АГ (Таблица П2, Приложение А3) обязательно указывается у пациентов с впервые диагностированной АГ. Если пациент принимает антигипертензивную терапию, то в диагнозе не указывается степень АГ, а указывается наличие контроля АД (достигнуто/не достигнуто целевое АД),
-
При формулировании диагноза желательно максимально полно отразить изменяемые ФР, ПОМ, ССЗ, ХБП.
Примеры формулировки диагноза:
1. ГБ I стадии. Степень АГ 1. Риск 2 (средний). Дислипидемия.
2. ГБ II стадии. Целевой уровень АД достигнут/не достигнут. Риск 3 (высокий). Нарушенная гликемия натощак. Дислипидемия. ГЛЖ.
3. ГБ II стадии. Целевой уровень АД достигнут/не достигнут. Риск 4 (очень высокий). Дислипидемия. Ожирение II степени. Нарушение толерантности к глюкозе. ГЛЖ. ХБП С3а А2.
4. ИБС. Стенокардия напряжения III ФК. Перенесенный ИМ (2010г). ГБ III стадии. Целевой уровень АД достигнут/не достигнут. Риск 4 (очень высокий).
5. ГБ III стадии. Целевой уровень АД достигнут/не достигнут. Риск 4 (очень высокий). Ожирение I степени. Сахарный диабет 2-го типа, целевой уровень гликированного гемоглобина ≤7,5%. ХБП С4 А2.
Принципы измерения АД
-
Скрининг АГ путем измерения АД в медицинском учреждении и регистрация полученных цифр АД в медицинской документации рекомендован всем пациентам с 18 лет [37, 46] (Таблица П4, Приложение А3).
ЕОК/ЕОАГ IВ (УУР А, УДД 2)
-
Для определения степени и стабильности повышения уровня АД рекомендовано проводить измерения АД в медицинском учреждении (таблица П2, Приложение А3) у всех пациентов с повышением АД [37, 46, 47].
EОК/ЕОАГ IВ (УУР А, УДД 2)
Комментарии. Клиническое измерение АД на периферических артериях имеет наибольшую доказательную базу для диагностики АГ и оценки эффективности антигипертензивной терапии (АГТ). Точность измерения АД и, соответственно, диагностика АГ, определение ее степени тяжести зависят от соблюдения правил по измерению АД (Таблица П1, Приложение А3). Среди доступных для использования приборов для измерения АД можно выделить механические (ртутные, анероидные сфигмоманометры и гибридные приборы со светодиодными или жидкокристаллическими дисплеями или цифровым обратным отсчетом) и автоматические электронные (автоматические осциллометрические, в том числе с манжетой на запястье, автоматические аускультативные и полуавтоматические с нагнетанием воздуха вручную). При доступности, более предпочтительными в клинической практике являются автоматические электронные с манжетой на плечо или механические (гибридные или ударопрочные анероидные), имеющих регистрационное удостоверение на территории РФ. Безманжеточные приборы для измерения АД применять не рекомендуется [48, 49].
-
Рекомендуется проводить измерения АД в медицинском учреждении на обеих руках, по крайней мере, во время первого визита пациента для выявления возможного поражения артерий (в первую очередь атеросклеротического), ассоциированного с более высоким СС риском [50].
EОК/ЕОАГ IА (УУР А, УДД 2)
Комментарии. При разнице показателей АД на правой и левой руке более 15 мм рт. ст. вероятно атеросклеротическое поражение сосудов. При выявленной разнице показателей между правой и левой руками в дальнейшем рекомендуется проводить измерения на руке с более высоким АД.
-
Определение АД, измеренного вне медицинского учреждения (СМАД, ДМАД (в том числе активный мониторинг АД при помощи дистанционных технологий при наличии возможности в медицинском учреждении)) для постановки диагноза или контроля эффективности АГТ рекомендуется в ряде клинических ситуаций, указанных в таблице П10, Приложение А3 [46, 47, 51].
ЕОК/ЕОАГ IА (УУР А, УДД 2)
Комментарии. Преимущества и недостатки каждого метода измерения АД суммированы в таблице П11, Приложение А3. Диагностические критерии АГ по данным СМАД приведены в таблице П12, Приложение А3. Результаты СМАД, ДМАД (в том числе активного мониторинга АД при помощи дистанционных технологий) могут помочь в диагностике АГ, но не заменяют повторные измерения АД в лечебном учреждении. Следует обратить внимание, что критерии диагностики АГ по результатам клинического измерения АД, СМАД и ДМАД (в том числе активного мониторинга АД при помощи дистанционных технологий) отличаются (таблица П2, приложение А3 и таблица П12 приложение А3).
Указанные методы измерения позволяют выявить различные особенности профиля АД.
Ночная гипертензия – зарегистрированное при СМАД повышение среднего ночного АД ≥120/70 мм рт.ст. Вероятно, является более значимым предиктором неблагоприятных сердечно-сосудистых событий по сравнению с дневным и даже среднесуточным АД [52]. Изолированная ночная АГ (повышение ночного АД при нормальном клиническом и среднем дневном АД) ассоциирована с повышением риска ПОМ и нежелательных исходов [53]. Недостаточное снижение ночного АД (нон-диппинг, суточный индекс <10%) – еще одно состояние, ассоциированное с высоким СС риском [54]: у пожилых пациентов отмечается U-образная зависимость, при которой чрезмерное снижение ночного АД также ассоциировано с неблагоприятными исходами, у более молодых зависимость носит линейный характер.
Подтверждено неблагоприятное прогностическое значение повышения межвизитной вариабельности АД в отношении риска сердечно-сосудистых и почечных исходов, независимо от уровня АД [55]. У пациентов с АГ протективный эффект терапии зависит в том числе и от времени, в течение которого отмечается контроль АД [56, 57], что обосновывает рекомендацию обращать внимание на постоянство контроля АД у пролеченных пациентов, поскольку отсутствие контроля во время данного визита, вероятно, свидетельствует не о мимолетном «невинном» повышении АД, а о длительном периоде высокого АД в предшествующие месяцы.
Измерение центрального АД в реальной клинической практике имеет ряд ограничений, связанных с необходимостью калибровки приборов, отсутствием общепринятых пороговых значений для диагностики гипертензии и недостаточным количеством данных по соответствию центрального и периферического АД в разных популяциях [58, 59]. В настоящее время рутинное измерение центрального АД не рекомендуется. Наибольшее значение его оценка может иметь в популяции молодых пациентов с ИСАГ [60].
Ортостатические реакции. Ортостатическая гипотензия – снижение САД на 20 мм рт.ст. и более и ДАД на 10 мм рт.ст. и более на протяжении 3 мин после перехода в положение стоя (измерения на 1-й и 3-й минутах). Ортостатическая гипертензия – стойкое повышение САД на 20 мм рт.ст. и более по сравнению с исходным после перехода в вертикальное положение или повышение САД до 140 и более мм рт.ст. в вертикальном положении. Основными факторами риска являются курение, потребление больших количеств кофе, злоупотребление алкоголем. У молодых лиц реакция опосредуется, главным образом, нейрогуморальным всплеском, у пожилых – артериальной ригидностью [61]. Оба состояния ассоциированы с повышением риска СС событий и смерти [62, 63].
Оценка сердечно-сосудистого риска
-
Всем пациентам с АГ рекомендуется оценка общего сердечно-сосудистого риска (ССР) — выявление ФР, ПОМ и АКС, СД, ХБП, которые влияют на прогноз (таблица П13, Приложение А3). Для оценки степени риска развития ССО рекомендуется обследование с целью оценки состояния органов-мишеней в соответствии с действующими клиническими рекомендациями [12, 27].
ЕОК/ЕОАГ нет (УУР C, УДД 5)
-
Пациентам с АГ, которые не соответствуют категориям высокого или очень высокого риска при оценке по глобальной шкале 10-летнего СС риска (Приложение Г2), рекомендуется проводить оценку СС риска по шкале SCORE-2 для лиц в возрасте 40-69 лет и SCORE-2-OP для лиц в возрасте ≥ 70 лет (Приложение Г1) [64, 65].
ЕОК/ЕОАГ IВ (УУР С, УДД 4)
-
Базовый скрининг на наличие ПОМ рекомендовано проводить у всех пациентов с АГ (Таблица П8/А3). Расширенное обследование рекомендовано в том случае, когда выявление ПОМ повлияет на выбор терапевтической тактики [27].
ЕОК/ЕОАГ нет (УУР C, УДД 5)
Комментарии. Величина АД является важнейшим, но не единственным фактором, определяющим тяжесть АГ, прогноз пациента и тактику лечения. Большое значение имеет оценка общего ССР, степень которого зависит от величины АД, наличия или отсутствия сопутствующих ФР, субклинического поражения органов-мишеней и наличия АКС и СД. Повышенный уровень АД, наличие ФР и ПОМ взаимно усиливают влияние друг на друга, что приводит к увеличению степени ССР, превышающего сумму отдельных его компонентов.
Оценка ССР подразумевает нескольких этапов.
Пациенты с ГБ III стадии, имеющие документированное ССЗ атеросклеротического генеза (под атеросклеротическим ССЗ подразумевают ишемическую болезнь сердца, ишемический инсульт или транзиторное нарушение мозгового кровообращения, ишемию нижних конечностей), включая бессимптомный атеросклероз при визуализации со стенозом ≥50%, СД 1-го или 2-го типа, очень высокие значения по отдельным факторам риска (в том числе АГ 3-й степени) или ХБП 3–5-й стадий по умолчанию относятся к категории высокого или очень высокого риска по глобальной шкале 10-летнего риска сердечно-сосудистых осложнений (Приложение Г1). Внутри категории очень высокого риска введена категория экстремального риска. К экстремальному риску следует относить: наличие 2 и более сердечно-сосудистых осложнений в течение 2 лет, несмотря на оптимальную гиполипидемическую терапию и/или достигнутый уровень ХС ЛНП <1,4 ммоль/л.
Как в общей популяции, так и у пациентов АГ необходимо учитывать факторы, повышающие СС риск (таблица П14, Приложение А3), что имеет особое значение у пациентов, относящихся к категории умеренного риска. Наличие модифицирующих факторов может привести к изменению категории риска на более высокую и, соответственно, повлиять на решение о старте и выборе терапии.
Акцент на значимость выявления поражения ФР и органов-мишеней для корректной оценки сердечно-сосудистого риска — одна из ключевых особенностей современных рекомендаций. Бессимптомное ПОМ может существенно увеличивать риск у пациентов с АГ. Наибольшая польза от детальной оценки ПОМ может наблюдаться у пациентов среднего возраста, у молодых пациентов с АГ 1-й степени, пациентов с высоким нормальным АД. Необходимо подчеркнуть важность оценки функции почек по показателям скорости клубочковой фильтрации (СКФ), определением альбумина в моче и количественной оценки гипертрофии левого желудочка (ГЛЖ). Основная цель выявления ПОМ — правильное определение категории риска [66]. Первостепенное значение оценка ПОМ имеет у больных с низким и умеренным риском, меньшее значение — при высоком и очень высоком риске. Характер органного поражения не играет решающей роли в выборе режима антигипертензивной терапии, но регресс ПОМ — суррогатный маркер среднесрочной эффективности АГТ [64, 65].
Для выявления поражения сердца всем пациентам целесообразно проводить регистрацию электрокардиограммы (ЭКГ) с расчетом индексов гипертрофии ЛЖ, в случае расширенного обследования — ЭхоКГ с определением индекса массы миокарда левого желудочка. Для выявления поражения почек у всех оценивают протеинурию/альбуминурию, концентрационную функцию и мочевой осадок; при расширенном обследовании выполняется УЗИ почек и допплерография почечных артерий. При необходимости целесообразен прием (осмотр, консультация) врача-нефролога пациентам с ХБП с СКФ <30 мл/мин/1,73 м2 и/или альбуминурией/протеинурией А3-А4 в целях диагностики, определения тактики ведения, улучшения прогноза [67, 68, 69]. Для выявления поражения сосудов рекомендовано выполнение фундоскопии, расчет пульсового давления (ПД) у пожилых, оценка лодыжочно-плечевого индекса (ЛПИ), скорость пульсовой волны (СПВ) и обследования для выявления атеросклеротических бляшек в брахиоцефальных, почечных и подвздошно-бедренных сосудах при расширенном обследовании (таблицы П7 и П8, приложение А3).
Наличие ПОМ способствует дальнейшему прогрессированию ССЗ, что существенно увеличивает риск смерти у таких пациентов по сравнению с пациентами, у которых имеются только ФР (Таблица П16, Приложение А3). Риск возрастает с увеличением числа органных поражений, ассоциированных с АГ. Уровень СС риска у ряда пациентов может быть выше, чем он определен по стандартной системе стратификации (Таблица П15, Приложение А3):
- при малоподвижном образе жизни у пациентов с центральным ожирением (увеличение относительного риска, ассоциированного с ожирением, более выражено у молодых, чем у пожилых пациентов);
- у лиц с низким социальным статусом;
- у пациентов с повышенным уровнем аполипопротеида В, липопротеида (а) и уровня С-реактивного белка, определенного высокочувствительным методом.
Важно отметить, что при выявлении высокого/очень высокого риска на каком-либо этапе, поиск прекращается и следующие шаги не требуются. Комплексный подход к оценке сердечно-сосудистого риска приведен в таблице П13 приложения А3.
1. Жалобы и анамнез
Многие пациенты с повышенным АД могут не иметь никаких жалоб. Симптомы (головные боли, одышка, боль в груди, кровотечение из носа, субъективное головокружение, отеки, расстройство зрения, ощущение жара, потливость, приливы), встречающиеся при АГ неспецифичны и могут наблюдаться при других заболеваниях.
При наличии перечисленных симптомов у любого пациента необходимо в процессе его обследования учитывать возможность диагностированной АГ.
-
Рекомендуется собирать у пациентов полный медицинский и семейный анамнез для оценки семейной предрасположенности к АГ и ССЗ [70, 71].
ЕОК/ЕОАГ нет (УУР С, УДД 4)
Комментарии. Сбор анамнеза включает сбор сведений о наличии ФР, субклинических симптомов ПОМ, наличии в анамнезе ССЗ, ЦВБ, ХБП и вторичных форм АГ, образе жизни, предшествующем опыте лечения АГ (таблица П3, Приложение А3).
2. Физикальное обследование
-
Всем пациентам с АГ рекомендуется определение антропометрических данных для выявления избыточной массы тела/ожирения, оценка неврологического статуса и когнитивных функций, исследование глазного дна для выявления гипертонической ретинопатии, пальпация и аускультация сердца и сонных артерий, пальпация и аускультация периферических артерий для выявления патологических шумов, сравнение АД между руками хотя бы однократно [27].
ЕОК/ЕОАГ нет (УУР C, УДД 5)
Комментарии. Объективное исследование пациента с АГ направлено на выявление ФР, признаков вторичных форм АГ и ПОМ. В таблице П6, Приложение А3 суммированы основные положения и требования к клиническому обследованию пациента.
-
Всем пациентам с АГ рекомендуется пальпировать пульс в покое для измерения его частоты и ритмичности с целью выявления аритмий [27, 28, 72].
ЕОК/ЕОАГ IС (УУР В, УДД 2)
3. Лабораторные диагностические исследования
Для установления диагноза АГ лабораторная диагностика не требуется, однако, она необходима с целью исключения вторичных форм АГ, выявления ПОМ, оценки СС риска, и сопутствующей патологии, влияющей на эффективность лечения и качество жизни пациента.
-
Всем пациентам с АГ с целью исключения вторичной гипертензии рекомендуется проведение общего (клинического) анализа крови (исследование уровня общего гемоглобина в крови, оценка гематокрита, исследование уровня лейкоцитов и тромбоцитов в крови) [27].
ЕОК/ЕОАГ нет (УУР C, УДД 5)
-
Для выявления предиабета, СД и оценки сердечно-сосудистого риска всем пациентам с АГ рекомендуется исследование уровня глюкозы в крови [73, 74, 75, 76, 77, 78].
ЕОК/ЕОАГ нет (УУР А, УДД 2)
Комментарии. При значениях глюкозы ≥ 6,1 ммоль/Л следует повторно определить ее уровень во всех случаях, кроме несомненной гипергликемии с острой метаболической декомпенсацией или очевидными симптомами. В качестве теста, подтверждающего гипергликемию, может быть определение гликированного гемоглобина (НвА1с). Диагноз СД устанавливают на основании двух цифр, находящихся в диабетическом диапазоне: дважды определенный HbA1c или однократное определение HbA1c и однократное определение уровня глюкозы крови. Значения перечисленных параметров оценки гликемии выше нормальных, но ниже диабетических, указывают на наличие предиабета. Пероральный глюкозотолерантный тест (ПГТТ) проводится в сомнительных случаях для уточнения диагноза СД, а также для выявления предиабета. Гликированный гемоглобин (НвА1с) может быть использован для диагностики СД и предиабета, если метод его определения сертифицирован в соответствии с National Glycohemoglobin Standartization Program (NGSP), или International Federation of Clinical Chemists (IFCC) и стандартизованного в соответствии с референсными значениями, принятыми в Diabetes Control and Complications Trial (DCCT). При наличии СД рекомендуется стратификация пациента в категорию высокого или очень высокого сердечно-сосудистого риска.
-
Всем пациентам с АГ для выявления нарушения функции почки оценки сердечно-сосудистого риска рекомендуются исследование уровня креатинина в сыворотке крови и расчет скорости клубочковой фильтрации (СКФ) в мл/мин/1,73м2 по формуле Chronic Kidney Disease Epidemiology (CKD-EPI) [79] в специальных калькуляторах (Приложение Г3) [27, 79].
ЕОК/ЕОАГ IВ (УУР B, УДД 2)
Комментарии. Выполняется у всех пациентов с АГ для выявления ХБП в связи с тем, что снижение СКФ <60 мл/мин/1,73м2 является значимым прогностическим фактором при АГ [80] и в связи с наличием доказанной связи между даже незначительным снижением СКФ и повышением сердечно-сосудистой смертности [81, 82]. Формула CKD-EPI включает те же 4 переменные, что и формула MDRD. Формула CKD-EPI дает меньше погрешностей, чем формула MDRD, особенно при СКФ≥60 мл/мин/1,73 м2, и характеризуется несколько меньшим разбросом данных и бόльшей точностью [79]. Значительная часть (но не все) исследований в Северной Америке, Европе показали, что формула CKD-EPI дает более точные результаты, чем формула MDRD, особенно при высокой СКФ [83]. Меньшая погрешность формулы CKD-EPI по сравнению с формулой MDRD отражает более высокую рСКФ в большей части возрастного диапазона и значений креатинина, особенно у лиц молодого возраста, женщин и представителей европеоидной расы [84].
-
Всем пациентам с АГ для выявления заболеваний почек и оценки СС риска рекомендуется проводить общий (клинический) анализ мочи с микроскопическим исследованием осадка мочи, определением альбумина в моче или определением альбумина в моче и исследованием креатинина в моче с расчетом отношения альбумин/креатинин (оптимально) [84, 85].
ЕОК/ЕОАГ IВ (УУР В, УДД 2)
Комментарии. Выполняется у всех пациентов с АГ в связи с тем, что повреждение почек является значимым прогностическим фактором при АГ, наличием доказанной связи между выявлением альбуминурии и повышением сердечно-сосудистой смертности [80, 81, 84, 86]. Суточная экскреция альбумина с мочой ≥30 мг/сут ассоциирована с повышенным риском осложнений ХБП [84]. В мета-анализе Консорциума по прогнозу ХБП обнаружена связь между уровнем альбуминурии, определяемой как с помощью соотношения альбумин/креатинин в моче, так и с помощью тест-полосок на протеинурию, с риском общей смертности и смертности от ССЗ, почечной недостаточности прогрессирования ХБП в общей популяции и в популяциях с повышенным риском развития ССЗ [82]. Соотношение альбумин/креатинин в моче (предпочтительно в утренней порции) 30–300 мг/г; 3,4–34 мг/ммоль является маркером повреждения почек [84].
-
Всем пациентам с АГ для стратификации риска и выявления нарушений липидного обмена рекомендуется исследование уровня холестерина в крови (ОХС), холестерина липопротеидов высокой плотности (ХС ЛВП), холестерина липопротеидов низкой плотности (ХС ЛНП) (прямое измерение или расчетно) и триглицеридов (ТГ) в крови [27, 87, 88, 89].
ЕОК/ЕОАГ нет (УУР В, УДД 2)
Комментарии. Выполняется у всех пациентов с АГ для стратификации риска [27, 87, 88, 89], а также в связи с высокой распространенностью дислипидемии в популяции пациентов с АГ и положительным эффектом коррекции дислипидемии на СС риск у пациентов с АГ [27, 87, 88, 89].
-
Всем пациентам с АГ для выявления электролитных нарушений и дифференциального диагноза с вторичной АГ рекомендуется исследование уровня калия и натрия в крови [27].
ЕОК/ЕОАГ нет (УУР C, УДД 5)
Комментарии. Выполняется у всех пациентов с АГ для выявления электролитных нарушений в связи с доказанной взаимосвязью между уровнем калия и натрия сыворотки крови и уровнем АД [90, 91].
-
Всем пациентам с АГ для выявления гиперурикемии рекомендуется исследование уровня мочевой кислоты в крови [92, 93, 94].
ЕОК/ЕОАГ нет (УУР А, УДД 2)
Комментарии. Выполняется у всех пациентов с АГ в связи с тем, что уровень мочевой кислоты является значимым прогностическим фактором при АГ, а также наличием доказанной связи между гиперурикемией и повышением сердечно-сосудистой смертности [92, 93, 94].
-
Всем пациентам с АГ для исключения сопутствующей патологии рекомендуется исследование уровня общего белка, общего билирубина, определение активности аспартатаминотрансферазы (АСТ) и аланинаминотрансферазы (АЛТ) в крови [12].
ЕОК/ЕОАГ нет (УУР С, УДД 5)
4. Инструментальные диагностические исследования
Проведение инструментальных методов диагностики является необходимым для исключения вторичных форм АГ, выявления поражения органов-мишеней, оценки сердечно-сосудистого риска, и сопутствующей патологии, влияющей на эффективность лечения и качество жизни пациента.
-
Всем пациентам с АГ для выявления ГЛЖ и определения СС риска рекомендуется проведение 12-канальной ЭКГ (регистрация электрокардиограммы) [27, 95, 96].
ЕОК/ЕОАГ IВ (УУР В, УДД 1)
Комментарии. Выполняется у всех пациентов с АГ для выявления гипертрофии левого желудочка (ГЛЖ) и определения сердечно-сосудистого риска [27, 95, 96, 97, 98, 99, 100]. ГЛЖ характеризуют индекс Соколова–Лайона (SV1+RV5-6 >35 мм); амплитуда зубца R в отведении aVL ≥ 11 мм,корнельский вольтажный индекс (RaVL+SV3) >20 мм для женщин, (RAVL+SV3) >28 мм для мужчин; Корнельское произведение (RAVL+SV5) мм х QRS мс> 2440 мм х мс [27]. Несмотря на то, что ЭКГ является менее чувствительным методом диагностики ГЛЖ по сравнению с ЭхоКГ [96, 101, 102], она незаменима для документирования сердечного ритма, ЧСС и выявления аритмий.
-
Пациентам с АГ при наличии изменений на ЭКГ или симптомов/признаков дисфункции левого желудочка рекомендуется проведение ЭхоКГ для выявления ГЛЖ [27, 100].
ЕОК/ЕОАГ IВ (УУР B, УДД 2)
Комментарии. В таблице П9 (Приложение А3) приведены эхокардиографические критерии для диагностики изменений левых отделов сердца [103].
-
Пациентам с АГ при наличии на ЭхоКГ признаков расширения аорты от 40 мм и выше для исключения аневризмы аорты и ее диссекции рекомендуется проведение мультиспиральной компьютерно-томографической ангиографии грудной аорты с ЭКГ синхронизацией с контрастом [27, 104, 105, 106, 107].
ЕОК/ЕОАГ нет (УУР С, УДД 5)
-
Пациентам с АГ в сочетании с ЦВБ или признаками атеросклеротического поражения сосудов других локализаций, при указании в анамнезе на преходящую слабость в конечностях с одной стороны или онемение половины тела, а также мужчинам старше 40 лет, женщинам старше 50 лет и пациентам с высоким общим сердечно-сосудистым риском (Приложение Г2) рекомендуется дуплексное сканирование экстракраниальных отделов брахиоцефальных артерий для выявления атеросклеротических бляшек/стенозов внутренних сонных артерий [27, 108].
ЕОК/ЕОАГ IВ (УУР В, УДД 1)
Комментарии. Атеросклеротическая бляшка определяется как локальное утолщение стенки на >50% по сравнению с толщиной стенки сосуда в ближайших участках, или как локальный участок сосудистой стенки с КИМ >1,5 мм, выступающий в просвет. Хотя доказательств меньше, чем у коронарного кальция, оценка наличия бляшек сонных артерий с помощью УЗИ, вероятно, также реклассифицирует ССР и может рассматриваться как модификатор риска у пациентов с промежуточным риском, когда оценка коронарного кальция невозможна [27].
-
Рекомендуется определение ЛПИ в целях уточнения категории риска пациентам с симптомами значимого атеросклероза артерий нижних конечностей или пациентам умеренного риска, у которых положительные результаты данного исследования приведут к изменению категории риска [109, 110].
ЕОК/ЕОАГ IIbВ (УУР B, УДД 2)
Комментарии. При постановке на диспансерный учет при наличии технической возможности рекомендуется измерение скорости пульсовой волны на каротидно-феморальном участке артериального русла, в последующем по показаниям, но не реже 1 раза в 3 года при отсутствии достижения целевых значений АД
-
Всем пациентам с нарушением функции почек, альбуминурией и при подозрении на вторичную АГ рекомендуется проведение УЗИ (ультразвукового исследования) почек и дуплексного сканирования артерий почек с целью оценки размеров, структуры, а также наличия врожденных аномалий почек или стеноза почечных артерий [80, 81, 84].
ЕОК/ЕОАГ IIaC (УУР В, УДД 1)
-
Пациентам с АГ 2–3-й степеней, всем пациентам с сахарным диабетом и АГ рекомендуется прием (осмотр, консультация) врача-офтальмолога с целью проведения офтальмоскопии (геморрагии, экссудаты, отек соска зрительного нерва) для выявления гипертонической ретинопатии [27, 111, 112].
ЕОК/ЕОАГ IС (УУР С, УДД 4)
Комментарии. Гипертоническая ретинопатия, выявленная с помощью фундоскопии (осмотра глазного дна), имеет высокую прогностическую значимость при АГ [111, 112, 113]. Обнаружение кровоизлияний в сетчатку, микроаневризм, твердых экссудатов, папиллоэдемы указывает на тяжелую гипертоническую ретинопатию и значимо коррелирует с плохим прогнозом. Изменения, характерные для ранних стадий ретинопатии, не имеют существенного прогностического значения и характеризуются низкой воспроизводимостью. Фундоскопия также показана, если диагноз важен для экспертизы трудоспособности или определения годности к военной службе.
-
Пациентам с АГ при наличии неврологических симптомов и/или когнитивных нарушений рекомендуется выполнение КТ или МРТ головного мозга для исключения инфарктов мозга, микрокровоизлияний и повреждений белого вещества и других патологических образований [27, 114, 115].
ЕОК/ЕОАГ IIаВ (УУР А, УДД 1)
Комментарии. Гиперинтенсивные очаги в белом веществе головного мозга и бессимптомные инфаркты ассоциированы с прогрессированием когнитивной дисфункции и повышением риска инсульта в связи с дегенеративной и сосудистой деменцией.
-
Всем пациентам с АГ для уточнения состояния малого круга кровообращения и выявления легочного застоя рекомендуется проведение прицельной рентгенографии органов грудной клетки [27].
ЕОК/ЕОАГ нет (УУР С, УДД 5)
-
Всем пациентам с АГ для исключения сопутствующей патологии рекомендуется проведение ультразвукового исследования органов брюшной полости [27].
ЕОК/ЕОАГ нет (УУР С, УДД 5)
5. Иные диагностические исследования
Иные диагностические исследования в рамках диагностики АГ не предусмотрены, возможно расширение диагностических исследований по решению врача в зависимости от клинической ситуации и состояния пациента.
-
Когнитивные нарушения у пожилых пациентов частично ассоциированы с АГ, в связи с чем у пожилых пациентов с анамнезом, позволяющим предположить ранний когнитивный дефицит, рекомендована оценка когнитивных функций [116, 117].
ЕОК/ЕОАГ нет (УУР A, УДД 1)
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Решение о тактике лечения рекомендуется принимать в зависимости от исходного уровня АД и общего сердечно-сосудистого риска. Показания к АГТ суммированы в таблице П17, Приложение А3.
-
Всем пациентам с АГ 1-й степени рекомендуется проводить мероприятия по изменению (оздоровлению) образа жизни с целью нормализации АД и коррекции факторов риска [27, 118, 119].
ЕОК/ЕОАГ IIаB (УУР B, УДД 1)
Комментарии. Подробный подход к изменению образа жизни с целью снижения СС риска представлен в разделе «Немедикаментозное лечение АГ».
1. Показания к антигипертензивной терапии
Подробные показания к началу антигипертензивной терапии представлены в Таблице П18, Приложение А3.
-
Рекомендуется начать антигипертензивную терапии у пациентов с АГ 18-79 лет при уровне АД ≥140 и/или ≥90 мм рт.ст. [120, 121, 122].
ЕОК/ЕОАГ IА (УУР А, УДД 1)
-
Рекомендуется начать антигипертензивную терапии у пациентов с АГ ≥80 лет при уровне САД ≥160 мм рт.ст. [27, 123, 124, 125, 126].
ЕОК/ЕОАГ IВ (УУР А, УДД 1)
Комментарии. Можно рассмотреть более низкие значения САД (140-159 мм рт.ст.) для инициации АГТ. У пациентов с синдромом старческой астении при определении показаний для начала АГТ на основании САД и ДАД целесообразен индивидуальный подход [120, 121, 122].
-
Пациентам с АГ 2-й или 3-й степени при любом уровне СС риска рекомендуется незамедлительное начало антигипертензивной лекарственной терапии для снижения риска развития сердечно-сосудистых осложнений, СС смерти одновременно с рекомендациями по изменению образа жизни [120, 121].
ЕОК/ЕОАГ IА (УУР А, УДД 1)
-
Пациентам с АГ 1-й степени, относящимся к категориям низкого/умеренного риска без признаков ПОМ (оценка риска по шкале SCORE-2 для лиц в возрасте 40-69 лет и SCORE-2-OP для лиц в возрасте ≥ 70 лет (Приложение Г1) рекомендуется начинать антигипертензивную лекарственную терапию в том случае, если у них сохраняется повышенное АД, несмотря на мероприятия по изменению образа жизни в течение 3 месяцев [27, 127, 128].
ЕОК/ЕОАГ IА (УУР А, УДД 1)
-
Пациентам с АГ 1-й степени, относящимся к категории высокого риска (оценка риска по шкале SCORE-2 для лиц в возрасте 40-69 лет и SCORE-2-OP для лиц в возрасте ≥ 70 лет (Приложение Г1) при неосложненной АГ или при наличии ПОМ, рекомендуется незамедлительное начало антигипертензивной лекарственной терапии одновременно с рекомендациями по изменению образа жизни [27, 127, 128].
ЕОК/ЕОАГ IА (УУР А, УДД 1)
-
Пациентам с высоким нормальным АД (130–139/85–89 мм рт. ст.) рекомендуется начало АГТ при очень высоком уровне СС риска вследствие наличия ССЗ (особенно ИБС) (Приложение Г2) [27, 121].
ЕОК/ЕОАГ IIbA (УУР А, УДД 1)
-
Пожилым пациентам (>65 лет, но не >79 лет), находящимся в удовлетворительном физическом состоянии (без синдрома старческой астении), если их САД соответствует показателям АГ 1-й степени (140–159 мм рт. ст.), рекомендуются изменение образа жизни и АГТ при хорошей переносимости [27, 123, 124, 125, 126].
ЕОК/ЕОАГ IА (УУР А, УДД 1)
-
У пациентов ≥80 лет не рекомендуется отменять антигипертензивную лекарственную терапию, при условии, что эта терапия хорошо переносится, не сопровождается ортостатической гипотонией, развитием/усугублением гериатрических синдромов и снижением функционального статуса в связи с доказанными преимуществами в отношении СС смертности [27, 124, 129, 130].
ЕОК/ЕОАГ IIIВ (УУР А, УДД 1)
2. Целевые уровни артериального давления
-
Всем пациентам с АГ, получающим лечение, независимо от возраста и степени риска, рекомендуется в качестве первого целевого уровня снижать АД до значений <140/90 мм рт. ст., а при условии хорошей переносимости — до целевого уровня 130/80 мм рт. ст. или ниже, в связи с доказанными преимуществами в плане снижения риска сердечно-сосудистых осложнений [120, 121, 131]
ЕОК/ЕОАГ IA (УУР A, УДД 1)
-
Пациентам моложе 65 лет, получающих антигипертензивную терапию, рекомендуется снижать САД до значений 120–<130 мм рт. ст., в связи с доказанным влиянием вмешательства на СС риск [120, 121, 129, 132, 133].
ЕОК/ЕОАГ IA (УУР A, УДД 1)
-
Пациентам 65-79 лет без старческой астении, получающим антигипертензивную терапию, вне зависимости от уровня СС риска и наличия ССЗ рекомендуется снижать САД первично до целевых значений <140 мм рт. ст., а при условии хорошей переносимости до <130 мм рт.ст. [120, 121, 129, 132, 133].
ЕОК/ЕОАГ IIB (УУР A, УДД 1)
-
Пациентам 65-79 лет с ИСАГ, рекомендуется снижать САД первично до целевых значений 140-150 мм рт. ст., а при условии хорошей переносимости до 130-139 мм рт.ст., но с осторожностью, если исходное ДАД <70 мм рт.ст. [120, 121, 129, 132, 133].
ЕОК/ЕОАГ IB (УУР A, УДД 1)
-
Пациентам ≥80 лет с ИСАГ, рекомендуется снижать САД первично до целевых значений 140-150 мм рт. ст., а при условии хорошей переносимости до 130-139 мм рт.ст., но с осторожностью, если исходное ДАД <70 мм рт.ст. [120, 121, 129, 132, 133].
ЕОК/ЕОАГ IB (УУР A, УДД 1)
Комментарии. На основании специализированных РКИ у пожилых пациентов с ИСАГ показаны преимущества АК и тиазидные/тиазидоподобных диуретиков, однако, при наличии дополнительных показаний могут использоваться все другие основные классы лекарственных препаратов [134]. Большинству пациентов с ИСАГ без синдрома старческой астении рекомендована инициация АГТ с двухкомпонентной комбинации. У большинства пациентов >80 лет и/или с синдромом старческой астении рекомендована инициация АГТ с монотерапии. В целом у пациентов с синдромом старческой астении рекомендован индивидуальный подход [134].
-
Всем пациентам с АГ вне зависимости от возраста, уровня риска и наличия сопутствующих заболеваний рекомендуется снижать ДАД до целевых значений 70–79 мм рт. ст. (таблица П19, Приложение А3) [132, 121, 135].
ЕОК/ЕОАГ IIaB (УУР B, УДД 1)
Комментарии. Не следует намеренно снижать АД ниже установленной границы безопасности, но необходимо учитывать, что она установлена в связи с результатами исследований, проведенных преимущественно в группах пациентов высокого и очень высокого риска (пожилые с коморбидностью, установленными ССЗ, в том числе — лица с ИБС, заболеванием периферических артерий). Таким образом, в общей популяции пациентов с АГ, верятно, нет необходимости в коррекции лечения при уровне САД <120 мм рт. ст. и ДАД <70 мм рт. ст. при его хорошей переносимости. Целевые значения при терапии, проводимой под контролем методов ДМАД (в том числе активного мониторинга АД при помощи дистанционных технологий) или СМАД, в настоящее время окончательно не установлены. Однако они могут быть оценены исходя из целевых значений для клинического АД и «таблицы соответствия» (таблица П12, приложение А3), предложенной экспертами ACC/AHA [136]. Снижение интенсивности терапии можно рассмотреть у пациентов ≥80 лет при уровне САД <120 мм рт.ст., при наличии тяжелой ортостатической гипотензии или выраженной старческй астении [137]. У пожилых пациентов необходим регулярный мониторинг наличия ортостатической гипотензии даже при отсутствии симптомов, а также оценка функционального статуса и когнитивной функции. При снижении функциональных возможностей, способности к самообслуживанию и/или развитии деменции лечение подбирается индивидуально.
3. Немедикаментозное лечение АГ
Мероприятия по изменению образа жизни рекомендуются всем пациентам с АГ. Немедикаментозные методы лечения АГ способствуют снижению АД, уменьшают потребность в антигипертензивных средствах (АГП) и повышают их эффективность, позволяют осуществлять коррекцию ФР, проводить первичную профилактику АГ у пациентов с высоким нормальным АД и имеющих ФР [138, 139].
-
Всем пациентам с АГ для улучшения контроля заболевания рекомендуется ограничение употребления соли до <5 г в сутки [140, 141, 142, 143].
ЕОК/ЕОАГ IA (УУР A, УДД 1)
Комментарии. Избыточное потребление соли может играть существенную неблагоприятную роль в развитии рефрактерной АГ. Стандартное потребление соли во многих странах составляет от 9 до 12 г/сутки (80% потребляемой соли приходится на так называемую «скрытую соль»), уменьшение ее потребления до 5 г/сутки у пациентов АГ ведет к снижению САД на 4–5 мм рт. ст. Влияние ограничения натрия более выражено у пациентов пожилого и старческого возраста, у пациентов с СД, МС и ХБП. В крупномасштабном, открытом, рандомизированном исследовании SSaSS (Effects of reduced-sodium, added-potassium salt substitute on stroke – the salt substitute and stroke study) оценивалось влияние заменителя соли с пониженным содержанием натрия и добавлением калия (62,5% натрия хлорида, 25% калия, 12,5% пищевые ароматизаторы и следы аминокислот) в сравнении с обычной солью (100% натрия хлорида) на риск основных серьёзных неблагоприятных сердечно-сосудистых событий (МАСЕ) и смерти. В исследование было включено 21 000 пациентов АГ очень высокого риска, средний возраст 65 лет, период наблюдения 4,7 лет. Продемонстрировано снижение основных серьёзных неблагоприятных сердечно-сосудистых событий (ОР 0,87 (0,80-0,94), р=0,001), инсульта (ОР 0,86 (0,77-0,96), р=0,006) и случаев смерти (ОР 0,88 (0,82-0,95), р=0,001) у пациентов, получающих заменитель соли [144].
-
Всем пациентам с АГ для улучшения контроля заболевания рекомендуется ограничить употребления алкоголя (менее 14 единиц в неделю для мужчин, менее 8 единиц в неделю для женщин) и избегать хронического злоупотребления алкоголем [27, 145].
ЕОК/ЕОАГ IA (УУР A, УДД 1)
Комментарии. Одной единицей употребления алкоголя следует считать 10 мл или 8 г чистого спирта, что соответствует 125 мл вина или 250 мл пива. Оптимальным является полный отказ от употребления алкоголя.
-
Всем пациентам с АГ для улучшения метаболических показателей рекомендуется увеличить употребление овощей, свежих фруктов, рыбы, орехов и ненасыщенных жирных кислот (оливковое масло), молочных продуктов низкой жирности, уменьшить употребление мяса [146].
ЕОК/ЕОАГ IA (УУР А, УДД 1)
Комментарии. Необходимо увеличение потребления растительной пищи, содержания в рационе калия, кальция (в овощах, фруктах, зерновых) и магния (в молочных продуктах), а также уменьшение потребления жиров животного происхождения. Пациентам с АГ следует рекомендовать употребление рыбы не реже двух раз в неделю и 300–400 г в сутки свежих овощей и фруктов.
-
Всем пациентам с АГ для достижения целевых показателей АД рекомендуется потреблять калий в дозе около 3500 мг/сутки [147, 148, 149]
ЕОК/ЕОАГ нет (УУР А, УДД 1)
Комментарии. Адекватное потребление калия благоприятно влияет на достижение целевого АД, но следует избегать чрезмерного его потребления [147]. Препараты калия (особенно при потреблении 75–125 ммоль в день) были эффективны для снижения АД у взрослых с АГ - при приеме 60 ммоль (1380 мг) хлорида калия снижение АД составляет около 2 и 4–5 мм рт. у пациентов с АГ с ограничением и без ограничения употребления соли, соотвественно [148]. В рандомизированном контролируемом исследовании Salt Substitution and Stroke Study (SSaSS) сообщалось, что увеличение потребления калия в качестве заменителя натрия, то есть замена 25% хлорида натрия на хлорид калия в соли, снижает риск инсульта, заболевания и смерти у пациентов с повышенным СС риском [144]. Недавний мета-анализ [147] устанавливает среднюю цель потребления калия в 90 ммоль в сутки (3500 мг/сутки). В большинстве исследований калий назначался в виде таблеток хлорида калия, но эффект был аналогичным при использовании диетических модификаций [149]. Поскольку диеты, богатые калием, как правило, полезны для ССС, они предпочтительнее использования таблеток калия. Хорошими источниками диетического калия являются фрукты и овощи, а также нежирные молочные продукты, отборная рыба и мясо, орехи и продукты из сои. Четыре-пять порций фруктов и овощей обычно содержат от 1500 до >3000 мг калия. Этого можно достичь с помощью диетыс высоким содержанием калия, например, диета DASH.
-
Всем пациентам с АГ рекомендуется контролировать массу тела для предупреждения развития ожирения (индекс массы тела (ИМТ) ≥30 кг/м2 или окружность талии >94 см у мужчин и >80 см у женщин) и достижение ИМТ в пределах 20–25 кг/м2; окружности талии <94 см у мужчин и <80 см у женщин с целью снижения АД и уменьшения СС риска [150, 151, 152].
ЕОК/ЕОАГ IA (УУР А, УДД 1)
Комментарии. У лиц с ожирением уменьшение массы тела на 5–10% от исходной приводит к достоверному снижению риска развития ССО.
-
Всем пациентам с АГ в связи с доказанным положительным эффектом на уровень СС смертности рекомендуются регулярные аэробные физические упражнения (не менее 30 минут динамических упражнений умеренной интенсивности 5–7 дней в неделю) [153, 154].
ЕОК/ЕОАГ IA (УУР А, УДД 3)
Комментарии. Пациентам с АГ следует рекомендовать умеренные аэробные нагрузки (ходьба, скандинавская ходьба, езда на велосипеде, плавание, фитнес). Влияние изометрической силовой нагрузки на уровень АД и СС риск до конца не ясно.
-
Всем пациентам с АГ в связи с доказанным негативным эффектом курения на уровень смертности рекомендуются прекращение курения, психологическая поддержка и выполнение программ по прекращению курения [155, 156, 157].
ЕОК/ЕОАГ IB (УУР А, УДД 2)
4. Медикаментозная терапия АГ
1. Общие принципы медикаментозной терапии
1. Общие принципы медикаментозной терапии
Основой антигипертензивной терапии для снижения АД и уменьшения числа СС событий являются 5 классов АГП: ингибиторы АПФ (ИАПФ), блокаторы рецепторов ангиотензина-II (БРА), бета-адреноблокаторы (ББ), блокаторы кальциевых каналов (АК) и диуретики (тиазидные — гидрохлоротиазид**, и тиазидоподобные — хлорталидон и индапамид**).
Противопоказания к назначению основных АГП суммированы в таблице П20, Приложение А3.
-
Всем пациентам с АГ (кроме пациентов низкого риска с АД<150/90 мм рт. ст., пациентов ≥80 лет, пациентов с синдромом старческой астении) в качестве стартовой терапии рекомендована комбинация АГП, предпочтительно фиксированная, для улучшения приверженности к терапии. Предпочтительные комбинации для большинства пациентов (отдельные клинические ситуации описаны в соотвествующих разделах) должны включать ингибитор ренин-ангиотензиновой системы (иРААС) (ингибиторы АПФ или БРА) и АК или диуретик (Приложение Б2, Б5) [158, 159, 160, 161, 162].
ЕОК/ЕОАГ IA (УУР А, УДД 1)
Комментарии. Многочисленными РКИ показано, что монотерапия эффективно снижает АД лишь у ограниченного числа пациентов АГ, большинству пациентов для контроля АД требуется комбинация как минимум из двух препаратов. Метаанализ более 40 исследований показал, что комбинация двух препаратов из любых двух классов антигипертензивных средств усиливает степень снижения АД намного сильнее, чем повышение дозы одного препарата. Еще одно преимущество комбинированной терапии — возможность физиологического и фармакологического синергизма между препаратами разных классов, что может не только лежать в основе более выраженного снижения АД и лучшей переносимости. Комбинированная терапия позволяет также подавить контррегуляторные механизмы повышения АД. Все преимущества комбинированной терапии присущи только рациональным комбинациям АГП. К ним относятся: ИАПФ + диуретик; БРА + диуретик; ИАПФ + АК; БРА + АК, дигидропиридиновый АК (АТХ «Селективные блокаторы кальциевых каналов с преимущественным действием на сосуды») + ББ, АК + диуретик, ББ + диуретик. На практике могут быть использованы и другие комбинации пяти основных классов антигипертензивных средств при наличии индивидуальных показаний. При наличии клинической целесообразности, с учетом особенностей клинического течения заболевания, коморбидной патологии, переносимости лечения и профиля побочных эффектов, а также при наличии предпочтений пациента, связанных с его личным позитивным или негативным опытом, и, соответственно с учетом ожидаемой приверженности к лечению врач имеет право назначать любой АГП, который зарегистрирован для лечения АГ в РФ, как в монотерапии, так и в комбинации. При этом отклонение от стандартных схем терапии требует соответствующего объяснения в истории болезни.
К запрещенным комбинациям относится комбинация двух иРААС, АРНИ+ИАПФ, АРНИ+БРА и ББ с недигидропиридиновым АК (селективным блокатором кальциевых каналов с прямым действием на сердце)).
Фиксированные комбинации повышают приверженность к лечению. Однако такие лекарственные формы не входят в формуляры многих учреждений и в списки жизненно важных лекарственных препаратов, что делает сложным их назначение пациентам в стационаре и льготным категориям пациентов, поэтому если у пациента достигнут целевой уровень АД в пределах установленных значений и наблюдается хорошая приверженность к лечению, то нет необходимости его перевода со свободной на фиксированные комбинации. Свободные комбинации могут быть использованы также по организационным соображениям, в частности с целью обеспечения доступности препаратов для пациента.
Преимущества вечернего приема лекарств в отношении снижения риска неблагоприятных СС событий, продемонстрированные в исследовании HYGIA [163], не подтверждаются другими крупными проспективными исследованиями HARMONY [164] и TIME [165], в которых перенос приема стандартной антигипертензивной терапии на вечер не улучшает исходы АГ, включая сердечно-сосудистую смерть, госпитализации по поводу нефатального ИМ, нефатального инсульта по сравнению с утренним приемом. Кроме того, в исследовании TIME прием препаратов в утренние часы ассоциировался с более высокой приверженностью. Вечерний прием АГП не опасен. Пациентам можно рекомендовать принимать АГП утром или вечером, поскольку время приема не влияет на сердечно-сосудистые исходы, но влияет на приверженность.
Шаги АГТ предполагают возможность или использования более высоких дозировок в комбинации, или переход на альтернативную двухкомпонентную комбинацию с применением препаратов с другим механизмом действия, или сразу переход на 3-компонентную схему лечения. Оба подхода допустимы на этапе 2-компонентной схемы, но они должны обеспечить достижение целевого АД <140/90 мм рт.ст. в течение 3 месяцев, а при условии хорошей переносимости АД <130/80 мм рт.ст. с шагом титрации дозы приблизительно 2-4 недели.
Следует подчеркнуть, что в реальной практике на 1 шаге терапии необходимо назначать препараты в оптимальных терапевтических дозах, которые могут обеспечить достижение целевого АД в указанные сроки. В этом случае при недостижении целевого АД рациональным будет переход на следующий шаг. До перехода на 4-компонентную схему необходимо использование трех препаратов в максимальных дозах при хорошей переносимости.
У 15–20% пациентов контроль АД может быть не достигнут при использовании 3 препаратов. В этом случае используется комбинация из 4 и более АГП. Однако в случаях резистентной АГ при добавлении каждого нового препарата необходимо контролировать их эффективность, и неэффективные АГП следует отменять, а не сохранять в рамках постепенного усиления многокомпонентной АГТ.
К рекомендуемым комбинациям трех АГП относятся: ИАПФ + АК + диуретик; БРА + АК + диуретик.
По показаниям, при наличии особых условий можно использовать и другие комбинации: ИАПФ + дигидропиридиновый АК (производные дигидропиридина) (АТХ «Селективные блокаторы кальциевых каналов с преимущественным действием на сосуды») + ББ; БРА + дигидропиридиновый АК (производные дигидропиридина) (АТХ «Селективные блокаторы кальциевых каналов с преимущественным действием на сосуды») + ББ; ИАПФ + диуретик + ББ; БРА + диуретик + ББ (Приложение Б4 и Б5); дигидропиридиновый АК (производные дигидропиридина) (АТХ «Селективные блокаторы кальциевых каналов с преимущественным действием на сосуды») + диуретик + ББ.
Целевые уровни АД являются рекомендованными для достижения в каждой подгруппе пациентов, но важнейшим принципом их достижения является соблюдение безопасности и сохранения качества жизни пациента. Поэтому скорость достижения целевых значений и степень снижения АД может быть скорректирована у конкретного пациента в зависимости от конкретной клинической ситуации. При этом плохая переносимость снижения АД может быть основанием для более медленной титрации доз и числа назначаемых препаратов, равно как и при хорошей переносимости АД, может быть снижено до более низких значений, чем рекомендовано в среднем. Недостижение целевого АД в указанные сроки не является ошибочным, если это продиктовано клинической необходимостью. Если врач считает, что препятствием к достижению целевого АД является плохая приверженность пациента, это должно находить отражение в медицинской документации и должны быть предприняты и зафиксированы меры по повышению приверженности. В этих случаях недостижение целевого уровня не должно считаться дефектом оказания помощи.
-
Пациентам, не достигшим целевого АД на фоне двойной комбинированной терапии, рекомендуется тройная комбинация, как правило, иРААС с АК и тиазидным/тиазидоподобным диуретиком, предпочтительно в форме фиксированной комбинации (Приложение Б2 и Б5) [166, 167].
ЕОК/ЕОАГ IА (УУР В, УДД 1)
Комментарии. Пациентам с АГ, не достигшим целевого АД на фоне тройной полнодозовой комбинированной терапии, рекомендуется продлить лечение в соответствии с рекомендациями для резистентной АГ (см раздел 3.6.11.).
-
Всем пациентам с АГ не рекомендуется назначение комбинации двух иРААС вследствие повышенного риска развития гиперкалиемии, гипотензии и ухудшения функции почек [27, 168, 169, 170].
ЕОК/ЕОАГ IIIА (УУР A, УДД 1)
2. Лекарственные средства для лечения артериальной гипертензии
Важно соблюдение принципов ВОЗ по ответственному применению лекарственных средств, которые подразумевают выполнение следующих требований [171]: состояние пациента правильно диагностировано; наиболее подходящее лекарство назначается в правильной дозе и форме для данного конкретного пациента; пациент (и система здравоохранения) могут позволить себе это лекарство и обеспечить его прием в течение достаточного времени; пациент хорошо информирован о лекарстве, понимает важность назначенного лечения и принимает лекарства как требуется; приверженность и компетентность врачей, медсестер, фармацевтов и пациентов, а также политиков и профессиональных ассоциаций.
Индивидуально подобранная антигипертензивная терапия с учетом предпочтений пациентов, при ее высокой эффективности и хорошей переносимости может быть продолжена.
Основные классы антигипертензивных средств
Средства, действующие на ренин-ангиотензиновую систему
Ингибиторы ангиотензинпревращающего фермента (АПФ) (ИАПФ) и антагонисты рецепторов ангиотензина II (БРА)
ИАПФ и БРА — среди наиболее часто используемых классов АГП, обладающие сходной эффективностью в отношении сердечно-сосудистых осложнений и смертности по сравнению как друг с другом, так и с другими классами АГП [120, 172, 173]. БРА по сравнению с другими классами характеризуются более низкой частотой отмены из-за побочных эффектов, сопоставимой с плацебо [174, 175].
ИАПФ и БРА снижают альбуминурию в большей степени, чем другие АГП, и эффективно замедляют прогрессирование диабетической и недиабетической ХБП [176]. По данным метаанализов, иРААС — единственные из всех АГП, доказанно снижающие риск терминальной ХБП.
ИАПФ и БРА эффективно предотвращают или приводят к обратному развитию ПОМ (ГЛЖ, ремоделирование мелких артерий) на фоне соответствующего снижения АД [172]. Оба препарата снижают риск пароксизмов ФП, что может быть обусловлено улучшением функции ЛЖ и более эффективным регрессом структурных изменений ЛЖ [172]. ИАПФ и БРА показаны пациентам с перенесенным ИМ, ХСНнФВ.
ИАПФ ассоциированы с умеренным повышением риска ангионевротического отека, особенно у представителей негроидной расы. У таких пациентов следует отдавать предпочтение БРА.
Для всех пациентов с АГ в связи с наличием абсолютных противопоказаний не рекомендуется назначение ИАПФ и БРА при высокой гиперкалиемии (≥5,5 ммоль/л), двухстороннем стенозе почечных артерий, стенозе почечной артерии единственной почки, у беременных и кормящих женщин и ангионевротическом отеке в анамнезе.
Блокаторы кальциевых каналов
Все АК метаболически нейтральны и не оказывают отрицательного действия на углеводный, липидный и пуриновый обмен. Помимо антигипертензивного, они оказывают антиангинальное и органопротективное действие, тормозят агрегацию тромбоцитов. В целом их влияние на СС риск схоже с другими классами АГП [120, 172]. При этом АК обладают большим эффектом в отношении профилактики инсультов, чем этого можно было ожидать только от антигипертензивного эффекта, однако они менее эффективны в отношении профилактики СНнФВ [120, 172].
Не рекомендуется (абсолютное противопоказание) назначение недигидропиридиновых АК при атриовентрикулярной блокаде 2–3-й степени, ХСН с низкой ФВ ЛЖ. Для дигидропиридиновых АК (производные дигидропиридина) (АТХ «Селективные блокаторы кальциевых каналов с преимущественным действием на сосуды») абсолютных противопоказаний нет.
Тиазидные диуретики (тиазиды) и тиазидоподобные диуретики
Диуретики оказывают выраженный антигипертензивный эффект и остаются краеугольным камнем антигипертензивной терапии. Их эффективность в предотвращении всех вариантов СС осложнений и смертности подтверждена в РКИ и метаанализах [120, 172]. Диуретики более эффективно предотвращают СН, чем другие классы препаратов [120, 172]. В настоящее время ведутся дискуссии о том, следует ли предпочесть тиазидоподобные диуретики классическим тиазидным диуретикам, хотя их превосходство не было подтверждено в РКИ с прямым сравнением. Прямое сравнение в отношении снижения риска СС исходов у пожилых мужчин гидрохлоротиазида** и хлорталидона не выявило различия между препаратами [177]. Метаанализ плацебо-контролируемых РКИ показал сходные эффекты трех типов диуретиков на СС исходы [120, 172, 178, 179]. В связи с отсутствием прямых сравнительных исследований и с учетом того, что гидрохлоротиазид** является компонентом многих фиксированных комбинаций, можно рекомендовать равноценное использование тиазидов, хлорталидона и индапамида**.
И тиазидные, и тиазидоподобные диуретики снижают уровень сывороточного калия [174, 180]. Они также могут способствовать повышению инсулинорезистентности и риска развития СД. Недавно проведенные исследования показали, что снизить негативное влияние тиазидов на метаболизм глюкозы можно добавлением калийсберегающего диуретика [181]. Антигипертензивная эффективность тиазидных и тиазидоподобных диуретиков перевешивает потенциальные метаболические нежелательные эффекты. В частности, при ожирении, при котором наблюдается нарушение водно-солевого обмена, тиазидные и тиазидоподобные диуретики могут быть особенно эффективны [182]. На основании действующих инструкций к лекарственным препаратам тиазидные и тиазидоподобные диуретики следует применять с осторожностью при гиперурикемии и подагре. Таким пациентам на фоне приема данных препаратов следует мониторировать уровень мочевой кислоты, так как прием диуретиков приводит к повышению ее сывороточной концентрации в дозозависимой манере [183]. Транзиторное повышение мочевой кислоты не требует отмены диуретика.
И тиазидные, и тиазидоподобные диуретики характеризуются снижением антигипертензивной эффективности при СКФ менее 45 мл/мин/1,73 м2, а при СКФ менее 30 мл/мин/1,73 м2 препараты становятся неэффективными. Тиазидные/тиазидоподобные диуретики противовоказаны при почечной недостаточности с клиренсом креатинина менее 30 мл/мин. В этом случае в качестве альтернативы следует использовать «петлевые» диуретики. В индивидуальном порядке назначение петлевых диуретиков можно рассматривать при СКФ <45 мл/мин/1,73 м2.
-
У пациентов, не достигших целевого АД при приеме моно- или комбинированной АГТ, не включавшей диуретики, рекомендуется назначение низких доз тиазидных или тиазидоподобных диуретиков в составе комбинированной терапии с БРА или ИАПФ и АК для усиления антигипертензивной эффективности и достижения целевого АД [184, 185, 186, 12, 187, 188].
ЕОК/ЕОАГ IB (УУР А, УДД 1)
Комментарии. Тиазидные и тиазидоподобные диуретики рекомендуются при ХБП в качестве терапии первых шагов, если расчетная СКФ составляет ≥30 мл/мин/1,73 м2. При резистентной АГ и СКФ <30 мл/мин/1,73 м2 одним из вариантов 4 шага терапии является добавление хлорталидона или другого тиазидного или тиазидоподобного диуретика [189]. (Приложение Б3)
Бета-адреноблокаторы. АГЭ ББ обусловлена их способностью блокировать β1- и β2-адренорецепторы и уменьшать адренергическое влияние на сердце (снижение частоты и силы сердечных сокращений), а также снижать секрецию ренина (блокада β1-рецепторов юкстагломерулярного аппарата).
-
ББ рекомендованы в качестве антигипертензивной терапии при наличии особых клинических ситуаций: например, стенокардии, перенесенного инфаркта миокарда, сердечной недостаточности и для контроля ЧСС при ФП (Приложение Б4 и Б5) [27].
ЕОК ЕОАГ IA (УУР С, УДД 5)
Комментарии. ББ — один из пяти основных классов АГП. Предпочтительными ситуациями для их назначения являются симптомная стенокардия напряжения, перенесенный ИМ, ХСН с низкой фракцией выброса, ФП, аневризма аорты, контроль ЧСС, а также лечение АГ у женщин детородного возраста, особенно планирующих беременность. ББ — гетерогенный класс препаратов. В отдельных исследованиях продемонстрированы неодинаковые эффекты классических и вазодилатирующих ББ в отношении центрального АД, артериальной ригидности, риска развития СД, исходов при ХСН. РКИ по сопоставлению эффективности ББ с разными свойствами у пациентов с АГ не проводились. У физически активных пациентов и при наличии у них МС, НТГ рекомендованы ББ с вазодилатирующим эффектом, не оказывающие отрицательного влияния на инсулинорезистетность.
В многоцентровых исследованиях была показана несколько меньшая эффективность ББ по предупреждению инсульта в сравнении с другими АГП [190]. Однако все эти данные были получены при анализе исследований, где применялся атенолол**. В отношении небиволола, карведилола** и селективных ББ (бисопролол** и метопролол** замедленного высвобождения) нет данных по влиянию на жесткие конечные точки [172, 191].
Абсолютное противопоказание для назначения ББ — синоатриальная, атриовентрикулярная блокада 2–3-й степени, синдром слабости синусового узла и бронхиальная астма.
Новые классы антигипертензивных средств
Показание АГ зарегистрировано в ограниченном количестве стран
Антагонисты рецепторов ангиотензина II в комбинации с другими средствами (ангиотензиновых рецепторов и неприлизина ингибиторы, АРНИ) представитель класса – валсартан+сакубитрил**.
Препарат представляет собой надмолекулярный комплекс с двойным механизмом действия: валсартан обеспечивает блокаду АТ1 рецепторов и уменьшает гиперактивацию РААС, сакубитрил блокирует фермент неприлизин (нейтральная эндопептидаза), который разрушает натрийуретические пептиды (НУП). Таким образом, блокада РААС при одновременной активации системы НУП обеспечивает дополнительное снижение АД на любом шаге антигипертензивной терапии и может оказывать дополнительные органопротективные свойства, в частности, уменьшение жесткости крупных артерий при систолической АГ, дополнительный краткосрочный натрийурез/диурез [192, 193].
В соответствии с инструкцией по медицинскому применению, препарат можно использовать в режиме монотерапии или в комбинации с другими гипотензивными средствами, кроме ИАПФ и БРА. Однако, он не является полным эквивалентом монотерапии, поскольку имеет двойной механизм действия и превосходит по силе эффекта блокаторы рецепторов к ангиотензину II. В то же время, препарат не может рассматриваться и как фиксированная комбинация, поскольку предстает собой надмолекулярный комплекс [194]. Препарат может быть успешно использован в ситуации, когда БРА недостаточно эффективны. Валсартан+сакубутрил** может применяться как альтернатива БРА у больных с резистентной АГ, когда стандартные подходы в виде сочетания БРА, АК и диуретиков с добавлением спиронолактона** исчерпаны [195].
По данным мета-анализов РКИ, валсартан+сакубитрил** обеспечивает более выраженный антигипертензивный эффект, чем БРА в отношении клинического и суточного АД [196, 197, 198]. В РКИ PARAMETER показано, что валсартан+сакубитрил** оказывает влияние на такой важный патогенетический компонент АГ, как жесткость крупных сосудов: при сравнении с БРА в группе АРНИ наблюдалось более выраженное снижение ЦСАД, ЦПД, а также САДпс и ПД при отсутствии значимых различий по влиянию на ЦДАД и ДАДпс [193].
Валсартан+сакубитрил** можно комбинировать с АК, диуретиками и ББ [192, 199]. Комбинация валсартан+сакубитрил** с иРААС является нерациональной, т.к. в состав АРНИ входит БРА (валсартан). Совместное применение с ИАПФ может привести к увеличению риска возникновения отека Квинке и, следовательно, запрещено. Валсартан+сакубитрил** можно применять лишь спустя 36 часов после окончания терапии ИАПФ.
-
АРНИ могут быть рекомендованы в качестве антигипертензивной терапии у пациентов с АГ и ХСН ниже нормальной ФВ для снижения риска СС событий и госпитализаций по причине СН [200].
ЕОК ЕОАГ IВ (УУР В, УДД 2)
Комментарии. Поскольку основные преимущества данного класса препаратов показаны при ХСН, его назначение при сочетании АГ и ХСН соответсвуют клиническим рекомендациям по лечению ХСН.
Максимальное снижение риска СС событий и госпитализации по причине ХСН отмечено у пациентов с ФВ ниже нормальной (62±5 % для мужчин и 64±5% для женщин) [200]. В исследовании PARADIGM-HF у пациентов с ХСНнФВ валсартан+сакубитрил** показал выраженное снижение риска ССС, ОС, госпитализации по причине ХСН [201]. Данный эффект не зависел от уровня исходного АД и сохранялся в подгруппе с АД более 140 и 90 мм рт.ст. [202]. В объединенном анализе исследований PARADIGM-HF и PARAGON-HF было показано снижение риска ССС, ОС и госпитализации по причине ХСН в группе валсартан+сакубитрил** по сравнению с группой ИАФП для пациентов с ФВ ЛЖ менее 50% [200]. АРНИ не рекомендуется для рутинного применения при АГ, но может рассматриваться как препарат резерва, например, для применения при резистентной гипертензии и при неэффективности остальных препаратов [195] и при наличии преимущественных клинических ситуаций для его назначения.
Другие (дополнительные) классы АГП
В целом АГП, не относящиеся к пяти основным классам (например, препараты центрального действия, альфа-адреноблокаторы), не рекомендуются для рутинного применения при АГ, но остаются препаратами резерва, например, для применения при резистентной гипертензии при неэффективности или плохой переносимости основных препаратов [27].
Антагонисты альдостерона (антагонисты минералокортикоидных рецепторов)
Антигипертензивный эффект антагонистов альдостерона (антагонистов минералокортикоидных рецепторов (АМКР)) (спиронолактон**) связан с тем, что они, имея стероидную структуру, конкурентно по отношению к альдостерону, связываются с его рецепторами, блокируя биологические эффекты альдостерона.
Cпиронолактон** оказывает положительный эффект при сердечной недостаточности и резистентной АГ. Для лечения АГ используются низкие суточные дозы АМКР (25–50 мг). Не рекомендуется (абсолютное противопоказание) назначение АМКР при нарушении функции почек с СКФ <30 мл/мин/1,73 м2 из-за повышения риска гиперкалиемии и ухудшения функции почек.
Агонисты имидазолиновых рецепторов (моксонидин**) стимулируют имидазолиновые рецепторы, расположенные в вентролатеральном отделе продолговатого мозга. Исследование ALMAZ показало, что моксонидин** повышает чувствительность тканей к инсулину у пациентов с избыточной массой тела, мягкой АГ, инсулинорезистентностью и нарушением углеводного обмена [203]. Ряд РКИ продемонстрировал, что добавление моксонидина** к АГТ у пациентов с АГ и метаболическими нарушениями улучшает показатели контроля АД и метаболических параметров у этой группы пациентов [204, 205, 206]. Назначение агонистов имидазолиновых рецепторов на более ранних этапах должно быть обосновано лечащим врачом. Не рекомендовано (абсолютное противопоказание) назначение агонистов имидазолиновых рецепторов при синдроме слабости синусового узла, синоатриальной, атриовентрикулярной блокаде 2–3-й степени, выраженной брадикардии с ЧСС менее 50 в минуту, острой и хронической СН.
Альфа-адреноблокаторы. Альфа-адреноблокаторы улучшают углеводный и липидный обмены, повышают чувствительность тканей к инсулину, улучшают почечную гемодинамику. Ввиду того, что эти препараты вызывают постуральную гипотензию, их с осторожностью применяют у пациентов с диабетической нейропатией и у пациентов старше 65 лет. Препарат принимают с осторожностью при ХСН. Предпочтительным показанием для этого класса препаратов является наличие у пациентов с АГ доброкачественной гиперплазии предстательной железы. Альфа-адреноблокаторы рекомендуются при резистентной АГ (подробнее в разделе 3.6.11.), в качестве четвертого препарата к комбинации ИАПФ/БРА, АК, диуретика (при непереносимости спиронолактона**) [207, 208, 209].
5. Аппаратное лечение артериальной гипертензии
-
Денервация почечных артерий (трансаортальная радиочастотная абляция почечных артерий) может быть рекомендована как дополнительный метод лечения у пациентов с резистентной АГ и СКФ >40 мл/мин/1,73 м2 [210, 211, 212, 213, 214, 215].
ЕОАГ IIB (УУР А, УДД 2)
Комментарии. Денервация почечных артерий может выполняться для предотвращения влияния симпатической нервной системы на почечное сосудистое сопротивление, высвобождение ренина и реабсорбцию натрия [216, 217]. Для лечения пациентов с резистентной АГ были предложены минимально инвазивные методы катетерной денервации почек с помощью радиочастотной стимуляции, ультразвука или периваскулярной инъекции нейротоксичных веществ, например, этанола [218]. В рандомизированных исследованиях с фальш-процедурой Spyral HTN-OFF Med [210], Radiance HTN Solo [211], Radiance HTN Trio [212], SPYRAL HTN-ON Med [213], SPYRAL HTN-ON Med Extension [214] показано превосходство денервации почечных артерий перед фальш-процедурой. Таким образом, данные последних исследований и мета-анализов [215, 219] свидетельствуют об эффективности процедуры у определенной категории пациентов. Безопасность в отношении риска повреждения эндотелия, интимы и медии, расслоения почечной артерии, контраст-индуцированного повреждения почек в раннем периоде и риска развития стеноза почечной артерии или ХБП в отсроченном исследована и подтверждена для популяции с СКФ >40 мл/мин/1,73 м2 [215, 220].
Таким образом, денервация почечных артерий может рассматриваться как дополнение или альтернатива наращиванию интенсивности АГТ у пациентов с неконтролируемой резистентной АГ, подтвержденной при СМАД и при исключении вторичных причин. Отбор пациентов, которым предлагается почечная денервация, должен осуществляться в рамках совместного процесса принятия решений после получения объективной и полной информации о пациенте [215, 221]. Денервацию почек следует проводить только в опытных специализированных центрах, чтобы гарантировать надлежащий отбор подходящих пациентов и полноту процедуры денервации [215, 221]. Денервация почечных артерий должна проводиться только в специализированных центрах с опытом выполнения данной процедуры, с участием мультидисциплинарной команды [215].
6. Лечение артериальной гипертензии в отдельных клинических ситуациях
1. Артериальная гипертензия и сахарный диабет
-
Пациентам с АГ в сочетании с СД рекомендуется начинать антигипертензивную терапию при значениях АД, измеренного в медицинском учреждении ≥140/90 мм рт. ст. [132, 222, 223, 224].
ЕОК/ЕОАГ IА (УУР А, УДД 1)
-
Пациентам с АГ в сочетании с СД, получающим АГП, в связи с доказанными преимуществами в снижении СС риска рекомендуется:
- в качестве целевого уровня снижать САД до значений 130 мм рт. ст. и ниже при хорошей переносимости, но не ниже 120 мм рт. ст. [132, 222, 223, 224].
ЕОК/ЕОАГ IА (УУР А, УДД 1)
- целевой уровень ДАД у всех пациентов с АГ и СД составляет <80 мм рт. ст., но не ниже 70 мм рт. ст. [27].
ЕОК/ЕОАГ IС (УУР С, УДД 5)
-
Всем пациентам с АГ и СД рекомендуется начинать лечение с комбинации иРААС с АК или тиазидным/тиазидоподобным диуретиком в связи с наилучшим влиянием этих комбинаций на частоту достижения целевого АД и снижение СС риска, а также нефропротективным потенциалом иРААС (Приложение Б2) [132, 222, 223, 224].
ЕОК/ЕОАГ IА (УУР А, УДД 2)
Комментарии. Сочетание СД и АГ заслуживает особого внимания, поскольку оба заболевания существенно увеличивают риск развития микро- и макрососудистых поражений, включая диабетическую нефропатию, инсульт, ИБС, ИМ, ХСН, атеросклероз периферических артерий, и способствуют увеличению СС смертности. При лечении пациентов АГ с СД необходимо контролировать все имеющиеся у пациента ФР, включая дислипидемию (назначение гиполипидемической терапии). Развитие диабетической нефропатии сопровождается очень высоким риском развития ССО, при этом необходимы контроль АД и уменьшение протеинурии до минимально возможных значений.
2. Артериальная гипертензия и хроническая болезнь почек
-
Пациентам с ХБП рекомендуется начинать лечение (изменение образа жизни и лекарственную терапию) вне зависимости от наличия сахарного диабета при уровне АД, измеренного в медицинском учреждении, ≥140/90 мм рт. ст. (Приложение Б3) [225, 226].
ЕОК/ЕОАГ IА (УУР В, УДД 1)
-
Пациентам с диабетической и недиабетической ХБП рекомендуется в качестве первичной цели снижать АД до значений <140/80 мм рт.ст., далее большинству при хорошей переносимости, снижать САД, измеренное в условиях медицинского учреждения стандартизованным методом, до значений 130 мм рт. ст. и ниже в связи с доказанными преимуществами в снижении риска сердечно-сосудистых событий [227, 228, 229, 74, 230].
ЕОК/ЕОАГ IА (УУР B, УДД 2)
Комментарии. Выбор целевого уровня САД ниже 130 мм рт. ст., измеренного стандартизованным методом в условиях медицинского учреждения,в значительной степени основан на данных исследования SPRINT о снижении количества сердечно-сосудистых событий и смертности от всех причин у больных ХБП при САД <120 мм рт. ст., хотя значимого ренопротекторного эффекта при этом уровне САД выявлено не было [227, 228, 229, 74]. Результаты мета-анализов крупных РКИ по лечению АГ также подтверждают преимущества достижения более низкого уровня целевого АД при недиабетической и диабетической ХБП [231, 232, 233, 234]. Для некоторых больных ХБП доказательства в пользу стратегии интенсивного снижения АД менее убедительны, однако это не означает, что интенсивное снижение САД не оправдано, а только отражает отсутствие данных РКИ. Это пациенты с СД, 4 и 5 стадией ХБП, больные с САД 120-129 мм рт. ст., с высокой протеинурией, очень низким ДАД (<50 мм рт. ст.), изолированной офисной АГ и пациенты крайних возрастных групп (>90 лет и <50 лет), АГ с высокими цифрами АД (пациенты с САД ≥180 мм рт. ст. без терапии или на монотерапии или САД ≥180 мм рт. ст., принимающие более 4 АГП, т.к. такие пациенты не включались в исследование SPRINT). Если пациент плохо переносит даже медленное, постепенное снижение САД до целевых значений, следует поддерживать САД на максимально низком, но переносимом для данного пациента уровне.
-
иРААС рекомендуются в качестве компонента терапевтической стратегии при наличии альбуминурии высокой степени или протеинурии, как более эффективные препараты для уменьшения выраженности альбуминурии [226, 235].
ЕОК/ЕОАГ IА (УУР А, УДД 1)
-
Всем пациентам с АГ и ХБП в качестве начальной терапии рекомендуется комбинация иРААС с АК или диуретиком (при ХБП 4 и 5 стадии – с петлевым диуретиком) (Приложение Б3) в связи с наилучшим влиянием данных комбинаций на частоту достижения целевого АД и снижение СС риска [236, 12, 237, 238, 239, 240]
ЕОК/ЕОАГ IА (УУР А, УДД 1)
Комментарии. АГ является важнейшим фактором риска развития и прогрессирования хронической болезни почек (ХБП) любой этиологии; адекватный контроль АД замедляет ее развитие. В свою очередь, ХБП является важным независимым фактором риска развития и прогрессирования ССЗ, в том числе фатальных.
Стратегия назначения диуретиков отличается у пациентов 1-3 и 4-5 стадий ХБП [12] при уровне СКФ ≥30 мл/мин/1,73 м2 предпочтительны тиазидные или тиазидоподобные диуретики; у пациентов с СКФ <45 мл/мин/1,73 м2 в индивидуальном порядке возможно назначение петлевых диуретиков; при СКФ <30 мл/мин/1,73 м2 назначаются петлевые диуретики. При недостижении целевого АД на фоне тройной комбинации, одним из вариантов на следующем шаге терапии у пациентов с СКФ ≥30 мл/мин/1,73 м2 является добавление спиронолактона** под контролем функции почек и уровня калия, а у пациентов с ХБП 4-5 стадий – добавление хлорталидона или другого Т/ТП диуретика [189, 241]. (Приложение Б3)
У пациентов, получающих почечную заместительную терапию гемодиализом, АГ существенно влияет на выживаемость. Для ведения таких пациентов крайне важно точное и правильное измерение АД на периферических артериях, однако АД до сеанса гемодиализа может не отражать средний уровень АД, так как большие колебания натрия и воды в организме способствуют большей вариабельности АД. Доказано, что АД, измеренное методом ДМАД (в том числе активного мониторинга АД при помощи дистанционных технологий), более информативно, чем показатели АД перед сеансом гемодиализа.
У пациентов с терминальной стадией ХБП, находящихся на диализе, снижение САД и ДАД сопровождается уменьшением частоты СС осложнений и общей смертности. Пациентам, находящимся на гемодиализе, можно назначать все АГП, при этом их дозы зависят от стабильности гемодинамики и способности конкретного препарата проходить через диализные мембраны. Петлевые диуретики — препараты выбора среди диуретиков при терминальной ХБП.
В качестве целевых значений САД у лиц с повышенным АД и ХБП экспертами KDIGO 2021 предложен уровень <120 мм рт ст, при условии его хорошей переносимости, при отсутствии постуральной гипотензии и без ограничения ожидаемой продолжительности жизни [229] . Необходимо контролировать уровни АД, креатинина и калия в течение 2-4 недель после начала использования или повышения дозы иРААС. Следует рассмотреть отмену/снижение дозы иРААС при снижении СКФ более чем, на 30% в течение 4 недель от начала лечения или увеличения дозы. Следует рассмотреть отмену/снижение дозы иРААС у пациентов с гипотензией, гиперкалиемией, а также у пациентов с ХБП 5 стадии с СКФ <15мл/мин/1,73м2 на фоне лечения иРААС.
При использовании АМКР, особенно в комбинации с иРААС, необходим более тщательный контроль функции почек и уровня калия (опасность гиперкалиемии).
Для снижения риска прогрессирования почечной патологии, смерти от сердечно-сосудистых и ренальных осложнений пациентам с диабетической и недиабетической ХБП следует рассмотреть назначение иНГЛТ-2 [242, 243] (Приложение Б3). Финеренон может быть назначен пациентам с диабетической нефропатией и альбуминурией ≥30 мг/г при уровне СКФ ≥25 мл/мин/1,73 м2 и калия <5 ммоль/л для уменьшения выраженности альбуминурии [244, 245].
3. Артериальная гипертензия и ишемическая болезнь сердца
Пациентам с АГ в сочетании с ИБС рекомендуется:
-
У взрослых пациентов с АГ и ИБС медикаментозное лечение следует начинать в диапазоне высокого нормального АД (САД ≥130 или ДАД ≥80 мм рт.ст.) [176, 246] для снижения риска СС катастроф и смертности.
ЕОАГ IА (УУР А, УДД 1)
-
Пациентам моложе 65 лет, получающим антигипертензивную терапию, в связи с доказанными преимуществами в снижении риска СС событий рекомендуется снижать САД до целевого уровня ≤130 мм рт. ст. при хорошей переносимости, но не <120 мм рт. ст. (Приложение Б4) [247, 248, 249].
ЕОК/ЕОАГ IА (УУР А, УДД 1)
-
У пожилых пациентов с АГ 65-79 лет рекомендовано снижать САД до целевых значений 130–139 мм рт. ст., а при хорошей переносимости – до <130 мм рт.ст. [247, 248, 249].
ЕОК/ЕОАГ IА (УУР А, УДД 1)
-
У пожилых пациентов с АГ 65-79 лет рекомендовано снижать ДАД до целевых значений <80 мм рт. ст., но не <70 мм рт. ст. [248].
ЕОК/ЕОАГ IА (УУР C, УДД 4)
-
Пациентам с АГ и ИБС рекомендуется применять препараты с документально подтвержденными благоприятными эффектами при ИБС, такие как ИАПФ (БРА, если они не переносятся) и ББ [250, 251, 252].
ЕОАГ IА (УУР А, УДД 1)
-
Пациентам с АГ и симптомами стенокардии рекомендуется назначение ББ и/или АК. [249]. (Приложение Б4)
ЕОК/ЕОАГ IА (УУР А, УДД 1)
Комментарии: ББ обычно не следует комбинировать с недигидропиридиновыми АК (например, дилтиазем или верапамил**).У пациентов с очень низкой частотой сердечных сокращений (< 50 ударов в минуту) ББ или недигидропиридиновые АК не должны быть инициированы [12].
-
Пациентам с АГ и ГЛЖ в сочетании с ишемией миокарда и отсутствием обструктивной болезни коронарных артерий (INOCA), включая пациентов с инфарктом миокарда без обструктивной болезни коронарных артерий (MINOCA) рекомендовано лечение иРААС, ББ, АК для снижения риска развития сердечной недостаточности и снижения СС риска [253, 254, 12, 255, 99]
ЕОАГ IIB (УУР B, УДД 2)
4. Артериальная гипертензия, гипертрофия левого желудочка и сердечная недостаточность
-
Ингибиторы АПФ или АРНИ, ББ или АМКР (или комбинация) рекомендуются при ХСНнФВ для снижения риска смерти и госпитализаций из-за СН [256, 257, 258, 259, 260, 261, 262, 263].
ЕОК IA (УУР B, УДД 1)
Комментарии. Лечение пациентов с СН проводится согласно Клиническим рекомендациям «Хроническая сердечная недостаточность». Назначение дополнительной антигипертензивной терапии при необходимости проводится с учетом показаний и противопоказаний, обусловленных СН. Ингибиторы АПФ/Валсартан+сакубитрил**, ББ, АМКР, дапаглифлозин**/эмпаглифлозин** (иНГЛТ-2) рекомендуются в составе комбинированной четырехкомпонентной терапии для лечения всем пациентам с симптомной СН и сниженной ФВ ЛЖ (≤40%) для снижения госпитализации из-за СН и смерти [256, 257, 264, 258, 259, 260, 261, 262]. Данная терапия также безопасна у пациентов с ХСН с сохраненной и умеренно сниженной ФВЛЖ.
-
Назначение амлодипина** рекомендуется у пациентов с АГ и ХСН для усиления АГТ при недостаточной антигипертензивной эффективности применения комбинации ИАПФ/ АРНИ, ББ, АМКР и диуретиков [265, 266]
ЕОК IIbA (УУР А, УДД 2)
Комментарии. АК не влияют на прогноз пациентов с СН и являются эффективными препаратами для лечения артериальной гипертонии. Короткодействующие дигидропиридиновые АК не рекомендуются.
-
Назначение дилтиазема и верапамила** не рекомендуется пациентам с АГ и ХСНнФВ из-за их отрицательного инотропного действия и риска ухудшения ХСН [267, 268, 269, 270].
ЕОК IIIC (УУР А, УДД 2).
Комментарии. Клинические исследования верапамила** при СН практически отсутствуют в связи с его известным отрицательным инотропным действием и предупреждением производителей [268, 269, 270].
-
Агонисты имидазолиновых рецепторов не рекомендуются пациентам с АГ и ХСНнФВ вследствие увеличения риска смерти [271]
ЕОК IIIB (УУР А, УДД 2)
-
Назначение альфа-адреноблокаторов не рекомендуется для снижения уровня АД пациентам с АГ и ХСНнФВ, из-за возможной нейрогормональной активации, задержки жидкости и ухудшения клинической симптоматики [272, 273, 274].
ЕОК IIIA (УУР А, УДД 2)
Комментарии. К другим препаратам, не рекомендованным к приему при СН, относятся тиазолидиндионы, НПВП, ингибиторы ЦОГ 2, антиаритмики I класса. Тройная блокада РААС не рекомендуется [267, 268].
-
Пациентам с ХСНнФВ и застойными явлениями рекомендованы диуретики с целью устранения застойных явлений и уменьшения выраженности симптомов и признаков сердечной недостаточности [275, 276].
ЕОК/ЕОАГ IВ (УУР А, УДД 1)
-
У пациентов с ХСНунФВ и признаками задержки жидкости рекомендуется назначение диуретиков с целью улучшения клинической симптоматики ХСН [275].
ЕОК/ЕОАГ IС (УУР А, УДД 1)
-
У пациентов с ХСНунФВ рекомендуется рассмотреть возможность приема АРНИ с целью снижения риска госпитализации из-за ХСН и смерти [277, 258, 200].
ЕОК/ЕОАГ IIaB (УУР А, УДД 1)
-
У пациентов с ХСНунФВ рекомендуется рассмотреть возможность приема ИАПФ, ББ, разрешенных при ХСН со сниженной ФВ ЛЖ, и АМКР, с целью снижения риска госпитализации из-за ХСН и смерти [278, 279, 280].
EOK IIbC (УУР C, УДД 5)
-
У пациентов с АГ и ХСНунФВ рекомендуется рассмотреть возможность приема дапаглифлозина**/ эмпаглифлозина** с целью снижения риска госпитализации из-за ХСН и смерти [281, 282, 283].
ЕОК/ЕОАГ IA (УУР А, УДД 2)
Комментарии. Следует соблюдать осторожность у пациентов, для которых вызванное иНГЛТ2 дополнительное снижение АД может представлять риск, например, у пациентов, получающих гипотензивную терапию, с эпизодами гипотензии в анамнезе или у пожилых пациентов.
-
У пациентов с АГ и ХСНсФВ рекомендуется назначение ИАПФ, ББ, АМКР с целью снижения риска госпитализаций, связанных с обострением сердечной недостаточности [284, 285, 286, 278, 287].
ЕОК IIbB (УУР А, УДД 1).
Комментарии. У пациентов с АГ и СН с сохранной функцией левого желудочка при назначении АГТ возможно использование всех основных лекарственных средств, поскольку ни один из препаратов не продемонстрировал свое превосходство над другими в отношении улучшения СС исходов [256].
Для ингибиторов АПФ и БРА имеются ограниченные доказательства способности уменьшать выраженность симптомов и улучшать функциональный класс при СНсФВ [287]. Сведения об эффективности ингибиторов АПФ и БРА в отношении влияния на риск обострений СНсФВ весьма противоречивы [284, 285, 287]. Способность бета-адреноблокаторов и альдостерона антагонистов уменьшать выраженность симптомов при СНсФВ не доказана [278, 288, 287].
-
У пациентов с АГ и ХСНсФВ в эуволюмическом статусе, имеющих выраженные функциональные ограничения и тяжёлую диастолическую дисфункцию левого желудочка, рекомендуются диуретики для улучшения клинической симптоматики СН [289, 290].
ЕОК IIaB (УУР B, УДД 2).
-
У пациентов с АГ и ХСНсФВ рекомендуется рассмотреть возможность приема дапаглифлозина**/ эмпаглифлозина** с целью снижения риска госпитализации из-за ХСН и смерти [291].
ЕОК/ЕОАГ IA (УУР А, УДД 2)
Комментарии. Следует соблюдать осторожность у пациентов, для которых вызванное иНГЛТ2 дополнительное снижение АД может представлять риск, например, у пациентов, получающих гипотензивную терапию, с эпизодами гипотензии в анамнезе или у пожилых пациентов.
-
У пациентов с АГ и ХСНсФВ рекомендуется рассмотреть возможность приема АРНИ с целью снижения риска госпитализации из-за ХСН и смерти [200, 277].
ЕОК/ЕОАГ IIaB (УУР B, УДД 2)
-
У пациентов с АГ и ХСНсФВ и уровнем NT-proBNP > 360 пг/мл рекомендуется рассмотреть вопрос о назначении АМКР с целью снижения риска сердечно-сосудистой смерти, госпитализаций из-за СН и остановки сердца [292, 286].
ЕОК IIаС (УУРB, УДД2)
-
Всем пациентам с ГЛЖ рекомендуется назначение иРААС в комбинации с АК или диуретиком в связи с доказанным влиянием на процессы ремоделирования ЛЖ [264].
ЕОК/ЕОАГ IА (УУР А, УДД 1)
-
У пациентов с АГ и ГЛЖ моложе 79 лет рекомендуется снижать САД до значений 120–130 мм рт. ст. в связи с доказанными преимуществами в отношении снижения СС исходов и смертности [132, 293, 294, 295].
ЕОК/ЕОАГ IIaB (УУР А, УДД 2)
5. Артериальная гипертензия, фибрилляция предсердий и другие аритмии
Ведение пациентов с АГ в сочетании с фибрилляцией предсердий проводится в соответствии с действующими клиническими рекомендациями.
-
Всех пациентов с ФП рекомендуется обследовать для исключения АГ [296, 29].
ЕОК/ЕОАГ IC (УУР C, УДД 5)
-
Пациентам с АГ и ФП при необходимости контроля ЧСС в качестве компонента АГТ рекомендуется назначать ББ (предпочтительно) или недигидропиридиновые АК (Приложение Б5) [296, 29].
ЕОК/ЕОАГ IIaB (УУР C, УДД 5)
Комментарии. Индивидуальный выбор доз ББ или недигидропиридиновых АК препаратов должен быть ориентирован на целевые значения ЧСС не выше 110 в минуту в состоянии покоя [296, 29].
-
Пациентам с АГ в сочетании с ФП при числе баллов по шкале CHA2DS2-Vasc ≥2 для мужчин и ≥3 для женщин рекомендуется проводить профилактику инсульта с помощью ПОАК (шкала представлена в Приложении Г4) [297].
ЕОК/ЕОАГ IА (УУР А, УДД 1)
-
Назначение ПОАК рекомендовано пациентам с ФП, имеющим 1 балл по шкале CHA2DS2-VASc, учитывая индивидуальные особенности и предпочтения пациента [296, 29].
ЕОК/ЕОАГ IIaB (УУР C, УДД 5)
Комментарии. Развитие ФП у пациентов АГ ухудшает прогноз заболевания, значимо повышает риск развития инсульта (кардиоэмболического генеза) и сердечной недостаточности. АГ — самое распространенное сопутствующее заболевание у пациентов с ФП. В отсутствие противопоказаний пациенты ФП должны получать пероральные антикоагулянты (ПОАК) для профилактики инсульта и других эмболий. Адекватный контроль АГ у пациентов, получающих ПОАК, способствует снижению частоты кровотечений. ПОАК следует применять с осторожностью у пациентов со значительно повышенным АД (САД ≥180 мм рт. ст. и/или ДАД ≥100 мм рт. ст.), при этом необходимо применить срочные меры для достижения контроля АД; целью является снижение САД как минимум <140 мм рт. ст., ДАД <90 мм рт. ст. Целесообразно оценить возможность снижения САД до <130 мм рт. ст. [296, 298, 29].
6. Артериальная гипертензия и цереброваскулярная болезнь
-
Рекомендуется в острейшем периоде подтвержденного геморрагического инсульта (<6 часов после начала симптомов) осторожное снижение цифр АД в условиях его непрерывного мониторирования. У пациентов с исходным уровнем САД 150-220 мм рт. ст. безопасной является коррекция цифр САД до уровня 140 мм рт. ст., при этом следует стремиться к минимальной вариабельности цифр АД в течение первых 24 часов после госпитализации, но не рекомендуется снижение цифр САД более, чем на 60 мм рт. ст. в течение первого часа [299, 300, 301, 302, 303, 304].
ЕОК/ЕОАГ IIB (УУР B, УДД 2)
-
Пациентам с внутримозговой гематомой ≥6 ч от начала симптомов при САД ≥220 мм рт. ст. рекомендовано осторожное снижение АД до уровня <180 мм рт. ст. с помощью в/в терапии для профилактики осложнений (в том числе гипоперфузии головного мозга или увеличения размеров очага поражения) для улучшения функционального восстановления, а при САД <220 мм рт.ст. медленное, умеренное снижение АД на в/в терапии в течение нескольких часов более предпочтительно, чем быстрое снижение <140/90 мм рт.ст. для уменьшения распространения гематомы [305, 306].
ЕОК/ЕОАГ IIB (УУР С, УДД 5)
-
Пациентам c острым ишемическим инсультом и АД < 220/110 мм рт. ст. рутинное снижение АД не рекомендуется для профилактики осложнений (в том числе гипоперфузии головного мозга) [303, 306, 305, 307, 308, 309].
ЕОК/ЕОАГ IIIA (УУР A, УДД 1)
-
Пациентам с острым ишемическим инсультом, которым планируется проведение внутривенной тромболитической терапии, АД рекомендуется осторожно снизить и поддерживать на уровне <185/110 мм рт. ст. в течение как минимум 24 часов после тромболизиса в связи с доказанными преимуществами в отношении прогноза неврологического восстановления [307, 310, 311].
ЕОК/ЕОАГ IIaB (УУР B, УДД 3)
-
Пациентам с САД ≥ 220 и/или ДАД ≥120 мм рт. ст., которым не проводился тромболизис, рекомендуется рассмотреть возможность лекарственной терапии с целью снижения АД на 15% в течение первых суток после инсульта на основании оценки клинической ситуации [27, 307].
ЕОК/ЕОАГ IIbC (УУР C, УДД 5)
-
Пациентам с АГ, перенесшим острое цереброваскулярное нарушение, с целью сокращения риска повторного острого нарушения мозгового кровообращения (ОНМК) назначение АГТ рекомендовано сразу после транзиторной ишемической атаки (ТИА) и через несколько дней после ишемического инсульта [298, 312, 227].
ЕОК/ЕОАГ IА (УУР B, УДД 2)
-
Всем пациентам с АГ после ишемического инсульта или ТИА моложе 65 лет рекомендуется снижать САД до целевых значений 120–130 мм рт. ст. в связи с доказанными преимуществами в отношении снижения СС смертности [133, 298, 312, 227].
ЕОК/ЕОАГ IIaB (УУР В, УДД 2)
-
АГТ, направленная на снижение риска инсульта и рекомендованная всем пациентам с ЦВБ, включает иРААС в сочетании с АК или тиазидоподобным диуретиком (Приложение Б2) [190, 313, 314, 12, 191, 315].
ЕОК/ЕОАГ IA (УУР А, УДД 1)
Комментарии. У пациентов АГ с ЦВБ (хроническая ишемия мозга и/или ТИА/инсульт в анамнезе, гемодинамически значимый стеноз магистральных брахиоцефальных артерий) не следует резко снижать АД, так как у части пациентов может быть плохая индивидуальная переносимость более низких уровней АД вследствие нарушения ауторегуляции сосудов головного мозга. У этих пациентов целесообразно применение этапной (ступенчатой) схемы снижения АД.
7. Артериальная гипертензия у пациентов с заболеванием периферических артерий
-
Пациентам с АГ в сочетании с периферическим атеросклерозом, учитывая высокий риск инфаркта миокарда, инсульта, сердечной недостаточности и сердечно-сосудистой смерти, рекомендуется назначение АГТ с достижением целевого АД <140/90 мм рт. ст. [27, 132, 316, 317, 249, 248].
ЕОК/ЕОАГ IА (УУР А, УДД 1)
-
Всем пациентам с АГ в сочетании с атеросклерозом периферических артерий в качестве начальной терапии рекомендуется назначать комбинацию иРААС и АК или диуретика (Приложение Б2) [27, 316, 317].
ЕОК/ЕОАГ IIaВ (УУР А, УДД 1)
-
Пациентам с атеросклерозом сонных артерий рекомендуется назначать АК и иРААС, так как препараты данных групп более эффективно замедляют прогрессирование атеросклероза, чем диуретики и ББ [27, 316, 317, 318, 319, 248].
ЕОК/ЕОАГ нет (УУР А, УДД 1)
Комментарии. На основании данных РКИ установлено, что адекватный контроль АГ замедляет прогрессирование атеросклероза сонных артерий. АК, ИАПФ и их комбинация в этом случае более эффективны, чем диуретики и ББ [318, 319]. Следует учитывать, что пациенты с каротидным атеросклерозом имеют высокий риск атероэмболического инсульта и СС осложнений, в связи с чем АГТ должна сочетаться с назначением гиполипидемических средств, согласно клиническим рекомендациям по нарушениям липидного обмена, и антитромбоцитарных препаратов. Снижение АД у пациентов с двусторонним стенозом сонных артерий следует проводить осторожно, начиная с монотерапии и тщательно отслеживая побочные эффекты [27].
-
У пациентов с периферическим атеросклерозом рекомендуется рассмотреть возможность назначения ББ в качестве АГТ, особенно при наличии показаний к их применению для снижения выраженности симптоматики [27].
ЕОК/ЕОАГ IIbC (УУР С, УДД 5)
8. Артериальная гипертензия у пациентов с заболеваниями легких
-
Пациентам с АГ в сочетании с бронхиальной астмой (БА) с целью достижения целевого уровня АД в качестве стартовой АГТ не рекомендовано назначение ББ, рекомендуется назначение иРААС и АК [320, 321, 322, 323, 324, 325, 12].
ЕОК/ЕОАГ нет (УУР C, УДД 5)
Комментарии. Сочетание АГ с ХОБЛ и/или бронхиальной астмой обуславливает особенности проведения АГТ.
Пациентам с БА назначение петлевых и тиазидных диуретиков требует осторожности, в связи с высокой вероятностью развития гипокалиемии при их совместном применении с β2-агонистами и особенно — системными стероидами.
ББ могут стать причиной развития бронхоспазма, особенно неселективные, в связи с чем противопоказаны пациентам с БА [324]. Мета-анализ ряда исследований, проведенных у ограниченного числа пациентов, показали, что применение небольших доз селективных ББ не ухудшает и может даже несколько улучшать бронхиальную проходимость и не имеет негативного влияния на прогноз пациентов с БА [326].
Применение АК у пациентов с БА безопасно и даже способствует снижению гиперреактивности бронхов и повышению бронходилатирующего эффекта β2-агонистов. Таким образом, наравне с изменением образа жизни (в первую очередь — отказом от курения) в качестве стартовой АГТ предопочтительно использование иРААС и АК. Среди иРААС предпочтение следует отдавать БРА из-за риска развития кашля во время лечения иАПФ [327]. При недостижении целевого АД или наличии сопутствующих заболеваний с соответствующими показаниями можно рассмотреть добавление/назначение тиазидных или тиазидоподобных диуретиков и селективных ББ [27].
АГ является наиболее частым сопутствующим заболеванием у пациентов с ХОБЛ, и оба сопутствующих заболевания независимо связаны с повышенным риском сердечно-сосудистых событий [328]. Лечение АГ у пациентов с ХОБЛ должно учитывать влияние классов АГП на нарушение дыхательной функции, неблагоприятные исходы, включая не только обострения ХОБЛ, но также общие сердечно-сосудистые исходы и смертность [328]. Следует также учитывать взаимодействие между АГП и средствами, используемыми для лечения ХОБЛ, такими как бронходилятаторы и ГКС, из-за их возможных прессорных и тахикардических эффектов.
Лечение АГ у пациентов с ХОБЛ осуществляется согласно базовым принципам лечения АГ. Это касается и ББ, целесообразность применения которых пересмотрена в сравнении с предыдущими рекомендациями. Если раньше ББ не рекомендовались пациентам с ХОБЛ из-за их бронхоконстрикторного действия, то сейчас эта точка зрения изменилась. Систематический обзор и метаанализ 49 исследований с участием более 670 000 пациентов показали, что лечение пациентов с ХОБЛ и ССЗ как селективными, так и неселективными ББ значительно снижало ЧСС (около 8 ударов в минуту) и снижало смертность от всех причин [329, 330]. Кроме того, использование селективных ББ (но не неселективных) уменьшало частоту обострений ХОБЛ [329].
Пациенты с АГ с бронхообструктивной патологией часто применяют препараты для лечения обструктивных заболеваний дыхательных путей (бронхолитические препараты) и ингаляционные кортикостероиды, а также системны глюкокортикоиды (ГКС). Системное и длительное применение ГКС способствует повышению АД. При применении ингаляционных кортикостероидов подобные эффекты незначительны.
9. Артериальная гипертензия и синдром обструктивного апноэ сна
-
Для улучшения контроля АГ у пациентов с синдромом обструктивного апноэ во время сна (СОАС) рекомендуется применение CPAP (“сипап”) — терапии (от англ. Constant Positive Airway Pressure), заключающейся в создании непрерывного положительного давления в дыхательных путях аппаратным методом) [27, 331, 332].
ЕОК/ЕОАГ нет (УУР А, УДД 1)
Комментарии. СОАС характеризуется периодическим спадением верхних дыхательных путей на уровне глотки и прекращением легочной вентиляции при сохраняющихся дыхательных усилиях во время сна с последовательным снижением насыщения кислородом крови, грубой фрагментацией сна и выраженной дневной сонливостью. При СОАС, особенно тяжелой степени (индекс апноэ/гипопноэ >30), происходит активация СНС, что приводит к повышению или недостаточному снижению АД в ночные часы, развитию эндотелиальной дисфункции, оксидативного стресса и увеличению риска развития ССО. На наличие СОАС должны быть обследованы пациенты с АГ с ожирением, резистентностью к АГТ, у которых по результатам СМАД имеется недостаточное снижение или повышение АД в ночные часы. Признаками, позволяющими заподозрить СОАС, являются: беспокойный, «неосвежающий» сон; учащенное ночное мочеиспускание; дневная сонливость; разбитость, утренние головные боли; хроническая усталость; снижение памяти и внимания; громкий, прерывистый храп; остановки дыхания во сне; увеличение массы тела и снижение потенции.
Для скрининга СОАС можно использовать опросник шкалы сонливости по Эпфорт (Epworth Sleepiness Scale) (Приложение Г5), компьютерную пульсоксиметрию.
Для постановки диагноза и оценки степени тяжести СОАС проводится респираторное или кардиореспираторное мониторирование. Золотой стандарт выявления СОАС — полисомнографическое исследование.
Лечение пациентов с СОАС включает снижение веса у пациентов с ожирением, отказ от курения, приема транквилизаторов и снотворных препаратов, а также проведение мероприятий, направленных на обеспечение свободного носового дыхания. Основной метод лечения пациентов с СОАС — CPAP терапия (создание постоянного положительного давления воздуха в дыхательных путях — Continuous Positive Airways Pressure). При CPAP терапии поток нагнетаемого под давлением воздуха предотвращает спадение верхних дыхательных путей. Для СРАР терапии применяются аппараты с индивидуальными режимами вентиляции, обеспечивающими максимально эффективное их использование [333].
10. Артериальная гипертензия в периоперационном периоде
-
При впервые выявленной АГ перед плановым хирургическим вмешательством рекомендуется провести обследование в объеме, предусмотренном п. 2 данных рекомендаций, с целью выявления ПОМ и оценки CC риска [27].
ЕОК/ЕОАГ IС (УУР C, УДД 5)
-
Всем пациентам с АГ рекомендуется избегать существенных колебаний АД (более 10%) в периоперационном периоде [27, 334, 335].
ЕОК/ЕОАГ IС (УУР B, УДД 2)
Комментарии. Можно не откладывать некардиохирургическое вмешательство у пациентов с АГ 1–2-й степени (САД<180 мм рт. ст. и ДАД <110 мм рт. ст.) [27].
-
Пациентам с АГ, длительно получающим ББ, рекомендуется продолжить терапию в периоперационном периоде для контроля АД [336, 337].
ЕОК/ЕОАГ IВ (УУР С, УДД 4)
-
Резкая отмена ББ или препаратов центрального действия (например, клонидина**) потенциально опасна и не рекомендуется [338, 12].
ЕОК/ЕОАГ IIIВ (УУР С, УДД 5)
-
Пациентам с АГ перед некардиохирургическим вмешательством для снижения риска интраоперационной гипотензии рекомендуется временная отмена иРААС [27].
ЕОК/ЕОАГ IIaC (УУР С, УДД 5)
11. Резистентная артериальная гипертензия
Резистентная к терапии АГ (т.е. резистентная АГ) устанавливается на основании следующих критериев:
- соблюдение мероприятий по изменению образа жизни и лечение с использованием оптимальных (или максимальных переносимых) доз трех и более лекарственных препаратов, включая ингибитор АПФ или БРА, АК и диуретик не приводит к снижению САД и ДАД до значений <140 мм рт. ст. и/или <90 мм рт. ст. соответственно;
- неадекватность контроля АД подтверждена с помощью СМАД и/или ДМАД (для оценки контроля АД возможно также использовать активный мониторинг АД при помощи дистанционных технологий при наличии возможности в медицинском учреждении);
- подтверждена приверженность пациента к лечению
- исключены причины псевдорезистентности и причины вторичной АГ.
Прежде чем диагностировать резистентную АГ, необходимо исключить причины псевдорезистентности:
- низкая приверженность к назначенной терапии является частой причиной псевдорезистентности, она выявляется у ≤50% пациентов, которых обследовали с помощью методов прямого мониторинга контроля приема препаратов, этот показатель прямо зависит от количества назначенных таблеток [339].
- феномен «белого халата» (при котором АД, измеренное в медицинском учреждении, повышено, но по данным СМАД или ДМАД уровень АД контролируется) встречается нередко, в связи с чем рекомендуется подтвердить наличие АГ с помощью СМАД или ДМАД (возможно также использовать активный мониторинг АД при помощи дистанционных технологий при наличии возможности в медицинском учреждении) до установления диагноза резистентной АГ.
- нарушение правил измерения АД в медицинском учреждении, включая использование манжеты меньшего размера, может привести к ложному выявлению повышенного АД.
- выраженный кальциноз плечевой артерии, особенно у пожилых пациентов.
- клиническая инертность, приводящая к назначению нерациональных комбинаций и неадекватных доз АГП.
Другие причины резистентной гипертензии:
- образ жизни, включая ожирение или быструю прибавку веса, чрезмерное употребление алкоголя или поваренной соли.
- применение кардиотонических средств, кроме сердечных гликозидов (вазопрессоров) или веществ, способствующих задержке натрия, препаратов, назначенных по поводу сопутствующих заболеваний, растительных препаратов, употребление наркотиков (кокаин и т.п.) или анаболических стероидов
- СОАС
- выраженное ПОМ, особенно ХБП или жесткость крупных артерий [27]
Истинная резистентная АГ встречается, не более чем в 10% случаев среди всей популяции пациентов АГ, однако в отдельных группах пациентов, например, с ХБП, ее распространенность может доходить до 30% [45]. В целом распространенность зависит от клинических условий (общая популяция, третичный специализированный центр, клиническое исследование), классов и дозировок используемых препаратов, исключении или оставлении пациентов, не приверженных к лечению, методов измерения АД и выбора значения АД, соответствующего контролю [44, 340]. Истинная резистентная АГ часто наблюдается у пациентов с ожирением, метаболическим синдромом, СД, СОАС, множественным ПОМ, при вторичных формах АГ. Тяжелое ПОМ (выраженная ГЛЖ, снижение функции почек, атеросклеротическое поражение артерий) способствует развитию резистентности к лечению.
Рекомендуется лечить резистентную АГ как состояние высокого риска, поскольку она часто ассоциируется с ПОМ и повышенным сердечно-сосудистым риском [341, 342]. Целевое АД при резистентной АГ соответствует <140/90 мм рт.ст. и <130/80 мм рт.ст. при переносимости [12]. Рекомендуется осуществлять подбор терапии с использованием ДМАД (в том числе использование активного мониторинга АД при помощи дистанционных технологий при наличии возможности в медицинском учреждении).
-
Всем пациентам с резистентной АГ рекомендовано усиление мероприятий по изменению образа жизни, особенно ограничение употребления соли с целью достижения целевого уровня АД [343].
ЕОК/ЕОАГ IВ (УУР В, УДД 2)
-
В качестве основных препаратов, которые рекомендуется добавлять к тройной комбинации при резистентной АГ, рассматриваются [207, 344, 345, 346, 347, 348, 349, 350]. (Приложение Б6):
- спиронолактон**
ЕОК/ЕОАГ IВ (УУР А, УДД 1)
- или ББ,
ЕОК/ЕОАГ IВ (УУР С, УДД 4)
- или альфа1-АБ,
ЕОК/ЕОАГ IВ (УУР А, УДД 1)
- или препараты центрального действия (клонидин**).
ЕОК/ЕОАГ IВ (УУР А, УДД 2)
Комментарии. Риск гиперкалиемии при назначении спиронолактона** выше у пациентов с ХБП, особенно при добавлении препарата к иРААС [351], что требует тщательного мониторинга уровня калия и СКФ после начала лечения. Частота контрольных анализов определяется индивидуальным риском и стадией ХБП: минимум раз в год или каждые 3-6 мес. Применение спиронолактона** противопоказано пациентам с СКФ ≤ 30 мл/мин/1,73 м2 и концентрацией калия в плазме ≥ 5 ммоль/л из-за риска гиперкалиемии.
-
Тиазидные/тиазидоподобные диуретики рекомендуются при резистентной АГ, если расчетная рСКФ составляет ≥ 30 мл/мин/1,73 м2 [352]. (Приложение Б6)
ЕОАГ IB (УУР С, УДД 5)
-
«Петлевые» диуретики могут быть рекомендованы пациентам с предполагаемой рСКФ < 45 мл/мин/1,73 м2 и должны применяться, если рСКФ падает ниже 30 мл/мин/1,73 м2. [352]. (Приложение Б6)
ЕОАГ IB (УУР С, УДД 5)
-
Хлорталидон (от 12,5 до 25 мг один раз в день) или другой тиазидный/тиазидоподобный диуретик можно рекомендовать для применения с петлевым диуретиком или без него, если рСКФ составляет <30 мл/мин/1,73 м2 [189, 12]. (Приложение Б6)
ЕОАГ IB (УУР С, УДД 5)
Комментарии. При СКФ ≥30 мл/мин/1,73 м2 контроль над АД можно улучшить, увеличив дозу принимаемого тазидного диуретика или его заменой на тиазидоподобный диуретик. У пациентов с СКФ <30 мл/мин/1,73 м2 необходимо менять тиазидный или тиазидоподобный диуретик на петлевой, так как в этих условиях антигипертензивная эффективность и натрийуретический эффект первых снижается.
Эффективность хлорталидона при ХБП 4 стадии продемонстрирована в исследовании CLICK [241]. У пациентов с тяжелой ХБП и/или альбуминурией можно увеличивать дозу или частоту приема петлевых диуретиков [353]. Любое назначение диуретиков требует мониторинга электролитов сыворотки и волемии для своевременного выявления признаков дегидратации, гипокалиемии, гипонатриемии, гиповолемии и ухудшения функции почек.
-
Денервация почечных артерий (трансаортальная радиочастотная абляция почечных артерий)) может быть рекомендована как дополнительный вариант лечения у пациентов с резистентной АГ, если рСКФ составляет >40 мл/мин/1,73 м2 [210, 211, 212, 354, 355, 218, 214, 219].
ЕОАГ IIB (УУР В, УДД 2)
Комментарии. Частое сочетание резистентной АГ с другими заболеваниями требует соответствующих терапевтических стратегий: назначения CPAP-терапии при СОАС [332, 356, 357], агонистов рецепторов ГПП-1 при ожирении [358, 359, 360], проведения бариатрических операция при тяжелом ожирении [361], добавления иНГЛТ-2 при наличии показаний [362]. Кроме того, можно обсуждать назначение валсартан+сакубитрил** [195, 363]. Пациенты с резистентной АГ должны находиться под очень пристальным наблюдением. Последующее наблюдение включает периодический контроль АД и оценку ПОМ, особенно функции почек и уровня калия в сыворотке крови. Рекомендуется проводить наблюдение пациентов с использованием ДМАД (в том числе активного мониторинга АД при помощи дистанционных технологий при наличии возможности в медицинском учреждении), а также мониторинг приверженности к лекарственным препаратам. Наиболее предпочтительным является наблюдение таких пациентов узкими специалистами по АГ или в профильных центрах по лечению АГ.
12. Изолированная офисная артериальная гипертензия (артериальная гипертензия «белого халата»)
-
Пациентам с изолированной офисной АГ рекомендуется проводить мероприятия по изменению образа жизни, направленные на уменьшение СС риска [27, 364, 365, 366, 367, 368].
ЕОК/ЕОАГ IС (УУР В, УДД 2)
-
Всем пациентам с изолированной офисной АГ рекомендуется проводить регулярные обследования (не менее 1 раза в 2 года) с периодическим мониторированием АД, вне медицинского учреждения [27, 364, 365, 366, 367, 368].
ЕОК/ЕОАГ IС (УУР A, УДД 2)
Комментарии. Изолированная офисная АГ диагностируется при выявлении повышенного АД, измеренного в медицинском учреждении и нормальных показателей АД, измеренного вне медицинского учреждения. Изолированная офисная АГ может иметь место у многих людей с повышением клинического АД, особенно с АГ 1-й степени, а также у очень пожилых пациентов (>50%) [27, 364, 365, 366, 367, 368]. По сравнению со здоровыми лицами изолированная офисная АГ ассоциируется с более высокой распространенностью метаболических факторов риска и ПОМ. Она также ассоциирована с более высоким риском развития сахарного диабета типа 2 и устойчивой АГ, а также с повышенным сердечно-сосудистым риском [27, 364, 365, 366, 367, 368]. Различают «эффект белого халата», являющийся дополнительным прессорным ответом (реакцией) у пациента с АГ на измерение АД на периферических артериях (реакция тревоги), чаще наблюдаемый в условиях медицинской организации.
-
Для пациентов с изолированной офисной АГ рекомендуется рассмотреть возможность медикаментозной антигипертензивной терапии при наличии признаков ПОМ или высоком/очень высоком СС риске (раздел 2.4, Приложение Г1 и Приложение Г2) [27].
ЕОК/ЕОАГ IIbC (УУР C, УДД 5)
Комментарии. Для остальных пациентов с изолированной офисной АГ рутинная медикаментозная терапия не рекомендована [27].
Неконтролируемая АГ белого халата характеризуется контролем АД на фоне терапии в течение 24 часов, но не при клиническом измерении. Характеризуется более высокой артериальной жесткостью, но при этом сердечно-сосудистый риск не отличается от пациентов с истинно контролируемой АГ [364, 369]. При хорошей переносимости можно рассмотреть повышение дозировок АГП для достижения идеального контроля АД [12].
13. Изолированная амбулаторная артериальная гипертензия («маскированная» артериальная гипертензия)
Изолированная амбулаторная АГ («маскированная» гипертензия (МГ), скрытая гипертензия) диагностируется у пациентов с нормальными показателями АД, измеренного в медицинском учреждении, но с повышенными значениями АД, измеренного вне медицинского учреждения. У таких пациентов метаболические факторы риска и ПОМ, встречается чаще, чем у пациентов с истинной нормотензией [367, 368, 41]. Проблему представляет диагностика изолированной амбулаторной АГ, поскольку большинство скрининговых программ основано на использовании показателей АД, измеренного в медицинском учреждении, которое является нормальным. Изолированная амбулаторная АГ чаще встречается у молодых пациентов, чем у пожилых, а также у тех, чьи показатели клинического АД находятся в пределах значений высокого нормального АД (130–139/80–89 мм рт. ст.). Она редко встречается у лиц с показателями клинического АД <130/80 мм рт. ст. Изолированная амбулаторная АГ ассоциируется с повышением риска прогрессирования заболевания до стойкой АГ, повышенной частотой развития СД типа 2 и наличием ПОМ [27]. Уровень отдаленного риска развития фатальных и нефатальных СС событий приближается к значению этого показателя у пациентов с устойчивой АГ [367, 368, 41, 370].
-
Всем пациентам с изолированной амбулаторной АГ рекомендуются мероприятия по изменению образа жизни с целью уменьшения СС риска [27].
ЕОК/ЕОАГ IС (УУР C, УДД 5)
-
Всем пациентам с изолированной амбулаторной АГ рекомендуется регулярное наблюдение, включающее периодическое мониторирование показателей АД, измеренного вне медицинского учреждения [367, 368, 41, 370, 27].
ЕОК/ЕОАГ IС (УУР В, УДД 2)
Комментарии. Рекомендуется проводить наблюдение пациентов с использованием ДМАД (возможно также использовать активный мониторинг АД при помощи дистанционных технологий при наличии возможности в медицинском учреждении) с целью повышения качества контроля АД.
-
Всем пациентам с изолированной амбулаторной АГ рекомендуется проведение антигипертензивной медикаментозной терапии, учитывая прогностическое значение высоких значений АД, измеренного вне медицинского учреждения [367, 368, 41, 370, 27].
ЕОК/ЕОАГ IIaC (УУР А, УДД 2)
Комментарии. Скрытая неконтролируемая АГ – целевые значения клинического АД на фоне терапии, но отсутствие контроля в течение суток. Ассоциирована с худшим метаболическим профилем, ПОМ и худшим СС прогнозом [371, 372].
-
Получающим медикаментозное лечение пациентам с изолированной неконтролируемой амбулаторной АГ (достигнуто целевое клиническое АД, но сохраняется повышенным АД, измеренное вне медицинского учреждения), рекомендуется усиление АГТ с целью снижения ССР [367, 368, 41, 370, 27].
ЕОК/ЕОАГ IIaC (УУР А, УДД 2)
14. Изолированная систолическая артериальная гипертензия
Изолированная систолическая АГ: повышение САД ≥140 мм рт. ст. при ДАД <90 мм рт. ст.
Наиболее распространена у пожилых пациентов (до 29,4%), у которых является основным вариантом повышения АД, может встречаться и у пациентов молодого (1,8% среди пациентов 18–39 лет, основной вариант АГ среди молодых мужчин) и среднего возраста (6% среди пациентов 40–60 лет) [373, 374]. В основе развития ИСАГ лежат артериолосклероз и повышение артериальной ригидности, эндотелиальная дисфункция, провоспалительная активность, кальцификация эластина, активация РААС. Наблюдается у пожилых, пациентов с СД, ХБП, остеопорозом с кальцификацией сосудов [375]. Основными факторами риска ИСАГ у молодых являются ожирение и метаболический синдром [60]. ИСАГ независимо ассоциирована с риском неблагоприятных СС исходов и смертности [376, 377].
Лечение ИСАГ у пожилых доказано снижает риск неблагоприятных СС исходов, в том числе, инсульта, ИБС [378, 379, 380, 123]. Пороговым значением САД для начала АГТ является ≥140 мм рт. ст. Лечение пациентов с ИСАГ проводят в соответствии с алгоритмом антигипертензивной терапии, при этом необходимо ориентироваться на уровень САД, а нормальное значение ДАД не должно препятствовать назначению оптимального лечения для достижения целевого САД [27, 36]. Предпочтительными лекарственными препаратами в данной клинической ситуации являются тиазидные, тиазидоподобные диуретики и дигидропиридиновые АК (производные дигидропиридина) (АТХ «Селективные блокаторы кальциевых каналов с преимущественным действием на сосуды») [22], возможна их комбинация. Кроме того, можно рассматривать назначение АРНИ, так как в клинических исследованиях показано его влияние на ПД [363, 381, 193].
Первичной рекомендацией является снижение САД в диапазоне 140-150 мм рт.ст. [382, 122, 379, 380], дополнительной – снижение САД в диапазоне 130-140 мм рт.ст. [123, 383]. При этом необходимо избегать чрезмерного снижения ДАД [384], которое ассоциировалось с повышением распространенности ЦВБ в популяционных исследованиях [385]. При лечении ИСАГ с исходно низким ДАД следует попытаться найти баланс между оптимальным снижением САД и достижением значений ДАД, которые не приведут к гипоперфузии органов и будут хорошо переноситься. При этом достижение контроля САД является первичной целью лечения для улучшения исходов и при хорошей переносимости следует стремиться к ее достижению даже при исходно низком ДАД [382].
Помимо истинной ИСАГ, у некоторых молодых здоровых людей, чаще у мужчин, может выявляться ложная ИСАГ 1-й степени, сопровождающаяся нормальными показателями центрального САД за счет гиперкинетической гемодинамики, чрезмерной амплификации периферического САД [386]. Показано, что у молодых пациентов с ИСАГ сердечно-сосудистый риск аналогичен риску пациентов с высоким нормальным АД, причем, риск развития ИСАГ ассоциирован с курением [387, 60].
Основными шагами по выявлению ИСАГ у молодых являются подтверждение повышения САД амбулаторными методами и оценка центрального АД. Далее пациентам с нормальным центральным АД с ИСАГ 1-й степени следует рекомендовать мероприятия по изменению образа жизни (особенно прекращение курения); необходимость назначения АГТ на настоящий момент не доказана; показано длительное наблюдение, поскольку у многих из них в дальнейшем возможно развитие стойкой АГ [27, 36]. У пациентов с повышением центрального АД можно рассмотреть назначение медикаментозной терапии [60].
15. Изолированная диастолическая артериальная гипертензия
Изолированная диастолическая АГ: повышение ДАД ≥90 мм рт.ст. при САД <140 мм рт.ст.
В общей взослой популяции распространенность варьирует от 2,5 до 7,8% [388], достигая максимума в диапазоне 30-39 лет и снижаясь на пятой и шестой декадах жизни (<15%). После 70 лет случаи ИДАГ практически не регистрируются [389]. ИДАГ чаще встречается у мужчин. В некоторых исследованиях показано, что информированность о заболевании и частота АГТ у пациентов с ИДАГ крайне низки. Чаще всего данный фенотип встречается у пациентов с избыточной массой тела и абдоминальным ожирением, а также связан с другими компонентами метаболического синдрома. По сравнению с другими фенотипами АГ пациенты с ИДАГ, как правило, более молодые мужчины, чаще курящие, употребляющие больше алкоголя и чаще страдающие СД [390, 391]. У пациентов с ИДАГ по сравнению с нормотониками выше шансы развития систоло-диастолической АГ [392] и СС риск [393], хотя отмечены противоречия в отношении гендерных различий (риск выше у мужчин), различий между ИДАГ, ИСАГ или систоло-диастолической АГ и наличием более высокого риска при использовании более низких пороговых критериев ИДАГ (САД <130, ДАД ≥80 мм рт.ст.) [394]. Долгосрочные исследования демонстрируют, что риск, ассоциированный с ИДАГ, зависит от возраста и имеет значение в основном для пациентов моложе 60 или даже 50 лет [395]. Достоверных данных о благоприятных эффектах АГТ при данном фенотипе в настоящее время нет [396]. Всем пациентам с ИДАГ рекомендован периодический контроль АД и изменение образа жизни. У пациентов моложе 50 лет можно рассмотреть инициацию АГТ, особенно при высоком общем СС риске. У пожилых пациентов с ИДАГ лечение чаще всего сводится к изменению образа жизни и тщательному наблюдению [12].
16. Артериальная гипертензия у молодых пациентов (<50 лет)
АГ у молодых пациентов характеризуется более высокой частотой повышения ДАД и изолированной диастолической АГ [127]. При обследовании пациентов этой возрастной группы, особено при наличии тяжелой АГ, следует учитывать, что вероятность обнаружения вторичной гипертензии, может достигать 10% [27].
-
Всем пациентам моложе 50 лет при наличии АГ 2 и 3 степени, а также АГ 1 степени в сочетании с множественными ФР, ПОМ, СД, сердечно-сосудистыми, цереброваскулярными или почечные заболеваниями рекомендовано назначать АГТ одновременно с рекомендациями по изменению образа жизни в соответствии с общими принципами [27].
ЕОК/ЕОАГ нет (УУР С, УДД 5)
Комментарии. В связи с тем, что ранее назначение АГТ может предотвратить более тяжелую АГ и развитие ПОМ в будущем, молодым пациентам с АГ 1 степени при отсутствии ФР, ПОМ и ССЗ можно обсуждать назначение АГТ одновременно с изменениями образа жизни [27]. При этом целевой уровень АД составляет 120-130/70-79 мм рт. ст. (см. раздел 3.2). В случае, если принимается решение о немедикаментозной коррекции АД или пациент отказывается принимать АГТ, необходимо дать подробные рекомендации по изменению образа жизни и длительно наблюдать пациента, так как со временем АД неизбежно будет расти [27].
17. Артериальная гипертензия у пожилых пациентов (≥60 лет)
-
У пациентов 60 лет и старше с АГ, обратившихся за медицинской помощью в учреждения амбулаторного или стационарного типа, рекомендуется проводить скрининг синдрома старческой астении с использованием опросника «Возраст не помеха» (Приложение Г6), поскольку выявление старческой астении может влиять на тактику АГТ и уровень целевого АД [8].
ЕОК/ЕОАГ нет (УУР С, УДД 5)
Комментарии. При выявлении отдельных гериатрических синдромов в зависимости от ответа пациента на вопросы шкалы «Возраст не помеха» руководствоваться клиническими рекомендациям «Старческая астения» для их коррекции [8].
-
Пациентам ≥65 лет с АГ рекомендуется назначение антигипертензивной терапии с использованием любого из основных классов АГП [397, 398].
ЕОК/ЕОАГ нет (УУР В, УДД 1)
Комментарии. Пациенты старше 65 лет должны получать АГТ в соответствии с общим алгоритмом, приведенном в Приложении Б2. У пациентов очень пожилого возраста (>80 лет) может быть целесообразно начинать лечение с монотерапии. У всех пожилых пациентов комбинированную терапию следует начинать с минимальных доз препаратов. При отсутствии дополнительных показаний следует избегать назначения «петлевых» диуретиков и альфа-адреноблокаторов, так как они увеличивают риск падений [399, 400]. При лечении пожилых пациентов старше 65 лет первичное целевое АД составляет <140/<90 мм рт.ст., при хорошей переносимости - 120-129/70-79 мм рт.ст. [27, 8]. При наличии ИСАГ первичное целевое САД находится в дипазоне 140-150 мм рт.ст., можно рассмотреть снижение до 130-139 мм рт.ст. [120, 121, 129, 132, 133]. Особую осторожность при этом соблюдать при исходном уровне ДАД <70 мм рт.ст. [401]. У пацентов старше 80 лет следует начинать с более низких доз и проводить более медленное увеличение доз препаратов.
В многоцентровом рандомизированном исследовании STEP показано, что у пациентов старше 60 лет достижение целевых значений САД <130 мм рт.ст. приводит к меньшему числу сердечно-сосудистых осложнений - в группе интенсивной терапии было зарегистрировано 147 больших сердечно-сосудистых событий (3,5%), в группе стандартной терапии — 196 событий (4,6%) (ОР, 0.74; 95% ДИ, 0.60 -0.92; р=0.007). Таким образом, при лечении пациентов старших возрастных групп более интенсивная терапия АГ может быть предпочтительнее стандартных подходов, однако выбор целевых значений АД должен проводиться индивидуально для каждого пациента [402].
До назначения и в процессе приема АГТ необходим тщательный мониторинг функции почек для выявления ее возможного ухудшения вследствие АД-обусловленного снижения почечной перфузии. Всех пациентов 65 лет и старше, особенно старше 80 лет, и пациентов со старческой астенией необходимо тщательно наблюдать на предмет возможного развития ортостатической гипотензии (при необходимости — использовать СМАД) и мониторировать переносимость и развитие возможных побочных эффектов [27]. Не рекомендуется отмена медикаментозной АГТ на основании возраста, даже при достижении 80 лет, при условии, что лечение хорошо переносится. У всех пожилых пациентов с АГ необходимо регулярно проверять функциональное состояние, способность к самообслуживанию и когнитивную функцию. При нарушении способности к самообслуживанию, развитии деменции используется индивидуальный подход к лечению [137].
18. Артериальная гипертензия при беременности и лактации
Выделяют следующие клинические варианты АГ при беременности [27, 36]:
- АГ, развившаяся до беременности (хроническая АГ — ХАГ) — АГ, определяемая до беременности или проявившаяся до 20 нед. беременности и персистирующая более 6 недель после родов. АГ, диагностированная после 20-й недели гестации и не исчезнувшая в течение 6 недель после родов, также классифицируется как существовавшая ранее АГ, но уже ретроспективно;
- Гестационная артериальная гипертензия (ГАГ) — состояние, индуцированное беременностью и проявляющееся повышением АД ≥140/90 мм рт. ст. впервые после 20 нед., не сопровожающееся протеинурией, со спонтанной нормализацией АД в течение 6 нед. после родов;
- Преэклампсия (ПЭ) — гестационная АГ с протеинурией (>300 мг/сут или альбумин/креатинин в разовой порции мочи >30 мг/ммоль, или показатель индикаторной полоски ≥2+) и/или с проявлениями полиорганной недостаточности (поражение почек, печени, неврологические, гематологические осложнения, маточно-плацентарная дисфункция).
- ХАГ, осложненная преэклампсией.
-
Рекомендовано проводить ежедневный самостоятельный мониторинг АД на протяжении всей беременности [403].
ЕОК/ЕОАГ нет (УУР С, УДД- 5)
Комментарий: Ежедневный мониторинг может проводиться пациенткой самостоятельно 1-2 раза в день с ведением дневника.
-
При подозрении на гипертензию «белого халата» рекомендовано проведение регулярного самоконтроля АД в домашних условиях [404].
ЕОК/ЕОАГ нет (УУР С, УДД- 5)
-
Беременным женщинам, имеющим ФР, ПОМ, СД или поражение почек, рекомендуется проведение СМАД для подтверждения АГ [12].
ЕОК/ЕОАГ нет (УУР С, УДД 5)
-
Беременным женщинам рекомендуется проведение СМАД при подозрении на гипертензию белого халата, маскированную гипертензию, для оценки эффективности антигипертензивной терапии, при плохо контролируемой АГ [405, 12].
ЕОК/ЕОАГ нет (УУР С, УДД 5)
-
Антигипертензивная терапия рекомендована при АД ≥140/90 мм рт.ст. в любом сроке беременности при любой форме АГ с целью снижения СС риска [36, 12, 406, 407].
ЕОК/ЕОАГ IС (УУР B, УДД 2)
-
Женщинам с гестационной АГ (c преэклампсией или без) рекомендуется достигать целевых цифр ≤140/90 мм рт. ст. с целью снижения СС риска [36, 12, 406, 407].
ЕОК/ЕОАГ нет (УУР С, УДД 5)
-
Беременным женщинам с предшествующей АГ (c преэклампсией или без) рекомендуется достигать целевых цифр ≤140/90 мм рт. ст. с целью снижения СС риска [36, 12, 406, 407].
ЕОК/ЕОАГ нет (УУР С, УДД 5)
-
У женщин с гипертензивными нарушениями во время беременности рекомендовано избегать чрезмерного снижения АД. Целевой диапазон ДАД должен находиться в диапазоне 80-85 мм рт.ст. [36, 12, 406, 407].
ЕОК/ЕОАГ IIIC (УУР C, УДД 5)
Комментарии. Цель лечения беременных с АГ — предупредить развитие осложнений, обусловленных высоким уровнем АД, обеспечить сохранение беременности, нормальное развитие плода и успешные роды. Целевой уровень АД для беременных <140/90 мм рт. ст. Следует не допускать развития эпизодов гипотонии, чтобы не ухудшить плацентарный кровоток.
Решение о применении или прекращении антигипертензивной терапии в первом и начале второго триместра может приниматься индивидуально на основании уровней АД без лечения до беременности, значений АД в начале лечения в первом триместре, наличии ПОМ.
В крупных исследованиях CHIPS [407] и CHAP [406] строгий или менее жесткий контроль ДАД или медикаментозное лечение по сравнению с плацебо у женщин с предшествующей гипертонией был более полезным и не нес вреда.
В открытом, многоцентровом, рандомизированном, контролируемом исследовании CHAP (Antihypertensive Therapy For Mild Chronic Hypertension and Pregnancy Outcomes) проводилась оценка влияния антигипертензивной терапии на частоту осложнений беременности у женщин с мягкой АГ до 23 недели беременности. В исследование были рандомизированы 2408 беременных женщин с целью достижения целевого уровня АД <140/90 мм рт. ст. (группа активного лечения) (n=1208) по сравнению с группой контроля (n=1200). Препараты в группе активного лечения: нифедипин** пролонгированного действия; при необходимости добавляли амлодипин** или метилдопа** перорально. В контрольной группе антигипертензивная терапия не назначалась при АД ≤160/105 мм рт. ст. Длительность наблюдения составила 34 недели. Продемонстрировано, что антигипертензивная терапия, направленная на снижение АД <140/90 мм рт. ст. у беременных женщин с мягкой АГ снижает частоту неблагоприятных исходов беременности по сравнению с обычной терапией без увеличения риска низкого веса при рождении ребенка. Частота первичной конечной точки (преэклампсия с тяжелыми проявлениями, преждевременные роды на сроке менее 35 недель по медицинским показаниям, отслойка плаценты или смерть плода/неонатальная смертность) составила 30.2% в группе антигипертензивной терапии против 37.0% в контрольной группе (p<0.001) [406].
Кроме того, в ретроспективном анализе исследования CHIPS [407] эффект снижения АД был благоприятным для основного исхода исследования CHAP, т. е. преждевременных родов на сроке менее 35 недель беременности, отслойки плаценты или неонатальной смерти плода. Комбинированный исход, связанный с беременностью, был снижен на 35% в исследовании CHIPS и на 18% в исследовании CHAP; оба исследования указывают на снижение тяжелой преэклампсии. Тем не менее, в исследовании CHIP наблюдалось увеличение числа исходов у новорожденных с малым для гестационного возраста показателем, хотя это не было обнаружено в исследовании CHAP. Это сохраняет актуальность проблемы более низких значений АД. Значения АД во время лечения, наблюдаемых в исследованиях CHIPS и CHAP, составили 133/85 и 129/79 мм рт. ст. соответственно.
Таким образом, пороговым значением для начала или потенцирования АГТ является АД ≥140/90 мм рт., более интенсивное снижение АД не следует проводить из-за риска гипоперфузии плода. В начале первого триместра у женщин с офисным уровнем АД <130/80 мм рт. ст. гипотензивное лечение может быть прекращено или снижено при тщательном наблюдении за уровнем АД до 16-й недели. АГТ следует возобновить при АД >140/90 мм рт.ст. в любом гестационном периоде. При предшествующей АГ отсутствие умеренного антигипертензивного лечения в начале второго триместра может предотвратить значимое снижение АД, потенциально сопровождающееся прерыванием беременности из-за физиологического снижения АД в этот период беременности.
-
Беременных женщин с ХАГ и САД ≥ 160 и/или ДАД ≥ 110 мм рт. ст. рекомендуется срочно госпитализировать и расценивать данное состояние как гипертонический криз [27, 36].
ЕОК/ЕОАГ IС (УУР C, УДД 5)
-
Рекомендуется у всех беременных женщин с ГК контролируемое снижение САД до <160 и ДАД до <105 мм рт. ст. Для пероральной терапии следует использовать метилдопу** или #нифедипин** замедленного высвобождения (внутрь в дозе 10 мг исходно, через 60 и 120 мин (суммарно 30 мг)) [408, 409, 410, 411, 412, 413, 406, 407]
ЕОК/ЕОАГ IС (УУР B, УДД 2)
Комментарии. Среднее АД не должно снижаться более чем на 25% в течение двух часов, САД не должно снижаться ниже 130 мм рт.ст., а ДАД не должно снижаться ниже 80 мм рт.ст. АД в диапазоне от 130 до 150/от 80 до 100 мм рт. ст. является идеальным. Во время лечения следует тщательно контролировать ЧСС и АД у матери и состояние плода. Если роды не происходят в течение нескольких дней или недель, при необходимости можно начать поддерживающую терапию пероральными АГП [414].
-
При САД ≥160 мм рт. ст. или ДАД ≥110 мм рт. ст., и тяжелой преэклампсии /эклампсии рекомендована экстренная госпитализация в палату интенсивной терапии (ПИТ) акушерско-гинекологической медицинской организации 3-й группы [410].
ЕОК/ЕОАГ IС (УУР С, УДД 5).
Комментарии. Для лечения преэклампсии с отеком легких препаратом выбора является нитроглицерин**, длительность его применения не должна составлять более 4 часов, из-за отрицательного воздействия на плод и риска развития отека мозга у матери. Применение диуретиков не показано, т.к. при преэклампсии уменьшается объем циркулирующей крови. Для предотвращения эклампсии и лечения судорог рекомендовано в/в введение магния сульфата**.
-
Женщинам с высоким риском преэклампсии с целью ее профилактики рекомендуется назначать малые дозы (100-150 мг) #ацетилсалициловой кислоты** перорально с 12-й недели беременности и до 36-й недели, при условии низкого риска желудочно-кишечных кровотечений [415, 412, 413, 416, 417].
ЕОК IA (УУР А, УДД 1)
Комментарии. Высокий риск преэклампсии отмечается у женщин с АГ во время предыдущей беременности, ХБП, аутоиммунными заболеваниями (системной красной волчанкой или антифосфолипидным синдромом), СД 1-го или 2-го типа, хронической АГ; к умеренному — первая беременность, возраст ≥40 лет, интервал между беременностями более 10 лет, ИМТ ≥35 кг/ м2 на первом визите, семейный анамнез преэклампсии и многоплодная беременность. Имеются надежные доказательства эффективности приема #ацетилсалициловой кислоты** у женщин высокого риска развития ПЭ и ассоциированных плацентарных расстройств, в основе которых лежит патологическая плацентация. Анализ приоритетных публикаций убедительно продемонстрировал преимущества вечернего приема (перед сном) низких доз #ацетилсалициловой кислоты**, начатого до 16 недель и продолженного до 36 недель беременности с целью снижения риска тяжелой и ранней ПЭ, выявленной на основании результатов расширенного комбинированного скрининга 1-го триместра беременности в дозе 150 мг. При проведении скрининга только на наличие клинических факторов риска и АД следует назначить #ацетилсалициловую кислоту** в дозе 100-150 мг/сут перорально [417].
-
Беременным женщинам с АГ в качестве АГТ с целью контроля уровня АД препаратом первой линии рекомендуется назначение метилдопы** перорально [408, 409, 418].
ЕОК/ЕОАГ IB (УУР B, УДД 2)
-
Беременным женщинам с АГ в качестве второй линии АГТ с целью контроля уровня АД в случае отсутствия тахикардии рекомендуется назначение лекарственных препаратов с замедленным высвобождением лекарственного вещества (#нифедипин** перорально) [408, 411, 412, 406].
ЕОК/ЕОАГ IC (УУР B, УДД 2)
Комментарии. #Нифедипин** с замедленным высвобождением лекарственного вещества назначается в дозах 20-40 мг 2 раза в сутки внутрь, не разжевывая, или 30-60 мг 1 раз в сутки, максимальная суточная доза 120 мг. #Нифедипин** может вызвать выраженное снижение АД, драматическое снижение плацентарного кровотока и, соответственно, критическое состояние плода. Поэтому при лечении #нифедипином** необходим контроль АД 3 раза в день, а сублингвальное применение препарата противопоказано [419, 410].
-
Беременным женщинам с АГ в качестве второй и третьей линии АГТ с целью контроля уровня АД в случае отсутствия брадикардии рекомендуется назначение селективных бета-адреноблокаторов (бисопролол** и метопролол**) [420, 411, 412, 421, 422, 423].
ЕОК/ЕОАГ IC (УУР B, УДД 3)
Комментарии. Резервными препаратами для плановой АГТ у беременных женщин с АГ являются верапамил**, #клонидин** (таблетки 0,15 мг, прием по 0,075-0,15 мг 2-3 раза/день во время или после приема пищи.) [424, 425, 410]. В качестве двухкомпонентной антигипертензивной терапии возможно назначение фиксированной комбинации c целью лучшего контроля АД и улучшению приверженности к терапии [159]. АГТ должна быть продолжена в течение 12 недель после родов, особенно у женщин с ПЭ и при рождении недоношенных детей. Можно использовать любые классы АГП, согласно алгоритму АГТ, с рациональным выбором препаратов при лактации и учитывая то, что метилдопа** не рекомендована к назначению в связи с повышением риска послеродовой депрессии.
-
Не рекомендовано назначение ИАПФ, БРА, ингибиторов ренина, спиронолактона**, эплеренона, атенолола**, блокаторов медленных кальциевых каналов (дилтиазема, фелодипина) при беременности в связи с риском развития врожденных уродств и гибели плода [426, 427, 428, 412].
ЕОК/ЕОАГ IIIC (УУР C, УДД 5)
-
Женщинам с АГ в репродуктивном возрасте с риском наступления незапланированной беременности не рекомендуется назначение иРААС в связи с риском развития врожденных уродств и гибели плода [408, 409, 426, 427, 428].
ЕОК/ЕОАГ IIIC (УУР В, УДД 2)
-
В послеродовом периоде для профилактики развития АГ тяжелой степени рекомендована антигипертензивная терапия с учетом противопоказаний в период лактации [420, 411, 412].
ЕОК/ЕОАГ нет (УУР С, УДД 5).
-
В послеродовом периоде при тяжелой АГ рекомендована антигипертензивная терапия до достижения целевых значений ниже 140/85 мм рт.ст. [420, 411].
ЕОК/ЕОАГ нет (УУР С, УДД 5).
-
В период лактации в качестве антигипертензивной терапии рекомендовано назначать #нифедипин** с замедленным высвобождением лекарственного вещества и метилдопу** [429, 12, 412].
ЕОК/ЕОАГ нет (УУРС, УДД 5).
Комментарии. #Нифедипин** с замедленным высвобождением лекарственного вещества назначается в дозах 20 мг 2 раза в сутки внутрь, не разжевывая, или 30-60 мг 1 раз в сутки [412]. Следует иметь в виду, что в послеродовом периоде назначение метилдопы** может вызывать развитие депрессивных состояний. При неэффективности вышеуказанной схемы рекомендовано добавить к ней метопролол** (имеет низкий процент проникновения в грудное молоко менее 2%), либо заменить один из используемых препаратов на другие в соответствии с инструкцией. При лактации не рекомендовано назначение диуретиков, так как они могут снижать уровень лактации [430].
19. Препараты для оральной контрацепции и менопаузальной гормональной терапии и артериальная гипертензия
-
Не рекомендуется применять гормональные контрацептивы системного действия женщинам с недостижением целевых значений АД [431, 432].
ЕОК/ЕОАГ нет (УУР B, УДД 3)
Комментарии. Комбинированные гормональные контрацептивы системного действия, содержащие эстрогены и прогестины, могут приводить к повышению АД и развитию АГ приблизительно у 5% пациенток [433, 434]. При назначении гормональных контрацептивов системного действия (оральных контрацептивов (ОК)) следует оценивать риски и преимущества, наличие сопутствующих факторов СС риска (особенно курения) у конкретной пациентки. Необходимо тщательно контролировать уровень АД [435, 436]. Отмена ОК может улучшить контроль АД у женщин с АГ [431]. Прием ОК женщинами с АГ диктует необходимость их тщательного выбора и начала приема после сопоставления риска и пользы индивидуально у каждой пациентки.
Менопаузальная гормональная терапия не противопоказана женщинам с АГ при условии контроля АД с помощью АГП [27, 36]. Женщина в перименопаузальном периоде должна направляться на консультацию к гинекологу для обследования и принятия решения о необходимости назначения менопаузальной гормональной терапии. Применение эстрогенов в период перименопаузы и ранней постменопаузы позволяет снизить риск развития сердечно-сосудистых заболеваний на 20–50%. Ведение таких женщин должно осуществляться мультидисциплинарной командой специалистов: врачом-кардиологом, врачом акушером- гинекологом и другими при необходимости [437, 128].
20. Артериальная гипертензия и эректильная дисфункция
-
Всем пациентам с АГ и наличием эректильной дисфункции (ЭД) для коррекции эректильной дисфункции рекомендовано назначение ингибиторов фосфодиэстеразы (АТХ «Препараты для лечения эректильной дисфункции»), даже тем из них, которые получают несколько АГП (за исключением альфа-адреноблокаторов и органических нитратов в связи с опасностью ортостатической гипотонии) [438, 439].
ЕОК/ЕОАГ нет (УУР B, УДД 2)
Комментарии. ЭД у мужчин с АГ встречается чаще, чем у лиц с нормальным АД. ЭД считается независимым ФР сердечно-сосудистых событий и смертности, ассоциированным с ПОМ. Сбор анамнеза у пациентов АГ должен включать оценку половой функции. Изменение (оздоровление) образа жизни может уменьшить степень ЭД. Современные препараты (БРА, ИАПФ, АК и альфа- и бета-адреноблокаторы) не влияют на эректильную функцию. Адекватный контроль АГ способствует ее улучшению.
21. Артериальная гипертензия и противоопухолевая терапия
1. Взаимосвязи АГ и рака
АГ является наиболее частым сопутствующим ССЗ по данным онкологических регистров, при этом повышение АД выявляется более чем у трети пациентов [440]. Это может быть связано с высокой распространенностью АГ в той возрастной категории, в которой наиболее часто встречаются и онкологические заболевания. Одновременно АГ может быть обусловлена прессорным эффектом как противоопухолевой терапии (ингибиторы VEGFR, ингибиторы тирозинкиназы брутона, ибрутиниб**, аналоги пиримидина, цисплатин**, антиандрогены (абиратерон**, бикалутамид**, энзалутамид**)), так и препаратов других классов (НПВП, глюкокортикоиды), а также влиянием других факторов (стресс, боль, злоупотребление алкоголем, нарушение функции почек, нелеченное обструктивное апноэ сна, ожирение и гиподинамия) [441]. Повышение АД выявлялось у большого числа пациентов (≤30%), получающих терапию вышеописанными противоопухолевыми препаратами. Этот эффект часто наблюдается в течение первого месяца после начала лечения.
АГ и онкозаболевания, имея общие факторы риска (неправильное питание, алкоголь, гиподинамия, курение, повышение ИМТ) и патофизиологические механизмы (иммунное воспаление и окислительный стресс), взаимно влияют друг на друга [442]. АГ (главным образом, величина ДАД [443, 444]) является независимым фактором риска почечно-клеточного рака: относительный риск может увеличиваться в 1,12 [443] или даже в 2,5 раза [445]. Для остальных видов ЗНО наличие прямых причинно-следственных связей с АГ не доказано [442, 446]. С учетом высокой распространенности, АГ – наиболее частое сопутствующее заболевание у пациентов с ЗНО, особенно в пожилом возрасте. Всем онкологическим пациентам рекомендован тщательный мониторинг АД и лечение АГ, так как у них повышен риск развития осложнений, включая гипертонические кризы [447], а у выздоровевших от рака увеличивается долгосрочный СС риск [442, 446].
2. АГ, ассоциированная с противоопухолевой терапией
АГ, индуцированная ингибиторами VEGFR)
Группа ингибиторов VEGFR применяется для лечения различных видов рака (почечный, гепатоцеллюлярный, щитовидной железы, стромальный рак ЖКТ) [448] и приводит к повышению АД практически у каждого пациента [442, 446]. Среди препаратов этой группы выделяют моноклональные антитела для в/в введения и малые молекулы-ингибиторы рецепторов тирозинкиназы BCR-ABL [442, 449]. Повышение АД обусловлено различными механизмами, имеющими сходство с патофизиологией преэклампсии и включающими активацию эндотелин-1 зависимого пути, снижение доступности NO, уменьшение количества капилляров, снижение микроциркуляции, активацию почечного эпителиального амилорид-чувствительного натриевого канала и повышение чувствительности к соли. В связи с этим назначение низких доз аспирина, рекомендованного к приему при преэклампсии [415, 450, 451], показано и у онкологических пациентов, развивших осложнения в ответ на терапию анти-VEGF [452].
Реакция со стороны АД, являясь наиболее частым побочным эффектом, свидетельствует о противоопухолевой эффективности препаратов [442]. Повышение АД дозозависимо, обычно обратимо, проявляется в первые дни после начала терапии [453], что требует регулярного контроля АД, лучше всего – в форме ДМАД (в том числе активного мониторинга АД при помощи дистанционных технологий при наличии возможности в медицинском учреждении) [454]. Частота АГ зависит от предшествующего анамнеза гипертензии и контроля АД, способности препарата блокировать сигнальный путь VEGF, существенно различающейся между отдельными представителями класса, а также различий в фармакокинетике одного и того же препарата между пациентами [449, 455]. Наиболее часто тяжелая АГ развивается при приеме акситиниба** и ленватиниба** (у 13 и 43% пациентов соответственно) [456, 455, 457]. Терапия анти-VEGF повышает риск развития и усугубления изменений в органах-мишенях и других осложнений АГ (дисфункцию ЛЖ, СН, нарушения ритма, повреждение почек, артериальные и венозные тромбозы) [456, 457]. Повреждение сердца может привести к развитию тяжелой СН и смерти [442]. Возможные почечные осложнения включают ОПП с тромботической микроангиопатией [458] или повреждение клубочков с развитием массивной протеинурии [442, 446]. Несмотря на высокий относительный риск развития этих нежелательных явлений по сравнению с плацебо или другими противоопухолевыми препаратами, абсолютное увеличение риска во время приема анти-VEGF остается низким.
АГ, индуцированная приемом других противоопухолевых препаратов
Другие препараты, приводящие к повышению АД, включают классические химиопрепараты (циклофосфамид**), ингибиторы протеасом, ингибиторы полимеразы поли-АДФ-рибозы, ингибиторы тирозинкиназы BCR-ABL. Последние также повышают риск ФП и СН [456, 457]. Механизмы повышения АД включают множество факторов и требуют уточнения. Остается неясным, повышают ли риск АГ ингибиторы иммунных контрольных точек и АТ к рецептору CTLA-4. Вероятно, они повышают кардиотоксичность анти-VEGF при совместном применении [459]. Повышение АД при приеме абиратерона** (ингибитор CYP17A1, подавляющий синтез андрогенов и применяющийся при метастазирующем раке предстательной железы) обусловлено ингибированием обратной связи в синтезе стероидов на уровне надпочечников, что приводит к чрезмерному образованию 11-деоксикортикостерона на фоне увеличения продукции АКТГ вследствие снижения образования кортизола [460]. Связывание 11-деоксикортикостерона с минералокортикоидными рецепторами индуцирует повышение АД наряду с гипокалиемией, задержкой натрия и воды и снижением плазменных концентраций ренина и альдостерона [461]. Во избежание данных эффектов, одновременно с абиратероном** обычно назначается преднизолон** в низкой дозе. При необходимости возможно добавление спиронолактона** [462].
АГ вследствие дополнительной терапии, лучевой терапии или хирургического лечения
Дополнительная лекарственная терапия, включающая глюкокортикоиды, эритропоэтин и НПВП, вносит вклад в развитие или прогрессирование АГ. Лучевая терапия области шеи и/или обширные операции в этой зоне могут приводить к развитию барорефлекторной недостаточности и, как следствия, – к выраженной вариабельности АД с его кризовым повышением, эпизодами гипотонии, в том числе ортостатической, у некоторых пациентов [463]. Лучевая терапия области живота ассоциирована со стенозом почечных артерий и возможным развитием реноваскулярной АГ [462]. Показано повышение риска СС исходов у пациентов, получавших лучевую терапию по поводу различных заболеваний (лимфомы, рак груди, рак области шеи). В качестве предполагаемого механизма обсуждается лучевое повреждение сосудистого русла [464].
3. Лечение АГ у онкологических пациентов
Мониторинг АД и общие мероприятия перед началом противоопухолевой терапии
-
Офисное измерение АД на периферических артериях рекомендуется проводить перед началом противоопухолевой терапии у пациентов с ранее существовавшей АГ или без нее, поскольку противоопухолевые препараты могут вызывать резкое повышение АД и осложнения, связанные с АГ, включая неотложные состояния при АГ [12].
ЕОАГ IB (УУР С, УДД 5)
Комментарии. Контроль боли и беспокойства перед измерением АД требует особого внимания у онкологических больных и потому рекомендуется [12].
-
Пациентам с онкологическими заболеваниями рекомендовано контролировать офисное АД еженедельно в течение первого цикла терапии ингибиторы VEGFR (бевацизумаб**, сорафениб**, сунитиниб** и пазопаниб**) или ингибиторами протеасом (карфилзомиб**) у пациентов со злокачественными новообразованиями и каждые 2–3 нед. в дальнейшем [465]. После завершения первого цикла лечения, при условии стабильных значений АД, его следует измерять во время рутинных посещений врача или с помощью ДМАД (в том числе активного мониторинга АД при помощи дистанционных технологий при наличии возможности в медицинском учреждении).
ЕОАГ IC (УУР С, УДД 5)
Комментарии. До начала лечения у пациентов с анамнезом АГ необходимо подтвердить контроль АД на основании измерения клинического и амбулаторного АД (СМАД, ДМАД ( в том числе активный мониторинг АД при помощи дистанционных технологий при наличии возможности в медицинском учреждении) при возможности. Особенно важное значение для мониторинга АД в процессе лечения и после его завершения имеет ДМАД ((в том числе активный мониторинг АД при помощи дистанционных технологий), поэтому пациентов нужно обучать правильное технике его проведения. Измерение АД на периферических артериях следует также проводить и у пациентов без анамнеза АГ для исключения его повышения и для регистрации исходного уровня давления до начала лечения препаратами, которые могут индуцировать развитие АГ. Особого внимания у онкологических пациентов требует контроль боли и тревожности перед измерением АД. Факторы риска (стресс, депрессия, нарушение сна, неправильное питание, злоупотребление алкоголем и др.) могут препятствовать достижению контроля АД и требуют коррекции. Коррекция лекарственной терапии проводится по принятым стандартам [12].
-
Пациентам с АГ и онкозаболеваниями рекомендуется пройти обследование на наличие ПОМ (ЭКГ, эхокардиография, параметры функции почек и признаки сердечной недостаточности) для оценки риска ССЗ до начала противоопухолевой терапии [12].
ЕОАГ IIC (УУР С, УДД 5)
-
Пациентам с АГ, получающим кардиотоксичные противоопухолевые препараты, рекомендуется эхокардиографическое обследование на исходном этапе, во время противоопухолевого лечения и во время последующего наблюдения для выявления кардиотоксического эффекта противоопухолевой терапии [12].
ЕОАГ IC (УУР С, УДД 5)
Принципы АГТ на фоне противоопухолевой терапии
-
У пациентов с развитием АГ на фоне противоопухолевой терапии рекомендовано проводить эффективную антигипертензивную терапию, чтобы не прерывать противоопухолевое лечение и предотвратить развитие сердечно-сосудистых осложнений [456].
ЕОК/ЕОАГ IC (УУР С, УДД 5)
-
У пациентов с АГ и онкологическими заболеваниями рекомендуется то же определение АГ, пороговые значения, целевые показатели, изменения образа жизни и стратегии медикаментозного лечения, что и для населения с АГ в целом для снижения СС риска [12].
ЕОАГ IC (УУР С, УДД 5)
Комментарии. У тяжелых онкологических больных лечение АГ должно быть индивидуальным в соответствии с симптомами, сопутствующими заболеваниями и полипрагмазией в процессе совместного принятия решений [12]. Определение АГ, пороговые и целевые значения АД принципы изменения образа жизни и медикаментозной терапии для онкологических пациентов в экстраполированы из общей популяции в связи с отсутствием данных крупных РКИ для данной категории больных. Пациентам с АГ и онкологическими заболеваниями рекомендуется придерживаться порогового значения систолического АД для начала антигипертензивной терапии в диапазоне от 135 до 160 мм рт.ст. в зависимости от фазы течения онкологического заболевания и прогноза пациента [456]. Рекомендованной целью АГТ у большинства является уровень АД <140/<90 мм рт.ст., при хорошей переносимости АГТ – АД <130/<80 мм рт.ст. У некоторых бессимптомных пациентов с метастатическим поражением рекомендуется рассмотреть возможность использовать целевой диапазон АД 140-160/90-100 мм рт.ст. [456]. У тяжелых онкологических больных необходим индивидуальный подход в соответствии с наличием симптомов, сопутствующих заболеваний и количества принимаемых препаратов. Решения принимаются совместно с пациентом [12]. У лиц, находящихся в ремиссии, лечение проводится в соответствии с актуальными рекомендациями по АГ.
У пациентов с неконтролируемой АГ и значениями САД ≥180 мм рт.ст. и/или ДАД ≥110 мм рт.ст. начинать противоопухолевую терапию не рекомендуется [442, 446, 466]. Не следует откладывать лечение у пациентов с неконтролируемой АГ, если она не 3-й степени и нет симптомов. В случае тяжелой неконтролируемой АГ необходимо интенсивное лечение мультидисциплинарной командой для стабилизации АД и как можно более раннего начала противоопухолевой терапии [446, 466]. Коррекцию факторов повышения АД, не связанных с противоопухолевой терапией как таковой, требуется проводить у всех пациентов с онкологическим заболеванием и впервые возникшей АГ, прежде чем рассматривать прерывание противоопухолевой терапии.
-
В случае повышения САД ≥180 мм рт.ст. и/или ДАД ≥110 мм рт.ст. пациентам с АГ и онкологическими заболеваниями рекомендуется временно прекратить противоопухолевую терапию до стабилизации АД на уровне <160/<100 мм рт.ст. [456].
ЕОК/ЕОАГ IС (УУР С, УДД 5)
Комментарии: Хотя противоопухолевая терапия имеет очевидный приоритет, следует рассмотреть возможность ее прерывания в случаях чрезмерно высоких показателей АД, несмотря на многокомпонентную терапию, при наличии симптомов, обусловленных АГ, или при развитии ССС, требующего немедленного снижения АД [467, 468].
-
Пациентам с АГ и онкологическими заболеваниями при старте АГТ рекомендуется назначать ИАПФ или БРА для снижения риска сердечно-сосудистых катастроф. [469, 470, 471, 12, 472].
ЕОК/ЕОАГ IС (УУР В, УДД 3)
-
Пациентам с АГ и онкологическими заболеваниями для интенсификации терапии ИАПФ или БРА рекомендуется назначение антагонистов кальция для снижения риска сердечно-сосудистых катастроф. Комбинированная терапия (ИАПФ или БРА и АК) показана пациентам с САД ≥160 мм рт.ст., ДАД ≥100 мм рт.ст. [12].
ЕОК/ЕОАГ IС (УУР C, УДД 5)
Комментарии. Тиазидные/тиазидоподобные диуретики следует применять с осторожностью, так как они могут повышать сывороточный кальций у при метастазах в кости, повышать риск аритмий вследствие удлинения QT на фоне гипокалиемии, усугублять гипонатриемию, развившуюся в рамках нарушенной секреции антидиуретического гормона, и усиливать гиповолемию и дегидратацию [456, 473]. Комбинация дигидропиридинового АК (производные дигидропиридина) (АТХ «Селективные блокаторы кальциевых каналов с преимущественным действием на сосуды») с иРААС может быть более предпочтительной.
Пациентам с АГ и онкозаболеваниями, получающим противоопухолевые препараты, которые чувствительны к фармакокинетическим взаимодействиям, опосредуемым CYP3A4 и/или гликопротеином Р, следует избегать применения недигидропиридиновых АК (дилтиазема и верапамила**) [456], которые, являясь умеренными ингибиторами гликопротеина Р и CYP3A4, могут влиять на фармакокинетику части противоопухолевых препаратов, (например, пероральных ингибиторов рецепторов тирозинкиназы BCR-ABL [474, 475]), а также могут усугубить СН, развившуюся на фоне приема кардиотоксичных лекарств. Назначение дилтиазема и верапамила** можно рассмотреть при непереносимости других классов АГТ с тщательным мониторингом возможных лекарственных взаимодействий. При резистентной АГ следует рассмотреть назначение спиронолактона**, органических нитратов внутрь или чрескожно. При подтвержденном высоком тонусе симпатической НС, стрессе и/или болевом синдроме следует рассмотреть назначение бета-адреноблокаторов, включая карведилол** и небиволол. Назначение диуретиков (предпочтительно спиронолактона**) можно рассмотреть при подтвержденной задержке жидкости и назначать их под контролем АД, электролитов и функции почек.
-
Пациентам с АГ, индуцированной ингибиторами VEGFR, можно рекомендовать назначение иРААС (ИАПФ или БРА), а также дигидропиридиновые АК (производные дигидропиридина) (АТХ «Селективные блокаторы кальциевых каналов с преимущественным действием на сосуды») [476].
ЕОАГ IIB (УУР В, УДД 3)
Комментарии. В настоящее время нет результатов исследований, посвященных проблеме профилактики и/или лечения АГ, вызванной ингибиторами VEGFR. Показано, что полезным может быть ограничение соли до 4 г/сутки и соблюдение диеты [477]. Продемонстрирована эффективность АК и иРААС (ИАПФ или БРА) [476]. При этом любая АГТ должна проводиться под тщательным контролем уровня АД (например, при ДМАД), а на период прекращения основного лечения следует сократить или отменить АГП в связи с повышением риска гипотонии.
-
Рекомендуется контролировать АД после завершения активного лечения онкозаболевания и во время длительного наблюдения, поскольку прекращение приема противоопухолевых препаратов может привести к снижению АД, что потребует повторного титрования или отмены препаратов, снижающих АД [12].
ЕОАГ IC (УУР С, УДД 5)
Комментарии. Пациенты, перенесшие онкологическое заболевание, имеют более высокий риск развития АГ и других сердечно-сосудистых и почечных осложнений, и их следует периодически обследовать с измерением АД и информировать об их состоянии [12]. У пациентов, получавших препараты, приводящие к кратковременному обратимому повышению АД, следует снижать дозу или отменять АГП во избежание гипотонии. В связи с повышенным риском прогрессирования ПОМ, необходимо проводить соответствующее обследование в зависимости от индивидуальных факторов риска. Всем пациентам с анамнезом противоопухолевой терапии рекомендуется длительный контроль АД [478]. У пациентов с тяжелыми проявлениями АГ на фоне противоопухолевой терапии, возможно наличие вторичных причин, которые требуют подтверждения по завершении лечения.
22. Коррекция сопутствующих факторов сердечно-сосудистого риска
-
Пациентам с АГ и экстремальным СС риском рекомендовано достижение целевого уровня ХС ЛНП < 1,0 ммоль/л и очень высокого риска целевой уровень ХС ЛНП < 1,4 ммоль/л или снижение по меньшей мере на 50% от исходного через 8±4 нед терапии для вторичной профилактики СС осложнений [479, 480, 481, 482]
ЕОК/ЕОАГ IA (УУР A, УДД 1)
-
Пациентам с АГ и очень высоким СС риском рекомендовано назначение гиполипидемических средств согласно клиническим рекомендациям по нарушениям липидного обмена для достижения целевого ХС-ЛНП < 1,4 ммоль/л или снижение по меньшей мере на 50% от исходного через 8±4 нед терапии как для первичной, так и вторичной профилактики СС осложнений [480, 483].
ЕОК/ЕОАГ IС (УУР A, УДД 1)
-
У пациентов с АГ и подтвержденным атеросклеротическим сердечно-сосудистым заболеванием (АССЗ), перенесших повторное сосудистое событие в течение 2 лет (в другом сосудистом бассейне), несмотря на прием максимально переносимой дозы ингибитора ГМГ-КоА-редуктазы, рекомендован целевой уровень ЛНП <1,0 ммоль/л [481, 482, 484, 485].
ЕОК/ЕОАГ IIbB (УУР В, УДД 2)
-
Пациентам с АГ и высоким СС риском рекомендовано назначение гиполипидемических средств согласно клиническим рекомендациям по нарушениям липидного обмена для достижения целевого ХС-ЛНП < 1,8 ммоль/л или его снижение по меньшей мере на 50% от исходного [480, 483].
ЕОК/ЕОАГ IA (УУР A, УДД 1)
Комментарии. У пациентов с низким риском можно рассмотреть назначение гиполипидемических средств согласно клиническим рекомендациям по нарушениям липидного обмена для достижения целевого ХС-ЛНП ≤3,0 ммоль/л. У пациентов с умеренным риском можно рассмотреть назначение гиполипидемических средств согласно клиническим рекомендациям по нарушениям липидного обмена для достижения целевого ХС-ЛНП ≤2,6 ммоль/л. Эффекты снижения сердечно-сосудистого риска при использовании гиполипидемических средств согласно клиническим рекомендациям по нарушениям липидного обмена в первичной профилактике у пациентов с АГ подтверждаются в краткосрочных исследованиях и при длительном наблюдении [486, 487]. При изолированной гипертриглицеридемии статины являются препаратами первой линии для снижения СС риска. Также их назначение можно рассмотреть при уровне ТГ >2,3 ммоль/л, особенно у пациентов с СД. Лечение фенофибратом** можно рассматривать в связи с дополнительными преимуществами, связанными с его влиянием на ХС-неЛВП [488]. Роль омега-3 полиненасыщенных жирных кислот остается неясной в связи с противоречащими друг другу результатами двух крупных исследований [489, 490]. При трудностях в достижении целевых уровней липидов ББ и диуретики могут быть менее предпочтительны в качестве АГП в связи с умеренным дислипидемическим эффектом. В то же время их возможности по снижению СС риска за счет снижения АД существенно перевешивают их метаболические недостатки, поэтому они должны быть назначены при необходимости.
Многоцелевая политаблетка, содержащая два АГП и ингибитор ГМГ-КоА-редуктазы, может быть назначена пациентам с АГ для первичной и вторичной профилактики. Назначение многоцелевой политаблетки («полипилл») позволяет повысить приверженность к лечению, обеспечивая ежедневный прием эффективных комбинаций сразу нескольких препаратов в достаточных дозах, и является эффективным способом медикаментозной коррекции факторов риска у пациентов с АГ в первичной и вторичной профилактике [491, 492]. Таким образом применение многоцелевых политаблеток рекомендуется у пациентов с АГ: для первичной профилактики – без добавления АСК**, для вторичной – с АСК**. Предварительная оценка эффективности отдельных компонентов политаблетки не требуется [493]. Возможные неудобства могут быть связаны с недостаточной гибкостью подхода к дозированию компонентов и ограниченными возможностями по достижению целевых ХС-ЛНП и АД в соответствии с рекомендациями, что может потребовать раздельного назначения компонентов политаблетки у ряда пациентов, несмотря на потерю преимуществ ее использования.
-
Пациентам с АГ при сочетании с атеросклеротическими сердечно-сосудистыми заболеваниями (ИБС, перенесенный инфаркт миокарда, цереброваскулярная болезнь, атеросклеротические заболевания периферических артерий) с целью вторичной профилактики СС событий может быть рекомендовано назначение ацетилсалициловой кислоты** в низких дозах как это указано в соответствующих клинических рекомендациях [494, 495].
ЕОК/ЕОАГ IА (УУР А, УДД 1)
Комментарии. Назначать низкие дозы ацетилсалициловой кислоты** для первичной профилактики всем пациентам с АГ не рекомендуется [494, 495].
-
У пациентов с АГ и СД рекомендуется рассмотреть возможность назначения низких доз ацетилсалициловой кислоты** для первичной профилактики при отсутствии явных противопоказаний [494, 75, 496, 497, 495, 498].
ЕОК/ЕОАГ IIb A (УУР A, УДД 1)
Комментарии. Назначение многоцелевой политаблетки, содержащей низкие дозы АСК**, можно рассмотреть у пациентов с АГ для вторичной профилактики. Решение о назначении антиагрегантной терапии при АГ должно основываться на оценке индивидуального СС риска по аналогии с нормотониками с учетом риска кровотечений. Применение низких доз АСК** в рамках вторичной профилактики ССО необходимо для снижения риска неблагоприятных сердечно-сосудистых исходов [349]. Преимущества назначения антиагрегантов в рамках первичной профилактики при АГ не подтверждены, а их прием спряжен с повышением риска кровотечений [345].
7. Неотложные состояния при артериальной гипертензии: гипертонический криз
Гипертонический криз (ГК) — cостояние, при котором значительное повышение АД ассоциируется с острым поражением органов-мишеней, нередко жизнеугрожающим, требующее немедленных квалифицированных действий, направленных на снижение АД, обычно с помощью внутривенной терапии [499]. При определении тяжести поражения органов скорость и степень повышения АД могут быть так же важны, как и абсолютный уровень АД [500]. Можно выделить следующие типичные проявления гипертонических кризов:
- Пациенты со злокачественной АГ: тяжелая АГ (чаще 3-й степени) ассоциируется с изменениями на глазном дне (кровоизлияния и/или отек соска зрительного нерва), микроангиопатией и диссеминированным внутрисусосудистым свертыванием. Может приводить к энцефалопатии (примерно в 15% случаев) [501], ОСН, острому ухудшению функции почек [502, 503, 504, 505].
- Пациенты с тяжелой АГ, ассоциированной с другими клиническими состояниями, требующими неотложного снижения АД: расслоение аорты, острая ишемия миокарда, ОСН
- Пациенты с внезапным повышением АД на фоне феохромоцитомы, ассоциированным с ПОМ
- Беременные с тяжелой АГ или преэклампсией.
Ранее использовавшийся термин «неосложненный гипертонический криз», описывавший пациентов со значительным повышением АД, но без признаков острых изменений в органах-мишенях [506], в настоящее время не рекомендован к использованию. Вместо этого используется понятие «недостижение целевых цифр АД», которое может быть использовано врачами скорой и неотложной медицинской помощи, если причиной вызова являетя резкий подъем АД без осложнений. В этой ситуации рекомендуется трехкратное измерение АД на периферических артериях с интервалом 2 минуты в покое для верификации стойкого подъема АД. АГП на вызове назначаются на усмотрение специалиста СМП с рекомендацией коррекции постоянной АГТ лечащим врачом. В данной группе пациентов снижение АД должно проводиться в амбулаторных условиях АГП для перорального приема, в соответствии со стандартным алгоритмом, представленным выше, с усиленным контролем приверженности к лечению.
-
Прием (осмотр, консультация) врачом-терапевтом или прием (осмотр, консультация) врачом-кардиологом рекомендуется проводить не позднее 10 минут от момента поступления в стационар [27].
ЕОК/ЕОАГ нет (УУР C, УДД 5)
Комментарии. При наличии показаний для госпитализации учитываются порядки оказания медицинской помощи по соответсвующему профилю и региональные схемы маршрутизации.
-
ЭКГ рекомендуется проводить всем пациентам с ГК не позднее 15 минут от момента поступления в стационар для выявления ПОМ [27].
ЕОК/ЕОАГ нет (УУР C, УДД 5)
-
Рутинное обследование (офтальмоскопию с осмотром глазного дна, ЭКГ, общий (клинический) анализ крови, исследование уровня фибриногена, креатинина, калия, натрия в крови, определение активности лактатдегидрогеназы в крови, исследование уровня гаптоглобина в крови, определение альбумина в моче и микроскопическое исследование осадка мочи, исследование уровня хорионического гонадотропина (свободная бета-субъединица) в сыворотке крови у женщин детородного возраста) рекомендуется проводить всем пациентам с ГК для выявления ПОМ [27].
ЕОК/ЕОАГ нет (УУР С, УДД 5)
Комментарии. Специфическое обследование по показаниям может включать экспресс-исследование уровня тропонинов I, T в крови, исследование уровня/активности изоферментов креатинкиназы МВ в крови, исследование уровня N- терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP) в крови, НУП, прицельную рентгенографию органов грудной клетки, ЭХО-КГ, КТ-ангиографию аорты и ее ветвей, КТ или МРТ головного мозга, УЗИ почек, исследование мочи на наркотики (метамфетамины, кокаин) (количественное определение одной группы психоактивных веществ, в том числе наркотических средств и психотропных веществ, их метаболитов в моче иммунохимическим методом) [505].
-
При ГК терапию антигипертензивными лекарственными средствами внутривенно рекомендуется проводить не позднее 15 минут от момента поступления в стационар [27, 507].
ЕОК/ЕОАГ нет (УУР С, УДД 5)
Комментарии. При лечении гипертонического криза для своевременной коррекции терапии в соответствии с изменениями АД оптимальным представляется в/в назначение препарата с коротким периодом полувыведения. Быстрое неконтролируемое снижение АД не рекомендовано, так как может привести к осложнениям [508].
У пациентов со злокачественной АГ можно рассмотреть осторожное пероральное назначение ИАПФ, БРА или ББ, так как почечная ишемия приводит к активации РААС. Лечение следует начинать с очень низких доз в условиях стационара, поскольку такие пациенты могут быть очень чувствительны к данным препаратам.
Для лечения ГК используются следующие парентеральные препараты:
- Вазодилататоры для лечения заболеваний сердца:
-- нитроглицерин** (при острой левожелудочковой недостаточности);
-- нитропруссида натрия дигидрат (является препаратом выбора при острой гипертонической энцефалопатии).
- ИАПФ: эналаприлат (предпочтителен при острой левожелудочковой недостаточности);
- ББ (предпочтительны при расслаивающей аневризме аорты и ОКС);
- диуретики (фуросемид** при острой левожелудочковой недостаточности);
- альфа-адреноблокаторы (урапидил**);
- антипсихотические средства (дроперидол**).
-
В остром периоде инсульта вопрос о необходимости снижения АД и его оптимальной величине рекомендуется решать совместно с врачом-неврологом, индивидуально для каждого пациента [27, 507].
ЕОК/ЕОАГ нет (УУР C, УДД 5)
Комментарии. Пациенты с инсультом требуют особого подхода, т.к. избыточное и/или быстрое снижение АД может привести к нарастанию ишемии головного мозга.
-
В большинстве других случаев врачам рекомендуется обеспечить быстрое, но не более чем на 25% от исходных значений, снижение АД за первые 2 часа от момента поступления в стационар [27, 507].
ЕОК/ЕОАГ нет (УУР C, УДД 5)
Комментарии. Рекомендуются следующие сроки и выраженность снижения АД [27, 507]:
- У пациентов со злокачественной АГ с или без почечной недостаточности среднее давление должно быть снижено на 20–25% от исходного в течение нескольких часов
- У пациентов с гипертонической энцефалопатией рекомендовано немедленное снижение среднего АД на 20–25% от исходного
- У пациентов с ОКС рекомендовано немедленное снижение САД ниже 140 мм рт. ст.
- У пациентов с кардиогенным отеком легких рекомендовано немедленное снижение САД ниже 140 мм рт. ст.
- У пациентов с расслоением аорты рекомендовано немедленное снижение САД ниже 120 мм рт. ст. и ЧСС ниже 60 уд/мин.
- У пациенток с эклампсией и тяжелой преэклампсией или HELLP-синдромом рекомендовано немедленное снижение САД ниже 160 мм рт. ст. и ДАД ниже 105 мм рт. ст.
Пациенты с ГК являются группой высокого риска [279, 280] и должны быть скринированы на наличие вторичной АГ. Выписка из стационара осуществляется при достижении безопасного стабильного уровня АД на фоне перорального приема препаратов. Наблюдение в амбулаторных условиях следует проводить хотя бы раз в месяц до достижения целевого АД. Далее рекомендуется длительное регулярное наблюдение специалистом.
Медицинская реабилитация
Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
Медицинская (кардиологическая) реабилитация пациентов с АГ высокого и очень высокого риска (согласно стратификации риска при АГ; табл.П13, П14 Прил.А3 и табл.П11, П12, Прил.Г2 проводится в плановом порядке после установления диагноза (при первом контакте с пациентом) или при длительном течении заболевания независимо от сроков заболевания при условии стабильности клинического состояния пациента, наличия медицинских показаний к проведению отдельных реабилитационных методов и основывается на пациент-ориентированном подходе [509].
- Рекомендуется всех пациентов с АГ высокого и очень высокого риска вовлекать в комплексную медицинскую реабилитацию, включающую в себя программу по коррекции и контролю кардиоваскулярных факторов риска и образа жизни (массы тела, АД, концентрации липидов и глюкозы крови, рациона питания, ежедневной физической активности) и программу по прекращению курения (при курении в любом виде) с целью снижения уровня АД, профилактики прогрессирования заболевания, повышения функциональных возможностей, улучшения качества жизни, психологического и социального функционирования [150, 138, 146, 510, 511, 512, 140].
ЕОК/ЕОАГ IA (УУР А, УДД 1)
Комментарии. Практические аспекты применения общих реабилитационных мероприятий и методов у пациентов с АГ представлены в Приложении П27/А3.
- Рекомендуется для проведения медицинской реабилитации пациентов с АГ высокого и очень высокого риска формировать мультидисциплинарную реабилитационную команду с целью определения индивидуальной программы реабилитации и проведения комплекса реабилитационных мероприятий [509, 513].
ЕОК/ЕОАГ нет (УУР С, УДД 5)
- Рекомендуется у всех пациентов с АГ в рамках программы кардиореабилитации проводить оценку клинико-функционального состояния с целью описания актуальных проблем здоровья пациента, определения функционирования органов и систем, выявления показаний и противопоказаний к реабилитационным мероприятиям, определения результатов реабилитации [509, 513, 514, 515].
ЕОК/ ЕОАГ нет (УУР С, УДД 5)
- Рекомендуется у пациентов с АГ проводить комплекс клинико-психологических исследований для оценки факторов риска, и адаптивных ресурсов психики пациента для определения необходимости их коррекции с целью улучшения качества жизни и повышения приверженности лечению, реабилитации и здоровому образу жизни [512, 516, 517, 518].
ЕОК/ЕОАГ IC (УУР А, УДД 2)
Комментарии. К психосоциальным факторам риска, обладающим доказанным негативным влиянием на приверженность лечению и изменению образа жизни, вовлекаемость в программу реабилитации, продуктивность взаимодействия с врачом, качество жизни и прогноз, относятся депрессия, тревога, хронический стресс, социальная изоляция и низкая социальная поддержка. При выявлении клинических нарушений психологического статуса рекомендуется проведение клинико-психологическое консультирование.
- Рекомендуется всем пациентам с контролируемой АГ аэробная физическая активность умеренной интенсивности (150 минут в неделю) или высокой интенсивности (75 минут в неделю) с целью улучшения результатов реабилитации, снижения уровня АД, риска прогрессирования заболевания и сердечно-сосудистых осложнений [150, 138, 519, 520, 521, 154].
ЕОК/ЕОАГ IA (УУР B, УДД 1)
Комментарии. Если пациент не способен быть физически активным 150 минут (2 часа 30 минут) в неделю, то он должен оставаться таковым согласно своим возможностям и клиническому состоянию [516].
- Рекомендуется пациентам с контролируемой АГ при отсутствии противопоказаний проводить нагрузочное тестирование посредством теста с физической нагрузкой - велоэргометрии или тредмил-теста; при их недоступности с помощью теста с 6-минутной ходьбой для оценки функционального состояния, выбора оптимального режима физических тренировок и контроля их эффективности [513].
ЕОК/ ЕОАГ нет (УУР С, УДД 5)
Комментарии. Отсутствие достижения целевых цифр АД, серьезные осложнения АГ (например, нарушения ритма сердца, выраженные ПОМ), сопутствующие заболевания в стадии декомпенсации являются противопоказаниями для проведения нагрузочного теста в дополнение к общепринятым противопоказаниям [522].
- Рекомендуется пациентов с контролируемой АГ при отсутствии противопоказаний включать в программу аэробных физических тренировок с целью коррекции уровня АД и кардиоваскулярных факторов риска, улучшения функционального статуса и качества жизни, повышения физической работоспособности [519, 523, 524, 525].
ЕОК/ ЕОАГ IA (УУР А, УДД 1)
Комментарии. Физические тренировки могут выполняться в индивидуальном формате и/или в организованных группах в лечебном учреждении и/или в домашних условиях после обучения и освоения программы (Приложение П22/А3). Персонализированная программа физических тренировок пациентов с контролируемой АГ (при отсутствии противопоказаний) включает регулярные физические аэробные (динамические) нагрузки от низкой до умеренной интенсивности (с учетом степени АГ), которые сочетаются с комплексами лечебной гимнастики и дыхательными упражнениями.
Для безопасности программы физической реабилитации рекомендуется осуществлять мониторинг состояния пациента (жалобы, клинические симптомы, уровень АД, ЧСС и ЭКГ - по показаниям), оценивать уровень физического напряжения по шкале Борга (Borg Rating of Perceived Exertion, Borg RPE) в процессе тренировки (Приложение Г7) [519]. У больных с АГ необходимо особо обращать внимание на возможное снижение уровня АД после физической тренировки, особенно у пожилых пациентов, получающих АГП.
- Рекомендуется всех пациентов с АГ информировать по вопросам, связанным с заболеванием, его лечением и профилактикой; обучать здоровому образу жизни, методам самоконтроля и самопомощи с целью повышения приверженности лечебным и реабилитационным вмешательствам, улучшения течения заболевания и качества жизни [150, 138, 146, 510, 511, 512, 140].
ЕОК/ЕОАГ IA (УУР А, УДД 1)
Комментарии. Информирование и обучение пациента рекомендуется проводить в любом доступном формате (индивидуально, в рамках реабилитационного консультирования и/или в «Школе для пациентов с АГ») в очном или онлайн режиме.
Госпитализация
Организация оказания медицинской помощи
Показания для плановой госпитализации:
- неясность диагноза и необходимость в специальных методах исследования (использование диагностических процедур, проведение которых невозможно или нецелесообразно в условиях поликлиники) для уточнения причины повышения АД (исключение симптоматических АГ);
- трудности в подборе медикаментозной терапии (сочетанная патология, повторяющиеся гипертонические кризы несмотря на проводимую АГТ);
- резистентная АГ.
Показания для экстренной госпитализации:
- гипертонический криз, не купирующийся на догоспитальном этапе;
- гипертонический криз при феохромоцитоме;
- гипертонический криз с выраженными явлениями гипертонической энцефалопатии;
- осложнения АГ, требующие интенсивной терапии: инсульт, ОКС, субарахноидальное кровоизлияние, острые нарушения зрения, отек легких, расслоение аорты, почечная недостаточность, эклампсия и тяжелая преэклампсия.
Показания к выписке пациента из стационара:
- установленный диагноз симптоматической АГ или ГБ с использованием специальных методов исследования при уточнении причины повышения АД;
- подобранная медикаментозная терапия при сочетанной патологии и/или отсутствии достижения целевого уровня АД или снижение АД на 25–30% от исходных значений на момент выписки из стационара;
- купированный гипертонический криз, отсутствие осложнений, требующих интенсивной терапии, стабилизация уровня АД.
Иные организационные технологии
При анализе работы медицинской организации с пациентами с АГ целесообразно анализировать следующие показатели:
- процент пациентов, достигших целевого АД менее 140/90 мм рт. ст. и 130/80 мм рт. ст. через 3, 6 и 12 месяцев наблюдения;
- процент пациентов, получающих комбинированную антигипертензивную терапию.
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Динамическое наблюдение (диспансерное наблюдение) — чрезвычайно важная составляющая медицинской помощи пациентам с АГ, задачами которого являются: поддержание целевых уровней АД, контроль выполнения врачебных рекомендаций по коррекции ФР, контроль за соблюдением режима приема АГП, оценка состояния органов-мишеней.
Алгоритм диспансерного наблюдения больных АГ с контролируемым артериальным давлением на фоне приема антигипертензивных лекарственных препаратов представлен в таблице П21/А3.
При стабильном течении АГ приемлемой альтернативой визитам в медицинское учреждение могут быть ДМАД (в том числе активный мониторинг АД при помощи дистанционных технологий при наличии возможности в медицинском учреждении) [526, 527, 528, 529].
Все рекомендации, даваемые пациенту, должны быть ясными, четкими и соответствовать его интеллектуальному уровню, должны быть четко обозначены даты последующих плановых визитов в рамках диспасерного наблюдения. Диспансерное наблюдение осуществляется пожизненно врачом-терапевтом, за исключением резистентной к лечению АГ.
С целью обеспечить осознанное участие пациента в лечебно-профилактическом процессе и повысить эффективность лечения целесообразно для ряда пациентов, для которых устных рекомендаций недостаточно, продублировать их в письменном виде.
- Всем пациентам с высоким нормальным АД (130–139/85–89 мм рт. ст.) рекомендуется изменение образа жизни [529, 27, 128].
ЕОК/ЕОАГ IА (УУР C, УДД 5)
- Рекомендуется всем пациентам с АГ в рамках диспансерного наблюдения проводить оценку факторов риска и ПОМ не реже, чем 1 раз в год [529, 27, 128].
ЕОК/ЕОАГ нет (УУР 5, УДД С)
- Рекомендуется выполнение ЭКГ, флюорографии или рентгенографии легких и оценка факторов риска и ПОМ всем пациентам с АГ в рамках диспансерного наблюдения не реже, чем 1 раз в год, а также выполнение ЭХО-КГ по показаниям и с интервалами, определяемым наличием сопутствующих заболеваний в соответствии с клиническими рекомендациями [529, 27, 128, 530, 531].
ЕОК/ЕОАГ нет (УУР 5, УДД С)
Комментарии. У пациентов с высоким нормальным АД или изолированной офисной АГ нередко выявляются дополнительные факторы риска, ПОМ, а также высокий риск развития устойчивой АГ [532, 533], поэтому даже при отсутствии лечения пациентов необходимо регулярно наблюдать (по крайней мере, ежегодно) для оценки клинического АД, АД, измеренного вне медицинского учреждения и СС риска. При ежегодных визитах следует обращать внимание на рекомендации по изменению образа жизни, которые являются методом адекватной терапии таких пациентов.
- Всем пациентам с АГ, которым была назначена АГТ, рекомендуется проводить плановые визиты к врачу, осуществляющему ведение пациента, для оценки переносимости, эффективности и безопасности лечения, а также контроля выполнения врачебных рекомендаций [27, 534, 535].
ЕОК/ЕОАГ нет (УУР B, УДД 2)
Комментарии. Визиты проводятся с интервалом в 3–4 недели до достижения целевого уровня АД (при отсутствии других причин более частых визитов). Целевое АД должно быть достигнуто в течение 3 месяцев.
- Всем пациентам с АГ в процессе динамического наблюдения каждые 6–12 месяцев и при поступлении в стационар рекомендуется проведение общего (клинического) анализа мочи и общего (клинического) анализа крови с исследованием уровня общего гемоглобина и оценкой гематокрита, исследованием уровня эритроцитов в крови, лейкоцитов, тромбоцитов, скорости оседания эритроцитов для выявления изменений, требующих дальнейшего обследования или коррекции терапии [27]
ЕОК/ЕОАГ нет (УУР С, УДД 5)
- Всем пациентам с АГ в процессе динамического наблюдения каждые 6–12 месяцев и при поступлении в стационар рекомендуется проведение анализа крови биохимического общетерапевтического (исследование уровня калия, натрия, глюкозы, креатинина, мочевой кислоты, общего белка, мочевины, общего билирубина, исследование уровня холестерина в крови, ЛНП, ЛВП и ТГ в крови, определение активности АСТ и АЛТ в крови) для оценки почечной и печеночной функции, выявления фактора риска сопутствующего атеросклероза и, при необходимости, коррекции терапии [27]
ЕОК/ЕОАГ нет (УУР С, УДД 5)
- Всем пациентам с АГ, принимающим АГТ, при ее недостаточной эффективности рекомендуется производить замену ранее назначенного АГП или присоединять другой АГП. При отсутствии эффективного снижения АД на фоне 2-компонентной терапии рекомендуется присоединение третьего препарата (одним из трех препаратов, как правило, должен быть диуретик) с обязательным последующим контролем эффективности, безопасности и переносимости комбинированной терапии [27]
ЕОК/ЕОАГ нет (УУР C, УДД 5)
Комментарии. Целевые уровни АД являются рекомендованными для достижения в каждой подгруппе пациентов, но важнейшим принципом их достижения является соблюдение безопасности и сохранения качества жизни пациента. Поэтому скорость достижения целевых значений и степень снижения АД могут быть скорректированы у конкретного пациента в зависимости от конкретной клинической ситуации. При этом плохая переносимость снижения АД может быть основанием для более медленной титрации доз и числа назначаемых препаратов, равно как и при хорошей переносимости АД может быть снижено до более низких значений, чем рекомендовано в среднем. Недостижение целевого АД в указанные сроки не является ошибочным, если это продиктовано клинической необходимостью. Если врач считает, что препятствием к достижению целевого АД является плохая приверженность пациента, это должно находить отражение в медицинской документации и должны быть предприняты и зафиксированы меры по повышению приверженности. В этих случаях недостижение целевого уровня не должно считаться дефектом оказания помощи.
- Пациентам с высоким и очень высоким сердечно-сосудистым риском (таблица П13, Приложение А3 и Приложение Г2), а также для пациентов, получающих только немедикаментозное лечение, и для лиц с низкой приверженностью к лечению после достижения целевого уровня АД на фоне проводимой терапии последующие визиты к врачу, осуществляющему ведение пациента, рекомендуется проводить не реже, чем один раз в 3 месяца; визиты для пациентов со средним и низким риском, которые регулярно измеряют АД дома, рекомендуется проводить с интервалом в 4–6 месяцев [536].
ЕОК/ЕОАГ нет (УУР С, УДД 2)
- Пациентам с АГ для повышения приверженности к проводимой АГТ рекомендуется проведение ДМАД (в том числе активного мониторинга АД при помощи дистанционных технологий при наличии возможности в медицинском учреждении) и ведение дневников с указанием доз принимаемых препаратов и уровня АД [27, 534, 535].
ЕОК/ЕОАГ нет (УУР B, УДД 2)
- Пациентам с АГ для повышения эффективности и приверженности к проводимой АГТ рекомендуется проведение телемониторинга показателей системной гемодинамики с телеметрической передачей результатов измерения АД непосредственно в лечебное учреждение для оперативной обработки информации и оперативного принятия решения [537, 538, 526].
ЕОК/ЕОАГ нет (УУР В, УДД 1)
Комментарии. Критериями отбора контингента больных для телемониторинга АД являются: а) плохо контролируемая АГ любого генеза; б) необходимость подбора АГТ у пациентов с впервые выявленной АГ; в) наличие клинических показаний для ДМАД ((в том числе активного мониторинга АД при помощи дистанционных технологий) (Таблица П10/А3); г) высокий, очень высокий и экстремальный риск развития сердечно-сосудистых осложнений согласно шкале оценки глобального (суммарного) 10-летнего сердечно-сосудистого риска у пациентов с АГ (Таблица П12/Г2).
- Рекомендуется при динамическом наблюдении особое внимание уделять показателям АД в ночные часы (особенно у пациентов с метаболическим синдромом (МС), сахарным диабетом (СД), синдромом обструктивного апноэ во время сна (СОАС), хронической болезнью почек (ХБП) 3–5-й ст.) и ранние утренние часы с целью снижения риска таких осложнений, как ИМ, инсульт [27, 38, 39].
ЕОК/ЕОАГ нет (УУР В, УДД 2)
Информация
Источники и литература
-
Клинические рекомендации Российского кардиологического общества
- Клинические рекомендации Российского кардиологического общества - 1. Rosenberg WM, Gray JA et al. Evidence based medicine: what it is and what it isn"t. BMJ 1996, January; 312 (7023): 71–72.. 2. Федеральный закон от 21.11.2011 № 323-ФЗ (ред. от 03.04.2017) «Об основах охраны здоровья граждан в Российской Федерации». 3. Эпидемиологический словарь, 4-е издание. Под ред. Джона М. Ласта для Международной эпидемиологической ассоциации. М., 2009. 316 с.. 4. Федеральное агентство по техническому регулированию и метрологии. Национальный стандарт Российской Федерации. ГОСТР 52379-2005. Надлежащая клиническая практика. Москва, 2005. 5. Федеральный закон от 12.04.2010 № 61-ФЗ (ред. от 14.07.2022 N 311-ФЗ)) «Об обращении лекарственных средств».. 6. Jansen RW, Lipsitz LA. Postprandial hypotension: epidemiology, pathophysiology, and clinical management. Ann Int Med 1995;122(4):286–295. 7. Малая медицинская энциклопедия. М.: Медицинская энциклопедия, 1991—96 гг. [Электронный ресурс]. Режим доступа:http://dic.academic.ru/dic.nsf/enc_medicine/28878/Синдром. 8. Общероссийская общественная организация «Российская ассоциация геронтологов и гериатров». Клинические рекомендации «Старческая астения». 2020., https://cr.minzdrav.gov.ru/recomend/613_1. 9. Андреева Н. С., Реброва О. Ю., Зорин Н. А. и др. Системы оценки достоверности научных доказательств и убедительности рекомендаций: сравнительная характеристика и перспективы унификации. Медицинские технологии. Оценка и выбор. 2012. №. 4. С. 10–24.. 10. Rapsomaniki E et al. Blood pressure and incidence of twelve cardiovascular diseases: lifetime risks, healthy life-years lost, and age-specific associations in 1• 25 million people. The Lancet 383.9932 (2014):1899–1911.. 11. Ehret GB, Caulfield MJ. Genes for blood pressure: an opportunity to understand hypertension. Eur Heart J 2013;34:951–961.. 12. «2023 ESH Guidelines for the management of arterial hypertension The Task Force for the management of arterial hypertension of the European Society of Hypertension Endorsed by the European Renal Association (ERA),» and the International Society of Hypertension (ISH). Journal of Hypertension ():10.1097/HJH.0000000000003480, June 21, 2023. | DOI: 10.1097/HJH.0000000000003480. 13. Elliott P, Stamler J, Nichols R, et al. Intersalt revisited: further analyses of 24 hour sodium excretion and blood . pressure within and across populations. Intersalt Cooperative Research Group. . BMJ 1996;312:1249–1253.. 14. «Guo Y, Li X, Wang Z, Yu B. Gut Microbiota Dysbiosis in Human Hypertension: A Systematic Review of Observational Studies. Front Cardiovasc Med. 2021;8:650227». 15. «Wilck N, Matus MG, Kearney SM, et al. Salt-responsive gut commensal modulates TH17 axis and disease.». 16. «Griendling KK, Camargo LL, Rios FJ, et al. Oxidative stress and hypertension. Circ Res 2021; 128:993–1020.». 17. Кушаковский М. С. Эссенциальная гипертензия (гипертоническая болезнь). Причины, механизмы, клиника, лечение. СПб., 2002.. 18. Ланг Г. Ф. Гипертоническая болезнь. М.: Медгиз, 1950. 459 с.. 19. Постнов Ю. В., Орлов С. Н. Первичная гипертензия как патология клеточных мембран. М.: Медицина, 1987. 192 с.. 20. Мясников А. Л. Гипертоническая болезнь. М.: Медгиз, 1954.. 21. «Page IH. Pathogenesis of arterial hypertension. J Am Med Assoc 1949; 140:451–458.». 22. Распространенность факторов риска неинфекционных заболеваний в российской популяции в 2012–2013 гг. Результаты исследования ЭССЕ-РФ. Кардиоваскулярная терапия и профилактика 2014; 13(6):4–11.. 23. Бойцов С. А., Баланова Ю. А., Шальнова С. А., Деев А. Д. и др. Артериальная гипертония среди лиц 25–64 лет: распространенность, осведомленность, лечение и контроль. По материалам исследования ЭССЕ. Кардиоваскулярная терапия и профилактика. 2014;4:4-14.. 24. Kearney PM, Whelton M, Reynolds K, et al. Global burden of hypertension: analysis of worldwide data. Lancet 2005;365:217–223.. 25. Worldwide trends in hypertension prevalence and progress in treatment and control from 1990 to 2019: a pooled analysis of 1201 population-representative studies with 104 million participants. NCD Risk Factor Collaboration (NCD-RisC)., Lancet 2021; 398: 957–80. doi:10.1016/ S0140-6736(21) 01330-1.. 26. Franklin SS, Lopez VA, Wong ND, et al. Single versus combined blood pressure components and risk for cardiovascular disease: the Framingham Heart Study. Circulation 2009;119:243–250.. 27. Williams B, Mancia G, Spiering W et al. 2018 ESC/ESH Guidelines for the management of arterial hypertension: The Task Force for the management of arterial hypertension of the European Society of Cardiology and the European Society of Hypertension:, The Task Force for the management of arterial hypertension of the European Society of Cardiology and the European Society of Hypertension. JHypertens 2018;36(10):1953–2041.. 28. Lewington S, Clarke R, Qizilbash N et al. Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies. Lancet 2002;360:1903–1913.. 29. Lip GYH, Coca A, Kahan T, et al. Hypertension and cardiac arrhythmias: executive summary of a consensus document from the European Heart Rhythm Association (EHRA) and ESC Council on Hypertension, endorsed by the Heart Rhythm Society (HRS),, Asia-Pacific Heart Rhythm Society (APHRS), and Sociedad Latinoamericana de Estimulacion Cardiaca y Electrofisiologia (SOLEACE). Eur Heart J Cardiovasc Pharmacother 2017;3:235–250.. 30. Gottesman RF, Albert MS, Alonso A, et al. Associations between midlife vascular risk factors and 25-year incident dementia in the Atherosclerosis Risk in Communities (ARIC) cohort. JAMA Neurol 2017;74:1246–1254.. 31. Rovio SP, Pahkala K, Nevalainen J et al. Cardiovascular risk factors from childhood and midlife cognitive performance: the Young Finns study. J Am Coll Cardiol 2017;69:2279–2289.. 32. Vishram JK, Borglykke A, Andreasen AH, et al, MORGAM Project. Impact of age on the importance of systolic and diastolic blood pressures for stroke risk: the MOnica, Risk, Genetics, Archiving, and Monograph (MORGAM) project. Hypertension 2012;60:1117–1123. 33. Brown DW, Giles WH, Greenlund KJ. Blood pressure parameters and risk of fatal stroke, NHANES II mortality study. Am J Hypertens 2007;20:338–341.. 34. Franklin SS, Khan SA, Wong ND, et al. Is pulse pressure useful in predicting risk for coronary heart disease? The Framingham heart study. Circulation 1999;100:354–360.. 35. Domanski M, Mitchell G, Pfeffer M, Neaton JD, Norman J, Svendsen K, Grimm R, Cohen J, Stamler J, MRFIT Research Group. Pulse pressure and cardiovascular disease-related mortality: follow-up study of the Multiple Risk Factor Intervention Trial (MRFIT)., JAMA 2002;287:2677–2683.. 36. Кобалава Ж. Д., Конради А. О., Недогода С. В. и др. Меморандум экспертов Российского кардиологического общества по рекомендациям Европейского общества кардиологов/Европейского общества по артериальной гипертензии по лечению артериальной гипертензии, 2018 г. Российский кардиологический журнал. 2018;(12):131–42.. 37. Reino-Gonzalez S. et al. How in-office and ambulatory BP monitoring compare: A systematic review and meta-analysis. – 2017.. 38. Kollias A., Ntineri A., Stergiou G. S. Association of night-time home blood pressure with night-time ambulatory blood pressure and target-organ damage: a systematic review and meta-analysis //Journal of hypertension. – 2017. – Т. 35. – №. 3. – С. 442-452.. 39. Fagard RH, Celis H, Thijs L, et al. Daytime and night-time blood pressure as predictors of death and cause-specific cardiovascular events in hypertension. Hypertension 2008; 51:55–61.. 40. Ward AM, Takahashi O, Stevens R, Heneghan C. Home measurement of blood pressure and cardiovascular disease: systematic review and meta-analysis of prospective studies. J Hypertens 2012; 30:449–456.. 41. Mancia G, Facchetti R, Bombelli M, et al. Long-term risk of mortality associated with selective and combined elevation in office, home and ambulatory blood pressure. Hypertension 2006; 47:846–853.. 42. Fagard RH, Cornelissen VA. Incidence of cardiovascular events in white-coat, masked and sustained hypertension vs. true normotension: a meta-analysis. J Hypertens 2007; 25:2193–219.. 43. Rimoldi SF, Scherrer U, Messerli FH. Secondary arterial hypertension: when, who, and how to screen? Eur Heart J 2014;35:1245–1254.. 44. Carey RM, Calhoun DA, Bakris GL. Resistant Hypertension: Detection, Evaluation, and Management: A Scientific Statement From the American Heart Association. Hypertension. 2018 Nov;72(5):e53-e90.. 45. Noubiap JJ, Nansseu JR, Nyaga UF et al. Global prevalence of resistant hypertension: a meta-analysis of data from 3.2 million patients Heart 2019;105:98–105.. 46. Albasri A. et al. A comparison of blood pressure in community pharmacies with ambulatory, home and general practitioner office readings: systematic review and meta-analysis //Journal of hypertension. – 2017. – Т. 35. – №. 10. – С. 1919.. 47. Sega R, Facchetti R, Bombelli M, et al.Prognostic value of ambulatory and home blood pressures compared with office blood pressure in the general population: follow-up results from the Pressioni Arteriose Monitorate e Loro Associazioni (PAMELA) study., Circulation 2005;111:1777–1783.. 48. «Stergiou GS, Palatini P, Parati G, et al., European Society of Hypertension Council and the European Society of Hypertension Working Group on Blood Pressure Monitoring and Cardiovascular Variability.,» 2021 European Society of Hypertension practice guidelines for office and out-of-office blood pressure measurement. J Hypertens 2021; 39:1293–1302. . 49. «Stergiou GS, Mukkamala R, Avolio A, et al., European Society of Hypertension Working Group on Blood Pressure Monitoring and Cardiovascular Variability. Cuffless blood pressure measuring devices:,» review and statement by the European Society of Hypertension Working Group on Blood Pressure Monitoring and Cardiovascular Variability. J Hypertens 2022; 40:1449–1460. . 50. Clark CE, Taylor RS, Shore AC, et al. Association of a difference in systolic blood pressure between arms with vascular disease and mortality: a systematic review and meta-analysis. Lancet 2012;379:905–914.. 51. Tucker KL, Sheppard JP, Stevens R et al. Self-monitoring of blood pressure in hypertension: a systematic review and individual patient data meta-analysis. PLoS Med 2017;14:e1002389.. 52. «Yang WY, Melgarejo JD, Thijs Let al., International Database on Ambulatory Blood Pressure in Relation to Cardiovascular Outcomes (IDACO) Investigators. Association of office and ambulatory blood pressure with mortality and cardiovascular outcomes.,» JAMA 2019; 322:409–420.. 53. «Fujiwara T, Hoshide S, Kanegae H, Kario K. Cardiovascular event risks associated with masked nocturnal hypertension defined by home blood pressure monitoring in the J-HOP Nocturnal Blood Pressure Study. Hypertension 2020; 76:259–266.». 54. «Stergiou GS, Palatini P, Parati G, et al., European Society of Hypertension Council and the European Society of Hypertension Working Group on Blood Pressure Monitoring and Cardiovascular Variability. 2021 European Society of Hypertension practice,» guidelines for office and out-of-office blood pressure measurement. J Hypertens 2021; 39:1293–1302.. 55. «Parati G, Bilo G, Kollias A, et al. Blood pressure variability: methodological aspects, clinical relevance and practical indications for management - a European Society of Hypertension position paper 0. J Hypertens 2023; 41:527–544.». 56. «Wang N, Harris K, Hamet P, , et al. Cumulative systolic blood pressure load and cardiovascular risk in patients with diabetes. J Am Coll Cardiol 2022; 80:1147–1155.». 57. «Mahfoud F, Mancia G, Schmieder RE, et al. Cardiovascular risk reduction after renal denervation according to time in therapeutic systolic blood pressure range. J Am Coll Cardiol 2022; 80:1871–1880.». 58. «Cheng YB, Thijs L, Aparicio LS, et al. Risk stratification by cross-classification of central and brachial systolic blood pressure. Hypertension 2022; 79:1101–1111.». 59. «Sharman JE, Avolio AP, Baulmann J, et al. Validation of noninvasive central blood pressure devices: ARTERY Society task force consensus statement on protocol standardization. Eur Heart J 2017; 38:2805–2812». 60. «Palatini P, Rosei EA, Avolio A, et al. Isolated systolic hypertension in the young: a position paper endorsed by the European Society of Hypertension. J Hypertens. 2018;36(6):1222-1236. doi: 10.1097/HJH.0000000000001726». 61. «Kario K. Orthostatic hypertension-a new haemodynamic cardiovascular risk factor. Nat Rev Nephrol 2013; 9:726–738.». 62. «Kostis WJ, Sargsyan D, Mekkaoui C, et al. Association of orthostatic hypertension with mortality in the Systolic Hypertension in the Elderly Program. J Hum Hypertens 2019; 33:735–740.». 63. «Dani M, Dirksen A, Taraborrelli P, et al. Orthostatic hypotension in older people: considerations, diagnosis and management. Clin Med (Lond) 2021; 21:e275–e282.». 64. SCORE2-OP working group and ESC Cardiovascular risk collaboration, SCORE2-OP risk prediction algorithms: estimating incident cardiovascular event risk in older persons in four geographical risk regions,, European Heart Journal, Volume 42, Issue 25, 1 July 2021, Pages 2455–2467, https://doi.org/10.1093/eurheartj/ehab312.. 65. SCORE2 working group and ESC Cardiovascular risk collaboration, SCORE2 risk prediction algorithms: new models to estimate 10-year risk of cardiovascular disease in Europe,, European Heart Journal, Volume 42, Issue 25, 1 July 2021, Pages 2439–2454, https://doi.org/10.1093/eurheartj/ehab309..
Информация
Список сокращений
АГ — артериальная гипертензия
АГ — артериальная гипертензия
АГП — антигипертензивные препараты (антигипертензивные средства)
АГТ — антигипертензивная лекарственная терапия
АГЭ — антигипертензивный эффект
АД — артериальное давление
АИР — агонисты имидазолиновых рецепторов
АК — антагонисты кальция (блокаторы кальциевых каналов)
АКС — ассоциированное клиническое состояние
АЛТ — аланинаминотрансфераза альфа1-АБ — альфа-адреноблокаторы
АМКР — антагонисты минералокортикоидных рецепторов (антагонисты альдостерона)
АПФ — ангиотензинпревращающий фермент
АРНИ – ангиотензиновых рецепторов и неприлизина ингибитор (антагонисты рецепторов ангиотензина II в комбинации с другими средствами)
АСТ — аспартатаминотрансфераза
АСК — ацетилсалициловая кислота
БА — бронхиальная астма
ББ — бета-адреноблокатор
БРА — блокатор рецепторов ангиотензина (антагонисты рецепторов ангиотензина II)
БСК — болезни системы кровообращения
ГБ — гипертоническая болезнь
ГК — гипертонический криз
ГКС — глюкокортикостероиды (глюкокортикоиды, кортикостероиды системного действя)
ГЛЖ — гипертрофия левого желудочка
ДАД — диастолическое артериальное давление
ДМАД — домашнее мониторирование артериального давления (в том числе активный мониторинг АД при помощи дистанционных технологий)
ЕОК/ЕОАГ — Европейское общество кардиологов/Европейское общество артериальной гипертонии
ИААГ — изолированная амбулаторная артериальная гипертензия
ИАПФ — ингибиторы ангиотензинпревращающего фермента (АПФ) (ингибиторы АПФ)
ИБС — ишемическая болезнь сердца
ИДАГ — изолированная диастолическая артериальная гипертензия
ИМ — инфаркт миокарда
ИММЛЖ — индекс массы миокарда левого желудочка
ИМТ — индекс массы тела
иНГЛТ-2 – Ингибиторы натрий-глюкозного котранспортера 2-го типа (ингибиторы натрийзависимого переносчика глюкозы 2 типа)
иРААС – ингибиторы ренин-ангиотензин-альдостероновой системы (средства, действующие на ренин-ангиотензиновую систему)
ИСАГ — изолированная систолическая артериальная гипертензия
КТ — компьютерная томография
ЛЖ — левый желудочек
ЛП — левое предсердие
ЛВП — липопротеиды высокой плотности
ЛПИ — лодыжечно-плечевой индекс
ЛНП — липопротеиды низкой плотности
МРТ — магнитно-резонансная томография
МС — метаболический синдром
Недигидропиридиновый АК - селективный блокатор кальциевых каналов с прямым действием на сердце
не-ЛВП — липопротеиды невысокой плотности
НПВП – нестероидные противовоспалительные и противоревматические препараты
НТГ — нарушенная толерантность к глюкозе
ОК — оральные контрацептивы (гормональные контрацептивы системного действия)
ОКС — острый коронарный синдром
ОПСС — общее периферическое сосудистое сопротивление
ОХС — общий холестерин
ОЦК — объем циркулирующей крови
ПД — пульсовое давление
ПОАК — пероральные антикоагулянты (антитромботические средства)
ПОМ — поражение органов-мишенейПрепараты центрального действия – антиадренергические средства центрального действия
РААС — ренин-ангиотензин-альдостероновая система
РКИ — рандомизированные клинические исследования
РФ — Российская Федерация
САД — систолическое артериальное давление
САС — симпато-адреналовая система
СД — сахарный диабет
СКФ — скорость клубочковой фильтрации
СМАД — суточное мониторирование артериального давления
СН – сердечная недостаточность
СНС — симпатическая нервная система
СОАС — синдром обструктивного апноэ во время сна
СПВ — скорость пульсовой волны
СС — сердечно-сосудистый
ССЗ — сердечно-сосудистые заболевания
ССО — сердечно-сосудистые осложнения
ТГ — триглицериды
ТИА — транзиторная ишемическая атака
Т3 — трийодтиронин
Т4 — тироксин
ТТГ — тиреотропный гормон
УДД — уровень достоверности доказательств
УЗИ — ультразвуковое исследование
УУР — уровень убедительности рекомендаций
ФВ — фракция выброса
ФК — функциональный класс
ФП — фибрилляция предсердий
ФР — фактор риска
ХБП — хроническая болезнь почек
ХОБЛ — хроническая обструктивная болезнь легких
ХПН — хроническая почечная недостаточность
ХС — холестерин
ХСН — хроническая сердечная недостаточность
ХСНнФВ — хроническая сердечная недостаточность с низкой фракцией выброса
ХСНсФВ — хроническая сердечная недостаточность с сохраненной фракцией выброса
ХСНунФВ — хроническая сердечная недостаточность с умеренно сниженной фракцией выброса
ЦАД — центральное артериальное давление
ЦВБ — цереброваскулярная болезнь
ЧСС — частота сердечных сокращений
ЭД — эректильная дисфункция
ЭКГ — электрокардиограмма
ЭхоКГ — эхокардиография
CKD-EPI — ChronicKidneyDiseaseEpidemiology Collaboration
ESC/ESH — European society of cardiology/European society of hypertension
MDRD — Modification of Diet in Renal Disease
SCORE-2 — Systemic coronary risk evaluation -2
SCORE-2-OP - Systemic coronary risk evaluation -2 -Older Persons
Ингибиторы VEGFR - Ингибиторы тирозинкиназы рецептора фактора роста эндотелия сосудов
Термины и определения
Артериальная гипертензия (АГ)— синдром повышения артериального давления (АД) при гипертонической болезни и симптоматических АГ выше пороговых значений, определенных в результате эпидемиологических и рандомизированных контролируемых исследований, продемонстрировавших связь с повышением сердечно-сосудистого риска и целесообразность и пользу лечения, направленного на снижение АД ниже этих уровней АД (Синоним – Артериальная гипертония (АГ))
Артериальная гипертензия у молодых — повышение АД выше пороговых значений у лиц моложе 50 лет
Высокое нормальное АД — давление в диапазоне систолического АД (САД) от 130 до 139 мм рт. ст. и/или диастолического АД (ДАД) от 85 до 89 мм рт. ст.
Гипертоническая болезнь (ГБ) — хронически протекающее заболевание, основным проявлением которого является повышение АД, не связанное с выявлением явных причин, приводящих к развитию вторичных форм АГ (симптоматические АГ).
Доказательная медицина — надлежащее, последовательное и осмысленное использование современных наилучших доказательств (результатов клинических исследований) в сочетании с индивидуальным клиническим опытом и c учетом ценностей и предпочтений пациента в процессе принятия решений о состоянии здоровья и лечении пациента [1].
Заболевание — состояние, возникающее в связи с воздействием патогенных факторов, нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма [2].
Изменение образа жизни — мероприятия, направленные на нормализацию веса и характера питания, двигательной активности, отказ от курения и алкоголя, целью которых является снижение сердечно-сосудистого риска.
Изолированная амбулаторная АГ (маскированная АГ) — форма гипертонии, особенностью которой являются нормальные показатели офисного АД (<140/90 мм рт. ст.) и повышенные — по данным суточного мониторирования АД (СМАД) и/или домашнего мониторирования АД (ДМАД (в том числе активный мониторинг АД при помощи дистанционных технологий)).
Изолированная офисная АГ (гипертония белого халата) — форма АГ, при которой повышение АД ≥140 и/или ≥90 мм рт. ст. отмечается только на приеме у врача, а при измерении АД методом домашнего мониторирования АД (ДМАД (в том числе активный мониторинг АД при помощи дистанционных технологий)). и/или суточного мониторирования АД (СМАД) показатели АД — в пределах нормальных значений.
Изолированная систолическая АГ–повышение САД ≥140 мм рт. ст. при уровне ДАД <90 мм рт. ст.
Исход — любой возможный результат, возникающий от воздействия причинного фактора, профилактического или терапевтического вмешательства, все установленные изменения состояния здоровья, возникающие как следствие вмешательства [3].
Клиническое исследование — любое исследование, проводимое с участием человека в качестве субъекта для выявления или подтверждения клинических и/или фармакологических эффектов исследуемых продуктов и/или выявления нежелательных реакций на исследуемые продукты, и/или изучения их всасывания, распределения, метаболизма и выведения с целью оценить их безопасность и/или эффективность [4].
Конфликт интересов — ситуация, при которой у медицинского или фармацевтического работника при осуществлении ими профессиональной деятельности возникает личная заинтересованность в получении лично либо через представителя компании материальной выгоды или иного преимущества, которое влияет или может повлиять на надлежащее исполнение ими профессиональных обязанностей вследствие противоречия между личной заинтересованностью медицинского работника или фармацевтического работника и интересами пациента [2].
Лекарственные препараты — лекарственные средства в виде лекарственных форм, применяемые для профилактики, диагностики, лечения заболевания, реабилитации, для сохранения, предотвращения или прерывания беременности [5].
Медицинская реабилитация —комплекс мероприятий медицинского и психологического характера, направленных на полное или частичное восстановление нарушенных и (или) компенсацию утраченных функций пораженного органа либо системы организма, поддержание функций организма в процессе завершения остро развившегося патологического процесса или обострения хронического патологического процесса в организме, а также на предупреждение, раннюю диагностику и коррекцию возможных нарушений функций поврежденных органов либо систем организма, предупреждение и снижение степени возможной инвалидности, улучшение качества жизни, сохранение работоспособности пациента и его социальную интеграцию в общество [2].
Медицинское вмешательство — выполняемые медицинским работником и иным работником, имеющим право на осуществление медицинской деятельности, по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, диагностическую, лечебную, реабилитационную или исследовательскую направленность виды медицинских обследований и (или) медицинских манипуляций, а также искусственное прерывание беременности [2].
Нормальное АД — давление в диапазоне САД 120–129 мм рт. ст. и/или ДАД 80–84 мм рт. ст.
Оптимальное АД — САД менее 120 ммрт. ст. и/или ДАД менее 80 мм рт. ст.
Очень пожилые пациенты — пациенты в возрасте ≥ 80 лет.
Пациент — физическое лицо, которому оказывается медицинская помощь или которое обратилось за оказанием медицинской помощи независимо от наличия у него заболевания и от его состояния [2].
Пожилой пациент – пациент в возрасте 60 лет и старше.
Политаблетка (полипилл, комбинированный препарат с фиксированными дозировками) одноцелевого и многоцелевого действия - фиксированная комбинация лекарственных препаратов с однонаправленным или разнонаправленным фармакодинамическим эффектом.
Постпрандиальная гипотензия — снижение систолического АД более, чем на 20 мм рт. ст. в течение двух часов после приема пищи при нахождении в положении лежа или сидя [6].
Постуральная гипотензия — снижение САД на 20 мм рт. ст. и более и/или ДАД — на 10 мм рт. ст. и более в первые 3 мин при переходе из горизонтального в вертикальное положение.
Предиабет – это нарушение углеводного обмена, при котором не достигаются критерии сахарного диабета, но превышены нормальные значения глюкозы крови (включает любое из нарушений: нарушенную гликемию натощак и нарушенную толерантность к глюкозе)
Псевдорезистентная АГ — случаи резистентной АГ, в которых не могут быть исключены причины плохого контроля АД: эффект «белого халата», плохая приверженность к лечению, неправильно подобранная терапия, неправильное измерениеАД, выраженная кальцификация артерий, регулярный прием препаратов, повышающих АД, факторы образа жизни, наличие синдрома обструктивного апноэ во время сна.
Пульсовое давление — разница между САД и ДАД.
Рабочая группа по разработке/актуализации клинических рекомендаций — коллектив специалистов, работающих совместно и согласованно в целях разработки/актуализации клинических рекомендаций и несущих общую ответственность за результаты данной работы.
Резистентная АГ — диагностируется в случаях, когда назначение трех АГП (включая диуретик) в оптимальных или максимально переносимых дозах не приводит к достижению целевого АД ниже 140 и/или 90 мм рт. ст. у приверженных к лечению пациентов. При этом отсутствие контроля АД подтверждено измерением АД вне медицинского учреждения (СМАД, ДМАД (в том числе активный мониторинг АД при помощи дистанционных технологий), а вторичные причины АГ исключены.
Синдром — устойчивая совокупность ряда симптомов с единым патогенезом [7].
Синдром старческой астении — гериатрическийсиндром, характеризующийся возраст-ассоциированным снижением физиологического резерва и функций многих систем организма, приводящий к повышенной уязвимости организма пожилого человека к воздействию эндо- и экзогенных факторов и высокому риску развития неблагоприятных исходов для здоровья, потери автономности и смерти [8].
Состояние — изменения организма, возникающие в связи с воздействием патогенных и (или) физиологических факторов и требующие оказания медицинской помощи [2].
Уровень достоверности доказательств — степень уверенности в том, что полученный эффект от применения медицинского вмешательства является истинным [9].
Уровень убедительности рекомендаций — степень уверенности в достоверности эффекта вмешательства и в том, что следование рекомендациям принесет больше пользы, чем вреда в конкретной ситуации [9].
Фиксированная комбинация лекарственных препаратов — сочетание двух и более разных классов препаратов в одной таблетке.
Хроническая алкогольная интоксикация — комплекс физиологических, поведенческих и когнитивных явлений, при которых употребление алкогольных напитков начинает занимать более важное место в системе ценностей человека, чем другие формы поведения, которые ранее были более важными для него.
Хроническая болезнь почек — это персистирующее в течение трех месяцев или более поражение почек вследствие действия различных этиологических факторов, анатомической основой которого является процесс замещения нормальных анатомических структур фиброзом, приводящий к его дисфункции.
Целевой уровень АД — уровень АД, достижение которого в процессе лечения позволяет добиться наиболее благоприятного соотношения польза (снижение сердечно-сосудистого (СС) риска) — риск (неблагоприятные эффекты).
Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Снижение АД, достижение и удержание его на целевом уровне является ключевым фактором, влияющим на прогноз и улучшающим сердечно-сосудистые исходы у пациентов с АГ.
Другими важными целями при лечении АГ являются:
- максимальное снижение риска развития ССО и смерти;
- коррекция всех модифицируемых ФР (курение, дислипидемия, гипергликемия, ожирение);
- предупреждение, замедление темпа прогрессирования и/или уменьшение ПОМ;
- лечение сопутствующих заболеваний (ИБС, ХСН, СД, ФП, ХБП).
Критерии оценки качества медицинской помощи
Критерии оценки качества первичной медико-санитарной помощи взрослым при артериальной гипертензии (коды по МКБ - 10: I10, I11, I12, I13, I15)
|
N п/п
|
Критерии оценки качества
|
Оценка выполнения
|
|---|---|---|
|
1
|
Зафиксировано в медицинской документации повышение офисного (клинического) артериального давления выше 140 или 90 мм рт. ст. на повторных визитах, либо на основании суточного мониторирования артериального давления (среднее за 24 часа ≥130 мм или ≥80 мм рт. ст.)
|
Да/Нет
|
|
2
|
Выполнен анализ крови биохимический общетерапевтический (креатинин, расчетная скорость клубочковой фильтрации, глюкоза, калий, натрий, мочевая кислота, общий холестерин, липопротеины низкой плотности, триглицериды, липопротеины высокой плотности)
|
Да/Нет
|
|
3
|
Выполнен общий (клинический) анализ крови
|
Да/Нет
|
|
4
|
Выполнен общий (клинический) анализ мочи
|
Да/Нет
|
|
5
|
Выполнена качественная оценка протеинурии тест-полоской или определение альбумина в моче
|
Да/Нет
|
|
6
|
Выполнена регистрация электрокардиограммы в 12 отведениях
|
Да/Нет
|
|
7
|
Клинический диагноз установлен с указанием стадии заболевания, степени повышения артериального давления (при отсутствии терапии), категории риска, наличия поражения органов-мишеней и ассоциированных клинических состояний
|
Да/Нет
|
|
8
|
Даны рекомендации по модификации образа жизни
|
Да/Нет
|
|
9
|
Выполнено назначение антигипертензивной лекарственной терапии после 3-го месяца модификации образа жизни (при артериальной гипертензии 1-й степени и низком или среднем риске при неэффективности модификации образа жизни)
|
Да/Нет
|
|
10
|
Лицам с АГ 2-й степени и выше назначена комбинированная двухкомпонентная антигипертензивная терапия сразу после постановки диагноза и проведена ее интенсификация для достижения целевого АД
|
Да/Нет
|
|
11
|
Достигнут целевой уровень САД<140 мм рт. ст. и ДАД < 90 мм рт. ст. через 3 месяца от начала лечения, а при условии хорошей переносимости в течение 6 месяцев достигнут целевой уровень 130/80 мм рт. ст. или ниже. При недостижении целевого АД приведено объяснение необходимости индивидуального уровня АД и скорости его снижения (плохая переносимость, побочные эффекты лекарственной терапии, низкая приверженность пациента к лечению, включая невыполнения рекомендаций врача, необходимость ревизии поставленного диагноза для исключения симптоматической АГ, наличие сопутствующей патологии или лекарственной терапии, затрудняющей контроль АД)
|
Да/Нет
|
|
12
|
Пациент взят под диспансерное наблюдение
|
Да/Нет
|
Критерии оценки качества специализированной медицинской помощи взрослым при артериальной гипертензии (коды по МКБ - 10: I10, I11, I12, I13, I15)
|
N п/п
|
Критерии оценки качества
|
Оценка выполнения
|
|---|---|---|
|
1
|
Зафиксировано в медицинской документации повышение офисного (клинического) артериального давления выше 140 или 90 мм рт. ст. на повторных визитах, либо на основании суточного мониторирования артериального давления (среднее за 24 часа ≥130 мм или ≥80 мм рт. ст.)
|
Да/Нет
|
|
2
|
Клинический диагноз установлен с указанием стадии заболевания, степени повышения артериального давления (при отсутствии терапии), категории риска, наличия поражения органов-мишеней и ассоциированных клинических состояний
|
Да/Нет
|
|
3
|
Выполнен анализ крови биохимический общетерапевтический (креатинин, расчетная скорость клубочковой фильтрации, глюкоза, калий, натрий, мочевая кислота, общий холестерин, липопротеины низкой плотности, триглицериды, липопротеины высокой плотности)
|
Да/Нет
|
|
4
|
Выполнен общий (клинический) анализ крови
|
Да/Нет
|
|
5
|
Выполнен общий (клинический) анализ мочи
|
Да/Нет
|
|
6
|
Выполнена качественная оценка протеинурии тест-полоской или определение альбумина в моче
|
Да/Нет
|
|
7
|
Выполнена регистрация электрокардиограммы в 12 отведениях
|
Да/Нет
|
|
8
|
Проведена комбинированная антигипертензивная терапия (при артериальной гипертензии 2-й степени и выше)
|
Да/Нет
|
|
9
|
Даны рекомендации по модификации образа жизни
|
Да/Нет
|
Типичными дефектами при оказании медицинской помощи пациентам с АГ являются:
при сборе анамнеза:
-
не уточнены характер начала заболевания, продолжительность, особенности течения заболевания;
-
отсутствуют сведения об эффективности ранее проводимой терапии, о возможном приеме пациентами других, помимо антигипертензивных, лекарственных препаратов: ГКС, противоопухолевых препаратов, НПВП, гормональных контрацептивов системного действия и др.
-
отсутствуют сведения о наличии менопаузы у женщин, характере питания, статусе курения, семейном анамнезе ранних сердечно-сосудистых заболеваний, осложнений АГ;
-
отсутствие сведений о наличии предшествующих госпитализаций.
при обследовании пациентов:
-
неполное физическое, лабораторное и инструментальное обследование, что приводит к недооценке возможности наличия симптоматической АГ, неверной оценке ПОМ и СС риска;
при постановке диагноза:
-
отсутствие развернутого клинического диагноза, с указанием стадии гипертонической болезни, степени повышения АД (степени АГ при впервые выявленной АГ), с максимально полным отражением ФР, ПОМ, ССЗ, ХБП и категории сердечно-сосудистого риска;
-
необоснованное и неверное установление стадии ГБ и степени АГ, категории риска;
-
отсутствие сведений о наличии у пациента ПОМ, сопутствующих заболеваний и факторов риска;
при проведении лечения:
-
назначение нерациональных комбинаций АГП, в неверном режиме и отсутствие интенсификации антигипертензивной терапии;
-
недооценка наличия сопутствующей патологии, влияющей на выбор антигипертензивной терапии;
при обеспечении преемственности:
-
отсутствие назначения повторных визитов для контроля АД;
-
несвоевременная постановка на диспансерный учет;
нерегулярность диспансерных осмотров.
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
Рабочая группа:
-
Кобалава Ж. Д.
-
Конради А. О.
-
Недогода С. В.
-
Шляхто Е. В.
Совет экспертов:
-
Арутюнов Г. П.,
-
Баранова Е. И.,
-
Барбараш О. Л.,
-
Бойцов С. А.,
-
Вавилова Т. В.,
-
Виллевальде С. В.,
-
Галявич А. С.,
-
Глезер М. Г.,
-
Гринева Е. Н.,
-
Гринштейн Ю. И.,
-
Драпкина О. М.,
-
Жернакова Ю. В.,
-
Звартау Н. Э.,
-
Иртюга О.Б.,
-
Кисляк О. А.,
-
Козиолова Н. А.,
-
Космачева Е. Д.,
-
Котовская Ю. В.,
-
Бобкова Н.В.,
-
Либис Р. А.,
-
Лопатин Ю. М.,
-
Небиридзе Д. В.,
-
Недошивин А. О.,
-
Никулина С.Ю.,
-
Остроумова О. Д.,
-
Ощепкова Е. В.,
-
Ратова Л. Г.,
-
Саласюк А.С.,
-
Скибицкий В. В.,
-
Ткачева О. Н.,
-
Троицкая Е.А.,
-
Чазова И. Е,
-
Чесникова А. И.,
-
Чумакова Г. А.,
-
Шальнова С. А.,
-
Шестакова М. В.,
-
Якушин С. С.,
-
Янишевский С. Н.
Члены Рабочей группы подтвердили отсутствие финансовой поддержки/конфликта интересов. В случае сообщения о наличии конфликта интересов член(ы) рабочей группы был(и) исключен(ы) из обсуждения разделов, связанных с областью конфликта интересов.
Приложение А2. Методология разработки клинических рекомендаций
В Рекомендациях, основанных на результатах крупнейших эпидемиологических, рандомизированных клинических исследований и метаанализов, обобщены и изложены основные принципы лечения пациентов с АГ в целом и в особых клинических ситуациях. Основная цель Рекомендаций — облегчить принятие решения при выборе оптимальной стратегии лечения конкретного пациента с АГ. Тем не менее окончательное решение о лечении должно быть принято сучетом индивидуальных особенностей механизмов развития и течения заболевания (например, солечувствительность, вторичный гиперальдостеронизм, индивидуальная чувствительность к АГП).
Целевая аудитория данных клинических рекомендаций:
1. Врач-кардиолог.
2. Врач-терапевт.
3. Врач общей практики (семейный врач).
4. Врач-эндокринолог.
5. Врач-невролог
Вследствие того, что члены Российского кардиологического общества входят в состав Европейского общества кардиологов и также являются его членами, все рекомендации Европейского общества кардиологов (ЕОК) формируются с участием российских экспертов, которые являются соавторами европейских рекомендаций. Таким образом, существующие рекомендации ЕОК отражают общее мнение ведущих российских и европейских кардиологов. В связи с этим формирование Национальных рекомендаций проводилось на основе рекомендаций ЕОК, с учетом национальной специфики, особенностей обследования, лечения, учитывающие доступность медицинской помощи. По этой причине в тексте настоящих клинических рекомендаций, одновременно использованы две шкалы оценки достоверности доказательств тезисов рекомендаций: уровни достоверности доказательств ЕОК с УУР и УДД. Добавлены классы рекомендаций ЕОК, позволяющие оценить необходимость выполнения тезиса рекомендаций (Таблицы 1, 2, 3, 4,5).
Таблица 1/А2. Шкала оценки классов рекомендаций Европейского общества кардиологов (ЕОК).
|
Класс рекомендаций ЕОК
|
Определение
|
Предлагаемая формулировка
|
|---|---|---|
|
I
|
Доказано или общепризнанно, что диагностическая процедура, вмешательство/лечение являются эффективными и полезными
|
Рекомендовано/
показано
|
|
II
|
Противоречивые данные и /или мнения об эффективности/пользе диагностической процедуры, вмешательства, лечения
|
Целесообразно
применять
|
|
IIa
|
Большинство данных/мнений в пользу эффективности/пользы диагностической процедуры, вмешательства, лечения
|
Целесообразно
применять
|
|
IIb
|
Эффективность/польза диагностической процедуры, вмешательства, лечения установлены менее убедительно
|
Можно
применять
|
|
III
|
Данные или единое мнение, что диагностическая процедура, вмешательство, лечение бесполезны/неэффективны, а в ряде случаев могут приносить вред.
|
Не рекомендуется
применять
|
Таблица 2/А2. Шкала оценки уровней достоверности доказательств Европейского общества кардиологов (ЕОК).
|
|
Уровни достоверности доказательств ЕОК
|
|---|---|
|
A
|
Данные многочисленных рандомизированных клинических исследований или метаанализов.
|
|
B
|
Данные получены по результатам одного рандомизированного клинического исследования или крупных нерандомизированных исследований.
|
|
C
|
Согласованное мнение экспертов и/или результаты небольших исследований, ретроспективных исследований, регистров.
|
Таблица 3/А2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
|
Уровни достоверности доказательств (УДД)
Приказ Министерства здравоохранения Российской Федерации от 28.02.2019 № 103н «Об утверждении порядка и сроков разработки клинических рекомендаций, их пересмотра, типовой формы клинических рекомендаций и требований к их структуре, составу и научнойобоснованности включаемой в клинические рекомендации информации» (Зарегистрирован 08.05.2019 № 54588)
|
|
|---|---|
|
1
|
Систематический обзор рандомизированных клинических исследований с применением метаанализа
|
|
2
|
Отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением метаанализа
|
|
3
|
Нерандомизированные сравнительные исследования, в том числе когортные исследования
|
|
4
|
Несравнительные исследования, описание клинического случая или серии случаев, исследование «случай–контроль»
|
|
5
|
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
|
Таблица 4/А2. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
|
УДД
|
Расшифровка
|
|---|---|
|
1.
|
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением метаанализа
|
|
2.
|
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением метаанализа
|
|
3.
|
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования
|
|
4.
|
Несравнительные исследования, описание клинического случая
|
|
5.
|
Имеется лишь обоснование механизма действия или мнение экспертов
|
Таблица 5/А2. Шкала оценки уровней убедительности рекомендаций(УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
|
Уровень убедительности рекомендации (УРР), Приказ Министерства здравоохранения Российской Федерации от 28.02.2019 № 103н «Об утверждении порядка и сроков разработки клинических рекомендаций, их пересмотра, типовой формы клинических рекомендаций и требований к их структуре, составу и научной обоснованности включаемой в клинические рекомендации информации»
(Зарегистрирован 08.05.2019 № 54588)
|
|
|---|---|
|
А
|
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
|
|
В
|
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными).
|
|
С
|
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными).
|
Порядок обновления клинических рекомендаций
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию — не реже чем один раз в три года или при появлении новой информации о тактике ведения пациентов с данным заболеванием. Решение об обновлении принимает МЗ РФ на основе предложений, представленных медицинскими некоммерческими профессиональными организациями. Сформированные предложения должны учитывать результаты комплексной оценки лекарственных препаратов, медицинских изделий, а также результаты клинической апробации.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
1. Приказ Министерства здравоохранения Российской Федерации от 15 ноября 2012 г. № 918н «Об утверждении Порядка оказания медицинской помощи больным с сердечно-сосудистыми заболеваниями».
2. Стандарт медицинской помощи больным эссенциальной первичной артериальной гипертензией (при оказании специализированной помощи), утвержден приказом Министерства здравоохранения и социального развития Российской Федерации от 13 июня 2007г. № 419.
3. Приказ Министерства здравоохранения Российской Федерации от 10 мая 2017 г. № 203н «Об утверждении критериев оценки качества медицинской помощи»
4. Приказ Министерства здравоохранения Российской Федерации от 28.02.2019 № 103н «Об утверждении порядка и сроков разработки клинических рекомендаций, их пересмотра, типовой формы клинических рекомендаций и требований к их структуре, составу и научной обоснованности включаемой в клинические рекомендации информации» (Зарегистрирован 08.05.2019 № 54588)
Таблица П1/А3. Правила измерения АД
Измерение артериального давления в кабинете врача
|
Пациент должен находиться в положении сидя в спокойной комфортной обстановке в течение 5 минут до начала измерения АД
|
|---|
|
Следует произвести три измерения АД с интервалами в 1–2 минуты, дополнительное измерение необходимо только в том случае, если первые два результата отличаются друг от друга на >10 мм рт. ст. Регистрируется АД, являющееся средним из двух последних измерений
|
|
Дополнительные измерения АД могут потребоваться у пациентов с нестабильными показателями АД вследствие нарушений ритма, например, при наличии ФП, в этих случаях следует использовать ручной аускультативный метод измерения АД, поскольку большинство автоматических устройств не валидированы для измерений АД у пациентов с ФП
|
|
Следует использовать стандартную манжету (12–13 см шириной и 35 см длиной) для большинства пациентов, однако необходимо иметь манжеты большего и меньшего размеров в зависимости от окружности плеча (большая ( >32 см) и небольшая)
|
|
Манжета должна располагаться на уровне сердца, при этом необходимо обеспечить поддержку спины и руки пациента для избегания мышечного напряжения и изометрической физической нагрузки, приводящей к повышению АД
|
|
При использовании аускультативного метода следует использовать фазы I и V (внезапное уменьшение/исчезновение) тонов Короткова для определения САД и ДАД соответственно
|
|
При первом посещении необходимо измерять АД на обеих руках для выявления разницы. В дальнейшем следует измерять АД на той руке, на которой определяются более высокие значения
|
|
Необходимо измерять АД на 1-й и 3-й минуте после перехода в вертикальное положение из положения сидя всем пациентам при первом посещении для исключения ортостатической гипотензии. Во время последующих посещений врача может быть целесообразным измерение АД на периферических артериях на периферических артериях в положениях лежа и стоя пожилым больным, пациентам с диабетом и пациентам, имеющим другие причины для развития ортостатической гипотензии
|
|
Необходимо зарегистрировать частоту сердечных сокращений и оценить пульс с целью исключения нарушений ритма
|
АД — артериальное давление, САД — систолическое артериальное давление; ДАД — диастолическое артериальное давление.
Измерение артериального давления в домашних условиях
• Перед измерение АД в домашних условиях тонометр пациента должен быть валидирован медицинским персоналом на приеме в медицинской организации, используя правила и методику измерения АД в кабинете врача;
• За 30 минут до измерения АД необходимо не курить, не употреблять кофеинсодержащие напитки, не заниматься физическими нагрузками;
• Непосредственно перед измерением АД необходим отдых в тишине, в комфортной обстановке в течение 5-10 минут в положении сидя;
• Измерение АД всегда должно проводиться на руке, рекомендованной медицинским персоналом;
• Измерение АД необходимо проводить в утренние и вечерние часы;
• Дополнительные измерения АД в течение дня необходимо выполнять во всех ситуациях, рекомендованных медицинским персоналом либо по желанию пациента;
• Утреннее измерение АД проводится сразу после пробуждения, после посещения туалета и до приема лекарственных препаратов и завтрака;
• Вечернее измерение АД проводится до приема лекарственных препаратов:
- непосредственно перед сном
- перед ужином
- не ранее, чем через 2 часа после ужина;
• Измерение АД проводится в положении сидя за столом с поддержкой спины и полной опорой стоп на пол без перекрещивания и поджимания ног;
• При измерении АД рука расслаблена, лежит на столе так, чтобы надетая на плечо манжета находилась на уровне сердца;
• Манжета накладывается на плечо на расстоянии 2-3 см от локтевого сгиба, одежда не должна плотно охватывать плечо и создавать складки и дополнительную компрессию;
• Во время измерения АД нельзя двигаться и разговаривать;
• Необходимо производить серию измерений: не менее 2 измерений подряд с интервалом не менее 1 минуты после окончания предыдущего измерения.
Таблица П2/А3. Классификация АД, измеренного в медицинском учреждении, и определение степеней гипертензии
|
Категория
|
САД (мм рт. ст.)
|
|
ДАД (мм рт. ст.)
|
|---|---|---|---|
|
Оптимальное
|
<120
|
и
|
<80
|
|
Нормальное
|
120–129
|
и/или
|
80–84
|
|
Высокое нормальное
|
130–139
|
и/или
|
85–89
|
|
АГ 1-й степени
|
140–159
|
и/или
|
90–99
|
|
АГ 2-й степени
|
160–179
|
и/или
|
100–109
|
|
АГ 3-й степени
|
>180
|
и/или
|
>110
|
|
Изолированная систолическая гипертензия
|
>140
|
и
|
<90
|
|
Изолированная диастолическая гипертензия
|
<140
|
и
|
≥90
|
САД — систолическое артериальное давление; ДАД — диастолическое артериальное давление.
Таблица П3/А3. Основная информация, которая должна быть получена при сборе анамнеза
|
Факторы риска
|
|---|
|
Семейный и индивидуальный анамнез артериальной гипертензии, ССЗ, инсультов и заболеваний почек
|
|
Семейный и индивидуальный анамнез ассоциированных факторов риска (например, семейной гиперхолестеринемии)
|
|
Анамнез курения
|
|
Диетические привычки и употребление поваренной соли
|
|
Употребление алкоголя
|
|
Режим физической активности
|
|
Указание в анамнезе на эректильную дисфункцию
|
|
Состояние сна, наличие храпа, эпизодов ночного апноэ (информация от членов семьи)
|
|
Наличие АГ во время беременности/преэклампсия
|
|
Наличие в анамнезе или признаки ПОМ, ССЗ, инсульта, ТИА, СД и заболеваний почек
|
|
Головной мозг и органы зрения: головные боли, вертиго, синкопе, нарушения зрения, ТИА, нарушения моторных или сенсорных функций, инсульт, реваскуляризация сонных артерий, когнитивные нарушения, деменция (у пожилых)
|
|
Сердце: боль в грудной клетке, одышка, отеки, инфаркт миокарда, реваскуляризация коронарных артерий, синкопе, сердцебиения, аритмии (особенно ФП), сердечная недостаточность
|
|
Почки: жажда, полиурия, никтурия, гематурия, инфекции мочевыводящих путей
|
|
Периферические артерии: похолодание конечностей, перемежающаяся хромота, дистанция ходьбы, боли в покое, реваскуляризация периферических артерий
|
|
Индивидуальный или семейный анамнез ХБП (например, поликистоз почек)
|
|
Признаки возможной вторичной АГ
|
|
Развитие АГ 2-й или 3-й степени в молодом возрасте (<40 лет), или внезапное развитие АГ, или быстрое ухудшение течения АГ у пожилых
|
|
Указания в анамнезе на заболевания почек/мочевыводящихпутей
|
|
Употребление наркотических препаратов/субстанций/сопутствующая терапия: ГКС, деконгестантов и других препаратов для местного применения, химиотерапия, лакрица (подробнее в Таблице П26/Приложение А3)
|
|
Повторяющиеся эпизоды потливости, головных болей, тревоги или сердцебиений, позволяющие заподозрить феохромоцитому
|
|
Указание в анамнезе на эпизоды спонтанной или спровоцированной диуретиками гипокалиемии, приступы мышечной слабости или судорог (гиперальдостеронизм)
|
|
Признаки заболеваний щитовидной или паращитовидных желез
|
|
Беременность или употребление гормональных контрацептивов системного действия в настоящее время
|
|
Указания в анамнезе на синдром ночного апноэ
|
|
Антигипертензивная терапия
|
|
Текущая/прошлая антигипертензивная терапия, включая эффективность и переносимость препаратов
|
|
Приверженность к терапии
|
|
Особое внимание следует обратить на следующие факторы:
|
Таблица П4/А3. Скрининг и диагностика артериальной гипертензии
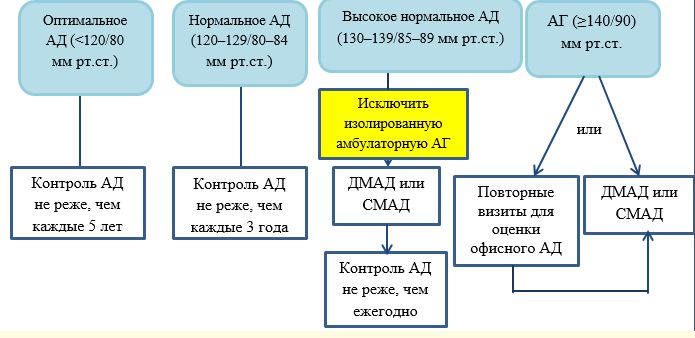
Таблица П5/А3. Частые причины вторичных гипертензий и принципы диагностики некоторых вариантов вторичных гипертензий.
|
Причина
|
Распространенность среди пациентов АГ
|
Возможные симптомы и признаки
|
Обследование
|
|---|---|---|---|
|
Синдром обструктивного апноэ во время сна
|
5–10%
|
Храп; ожирение (но может встречаться при отсутствии ожирения); сонливость днем
|
Шкала Эпворта и полисомнография
|
|
Ренопаренхиматозные заболевания
|
2–10%
|
Бессимптомное течение; сахарный диабет; гематурия, протеинурия, никтурия; анемия, образование почек при поликистозе у взрослых
|
Исследование уровня креатинина в крови и электролиты плазмы, СКФ; обнаружение гемоглобина и белка в моче и белок, или определение альбумина в моче и исследование креатинина в моче с расчетом отношения альбумин/креатинин; ультразвуковое исследование почек, прием (осмотр, консультация) врача-нефролога
|
|
Реноваскулярные заболевания
|
|||
|
Атеросклероз почечных артерий
|
1–10%
|
Пожилые; диффузный атеросклероз (особенно периферических артерий); диабет; курение; рецидивирующий отек легких; шум в проекции почечных артерий.
|
Дуплексное сканирование почечных артерий или ангиография сосудов почек, прием (осмотр, консультация) врача-нефролога
|
|
Фибромускулярная дисплазия почечных артерий
|
Молодые; чаще у женщин; шум в проекции почечных артерия
|
||
|
Эндокринные причины
|
|||
|
Первичный альдостеронизм
|
5–15%
|
Спонтанная или индуцированная диуретиками гипокалиемия,
гипертензия в сочетании с надпочечниковой инсиденталомой, или
синдромом сонного апноэ или
семейным анамнезом гипертензии в раннем возрасте (до 40 лет), семейным анамнезом первичного гиперальдостеронизма (родственники 1-й линии родства)
|
Исследование уровня ренина и альдостерона в крови (исследование проводят на нормокалиемии и через 6 недель после отмены верошпирона); трактуют результаты с учетом антигипертензивой терапии, которую получает пациент
|
|
Феохромоцитома
|
<1%
|
Периодические симптомы: эпизоды повышения АД, головная боль, потливость, сердцебиения и бледность; лабильное АД; подъемы АД могут быть спровоцированы приемом препаратов (ББ, метоклопрамида**, симпатомиметиков, опиоидов, неселективных ингибиторов обратного захвата моноаминов)
|
Исследование уровня метанефринов в крови или в моче
|
|
Синдром Кушинга
|
<1%
|
Лунообразное лицо, центральное ожирение, атрофия кожи, стрии, диабет, длительный прием системных кортикостероидов
|
Проба с 1 мг дексаметазона**, и/или исследование уровня свободного кортизола в слюне в 23:00–00:00, и/или суточная экскреция свободного кортизола с мочой — исключить прием глюкокортикоидов!
|
|
Заболевания щитовидной железы (гипер- или гипотиреоз)
|
1–2%
|
Признаки и симптомы гипер- или гипотиреоза
|
Оценка функции щитовидной железы (исследование уровня тиреотропного гормона (ТТГ), тироксин и трийодтиронина в крови)
|
|
Гиперапаратиреоз
|
<1%
|
Гиперкальциемия, гипофосфатемия
|
Исследование уровня паратиреоидного гормона, общего и/или ионизированного кальция в крови
|
|
Акромегалия
|
|
Увеличение акральных частей тела, укрупнение и огрубление черт лица, потливость
|
Исследование уровня инсулиноподобного ростового фактора I в крови
|
|
Другие причины
|
|||
|
Коарктация аорты
|
<1%
|
Обычно выявляется у детей или подростков; разница АД (≥20/10 мм рт. ст.) между верхними и нижними конечностями и/или между правой и левой рукой и задержка радиально-феморальной пульсации; низкий ЛПИ; систолический шум в межлопаточной области; узурация ребер при прицельной рентгенографии оргнов грудной клетки
|
Эхокардиография
|
Принципы диагностики некоторых вариантов вторичных гипертензий.
А. Атеросклероз почечных артерий.
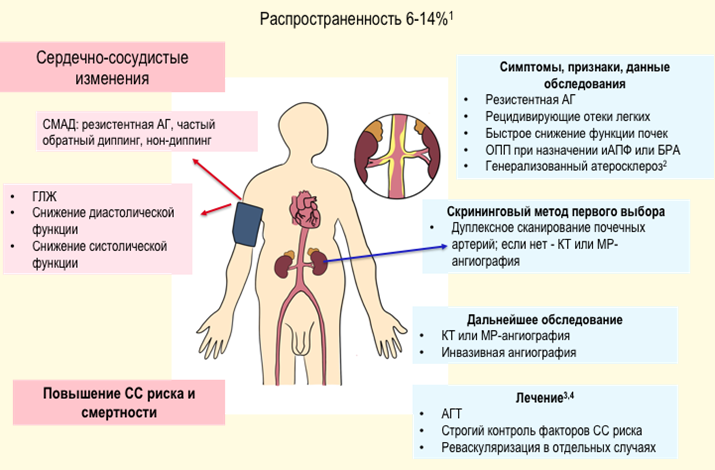

2в связи с частыми ассоциациями с наличием атеросклероза других локализаций, следует проводить соответствующее обследование.
3цель медикаментозного лечения – снижение СС риска и нефропротекция, в связи с чем основное значение имеет контроль АД. ИАПФ или БРА – препараты первой линии (противопоказаны при двустороннем стенозе почечных артерий или стенозе артерии единственной почки).
4стентирование почечной артерии в дополнение к медикаментозной терапии может иметь благоприятные СС и почечные эффекты у пациентов с фенотипами высокого риска (резистентной АГ, рецидивирующими отеками легких, СН и ухудшением функции почек).
Б. Фибромускулярная дисплазия
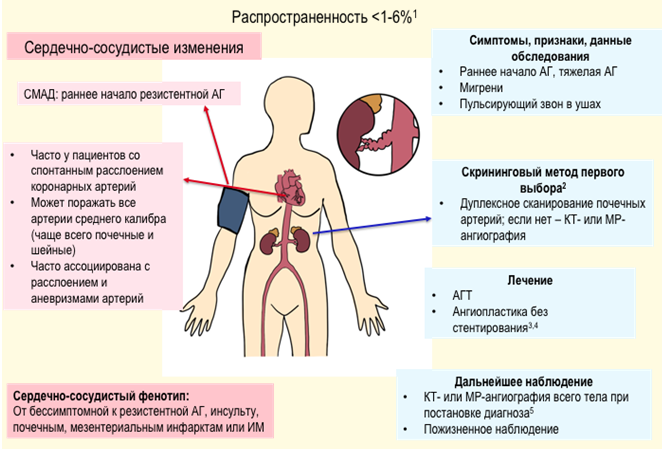
2описано 2 варианта заболевания: мультифокальная ФМД (80-90%) с чередованием участков стеноза и дилатации в средних и дистальных участках артерии (симптом четок) и локальная ФМД (10-20%) с наличием стеноза различной протяженности в любой части артерии.
3частота излечения после ангиопластики 14-85%, но может быть выше у молодых пациентов с недавним дебютом АГ.
4при почечной ФМД стентирование не рекомендовано (только в случаях ограничивающего кровоток расслоения на фоне процедуры или при аневризме почечной артерии
5более, чем у половины пациентов наблюдается мультисосудистое поражение, а также расслоение, аневризмы или выраженная извитость артерий, в связи с чем всем рекомендовано выполнение КТ-ангиографии всего тела (при противопоказаниях – МРТ-ангиографии) хотя бы раз в жизни у всех пациентов с ФМД.
В. Первичный гиперальдостеронизм
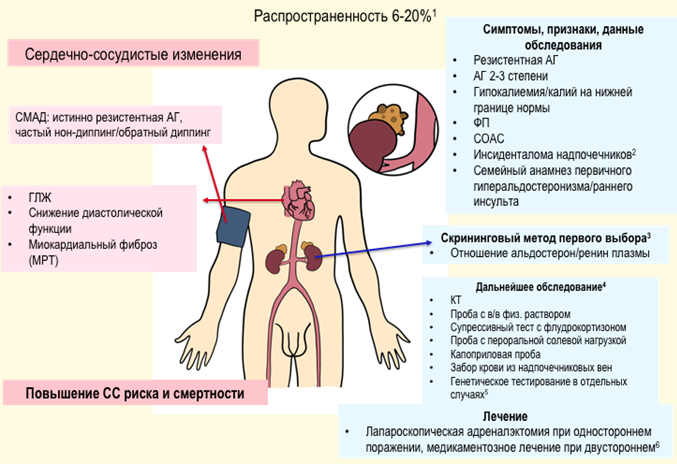
1в зависимости от популяции: от 3,2% до 12,7% в первичной практике и от 1% до 30% в специализированных центрах. При тяжелой АГ распространенность увеличивается до 20%.
2распространенность при инсиденталоме надпочечников варьирует от 1,6% до 4,3%.
3оценка АРП требует нормализации уровня калия и временного прекращения приема спиронолактона** и ББ.
4проба с введением физиологического раствора представляется надежной и менее сложной, чем тест с флудрокортизоном или солевой нагрузкой. Каптоприловая проба может быть хорошей альтернативой у пациентов с риском перегрузки объемом (почечная или сердечная недостаточность).
5большинство случаев первичного гиперальдостеронизма являются спорадическими, но до 5% пациентов могут иметь семейную форму заболевания. Генетическая проба должна быть выполнена у всех лиц с ранним началом заболевания (до 20 лет), независимо от тяжести, и у всех пациентов с семейным анамнезом заболевания.
6Стероидные АМКР – препарат выбора при первичном гиперальдостеронизме при двусторонней гиперплазии надпочечников или при одностороннем поражении с невозможностью хирургического лечения.
Г. Феохромоцитома и параганглиома
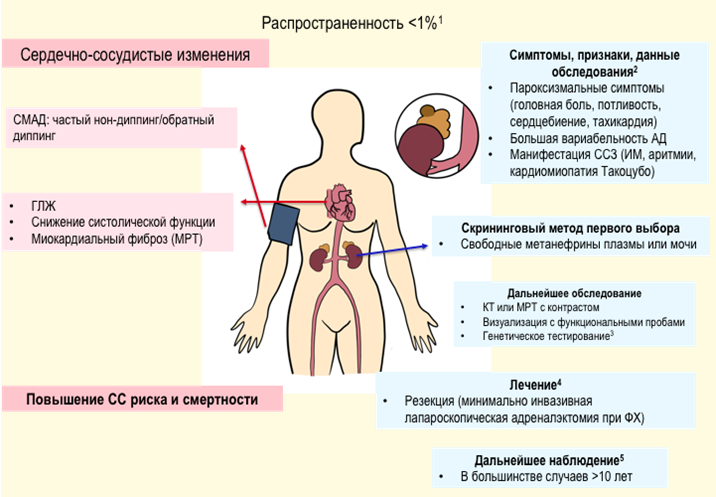
1варьирует от 0,2 до 0,6% при АГ и <0,05% в общей популяции.
2данные симптомы встречаются чаще всего; другие (бледность, тремор, тошнота, паническая атака ил тревога) – значительно реже.
3рутинное генетическое обследование рекомендовано во всех случаях феохромоцитом и параганглиом. Наиболее часто вовлекаются гены SDHB, SDHD, VHL, RET и NF1. При наличии мутации SDHB высок риск малигнизации. Таким пациентам необходимо проводить регулярный биохимический скрининг и визуализацию.
4Подготовка к операции включает назначение альфа-1 АБ в качестве препарата первого выбора для предотвращения жизнеугрожающих СС осложнений в периоперационном периоде.
5Всех оперированных пациентов необходимо наблюдать не менее 10 лет, Первый осмотр должен быть проведен через 2-6 недель после операции для подтверждения полного удаления опухоли.
Д. Синдром Иценко-Кушинга.
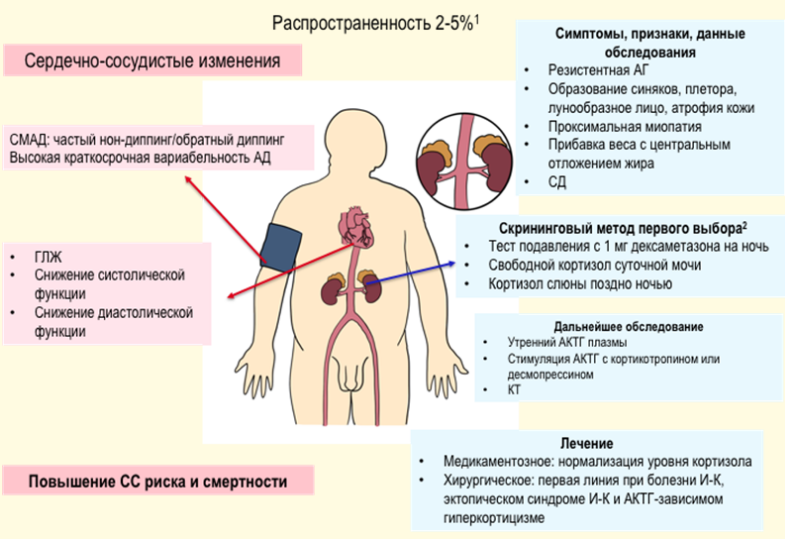
1в отдельных популяциях, включая трудно контролируемую АГ или СД 2 типа. В общей популяции встречаемость 0,7-2,4 на млн в год.
2при отклонениях в результатах первичного анализа для подтверждения диагноза требуется положительный результат хотя бы еще одного из скрининговых тестов.
Таблица П6/А3. Основные требования к физическому обследованию
|
Антропометрические показатели
|
|---|
|
Определение веса и роста с помощью калиброванных приборов, расчет ИМТ
|
|
Окружность талии
|
|
Признаки ПОМ
|
|
Неврологическое обследование и оценка когнитивного статуса
|
|
Фундоскопия для выявления гипертонической ретинопатии
|
|
Пальпация и аускультация сердца, сонных и почечных артерий
|
|
Пальпация периферических артерий
|
|
Определение АД на обеих руках (как минимум однократно)
|
|
Определение лодыжечно-плечевого индекса
|
|
Вторичные гипертензии
|
|
Осмотр кожных покровов: признаки нейрофиброматоза (феохромоцитома)
|
|
Пальпация почек для исключения их увеличения при поликистозе
|
|
Аускультация сердца и почечных артерий для выявления шумов, являющихся признаком коарктации аорты или реноваскулярной гипертензии
|
|
Сравнение пульсации на радиальных и бедренных артериях для выявления задержки пульсовой волны при коарктации аорты
|
|
Признаки синдрома Кушинга (сочетание 2 или более симптомов):
|
|
Признаки акромегалии
|
|
Признаки заболеваний щитовидной железы (синдром гипотиреоза):
|
|
Признаки заболеваний щитовидной железы (синдром тиреотоксикоза):
|
|
Признаки гиперпаратиреоза:
|
Таблица П7/А3. Рутинное обследование пациентов с АГ
|
Исследование уровня общего гемоглобина и/или оценка гематокрита
|
|---|
|
Исследование уровня глюкозы в крови, HbA1c (исследование уровня гликированного гемоглобина в крови)
|
|
Липиды крови: ОХС, ХС ЛНП, ХС ЛВП, ХС не-ЛВП
|
|
Триглицериды
|
|
Общий белок, билирубин, АлАТ, АсАТ
|
|
Калий, натрий
|
|
Мочевая кислота
|
|
Креатинин и расчетная СКФ
|
|
Анализ мочи: микроскопия осадка, качественная оценка протеинурии тест-полоской, отношение альбумин–креатинин в разовой порции мочи (оптимально)
|
|
ЭКГ в 12 отведениях
|
Таблица П8/А3. Обследование для выявления поражения органов-мишеней
|
|
Показание и интерпретация
|
|---|---|
|
Первичные тесты для выявления ПОМ
|
|
|
ЭКГ в 12 отведениях (регистрация электрокардиограммы)
|
Скрининг для выявления ГЛЖ и других возможных аномалий, а также для документирования сердечного ритма и выявления аритмий
|
|
Отношение альбумин–креатинин в разовой порции мочи
Тест полоски для определения протеинурии
|
Для определения альбумина в моче, что указывает на возможное поражение почек
|
|
Креатинин и расчетная СКФ
|
Для выявления поражения почек
|
|
Фундоскопия
|
Для выявления гипертонической ретинопатии, особенно у больных АГ 2-й или 3-й степеней
|
|
Детальное обследование для выявления ПОМ
|
|
|
Эхокардиография
|
Для оценки структуры и функции сердца, если эта информация может повлиять на выбор тактики лечения
|
|
УЗИ сонных артерий
|
Для выявления наличия атеросклеротических бляшек или стенозов сонных артерий, особенно у пациентов с ЦВБ или признаками поражения сосудов других локализаций
|
|
Ультразвуковое исследование органов брюшной полости (комплексное) с дуплексным сканированием брюшной аорты и ее висцеральных ветвей и дуплексным сканированием артерий почек
|
– Для оценки размеров и структуры почек (например, рубцовые изменения) и исключения обструктивного поражения мочевыводящих путей как причины ХБП и АГ
– Оценить состояние брюшной аорты (КТ-ангиография аорты и ее ветвей), исключить аневризму и поражение сосудов
– Обследовать надпочечники для исключения аденомы или феохромоцитомы (для тщательного обследования предпочтительно выполнить КТ или МРТ);
– Допплеровское исследование почечных артерий с оценкой индекса резистивности почечных артерий для исключения реноваскулярных заболеваний, особенно при выявлении асимметрии размеров почек
|
|
СПВ
|
Для оценки аортальной жесткости
|
|
ЛПИ
|
Скрининг для выявления атеросклероза нижних конечностей
|
|
Оценка когнитивных функций
|
Для оценки когнитивных функций у больных с признаками их нарушений
|
|
Визуализация головного мозга
|
Для оценки наличия ишемического или геморрагического повреждения головного мозга, особенно у пациентов с ЦВБ в анамнезе или признаками ухудшения когнитивных функций
|
|
Пороговые значения основных тестов для выявления ПОМ
|
|
|
Индикатор
|
Параметр
|
Порог для постановки ПОМ
|
|---|---|---|
|
ЭКГ
|
||
|
ГЛЖ
|
SV1 + RV5-6 (индекс Соколова–Лайона)
|
>35 мм
|
|
|
амплитуда зубца R в отведении aVL
|
≥11 мм
|
|
|
SV3 + RaVL (корнельский вольтажный индекс)
|
>28 мм (муж), >20 мм (жен)
|
|
|
корнельское произведение: корнельский вольтажный индекс (+6 мм у женщин) × продолжительность комплекса QRS
|
>2440 мм/мс
|
|
ЭХО-КГ
|
||
|
ГЛЖ
|
ММЛЖ/ППТ (г/м2)
|
> 115 (мужчины) и > 95 (женщины)
|
|
|
ММЛЖ/рост (г/м2,7)
|
для мужчин >50 г/м2,7, для женщин >47 г/м2,7(рост в метрах2,7)
|
|
|
Относительная толщина стенки желудочка - концентрическое ремоделирование стенки ЛЖ
|
≥0.43
|
|
Размер/объем ЛЖ
|
Конечный диастолический размер ЛЖ/рост
|
>3.4 (муж), >3.3 (жен) см/м
|
|
Диастолическая дисфункция ЛЖ
|
e′ септальная
|
<7 см/сек
|
|
|
e′ латеральная
|
<10 см/сек
|
|
Давление наполнения ЛЖ
|
E/e′ среднее
|
>14
|
|
Индекс объема левого предсердия
|
Объем левого предсердия/ ППТ
|
>34 мл/м2
|
|
|
Объем левого предсердия / рост 2
|
>18.5 (муж) or >16.5 (жен) мл/м2
|
|
Систолическая дисфункция ЛЖ
|
Продольная деформация ЛЖ
|
<20%
|
|
Поражение почек
|
||
|
Функция почек
|
рСКФ
|
<60 мл/мин/1,73 м2
|
|
Альбуминурия
|
Альбумин-креатининовое соотношение
|
>30 мг/г
|
|
Индекс резистентности почек
|
RRI
|
<0.07
|
|
Повышение жесткости крупных артерий
|
||
|
Пульсовое давление
|
ПД (>60 лет)
|
≥60 мм рт.ст.
|
|
СПВ
|
кфСПВ, плСПВ
|
Зависит от выбора участка сосудистого русла и используемого оборудования
|
|
Атеросклероз каротидных артерий
|
||
|
|
Бляшка
|
ТИМ ≥1.5 мм, или очаговое увеличение толщины ≥0,5 мм или 50% окружающей ТИМ
|
|
|
ТИМ
|
>0.9 мм
|
|
Коронарный атеросклероз
|
||
|
|
Коронарный кальциевый индекс
|
Поло-и возраст специфические референсные значения
|
|
Атеросклероз периферических артерий
|
||
|
|
ЛПИ
|
<0.9
|
|
Поражение глаз
|
||
|
Ретинопатия
|
Стадия по классификации KWB
|
III степень (кровоизлияния, микроаневризмы, твердый экссудат и «ватные» экссудаты) и IV степень (отек диска зрительного нерва и/или отек макулы)
|
|
Микроваскулярные поражения
|
Отношение стенки к просвету
|
Нет референсных значений
|
Сокращения: АГ — артериальная гипертензия, ГЛЖ — гипертрофия левого желудочка, КТ — компьютерная томография, ЛПИ — лодыжечно-плечевой индекс, МВП — мочевыводящие пути, МРТ — магнитно-резонансная томография, ПООГ — поражение органов-мишеней, опосредованное гипертензией, СКФ — скорость клубочковой фильтрации, СПВ — скорость пульсовой волны, ХБП — хроническая болезнь почек, ЦВБ — цереброваскулярная болезнь, ЭКГ — электрокардиограмма.
Таблица П9/А3. Эхокардиографические критерии гипертрофии левого желудочка, концентрического ремоделирования, размеров полости левого желудочка
|
Параметр
|
Расчет
|
Пороговое значение
|
|---|---|---|
|
ГЛЖ
|
Масса ЛЖ/рост2,7 (г/м2,7)
|
>50 (мужчины)
>47 (женщины)
|
|
ГЛЖ
|
Масса ЛЖ/ППТ (г/м2)
|
>115 (мужчины)
>95 (женщины)
|
|
Концентрическое ремоделирование ЛЖ
|
ОТС
|
≥0,43 (при нормальной массе миокарда ЛЖ)
|
|
Увеличение размеров ЛЖ
|
КДД ЛЖ/рост (см/м)
|
>3,4 (мужчины)
>3,3 (женщины)
|
ГЛЖ — гипертрофия левого желудочка, ЛЖ — левый желудочек, ОТС — относительная толщина стенок, ПТТ — площадь поверхности тела.
Таблица П10/А3. Клинические показания для домашнего (ДМАД)* и суточного мониторирования АД (СМАД)
|
Состояния, при которых наиболее часто встречается изолированная офисная АГ, в том числе:
• Артериальная гипертензия 1-й степени по данным АД, измеренного в медицинском учреждении
• Выраженное повышение АД, измеренного в медицинском учреждении, без признаков ПОМ
|
|---|
|
Состояния, при которых наиболее часто встречается изолированная амбулаторная АГ, в том числе:
|
|
Постуральная и постпрандиальная гипотензия
|
|
Обследование по поводу резистентной АГ
Оценка контроля АД, особенно при лечении пациентов высокого риска
Чрезмерное повышение АД при физической нагрузке
|
|
При наличии значимой вариабельности АД, измеренного в медицинском учреждении
|
|
Для оценки симптомов возможной гипотензии на фоне лечения
|
|
Специфические показания для СМАД:
оценка ночного АД и суточного индекса (например, при подозрении на ночную гипертензию, в том числе, при синдроме ночного апноэ, ХБП, гипертензии эндокринной этиологии или автономной дисфункции), беременность, невозможность или нежелание пациента выполнять ДМАД надежным методом или тревога при самостоятельном измерении
|
|
Специфические показания для ДМАД:
Длительное наблюдение пациентов на лечении для улучшения приверженности и контроля АД, нежелание пациента или выраженный дискомфорт во процессе СМАД
|
СМАД — суточное мониторирование АД; ДМАД — домашнее мониторирование АД
Примечание: *в том числе активный мониторинг АД при помощи дистанционных технологий
Таблица П11/А3. Сравнение методов суточного и домашнего мониторирования артериального давления
|
СМАД
|
ДМАД*
|
|---|---|
|
Преимущества:
|
Преимущества:
|
АД — артериальное давление, СМАД — суточное мониторирование артериального давления, ДМАД — домашнее мониторирование артериального давления.
Примечание: *в том числе активный мониторинг АД при помощи дистанционных технологий
Таблица П12/А3. Определение артериальной гипертензии в зависимости от метода измерения АД: измеренного в медицинском учреждении, СМАД или ДМАД* [136]
|
Категория
|
САД (мм рт. ст.)
|
|
ДАД (мм рт. ст.)
|
||||
|---|---|---|---|---|---|---|---|
|
АД, измеренное в медицинском учреждении а
|
≥140
|
и/или
|
≥90
|
||||
|
Амбулаторное АД
|
|
|
|
||||
|
Дневное (или в период бодрствования), среднее
|
≥135
|
и/или
|
≥85
|
||||
|
Ночное (или во время сна), среднее
|
≥120
|
и/или
|
≥70
|
||||
|
Среднее за 24 часа
|
≥130
|
и/или
|
≥80
|
||||
|
Среднее при домашних измерениях
|
≥135
|
и/или
|
≥85
|
||||
|
Соответствующие значения САД/ДАД для клинического, ДАД, дневного, ночного и 24-часового СМАД
|
|||||||
|
Клиническое АД
|
ДМАД*
|
Среднедневное АД (СМАД)
|
Средненочное АД (СМАД)
|
Среднесуточное (СМАД)
|
|||
|
120/80
|
120/80
|
120/80
|
100/65
|
115/75
|
|||
|
130/80
|
130/80
|
130/80
|
110/65
|
125/75
|
|||
|
140/90
|
135/85
|
135/85
|
120/70
|
130/80
|
|||
|
160/100
|
145/90
|
145/90
|
140/85
|
145/90
|
|||
ДАД – диастолическое артериальное давление; ДМАД – домашнее мониторирование АД; САД – систолическое артериальное давление; СМАД – суточное мониторирование АД.
Примечание: *в том числе активный мониторинг АД при помощи дистанционных технологий
Таблица П13/А3. Этапы оценки сердечно-сосудистого риска
|
Этапы обследования
|
Необходимые процедуры
|
|---|---|
|
Клиническая оценка
|
Выявление пациентов высокого и очень высокого риска на основании документированных ССЗ, СД, ХБП 3–5-й стадий, чрезмерного повышения отдельных факторов риска, семейной гиперхолестеринемии или высокого риска по SCORE-2 для лиц в возрасте 40-69 лет и SCORE-2-OP для лиц в возрасте ≥ 70 лет
|
|
Оценка 10-летнего риска по шкале SCORE-2 для лиц в возрасте 40-69 лет и SCORE-2-OP для лиц в возрасте ≥ 70 лет
|
Проводить оценку риска по SCORE-2 для лиц в возрасте 40-69 лет и SCORE-2-OP для лиц в возрасте ≥ 70 лет рекомендовано у бессимптомных лиц без анамнеза ССЗ, СД, ХБП, семейной гиперхолестеринемии или повышения ХС-ЛНП >4,9 ммоль/л (>190 мг/дл)
|
|
Оценка факторов, изменяющих риск
|
У отдельных пациентов низкого или умеренного риска целесообразно оценивать дополнительные факторы, которые могут повлиять на стратификацию по риску и выбор тактики лечения: повышение аполипопротеида В, липопротеида (а) или С-реактивного белка, семейный анамнез ранних атеросклеротических ССЗ, выявление атеросклеротической бляшки
|
|
Стратификация риска сердечно-сосудистых осложнений у пациентов с АГ
|
На основании уровня АД, наличия ФР, ПОМ, АКС, ХБП 3–5-й стадий, СД, ФП
|
АГ — артериальная гипертензия, АД — артериальное давление, АКС — ассоциированное клиническое состояние, ПОМ — поражение органов-мишеней, СД — сахарный диабет, ССЗ — сердечно-сосудистое заболевание, ХБП — хроническая болезнь почек, ХС-ЛНП — холестерин липопротеидов низкой плотности, ФП – фибрилляция предсердий, ФР — факторы риска.
Таблица П14/А3. Модифицирующие факторы, способствующие увеличению сердечно-сосудистого риска
|
Социальная депривация — причина многих ССЗ
|
|---|
|
Ожирение (диагностированное по ИМТ) и центральное ожирение (диагностированное по окружности талии)
|
|
Отсутствие физической активности
|
|
Психологический стресс
|
|
Семейный анамнез раннего развития ССЗ (возникших <55 лет у мужчин и до <60 лет у женщин)
|
|
Аутоиммунные и другие воспалительные заболевания
|
|
Большие психические расстройства
|
|
Лечение инфекций при наличии ВИЧ
|
|
Фибрилляция предсердий
|
|
Гипертрофия левого желудочка
|
|
ХБП
|
|
Синдром обструктивного апноэ сна
|
Таблица П15/А3. Классификация стадий АГ в зависимости от уровней артериального давления, наличия факторов СС риска, поражения органов, обусловленного гипертензией, и наличия сопутствующих заболеваний
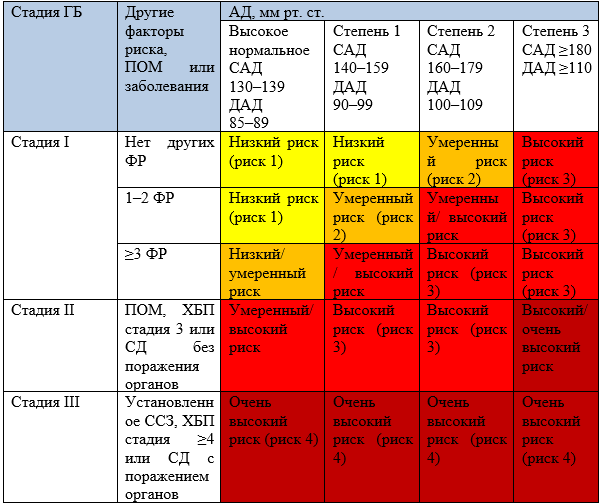

Таблица П16/А3. Факторы, определяющие сердечно-сосудистый риск и стадию заболевания у пациентов с АГ
|
Демографические характеристики и лабораторные параметры
|
|---|
|
|
|
- ОХС >4,9 ммоль/л и/или
- ХС ЛНП >3,0 ммоль/л и/или
- ХС ЛВП у мужчин — <1,0 ммоль/л (40 мг/дл), у женщин — <1,2 ммоль/л (46 мг/дл)
- Триглицериды >1,7 ммоль/л
|
- Глюкоза плазмы натощак 5,6–6,9 ммоль/л или нарушение толерантности к глюкозе
|
|
|
|
|
|
|
|
|
|
Бессимптомное поражение органов-мишеней
|
- Пульсовое давление (у пожилых пациентов) ≥60 мм рт. ст.
- Скорость пульсовой волны на каротидно-феморальном участке >10 м/с
|
|
|
|
|
|
|
|
Диагностированные СС или почечные заболевания
|
|
|
· ИБС: инфаркт миокарда, стенокардия, реваскуляризация миокарда (методом чрескожного коронарного вмешательства или аортокоронарного шунтирования)
|
|
|
|
|
|
|
Сахарный диабет
|
|
- Глюкоза плазмы натощак ≥7,0 ммоль/л при двух измерениях подряд и/или
- HbA1c ≥ 6,5% и/или
- Глюкоза плазмы после нагрузки ≥11,1 ммоль/л и/или
|
а — факторы риска, учтенные в шкале SCORE-2 для лиц в возрасте 40-69 лет и SCORE-2-OP для лиц в возрасте ≥ 70 лет , b — Протеинурия и снижение СКФ являются независимыми факторами риска.
Таблица П17/А3. Начало антигипертензивной терапии (изменение образа жизни и лекарственные препараты) при различных значениях АД, измеренного в медицинском учреждении
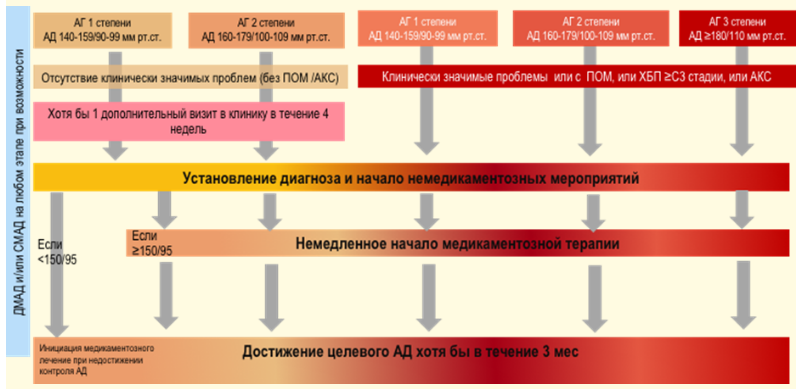

Таблица П18/А3. Показания к началу антигипертензивной терапии в зависимости от возраста и сопутствующих заболеваний
|
Возраст
|
Пороговое значение САД (мм рт. ст.)
|
Пороговое значение ДАД, измеренного в медицинском учреждении (мм рт. ст.)
|
||||
|---|---|---|---|---|---|---|
|
АГ
|
+СД
|
+ХБП
|
+ИБС
|
+Инсульт/ ТИА
|
||
|
18–64 года
|
≥140
|
≥140
|
≥140
|
≥140
|
≥140
|
≥90
|
|
65–79 лет
|
≥140
|
≥140
|
≥140
|
≥140
|
≥140
|
≥90
|
|
≥80 лет
|
≥160
|
≥160
|
≥160
|
≥160
|
≥160
|
≥90
|
|
Пороговое значение ДАД, измеренного в медицинском учреждении (мм рт. ст.)
|
≥90
|
≥90
|
≥90
|
≥90
|
≥90
|
|
Таблица П19/А3. Целевые значения АД, измеренного в медицинском учреждении, в зависимости от возраста и сопутствующих заболеваний.
|
Возрастные группы
|
Целевое САД (мм рт.ст.)
|
||||
|---|---|---|---|---|---|
|
|
АГ
|
+СД
|
+Инсульт/ТИАа
|
+ИБС
|
+ХБП
|
|
18-64 года
|
£130 при переносимости
Не <120
|
||||
|
≥ 65 лет*
|
130–139 при переносимости
|
||||
|
Целевое ДАД (мм рт.ст.)
|
<80 для всех пациентов
|
||||
* Продемонстрирована целесообразность и безопасность более низких целевых показателей АД для пациентов старше 75 лет [161, 227, 128]
аОтносится к пациентам с инсультом в анамнезе, а не к показателям АД в остром периоде инсульта.
Таблица П20/А3. Противопоказания к назначению отдельных классов антигипертензивных средств
|
Препараты
|
Противопоказания
|
Использовать с осторожностью
|
|---|---|---|
|
Диуретики (тиазидные/ тиазидоподобные, например, хлорталидон и индапамид**)
|
Гипонатриемия
ХБП из-за обструктивной уропатии
Аллергия на сульфонамиды
|
Метаболический синдром
Нарушение толерантности к глюкозе
Беременность
Гиперкальциемия
Гипокалиемия
Гиперурикемия и подагра (на фоне приема следует мониторировать уровень мочевой кислоты. Транзиторное повышение мочевой кислоты не требует отмены диуретика)
Рак с метастазами в кости
|
|
АМКР
|
Тяжелая гиперкалиемия (>5,5 ммоль/л)
рСКФ < 30 мл/мин/1,73м2
|
Прием препаратов зависящих от Р-ГП или CYP3A4 (для эплеренона)
|
|
Агонисты имидазолиновых рецепторов.
|
вследствие отсутствия опыта применения, следует избегать приема у пациентов с сопутствующей "перемежающейся" хромотой, болезнью Рейно, болезнью Паркинсона, эпилепсией, глаукомой и депрессией.
|
выраженная брадикардия (ЧСС менее 50 уд./мин.) или тяжелая брадиаритмия, включая синдром слабости синусового узла, атриовентрикулярную блокаду II и III степени; гемодинамически значимые нарушения ритма сердца; острая и хроническая СН; возраст до 18 и старше 75 лет; клиренс креатинина менее 30мл/мин и/или креатинин плазмы крови более 160 мкмоль/л; - дефицит лактазы, непереносимость лактозы, глюкозо-галактозная мальабсорбция; прием трициклических антидепрессантов;
|
|
Бета-адреноблокаторы
|
Тяжелая бронхиальная астма
Синоатриальная или атриовентрикулярная блокада 2–3-й степени
Брадикардия (ЧСС <60 в минуту)
|
Бронхиальная астма
Метаболический синдром
Нарушение толерантности к глюкозе
Спортсмены и физически активные лица
|
|
Антагонисты кальция (производные дигидропиридина) (АТХ «Селективные блокаторы кальциевых каналов с преимущественным действием на сосуды»)
|
|
Тахиаритмии
Сердечная недостаточность (с низкой ФВ, ФК III–IV)
Ранее существующие выраженные отеки н/к
|
|
Антагонисты кальция (верапамил**, дилтиазем)
|
Синоатриальная или атриовентрикулярная блокада высокой степени
Выраженная дисфункция ЛЖ (ФВ ЛЖ <40%)
Брадикардия (ЧСС <60 в минуту)
Прием препаратов зависящих от гликопротеина Р или CYP3A4
|
Запоры
|
|
Ингибиторы АПФ
|
Беременность
Ангионевротический отек в анамнезе
Гиперкалиемия (уровень калия >5,5 ммоль/л)
Двусторонний стеноз почечных артерий
|
Женщины детородного возраста, не получающие адекватную контрацепцию
|
|
БРА
|
Беременность
Гиперкалиемия (уровень калия >5,5 ммоль/л)
Двусторонний стеноз почечных артерий
|
Женщины детородного возраста, не получающие адекватную контрацепцию
|
|
Альфа-адреноблокаторы
|
ортостатическая гипотензия (в т.ч. в анамнезе), хронические инфекционные заболевания мочевыводящих путей, мочекаменная болезнь, анурия, сопутствующая обструкция мочевыводящих путей, прогрессирующая почечная недостаточность; тяжелая печеночная недостаточность (опыт применения недостаточен)
|
беременность, кормление грудью, возраст до 18 лет.
|
Таблица П21/А3. Алгоритм диспансерного наблюдения больных АГ с контролируемым артериальным давлением на фоне приема антигипертензивных лекарственных препаратов [292]
|
Заболевание, состояние
|
Регулярность профилактических посещений
|
Рекомендуемые вмешательства и методы исследования во время профилактических посещений
|
|---|---|---|
|
АГ без ПОМ, ССЗ, ЦВБ и ХБП
|
Не менее 1 раза в год при контроле АД на уровне целевых значений. При стабильном течении возможно наблюдение в отделении/кабинете медицинской профилактики
При резистентной АГ I-II степени (медикаментозная коррекция) пациент наблюдается у врача-кардиолога; при отсутствии возможности наблюдения у врача-кардиолога — у врача-терапевта/участкового врача.
|
- сбор жалоб и анамнеза, активный опрос на наличие, характер и выраженность боли в грудной клетке и одышки при физической нагрузке, эпизодов кратковременной слабости в конечностях, онемения половины лица или конечностей, об объеме диуреза — уточнение факта и характера приема АГП — уточнение факта приема гиполипидемических средств, антитромботических средств и гипогликемических препаратов, кроме инсулинов и их аналогов при наличии показаний — опрос и краткое консультирование по поводу курения, характера питания, физической активности — измерение АД на периферических артериях при каждом посещении — анализ данных ДМАД — общий осмотр и объективное обследование, включая пальпацию периферических сосудов и аускультацию подключичных, сонных, почечных и бедренных артерий, измерение индекса массы тела и окружности талии при каждом посещении — глюкоза плазмы крови натощак не реже 1 раза в год (допускается экспресс-метод) — общий холестерин не реже 1 раза в год (допускается экспресс-метод) — оценка суммарного сердечно-сосудистого риска по шкале SCORE-2 для лиц в возрасте 40-69 лет и SCORE-2-OP для лиц в возрасте ≥ 70 лет — холестерин липопротеидов низкой плотности, холестерин липопротеидов высокой плотности, триглицериды в сыворотке при взятии под диспансерное наблюдение, далее по показаниям, но не реже 1 раза в 2 года — калий и натрий сыворотки при взятии под диспансерное наблюдение, далее по показаниям, но не реже 1 раза в 2 года — креатинин сыворотки (с расчетом СКФ) при взятии под диспансерное наблюдение, далее по показаниям, но не реже 1 раза в 2 года — анализ мочи на микроальбуминурию при взятии под диспансерное наблюдение, далее по показаниям, но не реже 1 раза в 2 года
- ЭКГ в 12 отведениях с расчетом индекса Соколова-Лайона и Корнельского показателя не реже 1 раза в год
- ЭхоКГ с определением ИММЛЖ и диастолической функции при взятии под диспансерное наблюдение, в последующем по показаниям, но не менее 1 раза в 2 года при отсутствии достижения целевых значений АД и наличии признаков прогрессирования гипертрофии левого желудочка по данным расчета индекса Соколова–Лайона и Корнелльского показателя — дуплексное сканирование сонных артерий у мужчин старше 40 лет, женщин старше 50 лет при ИМТ>30 кг/м2 и более и общем холестерине >5 ммоль/л и более при взятии под диспансерное наблюдение, далее по показаниям, но не реже 1 раз в 3 года с целью определения ТИМ и наличия атеросклеротических бляшек* — измерение скорости пульсовой волны на каротидно-феморальном участке артериального русла при взятии под диспансерное наблюдение, в последующем по показаниям, но не реже 1 раза в 3 года при отсутствии достижения целевых значений АД* — корректировка терапии (при необходимости) — объяснение пациенту и/или обеспечение его памяткой по алгоритму неотложных действий при жизнеугрожающем состоянии, вероятность развития которого у пациента наиболее высокая
|
|
АГ с ПОМ, но без ССЗ, ЦВБ и ХБП
|
Не менее 2 раз в год
|
- сбор жалоб и анамнеза, активный опрос на наличие, характер и выраженность боли в грудной клетке и одышки при физической нагрузке, эпизодов кратковременной слабости в конечностях, онемения половины лица или конечностей, об объеме диуреза
- уточнение факта и характера приема АГП
- уточнение факта приема гиполипидемических средств, антитромботических средств и гипогликемических препаратов, кроме инсулинов, при наличии показаний
- опрос и краткое консультирование по поводу курения, характера питания, физической активности - измерение АД на периферических артериях при каждом посещении
- анализ данных ДМАД
- общий осмотр и объективное обследование, включая пальпацию периферических сосудов и аускультацию подключичных, сонных, почечных и бедренных артерий, измерение индекса массы тела и окружности талии при каждом посещении
- Исследование уровня общего гемоглобина и/или оценка гематокрита при взятии под диспансерное наблюдение, далее по показаниям, но не реже 1 раза в 2 года
- глюкоза плазмы натощак не реже 1 раза в год (допускается экспресс-метод)
- общий холестерин не реже 1 раза в год (допускается экспресс-метод)
- холестерин липопротеидов низкой плотности, холестерин липопротеидов высокой плотности, триглицериды в сыворотке при взятии под диспансерное наблюдение, далее по показаниям, но не реже 1 раза в 2 года
- калий и натрий сыворотки при взятии под диспансерное наблюдение, далее по показаниям, но не реже 1 раза в 2 года
- мочевая кислота сыворотки при взятии под диспансерное наблюдение, далее по показаниям
- креатинин сыворотки (с расчетом СКФ) при взятии под диспансерное наблюдение, далее по показаниям, но не реже 1 раза в 2 года
- анализ мочи на микроальбуминурию при взятии под диспансерное наблюдение, далее по показаниям, но не реже 1 раза в 2 года
- ЭКГ в 12 отведениях с расчетом индекса Соколова–Лайона и Корнелльского показателя не реже 1 раза в год
- при наличии изменений на ЭКГ - ЭхоКГ с определением ИММЛЖ и диастолической функции при взятии под диспансерное наблюдение, в последующем по показаниям, но не реже 1 раза в год при отсутствии достижения целевых значений АД и наличии признаков прогрессирования гипертрофии левого желудочка по данным расчета индекса Соколова–Лайона и Корнельского показателя
- дуплексное сканирование экстракраниальных отделов брахиоцефальных артерий с цветным доплеровским картированием кровотока у мужчин старше 40 лет, женщин старше 50 лет при ИМТ>30 кг/м2 и более и общем холестерине >5 ммоль/л и более при взятии под диспансерное наблюдение, далее по показаниям, но не реже 1 раза в 2 года с целью определения ТИМ и наличия атеросклеротических бляшек*
- УЗИ почек и дуплексное сканирование почечных артерий при наличии обоснованного подозрения на их патологию*
- лодыжечно-плечевой индекс при наличии обоснованного подозрения на стеноз сосудов нижних конечностей*
- консультация окулиста на предмет наличия кровоизлияний или экссудата на глазном дне, отека соска зрительного нерва при взятии под ДН и по показаниям
- оценка суммарного сердечно-сосудистого риска по таблице величины риска при АГ и по шкале SCORE-2 для лиц в возрасте 40-69 лет и SCORE-2-OP для лиц в возрасте ≥ 70 лет (при интерпретации уровня риска приоритет отдается более высокому показателю)
- корректировка терапии (при необходимости)
- объяснение пациенту и/или обеспечение его памяткой по алгоритму неотложных действий при жизнеугрожающем состоянии, вероятность развития которого у пациента наиболее высокая
|
|
АГ с ССЗ, ЦВБ и ХБП
|
Не менее 2 раз в год
|
- сбор жалоб и анамнеза, активный опрос на наличие, характер и выраженность боли в грудной клетке и одышки при физической нагрузке, эпизодов кратковременной слабости в конечностях, онемения половины лица или конечностей, об объеме диуреза
- уточнение факта приема АГП
- уточнение факта приема гиполипидемических средств, антитромботических средств и гипогликемических препаратов, кроме инсулинов, при наличии показаний
- опрос и краткое консультирование по поводу курения, характера питания, физической активности
- измерение АД на периферических артериях при каждом посещении
- анализ данных ДМАД — уточнение характера антигипертензивной терапии и терапии по поводу других ССЗ, ЦВБ и ХБП
- общий осмотр и объективное обследование, включая пальпацию периферических сосудов и аускультацию подключичных, сонных, почечных и бедренных артерий, измерение индекса массы тела и окружности талии при каждом посещении
- Исследование уровня общего гемоглобина и/или оценка гематокрита при взятии под диспансерное наблюдение, далее по показаниям, но не реже 1 раза в 2 года
- глюкоза плазмы натощак не реже 1 раза в год (допускается экспресс-метод)
- общий холестерин не реже 1 раза в год (допускается экспресс-метод)
- холестерин липопротеидов низкой плотности, холестерин липопротеидов высокой плотности, триглицериды в сыворотке при взятии под диспансерное наблюдение, далее по показаниям, но не реже 1 раза в 2 года
- калий и натрий сыворотки при взятии под диспансерное наблюдение, далее по показаниям, но не реже 1 раза в год -мочевая кислота сыворотки при взятии под диспансерное наблюдение, далее по показаниям
- креатинин сыворотки (с расчетом СКФ) при взятии под диспансерное наблюдение, далее по показаниям, но не реже 1 раза в год
- анализ мочи с микроскопией осадка и определением белка в моче не реже 1 раза в год
- анализ на микроальбуминурию при взятии под диспансерное наблюдение, далее по показаниям, но не реже 1 раза в год
- ЭКГ в 12 отведениях с расчетом индекса Соколова–Лайона и Корнелльского показателя не реже 2 раз в год
- ЭхоКГ с определением ИММЛЖ и диастолической функции при взятии под диспансерное наблюдение, в последующем по показаниям, но не менее 1 раза в год при отсутствии достижения целевых значений АД и наличии признаков прогрессирования гипертрофии левого желудочка при расчете индекса Соколова–Лайона и Корнелльского показателя
- дуплексное сканирование экстракраниальных отделов брахиоцефальных артерий с цветным доплеровским картированием кровотока; у мужчин старше 40 лет, женщин старше 50 лет не реже 1 раза в 2 года с целью определения ТИМ и наличия атеросклеротических бляшек*
-УЗИ почек при взятии под диспансерное наблюдение, далее по показаниям при наличии обоснованного подозрения на развитие или прогрессирование ХБП*
- дуплексное сканирование почечных артерий при наличии обоснованного подозрения на их патологию*
- лодыжечно-плечевой индекс при наличии обоснованного подозрения на стеноз сосудов нижних конечностей*
- дуплексное сканирование подвздошных и бедренных артерий при наличии обоснованного подозрения на их патологию*
- консультация окулиста на предмет наличия кровоизлияний или экссудата на глазном дне, отека соска зрительного нерва при взятии под ДН и по показаниям
- оценка суммарного сердечно-сосудистого риска по таблице величины риска при АГ и по шкале SCORE-2 для лиц в возрасте 40-69 лет и SCORE-2-OP для лиц в возрасте ≥ 70 лет (при интерпретации уровня риска приоритет отдается более высокому показателю)
- корректировка терапии (при необходимости)
-объяснение пациенту и/или обеспечение его памяткой по алгоритму неотложных действий при жизнеугрожающем состоянии, вероятность развития которого у пациента наиболее высокая
|
Таблица П22/А3. Практические аспекты применения общих реабилитационных мероприятий и методов у пациентов с контролируемой АГ.
|
Метод реабилитации
|
Реабилитационные мероприятия
|
|---|---|
|
Физическая реабилитация
|
- Комплексы лечебной гимнастики с включением упражнений общеук-репляющих, на равновесие и координацию, на мелкие, средние и крупные групп мышц, на расслабление мышц верхних конечностей, плечевого пояса и грудной клетки, корригирующие их гипертонус; упражнения с поворотами головы и туловища следует выполнять с осторожностью.
- Дозированная ходьба по разным поверхностям, степ-тренировка, ходьба по лестнице.
- Физические динамические тренировки на велотренажере (или тредмиле): при АГ 1 степени - умеренной интенсивности (60-70% от максимальной ЧСС, по шкале Борга 13-14/20 баллов); при АГ 2 степени - с интенсивностью 50-60% от максимальной ЧСС (по шкале Борга 12-13/20 баллов); при АГ III степени – с низкой интенсивностью (40-50% от максимальной ЧСС, по шкале Борга 11-12/20 баллов); при хорошей переносимости тренировки рассмотреть возможность увеличения ее интенсивности до умеренной; длительность тренировки не менее 30 минут и частота 3-5 раза в неделю.
|
|
Респираторная реабилитация
|
- Статические и динамические дыхательные упражнения.
- Активные дыхательные техники (по показаниям).
- Коррекция нарушения дыхания во время сна (по показаниям).
|
|
Программа коррекции факторов риска
|
- Пациентам с АГ, страдающих избыточным весом или ожирением, рекомендуется включать в программу по снижению веса.
- Курящих пациентов с АГ рекомендуется включать в программу по отказу от курения.
|
|
Образовательный аспект реабилитации
|
Программа обучения пациента включает следующие аспекты:
- принципы здорового питания; режим бытовых нагрузок и отдыха; методы повышения ежедневной физической активности;
- методы самоконтроля состояния: ЧСС, веса тела, глюкозы крови (с помощью глюкометра при сахарном диабете), приступов стенокардии (при их наличии);
- мониторинг АД в домашних условиях.
|
|
Информирование пациента: по вопросам, связанным с заболеванием, его лечением и профилактикой; приверженности сопутствующей терапии и тренировкам в домашних условиях (желательно, чтобы устная информация дублировалась визуальной - текстом, схемой, рисунком).
|
|
|
- Рекомендации по сексуальной активности.
|
|
|
- Ведение дневника самоконтроля самочувствия и АД с указанием доз принимаемых АГП, выполнения физических занятий дома с фиксацией результатов.
|
|
|
Питание
|
- Сбалансированное по составу питание (богатое цельными зернами, фруктами, овощами, полиненасыщенными жирами и молочными продуктами с низким содержанием жира, сокращение продуктов с высоким содержанием сахара, насыщенных жиров и транс-жиров).
- Контроль водно-солевого баланса (ограничение потребления соли<5 г в день, отказ от привычки досаливания готовой пищи).
|
|
Психологическая поддержка
|
- Скрининг симптомов тревоги/депрессии (по показаниям).
- Формирование позитивной мотивации на выздоровление.
- Рациональная фармакотерапия (по показаниям).
- Коррекция нарушений сна (при наличии)
- Консультация клинического психолога/психотерапевта (по показаниям, при выявлении клинических нарушений психологического статуса).
|
|
Телетехнологии
|
- Применение дистанционных реабилитационных технологий.
|
Таблица П23/А3. Механизмы регуляции АД. Адаптировано из [12]
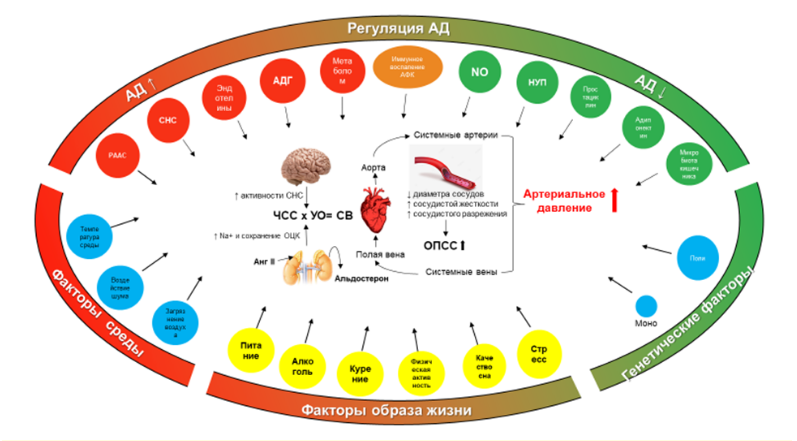
Таблица П24/А3. Распространенность и типичные причины вторичных гипертензий в различных возрастных группах
|
Возрастная группа
|
Частота (%)
|
Типичные причины
|
|---|---|---|
|
Дети (<12 лет)
|
70–85
|
Ренопаренхиматозные заболевания
Коарктация аорты
Моногенные заболевания
|
|
Подростки (12–18 лет)
|
10–15
|
Ренопаренхиматозные заболевания
Коарктация аорты
Моногенные заболевания
|
|
Молодые (19–40 лет)
|
5–10
|
Ренопаренхиматозные заболевания
Фибромускулярная дисплазия
Недиагностированные моногенные заболевания
|
|
Средний возраст (41–59 лет)
|
5–15
|
Первичный альдостеронизм
Обструктивное ночное апноэ
Синдром Кушинга
Феохромоцитома
Ренопаренхиматозные заболевания
Атеросклероз почечных артерий
|
|
Пожилые (>65 лет)
|
5–10
|
Атеросклероз почечных артерий Ренопаренхиматозные заболевания
Заболевания щитовидной железы
|
Таблица П25/А3. Редкие генетические причины вторичных артериальных гипертензий
|
Заболевание
|
Фенотип
|
Механизм
|
|---|---|---|
|
Синдром Лиддла
|
Гипокалиемия, метаболический алкалоз, низкие АРП и КРП, низкая КАП
|
Повышение активности эпителиальных натриевых каналов почек; эффект от применения амилорида
|
|
Синдром кажущегося избытка минералокортикоидов
|
Гипокалиемия, метаболический алкалоз, низкие АРП и КРП, низкая КАП
|
Снижение активности 11β-дегидрогеназы-2
|
|
Синдром Гордона
|
Гипокалиемия, метаболический алкалоз, низкие АРП и КРП, низкая КАП
|
Повышение активности эпителиальных натриевых каналов
|
|
Синдром Геллера
|
Ухудшение АГ на фоне беременности, низкие АРП или КРП, низкая КАП
|
Агонистическое действие прогестерона на минералокортикоидные рецепторы
|
|
Излечимый глюкокортикоидами альдостеронизм
|
Гипокалиемия, метаболический алкалоз, низкие АРП или КРП, повышенная КАП
|
Химеризация гена CYP11β1 — CYP11β2; эффект от применения глюкокортикоидов
|
АРП — активность ренина плазмы, КАП — концентрация альдостерона плазмы, КРП — концентрация ренина плазмы.
Таблица П26/А3. Лекарственные препараты и другие субстанции, приводящие к повышению артериального давления
|
Препарат/субстанция
|
Примечания
|
|---|---|
|
Нестероидные противовоспалительные и противоревматические препараты
|
|
|
Гормональные контрацептивы системного действия
|
Особенно с содержанием эстрогенов; вызывают АГ ~ у 5% женщин (обычно легкая, но возможна и тяжелая гипертензия)
|
|
Назальные симпатомиметики
|
|
|
Препараты для лечения ожирения (исключая диетические продукты)
|
Например, сибутрамин
|
|
Деконгестанты и другие препараты для местного применения
|
Например, фенилэфрин и нафазолин
|
|
Стимуляторы
|
Амфетамины, кокаин, экстази; обычно вызывают острый подъем АД, а не хроническую АГ
|
|
Лакрица
|
Хроническое избыточное употребление лакрицы приводит к проявлениям, похожим на гиперальдостеронизм за счет стимуляции минералокортикоидных рецепторов и угнетения метаболизма кортизола
|
|
Иммунодепрессанты
|
Например, циклоспорин** (такролимус** оказывает меньшее действие на АД, а сиролимус практически его не имеет) и кортикостероиды системного действия (ГКС)
|
|
Противоопухолевые препараты
|
Например, ингибиторы VEGFR (бевацизумаб**), ингибиторы тирозинкиназы BCR-ABL (сунитиниб**) и сорафениб**
|
|
Другие препараты и субстанции, способные повышать АД
|
Анаболические стероиды, эритропоэтин, растительные препараты (эфедра и марихуана)
|
Таблица П27/А3. Мероприятия, которые могут повысить приверженность пациентов с артериальной гипертензией к лекарственной терапии
|
На уровне врача
|
|---|
|
Предоставление пациенту информации о рисках при АГ и преимуществах терапии, согласование стратегии лечения, направленной на поддержание нормального АД с использованием рекомендаций по изменению образа жизни и назначения фиксированных комбинаций; использование информационных материалов, программ обучения, консультирование с помощью компьютерных технологий
|
|
Получение обратной связи в отношении соблюдения рекомендаций и наличия улучшения
|
|
Оценка и разрешение индивидуальных проблем, препятствующих высокой приверженности к лечению
|
|
Сотрудничество с другими медицинскими сотрудниками
|
|
На уровне пациента
|
|
Самоконтроль АД (в том числе телемониторирование)
|
|
Групповые занятия и тренинги
|
|
Рекомендации в сочетании с мотивационными стратегиями
|
|
Использование систем напоминания
|
|
Получение поддержки семьи и общества
|
|
Обеспечение лекарственными препаратами на рабочем месте
|
|
На уровне лекарственной терапии
|
|
Упрощение схем приема препарата, предпочтение — фиксированным комбинациям и стратегии «одной таблетки»
|
|
Упаковки лекрственный средств с системой напоминаний
|
|
На уровне системы здравоохранения
|
|
Поддержка развития систем мониторирования (телефонные контакты, посещения на дому, телемониторинг результатов домашнего контроля АД)
|
|
Финансовая поддержка системы взаимодействия между различными представителями системы здравоохранения (например, фармацевты и медицинские сестры)
|
|
Система компенсации стратегии «одной таблетки»
|
|
Развитие национальных баз данных, включая данные о назначении лекарственных препаратов, доступных для врачей и фармацевтов
|
|
Доступность препаратов
|
Приложение Б. Алгоритмы действий врача
Приложение Б1. Тактика ведения пациентов
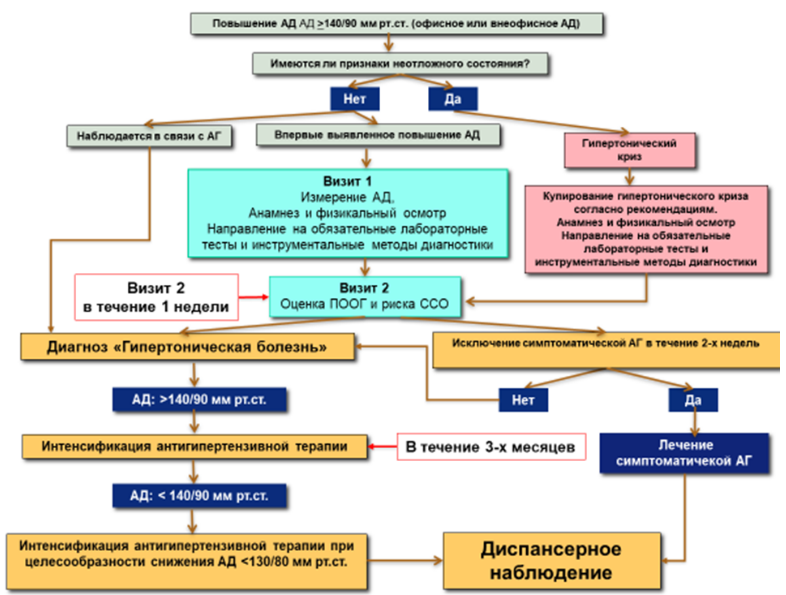

Приложение Б2. Алгоритм стандартного лечения АГ I–II стадий
Этот алгоритм подходит для большинства пациентов с ПОМ, а также может быть использован при лечении пациентов с цереброваскулярной болезнью, СД или заболеваниями периферических артерий.
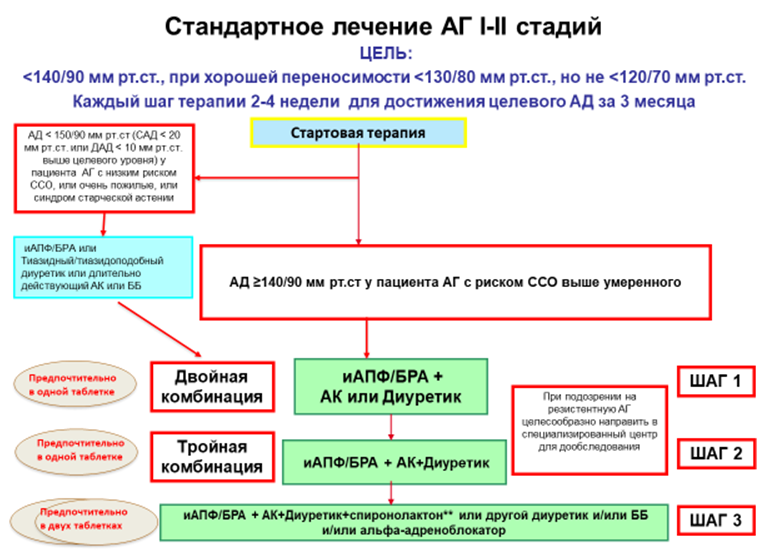

Приложение Б3. Стратегия лекарственной терапии при сочетании АГ и ХБП
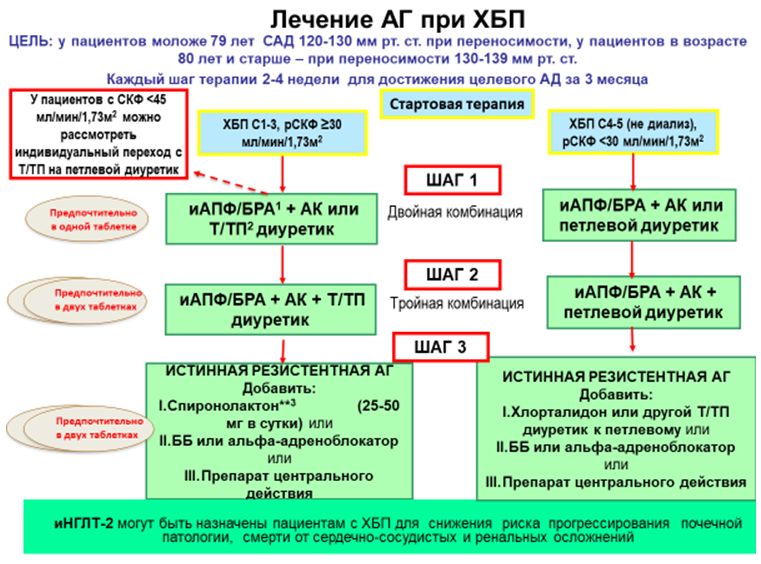
1У пациентов с ХБП, получающих антигипертензивную терапию, особенно ИАПФ или БРА, можно ожидать повышения уровня креатинина. Значительное повышение уровня креатинина на фоне назначения иРААС требует обследования пациента для исключения реноваскулярного заболевания.
2Т/ТП — тиазидный или тиазидоподобный диуретик.
2Т/ТП — тиазидный или тиазидоподобный диуретик.
3Риск гиперкалиемии при назначении спиронолактона**, особенно при исходной СКФ <45 мл/мин/1,73 м2 и уровне калия 4,5 ммоль/л.
Во всех случаях титровать до полной дозировки при переносимости.
Приложение Б4. Стратегия лекарственной терапии при сочетании АГ и ИБС
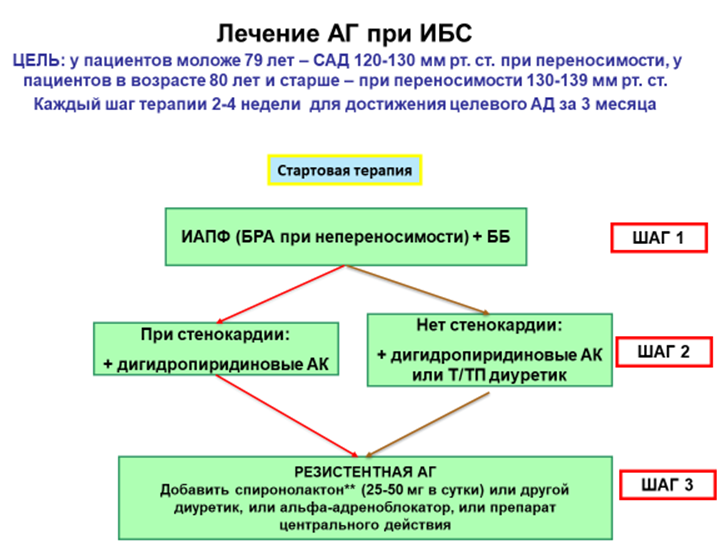
Целевое ЧСС <80 уд/мин. При непереносимости или противопоказаниях рассмотреть назначение недигидропиридиновых АК на любой стадии.
Приложение Б5. Стратегия лекарственной терапии при сочетании АГ и ФП
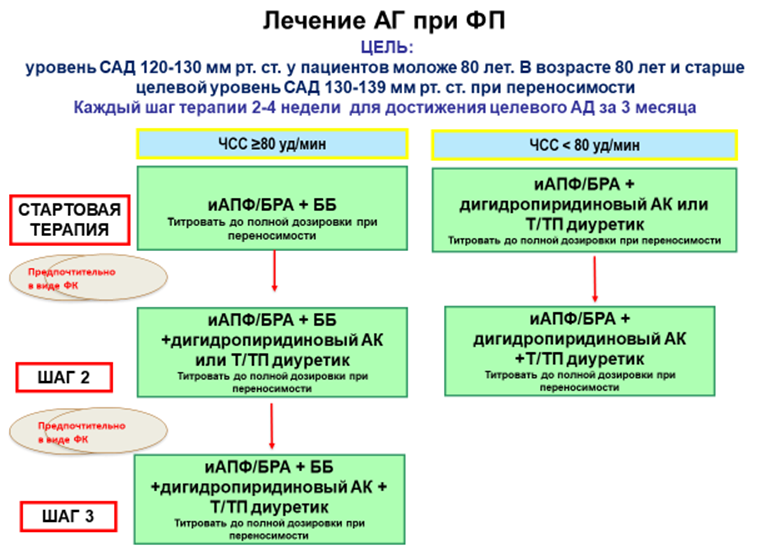
ПОАК должны быть назначены по показаниям в соответствии с оценкой риска по CHA2DS2Vasc при отсутствии противопоказаний.
Приложение Б6. Стратегия лекарственной терапии при резистентной АГ.
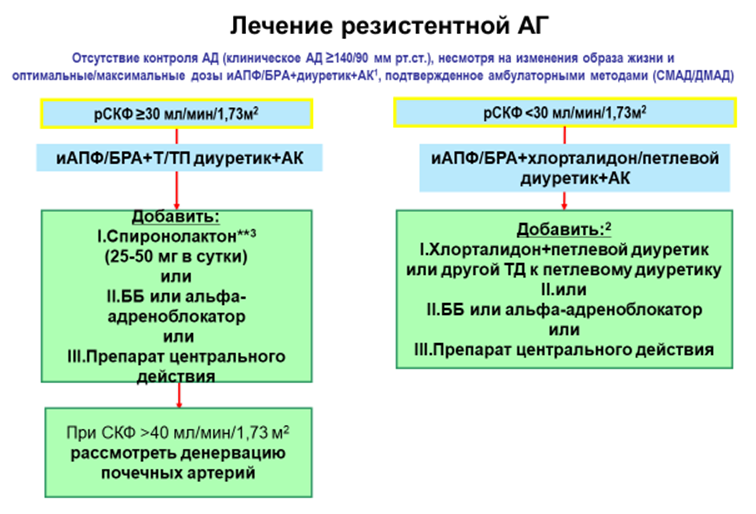
1Выбор диуретиков: при СКФ >45 мл/мин/1,73 м2 тиазидные или тиазидоподобные, при СКФ 30-45 мл/мин/1,73 м2 рассмотреть замену на петлевой, при СКФ <30 мл/мин/1,73 м2 – петлевой.
2АМКР противопоказаны
3С осторожностью при СКФ <45 мл/мин/1,73 м2 и значениях калия сыворотки >4,5 ммоль/л.
Приложение В. Информация для пациента
Гипертоническая болезнь — заболевание, основным симптомом которого является повышение артериального давления выше 140/90 мм рт. ст., что приводит к поражению мозга, сердца, почек.
Только 50% людей̆ с повышенным артериальным давлением знают, что больны, из них систематически лечатся далеко не все. Нелеченная гипертоническая болезнь опасна осложнениями, главные из которых — инсульт, инфаркт миокарда, сердечная недостаточность, почечная недостаточность.
Главным фактором снижения риска смерти, инсульта и инфаркта миокарда является контроль АД и поддержание его на уровне как минимум <140/90 мм рт. ст., поэтому важен самоконтроль АД в домашних условиях с использованием сертифицированных аппаратов для измерения АД. При этом необходимо выполнение следующих правил:
-
перед измерением АД необходимы минимум 5 мин отдыха в положении сидя;
-
сидеть во время измерения АД нужно с полной опорой стоп на пол, не перекрещивая и не поджимая ноги, положив руку на стол так, чтобы наложенная на плечо манжета была на уровне сердца, спина и рука с манжетой должны быть расслаблены;
-
необходимо выполнять минимум 2 последовательных измерения АД утром и вечером до или спустя 2 часа после приема пищи ежедневно, хотя бы за 7 дней до планового визита к врачу или после изменения терапии; следует записывать результаты измерений в дневник самоконтроля;
-
необходимо выполнять минимум 2 последовательных измерения АД утром (после посещения туалета, но до приема терапии) и вечером «до» или «спустя 2 часа» после приема пищи и до приема терапии ежедневно, хотя бы в течение 7 дней до планового визита к врачу или после изменения терапии; следует записывать результаты измерений в дневник самоконтроля;
-
минимум за 30 мин до измерения АД не следует курить и употреблять кофеинсодержащие напитки;
-
во время измерения АД одежда не должна плотно охватывать плечо, создавая складки и дополнительную компрессию.
Пациент и члены его семьи должны владеть методикой измерения АД, уметь вести дневник АД с записью цифр.
Если пациент получает АГП, он должен быть осведомлен об ожидаемом эффекте, изменениях самочувствия и качестве жизни в ходе терапии, возможных побочных эффектах и способах их устранения.
Пациент должен знать об имеющихся у него и членов его семьи сердечно-сосудистых факторах риска — это курение, избыточная масса тела, психоэмоциональный стресс, малоподвижный образ жизни, повышенный уровень холестерина. Влияние указанных факторов риска может быть снижено. Особенно важна коррекция изменяемых факторов риска при наличии у пациента и членов его семьи некорригируемых факторов риска, к которым относятся: наличие в семейном анамнезе ранних мозговых инсультов, инфарктов миокарда, сахарного диабета; мужской пол; пожилой возраст; физиологическая или хирургическая менопауза у женщин.
Коррекцию факторов риска требуется проводить не только пациенту, но и членам его семьи. Она осуществляется путем реализации программ семейной первичной профилактики и воспитания, составленных врачом.
-
индекс массы тела (Кетле) = масса тела в килограммах/(рост в м2)
15–19,9 кг/м2 — недостаточная масса тела;
20–24,9 кг/м2 — нормальная масса тела (целевой уровень);
25–29,9 кг/м2- избыточная масса тела;
30,0-34,9 кг/м2 - Ожирение I степени
35,0-39,9 кг/м2 - Ожирение II степени
>= 40 кг/м2 - Ожирение III степени
-
индекс талия/бедра (ИТБ): ИТБ = ОТ/ОБ, где ОТ (окружность талии) — наименьшая окружность, измеренная над пупком; ОБ (окружность бедер) — наибольшая окружность, измеренная на уровне ягодиц.
- 0,8–0,9 — промежуточный тип распределения жировой ткани,
- < 0,8 — гиноидный (бедренно-ягодичный),
- >0,9 — андроидный (абдоминальный);
-
Интерпретация уровня холестерина плазмы:
-
целевой уровень ХС ЛНП для пациентов с очень высоким риском < 1,4 ммоль/л или его снижение не менее чем на 50% от исходного уровня.
-
целевой уровень ХС ЛНП для пациентов с высоким риском < 1,8 ммоль/л или его снижение не менее чем на 50% от исходного уровня.
-
целевой уровень ХС ЛНП для пациентов с умеренным риском по шкале SCORE-2 для лиц в возрасте 40-69 лет и SCORE-2-OP для лиц в возрасте ≥ 70 лет <2,6 ммоль/л
-
целевой уровень ХС ЛНП для пациентов с низким риском по шкале SCORE-2 для лиц в возрасте 40-69 лет и SCORE-2-OP для лиц в возрасте ≥ 70 лет <3,0 ммоль/л
-
целевой уровень ЛВП >1,2 ммоль/л (у женщин), >1,0 ммоль/л (у мужчин),
-
целевой уровень триглицеридов < 1,7 ммоль/л
-
уровень глюкозы в плазме натощак не выше 6,1 ммоль/л;
-
уровень мочевой кислоты сыворотки крови<420 мкмоль/л (у мужчин), < 360 мкмоль/л (у женщин).
Советы пациенту и его семье:
-
Достаточным считается сон не менее 7 часов в сутки.
-
Масса тела должна приближаться к идеальной (ИМТ менее 25 кг/м2). Для этого суточная калорийность пищи в зависимости от массы тела и характера работы должна составлять от 1500 до 2000 ккал. Потребление белка — 1 г/кг массы тела в сутки, углеводов — до 50г/сут, жиров — до 80 г/сут. Желательно вести дневник питания. Пациенту настоятельно рекомендуется избегать жирных, сладких блюд, отдавать предпочтение овощам, фруктам, злаковым и хлебу грубого помола.
-
Потребление соли надо ограничить до 5 г/сут. Рекомендовано не подсаливать пищу, заменять соль другими веществами, улучшающими вкус пищи (соусы, небольшие количества перца, уксуса и др.) В соли содержится натрий, который приводит к задержке воды в организме, и как следствие, повышению артериального давления. Так же влияет большое содержание натрия в колбасах, консервах, солениях и копченых мясных продуктах.
-
Следует увеличить потребление калия (его много в свежих фруктах, овощах, кураге, печеном картофеле). Соотношение К+/Nа+сдвигается в сторону К+ при преимущественно вегетарианской диете.
-
Необходимо прекратить или ограничить курение.
-
Потребление алкоголя следует ограничить до 20 г для мужчин и 10 г для женщин в пересчете на абсолютный этанол. Крепкие спиртные напитки лучше заменить красными сухими винами. При гиподинамии (сидячая работа> 5 ч/сут, физическая активность <10 ч/нед) — регулярные физические тренировки не менее 4 раз в неделю продолжительностью 30–45 минут. Предпочтительны индивидуально приемлемые для пациента нагрузки: пешие прогулки, теннис, езда на велосипеде, ходьба на лыжах, работа в саду, плавание. При физической нагрузке число сердечных сокращений должно увеличиваться не более чем на 20–30 в 1 мин.
-
Психоэмоциональный стресс на производстве и в быту контролируется правильным образом жизни. Следует ограничить продолжительность рабочего дня и домашних нагрузок, избегать ночных смен, командировок. Рекомендуется консультация врача- психотерапевта.
-
Женщинам, больным гипертонической болезнью, надо отказаться от приема гормональных контрацептивов системного действия.
Юношам, занимающимся спортом, нельзя злоупотреблять пищевыми добавками для наращивания мышечной массы и исключить прием анаболических стероидов.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Приложение Г1. Шкала SCORE-2 и SCORE2-OP
Название на русском языке: Шкала SCORE-2 (10-летний риск фатальных и нефатальных СС осложнений в популяции очень высокого риска у пациентов в возрасте 40-69 лет)
Оригинальное название (если есть): SCORE-2 scale (Systematic COronary Risk Evaluation-2)
Источник (официальный сайт разработчиков, публикация с валидацией):
https://heartscore.escardio.org/Calculate/quickcalculator.aspx?model=veryhigh&_gl=1*3rikye*_gcl_au*MTIzMTAxMDEyOC4xNzA1NTkwMzMy*_ga*MTk3NDMxMzMxNC4xNzA1NTkwMzUx*_ga_5Y189L6T14*MTcwNTU5MDM1MC4xLjEuMTcwNTU5MDQ1Ni4zNS4wLjA.*_ga_TEGGEERRV6*MTcwNTU5MDM1MC4xLjEuMTcwNTU5MDQ3NC4wLjAuMA..&_ga=2.57082408.38629873.1705590351-1974313314.1705590351
https://heartscore.escardio.org/Calculate/quickcalculator.aspx?model=veryhigh&_gl=1*3rikye*_gcl_au*MTIzMTAxMDEyOC4xNzA1NTkwMzMy*_ga*MTk3NDMxMzMxNC4xNzA1NTkwMzUx*_ga_5Y189L6T14*MTcwNTU5MDM1MC4xLjEuMTcwNTU5MDQ1Ni4zNS4wLjA.*_ga_TEGGEERRV6*MTcwNTU5MDM1MC4xLjEuMTcwNTU5MDQ3NC4wLjAuMA..&_ga=2.57082408.38629873.1705590351-1974313314.1705590351
Тип (подчеркнуть):
— шкала оценки
— индекс
— вопросник
— другое (уточнить):
Назначение: клинический инструмент для оценки риска смертельного сердечно-сосудистого заболевания в течение 10 лет. Настоящая шкала разработана для стран с очень высоким уровнем смертности от ССЗ (включая Россию) на основании следующих факторов: возраст, пол, курение, уровень систолического АД и ОХС. Общая оценка риска с помощью SCORE-2 рекомендуется у бессимптомных взрослых старше 40 лет, без ССЗ, СД, ХБП или СГХС. Для практически здоровых людей в возрасте ≥ 70 лет для оценки риска 5-летних и 10-летних смертельных и несмертельных сердечно-сосудистых событий (инфаркт миокарда, инсульт) используется алгоритм SCORE2-OP с поправкой на конкурирующие риски.
Содержание (шаблон):
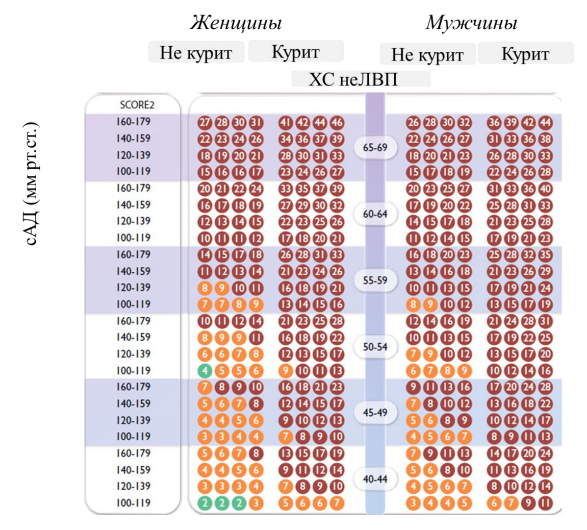

Ключ (интерпретация):
Уровень суммарного СС риска по шкале SCORE-2:

Пояснения: Продолжительность жизни здорового человека без сердечно-сосудистых осложнений. Показано как уменьшается риск при снижении ХС не-ЛВП на 1 ммоль/л
Название на русском языке: Шкала SCORE-2- ОР (10-летний риск фатальных и нефатальных СС осложнений в популяции очень высокого риска у пациентов в возрасте старше 70 лет)
Оригинальное название (если есть): SCORE-2-ОР scale (Systematic COronary Risk Evaluation-2 older persons)
Источник (официальный сайт разработчиков, публикация с валидацией): https://heartscore.escardio.org/Calculate/quickcalculator.aspx?model=veryhigh&_gl=1*1ms2sdp*_gcl_au*MTgzNTA1NzExNi4xNzE2NTQ3OTY4*_ga*MTU4MDE2NjM5LjE3MTY1NDgwMDQ.*_ga_5Y189L6T14*MTcxOTE2ODExMS4yLjEuMTcxOTE2ODIzNy40LjAuMA..*_ga_TEGGEERRV6*MTcxOTE2ODA5Ni4xLjEuMTcxOTE2ODIzOC4wLjAuMA..
Тип (подчеркнуть):
— шкала оценки
— индекс
— вопросник
— другое (уточнить):
Назначение: клинический инструмент для оценки риска смертельного сердечно-сосудистого заболевания в течение 10 лет. Настоящая шкала разработана для стран с очень высоким уровнем смертности от ССЗ (включая Россию) на основании следующих факторов: возраст, пол, курение, уровень систолического АД и ОХС. Общая оценка риска с помощью SCORE-2 рекомендуется у бессимптомных взрослых старше 40 лет, без ССЗ, СД, ХБП или СГХС. Для практически здоровых людей в возрасте ≥ 70 лет для оценки риска 5-летних и 10-летних смертельных и несмертельных сердечно-сосудистых событий (инфаркт миокарда, инсульт) используется алгоритм SCORE2-OP с поправкой на конкурирующие риски.
Содержание (шаблон):
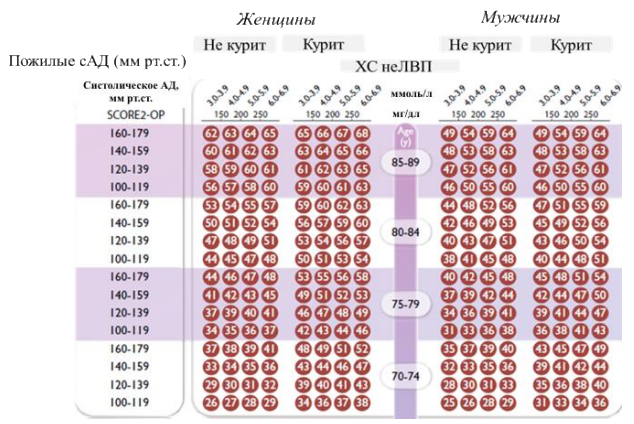

Ключ (интерпретация):
Уровень суммарного СС риска по шкале SCORE-2-ОР:


Пояснения: Продолжительность жизни здорового человека без сердечно-сосудистых осложнений. Показано как уменьшается риск при снижении ХС не-ЛВП на 1 ммоль/л
Г2. Шкала глобальной оценки 10-летнего сердечно-сосудистого риска
| Экстремальный | - Сочетание клинически значимого сердечнососудистого заболевания1 , вызванного атеросклерозом, с СД 2 типа и/или СГХС или два сердечно-сосудистых события (осложнения) в течение 2-х лет2 у пациента с сердечно-сосудистым заболеванием, вызванным атеросклерозом, несмотря на оптимальную гиполипидемическую терапию3 и/или достигнутый уровень ХС ЛНП ≤1,4 ммоль/л |
| Очень высокий |
- Документированное атеросклеротическое ССЗ, клинически или по результатам обследования, включая перенесённый ОКС, стабильную стенокардию, ЧКВ, КШ или другие операции на артериях, инсульт/ТИА, поражения периферических артерий - Бесспорно документированное ССЗ по результатам визуализации: значимая бляшка (стеноз ≥50%) по данным ангиографии или ультразвукового исследования; не включает увеличение толщины комплекса интима-медиа2 - СД + поражение органов-мишеней, ≥3 ФР, а также раннее начало СД 1 типа с длительностью > 20 лет - Выраженная ХБП с СКФ<30 мл/мин/1,73 м3 - SCORE-2 для лиц в возрасте <50 лет ≥7,5%, для лиц 50-69 лет ≥10% и SCORE-2-OP для лиц в возрасте ≥ 70 лет ≥15% - СГХС в сочетании с атеросклеротическим ССЗ или с ФР |
| Высокий |
- Значимо выраженный ФР – ХС>8 ммоль/л и/или ХС ЛНП > 4,9 ммоль/л и/или АД ≥180/110 мм рт.ст. - СГХС без ФР - СД без поражения органов-мишеней, СД≥ 10 лет или с ФР - Умеренная ХБП с СКФ 30-59 мл/мин/1,73 м4 - SCORE-2 для лиц в возрасте <50 лет ≥2,5 – <7,5%, для лиц в возрасте 50-69 лет ≥5 – <10% и SCORE-2-OP для лиц в возрасте ≥ 70 лет ≥7,5% и <15% |
| Умеренный | - Молодые пациенты (СД 1 типа моложе 35 лет, СД 2 типа моложе 50 лет) с длительностью СД <10 лет без поражения органовмишеней и ФР - SCORE-2 для лиц в возрасте <50 лет <2,5%, для лиц в возрасте 50-69 лет <5% и SCORE-2-OP для лиц в возрасте ≥ 70 лет <7,5% |
| Низкий | - SCORE-2 для лиц в возрасте 40-69 лет и SCORE-2-OP для лиц в возрасте ≥ 70 лет <1% |
1 ИБС: стенокардия напряжения 3-4 ФК, нестабильная стенокардия, перенесенный инфаркт миокарда, ишемический инсульт, ЧКВ, операция КШ, ангиопластика сонных артерий или артерий нижних конечностей, каротидная эндартерэктомия, подвздошно-бедренное, бедренно-подколенное шунтирование.
2 Атеросклеротическая бляшка определяется как локальное утолщение стенки на >50% по сравнению с толщиной стенки сосуда в ближайших участках, или как локальный участок сосудистой стенки с КИМ >1,5 мм, выступающий в просвет
3 Инфаркт миокарда, нестабильная стенокардия, перемежающаяся хромота, транзиторная ишемическая атака/ишемический инсульт. с эзетимибом.
4 Назначение ингибиторов ГМК-КОА-редуктазы в максимально переносимых дозах в сочетании
АГ — артериальная гипертензия, ХБП — хроническая болезнь почек, СКФ — скорость клубочковой фильтрации, ТИА — транзиторная ишемическая атака, CCЗ — сердечно-сосудистые заболевания, АСБ – атеросклеротическая бляшка, СГХС – семейная гиперхолестеринемия, ФР – фактор риска.
Г3. Расчет СКФ по формуле CKD-EpidemiologyCollaboration 2009*
|
СКФ = 141 * мин (Креатинин в сыворотке крови / каппа, 1)альфа * макс (Креатинин в сыворотке крови/ каппа, 1) 1.209 * 0.993Возраст * Пол * Раса,
для женщин используются следующие значения: пол = 1,018; альфа = — 0,329; каппа = 0,7;
для мужчин используются следующие значения: пол = 1; альфа = — 0,411; каппа = 0,9;
дляпредставителейнегройднойрасы: коэффициент «раса» равен1,159.[157, Levey AS, Stevens LA.Estimating GFR using the CKD Epidemiology Collaboration (CKD-EPI) creatinine equation: more accurate GFR estimates, lower CKD prevalence estimates, and better risk predictions. Am J Kidney Dis. 2010;55(4):622–627.].
|
|---|
Калькулятор СКФ: https://euat.ru/education/calculator-egfr
Г4. CHA2DS2-VASс. Шкала оценки риска тромбоэмболических осложнений у пациентов с фибрилляцией/трепетанием предсердий
Название на русском языке: CHA2DS2-VASс. Шкала оценки риска тромбоэмболических осложнений у пациентов с фибрилляцией/трепетанием предсердий
Оригинальное название (если есть): CHA2DS2-VASс
Источник (официальный сайт разработчиков, публикация с валидацией): Olesen, Jonas Bjerring, et al. Validation of risk stratification schemes for predicting stroke and thromboembolism in patients with atrial fibrillation: nationwide cohort study. Bmj 342 (2011): d124.
Тип (подчеркнуть):
— шкала оценки
— индекс
— вопросник
— другое (уточнить):
Назначение: клинический инструмент для прогнозирования риска ишемического инсульта и системного тромбоэмболизма при фибрилляции предсердий
Содержание (шаблон):
|
Фактор риска
|
Баллы
|
|---|---|
|
Инсульт / ТИА /системная эмболия в анамнезе (включает ВЧК и геморрагический инсульт)
|
2
|
|
Возраст ≥75 лет
|
2
|
|
АГ или прием АГП
|
1
|
|
СД 1 или 2 типа (прием препаратов и/или инсулинов и их аналогов или глюкоза натощак ≥ 7,0 ммоль/л)
|
1
|
|
Средняя или тяжелая ХСН (недавняя декомпенсация ХСН независимо от ФВ, систолическая дисфункция, ГКМП)
|
1
|
|
Сосудистое заболевание (инфаркт миокарда в анамнезе, периферический атеросклероз, атеросклеротические бляшки в аорте)
|
1
|
|
Возраст 65–74 года
|
1
|
|
Женский пол
|
1
|
Ключ (интерпретация):
|
Сумма баллов по шкале
CHA2DS2-VASc
|
Ожидаемая частота инсультов за год
|
|---|---|
|
0
|
0 %
|
|
1
|
1,3 %
|
|
2
|
2,2 %
|
|
3
|
3,2 %
|
|
4
|
4,0 %
|
|
5
|
6,7 %
|
|
6
|
9,8 %
|
|
7
|
9,6 %
|
|
8
|
6,7 %
|
|
9
|
15,2 %
|
Пояснения: нет
Г5. Шкала сонливости Эпворта (Epworth)
Название на русском языке: Шкала сонливости Эпворта
Оригинальное название (если есть): Epworth Sleepiness Scale
Источник (официальный сайт разработчиков, публикация с валидацией): https://epworthsleepinessscale.com/about-the-ess/
Тип (подчеркнуть):
— шкала оценки
— индекс
— вопросник
— другое (уточнить):
Назначение: серия вопросов, которые используют для изучения воздействия сна на дневной образ жизни.
Содержание (шаблон):
Насколько вероятно то, что вы можете задремать или уснуть в ситуациях, описанных ниже, по сравнению с ощущением обычной усталости?
Речь идет об обычном вашем состоянии в последнее время. Даже если вы не были в подобных ситуациях в последнее время, то постарайтесь представить себе, как бы эти ситуации повлияли на вас. Используйте эту шкалу и выбирете наиболее подходящее число для каждой ситуации.
0 - никогда бы не заснул/не задремал
1 - очень небольшая вероятность заснуть или задремать
2 - вероятно, засну или задремлю
3 - большая вероятность заснуть или задремать
|
Когда сижу и читаю
|
0 1 2 3
|
|---|---|
|
Когда смотрю телевизор
|
0 1 2 3
|
|
Когда сижу и не произвожу никаких активных действий в общественном месте (например, в театре, на собрании):
|
0 1 2 3
|
|
Когда еду в машине в качестве пассажира в течение часа без остановки
|
0 1 2 3
|
|
Когда лежу днем и отдыхаю, если позволяют обстоятельства:
|
0 1 2 3
|
|
Когда сижу и с кем-то разговариваю
|
0 1 2 3
|
|
Когда спокойно сижу после обеда (без алкоголя):
|
0 1 2 3
|
|
В машине, если она на несколько минут остановилась
|
0 1 2 3
|
Ключ (интерпретация):
1 — 6 баллов: Нормальный сон
7 — 8 баллов: Умеренная сонливость
9 — 24 баллов: Аномальная (возможно, патологическая) сонливость
Пояснения: нет
Г6. Опросник «Возраст не помеха»
Название на русском языке: Возраст не помеха
Оригинальное название (если есть):
Источник (официальный сайт разработчиков, публикация с валидацией): ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России – ОСП Российский геронтологический научно-клинический центр, www.rgnkc.ru [8, 539]
Тип (подчеркнуть):
— шкала оценки
— индекс
— вопросник
— другое (уточнить):
Назначение: серия вопросов, которые используют для изучения воздействия сна на дневной образ жизни.
Содержание (шаблон):
|
№
|
Вопрос
|
Ответ
|
|---|---|---|
|
1
|
Похудели ли Вы на 5 кг и более за последние 6 месяцев?*
|
да/нет
|
|
2
|
Испытываете ли Вы какие-либо ограничения в повседневной жизни из-за снижения зрения или слуха?
|
да/нет
|
|
3
|
Были ли у Вас в течение последнего года травмы, связанные с падением, или падения без травм?
|
да/нет
|
|
4
|
Чувствуете ли Вы себя подавленным, грустным или встревоженным на протяжении последних недель?
|
да/нет
|
|
5
|
Есть ли у Вас проблемы с памятью, пониманием, ориентацией или способностью планировать?
|
да/нет
|
|
6
|
Страдаете ли Вы недержанием мочи?
|
да/нет
|
|
7
|
Испытываете ли Вы трудности в перемещении по дому или на улице? (Ходьба до 100 метров или подъем на 1 лестничный пролет)
|
да/нет
|
Ключ (интерпретация):
За каждый положительный ответ начисляется 1 балл. Результат 2 балла и менее – нет старческой астении, 3-4 балла – вероятная преастения, 5-7 баллов – вероятная старческая астения, требуется прием (осмотр, консультация) врача-гериатра
Пояснения: * имеется в виду непреднамеренное снижение веса. Если пациент похудел намеренно — за счет соблюдения специальной диеты или регулярной физической активности, балл не засчитывается.
Г7. Оригинальная шкала Борга (Borg RPE, Rating of Perceived Exertion)
Название на русском языке: Оригинальная шкала Борга
Оригинальное название (если есть): Borg Rating of Perceived Exertion
Источник (официальный сайт разработчиков, публикация с валидацией): Borg GA. Psychophysical bases of perceived exertion. Med Sci Sports Exerc. 1982;14:377-381. Borg G. Psychophysical scaling with applications in physical work and the perception of exertion. Scand J Work Environ Health. 1990;16(Suppl 1):55–58.
Тип (подчеркнуть):
-шкала оценки
-индекс
-вопросник
-другое (уточнить)
Назначение: субъективная оценка переносимости физического напряжения/тренирующей нагрузки
Содержание (шаблон):
|
Баллы по Шкале Borg RPE
|
Интенсивность нагрузки
|
|---|---|
|
6
|
Очень, очень легкая
|
|
7
|
Исключительно легкая
|
|
8
|
|
|
9
|
Очень легкая
|
|
10
|
|
|
11
|
Легкая
|
|
12
|
|
|
13
|
Умеренная
|
|
14
|
|
|
15
|
Довольно тяжелая
|
|
16
|
Тяжелая
|
|
17
|
Очень тяжелая
|
|
18
|
|
|
19
|
Очень, очень тяжелая
|
|
20
|
Максимальная нагрузка
|
Ключ (интерпретация): количество баллов соответствует ЧСС (например, 6 баллов соответствуют приблизительной ЧСС в покое = 60 уд/мин., а 20 баллов - приблизительной ЧСС макс = 200 уд./мин.). Данная градация усилия при выполнении нагрузки принимает во внимание все, что связанно с проявлением усталости во время тренировочного занятия. Эти характеристики согласуются с такими показателями, как ЧСС, величина легочной вентиляции, потребление кислорода и общая усталость.
Пояснения: имеется высокая степень взаимосвязи между уровнем воспринимаемого напряжения, кратному 10, и фактическим сердечным ритмом; поэтому уровень воспринимаемого напряжения может дать достаточно объективную оценку фактического сердечного ритма во время физической активности. Например, если уровень воспринимаемого напряжения равен 12, тогда 12 x 10 = 120 уд/м. То есть в данном случае ЧСС должна быть приблизительно 120 ударов в минуту. Подобное вычисление ЧСС является приблизительным, а реальное значение ЧСС может немного варьировать в зависимости от возраста человека и его физической формы.
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.