Аномалии объема амниотической жидкости (многоводие, маловодие)
 Версия: Клинические рекомендации РФ 2024 (Россия)
Версия: Клинические рекомендации РФ 2024 (Россия)
Другие нарушения со стороны амниотической жидкости и плодных оболочек (O41), Другие уточненные нарушения амниотической жидкости и плодных оболочек (O41.8), Многоводие (O40), Нарушение амниотической жидкости и плодных оболочек неуточненное (O41.9), Олигогидрамнион (O41.0)
Акушерство и гинекология
Общая информация
Краткое описание
Разработчик клинической рекомендации
- Российское общество акушеров-гинекологов
Одобрено Научно-практическим Советом Минздрава РФ
– размещенные в Рубрикаторе после 1 января 2024 года – с 1 января 2025 года.
Клинические рекомендации
Аномалии объема амниотической жидкости (многоводие, маловодие)
Год утверждения (частота пересмотра): 2024
Возрастная категория: Взрослые, Дети
Пересмотр не позднее: 2026
ID: 820
Аномалии объема амниотической жидкости (АЖ), включают ее увеличение – многоводии (полигидрамнион) и уменьшение – маловодие (олигогидрамнион) (крайняя форма: полное отсутствие околоплодных вод – ангидрамнион) (1). Оценка АЖ является показателем, отражающим благополучие плода (2).
Достоверной оценкой, позволяющей быстро, точно, неинвазивно и в режиме реального времени измерить объем АЖ является ультразвуковое исследование (УЗИ (3)
Количество АЖ следует оценивать либо субъективно, и определять как «нормальное» или «ненормальное» (уменьшенное или увеличенное), либо полуколичественно, путем измерения максимального вертикального кармана (МВК) амниотической жидкости или индекса амниотической жидкости (ИАЖ) (4). Аномальное количество АЖ может указывать на осложненную беременность, или беременность, находящуюся «в зоне риска» (“at-risk” pregnancy) (5).
Традиционно маловодие определяется как ИАЖ ≤ 5 см или МВК ≤ 2 см (1,6), тогда как многоводие определяется как ИАЖ ≥ 25 см или МВК ≥ 8см (1,7,8);
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
O40 – Многоводие (гидрамнион)
O41 – Другие нарушения со стороны амниотической жидкости и плодных оболочек
O41.0 – Олигогидрамнион (олигогидрамнион без упоминания о разрыве плодных оболочек)
O41.8 – Другие уточненные нарушения амниотической жидкости и плодных оболочек
O41.9 – Нарушение амниотической жидкости и плодных оболочек неуточненное
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
Таблица №1 (1,31)
| Степени тяжести многоводия | ИАЖ, см |
|---|---|
| Легкая | 25-30 |
| Умеренная | 30,1-35,0 |
| Тяжелая (Выраженное многоводие) | ≥35,1 |
Многоводие легкой степени составляет приблизительно 65-70% от всех случаев, умеренное – 20%, а выраженное – <15% (31). Вероятность наличия врожденной аномалии плода значительно выше при более высокой степени многоводия (32).
Таблица №2
Классификация степени тяжести маловодия (33)
| Степень тяжести маловодия | ИАЖ, см |
|---|---|
| Легкая | 4,1-5,0 |
| Умеренная | 2,1-4,0 |
| Тяжелая (выраженное маловодие) | 0-2,0 |
| Ангидрамнион | крайняя степень маловодия, определяемая отсутствием возможности измерения ИАЖ или МВК, при этом на внутренней поверхности матки может визуализироваться тонкий эхопрозрачный «ободок». |
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
АЖ – это жидкость, которая окружает плод. В начале беременности АЖ в значительной степени является продуктом материнской сыворотки и напоминает плазму из-за гидростатического и осмотического давления. После 8 недель беременности почки плода начинают функционировать и вырабатывать мочу, которая становится ключевым компонентом АЖ после 23-25 недель (9). Амниотическая жидкость имеет слабощелочную или нейтральную реакцию. При нормальном течении беременности объем околоплодных вод изменяется следующим образом: 6 недель – 5 мл; 10 недель – 30 мл; 16 недель – 180 мл; 20 недель – 350 мл; 22 недель – 650 мл; 28 недель – 950 мл; 30 недель 900 мл; 40 недель – 750 мл (6,10). Изменения в гомеостазе плода влияют на объем продукции мочи плода, глотание и секрецию жидкости легкими, в этом отношении объем АЖ косвенно отражает состояние плода. Суточный объем выделяемой плодом мочи составляет приблизительно 30% от его массы тела (11). Скорость мочеиспускания плода снижается при состояниях, связанных с плацентарной дисфункцией (например, преэклампсия, задержка роста плода), и увеличивается при состояниях, связанных с сердечной недостаточностью (например, анемия плода, наджелудочковая тахикардия, синдром фето-фетальной трансфузии при многоплодии) (12). Интенсивность глотания плода увеличивается по мере прогрессирования беременности, достигая максимума к III триместру. Нарушения процесса глотания отмечаются у плодов с неврологическими аномалиями, такими как анэнцефалия, а также при обструкции пищевода и двенадцатиперстной кишки (13). Легкие плода активно секретируют жидкость, примерно 50% этой жидкости (170 мл/день) проглатывается, а остальная часть попадает в амниотическую полость, что является основой для тестирования зрелости легких плода (14). Мочеиспускание и глотание плода, секреция жидкости легкими и внутримембранное всасывание (обмен между АЖ и кровеносным руслом плода) вносят наибольший вклад в объем АЖ, интеграция и баланс между притоком и оттоком жидкости в этих путях определяет конечный объем АЖ (15). Общее количество АЖ существенно не меняется изо дня в день, однако ежедневно происходит ее полное обновление. В III триместре в течение 24 часов, обновление амниотической жидкости происходит в объеме 1000 мл (16). Патологии у матери также влияют на гомеостаз плода. Так выраженное обезвоживание повышает осмолярность крови. Аналогичным образом, гипергликемия у матери может привести к увеличению диуреза плода и многоводию (17).
Продолжает изучаться роль амниотической оболочки в обеспечении контроля количества околоплодных вод, которая выполняет функцию абсорбции жидкости из полости матки. Плодные оболочки представляют собой многослойную мембрану со сквозной транспортной системой, включающей сеть межклеточных каналов между амниоцитами, пористую структуру их базального слоя, сетчатое строение компактного вещества, щели среди цитотрофобласта, проницаемый матрикс и, наконец, материнские микрососуды в децидуальной части (6,10). Морфологические или функциональные нарушения плодных оболочек, вызванные разнообразными экзо- или эндогенными воздействиями (инфекции, гормональный дисбаланс, экстрагенитальная патология матери, вредные зависимости) способны привести к аномалиям количества околоплодных вод.
Умеренное многоводие чаще всего бывает идиопатическим, двумя наиболее распространенными патологическими причинами многоводия являются сахарный диабет у матери и врожденные аномалии развития у плода, кроме того другие причины включают врожденную инфекцию и аллоиммунизацию (см. таблицу №1) (18).
Таблица №1
| Фетальные/неонатальные причины многоводия | |||||
|---|---|---|---|---|---|
| Нарушение глотания | Избыточная продукция мочи | ||||
| Обструкция ЖКТ | Нервно-мышечное | Черепно-лицевое | Почечная/Мочевыводящий тракт | Сердечная | Осмотический диурез/Другой |
| Атрезия двенадцатиперстной кишки | Миотоническая дистрофия | Расщелина губы/неба | Обструкция лоханочно-мочеточникового соустья | Структурная аномалия сердца | Диабет |
| Трахеопищеводный свищ | Артрогриппоз | Микрогнатия | Мезобластическая нефрома | Тахиаритмия | Водянка |
| Опухоль средостения | Внутричерепная аномалия | Образование шеи | Синдром Барттера[1] | Крестцово-копчиковая тератома | Идиопатическая |
| Диафрагмальная грыжа | Хориоангиома* | ||||
*Связь с многоводием характерна для больших размеров (≥5 см) (19).
Аномальное количество амниотической жидкости, особенно в сочетании с другими ультразвуковыми маркерами, может быть связано с хромосомными отклонениями, вариациями числа копий (числовыми и структурными аберрациями хромосом, включая субмикроскопический уровень - микроделеционными синдромами), моногенной патологией) (20,21).
Частота хромосомных аномалий при явно изолированном идиопатическом многоводии составляет 2,1%, совокупная частота моногенных аномалий достигает 5,6% (22).
[1] Синдром Барттера – редкая генная мутация, заключающаяся в дефекте петли Генле, наследуется по аутосомно-рецессивному типу, начальное звено патогенеза – потеря способности почек задерживать калий.
[1] Синдром Барттера – редкая генная мутация, заключающаяся в дефекте петли Генле, наследуется по аутосомно-рецессивному типу, начальное звено патогенеза – потеря способности почек задерживать калий.
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Многоводие встречается у 1-2% всех беременностей и часто представляет случайную находку у бессимптомных женщин (23,24). При доношенной беременности распространенность идиопатического многоводия составляет 0,3% (25). Выделяют два вида многоводия: острое и хроническое многоводие, которые различаются по темпам нарастания количества амниотической жидкости. В связи с этим важное значение приобретает оценка количества околоплодных в динамике беременности.
Если этиология избыточного количества АЖ не определена, многоводие называют «идиопатическим», оно составляет приблизительно 60-70% случаев многоводия в опубликованных исследованиях и диагностируется примерно в 1% беременностей (26). Маловодие осложняет 4,4% всех доношенных беременностей, при недоношенном сроке частота маловодия составляет менее 1% (27).
Аномалии объема АЖ, как маловодие, так и многоводие, ассоциированы с неблагоприятными перинатальными исходами. В частности, исследование, в котором изучались исходы беременности у женщин с маловодием (ИАЖ ≤5 см) по сравнению с женщинами с ИАЖ >5 см, выявило, что при маловодии чаще отмечались: индукция родов (42 против 18%), мертворождения (1,4 против 0,3%), дистресс плода (48 против 39%), более высокая частота госпитализации новорожденных в отделение интенсивной терапии (7 против 2%), мекониальная аспирация (1 против 0,01%) и неонатальная смертность (5 против 0,3%) (28). В аналогичном исследовании, в котором оценивались неблагоприятные исходы идиопатического многоводия, сообщалось о повышении частоты акушерских осложнений (таких как, преждевременные роды, неправильное положение плода, различные аномалии развития плода) и повышение перинатальной смертности в 2-5 раз (29). Стоит отметить, что многоводие увеличивает перинатальную смертность, в меньшей степени, чем маловодие (30).
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Беременные, у которых диагностировано многоводие или маловодие, чаще всего не имеют каких-либо характерных симптомов и не предъявляют жалобы (34,35). Многоводие можно заподозрить при несоответствии между высотой стояния дна матки и гестационным сроком, но чаще, как и при маловодии, это случайная находка, обнаруженная во время УЗИ, проводимого по другим показаниям (36).
При выраженном многоводии (см. табл. 2) пациентки могут предъявлять жалобы на одышку, чувство стеснения в животе и отеки нижних конечностей (34), а также расширение вен нижних конечностей и вульвы, редко – олигурию (при сдавлении мочеточников).
Многоводие, особенно в сочетании с неправильным положением плода, при преждевременных родах (ПР) или преждевременном разрыве плодных оболочек (ПРПО) может приводить к выпадению петель пуповины и/или мелких частей плода (37). В послеродовом периоде при многоводии имеются более высокие риски послеродового кровотечения (ПРК) из-за перерастяжения матки избыточным объемом АЖ (38).
Как уже отмечалось, многоводие чаще всего выявляется в III триместре беременности и реже в сроках 18-22 недели; идиопатическое многоводие наиболее часто обнаруживают в сроках 31-36 недель (36). Связь идиопатического многоводия с ПР не была зарегистрирована. Имеются данные о том, что легкая степень многоводия встречается в большинстве случаев (примерно 80% в целом и 90% при доношенной беременности, подробнее см. Таблицу №3) (25).
Таблица №3
| Перинатальные исходы в зависимости от степени тяжести многоводия (39) | |||||
|---|---|---|---|---|---|
| ИАЖ | МВК | Частота | Риск аномалий у плода* | Риск аномалий у новорожденного** | |
| Многоводие (все случаи), см | ≥24.0 | ≥8.0 | 0.3-1.0% от общей популяции | ||
| Легкая степень многоводия, см | 24.0-29.9 | 8-11 | 65-70% случаев многоводия | 6-10% | 1% |
| Умеренная степень многоводия, см | 30.0-34.9 | 12-15 | 20% случаев многоводия | 10-15% | 2% |
| Тяжелая степень многоводия, см | ≥35.0 | ≥16 | <15% случаев многоводия | 20-40% | 10% |
* Вероятность антенатальной верификации (диагностики)
** Вероятность постнатальной диагностики (когда не выявлено пренатально)
Риск наличия аномалий развития плода/новорожденного обоснованно зависит от степени выраженности многоводия, при этом, риск выявления у новорожденного аномалий развития, не диагностированных на антенатальном этапе, при выраженном многоводии составляет 10%, в то время как при многоводии легкой степени и умеренном многоводии их частота составляет всего 1 и 2%, соответственно (табл.2). Этот факт подтверждает сложность УЗ-диагностики при выраженном многоводии.
Важно отметить, что идиопатическое многоводие является диагнозом исключения (!), и, этиология увеличения объема АЖ, не установленная во время беременности, может стать очевидной после родов. Определение причин многоводия будет зависеть от степени его выраженности, наличия структурных аномалий и гестационного срока. Прежде всего, в случаях многоводия необходимо проведение детального УЗИ плода для исключения аномалий развития (39). Важно оценить размеры и темп роста плода, поскольку идиопатическое многоводие может быть связано с макросомией, а задержка роста плода, связанная с многоводием, представляет высокий риск наличия у него генетичских отклонений, включая наиболее часто встречающиеся трисомию по 13 или 18 хромосомам (40,41).
Диагноз маловодия во II триместре чаще связан с аномалиями развития плода, тогда как в III триместре в большинстве случаев имеет неясную этиологию (в исследовании Shipp идиопатическое маловодие во II триместре было всего в 4% случаев, тогда как в III триместре встречалось – 52%) (42). В случаях маловодия, диагностированного во II триместре, гипоплазия легких является наиболее значимым предиктором смертности плода, уровень смертности от маловодия во втором триместре может достигать 90%, при этом частота гипоплазии легких составляет 87%. Наиболее выраженная степень гипоплазии легких возникает при маловодии, развившимся до 16-24 недель беременности, когда развиваются терминальные бронхиолы и респираторные отделы легкого плода. Низкий ИАЖ во II и начале III триместра также увеличивает вероятность образования контрактур конечностей и врожденных дефектов из-за синдрома сдавления (43).
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
- Рекомендована оценка АЖ как неотъемлемая часть рутинного анатомического исследования парафетальных структур, которая должна проводиться при всех ультразвуковых исследованиях плода (1,8,43).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарий: УЗИ является безопасным методом исследования во время беременности, тем не менее необходимо его проводить только по медицинским показаниям, следуя концепции «настолько низко, насколько это разумно достижимо» для снижения общего теплового индекса, воздействующего на плод (44).
- Рекомендуется классифицировать маловодие, как ИАЖ <5 см или МВК ≤2 см (6,7); многоводие, как ИАЖ >25 см или МВК >8см (1,7), также допустимо использование специальных референсных таблиц для гестационного срока.
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
- Рекомендовано для первичной оценки многоводия проводить детальное УЗИ плода для оценки аномалий развития (18). .
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарий: Важно оценить рост плода, поскольку идиопатическое многоводие может быть связано с макросомией, а задержка роста плода, связанная с многоводием, представляет высокий риск наличия у плода генетических отклонений, включая наиболее частые трисомии хромосом 18 и 21 (39–41)
- Рекомендовано при проведении инвазивной пренатальной диагностики в случае беременностей с аномальным уровнем амниотической жидкости рассмотреть проведение хромосомного микроматричного анализа (ХМА), в некоторых случаях – секвенирования экзома/генома (NGS – next generation sequencing).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарий: Показания для проведения ХМА/NGS в пренатальный период описаны в Методических рекомендациях «Применение высокопроизводительного секвенирования и молекулярного кариотипирования на микроматрицах в пренатальный период» (45).
Диагноз маловодия во II триместре чаще связан с аномалиями плода, тогда как в III триместре в большинстве случаев имеет неясную этиологию (в исследовании Shipp идиопатическое маловодие во II триместре было всего в 4% случаев, тогда как в III триместре встречалось – 52%) (42). В случаях маловодия, диагностированного во II триместре, гипоплазия легких является наиболее значимым предиктором смертности плода, уровень смертности от маловодия во втором триместре может достигать 90%, при этом частота гипоплазия легких составляет 87%. Наиболее тяжелая степень гипоплазии легких возникает при маловодии до или в течении 16–24 недель беременности, когда развиваются терминальные мешочки легкого плода. Низкий ИАЖ во II и начале III триместра также увеличивает вероятность контрактур конечностей и врожденных дефектов из-за синдрома сдавления (42).
1. Жалобы и анамнез
См. раздел 1.6
- Рекомендовано для выявления состояний, связанных с многоводием или маловодием, тщательный сбор анамнеза матери и семьи: прием лекарств, перенесенные заболевания, течение беременности, наследственный анамнез, включая врожденные аномалия развития у родственников (35,46).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
2. Физикальное обследование
- Рекомендуется оценка роста плода и объема АЖ, при увеличении высоты дна матки на 3 сантиметра выше ожидаемого для гестационного возраста или быстрое увеличение размеров матки требуют, для исключения многоводия и/или макросомии (34).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
- Рекомендуется при подозрении на маловодие физикальный осмотр для определения высоты стояния дна матки, а также при наличии жалоб на подтекание околоплодных вод или жидких выделений – осмотр с помощью зеркал и проведение тестов на разрыв плодных оболочек[1] (47).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Комментарий: на ПРПО приходится более 37% случаев маловодия, диагностированных во II и III триместрах (42).
[1] Алгоритм выполнения осмотра в зеркалах, а также, используемые тесты для диагностики подтекания околоплодных вод, описаны в КР РОАГ «Преждевременные роды»
[1] Алгоритм выполнения осмотра в зеркалах, а также, используемые тесты для диагностики подтекания околоплодных вод, описаны в КР РОАГ «Преждевременные роды»
3. Лабораторные диагностические исследования
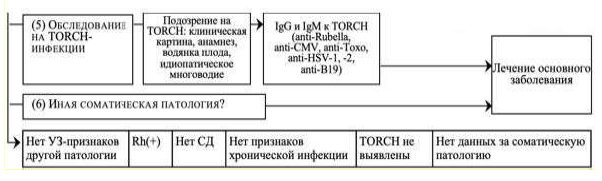
- При выявлении водянки плода рекомендовано, если не проводились ранее, определение группы крови ABO и Rh-принадлежности крови матери, а также уточнение семейного акушерского и наследственного анамнеза (18, 70, 103).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
- Рекомендовано определение антител IgG и IgM к TORCH-инфекциям и диагностика парвовируса В19 доступным методом, даже если исследование проводилось ранее (48,49).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарий: Врожденные инфекции, такие как парвовирус, цитомегаловирус или сифилис, могут привести к многоводию при различных патологических состояниях, включая анемию или сердечную дисфункцию у плода. Врожденная инфекция может проявляться дополнительными ультразвуковыми признаками, такими как неиммунная водянка плода (НВП), гепатомегалия, спленомегалия и/или плацентомегалия.
- В случаях многоводия, ассоциированного с НВП или дополнительными ультразвуковыми признаками внутриутробной инфекции, рекомендуется проведение УЗ-Допплеровского исследования МССК СМА для выявления анемии у плода (1,8,18).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
- Пациентам, у которых личный/семейный анамнез предполагает наследственную патологию, рекомендуется генетическое консультирование с целью дополнительного обследования (например, при наследственных формах анемии, приводящих к НИВП и многоводию) (50).
- Рекомендовано дообследованние беременной с многоводием для исключения диабета (51).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарий: диабет у беременной является причиной многоводия в 8-25% случаев. При диабете предполагается, что материнская гипергликемия приводит к гипергликемии плода с последующим осмотическим диурезом в амниотическую жидкость. Эта гипотеза подтверждается наблюдением, что концентрация глюкозы в амниотической жидкости часто коррелирует с объемом амниотической жидкости (52). Нет данных, подтверждающих пользу повторного скрининга на ГCД, тем не менее, его можно рассмотреть, если многоводие выявлено в III триместре и/или прошло более 1 месяца с момента прохождения скрининга на диабет (53).
Аллоиммунизация[1] может привести к анемии плода, водянкe плода и многоводию.
[1] «Аллоиммунизация» или образование материнских антител, может привести к различным степеням трансплацентарного перехода этих антител в фетальный кровоток. В зависимости от степени антигенности, а также количества и типа вовлеченных антител, этот трансплацентарный переход может привести к гемолитическому заболеванию у плода и новорожденного (101).
[1] «Аллоиммунизация» или образование материнских антител, может привести к различным степеням трансплацентарного перехода этих антител в фетальный кровоток. В зависимости от степени антигенности, а также количества и типа вовлеченных антител, этот трансплацентарный переход может привести к гемолитическому заболеванию у плода и новорожденного (101).
4. Инструментальные диагностические исследования
- Рекомендовано до 18 недель беременности оценивать объем АЖ субъективно или с помощью определения МВК. После 18 недель также может рассчитываться ИАЖ (при многоплодии используется только МВК![1]). Полуколичественная оценка предпочтительнее субъективной из-за воспроизводимости, а также возможности оценивать изменения в процессе динамического наблюдения (8).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Методика проведения полуколичественной оценки объема амниотической жидкости с определением МВК включает следующие особенности (1,8):
- удержание ультразвукового датчика перпендикулярно положению матери;
- определение четких границ верхнего и нижнего краев кармана жидкости;
- измерение максимального свободного кармана амниотической жидкости, имеющего ширину более 1 см;
- использование цветового допплеровского картирования для установления отсутствия пуповины, когда ее отсутствие вызывает сомнения.
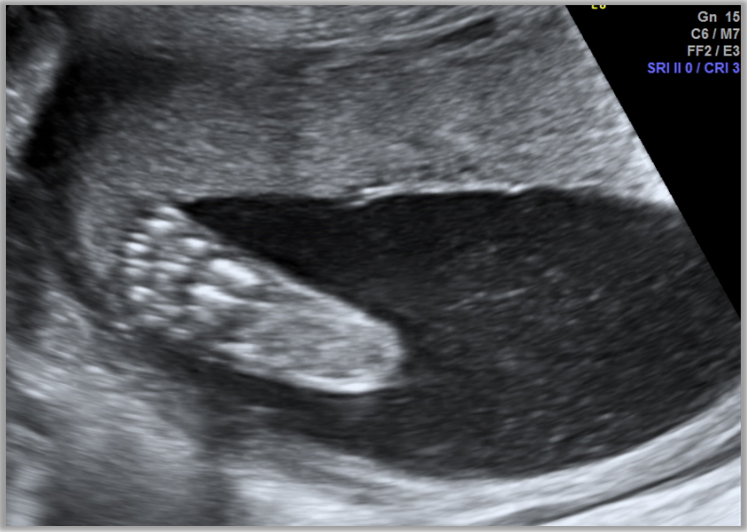
ИАЖ рассчитывается путем суммирования величины четырех вертикальных карманов амниотической жидкости, по одному в каждом квадранте матки (8)
Многоводие при одноплодной беременности определяется как МВК ≥8 см, либо как ИАЖ ≥25 см (54).
- Рекомендовано в качестве критерия маловодия использовать следующие пороговые значения: ИАЖ ≤ 5 см или МВК ≤ 2 см (1,6).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Комментарий: В случаях маловодия измерение МВК при оценке объема АЖ представляется более целесообразным, поскольку использование ИАЖ увеличивает частоту диагностики маловодия и частоту индукции родов без улучшения перинатальных исходов (55). Исследования, сравнивающие результаты УЗИ с определением объема околоплодных вод красителем показали, что МВК может быть более эффективным для выявления маловодия, а ИАЖ – для выявления многоводия (8,56). При определении ИАЖ пороговое значение обычно считается равным 24 см или 25 см, в зависимости от того, выбран ли 95-й или 97-й процентиль (7). В научных исследованиях в качестве порогового значения для многоводия обычно выбирается значение ≥25 см (24). В исследовании Odibo et al отмечено, что использование ИАЖ приводит к гипердиагностике маловодия, вполне возможно, что использование МВК может привести к гипердиагностике многоводия, однако необходимы дальнейшие исследования оптимальных методов диагностики многоводия (57). Вероятность наличия аномалии плода значительно выше при более выраженном многоводии (58, 70).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
- Рекомендовано при выявлении аномального объема АЖ проведение детального ультразвукового исследования матки и придатков трансабдоминальное для выявления аномалий у плода (18).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарий: многоводие и маловодие тяжелой степени, впервые выявленные в ранние сроки беременности, должно вызывать большую озабоченность относительно возможных причин (18,58) этого явления, в этих случаях крайне важно изучить семейный анамнез, а также провести детальное ультразвуковое исследование (18). При подозрении на ВПР или хромосомные аномалии плода показана оценка прогноза для жизни и развития плода, генетическое консультирование, проведение инвазивной пренатальной диагностики или ДНК-скрининга. Клиническое решение принимается по результатам врачебного консилиума в зависимости от срока беременности и прогноза для жизни плода. При выявлении хориоангиомы следует оценить ее размеры. Небольшие хориоангиомы встречаются относительно часто и редко вызывают осложнения беременности, но большие (более 5 см) хориоангиомы связаны с развитием неиммунной водянки плода и многоводием (19,59). Клиническое решение принимается по результатам врачебного консилиума в зависимости от срока беременности и прогноза для жизни плода.
- Рекомендовано измерение МСС СМА при первоначальной оценке всех случаев идиопатического многоводия до 35 недель беременности, даже при отсутствии водянки для исключения анемии у плода (60).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Комментарий: в подавляющем большинстве случаев признаки НВП предшествуют манифистации многоводия, связанного с анемией плода, тем не менее ряд исследований показывает обратный ход событий (61).
[1] Подробнее (99)
[1] Подробнее (99)
5. Иные диагностические исследования
- При выявлении ВПР плода в сочетании с маловодием либо многоводием рекомендована оценка прогноза для жизни и развития плода, медико-генетическое консультирование, проведение ИПД (1,8)
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
- Рекомендовано, в случае отказа пациентов от инвазивной процедуры, проведение неинвазивного пренатального скрининга (внеклеточная свободная ДНК плода (62,63).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарий: в случаях изолированного маловодия при отсутствии ультразвуковых признаков аномалии плода риск генетических аномалий является общепопуляционным.
Амниоцентез рекомендован при сочетании маловодия с ВПР плода (102)
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарий: В качестве лабораторного метода предпочтение отдается ХМА, позволяющему выявлять не только количественные, но и другие структурные нарушения кариотипа (62,64). В случае отказа пациентов от амниоцентеза (или невозможностью проведения в связи с техническими трудностями) может быть предложено проведение ДНК-скрининга (63). Если аномалии плода не обнаружены (в случаях изолированного маловодия), риск генетических аномалий является общепопуляционным.
В настоящее время нет данных, подтверждающих эффективность диагностического амниоцентеза при изолированном многоводии легкой или умеренной степени (65). Однако его проведение с применением ХМА целесообразно при наличии выраженного многоводия, поскольку данные показывают увеличение частоты врожденных (см. таблицу №2) и хромосомных аномалий с увеличением степени многоводия (65).
- Рекомендовано при выраженном многоводии, особенно при сниженной активности плода, рассмотреть возможность генетического консультирования и тестирования на нервно-мышечные заболевания, например на врожденную миотоническую дистрофию[1] (66).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
- Рекомендовано при наличии выраженного многоводия рассмотреть проведение ХМА, поскольку данные показывают увеличение частоты врожденных аномалий (см. таблицу №2) и генетических аномалий с увеличением степени многоводия (67).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
- Рекомендовано проведение магнитно-резонансной томографии плода для выявления/уточнения аномалий плода, не диагностированных при УЗИ, в особенности в случаях выраженного маловодии, поскольку при МРТ визуализация менее ограничена отсутствием амниотической жидкости в сравнении с УЗИ. Проведение МРТ является целесообразным для определения тактики ведения беременности. Визуализация в режимах T1 и T2 предпочтительнее визуализации T3, поскольку последняя может повысить температуру амниотической жидкости (68).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
[1] Миотоническая дистрофия – наиболее частая наследственная форма мышечной дистрофии у взрослых; заболевание характеризуется прогрессирующим типом течения, аутосомно-доминантным наследованием и мультисистемным поражением (скелетные мышцы, миокард, эндокринная система, орган зрения и др.) (2019, Клиническая неврология, Миотоническая дистрофия: генетика и полиморфизм клинических проявлений).
[1] Миотоническая дистрофия – наиболее частая наследственная форма мышечной дистрофии у взрослых; заболевание характеризуется прогрессирующим типом течения, аутосомно-доминантным наследованием и мультисистемным поражением (скелетные мышцы, миокард, эндокринная система, орган зрения и др.) (2019, Клиническая неврология, Миотоническая дистрофия: генетика и полиморфизм клинических проявлений).
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Маловодие и многоводие легкой и умеренной степени не требует лечения (34).
Возможными вариантами коррекции выраженного, как маловодия, так и многоводия, являются инвазивные процедуры – амниоинфузия и амниоредукция, соответственно.
1. Медикаментозная терапия
- Не рекомендуется лечить маловодие во время беременности, несмотря на некоторые доказательства увеличения объема амниотической жидкости того в результате материнской гидратации, поскольку клинические преимущества этого метода еще не установлены (69).
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2).
Комментарий: Оральная гидратация одним-двумя литрами воды может быть альтернативой амниоинфузии для временного увеличения ИАЖ на срок до 48 часов, особенно у пациенток с гиповолемией. Этот подход проще и безопаснее, чем внутривенное введение жидкостей или амниоинфузия. Гидратация водой, по-видимому, снижает осмоляpность материнской плазмы и концентрацию натрия и потенциально улучшает маточно-плацентарную перфузию.
- Не рекомендуется использовать #индометацин (M01A – нестероидные противовоспалительные и противоревматические препараты) исключительно с целью уменьшения количества амниотической жидкости при многоводии (71,72)
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3).
Комментарий: Известно, что #индометацин, препарат, рекомендованный для проведения острого токолиза[1], снижает выработку мочи у плода (73). Однако было показано, что у недоношенных детей, рожденных от матерей, принимавших #индометацин (in utero), наблюдалось снижение диуреза и повышение концентрации креатинина в сыворотке, которые в некоторых cлучаях персистировали в течение нескольких недель (71,74). Кроме того, исследования показывают, что лечение #индометацином ассоциировано с повышенным риском других неонатальных заболеваний, включая внутрижелудочковое кровоизлияние, перивентрикулярную лейкомаляцию и некротизирующий энтероколит (72,75).
- Рекомендовано рассмотреть назначение #индометацина, как сдерживающего фактора при быстро нарастающем многоводии, требующим проведения серийных амниоредукций в сроках беременности менее 32 недель (76).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарий: Назначение возможно только по решению врачебной комиссии и при получении информированного согласия пациентки на применение препарата off-label. Оптимальная доза неизвестна, Moise предложил 25 мг каждые 6 часов per os, под тщательным контролем. Ультразвуковая оценка ИАЖ должна проводиться один или два раза в неделю. Если развивается маловодие, #индометацин следует немедленно прекратить, с продолжением контроля ИАЖ. Также в первые 24 часа следует рассмотреть проведение эхокардиографии плода, признаки значимого сужения артериального протока или появления регургитации на трехстворчатом клапане требуют немедленного прекращения приема #индометацина (77).
2. Иное лечение
Амниоинфузия – это процедура, при которой в полость матки вводится натрия хлорид** или натрия лактата раствор сложный [Калия хлорид+Кальция хлорид+Натрия хлорид+Натрия лактат]**для замены амниотической жидкости. Данная процедура может быть выполнена с целью: профилактического лечения маловодия, для коррекции нарушений (преимущественно замедления) сердечного ритма плода из-за сдавления пуповины во время родов, а также коррекции проявлений ПРПО в сроках беременности 26 недель и более (78–80).
Не рекомендовано проведение амниоинфузий в слeдующих ситуациях: хориоамнионит, облегчение наружного поворота плода на головку при тазовом предлежании, ПРПО в сроках беременности до 26 недель, профилактика синдрома аспирации меконием, лечение ангидрамниона во II триместре (с целью улучшения визуализации при ультразвуковом исследовании плода) (81–84).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: Амниоинфузия может быть рассмотрена при ангидрамнионе после взвешивания потенциальной пользы и риска для улучшения состояния плода и/или разово для улучшения визуализиции при проведении УЗИ плода с целью более достоверной визуализации его анатомии (80). Амниоинфузия только временно увеличивает объем амниотической жидкости и является исключительно симптоматической терапией.
Тяжелое маловодие или ангидрамнион во II триместре сопряжено с высокой летальностью из-за развития гипоплазии легких у плода. Несколько исследований показали, что гестационный возраст на момент разрыва плодных оболочек (15-28 недель беременности), латентный период (продолжительность между разрывом плодных оболочек и рождением) и индекс амниотической жидкости (ИАЖ менее 1-5 см) могут влиять на развитие легочной гипоплазии (85). Тем не менее, амниоинфузия при идиопатическом маловодии и на фоне ПРПО, может иметь положительный эффект и несколько снизить смертность от постнатальной гипоплазии легких, а также риск ортопедических осложнений. Но у плодов с олигурией/анурией, как следствием первичного заболевания почек, в любом случае потребуется постнатальный диализ и, возможно, трансплантация почки.
- Рекомендовано проведение амниоредукции при выраженном многоводии (см. классификацию) и наличии у матери сильного дискомфорта и/или одышки (86).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: причиной выраженного многоводия, приводящего к дыхательной недостаточности матери, в большинстве случаев являются врожденные пороки развития плода (87,86). В среднем за одну процедуру может быть удалено от 1,5 до 3 л амниотической жидкости (88). Однако, многоводие обычно рецидивирует после амниоредукции, что ограничивает эффективность данной процедуры. Поэтому последующий мониторинг ИАЖ показан каждые одну-три недели (34,89).
3. Родоразрешение
- При изолированном идиопатическом маловодии и целых плодных оболочках рекомендовано рассмотреть родоразрешение в 36/0-37/6 недель беременности либо в момент постановки диагноза на более позднем сроке для улучшения перинатальных исходов (18, 70, 90, 101).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарий: срок родоразрешения при идиопатическом маловодии, является спорным (18, 70, 91, 101).
- Рекомендован непрерывный интранатальный мониторинг ЧСС плода, у пациенток с маловодием, учитывая повышенный риск компрессии пуповины (92).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
- При легком идиопатическом многоводии преиндукция/индукция родов не рекомендована раньше 39 недель беременности (90).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарий: Нет данных, указывающих на то, что индукция родов или преждевременные роды связаны с улучшением перинатальных исходов в условиях идиопатического многоводия легкой степени (93,94).
- При умеренном и выраженном многоводии может быть рекомендована амниоредукция накануне родоразрешения для повышения вероятности вагинальных родов и снижения риска послеродовых кровотечений (95).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Комментарий: амниоредукция не способствует пролонгированию беременности, наоборот, внутриутробные вмешательства, в частности, амниоредукция per se, являются факторами риска осложнений, таких как ПРПО и преждевременные роды (88).
- При выраженном многоводии рекомендовано родоразрешение в стационарах 3 группы (уровня) в связи с наличием высокого риска недиагностированных пренатально врожденных пороков развития плода (18, 70).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
[1] Алгоритм и показания для проведения острого токолиза, описаны в КР РОАГ «Преждевременные роды»
Медицинская реабилитация
Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
Не применимо.
Госпитализация
Организация оказания медицинской помощи
Как маловодие, так и многоводие являются распространенными состояниями, которые могут иметь серьезные последствия для исходов беременности. Медицинские работники, оказывающие помощь беременным в антенатальном уходе (акушеры-гинекологи, акушерки, врачи ультразвуковой диагностики), должны знать о параметрах, которые требуют динамического мониторинга, а также иметь навыки проведения и/или интерпретации ультразвуковых исследований.
Междисциплинарная медицинская команда, которая оказывает помощь беременной должна включать всех необходимых специалистов, оказывающих помощь ей и новорожденному, включая неонатологов-реаниматологов. Родоразрешение следует проводить в медицинской организации акушерского профиля 2-го-3-го уровня. В тяжелых случаях роды должны проходить только в учреждениях 3-го уровня из-за высокого риска госпитализации ребенка в отделение интенсивной терапии новорожденных и высокой вероятности выявления аномалий его развития.
Четкий междисциплинарный подход к оценке состояния плода и проведению безопасного родоразрешения, приводит к снижение перинатальных осложнений и улучшению исходов (99).
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
- При маловодии рекомендовано еженедельное измерение МВК и проведение КТГ плода, а также фетометрию каждые 2 недели (96).
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2).
Комментарий: динамический мониторинг снижает частоту необъяснимой гибели плода.
- Не рекомендован дополнительный ультразвуковой контроль (ультразвуковое исследование матки и придатков трансабдоминальное) в случаях изолированного многоводия легкой степени (18)
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
- При многоводии средней и тяжелой степени рекомендовано ультразвуковое исследование (ультразвуковое исследование матки и придатков трансабдоминальное) каждые 1-3 недели для контроля ИАЖ и оценки длины шейки матки (70).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
- Рекомендовано в соответствии с приказом МЗ РФ от 20.10.2020 №1130 н в сроке с 11 до 14 недель проводить УЗИ врачами-специалистами, прошедшими повышение квалификации по проведению скринингового УЗИ в I триместре и забор образцов крови для определения материнских сывороточных маркеров (связанного с беременностью плазменного протеина А и свободной бета-субъединицы хорионического гонадотропина) (97).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
- На втором этапе всем беременным рекомендован ультразвуковой скрининг при сроке беременности 19-21 неделя для исключения ультразвуковых маркеров хромосомной патологии и ВПР плода и программный перерасчет риска (98).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
- В соответствии с Клиническими рекомендациями «Нормальная беременность» (2023) г для исключения анеуплоидии плода пациентке может быть дополнительно предложено проведение ДНК-скрининга после 10 недель беременности (64).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Информация
Источники и литература
-
Клинические рекомендации Российского общества акушеров-гинекологов
- Клинические рекомендации Российского общества акушеров-гинекологов - 1. Khalil A, Sotiriadis A, D’Antonio F, Da Silva Costa F, Odibo A, Prefumo F, et al. ISUOG Practice Guidelines: performance of third-trimester obstetric ultrasound scan. Ultrasound Obstet Gynecol [Internet]. 2024 Jan;63(1):131–47. Available from: http://www.ncbi.nlm.nih.gov/pubmed/38166001 2. Moore TR. The role of amniotic fluid assessment in evaluating fetal well-being. Clin Perinatol [Internet]. 2011 Mar;38(1):33–46, v. Available from: http://www.ncbi.nlm.nih.gov/pubmed/21353088 3. Dildy GA, Lira N, Moise KJ, Riddle GD, Deter RL. Amniotic fluid volume assessment: comparison of ultrasonographic estimates versus direct measurements with a dye-dilution technique in human pregnancy. Am J Obstet Gynecol [Internet]. 1992 Oct;167(4 Pt 1):986–94. Available from: http://www.ncbi.nlm.nih.gov/pubmed/1415438 4. Gordijn SJ, Beune IM, Ganzevoort W. Building consensus and standards in fetal growth restriction studies. Best Pract Res Clin Obstet Gynaecol [Internet]. 2018 May;49:117–26. Available from: http://www.ncbi.nlm.nih.gov/pubmed/29576470 5. Dubil EA, Magann EF. Amniotic fluid as a vital sign for fetal wellbeing. Australas J ultrasound Med [Internet]. 2013 May;16(2):62–70. Available from: http://www.ncbi.nlm.nih.gov/pubmed/28191176 6. Morris JM, Thompson K, Smithey J, Gaffney G, Cooke I, Chamberlain P, et al. The usefulness of ultrasound assessment of amniotic fluid in predicting adverse outcome in prolonged pregnancy: a prospective blinded observational study. BJOG [Internet]. 2003 Nov;110(11):989–94. Available from: http://www.ncbi.nlm.nih.gov/pubmed/14592583 7. Moore TR, Cayle JE. The amniotic fluid index in normal human pregnancy. Am J Obstet Gynecol [Internet]. 1990 May;162(5):1168–73. Available from: http://www.ncbi.nlm.nih.gov/pubmed/2187347 8. Salomon LJ, Alfirevic Z, Berghella V, Bilardo CM, Chalouhi GE, Da Silva Costa F, et al. ISUOG Practice Guidelines (updated): performance of the routine mid-trimester fetal ultrasound scan. Ultrasound Obstet Gynecol [Internet]. 2022 Jun;59(6):840–56. Available from: http://www.ncbi.nlm.nih.gov/pubmed/35592929 9. Underwood MA, Gilbert WM, Sherman MP. Amniotic fluid: not just fetal urine anymore. J Perinatol [Internet]. 2005 May;25(5):341–8. Available from: http://www.ncbi.nlm.nih.gov/pubmed/15861199 10. Kvetnoy IМ, Kolobov А V. Extraembryonic and amniotic structures in normal and complicated pregnancies. Ed. V.E. Radzinsky and A.P. Milovanova. J Obstet women’s Dis [Internet]. 2005 Nov 1;54(3):114–6. Available from: https://journals.eco-vector.com/jowd/article/view/83494 11. Lee SM, Park SK, Shim SS, Jun JK, Park JS, Syn HC. Measurement of fetal urine production by three-dimensional ultrasonography in normal pregnancy. Ultrasound Obstet Gynecol [Internet]. 2007 Sep;30(3):281–6. Available from: http://www.ncbi.nlm.nih.gov/pubmed/17628483 12. Stigter RH, Mulder EJH, Bruinse HW, Visser GHA. Fetal urine production in late pregnancy. ISRN Obstet Gynecol [Internet]. 2011;2011:345431. Available from: http://www.ncbi.nlm.nih.gov/pubmed/21776399 13. Grassi R, Farina R, Floriani I, Amodio F, Romano S. Assessment of fetal swallowing with gray-scale and color Doppler sonography. AJR Am J Roentgenol [Internet]. 2005 Nov;185(5):1322–7. Available from: http://www.ncbi.nlm.nih.gov/pubmed/16247157 14. Jellyman JK, Cheung CY, Brace RA. Amniotic fluid volume responses to esophageal ligation in fetal sheep: contribution of lung liquid. Am J Obstet Gynecol [Internet]. 2009 Mar;200(3):313.e1–6. Available from: http://www.ncbi.nlm.nih.gov/pubmed/19114273 15. Brace RA. Progress toward understanding the regulation of amniotic fluid volume: water and solute fluxes in and through the fetal membranes. Placenta [Internet]. 1995 Jan;16(1):1–18. Available from: http://www.ncbi.nlm.nih.gov/pubmed/7716121 16. Brace RA. Physiology of amniotic fluid volume regulation. Clin Obstet Gynecol [Internet]. 1997 Jun;40(2):280–9. Available from: http://www.ncbi.nlm.nih.gov/pubmed/9199840 17. Moore TR. Amniotic fluid dynamics reflect fetal and maternal health and disease. Obstet Gynecol [Internet]. 2010 Sep;116(3):759–65. Available from: http://www.ncbi.nlm.nih.gov/pubmed/20733463 18. Society for Maternal-Fetal Medicine (SMFM). Electronic address: pubs@smfm.org, Dashe JS, Pressman EK, Hibbard JU. SMFM Consult Series #46: Evaluation and management of polyhydramnios. Am J Obstet Gynecol [Internet]. 2018 Oct;219(4):B2–8. Available from: http://www.ncbi.nlm.nih.gov/pubmed/30048635 19. Sepulveda W, Alcalde JL, Schnapp C, Bravo M. Perinatal outcome after prenatal diagnosis of placental chorioangioma. Obstet Gynecol [Internet]. 2003 Nov;102(5 Pt 1):1028–33. Available from: http://www.ncbi.nlm.nih.gov/pubmed/14672481 20. Shi P, Hou Y, Chen D, Ren H, Xia Y, Kong X. Estimate of genetic variants using CNV-Seq for fetuses with oligohydramnios or polyhydramnios. Mol Genet genomic Med [Internet]. 2023 Jan;11(1):e2089. Available from: http://www.ncbi.nlm.nih.gov/pubmed/36398477 21. Wu X, Li Y, Lin N, Su L, Xie X, Liang B, et al. Evaluation of genetic variants using chromosomal microarray analysis for fetuses with polyhydramnios. BMC Med Genomics [Internet]. 2022 Mar 30;15(1):73. Available from: http://www.ncbi.nlm.nih.gov/pubmed/35354480 22. Tsakmaki E, Ververi A, Chatzakis C, Cavoretto P, Sotiriadis A. Genomic abnormalities in apparently isolated polyhydramnios and the role of confirmed fetal phenotype: a systematic review and meta-analysis. Am J Obstet Gynecol MFM [Internet]. 2024 Aug 21;101469. Available from: http://www.ncbi.nlm.nih.gov/pubmed/39179156 23. Cardwell MS. Polyhydramnios: a review. Obstet Gynecol Surv [Internet]. 1987 Oct;42(10):612–7. Available from: http://www.ncbi.nlm.nih.gov/pubmed/3118281 24. Khan S, Donnelly J. Outcome of pregnancy in women diagnosed with idiopathic polyhydramnios. Aust N Z J Obstet Gynaecol [Internet]. 2017 Feb;57(1):57–62. Available from: http://www.ncbi.nlm.nih.gov/pubmed/28251633 25. Luo QQ, Zou L, Gao H, Zheng YF, Zhao Y, Zhang WY. Idiopathic polyhydramnios at term and pregnancy outcomes: a multicenter observational study. J Matern Fetal Neonatal Med [Internet]. 2017 Jul;30(14):1755–9. Available from: http://www.ncbi.nlm.nih.gov/pubmed/27625160 26. Golan A, Wolman I, Saller Y, David MP. Hydramnios in singleton pregnancy: sonographic prevalence and etiology. Gynecol Obstet Invest [Internet]. 1993;35(2):91–3. Available from: http://www.ncbi.nlm.nih.gov/pubmed/8449451 27. Hou L, Wang X, Hellerstein S, Zou L, Ruan Y, Zhang W. Delivery mode and perinatal outcomes after diagnosis of oligohydramnios at term in China. J Matern Fetal Neonatal Med [Internet]. 2020 Jul;33(14):2408–14. Available from: http://www.ncbi.nlm.nih.gov/pubmed/30486718 28. Casey BM, McIntire DD, Bloom SL, Lucas MJ, Santos R, Twickler DM, et al. Pregnancy outcomes after antepartum diagnosis of oligohydramnios at or beyond 34 weeks’ gestation. Am J Obstet Gynecol [Internet]. 2000 Apr;182(4):909–12. Available from: http://www.ncbi.nlm.nih.gov/pubmed/10764472 29. Magann EF, Chauhan SP, Doherty DA, Lutgendorf MA, Magann MI, Morrison JC. A review of idiopathic hydramnios and pregnancy outcomes. Obstet Gynecol Surv [Internet]. 2007 Dec;62(12):795–802. Available from: http://www.ncbi.nlm.nih.gov/pubmed/18005456 30. Magann EF, Doherty DA, Lutgendorf MA, Magann MI, Chauhan SP, Morrison JC. Peripartum outcomes of high-risk pregnancies complicated by oligo- and polyhydramnios: a prospective longitudinal study. J Obstet Gynaecol Res [Internet]. 2010 Apr;36(2):268–77. Available from: http://www.ncbi.nlm.nih.gov/pubmed/20492376 31. Dashe JS, McIntire DD, Ramus RM, Santos-Ramos R, Twickler DM. Hydramnios: anomaly prevalence and sonographic detection. Obstet Gynecol [Internet]. 2002 Jul;100(1):134–9. Available from: http://www.ncbi.nlm.nih.gov/pubmed/12100815 32. Lazebnik N, Many A. The severity of polyhydramnios, estimated fetal weight and preterm delivery are independent risk factors for the presence of congenital malformations. Gynecol Obstet Invest [Internet]. 1999;48(1):28–32. Available from: http://www.ncbi.nlm.nih.gov/pubmed/10394088 33. Zilberman Sharon N, Pekar-Zlotin M, Kugler N, Accart Z, Nimrodi M, Melcer Y, et al. Oligohydramnios: how severe is severe? J Matern Fetal Neonatal Med [Internet]. 2022 Dec;35(25):5754–60. Available from: http://www.ncbi.nlm.nih.gov/pubmed/33645394 34. Hamza A, Herr D, Solomayer EF, Meyberg-Solomayer G. Polyhydramnios: Causes, Diagnosis and Therapy. Geburtshilfe Frauenheilkd [Internet]. 2013 Dec;73(12):1241–6. Available from: http://www.ncbi.nlm.nih.gov/pubmed/24771905 35. Peipert JF, Donnenfeld AE. Oligohydramnios: a review. Obstet Gynecol Surv [Internet]. 1991 Jun;46(6):325–39. Available from: http://www.ncbi.nlm.nih.gov/pubmed/2067755 36. Odibo IN, Newville TM, Ounpraseuth ST, Dixon M, Lutgendorf MA, Foglia LM, et al. Idiopathic polyhydramnios: persistence across gestation and impact on pregnancy outcomes. Eur J Obstet Gynecol Reprod Biol [Internet]. 2016 Apr;199:175–8. Available from: http://www.ncbi.nlm.nih.gov/pubmed/26937648 37. Kollmann M, Voetsch J, Koidl C, Schest E, Haeusler M, Lang U, et al. Etiology and perinatal outcome of polyhydramnios. Ultraschall Med [Internet]. 2014 Aug;35(4):350–6. Available from: http://www.ncbi.nlm.nih.gov/pubmed/24729436 38. Wiegand SL, Beamon CJ, Chescheir NC, Stamilio D. Idiopathic Polyhydramnios: Severity and Perinatal Morbidity. Am J Perinatol [Internet]. 2016 Jun;33(7):658–64. Available from: http://www.ncbi.nlm.nih.gov/pubmed/26862725 39. Walter A, Calite E, Berg C, Gembruch U, Müller A, Geipel A. Prenatal diagnosis of fetal growth restriction with polyhydramnios, etiology and impact on postnatal outcome. Sci Rep [Internet]. 2022 Jan 10;12(1):415. Available from: http://www.ncbi.nlm.nih.gov/pubmed/35013541 40. Narayan R, Peres M, Kesby G. Diagnosis of antenatal Bartter syndrome. Clin Exp Obstet Gynecol [Internet]. 2016;43(3):453–4. Available from: http://www.ncbi.nlm.nih.gov/pubmed/27328514 41. Sickler GK, Nyberg DA, Sohaey R, Luthy DA. Polyhydramnios and fetal intrauterine growth restriction: ominous combination. J Ultrasound Med [Internet]. 1997 Sep;16(9):609–14. Available from: http://www.ncbi.nlm.nih.gov/pubmed/9321781 42. Shipp TD, Bromley B, Pauker S, Frigoletto FD, Benacerraf BR. Outcome of singleton pregnancies with severe oligohydramnios in the second and third trimesters. Ultrasound Obstet Gynecol [Internet]. 1996 Feb;7(2):108–13. Available from: http://www.ncbi.nlm.nih.gov/pubmed/8776235 43. Simpson L, Khati NJ, Deshmukh SP, Dudiak KM, Harisinghani MG, Henrichsen TL, et al. ACR Appropriateness Criteria Assessment of Fetal Well-Being. J Am Coll Radiol [Internet]. 2016 Dec;13(12 Pt A):1483–93. Available from: http://www.ncbi.nlm.nih.gov/pubmed/28029583 44. AIUM-ACR-ACOG-SMFM-SRU Practice Parameter for the Performance of Standard Diagnostic Obstetric Ultrasound Examinations. J Ultrasound Med [Internet]. 2018 Nov;37(11):E13–24. Available from: http://www.ncbi.nlm.nih.gov/pubmed/30308091 45. Sukhikh SGT, Trofimov TDY, Shubina SJ, Degtyarev DDN, Maslennikov MDN, Mukosei MI., et al. Methodological recommendations «use of prenatal high-throughput sequencing and microarray-based molecular karyotyping». Akush Ginekol (Sofiia) [Internet]. 2024 Mar 29;3-prilojen:25–43. Available from: https://aig-journal.ru/archive/article/44602 46. Keilman С, Shanks А. Oligohydramnios. StatPearls. 2022. 47. Hesson A, Langen E. Outcomes in oligohydramnios: the role of etiology in predicting pulmonary morbidity/mortality. J Perinat Med [Internet]. 2018 Oct 25;46(8):948–50. Available from: http://www.ncbi.nlm.nih.gov/pubmed/29924737 48. Fayyaz H, Rafi J. TORCH screening in polyhydramnios: an observational study. J Matern Neonatal Med [Internet]. 2012 Jul 17;25(7):1069–72. Available from: http://www.tandfonline.com/doi/full/10.3109/14767058.2011.622002 49. Pasquini L, Seravalli V, Sisti G, Battaglini C, Nepi F, Pelagalli R, et al. Prevalence of a positive TORCH and parvovirus B19 screening in pregnancies complicated by polyhydramnios. Prenat Diagn [Internet]. 2016 Mar;36(3):290–3. Available from: http://www.ncbi.nlm.nih.gov/pubmed/26970557 50. Blue GM, Kasparian NA, Sholler GF, Kirk EP, Winlaw DS. Genetic counselling in parents of children with congenital heart disease significantly improves knowledge about causation and enhances psychosocial functioning. Int J Cardiol [Internet]. 2015 Jan;178:124–30. Available from: https://linkinghub.elsevier.com/retrieve/pii/S0167527314020567 51. Preda A, Ștefan AG, Preda SD, Comănescu AC, Forțofoiu MC, Vladu MI, et al. Transient Polyhydramnios during Pregnancy Complicated with Gestational Diabetes Mellitus: Case Report and Systematic Review. Diagnostics [Internet]. 2022 May 28;12(6):1340. Available from: https://www.mdpi.com/2075-4418/12/6/1340 52. Dashe JS, Nathan L, McIntire DD, Leveno KJ. Correlation between amniotic fluid glucose concentration and amniotic fluid volume in pregnancy complicated by diabetes. Am J Obstet Gynecol [Internet]. 2000 Apr;182(4):901–4. Available from: http://www.ncbi.nlm.nih.gov/pubmed/10764470 53. Society for Maternal-Fetal Medicine (SMFM), Norton ME, Chauhan SP, Dashe JS. Society for maternal-fetal medicine (SMFM) clinical guideline #7: nonimmune hydrops fetalis. Am J Obstet Gynecol [Internet]. 2015 Feb;212(2):127–39. Available from: http://www.ncbi.nlm.nih.gov/pubmed/25557883 54. Pri-Paz S, Khalek N, Fuchs KM, Simpson LL. Maximal amniotic fluid index as a prognostic factor in pregnancies complicated by polyhydramnios. Ultrasound Obstet Gynecol [Internet]. 2012 Jun;39(6):648–53. Available from: http://www.ncbi.nlm.nih.gov/pubmed/21898637 55. Nabhan AF, Abdelmoula YA. Amniotic fluid index versus single deepest vertical pocket as a screening test for preventing adverse pregnancy outcome. Cochrane database Syst Rev [Internet]. 2008 Jul 16;(3):CD006593. Available from: http://www.ncbi.nlm.nih.gov/pubmed/18646160 56. Hughes DS, Magann EF, Whittington JR, Wendel MP, Sandlin AT, Ounpraseuth ST. Accuracy of the Ultrasound Estimate of the Amniotic Fluid Volume (Amniotic Fluid Index and Single Deepest Pocket) to Identify Actual Low, Normal, and High Amniotic Fluid Volumes as Determined by Quantile Regression. J Ultrasound Med [Internet]. 2020 Feb;39(2):373–8. Available from: http://www.ncbi.nlm.nih.gov/pubmed/31423632 57. Odibo IN, Whittemore BS, Hughes DS, Simmons PM, Ounpraseuth ST, Magann EF. Addition of Color Doppler Sonography for Detection of Amniotic Fluid Disturbances and Its Implications on Perinatal Outcomes. J Ultrasound Med [Internet]. 2017 Sep;36(9):1875–81. Available from: http://www.ncbi.nlm.nih.gov/pubmed/28503847
Информация
Список сокращений
|
АЖ
|
Амниотическая жидкость
|
|---|---|
|
УЗИ
|
Ультразвуковое исследование
|
|
МВК
|
Максимальный вертикальный карман
|
|
ИАЖ
|
Индекс амниотической жидкости
|
|
ПР
|
Преждевременные роды
|
|
ПРПО
|
Преждевременный разрыв плодных оболочек
|
|
ПРК
|
Послеродовое кровотечение
|
|
НВП
|
Неиммунная водянка плода
|
|
ХМА
|
Хромосомный микроматричный анализ
|
|
МССК СМА
|
Максимальная систолическая скорость кровотока в средней мозговой артерии
|
|
ИПД
|
Инвазивная пренатальная диагностика
|
|
НИПС
|
Неинвазивный пренатальный скрининг
|
|
ГСД
|
Гестационный сахарный диабет
|
Термины и определения
См. раздел 1.1.
Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Не применимо.
Критерии оценки качества медицинской помощи
|
№
|
Критерии качества
|
Оценка выполнения критерия
|
|---|---|---|
|
1.
|
Проведен скрининг 1 триместра в соответствии с приказом 1130н
|
Да/Нет
|
|
2.
|
Проведен УЗ скрининг в 19-21 неделю беременности для исключения ультразвуковых маркеров хромосомной патологии и ВПР плода
|
Да/Нет
|
|
3.
|
Проведён скрининг на TORCH инфекции
|
Да/Нет
|
|
4.
|
Проведен тест на изоиммунизацию при подозрении на анемию и водянку плода
|
Да/Нет
|
|
5.
|
Проведена консультация генетика при выявлении аномального объема АЖ при УЗИ
|
Да/Нет
|
|
6.
|
При выявлении аномального объема АЖ при УЗИ проведено измерение МВК и/или ИАЖ
|
Да/Нет
|
|
7.
|
При выявлении аномального объема АЖ проведен контроль через 1-3 недели
|
Да/Нет
|
|
8.
|
При выявлении многоводия проведено определение МССК СМА для исключения анемии у плода
|
Да/Нет
|
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
Авторы
-
Ходжаева Зульфия Сагдуллаевна – д.м.н., профессор, заместитель директора по научной работе института акушерства ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Горина Ксения Алексеевна – научный сотрудник 1 акушерского отделения патологии беременности ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Капустин Роман Викторович – д.м.н., заведующий отделом акушерства и перинатологии ФГБНУ «НИИ АГиР им. Д.О. Отта» (г. Санкт-Петербург). Конфликт интересов отсутствует
-
Ярыгина Тамара Александровна – к.м.н., руководитель отделения ультразвуковой диагностики ГБУЗ МО МОНИИАГ им. академика В.И. Краснопольского (г. Москва). Конфликт интересов отсутствует.
-
Ковалев Владислав Викторович – д.м.н., профессор, заведующий кафедрой акушерства и гинекологии ГАУ ДПО «Уральский институт управления здравоохранением имени А.Б. Блохина» (г. Екатеринбург). Конфликт интересов отсутствует
-
Кудрявцева Елена Владимировна – д.м.н., доцент, заведующая Центральной научно-исследовательской лабораторией ФГБОУ ВО "Уральский государственный медицинский университет" Минздрава России; профессор кафедры акушерства и гинекологии ГАУ ДПО «Уральский институт управления здравоохранением имени А.Б.Блохина» (г. Екатеринбург). Конфликт интересов отсутствует
-
Алексеенкова Елена Николаевна – младший научный сотрудник отдела акушерства и перинатологии ФГБНУ «НИИ АГиР им. Д.О. Отта» (г. Санкт-Петербург). Конфликт интересов отсутствует.
-
Баранов Игорь Иванович – д.м.н., профессор, заведующий отделом научных и образовательных программ ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Большакова Анна Сергеевна – врач-генетик института репродуктивной генетики, кмн ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует
-
Долгушина Наталия Витальевна – д.м.н., профессор, заместитель директора – руководитель департамента организации научной деятельности ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Кан Наталья Енкыновна – д.м.н., профессор, заместитель директора по научной работе ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Клименченко Наталья Ивановна – к.м.н., доцент, старший научный сотрудник 1 акушерского отделения патологии беременности ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Климов Владимир Анатольевич – к.м.н., руководитель службы организации медицинской помощи и информационного сервиса ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Лимонова Елизавета Михайловна – аспирант, ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Муминова Камилла Тимуровна – к.м.н., научный сотрудник 1 акушерского отделения патологии беременности ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Николаева Анастасия Владимировна – к.м.н., главный врач ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Серов Владимир Николаевич – академик РАН, д.м.н., профессор, заслуженный деятель науки РФ, президент Российского общества акушеров-гинекологов, главный научный сотрудник ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Холин Алексей Михайлович – к.м.н., заведующий отделом телемедицины ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
-
Шмаков Роман Георгиевич – д.м.н., профессор РАН, директор ГБУЗ МО МОНИИАГ (г. Москва), главный внештатный специалист Минздрава России по акушерству. Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
-
врачи акушеры-гинекологи
-
студенты; ординаторы, аспиранты акушеры-гинекологи
-
преподаватели, научные сотрудники
Таблица 1.
Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
|
УДД
|
Расшифровка
|
|---|---|
|
1
|
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа
|
|
2
|
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа
|
|
3
|
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования
|
|
4
|
Несравнительные исследования, описание клинического случая
|
|
5
|
Имеется лишь обоснование механизма действия или мнение экспертов
|
Таблица 2.
Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
|
УДД
|
Расшифровка
|
|---|---|
|
1
|
Систематический обзор РКИ с применением мета-анализа
|
|
2
|
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением мета-анализа
|
|
3
|
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования
|
|
4
|
Несравнительные исследования, описание клинического случая или серии случаев, исследования «случай-контроль»
|
|
5
|
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
|
Таблица 3.
Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
|
УУР
|
Расшифровка
|
|---|---|
|
A
|
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
|
|
B
|
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
|
|
C
|
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
|
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
-
Федеральный закон "Об основах охраны здоровья граждан в Российской Федерации" от 21.11.2011. №323-ФЗ.
-
Приказ Министерства здравоохранения Российской Федерации от 10.05.2017 г. №203н. «Об утверждении критериев оценки качества медицинской помощи».
-
Приказ Минздравсоцразвития №1687н от 27.12.2011 "О медицинских критериях рождения, форме документа о рождении и порядке его выдачи" (зарегистрировано в Минюсте РФ 15.03.12 №23490).
-
Приказ Минздрава России от 20.10.2020 №1130н "Об утверждении Порядка оказания медицинской помощи по профилю "акушерство и гинекология" (Зарегистрировано в Минюсте России 12.11.2020 №60869)
-
Приказ Минздрава России от 13.10.2017 №804н (ред. от 16.04.2019 г.) "Об утверждении номенклатуры медицинских услуг»
-
ISUOG Practice Guidelines (updated): performance of the routine mid-trimester fetal ultrasound scan, 2022
-
ISUOG Practice Guidelines: performance of third-trimester obstetric ultrasound scan, 2024
-
ISUOG Basic Training Assessing the Placenta & Amniotic Fluid in Singleton & Twin Pregnancies
-
SMFM Consult Series #46: Evaluation and management of polyhydramnios, 2018
-
КР РОАГ «Преждевременные роды», 2024
Приложение А3.1. Оценка объема амниотической жидкости (1).
ИАЖ может быть предпочтительнее при оценке многоводия, в то время как МВК может более точен при оценке маловодия.
Количество АЖ следует оценивать либо субъективно, определяемое как «нормальное» или «ненормальное» (уменьшенное или увеличенное), либо полуколичественно, путем измерения МВК или ИАЖ.
Для оценки МВК измеряется самый большой вертикальный карман АЖ, свободный от частей плода и петель пуповины.
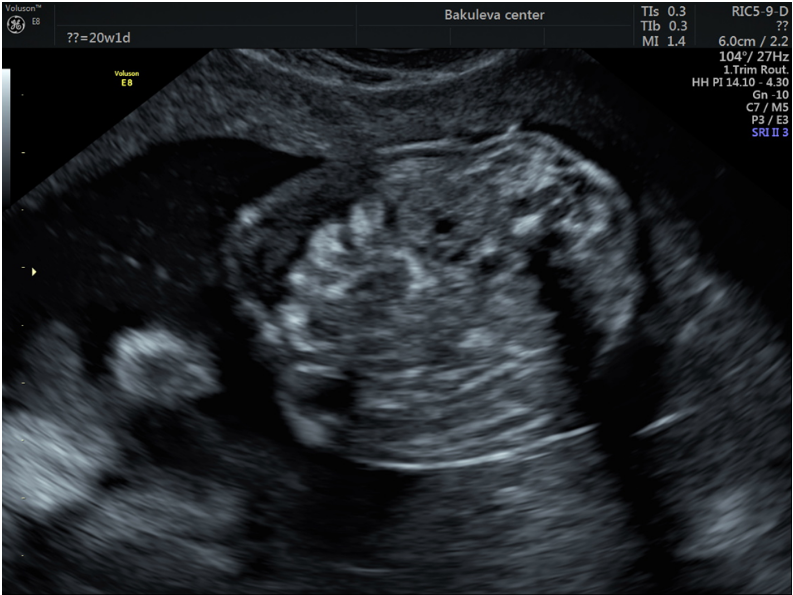
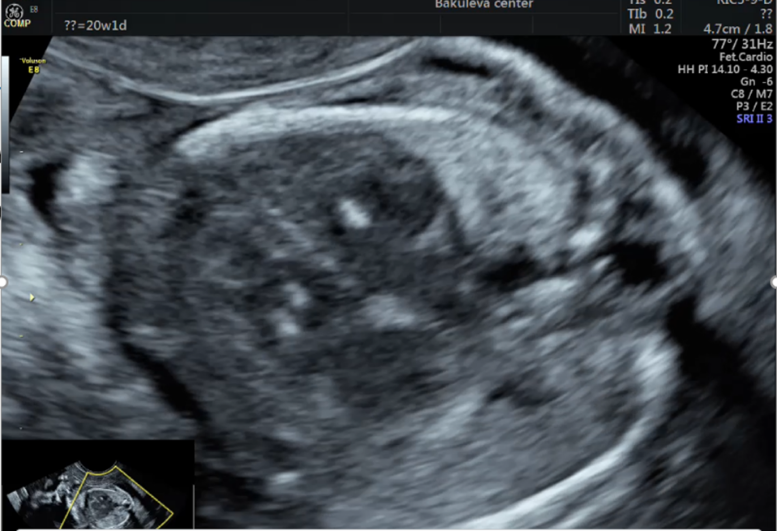
Тут хорошо бы вставить картинку из нашего архива УЗИ со стрелочками и указателями
МВК ≤ 2 см или ИАЖ ≤5 см оценивается, как уменьшение объема амниотической жидкости (маловодие), МВК >2 см и <8 см – как нормальный объем АЖ, а МВК ≥ 8 см или ИАЖ ≥ 25 см – как увеличенный объем АЖ (многоводие).
Детальное ультразвуковое исследование при выраженном многоводии должно включать следующие параметры (18):
- фетометрию
- эхокардиографию плода
- оценку двигательной активности плода для оценки неврологического статуса
- оценку положение рук и ног плода для исключения артрогрипоза[1]
- оценку наличия и размера желудка плода для исключения трахеопищеводного свища или атрезии пищевода
- оценку анатомия лица и неба плода
- оценку положения и анатомии шеи плода для исключения опухолеводных образований
- оценку почек плода для оценки обструкции лоханочно-мочеточникового соустья
- оценку нижних отделов позвоночника и области таза для подтверждения/исключения крестцово-копчиковой тератомы
- выявление/исключение признаков водянки плода
- осмотр плацентарного ложа на наличие/исключение крупных хориоангиом
- допплеографическая оценка МССК СМА плода для выявления/исключения анемии
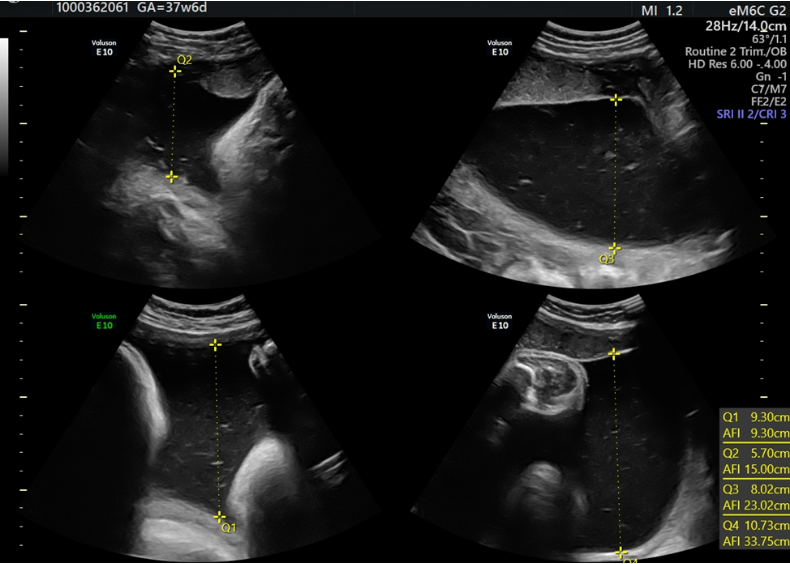
Пример 1: клинический случай выраженного многоводия, обусловленного обструктивным поражением двенадцатиперстной кишки плода в 3 триместре беременности.
МВК 10.7 см. ИАЖ 37,7 см.


Детальное ультразвуковое исследование при маловодии должно включать следующие параметры (8):
- фетометрию для выявления задержки роста плода[2]
- ультразвуковую допплерографию
- оценку плаценты
- оценку места прикрепления пуповины и количество сосудов пупочного канатика
- оценку ультразвуковой анатомии плода для исключения врожденных пороков развития, в частности:
- Почки (наличие, размер, положение, внешний вид (эхогенность, кисты, расширение мочевыводящих путей)
- Мочевой пузырь (размер и форма)
- оценку пола плода (клапан задней уретры обнаруживается только у плодов мужского пола, также у них чаще выявляются дисплазии и агенезии почек)
- Маркеры II триместра, указывающие на анеуплоидию (гиперэхогенный фокус левого желудочка, кисты сосудистого сплетения, единственная артерия пуповины, расширение мочевыводящих путей, укорочение длин плечевой и бедренной костей, гиперэхогенный кишечник, увеличение шейной складки, гипоплазия или отсутствие носовой кости (100).
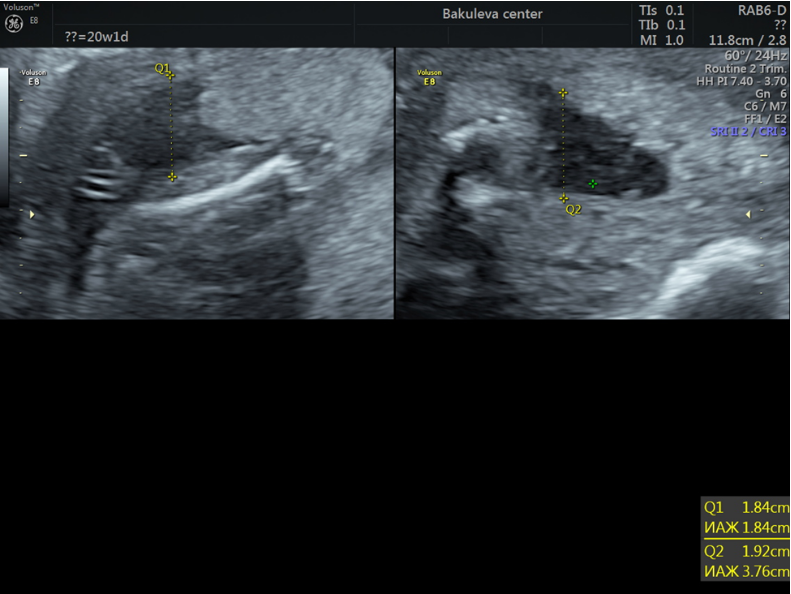
Пример 2: клинический случай маловодия во 2 триместре беременности при ранней выраженной задержке роста плода с ультразвуковыми маркерами хромосомной патологии: гиперэхогенные фокусы в желудочках сердца, гиперэхогенный кишечник
Определяются только два свободных кармана амниотической жидкости
МВК 1,9 см. ИАЖ 3,8 см.
[1] Артрогрипоз – тяжелое врожденное заболевание опорно-двигательного аппарата с контрактурами двух и более суставов нижних и/или верхних конечностей, как правило, в сочетании с мышечной гипо- или атрофией (2020, Вопросы современной педиатрии, Дистальный артрогрипоз у новорожденного: клинический случай).
[2] КО РОАГ «Недостаточный рост плода, требующий предоставления медицинской помощи матери (задержка роста плода)»
Приложение Б. Алгоритмы действий врача

Приложение В. Информация для пациента
Амниотическая жидкость (АЖ), или околоплодные воды – это жидкость, которая окружает плод в матке. В начале она содержит в основном воду с электролитами. Однако с прогрессированием беременности в ней содержится больше молекул (включая белки, углеводы, липиды и мочевину). В течение I триместра беременности основным компонентом амниотической жидкости является жидкость, передаваемая матерью через плаценту (плазма, питательные вещества и факторы роста). Во второй половине беременности ребенок является основным источником и сам производит АЖ, за счет мочеиспускания. По мере развития ребенка он производит больше мочи, объем АЖ достигает пика примерно к 32-34 неделе беременности. После 36 недель беременности, т.е. почти в доношенном сроке, объем естественным образом снижается.
АЖ поддерживает огромное количество функций, целью которых является защита и обеспечение нормального развития плода. Околоплодные воды позволяют ребенку свободу двигаться, тем самым способствуя развитию опорно-двигательного аппарата (мышц и костей); предотвращают компрессию (сдавление) пуповины и тем самым способствуют нормальному поступлению питания и кислорода от матери; сохраняют тепло ребенка и поддерживает постоянную температуру и влажность. Заглатывание АЖ помогает плоду развивать свой желудочно-кишечный тракт, также плод вдыхает и выдыхает жидкость, что стимулирует развитие его легких; действуют как барьер против внутриамниотической инфекции. АЖ содержит клетки плода и ее анализ позволяет диагностировать генетические аномалии (данная процедура называется амниоцентез).
Что такое многоводие и маловодие?
Многоводие означает наличие избыточного количества АЖ или околоплодных вод в амниотическом мешке (или «плодном пузыре»). Это довольно распространенное состояние, поражающее около 1-4% всех беременностей. Оно возникает во 2-м и 3-м триместрах и является состоянием, которое связано с повышенной перинатальной заболеваемостью и смертностью. Обычно его диагноз ставится случайно во время планового УЗИ во время беременности (чаще всего это скрининги 2 или 3 триместров).
Маловодие означает, что относительно гестационного возраста (срока беременности) АЖ, окружающая плод (ребенка), находится на низком уровне.
Как можно понять/узнать, что есть многоводие и маловодие?
С помощью УЗИ врачи могут дать надежную оценку объема АЖ, рассчитав индекс амниотической жидкости (используется «четырехквадрантный метод» – матка делится на четыре воображаемые четверти, и полученные измерения (вертикальная длина каждого кармана жидкости) суммируются) или с помощью измерения самого глубокого вертикального кармана. Как правило, индекс АЖ менее 5-6 см считается ниже нормы. Так же к маловодию относятся случаи, если максимальный вертикальный карман менее 2 см. Если вертикальный карман больше 8 см, а индекс больше 20 см, это определяется как многоводие.
Что может быть причиной многоводия и маловодия?
Причины многоводия многочисленны и разнообразны, чаще всего ассоциированы с: гестационным сахарным диабетом, водянкой плода, врожденными пороками развития либо генетическими аномалиями плода (в основном трисомия 21, 18 и 13 хромосом), резус-изоиммунизация, инфекции (токсоплазма, ЦМВ, краснуха, парвовирус, сифилис), нарушения обмена веществ у матери (такие как гиперкальциемия), другие редкие состояния плода или матери (такие как синдром Барттера и др). В большом проценте случаев причину многоплодия выявить не удается и тогда оно называется идиопатическим.
Ведущей причиной маловодия является разрыв плодных оболочек, но дисфункция почек или окклюзия (закупорка, нарушение оттока) мочевыводящих путей также могут быть источником проблемы. Маловодие может быть признаком плацентарной дисфункции, очень редко (менее 1% случаев) причина может быть идиопатической (неизвестной).
Каков прогноз при многоводии и маловодии?
Прогноз при легком идиопатическом многоводии, как правило, благоприятный. Когда причина многоводия определена, прогноз в большей степени зависит от той причины, которая вызвала многоводие и степени его тяжести.
Поскольку амниотическая жидкость является системой жизнеобеспечения ребенка, маловодие является серьезным заболеванием, поскольку все жизненно важные функции и защитные действия амниотической жидкости снижены. Существует несколько осложнений, возникающих в результате маловодия, которые различаются в зависимости от его причины и тяжести, а также времени его проявления. Чем раньше во время беременности возникает маловодие, тем хуже прогноз, вытекающий из причины, которая объясняет маловодие. Изолированное идиопатическое маловодие в III триместре, обычно имеет хороший прогноз. Некоторые из рисков, связанных с маловодием, включают инфекционные осложнения (разрыв плодных оболочек), преждевременные роды (разрыв плодных оболочек, замедление роста плода), неправильное положение (из-за затрудненного движения).
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Нет.
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.