Аменорея и олигоменорея
 Версия: Клинические рекомендации РФ 2024 (Россия)
Версия: Клинические рекомендации РФ 2024 (Россия)
Аменорея неуточненная (N91.2), Вторичная аменорея (N91.1), Вторичная олигоменорея (N91.4), Другие виды дисфункции яичников (E28.8), Другие уточненные формы нерегулярных менструаций (N92.5), Олигоменорея неуточненная (N91.5), Отсутствие менструаций, скудные и редкие менструации (N91), Первичная аменорея (N91.0), Первичная олигоменорея (N91.3)
Акушерство и гинекология
Общая информация
Краткое описание
Разработчик клинической рекомендации
- Российское общество акушеров-гинекологов
Одобрено Научно-практическим Советом Минздрава РФ
– размещенные в Рубрикаторе после 1 января 2024 года – с 1 января 2025 года.
Клинические рекомендации
Аменорея и олигоменорея
Год утверждения (частота пересмотра): 2024
Возрастная категория: Взрослые, Дети
Пересмотр не позднее: 2026
ID: 644
Определение заболевания или состояния (группы заболеваний или состояний)
Современное определение термина «аменорея» подразумевает под собой следующие состояния:
первичная аменорея - отсутствие менструаций в 15 лет (при условии развития вторичных половых признаков) или через 3 года после телархе, а также отсутствие развития вторичных половых признаков и менструаций к возрасту 13 лет,
вторичная аменорея - отсутствие менструаций в течение 6 месяцев при ранее нерегулярном менструальном цикле, отсутствие менструаций в течение 3 месяцев при ранее регулярном менструальном цикле [2-4].
Комментарии: Классическое определение термина «аменорея» подразумевает под собой отсутствие менструаций в течение 6 месяцев у ранее менструировавшей пациентки.
Термин «олигоменорея» подразумевает нарушение менструального цикла, при котором его длительность составляет более 38 дней; или частота менструаций менее 10 в год [1].
Конкретные критерии диагностики олигоменореи в зависимости от длительности межменструальных интервалов и числа лет после менархе: не более 90 дней - в течение 1 года после менархе, не более 45 дней – от 1 до 3 лет после менархе и не более 38 дней при продолжительности заболевания более 3 лет после менархе [1], [3].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
N91. Отсутствие менструаций; скудные и редкие менструации;
N91.0 Первичная аменорея
N91.1 Вторичная аменорея
N91.2 Аменорея неуточненная
N91.3 Первичная олигоменорея
N91.4 Вторичная олигоменорея
N91.5 Олигоменорея неуточненная
N92.5 Другие уточненные формы нерегулярных менструаций
Е28.8 Другие виды дисфункции яичников
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
Выделяют первичную и вторичную аменорею (см. раздел 1.1).
Общепризнанной классификации олигоменореи нет, однако, как и аменорею, ее подразделяют на первичную и вторичную [2].
Овуляторные нарушения подразделяют на 3 основных типа - гипоталамический, гипофизарный, яичниковый, СПЯ. (см. приложение Г рисунок 1)
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Физиологическая аменорея включает беременность, естественную менопаузу, грудное вскармливание [5].
Олигоменорея и аменорея (за исключением маточной формы), как правило, являются клиническими проявлениями овуляторной дисфункции, диапазон которой варьирует от эпизодических нарушений в виде недостаточности лютеиновой фазы до хронических - в виде стойкой ановуляции и аменореи. Согласно классификации HyPO-P FIGO 2022 года [1], овуляторные нарушения подразделяют на 3 основных типа в зависимости от уровня поражения репродуктивной оси - гипоталамический, гипофизарный, яичниковый, и отдельно (из-за неоднозначности трактовок и сложности патогенеза) выделяют 4-й тип – синдром поликистозных яичников (СПЯ). Олигоменорея или аменорея наиболее часто возникают вследствие нарушений функции гипоталамо-гипофизарно-яичниковой системы, сопровождающихся гипоэстрогенией и/или ановуляцией (функциональная гипоталамическая аменорея (ФГА), гиперпролактинемия, преждевременная недостаточность яичников (ПНЯ), синдром поликистозных яичников) [1], [4-9]. Причиной аменореи могут быть пороки развития матки и влагалища (синдром Майера-Рокитанского-Кюстера-Хаузера, синдром нечувствительности к андрогенам, атрезия гимена, изолированная вагинальная агенезия и др.) или повреждения эндометрия различного генеза (синдром Ашермана) [2], [9-10].
Первичная аменорея, связанная с нарушением функции гипоталамуса, наиболее часто проявляется первичным гипогонадотропным гипогонадизмом, в основном обусловленным мутациями генов, отвечающих за секрецию гонадотропин-рилизинг-гормона (ГнРГ) и чувствительность к нему [11]. Первичный гипогонадотропный гипогонадизм в сочетании с аносмией является патогномоничным признаком синдрома Каллмана. Развитие синдрома связано с нарушением миграции гонадотропин-рилизинг нейронов в передние отделы гипоталамуса. Заболевание генетически обусловлено, характеризуется дефектом гена KAL1 в Х-хромосоме и наследуется аутосомно-рецессивно [12].
Наиболее частой причиной вторичной аменореи, связанной с дисфункцией гипоталамуса, является ФГА. Для данной формы аменореи характерно прекращение менструаций на фоне стресса, чрезмерных физических нагрузок и / или снижения массы тела. В патогенезе данной формы аменореи важную роль играет лептин, являющийся регулятором секреции ГнРГ и снижающийся при хроническом энергетическом дефиците [10].
К редким формам гипоталамической аменореи относят опухоли гипоталамической области или инфекционные поражения гипоталамуса вследствие туберкулеза, сифилиса, энцефалита или менингита [2].
Аменорея, обусловленная патологией гипофиза, наиболее часто развивается в результате гиперпролактинемии. Механизм развития гиперпролактинемии обусловлен нарушением дофаминергического ингибирующего контроля секреции пролактина гипоталамусом, а также стимуляцией секреции пролактина тиреотропным гормоном (ТТГ), ГнРГ, ацетилхолином, серотонином, эндогенными опиоидами, гистамином, окситоцином, снижением функции почек и печени [13-16]. Редкими причинами гипофизарной аменореи могут быть: синдром «пустого» турецкого седла, опухоли гипофиза, секретирующие гонадотропины, адренокортикотропный гормон (АКТГ), соматотропный гормон (СТГ). Синдром пустого турецкого седла обусловлен дефектом диафрагмы турецкого седла, в результате чего от давления спинномозговой жидкости происходит деформация гипофиза и нарушение транспорта либеринов. Поражения гипофиза в результате острого инфаркта или некроза могут приводить к развитию синдрома Шихана, сопровождающегося дефицитом СТГ, гонадотропинов, АКТГ и ТТГ или к пангипопитуитаризму.
К первичной яичниковой аменорее можно отнести различные формы дисгенезии гонад, развивающихся в результате хромосомных аномалий (синдром Шерешевского-Тернера, чистая дисгенезия гонад, синдром Свайера) [17]. Более редкие формы первичной яичниковой аменореи могут быть связаны с дефектом ферментных систем – 17-альфа гидроксилазы, 17,20-лиазы, ароматазы, в результате чего нарушается стероидогенез, синтез андрогенов или их ароматизация в эстрогены [18]. При вторичной яичниковой аменорее наиболее часто встречается ПНЯ, развивающаяся в результате истощения овариального резерва и подразделяющаяся на генетическую, аутоиммунную, идиопатическую и ятрогенную формы.
Олигоменорея, особенно с менархе, наиболее часто является характерным признаком СПЯ. Механизм развития олигоменореи и аменореи при СПЯ связан с различными гормональными нарушениями. К их числу относят нарушения секреции и действия гонадотропинов, андрогенов, инсулина. Для каждой второй пациентки с СПЯ характерна гипоталамическая дисфункция секреции ГнРГ, способствующая преимущественному синтезу ЛГ в сравнении с ФСГ. В результате гиперсекреции ЛГ происходит стимуляция тека-клеток и увеличение продукции андрогенов в яичниках. Механизмы формирования гонадотропной дисфункции до сих пор не ясны, обсуждается роль гиперандрогении (ГА), гиперинсулинемии (ГИ), лептина. В ряде случаев олигоменорея может являться следствием функциональных кист яичников (фолликулярные кисты и кисты желтого тела), в результате чего поддерживается постоянный уровень эстрадиола или прогестерона, что препятствует циклическим колебаниям половых гормонов и нарушает отторжение эндометрия.
Маточные формы аменореи, связанные с отсутствием матки, представлены 2-мя формами: синдром Майера-Рокитанского-Кюстера-Хаузера и синдром полной нечувствительности к андрогенам. В первом случае этиология заболевания точно не известна. Возможной причиной являются мутация гена АМГ или его рецептора, идентифицирована мутация галактоз-1-фосфат-уридил трансферазы [18]. В случае синдрома полной нечувствительности к андрогенам патогенез заболевания обусловлен мутацией гена андрогенового рецептора при мужском кариотипе. В результате этого происходит развитие гонад, сохраняется секреция АМГ, сопровождаемая регрессом мюллеровых протоков и отсутствием развития матки, ее придатков и верхней трети влагалища. Отсутствие чувствительности к андрогенам приводит к отсутствию развития придатков яичка и наружных половых органов по мужскому типу, однако в связи с сохраняющейся конверсией андрогенов в эстрогены дифференцировка наружных половых органов и развитие вторичных половых признаков происходит по женскому типу с формированием женского фенотипа. Другие анатомические дефекты (агенезия влагалища, атрезия гимена), приводящие к первичной маточной аменорее, встречаются редко [19]. В 1998г. Адамян Л.В., Хашукоевой А.З. предложена классификация аномалий матки и влагалища [20].
Развитие вторичной маточной аменореи может быть обусловлено наиболее часто внутриматочными вмешательствами или перенесенным послеродовым эндометритом, в результате чего формируются внутриматочные синехии. При полной облитерации полости матки синехиями формируется синдром Ашермана.
Олигоменорея и аменорея могут быть обусловлены такими эндокринными заболеваниями, как врожденная дисфункция коры надпочечников (ВДКН), надпочечниковая недостаточность, гиперкортицизм, андроген-продуцирующая опухоль яичника или надпочечника, тиреоидная дисфункция [6], [18].
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Среди женщин репродуктивного возраста распространенность аменореи варьирует от 5% до 13%, олигоменореи - от 8% до 22% [2], [21-29].
Соотношение первичной и вторичной аменореи – 1:10.
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Клиническая картина определяется формой аменореи. Для всех форм аменорей длительностью более 1 года характерно наличие бесплодия.
1. Аменореи, обусловленные нарушениями на уровне гипоталамуса
Первичная гипоталамическая аменорея:
А. Синдром Каллмана характеризуется первичным гипогонадотропным гипогонадизмом, отсутствием развития вторичных половых признаков, аменореей в сочетании с аносмией.
Вторичная гипоталамическая аменорея:
Б. Функциональная гипоталамическая аменорея. Для данной формы аменореи характерно прекращение менструаций на фоне энергетического дефицита за счет потери массы тела, чрезмерных физических нагрузок, стресса. Нередко выявляются субсиндромальные психические нарушения в виде расстройств приема пищи (анорексия, булимия), биполярного расстройства, тревожно-депрессивные расстройства [30].
2. Аменореи, обусловленные нарушениями на уровне передней доли гипофиза
При опухолях гипофиза могут наблюдаться прогрессирующие головные боли, нарушение полей зрения, симптомы связанные с избыточной секрецией тропных гормонов: ТТГ (гипертиреоз), АКТГ (болезнь Кушинга), СТГ (акромегалия). Гиперпролактинемия может проявляться галактореей, снижением либидо.
При неопухолевых формах поражения гипофиза, таких как синдром пустого турецкого седла, синдром Шихана, пангипопитуитаризм, наблюдаются симптомы дефицита тропных гормонов.
3. Аменорея, обусловленная нарушениями на уровне яичников
А. Дисгенезия гонад:
- с аномальным кариотипом – синдром Шерешевского -Тернера (45Х0, мозаичные формы). Для синдрома Шерешевского-Тернера характерна первичная, реже вторичная аменорея, молочные железы не развиваются или выражены очень слабо, низкий рост, крыловидные складки кожи в области шеи, высокое «готическое небо», бочкообразная грудная клетка, вальгусная девиация суставов, пороки развития сердечно-сосудистой системы.
- нормальным кариотипом – чистая дисгенезия гонад 46ХХ, синдром Свайера 46ХУ. В период пубертата для синдрома Свайера характерны первичная аменорея, отсутствие развития молочных желез, скудное оволосение в области лобка и подмышек, мужской тип телосложения, высокий рост.
Б. Дефицит ферментных систем – 17-альфа гидроксилазы, 17,20- лиазы, ароматазы.
Клиническая картина заболевания определяется уровнем нарушения стероидогенеза. В случае дефекта 17-альфа гидроксилазы, обусловленного мутацией гена СУP17A1, характерны первичная аменорея, отсутствие развития вторичных половых признаков, нарушения водно-электролитного баланса в связи с увеличением уровня альдостерона, что сопровождается артериальной гипертензией. При дефиците 17,20- лиазы клинические проявления схожи, за исключением артериальной гипертензии, нехарактерной для этих пациенток. Пациентки нередко предъявляют жалобы на боли внизу живота, связанные с развитием множественных функциональных кист яичников [31].
В. Преждевременная недостаточность яичников – характеризуется развитием вторичной гипергонадотропной аменореи у женщин в возрасте до 40 лет вследствие истощения овариального резерва. Отмечаются слабовыраженные симптомы эстрогендефицита в виде вегето-сосудистых, психоэмоциональных расстройств, вульвовагинальной атрофии и снижения либидо.
Г. Синдром поликистозных яичников – характеризуется олигоаменореей с менархе (олиго/ановуляцией), гиперандрогенией, признаками инсулинорезистентности (в каждом третьем случае) (см. Клинические рекомендации «Синдром поликистозных яичников») [32].
4. Маточные формы аменореи
Поражение на уровне матки и влагалища, сопровождающееся отсутствием циклических изменений эндометрия и менструального кровотечения и/или нарушением оттока менструальной крови.
Первичная маточная аменорея:
А. Синдром Майера-Рокитанского-Кюстера-Хаузера – первичное отсутствие менструаций при нормально развитых первичных и вторичных половых признаках, полное или частичное отсутствие матки и влагалища в 1/3 случаев ассоциированное с пороками развития мочевыводящих путей (эктопическая почка, удвоение почки, агенезия и др.).
Б. Синдром нечувствительности к андрогенам (тестикулярная феминизация) - первичное отсутствие менструаций, адренархе. Фенотип женский, как правило, высокий рост, недостаточно развитые молочных железы, отсутствие или скудное оволосение на лобке и в подмышечных впадинах.
Такие анатомические дефекты, приводящие к первичной маточной аменорее, как изолированная вагинальная агенезия, атрезия гимена характеризуются первичным отсутствием менструаций и циклическими тазовыми болями, обусловленными гематокольпосом, гематометрой, гематосальпинксом.
Вторичная маточная аменорея
В. Внутриматочные синехии (синдром Ашермана): скудные менструации, прогрессирующие до аменореи.
5. Аменореи, обусловленные нарушениями других эндокринных желез
А. Врожденная дисфункция коры надпочечников – признаки гиперандрогении у женщин с классическими формами дефицита 21- гидроксилазы обычно ярко выражены и при отсутствии лечения проявляются вирилизацией наружных половых органов, аменореей, выраженной алопецией и гирсутизмом. Неклассическая форма ВДКН не сопровождается признаками надпочечниковой недостаточности и проявляется довольно поздно – обычно после пубертатного возраста. Отмечаются признаки умеренной гиперандрогении: акне, гирсутизм, алопеция; часто наблюдается олигоменорея, невынашивание беременности, бесплодие.
Б. Синдром Иценко-Кушинга – клиническая картина разнообразна и может затрагивать практически все органы и системы: прибавка массы тела с неравномерным отложением жира в подкожной клетчатке, похудание рук и ног, отечность, сильно проявляющаяся на лице, повышение артериального давления, мышечная слабость (преимущественно в нижних конечностях), появление ярких стрий (полос растяжения) на животе, плечах, бедрах, прогрессирующий гирсутизм.
В. Андроген-секретирующие опухоли яичников и надпочечников, проявляющиеся быстрым развитием вирилизации и симптомов гиперандрогении. При опухолях надпочечников со смешанной секрецией, наряду с проявлениями гиперандрогенизма имеются те или иные признаки гиперкортицизма.
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Критериями «аменореи» является отсутствие развития вторичных половых признаков и менструаций к возрасту 13 лет, отсутствие менструаций при условии развития вторичных половых признаков в 15 лет или через 3 года после телархе, а также отсутствие менструаций в течение 6 месяцев при ранее нерегулярном менструальном цикле или в течение 3 месяцев при ранее регулярном менструальном цикле.
Критериями «олигоменореи» является нарушение менструального цикла, при котором его длительность составляет более 38 дней [1].
1. Жалобы и анамнез
- Рекомендуется всем пациенткам проводить сбор акушерско-гинекологического анамнеза и жалоб с оценкой времени возникновения аменореи, ее связи с другими симптомами [2-3].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: При опросе пациентки следует обращать внимание на возраст менархе, наличие вторичных половых признаков, характер менструального цикла, привычки в питании и уровень физических нагрузок, психосоциальных стрессов, изменения в массе тела, переломы, прием лекарств или психоактивных веществ, хронические заболевания наличие послеродового кровотечения [2-3, 33]. Потеря массы тела, выраженный стресс, чрезмерные физические нагрузки, предшествующие развитию аменореи, свидетельствуют о ФГА. Галакторея, вновь появившиеся или прогрессирующие хронические головные боли, особенно в сочетании с выпадением полей зрения, могут указывать на опухоль гипоталамуса или гипофиза (в том числе пролактин-продуцирующую опухоль гипофиза) [34, 35], а акне или гирсутизм могут указывать на наличие гиперадрогении [32, 33, 36]. Вазомоторные симптомы, такие как приливы или ночная потливость, могут указывать на ПНЯ [17, 19]. Внутриматочные хирургические вмешательства могут быть причиной маточной формы аменореи [37].
Необходимо получить информированное добровольное согласие родителя или иного законного представителя несовершеннолетнего в возрасте до 15 лет (больного наркоманией – в возрасте 16 лет) или лица, признанного в установленном законом порядке недееспособным, если такое лицо по своему состоянию не способно дать согласие на медицинское вмешательство, а также самого несовершеннолетнего в возрасте 15-17 лет включительно в порядке и по форме, утвержденными приказом Минздрава России от 20.12.2012 № 1177н «Об утверждении порядка дачи информированного добровольного согласия на медицинское вмешательство и отказа от медицинского вмешательства в отношении определенных видов медицинских вмешательств, форм информированного добровольного согласия на медицинское вмешательство и форм отказа от медицинского вмешательства».
2. Физикальное обследование
- Рекомендуется всем пациенткам проводить физикальное обследование, включая визуальный осмотр наружных половых органов, а также молочных желез для оценки развития вторичных половых признаков, измерение массы тела и роста, расчет индекса массы тела (ИМТ) [2, 38].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: При проведении физикального обследования у детей важны: измерение роста, массы тела и ИМТ в сопоставлении с параметрами центильных таблиц возрастных нормативов, определение стадии полового созревания по шкале Таннера с указанием балльной оценки состояния молочных желез и лобкового оволосения (см. приложение Г2).
На начальном этапе необходимо проанализировать массо-ростовые показатели и их динамику. Первичная аменорея и отсутствие развития вторичных половых признаков (стадия Tanner I,II) свидетельствует о гипогонадизме и косвенно указывает на возможное наличие гипогонадотропного гипогонадизма, дисгенезии гонад, наследственных дефектах стероидогенеза [12]. Нормальное развитие молочных желез (стадия Tanner III, IV) свидетельствует об исходно сохранном уровне эстрогенов и дифференциально-диагностический поиск должен проводиться между маточными формами аменореи (синдром нечувствительности к андрогенам, синдром Майера-Рокитанского-Кюстера-Хаузера, атрезия гимена, изолированная вагинальная агенезия) и гиперандрогенными состояниями (СПЯ, ВДКН) [39].
Вторичная аменорея в сочетании со стриями, «климактерическим горбом», центральным ожирением, гипертонией или слабостью проксимальных мышц может говорить в пользу гиперкортицизма (Болезнь или синдром Иценко-Кушинга). Аменорея в сочетании с гиперандрогенией (акне, гирсутизм) говорят в пользу СПЯ, в сочетании с выраженной вирилизацией - в пользу андроген-секретирующей опухоли яичников или надпочечников.
- Рекомендуется всем пациенткам проводить бимануальное влагалищное или бимануальное ректоабдоминальное исследование с целью оценки анатомических особенностей органов малого таза, выявления пороков развития внутренних и наружных половых органов и выбора тактики ведения [18-20].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Отсутствие матки и верхней трети влагалища при наличии нормально развитых вторичных половых признаках может свидетельствовать о синдроме Майера-Рокитанского-Кюстера-Хаузера. Сочетание аплазии матки и верхней трети влагалища при слабовыраженном оволосении лобка может свидетельствовать о синдроме нечувствительности к андрогенам [39].
3. Лабораторные диагностические исследования
- Рекомендуется всем пациентам на первом этапе исключать беременность, как возможную физиологическую причину аменореи, путем оценки уровня бета-субъединицы хорионического гонадотропина в моче (исследование мочи на хорионический гонадотропин) или в сыворотке крови (исследование уровня хорионического гонадотропина (свободная бета-субъединица) в сыворотке крови) [2].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется всем пациенткам проводить исследование уровня фолликулостимулирующего гормона (ФСГ) в сыворотке крови (ФСГ), исследование уровня лютеинизирующего гормона (ЛГ) в сыворотке крови, исследование уровня пролактина в крови и исследование уровня тиреотропного гормона (ТТГ) в крови с целью выявления большинства эндокринных причин аменореи [2], [5].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: При первичной аменорее снижение ФСГ или ЛГ менее 3,0 МЕ/л в большей степени может свидетельствовать о первичном гипогонадотропном гипогонадизме [11]. При гипергонадотропном состоянии (ФСГ более 25,0 МЕ/л) необходимо проводить дифференциальную диагностику между различными формами дисгенезии гонад, в редких случаях, с ферментопатиями, приводящими к нарушению синтеза половых гормонов на различных этапах стероидогенеза [40-41]. При нормогонадотропной форме первичной аменореи необходимо проводить дифференциальную диагностику между пороками развития матки, СПЯ и неклассической формой ВДКН [2].
В случае вторичной аменореи снижение уровня гонадотропинов (ЛГ менее 3,0 МЕ/л) указывает на нарушения гипоталамо-гипофизарной системы, наиболее часто носящие функциональный характер (например, ФГА). Повышенные уровни ФСГ (более 25,0 МЕ/л) при двукратном определении с интервалом в 4-6 недель свидетельствуют о снижении или отсутствии овариального резерва и указывают о наличии ПНЯ [42]. Нормогонадотропная вторичная аменорея наблюдается при СПЯ, маточной форме аменореи, реже при ВДКН, функциональных нарушениях гипоталамо-гипофизарной системы.
- Рекомендуются исследование уровня общего и свободного тестостерона в крови, исследование уровня ГСПГ (для расчета индекса свободных андрогенов), исследование уровня дегидроэпиандростерона сульфата (ДГЭА-С) в крови и исследование уровня 17-гидроксипрогестерона в крови пациенткам с нормогонадотропной аменореей с целью диагностики аменореи, обусловленной гиперандрогенией [38, 43, 48].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Повышение уровня общего и свободного тестостерона является наиболее информативным показателем для диагностики СПЯ [32, 43, 44]. Исследование уровня дегидроэпиандростерона сульфата (ДГЭА-С) и андростендиона в крови следует проводить в случае, когда уровни общего и свободного тестостерона не повышены, хотя эти маркеры представляют ограниченную дополнительную информацию в диагностике СПЯ [32]. С целью диагностики неклассической формы ВДКН целесообразно проводить исследование уровня 17-гидроксипрогестерона в крови в утренние часы [45]. В случае если концентрация 17-гидроксипрогестерона превышает 6 нмоль/л или 2нг/мл может потребоваться проведение анализа на генетическое исследование гена CYP-21А2 (в случае невозможности определение реакции на стимуляцию адренокортикотропином) [45]. Повышение уровня ДГЭА-С свыше 700 нг/дл или общего тестостерона свыше 200нг/дл может свидетельствовать об андроген-секретирующей опухоли надпочечников [44, 45]. У пациенток с первичной аменореей, обусловленной отсутствием матки, повышение уровня тестостерона до значений, соответствующих нормальному уровню тестостерона у мужчин, свидетельствует о синдроме нечувствительности к андрогенам [46].
- Рекомендуется всем пациенткам исследование уровня антимюллерова гормона (АМГ) в крови с целью оценки овариального резерва [2, 43, 47].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Концентрация AMГ в крови является показателем овариального резерва, увеличение его уровня может быть информативным показателем у женщин с СПЯ. В настоящее время определение уровня АМГ рассматривается в качестве одного из диагностических критериев СПЯ [43]. Однако, появляются доказательства того, что с улучшением и стандартизацией методов определения АМГ и установления его пороговых значений в группах населения разных возрастов и этнических групп, показатель АМГ будет иметь большее диагностическое значение [47-49].
- Рекомендуется проводить цитогенетическое исследование (кариотип) пациенткам с гипергонадотропной формой аменореи или при отсутствии матки с целью диагностики хромосомных аномалий [2], [50].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: При гипергонадотропной аменорее целесообразно проводить цитогенетическое исследование (кариотип) для определения кариотипа методом дифференциальной окраски хромосом при различных генетических нарушениях с целью верификации диагноза. Кариотип 45-Х0, 45-Х0/46-ХХ свидетельствуют о синдром Шерешевского-Тернера, кариотип 46 XY – о синдроме Свайера, 45-X0/46-XY – о смешанной форме дисгенезии гонад [50]. При развитии вторичных половых признаков и отсутствии матки цитогенетическое исследование целесообразно проводить для дифференциальной диагностики синдрома Майера-Рокитанского-Кюстера-Хаузера (кариотип 46 XX) с синдромом нечувствительности к андрогенам (кариотип 46XY). Целесообразно проводить анализ на наличие премутации в гене FMR-1 (число CGG-повторов в диапазоне 55-200) пациенткам с ПНЯ с целью выявления генетической формы ПНЯ [46]. Женщины с премутацией в гене FMR-1 (55–200 повторов) имеют повышенный риск развития ПНЯ на 13–26% и повышенный риск рождения ребенка с синдром Мартина Бэлла (у мальчиков – умственная отсталость и количество CGG-повторов более 200) [42].
- Рекомендованы скрининг на наличие антител к стероидпродуцирующим клеткам надпочечника и определение содержания антител к тиреопероксидазе в крови пациенткам с ПНЯ для уточнения этиологии заболевания [42].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
4. Инструментальные диагностические исследования
- Рекомендуется всем пациенткам проводить УЗИ органов малого таза комплексное (трансвагинальное и трансабдоминальное) с целью диагностики анатомо-функционального состояния матки и придатков [2, 48].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: При подозрении на порок развития матки и придатков в неясных ситуациях или с целью дифференциальной диагностики рекомендуется проведение МРТ органов малого таза [2], [48].
- Рекомендуется проведение МРТ головного мозга при подозрении на опухоль гипоталамо-гипофизарной области [2, 33, 48].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Пациентам целесообразно проведение МРТ при сочетании аменореи с:
– тяжелой или постоянной головной болью;
– персистирующей рвотой (несамоиндуцированной);
– нарушениями полей зрения;
– жаждой или учащенным мочеиспусканием;
– очаговыми неврологическими симптомами;
– клиническими признаками и/или результатами лабораторных исследований, которые свидетельствуют о дефиците или избытке гормонов гипофиза.
- Рекомендуется проводить двухэнергетическую рентгеновскую абсорбциометрию (Рентгеноденситометрия, ДЭРА) позвоночника на уровне I-IV поясничных позвонков и шейки бедра пациенткам с гипогонадотропной или гипергонадотропной аменореей для диагностики остеопороза и установления исходного риска переломов (при наличии возможности) [2], [51], [52].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: В случае длительности аменореи более 6 месяцев необходимо провести базовую оценку состояния минеральной плотности костной ткани (МПК) [9]. Целью ДЭРА костной ткани является выявление лиц, подверженных риску переломов, определение степени потери костной массы у пациенток с установленной низкой МПК, а также контроль эффективности лечения. Необходимо проводить дополнительную оценку питания пациенткам с аменореей если исходный Z-критерий МПК составляет -2,0SD или менее в любой локализации скелета. Для спортсменок с аменореей следует проводить наблюдение за показателем Z-критерия при его снижении менее -1,0SD [51].
5. Иные диагностические исследования
- Рекомендуется пациенткам с аменореей после исключения беременности провести пробу с прогестагенами (АТХ – Гестагены) с целью оценки степени выраженности гипоэстрогении и исключения маточной формы аменореи [2, 48, 53].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Пробу с прогестагенами целесообразно выполнять после УЗИ органов малого таза комплексного (трансвагинальное и трансабдоминальное). Вариантами проведения прогестагеновой пробы является 10-дневный прием микронизированного #прогестерона** (МНН - прогестерон) 400 мг/сут или #дидрогестерона** 20 мг/сут в течение 10 дней [48, 54-56]. Появление закономерной менструальноподобной реакции (ЗМПР) (положительная проба) позволяет исключить маточную форму аменореи и низкую эстрогенную насыщенность. Соответственно отсутствие ЗМПР (отрицательная проба) указывает на выраженную гипоэстрогению или маточную форму аменореи [2].
- Рекомендуется назначать гестагены и эстрогены (фиксированные комбинации или секвенциальные препараты (для последовательного приема)) в случае отрицательной пробы с гестагенами для исключения маточной формы аменореи (диагностическая проба) [48].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Лечение аменореи и олигоменореи зависит от этиологии нарушений, лежащих в их основе [1-2, 48].
Медикаментозная и немедикаментозная терапия состояний, сопровождающихся аменореей и олигоменореей
1. Аменореи, обусловленные нарушениями на уровне гипоталамуса
- Рекомендуется заместительная гормональная терапия (ЗГТ) эстрадиолом в сочетании с гестагенами в циклическом режиме (по АТХ -– Природные и полусинтетические эстрогены, Гестагены, Гестагены и эстрогены, фиксированные комбинации) пациенткам с первичным гипогонадотропным гипогонадизмом (в том числе синдромом Каллмана), послеродовым гипопитуитаризмом (синдром Шихана) [11, 57 ].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: В качестве эстрогенного компонента заместительной гормонотерапии возможно назначение трансдермальных или пероральных форм эстрогенов в стандартных дозах (по АТХ - Природные и полусинтетические эстрогены)
Трансдермальные формы:
- #Эстрадиол гель трансдермальный (0,6 мг/г) в суточной дозе 1,5 мг эстрадиола (2,5г геля)
-
#Эстрадиол гель трансдермальный (0,1%) в суточной дозе 1,0 мг эстрадиола) (1г геля) [57-59].
Пероральные формы эстрогенов включают #эстрадиола валерат в суточной дозе 2 мг (по АТХ- Природные и полусинтетические эстрогены); гестагены и эстрогены, секвенциальные препараты (для последовательного приема); гестагены и эстрогены, фиксированные комбинации)[57].
В качестве гестагенного компонента возможно использовать микронизированный #прогестерон** (МНН - прогестерон) ) (по АТХ – Гестагены) в дозе 200мг/сут на срок 12 дней или #дидрогестерон** перорально в дозе 10 мг/сут (например, в комбинации с #эстрадиолом в суточной дозе 2 мг) на срок 14 дней во вторую фазу менструального цикла для профилактики гиперпластических процессов эндометрия [2, 56, 58-66].
Возможно использование пероральных фиксированных сочетаний прогестагенов и эстрогенов (по АТХ - гестагены и эстрогены, фиксированные комбинации); гестагены и эстрогены, секвенциальные препараты (для последовательного приема)); гестагены и эстрогены, фиксированные комбинации)):
- #Дидрогестерон+Эстрадиол и Эстрадиол [набор] - 2 мг эстрадиола с 10 мг #дидрогестерона [42, 63-64, 66] или
- Для взрослых пациенток #Норгестрел+Эстрадиола валерат; Эстрадиола валерат [набор] - 2мг эстрадиола валерат с 0,5мг норгестрела в сутки в циклическом режиме [55, 66, 67].
- Рекомендуется направлять пациенток с ФГА на когнитивно-поведенческую терапию для оценки наличия и коррекции психопатологических состояний, модификацию образа жизни пациенткам с ФГА [10, 67].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: В связи с высокой частотой коморбидных психических состояний (расстройства приема пищи, депрессивные, тревожные и биполярные расстройства) врачу-акушеру-гинекологу следует назначить пациенткам с ФГА консультацию специалиста психиатрического профиля [10, 67, 68].
- Рекомендуется направлять пациенток с ФГА на прием (осмотр, консультацию) к врачу-диетологу для коррекции рациона и восстановления массы тела в случае необходимости [10].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: Цель диетологического консультирования – нормализация энергетической ценности рациона и сбалансированности нутриентов [10]. После нормализации питания и восстановлении массы тела возобновление менструации может ожидаться в течение 6-12 месяцев [10].
- Рекомендуется назначение ЗГТ эстрадиолом в сочетании с гестагенами в циклическом режиме (по АТХ- Природные и полусинтетические эстрогены, Гестагены, Гестагены и эстрогены, фиксированные комбинации) пациенткам с ФГА в случае неэффективности проводимых в течение 6 месяцев мероприятий, направленных на коррекцию психопатологических расстройств (при наличии) и нормализацию рациона [10].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: Не следует назначать гормональные пероральные контрацептивы для системного применения пациенткам с аменореей с целью профилактики потери МПК. ЗГТ половыми стероидами оказывает положительное влияние на МПК, поскольку в отличие от гормональных контрацептивов не влияют на секрецию инсулиноподобного фактора роста – I, который оказывает анаболический эффект на костеобразование [65, 67]. ЗГТ проводится пероральными или трансдермальными формами эстрогенов в сочетании с гестагенами в циклическом режиме в стандартных дозах, в том числе фиксированными формами [2, 10, 62-64, 67, 69, 70]. Трансдермальные формы эстрогенов предпочтительнее при ФГА из-за более выраженного положительного влияния на МПК [10, 67-69].
2. Аменореи, обусловленные нарушениями на уровне передней доли гипофиза
- Рекомендуется терапия ингибиторами пролактина или прием (осмотр, консультация) врача-нейрохирурга для решения вопроса о необходимости удаления пролактиномы (при наличии) пациенткам с аменореей или олигоменореей, вызванной гиперпролактинемией [13], [34], [71-81].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: Препаратом первой линии медикаментозной терапии является каберголин, начальная доза которого составляет 0,5 мг в неделю с возможным последующим увеличением дозы до нормализации уровня пролактина [13]. Начальная доза бромокриптина** составляет 1,25 мг в сутки, терапевтический диапазон в пределах 2,5-7,5 мг в сут. [13, 82, 83]. Снижение дозы препарата или его отмена рекомендуются не ранее, чем через 2 года непрерывного лечения при условии стойкой нормализации уровня пролактина и значительного уменьшения опухоли или отсутствия таковой по данным МРТ головного мозга. У пациенток с резистентными или частично резистентными пролактиномами перед рассмотрением вопроса о хирургическом вмешательстве целесообразно увеличение дозы ингибиторов пролактина до максимально переносимых. Транссфеноидальные операции проводят пациентам с непереносимостью высоких доз каберголина и резистентностью к другим препаратам данной группы. В случае сложности в диагностике или выборе тактики ведения пациенток с гиперпролактинемией назначается консультация врача-эндокринолога [71-81].
3. Аменорея, обусловленная нарушениями на уровне яичников
- Рекомендуется двусторонняя гонадэктомия (удаление дисгенетичных гонад) пациенткам с дисгенезией гонад при наличии в кариотипе Y-хромосомы в связи с высоким риском малигинизации гонад (после периода полового созревания) [84-86].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
- Рекомендуется ЗГТ #эстрадиолом в сочетании с гестагенами в циклическом режиме (по АТХ - Природные и полусинтетические эстрогены, Гестагены, Гестагены и эстрогены, фиксированные комбинации) (при наличии Y-хромосомы – после гонадэктомии) с целью первичной профилактики заболеваний сердечно-сосудистой системы и снижения МПК [42, 84-88].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарий: В качестве эстрогенного компонента ЗГТ возможно назначение трансдермальных или пероральных форм эстрогенов в стандартных дозах. Трансдермальные формы эстрогенов (по АТХ - Природные и полусинтетические эстрогены) включают 0,6мг/г накожный гель в суточной дозе 1,5мг #эстрадиола, (2,5 г геля) или 0,1% накожный гель в суточной дозе 1,0 мг #эстрадиола (1,0г геля) [42, 57, 59, 85, 86].
Пероральные формы эстрогенов включают #эстрадиола валерат в суточной дозе 2 мг [86] (по АТХ- гестагены и эстрогены, фиксированные комбинации); гестагены и эстрогены, секвенциальные препараты (для последовательного приема)); гестагены и эстрогены, фиксированные комбинации) [88].
В качестве гестагенного компонента возможно использовать микронизированный #прогестерон** (МНН - прогестерон) (по АТХ – Гестагены) в дозе 200 мг/сут или #дидрогестерон** перорально в дозе 10 мг/сут на срок 12-14 дней во вторую фазу менструального цикла для профилактики гиперпластических процессов эндометрия [42,87].
Возможно использование пероральных фиксированных сочетаний прогестагенов и эстрогенов (по АТХ- гестагены и эстрогены фиксированные комбинации); гестагены и эстрогены, секвенциальные препараты (для последовательного приема); гестагены и эстрогены, фиксированные комбинации)): #Дидрогестерон+Эстрадиол и Эстрадиол [набор] - 2 мг эстрадиола с 10 мг дидрогестерона,или Норгестрел+Эстрадиола валерат и Эстрадиола валерат [набор] (только для взрослых) - 2 мг эстрадиола валерат с 0,5 мг норгестрела в сутки в циклическом режиме [42, 55, 66, 86].
- Рекомендуется проведение ЗГТ эстрадиолом в сочетании с гестагенами в циклическом режиме (по АТХ - Эстрадиол Природные и полусинтетические эстрогены, Гестагены, Гестагены и эстрогены, фиксированные комбинации) до возраста естественной менопаузы пациенткам с ПНЯ для лечения климактерических симптомов, улучшения качества жизни, профилактики остеопороза и других возраст-ассоциированных заболеваний [42, 88, 89].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарий: целесообразно назначение эстроген-гестагенной терапии в циклическом режиме как минимум до возраста естественной менопаузы – 50-51 года. При длительном применении ЗГТ при ПНЯ есть возможность перехода на непрерывную монофазную терапию при необходимости. При ПНЯ в качестве эстрогенного компонента заместительной терапии препаратами половых гормонов возможно назначать трансдермальные или пероральные формы эстрогенов в стандартных или, при необходимости (недостаточное купирование симптомов), высоких дозах [89].
Трансдермальные формы эстрогенов (по АТХ - Природные и полусинтетические эстрогены) включают 0,6мг/г накожный гель в суточной дозе 1,5-2,25 мг #эстрадиола, максимально до 3,0 мг (2,5-3,75 г геля, максимально до 5,0 г в сутки) или 0,1% накожный гель в суточной дозе 1,0-1,5 мг #эстрадиола, максимально до 2,0 мг (off-label) (1,0-1,5 г геля, максимально до 2,0 г в сутки) [42, 57, 59, 84-86].
Пероральные формы эстрогенов включают #эстрадиола валерат в суточной дозе 2 мг (при необходимости, максимально до 4 мг в сутки (off-label)) (по АТХ- гестагены и эстрогены, фиксированные комбинации); гестагены и эстрогены, секвенциальные препараты (для последовательного приема)); гестагены и эстрогены, фиксированные комбинации) [86, 88].
В качестве гестагенного компонента возможно использовать микронизированный #прогестерон** (МНН - прогестерон) (по АТХ – Гестагены) в дозе 200-400 мг/сут (перорально или вагинально) или #дидрогестерон** перорально в дозе 10-20 мг/сут на срок 12-14 дней во вторую фазу менструального цикла для профилактики гиперпластических процессов эндометрия [42, 67, 84, 87, 88]
Возможно использование пероральных фиксированных сочетаний прогестагенов и эстрогенов (по АТХ- гестагены и эстрогены фиксированные комбинации); гестагены и эстрогены, секвенциальные препараты (для последовательного приема)); гестагены и эстрогены,фиксированные комбинации)): #Дидрогестерон+Эстрадиол и Эстрадиол [набор] - 2 мг эстрадиола с 10 мг дидрогестерона, или 2 мг эстрадиола с 150 мкг левоноргестрела, или Норгестрел+Эстрадиола валерат и Эстрадиола валерат [набор] (только для взрослых) - 2 мг эстрадиола валерат с 0,5 мг норгестрела в сутки в циклическом режиме в сутки в циклическом режиме [42, 55, 66, 86, 90,].
- Рекомендуется ведение пациенток с СПЯ при аменорее или олигоменорее согласно соответствующим клиническим рекомендациям (см. Клинические рекомендации «Синдром поликистозных яичников») [2, 32].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: Пациенткам, не заинтересованным в беременности, проводится монотерапия гормональными контрацептивами системного действия с антиандрогенным эффектом в качестве терапии первой линией при нарушении менструального цикла, гирсутизме и акне. При наличии метаболических нарушений, сопровождающихся инсулинорезистентностью, показан прием метформина**[43]. Для лечения ожирения и избыточной массы тела у пациенток с СПЯ следует использовать терапевтическую модификацию образа жизни (ТМОЖ), включающую физические упражнения и диету [32, 43, 92].
- Рекомендуется женщинам с нормогонадотропной нормопролактинемической олиго-аменореей при положительной гестагеновой пробе назначение гестагенов в циклическом режиме для регуляции менструального цикла (при СПЯ - при наличии противопоказаний или нежелании использовать комбинированные оральные гормональные контрацептивы системного действия) [32, 43, 54].
Уровень убедительности рекомендаций С (уровень достоверности доказательств –5)
Комментарий: В качестве гестагенов предпочтительнее использовать микронизированный #прогестерон** в дозе 200-400 мг/сут или #дидрогестерон**в дозе 10-20мг/сут в циклическом режиме на срок не менее 10-15 дней [55, 56, 59, 93-95].
4. Маточная форма аменореи
- Рекомендуется создание искусственного влагалища (кольпопоэз) или кольпоэлонгация пациенткам с синдромом Майера-Рокитанского-Кюстера-Хаузера и при синдроме нечувствительности к андрогенам [2], [96-101].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4).
Комментарии: Проведение ЗГТ пациенткам с синдромом Майера-Рокитанского-Кюстера-Хаузера не показано в связи с сохранной функцией яичников.
- Рекомендуется удаление дисгенетичных гонад с последующей ЗГТ #эстрадиолом пациенткам (по АТХ - Природные и полусинтетические эстрогены) с синдромом полной нечувствительности к андрогенам (тестикулярной феминизации) после достижения полового созревания в связи с высоким риском малигнизации гонад [100-101].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: В качестве эстрогенного компонента ЗГТ возможно назначение трансдермальных или пероральных форм эстрогенов в стандартных дозах (по АТХ - Природные и полусинтетические эстрогены) ежедневно в непрерывном режиме. Дополнительного назначения гестагенов не требуется [102-105].
- Рекомендуются реконструктивные пластические операции пациенткам с атрезией гимена, изолированной вагинальной агенезией для восстановления оттока менструальной крови и обеспечения условий для половой жизни [100, 101, 106].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3).
- Рекомендуется проведение гистероскопии с разрушением внутриматочных синехий и последующим назначением ЗГТ половыми стероидами (по АТХ - Природные и полусинтетические эстрогены, Гестагены, Гестагены и эстрогены, фиксированные комбинации) - в циклическом режиме пациенткам с синдромом Ашермана [107-110].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3).
Комментарии: ЗГТ проводится пероральными или трансдермальными формами эстрогенов стандартными или высокими дозами в сочетании с гестагенами в циклическом режиме, в том числе фиксированными формами [107-116].
Медикаментозная и немедикаментозная терапия бесплодия у пациенток с аменореей или олигоменореей
1. Аменореи, обусловленные нарушениями на уровне гипоталамуса
- Рекомендуется назначение аналогов гонадотропин-рилизинг гормона, либо гонадотропинов пациенткам с гипогонадотропным гипогонадизмом для восстановления фертильности [11], [117].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: Беременность у пациенток с гипогонадотропным гипогонадизмом может быть достигнута за счет стимуляции овуляции с использованием препаратов ГнРГ (АТХ: G03G гонадотропины и другие стимуляторы овуляции), ФСГ (МНН – фоллитропин альфа**) или ЛГ (МНН – лутропин альфа). Цель индукционной терапии овуляции – добиться однократной овуляции [110, 111, 117-120].
- Рекомендуется проводить стимуляцию овуляции гонадотропинами (по АТХ - Гонадотропины и другие стимуляторы овуляции) пациенткам с ФГА для достижения беременности [10], [121-123].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Индукцию овуляции у женщин с ФГА целесообразно проводить только после достижения ИМТ более 18,5 кг/м2 ввиду повышенного риска акушерских осложнений (потеря плода, рождение детей с малым для гестационного возраста весом, преждевременные роды) [10]. Для овариальной стимуляции следует использовать препараты группы гонадотропинов (МНН - менотропины) [122-123]. У пациенток с ФГА при достаточном уровне эстрадиола для овариальной стимуляции можно использовать кломифен** [122, 123]. В случае неэффективности овариальной стимуляции с использованием гонадотропинов и других стимуляторов овуляции рекомендовано проведение программ ВРТ.
2. Аменореи, обусловленные нарушениями на уровне передней доли гипофиза
- Рекомендуется проведение терапии, направленной на восстановление овуляции, пациенткам с гиперпролактинемией с целью наступления беременности [13, 34].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: Целесообразно проводить терапию ингибиторами пролактина для снижения уровня пролактина, уменьшения размеров опухоли, восстановления функции яичников» проводить терапию ингибиторами пролактина для его снижения, уменьшения размеров опухоли, восстановления функции яичников. При выборе препарата ингибитора пролактина необходимо отдавать предпочтение каберголину, потому что он более эффективен в отношении нормализации уровня пролактина и уменьшения размеров опухоли гипофиза. Наиболее благоприятным фоном для зачатия является полная нормализация уровня пролактина и уменьшение размеров опухоли менее 10 мм. При подтверждении факта наступления беременности терапию ингибиторами пролактина следует отменить [34].
3. Аменореи, обусловленные нарушениями на уровне яичников
- Рекомендуется проведение программы ВРТ пациенткам с синдром Шерешевского-Тернера с целью наступления беременности [84, 124-125].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4).
Комментарии: Cпонтанное наступление беременности отмечается у 4,8-7,6% пациенток с синдромом Шерешевского-Тернера, при этом частота невынашивания составляет 30,8-45,1% [124-127]. Программа ВРТ с контролируемой овариальной стимуляцией с последующей криоконсервацией ооцитов может проводиться пациенткам с мозаичной формой синдрома [127].
- Рекомендуется проведение программы ВРТ с донацией ооцитов пациенткам с ПНЯ в лечении бесплодия (при невозможности получения собственных ооцитов) [42].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: Женщины с ПНЯ должны быть проинформированы об отсутствии надежных и доказанных вмешательств, способных повысить функцию яичников и увеличить частоту естественного зачатия. На фоне проводимой ЗГТ гестагенами в комбинации с эстрогенами частота беременности достигает 5-10%. Следует использование донорских ооцитов от сестер пациенток с ПНЯ ввиду высокого риска неудачных попыток ЭКО [42].
- Рекомендуется поэтапное ведение пациенток с СПЯ и бесплодием с целью наступления беременности согласно клиническим рекомендациям «Синдром поликистозных яичников» [32, 43, 117].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: с целью лечения ановуляторного бесплодия пациенткам с СПЯ и ожирением следует посоветовать изменение образа жизни с нормализацией массы тела. Для индукции овуляции традиционно используется кломифен**. Однако, в настоящее время в мировой практике в качестве первой линии терапии ановуляторного бесплодия у пациенток с СПЯ используют летрозол [32, 43]. Согласно данным проведенных РКИ и мета-анализов летрозол в 1,5-2 раза эффективнее кломифена** в достижении овуляции, наступлении беременности и живорождения без увеличения рисков многоплодной беременности или невынашивания [128-136].
- Рекомендуется лапароскопия, дриллинг яичников или ВРТ при неэффективности консервативных методов преодоления бесплодия у пациенток с СПЯ [32, 43].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: При неэффективности кломифена** или летрозола в качестве второй линии терапии проводится стимуляция гонадотропинами или дриллинг яичников. При неэффективности в качестве терапии 3-й линии используют проведение программ ВРТ. Подробные данные, касающиеся диагностики и лечения женщин с СПЯ, включая показания к программам ВРТ, представлены в соответствующих клинических рекомендациях.
4. Маточные формы аменореи
- Рекомендовано проведение программ ВРТ с суррогатным материнством пациенткам с синдромом Майера-Рокитанского-Кюстера-Хаузера для реализации репродуктивной функции [39], [137].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 3).
- Рекомендуется проведение программ ВРТ с использованием донации яйцеклеток/эмбрионов и суррогатного материнства для преодоления бесплодия в супружеской паре пациенткам с синдромом нечувствительности к андрогенам (ввиду отсутствия яичников и матки считаются абсолютно стерильными, восстановление репродуктивной функции невозможно) [138].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендовано рассечение и иссечение спаек женских половых органов с использованием видеоэндоскопических технологий пациенткам с синдромом Ашермана для реализации репродуктивной функции [139].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3).
Комментарии: После хирургического лечения внутриматочных синехий репродуктивная функция восстанавливается более чем у 50% женщин [140].
Медицинская реабилитация
Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
- Рекомендуется придерживаться принципов здорового образа жизни, сбалансированного питания с адекватной калорийностью рациона пациенткам с ФГА после восстановления ритма менструации под контролем врача-диетолога [10], [141].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарий: Здоровый образ жизни у пациенток ФГА после восстановления ритма менструаций подразумевает повышение стрессоустойчивости, умеренные физические нагрузки, адекватный рацион питания [141].
- Рекомендован осмотр (консультация) врача-физиотерапевта после разрушения внутриматочных синехий для определения программы реабилитации [142].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Госпитализация
Организация оказания медицинской помощи
Пациентки с аменореей и олигоменореей наблюдаются и проходят лечение в амбулаторных условиях. Исключение составляют пациентки с нарушением оттока менструальной крови при пороках развития гениталий или анатомических изменения органов малого таза.
Показания к госпитализации пациента: нарушения оттока менструальной крови при пороках развития гениталий или анатомических изменения органов малого таза.
Критерии выписки: Клиническое выздоровление
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Профилактики первичной аменореи не существует.
Профилактика вторичной аменореи может быть рассмотрена в отношении ФГА, синдрома Ашермана.
- Рекомендуется придерживаться сбалансированного рациона питания, избегать синдрома перетренированности и стрессовой дезадаптации с целью профилактики развития ФГА [141, 143].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: В случае появления субсиндромальных признаков расстройств приема пищи или тревожно-депрессивного расстройства, следует направить пациентку на консультацию к врач-психотерапевту для коррекции адаптации к стрессу.
- Рекомендуется исследование уровня АМГ в крови 1 раз в год в течение 5 лет у пациенток, матери которых имели раннюю менопаузу или ПНЯ с целью выявления субклинических форм заболевания на ранней стадии для профилактики бесплодия при ПНЯ [144].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
Комментарии: Диспансерному наблюдению подлежат все пациентки с аменореями.
Информация
Источники и литература
-
Клинические рекомендации Российского общества акушеров-гинекологов
- Клинические рекомендации Российского общества акушеров-гинекологов - 1. The FIGO Ovulatory Disorders Classification System. Munro MG, Balen AH, Cho S, Critchley HOD, Díaz I, Ferriani R, Henry L, Edgar Mocanu, van der Spuy ZM; FIGO Committee on Menstrual Disorders and Related Health Impacts, and FIGO Committee on Reproductive Medicine, Endocrinology, and Infertility. Fertil Steril. 2022 Oct;118(4):768-786. doi: 10.1016/j.fertnstert.2022.07.009. Epub 2022 Aug 19. 2. Klein D. A., Paradise S. L., Reeder R. M. Amenorrhea: A Systematic Approach to Diagnosis and Management //American Family Physician. – 2019. – Т. 100. – №. 1. 3. Hickey M., Balen A. Menstrual disorders in adolescence: investigation and management. Human reproduction update. – 2003. – Т. 9. – №. 5. – С. 493-504. 4. Munro M. G. et al. The two FIGO systems for normal and abnormal uterine bleeding symptoms and classification of causes of abnormal uterine bleeding in the reproductive years: 2018 revisions. International Journal of Gynecology & Obstetrics. – 2018. 5. Michelle Wellman. Investigating primary and secondary amenorrhoea. Clinical investigations from the RACP. 6. ACOG. Committee Opinion No. 651: Menstruation in girls and adolescents: using the menstrual cycle as a vital sign //Obstet Gynecol. – 2015. – Т. 126. 7. Widholm O., Kantero R. L. A statistical analysis of the menstrual patterns of 8,000 Finnish girls and their mothers. Acta obstetricia et gynecologica Scandinavica. Supplement. – 1971. – Т. 14. 8. World Health Organization multicenter study on menstrual and ovulatory patterns in adolescent girls. II. Longitudinal study of menstrual patterns in the early postmenarcheal period, duration of bleeding episodes and menstrual cycles. World Health Organization Task Force on Adolescent Reproductive Health. J Adolesc Health Care. 1986 Jul;7(4):236-44. 9. ACOG Polycystic Ovary Syndrome. Obstetrics & Gynecology, vol. 131, no. 6, pp. e157–e171, Jun. 2018, doi: 10.1097/AOG.0000000000002656. 10. Gordon C. M. et al. Functional hypothalamic amenorrhea: an endocrine society clinical practice guideline. The Journal of Clinical Endocrinology & Metabolism. – 2017. – Т. 102. – №. 5. – С. 1413-1439. 11. Boeh U. et al. European consensus statement on congenital hypogonadotropic hypogonadism-pathogenesis, diagnosis and treatment. Nature Reviews Endocrinology. – 2015. – Т. 9. – №. 11. – С. 547-564. 12. Уварова Е. В., Трифонова Е. В. Гипогонадотропный гипогонадизм (обзор литературы). Педиатрическая фармакология. – 2008. – Т. 5. – №. 4.13. Мельниченко Г. А. и др. Федеральные клинические рекомендации по гиперпролактинемии: клиника, диагностика, дифференциальная диагностика и методы лечения. Проблемы эндокринологии. – 2013. – Т. 59. – №. 6. 14. Hou SH, Grossman S, Molitch ME. Hyperprolactinemia in patients with renal insufficiency and chronic renal failure requiring hemodialysis or chronic ambulatory peritoneal dialysis. Am J Kidney Dis. 1985;6(4):245-249. doi: 10.1016/S0272-6386(85)80181-5. 15. Lim VS, Kathpalia SC, Frohman LA. Hyperprolactinemia and impaired pituitary response to suppression and stimulation in chronic renal failure: reversal after transplantation. J Clin Endocrinol Metab. 1979;48(1):101-107. doi: 10.1210/jcem-48-1-101 16. Sievertsen GD, Lim VS, Nakawatase C, Frohman LA. Metabolic clearance and secretion rates of human prolactin in normal subjects and in patients with chronic renal failure. J Clin Endocrinol Metab. 1980;50(5):846-852. doi: 10.1210/jcem-50-5-846 17. Nelson L. M. Primary ovarian insufficiency. New England Journal of Medicine. – 2009. – Т. 360. – №. 6. – С. 606-614. 18. Klein D. A. et al. Disorders of Puberty: An Approach to Diagnosis and Management. American family physician. – 2017. – Т. 96. – №. 9. 19. Practice Committee of the American Society for Reproductive Medicine et al. Current evaluation of amenorrhea. Fertility and sterility. – 2004. – Т. 82. – С. 33-39. 20. Адамян Л. В., Кулаков В. И., Хашукоева А. З. Пороки развития матки и влагалища //М.: Медицина. – 1998. – Т. 327. – С. 1., Медицина. Москва. 21. Bang R. A. et al. High prevalence of gynaecological diseases in rural Indian women //The lancet. – 1989. – Т. 333. – №. 8629. – С. 85-88. 22. Jeyaseelan L., Rao P. S. S. Effect of occupation on menstrual cycle length: causal model //Human biology. – 1995. – С. 283-290. 23. Bhatia J. C. et al. Levels and determinants of gynecological morbidity in a district of south India //Studies in family planning. – 1997. – Т. 28. – №. 2. – С. 95-104. 24. Filippi V. et al. Asking questions about women’s reproductive health: validity and reliability of survey findings from Istanbul //Tropical Medicine & International Health. – 1997. – Т. 2. – №. 1. – С. 47-56. 25. Bulut A. et al. Contraceptive choice and reproductive morbidity in Istanbul //Studies in family planning. – 1997. – С. 35-43. 26. Hernandez I. et al. Prevalence and etiology of secondary amenorrhea in a selected Mexican population //Ginecologia y obstetricia de Mexico. – 1999. – Т. 67. – С. 374-376.27. Harlow S. D., Campbell O. M. R. Epidemiology of menstrual disorders in developing countries: a systematic review. BJOG: An International Journal of Obstetrics & Gynaecology: REVIEW. – 2004. – Т. 111. – №. 1. – С. 6-16. 28. Nuñez Troconis J. T. Trastornos menstruales en estudiantes universitarias: II Menarquia y dismenorrea //Rev Obstet Ginecol Venez. – 1991. – Т. 51. – №. 2. – С. 105-8. 29. Nuñez Troconis J., Girón Páez H., Nuñez Virla L. Alteraciones del ciclo menstrual en internas y residentes //Rev Obstet Ginecol Venez. – 1999. – Т. 59. – №. 4. – С. 257-62. 30. C. G. E. Chernukha, B. A. E. Bobrov, G. D. V. Gusev, T. G. I. Tabeeva, N. T. E. Nikitina T, and A. I. N. Agamamedova. Psychopathological features and endocrine and metabolic profile in patients with functional hypothalamic amenorrhea. Akush. Ginekol. (Sofiia), vol. 2_2019, pp. 105–112, Mar. 2019, doi: 10.18565/aig.2019.2.105-112. 31. De Lange W. E. et al. Primary amenorrhoea with hypertension due to 17‐Hydroxylase deficiency: Therapy with Dexamethasone and Ethinyloestradiol //Acta Medica Scandinavica. – 1973. – Т. 193. – №. 1‐6. – С. 565-571. 32. Клинические рекомендации «Синдром поликиcnозных яичников». (актуальные). https://cr.minzdrav.gov.ru/recomend/258_2 33. Herman-Giddens M. E. et al. Secondary sexual characteristics and menses in young girls seen in office practice: a study from the Pediatric Research in Office Settings network //Pediatrics. – 1997. – Т. 99. – №. 4. – С. 505-512. 34. Melmed S. et al. Diagnosis and treatment of hyperprolactinemia: an Endocrine Society clinical practice guideline //The Journal of Clinical Endocrinology & Metabolism. – 2011. – Т. 96. – №. 2. – С. 273-288. 35. Molitch M. E. Diagnosis and treatment of pituitary adenomas: a review. Jama. – 2017. – Т. 317. – №. 5. – С. 516-524. 36. Martin K. A. et al. Evaluation and treatment of hirsutism in premenopausal women: an Endocrine Society clinical practice guideline. The Journal of Clinical Endocrinology & Metabolism. – 2018. – Т. 103. – №. 4. – С. 1233-1257. 37. Myers E. M., Hurst B. S. Comprehensive management of severe Asherman syndrome and amenorrhea //Fertility and sterility. – 2012. – Т. 97. – №. 1. – С. 160-164. 38. Practice Committee of the American Society for Reproductive Medicine et al. Current evaluation of amenorrhea //Fertility and sterility. - 2008. - Vol. 90 (suppl 3). - p. 219-225. 39. ACOG Committee Opinion No. 728:Müllerian agenesis: diagnosis, management, and treatment., Obstetrics & Gynecology, vol. 131, no. 1, pp. e35–e42, Jan. 2018, doi: 10.1097/AOG.0000000000002458.40. Rebar R. W., Connolly H. V. Clinical features of young women with hypergonadotropic amenorrhea. Fertility and sterility. – 1990. – Т. 53. – №. 5. – С. 804-810. 41. American College of Obstetricians and Gynecologists et al. Committee opinion no. 605: primary ovarian insufficiency in adolescents and young women. Obstet Gynecol. – 2014. – Т. 124. – №. 1. – С. 193-197. 42. ESHRE Guideline Group on POI et al. ESHRE Guideline: management of women with premature ovarian insufficiency. Human Reproduction. – 2016. – Т. 31. – №. 5. – С. 926-937. 43. Helena J Teede Recommendations From the 2023 International Evidence-based Guideline for the Assessment and Management of Polycystic Ovary Syndrome. The Journal of Clinical Endocrinology & Metabolism, Volume 108, Issue 10, October 2023, Pages 2447–2469, https://doi.org/10.1210/clinem/dgad463. 44. Tosi F. et al. Implications of androgen assay accuracy in the phenotyping of women with polycystic ovary syndrome. The Journal of Clinical Endocrinology & Metabolism. – 2016. – Т. 101. – №. 2. – С. 610-618. 45. Клинические рекомендации «врожденная дисфункция коры надпочечников (адреногенитальный синдром)». 2021. 46. Hughes, I. A., Davies, J. D., Bunch, T. I., Pasterski, V., Mastroyannopoulou, K., & MacDougall, J. (2012). Androgen insensitivity syndrome. The Lancet, 380(9851), 1419–1428. 47. Nelson S. M. Biomarkers of ovarian response: current and future applications. Fertility and sterility. – 2013. – Т. 99. – №. 4. – С. 963-969. 48. Master-Hunter T., Heiman D. L. Amenorrhea: evaluation and treatment //American family physician. – 2006. – Т. 73. – №. 8. – С. 1374-1382. 49. Найдукова А. А. и др. Значение антимюллерова гормона в диагностике синдрома поликистозных яичников. Акушерство и гинекология. – 2017. – №. 1. – С. 46-52. 50. Geckinli B. B. et al. Prevalence of X-aneuploidies, X-structural abnormalities and 46, XY sex reversal in Turkish women with primary amenorrhea or premature ovarian insufficiency //European Journal of Obstetrics & Gynecology and Reproductive Biology. – 20. 51. De Souza MJ, Nattiv A, Joy E, Misra M, Williams NI, Mallinson RJ, Gibbs JC, Olmsted M, Goolsby M, Matheson G; Expert Panel. 2014 Female Athlete Triad Coalition Consensus Statement on Treatment and Return to Play of the Female Athlete Triad: 1st International Conference held in San Francisco, California, May 2012 and 2nd International Conference held in Indianapolis, Indiana, May 2013. Br J Sports Med. 2014 Feb;48(4):289 52. Crabtree N. J. et al. Dual-energy X-ray absorptiometry interpretation and reporting in children and adolescents: the revised 2013 ISCD Pediatric Official Positions //Journal of Clinical Densitometry.– 2014. – Т. 17. – №. 2. – С. 225-242. 53. M. A. C. of S. M. Nattiv, A, Loucks, AB, Manore, MM, Sanborn, CF, Sundgot-Borgen, J, Warren, American College of Sports Medicine position stand. The female athlete triad., vol. 39, no. 10. 2007. 54. Battino, S., Ben-Ami, M., Geslevich, Y., Weiner, E., & Shalev, E. (1996). Factors Associated with Withdrawal Bleeding after Administration of Oral Dydrogesterone or Medroxyprogesterone Acetate in Women with Secondary Amenorrhea. Gynecologic and Obstetric. 55. Уварова Е. В. и др. Показания и особенности использования гестагена дидрогестерона в пубертатном периоде. Репродуктивное здоровье детей и подростков. – 2014. – №. 2 (55). 56. Panay, N., Pritsch, M., & Alt, J. (2007). Cyclical dydrogesterone in secondary amenorrhea: Results of a double-blind, placebo-controlled, randomized study. Gynecological Endocrinology, 23(11), 611–618. 57. Norjavaara E, Ankarberg-Lindgren C, Kriström B. Sex Steroid Replacement Therapy in Female Hypogonadism from Childhood to Young Adulthood. Endocr Dev. 2016;29:198-213. doi: 10.1159/000438892. Epub 2015 Dec 17. PMID: 26680580. 58. Taneli Raivio, Päivi J. Miettinen, Constitutional delay of puberty versus congenital hypogonadotropic hypogonadism: Genetics, management and updates, Best Practice & Research Clinical Endocrinology & Metabolism, 33 (3), 2019, https://doi.org/10.1016/j.beem.2019.101316. 59. Matthews D, Bath L, Högler W, et al Hormone supplementation for pubertal induction in girls Archives of Disease in Childhood 2017;102:975-980. 60. Ankarberg-Lindgren C, Elfving M, Wikland KA, Norjavaara E. Nocturnal application of transdermal estradiol patches produces levels of estradiol that mimic those seen at the onset of spontaneous puberty in girls. J Clin Endocrinol Metab. 2001 Jul;86(7):3039-44. doi: 10.1210/jcem.86.7.7667. PMID: 11443165. 61. Young J, Xu C, Papadakis GE, Acierno JS, Maione L, Hietamäki J, Raivio T, Pitteloud N. Clinical Management of Congenital Hypogonadotropic Hypogonadism. Endocr Rev. 2019 Apr 1;40(2):669-710. doi: 10.1210/er.2018-00116. PMID: 30698671. 62. Иловайская И. А. и др. Эффекты длительного применения эстрогенгестагенной терапии у женщин репродуктивного возраста с изолированным гипогонадотропным гипогонадизмом // Ожирение и метаболизм. – 2010. – №. 1. – С. 52-57. 63. Papadakis, G. E., Xu, C., & Pitteloud, N. (2020). Hypothalamic Disorders During Ovulation, Pregnancy, and Lactation. Maternal-Fetal and Neonatal Endocrinology, 217–240Weissberger AJ, Ho KK, Lazarus L. Contrasting effects of oral and transdermal routes of estrogen replacement therapy on 24-hour growth hormone (GH) secretion, insulin-like growth factor I, and GH-binding protein in postmenopausal women. J Clin Endocrinol Metab. 1991 Feb;72(2):374-81.64. ДЕДОВ И. И., МЕЛЬНИЧЕНКО Г. А., ИЛОВАЙСКАЯ И. А. Гипогонадотропный гипогонадизм у женщин: причины возникновения, подходы к диагностике и лечению // Акушерство и гинекология. – 2012. – №. 8-2. – С. 11-15.Cardim H. J. P. et al. The insulin-like growth factor-I system and hormone replacement therapy //Fertility and sterility. – 2001. – Т. 75. – №. 2. – С. 282-287. 65. Kam G. Y. W. et al. Estrogens exert route-and dose-dependent effects on insulin-like growth factor (IGF)-binding protein-3 and the acid-labile subunit of the IGF ternary complex //The Journal of Clinical Endocrinology & Metabolism. – 2000. – Т. 85. – №. 5
Информация
Список сокращений
АМГ - антимюллеров гормон;
АКТГ- адренокортикотропный гормон;
ВДКН – врожденная дисфункция коры надпочечников;
ВРТ – вспомогательные репродуктивные технологии;
ГА – гиперандрогения;
ГИ – гиперинсулинемия;
ГнРГ- гонадотропин-рилизинг-гормон;
ГСПГ - глобулин, связывающий половые гормоны, в крови
ДГЭА-С – дегидроэпиандростерона сульфат;
ДЭРА - двухэнергетическая рентгеновская абсорбциометрия;
ЗГТ – заместительная гормональная терапия;
ЗМПР- закономерная менструальноподобная реакция;
ИМТ – индекс массы тела;
КР – клинические рекомендации;
ЛГ – лютеинизирующий гормон;
МПК – минеральная плотность костной ткани;
МРТ – магнитно-резонансная томография;
ПНЯ – преждевременная недостаточность яичников;
РКИ – рандомизированные контролируемые исследования;
СПЯ – синдром поликистозных яичников;
СТГ – соматотропный гормон;
ТТГ- тиреотропный гормон;
УЗИ – ультразвуковое исследование;
ФГА – функциональная гипоталамическая аменорея;
ФСГ – фолликулостимулирующий гормон;
ЭКО – экстракорпоральное оплодотворение.
Термины и определения
Аменорея - это симптом, обозначающий отсутствие менструаций или их прекращение у девушки или женщины репродуктивного возраста [1].
Первичная и вторичная аменорея возникают до и после менархе соответственно [2].
Олигоменорея – увеличение продолжительности менструального цикла более 38 дней [1].
Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Если развитие аменореи или олигоменореи связано с изменением образа жизни, питания, стрессовыми событиями, с целью восстановления ритма менструаций рекомендуется модификация факторов, приведших к развитию основного заболевания или усугубляющих заболевание. Модифицируемые факторы, влияющие на исход аменореи или олигоменореи, а также их коррекция должны рассматриваться в аспекте таких заболеваний как, функциональная гипоталамическая аменорея и синдром поликистозных яичников.
В случае функциональной гипоталамической аменореи к значимым факторам, определяющим восстановление ритма менструаций, относятся питание, физическая активность, адаптация к психологическому стрессу. Своевременная коррекция вышеперечисленных факторов (сбалансированное питание, снижение уровня физической активности, нормализация психического благополучия) ускоряет сроки восстановления ритма менструаций.
В случае синдрома поликистозных яичников и наличия избыточной массы тела или ожирения, на первом этапе лечения рекомендуется модификация образа жизни, которая должна включать нормализацию питания и физическую активность. Цель коррекции – снижение массы тела, что способствует восстановлению ритма менструаций и овуляций.
Критерии оценки качества медицинской помощи
|
№
|
Критерии качества
|
Оценка выполнения
да\нет
|
|---|---|---|
|
1
|
Выполнено УЗИ органов малого таза комплексное (трансвагинальное и трансабдоминальное)
|
|
|
2
|
Исключена беременность путем оценки уровня бета-субъединицы хорионического гонадотропина в моче (исследование мочи на хорионический гонадотропин) или в сыворотке крови (исследование уровня хорионического гонадотропина (свободная бета-субъединица) в сыворотке крови)
|
|
|
3
|
Выполнены исследование уровня фолликулостимулирующего гормона (ФСГ) в сыворотке крови (ФСГ), исследование уровня лютеинизирующего гормона (ЛГ) в сыворотке крови, исследование уровня пролактина в крови и исследование уровня тиреотропного гормона (ТТГ) в крови
|
|
|
4
|
Назначены исследование уровня общего и свободного тестостерона в крови, исследование уровня ГСПГ (для расчета индекса свободных андрогенов), исследование уровня дегидроэпиандростерона сульфата (ДГЭА-С) в крови, исследование уровня 17-гидроксипрогестерона в крови пациенткам с нормогонадотропной аменореей при подозрении на гиперандрогению
|
|
|
5
|
Назначена МРТ головного мозга при подозрении на опухоль гипофиза
|
|
|
6
|
Предложена гонадэктомия (Удаление дисгенетичных гонад) пациенткам с наличием Y хромосомы в кариотипе
|
|
|
7
|
При необходимости назначена консультация врача-диетолога пациенткам с ФГА для коррекции рациона и восстановления массы тела
|
|
|
8
|
Назначена заместительная гормональная терапия по показаниям
|
|
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
Адамян Лейла Владимировна – академик РАН, д.м.н., профессор, заместитель директора ФГБУ «НМИЦ АГП им. В.И. Кулакова» Минздрава России, Заслуженный деятель науки России, заведующая кафедрой акушерства, гинекологии и Репродуктивной медицины Российского Университета Медицины, главный специалист Минздрава России по гинекологии, является членом общества по репродуктивной медицине и хирургии, Российской ассоциации гинекологов-эндоскопистов, Российской ассоциации по эндометриозу, Российского общества акушеров-гинекологов.
Андреева Елена Николаевна д.м.н., профессор, заместитель директора - директор Института репродуктивной медицины, зав. отделением эндокринной гинекологии, профессор кафедры эндокринологии ГНЦ «Национальный медицинский исследовательский центр эндокринологии» Минздрава России, профессор кафедры акушерства, гинекологии и Репродуктивной медицины Российского Университета Медицины, президент Международной ассоциации акушеров, гинекологов и эндокринологов, член Российской ассоциации гинекологов-эндоскопистов, Российской ассоциации по эндометриозу, Российского общества акушеров-гинекологов, РОСГЭМ.
Артымук Наталья Владимировна - д.м.н., профессор, заведующая кафедрой акушерства и гинекологии имени профессора Г.А. Ушаковой ФГБОУ ВО «Кемеровский государственный медицинский университет» Минздрава России, главный внештатный специалист Минздрава России по акушерству и гинекологии в Сибирском федеральном округе, является членом президиума правления Российского общества акушеров-гинекологов, президент Кемеровской региональной общественной организации «Ассоциация акушеров-гинекологов».
Белокриницкая Татьяна Евгеньевна – д.м.н., профессор, заведующая кафедрой акушерства и гинекологии факультета дополнительного профессионального образования ФГБОУ ВО «Читинская государственная медицинская академия» Минздрава России, заслуженный врач Российской Федерации, главный внештатный специалист Минздрава России по акушерству и гинекологии в Дальневосточном федеральном округе, является членом Российского общества акушеров-гинекологов, президент Забайкальского общества акушеров-гинекологов.
Марченко Лариса Андреевна – ведущий научный сотрудник отделения гинекологической эндокринологии ФГБУ «НМИЦ АГП им. В.И. Кулакова» Минздрава России, д.м.н., профессор, является членом Российского общества акушеров-гинекологов.
Сметник Антонина Александровна – к.м.н., заведующая отделением гинекологической эндокринологии ФГБУ «НМИЦ АГП им. В.И. Кулакова» Минздрава России, президент Российского общества специалистов по гинекологической эндокринологии и менопаузе.
Сутурина Лариса Викторовна – д.м.н., профессор, руководитель отдела охраны репродуктивного здоровья ФГБНУ «Научный центр проблем здоровья семьи и репродукции человека», является членом Ассоциации гинекологов-эндокринологов России, членом Российского общества акушеров-гинекологов.
Табеева Гюзяль Искандеровна - к.м.н., старший научный сотрудник отделения гинекологической эндокринологии ФГБУ «НМИЦ АГП им. В.И. Кулакова» Минздрава России, научный секретарь Российского общества специалистов по гинекологической эндокринологии и менопаузе.
Тоноян Нарине Марзпетуновна – к.м.н., врач-акушер-гинеколог отделения оперативной гинекологии ФГБУ «НМИЦ АГП им. В.И. Кулакова» Минздрава России.
Уварова Елена Витальевна - член-корреспондент РАН, д.м.н., профессор, заслуженный деятель науки РФ, заведующая 2 гинекологическим отделением ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И.Кулакова» Министерства здравоохранения РФ, профессор кафедры акушерства, гинекологии и репродуктологии ИПО ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова» (Сеченовский университет) Министерства здравоохранения Российской Федерации, главный внештатный специалист гинеколог детского и юношеского возраста Министерства здравоохранения Российской Федерации, президент Ассоциации детских и подростковых гинекологов России, член Российского общества акушеров-гинекологов
Хащенко Елена Петровна – к.м.н., ведущий научный сотрудник 2 гинекологического отделения ФГБУ «НМИЦ АГП им. В.И. Кулакова» Минздрава России.
Филиппов Олег Семенович – д.м.н., профессор, заслуженный врач РФ, главный внештатный акушер-гинеколог ФМБА России, заместитель директора ФНКЦ детей и подростков ФМБА России, профессор кафедры акушерства, гинекологии и Репродуктивной медицины Российского Университета Медицины.
Чернуха Галина Евгеньевна – д.м.н., профессор, главный научный сотрудник отделения гинекологической эндокринологии ФГБУ «НМИЦ АГП им. В.И. Кулакова» Минздрава России, президент Ассоциации гинекологов-эндокринологов России.
Ярмолинская Мария Игоревна – профессор РАН, доктор медицинских наук, профессор, заведующий отделом гинекологии и эндокринологии репродукции ФГБУ «НИИ акушерства и гинекологии имени Д.О.Отта», профессор кафедры акушерства и гинекологии ФГБОУ ВО СЗГМУ имени И. И. Мечникова Минздрава России, является членом Российского общества акушеров-гинекологов.
Конфликт интересов:
Все члены рабочей группы заявляют об отсутствии конфликта интересов.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
1. врачи-акушеры-гинекологи, врачи-эндокринологи
2. ординаторы акушеры-гинекологи, ординаторы эндокринологи
3. студенты учебных заведений
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
|
УДД
|
Расшифровка
|
|---|---|
|
1
|
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа
|
|
2
|
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа
|
|
3
|
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования
|
|
4
|
Несравнительные исследования, описание клинического случая
|
|
5
|
Имеется лишь обоснование механизма действия или мнение экспертов
|
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
|
УДД
|
Расшифровка
|
|---|---|
|
1
|
Систематический обзор рандомизированных контролируемых исследований (РКИ) с применением мета-анализа
|
|
2
|
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением мета-анализа
|
|
3
|
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования
|
|
4
|
Несравнительные исследования, описание клинического случая или серии случаев, исследования «случай-контроль»
|
|
5
|
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
|
Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
|
УУР
|
Расшифровка
|
|---|---|
|
A
|
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
|
|
B
|
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
|
|
C
|
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
|
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию – не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым клиническим рекомендациям (КР), но не чаще 1 раза в 6 месяцев.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
-
Федеральный закон "Об основах охраны здоровья граждан в Российской Федерации" от 21.11.2011 г. №323-ФЗ.
-
Гинекология: национальное руководство / под ред. Г.М. Савельевой, Г.Т. Сухих, В.Н. Серова, В.Е. Радзинского. - 2-е изд. - М.: ГЭОТАР-Медиа, 2018 г.
-
Руководство по амбулаторно-поликлинической помощи в акушерстве и гинекологии / под ред. В.Н. Серова, Г.Т. Сухих, В.Н. Прилепской, В.Е. Радзинского. – 3-3 изд. - М.: ГЭОТАР-Медиа, 2016 г.
-
The FIGO Ovulatory Disorders Classification System. Munro MG, Balen AH, Cho S, Critchley HOD, Díaz I, Ferriani R, Henry L, Edgar Mocanu, van der Spuy ZM; FIGO Committee on Menstrual Disorders and Related Health Impacts, and FIGO Committee on Reproductive Medicine, Endocrinology, and Infertility. Fertil Steril. 2022 Oct;118(4):768-786.
-
ACOG Committee opinion no. 651: menstruation in girls and adolescents: using the menstrual cycle as a vital sign. Obstet Gynecol. 2015; 126(6): e143-e146.
-
Practice Committee of American Society for Reproductive Medicine. Current evaluation of amenorrhea. Fertil Steril. 2008; 90(5 suppl): S219-S225.
-
The two FIGO systems for normal and abnormal uterine bleeding symptoms and classification of causes of abnormal uterine bleeding in the reproductive years: 2018 revisions. International Journal of Gynecology & Obstetrics.
-
ACOG Practice Bulletin no. 194: polycystic ovary syndrome. Obstet Gynecol.2018; 131(6): e157-e171.
-
Amenorrhea: A Systematic Approach to Diagnosis and Management. David A. Klein, MD, MPH; Scott L. Paradise, MD; and Rachel M. Reeder, MD. Am Fam Physician. 2019; 100(1): 39-48.
-
American Family Physician 781 Amenorrhea: An Approach to Diagnosis and Management. 2013. Vol. 87. №11.
-
Клинические рекомендации по диагностике и коррекции нарушений пищевого статуса. Национальная ассоциация клинического питания. 2013г
-
Федеральные клинические рекомендации (протокол) по ведению пациенток с синдромом Шерешевского-Тернера
-
Женское бесплодие современные подходы к диагностике и лечению) клинические рекомендации (протокол лечения), 2018г.
Приложение Б. Алгоритмы действий врача
Схема 1. Алгоритм диагностики первичной аменореи
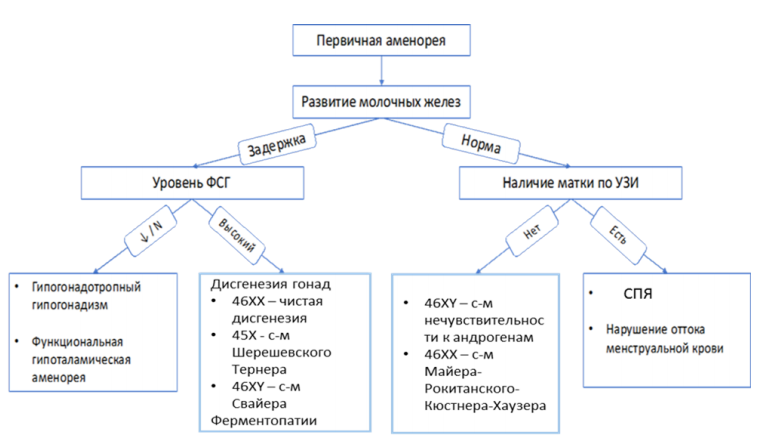

Схема 2. Алгоритм диагностики вторичной аменореи
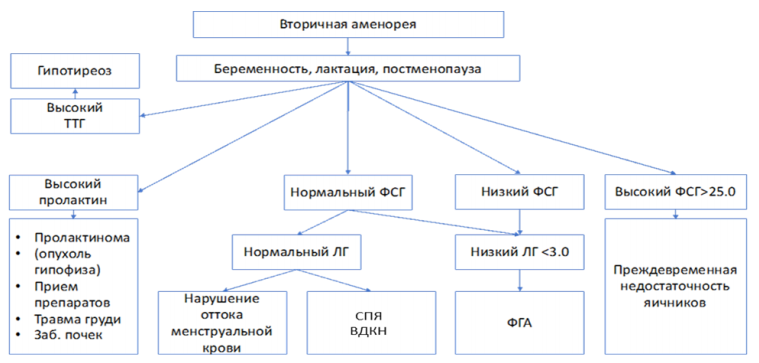
Приложение В. Информация для пациента
Нарушения ритма менструаций – серьезная проблема, возникающая у женщин репродуктивного возраста, зачастую связана с нарушением гормонального фона.
Под нарушением ритма менструаций понимают два состояния: задержки менструации (олигоменорея), либо полное отсутствие менструаций (аменорея). В практике всегда разделяют олигоменорею и аменорею на две формы: первичная (когда нарушение цикла – с самого начала, с раннего возраста, с момента первых менструаций) и вторичная (когда нарушения возникают после периода самостоятельных регулярных менструаций).
Причин нарушения менструального цикла – множество. В случае редких менструаций – наиболее часто причиной является синдром поликистозных яичников (СПЯ), функциональные кисты, гиперпролактинемия, врожденная гиперплазия коры надпочечников, стрессы или дефицит питания.
В случае аменореи речь идет о более глубоких нарушениях репродуктивной системы, которые могут быть на различных уровнях. Например, на уровне головного мозга – в такой ситуации гипоталамус и гипофиз не вырабатывают в нужном режиме гонадотропные гормоны (регулирующие работу яичников) лютеонизирующий (ЛГ) и фолликулостимулирующий (ФСГ) гормоны. Поэтому не начинается рост фолликулов, женские гормоны эстрогены не вырабатываются в необходимом количестве, роста эндометрия нет.
Другой причиной аменореи могут служить нарушения на уровне яичников, когда в процессе внутриутробного развития нормальная яичниковая ткань не формируется. Это одна из так называемых аномалий развития внутренних половых органов.
Возможными причинами могут быть отсутствие матки или нарушение анатомии влагалища, шейки. Редко бывает атрезия девственной плевы (гимена).
Аменорея может быть связана с преждевременной недостаточностью яичников (ПНЯ), когда заложенный внутриутробно резерв фолликулов (овариальный) расходуется гораздо быстрее, чем обычно и истощается раньше времени. В связи с этим «менопауза» наступает гораздо раньше.
Достаточно частой причиной отсутствия менструаций в современном мире являются хронический стресс, чрезмерные физические нагрузки или недостаточно сбалансированное питание, в связи с чем, репродуктивная функция «отключается» на время.
Редкими причинами аменореи являются внутриматочные вмешательства или послеродовые воспалительные заболевания матки (эндометриты). Это приводит к воспалению и формированию спаек в полости матки (синдром Ашермана).
Для выработки правильной стратегии действия врачу важно понимать причину нарушений менструального цикла. Для этого в клинической практике используются различные методы диагностики, такие как гинекологический осмотр, гормональное обследование, генетический анализ, ультразвуковое исследование, денситометрия костной ткани, магнитно-резонансная томография.
Женские половые гормоны крайне важны для адекватного функционирования всего организма. Аменорея, сопровождающаяся гипоэстрогенией, может приводить к увеличению рисков заболеваний, связанных с дефицитом эстрогенов. К таким заболеваниям относится остеопороз (снижение минеральной плотности костной ткани), сердечно-сосудистые заболевания, нарушение памяти и когнитивных функций.
Более того, олигоменорея и аменорея приводят к снижению вероятности наступления беременности, что определяет социальную значимость этих состояний.
В связи с вышеперечисленным, актуальной задачей является лечение заболеваний, сопровождающихся нарушением менструального цикла.
Существует два принципиальных подхода: первый – устранение фактора, который послужил причиной развития нарушений менструального цикла; второй – заместительная гормональная терапия (ЗГТ) в ситуациях, когда восстановить естественное образование эстрогенов не представляется возможным.
Нарушения менструального цикла во многом препятствуют наступлению естественной беременности, поскольку зачастую отсутствует овуляция. По этой причине приходится прибегать к методам индукции овуляции, в том числе с применением методик экстракорпорального оплодотворения. Программа искусственного оплодотворения подбирается индивидуально.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Приложение Г1. Классификация ановуляторных нарушений по уровню нарушений репродуктивной системы
Название на русском языке: Классификация ановуляторных нарушений по уровню нарушений репродуктивной системы
Источник (официальный сайт разработчиков, публикация с валидацией): [1].
Тип (подчеркнуть): классификация
Содержание (шаблон): Таблица состоит из 5 строк (5 уровней нарушения репродуктивной системы), с подразделением каждого на первичную и вторичную аменорею.
Рисунок 1. Классификация HyPO -P FIGO (2022) [1].
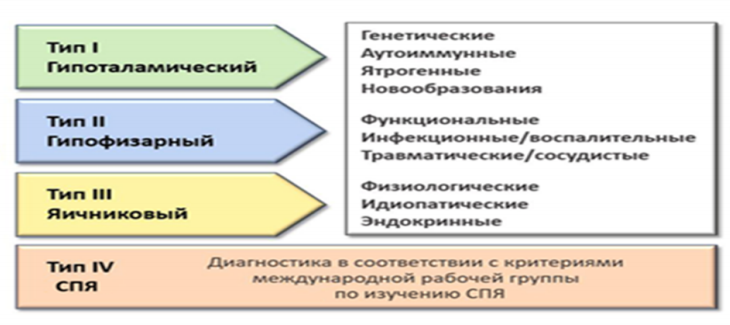

Пояснения: В таблице представлены и соответствующие уровню поражения нозологии.
Приложение Г2. Возрастная характеристика стадий полового созревания девочек (по Tanner J.M., Marshal W.A.) [145]
Название на русском языке: Возрастная характеристика стадий полового созревания девочек
Оригинальное название (если есть): Tanner Stages
Источник (официальный сайт разработчиков, публикация с валидацией): Hamlin A., Robertson M., Wilson D. R. Tanner Stages and Pubertal Development //Journal of Pediatric Surgical Nursing. – 2022
Тип (подчеркнуть): шкала оценки
Назначение: Оценка степени развития вторичных половых признаков
Содержание (шаблон): Оценивается степень развития вторичных половых признаков по стадиям (молочная железа и лобковое оволосение)
Ключ (интерпретация): Соответствие развития вторичных половых признаков возрасту пациентки
Пояснения: При несоответствии развития вторичных половых признаков возрасту пациентки устанавливается диагноз нарушения полового созревания
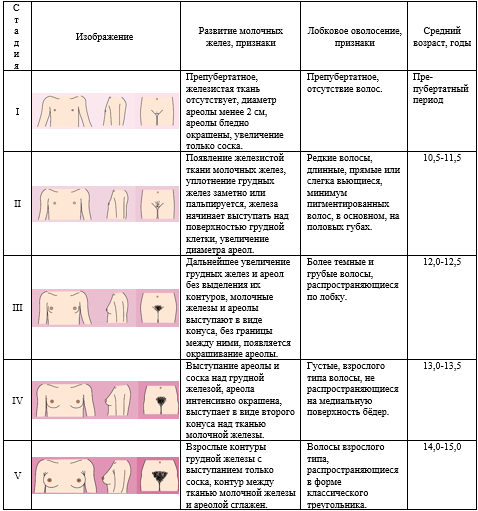
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.