Наследственный буллезный эпидермолиз
 Версия: Клинические протоколы 2020-2023 (Узбекистан)
Версия: Клинические протоколы 2020-2023 (Узбекистан)
Общая информация
Краткое описание
Республика Узбекистан
Министерство здравоохранения
Приказ № 273 от 30.11.2021
Приложение 6
Клинические протоколы, стандарты диагностики и лечения в дерматовенерологии и косметологии
НАЦИОНАЛЬНЫЙ КЛИНИЧЕСКИЙ ПРОТОКОЛ
НАСЛЕДСТВЕННЫЙ БУЛЛЕЗНЫЙ ЭПИДЕРМОЛИЗ
Этапы оказания помощи: районный, областной, республиканский
Дата создания: 2020 г.
Планируемая дата обновления: 2024г.
Задачами настоящего национального клинического протокола являются:
Коды МКБ-10: Q81
Категория пациентов: обследованию подлежат дети с момента рождения и до последних дней их жизни.
Целевая группа протокола: больные буллезным эпидермолизом.
Особенности клинического течения патологического кожного процесса в сочетании с современными методами лабораторной и генетической ДНК-диагностики (иммунофлюоресцентное, антигенное картирование, трансмиссионная электронная микроскопия, прямое автоматическое секвенирование, гистологическое исследование биоптата кожи) позволяет точно определить тип и подтипы ВБЭ. В настоящее время проведение молекулярной диагностики возможно при любом подтипе ВБЭ и является необходимым методом пренатальной диагностики. Для среднетяжелого и тяжелого течения ВБЭ характерно наличие множественных осложнений и сопутствующих заболеваний, приводящих к нарушению жизнедеятельности и ухудшении качества жизни пациента. Отсутствие необходимого комплексного обследования врачами специалистами смежных профессий и своевременного лечения кожных и внекожных поражений ВБЭ приводит к инвалидизации пациента [9,10,11]. К сожалению, на сегодняшний день данное заболевание остается редким и неизлечимым, а потребность пациентов в обеспечении специализированной медицинской помощью, лекарственными средствами, перевязочными материалами и изделиями медицинского назначения остается пожизненной.
Таким образом, необходимо создание национального протокола по работе с больными ВБЭ с учетом региональных особенностей, климатических условий и других важных социально-правовых факторов, которые могут влиять на систему оказания медицинской помощи данным пациентам [8]. Необходимо указать, что Указом Президента Республики Узбекистан за №4440 от 7 сентября 2019г. врожденный буллезный эпидермолиз включен в список орфанных заболеваний (муковисцидоз, талассемия, гемофилия, ювенильный артрит), что требует всестороннего изучения данного вопроса и организации мультидисциплинарного подхода к ведению больных буллезным эпидермолизом.
Классификация
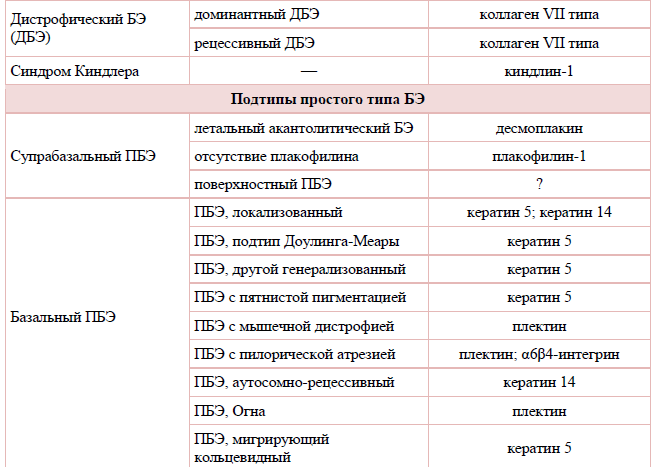
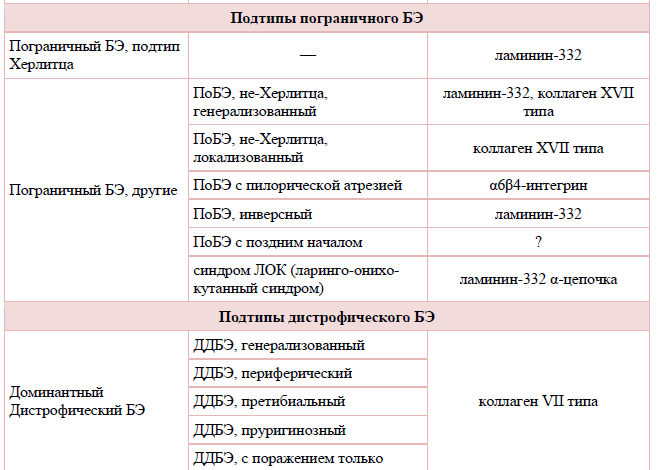
Таблица 1. Классификация буллезного эпидермолиза [2,7,20]:


Эпидемиология
Развитие врожденного буллезного эпидермолиза (ВБЭ) обусловлено мутациями генов, кодирующих структурные белки кожи, которые обеспечивают связь между эпидермисом и дермой. К настоящему времени в 15 генах структурных белков кожи выявлено более 1000 мутаций, способных приводить к развитию различных клинических типов врожденного буллезного эпидермолиза [1-6,11,15]. С мутациями связаны нарушения синтеза белков: отсутствие белка, синтез функционально неполноценного белка, синтез белка с нарушениями структуры, облегчающими доступ к белку протеаз, что приводит к его быстрому разрушению. Белками, с которыми связано развитие заболевания, являются кератины 5 и 14, десмоплакин, плакофилин-1, плектин, ламинин 332, коллагены VII и XVII типов, киндлин. Эти белки имеют различную локализацию в коже: в кератиноцитах локализуются кератины 5 и 14, внутри светлой пластинки (lamina lucida) базальной мембраны – интегрин, ламинин 332, коллаген XVII типа, под темной пластинкой (lamina densa) базальной мембраны – коллаген VII типа, на разных уровнях эпидермиса – киндлин [5,11].
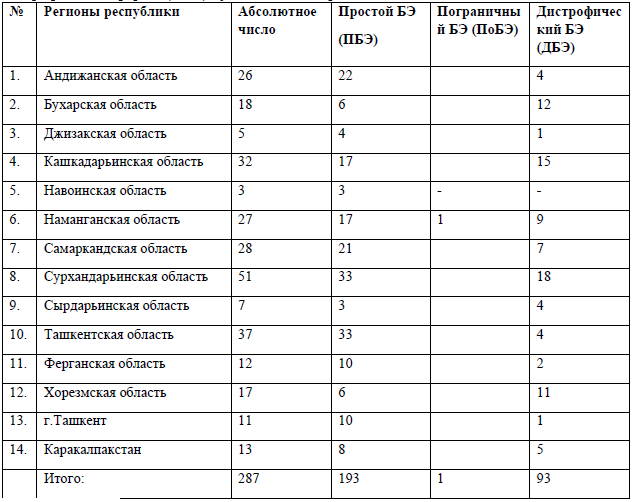
Согласно мировой статистики один случай буллезного эпидермолиза приходится на 100.000-150.000 населения. На сегодняшний день (17 мая 2021г.) в республике зарегистрировано 287 больных буллезным эпидермолизом, из них 193 - с простой, 1 - с пограничной, 92 – с дистрофической формами генодерматоза. Кроме того, зарегистрирован один случай редко-встречающегося синдрома Киндлера, который включен в группу дистрофической формы (n=93) буллезного эпидермолиза.
Диагностика
При тяжелом генерализованном простом буллезном эпидермолизе образуются множественные пузыри. Первые пузыри возникают, как правило, на стопах, реже – на других отделах конечностей, шее, спине, ягодицах.
При простом герпетиформной буллезном эпидермолизе появляются множественные пузыри на коже и слизистой оболочке полости рта с самого рождения или в течение первой недели жизни и не имеют отчетливой связи с травмированием. Склонность к группировке (герпетиформность) и вторичная пигментация наблюдаются с 3-6 месячного возраста больного. Также у больных наблюдаются некожные проявления заболевания: запоры, анальные трещины, затруднение дыхания, бледность, слабость, головокружение, пищеводный рефлюкс, анемия. У взрослых лиц может возникать базальноклеточный рак кожи.
При пограничном генерализованном тяжелом БЭ появляются распространенные вялые, множественные, быстро вскрывающиеся пузыри на коже и слизистых оболочках, грануляции вокруг ногтей и рта. Нередко при рождении наблюдается аплазия кожи, охриплость голоса, деформация ногтей или анонихии. После прорезывания зубов заметна гипоплазия эмали. Заживление эрозий происходит с рубцовой атрофией, которая при локализации на слизистой оболочке полости рта приводит к микростомии и анкилоглоссии. Кроме того, могут наблюдаться эрозии и помутнение роговицы и сращение век. Со временем развивается диффузная алопеция, у взрослых – плоскоклеточный рак кожи. К некожным проявлениям заболевания относятся: отставание в росте и развитии, нарушение дыхания, анемия, реже – гастроэнтериты, пневмонии, сепсис. Летальный исход в первые месяцы и годы жизни связан с дыхательной недостаточностью, пневмонией, сепсисом, дистрофией. Больные, пережившие первые годы жизни, в дальнейшем страдают от дисфагии, сужения пищевода, аномалии мочеполовой системы, стриктур уретры, стеноза гортани, затруднения дыхания, анемии [11,14,18,30,37,].
Пограничный БЭ с поздней манифестацией характеризуется, помимо типичных пузырей и эрозий, появлением гипергидроза, несовершенного амелогенеза (неправильное или несовершенное развитие зубной эмали), потеря дерматоглифики и медленно прогрессирующая атрофия кожи.
При аутосомно-доминантном типе ДБЭ пузыри располагаются в местах давления и трения, а также спонтанно могут возникать на любых участках кожного покрова. На заживших участках кожи образуются милиумы и пигментные невусы. Ногтевые пластинки, утраченные в течение первых лет жизни из-за возникновения под ними пузырей, не восстанавливаются, хотя контуры ногтевого ложа не сглаживаются, остальные ногтевые пластинки становятся небольшими по размеру (микронихия), серовато-желтоватого цвета. У некоторых пациентов на спине вдоль позвоночника, на шее, груди и пояснице могут наблюдаться беловатые участки шагреневой кожи в виде папул и бляшек. К некожным проявлениям заболевания относятся: дисфагия, стриктуры пищевода, запоры, анальные трещины.
При аутосомно-рецессивном ДБЭ появляются множественные вялые пузыри и эрозии, быстро увеличивающиеся в размерах. Симптом Никольского – резкоположительный. После заживления отмечается рубцовая атрофия кожи, при этом образование рубцов в складках ограничивает движения. Псевдосиндактилии и контрактуры пальцев развиваются с первых месяцев и лет жизни, их прогрессирование препятствует росту и развитию кистей и стоп, затрудняют самсообслуживание, передвижение. Заживление эрозий во рту завершается рубцеванием с развитием микростомии, заращением вестибулярных складок, анкилоглоссии, своеобразным дефектом речи. В пищеводе развивается дисфагия, стриктуры и стенозы, заживление эрозий в прямой кишке – сужение анального отверстия с затруднением дефекации. У больных развивается кариес и аномалии расположения зубов, частичная или полная их потеря. Часто поражается мочеполовая система с образованием стриктур уретры и влагалища, наблюдается почечная недостаточность. Страдает костно-мышечная система, наблюдаются миалгии, артралгии, остеопороз, сгибательные контрактуры пальцев приводят к деформации кистей и стоп. Прогрессирующая гипохромная анемия и увеличение СОЭ наблюдаются у всех больных.
При синдроме Киндлера типичные проявления развиваются с рождения и включают в себя образование пузырей на коже и слизистых оболочках, последующее рубцевание с формированием контрактур, псевдосиндактилий, микростомии и анкилоглоссии, прогрессируюющую пойкилодермию, фоточувствительность, стенозирующие процессы желудочно-кишечного и урогенитального тракта в виде сужения пищевода, мочеточников и влагалища, патологию зубочелюстной системы. Нередко наблюдаются дистрофии ногтевых пластинок, эктропион нижних век, ладонно-подошвенная кератодермия, псевдоаингум (циркулярные фиброзные перетяжки пальцев вплоть до спонтанной ампутации), лейкокератоз губ, скелетные аномалии. Синдром Киндлера наследуется по аутосомно-рецессивному типу [11].
Синдром Кинлера имеет выраженное сходство с наследственной пойкилодермией Ротмунда-Томпсона, наследственной акрокератотической пойкилодермией Вери. В отличие от синдрома Кинлера, наследственная пойкилодермия Вери наследуется по аутосомно-доминантному типу [15,20,21].
Анамнестические данные: пациенты, страдающие любой формой буллезного эпидермолиза, предъявляют жалобы на образование пузырей и/или эрозий на коже и слизистых оболочках, которые могут сопровождаться болезненностью и зудом. При генерализованном ПБЭ заболевание начинается с рождения или первых месяцев жизни. Наиболее выраженные клинические проявления заболевания регистрируются в возрастном периоде до 1 года. В раннем детском возрасте у больных появляются гиперкератотические участки на подошвах и гипергидроз ладоней и подошв, сохраняющиеся и во взрослом возрасте. При локализованном ПБЭ первое появление пузырей наблюдается на стопах и ассоциировано с началом ходьбы. Гиперкератоз подошв развивается до 10-летнего возраста, во время полового созревания появляется и усиливается гипергидроз и утолщение ногтей на стопах. При герпетиформном ПБЭ прогрессирование дерматоза наблюдается в возрастной период до 1 года, а затем отмечается стабилизация процесса и прекращение появления пузырей. С 2-летнего возраста становится очевидной сезонность обострений – ухудшение летом и улучшение зимой. При пограничных вариантах БЭ появляются пузыри и/или эрозии с рождения или с первых дней жизни. Летальный исход в первые месяцы жизни связан с дыхательной недостаточностью, пневмонией, сепсисом. При аутосомно-доминантном ДБЭ лишь у единичных пациентов появляются пузыри с рождения, а так, в большинстве случаев их появление относится в 1 году жизни. Появление высыпаний на слизистой оболочке полости рта становятся редкими или полностью прекращаются к 9-10 годам жизни. При аутосомно-рецессивном ДБЭ заболевание начинается с момента рождения (многие пациенты рождаются с отсутствием эпидермиса на руках и/или ногах), реже – с первых дней жизни. Поражение слизистых оболочек также происходит с первых дней жизни. В период полового созревания отмечается стабилизация кожного процесса. Дети с данной формой заболевания отстают в психомоторном, физическом и половом развитии. В подростковом возрасте умственное развитие выравнивается, но сохраняется крайняя истощенность, низкой рост и вес больных, сниженная подвижность, после пубертатного возраста рост волос на теле отсутствует. В третьем-четвертом десятилетиях жизни наблюдается развитие, быстро метастазирующего, плоскоклеточного рака кожи в области хронических кожных язв и/или рубцах.
Физикальное обследование: осматриваются все кожные покровы и видимые слизистые оболочки, общается внимание на рост волос, ногтей, функционирование сальных и потовых желез, наличие кариозных зубов, характер кожных покровов, наличие трещин заднего прохода, костные изменения со стороны пальцев кистей и стоп. Проводится симптом Никольского при наличии пузырей. Производится оценка параметров общего физического развития, обследование всего кожного покрова, оценка состояния слизистых оболочек, состояние и целостность волос, ногтевых пластин и зубов. Исследование дермографизма у больных ВБЭ не проводится.
Лабораторные данные: проведение серологических реакций на сифилис (РМП, РПГА, ИФА), бактериологический посев с раневых поверхностей, биопсия кожи с очага поражения со свежим пузырем. Рекомендуется проведение гистологического исследования биоптата кожи, полученного из очага поражения со свежим пузырем, в котором выявляется субэпидермальная полость [12]. Гистологическое исследование не позволяет диагностировать тип заболевания. Рекомендуется исследование биоптата кожи больных ВБЭ с помощью непрямой реакции имунофлюоресценции (нРИФ) для определения в зоне дермо-эпидермального соединения экспрессии структурных белков кожи, снижения или отсутствия их экспрессии [13]. Для установления субтипа ВБЭ может быть проведено исследование методом трансмиссивной электронной микроскопии, которое позволяет определить уровень образования пузыря и обнаружить ультраструктурные изменения в коже больных ВБЭ [16]. Наиболее информативным методом является иммуногистохимическая диагностика, позволяющая определять уровень расположения полосного элемента и, следовательно, точно установить клиническую форму БЭ [17]. Данный метод диагностики позволяет более точно установить подклассификацию формы ВБЭ, поскольку образцы при разных подтипах ВБЭ различаются по интенсивности окрашивания антигена специфическими структурными белками, что соответствует наличию мутации в ассоциированном гене. Генетические исследования у больных буллезным эпидермолизом осуществляются с помощью пренатальной диагностики. Врач-генетик проводит верификацию диагноза ВБЭ [5,21].
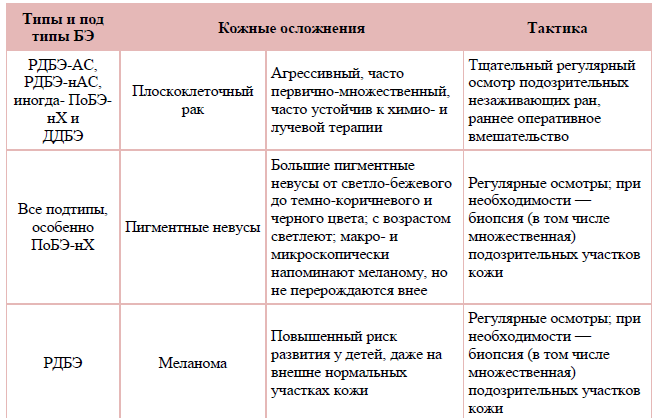
Таблица 2. Основные кожные и внекожные сопутствующие заболевания и осложнения БЭ.
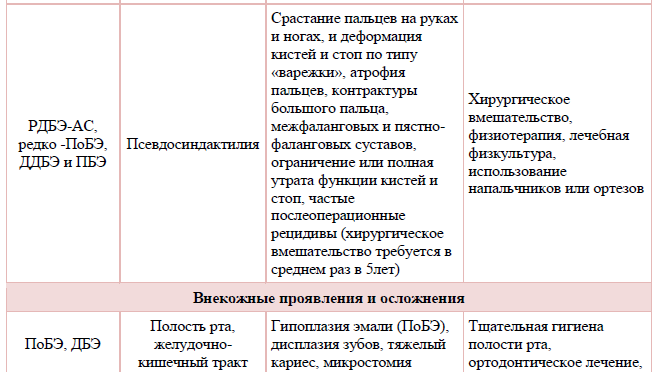
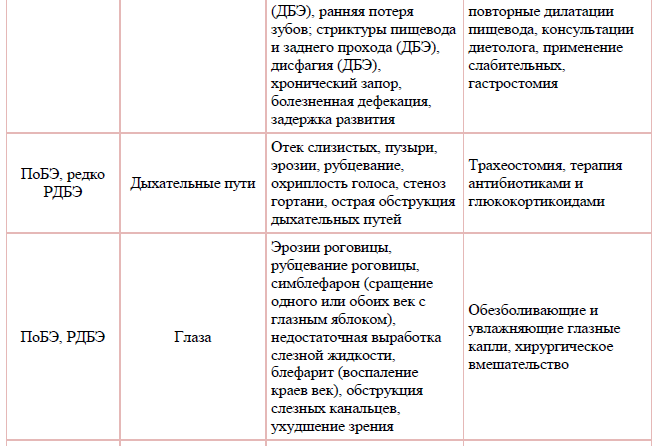
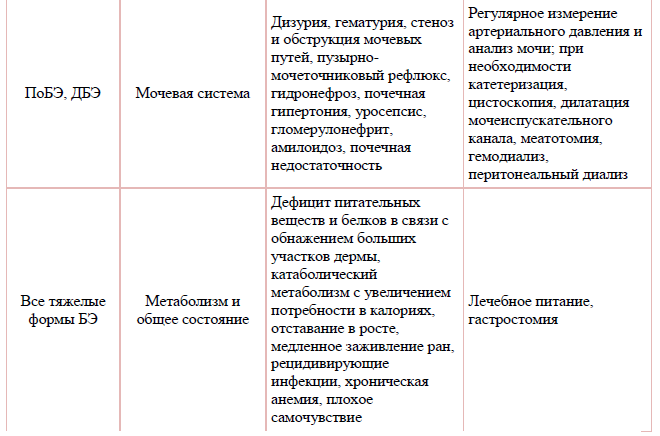
Инструментальное обследование у больных БЭ не применяется.
Дифференциальный диагноз
Таблица 3. Дифференциальная диагностика типов и подтипов буллёзного эпидермолиза
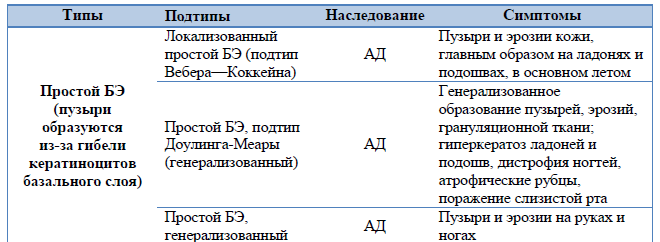
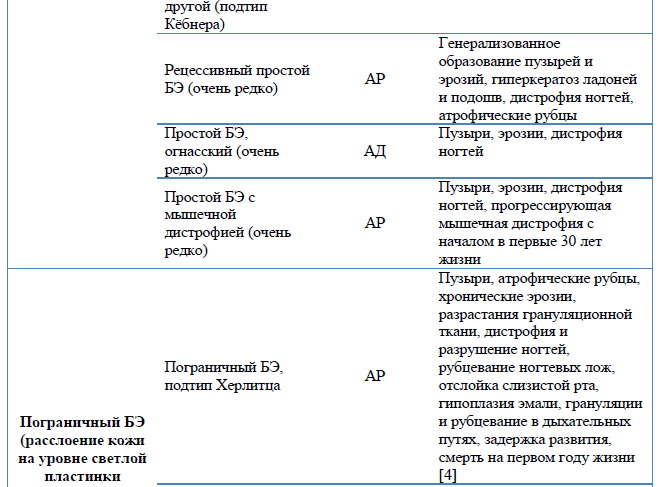


Таблица 4. Основные клинические дифференциально-диагностические критерии ранних форм БЭ





Лечение
Лечение
Несмотря на то, что буллезный эпидермолиз в настоящее время неизлечим, современное медицинское вмешательство позволяет избежать многих осложнений или уменьшить степень их тяжести. Уход за пациентами с ВБЭ направлен на устранение или облегчение симптомов и, в основном, является поддерживающим, включает в себя профилактику инфекций, защиту кожи от травм, помощь при недостаточности питания и осложнениях, связанных с приемом пищи, сведение к минимуму деформаций и контрактур, а также психологическую поддержку больному и его родственникам [6,11,19,21,24,36].
Этиопатогенетической терапии ВБЭ не существует. Терапия больных ВБЭ включает в себя уход за пораженной и непораженной кожей, лекарственную терапию пораженной кожи и слизистых оболочек, лечение осложнений заболевания (анемии, псевдосиндактилий, кариеса и адентии, стриктур пищевода, остеопороза и др.) специалистами соответствующего профиля (терапевтом, гематологом, гастроэнтерологом, хирургом, стоматологом и др.) [11,19,21,22,28].
Рекомендуется уход за пораженной кожей, включающей обработку пузырей, эрозий и язв [11]. Пузыри перед вскрытием, эрозии и язвы перед перевязкой обрабатывают раствором антисептика, предпочтительно водным. Вскрытие пузырей иглой для подкожных инъекций, хирургической иглой, ножницами или скальпелем, обработанными антисептиками. Рекомендуется прокалывать пузырь параллельно его покрышке, не задевая дно, создав 2 отверстия: входное и выходное. Содержимое с помощью марлевой салфетки аккуратно удаляется легкими промакивающими движениями во избежание увеличения площади пузыря. При выраженной болезненности в области пузыря его содержимое можно аспирировать шприцем. Покрышку пузыря удалять нежелательно в связи с дополнительными болевыми ощущениями, однако покрышка может быть удалена во избежания повторного наполнения пузыря экссудатом. Проколотые пузыри затем повторно обрабатывают раствором антисептика. В качестве антисептиков можно применять 0,05%, 0,1%, 0,5% водный раствор хлоргексидина или 1% водный раствор метилтиониния хлорида [15,19]. При поражениях слизистой оболочки полости рта используются 0,05% водный раствор хлоргексидина (полоскать полость рта после каждого приема пищи) или специальный гель, содержащий холина салицилата и цеталкония хлорида, который наносится на пораженные участки слизистой 2-3 раза в день до еды и перед сном [15]. Кроме того, на пораженные слизистые полости рта можно применять гель стоматологический, 20% гель алюминия фосфата, мазь ретинол в виде аппликаций. После обработки эрозий и язв используются первичные (контактные) повязки (неадгезивные повязки, коллагеновые пористые покрытия), а затем уже вторичные (фиксирующие) повязки. Для первичной повязки используются неадгезивные повязки или контактные накладки на рану (липидно-коллоидная, губчатая и др.) или стерильные повязки с восковым покрытием [15]. Повязку предварительно обрезают в соответствии с очертаниями раневого дефекта до размера, превышающего размер дефекта кожи на 1-2см. Гидрогелевые повязки меняют ежедневно, либо по мере высыхания, остальные виды неадгезивных повязок – каждые 3-4 дня, при наличии избыточного количества, отделяемого с поверхности эрозий и язв – ежедневно.
При выявлении в области эрозий и язв признаков вторичной инфекции (гнойное отделяемое, желтоватые корочки и др.) используются антибактериальные первичные повязки (серебросодержащие, липидо-коллоидные, полимерные сетчатые повязки на основе с ионами серебра, антимикробные мягкие силиконовые и др.) [22]. Повязки, содержащие ионы серебра и/или антибактериальные препараты, следует использовать не более, чем на 3 дня. Для фиксации первичных повязок используются вторичные повязки: самофиксирующиеся, фиксирующие, трубчатые фиксирующие, эластические трубчатые бинты [20,22]. Следует указать, что в случаях прилипания повязок необходимо использовать очиститель для кожи в форме спрея [24]. Спрей распыляют вокруг места фиксации повязки и другого перевязочного материала, через несколько секунд осторожно удаляют повязку с кожи. Для стимуляции эпителизации эрозий и язв используются разнообразные регенеранты и репаранты, витамины, анпример, дексапентанол с хлоргексидином в виде крема один раз в сутки в течение 3-4 недель [22] или 2% гель гемодеривата телячьей крови один раз в сутки в течение 3-4 недель [37].
При ограниченных инфицированных поражениях кожи необходимо назначение топических антибактериальных и комбинированных средств.
Системная антибактериальная терапия применяется при распространенных инфицированных поражениях кожи.
При поражениях кожи, сопровождающихся зудом, рекомендуется использование блокаторов Н1-гистаминовых рецепторов.
При поражениях кожи, сопровождающихся зудом, наружно рекомендуется применение кортикостероидных мазей и кремов.
В периоде новорожденности рекомендуется наблюдение и проведение симптоматической терапии в условиях отделения интенсивной терапии педиатрического стационара. Основные принципы терапии не отличаются от таковой у взрослых лиц [2,11,19,21].
Лекарственная терапия проводится с учетом возрастных ограничений к назначению лекарственных препаратов. Профилактические прививки противопоказаны только в период нарушения общего состояния ребенка.
Лечение (амбулатория)
Ведение больных на амбулаторном уровне
Немедикаментозное лечение:
Режим №2 (общий) – пациентам с БЭ рекомендуется избегать любых физических нагрузок, повышающих вероятность механического повреждения кожи и усиления потоотделения, резких движений и травмоопасных ситуаций. Перевязочные материалы, одежда и обувь пациентов должны быть изготовлены из натуральных тканей, без швов. Ежедневный дерматологический лечебный уход за кожей по принципам корнеологии для защиты и укрепления защитной, барьерной функции с восстановлением репаративных свойств кожи.
Термически и химически щадящее питание – питание больных БЭ должно быть механически, термически и химически щадящим (протертое, полужидкое, негорячее), обогащенным основными макро- и микроэлементами, с высокой калорийностью. При многочисленности пузырей и эрозивных поверхностей пациент нуждается в восполнении теряемой жидкости. Детям младшего возраста антирефлюксные смеси. При дистрофической форме БЭ есть необходимость подбора питания с учетом количества белков, жиров, углеводов и электролитного баланса по назначению лечащего врача.
Уход за пораженной кожей – ежедневный с использованием специализированных перевязочных материалов и средств.
1 этап – снятие повязок предыдущего дня - сухие внешние слои повязок аккуратно удаляют с помощью ножниц, а прилипшие слои – путем отмачивания в ванне (с добавлением эмолентов, морской соли, антисептика) или путём накладывания мокрых компрессов;
2 этап - напряженные пузыри прокалывают стерильной иглой с соблюдением правил асептики параллельно его покрышке, создавая 2 отверстия: входное и выходное. Содержимому пузыря дают вытечь, аккуратно помогая легкими промакивающими движениями. Не рекомендуется срезать покрышку пузыря во избежание обнажения раневой поверхности и провокации дополнительных болевых ощущений.
3 этап - проколотые пузыри обрабатывают раствором антисептика, либо антисептическими или антимикробными кремамидля создания аналога собственной гидролипидной мантии.
4 этап - на раневые участки накладываются специальные перевязочные материалы для создания надежной защиты пораженных участков.
Для первичной повязки используются следующие виды специализированных перевязочных средств:
атравматичные (неадгезивные) повязки –раневые повязки, обеспечивающие не прилипание к ране – липидно-коллоидные, мазевые (вазелин, глицерин, жир), силиконовые, парафиновые, содержащие пчелиный воск.
пористые (абсорбирующие) повязки - применяют при обильном отделяемом, варианты – губчатые полиуретановые, ватно-марлевые, губчатые с полисахаридами, содержащие активированный уголь, коллагеновые;
для лечения инфицированных эрозий применяются повязки с добавлением противомикробных средств: с серебром, с хлоргексидином, с мирамистином, с антибактериальными средствами;
при сильных болевых ощущениях используется покрытия с обезболивающими веществами;
при плохо заживающих язвах применяют специальные регенерирующие повязки в виде эластичных полупрозрачных пластинок, плотно прилегающих ко дну язвы, и не дающих возможности ей высохнуть – гидрогелевые, гидроколлоидные, коллагеновые пористые покрытия.
Поверх любых покрытий накладывают вторичные повязки, к которым относятся самофиксирующие, фиксирующие, трубчатые фиксирующие, эластичные трубчатые бинты или нательное белье.
При инфицировании ран
При всех формах ВЭБ хрупкость кожи может привести к бактериальной колонизации или инфекции, особенно в более тяжелых формах, где раны могут быть множественными и длительными. Увеличение бионагрузки в колонизированных или инфицированных ранах ухудшает заживление и, следовательно, для профилактики инфицирования, снижения воспаления и нивелирования имеющейся инфекции назначаются системные антибиотики, которые являются основополагающими для ухода за ранами ВЭБ.
Перечень основных лекарственных средств (имеющих 100% вероятность применения):



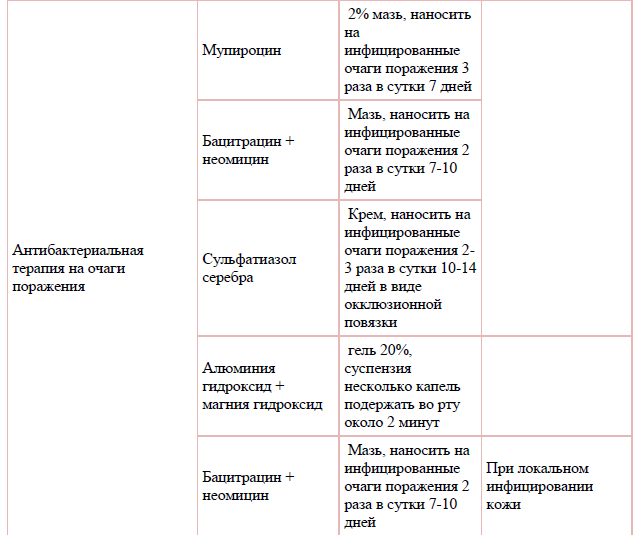



Таблица 8 - Перечень дополнительных лекарственных средств (менее 100% вероятности применения):


При всех формах ВБЭ и особенно при дистрофической наблюдается поражение желудочно-кишечного тракта – слизистой оболочки полости рта, глотки, пищевода и прямой кишки, которое завершается рубцеванием с заращением во рту вестибулярных складок, утратой уздечек, анкилоглоссией, эпизодами дисфагии, формированием стриктур пищевода, гастроэзофагеального рефлюкса, постоянными запорами [21]. Из-за невозможности гигиенической обработки зубов (в связи с легкой ранимостью слизистой оболочки) среди больных с ВБЭ широко распространено поражение зубной ткани в виде кариеса [21].
Дилятация пищевода
Показания к проведению дилятации пищевода: наличие стриктур в пищеводе, которые приводят к дисфагии, обструкции и/или накоплению пищи и слюны выше уровня структуры. Предпочтение должно отдаваться баллонной дилятации для предотвращения повреждения слизистой оболочки пищевода, либо её расслоения.
Показания к наложению гастростомы: экстремальная потеря веса, отсутствие прибавки в весе и росте, отказ пациента от приёма пищи, болезненные акты дефекации.
Противопоказания к проведению вмешательства:
Следует указать, что под недостаточностью питания понимают дисбаланс между потребностью в питательных веществах и их поступлением, что негативно влияет на рост и развитие ребенка [31-34]. При ВБЭ и особенно при его тяжелых формах возникает «порочный круг», когда имеющиеся проявления заболевания приводят к нарушению нутритивного статуса, что утяжеляет течение процесса и способствует усилению клинических проявлений самого заболевания.
В настоящее время диетотерапия пациентов с ВБЭ базируется на принципах, разработанных для больных с пролежнями и термическими ожогами [11]. В руководстве Дж.-Д. Файна и Х.Хинтнера приведен простой метод расчета энергетических потребностей детей с ВБЭ, который основан на хронологическом возрасте и нормах потребления питательных веществ Великобритании. Авторы считают, что добиться увеличения массы тела можно, удовлетворяя на 100-150% медианную суточную потребность в энергии. Потребность в белках, согласно тому же руководству, соответствует 115-200% нормы потребления белка.
Для больных ВБЭ характерно несоответствие между повышенной потребностью в питательных веществах и ограниченными возможностями усвоения пищи, что требует применения диетологических подходов, позволяющих повышать энергетическую и белковую ценность пищи без увеличения ее объема.
Поиск младенцем соска может вызвать или усугубить повреждение кожи лица, а процесс сосания - привести к образованию пузырей на слизистых оболочках рта, языке, десен. Тем не менее считается, что следует поощрять кормление грудью, так как оно дает ребенку множество преимуществ [11]. Однако, за исключением легких случаев, исключительно грудное вскармливание не удовлетворяет повышенных потребностей младенцев с ВБЭ. Необходимо организовать питание, более насыщенное питательными веществами. Для обогащения рациона на практике используют такие подходы, как повышение калорийности сцеженного грудного молока сухой питательной смесью, повышение концентрации разведенной питательной смеси, добавление полимера глюкозы и/или жировой эмульсии [28].
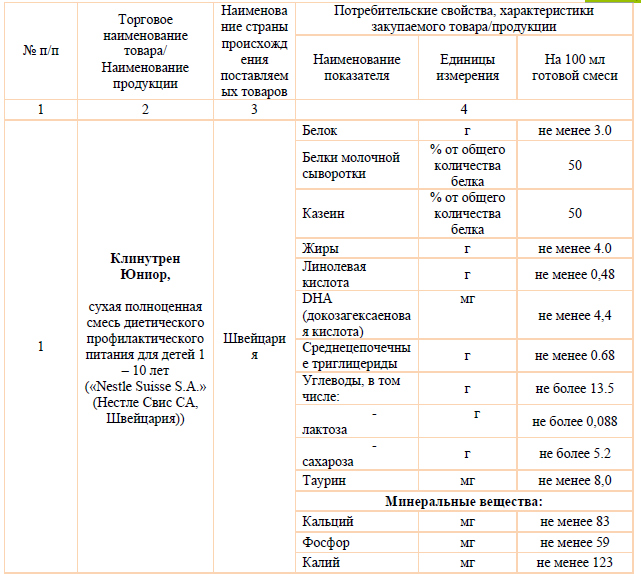
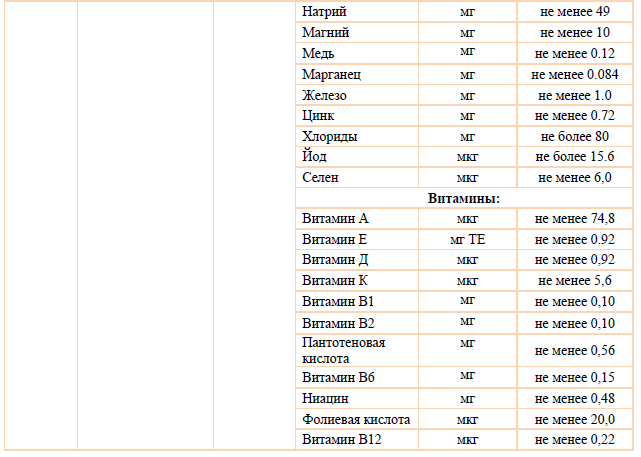
Для детей старше одного года формируется адекватный рацион с достаточным количеством всех основных нутриентов. Однако, формирование достаточного рациона за счет только натуральных продуктов у детей с дистрофической формой ВБЭ является практически невыполнимой задачей. Поэтому для обогащения рациона детям старшего возраста также могут быть использованы специализированные продукты для энтерального питания. Большинство этих смесей являются изокалорийными, т.е. содержат 100ккал в 100мл. При тяжелой степени нутритивной недостаточности предпочтение следует отдавать гиперкалорийным продуктам, которые позволяют дать большое количество нутриентов и энергии в меньшем объеме.
При тяжелой недостаточности наиболее оправданным является энтеральное зондовое питание: медленное непрерывное поступление питательных веществ в желудочно-кишечный тракт, лучше всего с помощью инфузионного насоса, с учетом низких энерготрат на переваривание и усвоение питательных веществ по сравнению с порционным введением. При таком способе кормления улучшается полостное пищеварение, постепенно повышается всасывающая способность кишки, нормализуется моторика верхних отделов желудочно-кишечного тракта. Белковый компонент смесей для энтерального питания стимулирует секреторную и кислотообразующую функцию желудка, поддерживает адекватную экзокринную функцию поджелудочной железы и секрецию холецистокинина, обеспечивает нормальную моторику билиарной системы и предотвращает такие осложнения, как билиарный сладж и холелитиаз [33].
Помимо коррекции основной части рациона, больные с ВБЭ нуждаются в дополнительной дотации железа, цинка, по данным некоторых авторов – селена и карнитина [11,30].
Повреждение слизистой оболочки ЖКТ у детей с ВБЭ и связанное с этим снижение барьерных функций у некоторых детей может стать причиной пищевой сенсибилизации и пищевой аллергии [33], что значительно осложняет нутритивную поддержку этих детей. При аллергии на белок коровьего молока детям необходимо организовать безмолочную диету. В таком случае в качестве дополнительного питания для создания адекватного рациона могут быть использованы только аминокислотные смеси или смеси на основе высокогидролизированного молочного белка [34].
Самые тяжелые формы ВБЭ, несмотря на современные технологии диетотерапии, сопровождаются значительной белково-энергетической недостаточностью. Это связано с многофакторным патогенезом недостаточности питания у этой сложной категории больных. Тем не менее признается, что питание воздействует на комплекс факторов, принимающих участие в восстановлении тканей, поэтому оно должно быть максимально оптимизировано.
Медицинская реабилитация
Прогноз
Прогноз ВБЭ значительно зависит от клинической формы генодерматоза. Большинство пациентов, особенно с простым ВБЭ и ДДБЭ, имеют нормальные показатели ожидаемой продолжительности жизни, хотя этот показатель может быть уменьшен за счет развившихся осложнений. Пациенты с ПогрБЭ подвержены повышенному риску летального исхода в первые несколько лет жизни. Для пациентов с рецессивным дистрофическим буллезным эпидермолизом, особенно генерализованной формой, характерно повышение риска летальности в возрасте старше 30 лет за счет возможного образования метастазов плоскоклеточного рака. Ввиду чего считается, что прогноз при дистрофических формах ВБЭ неблагоприятный: при полидисплатической фороме летальный исход наступает в подростковом возрасте от ХПН, при злокачественной форме – от сепсиса.
Госпитализация
При постановке диагноза ВБЭ врач любой специальности обязан оповестить о выявлении такого пациента администрацию медицинского учреждения, которая в свою очередь предоставляет информацию о пациенте органам регионального здравоохранения с целью ведения статистического учета и организации оказания соответствующей помощи пациентам с ВБЭ. В республике ведется реестр пациентов с ВБЭ, который находится в актуализированном состоянии. Каждый пациент, включенный в реестр, получает помощь в виде обеспечения перевязочными материалами, лекарственными средствами и изделиями медицинского назначения. Финансирование осуществляется за счет Благотворительного фонда ННО «Капалак болалар» (Узбекистан) и государственного финансирования.
Главным принципом ухода за больными ВБЭ является профилактика образования пузырей, так как однократном повреждении кожи в определенной области риск повторного повреждения в этом месте значительно увеличивается. Прикосновение к коже ребенка должны быть минимальнымии аккуратными, следует избегать трения кожи, надавливания и других приемов, которые могут повредить хрупкую кожу ребенка. Необходимо ежедневное применение увлажняющих средств. В выборе одежды, постельного белья следует использовать только хлопчатобумажные мягкие ткани, срезать все этикетки, швы одежды должны быть снаружи. Обувь должна быть удобной, свободной и мягкой. Все детали одежды и обуви, такие как пуговицы, застежки, молнии не должны соприкасаться с кожей ребенка. Также следует избегать деталей, тесно соприкасающихся с кожей и вызывающих трение (манжеты и горловины в таких случаях срезаются). Не рекомендуется использование подгузников для детей с тяжелыми формами ВБЭ.
Необходимо создать условия для безопасной жизнедеятельности ребенка, страдающего ВБЭ, важно продумать все детали, которые его окружают. Это касается мебели, места для игры, где ребенок принимает пищу, пеленального столика или места, где производятся ежедневные перевязки. Мебель должна быть из мягкого материала, не иметь острых углов и тех деталей, которые могли бы причинить ребенку травму. Следует избегать перегрева кожных покровов ребенка, поддерживать прохладную температуру окружающей среды, регулярно проветривать помещение, а также следить за увлажнением воздуха.
Частота приема водных процедур регулируется в зависимости от общего состояния ребенка и тяжести кожного процесса. При купании температура воды должна быть не выше 35 градусов, в воду добавляют рН-нейтральные моющие и увлажняющие средства, солевой, уксусный раствор или используют протиовмикробные моющие лосьоны, при этом следует избегать трения губками и мочалками. После купания кожу ребенка не вытирают, а осторожно промакивают мягким полотенцем.
Особенно важно следить за состоянием слизистой оболочки полости рта и зубов, так как у пациентов с ВБЭ на фоне гипоплазии быстро развивается кариес, отягощающий течение основного заболевания. При чистке зубов рекомендуется использование зубных щеток с маленькой головкой и очень мягкой щетиной, специальных силиконовых щеток-напалечников или мягких салфеток для гигиены полости рта, а также укрепляющих зубных паст с содержанием фтора. Рекомендуется ежедневное использование щадящих антимикробных ополаскивателей для полости рта.
Для организации медицинской помощи больным ВБЭ должны быть задействованы многие службы, начиная с дерматовенерологической, которая должна совместно с врачами смежных специальностей (неонатологи, педиатры, врачи ВОП и др.) выявлять больных с данным генодерматозом, проводить диспансерное наблюдение за ними, обеспечивать и обучать пользованию наружными средствами, заниматься реабилитацией пациентов и при возникновении осложнений направлять пациентов в специализированные клиники. Врожденный буллезный эпидермолиз является мультидисциплинарной проблемой, ввиду чего только создание комплексного подхода в диагностике, лечении, профилактики и реабилитации можно добиться необходимого результата.
Профилактика
Хотя 70% пациентов с диагнозом доминантный ВБЭ имеют родителя с данной патологией, семейный анамнез может не содержать необходимых данных из-за недиагносцированной патологии у членов семьи. В связи с этим отрицательный семейный анамнез не может быть подтвержден, если не было проведено соответствующего молекулярно-генетического тестирования родителей.
Родители ребенка с рецессивным ВБЭ являются обязательными гетерозиготами, т.е. носителями одного патогенного варианта COL7A1. У гетерогенных родителей пациента с рецессивным ВБЭ обычно нет проявлений дерматоза. Гетерогенность для нулевого варианта COL7A1 не приводит к ВБЭ, родители гетерозиготные по данной категории патогенного варианта COL7A1, бессимптомны и не подвержены риску развития ВБЭ [5].
Информация
Источники и литература
-
Клинические протоколы, руководства, рекомендации Министерства здравоохранения Республики Узбекистан 2020
- 1. Лыкова С.Г., Максимова Ю.В., Немчанинова О.Б., Гусева С.Н. Врожденный буллезный эпидермолиз. //Архив патологии.2018.№4.С.54-60. 2. Хегер П.Г. Детская дерматология. Пер. с нем. Кубанова А.А., Львов А.Н. Москва:БИНОМ.2013. 3. Pearson R/W/ Studies on the pathogenesis of epidermolysis bullosa/ //J.Invest/Dermatol.1962.vol.39.P.551-575. 4. Chiaverini C., Bourratb E., Mazereeuw-Hautiere J.Bodemerd C. Hereditary epidermolysis bullosa French national guidelines for diagnosis and treatment. //Ann.Dermatol.Venereol.2017.vol.144.P.6-35. 5. Mitsuhashi Y., Hashimoto I. Genetic abnormalities and clinical classification of epidermolysis bullosa. //Arch.Dermatol.Res.-2003. vol.295.P.29-22. 6. Uitto J., Richard G. Progress in epidermolysis bullosa: genetic classification and clinical implications. //Amer.J.Med.Genet. 2004.vol.131.P.61-74. 7. Кубанова А.А., Альбанова В.И., Карамова А.Э. Распространенность врожденного буллезного эпидермолиза у населения Российской Федерации. //Вестн.дерматол.2015.№3.С.21-30. 8. Новиков П.В. Правовые аспекты редких (орфанных) заболеваний в России и мире.// Медицина.2013.№4.С.50-70. 9. Fine J.D., Eady R.A., Bauer E.A. The classification of inherited epidermolysis bullosa (EB): Report of the Third International Consensus Meeting on diagnosis and classification of EB. //J.Amer.Acad.Dermatol.2008.vol.58.P.931-950. 10. Fine J.D., Bruckner-Tuderman I., Eady R.A. Inherited epidermolysis bullosa: updated recommendations on diagnosis and classification. //J.Amer.Acad.Dermatol.2014.vol.70.P.1103-1126. 11. Буллезный эпидермолиз /под ред. Дж.-Д.Файна и Х.Хинтнера. Москва:Практика.2014.357с. 12. Ross M.H., Pawlina W. Histology: a text and atlas with correlated cell and molecular biology. 7th ed. Wolters Kluwer Health.2015. 13. Shimizu H., Sato M., Kitajima Y.Immunohistochemical, ultrastructual and molecular features of Kindler syndrome distinguish it from dystrophic epidermolysis bullosa. //Arch.Dermatol.1997.vol.133.P.1111-1117. 14. Pasmooij A.M., van der Steege G., Pas H.H., Smitt J.H. Features of epidermolysis bullosa simplex due to mutations in the ectodomain of type XVII collagen. //Brit.J.Dermatol.2004.vol.15.P.669-674. 15. Альбанова В.И., Нефедова М.А. Аутоиммунные буллезные дерматозы.Дифференциальныйдиагноз.//Вестн.дерматол.2017.№3.С.10-20. 16. Eady R.A.J. Dopping-Hepenstal P.J.C. Transmission electron microscopy for the diagnosis epidermolysis bullosa. //Dermatol.Clin.2010.vol.28.P.211-222. 17. Gardner K.M.,Crawford R.J. Distinguishing epidermolysis bullosa acquisita from bullous pemphigoid without direct immunofluorescence. //J.Cutan.Med.Surg.2018.vol.22.P.22-24. 18. Valaki M.D., Philips R.J., Lake B.D., Harper J.I. Junctional epidermolysis bullosa and pyloric atresia: a distinct entity. Clinical and pathological studies in five patients. //Brit.J.Dermatol.1995.vol.133.P.732-736. 19. Кубанова А.А., Альбанова В.И., Чикин В.В., Епишев Р.В. Современные методы терапии врожденного буллезного эпидермолиза. //Вестн.дерматол.2014.№6.С.47-56. 20. Pope E., Lara-Corrales I., Mellerio J. A consensus approach to wound care in epidermolysis bullosa. //J.Amer.Acad.Dermatol.2012.vol.67.P.904-917. 21. Fine J.D., Hintner H. Life with epidermolysis bullosa: etiology, diagnosis, multidisciplinary care and therapy. Springer-Verlag. (Wien). 2009.P.210-226. 22. Альбанова В.И., Гольченко В.А. Лечение буллезного эпидермолиза. //Росс.журн.кож.вен.бол.2013.№4.С.21-24. 23. Goldschneider K.R., Good J.H., Harrop E. Pain care for patients with epidermolysis bullosa. //BMC Medicine. 2014.vol.12.P.178-189. 24. El Hachem M., Zambruno G., Bourdon-Lanoy E. Multicentre consensus recommendations for skin care in inherited epidermolysis bullosa. //Orphanet.J.Dis.2014.vol.9.P.76-80. 25. Rousselle P., Beck K. Laminin-332 processing impacts cellular behavior. //Cell.Adh.Migr.2013.vol.7.P.122-134. 26. Макарова С.Г., Намазова-Баранова Л.С., Мурашкин Н.Н., Епишев Р.В. Коррекция нутритивного статуса в комплексной терапии детей, страдающих дистрофической формой врожденного буллезного эпидермолиза. //Педиатр.фармакол.2016.№6.С.577-586. 27. Mehta N.M., Corcins M.R., Lyman B. Defining pediatric malnutrition: a paradigm shift toward etiology-related definitions. //Jpen.J.Parenter.Enteral.Nutr.2013.vol.37.P.460-481.
Информация
Ответственный исполнитель:
Таблица 1. Локализация белков-мишеней в коже
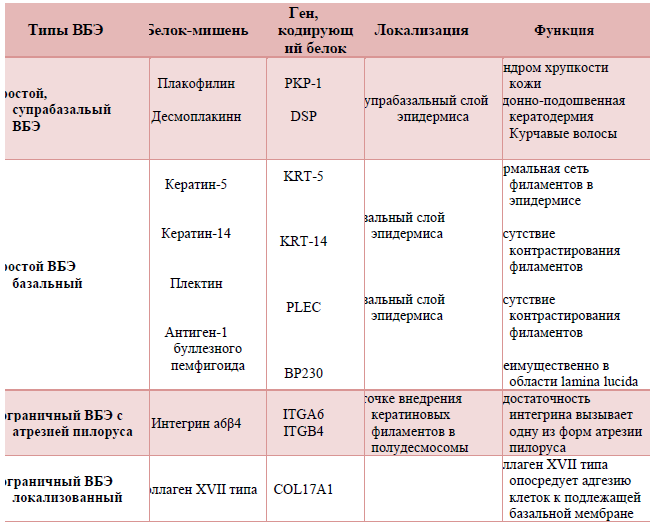
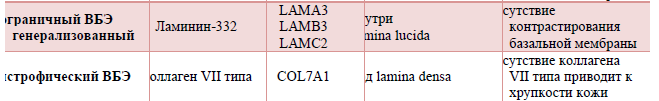
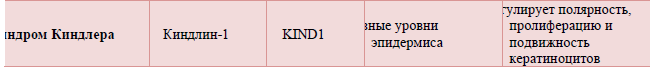
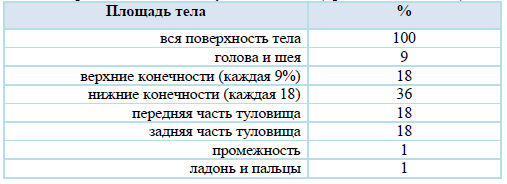
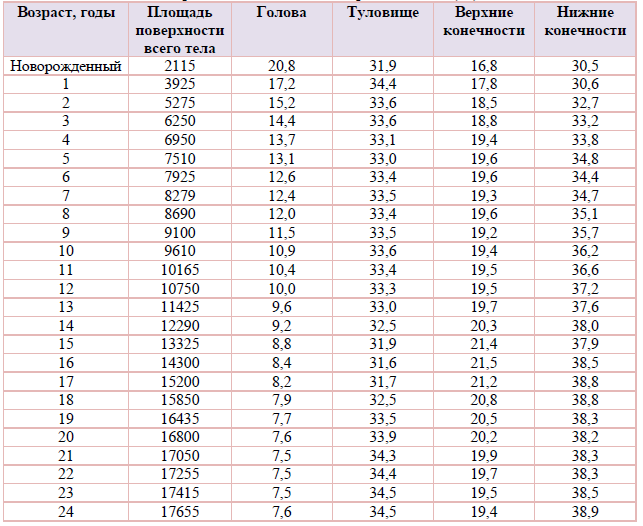







Таблица 7
Памятка для родителей и ухаживающего персонала
Уход за ногтями
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.