Варикозное расширение вен нижних конечностей без язвы или воспаления (I83.9)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Варикозная болезнь вен нижних конечностей – полиэтиологическое заболевание, в генезе которого имеют значение наследственность, ожирение, нарушения гормонального статуса, особенности образа жизни, а также беременность. Заболевание проявляется варикозной трансформацией подкожных вен с развитием синдрома хронической венозной недостаточности (ХВН).
Классификация
Формы варикозной болезни:
- внутрикожный и подкожный сегментарный варикоз без патологического вено-венозного сброса;
- сегментарный варикоз с рефлюксом по поверхностным и/или перфорантным венам;
- распространенный варикоз с рефлюксом по поверхностным и перфорантным венам;
- варикозное расширение при наличии рефлюкса по глубоким венам.
- 0 - отсутствует
- I - синдром “тяжелых ног”, преходящий отек, судороги икроножных мышц
- II - стойкий отек, гипер- или гипопигментация, липодерматосклероз, экзема;
- III - венозная трофическая язва (открытая или зажившая), индуративный целлюлит, веногенная лимфедема
Степень ХВН по СЕАР( Международная классификация):
- 0 - Отсутствие симптомов болезни вен при осмотре и пальпации
- 1 - Телеангиоэктазии или ретикулярный варикоз
- 2 - Варикозно расширенные вены
- 3 - Отек
- 4 - Кожные изменения,обусловленные заболеваниемвен (пигментация, венозная экзема, липодерматосклероз)
- 5 - Кожные изменения, указанные выше, и зажившая трофическая язва
- 6 - Кожные изменения, указанные выше, и открытая трофическая язва
Этиология и патогенез
Этиология
К наиболее важным этиологическим факторам развития варикозной болезни вен нижних конечностей следует относить:
- наследственная предрасположенность (наследованием некоего дефекта соединительной ткани);
- избыточная масса тела (доказанный фактор риска варикозной болезни среди женщин репродуктивного и менопаузального возраста; увеличение веса на 20% приводит к пятикратному увеличению риска развития варикозной болезни вен нижних конечностей);
- образ жизни (длительные статические нагрузки и малая двигательная активность, особенности питания - дефицит растительных волокон, необходимых для ремоделирования венозной стенки, а также хронические запоры, приводящие к длительному повышению внутрибрюшного давления);
- половая принадлежность (дисгормональные состояния и беременность, которая считается одним из основных факторов риска развития варикозной болезни);
- злоупотребление алкоголем и курение.
Патогенез
В начале болезни происходят гипертрофия и новообразование клеточных элементов, что приводит к значительному утолщению венозной стенки. При этом наблюдается сужение vasa vasorum. В дальнейшем наблюдается гибель мышечных элементов с последующим разрастанием соединительной ткани. Нервные элементы, расположенные в стенке вены, вовлекаются в процесс вторично и создают новый отрицательный фактор, приводящий к потере функции гладкой мускулатуры венозной стеки - атония. В начальных стадиях расширения вен, когда отсутствуют признаки недостаточности клапанов, венозное давление, определяемое в вертикальном положении больного, соответствует нормальным цифрам. При дальнейшем развитии болезни и особенно при симптомах клапанной недостаточности, давление в варикозных венах возрастает. Это можно объяснить обратным током крови по вене сверху вниз. Увеличение венозного давления на голени объясняется еще и тем, что здесь много перфорирующих вен с недостаточным клапанным аппаратом.
Эти вены короткие и широкие, их стенки лишены мышечной опоры, а поэтому они подвержены растяжению кровью и варикозным изменениям, в результате чего кровоток не идет от поверхностных вен к глубоким, а становиться баллотирующим, что значительно повышает венозное давление. Кроме того повышение венозного давления в поверхностных венах ведет к дальнейшему открытию физиологически неактивных артериовенозных прекапиллярных анастомозов, через которые происходит сброс артериальной крови в вены, что в свою очередь вызывает еще большее повышение венозного давления. Все это затрудняет переход крови из капилляров кожи и подкожной клетчатки в венулы и вены, т.е. развивает стаз в артериолах и капиллярах с переходом жидкой части крови в ткани, в кожу и подкожную клетчатку. Возникают периоститы, атрофические изменения в мышцах, волосы на голенях выпадают, кожа истончается и пигментируется за счет отложения гемосидерина. Длительная отечность кожи и подкожной клетчатки приводит к дерматитам, хронической экземе и варикозным язвам. В отечной клетчатке свернувшийся белок плазмы крови организуется, клетчатка склерозируется, уплотняется. Все это ведет к нарушению лимфоотока из пораженной конечности.
Эпидемиология
Варикозная болезнь преимущественно распространена в странах, прилегающих к Средиземному морю, в Западной Европе, Северной Америке. Заболеваемость варикозным расширением вен в Англии находится в пределах 10–17 %, у женщин Центральной Европы – 32 %, в странах Средиземного моря – 18 %.
В США варикозное расширение подкожных вен среди мужчин разного возраста встречается до 30 лет – в 19 %, 40 лет – в 23 % и 50 лет – в 42 % случаев, а среди женщин – соответственно в 44, 54 и 64,2 % случаев. В Европе соотношение заболеваемости варикозной болезнью женщин и мужчин равно 2: 1.
В России различными формами варикозной болезни страдают более 30 млн человек, у 15 % из которых имеются трофические расстройства.
Факторы и группы риска
- Ожирение является доказанным фактором риска варикозной болезни среди женщин репродуктивного и менопаузального возраста. Увеличение индекса массы тела выше 27 кг/м2 повышает риск развития заболевания на 33 %. У мужчин статистически достоверного влияния ожирения на частоту возникновения варикозной болезни не выявлено.
- Образ жизни имеет существенное значение в развитии и течении заболевания. В частности, неблагоприятное влияние оказывают длительные статические нагрузки, связанные с подъемом тяжестей или неподвижным пребыванием в положении стоя (гидростатический фактор) и сидя (отсутствие работы мышечно-венозной помпы).
На течение варикозной болезни неблагоприятное влияние оказывают тесное белье, сдавливающее венозные магистрали на уровне паховых складок, и различные корсеты, повышающие внутрибрюшное давление.
- Особенности питания. Высокая степень переработки пищевых продуктов и снижение в рационе сырых овощей и фруктов обусловливают постоянный дефицит растительных волокон, необходимых для ремоделирования венозной стенки, а также хронические запоры, приводящие к длительному повышению внутрибрюшного давления.
- дисгормональные нарушения могут способствовать развитию варикозной болезни. Их роль в последние годы прогрессивно возрастает, что связано с широким использованием средств гормональной контрацепции, заместительной гормональной терапии в период пре- и постменопаузе с целью лечения ранних проявлений климактерического синдрома, а также профилактики поздних обменных нарушений. Доказано, что эстрогены, прогестерон и их аналоги снижают тонус венозной стенки за счет постепенного разрушения коллагеновых и эластических волокон. Кроме того, варикозные вены чаще наблюдаются у женщин с поздно установившимся менструальным циклом.
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
В тех случаях, когда варикозная болезнь начинается с появления типичных венозных узлов (вариксов), можно выделить два варианта развития заболевания. Появление варикозных вен на голени, чаще на медиальной ее поверхности, указывает на преимущественное поражение перфорантных вен, которые можно обнаружить пальпаторно или с помощью инструментальных методов обследования. Преобладание низкого вено-венозного сброса вовсе не означает, что стволы магистральных подкожных вен остаются интактными. По ним также может наблюдаться рефлюкс, но, как правило, магистрали расширены незначительно, варикозно не изменены, и сброс крови по ним носит сегментарный характер.
Появление варикозных вен первоначально вне зоны обычного расположения перфорантных вен (бедро, переднемедиальная поверхность голени, подколенная ямка и задняя поверхность верхней трети голени) указывает на ведущую роль высокого вено-венозного сброса. Рефлюкс по большой и/или малой подкожной вене может быть обнаружен с помощью функциональных проб или ультразвукового исследования. Сами магистральные стволы расширены и хорошо пальпируются на всем протяжении, особенно у худых субъектов. Нередко можно наблюдать типичную варикозную деформацию подкожных магистралей. Высокий веновенозный сброс не исключает наличия несостоятельных перфорантных вен, но их патогенетическая роль невелика. Со временем различия в проявлениях варикозной болезни нивелируются и врачам приходится наблюдать пациентов как со стволовым варикозом, так и с выраженным перфорантным сбросом.
У большинства пациентов через некоторое время (в среднем 3-5 лет) после появления первых варикозных вен отмечаются фуккциональные расстройства (жалобы на чувство тяжести, боль в ноге, пастозность стопы и голени, возникающие в конце рабочего дня).
В ряде случаев заболевание начинается именно с этих симптомов, и лишь впоследствии выявляются варикозно-измененные вены. Это обычно наблюдается у пациентов с избыточной массой тела, когда начальная трансформация поверхностных вен “маскируется” выраженной подкожной жировой клетчаткой.
Диагностика
Больной находясь в горизонтальном положении, поднимает ногу вверх под углом 45°. Врач, поглаживая конечность от стопы к паху, опорожняет варикозно расширенные поверхностные вены. После этого на верхнюю 1/3 бедра накладывают мягкий резиновый жгут или сдавливают пальцами большую подкожную вену в овальной ямке - у места ее впадения в бедренную вену. Больного просят встать. В норме наполнение вен голени происходит за 15 сек. Быстрое наполнение вен голени снизу вверх свидетельствует о поступлении крови из коммуникантных вен вследствие недостаточности клапанов. Затем быстро снимают жгут (или прекращают сдавление вены). Быстрое наполнение вен бедра и голени сверху вниз свидетельствует о недостаточности остиального клапана и клапанов ствола большой подкожной вены, характерного для первичного варикозного расширения вен.
Проба Гаккенбруха.
Врач нащупывает на бедре овальную ямку - место впадения большой подкожной вены в бедренную и просит больного покашлять. При недостаточности остиального клапана пальцы воспринимают толчок крови (положительный симптом кашлевого толчка).
Для оценки состоятельности клапанов коммуникантных вен используют пробу Пратта-II, трехжгутовую пробу Шейниса или пробу Тальмана.
Проба Пратта-II.
В положении лежа, после опорожнения подкожных вен, на ногу, начиная со стопы, накладывают резиновый бинт, сдавливающий поверхностные вены. На бедре под паховой связкой накладывают жгут. После того как больной встает на ноги, под самым жгутом начинают накладывать второй резиновый бинт. Затем первый (нижний) бинт снимают виток за витком, а верхним (вторым) обвивают конечность так чтобы между бинтами оставалось 5-6 см. Быстрое наполнение варикозных узлов на свободном от бинтов участке свидетельствует о несостоятельности клапанов коммуникантных вен.
Трехжгутовая проба Шейниса.
Больного укладывают на спину и просят приподнять ногу, как при пробе Троянова-Тренделенбурга. После того как подкожные вены спадутся, накладывают три жгута: в верхней части бедра (вблизи паховой складки), на середине бедра и сразу после коленной ямки. Больному предлагают встать на ноги. Быстрое наполнение вен на каком либо участке конечности, ограниченного жгутами, указывает на наличие на этом участке коммуникантных вен с несостоятельным клапанным аппаратом. Быстрое наполнение варикозных узлов на голени свидетельствует о том же.
Проба Тальмана.
Используют в ходе пробы один длинный (2 - 3 м) эластичный бинт, который накладывают на ногу по спирали снизу вверх; расстояние между витками 5-6 см. Наполнение вен на каком-либо участке между витками характеризуется наличием несостоятельных клапанах расположенных в коммуникантных венах.
Представление о проходимости глубоких вен бедра дают маршевая проба Дельбе-Пертеса и проба Пратта-I.
Маршевая проба Дельбе-Пертеса.
Больному в положении стоя, когда максимально наполняются подкожные вены, ниже коленного сустава накладывают жгут, сдавливающий поверхностные вены. Затем просят больного походить или промаршировать на месте в течение 5-10 мин. Если подкожные вены и варикозные узлы спадаются, значит глубокие вены проходимы. Если вены после ходьбы не опустевают, напряжение их, на ощупь, не уменьшается, то результат пробы надо оценивать осторожно, так как он не всегда указывает на непроходимость глубоких вен бедра, т.к. не правильно (туго) наложенный жгут может препятствовать току венозной крови а также может свидетельствовать о выраженном склерозе подкожных вен бедра. Пробу следует повторить.
Проба Пратта-I.
После измерения окружности голени (уровень следует отметить, т.к. повторное исследование должно проводится на этом же уровне) больного укладывают на спину и поглаживанием по ходу вен опорожняют их от крови. На ногу, начиная со стопы, туго накладывают эластичный бинт, чтобы надежно сдавить подкожные вены. Затем больному предлагают походить в течение 10 минут. Появление боли в икроножных мышцах указывает на непроходимость глубоких вен. Увеличение окружности голени после ходьбы при повторном измерении подтверждают это предположение.
Ультразвуковая допплерография
Этот метод позволяет определить проходимость вен и состояние клапанного аппарата.
Диагностические критерии:
- Спонтанный кровоток по вене синхронизирован с дыханием и напоминает шум ветра, усиливающегося на выдохе и ослабевающего на вдохе. Его обнаружение указывает на проходимость исследуемого венозного сегмента и отсутствие препятствий в вышерасположенном русле.
- Стимулированный кровоток может быть вызван форсированным дыханием пациента, движением в суставах обследуемой конечности, а также путем проведении компрессионных проб. Необходимость в усилении кровотока возникает при невозможности получить устойчивый ультразвуковой сигнал с сосудов мелкого калибра или у тучных пациентов.
- Проба Вальсальвы (натуживание при задержке дыхания на вдохе) позволяет оценить функцию клапанного аппарата в магистральных венах бедра. У здоровых людей происходит ослабление венозного шума в момент вдоха, полное его исчезновение при натуживании и значительное усиление во время последующего выдоха. На недостаточность клапанов обследуемой вены указывает продолжительный шум ретроградной волны крови, появляющейся при натуживании пациента.
- Компрессионные пробы применяют для обследования подколенной вены и вен голени. Различают дистальную и проксимальную компрессионные пробы. Их можно выполнять рукой или использовать пневматическую манжетку, что предпочтительнее, так как позволяет стандартизировать условия исследования. Дистальная компрессионная пробазаключается в сжатии мышц ниже допплеровского датчика. В результате происходит выдавливание крови из мышечных венозных сплетений и ускорение кровотока, что регистрируется в виде нарастающего низкочастотного шума. При клапанной недостаточности после устранения компрессии регистрируется шум обратного движения крови. При проксимальной компрессионной пробе мышечный массив сдавливают выше датчика. Регистрируемый при этом ретроградный кровоток указывает на несостоятельность клапанного аппарата. После декомпрессии опорожненные вены быстро заполняются кровью, что сопровождается ускорением магистрального антеградного кровотока.
- Методика локации перфорантных вен заключается в следующем: на верхнюю треть голени накладывают резиновый жгут или эластический бинт для блокирования кровотока по подкожным венам. В зоне, подозрительной на перфорантный сброс (участки гиперпигментации, индурации, локального варикоза и т. д.), перпендикулярно кожным покровам устанавливают ультразвуковой датчик. Свободной рукой исследователь проводит попеременную компрессию икроножных мышц. Перфорантные вены с клапанной недостаточностью определяют по характерному высокочастотному, маятникообразному и знакопеременному сигналу. Вероятность ошибок при поиске перфорантньих вен с помощью допплерографов достаточно велика, поскольку они не позволяют “видеть” сосуды. Нередко звуковой сигнал с варикозно-расширенного притока расценивают в качестве признака перфорантной вены. Поэтому предпочтение в диагностике низкого вено-венозного сброса следует отдавать ангиосканированию.
- Обязательным этапом допплерографического обследования должно быть определение лодыжечно-плечевого индекса. Его падение до 0,8 и ниже является признаком выраженного атеросклероза артерий нижних конечностей, наличие которого коренным образом меняет тактику и способы лечения пациентов с варикозной болезнью
Этот метод позволяет достоверно определять анатомо-морфологические изменения венозного русла и соответственно выбрать адекватное лечение варикозной болезни. Он позволяет определить состояние поверхностных и глубоких вен, состояние их стенок, клапанов, просвета, выявить тромботические массы, рефлюксы, определить расположение перфорантов.
Дуплексное ангиосканирование признается оптимальным способом точного установления локализации перфорантных вен с клапанной недостаточностью. Исследование выполняют в зонах наиболее частого их расположения: медиальной поверхности нижней трети голени, верхней трети задней поверхности голени и медиальной поверхности бедра в нижней трети. Кроме того, следует проводить эхолокацию всех подозрительных на перфорантный сброс участков (зоны с нарушенной трофикой кожи, локальным варикозом в притоках подкожных вен и т. д.). Перфорантная вена с клапанной недостаточностью распознается как трубчатая структура диаметром более 0,3 см, прободающая собственную фасцию голени или бедра и впадающая в глубокую вену.
Флебосцинтиграфия.
Для применения этого диагностического метода необходимо специальное оборудование - гамма-камера. Контрастирование венозной системы конечностей осуществляется с помощью короткоживущего изотопа Тс99m пертехнетата.
При варикозной болезни этот метод целесообразно применять в следующих случаях:
1) при подозрении на мультиперфорантный вено венозный сброс, когда требуется много времени и усилий для поиска перфорантных вен с клапанной недостаточностью с помощью ангиосканирования;
2) при открытой трофической язве, когда нежелателен контакт ультразвукового датчика с ее поверхностью;
3) при значительном лимфатическом отеке (сопутствующая лимфедема, гиперплазия лимфоидной ткани).
Прямая флеботонометрия с измерением венозного давления в одной из вен тыла стопы в статическом положении и во время физической нагрузки долгое время считалась “золотым стандартом” в оценке функции мышечно-венозной помпы голени. Инвазивный характер исследования, а также появление способов непрямой оценки функциональных параметров привели к практически полному вытеснению флеботонометрии из клинической практики.
Дифференциальный диагноз
Дифференциальную диагностику следует проводить со следующими заболеванями:
1) Посттромбофлебический синдром
2) Вторичный варикоз
3) Лимфедема
4) Рожистое воспаление
Осложнения
Лечение
Основными задачами современного лечения варикозной болезни вен нижних конечностей являются нормализация венозного оттока, устранение косметического дефекта и профилактика рецидива.
Для нормализации оттока крови применяется возвышенное положение больной конечности и ношение компрессионных повязок при хождении пациента (бинты длинной, средней, короткой растяжимости или медицинский трикотаж 1-4 компрессионного класса в зависимости от стадии заболевания.). Грамотное патогенетически направленное лечение позволяет в течение довольно короткого времени (3-4 недели) добиться компенсации венозного кровотока и ликвидировать клинические проявления осложнений. 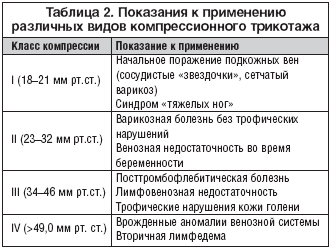
1. Фармакотерапия.
Показания к фармакотерапии
1. ХВН 1-6 степени клинической классификации СЕАР.
2. Противопоказания к эластической компрессии.
3. Профилактика в группах риска (флебопатии, «синдром длительных путешествий», ортостатические отеки).
Основные препараты
- Флебопротекторы
- Антикоагулянты (клексан (эноксапарин), далтепарин)
- Тромбоцитарные дезагреганты (трентал (ингибитор фосфодиэстеразы), тиклид (блокатор рецепторов к фибриногену), плавикс (блокатор пуринергических рецепторов))
- Антигистаминные средства
- Местные кортикостероиды
- НПВС (диклофенак, индометацин, кетопрофен)
- Системные энзимы (вобэнзим).
Флебопротекторы – группа препаратов системного действия, нормализующих структуру и функцию стенки вены. Вместе с тем требования к современным веноактивным препаратам не ограничиваются только повышением тонуса венозной стенки, но и включают необходимость стимуляции лимфатического дренажа и улучшения микроциркуляции.
Гамма-бензопероны:
Диосмин (детралекс, диовенор, флебодрил) - оказывает венотонизирующее, лимфотоническое ангиопротективное действие. Уменьшает растяжимость вен, повышает их тонус и уменьшает застой крови. За счет стабилизации сосудистой стенки снижает проницаемость капилляров и увеличивает их резистентность. Улучшает микроциркуляцию и лимфатический дренаж. Особенностями детралекса являются микронизация диосмина, что значительно ускоряет всасывание препарата в желудочно-кишечном тракте и снижает риск гастроирритивньих реакций, а также дополнительное включение геспередина, потенцирующего эффект диосмина. Препарат назначают по 1 капсуле 2 раза в сутки (в полдень и вечером после еды). После двухнедельного приема допускается одновременный однократный прием 2 таблеток детралекса утром.
Цикло З форт (экстракт иглицы, экстракт мяты и аскорбиновая кислота) - обладает флеботоническими свойством, что обусловлено прямым стимулированием постсинаптических альфа-адренергических рецепторов гладкомышечных клеток сосудистой стенки; снижает проницаемость и увеличивает резистентность капилляров. Суточная доза препарата - З капсулы после еды.
Производные рутина:
Анавенол (комбинация дигидроэргокристина, эскулина и рутинозида)- оказывает противоотечное и венотонизирующее действие. Дигидроэргокристин расширяет артериолы, повышая одновременно тонус вен за счет влияния на гладкую мускулатуру. Рутин и эскулин снижают проницаемость и хрупкость капилляров. Препарат назначают по 2 драже З раза в день в течение 1 нед, а затем переходят на 1 драже З раза в день. При использовании жидкой формы препарат назначают по 20-25 капель 4 раза в день аналогично эскузану. Анавенол целесообразно комбинировать с производными пентоксифиллина.
Пикногенолы:
Эндотелон (очищенный экстракт виноградных косточек со стандартным содержанием процианидоловых олигомеров) оказывает протективное действие на эндотелий сосудов, дает венотонический эффект, блокирует энзимопатическую деградацию коллагена и эластина, увеличивает периферическую капиллярную устойчивость у лиц с повышенной ломкостью сосудов, уменьшает проницаемость капилляров. Назначают по 1 таблетке 2 раза в день.
Сапонины:
Аэсцин, эскузан - получают путем переработки семян конского каштана. Экстракт семян конского каштана наряду с флавоноидами и другими субстанциями содержит тритерпенсапонины под общим названием эсцин. Последний обладает выраженной капилляропротективной активностью, оказывает антиэкссудативное и противоспалительное действие. Уменьшает проницаемость капилляров, снижает отечность тканей. Повышает тонус венозных сосудов, улучшает гемореологию и дает умеренный антикоагулянтный эффект. Эскузан (аэсцин) применяют по 15-20 капель (1 таблетка) 4 раза в день. Необходимо помнить, что эскузан в жидкой форме всасывается в полости рта. В соответствии с этим необходимо инструктировать пациента. Производные эсцина следует примеют в сочетании с аскорутином (по 1 таблетке 4 раза в день), потенцирующим их терапевтический эффект.
Производные алкалоидов спорыньи: (вазобрал) Активное вещество дигидроэрготамин. Препарат обладает выраженной альфа-1 и альфа-2-адреноблокирующей активностью. Расширяет периферические сосуды, повышает тонус вен. Обычная дозировка для взрослых и подростков с массой тела более 50 кг - 5 мг дигидроэрготамина З раза в день или 10-20 капель З раза в день. Препараты этой группы следует применять при тяжелых формах ХВН под строгим врачебным контролем. Они противопоказаны при ишемической болезни сердца, инфаркте миокарда, стенокардии, артериальной гипертензии, сепсисе, выраженных нарушениях функции печени и почек, в 1 триместре беременности, в период лактации.
Синтетические препараты:
Гливенол (трибенозид) - препарат на основе глюкофуранозидов оказывает капилляропротективное действие, улучшает микроциркуляцию, повышает тонус вен, обладает противовоспалительной активностью, являясь антагонистом брадикинина, гистамина и серотонина оказывает противоаллергическое действие. Препарат целесообразно использовать при ХВН в стадии трофических расстройств. Терапевтическая доза составляет 800 мг в сутки. Курс лечения не менее 1,5-2 мес. Следует применять в комплексе с производными пентоксифиллина.
Гинкор-форт - оказывает ангиопротективное действие, повышает венозный тонус, уменьшает сосудистую проницаемость, увеличивает венозный возврат к сердцу; угнетает действие гистамина, серотонина и брадикинина. Назначают по 1 капсуле 2 раза в день после еды. При тяжелых формах ХВН рекомендуется инициирующий двухнедельный курс лечения в дозе по 2 капсулы 2 раза в день с последующим переходом на стандартную дозу. Препарат не следует применять при гипертиреозе и одновременно с ингибиторами. Необходимо учитывать, что гептаминол вызывает положительный тест при допинг-контроле.
Тактика зависит от степени ХВН:
1 - Флебопротектор
2 - Флебопротектор
3 - Флебопротектор + Калийсберегающий диуретик
4 - Флебопротектор + Антигистаминный препарат + Местный кортикостероид
5 - Флебопротектор + Тромбоцитарный дезагрегант
6 - Флебопротектор + Тромбоцитарный дезагрегант + Раневые покрытия
2. Флебосклерозирующее лечение.
Флебосклерозирующую терапию в качестве самостоятельного метода лечения следует применять при отсутствии патологического вено-венозного сброса при:
- внутрикожном варикозе (телеангиэктазии, ретикулярные вены);
- сегментарном варикозном расширении притоков магистральных подкожных вен.
- остановка или профилактика кровотечения из варикозной вены;
- облитерация варикозных вен в области трофической язвы с целью ее скорейшего закрытия, при этом венозная трофическая язва должна находиться в стадии грануляции или эпителизации.
- после патогенетической хирургической операции при варикозной болезни с патологическими вено-венозными сбросами
- тяжелые системные заболевания;
- ТГВ и тромбофлебиты поверхностных вен;
- местная или общая инфекция;
- у лежачих или малоподвижных пациентов;
- аллергические диатезы;
- беременность и период лактации;
- тромбофилические состояния;
- ожирение;
- невозможность контролируемой внутрисосудистой инъекции.
Детергенты (этаноламина олеат, фибро-вейн, тромбовар) – вызывают коагуляцию белков эндотелия, но не действуют на форменные элементы и не активируют свёртывающую систему.
Осмотические растворы (40 % раствор салицилата натрия, 1 % раствор фенола, 20 % раствор хлорида натрия и др.) вызывают дегидратацию и гибель эндотелиальных клеток.
Каррозивные препараты, производимые на основе ионизированного йода или солей хрома вызывают грубую деструкцию не только внутреннего, но и мышечного слоя стенки вены.
3. Хирургическое лечение.
Важнейшим принципом хирургического лечения варикозной болезни вен нижних конечностей является избирательное удаление лишь патологически измененных вен, что возможно с помощью тщательного предоперационного ультразвукового картирования. На первый план выходят минимально инвазивные технологии (с возможностью их амбулаторного использования), обеспечивающие достаточную эффективность лечения при хорошем косметическом результате.
Существуют следующие направления в хирургическом лечении варикозной болезни вен нижних конечностей:
Флебэктомия (удаление вен) - является основным и универсальным методом хирургического лечения варикозной болезни вен нижних конечностей (удаление стволов подкожных вен инвагинационным методом, микрофлебэктомия, удаление варикозных вен с помощью специальных крючков через проколы кожи, использование эндовидеохирургических технологий с использованием фиброангиоскопов);
Эндовазальные способы облитерации и выключения из кровообращения варикозных вен in situ, без предварительной ликвидации патологических вено-венозных сбросов «закрытым» способом под ультразвуковым контролем (эндовазальная лазерная коагуляция, радиочастотная коагуляция, катетерная foam-склеротерапия);
«Веносберегающие» хирургические операции, направленные на восстановлении функции клапанного аппарата и профилактику дальнейшей варикозной трансформации (применяют разнообразные манжеты, изготовленные из синтетических материалов, или фасции, их фиксируют вокруг несостоятельного клапана и расширенных сегментов подкожных венозных магистралей); (4) гемодинамические операции (переключение потоков крови и разгрузка варикозных вен).
Профилактика
Информация
Информация
- Мазаев П.Н., Королюк И.П., Жуков Б.Н. Хроническая венозная недостаточность нижних конечностей. - М.: Медицина, 1987, 256 с., ил.
- Савельев В. С., Кириенко А. И. Хирургические болезни. - М.: ГЭОТАР-Медиа, 2005
- Кузин М. И., Шкроб О. С. , Чистова М. А. и др..; Под редакцией М. И. Кузина. - М.: Медицина, 1986.
- Флебология под ред. Савельева В.С., Медицина 2001
- Варикозная болезнь нижних конечностей: стандарты диагностики и лечения, Москва 2000
- Хирургические болезни вен и лимфатических сосудов, Казаков, Евтихов, Шулутко, Москва-Тверь-Иваново 2004
- Компрессионная склеротерапия. Методические рекомендации, Кириенко А.И., под ред. Савельева В.С., 2003г.
- Реконструкция клапанного аппарата глубоких вен в комплексном лечении ХВН, методические рекомендации под ред. Бокерия, Москва, НЦССХ, 2002
- Флеболимфология №22/2004, конгресс международного союза флебологов, обзор материалов
- Consilium Medicum, Хирургия, приложение №1/2003, Фармакотерапия ХВН, Богачёв Ю.В.
- Consilium Medicum №5/2003, ХВН нижних конечностей: современные принципы лечения Богачёв В.Ю.
- www.angioclinic.de
- Золотухин И.А. Алгоритм лечения хронической венозной недостаточности нижних конечностей. // Consilium–medicum. 2005, том 07, №6.
- Амбулаторная ангиология. Руководство для врачей под ред.А.И.Кириенко, В.М.Кошкина, В.Ю.Богачева. М., Литтерра, 2007.
- Чуриков Д.А., Кириенко А.И. Ультразвуковая диагностика болезней вен. М., Литтерра, 2006.
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.